Лейкоцитурия в моче что это значит
Что такое лейкоцитурия
Лейкоцитурия — это такое состояние организма, когда выявляют повышенные показатели лейкоцитов в общем анализе мочи. В норме количество единиц лейкоцитов не должно превышать 6. Количество лейкоцитов может изменяться и зависит от пола пациента.
Виды лейкоцитурии
- незначительная лейкоцитурия до 40 едн в поле зрения в моче
- умеренная до 50-100 едн в поле зрения
- выраженная лейкоцитурия, все в поле зрения, называют пиурия
Важно различать инфекционную (бактериальную) лейкоцитурию от асептической.
Толкование любой лейкоцитурии как инфекционной возможно повлечет за собой погрешности в постановке диагноза и неправильного лечения по причине беспочвенного применения антибиотиков пациентом.
Повышенные лейкоциты в моче при пиелонефрите происходит из-за развития гнойно-воспалительных процессов ткани почки и нарушение структуры канальцев, проходящих в районе воспалительной инфильтрации.
Пиурия постоянно совмещается с бактериурией, и как правило есть признаком инфекционно-воспалительного процессов происходящих в мочевой системе. Умеренная лейкоцитурия бывает и асептической.
Кроме уточнения генеза лейкоцитурии, делают топическую диагностику, т. е. определяют уровень возникновения лейкоцитурии в мочевой системе. О генезисе лейкоцитов из почек указывает синхронное установление в осадке лейкоцитарных и зернистых цилиндров.
Топической диагностике лейкоцитурии есть проведение трех стаканной пробы, цистоскопия, катетеризация мочеточников, подсчет лейкоцитарной формулы.
Трехстаканная проба мочи
Для топической диагностики лейкоцитурии используют двух- и трехстаканную пробу мочи. Больной опорожняет мочевой пузырь в два сосуда:
- в первый выделяет 30-50 мл мочи
- во второй – всю остальную.
Если лейкоциты – только в первой порции, то воспалительный процесс локализуется в мочеиспускательном канале. Если подобные признаки обнаруживаются только во второй – то это свидетельствует о поражении предстательной железы или семенных пузырьков.
При наличии пиурии в 2-х порциях можно думать о воспалительном процессе в мочевом пузыре или почке.
Трехстаканная проба позволяет более точно выявить источник пиурии в предстательной железе, когда пиурия определяется только в третьей порции.
Для обнаружения скрытых инфекций, хронических заболеваний, например простатита у мужчин или хронического пиелонефрита, может проводиться так называемый в медицине провокационный тест.
Что показывает лейкоцитурия
Лейкоцитурия является одним из наиболее информативных признаков:
- цистита;
- пиелонефрита;
- интерстициального нефрита;
Лейкоцитурией сопровождается также:
- простатит;
- туберкулез почек и мочевых путей;
- мочекаменная болезн
- другие заболевания мочевыделительных путей.
Выраженная пиурия бывает при:
- инфицированном гидронефрозе;
- гнойном пиелонефрите.
Незначительная либо умеренная лейкоцитурия отмечается:
- в первые дни ОГН (острый гломерулонефрит), нередко и не постоянно
- обнаруживается также при ХГН (хронический гломерулонефрит) ;
- амилоидозе почек;
- диабетическом гломерулосклерозе;
- нефротическом синдроме различной этиологии.
Преднизолоновый тест
Преднизолоновый тест – тест проводится при введении 30 мг преднизолона внутримышечно. Если через один час после инъекции преднизолона лейкоциты повышаются не меньше чем в три раза, а так же есть осмотические активные лейкоциты можно говорить о наличии лейкоцитурии. Общий анализ мочи дает приблизительную оценку повышения лейкоцитов, более детально дает анализ мочи по Нечипоренко или метод Каковского-Аддис, метод Амбюрже.
Что бы определиться что явилось причиной лейкоцитурии, проводят еще дополнительные анализы. Так, например для определения заболеваний нижних отделов мочевых путей, мочевого пузыря, заболевания почек применяют 2 или 3-х порционную пробу.
Утром собирают мочу в три емкости. Первую емкость наполняют 10-15 мл мочи из первой, начальной стадии струи, вторую среднюю порцию и в последнюю емкость остальные 20 мл. Если лейкоциты повышены в первой порции мочи говорят о заболеваниях мочеиспускательного канала, во второй и третей при инфекции мочевого пузыря, во всех трех о болезнях почек.
Лечение лейкоцитурии
Лечение заключается не снижении количества лейкоцитов в моче, а устранение причины их вызвавшей. Лечение лейкоцитурия может проводить только врач, раннее лечение и диагностика поможет предотвратить осложнения.
Чтобы не допускать появления лейкоцитов в моче, важно вести гигиену половых органов, особенно у женщин, подмываться чистой водой с мылом для гигиены интимных мест, носить чистое, проглаженное нижнее белье, часто менять.
Можно пить воду минеральную с высоким содержание щелочи, это подавляет рост бактерий в мочевом пузыре изменяя тем самым рН мочи.
Для повышения иммунитета полезно пить клюквенный сок, только без сахара. Больше употреблять витаминов группы В, витамин С. Важно не допустить искажения результатов в анализе мочи!
Что такое лейкоцитурия
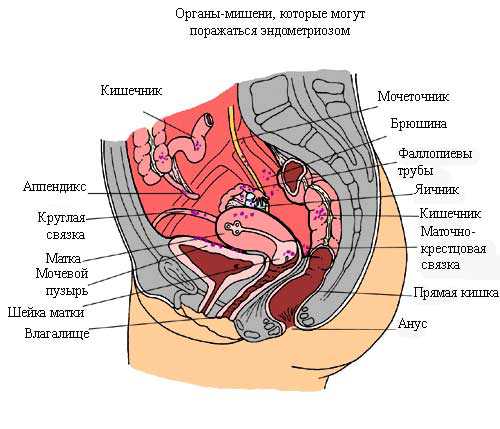
Обнаружение в анализе мочи повышенного числа лейкоцитов называется лейкоцитурией. Для диагностики заболевания необходимо определить источник. В развитии патологии могут принимать участие:
- почечная паренхима;
- лоханки и чашечки;
- слизистая мочеточников;
- мочевой пузырь;
- уретральный канал;
- прилегающие к уретре мужские половые органы (предстательная железа и семенные пузырьки).
Умеренная лейкоцитурия у детей в грудничковом возрасте сопровождает период прорезывания зубов, и вызывается реакцией десны. Высокий показатель всегда говорит за выраженное воспаление.
Как проводится подсчет?
По внешнему виду мочи можно предположить лейкоцитурию при наличии мутности, хлопьевидного осадка или нитей. Обычно это является признаком пиурии (гноя), который тоже представляет собой лейкоциты, но разрушенные, расплавленные вместе с некротическими остатками тканей.
Существующий способ цветовых полосок позволяет выявить лейкоцитурию наиболее быстро. В основе заложена биохимическая реакция фермента эстеразы, которая содержится в гранулоцитарных клетках. Методика подходит для проведения массовых профилактических осмотров населения. Но точного показателя она не дает. Все положительные тесты приходится подтверждать количественным определением.
Специальные анализаторы – наиболее современные аппараты, но не все лаборатории могут себе позволить их приобретение. Поэтому наиболее распространенным способом остается подсчет лейкоцитов в камере Горяева.
 Под покровное стекло, разделенное на квадраты, помещают каплю мочи, ее рассматривают при достаточном увеличении и одновременно считают лейкоциты ручной счетной машинкой
Под покровное стекло, разделенное на квадраты, помещают каплю мочи, ее рассматривают при достаточном увеличении и одновременно считают лейкоциты ручной счетной машинкой В расшифровке возможны следующие заключения:
- лейкоциты единичные в поле зрения;
- точное указание количества при лейкоцитурии;
- «лейкоциты сплошь» или «занимают все поле зрения» при значительном числе клеток.
Границей лейкоцитурии и пиурии считают 60 клеток в поле зрения.
Другие популярные методы подсчета:
- Способ Нечипоренко. Он требует исчисления клеток лейкоцитов в одном милилитре мочи одновременно с эритроцитами и цилиндрами.
- Проба Каковского - Аддиса – мл мочи для анализа берется из суточного диуреза, устраняется возможность колебаний в течение дня.
- Амбурже — более тонкий расчет, учитывает функцию выделения, поскольку объем мочи берется по выделенному за одну минуту.
Как отличить норму от патологии?
По определению нормальных границ количества лейкоцитов нет единого мнения. Одни исследователи доказывают, что нормальным нужно считать:
- для девочек до 10 клеток;
- для мальчиков – до 6.
Другие настаивают на приближении этой цифры к нулю у здорового человека, но допускают:
- для мальчиков – 0–2;
- девочек – 0–3.
При диатезе у ребенка лейкоцитурия может вырасти до 5–7. Верхней границей для женщин считается – 8 в поле зрения, для мужчин – 6 (по другим данным соответственно 6 и 3).
Появление лейкоцитурии без патологии объясняется:
- способностью небольшого количества клеток проникать сквозь стенку сосудов и поступать в мочу;
- наличием клеток-наблюдателей за состоянием защиты органа;
- у малышей повышенной пропускной способностью клубочковых мембран из-за функциональной недоразвитости.
Повышенные нормативы у девочек и женщин определяются анатомическими особенностями. Выходное отверстие уретры у них лежит близко к анальному отверстию, поэтому всегда сохраняется возможность попадания кишечной флоры и требует дополнительной защиты.
В диагностике нельзя опираться на отсутствие характерных симптомов заболеваний, ведь возможно скрытое течение, когда человек чувствует себя совершенно здоровым. Появление бессимптомной лейкоцитурии значит, что необходимо доказать отсутствие патологических изменений дополнительными исследованиями.
Механизм возникновения лейкоцитурии
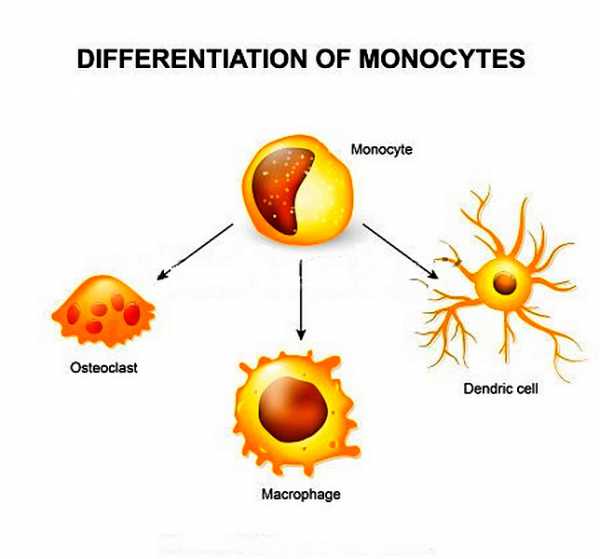
Патогенез проблемы следующий. Повышенное выявление лейкоцитов в моче связано с их активным вымыванием из воспалительных очагов мочевыделительного тракта. В ответ на внедрение бактерий и других инфекционных возбудителей на месте воздействия скапливаются лейкоцитарные клетки. Они «пытаются» бороться с чужеродными агентами путем фагоцитоза («заглатывают» их и растворяют) или отграничения от распространения на соседние участки тканей.
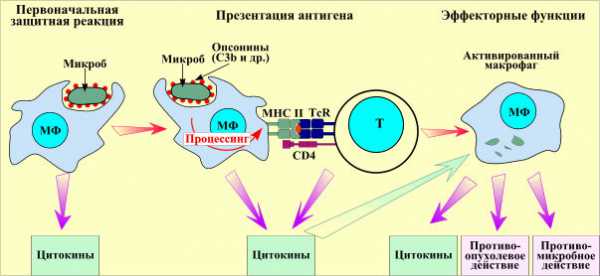 Схематически показан процесс фагоцитоза и превращение лейкоцита в активный макрофаг, теперь он обладает возможностью поглощать микробы
Схематически показан процесс фагоцитоза и превращение лейкоцита в активный макрофаг, теперь он обладает возможностью поглощать микробы В анализе мочи чаще всего обнаруживаются бактерии (бактериурия) – кишечная палочка. Для воспаления мочевыделительных органов наиболее характерны:
- протей;
- стафилококки;
- стрептококки;
- клебсиеллы;
- синегнойная палочка;
- туберкулезная микобактерия;
- грибки рода Кандида;
- вирусы.
Каждый из возбудителей имеет свои «излюбленные» места поражения и оседает на участке от уретры до почечных лоханок.
Лейкоцитурию предложено делить:
- на истинную – когда обнаруженные клетки появляются в моче непосредственно из органов мочевыделительной системы;
- ложную – является результатом попадания из наружных половых органов при вульвовагините у женщин, баланопостите у мужчин, нарушения тщательности выполнения гигиенических требований при сборе мочи на анализ.
По связи с инфицирующим агентом:
- инфекционную – вызвана перечисленными выше видами возбудителей;
- неинфекционную – в анализе нет сопутствующей бактериурии, такую мочу считают абактериальной или стерильной, а воспаление асептическим.
Второй вариант встречается при беременности, неинфекционных болезнях мочеполового тракта (амилоидоз, аутоиммунный острый гломерулонефрит), сложностях с выявлением возбудителя в случае вирусного процесса, микоплазмоза, уреаплазмоза, хламидиоза, туберкулезного поражения.
На основании количества зарегистрированных лейкоцитов можно выделить:
- незначительную – если в поле зрения обнаруживается 8–40 клеток;
- умеренную – лейкоцитов до 100;
- выраженную – если клетки покрывают все поле зрения, обычно это уже пиурия.
Незначительная лейкоцитурия обнаруживается:
- при хронической почечной недостаточности на фоне амилоидоза почек, гломерулосклероза при сахарном диабете, гломерулонефрита;
- начальной стадии острого гломерулонефрита;
- длительном лихорадочном состоянии;
- нефротическом синдроме;
- аллергических реакциях;
- глистной инвазии у детей;
- инфекции половых органов;
- системных заболеваниях;
- лечении Аспирином, антибиотиками Ампициллином, Гентамицином и Канамицином;
- приеме препаратов железа.
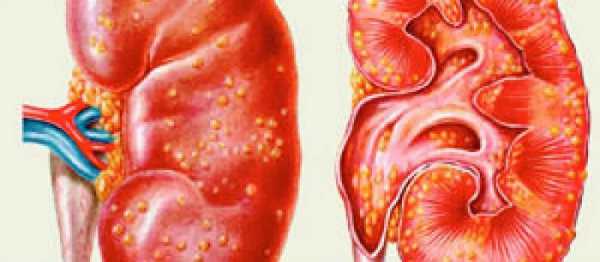 Гнойники способны локализоваться в паренхиме, лоханках и воротной зоне
Гнойники способны локализоваться в паренхиме, лоханках и воротной зоне Выраженная лейкоцитурия (пиурия) характерна для клинического течения:
- гидронефроза с нагноением;
- острого пиелонефрита апостематозной формы;
- абсцесса и карбункула почки.
По типу выявленных лейкоцитарных отклонений различают:
- моноцитарный вид или мононуклеарный – среди клеток преобладают моноциты, встречается в случаях интерстициального и гломерулонефрита;
- нейтрофильный – обычно на нейтрофилы приходится до 95% клеточного состава, на лимфоциты – остальные 5%, характерен для инфекционного поражения и начального периода острого гломерулонефрита, при обострении хронической формы разница менее резкая;
- лимфоцитарный – обнаруживается при системных заболеваниях с поражением почек (ревматоидном артрите, красной волчанке);
- эозинофильный – клетки указывают на аллергический характер воспаления, встречается на фоне абактериального гломерулонефрита и цистита у беременных женщин.
Причины
Причины лейкоцитурии более всего связаны с воспалительным процессом в органах мочевыделения. Циститом чаще страдают женщины. Кроме анатомических особенностей уретры у них больше факторов, нарушающих кровообращение в малом тазу и стенке мочевого пузыря:
- сидячая офисная работа;
- беременность;
- склонность к запорам;
- ношение компрессионного нижнего белья;
- период менопаузы;
- сниженный иммунитет;
- подверженность эндокринной патологии.
Пиелонефрит – начинается с почечных лоханок. Заражение почки происходит гематогенно (через кровь) из очагов хронической инфекции (кариозные зубы, гайморит, хронический холецистит, аднексит, простатит). Возможно проникновение из нижележащих путей по восходящему направлению и лимфогенно.
Интерстициальный нефрит – основной процесс происходит в паренхиме, считается аутоиммунным заболеванием, начало может положить бактериальная или вирусная инфекция. Сочетается с нарушением работы иммунной системы, токсическим действием лекарств или химических веществ.
Реже выявляют лейкоцитурию:
- при простатите – причиной служит та же инфекция, падение защитных сил, переохлаждение, снижение физической активности;
- туберкулезе почек – протекает на фоне первичного поражения легких, в мочевыделительные пути туберкулезная микобактерия попадает с потоком крови;
- мочекаменной болезни.
Симптомы
Лейкоцитурия редко является единственным признаком заболевания. Можно предположить инфицирование мочеиспускательной системы по следующим симптомам:
- дизурические нарушения (учащенное или затрудненное мочеиспускание);
- болевые ощущения в надлобковой зоне, с одной стороны в пояснице;
- изменения мочи по цвету и запаху;
- боли, рези, жжение при мочеиспускании;
- возникновение лихорадки.
 Нарушение мочеиспускания - один из симптомов патологии
Нарушение мочеиспускания - один из симптомов патологии При мочекаменной болезни к лейкоцитурии добавляются:
- приступообразные боли в пояснице с иррадиацией в пах, половину живота;
- учащенные позывы на мочеиспускание;
- выделение малых порций мутной мочи;
- появление гематурии при сдвиге камня;
- тошнота на фоне болевого приступа.
Для проявлений острого пиелонефрита, кроме лейкоцитурии, типичны высокая лихорадка, интенсивные боли в спине, рези при мочеиспускании, тошнота, рвота, ломота в суставах.
При хронической форме пиелонефрита по выраженности лейкоцитурии контролируют стадии обострения и ремиссии. Она может проявляться:
- пиурией;
- тупыми непостоянными болями в пояснице;
- нарастанием слабости;
- временными признаками дизурии.
На связь с интерстициальным нефритом указывают:
- потеря аппетита;
- выраженные боли;
- появление отеков;
- рост белка в моче (протеинурия);
- анемия.
Диагностика
Для дифференциальной диагностики лейкоцитурии необходимо применить дополнительные исследования с целью установления источника воспаления. Существуют практические тесты для выявления уровня патологии. Метод двухстаканной пробы – при непрерывном мочеиспускании собирается моча в 2 емкости.
Причины повышенных лейкоцитов в моче у мужчинОценка результатов:
- лейкоцитурия в первой порции выявляет очаг воспаления в мочеиспускательном канале или простате у мужчин;
- лейкоциты во второй порции говорят за поражение вышележащих органов мочевыделения.
Метод трехстаканной пробы – моча собирается в три емкости. Оценка:
- максимальное количество лейкоцитов в начальной порции указывает на поражение уретры;
- если одинаковое распространение во всех порциях — признак патологии почек;
- преобладание в 2–3 стакане говорит о заболевании мочевого пузыря.
Для выявления скрытого типа лейкоцитурии бывает необходимо проведение преднизолоновой пробы: внутривенно вводится Преднизолон, затем исследуются анализы мочи каждый час. Если хроническое заболевание почек сопровождается скрытыми симптомами, то численность лейкоцитов увеличивается в 2 раза.
 В лабораторной диагностике помогает правильно установить происхождение лейкоцитов в моче качественная оценка клеток
В лабораторной диагностике помогает правильно установить происхождение лейкоцитов в моче качественная оценка клеток Клетки Штернгеймера-Мальбина – выявляются при специальной окраске в виде бледно-голубых больших образований (в 2–3 раза крупнее обычных лейкоцитов). Внутри находят множество гранул, находящихся в постоянном движении. Обнаруживаются у половины пациентов с острой формой пиелонефрита и у ¼ части с хроническим. Могут попадать в мочу из предстательной железы, с влагалищными выделениями. Диагностически важно то, что они отсутствуют при цистите.
«Активными» называют лейкоциты, выявляемые при остром пиелонефрите. Если к осадку мочи добавить дистиллированной воды, то произойдет искусственное снижение осмотического давления. При этом создаются условия для повышения проницаемости клеточных мембран этих клеток. Вовнутрь поступает жидкость, поэтому размеры увеличиваются, нарастает подвижность внутренних гранул.
Для выявления патологии применяют:
- пальпацию простаты у мужчин, матки и половых органов у женщин со взятием мазков на бак исследование;
- анализы крови на белок, азотистые вещества, электролиты;
- уретероцистоскопия;
- ультразвуковое исследование почек и мочевого пузыря, для мужчин рекомендуют при наличии пальпаторно выявленного роста простаты трансректальное исследование;
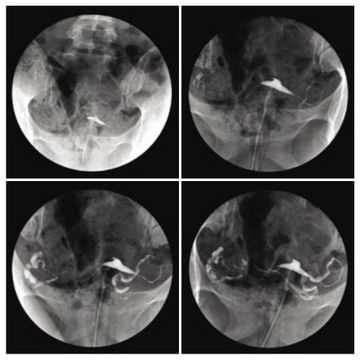
- пиелографию внутривенную или через катетеризацию мочевого пузыря;
- магниторезонансную или компьютерную томографию при необходимости.
Лечение
Терапия проводится не лейкоцитурии, а выявленного заболевания. Задача лечения — убрать очаг воспаления или при хроническом течении добиться как можно более стойкой ремиссии.
 Пациенту обязательно назначают диету и необходимый питьевой режим для исключения поступления раздражающих веществ и вымывания инфекции
Пациенту обязательно назначают диету и необходимый питьевой режим для исключения поступления раздражающих веществ и вымывания инфекции В качестве противовоспалительной терапии необходимы антибиотики с наименее токсичным действием на почки. Их назначают после выяснения чувствительности методом бак анализа или сразу используют средства широкого спектра.
Для лечения беременных стараются обойтись фитопрепаратами. Из антибиотиков возможно использование цефалоспоринов. Они наименее вредны для плода. Часто урологи рекомендуют местные процедуры промывания мочевого пузыря антисептическими растворами. Для пациентов с нефритом лечение строится в зависимости от формы. Назначаются антигистаминные средства, цитостатики в комбинации с гормональными средствами.
Лечение заболеваний, сопровождаемых лейкоцитурией, требует терпения и выполнения рекомендаций врача. Нельзя самостоятельно применять непроверенные рекламируемые средства, ведь от здоровья почек зависит состояние других органов и систем организма.
Лейкоциты в моче, их норма, причины лейкоцитурии
Лейкоциты выполняют в организме множество важных функций – главным образом, они защищают организм от различных чужеродных агентов. В том числе и в мочевыделительной системе. Некоторое количество лейкоцитов крови способно проникать в мочу и поэтому они определяются при микроскопии образца мочевого осадка в рамках общего анализа мочи.
Норма содержания лейкоцитов в моче составляет до 3 клеток у мужчин и до 6 в поле зрения у женщин. Причиной такой разницы служит различия в структуре мочеполовой системы женщин и мужчин.
Для правильной оценки количества лейкоцитов в моче крайне важно соблюдение всех правил сбора образца для анализа. Например, большое количество иммунокомпетентных клеток накапливается в мочеиспускательном канале во время сна. Если собирать первую порцию мочи, то в ней окажутся все эти клетки, что отразится на результатах исследования. Кроме того, в образец могут попасть клетки с поверхности кожи и половых органов. Поэтому необходимо соблюдать все правила подготовки сдачи мочи для анализа – утром провести туалет половых органов, и в стерильную емкость поместить среднюю порцию мочи.
Почему меняется уровень лейкоцитов в моче?
Если же даже при условии соблюдения всех правил сбора в моче наблюдаются лейкоциты, то врачи говорят о лейкоцитурии. Главной причиной этого явления является наличие воспалительного процесса в мочевыводящей системе – пиелонефрит, цистит, уретрит. Также лейкоциты проникают в мочу при заболеваниях, передающимся половым путем.
Нередко уровень лейкоцитов в моче повышается в случае онкологического заболевания органов мочевыделительной системы. При этом лейкоцитурия сочетается с гематурией.
Тяжелое гнойное воспаление мочевыводящих путей приводит к попаданию гноя в мочу – пиурии. Это состояние можно рассматривать как крайний вариант увеличения количества лейкоцитов в общем анализе мочи – гной большей частью состоит именно из этих клеток. При пиурии, помимо лейкоцитов, в моче будет большое количество белка и, возможно, болезнетворные микроорганизмы.
При обнаружении лейкоцитов в моче важно определить их источник для наиболее точной идентификации патологического процесса и назначения правильного лечения.
Гной в моче (пиурия) – причины и симптомы у женщин и детей
С помощью урины из организма человека выводятся токсичные и вредные элементы, полученные в процессе распада. По этой причине моча ничем не болеющего человека может содержать в себе лейкоциты и гной в минимальных количествах.
Но как только гнойные накопления начинают достигать внушительных объемов и становятся различимы для глаз, можно уверенно заявить, что развивается пиурия – то есть происходит накапливание лейкоцитов.
Суть патологии
Пиурия может развиться у каждого взрослого человека любого пола, известны случаи, когда пиурия диагностировалась у детей. У каждого, кто страдает этим заболеванием, в урине просматривается гной, имеющий форму комков, ниточек или хлопьев.
Патологию не принимают за самостоятельное заболевание, она является результатом уже имевшихся поражений либо воспалительных процессов. Гнойные скопления только указывают на появление существенных проблем в органах мочеточной системы.
В редких случаях это заболевание не связано с нарушениями работоспособности мочевыводящих органов. Гной может быть выявлен в моче из-за прорыва нагноений, появляющихся в расположенных рядом органах.
Классификация по формам
Заболевание принято различать по локализованию катаральных процессов:
 Асептическая – подразумевает увеличение в урине лейкоцитов при отсутствии болезнетворных микроорганизмов. Данная форма может развиться в виде осложнений в почках после туберкулеза. У детей ее можно диагностировать после продолжительного обезвоживания.
Асептическая – подразумевает увеличение в урине лейкоцитов при отсутствии болезнетворных микроорганизмов. Данная форма может развиться в виде осложнений в почках после туберкулеза. У детей ее можно диагностировать после продолжительного обезвоживания.- Инициальная – идет развитие воспалений в мочеточных каналах. Если собрать одну порцию урины в три емкости, то гной будет обнаружен в первой части.
- Терминальная – идет воспалительный процесс в лоханках и каналах почек. Для мужчин такая форма болезни характерна в простате. При взятии анализа мочи «в три стакана» гной будет находиться в крайней порции.
- Тотальная – сообщает о сильном поражении, которое охватило всю мочевыделительную систему, захватив мочевик и почки. Гноя в урине много, лейкоциты присутствуют во всех трех частях мочи.
- Хроническая – обуславливается патологиями врожденного типа.
Существует еще классификация заболевания, которая основывается на методе трехемкостного отбора мочи:
- начальная – только в первой порции присутствует гной;
- конечная – рассмотреть признаки гнойных накоплений возможно в третьей части урины;
- полная – в каждой порции имеются явные признаки патологии.
Причины развития
Пиурия является признаком воспаления. Вполне вероятно, что патология еще проходит скрытно, и пациент не чувствует определенных симптомов. Однако инфекционные бактерии уже начали свою работу.
По своей распространенности и периодичности поражений главной причиной гноя в моче у женщин считают:
- кишечную палочку;
- стрептококки и энтерококки.
Если инфицирование внутрибольничное, то причинами его становятся:
- синегнойные палочки (мужской вид);
- протеи;
- грибки из рода Кандида.
Не очень часто, но процесс может быть вызван хламидиями, гемофильными палочками, стафилококками.
Проявления лейкоцитурии клинического характера будут зависеть от основной болезни. В большинстве случаев она сопровождается болевыми ощущениями при испускании мочи, участившимися позывами, выделением урины в небольших количествах, повышением температурного режима тела, головными и поясничными болями, слабостью и усталостью во всем организме.
Изменения в моче пациенты могут обнаружить не сразу. Явными признаками проблемы считаются:
 мутность урины;
мутность урины;- наличие осадка в виде хлопьев;
- малоприятные запахи;
- затруднительность при испускании мочи;
- постоянное присутствие болевых ощущений в области лобка;
- тошнота, переходящая в рвоту;
- постоянное желание употреблять питье.
Бессимптомная лейкоцитурия
Чаще всего она проходит без инфекций бактериального типа, подтверждая внепочечные патологии. Один из таких примеров – глистная инвазия. Имеется в виду скрытая лейкоцитурия, при которой в урине обнаруживается патология после проведения определенных тестов.
Если рассуждать о нахождении гноя в урине, то факторов, способных оказать влияние на это, будет большое количество. По этой причине при данном заболевании источники его определяются индивидуально. Многое будет зависеть от показаний урограммы.
Избыток в моче лейкоцитов подтверждает нарушения и нежелательные процессы, которые могут привести к определенным серьезным болезням. Порой в моче находится кровь, что еще больше тревожит пациентов. Исходя из этого, диагностирование считается немаловажной составной частью в обнаружении отклонений и их своевременной терапии.
Увидев, что в моче присутствует гной, необходимо сдать анализы. Необходимо проявлять особую бдительность к таким проявлениям, как повышенные лейкоциты в детской моче, пиурия у младенцев, выделения гноя из мочеточного канала у женщин в период беременности.
При каких заболеваниях наблюдается пиурия?
Необходимо помнить, что отдельно, как самостоятельная болезнь, пиурия не образуется. Она только подтверждает инфицирование органов мочеточной системы при разных формах нозологического характера. Ее можно считать первичной патологией либо осложнением иных заболеваний.
Чаще всего пиурия обнаруживается в процессе воспалительных заболеваний мочевика и уретры, лоханок почек. Ее диагностируют во время дивертикул стенок пузыря, почечной паренхимы, кистозных изменений тканей.
В виде осложнения воспаление, сопровождаемое пиурией, может быть выявлено в момент системной красноватой волчанки, интоксикации органов во время отравления, почечной недостаточности хронического вида, разных аллергенных проявлениях, болезни почек, простатите.
Лейкоцитурия у беременных
Приемлемый уровень лейкоцитов для женщины не должен превышать десяти клеток. В момент беременности допускается незначительное отклонение от данного уровня. Но если количество телец белого цвета превысило указанное значение, то необходимо срочно сдать анализ. Превышение лейкоцитов говорит о том, что в организме начинается воспаление. Если результаты анализов подтвердят все опасения, специалист назначает дополнительное обследование.
 Лечебный курс может назначить только врач. Необходимо заметить, что конкретной терапии, понижающей уровень лейкоцитов, не назначается. Пиурия – это признак воспалительного процесса, и лечить в первую очередь следует именно его.
Лечебный курс может назначить только врач. Необходимо заметить, что конкретной терапии, понижающей уровень лейкоцитов, не назначается. Пиурия – это признак воспалительного процесса, и лечить в первую очередь следует именно его.
Как правило, беременной женщине, учитывая ее срок, назначают прием антибиотиков. Но лекарственные средства должны быть такими, чтобы не оказывать негативного воздействия на формирующийся плод. В большинстве случаев это препараты из группы цефалоспоринов.
В момент бактериальных инфекций беременным советуют антибиотики, имеющие природное происхождение – чеснок, петрушку, репчатый лук. Можно прибегнуть к помощи целебных травок, но в таком случае придется проконсультироваться с врачом, так как некоторые растения в момент беременности противопоказаны.
Женщине, готовящейся стать матерью, необходимо помнить, что правильную терапию может назначить только опытный специалист. Подбирая лекарственные препараты, он принимает во внимание диагноз, отдельные особенности организма, срок беременности. Самолечение в такой ситуации запрещается, так как может стать причиной последствий негативного характера.
Гной в моче у ребенка
Гнойные накопления в детской урине проявляются так же, как и у мужчин. При таком симптоме ребенок начинает испытывать боль в момент вывода мочи, которая выделяется небольшими порциями. Порой случаются задержки мочеиспускательных процессов.
Во время пиурии может подняться температура, появляются головные боли, ломки в нижней части спины. Моча приобретает мутный оттенок, гной в ней заметен невооруженным глазом.
В таких случаях необходимо обращаться к врачу. Придется сдать анализы, чтобы специалист точно установил диагноз и определил причину проявления пиурии.
Вполне вероятно, что маленькому пациенту потребуются постельный режим, диета, обильное питье, выполнение всех рекомендаций доктора.
Пиурия определяется по общему анализу урины методом подсчета уровня лейкоцитов. Для женщин это значение составляет 0 – 5, у мужчин оно несколько ниже и не должно превышать 3, для детского возраста определен показатель, равный 2. Если выявлены превышения указанных уровней, следует сдать анализы повторно, чтобы исключить возможность ошибок при отборе и сохранности урины. При повторном выявлении лейкоцитурии можно уверенно вести разговор про патологические изменения.
 Отметим, что анализ мочи не считается основным показателем для диагностирования пиурии. Большей точности можно достичь, взяв пробу по Нечипоренко. Если все сделано правильно и уровень лейкоцитов после подсчета превысил 2 000, то болезнь подтверждена.
Отметим, что анализ мочи не считается основным показателем для диагностирования пиурии. Большей точности можно достичь, взяв пробу по Нечипоренко. Если все сделано правильно и уровень лейкоцитов после подсчета превысил 2 000, то болезнь подтверждена.
Методика Каковского-Аддиса дает возможность правильно установить количество всех элементов, в число которых входят и лейкоциты, в суточном количестве мочи. Во время пиурии их показатель должен будет достичь трех миллионов.
Порой заболевание не диагностируется только по стандартным анализам мочи. В подобных ситуациях речь идет о пиурии скрытой формы, возникающей при хроническом пиелонефрите. Обнаружить такую пиурию возможно только с помощью провокационных проверок, применяя преднизолон либо пирогенал.
Подтвердив пиурию, необходимо установить причину ее появления и пораженный орган. Выполняется это инструментальными исследованиями:
- ультразвуковым обследованием мочевика, органов живота;
- МРТ;
- с помощью внутривенной пиелограммы;
- цистоскопией.
Какие показатели мочи указывают на причину пиурии?
С помощью микроскопа лаборант может различить не только сами лейкоциты, но и вид их клеток. Преобладание одного из типов способно косвенным образом указывать на причину воспалительного процесса:
- нейтрофилы – считаются признаком пиелонефрита либо туберкулеза почек;
- моноциты – указывают на появление гломерулонефрита либо интерстициальной нефрита;
- лимфоциты – вызваны изменением иммунных реакций, системными заболеваниями;
- эозинофилы – их наличие доказывает, что имеет место быть бурная реакция аллергенного характера.
Тактика лечения
Терапевтический курс должен проходить комплексно, долго и направляться на устранение причины воспаления и подавление развития патогенной флоры в очаге инфекции. Устранить только гной в моче не значит, что будет достигнуто полное выздоровление.
Уточнив основную болезнь, спровоцировавшую пиурию, врач назначает:
 антибиотики, способные действовать на определенных возбудителей;
антибиотики, способные действовать на определенных возбудителей;- спазмолитики в форме инъекции или суппозитория, потому что проблема зачастую сопровождена болевыми ощущениями;
- медпрепараты от аллергии;
- иммуномодуляторы растительного происхождения;
- физиотерапию.
Если воспалительный процесс приобретает острую форму, может назначаться капельница, с помощью которой в организм вводятся антисептические составы, промывающие полости. Порой к таким растворам добавляют антибиотики.
Лечебный курс может продолжаться несколько недель и зависит от степени поражения мочеполовых органов.
Симптом пиурии можно излечить в течение недели, но если не провести полное лечение, то болезнь примет хроническую форму, избавиться от которой будет значительно сложнее.
Профилактика заболевания
Выполняя несложные требования, можно минимизировать риски образования пиурии и других воспалений.
Для этого придется ежедневно проводить гигиену мочеполовых органов, организовать рациональное питание, в которое будет входить достаточное количество полезных микроэлементов и витаминных составов. Состояние мочи следует постоянно контролировать визуально на прозрачность и присутствие включений. Рекомендуется один раз в шесть месяцев сдавать урину на анализ.
Проявление пиурии считается тревожным знаком, с которым придется разбираться оперативно. Если болезнь не лечить, то разовьются тяжелые недуги, не исключающие хроническую недостаточность почек.
Рекомендуем другие статьи по теме
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе