Боль в правом подреберье наблюдается при хроническом
Боль в правом подреберье наблюдается при хроническом
 Довольно часто, идя на прием к терапевту, люди жалуются на ноющую, тупую боль в правом подреберье.
Довольно часто, идя на прием к терапевту, люди жалуются на ноющую, тупую боль в правом подреберье.
Синдром «правого подреберья» является индикатором большого количества разных заболеваний, однако бывает так, что дискомфорт в правой части тела беспокоит и вполне здоровых людей.
В этой области находятся такие важные органы как почка, поджелудочная железа, желчный пузырь, печень, диафрагма. Сейчас мы поговорим о том, что может вызвать боль в спине, правом подреберье и в правом боку.
Возможные причины боли
Боль в правом подреберье может быть результатом определенных болезней:
Если посмотреть на статистику, то основная масса людей жалуются на боль в правом подреберье из-за заболеваний желчного пузыря.
Боли в правом подреберье спереди
Если болит справа под ребром спереди, причиной могут быть заболевания таких органов, как:
- гепатит, цирроз, застой желчи;
- острый или хронический холецистит, желчекаменная болезнь;
- панкреатит, рак поджелудочной;
- язва 12-перстной кишки и аппендицит;
- диафрагмальные грыжи;
- инфаркт миокарда или при стенокардия;
- опоясывающий лишай;
- плеврит, пневмония;
- лямблиоз, амебиаз, описторхоз.
Боли в правом подреберье сзади
В этой области чаще всего болят травмы нижних ребер, межреберные нервы, правая почка, надпочечник, нижняя полая вена.
Чаще всего боль в данной области связана с патологией правой почки – пиелонефрит (хронический или острый).
Боли в правом подреберье отдающие в спину
Если болевые ощущения отдают в спину, тогда причины могут быть в следующем:
- Воспалена печень, при вирусных гепатитах и других отклонениях в работе органа;
- При травмах кишечника, желчного пузыря и правой части диафрагмы;
- При грыже позвоночника, остеохондрозе, артрозах межпозвонковых суставов;
- При воспалении желчного пузыря и дискинезии желчевыводящих путей;
- При панкреатите, язве и других патологиях поджелудочной железы;
- При почечной патологии, абсцессах, гнойниках и камнях в почках.
Ноющая, тупая боль в правом подреберье
Тупая ноющая боль – частый признак хронического воспаления. Такой характер болей у следующих патологий.
- Острый и хронические гепатиты, цирроз, рак печени, паразитарные поражения правой доли печени.
- Пиелонефриты, гидронефроз, апостематозный нефрит, опухоли почек на поздних стадиях.
- Хронический каькулезный и некалькулезный холециститы вне обострения, холангиты.
- Колиты легкой степени, дивертикулез кишечника.
- Опухоли надпочечников.
Постоянная боль характерна для опухолей, метастатических поражений внутренних органов, паразитарных кист печени, переломов ребер.
Боль при физических нагрузках
Очень часто боль в правом подреберье возникает при физической нагрузке (беге, быстрой ходьбе), которая может носить покалывающий или ноющий характер. Как правило, причина возникает в том случае, если эта нагрузка началась резко и с высоким темпом.
Соответственно при такой нагрузке усиливается кровоток, и большой поток крови направляется в печень, вызывая растяжение ее капсулы, и рефлекторно проявляется болью.
Острый холецистит
Наиболее опасная форма заболевания развивается бурно, сопровождается ярко выраженными симптомами:
- сильной приступообразной болью в области желчного пузыря;
- ухудшением самочувствия;
- тошнотой и многократной рвотой;
- повышением температуры тела;
- отсутствием аппетита;
- нарушением пищеварения (запором, диареей, повышенным газообразованием в кишечнике).
Хронический холецистит
Основным симптомом хронического холецистита является боль в правом подреберье – длительная либо приступообразная, отдающая в лопатку и правое плечо. Она может распространяться на достаточно широкую область грудной клетки и спины. Иногда боль сопровождается слабостью, кардиалгией, лихорадкой и другими признаками.
Вне обострений больной время от времени испытывают тупую боль в эпигастральной области и в правом подреберье. Во время обострений симптомы хронического холецистита сходны с признаками острой формы заболевания.
Желчокаменная болезнь
Пока камни находятся в желчном пузыре, больной может даже и не догадываться о своем недуге. Заподозрить данное заболевание человек сможет только во время первых настораживающих признаков: горечь во рту, дискомфорт в правом подреберье, изжога, отрыжка и тошнота.
Если камень из желчного пузыря выходит в желчные протоки, то в этот момент возникает приступ желчнокаменной болезни (желчная колика).
Острый пиелонефрит
Клиническая картина пиелонефрита характеризуется в типичных случаях тремя главными симптомами:
- повышение температуры до 38-40°С и озноб;
- расстройства мочеиспускания;
- боли в пояснице.
Другие общие симптомы: слабость, недомогание, снижение аппетита, тошнота, рвота, головная боль, боль в мышцах и суставах, обильное потоотделение.
Боли в области поясницы в первые дни не имеют четкой локализации, затем они точно определяются на уровне больной почки. Боль может отдавать в подреберье, пах, половые органы. Боли усиливаются при движении, кашле, а также по ночам. Мочеиспускание становится учащенным и болезненным.
Хронический пиелонефрит
Несмотря на не специфичность симптоматики заболевания, можно выделить некоторые признаки хронического пиелонефрита, на которые следует обратить внимание.
- беспричинное повышение температуры в вечернее время до 38оС и выше,
- быстрая утомляемость, слабость,
- частые головные боли,
- ощущение того, что поясница постоянно мерзнет,
- возникновение болевых ощущений в области поясницы, особенно при ходьбе,
- частые позывы в туалет,
- изменения цвета мочи, ее помутнение,
- появление у мочи нехарактерного неприятного запаха.
Клиника заболевания зависит от наличия сопутствующих урологических болезней и от его патогенеза.
Общие симптомы гепатита С
В целом гепатит С — это бессимптомное заболевание, диагностируется чаще случайно, когда люди обследуются по поводу других заболеваний. Поэтому в своевременной диагностике важны анализы.
Чаще прочих симтомов отмечаются астения, слабость, утомляемость. Но эти симптомы очень неспецифичны (одно их наличие не позволяет говорить о гепатите С). При циррозе печени может появиться желтуха, увеличивается в объеме живот (асцит), появляются сосудистые звездочки, нарастает слабость.
Лечение
Если болит справа под ребрами, терапевт обычно назначает консультацию у следующих специалистов:
- Гастроэнтеролог;
- Инфекционист;
- Кардиолог;
- Гинеколог;
- Хирург;
- Травматолог;
- Эндокринолог;
- Невропатолог.
Не установив точный диагноз в лечебном учреждении, запрещено заниматься самолечением. При возникновении острой боли рекомендуется вызвать скорую медпомощь, приложить холод (если это способствует снятию болевых ощущений).
В данном случае нельзя принимать обезболивающие препараты, чтобы не исказить клинические симптомы и не затруднить постановку правильного диагноза.
Source: simptomy-lechenie.net
Ноющие боли в правом подреберье причины
Анализ болевого синдрома показал, что боль локализованную в правом подреберье, ощущают в разное время до 1/3 взрослого населения. У 90% людей причиной являются патологические изменения.
Оглавление:
В основном это болезни желчного пузыря и желчевыносящих путей, заболевания печени и гепатомегалия, вызванная отеком при сердечной недостаточности. Попробуем выделить особенности болей с учетом локализации и характеристики по жалобам пациентов.
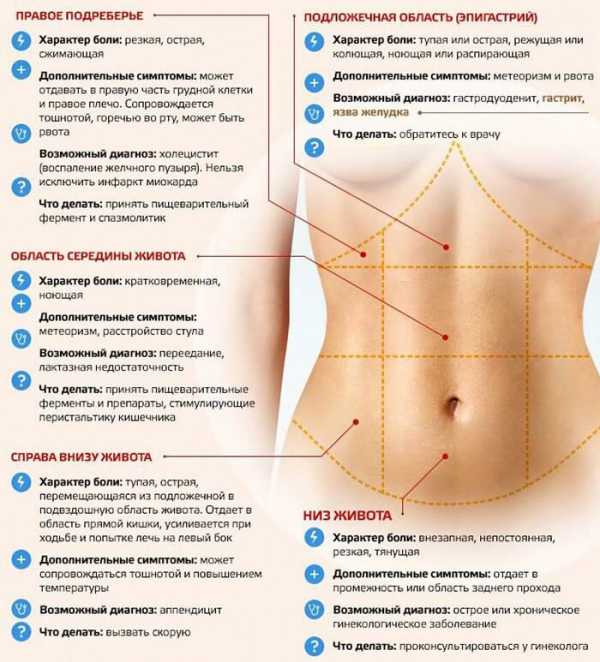
Зона правого подреберья
Если говорить о локализации, то следует уточнить, какое место тела человека зовется «правым подреберьем». Для этого существует классическое определение из топографической анатомии — область передней брюшной стенки, имеющая:
- верхней границей — правый купол диафрагмы на уровне V ребра;
- нижней — внутренний край реберной дуги;
- в центре — условную вертикальную линию, проходящую через самый нижний край ребра;
- с правой стороны — вертикальное соединение XII ребра и правого подвздошного гребня тазовой кости.
Как видим, анатомическое определение довольно сложное. На деле мы к подреберью относим все, что расположено в области правых нижних ребер и под ними начиная от позвоночника (со спины) и до грудинного сочленения.
В проекцию правого подреберья попадают внутренние органы:
- печень и желчный пузырь;
- изгиб восходящей и поперечноободочной кишки;
- верхний полюс правой почки с надпочечником;
- брюшинная сторона купола диафрагмы, отделяющая грудную полость от брюшной.
Условия возникновения болей
Причины боли в правом подреберье складываются из строения стенок внутренних органов, особенностей их иннервации. Для болящего органа должны быть соблюдены следующие условия:
- в плотных паренхиматозных органах — это отечность, увеличение размеров и растяжение или разрушение капсулы, имеющей болевые рецепторы;
- для кишки и желчного пузыря — спазм или растяжение мышечного и слоя, воспаление в подслизистой оболочке (сама слизистая не имеет болевых точек), нарушение целостности стенки.
Не менее важной особенностью внутренностей живота является общая иннервация из одних отделов спинного мозга, поэтому боль под правыми нижними ребрами может отражать локальную патологию в желудке, поджелудочной железе, двенадцатиперстной кишке, нижней полой вене.
Может ли боль возникнуть у здорового человека?
Боль в правом подреберье спереди может возникнуть по физиологическим причинам и не сопровождаться патологией. При физической нагрузке (чаще при беге, отжимании) у неподготовленного человека возможны колющие боли справа под ребрами.
Это объясняется снижением тонуса и растяжением желчевыводящих путей под влиянием выброса дополнительной порции адреналина, увеличением кровенаполнения печени с растяжением капсулы, спастическим сокращением мышц диафрагмы на вдохе из-за нетренированного дыхания.
Выполнение физических упражнений после плотного обеда утяжеляет состояние, поскольку печень ощущает давление со стороны переполненного желудка
У женщин колики в подреберье справа вызывает рост эстрогенов и падение прогестерона в период перед месячными. Гормональный дисбаланс влияет на тонус желчного пузыря и путей, вызывает застой и перерастяжение, следовательно, возможны кратковременные колики.
Аналогично срабатывают гормональные контрацептивы, их прием также сопровождается нарушением оттока желчи. В III триместре беременности физическая нагрузка сопровождается умеренными болями в подреберье или чувством тяжести. Симптомы прекращаются после родов.
Патологические причины болевых ощущений
Заболевания органов, лежащих в правом подреберье, сопровождаются болями разнообразного оттенка, иррадиацией в другие отделы живота, в поясницу и грудную клетку. Симптомы боли в правом подреберье должны знать врачи, поскольку на них основана дифференциальная диагностика.
Болезни печени, включая гепатиты различной природы, алкогольный гепатоз, цирроз, паразитарные заболевания (эхинококкоз, трихинеллез), абсцессы, рак печени или метастатический узел из желудка, легких, толстой кишки, молочной железы.
Патология сердца (ишемическая болезнь, распространенный инфаркт, кардиопатии, воспалительные болезни оболочек, пороки) — возникает слабость правого желудочка. Это означает, что мышца теряет способность перекачивать кровь в необходимом объеме. Недостаточность кровообращения сопровождается застоем крови ниже полых вен.
Формируется сердечный цирроз печени, который вызывает постоянные боли в правом подреберьеТромбоз на уровне нижней полой вены следует иметь в виду при острых внезапных болях. В желчном пузыре и протоках возможно воспаление, дискинезии, выпадение в осадок солей с образованием камней. Различают хронические калькулезный и бескаменный холецистит, холангиты, желчекаменную болезнь. Редко выявляются опухоли.
Болезни правой почки очень разнообразны. Воспаление (пиелонефрит, гломерулонефрит) может длительно протекать односторонне, вторая почка берет на себя функции обеих. Почки страдают при абсцедировании, туберкулезе, эхинококкозе, нарушается структура ткани гидронефрозом, поликистозом.
Мочекаменная болезнь способствует закупорке лоханок или мочеточника камнем, дальнейший застой мочи провоцирует воспаление. Опухоли из почечной паренхимы, а также частое метастазирование при раке другой локализации сопровождается выраженными постоянными болями. В правом надпочечнике развивается феохромоцитома и другие разновидности злокачественных новообразований.
Среди болезней ободочной кишки следует выделить синдром раздраженного кишечника, колиты, вызванные инфекцией, болезнью Крона, неспецифический язвенный колит, опухоли, дивертикулез, кишечную непроходимость.
В пограничных тканях диафрагмы и ребер возможны повреждения за счет переломов нижних ребер, межреберной невралгии, диафрагматита и опухоли, опоясывающего лишая, вызванного вирусом герпеса.
Боли в животе иррадиируют в верхнюю правую область и подреберье при прободении язвы двенадцатиперстной кишки, панкреатите, аппендиците, травматическом повреждении почки и печени.
Пациенты по-разному описывают болевой синдром. Тип болей учитывается в дифференциальной диагностике.
Таких больных срочно доставляют в ближайшее хирургическое отделение и осматривают специалисты по неотложным состояниям
Характеристика болевых ощущений
Далее рассмотрены варианты болевых ощущений и их особенности на фоне заболеваний.
Боль острая
Острая боль в правом подреберье — возникает внезапно, входит в понятие «острый живот». Решается вопрос об оперативном лечении. Резкую боль в подреберье справа вызывают следующие состояния.
Ранения и разрывы печени, почки, кишечника. Нарастающие гематомы из-за внутреннего кровотечения добавляют тупые давящие боли, сопровождаются шоком, головокружением, признаками анемии по анализам крови.
Острый холецистит, панкреатит, аппендицит при аномальном расположении вначале приступа вызывают тошноту и рвоту, повышение температуры, боль иррадиирует в бок, спину, лопатку. Начинает пульсировать, если воспаление переходит в гнойное. В этом случае необходимы срочные меры поскольку состояние указывает на разрыв органа в ближайшее время и распространение гноя по всей брюшине.
Перфорация кишечника вызывается язвенным поражением всей глубины стенки. Характеризуется режущей болью. Возникает при прободении язвы (болезнь Крона, неспецифический язвенный колит, язва двенадцатиперстной кишки), разрыве дивертикулов.
Кишечная непроходимость формируется постепенно, обычно острому состоянию предшествует период запора и ноющей боли. Добавляется вздутие живота в верхних отделах, рвота, задержка газов.
При полной закупорке желчных протоков камнем происходит сокращение мышц. С другой стороны, застой желчи вызывает увеличение и воспаление желчного пузыря. Поэтому острый приступ чередуется с тупыми распирающими болями в правом подреберье.
Тромбозы артерий и вен, тромбоэмболии питающих сосудов приводят к кислородному голоду (ишемии), затем к некрозу тканей. Боль очень интенсивная, возможен болевой шок. Почечная колика, вызванная движением камня по правому мочеточнику, дает иррадиацию вверх к подреберью, в спину и в паховые органы. Боль острая нестерпимая, мучительная.
Внезапные сжимающие боли сопутствуют острому инфаркту миокарда в абдоминальной форме
Перелом правых ребер вызывает простреливающую боль, усиливающуюся при вдохе, движениях. Аналогично чувствует себя больной с межреберной невралгией, опоясывающим лишаем.
Узнать подробности о причинах болей при дыхании можно в этой статье.
Боль тупая
Тупая боль в правом подреберье описывается пациентами, как «что-то ноет, не дает лежать на правом боку, распирает». Они переносятся больными, хотя могут быть различными по интенсивности. С умеренными болями часть пациентов не желает обращаться к врачу.Подобный тип болевого синдрома характерен для длительного хронического воспаления, начальной стадии новообразования и наблюдается:
- при хронических гепатитах, циррозе печени;
- паразитарных заболеваниях печени;
- хроническом холецистите и пиелонефрите вне обострения;
- колите без изъязвления стенки;
- дивертикулах ободочной кишки;
- постепенно растущем гидронефрозе;
- метастазах из других органов.
Чувство «тяжести»
Пациенты с сердечной недостаточностью указывают на постоянную тяжесть в правом подреберье, вызванную застоем крови. Одновременно наблюдаются отеки на стопах и голенях, увеличение живота (асцит) за счет выпотевания плазмы в брюшную полость.
При значительном увеличении органа появляется тянущая боль. Аналогичные симптомы возникают при гепатитах, жировом гепатозе, дискинезии желчевыводящих путей (гипомоторный тип), хроническом холецистите вне обострения.
Что провоцирует боли?
Все органы, расположенные в правом подреберье, «не любят» острую и жирную пищу, жареные блюда, копчености, соленья. Эти продукты заставляют пищеварение работать с повышенной нагрузкой.
Неподходящая еда провоцирует скрытые формы заболеваний, вызывает сбой функций органов пищеварения
По характеру боли отличаются тупостью, спазмом (схваткообразная, колющая), наличием тошноты, сопровождаются вздутием живота, нарушением стула. Подробнее узнать о болях в правом подреберье после еды можно в этой статье.
Физическая нагрузка активизирует калькулезные процессы в желчном пузыре, почках. Особенную роль придают тряске в транспорте, бегу, прыжкам. Вызывается передвижение камней, а значит — приступ почечной колики, желчекаменной болезни.
Одновременно активизируется наполнение печени кровью, ноющая боль в подреберье справа усиливается после выполнения тяжелой работы, спортивной тренировки. Нагрузки провоцируют обострение межреберной невралгии, остеохондроза, миозита. Способствуют тромбоэмболическим осложнениям сосудов.
Если дискинезия желчных путей вызвана гипотонией мышц, то физическая нагрузка улучшает прохождение желчи. Пациенты отмечают устранение болевых ощущений. Особенности болевого синдрома рассмотрим на примере разной патологии.
Боли, вызванные патологией печени
В подреберье находится правая доля печени, левая — уходит в эпигастрий. Боли вызываются перерастяжением капсулы. Этот механизм подходит как для отечности паренхимы при воспалении, так и для объемных процессов (абсцесс, эхинококковая киста, новообразование).
Гепатиты — большая группа воспаления печеночной паренхимы разной этиологии. По причинам различают вирусные инфекционные, алкогольный, токсический, аутоиммунный. Боли носят тупой распирающий характер.
В клиническом течении на первое место выходит интоксикация организма: тошнота, отсутствие аппетита, рвота, резкая слабость. Нарушение метаболизма белков, жиров и углеводов, обмена желчных пигментов вызывает желтушность кожи и слизистых. Кал становится сероватым, моча темнеет.
При циррозе печени — постепенно воспаление переходит в стадию рубцевания. Образуются плотные узлы, не содержащие гепатоцитов. Аналогично заканчивается жировой гепатоз при алкогольной болезни. Характерны упорные ноющие боли в начале заболевания, когда печень еще увеличена. Затем размеры органа уменьшаются. Развивается печеночная недостаточность.Эхинококковая киста — проявляется при попадании в организм личинок паразита эхинококка. Она наиболее часто локализуется в правой доле. По мере роста сдавливает печеночные и желчные протоки, растягивает капсулу.
У 12% пациентов вызывает нагноение с образованием абсцесса печени. Об абсцедировании говорит пульсирующая боль в правом подреберье. Клинически выявляется по интенсивной постоянной боли в подреберье справа тупого и ноющего характера. Иррадиирует в правое плечо, лопатку.
Типично усиление в положении лежа на левом боку, на фоне движений, глубокого дыхания. Боль уменьшается, если лежать на правом боку, свернувшись «калачиком». При осмотре врачи выявляют сильную болезненность при надавливании на нижние правые ребра.
Абсцессы печени при поверхностной локализации прорывают капсулу и распространяются в поддиафрагмальное пространство
Боли при застойной сердечной недостаточности
Сердечная недостаточность вызывает значительное увеличение печени, отеки на стопах и голенях, трофические язвы, асцит. Боли носят характер чувства тяжести в подреберье справа. У пациента удается выяснить предшествующий анамнез, перенесенные заболевания сердечной мышцы.
При абдоминальной форме инфаркта миокарда боли отличаются давящим и жгучим интенсивным приступом («удар ножа»). Отдают в правую лопатку, за грудину. Наиболее типичны при инфаркте задней стенки левого желудочка. Возможно падение артериального давления, аритмия, одышка.
Как болит желчный пузырь?
Желчный пузырь и протоки относятся к полым органам. Значит, боли в них могут возникнуть при растяжении (нарушение оттока желчи) или спастическом сокращении. Дискинезия называется соответственно гипотонической и гипертонической.
В чистом виде она возможна в детском возрасте, у нервных, эмоциональных людей. Чаще сопровождает воспаление (холецистит и холангит). Повышенный тонус вызывает спазм при движении камня, что проявляется приступом печеночной колики. Иррадиируют в спину, правую лопатку.
Хронический холецистит протекает до обострения с тупыми, ноющими болями, но в стадию обострения сопровождается резкими режущими ощущениями. Возможна рвота желчью, пожелтение склер, вздутие живота, горечь во рту по утрам.
Болезни прилегающего отдела ободочной кишки
К правому подреберью относится только изгиб поперечно ободочной и восходящей кишки. Но для кишечника характерно распространение болей по всему животу. Сначала они менее выражены и не затрагивают брюшину. Пациент чувствует вздутие, нарушение стула.
Воспаление брюшины может привести к болевому шоку, перитониту. Симптомы наблюдаются при ранениях кишечника. Спастический колит вызывает приступы схваткообразных болей, запор, метеоризм. Заболевание часто имеет инфекционную природу.
Если неспецифический язвенный колит и болезнь Крона поражают весь кишечник, то изменения касаются и ободочной кишки. В каловых массах обнаруживают слизь, гной, примеси крови. Боли интенсивные, охватывают весь живот.
Опухоли редко локализуются в правом верхнем углу поперечно ободочной кишки. Они проявляются механическим препятствием для прохождения содержимого, распадом. Тогда главным признаком становится острая кишечная непроходимость с задержкой стула, вздутием верхней части кишечника, острыми болями. При распаде содержимое поступает в полость брюшины и развивается перитонит.
Заболевания почек
Пиелонефрит — воспаление правой лоханки почки. Протекает в разном виде. Тяжелее всего — апостематозная форма (с множественными гнойниками). Боли в подреберье справа «уходят» вглубь поясницы.
Карбункул в воротах почки способен перекрыть мочевыделение, вызывает пульсирующую боль
При абсцессе или карбункуле имеют разлитой пульсирующий характер. Резко повышается температура, наблюдается озноб. Нарушается мочевыделение. У пациента частые позывы к мочеиспусканию, рези. В моче обнаруживают гной, кровь.
Паранефрит — вызывается переходом воспаление с капсулы верхнего полюса почки на окружающую жировую ткань. Повышена температура. Болевой синдром сначала локализован в области спины, затем охватывает правое подреберье, усиливается при вдохе, ходьбе, выпрямлении тела.
Мочекаменная болезнь — проявляется сильными приступами болей. Расположены в пояснице, правой стороне живота, иррадиируют в пах, наружные половые органы. На высоте приступа возможна рвота. В моче обнаруживают соли и кровь.
Рак почки — дает симптоматику только на поздних стадиях. Сначала не имеет характерных признаков. При росте проявляется кровью в моче, интенсивными болями и острой задержкой мочи. Опухоли правого надпочечника (феохромоцитома, альдостерома, кортикостерома) известны эндокринологам, поскольку изменяют гормональный состав человека, вторичные половые признаки.
Болезни ребер
Ушибы, переломы, межреберная невралгия сопровождаются интенсивными болями в спине, боку. Усиливаются на глубоком вдохе, при поворотах тела, наклоне. Ясность вносит пальпация наболевшего места. О проявлении болей в правом подреберье и спине читайте в этой статье.
При возникновении болей в правом подреберье не стоит полагаться на собственные познания. Только специалист поможет разобраться и найти причину. Длительное терпение оборачивается тяжелыми последствиями.
Почему возникает боль в правом подреберье
Довольно часто, идя на прием к терапевту, люди жалуются на ноющую, тупую боль в правом подреберье.
Синдром «правого подреберья» является индикатором большого количества разных заболеваний, однако бывает так, что дискомфорт в правой части тела беспокоит и вполне здоровых людей.
В этой области находятся такие важные органы как почка, поджелудочная железа, желчный пузырь, печень, диафрагма. Сейчас мы поговорим о том, что может вызвать боль в спине, правом подреберье и в правом боку.
Возможные причины боли
Боль в правом подреберье может быть результатом определенных болезней:
Если посмотреть на статистику, то основная масса людей жалуются на боль в правом подреберье из-за заболеваний желчного пузыря.
Боли в правом подреберье спереди
Если болит справа под ребром спереди, причиной могут быть заболевания таких органов, как:
- гепатит, цирроз, застой желчи;
- острый или хронический холецистит, желчекаменная болезнь;
- панкреатит, рак поджелудочной;
- язва 12-перстной кишки и аппендицит;
- диафрагмальные грыжи;
- инфаркт миокарда или при стенокардия;
- опоясывающий лишай;
- плеврит, пневмония;
- лямблиоз, амебиаз, описторхоз.
Боли в правом подреберье сзади
В этой области чаще всего болят травмы нижних ребер, межреберные нервы, правая почка, надпочечник, нижняя полая вена.
Чаще всего боль в данной области связана с патологией правой почки – пиелонефрит (хронический или острый).
Боли в правом подреберье отдающие в спину
Если болевые ощущения отдают в спину, тогда причины могут быть в следующем:
- Воспалена печень, при вирусных гепатитах и других отклонениях в работе органа;
- При травмах кишечника, желчного пузыря и правой части диафрагмы;
- При грыже позвоночника, остеохондрозе, артрозах межпозвонковых суставов;
- При воспалении желчного пузыря и дискинезии желчевыводящих путей;
- При панкреатите, язве и других патологиях поджелудочной железы;
- При почечной патологии, абсцессах, гнойниках и камнях в почках.
Ноющая, тупая боль в правом подреберье
Тупая ноющая боль – частый признак хронического воспаления. Такой характер болей у следующих патологий.
- Острый и хронические гепатиты, цирроз, рак печени, паразитарные поражения правой доли печени.
- Пиелонефриты, гидронефроз, апостематозный нефрит, опухоли почек на поздних стадиях.
- Хронический каькулезный и некалькулезный холециститы вне обострения, холангиты.
- Колиты легкой степени, дивертикулез кишечника.
- Опухоли надпочечников.
Постоянная боль характерна для опухолей, метастатических поражений внутренних органов, паразитарных кист печени, переломов ребер.
Боль при физических нагрузках
Очень часто боль в правом подреберье возникает при физической нагрузке (беге, быстрой ходьбе), которая может носить покалывающий или ноющий характер. Как правило, причина возникает в том случае, если эта нагрузка началась резко и с высоким темпом.
Соответственно при такой нагрузке усиливается кровоток, и большой поток крови направляется в печень, вызывая растяжение ее капсулы, и рефлекторно проявляется болью.
Острый холецистит
Наиболее опасная форма заболевания развивается бурно, сопровождается ярко выраженными симптомами:
- сильной приступообразной болью в области желчного пузыря;
- ухудшением самочувствия;
- тошнотой и многократной рвотой;
- повышением температуры тела;
- отсутствием аппетита;
- нарушением пищеварения (запором, диареей, повышенным газообразованием в кишечнике).
Хронический холецистит
Основным симптомом хронического холецистита является боль в правом подреберье – длительная либо приступообразная, отдающая в лопатку и правое плечо. Она может распространяться на достаточно широкую область грудной клетки и спины. Иногда боль сопровождается слабостью, кардиалгией, лихорадкой и другими признаками.
Вне обострений больной время от времени испытывают тупую боль в эпигастральной области и в правом подреберье. Во время обострений симптомы хронического холецистита сходны с признаками острой формы заболевания.
Желчокаменная болезнь
Пока камни находятся в желчном пузыре, больной может даже и не догадываться о своем недуге. Заподозрить данное заболевание человек сможет только во время первых настораживающих признаков: горечь во рту, дискомфорт в правом подреберье, изжога, отрыжка и тошнота.
Если камень из желчного пузыря выходит в желчные протоки, то в этот момент возникает приступ желчнокаменной болезни (желчная колика).
Острый пиелонефрит
Клиническая картина пиелонефрита характеризуется в типичных случаях тремя главными симптомами:
- повышение температуры до 38-40°С и озноб;
- расстройства мочеиспускания;
- боли в пояснице.
Другие общие симптомы: слабость, недомогание, снижение аппетита, тошнота, рвота, головная боль, боль в мышцах и суставах, обильное потоотделение.
Боли в области поясницы в первые дни не имеют четкой локализации, затем они точно определяются на уровне больной почки. Боль может отдавать в подреберье, пах, половые органы. Боли усиливаются при движении, кашле, а также по ночам. Мочеиспускание становится учащенным и болезненным.
Хронический пиелонефрит
Несмотря на не специфичность симптоматики заболевания, можно выделить некоторые признаки хронического пиелонефрита, на которые следует обратить внимание.
- беспричинное повышение температуры в вечернее время до 38оС и выше,
- быстрая утомляемость, слабость,
- частые головные боли,
- ощущение того, что поясница постоянно мерзнет,
- возникновение болевых ощущений в области поясницы, особенно при ходьбе,
- частые позывы в туалет,
- изменения цвета мочи, ее помутнение,
- появление у мочи нехарактерного неприятного запаха.
Клиника заболевания зависит от наличия сопутствующих урологических болезней и от его патогенеза.
Общие симптомы гепатита С
В целом гепатит С — это бессимптомное заболевание, диагностируется чаще случайно, когда люди обследуются по поводу других заболеваний. Поэтому в своевременной диагностике важны анализы.
Чаще прочих симтомов отмечаются астения, слабость, утомляемость. Но эти симптомы очень неспецифичны (одно их наличие не позволяет говорить о гепатите С). При циррозе печени может появиться желтуха, увеличивается в объеме живот (асцит), появляются сосудистые звездочки, нарастает слабость.
Лечение
Если болит справа под ребрами, терапевт обычно назначает консультацию у следующих специалистов:
Не установив точный диагноз в лечебном учреждении, запрещено заниматься самолечением. При возникновении острой боли рекомендуется вызвать скорую медпомощь, приложить холод (если это способствует снятию болевых ощущений).
В данном случае нельзя принимать обезболивающие препараты, чтобы не исказить клинические симптомы и не затруднить постановку правильного диагноза.
Боль в правом подреберье
Боли в правом подреберье являются первым признаком того, что в работе определённых органов, локализованных в данной области, произошёл сбой. Но также болевой синдром нередко проявляется, если патология прогрессирует и в прочих органах, нервные окончания которых проходят к правому подреберью или же пересекаются с локализованными там нервными волокнами. В любом случае боли в правом подреберье — серьёзный повод обратиться в медицинское учреждение для прохождения полного осмотра (особенно, если боль возникла во время беременности).
Боли в правом подреберье могут проявиться у абсолютно любого человека, вне зависимости от его половой принадлежности и возрастной категории, к которой он относится. Если неприятные ощущения проявились однократно, то это ещё не говорит о том, что пора паниковать и сразу бежать к врачу. Поводом для обращения к специалисту являются регулярно повторяющиеся приступы боли в правом подреберье.
В правом боку располагаются следующие органы:
- печень;
- часть тонкого и толстого кишечника;
- желчный пузырь и его протоки, по которым проходит желчь;
- часть диафрагмы.
Иррадиация болезненных ощущений в данную область может наблюдаться в случае прогрессирования патологий следующих органов:
- сердце;
- лёгкие;
- межрёберные мышечные структуры;
- поджелудочная железа;
- позвоночный столб.
Основные причины
Чаще всего боль в правом подреберье может возникнуть вследствие таких недугов органов, локализованных в данном участке:
- острая форма холецистита. В этом случае у человека проявляется острая боль в правом подреберье, так как сформированные конгломераты из желчного пузыря попадают в его выводную протоку, травмируя и расширяя ее. Как следствие этого, может развиться воспаление данного органа на фоне застоя продуцируемой желчи. Болевой синдром проявляется резко, и часто отдаёт в правую руку. Данный симптом сопровождается тошнотой, рвотой. Человек отказывается от еды, лежит в вынужденном положении. Редко наблюдается усиление боли на вдохе;
- язвенное поражение 12-перстной кишки. Колющая боль в правом подреберье является характерным признаком формирования язвы. В этом случае прогрессированию такого недуга способствует патогенная активность бактерии Хеликобактер пилори. Резкая и острая боль проявляется преимущественно в ночное время суток. Многие пациенты характеризуют этот тип боли в правом подреберье, как «кинжальная». Стоит отметить, что интенсивность болевого синдрома может несколько уменьшиться после потребления еды;
Тип боли и возможные недуги
Несмотря на то что причины боли в правом подреберье довольно разнообразные, определить истинную причину проявления данного симптома опытному клиницисту не составит труда. Для определённых недугов характерным является и определённый тип боли.
Причины появления ноющей (тянущей) боли в правом подреберье:
- ноющая боль присуща недугам печени. Обычно к врачу пациенты обращаются уже в том случае, когда проявляются острые боли, отдающие в спину, руку и прочие части тела. Но практически во всех клинических ситуациях им предшествовала ноющая боль. Стоит отметить, что абсолютно каждый вид гепатита протекает с периодами проявления ноющих болей;
- цирроз печени. Опасность патологии таится в том, что болевой синдром проявляет себя на последних стадиях её прогрессирования. На первых стадиях боли нет, и это учитывая тот факт, что воспаление в органе уже прогрессирует и приводит к гибели множества гепатоцитов. Впоследствии, поражённые участки замещаются фиброзной тканью. Орган больше не может полноценно функционировать. Вот тогда и возникает боль;
- раковый процесс в печени. Ноющая боль, проявляющаяся одномоментно с повышенной усталостью, снижением аппетита и потерей массы тела, должна послужить серьёзным поводом для обращения к врачу онкологу. Указанная симптоматика является характерной для онкологических заболеваний;
- воспалительный процесс, протекающий в любом из органов, локализованных в правом подреберье, может спровоцировать проявление ноющей боли.
Тупая боль в правом подреберье проявляется на фоне следующих патологий:
- хронический пиелонефрит. Примечателен тот факт, что в случае одностороннего поражения, болевой синдром обычно отдаёт в место, где локализуется здоровая почка. Неприятные ощущения имеют тенденцию к усилению при повышении физических нагрузок;
- хронический холецистит. Нарушение функционирования желчного пузыря приводит к появлению тупой боли. Стоит отметить, что боль может усиливаться после приёма еды. В редких случаях дискомфорт проявляется даже при сильном вдохе;
- панкреатит в хронической форме. Если патология не была своевременно пролечена, то это чревато разрастанием соединительной ткани в органе. Как результат, он перестаёт полноценно функционировать. Болевые ощущения проявляются как в правом, так и в левом подреберье после потребления еды. Отмечается усиление ощущений при приёме жирной или острой еды;
- хроническая форма гепатита. О наличии такого процесса может свидетельствовать тупая боль справа под рёбрами, тошнота, рвота, снижение аппетита. Усиливаются неприятные ощущения после приёма жирной пищи, алкоголя. Нередко отдают в спину;
- хронический дуоденит. Воспаление эпителия 12-перстной кишки протекает на фоне тупой боли справа под рёбрами или же в эпигастральной области. У больного снижается аппетит или же он полностью отказывается от приёма еды. Клиника дополняется изжогой, поносом, рвотой.
Гинекологические проблемы и боль в правом подреберье
У женщин спровоцировать появление неприятных ощущений в данной области могут патологии репродуктивной системы.
Нередко провоцирует появление боли внематочная беременность. Характерной особенностью данной беременности является то, что после оплодотворения яйцеклетка не проникает в полость матки, а прикрепляется к маточной трубе, где и начинает своё развитие. Выраженный болевой синдром проявляется, когда труба из-за такой патологической беременности чрезмерно перерастягивается и даже разрывается. В этом случае требуется незамедлительно обратиться к квалифицированному врачу и провести прерывание беременности или удаление повреждённой трубы. Стоит отметить, что при внематочной беременности интенсивность боли различная. Обычно в начале такой патологии она едва различима, но позже она становится очень сильной и нестерпимой (в случае разрыва).
Но не только такая патологическая беременность может стать причиной болезненных ощущений. Патологии внутренних половых органов также нередко сопровождаются таким симптомом. В частности, перекрут кисты яичника, а также аднексит.
Более редкие причины появления болезненных ощущений в правой части живота
- грудной остеохондроз. Характерная особенность – усиление болезненных ощущений при вдохе. Нередко боль отдаёт в спину. Но бывают и такие клинические случаи, когда у больного более сильно болит именно спина, а не подреберье, и болевой синдром усиливается как на вдохе, так и на выдохе;
- инфаркт миокарда. Боль в правой части живота может возникнуть в случае абдоминальной формы данного недуга. Имеет тенденцию к усилению на вдохе;
- опоясывающий герпес. Опасная патология, особенно если прогрессирует во время беременности (нередко становится причиной гибели плода). Недуг прогрессирует после проникновения в тело вируса, относящегося к семейству герпесвирусов. Боль возникает из-за того, что после внедрения вирус поражает межрёберные нервные окончания;
Диагностика
При проявлении данного симптома, особенно при беременности, следует сразу же обратиться в медицинское учреждение. Диагностикой занимается инфекционист или же гастроэнтеролог (при беременности консультировать также должен и гинеколог). После первичного осмотра и опроса, составляется более детальный план диагностики, который может включать в себя такие исследования:
- ЭКГ;
- печёночные пробы. Данный анализ может показать полную картину работы печени;
- УЗИ;
- гемограмму;
- рентген позвоночного столба;
- рентген лёгких;
- анализ кала.
Лечебные мероприятия
После постановки диагноза врач назначит корректное лечение. Оно может быть разным, так как все болезни, которые сопровождаются таким симптомом, имеют различное лечение. Может применяться как консервативная терапия, после которой больной полностью вылечиться, так и операбельное вмешательство (к примеру, в случае острого аппендицита).
«Боль в правом подреберье» наблюдается при заболеваниях:
Абсцесс печени представляет собой процесс образования заполненной гноем полости в паренхиме органа из-за внедрения в неё пиогенной микрофлоры. Возбудителями, вызывающими данное заболевание, могут быть как бактерии, так и простейшие микроорганизмы. В случае если внедряются бактерии, развивается бактериальный абсцесс печени, а если амёбы и другие простейшие – амебный абсцесс печени.
Алкогольный гепатит – это воспалительное заболевание печени, которое развивается в результате продолжительного приёма спиртосодержащих напитков. Такое состояние является предвестником развития цирроза печени. Исходя из названия недуга, становится понятно, что основной причиной его появления является употребление алкоголя. Помимо этого, гастроэнтерологи выделяют несколько факторов риска.
Альвеококкоз – заболевания паразитарной природы, вызываемое альвеококками и характеризующееся формированием первичного очага поражения в печени. Данное заболевание имеет тяжёлые симптомы и последствия, а во многих случаях болезнь оканчивается даже смертью пациента. Поэтому его диагностика и лечение у человека должны быть проведены своевременно, во избежание развития осложнений.
Амилоидоз — это недуг, который может поражать все органы в организме. Основная причина его развития – скопление в тканях белка амилоида, которого в норме в организме быть не должно. Как правило, данное нарушение выработки белка поражает организм людей от 60 лет и старше. Самое опасное состоит в том, что АА и А1 амилоидоз может стать «катализатором» для таких заболеваний, как склероз, недостаточность внутренних органов и даже атрофии конечностей.
Анемия Минковского-Шоффара (наследственный микросфероцитоз, микросфероцитарная анемия) – вид анемии, при котором разрушение эритроцитов происходит быстрее, чем длится их жизненный цикл. Данный патологический процесс возможен из-за внутриклеточных дефектов красных кровяных телец. Распространенность такого заболевания довольно большая – 80% от всех случаев анемии.
Аортальная недостаточность – патологический процесс в сердце, который характеризуется неполным перекрытием аортального отверстия створками митрального клапана. Это означает, что между ними формируется щель, что, в свою очередь, ведёт к переполнению кровью левого желудочка. Он растягивается, отчего начинает хуже выполнять свои функции. Такое заболевание является вторым по частоте недугом сердца и нередко сопровождается сужением аорты. Недостаточность аортального клапана чаще диагностируется у представителей мужского пола, нежели у женского. В зависимости от факторов возникновения, данное расстройство может быть первичным и вторичным. Именно поэтому факторами развития становятся врождённые патологии или перенесённые заболевания.
Многие люди сейчас даже не имеют понятия о том, что такое аскаридоз. Данный недуг является очень опасным, так как поражает одновременно и взрослых людей и маленьких детей. Аскаридоз – распространённое нематодное глистное заболевание, которое вызывается человеческой аскаридой. Личинки её могут свободно мигрировать по всему организму, поражая органы и системы. Развитие же их происходит в кишечнике.
Аутоиммунный гепатит – патологическое поражение главного кроветворного органа, печени, которое имеет неясную этиологию и приводит к разрушению печёночных клеток с последующим развитием печёночной недостаточности. Среди всех печёночных патологий аутоиммунный гепатит занимает порядка 25%, причём страдают от него как дети, так и взрослые. Женщины подвержены данной патологии в 8 раз чаще, чем мужчины.
Бескаменный холецистит — воспаление органа без образования камней, которое характеризуется отсутствием конкрементов в органе, в отличие от желчнокаменной болезни. Чаще всего у людей встречается хронический бескаменный холецистит, но также он бывает и острой формы, и связан он с бактериальным, вирусным или паразитарным инфицированием органа. Чаще болеют патологией представительницы прекрасного пола, причём возраст особенного значения не играет.
Билиарный панкреатит – болезнь поджелудочной железы, тесно связанная с ЖКБ и образованием конкрементов, нарушающих поступление желчи. На сегодняшний день количество людей с этим заболеванием существенно выросло, что связано с неправильным образом жизни и неправильным питанием – употреблением слишком большого количества жирной и жареной пищи. Поэтому диета обязательно включается в лечение этого заболевания, так как без нормализации поступления жиров и углеводов в организм избавиться от болезни невозможно. То есть диета является залогом эффективной терапии патологического состояния.
Билиарный цирроз является патологией печени, возникающей вследствие длительного нарушения оттока желчи из-за холестаза или поражения желчевыводящих путей. Это процесс хронического воспаления, имеющего аутоиммунный генез. Патология бывает вторичной и первичной. Стоит отметить, что преимущественно у людей с этой патологией наблюдается первичный билиарный цирроз печени.
Гемангиома печени — это заболевание, сопровождающееся образованием доброкачественной опухоли. Такое заболевание обладает неординарной природой. Очень часто гемангиома печени представляет собой совокупность сосудистых новообразований бластоматозного и дисэмбриопластического характера.
Гепатит D — это ещё один тип вирусного инфицирования печени. Его отличительной особенностью является то, что наиболее часто протекает одновременно с гепатитом В, реже считается осложнением негативного влияния HBV. Провокатором выступает специфический микроорганизм, который зачастую инфицирует человека парентеральным путём, т. е. через кровь. Помимо этого, выделяют ряд иных механизмов заражения.
Гепатит G — это болезнь инфекционного характера, обусловленная негативным влиянием на печень специфического возбудителя. Среди иных разновидностей подобного заболевания диагностируется реже всего. Прогноз полностью зависит от варианта его протекания. Переносчиком патологического агента считается больной человек и бессимптомный носитель вируса. Наиболее часто инфицирование осуществляется через кровь, однако есть и другие механизмы проникновения бактерии.
Гепатит Е — это довольно тяжёлая патология, характеризующаяся вирусным поражением печени. Отличительной чертой от иных разновидностей недуга является то, что он довольно часто протекает благоприятно и заканчивается выздоровлением. Однако вместе с тем представляет опасность для представительниц женского пола в положении.
Гепатомегалия печени – основной признак того, что произошёл сбой в нормальном функционировании данного органа. При прогрессировании такого состояния размеры печени увеличиваются. Наиболее частой причиной гепатомегалии является отравление организма различными ядами и токсинами.
Дискинезия желчного пузыря – считается довольно распространённой патологией, для которой характерно нарушение функционирования этого органа, отчего происходит недостаточный отток желчи в ДПК. Болезнь может быть как первичной, так и вторичной, отчего будут отличаться причины её формирования. Зачастую ими выступают врождённые аномалии или другие недуги органов пищеварительной системы.
Дисхолия желчного пузыря – это патология, которая характеризуется изменением состава желчи. Подобное состояние, как правило, является результатом различных недугов и нарушений в образе жизни человека.
Диффузные изменения печени — часто встречающееся патологическое состояние, для которого характерно развитие трансформаций тканей железы. Опасность в том, что болезнь развивается даже при незначительных расстройствах и не редкость среди детей.
Желтуха – патологический процесс, на формирование которого влияет большая концентрация в крови билирубина. Диагностировать недуг могут как у взрослых, так и у детей. Вызвать такое патологическое состояние способно любое заболевание, и все они абсолютно разные.
Желчекаменная болезнь, которую также принято определять как желчнокаменная болезнь или холелитистиаз – это заболевание, при котором в желчном пузыре либо в желчных протоках образуются камни. Желчекаменная болезнь, симптомы которой отмечаются у больных, как показывают результаты медицинской практики, неэффективна в лечении с применением консервативной терапии и различного типа методик, потому единственным способом излечения заболевания является оперативное вмешательство.
Ожирение печени, также определяющееся как жировой гепатоз, является хроническим или острым заболеванием данного органа. Ожирение печени, симптомы которого связаны с нарушениями обменного характера, происходящими на клеточном уровней, протекает в комплексе с дистрофическими процессами, сосредотачиваемыми в области паренхимы пораженного органа.
Застой желчи — это довольно редкий патологический процесс, при котором замедляется или полностью прекращается выделение подобного вещества или его транспортировка по желчевыводящим протокам. В медицинской сфере такое нарушение также известно под названием холестаз.
Калькулезный холецистит — одна из форм проявления ЖКБ, при которой в поражённом органе возникают отложения конкрементов. Заболевание длительное время никак себя не проявляет, но в период обострения, когда один или несколько камней начинают двигаться по протоку, а иногда и вовсе закупоривают его, появляются симптомы жёлчной колики. Чаще всего людям с этой патологией назначают операции и наиболее предпочтительный вариант операции – лапароскопическая.
Камни в желчном пузыре образуются из-за проблем с обменом веществ в организме. Именно они становятся причиной возникновения ЖКБ. Конкременты, образовавшиеся в органе, могут располагаться где угодно — как в самом пузыре, так и в его протоках, и даже в печени, при этом их форма и размер варьируют от очень маленьких (песок), до очень больших.
Сердечное хроническое недомогание, которое возникает за счёт формирования соединительной ткани в толще сердечной мышцы, именуется кардиосклерозом. Данное заболевание преимущественно не носит самостоятельный характер, а зачастую проявляется на фоне иных недомоганий организма. Кардиосклероз относится к тяжёлым заболеваниям, которое нарушает функционирование сердца и возникает на фоне различных причин и возбудителей.
Киста печени – патологическое состояние, которое характеризуется формированием в тканях органа полого образования доброкачественного характера, ограниченного соединительнотканной капсулой. Внутри кисты располагается экссудат различного характера (зависит от типа поражения). Недуг характеризуется такими основными симптомами: тошнота и рвотные позывы, сильный болевой синдром в области проекции печени, диспепсия. При визуальном осмотре специалист также может предположить наличие кист на тканях печени, так как при такой патологии имеет место асимметрия живота. Но этот показатель не является основным для диагностики, так как многие патологии печени и желчного пузыря могут протекать с таким признаком.
Киста поджелудочной железы – это полостное образование, которое наполнено ферментативными веществами и образуется на поджелудочной железе. Спровоцировать развитие кисты поджелудочной железы могут врождённые аномалии и различные заболевания. Полостные образования могут разрываться, что приводит к серьёзным последствиям и осложнениям.
Криптогенный гепатит – представляет собой развитие воспалительного процесса в клетках этого органа. Патология может протекать либо в острой, либо в хронической форме, но в любом случае приводит к формированию опасных осложнений. Невозможность установить этиологический фактор обуславливается выделением специалистами из области гастроэнтерологии широкого спектра самых разнообразных причин. В некоторых случаях это объясняется тем, что медицинское учреждение не обладает должной технической базой, помогающей установить провокаторов недуга.
Легочное сердце подразумевает под собой такого рода патологию правых отделов в сердце, при которой происходит увеличение и расширение его желудочка в сочетании с правым предсердием. Легочное сердце, симптомы которого проявляются также на фоне недостаточности кровообращения из-за актуальной гипертензии в малом кругу кровообращения (то есть повышенного артериального давления), формируется в результате патологических процессов, возникающих у пациентов в грудной клетке, в бронхолегочной системе и в сосудах легких.
Страница 1 из 3
При помощи физических упражнений и воздержанности большая часть людей может обойтись без медицины.
Когда возникает боль под правым ребром?
Введение
Причины
- болезни печени (гепатит, цирроз печени);
- болезни желчного пузыря (холецистит, желчекаменная болезнь);
- болезни поджелудочной железы (панкреатит, опухоли);
- заболевания диафрагмы (опухоль, грыжа, диафрагматит);
- заболевания кишечника (аппендицит, язва 12-перстной кишки);
- сердечные заболевания (инфаркт миокарда, стенокардия);
- болезни правого легкого (пневмония, плеврит, рак легкого);
- болезни правой почки (пиелонефрит, мочекаменная болезнь);
- остеохондроз позвоночника;
- опухоли всех перечисленных органов;
- травмы перечисленных органов;
- опоясывающий лишай.
Согласно статистическим данным, чаще всего боль в правом подреберье бывает вызвана заболеваниями желчного пузыря. На втором месте по частоте случаев – сердечные заболевания, на третьем – болезни легких.
Боль под правым ребром спереди
Заболевания печени
Заболевания желчного пузыря
1. Острый или хронический холецистит (воспаление стенки желчного пузыря).
2. Присутствие паразитов (лямблий, амеб, описторхиса) в желчевыводящих путях.
3. Желчекаменная болезнь (при движении камня по желчному протоку может осложниться крайне болезненной печеночной коликой).
Заболевания поджелудочной железы
Заболевания диафрагмы
Заболевания кишечника
Сердечные заболевания
Болезни правого легкого
Опоясывающий лишай
Боль под правым ребром сзади
Заболевания правой почки
Мочекаменная болезнь
Острый панкреатит
Остеохондроз
Забрюшинная гематома
Острая боль
- разрыв печени;
- гематома печени;
- разрыв желчного пузыря;
- разрыв почки;
- опущение почки вследствие разрыва связок;
- перелом одного или нескольких нижних ребер справа.
2. Почечная колика.
3. Печеночная колика.
4. Ущемление почечной кисты.
5. Острый холецистит.
6. Острый панкреатит.
Тупая, ноющая боль
- гепатит (как острый, так и хронический);
- цирроз печени;
- хронический пиелонефрит;
- хронический холецистит;
- хронический панкреатит;
- паразитарные заболевания печени и желчевыводящих путей (лямблиоз, амебиаз и др.);
- поликистоз правой почки;
- язва 12-перстной кишки;
- энтерит (воспаление тонкого кишечника);
- острый аппендицит (при атипичном течении);
- воспаление придатков матки – яичников и маточных труб;
- злокачественные опухоли печени, желчного пузыря, правой почки, поджелудочной железы, правого легкого;
- заболевания, сопровождающиеся увеличением селезенки (лейкоз, инфекционный мононуклеоз, анемия, ревматоидный артрит и др.).
Не стоит пытаться разобраться самостоятельно в таких разнородных заболеваниях, сопровождающихся общим симптомом – тупой, ноющей болью под правым ребром. Установить правильный диагноз сможет только врач после грамотно назначенного обследования.
Острые и тупые боли в правом подреберье при вегетососудистой
Боль под правым ребром у здоровых людей
При физических нагрузках у нетренированных людей
При беременности
При предменструальном синдроме
Что делать при возникновении боли под правым ребром?
1. При острой, внезапно возникшей боли под правым ребром.
2. При ноющей боли под правым ребром, продолжающейся более 1 часа.
3. При колющей боли под правым ребром, возникшей при движении, и продолжающейся более получаса.
Боль в правом подреберье, причины и возможные заболевания
Боль в правом подреберье является признаком многих заболеваний, поэтому поставить точный диагноз только на основании этого симптома не сможет даже опытный и квалифицированный специалист.
Вызвать болевой синдром могут вполне безобидные причины, например переедание или чрезмерные физические нагрузки. Но чаще дискомфорт в области правого подреберья провоцирует воспалительный процесс, острые и хронические заболевания пищеварительной, мочеполовой системы, внутренних органов (печени, почек), желчевыводящих путей.
Почему болит правое подреберье, в каких случаях этот симптом не представляет опасности, а в каких – требует немедленного обращения за медицинской помощью? Ответы на все вопросы найдете в нашем материале.
Боль под правым подреберьем у здоровых людей
Боли в правом подреберье могут быть обусловлены массой причин. В некоторых ситуациях дискомфорт появляется и у вполне здоровых людей: в таком случае речь идет о варианте физиологической нормы. Однако нередко проблема заключается в развитии патологий ЖКТ и других органов.
Физиологические причины, почему болит в правом подреберье:
- Беременность. У беременных женщин в третьем триместре матка колоссально растянута и давит на все органы, с которыми соприкасается, вытесняя кишечник, придавливая пень и желчный пузырь. Поэтому для здоровых беременных совсем нередки колющие или давящие боли в правом подреберье. К тому же прогестерон, сохраняющий беременность на поздних сроках, расширяет желчные пути и стимулирует застой желчи. А уж если с таким пузиком дать физическую нагрузку, то некий дискомфорт можно почувствовать с высокой вероятностью.
- Боль при физической нагрузке. Наверняка многие замечали, как после интенсивной физической нагрузки возникает боль в правом боку. Это происходит из-за чрезмерного растяжения тканей печени, которое, в свою очередь, обусловлено резким притоком крови к органу. Особенно часто такое происходит после плотного приема пищи. Опасности это состояние не представляет.
- Боль у женщин. В конце менструального цикла у части женщин возникает резкий дисбаланс между низким прогестероном и высокими эстрогенами, что приводит к спазму желчевыводящих путей и также может стать причиной колик в правом подреберье. Прием гормональных контрацептивов может ухудшать течение предменструального синдрома и учащать колющие боли за счет нарушения пассажа желчи.
Патологические причины боли под правом ребром
Анатомически верхний правый квадрант живота включает: печень, желчный пузырь, часть диафрагмы и тонкий кишечника, двенадцатиперстную кишку, правую почку, поджелудочную железу.
Заболевания и травмы данных органов могут активизировать возникновение болевых ощущений в правом боку под ребрами:
- Наиболее очевидная причина болей — заболевания печени. Сюда входят гепатиты, гепатозы и цирроз печени, паразитарные поражения.
- Нарушение проходимости желчевыводящих путей (холецистит). Резкая, острая боль, которая неожиданно началась, особенно в ночное время, формируется при нарушении проходимости желчевыводящих путей и при остром холецистите. В случае повышения тонуса желчного пузыря увеличивается его склонность к сокращению, увеличивается также частота и сила его сокращений. Такие процессы сопровождаются резкой и кратковременной болью и часто провоцируются нервным перенапряжением и стрессами.
- Мочекаменная болезнь. Причиною, когда болит в правом подреберье, может быть мочекаменная болезнь, при которой болевые ощущения от правой почки чувствуются остро, но не ясно и могут ощущаться в сзади в пояснице, внизу живота, а также под левой или правой стороной нижних ребер. Мочекаменная болезнь проявляется обнаружением камней в почках, мочевом пузыре и мочевыводящих путях. Ощущается острая боль, усиливающаяся с каждым движением.
- Почечная колика. Она возникает, когда камни, находящиеся в почках, начинают двигаться и своими острыми краями задевают внутренние органы. Боль становится очень сильной, когда человек двигается. Камни перекрывают мочевыводящие пути, в связи с этим боль смещается в пах.
- Язвенная болезнь. Характерные боли в правом подреберье спереди сопутствуют язвенной болезни желудка и 12- перстной кишки. Характер боли и ее интенсивность зависит от многих факторов. Дискомфорт возникает после приема пищи, на голодный желудок или после физических нагрузок. Болевой синдром сопровождается изжогой, кислой отрыжкой, рвотой, упадком сил, чередованием диареи и запора, учащенным сердцебиением. Зачастую язвенная болезнь протекает в скрытой форме, в запущенных случаях возникает угроза внутреннего кровотечения и перитонита, что представляет опасность для жизни больного и требует срочного хирургического вмешательства.
- Дискинезия желчевыводящих путей – нарушение моторной функции органа. Основной причиной развития болезни являются стрессы, неправильное питание, большие физические нагрузки. Обычно при обследовании по поводу дискинезии у пациента обнаруживаются заболевания пищеварительной системы. Патология возникает спонтанно, сопровождается тяжестью, приступообразной острой болью в правом боку, тошнотой, расстройством стула (диарея или запор), тахикардией, появлением привкуса горечи во рту, в редких случаях – головной болью. Дискинезии сопутствует застой желчи в желчном пузыре, что способствует образованию камней и развитию желчнокаменной болезни.
- Панкреатит. Пульсирующая боль свидетельствует о панкреатите. Точной причины воспаления поджелудочной железы не установлено. Патология начинается с пульсирующей, интенсивной, опоясывающей боли. При возникновении указанных симптомов пациент нуждается в немедленной госпитализации и проведении неотложного хирургического лечения. Ярко выраженная боль в правом квадрате живота наблюдается при переходе панкреатита с острой в хроническую стадию и поддается консервативному лечению.
- Межреберная невралгия. Далеко не всегда боль в подреберье вызвана патологией внутренних органов. Так, боль в области ребер может возникать при заболеваниях скелета. Такое распространенное заболевание как остеохондроз протекает с дегенерацией хрящей позвоночника. Измененные хрящи сдавливают нервы, что приводит к появлению болевых ощущений.
Другие причины
Другими заболеваниями и патологиями, симптомом которых могут быть в том числе болезненные ощущения различного характера в области нижних ребер с правой стороны тела, являются следующие:
- Со стороны нервной системы: сдавливание нервных окончаний, которые находятся в межреберном пространстве (межреберная невралгия), опоясывающий герпес, характеризующийся острыми болями, появлением высыпаний, кожного зуда;
- Со стороны пищеварительной системы: гастрит, язвенная болезнь, различные воспалительные процессы, кишечная непроходимость, колит, панкреатит, спазмы и боли, имитирующие гинекологические болезни, перитонит и т. д.;
- Со стороны мочевыделительной системы: пиелонефрит с поражением преимущественно правой почки (иначе боли локализуются с левой стороны, а не в области нижних ребер справа), почечные колики, камни;
- Со стороны дыхательной системы: пневмония (воспаление легких) или бронхит в остром или хроническом течении — кашель провоцирует спазмы органов дыхания, которые отдаются болезненными ощущениями в правом подреберье;
- воспаление придатков матки, остеохондроз, аппендицит и т.п.
- Со стороны печени: дистрофия печени, цирроз, абсцесс, гепатиты А, В, С и другие, сердечная недостаточность, сопровождающаяся застоем крови в печени, и другие хронические заболевания и острые воспалительные процессы.
Боли в правом подреберье сзади
Если пациент жалуется, что сзади под правой лопаткой болит, причины этого явления могут быть связаны с травмами нижних ребер, поражением межреберных нервов. Проявляются сзади боли под правой лопаткой со стороны спины и при поражениях правой почки, надпочечника. Причины болей сзади могут быть связаны также с болезнями нижней полой вены.
- Мочекаменная болезнь. Болезни правой почки и в первую очередь, мочекаменная болезнь способны вызывать интенсивные боли. Камень или песок, начавший путешествие из почечной лоханки, царапает ее, а затем и мочеточник, поэтому боль при почечной колике будет не только в проекции нижних ребер, но и в пояснице и в боковом отделе живота. Боль приступообразная и сильная. Она отдает в бедро, половые органы. При поколачивании ребром ладони по пояснице боль усиливается и может отдавать в пах. При этом в моче могут появиться следы крови. У части больных почечную колику сопровождает рвота.
- Пиелонефрит. Развитие острого инфекционного воспаления почки сопровождается болезненностью в области почек, интоксикацией, повышением температуры. Болит и при мочеиспускании, отмечаются периодические ложные позывы, на лице появляются отеки.
- Некроз почечных сосочков. Он может стать следствием кислородного голодания почечной ткани при закупорке сосудов, которые ее питают (инфекционными агентами или при сахарном диабете). При этом боль постоянная, сочетается с кровью в моче. Больной может погибнуть от септического шока.
- Рак почки. Это состояние может не проявляться долго. Несильные боли и кровотечения появляются уже на последних стадиях болезни. Иногда опухоль мешает оттоку мочи, тогда отмечается острая боль. Болезненность в области подреберья проявляется и при опухолях правого надпочечника, при условии, что опухоль большая.
- Острый верхний паранефрит. Это воспаление жировой клетчатки у верхней части почки на фоне попадания инфекции из миндалин, кариозных зубов или других очагов воспаления. Сначала отмечается температура до 38, умеренные боли в пояснице на стороне поражения. Через 2-3 дня боль перемещается и в правое подреберье, усиливается при глубоком вдохе. Боли в пояснице усиливаются при резком выпрямлении тела и при ходьбе.
- Межреберная невралгия. Причиной того, что у человека тянет правый бок, немеет в области подреберья, может быть межреберная невралгия. В таком состоянии иногда тянет со спины, болят ребра с двух сторон спереди. При невралгии сильно покалывает в разных областях, вплоть до ограничения подвижности. Боль становится сильнее при наклонах, поворотах. Также причиной того, что внезапно закололо под ложечкой или дергается с двух сторон, может являться миозит, когда у человека воспалены мышцы.
- Остеохондроз поясничного отдела. Он дает боли разной интенсивности, которые сопровождаются ограничением подвижности, мышечной зажатостью и смптомами натяжения. Боли при этом могут быть от ноющих до стреляющих разной степени интенсивности.
- Опоясывающий лишай. В таком случае появляются герпетические высыпания по ходу нерва в виде пузырьков с мутной жидкостью, краснеет кожа. В месте поражения развивается зуд, жжение, боли. Это значит, что необходимо обратиться к дерматологу.
- Тромбоз полой вены. Редкий вариант тромбоза нижней полой вены (когда тромб приходит из подвздошных вен и закупоривает основной ствол вены) дает боли в пояснице (правом подреберье со стороны спины) и клинику, похожую на позднюю стадию опухолей почек. Если же затромбирован печеночный сегмент, то интенсивные боли возникнут в правом подреберье спереди и будут отдавать под правую лопатку. При этом появится скопление жидкости в брюшной полости и желтуха.
Если боль в правом подреберье спереди
Покалывание или острая боль в правом боку проявляется вследствие заболеваний тех органов, которые прилегают в этой области. Некоторые состояния сопровождает боль со стороны спины, иногда она отдает в ногу, в лопатку, в почку и т. п. Может отмечаться также боль в легких при глубоком вдохе. При одних диагнозах болевые ощущения могут быть периодическими, проявляться при ходьбе, при кашле. При других – неприятные ощущения беспокоят постоянно.
- Гепатиты. Гепатиты вирусные, алкогольные или токсические дают картину интоксикации (слабость, вялость, потеря трудоспособности) и диспепсии (тошноту, потерю аппетита, рвоту). В разгар болезни присоединяется желтуха с лимонным оттенком кожи и белков глаз. В этот же период моча приобретает цвет пива, а кал – цвет глины за счет нарушений обмена желчных пигментов.
- Цирроз печени. У больных циррозом отмечается гибель клеток печени и изменение ее структуры. У людей с таким диагнозом болит в правом боку на уровне талии, иногда боль чувствуется и сзади. При циррозе человек может отмечать, что болит в правом боку ниже ребер, уже в самом начале заболевания. При этом жжение в правом боку упорное. На поздних стадиях цирроза печень уменьшается, снижается ее работоспособность, у больного развивается печеночная кома, вероятен летальный исход.
- Эхинококкоз. Это кисты с жидким содержимым, которые вызываются глистом эхинококком. Кисты чаще всего располагаются в правой доле печени и, по мере роста, сдавливают капилляры и внутрипеченочные желчные протки, вызывая сильную тяжесть в подреберье и неравномерное увеличение печени. Если киста нагноится, то развивается полость, заполненная гноем — абсцесс печени. При этом боли усиливаются, повышается температура тела и может развиться воспаление брюшины или даже заражении крови.
- Застойная сердечная недостаточность. Почему беспокоит дискомфорт в правом подреберье в этом случае, объясняет состояние пациента. Изначально у него ухудшается кровообращение, как следствие, увеличивается печень, в брюшной полости накапливается жидкость. Появляется тянущая боль в правом боку, чувство тяжести. Тянущая боль беспокоит по мере развития болезни. При абдоминальном инфаркте миокарда пациента беспокоит сильная, жгучая боль в нижнем участке правого подреберья. Иногда пациент жалуется, что в боку давит. Но в некоторых случаях начало болевых ощущений иногда очень резкое, схожее с ударом ножа, болевое ощущение проявляется в лопатке, грудине. Как правило, подобное происходит при развитии инфарктов задней стенки сердечной мышцы. Иногда пациенту кажется, что это болевое ощущение проявляется волнами: периодически оно уменьшается и усиливается. При этом может отмечаться бледность, нарушения ЧСС, падение давления.
- Болезни желчного пузыря. Они дают наибольший процент интенсивных и острых (режущих или колющих болей), которые характерны для острого воспаления. При этом виноват в воспалении может быть сдвинувшийся камень, закрывающий просвет шейки пузыря или желчного протока или бактериальная флора. Боли при остром воспалении возникают в точке между прямой мышцей живота справа и реберной дугой. Они схваткообразные, сильные, отдают в правое плечо или левое подреберье. Могут быть горечь во рту, отрыжка воздухом, тошнота и рвота желчью. Иногда поднимается температура тела. Для калькулезного холецистита типично развитие механической желтухи с желто-зеленым оттенком кожи и слизистых.
Боли после еды
Прием пищи ускоряет выделение и продвижение желчи, увеличивает кровенаполнение печени и стимулирует кишечную перистальтику. Поэтому едой провоцируются боли при патологиях печени, желчного пузыря, кишечника.
При этом характер болей может быть различным: тошнота и боль тупого оттенка характерны для холецистита, резкая боль спастического характера сопровождает колит и дисбактериоз кишечника, колющие боли сопровождают дискинезию желчевыводящих путей или желчекаменную болезнь.
После нагрузки
Неприятные ощущения в виде тянущей или колющей боли возникают после нагрузок физического характера у людей с гепатитом, циррозом, застойной печени. После тряски, физических нагрузок может проявиться приступ калькулезного холецистита. Также периодические боли при нагрузке появляются у больных миозитом, межреберной невралгией, остеохондрозом, переломом ребер, тромбозом полой вены.
Боль при остром аппендиците
Аппендикс — это лимфоидный орган, который принимает участие в иммунной защите пищеварительной системы. Располагается в области правой подвздошной кости, однако его положение достаточно изменчиво. Это и обусловливает трудности в диагностике воспаления аппендикса. Аппендицит имеет свои четкие стадии развития, которые может диагностировать только хирург.
- Разлитая боль в области пупка и желудка;
- Боль на протяжении трех часов локализуется в правой половине живота;
- Уменьшение болевого синдрома в положении лежа на правом боку;
- Усиление боли при ходьбе и лежании на левом боку;
- На фоне боли ухудшается общее самочувствие, повышается температура тела, возникает рвота и понос.
В таких случаях проводится экстренное оперативное лечение в хирургическом стационаре.
Дифференциация боли
В зависимости от того, какую боль ощущает пациент, обратившийся к врачу с данной проблемой, можно выявить, с заболеванием какого органа связаны те или иные болезненные ощущения.
Итак, боли в правом подреберье, что это может быть:
- Жгучая боль в области правого подреберья зачастую является причиной острого холецистита.
- Острая боль в правом подреберье вероятнее всего связана с заболеваниями желчного пузыря.
- Сильные боли в правом подреберье, как правило, ощущают пациенты страдающие гепатитом.
- Тупая боль может быть следствием воспалительных процессов в желчном пузыре.
- Ноющую или давящую боль можно отнести к симптомам, проявляющимся при дискинезии желчевыводящих путей.
- Тянущие боли характерны для хронического гепатита.
- Распирающий тип боли может быть вызван хроническими заболеваниями поджелудочной железы.
- Пульсирующие боли, свойственны пациентам с диагнозом панкреатит.
- Колющая боль наблюдается у пациентов с проблемами правой почки.
Также боли в правом подреберье могут провяляться только лишь в вечернее или ночное время суток. Как показывает врачебная практика, постоянные ночные боли в этой области зачастую являются первым признаком язвы двенадцатиперстной кишки.
Диагностика
При жалобах доктору на боли в правом подреберье, он вправе назначить:
- биохимический анализ крови;
- анализ образцов мочи на билирубин;
- УЗИ брюшной полости
При неопределенности результатов, могут потребоваться МРТ, КТ с упором на исследование органов брюшной полости или биопсия печени. И только после получения всех результатов исследований доктор назначит курс лечения и диету, а также определит необходимость госпитализации.
Как снять боль?
Для того, чтобы снять болевые ощущения, можно выпить но-шпа, но злоупотреблять обезболивающим не стоит – это не даст возможности правильно установить причину возникновения дискомфортных ощущений.
Без промедления вызывать бригаду скорой помощи необходимо, если у больного наблюдаются следующие симптомы:
- непрекращающаяся рвота;
- обмороки и предобморочное состояние;
- задержка или полная невозможность мочеиспускания;
- боль острая, нестерпимая, продолжается более нескольких минут (не приступы — спазмы, характеризующиеся схваткообразными болевыми ощущениями, а постоянный значительный дискомфорт);
- маточное кровотечение;
- кровь в рвотных массах, кале, моче;
- значительное повышение температуры тела (выше 38,5°С);
- диарея или запор, продолжающиеся несколько дней.
Если болит в правом подреберье и причины выяснены, остается вопрос что делать. Главное, что должен знать пациент — ни при каких обстоятельствах не стоит заниматься самолечением. Прием спазмолитиков, анальгетиков и им подобных препаратов существенно смазывает картину и усложняет работу врачу.
Широко растиражированные в интернете рецепты первой помощи также неэффективны, но и опасны. Ни в коем случае нельзя принимать спиртовые настойки, класть грелки на живот и тому подобное: при невыясненных причинах это может стать причиной летального исхода. Главное, что следует сделать пациенту — обратиться к врачу. При этом не обязательно к участковому. При интенсивных болях нужно обращаться в скорую помощь.
Лечение почти всегда медикаментозное и включает в себя прием анальгетиков, спазмолитиков, диуретических препаратов, желчегонных средств и т.д. Назначаются эти лекарства исключительно врачом. Хирургическая помощь требуется в крайних, неотложных случаях, вроде непроходимости кишечника, прободной язвы и др. Во всех остальных случаях показана консервативная терапия.
Профилактика
Профилактические мероприятия по предупреждению болевого синдрома в правом подреберье сводятся к соблюдению следующих рекомендаций:
- прием лекарственных средств только по назначению врача;
- избегание стрессовых ситуаций;
- соблюдение правил личной гигиены;
- здоровый и активный образ жизни;
- отказ от вредных привычек;
- правильное и полноценное питание;
- использование барьерных контрацептивов при половых контактах, отказ от случайных связей.
Регулярное прохождение медицинского обследования (1 раз в год) позволят предупредить или своевременно обнаружить любые отклонения в здоровье и получить необходимое лечение.
Боль в правом подреберье спереди, со спины - причины и диагностика
 Боль — это защитный механизм. Ее появление сигнализирует о том, что с организмом не все в порядке. Боль в правом подреберье — явление нередкое. Боль в этом участке тела может настигнуть человека однажды врасплох или же напоминать о себе периодически.
Боль — это защитный механизм. Ее появление сигнализирует о том, что с организмом не все в порядке. Боль в правом подреберье — явление нередкое. Боль в этом участке тела может настигнуть человека однажды врасплох или же напоминать о себе периодически.
Причины боли в правом подреберье
Под ребрами справа у человека находится несколько органов: это печень, желчный пузырь с желчными протоками, часть ободочной кишки, а также диафрагма. Боль в правом подреберье может возникать непосредственно при поражении этих органов. Однако бывает еще и так называемая отраженная боль от нездоровых органов, расположенных в другой части брюшной и даже грудной полости. Например, боль в правом подреберье может отмечаться при панкреатите или пневмонии.
Заболевания органов гепатобилиарной системы
Согласно статистике в большинстве случаев боль в правом подреберье вызвана патологией желчного пузыря, например, холециститом. Как правило, холецистит развивается на фоне имеющейся желчнокаменной болезни. Камень закупоривает желчевыводящий проток, желчь застаивается, повышается внутрипузырное давление. Так возникает чувство боли.
При остром холецистите боль возникает внезапно и носит интенсивный характер. Болевые ощущения сосредоточены главным образом в правом подреберье и эпигастрии. Часто боль иррадиирует в правое плечо, спину. От боли человек буквально не может найти себе места и некоторое облегчение он испытывает, если ложится на бок с подтянутыми к животу ногами.
В пользу острого холецистита также свидетельствуют такие симптомы:
 Среди хронических заболеваний желчной системы, протекающих с болью в правом подреберье, нужно выделить дискинезию желчевыводящих протоков. Человека с таким диагнозом периодически беспокоят умеренные или тяжелые боли в правом подреберье, длительностью двадцать минут и более. Иногда боль может иррадировать в правый бок, спину. Также могут отмечаться горечь во рту, метеоризм, послабление стула.
Среди хронических заболеваний желчной системы, протекающих с болью в правом подреберье, нужно выделить дискинезию желчевыводящих протоков. Человека с таким диагнозом периодически беспокоят умеренные или тяжелые боли в правом подреберье, длительностью двадцать минут и более. Иногда боль может иррадировать в правый бок, спину. Также могут отмечаться горечь во рту, метеоризм, послабление стула.
Важно! Когда человек жалуется своим знакомым на болезненные ощущения в правом подреберье, часто можно услышать предположение о том, что это болит печень. На самом деле в печени нет болевых рецепторов, а поэтому болеть она не может. Однако печень покрыта капсулой, растяжение которой может вызывать боль. Так, люди с вирусным гепатитом могут ощущать некую тяжесть, умеренную распирающую боль под правым ребром.
Сопутствующими признаками гепатита являются потеря аппетита, похудение, слабость, желтуха. Справедливости ради нужно отметить, что гепатиты нередко протекают «латентно», когда общее самочувствие человека не страдает и о своем диагнозе он узнает случайно при проведении соответствующих исследований.
Заболевания органов желудочно-кишечного тракта
Широко известно, что при язвенной болезни возникают боли в подложечной области. Но стоит отметить, что при атипичном расположении язвенного дефекта боль может сосредотачиваться в других участках живота. Так, при локализации язвы дистальнее луковицы двенадцатиперстной кишки боли возникают в правом подреберье.
Чтобы понять, вызвана ли боль язвой ДПК, нужно определить взаимосвязь между ее появлением и приемом пищи. Так, для язвы ДПК характерны поздние боли, когда неприятные ощущения возникают спустя 2-3 часа после еды, а также голодные боли натощак, которые успешно устраняются приемом пищи. На высоте болевого приступа может возникать рвота кислым желудочным содержимым, которая приводит к некоторому улучшению общего самочувствия. Кроме того, человека с язвенной болезнью беспокоят частая отрыжка, тошнота, запоры.
Боль в правом боку может возникать и при панкреатите. При этом недуге человека беспокоит сильная разлитая боль в верхней части живота. То есть болит и под левыми ребрами, и под правыми. Нередко боль принимает опоясывающий характер и распространяется на спину. В пользу острого панкреатита также свидетельствуют такие симптомы как тошнота, рвота, нарушения стула.
Боли в правом подреберье могут наблюдаться и при поражении ободочной кишки вследствие инфекционных и неинфекционных заболеваний кишечника. Но боль не может быть единственным симптомом имеющейся болезни кишечника. Поэтому всегда нужно учитывать полную клиническую картину, чтобы определить правильный диагноз.
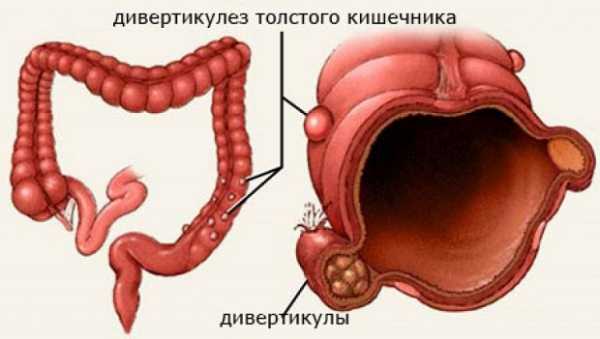
Межреберная невралгия
Далеко не всегда боль в подреберье вызвана патологией внутренних органов. Так, боль в области ребер может возникать при заболеваниях скелета. Такое распространенное заболевание как остеохондроз протекает с дегенерацией хрящей позвоночника. Измененные хрящи сдавливают нервы, что приводит к появлению болевых ощущений.
При грудном остеохондрозе с поражением нижних грудных позвонков человека беспокоят боли в области ребер, подреберья. Это явление получило название межреберной невралгии. Боль нередко приобретает опоясывающий характер. Пациенты описывают эту боль как жгучую, мучительную. Характерно, что болезненные ощущения значительно усиливаются после движения, кашля, глубокого вдоха. Именно поэтому человек старается лишний раз не шевелиться. Также над пораженным нервом может определяться нарушение чувствительности кожи в виде онемения, ощущения «ползания мурашек».
Схожая клиника наблюдается при опоясывающем лишае. Дело в том, что вирус Herpes Zoster поражает нервные волокна. Зачастую страдают от вируса межреберные нервы. В области ребер, подреберья человека начинают мучить боли, возникает чувство покалывания, зуда кожи. Причем боли, как правило, сосредоточены в одной половине грудной клетки.
Вместе с тем больной отмечает некую слабость, разбитость, подъем температуры тела. Спустя пару дней в месте поражения на коже появляются высыпания в виде красных пятен и мелких пузырьков с серозной жидкостью. Вскоре пузырьки вскрываются, жидкость вытекает и подсыхает в корочки. В течение пары недель все кожные явления исчезают. Но при этом некоторое время может сохраняться постгерпетическая невралгия, проявляющаяся болью в межреберных промежутках.
Редкие причины болей в правом подреберье
Бывают такие случаи во врачебной практике, когда боли в правом подреберье вовсе не связанны с поражением органов брюшной полости. Так, при пневмонии, когда воспаление локализовано в нижней доле правого легкого, человек ощущает боль в области правого подреберья. В пользу пневмонии также свидетельствуют лихорадка, отчетливая слабость, кашель.
Немногие люди знают, что такое грозное заболевание как инфаркт миокарда может протекать с болью в животе. Действительно, при классическом течении инфаркта человек страдает от внезапно появившихся острых болей за грудиной, отдающих в руку, нижнюю челюсть. Но при нетипичной локализации очага инфаркта на сердечной мышце (ближе к диафрагме), боли могут возникать в животе, в частности в области правого подреберья. В подобных ситуациях причину боли начинают искать где угодно, но не в сердце. А обнаруживают инфаркт миокарда уже после получения электрокардиограммы.
Учитывая опасность таких заболеваний, к внезапно возникшей боли в животе нужно относиться крайне серьезно. И только тщательный сбор анамнеза, врачебный осмотр и результаты исследований позволят определить истинную причину появления боли.
Григорова Валерия, медицинский обозреватель
6,501 просмотров всего, 2 просмотров сегодня
(50 голос., средний: 4,80 из 5) Загрузка...Боль в правом подреберье
Дорогие читатели, сегодня на блоге мы поговорим с вами о болях в правом подреберье. Наверно, многим такие боли знакомы. Что за причины могут быть при болях? На что нам всем обратить внимание, об этом я попросила рассказать врача Евгения Снегиря, который помогает мне профессионально комментировать все на блоге. Евгений Снегирь – врач с большим опытом работы, сам ведет сайт Лекарство для души. Передаю ему слово.
Наиболее часто боли в правом подреберье вызывает желчекаменная болезнь и дискинезия желчевыводящих путей, о причинах развития которой мы уже подробно говорили на блоге. Однако, к сожалению, это не единственная причина возможных страданий человека. Об этом нужно постоянно помнить, ставя себе предположительный диагноз. Предположительной диагностикой занимается каждый человек, почувствовав боли в животе. Это нужно хотя бы, для того чтобы определиться к какому врачу нужно обратиться за консультацией. Поэтому в данной беседе поговорим о наиболее часто встречающихся заболеваниях, которые, как и желчнокаменная болезнь, могут проявлять себя болями в правом подреберье.
Боль в правом подреберье. Причины. Наиболее часто встречающиеся заболевания
Пневмония. Итак, начнём, как говорится, «сверху». Первое возможное заболевание – это пневмония.
Пневмония представляет собой острое воспаление лёгких, вызванное инфекцией. Воспаление лёгких является самым распространённым инфекционным заболеванием. Согласно статистическим данным заболеваемость внебольничной пневмонией в России составляет от 2 до 15 на 1000 человек, а в старшей возрастной группе может достигать и больших цифр: 25-44 случая на 1000 человек.
Сразу же отметим, что из всех причин смерти внебольничная пневмония занимает пятое место, пропуская вперёд лишь сердечно-сосудистые, онкологические, цереброваскулярные заболевания и хронические обструктивные заболевания лёгких.
Большое значение в течении и прогнозе пневмонии имеют тяжёлые сопутствующие заболевания, факторы риска, иммунодефицитные состояния.
Какие же возбудители могут вызвать пневмонию?
Пневмонию могут вызвать любые болезнетворные организмы, начиная от вирусов и кончая паразитами. У лиц старше 30 лет самыми частыми возбудителями являются бактерии, а среди них — Streptococcus pneumoniae, Haemophilus influenzae и атипичные микроорганизмы: Chlamydia pneumoniae, Mycoplasma pneumoniae, Legionella sp.
Могут вызывать пневмонию и грибы. Самые частые грибковые возбудители — Histoplasma (гистоплазмоз), Coccidioides immitis (кокцидиоидомикоз). Менее часто встречаются Blastomyces dermatitidis (бластомикоз) и Paracoccidioides braziliensis (паракокцидиоидомикоз).
В развитых странах замечены следующие паразиты, вызывающие пневмонию: Plasmodium sp. (малярия),Тохоcara canis или catis (миграция личинок во внутренние органы), Dirofilaria immitis (дирофипяриоз) и Paragonimus westermani (парагонимиаз).
Среди вирусов наиболее частые возбудители пневмонии респираторно-синцитиальный вирус (РСВ), аденовирус, вирус гриппа, метапневмовирус и вирус парагриппа.
Благодарю читателей за терпение при чтении названий возбудителей, но что делать, знакомясь с этими проблемами, нужно как говорится, «знать врагов в лицо».
Ответим ещё на один важный вопрос: всегда ли развивается пневмония при контакте с возбудителем?
Сразу же отметим, что пневмония развивается в том случае, если болезнетворные агенты преодолеют защитные барьеры нашего организма. К таковым защитным барьерам верхних дыхательных путей относятся:
- вещества слюны: иммуноглобулин (Ig A), протеолитические ферменты и лизоцим;
- ингибиторы роста болезнетворных бактерий, которые выделяются нормальной микрофлорой ротоглотки;
- фибронектин: покрывает слизистую верхних дыхательных путей и препятствует оседанию (адгезии) возбудителей к слизистой оболочке.
К неспецифической защите нижних отделов дыхательных путей можно отнести:
- кашель;
- реснитчатый эпителий;
- угловое строение дыхательных путей, что препятствует инфицированию воздухоносных путей.
За специфическую защиту нижних дыхательных путей отвечают:
- иммуноглобулины А и G ( Ig A, Ig G)
- сурфактант, выстилающий альвеолы: обладает противовоспалительным эффектом;
- альвеолярные макрофаги (специальные клетки, разрушающие болезнетворные бактерии);
- иммунные реакции Т-лимфоцитов.
Как мы видим, барьеров, защищающих наши лёгкие от инфекции, достаточно много. Прочитав это, читатель должен быть спокоен: организм наш во всеоружии при встрече с инфекцией.
Однако при недостаточном питании, системных заболеваниях, при курении, у ослабленных людей с явлениями иммунодефицита, при предшествующем лечении антибиотиками защитные силы организма могут ослабнуть, инфекционный агент преодолевает все защитные барьеры и внедряется в альвеолы, вызывая воспаление лёгочной ткани – пневмонию. В лёгочную ткань возбудители могут попадать ингаляционно, с кровью (гематогенным путём) или контактным путём.
Для понимания простого человека наиболее удобно разделить все пневмонии на две большие группы: внебольничные и внутрибольничные.
Внебольничные пневмонии развиваются вне стен лечебного учреждения.
Внутрибольничные же возникают в стационаре и могут развиться в послеоперационном периоде, у лиц с ослабленным иммунитетом при лечении других заболеваний, при нахождении в доме престарелых.

Пневмония. Симптомы заболевания
Клиническая картина включает в себя следующие симптомы:
- Боли в грудной клетке. Боли могут быть в различных отделах грудной клетки. При поражении нижних отделов лёгких или при сочетании пневмонии с поражением плевры (развитии плевропневмонии) появляются боли в правом подреберье, когда инфекция раздражает диафрагму.
- Повышение температуры тела. Температура тела повышается быстро, может достигать фебрильных или гектических цифр (38-39 градусов). У больного возникает озноб, боли в мышцах, головная боль – налицо симптомы интоксикации. Возникает учащение сердечных сокращений (повышение температуры тела на один градус учащает пульс на 10 ударов в минуту в покое). У пожилых людей интоксикационный синдром может проявляться нарушением сознания и ориентации, а у младенцев может появляться неопределённая раздражительность и неугомонность.
- Кашель. Кашель может быть продуктивным (с отхождением мокроты) и сухим. Продуктивный кашель бывает у взрослых и у старших детей, у младенцев, маленьких детей и у пожилых – сухой
- Одышка.
Как подтверждается диагноз пневмонии?
Во-первых, учитываются выше описанные симптомы. Далее врач при перкуссии может определить притупление перкуторного звука, при аускультации в зависимости от стадии пневмонии может быть жёсткое или бронхиальное дыхание, возможно выслушивание крепитации. При сочетании пневмонии с бронхитом нередко выслушиваются и хрипы.
При лабораторном обследовании важен общий анализ крови, биохимический анализ крови, общий анализ мочи.
Данные осмотра подкрепляются рентгенографическим исследованием. При рентгенографии грудной клетки обнаруживаются инфильтраты той или иной степени выраженности.
Для того чтобы доктору правильно назначить антибиотики, необходимо, во-первых, узнать какой возбудитель вызвал воспаление лёгких, а во вторых – определиться с чувствительностью данного микроорганизма к антибактериальным препаратам. В этом помогает посев мокроты. Больного просят откашляться и сплюнуть мокроту в специальную баночку. Относительно простая процедура, но чрезвычайно ценная по информативности.
Гастрит — заболевание, для которого также характерны боли в правом подреберье
Следующим заболеванием, которое может проявляться болями в правом подреберье является гастрит.Гастрит – это воспаление слизистой оболочки желудка.

Причины гастрита
Какие же причины приводят к воспалению?
- Ожог слизистой оболочки желудка химическими веществами. В качестве таких вредностей могут выступать спирты, щёлочи, кислоты. Если с последними всё понятно (случайный приём кислот и щелочей возможен по ошибке), то вот системное повреждение слизистой оболочки алкоголем уже никак случайной ошибкой не назовёшь. Это уже можно обозвать хронической ошибкой жизни…
- Helicobacter pylori. Так по-научному называется бактерия, вызывающая воспаление слизистой оболочки желудка. Как утверждают гастроэнтерологи, инфицирование ею происходит ещё в детстве. Попадая в желудок человеку, она в ходе своей жизнедеятельности начинает выделять аммиак, который в свою очередь вызывает компенсаторное выделение соляной кислоты. Обильное выделение соляной кислоты может приводить к повреждению желудка. Более того, данная бактерия нарушает процессы обновления повреждённой слизистой оболочки желудка.
- Неправильный режим питания. Учёными доказано, что злоупотребление слишком холодными напитками может приводить к повреждению слизистой оболочки. Вполне понятно, что проходя по пищеводу, жидкость успевает относительно согреться, но быстрый приём большого её количества и очень низкой температуры не позволяет организму быстро справиться с возникающей агрессией. Поэтому любители выпить литр холодной колы со льдом должны быть в курсе основного правила – пить нужно медленными глотками, не торопясь. Питание «в сухомятку», постоянное употребление жареной, слишком острой пищи – это всё факторы агрессии для нашей слизистой.
- Приём лекарственных препаратов. Приём некоторых лекарственных препаратов может провоцировать повреждение слизистой желудка. В первом ряду стоят нестероидные противовоспалительные средства (аспирин, ацетилсалициловая кислота, ибупрофен, кеторолак). Они уменьшают активность фермента, участвующего в синтезе защитных простагландинов слизистой оболочки. При этом абсолютно неважно, как Вы приняли данный препарат: выпили его, сделали его в инъекциях или намазали коленку мазью, содержащую эти лекарства. Кроме того, замечены в повреждающем воздействии на слизистую и некоторые антибиотики.
- Аутоиммунные заболевания. При определённых обстоятельствах, чаще всего при наследственной предрасположенности, организм может вырабатывать защитные факторы (антитела) против клеток и тканей организма. Возникают аутоиммунные заболевания. Если подобной агрессии подвергается слизистая желудка, то возникает аутоиммунный гастрит.
В большинстве случаев гастрит развивается под воздействием нескольких факторов. Например, неправильный режим питания может травмировать слизистую оболочку. Слизистая оболочка становится чрезвычайно восприимчивой к вторжению со стороны Helicobacter pylori, жизнедеятельность которой усугубляет возникшее повреждение. Первичное повреждение слизистой может запускать аутоиммунные механизмы, усугубляющие течение болезни.
Теперь обсудим понятную классификацию гастрита
По течению заболевания гастрит может быть острым и хроническим.
Вполне понятно, что острый гастрит развивается быстро: в считаные часы или дни. Это может быть следствием воздействия агрессивных химических веществ, очень острой пищи, массивной инвазии Helicobacter pylori.
Различают несколько типов острого гастрита:
При катаральном гастрите разрушается только поверхностный слой слизистой. После окончания воздействия слизистая может относительно быстро восстановится.
При эрозивном гастрите разрушаются глубокие слои слизистой желудка. Нередко эрозии желудка могут давать начало язвенной болезни или формированию рубцов.
При флегмонозном гастрите возникает гнойное воспаление желудка. Примером подобной беды может быть попадание в стенку желудка какого-либо инородного тела, допустим, рыбьей косточки.
Фибринозный гастрит может развиваться на фоне сепсиса (системной воспалительной реакции организма при попадании инфекции в кровь).
Наиболее часто гастрит сопровождается увеличением выработки соляной кислоты – возникает гастрит с повышенной кислотностью или, так называемый, гиперацидный гастрит.
Нередка ситуация, когда острый гастрит переходит в хронический. Этому способствуют частые рецидивы болезни, длительное воздействие на слизистую оболочку повреждающих факторов, отказ от грамотного правильного лечения.
Однако хронический гастрит может развиваться и как самостоятельное заболевание, причём длительное время не проявляться значимыми симптомами.
По критерию причинного фактора хронический гастрит может быть:
- аутоиммунным, когда на слизистую оболочку желудка воздействуют факторы, выделяющиеся собственными иммунными клетками организма (гастрит типа А);
- вследствие поражения слизистой желудка Helicobacter pylori (гастрит типа В);
- вследствие заброса желчи из двенадцатипёрстной кишки в желудок – рефлюкс-гастрит (гастрит типа С).
Чем же морфологически отличается острый гастрит от хронического?
Дело в том, что при хроническом гастрите слизистая поражается более глубоко и обширнее, чем при остром гастрите. Кроме того, в слизистой оболочке желудка начинает постепенно разрастаться соединительная ткань, которая начинает замещать клетки, вырабатывающие желудочный сок, т.е. происходит атрофия слизистой оболочки. Наиболее часто хронический гастрит сопровождается уменьшением выработки желудочного сока и соляной кислоты, т.е. принимает гипоацидный характер.
Как мы уже отмечали, в начале заболевания хронический гастрит может протекать даже бессимптомно. В дальнейшем заболевание течёт с эпизодами обострения и ремиссии. Обострения хронического гастрита чаще всего возникают весной или осенью, могут провоцироваться приёмом лекарств, погрешностями в диете, приёмом алкоголя или неумеренным курением.

ДИЕТА ПОСЛЕ УДАЛЕНИЯ ЖЕЛЧНОГО ПУЗЫРЯ
Как жить полноценной жизнью без желчного пузыря
Узнать больше ...
Острый гастрит. Симптомы
Обсудим клиническую картину острого гастрита
- Болевой синдром. Возникают боли в верхней половине живота, возможно возникновение болей в правом подреберье, не исключено появление болей и в левом подреберье. Боль может быть резкой, приступообразной или постоянной, мучительной. Очень часто боль возникает натощак или через некоторое время после еды.
- Тошнота, носит постоянный или периодический характер, наиболее часто возникает после еды.
- Изжога – чувство жжения в груди, возникает после еды.
- Может беспокоить отрыжка с кислым запахом после еды или натощак.
- При острой интоксикации, отравлении химическими веществами возможно появление рвоты. Первоначально рвота желудочным содержимым с кислым запахом или вкусом. Потом в рвотных массах может появляться желчь, это можно заметить по жёлтому или зеленоватому цвету рвотных масс и горькому вкусу.
- Расстройство стула: понос или запор.
- Дополнительно, как реакция организма на интоксикацию, возможна общая слабость, головокружение, головная боль, не исключены реакции и со стороны сердечно-сосудистой системы: колебания артериального давления, изменение частоты пульса.
- При эрозивном гастрите очень часто возникают симптомы желудочно-кишечного кровотечения. При этом в рвотных массах появляются сгустки или прожилки изменённой крови тёмного цвета. Может появляться тёмный дёгтеобразный стул.
Теперь обсудим симптомы хронического атрофического гастрита
- Болевой синдром. Тупая боль, возникающая в верхней половине живота, возможно появление болей в правом или левом подреберьях. Боль возникает сразу же после приёма пищи или через 15-20 минут. После еды возможно появление чувства тяжести или распирания, тошноты.
- Отрыжка с неприятным гнилостным запахом, неприятный вкус во рту.
- Снижение аппетита.
- Вздутие живота (метеоризм), нарушение стула: запоры или поносы
- Расстройство процессов пищеварения может приводить к потере веса, выраженной слабости, развитию анемии, появлению ломкости и сухости волос, расслоения ногтей.
Диагноз гастрита подтверждается при фиброгастродуоденоскопии. (ФГДС). Доктор оценивает состояние слизистой, при необходимости забирает материал для биопсии и обнаружения в соскобе Helicobacter pylori.
Язвенная болезнь желудка

Обсудим следующее состояние, при котором могут возникать боли в правом подреберье.
Это язвенная болезнь желудка и двенадцатипёрстной кишки
Для начала поймём, что язва представляет собой глубокий дефект стенки желудка или двенадцатипёрстной кишки, достигающий мышечного слоя. Если язвенный дефект проникает глубже мышечного слоя, то возникает большая вероятность прободения стенки органа (перфорации) с формированием грозного осложнения – перитонита.
Обсудим основные причины образования язвы желудка и двенадцатипёрстной кишки.
Наиболее часто язвенная болезнь развивается на фоне предшествующего гастрита, о причинах возникновения которого мы уже говорил выше. Трещинки и эрозии слизистой оболочки могут углубляться и доходить до мышечного слоя, образуя язву. В этом и заключается основное отличие язвенной болезни от гастрита или гастродуоденита. При гастрите или гастродуодените в слизистой оболочке возникает обширная воспалительная реакция без образования глубоких дефектов, а вот в случае язвы дефект по распространённости небольшой, но глубокий. Верно и другое утверждение, что правильное и своевременное лечение гастрита предотвращает развития язвы.
Обсуждая гастрит, мы поняли, что одной из причин повреждения слизистой оболочки является инфицирование человека бактерией Helicobacter pylori. Однако далеко не всё так печально. Эта бактерия обнаруживается в 80% случаев даже у абсолютно здоровых людей, но язвенной болезни у них нет, и будем надеяться, что никогда и не будет. Всё дело в основном принципе возникновения язвенной болезни. Язвенный дефект стенки возникает в том случае, если факторы агрессии начинают преобладать над факторами защиты слизистой оболочки.
К подобным факторам защиты мы можем отнести:
- хорошее кровоснабжение стенки желудка, что позволяет вовремя и быстро доставлять необходимые вещества для питания и размножения клеток. Хорошее питание – это хорошее состояние слизистой оболочки и возможность быстрого восстановления при дефектах.
- слизь, она образуется добавочными (мукоидными) клетками слизистой оболочки и защищает её от агрессивного воздействия желудочного сока.
Какие же факторы могут ослабить защитные силы нашего организма?
- Самоповреждение. Обзовём эту причину именно так. Именно настойчивое ежедневное самоповреждение слизистой оболочки приёмом крепкого алкоголя, курением заметно истощает факторы защиты. По поводу повреждающего воздействия спирта на слизистую мы уже говорили, это понятно. Но может возникнуть естественный вопрос: «А причём здесь никотин? Мы же курим лёгкими, а не желудком?» Дело в том, что никотин вызывает усиление секреции желудочного сока и, к тому же, являясь сосудистым ядом, нарушает кровоснабжение слизистой оболочки.
- Приём некоторых лекарственных препаратов. Ведущая роль принадлежит нестероидным противовоспалительным препаратам (ацетилсалициловая кислота, диклофенак, кеторолак). Далее по списку идут стероидные препараты (преднизолон, гидрокортизон). Их приём снижает способность слизистой оболочки к репарации (восстановлению).
- Стрессы. Хронический стресс – это постоянная гиперсекреция желудочного сока со всеми вытекаюшими отсюда последствиями. Так и хочется периодически сказать себе и окружающим: «Сделай паузу, скушай…» Да, скушай чего-нибудь лёгкого, чтобы связать образующуюся соляную кислоту. Может быть и желание «заедать проблемы» – это компенсаторная реакция организма на стресс? Вполне возможно…
- Наследственный фактор. Доказано, что если у родителей была язвенная болезнь желудочно-кишечного тракта, то риск образования язвенных дефектов у детей чрезвычайно высок.
- Ряд заболеваний могут сопровождаться усилением секреции желудочного сока:
- синдром Золингера-Эллисона (опухоль, стимулирующая выработку соляной кислоты);
- болезнь Крона.
Где наиболее часто располагаются язвы?
Прежде всего, отметим, что статистически язва желудка встречается реже, чем язва двенадцатипёрстной кишки. Наиболее часто язва желудка образуется в его теле или в выходном отделе (пилорический отдел желудка). В двенадцатипёртсной кишке излюбленная локализация язвенных дефектов – луковица. Бывают и так называемые «целующиеся язвы» – парные язвы, расположенные на двух стенках.
Каковы симптомы язвенной болезни?
- Болевой синдром. При язве желудка боли располагаются в верхней половине живота, при локализации язвы в теле желудка возможно появление болей в правом подреберье. Чаще всего боль сильная, жгучая, но может быть и ноющей. В пожилом возрасте клиника стёрта, боли, как правило, выражены слабо. Для язвы пилорического отдела характерно усиление болей после еды. При язвенной болезни двенадцатипёрстной кишки боли чаще всего развиваются натощак или через 2-3 часа после еды – так называемые голодные боли. Очень часто боль возникает в ночное время. Боль стихает после приёма пищи.
- Изжога
- Кислая отрыжка
- Расстройство стула (при гиперсекреции наиболее часто возникает запор).
В течение язвенной болезни отмечается сезонность: обострения в осенний и весенний периоды.
Панкреатит. Симптомы. Признаки
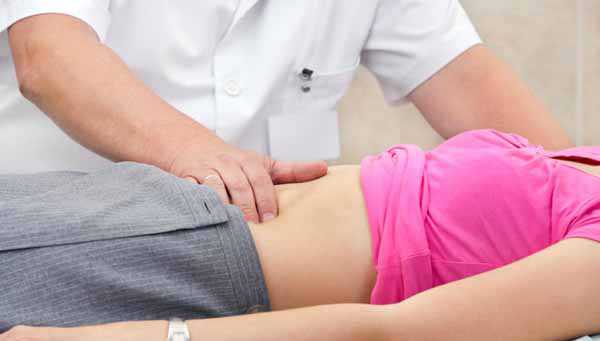
Перейдём к последнему для этой беседы заболеванию, которое может проявляться болями в правом подреберье и поговорим об остром панкреатите.
Итак, острый панкреатит представляет собой острое воспаление поджелудочной железы, в основе которого лежит агрессивное воздействие ферментов железы на собственную ткань органа.
Для начала, как это и принято, обсудим причины развития острого панкреатита.
- Алкоголь. Эта, к сожалению, основная причина данного заболевания. Панкреатит алкогольной этиологии занимает около 40% всех случаев этой болезни.
- Желчнокаменная болезнь. На эту причину приходится 20% всех случаев острого панкреатита.
- Травма брюшной полости. Тупая травма живота с ушибом поджелудочной железы может спровоцировать острый панкреатит.
- Токсическое воздействие лекарственных препаратов. Известно, что сульфаниламидные препараты, тетрациклин, метронидазол могут вызывать развитие панкреатита.
- Инфекционные заболевания. При заносе инфекции гематогенным путём (с кровью) в ткани поджелудочной железы может развиться воспалительная реакция. Наиболее неприятны в этом плане микоплазма и вирус гепатита.
- Эндоскопические манипуляции. После проведения ретроградной холангиопакреатографии, эндовидеоскопических операций возможны случаи развития острого панкреатита. Нельзя сказать, что это происходит в обязательном порядке, но особенность данных методик не исключает вероятность развития данного заболевания.
- Погрешности в диете. Приём «тяжёлой» для пищеварения пищи на голодный желудок – большой риск развития панкреатита. Вкусные жирненькие окорочка, маринованные грибочки, острые блюда кавказской кухни, съеденные залпом и натощак, вместо радости и пользы могут привести к беде. Именно поэтому и принята система перемены блюд: начинаем с лёгких салатиков, далее обязательный суп и только после этой подготовки — основное блюдо. Таким приятным способом наш организм медленно и спокойно приспосабливается к перевариванию наших кулинарных запросов.
- Эндокринные заболевания
Доказана возможность возникновения панкреатита при гиперпаратиреозе.
Как же происходит развитие острого панкреатита?
Для понимания механизма развития острого панкреатита вспомним из курса школьной биологии, что поджелудочная железа наряду с выработкой необходимого инсулина, является ещё и органом внутренней секреции, т.е. синтезирует необходимые для пищеварения ферменты (амилазу, липазу, трипсин). В норме эти ферменты синтезируются в неактивном состоянии, поступают в двенадцатипёрстную кишку через главный проток поджелудочной железы, где и происходит их дальнейшая активация. Амилаза расщепляет углеводы пищи, трипсин – белки, а липаза жиры.
В результате воздействия причинных факторов ферменты активируются в самой железе, что приводит к повреждению её ткани. Так, воздействие липазы приводит к жировой дистрофии клеток поджелудочной железы, трипсина — биохимическим реакциям, приводящим к отёку клеток и дальнейшей их гибели. При массированном воздействии указанных ферментов поджелудочная железа отекает, значительно увеличиваясь в размерах, в её ткани могут появляться очаги некроза. Если в места некроза попадает инфекция, то воспалительный процесс приобретает уже гнойный характер и в ткани железы формируются гнойные очаги.
Обсудим симптомы острого панкреатита
- Болевой синдром. Возникает острая боль опоясывающего характера. При локализации процесса в области головки поджелудочной железы могут беспокоить боли в правом подреберье. Если процесс затрагивает хвост поджелудочной железы, то боли могут локализоваться в левом подреберье. Наиболее часто воспаление поджелудочной железы носит распространённый характер, именно поэтому и возникает ощущение надетого пояса боли. Боль может иррадиировать в левое плечо, левую лопатку. Боль может быть очень сильной. Больные иногда сравнивают её с вставленным в живот колом…
- Тошнота и рвота. Рвота желудочным содержимым, желчью, не приносит облегчения.
- Синдром интоксикации: повышение температуры тела, озноб, тахикардия, колебания артериального давления, головная боль, общая слабость, учащение дыхания.
- Расстройство стула (понос), вздутие живота
- Возможны расстройства микроциркуляции, проявляющиеся появлением синюшных пятен на коже.
Какие ещё симптомы может обнаружить врач при осмотре?
В первую очередь, выраженную поперечную болезненность при пальпации в верхней половине живота (симптом Керте), болезненность в левом рёберно-позвоночном углу (симптом Мейо-Робсона), при этом может отмечаться иррадиация боли в левую лопатку (симптом Кача-Мейо-Робсона).
При аускультации живота определяются признаки пареза кишечника.
Какие лабораторные данные могут помочь в подтверждении диагноза?
В общем анализе крови будет отмечаться увеличение числа лейкоцитов, увеличение СОЭ.
В биохимическом анализе крови увеличивается уровень амилазы, липазы, глюкозы крови (за счёт нарушения выработки инсулина), возможно снижение уровня общего белка, нарушения электролитного баланса.
В общем анализе мочи: повышение уровня амилазы (диастазы).
Какие инструментальные методы подтверждают острый панкреатит?
При ультразвуковом исследовании выявляется увеличение размеров поджелудочной железы, неоднородная её структура (эхогенность), неровные контуры, наличие свободной жидкости в забрюшинном пространстве или в брюшной полости.
При компьютерной томографии можно выявить участки некроза поджелудочной железы.
Наиболее информативный метод – диагностическая лапароскопия. Можно осмотреть саму поджелудочную железу и оценить характер экссудата.
Итак, мы обсудили ряд заболеваний, которые могут проявлять себя болями в правом подреберье. Провести дифференциальную диагностику, поставить правильный диагноз может только врач при непосредственном осмотре. При появлении болей в животе не затягивайте с визитом к доктору. Чем раньше вы обратитесь за квалифицированной медицинской помощью, тем будет раньше поставлен верный диагноз и начнётся лечение.
Конкурс на блоге «Зимний калейдоскоп идей»Последствия удаления желчного пузыря. Постхолецистэктомический синдромГоречь во рту. Что делать и как от нее избавиться?Что такое печеночная колика и как с ней справлятьсяЗаболевания желчного пузыря. Признаки, симптомы, лечение, диетаСимптомы и лечение панкреатита Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе