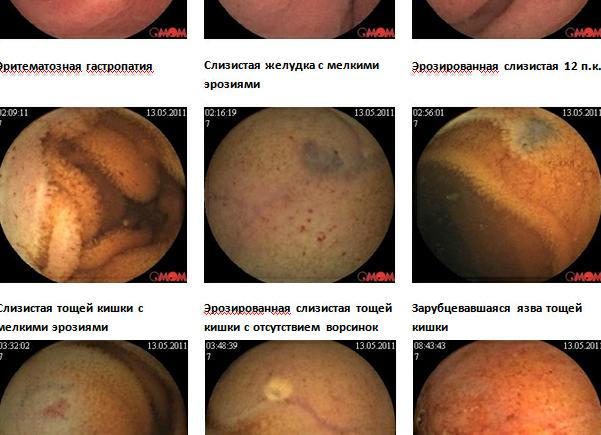
 [Эритематозная проксимальная дуоденопатия]
[Эритематозная проксимальная дуоденопатия]
Эритематозная дуоденопатия — не болезнь, а симптом патологических процессов
Фиброгастродуоденоскопия – это медицинское исследование, которое позволяет визуально оценить состояние органов желудочно-кишечного тракта. Благодаря ему выявляются различные аномалии в желудке и кишечнике, например, эритематозная дуоденопатия.
Содержание:
Общие понятия
Эритематозная дуоденопатия – это не болезнь, а симптом различных патологических процессов в кишечнике, который представляет собой покраснение участков двенадцатиперстной кишки.
Часто появляется вместе с другими проявлениями отклонений в органах пищеварительной системы: эрозивной дуоденопатией (воспаление двенадцатиперстной кишки с образованием эрозий, трещин и язв) и эритематозной гастродуоденопатией (покраснение слизистой желудка).
Причины возникновения
Эритематозная дуоденопатия наряду с другими симптомами может свидетельствовать о наличии различных заболеваний ЖКТ или предшествовать им.
Причины:
- наследственная предрасположенность;
- нерегулярное питание;
- частое употребление жареной, острой, жирной пищи;
- курение;
- злоупотребление алкоголем;
- ожоги из-за слишком горячей еды;
- употребление нестероидных противовоспалительных лекарственных средств;
- облучение;
- болезнетворные микроорганизмы;
- стресс;
- нарушение обмена веществ;
- сахарный диабет;
- заражение крови;
- отравление;
- повышенная кислотность желудочного сока;
- повреждение слизистой твердыми кусками пищи.
Заболевания, проявляющиеся покраснениями и воспалениями в желудке и кишечнике:
- дуоденит;
- гастрит;
- язвенные болезни желудка и кишечника;
- холецистит;
- дискензия желчевыводящих путей;
- панкреатит;
- желчекаменная болезнь.
Методы диагностики
Если причиной эритематозной дуоденопатии не являются болезни, для устранения симптома достаточно нормализовать питание.
Для постановки диагноза назначают дополнительные исследования:
Если исследования показали наличие патологических процессов в ЖКТ, врач прописывает медикаментозное лечение.
Назначаемые лекарственные препараты
Ингибиторы протонной помпы
Назначаются при кислотозависимых заболеваниях. Снижают выработку соляной кислоты за счет блокировки протонного насоса в слизистой оболочке желудка.
Список препаратов:
- омепразол;
- омез;
- ранитидин;
- геликол
Антибиотики
Назначаются при заболеваниях, вызванных болезнетворными микроорганизмами. Чаще всего при лечении эритематозной гастродуоденопатии, вызванной Helicobacter pylori.
- клацид;
- амоксициллин;
- амоксиклав;
- азитромицин
Блокаторы гистаминовых рецепторов
Снижают выработку соляной кислоты путем блокирования гистаминовых рецепторов в слизистой оболочке желудка.
- ранитидин;
- фамотидин;
- циметидин;
- низатидин.
Антациды
Нейтрализуют соляную кислоту, входящую в состав желудочного сока, и обволакивают стенки желудка. Действуют быстро, но имеют непродолжительный эффект. Назначаются при начальных стадиях кислотозависимых заболеваний ЖКТ или как дополнительную терапию.
Список средств:
- фосфалюгель;
- гастал;
- ренни;
- гевискон.
Витаминные комплексы
Витамин А, В, РР, фолиевую кислоту назначают для снижения кислотности, подавления инфекции и нормализации обмена веществ.
Наряду с медикаментозным лечением врач может назначить физиотерапию для нормализации кислотности и снятия воспаления:
- рефлексотерапия;
- гальванизация;
- волновая терапия;
- электрофорез.
Диета
При обнаружении гиперемии стенок кишечника и желудка в первую очередь необходимо нормализовать питание. Особенно важна диета при эрозивной дуоденопатии.
При данных симптомах питание должно быть дробным. Это значит, что суточный рацион нужно употребить небольшими порциями за 5 раз. При этом преобладать должна белковая пища. Употребление быстрых углеводов следует сократить.
Нельзя допускать, чтобы еда была слишком холодной или слишком горячей. Важно исключить острые, соленые, жареные и копченые продукты, отдать предпочтение вареной или приготовленной на пару пище.
Рекомендуемое питание:
- протертые овощные супы;
- нежирное мясо (кролик, телятина, говядина, куриная грудка);
- нежирная раба (судак, треска, окунь, щука);
- вареные яйца;
- запеченные овощи и фрукты;
- молочные продукты;
- черный и зеленый чай;
- черствый или зерновой хлеб.
Запрещенные продукты:
- сладости;
- соленья и маринады;
- острые специи;
- выпечка;
- консервы;
- алкогольные напитки;
- жирная рыба и мясо;
- газированные напитки;
- кисломолочные продукты;
- кофе;
- сало;
- фаст-фуд.
Средства народной медицины
В качестве дополнения к традиционной терапии для снятия воспаления в стенках желудка и кишечника можно принимать народные средства:
- картофельный сок;
- морковный сок;
- отвар плодов рябины и шиповника;
- настой березового гриба;
- семя льна;
- настой зверобоя;
- настой подорожника;
- настой из овса и крапивы.
Профилактика
Чтобы избежать диагноза эрозивная дуоденопатия и других симптомов, характеризующихся воспалением слизистых оболочек желудка и кишечника, необходимо соблюдать ряд профилактических мер:
- нормализация режима дня;
- регулярное и правильное питание;
- профилактика заболеваний носоглотки и органов пищеварения;
- укрепление иммунитета;
- избегание стрессов;
- отказ от алкоголя и курения;
- употребление лекарств только по назначению врача.
Эритематозная дуоденопатия хоть и не является заболеванием, но может предшествовать различным патологиям в органах желудочно-кишечного тракта или сопровождать их.
При обнаружении данного симптома необходимо соблюдать все назначения врача. Чтобы защитить себя от серьезных последствий.
Увидеть как выглядит эритематозная дуоденопатия можно при просмотре видео:
Эритематозная дуоденопатия: что это?
Эндоскопическое исследование желудочно — кишечного тракта является одним из самых информативных методов диагностики. Процедура обеспечивает возможность выявления структурных изменений внутренних органов, среди которых — эритематозная дуоденопатия.
Содержание статьи
Это не болезнь, а симптом, установленный в результате фиброгастродуоденоскопии (ФГДС). Он выявляется при визуализации слизистой двенадцатиперстной кишки и представляет собой очаги покраснения (гиперемии). Подобная картина – результат дуоденита, воспалительного процесса, протекающего в данном участке кишечника.
Наиболее частой причиной нарушения структуры двенадцатиперстной кишки является слишком горячая или холодная пища, а также грубые, плохо пережеванные куски. Кроме того, немаловажную роль играет химическое раздражение алкоголем, токсическими растворами, никотином, стероидными гормонами и нестероидными противовоспалительными препаратами. При радиационном поражении организма (лучевой болезни или лечении опухолей) высокие дозы излучения способствуют слущиванию эпителия желудочно-кишечного тракта и полнокровию сосудов, вызванного застоем венозной крови.
Изменения в структуре двенадцатиперстной кишки обусловлены снижением ее защитных свойств и невозможностью противостоять воздействию желудочного сока, пепсина, а в некоторых случаях и желчи, забрасываемой из желчевыводящих путей. Вторым важным фактором воспалительного процесса является инфекция, присутствующая в верхних отделах желудочно-кишечного тракта – хеликобактер пилори.
Эритематозная дуоденопатия является проявлением не одной болезни, а целого ряда патологических состояний двенадцатиперстной кишки: катарального или эрозивного дуоденита, рефлюксов желчи при дискинезии желчевыводящих путей, желчекаменной болезни и различных форм холецистита. Кроме того, этот симптом наблюдается при острых формах панкреатита, когда в двенадцатиперстную кишку выбрасывается большое количество раздражающих ее протеолитических ферментов.
Главную роль играет диета, которая подбирается с учетом органных поражений. Подбирать ее должен врач после проведения необходимых исследований. Кроме того, большое внимание уделяется механическому, химическому и термическому щажению, способствующему восстановлению слизистой оболочки. Среди лекарственных средств ведущие позиции занимают препараты, уменьшающие выработку соляной кислоты. К таким препаратам относится Омез, Омекапс, Ранитидин, Омепразол и ряд других.
Распечатать
Эритематозная дуоденопатия: что это?
Статьи медицинского характера на Сайте предоставляются исключительно в качестве справочных материалов и не считаются достаточной консультацией, диагностикой или назначенным врачом методом лечения. Контент Сайта не заменяет профессиональную медицинскую консультацию, осмотр врача, диагностику или лечение. Информация на Сайте не предназначена для самостоятельной постановки диагноза, назначения медикаментозного или иного лечения. При любых обстоятельствах Администрация или авторы указанных материалов не несут ответственности за любые убытки, возникшие у Пользователей в результате использования таких материалов.
Эритематозный дуоденит
Эритематозный гастрит считается часто встречающимся заболеванием пищеварительной системы. Развиваются процессы на слизистом эпителии желудка, связанные с изменением и возникновением характерных пятен.
Оглавление:
Эритема в переводе с греческого языка означает «покраснение». Пятна переходят в эрозии. Эритематозный – это хронический гастрит. У указанного вида гастрита выделяют перечень разновидностей, зависящих от этиологии заболевания, от наличия обострения либо осложнений:
- Пангастрит – происходит воспаление всей оболочки желудка.
- При атрофическом гастрите помимо воспаления наблюдается железистая атрофия.
- Гастрит антрума характеризуется поражением антральной области, где желудок переходит в двенадцатиперстную кишку. При отсутствии правильного лечения вид болезни способен быстро перейти в язву желудка. Антральный отдел желудка необходим для нормализации кислотной среды в полом органе. Когда происходит воспаление упомянутой области, передвижение содержимого желудка замедляется, непереваренная пища застаивается, начинаются процессы брожения. Эритематозный экссудативный гастрит с поражением антрума не затрагивает глубокие слои эпителия, лишь его поверхность. Красные пятна на стенках желудка – результат расширения кровеносных сосудов, возникающий как реакция организма на возникновение воспаления. Процесс при ярко выраженном проявлении приводит к кровотечению.
- Эритематозный экссудативный гастрит обычно развивается при наличии атрофического гастрита, либо на фоне аллергических реакций. В основном возбудителями болезни считаются паразиты, иногда пищевые аллергены. Иное название описанного гастрита – эозинофильный. На желудочной оболочке человека скапливаются эозинофилы, которых там отмечаться не должно.
- Очаговая поверхностная форма болезни наблюдается, когда возникают очаги воспаления, а возникающая боль точечная.
Причины развития болезни
Провоцирующих факторов при эритематозном гастрите выделяют несколько, как при прочих заболеваниях пищеварительной системы. Любая болезнь в организме вызвана некими причинами.
- Стресс и депрессивные состояния.
- Приём лекарственных препаратов без рекомендации врача.
- Отсутствие правильного режима питания.
- Инфекции бактериального или вирусного характера.
- Наследственная предрасположенность.
- Частое употребление в пищу нежелательных продуктов.
- Частые состояния переутомления.
- Нарушения метаболизма.
- Злоупотребление спиртными напитками и табакокурением.
- Хеликобактерии, распространённые возбудители заболеваний органов желудочно-кишечного тракта.
- Дисбактериоз.
При рассмотрении факторов по отдельности напрашивается вывод, что риск заболеть хроническим гастритом присутствует в жизни каждого человека.
Ритм современной жизни таков, что порой просто не хватает времени полноценно пообедать или позавтракать, остаётся лишь вариант перекуса на ходу. Покупается фастфуд, газированные напитки, вызывающие нарушения в органах пищеварительного тракта.
Каждодневные стрессовые ситуации, неполноценный сон способствуют хронической усталости, провоцируют сбои в работе организма, вызывая эритематозный гастрит.
Рассматриваемое заболевание часто возникает при бесконтрольном приёме медицинских препаратов, оказывающих негативное воздействие на эпителиальную ткань желудка, деформируя эпителий.
Слизистая раздражается вследствие слишком частого употребления алкоголя и курения сигарет, злоупотребление разрушает организм.
Если среди родственников заболевшего отмечаются люди с диагнозом, причина, вызвавшая болезнь, очевидна – наследственность.
Если имеются поражения других органов пищеварительной системы – колит, панкреатит или холецистит – повышается риск возникновения эритематозной гастропатии.
Скорость прогрессирования эритематозного гастрита чаще зависит от состояния здоровья пациента в целом, от защитных функций иммунной системы. Если иммунитет сильный, развитие гастрита проходит медленно. Но вероятность выздоровления всегда выше, если болезнь и причины замечены вовремя.
Симптомы
Симптомы, проявляемые при указанном виде гастрита, сходны с прочими заболеваниями желудка:
- Часто возникает изжога.
- Болезненные ощущения в области желудка, тяжесть, дискомфорт, в основном появляющиеся после приёма пищи.
- Тошнота, возникающая после еды.
- Ощущение жжения, когда желудок пустой.
- Снижение или отсутствие аппетита.
- Отрыжка с неприятным привкусом во рту, белый плотный налёт на языке.
- Частые расстройства в работе кишечника.
- Общая слабость, снижение массы тела.
- Раздражительность, частая утомляемость.
- Незначительные повышения температуры тела.
При обнаружении перечисленных признаков нужно обращаться за профессиональной медицинской помощью, эритематозный вид гастрита легче поддаётся лечению при своевременном выявлении.
Симптомы заболеваний органов пищеварительной системы всегда изнуряюще воздействуют на организм, ослабляя тело и дух человека.
Диагностика
Для установления правильного диагноза используется технология зондовой эндоскопии, незаменимой для таких случаев. Эритематозный гастрит развивается и может осложниться опасными болезнями, процедуру эндоскопии приходится проводить в динамике. Если патологические изменения в желудке, вероятно, происходят, требуются дополнительные обследования пациента с применением ультразвукового исследования, рН метрии. Необходимы анализы крови (биохимический и общий).
При условии постановки диагноза эритематозный гастродуоденит воспаление присутствует лишь на поверхности желудочно-кишечного тракта. Заболевание начинается в желудке, переходя на двенадцатиперстную кишку. Эритематозный дуоденит подразделяется на острый период и период ремиссии. При острой стадии мучают частые боли, особенно по ночам. Наблюдается слабость, головокружение, постоянное чувство усталости. Во время ремиссии симптомы отступают, пациенту становится намного легче.
Дуоденит
На фоне хронического гастрита часто развивается дуоденит, характеризуется воспалением оболочки двенадцатиперстной кишки. Происходит нарушение пищеварительного процесса, как важного фактора в жизнедеятельности организма. Нарушается метаболизм из-за плохого всасывания полезных компонентов.
Проксимальный дуоденит считается хроническим течением болезни, при котором заметны значительные изменения на эпителиальной слизистой желудка, возникновение глубоких складок. Состояние требует незамедлительной терапии, при отсутствии которой развиваются спаечные явления, устраняющиеся только хирургическим способом. Пациенты с диагнозом нуждаются в обязательной госпитализации, чтобы находиться под постоянным контролем лечащего врача и проходить назначенное лечение.
Дуодено-гастральный рефлюкс – процесс выбрасывания субстанции из двенадцатиперстной кишки обратно в желудок. Состояние не всегда свидетельствует о патологии в органах пищеварения, нередко отмечается у здоровых людей, особенно по ночам. Чтобы выявить патологический характер дуодено-гастрального рефлюкса, применяют метод исследования рН метрии в пищеварительном органе. Если результат превышает норму, заболевание налицо. Присутствуект необходимость изучения пищеварительного сока.
Некогда существовало мнение, что рефлюкс – защитная реакция организма на воспаление слизистой желудка, на наличие высокого уровня кислотности. И что дуоденальная жидкость предохраняет оболочку желудка и двенадцатиперстной кишки от дальнейших повреждений. Позднее доказана несостоятельность гипотезы, выяснилось, что в результате рефлюкса кислотность сильнее повышается.
Известно заболевание эрозивный бульбит, по этиологии считающийся дуоденитом, с некими отличиями. Часть исследователей считает, что дуоденит – промежуток, находящийся на границе поверхностного и язвенного бульбита. Причины развития эрозивного бульбита, признаки и проявления аналогичны иным недомоганиям системы пищеварения.
Лечение
Для лечения эритематозного гастрита применяется медикаментозная терапия, включающая вяжущие препараты, антациды, ингибиторы. Назначаются препараты гастрофарм, гастроцепин, оказывающие благотворное влияние на слизистую, помогая эпителию при регенерации. Выделяется препарат под названием де-нол, оказывающий губительное воздействие на бактерии хеликобактер, хотя средство – не антибиотик.
Если заболевание носит поверхностный характер, отсутствует необходимость в приёме лекарств, достаточно лишь придерживаться правил.
Рекомендации
- Дробный характер питания, чтобы не допускать тяжести в желудке. Кушать нужно малыми порциями, выдерживая интервал между приёмами пищи не короче трёх часов.
- Не употреблять продукты, способные травмировать эпителий желудка.
- Ввести в рацион каши, бульоны, полезно пить кисель, в качестве лакомства употреблять желе.
- Отказаться на время лечения от кофе и чёрного чая, вместо них пить побольше воды, включая травяной чай.
- Исключить употребление алкогольных напитков и табакокурения, приносящие организму непоправимый вред.
Диетотерапия считается важной, главной частью лечения эритематозного гастрита. Рекомендуется уделить внимание питанию больного, скорректировать меню, включить в перечень исключительно щадящие продукты, благотворно воздействующие на внутренние стенки желудка. Вычеркнуть список блюд, оказывающих раздражающее влияние на слизистую.
Народные способы лечения
Для лечения эритематозно-экссудативной гастропатии широко применяются отвары и настои из целебных трав. Их разрешается употреблять в самостоятельном виде, в виде добавки к привычному чаю. Травяные настои и отвары готовятся, исходя из уровня кислотности в желудочной среде. При пониженной кислотности хорошо помогает сок из капусты, при повышенной, с проявлениями изжоги, подойдёт кора берёзы. Из неё готовят настойку.
Нельзя заниматься самолечением, фитотерапию согласовывают с лечащим врачом. Это серьёзное заболевание, требующее повышенного внимания и контроля, во избежание появления осложнений.
В особо сложных течениях болезни предусмотрено хирургическое вмешательство, применяемое при отсутствии результатов лекарственного лечения болезни. В основном проводится желудочная резекция, которая отличается наименьшей травматичностью и минимальными разрезами тканей желудка. Операция выполняется посредством специальной трубки, проходящей через пищевод в желудок. Таким образом, при применении нужных медицинских инструментов производится аккуратное устранение поражённых частей слизистой оболочки желудка.
Воспалительное заболевание двенадцатиперстной кишки – дуоденит классифицируется в зависимости от степени развития. Для того чтобы определить форму заболевания, нужно обследоваться у врача-гастроэнтеролога, который проведет осмотр, рентгенологию и фиброскопию. Ниже приведены наиболее распространенные виды заболевания.
Эритематозный дуоденит возникает при длительном воспалении слизистой стенки двенадцатиперстной кишки. Он имеет две стадии.
Первая – период обострения. В это время человека тревожат постоянные острые боли в области желудка, особенно в ночное время. Характерна частая головная боль, состояние усталости, общая слабость организма нередко нарушение дыхательных процессов, даже бывает дуоденит с лимфостазом – воспалением кровеносных сосудов. Эти симптомы возникают, вследствие гормонального сбоя в функционировании пищеварительных органов.
Второй период – ремиссия. Для него характерно так называемое облегчение, симптомы отступают, болевые ощущения не наблюдаются.
Довольно-таки редко эритематозный вид недуга возникает в организме сам по себе. Зачастую, он является следствием уже существующих заболеваний.
Чаще всего, при лечении эритематозного дуоденита, врач назначает индивидуальную диету и следующие медикаментозные препараты: Де-нол, Лензоптол, Энтерол.
Билиарный дуоденит
Для такой патологической разновидности заболевания характерен выброс содержимого кишечника в желудок. Этот процесс порождает воспаление защитной оболочки пищеварительных органов. Стоит отметить, что распознать билиарный дуоденит не просто. Из-за практически одинаковых симптомов, форму заболевания можно установить после детального обследования гастроэнтеролога. Характерных признаков билиарный тип не имеет.
Лямблиозный дуоденит
Развитию данной формы болезни способствует заражения лямблиями – протозоидными паразитами. Заболевание отличается нарушениями аппетита и общей слабостью, вялостью всего организма. При лямблиозном дуодените наблюдается пониженная кислотность желудочного сока. Если вовремя не приступить к лечению острого лямблиозного дуоденита он может перерасти в хроническую форму. В этот период важно прибегнуть к противолямблиозному лечению, которое характеризуется приемом антибиотиков и др. препаратов.
Кроме эритематозной, билиарной, лямблиозной формы, встречаются также и иные виды недуга. Различить и излечить их может только специалист в медицинском учреждении.
Важно отметить, что часто у людей, которые страдают дуоденитом, наблюдаются патологические изменения – видоизменения эпителия, его клетки утолщаются. Также известно, что могут возникнуть отеки стромы и стаз кровеносных сосудов. Характерен для дуоденита лимфостаз.
Эритематозная дуоденопатия — что это такое
Эритематозная дуоденопатия — что это такое? Как и любая другая дуоденопатия (например, проксимальная), она не является самостоятельным заболеванием. Это всего лишь симптом покраснения слизистой двенадцатиперстной кишки, который свидетельствует о недоброкачественных процессах в кишечнике. Последствием данного симптома является развитие дуоденита — воспаления двенадцатиперстной кишки.
Чаще всего слизистая кишечника страдает от чересчур горячей, либо холодной пищи. Помимо этого на нее негативно воздействуют грубые куски пищи, которую организм не может переварить (разного рода косточки). Не стоит забывать и о возможном раздражении слизистой алкогольными напитками, ядами (токсинами), никотином, различного рода гормонами и противовоспалительными препаратами.
Если человек страдает от радиационного заражения (лучевая болезнь), то это тоже крайне негативно отражается на состоянии слизистой кишечника.
Основные причины развития дуоденопатии заключаются в снижении уровня защиты 12-перстной кишки и, как следствие, невозможности противостоять агрессивной кислотной среде.
Другой причиной появления гиперемии (покраснения) может послужить инфекция хеликобактер пилори. В настоящее время учеными доказано, что далеко не все виды хеликобактер ведут к проблемам со слизистой. Но это не отменяет годами наработанный опыт по борьбе с бактерией — врачи ее все равно будут пытаться уничтожить.
Дуоденопатия является симптомом не одной единственной болезни, а целого ряда заболеваний. В этот список входят дуоденит с гастродуоденитом, язва двенадцатиперстной кишки, гастроэзофагелальная рефлюксная болезнь, заболевания печени и желчевыводящих путей.
Профилактика
Этот симптом может и не появиться, если придерживаться простых правил — соблюдение разумной сбалансированной диеты, подобранной врачом; щадящий режим для кишечника с точки зрения температуры поступающей в организм пищи; отсутствие в рационе острой пищи и пищи с не перевариваемыми частицами.
Полезно употреблять лекарственные препараты, которые способствуют снижению уровня соляной кислоты в организме. При этом поверхность кишечника будет меньше подвержена повреждениям. Эти препараты входят в группу антацидных или обволакивающих средств.
Заботой о своем организме стоит заняться как можно раньше, — тогда вы не заработаете букет недугов, с которыми потом придется воевать.
Что такое дуоденит? Симптомы и лечение заболевания
Дуоденит. Что это такое?
Под данным термином понимают воспаление, при котором поражается 12-перстная кишка с вовлечением в патологический процесс слизистой оболочки. При развитии дуоденита нарушается полостное пищеварение, которое является важным этапом подготовки пищи к дальнейшему всасыванию. Это приводит к общим обменным нарушениям в организме. Острая форма болезни сочетается с воспалением желудка и протекает в форме гастроэнтерита или гастроколита, что иногда затрудняет правильную диагностику.
Этиология
Развитию дуоденита способствуют пищевые токсикоинфекции, злоупотребление острыми блюдами и алкогольными напитками. К нему приводят различные отравления веществами, которые раздражают слизистую кишечника. Причины дуоденита также включают анатомические аномалии, при которых наблюдается неправильное размещение кишечника, инфицирование Helicobacter Pylori, злоупотребление кофе и курение.
Вторичный воспалительный процесс развивается при сопутствующих хронических гастритах и язвенной болезни, при поражениях печени и поджелудочной в форме гепатитов, циррозов и панкреатитов. Часто этиологическое значение в развитии болезни имеет дуоденостаз, который характеризуется функциональными изменениями пищеварения, нарушениями перистальтики кишечника, а также наличием спаечного процесса, компрессии двенадцатиперстной кишки или другого нарушения, что ведет к ее непроходимости.
У детей к развитию дуоденита в большинстве случаев приводит пищевая аллергия и глистные инвазии, а также механическое воздействие на стенки пищеварительного тракта, что наблюдается при проглатывании мелких инородных предметов.
Этиологическое значение имеют различные патологические процессы в желчных протоках, изменения кровоснабжения кишечника, нарушения его трофики и иннервации. Воспаление ДПК также развивается при повреждении слизистой гиперацидным желудочным соком.
Следует указать и так называемый реактивный дуоденит, который развивается в ответ на прием отдельных фармакологических препаратов, особенно из группы нестероидных противовоспалительных лекарств.
Классификация
Воспаление ДПК разделяют на следующие виды:
- По характеру протекания – на острый и хронический. Острое воспаление в свою очередь делится на свои подвиды – катаральный, язвенный или флегмонозный тип болезни со специфической клинической картиной.
Клинические проявления
При развитии острого дуоденита характерны следующие нарушения:
- выраженные болевые ощущения в подложечной области, появляющиеся за 2 часа после приема пищи или в ночное время;
- общая слабость;
- интенсивная тошнота;
- рвота.
При хроническом течении симптомы заболевания зависят от клинической формы. В случаях, когда поражение ДПК связано с бактериальным гастритом, развивается язвенноподобный синдром. Он характеризуется болью в эпигастрии, которая мучает натощак, в ночное время или вскоре после еды. В болевых ощущениях, как правило, нет иррадиации, они комбинируются с изжогой и горькой отрыжкой и уменьшаются после еды, а также после приема антацидных лекарств.
Если заболевание сочетается с энтеритом, то на первый план в клинической картине выходят диспепсия, урчание в животе и отсутствие аппетита. При дуоденостазе характерна выраженная боль приступообразного характера, которая локализуется в эпигастрии или правой области живота. Также наблюдается метеоризм, горькая отрыжка и рвота с примесью желчи.
Холецистоподобная форма проявляется диспепсическими явлениями и острой болью, которая имеет опоясывающий характер и напоминает желчную колику. Также возможна желтуха, обесцвечивание кала и билирубинемия в крови.
Иногда развивается смешанное поражение ДПК, которое сочетает проявления вышеуказанных форм или же наблюдается бессимптомное протекание, что наиболее часто бывает среди пожилых людей.
Как лечить пациентов при дуодените?
Терапия зависит от формы болезни. При катаральном воспалении ДПК больные не нуждаются в особом лечении. Им важно в первые дни болезни соблюдать постельный режим и не кушать в течение последующих 2 дней. Иногда рекомендуют промыть желудок раствором перманганата калия и принять сульфат магния для очищения кишечника. В дальнейшем важно соблюдать лечебную диету.
Если развивается катаральный дуоденит, проводят консервативную терапию. Больным при необходимости назначают спазмолитики для снятия боли, обволакивающие и вяжущие лекарства. При диагностировании флегмонозной формы показана операция и дальнейшая антибиотикотерапия, поскольку она часто осложняется панкреатитом, кишечными кровотечениями или перфорацией.
Лечение дуоденита, который протекает в хронической форме, направляется на устранение обострения. Как правило, больного госпитализируют и назначают лечение в зависимости от этиологии поражения. Чем лечить пациента – определяет врач после проведения диагностики. Схема терапии зависит от первичного заболевания, которое провоцирует патологические изменения в ДПК. Лечение дуоденита медикаментами включает назначение следующих групп препаратов:
- ингибиторов протонной помпы, блокирующих железы, которые отвечают за секрецию соляной кислоты (например, Омепразол);
- антибиотиков, которые рекомендуют принимать при обнаружении бактерий Helicobacter Pylori;
- Н2-гистаминоблокаторов, применяемых при наличии язвоподобного дуоденита; препараты из этой группы подавляют выработку соляной кислоты (Ранитидин, Фамотидин);
- антацидных средств, обладающих обволакивающим и местным обезболивающим действием, поскольку нейтрализуют соляную кислоту (Альмагель, Маалокс);
- прокинетиков, назначаемых, когда диагностируют гастритоподобный дуоденит; они влияют на перистальтику кишечника, имеют противорвотное действие;
- полиферментных препаратов, способствующих усвоению пищи и нормализующих пищеварение;
- спазмолитиков, снимающих спазм кишечника и устраняющих болевые ощущения.
Каждому пациенту подбирают индивидуальную схему фармакологической терапии в зависимости от формы и клинических особенностей болезни.
Диета при дуодените
Диета играет ведущую роль в терапии заболеваний органов пищеварения. При дуодените основной целью диеты является избежание механического и термического раздражения, что способствует скорейшему стиханию воспаления.
При дуодените больным рекомендуется дробное питание. Температура блюд должна составлять 15 – 60°С. Значение имеет кулинарная обработка продуктов (оптимальный вариант – если они будут сварены, приготовлены на пару или протерты). Диета при дуодените также предусматривает ограничение соли до 8 г в день, исключение бульонов, консервов, жирных и копченых продуктов, макарон, сырых фруктов, приправ и колбасных изделий. В меню не следует включать газированные напитки, алкоголь, торты, шоколад и мороженое.
При появлении признаков дуоденита не следует заниматься самолечением различными народными средствами, которые могут быть только дополнительными методами терапии. В противном случае возможны тяжелые осложнения в форме кишечного кровотечения, синдрома мальабсорбции, язвенной болезни или непроходимости кишечника. Важно помнить, что дуоденит – это болезнь, которая хорошо поддается традиционному лечению, поэтому важно вовремя обращаться к врачу.
Дуоденит
Дуоденит – воспаление слизистой оболочки двенадцатиперстной кишки. При поражениях верхних отделов симптомы заболевания напоминают язвенную болезнь желудка, а дуоденит нижних отделов вызывает симптомы, похожие на панкреатит или холецистит. Заболевание сопровождается общей слабостью, болями в области желудка, изжогой, отрыжкой, тошнотой, рвотой. Острый дуоденит при соблюдении щадящей диеты (иногда голодания) обычно заканчивается через несколько дней. Повторные заболевания переходят в хроническую форму, осложненную кишечными кровотечениями, перфорацией стенки кишки, развитием острого панкреатита.
Дуоденит
Дуоденит – воспалительное заболевание слизистой оболочки стенки двенадцатиперстной кишики (ДПК). Различают острую и хроническую формы. Острый дуоденит характеризуется выраженными симптомами острого воспаления, которые полностью стихают после проведенной терапии и не оставляют заметных структурных изменений в слизистой. Хронический дуоденит – заболевание длительного рецидивирующего течения, характеризующееся развитием очагов воспаления в слизистой с последующей патологической перестройкой ее структуры.
Дуоденит – самое распространенное из заболеваний двенадцатиперстной кишки. 94% всех воспалительных процессов в ДПК приобретают хроническое течение. Хронический дуоденит более чем в два раза чаще возникает у мужчин, чем у женщин.
Классификация дуоденитов
Хронический дуоденит классифицируется по нескольким признакам.
- по происхождению (первичный и вторичный);
- по локализации очагов воспаления (бульбарный, постбульбарный, локальный или диффузный);
- по эндоскопической картине (эритематозный, геморрагический, атрофический, эрозивный, узелковый);
- по степени структурных изменений (поверхностный, интерстициальный, атрофический);
- особые формы (специфические дуодениты: туберкулезный, при болезни Уиппла, иммунодефицитный, грибковый, при амилоидозе кишечника, при болезни Крона и др.).
Клиническая классификация
- хронический ацидопептический бульбит, как правило сочетающийся с гастритом типа В;
- хронический дуоденит в сочетании с энтеритом и разного рода энтеропатиями;
- дуоденит, как результат дуоденостаза;
- локальный дуоденит (околососочковый дивертикулит, воспаление сосочка).
Этиология и патогенез дуоденитов
Причинами первичного дуоденита являются:
- нарушения питания, употребление продуктов, раздражающих слизистую ЖКТ (кислое, копченое, острое, жареное);
- алкоголь, курение, злоупотребление кофе;
Механизм развития воспаления ДПК связан с повреждением слизистой стенки кишки поступающим из желудка гиперацидным соком. Повышенная кислотность в совокупности со снижением защитных свойств стенки двенадцатиперстной кишки приводят к раздражению, а затем и воспалению слизистой. Если острое воспаление протекает без ярко выраженной симптоматики, то оно перерастает в хронический процесс, приобретает циклическое рецидивирующее течение, в стенке кишки начинаются дегенеративные и атрофические процессы.
Клинические случаи первичного дуоденита встречаются намного реже, чем дуоденит вторичный (развившийся в результате другой патологии).
Причины вторичного дуоденита:
- инфицирование ДПК Helicobacter Pylori,
- хронические гастриты различной этиологии;
- язвенная болезнь ДПК;
- нарушения кровоснабжения двенадцатиперстной кишки, ухудшение трофики, иннервации и тканевого дыхания в стенке кишки;
- хронические заболевания кишечника и пищеварительных органов: печени, поджелудочной железы (колиты, гепатит и цирроз печени, острые и хронические панкреатиты различной этиологии, воспалительные заболевания брыжейки и др.);
В случае вторичного дуоденита основным патогенетическим звеном развития заболевания является дуоденостаз – следствие функциональных расстройств пищеварения, недостаточная перистальтика, спаечные процессы, компрессионная непроходимость ДПК.
Хронические заболевания печени, желчного пузыря и поджелудочной железы вызывают нарушения ферментного баланса, что вызывает изменение гомеостаза внутренней среды кишечника, снижая защитные свойства эпителия слизистой. Следствием становится хронический воспалительный процесс.
Воспаление дуденального сосочка, как правило, является результатом патологических процессов в желчных протоках.
Симптомы дуоденита
Симптоматика хронического дуоденита различается для различных клинических форм заболевания. Ацидопептический дуоденит, ассоциированный с антральным бактериальным гастритом нередко сопутствует язвенной болезни желудка и двенадцатиперстной кишки, что обуславливает наличие язвоподобного синдрома – выраженная болезненность в эпигастрии на голодный желудок, в ночные часы или через пару часов после приема пищи.
Дуоденит, сочетанный с энтеритом проявляется в первую очередь кишечными симптомами (нарушения пищеварения, диспепсия, синдром нарушения всасывания). При дуоденостазе характерен выраженный болевой синдром – приступообразные, распирающего и скручивающего характера, боли в эпигастральной области, либо в правой половине живота, ощущение вздутия, урчание в животе, горькая отрыжка, тошнота и рвота с желчью.
При локальном дуодените нарушается отток желчи, в результате возникает симптоматика дискинезии желчных путей. Болезненность в области проекции ДПК может иррадиировать в правое или левое подреберье, приобретать опоясывающий характер. Характерно развитие признаков желтухи, легкая желтизна кожи (для холестатической желтухи характерен коричневатый оттенок) и склер, осветленный вплоть до белого (при полной обтурации желчевыводящих путей) стул. В крови – билирубинемия.
Для продолжительного хронического дуоденита характерно нарушение синтеза секретина, энкефалинов и других гастроинтерстициальных ферментов. Это связано с снижением секреторных свойств эпителия слизистой вследствие ее дистрофии. Эти пептиды крайне важны в пищеварительной деятельности, и их недостаточность приводит к глубоким расстройствам не только органов пищеварительного тракта, но и других систем организма, вплоть до нарушений со стороны вегетативной и центральной нервной системы.
Клинические формы
- Язвенноподобная («ночная» и «голодная» боль в эпигастрии или в области проекции ДПК тянущего характера без иррадиаций. Купируется приемом пищи и приемом антацидных препаратов и гастропротекторов. Часто бывает изжога и горькая отрыжка.).
- Гастритоподобная форма (боль практически черезминут после приема пищи, диспепсический синдром – тошнота, рвота, отрыжка, бурчание в животе, понос, метеоризм, отсутствие аппетита).
- Холецистоподобная и панкреатоподобная формы (боль острая, выраженная, располагается в правом или левом подреберье, склонна к иррадиации, протекает по типу желчной колики, присутствуют признаки холестаза, диспепсические расстройства).
- Нейро-вегетативная форма (на первый план выступают вегетативные астеноневротические расстройства, депинг-синдром – следствия дуоденальной гормональной недостаточности).
- Смешанная форма (сочетает признаки разных клинических форм дуоденитов).
- Бессимптомная форма (как правило у пожилых людей – выявляется при функциональных методах диагностики при обследовании по поводу других патологий).
Диагностика дуоденита
Диагностировать дуоденит можно на основании эндоскопической картины при гастроскопии. Дополнительными методами диагностики являются:
При подозрении на озлокачествление пораженных участков слизистой проводят исследование биоптата.
Лечение дуоденита
Лечение хронических дуоденитов различается в зависимости от их клинической формы.
Ацидопептический хронический дуоденит
Лечение подразумевает комплексное действие по трем направлениям:
- эрадикация хеликобактерий;
- защита слизистой: снижение секреции соляной кислоты (блокаторы протонной помпы, Н2-блокаторы, антациды) и гастропротекция (обволакивающие препараты) ;
- восстановление пищеварения с помощью ферментных препаратов.
Дуоденит с энтеритом
Лечение обострения в первую очередь направлено на исключение из рациона продуктов, которые плохо перевариваются (в первую очередь молоко, злаки), применение ферментных препаратов для восстановления пищеварительной функции кишечника, нормализация кишечной флоры. В периоды ремиссии показано правильное сбалансированное питание.
Лечебно-профилактические мероприятия должны осуществляться с учетом клинического варианта хронического дуоденита и характера сопутствующих заболеваний.
Дуоденит на фоне дуоденостаза
Лечение дуоденостаза всегда направлено на искоренение причины непроходимости двенадцатиперстной кишки. Функциональный дуоденостаз лечат консервативно – частое питание маленькими порциями с исключением продуктов, способствующих секреции желчи, препараты, связывающие желчь, лекарственные средства, способствующие регуляции моторики кишечника. Эффективно дуоденальное зондирование с промыванием ДПК.
В случаях стойких обтураций в результате выраженных спаек, механических преград, а также при функциональной непроходимости, неподдающейся терапевтическому лечению, показана операция. Лечение дуоденальной непроходимости всегда проводят в стационарных условиях, чтобы предупредить возможные тяжелые осложнения.
Профилактика и прогноз при дуодените
Первичная профилактика дуоденитов – это правильное сбалансированное питание, отказ от курения и умеренность в употреблении алкоголя. Своевременное выявление и лечение болезней ЖКТ, применение лекарственных средств строго по назначению. Профилактика рецидивов у больных хроническим дуоденитом заключается в регулярном наблюдении и ежегодном амбулаторном обследовании, санаторно-курортном лечении.
Прогноз при регулярном наблюдении и своевременном лечении благоприятен, при дуодените, обусловленном дуоденостазом после мероприятий, направленных на ликвидацию застоя, происходит стухание воспалительной симптоматики и, как правило, излечение.
Дуоденит: симптомы и лечение
Дуоденит характеризуется формированием воспалительно-дистрофических изменений в слизистой всей двенадцатиперстной кишки или отдельных ее частей, которые сопровождаются ее функциональными расстройствами.
В подавляющем большинстве случаев обнаруживаются хронические варианты этого заболевания (в 94%). Чаще дуоденит наблюдается у пациентов – мужчин.
Причины дуоденита
В зависимости от происхождения дуоденит делится на:
- первичный (изолированный процесс, не связанный с прочими недугами, встречается менее чем у трети пациентов);
- вторичный (развивается вследствие иных заболеваний).
Первичный дуоденит может быть обусловлен:
- нерациональным питанием;
- побочными эффектами ряда медикаментов (глюкокортикостероидов, аспирина, нестероидных противовоспалительных лекарств);
- алкогольными напитками;
- паразитами;
- курением;
- бактериальными инфекциями;
- вирусами;
- аллергией (чаще пищевой);
- иммунными поломками;
- отягощенной наследственностью;
- стрессами.
Вторичный дуоденит формируется на фоне:
- гастрита (в дуоденальной луковице появляются островки слизистой, чья структура схожа с желудочной, их называют желудочной метаплазией, они заселяются вредоносными микроорганизмами Helicobacter pylori, которые, в свою очередь, провоцируют воспаление и/или возникновение эрозий, а также способствуют последующим рецидивам);
- язвенной болезни с локализацией дефектов в двенадцатиперстной кишке;
- патологии печени;
- панкреатитов;
- болезней желчевыводящего тракта;
- кишечных заболеваний;
- иммунодефицитов;
- сердечно-сосудистых недугов (слизистая повреждается из-за расстройств ее кровообращения);
- почечной недостаточности.
Классификация дуоденита
В своей каждодневной работе различные специалисты (клиницисты, эндоскописты, патоморфологи) пользуются разными классификациями дуоденита. Однако все выделяют:
По местонахождению воспаления дуоденит подразделяется на:
- бульбит или проксимальный дуоденит (поражается лишь луковица) – наиболее распространенная форма;
- постбульбарный или дистальный дуоденит (воспаление выявляется в залуковичных отделах);
- папиллит или локальный дуоденит (процесс локализуется в зоне дуоденального сосочка);
- диффузный или тотальный дуоденит (вовлечен весь орган).
При эндоскопическом осмотре по визуальным данным устанавливаются следующие виды дуоденита:
- эритематозный (слизистая отечная и покрасневшая);
- геморрагический (при обнаружении кровоизлияний – геморрагий);
- атрофический (данный метод способен обнаружить только косвенные признаки наличия атрофии – истончение слизистой, визуализация просвечивающих сосудов, окончательно подтвердить атрофические изменения позволяет гистологическая оценка);
- эрозивный (в случае образования в слизистой поверхностных дефектов – эрозий)
- узелковый (когда видны мелкие образования, напоминающие узелки).
Кроме того, эндоскописты нередко оценивают степени активности имеющегося воспаления (I – III).
Рассматривая и анализируя структуру дуоденальной слизистой под микроскопом, патоморфологи выделяют:
- поверхностный дуоденит (изменениям подверглись исключительно поверхностные слои слизистой);
- диффузный или интерстициальный дуоденит (поражена вся толщина дуоденальной слизистой)
- атрофический дуоденит.
Кроме этого, они квалифицируют дуоденит по степеням активного воспаления, выраженности атрофии, количеству воспалительных клеток в слизистой, бактериального заселения.
Симптомы дуоденита
Дуоденит может начинаться как внезапно, так и постепенно. Нередко он манифестирует после какого-то диетического излишества, употребления алкоголя, стресса. Дуоденит обычно сложно отличить от других недугов пищеварительной системы. Ведь для него характерны те же клинические признаки, что и для большинства иных гастроэнтерологических недугов:
- боли (слабые или весьма интенсивные боли ассоциированы с видом и временем приема пищи, возникают в верхних областях живота: подложечной зоне, подреберьях);
- признаки желудочной диспепсии (тяжесть, жжение или дискомфорт в подложечной зоне; отрыжка, подташнивание, вздутие живота);
- проблемы со стулом (хронические поносы или систематические запоры, их чередование);
- психоэмоциональные нарушения (немотивированная раздражительность, плаксивость, быстрая эмоциональная истощаемость и др.).
В зависимости от сочетания симптомов у дуоденита могут быть следующие клинические формы:
- язвенноподобная (наиболее частый вариант, «ночные» и «голодные» боли вверху живота чрезвычайно напоминают те, которые характерны для язвенной болезни, они сочетаются с кислой отрыжкой и упорными запорами);
- гастритоподобная (боли возникают после пищи, им нередко сопутствуют явления желудочной диспепсии);
- холецистоподобная (боли схожи с желчной коликой, ощущение горечи во рту, рвота желчью);
- панкреатоподобная (у пациентов болит в основном левое подреберье, могут наблюдаться «опоясывающие» боли, поносы, рвота);
- нервновегетативная (потливость, эпизоды дурноты и слабости, учащенное сердцебиение и др.);
- смешанная (при этой форме у пациентов наблюдаются признаки разных других форм дуоденита);
- бессимптомная (устанавливается в случае полнейшего отсутствия клинических проявлений, распространена среди пожилых пациентов).
Диагностика дуоденита
Грамотный специалист способен заподозрить дуоденит уже после беседы с пришедшим к нему пациентом и его осмотра. Но для окончательной верификации данного не слишком частого диагноза необходимо комплексное и всестороннее обследование. Его объем может быть разным, ведь и клинические ситуации у различных больных отличаются. Как правило, доктор сначала рекомендует:
- эндоскопический осмотр – фиброгастродуоденоскопию (основной способ, который показывает состояние дуоденальной слизистой, наличие кровоизлияний, язв, двигательные нарушения и позволяет получить биоптаты для гистологической оценки или обнаружения в них микроорганизмов);
- хромогастродуоденоскопию (используя специфические красители – метиленовый синий, конго-рот, эндоскописты могут косвенно оценить присутствие и распространенность участков желудочной метаплазии в дуоденальной слизистой и взять именно из них образцы слизистой — биоптаты);
- гистологическую (патоморфологическую) оценку структуры дуоденальной слизистой (фиксирует воспалительные изменения и их выраженность, развитие атрофии, желудочной метаплазии, обсемененность Helicobacter pylori, разграничивает различные формы дуоденита);
- рентгенологическое исследование (рентгеноскопия двенадцатиперстной кишки с применением контрастной взвеси и двойного контрастирования может обнаружить запущенный тяжелый дуоденит с грубыми утолщенными складками слизистой и/или эрозиями, оценить моторно-эвакуаторные способности, установить постъязвенную рубцовую деформацию и отличить ее от спазма, характерного для дуоденита);
- тесты обнаружения микробов Helicobacter pylori: экспресс-методики исследования биоптатов, иммуноферментный анализ кала и крови, бактериологический, молекулярно-генетический, дыхательные с мочевиной;
- ультрасонографию (при тяжелом дуодените иногда опытный специалист может заметить утолщенную стенку воспаленной двенадцатиперстной кишки или признаки расстройства моторики, но метод нужен для исключения недугов панкреатобилиарной системы, печени, почек);
- эндоскопическую ультрасонографию (исследование может быть высокоинформативным при локальном дуодените с поражением большого дуоденального сосочка, а также панкреатитах, рубцах и камнях в протоках, опухолевом процессе);
- дуоденальное зондирование (немного подзабытая методика, которая исследует качество дуоденального секрета, сохранность полостного дуоденального пищеварения; выявляет паразитарное поражение);
- компьютерную гастроэнтерографию (современная методика анализа двигательной активности двенадцатиперстной кишки) или дуоденокинезиографию;
- исследования каловых масс и крови на наличие паразитарных агентов.
В случае вторичного дуоденита отдельным пациентам могут дополнительно назначить поэтажную манометрию, ретроградную холангиопанкреатографию, КТ или МРТ-процедуры, биохимические тесты крови, копрограмму, оценку фекальной эластазы-1, фиброилеоколоноскопию, 24-часовую мониторинговую желудочную рН-метрию, энтерографию, гепатохолецистографию, электрокардиографию, ренографию, УЗИ сердца и др. методы.
Лечение дуоденита
В основном пациенты с обострением дуоденита лечатся в амбулаторно-поликлинических условиях. Однако некоторых больных все же приходится отправлять в стационар. Показаниями к этому являются:
- интенсивные боли и/или диспепсические явления;
- перидуоденит (переход воспаления с двенадцатиперстной кишки на рядом находящиеся органы и ткани);
- кровоточащие эрозии;
- подозрение на развитие дуоденальной непроходимости;
- декомпенсированные или серьезные сопутствующие заболевания;
- подозрение на возможную онкологическую природу процесса;
- диагностические трудности;
- безуспешность проводимого амбулаторного лечения.
Лечебные мероприятия при дуодените должны быть комплексными. Всем пациентам необходимы упорядоченный режим дня, отказ от табакокурения и алкоголя, размеренные прогулки. Им рекомендуют как диетотерапию, так и прием нужных медикаментозных препаратов.
Лечебное питание
Больным с дуоденитом надлежит изменить свои некоторые пищевые привычки. Целесообразно дробное питание, объем разовой порции должен помещаться в ладонях пациента. Если больной уже начал лечиться высокоэффективными современными лекарственными средствами, то измельчение и протирание нужно лишь при тяжелом дуодените. Допускаются отварные блюда. Они должны обязательно быть теплыми, так как холод может усугубить спазм и моторные нарушения (клинически у пациента возобновится или усилится боль).
Из рациона целесообразно убрать все продукты, которые могут раздражать или повреждать дуоденальную слизистую оболочку, стимулировать выработку пищеварительных соков и изменять дуоденальную моторику. Такими нежелательными продуктами считаются все кислые ягоды, соки, фрукты, острые приправы, кетчупы, чеснок, редис, кресс-салат, репчатый и зеленый лук, редька, жирное мясо, красная рыба, копчености, наваристые рыбные или мясные бульоны, соленья, сало, грибы, сливки, жирное молоко, маринады. Желательно ограничить количество кофе, крепкого чая, соли (до 10 г).
Пациенту рекомендуют рисовую, гречневую, манную, овсяную каши, слизистые и молочные супы, яйца всмятку, некислые кисели, омлеты, овощные запеканки и суфле, пресный и нежирный творог, вегетарианские супы (возможно добавление в них отварного мяса: телятины, куры, кролика, индейки), лапшу, постное мясо в виде паровых котлет, кнелей, фрикаделей, докторскую колбасу, пудинги, сухое печенье, белый подсушенный хлеб, сушки, сладкие спелые фрукты без грубой клетчатки. Особое значение отводится растительным жирам, их квота составляет около трети от всех употребляемых жиров. Допускаются разные растительные масла (соевое, подсолнечное, кукурузное, тыквенное и др.).
Если дозволяет сопутствующая патология, то при достижении ремиссии дуоденита большинство диетических ограничений убирают. Питание может соответствовать обычной диете здорового человека (стол №15).
Лекарственная терапия
Изучив результаты обследования, доктор разрабатывает индивидуальную схему приема лекарств. Ее состав и продолжительность варьируют. Однако в большинстве случаев используются:
- антацидные препараты и алгинаты для купирования симптомов, обусловленных избыточной кислотопродукцией (маалокс, ренни, релцер, альмагель, гелюсил-лак, рутацид, фосфалюгель, гевискон, компенсан и др.);
- адсорбирующие антациды с коллоидным висмутом (викаир, вентрисол, де-нол, викалин), которые нейтрализуют излишнюю соляную кислоту, защищают дуоденальную слизистую и закрепляют;
- секретолитики – средства для понижения желудочной кислотопродукции (фамотидин, пантопразол, эзомепразол, лансопразол и др.);
- антипаразитарные средства или антигельминтики (их выбор производится лишь после четкого установления вида поселившегося в организме паразита, так как антигельминтные препараты весьма токсичны, пациентам рекомендуются макмирор, фасижин, тинидазол, амнохинолин, вермитокс, немозол, метронидазол, празиквантел, хлоксил и др.);
- борьба с Heicobacter pylori (сейчас существует несколько выверенных на международном уровне жестких эрадикационных схем, которые могут включать комбинации из немногих определенных антибиотиков, секретолитиков, препаратов висмута);
- спазмолитики, которые ликвидируют спазм и, соответственно, боль (феникаберан, дюспаталин, метеоспазмил, дротаверин, бускопан, папаверин и др.);
- регуляторы дуоденальной моторики (домперидон или мотилиум, итоприд или ганатон, метоклопрамид или церукал);
- полиферментные средства для коррекции пищеварительной функции в случае атрофического дуоденита (панцитрат, микразим, креон, эрмиталь, панзинорм и др.);
- репаранты для ускорения заживления дуоденальной слизистой (солкосерил, калефлон, облепиховое масло, этаден, биогастрон, рибоксин, карнитин и др.);
- холеспазмолитики для расслабления сфинктерного аппарата, находящегося в толще дуоденального соска (одестон, олиметин, платифиллин, препараты белладонны и др.);
- психотропные лекарства (амитриптилин, эглонил, аттаракс, феназепам, элениум, седуксен, реланиум, пиразидол и др.).
Иногда фармакотерапию дополняют некоторыми физиотерапевтическими процедурами, которые оказывают болеутоляющее, противовоспалительное и антисекреторное действие. Больным дуоденитом рекомендуются электрофорез с папаверином, даларгином, новокаином или платифиллином, ультразвук, дециметровые волны, токи Бернара, УВЧ, грязелечение (сапропелевая, иловая, торфяная грязи), хвойные, валериановые или радоновые ванны, аппликации парафина, иглорефлексотерапия.
Если у больного был верифицирован эрозивный дуоденит, то недостаточно ориентироваться только на положительную динамику, заключающуюся в исчезновении клинических симптомов. Но клиническое улучшение далеко не всегда сопровождается нормализацией эндоскопической картины. Поэтому нужен эндоскопический контроль, который подтвердит заживление (эпителизацию) эрозий.
В период ремиссии пациентам с дуоденитом показано санаторно-курортное лечение.
Дуоденит — симптомы, причины, виды и лечение дуоденита
Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами такое заболевание желудочно-кишечного тракта, как – дуоденит, а также ее симптомы, причины, виды, диагностику, лечение, народные средства, а также профилактику дуоденита. Итак…
Что такое дуоденит?
Дуоденит – воспалительное заболевание двенадцатиперстной кишки, преимущественно, ее слизистой оболочки.
Опасность заболевания дуоденит состоит в том, что двенадцатиперстная кишка (лат. duodenum) является одним из важнейших органов, входящих в пищеварительную систему, который следует сразу же за желудком, и является начальным отделом тонкой кишки. Пища в 12-перстная кишке обрабатывается соком поджелудочной железы и подготавливается к всасыванию. Кроме того, двенадцатиперстная кишка участвует в выработке гормонов, которые регулируют нормальную деятельность пищеварительной системы и обмен веществ. Заболевание двенадцатиперстной кишки приводит к ряду расстройств всей системы пищеварения, в том числе смертельно опасным болезням, например – злокачественной опухоли.
Некоторые врачи относят «дуоденит» к группе заболеваний, объединенных наименованием — «энтерит».
Основными симптомами дуоденита являются – боль в правой половине живота, вздутие живота, бурчание в животе, тошнота, отсутствие аппетита.
Основными причинами дуоденита в большинстве случаев являются — бактерия Helicobacter Pylori (Хеликобактер пилори), неправильное расположение органа и нарушение выработки кишкой гормонов.
По форме, различают острый и хронический дуоденит, которые в свою очередь также подразделяются на различные виды болезни. Но опаснее всего, является именно хронический дуоденит, поскольку он со временем, если не предпринять необходимых мер лечения данного заболевания, способствует деструктивным изменениям в структуре, и соответственно функциональности двенадцатиперстной кишки.
Развитие дуоденита
Развитие воспалительных процессов обусловлено двумя факторами: первый – патология в кишке или ее ослабление за счет различных патологических процессов (алкоголь, вредные продукты питания, стрессы и т.д.), вторая – воздействие на ослабленное место кишки раздражающего или инфицирующего фактора (желудочный сок, бактерии и др.).
Таким образом, когда двенадцатиперстная кишка ослаблена, она более подвержена негативному воздействию на нее кислого желудочного сока, бактерий и др. факторов, которые при нормальном состоянии данного органа не могут ей навредить. Целостность слизистой нарушается, тот же желудочный сок, который по своей особенности переваривать пищу обладает повышенной кислотностью, начинает «разъедать» слизистый слой кишки. Повысить количество кислоты в кишке также способны токсины, вырабатываемые бактерией Helicobacter Pylori.
Совокупность этих процессов, если их не остановить на данном этапе, способствуют осложнениям дуоденита, которые могут выражаться в дистрофических изменениях строения стенок данного органа, язвенной болезни двенадцатиперстной кишки, а затем и желудка, перфорации стенок кишки, внутренним кровотечениям и т.д.
Статистика
По статистике отмечено, что чаще всего, воспалительное заболевание двенадцатиперстной кишки дуоденит наблюдается у мужчин, причем развивается оно во многих случаях в детском возрасте. Кроме того, как показывает практика, острые воспалительные процессы 12-перстной кишки в 94% случаев приобретают хроническую форму течения.
Дуоденит – МКБ
Симптомы дуоденита
Основными симптомами дуоденита являются:
- тупая постоянная боль в эпигастральной области живота или в правом подреберье, которая усиливается в ночные часы, при голодном желудке или пальпации;
- отсутствие аппетита;
- ощущение переполненности живота, особенно после приема пищи;
- вздутие живота (метеоризм);
- горькая отрыжка;
- изжога;
- тошнота, иногда с рвотой;
- запор;
- слабость, общее недомогание;
- повышенная температура тела;
- диспепсия.
Важно! У пожилых людей, дуоденит часто протекает в скрытной форме, т.е. бессимптомно, тем он наносит все тот же вред здоровью человека.
Осложнения дуоденита
Осложнения дуоденита могут сопровождаться следующими симптомами:
- перфорация стенки 12-перстной кишки;
- кишечные кровотечения;
- острый панкреатит;
- пожелтение кожных покровов;
- дистрофия 12-перстной кишки;
- нарушения в вегетативной и центральной нервной системах.
Причины дуоденита
Причинами дуоденита могут быть:
- Неправильное расположение 12-перстной кишки в организме;
- Слабость гормонального аппарата 12-перстной кишки;
- Нарушение двигательной функции двенадцатиперстной кишки (дуоденостаз);
- Инфицирование органа бактерией Helicobacter Pylori;
- Нарушение режима питания;
- Употребление острых, кислых, жаренных, жирных и копченных блюд;
- Злоупотребление алкогольными и кофеин-содержащими напитками, курение;
- Неконтролируемый прием некоторых лекарственных препаратов, например нестероидных противовоспалительных препаратов (НПВП – «Аспирин», «Ибупрофен»), антибиотиков;
- Гастриты;
- Язвенная болезнь двенадцатиперстной кишки;
- Нарушения в функциональности кишки: нарушения ее кровоснабжения, трофики, тканевого дыхания;
- Другие заболевания органов желудочно-кишечного тракта – печени (гепатиты, цирроз), поджелудочной железы (панкреатит), кишечника (колит), желчного пузыря, брыжейки.
Виды дуоденита
Дуоденит классифицируется следующим образом…
По форме
Острый дуоденит. Обычно протекает в острой форме, с острыми приступами боли, особенно при длительном промежутке времени между приемами пищи, а также при употреблении острого, кислого, жаренного, копченного. Часто сопровождается воспалительными процессами в желудке и кишечнике. Часто заканчивается самоизлечением, но при повторных приступах обычно переходит в хроническую форму.
Хронический дуоденит. Весьма разнообразная форма болезни, как по этиологии, так и по симптоматике. Основным признаком является глухая и тупая боль, преследующая больного на протяжении всего периода воспалительных процессов, иногда усиливаясь. Все приведенные ниже виды дуоденита более точно охарактеризуют хроническую форму данного заболевания.
По эндоскопической картине:
Атрофический дуоденит. Характеризуется подавлением деятельности, в т.ч. моторики 12-перстной кишки, слизистая оболочка которой при данной форме болезни утончается.
Геморрагический дуоденит. Характеризуется появлением в кишке кровотечения, которое в последствии может выходить из организма вместе с каловыми или рвотными массами. Основными причинами развития болезни считается употребление сильно раздражающих слизистую кишки веществ – лекарственные препараты, алкоголь, кислоты.
Интерстициальный дуоденит. Характеризуется отсутствием процессов атрофии железистой части кишки.
Катаральный дуоденит. Характеризуется сильными острыми болями в области живота, тошнотой и рвотой, общей слабостью и головокружением. Основной причиной считается повреждение слизистой кишки грубой или раздражающей орган пищей – алкоголь, острое, соленое, жаренное, кислое, курение. Лечение обычно сводится к щадящей диете.
Поверхностный дуоденит. Воспалительные процессы развиваются в основном на поверхностных слоях слизистой оболочки 12-перстной кишки.
Флегмонозный дуоденит. Характеризуется острым гнойным поражением нижней части двенадцатиперстной кишки, в области фатерова (большого) сосочка, на фоне ослабленного организма.
Эритематозный дуоденит. Характеризуется общей слабостью, приступообразными болями в животе, головной болью, иногда угнетается работа дыхательной и сердечно-сосудистой системы. Развивается обычно на фоне длительного течения воспаления слизистой кишки и других органов ЖКТ.
Эрозивно-язвенный дуоденит. Характеризуется появлением на слизистой органа язвенных и эрозийных образований.
По клиническим проявлениям:
Хронический бульбарный дуоденит с ацидопептическим генезом. Характеризуется поражением слизистой оболочки луковицы двенадцатиперстной кишки. Часто сопровождается язвенными болезнями желудка и 12-перстной кишки. Боли обычно приступообразные, усиливаются на голодный желудок или после приема вредной пищи (острого, копченного и др.), в ночное время суток, а также при пальпации эпигастральной области живота.
Хронический дуоденит, развивающийся на фоне нарушения непроходимости кишки (дуоденостаз). Характеризуется сильными скручивающими приступообразными болями, отрыжкой, метеоризмом, бурчанием в животе, тошнотой и в некоторых случаях, рвотой с желчью;
Хронический дуоденит, сопровождающийся атрофической формой гастрита и энтерита. Характеризуется преимущественно расстройствами органов пищеварения – диспепсией, болью после приема острой или копченой пищи, тошнотой, изжогой.
Нейро-вегетативный дуоденит. Характеризуется с преобладанием симптоматики, преимущественно расстройства нервной системы.
Локальный дуоденит (диффузный), сопровождающийся развитием околососочкового дивертикулита и/или папиллита. Эта форма болезни обычно сопровождается нарушением оттока желчи, что выражается пожелтением кожных покровов и белков глаз (желтуха). Стул осветленный, в тяжелых случаях практически белый. Также присутствуют боли в эпигастральной области, с отдачей в правое или левое подреберье.
Смешанная форма. Болезнь сопровождается всеми клиническими проявлениями.
Бессимптомное течение. Обычно клинические проявления слабо выражены, или практически незаметны. Встречается преимущественно у людей преклонного возраста, во время обычного медицинского обследования.
По происхождению:
Первичный. Причиной данной формы болезни обычно является нарушение деятельности органа в последствии неправильного питания и образа жизни.
Вторичный. Развитие заболевания происходит на фоне других заболеваний органов ЖКТ – язва желудка и 12-перстной кишки, гастрит, панкреатит, холецистит, гепатит, инфицирование бактерией Хеликобактер пилори и другие.
Диагностика дуоденита
Диагностика дуоденита включает в себя следующие методы обследования:
- Гастроскопия;
- Рентгенография желудка и 12-перстной кишки;
- Дуоденальное зандирование;
- Биохимическое и рН исследование желудочного сока;
- Биохимический анализ крови;
- Анализ кала (копрограмма).
Лечение дуоденита
Как лечить дуоденит? Лечение дуоденита зависит от причины и клинической картины данного заболевания.
Лечение дуоденита включает в себя следующие ключевые моменты терапии:
1. Лекарственная терапия
1.1. Антибактериальная терапия;
1.2. Удаление гельминтозов и лямблиозов;
1.3. Нормализация уровня pH в двенадцатиперстной кишке и желудке;
1.4. Защита слизистой оболочки кишки от соляной кислоты и патогенных факторов;
1.5. Восстановление слизистой оболочки и ее стенок;
1.6. Снятие симптоматики и улучшение деятельности органов ЖКТ;
1.7. Устранение непроходимости кишки.
3. Лечение сопутствующих заболеваний.
4. Хирургическое вмешательство (при необходимости).
Важно! Если у пациента присутствуют признаки осложнения болезни, он подлежит срочной госпитализации.
1. Лекарственная терапия дуоденита (препараты от дуоденитов)
Важно! Перед применением лекарственных препаратов, обязательно проконсультируйтесь с лечащим врачом!
1.1. Антибактериальная терапия
Антибиотики назначаются врачом при обнаружении в организме патогенной бактерии Helicobacter Pylori (хеликобактерии).
Антибиотики против Helicobacter Pylori: пенициллины («Амоксициллин»), макролиды («Кларитромицин»), тетрациклины («Тетрациклин»).
1.2. Удаление гельминтозов и лямблиозов
Удаление таких патогенных микроорганизмов, как лямблии или гельминты (глисты) можно с помощью следующих лекарственных средств:
Препараты от лямблий (гиардий) – «Метронидазол», «Тинидазол», «Фуразолидон», «Хлоксин»;
Препараты от гелминтов (глистов) – мебендазол («Вермокс»), левамизол («Декарис»), «Диэтилкарбамазин».
1.3. Нормализация уровня pH в двенадцатиперстной кишке и желудке
Восстановление кислотно-щелочного баланса в двенадцатиперстной кишке и желудке является необходимой мерой для остановки патологических воспалительных процессов в органах пищеварения. Это обусловлено тем, что одной из причин нарушения целостности слизистой оболочки кишки является повышенный в них уровень соляной кислоты. Уровень кислоты обычно повышает хеликобактерия.
Для нормализации кислотно-щелочного баланса применяют антисекреторные препараты, после применения которых также снимаются такие симптомы, как – отрыжка, вздутие живота, изжога, тошнота, минимизируется развитие осложнений болезни.
Антациды: «Алмагель», «Маалокс», «Кеаль», «Фосфалюгель». Даная группа препаратов нейтрализует повышенную кислотность желудочного сока, тем самым препятствует ее пагубное воздействие на ослабленные стенки кишки.
Блокаторы протонной помпы и М-холинорецепторов: «Омез», «Нексиум», «Рабелок», «Гастроцепин», «Пиренцепин». Данные группы препаратов блокируют протонный насос, а также способствуют снижению уровня выработки и концентрации в органах пищеварения соляной кислоты.
1.4. Защита слизистой оболочки кишки от соляной кислоты и патогенных факторов
Защита слизистой оболочки двенадцатиперстной кишки является необходимой мерой для предотвращения развития осложнений дуоденита, а также ускорения выздоровления этого органа. Для защиты слизистой применяются гастропротекторы.
Обволакивающие слизистую оболочку кишки препараты: «Де-нол», «Сукральфат». Данная группа препаратов создает на слизистой защитную пленку, защищающую орган от инфекции и повышенной кислотности желудочного сока.
Синтетические аналоги простагландина Е1: «Мизопростол», «Сайтотек». Данная группа препаратов способствует увеличению выработки органами пищеварения слизи, которая формирует слизистую оболочку, а также защищает ее от инфекции и повышенной кислотности. Кроме того, они способствуют нормализации в организме кислотно-щелочного (рН) баланса.
1.5. Восстановление слизистой оболочки и ее стенок
Препараты, ускоряющие восстановление слизистой оболочки двенадцатиперстной кишки: «Биогастрон», «Вентроксол», «Кавед-С».
Препараты, способствующие восстановлению поврежденных стенок 12-перстной кишки: «Энтростил».
1.6. Снятие симптоматики и улучшение деятельности органов ЖКТ
Спазмолитики. Применяются для снятия болей и спазмов органов пищеварения — «Дротаверин», «Но-шпа»;
Прокинетики. Способствуют улучшению деятельности пищеварительного тракта — «Итоприд», «Мотилиум», «Церукал».
Пробиотики. Применяются в комплексе с антибактериальными препаратами, направлены на сохранение в кишечнике полезной микрофлоры, необходимой для нормального функционирования органов пищеварения — «Линекс», «Бифиформ».
Седативные средства. Назначаются при расстройствах нервной системы — «Валериана», «Тенотен».
1.7. Устранение непроходимости кишки
При дуодените на фоне дуоденальной непроходимости лечение направлено на устранение непроходимости 12-перстной кишки. Для этого периодически назначают зондирование кишки с ее промыванием теплой минеральной водой.
При этом назначаются препараты, связывающие желчь («Холестирамин»), антисептики («Интестопан», «Энтероседив») и прокинетики «Мотилиум», «Церукал».
2. Диета при дуодените
При дуодените пациенту назначают диетическое питание, обычно диету №1 (по Певзнеру), которое исключает употребление раздражающие слизистую желудка и двенадцатиперстную кишку продукты питания. После стихания обострения дуоденита, пациента переводят на диету №2 или №5, а в случае пониженной переносимости молочной продукции, диету №4, после чего переводят на 4В. В период ремиссии можно применить диету №15.
Что можно есть при дуодените? Питание при дуодените включает в себя: щадящие супы из круп, желательно с добавлением молока или сливок, жидкие каши, мелко нарезанные нежирные сорта мяса и рыбы (курица, индюшка), нежирные молочные продукты (творог, сметана, кефир, простокваша, молоко, сливочное масло), яйца (всмятку), белый хлеб, отварные овощи, компот, кисель, фруктовые соки, богатые на витамин С, чай (особенно на основе лекарственных трав).
Пищу лучше всего есть в теплом виде. Способ готовки – на пару или варить. Количество приемов пищи – 5, мелкими порциями.
Что нельзя есть при язве желудка? Алкогольные и слабоалкогольные напитки, кофеин-содержащие напитки, крепкий чай, острые (горчица, перец), соленые, жирные и жаренные блюда, копчености, колбасы, консервы, сырые овощи и фрукты (бобовые, капуста, чеснок, лук, помидоры, редька, цитрусовые), приправы, кетчупы, майонез, соусы, мороженное, мёд, конфеты. Обязательно откажитесь от курения.
3. Лечение сопутствующих заболеваний.
Воспалительное заболевание двенадцатиперстной кишки дуоденит зачастую развивается на фоне других заболеваний органов пищеварения – гастриты, колиты, язвенные болезни и другие, поэтому, их лечение является обязательным пунктом терапии.
4. Хирургическое вмешательство (операция) при дуодените
Оперативное лечение дуоденита показано лишь в некоторых случаях, например:
- Медикаментозное лечение не привело к необходимым результатам;
- Обнаружена патология строения 12-перстной кишки;
- Появились осложнения дуоденита: перфорация стенок, кровотечения
Лечение дуоденита народными средствами
Важно! Перед применением народных средств от дуоденита, обязательно проконсультируйтесь с лечащим врачом!
Зверобой. Залейте 2 ст. ложки сухой измельченной травы зверобоя продырявленного 250 мл воды, поставьте ее на водную баню, минут на 30. После чего оставьте, дайте остыть, процедите и принимайте по 1/3 стакана средства за 30 минут до еды, 3 раза в сутки.
Крапива и овес. Добавьте в кастрюлю 200 г неочищенного овса и залейте его 1 литром воды, поставьте на медленный огонь и варите до образования слизистого отвара. Далее отвар остуживают и процеживают. В это время залейте стакан листьев крапивы 3 стаканами кипятка, накройте емкость для настаивания и отставьте на 40 минут, после чего настой также процеживают. Листья процеженной крапивы добавляют в отвар овса, и принимают по 100 мл 3 раза в сутки, перед едой. Отвар же крапивы пьют в качестве чая, в течение дня.
Подорожник. Смешайте 1 ч. ложку мёда с 1 ч. ложкой сока подорожника. Принимать средство нужно при эрозивной форме дуоденита, по 1 ст. ложке 3 раза в день, перед приемом пищи.
Шиповник. Кисель из шиповника можно применять для лечения поверхностного и эрозивного дуоденитов. Для его приготовления необходимо 200 г шиповника положить в кастрюлю и залить их 800 мл кипятка, после чего накройте емкость крышкой и оставьте на час, для настаивания. После чего средство процеживают, жидкость переливают в другую емкость, а плоды шиповника тщательно переминают и оставляют в кастрюле. Далее кашицу из шиповника заливают 500 мл воды и ставят на 15 минут на огонь, после чего емкость со средством снимают с огня и смешивают с ранее процеженным отваром шиповника. Далее, сюда же добавляют еще 200 г натертых на терке плодов шиповника, все перемешивают. В это время делают смесь из крахмала и добавляют его в смесь из шиповника. Данное средство принимайте 3 раза в день.
Профилактика дуоденита
Профилактика дуоденита включает в себя следующие превентивные меры:
— Питайтесь правильно и сбалансировано, с преобладанием продуктов, обогащенных витаминами и микроэлементами;
— Откажитесь от алкогольных напитков, курения, не злоупотребляйте напитками с содержанием кофеина;
— Не оставляйте на самотек болезни ЖКТ;
— Старайтесь не принимать лекарственные препараты без назначения врача, т.к. многие из них не только раздражают слизистую органов пищеварения, но и подавляют защитные функции иммунитета;
— Для профилактики рецидивов, старайтесь проводить отдых в тематических санаториях и курортах;
— Соблюдайте правила личной гигиены, чтобы предотвратить инфицирование хеликобактерией, гельминтами и другой болезнетворной микрофлорой;
Дуоденопатия эритематозная лечение
Современная медицина различает много форм гастрита. Гастропатия выделяет такие причины эритематозного гастрита:
- неправильное питание, фастфуд;
- употребление копченостей, соленостей в большом количестве;
- излишнее переутомление организма;
- постоянные стрессовые ситуации;
- лекарственные препараты, негативно влияющие на слизистую;
- нарушение обменных процессов;
- наследственность;
- вредные привычки.
Оглавление:
По отдельности эти признаки встречаются практически у каждого человека. Однако если больной предоставляет анамнез, в котором присутствуют 3 и более причины, то вероятность болезни слишком высока.
Еще одной распространенной причиной является перекус находу. Хот-доги, шаурма и кока-кола не окажут благотворного влияния на желудок. По возможности нужно брать с собой тормозки.
Угнетение иммунной системы также отрицательно сказывается на органах пищеварения. К таким факторам относят стрессы, бессонницу и излишнюю переутомляемость.
Алкоголь оказывает негативное влияние не только на ЖКТ, но и на весь организм.
По статистике около 15% случаев заболевания эритематозной формой гастрита передаются от ближайших родственников, которым был диагностирован гастрит. Скорость прогрессирования недуга зависит от общего состояния здоровья. Если организм борется с болезнью, то эритема замедляется в прогрессировании.
Успех лечения гарантирован при своевременном обращении к врачу.
Симптомы
Эритематозная гастродуоденопатия не является самостоятельным недугом. Она характерна для начальной формы гастрита. При диагностировании врачи спрашивают о наличии таких симптомов:
- боли в желудке;
- тошнота с позывами к рвоте;
- резкое ухудшение аппетита.
Впрочем, этот перечень симптомов характерен и для других заболеваний ЖКТ. Точную причину плохого самочувствия может выявить специалист на осмотре.
Диагностика
Болезнь эритематозной гастродуоденопатии разделяется на 2 вида:
Врачи характеризуют распространенную форму болезни, как диффузную. Она вызывает покраснение слизистой, которое может поразить различные области желудка.
Очаговая форма возникает в одном конкретном месте. При ней поражению поддается лишь небольшой участок органа. Гастроэнтерологи выделяют две стадии воспалительного процесса.
Клиническое исследование в области эритематозной гастродуоденопатии проводится эндоскопическим методом.
Суть метода состоит в том, что пациенту в область пищевода вводят специальную трубочку. Делается это через рот. Эндоскопический зонд имеет вид трубки, в которую на одном конце встроена камера. Благодаря этой камере можно увидеть желудок, двенадцатиперстную кишку и определить негативные изменения.
Не стоит бояться этой процедуры! Ведь боязнь перед неизвестным, не даст пациенту расслабиться, вследствие чего процедура будет болезненной.
В процессе эндоскопии врач может заметить покраснение слизистой. Переживать не стоит, если отсутствуют иные симптомы. Но в случае обнаружения большого скопления слизи и отека, повод для беспокойства есть, это признаки гастрита в хроническом проявлении.
Лечение
В основном признаки эритематозной гастродуоденопатии исчезают самостоятельно, но это при условии здорового образа жизни и соответствующего питания. Также симптомы исключаются, если пациент ограничит чрезмерное употребление алкоголя и перестанет помногу курить. При эндоскопии у таких людей наблюдается покраснение, однако оно не характеризует воспаление слизистой. Для восстановления и профилактики рекомендуется здоровое, сбалансированное питание. Главное условие – небольшие порции, но до 7 раз в день.
Если гастроэнтеролог обнаружил распространенную или очаговую гастродуоденопатию, то здесь нужны серьезные меры. Рекомендации специалиста должны соблюдаться беспрекословно, ведь их несоблюдение приведет к гастриту или язве, что гораздо сложнее вылечить.
Основные правила, которые нужно выполнять:
- раздельное дробное питание;
- восстановление функций слизистой с помощью медпрепаратов;
- травяные отвары;
- полный отказ от алкоголя и курения.
Восстановление слизистой подразумевает под собой принцип питания мало, но часто. Это делается для того, чтобы желудок не чувствовал чувства тяжести. К употреблению рекомендуются:
Приветствуется теплая пища, поскольку горячие блюда травмируют желудок. Придется отказаться от кофейного напитка и крепкого чая, заменив их водой и чаем на травах.
Правильное питание способно восстановить слизистую оболочку в короткие сроки и предотвратит переход в стадию гастрита. Для лечения можно использовать методы народной медицины. При грамотном сочетании с основным лечением они обуславливают положительный результат.
Кроме режима питания больному назначаются необходимые лекарственные препараты. В основном это вяжущие средства, которые обволакивают стенку желудка, способствуя ее заживлению. В группу таких препаратов входят такие препараты: Алмагель, Маалокс, Фосфалюгель и другие.
На запущенных стадиях болезни назначается оперативное вмешательство. Оно подразумевает проведение резекции желудка. Операция включает в себя иссечение воспаленных участков слизистой оболочки. Такой способ считается одним из лучших при оперативном вмешательстве.
Избавиться от эритематозной гастродуоденопатии можно в кратчайшие сроки, при условии соблюдения всех врачебных предписаний. Если человек почувствует какие-либо симптомы, нужно сразу же обратиться за медицинской помощью, дабы устранить болезнь на корню.
Источник: https://gastritlechim.ru/gastrit/opredelenie/kakie-simptomy-imeet-i-kak-lechitsya-eritematoznaya-gastroduodenopatiya.html
Что это такое застойная дуоденопатия?
Одним из важных органов пищеварения является двенадцатиперстная кишка. При воспалении слизистой оболочки развивается дуоденопатия. Это состояние не является заболеванием, а всего лишь признаком патологического процесса.
Застойная дуоденопатия: причины и признаки
Дуоденопатия является не самостоятельным заболеванием, а симптомом воспаления двенадцатиперстной кишки
Данное состояние характеризуется гиперемией и отечностью слизистой оболочки кишки. Развивается при нарушении моторно-эвакуационной функции двенадцатиперстной кишки.
Основная причина развития гастродуоденопатии – неправильное питание. Продолжительные перерывы между приемами пищи, чрезмерное употребление жареной, жирной и острой пищи, острых специй – все это может стать причиной развития застойной дуоденопатии.
Другие возможные причины патологии:
- Длительный прием некоторых препаратов.
- Заболевания печени и желчных путей.
- Эндокринные заболевания.
- Попадание в пищеварительный тракт хеликобактерной инфекции.
При инфицировании застойного содержимого в кишке развивается воспалительный процесс.
Кроме того, на развитие дуоденопатии может повлиять чрезмерное употребление алкоголя, токсической жидкости, никотина.
Признаки дуоденопатии могут протекать без признаков патологии. Со временем застойные процессы дают о себе знать появляются следующие признаки:
Больше информации о дуедуните можно узнать из видео:
Боль в области эпигастрия может усиливаться при пальпации или после употребления пищи через 1-2 часа. Слабость и утомляемость появляются на фоне воспалительного процесса. При застое в кишке появляется горькая отрыжка и в рвотных массах присутствует желчь. Если больного беспокоят указанные симптомы, то необходимо обязательно обратиться к гастроэнтерологу.
Диагностика
Фиброгастродуоденоскопия – эффективный лабораторный метод исследования двенадцатиперстной кишки
При обращении к врачу врач направит больного на обследование для постановки точного диагноза.
При застойной дуоденопатии проводится эндоскопическое, гистологическое обследование, а также рентгенография.
Фиброгастродуоденоскопия является эндоскопическим методом исследования, позволяющий осмотреть строение пищевода, желудка и двенадцатиперстной кишки и выявить возможные отклонения. Исследование может проводиться под местной анестезией или при введении снотворного. Врач через рот или нос вводит фиброгастроскоп, на конце которого встроена видеокамера.
Во время процедуры по назначению врача могут выполнить биопсию участка слизистой оболочки кишки для последующего изучения.
Для изучения состояния кишечника также проводится рентгенография с использованием контрастного вещества. Раствор сульфата бария обладает обволакивающим свойством на стенки кишечника, что позволяет детально рассмотреть просвет двенадцатиперстной кишки.
Методы лечения
Лечение в каждом случае определяется индивидуально, в зависимости от состояния пациента и тяжести заболевания
При выявлении застойной дуоденопатии лечение заключается в применении антибиотиков или проведении химиотерапии, использование препаратов для восстановления слизистой кишечника и соблюдении лечебной диеты.
Особенности лечения недуга:
- Чтобы снять спазмы и устранить боль, используют спазмолитики: Дротаверин, Но-шпа, Папаверин.
- Для уменьшения выраженности симптомов дуоденопатии используют блокаторы протонной помпы. В этой группе препаратов содержатся такие действующие вещества, как пантопразол, ланзопазол, омепразол и др.
- Для снижения секреции соляной кислоты и пепсина используют блокаторы холинорецепторов. Антациды применяют для восстановления слизистой оболочки и ее защиты: Фосфалюгель, Маалокс, Алмагель и др. Из обволакивающих средств для слизистой кишки применяют Сульфакрат, Де-нол и др.
- Если причиной развития дуоденопатии является инфекция, то назначают антибактериальную терапию. Для уничтожения хеликобактер пилори используют антибиотики пенициллинового ряда, макролиды, тетрациклины: Амоксициллин, Кларитромицин, Доксициклин и др.
После лечения проводится контроль, и назначают повторную фиброгастродуоденоскопию.
Питание при застойной дуоденопатии
Больной должен принимать пищу маленькими порциями около 4-5 раз в день. Нежелательно делать большие временные промежутки между приемами пищи. В рационе должны присутствовать белковые продукты. Желательно ограничить употребление простых углеводов. Пищу необходимо употреблять только в теплом виде.
Диета при застойной дуоденопатии предполагает отказ от продуктов, которые негативно воздействуют на слизистую кишки.
Рекомендуется употреблять: овощные супы с крупами, отварная нежирная рыба, курица и т.д. Можно также яйца всмятку, овощи и фрукты в запеченном виде. Ежедневно в рационе должны присутствовать молочные и кисломолочные продукты.
Из напитков можно употреблять травяные отвары и настои, чай, фруктовые напитки и соки.
Больным застойной дуоденопатией запрещается употреблять кондитерские и мучные изделия, сахар, мед, соль. К тому же под запретом консервы, копченые, жирные и мясные блюда, алкоголь, кофе, мороженое, газированные напитки.
При соблюдении диетического питания и рекомендаций врача по применению препаратов можно избавиться от неприятных симптомов и устранить данную патологию.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Добавить комментарий Отменить ответ
В продолжение статьи
Мы в соц. сетях
Комментарии
- ГРАНТ – 25.09.2017
- Татьяна – 25.09.2017
- Илона – 24.09.2017
- Лара – 22.09.2017
- Татьяна – 22.09.2017
- Мила – 21.09.2017
Темы вопросов
Анализы
УЗИ / МРТ
Новые вопросы и ответы
Copyright © 2017 · diagnozlab.com | Все права защищены. г. Москва, ул. Трофимова, д. 33 | Контакты | Карта сайта
Содержание данной страницы исключительно ознакомительного и информационного характера и не может и не являет собой публичную оферту, которая определяется ст. №437 ГК РФ. Предоставленная информация существует с ознакомительной целью и не заменяет обследование и консультацию у врача. Имеются противопоказания и возможны побочные эффекты, проконсультируйтесь с профильным специалистом
Источник: https://diagnozlab.com/uzi/abdomen/zastojnaya-duodenopatiya-chto-eto-takoe.html
Эритематозная дуоденопатия — что это такое
Профилактика
Источник: https://uvasgastrit.ru/duodenit/eritematoznaya-duodenopatiya-chto-takoe.html
Эритематозная дуоденопатия: что это такое и как правильно вылечить?
Эритематозная дуоденопатия – это собственно не заболевание, а эндоскопический симптом. При фиброгастродуоденоскопии, когда слизистая двенадцатиперстной кишки визуализируется врачом, видны участки покраснения (гиперемии) .
Часто, читая заключение фиброгастродуоденоскопии, пациенты спрашивают: «Эритематозная дуоденопатия, что это такое? » Такие изменения дуоденум (а именно так на латыни звучит двенадцатиперстная кишка) появляются из-за полнокровия и воспаления. Подобная картинка — результат дуоденита, то есть воспалительного процесса, протекающего в кишке. Наиболее частой причиной его становятся алиментарные факторы: чрезмерно горячая или холодная пища, грубые куски, которые плохо пережеваны.
Еще играет роль химическое повреждение алкоголем, токсическими жидкостями, лекарствами, никотином. При радиационных поражениях (лучевой болезни или лучевой терапии опухолей) определенные дозы ионизирующего излучения вызывают слущивание эпителия желудочно-кишечного тракта и полнокровие сосудов из-за венозного стаза. Такие лекарственные препараты, как стероидные гормоны, приводят к дуоденопатии. А нестероидные противовоспалительные средства (аспирин, ибупрофен, нимесулид) , угнетая арахидоновую кислоту и простогалнидины, защищающие слизистую, могут даже вызывать кровотечение.
Основные механизмы патологической физиологии, которые лежат в основе эритематозной дуоденопатии – снижение защитных свойств слизистой дуоденум, невозможность противостоять агрессии желудочного сока и пепсина, а иногда и желчи, забрасываемой в двенадцатиперстную кишку. Свой вклад также вносят увеличение активности гистамина и серотонина, снижение выработки простациклинов, то есть перевес в сторону агрессии в ущерб защите.
Второй значительной причиной такого воспалительного изменения становится инфицированность микроорганизмом. Паразитирующим в верхних отделах желудочно-кишечного тракта. Это хеликобактер пилори. На сегодня доказано. Что далеко не все серотипы этого паразита — причина заболевания, однако, тактика врача в отношении его сохраняется прежней – истребление.
Таким образом, такой эндоскопический симптом, как эритематозная дуоденопатия, — проявление не одного заболевания, а целого ряда патологий двенадцатиперстной кишки: дуоденита, в том числе, катарального или эрозивного, язвенной болезни. Аналогичные патологические состояния сопровождают и рефлюксы желчи при дискинезии желчевыводящих путей, желчнокаменной болезни и разных формах холецистита. Ими же сопровождаются острые панкреатиты и обострения хронических в случаях, когда в дуоденум выбрасывется большое количество протеолитических ферментов, раздражающих стенку кишки, результатом чего становится эритроматозная дуоденопатия. Лечение ее входит в программу тех заболеваний, которые ею сопровождаются.
На первое место выступает диета (4 или 5 в зависимости от ведущих органных поражений) . Механическое. Химическое и термическое щажение – основа восстановления слизистой оболочки.
Среди лекарственных препаратов ведущие позиции у блокаторов протонной помпы. Препараты затрудняют продукцию соляной кислоты. Классифицируются они следующим образом.
· Производные омепразола (гастрозол, желкизол, омез, омелар, хелицид) .
· Производные рабепразола (зульбекс, париет, золиспан) .
· Производные пантопразола (контролок, нольпаза, санпраз) .
· Производные лансопразола (геликол, лансофед, эпикур) .
Чуить менее акутальны блокаторы гистаминовых рецепторов: на основер ранитидина (гистак, зантак) , фамотидина (квамател, гастросидин) , циметидин.
Блокаторы холинорецепторов (гастроцепин) , неселективные м-холинолитики (метацин, платифиллин) применяются как вспомогательные средства, снижающие секрецию пепсина и соляной кислоты.
Антациды невсасывающегося ряда (альмагель. Фосфолюгель, гевискон) защищают слизистую, позволяя ей восстановиться.
Протекторы слизистой: сукральфат, карбеноксолон натрия (вентроксол, биогастрон) , де-нол, энпростил увеличивают защитные свойства слизи и потенцируют восстановление эпителия.
Антибактериальные препараты групп, к которым чувствителен хеликобактер пилори, которым провоцируется эритематозная проксимальная дуоденопатия (амоксициклин, тетрациклин, кларитромицин) .
Схемы для лечения, его продолжительность определяются гастроэнтерологом или терапевтом.
Контроль за излечением проводится посредством той же фиброгастродуоденоскопии. При устранении симптома лечение считается завершенным. Профилактика аналогична профилактике гастритов и дуоденитов.
Источник: https://www.medcent.ru/diseases/eritematoznaya-duodenopatiya-chto-eto-takoe-i-kak-pravilno-vylechit.html
Гастродуоденопатия: эритематозная, застойная, эрозивная, гиперемическая, поверхностная, хроническая
Гастродуоденопатия (гастропатия) – это появление эрозий и язв в гастродуоденальной области, развивающееся при приеме как лекарственных средств (ибупрофен, диклофенак, аспирин, аспиринсодержащие препараты и др.), так и вследствие нерационального питания.
Код по МКБ-10
Причины гастродуоденопатии
Причины, провоцирующие возникновение гастродуоденопатии, включают следующее:
- Наследственность.
- Нерациональное питание (чрезмерное увлечение острой, горячей, грубой пищей, бесконтрольное употребление алкоголя, отсутствие режима питания, прием пищи всухомятку).
- Бактерии, в частности, Helicobacter pylori.
- Длительный прием лекарственных препаратов.
- Пристрастие к курению.
- Инфекции в кишечнике.
- Хронические инфекции полости рта и носоглотки.
- Стрессовые ситуации.
Факторы риска
К факторам риска при гастродуоденопатии относят:
- Язвенную болезнь (пептическая форма) и ее осложнения в анамнезе.
- Наличие кровотечений из желудочно-кишечного тракта любого генеза.
- Прием антикоагулянтов и/или НПВП.
- Тяжелые сопутствующие заболевания.
- Зрелый и пожилой возраст.
- Большая дозировка лекарственных средств.
- Параллельный прием кортикостероидов.
- Заболевания сердечнососудистой системы.
Патогенез
Гастродуоденопатия включает в себя два совершенно разные заболевания гастрит и дуоденит. У этих заболеваний различные патогенетические механизмы, но есть и много общего, в связи с чем они редко встречаются по отдельности и в большинстве случаев сочетаются у многих пациентов.
Обе патологии можно отнести к кислотозависимым состояниям, развивающимся при дисбалансе агрессивных и защитных факторов влияющих на слизистую желудка и кишечника. Одним из таких агрессивных факторов является бактерия хеликобактер пилори. Она влияет на возникновение хронического гастрита. В развитии хронического дуоденита ее роль не доказана. В развитии последнего большое значение имеет фактор кислотности и ферментативный дисбаланс.
Наиболее вероятно, что существует общий патогенный процесс, приводящий к развитию гастрита и дуоденита. В связи с этим рассматривают гастродуоденит как одно целое.
Симптомы гастродуоденопатии
Симптомокомплекс гастродуоденопатии очень похож на симптоматику различных кишечных и желудочных заболеваний. К ним относят:
- приступы тошноты;
- боль в области желудка;
- чувство распирания в желудке;
- неприятный привкус во рту;
- потеря или уменьшение аппетита;
- рефлюкс;
- изжогу;
- понос или запор.
Первыми признаками гастродуоденопатии являются неожиданные, чаще натощак, резкие подобные схваткам боли в верхней части живота, появляются тошнота и рвота.
Формы
Проявления гастродуоденопатии можно классифицировать по разным признакам. Некоторые проявления гастропатий не являются диагнозами — это заключения после проведения обследований ЖКТ. Рассмотрим более подробно эти состояния.
Эритематозная гастродуоденопатия
Эритематозная гастродуоденопатия — это не заболевание, а заключение при эндоскопическом исследовании. Отмечают, покраснение слизистой оболочки желудка и ее ранимость. Наиболее часто наблюдается при поверхностном гастрите. Эритематозная гастродуоденопатия подразделяется на очаговую и распространенную.
Причинами эритематозной гастропатии являются:
- нерациональное питание;
- поражения желудка микотической инфекцией и патогенными микроорганизмами;
- нарушениях метаболических процессов;
- повреждения вследствие приема раздражающих веществ (алкоголь, лекарственные средства)
- стрессовые ситуации
- наследственный фактор
- вредные привычки.
Гиперемическая гастродуоденопатия
Гиперемическая гастродуоденопатия, как и эритематозная не является диагнозом. Это заключение, которое составляет врач при эндоскопическом исследовании. Оно говорит о том, что при обследовании имеет место покраснение, кровоподтеки и отечность слизистой оболочки желудка.
Эрозивная гастродуоденопатия
Эрозивная гастродуоденопатия представляет собой дефектные участки (эрозии) на поверхности слизистой оболочки желудка или кишечника.
Эрозивная гастропатия может развиться при:
- травмах;
- ожога;
- стрессах;
- агрессивном воздействии лекарств, например, аспирина, преднизолона;
- злоупотреблении алкогольсодержащих напитков;
- сахарном диабете,
- сепсисе,
- тяжелых состояниях, которые сопровождаются почечной, сердечной либо печеночной недостаточностью.
Эрозивная гастропатия является следствием недостаточного снабжения кровью слизистой оболочки желудка, чрезмерном выделении соляной кислоты. Возникновению эрозий способствует зараженность ЖКТ микробами (хеликобактер пилори), рефлюкс из кишечника в желудочный просвет.
Дефекты на слизистой образуются бессимптомно или имеют место:
- голодные боли в желудке,
- кислая отрыжка,
- изжога,
- тяжесть в правом подреберье,
- вздутие живота,
- желудочные кровотечения.
Выявляют эрозии при гастроскопии (изучение слизистой желудка при помощи эндоскопического зонда).
Эрозии подразделяют на острые и хронические. Размеры острых язв составляют 1-2 мм. При ликвидации повреждающего фактора заживают не более семи дней. Хронические эрозии по внешнему виду напоминают прыщи, диаметром 3-7 мм, со срединным вдавлением.
Эрозивная гастродуоденопатия сопутствует разным заболеваниям и её терапия определяется основным диагнозом.
Застойная гастродуоденопатия
Появление застойной гастродуоденопатии является следствием нарушения моторики желудка и кишечника.
Застойная гастродуоденопатия проявляется тем, что пища, содержащаяся в желудке и кишечнике частично перерабатывается. Из-за недостатка ферментов и слабой моторики ЖКТ слизистая оболочка постепенно претерпевает атрофические изменения. При этом пищевой комок (химус) не может полноценно двигаться дальше по ЖКТ.
При застойной гастродуоденопатии возникает дуодено-гастральный рефлюкс — заброс пищевого комка из двенадцатиперстной кишки в желудок, так называемая «отрыжка». Опасны эти явления в первую очередь тем, что в разных отделах ЖКТ находятся свои специфические ферменты и активные вещества, а при попадании их в другие места происходит воздействие на слизистые, что приводит к появлению гастритов и язвенной болезни.
Симптомокомплекс данного патологического состояния стерт или остается незамеченным из-за основного заболевания. Провоцирующие факторы — курение, употребление алкоголя в больших количествах, язвенная болезнь, заражение бактериями Хеликобактер пилори.
Комплекс терапевтических мероприятий сложен. Общей рекомендацией, как и для всех заболеваний ЖКТ, является диета. Из рациона питания исключаются — жирная, острая, пряная, копченая, соленая пища; используются — овощи, фрукты, нежирная свинина, говядина, крольчатина, курятина. Из крупяных изделий — гречневая, овсяная, ограничиваются манная и рисовая.
Катаральная гастродуоденопатия
Катаральная гастродуоденопатия возникает вследствие заброса желудочного или кишечного содержимого в пищевод. В норме, в пищеводе щелочная среда. Содержимое желудка имеет кислую среду, которая пагубно воздействует на верхние отделы пищеварительного тракта. Основные причины рефлюкса:
- Неправильное питание.
- Заболевания органов пищеварительной системы.
- Повышение внутрибрюшного давления (ношение сильно облегающей одежды, наклоны туловища вперёд после приема пищи, беременность и повышенная масса тела.
- Ослабление нижнего пищеводного сфинктера.
Болезненный процесс не всегда ощутим. Болезнь, до появления более серьёзных поражений слизистой оболочки никак себя не проявляет. Симптоматика катарального эзофагита настолько расплывчата, что по ней трудно определить заболевание.
Признаки катарального эзофагита:
- Появляется чувство жжения за грудиной, возникающее после еды.
- Беспокоит изжога после острой или сухой пищи. Иногда это ощущения царапанья в горле или саднения.
- Отрыжка и тошнота.
- Боль в зоне грудной клетки, являющиеся следствием спазма мышц пищевода.
- Сильное выделение слюны проявляется как защитная реакция на попадание содержимого желудка, имеющего кислую среду в пищевод.
Для постановки диагноза катаральная гастродуоденопатия необходимо пройти комплекс исследований:
- рентгенография пищевода;
- мониторинг уровня кислотности;
- эзофагоскопия;
- эзофагоманометрия (исследования моторной функции органа).
Основным в лечении катаральной гастродуоденопатии является диета и рациональное питание.
Очаговая и диффузная гастродуоденопатии
Во время проведения исследования желудочной полости с использованием эндоскопа могут обнаруживаться очаговые и диффузные области патологического изменения слизистой оболочки. Одним из нарушений целостности слизистой оболочки является очаговая или диффузная (распространенная) эритематозная гастродуоденопатия. Очаговый вариант диагностируется, если процесс имеет локальное распространение. Когда изменения захватывают большую площадь слизистой оболочки, то говорят о диффузной патологии. Это значит, что цвет слизистой оболочки желудка окрашен в яркий красный цвет. В здоровом состоянии ее цвет — розовый с оттенком серого. Красный оттенок слизистой свидетельствует о том, что клетки испытывают на себе процесс острого воспаления. Может быть поставлен диагноз поверхностного гастрита.
Поверхностная гастродуоденопатия
Наиболее часто встречаются такие патологии — поверхностный гастрит и поверхностный дуоденит.
Поверхностный гастрит предшествует начальной стадии гастрита, давая о себе знать не значительными проявлениями. Своевременно назначенное и адекватно проведенное лечение поможет избавиться от заболевания, в иначе становится хронической.
Смотря, в каком отделе появилась данная патология выделяют: антральный; фундальный; поверхностный и пангастрит.
Поверхностный дуоденит представляет собой воспаление двенадцатиперстной кишки, при котором утолщаются складки слизистой, может возникать отечность внутренних органов.
Поверхностный дуоденит проявляется как следствие существующих болезней: язва желудка, воспаление слизистой желудка, тонкого кишечника. Как отдельное заболевание поверхностный дуоденит возникает редко.
Протекает волнообразно. Стадии обострений чередуются с ремиссией и постепенно переходят в более тяжелые формы.
Периоды чередуются, пока поверхностный дуоденит не станет хроническим.
Предотвратить язвенный процесс поможет терапия поверхностного гастрита, которая предполагает использование медикаментозных препаратов и рациональное питание. Прекрасно их дополняют народные методы.
Атрофическая гастродуоденопатия
Это общее название патологий при заболевании ЖКТ. Она проявляется в виде атрофического гастрита или дуоденита.
Атрофический гастрит — патология характеризующаяся потерей полноценной работоспособности секреторными железами, которые прекращают в достаточном объеме выработку компонентов желудочного сока. Железы превращаются в более простые функциональные единицы, вырабатывающие слизь вместо желудочного секрета. Обычно эти процессы происходят на фоне сниженной рН желудка.
Опасность атрофического гастрита в том, что она способна повлечь появление онкопроцессов в ЖКТ.
Атрфический дуоденит обычно протекает с некрозом кишечных ворсинок и истончением слизистой оболочки. Нарушение выработки секретина, пакреозимина, соматостатина, мотиллина и др. вызывает нарушение деятельности ниже расположенных отделов ЖКТ, что сказывается на всем организме. Больные с хроническим дуоденитом имеют астенические, психо-эмоциональные и вегетативные изменения.
Диагностика гастродуоденопатии
Диагностика гастродуоденопатии заключается в тщательном сборе анамнеза, осмотре пациента, назначении лабораторных анализов и необходимых исследований. Установить точный диагноз может врач-гастроэнтеролог при получении результатов обследований.
В перечень диагностических исследований могут включаться:
- эзофагогастродуоденоскопия,
- рентгеноскопия,
- исследование желудочной секреции,
- УЗИ ОБП.
Анализы
С целью постановки диагноза гастроэнтеролог может рекомендовать провести общий анализ крови, кала, мочи. Дополнительно необходим тест на наличие хеликобактера пилори.
Определение биохимических показателей крови дает возможность оценить работу внутренних органов и особенностей обменных процессов.
Копрограмма позволяет определить нарушение кислотности рН желудка и наличие воспалительных процессов в других отделах ЖКТ.
Инструментальная диагностика
При обследовании пациента на наличие гастродуоденопатии могут применяться различные диагностические процедуры, в том числе инструментальные.
рН-метрия. Помогает оценить степень выделения кислоты, бикарбонатов и слизи желудочными клетками.
Манометрия и электрогастроэнтерография. Следующим этапом является необходимость выяснения в норме ли моторика желудка и пищеварительного тракта. Пища постепенно продвигается по различным отделам ЖКТ в определенном направлении и с необходимой скоростью, а также происходит ее измельчение и перемешивание. Используя, указанные выше исследования можно получить ответы на эти вопросы.
Эндоскопия или эндоскопия, совмещенная с рН-метрией назначается, если у пациента подозревают язву желудки или двенадцатиперстной кишки.
При некоторых заболеваниях ЖКТ возможно назначение лучевых методов диагностики – ультразвукового исследования, сцинтиграфии или рентгенографических методов.
Что нужно обследовать?
К кому обратиться?
Лечение гастродуоденопатии
Терапия гастродуоденопатий зависит от запущенности и давности патологических процессов. В некоторых ситуациях — это сложный и длительный процесс, требующий внимательности от врача и соблюдения назначений пациентом.
В тяжелых случаях показана госпитализация пациентов, имеющих сильные боли и кровотечения из различных отделов ЖКТ, эрозивных формах гастродуоденита.
Проводя медикаментозную терапию врачи могут назначать препараты: Де-Нол, Креон, Омепразол, Омез, Тримедат. При проявлениях бактериальной инфекции рекомендованы антибиотики.
Лечение гастродуоденопатии начинают с коррекции питания.
При гастродуоденопатии с повышенной кислотностью применяют препараты, ингибирующие секреторную функцию желудка.
Для того чтобы ликвидировать изжогу назначают антацидные средства, например, Фосфалюгель. Данные препараты имеют недолгое действие, но эффективные.
Лечебные мероприятия проводятся в домашних условиях. Длительность лечения при гастродуоденопатиях различна — от недели и дольше.
Курс лечения необходимо пройти до конца. Гастродуоденопатии, оставшиеся не долеченными, могут заканчиваться желудочными и кишечными кровотечениями.
Лечение гастродуоденопатий у детей должно быть комплексным, учитывать причины, вызвавшие заболевание, изменения в других отделах и системах организма. Необходимо проводить сеансы психотерапии, особенно у детей подросткового возраста.
Витамины
Комплексные витаминные препараты будут незаменимы для восстановления организма при гастродуоденопатиях.
Заболевания ЖКТ хронического характера приводят к недостатку пиридоксина (вит. В6), вследствие чего происходит нарушение метаболических процессов, появляются приступы тошноты и рвоты, изменения со стороны нервной системы, увеличивается риск поражения слизистой оболочки ЖКТ, что может быть чревато кровотечениями. Наиболее эффективным в этом случае будет витамин В6. Он содержится в бобовых и зерновом хлебе. Кроме него для нормальной работы желудка и кишечника организму потребуется:
Ниацин (витамин PP), помогающий нормализовать выработку желудочного секрета. Он поможет уменьшить диарею. Продукты: мясо, рыба, крупы содержат ниацин. Может реализовываться в аптечной сети в составе таких препаратов как – никотиновая кислота, Витаплекс Н и др.
Витамин А (ретинола ацетат), способствует предотвращению появления и развития инфекционных заболеваний. Ретинола ацетат содержат хлеб, масло, злаковые, кисло-молочные продукты.
Фолиевая кислота, смягчает воспаления слизистых оболочек. В больших количествах содержится в капусте, печени и шпинате.
Витамин В12 (цианокабаламин). Дефицит в организме цианокабаламина вызывает анемию, что негативно влияет на работу различных отделов желудка и кишечника при гастродуоденопатии.
Физиотерапевтическое лечение
Физиотерапевтические процедуры способствуют процессу выздоровления. После терапии лекарственными средствами гастродуоденопатий могут назначаться: диадинамические токи; гальванизация на эпигастральную область; кальциевый электрофорез.
Улучшение секреторно-моторной работы желудка достигается с помощью: диадинамометрии; микро- и высокочастотной волновой терапии; индуктотермии; сеансов электросна.
В период частичной ремиссии пациентам рекомендуется проходить курс лечения при помощи: гирудотерапии; электросна; магнитотерапии.
Рецидивирующее течение гастродуоденопатий предполагает применение: рефлексотерапии; фитопрепаратов и гомеопатических средств.
Детям врачи рекомендуют использовать в комплексе лечение медикаментами и физиотерапевтические процедуры. По возможности проходить курсы реабилитации в специальных санаториях. В наше время нет четкой схемы терапии гастродуоденопатий, которая дает позитивный эффект. Лекарственные средства назначаются врачом с учетом имеющихся клинических проявлений и результатов лабораторных анализов.
Лечение травами
При терапии гастродуоденопатий народная медицина предлагает свои методы лечения. В основном это травяные чаи. Вот некоторые из них:
- Настой льна. Семя льна (1 ст.л.) измельчить залить 0,5 л кипяченой воды. Поставить на огонь и кипятить 15 мин. Снять с огня. Настоять 1 час. Пить настой необходимо трижды в день по 0,5 ст. за 1 час до еды. Курс терапии 1 месяц. Затем необходим перерыв 10 дней и повторение курса.
- Приготовить травяной сбор. Взять по щепотке: ромашку, зверобой, чистотел. Взять 1 ст.л. смеси и залить 2 л кипятка. Принимать трижды в день за 30 мин. до еды.
- Необходимо заготовить сбор из: ромашки, тысячелистника и зверобоя. Травы взять в равных пропорциях. 1 ст.л. смеси залить 1 ст. кипятка. Настоять. Принимать как указано в рецепте выше. Курс лечения 10 дней.
- Заготовить травяной сбор из листьев крапивы, подорожника, зверобоя, цветков ромашки в равных пропорциях. Высушенное сырье перемолоть в кофемолке. 2 ст.л. смеси залить 0,5 л кипятка в термосе и настаивать ночь. Принимать по четверти стакана трижды или четыре раза в день до приема пищи. Курс лечения 1-1,5 мес.
Гомеопатия
Среди гомеопатических средств есть немало препаратов, применяемых при различных гастродуоденопатиях. Гомеопатическое средство и его дозировку назначает врач-гомеопат.
При остром воспалении желудка назначают:
Cephaelis ipecacuanha. Препарат уменьшает боль и рвоту. Аналогичное воздействие имеет Arnica montana.
В качестве спазмолитических средств используют Nux vomica, Spascupreel, Gastricumeel. Последнее в списке лекарство уменьшает боль, но кроме того, обладает успокоительным действием. Argentum nitricum также используется, как успокоительное при эрозивных воспалениях.
Комплексные препараты — Iris versicolo, Kalium bichromicum, Acidum sulfuricum способствуют повышению аппетита, позитивно влияют на слизистую оболочку желудка и кишечника.
Sulfur помогает процессу пищеварения.
Оперативное лечение
К оперативному методу лечения прибегают в крайних случаях – при кровотечениях (желудочном, кишечном).
При кровотечении пациенту срочно проводят фиброгастроскопию. Когда причину кровотечения установлено, то проводят экстренную операцию.
Диета при гастродуоденопатии
Диетическое питание при гастродуоденопатии очень важно. Рекомендации следующие:
- еда должна быть теплой;
- необходимо тщательно пережевывать еду;
- минимально пять раз в день принимать пищу.
Из продуктов при гастродуоденопатии рекомендовано:
- Супы (крупяные и овощные на бульоне) протертые.
- Каша (из гречневой, овсяной, рисовой крупы), разваренная или протертая.
- Нежирное мясо.
- Котлеты на пару.
- Нежирная отварная рыба, черная икра.
- Яйца всмятку.
- Кефир, простокваша, молоко.
- Хлеб черствый (белый, серый).
- Протертые овощи, фрукты (вареные, сырые).
- Сок, чай с сахаром.
- Мармелад.
Дополнительно о лечении
Лекарства
Профилактика
К профилактическим мерам при гастродуоденопатии относятся:
- дробный сбалансированный прием пищи,
- профилактика заболеваний полости рта, носоглотки,
- снижение стрессовых ситуаций,
- соблюдение режима дня,
- прогулки на свежем воздухе.
Прогноз
Прогноз при не запущенных стадиях гастродуоденопатии благоприятный. Если на слизистой возникла гиперемия, вызванная бактерией хеликобактер пилори, то проводят лечение антибиотиками. На ранних этапах заболевание хорошо поддается терапии.
Если гастродуоденопатия обусловлена внешними факторами (стрессы, нерациональное питание, увлечение алкоголем) улучшить состояние пациента поможет коррекция образа жизни.
Медицинский эксперт-редактор
Портнов Алексей Александрович
Образование: Киевский Национальный Медицинский Университет им. А.А. Богомольца, специальность — «Лечебное дело»
Поделись в социальных сетях
Портал о человеке и его здоровой жизни iLive.
ВНИМАНИЕ! САМОЛЕЧЕНИЕ МОЖЕТ БЫТЬ ВРЕДНЫМ ДЛЯ ВАШЕГО ЗДОРОВЬЯ!
Информация, опубликованная на портале, предназначена только для ознакомления.
Обязательно проконсультируйтесь с квалифицированным специалистом, чтобы не нанести вред своему здоровью!
При использовании материалов портала ссылка на сайт обязательна. Все права защищены.
Источник: https://ilive.com.ua/health/gastroduodenopatiya-eritematoznaya-zastoynaya-erozivnaya-giperemicheskaya-poverhnostnaya_122354i15938.html
Лечение Эритематозной гастропатии — суть патологии, причины и диагностика
Эритематозная гастропатия представляет собой появление воспаленных участков на поверхности желудка. Данное нарушение сопровождается болевыми ощущениями, которые обычно возникают в центре живота. Чтобы выявить воспаление, проводят специальную диагностику. По ее результатам врач назначает адекватное лечение.
Суть патологии
Многие люди интересуются: эритематозная гастропатия – что это такое? По сути, патология представляет собой покраснение слизистых тканей желудка, которое диагностируется во время выполнения фиброгастродуоденоскопии. Данная аномалия может сопровождается отеками эпителия, повышением чувствительности, чрезмерной выработкой слизи.
Данный эндоскопический синдром обусловлен влиянием различных повреждающих факторов на слизистые покровы органов пищеварения. В результате это приводит к образованию эритем – покраснений, спровоцированных притоком крови к пораженной области. Данные дефекты локализуются на поверхности и не приводят к поражению глубоких структур.
Данное состояние нельзя назвать заболеванием, однако оно часто возникает при поверхностном эритематозном гастрите. В этой ситуации гастропатия присутствует долгое время. Если вовремя не приступить к лечению, есть риск развития достаточно серьезных патологий. Одной из них является язвенная болезнь.
Причины
Покраснение слизистых покровов желудка обусловлено влиянием негативных факторов внешней среды или аномальных изменений в организме. К появлению патологии приводит следующее:
- Нарушения в питании. Раздражение желудка может быть обусловлено употреблением жирных, жареных и острых продуктов;
- Избыточное употребление спиртного и курение;
- Продолжительные перерывы между приемами пищи. В желудке вырабатывается соляная кислота, которая требуется для переваривания пищи. Если желудок пуст, данное вещество приводит к поражению его стенок. Это становится причиной покраснения;
- Применение лекарственных препаратов. К причинам данной формы гастропатии относят употребление аспирина и нестероидных противовоспалительных лекарств;
- Патогенные микроорганизмы и грибковая инфекция. Чаще всего причиной становится влияние бактерии хеликобактер пилори. В данном случае терапия должна быть направлена на устранение провоцирующего фактора;
- Постоянное попадание содержимого кишечника в желудок. Это вызывает покраснение и развитие атрофических процессов.
Классификация
Ключевым диагностическим методом недуга является фиброгастродуоденоскопия. Это самый надежный метод выявления покраснения пищеварительной системы. В ходе процедуры врач с помощью особого прибора – эндоскопа – проводит осмотр пищевода, полости двенадцатиперстной кишки и желудка. Иногда возникает необходимость в заборе материала для проведения гистологии.
Во время выполнения фиброгастродуоденоскопии специалист оценивает разные параметры повреждения слизистого покрова пищеварительной системы. Это поможет поставить точный диагноз и оценить состояние человека. В зависимости от этого выделяют различные виды гастропатии.
По области локализации аномального процесса существуют такие формы недуга:
- Очаговая гастропатия – характеризуется ограниченным повреждением тканей. В данном случае воспаление поражает лишь незначительный участок слизистого покрова. Такая аномалия достаточно редко трансформируется в гастрит. Она появляется в зависимости от нарушений питания или становится реакцией на применение некоторых лекарств.
- Распространенная или диффузная эритематозная гастропатия – обладает разлитым характером. В такой ситуации эритемы локализуются в разных отделах органа и поражают внушительные поверхности тканей. Если вовремя не начать терапию, есть риск негативных последствий – гастрита и язвы.
В зависимости от тяжести воспалительного процесса выделяют такие виды недуга:
- Эритематозная гастропатия 1 степени воспаления – для нее характерны начальные проявления повреждения эпителия органа. Симптомы запущенности патологии отсутствуют.
- Эритематозная гастропатия 2 степени воспаления – характеризуется прогрессированием процесса. Это обусловлено продолжающимся воздействием повреждающих факторов. В такой ситуации процесс приобретает хронический характер.
Помимо этого, существуют другие разновидности патологии. Для каждой из них характерны определенные особенности.
Эритематозная гастропатия антрального отдела
Этот отдел локализуется в нижней части желудка. Его задача заключается в смешивании пищи и поддержании кислотно-щелочного равновесия в норме. Вследствие поражения данной зоны замедляется перемещение пищи через пилорический отдел в двенадцатиперстную кишку. Это влечет появление застойных процессов и начало брожения.
Эритематозная эрозивная гастропатия
Данная разновидность патологии сопровождается гиперемией и появлением поверхностных эрозий. Их тоже выявляют при помощи проведения эндоскопического обследования.
Патология может иметь острый или хронический характер. В первом случае размер эрозий не превышает 2 мм. При устранении провоцирующего фактора они заживают в течение 7 дней. Хронический процесс сопровождается образованием достаточно крупных дефектов – более 7 мм.
Данная разновидность недуга является результатом травматических повреждений, стрессовых ситуаций, избыточного употребления спиртных напитков. Также причинами являются ожоги, сахарный диабет, недостаточность почек, сердца и печени, употребление аспирина и преднизолона.
Избыточная выработка кислоты приводит к нарушению кровообращения в слизистом слое органа. К симптомам недуга относят кислую отрыжку, изжогу, болевой синдром. Также патология сопровождается появлением тяжести в правом подреберье и метеоризмом.
Застойная эритематозная гастропатия
Данная форма гастропатии характеризуется нарушением работы пищеварительных органов. Обычно ее симптомы имеют невыраженный характер, потому их сложно заметить на фоне основного недуга.
К провоцирующим факторам этой формы гастропатии относят язвенную болезнь, курение, избыточное употребление спиртного, инфицирование бактерией хеликобактер пилори. Патология сопровождается эрозивно-язвенными дефектами на поверхности слизистого покрова. Они связаны с ослаблением защитных характеристик слизистого секрета и нарушением кровообращения.
Выявить застойные процессы помогают множественные повреждения слизистого покрова. Они образуются на фоне полного отсутствия болевого синдрома и диспепсических явлений. Иногда патология сопровождается появлением изжоги, ощущения тяжести после еды, отрыжки, тошноты.
Клиническая картина
Патология представляет собой гиперемию слизистого покрова желудка. Обычно она является одним из симптомов гастрита. Данная аномалия может сопровождаться такими проявлениями, как тошнота, болевой синдром и ощущение тяжести в желудке, снижение аппетита, рвота.
При ухудшении аппетита наблюдается общая слабость и снижение массы тела. В отдельных ситуациях у человека появляются такие признаки эритематозной гастропатии, как общая утомляемость и тревожность. Появление подобных симптомов является основанием для проведения эндоскопического обследования.
Если в результате диагностики были выявлены симптомы поражения, которое выглядит как гиперемия, это подтверждает первоначальный диагноз. Краснота слизистого покрова является симптомом воспалительного поражения органов пищеварения. Чтобы избежать хронизации процесса, нужно своевременно приступить к терапии.
Диагностика
Чтобы справиться с недугом, очень важно выявить его как можно раньше. Чаще всего гастропатию диагностируют при проведении обследования по другим поводам. Врач ставит заключение при выявлении морфологических изменений слизистого покрова, которые присущи воспалениям. Это можно сделать только после выполнения фиброгастродуоденоскопии.
Перед проведением диагностики важно придерживаться целого ряда рекомендаций. За несколько суток до выполнения исследования нужно исключить спиртные напитки, жирную пищу, газированную воду. Также следует отказаться от курения.
Лечение
Темпы прогрессирования патологии зависят от длительности влияния поражающих факторов на слизистые покровы желудка. Чем быстрее будет выявлена причина, тем скорее восстановится целостность тканей.
Лечение эритематозной гастропатии не будет эффективным без коррекции рациона. Пищу следует готовить на пару. Очень важно исключить раздражающие продукты. К ним относят пряности, острые блюда, копчености, соления. Также под запретом находятся газированные напитки, кофе, спиртное. Вместо черного чая лучше пить травяной или обычную воду.
Основу рациона должны составлять нежирные виды мяса и рыбы, бульоны, кисели, жидкие каши. Также можно есть желе, белки яиц, творог. Вся еда должна употребляться в теплом виде.
Слишком холодные или чересчур горячие продукты провоцируют раздражение слизистых покровов и приводят к спазмам гладких мышц.
Помимо диеты, следует придерживаться определенного режима питания. Есть рекомендуется с промежутком 2-3 часа. Порции должны быть небольшими – их размер не может превышать 350 г. Это поможет избежать чрезмерных нагрузок на органы пищеварения. Также не рекомендуется переедать. Избыточное количество пищи приводит к ее гниению в желудке. Это вызывает признаки тяжести, тошноты, отрыжки.
Если покраснение слизистого покрова желудка является следствием применения медикаментозных препаратов, стоит исключить их прием или подобрать более щадящую альтернативу. Если сделать это нельзя, нужно дополнительно принимать средства для поддержания желудка.
Вынужденное применение лекарств из категории нестероидных противовоспалительных препаратов можно сочетать с употреблением антисекреторных лекарств. К ним относят квамател, омез и другие средства. Также рекомендуется чередовать применение раздражающих медикаментов с антацидами – альмагелем или фосфалюгелем. Однако делать это разрешается с интервалом в 2 часа. Это поможет избежать ослабления терапевтического эффекта.
Медикаментозные методы подбирают в зависимости от жалоб человека и диагностических параметров. При увеличении кислотности следует принимать ингибиторы протонной помпы, которые обладают антисекреторным действием.
Помимо этого, может возникать необходимость в использовании вяжущих и гастропротекторных средств – препаратов висмута. Нередко применяются антацидные лекарства, которые хорошо обволакивают органы пищеварения. В эту группу входят маалокс, алмагель.
Также можно использовать препараты, которые регулируют моторику органов пищеварения. К ним относят ганатон. Очень эффективны лекарства, которые производят защитное и восстанавливающее воздействие на желудок. В эту категорию входят гастрофарм, гастроцепин. Если была выявлена хеликобактерная инфекция, назначается антибактериальная терапия.
В крайне редких ситуациях возникает необходимость в проведении оперативного вмешательства. Для этого проводится резекция пораженных зон. Доступ к ним осуществляется через ротовую полость и пищевод. Данная методика обеспечивает минимальное повреждение тканей.
В дополнение к медикаментозным методам можно использовать эффективные народные рецепты. К ним относят растительные отвары и настои. Обволакивающее воздействие оказывает отвар овса. Если у человека наблюдается пониженная кислотность, ему показан свежий капустный сок.
Эритематозная гастропатия обычно свидетельствует о неправильном образе жизни. Она легко диагностируется и лечится. В большинстве случаев справиться с патологией помогает соблюдение диеты.
Источник: https://gastrit.guru/lechenie/eritematoznaya-gastropatiya.html