Желчный пузырь заболевания
Желчный пузырь
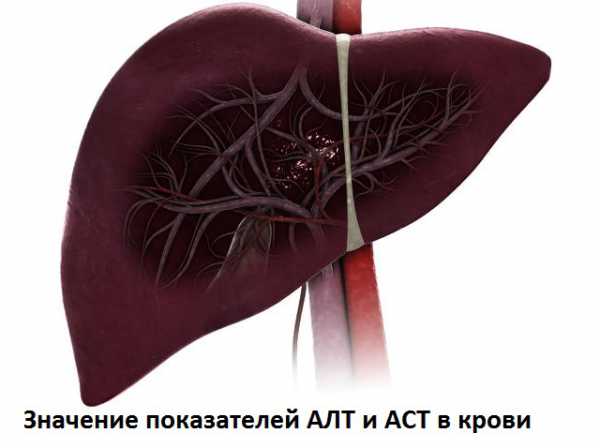
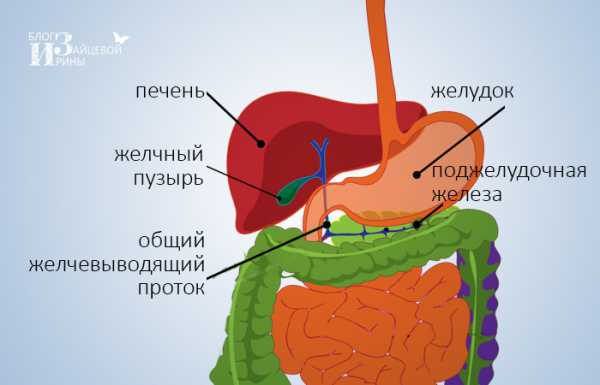
Желчный пузырь – это орган пищеварительной системы, который располагается под печенью и соединяется с ней через желчные протоки. Основная функция этого органа связана с накоплением желчи, которая вырабатывается в печени, и выделением её в двенадцатипёрстную кишку.
В строении стенок желчного пузыря выделяют три слоя оболочки:
- серозная;
- мышечная;
- слизистая.
Под брюшиной орган покрыт тонким рыхлым слоем соединительной ткани.
Мышечный слой имеет вид цельной круглой гладкой мышцы, на которой расположены очаги продольных и косых волокон. Мышечные стенки уплотняются ближе к отделу шейки, а ко дну они становятся тоньше.
Слизистая оболочка представляет собой тонкие стенки, которые образуют большое количество складок. Благодаря такому строению слизистая становится похожей на сетку.
Во время обследования и диагностики недугов, доктор подскажет больному, с какой стороны находится желчный пузырь у человека. Основная локализация органа – это область под печенью, так называемая ямка желчного пузыря. Одна сторона органа соединяется с поверхностью печени, а другая спускается вниз.
Основные признаки, которые будут указывать на воспалительный процесс в желчном пузыре – это болевой синдром в правой подрёберной области. В зависимости от образовавшегося недуга, клинические проявления могут пополняться или исчезать.
При развитии воспаления в желчном пузыре нарушаются его функции. Желчь начинает плохо выделяться из органа и не поступает в 12-ПК. Провоцировать такой патологический процесс могут:
- инфекции;
- изменение состава желчи;
- сбой в иннервации органа;
- наследственность;
- дефект генома клеток слизистой пузыря.
На сегодня в медицине насчитывается не так много болезней желчевыводящих путей и самого органа. Наиболее распространёнными считаются холецистит и желчнокаменная болезнь. Также среди патологий органа можно выделить такие недуги:
- дисфункциональное заболевание желчного пузыря;
- наследственные изменения в развитии органа;
- паразитарные недуги;
- опухоли;
- туберкулёз пузыря;
- прободения, свищи, закупорка, водянка.
Наиболее распространённый недуг органа – это желчнокаменная патология. Зачастую она диагностируется у взрослых людей и характеризуется появлением камней в самом желчном пузыре и его протоках. Недуг довольно часто поражает женщин с лишним весом, которые мало двигаются и не занимаются спортом.
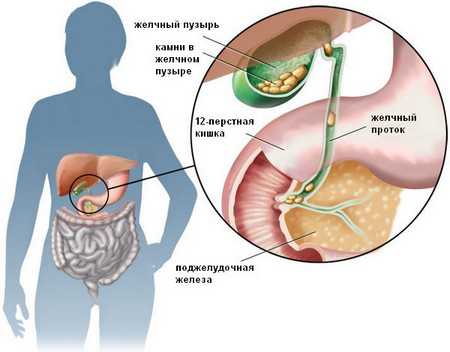
До определённого момента недуг может никак себя не проявлять, пока не возникнет желчная колика. Для такого процесса характерен резкий приступ болевого синдрома, горечь во рту, тошнота и рвота. Но приступы боли не всегда локализуются с той стороны, где находится желчный пузырь. Они могут размещаться как чётко в одном месте, так и распространяться по всему животу.
Если конкремент прошёл сквозь протоки и попал в 12-перстную кишку, то симптоматика утихает. Если же такого не произошло, то может появиться закупорка протоков.
Это заболевание является осложнением желчнокаменной болезни. Развиваться недуг может в острой и хронической форме. При обострении болезни пациент ощущает определённые признаки:
- боли в животе приступообразного характера, которые размещаются с правой стороны под ребром и могут переходить на правую лопатку и плечо;
- высокая температура тела;
- рвота;
- появление желтушности кожного покрова;
- болезненность при пальпации живота.
В стадии ремиссии хронической формы заболевания симптоматика практически не беспокоит больного. Спровоцировать обострение недуга может употребление гормональных препаратов, травмы, резкое похудение или несоблюдение диеты. В таком случае у пациента будут замечены такие клинические проявления:
- ноющие и тупые боли в области живота;
- тяжесть в животе;
- изжога;
- отрыжка;
- неприятный привкус в ротовой полости;
- тошнота;
- увеличение живота в объёме;
- повышение температуры тела;
- нарушенный стул.
Дисфункциональный недуг пузыря в медицине ещё называется расстройством билиарного тракта. Эта патология разделяется на два типа – дискинезия желчного пузыря и дистония сфинктера Одди. Довольно часто болезни диагностируются у детей младшей возрастной категории.
Развиваются заболевания желчевыводящих путей у взрослых и детей от неправильного питания и нарушения функциональности нервной системы.
Указывать на воспаление желчного пузыря и его протоков будут такие симптомы:
- периодические приступы боли с приступообразным характером, которые локализуются возле пупка или правой подрёберной зоне;
- усиливается синдром при нагрузке и эмоциональных напряжениях;
- ухудшается аппетит;
- тошнота;
- отрыжка;
- увеличение живота в объёме;
- горький вкус во рту;
- нарушенный стул;
- при пальпации ощущается увеличенная печень.
При длительном течении болезни желчного пузыря с образованием камней у пациентов может сформироваться злокачественное новообразование. Указывать на развитие онкологического недуга будут постоянные боли под правым ребром, не утихающие при употреблении лекарств. Прогрессируют диспепсические расстройства в виде тошноты и рвоты, ухудшения аппетита и снижения массы тела. Иногда пациента совершенно не беспокоят болевые приступы. Желтушность кожного покрова также не проявляется.
Главный показатель образования опухоли можно выявить при пальпации воспалённой области. Пузырь будет уплотнён, иметь бугристую структуру и его пальпация почти не вызывает болевого синдрома.

Распознать и диагностировать увеличение желчного пузыря может только доктор благодаря лабораторным и инструментальным обследованиям здоровья пациента. Если человек выявил у себя любые из вышеперечисленных признаков, то нужно срочно обращаться за консультацией к доктору.
Для выявления недуга и причин его развития, медики используют различные инструментальные методы диагностики:
- УЗИ;
- томография;
- гепатобилиарная сцинтиграфия;
- рентгенография;
- дуоденальное зондирование.
Благодаря лабораторным методам можно определить изменения в количестве щелочной фосфатазы, билирубина, аминотрансфераз, а также уробилиногена мочи.
Симптомы и лечение — взаимосвязанные вещи при любом заболевании.
По проявившейся симптоматике и результатам обследования доктор определяет патологию, а потом и назначает терапию. Для эффективного устранения недуга медики назначают комплексное лечение, которое применяется ко всем болезням желчного пузыря:
- диета – назначается диетический стол №5;
- питание – важно правильное и систематичное употребление пищи;
- этиотропная терапия – способствует устранению источника развития недуга;
- патогенетическая – восстанавливает функциональность органа, уменьшается интоксикация, для лучшего переваривания пищи назначаются ферментные препараты;
- симптоматическая – устраняется клиническая картина проявлений обезболивающими, противовоспалительными препаратами и спазмолитиками.
 Диета при заболеваниях желчного пузыря
Диета при заболеваниях желчного пузыря Во время терапии недуга важную роль играет диета для желчного пузыря. Для восстановления работы ЖКТ очень важно не провоцировать усиленное появление панкреатического сока, не раздражать слизистую желудка и кишечника, а способствовать нормальному выделению желчи из пузыря. В рамках правильного питания больному разрешается употреблять такие продукты:
- вчерашние или подсушенные хлебные изделия;
- вегетарианские, молочные первые блюда;
- нежирные сорта мяса, рыбы;
- овощи и фрукты после термической обработки;
- молоко, кефир, простокваша, творог;
- макаронную продукцию и крупы;
- компоты, кисели, мёд;
- лёгкий чай, некрепко заваренный кофе с добавлением молока;
- взвары из ягод шиповника и смородины.
Также есть определённые запреты, которых пациенту нужно очень строго придерживаться. Во время воспалительного процесса в пузыре, человеку нельзя употреблять слишком горячую или холодную пищу и напитки. Нежелательно употреблять жирное мясо и рыбу, грибы в любом виде, копчёности, какао, шоколад, мороженое, яблоки кислого сорта и спиртное.
Изредка при терапии доктора назначают пациентам средства народной медицины. Лечить недуг можно отварами из трав, которые обладают желчегонным эффектом. К таким растениям относится бессмертник, кукурузные рыльца, тысячелистник, крапива, календула, лопух, одуванчик.
В профилактических мерах доктора рекомендуют придерживаться правильного питания. Если не злоупотреблять жирными, острыми блюдами, не пить слишком много спиртных напитков, то ЖКТ будет нормально функционировать, и патологические процессы не будут развиваться. Также стоит заниматься лёгкими видами спорта или тренироваться в домашних условиях. Благодаря физическим упражнениям можно избавиться от лишнего веса и наладить пищеварительный процесс, которые являются провоцирующими факторами появления недугов желчного пузыря.
Желчный пузырь — заболевания и симптомы
Несмотря на свой небольшой размер желчный пузырь, заболевания и симптомы, которых мы рассмотрим ниже, выполняет достаточно важную функцию в организме по накоплению и распределению желчи.
Любые неполадки в работе этого органа неизбежно оказывают негативное влияние на всю пищеварительную систему в целом.
Для чего нам нужен желчный пузырь?
Полый орган, по форме напоминающий грушу, расположен непосредственно под печенью и служит своеобразным резервуаром для желчи. Попадая по специальным протокам в желчный пузырь, желчь, продуцируемая клетками печени, достигает в нем определенной концентрации. После приема пищи, она с помощью сокращений пузыря попадает по общему желчному протоку в кишечник, где активирует пищеварительные ферменты и участвует в расщеплении жиров.
Риску заболеваний желчного пузыря в большей степени подвержены женщины, они болеют гораздо чаще мужчин. Это связано с гормональной перестройкой во время беременности, приемом контрацептивов и эстрогенных препаратов, быстрым снижением веса во время диет. У людей старше 50 лет, страдающих сахарным диабетом и ожирением, риск развития подобных заболеваний также высок.
Причины болезней желчного пузыря:
- Воспалительные процессы, вызванные бактериальной инфекцией (холецистит).
- Изменение химического состава желчи и соотношения ее компонентов, которое приводит к образованию камней или, реже, холестерозу — накапливанию холестерина на стенках желчного пузыря.
- Нарушение иннервации, приводящее к несвоевременному, а также избыточному или недостаточному выбросу желчи в кишечник (дискинезия).
- Анатомические особенности строения желчного пузыря (перегиб).
- Полипы и злокачественные образования.
Заболевания желчного пузыря:
Дискинезия желчного пузыря
При данном заболевании нарушается нервно-рефлекторная регуляция моторики органа и желчных протоков. На начальном этапе первичной дискинезии функциональные расстройства невозможно выявить даже с помощью УЗИ. По мере прогрессирования недуга развиваются изменения структуры желчного пузыря и его протоков. Чаще всего встречается вторичная дискинезия, возникающая на фоне различных заболеваний (гастрит, дуоденит, энтерит, гепатит) и хронических воспалительных процессов в органах малого таза и брюшной полости.
Гипомоторная дискинезия связана с недостаточным сократительной способностью желчного пузыря и протоков, поступление желчи в этом случае снижено. При гипомоторной дисфункции у больных часто отсутствует аппетит, возникает отрыжка воздухом, запор, тошнота и горечь во рту. Ноющая распирающая боль в правом подреберье не имеет четкой локализации и ощущается практически постоянно.

При гипермоторной дискинезии, сократительная способность, напротив, усилена, и желчь поступает в избытке. Эта форма заболевания присуща лицам молодого возраста и подросткам, при ней боль в правом подреберье имеет приступообразный характер и появляется чаще всего после погрешностей в диете и эмоциональных переживаний.
Возможные причины заболевания:
- Нерегулярное питание
- Присутствие в организме глистов и других паразитов
- Нарушение нервной регуляции желчного пузыря в период климакса
- Сильные стрессы и психологические травмы
Больные дискинезией желчевыводящих путей часто жалуются на комплекс симптомов невроза: раздражительность, плаксивость, ощущение сердцебиения, повышение потливости. У мужчин может снижаться сексуальная активность, а у женщин — нарушаться менструальный цикл.
Острый и хронический холецистит
Воспалительное заболевание, о котором больной может не подозревать долгие годы до возникновения приступа обострения. Острый холецистит на фоне желчнокаменной болезни (калькулезный холецистит) считается наиболее опасной формой. Во время обострения наблюдается повышение температуры, резкая слабость и утомляемость, желтушность кожи, пустая отрыжка, горечь во рту, рвота, которая не приносит облегчения самочувствия (иногда с желчью).
При хронической форме холецистита (некалькулезный или бескаменный) обычно не происходит формирования камней. Воспалительный процесс в данном случае обусловлен размножением бактериальной микрофлоры или наличием паразитов (глистов, лямблий). Сложность заключается в контроле перехода хронической стадии заболевания в острую.

Для бескаменной формы заболевания характерны: расстройства пищеварения, отрыжка и тошнота. Болевые ощущения могут отсутствовать вовсе, либо проявляться тупыми болями в правом подреберье с дополнительным чувством тяжести. Приступообразные боли (печеночные колики) свидетельствуют о наличии камней в желчном пузыре и о калькулезном холецистите.
При любом воспалении желчного пузыря происходит сужение просвета протоков, желчь застаивается и постепенно загустевает. Лечение заболеваний желчного пузыря и, в частности, холецистита, должно проводиться под наблюдением гастроэнтеролога только после установки точного диагноза.
Терапия бескаменного холецистита осуществляется консервативными методами с помощью лекарственных средств. Из антибактериальных препаратов чаще назначаю цефалоспорины. Интоксикацию снимают внутривенным введением Гемодеза, раствора глюкозы и натрия хлорида. Ферментные препараты (Мезим и другие) применяют для улучшения пищеварения.
Боль и спазмы снимают Но-шпой, Спазмолгоном, Папаверином, иногда назначают желчегонные и противовоспалительные препараты. При хроническом холецистите рекомендуются минеральные воды: Ессентуки 4 и17, Нафтуся, Миргородская, Новоижевская. В стадии ремиссии показано санаторно-курортное лечение.

При остром холецистите в первую очередь снимают болевые ощущения. Если видимых результатов лечения не наблюдается и состояние больного остается тяжелым, назначают оперативное вмешательство.
Желчнокаменная болезнь
При данном заболеваниив желчном пузыре, а также в желчных и печеночных протоках происходит образование камней (желчных конкрементов). Отток желчи через закупоренные камнями протоки затрудняется, что в свою очередь вызывает изменения в органе. При присоединении бактериальной инфекции может произойти нагноение (эмпиема) или гнойный холецистит с последующим перитонитом.
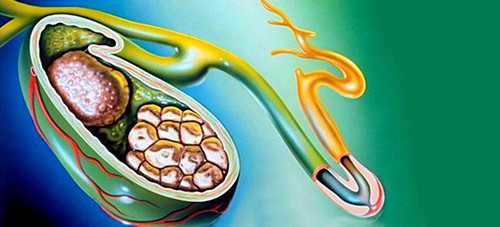
Камни образуются из основных компонентов желчи при нарушениях обмена в организме липидов (холестерина), желчных кислот и пигментов. Развитию заболевания способствует застой желчи и изменение ее качественного и количественного состава. Желчные конкременты бывают холестериновые, пигментные черные (состоят из билирубина и образуются в стерильных условиях) и пигментные коричневые (образующиеся из билирубина и других компонентов при наличии инфекции).
Основной симптом заболевания — желчная колика — интенсивно нарастающая боль в правой верхней части живота или эпигастральной области. Приблизительно через 15 минут болевые ощущения достигают апогея и могут сохраняться до нескольких часов. Другие симптомы — тошнота, рвота, увеличение или снижение веса считаются неспецифическими.
При желчнокаменной болезни могут также наблюдаться симптомы застоя желчи:
- хроническая усталость
- нарушения стула в виде запоров или поносов
- признаки недостатка витаминов А и Д (нарушения зрения, ломкость костей и др.)
- горечь во рту
- тупая боль в правом подреберье
- желтоватый цвет кожных покровов
Растворяться произвольно способны только небольшие холестериновые камни, образующиеся, например, во время беременности. Как правило, желчная колика предшествует появлению тяжелых осложнений и в данном случае целесообразно проведение холецистэктомии (оперативного удаления желчного пузыря).
У некоторых больных при наличии камней в желчном пузыре не возникает никаких симптомов и дискомфорта, они могут до конца жизни не подозревать об их существовании. В таких случаях в операции нет необходимости. Если же оперативное вмешательство нежелательно по медицинским показаниям, назначают препараты хенодезоксихолиевой (Хеносан) и урсодезоксихолиевой (Урсосан, Урсохол) кислот.
Опухоли желчного пузыря
Симптомы поражения желчного пузыря опухолью иногда можно спутать с симптомами холецистита. Доброкачественные образования — полипы, долгое время не дают о себе знать. И лишь когда опухоль начинает стремительно увеличиваться, у больного возникает выраженное недомогание, боль, иногда появляется кожный зуд и желтуха. В таких случаях требуется хирургическое вмешательство. Для своевременного обнаружения опухолей пациентам с заболеваниями желчного пузыря рекомендуется регулярно проводить УЗИ.
Методы диагностики заболеваний желчного пузыря:
- УЗИ — определяет наличие врожденных аномалий в желчном пузыре (перегибов), помогает диагностировать болезнь и увидеть наличие включений;
- Дуоденальное зондирование — позволяет обнаружить опухолевые клетки, признаки дискинезии и наличие бактерий;
- Холецистография — применяется при невозможности проведения УЗИ;
- Рентгенография — выявляет наличие кальций содержащих камней при желчнокаменной болезни и признаки воспаления и утолщения стенки желчного пузыря при холецистите;
- Компьютерная томография — используется в качестве дополнительного метода исследования.

Заболевания желчного пузыря не всегда проявляются классическими симптомами, во многих случаях они маскируются. При хроническом бескаменном холецистите часто отсутствует болевой синдром, но зато налицо диспептические явления: ощущение вздутия живота, тяжесть, отрыжка. Только специалист, осмотрев желчный пузырь с помощью УЗИ, уточнив все симптомы и установив диагноз заболевания, может назначить соответствующее лечение.
Диета при заболевании желчного пузыря
Незапущенные воспалительные процессы и заболевания во многих случаях с успехом лечатся с помощью фитотерапии и диеты.
При желчнокаменной болезни рекомендуется вегетарианская или фруктовая диета с большим содержанием, ягод, кураги, изюма. Больным необходимо ограничивать себя, как в плане общей калорийности питания, так и в употреблении некоторых продуктов: консервов, закусок, мясных и жирных блюд, копчений. Из меню исключают яичные желтки, из-за большого содержания холестерина. Сливочное масло разрешается употреблять в строго ограниченном количестве. Блюда готовят с учетом индивидуальной переносимости, преимущественно с помощью варки и приготовления на пару, жареной пищи следует избегать. От употребления спиртных напитков также следует воздержаться.

Во время обострения холецистита в первые дни рекомендуется вообще отказаться от пищи или употреблять только жидкие продукты: протертые овощные супы, соки, разбавленные водой, несладкий чай. Каши можно вводить в меню только на третий день. Приблизительно через неделю можно перейти на специальную диету №5а, которую необходимо соблюдать в течение четырех недель. После этого для профилактики осложнений переходят на диету№5.
Более разнообразная диета при заболевании желчного пузыря — хроническом холецистите. При ней рекомендуется богатая белками пища с минимальным количеством животных жиров. В блюда разрешается добавлять растительное и сливочное масло, но противопоказан говяжий, бараний жир и свиное сало. От сдобы, мороженого, газированных напитков также придется отказаться.

Предупредить застой желчи поможет прием пищи приблизительно в одно и то же время не менее пяти раз в день. Основная нагрузка идет на традиционный завтрак, обед и ужин, а в качестве полдника и второго завтрака можно употреблять фрукты и овощи.
Любая острая боль в животе, от которой вы чувствуете нехватку дыхания и принимаете вынужденное положение — это сигнал для немедленного обращения в больницу. Самостоятельное лечение заболеваний желчного пузыря недопустимо,этанепростительная глупость может стоить вам жизни.
Заболевания желчного пузыря. Признаки, симптомы, лечение, диета

Дорогие читатели, сегодня мы с вами продолжим разговор о желчном пузыре, поговорим о заболеваниях желчного пузыря. К большому сожалению, этот диагноз очень помолодел у нас и стал очень распространенным. Напомню, что эту рубрику на блоге ведет врач с большим опытом работы Евгений Снегирь, автор сайта Лекарство для души http://sebulfin.com. Передаю ему слово.
Первое место из всех хирургических заболеваний занимает острый аппендицит, именно он чаще всего не даёт покоя дежурному персоналу больниц скорой помощи. На втором почётном месте находится желчный пузырь. Заболевания его столь же серьёзны, больные с острым воспалением желчного пузыря требуют постоянной врачебной помощи и наблюдения. Дадим общее представление о наиболее часто встречающихся болезнях желчного пузыря и объясним тактику врача в каждом конкретном случае.
Отправить поздравление с новым годом на мобильный

Желчный пузырь. Классификация заболеваний.
Существует много классификаций заболеваний желчного пузыря. Приведём наиболее простую классификацию для понимания читателем без специального медицинского образования.
- Дисфункциональные заболевания желчного пузыря
- Воспалительные заболевания желчного пузыря
- Желчнокаменная болезнь
- Новообразования
- Паразитарные болезни
Дадим краткую характеристику некоторым из них.
Дисфункциональные заболевания желчного пузыря имеют ещё и второе название – дисфункциональные расстройства билиарного тракта. Они подразделяются на две группы болезней: дискинезию желчного пузыря и дистонию сфинктера Одди.
Распространённость этих болезней среди населения достаточно высокая. В особенности в этом плане «повезло» детишкам дошкольного возраста – частота встречаемости у них этих болячек составляет от 10 до 15 %.

Дискинезия желчевыводящих путей.
Дискинезия желчевыводящих путей у взрослых – более подробно мы с вами говорили об этом здесь.
Основная причина дискинезии желчевыводящих путей у взрослых – это нарушение правил рационального сбалансированного питания. Здесь имеет значение и злоупотребление жирной и жареной пищей, длительные периоды голодания, питание всухомятку. К дискинезиям могут приводить заболевания двенадцатипёрстной кишки, дисфункции вегетативной нервной системы, желчнокаменная болезнь.
Дискинезия желчевыводящих путей у детей — более подробно мы с вами говорили об этом здесь
Основная причина дискинезий желчевыводящих путей у детей – это нарушение регуляторной функции нервной системы. При преобладании тонуса парасимпатической нервной системы возникает гиперкинетическая (гипермоторная) форма, при преобладании тонуса симпатической нервной системы – гипокинетическая (гипомоторная) форма дискинезий.
Подобное разделение на гиперкинетическую и гипокинетическую формы характерно и для взрослых.
Гипотоническая дискинезия желчевыводящих путей. Симптомы заболевания.
Основные симптомы гиперкинетической формы дискинезии:
- кратковременные приступообразные боли в области пупка или правом подреберье;
- боли усиливаются после физической и эмоциональной нагрузки;
- при пальпации (ощупывании живота) доктор видит, что печень, как правило, не увеличена.
Гипокинетическая дискинезия желчевыводящих путей. Симптомы заболевания
Основные симптомы гипокинетической формы дискинезии:
- тупые, ноющие боли в правом подреберье, могут иметь постоянный характер;
- боли усиливаются после погрешностей в диете;
- отмечаются снижение аппетита, отрыжка, тошнота, вздутие живота, горечь во рту, запор;
- при пальпации печень немного увеличена.
Дискинезия желчевыводящих путей. Лечение. Профилактика.
Диагноз ставится на основании клинической картины, данных УЗИ печени и желчного пузыря с использованием желчегонного завтрака, дуоденального зондирования. Наиболее информативна динамическая гепатобилисцинтиграфия с использованием короткоживущих радиофармпрепаратов, меченных технецием.
Важную роль в лечении дискинезий занимает соблюдение рационального режима труда и отдыха. Очень важна нормальная продолжительность сна, в особенности в детском возрасте.
Большую роль играет диетотерапия, об основных принципах которой мы подробно говорили в статье Дискинезия желчевыводящих путей у детей.
При гиперкинетической форме дискинезий возможно назначение нейротропных средств с успокаивающим (седативным) эффектом (валериана, персен), применяются спазмолитики (но-шпа, дюспаталин), желчегонные препараты со спазмолитическим действием (холензим, аллохол).
При гипокинетической форме показаны нейротропные средства стимулирующего действия (настойка женьшеня, элеутерококка, пантокрин), средства, улучшающие моторику ЖКТ (мотилиум).
Дистония сфинктера Одди, расположенного в двенадцатипёрстной кишке в месте впадения общего желчного и панкреатического протоков, может быть двух типов: спазм и гипотония сфинктеров. Диагноз ставится при помощи дополнительных методов обследования. При спазме сфинктера назначаются спазмолитики (но-шпа, дюспаталин), при гипотонии (недостаточности) – прокинетики (мотилиум).
II группа – воспалительные заболевания желчного пузыря. К ним относят острый и хронические холециститы.
Острый холецистит. Признаки. Симптомы. Лечение.
Острое воспаление желчного пузыря носит название острого холецистита. Говоря о симптомах воспаления желчного пузыря, мы уже упоминали, что инфекция может попасть в желчный пузырь гематогенным, лимфогенным и энтерогенным путями. Основными инфекционными агентами являются стафилококки, стрептококки и кишечная палочка.
Большинство случаев острого холецистита возникают на фоне желчнокаменной болезни, когда нарушается отток желчи из пузыря вследствие закупорки выходного отдела камнем. Способствовать возникновению заболевания могут перегибы желчного пузыря и аномалии развития, о которых мы упоминали, говоря о деформациях желчного пузыря.
По причинному (этиологическому) фактору отдельно выделяют ферментативный холецистит, возникающий вследствие затекания сока поджелудочной железы в желчный пузырь и повреждения его стенок панкреатическими ферментами. Это обусловлено тесной анатомо-физиологической связью выводных протоков поджелудочной железы и желчных путей.
Острый холецистит в зависимости от наличия камней в желчном пузыре может быть калькулёзным, когда камни в пузыре присутствуют, и бескаменным – когда камней, к счастью, нет.
По стадиям развития воспалительного процесса выделяют катаральный, флегмонозный и гангренозный холециститы.
Осложнения острого холецистита следующие: перфорация желчного пузыря с развитием желчного перитонита, абсцесс печени, холангит, механическая желтуха.
Флегмонозный, гангренозный и осложнённый холециститы относятся к группе деструктивных холециститов.
Симптомы острого воспаления желчного пузыря (острого холецистита) включают в себя появление сильных болей в верхней половине живота, в правом подреберье, тошноты, рвоты, повышения температуры тела.
Диагноз ставится при помощи пальпации живота: доктор выявляет специфические симптомы Мерфи, Мюсси-Георгиевского, Ортнера.
Помогает ультразвуковое исследование, при котором видно утолщение стенок пузыря, наличие камней и расширение желчных протоков.
Лечение острого воспаления желчного пузыря (острого холецистита) строится на следующих принципах.
Деструктивный холецистит является показанием для операции, об её разновидностях мы говорили в статье Операция по удалению желчного пузыря.
В других случаях назначается консервативное лечение, включающее в себя назначение антибактериальных препаратов, спазмолитиков, проведение дезинтоксикационной терапии (например, инфузии солевых растворов, растворов глюкозы). После стихания острого процесса при отсутствии камней в желчном пузыре оперативное вмешательство не требуется.
Очень важна диетотерапия, об основных принципах которой мы говорили в статье Диета при камнях в желчном пузыре.
Хронический холецистит. Признаки. Симптомы. Диагностика. Лечение.
Хроническое воспаление желчного пузыря называется хроническим холециститом.
Признаки и симптомы хронического воспаления желчного пузыря.
Хроническое воспаление желчного пузыря развивается постепенно, как самостоятельное заболевание. Однако может быть и следствием перенесенного острого воспаления: повторный острый холецистит, как правило, приводит к развитию хронического.
По аналогии с острым холециститом, наличие камней в желчном пузыре при хроническом его воспалении позволяет говорить о хроническом калькулёзном холецистите (90-95% всех случаев), отсутствие камней свидетельствует о бескаменном варианте.
Механизм формирования хронического воспаления в желчном пузыре несколько различен с таковым при остром. Инфекция здесь присоединяется уже на втором этапе. Первоначально заболевание начинается с изменения физико-химических свойств желчи, нарушается её коллоидная устойчивость и начинают образовываться микрокристаллы холестерина. В развитие заболевания начинают вовлекаться стенки желчного пузыря, происходит атрофия слизистой оболочки. Затем изменяется и мышечный слой стенки: он может либо истончаться, либо утолщаться, но это не принципиально важно.
Главное – происходит его замена соединительной тканью, что заметно снижает сократимость желчного пузыря. Возникает застой желчи – благоприятная почва для развития инфекции, которая может проникать в желчный пузырь гематогенным, лимфогенным или восходящим путём из кишечника через желчные протоки. Как и при остром варианте, воспаление в желчном пузыре поддерживается жизнедеятельностью стафилококков, стрептококков, кишечной палочкой, могут также «отличиться» клебсиеллы, бактероиды или клостридии.
Как мы уже поняли, в подавляющем большинстве случаев хроническое воспаление желчного пузыря возникает на фоне наличия камней в желчном пузыре. При этом образуется, так называемый порочный круг, когда вялотекущий воспалительный процесс способствует застою желчи и выпадению холестерина в осадок, что и приводит к образованию камней, а с другой стороны – само наличие инородных тел в желчном пузыре (камней) является постоянным источником для поддержания воспаления.
Итог сего «круга» печален – формируется, так называемый, «отключённый желчный пузырь», когда он начинает представлять собой бесполезный мешок, наполненным камнями и застоявшейся желчью.
Способствует развитию заболевания, как это не печально, женский пол (всему виной эстрогены), ожирение, сахарный диабет, сердечно-сосудистые заболевания, приём гормональных контрацептивов.

Клиническая картина хронического воспаления желчного пузыря заключается в следующем.
Через один–три часа после погрешностей в диете возникают длительные ноющие боли в правом подреберье или в верхней половине живота. Боли могут отдавать в правую лопатку. В дополнении может беспокоить металлический привкус во рту, чувство тяжести и переполнения в животе, неустойчивость стула (чередование поносов с запорами). При закупорке общего желчного протока камнем возникает механическая желтуха.
Признаки заболевания наиболее выражены во времена обострений и стихают по мере уменьшения степени воспаления желчного пузыря.
Дентстайл Хирургическая, терапевтическая и эстетическая стоматология, пародонтология, имплантология, исправление прикуса. Популярные статьи о здоровье зубов. Лучшая стоматологическая клиника Москвы дарит красоту, уверенность и здоровье.http://www.dentplus.ru/
Диагностика хронического воспаления желчного пузыря.
В диагностике хронического холецистита помогает ультразвуковое исследование, при котором можно обнаружить уплотнение стенок желчного пузыря, изменение его формы, наличие камней.
Применяется эндоскопическая ретроградная холангиопанкреатография, позволяющая измерять давление в желчных протоках, состояние сфинктера Одди, после введения контраста можно определить уровень закупорки просвета общего желчного протока камнем. Метод при необходимости может превратиться и в лечебный: по показаниям рассекают фатеров сосочек двенадцатипёрстной кишки (место впадения общего желчного и панкреатического протока) и извлекают застрявший камень.
Наиболее информативна компьютерная томография, позволяющая с высокой достоверностью оценить состояние не только самого желчного пузыря, но и изменения в окружающих желчный пузырь органах и тканях.
По данным биохимического обследования крови при обострении процесса наблюдается увеличение числа лейкоцитов (лейкоцитоз со сдвигом лейкоцитарной формулы влево), возможно повышение билирубина крови, щелочной фосфатазы.
Лечение хронического воспаления желчного пузыря.
Такое лечение комплексное. При наличии камней в желчном пузыре радикальным методом помощи является лапароскопическая холецистэктомия, об особенностях проведения которой мы говорили в статье Удаление камней из желчного пузыря.
В периоды обострения бескаменного воспаления желчного пузыря эффективна и консервативная терапия.
Диета при заболеваниях желчного пузыря.
Назначается диетическое питание, соответствующее диете №5 по Певзнеру. Общие её принципы описаны в статье Диетическое питание после удаления желчного пузыря.
Медикаментозное лечение бескаменного хронического воспаления желчного пузыря включает в себя назначение следующих препаратов:
- спазмолитики (но-шпа, папаверин, спазган, баралгин);
- при сниженном тонусе желчных путей, сопровождающемся чувством тяжести и переполнения в животе, применяются препараты, улучшающие моторику ЖКТ (церукал, мотилиум), холекинетики (растительные масла, растительные желчегонные, такие как холосас, холагол, холедиус);
- антибактериальные препараты: наиболее часто цефалоспорины II – III поколения;
Очень важна лечебная физкультура, которая кроме своего общеукрепляющего эффекта при умеренной физической нагрузке способствует мягкому опорожнению желчного пузыря.
Дальнейшее и более подробное обсуждение темы продолжим в следующих беседах.
Автор статьи врач Евгений Снегирь.
Земная Вселенная Ивана НеумывакинаСимптомы перегиба желчного пузыря. Причины перегиба желчного пузыря Воспаление желчного пузыря. СимптомыГде находится желчный пузырь. Фото желчного пузыряЛечение перегиба желчного пузыряДеформация желчного пузыря
Воспаление желчного пузыря. СимптомыГде находится желчный пузырь. Фото желчного пузыряЛечение перегиба желчного пузыряДеформация желчного пузыря Какие бывают болезни у желчного пузыря
Заболевания желчного пузыря это патологии нарушения в нормальной работе самого органа и желчевыводящих путей, сопровождающиеся определенными симптомами и трудностями с выделением желчи. Желчный пузырь расположен у нижней доли печени и визуально по форме похож на небольшую грушу. Этот орган, несмотря на свои незначительные размеры, играет важную роль – в нем накапливается вырабатываемая печенью желчь и благодаря сокращениям мускулатуры в нужный момент она перемещается в двенадцатиперстную кишку для выполнения своих основных функций. Накопление желчи в пузыре происходит вплоть до тех пор, пока в пищеварительном тракте не возникает необходимость ей воспользоваться, а именно – в процессе приема человеком пищи. Именно благодаря этому веществу двенадцатиперстная кишка справляется с процессом активного переваривания поступившей пищи.
Проблемы и заболевания органа и его желчевыводящих путей значительно ухудшают качество жизни человека – кроме болевых ощущений, патология вынуждает значительно ограничивать свой рацион, в некоторых случаях даже навсегда. Длительный застой выработанной желчи в пузыре может привести к непоправимым изменениям – в большой концентрации данная жидкость способна деструктивно повлиять на любой орган, в который попадает, в том числе и тот, в котором накапливается.
Существует несколько основных заболеваний желчного пузыря (ЖП) и желчевыводящих путей и каждое из них требует профессионального лечения: дискинезия, желчнокаменная болезнь, холецистит, колики, образование опухолей, полипы, изменения анатомической формы и т.д.
Основные причины
Нарушения аппетита, горечь во рту, плохой сон и постоянное чувство слабости – это первые сигналы назревающей проблемы с ЖП.
Причины, провоцирующие болезни желчного пузыря.
- Неправильное питание. Злоупотребление так называемой «нездоровой» пищей приводит к чрезмерно активному выделению желчи, а некоторые ее составляющие могут спровоцировать появление песка и камней.
- Переизбыток или недостаточное количество холестерина.
- Попадание инфекции. Некоторые бактерии способны вызвать сильное воспаление слизистой ЖП (в частности, стрептококк, синегнойная палочка и стафилококк).
- Причиной заболевания может послужить нарушения в нормальной работе мускулатуры органа – слишком активное или наоборот недостаточно мощное сокращение.
- Наследственный фактор также играет немаловажную роль. Если у пациента наследственное изменение правильной анатомической формы желчного пузыря, то это значительно повышает вероятность перегибов.
- Геномные изменения в строении клеток слизистой создают благоприятную среду для развития как доброкачественных, так и злокачественных опухолей.
Что такое дискинезия ЖП?
Неблагоприятное воздействие неправильного питания в большинстве случаев приводит к возникновению дискинезии желчного пузыря и желчевыводящих путей. Данное заболевание проявляется нарушениями в работе мускулатуры органа. Нерегулярные приемы пищи, употребление жареного и острого могут спровоцировать как гиперкинетическую (сокращения частые и чрезмерно сильные), так и гипокинетическую (сокращения не имеют достаточной силы для выталкивания желчи) форму дискинезии.
Застой желчи, возникающий из-за дискинезии, без принятия необходимых лечебных мер приводит к дальнейшему ухудшению состояния и развитию других, более серьезных заболеваний.
Дискинезия касается не только самого ЖП, но и сфинктеров, соединяющих протоки с другими органами пищеварительной системы:
- сфинктер Одди (расположен перед входом протоков в двенадцатиперстную кишку);
- сфинктер Мирицци (находится на слиянии протока из печени и желчного пузыря);
- сфинктер Люткенса-Мартынова (расположение – шейка ЖП).
При развитии дискинезии у пациента появляются сильные боли в области подреберья, локализующиеся с правой стороны. Характер ощущений специфический – повторяющиеся приступы ноющего типа. Кроме боли, могут проявляться и другие симптомы: тошнота, повышение частоты сердечных сокращений, повышенный уровень потливости, головная боль.
Желчнокаменная болезнь и ее основные симптомы
Заболевания желчного пузыря встречаются во врачебной практике очень часто и среди них наиболее распространенной можно назвать желчнокаменную болезнь – нарушение обменных процессов, приводящее к формированию камней во всех элементах желчевыводящей системы.
Согласно данным статистики, в большей степени подвержены болезни женщины, в группе риска находятся представительницы женского пола в возрасте старше 40-ка лет, неоднократно рожавшие детей и имеющие лишний вес. После 50-ти лет уровень заболеваемости у мужчин и женщин сравнивается. Вероятность появления камней в желчном пузыре выше у людей, работа которых подразумевает малоподвижность и связана с постоянными психическими нагрузками.
Сформированные камни могут иметь разный состав, локализацию и размеры. Основной фактор, способствующий активному росту камней – повышенный уровень холестерина.
Заболевание имеет длительное течение – процесс формирования образований в ЖП может длиться годами и вообще не приносить каких-либо дискомфортных ощущений. В 8 случаях из 10 желчнокаменная болезнь протекает в бессимптомной форме. У остальных пациентов свидетельствовать о проблеме могут следующие ее проявления: боли, отчетливое ощущение тяжести с правой стороны в боку, тошнота, отрыжка, неприятный привкус горечи во рту. Чаще всего наличие камней характеризуется появлением желчной колики.
Желчная колика как симптом проблем с желчным пузырем
Сама по себе желчная колика не является заболеванием, это один из основных симптомов болезней ЖП и желчевыводящих путей. В основном возникает как следствие закупорки камнем протока, что затрудняет прохождение желчи и вызывает болезненный спазм, и как проявление дискинезии.
Желчная колика является довольно характерным проявлением, ее можно отличить от других болей по таким признакам:
- возникновение неприятных ощущений неразрывно связано с приемом пищи, а именно с употреблением тяжелых блюд (жареного, копченого, жирного, острого, алкогольных напитков);
- иногда толчком является сильная физическая нагрузка, длительное нахождение в наклоненном положении, сильный стресс;
- болевые ощущения ярко выражены и интенсивны, продолжительность приступа в среднем составляет 3-5 часов;
- болевой синдром достигает своего наивысшего пика по истечению первого часа приступа; приступ может сопровождаться повышением температуры и рвотой;
- боль становится более сильной при малейших движениях, слишком глубоких вздохах, а также часто распространяется, отдавая в другие органы.
Основная задача врачей при диагностировании колики – оперативное прекращение приступа. После того, как боль устранена, проводится дальнейшее обследование для выявления ее причины.
Холецистит в острой и хронической форме
Холецистит представляет собой активный воспалительный процесс, локализированный на слизистой оболочке органа. Может иметь бактериальную природу, то есть вызываться проникновением вирусов или паразитов. В подавляющем большинстве случаев энтерогенные заболевания желчного пузыря провоцируются неправильным питанием, и холецистит не исключение.
Данная болезнь подразделяется на два вида:
- острая форма;
- хроническая форма (может протекать как с образованием камней, так и без).
Острый холецистит сопровождается сильным и неожиданным болевым приступом. Ощущения локализируются в правом боку, но иногда могут распространяться по позвоночнику. Появляются и другие симптомы – отхождение рвотных масс с примесью желчи, повышение температуры, желтуха, растущее напряжение мышц в правом боку.
Хроническая форма холецистита длительное время может никак не проявляться. Симптомы менее выражены, но могут давать о себе знать после приема тяжелой пищи в больших количествах. Иногда у пациентов появляются общая слабость, повышенный уровень раздражительности, нарушения сна. Усиление проявлений заболевания чаще всего свидетельствует о начале обострения.
Опухоли
Обтурационные образования в желчевыводящей системе могут иметь как доброкачественный, так и опасный, злокачественный характер. Первые обычно не имеют никаких специфических проявлений и обнаруживаются случайно во время диагностических исследований. Очень часто появление образований происходит на фоне развития холецистита.
Полипы представляют собой патологические разрастания верхних слоев слизистой желчного пузыря и не имеют клинических проявлений.
Знаете ли Вы, что полипы встречаются всего у 5% пациентов, подавляющая часть которых женского пола и старше 30-ти лет.
Злокачественные раковые опухоли практически всегда сочетаются с наличием желчнокаменной болезни. Механизм образования опухоли аналогичен полипам, заболевание быстро распространяется и на другие органы желудочно-кишечного тракта. В большинстве случаев диагностируется аденокарцинома. Ранние стадии рака обычно проходят без явных симптомов, только на более поздних появляются общие признаки: снижение веса, анемия, повышенная утомляемость и снижение аппетита. Во время обследования при пальпации врачом может быть обнаружено плотное бугристое образование – самый характерный признак злокачественной опухоли.
Изменения в анатомической форме
ЖП состоит из нескольких отделов: дно, тело и шейка. Наследственные факторы и механическое воздействие способны вызвать изменение естественного положения этих частей, формируя перегиб, закручивание, перетяжки и т.д. Подобные деформации приводят к затруднениям в работе желчевыводящих путей, что влечет за собой опасные застои.
Симптоматические проявления во многом зависят от конкретной формы изменения, но есть и общие признаки наличия данной проблемы.
- Перегиб практически всегда сопровождается сильными болевыми ощущениями, которые локализуются в правом боку, в области под ребрами.
- Возникают разнообразные трудности, связанные с процессом пищеварения, ведь деформации приводят к нарушениям нормального выделения желчи.
- Если из-за изменения анатомической формы органа было нарушено кровообращение, возникнут неприятные проявления в общем самочувствии, в том числе слабость, повышенная потливость, раздражительность.
- Перекручивание шейки ЖП грозит омертвлением тканей. В таком случае возникает острая боль по всему животу, повышение температуры и тошнота. Разложение приводит к быстрому распространению воспалительного процесса и без медицинской помощи это может стать причиной смерти человека, причем в короткие сроки (до 12-ти часов).
Общие рекомендации по профилактике
Дабы снизить риск возникновения какого-либо заболевания желчного пузыря, необходимо скорректировать свой образ жизни, исключив из него факторы, которые создают благоприятную среду для развития болезни.
Профилактика болезней желчного пузыря подразумевает:
- правильное, сбалансированное питание;
- жесткие ограничения в употреблении алкогольных напитков;
- прием пищи не должен быть обильным, идеальный вариант – 4 раза в день небольшими порциями в одно и то же время;
- в рационе обязательно должны присутствовать продукты, содержащие белок;
- необходимо избегать голоданий;
- стрессы, чрезмерные физические нагрузки необходимо по возможности ограничить; важно наличие умеренных по интенсивности спортивных тренировок.
Возникновение боли в области правого подреберья обязательно должно насторожить – зачастую это первый симптом, и обратиться в больницу нужно незамедлительно. Диагностическое обследование позволит выявить конкретное заболевание, и при своевременном обнаружении лечение будет иметь более благоприятный прогноз.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе