Вторичный билиарный цирроз печени
Вторичный билиарный цирроз печени - Лечение печени
- Главная
- Заболевания печени
- Цирроз печени: признаки, лечение, сколько с ним живут
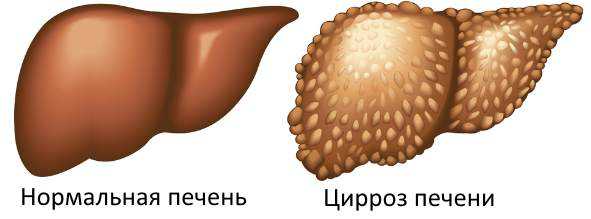
Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности.
Цирроз может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита.
Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д.
Причины цирроза печени
— Вирусный гепатит (В, С, дельта, G). Наиболее циррозогенны вирусы С и дельта, причём вирус гепатита С называют «ласковым убийцей», т. к. он приводит к циррозу печени в 97% случаев, при этом длительно заболевание не имеет никаких клинических проявлений;
— Аутоиммунный гепатит (когда организм воспринимает свои собственные клетки как чужеродные);
— Злоупотребление алкоголем, заболевание развивается через 10-15 лет от начала употребления (60 грамм/сутки для мужчин, 20 г/сутки для женщин);
— Метаболические нарушения (гемохроматоз, болезнь Вильсона Коновалова, недостаточность альфа-1-антитрипсина и др.);
— Химические токсические вещества и медикаменты;
— Гепатотоксические лекарственные препараты;
— Болезни желчевыводящих путей — обструкция (закупорка) внепечёночных и внутрипечёночных желчных путей. Цирроз печени развивается через 3-18 месяцев после нарушения проходимости желчного протока;
— Длительный венозный застой печени (констриктивный перикардит, венооклюзионная болезнь, сердечная недостаточность)
К сожалению, нередко причину, вызвавшую цирроз, выявить невозможно, в таком случае его называют криптогенным циррозом (т.е. с неизвестной причиной).
В течение длительного времени, годами возможно слабое проявление симптоматики или почти полное её отсутствие. Наиболее распространенные жалобы: слабость, утомляемость, тянущие ощущения в области печени.
Признаками заболевания могут быть сосудистые «звездочки», расширения мелких кровеносных капилляров кожных покровов плечевого пояса, эритема кистей рук («печёночные ладони») и т.д.
С развитием болезни происходит формирование портальной гипертензии (застой крови и повышение давления в воротной вене, по которой вся кровь от кишечника должна попасть в печень), с особой симптоматикой: асцит (свободная жидкость в животе), увеличение размеров селезенки, которое, зачастую, сопровождается лейкоцитопенией и тромбоцитопенией (падением в крови числа тромбоцитов и лейкоцитов), проявляется венозная сетка в области живота.
Характерным показателем наличия у пациента портальной гипертензии считается варикозное расширение вен пищевода, этот симптом диагностируется в ходе гастроскопии или рентгенологического исследования.
Появляются признаки гипопротеинемии (снижение белка), анемии, растет уровень СОЭ в крови, билирубина, активность трансаминаз. Это является показателем прогрессирования цирроза печени («активный цирроз»).
Заболевание может сопровождаться кожным зудом, проявляется желтушность, растут показатели холестерина в крови (проявление холестаза).
У пациентов нарастает снижение работоспособености, ухудшение общего самочувствия, снижение массы тела, истощение организма. Это ведет к развитию печеночной недостаточности.
К симптомам цирроза можно отнести:
- Кровоточивость десен,
- Носовые кровотечения
- Увеличение в объеме живота,
- Появление изменений со стороны сознания и поведения.
Все это говорит об осложнениях заболевания (по международной классификации это классы В и С).
Жалобы, предъявляемые больными циррозом печени:
- похудание,
- повышенная утомляемость,
- различные нарушения сознания и поведения (снижение концентрации внимания, сонливость днем, нарушение ночного сна и т.д.),
- снижение аппетита и дискомфорт в животе (вздутие, ощущение быстрого насыщения во время еды),
- желтуха (окрашивание кожи, склер в желтый цвет),
- посветление или обесцвечивание кала,
- потемнение мочи,
- боли в животе,
- отечность голеней и (или) увеличение размеров живота за счет свободной жидкости в брюшной полости (асцит),
- кровотечения: носовые, желудочно-кишечные, из десен, геморроидальные, а также подкожные кровоизлияния, частые бактериальные инфекции (дыхательных путей и др.),
- снижение полового влечения,
- у мужчин — нередко гинекомастия (увеличение молочных желез).
При осмотре больного выявляются характерные для цирроза «печеночные знаки»: сосудистые телеангиэктазии («звездочки», «паучки») на коже верхней половины туловища, эритема ладоней покраснение ладоней («печеночные ладони»), «лаковый язык» малинового цвета, «печеночный язык».
Диагностика цирроза печени
Диагностировать цирроз печени и выявить изменения в строении и функционировании внутренних органов можно с помощью ультразвукового или радиоизотопного исследования, компьютерной томографии. Лапароскопия и биопсия также помогают определить неоднородность печени и селезенки, стадию цирроза.
Начальным этапом диагностики (при первом обращении больного к врачу) является уточнение жалоб пациента и общий осмотр больного. К сожалению, из-за возможности клеток печени к восстановлению, развитие цирроза печени может долгое время быть бессимптомным.
Однако, большинство больных циррозом жалуются на общее недомогание, слабость, потерю аппетита, снижение веса, кожный зуд, боли в суставах, выпадение лобковых волос.
При пальпации живота, отмечают изменение размеров (уменьшение или увеличение) печени и ее структуры. Поверхность печени становится бугристой, а консистенция – уплотненной. Пальпация печени болезненна.
При осмотре пациента, наибольшее внимание необходимо уделить состоянию кожных покровов, ногтей, волос.
Кожа больного циррозом печени может быть желтушной. К другим проявлениям цирроза на коже относятся «сосудистые звездочки» – небольшие пятнышки расположенные обычно на коже верхней части туловища, состоящие из расширенных кровеносных сосудов и ладонной эритемой (красная окраска ладоней). Появление этих кожных знаков обусловлено неспособностью печени инактивировать женские половые гормоны вызывающие расширение кровеносных сосудов. Волосы и ногти больного тонкие и ломкие – признак нарушения обмена витаминов и железа.
В 50% случаев цирроза наблюдается увеличение селезенки.
В процессе сбора анамнестических данных (опрос больного) важно выяснить возможную причину развития цирроза (вирусный гепатит, алкоголизм).
Первый этап диагностики позволяет установить предположительный диагноз цирроза печени. Принимая во внимание тот факт, что цирроз печени подразумевает глубокую морфологическую реорганизацию печени проводят дополнительные обследования для определения морфологических характеристик поражения печени. Порой удается установить лишь морфологический тип цирроза. Увеличение размеров печени и селезенки выявляется при помощи обычной радиографии живота.
Ультразвуковое исследование (УЗИ) позволяет определить общие очертания и размеры печени, диаметр воротной вены и структуру тканей печени. Также УЗИ используют также для определения очагов злокачественного перерождения тканей печени (рак).
Радионуклидное исследование (сцинтиграфия) заключается во введении в организм радиоактивного элемента (радиофармацевтическое вещество) и наблюдением за его фиксацией в органах. Этот метод обладает меньшей разрешающей способностью, чем ультразвуковое исследование, однако, в отличии от последнего, сцинтиграфия печени предоставляет возможность оценить функцию печени. При циррозе, уменьшается способность печени захватывать и удерживать радиофармацевтические вещества. Осаждение радиофармацевтического препарата в костях таза и позвоночника является неблагоприятным признаком, говорящим о критическом снижении функции печени.
Компьютерная томография и магнитно-ядерный резонанс помогают определить очаги ракового роста в пораженной циррозом печени. Под контролем ультразвука эти очаги могут быть пунктированы, а полученные материалы исследованы на предмет гистологической принадлежности. Как уже упоминалось выше, одним из осложнений цирроза печени является злокачественная трансформация клеток печени с развитием первичного рака печени (печеночно-клеточный рак). Как правило, определение в печени очага злокачественного роста при помощи одного из методов визуализации коррелирует с повышением содержания в крови особого белка альфа-фетопротеина, который является маркером опухолевого роста.
Наиболее информативным методом диагностики внутреннего кровотечения при циррозе является фиброгастродуоденоскопия, которая позволяет рассмотреть расширенные вены пищевода, кардиальной части желудка или определить другой источник кровотечения – язва желудка или двенадцатиперстной кишки.
Биохимические исследования выявляют повышение уровня щелочной фосфатазы (норма 30-115 Ед./л (U/l)) и АСАТ(AST, аспартат аминотрансфераза, норма 5-35 Ед./л (U/l)), а так же прогрессивный рост концентрации билирубина в крови (норма связанный билирубин 0,1-0,3 мг/дл; свободный билирубин 0,2-0,7 мг/дл). Параллельно отмечается снижение фракции альбуминов крови (белки синтезируемые в печени) и повышение фракции глобулинов.
Лабораторные методы исследования: Общий анализ крови в большинстве случаев выявляет анемию. Анемия может быть вызвана как нарушением кроветворения (недостаток железа, фолиевой кислоты), так и потерей крови во время внутренних кровотечений либо повышенным разрушением эритроцитов в селезенке при гиперспленизме. Повышение числа лейкоцитов является признаком присоединения инфекции, снижение – признаком гиперспленизма. Снижение количества тромбоцитов возникает из-за осаждения большей части тромбоцитов в увеличенной селезенке.
Лечение цирроза печени
Медикаментозное лечение цирроза печени должено осуществляться под контролем квалифицированного специалиста, а также сопровождаться неукоснительным соблюдением особой диеты (диета №5) и режима дня.
В качестве поддерживающих мер возможно применение гепатопротекторов (Урсосан при первичном циррозе).
Профилактические мероприятия
- предупреждение заражения острым вирусным гепатитом
- отказ от алкоголя
- гепатопротекторы
Диета
При гепатозе показан стол №5.
Урсодезоксихолевая кислота
Для восполнения дефицита жёлчных кислот в кишечнике, вызванного билиарной недостаточностью, целесообразно применять урсодезоксихолевую кислоту (УДХК), выпускающуюся под торговыми названиями Урсосан, Урсофальк. Дозировка 10-15 мг на 1 кг веса пациента 1 раз в день на ночь способствует восстановлению процессов пищеварения. Действие УДХК включает следующие моменты:
- увеличение поступления жёлчи и панкреатического сока в кишку за счёт стимуляции их продукции
- разрешение внутрипечёночного холестаза
- усиление сокращения жёлчного пузыря
- омыление жиров и повышения активности липазы
- повышение моторики кишечника, улучшающей смешивание ферментов с химусом
- нормализация иммунного ответа, снятие аутоиммунного поражения печени
Клеточная терапия
Традиционное лечение в основном заключается в применении фармацевтических средств для защиты печёночных клеток от повреждения, стимуляции выделения жёлчи, коррекции нарушений обмена веществ. Без сомнения это улучшает состояние больного, но не в силах остановить развитие заболевания. Если вышеуказанные методы лечения не помогают, проводят трансплантацию (пересадку) печени. Однако после внедрения в клиническую практику лечения стволовыми клетками шансы победить болезнь значительно увеличились.
Осложнения при циррозе печени
Цирроз печени часто сопровождается осложнениями: обильные кровотечения из расширенных вен пищевода (кровавая рвота,при которой несвоевременная помощь чревата летальным исходом), тромбоз портальной вены, перитониты и т.д. Все эти факторы обуславливают развитие печеночной недостаточности.
Течение болезни при неактивном циррозе медленное, но прогрессирующее, при активном – быстротечное (на протяжении нескольких лет).
Неправильный образ жизни, вредные привычки, нарушение режима питания, алкоголизм запускают некротические изменения в тканях печени.
Сочетание этих факторов с вирусным гепатитом резко ускоряет переход в цирроз. Терминальная стадия заболевания независимо от формы цирроза характеризуется симптомами печеночной недостаточности вплоть до печеночной комы.
Профилактика цирроза печени
Лечебно-профилактические мероприятия у больных циррозом печени начинаются с вторичной профилактики.
Каждый больной, страдающий циррозом печени, нуждается: 1. в защитных мерах, предупреждающих заражение вирусным гепатитом. Заболевание острым вирусным гепатитом В больного циррозом печени невирусной этиологии приводит, по нашим данным, к смерти 50—60% больных в течение года с момента развития острого вирусного гепатита В; 2. в категорическом исключении алкоголя;
3. в при помощи гепатопротекторов (Урсосан). Прием этих лекарств допустим по рекомендации врача.
Реализация этих трех мероприятий оказывает отчетливое влияние на продление продолжительности жизни больных малоактивными и неактивными формами цирроза печени, которые охватывают около 80% всех больных распространенными формами цирроза печени.
При вирусных циррозах антивирусная терапия из-за малой эффективности и значительных побочных реакций широкого распространения не получила.
При алкогольных циррозах прекращение употребления алкоголя за исключением терминальных стадий заболевания дает исключительно благоприятный терапевтический эффект.
Диета. Вне выраженных обострений и тяжелых состояний обычно рекомендуется рациональное питание с ограничением острых приправ. Показан стол №5.
Первичный билиарный цирроз печени
Первичный билиарный цирроз (ПБЦ) это прогрессирующее аутоиммунное заболевание печени, когда иммунная система организма борется против своих клеток, повреждая и уничтожая их.
ПБЦ характеризуется поражением желчных протоков, которое приводит к развитию цирроза — диффузного заболевания печени, при котором происходит гибель ткани и постепенная ее замена на грубую фиброзную ткань (фиброз печени). А также образованием крупных или мелких узлов рубцовой ткани, изменяющих структуру печени. Первичный билиарный цирроз, как правило, является заболеванием людей старшего и среднего возраста, развивается преимущественно у женщин 40-60 лет.
В настоящее время, до конца не выявлены причины возникновения первичного билиарного цирроза печени. Известно, что определенную роль здесь играет наследственность, то есть генетическая предрасположенность, когда заболевание передается по родительской линии к детям. Развитие и появление заболевания также может быть связано с целиакией – хроническим заболеванием тонкого кишечника, при непереносимостью белка (глютена), содержащегося в злаковых культурах (рожь, пшеница, ячмень, овес); ревматоидным артритом — аутоиммунным воспалительным повреждением крупных и мелких суставов.
На различных стадиях: разные симптомы билиарного цирроза. Симптомы начальной стадии — это ярко выраженная слабость, возникающий зуд, потемнение кожи, бляшки на веках, увеличенная селезенка. Симптомы развернутой стадии: прогрессирующая боль в мышцах, отсутствие аппетита, сильное похудение; усиление кожного зуда; размер селезенки и печени значительно увеличивается; возможны кровотечения. У вторичного билиарного цирроза такие симптомы: кожных зуд уже на клинической стадии; боли в правом подреберье; интенсивная желтуха; рост температуры, потливость, озноб; печень и селезенка увеличены и болезненны; печеночно-клеточная недостаточность, что уже является признаком цирроза печени.
Главным фактором успешного лечения билиарного цирроза – является качественная и своевременная диагностика. На этапе диагностики изучаются анализы крови, мочи, а также материал, взятый при биопсии. Проводятся УЗИ, инфузионная холангиография, эзофагогастродуоденоскопия, эндоскопическая ретроградная панкреатохолангиография, пункционная биопсия печени радиоизотопная гепатография. Лечение — медикаментозное, в зависимости от ситуации. При вторичном билиарном циррозе рекомендуется также диета со снижением употребления соли. Прогнозы при лечении значительно более позитивные при выявлении заболевания на ранней стадии. Сравнивая сегодняшнюю ситуацию с предшествующими десятилетиями – есть значительный прогресс в диагностике и в появлении эффективных методов лечения. Недавнее исследование показало, что среди пациентов лечившихся новыми препаратами выживаемость значительно повысилась. Что свидетельствует в сторону самого оптимистичного прогноза.
Билиарный цирроз печени что это такое?
Одно из аутоиммунных недугов печени, которое проявляется патогенными процессами в желчных путях органа (холангит), называется вторичный и первичный билиарный цирроз печени (БЦП). Болезнь ведет к разрушению основных функций органа, к выраженной его недостаточности и летальному исходу. Вторичный билиарный цирроз печени прогрессирует при значительном нарушении нормального выхода производимой желчи. Заболевание поражает трудоспособную категорию населения, при этом первичная форма чаще встречается у женщин, а вторичная у мужчин. Продолжительность жизни таких больных небольшая, но во многом этот показатель зависит от особенностей организма.
Причины развития заболевания
Такие процессы приводят к разрушению печеночных долек и клеток. В структуре печени начинает формироваться фиброзная ткань, которая постепенно замещает паренхимы печени. Эти процессы в органе приводят к потере и нарушению основных функций печени, и развитию ее недостаточности. В зависимости от причин, которые вызвали развитие заболевания, выделяют два типа билиарного цирроза.
Каждый из них имеет свои характеристики и симптомы.
- Первичный билиарный цирроз. Основной причиной появления считается воспалительный процесс в ткани, который несет аутоиммунный характер. При этом иммунитет воспринимает клетки печени как чужеродные и начинает вести активную борьбу с ними, разрушая, вызывая застойные и воспалительные процессы в них. Почему такое происходит, до сих пор до конца не изучено, но официально медицина выделяет несколько теорий такой аутоиммунной реакции: генетическая предрасположенность, нарушение функции иммунной системы вследствие перенесенных некоторых заболеваний, инфицирование организма вирусом герпеса, краснухи. Очень часто он протекает на фоне эндокринологических заболеваний.
- Вторичный билиарный печеночный цирроз. Его основной причиной считают закупорку и сужение просвета желчевыводящих протоков. Такие изменения происходят в результате врождённых аномалий, образовавшихся камней, киста в желчном протоке, после оперативных вмешательств на органе, сдавливание органа расположенными рядом воспалёнными лимфатическими узлами.
Заболевание не имеет инфекционного начала и связано с нарушениями работы внутренних органов и систем человека. К тому же замечено, что если один из родителей имеет это заболевание, то, в большинстве случаев, недуг проявится в дальнейшем и у детей.
БЦП значительно снижает качество жизни. Больному нужно постоянно проходить терапию, но при этом развитие заболевания не всегда удается приостановить.
Продолжительность жизни больного билиарным циррозом во многом зависит от того, как рано было диагностировано заболевание. Поэтому очень важно уметь различать первые симптомы этого недуга, чтобы вовремя обратиться за помощью к специалисту для уточнения диагноза и назначения терапии. Только в этом случае назначенное вовремя лечение значительно продлит жизнь пациента. Статистика утверждает, что после обнаружения этого аутоиммунного заболевания терапия продлевает жизнь до 8 лет у 50% пациентов. Но эти цифры очень неточны, так как во многом зависят от особенностей организма каждого человека, специалиста и точности проведенной диагностики.
Симптоматика течения недуга
Врачи заметили, что первичный билиарный цирроз печени долгое время может быть вялотекущим и практически никак себя не проявлять.
Но уже на такой стадии заметны изменения в лабораторных анализах при исследовании:
- повышенная реактивность фосфатазы щелочной;
- постоянное увеличение показаний холестерина в крови;
- обнаружение АМА.
Причем кожный зуд проявляется намного раньше и беспокоит постоянно. Многие больные до обнаружения этого аутоиммунного заболевания долгое время лечатся у врача дерматолога. Спустя полгода после проявления зуда начинают проявляться симптомы желтухи, которые характеризуются желтым оттенком кожных покровов и склер.
Своими признаками первичный билиарный цирроз также напоминает и другие функциональные изменения в органе. Например, ноющая боль в правом боку может свидетельствовать о многих проблемах. Эти ощущения при первичном БЦП имеют свойство к нарастанию по мере развития заболевания. Другие симптомы – это появление сосудистых звездочек на коже, изменение формы пальцев, появление так называемых «печеночных» ладоней и т. д. Пациенты жалуются на ухудшение самочувствия, отсутствие аппетита, снижение показателей массы тела.
Первичный БЦП дает осложнения и в виде желчнокаменной болезни, раковых образований, язвы двенадцатиперстной кишки.
На более поздних стадиях первичного БЦП развивается хрупкость костей, изменения в венозном кровотоке пищевода, остеопороз, печеночная недостаточность, открытые кровотечения в желудке.
По мере прогрессирования заболевания, вся симптоматика продолжает нарастать и увеличиваться.
Вторичный билиарный цирроз печени характеризуется такими симптомами:
- значительный кожный зуд, который доставляет массу дискомфорта;
- болезненные ощущения в правом боку;
- ощущение выпячивания органа;
- печенка при пальпации болезненная, ярко выраженная;
- заметен и желтый цвет кожи и слизистых, темный цвет мочи и светлый кал;
- значительное повышение температуры тела свыше 38 градусов;
Симптомы осложнения наступают намного раньше, и это самые тяжелые формы острой недостаточности органа и портальной гипертензии.
Диагностирование заболевания
Диагностика билиарного ЦП проходит путем использования инструментального и лабораторного методов исследования. Следует отметить, что результаты лабораторных анализов крови и мочи будут приблизительно одинаковы как для первичного, так и для вторичного БЦП.
Кровь (общий анализ). Сдается с пальца и помогает определить степень работы нашей иммунной системы, возможные нагрузки на нее. Так при БЦП характерными считаются увеличенные показатели СОЭ (до 45мм/ч при номе в 15) при сниженном гемоглобине (не более 60 г/л при норме 140). Наблюдаются значения чуть ниже нормы эритроцитов, лейкоцитов и тромбоцитов.
Биохимический анализ крови. Сдается с вены. Эта диагностика показывает изменения в составе крови в результате неправильной работы внутренних органов. При билиарном циррозе наблюдается повышение показателей креатинина. Печёночные пробы показывают значительное повышение по всем показателям: общий и прямой билирубин доходит до показателей в 500мкл/л при норме в 20,5 мкл/л, тимоловая проба поднимается выше 4 единиц, АЛТ и АСТ также повышены и достигают 180 и 160 МЕ/л соответственно при норме в 30 и 40 МЕл. Уже на ранних стадиях БЦП наблюдается значительное повышение уровня холестерина. Также отличительной чертой заболевания считается высокий процент содержания меди при сниженном показателе железа в крови у пациента.
Моча (общий анализ) дает нейтральную или щелочную реакцию РН. Имеет темный окрас. В результате лабораторного исследования появляется белок, повышенное содержание лейкоцитов, эпителия и эритроцитов.
Различить и выделить вторичный или первичный билиарный цирроз можно только посредством инструментального обследования – биопсии, УЗИ, томографии. Такая диагностика также помогает выявить истинные причины развития вторичного БЦП (камни, кисты, изменения желчевыводящих путей) и выставить окончательный диагноз пациенту. Это позволит подобрать нормальное лечение.
Диагностика посредством биопсии проводится под местным обезболиванием. Ее суть состоит в том, чтобы взять очень маленький кусочек ткани печени на исследование.
В результате биопсия помогает определить не только степень повреждения клеток, но и раковые образования на ранней стадии.
Результаты проведения биопсии тканей печени могут выделить 4 стадии развития БЦП:
- Портальная. Изменения тканей будут иметь патологический характер. Воспалительные процессы сопровождаются некрозами, инфильтрацией лимфоцитными клетками, макрофагами. Гистологические признаки наличия развития холестаза не определяются.
- Перипартальная – это вторая стадия, на которой начинают появляться признаки холестаза, а воспалительный инфильтрат появляется за пределами портальных путей.
- Третья стадия – септальная, которая имеет фибротические изменения. Инфильтрат воспалительного характера переходит в центральную область. Наблюдается увеличение содержания меди в тканях печени.
- Цирроз – это четвертая стадия, имеющая ярко выраженную морфологическую картину нарушения и изменения органа, явные признаки центрального холестаза.
Диагностика органа ультразвуковая и компьютерной томографии не покажет изменения в желчных внепеченочных протоках. Основная функция правильного диагностирования – это выделить и дифференцировать недуг от других заболеваний (карциномы, хронического вирусного гепатита С, аутоиммунного гепатита и т. д.).
Терапевтические методы
Лечение билиарного цирроза органа во многом зависит от того, какая разновидность заболевания у больного. Если речь идет о первичном БЦП, то все внимание направлено на снижение показателей билирубина, щелочной фосфатазы.
Если же проведенная диагностика показала вторичный БЦП, то делают все, чтобы вернуть органу нормальный отток желчи.
Урсодезоксихолевая кислота – это препарат, которым проводят терапию, если обнаруживают первичный билиарный цирроз. Он хорошо сводит к минимуму уровень билирубина, снижает показатели иммуноглобулина М в крови, нормализует щелочную фосфатазу, холестерин. Лечение этой кислотой является очень результативным на начальных стадиях проявления недуга.
Совместно с препаратами урсодезоксихолевой кислоты приписывают также:
- метотрексат – иммуностимулирующее действие, замедляет возможность развития цирроза печени;
- колхицин – используют для увеличения времени до возможной трансплантации органа, останавливая развитие тяжелых осложнений основного заболевания.
Лечение первичного БЦП включает в себя противофиброзные средства.
Терапия заболевания также должна включать и симптоматическое влияние, что позволяет больному чувствовать себя намного лучше, убирая основные симптомы. Так, для устранения постоянного зуда прописывают холестирамин, который больной принимает под постоянным контролем показаний кальция в крови. С этой же целью назначают и другие препараты (римфампин, налоксон, антигистаминные средства).
Если пациента ожидает трансплантация, то больному могут проводить процедуру плазмафереза, которая помогает очистить кровь и снять нагрузку с печени.
Свою тактику лечения, отличающуюся от вышеизложенной, имеет вторичный БЦП.
Здесь очень важно вернуть нормальный отток желчи с органа, который проводят одним из двух методов:
- эндоскопическим;
- хирургическим.
Если же по определенным причинам проведение манипуляций невозможно, то назначаются курсы антибиотикотерапии, которые предупреждают переход вторичного билиарного цирроза в термальную стадию. При кожном зуде проводят лечение физиопроцедурами, а именно используют воздействие ультрафиолетом (УФО) кожных участков.
Трансплантационная хирургия – это единственный способ терапии больных БЦП, которые имеют осложнения с варикозным расширением вен пищевода, остеопорозом, энцефалопатией. Но и здесь она должна быть проведена до того, как начнется процесс функциональной декомпенсации органа. Окончательное решение о необходимости применения такой формы терапии должно приниматься коллегиально. Результативность трансплантации также во многом зависит от степени поражения органа и развития заболевания. Рецидив заболевания возможен даже в пересаженном органе. Препараты, которые пациент принимает после трансплантации (иммуносупрессоры) препятствуют развитию БЦП, но, тем не менее, процент рецидива наблюдается у 30% пациентов.
Лечение БЦП включает также в себя постоянное придерживание строгой диеты с ограниченным потреблением белков, жиров и поваренной соли. Диетическое питание помогает снизить нагрузку на печень. Строго запрещаются свежеиспеченные изделия из муки, жирные супы и бульоны, жареные, копченные, маринованные и острые блюда, ягоды и фрукты, имеющие кислоту, а также компоты из них. Полностью исключается алкоголь, никотин, кофе и крепкий чай. Кушать нужно часто, до 7 раз в день небольшими порциями. Разрешены вареные и запеченные овощи, каши, рыба и мясо постных сортов в запечённом и вареном виде, компоты из сухофруктов, хлеб вчерашней выпечки.
Правильное лечение значительно облегчает состояние больного.
Прогнозы заболевания
Если у пациента биллиарный печеночный цирроз имеет бессимптомное протекание, то продолжительность жизни достигает 20 и более лет. Если же говорить о больных, которые имеют явные признаки и клинические проявления заболевания, то их продолжительность жизни в несколько раз снижена и составляет около 8 лет.
Первичный билиарный цирроз печени имеет свое отягощающее развитие, которое проявляется в асците, нарушением кровообращения в пищеводе, геморрагическим синдромом. Все это также влияет на сокращение продолжительности жизни пациента.
Люди, которые столкнулись с БЦП, знают, что заболевание на сегодняшний день практически не излечимо.
Лечение направлено на уменьшение развития осложнений и улучшение состояния больного. Трансплантация органа от донора – это также метод терапии, но он не всем доступен и не всегда является решением вопроса. Даже после успешно проведённой операции вероятность рецидива достигает 30%.
Профилактикой появления заболевания считается рациональное питание, умеренное занятие физическим спортом, нормальная и своевременная терапия инфекций в организме и сбалансированное питание.
Признаки первичного биллиарного цирроза печени и рекомендации для лечения
Билиарный цирроз печени — это особая форма цирроза, которая развивается вследствие поражения желчных путей. Отметим, что существует первичная и вторичная форма при билиарном гепатите. Симптомы и способы лечения при каждой форме значительно отличаются. Первичный билиарный цирроз чаще всего появляется у женщин в возрасте 30-50 лет.
Симптомы болезни
Симптомы при первичном билиарном циррозе возникают не сразу. Чаще всего характерные признаки появляются уже на тяжелых стадиях недуга. С течением времени у пациента могут возникнуть следующие атрибуты:
- Кожный зуд. Изначально он может носить непостоянный характер, но с течением времени зуд начинает носить хронический характер. Чаще всего он возникает в ночное время суток или после теплого душа. Возникает данный симптом вследствие того, что в крови накапливаются желчные кислоты, которые раздражают нервные окончания.
- Изменение цвета кожных покровов.
- Желтуха.
- Болевые ощущения в области правого подреберья. Иногда при болях значительно повышается температура тела.
С течением времени у пациента наблюдается развитие варикозного расширения вен пищевода и остеопороза. У женщин может нарушаться функция яичников. Нередко появляются болезни желудочно-кишечного тракта, такие как гастрит, дуоденит или гипотония тонкой кишки.
Вторичный билиарный цирроз имеет схожие симптомы. Например, у больного тоже появляется кожный зуд, желтуха и болевые ощущения. При вторичной форме наблюдается изменение цвета мочи и кала. Кроме того, у больного возникает озноб, который сопровождается повышенной потливостью и повышением температуры тела. Кроме того, печень значительно увеличивается в размерах и становится плотной на ощупь.
При наличии у больного инфекционного холангита наблюдается увеличение селезенки. На поздних стадиях вторичный билиарный цирроз печени сопровождается развитием острой печеночной недостаточности. При несвоевременном лечении у больного может появиться перитонит, абсцессы печени, гастропатия или тяжелая почечная недостаточность.
Причины и диагностика заболевания
Точные причины, по которым развивается первичный билиарный цирроз печени, неизвестны. Однако медики утверждают, что заболевание в большинстве случаев прогрессирует из-за специфических аутоиммунных реакций организма. Огромное влияние на прогрессирование болезни оказывает генетика. Например, если родители страдали первичным циррозом билиарным — шанс возникновения недуга у ребенка возрастает примерно на 10-15%. Огромную роль на развитие болезни оказывают хронические заболевания. Например, первичный билиарный цирроз печени может стать следствием целиакии или ревматоидного артрита. Кроме того, к патогеническим факторам развития болезни относят синдром Шегрена и аутоиммунный тиреоидит.
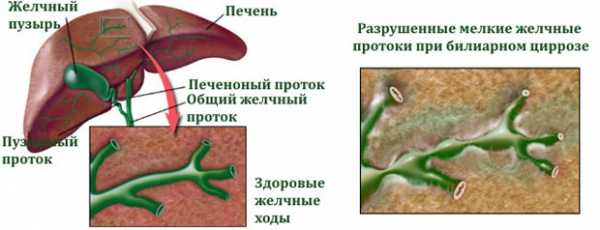 Вторичный билиарный цирроз печени чаще всего возникает вследствие врожденных дефектов желчных путей. Однако в некоторых случаях недуг прогрессирует из-за опухолей, холангита или сдавливания желчных протоков лимфатическими узлами. Вторичный билиарный цирроз печени может появиться вследствие нарушения оттока желчи.
Вторичный билиарный цирроз печени чаще всего возникает вследствие врожденных дефектов желчных путей. Однако в некоторых случаях недуг прогрессирует из-за опухолей, холангита или сдавливания желчных протоков лимфатическими узлами. Вторичный билиарный цирроз печени может появиться вследствие нарушения оттока желчи.
При возникновении у пациента характерных симптомов медики назначают ему комплексную диагностику. Прежде всего, лечащий врач изучает данные анамнеза пациента и проводит осмотр. После этого пациенту назначают следующие диагностические мероприятия:
- Общий анализ крови.
- Биохимический анализ крови. Данная процедура позволяет выявить нарушения в работе печени и поджелудочной железы.
- Общий анализ мочи. Данная процедура позволяет оценить работу мочевыводящих путей.
- Анализ кала.
- Ультразвуковое исследование органов брюшной полости. В качестве альтернативы может использоваться компьютерная томография.
- Биопсию печени. Данная процедура позволяет провести микроскопическое исследование тканей печени.
Лечение и профилактика билиарного цирроза
Лечат вторичный и первичный билиарный цирроз печени аналогично. Прежде всего, проводится симптоматическое лечение. Например, проводятся специальные курсы гормональной терапии. Симптоматическое лечение дополняется приемом витаминных комплексов и лечебной физкультурой. Для устранения кожного зуда используют Холестирамин. Данный препарат следует принимать перорально 2-3 раза в день. Дозировку подбирает лечащий врач, исходя из индивидуальных особенностей пациента. Иногда вместо Холестирамина назначают антигистаминные медикаменты или транквилизаторы. В некоторых случаях целесообразно дополнить консервативное лечение антибиотическими средствами.
Отметим, что билиарном циррозе больному обязательно назначают специальную диету, согласно которой из рациона нужно убрать все продукты, перегружающие печень. Например, нужно полностью убрать из меню алкогольные напитки, жаренную пищу, копчености, соленья и жирные блюда. В список запрещенных продуктов входят соль и острые специи. Для того чтобы улучшить пищеварение, пациенту назначают специальные ферментные препараты, в составе которых нет желчи.
Если консервативное лечение не дало должного эффекта — медики прибегают к хирургическому вмешательству. С помощью специальной операции улучшается отток желчи и улучшается общее состояние пациента. В случае если у пациента есть асцит или сильное кровотечение в области пищевода, ему назначают трансплантацию печени.
Для того чтобы избежать появление недуга, медики советуют принимать соответствующие профилактические меры. Прежде всего, нужно пересмотреть свои пищевые привычки. Желательно не употреблять жареную пищу, кондитерские изделия и полуфабрикаты. Еще медики рекомендуют полностью отказаться от алкогольных напитков и давать организму умеренные физические нагрузки. Кроме того, нужно своевременно производить лечение инфекционных заболеваний.
Первичный и вторичный билиарный цирроз печени
Билиарный цирроз печени — серьезное заболевание, которое встречается практически по всему миру. Преобладает в странах со средним и низким уровнем медицины: африканских государствах, Мексике, Монголии, странах СНГ и в России.
В среднем на каждые 100 тысяч человек зафиксировано 4-5 больных. Чаще всего диагноз устанавливается у женщин среднего и старшего возраста. Практически не встречается у детей. Ежегодно примерно у двух человек на 100 тысяч диагностируют билиарный цирроз печени.
Продолжительность и качество жизни больного зависят от стадии, на которой заболевание было обнаружено. Кроме того, влияние оказывают разрушительные последствия заболевания. Ранняя диагностика и поддерживающая терапия позволяют продлить жизнь пациента.
Билиарный цирроз и его виды
Билиарный цирроз печени представляет собой особый тип цирроза, который формируется при единовременном поражении желчных протоков и сокращении (прекращении подачи) желчи, поступающей в полость двенадцатиперстной кишки. Именно локализация в протоках печени является отличительной чертой заболевания от других типов цирроза и значительно усложняет его диагностику.
Существуют две разновидности этого заболевания:
- Первичный билиарный цирроз печени.
- Вторичный билиарный цирроз печени.
Несмотря на некоторые схожие черты в клинической картине, природа развития первичного и вторичного билиарного цирроза существенно отличается. Первичный билиарный цирроз (ПБЦ) развивается в связи с нарушением работы иммунной системы.
Вторичный билиарный цирроз возникает вследствие застоя желчи, вызванного механическими воздействиями (камни в желчном пузыре, спайки, панкреатит). Билиарный цирроз носит хронический характер, поэтому вылечить его невозможно.
Первичный билиарный цирроз (ПБЦ)
Причины возникновения заболевания
ПБЦ — аутоиммунное заболевание, вызывающее отторжение клеток печени. Научные исследования подтверждают, что данное заболевание не является заразным и не передается от больного человека к здоровому. Есть мнение, что аутоиммунные заболевания развиваются на фоне некоторых патологических процессов и под воздействием усиливающих факторов:
- Наследственная предрасположенность. Доказано, что риск поражения печени сильно возрастает при наличии наследственной предрасположенности. Обнаружение заболевания у близких родственников значительно увеличивает шанс развития ПБЦ. Особенно это касается женщин. Выявление заболевание у матери в трети случаев прогнозирует развитие ПБЦ у дочери. Однако наверняка предугадать и предупредить развитие ПБЦ невозможно.
- Нарушение защитной функции организма, спровоцированное другими заболеваниями (ревматоидный артрит, волчанка, склеродермия).
- Вирусное поражение организма. Проникновение возбудителей заболеваний оказывает стимулирующее воздействие на развитие ПБЦ у больного.
- Бактериальные инфекции. Часто у пациента с диагнозом ПБЦ обнаруживаются заболевания мочеполовой системы в хронической форме. Инфекция усиливает иммунные реакции организма и способна привести к сбоям в работе иммунной системы.
- Метаболизм токсических веществ (попадающих в организм из окружающей среды при использовании косметических средств, употреблении пищи и специй) в клетках печени.
При первичном типе прогрессирует деструктивный процесс в каналах желчного пузыря на фоне очага воспаления.
Болезнь разрушает печеночную ткань, замедляет выделение желчи. В результате развивается фиброз и печеночная недостаточность, возможен летальный исход.Симптомы первичного билиарного цирроза печени
При прогрессировании заболевания пациент не испытывает сильной боли. Стоит помнить, что заболевание не всегда проявляется явно. ПБЦ имеет следующие симптомы:
- Проявление кожного зуда. Больной может испытывать сильный кожный зуд без проявлений аллергических реакций на теле.
- Повышенная утомляемость. Пациент испытывает сильную усталость даже после незначительной активности.
- Изменение структуры и увеличение размера печени. Определяется путем проведения ультразвукового исследования.
- Желтушный цвет кожных покровов. Изменение цвета кожи происходит под влиянием билирубина, который активно поступает в кровь из-за нарушения оттока желчи.
- Изменение температуры тела. Как правило, температура повышается в пределах 38 градусов С.
В 85 процентах случаев при циррозе наблюдается ряд психологических и неврологических нарушений (печеночная энцефалопатия). Среди подобных нарушений встречаются:
- нарушение режима сна (пациент плохо засыпает и сложно просыпается);
- замедленная реакция на речь (паузы, короткая память);
- раздражительность;
- апатичное состояние;
- появление специфичного запаха изо рта;
- рассеянность.
При запущенном течении болезни появляются очевидные признаки развития заболевания: нарастающая тошнота, рвотные позывы, внутренние кровоизлияния, нарушения в работе органов желудочно-кишечного тракта.
Не всегда удается принять меры по своевременной терапии при данном заболевании. Его бессимптомность и стремительное развитие становятся причинами диагностирования цирроза на последних стадиях, когда применение медикаментозного лечения не имеет смысла.
Диагностика первичного билиарного цирроза
ПБЦ диагностируется путем проведения совокупности мероприятий, направленных на выявление внешних и внутренних признаков болезни. При первых подозрениях на заболевание пациенту необходимо немедленно пройти обследование.
Первичный билиарный синдром печени — заболевание сложное, как и его диагностика. Для постановки диагноза используют ряд методов и комплекс анализов.
При посещении врача, в первую очередь, используется анамнестический метод или получение сведений специалистом на основе ответов на вопросы. Выясняется, присутствуют ли боли, ощущается ли слабость, наблюдались ли кровотечения. Собираются сведения о наследственности, заболеваниях родственников, вредных привычках.
После этого проводится осмотр, обнаруживающий желтый оттенок кожи и склер. В правом боку ощущается увеличение печени и болезненность. Иногда наблюдается повышение температуры.
В обязательном порядке при выявлении внешних признаков цирроза назначается комплекс анализов:
- общий клинический анализ крови;
- биохимический анализ крови (исследование специфичных белков, говорящее о состоянии печени);
- исследование на маркеры (PGA-индекс, оценка степени поражения печени, наличие фиброза);
- исследование крови на свертываемость;
- общий анализ мочи;
- исследование на присутствие вируса гепатита (метод ПЦР, иммуноферментное исследование крови);
- анализ кала (оценка работы системы желудочно-кишечного тракта, желчного пузыря и печени);
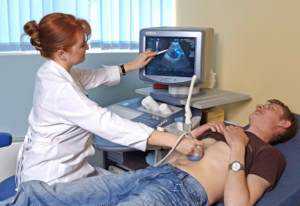 Для исследования печени также используется метод УЗИ. При его проведении оценивается состояние внутренних органов, их размер, форма. Метод позволяет диагностировать наличие рубцов.
Для исследования печени также используется метод УЗИ. При его проведении оценивается состояние внутренних органов, их размер, форма. Метод позволяет диагностировать наличие рубцов.
Для более детального рассмотрения врачом может быть принято решение о прохождении пациентом компьютерной томографии. По ее результатам будут получены данные о наличии или отсутствии опухоли, возникших узловых образованиях. Для постановки окончательного диагноза зачастую используют биопсию — исследование ткани пораженного органа.
На основе всех полученных данных специалист делает заключение и ставит диагноз.
Лечение первичного билиарного цирроза печени
Основной целью при обнаружении заболевания является приостановка его развития и уменьшение последствий изменений в печени и организме. Для облегчения общего состояния и уменьшения скорости поражения печени используют следующие препараты:
- Противовоспалительные препараты.
Применяются небольшими дозами препараты на основе гормонов (Преднизолон), позволяющие сократить проявления первичного билиарного цирроза и улучшить биохимические показатели. Преднизолон оказывает положительное влияние на лечение печеночной энцефалопатии.
- Урсодезоксихолиевая кислота.
Прием подобных препаратов (Урсофальк, Урсосан, Урсором С, Эксхол) позволяет стабилизировать мембраны гепатоцитов, способствует выведению токсических и отравляющих веществ из организма, изменяет соотношение желчных кислот.
При ПБЦ применение таких медикаментов осуществляется на регулярной основе, так как лечение заболевания происходит в течение всей жизни пациента.
Заболевание развивается под воздействием иммунологического нарушения, поэтому рекомендуется принимать препараты, подавляющие иммунную систему (Циклоспорин, Метотрексат). Прием подобных медикаментов существенно облегчает состояние пациента. Препарат оказывает избирательное действие, не влияет отрицательно на кроветворение.
Используются для устранения кожного зуда при его устойчивости к другим препаратам.
 Дополнительно в рацион вводятся витаминные комплексы, поддерживающие работу организма.
Дополнительно в рацион вводятся витаминные комплексы, поддерживающие работу организма.
Помимо приема медикаментов, необходимо полностью исключить употребление спиртных напитков, курение, острую, жирную, тяжелую пищу. Строго сократить потребление соли до минимума. Необходимы:
- регулярные прогулки на свежем воздухе;
- лечебная физкультура;
- плавание.
Единственным известным на данный момент способом терапии, приносящим долговременный эффект, является пересадка печени. Если в течение первых 120 дней лечения состояние больного не улучшается, то это говорит о прогрессировании цирроза в печени и неизбежной трансплантации органа. Однако даже проведение этой сложной операции не гарантирует отсутствие рецидива заболевания примерно в 25 процентах случаев.
Продолжительность жизни больного
Продолжительность жизни при циррозе печени зависит от многих факторов:
- степени поражения печени;
- стадии выявления заболевания;
- скорости прогрессирования болезни;
- возраста пациента;
- образа жизни;
- наследственной предрасположенности.
При обнаружении антител в крови при условии сохранения общего здоровья печени можно сделать вывод о вялотекущем типе.
В этом случае больной способен прожить более 20 лет. Согласно статистике при отсутствии симптомов в среднем больные проживают 10-15 лет. Если проявления билиарного цирроза печени выражены ярко, то — примерно 7-8 лет со времени установления диагноза.Первичный билиарный цирроз оказывает негативное влияние на продолжительность жизни. Прогноз строится и на биохимических показателях, таких как уровень билирубина.
 При уровне билирубина до 102 мкмоль/л ожидается, что пациент проживет около 4 лет. При возрастании показателя от 102 до 170 мкмоль/л продолжительность жизни сократиться ориентировочно до 2 лет.
При уровне билирубина до 102 мкмоль/л ожидается, что пациент проживет около 4 лет. При возрастании показателя от 102 до 170 мкмоль/л продолжительность жизни сократиться ориентировочно до 2 лет.
Зашкаливающие показатели дают повод рассчитывать примерно на полтора года жизни. Однако данные временные рамки не являются гарантированными и могут существенно отличаться как в сторону увеличения, так и наоборот.
Вторичный билиарный цирроз
Вторичный билиарный цирроз печени представляет собой поражение органа, выраженное разрушением клеток печени и прогрессирующим процессом фиброза. Структура печени под воздействием болезни полностью изменяется. В тканях наблюдаются узловатые образования, уплотнения, многочисленные рубцы. Подобная ситуация приводит к уменьшению площади здоровой ткани и сокращению функциональности печени.
Заболевание протекает в трех формах:
- Бессимптомное течение. Изменения, происходящие в печени, не сопровождаются никакими внешними проявлениями.
- Постепенное нарастание симптоматики. При этой форме происходит проявление состояния печени через изменение цвета мочи, появление сосудистой сетки, слабость, сонливость, апатия.
- Печеночная недостаточность. Представляет собой нарушение деятельности печени, спровоцированное повреждением клеток и тканей органа. Проявляется в виде снижения аппетита, слабости, быстрой утомляемости. Затяжное течение сопровождается скоплением в брюшной полости жидкости, возникновением внутренних кровотечений.Возможно развитие печеночной комы у пациента.
Вторичный билиарный цирроз возникает по различным причинам, носящим в основном механический характер:
Для диагностики билиарного цирроза используют методы аналогичные исследованиям больного первичным билиарным циррозом печени. Лечение билиарного цирроза производится стационарно и амбулаторно в зависимости от степени тяжести больного. При этом воздействуют по двум направлениям: на причину болезни и ее симптомы.
Воздействие на причину болезни осуществляется путем назначения медикаментозного лечения, соблюдении лечебной диеты, отказе от алкоголя. Для облегчения состояния используют:
- Гепатопротекторы.
- Противомикробные медикаменты.
- Витаминные комплексы.
- Успокоительные препараты.
- Антигистаминные средства.
Наилучшие результаты при лечении цирроза дает хирургическое вмешательство. В зависимости от показаний производится:
- расширение протоков;
- извлечение камней из желчного пузыря;
- введение стента для поддержания стенок.
Наиболее эффективным считается проведение трансплантации печени от живого или мертвого донора.
Хорошие результаты показывает пересадка от живого человека, возможно близкого родственника, к пациенту. В этом случае пересаживается часть печени здорового человека.Однако не исключен рецидив заболевания.
Зачастую данное заболевание способно стать причиной серьезных осложнений. Особенно это касается запущенных случаев. Цирроз может вызвать:
- варикозное расширение вен желудочно-кишечного тракта с последующим истончением и разрывом стенки сосуда (внутреннее кровотечение);
- развитие злокачественной раковой опухоли;
- развитие и формирование доброкачественных опухолей или кист;
- гнойные воспаления, вызванные проникновением микробов — абсцессы.
Наблюдаются кровяные сгустки в рвотных массах, снижение давления, ускорение сердцебиения. Болезнь влечет за собой негативные последствия для желудка и кишечника, проявляющиеся в виде воспалений. Страдают почки, поджелудочная железа, желчный пузырь.
Продолжительность жизни при постановке диагноза определяется совокупностью таких факторов, как:
- возраст;
- образ жизни;
- общее состояние здоровья;
- стадия заболевания;
- степень поражения печени.
Вторичный билиарный цирроз является серьезным заболеванием, приводящим к нарушениям работы печени. Лечить его необходимо незамедлительно. При первых симптомах заболевания стоит обращаться к врачу. Для профилактики рекомендуется проходить периодическое медицинское обследование.
Полезное видео
И еще немного дополнительной информации о билиарном циррозе – в следующем видео:
Заключение
- Печень — орган, выполняющий множество функций. В нем проходят биохимические процессы, регулирующие жизнедеятельность. Любые поражения органа влекут за собой негативные последствия.
- Для современного человека важно знать, что такое билиарный цирроз печени. Это тяжелое состояние, негативно влияющее на качество жизни и приводящее к смерти пациента.
- На данный момент излечить пациента полностью от обоих видов билиарного цирроза не представляется возможным. Однако современная медицина существенно продвинулась в вопросе облегчения общего состояния больного и сохранении его жизни в течение многих лет с помощью специальной терапии.
Диагностика и лечение билиарного цирроза печени
Билиарный цирроз печени - неизлечимое заболевание, которое сопровождается поражением желчных каналов и последующим некрозом гепатоцитов в пищеварительной железе. Специалисты различают первичную и вторичную форму хронической патологии. Первичный билиарный цирроз (ПБЦ) - патология, возникающая в результате аутоиммунных изменений, которые приводят к холестазу (недостаточный синтез и выделение желчи) и цирротическому поражению пищеварительной железы. Вторичный билиарный цирроз (ВБЦ) - перерождение паренхимы, вызванное нарушением оттока желчи из желчевыводящих каналов.
Билиарный цирроз - редкая форма патологии, которая встречается примерно у 10% людей с диагнозом «печеночный цирроз». В большинстве случаев хроническую болезнь диагностируют у лиц трудоспособного возраста - от 25 до 50 лет. ПБЦ значительно чаще встречается у женщин, а ВБЦ - у мужчин. Случаи развития патологии у детей наблюдаются крайне редко и в основном связаны с генетическими нарушениями или врожденными аномалиями.
Первичный билиарный цирроз
Первичный билиарный цирроз - воспалительные реакции аутоиммунного происхождения, которые поражают желчные протоки печени. Медленное разрушение желчных каналов является основной причиной развития холестаза и, как следствие, цирроза печени. Лечение прогрессирующей патологии нацелено на ликвидацию деструктивных процессов в гепатобилиарной системе и частичное восстановление функций пищеварительной железы. Для этого применяют иммунодепрессивные лекарства, желчные кислоты и противовоспалительные инфузии (капельницы).
Причины
ПБЦ диагностируют, как правило, у женщин в возрасте от 40 до 58 лет. Дегенеративные процессы в пищеварительной железе сопровождаются разрушение внутрипеченочных протоков, что приводит к задержке метаболитов и продуктов распада в организме. Именно прогрессирующее снижение физиологических резервов и влечет за собой рубцевание органа и, соответственно, развитие печеночной недостаточности.
К сожалению, истинные причины возникновения ПБЦ неясны. Не так давно специалистами была выявлена взаимосвязь между развитием болезни и так называемыми антигенами гистосовместимости. Обнаруженные данные указывают на иммунологическую составляющую цирроза, которая и обуславливает генетическую предрасположенность к патологии.
Первичный билиарный цирроз печени характеризуется системным повреждением кровеносных капилляров, почек, эндокринных желез. В связи с этим патология часто сопровождается:
- сахарным диабетом;
- системной волчанкой;
- склеродермией;
- саркоидозом;
- гломерулонефритом;
- дерматомиозитом;
- ревматоидным артритом;
- васкулитом.
В развитии ПБЦ одну из ключевых ролей играют гормональные нарушения и бактериальные инфекции, приводящие к патологическим иммунным реакциям.
Формы заболевания
Деструктивно-воспалительные реакции в пищеварительной железе сопровождаются выраженными гистологическими изменениями в паренхиматозной ткани. В связи с этим в гепатологии выделяют 4 основные стадии ПБЦ:
- дуктальная - негнойное воспаление септальных и междольковых каналов, сопровождающееся расширением венозных сосудов;
- дуктуллярная - пролиферация (разрастание) холангиол, которая приводит к уменьшению числа функционирующих желчных канальцев в пищеварительной железе;
- фиброз стромы - проникновение макрофагов и нейтрофилов в паренхиму, сопровождающееся воспалением и образованием соединительнотканных спаек; прогрессирующее воспаление протоков приводит к усилению холестаза;
- цирроз - нарушение выработки и оттока желчи влечет за собой некроз гепатоцитов и образование фиброзных тяжей, которое приводит к цирротическому поражению пищеварительной железы.
Первичный билиарный цирроз печени - аутоиммунная патология, которая развивается как холангит (негнойный), протекающий практически бессимптомно. Стоит отметить, что явные морфологические изменения в структуре печеночной ткани возникают на последних стадиях ПБЦ по причине обеднения паренхиматозной ткани желчными канальцами.
Клиническая картина
Симптомы первичного билиарного цирроза печени на ранних этапах развития патологии выражены достаточно слабо. Диагностируется ПБЦ на основании результатов инструментального обследования и изменения лабораторных показателей. По мере развития воспалительных процессов состояние пациента постепенно ухудшается, на что могут указывать:
- упорный кожный зуд;
- пожелтение склеры глаз и кожи;
- темно-коричневые пятна на суставах;
- горький привкус во рту;
- дискомфорт в подреберье;
- мышечные боли;
- субфебрильная лихорадка;
- ксантелазмы (бляшки) на веках и груди.
 По мере прогрессирования патологии симптоматика нарастает: кожный зуд становится невыносимым, а на теле образуется все больше темно-коричневых пятен. Со временем пигментированные участки грубеют, фаланги пальцев утолщаются, а нижние конечности отекают. Нарушение пищеварительной функции приводит к недостаточному всасыванию витаминов, поэтому симптоматическая картина пополняется признаками гиповитаминоза. Боли в животе усиливаются, а по причине расширения вен в пищеварительном тракте повышается риск возникновения внутренних кровотечений.
По мере прогрессирования патологии симптоматика нарастает: кожный зуд становится невыносимым, а на теле образуется все больше темно-коричневых пятен. Со временем пигментированные участки грубеют, фаланги пальцев утолщаются, а нижние конечности отекают. Нарушение пищеварительной функции приводит к недостаточному всасыванию витаминов, поэтому симптоматическая картина пополняется признаками гиповитаминоза. Боли в животе усиливаются, а по причине расширения вен в пищеварительном тракте повышается риск возникновения внутренних кровотечений.
Геморрагический синдром - самое грозное осложнение ПБЦ, которое приводит к несовместимым с жизнью кровопотерям.
В развернутой стадии ПБЦ прогрессирующий холестаз приводит к возникновению диспепсических расстройств - запор или диарея, снижение аппетита, тошнота или рвота. По причине дисфункции железы первичный билиарный цирроз печени часто осложняется желчнокаменной болезнью, язвой 12-перстной кишки, раком желчных каналов. В большинстве случаев гибель наступает от кровотечений в пищеводе и желудке, а также нарастающей печеночной недостаточности.
Вторичный билиарный цирроз печени
Вторичный билиарный цирроз печени - обширное поражение пищеварительной железы, сопровождающееся фиброзным перерождением печеночной ткани (паренхимы). Провокатором нежелательных реакций в органе является обтурация желчных протоков. При ВБЦ показано хирургическое лечение, направленное на удаление закупорок в желчевыводящих накалов.
Причины
Согласно статистике, патологии больше подвержены мужчины в возрасте от 25 до 55 лет. В очень редких случаях ВБЦ диагностируют у маленьких детей, как правило, в сочетании с тиреоидитом и язвенным колитом. Деструкция паренхиматозной ткани связана с нарушением оттока желчи из пищеварительной железы, которое возникает по причине непроходимости холедоха, т.е. общего желчного канала.
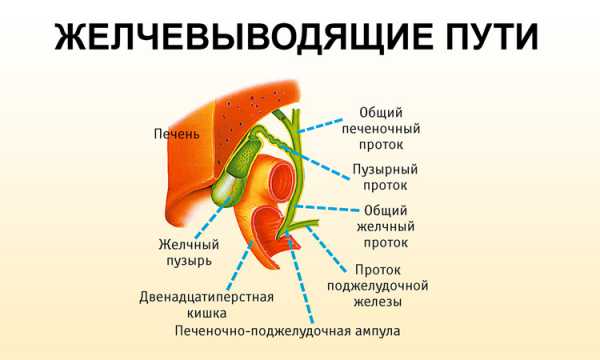
Истинные причины закупорки холедоха кроются в развитии холангита (воспаление внепеченочных и печеночных путей), а также возникновении послеоперационных тяжей в желчевыводящих каналах (стриктур). Иными словами, вторичный билиарный цирроз печени связан с:
- желчнокаменной болезнью;
- хроническим панкреатитом;
- стриктурами в желчных каналах;
- атрезией желчных протоков;
- муковисцидозом;
- холицистэктомией (удалением желчного пузыря).
Хронический холестаз, спровоцированный вышеперечисленными причинами, влечет за собой появление некрозов и обтурации желчных протоков. Впоследствии у пациентов развивается неинфекционный холангит, который приводит к отеку печеночных путей (портальных трактов) и, соответственно, дегенеративным изменениям в паренхиме органа.
Если общий желчный проток закупоривается полностью, в пищеварительной железе начинают образовываться обширные желчные «озера». В связи с повреждением печеночной ткани, происходит регенерация клеток, которая сопровождается прогрессированием мелкоузелкового цирроза. Скорость развития патологии зависит от степени обтурации внутрипеченочных канальцев и варьируется в диапазоне от 3 месяцев до 5 лет.
Формы заболевания
Гибель паренхиматозной ткани и ее замещение фиброзными спайками приводит к образованию крупных и мелких узелков в пищеварительной железе. В зависимости от характера поражения паренхимы, выделяют следующие формы ВБЦ:
- мелкоузелковый - очаги фиброзных спаек в органе небольшие;
- крупноузелковый - в печени образуются крупные соединительнотканные рубцы;
- смешанный - поверхность пищеварительной железы покрыта фиброзными узлами различного диаметра.
Аутоиммунные нарушения не принимают участия в развитии вторичного билиарного цирроза.
Стоит отметить, что при ВБЦ полная гистологическая картина развивается достаточно редко. При своевременном обследовании пациента и удалении закупоренных участков желчевыводящих путей удается снизить выраженность симптоматики и приостановить некроз гепатоцитов в печени.
Симптомы
На начальных стадиях развития ВБЦ преобладает симптоматика первичного заболевания, которым и была спровоцирована обтурация протоков в печени. При прогрессировании болезни на первый план выходят кожный зуд и желтуха. По мере развития патологии возникают следующие симптомы:
- сосудистые звездочки на коже (телеангиоэктазия);
- покраснение кожи на подошвах (плантарная эритема);
- увеличение слюнных желез;
- рубцовое перерождение сухожилий ладоней;
- белые пятна на ногтях (лейконехия).
Увеличение селезенки, деформационное расширение вен в пищеводе, скопление экссудата в брюшине - поздние симптомы билиарного цирроза, которые возникают по причине развития портальной гипертонии. Деструкция паренхиматозной ткани, нарушение кровообращения и закупорка печеночных канальцев приводит к развитию тяжелых осложнений. Чаще на поздних стадиях ВБЦ у больных диагностируют пилефлебит (гнойное воспаление воротной вены) и печеночные абсцессы (образование гнойников в печени).
Диагностика
Причиной для подозрения первичного билиарного цирроза является увеличение концентрации щелочной фосфатазы в организме, которое чаще всего указывает на развитие холестаза. Чтобы исключить вероятность развития внепеченочной билиарной обтурации, проводят лабораторные и инструментальные методы диагностики.
Лабораторные данные
Микробиологический и биохимический анализы крови позволяют выявить анемию, лейкоцитоз, а также нарушения в функционировании пищеварительной и поджелудочной железы. При подозрении ПБЦ проводят следующие виды лабораторных исследований:
- коагулограмма - оценка скорости свертывания крови (у больных циррозом она снижена);
- клинический анализ крови - определение концентрации лейкоцитов в крови, позволяющее выявить воспалительные реакции во внутренних органах;
- биохимический анализ крови - определение количества важных микроэлементов в плазме крови;
- анализ мочи - выявляет нарушения в функционировании мочевыводящих органов;
- копрограмма - исследование кала на предмет непереваривания пищевых волокон и жира.
Принципы лечения цирроза определяются степенью поражения паренхиматозной ткани и стадией развития патологии. Тяжесть ПБЦ оценивают по шкале Чайлд-Пью, в которой перечислены несколько критериев:
- концентрация сывороточного альбумина;
- наличие брюшной водянки;
- наличие печеночной энцефалопатии;
- концентрация билирубина в крови;
- скорость свертывания крови (протромбиновый индекс).
Вышеперечисленные методы позволяют дифференцировать билиарный цирроз от патологий, протекающих с обтурацией портальных трактов (печеночных канальцев).
Инструментальные данные
Следует отметить, что на УЗИ-снимках деструкция внепеченочных протоков практически не отображается. Поэтому инструментальная диагностика первичного билиарного цирроза печени заключается в применении следующих методов:
- компьютерная томография - детальная оценка состояния пищеварительной железы и выявление внутрипеченочных опухолей;
- эзофагогастродуоденоскопия - инструментальное обследование поверхности пищевода и 12-перстной кишки на предмет патологического расширения сосудов;
- биопсия печени - гистологическое исследование паренхимы, которое позволяет выявить опухолевые процессы в органе;
- эластография - обследование пораженных органов с помощью специального аппарата, определяющего степень фиброза.
С целью дифференциальной диагностики специалисты часто прибегают к проведению ультрасонографии внутрипеченочных путей и чреспеченочной холангиографии.
Диагностические критерии
При постановке диагноза нужно учитывать отсутствие маркеров вирусного гепатита в крови. Помимо этого во внимание принимаются так называемые диагностические критерии, к которым относят:
-
 высокую активность ферментов холестаза в крови;
высокую активность ферментов холестаза в крови; - наличие антимитохондриальных антител в плазме крови;
- внепеченочные проявления (астенический синдром, снижение массы тела);
- нарастающий кожный зуд и пожелтение склеры глаз;
- высокую концентрацию иммуноглобулина IgM в крови.
При наличии хотя бы трех из пяти признаков пациенту ставят диагноз «билиарный цирроз». Если заболевание сопровождается внепеченочными осложнениями, больного направляют на консультацию к онкологу, эндокринологу и т.д.
Вторичный билиарный цирроз печени сопровождается примерно такими же осложнениями, так и первичная патология. Поэтому лабораторные и инструментальные методы обследования во многом совпадают. Для определения функциональных нарушений в желчевыводящей системе проводят ретроградную холангиографию. Аппаратная диагностика помогает определить истинные причины нарушения оттока желчи из внутрипеченочных путей.
Принципы терапии
Лечение первичного билиарного цирроза печени заключается в использовании антифибротических и иммуносупрессивных лекарств, а также желчных кислот и гепатопротекторов. Во время терапии учитывается скорость прогрессирования деструктивно-воспалительных реакций в паренхиме, а также внепеченочные осложнения. Чтобы предупредить перерождение печени и некроз гепатоцитов, используют следующие методы лечения:
- патогенетическое - направлено на остановку дегенеративных процессов в пищеварительной железе:
- терапия холестаза - применение желчегонных лекарств, препятствующих образованию желчных «озер» в печени;
- иммунодепрессивное лечение - уменьшает воздействие иммунных реакций на функционирование гепатоцитов;
- симптоматическое - способствует купированию печеночных и внепеченочных проявлений печеночного цирроза:
-
 диуретические препараты - снижают гидростатическое давление в бассейне портальной системы, благодаря чему уменьшается расширение вен в пищеводе и 12-перстной кишке;
диуретические препараты - снижают гидростатическое давление в бассейне портальной системы, благодаря чему уменьшается расширение вен в пищеводе и 12-перстной кишке; - адсорбенты - очищают системный кровоток и ткани от токсинов, что препятствует возникновению энцефалопатии;
- антибиотики - препятствуют развитию «спонтанного» перитонита при возникновении брюшной водянки.
-
Специфической (этиотропной) терапии печеночного цирроза не существует, поэтому для лечения больных применяют медикаменты симптоматического и патогенетического действия.
Важно понимать, что медикаментозное лечение первичного билиарного цирроза будет эффективным только при соблюдении диеты и питьевого режима. Помимо этого рекомендуется ограничить психоэмоциональные и физические нагрузки, которые могут усугубить течение болезни.
Первоочередной задачей в процессе лечения вторичного билиарного цирроза является декомпенсация желчевыводящих путей. Чтобы нормализовать отток желчи, проводят следующие виды хирургических операций:
- холедохотомия - рассечение общего желчного канала с целью удаления конкрементов (плотных образований);
- холедохостомия - наружное дренирование желчного канала, обеспечивающее желчеотделение и снижение давления в протоках;
- эндоскопическое стентирование холедоха - удаление рубцов и фиброзных перетяжек, которые нарушают проходимость желчных путей.
Лечение печени часто сопровождается приемом антибиотиков, которые предупреждают рецидивы холангита и печеночного абсцесса. Помимо этого назначается курс витаминотерапии, прохождение которого позволяет уменьшить выраженность кожного зуда.
Обзор препаратов
Медикаментозная терапия только приостанавливает патологические процессы в пищеварительной железе и не ведет к выздоровлению. С помощью гепатопротекторов, антибиотиков, диуретиков и других лекарств удается уменьшить выраженность симптоматики и тем самым облегчить состояние пациента. Лечить билиарный цирроз можно следующими препаратами:
- цитостатики («Аминосол», «Декапептил») - противоопухолевые медикаменты, которые препятствуют образованию злокачественных опухолей;
- желчегонные препараты («Никодин», «Хологон») - увеличивают концентрацию кислот в желчи и стимулируют ее выработку в пищеварительной железе;
-
 антиоксиданты («Эссенциале», «Компливит Селен») - нейтрализуют вредные вещества и свободные радикалы в организме;
антиоксиданты («Эссенциале», «Компливит Селен») - нейтрализуют вредные вещества и свободные радикалы в организме; - гепатопротекторы («Гептрал», «Карсил») - защищают гепатоциты от негативного влияния токсинов, антител и других веществ;
- диуретики («Спиронол», «Альдактон») - способствуют выведению солей и токсических веществ с мочой;
- противовоспалительные лекарства («Эссливер Форте», «Купренил») - уменьшают воспаление в паренхиме, благодаря чему замедляется процесс гибели гепатоцитов.
Нерациональное использование диуретиков может привести к нарушению функций почек и развитию энцефалопатии.
Прогноз
Продолжительность жизни при бессимптомном течении ПБЦ в среднем составляет 17-20 лет. У пациентов с выраженными внутрипеченочными симптомами прогноз заболевания значительно хуже - не более 7 лет. Нарастающие признаки печеночно-клеточной недостаточности и портальной гипертонии влекут за собой побочные заболевания - асцит, энцефалопатия, печеночная кома, склеродермия, «спонтанный» перитонит и т.д. Течение болезни отягощает геморрагический синдром, при котором продолжительность жизни, как правило, не превышает 2 лет.
Прогноз вторичного билиарного цирроза ухудшается в том случае, если устранить обтурацию желчных путей не удается даже хирургическим способом. Скопление желчи в организме приводит к серьезным осложнениям - тромбоз портальной вены, кишечные кровотечения, рак печени, брюшная водянка и т.д. Продолжительность жизни при асците в среднем составляет 2-3 года, а при раковом осложнении - не более 3-6 месяцев.
Заключение
Первичный билиарный цирроз - хроническая патология, при которой иммунные клетки повреждают гепатоциты, что приводит к развитию цирроза. Дегенеративные процессы в пищеварительной железе сопровождаются повреждением желчных протоков и, как следствие, развитием холестаза. Вторичный билиарный цирроз провоцируется закупоркой (обтурацией) желчных протоков и образованием в печени фиброзных узлов или спаек.
К первичным диагностическим критериям печеночного цирроза относят изменения биохимических показателей крови. Для подтверждения диагноза специалистами проводятся лабораторные (коагулограмма, копрограмма, анализ крови) и инструментальные виды обследования (компьютерная томография, УЗИ, ластография, ретроградная холангиография).
Терапия основывается на применении лекарств патогенетического и симптоматического действия, к которым относятся диуретики, антибиотики, цитостатики, иммуносупрессоры, антиоксиданты, гепатопротекторы и т.д. Вторичный билиарный цирроз лечат преимущественно хирургическими методами - эндоскопическое стентирование холедоха, холедохотомия, экстракция конкрементов и т.д. С помощью операций удается восстановить проходимость желчных протоков и, как следствие, уменьшить выраженность проявлений патологии.
Автор: Ирада Гусейнова
Первичный и вторичный билиарный цирроз печени
Билиарный цирроз печени представляет собой особую форму цирроза (замещения нормальной печеночной ткани фиброзной и соединительной). Ведущей причиной его образования является длительное поражение желчевыводящих путей и наличие синдрома холестаза – нарушение или прекращение оттока желчи.
Выделяют две формы заболевания:
- Первичный билиарный цирроз печени.
- Вторичный билиарный цирроз печени.
Эти формы билиарного цирроза различны по причинам возникновения и клиническим проявлениям, а также имеют разную тактику лечения.
Первичный билиарный цирроз печени (ПБЦП)
ПБЦП представляет собой медленно прогрессирующее заболевание печени, пусковым механизмом развития которого являются аутоиммунные нарушения.
В основном заболевают женщины в возрасте от 40 лет.
Распространенность заболевания невелика и составляет, по данным различных исследователей, от 25 до 150 случаев на один миллион человек. Частота ПБЦП в структуре всех циррозов – около 7–11%.
Впервые заболевание было описано еще в середине XI века, когда ученые заметили связь между появлением на коже бугристых образований (ксантом) и патологией печени.
Также следует отметить, что на ранней стадии заболевания имеются признаки хронического холангита (воспаления желчных протоков) без признаков цирроза. Поэтому некоторые ученые подвергают сомнению правильность формулировки диагноза «первичный билиарный цирроз».
Причины образования ПБЦП
Этиология возникновения заболевания пока точно неизвестна.
Достаточно часто при проведении обследования у больных с ПБЦП выявляются различные аутоиммунные заболевания. Это позволяет высказать теорию нарушения иммунной регуляции в организме. Также в пользу этой теории свидетельствуют глубокие аутоиммунные нарушения, выявляемые при лабораторных исследованиях таких больных.
В результате аутоиммунной реакции происходит прогрессирующее разрушение (деструкция) желчных протоков печени. Впоследствии происходит замещение их и окружающей паренхимы печени фиброзной и соединительной тканью.
Предполагают, что пусковыми механизмами аутоиммунной реакции бывают бактериальные или вирусные агенты.
Не исключена роль гормональных факторов, принимая во внимание превалирующую частоту заболевания у женщин.
Некоторыми учеными не исключается влияние генетического и наследственного фактора.
Аутоиммунная реакция при ПБЦП
При таком состоянии организм человека начинает вырабатывать защитные антитела против клеток своего же органа (аутоантитела). В данном случае – против клеток желчных протоков.
В норме антитела соединяются с чужеродным антигеном с образованием иммунного комплекса, который затем уничтожается организмом. В случае аутоиммунной реакции за чужеродный антиген принимаются клетки своего же организма.
Вырабатываемые в ответ на это аутоантитела соединяются с белковыми молекулами клеток органа. В результате образования аутоиммунных комплексов происходит разрушение клеток органа-мишени. В нашем случае этим органом-мишенью являются желчные протоки. Формируется деструктивный холангит, как раннее проявление этого заболевания. Впоследствии разрушение клеток желчных протоков прогрессирует и в этот процесс вовлекается печеночная паренхима. В конце концов, результатом таких патологических изменений будет цирроз печени.
Морфологически выделяются четыре стадии этого заболевания:
- Хронический негнойный деструктивный холангит – поражаются исключительно желчные протоки печени.
- Прогрессирование деструктивных процессов в желчных протоках, формирование очагов фиброзного перерождения вокруг них. Развиваются признаки холестаза.
- Поражается печеночная ткань, развивается массивный фиброз, желчные протоки сближаются, деформируются. Выраженные признаки холестаза.
- Цирроз печени.
Ранние симптомы

Первичный билиарный цирроз в начальной стадии приблизительно в 20% случаев протекает бессимптомно. Болезнь можно заподозрить только на основании результатов лабораторных исследований.
Самый ранний клинический симптом – кожный зуд, который появляется почти у всех больных.
Сначала он возникает периодически, потом присутствует постоянно. Усиливается после тепловых воздействий, например, душа или ванны, и в ночное время.
Кожный зуд обычно предшествует желтухе. Однако, он может быть единственным симптомом в течение многих месяцев и даже лет. В этом случае бывают ошибочные диагнозы и человек может долго и безуспешно лечиться у специалиста по кожным болезням (дерматолог).
Желтуха механического или холестатического типа развивается обычно медленно. Интенсивность желтушного окрашивания кожных покровов обычно небольшая. Иногда даже могут быть окрашены только склеры. Встречается примерно у половины больных в начале заболевания.
Примерно у 60% больных наблюдается гиперпигментация кожи. Сначала она обычно локализуется между лопаток, а затем распространяется и на другие участки кожи.
У трети больных появляются кожные бугорки – ксантомы (на веках и вокруг глаз они называются ксантелазмы), представляющие собой жировые скопления в коже, возникающие при нарушениях липидного обмена.
Крайне редко появляются так называемые печеночные знаки – сосудистые «звездочки», эритема (покраснение) ладоней и другие. У мужчин часто выявляется гинекомастия – увеличение грудных желез.
Увеличение печени наблюдается практически у всех больных. Обычно оно нерезкое, а в фазу ремиссии печень даже может уменьшаться до почти нормальных размеров.
Селезенка увеличивается более, чем в половине случаев и так же как и печень может уменьшаться в фазу ремиссии.
Часто беспокоят боли в костях, суставах, пояснице, что указывает на процесс деминерализации костной ткани.
Практически всегда наблюдаются неспецифические симптомы, такие как боль в области правого подреберья, проявления диспепсического синдрома (тошнота, рвота, метеоризм, нарушения стула и т. д.). Часто повышается температура тела, вплоть до лихорадки.
Выявляются симптомы астеновегетативного синдрома: слабость, нарушения аппетита, быстрая утомляемость и т. д.
Симптомы поздней стадии

Состояние ухудшается, нарастает желтуха, усиливаются проявления диспепсического и астеновегетативного синдромов. Температура тела может достигать высоких значений.
Интенсивность кожного зуда прогрессирует. Однако, в терминальной стадии он ослабевает, а при развитии печеночной недостаточности может вообще исчезнуть. Поэтому уменьшение проявления этого симптома, как ни парадоксально, является плохим прогностическим признаком.
Изменяется состояние кожи. В местах гиперпигментации она утолщается и грубеет вплоть до плотного отека, особенно это выражено на ладонях и стопах. Наблюдается различного вида сыпь. Могут быть очаги депигментации – осветления кожи, схожие с витилиго.
Вследствие нарушения секреции желчи и функционирования кишечника развивается синдром мальабсорбции. При этом нарушается всасывание витаминов, особенно – жирорастворимых (A, D, Е, К), минеральных и питательных веществ. Проявляется частым, жидким и жирным калом, жаждой, развивается сухость кожных покровов и слизистых оболочек. Из-за дефицита всасывания кальция и других минералов формируется остеопороз – хрупкость костей, повреждаются и выпадают зубы. Развивается истощение, иногда – достаточно выраженное.
Развивается портальная гипертензия, один из признаков которой – варикозное расширение вен пищевода и желудка.
Вследствие нарушений функций печени формируется геморрагический синдром, который проявляется кровотечениями. В том числе желудочно-кишечными и из варикозно расширенных вен пищевода.
Размеры печени увеличиваются, а в некоторых случаях она становится огромной. Отмечается увеличение и селезенки.
Одним из грозных поздних осложнений ПБЦП является развитие рака желчных протоков – холангиокарциномы, а также печеночной недостаточности.
Сопутствующие проявления

Первичный билиарный цирроз печени характеризуется также и поражениями систем органов.
Почти у всех больных при целевом обследовании выявляется специфическое поражение кожи, слизистых оболочек, а также слюнных и слезных желез – синдром Шегрена. Этот синдром характеризуется сухостью кожи, снижением слезоотделения и, вследствие этого, поражениями конъюктивы и роговицы глаза. Также выявляется хроническое поражение слюнных желез – паротит и другие проявления. При распространении процесса вовлекается слизистая оболочка носа, глотки, гортани, трахеи, бронхов, органов желудочно-кишечного тракта (ЖКТ) и т. д.
Поражения ЖКТ проявляются нарушением функции двенадцатиперстной и тонкой кишок вследствие нарушения поступления желчи. Также отмечается недостаточность функции секреции поджелудочной железы.
Сбои со стороны эндокринной системы у женщин выявляются в виде нарушения функции яичников. Часто первичный билиарный цирроз у них развивается в менопаузе либо после родов или аборта. Реже возникает гипоталамическая недостаточность, снижение функции коры надпочечников.
Также возможны патологические изменения со стороны почек и сосудов (васкулит).
Часто совместно с ПБЦП выявляются различные аутоиммунные состояния – склеродермия, ревматоидный артрит, тиреоидит Хашимото, миастения и т. д.
Наиболее часто первичный билиарный цирроз печени встречается в сочетании с аутоиммунными заболеваниями щитовидной железы – в 23–31% случаях. На втором месте – склеродермия и ревматоидный артрит.
Следует отметить статистически частое возникновение внепеченочных раковых опухолей у больных с ПБЦП. У женщин часто диагностируется рак молочной железы, у мужчин – саркому Ходжкина (лимфогранулематоз). Вероятнее всего, канцерогенез связан с нарушениями иммунного ответа и иммунодефицитом, которые характерны для ПБЦП.
Диагностика
Помимо клинических проявлений следует учитывать данные лабораторного и инструментального обследований.
При диагностике крови на ранней стадии ПБЦП выявляется повышение СОЭ и увеличение активности ферментов-маркеров холестаза: щелочной фосфатазы (ЩФ), гамма-глутамилтрансферазы (ГГТ), лейцинаминопептидазы и 5-нуклеотидазы.
Выявляются нарушения липидного обмена: выраженная гиперлипидемия с превалирующим увеличением уровня холестерина и другие изменения.
Нарастание уровня билирубина в крови происходит медленно. Однако, в поздней стадии увеличение его конценрации может превышать норму в десять и более раз. Повышается уровень желчных кислот.
Важное значение в диагностике ПБЦП придается выявлению антимитохондриальным антителам (АМА). Эти антитела вырабатывает организм к компонентам собственных клеток (митохондриям). Выделяют несколько типов антигенов (М1-М9), к которым вырабатываются АМА, однако, в диагностике ПБЦП клинически важно определение анти-М2, а затем уже анти-М4, М8, М9.
Антимитохондриальные антитела часто определяются еще на доклинической стадии и не исчезают в течение болезни. Диагностическим титром считается 1:40 и выше.
Выявляется выраженное повышение в крови уровня гамма-глобулинов и концентрации IgM. Умеренно повышаются уровни IgG и IgA и циркулирующих в крови иммунных комплексов.
Инструментальные методы исследования, такие как УЗИ, КТ, МРТ позволяют выявить неизмененные внепеченочные желчные протоки и убедиться, что проявления болезни не вызваны их обструкцией (закупоркой), например, камнем.
Важным методом для подтверждения диагноза является пункционная биопсия печени с морфологическим исследованием биоптата. Благодаря этому можно диагностировать негнойный деструктивный холангит на ранней стадии заболевания и специфические проявления билиарного цирроза – на поздней.
Лечение

Терапия ПБЦП комплексная и включает в себя несколько принципов: диета, симптоматическое лечение и коррекция нарушений в организме, которые вызвали развитие болезни.
При лечении этого заболевания очень важно правильное диетическое питание с приемом витаминов и минеральных веществ. Особое внимание следует уделить поступлению в организм жирорастворимых витаминов – A, D, Е, К.
Симптоматическое лечение включает применение препаратов, уменьшающих интенсивность мучительного для больного зуда кожи. С этой целью применяется холестирамин, билигнин и другие. Также проводится коррекция ферментной недостаточности поджелудочной железы.
С целью воздействия на причину заболевания – нарушенный иммунный ответ, применяют препараты, которые обладают иммуносупрессивными, антивоспалительными, антифибротическими свойствами. К таким препаратам относятся глюкокортикоиды, иммунодепрессанты, цитостатики и т. д. Они имеют много побочных эффектов и противопоказаний.
Препараты желчных кислот – урсодезоксихолевая кислота (УДХК) и адеметионин являются перспективными средствами для лечения ПБЦП ввиду своей эффективности и минимума побочных действий.
Трансплантация печени применяется при прогрессировании заболевания с появлением признаков декомпенсации функций печени. Но у больных с терминальной печеночной недостаточностью такая операция бессмысленна.
Прогноз
Средняя продолжительность жизни при бессимптомном течении ПБЦП обычно составляет 10–20 лет. Если уже присутствуют клинические проявления, продолжительность жизни сокращается почти вдвое – до 7–10 лет.
При проведении трансплантации печени прогноз и качество жизни улучшаются. В случае успешности такого метода лечения продолжительность жизни может увеличиться на десять и более лет.
Вторичный билиарный цирроз печени
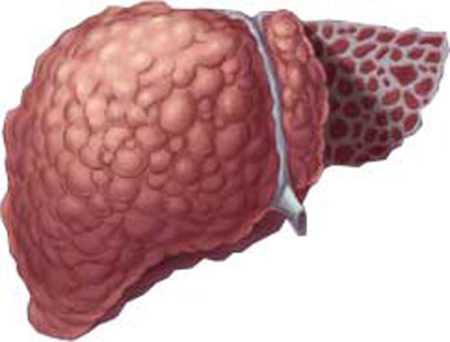
Это заболевание развивается вследствие нарушения оттока желчи по крупным внутрипеченочным или внепеченочным желчевыводящим протокам в течение длительного времени.
Мужчины заболевают почти в два раза чаще, чем женщины. Возраст заболевших обычно составляет 25–50 лет.
Причины возникновения
Нарушение нормального движения желчи по желчевыводящим путям может возникать по разным причинам. Наиболее часто встречается механическая обструкция (закупорка) просвета желчных протоков, которая встречается вследствие:
- Образования камней при желчекаменной болезни.
- Злокачественной опухоли поджелудочной железы и фатерова сосочка.
- Сужений (стриктур) желчных протоков.
- Воспалительных заболеваний желчных протоков (холангит).
- Доброкачественной опухоли, чаще – кисты, общего желчного протока.
- Сужений и обструкций желчных протоков после оперативных вмешательств на них, желчном пузыре или печени.
Препятствовать оттоку желчи также могут изменения паренхимы печени при воспалительных заболеваниях ее – гепатитах. К ним относятся:
- Токсический гепатит, чаще – лекарственный, возникающий при приеме медикаментозных препаратов, обладающих гепатотоксическим действием.
- Вирусный гепатит, который развивается при поражении печени гепатотропными вирусами.
- Алкогольный гепатит – вследствие длительного злоупотребления алкоголем.
Реже причинами, нарушающими отток желчи, могут быть некоторые наследственные заболевания и пороки развития желчевыводящих путей, например, атрезия – отсутствие или зарастание желчных протоков.
При некоторых внепеченочных заболеваниях также может нарушаться нормальное движение желчи: лимфогрануломатоз, амилоидоз, муковисцидоз и т. д.
Механизм развития
При длительном нарушении оттока желчи по желчевыводящим путям в печени – холестазе, повышается давление в желчных протоках, возникает их отек. Желчь «выдавливается» в паренхиму печени, окружающую протоки.
На этих участках образуется некроз печеночной ткани, который впоследствии замещается фиброзной тканью. Со временем развивается цирротическое перерождение печеночной паренхимы. Продолжительность такого изменения может составлять от нескольких месяцев до пяти лет.
Присоединяющаяся бактериальная инфекция, которая часто осложняет процесс застоя желчи, может ускорить образование цирроза. Такой вариант течения вторичного билиарного цирроза печени называют холангиогепатитом (холангиогенный гепатит, билиарный инфицированный гепатит). Чаще всего холангиогенный гепатит встречается при осложненной желчекаменной болезни и стриктурах желчных путей.
Аутоиммунная реакция не играет роли при формировании вторичного билиарного цирроза.
Симптомы

Прежде всего, клинические проявления вторичного билиарного цирроза печени (ВБЦП) обусловлены заболеванием, вызвавшим нарушение нормального движения желчи по желчевыводящим путям.
Однако, можно выделить и характерные для развития цирроза симптомы:
- Ведущими проявлениями ВБЦП являются кожный зуд и желтуха. Кожный зуд выявляется уже на ранних стадиях заболевания. Сначала носит периодический характер, но при прогрессировании развития цирроза принимает постоянную форму.
- Желтушное окрашивание кожных покровов и слизистых оболочек обычно интенсивное. Желтуха имеет механический (холестатический) тип. Наряду с желтушной окраской кожи появляется обесцвечивание кала и потемнение мочи.
- Практически всегда присутствует диспепсический синдром, который проявляется отрыжкой, тошнотой, рвотой, нарушением стула – часто встречается диарея.
- Появляются симптомы интоксикации и астеновегетативного синдрома – повышение температуры тела, чаще до субфебрильных цифр, слабость, быстрая утомляемость, снижение работоспособности и т. д. Отмечается снижение массы тела, вплоть до истощения.
- При присоединении инфекции и формировании холангиогенного гепатита температура тела может достигать высоких цифр, появляются озноб, обильное потоотделение. Такие симптомы, как правило, возникают эпизодически, длительностью от нескольких часов до суток.
- Болевой синдром в области правого подреберья присутствует всегда. Его интенсивность может быть различной: от ощущения тяжести, дискомфорта в области печени до возникновения болей, напоминающих желчную колику.
- Вследствие нарушения гемостатической функции печени развивается геморрагичекий синдром, характеризующийся кровотечениями.
- Выявляется увеличение печени – гепатомегалия. Печень плотной консистенции и часто болезненна при пальпации. Увеличение селезенки встречается реже, обычно уже в позднюю стадию цирроза, как один из признаков портальной гипертензии.
К поздним признакам относят «печеночные» знаки: телеангиэктазии (сосудистые «звездочки»), покраснение ладоней, реже — подошв (пальмарная эритема), расширение вен на передней брюшной стенке и т. д.
При прогрессировании цирроза появляются признаки портальной гипертензии. Самым частым проявлением является варикозное расширение вен пищевода, которое может осложниться кровотечением из них.
Терминальным состоянием в течении вторичного билиарного цирроза является формирование печеночной недостаточности и финальной ее стадии – печеночной комы.
Диагностика ВБЦП
При диагностике в первую очередь следует учитывать наличие заболевания, которое создает помеху нормальному оттоку желчи. В прошлом могут быть указания на перенесенную операцию на печени, желчных протоках или желчном пузыре.
При лабораторных исследованиях в общем анализе крови выявляются признаки воспалительной реакции: увеличение лейкоцитов, ускорение СОЭ и т. д. Такие изменения наиболее выражены при развитии холангиогенного гепатита.
В общем анализе мочи может выявляться белок, желчные пигменты – билирубин (который окрашивает мочу в темный цвет).
В биохимическом анализе крови определяется повышение уровня маркеров холестаза: щелочной фосфатазы, гамма-глутамилтрансферазы и других. Увеличивается активность аланинаминотрансферазы (АЛТ). Характерно увеличение уровня холестерина, билирубина за счет его конъюгированной фракции.
Наблюдается изменения в протеинограмме (показатели белкового обмена): снижается уровень альбумина, повышаются альфа2- и гамма-глобулины.
Инструментальные методы обследования неоценимы при выявлении причины нарушения оттока желчи. Так, при проведении ультразвукового обследования (УЗИ) гепатобилиарной системы можно выявить камни, опухоль, сужение желчных протоков. С целью дополнения данных про закупорку желчевыводящих путей проводится чрескожная чреспеченочная холангиография, ретроградная холангиопанкреатография.
Для точного установления диагноза применяется пункционная биопсия печени с последующим гистологическим исследованием биоптата.
Эндоскопическое исследование пищевода и верхних отделов кишечника – фиброэзофагогастродуоденоскопия (ФЭГДС), а также – прямой кишки (ректороманоскопия) применяется для диагностики поражений этих органов при развитии портальной гипертензии в поздних стадиях вторичного билиарного цирроза печени.
Лечение и прогноз жизни

Главной задачей терапии ВБЦП является устранение препятствия для нормального движения желчи по желчевыводящим путям. Для этого применяется хирургическое вмешательство. Основными видами операций при этом являются:
- Холедохотомия – рассечение стенки общего желчного протока (холедоха).
- Холедохостомия – наложение искусственного свища общего желчного протока с целью его дренирования, обычно в двенадцатиперстную кишку.
- Удаление конкрементов из желчевыводящих путей.
- Эндоскопическое бужирование – инструментальное восстановление проходимости – сужений (стриктур) желчевыводящих протоков.
- Эндоскопическое стентирование (установление специального каркаса – стента) общего желчного протока.
- Баллонная дилятация (расширение) желчных протоков.
- Наружное дренирование желчных протоков.
После успешной хирургической коррекции причины, вызвавшей формирование вторичного билиарного цирроза печени, у больных заметно улучшается состояние. Прогноз продолжительности жизни для таких больных становится более благоприятным.
При невозможности устранить причину закупорки желчевыводящих путей больным назначается симптоматическая терапия. Учитывая частое присоединение инфекции, обоснованным является применение антибактериальных средств.
Назначаются препараты, облегчающие интенсивность кожного зуда. Проводится детоксикационная терапия. Обязательно назначение поливитаминных препаратов с микроэлементами.
Показанием к трансплантации печени является поздняя стадия вторичного билиарного цирроза.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе