 [Болезни толстой кишки]
[Болезни толстой кишки]
Частые заболевания толстой кишки
Заболевания толстого кишечника довольно распространенные, но имеют практически одни и те же симптомы и признаки. Основной – это изменение стула, рези и вздутие живота, очень редко бывают тошнота и рвота.
Болезни толстого кишечника часто возникают незаметно для человека.
Толстый кишечник – это ободочная кишка, которая делится на два отдела, выполняющих разные функции.
Один отдел выбирает и всасывает оставшиеся полезные и нужные организму вещества, а другой формирует и накапливает каловые массы, а после накопления достаточного количества выводит их наружу.
Ниже рассмотрим заболевания толстой кишки, их симптомы и признаки, причины возникновения и все, что связано с данными болезнями.
Основные симптомы заболеваний толстого кишечника
Болезни толстого кишечника частенько возникают совершенно бессимптомно. Как правило, симптомы появляются позже – рези, боли и чувство дискомфорта в животе. Но обычно на это не обращают внимания и принимают за простое расстройство пищеварения.
Симптомы заболевания кишечника :
- нарушение стула (понос, запор или частое изменение стула);
- вздутие, постоянное «бурление», особенно в вечернее и ночное время живот как будто надут
- боли в толстом кишечнике и зуд в заднем проходе, газообразования, боль прекращается после дефекации.
Все перечисленные симптомы могут быть связаны с наличием в организме паразитов.
Постепенно эти признаки начинают носить симптоматический характер, а после – постоянный. К болям и зуду в заднем проходе добавляются выделения со слизистой кровью и капельками гноя. Постоянно хочется в туалет «по большому», может быть невольное выпускание газов. Все эти симптомы возникают при запущенной форме заболевания.
Многие болезни приводят к тому, что полезные вещества не усваиваются в толстом кишечнике. Это происходит из-за нарушения микрофлоры и функционирования в кишечнике. При этом у человека пропадает аппетит, резко снижается масса тела, он ощущает общую слабость и быстро переутомляется. Происходит нехватка витаминов и необходимых микроэлементов. Если это случается с детьми, у них бывают нарушения в развитии.
Многие не обращают внимания на появление первых симптомов дискомфорта в кишечнике.
Какое заболевание может развиться при наличии паразитов
Распространенным инфекционным заболеванием является гельминтоз, или, как его называют в народе, – глисты. Больше половины заболевших – дети, потому что их иммунная система еще не адаптировалась и не научилась бороться с глистами.
Практически все люди переболели этой болезнью в детстве, так как в этом возрасте все тянут в рот грязные руки, целуют кошек и просто контактируют со своими сверстниками. Многие думают, что это ничего страшного в этом нет, но это ошибочное мнение.
Если вовремя не назначить лечение, это может дорого обойтись для здоровья. Гельминтоз приводит к тяжелым заболеваниям, особенно для детей, так как их слабый организм может недополучать нужные микроэлементы, витамины и питательные вещества. Это приводит к нарушению функционирования жизненно важных органов.
Результатом этого могут быть:
- Отравление веществами, которые вырабатывают паразиты.
- Нарушение и даже уничтожение нормальной флоры кишечника.
- Снижение иммунитета.
- Сильная утомляемость и общая слабость.
- Нарушение функций жизненно важных органов.
- Общее нарушение ЖКТ.
Причин попадания глистов в организм человека множество. Но основная – это употребление в пищу неправильно обработанных продуктов. Грязные овощи и фрукты, просроченные кисломолочные, сырокопченые изделия. В этих продуктах находятся яйца и сами паразиты.
Гельминтоз – распространенное инфекционное заболевание, вызванное паразитами.
Каждый человек способен не допустить появления глистов в толстом кишечнике, если он, конечно, заботится о себе и своем здоровье.
Следует избегать таких продуктов:
- Мясо – это излюбленное место пребывания паразитов.
- Морепродукты, особенно сырокопченые и соленые.
- Грязные овощи, фрукты, зелень и многое другое.
По каким признакам можно понять, что у вас гельминтоз?
Сначала просто наблюдается ухудшение общего состояния, примерно как при вирусных и простудных заболеваниях. После уже наблюдается расстройство пищеварения, пища плохо усваивается организмом, происходит резкое похудение, иммунитет ослабевает. Все это может привести к дополнительным болезням, что усугубляет ситуацию.
Лечение подбирает специалист, для начала он изучает результаты анализов, выявляет, каким именно паразитом пациент заражен, и назначает специальные препараты. Самостоятельно лечением лучше не заниматься, так как это может усугубить ситуацию.
Для профилактики хорошо употреблять тыквенные семечки, грецкие и кедровые орехи. В этих продуктах содержатся вещества, которые способны бороться с паразитами.
Какие еще бывают болезни толстого кишечника?
Язвенный колит – это воспалительный процесс толстого кишечника, при нем происходит нарушение слизистой оболочки. Это заболевание относится к хроническим, а иногда случаются обострения.
Язвенный колит нарушает целостность толстого кишечника и может вызвать онкологию.
По каким причинам он может возникнуть?
- Из-за нарушения иммунитета.
- Есть предположения, что может быть генетическая предрасположенность.
Эта болезнь нарушает только толстый кишечник, вся слизистая оболочка повреждена, на ней возникают язвы, трещинки, восстановление после этого заболевания – очень сложный процесс. Большая опасность в том, что может развиться онкология.
Основные симптомы болезни толстой кишки:
- постоянное выделение кровяной слизи или крови при дефекации;
- нарушение стула (диарея и запор), причем они чередуются. При обострении чаще бывает понос;
- рези внизу живота (в большей степени слева);
- резкое снижение веса;
- сильная слабость и утомляемость.
Первый признак – наличие крови в кале. Если вы заметили это, то нужно срочно обратиться к врачу. Толстая кишка обследуется таким прибором, как колоноскоп, с его помощью можно обнаружить те или иные заболевания. При необходимости назначают другие процедуры.
Лечение язвенного колита – довольно сложный процесс. Первая задача при этом – вовремя обратиться к специалисту. Нельзя заниматься самолечением, можно только лишь подкорректировать свой рацион. Исключить из него молочные продукты или хотя бы уменьшить их потребление.
Ишемический колит – это воспаление в толстом кишечнике, связанное с изменением тока крови в сосудах. Кровь плохо поступает в ткани кишечника и чувствуются спазматические боли. Если же больной не обратится в больницу, то могут возникнуть язвы – от одной до множества.
Первый признак ишемии – выделение крови, затем происходит уменьшение в диаметре толстой кишки. Некоторые люди не обращают на это внимания, а в больницу приходят уже с запущенным заболеванием. Постепенно боли усиливаются, а кровотечения становятся обильными. В самых сложных случаях происходит отмирание клеток и тканей, помочь в этом может только хирург.
Ишемический колит – воспаление слизистой толстой кишки, что приводит к язве кишечника.
Лечение зависит от стадии заболевания, но даже в начальной стадии необходимы лекарственные препараты. Назначают средства как антибактериальные, так и для усиления кровотока в тканях. Врач после обследования должен прописать препараты, чтобы не развилась злокачественная опухоль. Самостоятельно лечением заниматься нельзя.
Опухоли в толстом кишечнике. Их подразделяют на доброкачественные (полипы) и злокачественные (рак). Первые могут преобразоваться во вторые.
Взрослым следует проходить такое обследование как колоноскопия хотя бы раз в два года. А у кого родители или близкие родственники болели подобными заболеваниями, следует наблюдаться у проктолога. Это может уберечь от страшных последствий и позволит вовремя распознать болезнь. Следует помнить, что это заболевание лечится только на ранних стадиях, на поздних практически не поддается лечению, так как образуются метастазы в соседних и отдаленных жизненно важных органах, что часто приводит к летальному исходу.
Первый признак заболевания – резкая потеря веса, сопровождающаяся сильными болями в области низа живота слева. После начинается диарея, появляется общая слабость и другие симптомы.
Основная задача пациента – вовремя обратиться в больницу для удаления опухоли хирургическим путем, чтобы избежать появления метастаз.
Еще одно заболевание – псевдомембранозный колит, воспаление, возникшее вследствие приема каких-либо препаратов (антибактериальных, слабительных, или после операции). Происходит нарушение нормальной флоры в кишечнике. Уменьшается состав полезных бактерий, а патогенные, наоборот, благоприятно размножаются и в результате выделения отходов жизнедеятельности нарушают микрофлору.
Основные симптомы: понос или запор, сонливость, возможно лихорадочное состояние больного, выделение крови со слизью во время и после дефекации. В сложных случаях может упасть артериальное давление, а сердцебиение – участиться.
Псевдомембранозный колит – воспалительное заболевание, вызванное длительным приемом антибиотиков.
Лечение начинается с прекращения приема лекарства, спровоцировавшего заболевание. Если у человека состояние крайне тяжелое, нужна госпитализация. Пытаться самостоятельно бороться с болезнью нельзя.
Спастический колит, или синдром раздраженного кишечника. Все ткани и клетки кишечника без патологий, нарушается только двигательная функция.
Что может спровоцировать заболевание?
- Сильные постоянные стрессовые ситуации.
- Инфекционные заболевания (запущенные).
- Неправильное питание (перекусы, отказ от жидкой пищи, постоянные изнурительные диеты и тому подобное).
Происходит тот же процесс, что и при псевдомембранном колите, количество полезных бактерий уменьшается, и это приводит к воспалению кишечника, ненужному выплеску ферментов. Преследуют сильные спазматические боли, вздутие живота, метеоризм, неправильный и несистематический стул.
Определить псевдомембранозный колит непросто, так как симптомы схожи с симптомами других болезней. Но если обратиться к врачу, он назначит необходимые диагностические исследования и затем лечение.
Чтобы восстановить двигательную функцию кишечника, нужен комплекс препаратов и правильное питание. Пациентам рекомендуют курортно-санитарное лечение (с физиотерапией, массажем и другими процедурами).
Болезнь Крона – это воспаление относят к хроническим. Происходит нарушение всех пищеварительных органов (кишечник, желудок и даже пищевод). Сужаются некоторые участки толстой кишки, поражаются кровеносные и лимфатические сосуды в кишечнике.
Причины болезни Крона врачам пока неизвестны.
Симптомы очень похожи на другие заболевания: понос, тошнота, вздутие, бурление, рези и боли в области живота. При сложных течениях болезни может возникнуть кишечная непроходимость. Больной сильно худеет, ногти и волосы становятся безжизненными. Возможно развитие гнойных выделений из заднего прохода. Если поражается тонкий кишечник, симптомы схожи с язвой желудка. Может произойти нарушение работы жизненно важного органа (печени).
Лечить болезнь очень сложно, поэтому чем раньше обратиться в больницу, тем быстрее можно избавиться от заболевания. Врач назначает препараты и прописывает диету (некоторые продукты запрещено употреблять вообще). Лечение до самого выздоровления должно проходить под наблюдением специалиста (гастроэнтеролога). Самолечение запрещено.
Дивертикулярная болезнь – это образование мешочков в толстой кишке, как одиночных, так и множественных. С этой проблемой сталкиваются все люди, от детского возраста до пожилого. Возникает заболевание вследствие запоров и сильного давления на толстый кишечник. Также в зоне риска находятся люди с тонкими стенками кишечника.
Симптомы обычные: боли в животе, запоры. Если они беспокоят, следует посетить врача и обследоваться. Проблемы начинаются позже, после осложнений и воспаления. Начинается понос, повышение температуры тела, выделение кровянистой слизи.
При обнаружении проблемы больного кладут в больницу, обследуют и назначают лечение. Главная задача врача – не допустить внутреннего кровотечения. Больной проходит рентгенологическое обследование, колоноскопию, сдает необходимые анализы.
Если обнаружена дивертикулярная болезнь, ему следует правильно питаться, в рационе обязательно должны быть свежие овощи, фрукты, зелень и другие продукты с высоким содержанием клетчатки. При острых формах назначают антибактериальные препараты и лекарства, обогащенные полезными бактериями для восстановления нормальной микрофлоры кишечника. Запущенную форму оперируют, но задача больного – не доводить до этого.
Это далеко не все заболевания кишечника, есть множество других.
Все болезни толстой кишки имеют схожие симптомы и признаки. Наша задача – вовремя обратиться в больницу за помощью. Врачи назначат обследование и установят диагноз на ранней стадии. Если же с обращением к врачу затянуть, это может обойтись очень дорого, и не только в материальном плане.
При появлении нижеперечисленных симптомов обращайтесь к врачу:
- кровянистая слизь в кале;
- резкие, давящие боли в области живота и ниже;
- изменение стула (запоры, диарея);
- отсутствие стула по несколько дней.
Все эти симптомы не говорят о том, что у вас какое-то заболевание. Но лучше лишний раз пройти обследование, чем затем лечить запущенную форму болезни.
Если же появилось подозрение, что у вас или вашего ребенка завелись гельминты, то нужно обязательно идти в больницу. Многие не обращают на это внимания и надеются, что заболевание пройдет само. Однако глисты могут поселяться не только в толстом кишечнике, но и в жизненно важных органах (яйца и личинки перемещаются с током крови). Они могут быть в печени, мозге – самых важных органах.
Для профилактики следует:
- Соблюдать все правила личной гигиены.
- Не пользоваться чужими вещами, а тем более не есть и не пить из одной посуды.
- Если у вас есть домашние питомцы, нужно принимать профилактические препараты.
- Следить за тем, что вы едите (сырую и копченую пищу не есть вообще).
- Если готовите мясо или рыбу, хорошо обрабатывайте (варить эти продукты следует при 100 градусах).
Если выполнять все меры профилактики и постоянно проходить диспансеризацию, то можно вовремя обнаружить ту или иную патологию и вылечить или прекратить ее прогрессирование.
Любите себя и бережно относитесь к своему здоровью и здоровью своих близких. Не забывайте регулярно посещать больницу, ведь ваше здоровье – в ваших руках.
Заболевания толстой кишки симптомы и признаки болезни | Медик03
Толстый кишечник – конечный отдел пищеварительного пути, ответственный за адсорбцию из переработанной пищи жидкости, глюкозы, электролитов, витаминов и аминокислот. Здесь же из переваренной массы формируется и транспортируется наружу через прямую кишку каловый комок. Толстая кишка — отрезок ЖКТ, который наиболее подвержен многочисленным заболеваниям: воспалениям, опухолевым образованиям, нарушениям перистальтики и всасывания питательных веществ.
Общие симптомы проблем в толстой кишке
Заболевания в толстой кишке часто назревают незаметно для человека. Когда появляются первые симптомы, выражающиеся в дискомфортных ощущениях в животе, на них не особо обращают внимание, принимая их за обычное расстройство:
- проблемы со стулом (поносы, запоры, их чередование);
- метеоризм, урчание, чувство распирания в животе, чаще возникающие в вечернее время;
- боли в области заднего прохода, по бокам живота, стихающие после дефекации, выпускания газов.
Со временем признаки неполадок прогрессируют. К кишечному дискомфорту присоединяются выделения из анального отверстия слизистого, гнойного, кровянистого характера, появляются ощущения постоянного давления в области заднего прохода, непродуктивные позывы в туалет, «конфузы» с непроизвольным отхождение газов и фекалий. Как правило, такие явления наблюдаются, когда болезнь уже достигла зрелой стадии.
Ряд заболеваний вызывает плохое усвоение питательных веществ в толстом кишечнике, в результате чего больной начинает худеть, испытывать слабость, авитаминоз, у детей нарушаются развитие и рост. Такие болезни, как опухоли, зачастую обнаруживаются, когда пациент поступает в хирургию с кишечной непроходимостью. Рассмотрим отдельные заболевания толстого кишечника подробнее.
Язвенный колит: симптомы и лечение
Язвенный колит – хроническое заболевание кишечника, характеризующееся поражением слизистой толстой и прямой кишок. Изначально патологический процесс зарождается в прямой кишке, а затем воспаление распространяется выше, поражая весь толстый кишечник. Воспаленная слизистая имеет изъязвленную поверхность, легко ранится и кровоточит. При длительном течении болезни велик риск полипоза и роста новообразований.
Язвенный колит — болезнь неустановленного генеза. Специалисты только предполагают, что она может быть вызвана наследственным фактором, но точные причины данной патологии не установлены. Вероятно, слизистая кишечника подвергается тяжелой деструкции вследствие генетического сбоя в иммунной системе.
Язвенный колит имеет признаки, характерные для других кишечных заболеваний:
- частые поносы, которые периодически сменяются задержками стула;
- болевой синдром, локализующийся в левой части живота, уменьшающийся после опорожнения;
- перманентные кровотечения из заднего прохода, усиливающиеся в периоды обострений;
- на фоне болезни развивается слабость, падает вес, снижается работоспособность.
Чаще всего пациентов заставляет обратиться к врачу обнаружение в каловых массах примесей крови. Диагностику заболевания проводят на основе колоноскопии – эндоскопического осмотра слизистой толстой кишки. Наличие характерной эрозивной структуры слизистой оболочки в совокупности с указанными симптомами подтверждает наличие язвенного колита. При необходимости врач может назначить рентгеновское исследование с контрастным веществом для дифференцирования данного диагноза от опухолевых патологий.
Лечат язвенный колит при помощи гормональной и базисной терапии в сочетании с диетой. Питание больных должно исключать молочную продукцию, поскольку у большинства пациентов встречается непереносимость молочного белка.
Пациентам с язвенным колитом показан длительный прием сульфасалазина: сначала в терапевтической дозе, затем – в поддерживающей. При тяжелом течении болезни назначают гормонотерапию препаратами надпочечниковых стероидов, после стабилизации состояния переходят на сульфасалазин.
Болезнь Крона
Болезнь Крона – редкое заболевание воспалительного характера, поражающее весь пищеварительный тракт. Причины этой болезни врачам неизвестны, но в настоящее время распространены 2 основные теории ее происхождения:
- инфекционная – появилась в связи с тем, что воспаление поддается воздействию антибиотиками;
- аутоиммунная, предполагающая, что по какой-то причине иммунные клетки организма начинают атаковать ткани собственного кишечника.
Патологический процесс берет свое начало в подвздошной кишке, затем поражает весь кишечник и верхние отделы ЖКТ. В отличие от язвенного колита, при котором воспаление охватывает только слизистую оболочку, в болезнь Крона вовлечены все слои кишечной стенки и близлежащие лимфатические сосуды. В зависимости от интенсивности патологии, очаги заболевания могут быть сплошными или перемежаться с неповрежденными участками кишечника, вызывая множественные обструктивные точки.
Клинические проявления болезни Крона многолики, поскольку зависят от основного места локализации воспаления:
- При поражении преимущественно толстого кишечника это будут боли, похожие на ощущения при аппендиците, вздутие и бурление в животе, кровавый понос 3 – 10 раз в сутки.
- Зачастую наблюдается частичная или полная непроходимость, выражающаяся в многократной сильной рвоте и резкой боли.
- При развитии гнойного воспаления больной впадает в лихорадочное состояние с гипертермией до 40 градусов, у него формируются свищи, в основном в перианальной области.
- Со временем нарушается всасывающая способность кишечных стенок, организм истощается, испытывая дефицит витаминов, микроэлементов и электролитов. Расстраивается обмен веществ, развиваются остеопороз, железодефицитная анемия, сердечные патологии, образуются желчные конкременты, пациент стремительно худеет.
- Опасна болезнь Крона и внекишечными осложнениями: поражением крупных суставов, тазового сочленения, возникновением язв в ротовой полости, высыпаний на коже, проблем со зрением.
Диагностика воспаления Крона – сложная задача для медиков. Эта болезнь удачно «маскируется» под аппендицит, неспецифический язвенный колит, дивертикулит, бактериальный энтероколит и ряд других заболеваний. Установить болезнь Крона можно лишь после проведения внутрикишечного исследования: чаще это колоноскопия с забором ткани для анализа.
При наличии множественных стриктур (суженных участков) осмотр кишечника может быть затруднен. В этом случае проводят рентгеноскопию с барием, которая должна показать специфическую картину, УЗИ – для оценки риска перфорации кишечника, компьютерную томографию для поиска гнойных очагов.
Лечение болезни Крона преимущественно медикаментозное. Для терапии назначают гормон преднизолон и сульфасалазин, так же как и при язвенном колите. Обострение снимают при помощи антибиотиков, особенно эффективны они при поражении толстого кишечника. В качестве противорецидивной терапии показан длительный прием (до 6 месяцев и более) сульфасалазина.
Обязательно соблюдение строгой диеты, полностью исключающей алкоголь, грубую клетчатку, раздражающую пищу. Следует ограничить молочные продукты, жиры. Рекомендуется высококалорийное белковое питание в отварном и измельченном виде, каши на воде, полужидкие слизистые блюда.
Ишемический колит — симптомы и лечение заболевания толстого кишечника
Заболевание слизистой толстой кишки, вызванное поражением сосудов, питающих кишечные стенки, называется ишемическим колитом. На месте ишемии развивается локальное воспаление с изъязвлением внутреннего слоя стенки, со временем образуется обструкция. Причина данного состояние – плохое кровообращение в сосудах вследствие атеросклероза, сахарного диабета, варикоза, тромбофлебита и прочих сосудистых проблем. Встречается в основном у пожилых людей.
Клиника в начале болезни проявляется незначительно в виде разовых левосторонних болей в животе, возникающих спустя 20 – 25 минут после приема пищи. Могут наблюдаться примеси крови в фекалиях. Затем наступает бессимптомный период, и пациент на некоторое время может забыть о своей болезни. Зато уже следующее обострение дает о себе знать полноценными кровотечениями и болями.
Со стороны кишечника нарастает и другая симптоматика: диспепсические явления, нарушения стула, снижение аппетита, похудение в связи с плохой всасываемостью питательных веществ, анемия из-за постоянных кровотечений.
Даже однократное появление крови из кишечника не является нормой, поэтому не должно оставаться без внимания. Запущенная ишемия стенок толстой кишки может привести к их некрозу с последующей потерей части кишечника. В то же время, если вовремя начать лечение ишемического колита, можно восстановить нормальное кровоснабжение кишечника.
Для постановки диагноза «ишемический колит» проводят стандартные анализы крови и мочи, которые однозначно демонстрируют наличие воспалительного процесса. В копрограмме присутствует большое число клеток кишечного эпителия, лейкоцитов и крови. Также традиционно применяют колоноскопию и рентгеноконтрастное исследование, однако для подтверждения ишемии необходима проверка функционирования сосудов – ангиография и допплер.
В случае начала гангренозных процессов в толстой кишке проводят хирургическое вмешательство. В незапущенных ситуациях назначают медикаментозную терапию, улучшающую микроциркуляцию крови (Актовегин, Трентал), по показаниям – антибактериальные препараты. Симптоматическое лечение включает прием анальгетиков, ферментов, препаратов железа, витаминов, пробиотиков.
Обязательно придерживаться диеты по типу нарушений стула: закрепляющей при поносах и послабляющей для борьбы с запорами с соблюдением общих рекомендаций для пациентов с больным кишечником. Допустимо применение слабительных средств.
Псевдомембранозный колит
Еще одно воспалительное заболевание толстой кишки вызывается бесконтрольном размножением клостридий, вследствие нарушения бактериального баланса кишечника. Такое состояние обычно связывают с длительным пероральным приемом антибиотиков, цитостатиков, слабительных препаратов. Жизнедеятельность клостридий сопровождается выработкой токсинов, разрушающих слизистую оболочку кишечника и формирующих на его стенках фибринозные бляшки – псевдомембраны.
- Легкая степень такого воспаления возникает во время курса антибактериальной терапии препаратами тетрациклинового, пенициллинового ряда и других антибиотиков. Проявляется частыми поносами, которые прекращаются спустя несколько дней после окончания приема медикаментов.
- Если с завершением лечения нормальный стул не восстанавливается, можно говорить о переходе заболевания в среднюю форму. Каловые массы приобретают водянистый характер, могут содержать примеси крови и слизи. С развитием воспаления к поносу присоединяются симптомы интоксикации: рвота, отсутствие аппетита, слабость, температура. В животе больного появляются боли, которые во время позывов к дефекации усугубляются.
- Третья стадия псевдомембранозного колита – тяжелая, сопровождается, наряду с кишечными расстройствами, проблемами по сердечно-сосудистой части (гипотония, тахикардия), возникающими из-за обезвоживания и нарушения электролитного обмена. Клостридийный токсин способен вызвать даже прободение кишечной стенки.
Данное заболевание может возникнуть у людей любого возраста. Если на фоне приема антибиотиков начинается понос, необходимо обратиться к врачу и приостановить лечение. Диагностика болезни основана на обнаружении в анализах кала клостридий и продуктов их жизнедеятельности, а также на ректороманоскопии, показывающей наличие на стенках толстого кишечника желтого фиброзного налета.
При легкой форме клостридийного колита показано прекращение антибиотикотерапии, голодная диета с обильным питьем на 2 – 3 дня, постепенное расширение рациона и сохранение щадящего питания до полного восстановления слизистой кишечника. Обязателен прием двукратных доз бактериальных препаратов (Бифидумбактерин и аналоги), устраняющих дисбактериоз кишечника.
При выраженных симптомах воспаления назначают препараты для уничтожения клостридий – Ванкомицин или Метронидазол. При тяжелом течении болезни больного госпитализируют, поскольку возможны самые тяжелые последствия: токсическое расширение кишечника, перитонит, сердечный приступ, вплоть до летального исхода. При любой форме клостридийного дисбактериоза запрещено останавливать понос антидиарейными препаратами.
Новообразования — самые опасные заболевания толстого кишечника
Опухоли кишечника – одни из самых часто встречаемых новообразований в человеческом организме. Рак толстой кишки занимает «почетное» первое место среди онкологических заболеваний. Злокачественные новообразования с локализацией в толстой и прямой кишке значительно преобладают над доброкачественными опухолями.
По статистике кишечной онкологии более всего подвержены люди старше 40 лет, с возрастом риски увеличиваются. Основной фактор, выступающий в качестве причины стремительного распространения раковых заболеваний кишечника – неправильное питание. Это рацион, бедный на нерастворимую клетчатку и витамины, состоящий преимущественно из рафинированных продуктов, содержащий большое количество животных и транс-жиров, искусственных добавок.
Врачи также предупреждают о повышенном риске тех, у кого имеется наследственная предрасположенность к росту полипов, есть случаи рака кишечника в семье, диагностированы хронические воспаления слизистой, особенно язвенный колит.
Коварство полипов и опухолей, растущих в просвет кишечника, в том, что они практически бессимптомны долгое время. На ранних стадиях заподозрить рак очень сложно. Как правило, новообразования находятся случайно во время эндоскопических исследований или рентгена. А если этого не произошло, больной начинает чувствовать признаки болезни, когда она уже зашла далеко.
Общие симптомы новообразования в толстой кишке – запоры, болезненность, кровяные элементы в стуле. Выраженность признаков в значительной степени зависит от локализации рака. В 75% случаев опухоль растет в левой стороне толстой кишки, и в этом случае жалобы возникают быстро и стремительно усиливаются: мучительные «туалетные» проблемы, приступы боли, свидетельствующие о развитии кишечной непроходимости. Расположение образования в правой половине встречается в 5 раз реже, и оно обеспечивает долгий скрытый период онкологии. Пациент начинает беспокоиться, когда кроме частых диарей замечает слабость, температуру и снижение массы тела.
Поскольку все кишечные проблемы схожи по своей симптоматике, никогда нельзя исключать опухолевый процесс. При появлении жалоб на работу кишечника, лучше обратиться к врачу и пройти обследование: сдать кал на скрытую кровь, сделать колоноскопию или ректороманоскрпию, если есть полипы – проверить их на онкогенность через биопсию.
Лечение рака кишечника – радикальное. Операцию совмещают с химиотерапией, облучением. При благоприятном исходе во избежание рецидива обязателен регулярный мониторинг кишечника на предмет новообразований любого характера и пожизненная здоровая диета, физическая активность, отказ от вредных привычек.
Синдром раздраженного кишечника
Это заболевание носит несколько названий: дискинезия, слизистый колит, спастическая кишка. СРК (синдром раздраженного кишечника) представляет собой кишечные расстройства, связанные с нарушением моторики толстой кишки. Данная патология может быть обусловлена сопутствующими заболеваниями ЖКТ, то есть носить вторичный характер. Раздраженная кишка, вызванная непосредственно моторной дисфункцией, является самостоятельной болезнью.
На двигательную активность кишечника могут влиять различные факторы:
- острая кишечная инфекция в анамнезе;
- дефицит клетчатки в рационе;
- ферментативная недостаточность, как следствие – непереносимость некоторой пищи;
- пищевая аллергия;
- дисбактериоз;
- хронический колит;
- перенесенный сильный стресс;
- общая эмоциональная нестабильность, склонность к психосоматическим состояниям.
Механизм сбоя перистальтики при СРК до конца не изучен, но точно установлено, что он обусловлен нарушенными нервной регуляцией и гормональной продукцией самого кишечника.
Раздраженная кишка отличается от других заболеваний неопределенностью симптомов. Дискомфорт в животе присутствует практически постоянно, однако однозначно определить локализацию болей, их характер, предполагаемый провоцирующий фактор не представляется возможным. У больного болит и урчит живот, его мучают диареи, запоры, которые сменяют друг друга, и все это независимо от изменений в питании, то есть никакая диета в данном случае не помогает. СРК может вызвать неприятные ощущения в спине, суставах, отдавать в сердце, при том, что в этих органах никаких признаков патологии не обнаруживается.
При диагностике спастической кишки врач первым делом должен исключить онкологию и другие опасные кишечные заболевания. И только после комплексного обследования ЖКТ и снятия подозрения на другие болезни пациент может получить диагноз СРК. Зачастую он основывается на субъективных жалобах больного и тщательном сборе анамнеза, который позволяет установить причину данного состояния. Это очень важно, поскольку эффективное лечение СРК невозможно без определения той причины, которая спровоцировала дискинезию.
Во время лечения упор необходимо делать на меры, направленные на устранение неблагоприятных факторов: при психосоматике — на седативную терапию, при аллергии – на десенсибилизацию организма и т.д. Общие же принципы лечения раздраженного кишечника таковы:
- Диета. Рекомендуется соблюдение «мягкой и теплой» диеты. Все продукты должны быть термически обработаны, блюда иметь комфортную температуру и мягкую консистенцию. Никакой агрессивной для кишечной слизистой пищи есть нельзя: жирного, жареного, острого, кислого, соленого, грубого, слишком холодного и горячего, алкогольного. Запрещены продукты с плохой переносимостью.
- Успокоительные средства: натуральные препараты, при необходимости – медикаментозные.
- Показан прием ферментов: Креон, Фестал, Панкреатин, Мезим и другие.
- Спастические боли снимаются при помощи спазмолитиков: Но-шпа, Баралгин, Спазмолгон, Нирваксал и прочие.
- Коррекция бактериального баланса кишечника: Бифидумбактерин, Лактобактерин, Линекс, Бактисубтил и другие препараты.
- При запорах ввести в рацион пшеничные отруби.
- 6.Препараты, восстанавливающие моторику толстой кишки: Метоклопрамид, Цизаприд.
- Полезны физиотерапевтические процедуры: магнитотерапия, лазерное лечение.
- Бальнеотерапия и грязелечение в санаторно-курортных условиях (кавказские воды, Мертвое море).
Дивертикулы толстого кишечника
Дивертикулом называют растяжение стенки кишки с образованием «кармана», выпяченного в брюшную полость. Основные факторы риска этой патологии – хронические запоры и слабый тонус кишечных стенок. Излюбленная локализация дивертикулов – сигмовидный и нисходящий отделы толстого кишечника.
Неосложненные дивертикулы могут не причинять никаких неприятных ощущений больному, кроме привычных запоров и тяжести в животе. Но на фоне дисбактериоза и застоя содержимого в полости дивертикула может возникнуть воспаление – дивертикулит.
Дивертикулит проявляется остро: боли в животе, понос со слизью и кровью, высокая температура. При множественных дивертикулах и невозможности восстановить тонус кишечной стенки дивертикулит может приобрести хронический характер. Диагноз устанавливают после эндоскопического осмотра толстой кишки и рентгеновского снимка.
Дивертикулит лечат антибактериальными препаратами, а после снятия острой формы вводят полезную микрофлору. Больным с неосложненными дивертикулами показано правильное питание, налаживающее нормальное опорожнение кишечника и предотвращающее запоры.
Если сформировались стойкие множественные дивертикулы, для профилактики их воспаления рекомендуется длительная терапия сульфасализином и ферментативными средствами. При возникновении осложнений с признаками «острого» живота проводят хирургическое вмешательство.
Врожденные и приобретенные аномалии строения толстой кишки
К аномалиям строения толстого кишечника относят:
- долихосигму – удлинение сигмовидной кишки;
- мегаколон – гиперторофия толстой кишки по всей длине или в отдельных сегментах.
Удлиненная сигмовидная кишка может существовать бессимптомно, но чаще проявляется хроническими запорами и метеоризмом. Из-за большой протяженности кишки затрудняется прохождение каловых масс, образуется застой, скопление газов. Распознать данное состояние можно только на рентгеновском снимке, демонстрирующем аномалию сигмы.
Лечение долихосигмы заключается в нормализации стула. Рекомендуются послабляющая диета, отруби, слабительные препараты. Если эти меры не приносят результата, возможно оперативное решение проблемы. Хирургическое вмешательство показано в случае, если удлинение кишки значительное, с образованием дополнительной петли, препятствующей нормальной эвакуации пищевых масс.
Заподозрить мегаколон позволяют стойкие запоры, сопровождающиеся выраженными болями и вздутием живота. Стул может отсутствовать длительное время – от 3-х дней до нескольких недель, поскольку каловые массы задерживаются в расширенной кишке и не продвигаются дальше. Внешне мегаколон может проявляться увеличением объема живота, растяжением передней брюшной стенки, признаками каловой интоксикации организма, желчной рвотой.
Причиной мегаколона является врожденная или приобретенная иннервация толстой кишки вследствие эмбриональных нарушений, токсических воздействий, травм, опухолей, некоторых заболеваний. При возникновении суженного отрезка кишки из-за механического препятствия либо обструкции, над ним образуется расширенный участок. В иннервированных стенках происходит замещение мышечных тканей соединительными, в результате чего полностью прекращается перистальтика.
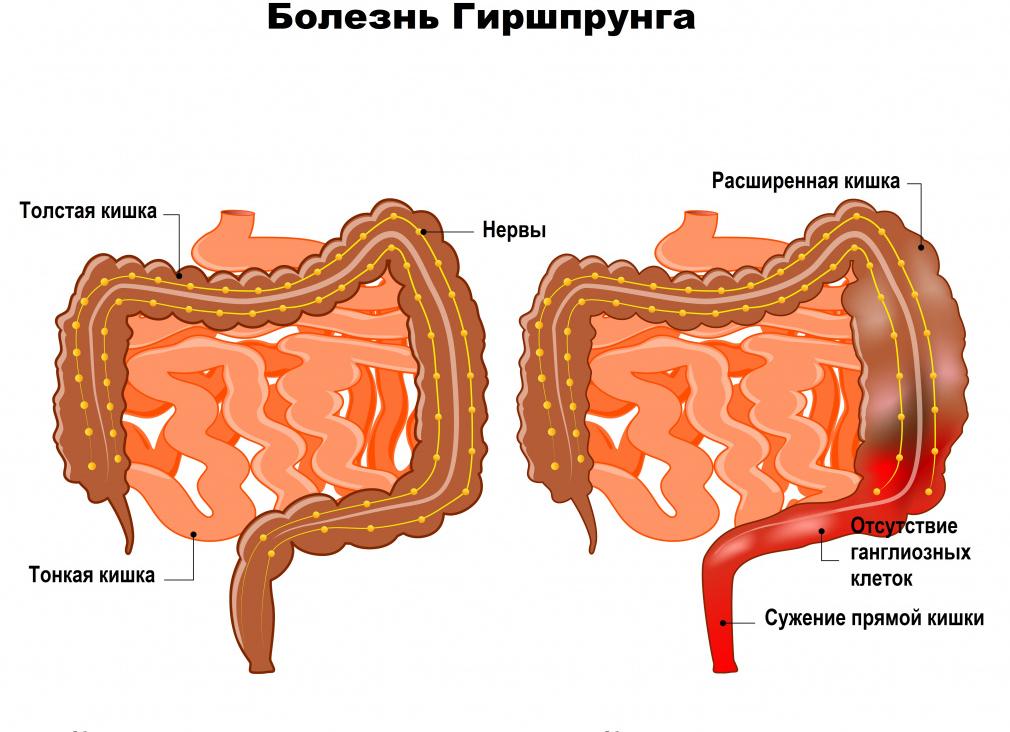
Чаще всего мегаколон расположен в сигмовидном участке (мегасигма). Обнаружить расширение толстой кишки можно рентгенологическим способом. Этот диагноз необходимо дифференцировать от истинной кишечной непроходимости, требующей немедленного хирургического вмешательства. Врожденный мегаколон – болезнь Гиршпрунга – устраняют радикально в детском возрасте.
При нетяжелом течении патологии проводят консервативное лечение:
- диета с высоким содержанием клетчатки;
- очищающие клизмы;
- устранение дисбактериоза;
- прием ферментов;
- механическая и медикаментозная стимуляция моторики;
- физиотерапия и лечебная гимнастика.
Мегаколон, осложненный отравлением организма каловыми токсинами, острой кишечной непроходимостью, каловым перитонитом, опухолью и другими опасными состояниями, требует иссечения пораженной части кишечника.
Большинство заболеваний толстого кишечника имеет схожую клиническую картину, поэтому своевременное обращение к врачу значительно облегчает диагностику и позволяет избежать непоправимых последствий для жизни и здоровья пациента. Обязательно посетите специалиста при следующих жалобах:
- появление крови в кале;
- боль в животе, не проходящая более 6 часов;
- длительное отсутствие стула;
- частые запоры или поносы.
Заболевания толстой кишки можно определить по трем признакам: вздутию живота, нарушению стула, болезненным ощущениям. Пациенты с болезнями толстого кишечника жалуются на вздутие, которое не дает им покоя в послеобеденное время.
Они отмечают, что боль утихает лишь с наступлением ночи. Если говорить о нарушениях стула, то это непременный признак патологии толстой кишки.
Одних беспокоят запоры, другие мучаются от диареи. Запоры бывают чаще, если же начинается понос, то он отличается высокой частотностью дефекаций, небольшим количеством испражнений, содержащих слизь, кровь.
Характер боли при патологиях толстой кишки
Снижение – веса признак патологии толстой кишки.
Боли при патологии толстой кишки имеют своеобразную локализацию. Зачастую они ощущаются сбоку живота и около заднего прохода.
Реже отмечаются неприятные ощущения в подложечной области, а также выше пупка.
Даже при отсутствии болевого синдрома при пальпации зоны в подвздошной области справа и слева будут боли.
Они становятся интенсивнее, если человек попил молока, съел много овощей либо грубых круп. Основной характер боли– ноющий, сопровождающийся чувством распирания.
Если кишечник освобождается от газов, каловых масс, боли утихают. Однако непосредственно перед актом дефекации боли могут стать сильнее. Иногда они носят схваткообразный характер.
Для облегчения состояния рекомендовано пользоваться грелкой, принимать ферменты. Отличить патологию толстой кишки от заболеваний тонкого кишечника можно по отсутствию таких признаков:
- снижение веса;
- нарушение обмена веществ;
- гиповитаминоз.
Однако признаки общего недомогания также присутствуют. Больные быстро утомляются, ощущают слабость, раздражительность, плаксивость, их сон нарушается. В общем, имеются признаки интоксикации, которую провоцируют частые запоры.
Язвенный колит
Язвенный колит начинается с прямой кишки.
Среди заболеваний толстой кишки язвенный колит, пожалуй, единственная патология, ведущая к резкому снижению веса.
При язвенном колите развивается воспаление слизистой оболочки. Чаще всего поражается прямая кишка, здесь болезнь берет начало.
А уже потом при отсутствии адекватного лечения быстро распространяется по толстому кишечнику дальше. Заболевание относится к хроническим, при этом обострения случаются довольно часто.
Анализируя причины возникновения язвенного колита, исследователи пришли к выводу об участии наследственного фактора. Ведь начинается заболевание в случае генетического дефекта, имеющегося в иммунной системе.
Проявляется болезнь в появлении изъязвленности, эрозийных поверхностей, очагов кровоизлияний непосредственно в самой кишке. Может сопровождаться образованием полипов, прочих новообразований.
К местным признакам проявления колита относят кровотечение. При этом больные обнаруживают кровь в кале практически постоянно. Даже вне обострения кровь может присутствовать. Еще один важный местный признак, о котором уже шла речь выше, – нарушение стула.
Запоры, как и поносы, обязательно дают о себе знать. При этом нет никакой системы. Одни страдают от запоров, другие – от поносов, а третьи – от их чередования.
Еще один известный местный признак – боли в животе слева. Во всем животе боли чувствуются крайне редко. После дефекации боль на время уходит. Изредка боль усиливается после опорожнения кишечника.
У язвенного колита не только местные признаки. К общим признакам можно отнести слабость, утомляемость, похудение. Особое внимание следует уделять крови в кале. Это опасный симптом. Чтобы удостовериться, что причина появления крови – именно в язвенном колите, надо обнаружить изменения на слизистой.
Делают это с помощью колоноскопии или рентгена. После уточнения диагноза начинают лечение. На полное преодоление болезни уходит много времени, только полное следование советам врача поможет избавиться от такого неприятного заболевания.
Под постоянным контролем врача принимают сульфасалазин / месалазин. Порядок лечения, схему составляет специалист.
Если состояние не слишком тяжелое, то в течение продолжительного времени принимают только один из вышеназванных препаратов. Такая терапия дает устойчивый эффект, позволяет поддерживать организм пациента в нормальном состоянии.
Обычно в сложных случаях в лечение с самого начала вводится гормон коры надпочечников. Только после того, как состояние перестанет быть критическим, можно переводить больного на сульфасалазин либо месалазин. Поскольку эти средства принимают очень долго, правильную дозировку должен рассчитывать врач с учетом состояния больного.
Не стоит забывать, что главнейшая роль в лечении отводится диете. В данной ситуации она достаточно специфичная: следует отказаться от молочного. Причина такой рекомендации – в неспособности многих больных воспринимать молочный белок.
Смотрите видеоролик о заболеваниях толстой кишки:
Болезнь Крона
Болезнь Крона – быстро развивается в организме.
Отличие болезни Крона от язвенного колита – распространение воспалительного процесса как на саму кишку, так и на соседние органы (пищевод, желудок).
Поражению подвергается не вся поверхность, а отдельные участки. Воспаленные области идут по очереди со здоровыми зонами.
Прямую кишку воспалительный процесс вообще может не затронуть. Если он там начнется, то кишка подвергнется патологическому сужению, ведь поражена бывает не только сама слизистая, но и подслизистые слои.
Именно там собираются клетки гранулемы. По ходу развития болезни затрагиваются лимфатические сосуды.
Симптоматика зависит от особенностей развития болезни. Если воспалительный процесс затронул правую часть толстой кишки, то будет заметно вздутие, появится понос, боли. Если заболевание сопровождается сужением просвета, то возможна кишечная непроходимость.
Она может быть полной или частичной. В любом случае пациент почувствует резкие боли, тошноту, которая может быстро перерасти в рвоту. Если болезнь затронула только тонкую кишку, то появятся признаки, характерные для всех заболеваний данного органа: похудение, гиповитаминоз, нарушение обмена веществ.
Усугубляется ситуация появлением гнойных свищей в области анального отверстия. При поражении двенадцатиперстной кишки, пищевода симптоматика аналогична признакам язвенной болезни.
Болезнь Крона – очень серьезное заболевание. Она приводит не только к местным негативным проявлениям. Довольно быстро развивается нерадостная общая симптоматика. Это лихорадочное состояние, изменения в суставах, глазах, печени. Нередко появляются кожные высыпания.
Поставить диагноз «болезнь Крона» сложно. Лучше обследоваться в стационарных условиях, так как там в максимально короткие сроки можно провести ряд важных тестов. При постановке такого диагноза начинают с исключения молочных продуктов и компенсации поступления белка через другую пищу.
Медикаментозное лечение проводится теми же средствами, что и при язвенном колите. Это группа сульфасалазина, гормоны коры надпочечников, например, преднизолон.
Как правило, такого лечения бывает достаточно. Однако процесс длительный, а препараты имеют много побочных эффектов. Поэтому во избежание негативных последствий терапия должна вестись под наблюдением врача.
Ишемический колит
Атеросклероз – причина ишемического колита.
Данное заболевание вызвано патологическим сужением сосудов, отвечающих за кровоснабжение толстой кишки.
Заболевание начинается с появления воспалений на участках, недополучающих полезные вещества. Потом начинается изъязвление в этих местах.
В конце просвет кишки сужается, приводя к непроходимости. Основные причины ишемического колита – серьезные заболевания, следствием которых является нарушение кровоснабжения:
- сахарный диабет;
- атеросклероз;
- заболевания вен.
Перечисленные патологии приводят к ишемическому колиту спустя длительное время. Поэтому основная возрастная группа пациентов – пожилые люди, старики.
Задуматься о возможности развития ишемического колита нужно, если после еды (спустя 15 минут) чувствуются боли в животе слева, в стуле есть примеси крови. По мере развития болезни эти два симптома будут становиться ярче.
Боли усилятся, а кровотечения станут регулярными, в кале будут появляться даже сгустки.
Колит после атибиотикотерапии
Линкомицин служит причиной развития специфического колита.
Длительное лечение антибиотиками служит причиной развития специфического колита. Чаще всего болезнь начинается после приема линкомицина, тетрациклина.
Отмечено, что вероятность заболевания усиливается у тех, кто принимал лекарства перорально, при этом совмещал их с другими медикаментозными средствами.
Например, со слабительными препаратами. Из-за попадания в кишечник опасных для микроорганизмов веществ происходит массовое уничтожение полезной микрофлоры, ее вымывание (как в случае со слабительными).
В таких условиях начинает активно размножаться клостридия. Это опасный микроб, выделения которого пагубно сказываются на состоянии стенки кишечника. Его токсичные выделения приводят к разрушению слизистой стенки кишечника и даже могут стать причиной прободения.
Отличительным признаком этого заболевания считают бляшки, которые можно найти на слизистой повсюду. По-другому их называют мембраны, а сам колит именуют псевдомембранозным.
В зависимости от тяжести состояния больного разграничивают 3 стадии болезни: легкую, среднюю, тяжелую.
- Легкая форма проявляется только поносом. Он продолжается, пока в организм поступают антибиотики. После окончания курса антибиотикотерапии симптомы исчезают.
- Средняя тяжесть отличается продолжением проявления симптоматики даже после отмены антибиотиков. К частым водянистым поносам добавляются боли перед дефекацией. Постепенно нарастают признаки интоксикации. Ощущается слабость, тошнота, которая может перерасти в рвоту.
- Тяжелая форма. Признаки, характерные для состояния средней тяжести усугубляются. Появляются проблемы с сердцем: учащается пульс, а давление может значительно понизиться.
Чтобы не доводить состояние до критического, лучше при появлении поноса на фоне лечения антибиотиками приостановить их прием, посоветоваться с доктором. Это позволит избежать развития заболевания.
Если необходимо продолжить лечение, назначают средства, убивающие клостридии. Например, метронидазол, ванкомицин. Если ситуацию не удается нормализовать, больного госпитализируют.
Опухоли кишечника
В толстой кишке развиваются 2 виды новообразований.
В толстой кишке очень часто развиваются доброкачественные и злокачественные новообразования. При этом первенство – за последними.
Раком толстого кишечника, а особенно прямой кишки страдают очень многие.
Причем, в основном поражается именно левый отдел (3/4 всех случаев). Наибольшее количество заболевших – среди людей старше 50 лет.
Чем старше человек, тем выше риск развития такой патологии. Считается, что в группе риска находятся следующие группы лиц:
- в рационе которых превалируют продукты, богатые животными жирами;
- пораженные полипами толстой кишки;
- болеющие язвенным колитом;
- с отягощенной наследственностью;
- с раком толстой кишки в анамнезе.
Определить рак на ранних стадиях практически невозможно. Как правило, на запоры и небольшие боли в животе люди просто не обращают внимания. Настораживает лишь кровь в стуле, да и то ее могут отнести к проявлениям геморроя.
Если опухоль находится справа, то повышается температура, уходит вес, слишком частыми становятся поносы. Если опухоль слева, то будут мучить запоры, боли будут иметь схваткообразный характер.
Раздраженная толстая кишка
Вздутие – признак раздраженной толстой кишки.
Под синдромом раздраженного кишечника понимают целый комплекс патологий, связанных с функционированием данного органа.
Органических поражений при этом не отмечается, а вот функциональность нарушена.
Выделяют первичную форму и вторичную. В первом случае это отдельное заболевание. Во втором состояние развивается под воздействием иных поражений органов пищеварения.
Последние исследования доказывают, что раздраженный кишечник как состояние сопровождается сбоями в нервной регуляции, нарушением выделения гормонов внутри самого органа. Определить патологию можно по таким признакам:
- боли неопределенной локализации, пациенты жалуются на болезненные ощущения по всему животу;
- боли могут быть разными: ноющими или резкими, тупыми или острыми;
- живот вздувается, урчит;
- запоры, которые иногда сменяются поносами.
Для постановки диагноза проводится многоплановое обследование. В определении методики лечения опираются на причины, спровоцировавшие раздраженный кишечник. Основные моменты терапии – диета, физиолечение, двигательная активность, курортное лечение с водами, грязями.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Расскажите друзьям!
Расскажите об этой статье своим друзьям в любимой социальной сети с помощью социальных кнопок. Спасибо!
Заболевания толстой кишки многочисленны, но практически все имеют схожие симптомы, такие как нарушения стула, боли в животе, вздутие, в некоторых случаях признаки интоксикации.
Толстая кишка это конечный отдел пищеварительной системы, который делится на две части: проксимальный сегмент, который также абсорбирует (всасывает) питательные вещества и дистальный отдел, депонирующий каловые массы.
Заболевания толстой кишки могут возникать по следующим причинам:
- нарушение моторики (движения кишечного содержимого);
- проблемы с расщеплением и всасыванием;
- воспалительные процессы;
- новообразования.
Клиническая картина
Большинство заболеваний, так или иначе связанных с толстой кишкой, в начальной стадии развиваются бессимптомно. В дальнейшем пациенты выявляют признаки кишечного дискомфорта с нарастающей интенсивностью.
- Нарушения стула (запоры, поносы, частые позывы и небольшие порции).
- Боли в животе, как правило, тупые, ноющие и распирающие. В очень редких случаях, схваткообразные. Локализация боли по бокам живота и в нижней части (ближе к заднему проходу). Зачастую боль уходит или уменьшается после отхождения газов или кала.
- Урчание, вздутие и скопление газов.
- Выделение слизи, гноя, крови из заднего прохода, а также примесь крови в каловых массах, каломазание.
У многих пациентов также выражена общая интоксикация (слабость, бледность, быстрая утомляемость, апатия). Такой симптом может быть признаком онкологических процессов. У маленьких детей интоксикация без видимых причин (источников инфекции и воспалений в других органах) может быть признаком врожденных патологий толстой кишки.
Рассмотрим более подробно заболевания толстой кишки. Некоторые из них могут возникнуть и у новорожденного ребенка, некоторые – во взрослом возрасте. В любом случае вы должны понимать что те или иные признаки патологий толстой кишки – это повод незамедлительно обратиться к врачу.
Болезнь Гиршпрунга
Врожденная наследственная аномалия развития толстой кишки, в результате которой нарушается иннервация (не передаются нервные импульсы, заставляющие кишку продвигать содержимое) фрагмента кишки или всей ее длины. Это заболевание как раз из тех, что проявляются не только кишечным дискомфортом, но и интоксикацией. В грудном возрасте у ребенка возникают упорные запоры, которые усиливаются при введении прикормов. Лечение хирургическое, после которого состояние нормализуется и более 90% пациентов имеют удовлетворительные прогнозы. Без лечения смертность 80% в младенческом возрасте.
Язвенный колит
Неспецифический язвенный колит – хронический воспалительный процесс в слизистых тканях толстой кишки, который возникает из-за неблагополучного сочетания наследственных факторов и аспектов жизнедеятельности человека. Так, например, язвенный колит может развиться в результате пищевой аллергии, стресса, иммунных и аутоиммунных процессов в организме, а также у людей, бросивших курить.
Доказано, что риск развития язвенного колита у лиц, бросивших табакокурение, на 70% выше. Т.е. активное курение – это не всегда плохо.
Точные причины этого заболевания толстой кишки до сих пор не установлены. Считается, что немаловажную роль играет наследственный фактор (при наличии болезни Крона у родственников, высока вероятность язвенного колита у пациента), а также иммунные процессы. Так, например, если пациенту в молодом возрасте удалили истинный аппендицит, то риск обрести данную патологию в разы меньше. Кроме того, высокое потребление олеиновой кислоты (2-3 столовых ложки оливкового масла) с продуктами, также снижает риск развития такого колита.
Симптомы болезни собственно дублируют ее проявление в организме. Т.е. возникшие на стенках толстой кишки язвы склонны к кровоточивости в результате малейшего механического раздражения. Таким раздражением может быть движение каловых масс в просвете кишки. Как результат у пациента появляются кровотечения из прямой кишки, поносы, примесь крови в стуле, лихорадка (37-390), острая боль с локализацией в левый бок, а также общая слабость и нарушение работоспособности.
Лечение подразумевает не только медикаментозное купирование воспалительного процесса, но также и диету, направленную на регенерацию слизистой оболочки. Всем больным из рациона рекомендуется исключить молоко и молочные продукты, т.к. практически у всех обнаруживается непереносимость белков, входящих в его состав. При тяжелых поражениях применяются гормональные препараты – также для борьбы с воспалением. При локализации поражения тканей в прямой кишке лекарственные препараты назначаются в форме ректальных свечек. После купирования острого воспалительного процесса медикаментозные препараты принимаются довольно длительно с целью полной регенерации слизистой оболочки.
Болезнь Крона
Болезнь Крона относится к хроническим патологиям толсто кишки. Это трансмуральное воспаление, т.е. оно охватывает все слои кишки. Кроме того, поражать болезнь Крона может все отделы пищеварительного тракта – от ротовой полости до прямой кишки. Участки поражения чередуются со здоровыми тканями. В подслизистом слое обнаруживаются гранулемы (скопление эпителиальных клеток), а также поражение лимфатических сосудов.
Болезнь названа по имени американского гастроэнтеролога Б.Б.Крона, который (вместе с 2 коллегами) описал 14 случаев этого заболевания в 1932 году.
Среди причин этой болезни толстой кишки выделяют:
- генетические — патологию часто обнаруживают у однояйцовых близнецов, родных братьев, а также у многих пациентов есть кровные родственники с таким заболеванием;
- инфекционные — учеными проводились эксперименты, в результате которых высказывались гипотезы о возможной инфекционной природе данной патологии;
- иммунологические факторы — об этом говорит системное поражение органов.
Симптомы болезни Крона разнообразны, как и ее проявления.
- При поражении правой стороны кишки пациенты предъявляют такие жалобы как боль, урчание и вздутие, частые дефекации. При таком поражении довольно часто развивается сужение кишечного просвета. Для врача картина заболевания может выглядеть как полная или частичная непроходимость кишечника, особенно если у больного возникают такие симптомы как внезапная неукротимая рвота и острая боль.
- При поражении исключительно тонкого кишечника у пациентов наблюдаются такие признаки как нарушение обмена веществ, авитаминоз и похудение. Для такого поражения характерны также гнойные свищи, возникающие вокруг заднего прохода.
- При атаке болезни на пищевод и двенадцатиперстную кишку клиническая картина напоминает язвенную болезнь.
Симптомы болезни Крона не ограничиваются локализацией в пищеварительном тракте. При тяжелых формах этого заболевания могут развиваться поражения глаз, суставов, печени, а также возникают проявления на коже.
Диагностика болезни Крона – очень сложный процесс, требующий высокой квалификации врача и дифференциальной диагностики с другими заболеваниями, которые могут давать похожие симптомы. Именно поэтому важно обратиться к гастроэнтерологу как можно раньше, обнаружив даже самые небольшие признаки, указывающие на данную патологию.
Лечение, как и в предыдущем случае, осуществляется препаратами, направленными на купирование воспаления и регенерацию слизистого слоя кишечника. С учетом тяжести заболевания и риска развития возможных тяжелых осложнений, а также специфики лекарственных средств, применяемых для ее лечения, пациент должен пребывать под медицинским контролем. Диета при болезни Крона предполагает повышенное содержание белка и исключает молоко и продукты его переработки.
Ишемический колит
Ишемический колит – это острый воспалительный процесс в кишечнике, спровоцированный нарушением питания его тканей. Т.е. по какой-то причине в сосудах, питающих тот или иной отдел кишечника, развивается ишемия (спазм), который препятствует снабжению кишечника кровью и нормальному венозному оттоку. Если пациент вовремя не обращается за помощью, то воспаление провоцирует развитие язв, кровоточивости и, со временем, сужение просвета толстой кишки.
Признаки заболевания в начальной стадии это боль в левой стороне живота через некоторое время после приема пищи, иногда примеси крови в каловых массах. Многие не обращают внимания на подобные проявления болезни, позволяя ей прогрессировать. В результате, боль становится постоянной, сильной, а кровотечения значительными. В самых тяжелых случаях может развиться некроз (отмирание) тканей, а это уже повод для экстренного хирургического вмешательства.
Лечение преимущественно медикаментозное, при условии, что болезнь выявлена в начальной стадии. Применяются медикаменты, усиливающие кровоснабжение тканей кишечника, а также антибиотики и курс пробиотиков после них. Все назначения делает только врач и только после полного спектра обследований, поскольку заболевание серьезное, может привести к тяжелым последствиям, а по своей клинической картине похоже на другие патологии, например прорастание раковой опухоли или метастазов в ткани кишечника. Самолечение в данной ситуации категорически недопустимо.
Псевдомембранозный колит
Псевдомембранозный колит – это острый воспалительный процесс, преимущественно спровоцированный длительным лечением антибиотиками. Есть также данные о том, что такая патология может возникнуть после некоторых операций и на фоне длительного приема слабительных средств.
Причина данного заболевания в нарушении природного баланса микрофлоры кишечника. Колонии полезных бактерий уменьшаются, а болезнетворные бактерии развиваются. В частности данный вариант болезни толстой кишки, вызывает патогенный микроб клостридия, который своим токсином нарушает структуру слизистой кишечника. Такие нарушения могут повлечь за собой даже прободения (разрывы тканей). Название патологии обусловлено возникновением бляшек (мембран) на слизистой оболочке, по всей длине кишки.
Легкие формы заболевания, возникают на фоне лечения антибиотиками (линкомицин, тетрациклин и др.), проявляются поносами и исчезают после отмены этих препаратов. Тяжелые формы проявляются интоксикацией, лихорадкой, наличием слизи и крови в каловых массах, водянистыми поносами. Боль в животе усиливается перед опорожнением кишечника. Тяжелыми формами болезни считаются состояния, когда вовлечена сердечнососудистая система (артериальное давление падает, а пульс растет). Лечение заключается в отмене препарата, который спровоцировал данное состояние, нормализации общего состояния организма (регуляция водно-солевого обмена, купирование рвоты, нормализация работы сердца и сосудов). В некоторых случаях назначаются препараты против клостридии (метронидазол и др.). Госпитализация обязательна, если состояние тяжелое.
Новообразования толстой кишки
Новообразования толстой кишки делятся на доброкачественные (полипы) и злокачественные (раковые опухоли). Доброкачественные могут предшествовать злокачественным, а злокачественные, в свою очередь, могут возникать без видимых на то причин.
Рак толстой и прямой кишки лидирует по частоте возникновения среди всех злокачественных новообразований. Преобладает у пациентов старше 40 лет. В более старших возрастных группах вероятность развития рака толстой кишки еще выше.
Факторы, провоцирующие развитие рака включают: обилие рафинированной пищи, полипозы, длительные язвенные колиты, а также рак в анамнезе (т.е. происходит рецидив заболевания). Характерные признаки раковых опухолей на ранних стадиях такие же, как и при других патологиях: боли в животе различной локализации, запоры и кровь в каловых массах. Для опухолей в правой половине кишки характерны: лихорадка, потеря веса, резкая слабость и поносы. Опухоли левой половины проявляются сильными схваткообразными болями и задержкой стула, нарастающей за 3-4 месяца.
Поскольку онкологические процессы могут протекать скрытно или маскироваться под иные патологии, при обнаружении малейших признаков, указывающих на болезни толстой кишки, необходимо срочно обследоваться. Раннее выявление злокачественных опухолей позволяет удалить их хирургическим путем, предотвратив метастазирование.
Болезни толстой кишки: симптомы и лечение
Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
«Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день…
Читать далее »
Толстая кишка является одной из составляющих кишечника, и конечным отделом пищеварительного тракта. В данной области происходит заключительный этап переработки пищи. В связи с насыщенной функциональностью органа, серьезные болезни толстой кишки, их симптомы и лечение, нередко, трактуются неверно. Больной человек только заглушает симптоматику, не проходя качественного лечения. Патология, при этом, продолжает прогрессировать, рискуя перейти в неизлечимую, и опасную для жизни стадию.
Причины заболеваний толстой кишки
Этиология болезней толстого кишечника многогранна, поэтому, факторов, вызывающих развитие той или иной патологии может быть несколько.
Основными причинами заболеваний являются:
- нездоровые пищевые привычки;
- инфекционные и паразитарные инвазии (проникновение в организм);
- психоэмоциональная нестабильность;
- бесконтрольный прием антибиотиков, спазмолитиков;
- осложненная наследственность;
- функциональный сбой обменных процессов;
- гиподинамический образ жизни (недостаточная подвижность);
- пагубные пристрастия (никотин, алкоголь).
Перечисленные факторы провоцируют развитие воспалительных процессов различной природы, переходящих в хронические болезни толстого кишечника.
Симптомы и лечение распространенных патологий
Общая симптоматика, характерная для большинства заболеваний толстой кишки, характеризуется следующими проявлениями:
- нарушением процесса опорожнения кишечника, симптом может иметь полярные проявления: либо диарея (понос), либо обстипация (запор);
- регулярные боли в животе;
- интенсивное образование кишечных газов (метеоризм);
- слабость, изменение массы тела;
- кровяные вкрапления в экскрементах;
- анальные кровотечения.
Основой лечения толстого кишечника при любом заболевании является диетотерапия, задача которой нормализовать процессы всасывания и пищеварения.
Необходимо придерживаться определенных правил:
- питание должно быть дробное;
- рацион нужно составить из легких для переваривания продуктов;
- исключаются жирное мясо, копченые, соленые, маринованные блюда;
- отказаться следует от кофе и алкогольных напитков.
Геморрой
Является разновидностью венозного вздутия в области прямой кишки и анального отверстия. Происходит нарушение оттока крови, вследствие чего образуются шишки – геморроидальные узлы.
Признаки
Заболевание развивается постепенно, основными симптомами являются:
- систематические боли ноющего характера в области ануса. Дискомфорт усиливается во время посещения туалета;
- ректальное кровотечение. На первых порах, данный признак проявляется при опорожнении кишечника или сразу после. В дальнейшем следы крови на нижнем белье можно заметить при физической нагрузке или долгого сидения на твердой поверхности;
- ощущение зуда и жжения. Пациент испытывает такие ощущения независимо от дефекационного процесса, и без видимой провокации;
- учащение запоров.
Терапия
В начальной стадии прибегают к противовоспалительным и болеутоляющим ректальным суппозиториям (свечи), соблюдению диетического рациона. Хорошие результаты дает фитотерапия на основе рецептов народной медицины.
В запущенных и осложненных формах заболевания, показано оперативное вмешательство по иссечению геморроидальных узлов: склеротерапия, геморроидэктомия, геморроидопексия, лазерное удаление.
Язвенный колит
Хроническое воспаление с волнообразным течением. Периоды ремиссии сменяются рецидивами. Отправной точкой начала болезни является область прямой кишки, с последующим поражением толстого кишечника. Основной причиной развития патологии считается сбой в работе иммунной системы, характеризующийся разрушением тканей организма (аутоиммунный фактор).
Симптомы
Язвенный колит имеет следующие клинические проявления:
- выделение кровяных и гнойных сгустков при опорожнении кишечника;
- сильные болевые ощущения в области живота (абдоминальные боли);
- гипертермия (повышение температуры тела);
- жидкий стул несколько раз в сутки (в тяжелой стадии болезни – до 10 раз);
- болезненная дефекация;
- тенезмы (непродуктивные позывы к опорожнению кишечника);
- дилатация (увеличение объема кишки) вследствие потери способности к сокращению.
Лечение
В зависимости от стадии проявления болезни, тактика лечения может быть консервативная или оперативная. В первом случае, назначаются медикаменты противовоспалительного и противомикробного действия (Сульфасалазин, Месазалин), гормоносодержащие препараты костикостероидного ряда (Преднизолон и др.), лекарства, подавляющие активность иммунной системы (Циклоспорин).
Хирургическое вмешательство проводится при отсутствии положительной динамики после курса медикаментов.
Основными показаниями к хирургии толстой кишки являются:
- сквозное отверстие в стенке кишечника (прободение);
- полное отсутствие двигательной функции кишки (непроходимость);
- образование гнойного воспаления (абсцесс);
- кровотечения.
Операции проводятся двух видов:
- колэктомия (резекция одного отдела толстого кишечника — ободочной кишки);
- проктоколэктомия (иссечение двух отделов: прямой кишки и ободочной).
Болезнь Крона
Неизлечимый воспалительный процесс. Зарождается в области толстого кишечника, поражает в начале слизистую, затем, более глубокие ткани кишечника, желудка, пищевода. При этом, этиология (причина возникновения) заболевания не изучена. Симптомы проявляются в зависимости от стадии болезни, и масштабов пораженных участков пищеварительной системы.
Основные признаки
Общие для всех кишечных болезней симптомы дополняют:
- сильные схваткообразные боли в животе и области анального отверстия;
- нарушение терморегуляции тела;
- диарея с кровью.
При тяжелом течении проявляются воспаления желчных протоков, печени, суставного аппарата, слизистой оболочки глаз. Наиболее распространенной перспективой является рак кишечника.
Консервативная терапия
Хирургические методы для борьбы с болезнью Крона не применяются. Лечение медикаментами направлено на облегчение симптоматики, угнетение воспалительного процесса, купирование болевого синдрома. В основе терапии костикостероиды (гормоны), и противовоспалительные аминосалицилаты (Сульфасалазин, Мезаламин).
Эндометриоз (у женщин)
В силу гендерных особенностей анатомического расположения, эндометриоз является болезнью толстого кишечника у женщин. Заболевание имеет вторичную природу, и развивается, как осложнение эндометриоза (патологического разрастания внутренних тканей матки). Провоцирующими факторами выступают гормональные сбои, гинекологические патологии, сахарный диабет.
Симптоматика
Острое проявление патологии наблюдается во время менструации:
- болезненные месячные;
- стремительное и чрезвычайно болезненное опорожнение кишечника;
- наличие крови в экскрементах.
Лечение
Лечение эндометриоза кишечника ведется параллельно с основным заболеванием.
Основной упор делается на гормотерапию медикаментами, содержащими эстроген и прогестерон, с целью остановки роста клеток эндометрия (маточных тканей). В тяжелых случаях, проводится резекция пораженного участка толстого кишечника.
Онкологическая опухоль
Раковая опухоль чаще поражает левую сторону толстой кишки. Имеет общую с другими заболеваниями толстого кишечника симптоматику, поэтому часто, диагностируется в прогрессирующей или запущенной стадии. Обнаруживаются только посредством специальной диагностики. Лечение всегда оперативное, с дополнением в виде химиотерапии.
Диагностические методы
Установить заболевание, опираясь только на результаты лабораторных анализов очень сложно.
Для диагностики используются следующие современные методы:
- Ирригоскопия. Рентгенологическое обследование кишечника с применением бариевой взвеси (контрастного вещества), позволяющего визуализировать пораженные участки кишечника на снимке.
- УЗИ (ультразвуковое исследование). Абдоминальное УЗИ является безопасной, безболезненной и информативной процедурой обследования органов брюшной полости.
- Колоноскопия. Метод инвазивной (проникающей) эндоскопической диагностики, основанной на введении пациенту в прямую кишку эндоскопа, оснащенного видеокамерой. Изображение проецируется на экран монитора компьютера. Данный метод позволяет достоверно установить наличие и природу патологии.
Нарушение функциональности органов системы пищеварения требует внимания медицинских специалистов. Первично, можно посетить терапевта, который в случае необходимости, направит к врачу более узкого профиля – проктологу. Чтобы избежать серьезных осложнений, не следует игнорировать тревожную симптоматику.
Болезни толстого кишечника: симптомы и лечение
Среди всех патологий пищеварительной системы более 50% случаев занимают заболевания кишечника. Болезни кишечника известны всем, большая часть патологических процессов протекает в скрытой форме.
Согласно статистике, в основном больные обращаются за медицинской помощью в случаях сильного прогрессирования болезни или переходе её в хроническую форму.
Все патологии кишечника развиваются в толстой и тонкой кишке, имея воспалительный характер.
Заболевания толстого кишечника
Заболеваний толстого кишечника много, они имеют разное происхождение, характер и причины, врачи выделяют такую симптоматику:
- ноющие и дискомфортные ощущения в животе. Такие симптомы проявляются на первых этапах заболевания;
- изменение испражнений (диарея или запор);
- метеоризм, урчание, чувство распирания живота (симптомы обычно усиливаются в вечернее время суток);
- боли в животе или в районе заднего прохода.
Со временем признаки прогрессируют. К обычному кишечному дискомфорту добавляются выделения из анального отверстия гнойного, слизистого и кровянистого характера. Могут появиться ощущения сильного давления в области заднего прохода на постоянной основе, частые позывы в туалет и непроизвольные отхождения газов и фекалий. В основном эти признаки говорят о зрелой стадии заболевания.
Виды заболеваний толстого кишечника
Язвенный колит
Это заболевание считается самым распространенным при воспалении слизистой оболочки толстой кишки.
Воспалительный процесс провоцирует появление различных язв и эрозий, вызывающих кровотечения. Точных сведений о причинах появления заболевания в данное время нет. Врачи склоняются к тому, что причина – это генетическая предрасположенность и иммунный дефицит, вызывающий воспалительные процессы тяжелой формы.
Симптоматика язвенного колита:
- частая диарея;
- кровотечения из заднего прохода (усиливаются в период обострений);
- боли в животе, локализующиеся с левой стороны (проходят после опорожнения);
- общая слабость.
Данное заболевание может преобразовываться в более серьёзные формы: полипы и раковые образования. Только своевременное лечение предупреждает их развитие. Лечат данную патологию с помощью гормонально и базисной терапии, в сочетании с диетой. Питание должно исключать молочные продукты, потому как у множества больных встречается непереносимость коровьего белка.
Болезнь Крона
Данная патология, также как и язвенный колит, связана с воспалительными процессами на слизистой. Но поражается не только толстая кишка, но и весь ЖКТ. Этимология заболевания неизвестна, но выделяют две основные теории: инфекционную (выдвинута из-за того, что воспаление лечится антибиотиками) и аутоиммунную (предполагает, что по неизвестной причине иммунные клетки организма атакуют ткани кишечника).
Воспалительный процесс образовывается в подвздошной кишке, затем поражая весь кишечник и верхние отделы желудочно-кишечного тракта.
Симптомы болезни Крона зависят от локализации патологии:
- вздутие и бурчание в животе, кровь при дефекации, ощущения похожие на боль при аппендиците;
- полная или частичная непроходимость, выражается в постоянной сильной рвоте и резкой боли;
- стремительная потеря в весе (происходит из-за нарушения всасывающейся способности кишечных стенок, истощения организма и дефицита витаминов).
Болезнь Крона достаточно трудно диагностировать, симптомы схожи с аппендицитом и с неспецифическим язвенным колитом, бактериальный энтероколит и многие другие заболевания. Установить данное заболевание можно только при проведении внутрикишечного исследования (колоноскопии с забором ткани для анализа). Лечение преимущественно медикаментозное с обязательным соблюдением строгой диеты. Обострение снимают антибиотиками, эффективны они особенно при поражении толстой кишки.
Псевдомембранозный колит
Заболевание толстого кишечника воспалительного характера, вызывающееся из-за бесконтрольного размножения клостридий. Данную патологию зачастую связывают с долгим приёмом антибиотиков, цитостатиков и слабительных.
Читайте также: Жжение в грудине: причины и симптомы жжения
Симптоматика псевдомембранозного колита зависит от тяжести заболевания и ее степени:
- частые поносы, прекращающиеся через несколько дней после отмены медикаментов (при легкой степени воспаления);
- каловые массы водянистого характера, содержащие примесь крови и слизи (при средней степени воспаления);
- тошнота и рвота, отсутствие аппетита, повышенная температура и слабость (данные симптомы указывают тоже на среднюю форму болезни толстого кишечника);
- кишечные расстройства, проблемы по сердечно сосудистой части в виде гипотонии и тахикардии (при тяжёлой форме воспаления).
Псевдомембранозный колит может развиться у людей абсолютно любого возраста. Диагностика заболевания основана на обнаружении в анализе кала клостридий и продуктов их жизнедеятельности, а также основана на ректороманоскопии, которая показывает наличие жёлтого фиброзного налёта на стенках толстой кишки.
Новообразования толстой кишки
Опухоли — одни из часто встречающихся патологий. Рак толстого кишечника занимает «почётное» место среди других онкологических заболеваний. Злокачественные опухоли, локализированные в прямой и толстой кишке, существенно преобладают над доброкачественными новообразованиями.
По статистике, кишечной онкологии подвергаются люди старше сорока лет, с возрастом риск увеличивается. Основная причина стремительного развития раковых заболеваний кишечника, несомненно, связана с неправильным питанием. Повышенный риск у людей и с наследственной предрасположенностью.
Коварство злокачественных новообразований заключается в том, что они развиваются бессимптомно на начальных стадиях.
Симптомы опухолей схожи и другие заболевания:
- запоры;
- боли в животе;
- стул с прожилками крови;
- слабость и беспричинное изменение температуры;
- снижение массы тела.
Симптомы возникают быстро и стремительно развиваются. Несмотря на то, что признаки похожи на кишечные патологии, злокачественные образования исключать нельзя. При появлении первых жалоб сдают все анализы.
Лечение рака радикальное — операцию совмещают с облучением и химиотерапией. При благоприятном исходе, чтобы избежать рецидива, нужно регулярно мониторить кишечник на предмет опухолей.
Заболевания тонкого кишечника
Тонкая кишка играет немаловажную роль в системе пищеварения. В ней происходят завершительные процессы переваривания продуктов питания и всасывания, необходимых человеку витаминов и минералов. Различные болезни тонкой кишки проявляются одинаково. Главное нарушение работы тонкой кишки проявляется в виде синдрома нарушенного всасывания.
Заболевания тонкого кишечника имеют общие симптомы:
- нарушение стула;
- вздутием и урчанием живота;
- стул с непереваренной пищей;
- тянущие ноющие боли, ощущающиеся в области пупка или в правой части живота.
Виды заболеваний тонкой кишки
Хронический энтерит
Воспалительное заболевание тонкого кишечника, которое нарушает её функции. Огромную роль в появлении энтерита играют сальмонеллы, дизентерийные палочки, ротавирусы и т.д. При всем этом, энтерит в хронической форме обычно развивается как постинфекционный процесс.
Причинами энтерита могут быть:
- прием лекарственных средств;
- воздействие тяжёлых металлов;
- ионизирующее излучение.
Развивается данное заболевание при следующих факторах:
- при проникновении бактерий в тонкую кишку;
- при нарушении защитной системы и выработке кишечных ферментов;
- при нарушении двигательной функции тонкой кишки.
Симптоматика делится на две группы – местная и общая, они обуславливаются разной степенью обменных расстройств.
Симптомы хронического энтерита:
- урчание, вздутие живота;
- боли, локализирующиеся около пупка, несвязанные с приёмом пищи;
- непереносимость коровьего белка;
- сухая кожа, ломкие ногти;
- снижение массы тела;
- нарушение менструации у женщин и ослабление половой функции у мужчин.
Читайте также: Что такое перфорация кишечника
Существуют методы для выявления такой болезни, как хронический энтерит, их проводит гастроэнтеролог. В результате обследования определяется диагноз, оценивается форма заболевания, от чего и зависит лечение.
Сосудистые заболевания тонкого кишечника
Кровь к тонкой кишке поступает из трёх крупных артерий: верхней и нижней брыжеечных артерий и чревного ствола. В результате атеросклероза просвет сосудов становится меньше, и количество крови, поступающее для питания тонкого кишечника, тоже уменьшается. Во многих случаях это происходит в сочетании с атеросклерозом сосудов в областях сердца, головного мозга и нижних конечностях.
Болезни кишечника симптомы при сосудистых забеливаниях:
- сильные боли в животе через двадцать, пятьдесят или девяносто минут после приёма пищи;
- урчание, вздутие живота;
- нарушение стула.
Боли слабо выражены, но кишечные расстройства присутствуют. Только обращение к гастроэнтерологу поможет установить причину болей или расстройств. Опасность заболевания в том, что без лечения закупорится просвет сосудов. Это вызывает инфаркт кишки.
Кардинальным методом считается хирургическое вмешательство – замена поражённых сосудов. Если такое лечение не провести, то пациенту нужно выдерживать диету, принимать медикаменты, назначенные лечащим врачом.
Аллергические заболевания тонкой кишки
Аллергия — повышенная реакция организма на антигены – чужие белковые вещества.
Поражение тонкого кишечника при аллергии может быть как самостоятельным проявлением патологии, так и одним из составляющей от общей аллергической реакции.
Аллергическая болезнь кишечника называется энтеропатия. Она возникает вследствие воздействия антигенов лекарств, пищевых продуктов, пыльцы растений и введения вакцин.
Аллергическое поражение имеет симптомы:
- внезапные схваткообразные боли, локализирующиеся по всему животу;
- урчание, вздутие;
- диарея с остатками непереваренной пищи;
- тошнота и рвота.
Лечение аллергических заболеваний тонкой кишки лечатся легче, если удаётся найти аллерген и исключить с ним контакт. Но в большинстве случаев это не удаётся. В таком случае под контролем врача антиген находят методом исключения. При плановом лечении применяются антигистаминные препараты в обязательном порядке.
Болезнь Уиппла
Данное заболевание считается довольно редким, при нем страдает не только тонкий кишечник, но и другие органы. Причиной патологии являются особые микробы – каринобактерии. Из-за них образовывается воспаление и нарушается всасывание в тонкой кишке.
Симптомы при болезни Уиппла следующие:
- повышение температуры;
- тяжёлые поносы;
- схваткообразные боли в живое;
- похудение;
- отёк и покраснение суставов.
Лечение данной патологии состоит из приёма антибиотиков и других противомикробных средств. Лечение при болезни Уиппла длительное – около двух лет.
Опухоли тонкой кишки
Новообразование тонкой кишки встречаются довольно редко, и в большинстве случаев они доброкачественные.
Проявление новообразований зависит от того, увеличиваются они в одном месте или локализируются по всей слизистой.
Симптомами опухолей могут быть:
- боль спастического характера в различных отделах живота;
- вздутие;
- рвота;
- диарея;
- развитие малокровия.
Больному с кишечными расстройствами необходимо обратиться за квалифицированной помощью. Если выявляется новообразование тонкой кишки, то проводится оперативное вмешательство, а при некоторых видах новообразований – химиотерапия.
Заболевания толстого и тонкого кишечника имеют схожую клиническую картину, поэтому своевременное обращение к специалисту поможет облегчить диагностику и лечение. Позволит избежать необратимых последствий для жизни.
Источник