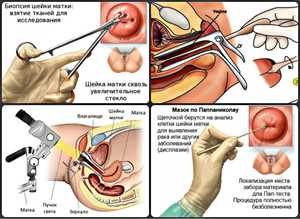
Увеличение щитовидной железы у подростка девочки
Щитовидная железа у девочек - Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Гипотиреоз — это комплекс симптомов, возникающий на фоне понижения функции щитовидной железы. При врожденном типе недостаточности тиреоидных гормонов происходит нарушение закладки нервной ткани у плода, что приводит к серьезным порокам его развития.
После рождения у детей нарушается миелинизации нервных волокон и образование медиаторов, необходимых для передачи импульсов между нейронами. Кроме того, в клетках нервной системы угнетаются метаболические процессы и уменьшается образование биологически активных веществ. Приобретенная форма болезни тяжелее протекает в младшем возрасте, т. к.у ребенка возникают серьезные отставания в умственном и физическом развитии. На УЗИ детей с врожденным гипотиреозом чаще всего выявляют гипоплазию щитовидного органа. При приобретенном варианте железа, как правило, увеличена.
По степени тяжести различают три типа заболевания:
- 1. транзиторный;
- 2. субклинический;
- 3. манифестный.
Транзиторный — это наиболее легкий тип, который характеризуется непродолжительным снижением уровня гормонов щитовидной железы, восстанавливающимся со временем, часто патология протекает незаметно для больных и выявляется случайно.
При субклиническом варианте уровень тиреоидных гормонов в норме, но тиреотропный (гормон гипофиза, регулирующий функцию щитовидной железы) — повышен. Симптоматика отсутствует и без проведения анализа крови на Т3, Т4 и ТТГ выявить болезнь невозможно. Наиболее частой причиной этого варианта гипотиреоза является аутоиммунный тиреоидит. Детям с субклиническим гипотиреозом назначают курс гормональной терапии, после прохождения которой последующего лечения не требуется. Но таким пациентам показано диспансерное наблюдение у эндокринолога и периодический контроль гормонов Т3, Т4 и ТТГ. Развивается данная форма гипотиреоза у детей школьного и подросткового возраста, часто остается недиагностированной, а иногда уровень гормонов нормализуется самостоятельно.
Манифестный тип имеет классические проявления болезни и считается наиболее тяжелым. Появляются выраженные симптомы болезни и значительное снижение уровня тиреоидных гормонов
Если не диагностировать и вовремя не начать лечение гипотиреоза, в организме детей начнут происходить необратимые процессы, которые приведут к тяжелой инвалидности.
Симптомы заболевания
Проявления врожденного гипотиреоза начинаются постепенно, так как дети, находящиеся на грудном вскармливании, получают определенное количество тиреоидных гормонов с молоком матери — для полного возмещения потребности этого недостаточно, но для продления момента проявления симптоматики хватает. Поэтому первые признаки болезни дают о себе знать, спустя 3-6 месяцев после рождения, когда развиваются необратимые процессы в центральной нервной системе.
Характерные симптомы гипотиреоза у новорожденных и детей до года:
- Ребенок рождается в срок или чаще переношенный (более 42 недель).
- Плод крупный, масса тела более 4 кг.
- Возникает нарушение дыхания — шумное, с временными остановками, вследствие отека слизистой носа дети дышат ртом.
- Адинамия — дети слабые, возникают трудности при кормлении, плохо берут грудь и вяло сосут молоко, аппетит снижен. Длительное время могут лежать неподвижно, не проявляя интереса к окружающему миру.
- При кормлении синеют губы и носогубный треугольник.
- Чрезмерная сонливость — спят такие дети больше обычного, могут не просыпаться на кормление длительное время.
- Крик вялый, неэмоциональный, грубый.
- Нарушения со стороны желудочно-кишечного тракта — частые колики, длительные запоры.
- Нарушения терморегуляции — организм таких малышей плохо удерживает тепло, и у них часто наблюдается снижении температуры тела ниже 35 градусов, кожа на ощупь холодная и сухая.
- Характерно отставание в физическом развитии, дети плохо набирают вес, имеют маленький рост, выглядят истощенными. У них короткие конечности и длинное туловище, широкие кисти рук и короткие пальцы. Отечный и утолщенный язык может быть очень большим и не помещаться во рту у ребенка. Шея короткая и широкая, зубы прорезываются с опозданием и беспорядочно.
- Замедляется и психическое развитие, ребенок не хочет гулять, не интересуется игрушками и окружающими предметами. Если не начать лечение, то речь вовсе не начнет развиваться. Отставание в умственном развитии при гипотиреозе называется кретинизмом.
Данные симптомы характерны для тяжелого течения болезни, которые без должного лечения приводят к полной инвалидности. При легком варианте первые признаки болезни могут возникнуть только к 5 годам жизни или даже в подростковом возрасте.
Отличия в симптоматике относительно возраста ребенка
Ребенок постоянно находится в состоянии интенсивного роста, который контролируется нейрогуморальной системой. И ключевую роль в процессе регуляции играют гормоны щитовидной железы. В каждый период развития организму нужны различные концентрации Т3 и Т4. В зависимости от возраста будут отличаться и симптомы заболевания.
Возникновение заболевания от 2 до 6 лет сопровождается серьезными отклонениями в физическом и психическом развитии. Дети имеют маленький рост, короткие руки, короткую шею, внешне похожи на карликов. Они не разговаривают и имеют значительно сниженный интеллект.
Дети в 7 лет выглядят намного младше своих сверстников, при врожденном типе имеется сильное отставание в интеллекте и физическом развитии. Возникновение болезни в этом возрасте приводит к следующим нарушениям:
- изменения поведения — дети быстрое устают, становятся неактивными, безразличными;
- детям тяжело дается обучение в школе, они невнимательны и медлительны;
- начинают выпадать волосы и крошиться ногти;
- замедляется рост, так как нарушается развитие костной ткани;
- в крови выявляют снижение тиреоидных гормонов или ТТГ;
Проявления у детей 8 лет сходны с симптомами в более младшем возрасте, однако, чем позже возникает патология, тем меньше она влияет на психическое развитие.
В эти годы (начиная с 7-8 лет) дети наиболее интенсивно растут и потребность в гормонах щитовидной железы очень высока, поэтому часто развиваются субклинические формы гипотиреоза. Гипофиз начинает в большем количестве вырабатывать тиреотропный гормон, чтобы железа синтезировала достаточное количество Т3 и Т4. Поэтому при анализе крови тиреоидные гормоны в норме, а ТТГ повышен — это механизм компенсации. Если не начать терапию, то этот процесс возмещения со временем сорвется и произойдет резкий спад гормонов, болезнь начнет клинически проявляться.
С началом полового созревания (особенно у девочек) потребность в гормонах возрастает, и происходит срыв процесса возмещения, вследствие чего дети начинают отставать в половом развитии — набирают вес, у них не растут лобковые волосы, грудь, нет менструации, преобладают негативные эмоции, кожа становится сухой и шелушится. У ребенка наблюдаются замкнутость и нелюдимость, возникают серьезные проблемы с коммуникацией.
Лечение гипотиреоза у детей
На данный момент во всех роддомах в качестве диагностики обязательным является проведение теста на врожденный гипотиреоз. Для этого у грудничков берут кровь на исследование уровня гормонов на 4-5 день рождения.
Введение этого анализа в качестве обязательного позволяет в сотни раз сократить проявления гипотиреоза и обеспечить раннее начало терапии.
Этиологического лечения гипотиреоза на сегодняшний день не существует, современные методы позволяют влиять лишь на некоторые механизмы развития болезни, но не на саму причину ее возникновения. Медикаментозная терапия включает гормональные препараты для восполнения недостатка Т3, Т4 в крови. При врожденных формах раннее начало лечения позволяет полностью устранить симптомы заболевания и обеспечить нормальное развитие ребенка. Для этих целей используют Тироксин и Эутирокс.
При субклиническом течении патологии у детей старше 12 лет, когда имеется незначительное снижение уровня Т3, Т4, возможно назначение растительных препаратов, включающих лапчатку белую, корень солодки, траву череды и ламинарию — эти растения нормализуют функцию щитовидной железы и входят в состав таких препаратов, как Эндонорм, Альба, Зобофит. Используют их не только при гипофункции, но и при повышенном и нормальном содержании гормонов.
Отдельным компонентом лечение является соблюдение рекомендаций по профилактике, в которую входит регулировка рациона для нормализации веса, употребление продуктов богатых йодом (морская капуста и рыба, йодированная соль, сливы, абрикосы и другие). Необходимо исключить жирную, острую, копченую и мучную пищу. Такая же диета показана и беременным женщинам для профилактики гипотиреоза у ребенка.
Гормональный баланс в организме подростка
Читать далее…
Но если рассматривать изменения, связанные с поведением и отношением с другими людьми, то они происходят в течение всего подросткового времени.
Существует такой термин, как пубертат. В переводе с латинского языка оно означает «покрываться волосами». Этот период обозначает время интенсивных изменений на ранней стадии подросткового возраста.
Протекание процесса гормональных изменений
Главную роль в этом периоде играет гипоталамус. В нем повышается секреция веществ, которые вырабатывают большое количество гормонов с 8 до 14 лет. Они называются гонадотропины. Гонадотропины одинаковы как у мальчиков, так и у девочек. Что касается мужчин, то эти гормоны способствуют увеличению тестостерона, а у девочек – эстрагона.
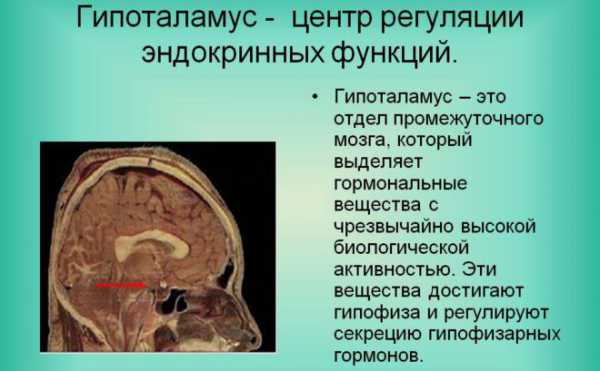
У большинства подростков первыми симптомами интенсивных физиологических изменений является увеличение яичек (для мальчиков), молочных желез (для девочек). Это происходит ближе к 14 годам. Ответными признаками на повышение гормонов являются внешние симптомы созревания. По итогу все это называется дополнительные половые признаки.
Интенсивный рост волосяных покровов (это касается и мальчиков и девочек) и отдельно у девочек набухание молочных желез – это самые первые признаки физиологических изменений. После этого ребенок начинает быстро расти и уровень половых гормонов повышается. Вместе с этим растет инсулиноподобный фактор роста I и рост гормонов. По их сигналу рост костей прекращается.
Девочки созревают быстрее на 2 года, чем мальчики. Поэтому они бывают выше своих сверстников. Помимо этого, растут и половые органы.
Физиологические изменения имеют одно отличие между девочками и мальчиками – это рост.
Эстроген у девочек стимулирует гормон роста сильнее, чем тестостерон у мальчиков. У многих девочек менструальный цикл начинается с 12 лет. У мальчиков в период изменений увеличивается предстательная железа.
В связи с ростом гортани, изменяется голос. Это происходит у обоих полов. Более драматично этот процесс происходит у мальчиков. В этот период они начинают стесняться своего голоса.
Через 2 года, после появления волос в лобковой зоне, начинается их рост в области подмышек. Есть возможность появления прыщей на лице. Это связано с повышенными сальными железами.

Нарушения эндокринной системы
В современном мире дети стали намного ниже по росту, чем раньше, но значительно толще. Это происходит по нескольким причинам:
- неправильное питание;
- высокая агрессивность;
- слабый иммунитет (регулярно болеют).
Если говорить об эндокринной системе, то у большинства детей она нарушена. Причины этому – ожирение и появление диабета I и II типа. Все перечисленные причины появились из-за экологии и питания.
Вроде и питаются дети неплохо, но в большей степени той пищей, которая наносит вред здоровью, а именно: фастфуд и сладкие газированные напитки. Образ жизни стал неподвижным, что приводит к нарушению функций.
Самый важный фактор риска – это наследственность. Если в семье ребенка у кого-нибудь присутствует диабет, он должен 2 раза в год проходить обследование у эндокринолога, а также питаться полезными для организма продуктами. Современные дети страдают от ожирения как первой, так и второй степени. А это, как известно, приводит к диабету.

Ошибки родителей заключаются в следующем:
- интенсивное кормление малыша – если ребенок не прибавляет в весе и плохо питается, его не следует силой кормить. В таком случае необходимо обратиться к гастроэнтерологу или неврологу. У ребенка могут возникнуть гастроэнтерологические заболевания;
- отсутствие постоянной проверки индекса массы тела;
- кормление грудничков в ночное время, когда они просыпаются. В этом случае малыш привыкает постоянно пить и есть. Жировые клетки закладываются до 2 лет.
Симптомы
Гормональные нарушения имеют характерные проявления:
- долгое восстановление ребенка после вирусной инфекции и детских заболеваний;
- потребность в обильном и частом питье;
- частое мочеиспускание;
- вялость и раздражительность довольно долгое время;
- интенсивная потеря веса.
Все эти симптомы могут быть связаны с появлением диабета, появление любого проявления обязано подтолкнуть родителей на прохождение обследования.

Развитие детей и гормоны
Гормоны играют большую роль в функционировании и развитии организма. Необходимо знать, какие гормоны у детей очень важные и как определить нарушения.
Нормальный рост и развитие детей напрямую зависит от гормонов. Для этого необходима правильная работоспособность эндокринной системы. Если вовремя не заняться лечением нарушений гормонов щитовидной, могут быть нежелательные последствия в развитии с течением времени.
Возникшие нарушения половых гормонов повлекут проблемы с половым созреванием. Когда организм ребенка начинает быстро расти, не стоит игнорировать заболевания, в противном случае они повторно возникнут во взрослой жизни.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Гормоны щитовидной железы
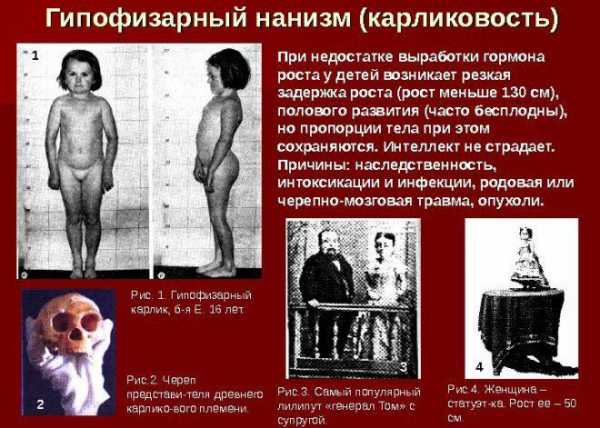
Гормоны щитовидной железы T3 и T4 влияют на многие факторы развития. Если этих гормонов будет недостаточно, то это может привести к гипотиреозу, а впоследствии к нарушению опорно-двигательного аппарата и кретинизму.
Признаки нехватки гормонов щитовидной железы:
- отечность тела и лица, опухание шеи и языка;
- вялость и малоподвижность;
- сухость кожи, что вызывает раздражение;
- плохой аппетит и запоры;
- задержка развития.
У детей в школьном возрасте гипотиреоз может протекать в виде запоров, регулярной усталости, отечности лица и плохой концентрации внимания.

Гормоны щитовидной железы взаимодействуют как с гормонами роста, так и с половыми. При недостатке их может быть нарушение веса или задержка в росте. В связи с этим необходимо пройти ряд исследований, сдать анализы, а также проверить гормон ТТГ.
Гормоны роста
Этот гормон необходим для нормального роста ребенка. Он отвечает за удлинение костей. Девочки намного быстрее вытягиваются, интенсивный рост начинается с 10 лет, а у мальчиков с 12. Период роста заканчивается у мальчиков в 19–20 лет, поэтому они зачастую выше девочек своего возраста.
Если гормон роста вырабатывается в нормальном режиме, тело ребенка может вытянуться на 10 см за 1 год. Помимо гормона, на рост очень сильно влияет наследственность.
Детские болезни, связанные с гормонами
Если в детском организме происходит огромная нехватка гормона, который называется инсулин, это способствует возникновению сахарного диабета первого типа. Это довольно серьезное заболевание и если запустить его лечение, могут быть серьезные последствия: инсульт, инфаркт или летальный исход.
Симптомы диабета:
- набор или потеря веса;
- рвота или болевые ощущения в области живота;
- постоянная жажда;
- частое мочеиспускание;
- головокружение и раздражительность.

Гормональные проблемы у подростков
В подростковый период происходит довольно бурный рост и переформирование организма. В это время эндокринная система начинает интенсивно работать, в частности, активная нагрузка идет на надпочечники. Из-за гормонов происходят физические и психологические изменения в организме подростка. Гормональный сбой в этот период могут спровоцировать:
- неправильная коррекция питания;
- чрезмерная физическая усталость;
- ненормированный режим сна;
- авитаминоз.
В большинстве случаев гормональные изменения у подростков незаметны, здесь не предполагается определенного лечения, так как организм сам может нормализовать состояние через определенное время. Но бывают и такие ситуации, когда ребенка необходимо показать специалисту.

Причины гормональных сбоев у мальчиков
Баланс гормонов очень хрупкий механизм, но имеется множество причин, по которым он довольно легко нарушается:
- болезнь щитовидной железы;
- нерегулярное питание;
- сильные стрессовые ситуации;
- генетические заболевания;
- болезни в половой сфере;
- заболевания, передающиеся половым путем;
- плохая экология;
- злоупотребление медицинскими препаратами.

Симптомы сбоя
Что касается характерных симптомов сбоя, то они заключаются в следующем:
- Акне – это юношеские угри. Они являются более распространенными среди детей такого возраста. Появление угрей связано с нарушением подростковых гормонов. Между эстрогенами и андрогенами нарушается равновесие, где мужские гормоны преобладают над женскими. Сальные железы негативно воспринимают этот процесс. Этот симптом обычно не требует особого лечения и проходит самостоятельно без осложнений. В редких случаях необходимо принимать антибактериальные препараты в виде таблеток или же мазей.
- Повышенная потливость – в этом случае может возникнуть такое заболевание, как гипергидроз. Его нормы можно рассмотреть, если больше никаких иных симптомов не наблюдается. Его появление связано с очень частыми гормональными нарушениями у детей. Эти нарушения воздействуют на симпатическую систему. Она, в свою очередь, контролирует работоспособность потовых желез. В некоторых случаях потливость является признаком появления очень опасных заболеваний, таких как интенсивность щитовидной железы, диабет и болезнь сердца.

- Нарушение роста – костная ткань растет за счет гормона роста. Его вырабатывает железа гипофиз. Если гормона роста не хватает в организме, то рост человека значительно замедлится, а также появляется заторможенность физического развития. Если этого гормона в организме с избытком, то возникает опасность появления гигантизма.
- Агрессия и раздражительность – изменения в психике подростка появляется из-за того, что половые гормоны начинают влиять на центральную нервную систему. Происходит снижение порога возбудимости, переменчивость вегетативной нервной системы. В такой ситуации могут очень часто наблюдаться нарушения в эмоциональном плане (резкие перепады настроения, усиливаются переживания и чувства, а также отчуждение от окружающего мира).
- Изменения в массе тела – интенсивная работоспособность надпочечников, которые вырабатывают глюкокортикоиды, способствуют набору лишнего веса или его спаду при нормальном или высоком аппетите.

Патологические процессы
Остановка полового развития происходит из-за неправильного сходства гормонов, то есть нехватки тестостерона у мальчиков. В этом случае не происходит ломание голоса, а рост остается низким. В редких случаях у мальчиков наблюдается увеличение грудных желез. Это явление через некоторое время проходит. Иногда причиной этого процесса является опухоль яичек или надпочечников.
Если тестостерон интенсивно повышается, то половое созревание наступает быстрее. Костно-мышечная система интенсивно развивается, появляются волосы в области паха, но яички остаются стандартного размера. Физическое развитие мальчика абсолютно не соответствует с его психоэмоциональным развитием.
Гормональный сбой девочек
Симптомом гормонального сбоя является нарушение менструального цикла. Раннее половое созревание появляется в связи с нарушением работоспособности гипоталамуса и началом менструаций в возрасте до 10 лет.
Кроме этого, начинает увеличиваться грудь, появляются волосы в области паха и подмышек. Обращаться к эндокринологу необходимо в том случае, если месячные не наблюдаются в возрасте 15 лет. Это не всегда является симптомом нарушений в работоспособности яичников и гипофиза, это зависит от физиологической особенности девочки.
Гормональный фон у девочек колеблется в начале гормональных изменений. По этой причине менструальный цикл не стабилен. Если уровень прогестерона довольно низкий, то матка не может вовремя отторгнуть кровь. Нормализуется цикл месячных в течение 2 лет. Чтобы диагностировать серьезное нарушение в работе желез, необходимо обратиться к врачу при долгосрочном отсутствии месячных.
Лечение гормонального дисбаланса
После того как ребенок пройдет все необходимые обследования, врач должен назначить индивидуальное лечение. Чаще всего назначают препараты гомеопатические или синтетическое подобие гормонов. К появлению гормональных нарушений у детей могут привести постоянные стрессы или нервные расстройства.
Если ситуация запущенная, то требуется хирургическое вмешательство, а уже после нее проводится гормональное лечение. Главное – это правильный режим дня и питание, отдых и необходимые физические упражнения.
Стоит обратиться к врачу, если у ребенка наблюдаются следующие нарушения:
- ребенок плохо воспринимает информацию;
- многое забывает из услышанного или изученного на уроке;
- не в силах длительное время читать, писать или находиться на уроках.
Гормональный баланс много значит для полноценного развития подростка. Благополучное будущее ребенка зависит от нормального функционирования гормонов подростковых. Любое расстройство выработки гормонов приводит к патологиям.
 О причинах и проявлениях акромегалии
О причинах и проявлениях акромегалии
 Проявления гипертрихоза
Проявления гипертрихоза
 Можно ли восстановить уровень гормонов в организме?
Можно ли восстановить уровень гормонов в организме?
 Как развивается гипогонадизм?
Как развивается гипогонадизм?
 Что такое микседема?
Что такое микседема?
 Как распознать гормональный сбой у рожениц?
Как распознать гормональный сбой у рожениц?
Норма УЗИ щитовидной железы у детей
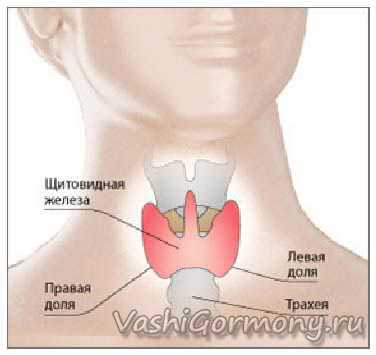
Щитовидная железа как важный эндокринный орган принимает непосредственное участие в развитии и росте ребенка.
Полноценное функционирование эндокринной системы во главе с железой способно обеспечить нормальную работу детского организма в целом.
Родителям важно знать нормы объема щитовидной железы у детей для того, чтобы вовремя обнаружить возникшую патологию и предупредить ее дальнейшее развитие.
Значение щитовидной железы
В тканях щитовидной железы происходит физиологическая выработка важных тиреоидных гормонов — трийодтиронина, тироксина и кальцитонина, которые участвуют в метаболизме.
От этих гормонов напрямую зависят энергетические процессы в организме, обмен веществ, рост скелета, формирование опорно-двигательной системы, состояние центральной нервной системы, работа почек и органов пищеварения, а также общее физическое развитие ребенка.
Вот почему полноценная работа железы необходима в любом возрасте, особенно если дело касается детей.
Для ребенка потенциально-опасна как гиперфункция железы, так и дефицит тиреоидных гормонов, который чреват развитием кретинизма — самого тяжелого осложнения врожденной формы гипотиреоза.
Чтобы определить состояние эндокринного органа, в первую очередь, необходимо исследовать уровень гормонов.
Нормы гормонов щитовидки у детей могут меняться в зависимости от возраста ребенка, но эти показатели не следует сравнивать с показателями взрослого человека.
Также у детей всегда, в первую очередь, определяется уровень тиреотропного гормона — секрета гипофиза, поскольку именно он несет ответственность за регуляцию выработки гормонов фолликулами железы.
Если уровень тиреотропного гормона будет выходить за пределы нормы, значит речь идет о возможной эндокринной патологии, и вслед за этим ребенку назначается комплексное исследование тиреоидных гормонов.
В наши дни существует обязательный перечень исследований скринингового типа, которые необходимо проводить каждому новорожденному.
В условиях родильного дома на пятые сутки после появления на свет обязательно берется анализ из пяточки ребенка для исследования гормонов железы.
Если в ходе этого диагностического мероприятия будут обнаружены какие-либо отклонения от нормы, — малышу безотлагательно назначается консервативное лечение.
Щитовидная железа: норма у детей
Начиная с рождения и до достижения малышом двух лет физиологический объем эндокринного органа не должен превышать 0,84 мл.
До шести лет этот показатель способен вырасти до 2,9 мл.
Интенсивный рост щитовидной железы отмечается в подростковом возрасте, особенно в промежутке между 13 и 15 годами: если у тринадцатилетних мальчиков объем органа варьируется в пределах 6,0-8,7 мл, то в пятнадцать лет нормой принято считать объем 8,1-11,1 мл.
У девочек-подростков размер щитовидной железы будет несколько больше: в тринадцать лет 7,0-9,5 мл, в пятнадцать лет 9,0-12,4 мл.
Приведенная выше норма размеров щитовидной железы у детей может варьироваться в зависимости от особенностей организма, но не выходить за пределы допустимых значений.
При любом отклонении от нормы, речь идет о патологическом состоянии эндокринного органа и нарушении его функционального значения. Заболевание может быть врожденным или приобретенным.
Важно вовремя определить наличие патологии и выяснить причину возникших отклонений.
Для этого нужно диагностировать состояние гормонального фона ребенка, структурное строение и объем щитовидной железы.
По статистике, раннее обнаружение эндокринной патологии в детском возрасте имеет благоприятный прогноз на выздоровление и адаптационные возможности ребенка к современной жизни.
Болезни щитовидной железы, как правило, быстро и легко лечатся, что является несомненным преимуществом в детской эндокринологии.
Как определить размеры щитовидной железы
С профилактической целью обязательно измеряется щитовидная железа ребенка — размеры, норма которых является важным диагностическим моментом на наличие возможных патологий органа.
Способы измерения могут быть следующими:
- исследование щитовидной железы с помощью пальпации проводится эндокринологом путем ощупывания каждой доли органа, с целью определения его структуры, состояния и консистенции;
- исследование с помощью узи щитовидной железы у детей, норма и патологии которой будут определены с высокой точностью;
- исследование с помощью рентгенографии и компьютерной томографии, — это самые высокоинформативные методы диагностики.
УЗИ щитовидной железы у детей
Ультразвуковое исследование с высокой точностью определяет патологии эндокринного органа.
Нормы показателей щитовидной железы у детей во время УЗИ-диагностики должны быть следующими.
Форма здоровой щитовидной железы всегда будет иметь ровные и четкие контуры.
Расположенные рядом с органом лимфатические узлы не должны быть увеличены.
Размер паращитовидных желез должен составлять 4х5х5 мм. В случае любых обнаруженных отклонений речь идет о возможном заболевании.
Если отмечается высокая эхогенность органа и его неоднородное строение, — это говорит о воспалительном процессе в тканях железы.
Уплотнения, которые можно отличить от здоровых тканей, свидетельствуют о наличии доброкачественного процесса — узловых изменениях, аденоме, или злокачественного процесса — рака.
Обнаруженная полость округлой формы с четкими границами и жидким содержимым является кистой.
Если ультразвуковое исследование подтвердило рост щитовидной железы, то есть ее размеры выходят за границы нормы, — будет диагностирована гиперплазия органа или диффузный токсический зоб.
В противном случае, уменьшенные размер железы говорят о гипотиреозе — недостаточной функции органа.
Отечность на фоне заметного увеличения железы информируют врача о наличии тиреоидита — воспалительного процесса в ее тканях. В зависимости от причины заболевания назначается соответствующее лечение.
Щитовидная железа будет в норме, если о результатам УЗИ-исследования не возникнет отклонений в измерении объема, а также формы и структуры органа.
При любых обнаруженных изменениях следует обратиться к врачу.
Болезни щитовидной железы в детском возрасте
В последние годы число детей, страдающих заболеваниями щитовидной железы, неуклонно растет.
Возможно, причиной этому становится постоянно ухудшающаяся экология и некачественное питание.
Основными причинами патологий эндокринной системы по-прежнему остаются хроническая нехватка йода в организме и неблагоприятная наследственность.
В большинстве случаев проблемы с щитовидной железой у ребенка начинаются еще в период внутриутробного развития, если в организме будущей матери отсутствует необходимое количество йода или имеются заболевания эндокринного типа.
В этом случае ребенок еще до рождения сталкивается с серьезными проблемами, которые отражаются на развитии и состоянии его собственной щитовидной железы.
К примеру, выраженный гипотиреоз беременной женщины может стать причиной самопроизвольного прерывания беременности, наступления преждевременной родовой деятельности, формирования пороков развития у плода, рождения ребенка с физическими патологиями и недостаточным интеллектом.
Как и взрослое население, дети подвержены следующим заболеваниям щитовидной железы:
Гипотиреоз
Недостаточная выработка щитовидной железой тиреоидных гормонов называется гипотиреозом.
Это заболевание встречается у одного новорожденного на четыре тысячи рождений, при чем среди девочек патология диагностируется в несколько раз чаще.
Дефицит гормонов щитовидной железы негативно отражается на росте и развитии всех органов и систем, а особенно на интеллекте ребенка.
Соответствующую лечебную терапию следует начинать с первых дней обнаружения гипотиреоза, чтобы максимально смягчить возможные последствия заболевания.
Гипертиреоз
Состояние характеризуется избыточной выработкой тиреоидных гормонов, что приводит к ускорению всех жизненно-важных процессов, протекающих в организме.
Симптомами гипертиреоза являются нарушение сердечного ритма в сторону тахикардии, повышение кровяного давления, выраженная нервозность, раздражительность и плаксивость, склонность к судорожному синдрому и гиперактивность.
Если у ребенка диагностирован гипертиреоз, важно незамедлительно начинать его лечить, так как болезнь, оставленная без внимания, медленно разрушает организм, вызывая осложнения сердечно-сосудистой системы, органов пищеварительного тракта, опорно-двигательного аппарата.
В конечно итоге нелеченная гиперфункция железы приводит к опасному для жизни состоянию — тиреотоксическому кризу.
Тиреоидит Хашимото
Это аутоиммунная патология эндокринной системы, в результате которого угнетаются функции железы и происходит ее постепенное разрушение собственными антителами иммунной системы.
Симптомами болезни являются
- выраженная сухость кожных покровов,
- повышенная утомляемость и сонливость,
- набор лишнего веса.
Лечение щитовидной железы в детском возрасте
Лечением эндокринных заболеваний в детском возрасте занимается врач-эндокринолог.
Своевременная диагностика и раннее обнаружение патологического процесса чаще всего эффективно поддается терапевтическому воздействию и имеет благоприятный прогноз на выздоровление.
Щитовидная железа у подростка девочки - Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Размеры щитовидной железы в норме не превышают размеров ногтевой фаланги большого пальца, а иногда она даже вообще не прощупывается. Щитовидная железа в норме безболезненная, умеренной плотности, однородной структуры, хорошо смещается.
Размеры щитовидной железы в норме по данным УЗИ
УЗИ щитовидной железы в наше время стало рутинным методом обследования. С помощью УЗИ можно получить самые точные представления о размерах щитовидной железы, о ее структуре, наличии узлов.
Однако, если вы не знаете, оценить гормональный фон щитовидной железы с помощью этого метода невозможно. Для этого сдается кровь на анализы. Какие именно нужно сдавать анализы вы узнаете, прочитав статью «Какие сдавать анализы на гормоны щитовидной железы».
На данный момент имеются данные о размерах щитовидной железы в норме во всех возрастных категориях.
При проведении УЗИ щитовидной железы определяются ширина, длина и высота каждой ее доли. Для оценки размеров щитовидной железы эти показатели никакой информации не дают.
Чтобы выяснить, увеличена или не увеличена щитовидная железа, нужно оценить ее объем. К сожалению, во многих протоколах УЗИ я вижу только размеры железы в см или мм.
Для того чтобы узнать объем щитовидной железы, используют формулу:
Vдоли = длина*ширина*высота*0,479
где 0,479 — коэффициент эллипсоидности. В итоге мы получаем объем одной доли щитовидной железы, которая измеряется в кубических сантиметрах или миллилитрах.
Таким же образом высчитывается объем второй доли. Затем эти объемы складываются и получается общий объем щитовидной железы.
Vщитовидной железы = Vправой доли + Vлевой доли
Заметьте! В расчет объема щитовидной железы не входит объем перешейка, он вообще не учитывается.
Уважаемые читатели! Сейчас вам не обязательно высчитывать размеры щитовидной железы самим. Для этой цели существует специальная страница блога на которой имеется «Калькулятор здоровья щитовидной железы». Вы только подставляете свои показатели и нажимаете кнопку «рассчитать». В результате вы получаете готовый результат и его интерпретацию. Жмите на страницу «Калькулятор здоровья щитовидной железы» прямо сейчас.
- у женщин — менее 18 мл
- у мужчин — менее 25 мл
Превышение нормальных показателей означает наличие зоба щитовидной железы. Диффузный токсический зоб является одним из заболеваний, которое характеризуется увеличением размеров щитовидной железы. Об этом заболевании читайте в статье «Внимание! Диффузный токсический зоб — сердечный убийца».
Заметьте, что не приводятся нижние границы размера щитовидной железы. Это потому, что при нормальных результатах показателей работы щитовидной железы (ТТГ и св Т4) это не имеет никакого значения. Значит, железа справляется с работой при таком объеме.
Когда проводится УЗИ щитовидной железы в динамике, то настоятельно рекомендуется проходить это обследование на одном и том же аппарате и у одного и того же специалиста, т. к. имеются погрешности в аппаратуре и каждый специалист смотрит по-разному. Вследствие этого результаты могут очень сильно разниться с ожидаемыми.
И напоследок советую вам подписаться на обновления блога, чтобы не пропускать выход новой статьи.
Не все знают, почему наблюдается увеличение щитовидной железы у ребенка. Эндокринная патология встречается довольно часто. Нередко диагностируется увеличение щитовидной железы.
У малышей данный недуг встречается значительно реже, нежели у взрослых. Щитовидная железа является важным органом для ребенка.
Она способствует поддержанию постоянства внутренней среды. Кроме того, железа выполняет ряд важных функций:
- способствует поддержанию нормального состояния головного мозга;
- участвует в формировании скелета ребенка;
- регулирует белковый, жировой и углеводный обмен;
- нормализует массу тела.
Все вышеперечисленные функции обеспечиваются посредством выработки гормонов (тироксина и трийодтиронина). Почему и при каких болезнях наблюдается гипертрофия и гиперплазия железы?
Особенности зоба у детей
Организм ребенка отличается от взрослого тем, что он постоянно растет. Для этого ему требуются различные вещества, в том числе витамины, минеральные компоненты, а также йод. Последний стимулирует выработку гормонов в органе.
При употреблении бедной йодом пищи может сформироваться зоб.
Он представляет собой увеличение в объеме щитовидки. Выделяют несколько разновидностей этого патологического состояния: зоб с нормальной функцией эндокринной железы, зоб в сочетании с тиреотоксикозом и гипотиреоидный зоб. Зоб является одним из главных проявлений таких состояний, как Базедова болезнь и воспаление щитовидной железы (тиреоидит). Реже увеличенная железа является симптомом опухоли или рака.
Степень увеличения щитовидной железы у детей бывает разной. При этом врач должен знать возрастные нормы объема данного органа. Например, для 6-летнего ребенка нормальная величина его составляет не более 5,4 см³ для мальчиков и 4,9 см³ для девочек. С возрастом эти показатели увеличиваются. Важно, что зоб относится к эндемической патологии. Заболеваемость выше на тех территориях, где имеется недостаточное количество йода. В настоящее время не везде проводится профилактика йодной недостаточности среди детского населения. Все это способствует увеличению частоты зоба.
Разновидности зоба
На сегодняшний день у детей и подростков встречаются следующие типы зоба:
- эндемический;
- нетоксический (эутиреоидный);
- диффузно-токсический.
Нередко увеличение железы является признаком тиреоидита (острого, подострого или хронического). Существует такое понятие, как врожденный зоб. Он определяется у новорожденных детей. Под ним подразумевается гипотиреоз в сочетании с диффузным зобом. Это патологическое состояние встречается примерно у 1 малыша на 5000 новорожденных. Девочки болеют значительно чаще. В большинстве случаев патология носит спорадический характер. Реже она возникает на фоне врожденного нарушения выработки гормонов. Основные причины формирования врожденного зоба включают в себя:
- нерациональное питание матери во время вынашивания малыша;
- перенесенные во время беременности инфекционные заболевания;
- воздействие на плод токсических веществ, обладающим эмбриотропным действием;
- недоразвитие гипоталамо-гипофизарной системы ребенка;
- анатомическую травматизацию щитовидной железы во время эмбриогенеза.
Железа у малыша может быть увеличена равномерно или же за счет формирования узлов. В последнем случае речь идет об узловом зобе. Если на фоне равномерной гиперплазии органа имеются узелковые образования, то это диффузно-узловой зоб. Немаловажное значение для последующего лечения имеет степень зоба у ребенка. Согласно классификации зоба, предложенной ВОЗ, выделяют несколько степеней этого патологического состояния. При степени 0 изменение железы отсутствует. При 1 степени увеличение определяется с помощью пальпации, а при 2 степени увеличение органа заметно визуально. В данной ситуации диагностика не представляет затруднений. Наличие 2 степени зоба у детей нередко приводит к деформации шеи, что является серьезным косметическим дефектом.
Зоб без нарушения функции железы
Очень часто у малышей выявляется эутиреоидная форма зоба. Это состояние, при котором концентрация в крови гормонов не превышает норму. В отличие от всех остальных состояний, эутиреоидный зоб наименее опасен.
Высокий уровень тироксина или трийодтиронина негативно сказывается на функции других важных органов.
При этом происходит массивная интоксикация организма. При эутиреозе такого не происходит. Наиболее частым этиологическим фактором является недостаточное поступление йода вместе с пищей. Эутиреоидный зоб подразделяется на спорадический (имеются единичные случаи патологии) и эндемический. В последнем случае зоб встречается у 5% детей младшего и среднего возраста. Необходимо помнить, что группой риска этой патологии являются лица моложе 20 лет. Взрослые страдают от данного недуга значительно реже.
Интересен тот факт, что эутиреоидный зоб чаще возникает у девочек. Это связано с изменением гормонального фона в пубертатном периоде. Именно в этот период потребность в данном элементе увеличивается. На сегодня различают 2 формы эутиреоидного зоба: паренхиматозную и коллоидную. В первом случае увеличение железы является результатом защитной реакции организма в ответ на недостаток йода. В органе преобладают мелкие фолликулы. При коллоидном зобе железа состоит из множества больших фолликулов, заполненных коллоидом. Все это препятствует нормальной работе органа. Подобное состояние часто возникает у тех детей, кому была проведена операция. Особенностью эутиреоидного зоба является то, что при нем не увеличивается выработка тиреотропного гормона. К предрасполагающим факторам появления эутиреоидного зоба в детском и подростковом возрасте относятся:
- курение;
- наличие очагов инфекции (хронического тонзиллита, кариеса);
- стрессовые состояния;
- наследственность.
Клинические симптомы включают в себя увеличение размера щитовидной железы и шеи, затруднение акта дыхания, одышку, признаки сдавливания пищевода (дисфагию). Компрессионный синдром развивается в тяжелых ситуациях, когда происходит сдавливание рядом расположенных органов и тканей.
Базедова болезнь у детей
При Базедовой болезни имеет место гиперфункция железы, что способствует повышению содержания гормонов в крови. Эти гормоны нарушают работу других органов. Данное состояние часто формируется в период полового созревания, в препубертатном возрасте или сразу после рождения. Основные этиологические факторы включают в себя:
- развитие аутоиммунных процессов в организме;
- повышенный синтез гипофизом тиреотропного гормона;
- нарушение функционирования симпато-адреналовой системы.
В детском возрасте повышенная работа щитовидной железы приводит к ускорению окислительно-восстановительных реакций, усиленному катаболизму белковых молекул, нарушению липидного и углеводного обмена. При токсическом зобе у детей повышается основной обмен, на фоне чего снижается масса тела. Диффузный токсический зоб у детей можно распознать по следующим клиническим проявлениям:
- потере веса;
- отставанию в росте и развитии;
- повышению температуры тела;
- снижению настроения (плаксивости, повышенной возбудимости, нервозности);
- нарушению функции сердечно-сосудистой системы;
- двустороннему экзофтальму;
- снижению аппетита;
- тошноте;
- полиурии;
- нарушению стула (развивается диарея);
- сильной жажде.
Зоб при аутоиммунном тиреоидите
Если у ребенка увеличена щитовидная железа, это может указывать на наличие хронического воспаления. Данное заболевание называется болезнью Хасимото. Распространенность патологии у малышей составляет от 0,1 до 1%. Заболевание относится к аутоиммунным. Это означает, что клетки, ответственные за иммунитет малыша, оказывают повреждающий эффект на клетки самой железы. Подобное воздействие провоцирует развитие воспалительной реакции. Хронический тиреоидит редко диагностируется у детей до 4 лет. В этой ситуации гипертрофия железы в большинстве случаев сочетается с эутиреозом. Зоб характеризуется увеличением органа и изменением структуры железы. Она становится зернистой и теряет гладкость. У некоторых детей может развиться тиреотоксикоз. Он способен исчезать через несколько месяцев без лечения. У ряда детей определяются признаки гипотиреоза.
Диагностические и лечебные мероприятия
Диагностика предполагает опрос ребенка или его родителей, лабораторное и инструментальное исследование, внешний осмотр, пальпацию шеи. В ходе лабораторного исследования оценивается уровень тироксина и трийодтиронина, ТТГ. Кроме того, определяются аутоантитела. Зоб выявляется пальпаторно, с помощью УЗИ, МРТ или КТ. Для исключения рака и опухоли делается биопсия. Лечение зависит от основного заболевания.
В стадию эутиреоза и гипотиреоза при хроническом тиреоидите, а также при диффузном эутиреоидном зобе показана заместительная терапия препаратами на основе йода.
При тиреотоксикозе показан прием «Пропранолола».
Лечебные мероприятия могут включать оптимизацию питания (употребление продуктов, богатых йодом). Важно устранить основные причины зоба. Главным лекарством, которое помогает избавиться от диффузно-токсического зоба, является «Мерказолил». Хирургическое вмешательство актуально лишь в тяжелых случаях при наличии признаков дыхательной недостаточности и сдавливании окружающих органов. Таким образом, зоб в детском возрасте может быть проявлением различных заболеваний.
Причины, симптомы, диагностика и лечение узлов в щитовидной железе у детей
У детей, в отличие от взрослых, узлы в щитовидной железе диагностируются гораздо реже. Однако в последние годы выявление такой патологии участилось. Узлом называется локальное уплотнение ткани щитовидки, которое обнаруживается пальпаторно или на УЗИ.
Наиболее вероятной причиной возникновения узлов является воздействие радиологического облучения в области шеи. Этиология возникновения опухолей в других случаях неизвестна. Появлению узлов могут способствовать:
- канцерогены, как в продуктах питания, так и в атмосфере;
- недостаток йода;
- нехватка селена;
- киста протоков щитовидки;
- аутоиммунные заболевания.
Виды опухолей щитовидной железы и болезни, которые они вызывают
Важно! Болезни щитовидной железы у детей и у взрослых ничем не отличаются, как по симптоматике, так и по их последствиям.
Узелок на щитовидке у детей может быть доброкачественным или злокачественным. Доброкачественные опухоли могут протекать как:
- киста;
- аденома;
- лимфоцитарный тиреоидит.
К злокачественным опухолям относятся:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- фолликулярная карцинома;
- медуллярная карцинома;
- анапластический рак;
- папиллярная карцинома.
Симптомы узлов и их диагностика
Зачастую возникновение и развитие узлов щитовидки не сопровождается клиническими проявлениями. Лишь со временем могут появиться такие симптомы:
- боли в области щитовидной железы;
- затрудненное сглатывание;
- одышка;
- плохой аппетит;
- выпадение волос;
- заторможенная речь;
- сонливость, сниженная реакция;
- резкое изменение веса;
- беспокойство, раздражительность;
- кашель, не связанный с простудными или другими заболеваниями.
Средства диагностики для детей такие же, как и для взрослых — это пальпация железы, УЗИ, МРТ, пункция узла. Важны указания в анамнезе на гипотиреоз или гипертиреоз, а также на ситуации, в которых ребенок мог подвергнуться облучению.
Внимание! Узел в щитовидной железе у детей далеко не всегда злокачественен, однако без современных средств диагностики невозможно определить доброкачественность опухоли.
Методы лечения заболеваний щитовидной железы
Условно способы лечения можно разделить на традиционные и нетривиальные.
Когда у ребенка появляется узел на щитовидке, традиционная медицина предлагает два способа лечения: медикаментозный и операцию. Самым эффективным средством лечения считается хирургическое вмешательство. Удаление щитовидки может быть полным или частичным.
Факт. В последние годы резекция доли щитовидной железы делается гораздо реже, чем тотальная тиреоидэктомия (полное удаление органа).
Лечение медикаментами (L-тироксин) обычно назначается в послеоперационном периоде в качестве заместительной гормональной терапии. После проведения тиреоидэктомии организм ребенка уже не сможет производить тиреоидные гормоны самостоятельно. Необходимо постоянно восполнять их запас медицинскими препаратами.
Обычно тиреоидэктомия назначается пациентам со злокачественными опухолями, поэтому, если узелок на щитовидной железе у ребенка к таковым не относится, можно вовсе избежать операции.
Нетривиальные способы лечения — это употребление йодсодержащих растений и продуктов, способствующих нормализации содержания йода в организме.
Настойки корня лапчатки белой, чистотела, девясила или грецких орехов помогают уменьшить проявления болезни.
Важно! Прежде, чем лечить ребенка нетривиальными методами, необходимо обследоваться у специалиста. Также стоит помнить, что некоторые лекарственные травы могут быть ядовитыми, поэтому принимать их нужно под наблюдением и по рекомендации врача.
Послеоперационные последствия
Удаление щитовидки не считается простой операцией, и в ряде случаев возможно развитие осложнений:
- разрушение паращитовидных желез;
- повреждение возвратного нерва;
- инфекция рубца;
- кровотечение после операции.
Следует отметить, что вероятность возникновения таких последствий невелика, при условии, что специалисты, проводившие операцию, обладают высокой квалификацией, а клиника располагает необходимым оборудованием.
Процесс послеоперационной реабилитации занимает до 5 дней.
Узелок на щитовидке у ребенка — это не приговор, и болезнь можно вылечить медикаментозным или хирургическим путем. Залог успешного лечения — правильный и своевременный диагноз!
Зоб у подростка девочки - Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Почему развивается аутоиммунный тиреоидит? В основе заболевания лежит сбой иммунных механизмов, вследствие чего возникает агрессия иммунитета против клеток собственной щитовидной железы. Причины такого сбоя могут быть различными. Функция щитовидки при этом может быть нормальной, повышенной или пониженной.
Важно! В развитии аутоиммунных заболеваний большую роль играет наследственность. Если в семье у близких родных был диагностирован аутоиммунный тиреоидит, то вероятность развития его у ребенка значительно повышается.
Толчок к патологическому функционированию щитовидной железы дают различные неблагоприятные факторы:
- плохая экологическая обстановка;
- облучение радиоактивными веществами;
- перенесенные вирусные или бактериальные инфекции;
- травмы и кровоизлияния в щитовидную железу.
В подростковом возрасте спровоцировать развитие тиреоидита могут сильные гормональные всплески, стрессы и депрессии.
Важно! Заболеванию больше подвержены девочки, чем мальчики. А пик заболеваемости приходится на возраст после 6 лет и ювенильный период.
Клиническая картина тиреоидита
Симптомы аутоиммунного тиреоидита у детей не проявляются в начале заболевания. Даже в течение нескольких лет тиреоидит может не давать о себе знать и выявляется лишь при обследовании щитовидной железы.
Если тиреоидит развивается на фоне тиреотоксикоза, то у ребенка отмечаются пучеглазие, тремор верхних конечностей, тахикардия. Родители обращаются к врачу чаще всего с жалобой на увеличение щитовидной железы у ребенка.
При пальпации врач обнаруживает равномерное увеличение железы и дольчатость ее структуры. У малыша иногда появляется болезненность и ощущение сдавленности в горле.
Внимание! Так как клиника аутоиммунного тиреоидита схожа с симптомами других заболеваний щитовидной железы, для точной постановки диагноза необходимо провести биопсию.
Развитие тиреоидита на фоне гипотиреоза отмечается другими симптомами:
- слабостью и вялостью;
- малоподвижностью ребенка;
- снижением эмоциональной и умственной деятельности;
- появлением лишнего веса;
- брадикардией.
При любых клинических проявлениях для определения их причины необходимо провести дополнительные обследования.
Для обследования ребенка прибегают к следующим процедурам:
- анализу крови и сыворотки на концентрацию тиреоидных гормонов;
- внешнему осмотру и пальпации щитовидной железы;
- ультразвуковому исследованию (отмечается уплотнение капсулы, неоднородность структуры железы);
- допплерографии (позволяет выявить нарушения кровотока или изменение сосудистого рисунка;
- биопсии ткани железы.
Течение аутоиммунного тиреоидита у ребёнка является непредсказуемым процессом. Щитовидная железа может увеличиться или уменьшиться в размерах, а также изменить свою структуру без воздействия на нее каких-либо факторов.
Схема лечения зависит от функционирования щитовидной железы. Если диагностирована гипофункция, то для терапии используют синтетические тиреоидные гормоны, йодные препараты и натриевую соль.
Если же отмечается гиперфункция щитовидной железы, то врачи назначают препараты, снижающие секретирующую способность железы.
Важно! Если у пациента нет необходимости в приеме заместительных гормональных препаратов, то ему все равно придется регулярно обследоваться и сдавать анализы.
При появлении узлов в щитовидной железе целесообразно проводить биопсию тонкой иглой, чтобы своевременно выявить злокачественную или доброкачественную опухоль.
Прогноз
Прогноз аутоиммунного тиреоидита у детей благоприятный. Если вовремя начать лечение, то удастся полностью вылечить заболевание и не допустить в дальнейшем рецидивов.
Подострая форма заболевания проходит часто самостоятельно, не провоцирует тяжелых последствий для здоровья и не влияет на дальнейшую работу железы. Если тиреоидит протекает в острой форме, то внимание врача должно быть повышено.
С возрастом у пациентов будет немного снижаться активность работы щитовидной железы, поэтому может потребоваться заместительная терапия.
Щитовидная железа симптомы заболевания у подростков девочек - Про щитовидку
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Что такое гипоталамический синдром (ГС)? Это комплекс симптомов, развивающихся вследствие нарушения работы гипоталамуса. В число таких симптомов входят расстройства эндокринной и вегетативной систем, сбои в процессах обмена и клеточного питания.
Важно. Наиболее подвержены этой патологии подростки, а также люди в возрасте от 30 до 40 лет. По статистике женщины составляют подавляющее большинство среди данной возрастной категории.
Сложность диагностики заключается в сходстве симптомов патологии с симптоматикой многих других заболеваний.
Виды и причины появления ГС
Находясь в мозге, гипоталамус имеет очень обширные функции. К ним относятся регуляция процессов обмена и термоконтроля, поддержка работоспособного состояния сердечно-сосудистой и эндокринной систем, а также ЖКТ. К тому же вещества, вырабатываемые гипоталамусом, имеют непосредственное влияние на психику и сексуальное поведение. Именно поэтому его дисфункция может стать причиной нарушения нормального течения многих процессов, происходящих в организме. Поэтому синдромы поражения гипоталамуса, к коим и относится ГС, представляют серьезную опасность для нормального функционирования всего организма.
Преобладание определенных симптомов патологии позволяет выделить несколько форм ГС:
- нервно-мышечная;
- психопатологическая;
- вегетативно-сосудистая;
- гипоталамическая эпилепсия;
- нейроэндокринная;
- нейротрофическая;
- нарушение термоконтроля;
- проблемы с мотивацией (включая нарушение сон/бодрствование).
Развитие синдрома в пубертатном периоде (гипоталамический синдром у подростков) отражается непосредственно на половом развитии — его торможением или ускорением.
Причины появления гипоталамического синдрома
Основными периодами начала заболевания являются предпубертатный и ранний пубертатный, а первые проявления возникают в возрасте от 10 до 20 лет. Гипоталамический синдром пубертатного периода у девочек развивается значительно реже чем, соответственно, у мальчиков.
Точных причин развития гипоталамического синдрома у детей пока не найдено. Но можно выделить основные факторы, влияние которых может спровоцировать развитие этой болезни:
- внутриутробная или послеродовая гипоксия;
- белково-энергетическая недостаточность при рождении;
- поздний токсикоз при беременности;
- хронические заболевания ребенка (бронхиальная астма, гипертоническая болезнь и др.).
Благоприятные условия для развития синдрома могут создавать такие состояния, как раннее половое созревание, избыточные жировые отложения, нарушения функций щитовидной железы.
Также механизм развития заболевания в пубертатный период могут запустить и такие события:
- очень ранняя беременность;
- травмы головы;
- стрессы;
- бактериальные и вирусные инфекции (грипп, ревматизм, хронический тонзиллит и др.);
- воздействие неблагоприятных факторов окружающей среды (различного вида излучения, химикаты) на детский организм в предпубертатный и пубертатный периоды.
Результатом всего вышеперечисленного может стать нарушение взаимодействия между гипоталамо-гипофизарной и лимбико-ретикулярной системами, приводящее к дисфункции гипоталамуса.
Симптомы гипоталамического синдрома разнообразны.
Основным симптомом становится ожирение (гипоталамический синдром с нарушением жирового обмена), что часто становится причиной насмешек как сверстников, так и не слишком сознательных взрослых, что в свою очередь усугубляет психологическое состояние подростка.
Также к главным признакам гипоталамического синдрома относятся увеличение молочных желез, появление так называемых «растяжек» на коже. «Растяжки» представляют собой розовые полосы, чаще всего появляющиеся на плечах, ягодицах, бедрах, животе и возникающие за очень короткий срок — около 2 недель.
Нужно знать. При пубертатном диспитуитаризме подростки начинают много есть, особенно в вечернее и ночное время, то есть во время стимуляции выработки инсулина блуждающим нервом. Подростки часто стесняются своей «ночной прожорливости» и пытаются есть незаметно. Утренний аппетит почти или полностью отсутствует. К этому могут добавиться постоянная жажда и, как следствие, полиурия.
Гормональные симптомы
В период проявления заболевания молодых пациентов мучает почти непрекращающаяся головная боль. Присутствует чувство постоянной усталости, что значительно снижает как физическую, так и, в некоторых случаях, умственную активность. Все это вызывает замкнутость, вспыльчивость по любому поводу, грубость, забывчивость, проблемы в учебе. Иногда могут возникать тяжелые депрессивные состояния и замкнутость.
Примечание. При всем этом подростки имеют абсолютно здоровый вид и часто выглядят старше своих лет. В большинстве случаев отличаются высоким ростом. Избыточная масса может достигать 40 кг. Конечности, и верхние, и нижние, отличаются полнотой.
У девочек может проявиться легкая вирилизация, появление растительности на лице и других частях тела по мужскому признаку, окрашивание сосков и малых половых губ в темно-коричневый цвет, чаще всего менструация становится нерегулярной.
Мальчики же, наоборот, могут заметить появление в строении тела женских черт (так называемые херувимоподобность и матронизм), увеличение молочных желез. Довольно часто ускоряется половое развитие юношей, что приводит к гиперсексуальности и ранней половой жизни.
Кожные и другие симптомы
К кожным симптомам ГСПП относится образование крупных жировиков, бородавок, кондилом, нарушение пигментации кожи на некоторых участках кожи, гиперпигментация складок. Кожные покровы отличаются нежностью и неподверженностью загару. На некоторых участках тела кожа приобретает «гусиную» фактуру, то есть покрывается мелкими пупырышками.
Повышены выделения сальных желез головы, что быстро приводит волосы в неаккуратный вид, с повышенным их выпадением.
Ногтевые пластины отличаются тонкостью и хрупкостью.
Возможно возникновение синеватого оттенка кожи (акроцианоз) и повышенное потоотделение на ладонях (гипергидроз).
Могут проявляться признаки гипотиреоза: озноб, снижение дневной активности, степенная медлительность, шелушение кожи на локтевых и коленных суставах.
Важно! Треть пациентов могут страдать от проблем со зрением, что обусловлено повышенным артериальным давлением у большинства подростков, страдающих пубертатным диспитуитаризмом.
Осложнения при гипоталамическом синдроме
Серьезные стрессовые ситуации могут вызвать развитие ряда осложнений синдрома:
- Артериальное давление может подняться до уровня гипертензивных кризов.
- Возможно развитие инсулинонезависимого сахарного диабета 2 типа, особенно если к нему есть предрасположенность.
- Нередки тяжелые депрессивные состояния.
- Осложнения у девушек могут выражаться формированием новообразований в яичниках, сопровождающихся аменореей, появлением мастопатии и галактореи.
- В случае беременности осложнения пубертатного диспитуитаризма могут привести к гестозу и недонашиванию плода.
Классификация
В течении гипоталамического синдрома выделяют легкую, среднетяжелую и тяжелую степень.
Ожирение при заболевании тоже имеет свою градацию: I, II, III и IV степени, что характеризуется превышением расчетной массы пациента до 30, 50, 100 и более процентов соответственно.
Лечение пубертатного диспитуитаризма
Лечение гипоталамического синдрома занимает долгое время и не должно прерываться. Основные направления терапии:
- соблюдение диеты;
- медикаментозное лечение;
- физиопроцедуры;
- санаторно-курортное лечение.
Диета
Обязательным условием является ограничение в пище количества поваренной соли. Не рекомендуется и применение голодания — это может привести к обострениям. Если говорить о диете, то нужно ориентироваться на субкалорийное ее направление, с понижением содержания углеводов и животных жиров.
Противопоказано мучное, сладкое и сахар в частности. Сахар следует заменить сахарозаменителями и продуктами с их содержанием.
Следует использовать принцип пятиразового питания.
Обязательны регулярные разгрузочные дни, но при этом исключают из рациона фрукты, богатые глюкозой.
Важно! Не стоит полностью вычеркивать из рациона животные жиры, так как в обратном случае может возникнуть дефицит стероидов и витамина D, вследствие нехватки холестерина, необходимого для их синтеза.
Медикаментозное лечение
Медикаментозная терапия при гипоталамическом синдроме заключается в следующем:
-
Обязательное применение жирорастворимых витаминов.
-
Девочкам показан прием гормональных препаратов для приведения уровня тестостерона в норму.
-
При необходимости прописывается курс препаратов для коррекции функций щитовидки медикаментозным способом.
-
В случае нарушенной функции расщепления глюкозы в организме назначаются сахароснижающие препараты перорально.
-
При нерегулярных месячных девочкам прописывают курс гормоносодержащих препаратов, варьируя дозировку и время курса, исходя из содержания прогестерона и эстриола на момент исследования.
-
Повышенный уровень лактотропного гормона снижается препаратами на основе бромокриптина.
-
При III и IV степени ожирения пациентам прописывают подавители аппетита (анорексанты).
-
При повышенном АД, даже в случае длительного отказа от соли, прописывают мочегонные.
- Улучшение мозгового кровообращения проводится с помощью ноотропов (Кавинтон, Пирацетам, Церебролизин и др.).
-
Если это необходимо, назначают противосудорожное лечение и профилактику кризов.
Для закрепления лечебного эффекта следует изменить образ жизни и распорядок дня. Полезными также будут иглорефлексотерапия, лечебная физкультура и санаторное лечение.
Профилактика аутоиммунного тиреоидита в детском возрасте
Читать далее…
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения щитовидки наши читатели успешно используют Монастырский чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Причины заболевания
Сама по себе болезнь появиться не может. Благодаря множеству исследований было установлено, что вероятность проявления аутоиммунного тиреоидита (АИТ) зависит от генетической предрасположенности. Если в родословной имелись случаи заболевания, то шанс переложить их на ребенка очень велик.
Подтолкнуть к развитию АИТ могут:
- вакцинация (в частности, против дифтерии, гриппа и столбняка);
- плохая экология;
- стресс и нервная обстановка;
- инфицирование вирусами или бактериями;
- больная физическая нагрузка;
- гормональная перестройка.

Насколько ярко проявляется заболевание, зависит от возраста и пола человека. У девочек аутоиммунный тиреоидит появляется гораздо чаще, чем у мальчиков. Пиком заболеваемости считается возраст после шести лет.
Процессы в организме
При плохой наследственности или после перенесенного стресса, механизмы иммунитета слабеют. В этот период чужеродные тела и попадают внутрь организма и начинают свое разрушающее действие. Одновременно с этим происходит гормональный сбой, и иммунитет начинает работать против себя, вырабатывая антитела, действие которых направлено во вред организму.
Подобный процесс напрямую воздействует на щитовидную железу, разрушая работоспособные клетки.
Клиническая картина
Бессимптомное течение заболевания обескураживает многих родителей. Аутоиммунный тиреоидит у ребенка легко не проявляется несколько лет, а его присутствие выяснится лишь при обследовании щитовидной железы.
Но есть ряд симптомов, на которые стоит обратить внимание:
- увеличение щитовидной железы – при этом шея ребенка тоже изменяется в размерах. Сопутствующими признаками являются болезненные ощущения и дискомфорт. Железа становится более твердой;
- появляется дисфагия – нарушение глотательной функции;
- дыхание затрудняется и периодически появляется отдышка;
- по утрам присутствует сильная сухость во рту, при этом жажда отсутствует.

А также спровоцировать заболевания могут гормональные расстройства. В самом начале заболевания типичен тиреотоксикоз. Распознать его можно по следующим признакам:
- тревожность и беспокойство без причины;
- капризность и склонность к слезам;
- ночные кошмары;
- снижение веса, сопровождающееся повышением аппетита;
- тахикардия;
- увеличение потливости.
В дальнейшем течение болезни уровень гормонов уменьшается, это приводит к недостаткам функций щитовидной железы. У ребенка появляются следующие признаки:
- увеличение массы тела вследствие нарушения обмена веществ;
- подавленное, сонливое состояние;
- проблемы с концентрацией внимания и памятью;
- гипотония.
У ребенка затормаживаются реакции, лицо приобретает бледный оттенок и на нем появляется нездоровый румянец. Волосы становятся слабыми и ломкими, склонными к выпадению. Иногда по голове заметны целые залысины. У подростков встречается выпадение волос в подмышечных впадинах и на лобке.
Чтобы определить причину подобных клинических проявлений, необходимо пройти дополнительное обследование.
Диагностика
Точно диагностировать аутоиммунный тиреоидит реально только после биопсии щитовидной железы, но детям такое исследование практически не проводят. Зато исследуют кровь на уровень тиреоидных гормонов – T3 или T4, а также ТТГ. А также берут анализ на антитела к тиреоглобулину или пероксидазе.
Иногда проводят УЗИ, во время которого изучают строение щитовидной железы.
Осложнения
Если вовремя не начать принимать какие-либо меры, все может закончиться очень печально.
В организме ребенка произойдут серьезные отклонения. Дети, страдающие от тиреоидита, отстают в развитии от ровесников. С течение болезни, снижение выработки тиреоидных гормонов приводит к гипотиреозу. Повышение уровня липидов, которое наблюдается при заболевании, способствует развитию ишемической болезни сердца.
Иногда появляются лимфомы щитовидной железы. Причины пока неизвестны, но такое все же случается. Она отличается быстрым ростом, несмотря на правильно подобранное лечение.
Онкология из-за тиреоидита не появляется, но эти заболевания могут мирно сосуществовать в одном человеке.
Функциональность организма пострадает, если щитовидная железа не сможет выполнять свою работу. Ослабленный иммунитет не в силах защитить от проникновения бактерий и инфекций, более того, из-за болезни, он будет вырабатывать антитела против себя, что поспособствует ухудшению ситуации.
Лечение
Специфическая терапия тиреоидита для детей пока не разработана. Симптоматические средства – это первые помощники при этом заболевании.
При обнаружении гипотиреоза, лечение сводится к применению гормонов щитовидной железы. К ним относятся медикаменты, в составе которых присутствует L-тироксин. Обычно это «Левотироксин». В период лечения под контролем находится клиническая картина и уровень содержания тиреотропина в сыворотке крови. Но препараты лишь тормозят развитие и не уберегают от прогрессирования болезни в будущем.
Повышение функциональности щитовидной железы очень редко провоцируется аутоиммунным тиреоидитом. Но если это произошло, назначается прием тиростатиков. К ним относятся «Тиамазол» и «Мерказолил».
Глюкокортикоиды применяют, если произошло сочетание аутоиммунной фазы заболевания с подострым тиреоидитом. Чаще всего подобное происходит в прохладное время года.
Противовоспалительная терапия проводится для снижения выработки антител. В этом себя хорошо зарекомендовали: «Индометацин» и «Метиндол».
А также помощь в лечении оказывают различные иммунокорректоры, витамины и адаптогены.
Ограничения
Существует ряд ограничений, которыми необходимо руководствоваться в семье, где есть ребенок с диагнозом аутоиммунный тиреоидит:
- йод – большинство людей просто уверено, что при нарушении функциональности щитовидной железы необходим прием препаратов с содержанием йода. Но весь казус в том, что такие лекарства могут и помощь оказать, и навредить. При аутоиммунном тиреоидите, йод способствует увеличению числа антител, которые разрушают щитовидную железу. Самолечением лучше не заниматься, а специалист, на основе диагностики, назначит правильные препараты;
- селен – развитие гипотиреоза может спровоцировать дефицит селена. Этот микроэлемент играет важную роль в заболевании. Но не во всех случаях рекомендуется его назначение: противопоказанием является наличие тиреотоксикоза;
- вакцины – часто родителей волнует вопрос о вакцинации детей при нарушении у них функций щитовидной железы. Специалисты уверенны: прививки и аутоиммунный тиреоидит – понятия несовместимые. Вакцинация может лишь усугубить гормональный дисбаланс, присутствующий при нарушении иммунитета во время заболевания.
При своевременном лечении ребенка все закончится хорошо. Чтобы не допускать подобного заболевания в будущем, необходимо контролировать показатели гормонов. Периоды обострения могут напоминать о патологии, но соблюдение всех рекомендаций даст продолжительный положительный эффект.
 Лечение аутоиммунного тиреоидита при помощи народных средств
Лечение аутоиммунного тиреоидита при помощи народных средств
 Функции антидиуретического гормона и симптомы отклонений от нормы
Функции антидиуретического гормона и симптомы отклонений от нормы
 Что считается гормонами молодости и красоты у женщин и мужчин
Что считается гормонами молодости и красоты у женщин и мужчин
 Влияние аутоиммунного тиреоидита на зачатие ребенка и течение беременности
Влияние аутоиммунного тиреоидита на зачатие ребенка и течение беременности
 Увеличение груди с помощью гормональных таблеток
Увеличение груди с помощью гормональных таблеток
 Что такое пептиды?
Что такое пептиды?
Как проявляется сбой гормонального фона у женщин?
Гормональный фон у женщин отвечает за здоровье и помогает создавать привлекательность женской натуры.
Организм женщин, в отличие от мужского, более чувствителен и восприимчив к разным недугам. Если все в норме, то женщина бодра, полна сил.
Сбой гормонов приводит к приступам агрессии, чрезмерной раздражительности, резким перепадам настроения, дискомфорту и различным проблемам (внешним и внутренним).
Важно как можно скорее нормализовать гормональный уровень.

Возрастные характеристики
Если эндокринная система, в частности железы, продуцируют гормоны в достаточном количестве, то урегулированы все физиологические и химические процессы в организме.
По мере поступления в кровь активные вещества способны постоянно заботиться о женском здоровье. Гормональный фон у женщин неустойчив на протяжении всей жизни, особенно в следующих ситуациях:
- У девочек-подростков в период полового созревания, когда основным гормоном считается эстроген, способствующий формированию фигуры и менструального цикла. Гормональный дисбаланс у подростков приводит к излишней худобе, несформированности бедер и груди, проблемам в становлении менструального цикла, нервозности, эмоциональной нестабильности, стрессам.
- В период беременности и после родов, когда основными гормонами считаются пролактин и эстроген, подготавливающие организм к вынашиванию плода и появлению малыша на свет. Избыток гормонов приводит к полноте и дискомфорту, а недостаток — к проблемам выработки грудного молока, сбою менструального цикла и процессов оплодотворения;
- В климактерический период, когда уровень выработки всех гормонов резко снижается. Женщины переживают сильные боли перед каждой менструацией, скачки давления, стрессы, нервозность, постоянную слабость и усталость.
Почему происходит сбой?
Взаимосвязь между гормонами в эндокринной системе (эпифиз, гипофиз, гипоталамус, надпочечники и др.) способствует урегулированию деятельности всех органов и систем, например:
- гипоталамус и гипофиз принимают активное участие в синтезировании пролактина;
- щитовидная железа способствует выработке тиреоидных гормонов, контролирующих обмен веществ;
- поджелудочная железа активно участвует в процессах пищеварения, способствует выработке инсулина и глюкагона;
- половые железы способны урегулировать формирование и работу иммунной системы.
Именно недостаток или повышенное количество того или иного гормона приводит к сбою и нарушениям гормонального фона. Появляются неприятные симптомы у женщин:
- быстрый набор веса либо излишняя худоба;
- усиленный рост волос;
- развитие акне или угревой сыпи у подростков;
- сбой менструального цикла;
- перепады настроения;
- сонливость;
- дрожь в конечностях;
- изменение тембра голоса.

Гормональный сбой провоцируют:
- интенсивные занятия спортом;
- тяжелый физический труд;
- неправильное питание и несоблюдение диеты;
- злоупотребление курением, алкоголем, наркотическими веществами;
- заболевания репродуктивных органов;
- постоянные стрессы;
- наступление беременности;
- частые простудные болезни.
Только своевременное обследование поможет женщинам быстрее выявить и устранить причины гормонального сбоя, чтобы предотвратить развитие серьезных осложнений.
Это особенно касается беременных женщин и кормящих грудью мамочек, когда гормональный фон нестабилен, а восстановление может быть затруднительным и затяжным.
Причем стрессы и переживания способны негативно сказаться на малыше сразу после рождения, когда проявляются разного рода болезни.
Причиной нарушения гормонального фона могут стать сами роды, трудные, затяжные или протекающие с осложнениями.
В итоге гормональный сбой после родов может привести к отсутствию выработки грудного молока или недостаточному его количеству.
Другие факторы
Более четко проявляется гормональный сбой после родов, медикаментозного аборта или выкидыша.
Ведь организм еще какое-то время продолжает выработку веществ, необходимых для правильного формирования и развития плода.
Чтобы ему перестроиться, нужно время, в этот период проявляются такие симптомы нарушений эндокринной системы:
- головные боли;
- тупые боли в области поясницы;
- сухость во влагалище;
- задержка месячных;
- заболевания яичников;
- дефекты в гормональной системе на фоне неправильной работы щитовидной и поджелудочной желез.
Привести к дисбалансу, замедленному или ускоренному половому созреванию и неполноценному развитию молочных желез и репродуктивной системы может:
- неправильное применение оральных контрацептивов;
- хроническая болезнь половых органов;
- злоупотребление некоторыми лекарствами;
- стрессы;
- наследственный фактор.

Возрастные признаки гормонального сбоя у девушек проявляются в виде таких симптомов, как:
- нервозность, раздражительность;
- резкий набор веса или излишняя худоба;
- потливость;
- бессонница;
- выпадение волос;
- сухость покровов кожи;
- ухудшение зрения;
- температура тела увеличивается до 38°С;
- зуд на покровах кожи;
- учащение мочеиспускания, как первые признаки беременности;
- увядание кожи и снижение тонуса;
- потускнение, шелушение покровов;
- задержка месячных вплоть до полного прекращения менструации;
- усиленное выделение подкожного сала, что приводит к воспалению и угрям на лице.
Роды и беременность
Гормональный сбой при беременности наблюдается у каждой женщины в данный период, несмотря на то что в организме происходят вполне естественные природные процессы, которые вроде бы не должны негативно сказаться на гормональном фоне.
Дисбаланс проявляется уже с момента зачатия и продолжается вплоть до самых родов, ведь организм перестраивается и в это время переживает кардинальные изменения.
Конечно, организм так устроен, что после родов восстанавливается самостоятельно. Но в ряде случаев этого не происходит.
Симптомы сбоя четко проявляются после родов, когда избыток или недостаток тех или иных гормонов приводит к быстрому набору веса у женщин после родов, несмотря на сбалансированное питание.
Беременность после гормонального сбоя может просто не наступить или прийти с осложнениями.
Кроме того, гормональный фон не успевает перестраиваться в случае выкидыша, абортов и еще какое-то время продолжает вырабатывать вещества, необходимые для правильного развития плода.
Дисфункция же после выкидыша или аборта проявляется в виде растяжек на теле, головной боли, постоянной затяжной депрессии, скачков АД.
Рекомендации по лечению
Конечно, гормональный сбой у женщин нужно устранять, ведь при нем в организме могут развиваться довольно серьезные последствия.
Например, тест на беременность у женщин, мечтающих родить детей, показывает положительный результат, в то время как зачатие совершенно не произошло.
В данном случае нужно в срочном порядке обращаться к врачу. Две полоски на тесте указывают на выработку ХГЧ, но на самом деле это не беременность, а развитие злокачественной опухоли либо заболевания кишечника, почек, органов репродуктивной системы.
Сложно самостоятельно выявить проблемы с гормонами и определить отличия дисфункции обмена веществ от беременности.
После зачатия показатели ХГЧ резко увеличиваются, а при гормональном сбое — падают. Если дисфункция случилась при беременности, то показатели температуры завышены вплоть до нескольких недель подряд.
Женщины часто спрашивают, диета при гормональном дисбалансе поможет ли снизить избыточный вес и откорректировать фигуру в то время, когда гормональный фон переживает дисфункцию.
Это возможно, но нужно советоваться с врачом. Необходимо, чтобы диета была разработана совместно со специалистом и дала именно тот результат, на который рассчитывает женщина, без ущерба для ее здоровья.
Волосы и кожа быстрее всех начинают реагировать на гормональный сбой у представительниц прекрасного пола. Дисфункция гормонов проявляется в виде угревой сыпи и выпадения шевелюры.
Если же наблюдаются первые подозрения на дисбаланс гормонального фона, не связанного с беременностью или климаксом, то лучше обратиться к специалисту-эндокринологу, пройти ультразвуковое обследование, гистероскопию и лапароскопию, сдать необходимые клинические анализы на половые гормоны (желательно натощак в спокойном состоянии).
Обязательно на момент лечения нужно воздержаться:
- от физических нагрузок;
- от половых отношений;
- от приема спиртного и курения.
Кроме того, сдавать кровь нужно в разные дни менструального цикла для разработки правильного лечебного курса, чтобы врачу удалось визуализировать полную картину гормонального фона.
Терапию важно направить на урегулирование менструаций, облегчение менопаузы, восстановление эндокринной системы.
Женщинам, как правило, рекомендуется больше отдыхать. Идеальным было бы санаторно-курортное лечение.
Диетотерапия и медикаментозное лечение
Лечение для нормализации гормонального фона — комплексное. В первую очередь назначаются:
- гормональные препараты с содержание натуральных (искусственных) гормонов (Климадинон, Циклон, Климактоплан) для урегулирования менструального цикла;
- гомеопатические нормализующие выработку гормонов средства;
- нейролептики и витамины (А, C, B, фолиевая кислота) для устранения стрессов;
- целебные растения.
При гормональном сбое препараты и дозировку с учетом содержания гормонов в крови, веса и возраста пациентов назначает только специалист.
Для гормональной перестройки организма полезна сокотерапия, прием витаминов и минералов как биологических соединений.
Если нарушен обмен веществ, то обязательно нужно учитывать суточное потребление глюкозы, ежедневно фиксировать съеденные калории.
Важно отказаться от жирной пищи с высоким содержанием волокон, а при быстром наборе веса — от шоколада, кофе, выпечки, жирного мяса, полуфабрикатов.
Диета должна быть дробной. При ожирении женщинам важно устраивать разгрузочные дни для нормализации гормонального фона.
Необходимо включить в рацион продукты с содержанием фитоэстрогенов: овощи, ягоды, зелень, фрукты, пророщенную пшеницу, бобовые, куриные яйца, орехи, тыквенные семечки.
Важно отказаться от любой вредной и канцерогенной пищи, способствующей накоплению жира, отложениям инсулина и эстрогенов в больших количествах.
Если повышен уровень прогестерона, то назначается прием гормональных препаратов Дюфастон, Утрожестан, если снижен уровень тестостерона, то используются мази, свечи.

В тяжелых запущенных случаях при сбое гормонального фона возможно назначение операции, выскабливания или лапароскопии.
Народные средства
Женская гормональная система не устойчива перед множеством негативных факторов.
Для нормализации гормонального фона и благотворного влияния на нервную систему можно использовать травы:
- шалфей — при недостаточном количестве эстрогенов;
- душицу — для выработки половых гормонов и урегулирования менструального цикла;
- хмель — с целью купирования гормональных нарушений;
- полынь — для нормализации менструального цикла;
- пажитник (семена) — чтобы устранить болезненные месячные или восстановить гормональный фон после родов;
- гусиную лапчатку — для большей выработки прогестерона.
Именно травы помогают эффективно бороться с множеством проблем, развившихся в женской половой сфере при сбое, и восстановиться гормональному фону.

Но, чтобы народные средства принесли пользу, нужно перед их применением советоваться с врачами.
Травы должны помочь в устранении гормонального сбоя после родов, но, несмотря на их безобидность, может быть нанесен существенный вред здоровью малыша.
К чему может привести дисбаланс и как избежать неприятностей?
Последствия при гормональном сбое таковы, что нарушается работа всех систем в организме, развиваются такие осложнения, как бесплодие, ожирение, остеопороз, половые дисфункции, гинекологические заболевания.
Высок риск развития инфаркта и инсульта, злокачественной или доброкачественной опухоли.
Уровень всех гормонов переживает резкие скачки, и наблюдается сильнейший дисбаланс, а некоторые заболевания, связанные со сбоем, плохо поддаются корректировке и лечению.
Многим женщинам долго не удается забеременеть.
Чтобы предотвратить недостаточную или избыточную выработку гормонов и поддерживать свое здоровье в норме, требуется профилактика. Необходимо:
- наблюдаться у гинеколога 2 раза в год;
- завести календарь и отслеживать приход месячных, иные подозрительные факторы;
- уделять внимание менструальным выделениям.
Часто женские заболевания в тот момента, когда происходит гормональный сбой, протекают бессимптомно и никак не проявляют себя.
При появлении неприятных признаков необходимо обратиться к доктору и пройти соответствующее лечение.
Дисфункции в половой сфере могут дорого обойтись женщинам и негативно сказаться на зачатии, деторождении, вынашивании плода.
Да и внешний вид при гормональных нарушениях непривлекателен: тускнеет цвет лица, выпадают волосы, быстро увядает кожа.
Все это — гормоны, показатели которых важно отслеживать время от времени, а значит — сдавать анализы и как можно раньше обращаться к специалистам.
Врачи смогут подобрать квалифицированное лечение, основанное на диетическом сбалансированном питании, умеренных физических нагрузках, приеме гормональных препаратов, стабилизирующих нормальное продуцирование жизненно важных соединений.
Возможно, потребуется применение седативных лекарственных средств, позволяющих нормализовать психоэмоциональное состояние пациентки.
Все эти мероприятия, при условии четкого выполнения рекомендаций специалиста, помогут вернуть естественный гормональный фон у женщин и, соответственно, нормальное физическое здоровье.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе