У грудного ребенка пиелонефрит
Пиелонефрит у грудничка и его лечение
С появлением в семье грудного ребенка родители начинают тщательно заботиться о его здоровье, стараясь уберечь от серьезных недугов. К сожалению, защитить грудничка от пиелонефрита удается не всегда.
Пиелонефрит у новорожденных и грудных детей до года опасен осложнениями, поэтому диагностика и лечение должны осуществляться как можно быстрее.
Как распознать, что грудной ребенок заболел пиелонефритом?
Пиелонефрит — заболевание, при котором возникает воспалительный процесс в почках, конкретнее — в ее тканях и почечных лоханках. Опасность недуга связана с быстрым распространением воспалительного процесса из-за малых размеров почек у грудных детей — их длина не больше 50 мм.
Течение пиелонефрита у грудных детей отличается от симптомов, характерных для взрослых. Пиелонефрит у новорожденных и грудничков часто путают с банальным ОРВИ или простудой, что осложняет диагностику и лечение.
Основные признаки пиелонефрита у грудных детей:
- повышение температуры тела до высоких цифр (38-38,9 градусов) в сочетании с общим недомоганием;
- сбои в процессе мочеиспускания — выделение мочи происходит слишком часто или напротив, редко (раз в 5-6 часов), при этом ребенок выпивает привычный для него объем жидкости;
- выраженное беспокойство при мочеиспускании — грудные дети могут плакать перед мочеиспусканием, сильно кряхтеть или тужиться;
- изменение цвета и запаха урины — цвет становится темным, концентрированным, возможно появление красного оттенка; запах становится неприятным, едким;
- беспокойное поведение — маленькие дети могут плакать без причины, плохо спать, капризничать;
- проблемы со стулом, пищеварением — при пиелонефрите возможно развитие диареи, снижение аппетита, появление сильных срыгиваний.
При появлении хотя бы одного из перечисленных признаков в сочетании с нарушением мочеиспускания (ребенок мочится малыми порциями) необходимо обратиться к врачу.
к содержанию ↑Причины развития заболевания
Основной причиной развития пиелонефрита у грудных детей является инфекция. Перенесенные простудные болезни, ангина, бактериальные кишечные инфекции, фарингиты, ларингиты и бронхиты могут дать осложнения на почки. 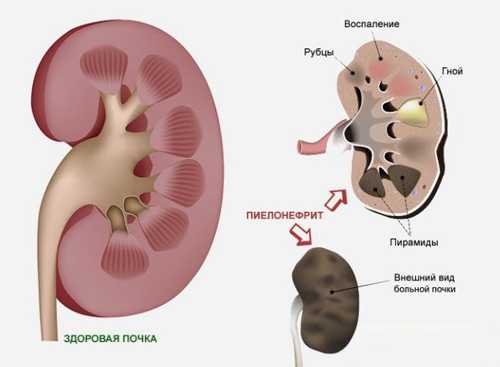 Попадание инфекции в почки происходит во время фильтрации крови в почечных лоханках и канальцах. Патогенные микроорганизмы начинают активно размножаться в почечных тканях, вызывая мощную воспалительную реакцию.
Попадание инфекции в почки происходит во время фильтрации крови в почечных лоханках и канальцах. Патогенные микроорганизмы начинают активно размножаться в почечных тканях, вызывая мощную воспалительную реакцию.
Течение дисбактериоза в кишечнике у грудных детей часто приводит к патологическим процессам в почках, что обусловлено возможностью занесения патогенной флоры через общий кровоток в почки.
Помимо инфекции, есть иные причины развития пиелонефрита у детей:
- врожденные аномалии строения почек и мочевыводящих путей: сужение почечных канальцев, мочеточников приводит к нарушению выделения мочи и развитию воспаления;
- уменьшенные размеры почки у новорожденных и грудных детей, при этом создается излишняя нагрузка на почку, как следствие — повышается риск развития пиелонефрита;
- переохлаждение и плохой уход в плане гигиены за детьми.
Диагностика у младенцев
Диагностика заболевания основана на лабораторных анализах мочи и крови. Этого достаточно, чтобы максимально достоверно установить диагноз.
Перечень анализов, которые следует сдать при подозрении на пиелонефрит:
- общий анализ мочи, в котором при пиелонефрите будут обнаружены белок, мутный осадок, лейкоциты и эритроциты, бактерии в большом количестве;
- общий анализ крови, для которого характерно повышение СОЭ, палочкоядерных нейтрофилов;
- анализ мочи по Нечипоренко;
- пробу Зимницкого.
В некоторых случаях показано проведение УЗИ почек с целью исключения аномалий развития и врожденных патологий строения.
к содержанию ↑Тактика лечения
Своевременное лечение позволит избежать осложнений. Основное лечение состоит в назначении антибиотиков широкого спектра действия: Азитромицин, Флемоксин солютаб, Амоксиклав.
Без антибиотикотерапии избавиться от недуга практически невозможно.
Помимо антибиотиков терапия против пиелонефрита включает:
- общеукрепляющие препараты в виде иммуномодуляторов (Виферон), витаминных комплексов (Мультитабс, Алфавит);
- спазмолитики: Дротаверин, Нош-па в возрастной дозировке;
- уросептики: Канефрон;
- препараты для нормализации микрофлоры: Бифиформ Бэби, Нормобакт, Линекс детский.
Важна диета с максимально щадящим питанием, для грудных детей старше 6 месяцев прикорм на время лечения пиелонефрита лучше отменить или ограничить. Полезно обильное питье в виде слабого ромашкового чая, чистой воды, неконцентрированных компотов без сахара и морсов.
к содержанию ↑Комаровский о болезни у грудных детей
Знаменитый доктор Комаровский утверждает, что первостепенная причина развития патологии у маленьких детей — кишечная палочка. Поэтому в группе риска по возникновению болезни — девочки.
Из-за особенностей в анатомии строения мочеполовой системы и кишечника бактерия легко проникает в мочевыводящие пути, мочевой пузырь и непосредственно почки.
Мальчики в возрасте до года тоже могут заболеть пиелонефритом, но чаще на фоне острых кишечных инфекций.
Комаровский считает пиелонефрит опасным для грудничков, поэтому лечение необходимо в любом возрасте, особенно у детей до 1-1,5 лет. Евгений Олегович более коварной называет хроническую форму болезни из-за скрытого протекания.
Лечить по мнению доктора пиелонефрит нужно только антибиотиками, даже если заболел новорожденный. Как говорит Комаровский, микрофлору кишечника после антибиотиков восстановить намного легче, чем почки.
Как лечить у детей пиелонефрит в домашних условиях читайте в нашей статье.
Лечение недуга займет около 14 дней, показателем успешной терапии станет улучшение самочувствия ребенка и нормализация анализов на 2-3 сутки от начала приема антибактериальных средств.
Комаровский призывает родителей не заниматься самолечением, при любых подозрительных симптомах (изменение цвета урины, редкое или учащенное мочеиспускание) обращаться к педиатру.
Регулярная сдача анализа мочи у детей до года позволит своевременно выявить недуг на ранних стадиях и успешно вылечить.
Пиелонефрит у грудных детей в настоящее время не редкость. При отсутствии надлежащего лечения болезнь быстро прогрессирует и переходит в хроническую форму, избавиться от которой сложно.
Родители должны помнить — нельзя игнорировать направления на общий анализ мочи, которые выдают в детских поликлиниках для профилактических целей. По результатам анализов можно отслеживать состояние здоровья грудного ребенка, в том числе его почек и мочевыводящей системы.
Откуда появляется пиелонефрит у детей расскажет врач-педиатр в ролике:
Пиелонефрит у грудничка: причины, симптомы, лечение
Пиелонефрит у грудничка развивается, когда почки ребенка, находящегося на грудном вскармливании, перестают выполнять свою основную функцию. Причиной болезни являются патогенные микроорганизмы. У девочек болезнь встречается чаще в 6 раз, чем у мальчиков. Заболевание дает о себе знать с 4 или 5 месяцев, когда ребенку начинают давать прикорм. В основном пиелонефрит развивается у недоношенных детей, потому что их иммунитет очень слабый, и организм не способен бороться с инфекцией.

Симптомы
В зависимости от возраста симптомы развиваются по-разному. У новорожденных детей болезнетворные микроорганизмы, вызывающие пиелонефрит, находятся в крови, поэтому симптомы не характерны для болезни. Могут происходить резкие перепады температуры тела. Подобные явления вызывают лихорадку. Часто возникает желтушность кожи. Малыш отказывается брать грудь, часто срыгивает, или у него возникает рвота.
Нарушается водный баланс (гипонантриемия), и повышается содержание калия в крови (гиперкалиемия).При возникновении малейших подозрений на пиелонефрит у новорожденных необходимо срочно обратиться к врачу.
Симптомы болезни у младенцев до года:
- Температура резко повышается и может держаться двое суток.
- Малыш вялый и не берет грудь.
- Очень часто срыгивает.
- Моча приобретает неприятный запах.
- Расстройство кишечника.
- При желании освободить мочевой пузырь ребенок начинает громко плакать.
- Моча выделяется порциями.
- Малыш становится сонливым.
- Ребенок заметно теряет в весе.

Причины развития заболевания у грудничков
Основные причины появления пиелонефрита у новорожденного — это проникновение инфекции в кровь ребенка и развитие воспаления. С кровью инфекция проникает в почки и вызывает воспаление. У новорожденных спровоцировать развитие пиелонефрита может любая инфекция. Для грудных детей типичен восходящий путь инфицирования почек. То есть инфекция проникает через половые органы и проходит вверх по мочевыделительной системе. Самой распространенной инфекцией, которая проникает в почки, является кишечная палочка, хотя не исключено попадание клесибеллы, энтерококков, стафилококков, стрептококков, различных вирусов и грибков.
Причины развития пиелонефрита у грудного ребенка:
- Воспаление пупочной ранки (омфалит).
- Как осложнение после воспаления легких.
- Гнойная ангина.
- Нарушение микрофлоры кишечника — дисбактериоз.
- Гнойничковые очаги на кожном покрове.
- Инфекции в кишечнике.
- Цистит, вульвит.
- Несоблюдение правил гигиены. Плохой уход за ребенком.
- Неправильное развитие мочеполовой системы.
- Патологии почек.
- Рефлюкс мочеточника.
- Рахит.
- Недоношенность.
- Большое количество витамина С.
- Низкий иммунный статус.
Важно знать, как проводят обследование пиелонефрита у грудных детей. Когда появляются подозрительные симптомы пиелонефрита, ребенка осматривает педиатр, выявляет причины недомогания, после чего отправляет малыша на прем к врачам узкой специализации — нефрологу или детскому урологу. Для подтверждения диагноза проводятся следующие обследования:
- общий анализ крови;
- общий анализ мочи;
- бактериальный анализ крови;
- посев мочи на чувствительность к антибиотикам;
- биохимический анализ крови;
- сбор анализа мочи по Зимницкому;
- анализ на ПЦР и ИФА;
- оценка и контроль диуреза;
- УЗИ почек.
Рентген или цистоуреографию назначают только в том случае, если у ребенка на ультразвуковом исследовании обнаружат гидронефроз, склерозирование сосудов или обструкцию.
Как лечить пиелонефрит у грудничков?
Лечение пиелонефрита у грудных детей основывается на следующем:
- При повышенной температуре и лихорадочном состоянии рбенку нужно обеспечить постельный режим.
- Отказ от прикорма с сохранением белковой пищи.
- Строгое соблюдение всех правил гигиены и их своевременное выполнение, чтобы не допустить распространения инфекции.
- Снятие симптомов болезни с помощью жаропонижающих, дезинтаксикационных и инфузионных препаратов.
- Использование антибиотиков для борьбы с патогенными микроорганизмами, вызвавшими воспаление.
Лечение антибиотиками проводится в несколько этапов. Вначале назначается прием двухнедельного курса антибиотиков. Препараты прописываются согласно результатам анализов и общему состоянию ребенка. Применяются следующие препараты:
- Из ряда пенициллинов — Амоксиклав, Ампициллин.
- Цефалоспорины 3-го поколения: Цефтриаксон, Цефотаксим, Цефтибутен и т.д.
- Цефалоспорины 4-го поколения (Цефепим).
- При тяжелом течении болезни назначают аминогликозиды (Гентамицин, Неомицин, Амикацин).
- Карбапенемы (Имипенем, Меропенем).
Следующим этапом является лечение уросептическими препаратами. В зависимости от результатов лечения и общего состояния малыша терапия может продлиться около 3 недель. К уросептикам относятся:
- Фурагин;
- Фурамаг;
- Неграм;
- Невиграмон;
- Палин.
Заключительным этапом лечения является противорецидивная терапия. Она заключается в приеме нитрофурановых препаратов до года. К ним подключается фитотерапия, которая подбирается исходя из индивидуальной переносимости веществ. Из фитопрепаратов грудничкам показан Канефрон, который дают детям по 15 капель.
Для восстановления микрофлоры кишечника назначается Линекс или Аципол. В обязательном порядке детям прописываются витамины А, В и Е, которые принимаются курсами. В детской поликлинике собирается информация о детях, перенесших это заболевание. Ребенок, болевший пиелонефритом, ставится на учет до 5-летнего возраста.
Симптомы нарушений почек, на которые нужно обратить особое внимание:
- Повышение температуры. Ребенка начинает лихорадить, но признаков насморка нет. Малыш не кашляет, не чихает, горло не покрасневшее. Появляется общая слабость в организме, потеря аппетита и головная боль. Если на фоне повышенной температуры нет других признаков заболеваний, нужна консультация педиатра и осмотр внутренних органов, в частности почек.
- Отсутствие мочи или недержание. Особенно сложно приходится ночью, так как ребенок становится крайне беспокойным. Если у мочи грудничка появится резкий запах, то необходима консультация врача, чтобы выяснить причину отклонений и вовремя начать лечение.
- Беспокойство при мочеиспускании. Процесс может сопровождаться болью, поэтому малыш будет капризничать.
- Цвет мочи. Нормальный цвет — это соломенный. У детей, питающихся только грудным молоком, моча не должна быть темной. Цвет мочи может поменяться от приема лекарств, прикорма или болезни. Если первые два фактора исключить, то останется повышенное число эритроцитов, которые появляются в моче из-за нарушений в мочевыделительной системе.
Физическое развитие малыша будет страдать, если у него больные почки. Мочеиспускание может быть порциями. Если это произошло 1 раз, то беспокоиться не нужно, возможно, ребенок переутомился. Но если это явление происходит часто, то нужно показаться врачу.
Лечить почки у грудничка нужно под контролем врача. Самолечение может привести к серьезным осложнениям.
(6 оценок, среднее: 5,00 из 5) Загрузка...Пиелонефрит у грудничков: симптомы, причины, диагностика и лечение заболевания у детей до года
Пиелонефрит — серьёзная проблема в организме. Воспаление в почках особенно опасно для детей грудного возраста, чей иммунитет ещё не способен бороться с большим количеством болезнетворных бактерий. Течение заболевания в первые месяцы жизни разительно отличается от такового у взрослых. Проблема требует пристального внимания педиатра для предотвращения развития осложнений.
Пиелонефрит — инфекционное воспаление почек
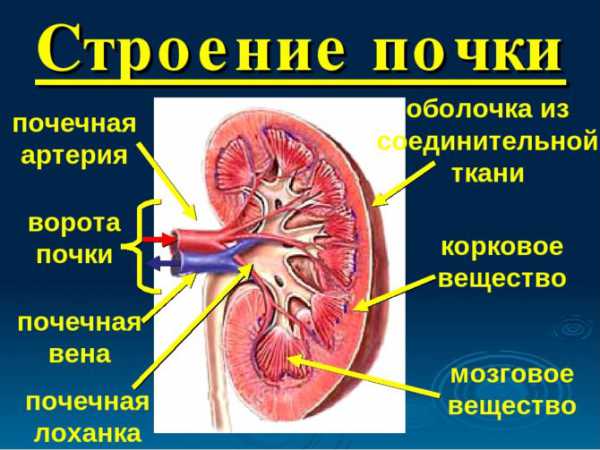
Почки начинают функционировать в организме ребёнка задолго до его появления на свет. Основная очистка крови от шлаков в период внутриутробного развития плода осуществляется материнским организмом. Однако почки ребёнка также фильтруют кровь от вредных веществ. К моменту рождения организм уже способен самостоятельно обеспечивать формирование и выведение мочи.
Почки грудничка по принципиальному строению схожи с таковыми у взрослых. За фильтрацию крови отвечает зона клубочков, содержащая большое количество сосудов. Распределение вредных и полезных веществ осуществляют специальные трубчатые структуры — канальцы. Моча в своём конечном составе накапливается в лоханках, после чего поступает в мочеточники, затем в мочевой пузырь, откуда выводится наружу. Движение мочи по этой системе в нормальных условиях происходит только в одну сторону.
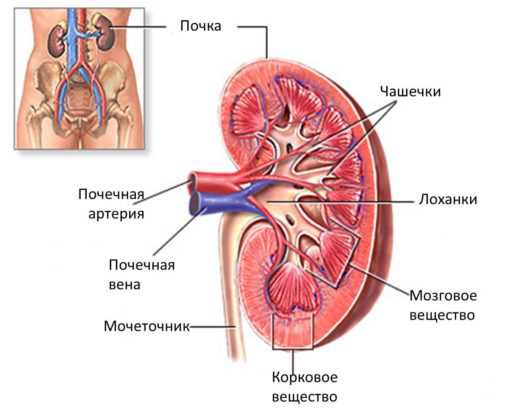
Пиелонефрит — воспаление чашек и лоханок почек
Пиелонефрит — воспалительное заболевание почек инфекционной природы. В грудном возрасте патология чаще встречается среди мальчиков. В последующие периоды жизни начинают преобладать девочки. Большинство взрослых пациентов, страдающих хронической формой пиелонефрита, впервые заболели в раннем детстве.
Варианты пиелонефрита у грудничков
Инфекционное воспаление в почках у детей первого года жизни подразделяется на несколько основных вариантов:
- По механизму воспаления почек пиелонефрит подразделяется на следующие формы:
- первичную, при которой инфекция поражает неизмененные почки;
- вторичную, которая характеризуется началом развития инфекции на фоне уже существующих проблем в мочевыделительной системе организма.
- необструктивную, при которой движение мочи в системе почек и мочеточников происходит беспрепятственно;
- обструктивную, которая протекает на фоне изменённого характера движения мочи.
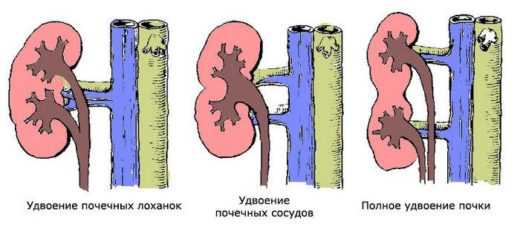
Аномалии почек часто нарушают отток мочи
- По типу течения пиелонефрит подразделяется на следующие формы:
- острую, которая характеризуется выраженностью негативных изменений в почках и организме в целом;
- хроническую, при которой болезнь течёт длительно, периодически напоминая о себе обострением:
- активную стадию, характеризующуюся появлением симптомов и других изменений;
- неактивную стадию, отличающуюся хорошим самочувствием и нормализацией различных диагностических показателей.
- По наличию изменений в работе почек:
- с нарушением фильтрационной способности почек;
- без изменений в деятельности почек;
- с формированием хронической почечной недостаточности.
Причины воспаления в почках и факторы развития
Воспаление в почках — следствие внедрения в ткани чашек и лоханок болезнетворных бактерий. Чаще всего это представители видов, живущих в кишечнике грудничка. Ребёнок появляется на свет со стерильным пищеварительным трактом. Источником бактерий для заселения кишечника является микрофлора материнского организма, в первую очередь обитающая на коже. Выкладывание новорождённого на живот родильницы преследует цель решить именно эту задачу. Однако среди дружественных микробов оказывают виды, обладающие негативными свойствами. Чаще все причиной пиелонефрита у детей первого года жизни становятся:
- кишечная палочка;
- протей;
- энтерококки;
- клебсиеллы;
- золотистый или кожный стафилококк;
- палочка сине-зелёного гноя;
- энтеробактеры;
- грибы рода Кандида;
- вирусы Коксаки;
- микоплазмы;
- уреаплазмы.
Возбудители пиелонефрита у детей первого года жизни — фотогалерея
Кишечная палочка — самый частый возбудитель пиелонефрита у грудничков Протей — бактерия из состава микрофлоры кишечника Энтеробактер в норме обитает в кишечнике Золотистый стафилококк может вызвать гнойное воспаление Грибы способны вызвать заболевание почекВо многих случаях пиелонефрит у грудничков возникает отнюдь не на пустом месте. Развитию заболевания способствуют следующие обстоятельства:
- хронический пиелонефрит у матери;
- наследственные отклонения обмена веществ в организме;
- выделение с мочой большого количества солей мочевой и щавелевой кислоты — уратов и оксалатов;
Образование солей в почках во многом носит наследственный характер
- нарушения процесса формирования структур почек в период внутриутробного развития;
- наследственные отклонения в работе иммунной системы.
Бактерии-возбудители пиелонефрита имеют ряд характерных свойств, позволяющих им проникать в почки и благополучно существовать в этой среде. Многие виды микробов имеют специальные выросты наружной оболочки, с помощью которых они способны фиксироваться на стенке мочевыводящих путей. Кроме того, некоторые бактерии выделяют вещества, нарушающие работу мышц лоханки и мочеточников, в результате чего правильное движение мочи становится невозможным. В большинстве случаев причиной пиелонефрита является не один вид инфекции, а несколько. Заболеванию часто сопутствует нарушение состава кишечной микрофлоры (дисбактериоз) и запоры у ребёнка.
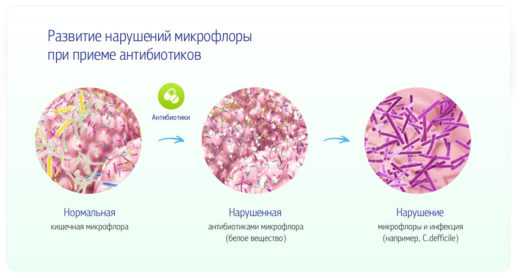
Дисбактериоз — частый спутник пиелонефрита у грудничков
Большую роль в развитии воспаления у детей первого года жизни играет неадекватное движение мочи в мочевыводящих путях. Этому способствует явление под названием рефлюкс. Оно подразумевает обратный ток мочи в мочеточниках и лоханках. Половина всех случаев пиелонефрита у грудничков развивается на фоне этого негативного процесса. Он может быть обусловлен несколькими причинами:
- нарушением анатомического строения почек и мочевыводящих путей;
- сопутствующим воспалением мочевого пузыря (циститом);
- нарушением слаженной работы мышц мочеточников и мочевого пузыря.
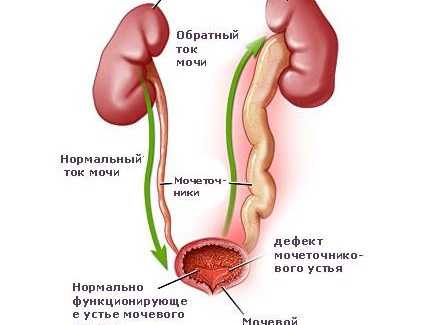
Рефлюкс — самый частый спутник пиелонефрита
Особенности иммунитета грудничка также становятся фактором риска развития пиелонефрита. На первом году жизни главный защитник организма от инфекций ещё не способен эффективно выполнять свои обязанности по распознаванию чужеродных объектов и их ликвидации.
Симптомы пиелонефрита у ребёнка первого года жизни
Грудной возраст накладывает свой отпечаток на течение любого заболевания. Воспаление в почках не является исключением. Однако грудничок не сможет сообщить о плохом самочувствии при помощи стройных фраз. Родителям необходимо очень внимательно следить за поведением младенца, поскольку именно его особенности могут рассказать о проблемах в мочевыводящей системе.
В картине острого заболевания преобладают симптомы, которые трудно отнести насчёт проблемы в том или другом органе:
- вялость;
- повышенная возбудимость;
- отказ от еды;
- повышение температуры тела;
Лихорадка — один из основных признаков пиелонефрита
- потеря веса;
- рвота съеденной пищей, в том числе грудным молоком;
- запор;
- пожелтение кожи;
- плач и беспокойство при мочеиспускании;
- появление мочи с резким запахом или изменённым цветом.
Высокая температура тела опасна для ребёнка первого года жизни. В этот период организм ещё не способен адекватно выводить лишнее тепло через кожу во внешнюю среду. Лихорадка больше всего сказывается на деятельности головного мозга. Его перегрев может привести к самому негативному симптому пиелонефрита — мышечным подёргиваниям и судорогам. Кроме того, головной мозг способен отреагировать на сильное воспаление избыточным мышечным напряжением. Это обстоятельство может привести к ошибочной трактовке симптомов как следствия воспаления оболочек мозга — менингита.
Лихорадка может вызвать появление особой позы с запрокинутой головой
Хроническая форма пиелонефрита вне обострения проявляется неспецифическими признаками:
- снижением аппетита;
- незначительным повышением температуры тела;
- снижением темпов роста и набора массы тела;
- отставанием в психомоторном развитии. Ребёнок поздно осваивает необходимые навыки: переворачиваться, ползать, ходить, говорить.

Хронический пиелонефрит может стать причиной задержки психомоторного развития
Способы выявления заболевания
Поскольку младенец не способен чётко сформулировать субъективные ощущения, основная роль в диагностике пиелонефрита принадлежит объективным показателям.
Лабораторные исследования
Лабораторные исследования — обязательная часть диагностики различных форм пиелонефрита. Общий анализ крови используется для установления наличия воспаления в организме. Оценивая показатели, врач не сможет точно установить локализацию патологического очага. К признакам текущего воспаления относится увеличение количества белых клеток крови лейкоцитов и скорости оседания красных клеток эритроцитов (СОЭ). Однако необходимо помнить, что нормальные показатели для грудничков отличаются от таковых для взрослых.
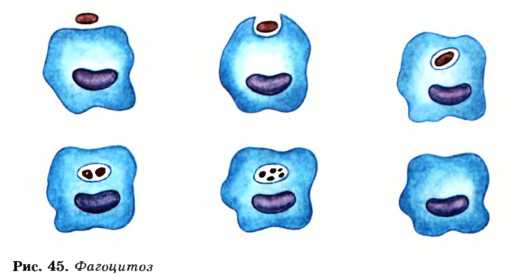
Лейкоциты способны поглощать бактерии
Биохимия крови — анализ, с помощью которого врач сможет оценить фильтрационную способность почек. Для решения этой задачи в лаборатории определяют в крови уровень мочевины и креатинина. Его увеличение говорит о том, что функция почек страдает. Нормальные показатели в этом случае также сильно отличаются от тех, которые характерны для взрослых.
Кровь поможет пролить свет на вид инфекции, вызвавшей пиелонефрит. Для этой цели служат белки-антитела против возбудителя. Кроме того, гены бактерий также могут быть выявлены в крови путём полимеразной цепной реакции.
Определение антител помогает определить вид возбудителя
Анализы мочи — основа диагностики пиелонефрита у грудничка. У этого метода есть ряд разновидностей, помогающих врачу лучше распознать имеющуюся проблему. Показатели общего анализа изменяются при воспалении в почках. Моча становится мутной, кислотность приближается к щелочной, появляется белок, увеличивается количество лейкоцитов и слепков с почечных канальцев — цилиндров.
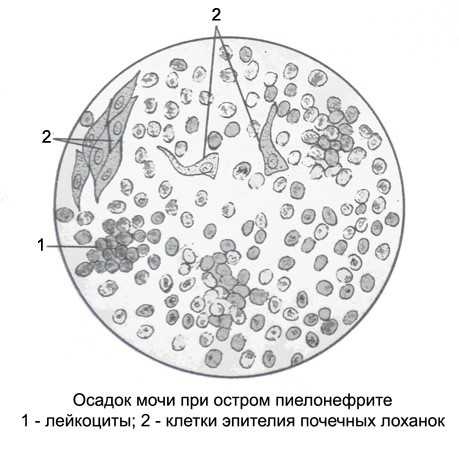
Увеличение количества лейкоцитов в моче — закономерный признак пиелонефрита
Для более точно подсчёта лейкоцитов и цилиндров используются лабораторные исследования по Нечипоренко, Амбурже, Аддис-Каковскому. В первом случае сдаётся средняя порция утренней мочи. Во втором материал собирается в ёмкость в течение трёх часов. В третьем используется моча, выделенная грудничком за сутки.
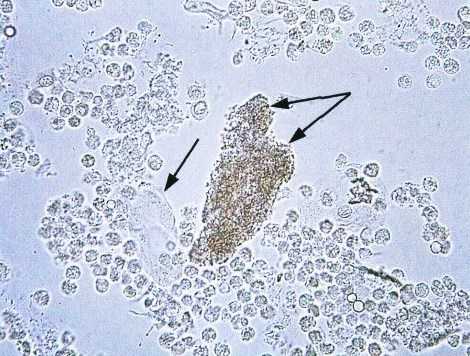
При пиелонефрите чаще встречаются лейкоцитарные цилиндры
Проба Зимницкого — специфический способ распознать нарушение работы почек по изменению удельного веса мочи. Для этой цели материал собирается в течение суток в восемь разных ёмкостей. Низкий удельный вес говорит о неспособности почек справляться со своей работой.
Для установления вида возбудителя проводится посев мочи на питательную среду. Специалист лаборатории установит, какая бактерия стала причиной воспаления и чувствительность её к антибиотикам.
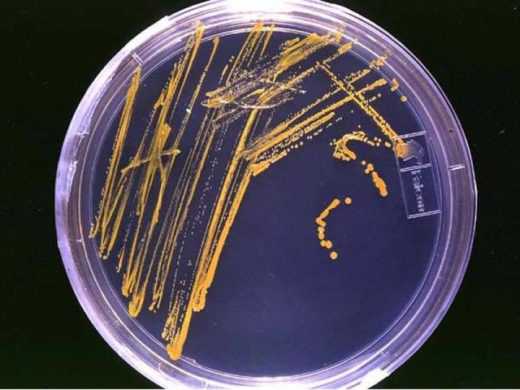
Посев мочи на питательную среду позволяет определить вид возбудителя
Доктор Комаровский об анализе мочи — видео
Инструментальные исследования
Ультразвуковое исследование — информативный и безопасный метод. Посредством датчика врач получает на экране картину почек и мочевыводящих путей. При помощи исследования специалист определяет размеры и положение органов, отмечает отклонения анатомического строения от нормы, выявляет признаки воспаления.
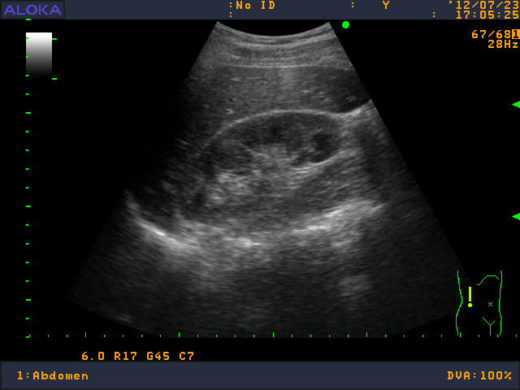
Пиелонефрит хорошо определяется на УЗИ
Для более точного установления характера анатомических отклонений используются рентгенологические методы. Обзорный снимок выявит контуры почек, позволит заподозрить аномалии строения. Обычно это исследование дополняется введением в кровь контрастного вещества. Спустя некоторое время оно заполняет лоханки и мочеточники. Снимок, сделанный в этот момент, позволяет судить об их анатомических особенностях.
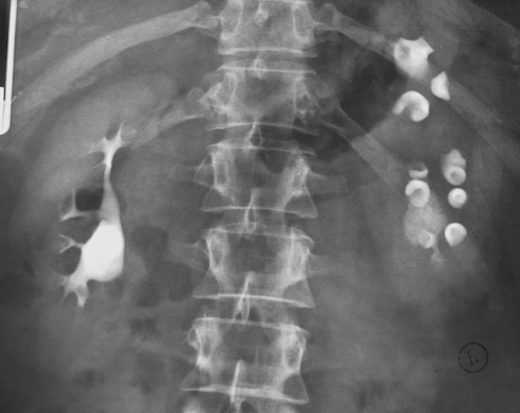
Экскреторная урография — способ выявления аномалий строения почек
Цистография — рентгенологический метод, который позволяет выявить рефлюкс в мочевыделительной системе. Контрастное вещество в этом случае вводится по мочевому катетеру, установленному в мочеиспускательный канал.
При сложных нарушениях структуры почек для их оценки может потребоваться томография. Компьютерная использует для построения изображения рентгеновские лучи, магнитная — эффект резонанса. Однако оба вида требуют неподвижности во время нахождения в контуре аппарата. Грудничкам исследование проводят в условиях наркоза.
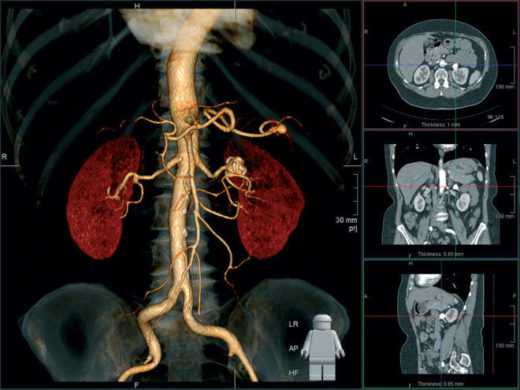
Томография позволяет точно оценить анатомическую структуру почек
Дифференциальная диагностика
Дифференциальная диагностика пиелонефрита у детей первого года жизни проводится со следующими заболеваниями:
- воспалением червеобразного отростка кишечника (аппендицитом);
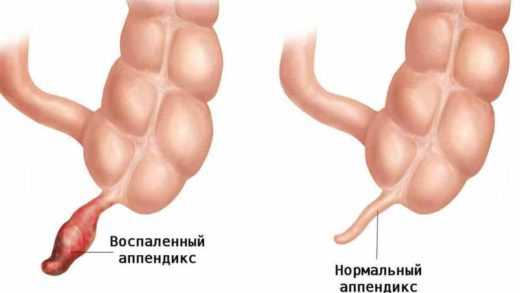
Аппендицит встречается у детей любого возраста
- воспалением брюшины (перитонитом);
- воспалением мочевого пузыря (циститом);
- воспалением наружных половых органов — вульвитом у девочек, баланопоститом у мальчиков;
- острым гломерулонефритом.
Отличия пиелонефрита и гломерулонефрита — таблица
Методы лечения
Лечение пиелонефрита у детей первого года жизни — комплексное, проводится под контролем педиатра. Во всех случаях острого течения и обострения хронического процесса болезнь требует госпитализации в стационар и круглосуточного врачебного наблюдения.
Медикаментозное лечение
Лечение пиелонефрита с помощью лекарственных препаратов комплексное. В первую очередь назначаются антибактериальные средства, основная цель которых — помочь организму справится с возбудителем. Для лечения грудничков разрешено использовать следующие группы препаратов:
- пенициллиновый ряд — Амоксициллин, Ампициллин, Амоксиклав, Аугментин;
- цефалоспориновый ряд — Цефуроксим, Цефотаксим, Цефепим;
- аминогликозидного ряда — Гентамицин, Амикацин;
- карбапенемы — Меронем, Имипенем, Тиенам.
Антибиотики для лечения пиелонефрита у детей первого года жизни — фотогалерея
Аугментин — препарат пенициллинового ряда Ампициллин применяется для лечения грудных детей Амоксиклав — защищённый антибиотик Цефтриаксон активен в отношении большинства возбудителей пиелонефрита Цепим — антибиотик цефалоспоринового ряда Гентамицин — препарат аминогликозидного рядаЧаще всего препараты назначаются в форме внутримышечных инфекций или внутривенных вливаний. Доза подбирается индивидуально в зависимости от возраста и веса ребёнка. Курс лечения определяется врачом исходя из тяжести заболевания.
Для борьбы с лихорадкой и общими симптомами воспаления применяются нестероидные противовоспалительные средства. Для детей грудного возраста фармацевтические фирмы разработали удобные лекарственные формы: ректальные свечи, сиропы и капли. Наиболее популярными препаратами являются Нурофен, Ибупрофен.
Нурофен для грудных детей выпускается в форме ректальных свечей
Если ребёнок отказывается от еды и приёма жидкости, необходимо восполнить дефицит при помощи внутривенных вливаний растворов хлорида натрия и 5% глюкозы.
Народные рецепты применять не рекомендуется, поскольку незнакомые вещества могут вызвать выраженную аллергическую реакцию у ребёнка.
Физиотерапия
Физиотерапевтические методики оказывают положительное воздействие при пиелонефрите, помогают организму бороться с инфекцией:
- ультразвуковая терапия улучшает кровообращение в почках;
- магнитотерапия уменьшает выраженность воспаления;
- электрофорез при помощи постоянного благотворно действует на очаг воспаления.
Диета
Основное питание ребёнка первых пяти месяцев жизни — грудное молоко или его заменитель — адаптированная молочная смесь. С полугода в рацион ребёнка последовательно вводится прикорм: овощные пюре, каши, мясные пюре, кефир и творог. В период болезни вносить изменения в характер питания, вводить прикорм или новые его виды не рекомендуется.
Хирургическое вмешательство
Операции в грудном возрасте назначаются очень редко. Хирургическому лечению подлежат только некоторые врождённые пороки развития почек, например, гидронефроз или опухоли. Метод вмешательства подбирается индивидуально.
Прогноз и осложнения
Прогноз лечения пиелонефрита сугубо индивидуальный, он во многом зависит от характера заболевания, адекватности лечения и других особенностей. При первичном варианте болезни возможно добиться полного выздоровления. Однако даже в этих обстоятельствах диспансерное наблюдение врача необходимо в течение 5 лет. В тяжёлых случаях возможно развитие следующих осложнений:
- апостематозного нефрита, характеризующегося наличием мелких гнойных очагов;
- карбункула почки — крупного гнойного очага воспаления;
- паранефрита — гнойного воспаления околопочечной жировой ткани;
- сморщивания почки — уменьшение органа в размере с нарушением его работы;
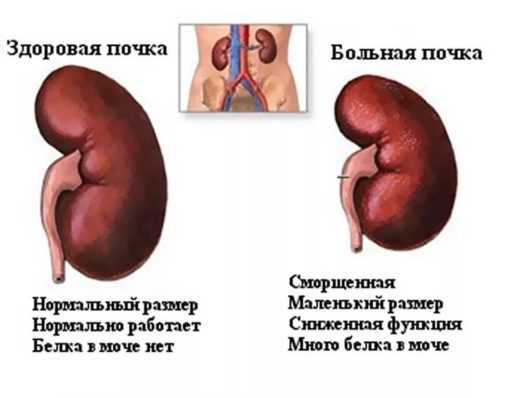
Сморщивание почки — следствие длительного воспалительного процесса
- хронической почечной недостаточности.
Профилактика
К профилактике развития пиелонефрита у детей первого года жизни относятся следующие мероприятия:
- планирование беременности;
- своевременное лечение пиелонефрита и других инфекционных заболеваний у матери, в том числе гинекологических;
- грудное вскармливание;

Грудное молоко — лучшая защита грудничка от инфекций
- лечение имеющегося дисбактериоза, особенно после приёма антибиотиков;
- ежедневные гигиенические процедуры;
- щадящие процедуры закаливания — воздушные ванны.

Воздушные ванны — способ укрепления иммунитета
Пиелонефрит — серьёзное заболевание, особенно у детей первого года жизни. Организму грудного ребёнка тяжело бороться с агрессивной инфекцией. Младенцу необходимо адекватная терапия и круглосуточное наблюдение специалиста в условиях стационара. После излечения процесса необходима диспансеризация в течение пяти лет.
- Автор: Елена Тимофеева
- Распечатать
Пиелонефрит у грудничков: симптомы, причины, диагностика и лечение заболевания у детей до года
Как острый, так и хронический пиелонефрит встречается у детей любого возраста, даже у новорождённых и грудничков. Среди только что появившихся на свет малышей соотношение мальчиков и девочек с воспалением почек составляет 1:2, среди детей грудного возраста — 1:5. То, что болезнь чаще встречается у младенцев женского пола, объясняется анатомическими особенностями их мочеиспускательного канала — он короткий, широкий и высоко расположен, что создаёт благоприятные условия для проникновения инфекции в верхние мочевыводящие органы.
Причины и происхождение пиелонефрита у малышей
Пиелонефритом называется бактериальное воспаление чашечно-лоханочной системы почек и их интерстициальной (соединительной) ткани. Развитию такого явления у маленьких детей способствует наличие гнойных очагов в организме. Источники инфекции могут возникать при острой ангине или респираторном заболевании, но чаще они наблюдаются при хронических воспалительных процессах, которые имеют скрытый характер.
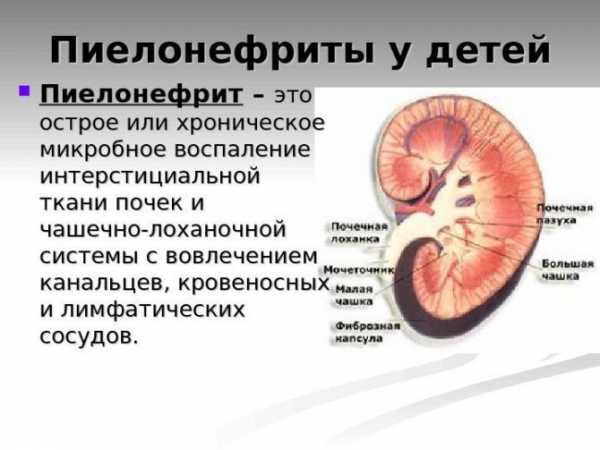
При пиелонефрите больше всего страдают чашки и лоханки больной почки
Нередко пиелонефрит является осложнением цистита. Очень часто это заболевание почек развивается на фоне пневмонии, тонзиллита, ОРВИ, инфекционного поражения желудка и кишечника. Основную роль в развитии воспалительного процесса играет слабость иммунной системы в раннем возрасте.
В происхождении пиелонефрита как у новорождённых, так и у детей грудного возраста важное место занимает инфекция, которая возникает в послеродовом периоде. Для развития патологического процесса особое значение имеет состояние верхних отделов мочевыделительной системы в момент проникновения в них болезнетворных микроорганизмов. Влияние токсинов, авитаминоз, аллергия могут спровоцировать воспаление соединительной ткани почек — интерстициальный нефрит, который создаёт благоприятный фон для дальнейшего развития в этих органах инфекционного поражения.
Любое ухудшение состояния почки может служить предпосылкой к развитию пиелонефрита
Примерно у 75% малышей до года пиелонефрит является вторичным, то есть возникающим вследствие какой-либо патологии. У младенцев обычно он появляется на фоне динамической или механической обструкции (непроходимости) мочевыводящих путей.
В основе некоторых форм заболевания лежат природные факторы. Развитию пиелонефрита могут способствовать:
- наследственные иммунодефицитные состояния;
- недостаток ферментов в эпителии канальцев нефронов почки;
- наследственные нарушения обмена веществ.
Дети с врождёнными аномалиями мочевых путей, особенно почек, заболевают пиелонефритом в 9–10 раз чаще, чем здоровые малыши. Это объясняется тем, что неестественно расположенная или неправильно сформированная почка больше поддаётся внешнему воздействию, в частности, инфекции.
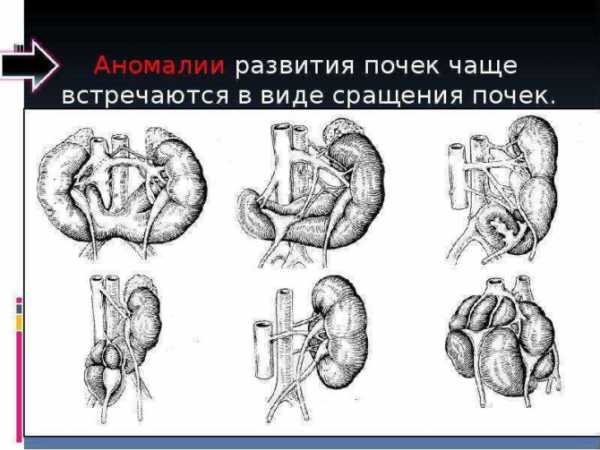
Дети с врождёнными пороками развития почек особенно подвержены заболеванию пиелонефритом
В развитии пиелонефрита у грудничков важную роль играет нерациональное питание, особенно после введения прикорма. В таких условиях может произойти белковая перегрузка маленького организма при дефиците жидкости в рационе ребёнка. Значимым фактором для возникновения пиелонефрита у младенцев также является воспаление лёгких, особенно если оно обусловлено патогенным стафилококком.
Прослеживается некоторая связь между заболеваемостью воспалением почек и вакцинацией детей первого года жизни. Это осложнение в основном обусловлено нарушением правил проведения иммунизации. В таких случаях большое значение имеют:
- наличие в организме ребёнка очага инфекции;
- степень индивидуальной чувствительности малыша к вакцине;
- скорость реакции детского организма на препарат.
У малышей грудного возраста пиелонефрит обычно обструктивный. Важную роль в этом случае играет препятствие свободному оттоку мочи, возникшее в мочеточнике, самой почке или перешейке мочевого пузыря. Чаще всего у младенцев встречается нарушение проходимости на участке пузырно-мочеточникового, уретрально-пузырного или лоханочно-мочеточникового сегмента. Болезнь возникает в результате явления рефлюкса (обратного течения мочи) при застойных явлениях в мочевом пузыре и нередко сопровождается дисфункцией пищеварительной системы.
На первом году жизни развитию пиелонефрита благоприятствуют:
- избыток витамина D2 (эргокальциферола);
- экссудативный диатез;
- воспалительные заболевания внешних половых органов;
- расстройства функции желудка и кишечника;
- истощение (гипотрофия).
Фотогалерея: факторы, способствующие развитию пиелонефрита у грудничков
Переизбыток витамина D2 приводит к отложению в почках кальция и фосфора, что негативно сказывается на их состоянии Боли в животе у новорождённого свидетельствуют о расстройстве желудочной или кишечной функции Красные щёчки у ребёнка — далеко не всегда признак здоровья; многие малыши страдают диатезом Гипотрофия у грудного ребёнка может быть причиной развития пиелонефрита С наружных половых органов инфекция легко может подняться в мочевой пузырь и выше, в почки, особенно у девочекВидео: детский уролог рассказывает о пузырно-мочеточниковом рефлюксе
Роль здоровья матери в возникновении пиелонефрита у новорождённого
Возможно и внутриутробное инфицирование почки. При этом пиелонефрит развивается у ребёнка в первые часы после рождения. Заражение может произойти ещё в утробе через околоплодные воды, кровь и плаценту от мамы, у которой в период беременности наблюдалась мочеполовая инфекция. У детей, рождённых больными матерями, чаще встречаются бессимптомная бактериурия (наличие в свежей моче бактерий) и пиелонефрит, чем у тех, кто появился на свет от здоровых женщин.
Матери многих новорождённых, страдающих воспалением почек, во время вынашивания, родов или в послеродовом периоде болели ангиной или гриппом. У этих женщин часто наблюдался поздний токсикоз беременности, а у их детей отмечались расстройства обмена веществ и снижение защитных сил организма, что также содействовало развитию воспалительного процесса в почках.
Таким образом, у новорождённых для развития пиелонефрита большое значение имеют:
- наследственная предрасположенность;
- наличие во время беременности у матери инфекционно-воспалительного процесса;
- поздний токсикоз у мамы, в частности, нефропатия.

Поздний токсикоз беременности — один из главных факторов риска развития пиелонефрита у новорождённого
Осложнённые роды, сопровождающиеся асфиксией (удушьем) плода, а значит, кислородным голоданием его почечной ткани, тоже способствуют заболеванию малыша пиелонефритом в первые дни или недели его жизни.
Симптомы, формы и проявления болезни
Организму маленького ребёнка присуща повышенная скорость реагирования на любое раздражение. Вследствие этого воспалительный процесс бурно развивается в почках. Это накладывает определённый отпечаток на симптоматику пиелонефрита: у новорождённых и грудничков эта болезнь часто имеет нехарактерное для неё течение. Клиническая картина воспаления почек у младенцев чрезвычайно разнообразна и во многом определяется:
- наличием благоприятных для него условий;
- активностью инфекционного процесса;
- его тяжестью и распространением;
- характером сопутствующих патологий.
Клиника острого пиелонефрита
В раннем возрасте пиелонефрит в подавляющем большинстве случаев (около 85%) начинается остро. Первое, на что обращают внимание родители — резкая перемена поведения и общего состояния малыша. Ребёнок становится то вялым, то беспокойным, у него нарушается дневной и ночной сон, пропадает интерес к окружающему миру. Кроха теряет аппетит и заметно худеет, капризничает, часто плачет.
Начало заболевания сопровождается повышением температуры, болью в животе, обезвоживанием организма. Общая интоксикация выражается тошнотой, рвотой, поносом. Изредка отмечается синюшность кожных покровов. Через 2–3 суток после начала воспалительного процесса поражённая почка становится болезненной при ощупывании. Иногда могут наблюдаться судороги, потеря сознания. Нарушаются функции:
- печени;
- органов кровообращения;
- пищеварительной системы;
- надпочечников и других желёз внутренней секреции.
У 5% новорождённых с острым пиелонефритом отмечается токсический гепатит, который проявляется желтухой.

Иногда пиелонефрит новорождённых осложняется гепатитом, который проявляется желтушной окраской кожи
Стремительное начало воспаления в почках связано с генерализованным характером бактериальной атаки. Чем младше ребёнок, тем острее течение заболевания. У некоторых детей бывают кратковременные (в течение двух-трёх дней) повышения температуры тела до 38,5 °C. В промежутках между приступами лихорадки ребёнок вял, малоподвижен.
После многократных резких эпизодов гипертермии может развиться бактериальный шок, который без экстренного лечения заканчивается летально. К счастью, у большинства детей температура тела нормализуется в течение 3–5 суток.
В 75% случаев при воспалении одной почки обнаруживаются функциональные изменения и во второй. Внепочечные симптомы пиелонефрита ярче выражены у малышей, у которых эта болезнь развивается на фоне врождённых патологий, препятствующих нормальному оттоку мочи. Течение острого пиелонефрита у новорождённых обычно тяжёлое, нередко осложняющееся заражением крови.
Тяжелейшее осложнение острого пиелонефрита у новорождённых — заражение крови, или сепсис, которое без экстренной интенсивной терапии может привести к летальному исходу
Бывает, что у детей грудного возраста заболевание начинается подостро. В этом случае все перечисленные симптомы выражены гораздо слабее. У младенцев первого года жизни подострый пиелонефрит может не сопровождаться повышением температуры тела и нарушением функции органов пищеварения. Прежде всего наблюдается желтушность кожи и белков глаз.
Острый гнойный пиелонефрит
Острая гнойная форма заболевания наблюдается в 6–10% всех случаев пиелонефрита у детей первого года жизни и чаще всего представляет собой карбункул почки, апостематозный нефрит или их сочетание. Девочки болеют вдвое чаще мальчиков. В отличие от взрослых гнойный пиелонефрит у малышей нередко развивается первично (без фонового заболевания).
Апостематозный нефрит (позднелатинское apostematosus, от греческого ароstema гнойник, абсцесс; синоним гнойничковый нефрит) — метастатический нагноительный процесс в почке, проявляющийся образованием множества гнойничков, преимущественно в корковом её веществе.
Течение этой формы воспаления почек у новорождённых и грудничков крайне тяжёлое. Быстро наступает генерализация инфекционного процесса. Отмечаются ярко выраженные признаки общей интоксикации:
- высокая температура тела в сочетании с пневмонией;
- отказ от груди;
- возбуждение, беспокойство;
- рвота, часто неукротимая;
- бледность;
- снижение массы тела;
- вздутие живота;
- понос;
- высокий лейкоцитоз в крови и увеличение скорости оседания эритроцитов;
- белок и кровь в моче.
Язык и кожа сухие, пульс учащённый, дыхание поверхностное. Веки опухшие, под глазами — синяки. Иногда наблюдается боль и затруднения при мочеиспускании (ребёнок плачет во время этого акта).
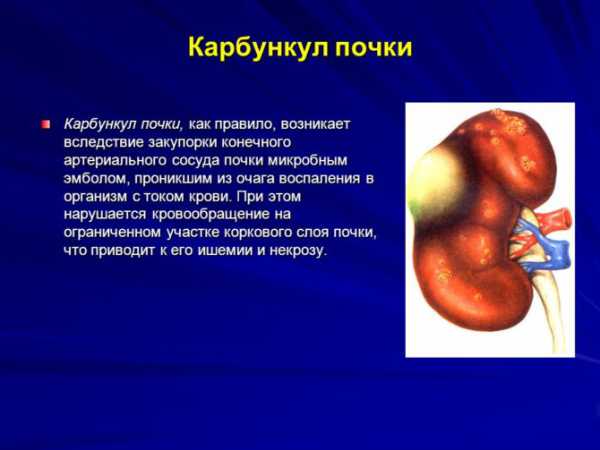
Гнойные заболевания почек, такие как карбункул или апостематозный нефрит, протекают у грудничков крайне тяжело
Хронический пиелонефрит на первом году жизни
Хроническое воспаление почек является последствием или продолжением острой фазы этого процесса. Однако у многих больных грудничков таковой не бывает. Нередко по сведениям из опроса родителей невозможно установить симптомы острого пиелонефрита у ребёнка в недалёком прошлом. Поэтому есть все основания считать, что хронические воспалительные явления в почках грудного малыша могут быть и первичными. Возможно, болезнь с самого начала имела стёртое течение, и переход от острого её типа к хроническому произошёл незаметно.
При отсутствии характерных признаков острый пиелонефрит у новорождённых и грудных детей мог остаться недиагностированным.
Переходу острого воспалительного процесса в хронический способствуют следующие факторы:
- застой мочи, при котором почка не до конца освобождается от этой жидкости;
- наличие в детском организме очагов хронической инфекции, которые не лечились в острой стадии болезни или непосредственно после неё;
- аномалии развития почек или нижних мочевыводящих путей;
- неправильная или недостаточно интенсивная и длительная терапия острого пиелонефрита;
- ослабление иммунной защиты организма вследствие других заболеваний.
У 25% всех больных детей страдает от воспаления только один из органов, чаще правый. При двухстороннем хроническом пиелонефрите степень изменения почек кардинально отличается. В одной из них лишь с трудом можно выявить какие-либо признаки поражения, а во второй наблюдается последняя стадия процесса — нефросклероз (сморщивание).
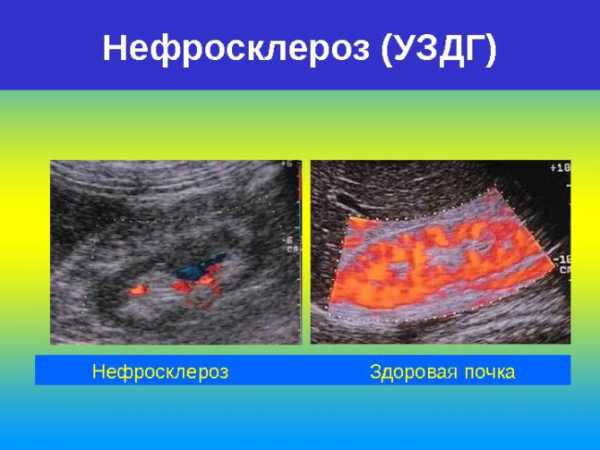
На снимке, сделанном при ультразвуковом исследовании в режиме цветного доплера, видно, что почка с нефросклерозом практически лишена кровоснабжения
Клиника хронического пиелонефрита у грудничков характеризуется чаще всего постепенным началом с умеренно выраженными проявлениями интоксикации. Зависимо от характера симптоматики различают две основные формы этой болезни у младенцев — латентную и волнообразную.
Латентная форма
Латентная форма заболевания диагностируется при обследовании ребёнка по поводу другой какой-либо патологии или во время планового профилактического осмотра. Лишь у незначительной части больных младенцев при внимательном наблюдении удаётся выявить несколько отклонений от нормы:
- быструю утомляемость;
- снижение веса тела;
- плохой аппетит;
- малоподвижность;
- сероватый цвет кожи, бледность;
- субфебрильную температуру (37–37,5 °C);
- непостоянную боль в животе неясной природы;
- анемию;
- задержку или недержание мочи;
- артериальную гипертензию.
Волнообразная разновидность
Волнообразная форма хронического пиелонефрита — самая распространённая. Состояние ребёнка и клиническая картина зависят от периода заболевания — во время обострения или вне его. В первом случае нарушается общее состояние младенца. Проявления болезни аналогичны таковым при острой форме пиелонефрита, но температура тела почти постоянно держится на субфебрильных отметках и никогда не бывает высокой.
Приблизительно у половины маленьких пациентов признаки патологии выражены в большей мере и сочетаются с анемией. Как правило, это дети, у которых вторичный пиелонефрит возник вследствие пороков развития, обуславливающих нарушения оттока мочи. Особенно ярко эти симптомы выражены при двухсторонних патологиях верхних мочевых путей, а также при пузырно-мочеточниковом рефлюксе.
Вне обострения проявления пиелонефрита сохраняются, но выражены значительно меньше. Процесс приобретает латентное течение.
Диагностика
Нередко клинические проявления острого пиелонефрита у младенцев своевременно не распознаются, поскольку их относят к признакам основной патологии, на фоне которой они возникли. В таких случаях воспаление почек обычно диагностируют при обострении или волнообразном течении инфекционного процесса в этих органах. Реже у грудничков обнаруживают это заболевание случайно при оценке результатов плановых лабораторных анализов мочи либо на основании симптомов общей интоксикации. У большинства малышей первого года жизни определить наличие пиелонефрита и время его начала весьма сложно.
Особенно трудно диагностировать воспаление почек у грудничков с латентной хронической его формой. Так как эта разновидность заболевания имеет малосимптомное течение, то характерные признаки пиелонефрита выражены очень слабо или могут вообще отсутствовать. Как правило, такие дети поступают в стационар для обследования с диагнозом «гипотрофия неясной этиологии». Воспаление почек у них обнаруживается только при тщательном наблюдении лабораторных анализов мочи и крови, сдаваемых многократно.
Высокая концентрация в крови азотсодержащих продуктов белкового метаболизма (креатинина, мочевины и пр.) — гиперазотемия — встречается у грудничков значительно реже, чем у новорождённых. Обычно это явление наблюдается у тех детей, у которых пиелонефрит развился на фоне врождённой аномалии мочевыделительных органов.
Часто острое начало заболевания, лихорадка и явно выраженные симптомы интоксикации побуждают врачей ставить диагноз гриппа или ОРВИ. Однако основным отличием пиелонефрита от этих недомоганий является отсутствие у ребёнка в верхних дыхательных путях катаральных явлений. При воспалении почек у больного нет ни насморка, ни кашля.
Катаральные явления, такие как гиперемия горла, типичны для гриппа, но не характерны для пиелонефрита
Методы, используемые в диагностике пиелонефрита
Первым делом врач осматривает ребёнка и расспрашивает родителей об истории болезни. Специалист должен знать, как проходила беременность, не было ли осложнений при родах, доношенным ли появился на свет малыш, имели ли проблемы с почками его близкие родственники. Для инструментальной диагностики пиелонефрита у младенцев первого года жизни применяются те же методы, что и у взрослых.
Лабораторные анализы
После осмотра и сбора анамнеза специалист направляет малыша в лабораторию на анализы мочи и крови. Об угнетении функции почек свидетельствует снижение плотности мочи и нарушение выделительной способности этих органов. На присутствие воспалительного процесса в почках указывает повышенное число лейкоцитов, бактерии и белок в урине, иногда цилиндры. Проводится бактериологическое исследование мочи для определения возбудителя болезни.
В крови при остром пиелонефрите наблюдается:
- сдвиг лейкоцитарной формулы влево;
- увеличение СОЭ (скорости оседания эритроцитов);
- выраженный лейкоцитоз.
Видео: как собрать мочу у новорождённых для анализа
УЗИ почек
Ультразвуковое исследование — первая и главная инструментальная процедура, которая назначается всем без исключения новорождённым и грудничкам с подозрением на пиелонефрит. Метод позволяет обнаружить обструкцию на любом уровне, рассмотреть структуру и строение почек, а также определить интенсивность их кровоснабжения.

Ультразвуковое исследование почек — самый популярный и простой метод диагностики пиелонефрита у грудничков
Ренография и сцинтиграфия
Радионуклидная ренография и динамическая компьютерная сцинтиграфия исследуют функции почек с помощью особого препарата, введённого в вену, который, попав в мочевыделительные органы, излучает гамма-фотоны. Последние регистрирует специальная камера. В итоге врач получает изображения, графики и диаграммы, подробно отображающие в режиме реального времени работу почек.
Кроме функционального состояния органов, с помощью этих способов определяют их размеры и контуры, получают сведения о кровоснабжении, проходимости мочевых путей и направлении тока мочи. Динамическая гамма-сцинтиграфия позволяет выявить на ранней стадии нарушения функции не только каждой из почек, но и отдельных её сегментов, а также проследить за эффективностью лечения.
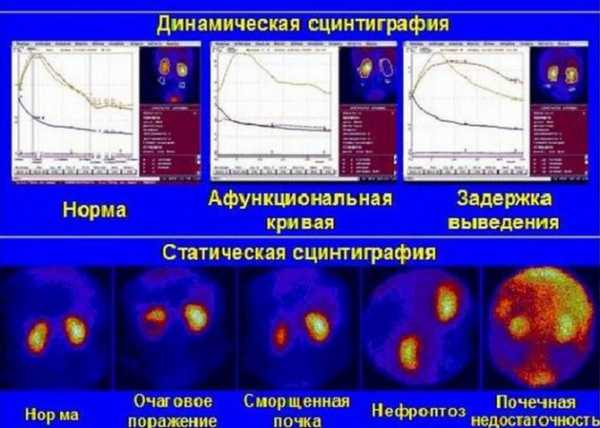
Сцинтиграфия почек — это неинвазивный метод исследования, который используется для диагностики различных патологий мочевыводящей системы
Термометрия
Термометрия — многократное измерение температуры в различных точках тела по специальной схеме. Этот метод особенно необходим при диагностике пиелонефрита у детей самой младшей возрастной группы. С помощью термометрии уточняют локализацию воспалительного процесса: выясняют, одна или обе почки поражены.
Рентгенологическая экскреторная урография
Метод экскреторной урографии основан на способности мочевыводящей системы выделять вместе с уриной контрастное вещество, введённое внутривенно. Обычно используются соединения йода. Рентгенологическая картина пиелонефрита во многом зависит от длительности заболевания, интенсивности его проявлений, наличия или отсутствия препятствия в мочевых путях. Обычно при острой форме болезни наблюдается увеличение больной почки. Для хронического пиелонефрита характерны 4 признака, видимых на урограмме:
- асимметрия обеих почек;
- деформация чашечно-лоханочных систем;
- уменьшение толщины паренхимы;
- неравномерное выделение рентгеноконтрастного вещества.
Цистография
Цистография — рентгенологическое исследование мочевого пузыря после заполнения его контрастным веществом. Последнее вводится либо снизу вверх через уретру, либо сверху вниз, то есть метод в этом случае выглядит как завершающий этап экскреторной урографии. У малышей обычно используется второй способ. Цистография проводится с целью своевременного обнаружения пузырно-мочеточникового рефлюкса.
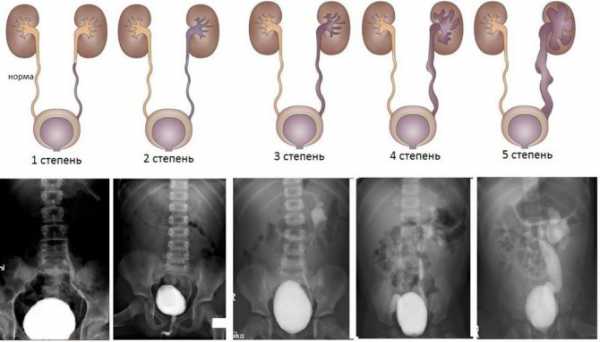
Пузырно-мочеточниковый рефлюкс имеет 5 степеней тяжести, определить которые можно с помощью цистограммы
Ангиография
Почечная ангиография — исследование сосудов почек с помощью контрастного вещества. Она является высокоинформативным методом диагностики, но детям первого года жизни назначается редко. Метод используется в основном для дифференцирования пиелонефрита от артериальной гипертензии. На ранней стадии болезни отмечается сужение почечной артерии и склеротические изменения сосудистых ветвей внутри органа.
Иногда при запущенном пиелонефрите ангиография выявляет в почке зоны, совсем лишённые сосудов. Медики называют это явление симптомом обгорелого дерева.
Лечение пиелонефрита у новорождённых и грудничков
Выбор тактики лечения младенцев, больных пиелонефритом, зависит от формы патологии и от проходимости мочевых путей (уродинамики).
Терапия при остром пиелонефрите
Если проходимость мочевыводящих путей нормальная, то проводят антибактериальную терапию с учётом чувствительности микрофлоры к лекарственным средствам. Вид препарата необходимо менять через каждые 4–5 дней, чтобы не допустить развития устойчивых к нему форм микроорганизмов.
В случае тяжёлого течения болезни ребёнку назначают антибиотики широкого спектра действия в комплексе с сульфаниламидными лекарствами. Если в моче были обнаружены протей и синегнойная палочка, то используют два антибактериальных средства, причём вводят их внутривенно и в больших дозах.
Если же острый пиелонефрит развился на почве обструкции мочевыводящих путей, то консервативная терапия будет эффективной только в сочетании с хирургическим вмешательством, которое обеспечит моче нормальный отток. Основные показания к операции:
- отсутствие эффекта от использования лекарственных препаратов;
- резкое ухудшение общего состояния ребёнка, значительный лейкоцитоз, повышение температуры тела до критических цифр;
- наличие препятствия или компрессии (сдавливания) в мочевых путях.
Окончательный объём и характер вмешательства устанавливается уже на операционном столе. У малышей хирургическое лечение почек проводится с сохранением органов.
Лечение карбункула почки или апостематозного нефрита должно быть максимально интенсивным, так как нагноительные процессы у новорождённых и грудных детей весьма склонны к генерализации с заражением крови. К тому же при этой разновидности заболевания часто наблюдается тяжёлое инфекционно-токсическое поражение и других органов.
Масштаб и тип хирургической операции при гнойной форме пиелонефрита у младенцев такой же, как у взрослых. Однако самым маленьким пациентам особенно нужно стараться сохранить орган, поэтому удаление почки производится только при полном её гнойном расплавлении. После операции проводится интенсивная антибактериальная терапия.
Лечебные мероприятия при хронической форме заболевания
Лечение детей первого года жизни, больных хроническим пиелонефритом, тем эффективнее, чем его раньше начинают. В первую очередь необходимо возобновить свободный пассаж мочи. Консервативная терапия должна предшествовать операции и долгое время продолжаться после неё, поскольку устранение анатомических дефектов и нормализация оттока урины не приводят к обратному развитию заболевания. У некоторых детей с восстановленной уродинамикой продолжается пиелонефротическое сморщивание почки и резкое снижение её функциональности.
Абсолютным показанием к операции является обструкция мочевых путей независимо от степени анатомических пороков и возраста ребёнка. Выжидательная тактика в этом случае недопустима. Даже при использовании в дальнейшем медикаментозных препаратов для остановки пиелонефротического процесса хирургическое вмешательство поможет сохранить функцию почки лишь на том уровне, который был перед операцией.
У трети больных малышей после возобновления уродинамики стойкое стихание воспалительного процесса наступает через 7–11 месяцев. При обострении заболевания курс лечения продолжается на протяжении трёх лет.
Терапия лекарственными средствами направлена на достижение таких целей:
- ликвидация или угнетение возбудителя заболевания;
- замедление процесса формирования рубцовой ткани;
- восстановление и стабилизация работы почек.
Важную роль играет антибактериальное лечение. Его эффективность зависит от сохранившейся функции почек, правильности выбора препарата и его способности концентрироваться в моче.
Применение антибиотиков сопряжено с некоторыми трудностями. Во-первых, при их длительном использовании у патогенной микрофлоры развивается устойчивость к ним. Поэтому препарат нужно каждые несколько дней менять. Во-вторых, антибактериальные средства могут спровоцировать расстройство кишечника, дисбактериоз, грибковые поражения. Интенсивная терапия с их применением может быть оправдана только в периоды обострения хронического пиелонефрита. В этих случаях лечение должно быть аналогичным таковому при острых первичных атаках болезни.
Кроме антибиотиков, для лечения грудных детей с хроническим пиелонефритом широко используются сульфаниламидные препараты. Однако они очень медленно выводятся из организма, поэтому противопоказаны при первых же признаках почечной недостаточности.
Для повышения иммунитета ребёнка в комбинации с антибиотиками применяется введение бактериофагов, стафилококкового анатоксина, Левамизола. На запущенных стадиях пиелонефрита может возникнуть необходимость в коррекции проявлений недостаточности почек, нормализации артериального давления, восстановлении функции систем пищеварения и кровообращения, ликвидации анемии.
Бактериофаг представляет собой особый вирус, уничтожающий болезнетворные бактерии
Питание и народные средства
Как можно дольше нужно стараться сохранить грудное вскармливание. Со второго полугодия жизни малыша можно уделить внимание лекарственным средствам растительного происхождения, которые дают ребёнку при отсутствии у него аллергии и только по назначению врача. При стойкой ремиссии хронического пиелонефрита фитотерапия может быть единственным методом поддерживающего лечения. Младенцу для приёма внутрь назначают настои и отвары из трав с мочегонным, бактерицидным и противовоспалительным действием.
При поддерживающей терапии хронического пиелонефрита грудным детям с 6 месяцев можно пить лекарственный напиток, приготовленный по следующему рецепту:
- Перемешать сухие листья смородины, брусники и земляники в соотношении 2:1:3.
- Залить 4 ст. л. подготовленного сырья 1 л кипятка.
- Накрыть и дать постоять 1 час.
- Готовый настой процедить и давать ребёнку по 1 ст. л. трижды в день.
Грудничку с 7 месяцев рекомендуется давать в качестве мочегонного средства отвар или настой из плодов шиповника, ближе к году малыш уже может есть самостоятельно кусочки мякоти или пить сок из арбуза. С 8–9 месяцев полезен будет компот из чернослива.

Грудное вскармливание, свежий воздух и отвары из лекарственных трав помогут малышу скорее выздороветь
Прогноз заболевания
Наилучший исход заболевания достигается только при условии, что малыш лечится в специализированном нефрологическом стационаре. Далее ребёнок должен хотя бы раз в год в течение 3–5 лет проходить курс поддерживающей терапии и находиться под диспансерным наблюдением.
На протяжении нескольких лет после интенсивной терапии пиелонефрита ребёнок должен находиться под диспансерным наблюдением врачей
Прогноз пиелонефрита в большинстве случаев благоприятный, но может быть и сложным. Если нет врождённых тяжёлых пороков органов мочевыводящей системы, то приблизительно десятая часть больных младенцев выздоравливает в течение нескольких месяцев. У 50–60% детей недуг отступает лишь после упорного многолетнего лечения. Всем остальным, к сожалению, придётся жить с этой бедой всю жизнь, причём у таких больных спустя годы начинает неуклонно развиваться почечная недостаточность.
У детей со вторичным хроническим пиелонефритом, обусловленным пороками развития мочевых путей, патологический процесс в почках быстро прогрессирует. Воспаление часто обостряется, постепенно приводя к развитию хронической почечной недостаточности (ХПН). Только своевременная диагностика и срочная адекватная терапия позволяют остановить развитие болезни и избежать этого крайне опасного для жизни состояния. Первичный хронический пиелонефрит очень редко осложняется недостаточностью функции почек.
Профилактика воспаления почек у малышей до года
Если инфицирование происходит внутриутробно, то у детей первых месяцев жизни отмечаются гнойно-септические патологии, в т. ч. воспаление почек. Поэтому новорождённых, матери которых страдали поздним токсикозом беременности и какими-либо воспалительными недугами во время ожидания ребёнка, следует отнести к группе риска по возможности заболевания пиелонефритом. У этих детей необходимо как можно раньше устранить нарушения белкового, водно-электролитного и других видов обмена веществ.
Необходимо осуществлять правильный гигиенический уход за наружными половыми органами младенца. Особенно внимательными нужно быть к девочкам: их следует подмывать проточной водой спереди назад (по направлению к заднепроходному отверстию).
Каждая будущая мать должна всеми силами беречься от инфекций, переохлаждений, избегать мест скопления людей, душных, непроветриваемых помещений.
Таким образом, главными клиническими проявлениями пиелонефрита в первые месяцы жизни ребёнка являются симптомы общей интоксикации с дисфункцией органов пищеварения и отставанием в физическом развитии. Их часто принимают за признаки другого детского заболевания, и диагностика воспаления почек задерживается. Именно поэтому каждая мама, у которой малыш принадлежит к группе риска по развитию пиелонефрита, должна быть предельно внимательна к состоянию своего крохи с первых часов после его рождения. Своевременное обнаружение этой грозной и коварной болезни позволяет как можно раньше начать лечение и дать ребёнку шанс вырасти здоровым.
- Автор: Наталья Сытник
- Распечатать
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе