Спермограмма что это такое
Что такое спермограмма?
Каждый мужчина, планирующий участвовать в искусственном оплодотворении, проходит ряд диагностических мероприятий для определения состояния здоровья. Среди самых важных вопросов значится — что такое спермограмма. Повышенный интерес объясняется необходимостью проверить особенности спермы и оценить качество сперматозоидов, без которых невозможно зачатие женщины даже при ЭКО.
Основные сведения об анализе
Спермограмма — это анализ, который позволяет узнать жизнеспособность сперматозоидов и нюансы дальнейшего оплодотворения яйцеклеток ими.
Обследование требуется в следующих ситуациях:
- отсутствие детей у пары при регулярных интимных контактах без предохранения от беременности;
- заболевания мужчин, являющиеся причиной бесплодия;
- программа экстракорпорального оплодотворения, когда зачатие проводится не естественным образом;
- планирование беременности;
- желание мужчины убедиться в шансе стать отцом.
Зная все про спермограмму, можно понять, насколько важным является данный вид анализа при проведении искусственного оплодотворения.
Подготовка – это обязательный этап для того, чтобы получить достоверные сведения и понять, насколько опасными являются существующие мужские заболевания. Рекомендуется интимное воздержание в течение пары дней, но не более недели. Если пренебречь подготовительным этапом, утрачивается возможность понять настоящее состояние интимного здоровья мужчин.
Семенную жидкость всегда собирают путем мастурбации, так как этот способ считается более физиологичным. Процедура может проводиться в лаборатории или дома. Предусматривается дальнейшее применение в лабораторных условиях медицинского презерватива без содержания смазки и других химических веществ. Если диагностика проводится в домашних условиях, эякулят доставляют в медицинский центр не позднее чем через час.
Только здоровая спермограмма позволяет мужчине принять участие в дальнейшем проведении искусственного оплодотворения у женщины. Это объясняется необходимостью использования спермы со здоровыми и сильными сперматозоидами.
Показатели
При проведении анализа, прежде всего, оценивают характеристики семенной жидкости по определенным аспектам.
Показатели нормы определены в 1999 году ВОЗ:
- объем получаемой жидкости превышает 2 миллилитра;
- состояние семенной жидкости – вязкое;
- разжижение происходит спустя полчаса;
- вязкость не превышает 2 сантиметров;
- цвет – бело-сероватый;
- своеобразный запах;
- pH — более 7.2 и менее 8.0 (соответствует щелочной среде);
- мутный оттенок без определения слизи;
- в одном миллилитре по минимальной установленной границе — от двадцати миллионов сперматозоидов, в полученном генетическом материале – от сорока миллионов;
- число активных сперматозоидов – от четверти и больше, неподвижных – меньше половины;
- склеивание и образование скоплений сперматозоидов нежелательны в семенной жидкости;
- норма лейкоцитов не превышает одного миллиона;
- допускается не больше 2 – 4% клеток сперматогенеза (незрелых предшественников половых клеток).
Как выглядит спермограмма? В лабораториях традиционно записывают цвет полученной семенной жидкости. Большинство мужчин обладает бело-сероватой спермой. Другие оттенки (желтоватый, прозрачный и молочно-белый) свидетельствуют о нарушениях. Розоватая сперма свидетельствует о повышенном содержании эритроцитов, а не о воспалительных процессах.
Как изменить запах спермы? Запах не несет важного диагностического значения, поэтому в стандартной спермограмме показатель не фиксируется.
Проведение процедуры
Анализ спермы – основная процедура, необходимая перед ЭКО. Для искусственного оплодотворения используется только здоровая сперма.
Как проверить спермограмму? Особенности проведения процедуры и анализа полученных результатов отличаются, так как виды спермограмм бывают следующие:
- базовая спермограмма проводится согласно действующим стандартам Всемирной организации здравоохранения и включает основные показатели;
- MAR тест для определения наличия антиспермальных антител, приводящих к разрушению сперматозоидов;
- морфологический анализ.
Три вида исследования составляют расширенную спермограмму, назначаемую при изменениях генетического материала при базовом обследовании. Для оценки сперматозоидов используется фазово-контрастная микроскопия.
Как проводится спермограмма? Обследование традиционно проводят методом мастурбации в лабораторных или домашних условиях. Сбор спермы в клинике – это предпочтительный вариант, так как врачи сразу приступят к обследованию полученного материала. Для комфорта пациента предлагается специальная комната, отличающаяся красиво оформленным интерьером. Для возбуждения предлагаются эротические журналы и видео. В индивидуальном порядке разрешается прием препаратов для увеличения эрекции.
В некоторых случаях процедура проходит в домашних условиях. Выбирая этот вариант, следует продолжать мастурбацию в течение одного часа и сразу же доставить собранный эякулят в лабораторию. Семяизвержение не разрешается делать в презерватив или после прерванного полового акта, потому что результаты будут ошибочными.
Интересуясь, сколько делают спермограмму, нужно отметить быстроту процедуры в клинических условиях и большую продолжительность мероприятия в лаборатории. Только хорошая спермограмма используется для дальнейшего проведения искусственного оплодотворения у женщины.
Анализ спермы
В обязательном порядке исследование спермограммы предусматривает анализ семенной жидкости, консистенции, цвета и запаха, структуры.
Сперма состоит из составляющих:
- семенная плазма включает в себя жидкость, вырабатываемую яичками, клетки семявыносящих канальцев и протоков придатка яичка, семенных пузырьков, предстательной железы;
- форменные элементы, прежде всего, включают в себя зрелые сперматозоиды (оптимальное количество составляет 15 – 100 миллионов на один миллилитр генетического материала), круглые дегенеративные клетки, цилиндрический эпителий, лейкоциты, фрагменты цитоплазмы, липидные зерна, белковые гранулы.
При проведении обследования учитывают, что виды сперматозоидов бывают следующие:
- сперматозоиды с X-хромосомой (гиноспермии) способствуют рождению девочек;
- сперматозоиды с Y-хромосомой (андроспермины) повышают шансы на рождение мальчика.
Научные исследования показывают, что при зачатии можно определить пол будущего малыша. По данной причине рекомендуется сдать тест на спермограмму, оценить состояние сперматозоидов и определить шансы на наступление беременности и рождения девочки или мальчика через 9 месяцев после проведенного ЭКО.
При любых нарушениях требуется обязательное лечение мужчины и проведение повторного обследования. В противном случае врачи не вправе использовать предоставляемый генетический материал. При ЭКО нежелательна даже гипокиноспермия, ведь, несмотря на отсутствие осложнений, предусматривается ослабление функций сперматозоидов и уменьшение риска зачатия у женщины.
Трактовка результатов
Оформленное после обследований заключение врача о спермограмме определяет дальнейшие действия мужчины.
Уменьшение числа сперматозоидов объясняется следующими причинами:
- эндокринные заболевания (сахарный диабет, нарушения функций надпочечников и щитовидной железы, проблемы с гипоталамо-гипофизарной регуляцией);
- мочеполовые болезни (орхит, простатит, крипторхизм, травмы половых органов);
- генетические нарушения;
- действия токсических веществ (алкоголь, снотворные, стероиды);
- лихорадка.
Таким образом, предусматривается, что анализ спермограмма на инфекции проверит мужской организм. Различные диагнозы по спермограмме всегда требуют проведение лечебного курса для увеличения шансов на наступление беременности у женщины с использованием генетического материала, полученного от мужчины.
Далее рассмотрим таблицу нормы спермограммы и фото материала под микроскопом.
Подвижность сперматозоидов снижается во многих ситуациях. Если отмечаются малоподвижные клетки, спермограмма говорит о следующих неблагоприятных факторах:
- ношение тесного белья или джинсов;
- курение и злоупотребление алкоголем;
- авитаминоз;
- постоянные стрессы;
- сидячий образ жизни;
- использование смазок;
- прием антибиотиков;
- электромагнитные волны и ионизирующее излучение;
- баня и сауна (если мужчина часто посещает парилки).
Вышеперечисленные факторы можно с легкостью устранить, но при этом нужно четко понимать особенности мужского здоровья у каждого парня, поэтому без индивидуального подхода не обойтись.
Особенности использования спермы
При проведении ЭКО предварительно проводится биохимия спермограммы для оценки состояния сперматозоидов и выводов относительно использования полученного материала для дальнейшего оплодотворения у женщины.
Врачи учитывают следующие показатели:
- ph в спермограмме – это щелочной баланс, который составляющий при нормальных показателях 7.2 – 8.0, причем при аномальных отклонениях у мужчины может быть диагностировано бесплодие;
- развернутая спермограмма – это проведение биохимии для определения нарушений или их потенциального наличия;
- спермоглюцинация – это склеенные сперматозоиды между собой (при норме показатель не превышает 2 – 4%);
- кинезисграмма в спермограмме так же должна находиться в пределах установленных норм;
- допускается вязкая консистенция семенной жидкости, но при этом другие показатели проверяются на соответствие норме.
Важно отметить, что оценка полученной спермы всегда проводится в индивидуальном порядке. Изначально плохие показатели спермограммы – это не приговор, так как большинство заболеваний успешно лечится. Правильный образ жизни и проведенный курс лечения способствуют повышению шансов на наступление беременности у девушки при использовании спермы ее супруга, несмотря на начальные проблемы.
Замораживание. В последнее время получение мужской спермы допускается даже для последующего замораживания. Срок хранения определяется после проведения обследований, причем услуги могут предлагаться бесплатно, если семейная пара проходит ЭКО по специальным квотам.
Крио консервация спермы может проводиться по одному из двух способов: медленное замораживание или витрификация. Первая методика практически не используется, потому что используемые кристаллики льда нарушают структуру половых клеток, а также эмбрионов.
Витрификация исключает подобные риски, но в любом случае показатели спермограммы для инсеминации должны соответствовать нормальным границам и исключать отклонения в сперматозоидах.
После получения спермы проводится дополнительный анализ. При наличии единичных сперматозоидов биоматериал предварительно концентрируют. Дополнительно проводится очищение спермы для улучшения ее характеристик. Максимальный срок годности допускается только при хороших анализах спермы. Хранение биоматериала может быть доступным в течение 3 лет и более.
Рекомендации для мужчин пациентов
В обязательном порядке врач предоставляет рекомендации для улучшения качества спермы и повышения шансов наступления беременности женщины при ЭКО.
При выявленных нарушениях проводится биохимический анализ, во время которого оценивается альфа глюкозидаза в спермограмме. Дополнительно учитываются лимонная кислота, цинк, фруктоза.
Рекомендации для улучшения эякулята зачастую следующие:
- устранение действия токсических веществ;
- отказ от вредных привычек;
- соблюдение режима дня и полноценный 8-часовой ночной сон;
- правильное питание;
- обеспечение нормального ритма половой жизни;
- занятия лечебной физкультурой;
- своевременное и правильное лечение урологических и эндокринных заболеваний;
- прием назначенных препаратов или биологически активных добавок;
- регулярная половая жизнь.
Изначально некачественная спермоцитограмма может быть улучшена после выполнения вышеперечисленных рекомендаций. При этом врач по спермограмме называется эмбриолог, и только он делает все возможное для того, чтобы подарить родительское счастье даже бездетным семейным парам.
Содействует работе эмбриолога уролог, занимающийся мужским здоровьем своих пациентов. Каждый парень, планирующий стать участником искусственного оплодотворения, должен соблюдать рекомендации, как эмбриолога, так и уролога.
Использование здоровой и качественной спермы для проведения ЭКО – это задача, которая становится обязательной для тех, кто заботиться о возможности наступления беременности при проведении искусственного оплодотворения. В связи с этим, диагностика состояния здоровья парня определяет дальнейшие действия.
Современная медицина шагнула далеко вперед, поэтому практически все заболевания успешно лечатся и шансы на рождение прекрасного малыша можно повысить.
Похожие записи:
Спермограмма
Желание иметь ребенка не всегда может быть воплощено. Зачастую причиной этого становятся нарушения репродуктивной функции женщины или мужчины. И даже если в сексуальной функции мужчины отклонений нет, его сперма может быть «проблемной», поэтому если пара длительное время не может завести ребенка, одним из методов обследования назначается спермограмма.
Что означает анализ спермограммы?
Спермограмма - это анализ эякулята, позволяющий выяснить, насколько он подходит для оплодотворения яйцеклетки. Что показывает спермограмма? Он служит одним из методов диагностики бесплодия, но не окончательным. Он характеризует состояние спермы, ее «качество». При этом хорошие показатели спермограммы не гарантируют отсутствия бесплодия, так же как плохие показатели не говорят о невозможности зачать ребенка. Но часто он помогает выявить причину проблемы.
Обследование назначают в случаях, когда:
- У пары отсутствуют дети при регулярных интимных отношениях без предохранения;
- Мужчина переболел заболеванием, вызывающим бесплодие;
- Планируется беременность;
- Проводится ЭКО;
- Мужчина испытывает желание убедиться в своих способностях стать отцом.
Сама сперма представляет собой продукт семенных пузырьков мужчины, содержащий жидкость с растворенными в ней органическими и минеральными веществами, а также половые клетки – сперматозоиды. Именно состояние сперматозоидов и оценивается на спермограмме.
Как происходит сдача анализа?
Сдать спермограмму можно в специализированных клиниках, при этом следует знать, что в России нет четких нормативов оценки спермы, хотя многие клиники придерживаются нормативов ВОЗ. Поэтому сдавать анализ лучше в той же клинике, где пациент проходит консультирование. Что нужно для анализа спермограммы? Только сперма мужчины, проходящего обследование.
Прежде чем получить эякулят, пациент должен подготовиться:
- Отказаться на 4-5 дней от сексуальных контактов и мастурбации;
- Прекратить на как можно больший срок (желательно на 3 месяца) употребление алкоголя, табака и наркотиков;
- За пару недель до анализа прекратить прием лекарственных средств, если это невозможно, поставить в известность врача об их приеме;
- Не посещать в течение недели баню или сауну, не принимать горячую ванну;
- Ограничить физические нагрузки средней нормой.
Результат, что дает спермограмма, правила которой были соблюдены –точный результат. В противном случае – вероятны отклонения.
Сдача спермограммы проводится с помощью мастурбации в специальную емкость, лучше это делать в клинике, которая будет проводить диагностику, поскольку сперма должна поступить на анализ в течение часа. А доставить ее из других частей города – проблематично.
Если вариант с мастурбацией по каким-либо причинам не подходит, можно использовать специальные презервативы для полового акта. При соблюдении правил, спермограмма дает довольно точные результаты. Точность анализа зависит не только от состояния организма мужчины, но и от времени сдачи и внешних факторов, поэтому сдавать анализ рекомендуется дважды с небольшим перерывом, а при сильном расхождении результатов еще и в третий раз. Исследование имеет свои погрешности, которые в общем укладываются в норму, поэтому метод считается достаточно эффективным.
Что такое спермограмма, как проводят обследование? В лаборатории. Лаборант изучает представленный материал через микроскоп и с помощью других техническим средств. Затем отдают результаты врачу андрологу или репродуктологу, который расшифровывает, что означает спермограмма и ее показатели.
Показатели, которые оцениваются
При проведении спермограммы оценивается несколько показателей, которые условно можно разделить на две группы: состояние спермы и состояние сперматозоидов.
Первая группа включает в себя:
- Объем спермы – в норме он около 2-5 миллилитров;
- Цвет спермы, который должен быть белым с небольшим желтоватым отливом;
- Время разжижения, не должно превышать одного часа;
- рН спермы около 7.
Вторая группа это:
- Количество сперматозоидов в норме — это не менее 20 миллионов на 1 миллилитр спермы;
- Подвижность сперматозоидов, которую определяют с помощью микроскопа. Они должны двигаться прямо за счет волнообразного изгибания хвостика. В зависимости от типа движения сперматозоиды подразделяют на 4 группы:
- группа А – самые активные, они движутся быстро и прямо, их должно быть не меньше половины в эякуляте;
- группа В – движутся по прямой, но медленнее, они должны составлять 10-20 процентов;
- группа С - движутся медленно и не по прямой, их должно быть не больше 20%;
- группа D – неподвижные, их не должно быть более 15%.
- Форма сперматозоидов должна быть естественной с округлой головкой и длинным, тонким, прямым хвостиком;
- Число живых сперматозоидов должно быть не меньше половины;
- Склеивание сперматозоидов в нормальной сперме отсутствует;
- Наличие эритроцитов и лейкоцитов в норме составляет около миллиона.
Получение результатов
Что выявляет спермограмма? При хороших результатах спермограммы можно говорить о высокой способности эякулята к оплодотворению. Плохой анализ спермограммы означает, что возможности эякулята оплодотворить яйцеклетку низкие. В таком случае его повторяют через две недели, а при необходимости назначаются другие анализы. Если же и повторный анализ показал плохие результаты, можно говорить о бесплодии, которое в некоторых случаях может быть вылечено.
Спермограмма, что показывает этот анализ? Он выявляет отклонения в состоянии эякулята и позволяет сделать выводы о причинах их возникновения. Часто плохое состояние спермы связано с наличием разного рода заболеваний или образом жизни. В таком случае результат вполне можно улучшить за счет лечения болезней или соблюдения здорового образа жизни. При наличии более серьезных причин врач разрабатывает терапию, рассчитанную на устранение проблемы, и контролирует ее выполнение. Через пару месяцев анализ сдается повторно, и по его результатам можно говорить об эффективности лечения. Если никакие методы не помогают, паре предлагают воспользоваться методами ЭКО или ИКСИ.
Спермограмма: к какому врачу идти
Наличие проблем с зачатием ставит перед мужчиной необходимость обратиться к специалисту, обладающему соответствующими знаниями. Мужским здоровьем и анализом фертильности мужчины занимаются два специалиста: андролог и уролог. Часто в один врач выступает в двух ипостасях. При обращении в клинику семейной пары проблемами зачатия занимается врач-репродуктолог.
На вопрос: спермограмма какой врач может назначить? Можно ответить, что все эти специалисты, а иногда и гинеколог, консультирующий партнершу при сложностях с зачатием.
Попробуем разобраться в работе этих специалистов и определить для сдачи спермограммы, к какому врачу идти, и какой врач расшифровывает спермограмму.
Уролог и андролог
Врач-уролог занимается проблемами диагностики, лечения и предупреждения патологий мочеполовой системы мужчины и других забрюшинных органов. Урология включает в себя достаточно широкий спектр проблем, она подразделяется на:
- Андрологию;
- Урогинекологию, связанную с терапией, в том числе женских заболеваний;
- Детскую урологию, то есть пациентов в возрасте до полового созревания;
- Гериатрическую, для пациентов солидного возраста, когда в организме происходят изменения обратные половому созреванию;
- Фтизиоурологию, занимающуюся проблемами туберкулезного поражения, охватывающего мочеполовую систему;
- Онкоурологию, связанную со злокачественными поражениями органов малого таза.
Среди широкого спектра заболеваний, которые лечит уролог, находится и бесплодие. Назначенная спермограмма врачом-урологом нужна, чтобы он смог проанализировать ее параметры. Он определит основные показатели, которые необходимо рассмотреть при анализе, и параметры, на основании которых лаборант будет проводить исследование.
Специалист андролог относится к более узкой направленности: он занимается проблемами мужской половой сферы, не затрагивая систему выделения. Для лечения он назначает проведение диагностических исследований по выявлению заболеваний, разрабатывает методику их лечения и меры по профилактике.
Поэтому решая, к какому врачу идти со спермограммой, можно с легкостью сделать свой выбор в пользу андролога, поскольку вопросы бесплодия относятся к его непосредственной компетенции.
Как правило, в городских поликлиниках такого специалиста нет, поэтому его функции выполняет уролог, он же занимается проблемами фертильности мужчины. Зато в крупных клиниках андролог присутствует обязательно и оказывает соответствующие услуги пациентам. Если же пара обращается со сложностями в плане зачатия, то их отправляют к врачу-репродуктологу.
Врач-репродуктолог
Специалист репродуктолог занимается проблемами, связанными с бесплодием. В его компетенции находятся диагностика патологий в репродуктивной системе как мужчины, так и женщины, устранение их, профилактика подобных нарушений, а также планирование благополучного зачатия.
Его специализация напрямую связана с вопросами бесплодия, и любой специалист при обращении к нему пары, которая в течение долгого времени не может завести ребенка, назначает широкий спектр исследований, в том числе и анализ спермограммы.
Врач объясняет пациенту условия прохождения анализа, технологию и показатели, получаемые в ходе анализа. Репродуктолог, как узкий специалист может расшифровать результаты спермограммы и сделать из них соответствующие выводы. Эти же выводы объясняются пациенту, а в соответствии с ним строится система лечения. Именно он должен быть первым в списке, если вы интересуетесь спермограмму, какой врач проверяет.
При обследовании врач собирает информацию, касающуюся состояния здоровья пациентов, образа жизни, интимных отношений. Посетители не должны испытывать стеснения, поскольку данные, предоставленные врачу, никогда не будут раскрыты посторонним, а точная информация позволит ему лучше определить диагноз и наметить методику лечения.
Проводит непосредственно анализ лаборант, имеющий соответствующую квалификацию, а полученные данные предоставляются врачу андрологу либо репродуктологу, которые и проверяют показатели спермограммы, соотнося их с рекомендуемыми нормами, установленными ВОЗ или непосредственно руководством клиники. При отклонении результатов выясняется их причина.
Выбирать специалиста
Решая задачу, к какому врачу обращаться со спермограммой, стоит рассмотреть условия, предлагаемые клиникой. На сегодняшний день большинство медицинских учреждений имеют собственные сайты, на которых представлена основная информация об их работе, и какой врач проверяет спермограмму.
Обращаться лучше в учреждение, имеющее определенный опыт работы, а значит, и результаты, которые обязательно будут представлены в общей информации на страницах сайта или в рекламных буклетах. Далее необходимо посмотреть какие специалисты работают в клинике, их стаж и уровень специализации. В идеале, если в клинике работают и репродуктолог, и андролог или уролог. Первый сможет определить причину проблемы, а второй назначить соответствующую терапию. Вопрос, к какому врачу результат спермограммы показать не встанет, их может посмотреть любой из них.
Обязательно наличие собственной лаборатории, проводящей исследования, это поможет сэкономить время и деньги на анализах. Спектр услуг, предоставляемых лабораторией, говорит о ее оснащенности и профессионализме сотрудников.
Хорошо работает система отзывов, выкладываемых на форумах, посвященных вопросам бесплодия, достаточно забить в поисковике: у какого врача сдают спермограмму или к какому врачу со спермограммой? Тут же выйдет список форумов, обсуждающих данный вопрос. На них часто высказываются характеристики тех или иных клиник и результаты лечения. Однако, стоит помнить, что обсуждения на форумах ведут люди, не имеющие медицинского образования, поэтому слепо следовать их советам не стоит.
Патология спермограммы: причины
В ходе проведения анализа спермограммы могут быть выявлены патологии, снижающие показатели спермы и уменьшающие вероятность благополучного зачатия. Все нарушения так или иначе связаны с сперматозоидами: их наличием, строением и подвижностью.
Патологии спермы
В первую очередь может наблюдаться азооспермия или отсутствие сперматозоидов вообще. Оно вызвано угнетение процесса сперматогенеза на различных его стадиях. В результате сперматозоиды могут не вырабатываться половыми железами, либо не поступать во внешнюю среду.
Диагноз аспермия, когда в эякуляте отсутствуют не только спермии, но и клетки сперматогенеза.
Наблюдается и такое явление как акиноспермия или неподвижность половых клеток. Они могут иметь абсолютно правильное строение или нарушения во внешнем виде, но не проявляют активности. Такие сперматозоиды не способны оплодотворить яйцеклетку.
Сниженная подвижность спермиев называется астенозооспермией, она встречается чаще других форм нарушений и бывать разной интенсивности.
Гипоспермия – очень малый объем спермы (до 2 миллилитров), выделяющийся у мужчины.
Некроспермия характеризуется нежизнеспособностью сперматозоидов, а значит и неспособностью оплодотворить яйцеклетку. Выделяют обратимую и нет, а также частичную и ложную некроспермию.
При олигозооспермии содержание сперматозоидов в эякуляте меньше нормы. Она бывает нескольких степеней, с повышением которых вероятность зачатия снижается. Обратное явление – полиспермия показывает повышенное содержание сперматозоидов в эякуляте. Она тоже может выступать причиной бесплодия.
Наличие в сперме крови или гноя также является патологией, свидетельствующей о каком-либо заболевании, чаще воспалительном, влияющем на фертильность мужчины.
Выделяют и такое состояние как нормозооспермия, при котором показатели в целом соответствуют норме, но имеются небольшие отклонения, значимость которых может определить врач.
Патологии строения сперматозоидов
Патологические состояния сперматозоидов называются тератозооспермией, условно их можно разделить на три группы:
- Патология головки сперматозоида;
- Патология хвоста;
- Патология шейки.
Каждая из них оказывает влияние на качество спермы и возможность зачатия. Причины их различны, соответственно и лечение патологии в спермограмме отличается.
Чаще всего встречается в спермограмме патология головы сперматозоида. Это морфологическое нарушение, образующееся в передней части половой клетки. В норме головка сперматозоида должна иметь следующий вид:
- Овальной формы;
- Длиной около 4 мкм и шириной 2-3;
- Поверхность гладкая;
- Наличие четко выделенной акросомы;
- Без вакуольных клеток.
Что значит патология головки на спермограмме? Это отклонения от нормы, проявляющиеся в виде:
- Неправильной формы головки: грушевидной, вытянутой, круглой, конической;
- Нестандартных размеров: чересчур больших или маленьких;
- Наличия нескольких головок на одном сперматозоиде;
- Присутствия вакуолей в головке;
- Патологии акросомы в спермограмме: большого размера акросомы или ее отсутствия, а также ее ассиметричное расположение.
Патология шейки спермограммы чаще выражается в ее изогнутой форме, из-за которой спермий не может достаточно активно двигаться. То же происходит, когда угол шейкой и головкой составляет больше 90 градусов. Еще одно отклонение – разная толщина участков средней части.
Патология хвоста спермограммы заключается в различной его толщине по всей длине, неправильными считаются жгуты излишне короткие, наклонные или с изломом, а также частично или полностью закрученные.
Для того, чтобы случилось оплодотворение, сперматозоид должен иметь правильное строение, только тогда он способен преодолеть кислую среду во влагалище, добраться до маточных труб и оплодотворить женскую половую клетку. Когда здоровых клеток в сперме недостаточно, зачатие затрудняется, поскольку сперматозоид, имеющий две головки или нестандартную по размерам одну, не может проникнуть через мембрану яйцеклетки. Это приводит к невозможности оплодотворения, а также к развитию замершей беременности и выкидышей.
У одного пациента может одновременно наблюдаться сочетанная патология спермограммы. К примеру, сниженная активность сперматозоидов и нарушения в строении головки.
При этом некоторое количество патологии в спермограмме - норма, для каждого показателя оно различно. Основным фактором отсчета выступает возможность выполнения половой клеткой своей функции.
Причины патологий
Причины патологии спермограммы разнообразны. Наиболее распространенными среди них являются:
- Присутствие инфекционного заболевания;
- Гормональный сбой в организме;
- Злоупотребление спиртные, курения и использование наркотических средств;
- Наследственные заболевания;
- Травмы половых органов;
- Нарушения обмена веществ;
- Действие стрессов и физического переутомления;
- Воспалительные процессы в половых органах;
- Наличие опухоли или кисты;
- Варикоцеле;
- Неправильное питание;
- Неблагоприятная экология.
Значительную часть из них возможно устранить, что позволяет даже без лекарственных средств улучшить состояние спермограммы. Если же патологию невозможно вылечить, приходится прибегать к искусственному оплодотворения или даже донорству спермы.
Нормальные показатели спермограммы
Исследование спермограммы проводится в специальных лабораториях, оборудованных соответствующей техникой. Лаборанты, имеющие специализацию по данному профилю, исследуют анализ спермограммы показатели, определяя их количественные и качественные характеристики. Какие показатели спермограммы исследуются в ходе диагностики?
Характеристики спермы
Важные показатели хорошей спермограммы разнообразны. Они относятся как к состоянию самого эякулята, так и к характеристикам содержащихся в нем половых клеток. При оценке сравнивается спермограмма и таблица хороших показателей, содержащей рекомендуемые и допустимые нормы. Они устанавливаются ВОЗ, но могут быть подкорректированы клиникой в соответствии с особенностями местности.
Большое значение на качество результатов оказывает правильная подготовка и сдача материала, ознакомиться с правилами, которых можно в клинике, где проводится обследование. Врач предупреждает обо всех нюансах исследования и объясняет, как его проходить, так же рассказывает, какие должны быть показатели спермограммы и чего ожидать клиенту при выявлении отклонений.
В состоянии спермы оценивается:
- Объем эякулята или количество спермы, выделившейся при семяизвержении. Этот критерий многое говорит о работе половых желез и всего организма в целом. Не соответствие нормам свидетельствует о проблемах со здоровьем и деятельностью предстательной железы;
- Разжижение, его оценивают для определения возможности для сперматозоидов продвинуться в маточные трубы, чем оно длительнее, тем ниже эта способность;
- Вязкость спермы аналогична разжижению, только ее определяют сразу, и она связана с густотой эякулята. Чем он гуще, тем сложнее сперматозоидам двигаться, в результате они не могут выполнить свою функцию и застревают, не дойдя до цели;
- Цвет спермы в норме мутно- или молочно-белый, может иметь желтовато-серый оттенок. Изменение цвета свидетельствует о наличии проблем со здоровьем;
- Кислотность характеризуется показателем рН, который должен иметь слабощелочную реакцию. Она помогает эякуляту нейтрализовать кислотную среду влагалища, которая губительна для сперматозоидов и дать им возможность осуществить свою функцию;
- Наличие лейкоцитов, эритроцитов и других клеток. Они также характеризуют состояние спермы и могут свидетельствовать о наличии воспалительных и инфекционных заболеваний.
Характеристики сперматозоидов
Именно сперматозоиды являются теми клетками, которые осуществляют оплодотворение, поэтому при анализе спермограммы показателям, характеризующим сперматозоиды, уделяется много внимания. К ним относятся:
- Агглютинация или слипание половых клеток друг с другом. Она мешает сперматозоидам двигаться и в нормальных показателях спермограммы отсутствует;
- Число и концентрация сперматозоидов напрямую характеризуют качество эякулята, чем их больше, тем выше вероятность зачатия. В норме оно составляет от пятнадцати миллионов на миллилитр спермы;
- Активность сперматозоидов показывает их способность к движению, причем движения должно быть прямолинейным, только в этом случае спермии способны добраться до пункта назначения. Существует таблица показателей спермограммы в соответствии со способностью половых клеток к движению, по которой они делятся на четыре группы. В ходе анализа нередко обнаруживается высокое содержание малоподвижных сперматозоидов или имеющих неправильную траекторию движения, это говорит о низкой способности к оплодотворению;
- Морфологический показатель спермограммы характеризует строение половых клеток. В норме сперматозоиды должны иметь округлую головку, шейку и ровный хвостик. При наличии морфологических патологий изменяется строение одной из этих частей или даже нескольких. К примеру, часть сперматозоидов обладает двойной головкой или она имеет неправильную форму, изменяется положение шейки, разная толщина хвостика по длине тоже считается патологией. Это нарушает функционирование клеток и не позволяет им выполнить свою задачу. Лечение этой проблемы довольно сложное.
Если показатели спермограммы нормальные, результаты считаются хорошими и означают, что мужчина способен к оплодотворению. В случаях, когда результат исследования не соответствует рекомендуемым нормам, его повторяют через две недели. Повторный отрицательный анализ свидетельствует о наличии проблем в репродуктивной сфере, которые необходимо устранять с помощью лечебной терапии. Этой задачей занимается врач, назначающий мужчине соответствующее лечение. В особо сложных случаях, когда излечение невозможно, предлагаются методы искусственного оплодотворения.
Причины плохой спермограммы у мужчин
Результат исследования состояния эякулята пациента может оказать не соответствующим норме, тогда необходимо разобрать причины плохой спермограммы у мужчин.
Они могут заключаться как в нарушении процедуры сдачи биоматериала, так и в заболеваниях различного характера. В числе причин выделяют:
- Генетические патологии;
- Системные заболевания, такие как сахарный диабет, ожирение;
- Венерические заболевания;
- Болезни органов малого таза;
- Нездоровый образ жизни;
- Травма половых органов.
Так сахарный диабет и другие нарушения обмена веществ ухудшают снабжение органов таза кровью и влияют на качество спермы. Схожие результаты дают и вредные привычки: курение, употребление алкоголя, малая физическая подвижность, при которых предстательная железа не получает достаточного количества кислорода, снижая выработку здоровых сперматозоидов.
Большое количество жареной и жирной пищи, алкоголя приводит к снижению активности сперматозоидов. Многие специалисты говорят о негативном воздействии ионизирующего излучения, окружающего человека повсеместно.
Большинство из них можно устранить, соблюдая элементарные правила здорового образа жизни или вылечив основное заболевание.
Причины плохой морфологии спермограммы, при которой качество самих сперматозоидов резко ухудшается, в том числе возникают патологии, заключаются в:
- генетических нарушениях;
- отравления химическими веществами, в их числе и наркотики;
- наличии злокачественных опухолей;
- некоторых инфекциях.
Изменения в структуре сперматозоидов наиболее опасно, поскольку снижает вероятность оплодотворения яйцеклетки, а также может привести к образованию других патологий, так считается что плохая спермограмма причина замершей беременности в большинстве таких случаев. Она формируется, когда яйцеклетка была оплодотворена некачественным сперматозоидом.
Как берут сперму на анализ у мужчин
Сдачу спермограммы лучше осуществлять непосредственно в диагностическом центре, поскольку материал должен поступить в лабораторию не позднее чем через два часа после сбора.
Как берут сперму на анализ у мужчин в клинике? Им предоставляют специальное помещение, где пациент с помощью мастурбации получает образец спермы. С целью облегчения процесса он может пригласить с собой партнершу или использовать соответствующие печатные издания.
Полученная сперма полностью собирается в специальный стерильный контейнер. Возможно использование специальных презервативов, но не обычных, поскольку они содержат смазку и другие вещества, способные изменить состояние спермы. Не рекомендуется применять и прерванный половой акт, так как в эякулят может попасть микрофлора влагалища партнерши.
В случае, когда мастурбация не завершилась получением спермы, пациенту необходимо помочиться и данный биоматериал предоставить в лабораторию.
Если пациент испытывает психологический дискомфорт от необходимости сдачи спермы в клинике, можно собрать ее на дому, но при этом необходимо в кратчайшие сроки доставить эякулят в лабораторию. Некоторые клиники предлагают услугу доставки, которая оплачивается отдельно.
Если анализ показал негативные результаты или сбор произошел неправильно, его повторяют примерно через неделю.
Как повысить качество спермы для зачатия
Плохие показатели спермограммы говорят о низкой вероятности зачать ребенка естественным способом, однако, это не приговор, существуют средства для улучшения спермограммы, которые легко доступны.
Основные направления
Для того, чтобы определиться, как улучшить качество спермы для зачатия, нужно знать основные направления, в которых должна идти работа:
- Увеличение подвижности сперматозоидов и улучшение их морфологии;
- Увеличение числа живых сперматозоидов;
- Увеличение времени разжижения спермы, ее вязкости.
Именно эти пункты являются основными препятствиями к хорошим показателям спермограммы. Чтобы их изменить, необходимо работать сразу по нескольким направлениям:
- Изменить образ жизни на более здоровый;
- Придерживаться правильного питания;
- Вылечить инфекционные и общие заболевания;
- Включить в рацион витаминные комплексы и препараты.
- Образ жизни питание
Первым методом, дающим улучшение качества спермограммы отзывы врачей, рекомендуют здоровый образ жизни. Он включает в себя:
- Отказ от вредных привычек: алкоголь, курение и наркотики значительно снижают качество спермы;
- Устранение действия токсических веществ, зачастую это связано с профессиональной деятельностью мужчины, к примеру, маляр, автослесарь часто сталкиваются с вредными химическими веществами. Как улучшить качество спермограммы для зачатия? Следует поменять работу или хотя-бы взять отпуск;
- Наличие физической нагрузки, причем она не должна быть изматывающей, достаточно регулярных занятий в спортзале 2-3 раза в неделю или другой физической активности. Особенно полезны кардионагрузки. При этом следует избегать таких видов спорта как верховая езда, занятия на велотренажере и езда на велосипеде;
- Снижение веса, избыток жировой ткани приводит к уменьшению выработки тестостерона и ухудшению показателей спермы. В первую очередь нужно избавиться от лишних килограмм в районе живота;
- Отказаться от походов в баню и сауну, а также от горячих ванн. Высокая температура плохо сказывается на сперматогенезе, поэтому ее лучше избегать. Это касается и подогрева сидений в машине, и нахождения ноутбука в области паха, от которого происходит перегревание. Аналогично действует тесное белье и брюки, сдавливающие половые органы и приводящие к застою в них крови.
Правильное питание и как улучшить качество спермограммы на форуме обсуждаются постоянно, советы даются самые разные и порой странные. На самом деле все намного проще. Правильное питание включает в себя употребление здоровой и качественной пищи в умеренных количествах. Самым простым решением является соблюдение национальной кухни, она достаточно сбалансирована и полезна. Придерживаться ее постоянно сложно, главное избегать «плохих» продуктов:
- Крепкого чая, кофе, колы, то есть содержащих в большом количестве тонизирующие вещества;
- Любого фастфуда, начиная от лапши быстрого приготовления, заканчивая гамбургерами;
- Очень острых или соленых блюд, сюда входит практически вся мясная продукция (колбасы, копчености), поскольку она содержит большое количество соли, маринады и все что их включает, полуфабрикаты;
- Сои в любых формах, зачастую мы не знаем, о том, что едим ее, поэтому необходимо тщательно изучать этикетки товаров;
- Жирного мяса.
В качестве продуктов, способствующих как говорят врачебные отзывы как улучшить спермограмму, выступают:
- Орехи и семечки;
- Зерновые и бобовые культуры (за исключением сои);
- Рыба и нежирное мясо, печень;
- Морепродукты;
- Молочные продукты, в том числе творог и сыр;
- Яйца в нормированном количестве;
- Зелень, овощи и фрукты.
В качестве советов как улучшить спермограмму на форумах рекомендуются фруктовые и овощные соки, насыщающие организм антиоксидантами. Однако, употребление соков и целых овощей и фруктов необходимо увеличивать постепенно, чтобы избежать проблем с пищеварением.
И не забывать о воде, достаточное количество воды помогает ускорить обменные процессы и сделать сперму более жидкой. Качество воды также должно быть высоким.
Польза в таблетке
Достижения современной фармакологии выступают средствами как повысить качество спермы для зачатия. Часто проблема связана с недостатком какого-либо вещества, необходимого для нормального сперматогенеза. Его может прописать врач как отдельное лекарственное средство, либо порекомендовать прием поливитаминных комплексов и бадов.
Среди данных препаратов наибольшее число положительных отзывов как улучшить спермограмму получили:
- Спермаплант;
- Профертил;
- Цинктерал;
- Селен актив;
- Спермактин;
- Дуовит и Компливит для мужчин;
- Фолацин.
Данные препараты содержат в себе сразу комплекс веществ, необходимых для мужского здоровья, в том числе такие специфичные, как цинк, селен или L-карнитин. Получить их с пищей довольно сложно, поэтому лучше, если они поступают дополнительно.
Народные средства
Народная медицина тоже предлагает способы как улучшить спермограмму для зачатия. В качестве эффективного средства предлагаются продукты пчеловодства: мед, пыльца, прополис, маточное молочко. Эти вещества содержат большое количество витаминов, минералов и аминокислот. Концентрация настолько высокая, что употреблять их нужно в малых дозах.
Отзывы как улучшить спермограмму рекомендуют мед, пыльцу и маточное молочко рекомендуют использовать в чистом виде. Рекомендуется также использование меда совместно с орехами или семенами. Прополис применяется в виде спиртовой настойки по чайной ложке в день. Прежде чем начать употребление этих продуктов нужно убедиться в отсутствии аллергии на них.
Полечен для качества спермы отвар шиповника, который готовят из расчета столовая ложка ягод на пол литра кипятка. После настаивания его пьют по полстакана три раза в день.
Хороший эффект оказывает отвар из корней девясила. Используется столовая ложка заготовленного сырья на стакан воды, кипятится в течение десяти минут, после того как остынет, настой пьют по чайной ложке каждые два часа. Достаточно трехдневного курса. Аналогично используют семена подорожника, улучшающего выработку сперматозоидов.
Еще одно средство – настой из цветков душицы, готовящегося из расчета столовая ложка травы на стакан кипятка. Его пьют два раза в день по стакану.
Плохая морфология спермограммы - лечение
Плохие показатели спермограммы совсем не обязательно говорят о невозможности зачать ребенка. Некоторые из причин успешно лечатся с помощью:
- Лекарственных средств;
- Физиотерапии;
- Нормализации питания;
- Спорт и лекарство.
Плохая спермограммы у мужа, лечение которой включает прием лекарств, подбираемых врачом соответственно причине патологии, в том числе общие заболевания. В качестве специфических средств используются препараты на основе растительных компонентов: «Спемотон», «Спеман» и другие. Прием лекарств длится не менее трех месяцев и происходит под контролем врача.
Физиотерапия включает дозированную физическую нагрузку, которая помогает усилить кровоток в органах малого таза и улучшить питание тканей. При этом не должно быть перегрузок. Для усиления кровообращения могут использоваться также массаж, электрофорез, магнитная терапия и другие методы.
Истина в еде
Плохая морфология спермограммы лечение обязательно включает правильное питание. При низком качестве спермы необходимо соблюдение специальной диеты с ограничением количества жирной и жареной пищи, копченостей, алкоголя, газированных напитков. Основу питания должны составлять овощи, нежирное мясо, рыба. Мужчине необходимо ввести в свой рацион:
- Морепродукты;
- Различные орехи, особенно грецкие;
- Мед и другие продукты пчеловодства;
- Молоко и молочные продукты;
- Петрушку и шпинат.
Морепродукты содержат большое количество полезных веществ, оказывающих положительный эффект на мужское здоровье. Устрицы издавна используются как природный афродизиак, усиливающий либидо и повышающий потенцию. Для наибольшего эффекта продукты должны быть свежими.
Орехи содержат большое количество растительных жиров, положительно влияющих на состояние кровеносных сосудов, а также витамины Д и Е. В грецких орехах обнаружен компонент, являющийся аналогом тестостерона – гормона, отвечающего за «мужественность». На форумах плохая спермограмма лечение предлагают проводить с помощью ежедневного употребления орехов с медом. Таким способом можно напитать организм необходимыми ему витаминами и микроэлементами и параллельно улучшить гормональный фон.
Дает хорошие отзывы в лечении плохой спермограммы помощь зеленых растений, таких как шпинат и петрушка. Они содержат большое количество антиоксидантов и андрогенов, необходимых мужскому организму. С недавнего времени врачи включают их в список полезного питания для мужчин.
Спермограмма: правила подготовки
Спермограмма назначается, когда необходимо оценить:
- Фертильность мужчины;
- Способность сперматозоидов к оплодотворению;
- Качество работы яичек и активность сперматозоидов;
- При невозможности пары в течение полугода зачать ребенка.
Результаты анализа спермограммы являются одними из основных в оценке способности мужчины иметь ребенка, и очень важно, чтобы он был проведен правильно. Для этого биоматериал должен быть собран согласно правилам сдачи спермограммы, и подготовка проведена соответствующим образом.
Как подготовиться к анализу
Неправильная подготовка к сдаче спермограммы мужчине способна повредить, повлияв на результаты теста и сделав их недостоверными: может измениться объем выделяемой спермы, качество и количество сперматозоидов, их активность и морфологическая структура, наличие отклонений и способность к созреванию. Медики выделяют правила подготовки спермограммы, в соответствии с которыми мужчина должен действовать:
- Соблюдение специальной диеты примерно за неделю до анализа. Она включает отказ от жирной и консервированной пищи, алкоголя, тонизирующих напитков. Это делается для более точного результата, поскольку данные продукты способны понизить объем семени и подвижность сперматозоидов. Взамен специалисты рекомендуют употреблять молочные продукты, овощи и зелень, рыбу, фрукты и крупы;
- Воздержание от сексуальных отношений на 2-3 дня. Это позволит получить наиболее точную характеристику объема эякулята, поскольку при регулярных половых контактах он будет снижен. Если же воздержание продлиться больше недели, результаты так же могут измениться, поскольку за это время сперматозоиды могут погибнуть в семенных пузырьках;
- Отказ от спиртных напитков – обязательный элемент подготовки к анализу спермы. Он должен длиться не менее недели. Алкоголь искажает результаты анализа, снижая подвижность и активность спермиев, изменяя их форму. То же относится и курению. Табак негативно влияет на состояние сперматозоидов, поэтому в процессе подготовки от него следует отказаться;
- Излечение от инфекционных заболеваний, даже такие распространенные заболевания как ОРВИ приводят к интоксикации организма и изменению результатов анализа. Если температура тела повышена, это может привести к гибели спермиев, что исказит результаты исследования;
- Устранение болезней мочеполовой системы не позднее, чем за неделю до анализа. На результаты спермограммы могут повлиять не только сами заболевания, но и медикаменты, которыми их лечили;
- Избегание посещения сауны или бани, а также горячей ванны и душа. Высокая температура мешает созреванию новых половых клеток. Аналогичное действие оказывает ношение синтетического и тесного белья, сдавливающего наружные половые органы. От него также следует отказаться, когда идет подготовка, сдать спермограмму нужно подойдя к этому ответственно.
- Исключение тяжелых физических нагрузок. Дозированные спортивные занятия сказываются положительно, в то время как перегрузки при подготовке к анализу спермограмма ухудшают ее показатели;
- Воздержаться от процедуры массажа простаты, поскольку она снижает качество спермы и ведет к неправильным результатам;
- Избегание стрессовых ситуаций и состояний. Они приводят к изменению гормонального фона мужского организма, что напрямую влияет на качество спермы;
- Накануне исследования как следует отдохнуть и выспаться, что способствует снятию стрессовой ситуации и улучшению общего состояния пациента.
Спермограмма подготовка к сдаче анализа, при которой не соблюдались требования приводят к искажению результатов, чаще всего в негативную сторону. Это, в свою очередь, может привести к стрессовой ситуации для мужчины, что уже напрямую повлияет на состояние эякулята.
Если результат оказался неудовлетворительным, подготовка к спермограмме мужчине нужна еще одна, продолжительность которой определит врач исходя из результатов, анализ затем проводится повторно. Большинство пациентов в этот раз относятся более серьезно к диагностике и охотнее соблюдают правила подготовки, что приводит к более качественным и точным показателям.
Если же улучшения не произошло после повторной сдачи, назначается лечение, разрабатываемое специалистом и направленное на устранение имеющихся дефектов, в конце его мужчина опять подвергается исследованию на спермограмму. В данном случае после подготовки, анализ спермы уже покажет качество применяемой терапии. При плохих результатах используются другие репродуктивные технологии.
Соответственно, наличие у мужчины различных заболеваний, а также прием многих лекарственных средств выступают противопоказанием к назначению анализа. Сначала необходимо вылечить общие болезни, затем приступать к диагностике и лечить бесплодие.
Параллельно со спермограммой сегодня часто проводится анализ на мар-тест, позволяющий оценить иммунологическое бесплодие мужчины. Подготовка к мар-тесту в спермограмме проходит аналогично с небольшими отклонениями. Она тоже требует отказа от вредных привычек и приема лекарственных средств, исключения процедур, приводящих к перегреванию яичек, и физических и психических перегрузок.
Плохая спермограмма - можно ли забеременеть?
Одним из наиболее обсуждаемых вопросов на сайтах про деторождение выступает: кто забеременел с плохой спермограммой? Провести подобный анализ пары обычно решаются, когда длительное время не могут зачать ребенка. Спермограмма, одно из исследований, назначаемых врачом, которое помогает определить жизнеспособность сперматозоидов и плодовитость мужчины. Плохие результаты говорят о низкой вероятности естественного зачатия.
При этом стоит понимать, плохие результаты могут быть вызваны неправильной процедурой сдачи или стрессовыми факторами. Поэтому анализ повторяется через некоторое время, в течение которого мужчина должен соблюдать рекомендации врача. Если же повторный анализ дал те же результаты, можно говорить о плохом качестве спермы.
Желательна многократно проведенная спермограмма при планировании беременности, это позволит оценить шансы пары к зачатию, а также определить генетический потенциал мужчины и способность к оплодотворению. Если эти показатели низкие – вовремя начать лечение, чтобы к тому моменту, когда пара решит завести ребенка, проблема уже была решена. Сегодня услуги по планированию семьи можно получить во многих репродуктивных клиниках.
Однако, данный анализ не является абсолютно решающим. Бывают ситуации если спермограмма хорошая, а забеременеть не получается. Тогда специалисты пытаются найти другие причины бесплодия.
Все зависит от причины
При негативных результатах перед парой встает вопрос: «плохая спермограмма у мужа-как забеременеть?», на который они судорожно пытаются найти ответ. Но в первую очередь необходимо обратиться в клинику, в которой делали анализ.
Поскольку показатель «плохая спермограмма» включает в себя большое число пунктов, так или иначе влияющих на качество спермы, то и вероятность оплодотворения различна. Поэтому беременность при плохой спермограмме возможна, все зависит от конкретных показателей.
Если нарушения незначительные, например, не соответствует вязкость спермы или небольшой ее объем, изменена кислотность. Причиной подобных отклонений, как правило, служат внешние факторы:
- неправильное питание;
- недостаток витаминов;
- перегрузки;
- травмы;
- гормональный сбой;
- заболевания и так далее.
В таких случаях назначается соответствующее лечение, после которого у пары есть все шансы зачать ребенка. Повышенное содержание лейкоцитов в сперме говорит о проблемах мочеполовой системы, а наличие эритроцитов свидетельствует о наличии воспаления. Обе эти причины решаются при грамотном подходе.
Когда причины более серьезны и связаны с подвижностью и морфологией сперматозоидов, то естественный путь зачатия часто бывает сильно затруднен. Эти проблемы могут обеспечиваться внешними факторами и состояние здоровья мужчины, а также генетическими патологиями. Если возможно, назначается лечение, в результате которого показатели спермограммы улучшаются с помощью принятия соответствующих препаратов и изменения образа жизни, в противном случае используют другие методики.
Если у мужа плохая спермограмма как забеременеть? Через использование репродуктивных технологий: в первую очередь ЭКО и ИКСИ. Первый метод применяют, когда сперматозоиды отличаются низкой способностью к движению. Помещая их в питательную среду вместе с яйцеклеткой, специалисты облегчают процесс оплодотворения, предоставляя половым клеткам возможность встретиться.
В ситуации, когда сильно нарушена морфология сперматозоидов, и среди них много имеющих отклонения в строении, а также очень низкое содержание подвижных клеток, используют метод ИКСИ. При этом выбирается некоторое количество здоровых сперматозоидов, отвечающих всем требованиям, ими искусственно оплодотворяют яйцеклетку, обеспечивая точное «попадание» сперматозоида.
Таким образом, решая вопрос можно ли забеременеть с плохой спермограммой у мужа, нужно разобраться в причинах этого отклонения и затем искать пути для разрешения проблемы. В большинстве случаев результат бывает положительным, а репродуктивные технологии помогают в особо запущенных ситуациях.
Спермограмма — что это такое
Содержание:
- Официальное определение спермограммы
- Спермограмма может выявить
- Анализ и его нормальный результат
Проблемы с мужской репродуктивной системой в современном мире все чаще и чаще становятся основной причиной увеличения количества бесплодных браков по всему земному шару. И дело даже не в том, что с каждым годом в целом ухудшается мужское здоровье – современность сталкивает представителей сильного пола с различными стрессами, заставляет вести малоподвижный образ жизни, а также неправильно питаться и игнорировать любые сигналы организма о приближении беды. Именно поэтому рано или поздно каждый мужчина имеет возможность столкнуться с необходимостью узнать: спермограмма – что это такое?
Официальное определение спермограммы
В официальной медицине спермограммой называется электронно-микроскопический анализ семенной жидкости. Это разновидность медицинского исследования, в ходе которого рассматриваются и оцениваются основные показатели эякулята.
А именно, такие показатели, как:
- полученный объем;
- цвет;
- вязкость (включая время разжижения);
- количество сперматозоидов их подвижность;
- некоторые другие данные.

Исследуя спермограмму, лечащий врач может сделать вывод, подтверждающий или опровергающий диагноз относительно мужского бесплодия
Исследуя спермограмму пациента, лечащий врач может сделать вывод, подтверждающий или опровергающий диагноз относительно мужского бесплодия. Также анализ спермограммы позволяет выявить некоторые недуги мужской мочеполовой системы (в особенности — предстательной железы), обнаружить в организме наличие бактерий, вирусов и инфекций, включая те, что передаются половым путем. Электронно-микроскопическое исследование спермы, проведенное по нормам ВОЗ, дает практически 100%-е представление о состоянии полового и репродуктивного здоровья мужчины, а полученный результат позволяет специалистам назначить оптимальное лечение при обнаружении проблем.
Спермограмма сдается при следующих показаниях:
- потенциальное мужское бесплодие;
- подозрение на наличие заболеваний мочеполовой системы.
В ходе исследования выявляются такие причины бесплодия, как травмы и перенесенные операции яичек, некоторые анатомические аномалии строения половых органов мужчины, недуги, приводящие к выделению слишком малого количества спермы и повышенной вязкости семенной жидкости. По результату врачи определяют, является ли бесплодие результатом:
- аллергической реакции;
- воздействия на мужской организм лекарственных препаратов, табака или алкоголя;
- сбоев работы эндокринной системы;
- наличия варикоцеле (варикозного расширения вен яичек);
- инфекций мочевыводящий путей, в том числе передающихся половым путем;
- агглютинации (склеивания) сперматозоидов.
Помимо перечисленного, спермограмма позволяет выявить, не повлияли ли на мужскую фертильность частота половых контактов и подверженность воздействию высоких температур, радиации и электромагнитного излучения.
Сперма должна быть получена, собрана и доставлена на исследование правильно
Сперма, анализы которой проводятся в рамках получения спермограммы, должна быть получена, собрана и доставлена на исследование правильно. Это очень важное условие, несоблюдение которого приводит к получению неправильных (преимущественно негативных) данных. Так, например, собирать эякулят для анализа следует исключительно посредством мастурбации – брать сперму из презерватива нельзя из-за того, что на его поверхность наносятся спермицидные смазки; прерванный половой акт также не подходит, так как при таком сборе образец семенной жидкости «загрязняется» вагинальными клетками партнерши и ее микрофлорой.
Для абсолютно точной спермограммы анализ семенной жидкости проводится с материалом, полученным непосредственно в условиях медицинского центра. Если сперма собрана в домашних условиях, 100%-й результат может быть получен при условии ее доставки в лабораторию в течение часа после мастурбации. Также рассчитывать на точность можно только при условии полового воздержания на протяжении 2-7 дней перед сбором материала, отказа на тот же срок от чрезмерного употребления кофеина, определенных медицинских препаратов (в частности, антибиотиков), алкогольных напитков. Качественная развернутая спермограмма может быть получена на фоне отказа от процедур чрезмерного нагревания – посещения бани, сауны, приема горячих ванн.
Важно: микроскопия семенной жидкости бывает двух видов:
- спермограммой развернутой называется полный спектр обследований, необходимый при первичном обследовании только обратившегося за помощью пациента;
- спермограмма базовая позволяет получить конкретные данные уже при прохождении лечения.
При подозрении на бесплодие в первую очередь выполняется развернутый анализ
Очевидно, что при подозрении на бесплодие в первую очередь выполняется развернутый анализ, который позволяет определить наличие проблемы инфертильности мужчины и сопутствующие заболевания. А уже во время и после терапии, при повторном обследовании на фертильность, проводится базовое исследование, в ходе которого проясняются улучшения по конкретным подвергавшимся лечебному воздействию параметрам спермограммы.
Спермограмма может выявить
В показаниях спермограммы специалисты могут выявить основные патологии, являющиеся причинами мужского бесплодия. В частности, могут быть обнаружены:
- азооспермия — отсутствие мужских половых клеток в исследуемом образце;
- олигозоосперимия – минимальное общее количество клеток;
- астенозооспермия – повышенное количество неподвижных сперматозоидов и сниженное число сперматозоидов, двигающихся прямолинейно;
- астенотератозооспермией – пониженный объем мужских половых клеток, перемещающихся прямолинейно, а также клеток со здоровой морфологией;
- олигоастенозооспермия – сниженное общее содержание сперматозоидов, а также низкий уровень клеток с прямолинейным движением;
- олиготератозооспермия – низкий объем общего количества половых клеток и минимальное количество сперматозоидов со здоровой морфологией;
- олигоастенотератозооспермия – малый объем сперматозоидов в целом, низкое число спермиев прямолинейного движения и минимум – с нормальной морфологией.

В зависимости от того, как будет выглядеть спермограмма, лечащий врач назначит терапию
Все перечисленные проблемы являются факторами, осложняющими или делающими невозможным естественное оплодотворение. В зависимости от того, как будет выглядеть спермограмма, лечащий врач назначит терапию, после которой желанный результат – беременность – будет достигнут естественным путем или методами репродуктивных технологий.
Анализ и его нормальный результат
Электронно-микроскопическое исследование спермы позволяет рассмотреть предоставленный на анализ материал, с точки зрения, уже указанных выше параметров (объема, цвета, вязкости, количества живых сперматозоидов и процента их подвижности). Также этот проверенный метод диагностики выявляет степень агглютинации (склеивания между собой) мужских половых клеток и содержание в семенной жидкости форменных элементов крови (лейкоцитов и эритроцитов).
Особое значение имеет результат морфологического исследования, в ходе которого выявляется процентный объем сперматозоидов с полноценным строением головы и тела. Нормальный показатель – не менее 50%, меньшее количество может свидетельствовать о тератозооспермии, при которой оплодотворение, причем как естественное, так и искусственное (если делалась спермограмма для ЭКО), не рекомендуется. При подобном зачатии существует вероятность рождения ребенка с генетическими отклонениями.
В целом нормальный результат спермограммы представляет собой следующие показатели:
- объем семенной жидкости, предоставленной для анализа – не менее 1,5 мл (в пределах 1,4-1,7 мл);
- уровень кислотности (pH) – в пределах 7.2-8.0;
- вязкость – не более 2 см;
- разжижение – в пределах 1 часа;
- содержание сперматозоидов – от 15 млн. в 1 мл спермы;
- общее число сперматозоидов в эякуляте – более 40 млн;
- объем сперматозоидов с поступательным движением – в пределах 31-34%;
- объем сперматозоидов с поступательным и непоступательным движением – от 38 до 42%;
- содержание жизнеспособных половых клеток — 55-63%;
- количество морфологически нормальных форм спермиев — 3-4%.
Дополнительно в рамках развернутой спермограммы делается MAR-тест – исследование, выявляющее иммунный фактор мужского бесплодия. Повышенное количество антиспермальных антител в семенной жидкости часто приводит к образованию смешанной агглютинации — покрытию активных мужских половых клеток антителами в объеме не менее 50% от общего объема. Назначается MAR-тест в тех случаях, когда иные причины бесплодия не выявлены, то есть исследование показывает выработку достаточного количества здоровых и активных сперматозоидов, но оплодотворение все равно не происходит.
Также развернутая спермограмма может включать тест HBA – функциональное исследование, выявляющее уровень связывания сперматозоидов с гиалуроновой кислотой. Это позволяет выявить структурную зрелость половых клеток, их качество и готовность к оплодотворению яйцеклетки. Результат теста может продемонстрировать, достаточно ли сперматозоиды созрели, чтобы соединиться с рецепторами гиалуроновой кислоте, обеспечивающей их успешное проникновение в яйцеклетку. Благодаря проведению теста HBA специалистам удается определить вероятность успешного естественного зачатия, а также то, каким клеткам отдать предпочтение при оплодотворении искусственном. Исследование эффективно для выбора оптимального курса лечения, а также при оценке методов репродуктивной технологии: при выборе технологий ИКСИ или ЭКО спермограмма подскажет лучшее решение.
Электронно-микроскопическое исследование семенной жидкости позволяет получить большой объем данных о мужском здоровье. Даже негативные результаты можно считать полезными, если они способствуют своевременному выявлению серьезных проблем с функционированием мочеполовой системы представителей сильного пола. Тем более что спермограмму при бесплодии (по крайней мере, при некоторых его формах) можно улучшить, если изменить образ жизни, наладить здоровый режим питания и принимать в соответствии с рекомендациями врача определенные лекарственные препараты. Главное, знать, что такое спермограмма, как проверить сперму на фертильность и как использовать полученные данные.
Спермограмма: норма и расшифровка результатов
Если у мужчины и женщины появляются трудности с зачатием ребенка, то детальному обследованию подвергаются как будущая мать, так и потенциальный папа. Одним из пунктов обязательного анализа для мужчины является спермограмма – лабораторная расшифровка анализа спермы. Прочитать результаты этого обследования помогает андролог (или уролог, если андролога в клинике нет). Но не все люди слепо доверяют врачам и хотят сами знать, как расшифровать спермограмму. Специально для таких недоверчивых пациентов мы подготовили эту статью – из нее вы узнаете, какие секреты таит анализ спермограммы.

Что это вообще такое
Что такое спермограмма? Анализ спермы (спермограмма) – основной показатель мужской фертильности (способности зачать ребенка). Это главный клинический тест, на который смотрят андрологи для выявления патологий.
Показаниями для проведения анализа спермограммы являются:
- Подозрение на мужское бесплодие – когда больше 7 месяцев все попытки зачать ребенка оказываются неудачными, а у женщины точно все в порядке с репродуктивным здоровьем.
- Перенесенные заболевания мужской мочеполовой системы (травмы, воспаления, инфекции), которые способны спровоцировать развитие мужской фертильности.
- Перенесенные операции на органах мочеполовой системы мужчины – послеоперационные осложнения могут отразиться на качестве спермы у мужчин.
- Период планирования беременности, особенно при подготовке к искусственной инсеминации, ЭКО, ИКСИ.
Если сданная спермограмма в норме, то однозначно мужчина не бесплодный. Если же обнаружатся отклонения, то о бесплодии пока тоже не идет речи – пациент будет отправлен на повторную спермограмму, а если и ее данные вновь будут плохими, то мужчине придется сдать ряд уточняющих анализов для выявления причины отклонений.
Важно понимать, что показывает спермограмма, – этот тест не выявляет заболевания. Спермограмму следует делать, чтобы:
- Рассчитать объем спермы.
- Определить густоту секрета.
- Посчитать количество сперматозоидов.
- Исследовать морфологию спермиев.
- Высчитать количество живых и подвижных половых клеток.
- Определить количество антител, уничтожающих сперматозоиды.
- Посчитать количество лейкоцитов.
- Выявить микрофлору.

Главным показанием к прохождению спермограммы является подозрение на бесплодие.
Читать спермограмму на самом деле несложно. Сейчас мы расскажем о каждом пункте этого анализа немного подробнее – это поможет в дальнейшей расшифровке.
Объем вырабатываемой спермы
Самые первые результаты спермограммы, на которые обращает внимание андролог, – сколько за один раз вырабатывается спермы.
- Объем менее 1.5-2 мл называется микроспермией и не считается нормой. Слишком маленький объем может возникнуть по причине заболеваний половых желез или запущенной формы простатита.
- Максимальный объем спермы официально не ограничен. Но, по отзывам врачей, чрезмерная выработка секрета (больше 5 мл) в одном случае из 100 может указывать на воспалительный процесс в придаточных половых железах, так что лучше на всякий случай провести более детальную проверку здоровья мужчины.
Обращаем внимание, что в каждом случае у мужчины вырабатывается разное количество эякулята. Единичные случаи микроспермии не опасны – они могут возникнуть из-за волнения или усталости. Вот почему при отклонении от нормы всегда делается повторный анализ спермы – только если и во второй раз обнаружится какой-то сбой, то результат спермограммы считается плохим.
Кислотность эякулята
Другие показатели спермограммы – кислотность и уровень щелочной среды. Расшифровка спермограммы обязательно включает этот пункт, так как от этого параметра зависит «работоспособность» всей спермы. Вот такие данные могут содержать анализы мужчины:
- PH меньше 7 = кислотная среда спермы. Однозначно, это не норма, так как повышенная кислотность убьет даже самых живучих и сильных сперматозоидов. Что может вызвать такую среду? Андролог проверяет, не попадает ли моча в сперму (из-за закупорки каналов), нет ли опухоли в семенных пузырьках или семенном канале, проверяется работа эндокринной системы и пр.
- PH в пределах 7.0-8.0 = слабощелочная среда, считающаяся нормой. В такой среде сперме ничего не угрожает.
- PH выше 8.0 = щелочная среда. Такой анализ спермы признается не нормальным. Может возникать по разным причинам – например, из-за инфекций или воспалений предстательной железы.

Кислотность является одним из важных параметров спермы.
Время разжижения
Продолжаем изучать нормы спермограммы. Следующий пункт – сколько по времени разжижается сперма. Андролог отправит на дополнительный анализ тех мужчин, у которых этот показатель будет свыше 60 минут. Почему? Дело в том, что чрезмерно вязкая сперма не пригодна для оплодотворения – спермии в ней передвигаются с маленькой скоростью и не могут выполнять свою основную задачу.
Почему может возникнуть слишком большая вязкость эякулята? Основная причина – наличие проблем с предстательной железой. Это может быть и аденома простаты, и онкология, и запущенный простатит. Точный диагноз сможет поставить врач только после многочисленных анализов.
Цвет спермы
Расшифровка результатов продолжается – теперь рассмотрим цвет у исследуемой спермы. Такой анализ эякулята у мужчин можно провести и в домашних условиях. Цвет спермы видно сразу и без микроскопов. Оптимальным считается:
- Матово-белая сперма.
- Бело-серая сперма.
Желтоватая сперма указывает на какие-то воспаления или наличие мочи в эякуляте. Зеленые примеси – на наличие гноя или инфекционных поражений. Бурая и красноватая – на присутствие крови. При любых отклонениях от нормы в цвете надо выяснять причины, так как они могут быть очень опасными и грозить не только здоровью, но и жизни мужчины.
Общее число
Количество сперматозоидов в спермограмме – сколько спермиев считается нормой, а сколько говорит о патологии? Расшифровка анализа по этому параметру возможна только в лабораторных условиях. Количество сперматозоидов на глаз не определить – при уменьшении их числа внешний вид спермы совершенно не меняется и ничто не беспокоит мужчину (никаких болей, жжения, слабости он чувствовать не будет).

Определить количество сперматозоидов в сперме можно только в лабораторных условиях.
Количество сперматозоидов в 1 мл эякуляте в норме должно составлять не менее 50 млн. Число в границах 30-50 млн тоже допустимо, так как зачатие не исключает (только придется набраться терпения – оплодотворение может произойти за более долгий период, чем со спермой, насыщенной спермиями).
А вот эякулят, в котором при расшифровке спермограммы обнаружится 20 млн половых клеток и ниже, считается проблемным (такое состояние называется олигозооспермией). Совсем плохо, когда при расшифровке анализа выявляется «пустой» – часто ситуация необратима и к тому же исключает возможность искусственного оплодотворения, придется прибегать к донорской сперме.
Двигательная активность спермиев и их строение
Исследование спермы обязательно включает расшифровку таких параметров, как двигательная активность и морфология сперматозоидов. Это достаточно сложные параметры, для которых используется специальный калькулятор спермограммы (подсчеты по ряду особых формул).
Двигательная активность оценивается по 4 признакам:
- а – быстрая прогрессивная подвижность спермиев, скорость клеток составляет более 25 мкм/сек.
- b – медленная прогрессивная подвижность спермиев, скорость передвижения клеток в пределах 5-24 мкм/сек.
- с – непрогрессивная подвижность со скоростью менее 5 мкм/сек или передвижение по кругу с дергающимися движениями.
- d – полностью неподвижные сперматозоиды.
Хорошая спермограмма будет показывать более 25% спермиев, принадлежащих к категории «a», или 50% спермиев «a + b». Преобладание клеток категории «с» и «d» означает проверенное бесплодие.
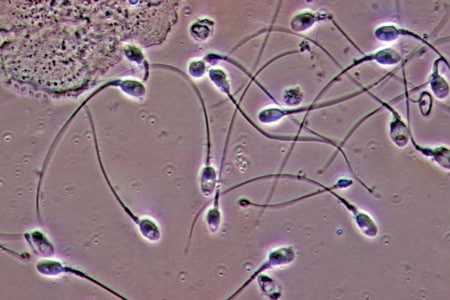
Если в сперме много сперматозоидов категории «с» и «d», то существует большая вероятность наличия бесплодия.
Морфологический показатель тоже берется в расчет. Дело в том, что спермии могут быть подвижными, их скорость оптимальна, но этот параметр будет сведен на нет, если спермии окажутся «уродцами». К анатомическим патологиям относятся:
- Патология головки: головка сперматозоида имеет не овальную форму (допускается только круглая форма головки).
- Патология хвоста: аномальный хвост имеет слишком короткую или слишком длинную длину, имеются какие-то выпуклости или перегибы.
- Патология акросомы (уплотнение верхней части головки): акросома половой клетки меньше 40% от общего размера головки или больше 70%.
- Неправильное число элементов: аномальные половые клетки имеют 2-4 головки на одной «ножке» или 2-4 хвостика.
В сперме должно быть более 15% сперматозоидов с морфологией, относящейся к норме (без повреждений, с нормальным соотношением головки и хвостика, с правильной формой головки и пр.). При преобладании поврежденных клеток сильно волноваться не стоит, так как в большинстве случаев это поправило.
Ухудшение морфологических показателей часто носит временный характер и случается при стрессах, токсических воздействиях, перенапряжении, восстановлении после длительного лечения и пр.
Иммунные защитники
Мы перечислили основные показания спермограммы, на которые сразу обращает внимание врач. Но есть еще пара параметров, которые могут насторожить специалиста. Одним из таких показателей являются макрофаги, а точнее, антиспермальные антитела.
В нормальных количествах макрофаги нужны. Их задача – выявлять дефектные половые клетки. Как только антитела находят «поломанные» спермии, то облепляют их и постепенно разрушают. Таким образом, макрофаги чистят сперму, увеличивают количество сильных и здоровых сперматозоидов.
Но иногда в организме случаются сбои, и антител вырабатывается больше, чем требуется, макрофаги начинают уничтожать и здоровые половые клетки. В итоге сперма мужчины лишается спермиев, способных достичь яйцеклетки, – это и называется иммунным (антимунным) бесплодием.

Для расшифровки спермограммы стоит обратится к врачу.
Как проверить, все ли в порядке с антителами? Для этого надо посмотреть результаты анализа спермограммы. Там должна быть указана графа, которая называется MAR (МАР):
- Положительный показатель MAR в спермограмме означает наличие слишком большого количества антител – более 25% сперматозоидов покрыто иммунными шариками, которые разрушают их.
- Отрицательный показатель MAR в спермограмме означает, что в сперме присутствуют нормальные сперматозоиды, не разрушаемые антителами. Количество этих антител в пределах нормы – от 0 до 25%, что обычно никак не отражается на мужской фертильности.
Другие показатели
Для чего еще должна быть сделана спермограмма? Сделать ее надо для определения дополнительных компонентов в сперме. Перечислим такие показатели и принятую норму по ним:
- Количество лейкоцитов в пробе спермы – до 10.
- Количество эритроцитов – должны отсутствовать.
- Эпителий в пробе спермы – 2-3
- Наличие кристаллов Бехтера – единичные.
- Наличие лецитиновых зерен – их должно быть много.
- Присутствие слизи – должна отсутствовать.
- Выявление спермагглютинации – ее не должно быть.
- Сторонняя микрофлора в сперме – должна отсутствовать.
- Специальные пробы на резистентность – нормой является 120 мин. и более.
Одним из показателей спермограммы является количество в сперме лейкоцитов.
Итоговое состояние
При расшифровке результатов спермограммы можно самостоятельно определить разновидность развивающегося бесплодия:
- Олигоспермия – уменьшенное выделение эякулята (регулярное образование спермы менее 2 мл).
- Полиспермия – чрезмерное выделение спермы (более 10 мл).
- Олигозооспермия – недостаточность половых клеток в сперме (менее 20 млн в 1 мл).
- Астенозооспермия – пониженная двигательная активность сперматозоидов.
- Аспермия – полное отсутствие в сперме сперматозоидов, секрета простаты или клеток сперматогенеза.
- Азооспермия – отсутствуют сперматозоиды, но есть клетки сперматогенеза и секрет простаты.
- Гемоспермия – наличие эритроцитов в сперме.
- Лейкоцитоспермия – повышенное содержание лейкоцитов в эякуляте.
- Пиоспермия – обнаружение при расшифровке анализа гноя в сперме.
- Тератозооспермия (тератоспермия) – присутствие в спермограмме более половины дефектных спермиев.
Перечисленные патологии не являются заболеваниями. Но они вызываются разными болезнями. Для выявления этих болезней требуется проведение дополнительных обследований. Только на основе результатов анализа крови, анализа на гормоны, УЗИ, КТ и расшифровки других исследований врач сможет поставить диагноз и назначить лечение.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе