Парацервикальные кисты шейки матки
Парацервикальные кисты шейки матки: что это такое?
Свернуть
Появление кистозных образований на репродуктивных органах женщины – распространенное явление. Парацервикальные кисты шейки матки образуются вследствие закупорки желез, расположенных на стыке двух видов эпителия и обнаруживаются в 20% случаев. Патология протекает без выраженных клинических симптомов и лечится преимущественно деструктивными методами.
Что такое парацервикальная киста?
Рассмотрим, что это такое, насколько опасна патология, может ли она переродиться в рак? Киста — это небольшой пузырек, находящийся в глубине тканей и заполненный жидким содержимым. Его размеры колеблются от 3 до 15 мм, довольно редко гинекологи обнаруживают кисты больших размеров – до 3 см в диаметре. Бывают одиночными и множественными.
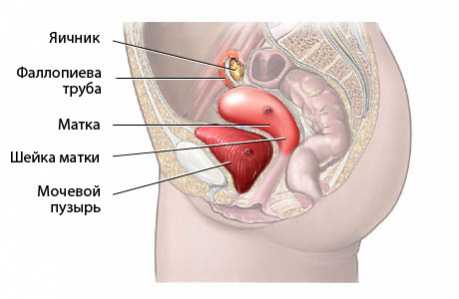
В зависимости от места расположения кисты бывают:
- Эндоцервикальные, они находятся внутри шеечного канала на его внутренней оболочке;
- Парацервикальные – расположены в области перехода шейки во влагалищную часть.
Чтобы понять механизм образования кисты, следует разобраться с видами покровных тканей, выстилающими эту область. Внутренняя оболочка влагалища и наружная часть шейки состоит из многослойного плоского эпителия, он довольно прочный и выдерживает значительные нагрузки. Внутри канала матки расположен цилиндрический эпителий, образованный одним рядом клеток, он также выстилает внутреннюю оболочку матки. Однослойный эпителий тонкий, нежный и содержит наботовы железы, производящие слизь.
Два вида эпителия соединяются в области зева матки. Иногда эта зона смещается выше (в область шеечного канала) или ниже среднего уровня и переходит на шейку матки. Изменение называется эктопией или эрозией. Именно в этой области чаще всего обнаруживаются кисты.
Наботовы железы по внешнему виду напоминают колбу: имеют широкое основание и узкое «горлышко».
Железы вырабатывают слизь, которая выделяется наружу через выводную часть. По некоторым причинам происходит закупорка узкого «горлышка», проток закрывается. Секрет не имеет выхода, скапливается внутри тканей, снаружи его покрывает капсульная оболочка. Размеры железы постепенно увеличиваются, ее может обнаружить врач во время гинекологического осмотра. Появляется так называемая ретенционная (истинная) киста, которая не имеет сообщения с внешней средой.
Отдельно стоит выделить эндометриоидные кисты, которые образуются вследствие перехода внутренних тканей матки на влагалищную часть. По сути, такие образования являются симптомом заболевания – эндометриоза. Аномально расположенный кусочек эндометрия продолжает реагировать на изменения гормонального фона и кровоточит во время месячных.
Парацервикальные кисты шейки матки являются доброкачественной патологией и практически никогда не переходят в раковую опухоль.
к содержанию ↑Причины
Основной причиной патологии являются различные воспаления женской половой сферы, в том числе вызванные инфекционными заболеваниями – трихомониазом, гонореей. Вследствие изменений повышается вязкость секрета желез, ухудшается его выведение наружу. Воспаление влияет и на регенерацию тканей: слущивается большое количество эпителия, который накапливается в протоках железы.
Другие причины появления кист:
- Половые инфекции;
- Травмы шейки матки (воздействие лазером, медицинские аборты, внутриматочная контрацепция);
- Гормональные нарушения (в постклимактерический период слизистая истончается);
- Папилломавирусы.
Симптомы
Обычно парацервикальная киста шейки матки существует без каких-либо клинических проявлений. Она выявляется на УЗИ или при наружном гинекологическом осмотре (если образование достигает больших размеров).
Иногда женщины предъявляют следующие жалобы:
- Тянущие боли надлобковой области;
- Увеличение количества влагалищных выделений;
- Обильные менструации;
- Кровоточивость после полового акта.
Жалобы появляются тогда, когда киста достигла больших размеров. Крупные образования деформируют шейку матки и в ряде случаев могут стать причиной бесплодия.
Самостоятельно выявить маленькую кисту невозможно, поскольку симптомы патологии скудные или полностью отсутствуют.
к содержанию ↑Диагностика
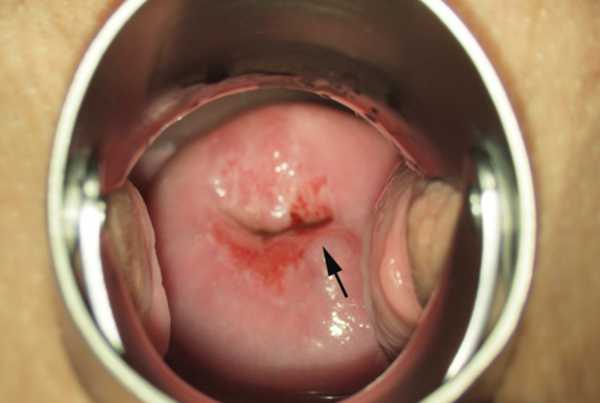
Белесоватое образование размером с булавочную головку обнаруживает врач при осмотре специальными зеркалами. Оно часто расположено в зоне эктопии эпителия цервикального канала.
Если выявлена киста, для получения подробной информации женщине понадобится пройти следующие исследования:
- УЗИ малого таза.
- Кольпоскопию – исследование детородных органов с помощью оптического прибора. Врач обрабатывает ткани растворами уксусной кислоты и раствором Люголя, чтобы выявить здоровые и поврежденные участки. Если обнаружены патологические изменения на шейке, берется небольшой кусочек ткани для биопсии.
- Мазок на флору, он позволяет определить бактериальный состав влагалища и шейки, а также установить половые инфекции.
- Мазок по Папаниколау – для исследования состояния эпителия.
- ПЦР-диагностика – по показаниям.
- Анализы крови.
Лечение
Если обнаружена патология, пациентка должна регулярно посещать врача. Проводится динамическое наблюдение и при отсутствии прогресса особых мер не предпринимают.
В легких случаях назначается консервативное лечение гормональными препаратами, иммуномодулирующими средствами. При выборе метода лечения принимается во внимание размеры образования, количество инкапсулированных пузырьков, а также наличие или отсутствие осложнений – цервицита, аднексита.
к содержанию ↑При наличии воспаления (кольпита, цервицита) врач прописывает антибиотики широкого спектра (макролиды, цефалоспорины). Они подбираются с учетом высеянной микрофлоры. Одновременно с пероральными препаратами назначаются вагинальные свечи с противовоспалительным действием (Полижинакс, Депантол). Они купируют воспаление на местном уровне, снимают раздражение.
После курса антибиотиков понадобится восстановление бактериальной флоры влагалища с помощью эубиотиков (свечи Ацилакт).
к содержанию ↑Антимикотические средства
Лекарства против грибковой инфекции назначаются при наличии у женщины кандидозного цервицита. Используются системные антимикотические средства (Натамицин, Флуконазол) и местные препараты в виде вагинальных таблеток и свечей (Клотримазол).
к содержанию ↑Дренирование
Иногда набокова киста воспаляется, в этом случае проводят прокол пузырька иглой, удаляют его содержимое и обрабатывают участок лазером или радиоволнами.
к содержанию ↑Хирургическое лечение
К удалению кисты приступают только после ликвидации всех воспалительных процессов, вызванных половыми инфекциями. При этом условии снижается риск послеоперационных осложнений.
Если размеры образования не позволяют применять выжидательную тактику, используется один из перечисленных способов удаления:
- Криодеструкция – на пораженные участки воздействуют сверхнизкой температурой (жидким азотом). Со временем поврежденные ткани замещаются здоровыми клетками. Процедура практически безболезненна, может применяться для нерожавших женщин. Главное условие ее проведения – отсутствие половых инфекций.
- Диатермокоагуляция – воздействие на кисту наконечником, который проводит ток высокой частоты. После процедуры образуется корочка, которая покрывает поврежденную область. После ее отторжения на тканях формируется рубец. Именно из-за него метод не рекомендуется женщинам, которые планируют беременность в будущем.
- Лазерное воздействие – наиболее распространенная методика. Используется при расположении кисты вблизи от влагалища. Если интенсивность воздействия подобрана неправильно, процедура может оказаться болезненной.
- Химический метод – воздействие на кисту после ее вскрытия препаратом Солковагин. Средство содержит кислоты и приводит к некрозу измененных тканей. В дальнейшем они отслаиваются с образованием новых клеток. Метод не оставляет рубцовой деформации.
- Радиоволновое воздействие – эффективное и безболезненное удаление патологического образования. Методика практически бескровная и не оставляет после себя рубцов.
Последствия и осложнения
Осложнения парацервикальной кисты встречаются довольно редко. Это:
- Деформация шейки из-за кисты большого размера;
- Нагноение содержимого вследствие проникновения болезнетворных микробов внутрь капсулы. При этом у женщины появляются симптомы воспаления – температура, боль надлобковой области, тошнота. При нагноении кисты необходимо срочное вскрытие и дренирование полости;
- Разрыв «пузырька», при этом его содержимое изливается в брюшную полость, возникают симптомы перитонита.
Последствием кистозных изменений может стать «шеечное» бесплодие, когда множественные пузырьки перекрывают канал матки.
Что такое парацервикальные кисты шейки матки
Гинекологи подчёркивают, что парацервикальные кисты являются распространёнными новообразованиями, локализующимися в шеечном отделе матки. Парацервикальные кисты шейки матки встречаются у каждой десятой пациентки на приёме у врача. Кисты парацервикального характера не приводят к раку шейки матки, редко осложняются и имеют последствия. Тем не менее, как и другие патологии шейки матки, их необходимо наблюдать, а при необходимости – лечить.
Парацервикальная киста – это доброкачественное образование внутри шейки матки, которое имеет содержимое в виде жидкости. Большинство кист возникают из-за нарушения оттока слизи из желез цервикального канала, что приводит к закупорке железы. Она увеличивается в размерах при наполнении собственным содержимым и превращается в кисту. Иногда кисты формируются при развитии эндометриоза шейки матки.
Строение матки и шейки
Развитие парацервикальных кист непосредственно связано с анатомическим строением и функциями шейки и матки. Известно, что матка и шейка не являются отдельными органами. В действительности матка как орган репродуктивной системы имеет сложное строение и состоит из:
Таким образом, шейка представляет собой часть матки. Матка располагается в области малого таза и имеет компактные размеры. Причём величина и вес матки у рожавших и нерожавших женщин отличается.
Маточная стенка представлена тремя слоями:
- внешний;
- средний;
- внутренний.
Внешний слой маточного тела, параметрий, граничит с окружающими орган тканями. Средний слой представляет собой мышечную структуру, позволяющую матке многократно увеличиваться при беременности и сокращаться при месячных, родовой деятельности. Внутренний слой – это слизистая матки, её эндометрий.
Слизистая также имеет сложную структуру, которая включает два слоя:
- функциональный поверхностный;
- базальный ростковый.
Два слоя находятся в тесном взаимодействии, но функционируют по-разному. Функциональный слой реагирует на воздействие половых стероидов, которое неравнозначно в разные фазы цикла. В частности, доминирующие половые гормоны первой фазы цикла до наступления овуляции способствуют разрастанию эндометрия. Этот механизм обеспечивает возможную имплантацию плодного яйца в случае зачатия. Пышный эндометрий способствует не только внедрению оплодотворённой яйцеклетки, но и создаёт условия для его дальнейшего развития.
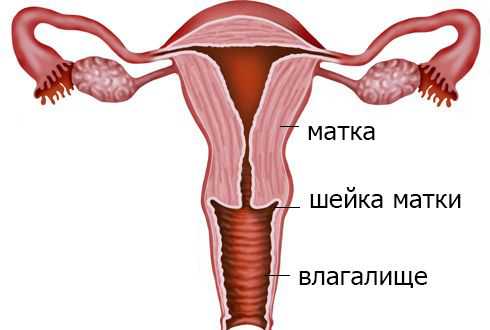
При отсутствии беременности во второй фазе цикла другие доминирующие половые гормоны вызывают отторжение верхнего функционального слоя, что приводит к наступлению месячных. Базальный или ростковый слой эндометрия является практически стабильным. Его функцией является восстановление слизистой после окончания менструации.
По направлению к области влагалища маточное тело сужается, образуя шейку матки. Таким образом, шейка является нижней, самой узкой частью матки. Она напоминает мышечную трубку, длина которой составляет всего несколько сантиметров. Находясь между влагалищем и телом матки, шейка функционирует как своеобразный барьер, защищающий полость от инфекции.
С точки зрения доступности для осмотра гинеколога, можно выделить две области шейки матки:
- видимый влагалищный отдел;
- невидимый надвлагалищный отдел.
Надвлагалищная часть шейки матки примыкает к маточному телу. Именно поэтому данная значительная часть матки не может определяться при простом осмотре.
Влагалищная часть шейки матки располагается у влагалища и покрывается таким же эпителием. Когда гинеколог осматривает шейку в зеркалах, он видит бледно-розовую слизистую, отличающуюся гладкостью. Такой специфический вид обусловлен плоскими многослойными клетками, которые образуют эпителий влагалищной части матки.
Внутри шейки матки находится узкий цервикальный канал, благодаря которому влагалище сообщается с маточным телом. Поверхность канала бархатистая, красноватая и содержит складки, позволяющие ткани растягиваться в родах. Эпителий содержит однослойные цилиндрические клетки.
Соединение двух видов эпителия отмечается в зоне трансформации. Этот участок располагается в области наружного зева.Цилиндрический канал образует два сужения. Сверху он образует внутренний зев, располагающийся у маточного тела. А снизу формируется наружный зев, который находится в непосредственной близости от влагалища. Физиологические сужения необходимы для предупреждения распространения инфекции.
Защитный механизм также обеспечивают железы цервикального канала, которые непрерывно вырабатывают слизь. Этот секрет заполняет канал как пробка и обладает щелочной реакцией. Таким образом, тело матки защищается от инфекции благодаря узости канала, его физиологическим сужениям и вырабатываемой слизи.
Этиология, виды
В шейке матки могут появляться как ретенционные, так и эндометриоидные кисты. Эти патологические новообразования отличаются своей природой возникновения и внешними характеристиками.
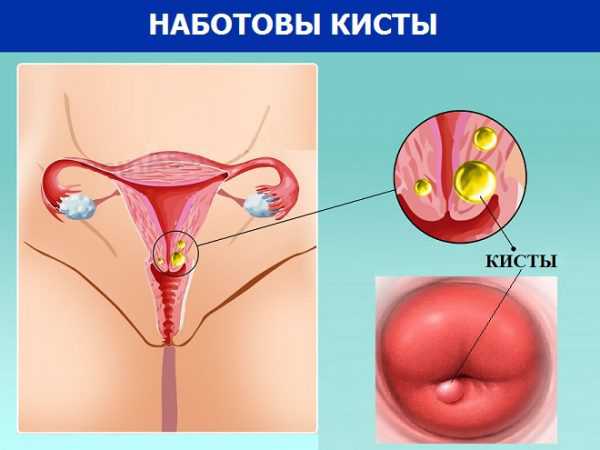
Отверстия желез цервикального канала находятся около наружного зева. При закупорке отверстий желез, содержимое в них скапливается, формируя кисту. Такие кисты называются ретенционными или наботовыми. Кисты могут достигать размеров от двух-трёх миллиметров до нескольких сантиметров. Обычно кисты имеют содержимое белого или желтоватого цвета.
Довольно редко встречается другой вид кист, который представлен эндометриоидными гетеротопиями. Эндометриоидные кисты возникают вследствие прогрессирования эндометриоза.
Гинекологи подчёркивают, что эндометриоз является одной из самых загадочных патологий женской половой сферы. До сих пор до конца не ясен механизм его развития и причины, которые приводят к появлению заболевания.
Эндометриоз подразумевает заброс и прорастание клеток внутреннего слоя матки вне эндометрия. Патология обусловлена наличием у женщины менструаций и связана с репродуктивным циклом.
Установлено, что у всех женщин наблюдается обратный заброс кровянистых выделений во время месячных в брюшную полость. Однако здоровая иммунная система не позволяет клеткам имплантироваться в чужую для них ткань. При эндометриозе отмечается не только распространение, но и прорастание клеток внутреннего слоя матки за пределами эндометрия.
Имплантация эндометриоидных клеток может наблюдаться в тканях шейки матки. Обычно шеечный эндометриоз означает скопление клеток эндометрия, но в некоторых случаях возможно появление кист. Эндометриоидные кисты имеют содержимое багрового цвета. Кроме того, они претерпевают изменения в течение цикла, что связано с влиянием на гетеротопии гормонов. Таким образом, клетки эндометриоидных кист функционируют так же, как и во внутреннем слое матки: разрастаются и отторгаются, что сопровождается кровоточивостью.
Эндометриоидные кисты, в отличие от наботовых, опорожняются. Ретенционные кисты также могут вскрываться и опорожняться, однако, данное явление встречается нечасто.
Кисты шейки матки могут быть:
- единичными;
- множественными.
Как правило, новообразования представлены поликистозом.
В зависимости от локализации в шейке матки кисты бывают:
- парацервикальными;
- эндоцервикальными.
Зачастую новообразования являются парацервикальными, то есть, локализуются во влагалищной области шейки матки. Иногда диагностируются эндоцервикальные кистозные образования, располагающиеся внутри цервикального канала.
Парацервикальные ретенционные кисты не всегда нуждаются в лечении. Не осложнённые кисты без признаков прогрессирования обычно только наблюдают. Эндометриоидные кисты обычно являются результатом иных процессов и имеют большую степень выраженности, что обуславливает необходимость лечения.
Определить необходимость лечения можно после проведения диагностики.Причины
Гинекологи выделяют несколько причин возникновения кист, в том числе парацервикальных. Кисты формируются из двух видов тканей.
- Железистая ткань обуславливает возникновение наботовых или ретенционных кист. Железы выглядят как скопления в нижней части канала, непрерывно вырабатывающие слизь. При появлении механического препятствия секрет не может эвакуироваться из железы, что приводит к её закупорке. Таким образом, железа постепенно заполняется своим содержимым, что приводит к её увеличению и формированию непосредственно кисты. Зачастую ретенционные кисты являются парацервикальными.
- Эндометриоидная ткань в норме располагается во внутреннем слое матки. При развитии эндометриоза наблюдается миграция и приживание клеток в разных тканях организма. Иногда эндометриоз поражает шейку матки, что может вызвать образование кист. Эндометриоидные кисты подвержены влиянию половых стероидов, то есть, увеличиваются, опорожняются и уменьшаются в зависимости от фазы цикла.
Эндометриоидные кисты считаются сравнительно редкой патологией, в отличие от парацервикальных ретенционных новообразований. Выделяют несколько основных причин, приводящих к закупорке желез.
- Выраженное воспаление. Образование парацервикальных кистозных новообразований происходит при вульвовагините и цервиците. При возникновении инфекции железы вырабатывают больше слизи, пытаясь смыть её с поверхности. Это может способствовать поражению более глубоких слоёв и поражению самих желез. В таком случае секрет становится густым и плохо поддаётся эвакуированию из отверстий желез. При этом на поверхности эпителия наблюдается регенерация ткани за счёт образования новых клеток, перекрывающих выводные протоки. Таким образом, инфекционный процесс вызывает формирование парацервикальных кисточек ретенционного характера.
- Травмы и повреждение ткани. Аборты, выскабливания и сложные роды становятся причиной нарушения целостности эпителиальной ткани. Даже маленькая травма может привести к формированию наботовых парацервикальных кисточек. При восстановлении образуется новая ткань, которая может перекрывать железы. Травма эпителия и последующее формирование поликистоза чаще наблюдается у женщин, осуществивших репродуктивную функцию.
- Приобретённая эктопия. Нередко появление парацервикальных новообразований связано с развитием псевдоэрозии или приобретённой эктопии. Данная фоновая патология возникает в результате некорректного заживления эрозии на шейке. В норме эпителий заживает, используя резервы окружающей ткани плоского многослойного эпителия. При некорректной регенерации цилиндрический эпителий наползает на раневую поверхность, что может сопровождаться перекрытием выводных протоков.
- Изменения гормонального характера. Известно, что на эпителий и продуцирование слизи влияет уровень половых гормонов. В частности, состав и консистенция слизи варьирует в зависимости от фазы цикла. Однако при нарушениях со стороны выработки половых стероидов слизь изменяет свои качества, становясь слишком густой и вязкой. Такой секрет в недостаточной степени эвакуируется из выводных протоков желез.
- Возрастной фактор. У женщин с угасанием гормональной функции наблюдаются физиологические изменения, в частности, смещение зоны трансформации. Кроме того, вследствие изменения концентрации половых стероидов отмечается повышенная вязкость цервикальной слизи.
Эндометриоидные гетеротопии возникают следствие гормональных и иммунных нарушений. В качестве причины также рассматривается травматизация и воспалительный процесс шейки матки.
Признаки и симптомы
Клиническая картина парацервикальных образований шейки зачастую не выражена. Это значит, что патология обычно является диагностической находкой. Причём, если парацервикальная кисточка имеет маленькие размеры и не сопровождается другими заболеваниями гинекологического характера, её можно рассматривать как вариант нормы.
Тем не менее иногда кистозные образования имеют симптомы, которые являются результатом тех патологических процессов, инициировавших поликистоз. Наиболее часто при парацервикальных кисточках возникают слизистые или гнойные выделения. Такие выделения могут говорить о псевдоэрозии или присоединении инфекции. Также эрозия проявляется кровянистыми контактными выделениями, например, после осмотра или интимной близости.
Парацервикальные ретенционные кисты можно обнаружить во время гинекологического осмотра, так как они хорошо визуализируются в зеркалах. Такие образования чаще бывают множественными и включают содержимое желтоватого оттенка. Их размер составляет до двух сантиметров.
Диагноз уточняется на кольпоскопии. Нередко под микроскопом можно выявить псевдоэрозию. Процедура также помогает выявить атипичные изменения эпителия. Для этого врач обрабатывает шейку растворами Люголя и уксусной кислоты. Пятна на шейке матки белого цвета после нанесения раствора уксусной кислоты могут указать на поражение эпителия вирусом папилломы. Светлые пятна после обработки Люголем на фоне прокрашенной коричневой слизистой – признак атипии.
При выявлении признаков дисплазии, то есть, изменений клеточной структуры, необходимо проведение биопсии. Гинеколог производит забор кусочка ткани с атипичной области для выполнения гистологического анализа в лаборатории.
Определить воспалительный процесс можно посредством мазков, в частности, на онкоцитологию, флору, бакпосев. Выявить половую инфекцию возможно, используя ПЦР-диагностику.
Глубоко расположенные кисты эндоцервикального характера требуют диагностики методом ультразвукового исследования. Трансвагинальный и абдоминальный способ обследования позволяет обнаружить новообразования, оценить состояние органов репродуктивной системы.
Если эндометриоз затрагивает только область шейки, возможно бессимптомное нахождение кист. Тем не менее обычно выраженность симптомов нарастает в критические дни, что связано с воздействием половых стероидов. Перед и после менструации наблюдаются мажущие выделения и боли. Эндометриоидные кисты могут самостоятельно опорожняться.
Визуально эндометриоидные кисты выглядят как новообразования с багровым содержимым. Накануне менструации образования увеличиваются в размере. При их выявлении требуется обязательно провести гормональную диагностику. Зачастую эндометриоидные гетеротопии появляются при нарушениях выработки половых стероидов. Не исключена воспалительная и травматическая природа заболевания.
Лечебные мероприятия
Выбор тактики лечения и его целесообразность определяет врач, руководствуясь данными обследования. Маленькие бессимптомные парацервикальные образования, которые не сопровождаются воспалительными и гормональными патологиями, в терапии и удалении не нуждаются. Однако необходим контроль, проводимый раз в полугодие. Это связано с возможностью осложнений и ростом кисточек.
Последствия кистозных образований регистрируются редко и включают:
- шеечную деформацию поликистозом или крупными новообразованиями;
- абсцесс;
- бесплодие из-за разрастания желез;
- невынашивание беременности.
Крупное образование следует удалить, так как оно является источником инфицирования и воспаления. При наличии воспалительного процесса рекомендовано консервативное лечение. Инфекции влагалища лечат средствами местной терапии. При выявлении цервицита лечение включает комплексный подход и применение антибиотиков. После окончания антибактериальной терапии требуется восстановление интимной микрофлоры специальными препаратами.
Псевдоэрозия обязательно требует лечения после проведённой санации половых путей. Приобретённая эктопия ликвидируется одновременно с кистами.
Гормональные изменения, которые являются причиной образования поликистоза, также нуждаются в соответствующей коррекции. В особенности, если осуществляется лечение эндометриоидных кист. Удаление гетеротопий без гормональной терапии не будет эффективно.
В качестве вспомогательных средств лечения можно использовать народную медицину. Средства народного лечения благоприятно воздействуют на местный иммунитет и процессы регенерации. Однако фитотампоны, спринцевания, ванночки можно использовать только после рекомендации врача.
Перед лечением желательно устранить провоцирующие факторы, которые могут стать причиной появления рецидивов. При беременности парацервикальные кисты обычно не лечат в связи с их безобидностью.
Удаление кист, в том числе парацервикальных, необходимо в следующих случаях:
- большой размер образования;
- нагноение;
- подозрение на рак;
- трудности с исследованием окружающих тканей.
Удаление проводится в любой день цикла кроме менструации. Манипуляция не требует пребывания в стационаре и занимает несколько минут. Врач стерильной иглой прокалывает кистозную капсулу и эвакуирует содержимое. Затем выполняется удаление самой капсулы с целью предупреждения рецидива.
Удаление парацервикальной кисты можно выполнить посредством:
- эндоскопического оборудования;
- лазерного воздействия;
- электрического тока;
- ультразвука;
- радиоволн;
- жидкого азота.
Процедура удаления парацервикальных кист безболезненна. Восстановительный период занимает несколько дней, в течение которых могут наблюдаться незначительные мажущие или сукровичные выделения.
Читайте также: Причины синюшной шейки матки
Диагностика и лечение парацервикальных кист
Если женщина столкнулась с нарушением менструального цикла, воспалениями репродуктивных органов, страдает патологиями, связанными с эндокринной системой, это может свидетельствовать о наличии болезни, именуемой парацервикальной кистой. Недуг не несет опасности, но требует обязательного лечения: разрастаясь, киста приносит много осложнений.
Парацервикальные кисты шейки матки — что это такое
Большинство женщин слышали такое понятие парацервикальные кисты и задавались вопросом, что это такое. Парацервикальные кисты, локализующиеся во влагалищной части шейки матки, представляют собой полые образования с капсулой, внутри которой содержится жидкость. Киста считается доброкачественной опухолью и не перерождается в злокачественную. Различают одиночные и множественные новообразования. Размеры кисты колеблются от 2 до 15 миллиметров, хотя зафиксированы случаи роста капсулы до 3 сантиметров в диаметре.
Механизм образования кист
Выделяют кистозные образования двух видов — в зависимости от локализации:
- Эндоцервикальные кисты — образуются на внутренней поверхности шейки матки;
- Парацервикальные кисты — появляются на месте перехода влагалища в шейку матки.
Чтобы понять, каким образом формируются новообразования, следует уточнить, что внутренняя оболочка влагалища и поверхность шейки матки состоят из прочной эпителиальной ткани. Цервикальный канал шейки матки включает в себя однослойный тонкий цилиндрический эпителий, содержащий наботовы железы, продуцирующие слизь.
В области зева матки можно заметить два вида эпителия. Иногда область зева матки изменяет свое положение, переходя в область шеечного канала или на шейку матки. Подобные «передвижения» называют эрозией или эктопией, и именно тут обнаруживаются кисты.
Наботовы железы с широким основание и узким «горлышком» производят слизь, выходящую через выводной проток. Случается, что проток закупоривается, секреторная масса не выходит наружу. Вследствие скопления жидкого экссудата формируется капсульная оболочка, и появляется ретенционная киста.
Случается, что внутренние ткани матки переходят на влагалищную часть, что свидетельствует о развитии болезни эндометриоз. Во время заболевания часто обнаруживаются эндометриоидные кисты.
Причины формирования кистозных образований
Факторы, вследствие чего развивается патология, до сих пор не изучены до конца, однако известно, что заболевание встречается у 10% женщин, которые страдают:
- нарушением гормонального фона;
- заболеваниями эндокринной системы;
- воспалениями органов малого таза хронического характера;
- инфекциями мочевыводящих путей;
- механическими повреждениями шейки матки (вследствие абортов, лазерных депиляций, внутриматочных контрацепций, родов).
По этим же причинам развиваются другие новообразования. Для предотвращения появления опухолей необходимо не поддаваться депрессиям, стрессам, больше отдыхать, избегать физических напряжений, своевременно лечить воспаления.
Симптоматика
При капсуле небольшого размера болезнь протекает бессимптомно, поэтому женщина узнает о патологии только на профосмотре или УЗИ органов малого таза. Но с ростом новообразования появляются симптомы парацервикальной кисты:
- тянущие боли нижней части живота;
- влагалищные выделения с примесями крови;
- неприятные ощущения при интимной близости, иногда с кровяными выделениями;
- увеличение живота.

Своим давлением новообразование деформирует матку, поэтому нередки случаи, когда женщина обращается к гинекологу по причине невозможности зачатия. Деформация шейки матки приводит к проблемам с зачатием.
Если у женщины появился хотя бы один из вышеперечисленных симптомов, нужно обязательно обратиться к гинекологу для диагностики болезни. Самолечением заниматься нельзя, так как можно только осложнить процесс.
Осложнение заболевания
Маленькие кистозные образования не несут опасности для жизни и здоровья женщины, но, увеличиваясь, новообразования приводят к осложнениям: разрыву кисты и развитию абсцесса.
Разрыв новообразования считается опаснейшим осложнением. Кистозное содержимое поступает в брюшную полость, что чревато воспалительными процессами. Женщина чувствует недомогание, сильную боль в животе, возможны приступы тошноты, рвоты или потеря сознания. При разрыве новообразования женщину незамедлительно госпитализируют и оперируют.
Если развивается абсцесс, также требуется немедленное оперативное вмешательство, так как внутрь кисты проникают бактерии, способствующие ухудшению состояния больной. Во время гнойного воспаления женщина чувствует повышение температуры тела, резкую боль внизу живота, появляется тошнота, рвота, ухудшается общее состояние.
Если женщине уже диагностировали кисту, важно контролировать процесс роста кистозного образования, поскольку прогрессирующее новообразование доставляет много сложностей. Если возникла симптоматика, указывающая на кистозные осложнения, необходимо срочно посетить гинеколога или вызвать скорую помощь.
Диагностика болезни
Чаще всего болезнь выявляется случайно, во время прохождения УЗИ или профосмотра. Но нередко женщина приходит на прием с жалобами. В этом случае врач собирает анамнез со слов пациентки, затем на кресле, пальпируя, и с помощью специальных зеркал проводит гинекологический осмотр. Кистозное образование небольшого размера не визуализируется на кресле, поэтому врач прибегает к дополнительным методам диагностики заболевания:
- УЗИ органов малого таза — отображается структура новообразования, размер и локализация;
- кольпоскопия — репродуктивные органы подробно исследуются кольпоскопом — специальным прибором, выявляющим здоровые и пораженные участки органа. При патологических изменениях шейки матки производится забор биоптата на гистологию;
- мазок на флору — выявляются воспаления и ЗППП;
- общие анализы крови и мочи;
- анализ крови на гормоны.
Основываясь на полученных результатах, врач разрабатывает план лечения.
Терапевтические методы лечения парацервикальной кисты
Ход лечения зависит в первую очередь от кистозных параметров. Если размер новообразования небольшой, требуется лишь контроль — своевременное посещение гинеколога с прохождением УЗИ.
При необходимости врач назначает терапию для лечения кисты. При этом употребляются препараты, направленные на исправление гормонального фона, иммуномодулирующие, иммуностимулирующие лекарства, антибиотики и антимикотические медикаменты.
Назначая гормональные лекарства, доктор обращает внимание на размер кистозного образования, количество капсул с жидким экссудатом, а также наличие или отсутствие сопутствующих воспалений — придатков или матки.
Если есть воспаление, врач всегда назначает антибактериальную терапию с применением антибиотиков широкого спектра действия. Лекарства рекомендовано выписывать после посева микрофлоры. Помимо пероральных таблеток, желательно применение местных антибиотиков — вагинальных свечей, капсул, которые оказывают противовоспалительное действие. После курса антибиотиков желательно восстановить микрофлору, пропив курс эубиотиков.

Если в мазке высеивается грибок, назначаются антимикотические средства. Лекарства рекомендовано принимать как перорально, так и местно.
Хирургическое лечение парацервикальной кисты
Если новообразование прогрессирует, возможны осложнения, врач принимает решение оперировать пациентку. В зависимости от сложности процесса, различают 5 хирургических способов по удалению кистозного образования:
- Радиоволновое лечение — зачастую проводится нерожавшим женщинам или пациенткам, планирующим повторно забеременеть. Если применятся терапия радиоволнами, нередко киста находится у наружного отверстия цервикального канала. Операция проводится с помощью местной анестезии. Послеоперационные последствия минимальные, рубцы на репродуктивной органе отсутствуют;
- Деструктивное лечение — кисту замораживают жидким азотом. Часто метод используется при локализации кисты глубоко в тканях. Хирургическое вмешательство не вызывает ощущения болезненности, но операцию проводят при отсутствии инфекций;
- Лазерное лечение — самый популярный способ избавления от кисты, применяемый при локализации образования рядом с влагалищем. Хирургический метод не имеет противопоказаний;
- Химический метод — после вскрытия в кистозное образование вводят препарат Солковагин, содержащий кислоты и приводящий к отмиранию пораженных тканей. С течением времени происходит отслойка измененных тканей, и образуются новые клетки. Используя данный способ, рубцы отсутствуют;
- Диатермокоагуляция — метод проводится наконечником с высокочастотным током. После проведения процедуры заметна корочка, покрывающая поврежденную область. После отслаивания корочки происходит рубцевание ткани. Использование диатермокоагуляции не рекомендуется женщинам, планирующим рожать в будущем.
Одним из важных профилактических методов считается своевременное прохождение женщиной врача-гинеколога. Таким образом, предупреждаются болезни репродуктивной системы, а это значит, что женщина имеет возможность стать матерью, что является важнейшим статусом для каждой представительницы женского пола.
Парацервикальные кисты шейки матки - что то такое?
Кисты шейки матки являются достаточно распространенным заболеванием, которые встречаются у многих женщин и в любом возрасте. Они представляет собой новообразование доброкачественного течения, которое может быть разных видов. Одними из них являются парацервикальные кисты. Что это такое и как лечится?
Причины патологии
Парацервикальная киста может развиться вследствие множества причин. Наиболее серьезными факторами, провоцирующими это заболевание, считаются следующие:
- Гормональные нарушения в организме женщины.
- Воспалительные процессы в органах малого таза.
- Сбой в работе эндокринной системы.
- Инфекционные патологии половых органов, передающиеся через интимный контакт.
- Повреждения шейки матки вследствие абортов, диагностических мероприятий, родовой деятельности.
Эти причины могут повлиять на развитие негативных процессов в области детородного органа, поэтому желательно избегать их в своей жизни. Гормоны должны быть всегда под контролем, патологии вовремя вылечены, а аборты предотвращены с помощью контрацептивов.

Симптоматика
Клиническая картина парацервикальной кисты не отличается от обычных кистозных образований. Проявления также зависят от того, какой размер имеет опухоль. При небольшом диаметре женщина может даже и не предполагать, что страдает такой патологий. Ведь киста шейки матки никак о себе не заявляет.
Клинические признаки могут начаться тогда, когда новообразование станет стремительно расти и достигнет крупного размера. В этом случае женщина может отметить следующие симптомы парацервикальной кисты:
- Болезненность в нижней части живота.
- Выделения из влагалища с примесями крови.
- Неприятные ощущения при сексуальном акте.
- Увеличение размера живота.
- Трудности с зачатием.
Если женщина наблюдает у себя такие проявления кисты, то следует сразу обратиться к гинекологу. Большие новообразования являются абсолютными показателями к оперативному вмешательству. Если их не устранить, могут развиться опасные осложнения.

Осложнения патологии
Сама по себе парацервикальные кисты шейки матки не несут опасности для здоровья женщины, если они маленькие. Но с увеличением опухоли ситуация перестает быть настолько благоприятной, потому что крупные новообразования способны привести к осложнениям. К ним относят:
- Разрыв кисты. Это, пожалуй, самое опасное последствие заболевания. Когда новообразование разрывается, все его содержимое поступает в брюшную полость, что вызывает воспалительные процессы в ней. В итоге состояние женщины ухудшается, возможна потеря сознания, тошнота, рвота. В этом случае операция должна быть произведена немедленно.
- Развитие гнойного процесса внутри кисты. Это также неблагоприятное осложнение, которое требует оперативного вмешательства. Образуется нагноение из-за того, что внутрь кисты проникают патогенные микроорганизмы. В результате этого пациентка может чувствовать боль внизу живота, высокую температуру, рвоту, тошноту, ухудшение общего состояния здоровья.
Эти осложнения очень опасны для здоровья женщины, поэтому при обнаружении кисты необходимо регулярно следить за ее ростом. Если возникли такие симптомы, то следует немедленно вызвать врачей.
Выявление болезни
Невозможно поставить правильный диагноз без проведения диагностики пациенток. Поэтому сначала лечащий врач изучает жалобы женщины, ее историю болезни. Затем проводит гинекологический осмотр на кресле, в процессе которого уже может оценить состояние детородного органа. Но если киста слишком маленькая, то таким способом врач может ее не увидеть.
Поэтому обычно новообразование диагностируется при ультразвуковом исследовании. Этот метод позволят наиболее детально разглядеть матку, определить точное местонахождение кисты, ее структуру.
Обязательно назначаются женщинам и лабораторные анализы крови, мочи и мазка. Также могут проводиться исследования гормонального фона. Еще одним хорошим методом диагностики является кольпоскопия. С ее помощью можно поставить точный диагноз, оценив состояние матки наиболее подробно.
На основании всех указанных мероприятий лечащий врач сможет назначить план лечения, который будет эффективным в конкретном случае.

Терапия опухоли
Ход лечебных мероприятий зависит непосредственно от размеров парацервикальных кист. Если он маленький, то женщине понадобится просто регулярно наблюдаться у лечащего врача. Он будет осуществлять контроль за течением болезни.
В этот период пациенткам могут назначаться медицинские препараты, которые позволят справиться с инфекциями, воспалениями, сопутствующими новообразованию. Если у женщины выявлена нарушения гормонального фона, то врач порекомендует пройти курс терапии для его восстановления.
Если гинеколог выявил, то киста начала стремительно расти, или обнаружил уже крупную опухоль, то будет назначена операция. Также абсолютным показанием к удалению патологии является разрыв кисты, развитие в ней гнойного процесса.
Оперативное вмешательство может проводиться разными способами. Наиболее предпочтительными считаются следующие методики:
- Радиоволновая терапия. В процессе нее киста удаляет полностью под местной анестезией. Обычно к ней прибегают, когда обнаруживают новообразование в наружной области цервикального канала. Женщины очень быстро восстанавливаются после такой операции, на детородном органе не остается рубцов. Это позволяет применять данный метод для лечения кисты у еще нерожавших пациенток, которые желают детей в будущем.
- Замораживание. Этот способ называют криотерапией и проводится он с помощью жидкого азота. Как правило, используют такой способ, когда киста располагается глубоко в тканях. Оперативное вмешательство не вызывает никаких болезненных ощущений. Но для ее проведения требуется одно важное условие – отсутствие инфекционных патологий.
- Лазеротерапия. Это наиболее распространенный метод лечения кисты у женщин. Его применяют, если опухоль выявлена рядом с влагалищем. Данная операция также не вызывает боль и может проводиться всем женщинам.
Какой именно метод лечения парацервикальной кисты выбрать, решает лечащий врач, учитывая результаты обследования, состояние женщины, индивидуальные особенности ее организма.
Как избежать развития болезни?
Несмотря на то, что киста не представляет особой опасности для женского организма, за исключением крупных новообразований, все же ее появление нежелательно. Поэтому следует вести здоровый образ жизни и не игнорировать проблемы со здоровьем.
Профилактическими мерами являются следующие рекомендации:
- Держать под контролем свой гормональный фон. Если наблюдаются какие-то нарушения в этой области, то следует немедленно о них избавляться. Ведь именно гормоны часто становятся виновниками многих женских заболеваний.
- Своевременно лечить инфекционные и воспалительные патологии половых органов.
- Соблюдать интимную гигиену.
- Пользоваться контрацептивами для предотвращения незапланированной беременности и, как следствие, абортов.
- Не вести беспорядочную половую жизнь.
Среди всех этих мер профилактики самым главным является то, что каждая женщина должна ответственно подходить к своему здоровью и не менее раза в год посещать гинеколога. Только так можно вовремя обнаружить кисту цервикального канала шейки матки, как и многие другие патологии половой системы.

Если женщина желает иметь ребенка, то важно планировать зачатие, предварительно обследовав свой организм. Конечно же, небольшие опухоли никак не отразятся на беременности, но если они начинают расти, то неблагоприятных последствий можно не избежать. Если пациентка уже беременна, то важно еще чаще, чем обычным женщинам, проходить осмотр у гинеколога.
Киста парацервикальная не так часто встречается в медицинской практике. Она сама по себе безобидна и легко лечится с помощью оперативного вмешательства. Главное, вовремя ее обнаружить и не дотянуть время до образования опасных осложнений.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе