Лейкоциты в крови у новорожденного норма
Число белых клеток крови имеет большое значение для выявления у ребенка разных заболеваний. Поэтому родителям стоит знать, сколько лейкоцитов должно быть у малышей в норме, что такое лейкоцитоз в крови у ребенка и почему число таких клеток может понижаться.
Оглавление:
Роль лейкоцитов и их виды
Лейкоцитами или белыми тельцами называется группа клеток крови, обеспечивающая защиту детского организма от разных внешних воздействий. В отличие от других кровяных клеток лейкоциты неоднородны и представлены разными видами:
- Нейтрофилы – самая многочисленная группа лейкоцитов с гранулами, особенностью которой является наличие форм на разной стадии созревания (юные, молодые, зрелые). Главной задачей таких клеток является борьба с бактериями, а на основе оценки соотношения форм нейтрофилов можно судить о наличии разных патологий.
- Эозинофилы представлены клетками, в которых тоже имеются гранулы. Такие лейкоциты призваны защищать детский организм от аллергенов, а также от паразитов и простейших.
- Базофилы менее многочисленны, чем другие лейкоциты с гранулами. Основной задачей таких клеток является выделение в кровь биогенных аминов, чтобы обеспечить определенные иммунные реакции.
- Лимфоциты – крупная группа лейкоцитов без гранул, необходимая для иммунных реакций. Такие клетки защищают ребенка от вирусных инфекций.
- Моноцитами называют вид лейкоцитов без гранул, способный поглощать бактерии, отмершие клетки и прочие вещества с целью их удаления из детского организма (они становятся макрофагами).
- Плазматические клетки – наименее многочисленная группа лейкоцитов, задачей которой является образование антител. Такие белые тельца в норме встречаются лишь у детей.
Что влияет на количество лейкоцитов
Число белых клеток крови может меняться в зависимости от:
- Возраста. Максимальное количество лейкоцитов в кровотоке наблюдается у новорожденного, а по мере роста малыша их число постепенно понижается. Именно поэтому для правильной интерпретации анализа крови важно знать возраст ребенка, ведь, скажем, результаты в 5 месяцев, в 2 года или в 3 года будут отличаться.
- Физической активности ребенка. После нагрузки, например, активной игры или бега, число лейкоцитов будет ненадолго возрастать. Также их повышение может быть условлено эмоциональным напряжением.
- Приема пищи. В течение несколько часов после него у ребенка будет диагностироваться лейкоцитоз.
- Наличия разных заболеваний. При одних патологиях число лейкоцитов возрастает (иногда в несколько раз), а при других – понижается.
Как определяют число лейкоцитов
Определение количества белых кровяных клеток происходит во время клинического анализа крови одновременно с подсчетом числа эритроцитов, тромбоцитов, определением уровня гемоглобина, СОЭ, гематокрита и других показателей. Кровь для такого анализа зачастую берут из пальца, но в некоторых случаях оценивается венозная кровь, а у новорожденного младенца забор крови может проводиться из пятки.
Отдельно определяется число разных видов лейкоцитов и отображается в процентном соотношении, которое называют лейкоцитарной формулой. Ее оценка помогает в диагностике конкретных заболеваний, ведь при одних болезнях будет увеличение нейтрофилов, при других появится больше эозинофилов, а некоторые заболевания характеризуются повышенным числом лимфоцитов. Однако в первую очередь врач будет оценивать общее число лейкоцитов, поэтому именно на его изменениях мы и остановимся.
Как сдавать анализ
Чтобы число лейкоцитов в результате анализа отвечало реальной картине, важно учитывать следующие моменты:
- Ребенок перед сдачей крови не должен есть минимум 8 часов, а если это грудничок, то перерыв от кормления до забора крови должен составлять минимум 2 часа.
- Нельзя разрешать ребенку перед сдачей анализа бегать. Лучше всего прийти в поликлинику заблаговременно и в течениеминут до забора крови посидеть спокойно в коридоре.
- Постарайтесь успокоить ребенка, чтобы он не переживал перед сдачей крови и не плакал, поскольку эмоциональные нагрузки сказываются на результатах.
- Не допускайте перепада температур, поэтому не стоит заходить в кабинет сдавать кровь сразу же после того, как вы пришли в поликлинику с улицы.
Таблица по возрасту
Число белых кровяных клеток в норме у детей разного возраста представлено такими показателями:
От 10 до 30 х 10 9 /л
С 5-го дня жизни
От 9 до 15 х 10 9 /л
С 10 дня жизни до 1 месяца
От 8,5 до 14 х 10 9 /л
У грудничка от 1 до 12 месяцев
От 8 до 12 х 10 9 /л
От 7 до 11 х 10 9 /л
В возрасте от 5 до 15 лет
От 6 до 10 х 10 9 /л
У подростков старше 15 лет
От 5 до 9 х 10 9 /л
Лейкоциты выше нормы
Если в анализе крове определили много лейкоцитов и показатель превышает нормальный, такое состояние называют лейкоцитозом. Он бывает и при заболеваниях, и при воздействии некоторых внешних факторов, не представляющих опасности для детей. Также немаловажным для оценки лейкоцитоза является определение его выраженности, поскольку она напрямую связана с активностью патологического процесса.
В следующем видеоролике доктор Комаровский попытается дать ответ на вопрос, что означает повышение лейкоцитов в анализе крови.
Причины лейкоцитоза
Как уже отмечалось выше, большое количество лейкоцитов может наблюдаться при неопасных состояниях, например, после физической нагрузки, стресса, плача, испуга, горячей ванны или приема пищи. Патологический лейкоцитоз у детей диагностируют:
- При бактериальных инфекциях, например, при ангине или при пневмонии.
- После операций, к примеру, при аппендиците.
- При хроническом воспалительном процессе в организме ребенка, например, при артрите или воспалении кишечника.
- При вирусных инфекциях, к примеру, при гепатите, ОРВИ, краснухе, ВИЧ-инфекции и других.
- При аллергии.
- При грибковой инфекции, а также паразитарных инвазиях.
- При аутоиммунных заболеваниях.
- После травм либо при обширных ожогах.
- При онкологических патологиях.
- При гемолитической анемии или сильной кровопотере.
- После удаления селезенки.
- При поражении костного мозга разными факторами.
- После применения некоторых медикаментозных средств, например, гормональных или иммуностимулирующих.
Симптомы лейкоцитоза
У многих детей лейкоцитоз проявляется лихорадкой, сниженным аппетитом, слабостью, головокружениями, потливостью, усталостью, плохим сном, болезненностью в суставах и мышцах, уменьшением массы тела и другими симптомами, характерными для инфекционных болезней, отравлений, рака, хронических воспалительных заболеваний и прочих патологий, сопровождающихся высокими лейкоцитами.
Как уменьшить уровень лейкоцитов
При выявлении лейкоцитоза в анализе крови врач направит ребенка на дополнительные обследования, ведь такое состояние является признаком наличия в детском организме воспалительного процесса. Как только причина высоких лейкоцитов будет обнаружена, ребенку предпишут нужное лечение, а когда малыш поправится, уровень белых кровяных клеток нормализуется.
Лейкоциты ниже нормы
Если в бланке анализа крови отмечено, что лейкоцитов меньше, чем должно быть в этом возрасте, это называют лейкопенией. Данное состояние редко бывает у здоровых детей и зачастую свидетельствует о присутствии какого-то заболевания. Главной опасностью лейкопении является ослабление защитных сил детского организма, ведь лейкоцитов, способных бороться с вирусами, паразитами, аллергенами, бактериями и прочими вредоносными факторами, становится недостаточно.
Причины лейкопении
Уменьшение количества белых кровяных телец наблюдают:
- При гиповитаминозе, истощении либо голодании.
- При бактериальных инфекциях.
- После отравления.
- Из-за приема некоторых лекарств, например, цитостатиков, антибиотиков, противосудорожных, стероидных гормонов и других препаратов.
- При вирусных инфекциях, например, при краснухе или ветряной оспе, особенно в период выздоровления.
- Вследствие поражений костного мозга облучением, медикаментами, генетической болезнью, опухолью, аутоиммунным заболеванием и другими факторами.
- При снижении давления крови.
- При опухолях, например, лейкозе.
- При системных болезнях, среди которых красная волчанка.
- При анафилактическом шоке.
- При гипотиреозе и сахарном диабете.
- При повышенной активности селезенки.
Симптомы лейкопении
Никаких характерных признаков лейкопении нет, однако такое состояние грозит ребенку «присоединением» инфекции, которая будет проявляться лихорадкой, тахикардией, слабостью, увеличением лимфоузлов, головными болями и прочими симптомами.
Что делать
При случайном выявлении лейкопении следует дополнительно обследовать ребенка. Если показатель уменьшен незначительно и это связано с гиповитаминозом, терапия ограничивается применением витаминных препаратов и коррекцией рациона. При обнаружении какого-то серьезного заболевания ребенку назначают подходящее лечение. В течение некоторого времени после выздоровления число лейкоцитов восстанавливается до возрастной нормы.
Посмотрев следующий видеоролик можно узнать больше о том, насколько важны лейкоциты в крови и чем чреваты отклонения от нормы.
Все права защищены, 14+
Копирование материалов сайта возможно только в случае установки активной ссылки на наш сайт.
Источник: https://www.o-krohe.ru/analizy-rebenka/krov/norma-lejkocitov/
Норма лейкоцитов у новорожденных, причины понижения и повышения
Лейкоциты – это белые клетки крови, крупные по размеру, но менее многочисленные, чем эритроциты. Существует несколько видов лейкоцитов (зернистые и незернистые, базофилы, нейтрофилы, эозинофилы), но все они выполняют одну функцию – защитную.
Основные функции лейкоцитов
Лейкоциты: значение и функции
Лейкоциты призваны защищать организм от чужеродных вредоносных клеток и микроорганизмов. Они поглощают чужеродные клетки и не дают инфекции развиться.
Хотя лейкоциты принято называть белыми тельцами, на самом деле они бесцветные. Обычно эти клетки округлые, но могут быть и неправильной формы. Их размер в норме колеблется от 6 до 20 мкм.
Лейкоциты можно сравнить с самостоятельными одноклеточными организмами. Они могут способно передвигать по кровеносной системе, быстро попадая в место заражения. Пока ребенок находится в утробе матери, у них одна кровеносная система на двоих.
После рождения и некоторое время новорожденности норма лейкоцитов у новорожденных значительно превышает норму этих же клеток у взрослых.
Зернистые лейкоциты, имеющие зернистые включения в цитоплазме, могут быть трех видов:
- Нейтрофилы. Это самая многочисленная разновидность лейкоцитов. Они защищают организм, поглощают чужеродные клетки, переваривают их, затем самоуничтожаясь. Эти клетки имеют несколько стадий созревания. В крови должны обнаруживаться не все стадии нейтрофилов. Если это происходит, можно говорить о сбое в лейкоцитарной формуле.
- Эозинофилы. Эти клетки чаще служат маркерами аллергической реакции, опухоли или инфекции. Под микроскопом они напоминают двухядерных амеб. Они могут свободно передвигаться не только по крови, но и проникать через сосуды в ткани. Эозинофилы разрушают клетки вокруг чужеродного организма или вещества, что служит сигналом для других клеток. Эти клетки активизируют иммунитет организма в случае необходимости.
- Базофилы. По сравнению с другими видами лейкоцитов базофилы самые малочисленные, но самые крупные. Эти клетки очень важны для распознавания аллергической реакции. При попадании аллергена в кровь клетка разрушается, высвобождая активные вещества. Если нейтрофилы – клетки-уничтожители, то базофилы можно сравнить с разведчиками.
Назначение анализа крови и мочи у новорожденных
Показания к анализу на количество лейкоцитов в крови и моче
Период новорожденности длится до 1 месяца жизни. Сразу же после рождения у малыша берут из пупочной ранки каплю крови для анализа. Это делается еще в родовом зале.
Анализ крови берут обязательно у каждого новорожденного малыша. Это необходимо для оценки состояния ребенка, для определения у него наличия генетических и других заболеваний. Проверяют не только количество лейкоцитов, но и все остальные клетки крови.
Если врачи что-то обнаружат, они сообщат об этом матери. Результаты анализов могут отличаться от нормы, но это не будет патологией, поскольку у новорожденного ребенка иные нормы и они меняются практически каждую неделю.
Для общего анализа крови в случае, если нужна проверка, берут кровь из безымянного пальца. Но при развернутом анализе, когда требуется больший объем материала, кровь берут из венки на голове. При этом маму просят удалиться, чтобы она не переживала за ребенка. Это несложная и неопасная процедура, но часто необходимая, чтобы выявить заболевания и вовремя приступить к лечению.
При обнаружении каких-либо заболеваний назначается лечение, а затем кровь сдается повторно для проверки эффективности лечения.
В тяжелых случаях врачи могут направить новорожденного в отделение патологии новорожденных, где ребенок находится вместе с мамой.
Больше информации об лейкоцитах можно узнать из видео.
Анализ мочи не является обязательным у новорожденного. Однако в некоторых случаях его сдать необходимо. У ребенка до месяца не так просто собрать мочу. Он еще не сидит и даже не держит голову, поэтому о горшках речи не идет. Выжимать памперсы и пеленки ни в коем случае нельзя, даже если пеленка чистая. После таких фильтров моча непригодна для анализа. В моче из памперса обнаружится гель, который используют для изготовления подгузников, что приведет к ошибочному анализу и может послужить причиной для госпитализации, тогда как никакого заболевания у ребенка может и не быть.
Лейкоциты присутствуют в моче только в очень малых количествах. Если анализ показал, что они есть, значит есть воспаление, которое обнаружилось бы и в крови. При обнаружении лейкоцитов в моче стоит обратить внимание на достоверность анализа и проверить его еще раз.
Расшифровка анализа крови: норма
Анализ крови у новорожденного ребенка отличается от анализа взрослого. Результаты, как правило, превышают норму взрослого человека и даже ребенка более старшего возраста (например, годовалого). Это связано с особенностями внутриутробного развития и с разницей в объеме крови.
Со временем все показатели меняются, уменьшаются и приходят в норму. Расшифровать результаты анализов может только врач-неонатолог или участковый педиатр.
Говорить о патологиях и заболеваниях можно только с учетом всех сданных анализов:
- Эритроциты. Количество эритроцитов также повышено. Во время пребывания внутри матери и в момент самих родов (а они могут длиться до 12 часов) ребенок испытывает гипоксию, недостаток кислорода, что заставляет костный мозг активно вырабатывать эритроциты. Они имеют различную форму и размер. Это приводит к повышенному гематокриту (процент эритроцитов от общего объема крови), до 65%.
- Гемоглобин. Все дети рождаются с повышенным уровнем гемоглобина. Он может превышать 200 г/л. Во время пребывания в утробе матери крайне важен фетальный гемоглобин. Он устойчив к щелочам и несколько медленнее передает кислород тканям. Еще до рождения фетальный гемоглобин сменяется взрослым, и к моменту рождения взрослый уже превалирует. После рождения процесс замещения должен продолжаться. Если это не происходит, можно говорить о патологии.
- Лейкоциты. Их содержание также повышено в несколько раз и это считается нормой. Превалируют в основном нейтрофилы.
- Тромбоциты. Тромбоциты отвечают за сгущение крови и образование тромбов. Их количество в крови новорожденного незначительно отличается от количества в крови взрослого человека. Показатель до 420*10^9 ед/л еще не считается патологическим.
- Билирубин. Новорожденные дети иногда страдают желтушкой, когда билирубин не расщепляется и не выводится в необходимом объеме. Если его содержание в крови из пупочной ранки составляет не более 60 мкмолль/л, то о желтухе можно не говорить. В течение недели этот показатель может повыситься до 200 мкмолль/л, а затем снова убавиться и прийти в норму. Это связано с адаптацией организма ребенка к новым условиям.
Повышенные лейкоциты
Причины повышения лейкоцитов и симптоматика
Повышение уровня лейкоцитов в крови — всегда тревожный признак. Обычно он указывает на воспалительный процесс или инфекцию. В первые дни жизни уровень лейкоцитов может в несколько раз превышать допустимую отметку для взрослого человека.
Нормой считается показатель дона кубический мм. К двухнедельному возрасту этот показатель должен снизиться дотысяч. Если понижение не происходит, следует искать очаг воспаления.
Причины лейкоцитоза у новорожденных могут быть различными. От причин зависит тяжесть состояния ребенка и его лечение:
- Сепсис новорожденных (или недоношенных). Сепсис, как известно, представляет собой воспалительный процесс, вызванный инфекцией. Это происходит в том случае, когда через пупочную ранку, через ЖКТ или иным путем инфекция попадает в организм новорожденного ребенка. Обычно это стафилококковая инфекция. Он встречается очень редко, поскольку в современных клиниках предусмотрены все условия, чтобы не допустить попадания инфекции, однако такой сепсис очень опасен и может привести к смерти ребенка. Основные симптомы: вялость, отказ от еды, пониженная температура, брадикардия, рвота, диарея, судороги.
- Омфалит (заболевание пупочной ранки). В течение недели пупочный остаток отпадает сам, а ранка затягивается. Если у ребенка ослаблен иммунитет, он недоношенный, этот процесс может длиться дольше. Пупочная ранка воспаляется, что вызывает повышение уровня лейкоцитов в крови. Заметить омфалит нетрудно: ранка будет гноиться и мокнуть, кожа вокруг пупочка становится красной и воспаленной. Температура при этом остается в норме.
- Внутриутробная инфекция. К сожалению, во время беременности женщина не всегда может защититься от вирусов и бактерий. От матери плоду могут передаваться различные инфекции, вызывающие отклонения в развитии, в наиболее тяжелых случаях – внутриутробную смерть. Новорожденный может заразиться и во время прохождения по родовым путям, есть у матери есть половые и иные инфекции. Лечение и симптомы будут зависеть от тяжести инфекции и срока заражения плода.
- Физиологический лейкоцитоз. Уровень лейкоцитов может повыситься на второй день жизни ребенка или через неделю после рождения. Такой лейкоцитоз называют распределительным. Он не считается патологией, а обусловлен физиологическими процессами в организме.
Пониженные лейкоциты
Причины понижения лейкоцитов и симптомы
Лейкопения у новорожденных встречается довольно редко, поскольку обычно все показатели крови выше нормы.
Если лейкоцитов недостаточно, это говорит о том, что их выработка костным мозгом по тем или иным причинам замедлена.
Ребенка следует тщательно обследовать и выявить причины такого состояния:
- ВИЧ-инфекция. ВИЧ-инфекция может передаваться от матери ребенку. Если во время беременности мать пила специальные препараты для предотвращения заражения плода, уровень лейкоцитов у ребенка после появления на свет будет снижен. Ребенок может заразиться от матери, если произошло преждевременное излитие внутриутробных вод, если стадия заболевания у матери поздняя, роды происходили естественным путем, а также при преждевременных родах и грудном вскармливании.
- Токсоплазмоз. Во время беременности все женщины сдают анализ крови на токсоплазму. Это паразитическое заболевание часто передается через собак и кошек. Оно передается от матери плоду. Внутриутробно заражение происходит, если мать была заражена во время беременности и никаких антител к этому заболеванию в ее крови нет. Поэтому врачи рекомендуют ограничить все контакты с животными во время беременности. Симптомы у матери могут не наблюдаться, часто она даже не подозревает о заражении, но плод при этом серьезно страдает патологией глаз, слуховыми и нервными расстройствами.
- Цитомегалия. Цитомегаловирус также передается от матери ребенку. Он ослабляет иммунную систему. У матери во время заражения и после него симптомы могут не проявляться. Во время беременности цитомегалия приводит к выкидышам и преждевременным родам, к внутриутробной смерти и различным дефектам развития. Во многом осложнения зависят от срока, на котором произошло заражение, своевременного лечения и наблюдения.
- Листериоз. Это болезнь, вызываемая бактериями под названием листерии. В последнее время процент заболеваемости среди новорожденных и недоношенных детей повысился. Бактерия передается внутриутробно. Мать может не подозревать о заражении. Заразиться можно через некипяченое молоко и зараженные сырые яйца. Через пупочную вену листерии попадают в кровь ребенка и вызывают воспалительные процессы.
Прием матерью во время беременности препаратов, которые подавляют выработку лейкоцитов.
Лечение лейкоцитоза и лейкопении
Способы нормализации уровня лейкоцитов
Прежде всего, врач определяет причину патологического состояния. Чаще всего воспалительный процесс лечат антибиотиками.
Лечение проводится до тех пор, пока анализы крови не придут в норму и ребенок не начнет прибавлять в весе:
- Сепсис новорожденных лечат исключительно антибиотиками. Курс должен быть интенсивным. Ребенка наблюдают в стационаре до полного выздоровления. Новорожденный пребывает в специальном кувезе, где для него созданы оптимальные условия. Мама должна находиться рядом, чтобы кормить ребенка грудным молоком. Грудное вскармливание помогает укрепить организм и справиться с инфекцией. Внутривенно вводят препараты, укрепляющие и активизирующие иммунитет. В тяжелых случаях проводится переливание крови и плазмы. У ребенка регулярно берут кровь на анализ, чтобы контролировать рост лейкоцитов. При эффективном лечении их количество должно снижаться.
- Лейкоцитоз, вызванный омфалитом, также лечат антибиотиками, витаминотерапией и применяют местное лечение. Пупочную ранку обрабатывают антисептиками. Если рана гноится, устанавливают дренаж для выведения гноя, а также используют антибактериальные мази. В случае неэффективности медикаментозного лечения ранку иссекают, удаляют все омертвевшие ткани, чтобы остановить воспалительный процесс.
- Лейкопения новорожденных встречается редко, но обычно она вызвана серьезными внутриутробными инфекциями. Некоторые из них можно вылечить, но осложнения будут необратимыми.
- ВИЧ-инфекция не лечится, но дети, рожденные об ВИЧ-инфицированных матерей, обязательно проходят курс лечения Ретровиром для подавления вируса. Сам по себе ВИЧ протекает бессимптомно, но инфицированные дети часто болеют пневмонией, что также потребует лечения и контроля.
- Листериоз, как и любая инфекция, лечится антибиотиками. Некоторые формы листериоза вызывают ангину, другие – конъюнктивит или сопровождаются поражением печени. Необходима комплексная терапия. У детей с врожденным листериозом часто отмечается сыпь на коже, небе и миндалинах, а также нарушение дыхания и заболевания печени.
Добавить комментарий Отменить ответ
В продолжение статьи
Мы в соц. сетях
Комментарии
- ГРАНТ – 25.09.2017
- Татьяна – 25.09.2017
- Илона – 24.09.2017
- Лара – 22.09.2017
- Татьяна – 22.09.2017
- Мила – 21.09.2017
Темы вопросов
Анализы
УЗИ / МРТ
Новые вопросы и ответы
Copyright © 2017 · diagnozlab.com | Все права защищены. г. Москва, ул. Трофимова, д. 33 | Контакты | Карта сайта
Содержание данной страницы исключительно ознакомительного и информационного характера и не может и не являет собой публичную оферту, которая определяется ст. №437 ГК РФ. Предоставленная информация существует с ознакомительной целью и не заменяет обследование и консультацию у врача. Имеются противопоказания и возможны побочные эффекты, проконсультируйтесь с профильным специалистом
Источник: https://diagnozlab.com/analysis/clinical-tests/blood/norma-lejkotsitov-u-novorozhdennyh.html
Лейкоциты у грудничка
Лейкоциты — одни из важнейших защитников здоровья грудничка. Они стоят на страже оптимальной работы организма малыша, защищают его от патогенных вирусов и бактерий, способствуют восстановительным процессам и принимают участие в иммунных реакциях.
Норма лейкоцитов у грудничка
Существует метод определения уровня содержания лейкоцитов в моче у новорожденных и детей постарше по осадке на анализ по завершению её центрифугирования. Высчитывается уровень лейкоцитов под микроскопом у детей, находящийся в поле зрения. Норма лейкоцитов у грудничка — 1-8 единиц.
Содержание лейкоцитов у новорожденных детей, принятое за норму в моче в поле зрения — не больше восьми. Величина нормального содержания лейкоцитов в моче у мальчиков меньше, чем у девочек — не более пяти единиц. Принятой считается норма содержания лейкоцитов в поле зрения в количестве одного-двух у совершенно здорового ребёнка.
Отклонения от нормы могут происходить как в сторону увеличения, так и в сторону уменьшения. Повышенное содержание лейкоцитов называется лейкоцитозом. В течение первых суток после рождения имеет место физиологический лейкоцитоз, считающийся рядовым физиологическим явлением. Впоследствии происходит постепенное снижение уровня содержания лейкоцитов.
Повышенные лейкоциты у грудничка
В некоторых случаях после того, как дети появляются на свет, у них наблюдается повышенное содержание лейкоцитов. Повышенные лейкоциты у грудничка свидетельствуют о проблемах со здоровьем у малыша.
Если повышение уровня лейкоцитов происходит в течение двух дней после рождения ребёнка, это считается совершенно нормальным, поскольку таким образом осуществляется защита организма ребёнка от воздействия всевозможных инфекций и вирусов.
Также наблюдается повышение уровня лейкоцитов у тех детей, которые появились на свет раньше положенного срока. Если со временем не происходит нормализация данного показателя, это свидетельствует о том, что ребёнок заболел инфекционной болезнью. Спровоцировать возникновение и развитие лейкоцитоза способно даже заурядное простудное заболевание.
Для того, чтобы избежать повышение уровня содержания лейкоцитов у грудничка, требуется как можно тщательнее ограждать его от всевозможных простудных заболеваний. В том случае, если ребёнок всё-таки подвергся воздействию простуды, необходимо лечить его со всей ответственностью.
При поднятии температуры тела малыша до уровня 38,5 градусов и выше, следует немедленно обращаться в больницу. Когда уже произошло полное выздоровление малыша, нужно произвести сдачу анализа на содержание лейкоцитов. Их уровень должен достигнуть нормального показателя. В том случае, если этого не происходит и лейкоциты остаются на достаточно высоком уровне содержания, напрашивается вывод о значительных проблемах со здоровьем у малыша.
Пониженные лейкоциты у грудничка
Понижение уровня лейкоцитов ниже нормального их содержания называется лейкопенией. Данное явление может проявляться при острых течениях различных инфекций, в частности при инфекциях бактериальных, при воспалительных процессах, сопровождающихся нагноениями, в результате острой нехватки кислорода и в результате ещё примерно десяти различных причин. Понижение уровня содержания лейкоцитов у грудничка возможно при внедрении в его организм вирусной инфекции, в результате перенесения им сложных инфекционных и токсикологических состояний, сопровождающихся неблагоприятным воздействием на костный мозг ребёнка, при определённых инфекциях бактериального характера. Перечень разнообразных причин, вызывающих понижение лейкоцитов у младенца можно продолжать. Безусловно, сведения, касающиеся количественного содержания лейкоцитов, свидетельствуют о серьёзности ситуации, однако для того, чтобы поставить правильный диагноз и назначить верное лечение одной этой информации недостаточно. Заболевания, вызывающие лейкопению, протекают на фоне нарушения кроветворной функции детского организма, в особенности его гемопоэтических органов, конкретно костного мозга.
Кроме того существуют и иные причины возникновения лейкопении у грудных детей, к которым относятся:
- врождённые генетические дефекты;
- воздействия препаратов химиотерапии, которые используются в случае возникновения неблагоприятных процессов в организме;
- разнообразные проявления туберкулёза;
- проявления почечной недостаточности.
Лейкоциты в моче у грудничка
Проведение клинического анализа мочи достаточно информативно иллюстрирует общее состояние организма и наличие всевозможных патологий. Определение общего количества лейкоцитов в моче у грудничка существенно облегчает диагностику и впоследствии помогает в лечении выявленных заболеваний.
Норма содержания лейкоцитов в моче у грудничка существенным образом различается в зависимости от пола ребёнка. Для девочек нормальным показателем считается содержание лейкоцитов на уровне 8-10 клеток в поле зрения, для мальчиков 5-7. Разница объясняется различиями анатомического строения органов мочеполовой системы у детей разного пола. У девочек такие клетки образуются чаще в результате близкого расположения влагалища и входа в уретру, поскольку в этом случае имеет место высокая вероятность того, что клетки попадут в мочу вместе с влагалищными выделениями, а не из мочеполовой системы.
Важно заметить, что воспалительный процесс находится в прямой зависимости от того, сколько лейкоцитов выделяется во время мочеиспускания. Чем больше их выделяется, тем активнее течение процесса воспаления. К тому же прозрачность мочи понижается, она мутнеет, более выраженным становится осадок.
Лейкоциты в моче у грудничка появляются в результате проникновения инфекции в его организм. В этом случае включается действие защитных систем, которые в числе всего прочего включают клетки воспаления. Их действие способно произвести разрушение, нейтрализацию и поглощение патогенных бактерий, устранив, таким образом, возбудителя болезни. Таким образом, становится ясно, что обнаружение лейкоцитов в моче грудного ребёнка может свидетельствовать о таких заболеваниях:
- процесс воспаления мочевыводящих путей. Это может быть цистит либо уретрит;
- воспаления наружных половых органов;
- явления застоя, вызываемые отклонениями в строении мочевыводящих путей;
- нарушения правил личной гигиены ребёнка, могли забыть подмыться либо плохо это сделали перед тем, как осуществить забор материала для анализа. Сюда же относится присутствие опрелостей.
Если материала для проведения исследований собрано недостаточное количество, возможны погрешности в конечных результатах проведенного анализа. Более достоверным и точным для уточнения диагноза является анализ по Нечипоренко, показывающий уровень содержания лейкоцитов на один миллилитр. Этот конкретный метод способен подтвердить либо опровергнуть наличие возбудителя инфекции в организме малыша. Для того, чтобы выявить его, проводится посев на питательную среду.
Лейкоциты в кале у грудничка
Уровень лейкоцитов в кале у грудного ребёнка является одним из главных показателей копрограммы — общего анализа кала. Исследовательские данные предоставляют возможность определить присутствие воспаления в желудочно-кишечном тракте и сбои в ферментативном состоянии пищеварения.
Единичное содержание лейкоцитов в кале грудного ребёнка является нормальным. Зачастую их количество в сфере видимости не превышает десяти. В том случае, если имеет место повышенное содержание белых кровяных телец, это является сигналом о нарушении внутренней кишечной микрофлоры.
Самой частой причиной повышения уровня содержания лейкоцитов в кале у грудничка является затянувшийся понос, вызывающий потерю большого количества жидкости. Особую настороженность должно вызвать сочетание в кале лейкоцитов и слизи.
Резкое повышение уровня содержания лейкоцитов в кале грудного ребёнка может свидетельствовать о ряде заболеваний:
- начало фолликулярного ринита характеризуется наличием в кале ребёнка слизи в виде комочков;
- о дисбактериозе говорит присутствие кокки, кишечной палочки при большом уровне содержания лейкоцитов в кале;
- повышенное содержание эозинофилов — лейкоцитов, уничтожающих чужеродные белки, указывает на начало заболевания аллергическим колитом;
- появление нейтрофилов — лейкоцитов, несущих на себе функцию защиты от различных инфекций, наводит на вывод о начале язвенного колита;
- дизентерия характеризуется повышенным количеством нейтрофилов и общей интоксикацией всего организма. В данном случае необходимо срочное принятие мер по исправлению ситуации, поскольку тенденция крайне опасна;
- о спастическом колите говорит меняющееся число лейкоцитов, сочетающихся с непереварившейся клетчаткой.
В том случае, когда процесс питания младенца построен неверно, имеют место нарушения ежедневного рациона, также может иметь место появление белых кровяных тел.
Однако важно знать, что весьма часто происходит увеличение числа лейкоцитов в кале и у совершенно здорового малыша. Это говорит о том, что при заболевании большее значение имеют ухудшения общего состояния ребёнка, наличие кишечных коликов, потеря веса тела и аллергическая сыпь. Когда грудничок чувствует себя хорошо, его аппетит не нарушен, недомогания не ощущает, у него нет болей в области живота — родителям не следует пугаться зеленоватого оттенка масс кала.
Когда самочувствие значительно ухудшается, нужно незамедлительно обращаться к врачу. Не следует заниматься самолечением — в случае с грудными детьми это противопоказано категорически.
Лейкоциты в крови у грудничка
Норма содержания лейкоцитов в крови у грудничков зависит от их возраста. В течение первых суток после рождения эта величина составляет от 8,5 до 24,5 единиц в поле зрения. По прошествии первого месяца жизни малыша значение данного показателя крови составляет от 6,5 до 13,5 единиц в поле зрения. Для ребёнка в возрасте шести месяцев норма содержания лейкоцитов в крови находится на уровне от 5,5 до 12,5 единиц в поле зрения.
Норма может колебаться как в сторону увеличения, так и в обратную сторону. Во время первых суток жизни ребёнка имеет место физиологический лейкоцитоз, являющийся обычным явлением физиологии. Постепенно уровень содержания белых кровяных телец в крови существенно понижается.
Если у грудничка имеет место повышенное содержание лейкоцитов в крови, данный факт может указывать на то, что имеет место развитие многих заболеваний. Чаще всего лейкоцитоз вызывают следующие болезни и состояния:
- заболевания, вызванные различными инфекциями. К числу таковых относятся:
- отит, пневмония, бронхит, воспаление оболочек мозга (менингит), рожа (инфекционная кожная болезнь);
- процессы воспаления и нагноения такие как: плеврит, панкреатит, аппендицит, перитонит, абсцесс;
- болезни кровеносной системы — лейкозы;
- недостаточность почек, приобретшая хроническую форму;
- инфаркт миокарда.
В свою очередь снижение уровня лейкоцитов в крови у грудничка вызывается развитием нижеследующих факторов:
- патологические состояния, существенно снижающие репродукцию лейкоцитов в костном мозге;
- заболевания, при течении которых поражается селезёнка;
- болезни, вызываемые разнообразными инфекциями — грипп, корь, краснуха, малярия, гепатит;
- красная волчанка;
- анемия.
Снижение уровня содержания лейкоцитов в крови наблюдается при лечении грудных детей препаратами, носящими антибактериальный и противовоспалительный характер и медикаментами, которые угнетают функцию щитовидной железы.
Кроме того, уровень лейкоцитов у ребёнка может быть повышен в том случае, если мать во время беременности перенесла какое-либо заболевание. Может быть поражена определённая система организма, что вызовет развитие проявлений, связанных с органами, которые были подвержены болезнетворному воздействию.
Источник: https://grudnichki.com/zdorove/171-lejkotsity-u-grudnichka
Лейкоциты в крови у детей и новорожденных: норма и причины отклонений
Лейкоциты – это белые элементы крови, они обеспечивают защиту растущему организму.
Синтезируют лейкоциты костный мозг, затем они передвигаются по всему организму, проникают во все ткани и органы.
Норма у взрослых различается в зависимости от пола и возраста: у мужчин, у женщин.
В детском организме лейкоциты выполняют следующие функции:
- Выявление и уничтожение чужеродного агента;
- Выработка памяти к чужеродному веществу и передача ее следующему поколению клеток;
- Выведение продуктов распада из организма.
Норма лейкоцитов в крови у ребенка
В норме количество лейкоцитов в крови у детей зависит от возраста, в целом он выше, чем у взрослого человека.
Таблица норм уровня лейкоцитов в крови у детей:
У новорожденного малыша в норме в крови наблюдается лейкоцитоз (повышенное содержание лейкоцитов в крови), который сохраняется на протяжении нескольких недель, после чего идет количественный спад лейкоцитов. Лейкоцитоз у грудничка связан с адаптацией организма к внешней среде, формированием иммунной системы.
Норма лейкоцитов в крови у новорожденных детей:
- 1 час — 11,6-20,4;
- 1 день — 11,4-22,0;
- 2 дня — 10,1-19,9;
- 3 дня — 7,8-15,2;
- 4 дня — 7,6-13,6;
- 5 дней — 7,9-13,7;
- 6 дней — 8,3-14,7;
- 7 дней — 8,1-14,3;
- 8 дней — 8,2-14,0;
- 9-15 дней — 8,4-14,1.
У детей до 13 лет уровень нормы лейкоцитов существенно снижается, в это время происходит установление иммунной системы.
Теперь вы знаете, сколько должно быть лейкоцитов в крови у ребенка, но какие могут быть отклонения и на чем они основаны?
Уровень лейкоцитов может изменяться при различных физиологических (естественных) состояниях:
- Переохлаждение;
- Физическая нагрузка;
- Переливание крови;
- Эмоциональное перенапряжение;
- Пребывание на солнцепеке, загар;
- Нерациональное питание;
- Время суток – вечером уровень белых элементов возрастает;
- Прием некоторых лекарственных средств.
Лейкоцитоз
Лейкоцитоз (повышенное содержание лейкоцитов в крови) у ребенка делится на 2 вида:
- Относительный – при заболеваниях кровеносной системы;
- Абсолютный – при различных патологических состояниях со стороны органов и тканей человека.
Причинами лейкоцитоза являются:
- Аллергическая реакция;
- Ожоги, травмы;
- Заболевания органов ЖКТ (колит, энтерит, трещины прямой кишки);
- Отравление;
- Раковые новообразования;
- Почечная колика;
- Анафилактический шок;
- Вирусные и бактериальные инфекции;
- Внутренние кровотечения;
- Диабетическая кома;
- Обострение ревматизма;
- После прививок;
- Воспалительные процессы;
- После хирургического вмешательства;
- Аутоиммунные заболевания.
Лейкоцитоз делят на следующие группы:
- Лимфоцитарный – наблюдается при острых и хронических инфекциях;
- Базофильный – возникает при патологиях со стороны желудочно-кишечного тракта;
- Эозинофильный – отмечается при аллергической реакции;
- Моноцитарный – возникает при раковых новообразованиях и бактериальной инфекции.
Лейкопения
Лейкопения (снижение количества лейкоцитов) развивается по следующим причинам:
- Иммунодефицитные состояния (ВИЧ, СПИД);
- Острые вирусные инфекции (корь, ветрянка, краснуха);
- Туберкулез, сепсис;
- Истощение костного мозга;
- Лучевая болезнь;
- Химиотерапия;
- Пониженное артериальное давления (гипотония);
- Обезвоживание, интоксикация организма;
- Анемия (малокровие);
- Заболевания щитовидной железы (сахарный диабет, гипотиреоз);
- Радиация.
Правила сдачи анализа
Для определения уровня лейкоцитов в крови ребенку назначают клинический анализ крови. Чтобы его результат был достоверен, нужно соблюдать следующие рекомендации перед исследованием:
- Анализ крови сдается не позже 12 часов дня, на голодный желудок;
- За пару дней до забора крови ограничивают употребление соленой, копченой и жирной пищи;
- За день до исследования необходимо избегать стрессовых ситуаций, чрезмерных физических нагрузок;
- В день сдачи крови отменить прием лекарственных средств;
- Заминут до забора крови ребенок должен посидеть в спокойной обстановке.
Нормализация уровня лейкоцитов
Если исследование крови показало, что уровень лейкоцитов не соответствует нормальным показателям, назначают повторную сдачу анализа. Если результат подтвердился, необходимо выяснить причину нарушения лейкоцитарной формулы (нормы), которую в дальнейшем устраняют. Методы лечения зависят от поставленного диагноза.
Общими мерами нормализации уровня лейкоцитов у ребенка являются:
- Нормализовать питание: в рационе должны преобладать белковые продукты, для этого в меню включают бобовые культуры, мясо, рыбу, цельное молоко;
- Нормализовать режим дня, отдыха, обеспечить полноценный дневной и ночной сон;
- Ликвидировать очаги воспаления;
- Снять интоксикацию организма, обеспечить обильное питье. В тяжелых случаях показана внутривенная постановка солевых растворов, глюкозы, реополиглюкина;
- Отменить прием лекарственных средств, к которым возникла гиперчувствительность;
- Заниматься с ребенком подвижными играми, совершать пешие прогулки на свежем воздухе;
- Умеренные физическая активность, занятия спортом;
- Повышать местный иммунитет настойками элеутерококка, женьшеня. Настойка женьшеня, по 5-10 капель на стакан воды, дважды в сутки;
- Поливитаминные комплексы (юнивит, компливит, аэровит), витамины группы В (никотиновая кислота, тиамин, рибофлавин). Компливит, по 1 капсуле 1 раз в день. Никотиновая кислота, по 1 таблетке 1 раз в сутки.
Понравилась статья? Поделитесь ей с друзьями в социальных сетях:
Copyright © Перед применением методов лечения описанных на сайте, обязательно проконсультируйтесь со специалистом.
Источник: https://vseanalizy.com/obshhiy-analiz-krovi/leikocity/norma-lejkocitov-u-detej.html
Таблица с нормами уровня лейкоцитов в крови у новорожденных и детей старшего возраста
Новоиспеченные родители часто переживают, глядя на результаты анализа крови своего малыша. Для того чтобы избежать лишних волнений, достаточно запомнить, что показатели крови деток и взрослых очень сильно отличаются. Это происходит от того, что физиологические процессы в незрелом детском организме, особенно у грудничка, проходят с другой интенсивностью, нежели у взрослых. Ошибочно мнение, что чем больше ребенку лет, тем больше клеток крови должно у него быть — это не так.
Что такое лейкоциты и какова их роль в крови ребенка?
Кровь — главный поставщик питательных веществ, кислорода в ткани и органы. Она очищает организм от продуктов обмена и углекислого газа, вырабатывает антитела, переносит гормоны. Несмотря на то, что кровь циркулирует по замкнутым сосудам, ее клетки обеспечивают постоянство состава внутренней среды организма.
К форменным элементам крови относят эритроциты, тромбоциты и лейкоциты. Каждый из нас хоть раз в жизни держал в руках результаты анализа крови и знает, что от количества красных клеток зависит, сколько кислорода и гемоглобина в крови, а тромбоциты отвечают за скорость остановки кровотечения при ранении. Какая роль у лейкоцитов?
Лейкоциты (WBC) — белые кровяные тельца, выполняющие массу важных функций. Они защищают организм ребенка от чужеродных микроорганизмов и токсинов, обеспечивают формирование иммунитета. В организме человека существует несколько типов лейкоцитов:
- нейтрофилы (NEU) — эти «уборщики» крови борются с бактериями и другими вредными микроорганизмами, делятся на сегментоядерные, палочкоядерные, миелоциты, метамиелоциты;
- моноциты (MON) — помощники нейтрофилов;
- эозинофилы (EOS) — «пожиратели» чужеродных агентов: справятся с чужеродными клетками, аллергенами и даже с паразитами;
- лимфоциты (LYM) — основа иммунной системы, борются и с вирусами, и с бактериями;
- базофилы (BAS) — незрелые лимфоциты.
Именно о соотношении этих форм лейкоцитов говорят, когда имеют в виду лейкоцитарную формулу. Если в организме малыша возрастом до года проходит какой-либо воспалительный процесс, он подхватил инфекцию, ему плохо, и он не может рассказать об этом, то врач, глядя на результат анализа крови, подскажет, что именно с ребенком. Измерению подлежит не только общее число лейкоцитов, но и отдельно лимфоцитов, моноцитов и нейтрофилов.
Срок жизни лейкоцитов небольшой, около 12 дней. Для того чтобы выполнять защитные функции, они постоянно вырабатываются в селезенке, костном мозге, лимфатических узлах и миндалинах.
На число клеток в крови может влиять не только присутствие заболевания, но и возраст пациента. Так, больше всего лейкоцитов в норме можно увидеть в крови новорожденного. Если у взрослого человека лейкоцитов в 1 мкл, то у новорожденного их около 20 тысяч в 1 мм³ крови. В первые сутки жизни ребенка их число увеличивается.
С помощью каких анализов можно определить уровень лейкоцитов в крови?
Для того чтобы определить, сколько всего лимфоцитов в крови, используют один из самых простых, но при этом информативных анализов — общий, или клинический анализ крови (ОАК) с лейкоцитарной формулой (лейкограмма). О состоянии здоровья взрослых больше расскажет анализ, взятый из вены. Маленьким деткам кровь берут из подушечки безымянного пальца левой руки, прокалывая его острым стерильным инструментом под названием «скарификатор».
Если анализ показывает уменьшение лейкоцитов, то говорят о сдвиге формулы вправо, а увеличенное количество, наоборот, сдвигает ее влево. Этот анализ проводят утром, натощак. Если ребенок совсем мал, и нет возможности для длительного голодания, то для детей до года после приема пищи должно пройти хотя бы 3-4 часа.
Таблица норм показателя у детей по возрасту
В таблице даны значения общего количества лейкоцитов в крови у детей в зависимости от возраста и процентное соотношение различных форм лейкоцитов. Уровень каждого из показателей может меняться в пределах нормы при наличии разных факторов.
По таблице видно, что некоторые значения пропущены: 6-7 лет, 2 годика, 7-9 лет — это тот возраст, при котором значения лейкоцитарной формулы приближены к другому возрасту. Например, показатели в 6 лет практически повторяют данные 4-5 лет.
Почему уровень лейкоцитов в крови может быть выше нормы?
Повышение уровня лейкоцитов в крови называют лейкоцитозом. Это не патология, а всего лишь данные о количестве клеток, которые могут выступать симптомом некоторых заболеваний. Состав крови зависит как от нормальных физиологических факторов, так и от патологий. Однако далеко не всегда требуется медикаментозное лечение.
Факторы, которые могут сдвинуть лейкоцитарную формулу влево:
- Физиологические причины. К ним относят повышенную физическую нагрузку, смену погодных условий, прием перед сдачей анализа горячей ванны, употребление пищи. Все эти обстоятельства приводят к повышению уровня белых клеток крови.
- Незрелость иммунной системы. Новорожденный сталкивается с огромным количеством опасностей на клеточном уровне: развиваясь в материнском организме, он был защищен от проникновения воздуха, пыли, аллергенов. Лейкоцитоз у детей до года — нормальное состояние, не требующее лечения. Скачки лейкоцитов во время питания грудничков — это также норма.
- Стресс. Психоэмоциональное состояние ребенка сказывается на его крови. Ученные обнаружили связь между темпераментом ребенка и лейкоцитами в его крови — у меланхоликов и холериков чаще обнаруживают лейкоцитоз. Переход детей в возрасте нескольких месяцев на прикорм — также стресс.
- Аллергия. Самая распространенная причина лейкоцитоза. Эозинофилы выходят на охоту на чужеродные клетки.
- Инфекционные заболевания. Такие инфекции как грипп, краснуха, корь способствуют увеличению количества лейкоцитов. В этот же список входят и бактериальные и грибковые поражения.
На различные инфекционные заболевания организм реагирует повышением лейкоцитов
- Хронические воспалительные процессы. При наличии в любом из органов очага воспаления лейкоцитарная формула сдвинется влево.
- Механические повреждения. Дети склонны к различного рода травмам, счесыванию коленок, солнечным ожогам. Все повреждения усиливают работу иммунной системы для ускорения выздоровления ребенка.
- Вакцинация. После прививок у детей постепенно вырабатывается иммунитет, поэтому скачки уровня лейкоцитов в данный период — это нормально.
- Онкологические заболевания также провоцируют повышение уровня лейкоцитов. Особенно это касается онкозаболеваний крови. Лейкоциты мутируют и начинают беспорядочно делиться, что может привести к увеличению их количества более чем в десятки раз.
Когда можно заподозрить лейкоцитоз у ребенка:
- малыш быстро устает, у него частые головокружения, боли в суставах;
- частая субфебрильная температура тела (37,1-38,0°);
- повышенное потоотделение;
- беспокойный сон.
Возможные причины понижения показателя
Сдвиг лейкоцитарной формулы вправо называют также лейкопенией. О лейкопении говорят при снижении уровня лейкоцитов более чем на 2 единицы относительно нормального возрастного показателя, либо в случаях, когда он составляет менее 4,0*10 9 /л для детей любого возраста. Уменьшение количества лейкоцитов происходит в случае их быстрого разрушения либо при наличии факторов, замедляющих их образование.
У грудничков, особенно в первые месяцы жизни, наблюдается так называемая транзиторная лейкопения, которая не нуждается в коррекции. Как и в случае с лейкоцитозом, есть ряд причин, по которым снижается число лейкоцитов в крови:
- истощение — как физическое, так и психоэмоциональное;
- гипотония;
- побочный эффект от приема некоторых лекарств: антибиотиков, противовоспалительных средств, стероидов, цитостатиков;
- голодание;
- ряд вирусов: корь, краснуха, гепатит;
- аутоиммунные заболевания;
- патологии эндокринной системы;
- острая аллергия;
- анемия;
- лейкоз.
Симптомом лейкопении может быть:
- озноб, повышение температуры тела;
- головные боли;
- беспокойство;
- увеличение лимфатических узлов и миндалин;
- истощение организма.
Для установления истинных причин лейкопении назначается ряд дополнительных обследований:
- повторный анализ крови;
- серологический и биохимический анализ;
- спинномозговая пункция (при необходимости);
- УЗИ;
- КТ или МРТ.
Лейкопения является тревожным сигналом для врача, поэтому вовремя проведенное тщательное обследование, направленное на поиск причины снижения уровня лейкоцитов, поможет своевременно начать лечение. После курса медикаментозной терапии уровень лейкоцитов повышается, или они окончательно приходят в норму.
При низком уровне лейкоцитов врач может назначить КТ или МРТ обследование
Лечение лейкоцитоза и лейкопении у детей
Сами по себе повышенные или пониженные лейкоциты в крови у ребенка могут и не требовать лечения. После того как врач с помощью дополнительных лабораторных и инструментальных исследований определит, какова причина сдвига показателей, пациенту назначат лечение, которое постепенно приведет лейкоцитарную формулу в порядок.
Методы лечения целиком зависят от диагностированного заболевания, лежащего в основе изменения лейкоцитарной формулы. Если это инфекция, то назначают антибиотики и противовоспалительные средства. При аллергии рекомендован прием антигистаминных и стероидных препаратов. Если причиной стал лейкоз — не обойтись без химиотерапии.
При ярко выраженном лейкоцитозе одним из способов лечения является лейкоферез, при котором кровь «чистится» от лишних лейкоцитов. При лечении лейкопении детей изолируют, ведь их иммунная система ослабевает, проводят усиленную санацию кожи и слизистых оболочек — «ворот» для разнообразных инфекций.
При лечении лейкопении используют:
- препараты-стимуляторы для образования лейкоцитов;
- антибиотики широкого спектра при бактериальных осложнениях;
- кортикостероиды при иммунной природе лейкопении.
Независимо от того, сколько месяцев или лет ребенку, годовалый у вас малыш или уже подросток, не забывайте водить его на плановые осмотры к педиатру. Несколько раз в год нужно сдавать общие анализы крови и мочи для того, чтобы быть уверенным в здоровье своего малыша. Грудного ребенка врач должен осматривать чаще, ведь именно в самом младшем возрасте происходит наиболее активное созревание и полное формирование всех органов, в том числе и кроветворных.
Ну да, все родители, которых я знаю обычно впадают в истерику, глядя на результаты анализов своих детей. Ведь они отличаются от взрослых, а тем кажется, что все, капец, с детьми что-то страшное.
у вас, видимо, нет детей, раз вы так рассуждаете. Я всегда внимательно изучаю результаты анализов своего ребенка, потому что лучше выявить какие-то патологии на ранних стадиях, чем потом кусать себе локти. Когда у малыша повысились лейкоциты, я обратилась с результатами к педиатру.
Внимание! Вся информация на сайте предоставляется исключительно в справочных целях и носит ознакомительный характер. По всем вопросам диагностики и лечения заболеваний необходимо обратиться к врачу за очной консультацией.
Источник: https://vseprorebenka.ru/zdorove/diagnostika/norma-lejkocitov-v-krovi-u-detej.html
Норма лейкоцитов у новорожденных
Главная » Лейкоциты » Норма лейкоцитов у новорожденных
Каждому новорожденному ребенку требуется обязательное медицинское обследование. Данная процедура позволит своевременно выявить и оказать помощь при возникновении патологий. Важную роль играет лабораторная диагностика. Анализ крови у младенцев проводят для оценивания многих показателей, одним из которых является уровень лейкоцитов. Каково нормальное значение лейкоцитов в крови у новорожденного и о чем свидетельствует его отклонение рассмотрим более подробно.
Функции лейкоцитов
Лейкоциты – это белые клетки крови, выполняющие защитную функцию организма. Благодаря поглощению инородных клеток они не позволяют инфекции развиваться. Несмотря на общепринятое понятие, что лейкоциты имеют белый цвет, все же они бесцветные. Чаще всего они имеют круглую форму, но возможна и неправильная форма. Нормальный размер клеток составляет 6-20 мкм. В утробе, система кровообращения у ребенка и матери общая. После рождения норма лейкоцитов у младенцев намного выше, чем у взрослых.
Лейкоциты способны свободно перемещаться по системе кровообращения, переходить сквозь стенки капилляров и попадать в пространство между клеток, где происходит поглощение чужеродных тел. Данный процесс принято называть фагоцитозом, а сами клетки – фагоцитами. При проникновении значительного числа инородных тел, фагоциты в ходе поглощения сильно увеличиваются в размерах и в результате разрушаются.
После разрушения фагоцитов, вещества, провоцирующие воспаление, освобождаются и вызывают реакцию, сопровождающуюся отечностью, повышенной температурой тела.
В дальнейшем к месту поражения чужеродными телами поступают новые клетки. В ходе уничтожения инородных клеток погибает большое число лейкоцитов. Гнойный экссудат, образующийся в тканях в результате воспалительного процесса – это скопление разрушенных лейкоцитов.
Причины повышения уровня лейкоцитов
Повышение уровня лейкоцитов в крови считается тревожным сигналом, тем более если отклонение от нормы обнаружено у грудных детей. В большинстве случаев причиной служит процесс воспаления или наличие инфекции в организме. Непосредственно после рождения уровень белых клеток у детей значительно превышает допустимую норму для взрослых людей. Нормальным считается количество до 30 тысяч на 1 кубический мм. При достижении возраста 2 недель показатель у ребенка должен составлять от 10 до 12 тысяч.
Процесс повышения количества белых клеток в крови называется лейкоцитозом. Причины развития лейкоцитоза у грудных детей разнообразны. В зависимости от того, почему произошло повышение уровня клеток, напрямую зависит тяжесть течения заболевания и его лечение.
- Сепсис — процесс воспаления, вызванный наличием в организме инфекции. Инфицирование происходит через желудочно-кишечный тракт, пупочную рану или иным путем. Сепсис у грудных детей встречается редко, так как современной медициной учтены все возможные условия, чтобы не произошло заражения инфекцией. Чаще всего встречается инфицирование стафилококком. К симптомам относится: слабость, отсутствие аппетита, понижение температуры тела, брадикардия, рвота, судороги, диарея. Сепсис – это очень тяжелое, опасное заболевание и способно привести к летальному исходу.
- Омфалит – бактериальное воспаление пупочной раны. Процесс заживления пупочной раны составляет примерно 1 неделю, а пупочный остаток отпадает сам. Для недоношенных детей или с ослабленным иммунитетом может потребоваться более длительный период. Повышенный уровень лейкоцитов вызван тем, что происходит процесс воспаления пупочной раны. Диагностика омфалита незатруднительна. В области пупочной раны обнаруживается гнойный экссудат, кожа рядом с пупком воспаляется и краснеет. Температура тела сохраняется в норме.
- Внутриутробная инфекция. Беременной женщине зачастую не удается защитить свой организм от вирусов и бактерий. Через зараженный организм матери может произойти инфицирование плода. Инфекция способна вызвать отклонение от норм в развитии, а в сложных случаях и смерть плода в утробе. Заражение может произойти и при прохождении через родовые пути. Терапия и симптоматика зависят от тяжести инфекции и длительности инфицирования.
Кроме заболеваний, причиной лейкоцитоза также может быть физиологический процесс в организме детей. При нем уровень лейкоцитов повышается на следующий день после рождения либо спустя неделю. Данный лейкоцитоз называется распределительным и не является патологией. В любом случае, повышение числа белых клеток в крови у ребенка требует тщательного медицинского обследования и при наличии патологий требуется незамедлительное лечение.
Причины понижения уровня лейкоцитов
Снижение количества белых клеток в крови называется лейкопенией. У новорожденных детей данное отклонение встречается редко. Недостаток лейкоцитов свидетельствует о том, что происходит замедление процесса выработки их костным мозгом. Требуется обследование ребенка для выявления причин, вызывающих лейкопению.
- ВИЧ-инфекция, передаваемая от матери к плоду. Если при беременности женщина принимала лекарства, предотвращающие инфицирование плода, то число лейкоцитов у грудного ребенка может снизиться, относительно нормы. Заражение плода возможно при преждевременном излитии внутриутробных вод, при затянутой стадии заболевания, при ранних родах и кормлении грудью.
- Токсоплазмоз – это паразитическое заболевание, передаваемое от животных. Поражение плода происходит, если мать была инфицирована, а антител к болезни нет. При беременности всем женщинам требуется сдавать анализ крови на токсоплазму, а также доктора советуют исключить контактирование с животными. Признаки болезни у беременной женщины могут полностью отсутствовать, а у ребенка вызвать тяжелые нарушения зрительных и слуховых органов, нервные расстройства.
- Цитомегалия – это вирусное инфекционное заболевание, передаваемое от матери к плоду. Признаки болезни у матери могут не проявляться. Нередко инфицирование во время беременности провоцирует преждевременные роды, выкидыши, смерть плода и дефекты в развитии. Тяжесть осложнений зависит от срока беременности, на котором произошло инфицирование, своевременности и правильности терапии.
- Листериоз – инфекционное заболевание, вызванное бактериями рода листерия. Бактерия передается к плоду внутриутробно через пупочную вену и провоцирует процесс воспаления. При этом мать может не знать об инфицировании. Процесс заражения происходит через молоко и сырые яйца.
Кроме перечисленных причин снижения уровня лейкоцитов, можно отметить также прием беременной женщиной лекарств, способствующих снижению белых клеток и замедляющих процесс их выработки. В данном случае, отклонение от нормы не является патологией и уровень лейкоцитов постепенно восстановится.
Лейкоциты — важные клетки крови, выполняющие защитную функцию организма как взрослого человека, так и детей. При отклонении их уровня от нормы у младенцев требуется тщательное обследование, что позволит вовремя начать лечение и избежать развития осложнений. Нужно отметить, что во время беременности, матери нужно ответственно относиться к своему здоровью. Выполнение рекомендаций врачей позволит избежать нежелательных последствий для будущего ребенка.
okrovi.ru
Что может стать причиной повышенных лейкоцитов в крови у новорожденных и как нормализовать их уровень?
Лейкоциты – важнейшее звено в иммунной системе маленького ребенка. Главная их функция — защита грудничка от внешних патогенных вирусов и бактерий, что важно на начальном этапе жизни.
Сразу после родов у младенца берут первый в жизни анализ крови, который помогает получить начальную картину физического состояния организма. И нередка ситуация, когда исследование устанавливает повышенные лейкоциты в крови новорожденного. Но такой результат бывает вариантом нормы, не требующим вмешательства.
Лейкоциты в кровеносной системе
Решить, является ли данное отклонение от нормы признаком патологических процессов или временным явлением, предстоит педиатру.
Чтобы определить, соответствуют ли норме лейкоциты в крови у новорожденного, необходимо иметь представление о специфике изменения их концентрации в первые дни после рождения. Ведь содержание форменных элементов у младенца значительно отличается от показателей взрослого человека, порою в несколько раз.
Норма клеточных элементов в крови у детей по возрасту
Уникальная особенность лейкоцитов в крови у грудничка в том, что максимальная их концентрация наблюдается в первые 3-4 дня с момента появления на свет. И со временем уровень лейкоцитарных клеток снижается. С возрастом их количество достигнет показателей взрослых людей.
Важно! Обычно при удачных родах, во время которых ребенок не получил повреждений, показатель белых кровяных клеток в пределах норм.
Не считается патологией, если уровень белых кровяных клеток у детей в этот период доходит до 30*109 единиц. Среднее число лейкоцитов в анализах младенцев через 12 часов после рождения составляет 23*109 единиц, у детей до 1 месяца их количество колеблется в промежутке 5-19,5*109. Нормой у трехмесячного ребенка считается показатель 6-18*109, а у детей до года их концентрация в крови равна 6-17,5*109 единицам.
Если педиатр обнаружит превышение показателя, ребенок направляется на дополнительное обследование, нацеленное на выявление заболеваний, спровоцировавших патологию.
Внимание! Если результаты анализов установят повышенные лейкоциты у новорожденного, это говорит о лейкоцитозе.
Если показатель ниже 9*109 единиц, то это означает пониженные лейкоциты. Однако низким уровень белых клеток у малышей встречается редко. Более частым явлением становится лейкоцитоз, развитие которого сигнализирует о воспалительных процессах в организме и требует срочного вмешательства врачей.
Причины повышенных лейкоцитов в крови у ребенка
Факторов, спровоцировавших лейкоцитоз у новорожденного ребенка, много. Нельзя с уверенностью сказать, что поводом послужило заболевание. Даже у здорового малыша по ряду причин повышаются лейкоциты. В этом случае речь идет о физиологическом лейкоцитозе, который не требует лечебных мероприятий и проходит самостоятельно через небольшой промежуток времени. Повлиять на его возникновение может следующее:
- Сильный эмоциональный всплеск. Стрессовые состояния, сопровождаемые частым плачем грудничка.
- Повышенная физическая активность незадолго до сдачи материала на анализ.
- После теплой ванны увеличивается концентрация белых кровяных клеток. Таким же образом влияет и длительное нахождение на солнцепеке.
Эти моменты учитывают в день перед сдачей анализа. Увеличенное число лейкоцитов наблюдается после приема пищи, особенно сильное влияние оказывает употребление продуктов с высоким уровнем белка. Естественное изменение их концентрации, спровоцированное данными факторами, не опасно для здоровья и является нормой у детей, так как быстро возвращается к старому значению.
Если лейкоцитоз патологического характера, необходимо выявить, какое заболевание повлекло за собой этот процесс. Высокие лейкоциты у грудничка будут следствием:
- инфекций вирусного типа (гепатит, ОРВИ, бронхит и прочие);
- инфекций гнойного характера (аппендицит, менингит или отит);
- злокачественных новообразований;
- воспалительных процессов хронического характера, например: артрит или воспаление кишечника;
- аллергические реакции;
- аутоиммунные болезни;
- заболевания грибковой природы;
- ожоги и травмы.
Причиной, почему у новорожденного ребенка повышены лейкоциты, может быть перенесенная операция, в том числе по удалению селезенки. В восстановительный период это нормальная реакция организма.
Лейкоцитарная формула и ее изменение
В процессе диагностирования врачи обращают внимание на превышение нормы лейкоцитов в крови у детей, на соотношение разных видов лейкоцитарных клеток. Чтобы определить, какая инфекция вызвала патологию, специалист обязан оценить изменение концентрации в лейкоцитарной формуле.
Таблица границ норм лейкоцитарной формулы крови у детей
Лейкоциты делятся на несколько видов: нейтрофилы, эозинофилы, моноциты, лимфоциты и базофилы. Объединяет их наличие ядра и отсутствие собственной окраски. Каждый из типов лейкоцитов выполняет определенную роль в иммунной системе человека:
- Нейтрофилы образуют основную массу лейкоцитов. Главная их функция – нахождение и уничтожение инфекций и бактерий.
- Базофилы участвуют в формировании воспалительных реакций, чем привлекают иммунные клетки в очаг поражения. Осуществляют обмен информацией между ними.
- Эозинофилы являются важным звеном в развитии аллергического ответа организма.
- Моноциты регулируют иммунную реакцию и способствуют восстановлению кожных покровов и нервных волокон.
- Лимфоциты организовывают борьбу с бактериями и вирусами и с опухолевыми клетками.
Наблюдая повышение концентрации одного из них, можно сделать выводы относительно заболевания, послужившего первопричиной патологии. Например: если у грудничка в результатах анализов отмечено превышение в крови лейкоцитов и эозинофилов, то вероятная причина этого – наличие глистов и аллергических реакций в организме. Такое заболевание носит название «эозинофилия».
Если на фоне высоких лейкоцитов у ребенка повышены моноциты, то болезнь называется моноцитозом, и старания врачей направлены на исключение диагноза «мононуклеоз».
Причины повышения разных видов лейкоцитов
У новорожденных детей и до 4-5 лет повышение белых кровяных клеток происходит часто. И не всегда это сигнал о наличии отклонений в здоровье. Дополнительное обследование понадобится в ситуации, когда превышение в крови нормы лейкоцитов сопровождается следующими симптомами:
- повышенная температура тела;
- болезненные ощущения в суставах и мышцах;
- постоянное ощущение усталости;
- периодически возникающие головокружения;
- ухудшение качества сна и снижение аппетита;
- иногда усиленное потоотделение.
Забор анализа крови у грудного ребёнка
Повышенные лейкоциты в моче у грудничка
Бывает, что помимо увеличения концентрации лейкоцитарных клеток в крови у крохи, такое отклонение наблюдают и в моче. Это помогает более точно определить местоположение воспалительного процесса в организме.
У грудничков норма белых клеток в моче зависит от пола: у девочек нормальным показателем считается содержание лейкоцитов до 8 единиц, у мальчиков этот параметр чуть ниже — до 5 единиц. В случае, если сбор материала для анализа прошел правильно, а результаты указывают на повышенную концентрацию клеток, причиной отклонения служат:
- Патологические изменения в работе почек и мочевыводящих путей ребенка. Наиболее частый фактор – воспалительные процессы в почках, вызванные инфекцией. Попадание инфекции в организм ребенка происходит при родах, а иммунитет не готов к такому вторжению.
- Воспалительные процессы и присутствие инфекции в родовых путях матери. В этом случае инфекция также получит доступ к организму малыша.
В случае повышения уровня белых кровяных клеток в крови и моче процесс сопровождается рядом симптомов:
- Повышенная температура тела. Причем повышение бывает незначительным (в пределах 37 градусов) или сильным – до 39. Зависит от индивидуальных особенностей организма грудничка и значительности воспалительного процесса.
- В результате интоксикации организма появятся приступы тошноты и рвота.
- Увеличение температуры тела и интоксикация провоцируют озноб.
- Меняется частота мочеиспускания. Возможно как затруднение этого процесса, так и излишне частое хождение в туалет.
- Непосредственно в процессе мочеиспускания ребенок ощущает дискомфорт или боли, возникающие вследствие образования микротрещин в слизистой. В такой ситуации покажет свое недовольство плачем.
- Важно обратить внимание на физиологические свойства мочи. В ней может появиться осадок, а сама жидкость поменяет цвет на более темный либо светлый.
Чаще всего при подтверждении диагноза назначается курс антибиотиков, которого достаточно для решения проблемы.
Лечение повышенного уровня лейкоцитов
С момента появления на свет иммунные силы организма новорожденного проходят адаптацию, в процессе которой отмечается высокое содержание белых кровяных клеток. Это естественная защитная реакция, которая не является патологической при условии соответствия лейкоцитов принятым нормам. Чуть позже данный показатель снизится.
Но если по каким-то причинам этого не происходит, понадобится консультация специалиста. Лейкоцитоз — не самостоятельное заболевание, а симптом болезни. Опытный врач предложит обследования, в результате которых будет установлена причина высокого уровня лейкоцитарных клеток, после чего назначит лечение.
Внимание! Несмотря на то, что применение антибиотиков нежелательно для грудничка, в данном случае это — единственно верный и эффективный способ помочь организму ребенка справится с возбудителем заболевания и устранить воспалительные процессы.
Задачей матери станет подготовка малыша к процедуре забора крови, так как множество факторов способны повлиять на анализ и исказить результаты. Перед посещением медицинского учреждения ребенок не должен употреблять пищу. Если это совсем маленький грудничок, то с момента последнего кормления должно пройти не меньше двух часов. Если требует питание, отвлечь питьевой водой, которая не скажется на анализах.
Желательно исключить психологическую и физическую нагрузку перед проведением анализа, так как переживания и усталость способны исказить результаты обследования. Явиться в больницу заблаговременно, чтобы у малыша было время привыкнуть к обстановке и успокоиться. Соблюдение этих несложных рекомендаций позволит составить правдоподобную картину состояния иммунной системы ребенка.
lechiserdce.ru
Таблица с нормами уровня лейкоцитов в крови у новорожденных и детей старшего возраста
Норма лейкоцитов в крови зависит от возраста, у детей их концентрация более высокая, чем у взрослых
Что такое лейкоциты и какова их роль в крови ребенка?
- нейтрофилы (NEU) — эти «уборщики» крови борются с бактериями и другими вредными микроорганизмами, делятся на сегментоядерные, палочкоядерные, миелоциты, метамиелоциты;
- моноциты (MON) — помощники нейтрофилов;
- эозинофилы (EOS) — «пожиратели» чужеродных агентов: справятся с чужеродными клетками, аллергенами и даже с паразитами;
- лимфоциты (LYM) — основа иммунной системы, борются и с вирусами, и с бактериями;
- базофилы (BAS) — незрелые лимфоциты.
https://youtu.be/1zFMpZ8SwSc
На число клеток в крови может влиять не только присутствие заболевания, но и возраст пациента. Так, больше всего лейкоцитов в норме можно увидеть в крови новорожденного. Если у взрослого человека 4000-9000 лейкоцитов в 1 мкл, то у новорожденного их около 20 тысяч в 1 мм³ крови. В первые сутки жизни ребенка их число увеличивается.
С помощью каких анализов можно определить уровень лейкоцитов в крови?
Уровень лейкоцитов определяется по общему анализу крови ребенка
Таблица норм показателя у детей по возрасту
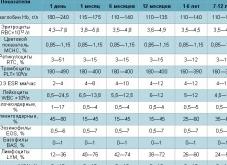
| Возраст ребенка | WBC, *109/л | Лейкоцитарная формула, % | |||||
| NEU | LYM | MON | EOS | BAS | |||
| Палочкоядерные | Сегментоядерные | ||||||
| 1 сутки | 10-30 | 5-12 | 50-70 | 16-32 | 4-10 | 1-4 | 0-1 |
| 5 сутки | 9-15 | 1-5 | 35-55 | 30-50 | 6-14 | 1-4 | 0-1 |
| 10 сутки | 8,5-14 | 1-4 | 27-47 | 40-60 | 6-14 | 1-5 | 0-1 |
| 1 месяц | 8-12 | 1-5 | 17-30 | 45-60 | 5-12 | 1-5 | 0-1 |
| 1 год | 7-11 | 1-5 | 20-35 | 45-65 | 4-10 | 1-5 | 0-1 |
| 4-5 лет | 6-10 | 1-4 | 35-55 | 35-55 | 4-6 | 1-4 | 0-1 |
| 10 лет | 6-10 | 1-4 | 40-60 | 30-45 | 4-6 | 1-4 | 0-1 |
| 14-15 лет | 5-9 | 1-4 | 40-60 | 30-45 | 3-7 | 1-4 | 0-1 |
Почему уровень лейкоцитов в крови может быть выше нормы?
- Физиологические причины. К ним относят повышенную физическую нагрузку, смену погодных условий, прием перед сдачей анализа горячей ванны, употребление пищи. Все эти обстоятельства приводят к повышению уровня белых клеток крови.
- Незрелость иммунной системы. Новорожденный сталкивается с огромным количеством опасностей на клеточном уровне: развиваясь в материнском организме, он был защищен от проникновения воздуха, пыли, аллергенов. Лейкоцитоз у детей до года — нормальное состояние, не требующее лечения. Скачки лейкоцитов во время питания грудничков — это также норма.
- Стресс. Психоэмоциональное состояние ребенка сказывается на его крови. Ученные обнаружили связь между темпераментом ребенка и лейкоцитами в его крови — у меланхоликов и холериков чаще обнаруживают лейкоцитоз. Переход детей в возрасте нескольких месяцев на прикорм — также стресс.
- Аллергия. Самая распространенная причина лейкоцитоза. Эозинофилы выходят на охоту на чужеродные клетки.
- Инфекционные заболевания. Такие инфекции как грипп, краснуха, корь способствуют увеличению количества лейкоцитов. В этот же список входят и бактериальные и грибковые поражения.
На различные инфекционные заболевания организм реагирует повышением лейкоцитов
- Хронические воспалительные процессы. При наличии в любом из органов очага воспаления лейкоцитарная формула сдвинется влево.
- Механические повреждения. Дети склонны к различного рода травмам, счесыванию коленок, солнечным ожогам. Все повреждения усиливают работу иммунной системы для ускорения выздоровления ребенка.
- Вакцинация. После прививок у детей постепенно вырабатывается иммунитет, поэтому скачки уровня лейкоцитов в данный период — это нормально.
- Онкологические заболевания также провоцируют повышение уровня лейкоцитов. Особенно это касается онкозаболеваний крови. Лейкоциты мутируют и начинают беспорядочно делиться, что может привести к увеличению их количества более чем в десятки раз.
- малыш быстро устает, у него частые головокружения, боли в суставах;
- частая субфебрильная температура тела (37,1-38,0°);
- повышенное потоотделение;
- беспокойный сон.
Возможные причины понижения показателя
Понижение числа лейкоцитов диагностируется не так часто, как и их повышение
Сдвиг лейкоцитарной формулы вправо называют также лейкопенией. О лейкопении говорят при снижении уровня лейкоцитов более чем на 2 единицы относительно нормального возрастного показателя, либо в случаях, когда он составляет менее 4,0*109/л для детей любого возраста. Уменьшение количества лейкоцитов происходит в случае их быстрого разрушения либо при наличии факторов, замедляющих их образование.
- истощение — как физическое, так и психоэмоциональное;
- гипотония;
- побочный эффект от приема некоторых лекарств: антибиотиков, противовоспалительных средств, стероидов, цитостатиков;
- голодание;
- ряд вирусов: корь, краснуха, гепатит;
- аутоиммунные заболевания;
- патологии эндокринной системы;
- острая аллергия;
- анемия;
- лейкоз.
- озноб, повышение температуры тела;
- головные боли;
- беспокойство;
- увеличение лимфатических узлов и миндалин;
- истощение организма.
- повторный анализ крови;
- серологический и биохимический анализ;
- спинномозговая пункция (при необходимости);
- УЗИ;
- КТ или МРТ.
При низком уровне лейкоцитов врач может назначить КТ или МРТ обследование
Лечение лейкоцитоза и лейкопении у детей
- препараты-стимуляторы для образования лейкоцитов;
- антибиотики широкого спектра при бактериальных осложнениях;
- кортикостероиды при иммунной природе лейкопении.
vseprorebenka.ru
Лейкоциты в моче у новорожденного
После появления на свет иммунная система крохи только начинает свое формирование. Любой внешний негативный фактор может привести к воспалению или развитию инфекции. Для младенцев важно постоянно находиться под пристальным вниманием родителей и при необходимости врачей. Опасность развития болезней возрастает в несколько раз в том случае, если ребенок находится на искусственном варианте кормления. Антитела не могут передаться ему чрез молоко матери. Лейкоциты в моче у грудничка помогут распознать болезнь на ранней стадии. Инфекция будет вовремя купирована, поэтому вероятность осложнений удастся свести к минимуму.
Лейкоциты в моче у новорожденного свидетельствуют о наличии бактериальной инфекции. В некоторых случаях она носит вирусный характер. Заражение может произойти во время родовой деятельности или в первые дни после рождения.
Предотвратить ситуацию помогает скрининг. Благодаря ему удается определить наличие врожденных патологий. Для этого необходимо провести анализ крови из пятки. Только на пятые сутки допускается провести общий анализ. Он поможет определить, в пределах нормы ли количество клеток крови.
Для ребенка немаловажное значение имеет количество белых клеток крови, которые называются лейкоцитами. Если показатели высокие, то организм в данный момент ведет активную борьбу с инфекциями. Дополнительно для детей в таком состоянии характерно наличие следующих симптомов:
- Повышение температуры тела до 38 градусов. Процесс измерения в грудном возрасте можно производить исключительно ректальным путем.
- Отказ от сосания груди или бутылочки.
- Малыш постоянно спит.
- Родителям сложно разбудить кроху. Дыхание слишком активное и составляет более 60 вдохов в минуту.
В грудном возрасте такие проявления можно встретить и у здоровых детей. Для определения патологии необходимо сдать дополнительные анализы (мочи, крови). На первом этапе необходимо обратить внимание на то, повышены ли лейкоциты в моче у грудничка. В таком случае в организме ведут активную деятельность патогенные микроорганизмы. Нормальным считается состояние, когда белых кровяных телец в моче совсем немного. Для здорового малыша необходимо сдавать данный анализ два раза в год с целью профилактики. Процесс позволит выявить воспаление или инфекцию на ранней стадии и направить все силы на ее лечение.
Общий биохимический анализ мочи
Анализ мочи
Состав урины даже у здорового грудного ребенка постоянно изменяется. На него влияет погода и количество жидкости, которую ребенок пьет в течение суток. Для анализа основных показателей используется следующая таблица:
В процессе лабораторного исследования внимание обращается не только на нормы лейкоцитов в моче, но и на осадок. Благодаря ему можно определить наличие ферментных элементов и эпителиальных клеток. Если состояние пациента нормальное, то они будут содержаться в небольшом количестве. Для мальчика показатель колеблется от 5 до 7, а для девочки – от 8 до 10 штук. При наличии большого количества лейкоцитов в моче диагностируется воспалительный процесс в мочеполовой системе. В зависимости от характера и специфики проявления других показателей диагностируется наличие определенной болезни. Если в моче много гноя, то его можно рассмотреть даже невооруженным глазом.
Причины повышенных лейкоцитов в моче у грудничка необходимо устранить как можно быстрее.
В противном случае ситуация может усугубиться и начать проявляться у крохи в виде следующих симптомов:
- Изменение цвета мочи и явное отклонение от нормы.
- Урина становится слишком мутной. В ней проявляется осадок, в котором содержится большое количество вредных примесей.
- Запах становится резким и неприятным.
- Во время мочеиспускания малыш испытывает сильные боли.
- Периодичность «посещения туалета» резко меняется в большую или меньшую сторону.
- Чрезмерная отечность рук и ног. Периодически симптом можно рассмотреть даже на лице.
- Чрезмерная бледность кожного покрова.
Повышенные лейкоциты в моче также могут содержаться в случае прорезания зубов или чрезмерной физической активности. Однако в любом случае необходимо сдать анализ и убедиться в отсутствии патологий. Нередко при инфекционных болезнях нет ярко-выраженных симптомов. В таком случае определить ухудшение состояния можно только по лейкоцитам в моче.
Особенности проведения диагностики
Повышение уровня лейкоцитов в моче не даст возможность сразу же определить болезнь. Потребуются дополнительные лабораторные исследования. Они кардинально отличаются во взрослой и детской практике. Правильно назначить и интерпретировать их сможет только врач. Колебания происходят даже в пределах суток. Об этом факте не следует забывать.
Метод Нечипоренко отличается не только доступностью, но и достоверностью. На сегодняшний день его используют практически в каждом медицинском учреждении. Он дает объяснение изменениям состава мочи. При этом во внимание берутся все форменные элементы. Благодаря ему можно диагностировать на ранней стадии следующие болезни:
- Лейкоцитарная эстераза может быть обнаружена даже в скрытой форме. Во время течения заболевания воспалительный процесс проходит в вялом состоянии. Однако благодаря изучению мочи на микроскопическом уровне удается определить характер и степень распространения воспаления. При наличии осадка он также подвергается исследованию.
- Немаловажное значение имеет соотношение отдельных клеток крови. Эритроциты должны содержаться в большем количестве в сравнении с лейкоцитами. В противном случае чаще всего диагностируется пиелонефрит.
- Нормализация лейкоцитов должна производиться по схеме правильно подобранного лечения.
Корректные результаты анализа мочи можно получить только при правильном ее сборе
Как правильно собирать мочу на анализ?
Родители должны следовать рекомендациям врача-лаборанта. От правильного сбора мочи будет зависеть достоверность всего исследования. Порция должна составлять не более 2 мл. Лучше всего собирать ее утром. Если анализ будет производиться у новорожденного ребенка, то потребуется забрать разовую порцию полностью.
В лабораторию ее доставить следует в течение двух часов. В противном случае в ней начинают активно размножаться бактерии. В обязательном порядке следует провести туалет половых органов. Подмывание необходимо производить без антисептиков и марганца. После окончания процедуры половые органы должны быть вытерты досуха.
Вредные бактерии могут быть обнаружены в том случае, если использовались мочеприемники. Это специально разработанные контейнеры из пластика, которые легко можно закрепить между ножек крохи. Они оснащены специальной клейкой основой, которая обеспечивает достаточный уровень стерильности. Уриной обрабатывать его предварительно не рекомендуется.
Если планируется использовать другой вариант посуды, то ее необходимо заранее обдать кипяченой водой. В аптеках также продаются стаканы для сбора. В них в любой удобный момент можно собрать мочу и отнести в поликлинику. Для сбора не допускается использовать пеленку или подгузник. Не допускается также переливать урину из горшка.
Причины
Для родителей важно разобраться, почему в моче их ребенка фиксируется белок в чрезмерном количестве. В первую очередь следует отметить, что причины могут крыться в почках или вне их.
Основные типы происхождения негативной ситуации:
Советуем почитать:Уровень билирубина у новорожденных
- В организме активно развивается инфекционное заболевание.
- Пороки мочевыводящих путей врожденные.
- Малышу пришлось получить травму почек или мочевыводящих путей.
- В развитии почек и сосудов были зафиксированы явные патологии.
- В результате ношения памперсов на коже появились опрелости.
- Камни в почках.
- Рефлюксы.
Норма лейкоцитов в моче у грудничка – не всегда гарантия здоровья ребенка. Дополнительно в ней могут быть обнаружены эритроциты, клетки эпителия и белок. Белые кровяные клетки у мальчиков попадают в урину при воспалении крайней плоти. У девочек такая ситуация развивается на фоне проникновения инфекции в вульву. В таком случае скопление белых кровяных клеток считается ложным. Опровергнуть диагноз можно посредством обычного осмотра грудничка.
Лейкоцитурия – явное заболевание, которое носит исключительно инфекционный характер. Она может быть бактериальной и небактериальной. Для постановки диагноза необходимо провести посев мочи. Предварительно ее необходимо собрать в стерильную емкость и отдать в лабораторию. Допускается использовать только стерильную крышку. В результате проведения анализа внимание также обращают на чувствительность микрофлоры к действию определенных антибиотиков.
Лейкоциты в моче могут также содержаться в случае небактериального развития болезни. В таком случае воспаление внутренних органов проходит без присоединения инфекции.
Лейкоциты в моче под микроскопом
Особенности лечения
Для постановки правильного диагноза врач назначает не только сдачу мочи. Может потребоваться дополнительное исследование крови, УЗИ и урография. По результату подбирается консервативный (медикаментозный) или оперативный вариант лечения. Оказать положительное воздействие смогут также народные методы. Перед их использованием необходимо получить консультацию о целесообразности у лечащего врача.
Подобрать действенный вариант терапии сможет только врач. На основании полученных результатов анализов он принимает решение о целесообразности приема антибиотиков. Родителям не допускается самостоятельно выбирать препарат. Важно быстро найти очаг воспаления или возбудителя. Благодаря правильному воздействию удастся улучшить метаболизм и стабилизировать работу почек. Правильное воздействие запускает процесс естественной регенерации клеток. На сегодняшний день в медицинской практике для решения проблемы используются антибиотики, уросептики, гомеопатические и фитопрепараты. С их помощью можно в течение короткого времени восстановить микрофлору кишечника.
Профилактика
Существует ряд рекомендаций, придерживаясь которых удастся предотвратить развитие серьезных заболеваний у младенцев. В первую очередь женщина должна придерживаться всех правил личной гигиены. Малышу необходимо регулярно менять пеленки и памперсы. Благодаря этому удастся предотвратить развитие опрелостей. Ребенка также следует регулярно мыть с помощью гипоаллергенных средств. Дополнительно следует оградить его от переохлаждения и непосредственного контакта с очагами инфекции. Улучшить состояние пациента поможет обильное питье. С помощью воды можно предотвратить развитие запора. В рационе питания должна присутствовать только полезные продукты. Целесообразно включить в него овощи и фрукты, которые помогают укрепить работу иммунной системы.
Если у малыша было зафиксировано увеличение лейкоцитов в моче, то родители не должны паниковать. Следует разобраться в причинах данного процесса и устранить их. Это поможет сохранить здоровье и благополучие малыша.
mladeni.ru
Лейкоциты в крови норма у детей новорожденных
Роль лейкоцитов и их виды
Что влияет на количество лейкоцитов
Как определяют число лейкоцитов
Норма лейкоцитов в крови у ребенка и ее изменения
Уровень лейкоцитов – это важный показатель состояния здоровья ребенка. Именно белые клетки обеспечивают надежную защиту растущему организму. Они немедленно реагируют на вирусную или бактериальную атаку и проникновение аллергена, принимают участие в иммунных реакциях и восстановлении тканей.
Норма лейкоцитов у ребенка в разном возрасте неодинакова и отличается от аналогичного показателя у взрослых. У детей уровень белых клеток в крови обычно выше.
Их содержание показывает лейкоцитарная формула, которая меняется у ребенка в зависимости от возраста. При расшифровке результатов анализа оценивают и абсолютное количество разных видов лейкоцитов, и относительное (в %). У новорожденного в норме высокие лимфоциты (до 60%), при этом нейтрофилы снижены до 40%. К одному году происходит снижение лимфоцитов и рост нейтрофилов. Для детей по возрастам установлена следующая норма лейкоцитов в крови:
Относительное содержание разных видов лейкоцитов у ребенка выглядит следующим образом:
При расшифровке результатов важно оценивать и общее число, и относительный уровень. Абсолютное количество может соответствовать норме, в то время как отдельные виды лейкоцитов будут от нормы отклоняться. Так, высокий уровень нейтрофилов чаще всего свидетельствует о развитии бактериальной инфекции, а повышенные эозинофилы скорее всего говорят о заражении паразитами. Каждый вид лейкоцитов выполняет свою специфическую функцию, поэтому изменение уровня конкретной разновидности может указывать на возможное заболевание и его происхождение. В таблице нормы представлены в зависимости от возраста (общее количество и относительный уровень (в %) разных видов белых клеток).
Лейкоциты выше нормы
Если уровень белых клеток превышает норму, это указывает на патологии. Повышенные лейкоциты в крови у детей наблюдаются в следующих случаях:
Кроме этого, лейкоциты у детей могут расти в зависимости от приема пищи, после переохлаждения, во время стрессовых ситуаций, при физических нагрузках. Также на результат может повлиять неправильное питание накануне сдачи крови, волнение во время процедуры.
Состояние, при котором содержание белых клеток ниже нормы, называют лейкопенией. Как и лейкоцитоз, требует дополнительных исследований и выявления причин для последующего лечения. Лейкопения – не менее тревожный симптом, который может указывать не следующие патологические состояния:
Периодические осмотры педиатра и сдача крови – лучшая профилактика заболеваний у детей
Что делать при пониженных или повышенных лейкоцитах у детей?
Если анализ показал, что у ребенка уровень лейкоцитов не соответствует норме, в первую очередь требуется повторная сдача крови. Если результат подтвердится, необходимо полное обследование, чтобы определить причину такого состояния. Лечение будет зависеть от поставленного диагноза. Если причина в сниженном тонусе организма, нервном или физическом истощении, необходимо изменить образ жизни, чтобы лейкоциты пришли в норму. В некоторых случаях могут потребоваться лекарственные препараты. Если причина лейкоцитоза – заболевание, нужно от него избавляться. В каждом конкретном случае будет назначено индивидуальное лечение.
Отклонение от нормы уровня лейкоцитов у детей как в сторону повышения, так и понижения – тревожный сигнал, требующий немедленного реагирования. Причины могут быть вполне безобидными, но чаще всего речь идет о развитии патологий, в том числе достаточно тяжелых. Выяснить причину можно только в стенах медицинского учреждения с помощью лабораторных и инструментальных исследований. Наряду с анализом крови скорее всего потребуется анализ мочи, который также показывает уровень лейкоцитов. Для профилактики болезней у детей необходимо постоянно контролировать содержание белых клеток. Для этого нужно регулярно посещать педиатра и сдавать кровь на лейкоциты и другие показатели.
Лейкоциты или wbc в анализе крови ребенка
Общий анализ крови может дать много полезной информации о состоянии здоровья маленького пациента. Лейкоциты в крови у ребенка выполняют важнейшую функцию — обеспечивают иммунную защиту организма от внешних возбудителей болезней. Содержание белых кровяных телец у детей должно находиться в пределах установленной нормы. Если в результате анализа выявлены отклонения от нормы, следует провести дополнительное обследование и выяснить причины повышенного или пониженного содержания лейкоцитов в крови.
Белые кровяные тельца
Лейкоциты в крови у детей и взрослых выполняют одну и ту же функцию. Они защищают организм от различных заболеваний и уничтожают болезнетворные микроорганизмы. Определенное количество белых кровяных телец обязательно присутствует в крови каждого человека. Что такое лейкоциты? Это клетки крови, которые вырабатываются иммунной системой. На концентрацию этих клеток внутри организма влияет возраст ребенка, состояние здоровья и ежедневный распорядок дня.
Существует несколько видов белых клеток.
Исследование проводится по клинически показаниям или в рамках планового медосмотра. Для анализа у деток постарше берут кровь из пальца, а у новорожденного ребенка анализ крови берется из пятки. WBC в анализе крови означает «white blood cells» или белые кровяные тельца. Это и есть общий показатель лейкоцитов, который обозначается определенным числом, умноженным на 109/л. или млрд/л. Например, для ребенка в 6–7 лет показатель WBC 5,6×109/л или 5,6 млрд/л будет совершенно нормальным.
Здоровым детям необходимо проходить медицинский осмотр и сдавать анализ крови ежегодно. При наличии хронических заболеваний обследование назначается чаще, по усмотрению педиатра.
Ни в коем случае не следует пренебрегать советами лечащего врача или заниматься самолечением.
У взрослых забор крови проводится натощак, спустя 8-10 часов после приема пищи. Для детей, особенно младенцев, такие правила невыполнимы. У грудничков кровь на анализ берут спустя 2–2,5 часа после кормления. У детей постарше берут кровь на общий анализ сутра после ночного сна и до завтрака. Обычно лаборатории проводят сбор образцов с 7 до 9 утра. Перед тестом не рекомендуется посещать пляж или детскую площадку. За 15–20 минут до забора крови следует успокоить малыша, посидеть с ним, нормализовать пульс и дыхание.
Лейкоциты у новорожденных в крови присутствуют в большом количестве. В процессе родов организм малыша испытывает стресс и включается главная защитная функция – выработка белых кровяных телец. С первого месяца жизни показатель начинает снижаться:
Кроме общей концентрации лейкоцитов существует так называемая лейкоцитарная формула. Это процентное соотношение различных видов лейкоцитов друг к другу. Лейкоцитарная формула используется для определения природы заболевания. Например, если повышен показатель эозинофилов, можно говорить об аллергической реакции, а превышение нормы нейтрофилов означает развитие инфекции.
Повышенные лейкоциты у детей могут быть сигналом развития заболевания или воспалительного процесса. Повышенное содержание белых кровяных телец называется лейкоцитозом. Это состояние не является заболеванием, оно отражает процессы, протекающие в организме ребенка под влиянием болезни.
Существует множество причин лейкоцитоза:
Повышенное количество белых кровяных телец не так страшно, как кажется мамам и папам на первый взгляд. Во-первых, это означает, что организм активно борется с вредоносными микробами, а значит иммунная система ребенка в полном порядке. Во-вторых, повышенный показатель в общем анализе крови является не диагнозом, а только поводом для проведения дополнительного обследования.
Возможно, отклонение от нормы вызвано не болезнью, а другими факторами, волнением перед забором крови и пр.
Серьезным поводом для посещения педиатра может стать наличие сопутствующих симптомов, характерных для заболевания. При лейкоцитозе у пациентов часто отмечают головные боли, слабость, снижение активности, ухудшение аппетита, повышение температуры и пр. Врач назначает в зависимости от показаний расширенное исследование на лейкоциты, биохимию, ультразвуковое обследование, анализ мочи и другие процедуры.
В некоторых случаях повышенный показатель в крови ребенка может быть вызван внешними (немедицинскими) факторами. Обильная трапеза, физические нагрузки, например, активные игры на детской площадке незадолго до анализа могут повысить исследуемые показатели. Также влияет перепад температур, горячая ванна или переохлаждение. Высокий уровень красных кровяных телец наблюдается после вакцинации. Влияние оказывают психоэмоциональные потрясения и стрессы. Новые впечатления от похода в парк развлечений или посещения дня рождения друга могут временно увеличить концентрацию лейкоцитов. Все эти факторы должны учитываться педиатром при расшифровке результата анализа.
Слишком низкая концентрация лейкоцитов (лейкопения) в результате анализа свидетельствует о наличии сбоя в работе организма или наличии заболевания. Отсутствие белых кровяных телец говорит о крайне низком иммунитете.
Возможно, организм не успевает или не может по каким-то причинам вырабатывать лейкоциты:
Часто лейкопения протекает без каких-либо выраженных симптомов, и определить причину достаточно сложно. Недостаточный вес относительно роста и возраста ребенка может свидетельствовать о нарушениях в обменном процессе или нерационального питания. При длительном приеме медикаментов, они определяются организмом как чужеродные и разлагаются под действием ферментов.
Большое количество лекарств может привести к интоксикации организма и последующей лейкопении.
В числе немедицинских причин лейкопении стоит отметить плохое питание. Недостаток полезных веществ, который наблюдается у голодающих детей, приводит к негативным последствиям и снижению иммунитета. Такая ситуация характерна не только для бедных регионов, но и дял детей, которые находятся на вегетарианской диете. На младенцев может повлиять отсутствие витаминов в материнском молоке. На детей постарше отрицательный эффект оказывает питание с излишком сладостей и недостатком свежих овощей и фруктов.
Незначительное отклонение лейкоцитов от нормы не означает, что ребенок болен. В большинстве случаев это объясняется влиянием внешних факторов на детский организм. Для получения правдивых результатов педиатр может назначить повторных анализ крови или дополнительный осмотр. Для поддержания здоровья ребенка необходимо следить за рационом питания, не допускать переохлаждения и не подвергать малыша сильным стрессам.
Кровь у новорожденного
Сразу после рождения ребенок нуждается в обязательном обследовании. Врачи должны убедиться в его нормальном состоянии здоровья, отсутствии патологии. Такой контроль должен обеспечить своевременную медицинскую помощь, если она может потребоваться. Большую роль в это время играет лабораторная диагностика. Кровь у новорожденного берут для оценки самых различных показателей.
Особенности крови у новорожденного
Кровь у новорожденного ребенка имеет свои отличия. Особенно это касается количества гемоглобина и эритроцитов. Уровень гемоглобина сразу после рождения имеет достаточно высокий уровень. Ближе к 15 дню этот показатель снизится. Физиологический минимум наблюдается к 3 мес жизни ребенка. Во время такого физиологического минимума или физиологической анемии уровень гемоглобина может достигать 90 г/л. Во втором полугодии жизни все вернется в норму, но за результатами анализов наблюдают.
Физиологическая анемия
В организме новорожденных происходят значительные нормальные изменения, которые связаны с иными условиями жизни. Во время беременности плод получает кислород с помощью организма его мамы, а после рождения появляется дыхание. Это сложные и очень разные процессы приводят к изменению видов гемоглобина. По этим причинам у здоровых доношенных детей возможно снижение гемоглобина до 100 г/л в возрасте около 3 мес. Кровь у новорожденного на гемоглобин оценивают еще в роддоме, потом этот показатель контролируется анализами в детской поликлинике. В норме показатели гемоглобина не должны падать сильно, а нормализация уровня гемоглобина происходит к 4-6 мес жизни. Большого внимания требуют недоношенные малыши. Все процессы в их организме происходят сложнее, таким детям тяжелее адаптироваться к новым условиям жизни, кровь у новорожденного с небольшим весом контролируют более часто. Если состояние здоровья ребенка по другим показателям не вызывает опасения, гемоглобин остается на приемлемом уровне, то лечение не проводят. Маме рекомендуют обеспечивать малышу правильное вскармливание и хороший уход. У ребенка должен быть хороший темп набора веса и роста, не страдать аппетит, развитие соответствовать возрасту.
Лейкоциты у новорожденного
Кровь у новорожденного ребенка отличается и количеством лейкоцитов. У малышей уровень лейкоцитов несколько выше, чем в более старшем возрасте. Лейкоцитарная формула будет немного изменяться по мере взросления ребенка. Примерно с 4 мес больше преобладают лимфоциты, а нейтрофильные гранулоциты будут составлять около 30%.
Существуют следующие нормы лейкоцитов в крови у новорожденных (возраст в днях), 1×10 9 /л:
- 1 час — 11,6-20,4;
- 1 день — 11,4-22,0;
- 2 дня — 10,1-19,9;
- 3 дня — 7,8-15,2;
- 4 дня — 7,6-13,6;
- 5 дней — 7,9-13,7;
- 6 дней — 8,3-14,7;
- 7 дней — 8,1-14,3;
- 8 дней — 8,2-14,0;
- 9-15 дней — 8,4-14,1.
- Общий белок у новорожденных 47-65 г/л; альбумины – 23-46 г/л.
- Общий белок у детей в возрасте 1 мес 41-55 г/л; альбумины – 20,5-38,5 г/л.
- Общий белок у детей в возрасте 2 мес 47-59 г/л; альбумины – 26,3-44,8 г/л.
- Аланин у детей в возрасте 0-3 мес – 0,535 ммоль/л.
- Аргинин у детей в возрасте 0-1 мес – 0,191 ммоль/л.
- Гистидин у детей в возрасте 0-1 мес – 0,218 ммоль/л.
- Глицин у детей в возрасте 0-1 мес – 0,460 ммоль/л.
- Изолейцин у детей в возрасте 0-1 мес – 0,172 ммоль/л
- Лейцин у детей в возрасте 0-1 мес – 0,19 ммоль/л.
- Лизин у детей в возрасте 0-1 мес – 0,56 ммоль/л.
- Метионин у детей в возрасте 0-1 мес – 0,033 ммоль/л.
- Орнитин у детей в возрасте 0-14 лет – 0,04-0,11 ммоль/л.
- Таурин у детей в возрасте 0-14 лет – 0,008-0,064 ммоль/л.
- Треонин у детей в возрасте 0-1 мес – 0,24 ммоль/л.
- Триптофан у детей в возрасте 0-1 мес – 0,081 ммоль/л.
- Фенилаланин у детей в возрасте 0-1 мес – 0,139 ммоль/л.
- АТФ у новорожденных 765 (710-808) мкмоль/л.
- АДФ у новорожденных 134,5 (117-173) мкмоль/л.
- АМФ у новорожденных 56,8 (0-86) мкмоль/л.
- Общие липиды в крови у новорожденных 1,4-4,5 г/л.
- Триглицериды в крови у новорожденных 0,4-1,4 г/л.
- НЭЖК в крови у новорожденных 1,31 – 1,45 ммоль/л.
- Общие фосфолипиды у детей 1-го года – 1,25-1,9 г/л.
- Общий холестерин в крови у новорожденных 0,4-1,3 г/л.
- Свободный холестерин в крови у новорожденных 40-60 %.
- недоношенные новорожденные и доношенные новорожденные – 3,33-5,55 ммоль/л;
- недоношенные на 4 день жизни – 1,1-3,88 ммоль/л;
- недоношенные на 10-15 день жизни – 1,9-4,72 ммоль/л;
- доношенные на 15 день жизни – 1,9-4,72 ммоль/л.
- новорожденные пуповинная кровь – 15-50 нг/л;
- ребенок на 2 день жизни – 1-200 нг/л.
- Тестостерон в крови у новорожденных мальчики – 0,31 нг/мл.
- Тестостерон в крови у ребенка мальчики возраст 20 дней – 60 мес – 2,47 (0,8-3,8) нг/мл.
- Эстрадиол в крови у новорожденных мальчики – 10,7 пг/мл.
- Эстрадиол в крови у ребенка мальчики возраст 20 дней – 60 мес – 8 пг/мл.
- Эстрон в крови у новорожденных мальчики – 2,4 пг/мл.
- Эстрон в крови у ребенка мальчики возраст 20 дней – 60 мес – 9 пг/мл.
- Тестостерон в крови у новорожденных девочки – 0,26 нг/мл.
- Тестостерон в крови у ребенка девочки возраст 20 дней – 60 мес –0,08 нг/мл.
- Эстрадиол в крови у новорожденных девочки – 2,85 пг/мл.
- Эстрадиол в крови у ребенка девочки возраст 20 дней – 60 мес – 0-39 пг/мл.
- Эстрон в крови у новорожденных девочки – 11,2 пг/мл.
- Эстрон в крови у ребенка девочки возраст 20 дней – 60 мес – 13,5 (0-32) пг/мл.
- Вазопрессин в крови у новорожденных – 3,88-5,72 пмоль/л.
- Альдостерон в крови у новорожденных – 0,14-1,66 нмоль/л.
- новорожденные в первые минуты жизни – 9,4;
- ребенок в 1 сутки жизни – 16,0;
- ребенок на 4 сутки жизни – 13,0;
- ребенок 6 недель жизни – 10,3.
- проведение анализа после приема ребенком пищи;
- активная физическая деятельность до анализа;
- эмоциональные потрясения (страх, плач, переживания);
- пребывание в горячей ванне незадолго до забора крови;
- прием некоторых медикаментов.
- анемия B12-дефицитная/железодефицитная хроническая;
- аутоиммунный хронический гастрит;
- Болезнь Бехтерева ;
- Болезнь Крона;
- Болезнь Рейно;
- бронхиальная астма;
- бруцеллез;
- брюшной тиф;
- ветряная оспа;
- гемолитическая анемия;
- гепатит;
- гипертиреоз;
- гипокортицизм;
- грипп;
- дифтерия;
- инфекционный мононуклеоз;
- инфекционный эндокардит;
- коклюш;
- корь;
- краснуха;
- лимфогранулематоз;
- малярия;
- мочекаменная болезнь;
- нефротический синдром;
- остеомиелит бедра;
- остеомиелит костей голени;
- остеомиелит пяточного бугра;
- почечная недостаточность;
- лейкоз;
- пиелонефрит;
- билиарный цирроз печени;
- перитонит;
- поликистоз почки;
- реактивный артрит;
- ревматоидный артрит;
- сахарный диабет;
- Синдром Гудпасчера;
- Синдром Кушинга;
- Синдром Шегрена;
- системная красная волчанка;
- сифилис;
- скарлатина;
- склеродермия;
- смешанное заболевание соединительной ткани;
- СПИД;
- сыпной тиф;
- тиф и паратифы;
- токсоплазмоз;
- туберкулез легких;
- туляремия;
- узелковый периартериит;
- узловатая эритема;
- феохромоцитома;
- хроническая почечная недостаточность;
- хронический лейкоз;
- цирроз печени;
- цитомегаловирусная инфекция;
- экзема;
- эпидемический паротит;
- эритремия;
- язвенная болезнь 12-перстной кишки.
- у новорожденных – 8-25Х10⁹/л;
- 3-7 дней – 7-18Х10⁹/л;
- 7 дней – 1 месяц – 6,5-14Х10⁹/л;
- 2-6 месяцев – 5,5-12Х10⁹/л;
- 6-12 месяцев – 6-12Х10⁹/л;
- 1-2 года – 6-17Х10⁹/л;
- 3-15 лет – 4-5,2Х10⁹/л;
- от 15 лет – 4-8,8Х10⁹/л.
- онкологические болезни
- повышенная утомляемость;
- слабость;
- повышение температуры;
- усиленное потоотделение;
- мышечная и суставная боль;
- расстройство сна;
- расстройство аппетита.
- противовирусные;
- противовоспалительные;
- противомикробные;
- антигистаминные.
- наследственные патологии кроветворения;
- различные анемии;
- нерациональное питание;
- опухолевые заболевания с метастазами в костный мозг;
- заболевания аутоиммунного характера, при которых происходит ускоренное разрушение лейкоцитов;
- влияние сильнодействующих химических веществ;
- поражения красного костного мозга;
- радиация, облучение.
- проводить регулярный медицинский осмотр малыша у педиатра;
- придерживаться нормального режима сна и бодрствования;
- чаще находиться на свежем воздухе, закаляться;
- скорректировать питание малыша таким образом, чтоб в его организм поступало большое количество витаминов и полезных микроэлементов;
- обращаться за консультацией врача при малейших подозрениях на какие-либо заболевания.
- Выявление и уничтожение чужеродного агента;
- Выработка памяти к чужеродному веществу и передача ее следующему поколению клеток;
- Выведение продуктов распада из организма.
- 1 час — 11,6-20,4;
- 1 день — 11,4-22,0;
- 2 дня — 10,1-19,9;
- 3 дня — 7,8-15,2;
- 4 дня — 7,6-13,6;
- 5 дней — 7,9-13,7;
- 6 дней — 8,3-14,7;
- 7 дней — 8,1-14,3;
- 8 дней — 8,2-14,0;
- 9-15 дней — 8,4-14,1.
- Переохлаждение;
- Физическая нагрузка;
- Переливание крови;
- Эмоциональное перенапряжение;
- Пребывание на солнцепеке, загар;
- Нерациональное питание;
- Время суток – вечером уровень белых элементов возрастает;
- Прием некоторых лекарственных средств.
- Относительный – при заболеваниях кровеносной системы;
- Абсолютный – при различных патологических состояниях со стороны органов и тканей человека.
- Аллергическая реакция;
- Ожоги, травмы;
- Заболевания органов ЖКТ (колит, энтерит, трещины прямой кишки);
- Отравление;
- Раковые новообразования;
- Почечная колика;
- Анафилактический шок;
- Вирусные и бактериальные инфекции;
- Внутренние кровотечения;
- Диабетическая кома;
- Обострение ревматизма;
- После прививок;
- Воспалительные процессы;
- После хирургического вмешательства;
- Аутоиммунные заболевания.
- Лимфоцитарный – наблюдается при острых и хронических инфекциях;
- Базофильный – возникает при патологиях со стороны желудочно-кишечного тракта;
- Эозинофильный – отмечается при аллергической реакции;
- Моноцитарный – возникает при раковых новообразованиях и бактериальной инфекции.
- Иммунодефицитные состояния (ВИЧ, СПИД);
- Острые вирусные инфекции (корь, ветрянка, краснуха);
- Туберкулез, сепсис;
- Истощение костного мозга;
- Лучевая болезнь;
- Химиотерапия;
- Пониженное артериальное давления (гипотония);
- Обезвоживание, интоксикация организма;
- Анемия (малокровие);
- Заболевания щитовидной железы (сахарный диабет, гипотиреоз);
- Радиация.
- Анализ крови сдается не позже 12 часов дня, на голодный желудок;
- За пару дней до забора крови ограничивают употребление соленой, копченой и жирной пищи;
- За день до исследования необходимо избегать стрессовых ситуаций, чрезмерных физических нагрузок;
- В день сдачи крови отменить прием лекарственных средств;
- За 10-15 минут до забора крови ребенок должен посидеть в спокойной обстановке.
- Нормализовать питание: в рационе должны преобладать белковые продукты, для этого в меню включают бобовые культуры, мясо, рыбу, цельное молоко;
- Нормализовать режим дня, отдыха, обеспечить полноценный дневной и ночной сон;
- Ликвидировать очаги воспаления;
- Снять интоксикацию организма, обеспечить обильное питье. В тяжелых случаях показана внутривенная постановка солевых растворов, глюкозы, реополиглюкина;
- Отменить прием лекарственных средств, к которым возникла гиперчувствительность;
- Заниматься с ребенком подвижными играми, совершать пешие прогулки на свежем воздухе;
- Умеренные физическая активность, занятия спортом;
- Повышать местный иммунитет настойками элеутерококка, женьшеня. Настойка женьшеня, по 5-10 капель на стакан воды, дважды в сутки;
- Поливитаминные комплексы (юнивит, компливит, аэровит), витамины группы В (никотиновая кислота, тиамин, рибофлавин). Компливит, по 1 капсуле 1 раз в день. Никотиновая кислота, по 1 таблетке 1 раз в сутки.
- Инфекционные заболевания – бронхит, пневмония, отит, менингит (воспаление оболочек головного или спинного мозга), рожа (кожная инфекционная болезнь);
- Воспалительные и гнойные процессы – плеврит (воспаление плевры легких), аппендицит, панкреатит (воспаление поджелудочной железы), перитонит (острое воспаление в брюшине), абсцесс (гнойное воспаление тканей), флегмона (разлитое гнойное воспаление тканей);
- Лейкозы – злокачественные болезни кроветворной системы;
- Хроническая почечная недостаточность;
- Инфаркт сердца, почек, селезенки, легких.
- Патологии, при которых резко уменьшается образование лейкоцитов в костном мозге;
- Некоторые болезни, протекающие с поражением селезенки (туберкулез, лимфогранулематоз);
- Инфекционные заболевания, такие как грипп, краснуха, корь, бруцеллез, малярия, вирусный гепатит;
- Системная красная волчанка;
- Развитие анемии, связанной с недостатком витамина В12.
- Воспалительные болезни почек и мочевыводящих путей – пиелонефрит острого и хронического течения, уретрит, цистит, простатит;
- Поражения почек при гломерулонефрите (остром и хроническом), амилоидозе (нарушения белкового обмена в организме), туберкулезе.
Белки в крови у новорожденного имеют следующие нормальные показатели.
Кровь у новорожденного регулярно исследуется на гемоглобин и билирубин. Крайне важно своевременно распознать патологию, избежать токсичного влияния билирубина.
Все нормы билирубина вы можете узнать на этой странице.
Особенности билирубина у новорожденных можно узнать на этой странице.
Гемоглобин фетального типа в норме, %:
Гемоглобин взрослого типа в норме, %:
Карбоксигемоглобин в процентах к общему гемоглобину:
Метгемоглобин в процентах к общему гемоглобину:
Содержание билирубина в венозной крови пуповины у здоровых новорожденных – 50 мкмоль/л.
Содержание билирубина в венозной крови пуповины у недоношенных новорожденных – 60 мкмоль/л.
Для полной оценки состояния здоровья кровь у новорожденного проверяется и на липиды. Нормы некоторых липидов и их фракций представлены ниже.
Кровь новорожденного важно проверять на содержание глюкозы. Этот показатель особое значение имеет и для недоношенных малышей.
Концентрация глюкозы в норме:
Анализ крови у новорожденного на гормоны позволяет сразу заметить какие-то нарушения.
Уровень СТГ
Среднее значение содержание тироксина в норме, мгк/100 мл:
Лейкоцитами называют форменные элементы крови, выполняющие защитную функцию в организме человека. Лейкоциты представлены клетками округлой формы, способными поглощать и впоследствии разрушать инородные белки, попадающие в организм. Тельца «наносят удар» по вредоносным микроорганизмам, переваривают их, после чего погибают. Помимо микрочастиц, способных нанести вред человеческому организму, лейкоциты борются с загрязняющими кровь мелкими частицами.
Еще одной функцией лейкоцитов является выработка антител, которые вступают в борьбу с патогенной микрофлорой. Именно благодаря этим антителам организм человека вырабатывает стойкий иммунитет к некоторым видам заболеваний, которым подвергался ранее.
Производимые костным мозгом лейкоциты у новорожденного, ребенка или взрослого движутся по кровотоку, проникая в ткани и внутренние органы, локализуются большим количеством вокруг очага воспаления, нейтрализуя пагубное влияние последнего.
Каким анализом определяются
Для определения уровня лейкоцитов в крови у ребенка необходимо сдать wbc анализ, который относится к общему исследованию. Забор крови для проведения wbc анализа производят в любом медицинском учреждении, а результаты исследования можно получить на руки уже через 15-20 минут.
Для анализа крови, как правило, забирают капиллярную кровь (из пальца руки), у новорожденных пациентов забор крови производится из пяточки при помощи специального прибора — скарификатора.
Особых мер подготовки для сдачи анализа wbc не требуется, однако специалисты отмечают важность соблюдения единственного условия: ребенок должен быть голодным. Лучше всего проводить процедуру не ранее, чем через 6-8 часов после последнего приема пищи малышом. В случае если речь идет о грудничке, то проведение анализа допускается не ранее, чем через 2 часа после еды.
Употребление питьевой негазированной воды никоим образом не влияет на результаты клинического анализа крови.
Что может повлиять на результат?
Физиологические отклонения от нормы могут быть вызваны следующими факторами:
Если хоть один из вышеперечисленных факторов имел место быть, а результат анализа показал повышенный уровень лейкоцитов, паниковать не стоит. Необходимо сдать кровь повторно, но уже соблюдая указанные правила.
Показания к проведению анализа
Это стандартная процедура, которая помогает выявить какие-либо отклонения на ранних стадиях. Показаниями к проведению дальнейших анализов могут быть как наличие заболеваний или подозрений на патологию, а так же профилактические мероприятия.
Врач назначает ребенка исследование крови wbc при следующих болезнях и состояниях:
Норма и отклонения от нормы
Норма лейкоцитов у новорожденных, например, в 1000 раз больше, чем у людей старше 20 лет. Лейкоциты измеряют в миллиардах на 1 литр крови (10*9). Норма лейкоцитов — величина не постоянная и изменяется с возрастом ребенка:
Если у ребенка обнаруживается высокое содержание лейкоцитов, речь идет о лейкоцитозе. Развитие лейкоцитоза может быть вызвано следующими причинами:
Если малыш перед анализом перенес эмоциональную или психическую нагрузку, играл в активные игры, подвергся температурным колебаниям, находится на лечении какими-либо медикаментами или поел незадолго до проведения процедуры, то результаты анализа покажут повышенное содержание белых телец в крови. Во избежание погрешности в результате необходимо учитывать возможность влияния описанных факторов. Физиологический лейкоцитоз не несет в себе опасности, а уровень лейкоцитов приходит в норму самостоятельно.
Лейкоцитоз часто встречается у детей в возрасте до 12 месяцев. Такое состояние специалисты объясняют периодом формирования системы иммунитета. Если вскармливание малыша производится материнским молоком, то антитела он получает непосредственно от матери. В случае если малыш находится на искусственном питании, иммунитет более слабый, что объясняет скачки в показателях анализа.
Искажения данных о содержании лейкоцитов могут происходить под влиянием стресса, эмоциональных нагрузок.
Патологический лейкоцитоз может быть вызван корью, герпесом, ВИЧ-инфекцией, гриппом, ОРВИ, краснухой, мононуклеозом инфекционного происхождения и пр. Бактерии и грибки также могут спровоцировать рост лейкоцитов в крови.
Если у ребенка есть скрытый или явный воспалительный очаг, то анализ крови обязательно покажет значительное отклонение от нормы белых телец в большую сторону.
Любой вид травмы незамедлительно запускает в детском организме иммунные процессы. Даже незначительные порезы или ожоги могут отобразиться в анализе крови повышенным уровнем лейкоцитов.
В случае если уровень лейкоцитов выше условной нормы более чем в 10 раз, очень велика вероятность развития лейкемии или лейкоза.
При этих патологиях лейкоциты подвергаются мутации и начинают активное деление.
Симптомы лейкоцитоза
Часто лейкоцитоз протекает без симптомов и обнаруживается лишь при профилактическом исследовании крови. Наличие же симптоматики говорит о развитии у ребенка вирусной инфекции или воспалительного процесса.
Лечение лейкоцитоза сводится к устранению причин его вызвавших, для чего могут быть назначены препараты следующих групп:
Очень редко применяют «чистку» крови от лишних белых телец — лейкаферез.
Состояние, при котором уровень лейкоцитов в крови заметно снижен, называется лейкопенией. Детская лейкопения характеризуется отклонением от нижней границы нормы на 2 и более единиц.
Лейкопения развивается из-за недостаточного образования лейкоцитов или из-за скорой их гибели.
У детей лейкопения проявляется значительным снижением функций иммунной системы. Малыш подвержен частым простудным заболеваниям, страдает от фурункулов. У большинства детей с лейкопенией обнаруживается пародонтит. Нередко маленький пациент отстает в физическом развитии, плохо набирает вес.
Профилактика отклонений уровня
Незначительные колебания нормы лейкоцитов у пациентов младшего возраста не всегда указывают на наличие болезни. Если после проведения анализа родителям сообщили, что норма содержания повышена или понижена, лучше сдать кровь на повторный анализ.
Если же отклонения от нормальных показателей подтвердились, родители должны помнить, что залогом успешного лечения их малыша является беспрекословное и обязательное выполнение рекомендаций врача. Не следует полагаться на волю случая и ждать, что малыш поправится сам.
Только своевременная диагностика и адекватное лечение помогут избежать серьезных, порой плачевных последствий.
Лейкоциты в крови у детей и новорожденных: норма и причины отклонений
Правила сдачи анализа
Нормализация уровня лейкоцитов
Лейкоциты у новорожденных в крови и моче
В диагностике состояния здоровья человека главное место занимают анализы крови и мочи. По результатам таких исследований врач может определить причину плохого самочувствия, заподозрить наличие многих болезней. Расшифровывая результаты анализа, доктор сравнивает значения основных характеристик крови или мочи с их нормальным уровнем. Отклонения таких показаний могут указывать на наличие тех или иных заболеваний.
Анализы крови и мочи проводятся в первые сутки рождения ребенка. Одной из основных характеристик таких исследований является уровень лейкоцитов у новорожденных деток. Рассмотрим, что собой представляет данный показатель и почему возможны его отклонения от нормы.
Лейкоциты, или белые кровяные тельца, являются клетками иммунной системы человека. Они имеют округлую или неправильную форму и разную величину. Эти белые составляющие крови называют главным защитным фактором в борьбе организма с разными заболеваниями. В лейкоцитах содержатся специальные ферменты, которые способны «переваривать» чужеродные микроорганизмы, расщеплять продукты распада, образующиеся в процессе жизнедеятельности человека. Некоторые виды телец продуцируют антитела – особые белки, которые уничтожают патогенные бактерии, вирусы и другие микроорганизмы, проникающие в организм. Местом их образования и созревания является костный мозг. Лейкоциты у новорожденных определяют в анализе крови и мочи. Существуют нормы данного показателя для детей разного возраста.
Лейкоциты у новорожденных в крови
Норма лейкоцитов у новорожденных в анализе крови зависит от их возраста. Так, в первые сутки после рождения она составляет 8,5-24,5×10 9 /л. После первого месяца жизни значение этой характеристики крови должно находиться в пределах 6,5-13,5×10 9 /л. У шестимесячного ребенка норма содержания лейкоцитов в крови – 5,5-12,5×10 9 /л.
Отклонения от нормы могут быть как в сторону увеличения, так и в сторону уменьшения. Повышение лейкоцитов называют лейкоцитозом. В первые сутки после рождения наблюдается физиологический лейкоцитоз, что является обычным физиологическим явлением. Затем уровень этих клеток крови постепенно снижается.
Повышенные лейкоциты у новорожденного могут указывать на развитие многих заболеваний. Наиболее часто причиной лейкоцитоза бывают следующие состояния и болезни:
В некоторых случаях наблюдается снижение уровня лейкоцитов у новорожденных. Данное состояние специалисты называют лейкопенией. Пониженные лейкоциты бывают вследствие развития таких состояний:
Нередко лейкопения встречается при лечении новорожденных антибактериальными, противовоспалительными препаратами, а также лекарственными средствами, которые угнетают функцию щитовидной железы.
Лейкоциты в моче у новорожденного
Лейкоциты у новорожденного в моче определяют, изучая пробу материала под микроскопом или анализатором. Данный показатель измеряется количеством клеток лейкоцитов, видимых в поле зрения микроскопа. В моче норма лейкоцитов у новорожденных мальчиков составляет до 5 единиц, у новорожденных девочек – до 8.
Повышение уровня лейкоцитов в моче называется лейкоцитурией. Данное состояние наблюдается в следующих случаях:
Достаточно часто причиной повышенных лейкоцитов у новорожденных бывает неправильный сбор мочи на анализ. Важно перед началом забора тщательно подмыть ребенка. Посуда для сбора мочи должна быть чистой, можно воспользоваться специальным контейнером, который продается в аптеке. Нередко при получении плохих результатов исследования доктор направляет ребенка на повторный анализ, чтобы избежать ошибки.
Но даже в случае подтверждения результата на основании одного лишь значения лейкоцитов у новорожденных диагноз не устанавливается. Врач назначает дополнительные обследования и анализы, и только после их проведения подбирает необходимое лечение для ребенка.
Источники:
https://www.o-krohe.ru/analizy-rebenka/krov/norma-lejkocitov/
https://serdec.ru/krov/norma-leykocitov-krovi-rebenka-izmeneniya
https://krov.expert/analiz/obshhij/lejkotsity-v-krovi-u-rebenka.html
https://www.pervenez.ru/krov_u_novorozhdennogo.html
Узнаем норму лейкоцитов в крови у детей
https://vseanalizy.com/obshhiy-analiz-krovi/leikocity/norma-lejkocitov-u-detej.html
https://lady7.net/lejkocity-u-novorozhdennyh-v-krovi-i-moche.html
Норма лейкоцитов у ребенка в 3 месяца
Оглавление:
Норма у детей
- для новорожденных – 8-25Х10⁹/л;
- в первую неделю – 7-18Х10⁹/л;
- первый месяц – 6,5-14Х10⁹/л;
- первые полгода – 5,5-12Х10⁹/л;
- вторые полгода – 6-12Х10⁹/л;
- второй год – 6-17Х10⁹/л;
- от 2 до 12 лет – 4-5,2Х10⁹/л;
- от 12 лет – как у взрослых – 4-8,8Х10⁹/л.
- нейтрофилы сегментоядерные – 59%;
- нейтрофилы палочкоядерные – 2%;
- базофилы – 0-1%;
- эозинофилы – 1-4%;
- лимфоциты – 46%;
- моноциты – 8%.
Лейкоциты выше нормы
- при бактериальных инфекциях;
- аллергических реакциях;
- хроническом лимфолейкозе;
- травмах и ожогах;
- шоковых состояниях;
- воспалительных процессах разной природы;
- при диабетической коме;
- почечной клике;
- внутреннем кровотечении;
- ревматизме в стадии обострения;
- при злокачественных опухолях;
- после прививок;
- после приема лекарств;
- во время реабилитационного периода после оперативного лечения.
Лейкоциты понижены
- физическое и психическое истощение;
- гипотонию и сниженный тонус организма;
- гепатиты, ветрянку, краснуху, тиф, мононуклеоз;
- острую аллергию;
- острый лейкоз;
- анафилактический шок;
- поражение костного мозга;
- лучевую болезнь;
- последствия длительного приема антибиотиков, спазмолитиков, противовоспалительных, противосудорожных медикаментов;
- длительное голодание.
Что делать при пониженных или повышенных лейкоцитах у детей?
Заключение
Источник: https://serdec.ru/krov/norma-leykocitov-krovi-rebenka-izmeneniya
Норма лейкоцитов в крови у детей
Для того чтобы контролировать состояние организма, необходимо время от времени тестировать кровь. Отклонения и изменения в ее составе укажут на появившиеся проблемы. Оперативная информация о возможных патологиях поможет вовремя их ликвидировать.
Особенно это актуально для детского организма, который растет и нуждается в своевременной защите. Важная миссия в этом процессе отведена лейкоцитам – форменным элементам крови.
Предназначение этих белых клеток – обеспечить организму защиту от болезнетворных бактерий и чужеродных белков. На них у лейкоцитов развита особенная чувствительность.
Спасая организм от чужаков, белые клетки гибнут. Их заменяют новые лейкоциты. Для соблюдения баланса необходимо, чтобы процесс продуцирования белой крови не останавливался. Не менее важно, чтобы количество клеток оставалось в необходимом диапазоне.
Роль лейкоцитов в детском организме
По содержанию в крови лейкоцитов предварительно оценивается общее состояние детского организма. Эти данные демонстрируют уровень сопротивляемости различного рода инфекциям, признаки нарушений или патологических процессов.
Продуцирование лейкоцитов возложено на костный мозг. Оттуда они попадают в кровеносное русло, легко проникают в межклеточное пространство. Получив информацию о воспалении, клетки моментально собираются в месте его очага и пытаются ликвидировать болезнетворные микроорганизмы.
Лейкоциты в детском организме:
- уничтожают бактериальную инфекцию, проникшую в кровь;
- занимаются обезвреживанием и поглощением чужеродных и нездоровых агентов;
- борются с веществами, провоцирующими аллергические процессы;
- оказывают содействие в восстановлении после травм;
- выступают разведчиками, фиксирующими место и время проникновения вредоносных частиц.
На лейкоциты возложена ответственность за сохранение на достаточном уровне общего иммунитета и укрепление иммунной памяти. Они охраняют организм малыша от развития болезней, все-таки проникших в его ткани и органы.
По своему составу лейкоциты неоднородны. Эти элементы крови представлены пятью видами клеток, а именно:
Каждый вид лейкоцитов защищает организм от конкретных чужаков. Одни расправляются с вирусами, другие ответственны за уничтожение бактерий, глистов, аллергенов.
Поэтому для правильного диагностирования важна информация не только об абсолютном количестве лейкоцитов. Необходимо зафиксировать процентное соотношение их видов, составить так называемую лейкоцитарную формулу.
Лейкоциты в крови у детей: норма
В медицинских тестах лейкоциты обозначаются латинскими буквами WBC. Измеряются они миллиардами на один литр крови.
У младенца, только появившегося на свет, уровень лейкоцитов значительно выше, чем у взрослых. Так организм малыша реагирует на переход из стерильной среды материнской утробы в очень загрязненный мир. Ему нужна серьезная защита от микроорганизмов и бактерий.
Постепенно оптимальное содержание лейкоцитов уменьшается и составляет:
В период полового созревания оптимальный уровень лейкоцитов постепенно становится равен норме показателей для взрослых и фиксируется в диапазоне от 4,2 до 10,5. Иммунитет ребенка становится достаточно крепким, чтобы противостоять патологиям.
При изучении результатов тестов на лейкоциты учитывается их неоднородность. Нередко содержание белых клеток не выходит за пределы нормы, а вот их соотношение меняется в нежелательном направлении.
У малышей от одного года до пяти оптимальные показатели лейкоцитарной формулы выглядят так:
Данные лейкоцитарной формулы помогают не только зафиксировать зарождение у малыша заболевания, но и выявить причины, формы инфекции, ее интенсивность.
Небольшое превышение лейкоцитами нормы свидетельствует о незначительной патологии или недуге средней тяжести.
Легкая простуда повышает содержание белых клеток на несколько пунктов. Длительное инфекционное заболевание заставляет лейкоциты усиленно поглощать и обезвреживать нездоровые микроорганизмы. Количество белых клеток может сократиться и опуститься ниже нормы.
При наличии хорошего иммунитета состояние постепенно нормализуется, организм ребенка справляется с недугом. Концентрация лейкоцитов вместе с остальными составными крови возвращается в нормальные пределы.
Отклонение лейкоцитов от нормы: причины
Состояние, при котором фиксируется отклонение количества белых клеток от оптимально уровня, называется:
- Лейкоцитоз – когда лейкоциты превышают норму.
- Лейкопения – отличается пониженным содержанием лейкоцитов.
Оба состояния чаще всего выступают следствием нежелательных болезненных процессов, происходящих в организме малыша.
Лейкоциты повышены
Лейкоцитоз – один из главных признаков зарождения в детском организме воспалительных и гнойных процессов.
Количество белой крови повышается при всех инфекциях вирусного происхождения. Лейкоцитоз является следствием развития недугов:
- ОРВИ и гриппа;
- бронхита и пневмонии;
- отита и ангины;
- краснухи и ветрянки.
Рост лейкоцитов возможен и в случае:
Когда в детском организме поселились паразиты, то наблюдается рост уровня эозинофилов.
Возможны причины лейкоцитоза более серьезные и опасные:
- Лейкоз – злокачественный недуг крови. Заболевание до определенного времени проходит бессимптомно. Выявить его может только анализ крови.
У крошек, которым отроду всего несколько дней, лейкоцитоз свидетельствует о наличии лейкоза врожденного. Дело в том, что любые воспалительные процессы в этот жизненный период почти не происходят.
Повышенные лейкоциты фиксируются также после:
- прививок;
- эмоциональных перегрузок;
- активных игр и беготни;
- обильной пищи.
Паниковать нельзя, ведь единичный рост лейкоцитов чаще всего быстро проходит. Беспокоиться нужно тогда, когда все остальные показатели крови сдвинулись с нормальных отметок, и наблюдается ухудшение общего состояния малыша.
Лейкоциты понижены
Лейкопения у детей встречается реже по сравнению с лейкоцитозом. Но такое состояние также нежелательно. Оно сигнализирует о нарушении работы иммунной системы, которая начала вырабатывать клетки в меньшем количестве.
Лейкопения может вызываться:
- Наследственной патологией.
- Тяжелыми недугами: лейкоз, патологии костного мозга, аллергия.
- Вирусными инфекциями: ветрянка, краснуха.
Когда все перечисленные причины исключены, то лейкопения – результат понижения тонуса детского организма, физического и психического истощения. Очевидно, что малыш болел и принимал множество медикаментов. Постепенно организм восстановит свои утраченные силы.
Контролировать уровень лейкоцитов у малышей необходимо регулярно. Это обеспечит своевременное выявление патологий и их быстрое лечение.
Чтобы ребенок получил меньше стрессов во время забора крови из пальчика, разумно запастись автоматическим скарификатором. С ним процедура перестанет быть мучением для малыша и мамы и превратится в небольшую игру.
Источник: https://onwomen.ru/norma-lejkocitov-v-krovi-u-detej.html
Норма лейкоцитов в крови у детей
Роль лейкоцитов и их виды
- Нейтрофилы – самая многочисленная группа лейкоцитов с гранулами, особенностью которой является наличие форм на разной стадии созревания (юные, молодые, зрелые). Главной задачей таких клеток является борьба с бактериями, а на основе оценки соотношения форм нейтрофилов можно судить о наличии разных патологий.
- Эозинофилы представлены клетками, в которых тоже имеются гранулы. Такие лейкоциты призваны защищать детский организм от аллергенов, а также от паразитов и простейших.
- Базофилы менее многочисленны, чем другие лейкоциты с гранулами. Основной задачей таких клеток является выделение в кровь биогенных аминов, чтобы обеспечить определенные иммунные реакции.
- Лимфоциты – крупная группа лейкоцитов без гранул, необходимая для иммунных реакций. Такие клетки защищают ребенка от вирусных инфекций.
- Моноцитами называют вид лейкоцитов без гранул, способный поглощать бактерии, отмершие клетки и прочие вещества с целью их удаления из детского организма (они становятся макрофагами).
- Плазматические клетки – наименее многочисленная группа лейкоцитов, задачей которой является образование антител. Такие белые тельца в норме встречаются лишь у детей.
Что влияет на количество лейкоцитов
- Возраста. Максимальное количество лейкоцитов в кровотоке наблюдается у новорожденного, а по мере роста малыша их число постепенно понижается. Именно поэтому для правильной интерпретации анализа крови важно знать возраст ребенка, ведь, скажем, результаты в 5 месяцев, в 2 года или в 3 года будут отличаться.
- Физической активности ребенка. После нагрузки, например, активной игры или бега, число лейкоцитов будет ненадолго возрастать. Также их повышение может быть условлено эмоциональным напряжением.
- Приема пищи. В течение несколько часов после него у ребенка будет диагностироваться лейкоцитоз.
- Наличия разных заболеваний. При одних патологиях число лейкоцитов возрастает (иногда в несколько раз), а при других – понижается.
Как определяют число лейкоцитов
Как сдавать анализ
- Ребенок перед сдачей крови не должен есть минимум 8 часов, а если это грудничок, то перерыв от кормления до забора крови должен составлять минимум 2 часа.
- Нельзя разрешать ребенку перед сдачей анализа бегать. Лучше всего прийти в поликлинику заблаговременно и в течениеминут до забора крови посидеть спокойно в коридоре.
- Постарайтесь успокоить ребенка, чтобы он не переживал перед сдачей крови и не плакал, поскольку эмоциональные нагрузки сказываются на результатах.
- Не допускайте перепада температур, поэтому не стоит заходить в кабинет сдавать кровь сразу же после того, как вы пришли в поликлинику с улицы.
Таблица по возрасту
Норма общего анализа крови у детей, расшифровка результатов, таблицы
Общий анализ крови у детей – это одно из самых важных исследований, позволяющее получить информацию о состоянии здоровья ребенка. Правильная расшифровка результатов дает возможность выявить различные отклонения и вовремя направить ребенка к нужному специалисту.
Правила сдачи анализа
Общий анализ крови (ОАК) считается самым доступным и информативным способом оценки состояния здоровья ребенка. Это исследование дает возможность обнаружить патологические процессы в организме, а также узнать о том, справляется ли иммунная система со своей работой. С помощью такого простого исследования можно вовремя обнаружить самые разные заболевания, включая онкологические процессы и другие серьезные проблемы.
Правила забора материала на исследование
- Кровь берется из пальца или из вены. Предварительно место прокола обрабатывается антисептиком.
- Кровь из пальца берется с помощью стерильного скарификатора. Кровь из вены забирают шприцом.
- Для хранения материала используются специальные вакуумные пробирки.
- Подготовка к обследованию не требуется.
- ОАК годен в течение 1 месяца.
Основные показатели ОАК
Общий анализ крови включает в себя определение следующих показателей.
Красные кровяные клетки. Переносят кислород и забирают отработанный углекислый газ.
Молодые формы эритроцитов. Отражают работу костного мозга.
Специфический белок, способный связывать кислород и переносить его к клеткам. У плода функционирует фетальный гемоглобин, который после рождения сменяется на нормальный.
Показатель, отражающий соотношение объема всех эритроцитов к общему объему крови.
Отражает интенсивность окраски эритроцитов.
Белые кровяные клетки, отвечающие за иммунитет. Среди них выделяют следующие группы:
- зернистые лейкоциты (нейтрофилы, эозинофилы, базофилы) обеспечивают защиту от инфекционных агентов;
- лимфоциты синтезируют антитела и уничтожают чужеродные антигены;
- моноциты обеспечивают фагоцитоз (поглощение микробов и погибших клеток).
Нейтрофилы, в свою очередь, делятся на сегментоядерные (зрелые формы) и палочкоядерные (незрелые). Отдельно выделяют юные нейтрофилы, которые в норме в крови не присутствуют.
Количество лейкоцитов в крови ребенка существенно меняется на протяжении первых лет жизни. В возрасте 5-6 месяцев и 4-5 лет происходит перекрест лейкоцитарной формулы (выравнивание содержания нейтрофилов и лимфоцитов).
Кровяные пластинки. Отвечают за свертывание крови.
Нормальные значения общего анализа крови
Норма общего анализа крови различается у новорожденных, грудничков и детей старшего возраста. Нормальные показатели ОАК у взрослых также будут существенно отличаться. В среднем параметры общего анализа крови приближаются к норме взрослого человека в возрасте 12 лет. Основные показатели можно посмотреть в таблице.
Таблица №1. Норма ОАК у детей до 1 года
Таблица №2. Норма ОАК у детей от 1 года до 12 лет
В современных условиях расшифровка общего анализа крови часто проводится автоматически. При этом результаты будут выданы на бланке не в привычном виде, а условными обозначениями. Оценить такой анализ самостоятельно бывает довольно сложно.
Основные показатели ОАК будут выглядеть так:
- WBC – лейкоциты;
- RBC – эритроциты;
- Hb – гемоглобин;
- Ht – гематокрит;
- PLT – тромбоциты;
- LYM – лимфоциты;
- MON – моноциты;
- GRA – гранулоциты (палочкоядерные и сегментоядерные);
- EOS – эозинофилы;
- BAS – базофилы.
Норма для каждого показателя приведена в таблицах.
При отклонении результатов от нормы обязательно обратитесь к врачу.
Важные аспекты
Нормы ОАК у ребенка постоянно меняются, и в этом нет ничего удивительного. Результаты исследования будут отличаться у новорожденного, грудничка и малыша первых лет жизни. Только в возрастелет показатели общего анализа крови приблизятся к параметрам взрослого человека. Для родителей наибольшее значение имеют следующие изменения.
Сразу после рождения в крови младенца находится большое количество гемоглобина, эритроцитов и ретикулоцитов. При рождении малыш испытывает неизбежную гипоксию, и его организм пытается приспособиться к новым условиям существования. Начинается усиленная выработка красных кровяных клеток, что отражается в анализе крови ребенка.
В 2-4 месяца у грудничка развивается физиологическая анемия. Весь период внутриутробного развития в крови плода циркулировал фетальный гемоглобин. После рождения его количество уменьшается, а ему на смену приходит нормальный гемоглобин. Такое состояние длится до 6 месяцев, после чего показатели крови снова заметно меняются.
Перекрест лейкоцитарной формулы
Лейкоцитарная формула – это процентное соотношение различных форм лейкоцитов (WBC). Ее значения меняются на протяжении первых лет жизни ребенка. Сразу после рождения отмечается увеличение числа нейтрофилов (сегментоядерных и юных форм). При этом количество лимфоцитов (LYM) остается достаточно низким. На 5-6 день концентрация лимфоцитов и нейтрофилов становится примерно одинаковой. Такое явление называется первый перекрест лейкоцитарной формулы.
После 6-го дня жизни количество нейтрофилов продолжает снижаться. Минимум сегментоядерных нейтрофилов отмечается у грудничка в возрасте 5-6 месяцев. Затем концентрация нейтрофилов снова растет, а количество лимфоцитов начинает постепенно уменьшаться. На 4-5 году жизни ребенка возникает второй перекрест лейкоцитарной формулы. Далее концентрация сегментоядерных и юных нейтрофилов будет постепенно расти, достигая нормы взрослого человека к 12 годам.
Отклонения в ОАК
Детский анализ крови отражает все изменения, происходящие в организме ребенка. Расшифровка ОАК позволяет выявить различные заболевания всех внутренних органов и систем. При оценке результатов следует ориентироваться на нормы лаборатории, где было проведено исследование. Обычно нормальные показатели ОАК располагаются на бланке справа от полученных данных.
Обратитесь к врачу для пояснения результатов анализа крови.
Расшифровка результатов ОАК обычно не вызывает особых сложностей.
Гемоглобин выше нормы встречается при выраженном обезвоживании, некоторых заболеваниях почек, сердца и сосудов. Снижение уровня гемоглобина говорит о развитии анемии. Очень низкий гемоглобин встречается при лейкозах и некоторых врожденных заболеваниях крови.
Рост эритроцитов характерен для обезвоживания, легочной и сердечной недостаточности. Низкий уровень эритроцитов – признак анемии, опухолевых процессов или аутоиммунных заболеваний.
Белые клетки крови растут при бактериальных воспалительных процессах и некоторых онкологических заболеваниях. Физиологическое увеличение лейкоцитов отмечается после приема пищи и физической нагрузки. Снижение WBC встречается при вирусных инфекциях и аутоиммунных заболеваниях.
Сдвиг лейкоцитарной формулы влево – это выход в кровь незрелых нейтрофилов. Такое состояние наблюдается при некоторых инфекционных заболеваниях, интоксикациях и значительной кровопотере.
Сдвиг лейкоцитарной формулы вправо характеризуется увеличением доли зрелых лейкоцитов. Такое возможно при проживании в экологически неблагополучном районе и при некоторых болезнях легких.
Количество нейтрофилов возрастает при многих инфекциях и нарушении обмена веществ. Снижение нейтрофилов характерно для вирусных инфекций, болезней крови и щитовидной железы.
Эозинофилы растут при аллергических реакциях и паразитарном заражении. Снижение эозинофилов говорит о тяжелом инфекционном процессе или отравлении.
Рост моноцитов отмечается при вирусной или грибковой инфекции, а также при различных аутоиммунных заболеваниях. Туберкулез и некоторые другие специфические болезни также приводят к моноцитозу. Снижение количества моноцитов указывает на онкологические заболевания или гнойные процессы в организме.
Лимфоциты увеличиваются при вирусных инфекциях и болезнях крови. Уменьшение концентрации лимфоцитов отмечается туберкулезе, ВИЧ-инфекции, аутоиммунных заболеваниях и почечной недостаточности.
Тромбоциты увеличиваются после любой кровопотери, в том числе и в результате хирургических операций. Также тромбоциты растут при обострении аутоиммунных заболеваний и в случае нарушений в системе гемостаза. Снижаются тромбоциты при врожденных болезнях крови и некоторых инфекционных процессах. Низкие тромбоциты могут встречаться в одной из стадий развития ДВС-синдрома и при других не менее серьезных заболеваниях.
Расшифровкой общего анализа крови у детей должен заниматься врач. Только специалист сможет оценить все параметры ОАК и дать верную трактовку полученным результатам.
Источник: https://therebenok.ru/zdorove/diagnostika/obshhij-analiz-krovi-u-detej.html
Общий анализ крови у детей. Норма и расшифровка результатов
Общий анализ крови считается одним из самых доступных, простых и информативных методов исследования, которые применяются у детей в любого возраста, начиная с момента рождения. В медицинской терминологии это исследование называют клиническим анализом крови.
Подготовка к сдаче общего анализа крови
Особой подготовки к исследованию не требуется, однако есть одно условие: чтобы результат был достоверным, нужно сдавать кровь утром и натощак, желательно не принимать пищу в течение 8, а лучше 12 часов, а пить только воду. Бывают ситуации, особенно угрожающие жизни, при которых в течение дня нужно определять показатели крови несколько раз в день или в сутки. Это делается для наблюдения за динамикой состояния ребёнка и оценки эффективности лечения, при этом время приёма пищи не учитывается.
Если ребёнок очень маленький, взять у него кровь натощак трудно, поэтому это можно сделать через или полтора или два часа после еды.
Показания к общему анализу крови
Для назначения клинического анализа крови существует ряд показаний:
— появление у ребенка каких-либо, неподдающихся простому объяснению жалоб;
— затяжное течение на первый взгляд простых заболеваний;
— для оценки тяжести состояния больного ребёнка, а также эффективности действия назначенных для лечения препаратов;
— возникновение осложнений в течении заболеваний;
— профилактическое обследование здоровых детей 1 раз в год;
— периодическое обследование хронически-больных детей несколько раз в год(2 раза и более) в зависимости от того или иного заболевания;
Как у детей берут кровь для общего анализа
Забор крови для общего анализа крови производится из капиллярной крови (из мелких наружных сосудов) пальцев руки или ноги, у новорождённых детей иногда берут кровь из пятки.
Каплю крови капают на маленькое стёклышко и растирают другим стеклом, окрашивается специальным красителем. Получается мазок, который затем рассматривает лаборант под микроскопом и подсчитывает количество различных клеток крови на стекле.
Состав крови в норме
Кровь человека состоит из белой и красной крови. В общем анализе крови определяют такие показатели красной крови: эритроциты, гемоглобин, цветовой показатель, гематокрит. Из показателей белой крови определяют количество лейкоцитов. Существует несколько разновидностей лейкоцитарных клеток: нейтрофилы (палочкоядерные, сегментоядерные); эозинофилы, базофилы, лимфоциты, моноциты, плазматические клетки.
Кроме подсчёта количества различных клеток крови определяют их размеры, форму, зрелость эритроцитов, а также наличие различных частичек в них.
Тромбоциты — это клетки, которые отвечают за свёртываемость крови, их
количество также подсчитывается в общем анализе крови.
Важным показателем является скорость оседания эритроцитов (СОЭ) — это выпадение эритроцитов в осадок при нахождении крови в пробирке в течении часа.
Расшифровка общего анализа крови у детей
О каких изменениях в организме говорят показатели общего анализа крови
Элементы красной крови
Эритроциты
Эритроциты переносят кислород из лёгких к органам и тканям, а углекислый газ, наоборот, забирают из тканей и транспортируют обратно в лёгкие. Это часть процесса, который называется дыханием. Предшественником эритроцита является ретикулоцит. Они не имеют ядра, поэтому называются не клетки, а красные кровяные тельца. Красный цвет они приобретают вследствие входящего в их состав гемоглобина.
Норма эритроцитов у детей зависит от возраста, но не зависит от пола. Существуют такие пределы величин:
Пуповинная кровь — 3.9 до 5.5×10¹²/л
1й 3й день жизни — 4.0 до 6.6×10¹²/л
4й — 7й день от 4.0 до 6.6×10¹²/л
2я неделя жизни от 3.6 до 6.2×10¹²/л
В 1 месяц от 3.0 до 5.4×10¹²/л
В 2 месяца от 2.7 до 4.9×10¹²/л
В 7-11 месяцев от 3.1 до 4.5×10¹² /л
В 12 месяцев от 3.6 до 4.9×10¹² /л,
От 3 до 12 лет от 3.5 до 4.7×10¹² /л
От 17 до 19 лет 3.5 до 5.6×10¹² /л
Содержание эритроцитов в крови у детей старше 13 лет соответствует таковому у взрослых и составляет от 3.6 до 5.6×10¹² /л
Уменьшение этого показателя говорит о том, что у ребёнка имеет место анемия — патологическое состояние, которое неблагоприятно сказывается на работе организма, так как нарушается снабжение. Анемия возникает в результате многих причин. Она может быть связана как с первичным поражением системы крови, так и являться симптомом многих заболеваний.
Физиологическое (не патологическое) снижение количества эритроцитов бывает при обильном потреблении жидкости, это должно носить кратковременный характер.
Увеличение числа эритроцитов свидетельствует о наличии эритроцитоза (эритремии). Это довольно редкое явление. Оно может быть патологическим и физиологическим. Физиологический эритроцитоз бывает у людей, долго проживающих в горах, при длительных физических нагрузках у детей, занимающихся спортом.
Патологическая эритремия имеет место при:
— Заболевания легких, снижающие насыщение крови кислородом
— Врожденных пороках сердца
— Выраженном обезвоживании (рвота, диарея)
— Снижение функции коры надпочечников
В некоторых случаях для диагностики заболеваний крови важно учитывать форму размер и насыщение эритроцита гемоглобином.
Изменения формы эритроцитов называется пойкилоцитозом и является признаками врожденных заболеваний (сфероцитоз, овалоцитоз, клетки в форме серпа, различные осколки вместо эритроцитов, мишенеподобные эритроциты), поражений печени, отравление свинцом и другими тяжёлыми металлами).
Изменение размеров эритроцитов называется анизоцитозом. Различают макроцитоз, микроцитоз и смешанный вариант. Эти изменения также свидетельствуют о наличии заболеваний крови и отравлении различными токсическими веществами.
Ретикулоциты – незрелые молодые эритроциты, которые могут находиться в периферической крови. Из общего числа эритроцитов в мазке крови их должно быть 0,2-1,2%. Это показатель нормальной работы костного мозга, продуцирующего новые клетки эритроцитов. Ретикулоцитоз (увеличение числа ретикулоцитов по отношению к общему количеству эритроцитов ) считается хорошим признаком если пациент лечится от анемии и, соответственно при затяжном течении заболевания прогностически неблагоприятным признаком является сохраняющийся, несмотря на проводимое лечение сниженный уровень ретикулоцитов в крови.
Гемоглобин крови
Поговорим о гемоглобине. Гемоглобин – это белковое вещество, которое составляет основную массу эритроцита. Функция его заключается в том, чтобы соединиться с кислородом, превратить его в активную форму, а затем отдать там, где он нужен, а именно тканям организма. Кроме этого, гемоглобин способен связать 15 % углекислого газа в тканях и отдать его в легких. Собственно говоря, в плане патологии всё сказанное об эритроцитах относится и к гемоглобину.
Норма гемоглобина в крови в зависимости от возраста ребёнка (грамм на литр)
Новорожденные в возрасте 0,5 месяца
в возрасте 1 месяца
Дети 2 месяца
4 месяца
6 месяцев
9 месяцев
12 месяцев
Дети от 1 года до 2 лет
Дети от 2 до 5 лет
Дети от 5 до 9 лет
Дети от 9 до 12 лет
Подростки от 12 до 14 лет15-150
Подростки от 15 до 17 лет17-153
Подростки 18лет17-155
По количеству гемоглобина в крови можно установить степень тяжести анемии.
Лёгкая степень: уровень показателя ниже нормы, но не менеее 90 гр/л
Средняя степень тяжести: от 70 до 69 гр/л
Тяжёлая: уровень гемоглобина должен быть не ниже 50 гр/л
Если цифры гемоглобина менее 50 гр/л — это крайне тяжёлая степень анемии и это состояние требует переливания крови. Содержание гемоглобина в крови человека менее 10% является смертельным.
Гематокрит в общем анализе крови
Кровь состоит из форменных элементов (эритроциты, тромбоциты, лейкоциты) и плазмы (жидкости), в которой они находятся во взвешенном состоянии. Исходя из этого существует ещё один показатель, который также входит в перечень общего анализа крови — это гематокрит. Гематокрит показывает, какую часть от общего объёма крови занимают эритроциты. Он определяется по специальной шкале после центрифугирования и разделения крови на плазму и эритроциты. В норме у детей разный, что зависит от возраста:
Новорожденные 0,33 — 0,65
Дети 1 до 2 месяцев 0,28-0,42
2 до 4 месяцев 0,31-0,44
4 до 6 месяцев 0,31-0,41
6 до 12 месяцев 0,33-0,41
1 до 2 лет 0,32-0,40
3 до 5 лет 0,32-0,42
6 до 8 лет 0,33-0,41
9 до 11 лет 0,34-0,43
Подростки 12 до 14 лет 0,34-0,44
Подростки 15 до 17 лет 0,37-0,48 0,34-0,44
Исходя из определения, справедливо полагать, что значение гематокрита увеличивается в тех случаях, когда количество эритроцитов в крови становится высоким, а это такие состояния как:
— Эритроцитоз физиологического и патологического характера (причины были указаны выше);
— Почечные заболевания (опухоли, гидронефроз), так как в почках вырабатывается эритропоэтин, который стимулирует образование эритроцитов в костном мозге;
— Обезвоживание организма (при неукротимой рвоте, ожоговой болезни, скопление жидкости в полостях тела, диабете, заболеваниях, которые сопровождаются повышенной потливостью), за счёт уменьшения объёма плазмы циркулирующей крови.
— Злокачественные заболевания крови (лейкозы)
Соответственно значение гематокрита уменьшается при снижении количества эритроцитов в крови, что наблюдается при:
— острой потере крови
— наводнении организма жидкостью, при внутривенном вливании (гипергидратации)
— увеличении количества белка в крови (гиперпротеинэмии)
Цветовой показатель
Цветовой показатель – это относительное насыщение эритроцита гемоглобином (среднее содержание гемоглобина в эритроците). Он высчитывается следующим образом: концентрация гемоглобина (гр/л) х3. Первые три цифры результата и будут выражать уровень цветового показателя. В норме у детей он изменяется в зависимости от возраста, поскольку в крови увеличивается уровень особого, взрослого гемоглобина А.
После 12 лет составляет 0,85-1,05,
С 1 года до 3х лет — 0,75-0,96,
в 12 лет он приближается к взрослой норме – 0,85-1,05
Используется цветовой показатель для диагностики различных анемий.
0,8 и менее — гипохромная (увеличение цветового показателя)
Более 1,0 — гиперхромная (уменьшение цветового показателя)
Гипохромия возникает вследствие уменьшения объема эритроцитов, или просто уменьшения количества гемоглобина в нормальном эритроците. Гипохромия всегда говорит о недостатке железа в организме. Это значит, что железо плохо усваивается костным мозгом и поэтому нарушен синтез гемоглобина, который состоит из железа и белка глобина.
Гиперхромия возникает вследствие увеличения объёма эритроцитов. Это характерный признак для анемии, вызванной недостатком витамина В12 и фолиевой кислоты. Нормохромные анемии встречаются при эндокринных заболеваниях, кровопотерях и
гемолизе (разрушении эритроцитов).
СОЭ в общем анализе крови
Что такое СОЭ? Это скорость оседания эритроцитов. Её определяют для того, чтобы определить динамику течения заболевания, а также выраженность воспалительного процесса, иногда помогает точно установить диагноз. Чем больше масса эритроцитов, тем выше СОЭ. Чем больше эритроцитов в крови (вязкость плазмы повышается), тем меньше СОЭ.
Чаще всего этот показатель увеличивается не сразу, а через 3-4 дня от начала заболевания. Бывает, максимальные цифры появляются в начале выздоровления.
СОЭ повышается при:
— после массивных кровопотерь
— болезни крови (лейкозы)
СОЭ снижается при:
— заболеваниях печени и желчного пузыря (гепатиты, желчекаменная болезнь)
— употреблении некоторых веществ (салицилатов, хлорида натрия)
Тромбоциты в общем анализе крови
Тромбоци́ты — это кровяные пластинки, которые имеют вид мелких плоских бесцветных частичек, обломков гигантских клеток мегакариоцитов, образующихся в красном костном мозге. Существуют они 2-10 дней, разрушаются в печени и селезёнке. Тромбоциты, образуя сгусток, закрывают область повреждения в сосуде, тем самым, останавливая истечение крови. Ещё они выделяют факторы роста, которые способствуют восстановлению повреждённых тканей.
Норма тромбоцитов у детей:
Новорождённые*10 9 /л
До года*10 9 /л
Старше года и далее*10 9 /л
У ребёнка может быть тромбоцитоз — увеличение тромбоцитов в крови, и тромбоцитопения — уменьшение тромбоцитов.
Тромбоцитопения возникает в результате аллергии на лекарства, может быть следствием заболеваний крови, вызвана инфекциями, интоксикациями, тиреотоксикозом (симптоматическая). Если мать больна тромбоцитопенией, то её антитела, проникая в кровь плода, разрушают его эритроциты.
К тромбоцитопении приводят некоторые вирусные и паразитарные инфекции (малярия, краснуха), этому способствует переливание крови с низким содержанием тромбоцитов.
Тромбоцитозы бывают первичные и вторичные. Первичный возникает вследствие нарушения развития стволовых клеток костного мозга,
которые продуцируют избыточное количество изменённых по строению и функции тромбоцитов. Это бывает при лейкозах.
Вторичный тромбоцитоз (реактивный) — причиной его является патологический процесс, при котором не нарушается их образование, форма и строение.Чаще всего тромбоцитоз возникает вследствие таких причин как:
— внезапное кровотечение, ревматоидный артрит, колит,
— хронические инфекции лёгких,
— остеомиелит, амилоидоз, цирроз печени,
— злокачественные заболевания (особенно легких, поджелудочной железы, болезнь Ходжкина),
— прием лекарственных препаратов (винкристин, адреналин)
— переломы трубчатых костей скелета
Элементы белой крови
Лейкоциты в ощем анализе крови
Теперь ознакомимся с компонентами белой крови. Основой её являются лейкоциты. Лейкоциты в мазке крови выглядят как округлые клетки голубого или фиолетового цвета, имеющие ядро. Существует несколько разновидностей лейкоцитов, отличаются они между собой наличием или отсутствием зернистых частичек в цитоплазме(гранулоциты и агранулоциты) и формой ядра (палочкоядерные, сегментоядерные). Сначала считают общее количество всех лейкоцитов, а затем количество каждого вида клеток. Определение процентного содержания каждого вида лейкоцитов из общего числа называется лейкоцитарной формулой.
Лейкоцитоз — увеличение количества лейкоцитов в крови. Причин для этого на сегодняшний день известно много. Лейкоцитоз бывает у здоровых детей, при приёме пищи, при физической нагрузке, приёме ванны, перед менструацией у девочек. При этом изменения будут невыраженными и кратковременными.
Содержание лейкоцитов в крови у детей:
6 месяцев 5,5-12,5
С 1 года до 6 лет 5-12
С 7 до 12 лет 4,5-10
С 13 до 18 лет 4,3-9,5
Но в основном лейкоцитоз встречается при патологии:
— воспалительные, гнойные и инфекционные заболевания. Степень увеличения показателя зависит от тяжести процесса. Если в острой стадии болезни лейкоцитоз отсутствует, это считается неблагоприятным признаком.
— инфаркты различных органов (селезёнки, почек, миокарда, лёгких)
— злокачественные новообразования и болезни крови
— после удаления селезёнки
Лейкопения — это уменьшение числа лейкоцитов в периферической крови. Причины, которые вызывают это явление:
— некоторые инфекционные заболевания (брюшной тиф, малярия, грипп, бруцеллёз, корь, краснуха, вирусный гепатит в острой фазе)
— эндокринные заболевания (акромегалия, заболевания щитовидной железы)
— при заболеваниях, связанных со снижением или отсутствием выработки лейкоцитов в костном мозге
— при отравлении бензолом, а также приеме лекарственных препаратов (нестероидные противовоспалительные, сульфаниламиды и цитостатики)
— после лучевого воздействия
— гранулоциты — в цитоплазме содержат гранулы с ферментами, которые растворяют инфекционные агенты. Это нейтрофилы, базофилы, эозинофилы
— агранулоциты – не содержат гранул. Это лимфоциты, моноциты
Нейтрофилы выполняют в организме защитную функцию — поглощают и переваривают чужеродные тела. Основная их часть находится в костном мозге, а в крови только 1%. Есть они и в тканях. В общем анализе крови они выражаются в процентах. Если количество нейтрофилов уменьшается, говорят о нейтропении, если повышается – это нейтрофилёз.
Норма нейтофилов в крови у детей(%):
12 месяцев 30-50
— у здоровых детей может быть после еды, после физической нагрузки, после стресса
— воспалительная реакция в организме бактериального, паразитарного, грибкового происхождения
— онкологические заболевания крови
— состояние после удаления селезёнки, кровопотери, обширные ожоги, электротравмы
— приём некоторых препаратов (глюккокортикоиды, адреналин)
При серьёзном, генерализованном, особенно гнойном воспалении происходит выход в кровь молодых форм нейтрофилов (миелоцитов, промиелоцитов, юных), так называемый сдвиг формулы влево. Нейтрофилёз с высоким лейкоцитозом называется лейкемоидной реакцией. Характерен для болезней крови.
Когда происходит уменьшение количества нейтрофилов в крови, говорят о нейтропении. Она встречается при:
— инфекциях вирусного происхождения (грипп, краснуха, корь, цитомегаловирусная инфекция, ВИЧ, гепатит вирусный)
— нескольких инфекциях бактериального происхождения (брюшной тиф, паратиф, бруцеллёз, сыпной тиф)
— инфекциях, вызванных простейшими (малярия, токсоплазмоз)
— воспалительных заболеваниях генерализованного характера, когда происходит истощение костного мозга
— как побочное действие некоторых препаратов(цитостатики, антитиреоидные, антибиотики, противосудорожные, сульфаниламиды)
— системной красной волчанке, когда нейтрофилы разрушаются собственными антителами организма
— несбалансированном питании (дефицит витаминов В12 и фолиевой кислоты)
— крайней недостаточности массы тела истощении
— врождённой недостаточности костного мозга с нарушением или отсутствием выработки нейтрофилов
Базофилы — это клетки крови гранулоцитарного типа Они так же как и все лейкоциты участвуют в воспалительной реакции и в иммунном ответе организма на чужеродные агенты.
Нормальные величины содержания базофилов в крови у детей(%):
Причины базофилии (увеличения в крови).
— хронические заболевания желудочно-кишечного тракта, язвенный колит.
— снижении функции щитовидной железы
— анемии, связанные с разрушением эритроцитов в крови
— приём антитиреоидных препаратов
Базофилопения — снижение базофилов в крови. Причины базофилопении:
— усиление функции щитовидной железы
Следующие клетки, которые определяются при общем анализе крови у детей, это эозинофилы.
Эозинофилы – клетки гранулоцитарного ряда. Но они не содержат веществ, которые растворяют чужеродные тела. Эозинофилы являются клетками, поглощающими имунные комплексы. Количество эозинофилов у детей одинаково в любом возрасте и колеблется в пределах 1-5%.
Повышение эозинофилов в крови (эозинофилия) возникает:
— При заболеваниях аллергического происхождения :бронхиальная астма, крапивница, сенная лихорадка, ангионевротический отек, сывороточная болезнь, лекарственная болезнь
— При паразитарных заболеваниях: трихинеллез, эхинококкоз, описторхоз, аскаридоз, дифиллоботриоз, лямблиоз, малярия
— При заболеваниях, связанных с аутоиммунными процессами: узелковый периартериит, -ревматоидный артрит, склеродермия, системная красная волчанка
— При некоторых кожных заболеваниях: дерматит, экзема, пузырчатка, кожный лишай
— Заболеваниях крови опухолевого происхождения
Эозинопения — снижение количества или отсутствие эозинофилов в крови, возникает при:
— острой бактериальной инфекции
— при приёме глюкокортикоидов
Моноциты – клетки белой крови, которые не содержат гранул, имеют большие размеры. Их основная функция поглощать и растворять вредные микроорганизмы. Повышенное количество их в крови говорит о наличии в организме вирусной инфекции: (инфекционный мононуклеоз), токсоплазмоза, малярии, сифилиса, бруцеллеза; высокие моноциты в крови являются одним из признаков тяжело протекающих инфекционных процессов — туберкулеза, заболеваний сердца, некоторых форм лейкозов, а также злокачественных заболеваний лимфатической системы.
Норма моноцитов 2-11% у детей до 12 лет, с 12 до 18 лет норма их в крови составляет 3-12%.
Моноцитопения — это снижение или отсутствие эозинофилов в крови. Возникает при снижении функции костного мозга, возникающего при лейкозах, лучевой болезни.
Лимфоциты – это главные клетки иммунной системы. Они вырабатывают защитные антитела и способны уничтожать клетки организма, потерявшие или изменившие свои свойства. Для детей нормы лейкоцитов такие(%):
Причины лимфоцитоза (увеличения количества):
— различные инфекции (коклюш, эпидемический паротит, корь, ветряная оспа, малярия,
— лейшманиоз, токсоплазмоз, возвратный тиф, инфекционный мононуклеоз, вирусный гепатит, хронический туберкулез, вторичный сифилис);
— период выздоровления после острых инфекций (постинфекционный лимфоцитоз);
— гиперчувствительность, вызванная лекарственными препаратами;
— бронхиальная астма, гиперплазия тимуса, сывороточная болезнь;
— болезнь Крона, язвенный колит, заболевания сосудов и нервные заболевания;
— голодание, В12-дефицитная анемия, состояние после удаления селезёнки;
Причины лимфоцитопении (снижение количества лимфоцитов):
— повышенная функция надпочечников
— длительное лечение глюкокортикоидами
— сопровождает ожоги, операции, травмы
— воспаление поджелулочной железы
Однако, не следует думать, что сдав кровь на анализ, можно сразу установить диагноз и назначить правильное лечение. Иногда это получается, но важно помнить, что изменения в крови говорят всего лишь о том, что в организме происходит определённый патологический процесс, происхождение и причину которого, как правило, легко понять, если сопоставить симптомы болезни, давность их, наличие подобных заболеваний в семье, факторы, которые могли способствовать появлению заболевания и, если нужно, данные других методов исследования. Врач, расшифровывая результаты клинического анализа крови, осуществляет сложную мыслительную работу, результатом которой и будет постановка диагноза и назначение соответствующего лечения.
В то же время, нужно отметить, что небольшие отклонения от нормы некоторых показателей в общем анализе крови ещё не говорят о наличии какого-то заболевания или состояния, в каждом конкретном случае это решается индивидуально после осмотра врачом.
Источник: https://www.7gy.ru/rebenok/procedury/644-obschij-analiz-krovi-u-detej.html
Узнаем норму лейкоцитов в крови у детей
Каким анализом определяются
Для определения уровня лейкоцитов в крови у ребенка необходимо сдать wbc анализ, который относится к общему исследованию. Забор крови для проведения wbc анализа производят в любом медицинском учреждении, а результаты исследования можно получить на руки уже черезминут.
Что может повлиять на результат?
- проведение анализа после приема ребенком пищи;
- активная физическая деятельность до анализа;
- эмоциональные потрясения (страх, плач, переживания);
- пребывание в горячей ванне незадолго до забора крови;
- прием некоторых медикаментов.
Показания к проведению анализа
- анемия B12-дефицитная/железодефицитная хроническая;
- аутоиммунный хронический гастрит;
- Болезнь Бехтерева ;
- Болезнь Крона;
- Болезнь Рейно;
- бронхиальная астма;
- бруцеллез;
- брюшной тиф;
- ветряная оспа;
- гемолитическая анемия;
- гепатит;
- гипертиреоз;
- гипокортицизм;
- грипп;
- дифтерия;
- инфекционный мононуклеоз;
- инфекционный эндокардит;
- коклюш;
- корь;
- краснуха;
- лимфогранулематоз;
- малярия;
- мочекаменная болезнь;
- нефротический синдром;
- остеомиелит бедра;
- остеомиелит костей голени;
- остеомиелит пяточного бугра;
- почечная недостаточность;
- лейкоз;
- пиелонефрит;
- билиарный цирроз печени;
- перитонит;
- поликистоз почки;
- реактивный артрит;
- ревматоидный артрит;
- сахарный диабет;
- Синдром Гудпасчера;
- Синдром Кушинга;
- Синдром Шегрена;
- системная красная волчанка;
- сифилис;
- скарлатина;
- склеродермия;
- смешанное заболевание соединительной ткани;
- СПИД;
- сыпной тиф;
- тиф и паратифы;
- токсоплазмоз;
- туберкулез легких;
- туберкулез легких;
- туляремия;
- узелковый периартериит;
- узловатая эритема;
- феохромоцитома;
- хроническая почечная недостаточность;
- хронический лейкоз;
- цирроз печени;
- цитомегаловирусная инфекция;
- экзема;
- эпидемический паротит;
- эритремия;
- язвенная болезнь 12-перстной кишки.
Норма и отклонения от нормы
- у новорожденных – 8-25Х10⁹/л;
- 3-7 дней – 7-18Х10⁹/л;
- 7 дней – 1 месяц – 6,5-14Х10⁹/л;
- 2-6 месяцев – 5,5-12Х10⁹/л;
- 6-12 месяцев – 6-12Х10⁹/л;
- 1-2 года – 6-17Х10⁹/л;
- 3-15 лет – 4-5,2Х10⁹/л;
- от 15 лет – 4-8,8Х10⁹/л.
Повышенные значения
Симптомы лейкоцитоза
- повышенная утомляемость;
- слабость;
- повышение температуры;
- усиленное потоотделение;
- мышечная и суставная боль;
- расстройство сна;
- расстройство аппетита.
Лечение
- противовирусные;
- противовоспалительные;
- противомикробные;
- антигистаминные.
Пониженные значения
Причины лейкопении
- наследственные патологии кроветворения;
- различные анемии;
- нерациональное питание;
- опухолевые заболевания с метастазами в костный мозг;
- заболевания аутоиммунного характера, при которых происходит ускоренное разрушение лейкоцитов;
- влияние сильнодействующих химических веществ;
- поражения красного костного мозга;
- радиация, облучение.
Симптомы лейкопении
Профилактика отклонений уровня
- проводить регулярный медицинский осмотр малыша у педиатра;
- придерживаться нормального режима сна и бодрствования;
- чаще находиться на свежем воздухе, закаляться;
- скорректировать питание малыша таким образом, чтоб в его организм поступало большое количество витаминов и полезных микроэлементов;
- обращаться за консультацией врача при малейших подозрениях на какие-либо заболевания.
Источник: https://1pokrovi.ru/analizy-krovi/obshhij-analiz/lejkocity/normy-lejkocitov/v-krovi-u-detej.html