узи гепатобилиарной системы что это
При диагностике брюшной полости заболеваний, особенно в педиатрической практике, предпочтение отдается безболезненным, информативным, безопасным методам. Всем этим требованиям соответствует ультразвуковая диагностика.
Широкое использование ее так же обусловлено невысокой стоимостью и доступностью. УЗИ брюшной полости позволяет с высокой точностью и специфичностью, сравнимой с КТ и МРТ, диагностировать объемные образования и диффузные изменения.
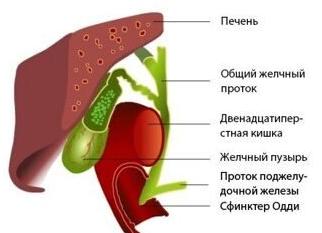
Гепатобилиарная система включает в себя некоторые органы брюшной полости, а именно: печень, желчный пузырь и внутрипеченочные и внепеченочные желчные протоки. Функция данной системы заключается в образовании, хранении, транспортировке желчи. Патологические изменения возможны на любом этапе синтеза и движения желчи. Причины, лежащие в основе данных заболеваний, могут носить как органический, так и функциональный характер.
Показания для назначения УЗИ гепатобилиарной системы:
- желтуха
- боль в правом подреберье
- диспепсические расстройства (тошнота, рвота, отрыжка, изменение цвета стула)
- динамическое наблюдение при хронических гепатитах
- аномалии развития
- желчнокаменная болезнь
- гепатомегалия
Признаки желтухи
Противопоказаний метод не имеет, однако беспокойство ребенка может значительно затруднить проведение исследования или сделать его невозможным.
Подготовка к ультразвуковому исследованию.
Перед УЗИ гепатобилиарной системы важна тщательная подготовка, которая должна начинаться не позднее, чем за 3 дня до исследования. Главная цель — снизить пневматизацию кишечника для увеличения окна визуализации. Для этого соблюдается низкоуглеводная диета. Перед исследованием исключаются или максимально ограничиваются: сырые фрукты и овощи, сдобная выпечка, газированные напитки, алкоголь, молочные продукты, жирные сорта мяса.
Энтеросорбенты назначаются в возрастной дозировке, но только в случае повышенного газообразования. В этом же случае возможно проведение очистительной клизмы вечером накануне исследования. Последний прием пищи должен проходить не позднее, чем за 6 часов до исследования. В этот период ограничивается и питье. Длительная пищевая пауза не только улучшает визуализацию, но и позволяет во время УЗИ оценить истинные размеры желчного пузыря.
У детей старшего возраста исследование проводится утром натощак и подготовка предшествует аналогичная как у взрослых, однако энтеросорбенты и очистительные клизмы в педиатрической практике используются очень редко. Порой детей просят не чистить зубы утром перед исследованием, это связано с тем, что дети зачастую глотают зубную пасту.
Трудности возникают при подготовке детей младшего, а также грудного возраста. У них выдержать пищевую паузу 6 часов невозможно, поэтому исследование проводится перед кормлением с минимальным промежутком между кормлением 3 часа. Рекомендуется ограничить питье за час до ультразвуковой диагностики. Если у ребенка вздутие живота или беспокоят кишечные колики, возможно применение препаратов симетикона в возрастных дозировках накануне исследования.
Важным этапом подготовки детей младшего возраста является психологическая подготовка и объяснение сути исследования. Ребенку доступно необходимо рассказать, что ему будут делать и что это не больно, при необходимости, взять с собой игрушку или книжку, чтоб отвлечь ребенка во время исследования.
Проведение ультразвукового исследования.
Как исследование других органов брюшной полости, исследование гепатобилиарной системы проводится лежа на спине. При необходимости, исследование может проводиться лежа на левом боку, стоя. Дети старшего возраста могут по просьбе врача задержать дыхание, что порой необходимо для лучшей визуализации внепеченочных желчных протоков. У детей грудного возраста исследование может проводится на руках матери и во время сна, что позволит в спокойной обстановке более детально провести обследование.
Исследование функции желчного пузыря.
Данный метод позволяет диагностировать нарушения одного из важнейших органов брюшной полости: желного пузыря, а также образования желчи, ее движения. Это особенно актуально в детской практике, когда часто встречаются функциональные нарушения в виде дискинезии желчного пузыря.
Ультразвуковое исследование проводится в два этапа. Первый этап аналогичен обычному исследованию, второй проводится после пищевой нагрузки. Если изначальный объем желчного пузыря был менее 8 мл, желчегонный завтрак должен быть один куриный желток или 120-150 грамм жирного йогурта. При объеме желчного пузыря более 8 мл, объем завтрака больше в два раза. Динамическое наблюдение за сокращением желчного пузыря проводится каждые 15 минут в течение часа. Максимальное сокращение (минимальный объем желчного пузыря) в норме должно приходиться на 30 минуту.
Результаты исследования.
Патология печени.
Патология у детей имеет свои особенности. Основные выявляемые изменения печени — гепатомегалия, а также кистозные образования. Опухолевые образования встречаются крайне редко. Аномалии развития печени так же редки, основную их массу составляют добавочные дольки, расположенные рядом с органом в брюшной полости, а также имеющие с ним паренхиматозную ножку.
Гепатомегалия может быть из-за перенесенных острых вирусных инфекций (чаще ротовирусных и энтеровирусных), а так же наследственных синдромов, включая болезни обмена. Практически всегда увеличение печени сопровождается изменением ее эхогенности. Изменение может быть очаговое или диффузное. Очаговые изменения наблюдается при нарушениях углеводного обмена, диффузные при гепатитах, системных заболеваниях.
Кистозные образования печени являются самой частой УЗ-находкой в детской практике. Кисты могут носить врожденный и приобретенный характер. Врожденные кисы могут быть единичные и множественные (поликистоз). Единичные кисты требуют частого контроля, так как они склонны к быстрому росту и разрушению паренхимы печени. Множественные кисты часто поражают несколько паренхиматозных органов. Не смотря на высокие компенсаторные возможности печени, печеночная недостаточность у ребенка развивается быстро. Разновидностью поликистоза является фиброполикистоз, который отличается мощным разрастанием соединительной ткани в структуре печени. Дети дошкольного и младшего школьного возраста больше подвержены эхинококковому поражению. При ультразвуковом исследовании эхинококковые кисты визуализируются как анэхогенное образование с четкой капсулой и внутренним дочерними кистами.
Патология желчного пузыря, желчевыводящих протоков.
Основную массу патологии, выявляемой в педиатрической практике, составляют аномальные формы желчного пузыря (S-образный, в виде песочных часов, «фригийский колпак») и перетяжки в полости желчного пузыря. Сейчас распространена гипердиагностика данных аномалий. Это обусловлено наличием функциональных перегибов и складок, особенно при неполном желчном пузыре.
Аномальные формы желчного пузыря
Для исключения функционального характера изменений важен полипозиционный осмотр (стоя, лежа на левом боку). При изменении положения функциональные перегибы и перетяжки исчезают. Истинные перетяжки и аномальные формы пузыря могут быть врожденными и приобретенным в результате воспалительных процессов. Более редкими аномалиями являются удвоение желчного пузыря, его аплазия, дивертикулы.
Холициститы являются редкой патологией в педиатрии. УЗ- признаками являются утолщение стенок желчного пузыря, их слоистость, изменение формы желчного пузыря и появление осадка в его полости. Факторами риска воспалительных процессов желчного пузыря являются аномалии формы, перетяжки, а также желчнокаменная болезнь. Камни, как правило, визуализируются как гиперэхогенные образования различной формы небольшого размера с дорзальным усилением, смещаемые при смене положения тела.
Холецистит на УЗИ
Практически у каждого ребенка в просвете желчного пузыря определяется небольшое количество рыхлого осадка, который возникает по причине концентрации желчи. При скоплении большого количества осадка и увеличении его плотности развивается дисхолия. Это состояние первоначально не является патологией, но при дальнейшем развитии вызывает закупорку желчных протоков, и в результате приводит к механической желтухе.
Из врожденной патологии желчных протоков встречается атрезия и кистозные аномалии. Эти аномалии могут быть как внутрипеченочных, так и внепеченочных протоков. Диагностика часто вызывает затруднение, но яркая клиника помогает выявлять эти пороки в раннем возрасте.
Уплотнение стенок желчных протоков может быть в следствие дискинезии (нарушение оттока желчи) или воспалительного характера. Изолированные холангиты встречаются редко, чаще в процесс вовлечен весь органокомплекс. Дискинезия — самая частая патология гепатобилиарной системы у детей, которая сопровождается рядом диспепсических проявлений. УЗ-картина включает в себя: уплотнение стенок желчных протоков и желчного пузыря, увеличение печени, изменение структуры печени.
Для дальнейшей тактики ведения данных пациентов важно определение типа дискинезии, который определяется в результате функциональной пробы. Если через 30 минут после желчегонного завтрака произошло сокращение желчного пузыря более 65% по сравнению с изначальным, то речь идет о гиперкинетическом типе. А если желчный пузырь сократился менее чем на 25%, то это гипокинетический тип дискинезии.
Дальнейшая тактика
Результат ультразвукового исследования должен быть оценен врачом, направившим на исследование (педиатром или гастроэнтерологом). Именно они решают вопрос о необходимости повторного исследования и через какой промежуток времени.
УЗИ гепатобилиарной системы в комплексе с определением функции желчного пузыря дает достаточно информации лечащему врачу для определения дальнейшей тактики ведения пациента. Применение эндоскопической ретроградной холангиопанкреатографии, а так же МРТ и КТ имеет место при тяжелых клинических случаях, когда результаты ультразвукового исследования, в комплексе с клинической картиной и результатами анализов, не позволяют подтвердить или опровергнуть диагноз.
Гепато-биллиарная система (л)
Методы исследования больных с заболеваниями гепато-биллиарной системы. Основные симптомы и синдромы заболеваний печени и желчевыводящих путей.
А.Л. Гребенев ПВБ с 359
Л.Л. Бобров Проп. и частная
патология внутр. болезней С. 186
— непрямой билирубин — прямой билирубин
— связанный с альбумином — связанный с глюкуроновой кислотой
— свободный — связанный
— неконъюгированный — конъюгированный
— водонерастворимый — водорастворимый
Жалобы:
-
Болевой синдром (абдоминальный болевой синдром):
а) Длительные боли чаще ноющие, тупые в области правого подреберья они связаны с:
-
хроническим холециститом (спазм гладких мышц и желчного пузыря);
-
дискинезия желчевыводящих путей в результате нарушения нормальной моторики желчного пузыря и желчных протоков;
-
при быстром и значительном увеличении печени (отек), происходит растяжение фиброзной оболочки – глиссоновой капсулы.
б) Приступообразные боли (желчная и печеночная колика) возникают внезапно и приобретают чрезвычайно резкий характер. Вначале они ограничены областью правого подреберья, но постепенно распространяются по всему животу.
Чаще при ЖКБ, возникновение болей обычно обусловлено внезапно наступающими спастическими сокращениями мышечного слоя желчного пузыря и крупных желчных протоков в результате раздражения камнем их слизистой оболочки, а также вследствие сравнительно быстро наступающего растяжения стенок желчного пузыря при застое желчи. Приступ купируется: тепло на область печени, введение холино- и миоспазмолитических средств (атропин сульфат, папаверин гидрохлорид);
-
Дискинезия желчных путей (спазм сфинктера Одди – сфинктер печеночно-поджелудочной ампулы).
Иррадиация боли:
Правое плечо, лопатку, межлопаточное пространство, правую половину шеи, головы, в поясничную область.
Боли усиливаются при глубоком дыхании, при перемене положения больного, иногда при ходьбе, тряской езде.
Провоцируют болевой синдром нарушенная диета: употребление жирной, жаренной пищи, алкоголя.
Патологию гепатобиллиарной системы необходимо прежде всего заподозрить при жалобах больного на немотивированные:
а) общую слабость,
б) быструю утомляемость,
в) снижение работоспособности,
т.е. астеновегетативный синдром.
2. Диспепсический синдром (печеночная диспепсия)
а) тошноту, рвоту. Рвота не приносит облегчения, а иногда боль усиливается после рвоты.
б) чувство горечи и сухости во рту, наличие металлического прикуса
в) снижение аппетита,
г) неустойчивый стул,
д) вздутие живота (метеоризм),
е) похудание
Эти жалобы характерны для заболеваний не только печени и желчных путей, но и других отделов пищеварительной системы. Причинами указанных явлений при заболеваниях печени и желчных путей служат расстройства секреции желчи (следовательно, переваривания жиров в кишечнике) и нарушение обезвреживающей функции печени.
а) ознобы;
б) субфебрильная температура.
Наблюдается при остром воспалительном процессе в желчном пузыре и желчных путях, при абсцессе и раке печени, гепатите, активном циррозе.
— длительную или перемежающуюся боль в суставах без их деформации и ограничений объема движений, пальпация суставов безболезненна.
-
желтушное окрашивание кожи и видимых слизистых оболочек (желтуха – icterus, отсюда иктеричность склер.) Ж.с. обусловлен накоплением желчных пигментов в крови и тканях.
-
Холестатический синдром (нарушение экскреторной функции печени):
-
кожный зуд обычно носит упорный характер и сильно беспокоит больных ночью, лишая их сна. Сильный зуд может приводить к расчесам кожи с последующим их инфицированием. Х.С. сопровождается повышением уровня в сыворотке крови ЩФ, ЛАП, ГГТФ, холестерина, -липопротеидов, конъюгированной фракции билирубина, желчных кислот.
Причиной зуда является нарушение оттока желчи и накопления в крови желчных кислот, которые раздражают находящиеся в коже чувствительные нервные окончания.
а) кровотечения из носа, десен, меноррагии
б) подкожные кровоизлияния (синяки), петехиальная сыпь.
Причина: нарушается синтез факторов свертывания крови и снижения количества и функции тромбоцитов (гиперспленизм).
-
Холецисто-кардиальный синдром.
а) кардиалгия, а иногда приступ стенокардии связан с рефлекторным спазмом коронарных артерий (пример, больную прооперировали, удалили камни и приступы прекратились);
б) преходящие нарушения ритма (экстрасистолия, пароксизмальная суправентрикулярная тахикардия);
в) изменения на ЭКГ отсутствуют, хотя зубец Т может уплощаться или становится отрицательным в отдельных отведениях.
Лабораторные синдромы при диффузных поражениях печени.
С помощью современных биохимических исследований крови можно оценить характер патологического процесса в печени и выделить ряд лабораторных синдромов, отражающих повреждения гепатоцитов, нарушения поглотительно-экскреторной и синтетической функции печени, степень иммунопатологических расстройств. Выделяют следующие синдромы: цитолитический, холестатический, синтетической недостаточности и мезенхимально-воспалительный.
1. Синдром нарушения целостности гепатоцитов (синдром цитолиза) характеризуется повышением в плазме концентрации индикаторных ферментов – АсАТ, АлАТ, ЛДГ и ее изоферментов ЛДГ4 и ЛДГ5; специфических печеночных ферментов: фруктозо-1-фосфатальдолазы, сорбитдегидрогеназы, а также ферритина, сывороточного железа, витамина В12 и билирубина, главным образом за счет повышения прямой фракции.
В оценке степени активности патологического процесса основное значение придается содержанию АлАТ и АсАТ. Повышение активности этих ферментов в сыворотке крови менее чем в 5 раз по сравнению с верхней границей нормы рассматривается как умеренная, от 5 до 10 раз – как средней степени и свыше 10 раз – как высокой степени активности.
Морфологической основой этого синдрома являются гидропическая и ацидофильная дистрофия и некроз гепатоцитов с повреждением и повышением проницаемости клеточных мембран.
2.Синдром холестаза (нарушение экскреторной функции печени) сопровождается повышением уровня в сыворотке крови ЩФ, ЛАП, ГГТФ, холестерина, -липопротеинов, конъюгированной фракции билирубина, желчных кислот, фосфолипидов, снижается экскреция бромсульфалеина (вофавердина) и радиофармакологических препаратов.
Морфологической основой внутриклеточного холестаза являются ультраструктурные изменения гепатоцита – гиперплазия гладкой цитоплазматической сети, изменения билиарного полюса гепатоцита, накопление компонентов желчи в гепатоците, которые нередко сочетаются с цитолизом гепатоцитов. При внутрипеченочном холестазе выявляют накопление желчи в желчных ходах, а при внепеченочном – расширение междольковых протоков.
-
Синдром печеночно-клеточной недостаточности проявляется уменьшением содержания в сыворотке крови общего белка и особенно альбуминов, трансферрина, холестерина, II, V, VII факторов свертывания крови, холинэстеразы, альфа-липопротеинов, но в то же время повышением билирубина за счет неконъюгированной фракции. Морфологическим субстратом синдрома являются выраженные дистрофические изменения гепатоцитов и/или значительное уменьшение функционирующей паренхимы печени вследствие ее некротических изменений.
-
Мезенхимально-воспалительный синдром характеризуется гипергаммаглобулинемией, повышением показателей белково-осадочных проб (Таката-Ара, Кадмиевая, Люголя), увеличение СОЭ, появлением в крови продуктов деградации соединительной ткани (С- реактивный белок, серомукоид и др.). Наблюдаются изменения показателей иммунных реакций (появляются антитела к субклеточным фракциям гепатоцита, ревматоидный фактор, антимитохондриальные и антиядерные антитела, изменения количества и функциональной активности Т- и -лимфоцитов, а также повышение уровня иммуноглобулинов.
-
Синдром портальной гипертензии.
Портальная гипертензия — повышение давления в бассейне воротной вены, вызванное нарушением кровотока различного происхождения и локализации – в портальных сосудах, печеночных венах и нижней полой вене.
Клиническими симптомами с.п.г. являются развитие коллатерального кровообращения, кровотечение из варикозно — расширенных коллатералей, асцит, спленомегалия.
Whipple ввел деления портальной гипертензии на:
-
подпеченочную – препятствие в стволе воротной вены или ее крупных ветвях;
-
внутрипеченочную – препятствие кровотоку находится в самой печени (гепатит, цирроз);
-
надпеченочную (болезнь Бадда-Киари) препятствие локализуется во внеорганных отделах печеночных вен или в нижней полой вене проксимальнее места впадения в нее печеночных вен.
С.Д. Подымова, 1984 г. с.55.
Гепатолиенальный синдром характеризуется одновременным увеличением печени и селезенки при первичном поражении одного из этих органов. Общее участие этих органов в патологических процессах (болезни печени, системы крови, некоторые инфекции, интоксикации) объясняется богатством их ретикулоэндотелиальной ткани.
Выявить гепатолиенальный синдром позволяют методы пальпации, УЗИ и сканирования.
Значительное увеличение селезенки обычно сопровождается повышением ее функции (гиперспленизм), что проявляется анемией, лейкопенией и тромбоцитопенией; последняя может привести к развитию геморрагических осложнений.
Эти изменения объясняются тем, что в результате чрезмерно активной деятельности селезенки происходит торможение костномозгового кроветворения, повышается разрушение клеток крови в селезенке, а также образование в ней антиэритроцитарных, антилейкоцитарных и антитромбоцитарных аутоантител.
Анамнез.
Знакомство с профессией и образом жизни больного помогает выявить гепатотоксические факторы и заподозрить такие инфекции и инвазии, как лептоспироз, эхинококкоз наиболее частые у людей, занятых в сельском хозяйстве.
Важны указания на периоды голодания больного, в частности, недостаток белка в пище и длительные заболевания ЖКТ, ведущие к белково-витаминному дефициту, злоупотребление жирной и жареной пищей (заболевание ЖКТ).
Уточнить употребление алкоголя. Применение лекарств и их возможной гепатотоксичности.
Семейный анамнез позволяет заподозрить наследственные заболевания – доброкачественные гипербилирубинемии (синдром Жильбера, Криглера – Найера), гемолитическую анемию. Неврологические расстройства и патология печени у ближайших родственников больного (болезнь Вильсона-Коновалова). При остром начале заболевания (иногда с болевым абдоминальным синдромом), с последующим развитием желтушного синдрома, позволяет предположить поражение желчевыводящих путей. Не было ли приступов желчной колики?
Эпидемиологический анамнез.
Важно установить, был ли контакт с больным вирусным гепатитом, предшествовавший данному заболеванию, переливания крови, стоматологические вмешательства, операции. У этих больных вначале изменяется цвет мочи – насыщенного желтого цвета «цвета пива», несколько позже появляется желтуха.
Физические методы исследования.
Осмотр:
Оценивают общее состояние больного.
При многих хронических заболеваниях печени и желчных путей общее состояние больного длительное время может оставаться удовлетворительным.
Тяжелое – при выраженной функциональной недостаточности печени различного происхождения (цирроз печени, рак, длительная механическая желтуха), при острых воспалительных заболеваниях печени (абсцесс), желчного пузыря (острый холецистит), желчных протоков (острый холангит).
Очень тяжелое становится вследствие резко выраженной интоксикации вплоть до печеночной комы.
Общий вид больного (habitus) в большинстве случаев не изменяется.
-
Гиперстенический тип телосложения со склонностью к ожирению часто характерен для больных с ЖКБ.
-
Наоборот значительное похудание, вплоть до развития кахексии, наблюдается при циррозах печени или при злокачественной опухоли печени и желчных путей.
-
Признаки инфантилизма. Если заболевание печени возникло в раннем детском возрасте.
-
Желтушность склер, слизистых оболочек кожи, различной интенсивности. Лимонно-желтый при гемолитической желтухе, зелено-желтый (билевердин) при механической желтухе.
-
Бледность кожи, сопровождает анемию (после кровотечения из варикозных вен).
-
Пигментация кожи. Серо-бурый или коричневый цвет кожи характерен для гемохроматоза («бронзовый диабет»).
-
Сосудистые звездочки (0,5 – 1,0 см в диаметре) на шее, лице, плечах, кистях и спине (похожи на паучки) (повышено в крови количество эстрогенов).
-
Печеночные ладони (пальмарная эритема) симметричное пятнистое покраснение ладоней и подошв, особенно выраженное в области тенара и гипотенара ( сод-ие эстрогенов и артериовенозные анастомозы).
-
Барабанные палочки ( сод-ие серотонина).
-
Гинекомастия – рост грудных желез у мужчин и женский тип оволосенения ( сод-ие эстрогенов).
-
Выпадение волос в подмышечных областях и на лобке (признак хронического заболевания печени).
-
Малиновый язык – ярко – красная окраска языка, имеющего гладкую, как бы полированную поверхность (нарушен обмен витаминов).
-
Ксантомы — внутрикожные желтые бляшки (холестерин) на кистях рук, локтях, коленках, в подмышечных, подкожных областях и ксантелазмы (на веках).
-
Ангулярный стоматит – выявляется при осмотре ротовой полости.
-
Кожный зуд и следы расчесов.
-
Кожные кровоизлияния и точечные геморрагии.
-
Расширенные вены на передней брюшной стенке живота являются анатомозами между системами воротной вены и нижней и верхней полых вен. «голова медузы» (caput Medusae)
-
Асцит – скопление в брюшной полости свободной жидкости. В горизонтальном положении живот распластан, а боковые отделы его выбухают, «лягушачий живот». В вертикальном положении – выпяченный пупок, вследствие повышения внутрибрюшного давления.
Перкуссия печени по Курлову.
1-й размер. По правой срединно-ключичной линии (N 9-11 см)
2-й размер. По передней срединной линии (N 7-9 см)
3-й размер. По краю реберной дуги (N 6-8 см)
-
Перкутируем по правой срединно-ключичной линии от ясного легочного звука со 2-3 межреберья вниз до притупления – 1-ая точка. Перкутируем от пупочной линии вверх по правой срединно-ключичной линии – 2-ая точка.
-
3-ая точка – основание мечевидного отростка грудины.
4-ая точка – перкуссия от пупочной линии до срединной линии. Второй размер.
-
По левой реберной дуге до притупления – 5-ая точка.
Третий размер от 5-ой точки до основания мечевидного отростка грудины.
Смещение верхней границы (вверх или вниз) чаще связано с внепеченочными изменениями (высокое или низкое стояние диафрагмы, поддиафрагмальный абсцесс, пневмоторакс, плеврит эксудативный).
Печень увеличена при:
-
гепатитах, циррозах, опухоли, НК.
-
Уменьшена при дистрофии печени, атрофическом циррозе печени.
При пальпации печень здорового человека имеет мягкую консистенцию. При гепатитах и НК она более плотная. Особенно плотна печень при циррозе (край острый, поверхность ровная).
Опухоли, метастазы в печени, эхинококковое поражение, амилоидоз – поверхность печени грубобугристая, нижний край неровный.
Гепатобилиарная система
27 мая 2009
Нарушение функционального состояния печени встречается часто и определяется главным образом развитием гепатостеатоза. Недостаточная компенсация метаболических расстройств приводит, с одной стороны, к снижению запасов гликогена в гепатоцитах, с другой — сопровождается переполнением печеночных клеток липидами.
Обычные проявления жирового гепатоза — небольшое увеличение печени, легкая болезненность ее при пальпации (не всегда). Результаты функциональных печеночных проб, в том числе ферментных тестов, изменяются незначительно, незакономерно и только у части больных. Выявить изменения функции печени нередко удается только с помощью радионуклидных методов исследования, а верифицировать гепатостеатоз можно лишь путем ее пункционной биопсии.
Современное комплексное функционально-морфологическое обследовние позволяет обнаружить патологические изменения печени более чем у 80% больных диабетом [Комердина Л. А., 1980]. Опыт показывает обратимость жирового гепатоза при хорошей компенсирующей терапии диабета, полноценном питании, применении липотропных препаратов.
Это относится даже к синдрому Мориака — тяжелому диабету детского возраста со значительной гепатомегалией, а также с задержкой роста и полового развития [Баранов В. Г., Стройкова А. С., 1980].
Эволюция гепатостеатоза в цирроз теоретически возможна, но существование диабетогенного цирроза печени, как и гепатогенного диабета, остается спорным. По-видимому, формирование цирроза печени при диабете происходит под влиянием дополнительных факторов, таких как употребление алкоголя и безжелтушная форма инфекционного гепатита. Известно во всяком случае, что вирусный гепатит (особенно сывороточный) возникает при диабете значительно чаще и протекает тяжелее, чем у здоровых.
В свою очередь первичная патология печени, вызывая нарушения углеводного и липидного обмена, метаболизма инсулина и его антагонистов, может иметь определенное значение для реализации наследственной предрасположенности к сахарному диабету, но не более того [Генес С. Г., 1976].
Определенное значение имеет, по-видимому, хроническая гиперинсулинемия вследствие недостаточного разрушения инсулина в гепатоцитах, вызывающая уменьшение количества инсулиновых рецепторов в периферических тканях, что в свою очередь ведет к инсулинорезистентности и может способствовать снижению толерантности к углеводам [Greco et al., 1983].
Заболевания желчного пузыря и внепеченочных желчных путей при диабете встречаются приблизительно столь же часто, как и у других лиц соответствующего возраста с избыточной массой тела. Считаются типичными гипотония и гипокинезия желчного пузыря с увеличением его объема, снижением концентрационной, сократительной и звакуаторной способности («диабетический неврогенный желчный пузырь») и повышенной наклонностью к камнеобразованию. Последнее отчасти связано с нарушением желчеобразовательной функции печени и печеночнокишечной циркуляции желчных кислот [Хворостинка В. Н., 1982].
Бактериальные холециститы и холангиты у больных диабетом нередко протекают тяжело с множеством осложнений.
«Сахарный диабет», А.Г. Мазовецкий
Прогрессирующий кариес, пародонтоз, альвеолярная пиорея, гингивиты могут быть первыми признаками диабета. Еще чаще они появляются при плохо контролируемом заболевании. Практически очень важно, что надежная компенсация обменных процессов улучшает состояние полости рта, делая обычные стоматологические мероприятия достаточно эффективными. Жалобы на желудочную диспепсию больные диабетом предъявляют не чаще лиц, им не страдающих. Несмотря на это, специальные исследования…
Кишечная диспепсия, проявляющаяся диареей и иногда стеатореей, может иметь различное происхождение. В части случаев это всего лишь следствие избыточного потребления продуктов, богатых клетчаткой. Наклонность к поносам может быть вызвана снижением внешнесекреторной функции поджелудочной железы, выявляемым уже в начальной стадии диабета. Снижается содержание амилазы, липазы, трипсина, бикарбоната в панкреатическом секрете. В развитии ферментообразовательной недостаточности поджелудочной железы…
Диабетическая ангионефропатия описана в главе 5. Кроме этого осложнения диабета, больные нередко страдают инфекционновоспалительными заболеваниями почек и мочевых путей, которые наблюдаются у них в 4 раза чаще, чем в отсутствие диабета [Спесивцева В. Г. и др., 1973]. В большей мере это относится к женщинам и больным старше 50 лет. Предрасположенность к мочевой инфекции объясняется не…
Глаз — один из наиболее поражаемых диабетом органов. Помимо диабетической ретинопатии, при диабете имеется склонность к блефариту, ячменям, дистрофическим изменениям роговой оболочки, поражаются радужная оболочка и передний угол глаза (атрофия ткани, рубеоз, диспигментация радужной оболочки, экзогенная пигментация и сужение угла передней камеры), наблюдаются кровоизлияния в стекловидное тело и его дегенеративные изменения [Марголис М. Г., 1971]….
Поражения нервной системы при диабете можно условно разделить на неспецифические и специфическидиабетические. К первым относятся нарушения функционального состояния ЦНС в виде астенического синдрома, эмоциональной неустойчивости, невротических реакций, ипохондрии, аффективноволевых нарушений [Добржанская А. К., 1973]. Они связаны с метаболическими расстройствами, микроангиопатией, периодически переживаемой кетоацидемической, интоксикацией. Несомненное значение, особенно у молодых, имеют переживания, связанные с заболеванием, сознанием…
Гепатобилиарная система что это — Лечение печени
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения печени наши читатели успешно используют Leviron Duo. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
К сожалению, на данный момент наблюдается стремительный рост загрязнения внешней среды различными паразитами. Лямблии – одна из часто встречаемых вариаций. Это представители простейших, которые вызывают развитие заболевания у взрослых и детей. Патология диагностируется у 50–60% пациентов детского возраста. Высокой распространенности способствует современная экологическая обстановка и состояние защитных сил детского организма.
Лямблиоз (жиардиаз – второе название, код по МКБ-10 – А07.1) является самостоятельной болезнью, для которой характерно развитие определенной симптоматики, начиная от бессимптомных форм и заканчивая тяжелыми изменениями. Длительное присутствие паразитов в детском организме чревато развитием тяжелых патологий со стороны иммунитета, аллергических реакций и аутоиммунных процессов. Именно поэтому важно не только вовремя диагностировать, но и подобрать адекватную схему терапии, которая позволит избавиться от простейших, предотвратив хронизацию процесса.
О возбудителях
Что же такое лямблии и откуда они берутся? Это паразиты, которые полностью зависят от организма хозяина, в котором «проживают». Речь идет не только о человеке, но и о животных (кошках, собаках, грызунах). Заражение происходит от больного, выделяющего цисты возбудителя в окружающую среду. За 24 часа инфицированный ребенок может выделять до 800–850 млн. цист. Для того чтобы произошло заражение, достаточно 10–100 цист.
Пути передачи лямблий у детей и взрослых:
- через воду;
- с инфицированной пищей;
- контактно-бытовой.
Лямблиоз, который становится последствием употребления сырой воды, больше характерен для взрослых, потому что детям, как правило, дают кипяченую воду. У малышей лямблии чаще появляются посредством контактно-бытового пути передачи. Дети могут играть игрушками, пользоваться предметами гигиены, которые инфицированы цистами возбудителей. Подростки имеют привычки грызть ногти, держать во рту ручки, забывают мыть руки после пользования туалетом и перед употреблением пищи. Также паразиты попадают и через зараженные продукты питания.
Факторы-провокаторы, повышающие вероятность развития лямблиоза у детей:
- снижена функция системы иммунного гомеостаза;
- присутствуют патологии билиарной системы врожденного характера;
- нарушена функция ферментативной активности в ЖКТ;
- низкая масса тела.
Механизм развития патологии
Цисты возбудителя очень устойчивы. Их не в состоянии разрушить даже агрессивность кислой среды желудка. Поэтому при попадании в рот они спокойно проникают через пищевод в желудок, а затем в 12-перстную кишку. В этом месте каждая циста превращается в две вегетативные формы. Простейшие прикрепляются к стенкам 12-перстной кишки и верхнего отдела тонкого кишечника. Это излюбленные места обитания взрослых особей.
Дело в том, что паразитам нравится щелочная среда, которая характерна для вышеназванных зон. Уровень рН поддерживается в процессе интенсивного пристеночного пищеварения. Когда человек получает любую пищу, лямблии «конкурируют» с хозяином организма за ценные вещества и элементы, которые образуются в процессе переваривания.
Процесс паразитирования можно представить следующим образом:
- Возбудитель заболевания внедряется в ткань стенки кишечника, вызывая развитие местной воспалительной реакции.
- На слизистых оболочках кишечника появляются изменения атрофического характера. Повреждается эпителий. Результатом становится появление синдрома мальабсорбции, то есть возникает хроническое расстройство пищеварения, которое проявляется нарушением всасывания и транспортировки питательных веществ.
- Из-за патологии всасывания ряда жизненно важных веществ, элементов, витаминов изменяется процесс синтеза ферментов кишечного секрета, что усугубляет состояние.
- Развивается патология желчевыводящих путей.
- Нарушается адекватная выработка иммуноглобулина А, результатом чего становится снижение защитных сил организма.
- Хронический лямблиоз у детей, на фоне которого снижен иммунитет, приводит к развитию патологий всех органов пищеварительного тракта. Усугубляет процесс большое количество токсических веществ, образующихся в результате распада жизнедеятельности возбудителей. Появляется хроническая интоксикация организма.
Как таковой официальной международной классификации заболевания у детей не существует. Авторы разделяют патологию в зависимости от остроты течения (острая форма, подострая и хроническая) и выделяют группы осложнений (расстройства желудка и кишечника, внекишечные признаки инфицирования лямблиями, артриты, проявления со стороны кожных покровов и зрительного анализатора).
Существует значительное количество классификаций российских ученых и специалистов, но ни одна из них в полной мере не рассматривает заражение организма лямблиями как инфекционную болезнь. Современные врачи-инфекционисты придерживаются следующей классификации. В зависимости от симптоматики различают типичную и атипичную форму. Вторая делится на носительство без симптомов и ту, которая имеет стертые клинические признаки.
Клиническая форма заболевания, связанная с поражением желудочно-кишечного тракта:
- интерстициальная – выражается в воспалительных процессах 12-перстной кишки и верхних отделов тонкого кишечника;
- панкреатобилиарная – преимущественно затрагивает работу печени и желчевыводящей системы;
- гастритическая – преобладают симптомы поражения желудка;
- комбинированная.
Симптоматика затрагивает не только ЖКТ, но и может охватывать другие системы и органы. Отдельно выделяют следующие синдромы, на фоне которых преобладают те или иные клинические проявления: интоксикационно-аллергический, дерматологический, астеноневротический, анемический. Существует и смешанный вариант, при котором проявления патологии желудка и кишечника сочетаются с клинической картиной поражения других органов и систем.
В зависимости от остроты течения и длительности симптоматики различают острую форму заболевания, которая продолжается до 30 дней, подострую – от 30 до 90 дней и хроническую – более 90 дней. Существует классификация и по поводу осложнений лямблиоза. Осложнения бывают специфическими (крапивница, отек Квинке, артрит, поражение зрительного анализатора) и не специфическими (присоединение других заболеваний, осложняющих течение патологического процесса, и недостаточность со стороны белкового обмена).
Симптоматика
Первые симптомы лямблиоза у детей появляются в течение 1–3 недель после попадания цист в организм. Этот период называется инкубационным. Считается, что чем больше цист возбудителя попадет в организм на фоне сниженного иммунитета, тем ярче будет клиническая картинка заболевания. Острое проявление чаще возникает у пациентов дошкольного возраста, которые были инфицированы от членов семьи или в детских коллективах. Как правило, диагноз лямблиоз не выставляется, поскольку врач думает о кишечной инфекции.
Родители жалуются на повышение температуры тела до 39оС и появление мелкоточечных высыпаний на коже. Сыпь похожа на ту, которая возникает при краснухе. Появляется понос с примесями слизи, симптомы дегидратации, тошнота, рвота, снижение аппетита, бессонница, метеоризм. Яркая клиническая картина держится на протяжении двух-трёх дней. Это должно натолкнуть врача на мысль об остром лямблиозе, поскольку проявления кишечной инфекции будут более длительными.
Хроническая форма может быть стертой (у половины пациентов) и вообще не иметь проявлений (у четверти больных). Яркие клинические признаки возникают только в 15–30% случаев. Если у малышей инфекция перешла в хроническую форму, возникают частые рецидивы.
Проявлениями хронического лямблиоза становятся:
- появление белого налета на языке;
- метеоризм, ощущение вздутия живота;
- боль при пальпации области печени и зоны около пупка;
- гепатомегалия (увеличение размеров печени);
- болезненность при пальпации точек желчного пузыря.
В принципе, все клинические проявления не имеют специфичности, то есть могут быть характерны для большинства заболеваний желудочно-кишечного тракта и непосредственно гепатобилиарной системы, поэтому важно вовремя обнаружить лямблии у ребенка при помощи лабораторных методов диагностики.
Кишечная форма
Лямблиоз характеризуется поражением кишечника, а значит, диспепсические проявления возникают чаще остальных. Кишечная форма проявляется болезненностью в животе, усиливающейся при пальпации, болью справа под ребрами, тошнотой и рвотой, вздутием живота, отрыжкой, отсутствием аппетита. Пациенты жалуются на головную боль. Родители могут замечать появление нервных тиков, плохого сна, раздражительности. У подростков устанавливают сопутствующий диагноз вегето-сосудистой дистонии из-за частых скачков давления.
У пациентов дошкольного возраста появляется понос, который держится на протяжении 2–3 дней, затем может возникать запор. В каловых массах определяются комочки непереваренной пищи. При хроническом течении кишечной формы лямблиоза врачи отмечают:
- стеаторею;
- признаки синдрома мальабсорбции;
- отставание в физическом развитии;
- снижение массы тела;
- высыпания на коже в виде дерматита и аллергической реакции.
Появление лямблий у грудничков и детей постарше сопровождается характерными изменениями со стороны кожных покровов, которые являются основанием для назначения специфических обследований. Пациенты имеют высокую бледность лица, которая противоречит цифрам гемоглобина в общем анализе крови, окрас кожных покровов обычно неравномерный (некоторые участки имеют более желтый оттенок), кожа отличается сухостью с периодическим формированием узелков и папул.
Цвет ладоней и ступней специфичен. Сперва он приобретает оттенок кирпича, а далее становятся оранжевым. Изменяется состояние кожных покровов и вокруг рта. Появляется воспаление красной каймы губ, возникают трещины, заеды и т.д. Изменения затрагивают даже волосяной покров. Волосы становятся слабыми, ломкими, иногда изменяют свой оттенок.
Гепатобилиарная форма
Проявляется возникновением лямблий в печени у детей. Характерна дискинезия желчного пузыря, на фоне которой происходит нарушение оттока желчи. Позже присоединяется воспаление желудка и 12-перстной кишки. Длительное течение заболевания по гепатобилиарной форме провоцирует воспалительные реакции со стороны поджелудочной железы и печени. Пациенты жалуются на симптомы, схожие с таковыми при развитии кишечной формы лямблиоза.
Астеноневротическая форма
Характерные симптомы:
- головная боль;
- раздражительность;
- нарушение сна;
- хроническая усталость;
- эмоциональная лабильность;
- боли в области сердца.
Токсико-аллергическая форма
Родители больных жалуются на высокую склонность детей к аллергическим реакциям, упорную устойчивость проявлений. Для купирования состояний используются сильные препараты, поскольку организм может не реагировать на большинство лекарственных средств. У 30% пациентов общий анализ крови показывает высокий уровень эозинофилов. Подобное возникает из-за аллергических реакций на токсические вещества, выделяющиеся в процессе жизнедеятельности глистов и простейших.
Поражение сердца и сосудов
Для этой формы лямблиоза характерны боли в области груди и сердца, суставов. Пациенты жалуются на постоянную усталость.
Диагностика
Диагностика лямблиоза у детей проводится в следующих случаях:
- понос невыясненного характера;
- патологии ЖКТ хронического характера;
- длительная тошнота, не сопровождающаяся другими клиническими признаками;
- резкое снижение массы тела;
- сочетание депрессивного настроения с нарушениями со стороны желудочно-кишечного тракта;
- кожные проявления (дерматит, крапивница, экзема, нейродермит);
- состояние иммунодефицита;
- воспаление бронхов и бронхиальная астма;
- аллергические реакции общего и местного типа невыясненного происхождения;
- удерживание высокого уровня эозинофилов в крови на протяжении длительного времени;
- длительное повышение температуры до субфебрильных показателей невыясненной этиологии;
- контакт с больным, который имеет лямблиоз, или носителем.
Существуют условия, при которых обследование на наличие заболевания является обязательным. В перечень контингента входят дети, посещающие садик, а также школьники с 1 по 4 класс. Диагностика должна проводиться ежегодно: в начале формирования коллектива и после летнего отдыха. Также обязательно обследуется персонал, работающий в школьно-дошкольных образовательных учреждениях, перед приемом на работу и ежегодно.
Сюда же входят дети и подростки, которые оформляются в школьные учреждения, детские дома, интернаты, санатории и оздоровительные лагеря. Исследования проводят в момент поступления и ежегодно. Обязательному обследованию подлежат работники пищевой промышленности, ассенизаторы, лица, которые контактировали с больным или носителем, а также пациенты, проходящие лечение стационарно или амбулаторно (по показаниям).
Выявить лямблии у ребенка и проверить, заразен ли человек, можно следующими методами:
- исследование каловых масс на наличие цист возбудителей;
- обнаружение цист в жидкой фракции фекалий, собранной методом соскоба;
- диагностика содержимого 12-перстной кишки;
- проведение ПЦР-исследования с целью обнаружения ДНК возбудителя в каловых массах и биоптате слизистой оболочки 12-перстной кишки;
- метод ИФА позволяет определить наличие антигенов к возбудителям.
Чем опасно появление лямблий у детей
Некоторые осложнения лямблиоза возникают в 100% клинических случаев, другие – в 50%. Но, как правило, все дети тем или иным образом страдают от сопутствующих патологий, поскольку жиардиаз провоцирует резкое снижение активности защитных сил организма. От чего может страдать детский организм? Дисбактериоз кишечника возникает почти у каждого больного ребенка, у каждого второго подтверждается замедление процесса физического развития.
В 100% случаев пациенты страдают от недостаточности витаминов в организме. Большинство детей по 3 и больше месяцев подряд болеют простудными заболеваниями и мучаются от длительного хронического кашля. Именно это объясняет необходимость постановки на учет не только у врача-инфекциониста, но и аллерголога, невролога, пульмонолога и гастроэнтеролога.
Принципы лечения
Родителей, дети которых были проверены на лямблии, могут беспокоить несколько вопросов. Если подозрение на наличие паразитов подтверждено, как их вывести из организма, а если нет, существует ли адекватная профилактика лямблиоза у детей, соблюдение правил которой позволит уберечь ребенка от инфицирования. Терапия лямблиоза проводится как в условиях стационара, так и амбулаторно. Необходимость госпитализации зависит от общего состояния организма, яркости проявлений и наличия осложнений.
Подробнее о лечении лямблиоза у детей можно прочитать в этой статье.
Диета
Важно провести коррекцию питания, поскольку желудочно-кишечный тракт значительно страдает от воздействия паразитов и продуктов их жизнедеятельности. Новорожденным и грудным детям нужно уменьшить на треть объем потребляемой пищи, пациентам в возрасте более 1 года рекомендуют соблюдать правила диеты №4. Специалисты рекомендуют уменьшить количество легкоусваиваемой углеводной пищи, увеличить поступление белков и пищевых волокон.
Медикаменты
Специалисты рекомендуют проводить лечение лямблиоза в три этапа. Первый является подготовительным и продолжается до 14 дней. Назначаются препараты, улучшающие отток желчи, энтеросорбенты, витамины, ферменты, антигистамины, пробиотики.
Основной этап (второй) продолжается от 2-х недель до месяца. Назначаются антипаразитарные средства. При наличии аллергических реакций продолжается терапия антигистаминными препаратами. Через день проводится тюбаж по Демьянову. Остальные медикаменты назначаются по показаниям. Раздражительность и эмоциональную лабильность купируют седативными средствами.
В восстановительном периоде лечения (третьем) назначаются:
- пре- и пробиотики;
- витамины и витаминные комплексы;
- фитопрепараты, поддерживающие работу гепатобилиарной системы;
- адаптогены.
Оценка эффективности мероприятий
В период терапии необходима периодическая оценка эффективности проводимых мероприятий. В ходе лечения контролируют показатели температуры тела, давления и АД, частоту дыхательных движений и состояние каловых масс. Если малыш мучается от рвоты и частого поноса, важно контролировать его массу тела. Особенно это касается детей первого года жизни.
Раз в 7–10 дней проводят забор крови (капиллярной и венозной) для исследования. Как выявить, вылечился пациент или нет? Проводят трехкратное определение наличия лямблий в анализе кала или анализ методом ПЦР, или уточнение наличия антигенов к возбудителям заболевания.