Гепатобилиарная система — Лечение печени
Боль в печени подразумевает болезненные ощущения в брюшине и глиссоновой капсуле, которые покрывают этот орган. Сама печень не вызывает боли, так как болевых рецепторов в ней нет, большое количество их расположено в фасции, то есть соединительной ткани капсулы. Это означает, что боли в печени могут возникнуть только в двух случаях — по причине увеличения этого органа и натяжении стенок капсулы, а также при воспалении желчных протоков или желчного пузыря.
- Каков механизм развития боли?
- Причины возникновения боли
- Воздействие других органов
- Заболевания печени
- Симптомы
- Когда сильно болит
- Болит печень остро
Боль развивается вместе с начавшимися патологическими процессами в печеночной паренхиме, которые имеют обыкновение протекать скрыто, без симптомов. Затем наступает воспаление брюшинного покрова с увеличением объемов печени. Постепенно развивается гепатомегалия с растяжением стенок глиссоновой капсулы и появляется боль.
Когда боль становится интенсивнее, все больше натягивается стенка капсулы, расположенная в правом подреберье. Причинами ее развития также может являться внешнее давление на капсулу и брюшину, которое оказывают желчный пузырь и протоки. В ряде случаев болезненные ощущения вызваны воспалением со стороны аппендикса или межреберной невралгии. Существуют разные причины болевых симптомов в правом подреберье, характер их может быть органический или функциональный.
Причины возникновения боли
Когда болит печень, к функциональным ее причинам возникновения относятся:
- Интоксикация алкоголем.
- Перенапряжение во время интенсивной физической нагрузки.
- Стресс хронический или острый.
- Нагрузка при употреблении жирной или тяжелой пищи.
- Интоксикация, вызванная медицинскими препаратами.
- К органическим причинам боли в печени относятся:
- Первичный билиарный, аутоиммунный или алкогольный цирроз.
- Стеатоз органа, при котором имеет место жировое преобразование клеток печени.
- Гепатит в хронической или острой форме.
- Абсцесс.
- Кисты.
- Опухоли доброкачественного или злокачественного направления.
- Амилоидоз.
- Болезнь Вильсона, при которой нарушается обмен меди.
- Синдром Жильбера. Генетическое заболевание — пигментный гепатоз.
- Причинами боли в печени могут также стать печеночная колика или сахарный диабет.
Причинами неприятных ощущений могут стать заболевания других органов, которые раздражают или действуют механически:
- Холецистит в острой или хронической форме.
- Холангит.
- Гастрит.
- Правосторонняя нижнедолевая пневмония.
- Раздраженный кишечник.
Когда болит печень, может оказаться, что она неправильно трактована вкупе с общей болью в животе. В таком случае боль в органе может возникнуть от влияния на нее со стороны кишечника, заболеваний поджелудочной железы, желчных конкрементов.
Болезненные ощущения, возникающие в органе, не всегда связаны с самой печенью. Как правило, это является признаком возникшей патологии в гепатобилиарной системе в целом. Заболеваниями, для которых характерными симптомами служат болезненные ощущения в области правого подреберья, являются вирусные гепатиты, как в острой форме, так и хронической. Чуть реже диагностируются воспалительные патологии, болезни паразитарного характера, а также опухоли. Такое положение дел означает, что у печени высокая способность к регенерации. Благодаря этой особенности орган может долго сопротивляться разным болезням, это происходит до тех пор, пока ее ресурс не истощится.
Когда болит печень? Ощущается присутствие печени при таких заболеваниях:
- Гепатиты, которые связаны с инфекционными болезнями желудочно-кишечного тракта, легких, сердцем.
- Вирусные гепатиты в острой и хронической форме.
- Мононуклеоз с инфекцией — это вирусная патология, которая поражает лимфатические узлы.
- Острое инфекционное заболевание лептоспироз.
- Гепатит на почве вируса герпеса.
- Желтая лихорадка. Это геморрагическое заболевание, развившееся на инфекционной основе.
- Гепатиты энтеровирусные.
- Гепатиты, вызванные цитомегаловирусом.
- Гепатиты, возникшие от бактерий кокков.
- Легионеллез. Является тяжелой степенью инфекционной пневмонии с гепатомегалией.
- Гепатиты аутоиммунные.
- Цирроз печени на основе любой этиологии.
- Стеатоз — это жировая дистрофия печени.
- Острый или хронический склерозирующий холангит.
- Гемохроматоз является наследственной пигментной патологией, цирроз.
- Различные опухоли.
- Абсцессы органа, в частности, паразитарного характера.
- Дискинезия желчевыводящих протоков.
- Желчекаменная болезнь.
- Холецистит острый и хронический.
Возникшие боли в печени при заболеваниях не носят специфических черт. Различные виды боли, а именно, тянущая или острая может указывать на большой перечень заболеваний. Поэтому при ее возникновении следует сразу же обратиться к врачу, который сможет дифференцировать симптомы и поставить правильный диагноз.
Боль в правом подреберье может иметь разный характер. Она может быть постоянной, ноющей, усиливающейся во время физической нагрузки, при беге, после приема недиетической пищи.
Поэтому симптомы боли в печени могут быть разными, проявляться они могут так:
- В подреберье возникают тянущие, тупые боли.
- Боль локализуется справа, но отдает в спину.
- Зуд, появляющийся в абдоминальной области, а также по всему телу.
- Отрыжка с запахом тухлого яйца.
- Оттенок с желтизной на кожных покровах и белках глаз.
- Наступает апатия и общая слабость.
- Головная боль.
- Возникает боль в мышцах, особенно в спине и ногах.
- Появляется тошнота.
Симптомы отличаются тем, что могут менять интенсивность. Это происходит от физической нагрузки или изменения диеты. Следует помнить, что ноющие и тупые боли характерны для острого процесса, ведь при хронической форме заболевания печень обычно не болит. Основная опасность и кроется в бессимптомности патологии органа, так как без проведения своевременной диагностики и лечения хронические гепатиты могут перерасти в жировую дистрофию, цирроз и даже вызвать рак печени.
Когда болит печень, нередко болевые симптомы указывают на заболевания соседнего органа — желчного пузыря. Желчные колики можно принять за заболевания печени, и неграмотное лечение, как правило, самолечение способно привести к разрыву пузыря. Более того, обезболивание с помощью спазмолитиков затрудняет диагностические процедуры и запускает болезни в желчных путях.
При диагностике заболевания важное значение имеет переход неприятных ощущений в другие области тела. Часто можно наблюдать иррадиацию болей в правую сторону спины, лопатки, шеи.
Часто симптомы могут быть связаны с появлением изжоги, тошноты, рвоты, горечью во рту, отрыжкой, неприятным запахом изо рта, вздутием живота, нарушением стула, при котором возникает запор или диарея.
Если заболевание осложнилось или обострилось, вовлеклись в патологический процесс другие органы, то могут возникнуть такие симптомы, как вялость, кожный зуд, повышение температуры, желтуха, быстрая утомляемость. Также могут иметь место головные боли и обмороки, импотенция и нарушение менструального цикла, кровоизлияния на кожном покрове.
Симптомы, при которых требуется немедленная скорая медицинская помощь:
- В правой части подреберья возникла острая боль.
- Частая рвота с желчью.
- Желтизна глаз и кожи.
- Появление сосудистых звездочек на лице, в области плеч, живота, груди.
- Гипертермия, которая сочетается с симптомом боли в печени.
Когда сильно болит
Гепатиты обычно не вызывают данных болей, скорее всего сильные боли связаны с желчной коликой, при которой образуется спазм мышц желчного пузыря или протока. Скорее всего, произошла закупорка камнем. Боль ярко специфична и проявляется приступом, при котором его волна внезапно наступает, а проходит постепенно. Как правило, перед коликой пациент сильно раздражен, часто ощущает тошноту и дискомфорт «под ложечкой». Симптомы локализуются в правом подреберье, иногда посередине, переходят в правое плечо, между лопатками. Они приводят к потере трудоспособности, появляется повышенная температура, рвота. Колика способна мучить человека до целых суток.
Мучительный процесс может быть признаком онкологического заболевания или инфекционного мононуклеоза. Также он может свидетельствовать о разрыве кисты паразитарной природы, абсцесса, приступе острого панкреатита, патологическом изменении в правой почке и аппендиците.
Симптомы появляются в результате дискенезии желчевыводящих путей. Это заболевание имеет два вида, оно может развиваться по гипотоническому или гипертоническому типу. Боль возникает при гипертонической дискенезии, за счет того, что желчный пузырь сокращается интенсивно, а желчь застаивается. Такое нарушение вызывает воспалительный процесс и ведет к образованию камней. Симптомы развившегося воспалительного процесса проявляются вегетоневрозом и нарушением акта дефекации. При этом возникают запоры, чередующиеся с диареей, больного начинает подташнивать, появляется общая боль, которая отдает в правую ключицу, плечо и лопатку.
Острые симптомы являются признаком желчекаменной болезни и колики. Печеночная колика может возникнуть по случаю употребления жирной или острой пищи, ее может спровоцировать стресс, физическое перенапряжение, работа в позе наклона, а также вибрация при поездках. У женщин печеночная колика возникает вкупе с менструальными болями или послеродовым периодом. Перед приступом появляется ощущение тяжести в боку, тошнота. Острая боль, как правило, наступает в период покоя, она будит человека и отдает в правую верхнюю часть тела, даже под челюсть. Боль спастического характера, часто сопровождается рвотой, лихорадочным состоянием.
Симптомом острой боли, указывающим на приступ малярии, является воспаленная печень с сильно растянутой фиброзной капсулой, при этом увеличена селезенка. Она усиливается, если лихорадка держится долго. Но, к счастью, это заболевание встречается нечасто.
В случае возникновения боли в печени необходимо сразу же обратиться к квалифицированному врачу за консультацией. После диагностических процедур, в частности, сдачи определенных анализов и других методов исследования он поставит точный диагноз и назначит эффективное лечение.
Гепатобилиарная зона это
При комплексном обследовании организма часто назначают УЗИ органов гепатобилиарной системы, подготовка к которому имеет свои особенности.
Оглавление:
Это исследование дает возможность оценить состояние печени, селезенки, желчного пузыря и поджелудочной железы. Такая диагностика дает наиболее полную картину функционирования этих органов.
Показания к проведению УЗИ
Показаниями к проведению такой диагностики могут быть любые болезненные ощущения в области брюшной полости — боли, тяжесть, неприятный привкус во рту, расстройства пищеварения. Если быть более конкретным, то такую диагностику проводят при следующих болезненных состояниях:
- камни в желчном пузыре;
- увеличение органа;
- гепатиты;
- холецистит;
- панкреатит;
- выявленные новообразования в органах ГБС;
- травмы живота.
Еще УЗИ назначают для осуществления контроля за течением хронических заболеваний печени, поджелудочной железы, желчного пузыря. В таких случаях оно проводится по направлению специалиста, наблюдающего пациента. Рекомендуется проходить такой скрининг не реже 1 раза в год. Еще одним показанием к проведению исследования является перенесенный гепатит.
Такое обследование проводится по 3 основным параметрам:
- определение объемных и линейных величин органов;
- функциональные показатели;
- оценка эхоструктуры.
То есть при диагностике врач оценивает размеры органов, их расположение, а также наличие каких-либо новообразований, участков воспаления, других повреждений. Если нужно оценить кровоток в крупных сосудах, питающих эти органы, выявить в них патологические изменения, то дополнительно проводится допплеровское обследование.
Подготовка и проведение УЗИ
В отличие от УЗИ других органов и систем, УЗИ органов ГБС требует от пациента некоторой специальной подготовки. Для того чтобы показатели исследования были достоверными, необходимо выполнить следующие пункты:
- Исследование проводится только натощак. После предыдущего приема пищи должно пройти никак не меньше 6-8 часов. То есть идеальным вариантом будет проведение исследования с утра, на голодный желудок. Если у пациента сахарный диабет, допускается легкий завтрак.
- Перед такой диагностикой требуется несколько дней соблюдать определенную диету. Из рациона полностью исключаются бобовые, молоко, черные сорта хлеба, сырые овощи — то есть все те продукты, которые могут спровоцировать вздутие живота и повышенное газообразование.
- Рекомендуется прием таких препаратов, как активированный уголь (или его аналогов), ферментных препаратов — мезима, фестала. Это поможет дополнительно подготовить органы к исследованию.
При срочных показаниях ультразвуковое исследование может проводиться и без подготовки.
УЗИ занимает приблизительноминут. При этом исследовании пациент может находиться в разных положениях — лежа на спине, на боку, стоя — в зависимости от того, что именно в данный момент обследуется.
Применяется проводящий гель, который позволяет ультразвуку лучше проникать вглубь тела.
Исследование проводится в режиме реального времени, результат выдают на руки тут же.
Современные аппараты, с помощью которых проводят ультразвуковое исследование, настолько точно отображают состояние всех систем, что ошибиться с постановкой диагноза в таком случае практически невозможно. В спорных случаях могут назначить дополнительные исследования, например, МРТ, компьютерную томографию.
Расшифровка УЗИ
Расшифровка этого исследования — дело рук лечащего врача. Каждый конкретный орган ГБС проверяют на наличие патологий. Давайте рассмотрим каждый из них подробнее:
- Печень. При данном обследовании могут быть выявлены очаги воспаления, гиперплазии, доброкачественные образования — кисты, гемангиомы, злокачественные опухоли, метастазы. Также обнаруживаются признаки диффузных изменений — цирроза, гепатитов, изменений, связанных с болезнями сердечно-сосудистой системы.
- Желчный пузырь. Визуализируются камни, аномалии строения пузыря и протоков, воспалительные заболевания органа, различные доброкачественные и злокачественные новообразования.
- Поджелудочная железа. Выявляются различные врожденные аномалии, участки воспаления, острый и хронический панкреатит, опухоли, кисты, наличие жировой инфильтрации.
- Селезенка. Диагностируются увеличение этого органа при воспалительных процессах, наличие новообразований, изменения при заболеваниях крови.
- Сосуды. При таком исследовании проводится оценка состояния крупных сосудов, а также наличие тромбов, состояние кровотока в них.
Таким образом, УЗИ органов гепатобилиарной системы дает ответы на множество вопросов. С помощью всего лишь одного обследования врач может узнать правду о состоянии практических всех органов брюшной полости. Самое главное — это правильно подготовиться к такому обследованию, и тогда результат точно будет достоверным.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Источник: https://1pouzi.ru/info/uzi-organov-gepatobiliarnoj-sistemy-podgotovka.html
Как подготовиться к УЗИ органов гепатобилиарной системы?
Гепатобилиарная – под таким длинным названием скрывается одна из самых важных систем нашего организма, которая отвечает за образование и выведение желчи. Первая часть слова гепато переводится как печень. Билиар – это желчь. Таким образом, говоря о гепатобилиарной системе, мы имеем в виду саму печень, как орган, в котором образуется желчь, а также систему выделения – желчный пузырь, внутрипеченочные и внепеченочные желчные протоки.
Функции печени и гепатобилиарной системы
Основная функция печени – выработка желчи, которая помогает переваривать пищу. Выработка желчи происходит непрерывно, она поступает в желчный пузырь, а из него, во время пищеварения, уже попадает в двенадцатиперстную кишку. Желчь отвечает не только за усвоение пищи, но и за всасывание витаминов и жиров. Любое повреждение или сбой в работе органов приводят к нарушениям метаболизма, антимикробной защиты, работы иммунной системы, возможной детоксикации организма (ведь именно в печени «обезвреживаются» все вредные вещества, поступившие в организм). За метаболизм лекарственных препаратов также отвечает печень. На нее приходится огромная нагрузка, при этом она способна восстанавливаться – это действительно уникальный орган. Но, несмотря на свойства печени восстанавливаться, она все-таки страдает из-за вредных привычек, плохого питания, неблагоприятной экологической обстановки, особенностей малоподвижного образа жизни современного человека.
Показания к проведению УЗИ-обследования желчеобразующих и желчевыводящих органов:
- Любые жалобы на нарушения работы органов у детей раннего и подросткового возраста. В раннем возрасте жалобы могут быть связаны с началом посещения школы, когда у ребенка меняется психоэмоциональная и физическая нагрузка, режим и рацион питания. У детей подросткового возраста происходит смена гормонального фона, идет фаза активного роста организма. Ребенок может жаловаться на повышенную утомляемость, дискомфорт в брюшной полости, тошноту, боль в правом боку. Часто у детей выявляют дискинезию желчевыводящих путей;
- Жалобы на резкую боль в области живота после ходьбы, бега или даже езды в транспорте, а также после употребления слишком жирной, копченой и жареной пищи. Провоцироваться жалобы могут камнями в желчевыводящих путях, которые смещаются при резких движениях;
- Появление внешних признаков нарушений работы печени: запах изо рта (напоминающий запах ацетона), желтый оттенок склер и кожи, яркий венозный рисунок на животе, скопление жидкости в брюшной полости, нарушение пигментации кожи и появление сосудистых звездочек;
- Болевые ощущения в правом подреберье, опоясывающие боли, регулярная горечь во рту (особенно после сна), тошнота;
- Контроль после перенесенных травм, механических повреждений, хирургического вмешательства.
Традиционно, один из самых оперативных, точных и доступных по стоимости методов исследования является УЗИ. УЗИ органов позволяет выявить большое количество заболеваний. Чаще всего, УЗИ печени и протоков проводят в рамках общего УЗИ-исследования органов брюшной полости, поэтому и требования к подготовке аналогичны требованиям по подготовке к УЗИ внутренних органов.
Перед проведением исследования необходимо:
- Очистить кишечник, чтобы скопившаяся пища и газы не мешали. Для этого за 2-3 дня до УЗИ необходимо исключить из рациона продукты, вызывающие газообразование: газированные напитки, бобовые, черный хлеб, сырые овощи и фрукты, капусту, сладости и т.д. За несколько часов до процедуры можно выпить «Эспумизан» (дозировку см. в инструкции). Также в ряде случае рекомендуется очистительная клизма;
- Сутки до УЗИ рекомендуется питаться дробно, последний прием пищи – не менее, чем за 2 часа до сна;
- Ограничить объем потребляемой жидкости.
Во время обследования врач оценивает форму, размеры и положение органов, пространство вокруг них, наличие новообразований, размер стенок, структуру и кровоток (если УЗИ проводится с допплерографией), воспалительные изменения и т.д.
Самые распространенные заболевания системы и их УЗИ-диагностика:
- Гепатит – заболевание печени воспалительного характера, может быть острым или хроническим. Гепатиты имеют вирусную природу и разделяются на 5 типов: A, B, C, D, E, в зависимости от типов инфицирования. Гепатиты определяют по следующим признакам, хорошо заметным на УЗИ: Увеличение печени, изменение сосудистого рисунка и структуры тканей;
- Цирроз характеризуется расширением углов органа, закруглением его краев, изменением структуры на бугристую. Также, при циррозе увеличивается селезенка и может скапливаться свободная жидкость в животе;
- Холецистит (воспаление стенки желчного пузыря) выглядит на УЗИ как утолщение стенки органа при наличии эхогенных полей и включений;
- Панкреатит (заболевание желчного пузыря) характеризуется усилением эхогенности в очагах и расширением вирсунгова протока;
- Дискинезия желечевыводящих путей (особенно у детей в раннем и подростковом возрасте);
- Камни в желчевыводящих путях – обычно хорошо видны на УЗИ, причем даже на стадии образования. Врач оценивает размеры, количество и положение камней;
- Новообразования внутренних органов, чаще всего внутри самой печени, которые, в зависимости от типа, могут быть заполнены жидкостью, кровью, гноем или воздухом;
- Гепатомегалия.
Наряду с назначением и проведением УЗИ-обследования, пациенту с жалобами обязательно проводят ряд дополнительных процедур: анализ крови, биохимию печени; при необходимости, КТ, МРТ, ПЦР-диагностику, биопсию и т.д.
Для пациентов с выявленными системы важно соблюдать основы правильного питания: обеспечивать баланс белков, жиров и углеводов; ограничивать прием жареной, копченой и острой пищи, а также регулярно принимать гепатопротекторы и желчегонные. Также приветствуется употребление продуктов с большим содержанием клетчатки.
Самые новые статьи и обзоры
- Разделы журнала
- Голова и шея
- Грудная клетка
- Брюшная полость
- Мочеполовая система
- Мягкие ткани
- Беременность
- Для справки
- Руки и ноги
- О портале
- О проекте
- Контакты
- Карта сайта
Копирование материалов сайта возможно при условии
установки активной индексируемой ссылки на наш сайт!
Источник: https://uziwiki.ru/bryushnaya_polost/kak_podgotovitsya_k_uzi_organov_gepatobiliarnoj_sistemii.html
Болезни гепатобилиарной системы
Гепатобилиарная система — это одна из самых главных систем организма, которая отвечает за такие жизненно важные процессы, как экскреция и пищеварение(выведение из организма продуктов метаболизма). Желчный пузырь, желчные протоки и печень составляют гепатобилиарную систему. В случае ее повреждения происходит нарушение обменных процессов, нарушается своевременный иммунный ответ, снижается защита от микробов, ухудшается процесс детоксикации.
Главные симптомы заболеваний
Как правило, заболеваниягепатобилиарной системы имеет специфические или же не специфические симптомы.
— Специфическими считаются симптомы, которые возникают в результате поражения самой гепатобилиарной системы. Среди которых:
• Скопление жидкости в брюшной полости;
• Появляется запах печени изо рта;
• Проявление на животе венозного рисунка;
• Нарушение пищеварительной системы (диарея, тошнота, приступы рвоты);
• Проявления на коже (ксантомы, желтуха, сосудистые звездочки, нарушение пигментации);
• Сильные боли в животе особенно «под ложечкой», которые возникают после приема копченой или жирной пищи.
— К не специфическим симптомам относится интоксикация, сопровождающаяся вялостью, быстрой утомляемостью, слабостью и резким повышением температуры. Это связано со снижением дезинтоксикации в работе печени, может возникнуть нарушение обмена углеводов, белков или витаминов.
Причины заболеваний
Нарушение в гепатобилиарной системе, особенно в работе печени чаще всего является результатом воздействия агрессивных соединений. К которым относится влияние ядов, вирусные и бактериальные инфицирования, влияние свободных радикалов. Кроме того, гепатобилиарная система часто страдает из-за метаболических и гормональных нарушений, бесконтрольного приема лекарств, некачественной пищи и злоупотребления алкоголя. Стрессовые ситуации могут негативно сказываться на работе системы и вызывать различные патологии.
Методы лечения
Для лечения гепатобилиарной системы применяются два вида терапии — консервативная или хирургическая (оперативное вмешательство). Как правило, это заболевание требует комплексного систематического лечения. Последние годы стали востребованными малоинфазивные хирургические вмешательства, лапароскопические операции на желчных путях и печени, а также пункции и дренирования.
Консервативное лечение подразумевает использование большого спектра препаратов, которые способствуют улучшению обменных процессов в печени и окружающих её органов. Наиболее распространенные препараты называютсягепатопротекторы. Они способствуют быстрому восстановлению функций органов гепатобилиарной системы.
Профилактика
К профилактике гепатобилиарных заболеваний нужно подходить тщательно. Изначально, нужно соблюдать правила гигиены в повседневной жизни и придерживаться сбалансированного рациона питания, желательно вести здоровый образ жизни. К нему относятся: отказ от употребления алкогольных напитков, меньше употреблять жирную и жареную пищу ( Стол №5 ). Все продукты обязательно мыть. Людям, страдающим заболеваниями печени нужно соблюдать эту диету, а также, установить четкий график работы и отдыха, желательно снизить уровень физических нагрузок, обязательно следовать всем предписаниям врача и принимать гепатопротекторы с удхк . Самое главное — полноценный отдых и избегать стрессовых ситуаций, тогда, ваша гепатобилиарная система будет в порядке!
Источник: https://vseojkt.ru/bolezni/bolezni-gepatobiliarnoj-sistemy
Что такое УЗИ гепатобилиарной системы и как к нему подготовиться
УЗИ гепатобилиарной системы – это метод диагностики, который используется для выявления поражений печени, заболеваний желчного пузыря и его протоков. УЗИ абсолютно безболезненно и не имеет противопоказаний, благодаря чему его назначают беременным женщинам и детям начиная с момента рождения. Единственное условие – для обследования гепатобилиарной системы на УЗИ-аппарате необходима специальная подготовка в течение 3-4 дней.
Что такое гепатобилиарная система?
К гепатобилиарной системе традиционно относят печень, желчный пузырь и его протоки (внутри- и внепеченочные). Многие специалисты включают в эту группу также селезенку и поджелудочную железу, поэтому во время ультразвука доктор осматривает все эти органы.
Сегодня количество случаев заболевания печени и желчного пузыря стремительно увеличивается, причем не только у взрослых, но и у ребятишек. Причины – воздействие различных ядов (в том числе алкоголя, лекарств и никотина), бактериальные и вирусные инфекции, плохое питание.
У детей проблемы с печенью и желчным пузырем обычно начинаются в школьном возрасте и связаны с повышенными нагрузками, стрессами, сменой режима питания. Особое место занимают врожденные пороки, в первую очередь аномалии билиарного тракта (система желчевыведения) и сфинктеров, отвечающих за движение желчи.
Основные заболевания органов гепатобилиарной системы – это:
- желчнокаменная болезнь;
- гепатиты;
- цирроз печени;
- дискинезия желчевыводящих путей (гипо- и гипертоническая);
- холецистит (острый и хронический);
- сгущение желчи (чаще у новорожденных малышей);
- холестаз и др.
Показания к процедуре
Печень, желчный пузырь и его протоки всегда обследуют в комплексе, лишь в отдельных случаях требуется специальное УЗИ желчного пузыря. Например, при мочекаменной болезни, врожденных аномалиях пузыря (перегибы и др.).
УЗИ-сканирование гепатобилиарной системы необходимо при любых сигналах о проблемах с брюшной полостью. Это дискомфорт, тяжесть в желудке, неприятные ощущения во рту. Для детей основные подозрительные симптомы – это боль в животе, при прощупывании, опоясывающие боли. Если у пациента диагностированы хронические заболевания печени, поджелудочной или желчного пузыря, рекомендуется профилактическое сканирование всей гепатобилиарной системы. Один раз в год.
Ультразвуковое исследование гепатобилиарной зоны всем пациентам проводят при следующих симптомах:
- болевые ощущения в правом подреберье, усиливающиеся по ночам и в состоянии голода;
- тошнота и регулярные рвотные позывы;
- вздутие живота, газы, диарея;
- ломкие сосуды (носовые кровотечения и слишком обильные менструации, бесконечные синяки);
- пожелтение кожи и склер;
- долгий прием сильных медицинских препаратов;
- злоупотребление алкоголем, отравление другими ядами;
- хронические заболевания (холецистит, гепатит, панкреатит и др.).
Подготовка и проведение УЗИ
УЗИ органов гепатобилиарной системы делают внешним, трансабдоминальным способом. Иногда сканирование проводят с разных боков, маленьких деток врач может попросить надуть животик или задержать дыхание. Длится сама процедура не большеминут.
Несмотря на всю кажущуюся простоту УЗИ, подготовка к нему требуется очень тщательная. Она включает диету, прием специальных препаратов и небольшое голодание.
- Диета перед осмотром печени и желчного нужна бесшлаковая, как перед УЗИ брюшной полости. Придется за 3-4 дня до сканирования исключить все газообразующие продукты. Это бобовые, свежие фрукты, капуста, сладости, молочка и газировка.
- Если пациент часто страдает метеоризмом, врач порекомендует прием сорбентов и ферментов (фестал, мезим, обычный активированный уголь). Длительность – такая же, как и при диете, 3-4 дня.
- Обследование гепатобилиарной системы делают только на голодный желудок, период без еды – не меньше 8 часов. Лучше всего идти на УЗИ с утра, не позавтракав, диабетикам разрешается легкий завтрак. Например, чашка чая с кусочком белого хлеба.
Для детей требуется особая подготовка. Ребятишкам трудно долгое время голодать, поэтому для них делают исключение. Детей до года можно не кормить за 2-3 часа до процедуры, 1-3 лет – за 4 часа. Детки постарше уже смогут продержаться 5-6 часов. А вот попить ребенку нельзя давать за час до УЗИ – независимо от возраста.
Если у малыша газы или понос перед процедурой, нужно посоветоваться с педиатром, какой препарат дать ребенку. Самостоятельно подбирать лекарство нельзя ни в коем случае! Когда возникает противоположная проблема – запор у малыша, накануне ультразвука можно сделать клизму.
Расшифровка результатов
Во время УЗИ-сканирования доктор оценивает различные параметры. Это размеры, форма и контуры печени, структуру и эхогенность печеночной ткани (паренхимы), состояние протоков и др.
- В норме здоровая печень должна быть шириной отсм, длиной –см.
- Диаметр нижней полой вены не более 15 мм, общего печеночного протока – 3-5 мм.
- Параметры желчного пузыря в норме таковы: длина – 7-10 см, ширина – 3-5 см, толщина стенки в пределах 4 мм.
- Внутри органа не должно быть перетяжек, перегородок, дивертикул. А также инородных объектов (камни, кисты и др.).
Ультразвуковое сканирование гепатобилиарной зоны помогает выявить самые разные патологии печени. Это кисты, опухоли, цирроз, гепатиты и др. Среди заболевания желчного, которые диагностирует УЗИ, — мочекаменная болезнь, воспаления, различные новообразования и врожденные аномалии.
Также оценивается состояние крупных сосудов, скорость кровотока в них, наличие/отсутствие тромбов. Когда в обследование включают осмотр поджелудочной, то можно распознать холецистит, опухоли железы, кисты, жировую инфильтрацию и др. Если поражена селезенка, то ультразвук определит наличие воспалительного процесса или опухоль.
Похожие статьи
© uzigid // Копирование материалов разрешено только с указанием активной ссылки на первоисточник Карта сайта
Источник: https://uzigid.ru/organy-i-tkani/chto-takoe-uzi-gepatobiliarnoj-sistemy-i-kak-k-nemu-podgotovitsya.html
Гепатобилиарная система: описание, заболевания , подготовка к УЗИ и рекомендации
Сегодня мы поговорим о гепатобилиарной системе человека. Далеко не каждый знает о том, что это такое. Более того, только редкие люди представляют, куда и к кому следует обращаться в случае нарушения работы органов ГБС. Подробному рассмотрению этой системы организма посвящена эта статья.
О чем речь?
Для начала разберемся с тем, что такое гепатобилиарная система. Это довольно сложный механизм в организме человека, который отвечает за пищеварительные процессы и выведение продуктов метаболизма (экскрецию). Если по какой-то причине работа ГБС нарушается, то у человека снижается иммунитет и общие защитные функции организма, нарушаются обменные процессы и детоксикация.
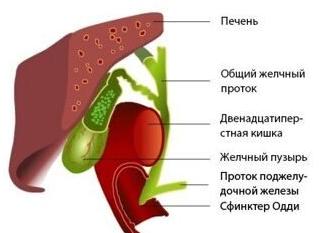
Органы ГБС
Уже известная нам сложная система состоит из печени, желчного пузыря и желчных протоков. Ее главная задача заключается в создании и переносе желчи, которая в свою очередь является продуктом деятельности печени. Желчный пузырь, образно говоря, является дополнительным или запасным резервуаром. По протокам желчь следует именно к нему. Известно, что ее концентрация в желчном пузыре в 5-10 раз выше, чем в печени.
После того, как человек поел, желчь следует в двенадцатиперстную кишку через небольшой просвет. Стоит добавить, что кроме названных выше органов, гепатобилиарная система еще состоит из внутрипеченочных желчевыводящих путей, которые располагаются в самой печени. На всей своей длине они разные: начинаются как крохотные капилляры, а затем превращаются в крупные желчные протоки, которые выходят за границы самой печени. Также в организме человека есть и внепеченочные желчные протоки.
Желчь в организме человека
УЗИ гепатобилиарной системы может понадобится в том случае, если у человека нарушен процесс создания и транспортировки желчи. Собственно говоря, какова её роль в организме человека? Для начала отметим, что это вещество состоит из органических веществ (билирубин, холестерин и т.д.), растворенных электролитов и тяжелых металлов (например, медь). Функции желчи многочисленны, обычно их подразделяют на главные и второстепенные. Основная задача желчи состоит в эмульгации жиров, усилении процесса гидролиза и всасывании углеводов и жиров.
Более того, желчь – это катализатор для кишечника и поджелудочной железы. Она активизирует процесс переваривания пищи, способствует всасыванию витаминов.
Однако на секреторной функции важность желчи не заканчивается. Она регулирует образование и выведение желчи, оказывая таким образом влияние на секреторную и моторную функции тонкого кишечника. Желчь играет огромную роль в инактивации пептина , разрастании и слущивании верхнего эпителиального слоя кишечника, регулирует секрецию слизи. Также важная функция желчи заключается в детоксикации лекарственных препаратов.
Печень
УЗИ органов гепатобилиарной системы в первую очередь касается печени – важного органа в организме человека, который следит за образованием желчи. Недооценивать значимость печени не стоит, ведь именно здесь генерируется основная энергия организма. Кроме того, печень – это самая крупная железа у человека, которая отвечает за гомеостаз, то есть стабильность внутренней среды организма. Именно она занимается обменом углеводов, белков и жиров, активизацией лекарственных препаратов. Это такой орган, на который приходится на максимум нагрузки, но при этом он может самостоятельно восстанавливаться в кратчайшие сроки.
Причины заболеваний
Причина заболеваний гепатобилиарной системы кроется в агрессивном воздействии некоторых химических веществ на организм человека. Чаще всего это свободные радикалы, яды, вирусы и бактерии. Однако нанести вред или стать толчком для развития заболевания может несбалансированное питания, гормональные сбои, нарушения процесса метаболизма, алкоголизм, чрезмерное употребление лекарственных препаратов. Стрессовые ситуации могут быть первопричиной или дополнением к уже перечисленным возможным причинам.
Заболевания гепатобилиарной системы
Есть много заболеваний ГБС (цирроз, гепатит и т. д.), но мы остановимся на видах болезней:
- Митохондриальные поражения развиваются на уровне клеток и блокируют ферменты дыхательных путей. Причиной появления может быть прием антибиотиков, парентеральное питание. Проявляется в виде фиброза, пролиферации желчных протоков.
- Белковая дистрофия развивается из-за сбоя в синтезе белков. Причиной может быть длительное влияние токсических веществ, например, алкоголя, ядов, бактерий, вирусов и т. д.
- Фиброз возникает из-за злоупотребления лекарствами. Проявляется тем, что фиброзная ткань разрастается и не дает нормально функционировать клеткам печени.
- Холестаз – полное отсутствие или недостаточное количество желчи в двенадцатиперстной кишке. Причина – нарушение работы печени на клеточном уровне, камни в желчном пузыре.
- Сосудистые поражения, появившиеся по разным причинам на любых уровнях кровеносной системы.
- Сгущение желчи происходит из-за закупоривания желчных протоков пробками из слизи или желчи. Часто происходит у детей из-за наличия несоответствия резус-фактора.
Симптоматика
Симптоматику заболевания гепатобилиарной системы можно условно поделить на специфическую и неспецифическую. К последнему виду симптомов можно отнести слабость, повышенную температуру, легкую утомляемость. Такие симптомы проявляются из-за снижения эффективности работы печени, её участия в белковых, углеводных и витаминных обменных процессах. К специфическим проявлениям относят те симптомы, которые непосредственно касаются ГБС:
- Нарушение работы органов ЖКТ (тошнота, рвота, диарея, тяжесть).
- Боли в животе после употребления копченной и жирной пищи.
- Изменение состояния кожных покровов ( ксантомы , пигментация, желтуха, сосудистые звёздочки).
- Асцит – скопление жидкости в желудке.
- Печеночный запах изо рта.
- Сильно заметная венозная сетка на животе.
Гепатобилиарная система у детей
ГБС у детей сильнее подвержена влиянию различных факторов. Из-за него заболевания этой системы появляются у детей гораздо чаще и развиваются быстрее, чем у взрослых. Патологии чаще всего встречаются из-за нарушения функций ГБС. Диагностировать отклонения можно у детей любого возраста, но статистика говорит о том, что патологиями чаще всего страдают школьники. Это вызвано тем, что дети эмоционально не зрелы, сильно подвержены психическим, физическим нагрузкам, не имеют специального режима питания. Не последнюю роль играет и то, что организм ребенка усиленно растет, претерпевает гормональные изменения. Наиболее часто встречающееся заболевание среди детей – дискинезия желчных путей. Гораздо реже школьники обращаются к врачу с выраженными симптомами холецистита.
Причины сбоя работы ГБС могут быть первичными и вторичными. К первичным относят анатомические патологии билиарной системы, например, нарушения работы внутренних сфинктеров. К вторичным причинам относят нарушения, которые могут косвенно провоцировать сбои в работе гепатобилиарной системы (язвенная болезнь, дисфункция поджелудочной железы, сбой обменных процессов, паразиты в организме).
Как подготовиться к УЗИ?
Подготовка к УЗИ гепатобилиарной системы – это в первую очередь диета. Человеку следует исключить из своего рациона кондитерские изделия, черный и дрожжевой хлеб, газированные сладкие напитки, капусту, фрукты, молоко, чай и кофе, алкоголь. Также важно приучиться питаться дробно, то есть по 4-5 раз в день небольшими порциями. Если наблюдается склонность к метеоризму, то следует дополнительно проконсультироваться с врачом, чтобы он назначил ферментативные препараты. Ромашковый чай снижает проявления метеоризма.
Важным моментом является снижение количества потребляемой жидкости. Не стоит выпивать более 1,5 л воды. В случае запора следует провести очищение клизмой.
Подготовка к УЗИ органов гепатобилиарной системы означает и правильный выбор времени для проведения исследования. УЗИ делается с самого утра. С последнего приема пищи должно пройти не менее 8 часов. Если человек регулярно принимает определённые препараты и прерывать курс нельзя, то не следует отказываться от таблеток во время подготовки к УЗИ. Если больному необходимо срочное обследование, то этим этапом подготовки пренебрегают.
Однако стоит понимать, что не всегда врач рекомендует прохождение УЗИ. Очень часто достаточно пальпации или простукивания для того, чтобы понять причину болезненных ощущений. При помощи ощупывания можно определить размер селезёнки, узнать о наличие жидкости в брюшной полости. Главный показатель – наличие или отсутствие болезненных ощущений во время пальпации. Например, при холецистите врач при помощи пальпации определяет состояние желчного пузыря, его размеры. Дополнительно доктор воздействует на реберную дугу для отслеживания болевого синдрома. Важные методы исследования ГБС – общий и биохимический анализы крови. Они могут подсказать есть ли воспалительные процессы, какое соотношения белков, уровень билирубина и т. д.
Расшифровка УЗИ
УЗИ гепатобилиарной системы детям и взрослым проводят одинаково, а вот результаты у всех разные. Каждый орган ГБС на УЗИ проверяется на наличие определённых отклонений. Давайте рассмотрим этот вопрос подробнее.
- В печени ищут возможные очаги воспаления, доброкачественные образования, гиперплазии. Могут быть обнаружены диффузные изменения – гепатит, цирроз и т. д.
- В желчном пузыре визуализируют камни, неправильное строение желчных протоков, самого пузыря, онкологические образования.
- В поджелудочной железе могут быть обнаружены воспаления, врожденные аномалии, панкреатит, опухоли, жировая инфильтрация.
- Селезенку диагностируют на предмет её увеличения во время воспалительного процесса, наличия опухолей.
- В сосудах могут быть обнаружены тромбы. Также оценивается общее состояние крови.
Органы ГБС выполняют в организме человека важнейшую функцию. Помните об этом и будьте здоровы!
УЗИ органов гепатобилиарной системы
Сонография организма (УЗИ) проводится на оборудовании, являющемся источником ультразвуковых волн. С помощью этого исследования осуществляется точная постановка множества диагнозов, определяются на ранней стадии некоторые серьезные заболевания, а также проводится общая диагностика организма.
УЗИ является одним из основных методов определения патологий в функционировании составляющих брюшной полости. Важно соблюдать правила корректной подготовки к исследованию для получения точного результата.
Что входит в обследование?
К органам гепатобилиарной системы (гбс) относятся:
Печень – главный орган в этой системе, образующий желчь. Через желчный пузырь и протоки осуществляется выделение желчи.
Показания к назначению исследования
Назначение на УЗИ в органах, входящих в гепатобилиарную систему, выдается лечащим врачом при обнаружении им следующих симптомов:
- Желтуха;
- Повреждение живота;
- Увеличение органа в размерах;
- Предположение о присутствии метастазов в печен;
- Персистирующая лихорадка (особенно при добавлении дискомфорта в верхней половине живота);
- Предположение о наличии новообразований в печени;
- Болевые ощущения справа в верхней части живота (камни или холецистит);
- Предположение о развитии абсцесса печени;
- Гепатит;
- Панкреатит.
Таким образом, боль в брюшной полости – это показание для проведения ультразвукового исследования. Кроме того, наличие дополнительных признаков должно насторожить пациента и врача:
- Трудности с пищеварением;
- Привкус горечи во рту;
- Тяжесть в животе;
- Рвота;
- Тошнота;
- Слабость;
- Снижение умственной деятельности;
- Повышение температуры;
- Сильное похудение.
Заболевания гепатобилиарной системы
Перечень заболеваний органов, входящих в гепатобилиарную систему, приведен ниже. Большую часть этих болезней можно диагностировать с помощью УЗИ:
- Все формы гепатита;
- Желчекаменная болезнь;
- Цирроз печени;
- Портальная гипертензия;
- Печеночная недостаточность;
- Портальный цирроз;
- Пигментный гепатоз;
- Дискинезия желчных путей;
- Печеночная кома;
- Желтуха;
- Поликистоз печени;
- Холангит;
- Холецистит.
Подготовка к проведению УЗИ
Подготовка к исследованию должна неукоснительно соблюдаться пациентами во избежание некорректных результатов и повторного проведения УЗИ. Она включает в себя:
- Отказ от приема пищи за 8 часов до исследования (при сахарном диабете можно немного покушать);
- За неделю до исследования нужно исключить из употребления продукты, приводящие к вздутию живота и метеоризму (кисломолочные, бобовые, свежие овощи, черный хлеб, газировку, алкоголь);
- Желательно применение специальных препаратов – фестала, мезима, активированного угля, но только по согласованию с врачом.
Длительность процедуры составляет порядка получаса. Практически всегда результат не требует дополнительных анализов, в иногда назначаются еще магнитно-резонансная и компьютерная томографии.
Интерпретация результатов
Расшифровкой результатов исследования занимается квалифицированный специалист, он же назначает соответствующее лечение. Что можно увидеть с помощью УЗИ в органах гепатобилиарной системы?
- Печень. Можно диагностировать наличие опухолей, метастаз, кист, гемангиом. Выявить участки воспаления, геперплазии, а также обнаружить цирроз, гепатит и патологии, вызванные болезнями сердца и сосудов.
- Поджелудочная железа. Можно определить развитие воспалительного процесса, опухолей или кист, а также врожденные нарушения. Хорошо удается подтвердить панкреатит и присутствие жировой инфильтрации.
- Желчный пузырь. Помимо четкого обнаружения раковых и доброкачественных образований, можно диагностировать наличие камней и развивающихся воспалительных процессов, а также визуализировать некоторые патологии в строении желчного пузыря и его протоков.
- Селезенка. Можно определить увеличение органа и любые изменения, происходящие с ним, при заболеваниях крови, а также увидеть наличие кист или опухолей.
- Сосуды. Исследование позволяет оценить общее состояние сосудов, определить скорость кровотока и найти тромбы.
Основные параметры, на которые, прежде всего, обращают внимание при ультразвуковом исследовании брюшной полости:
Методики лечения
Лечение заболеваний органов гепатобилиарной системы зависит от типа болезни, ее стадии и общего состояния пациента. Выделяют 3 основных способа лечения:
- Хирургическое вмешательство;
- Медикаментозная терапия;
- Комплексная методика (операция и препараты). /li>
Некоторые болезни можно вылечить лекарственными препаратами, улучшающими обменные процессы в печени и восстанавливающие функциональность в органах. В запущенных случаях выход один – только операция. Хирургическое вмешательство в настоящий момент доступно в более щадящем виде, не приносящем сильного дискомфорта и не требующем длительной реабилитации – лапароскопия (3 маленьких разреза), пункция и дренирование (с помощью ультразвука). В тяжелом состоянии пациенту с печеночной недостаточностью поможет только пересадка печени.
Профилактика болезней в органах брюшной полости
Сохранить свое здоровье можно, выполняя несколько простых правил:
- Обязательное соблюдение гигиенических процедур в быту;
- Правильное питание;
- Поддержание иммунитета (сон, регулярные физические нагрузки, обогащение рациона свежими овощами и фруктами, отказ от алкоголя и курения);
- Людям, имеющим предрасположенность к заболеваниям, необходимо периодически посещать врача и выполнять его рекомендации;
- Уменьшение количества стрессов;
- Ограничение общения с носителями инфекционных заболеваний.
Заключение
С помощью ультразвукового исследования органов гепатобилиарной системы можно выявить на ранней стадии многие серьезные заболевания, лечение которых в запущенном случае создает трудности и приводит к осложнениям. Самое главное – это правильная подготовка к УЗИ, соблюдение требований специалистов, и тогда гарантирован достоверный результат.
Источник: https://uziotvet.ru/bryushnaya-polost/uzi-organov-gepatobiliarnoj-sistemy/
uziprosto.ru
Энциклопедия УЗИ и МРТ
Подготовка к УЗИ гепатобилиарной системы: что нужно знать?
При диагностике брюшной полости заболеваний, особенно в педиатрической практике, предпочтение отдается безболезненным, информативным, безопасным методам. Всем этим требованиям соответствует ультразвуковая диагностика.
Широкое использование ее так же обусловлено невысокой стоимостью и доступностью. УЗИ брюшной полости позволяет с высокой точностью и специфичностью, сравнимой с КТ и МРТ, диагностировать объемные образования и диффузные изменения.
Гепатобилиарная система включает в себя некоторые органы брюшной полости, а именно: печень, желчный пузырь и внутрипеченочные и внепеченочные желчные протоки. Функция данной системы заключается в образовании, хранении, транспортировке желчи. Патологические изменения возможны на любом этапе синтеза и движения желчи. Причины, лежащие в основе данных заболеваний, могут носить как органический, так и функциональный характер.
Показания для назначения УЗИ гепатобилиарной системы:
- желтуха
- боль в правом подреберье
- диспепсические расстройства (тошнота, рвота, отрыжка, изменение цвета стула)
- динамическое наблюдение при хронических гепатитах
- аномалии развития
- желчнокаменная болезнь
- гепатомегалия
Противопоказаний метод не имеет, однако беспокойство ребенка может значительно затруднить проведение исследования или сделать его невозможным.
Подготовка к ультразвуковому исследованию.
Перед УЗИ гепатобилиарной системы важна тщательная подготовка, которая должна начинаться не позднее, чем за 3 дня до исследования. Главная цель — снизить пневматизацию кишечника для увеличения окна визуализации. Для этого соблюдается низкоуглеводная диета. Перед исследованием исключаются или максимально ограничиваются: сырые фрукты и овощи, сдобная выпечка, газированные напитки, алкоголь, молочные продукты, жирные сорта мяса.
Энтеросорбенты назначаются в возрастной дозировке, но только в случае повышенного газообразования. В этом же случае возможно проведение очистительной клизмы вечером накануне исследования. Последний прием пищи должен проходить не позднее, чем за 6 часов до исследования. В этот период ограничивается и питье. Длительная пищевая пауза не только улучшает визуализацию, но и позволяет во время УЗИ оценить истинные размеры желчного пузыря.
У детей старшего возраста исследование проводится утром натощак и подготовка предшествует аналогичная как у взрослых, однако энтеросорбенты и очистительные клизмы в педиатрической практике используются очень редко. Порой детей просят не чистить зубы утром перед исследованием, это связано с тем, что дети зачастую глотают зубную пасту.
Трудности возникают при подготовке детей младшего, а также грудного возраста. У них выдержать пищевую паузу 6 часов невозможно, поэтому исследование проводится перед кормлением с минимальным промежутком между кормлением 3 часа. Рекомендуется ограничить питье за час до ультразвуковой диагностики. Если у ребенка вздутие живота или беспокоят кишечные колики, возможно применение препаратов симетикона в возрастных дозировках накануне исследования.
Важным этапом подготовки детей младшего возраста является психологическая подготовка и объяснение сути исследования. Ребенку доступно необходимо рассказать, что ему будут делать и что это не больно, при необходимости, взять с собой игрушку или книжку, чтоб отвлечь ребенка во время исследования.
Проведение ультразвукового исследования.
Как исследование других органов брюшной полости, исследование гепатобилиарной системы проводится лежа на спине. При необходимости, исследование может проводиться лежа на левом боку, стоя. Дети старшего возраста могут по просьбе врача задержать дыхание, что порой необходимо для лучшей визуализации внепеченочных желчных протоков. У детей грудного возраста исследование может проводится на руках матери и во время сна, что позволит в спокойной обстановке более детально провести обследование.
Исследование функции желчного пузыря.
Данный метод позволяет диагностировать нарушения одного из важнейших органов брюшной полости: желного пузыря, а также образования желчи, ее движения. Это особенно актуально в детской практике, когда часто встречаются функциональные нарушения в виде дискинезии желчного пузыря.
Ультразвуковое исследование проводится в два этапа. Первый этап аналогичен обычному исследованию, второй проводится после пищевой нагрузки. Если изначальный объем желчного пузыря был менее 8 мл, желчегонный завтрак должен быть один куриный желток илиграмм жирного йогурта. При объеме желчного пузыря более 8 мл, объем завтрака больше в два раза. Динамическое наблюдение за сокращением желчного пузыря проводится каждые 15 минут в течение часа. Максимальное сокращение (минимальный объем желчного пузыря) в норме должно приходиться на 30 минуту.
Результаты исследования.
Патология у детей имеет свои особенности. Основные выявляемые изменения печени — гепатомегалия, а также кистозные образования. Опухолевые образования встречаются крайне редко. Аномалии развития печени так же редки, основную их массу составляют добавочные дольки, расположенные рядом с органом в брюшной полости, а также имеющие с ним паренхиматозную ножку.
Гепатомегалия может быть из-за перенесенных острых вирусных инфекций (чаще ротовирусных и энтеровирусных), а так же наследственных синдромов, включая болезни обмена. Практически всегда увеличение печени сопровождается изменением ее эхогенности. Изменение может быть очаговое или диффузное. Очаговые изменения наблюдается при нарушениях углеводного обмена, диффузные при гепатитах, системных заболеваниях.
Кистозные образования печени являются самой частой УЗ-находкой в детской практике. Кисты могут носить врожденный и приобретенный характер. Врожденные кисы могут быть единичные и множественные (поликистоз). Единичные кисты требуют частого контроля, так как они склонны к быстрому росту и разрушению паренхимы печени. Множественные кисты часто поражают несколько паренхиматозных органов. Не смотря на высокие компенсаторные возможности печени, печеночная недостаточность у ребенка развивается быстро. Разновидностью поликистоза является фиброполикистоз, который отличается мощным разрастанием соединительной ткани в структуре печени. Дети дошкольного и младшего школьного возраста больше подвержены эхинококковому поражению. При ультразвуковом исследовании эхинококковые кисты визуализируются как анэхогенное образование с четкой капсулой и внутренним дочерними кистами.
Патология желчного пузыря, желчевыводящих протоков.
Основную массу патологии, выявляемой в педиатрической практике, составляют аномальные формы желчного пузыря (S-образный, в виде песочных часов, «фригийский колпак») и перетяжки в полости желчного пузыря. Сейчас распространена гипердиагностика данных аномалий. Это обусловлено наличием функциональных перегибов и складок, особенно при неполном желчном пузыре.
Аномальные формы желчного пузыря
Для исключения функционального характера изменений важен полипозиционный осмотр (стоя, лежа на левом боку). При изменении положения функциональные перегибы и перетяжки исчезают. Истинные перетяжки и аномальные формы пузыря могут быть врожденными и приобретенным в результате воспалительных процессов. Более редкими аномалиями являются удвоение желчного пузыря, его аплазия, дивертикулы.
Холициститы являются редкой патологией в педиатрии. УЗ- признаками являются утолщение стенок желчного пузыря, их слоистость, изменение формы желчного пузыря и появление осадка в его полости. Факторами риска воспалительных процессов желчного пузыря являются аномалии формы, перетяжки, а также желчнокаменная болезнь. Камни, как правило, визуализируются как гиперэхогенные образования различной формы небольшого размера с дорзальным усилением, смещаемые при смене положения тела.
Холецистит на УЗИ
Практически у каждого ребенка в просвете желчного пузыря определяется небольшое количество рыхлого осадка, который возникает по причине концентрации желчи. При скоплении большого количества осадка и увеличении его плотности развивается дисхолия. Это состояние первоначально не является патологией, но при дальнейшем развитии вызывает закупорку желчных протоков, и в результате приводит к механической желтухе.
Из врожденной патологии желчных протоков встречается атрезия и кистозные аномалии. Эти аномалии могут быть как внутрипеченочных, так и внепеченочных протоков. Диагностика часто вызывает затруднение, но яркая клиника помогает выявлять эти пороки в раннем возрасте.
Уплотнение стенок желчных протоков может быть в следствие дискинезии (нарушение оттока желчи) или воспалительного характера. Изолированные холангиты встречаются редко, чаще в процесс вовлечен весь органокомплекс. Дискинезия — самая частая патология гепатобилиарной системы у детей, которая сопровождается рядом диспепсических проявлений. УЗ-картина включает в себя: уплотнение стенок желчных протоков и желчного пузыря, увеличение печени, изменение структуры печени.
Для дальнейшей тактики ведения данных пациентов важно определение типа дискинезии, который определяется в результате функциональной пробы. Если через 30 минут после желчегонного завтрака произошло сокращение желчного пузыря более 65% по сравнению с изначальным, то речь идет о гиперкинетическом типе. А если желчный пузырь сократился менее чем на 25%, то это гипокинетический тип дискинезии.
Дальнейшая тактика
Результат ультразвукового исследования должен быть оценен врачом, направившим на исследование (педиатром или гастроэнтерологом). Именно они решают вопрос о необходимости повторного исследования и через какой промежуток времени.
УЗИ гепатобилиарной системы в комплексе с определением функции желчного пузыря дает достаточно информации лечащему врачу для определения дальнейшей тактики ведения пациента. Применение эндоскопической ретроградной холангиопанкреатографии, а так же МРТ и КТ имеет место при тяжелых клинических случаях, когда результаты ультразвукового исследования, в комплексе с клинической картиной и результатами анализов, не позволяют подтвердить или опровергнуть диагноз.
Источник: https://uziprosto.ru/ultrazvuk/briushnoi-polosti/podgotovka-k-uzi-gepatobiliarnoj-sistemy.html
Состояние гепатобилиарной системы
Патология гепатобилиарной системы у больных ожирением проявляется широким диапазоном симптомов от нерезких признаков дискинезии желчного пузыря и желчных путей до желчнокаменной болезни, жировой инфильтрации печени, серьезного повреждения печеночной ткани.
Расстройство функции печени и желчного пузыря объясняется, с одной стороны, метаболическими сдвигами не только в холестериновом и жировом, но и в белковом и углеводном обмене, а с другой — возникающими, как правило, у таких больных нарушениями желчевыделения. Среди причин, приводящих к застою в системе желчевыделения,
дискинезии желчных путей и нарушению оттока желчи, не последнее место занимают обширные жировые отложения в брюшной полости, высокое стояние и ограничение подвижности диафрагмы. В результате затрудняется ток желчи как во вне, так и во внутрипеченочных желчных протоках и может развиться клиническая картина застоя желчи. Холецистография указывала на нарушение концентрационной способности желчного пузыря у 46% и двигательной способности у 36% обследованных нами больных (Н. С. Тайц, В. А. Оленева). Нередко обнаруживается расширение общего желчного протока (35% больных).
Застойный желчный пузырь и возникающие при этом благоприятные условия для инфицирования — одна из серьезных причин холецистита и холангита у тучного больного. Типичные клинические признаки хронического холецистита — боль, преходящую лихорадку, болезненность при исследовании, движениях, особенно тряске, большое количество лейкоцитов в дуоденальном содержимом мы встретили у 30—40% больных. Особенно распространено хроническое воспаление желчного пузыря и желчных путей среди тучных женщин. По данным М. Н. Егорова, Л. М. Левитского (1957), хронический холецистит и ангиохолит наблюдался у 40% женщин, страдающих ожирением. По данным статистики, желчнокаменная болезнь встречается в 2—3 раза чаще у больных ожирением, чем у людей с нормальной массой тела [Тайц Н. С., 1967].
В развитии желчнокаменной болезни при ожирении ведущее место следует отвести расстройствам холестеринового обмена. Известно, что при ожирении увеличено содержание холестерина не только в крови, но и в желчи. В 1/6 всех случаев желчнокаменной болезни встречаются чисто холестериновые камни, а в смешанных камнях, которое образуются у большинства больных, содержится до 80% холестерина [Лейтес С. М., 1967]. Одновременно включаются другие механизмы, которые нарушают стабильность раствора холестерина в коллоидном комплексе желчи, в результате чего холестерин теряет гидропрочность и выпадает в осадок.
Нарушение физико-химического состояния печеночной и пузырной желчи у наших больных подтверждено показателями липидного комплекса желчи (А. К. Шаховская). Мицелла, которая представляет собой липидный комплекс желчи, включает холестерин, фосфолипиды, желчные кислоты, билирубин и некоторое количество белка, что и обеспечивает их растворимое состояние. Изменение состава мицеллы, главным образом снижение концентрации желчных кислот и фосфолипидов, приводит к выпадению холестерина в осадок. Печень с самого начала ожирения включается в патологический процесс. Нарушение не только жирового и углеводного, но и белкового обмена отражается на функциональной способности печени и изменяет ее морфологический статус. Как правило, жир усиленно отлагается в гепатоцитах, что проявляется мелкокапельной, мелкоочаговой или, чаще, диффузной поликистозной жировой дистрофией.
У всех обследованных нами больных (Т. А. Яцышина) в пункционном биоптате печени обнаружена крупнокапельная жировая дистрофия, в отдельных случаях с образованием множественных жировых кист. Жировые скопления формировались главным образом в периферических отделах долек. Часто обнаруживалось значительное скопление липофусцина в зоне желчных капилляров, являющегося продуктом частичной полимеризации липидов. В этих зонах повышается активность щелочной фосфатазы, АТФазы. Наряду с жировым гепатозом обнаружены клеточная дегенерация, явления холестаза, скопление желчного пигмента в гепатоцитах, перихолангиогенный фиброз.
Гистохимическое исследование (Т. А. Яцышина) выявило гликоген и РНК только в печеночных клетках, свободных от жировых вакуолей, либо в участках протоплазмы между липидными включениями. В этих же зонах определялась достаточно высокая активность окислительных ферментов. Однако общее количество гликогена, РНК и суммарная активность окислительных ферментов, в частности сукцинатдегидрогеназы, снижены, так как большая часть печеночной ткани заполнена жировыми включениями. Жировая дистрофия печени нередко сочетается с белковой, «баллонной» дистрофией, также с обеднением гепатоцитов гликогеном и РНК.
Повреждение структуры печени при ожирении подтверждают и данные радионуклидного исследования. При сканировании с помощью коллоидного золота (119Au) у наших больных (Г. А. Зубовский, В. А. Оленева) установлены значительные отклонения в положении, размерах, форме печени при накоплении в ней радионуклида. Определялось или высокое стояние печени, или ее опущение. Только у половины больных было нормальное треугольное изображение печени, у другой половины она представлялась изогнутой или квадратной (одинаковая ширима левой и правой доли). Лишь у 7з больных размеры печени соответствовали нормальным. Особого внимания заслуживает неравномерность распределения препарата, у большинства больных диффузная. Ни в одном случае не было накопления препарата в селезенке. Такая сканограмма соответствует жировому гепатозу.
Гипербилирубинемия в ряде случаев отмечается при ожирении и, по-видимому, этиологически связана с застоем желчи. Билирубин крови не бывает высоким и колеблется в пределах 17—26 ммоль/л.
Поражение гепатобилиарной системы прямо зависит от давности ожирения. Более отчетливые признаки заболевания желчевыводящей системы или печени выявлены у больных, страдающих ожирением больше 10—15 лет. Особенно отчетливо это проявляется у людей молодого и среднего возраста (до 50 лет).
Ожирение диагностируют при сравнении фактической массы тела больного и его идеальной массы, соответствующей росту и телосложению. Для этих целей предложены различные формулы. Наиболее известна формула Брока: идеальная масса тела в килограммах равна числу сантиметров роста минус 100. Часто определяют максимальную нормальную массу тела по таблицам, предложенным М. Н. Егоровым и Л. М. Левитским, в которых учтены пол, рост и профессии. Можно использовать показатель Одера. Нормальная (идеальная) масса тела в килограммах равна удвоенному расстоянию от темени от симфиза в сантиметрах минус 100. Весо-росто-объемный показатель Бернгардта предполагает, что нормальная (идеальная) масса тела в килограммах равна росту в сантиметрах, умноженному на окружность грудной клетки в сантиметрах (на уровне сосков) и деленному на 240. Масса тела, превышающая эту норму на 15—30 кг, считается избыточной.
Все показатели справедливы для мужчин с нормостенической конституцией и средним развитием мускулатуры в возрасте 25—30 лет. Для людей другого возраста, а также для женщин нужны дополнительные поправки. В настоящее время в Клинике лечебного питания Института питания АМН СССР для определения так называемой идеальной массы тела используется номографический способ, предложенный А. А. Покровским. С помощью номографа, составленного по 5 показателям (рост, пол, возраст, профессия и поправка на конституцию) можно легко и довольно точно рассчитывать должную массу тела. Преимущество данного метода в учете достаточного числа факторов, влияющих на массу тела. Кроме так называемой идеальной массы, номограф позволяет в соответствии с ней рассчитать суточную потребность в основных пищевых веществах, минеральных солях и некоторых витаминах.
Кроме массо-ростовых показателей, в диагностике ожирения используют другие индексы, например определение толщины кожной складки путем непосредственного измерения жирового слоя с помощью калипера. Калипер представляет собой циркуль с унифицированным нажимом силой 10 г/мм 2 . В измеряемой области захватывается поверхность от 20 до 40 мм 2 с высотой складки не более 1 см.
Для вычисления общей массы жира в килограммах применяют формулу чешского антрополога Матейки. Формула Матейки включает данные измерения в жировых складках: на плече, предплечье, бедре, голени, груди и животе. Общее количество жира в килограммах равно D=d·S·K, где d — средний слой жира в миллиметрах в результате деления суммы толщины 6 складок на 12: S — поверхность тела в квадратных миллиметрах, вычисленная по формуле Дюбуа; К — константа, полученная эмпирическим путем (0,13).
Наиболее точным методом определения жира в теле человека следует считать гидростатическое (подводное) взвешивание. Этот метод позволяет разделять тело на жировой и обезжиренный компоненты. Гидростатическое определение относительной плотности тела подробно описано в работах многих исследователей. Относительная плотность жира человека равна 0,92 (density), а обезжиренной массы 1,1. Можно вычислить количество жира в процентах, если известна относительная плотность всего тела. Окончательные расчеты производятся с учетом остаточного воздуха.
Данные анамнеза жизни и болезни также важны для уточнения диагноза и лечения. В этом отношении следует учитывать наследственность, пол, возраст, профессию (особенности и режим труда), режим жизни и питания, предшествующие заболевания.
Обращают внимание на ожирение у родителей и ближайших родственников больного, заболевания эндокринных желез и обмена веществ (сахарный диабет, подагра и др.), возраст к началу ожирения, вид труда (работа на пищевых предприятиях), интенсивность и продолжительность физической нагрузки, физическую активность в свободное время, занятия спортом, отдых в воскресные дни и в отпуске, длительность сна, сон после еды. Важнейшее место отводится всему связанному с пищей. Кроме качества питания, необходимо получить сведения о количестве пищи (сколько больной съедает кусков хлеба, тарелок супа, выпивает стаканов жидкости в день, сколько кладет кусков сахара в каждый стакан чая, кофе и т. п.).
Необходимо получить подробные сведения о вредных привычках: курении (количество сигарет в день, до еды, натощак, после еды), употреблении алкоголя.
Инфекционно-токсические поражения также воздействуют на различные отделы вегетативно-эндокринной системы. Бороться с ожирением у женщин труднее, чем у мужчин, так как под влиянием различных лечебных мероприятий они худеют медленнее и меньше, чем мужчины. Возрастных периодов, опасных в отношении развития и прогрессирования ожирения, у женщин больше, чем у мужчин (при беременности, лактации и климаксе женщины наиболее предрасположены к ожирению).
При дифференциальной диагностике конституционально-экзогенного ожирения от форм ожирения, развившихся в результате повреждения центральной нервной системы или эндокринных расстройств, решающее значение имеет вся симптоматика соответствующих заболеваний. Ряд клинических симптомов в известной мере исключает принадлежность заболевания к чистым формам экзогенного ожирения, поскольку они патогномоничны для эндокринных и церебральных расстройств. В числе диэнцефальных симптомов следует указать на перераспределение жира (ожирение туловища при тонких руках и ногах), стрии, булимию, полидипсию, гиперсомнию, гипертрихоз у женщин, диабетическую гликемическую кривую [Добржанская А. К., 1965; Соскин Л. С., 1967].
Источник: https://www.medical-enc.ru/ozhirenie/sostoyanie-gepatobiliarnoy-sistemy.shtml
Гепатобилиарная система
Гепатит — острое или хроническое воспаление печени. Существует несколько форм гепатита, различаемых в зависимости от вызвавшей их причины.
Токсические гепатиты, обусловленные воздействием на печёночную ткань определённых химических соединений, могут возникнуть при приёме некоторых лекарственных препаратов, воздействии промышленных ядов.
Гепатиты часто связаны с инфекционными или системными заболеваниями. Чаще всего встречаются вирусные гепатиты, и их выделяют в отдельную группу (в последние годы отмечено повышение заболеваемости вирусными гепатитами B и C ). Вирусные гепатиты имеют сходную клиническую картину, но различаются разновидностью вируса, вызывающего поражение печени, исходами заболевания. Вирусные гепатиты вызываются по крайней мере пятью возбудителями: вирусами A, B, C, D , E. Они образуют две основные группы гепатитов: энтеральные А и Е, парентеральные В, С, D (попадают в организм через кровь — порезы, царапины, внутривенные инъекции). Они вызывают около 90% всех случаев вирусных гепатитов. Недавно открыты новые вирусы гепатита — F и G , однако они изучены мало.
В некоторых случаях гепатиты протекают практически бессимптомно, выявляясь лишь при случайном либо целенаправленном обследовании. В более тяжёлых случаях (например, при токсическом гепатите) клинические симптомы заболевания развиваются быстро, часто в сочетании с признаками общей интоксикации и токсического поражения других органов и систем. Характерны желтушное окрашивание кожи и слизистых оболочек, стул беловато-глинистого цвета, моча насыщенно-тёмного цвета («цвета пива»), кровоизлияния, увеличение печени, боль или чувство тяжести, полноты в правом подреберье. Нередки носовые кровотечения. Больных беспокоят кожный зуд, угнетённое психическое состояние, повышенная раздражительность, бессонница и другие признаки поражения центральной нервной системы.
Различные виды острых (как и хронических) вирусных гепатитов не имеют ярко выраженных характеристик клинического течения и ясной картины поражения печени. Следовательно, полный диагноз вирусного гепатита может быть поставлен только на основании специфических лабораторных тестов. Более того, лабораторная диагностика вирусов гепатита исключительно важна для определения прогноза заболевания, и в особенности для оценки эффективности специфической противовирусной терапии.
Больных вирусными гепатитами, а также другими инфекционными гепатитами обязательно госпитализируют в специальные отделения инфекционных больниц. Больных с токсическими гепатитами госпитализируют в центры отравлений, где им проводят мероприятия по выведению яда из организма.
Однако после проведённых лечебных мероприятий необходимы поддерживающие мероприятия, направленные на улучшение функций печени, восстановление её клеток, удаление токсинов. С этой целью необходимо регулярное применение коллоидной фитоформулы Детокс (см. Детокс).
Особенно это важно после перенесённого вирусного гепатита, так как при переходе процесса в хроническую форму возрастает риск цирроза и рака печени. Для предупреждения формирования цирроза необходимы нижеуказанные курсы: первые 5 лет по 3 раза в год, затем поддерживающие курсы — 1-2 раза в год. Особенно важно придерживаться подобной схемы при высоком титре антител к вирусу гепатита.
Хронический холецистит — воспаление желчного пузыря. Основную роль в развитии воспаления желчного пузыря играет инфекция при застое желчи (при наличии камней), а также химические изменения желчи при неправильном питании и применении некоторых лекарств.
Хронический холецистит характеризуется повторяющимися приступами болей, дискомфортом в правом подреберье (усиливается при движении, приёме жирной, жареной пищи и уменьшается в покое), тошнотой, незначительным повышением температуры тела (37,237,4 °С), кожным зудом.
При холецистите необходимо уменьшить воспалительные явления, улучшить тонус желчевыводящих путей, устранить застойные явления. Именно этих целей позволяет добиться приём Детокса. Об эффективности приёма свидетельствуют уменьшение болей и дискомфорта в правом подреберье, улучшение общего состояния.
Панкреатит — воспаление поджелудочной железы. Её изменения при заболевании выражаются отёком, нагноением или омертвением участков ткани.
Воспаление возникает в результате нарушения оттока секрета по протокам поджелудочной железы, поражения сосудов поджелудочной железы, инфекционных заболеваний, травм и воспалительных процессов в брюшной полости.
Различают острую и хроническую форму заболевания. Факторы риска возникновения болезни сходны для двух форм: алкоголизм, неполноценное питание, переедание и наличие желчнокаменной болезни.
Острый панкреатит характеризуется резкими болями в верхней половине живота. Нередко они отдаются в спину, сопровождаются тошнотой, рвотой и вздутием живота. Боли имеют постоянный или приступообразный характер и бывают столь сильными, что приводят к шоку.
При обнаружении любых из перечисленных признаков панкреатита нужно срочно вызывать врача.
Как правило, лечение острого панкреатита проводится в больнице. Его основу составляют противовоспалительные препараты, назначенные врачом, строгая диета и постельный режим.
При несвоевременном или некачественном лечении острый панкреатит переходит в хроническую форму. Симптомы хронического панкреатита почти ничем не отличаются от симптомов острого. Хронический панкреатит характеризуется периодическими обострениями. Чтобы максимально снизить опасность приступов, а также их частоту, нужно строго соблюдать диету, а также периодически (1-2 раза в год) применять курсы Детокса для улучшения оттока секрета поджелудочной железы, уменьшения воспалительных явлений, улучшения функций поджелудочной железы.
Учитывая неблагоприятную экологическую обстановку во многих регионах нашей страны, количество повреждающих агентов в окружающей среде (их описано около 80000), необходим регулярный профилактический приём Детокса для комплексной детоксикации и поддержки органов выделения, для предупреждения развития хронических заболеваний желудочно-кишечного тракта, профилактики раннего старения и поддержки организма в преклонном возрасте. Детокс рекомендуется применять курсами 2 раза в год по 5 мл 1-2 раза в день по 1,5-2 месяца.
Что такое УЗИ гепатобилиарной системы и как к нему подготовиться
Что такое гепатобилиарная система?
- желчнокаменная болезнь;
- гепатиты;
- цирроз печени;
- дискинезия желчевыводящих путей (гипо- и гипертоническая);
- холецистит (острый и хронический);
- сгущение желчи (чаще у новорожденных малышей);
- холестаз и др.
Показания к процедуре
- болевые ощущения в правом подреберье, усиливающиеся по ночам и в состоянии голода;
- тошнота и регулярные рвотные позывы;
- вздутие живота, газы, диарея;
- ломкие сосуды (носовые кровотечения и слишком обильные менструации, бесконечные синяки);
- пожелтение кожи и склер;
- долгий прием сильных медицинских препаратов;
- злоупотребление алкоголем, отравление другими ядами;
- хронические заболевания (холецистит, гепатит, панкреатит и др.).
Подготовка и проведение УЗИ
УЗИ органов гепатобилиарной системы делают внешним, трансабдоминальным способом. Иногда сканирование проводят с разных боков, маленьких деток врач может попросить надуть животик или задержать дыхание. Длится сама процедура не больше 15-20 минут.
- Диета перед осмотром печени и желчного нужна бесшлаковая, как перед УЗИ брюшной полости. Придется за 3-4 дня до сканирования исключить все газообразующие продукты. Это бобовые, свежие фрукты, капуста, сладости, молочка и газировка.
- Если пациент часто страдает метеоризмом, врач порекомендует прием сорбентов и ферментов (фестал, мезим, обычный активированный уголь). Длительность – такая же, как и при диете, 3-4 дня.
- Обследование гепатобилиарной системы делают только на голодный желудок, период без еды – не меньше 8 часов. Лучше всего идти на УЗИ с утра, не позавтракав, диабетикам разрешается легкий завтрак. Например, чашка чая с кусочком белого хлеба.
Расшифровка результатов
- В норме здоровая печень должна быть шириной от 23-27 см, длиной – 14-20 см.
- Диаметр нижней полой вены не более 15 мм, общего печеночного протока – 3-5 мм.
- Параметры желчного пузыря в норме таковы: длина – 7-10 см, ширина – 3-5 см, толщина стенки в пределах 4 мм.
- Внутри органа не должно быть перетяжек, перегородок, дивертикул. А также инородных объектов (камни, кисты и др.).