Вирусные гепатиты B и C: симптомы, причины, лечение парентеральных гепатитов
Среди всех вирусных гепатитов чаще всего встречаются гепатиты B и C. Эти заболевания передаются парентеральным (через кровь) и половым путем, протекают преимущественно бессимптомно и приводят к развитию тяжелых осложнений.
Оглавление: Опасность гепатитов B и C Возбудитель гепатита B Возбудитель гепатита C Пути заражения Симптомы парентеральных гепатитов Осложнения Парентеральные гепатиты и беременность Диагностика гепатита B Диагностика гепатита C Лечение гепатита B Особенности лечения гепатита C Профилактика вирусных гепатитов Рекомендуем прочитать: Гепатиты: классификация, пути заражения, симптомы и лечение
Опасность гепатитов B и C
По данным ВОЗ в мире около 240 млн. человек имеют хронический гепатит B и около 780 тыс. людей умирают от этой инфекции ежегодно. Гепатит C встречается реже – им страдают около 150 млн. человек, однако смертность от этой инфекции не ниже – ежегодно около 500 тыс. больных гибнут.
Гепатит C часто называют «ласковым убийцей», поскольку он маскируется под совершенно другие заболевания или вообще никак не проявляется, но при этом безостановочно разрушает печень. Приблизительно у 30% больных с хронической формой недуга при условии отсутствия лечения на протяжении 10-20 лет развивается цирроз.
В Российской Федерации в 2015 году было выявлено впервые более 12 000 случаев хронического гепатита B и более 40 000 больных хроническим гепатитом C. Острые же формы недуга врачи диагностируют намного реже (в год в среднем 2000 случаев). Это объясняется высокой частотой скрытого течения недуга или же развитием сразу хронической формы болезни.
Возбудитель гепатита B
Рекомендуем прочитать: Гепатит B: симптомы, пути заражения, лечение
Возбудителем гепатита B является вирус семейства гепаднавирусов (его часто обозначают аббревиатурой ВГВ или HBV). Он очень стойкий к различным химическим и физическим воздействиям, поэтому простого мытья, кипячения недостаточно для обеззараживания предметов, контактировавших с кровью больного. Этим объясняется прогрессирующее распространение инфекции среди населения земного шара.
В последнее время все чаще у больных обнаруживают мутированные штаммы вируса ВГВ. Штаммы «мутанты» чаще приводит к развитию хронической формы болезни, которая хуже поддается лечению и вообще прогностически считается более неблагоприятной в сравнении с заболеванием, вызванным обычным «диким» штаммом ВГВ.
Возбудитель гепатита C
Рекомендуем прочитать: Гепатит C: пути заражения, уровень распространенности, симптомы и лечение
Вирус гепатита C (ВГС или HCV) – это флавивирус, который представлен 11 генотипами. Каждый из них имеет свое географическое распространение, чувствительность к лечению противовирусными препаратами и способность вызывать определенные особенности болезни. Для России и Европейского региона наиболее актуальны вирусы 1, 2 и 3 генотипов. Заболевание, вызванное ВГС 1 генотипа, хуже поддается лечению и чаще приводит к развитию осложнений.
Пути заражения
Источниками парентеральных гепатитов являются и больные, и носители инфекции, причем об их количестве медикам известны только приблизительные цифры, на самом же деле таких людей может быть намного больше. Поэтому каждый человек должен знать, как передается гепатит C и гепатит B.
Заразиться этими опасными заболеваниями можно следующими путями:
- При контакте с кровью больного. Больной гепатитом также как и другие люди посещает стоматологические кабинеты, салоны маникюра, педикюра, татуажа, пирсинга, ему проводятся различные медицинские манипуляции. Если после этого инструменты не будут обработаны должным образом вполне возможно заражение через них других людей. У инъекционных наркоманов инфицирование часто происходит при использовании одного шприца.
- При половых сношениях. Вероятность заразиться таким путем для гепатита B выше (около 30%) чем для гепатита C.
- От больной матери внутриутробно или во время родов.
При объятиях, поцелуях, бытовых контактах инфицирование вирусными гепатитами не происходит. Однако близкие больных людей должны учитывать, что источником опасных вирусов являются бритвенные принадлежности, зубные щетки, маникюрные и педикюрные инструменты больного, а также другие предметы, на которые попадает кровь.
Беря во внимание пути передачи этих инфекций, можно выделить следующие группы риска заражения парентеральными гепатитами:
- Инъекционные наркоманы.
- Люди, имеющие беспорядочные половые связи.
- Сексуальные партнеры больных гепатитом.
- Родственники и сожители больных гепатитом.
- Медицинские работники.
- Гомосексуалисты и люди, предпочитающие извращенные формы секса (при извращенных сексуальных контактах высока вероятность травмирования слизистых оболочек и соответственно заражения).
- Дети, рожденные от больных гепатитом матерей.
- Люди, страдающие недугами, которые требуют переливания крови или гемодиализа.
- Лица, часто подвергающее свое тело татуажу и пирсингу.
Симптомы парентеральных гепатитов
Гепатит B и гепатит C симптомы имеют похожие. От момента попадания вируса в организм до появления признаков болезни при гепатите B проходит в среднем 2-6 месяце, при C – 1,5-2 месяца. Начало заболевания может быть остро выраженным либо скрытым.
При остром начале появляются следующие признаки гепатита:
- желтизна кожи и белков глаз;
- потемнение мочи;
- посветление стула;
- высокая температура тела;
- слабость, плохое самочувствие;
- тошнота.
Исход острого гепатита – это либо полное выздоровление, либо же переход болезни в хроническую форму, что в большой мере предопределяется иммунитетом больного. Если заражение гепатитов происходит в детском возрасте, риск хронизации инфекционного процесса намного выше. Например, у деток первого года жизни в 80-90% случаев развивается хронический гепатит. Это как раз и объясняет необходимость проведения вакцинации от гепатита B сразу же после рождения.
Довольно часто ввиду бессимптомного начала недуга больной узнает о своем состоянии, когда хронический воспалительный процесс в печени приводит к увеличению органа и нарушению его функции. При этом появляются неприятные болезненные ощущения в правом подреберье (из-за растяжения оболочки печени), тошнота, расстройства пищеварения. Биохимический анализ крови таких пациентов также будет иметь соответствующие отклонения. Поэтому, если беспокоят описанные симптомы или же во время обследования выявлены изменения биохимических показателей крови, отображающих состояние печени (даже если нет никаких жалоб), необходимо обязательно обследоваться на вирусные гепатиты.
Осложнения
Осложнения вирусных гепатитов представляют потенциальную опасность для жизни больного. К таким осложнениям относят:
- Цирроз печени, со всеми его последствиями – асцитом, портальной гипертензией, кровотечениями.
- Печеночную недостаточность.
- Рак печени.
Чтобы не допустить развитие этих состояний, люди из групп риска должны регулярно проверять кровь на гепатит.
Парентеральные гепатиты и беременность
Ввиду того, что ребенок может заразиться от мамы вирусным гепатитом, всех беременных проверяют на наличие в крови антигенов ВГВ, а женщин из групп риска дополнительно обследуют еще и на гепатит C. Инфицирование плода от больной мамы возможно внутриутробно при отслойке плаценты и проведении процедур, нарушающих целостность плодного пузыря (например, амниоцентеза). В большинстве же случаев заражение происходит во время родов, поэтому таким пациенткам врачи рекомендуют делать кесарево сечения, которое считается более безопасным в подобных ситуациях. Окончательный выбор зависит от состояния женщины и активности инфекционного процесса.
Сразу после родов деткам больных гепатитом B мам вводят иммуноглобулин и проводят вакцинацию по специальной схеме. При гепатите C такой возможности нет, поэтому малышей регулярно обследуют, чтобы вовремя выявить начало заболевания.
Грудное вскармливание при наличии у мамы вирусного гепатита B или C не противопоказано.
Диагностика гепатита B
Чтобы подтвердить, что у больного именно гепатит B, а также для определения его формы (острый или хронический), проводится специальное обследование крови на маркеры гепатита. Этих маркеров довольно много и сразу их все не ищут. Самый первый диагностический тест – это определение HBsAg, поверхностного антигена ВГВ, который присутствует в крови и больных, и носителей.
Если HBsAg обнаруживается, пациенту назначают уже другие исследования – ПЦР HBV (поиск ДНК вируса), HBeAg, антитела и т.д. По результатам этих анализов определяют, есть ли заболевание и в какой фазе находится инфекционный процесс.
Оценка маркеров проводится следующим образом:
Диагностика гепатита C
На первом этапе диагностики выявляют антитела к ВГС. Если они есть, проводят ПЦР HCV (обнаружение РНК вируса качественное). Положительный результат этого теста подтверждает наличие в организме инфекции. На следующем этапе определяют вирусную нагрузку (ПЦР HCV количественный) и генотип гепатита C. Помимо этого, обязательно обследуют печень больного с помощью биопсии или эластометрии (неинвазивного метода, позволяющего выявить степень фиброза печени). Все эти данные необходимы для выбора тактики лечения.
Лечение гепатита B
При острой форме болезни специфическое противовирусное лечение не проводится. Больным рекомендуется диета, покой, дезинтоксикационная терапия. Если выявлен хронический гепатит, противовирусная терапия позволяет предупредить развитие цирроза, улучшить состояние больного, однако полного выздоровления не гарантирует. Схема лечения больных с хроническим гепатитом B включает:
- Диету с минимальным содержанием животных жиров и высоким содержание липотропных продуктов (растительных масел, нежирных молокопродуктов, рыбы, пектиновых овощей и фруктов), а также полный отказ от алкоголя.
- Противовирусную терапию. Применяются лекарственные средства на основе тенофовира, энтекавира и интерфероны.
- Гепатопротекторы.
Особенности лечения гепатита C
При гепатите C также важна диета и отказ от алкоголя. Стандартные схемы лечения заболевания предусматривают назначение пегилированных интерферонов и рибавирина. Эти препараты не всегда хорошо переносятся больными, тем более при длительном приеме.
Настоящим прорывом в медицинской науке стали новые лекарства от гепатита C (Ледипасвир, Софосбувир и пр.), однако исследования в этом направлении все еще продолжаются.
Профилактика вирусных гепатитов
Для гепатита B наиболее эффективная профилактическая мера – это вакцинация. Она осуществляется по следующей схеме: ребенок получает три дозы препарата – в первые дни жизни, в месяц и полгода. Иммунитет формируется практически у всех привитых и сохраняется 10 и более лет. Ревакцинация через каждые 10 лет проводится при наличии показаний (например, если человек входит в группу риска). Взрослые также должны прививаться.
Остальные меры профилактики гепатита B такие же как и при гепатите C, от которого прививки нет: защищенные половые контакты, использование одноразовых шприцов, по возможности минимизация посещений салонов маникюра, пирсинга, татуажа, соблюдение мер безопасности в быту (для близких больного гепатитом), ответственное отношение медицинского персонала к своим обязанностям (по дезинфекции инструментария) и т.д.
Более подробную информацию о путях заражения гепатитами B и C, методах диагностики и лечения вы получите, просмотрев данный видео-обзор:
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
14,163 просмотров всего, 1 просмотров сегодня
(34 голос., средний: 4,62 из 5) Загрузка…
Гепатит В и гепатит С — болезни печени, передающиеся половым путем
Гепатиты B и C — это острые вирусные инфекционные заболевания, вызывающие поражение печени. Вирусы гепатита B и C — относятся к парентеральным вирусам гепатита. Парентеральный — дословно означает: «минуя желудочно-кишечный тракт». Т.е. вирус передаётся непосредственно через кровь, или другие биологические жидкости. Такое заражение возможно во время полового контакта, переливания крови, а также при медицинских и косметических манипуляциях.
Распространённость гепатитов B и C
Вирусы гепатита B и C распространены повсеместно и постоянно циркулируют в человеческом обществе. Это обусловлено тем, что люди абсолютно восприимчивы к данным вирусам и легко подвергаются его разрушительному действию. В мире насчитывается уже около 1—2 миллиарда больных гепатитом В и около 200 миллионов — гепатитом С. При этом, каждый год вирусным гепатитом заражается около 50 миллионов человек, а умирают от его последствий — около двух миллионов.
Как можно заразиться вирусным гепатитом B?
Вирус гепатита B содержится в различных биоматериалах человека. В зависимости от концентрации вируса, их можно сопоставить следующим образом (в порядке убывания):
- кровь,
- семенная жидкость,
- вагинальные отделения,
- отделения из шейки матки,
- молоко,
- слюна,
- слёзный секрет,
- пот,
- фекалии.
Самая большая концентрация вируса находится в крови, этим обусловлена высокая степень заражения при контакте с кровью заражённого человека. Более всего риску подвержены медицинские работники и пациенты особых отделений: гематологии, гемодиализа, реанимации, хирургии, стоматологии, работники лабораторий.
Заражение вирусом возможно при переливании крови или кровезаменителей. Но уже сейчас риск заражения минимален, благодаря тщательному скринингу донорской крови.
Из-за высокой концентрации вируса в семенной жидкости, слюне и влагалищном отделяемом, гепатит В передаётся при всех формах сексуального контакта.
Вирус может перейти от матери к ребёнку. Чаще всего это происходит во время родов, когда ребёнок контактирует с кровью матери, или во время кормления грудью. Непосредственно во время беременности вирус заражает плод реже. Наиболее опасна для ребёнка инфекция в момент обострения: чем выше концентрация вируса в крови матери, тем выше вероятность заражения малыша.
Также заражение гепатитом В возможно при немедицинских манипуляциях: внутривенное введение наркотиков, маникюр, педикюр, косметические инъекции, иглоукалывание, татуировки, пирсинг. Заражение происходит при использовании нестерильных инфицированных инструментов. Вирус гепатита В очень устойчив во внешней среде, его невозможно убить даже спиртом. Для полной стерилизации инструмент должен быть подвергнут специальной обработке — автоклавированию, а при отсутствии автоклава — кипячению не менее часа.
Заразиться гепатитом B также возможно в бытовых условиях, при использовании чужих предметов личной гигиены: бритвы, зубной щётки, губки. Это важно учитывать членам семьи инфицированного вирусным гепатитом.
Как заражаются гепатитом C?
Пути передачи гепатита C точно такие же, как у гепатита B. Но риск заразиться гепатитом С в 2—3 раза ниже. Это обусловлено тем, что гепатит C менее устойчив во внешней среде, плюс для него минимальная концентрация, необходимая чтобы произошло заражение — в два раза больше, чем гепатита B. Это означает, что для заражения необходимо в два раза больше вируса.
Чаще всего гепатит C встречается у наркоманов, это связано с частыми внутривенными инъекциями с использованием нестерильных инструментов.
Чем отличаются гепатит B и C?
Прежде всего, эти болезни отличаются тем, что их вызывают разные вирусы. Гепатит В вызывает Гепаднавирус (ДНК—содержащий вирус), гепатит С — Флавивирус (РНК—содержащий вирус). Во внешней среде вирус гепатита В намного устойчивее вируса гепатита C, а вот во внутренней, можно сказать, наоборот: вирус гепатита С способен к частым мутациям и видоизменениям, что позволяет ему скрываться от иммунной системы организма.
Вирус гепатита В, попадая в организм и накапливаясь в клетках печени — не оказывает на них прямого разрушительного влияния. Организм сам, а точнее его иммунная система, разрушает печень, чтобы уничтожить вирус. Если победить инфекцию удаётся — человек выздоравливает, если нет — процесс перетекает в хроническую форму, и вирус сохраняется в клетках печени. В редких случаях иммунная реакция срабатывает молниеносно, разрушая значительную часть печени, что приводит летальному исходу. Такая форма вирусного гепатита регистрируется менее чем в 1% случаев.
Вирус гепатита C, в отличие от вируса гепатита B, оказывает прямое разрушительное действие на печень. Но способность постоянно видоизменяться позволяет ему легко ускользать от действия иммунитета, и острых реакций со стороны организма почти не бывает. Гепатит С, оставаясь незамеченным, легко переходит в хроническую форму. Долгое сохранение вируса в печени в конечном итоге приводит к циррозу или раку печени. Из-за того, что вирус долго не даёт о себе знать и его обнаруживают часто уже на последних стадиях болезни, вирус гепатита С называют «ласковым убийцей».
Из-за разной реакции иммунной системы на вирусы гепатита В и С, исходы у этих инфекций тоже различны. При гепатите В вероятность выздоровления около 90%,а вероятность хронизации процесса — около 10%. При гепатите С выздоравливают 20—25% пациентов, а 75—80% получают хроническую форму болезни.
И наконец, от вирусного гепатита В существует вакцина. Она представляет собой вирусную частицу и безопасна для организма. При её введении в организме образуются специфичные антитела (белки-защитники) к вирусу гепатита В. Подобное невозможно в отношении гепатита С, так как вирус постоянно меняется, и специфичные антитела к одному подвиду вируса могут не подойти к другому.
По этой же причине, после перенесённого гепатита В формируется стойкий иммунитет, и заразиться вновь этой же инфекцией нельзя, а после гепатита С — иммунитет формируется к одним подвидам, и можно заразиться другими подвидами гепатита С.
Подводя итоги, можно выделить основные отличия вирусных гепатитов В и С:
- Гепатитом В заразиться в два раза проще, чем гепатитом С.
- Гепатит В чаще протекает остро, с яркой симптоматикой, гепатит С — стёрто, бессимптомно.
- Наиболее вероятным исходом гепатита В является выздоровление, исходом гепатита С — переход в хроническую форму.
- После перенесённого гепатита В, повторно этим гепатитом заразиться нельзя. А после перенесённого гепатита С — можно.
- От гепатита В есть прививка, от гепатита С — нет.
Прежде всего необходимо установить возможность заражения за последние шесть месяцев: незащищённый половой контакт, поход к стоматологу, госпитализации в больницы, любые инъекции — всё это повышает риск заражения парентеральным вирусным гепатитом.
После попадания вируса в организм наступает инкубационный период (момент от заражения вирусом до появления первых симптомов). Инкубационный период у гепатита В длится от 1,5 до 6 месяцев (в среднем 2—4 месяца). У гепатита С — от двух недель до шести месяцев (в среднем шесть—восемь недель).
После инкубационного периода появляются первые симптомы: слабость, повышенная утомляемость, сонливость, повышение температуры, снижение аппетита, тошнота, рвота, горечь во рту, боль в крупных суставах. Этот период называется дожелтушным, так как желтуха наступает не сразу, а симптомы напоминают другие болезни и состояния: усталость, недосып, грипп, отравление, пищевую инфекцию, болезни суставов. Этот период длится в среднем 1—2 недели. Затем наступает желтушный период.
Симптомами гепатитов В и С в желтушном периоде являются: потемнение мочи, появление тяжести или боли в правом подреберье, пожелтение белков глаз, кожи, появление кожного зуда. Температура, слабость, тошнота и рвота при этом сохраняются или усиливаются, что отличает течение гепатитов В и С от гепатитов А и Е. Этот период длится от двух до четырёх недель.
После желтушного периода наступает период реконвалесценции — выздоровления. В этом периоде симптомы стихают, самочувствие улучшается, показатели крови приходят в норму. Процесс завершается выздоровлением или переходом в хроническую форму. Хронический вирусный гепатит протекает малосимптомно, длительно, с периодами обострения. Хронический гепатит опасен появлением и прогрессированием цирроза печени или гепатоклеточной карциномы.
Как подтвердить наличие вирусного гепатита В или С?
Для установления точного диагноза нужно сдать анализ крови на определение специфических маркеров гепатита В или С. Маркеры гепатита В определяют с помощью иммуноферментного анализа (ИФА), реже — ПЦР, гепатита С — в основном только с помощью ПЦР. Установить маркеры можно уже в инкубационном периоде. Примерно с 20-ого дня после инфицирования уже можно обнаружить первый маркер вируса гепатита В (HBsAg), и со 2-й недели — гепатита С. Примерно через 2—3 месяца появляются первые симптомы болезни. К этому моменту концентрация вируса вырастает значительно и легко обнаруживается в крови. При возможном инфицировании и появлении первых симптомов — анализы необходимо сдать незамедлительно. Но также нужно помнить, что болезнь может протекать и вовсе без симптомов, поэтому при подозрении на возможное заражение необходимо сдать анализы.
Как жить с вирусным гепатитом В или С?
Лечение острого вирусного гепатита проходит обязательно в стационаре. Оно заключается в строго постельном режиме, соблюдении строгой диеты и проведением внутривенной терапии, уменьшающей интоксикацию. В первые дни болезни проводят неспецифическую противовирусную терапию. Острый вирусный гепатит может закончиться либо выздоровлением, либо переходом в хроническую форму.
При выздоровлении человек ставится на диспансерный учёт на 6 месяцев при гепатите В, и на 2 года — при гепатите С.
Хронический вирусный гепатит полностью излечить нельзя, но его можно поддерживать в состоянии ремиссии, что значительно улучшает качество и продолжительность жизни. При правильном подходе с вирусным гепатитом живут более 30 лет.
При наличии хронического вирусного гепатита важно придерживаться нескольких правил:
- Соблюдать режим сна и отдыха
- Отказаться от тяжёлых физических нагрузок
- Соблюдать диету, придерживаться стола № 5 (исключить жареное, солёное, копчёное, острое, обязательно исключить алкоголь)
Пациенты c хроническим вирусным гепатитом обязательно должны состоять на учёте у врача-инфекциониста по месту жительства.
Профилактика вирусного гепатита
Профилактика сводится в первую очередь к уменьшению возможности заражения: использование презерватива при любых формах полового контакта, для работников в медицинской и косметической сфере — обязательная стерильная обработка медицинского инструментария и аппаратуры.
Специфическая профилактика заражения гепатитом B заключается в вакцинации. Прививки от гепатита В делают на первом году жизни, а также в период обучения в школе. Защитное действие вакцины длится в среднем 5—7 лет. Тем, кто входит c группу риска по инфицированию гепатитом В, рекомендуют делать повторные вакцинации. На фармакологическом рынке существует несколько вакцин: HBVax — 2 (США), Rec — HbsAg (Куба), Энжерикс-В (Бельгия), Эувакс-В (Южная Корея), Комбиоткес (Россия). Вакцины российского производства не уступают по качеству импортным.
Записаться на прием к венерологу
Гепатиты B и C: что это такое. В чем главная опасность болезни, и какой подвид гепатита самый страшный
Инфицирующие вирусы гепатита объединяет обязательное условие — они поражают печень
Гепатит не всегда вирусное заболевание, но чаще возникает именно по этой причине. Инфицирующие вирусы могут относиться к разным семействам, проявлять свое присутствие в организме разными симптомами, приводить к разным исходам. Но их объединяет обязательное условие — поражение печени.
Гепатит всегда оставался и пока что остается одним из опасных и распространенных заболеваний в мире. Только людей с гепатитом С в России официально зарегистрировано более 1790000. Эти цифры постоянно увеличиваются, поэтому с 2009 года перестали учитывать в статистике носителей вируса гепатита С. Учитываются только хронические формы этого заболевания. Но не все гепатиты обязательно заканчиваются плохим хроническим исходом. Поэтому важно знать, какие вообще существуют гепатиты, что за болезни гепатит Б и С (гепатит Б и Ц), и в чем отличия гепатитов, вызванных разными вирусами.
Сокращенное обозначение гепатитов зависит от типа вируса, который его вызвал. Так вирус гепатита в обозначается ВГВ, гепатит С — ВГС. Это понадобится для упрощения изложения. Теперь разберем все важные вопросы детально.
Содержание статьи:
Что такое гепатит?
Для того чтобы понять, что такое гепатит Б или гепатит Ц, нужно выяснить что такое гепатит в общем. Название болезни, как обычно в медицине, образовано латинскими обозначениями. Hepar означает печень по латыни, суффикс it указывает на воспалительный процесс в органе. Но воспаление в печени может быть вызвано разными факторами. Вирусные гепатиты одни из них. Кроме того, гепатиты бывают токсические, т.е воспаление вызвано каким-либо «ядом» для нашего организма. Аутоиммунные гепатиты возникают по причине нарушений в иммунной системе распознавания цепи «свой-чужой».
Вирусы гепатиты преимущественно поражают печень, так как именно печень необходима им для репликации
Вирусные гепатиты возникают потому, что вирусы заражают организм, преимущественно поражая печень — т.к именно печень необходима этим вирусам для репликации. Так называется способ воспроизведения частиц вируса для дальнейшей постройки из частиц целого. Это можно представить словно сбор машины из кубиков лего. Только весь этот процесс происходит внутри клетки, и исходом его является постройка врага для нашего организма, а не безобидной игрушки. Вирусные гепатиты тоже необходимо классифицировать. Это необходимо не только для лечения, но и для прогноза заболевания. Какие же бывают вирусные гепатиты, что такое гепатит В (Б) и гепатит С (Ц), разберем далее.
Виды вирусных гепатитов (гепатит С, Б и другие)
Вирусные гепатиты разделяют на группы. Существуют острые вирусные гепатиты и хронические вирусные гепатиты. Согласно классификации МКБ-10 (международная классификация болезней 10-го пересмотра), которой пользуются все врачи, вирусные гепатиты разделяют на:
- Острый гепатит А
- Острый гепатит В
- Другие острые вирусные гепатиты
- Хронический вирусный гепатит
- Вирусный гепатит неуточненный
В свою очередь хронические вирусные гепатиты делят на:
- Хронический вирусный гепатит B с дельта-агентом
- Хронический вирусный гепатит B без дельта-агента
- Хронический вирусный гепатит C
- Другой хронический вирусный гепатит
- Хронический вирусный гепатит неуточненный
Из этих классификаций становится ясным, что важно указать «букву» гепатита. Что же обозначает эта буква и что она определяет для дальнейшего прогноза заболевания? В данной статье мы говорим о нескольких типах гепатита: гепатит Б, гепатит Ц, гепатит Д. Это абсолютно разные вирусы, которых объединяет поражение печени с дальнейшей репликацией в этом органе. Подробнее о каждом из этих вирусов далее.
Как вирусы попадают в организм здорового человека?
Этот вопрос крайне важен для каждого человека. Распространение вируса не снижается, а наоборот. Поэтому, зная пути его распространения, можно предотвратить дальнейшее инфицирование людей. Механизмы передачи вирусов гепатита В и Ц существуют трех видов:
Передачи вирусов гепатита В и Ц возможна при использовании общих с зараженным человеком маникюрных приборов
-
контактный (включает как заражение вирусом при половых контактах, так и использование общих с зараженным человеком предметов гигиены, например, зубной щетки, маникюрных приборов или бритвы. Передача может произойти только, если на этих предметах есть кровь зараженного человека. Считается, что вирус гепатита В содержится во всех секретах инфицированного (например, в слюне или сперме, кроме фекалий), но заразиться можно только через контакт с кровью, спермой или секретом из влагалища зараженных людей);
-
вертикальный (передача вируса от зараженной матери к ребенку. Причем вирус может быть передан и во время беременности, в период родов и даже после родов. Почти в 90% случаев ребенок приобретает вирус гепатита во время родов при прохождении через родовые пути инфицированной мамы);
-
артифициальный (под этим термином понимают передачу вируса во время проведения медицинских манипуляций, например, переливание инфицированной крови или заражение через плохо обработанные и инфицированные инструменты).
Подробнее об этом важном вопросе узнайте из статей «Гепатит Б: как передается вирус» и «Когда можно заразиться гепатитом Ц:» .
Что такое инкубационный период гепатита В и С и что происходит дальше
Что же происходит в организме человека сразу после того как вирус проник в него? После того, как вирус одним из рассказанных выше механизмов проник в организм, он попадает в печень. Поэтому вирусы гепатита считают гепатотропными. Это определение указывает на тропность (предпочитание) к клеткам печени — гепатоцитам. Несмотря на тропность к гепатоцитам, вирус может реплицировать, т. е создавать свои части, и в других тканях и органах. Например, вирус гепатита В может реплицироваться в почках, поджелудочной железе и даже в клетках костного мозга. Но основная часть вируса все же предпочитает для своей жизнедеятельности печень. Тот период который проходит от попадания вируса в здоровый ранее организм до появления первых симптомов заболевания называется инкубационным. Всего в течение острых вирусных гепатитов различают четыре периода:
-
инкубационный (длительность этого периода различна для каждого вируса).
Например, для вируса гепатит В этот период составляет от 6 недель до 6 месяцев( обычно 2-4 месяца). Это означает, что на протяжении почти полугода человек может не знать о своем заболевании, контактировать со всеми окружающими и передавать вирус. Ведь известно, что человек становится заразным, т.е способным передавать вирус далее даже в период инкубации. Для вируса гепатита С инкубационный период короче. Составляет от 2 до 26 недель (обычно 6-8 недель). В этот период человек, заразившийся вирусом гепатита С также является заразным для других здоровых людей. Особенно важно, что выявлена прямая зависимость течения болезни от длительности инкубационного периода. Чем короче этот период, тем тяжелее и труднее течет вирусный гепатит.
-
преджелтушный период (не всегда присутствует, потому что существуют атипичные варианты течения вирусных гепатитов).
Основные симптомы гепатита
Такие варианты (безжелтушный — гепатит без желтухи, субклинический, стертый) усложняют диагностику болезни. Потому что первых проявлений заболевания может долго не быть. Например, преджелтушного периода нет у 20% больных вирусным гепатитом С. У таких больных заболевание сразу проявляется появлением желтухи кожных покровов и слизистых. Если же преджелтушный период есть, то у больного возникают следующие симптомы, на которые надо обратить внимание:
-
чувство слабости, головные боли, утомляемость;
-
начало схожее с гриппом (гриппоподобный симптом): головная боль, температура, озноб и др проявления;
-
тошнота, рвота, боли в животе;
-
острая боль в мелких суставах, в мышцах;
-
появление высыпаний на коже.
-
-
желтушный период (в этот период симптомы начавшиеся в преджелтушный не исчезают. Они наоборот могут усиливаться. Плюс к ним обязательно присоединяется желтуха — окрашивание в желтый цвет кожи и слизистых оболочек).
Подробнее об этих периодах прочтите в статье «Симптомы гепатита Ц у мужчин и женщин».
-
период реконвалесценции (конечный этап болезни с исходом либо в выздоровление, либо в затяжное течение, либо в хронический вирусный гепатит. Считается, что эти этапы можно условно разделить по времени. Обычно выздоровление наступает в течение 6 месяцев после появления первых симптомов. О затяжном течение говорят, если заболевание длится более трех месяцев. И о формировании хронического вирусного гепатита думают, если человек болен более 6 месяцев.)
Знание периодов по времени, их клинических проявлений помогают ориентироваться в заболевании. Это дает основание прогнозировать течение болезни и предпринимать правильные шаги к достижению выздоровления.
Хронические формы гепатита: какой вид гепатита самый опасный
Сначала еще раз вспомним, что хронические формы вирусных гепатитов не возникают сразу, а являются продолжением, исходом течения острого процесса. Кроме того, не все вирусные гепатиты переходят в хронические формы. Считается, что только вирусы гепатитов В, С, Д, Е способны вызвать хронизацию процесса. Так в чем же она проявляется и чем отличается от острого гепатита? Хронические формы гепатита это два основных исхода болезни:
- цирроз печени;
- гепатоцеллюлярная карцинома (первичная гепатома).
По скорости развития болезни в такой исход — хронический процесс — на первое место выступает вирус гепатита Д, затем вирус гепатита В и вирус гепатита С. Казалось бы, мы теперь знаем ответ на вопросы: какой гепатит самый опасный для человека В или С, что страшней и хуже гепатит Б (В) или гепатит С (Ц). Но многочисленные наблюдения выявили, что при заражении вирусом гепатита В смерть наступает от этого заболевания только в 1% случаев, а выздоровление в 90% случаев. А при заражении вирусом гепатита С хронический гепатит возникает в 80% случаев. Это означает, что у 80 из 100 зараженных этим вирусом возникнет цирроз печени или онкологическое заболевание печени в виде гепатоцеллюлярной карциномы. Именно поэтому считается, что самым опасным для человека вирусом гепатита является вирус гепатита С. Вот чем страшен гепатит С.
Важное различие между гепатитом В и С еще и в том, что рак печени при заражении вирусом гепатита С возникает не сразу. Сначала постепенно развивается цирроз печени, возникают изменения в ткани печени. А уже на фоне хронического воспаления и хронического повреждения гепатоцитов развивается онкологическое заболевание печени. В отличие от вируса гепатита С при заражении вирусом гепатита В рак печени может развиться и в начале хронического гепатита. Если же у человека диагностировали хронический вирусный гепатит Д, то в 75% случаев в течение 10 лет у такого больного разовьется цирроз печени. Подробнее о диагностике заболевания расскажем далее.
Почему важен скрининг на заражение вирусом гепатита?
Если человек заражен вирусом гепатита В или С у него в крови будут обнаружены специфические антигены или антитела к частям вируса
Под скринингом подразумевают исследование на носительство вирусов гепатита у предположительно здоровых людей. Почему предположительно? Мы уже рассказали вам, что в течение заболевания существует инкубационный период. В этот период заболевание не проявляет себя, человек чувствует себя здоровым, контактирует с другими здоровыми людьми. Но в это время, которое может длиться до полугода при заражении гепатитом в и до 26 недель при заражении вирусом гепатита С, человек является источником заражения для других. Чтобы предотвратить такое беспрепятственное распространение вируса и проводят обследования. В любой государственной или частной лаборатории проводят такие анализы после взятия крови и ее исследования. Цена анализов на гепатит Б и С примерно одинакова. Если человек заражен вирусом гепатита В или С у него в крови будут обнаружены специфические антигены или антитела к частям вируса.
Маркеры гепатита B и C: что это? Антигены — это части чужеродного для нашего организма материала. Антитела это то, что наша иммунная система вырабатывает против чужеродного материала (антигенов) для его последующего уничтожения. Антигены и антитела определяют методом ИФА (иммуноферментный анализ). Причем обнаружение особых антител против антигенов может указать на время заражения (острый процесс или перенесенная инфекция) и отличить инфекцию от сформированного иммунитета после вакцинации. Стоит отметить, что вакцины против вируса гепатита С нет. Кроме того можно обнаружить части ДНК вируса методом ПЦР (полимеразная цепная реакция). Теперь вы понимаете важность данного обследования. И если вас просят пройти данное обследование на работе или в университете не стоит удручаться. Наоборот, лучше узнать о своем здоровье для своего блага и окружающих вас людей. Ведь чем раньше начато лечение вирусных гепатитов, тем лучше и быстрее наступает положительный исход в виде выздоровления. Разберем эти вопросы о лечении подробнее.
А детальнее об обнаружении вирусов узнайте из статей «Все об анализах на гепатит C» и «Анализы на гепатит B».
Лечение гепатита Б (В) и С (Ц)
Начнем разбираться в этом объемном вопросе с того, у какого врача необходимо наблюдаться и как лечить гепатит Б и С, если был выявлен вирусный гепатит. Существует много врачебных специальностей и печень входит в круг интересов терапевта, врача-гастроэнтеролога и врача-гепатолога. Но, крайне важно, чтобы лечение вирусных гепатитов проводил только врач-инфекционист. Лечение и наблюдение за больными этим заболеванием может качественно и продуктивно осуществить только врач-инфекционист в инфекционной больнице. Для лечения вирусных гепатитов именно врачами-инфекционистами разрабатываются клинические рекомендации. В них в зависимости от вируса, вызвавшего заболевание указано современное лечение.
Основа лечения вирусных гепатитов — снижение нагрузки на печень, противовирусные препараты и препараты, действующие через иммунную систему
Основа лечения вирусных гепатитов В и С одновременно или нет — уменьшение нагрузки на печень (правильное питание, дезинтоксикация), прямые противовирусные препараты и препараты, действующие через иммунную систему. Не стоит думать, что если человек заразился вирусом гепатита, он неизлечим. Это не так. Например, в 20% случаев происходит излечение от острого гепатита С, а от острого гепатита В в более 90% случаев. Что касается лекарственных препаратов, то многие из них не зарегистрированы в России. И в таком случае пациенты самостоятельно обрекают себя на ожидание либо официального появления современных препаратов на отечественном рынке, либо на ожидание покупки и привоза таких препаратов из других стран. В таких случаях врачи-инфекционисты утверждают, что это абсолютно неправильный подход.
Установлено, что чем быстрее начато любое лечение, рекомендованное специалистами, тем быстрее и больше вероятность излечения. Поэтому стоит начинать лечение тем, что на данный момент есть. А если появляется возможность перехода на более современное лечение, то только в таком случае отказываться от уже начатого. Естественно, перед этим проконсультируйтесь с врачом-инфекционистом.
Сопутствующие заболевания
Не стоит забывать, что у одного больного может встречаться несколько заболеваний. Так, часто инфицированные ВИЧ (вирусом иммунодефицита человека) больны еще гепатитом. Это связано с тем, что механизмы передачи этих заболеваний похожи. Так человек может заразиться сначала гепатитом, а затем ВИЧ. Или же заражение может произойти по обратному пути. Сначала человек заражается ВИЧ, а затем предрасположенность к заражению гепатитом возрастает, поскольку иммунитет человека снижается.
Также установлено, что часто гепатитам сопутствует возникновение аутоиммунных процессов. Если развивается цирроз, то возникают осложнения, связанные с нарушением работы печени. Одной из важных функций печени является дезинтоксикация. Поэтому важным и тяжелым осложнением гепатита может стать печеночная энцефалопатия — интоксикация головного мозга. Нарушения в системе свертывания крови, асцит также являются серьезными осложнениями, связанными с нарушением функций печени. Поэтому лечение гепатитов является основной профилактикой их возникновения. А предупреждение заражения вирусом иммунодефицита человека при вирусном гепатите основано на исключении механизмов заражения. Подробно о сопутствующих заболеваниях прочтите в статье «Когда ВИЧ и гепатиты Б или Ц атакуют вместе».
Может ли человек заразиться несколькими вирусными гепатитами (гепатит С (Ц) и гепатит В (Б) одновременно?)
Это вполне возможно и даже часто встречается в определенных группах населения. Так выявлено, что люди, употребляющие инъекционные наркотики, чаще других заражаются вирусным гепатитом С. При этом у 25 до 52% этих людей с выявленным гепатитом С были обнаружены антитела к вирусу гепатита В. Т.е почти у половины людей, употребляющих наркотики с выявленным гепатитом С, была коинфекция двумя вирусами (гепатит Б и С одновременно). При этом, конечно заболевание протекает тяжелее, трудно поддается лечению. Прогноз для выздоровления естественно гораздо хуже, но шанс к выздоровлению при смене образа жизни и лечении несомненно есть.
Также стоит знать, что возможно подавление одним вирусом другого. Так, если заражение первоначально произошло вирусом С, а затем вирусом В, то возможно в крови будут обнаружены маркеры только вирусного гепатита С. Это может ввести врачей в заблуждение. И что еще хуже, при лечении одного вируса, может активироваться тот, который находился в «спящем» режиме. Коинфекция вирусом гепатита Б и Д протекает проще. Такая инфекция носит название вирус гепатита В с дельта-агентом. Вирус гепатита Д не может реплицировать (строить свои новые части) без инфекции вирусом гепатита В. При этом заражение происходит по тем же механизмам, что мы рассказывали ранее. При адекватном лечении и своевременной диагностике прогноз улучшается. Хотя коинфекция всегда протекает тяжелее и скорее приводит к развитию хронических форм гепатита.
Детальнее об особенностях коинфекции можете узнать из статьи «Вирусный гепатит Б».
Наверх
Итоги
Гепатиты остаются одним из быстро распространяющихся в мире заболеваний, требующих постоянной диагностики. С 2009 по 2015 год в России было установлено еще 57 тысяч больных только хроническим гепатитом С. Механизмы заражения давно установлены и известны. Основной механизм — контактный, подразумевает контакт с инфицированной кровью, спермой или влагалищным секретом. Для предотвращения распространения инфекции вируса не стоит пренебрегать методами скрининга вируса. А если вирус был обнаружен нужно обратиться к врачу-инфекционисту. Только врач этой специальности может назначить правильное, адекватное и современное лечение.
назад к разделу «Гепатит» Записаться на прием к гепатологу
Гепатит: все виды, признаки, передача, хронический, как лечить, профилактика
Содержание:
Гепатит C – воспаление печени вирусного генеза, клинические проявления которого в большинстве случаев значительно отсрочены во времени или настолько мало выражены, что больной и сам может не заметит, что в его организме поселился «ласковый» вирус-убийца, как принято называть вирус гепатита С (ВГС).
Когда-то, а это продолжалось до конца 80-х прошлого века, врачи знали о существовании особой формы гепатита, которая не укладывается в понятие «болезнь Боткина» или желтуха, но было очевидно, что это гепатит, поражающий печень никак не меньше своих «собратьев» (А и В). Малознакомый вид назывался гепатитом ни А, ни В, поскольку его собственные маркеры были пока неизвестны, а близость факторов патогенеза была очевидной. На гепатит А он был похож тем, что передавался не только парентерально, а предполагал и другие пути передачи. Сходство с гепатитом В, называемым сывороточным, состояло в том, что им также можно было заразиться при получении чужой крови.
В настоящее время всем известно, что, называемый ни А, ни В гепатит, открыт и неплохо изучен. Это – гепатит C, который по своей распространенности не только не уступает печально известной ВИЧ-инфекции, но и намного превосходит ее.
Сходство и различия
Болезнью Боткина ранее называли любое воспалительное заболевание печени, связанное с неким возбудителем. Понимание того, что болезнь Боткина может представлять самостоятельную группу полиэтиологичных патологических состояний, каждое из которых имеет своего возбудителя и основной путь передачи, пришло позже.
Теперь эти болезни именуют гепатитами, однако к названию добавляется заглавная буква латинского алфавита по последовательности открытия возбудителя (A, B, C, D, E, G). Пациенты зачастую переводят все на русский язык и указывают гепатит Ц или гепатит Д. Вместе с тем, заболевания, отнесенные к данной группе, очень похожи в том смысле, что вирусы, их вызываемые, обладают гепатотропными свойствами и при попадании в организм, поражают гепатобилиарную систему, каждый по-своему нарушая ее функциональные способности.
Разные виды гепатитов в неодинаковой мере склонны к хронизации процесса, что указывает на различное поведение вирусов в организме.
Наиболее интересным в этом плане считается гепатит C, который длительное время оставался загадкой, но и теперь, будучи широко известным, он оставляет тайны и интриги, поскольку не дает возможности давать точный прогноз (его можно только предполагать).
Воспалительные процессы печени, вызванные различными возбудителями, не имеют отличий в отношении к полу, поэтому в одинаковой мере поражают и мужчин, и женщин. Не выявлено разницы и в течении заболевания, однако следует заметить, что у женщин во время беременности гепатит может протекать тяжелее. Кроме этого, проникновение вируса в последние месяцы или активное течение процесса может негативно сказаться на здоровье новорожденного.
Коль заболевания печени вирусного происхождения имеют все-таки явное сходство, то рассматривая гепатит С, целесообразно коснуться и других видов гепатитов, иначе читатель подумает, что бояться следует только «героя» нашей статьи. Но при половом контакте можно заразиться практически каждым из видов, хотя эту способность и приписывают больше гепатитам В и С, а поэтому часто относят их к заболеваниям, передающимся половым путем. О других патологических состояниях печени вирусного происхождения в этом плане, как правило, молчат, поскольку их последствия не столь значимы, как последствия гепатитов В и C, которые признаны самыми опасными.
Кроме этого, существуют гепатиты не вирусного происхождения (аутоиммунный, алкогольный, токсический), которые также следует затронуть, поскольку так или иначе, они все связаны между собой и значительно усугубляют течение друг друга.
Каким путем передается вирус?
В зависимости от того, каким путем вирус мог «перебежать» к человеку и какие дела он начнет «творить» в организме нового «хозяина», выделяют разные виды гепатитов. Одни передаются в быту (через грязные руки, продукты, игрушки и т.д.), проявляются быстро и проходят, в основном, без всяких последствий. Другие, названные парентеральными, имея потенциал хронизации, нередко остаются в организме на всю жизнь, разрушая печень до цирроза, а в некоторых случаях и до первичного рака печени (гепатокарцинома).
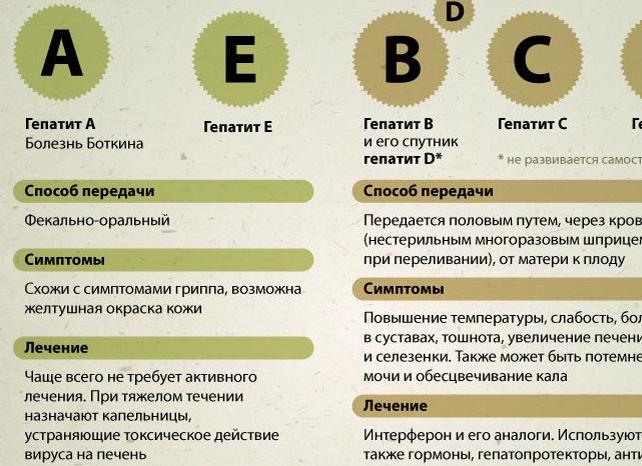
Таким образом, гепатиты по механизму и путям заражения разделены на две группы:
- Имеющие орально-фекальной механизм передачи (А и Е);
- Гепатиты, для которых кровоконтактный (гемоперкутанный), а говоря проще – проложенный через кровь путь, является основным (В, С, D, G – группа парентеральных гепатитов).
Кроме переливания инфицированной крови или вопиющего несоблюдения правил проведения медицинских манипуляций, связанных с повреждением кожных покровов (применение недостаточно обработанных инструментов, например, для иглоукалывания), часто встречается распространение гепатитов C, B, D, G и в других случаях:
- Различные модные процедуры (татуировки, пирсинги, прокалывание ушей), произведенные непрофессионалом в домашних или любых других условиях, не отвечающих требованиям санитарно-эпидемиологического режима;
- Путем использования одной иглы на несколько человек, такой метод практикуют шприцевые наркоманы;
- Передача вируса посредством полового акта, что наиболее вероятно для гепатита В, С-гепатит в подобных ситуациях передается значительно реже;
- Известны случаи заражения «вертикальным» путем (от матери плоду). Активная форма болезни, острая инфекция в последнем триместре или носительство ВИЧ значительно повышает степень риска в отношении гепатитов.
- К сожалению, до 40% заболевших так и не могут вспомнить источник, «одаривший» вирусом гепатита B, C, D, G.
Через грудное молоко вирус гепатитов не передается, поэтому женщины-носители гепатитов B и С могут спокойно кормить малыша, не боясь заразить его.
Можно согласиться, что фекально-оральный механизм, водный, контактно-бытовой, будучи настолько взаимосвязанными, не могут исключить вероятность передачи вируса и половым путем также, ровно, как и другие виды гепатитов, передающихся через кровь, имеют возможность проникнуть в другой организм во время секса.
Признаки нездоровой печени
После заражения первые клинические признаки разных форм болезни появляются в разное время. Например, вирус гепатита А заявляет о себе недели через две (до 4-х), возбудитель гепатита В (ВГВ) несколько задерживается и проявляется в интервале от двух месяцев до полугода. Что касается гепатита С, то его возбудитель (ВГС) может обнаружить себя через 2 недели, через 6 месяцев, а может «затаиться» на годы, превратив здорового человека в носителя и источник заражения довольно серьезной болезни.
О том, что с печенью что-то не так можно догадаться по клиническим проявлениям гепатита:
- Температура. С нее и явлений гриппозной инфекции обычно начинается гепатит А (головная боль, боль в костях и мышцах). Начало активизации ВГB в организме сопровождается субфебрильной температурой, а при С-гепатите она может и вовсе не повышаться;
- Желтуха разной степени выраженности. Этот симптом появляется через несколько дней от начала заболевания, при чем, если ее интенсивность не нарастает, то состояние больного обычно улучшается. Подобное явление наиболее свойственно гепатиту А, чего нельзя сказать о гепатите С, а также токсическом и алкогольном гепатите. Здесь более насыщенный цвет не относят к признакам грядущего выздоровления, скорее, наоборот: при легкой форме воспаления печени желтушность может вообще отсутствовать;
- Высыпания и зуд больше характерны для холестатических форм воспалительных процессов в печени, они обусловлены накоплением желчных кислот в тканях по причине обструктивных поражений печеночной паренхимы и травмирования желчных протоков;
- Снижение аппетита;
- Тяжесть в правом подреберье, возможно увеличение печени и селезенки;
- Тошнота и рвота. Эти симптомы больше характерны для тяжелых форм;
- Слабость, недомогание;
- Боль в суставах;
- Темная моча, похожая на пиво темных сортов, обесцвеченный кал – типичные признаки любого вирусного гепатита;
- Лабораторные показатели: функциональные пробы печени (АлТ, АсТ, билирубин) в зависимости от тяжести течения могут повышаться в несколько раз, падает число тромбоцитов.
В течении вирусных гепатитов выделяют 4 формы:
- Легкую, чаще свойственную гепатиту С: желтуха нередко отсутствует, температура субфебрильная или нормальная, тяжесть в правом подреберье, снижение аппетита;
- Средней тяжести: вышеперечисленные симптомы более выражены, появляется боль в суставах, тошнота и рвота, аппетит практически отсутствует;
- Тяжелую. Присутствуют все симптомы в ярко выраженной форме;
- Молниеносную (фулминантную), не встречаемую при гепатите С, но весьма характерную для гепатита В, особенно, в случае коинфекции (ВГD/ВГВ), то есть, сочетания двух вирусов В и D, которые вызывают суперинфекцию. Фулминантная форма самая опасная, поскольку в результате быстрого развития массивного некроза печеночной паренхимы наступает гибель больного.
Гепатиты, опасные в быту (A, E)
В быту в первую очередь могут подстерегать заболевания печени, имеющие преимущественно фекально-оральный путь передачи, а это, как известно, гепатиты А и Е, поэтому следует немного остановиться на их характерных особенностях:
Гепатит А
Гепатит А относится к высококонтагиозным инфекциям. Ранее его называли просто инфекционным гепатитом (когда В был сывороточным, а других еще не знали). Возбудителем заболевания является мелкий, но обладающий невероятной устойчивостью вирус, содержащий РНК. Хотя эпидемиологи отмечают восприимчивость к возбудителю, как всеобщую, болеют преимущественно дети, перешагнувшие годовалый возраст. Инфекционный гепатит, запуская воспалительные и некробиотические процессы в печеночной паренхиме, дающие симптомы интоксикации (слабость, повышение температуры, желтуха и др.), как правило, заканчивается выздоровлением с выработкой активного иммунитета. Переход инфекционного гепатита в хроническую форму практически не встречается.
Видео: гепатит A в программе «Жить здорово!»
Гепатит Е
Вирус его также относится к РНК-содержащим, хорошо «себя чувствует» в водной среде. Передается от больного человека или носителя (в латентном периоде), существует высокая вероятность заражения через продукты питания, не прошедшие термическую обработку. Болеют преимущественно молодые люди (15-30 лет), проживающие в странах Средней Азии и Ближнего Востока. В России заболевание встречается крайне редко. Не исключен контактно-бытовой путь передачи. Случаи хронизации или хронического носительства пока не установлены или не описаны.
Гепатит B и зависимый от него вирус гепатита D
Вирус гепатита B (ВГB), или сывороточного гепатита, представлен ДНК-содержащим возбудителем, имеющим сложное строение, который для своей репликации предпочитает печеночную ткань. Для передачи вируса хватает мизерной дозы инфицированного биологического материала, почему эта форма так легко переходит не только при медицинских манипуляциях, но и во время полового акта или вертикальным путем.
Течение данной вирусной инфекции многовариантное. Она может ограничиться:
- Носительством;
- Дать острую печеночную недостаточность c развитием фулминантной (молниеносной) формы, часто уносящей жизнь больного;
- При хронизации процесса — привести к развитию цирроза или гепатокарциномы.
неблагоприятное развитие гепатита B
Инкубационный период этой формы заболевания длится от 2 месяцев до полугода, а острый период в большинстве случаев имеет характерные для гепатитов симптомы:
- Повышение температуры, головная боль;
- Снижение работоспособности, общая слабость, недомогание;
- Боли в суставах;
- Расстройство функции пищеварительной системы (тошнота, рвота);
- Иногда высыпания и зуд;
- Тяжесть в правом подреберье;
- Увеличение печени, иногда — селезенки;
- Желтуха;
- Типичный признак воспаления печени – темный цвет мочи и обесцвеченный кал.
Весьма опасны и непредсказуемы сочетания ВГB с возбудителем гепатита D (ВГD), который раньше называли дельта-инфекцией – уникальным вирусом, находящимся в обязательной зависимости от ВГB.
Передача двух вирусов может быть одновременной, что влечет развитие коинфекции. Если же D-возбудитель присоединился позже к инфицированным ВГB клеткам печени (гепатоцитам), то речь пойдет о суперинфекции. Тяжелое состояние, которое стало следствием подобного сочетания вирусов и клиническим проявлением самого опасного вида гепатита (молниеносная форма), зачастую грозит закончиться летальным исходом в течение короткого времени.
Видео: гепатит B
Самый значимый из парентеральных гепатитов (C)
вирусы различных гепатитов
Вирус «знаменитого» С-гепатита (ВГС, HCV) – микроорганизм, обладающий беспрецедентной гетерогенностью. Возбудитель содержит одноцепочечную положительно заряженную РНК, кодирующую 8 белков (3 структурных + 5 неструктурных), к каждому из которых в процессе болезни вырабатываются соответствующие антитела.
Вирус гепатита С довольно устойчив во внешней среде, хорошо переносит замораживание и высушивание, однако в ничтожно малых дозах не передается, что объясняет низкую степень риска заражения вертикальным путем и при половом акте. Малая концентрация инфекционного агента в выделяемых во время секса секретах не обеспечивает условия передачи заболевания, если не присутствуют другие факторы, «помогающие» вирусу «переселиться». К этим факторам относятся сопутствующие бактериальные или вирусные инфекции (ВИЧ в первую очередь), снижающие иммунитет, и нарушение целостности кожных покровов.
Поведение ВГС в организме предсказать трудно. Проникнув в кровь, он может долго циркулировать в минимальной концентрации, формируя в 80% случаев хронический процесс, способный с течением времени привести к тяжелым поражениям печени: циррозу и первичной гепатоцеллюлярной карциноме (рак).
схема развития гепатита C
Отсутствие симптомов или незначительное проявление признаков гепатита – главная особенность этой формы воспалительных заболеваний печени, которая длительное время остается нераспознанной.
Однако, если возбудитель все же «решил» сразу приступить к поражающему воздействию на печеночную ткань, то первые симптомы уже могут появиться через 2-24 недели и продолжаться 14-20 дней.
Острый период чаще протекает в легкой безжелтушной форме, сопровождаясь:
- Слабостью;
- Суставными болями;
- Расстройством пищеварения;
- Незначительными колебаниями лабораторных показателей (печеночные ферменты, билирубин).
Больной чувствует некоторую тяжесть на стороне печени, видит изменение цвета мочи и кала, однако ярко выраженные признаки гепатита, даже в острой фазе, для этого вида, в общем-то, не характерны и случаются редко. Диагностировать именно С-гепатит становится возможным при обнаружении соответствующих антител методом иммуноферментного анализа (ИФА) и РНК возбудителя проведением ПЦР (полимеразная цепная реакция).
Видео: фильм о гепатите C
Что собой представляет гепатит G
Самым загадочным на сегодняшний день считается гепатит G. Его вызывает вирус, содержащий однонитевую РНК. Микроорганизм (HGV) имеет 5 разновидностей генотипов и структурно очень схож с возбудителем С-гепатита. Один (первый) из генотипов избрал для своего обитания запад Африканского континента и больше нигде не встречается, второй распространился по всему земному шару, третьему и четвертому «пришлась по душе» Юго-Восточная Азия, а пятый обосновался на юге Африки. Стало быть, жители Российской Федерации и всего постсоветского пространства имеют «шансы» встретиться с представителем 2 типа.
Для сравнения: карта распространения гепатита C
В эпидемиологическом плане (источники заражения и пути передачи) G-гепатит напоминает другие парентеральные гепатиты. Что касается роли HGV развитии воспалительных заболеваний печени инфекционного генеза, то она не определена, мнения ученых расходятся, данные медицинской литературы остаются противоречивыми. Многие исследователи связывают присутствие возбудителя с молниеносной формой заболевания, а также склоняются к мысли, что вирус играет определенную роль в развитии аутоиммунного гепатита. Кроме этого, замечено нередкое сочетание HGV с вирусами гепатитов С (HCV) и В (HBV), то есть, наличие коинфекции, которая, однако, не усугубляет течение моноинфекции и не влияет на иммунный ответ при лечении интерфероном.
Моноинфекция HGV обычно протекает в субклинических, безжелтушных формах, тем не менее, как отмечают исследователи, в некоторых случаях не проходит бесследно, то есть, даже в латентном состоянии способна привести к морфологическим и функциональным изменениям в печеночной паренхиме. Существует мнение, что вирус, подобно HCV, может затаиваться, а потом наносить удар не меньше, то есть, трансформироваться в рак или гепатоцеллюлярную карциному.
Когда гепатит становится хроническим?
Под хроническим гепатитом понимают диффузно-дистрофический процесс воспалительного характера, локализованный в гепатобилиарной системе и вызванный различными этиологическими факторами (вирусное или иное происхождение).
Классификация воспалительных процессов сложна, впрочем, как и других заболеваний, к тому же, универсальной методики до сих пор нет, поэтому, чтобы не загружать читателя непонятными словами, попробуем сказать о главном.
Учитывая, что в печени, в силу определенных причин запускается механизм, вызывающий дистрофию гепатоцитов (клеток печени), фиброз, некрозы печеночной паренхимы и другие морфологические изменения, приводящие к нарушению функциональных способностей органа, стали выделять:
- Аутоиммунные гепатиты, характеризуемые обширным поражением печени, а, стало быть, и обилием симптомов;
- Холестатический гепатит, обусловленный нарушением оттока желчи и ее застою в результате воспалительного процесса, затрагивающего желчные ходы;
- Хронические гепатиты В, С, D;
- Гепатит, вызванный токсическим воздействием лекарственных препаратов;
- Хроническая форма гепатита невыясненного происхождения.
Очевидно, что классифицированные этиологические факторы, ассоциации инфекций (коинфекция, суперинфекция), фазы хронического течения, в полной мере не обеспечивают полноты картины по воспалительным заболеваниям главного органа детоксикации. Нет сведений о реакции печени на поражающие воздействия неблагоприятных факторов, токсических веществ и новых вирусов, то есть, ничего не говорится о весьма значимых формах:
- Хроническом алкогольном гепатите, являющегося источником алкогольного цирроза;
- Неспецифической реактивной форме хронического гепатита;
- Токсическом гепатите;
- Хроническом гепатите G, открытом позже других.
В связи с этим были определены 3 формы хронического гепатита, основанные на морфологических признаках:
- Хронический персистирующий гепатит (ХПГ), который, как правило, неактивный, клинически долго проявляется, инфильтрация наблюдается только в портальных трактах, и лишь проникновение воспаления внутрь дольки будет свидетельствовать о переходе его в активную фазу;
- Хронический активный гепатит (ХАГ) характеризуется переходом воспалительного инфильтрата из портальных трактов внутрь дольки, что клинически проявляется различной степенью активности: незначительной, умеренной, выраженной, резко выраженной;
- Хронический лобулярный гепатит, обусловленный преобладанием воспалительного процесса в дольках. Поражение нескольких долек мультибулярными некрозами свидетельствует о высокой степени активности патологического процесса (некротизирующая форма).
Учитывая этиологический фактор
Воспалительный процесс в печени относится к полиэтиологичным заболеваниям, поскольку вызывается рядом причин:
- Внедрение в организм инфекционных агентов вирусного (вирусы гепатитов, простого герпеса, цитомегаловирус), бактериального (бледная трепонема, бруцелла) и паразитарного происхождения (токсоплазма, шистосома);
- Различные токсические вещества (яды, химикаты, лекарственные средства, алкоголь (чистый и суррогаты);
- Ионизирующее излучение;
- Реакция организма на сильный раздражитель, затрагивающий гепатобилиарную систему;
- Нарушение метаболических процессов;
- Синдром холестаза (уменьшение экскреции желчи и ее застой);
- Генетическая предрасположенность;
- Сбой в работе иммунной системы.
Классификация гепатитов многократно пересматривалась, однако к единому мнению специалисты так и не пришли. В настоящее время только поражений печени, связанных с алкоголем, выделено видов 5, поэтому перечислять все варианты вряд ли имеет смысл, ведь вирусы еще не все открыты и изучены, а формы гепатитов не все описаны. Тем не менее, возможно, стоит познакомить читателя с наиболее понятным и доступным разделением хронических воспалительных заболеваний печени по этиологическому признаку:
- Вирусные гепатиты, вызываемые определенными микроорганизмами (B, C, D, G) и неопределенные — малоизученные, неподтвержденные клиническими данными, новые формы – F, TiTi;
- Аутоиммунный гепатит (типы 1, 2, 3);
- Воспаление печени (лекарственно-индуцированное), часто выявляемое у «хроников», связанное с длительным применением большого количества лекарственных средств или применение медикаментов, проявляющих выраженную агрессию к гепатоцитам в течение непродолжительного времени;
- Токсический гепатит, обусловленный влиянием гепатотропных ядовитых веществ, ионизирующего излучения, суррогатов алкоголя и других факторов;
- Алкогольный гепатит, который совместно с лекарственно-индуцированным относят к токсической форме, однако в иных случаях рассматривают отдельно, как социальную проблему;
- Метаболический, имеющий место при врожденной патологии — болезни Коновалова-Вильсона. Причина ее кроется в наследственном (аутосомно-рецессивный тип) нарушении обмена меди. Заболевание крайне агрессивное, быстро заканчивается циррозом и смертью больного в детском или молодом возрасте;
- Криптогенный гепатит, причина которого даже после тщательного обследования остается неизвестной. Болезнь отличается прогрессированием, требует наблюдения и контроля, поскольку часто приводит к тяжелым поражениям печени (цирроз, рак);
- Неспецифический реактивный гепатит (вторичный). Он нередко является спутником различных патологических состояний: туберкулеза, почечной патологии, панкреатита, болезни Крона, язвенных процессов в ЖКТ и других заболеваний.
Учитывая, что некоторые виды гепатитов очень связаны между собой, широко распространены и довольно агрессивны, имеет смысл привести несколько примеров, которые, вероятно, будут интересны читателям.
Немаловажный вопрос, касающийся гепатита С, о том, как жить с ним и сколько лет живут с этим заболеванием. Узнав о своем диагнозе, люди часто бросаются в панику, особенно, если получают информацию из непроверенных источников. Однако этого делать не нужно. С С-гепатитом живут обычной жизнью, но имеют его в виду в плане некоторого соблюдения диеты (не следует нагружать печень алкоголем, жирными продуктами и токсическими для органа веществами), повышения защитных сил организма, то есть, иммунитета, соблюдая осторожность в быту и при половых контактах. Всего лишь нужно помнить, что кровь человека – заразна.
Что касается продолжительности жизни, то известно много случаев, когда гепатит, даже у любителей хорошо поесть и выпить за 20 лет еще ничем себя не проявил, поэтому преждевременно хоронить себя не следует. В литературе описаны и случаи выздоровления, и фаза реактивации, наступающая через 25 лет, и, конечно, печальный исход – цирроз и рак. В какую из трех групп получится попасть, иногда зависит от пациента, учитывая, что в настоящее время существует лекарство – синтетический интерферон.
Гепатит, связанный с генетикой и иммунным ответом
Аутоиммунный гепатит, возникающий у женщин в 8 раз чаще, чем у мужчин, отличается быстрым прогрессированием с переходом в портальную гипертензию, почечную недостаточность, цирроз и заканчивается гибелью больного. В соответствии с международной классификацией, аутоиммунный гепатит может иметь место при отсутствии переливаний крови, поражения печени алкоголем, токсическими ядами, лекарственными веществами.
Причиной аутоиммунного поражения печени считают генетический фактор. Выявлены положительные ассоциативные связи заболевания с антигенами главного комплекса гистосовместимости (лейкоцитарная система HLA), в частности, HLA-В8, который признан антигеном гипериммунореактивности. Однако многие могут иметь предрасположенность, но далеко не все заболевают. Провоцировать аутоиммунное поражение печеночной паренхимы могут некоторые лекарственные препараты (например, интерферон), а также вирусы:
- Эпштейн-Барра;
- Кори;
- Герпеса 1 и 6 типов;
- Гепатитов А, В, С.
Следует заметить, что около 35% пациентов, которых настиг АИГ, уже имели другие аутоиммунные заболевания.
Подавляющее большинство случаев аутоиммунного гепатита начинается как острый воспалительный процесс (слабость, потеря аппетита, значительно выраженная желтуха, потемнение мочи). Через несколько месяцев начинают формироваться признаки аутоиммунного характера.
Иногда АИТ развивается постепенно с преобладанием симптомов астеновегетативных расстройств, недомоганием, тяжестью в области печени, незначительной желтушностью, редко начало проявляется значительным повышением температуры и признаками другой (внепеченочной) патологии.
На развернутую клиническую картину АИГ могут указывать следующие проявления:
- Выраженное недомогание, потеря работоспособности;
- Тяжесть и боль на стороне печени;
- Тошнота;
- Кожные реакции (капиллярит, телеангиэктазии, пурпура и др.)
- Зуд кожных покровов;
- Лимфаденопатия;
- Желтуха (непостоянная);
- Гепатомегалия (увеличение печени);
- Спленомегалия (увеличение селезенки);
- У женщин – отсутствие месячных (аменорея);
- У мужчин – увеличение молочных желез (гинекомастия);
- Системные проявления (полиартрит),
Нередко АИГ является спутником других заболеваний: сахарного диабета, болезней крови, сердца и почек, патологических процессов, локализованных в органах пищеварительной системы. Словом, аутоиммунный – он и есть аутоиммунный и может проявиться при любой, далеко не печеночной патологии.
Любая печень «не любит» алкоголь…
Алкогольный гепатит (АГ) можно рассматривать, как одну из форм токсического гепатита, ибо причина у них одна – негативное влияние на печень раздражающих веществ, губительно влияющих на гепатоциты. Для гепатита алкогольного происхождения характерны все типичные признаки воспаления печени, которые, однако, могут проходить в резко прогрессирующей острой форме или иметь персистирующее хроническое течение.
Чаще всего начало острого процесса сопровождается признаками:
- Интоксикации: тошнотой, рвотой, диареей, отвращением к еде;
- Потери веса;
- Желтухи без зуда или с зудом из-за накопления желчных кислот при холестатической форме;
- Значительного увеличения печени с ее уплотнением и болезненностью в правом подреберье;
- Тремора;
- Геморрагического синдрома, почечной недостаточности, печеночной энцефалопатии при молниеносной форме. Гепаторенальный синдром и печеночная кома могут стать причиной смерти больного.
Иногда при остром течении алкогольного гепатита наблюдается значительное повышение температуры тела, возможны кровотечения и присоединение бактериальных инфекций, вызывающих воспалительные процессы дыхательных и мочевыводящих путей, желудочно-кишечного тракта и др.
Хроническое персистирование АГ – малосимптомное и нередко обратимое, если человек сумеет вовремя остановиться. В противном случае хроническая форма переходит в прогрессирующую с трансформацией в цирроз.
… И другие токсические вещества
Для развития острого токсического гепатита достаточно однократного приема небольшой дозы ядовитого субстрата, обладающего гепатотропными свойствами, или большого количества менее агрессивных по отношению к печени веществ, например, алкоголя. Острое токсическое воспаление печени заявляет о себе значительным ее увеличением и болезненностью в правом подреберье. Многие люди ошибочно считают, что болит сам орган, однако это не так. Боли обусловлены растяжением капсулы печени за счет увеличения ее размеров.
При токсическом поражении печени характерны симптомы алкогольного гепатита, однако в зависимости от вида ядовитого вещества они могут быть ярче выражены, например:
- Лихорадочное состояние;
- Прогрессирующая желтуха;
- Рвота с примесью крови;
- Носовые и десневые кровотечения, геморрагии на коже из-за повреждения сосудистых стенок токсинами;
- Психические расстройства (возбуждение, заторможенность, дезориентация в пространстве и времени).
Хронический токсический гепатит развивается в течение длительного времени при попадании небольших, но постоянных, доз ядовитых веществ. Если причину токсического воздействия не ликвидировать, то через годы (или только месяцы) можно получить осложнения в виде цирроза печени и печеночной недостаточности.
Маркеры для ранней диагностики. Как в них разобраться?
Маркеры вирусных гепатитов
Многие слышали, что первым делом при диагностике воспалительных заболеваний печени осуществляется исследование на маркеры. Получив бумажку с ответом анализа на гепатиты, пациент не в силах разобраться в аббревиатуре, если не имеет специального образования.
Маркеры вирусных гепатитов определяют с помощью иммуноферментного анализа (ИФА) и полимеразной цепной реакции (ПЦР), воспалительные процессы не вирусного происхождения диагностируют другими методами, не исключая ИФА. Кроме этих методов, проводят биохимические тесты, гистологический анализ (на основе биопсийного материала печени) и инструментальные исследования.
Однако следует вернуться к маркерам:
- Антиген инфекционного гепатита А можно определить лишь в инкубационном периоде и только в кале. В фазу клинических проявлений начинают вырабатываются антитела и в крови появляются иммуноглобулины класса М (IgM). Синтезирующиеся несколько позже ВГА-IgG свидетельствуют о выздоровлении и формировании пожизненного иммунитета, который данные иммуноглобулины и будут обеспечивать;
- Наличие или отсутствие возбудителя вирусного гепатита В определяют по выявляемом с незапамятных времен (правда, не современными методами) «австралийскому антигену» — HBsAg (поверхностный антиген) и антигенов внутренней оболочки – HBcAg и HBeAg, которые стало возможным идентифицировать только с приходом в лабораторную диагностику ИФА и ПЦР. HBcAg в сыворотке крови не обнаруживается, его определяют с помощью антител (анти-НВс). Для подтверждения диагноза ВГВ и наблюдения за течением хронического процесса и за эффективностью лечения целесообразно использовать ПЦР-диагностику (обнаружение ДНК ВГВ). О выздоровлении пациента свидетельствует циркуляция специфических антител (анти-НВs, суммарных анти-НВС, анти-НВе) в сыворотке его крови при отсутствии самого антигена HBsAg;
- Диагностика С-гепатита без выявления РНК вируса (ПЦР) затруднительна. Антитела IgG, появившись на начальном этапе, продолжают циркулировать всю жизнь. На острый период и фазу реактивации указывают иммуноглобулины класса М (IgM), титр которых нарастает. Наиболее достоверным критерием диагностики, мониторинга и контроля над лечением гепатита С является определение РНК вируса методом ПЦР.
- Основным маркером диагностики гепатита D (дельта-инфекция) считаются иммуноглобулины класса G (анти-ВГD-IgG), которые сохраняются на протяжении всей жизни. Кроме этого, для уточнения моноинфекции, супер (ассоциация с ВГВ) или коинфекции проводится анализ, выявляемый иммуноглобулины класса М, которые при суперинфекции остаются навсегда, а при коинфекции – уходят приблизительно через полгода;
- Главным лабораторным исследованием гепатита G является определение вирусной РНК с помощью ПЦР. В России выявить антитела к НGV помогают специально разработанные ИФА-наборы, способные найти иммуноглобулины к оболочечному белку Е2, который является составляющей возбудителя (анти- НGV Е2).
Маркеры гепатитов невирусной этиологии
Диагностика АИГ основана на выявлении серологических маркеров (антител):
- SMA (тканевых к гладкой мускулатуре);
- ANA (антинуклеаров);
- Иммуноглобулинов класса G;
- Анти-LKM-1 (микросомальных антител).
Кроме этого, при диагностике используется определение биохимических показателей: белковых фракций (гипергаммаглобулинемия), печеночных ферментов (значительная активность трансаминаз), а также исследование гистологических материала печени (биопсия).
В зависимости от вида и соотношения маркеров различают типы АИГ:
- Первый чаще проявляется у подростков или в юношеском возрасте либо «ждет» до 50-ти;
- Второй чаще всего поражает детский возраст, обладает высокой активностью и резистентностью к иммуносупрессорам, быстро трансформируется в цирроз;
- Третий тип раньше выделялся в отдельную форму, однако сейчас он в таком ракурсе уже не рассматривается;
- Атипичный АИГ, представляющий перекрестные печеночные синдромы (первичный билиарный цирроз, первичный склерозирующий холангит, хронический гепатит вирусного генеза).
Прямых доказательств алкогольного происхождения поражения печени так и не существует, поэтому нет и специфического анализа на гепатит, связанный с употреблением этанола, однако замечены отдельные факторы, весьма характерные для данной патологии. Например, воздействующий на печеночную паренхиму этиловый спирт, способствует выделению алкогольного гиалина, называемого тельцами Мэллори, что приводит к появлению ультраструктурных изменений гепатоцитов и звездчатых ретикулоэпителиоцитов, свидетельствующих о степени негативного воздействия алкоголя на «многострадальный» орган.
Кроме этого, на алкагольный гепатит указывают некоторые биохимеческие показатели (билирубин, печеночные ферменты, гамма-фракция), однако их значительное повышение свойственно для многих патологических состояний печени при воздействии других токсических ядов.
Выяснение анамнеза, выявление ядовитого вещества, поразившего печень, биохимические тесты и инструментальное исследование являются основными критериями диагностики токсического гепатита.
Можно ли вылечить гепатит?
Лечение гепатита зависит от этиологического фактора, вызвавшего воспалительный процесс в печени. Разумеется, гепатит алкогольного или аутоиммунного происхождения обычно требует лишь симптоматического, дезинтоксикационного и гепатопротекторного лечения.
Вирусные гепатиты А и Е, хоть и инфекционного генеза, но протекают остро и, как правило, не дают хронизации. Человеческий организм в большинстве случаев способен им противостоять, поэтому лечить их не принято, разве что иной раз применяется симптоматическая терапия с целью устранения головной боли, тошноты, рвоты, диареи.
Сложнее обстоят дела с воспалением печени, вызванным вирусами В, С, D. Однако, учитывая, что дельта-инфекция в самостоятельном виде практически не встречается, а облигатно следует за ВГВ, лечить приходится в первую очередь В-гепатит, но увеличенными дозами и удлиненным курсом.
Вылечить гепатит С удается не всегда, хоть шансы на излечение все-таки появились с применением интерферонов-альфа (компонент иммунной защиты от вирусов). Кроме этого, в настоящее время для усиления эффекта от основного лекарства используют комбинированные схемы, предусматривающие сочетания пролонгированных интерферонов с противовирусными лекарственными средствами, например, рибавирином или ламивудином.
Следует заметить, что не каждая иммунная система адекватно реагирует на вмешательство в свою работу иммуномодуляторов, введенных извне, поэтому интерферон, при всех своих достоинствах, может давать нежелательные эффекты. В связи с этим, интерферонотерапия проводится под пристальным наблюдением врача с регулярным лабораторным контролем над поведением вируса в организме. Если удается полностью элиминировать вирус, то, можно считать это победой над ним. Неполное выведение, но прекращение репликации возбудителя – тоже неплохой результат, позволяющий «усыпить бдительность врага» и на долгие годы оттянуть вероятность перехода гепатита в цирроз или гепатоцеллюлярную карциному.
Как предупредить гепатит?
Выражение «Болезнь легче предупредить, чем лечить» давно стало избитым, но не забытым, поскольку многие неприятности действительно можно обойти, если не пренебрегать мерами профилактики. Что касается вирусных гепатитов, то особая осторожность и здесь лишней не будет. Соблюдение правил личной гигиены, использование специфических средств защиты при контакте с кровью (перчатки, напальчники, презерватив) в иных случаях вполне способны стать препятствием на пути передачи инфекции.
Медицинские работники в борьбе с гепатитами специально разрабатывают планы мероприятий и следуют их каждому пункту. Таким образом, с целью предупреждения заболеваемости гепатитами и передачи ВИЧ-инфекции, а также снижения риска профессионального заражения, сан-эпидслужба рекомендует придерживаться определенных правил профилактики:
- Предупреждать «шприцевой гепатит», распространенный среди лиц, употребляющих наркотики. С этой целью организовывать пункты бесплатной выдачи шприцев;
- Препятствовать любой возможности передачи вирусов при гемотрансфузиях (организация ПЦР-лабораторий на станциях переливания и карантинного хранения препаратов и компонентов, полученных из донорской крови, в условиях ультранизких температур);
- Снижать к максимуму вероятность профессионального заражения, используя все доступные средства индивидуальной защиты и выполняя требования органов сан-эпиднадзора;
- Особенное внимание уделять отделениям повышенного риска заражения (гемодиализ, например).
Не следует забывать и о мерах предосторожности при половом акте с инфицированным человеком. Вероятность передачи половым путем вируса гепатита С ничтожно мала, однако для ВГВ она значительно возрастает, особенно, в случаях, связанных с присутствием крови, например, месячные у женщин или травма половых органов у одного из партнеров. Если уж без секса обойтись никак нельзя, то, по крайней мере, хотя бы о презервативе не нужно забывать.
Выше вероятность заразиться и в острой фазе заболевания, когда концентрация вируса особенно высока, поэтому на такой период лучше бы вообще воздержаться от сексуальных отношений. В остальном – люди-носители живут обычной жизнью, рожают детей, помня о своей особенности, и обязательно предупреждают врачей (скорой помощи, стоматолога, при постановке на учет в женской консультации и в других ситуациях, требующих повышенного внимания) о том, что входят в группу риска в отношении гепатитов.
Повышение невосприимчивости к гепатитам
К профилактике гепатитов относят и проведение вакцинации против вирусной инфекции. К сожалению, вакцина против гепатита С еще не разработана, но имеющиеся вакцины против гепатита А и В значительно снизили заболеваемость данными видами.
Вакцина против гепатита А вводится детям 6-7 лет (обычно перед поступлением в школу). Однократное использование обеспечивает иммунитет на год-полтора, ревакцинация (повторная прививка) удлиняет срок защиты до 20 лет и более.
Вакцину против ВГВ вводят новорожденным малышам еще в роддоме в обязательном порядке, для детей, которым по каким-либо причинам не была сделана прививка, или для взрослых людей каких-то возрастных ограничений не существует. Для обеспечения полноценного иммунного ответа проводится трехкратное введение вакцины в течение нескольких месяцев. Вакцина разработана на основе поверхностного («австралийского») антигена HBs.
Печень – орган нежный
Лечить гепатит самостоятельно, значит, брать всю ответственность за исход воспалительного процесса в таком важном органе на себя, поэтому в остром периоде или при хроническом течении любые свои действия лучше согласовать с врачом. Ведь любому понятно: если остаточные явления алкогольного или токсического гепатита могут нивелировать народные средства, то с разгулом вируса в острой фазе (имеется в виду ВГВ и ВГС) они вряд ли справятся. Печень – орган нежный, хоть и терпеливый, поэтому лечение в домашних условиях должно быть обдуманным и разумным.
Гепатит А, например, ничего не требует кроме соблюдения диеты, которая необходима, в общем-то, в острой фазе любого воспалительного процесса. Питание должно быть максимально щадящим, поскольку печень все пропускает через себя. В больнице диету называют пятым столом (№5), который соблюдается и дома до полугода после острого периода.
При хроническом гепатите, конечно, предлагать строгое соблюдение диеты годами нецелесообразно, однако правильным будет напомнить пациенту, что лишний раз раздражать орган все же не следует. Желательно постараться употреблять продукты в вареном виде, исключить жареное, жирное, маринованное, ограничить соленое и сладкое. Крепкие бульоны, крепкие и некрепкие алкогольные и газированные напитки печень также не приемлет.
Могут ли спасти народные средства?
Народные средства в иных случаях помогают печени справиться с навалившейся на нее нагрузкой, поднять естественный иммунитет, укрепить организм. Однако вылечить гепатит они не могут, поэтому заниматься самодеятельностью, лечить воспаление печени без врача вряд ли будет правильно, ведь каждый из видов имеет свои особенности, которые нужно учитывать в борьбе с ним.
«Слепое» зондирование
Часто сам лечащий врач, выписывая реконвалесцента из больницы, рекомендует ему несложные домашние процедуры. Например – «слепое» зондирование, которое делается натощак в утренние часы. Пациент выпивает 2 куриных желтка, выбросив белки или используя их для других целей, через 5 минут все это запивает стаканом минеральной воды без газа (или чистой из-под крана) и укладывается на правый бочок, положив под него теплую грелку. Процедура длиться час. Не следует удивляться, если после нее человек побежит в туалет, чтобы отдать все ненужное. Некоторые вместо желтков используют сернокислую магнезию, однако — это солевое слабительное, которое не всегда дает такой комфорт кишечнику, как, скажем, яйца.
Хрен?
Да, некоторые в качестве лечения используют мелко натертый хрен (4 ст. ложки), разведя его стаканом молока. Пить смесь сразу не рекомендуется, поэтому ее сначала нагревают (почти до кипения, но не кипятят), оставляют на 15 минут, чтобы в растворе произошла реакция. Употребляют лекарство несколько раз в день. Понятно, что такое средство придется готовить каждый день, если человек хорошо переносит такой продукт, как хрен.
Сода с лимоном
Говорят, что таким же образом некоторые худеют. Но все-таки у нас другая цель – лечить болезнь. Выжимают сок одного лимона и заливают им чайную ложку пищевой соды. Через пять минут сода погасится и лекарство готово. Пьют 3 дня три раза в день, затем 3 дня отдыхают и лечение повторяют вновь. Не беремся судить о механизме действия лекарства, но народ так делает.
Травы: шалфей, мята, расторопша
Некоторые говорят, что известная в таких случаях расторопша, которая помогает не только при гепатитах, но и при циррозе, абсолютно неэффективна в отношении гепатита С, зато взамен народ предлагает другие рецепты:
- 1 столовая ложка перечной мяты;
- Пол-литра кипятка;
- Настаивается сутки;
- Процеживается;
- Употребляется на протяжении дня.
Или другой рецепт:
- Шалфей – столовая ложка;
- 200 — 250 граммов кипятка;
- Столовая ложка натурального меда;
- Мед растворяют в шалфее с водой и настаивают в течение часа;
- Выпить смесь следует на голодный желудок.
Однако далеко не все придерживаются подобной точки зрения в отношения расторопши и предлагают рецепт, помогающий при всех воспалительных заболеваниях печени, в том числе, и при С-гепатите:
- Свежее растение (корень, стебель, листья, цветки) измельчают;
- Ставят в духовку на четверть часа для подсушивания;
- Вынимают из духовки, раскладывают на бумагу и помещают в темное место, чтобы процесс сушки довести до конца;
- Отбирают 2 столовые ложки сухого продукта;
- Добавляют пол-литра кипятка;
- Настаивают 8-12 часов (лучше ночью);
- Пьют 3 раза в день по 50 мл 40 дней;
- Устраивают перерыв на две недели и повторяют лечение.