 [Эктоцервикс что это]
[Эктоцервикс что это]
Эндоцервикс, эктоцервикс, понятие. | Гинеколог плюс УЗИ
Слизистая оболочка канала шейки матки (эндоцервикса) имеет светло-красный цвет, потому что через однослойный цилиндрический эпителий просвечивают многочисленные капилляры.
В области наружного зева плоский эпителий эктоцервикса и цилиндрический эпителий эндоцервикса образуют границу в виде ровной, отчетливой линии. Но эта граница у пожилых женщин или после диатермо- хирургического лечения эрозий шейки матки – может быть в шеечном канале или на поверхности эктоцервикса.
Под цилиндрическим эпителием эндоцервикса лежат недифференцированные клетки в виде непрерывного ряда или не образуя рядов (резервные или субцилиндрические клетки). Они имеют кругловатые ядра и узкий слой цитоплазмы. Эти клетки под влиянием гормональных воздействий или воспалительных раздражений могут превращаться в плоский многослойный эпителий.
Цилиндрический эпителий отделен от соединительной ткани собственной мембраной из тонких коллагеновых волокон. Соединительная ткань ближе к наружному зеву образует довольно крупные сосочки с несколько утолщенной вершиной. Между ними открываются выводные протоки желез, которые расположены глубже и имеют довольно широкие просветы.
В старости прогрессирующий фиброз стенок влагалища вызывает сужение просвета, уплощение сводов влагалища, и укорочение влагалищной части шейки матки. Эти изменения называются краурозом влагалищного свода и препятствуй осмотру кольпоскопом сводов и периферии влагалищной части шейки матки.
Эктоцервикс что это
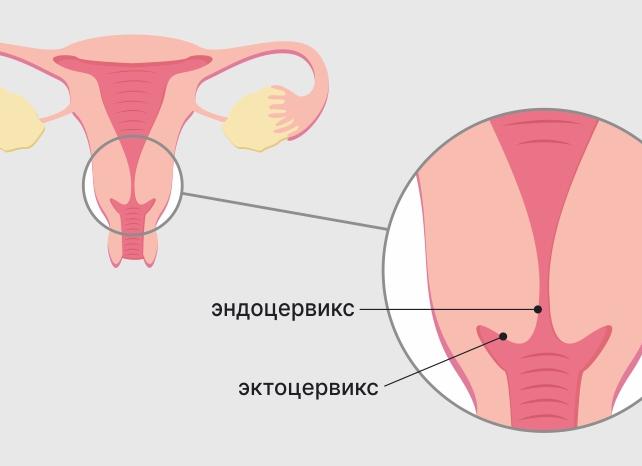
Шейка матки (от латинского cervix uteri, что означает «шея матки») является нижней, узкой частью матки, где та соединяется с концом влагалища. Она имеет цилиндрическую или коническую форму и выступает через верхнюю переднюю стенку влагалища. Примерно половина ее длины видна при помощи соответствующего медицинского оборудования, а оставшаяся часть лежит выше влагалища за пределами зрения. Шейка матки имеет отверстие, которое позволяет перемещаться сперме и менструальной жидкости.
Содержание статьи:
- Анатомия шейки матки
- Эктоцервикс
- Канал шейки матки
- Внутренний зев
- Гистология шейки матки
- Цервикальная слизь
- Видеосюжет
- Расположение шейки матки
- Функции шейки матки
- Рак шейки матки
- Лимфодренаж
Анатомия шейки матки
Эктоцервикс
Часть шейки матки, выступающая во влагалище, называют влагалищной частью шейки матки или эктоцервиксом. В среднем эктоцервикс составляет 3 см в длину и 2,5см в ширину. Он имеет выпуклую, эллиптическую поверхностью и делится на заднюю и переднюю губы.
Внешнее отверстие матки
Отверстие эктоцервикса называется наружным зевом. Размер и форма наружного зева и эктоцервикса зависит от возраста, гормонального состояния и от того, были ли у женщины вагинальные роды. У тех женщин, у которых не было вагинальных родов, наружный зев выглядит как маленькое круглое отверстие. У тех женщин, у которых были вагинальные роды, эктоцервикс выглядит большим, а наружный зев становится более широким, щелевидным и открытым.
Канал шейки матки
Проход между наружным зевом и полостью матки называют каналом шейки матки. Он сильно варьируется по длине и ширине, как и вся шейка матки. Уплощенный спереди назад, канал шейки матки у представительниц репродуктивного возраста достигает 7-8 мм в самом широком месте.
Внутренний зев
Канал шейки матки завершается внутренним зевом, который является открытием шейки матки в полость матки.
Гистология шейки матки
Эпителий шейки матки является разнообразным. Эктоцервикс (более дистальная часть, рядом с влагалищем) состоит из не кератинизированного многослойного плоского эпителия. Эндоцервикс (более проксимальная часть, внутри матки) состоит из простого цилиндрического эпителия.
Область, прилегающая к границе канала шейки матки и эктоцервикса, известна как зона трансформации. Зона трансформации много раз подвергается метаплазии во время обычной жизни. Когда канал шейки матки подвергается суровому воздействию кислотной среды влагалища, в нем происходит метаплазия плоского эпителия, который лучше подходит для вагинальной среды. Точно так же, когда эктоцервикс попадает в область более слабого воздействия среды матки, он подвергается метаплазии, чтобы возник цилиндрический эпителий.
Вернуться к содержанию
Периоды в жизни, когда в этой зоне трансформации происходит метаплазия:
- период полового созревания, когда эндоцервикс выворачивается (выходит) из матки
- изменения шейки матки, связанные с нормальным менструальным циклом
- пост-менопауза; матка сжимается и перемещается вверх.
Все эти изменения являются нормальными и считаются физиологическими.
Впрочем, эти метаплазии действительно увеличивают риск развития рака в этой области – зона трансформации является наиболее распространенной областью для развития рака шейки матки.
В определенное время жизни эпителий метапластически заменяется плоским эпителиям, а затем становится зоной трансформации.
В шейке матки часто встречаются кисты наботовой железы.
Цервикальная слизь
Цервикальная слизь на 90% состоит из воды. В зависимости от содержания воды, которое изменяется в процессе менструального цикла, слизь действует как барьер или как транспортная среда для сперматозоидов. Цервикальная слизь также содержит электролиты (кальций, натрий и калий), органические компоненты, такие как глюкоза, аминокислоты и растворимые белки.
Цервикальная слизь содержит микроэлементы, включая цинк, медь, железо, марганец и селен, уровни которых изменяются в зависимости от циклических изменений гормонов в разные фазы менструального цикла. В цервикальной слизи были обнаружены различные ферменты. Глицерин является естественным компонентом цервикальной жидкости человека. Исследования показали, что количество глицерина в цервикальной жидкости увеличивается в процессе сексуального возбуждения. Считается, что такое увеличение глицерина отвечает за смазочные качества плодородной цервикальной жидкости и может быть биологически значимо на ранней стадии репродуктивных событий.
После того, как менструальный период заканчивается, наружный зев блокируется слизью, которая становится плотной и кислотной. Такая «бесплодная» слизь блокирует попадание сперматозоидов в матку. В течение нескольких дней во время овуляции вырабатывается «плодородный» тип слизи. Он имеет более высокое содержание воды, меньшую кислотность и больше электролитов. Эти электролиты вызывают «феномен папоротника», который можно наблюдать, высушив слизь при низком усилении. По мере того, как слизь высыхает, соли кристаллизуются, внешне напоминая листья папоротника.
Некоторые симптотермальные методы, например модель Крейтона и метод Биллингса включают в себя определение периодов плодовитости и бесплодия путем наблюдений за изменениями в теле женщины. Среди этих изменений есть несколько, связанных с качеством цервикальной слизи: ощущения, которые она вызывает в вульве, ее эластичность (кристаллизация слизи), ее прозрачность, а также наличие арборизации, «феномена папоротника».
Большинство методов гормональной контрацепции действуют в первую очередь, предотвращая овуляцию, но также их эффективность увеличивается, так как они препятствуют выработке цервикальной слизи плодородного типа. Соответственно, методы разжижения слизи могут помочь для достижения беременности. В одном из методов предлагается принимать гуафенизин за несколько дней до овуляции.
Во время беременности шейка матки заблокирована специальной антибактериальной слизистой пробкой, которая предотвращает инфекции и чем-то похожа состояние во время бесплодной части менструального цикла. Слизистая пробка выходит, когда шейка матки раскрывается при родах или незадолго до этого.
Видеосюжет
Расположение шейки матки
После менструации, непосредственно под влиянием эстрогена, шейка матки переживает ряд изменений своего положения и текстуры. В течение большей части менструального цикла, шейка матки остается твердой, примерно как кончик носа, она расположена низко и закрыта. Однако, по мере того, как женщина приближается к овуляции, шейка матки становится мягче (по мягкости больше похожа на губы), она поднимается и открывается в ответ на высокие уровни эстрогена, присутствующие при овуляции. Эти изменения, вместе с выработкой цервикальной слизи плодородного типа, поддерживают выживание и движение сперматозоидов.
Функции шейки матки
В процессе менструации шейка матки слегка приоткрывается и растягивается, чтобы эндометрий мог выйти. Считается, что ее растяжение является частью схваткообразных болей, которые испытывают многие женщины. Об этом свидетельствует тот факт, что у некоторых женщин судороги ослабевают или исчезают после первых вагинальных родов, потому что шейка матки сильнее открылась. Во время родов сокращения матки расширяют шейку матки до 10 см в диаметре, чтобы позволить выйти ребенку.
Во время оргазма по шейке матки проходят конвульсии, а также расширяется наружный зев. Робин Бэйкер и Марк Беллис из университета Манчестера первыми предположили, что такое состояние будет привлекать сперму из влагалища в матку, увеличивая вероятность зачатия. Это объяснение было названо «всасывающей теорией женского оргазма». Комисарук, Уиппл и Байер-Флорес в своей книге «Наука оргазма», утверждали, что существуют доказательства в поддержку всасывающей теории. Научный историк Элизабет Ллойд, автор книги «Дело о женском оргазме», поставила под сомнение логику этой теория и качество экспериментальных данных, которые использовались. В 2005 году она прокомментировала: «Всасывающая теория получила широкое признание в сообществе ученых за последние 12 лет… Но, к сожалению, доказательства ее действительно ужасно малы и расплывчаты. В одной из таблиц 73% данных идут от одной женщины. Действительно, весьма шокирует, что в течение 12 лет эти исследования преподавались как «факт» по всей территории США, Канады и Великобритании».
Короткая шейка матки является фактором, указывающим на значительную вероятность преждевременных родов. Некоторые виды лечения, которые предотвращают рак шейки матки, такие как петлевая электроконизация, криоконизация или криотерапия, могут привести к сокращению матки.
Рак шейки матки
ВПЧ является необходимым фактором развития практически всех случаев рака шейки матки. Вакцина против ВПЧ способна снизить риск развития рака шейки матки, если вводить ее до начала сексуальной активности. Потенциально предраковые изменения в шейке матки могут быть обнаружены с помощью мазка Папаниколау, при котором эпителиальные клетки, взятые с поверхности шейки матки, исследуют под микроскопом. При соответствующем лечении выявленных нарушений рак шейки матки можно предотвратить. Большинство женщин, у которых развивается онкология шейки матки, никогда не делали мазок Папаниколау, или не делали его в течение последних десяти лет.
Во всем мире рак шейки матки является пятым самым смертоносным видом рака среди женщин. Он поражает примерно 16 из 100000 женщин в год и убивает около 9 из 100000 в год. Мазок Папаниколау значительно снижает заболеваемость раком шейки матки и смертность в странах с регулярными программами осмотра.
Лимфодренаж
Лимфатический дренаж шейки матки проходит по маточной артерии и кардинальным связкам к параметральной, наружной подвздошной вене, внутренней подвздошной вене, а также к обтюратору и пресакральным и ретросакральным лимфатическим узлам. Из этих тазовых лимфатических узлов дренаж затем переходит к парааортальным лимфатическим узлам. У некоторых женщин лимфодренаж идет непосредственно в парааортальные узлы.
www.nazdor.ru
Причины и классификация
Шейка матки – это самая узкая ее часть, она сообщается с влагалищем. Шейка имеет форму цилиндра и пронизана насквозь узким цервикальным каналом, который является как бы продолжением полости матки. В норме он закрыт плотной слизистой пробкой, предохраняющей вышележащие половые органы от проникновения в них микроорганизмов из внешней среды. Вырабатывают ее клетки слизистого слоя цервикального канала.
Они являются гормонзависимыми, поэтому вязкость слизи зависит от фазы менструального цикла. Во время овуляции их секрет разжижается, чтобы сперматозоидам было легче проникнуть из влагалища в матку. Соответственно, в это же время повышается и риск инфицирования выжележащих женских половых органов.
Под слизистым слоем располагается мышечный – он довольно мощный, так как в период беременности на нем лежит задача удерживать растущий плод в полости матки. Отделяет шейку матки от других органов плотная серозная оболочка. В шейке матки выделяют две части:
- Эктоцервикс – его видит гинеколог во влагалище при осмотре в зеркалах. Это наружная часть шейки, она имеет вид плотного диска с отверстием посередине. Покрыта плоским неороговевающим эпителием, таким же, как и стенки влагалища.
- Эндоцервикс – это невидимая глазом при обычно осмотре часть, непосредственно переходящая в матку. Изнутри она выстлана секреторным цилиндрическим эпителием, в который легко внедряются микроорганизмы при различного рода инфекциях.
Воспалительный процесс может локализоваться в:
- Экзоцервиксе – экзоцервицит;
- Эндоцервиксе – эндоцервицит;
- В обоих отделах шейки матки – цервицит.
Так как шейка и влагалище теснейшим образом связаны друг с другом, крайне редко цервицит развивается изолированно. Как правило, он является следствием кольпита, баквагинита или вульвита и легко переходит в эндометрит – воспаление слизистого слоя матки.
По причине воспалительного процесса выделяют:
- Неспецифический цервицит – его вызывают условно-патогенные бактерии, которые обитают на коже и в прямой кишке (кишечная палочка, стафило- и стрептококки) при заносе их в половые пути женщины. Кроме того, развивается он и в условиях недостаточной продукции эстрогенов во время климакса, гипофункции яичников.
- Специфический – он возникает при воздействии возбудителей ИППП, чаще всего это гонококк, хламидия, уреаплазма, микоплазма, вирус генитального герпеса, дрожжеподобный грибок кандида. Встречается и туберкулезный цервицит шейки матки, если палочка Коха проникает в нее с током крови или лимфы из очагов туберкулеза.
По длительности течения выделяют:
- Острый цервицит – длится до 2-х недель;
- Подострый – от 2-х недель до 6-ти месяцев;
- Хронический – свыше полугода. Характеризуется периодами ремиссии – стихания симптомов болезни и обострения, когда они вновь набирают силу. Причинами хронического цервицита обычно становятся хламидии, мико- и уреаплазмы, а также нарушения гормонального фона.
У здоровой женщины цервикальный канал надежно защищен от инфекционных агентов, так как его слизь содержит лизоцим, иммуноглобулины – губительные для них вещества. Большую роль играет и нормальная микрофлора влагалища: она препятствует размножению болезнетворных микробов, закисляя среду. Цервицит развивается под влиянием провоцирующих факторов, к которым относятся:
- Роды, аборты;
- Инвазивные вмешательства (гистероскопия, ЭКО);
- Инфекционные болезни;
- Обострения хронических заболеваний;
- Гормональные нарушения;
- Болезни обмена веществ;
- Травмы малого таза и женских половых органов;
- Несоблюдение личной гигиены.
Все они ведут к местным и общим иммунным нарушениям и создают благоприятную ситуацию для внедрения возбудителя в эпителий цервикального канала.
Что происходит в организме
Микроорганизмы попадают в шейку матки через:
- Влагалище – во время незащищенного полового акта или при недостаточном гигиеническом уходе;
- Кровь или лимфу – из очагов хронического воспаления, которые находятся в любой части организма.
Внедрившись в слизистую оболочку цервикального канала, возбудитель начинает активно размножаться, выделяя в окружающие ткани продукты своей жизнедеятельности. Последние вызывают гибель клеток и реакцию иммунной системы, в связи с чем развивается воспалительный процесс. В месте внедрения происходит застой крови, расширение кровеносных сосудов и повышение их проницаемости. Жидкая плазма вместе с иммунными клетками выходит в ткани и формирует отек – так очаг воспаления локализуется. Если первая реакция адекватная, то возбудитель не может распространиться дальше слизистой оболочки и воспаление ограничено лишь ей. После этого происходит уничтожение чужеродной микрофлоры и выведение ее из цервикального канала вместе со слизью, а поврежденные ткани постепенно восстанавливаются.
При недостаточном иммунном ответе или определенных особенностях возбудителя, воспаление переходит в хроническую форму. Микроорганизм длительное время сохраняется в организме, так как способен проникать внутрь клеток или уходить от иммунного ответа и действия антибиотиков иными способами. Время от времени он активизируется, разрушает ткани, вызывает воспаление. Как правило, обострения имеют малую интенсивность, но длительное повреждение слизистой и глубжележащих слоев ведет к избыточному разрастанию соединительной ткани. В итоге полость цервикального канала сужается, деформируется или в его толще формируются слизистые кисты. Они появляются при закрытии соединительнотканными элементами выводного протока цервикальной железы. Клетки последней продолжают вырабатывать слизь, которая накапливается внутри полости, постепенно растягивая ее. Киста растет в размерах и может существенно нарушать анатомию шейки матки. Хронический очаг воспаления таит в себе и иную опасность. Повреждение клеток эпителия рано или поздно приводит к их перерождению – дисплазии с последующим озлокачествлением.
Гнойный цервицит развивается чаще всего под действием неспецифической микрофлоры – кишечной палочки, стафилококка, протея. Они вызывают мощный воспалительный ответ, в котором участвуют нейтрофилы – вид иммунных клеток. Погибшие нейтрофилы и остатки разрушенных тканей формируют гнойный детрит, который выделяется через половые пути наружу. Такая форма болезни обычно протекает с нарушением общего самочувствия и выраженными признаками интоксикации, так как продукты распада частично всасываются в кровь и разносятся по всему организму.
Цервицит при беременности опасен тем, что чреват внутриутробным инфицированием плода и может послужить причиной выкидыша.
Симптомы
Крайне редко цервицит развивается отдельно, поэтому его признаки обычно сочетаются с поражением нижележащих отделов половых путей. К ним относятся:
- Жжение и зуд в области наружный половых органов, во влагалище;
- Покраснение и отек половых губ;
- Неприятные выделения из половых путей.
Появляются симптомы цервицита шейки матки остро, нередко можно проследить их взаимосвязь с предшествующим незащищенным половым актом. Женщину беспокоят тянущие, ноющие боли внизу живота, повышение температуры тела, снижение аппетита и общая слабость. Появляются выделения из половых путей – от слизистых до желто-зеленых гнойных, с неприятным запахом, иногда пенистые. При выраженном воспалительном процессе в них могут наблюдаться прожилки крови. При грибковом цервиците выделения творожистые, с кислым запахом.
В некоторых случаях острое воспаление протекает незаметно для женщины, с небольшой болью внизу живота и неприятными ощущениями при половых актах. В этом случае высок риск перехода инфекции в хроническую стадию. Вне обострений болезнь ничем себя не проявляет, могут лишь беспокоить слизистые или мутные выделения из влагалища. При рецидиве их объем увеличивается, меняется характер: цвет, запах, консистенция. Возникают незначительные ноющие боли в надлобковой области, которые усиливаются во время секса. Женщина длительное время может не подозревать о наличии цервицита, пока не проявятся серьезные последствия болезни. Чаще всего экзоцервицит выявляют при гинекологическом осмотре, а эндоцервицит при обследовании по поводу белей, болезненности во время половых актов, бесплодия.
Хронический атрофический цервицит, который развивается при недостаточной выработке эстрогенов проявляется постепенно и сопровождается другими признаками гормонального дисбаланса. Женщину беспокоят сухость и зуд во влагалище, ухудшение качества кожи, волос, ногтей, снижение полового влечения. Если болезнь развивается до менопаузы, то ведущими симптомами нередко становятся нарушения менструального цикла и проблемы с зачатием ребенка.
Диагностика
Диагноз устанавливает врач-гинеколог по результатам осмотра и дополнительных методов исследования. Он собирает анамнез, изучает жалобы и симптомы. Во время осмотра на кресле доктор видит очаги воспаления, точечные кровоизлияния на поверхности экзоцервикса, увеличение его размера из-за отечности, покраснение и отек стенок влагалища, наружных половых органов. Гинеколог берет мазок с поверхности шейки матки для дальнейшего изучения его под микроскопом – цитологии. Полученный материал также сеют на питательные среды – выросшие колонии возбудителя позволяют определить его вид и чувствительность к антибиотикам. При необходимости доктор измеряет pH отделяемого из влагалища – его повышение говорит об изменениях его микрофлоры.
Хронический цервицит приводит к появлению на шейке матки патологических очагов – их выявляют при обработке ее йодным раствором. В этом случае проводят кольпоскопию – изучение эпителия экзоцервикса под большим увеличением, чтобы исключить злокачественное перерождение его клеток. Для диагностики хронического эндоцервицита выполняют выскабливание цервикального канала с последующим изучением клеточного состава полученного материала. Чтобы исключить опухоли женской репродуктивной системы, их исследуют при помощи ультразвука.
Общеклинические анализы крови и мочи выполняют редко, так как изменения в них неспецифичны либо отсутствуют вовсе. Биохимический состав плазмы также меняется мало. Однако, в крови можно обнаружить специфические антитела к возбудителям ИППП – гонококку, хламидии, вирусу генитального герпеса. Подобная диагностика позволяет не ждать результатов бакпосева для подбора наиболее эффективной терапии.
Лечение
Как правило, лечение цервицита шейки матки проводят в амбулаторных условиях, если не требуется хирургическое вмешательство. Основная цель терапии – устранить возбудителя и провоцирующие факторы болезни. При выявлении возбудителей ИППП лечение цервицита обязательно проводят у обоих партнеров, а на время терапии им показано воздержание от половых актов или использование презервативов.
Гинеколог подбирает препараты, учитывая возбудителя болезни:
- При неспецифической микрофлоре используют антибиотики широкого спектра действия, нередко сочетают два препарата (амоксиклав, ципрофлоксацин), назначают их внутрь в виде таблеток;
- При грибковом поражении используют вагинальные свечи с нистатином (флюконазол);
- Герпесвирусную инфекцию лечат ацикловиром внутрь;
- Атрофический цервицит требует назначения заместительной гормональной терапии.
Дополнительно назначают препараты, улучшающие иммунный ответ – полижинакс, ликопид, тималин. Пациенткам показаны прием поливитаминов, полноценное питание, лечебная гимнастика и физиопроцедуры.
Наиболее сложно лечить заболевание во время беременности, так как большая часть медикаментов в этот период жизни противопоказана. Как правило, назначают место свечи с антисептиком – гексикон.
Народные средства при цервиците следует применять, как дополнение к основной терапии. Можно орошать влагалище настоем ромашки, календулы, коры дуба, делать с этими же травами сидячие ванночки.
Хирургическое лечение цервицита требуется при значительном рубцовом изменении цервикального канала или формировании в нем кист. После проведенного лечения женщину наблюдает гинеколог по месту жительства, так как существует вероятность рецидива заболевания.
izppp.ru
Диагностика
Основной метод диагностики – это ультразвуковое исследование, которое проводится специальным влагалищным датчиком. В качестве дополнительных методик могут быть использованы и другие способы, которые помогут врачу найти развитие различных патологий.
Самый простой – это ручной осмотр. На гинекологическом кресле врач может прощупать цервикальный канал. При осмотре он должен быть плотно закрыт, если диагностируются расширения, то гинеколог делает об этом пометку.
Помимо этого, при осмотре может быть диагностирована короткая шейка матки, но для точной установки данного диагноза необходимо провести ультразвуковое исследование. Короткая шейка матки может не беспокоить женщину, поэтому выявляется она случайно.
Данная особенность может представлять опасность только во время беременности, поэтому для коррекции используется наложение швов или устанавливается пессарий. Если этого не делать, беременность может закончится преждевременными родами.
Исследование цервикального канала также проводится, если девушка девственница. В данном случае не используется вагинальный датчик или ручной осмотр. Врач обследует пациентку через брюшную стенку.
Также в качестве дополнительного обследования может быть назначена биопсия эндоцервикса, в процессе которой происходит забор клеток слизистого слоя. Далее материал передается в лабораторию, где детально исследуется под микроскопом.
Патологии
В большинстве случаев основные патологии эндоцервикса – это новообразования, которые могут быть диагностированы при ультразвуковом исследовании. В основном это полипы или кисты. При постановке любого диагноза необходимо в обязательном порядке провести лечение, оно может быть консервативным или хирургическим.
Опасность кист напрямую зависит от их количества и размера. Так, мелкие кисты чаще всего образуются в местах рубцевания. При диагностировании небольшого количества мелких кист, которые не имеют тенденцию к росту, также не стоит переживать, ведь они не представляют никакой угрозы.
При обнаружении единичной кисты следует тщательно за ней наблюдать, ведь она может начать расти, в результате чего перекроет цервикальный канал. Из-за этого может произойти нарушение репродуктивной функции женщины, ведь семенная жидкость не сможет проникнуть внутрь.
Основные причины, по которым происходит образование кист, это:
- кольпит – воспалительный процесс в слизистой оболочке влагалища, который начинается из-за действия инфекции;
- закупорка прохода;
- травмирование матки, которое чаще всего происходит в процессе родов;
- эндометриоз;
- ВМС, вызывающие травмы;
- резкое изменение гормонального фона;
- половые инфекции.
При обнаружении кист небольшого размера в большинстве случаев лечение не назначается, основной рекомендацией становится контроль за их состоянием. Для этого женщине рекомендуют производить ультразвуковое исследование каждые полгода, что поможет оценить динамику роста новообразований.
При необходимом лечении врач может выбрать несколько видов терапии, например:
- применение радиоволновой методики;
- криотерапию;
- пунктирование;
- лазерное удаление.
Метод удаления кисты зависит от особенности организма, от размера кисты и от общего состояния женщины.
Функции
За весь менструальный цикл функции эндоцервикса немного меняются, что объясняется изменениями в гормональном фоне. Так, в первые дни менструального цикла наблюдается его расширение, это происходит из-за влияния эстрогена. Вместе с этим начинается отторжение эндометрия, который проходит через канал шейки матки и выводится наружу. На данном этапе слизистая оболочка выполняет выделительную функцию, помогая очистится матке.
После этого происходит сужение и удлинение цервикального канала. Поры практически не секретируют слизь. Основные гормоны переправляют свое влияние на рост и созревание фолликулов. Именно этот период считается лучшим временем для проведения диагностических процедур.
В середине цикла наступает овуляция, именно этот период считается самым важным в репродуктивной жизни женщины. В этот момент поры эндоцервикса максимально расширяются, что способствует увеличению слизи, которая поможет в продвижении семенной жидкости.
После овуляции слизистый слой вновь становится неактивен, наблюдается сужение пор и уменьшение секреции слизи. При наступлении зачатия в организме женщины начинает активно вырабатываться прогестерон, что приводит к увеличению пор и появлению обильных выделений.
Слизь не выходит вся наружу, определенная ее часть остается внутри и образует пробку, которая будет защищать плод от попадания различных инфекций.
Во время родов наблюдается максимальное истончение данного слоя, также укорачивается и раскрывается шейка матки. Если процесс родов ведется неправильно, то образуются разрывы эндоцервикса. Чтобы их устранить после рождения ребенка врач сшивает поврежденные участки.
Экзоцервикс
Вагинальная часть шейки матки, которая соприкасается с влагалищной микрофлорой, называют экзоцервиксом. Он покрыт многослойным плоским эпителием. При своем здоровом состоянии экзоцервикс покрыт клетками плоского эпителия, если в процессе диагностики обнаруживают цилиндрический эпителий, то говорят о развитии патологии.
При покрытии цилиндрическим эпителием ставят диагноз цервикальная эктопия. Многие специалисты называют данное заболевание псевдоэрозией. Основные причины, по которым образуется эктопия:
- наличие половых инфекций;
- воспалительные процессы;
- нарушение в гормональном фоне;
- снижение иммунитета;
- травмы.
Неопасные формы эктопии не требуют лечения, а лишь тщательного контроля. При наличии осложнений в обязательном порядке женщине назначаются противовирусные, антибактериальные или гормональные препараты. Выбор методики лечения напрямую зависит от причин, которые вызвали развитие заболевания.
После этого поврежденные участки деструктируют. Для этого используют радиоволны, лазер и другие методики.
Различные изменения эндоцервикса и экзоцервикса поддаются лечению, если они были вовремя диагностированы. При этом у женщины не происходит образование осложнений, а значит, продолжительность терапии не займет много времени.
Чтобы не запускать свое здоровье следует в обязательном порядке посещать гинеколога один раз в полгода или проходить ультразвуковое исследование, которое поможет оценить состояние органов малого таза.
Не следует заниматься самолечением, если вы простыли или у вас появились нетипичные выделения, ведь они могут быть сигналом развития опасной половой инфекции, которая скажется на здоровье многих органов репродуктивной системы.
uterus2.ru
Осмотр эндоцервикса проводится несколькими путями
- Осмотр с применением датчика, который вводится во влагалище женщины. Производится такой осмотр с помощью ультразвука;
- Осмотр руками. Эту процедуру проводит лечащий врач, когда пациент находится на кресле. Доктор находит руками цервикальный канал и отмечает в карточке его состояние;
- Осмотр эндоцервикса с помощью УЗИ через брюшную полость. Как правило, данный тип осмотра осуществляется у девочек, девушек, которые не начали вести половую жизнь.
Осмотр эндоцервикса также нужно проводить, чтобы выявить различного рода образования, которые образуются на цервикальном канале. К таким образованиям можно отнести кисты. В цервикальном канале может быть одна киста, а может быть и несколько кист.
Выявить подобное отклонение можно при обследовании ультразвуком. Очень часто можно обнаружить кисты у женщин, которые уже имеют детей. Но иногда бывают и исключения, когда киста встречается у женщин, девушек, которые ещё не рожали ни разу.
На самом деле не нужно бояться этих образований, потому что они не злокачественные. Поэтому, как правило, здесь нет необходимости во вмешательстве хирурга. Наличие небольших кист не отразится на функционировании матки, на качестве вынашивания плода. Но следить за половым здоровьем нужно все время, даже если это не представляет собой большой опасности. Проводить осмотры у лечащего врача надо регулярно. Ведь мы уже поняли — эндоцервикс что это очень важная составляющая организма.
Кисты можно разделить на несколько типов
- Кисты небольшого размера. Такой тип кист часто образуется в местах рубцевания органа. Это часто можно наблюдать в восстановительный период матки при лечении эрозии шейки;
- Несколько кист небольшого размера. Такие кисты находятся в матке (ее полости). Если не происходит роста, образования не меняют свой размер, то такие кисты не несут опасности для здоровья женщины;
- Одиночные образования. Вот этот тип образований является самым неприятным для организма женщины. Он может внести корректировку в половую сферу, способен оказывать влияния на скорость и качество зачатия женщины. Опасность этого типа кист кроется в том, что киста может увеличивать свой размер, закрывая канал, по которому проходит семенная жидкость.
- Если женщина перенесла кольпит, то это может спровоцировать появление образования в канале;
- При закупорке прохода также могут появиться образования;
- Если женщина перенесла эрозию шейки матки, то на местах рубцевания также могут возникнуть образования;
- Травмы матки. Самую большую травму матка испытывает во время родов. Поэтому чаще всего кисты встречаются у рожавших женщин, которые сильно травмировали орган;
- Использование в качестве контрацептива спирали, которая вставляется в матку, также может спровоцировать появление образований;
- Эндометриоз может послужить толчком для образования кист;
- Перенесенные инфекционные заболевания в половой сфере;
- Резкое изменение гормонального фона женщины может дать рост для образований. Часто это встречается среди женщин, которые находятся в состоянии менопаузы. Потому что в этот период оболочка очень сильно истончается, уменьшается количество выделяемой слизи. Все это делает эндоцервикс менее защищенным.
Для образования кист цервикального канала есть ряд причин:
Из перечисленного выше можно понять – эндоцервикс что это очень важный элемент в организме, который должен подвергаться регулярному осмотру лечащего врача. Особенно, если ваш организм был подвержен какому-либо заболеванию в половой сфере, если вы уже рожали ребенка, и матка была очень сильно травмирована этим процессом.
Все перечисленные выше причины, как правило, имеют признаки, по которым женщина обращает внимание на состояние своего здоровья и принимает решение для осмотра.
Самые характерные признаки начинающегося заболевания эндоцервикса
- Женщина часто начинает замечать беспричинную боль в области нижней части живота. Это боль никак не связана с менструацией;
- Во влагалище часто возникает давящее ощущение. Как будто что-то давит изнутри;
- Иногда происходят выделения крови и слизи, может быть просто кровяное выделение. Эти выделения происходят не в период критических дней;
- При воспалении цервикального канала часто происходит сбой в менструации. Менструальный цикл становится очень нестабильным, у него отсутствуют конкретные даты начала;
- Если женщина имеет проблемы с беременностью, то это также может быть следствием воспаления цервикального канала.
Одиночные кисты большого размера – самое нежелательное явление для организма женщины. Чем больше киста в размере, тем больше проблем может быть нанесено хрупкому женскому организму. Лучше, если в размере киста не будет превышать 5 мм. Иногда, конечно, и более больший размер не несет опасности женщине. Но лучше кисты, которые уже имеют в своем размере больше 5 мм наблюдать и проводить регулярно осмотры. Тем более что теперь мы знаем – эндоцервикс что это очень важный участник в жизни женщины.
Если вы обнаружили у себя эти симптомы, то нужно записаться на прием к лечащему врачу. После обследования врач назначит необходимое лечение. Для лечения кист цервикального канала есть несколько эффективных методов. Так что если вы столкнетесь с этой проблемой, не нужно сильно нервничать. Нужно просто следовать рекомендациям врача.
Специфика лечения будет зависеть от категории кист. Именно вид кисты определяет конкретную процедуру, которая поможет в лечении этого заболевания. Это вид определяет лечащий врач после осмотра и сдачи необходимых анализов. Как правило, кисты врач обнаруживает на УЗИ. Иногда их не видно, но если у врача возникают сомнения на данный счет, то дополнительно может быть проведена кольпоскопия. Также возможна проверка мазка женщина на онкоцитологию.
Все эти анализы дают четкую картину состояния. На основании дополнительных анализов можно будет прописать грамотное лечение.
Самые распространенные методы лечения этого заболевания у женщин
- Лечение с применением радиоволн. Этот метод пользуется большой популярностью. Также этот метод закрепил за собой надежную характеристику в лечении этого заболевания. Сама процедура происходит под наркозом местного назначения. Этот метод способен свести к нулю дальнейшие возможности этого заболевания;
- Криотерапия. Этот метод можно применять только в самом конце цикла. Основой этого метода служат низкие температуры. Здесь используется жидкий азот. Этот метод нельзя применять, если заболевание находится в стадии воспаления. Плюс этого метода в том, что его можно применять при условии, что пациентка ещё не рожала детей. Этот метод не повреждает матку. Эластичность матки не теряется;
- Лазер. Этот метод также получил весьма широкое распространение в медицине. Но использовать этот метод можно только для тех кист, которые хорошо видны. Также кисты должны иметь расположение недалеко от входа во влагалище. Кисты, которые находятся в матке, как правило, не удаляются лазером, потому что такое расположение в матке неудобно для достижения лазерным лучом тела кисты;
- Пунктирование кисты. Этот так называемый радиохирургический метод. Киста подвергается пунктированию, затем ее секрет удаляется из организма женщины.
Все эти процедуры способны повлиять на образования. Пройдя назначенное лечение, нужно будет обязательно выполнять профилактические рекомендации. Если вы столкнулись с этой проблемой, то в дальнейшем при осмотре нужно будет акцентировать внимание на этом. Особенно, если вы смените лечащего врача.
В любом случае, теперь вы уже намного больше знаете о том, эндоцервикс что это, для чего он нужен, с какими проблемами вы можете столкнуться, как их можно решить. Самое главное в своевременном решении проблем со здоровьем – это обращать внимание на появившиеся признаки каких-то болевых ощущений, также другие признаки, которых у вас до этого не было. Залогом быстрого и качественного решения проблемы является быстрая реакция на неё.
uziwiki.ru
Эндоцервикс – опасности, причины и лечение
Эндоцервикс – что это такое? Эндоцервикс не является болезнью либо патологией, это слизистая оболочка с внутренней стороны шейки матки. В состав данной оболочки входит многочисленное количество небольших пор, предназначение которых – выделять необходимую для функционирования репродуктивной системы слизь. Покрытием эндоцервикса является цилиндрический эпителий.
Выделяемая оболочкой слизь выполняет защитные функции, оберегая матку от инфекций и патогенных бактерий из влагалища. Объемы слизи, которую выделяет оболочка, напрямую зависят от женского гормонального фона, от дня цикла, от приема дополнительных гормонов. Толщина слизистых изменяется пропорционально в зависимости от гормонального состояния организма. Например, в период овуляции объемы выделяемой слизи увеличиваются, для того чтобы обеспечить легкое передвижение сперматозоидов в полость матки для быстрого и успешного зачатия.
Если момент оплодотворения произошел успешно, шейка матки становится длиннее, а слизь начинает выделяться активно для образования специальной пробки. Пробка отслаивается от маточных стенок только перед родами.
В период менструации слизь отходит, образовывая при этом свободный отток крови. Именно этот период считается самым опасным для матки, так как ее защитные функции от бактерий и вирусов ослаблены.
В период менструации женщинам и девушкам рекомендуется избегать полового контакта, купания в открытых водоемах, внимательно следить за интимной гигиеной.
Процедура осмотра эндоцервикса проводится посредством визуального осмотра со специальными гинекологическими зеркалами. В случае, если осмотр проводят девушкам, которые еще не начинали жить половой жизнью, для осмотра слизистой оболочки назначают УЗИ-диагностику. В результате могут быть обнаружены различные патологии, среди которых и кисты.
Кисты эндоцервикса на шейке матки
На слизистых могут появляться кистозные образования. Их опасность напрямую зависит от размеров и локализации. Различают:
одинарные образования — самые опасные, так как они обладают свойством увеличиваться и перекрывать цервикальный канал;
небольшие кисты от 2 и более — обычно располагаются в маточной полости, если они не увеличиваются в размерах, то являются полностью безопасными для организма;
маленькие образования — обычно визуализируются в местах рубцевания.
Существует ряд причин, по которым наблюдается развитие кистозных образований:
- наличие половых инфекций;
- гормональные сбои;
- эндометриоз;
- использование противозачаточных спиралей;
- послеродовые маточные травмы;
- слизистая пробка;
- недавно перенесенный кольпит.
Признаки эндоцервикса:
- бесплодие;
- менструальный цикл наступает не по графику;
- наличие кровотечений, которые не связаны с менструальным циклом;
- тянущие и ноющие боли в области таза и низа живота;
- во влагалище ощущается давление, чувство распирания и наличия инородного тела.
Если кисты обладают небольшими размерами и не увеличиваются, их можно не лечить, так как они полностью безвредны. Но в таком случае рекомендуется регулярно проводить гинекологические обследования для контроля состояния.
Для лечений больших и растущих кист используют: лазерную терапию, пунктирование кист, криотерапию и радиоволновую терапию.
Какой лучше метод лечения эндоцервикса использовать, решает непосредственно лечащий врач на основе результатов обследования и анализов. После удаления кист для женщины подбираются специальные рекомендации, при соблюдении которых можно избежать повторного появления кистозных образований. Важно регулярно проходить гинекологические осмотры, для того чтобы вовремя определить заболевание и устранить его на ранних стадиях.
Экзоцервикс – причины и методы лечения
Экзоцервикс – что это такое? Экзоцервикс – это слизистая часть шейки матки, которая напрямую взаимодействует с микроорганизмами влагалища. Иными словами, это слизистый шар на шейке матки. Состояние слизистой считается нормальным, если эпителий находится в плоском состоянии. В состав слизистой входят четыре клеточных слоя.
Если при осмотре определено, что эпителий обладает не плоской, а цилиндрической формой, это может быть показателем развития разнообразных патологий.
Цилиндрическая форма эпителия – это показатель наличия цервикальной эктопии, которая нуждается в серьезном и длительном лечении. Часто наблюдается у девочек с момента рождения и до начала полового созревания. Если данная патология наблюдается в более зрелом возрасте, причинами ее проявления могут быть:
- травмы;
- слабый иммунитет;
- серьезные гормональные нарушения;
- воспалительные процессы мочеполовой системы;
- ЗППП.
Признаки экзоцервикса:
- нарушение графика менструального цикла;
- обильные выделения с неприятным запахом;
- бесплодие;
- отсутствие менструации;
- сильные боли в животе;
- перепады давления;
- высокая температура.
Лечение экзоцервикса
Врожденные формы не подвергаются лечению, но нуждаются в регулярном контроле. Доктор в зависимости от причин проявления патологии назначает лечение. Оно может быть основано на гормональных препаратах или на тех, что предназначены для борьбы с бактериями. После того как необходимое лечение было завершено, доктор назначает прохождение зачистки и восстановления пораженных участков с помощью лазерной терапии или радиоволн.
Важно: при несвоевременной диагностике и неправильном лечении могут возникнуть серьезные осложнения, причем рак в данном случае не исключение.
Гинеколога рекомендуется посещать как минимум 2 раза в год, чтобы при необходимости выявлять проблемы на ранних стадиях и проводить своевременное лечение.
klinika.k31.ru
Что это такое
Эндоцервикс — это оболочка, покрывающая шейку матки. В здоровом состоянии она гладкая и однородная, но если есть какие-то нарушения, то на ней возникают кисты. Увеличенная железа, по форме похожая на кистозное образование, и есть киста эндоцервикса. Секрет слизистых желез уничтожает бактерии, которые могут проникать в матку из влагалища.
Причины образования
Причинами образования кист в основном служат различные травмы. При этом происходит закупорка каналов, и слизь не выходит наружу, а скапливается внутри. Назовём причины возникновения заболевания:
- поскольку роды, особенно тяжёлые, являются для организма большим стрессом, то часто возникают кисты;
- при различных воспалительных заболеваниях, например, кольпите или цервиците (происходит закупорка прохода, и секрет скапливается внутри железы);
- при заживании эрозий образуются гиперэхогенные включения, которые иногда перерастают в кисты;
- инфекционные заболевания, такие как вирус папилломы;
- травмы от внутриматочных спиралей или диагностических гинекологических процедур.
Симптомы
Симптомы этого заболевания схожи с рядом других болезней. Это очень осложняет установление правильного диагноза. Но нужно обратиться к врачу, если заметили:
- боли внизу живота;
- нестабильный менструальный цикл;
- кровянистые и слизистые выделения;
- сложности с зачатием и бесплодие;
- ощущение давления во влагалище.
Размеры шейки матки — около 2-3 мм, если есть расширение, то нужно обследоваться, чтобы исключить патологию.
В чём кроется опасность
Кисты сами собой не представляют большой опасности. Но нельзя игнорировать болезнь, потому как у неё могут быть серьёзные последствия.
- при попадании в кисту инфекции может развиться воспаление;
- крупные образования вызывают проблемы с беременностью;
- становится невозможным установление ВМС, так как могут возникнуть кровотечения.
Диагностика
Диагностировать данное заболевание можно различными методами:
- ручной осмотр. При нём пациентка лежит в смотровом кресле, а гинеколог руками находит цервикальный канал и обследует его;
- УЗИ малого таза. Производится с применением датчика, вводящегося во влагалище;
- УЗИ используют при осмотре девушек, которые ещё не живут половой жизнью;
- кольпоскопия — самый точный метод. Ткани исследуются под микроскопом;
- если есть подозрение на атипичные процессы, то проводят прицельную биопсию. При значительных поражениях шейки выбор места может быть затруднён. Тогда производят конусовидное иссечение шейки матки.
Лечение
Единичные небольшие кисты в основном не лечатся. Но если при визуальном осмотре у специалиста в зеркале хорошо просматриваются образования, то, скорее всего, необходимо лечение.
Традиционная медицина
По совету гинеколога можно прибегнуть к таким методам:
- криотерапия (при глубоко расположенных кистах) — заключается в использовании низких температур с применением жидкого азота. Проводят по окончании менструации. При воспалительных процессах этот метод не используют. Криотерапия хороша для нерожавших, потому что не повреждается матка;
- радиоволновой — проходит под местным наркозом. Является очень эффективным, так как образование удаляется полностью;
- лазер — очень широко используется в медицине, но только для хорошо видимых кист, находящихся у входа во влагалище;
- пунктирование кисты или радиохирургический метод применяют, если в железах присутствует воспаление. Капсулу прокалывают и путём дренирования удаляют жидкость, а стенки остаются.
Народная
Если традиционная медицина не даёт полного выздоровления, то можно использовать некоторые растительные средства.
Вот несколько рецептов отваров:
- Пару ложек цветов акации залить 200 мл спирта или водки. Поставить на 5 дней в тёмное и холодное место. Профильтровать и пить 3 раза в сутки по 10 мл лекарства, разведённого в 40 мл кипячёной воды.
- По одной части листьев грецкого ореха, корней валерианы, полыни, череды, крапивы и щавеля душистого, по четыре части корней лопуха и бессмертника и шесть частей зверобоя. 500 мл кипятка залить 3 ст. л. смеси и 1 час настоять. Пить по половине стакана 3 раза в день за 30 минут до еды.
Народные рецепты в основном помогают остановить рост, но не избавляют от кисты полностью.
Хирургические методы
При хроническом воспалении проводится хирургическое иссечение образования. Но после этой процедуры остаются рубцы, что негативно для нерожавших женщин. К хирургическим методам относятся диатермокоагуляция. В этом случае на образование воздействуют током.
А также применяют прижигание химическими веществами. Сюда можно отнести и радиохирургический метод, о котором упоминалось ранее. Оперативное лечение проводится в том случае, если заболевание осложнено ещё и аднекситом или присутствуют воспалённые опухолевидные образования, если размер более 10-15 мм.
Противопоказаниями считают менструальные кровотечения, беременность или кормление грудью, раковые изменения в клетках, половые болезни.
Профилактика
Во избежание заболевания нужно посещать гинеколога не менее 2 раз в год. Если у женщины стоит спираль, то и 3-4 раза в год. Нужно вовремя лечить инфекции. При появлении различных тревожных симптомов обращаться к врачу. Следить за гигиеной, не перемерзать, избегать травм и абортов. Киста эндоцервикса к новообразованиям, лечащимся медикаментозно, не относится, но на ранних стадиях иногда используют гомеопатические препараты. Чтобы вовремя обратиться к гинекологу, нужно знать строение своего организма и некоторые сопутствующие женским болезням симптомы.
А чтобы постараться предотвратить заболевания, необходимо не пренебрегать профилактикой. А если всё же заболели, то идите к врачу. После постановки диагноза узнайте о возможных последствиях и методах лечения своего заболевания.
agu.life
Лечение
Терапия цервицитов должна быть комплексной, местной и общей, а также направлена на ликвидацию причины воспаления и на устранение предрасполагающих факторов (нейроэндокринных, обменных, травматичных, функциональных и др.) и сопутствующих заболеваний.
Перед началом лечения необходимо проконсультироваться с врачом. Самостоятельно предпринимать меры не рекомендуется.
Одной из причин неудовлетворительных результатов и исходов лечения, направленного на причину болезни, является локализация инфекционных агентов в базальных слоях эпителия ШМ. С этой целью в акушерско-гинекологической практике широко используются физиохирургические методы. Выбор метода терапии определяется особенностями строения патологического процесса, размерами очага, его расположением, менструальной и детородной функциями пациентки.
Антибактериальная терапия проводится при определении причины цервицита и включает применение антибиотиков (местно) в виде таблеток или инъекций — в зависимости от характера клинических проявлений и стадии болезни. Выбор препарата определяется чувствительностью к нему микроорганизма. Местная терапия заключается в назначении антибактериальных средств в виде орошений влагалища различными растворами (Димексида, настоя эвкалипта, натрия бикарбоната), ванночек с Протарголом (Бетадином, Йодокаром, Колларголом), мазевых аппликаций. Необходимым условием эффективности лечения является поддержание нормальной экосистемы влагалища путем повышения кислотности (для этого используются слабые растворы молочной или борной кислоты).
В комплекс мероприятий должны быть включены лекарственные средства по восстановлению нормальной микрофлоры – эубиотики (Дификол, Ацилакт, Бифидумбактерин и другие лекарства местно и внутрь, лечение заканчивается на 15–й или 30-й день). При возрастных цервицитах применяется гормональная терапия, наиболее целесообразно местное использование эстрогенов.
При хронических цервицитах в комплекс лечения включаются физиопроцедуры:
- эндоцервикальный электрофорез растворов йода или цинка специальным конусным электродом;
- СМВ-терапия (сантиметроволновая) на область влагалища;
- местная дарсонвализация влагалища;
- лазерное облучение вульвы контактной, лабильной методикой;
- ультрафонофорез влагалища (с использованием 2%-ного раствора пероксида водорода, 10%-ного Димексида, 0,25%-ного Трихопола, 1%-ного Йодинола, 0,1%-ного перманганата калия, мази Гидрокортизона).
Женщинам с рубцовой деформацией шейки матки после предварительной санации в больнице выполняют пластическую операцию, объем которой определяется состоянием шейки.
noprost.ru
Что такое эндоцервикоз шейки матки
Предшественником заболевания является истинная эрозия, которая возникает на фоне воспаления шейки матки. В развитии эндоцервикоза также играют роль гормональные нарушения, а в некоторых случаях патология является врожденной. В гинекологии считается, что болезнь развивается на фоне избытка эстрогена – женского полового гормона.
Гормональный дисбаланс вызывает перемещение границы между клетками канала шейки и плоского эпителия. Цилиндрический эпителий постепенно замещает слизистую влагалища, из-за чего снижается защита матки от различной инфекции, появляются проблемы с оплодотворением, увеличивается риск возникновения дисплазии и рака.
Врожденная форма вызвана ненормальной гормональной функцией яичников. Обычно она не нуждается в лечении, но при присоединении инфекции, воспаления или сопутствующих патологий может потребоваться терапия. Врачи разделяют несколько видов патологии, рассмотрим их подробнее.
Формы заболевания
Эндоцервикоз – общий диагноз, который ставится при первичном осмотре. Прежде чем назначить лечение доктор отправляет пациентку на дополнительное исследование, чтобы определить форму патологии. Она зависит от клеточного изменения и динамики развития. По гистологической принадлежности разделяют:
- Железисто-кистозный эндоцервикоз – для этой формы характерно «превращение» эрозированных желез в кисты.
- Железистый – когда из клеток цилиндрического эпителия возникают эрозированные железы.
- Поверхностно расположенный – тип характеризуется расположением цилиндрических клеток на ровной поверхности слизистой оболочки.
- Папиллярный – в пораженной области появляются папулезные сосочки.
В зависимости от динамики патология бывает нескольких видов:
- Стационарный эндоцервикоз – наиболее безопасная форма, при которой замещение тканей наблюдается в верхней части слизистой влагалища, и больше нигде. При этом измененная область не прогрессирует, то есть не уменьшается, и не увеличивается;
- Прогрессирующий эндоцервикоз – можно наблюдать более выраженное увеличение цилиндрического покрова, он находится в нетипичном месте. При пролиферации наблюдаются железистые разрастания и множественные кисты. Такая форма нередко вызывает предраковое состояние, поэтому требует обязательного наблюдения. Пролиферирующий эндоцервикоз подразумевает рост новых желез во влагалищной части шейки;
- Заживающий эндоцервикоз – пораженные участки покрываются нормальным, многослойным эпителием. Эпидермизирующийся эндоцервикоз возникает по 2 причинам: размножение плоского эпителия под цилиндрическим с нарастанием нормальной ткани на эктопию или врастание многослойного эпителия в железистые ткани. Эпидермизирующийся участок не нуждается в лечении;
- Осложненный – развивается на фоне воспаления или же цервицита и вагинита. Этот вид патологии тяжело протекает и лечится;
- Хронический эндоцервикоз – появляется вследствие отсутствия лечения или при провоцирующих факторах. Длительное течение патологии приводит к отеку слизистой, присоединению инфекции и нагноению пораженных участков.
Определение вида дает четкое понимание о причинах болезни, помогает доктору оценить риски, подобрать правильную терапию и метод лечения.
Что представляет из себя хроническая форма
Хронический цервикоз обычно протекает бессимптомно, только иногда женщина может заметить необычные выделения, жжение, зуд, примеси крови после полового контакта. Форма возникает на фоне невылеченной эрозии и сопутствующих гинекологических патологий. Хроническое течение опасно тем, что при наличии в организме пациентки вируса папилломы человека, вскоре возникает дисплазия, а далее рак. Лечение патологии комплексное, женщина проходит медикаментозную и малоинвазивную терапию.
При хроническом эндоцервикозе очень важно постоянно вести наблюдение, так как именно эта форма чаще всего вызывает атипию и онкологию. Женщина обязательно должна следить за своим интимным здоровьем, избегать случайных половых связей и абортов, вовремя лечить гинекологические заболевания, чтобы избежать осложнений. Любые негативные факторы могут повлиять на течение патологии и вызвать прогрессию, неприятную своими последствиями.
Причины возникновения
Причин развития эндоцервикоза множество, их разделяют на приобретенные и врожденные. Наследственная форма чаще всего вызвана неправильным генетическим развитием эпителия, когда он замещается цилиндрическим и плоским. Врожденная патология возникает вследствие полового созревания, перестройки организма женщины при беременности или гормональным дисбалансом.
Такое состояние считается физиологическим и не вызывает подозрений. Обычно врожденный эндоцервикоз проходит самостоятельно без какого-либо лечения. Приобретенная форма развивается по таким причинам:
- Аборты, гормональные расстройства, сложные роды с разрывами.
- Воспаление, появившееся на фоне грибкового, вирусного или инфекционного поражения шейки матки.
- Травма шейки, которую можно нанести внутриматочной спиралью, спринцеванием, применением химической контрацепции без согласования с врачом.
Помимо этого, возникновению заболевания способствует низкий иммунитет, заражение стафилококковым ВПЧ (вирус папилломы человека) или кишечной палочкой. Чтобы установить точную причину патологии недостаточно одного осмотра. Перед постановкой диагноза доктор тщательно исследует женщину, изучает историю болезни, опрашивает.
Симптомы
Первые симптомы эндоцервикоза схожи с эрозией. Простая, стационарная форма нередко протекает бессимптомно. В самом начале женщина чувствует боль внизу живота, она может быть жгучая или тянущая. Дискомфорт обостряется при половом акте или во время него. Помимо этого, появляется кровяная или гнойная слизистая секреция, обычно в большом количестве.
Если патология вызвана гормональными нарушениями или же дисбаланс спровоцирован заболеванием, возникают такие признаки эндоцервикоза:
- Постоянная усталость, апатия, слабость, депрессия;
- Резкий набор веса;
- Постоянные перепады настроения.
В некоторых случаях наблюдается зуд внешних половых органов и обильные белые выделения при эндоцервикозе, иногда с неприятным запахом.
Диагностика
После того как общий диагноз эндоцервикоз поставлен, необходимо определить вид и форму патологии. Для этого гинеколог назначает такие дополнительные исследования:
- Биопсия пораженных клеток – применяется для исключения злокачественного течения.
- УЗИ полости матки для того, чтобы убедится в отсутствии воспаления.
- Мазок – необходим для обнаружения инфекции и оценки микрофлоры влагалища.
- Кольпоскопия – с помощью кольпоскопа изучается поврежденная область под увеличением в 30-40 раз. Исследование помогает оценить структуру шейки и область распространения изменений.
- Анализ на вирус папилломы человека.
- Анализ крови для определения уровня женских гормонов.
Каждая женщина должна помнить, что ежегодно необходимо посещать гинеколога и несколько раз в год сдавать мазок.
Как лечить
Адекватное лечение эндоцервикоза должно включать в себя устранение воспаления, стимуляцию иммунитета, удаление поврежденного эпителиального слоя. На начальных стадиях врач может назначить медикаментозную терапию, которая включает прием противовоспалительных, противовирусных препаратов и антибиотиков. Помимо этого применяются средства для повышения иммунитета, и в некоторых ситуациях – гормональные препараты. Довольно эффективными считаются свечи на основе трав, имеющие заживляющее действие. Их назначают после проведения операции.
Если же патогенный процесс активен и эпителий быстро разрастается, показано удаление пораженных участков современными методами. Сегодня их несколько, наиболее популярные будут приведены ниже:
- Диатермокоагуляция – прижигание электрическим током считается самым дешевым и доступным методом. Способ не рекомендован нерожавшим девушкам, которые планируют зачатие. Во время процедуры женщина может ощущать боль и неприятный запах. К недостаткам относится потеря эластичности матки, возникновение рубцов;
- Криотерапия – замораживание считается надежным методом. Процедура производится с помощью жидкого азота, который сильно обмораживает пораженные клетки, из-за чего они погибают. После «прижигания» не остается глубоких шрамов и рубцов, метод практически безболезненный, но эффективный;
- Радиоволновая терапия – клетки разрушаются радиоволнами и испаряются. Во время удаления женщина не чувствует боли, метод бесконтактный. Использование радиоволн безопасно для молодых, нерожавших девушек;
- Лазерная деструкция – для современной медицины этот метод самый безопасный и эффективный. Лазер иссекает все патогенные пучки, исключая спайки, рубцы и рецидивы;
- Химическая коагуляция – этим способом можно лечить только маленькую область поражения. Метод малотравматичный, так как в процессе используются специальные кислоты, которые выжигают патогенный эпителий, не задевая здоровые ткани.
Главная задача доктора – ликвидировать разросшиеся ткани, чтобы на их месте появился нормальный эпителий, типичный для шейки матки. Вылечить эндоцервикоз можно, основное правило – своевременное обращение в поликлинику и беспрекословное следование рекомендациям врача.
Народные средства
Лечение народными средствами возможно только во вспомогательных целях и при врожденных или хронических стадиях. Отвары и травы не могут полностью излечить болезнь, но помогут уменьшить неприятные симптомы. Рецептов против эндоцервикоза много, очень часто используется мед для изготовления тампонов.
Нужно взять 1 ч.л меда, положить на марлю, сложить ее в 3 слоя, скрутить в тампон и ввести во влагалище. Также, вместо меда можно взять тыкву, то есть ее мякоть. Тампоны вставляются на ночь, 4 раза в неделю. Лечение длится до полного выздоровления.
Часто используется календула. Она полезна для мочеполовой системы и хорошо убирает симптоматику.
Рецепт приготовления настоя из календулы для спринцевания:
- Возьмите 1 стакан (100 г) цветков растения.
- Залейте 0,5 л спирта или водки.
- Настаивайте каждый день на солнце в течение 2 недель.
- Процедите, налейте в бутылку.
Каждое утро разводите 1 ч.л полученного раствора в 200 г кипяченой, но не горячей воды. Спринцевание проводится ежедневно в течение 21 дня.
Не менее эффективно лечение соком алоэ. Для приготовления жидкости возьмите 3 ч.л свежевыжатого сока растения, пятую часть ложки касторового масла и 1,5 ложки меда. Ингредиенты хорошо смешиваются, после чего получившуюся массу используют для пропитки тампонов. Курс терапии – 15 дней.
Важно учитывать, что самолечение не всегда актуально. Перед этим нужно обсудить со специалистом, какие народные методы полезны именно в вашем случае.
Цервикоз и полип – одно и то же?
Полип – доброкачественное образование, которое образуется из эпителия шейки и растет в ее просвет. Эндоцервикоз – прорастание эпителия цервикального канала во влагалище. Цервикоз и полипы – не одно и то же, но эти заболевания тесно связаны между собой и зачастую протекают вместе. Они сопровождаются похожими симптомами, но иногда вообще не дают о себе знать.
Полипы развиваются на фоне гормонального расстройства, различных травм матки, эрозии и т.д. В качестве лечения показано удаление нароста, так как обычные медикаментозные препараты малоэффективны. Они используются только при сопутствующих воспалениях и инфекционном заражении.
О наличии полипов и эндоцервикоза говорят похожие симптомы – появление обильных выделений белого цвета, кровяная секреция после секса, тянущие боли внизу живота. Определить полипы можно с помощью УЗИ, кольпоскопии и цервикоскопии. Как и эндоцервикоз, полип иногда перерождается в рак, но перед этим нарост проходит несколько стадий развития – гиперплазия, метаплазия, дисплазия, онкология.
Последствия
Чаще всего, эндоцервикоз шейки матки опасен только в тех случаях, когда патология вызвана вирусными инфекциями или не лечилась должным образом. К самым опасным последствиям относится:
- Онкологическое перерождение клеток цервикального канала;
- Бесплодие;
- Высокие риски разрыва шейки при родах.
Если вовремя выявить болезнь, грамотно пролечить ее и соблюдать рекомендации врача, негативных последствий можно избежать.
Важно понимать, что заболевание считается предраковым состоянием, поэтому лечение проводится в обязательном порядке.
Цервикоз при беременности
Забеременеть при цервикозе можно, только если заболевание на ранних стадиях или имеет врожденную форму. Часто патология вызывает самопроизвольные выкидыши на ранних сроках, поэтому беременность лучше планировать после благополучного лечения.
Помимо этого, заболевание увеличивает риски разрыва тканей шейки матки при родовой деятельности, а на фоне этого развиваются неприятные осложнения в виде инфицирования, неправильного зарастания тканей и т.д.
matkamed.ru
Эктоцервикс что это такое
- эндоцервикальный электрофорез растворов йода или цинка специальным конусным электродом;
- СМВ-терапия (сантиметроволновая) на область влагалища;
- местная дарсонвализация влагалища;
- лазерное облучение вульвы контактной, лабильной методикой;
- ультрафонофорез влагалища (с использованием 2%-ного раствора пероксида водорода, 10%-ного Димексида, 0,25%-ного Трихопола, 1%-ного Йодинола, 0,1%-ного перманганата калия, мази Гидрокортизона).
Эндоцервикс – опасности, причины и лечение
Кисты эндоцервикса на шейке матки
- наличие половых инфекций;
- гормональные сбои;
- эндометриоз;
- использование противозачаточных спиралей;
- послеродовые маточные травмы;
- слизистая пробка;
- недавно перенесенный кольпит.
- бесплодие;
- менструальный цикл наступает не по графику;
- наличие кровотечений, которые не связаны с менструальным циклом;
- тянущие и ноющие боли в области таза и низа живота;
- во влагалище ощущается давление, чувство распирания и наличия инородного тела.
Экзоцервикс – причины и методы лечения
- травмы;
- слабый иммунитет;
- серьезные гормональные нарушения;
- воспалительные процессы мочеполовой системы;
- ЗППП.
Признаки экзоцервикса:
- нарушение графика менструального цикла;
- обильные выделения с неприятным запахом;
- бесплодие;
- отсутствие менструации;
- сильные боли в животе;
- перепады давления;
- высокая температура.
Лечение экзоцервикса
МАЗОК НА ЦИТОЛОГИЮ — МЕТОД МИКРОСКОПИЧЕСКОГО ИССЛЕДОВАНИЯ ЦЕРВИКАЛЬНОГО ЭПИТЕЛИЯ С ЦЕЛЬЮ ПРЕДУПРЕЖДЕНИЯ И РАННЕЙ ДИАГНОСТИКИ РАКА ШЕЙКИ МАТКИ.
Содержание:
- Что показывает мазок на цитологию? Общая информация
- Жидкостная и классическая цитология, сколько делается тест?
- Цитограмма без особенностей — что это значит?
- Атрофический тип мазка
- Термины, встречающиеся в цитограмме
- Расшифровка цитограммы (NILM, ASCUS, LSIL, HSIL)
- Консультация online в комментариях
Мазок на цитологию в первую очередь проводится для обнаружения атипичных клеток, что позволяет на ранних этапах диагностировать дисплазию (CIN, LSIL, HSIL) или рак шейки матки. Это недорогой и удобный метод для профилактического охвата большого количества женщин. Конечно, чувствительность однократного исследования невысокая, однако ежегодный массовый скрининг в развитых странах позволил значительно снизить смертность женщин от рака шейки матки.
В связи с тем, что атипичные клетки могут располагаться на относительно небольшом участке слизистой, очень важно, чтобы материал был получен со всей поверхности шейки матки, особенно из цервикального канала! Для этого созданы специальные щеточки, позволяющие получать материал из недоступных для осмотра областей.
Особое внимание придается зоне трансформации, клетки которой чаще всего подвергаются опухолевому перерождению. Именно в зоне трансформации развивается до 80-90% рака шейки матки, остальные 10-20% приходятся на цервикальный канал.
Когда сдавать мазок на цитологию? Взятие мазка на цитологию следует проводить начиная с 5-го дня менструального цикла и за 5 дней до предполагаемого начала менструаций. Нельзя проводить анализ в течение двух суток после полового сношения либо введения во влагалище свечей. Несоблюдение этих правил может привести к ошибочной трактовке результатов. Так же наличие выраженного воспалительного процесса в шейке матки и влагалище серьезно осложняют диагностику.
Следует отметить, что забор материала — это достаточно неприятная процедура. Гинеколог должен соскоблить эпителий с поверхности шейки и зайти в цервикальный канал. Чем больше попадет эпителия из различных зон — тем качественнее диагностика. Иногда после цитологии могут оставаться кровоподтеки, это считается нормальным.
Таким образом, основное значение мазка на цитологию — это определение качественных изменений клеток. Для определения инфекционного агента, вызвавшего воспаление, лучше использовать мазок на флору или бактериологический посев. Однако при цитологическом исследовании врач может отметить присутствие каких либо микроогранизмов. К нормальной микрофлоре относятся палочки (лактобациллы), единичные кокки, в небольшом количестве может быть условно-патогенная флора. Наличие специфических инфекционных агентов (трихомонады, амебы, грибы, гонококки, гарднереллы, лептотрикс, хламидии, обилие кокков) считается патологией, которую необходимо лечить.
Обработка мазков. Сроки выполнения цитологии
После забора материала, образец переносится на предметное стекло, фиксируется и окрашивается. При прямом переносе мазка со щеточки возможна частичная потеря материала и деформация клеток, что ведет к снижению чувствительности метода и большому числу ложных результатов. На смену классическому методу пришла жидкостная цитология, что значительно повысило точность и качество исследования.
Жидкостная цитология — это новая технология обработки мазков, которая заключается в помещении проб в контейнер со специальным стабилизирующим раствором. При этом в раствор попадает весь полученный эпителий, который затем центрифугируется и очищается от нежелательных примесей (слизи и др). На сегодняшний момент жидкостная цитология становится «золотым стандартом» для исследования мазков со слизистой шейки матки. Но и в этом случае чувствительность однократного исследования не превышает 60-70%. В репродуктивном возрасте часты ложноотрицательные результаты, а у женщин в менопаузе — ложноположительные. Только трехкратное цитологическое исследование позволяет приблизиться к 100%.
Существуют различные методы окраски препаратов: по Papanicolau (Пап-тест), по Романовскому, по Wright-Diemsa, по Граму. Все методы направлены на окрашивание определенных клеточных структур, что позволяет дифференцировать различные типы эпителия, отличать клетки с ороговением и опухолевой трансформацией. Тест Папаниколау широко признан и сейчас используется как основной стандартизированный метод.
Сколько времени делается тест? В зависимости от организации процесса результат можно получить в течение 2-3 дней.
Цитограмма без особенностей — что это значит?
Варианты цитологического заключения широко варьируют. Как вариант нормы, могут употребляться следующие заключения: «цитограмма без особенностей«, «цитограмма в пределах нормы«, «цитограмма без интраэпителиальных поражений«, «цитограмма соответствует возрасту — атрофический тип мазка«, «NILM — Negative for intraepithelial lesion or malignancy«, «пролиферативный тип мазка«. Все это — НОРМА!
Слизистая шейки матки в норме гладкая, блестящая, влажная. Плоский эпителий бледно-розовый, железистый эпителий — ярко красный. Клеточный состав, который можно встретить в нормальной цитологии представлен в таблице.
| Цитограмма без особенностей (NILM) у женщин репродуктивного возраста | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно поверхностного, промежуточного слоев. |
| Эндоцервикс | Клетки железистого (цилиндрического) эпителия. |
| Зона трансформации | Клетки плоского эпителия, единичные клетки или мелкие скопления метаплазированного плоского эпителия, небольшие скопления железистого эпителия. |
Атрофический тип мазка — что это значит?
У женщин в переменопаузе и менопаузе за счет снижения общего уровня эстрогенов замедляются многие метаболические процессы, что приводит в результате к атрофии плоского эпителия. Эти изменения можно увидеть в цитограмме. Атрофический тип мазка относится к варианту нормальной цитограммы. Часто можно встретить в заключении фразу «цитограмма соответствует возрасту» или «возрастные изменения nilm«. Все это — варианты нормы!
Нужно понимать, что у женщин в менопаузе очень часты ложноположительные результаты цитограммы — тот случай, когда цитологу сложно отличить атрофичный плоский эпителий от дисплазии. Это нужно понимать, поскольку при последующей биопсии шейки матки патологии обычно не находят. Кроме того у пожилых женщин может быть склонность к кератинизации эпителия с формированием гиперкератоза (лейкоплакии).
| Цитограмма без особенностей (NILM) у женщин в пере- и менопаузе (атрофический тип мазка) | |
| Экзоцервикс | Хорошо сохранившиеся клетки плоского эпителия, преимущественно парабазального и базального слоев. Чаще бывают мазки атрофического типа, но могут быть и пролиферативного или смешанного типов. |
| Эндоцервикс | Отсутствие клеток цилиндрического (железистого) эпителия не является показателем плохого качества мазка, поскольку в этот период зона трансформации смещается глубоко в канал и для получения железистого эпителия щеточку нужно вводить на глубину более 2-2,5 см. |
| Зона трансформации | Клетки плоского, метаплазированного эпителия. |
Слизистая шейки матки в менопаузе истончена, легко травмируется и подкравливает, что является следствием снижения эстрогенов.
Расшифровка цитограммы
Терминология
Дискариоз и дискариоциты — аномальные клетки с гиперхромными (плотными и темными) ядрами и нерегулярным ядерным хроматином. За дискариозом последует развитие злокачественного новообразования. Используется как синоним дисплазии, но как более общий термин.
Атипия — любое отличие структуры клетки от нормы. Смысл зачастую зависит от контекста. Но чаще все же используется для описания предопухолевых и опухолевых изменений.
Воспалительная атипия — сочетание дегенеративных, реактивных, пролиферативных изменений клеток при воспалении. Эти изменения могут стать причиной ложно-положительного диагноза дисплазии или рака.
Дисплазия — процесс нарушения созревания плоского эпителия. Является истинным предопухолевым процессом. Имеет 3 степени. К первой обычно относят вирусное поражение, ко второй и третьей — поражение с опухолевым потенциалом.
ASCUS — атипичные клетки, которые трудно дифференцировать с реактивной атипией и собственно предопухолевым процессом. Атипия неясного значения.
Дискератоз — нарушение кератинизации отдельных клеток плоского эпителия. Является признаком ВПЧ.
Паракератоз — нарушение кератинизации эпителиального пласта. Поверхностные клетки плоского эпителия всегда имеют некоторую степень кератинизации — это защитный механизм. Паракератоз может наблюдаться в норме, при раздражении слизистой любой причины, или при ВПЧ-поражении.
Койлоцитоз (койлоцитарная атипия, койлоцит) — специфические изменения ядер, характерные для вируса папилломы человека.
Гиперкератоз (лейкоплакия) — выраженная кератинизация эпителиального пласта с появлением защитного бесструктурного слоя из кератогиалина. Это нормальный процесс для кожи, но в слизистых оболочках считается патологией. Наблюдается при ВПЧ-инфекции, а также при раздражении слизистой, особенно при опущении органов малого таза, выпадении матки.
Плоскоклеточная метаплазия — защитный механизм, физиологический процесс замещения нежного железистого эпителия более устойчивым плоским эпителием. Метаплазированный эпителий часто становится источником дисплазии и рака, так как легко поражается вирусом папилломы человека.
Железистая гиперплазия — пролиферация, активный рост железистого эпителия. Является реактивным процессом при воспалении, эрозии шейки матки. Часто встречается при использовании гормональных препаратов.
gynpath.ru
Что это такое
Причины образования
- поскольку роды, особенно тяжёлые, являются для организма большим стрессом, то часто возникают кисты;
- при различных воспалительных заболеваниях, например, кольпите или цервиците (происходит закупорка прохода, и секрет скапливается внутри железы);
- при заживании эрозий образуются гиперэхогенные включения, которые иногда перерастают в кисты;
- инфекционные заболевания, такие как вирус папилломы;
- травмы от внутриматочных спиралей или диагностических гинекологических процедур.
Симптомы
- боли внизу живота;
- нестабильный менструальный цикл;
- кровянистые и слизистые выделения;
- сложности с зачатием и бесплодие;
- ощущение давления во влагалище.
В чём кроется опасность
- при попадании в кисту инфекции может развиться воспаление;
- крупные образования вызывают проблемы с беременностью;
- становится невозможным установление ВМС, так как могут возникнуть кровотечения.
Диагностика
- ручной осмотр. При нём пациентка лежит в смотровом кресле, а гинеколог руками находит цервикальный канал и обследует его;
- УЗИ малого таза. Производится с применением датчика, вводящегося во влагалище;
- УЗИ используют при осмотре девушек, которые ещё не живут половой жизнью;
- кольпоскопия — самый точный метод. Ткани исследуются под микроскопом;
- если есть подозрение на атипичные процессы, то проводят прицельную биопсию. При значительных поражениях шейки выбор места может быть затруднён. Тогда производят конусовидное иссечение шейки матки.
Лечение
Традиционная медицина
- криотерапия (при глубоко расположенных кистах) — заключается в использовании низких температур с применением жидкого азота. Проводят по окончании менструации. При воспалительных процессах этот метод не используют. Криотерапия хороша для нерожавших, потому что не повреждается матка;
- радиоволновой — проходит под местным наркозом. Является очень эффективным, так как образование удаляется полностью;
- лазер — очень широко используется в медицине, но только для хорошо видимых кист, находящихся у входа во влагалище;
- пунктирование кисты или радиохирургический метод применяют, если в железах присутствует воспаление. Капсулу прокалывают и путём дренирования удаляют жидкость, а стенки остаются.
Народная
- Пару ложек цветов акации залить 200 мл спирта или водки. Поставить на 5 дней в тёмное и холодное место. Профильтровать и пить 3 раза в сутки по 10 мл лекарства, разведённого в 40 мл кипячёной воды.
- По одной части листьев грецкого ореха, корней валерианы, полыни, череды, крапивы и щавеля душистого, по четыре части корней лопуха и бессмертника и шесть частей зверобоя. 500 мл кипятка залить 3 ст. л. смеси и 1 час настоять. Пить по половине стакана 3 раза в день за 30 минут до еды.
Хирургические методы
Профилактика
Эндоцервикс эндометрия: чем опасен и способы лечения
Эндоцервикс — это не патология. Он представляет собой слизистую оболочку внутренних стен шейки матки, то есть. цервикального канала. Эта оболочка состоит из маленьких пор, выделяющих слизь. Покрыт эндоцервикс цилиндрическим эпителием.
Слизь выполняет, в первую очередь, защитную функции, не позволяя инфекции попасть из влагалища в полость матки. Количество выделяемой эндоцервиксом слизи зависит от дня цикла, а также гормонального фона женщины. В зависимости от количества гормонов в организме, толщина эндоцервикса меняется. Это нормальный процесс, если только нет гормональных серьезных сбоев.
В дни овуляции, например, слизи выделяется намного больше, что необходимо для свободного передвижения семенной жидкости по половым путям для успешного зачатия.
А во время менструации так же слизь, вырабатываемая эндоцервиксом, отходит, чтобы открыть проход для крови. В этот период матка особенно уязвимая, в нее могут проникнуть бактерии, инфекции.
Осмотр эндоцервикса проводят как визуально с помощью зеркал, так и через УЗИ, если это маленькие девочки или девушки, которые еще не начали половую жизнь. Нередко могут возникать различные патологии. Одними из них являются кисты.
Кисты эндоцервикса на шейке матки
Кисты эндоцервикса могут быть как опасными, так и безопасными. Все зависит от их количества и размеров. Бывают:
- Мелкие кисты эндоцервикса, могут образовываться в местах, где происходит рубцевание.
- Несколько небольших кист. Они находятся в полости матки. Если они не растут со временем, то также не представляют никакой угрозы и опасности для здоровья.
- Единичные кисты эндоцервикса могут быть самыми опасными. Нередко они увеличиваются, закрывают цервикальный канал, что мешает прохождению семенной жидкости. Это будет мешать зачатию, если женщина планирует забеременеть.
Причины, по которым образуются кисты эндоцервикса, могут быть разные:
- перенесенный кольпит;
- закупорка прохода;
- различные травмы матки, например, во после родов;
- использование ВМС, которая также может привести к травмированию;
- эндометриоз;
- резкие изменения в гормональном фоне, например, менопауза;
- половые инфекции.
Если же это одиночные или растущие несколько кист, их необходимо лечить. Для этих целей используют:
- радиоволновую терапию;
- криотерапию;
- пунктирование кисты;
- лазер.
Какой именно метод использовать решает врач, учитывая особенности организма женщины, самой кисты и прочие нюансы. После того, как кисты будут удалены, женщина получает ряд рекомендаций, которые нужно соблюдать, чтобы предотвратить их образование в дальнейшем. Кроме того, ей нужно будет регулярно наблюдаться, не пропускать плановые осмотры.
Причина развития серозометры матки в постменопаузе, и есть ли необходимость ее лечить?
Эффективен ли урологический сбор Фитонефрол, и как его применять далее.
Для чего назначают препарат Менорил Плюс: https://venerolog-ginekolog.ru/gynecology/medicament/kogda-pomozhet-menoril-plyus.html.
Что такое экзоцервикс в гинекологии?
Экзоцервиксом называют вагинальную часть шейки матки, соприкасающуюся с влагалищной микрофлорой. Это слизистая оболочка влагалищной части шейки матки. Экзоцекрвис покрыт, в норме, плоским многослойным эпителием. Он состоит из 4 различных слоев клеток:
- базальный слой;
- парабазальный слой;
- промежуточный слой;
- поверхностный слой.
В норме, экзоцервикс должен быть покрыт клетками плоского этипелия. Но, иногда анализы могут показать наличие там цилиндрического эпителия, что ненормально и может говорить о различных патологиях.
Цилиндрический эпителий в экзоцервиксе: методы лечения
Цилиндрический и плоский эпителий в норме должны четко граничить. Эта граница располагается в области наружного зева. Если же экзоцервиск покрыт цилиндрическим эпителием, это не является нормой. Такое явление называется цервикальной эктопией, и в некоторых случаях требует серьезного лечения, чтобы не допустить возникновения осложнений. Причем, даже такое явление может быть нормой, например, у новорожденных девочек. К моменту окончания полового созревания, границе между плоским и цилиндрическим эпителием уже должна сформироваться.
Итак, что такое цервикальная эктопия и ее последствия.
Часто эктопию называют псевдоэрозией, потому что симптоматика и картинка при осмотре схожие. В молодом возрасте, когда половое созревание еще не завершилось, а также во время беременности из-за приостановки функции яичников, такое явление считается нормой. Во всех остальных случаях, причина может заключаться в:
- ЗППП;
- воспалительных процессах в органах малого таза;
- гормональных нарушениях;
- ослабленном иммунитете;
- травмах.
Врожденные неопасные формы лечения не требуют, но их все равно нужно наблюдать регулярно, чтобы не возникло осложнений. Осложненные формы лечат в зависимости от того, что стало их причиной. Назначают противовирусные антибактериальные препараты, гормоны. После завершения лечения участки, пораженные эктопией, деструктируют, используя радиоволны, лазер и прочие методы.
Регулярное посещение гинеколога и выполнение его предписаний позволит уберечься от таких проблем.
Что необходимо знать о кистах на шейке матки, дополнительная информация на видео:
venerolog-ginekolog.ru
ЭКЗО И ЭНДОЦЕРВИЦИТ
Под термином экзоцервицит понимают воспаление влагалищной части шейки матки. Эндоцервицит — воспаление слизистой оболочки цервикального канала шейки матки.
СИНОНИМЫ
Воспаление шейки матки, эрозия шейки матки.
КОД ПО МКБ-10
N72 Воспалительные болезни шейки матки.
ЭПИДЕМИОЛОГИЯ ЦЕРВИЦИТОВ
В связи с тенденцией к увеличению частоты воспалительных заболеваний женских половых органов инфекционные процессы в шейке матки встречаются довольно часто. Экзо и эндоцервициты выявляют у 70% женщин, обращающихся в поликлинические отделения.
ПРОФИЛАКТИКА ЦЕРВИЦИТОВ
Необходимо обследовать женщин на наличие скрытых инфекций при при планировании семьи, во время беременности, при диспансеризации на производствах. При наличии экзо и эндоцервицитов, вагинитов необходимо дообследование — цитологическое исследование мазка с поверхности шейки матки для раннего выявления онкологических заболеваний шейки матки.
СКРИНИНГ
Проведение скрининга обязательно среди работниц детских учреждений (больниц, домов ребёнка, интернатов).
КЛАССИФИКАЦИЯ ЦЕРВИЦИТОВ
Классификация эндоцервицита:
I. По течению: острый и хронический.II. По распространённости процесса: очаговый и диффузный.
Различают:
- острый неспецифический цервицит и вагинит;
- хронический неспецифический цервицит.
ЭТИОЛОГИЯ (ПРИЧИНЫ) ЦЕРВИЦИТОВ
Неспецифические цервицит и вагинит обусловлены действием условнопатогенных микроорганизмов (Е. coli, стрептококки, стафилококки, эпидермальный стафилококк, бактероиды, коринебактерии и др.). У здоровых женщин анаэробная микрофлора превалирует над аэробной в соотношении 10:1. Нормальная бактериальная микрофлора препятствует инвазии патогенных микроорганизмов, приводящей к возникновению воспалительного процесса во влагалище и шейке матки. Экзо и эндоцервицит могут быть вызваны ИППП (хламидии, мико и уреаплазмы, трихомонады и др.). При некоторых возрастных изменениях дефицит эстрогенов ведёт к развитию атрофического кольпита и неспецифического цервицита.
ПАТОГЕНЕЗ ЦЕРВИЦИТОВ
Известно, что шейка матки — один из биологических барьеров, защищающих половую систему от внедрения возбудителя. Совокупность анатомических и физиологических особенностей шейки матки (узкий цервикальный канал; наличие в нём слизистой пробки, содержащей секреторный IgA, лизоцим и другие вещества, обладающие бактерицидными свойствами) защищает от внедрения возбудителей. Защитные механизмы нарушаются при травмах шейки после родов, абортов (эктропион), инвазивных диагностических процедур, при которых инфекция свободно проникает в половые пути, и воспалительный процесс возникает прежде всего в экзо и эндоцервиксах.
Основная функция экзоцервикса — защитная, при этом механическую его прочность обеспечивают глыбы кератина, а гранулы гликогена создают местный иммунитет влагалищного биотопа.
Основная функция эндоцервикса — секреторная. Цервикальный канал выстлан цилиндрическим эпителием, щели и углубления в нём носят название цервикальных желёз. Они вырабатывают секрет, характер которого меняется в зависимости от фазы менструального цикла. В зависимости от характера возбудителя и места его внедрения воспалительный процесс развивается в экзо и/или эндоцервиксе.
В основе патогенеза экзо и эндоцервицита лежат три стадии воспаления: альтерация, экссудация и пролиферация. На стадии альтерации происходит повреждение и десквамация эпителия экзо и эндоцервикса, обнажение базальной мембраны. При этом железы выделяют слизистый секрет, что является результатом инвазии возбудителя.
Процесс экссудации ведёт к разрыхлению тканей, активации макрофагов, выделению гистиоцитов, плазматических клеток, лимфоцитов, фибробластов.
Пролиферация (образование клеток и их органоидов) способствует регенерации тканей. Регенеративный процесс может быть замедленным. Он может сопровождаться образованием наботовых кист (результат перекрытия отверстий цервикальных желёз). В связи с тем, что влагалище и шейка матки представляют единую анатомофизиологическую и биологическую систему, воспалительные процессы, как правило, бывают общими в виде воспаления влагалища — вагиниты, экзо и эндоцервициты.
Эндоцервициту сопутствуют псевдоэрозии шейки матки, эктропион, кольпит, эндометрит, сальпингит. Длительность течения заболевания связана с проникновением микробов в ветвящиеся железы (крипты, каналы) слизистой оболочки канала шейки матки, чему способствуют травмы шейки во время родов, абортов, диагностического выскабливания матки.
Гистологически выявляются: гиперемия слизистой оболочки, её отёчность; слущивание поверхностного эпителия, образование инфильтратов в подэпителиальном слое и строме. Инфильтраты состоят из сегментоядерных лейкоцитов, лимфоцитов, плазмоцитов. Могут образовываться перигландулярные абсцессы. В хронической стадии гиперемия, отёчность выражены слабее, происходит регенерация участков слизистой оболочки в местах отторжения покровного эпителия, при которой может произойти метаплазия эпителия, частичное замещение цилиндрического эпителия плоским.
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ) ЦЕРВИЦИТА И ВАГИНИТА
Острые неспецифические цервицит и вагинит характеризуются обильными слизистыми или гноевидными выделениями, зудом во влагалище, иногда тупыми болями внизу живота. При осмотре в зеркалах во влагалище и на шейке матки визуализируются петехиальные кровоизлияния, гиперемия слизистой, отёк. При тяжёлом течении могут быть изъязвления. При хроническом цервиците и вагините выделения незначительные, но шейка матки отёчная.
Клиника эндоцервицита
Острый эндоцервицит: больные предъявляют жалобы на слизисто-гнойные выделения из влагалища, иногда тянущие боли в нижних отделах живота и пояснице.
При осмотре шейки матки с помощью зеркал и кольпоскопии обнаруживается: гиперемия вокруг наружного отверстия цервикального канала (незначительное выпячивание гиперемированной, отёчной слизистой), обильные слизисто-гнойные или гнойные выделения, эрозированная поверхность.
Хронический эндоцервицит возникает в результате невыявленного или нелеченного острого эндоцервицита. Он характеризуется переходом воспалительной реакции на подлежащие соединительнотканные и мышечные элементы. На влагалищной части шейки матки образуется псевдоэрозия. Этому способствуют патологические выделения из цервикального канала (мацерация и отторжение эпителия, вторичное инфицирование). Возникают инфильтраты с последующим развитием гиперпластических и дистрофических изменений. Шейка уплотняется и гипертрофируется, чему способствуют кисты, образующиеся в результате заживления псевдоэрозий.
Гонорейный эндоцервицит развивается в слизистой оболочке канала шейки матки, поражая цилиндрический эпителий эндоцервикса и желез слизистой оболочки. При повреждении и десквамации эпителиальных клеток гонококки проникают в подэпителиальный слой и строму слизистой оболочки, где образуются инфильтраты, которые состоят из нейтрофилов, лимфо- и плазмоцитов.
Воспалительная реакция (гиперемия, экссудация, отёчность) резко выражена. Могут образовываться множественные перигландулярные инфильтраты и микроабсцессы.
ДИАГНОСТИКА ЦЕРВИЦИТОВ
В настоящее время диагностика экзо и эндоцервицитов не представляет сложности благодаря лабораторным методам исследования.
- Микроскопическое.
- Бактериологическое.
- Цитологическое.
- рНметрия влагалищного отделяемого.
- ПЦР и иммуноферментный анализ.
- Расширенная кольпоскопия.
Обязательные исследования:
— микроскопия выделений из цервикального канала, влагалища и уретры на бактериальную флору, в том числе на трихомонады, гарднереллы, гонококки и грибы;— бактериологический посев нативного материала с выделением возбудителя и определением его чувствительности к антибиотикам;
— мазок на онкоцитологию.
Эндоцервикс и экзоцервикс
Здоровая слизистая это залог нормального функционирования всей репродуктивной системы женщины. Одними из важных слизистых зон шейки матки являются экзоцервикс и эндоцервикс.
Эндоцервикс – опасности, причины и лечение
Кисты эндоцервикса на шейке матки
одинарные образования — самые опасные, так как они обладают свойством увеличиваться и перекрывать цервикальный канал;
небольшие кисты от 2 и более — обычно располагаются в маточной полости, если они не увеличиваются в размерах, то являются полностью безопасными для организма;
маленькие образования — обычно визуализируются в местах рубцевания.
- наличие половых инфекций;
- гормональные сбои;
- эндометриоз;
- использование противозачаточных спиралей;
- послеродовые маточные травмы;
- слизистая пробка;
- недавно перенесенный кольпит.
- бесплодие;
- менструальный цикл наступает не по графику;
- наличие кровотечений, которые не связаны с менструальным циклом;
- тянущие и ноющие боли в области таза и низа живота;
- во влагалище ощущается давление, чувство распирания и наличия инородного тела.
Экзоцервикс – причины и методы лечения
- травмы;
- слабый иммунитет;
- серьезные гормональные нарушения;
- воспалительные процессы мочеполовой системы;
- ЗППП.
Признаки экзоцервикса:
- нарушение графика менструального цикла;
- обильные выделения с неприятным запахом;
- бесплодие;
- отсутствие менструации;
- сильные боли в животе;
- перепады давления;
- высокая температура.