 [Что такое врт в гинекологии]
[Что такое врт в гинекологии]
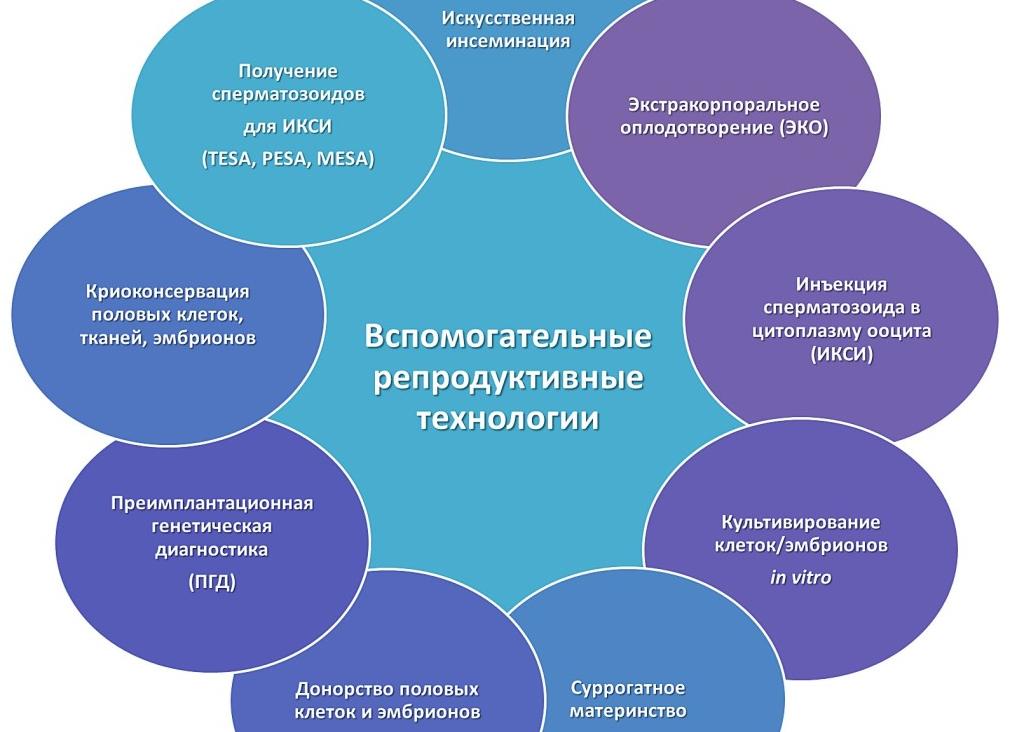
Репродуктивные технологии
Еще полвека назад диагноз бесплодие являлся приговором для многих супружеских пар, которые длительное время осуществляли попытки естественного зачатия ребёнка. Единственным выходом для таких людей являлось усыновление ребенка. Современный прогресс в медицинской отрасли подарил миру новые репродуктивные технологии, которые включают себя сложные манипуляции с мужскими и женскими половыми клетками. Уровень, на котором находятся современные репродуктивные методики, дарит возможность 40% бесплодных пар ощутить на себе радость материнства и отцовства.
Показания
После того как супружеской паре на протяжении нескольких лет не удается зачать ребенка естественным путем, медицинские специалисты рекомендуют прибегнуть к использованию вспомогательных репродуктивных методов. Репродуктивные технологии — это группа манипуляций, которая позволяет достигнуть физиологической беременности при условии слияния женской и мужской половых клеток за пределами организма матери. В большинстве случаев привести к бесплодию по женскому типу могут такие факторы:
- Наличие соединительнотканных спаек в просвете маточных труб;
- Хронические инфекционно-воспалительные заболевания органов репродуктивной системы;
- Проблемы иммунологического характера, которые очень часто бывают спровоцированы выработкой в женском организме так называемых антиспермальных антител, которые проявляют агрессию в отношении мужских половых клеток (сперматозоидов);
- Гормональный дисбаланс в организме женщины, который сопровождается разрастанием эндометриоидной ткани, нарушением менструального цикла и отсутствием овуляции (ановуляторный менструальный цикл);
- Врожденные или приобретенные структурные аномалии матки;
- Некоторые патологии обмена веществ.
Виды
Если консервативные и оперативные методики лечения первопричины бесплодия не дали положительного результата, то новые репродуктивные технологии — это шанс кардинально изменить ситуацию в положительную сторону. В настоящий момент выделяют такие вспомогательные репродуктивные технологии:
- Экстракорпоральное оплодотворение (ЭКО). Процедура представляет собой оплодотворение яйцеклетки в пробирке.
- ИКСИ оплодотворение. Данная методика предполагает инъекционное введение сперматозоидов в женскую половую клетку.
- Криоконсервация готовых эмбрионов или яйцеклеток женщины или заморозка.
- Применение донорского биологического материала. Используются сперматозоиды, яйцеклетки или эмбрионы.
- Суррогатное материнство.
- Рассечение блестящей оболочки готового эмбриона (хэтчинг).
- Внутриматочная инсеминация семенной жидкости донора или супруга.
Различные источники классификаций вспомогательных репродуктивных методик могут отличаться по своему содержанию. Всемирная организация здравоохранения не относит внутриматочную инсеминацию к репродуктивным технологиям.
Выбор методики искусственного оплодотворения напрямую зависит от первопричины бесплодия, гинекологического анамнеза женщины, а также наличия сопутствующих патологий органов и систем. Разобраться подробней, в чём суть новых репродуктивных технологий, помогает соответствующая литература и брошюры.
ЭКО
При использовании данной методики слияние женской и мужской половых клеток осуществляется за пределами материнского организма. С целью создания благоприятных условий для слияния яйцеклетки и сперматозоида, медицинские специалисты используют сложные питательные среды. Методику экстракорпорального оплодотворения целесообразно применять в таких случаях:
- Ухудшение количественного и качественного состава семенной жидкости партнера;
- Нарушение проходимости в маточных трубах или полное их отсутствие;
- Возраст женщины старше 40 лет;
- Низкий овариальный резерв;
- Ановуляторный менструальный цикл;
- Запущенное течение эндометриоза.
Технологии экстракорпорального оплодотворения категорически противопоказаны в том случае, если в организме женщины имеются органические и функциональные расстройства, несовместимые с беременностью. К таким противопоказаниям относятся деформирующие изменения в матке, онкологические заболевания и любые патологии в стадии декомпенсации.
С целью получения яйцеклеток выполняется искусственная гормональная стимуляция овуляции. В состав используемых препаратов входит лютеинизирующий и фолликулостимулирующий гормоны. В зависимости от продолжительности гормональной стимуляции, выделяют такие алгоритмы экстракорпорального оплодотворения:
- Супердлинный протокол (продолжительность несколько месяцев);
- Длинный протокол (продолжительность от 3 до 4 недель);
- Короткий протокол (продолжительность от 10 до 12 дней);
- Ультракороткий протокол (продолжительность составляет 8-10 дней).
Каждая манипуляция при экстракорпоральном оплодотворении осуществляется под контролем ультразвукового датчика. Специалисты репродуктологи оценивают степень зрелости фолликулов, а перед моментом разрыва их оболочки осуществляют пункцию и забор готовых яйцеклеток.
Вся манипуляция осуществляется через влагалище, после чего биологический материал помещается в благоприятную среду. Параллельно этому процессу, партнер женщины должен осуществить сдачу семенной жидкости, из которой будут извлечены сперматозоиды, используемые для оплодотворения. После слияния мужской и женской половых клеток длительность роста и созревания зародыша составляет от 2 до 5 дней. После этого репродуктологи отбирают наиболее жизнеспособные эмбрионы и осуществляют их подсадку в маточную полость женщины.
Для контроля качества выполненной процедуры через 14 дней выполняется лабораторный анализ на уровень ХГЧ, который подтверждает или опровергает наступление беременности.
ИКСИ
Эта вспомогательная репродуктивная методика заключается в инъекционном введении сперматозоида мужчины в яйцеклетку женщины. Для этой манипуляции используется аппарат, который содержит микроманипулятор и специальный микроскоп. Использование технологии ИКСИ оплодотворения показано при таких клинических ситуациях:
- Отсутствие положительного эффекта при альтернативных методиках оплодотворения;
- Патологические изменения в семенной жидкости (азооспермия, олигозооспермия);
- Наличие антиспермальных антител в организме будущей матери.
Перед тем как осуществить процедуру, женскую яйцеклетку подвергают специальной обработке, которая предотвращает утрату лучистого венца. Семенная жидкость мужчины также подвергается обработке с целью выявления наиболее жизнеспособных сперматозоидов. После того как мужская и женская половые клетки объединились, готовый биологический материал помещают в питательную среду для созревания на 2-5 суток.
Донорство
Люди прибегают к использованию донорского материала в тех случаях, если супружеской паре необходимы здоровые яйцеклетки или семенная жидкость. В некоторых ситуациях для получения беременности используются донорские эмбрионы. В качестве добровольцев могут быть использованы знакомые, родственники, а также незнакомые люди, которые дали свое согласие на использование биологического материала.
Перед тем как выступить в качестве донора семенной жидкости, мужчина проходит ряд таких исследований:
- Флюорография;
- Общеклинический анализ крови, а также исследование на резус-фактор;
- Очная консультация терапевта и уролога;
- Лабораторное исследование на предмет заболеваний, передающихся половым путем;
- Генетический анализ и определение кариотипа.
Если женщина планирует выступить в качестве донора яйцеклеток, то ей будут назначены такие виды исследований:
- Ультразвуковое исследование органов малого таза и молочных желез;
- Коагулограмма;
- Лабораторное исследование на предмет TORCH-инфекции, а также заболеваний, передающихся половым путем;
- Анализ крови на уровень лютеинизирующего и фолликулостимулирующего гормонов;
- Бактериальный посев и цитологический мазок из слизистой оболочки влагалища.
Кроме того, и мужчины и женщины проходят обязательное обследование у врача психиатра и нарколога. Центры, которые специализируются на реализации вспомогательных репродуктивных технологий, гарантируют анонимность как донорам, так и супружеским парам, нуждающимся в донорском материале.
Криоконсервация
У женщины, которая имеет желание стать матерью, каждая полноценная яйцеклетка находится на счету. Если в результате гормональной стимуляции было получено несколько здоровых яйцеклеток, по их подвергают заморозке в жидком азоте, температура которого составляет — 196 градусов. В таких условиях сроки хранения биологического материала не ограничены.
Эта вспомогательная репродуктивная технология может быть рекомендована в таких случаях:
- На время поиска подходящего донора семенной жидкости;
- Накануне предстоящей химиотерапии или лучевой терапии при злокачественных новообразованиях;
- При дисфункциональном состоянии яичников, которое вызвано эндометриозом;
- В тех случае, если женщина на данном этапе жизни не готова к беременности, но планирует стать матерью в перспективе.
При изменении количественного или качественного состава семенной жидкости, мужчинам рекомендуют выполнить криоконсервацию сперматозоидов. Эта манипуляция даёт пациенту гарантию на отцовство при любых обстоятельствах.
Суррогатное материнство
Ранее перечисленные современные репродуктивные технологии не всегда являются панацеей для бесплодных пар. В некоторых ситуациях безнадежные попытки зачать ребенка приводят к использованию услуг суррогатного материнства. Применять данную методику рекомендовано в таких случаях:
- Полное отсутствие матки;
- Неэффективность других методика искусственного оплодотворения;
- Деформирующие изменения в матке, которые препятствуют имплантации готового эмбриона;
- Внутренние патологии, которые несовместимы с беременностью.
Для реализации программы суррогатного материнства выбирают женщину в возрасте от 20 до 35 лет, которая не имеет психических и физических заболеваний. После того как была выбрана кандидатура суррогатной матери, ей осуществляется подсадка готового эмбриона, полученного при слиянии мужской и женской половых клеток супружеской пары.
Хэтчинг
Сутью данной методики является искусственное нарушение целостности блестящей оболочки оплодотворенного ооцита. Данная манипуляция входит в план экстракорпорального оплодотворения с целью увеличения вероятности прикрепления готового эмбриона к маточной стенке. Усиление плотности блестящей оболочки яйцеклетки может происходить под действием таких факторов:
- Ранее выполненная заморозка яйцеклетки;
- Возраст женщины старше 38 лет;
- Неправильный состав питательной среды для созревания эмбриона.
Кроме того, к процедуре искусственного нарушения целостности блестящей оболочки прибегают при её аномальной толщине и наличии второго слоя. Сама процедура реализуется при помощи лазерного оборудования или специальных химических веществ.
Этические аспекты
Новые репродуктивные технологии и биоэтика порой идут вразрез. Повсеместная распространенность данных методик привела к тому, что возникли множественные правовые и этические проблемы.
Негативное мнение об экстракорпоральном оплодотворении все чаще можно услышать от психологов, женщин с феминистическими взглядами, юристов и представителей религии. Эти категории людей считают, что любая вспомогательная репродуктивная технология приводит к так называемому генетическому отбору.
Максимальный шквал критики обрушился на технологию суррогатного материнства, так как противники этого метода ссылаются на риск возникновения тяжелых психологических последствий у суррогатной матери. Учитывая тот факт, что вспомогательные репродуктивные технологии активно развиваются с каждым годом, специалисты в этой области не теряют надежды на то, что общество со временем пересмотрит свое отношение к этим методикам.
1ivf.info
Вспомогательные репродуктивные технологии
Современные репродуктивные технологии лечения бесплодия:
1. Экстракорпоральное оплодотворение (ЭКО).
2. Перенесение гамет, эмбрионов в маточные трубы (ГИФТ,ЗИФТ).
3. Микроманипуляции на гаметах при лечении мужского бесплодия:
-
частичное рассечение зоны блестящей оболочки;
-
субзональное оплодотворение;
-
интрацитоплазматическая инъекция сперматозоида (ИЦИС).
4. Вспомогательные методы репродукции с помощью донорских ооцитов и эмбрионов.
5. Суррогатное материнство (женщина-донор вынашивает генетического ребенка семьи-заказчика).
6. Криоконсервация сперматозоидов, яйцеклеток и эмбрионов.
7. Искусственная инсеминация спермой мужа или донора (ИСМ, ИСД).
Частота бесплодных браков в России превышает 15%, что, по данным ВОЗ, считают критическим уровнем. В стране зарегистрировано более 5 млн бесплодных супружеских пар, из них более половины нуждаются в использовании методов ВРТ. По экспертной оценке, показатель только женского бесплодия за последние 5 лет увеличился на 14%.
Основой для развития целого ряда подходов, которые в настоящее время объединены общим термином ВРТ, стал классический метод ЭКО и ПЭ в полость матки. При этом ооциты после культивирования в специальной питательной среде оплодотворяют спермой, которую предварительно центрифугируют и обрабатывают в питательной среде.
-
вынашивание эмбриона женщинойдобровольцем («суррогатное» материнство) для последующей передачи ребенка (детей) генетическим родителям;
-
донорство ооцитов и эмбрионов;
-
ИКСИ;
-
криоконсервация ооцитов и эмбрионов;
-
преимплантационная диагностика наследственных заболеваний;
-
редукция эмбрионов при многоплодной беременности;
-
собственно ЭКО и ПЭ.
ЭКО используют в мировой практике терапии бесплодия с 1978 г. В России данный метод впервые успешно реализован в Научном центре акушерства, гинекологии и перинатологии РАМН, где в 1986 г. благодаря работам профессора Б.В. Леонова родился первый ребенок «из пробирки». Разработка метода ЭКО вывела проблему лечения трубного бесплодия из тупика и позволила добиться наступления беременности у огромного числа женщин, ранее обречённых на бездетность.
По отношению к пациентам программы ЭКО необходимо, чтобы речь шла о бесплодии супружеской пары в целом. Это принципиально меняет подход к отбору пациентов и их подготовке к программе — делает обязательной предварительную оценку состояния репродуктивной системы как женщин, так и мужчин.
Приблизительно 40% случаев бесплодия среди супружеских пар обусловлено мужским бесплодием. Метод ИКСИ позволяет иметь потомство мужчинам с тяжелыми формами бесплодия (олиго, астено, тератозооспермиями тяжелых степеней), иногда лишь при наличии единичных сперматозоидов в пунктате, полученном при биопсии яичка. ЭКО с использованием ооцитов донора применяют для преодоления бесплодия в тех случаях, когда у женщины невозможно получить собственные ооциты или получают некачественные ооциты, не способные к оплодотворению и развитию полноценной беременности.
Программа «суррогатного» материнства — единственный метод получения генетически своего ребенка для женщин с отсутствующей маткой или с выраженной экстрагенитальной патологией, когда вынашивание беременности невозможно или противопоказано.
Преимплантационную диагностику также основывают на методе ЭКО. Её цель — получение эмбриона на ранних стадиях преимплантационного развития, обследование его на генетическую патологию и ПЭ в полость матки. Операцию редукции выполняют при наличии более трёх эмбрионов. Это — вынужденная процедура, но необходимая для успешного течения многоплодной беременности. Рациональное и научно обоснованное применение редукции, а также совершенствование техники её выполнения при многоплодной беременности позволяет оптимизировать клиническое течение такой беременности, прогнозировать рождение здорового потомства и снизить частоту перинатальных потерь.
Инсеминация спермой мужа (ИСМ)
Инсеминация спермой мужа (ИСМ) — перенесение а) во вла-галище и шейку матки небольшого количества свежей спермы или б) непосредственно в полость матки спермиев, приготовленных в лабораторных условиях методом всплывания или фильтрации через градиент Перколла. ИСМ производится в тех случаях, когда женщина полностью здорова и трубы проходимы.
Показания к использованию ИСМ:
-
невозможность влагалищной эякуляции (психогенная или органическая импотенция, тяжелая гипоспадия, ретроградная эякуляция, влагалищная дисфункция);
-
мужской фактор бесплодия — дефицит количества (оли-госпермия), подвижности (астеноспермия) или нарушение структуры (тератоспермия) спермиев;
-
неблагоприятный цервикальный фактор, который не-возможно преодолеть традиционным лечением;
-
использование криоконсервированных спермиев для индукции беременности (сперму получают до начала лечения рака или вазектомии).
Эффективность процедуры при ИСМ — 20 %.
Инсеминация спермой донора (ИСД)
Используют размороженную криоконсервированную сперму донора. ИСД проводится при неэффективности спермы мужа или если не удается преодолеть барьер несовместимости. Техника ИСМ и ИСД одинакова.
Эффективность ИСД — 50 % (максимальное число циклов, в которых целесообразно предпринимать попытки — 4).
ГИФТ — перенос яйцеклетки вместе со сперматозоидами в маточные трубы. У женщины берут одну или несколько яйцеклеток, у мужа — сперму, смешивают и вводят их в маточную трубу.
ЗИФТ — перенос эмбриона (зиготы) в маточные трубы. При ЗИФТе вероятность наступления беременности существенно выше, чем при ГИФТе. ГИФТ и ЗИФТ могут быть выполнены как во время лапароскопии, так и под УЗ контролем.
В первом случае гаметы или зиготы вводят в трубу со стороны брюшной полости, во втором — через шейку матки. ГИФТ и ЗИФТ совмещают с диагностической лапароскопией и проводят однократно. Эффективность до 30 %.
Оплодотворение in vitro (ОИВ)— процесс смешивания ооцита и спермия в лабораторных условиях. Стимуляция яичников контролируется с помощью измерения уровня эстрадиола в плазме крови и УЗ-измерения роста фолликулов. Проводят пункцию фолликулов и аспирацию их содержимого. Полученные ооциты инкубируют с капацитированными спермиями мужа, затем образовавшиеся эмбрионы переносят в полость матки между 2 и 6 днем после пункции фолликулов, как это происходит в случае природного оплодотворения.
Показания для проведения ОИВ:
-
необратимые повреждения маточных труб в результате воспалительного процесса или при хирургическом вмешательстве;
-
мужское бесплодие;
-
иммунологическое бесплодие;
-
бесплодие при эндометриозе;
-
бесплодие неясного генеза.
Метод ЭКО с использованием донорских эмбрионов
Применяется у женщин с нефункционирующими яичниками (при «раннем климаксе» или после их удаления). Сущность метода: пациентке переносят эмбрион, образовавшийся в результате оплодотворения донорской яйцеклетки спермой мужа. Иногда с этой целью вместо яйцеклеток используют донорские эмбрионы. В последующем проводится ЗГТ, имитирующая состояние женщины при обычной физиологической беременности.
Суррогатное материнство
Такой вид ЭКО проводится у больных без матки. Сущность метода: полученную у женщины яйцеклетку инсеменируют спермой мужа, а затем переносят образовавшийся эмбрион в матку другой женщины — «суррогатной» матери, согласившейся вынашивать ребенка и после родов отдать его «хозяйке» яйцеклеток, т.е. генетической матери.
Замораживание сперматозоидов и эмбрионов
Преимущества метода:
-
возможность использовать сперму в любое время и в любом месте;
-
осуществление контроля доноров в отношении зара-женности их спермы вирусом СПИДа, что исключает опасность инфицирования как женщины, так и плода;
-
возможность использования эмбрионов в циклах, последующих за неудачной попыткой ЭКО, если яйцеклеток и эмбрионов было получено больше, чем это необходимо для переноса (обычно — более 3—4).
mamuli.info
Вспомогательные репродуктивные технологии: риски и этика | Милосердие.ru
Многие из тех, кто решается прибегнуть к современным репродуктивным технологиям, таким как ЭКО, толком не знает, что эти технологии собой представляют, какие риски несут и какие этические проблемы ставят. По просьбе сайта «Милосердие» тему разъясняют кандидат биологических наук священник Владимир ДУХОВИЧ и научный сотрудник кафедры эмбриологии МГУ им. М.В. Ломоносова Александр МОЛЧАНОВ
Фото с сайта https://ecobabies.ru
Цель данной статьи – попытаться разобраться в допустимости вспомогательных репродуктивных технологий (ВРТ), в частности ЭКО, для людей, исповедующих православие.
До 20% супружеских пар в России страдают бесплодием – самый высокий показатель в Европе. С течением времени медицинские критерии бесплодия претерпели сильные изменения, как из-за ухудшения здоровья населения, так и из-за улучшения методов диагностики. Раньше пара считалась бесплодной, если не могла зачать ребенка в течение 8 лет при условии регулярной половой жизни без предохранения. Теперь этот показатель снизился до года. Причем срок, после которого врачи ставили диагноз бесплодия, уменьшался постепенно в обратной зависимости от распространения технологий ВРТ.
Нарушением репродуктивной функции в равной степени страдают как мужчины, так и женщины. Женское бесплодие могут вызывать различные гинекологические заболевания, такие как эндометриоз (воспаление), миома (опухоль) матки, кисты яичников, гиперплазия (разрастание) эндометрия, полипы эндометрия, нарушения цикла (олигоменорея) или его отсутствие (аменорея), непроходимость маточных труб, нарушение продукции гормонов и другие заболевания. Мужскими факторами бесплодия могут являться неразвитость семенников, блокада сперматогенеза, нарушения продукции гормонов и чувствительности к ним, синдром неподвижных сперматозоидов, опухоли яичек, воспаление простаты, наличие крови или нарушение кислотности спермы и т.д.
Все эти нарушения в какой-то степени могут быть преодолены с помощью вспомогательный репродуктивных технологий (ВРТ). Однако в случае применения ВРТ получение желанной беременности, может явиться серьезным стрессом для организма. Даже один цикл ЭКО сильно ухудшает состояние женщины, однако успехом заканчивается не всегда. Причем, персонал клиник ВРТ, в отличие от врачей-гинекологов, обычно не стремится излечить недуги женщины, а с помощью сильных гормональных средств подавляют заболевание.
Совершенствование методов и препаратов, используемых в области ВРТ, безусловно, увеличивает вероятность рождения ребенка, однако говорить о выздоровлении женщины от недуга бесплодия приходится далеко не в каждом случае, чаще всего беременность «навязывается» организму женщины фармакологическим или хирургическим путем.
Стоит также задуматься о качестве половых клеток, получаемых от пациентов имеющих отклонения: вероятность наличия мутаций в таких клетках, очевидно выше. Генетические аномалии приводят к непроизвольным выкидышам, оказывающим крайне негативное влияние на здоровье женщины, требующее, как правило, продолжительного восстановления. Также методики искусственного оплодотворения яйцеклетки могут приводить к появлению генетических «ошибок». Так происходит в случае оплодотворения яйцеклетки двумя сперматозоидами. При этом развиваются трехплоидные эмбрионы, которые нежизнеспособны и отторгаются уже в конце второго- начале третьего триместра беременности.
Процедуры ВРТ
Биомедицинские практики, о которых пойдет речь в этой статье, выросли из экспериментов с клетками человека, в первую очередь с половыми клетками. Спустя всего пару десятилетий фундаментальные опыты нашли практическое применение сначала на животных, а затем и на человеке. В 1978 году родился первый ребенок «из пробирки» при помощи ВРТ. С годами этот метод распространился по всей планете и стал неотъемлемой услугой во многих мировых медицинских учреждениях. Первый ребёнок, зачатый с помощью ЭКО в Советском Союзе, был рождён в феврале 1986 года. В нашей стране ЭКО регулируется приказом Минздава РФ №67 от 26.02.2003 года и в статье 55 ФЗ №323 от 21.11.2011:
Статья 55 «Применение вспомогательных репродуктивных технологий» Федерального закона № 323 «Об основах охраны здоровья граждан в Российской Федерации» от 21 ноября 2011 г., определяет ВРТ следующим образом
Вспомогательные репродуктивные технологии (ВРТ) представляют собой методы лечения бесплодия, при применении которых отдельные или все этапы зачатия и раннего развития эмбрионов осуществляются вне материнского организма (в том числе с использованием донорских и (или) криоконсервированных половых клеток, тканей репродуктивных органов и эмбрионов, а также суррогатного материнства).
Фото с сайтаhttps://www.gorod55.ru
Необходимо, однако, дать более точное определение ВРТ:
ВРТ – комплекс методов, направленных на восстановление репродуктивной функции человека. Этот комплекс методов обращен к этапам предшествующим зачатию, собственно зачатию, развитию эмбриона вплоть до 7-го дня и его имплантации в стенку матки.
К ВРТ относятся: пренатальная генетическая диагностика (ПГД), ВМИ, экстракоропоральное оплодтворение (ЭКО), ИКСИ, ГИФТ, SUZI, PESA, TESA.
Разберем кратко по порядку, что означает каждый из данных методов.
Пренатальная генетическая диагностика
Пренатальная генетическая диагностика используется при ЭКО и проводится с целью обнаружения генетических патологий у плода на стадии внутриутробного развития. Этот метод предполагает изъятие клеток эмбриона (бластомеров), полученного в результате ЭКО на третьем-четвертом дне развития и его анализ на возможные генетические заболевания. Предполагается, что если эмбрион в генетическом отношении окажется «неудачным» или будет иметь нежелательный пол, форму гена и т.д., родители смогут от него избавиться!!! Здесь мы сталкиваемся с жесточайшим отношением к ребенку — уже на этапе самого выбора: убить или не убить, не говоря уже о возможном последующем убийстве. Конечно, с христианской точки зрения такое отношение к ребенку, к человеку, категорически неприемлемо.
Внутриматочная (искусственная) инсеминация (ВМИ) — это процедура введения спермы в матку.
После введения спермы в матку (инсеминация) процесс зачатия происходит так же, как и при естественном оплодотворении: сперматозоиды движутся навстречу яйцеклетке по фаллопиевой трубе. В результате встрече половых клеток происходит оплодотворение. Для ВМИ сперма проходит процесс отбора лучших сперматозоидов, который осуществляют механически с помощью центрифугирования. Женщине иногда проводят стимуляцию инъекцией половыми гормонами, однако это чревато развитием многоплодной беременности более, нежели во всех остальных случаях.
Показаниями к ВМИ являются бесплодие, обусловленное плохим качеством спермы (например, слабой подвижностью или низким качеством сперматозоидов), нарушениями овуляции; бесплодие, обусловленное гибелью сперматозоидов в шейке матки, патологии развития мужских и женских половых органов, нарушения гормонального фона.
Методом ВМИ человечество владеет достаточно давно. Эта технология не подразумевает пункцию яичников женщины и не нуждается в гормональной стимуляции, но и не отменяет ее. ВМИ направлена в большинстве случаев на преодоление мужского фактора бесплодия.
Экстрокорпоральное (внетелесное) оплодотворение (ЭКО) или оплодотворение in vitro (в пробирке) – англоязычное сокращение (IVF – in vitro fertilization)
Процедуру ЭКО проводят при различных формах мужского и женского бесплодия (половые клетки и/или сами железы плохого качества, непроходимость маточных труб, эндометриоз, неклассифицированное бесплодие). После обследования женщине назначают стимуляцию гормональными препаратами, активизирующими функции и/или восполняющими недостающие элементы в физиологии женщины. В результате гормональной терапии образуется не одна-две яйцеклетки (как бывает в норме), а множество (от 7 до 25). Стимуляция овуляции широко применяется в большинстве программ вспомогательного зачатия у человека.
Практически из каждой яйцеклетки (из 70-90%) развивается эмбрион. Считается, что при пересадке нескольких эмбрионов беременность развивается чаще ( 40% — 75%) в сравнении с переносом одного, даже самого хорошего качества (11%-56%). В случае перенесения двух и более эмбрионов возрастает вероятность двуплодной (от 24% до 47% от общего числа переносов) и многоплодной беременности. Поэтому врачи обычно настаивают на двойном переносе т.к. для любой ЭКО-клиники важен процент успешных переносов, как показатель в конкурентной борьбе. При выборе протокола стимуляции овуляции заранее предполагается, что будут «избыточные эмбрионы» для «подстраховки». Эмбрионы, которые не участвовали в переносе, замораживаются или уничтожаются!
Следующий этап ЭКО – пункция яичника и собирание яйцеклеток у жены, а также забор семени мужа. Операция проводится в амбулаторных условиях в течение одного дня. Пункция осуществляется под общим наркозом специальной иглой под контролем ультразвукового исследования. Операция занимает от пяти до 25 минут. Семя мужа забирается чаще всего путем совершения греха рукоблудия.
Если половых клеток у супруга или супруги нет, или заранее известно, что они очень плохого качества то используются клетки донора, т.е. ребенок теперь будет нести только половину генетического материала от своих родителей, либо от мамы, либо от папы, недостающая половина генетического материала будет внесена третьим лицом. Участие третьего лица является абсолютно, ни при каких случаях недопустимым с христианской точки зрения.
Со второго по пятый день эмбрионы переносят в матку. Эта операция осуществляется с помощью специального катетера (пластиковой трубочки со шприцом для образования давления). Оставшиеся эмбрионы подвергаются замораживанию в жидком азоте при 196 ОС. При неудачном исходе первой попытки ЭКО в следующий раз можно использовать ранее полученные эмбрионы. Но до момента востребования эмбрионы могут пролежать в жидком азоте в криохранилище многие годы. Известны случаи, когда были получены здоровые дети из эмбрионов, хранившихся в жидком азоте в течение 8 лет, а также случаи, когда родители уходили из жизни, так и не забрав из клиники и не родив зачатого ребенка. В таком случаи в медицинской среде к ним употребляют термин «дети загробного мира».
После переноса эмбриона в полость матки женщине вводят препараты, увеличивающие вероятность процесса имплантации эмбриона, «запрещая» его отторжение. Стимуляцию поддержания беременности, как правило, продолжают до 8-10-ой недели беременности.
Другими словами, начать цикл ЭКО по навязыванию организму беременности, т.е. преодолению бесплодия, означает постоянное употребление гормональных препаратов в высоких дозах, преодолевающих нормальную реакцию организма.
При обнаружении «нежелательных» или «лишних» имплантировавшихся эмбрионов, второго или третьего, проводят их редукцию: прижигают специальной металлической иглой или удаляют вакуум-аспирацией. Т.е проводят ранний аборт (миниаборт)! Данную операцию осуществляют только с согласия пациенток, однако нередко они подвергаются давлению со стороны ведущего врача. Выживший эмбрион, как правило, находится на расстоянии нескольких миллиметров и подвергается воздействию факторов разложения своего братика или сестренки.
Осложнения при ЭКО
Основным источником генетических нарушений женской половой клетки является стимуляция овуляции, так как она сохраняет жизнь, в том числе и тем яйцеклеткам, которые в норме должны были погибнуть из-за наличия генетических аномалий.
Часто после проведения стимуляции в течение некоторого времени яичники остаются увеличенными в размерах в 1,5-2 раза. Увеличенные яичники становятся более подвижными и возникает опасность их перекручивания на своих связках. Такая патология крайне опасна нарушением кровообращения в яичнике.
Другое возможное осложнение, требующее проведения лапароскопической операции, это возникновение кровотечения из кист (видоизмененных избыточных фолликулов) увеличенного яичника.
Процедура пункции яичников чревата теми же осложнениями, что и любая хирургическая операция, требующая анестезии. Она может привести к кровотечению, инфицированию, повреждению мочевого пузыря или кишечника.
По данным клиник ЭКО, считается, что от 12 до 18% беременностей, возникших в результате циклов ЭКО, обрываются. На самом деле, процент выше, так как прерывание может происходить на ранних сроках, и женщина не замечает этого. Причем с каждым выкидышем увеличивается риск следующего. С такой ситуацией сталкивается большая часть пар, участвующих в циклах ЭКО.
Выкидыши могут происходить из-за ряда причин, а так как тщательное обследование не входит в список обязательных при подготовке к ЭКО, врач-репродуктолог обычно не знает о них. По нормам здравоохранения РФ, все роды после ЭКО относят к категории «осложненные», а значит, заведомо определяют роженицу к кесаревому сечению. Однако реально его проводят в 84% случаев. При естественном зачатии процент проведение родов в России при помощи кесарева сечения приблизился к 18%. Также у 49,1% беременных после ЭКО существует угроза прерывания беременности, у 24,56% – угроза преждевременных родов [Атласов и др., 2005]. Треть таких беременностей нуждается в фармацевтических и хирургических вспоможениях.
Фото с сайта https://proivf.ru
Навязывание организму матери беременности высокими концентрациями гормонов негативно сказывается на состоянии ее здоровья и, как следствие, на качестве вынашивания плода; повышается риск развития неврологических заболеваний, таких как детский церебральный паралич. Сейчас делаются выводы о том, что состояние здоровья новорожденных после ЭКО отличается от общепопуляционных показателей. Так, согласно данным о заболеваемости новорожденных а 2001-2004 год [по: Рищук С.В., Мирский В.Е., 2010], врожденными пороками развития страдает 30% детей, ролдившихся в резуоттате ЭКО, и лишь 7% детей, родившихся обычным способом.
Ученые делают выводы о том, что широкое применение искусственного оплодотворения в последующем может негативно отразиться на состоянии общего и репродуктивного здоровья как новорожденных, так и самих женщин.
ИКСИ (транслитерация английской аббревиатуры ICSI -intracytoplasmic sperm injection), или внутриклеточная инъекция сперматозоида.
ИКСИ позволяет формировать эмбрионы с участием сперматозоидов низкого качества, потерявших способность самостоятельно оплодотворять, или недозревших. Хронология событий повторят цикл ЭКО. Отличия имеет процесс оплодотворения. В ИКСИ-цикле используются индивидуальные сперматозоиды, которые выбираются эмбриологом после стандартной операции центрифугирования. Также эмбриолог обязан активировать сперматозоид, нарушив его целостность, и обездвижить, что достигается перетиранием хвостика. В таком виде сперматозоид засасывается в иглу и инъецируется в яйцеклетку.
ГИФТ (внутрифаллопиевый перенос гамет)
ГИФТ это совместный перенос яйцеклеток и сперматозоидов при необъяснимом бесплодии в маточные трубы. Промежуточный вариант между ЭКО и ВМИ. Особенностью этого метода является то, что не существует работы врача с эмбрионом, а, значит, заморозку осуществить невозможно. Эмбриолог занимается исключительно получением и обработкой половых клеток; оплодотворение происходит в теле матери.
ВРТ с точки зрения Православной Церкви
Cвященник Владимир ДУХОВИЧ. Фото с сайта https://alexiy-hram.ru
С точки зрения Русской Православной Церкви, нет сомнений относительно недопустимости взятия донорского материала, поскольку это нарушает единство семейной пары и объективно лишает супружеское чадородие целостности. Оно делает очевидным разрыв между теми, кто дает жизнь ребенку в генетическом плане, тем, кто вынашивает его, и теми, кто несет ответственность за его воспитание.
Кроме того, следует отметить, что с психологической точки зрения возможно развитие на подсознательном уровне семейных коллизий на почве «условного» отцовства или материнства. Такой «условный» родитель знает, что является отцом лишь с точки зрения юридически-эмоциональной, но отнюдь не с биологической, и по этой причине оказывается в двусмысленном положении по отношению к своему ребенку по сравнению со вторым родителем. Это обстоятельство может отразиться и на отношениях между двумя супругами, не являющимися в равной степени родителями своего ребенка. В «Основах социальной концепции Русской Православной Церкви» о такого рода донорстве говорится следующее: «Манипуляции, связанные с донорством половых клеток, нарушают целостность личности и исключительность брачных отношений, допуская вторжение в них третьей стороны».
Из технологий ВРТ Церковь допускает применения внутриматочной инсеминации (ВМИ) спермой мужа. Также Церковь может допустить внетелесное зачатие с помощью технологии ЭКО при условии минимальной стимуляции или ее отсутствии, получении одного, двух эмбрионов и переносе всех их вне зависимости от качества или количества. В таком цикле должны отсутствовать генетический анализ эмбриона и его замораживание. Подобные технологии существуют в Японии и сейчас появились в России.
В ряде стран (Германия, Австрия, Швейцария, Италия, Ирландия и др.) постулаты церкви о том, что даже оплодотворенная яйцеклетка является индивидуумом (личностью), закреплены государственными постановлениями. Нарушение их карается уголовной ответственностью.
Также необходимо отметить абсолютную недопустимость наличия неиспользованных (их еще лицемерно называют «избыточными») эмбрионов, получаемых дабы повторить попытку в случае неудачи. Так называемый «избыток» эмбрионов может быть или уничтожен, или использован для проведения научных экспериментов, или для производства клеточных продуктов (косметология и др.), или перенесен другой пациентке.
Консервирование и последующее уничтожение эмбрионов представляет собой преднамеренное уничтожение человека, как и в случае искусственного прерывания беременности.
Таким образом, следует признать, что никаких этических оправданий уничтожению эмбрионов нет и быть не может, и следовательно, технология ЭКО недопустима во всех случаях, когда влечет за собой уничтожение человеческих эмбрионов.
Итак, Русская Православная Церковь категорически осуждает использование всех разновидностей экстракорпорального (внетелесного) оплодотворения, предполагающих заготовление, консервацию и намеренное разрушение «избыточных» эмбрионов, применение технологии «суррогатного материнства» и донорство половых клеток. Все эти технологии суть разные формы недопустимого вмешательства в таинства возникновения жизни, брака, рождения.
Но, к сожалению, часто желание некоторых людей, чтобы в их жизни все складывалось угодным им образом, приводит их к совершению убийства, притом убийства собственного ребенка во чреве, или вне чрева («в пробирке»).
В Социальной концепции РПЦ в первую очередь говорится о том, что «пути к деторождению, не согласные с замыслом Творца жизни, Церковь не может считать нравственно оправданными».
www.miloserdie.ru
Что такое вспомогательные репродуктивные технологии ?
- Категория: Лечение бесплодия методами ВРТ
- Просмотров: 18125
(информация для пациентов, планирующих лечение бесплодия с применением методов вспомогательных репродуктивных технологий)
Вам предстоит лечение бесплодия с применением методов вспомогательных репродуктивных технологий. Вспомогательные репродуктивные технологии включают группу методов, позволяющих преодолеть бесплодие с помощью создания оптимальных условий для оплодотворения и зачатия внутри женского организма (контролируемая овариальная стимуляция (КОС) – применяется при изолированном ановуляторном бесплодии (отсутствии созревания и выхода яйцеклетки из яичника); инсеминация спермой мужа (ИОСМ) – при изолированном иммунологическом бесплодии (отрицательный посткоитальный тест) или легких степенях нарушения фертильности (способности к оплодотворению) у мужа), так и с «протезированием» функции оплодотворения (проведением оплодотворения вне организма, «в пробирке») : метод ЭКО и ПЭ (экстракорпоральное оплодотворение и перенос эмбриона в полость матки) – применяется при трубном и гормональном бесплодии у женщин и при умеренном нарушении фертильности у мужчин (при этом методе специально подготовленные сперматозоиды оплодотворяют яйцеклетку «в пробирке», однако сам механизм оплодотворения не отличается от естественного; метод ЭКО ИКСИ (экстракорпоральное оплодотворение путем микрохирургической клеточной технологии – ведения сперматозоида в яйцеклетку) – применяется при выраженных нарушениях фертильности у мужчин. В случае отсутствия сперматозоидов в семенной жидкости могут быть предложены методы хирургического забора сперматозоидов из яичка (TESA, PESA) или использование для оплодотворения криоконсервированной донорской спермы, в т. ч. ИОСД – искусственное осеменение спермой донора. В настоящее время отсутствуют данные, доказывающие негативное влияние на потомство метода ЭКО. Любое негативное воздействие на половые клетки на этапе оплодотворения и раннего дробления имеет своим последствием для эмбриона (зародыша) закон «все или ничего»: эмбрион либо погибает, либо развивается без всяких последствий. Никакие «уродующие» влияния на организм на данной стадии развития эмбриона человека невозможны. Из этого не следует, что в результате программы ЭКО не могут родиться дети с пороками развития, проблемами со здоровьем – естественно могут, но вероятность рождения таких детей не превышает таковую в популяции и определяется не технологией оплодотворения, а наследственностью (вашей и вашего мужа), состоянием здоровья родителей ребенка, условиями их жизни и профессиональной деятельности, особенностями течения беременности и родов. Несколько по-иному обстоит дело с технологией ИКСИ, т.к. при производстве ИКСИ оплодотворяющий сперматозоид отбирается не путем естественного отбора, в силу чего образующийся эмбрион имеет больший риск генетических аномалий, что подтверждается на практике более высокой частотой выкидышей беременностей, полученных в результате ИКСИ. Кроме того, проведенные к настоящему времени исследования позволяют с достаточно высокой долей вероятности предполагать, что мальчики, рожденные в результате технологии ИКСИ, впоследствии в определенном проценте случаев будут нуждаться в ВРТ для реализации своей репродуктивной функции. Эффективность процедур КОС и ИОСМ не превышает 18-20%. Эффективность процедуры ЭКО в классическом варианте составляет в настоящее время 30-35% и последние 10 лет принципиально не меняется. Под эффективностью понимают процент возникновения клинической (т.е.подтвержденной УЗИ) беременности у пациенток, у которых программа ЭКО была завершена полностью – т.е.закончилась переносом эмбриона в полость матки. В части получения (рождения ) ребенка эффективность ЭКО составляет в настоящее время 18 – 20%. Связано это с тем, что приблизительно 25 – 30% беременностей, полученных в результате ЭКО, по разным причинам заканчиваются выкидышами. Кроме того, в ряде случаев в результате ЭКО может возникать внематочная беременность (вероятность возникновения внематочной беременности у пациенток ВРТ приблизительно в 4 раза выше, чем в общей популяции, причем, у данных пациенток внематочная беременность может возникать даже при отсутствии маточных труб). Крайне редко встречаются при ЭКО и другие аномальные формы зачатия, такие как трофобластическая болезнь (пузырный занос и хорионэпителиома). Однако,несмотря на невысокую эффективность, метод ЭКО является самым эффективным методом преодоления бесплодия на сегодняшний день, и эффективность его определяется не несовершенством технологии,а естественными закономерностями размножения человека: дело в том, что вероятность зачатия у человеческой пары в естественном менструальном цикле не превышает 25-30%, и определяется это законами генетики и механизмами естественного отбора. В процессе деления и оплодотворения в генетическом аппарате половых клеток могут происходить поломки – мутации, что приводит к образованию генетически неполноценного эмбриона. По данным литературы таких эмбрионов у здоровой пары может быть до 70%. Существующий механизм естественного отбора прекращает развитие таких эмбрионов либо на этапе имплантации (беременность не наступает), либо на ранних сроках беременности (в этом случае беременность может либо регрессировать, либо закончиться выкидышем (до 90 % выкидышей в первом триместре беременности имеют генетические причины). Поломка в механизмах естественного отбора ведет к рождению детей с аномалиями развития, хромосомными и генетическими заболеваниями
(б-нь Дауна и т.п.), однако, к счастью, происходит это очень редко (в тысячных долях процентов случаев). Именно «генетическим качеством» эмбриона и определяется эффективность или неэффективность программы ЭКО : при получении «генетически качественного» эмбриона беременность в программе ЭКО почти наверняка возникнет (вероятность такой ситуации 30-35%). При получении «генетически некачественного» эмбриона беременность не наступит ни при каких способах оптимизации программы (вероятность такой ситуации 65-70%). Небходимо помнить, что оценить «генетическое качество» эмбриона на сегодняшний день невозможно. Эмбриологи, ведущие программу ЭКО, оценивают качество эмбриона (существуют даже разные шкалы такой оценки), однако в основе такой оценки лежит не «генетическое качество» эмбриона, а скорость его дробления и наличие или отсутствие аномалий дробления (наличие или отсутствие фрагментации бластомеров – клеток, из которых состоит эмбрион). К сожалению, бывают ситуации, когда эмбрион с серьезными хромосомными или генетическими «поломками» на ранних стадия развитии (за которыми наблюдают эмбриологи в программе ЭКО) выглядит и развивается совершенно нормально, однако после переноса таких эмбрионов беременность невозможна.
niiomm.ru