Выпот в малом тазу
Cвободная жидкость в малом тазу у женщин
В тазовой зоне женского организма расположены важные органы, включая относящиеся к репродуктивной системе. И иногда скапливается свободная жидкость, находящаяся в малом тазу. Она может сигнализировать о серьёзных патологиях, поэтому нужно вовремя выявить отклонение и выяснить его причины. 
Что представляет собой жидкость?
В зоне брюшной полости в норме не должно быть никакой свободной жидкости, а если она скапливается в малом тазу, то называется выпотом и состоит из лимфы, межклеточной жидкости, гнойного или серозного содержимого, крови и частичек мягких тканей и прочих физиологических компонентов.
Асцит и жидкость в животе. Познавательное видео от экспертов!
Как правило, жидкость выделяется органами, располагающимися в малом тазу: маткой, придатками, мочевым пузырём или кишечником. В норме все физиологические жидкости, циркулирующие внутри или синтезируемые, остаются в полостях. Но при отклонениях они выходят за пределы и попадают в брюшину.
Причины
Свободная жидкость появляется и накапливается в малом тазу по разным причинам:
- Овуляция. Это единственная нормальная физиологическая причина: происходит разрыв самого крупного фолликула, из которого выходит яйцеклетка. При этом выделяется незначительное количество жидкости, которая может обнаруживаться при ультразвуковом исследовании, но в норме самостоятельно бесследно рассасывается за несколько дней.
- Внематочная беременность. При таковой плодное яйцо закрепляется не в маточной полости, а в фаллопиевой трубе. По мере развития эмбриона труба разрывается, что провоцирует излитие крови в брюшину и частично в матку.
- Внутренние кровотечения. Кровоточат такие органы как кишечник, мочевой пузырь, матка. Кровь выделяется из-за глубоких эрозивных или язвенных поражений, перфораций (например, в результате попадания инородных предметов), новообразований.
- Раковые опухоли. Они могут стремительно расти, разрушать структуру тканей, повреждать кровеносные сосуды и выделять жидкость (её усиленно вырабатывают железы поражённых органов, а также листки брюшной полости в ответ на воспалительные процессы). Такое состояние именуется асцитом и осложняет течение основного заболевания.
- Воспалительные болезни органов малого таза. К ним относятся аднексит (воспаление придатков), эндометрит (воспалительное поражение эндометрия), оофорит (воспаление яичников).
- Эндометриоз характеризуется патологическим разрастанием тканей эндометрия за маточную полость, в том числе в брюшину. При этом функциональный слой продолжает полноценно функционировать, и его железы под действием гормонов синтезируют слизь, которая в норме выводится во время менструаций, а при эндометриозе остаётся в малом тазу.
- Перенесённые хирургические вмешательства. После операций ткани и кровеносные сосуды повреждены и могут кровоточить, образуя внутренние гематомы или же вызывая локальные кровотечения. Небольшие количества крови рассасываются, но при постоянном выделении или значительных объёмах в малом тазу образуется выпот. Кроме того, после оперативного лечения нередко развиваются осложнения в виде воспалений и нагноений, при которых выделяется гной или серозная жидкость.
- Разрывы кист яичников, при котором происходит излитие содержимого лопнувшей полости и кровоизлияние в брюшную полость.
- Синдром Мейгса, характеризующийся формированием новообразований органов репродуктивной системы (чаще яичников), выпотом в брюшине и асцитом.
Симптоматика
При незначительных объёмах свободной жидкости, находящейся в малом тазу, характерных симптомов не возникает. Но при увеличении количества женщина может ощущать тяжесть, болезненность, дискомфорт, присутствие инородного тела в нижней части живота. Ощущения усиливаются при резких движениях и сменах положения тела, переполнении мочевого пузыря или кишечника, во время менструаций и половых актов. 
Вероятны другие признаки, зависящие от основного заболевания, вызвавшего скопление свободной жидкости в малом тазу:
- выделения из влагалища, возникающие в промежутках между месячными, имеющие патологические консистенцию и цвет, неприятно пахнущие;
- боль в нижней зоне живота, имеющая ноющий или тупой, схваткообразный или режущий характер;
- сбои менструального цикла: увеличение продолжительности месячных, изменение промежутков между критическими днями, чрезмерно обильные или, напротив, скудные менструальные выделения, болезненные менструации;
- дискомфорт или боли, возникающие при половых контактах;
- увеличение объёмов живота (при значительном скоплении жидкости);
- повышение температуры тела, сигнализирующее о протекании воспалительных процессов;
- проблемы с зачатием при активных попытках;
- вагинальные или анальные кровотечения;
- болезненность при мочеиспускании или опорожнении мочевого пузыря.
Возникновение даже одного симптома должно стать поводом для обращения к врачу.
Как выявить в малом тазу наличие свободной жидкости?
При подозрениях на наличие в малом тазу свободной жидкости женщина должна посетить терапевта, который назначает УЗИ брюшной полости. Ультразвуковое исследование помогает выявить патологическое содержимое и установить его локализацию, а иногда источник распространения.
УЗИ брюшной полости.
По результатам обследования пациент получает направление к узкому специалисту: гинекологу, проктологу, урологу или онкологу. Для диагностики могут проводиться магнитно-резонансная или компьютерная томография, рентгенологическое исследование, диагностическая лапароскопия.
Лечение
Лечение направляется на устранение причин скопления свободной жидкости, локализующейся в малом тазу, и предполагает терапию основного заболевания или патологии, сопровождающейся образованием выпота. Решение проблемы может включать несколько направлений, и они отдельно рассматриваются ниже. 
При отсутствии своевременных мер вероятно развитие перитонита – воспаления брюшной полости, которое нередко приводит к летальным исходам. При обильном внутреннем кровотечении возможны большие кровопотери, шок и смерть.
Медикаментозная терапия
Медикаментозное консервативное лечение включает применение таких групп препаратов:
- НПВС – нестероидные противовоспалительные средства назначаются при воспалительных заболеваниях и выраженном болевом синдроме.
- Антибиотики показаны при бактериальных инфекциях и подбираются индивидуально после выявления возбудителя заболевания и его чувствительности к действующим веществам.
- Препараты на основе энзимов и ферментов («Лонгидаза», «Вобэнзим») оказывают противовоспалительное, антиагрегантное, противоотёчное и фибринолитическое воздействия, устраняя воспаления, рассасывая внутренние гематомы, выводя продукты распада и метаболиты и улучшая межклеточный обмен.
- Гормональные препараты рекомендуются при гинекологических заболеваниях, сопровождающихся нарушениями гормонального фона. Подбор осуществляется в индивидуальном порядке гинекологом.
- Витаминные и минеральные комплексы назначаются для восстановления и поддержания организма.
Оперативное лечение
Хирургическое лечение показано при отсутствии эффекта консервативных методов, стремительном увеличении объёмов жидкости и наличии новообразований. Операции проводятся при кистах и их разрывах, злокачественных опухолях, внематочной беременности, перитоните. Лечение может производиться стандартным методом с помощью разреза брюшной полости или лапароскопическим способом, при котором делается несколько проколов.
Народные рецепты
Народные средства применяются после консультации врача и обычно в качестве вспомогательного метода в дополнение к основному лечению. Используются рецепты:
- Ежедневные спринцевания отварами ромашки, календулы, мать-и-мачехи, крапивы. Процедуры помогают устранять воспаления женских половых органов.
- Ванны с горчицей. В воду добавьте небольшое количество горчичного порошка, погрузитесь в неё на 15-20 минут.
- Отвар калины готовится так: стакан ягод заливается литром воды, кипятится 10 минут, принимается трижды в сутки по стакану.
- Сок сельдерея пьётся в объёме одного стакана три раза в день.
Профилактика
Профилактика скопления в малом тазу свободной жидкости включает следующие меры:
- Ведение здорового образа жизни, нормальное питание, отказ от вредных привычек.
- Постоянная физическая активность.
- Избегание переохлаждений и перегревов.
- Регулярные посещения врача и прохождения плановых обследований.
- Своевременное лечение заболеваний на ранних этапах развития.
Появление свободной жидкости в малом тазу – тревожное явление. Но оно устранимо, если выявить и устранить причины патологии. Важно обратиться к врачу своевременно и пройти назначенное им лечение.
( проголосовало: , оценка: 5,00 из 5) Загрузка...Выпот
Выпот – это патологический процесс накопления либо появления биологической жидкости в какой-либо полости тела, он является симптомом воспалительных заболеваний или избытка лимфы и крови в тканях и внутренних органах. В зависимости от состава жидкости выпот подразделяется на кровянистый, серозный, фибринозный и гнойный, по локализации – на брюшной, плевральный, перикардиальный и суставной.
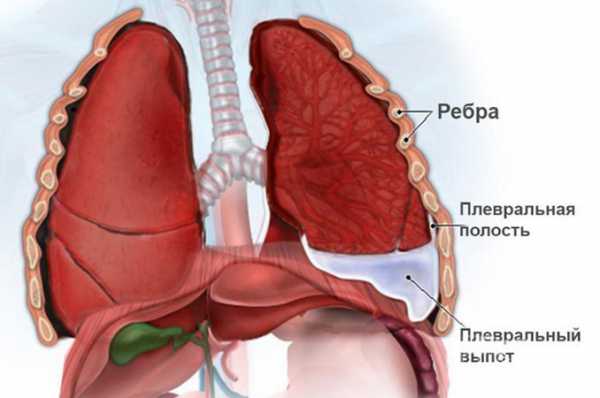
Типы и причины плеврального выпота
Плевральный выпот представляет собой излишнее скапливание жидкости (в норме – 10-20 мл) в полости между двумя слоями плевры, это состояние может сопровождаться одышкой, кашлем, болью в грудной клетке, ночной потливостью. В плевральной полости может собираться:
- Гемоторакс (накопление крови) возникает вследствие нарушения свертывания крови, травмы грудной клетки, разрыва кровеносного сосуда;
- Хилоторакс (скапливание лимфы) происходит при нарушении основного лимфатического грудного протока, в том числе при его закупорке опухолью;
- Эмпиема (появление гноя) наблюдается при операциях на грудной клетке, осложнении пневмонии, разрыве пищевода, а также при абсцессе брюшной полости;
- Холестериновый выпот (с высокой концентрацией холестерина) отмечается при длительной болезни спровоцированной туберкулезом, ревматоидным артритом.
К заболеваниям, при наличии которых возможно появление плеврального выпота, относят:
- Хроническую сердечную недостаточность;
- Новообразования;
- Инфаркт легкого;
- Пневмонию;
- Туберкулез;
- Системную красную волчанку;
- Перфорацию желудка;
- Абсцесс;
- Микозы;
- Панкреатит;
- Ревматоидный артрит;
- Инфаркт миокарда;
- Цирроз печени, нефротический синдром;
- Асбестоз;
- Травмы грудной клетки;
- Гипопротеинемию;
- Синдром Дрёсслера.
Также причиной выпота может быть неверное введение внутривенных катетеров и прием некоторых лекарственных препаратов (гидралазина, изониазида, прокаинамида, аминазина, фенитоина и др.).
Для проведения диагностики выпота в плевральной области применяют:
- Обзорную рентгенографию грудной клетки в прямой и латеральной проекции – для выявления жидкости в количестве более 300 мл;
- УЗИ – метод позволяет дифференцировать выпот от утолщения плевры, визуализировать плевральную жидкость даже небольшого количества;
- КТ – наиболее точный способ для обнаружения жидкости различного объема, выявления пневмонии, абсцесса лёгкого, доброкачественных и злокачественных новообразований плевры;
- Биопсию плевры и фибробронхоскопию – назначаются в случае невозможности определения причины выпота предыдущими методами.
Для этих целей проводят и пункцию плевральной полости наиболее часто с помощью иглы. Лабораторный анализ позволяет определить химический состав жидкости и наличие в ней бактерий и грибов, также назначается цитологическое исследование биологического материала. Эти мероприятия необходимы для постановки диагноза и дальнейшего адекватного лечения основного заболевания, вызывающего плевральный выпот. При накоплении большого объема жидкости для дренажа требуется пункция полости, проводимая с использованием катетера, иглы или трубки с дренажной системой, при данной процедуре возможно удаление до полутора литров жидкости выпота.
Причины и признаки выпота коленного сустава
Появление выпота обусловлено травмами, нарушениями обменных процессов в организме, поражениями воспалительного характера. Негативными факторами, приводящими к накоплению выпота в суставе вследствие повреждений хрящей, являются нагрузки на колено в результате профессиональной деятельности, занятий спортом, лишнего веса. К заболеваниям, вызывающим скапливание выпота коленного сустава, относят:
- Остеоартроз;
- Нарушение свертываемости крови;
- Ревматоидный и септический артрит;
- Опухоли;
- Подагру;
- Гнойную инфекцию;
- Синовит;
- Бурсит;
- Кисту.
Также возникает выпот коленного сустава при переломах костей, оторванном мениске и других повреждениях, к группе риска относятся, прежде всего, люди пожилого возраста, так как они чаще подвержены заболеваниям суставов. Симптомами выпота в суставе является деформация контура колена и увеличение его объема, ощущение набухания ткани в этой области, ограничение движения больной ноги, невозможность сделать упор на нее, боли в коленной чашечке.
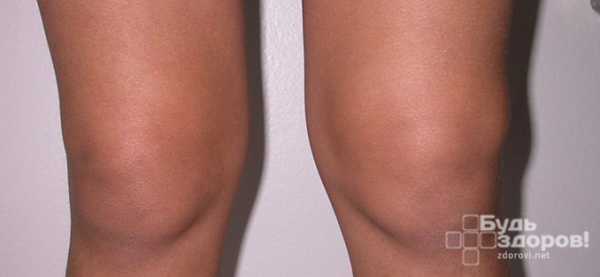
Для диагностики выпота проводится: рентген, УЗИ, МРТ, выявляющие повреждения сустава, связок и сухожилий, также назначается анализ крови для определения инфекционных и воспалительных поражений. Для обнаружения микроорганизмов (стрептококков, стафилококков, микобактерий туберкулеза), наличия крови и прочих включений проводят аспирацию или артроскопию сустава, с помощью вводимого в него артроскопа. Лечение выпота коленного сустава направлено на устранение первоначального заболевания и может включать в себя как консервативную терапию, так и оперативное вмешательство – удаление жидкости и замену сустава.
Причины выпота в малом тазу
Выпот в малом тазу накапливается в результате возникновения:
- Разрыва кисты яичника;
- Эндометриоза;
- Внематочной беременности;
- Опухолей;
- Поражений печени;
- Гнойного сальпингита;
- Кровотечений в брюшной полости.
Выпот в малом тазу наблюдается также в течение 2-3 дней в пространстве позади матки в результате овуляции при разрыве фолликула. Этот процесс является нормой и используется для лечения бесплодия (как признак овуляции). Для диагностики выпота применяют УЗИ, лечение основного заболевания может быть медикаментозным или хирургическим в зависимости от показаний.
Обнаружение выпота в любом органе или полости тела требует незамедлительного обращения к специалистам, так как накопление жидкости является признаком различных патологий, эффективность лечения которых зависит от своевременно начатой терапии.
Как лечить жидкость в малом тазу
Порой после УЗИ у женщин определяют наличие жидкости в малом тазу, которой в норме там быть не должно. Но, как ни странно, не всегда врач считает нужным назначать лечение в таком случае.
Оглавление:
Имеются сведения, что при овуляции жидкость при разрыве фолликула может скапливаться за маткой в малом тазу. Данное событие является фактом того, что произошла овуляция, и хотя жидкого содержимого фолликула очень мало, всё же хороший специалист сможет обнаружить его наличие. Эта жидкость должна в скором времени рассосаться и исчезнуть.
Эндометриоз
Но существует такое гинекологическое заболевание, как эндометриоз, в результате которого клетки эндометрия разрастаются за пределами матки в брюшной полости. Так же, как и клетки, расположенные в матке, разросшийся эндометрий в малом тазу также может находиться в состоянии менструации. Вследствие этого повторяется уже известный процесс разрыва фолликулов и, соответственно, жидкость попадает в брюшное пространство. Стоит заметить, что недуг не является злокачественным.
Формы эндометриоза
Существует две формы эндометриоза:
- Генитальный эндометриоз. Характеризуется форма расположением эндометрия позади матки: на шейке матки, на связках, поддерживающих матку, на слизистых оболочках влагалища.
- Экстрагенитальный эндометриоз. Такой форме свойственно наличие клеток эндометрия на прямой кишке, кишечных петлях, мочевом пузыре.
Постановка диагноза
Поставить диагноз эндометриоз врач может лишь в случае результатов ряда обследований по показаниям.
К возможным обследованиям можно отнести:
- УЗИ,
- Биопсию (исследование кусочка ткани на обнаружение вероятных патологий),
- Лапароскопию (осмотр органов брюшной полости),
- Гистероскопию (исследование стенок полости матки с помощью гистероскопа).
После диагностики, когда подтвердилась гипотеза о наличии эндометриоза, врач назначает медикаментозное либо оперативное лечение. Методы терапии выбираются в зависимости от возраста женщины и планов относительно рождения детей в будущем.
Что такое эндосметрит?
Экссудат может скапливаться в брюшине при воспалительных процессах в органах малого таза и в женских половых органах. Также причиной образования жидкости может быть острый эндометрит (воспаление слизистой оболочки матки), который может появиться:
- После недавнего аборта,
- После установки внутриматочных контрацептивов,
- После процедуры выскабливания новообразований.
Диагностика эндометрита заключается:
- В гинекологическом осмотре,
- Пальпации матки, при которой у пациентки будут иметься болевые ощущения,
- Сдаче мазков,
- Сдачи анализов крови,
- УЗИ.
Лечение эндометрита проводится под полным контролем гинеколога, возможно амбулаторно. В комплекс терапевтических препаратов обязательно включают антибактериальные и жаропонижающие. При остром эндометрите есть большая вероятность оперативного вмешательства.
Гнойный сальпингит
Гнойный сальпингит (воспаление придатков матки) способствует наполнению малого таза жидким содержимым и возникает наиболее часто как следствие гонореи. Также возможными причинами возникновения могут являться:
На начальной стадии заболевания лечение осуществляется с помощью физиотерапевтических процедур и медикаментозных препаратов. В тяжелых и запущенных случаях вероятно удаление маточной трубы и последующее её восстановление. Стоит отметить, что гнойный сальпингит очень опасное заболевание не только для организма женщины, но и для жизни. Поэтому не стоит запускать развитие болезни, обнаружив первые тревожные признаки.
Эндометриозные кисты
Эндометриозные кисты, образующиеся как следствие эндометриоза, и разрыв яичников также являются причинами наполнения жидкостью малого таза.
Диагностировать наличие эндометриозной кисты яичника можно при помощи:
Гинекологический осмотр в выявлении данного заболевания нередко бесполезен.
Консервативное лечение эндометриозной кисты состоит в приёме:
- Витаминов,
- Иммуномодуляторов,
- Обезболивающих,
- Противовоспалительных препаратов,
а хирургическое – удаление эндометриоидных очагов при помощи лапароскопии с сохранением органов. После успешного удаления кисты наблюдается восстановление детородной функции, уменьшение болей, нормализуется менструальный цикл. Кисты яичников опасны возможным развитием гнойного процесса, последующим разрывом кисты и попаданием всего её содержимого в брюшину, в результате чего развивается перитонит.
Жидкость в полости живота
Жидкость может скапливаться в полости живота и в том случае, если имеются:
- Опухоли яичников,
- Заболевания печени,
- Перитонит,
- Сердечная недостаточность,
- Почечная недостаточность.
Внематочная беременность
Скопление свободной жидкости в области малого таза может быть признаком внематочной беременности. В таком случае яйцо плода может располагаться вне матки либо возможен разрыв фаллопиевой трубы, в результате которого в качестве жидкости выступает кровь.
Причинами внематочной беременности могут быть:
- Перенесенные болезни органов малого таза,
- Хронические заболевания половых органов,
- Рубцы после операций на маточных трубах,
- Использование внутриматочной спирали,
- Доброкачественные новообразования матки,
- Аборты.
Кроме прочего, существует ряд противозачаточных препаратов, которые повышают вероятность внематочной беременности. Внематочная беременность смертельно опасна для женщины. Для того, чтобы избежать риска такой беременности, следует своевременно лечить заболевания органов репродуктивной системы, а также органов малого таза.
Таким образом, чтобы устранить скопление жидкости в малом тазу, следует начать лечение заболевания, ставшего причиной данного недуга. В первую очередь стоит обратиться к своему врачу, который даст направление на УЗИ и проведёт ряд обследований, после этого возможно придется обратиться к доктору более узкого профиля, который подберет индивидуальную программу лечения.
Свободная жидкость в малом тазу: причины и признаки
На наличие определенных заболеваний могут указывать самые разнообразные симптомы и признаки. Одним из наиболее распространенных симптомов гинекологических заболеваний – увеличенное количество свободной жидкости в малом тазу. Как правило, такое нарушение обнаруживается случайно при проведении ультразвукового исследования или других диагностических процедур.
Жидкость в малом тазу: причины возникновения
Свободная жидкость в малом тазу может быть нормой, но чаще она указывает на заболевание
В первую очередь, необходимо отметить, что наличие определенного количества жидкости в области малого таза является вполне естественным явлением. Это далеко не всегда свидетельствует о какой-либо патологии.
Например, свободная жидкость достаточно часто образуется в организме из-за течения менструальных процессов. В особенности, появление этого вещества связано с овуляцией, что связано с проникновением жидкости из фолликула в пространство за маткой. В таком случае вещества будет совершенно немного, ввиду чего уже через несколько дней при повторном обследовании ее будет совершенно не видно.
Появление свободной жидкости в малом тазу может быть вызвано такими патологиями:
- Воспалительные процессы. Воспаление определенного органа малого таза – одна из наиболее распространенных причин возникновения свободной жидкости. В частности, нарушение может быть связано с воспалительными процессами внутри яичника или же быть спровоцировано его разрывом. Помимо этого, воспаление может быть последствием хирургического прерывания беременности или инфекционных заболеваний.
- Внематочная беременность. В большинстве случаев при внематочной беременности развитие эмбриона происходит в фаллопиевой трубке. Из-за такой патологии она сначала деформируется, а в дальнейшем разрывается. Вследствие этого, кровь попадает в брюшную полость, таким образом, составляя основную часть жидкости в малом тазу.
- Внутренние кровотечения. Патологические процессы органов брюшной полости нередко могут спровоцировать кровоизлияния. Помимо этого, причиной кровотечений могут быть полученные травмы. В данном случае, кровь, под действием силы притяжения, попадает в полость малого таза, таким образом, накапливаясь и провоцируя дальнейшие осложнения.
- Опухоли. Патологический процесс, который называется асцитом, характеризуется выделением жидкости при развитии различных злокачественных новообразований. В их число входят всевозможные кисты, раковые опухоли. Кроме этого, данный процесс может сопровождать заболевания печени и различных органов ЖКТ.
- Эндометриоз. Заболевание, связанное с разрастанием эндометрических тканей, которые выстилают полость маточных труб, за пределы данного органа. Причин возникновения данной болезни очень много, однако чаще всего они встречаются у женщин репродуктивного возраста, которые сталкивались с воспалительными инфекционными заболеваниями органов малого таза. При таком заболевании пораженные органы существенно кровоточат, повышая количество жидкости.
В целом, существуют разнообразные причины возникновения свободной жидкости в малом тазу, и в большинстве случаев увеличение количества такого вещества свидетельствует о патологическом процессе.
Характерные симптомы и признаки нарушения
Боли внизу живота, выделения, изменение характера менструации – признаки патологии
Как видно, увеличение количества жидкости в малом тазу – не самостоятельное заболевание, а признак, который указывает на патологический процесс. Однако наличие жидкости также может являться и нормой, и быть вызванной определенными изменениями в женском организме. Ввиду этого, актуальным является вопрос о том, каким образом отличить норму от патологического состояния.
Большинство заболеваний женского репродуктивного аппарата выражаются большим количеством характерных симптомов. Именно они могут указывать на наличие патологии, и таким образом характеризуют повышенное количество жидкости в малом тазу как нарушение, а не как норму.
- Боли внизу живота. Данный признак является наиболее распространенным и сопровождает практически каждую гинекологическую болезнь. Боли могут быть различной интенсивности и характера. По мнению специалистов, наиболее опасной считается режущая боль в нижней части живота, так как она свидетельствует о серьезных патологических процессах органов малого таза.
- Выделения. В целом, наличие выделений является нормальным физиологическим процессом. Однако если выделяемое вещество имеет неприятный резкий запах, или же содержит кровяные сгустки и имеет не естественный цвет – это свидетельство серьезных нарушений. Такой симптом может указывать на разнообразные бактериальные и грибковые заболевания, а также ряд других болезней.
- Нарушения менструального цикла. Наличие отклонений в цикле, которые не спровоцированы определенными негативными факторами, чаще всего указывают на наличие гинекологического заболевания. Кроме этого, на наличие болезни может указывать сильная болезненность во время месячных с обильными кровяными выделениями, которая для многих женщин является не типичной.
- Чувство жжения. Возникновение ощущения жжения и зуда в области половых органов, в подавляющем числе случаев, указывает на различные инфекционные болезни. Причем данные симптомы могут проявляться в незначительной степени или же быть ярко выраженными, при этом вызывая массу дискомфорта и неприятных ощущений.
- Неприятные ощущения во время полового акта. На наличие гинекологических заболеваний напрямую указывает присутствие каких-либо неприятных ощущений при совершении полового акта. В частности, женщины могут испытывать достаточно интенсивные боли, в виду чего вести активную половую жизнь становиться невозможно.
- Бесплодие. Неспособность длительный промежуток времени забеременеть – симптом достаточно серьезных заболеваний. Нередко такое нарушение связано именно с гинекологическими заболеваниями, особенно если оно сопровождается другими, описанными выше, симптомами.
В целом, свободная жидкость в тазу не может выступать в качестве самостоятельного симптома заболевания, и может указывать на патологический процесс только при наличии других признаков болезни.
Способы лечения
Только врач пожжет назначить правильное и эффективное лечение
В случае если свободная жидкость в малом тазу была обнаружена случайно, при отсутствии каких-либо отягощающих симптомов, то такое состояние не требует специального лечения, так как связано с физиологическими процессами в женском организме, которые имеют абсолютно естественный характер. Если же увеличение количества свободной жидкости сопровождается симптомами заболеваний, требует обратиться к гинекологу. Только специалист может определить точные причины возникновения свободной жидкости в малом тазу и назначить соответствующее лечение.
По сути, самостоятельного лечения свободной жидкости не существует, так как это только проявление заболевания, а не самостоятельная болезнь. Терапевтические действия при этом направлены на устранение первопричины нарушения, которые определяются входе диагностических процедур. В большинстве случаев лечение проходит под контролем гинеколога, однако в некоторых случаях могут быть задействованы специалисты из других сфер медицины.
Не рекомендуется осуществлять самостоятельное лечение с использованием средств народной медицины, так как в большинстве случаев такая терапия оказывается не эффективной и не дает существенных результатов
Лечение нарушений может осуществляться медикаментозным способом. Он предполагает применением различных антибиотиков, которые эффективны при болезнях, вызванных грибками и бактериальными инфекциями. Кроме этого, в терапевтических целях нередко задействуют противовоспалительные препараты, средства для гормональной коррекции, а также витамины, которые необходимы для восстановления нормальной работы органов репродуктивной системы.
Полезное видео — Эндометриоз: признаки и лечение.
Некоторые заболевания могут лечить хирургическим путем. Данный метод в настоящий момент является наиболее радикальным, и используется только в том случае, если консервативная медикаментозная терапия оказывается не эффективной. Кроме этого, хирургическое вмешательство является целесообразным при развитии серьезных осложнений, которые могут быть опасными для пациента.
В целом, устранение свободной жидкости в малом тазу осуществляется путем лечения первопричины – определенной патологии, выявленной входе диагностики. Свободная жидкость в малом тазу может иметь как естественный, так и патологический характер. Определить заболевание можно при наличии характерных симптомов, а также способствующих неблагоприятных факторов.
Жидкость в малом тазу: необходимо ли лечение
Когда УЗИ показывает свободную жидкость, сразу возникает вопрос, откуда она там взялась? Но некоторые врачи-гинекологи не спешат ставить диагноз, а уже тем более назначать лечение. Тяжело определить, является скопление жидкости в малом тазу нормой или нет, особенно если это не вызывает неприятных ощущений у пациентки. Однако со временем такое состояние может стать причиной некоторых заболеваний.
Почему же скапливается жидкость в малом тазу? Нормой это назвать нельзя. Во время овуляции, когда разрывается фолликула, её содержимое может вылиться в брюшное пространство и начать накапливаться прямо за маткой. Её будет достаточно мало, не каждый специалист её заметит, тем более не каждая женщина её почувствует, но опытный врач-гинеколог легко обнаружит подобные скопления. Этот признак ещё указывает и на то, что овуляция произошла и в скором времени эта жидкость при нормальном течении менструального цикла должна рассосаться без постороннего вмешательства.
Причины образования жидкости в малом тазу
Если у женщины развивается эндометриоз, когда клетки эндометрия разрастаются за пределами внутреннего слоя матки (они могут отслаиваться куда угодно, в любую часть). Жидкость в малом тазу поэтому и накапливается. Вторая причина может быть в наличии воспалений различных органов малого таза, особенно репродуктивных. В таком случае жидкость из больного органа будет передвигаться в область малого таза и там накапливаться. Очень часто ее специалисты обнаруживают в период после аборта, когда у женщины обостряется эндометрит. Есть ещё несколько причин, приводящих к данной проблеме.
Жидкость в малом тазу, причины
Ее появление может быть связано с развитием следующих заболеваний:
— Надрыв кисты, из-за чего её содержимое вытекает наружу, а затем накапливается, это все обнаружится врачом во время УЗИ.
Иногда можно столкнуться с такой проблемой, что жидкость скапливается в полости живота. Происходит это лишь в случае некоторых заболеваний и называется асцитом. Жидкость может скопиться в малом тазу у женщины, если у нее больная печень или есть злокачественные опухоли, особенно органов малого таза или яичников. Это также может произойти, когда есть пельвиоперитонит, диффузный перитонит, почечная или сердечная недостаточность и др.
Жидкость в малом тазу как следствие внематочной беременности
Если скопилась жидкость в малом тазу, а овуляции не было, то это может свидетельствовать о внематочной беременности. Хорошо, если такой диагноз поставлен быстро и на раннем сроке. Так, вследствие нахождения плодного яйца за пределами матки может произойти травма фаллопиевой трубы или, что ещё хуже, её разрыв. В данном случае накапливается не жидкость в малом тазу, а кровь, вытекающая из травмированной трубы.
Лечить или оставить все как есть
Когда УЗИ показало жидкость в малом тазу, то в первую очередь нужно определить, норма это или патология. Это может сделать только врач, да и то при изучении других признаков. Если жидкость является причиной болезни другого органа, то УЗИ это покажет. При наличии подозрений на женские заболевания следует пройти полное обследование.
Свободная жидкость в малом тазу
Правильно интерпретировать результаты ультразвукового исследования может только специалист. Однако пациенты всегда заинтересованы в том, чтобы как можно скорее и подробнее узнать о состоянии своего здоровья.
На заключении узи женских репродуктивных органов врач, который проводил исследование, обычно ставит отметку о том, что «скоплений свободной жидкости в области малого таза не наблюдается». Однако бывает и наоборот, и женщинам хочется знать, что данная фраза означает и чем это может грозить.
Наличие жидкости в малом тазу: причины и симптомы
Жидкость в полости малого таза может присутствовать и в норме: это не обязательно свидетельствует о болезни. Свободная жидкость может быть обнаружена на УЗИ малого таза сразу после овуляции: это обусловлено попаданием жидкого содержимого из разорвавшегося фолликула в пространство сзади матки. Этой жидкости будет очень мало, и через несколько дней ее уже нельзя будет увидеть. Кроме всего прочего, данный признак является своеобразным маркером овуляции, который используется при лечении бесплодия.
Однако чаще такое скопление жидкости означает, что в женском организме не всё в порядке. Причиной тому могут стать следующие заболевания:
- эндометриоз (в этом случае свободной жидкостью будет являться кровь, поскольку разрастающиеся участки эндометрия вне матки всегда кровоточат);
- воспалительный процесс того или иного органа малого таза (разрыв кисты яичника или самого яичника, формирование эндоментриозных кист, которые могут надрываться, гнойный сальпингит, острый эндометрит после абортов и т. п. Жидкость может сочиться из опухоли в виде крови, гноя, либо это может быть экссудативная жидкость непосредственно из больного органа);
- асцит (этим термином называют скопление жидкости в животе, которое развивается при злокачественных опухолях, заболеваниях печени, яичников и т.д.);
- любые кровотечения внутри брюшной полости;
- внематочная беременность, которая развивается в фаллопиевой трубе, которая, в свою очередь, в какой-то момент разрывается или деформируется. При этом кровь вытекает из трубы в брюшную полость, что и визуализируется на аппарате узи.
Эти заболевания сопровождаются и другими, более информативными симптомами, чем определение свободной жидкости по узи малого таза. Но, даже если болезнь протекает бессимптомно, результат узи станет косвенным подтверждением диагноза, который грамотный врач должен правильно расшифровать, чтобы назначить лечение.
Жидкость в малом тазу: лечение
Если наличие свободной жидкости в малом тазу является признаком какого-либо заболевания, то его, конечно же, нужно лечить. Следует обратиться с результатами ультразвукового исследования к вашему лечащему врачу, который, возможно, направит вас к другому, более узкому специалисту за консультацией.
Как такового понятия «лечение свободной жидкости в малом тазу» не существует, поскольку это не болезнь, а всего лишь симптом, а симптомы, как известно, не лечат. Следовательно, лечить нужно само заболевание, которое привело к появлению жидкости в полости малого таза.
К примеру, если на узи органов малого таза вместе со свободной жидкостью у вас обнаружили признаки эндометриоза, то вам следует пролечиться у врача-гинеколога, который назначит вам либо консервативное медикаментозное (гормональная терапия), либо хирургическое лечение (лапароскопическое устранение очагов эндометриоза).
Если же причиной появления свободной жидкости явилось воспаление какого-либо органа, то вас перенаправят к другому врачу, который специализируется именно на этой области медицины. В любом случае вас не оставят без внимания, да и средства современной медицины позволяют быстро и эффективно вылечить любое заболевание, о котором может свидетельствовать наличие свободной жидкости в малом тазу.
Свободная жидкость в малом тазу — нужно ли беспокоиться?
Всегда, лучше предотвратить заболевание, чем потом бороться с его симптомами, разрабатывать эффективные схемы лечения.
Женщинам необходимо вовремя проходить УЗИ малого таза, посещать гинеколога. Это безболезненные, несложные мероприятия, позволяющие вовремя определить наличие жидкости в малом тазу.
Что означает жидкость в малом тазу?
В случае, когда наблюдается скопление биологической жидкости, будь то кровь, гной или экссудат в полости малого таза – она носит название выпот.
Такое явление не относится к группе самостоятельных болезней или недугов, но является тревожным симптомов развития каких-либо отклонений.
Нередко женщины даже не догадываются о наличии такого заболевания, ведь симптоматика никак не проявляется. Только у 10% женщин свободная жидкость в малом тазу стимулирует появление нехарактерных выделений из влагалища, дискомфорта и жжения. После чего жидкость обнаруживается на УЗИ.
Но даже после такого диагноза не стоит сразу паниковать. Во многих случаях наличие незначительного литража жидкости в малом тазу у женщины считается нормой.
Так, к примеру, по окончании женского цикла после овуляции, лабораторный препарат УЗИ может диагностировать за стенкой матки незначительное скопление жидкости. Данное состояние обусловлено лопнувшим фолликулом и пройдет спустя 2-3 дня, без специализированной помощи.
Причины
Стоит отметить, что более 70% прецедентов диагностики жидкости в малом тазу у представительниц прекрасного пола является свидетельством развития патологий или заболеваний. Это говорит о том, что ей нужно уделить пристальное внимание на свое здоровье.
После недлительных визуальных осмотров, сбора анамнеза, обследований, пациентку обязательно направят на дополнительное терапевтическое обследование, чтобы выявить возможные причины развития подобного состояния:
- Эндометриоз (скопление крови).
- Разрыв кисты яичника.
- Внутрибрюшинные кровопотери.
- Развитие острых поражений печени.
- Зачатие эмбриона вне полости матки.
- Сальпингит гнойного характера.
- Развитие новообразований в матке, трубах, яичниках, в печени или поджелудочной железе.
- Инфекции и воспалительные процессы «женских» органов.
- Миома матки разной степени разрастания.
- Аднекситы и разнообразные гнойные воспаления внутрибрюшинных органов.
- Симптом Мейгса.
Причин появления свободной жидкости в полости малого таза огромное множество и выявить точную, может только врач после квалифицированного и качественного обследования. Это поможет в дальнейшем сформировать схему терапии.
Симптомы
Многие проблемы со здоровьем, которые сопровождаются скоплением жидкости в малом тазу протекают без видимых симптомов и отклонений.
Зачастую пациентки жалуются на ноющие или покалывающие боли внизу живота, также в зависимости от первоначального заболевания могут наблюдаться:
- Бели нестандартного характера из влагалища.
- Нецикличность месячных, плохая овуляция или полное ее отсутствие.
- Высокая температура тела.
- Ощущение сдавленности в крестцовом отделе позвоночника.
- Колкость, немота в руках, ногах.
- Появление легкого покалывания внизу живота.
Эта симптоматика обусловлена дисфункция работы внутренних органов, за счет того, что жидкость скопленная в малом тазу нарушает приток кислорода и питательных элементов.
Что должно насторожить?
В случае, когда свободный выпот в тазу никак не проявлялся долгие годы, месяцы, диагностика существенно осложняется и для точного диагноза понадобится сдавать дополнительные анализы. Чем быстрее пациентка обратится к врачу, тем лучше и эффективнее будет лечение.
Настораживать должны следующие тревожные симптомы:
- Нарушение физического или морального состояния.
- Одутловатость, припухлости лица, конечностей.
- Нехарактерное вздутие живота, чувство сдавленности.
- Высокая температура тела.
- Боль разной степени в области поясницы.
- Слизь из влагалища изменила свою форму, характер, запах.
- Резкие боли при менструации (наличие сгустков крови).
- Нет полового влечения.
- Дискомфорт и боль при половом акте.
Когда и к какому врачу обратиться?
Процесс лечения свободной жидкости в области малого таза не проводится. Врач должен выяснить причину такого состояния и назначить терапию конкретной болезни.
Изначально рекомендуют обратиться к терапевту, который после первичного осмотра и анамнеза направит женщину к гинекологу и флебологу.
Гинеколог обязательно проведет УЗИ органов малого таза, на котором свободная жидкость в малом тазу может оказаться симптомом эндометриоза. В таком случае врач гинеколог назначит стандартное медикаментозное лечение, которое чаще всего включает гормональную терапию.
Если то не принесет ожидаемых результатов будет прописано оперативное хирургическое вмешательство. К такому относятся операции по устранению распространенных очагов эндометриоза, чаще всего операция проводится лапароскопически.
Если же причиной появления свободной жидкости в малом тазу оказались очаги воспаления, терапевт направит пациентку к другому узкоспециализирующемуся врачу для лечения конкретной болезни.
Жидкость в позадиматочном пространстве
В случае, когда свободная жидкость диагностируется в полости за маткой, это может быть последствием не рассосавшейся овуляции (длится 2-3 дня).
Это состояние очень опасно для жизни и здоровья женщины, поэтому квалифицированный врач незамедлительно предпримет лечение.
Свободная жидкость в позадиматочном пространстве может стать следствием развития воспалительных процессов в полости органов мочеполовой системы, женских половых органов.
В случае, когда жидкость, скопившаяся за маткой, является следствием внематочной беременности необходимо предпринять срочное хирургическое вмешательство.
В таком случае скопившийся выпот может привести к разрыву фаллопиевых труб, в которых расположилась яйцеклетка. Вследствие такой аномалии собирается кровь в заматочном пространстве.
В яичнике
Если наблюдается скопление свободной жидкости в яичнике, это именуется кистой. Наиболее вероятными предпосылками развития таких событий являются патологии внутренних органов, например, половых желез.
Также к развитию таких событий может привести гормональный сбой, недостаточная профилактика здоровья, например:
- Постоянные переохлаждения.
- Недолеченные хронические болезни.
- Несвоевременное обращение к специалистам.
- Игнорирование профилактических осмотров.
В полости развивающейся кисты включена кровь или ликвор, возможно гной при острых инфекциях, это может на первых этапах развития никоим образом себя не выдавать.
Только спустя месяцы пациентка замечает изменения цикла месячных, задержки позывов в туалет, рост живота.
Если своевременно не обращаться к гинекологи, киста грозит разрывом. В таком случае женщину ждут долгие месяцы реабилитации и серьезные осложнений, возможно даже бесплодие.
Жидкость в малом тазу в пожилом возрасте
Зачастую у женщин преклонного возраста, когда наступила менопауза свободная жидкость может наблюдаться в полости органов малого таза при диагнозе серозометра.
Это говорит о наличии выпота в полости матки, что может быть обусловлено развитием воспалительным процессом внутри данного органа.
Первыми симптомами развития таких осложнений у женщин в пожилом возрасте будут острые рези внизу живота и в области поясницы, а также болевой синдром, дискомфорт при половом акте и после него.
Зачастую в таком возрасте, если есть свободная жидкость в матке, значит она присутствует и в маточных трубах. Данная патология характеризует нарушение репродуктивной системы, дисфункцию нормального кровообращения, оттока лимфы.
Диагностика
Свободная жидкость в полости орагнов малого таза не является отдельным заболеванием, а представляет собой симптом одного из опасных заболеваний. Поэтому необходимо провести тщательную диагностику организма для выявления возможных предпосылок такого состояния.
Для этого врач первоначально назначит:
- Биохимический анализ крови;
- Лабораторное исследование на онкомаркеры.
- Пункцию с использованием большой иглы, на наличие в свободной жидкости грибков, вирусов, патогенов.
Как показывает статистика, достаточно часто скопление свободной жидкости является симптомов развития воспалительного процесса, в области брюшины, органов малого таза. Также с применением современных диагностических аппаратов можно определить наличие лимфы или крови во внутренних органах и тканях.
Свободная жидкость может быть представлена в полости малого таза кровью, гноем, в некоторых случаях фиброзом или серозом.
С помощью современных инструментов диагностики, мероприятий исследования можно с легкостью определить форму жидкости и сформировать лучшее лечение.
Провести качественную диагностику различных патологий можно с помощью дополнительных лабораторных мероприятий:
- Пункцию взятую ранее, отдают на цитологические исследование. Это позволяет выявить описание разных патологических процесс развивающихся в организме, в том числе злокачественных и доброкачественных онкологических образований.
- Проведение катетеризации с применением специальной дренажной системы. Этот способ используется при большом скоплении жидкости в полости органов малого таза. Если же объем свободной жидкости менее 20 мл, такое исследование не возможно.
- Чтобы выявить причины формирования патологий назначают в некоторых случаях фиброэзофагогастродуоденоскопию — исследование позволяющее исключить или доказать эрозии, язвы желудка, опухоли в 12-ти перстной кишке. Они могут быть причиной формирования метастаз и скопления свободной жидкости в области органов малого таза.
- Обязательно понадобится маммография молочных желез для исключения патологических изменений.
- Возможно в качестве дополнительно процедуры понадобится провести гистероскопию, которая покажет отклонения состояния стенок матки. В таком случае выполняется также лапароскопическия диагностическая процедура.
Своевременная диагностика органов малого таза позволяет выявить первопричины появления свободной жидкости в органах малого таза. В зависимости от возраста, репродуктивной способности и показаний лабораторных исследований врач назначит лечение.
Результаты исследования покажут врачу всю необходимую информацию о состоянии организма перед назначением наиболее эффективной схемы терапии.
Лечение
Если у пациентки диагностировано наличие свободной жидкости в органах малого таза, в зависимости от многих индивидуальных факторов компетентный врач выберет наиболее эффективную схему лечения.
- Возраста;
- Клинической картины;
- Репродуктивных возможностей.
- Жалоб и первичного осмотра;
- Результатов исследований жидкости.
Терапия может заключаться в приеме сильных медикаментозных препаратов, назначения оперативного хирургического вмешательства, использования рецептов нетрадиционной медицины.
Нередко врачи советуют сочетать эти схему лечения, чтобы достигнуть максимально ожидаемого эффекта.
Медикаментозное
Лекарственные препараты общего и местного значения используются в качестве консервативной схемы лечения и заключаются в приеме следующих средств:
- Антимикробные средства, которые прописываются в случае обнаружения в составе жидкости патогенной микрофлоры, вирусов. Они являются причиной развития воспалительного процесса в органах малого таза. В зависимости от результатов пункции, мазка на флору, общего анализа крови, врач назначит наиболее эффективный из всех сегодня предлагаемых на рынке фармакологии. Зачастую прием ограничивается средствами, входящими в группу фторхинолов, макролидов, цефалоспоринов. Среди антибиотиков широкого спектра действия в данной ситуации выделяют группу пенициллинов «Амоксициллин», среди цефалоспоринов лучшим выбором будет «Цефепим». В качестве макрлидов одним из лучших считается «Азитромицин», а выбирая препарат группы фторхинолов, лучше отдать свое предпочтение «Левофлоксацину». В случае острых инфекций врач может назначить совмещение некоторых групп лекарств и дополнительный прием лекарств противомикробного действия против анаэробных бактерий. В таком случае многие специалисты отдают свое предпочтение средству «Метранидазол».
- Противовоспалительные лекарства, действие которых направлено на устранение воспалительного процесса и подавление боли. Часто используют в таких случаях вагинальный суппозиторий, ректальные свечи и другие препараты местного значения. Применение нестероидных препаратов позволяет не только устранить воспаление, но и купировать пропотевание жидкости в позадимоаточном пространстве. Среди группы этих медикаментозных лекарств выделяют свечи «Индометацин» или «Ревмоксикам».
- Пробиотики и ферментные медикаментозные препараты, которые полезны, если наблюдается болезнь поражающая печень, желчные протоки и другие органы пищеварительной, эндокринной системы. В основном эти лекарства являются дополнительной, но не основной терапией. Ферменты, например, «Лонгидаза» или «Вобэнзим» активизируют скрытые силы организма, чтобы усилить борьбы с воспалительным процессом.
- Гормональные медикаментозные средства, которые назначают в случае, когда есть проблемы с заболеваниями сферы гинекологии. Это решение поможет устранить гормональный дисбаланс и полноценно ликвидировать патологию, если она развивается на начальной стадии. Гормональные средства используют в лечении для устранения эндометриоза и его симптомов, а также нормализации менструального цикла..
- Препараты цитологической группы назначают, если есть подозрение на наличие опухоли и метостаз. Курс и дозировку назначает только врач, в зависимости из клинической картины и индивидуальных данных о болезни.
- Витаминизированные комплексы с полезным элементами и биологически активными компонентами назначают в рацион ежедневно. Это позволяет существенно увеличить резистентность организма, повысить защитные функции.
- Поливитаминные препараты, например, «Вобензим» отлично справляются с выведением излишков жидкости. Также могут прописывать наиболее эффективные и популярные диуретики.
- Специализированные комплексы иммуномодуляторов натурального и синтетического происхождения дают возможность дополнить основную схему лечения и увеличить возможности внутреннего резерва организма.
Хирургическое
Оперативное хирургическое вмешательство или лапароскопическая операция является крайним методом лечения, к которому прибегают врачи только когда стандартное лечение медикаментами не дает ожидаемого результата.
Также операция может быть назначена в качестве экстренных мер, если показатели клинической картины быстро ухудшаются и ждать нет времени.
В ряде планового порядка может быть назначена:
- Операция по удалению миомы матки и миоматических узлов.
- Устранение хирургическим путем эндометриодных кист.
- Удаление эндометриоза и сопутствующих симптомов.
Неотложными операциями считаются апоплексия яичника, хирургическая манипуляция по устранению внематочной беременности.
Народные методы
На сегодняшний день терапия на основе рецептов нетрадиционной медицины предлагает широчайшее множество лекарственных растений и средств, обладающих высоким уровнем антибактериального действия, противовоспалительными свойствами:
- Это могут быть такие травы, как девясил, шалфей и зверобой.
- Цветки ромашки полевой есть в каждой аптечке, и они способствуют скорейшему выздоровлению, устраняя боль и воспаление.
- Трава боровая матка или красная щетка помогают после курса лечения или хирургической операции восстановить менструальный цикл.
Дополнительная народная медицина позволяет использовать настои вовнутрь, отвары для спринцевания и фитотампоны.
Но стоит понимать, что применение фиторцептов не может быть основным лечением, они используются только в качестве дополнительной терапии. Каждый рецепт не смотря на его простоту имеет некоторые противопоказания, поэтому даже фитолечение должно обсуждаться с врачом.
Методы народного лечения помогают предотвратить увеличение жидкости в свободном пространстве органов малого таза.
Профилактика
Жидкость в органах малого таза является следствием болезней внутренних органов, поэтому чтобы предотвратить такое развитие событий необходимо пройти профилактику гинекологических заболеваний:
- Врачи рекомендуют систематически проходить обследования на наличие болезней мочеполовой системы и в случае наличия таковых вовремя предпринимать лечебные меры.
- Здоровый образ жизни, полноценный сон и сбалансированное питание помогут предотвратить появление признаков жидкости в органах малого таза.
- Рекомендуют отказаться от табачной продукции и не злоупотреблять алкоголем.
- В современном мире обязательным является прием витаминных комплексов, для полноценной поддержки организма.
- Также чтобы избежать болезней половой системы врачи назначают умеренный прием гормональных препаратов, например при климаксе, но только с назначения врача.
Регулярные профилактические осмотры, внимательное отношение к своему здоровью позволит избежать большого количества нежелательных последствий со здоровьем.
Отзывы
Отзывы женщин о жидкости в малом тазу:
Что лучше всего помогает при женских заболеваниях?
Минусом большинства препаратов, в том числе и описанных в этой статье, является побочные действия. Часто лекарства сильно вредят организму, впоследствии вызывая осложнения работы почек и печени.
Чтобы предотвратить побочное влияние таких препаратов хотим обратить внимание на специальные фитотампоны BEAUTIFUL LIFE.
В их составе есть натуральные лечебные травы — это дает потрясающие эффекты очищения организма и восстановления женского здоровья.
Серозоцеле – все дело в спайках и лишней жидкости в малом тазу
Что такое серозоцеле? Это доброкачественная тонкостенная киста, заполненная прозрачной невоспалительной жидкостью и связанная с брюшиной, выстилающей внутренние органы и стенки таза. Она развивается в результате нераковой пролиферации (размножения) мезотелиальных клеток, покрывающих брюшину.
Заболеванию присваивают код по МКБ 10 К66 (другие поражения брюшины), либо N73.6 (тазовые перитонеальные спайки у женщин).
Причины развития
Серозоцеле в гинекологии встречается преимущественно у женщин перед наступлением менопаузы. Наиболее частые причины его развития:
- Воспалительные заболевания в органах малого таза
Это эндометрит, сальпингит, оофорит, пельвиоперитонит, параметрит. Предрасполагающие факторы для развития этих заболеваний – длительное использование внутриматочной спирали, частые аборты и диагностические выскабливания, половые инфекции. В результате воспаления на брюшине возникает налет фибрина, который склеивает лежащие рядом ткани. Образуются спайки, в пространстве между которыми накапливается жидкость.
Это гистерэктомия, абдоминальная миомэктомия, кесарево сечение, операции на придатках матки, аппендэктомия, хирургические вмешательства при болезнях толстого или тонкого кишечника.
- Механические повреждения органов, кровоизлияния в брюшную полость
Частой причиной образования спаечного процесса становится кровотечение при внематочной беременности и апоплексии яичников.
Серозоцеле малого таза вызвано нарушением всасывания жидкости, выделяемой яичниками во время овуляции. Это заболевание впервые было описано Менмейером и Смитом в 1979 году. В литературе можно встретить его синонимы, которые помогают понять происхождение заболевания:
- Доброкачественные, перитонеальные или постоперационные, поликистозные или монокистозные мезотелиомы плевры, связанные с нарушением всасывания жидкости.
- Воспалительные кисты брюшины, связанные с постепенным накоплением перитонеальной жидкости.
- Послеоперационные кисты брюшины.
Таким образом, одно из условий развития новообразования является полость, окруженная стенками. Поэтому, когда речь идет о серозоцеле молочной железы, на самом деле имеется в виду ее серома – скопление жидкости после операций по удалению или пластике груди.
Симптомы
У 10% пациенток симптомы отсутствуют. Большинство женщин жалуется на длительные тянущие боли в животе, его нижних или боковых отделах. Тем не менее, такое кистозное образование часто обнаруживается случайно во время инструментальной диагностики других гинекологических заболеваний.
Как быстро растет серозоцеле?
Это зависит от активности яичников, распространенности и тяжести спаечного процесса. При грубых сращениях тканей в малом тазу, например, при эндометриодных кистах, и сопутствующем хроническом воспалении жидкость в карманах между спайками может скопиться быстро, развивается крупное серозоцеле яичника. В других случаях она частично всасывается, частично распределяется по брюшной полости. Поэтому диаметр кисты может составлять от нескольких миллиметров до 10 см и более, когда она заполняет полость малого таза и сдавливает внутренние органы. Серозоцеле матки крупных размеров может стать причиной бесплодия или выкидыша.
Может ли подниматься температура при этом заболевании?
Для самой кисты лихорадка не характерна. Однако она может возникать при заносе в ее содержимое инфекции. Тогда киста нагнаивается и превращается в абсцесс малого таза. Такое состояние требует срочного хирургического лечения и применения антибиотиков.
После операций на органах брюшной полости, перенесенного перитонита или воспалительных процессов в малом тазу спаечный процесс формируется диффузно, охватывая все органы. При этом может сформироваться серозоцеле с обеих сторон.
Патогенез
Пути развития заболевания не вполне ясны. Считается, что оно возникает вторично в результате внутрибрюшинного воспаления и последующего образования полостей, содержащих серозную жидкость, выделяемую яичниками.
Наиболее вероятный механизм: небольшое количество фолликулярной жидкости, поступающее в брюшную полость, в норме всасывается. Однако повреждение брюшины из-за воспалительного заболевания тазовых органов или послеоперационные спайки уменьшает всасывание, и жидкость постепенно накапливается.
Не исключается и роль неопластических, то есть опухолевых процессов. С ними связывают частое рецидивирование серозоцеле даже после хирургического лечения.
Диагностика
Основные методы диагностики основаны на выявлении кистозного образования на стенках малого таза.
При рентгенографии органов малого таза определяются полости с перегородками или локальные скопления жидкости в тазу.
Основным ультразвуковым признаком является крупная, яйцевидная или неправильной формы, анэхогенная киста, содержащая жидкость, в которой могут быть перегородки. Размер может варьироваться – от нескольких миллиметров до нескольких сантиметров. Иногда встречается инвагинация (вдавливание) в стенку серозоцеле каких-либо органов, например, яичников. Какое-либо непрозрачное содержимое внутри него отсутствует. Обычно используется траснвагинальное УЗИ, позволяющее четче определить характеристики новообразования.
При компьютерной томографии обнаруживается локальное скопление жидкости в области брюшины или стенки таза с нормальным яичником. Внутри жидкости могут быть видны перегородки (спайки).
Может ли МРТ подтвердить диагноз серозоцеле?
Да, причем этот метод наглядно представляет соотношение яичника и новообразования, помогая дифференцировать разные типы кист малого таза.
Дифференциальная диагностика
Серозоцеле в малом тазу, образовавшееся после операции или вследствие вышеперечисленных заболеваний может напоминать такие процессы:
- параовариальная киста;
- гидросальпинкс (скопление жидкости в маточной трубе);
- пиосальпинкс (накопление в просвете трубы гнойного содержимого);
- аппендикулярное мукоцеле.
При наличии перегородок необходимо различать серозоцеле от многокамерной мезотелиомы брюшины и злокачественной опухоли яичника.
При обнаружении кисты назначается аспирационная диагностика – взятие ее содержимого под контролем УЗИ. При малом объеме содержимого этого может быть достаточно для устранения заболевания. При любом подозрении на злокачественность требуется биопсия новообразования.
В таких случаях врачи могут применить диагностическую лапароскопию, во время которой проводится пункционная биопсия серозоцеле. Полученная жидкость срочно направляется на анализ, и при обнаружении в ней злокачественных клеток объем операции может быть расширен, или затем пациентка направляется в отделение онкогинекологии.
Лечение
При бессимптомном, случайно обнаруженном серозоцеле возможно только наблюдение (регулярное УЗИ малого таза). Проводят лечение отягощающих заболеваний – урогенитальных инфекций, эндометриоза.
Помогает ли Лонгидаза при серозоцеле?
Так как этот препарат используют в гинекологии для профилактики и лечения спаечного процесса, он будет эффективен и при серозоцеле. Это связано с тем, что стенка псевдокисты представляет собой соединительную ткань, то есть спайку, возникшую после операции, травмы или воспаления.
Также применяется физиотерапия (лазерные, магнитные процедуры), электрофорез с рассасывающими средствами, гинекологический массаж.
Используется медикаментозное и хирургическое лечение. Начинают терапию с назначения лекарственных препаратов:
- аналоги гонадотропин-рилизинг-гормонов, подавляющих функцию яичников и прекращающих выделение жидкости из них во время выхода яйцеклетки (эти препараты вызывают временную искусственную менопаузу);
- оральные контрацептивы, угнетающие овуляцию;
- обезболивающие и противовоспалительные средства – НПВС, которые устраняют болевые ощущения в животе и области таза.
Можно ли лечить образование, не вызвав нового спаечного процесса?
Среди малоинвазивных вмешательств можно отметить трансвагинальную аспирацию жидкости с последующей склеротерапией под УЗИ или рентген-контролем. Специальной длинной иглой прокалывают задний свод влагалища и удаляют содержимое кисты. Затем в нее вводят химическое вещество (этанол или йод-содержащих средств), вызывающее спадение полости между спайками.
Такой способ наиболее подходит для лечения серозоцеле шейки матки, а также послеоперационных кист и образований на стенках внутренних органов. Использование йод-содержащих препаратов эффективно в 90% случаев, этанол дает немного худшие результаты лечения.
Возможные осложнения склеротерапии:
- прободение стенки внутреннего органа;
- инфекция;
- кровотечение;
- попадание жидкости из полости кисты или склерозирующего вещества в брюшную полость.
Хирургическое лечение
В некоторых случаях необходимо хирургическое рассечение спаек путем лапароскопии или лапаротомии. Риск рецидива заболевания после операции составляет 30-50%. Для его снижения после вмешательства необходимо пройти реабилитацию, включающую курс рассасывающих средств, физиотерапию, лечебную физкультуру.
Спайки можно рассечь скальпелем или использовать лазер, струю воды (аквадиссекция) или электронож. После этого на поверхность матки и придатков в некоторых случаях наносят рассасывающиеся полимерные пленки, предотвращающие повторный спаечный процесс.
Преимущества лапароскопии перед лапаротомией:
- менее сильная послеоперационная боль;
- короткий период заживления разрезов и восстановления, который составляет не более 2 недель;
- хороший косметический результат (отсутствие шрамов на животе).
Из недостатков можно отметить более длительное время самой операции, техническую трудность лапароскопических процедур, необходимость соответствующего оборудования и подготовленного персонала. При выраженном спаечном процессе преимущество остается за лапаротомией.
Реабилитационный период длится до полугода, в течение которых необходимо регулярно посещать гинеколога и делать УЗИ, отказаться от тяжелых нагрузок и разогревающих процедур, придерживаться здорового питания для нормализации стула и массы тела.
Исходы хирургического лечения кисты:
- полная ремиссия: спадение кисты, исчезновение всех симптомов;
- улучшение: уменьшение размера кисты более чем на 50%, снижение выраженности симптомов;
- рецидив: уменьшение размера кисты менее чем на 50%.
Результаты операции в зависимости от ее типа:
Возможные осложнения лапароскопии:
- инфекционный процесс в ране;
- серома (скопление под операционным швом жидкости);
- расхождение швов;
- послеоперационная грыжа;
- травма мочевого пузыря;
- повреждение кишечника;
- кровотечение, требующее переливания крови;
- кишечная непроходимость.
Подобные осложнения развиваются крайне редко, при лапаротомии их частота увеличивается почти в 4 раза.
Профилактика
Серозоцеле не озлокачествляется, поэтому не угрожает жизни пациентки. Однако оно может стать причиной осложнений:
- ежегодный осмотр у гинеколога;
- предупреждение и лечение воспалительных заболеваний малого таза, эндометриоза;
- эффективная контрацепция;
- естественные вагинальные роды.
Выпот в брюшной полости серозный
Накапливание в брюшной полости свободной жидкости происходит в результате воспалительной реакции, нарушения оттока лимфы и кровообращения вследствие различных причин. Подобное состояние называется асцитом (водянкой), его появление может привести к развитию серьезных последствий для здоровья человека.
Оглавление:
Скопившаяся в брюшине жидкость – это идеальная среда для обитания болезнетворной микрофлоры, которая является возбудителем перитонита, гепаторенального синдрома, пупочной грыжи, печеночной энцефалопатии и других не менее опасных патологий.
Для диагностирования асцита применяется один из наиболее безопасных и не инвазивных, но высокоточных методов – исследование с помощью ультразвуковых волн. Выявление наличия жидкости в брюшной полости по УЗИ проводят по назначению лечащего врача на основании существующих клинических признаков патологического процесса.
Брюшная полость представляет собой отдельную анатомически зону, которая для улучшения скольжения висцеральных листков брюшины постоянно выделяет влагу. В норме этот выпот способен динамически всасываться и не скапливаться в удобных для него зонах. В нашей статье мы хотим предоставить информацию о причинах аномального резервирования жидкости, диагностировании патологического состояния на УЗИ и эффективных методах его лечения.
Почему накапливается свободная жидкость в брюшной полости?
Асцит развивается вследствие различного рода патологических процессов в органах малого таза. Изначально скопившийся транссудат не имеет воспалительного характера, его количество может колебаться от 30 мл до 10–12 литров. Наиболее распространенные причины его развития – нарушение секреции белков, которые обеспечивают непроницаемость тканей и путей, проводящих лимфу и циркулирующую кровь.
Это состояние могут спровоцировать врожденные аномалии или развитие в организме:
- цирроза печени;
- хронической сердечной или почечной недостаточности;
- портальной гипертензии;
- белкового голодания;
- лимфостаза;
- туберкулезного или злокачественного поражения брюшины;
- сахарного диабета;
- системной красной волчанки.
Нередко водянка развивается при формировании опухолевидных образований в молочных железах, яичниках, пищеварительных органах, серозных оболочках плевры и брюшины. Кроме того, свободная жидкость может скапливаться на фоне осложнений послеоперационного периода, псевдомиксомы брюшины (скоплении слизи, которая со временем претерпевает реорганизацию), амилоидной дистрофии (нарушения белкового обмена), гипотиреоидной комы (микседемы).
Механизм формирования водянки заключается в просачивании в брюшную полость жидкости из главных лимфатических протоков, кровеносных сосудов и тканей органов
Признаки асцита
На ранних этапах развития этого состояния пациенты не имеют никаких жалоб, скопление свободной жидкости можно обнаружить только с помощью УЗИ. Видимая симптоматика проявляется, когда количество транссудата превышает полтора литра, человек ощущает:
- увеличение брюшной части живота и массы тела;
- ухудшение общего самочувствия;
- чувство распирания в брюшной полости;
- отечность нижних конечностей и тканей мошонки (у мужчин);
- отрыжку;
- изжогу;
- тошноту;
- затруднение дыхания;
- метеоризм;
- тахикардию;
- выпячивание пупочного узла;
- дискомфорт и болезненные ощущения в животе;
- нарушения стула и мочевыделения.
Если ультразвуковое исследование брюшной полости показало имеющуюся избыточную влагу, лечащему врачу необходимо точно установить первопричину патологического состояния. Проведение откачивания скопившегося транссудата не является эффективным методом лечения асцита.
Подготовка к УЗИ и ход его проведения
Данное исследование не имеет каких-либо противопоказаний или ограничений, в экстренных случаях его проводят без предварительной подготовки пациента. Плановая процедура требует улучшения визуализации патологических изменений в органах. Больному рекомендуется за 3 дня до исследования исключить из рациона питания продукты, содержащие большое количество клетчатки и повышающие газообразование.
Накануне исследования выпить слабительное средство или сделать очистительную клизму. Для уменьшения скопления газов в кишечнике в день проведения УЗИ нужно принять Мезим или активированный уголь. Современные способы ультразвуковой диагностики позволяют определить в брюшной полости наиболее вероятные области скопления свободной жидкости.
Именно поэтому квалифицированные специалисты проводят осмотр следующих анатомических зон:
- Верхнего «этажа» брюшины, который находится под диафрагмой. Особое диагностическое значение имеют пространства, расположенные под печенью и образованные основным отделом тонкого кишечника – восходящей и нисходящей частями ободочной кишки. В норме так называемых латеральных каналов не существует – покровы брюшины плотно прилегают к кишечнику.
- Малого таза, в котором при развитии патологических процессов может накапливаться выпот, перетекающий из латеральных каналов.
Физические особенности влаги, скопившейся в брюшине по любым причинам, не позволяют отражать ультразвуковую волну, это явление делает диагностическую процедуру максимально информативной. Наличие выпота в исследуемых анатомических пространствах создает на мониторе аппарата темный передвигающийся очаг. При отсутствии свободной жидкости диагностика длится не больше 5 минут.
Для выявления избыточной влаги датчик ультразвукового аппарата передвигают по передней и средней подмышечным линиям с обеих сторон тела пациента книзу живота
Если обнаружить транссудат не удается, на его наличие могут указывать косвенные признаки:
- смещение петель толстой кишки;
- изменение звука при перкуссии (простукивании) – тимпанический в верхних отделах брюшины, тупой в нижних.
Виды брюшной водянки по УЗИ
Международная квалификация болезней не выделяет в асцит в отдельное заболевание – это состояние является осложнением последних стадий других патологических процессов. По яркости клинической симптоматики различают следующие формы асцита:
- начальную – количество скопившейся внутри живота воды достигает 1,5 литра;
- с умеренным количеством жидкости – проявляется отечностью голеней, заметным увеличением размеров грудной клетки, одышкой, изжогой, запорами, чувством тяжести в животе;
- массивную (объем выпота более пяти литров) – опасное состояние, характеризующуюся напряжением стенок брюшной полости, развитием недостаточности функции сердечной и дыхательной систем, инфицированием транссудата.
При бактериологическом оценивании качества свободной жидкости, которое производят в особых лабораторных условиях, различают стерильную (отсутствие патогенных микроорганизмов) и инфицированную (наличие болезнетворных микробов) водянку.
Что делают после подтверждения патологии ультразвуком?
Курс лечебных мероприятий зависит от того, каким заболеванием было вызвано скопление в брюшине избыточной влаги. Для точного диагностирования патологического процесса практикующие специалисты проводят комплексное обследование пациента, включающее:
- биохимические и общеклинические анализы крови и мочи;
- исследование онкологических маркеров и показателей электролитного обмена;
- обзорную рентгенографию грудной и брюшной полостей;
- коагулограмму – оценивание параметров свертывающей системы;
- ангиографию сосудов, позволяющую оценить их состояние;
- МРТ или КТ брюшной полости;
- гепатосцинтиграфию – современную методику исследования печени при помощи гамма-камеры, позволяющую визуализировать орган;
- диагностическую лапароскопию с проведением лечебной пункции асцитической жидкости.
Для откачивания транссудата из брюшной полости применяют метод лечебного лапароцентеза – в передней стенке живота делают прокол, через который удаляют излишнюю жидкость
Пациентам с циррозом печени рекомендуется проведение внутрипеченочного портосистемного шунтирования, методика которого заключается в постановке металлического сетчатого стента, для создания искусственного сообщения между воротниковой и печеночной венами. При тяжелой форме заболевания необходима трансплантация органа.
В заключении вышеизложенной информации хочется еще раз подчеркнуть, что скопление свободной жидкости в брюшной полости считается неблагоприятным проявлением осложненного течения основного недуга. Развитие асцита может спровоцировать нарушение функциональной деятельности сердца и селезенки, внутреннее кровотечение, перитонит, отек головного мозга.
Процент смертности пациентов с массивной формой брюшной водянки достигает 50%. Мероприятия, предупреждающие возникновение данного патологического состояния, заключаются в своевременном лечении инфекционно-воспалительных процессов, правильном питании, отказом от употребления алкоголя, умеренных занятиях спортом, профилактических осмотрах медицинских специалистов и точном выполнении их рекомендаций.
Источник: http://diametod.ru/uzi/zhidkost-bryushnoy-polosti
Выпот
Выпот – это патологический процесс накопления либо появления биологической жидкости в какой-либо полости тела, он является симптомом воспалительных заболеваний или избытка лимфы и крови в тканях и внутренних органах. В зависимости от состава жидкости выпот подразделяется на кровянистый, серозный, фибринозный и гнойный, по локализации – на брюшной, плевральный, перикардиальный и суставной.
Типы и причины плеврального выпота
Плевральный выпот представляет собой излишнее скапливание жидкости (в норме –мл) в полости между двумя слоями плевры, это состояние может сопровождаться одышкой, кашлем, болью в грудной клетке, ночной потливостью. В плевральной полости может собираться:
- Гемоторакс (накопление крови) возникает вследствие нарушения свертывания крови, травмы грудной клетки, разрыва кровеносного сосуда;
- Хилоторакс (скапливание лимфы) происходит при нарушении основного лимфатического грудного протока, в том числе при его закупорке опухолью;
- Эмпиема (появление гноя) наблюдается при операциях на грудной клетке, осложнении пневмонии, разрыве пищевода, а также при абсцессе брюшной полости;
- Холестериновый выпот (с высокой концентрацией холестерина) отмечается при длительной болезни спровоцированной туберкулезом, ревматоидным артритом.
К заболеваниям, при наличии которых возможно появление плеврального выпота, относят:
- Хроническую сердечную недостаточность;
- Новообразования;
- Инфаркт легкого;
- Пневмонию;
- Туберкулез;
- Системную красную волчанку;
- Перфорацию желудка;
- Абсцесс;
- Микозы;
- Панкреатит;
- Ревматоидный артрит;
- Инфаркт миокарда;
- Цирроз печени, нефротический синдром;
- Асбестоз;
- Травмы грудной клетки;
- Гипопротеинемию;
- Синдром Дрёсслера.
Также причиной выпота может быть неверное введение внутривенных катетеров и прием некоторых лекарственных препаратов (гидралазина, изониазида, прокаинамида, аминазина, фенитоина и др.).
Диагностика плеврального выпота
Для проведения диагностики выпота в плевральной области применяют:
- Обзорную рентгенографию грудной клетки в прямой и латеральной проекции – для выявления жидкости в количестве более 300 мл;
- УЗИ – метод позволяет дифференцировать выпот от утолщения плевры, визуализировать плевральную жидкость даже небольшого количества;
- КТ – наиболее точный способ для обнаружения жидкости различного объема, выявления пневмонии, абсцесса лёгкого, доброкачественных и злокачественных новообразований плевры;
- Биопсию плевры и фибробронхоскопию – назначаются в случае невозможности определения причины выпота предыдущими методами.
Для этих целей проводят и пункцию плевральной полости наиболее часто с помощью иглы. Лабораторный анализ позволяет определить химический состав жидкости и наличие в ней бактерий и грибов, также назначается цитологическое исследование биологического материала. Эти мероприятия необходимы для постановки диагноза и дальнейшего адекватного лечения основного заболевания, вызывающего плевральный выпот. При накоплении большого объема жидкости для дренажа требуется пункция полости, проводимая с использованием катетера, иглы или трубки с дренажной системой, при данной процедуре возможно удаление до полутора литров жидкости выпота.
Причины и признаки выпота коленного сустава
Появление выпота обусловлено травмами, нарушениями обменных процессов в организме, поражениями воспалительного характера. Негативными факторами, приводящими к накоплению выпота в суставе вследствие повреждений хрящей, являются нагрузки на колено в результате профессиональной деятельности, занятий спортом, лишнего веса. К заболеваниям, вызывающим скапливание выпота коленного сустава, относят:Также возникает выпот коленного сустава при переломах костей, оторванном мениске и других повреждениях, к группе риска относятся, прежде всего, люди пожилого возраста, так как они чаще подвержены заболеваниям суставов. Симптомами выпота в суставе является деформация контура колена и увеличение его объема, ощущение набухания ткани в этой области, ограничение движения больной ноги, невозможность сделать упор на нее, боли в коленной чашечке.
Диагностика выпота коленного сустава
Для диагностики выпота проводится: рентген, УЗИ, МРТ, выявляющие повреждения сустава, связок и сухожилий, также назначается анализ крови для определения инфекционных и воспалительных поражений. Для обнаружения микроорганизмов (стрептококков, стафилококков, микобактерий туберкулеза), наличия крови и прочих включений проводят аспирацию или артроскопию сустава, с помощью вводимого в него артроскопа. Лечение выпота коленного сустава направлено на устранение первоначального заболевания и может включать в себя как консервативную терапию, так и оперативное вмешательство – удаление жидкости и замену сустава.
Причины выпота в малом тазу
Выпот в малом тазу накапливается в результате возникновения:
Выпот в малом тазу наблюдается также в течение 2-3 дней в пространстве позади матки в результате овуляции при разрыве фолликула. Этот процесс является нормой и используется для лечения бесплодия (как признак овуляции). Для диагностики выпота применяют УЗИ, лечение основного заболевания может быть медикаментозным или хирургическим в зависимости от показаний.
Обнаружение выпота в любом органе или полости тела требует незамедлительного обращения к специалистам, так как накопление жидкости является признаком различных патологий, эффективность лечения которых зависит от своевременно начатой терапии.
Каждый человек хотя бы несколько раз в своей жизни сталкивался с таким неприятным заболеванием, как насморк. Чаще всего заложенный нос с п.
Почему я худею без причины? Каковы последствия заболевания? Нужно ли обращаться к врачу или «само пройдет»? Каждый человек должен знать, чт.
Этот вопрос интересует очень многих. Если еще совсем недавно баню на 100% считали полезной, то в последнее время появился ряд опасений, подт.
То, что мы едим каждый день, начинает волновать нас в тот момент, когда врач ставит неожиданный диагноз «атеросклероз» или «ишемическая боле.
Предупредить проникновение и развитие различных инфекций может каждый человек, главное – знать основные опасности, которые подстерегают на к.
Мазок на онкоцитологию (анализ по Папаниколау, Пап-тест) – это способ микроскопического исследования клеток, которые берутся с поверхности ш.
При использовании материалов сайта активная ссылка обязательна.
Источник: http://zdorovi.net/bolezni/vypot.html
Выпот
Выпот – это патологическое состояние, характеризующееся скоплением какой-либо биологической жидкости в одной из полостей тела. Выпот представляет собой симптом воспаления или избытка крови во внутренних органах или тканях, и лечение должно быть направлено на устранение основного заболевания.
Плевральный выпот
Плевральный выпот сопровождается болью в грудной клетке и одышкой. Это накопление следующих жидкостей в плевральной полости:
- Крови. Гемоторакс может происходить вследствие травм грудной клетки, аневризмы аорты или нарушений системы свертывания крови;
- Гноя. Эмпиема является осложнением пневмонии, разрыва пищевода, абсцесса брюшной полости или операции;
- Лимфы. Хилоторакс возникает при различных повреждениях основного лимфатического протока или при его закупорке опухолью.
Заболевания, которые могут спровоцировать плевральный выпот:
- Травмы грудной клетки;
- Операции на сердце;
- Опухоли;
- Сердечная недостаточность;
- Эмболия легочной артерии;
- Пневмония;
- Туберкулез;
- Гистоплазмоз;
- Криптококкоз;
- Бластомикоз;
- Кокциоидомикоз;
- Панкреатит;
- Цирроз печени;
- Ревматоидный артрит;
- Абсцесс под диафрагмой;
- Системная красная волчанка;
- Низкое содержание белка в крови.
Причиной выпота может стать некорректное введение внутривенных катеторов или пластиковых трубок, а также некоторые лекарственные препараты – гидралазин, прокаинамид, изониазид, фенитоин и другие.
Диагностика скопления жидкостей в плевральной полости включает в себя:
- Рентгенологическое исследование грудной клетки – выявляет жидкость;
- Компьютерная томография – подтверждает результаты рентгена, обнаруживает абсцесс легких, пневмонию или опухоль;
- Ультразвук – определяет расположение наименьшего количества плевральной жидкости, что облегчает врачу ее дренирование.
В случаях, когда источник плеврального выпота не удалось выявить во время этих процедур, проводят пункцию, биопсию или бронхоскопию. Пункция позволяет установить наличие в химическом составе жидкости грибов, бактерий и злокачественных клеток. Для этого иглой отделяют жидкость, одновременно дренируя полость. Если образца для постановки диагноза мало, то делают открытую биопсию плевры – грудную клетку немного разрезают и берут ткань при помощи торатоскопа. Иногда прибегают к бронхоскопии – прямому визуальному изучению дыхательных путей посредством бронхоскопа. По статистике, в 20% случаев причины выпота так и не удается определить.
В зависимости от тяжести выпота излишки жидкости устраняют иглой, катетером или пластиковой трубкой, подключенной к дренажной системе.
Выпот коленного сустава
Выпот коленного сустава обычно вызван воспалительными заболеваниями, травмами или чрезмерными нагрузками. Для определения причин накопления жидкости в колене требуется изучить ее образец. Появление выпота в суставе обусловливают такие факторы, как возраст, ожирение и род деятельности. Риск повышается после 55 лет, так как у пожилых чаще возникают заболевания суставов. Дополнительная нагрузка на колени может возникать у людей с лишним весом или у профессиональных спортсменов. Со временем перегрузки приводят к повреждениям хряща, а это – распространенная причина выпота.
Жидкость может накапливаться после переломов костей, разрыва мениска или связок, а также при хронических болезнях:
- Неправильной свертываемости крови;
- Опухоли;
- Кисте;
- Остеоартрозе;
- Бурсите;
- Ревматоидном артрите;
- Септическом артрите;
- Подагре;
- Псевдоподагре.
Признаками выпота в суставе являются:
- Отечность. Вокруг коленной чашечки наблюдается набухание тканей, которое особенно заметно при сравнении больного и здорового колена;
- Скованность. Избыток жидкости препятствует свободному движению сустава и не позволяет полностью выпрямить ногу;
- Боль. Выпот может ограничивать передвижение. Иногда боль приводит к тому, что человек не может встать на ноги.
Диагностика заключается в проведении ряда процедур:
- Рентген. Показывает признаки артрита, деструкции сустава, переломы костей;
- Ультразвук. Выявляет заболевания сухожилий и связок;
- Магнитно-резонансная томография. Определяет незначительные повреждения суставов и тканей.
К инвазивным методам относятся анализ крови, аспирация сустава и артроскопия. Анализ крови позволяет диагностировать инфекционные и воспалительные заболевания, сопутствующие выпоту, например, болезнь Лайма или подагру. Аспирация сустава, или артроцентез, проводится для того, чтобы в скопившейся жидкости проверить наличие бактерий, крови, кристаллов мочевой кислоты и других включений. Образцы также могут быть взяты во время осмотра поверхности сустава при помощи артроскопа, который вводится в сустав.
Медикаментозное лечение выпота коленного сустава призвано устранить его первоначальную причину, а в тяжелых случаях хирургическое вмешательство может состоять в удалении жидкости или замене сустава.
Выпот в малом тазу
Выпот в малом тазу – это скопление свободной жидкости, которое может наблюдаться и в норме. Например, у женщин сразу после овуляции жидкое содержимое из разорвавшегося фолликула попадает в пространство позади матки, а через 2-3 дня исчезает. Этот признак используют при лечении бесплодия как своеобразный маркер овуляции.
Причинами выпота могут быть следующие патологии:
- Заболевания печени;
- Эндометриоз;
- Разрыв кисты яичника;
- Гнойный сальпингит;
- Внематочная беременность;
- Злокачественная опухоль;
- Кровотечения в брюшной полости любого происхождения.
Диагностика проводится в основном с помощью ультразвукового исследования. Лечение может быть консервативным или оперативным в зависимости от сопутствующих болезней.
Наличие выпота в суставе, плевральной полости или в области малого таза является важным диагностическим симптомом различных воспалительных заболеваний и требует немедленного обращения к врачу.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
В Великобритании есть закон, согласно которому хирург может отказаться делать пациенту операцию, если он курит или имеет избыточный вес. Человек должен отказаться от вредных привычек, и тогда, возможно, ему не потребуется оперативное вмешательство.
Каждый человек имеет не только уникальные отпечатки пальцев, но и языка.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
При регулярном посещении солярия шанс заболеть раком кожи увеличивается на 60%.
Препарат от кашля «Терпинкод» является одним из лидеров продаж, совсем не из-за своих лечебных свойств.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
В течение жизни среднестатистический человек вырабатывает ни много ни мало два больших бассейна слюны.
Общеизвестный препарат «Виагра» изначально разрабатывался для лечения артериальной гипертонии.
Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
Работа, которая человеку не по душе, гораздо вреднее для его психики, чем отсутствие работы вообще.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Остеохондроз шейно-грудного отдела с каждым годом становится все более распространенным заболеванием. Причем, если раньше ему больше были подвержены люди старше.
Источник: http://www.neboleem.net/vypot.php
Биологический материал — выпотные жидкости
Исследование выпотных жидкостей
Серозная полость — узкий промежуток между двумя листками серозной оболочки. К серозным оболочкам относят:
- плевру (оболочка, покрывающая каждое легкое — висцеральная и ребра — париетальная):
- брюшину (выстилает внутренние органы брюшной полости — висцеральная и стенки таза — париетальная):
- эпикард (epicardium — висцеральный листок серозной оболочки сердца);
- перикард (pericardium — ее париетальный листок).
В серозных полостях находится строго определенное количество серозной жидкости, которая обеспечивает «смазку» серозной оболочки, необходимую для выполнения ее основных функций. В перикардиальной полости присутствует около 1-2 мл чистой серозной жидкости (перикардиальной), в плевральной — около 10 мл жидкости (плевральной), в брюшной — около 50 мл жидкости (перитонеальной). Серозная жидкость — это ультрафильтрат плазмы крови, транссудат, который постоянно продуцируется и реабсорбируется и служит своеобразной смазкой, обеспечивающей скольжение органов при дыхании, сердечных и перистальтических сокращениях и т.д. В клинической практике жидкости серозных полостей, образующиеся при патологических процессах, принято называть выпотными жидкостями.
Условия получения качественного материала
Эвакуацию выпота проводят пункцией серозной полости. Пунктат высвобождают в чистую сухую, а при необходимости в стерильную посуду. Пункцию должен проводить лечащий врач или процедурная медицинская сестра. В лабораторию следует доставить максимальное количество жидкости (при возможности всю полученную жидкость). Желательно получить достаточный объем жидкости для биохимических, бактериологических и цитологических исследований.
В случае получения слишком большого объема жидкости в лабораторию можно доставить лишь ее часть (около 1 л) и обязательно последнюю порцию, так как она наиболее богата клеточными элементами. Серозная жидкость при хранении может свернуться. Для исследования рекомендуют разделить пробу: 10 мл нативной жидкости будет использовано для биохимических и серологических исследований.
Для бактериологического исследования забор жидкости следует проводить в стерильные пробирки. Если предполагается исследование аэробной и анаэробной микрофлоры, жидкость для бактериологического анализа нужно забирать в две разные пробирки. Для анаэробной микрофлоры необходимы соответствующие (анаэробные) условия транспортировки. Если предполагается исследовать выпот на выявление микобактерий туберкулеза, стерильности не требуется, на исследование берут примерно 20 мл жидкости.
К остальной жидкости рекомендуют добавить антикоагулянты или стабилизаторы:
- ЭДТА, этилендиаминтетрауксусную кислоту для подсчета клеточного состава жидкости;
- гепарин для цитологического исследования и измерения pH;
- цитрат натрия для определения фибронектина;
- фторид натрия для определения лактата.
Если проводят биохимическое исследование, одновременно следует отобрать 5 мл венозной крови для определения градиента «сыворотка — выпотная жидкость» для альбумина, α-амилазы, билирубина, холестерина, общего белка, ЛДГ и триглицеридов.
В мировой литературе для предупреждения свертывания жидкости часто рекомендуют использовать 5% раствор цитрата натрия. Однако, если есть возможность исследовать жидкость сразу после ее эвакуации, добавления цитрата натрия лучше избегать. Раствор может влиять на морфологию клеток, вызывая их деструкцию, а также изменять реакцию среды, что, в свою очередь, может привести к плохому прокрашиванию препаратов. К тому же, как показали практические наблюдения, жидкость далеко не всегда подвергается свертыванию. Предпочтительнее разделить полученную жидкость на порции и поместить в отдельные сосуды. Нативную жидкость, в которую ничего не добавляли, следует немедленно подвергнуть исследованию, в другие сосуды необходимо добавить антикоагулянты и стабилизаторы.
Исследование клеточного состава свернувшейся жидкости недопустимо, поскольку клетки при свертывании поглощаются сгустком и в осадок центрифугата не выпадают или обнаруживаются в незначительном количестве. В практической работе цитологам приходится сталкиваться с необходимостью анализировать свернувшуюся жидкость. В этом случае ее следует исследовать гистологической техникой срезов.
Транссудат — жидкость, скапливаемая в полостях тела, образуется в результате влияния системных факторов на образование жидкости и ее резорбцию. При транссудативном выпоте листки серозных оболочек не вовлечены в первичный патологический процесс. Транссудат возникает в случаях, когда гидростатическое или коллоидно-осмотическое давление изменяется в такой мере, что жидкость, фильтрующаяся в серозную полость, превышает объем реабсорбции. Это бывает чаще всего в результате:
- нарушения общего и местного кровообращения, например при хроническом венозном полнокровии (сердечно-сосудистой, почечной недостаточности, портальной гипертензии и т.д.);
- снижения онкотического давления в сосудах при гипопротеинемии;
- нарушения обмена электролитов.
Транссудат, скапливаемый в плевральных полостях, называют гидротораксом, в брюшной полости — асцитом, в полости перикарда — гидроперикардом.
Транссудат обычно бывает прозрачным, почти бесцветным или с желтоватым оттенком, реже — слегка мутноватым из-за примеси слущенного эпителия, лимфоцитов, липоцитов; удельный вес не превышает 1,015 г/мл.
Экссудат образуется в результате поражения серозных оболочек, чаще всего из-за повышения проницаемости капилляров оболочек, но может возникнуть и при нарушении лимфатического оттока из серозной полости. При инфекциях, некоторых системных заболеваниях (ревматоидном артрите, системной красной волчанке) экссудат формируется в результате нарушения проницаемости капилляров, при опухолевом росте причиной его формирования часто бывает блокада лимфатической системы. Однако эта закономерность не является всеобщей: так, при тяжелом воспалительном процессе, в частности при бактериальной эмпиеме, может нарушаться лимфатический отток из-за набухания мезотелиальных клеток или накопления клеточного детрита, фибрина и коллагена, блокирующих лимфатический дренаж.В течение многих лет дифференциацию серозного выпота на транссудат и экссудат проводили на основании учета содержания белка в жидкости. Однако использование только этого критери
ПЛЕВРАЛЬНЫЙ ВЫПОТ
В норме в плевральной полости содержится около 10 мл прозрачной светло- желтой жидкости. Плевральный выпот определяется как увеличение жидкости в плевральном пространстве. Рентгенологическое исследование грудной клетки в переднезадней проекции позволяет выявить плевральный выпот при объеме не менее 300 мл, в боковой проекции — при объеме не менее 100 мл. Ультразвуковое исследование (УЗИ) позволяет обнаружить плевральный выпот в количестве не менее 50 мл. При объеме выпота более 100 мл чувствительность УЗИ по распознаванию жидкости практически равна 100%.
Получение и обработка материала для лабораторного исследования
Каждый выявленный случай плеврального выпота, даже при очевидном его происхождении, предполагает диагностическую пункцию. Практика показывает, что делать пункцию можно, когда на латерограмме толщина слоя жидкости не менее I см. Если требуется провести пункцию при толщине слоя жидкости менее I см, следует использовать УЗИ-контроль.
Жидкость из плевральной полости получают с помощью аспирационной пункции или при эндоскопическом исследовании (торакоскопии). Обычно удается получить от 20 до 100 мл плеврального выпота. Для цитологического исследования всю полученную при пункции плевральную жидкость необходимо доставлять в лабораторию, так как важно не упустить опухолевый процесс при малой клеточ- ности. Рекомендуют определение градиентов между выпотом и сывороткой для альбумина, общего белка, глюкозы, билирубина, холестерина, триглицеридов и активности ЛДГ. Пробы крови и плеврального выпота следует брать с интервалом друг от друга не более 0,5 ч.
Первичные поражения плевры, приводящие к накоплению выпота в грудной полости, наблюдаются редко: первичный плеврит может развиваться при травме грудной клетки, в том числе при проникновении в плевру инфекции. Также редко встречаются доброкачественные (фиброма, липома, невринома и др.) и злокачественные (мезотелиома) опухоли плевры.
У подавляющего большинства пациентов изменения в плевре возникают как проявление или осложнение заболеваний других органов и патогенетически являются вторичными, несмотря на то что в клинической картине они выступают на первый план. Наиболее частой причиной образования транссудата в плевральной полости является декомпенсированная сердечная недостаточность. Более 80% появления экссудата обусловлено болезнями органов дыхания (пневмонией, туберкулезом, злокачественной опухолью) или тромбоэмболией легочной артерии. Плевра может вовлекаться в воспалительный процесс при проникновении в нее инфекции при флегмоне шеи, остеомиелите ребер, перитоните, панкреатите, холецистите, при острых и хронических инфекциях (брюшном тифе, дифтерии, бруцеллезе и др.).
Выпот в плевральной полости появляется при метастазах злокачественных опухолей в плевру и лимфатические узлы средостения. У больных старше 60 лет метастатические опухоли — самая частая причина плеврального экссудата. Из злокачественных опухолей наиболее часто плевральный выпот встречается при раке легкого — до 50%, раке молочной железы — до 48%, лимфоме — до 26% и раке яичника — до 8%. При других новообразованиях он выявляется у 1-6% пациентов (раке желудка, толстой кишки, поджелудочной, предстательной желез, почки и др.). Плевральный выпот — обычное осложнение как лимфомы Ходжкина (редко появляется в начале болезни Ходжкина), так и неходжкинской лимфомы (может возникать с самого начала заболевания). Причины образования плеврального экссудата у больных со злокачественными опухолями представлены в табл.
Причины и механизмы образования плеврального выпота у онкологических больных
Прямое влияние опухоли
Опосредованное влияние опухоли
Влияние сопутствующей патологии
Поражение лимфатических узлов средостения (снижение лимфатического оттока из плевры)
Патология дыхательной системы (паралневмонический плеврит и др.)
Метастазы в плевру:
- обструкция лимфатических сосудов;
- увеличение проницаемости плевры
Пневмония вследствие обструкции бронхов
Патология сердечно-сосудистой системы (сердечная недостаточность и др.)
Закупорка грудного протока (хилоторакс)
Эмболия сосудов легочной артерии
Патология ЖКТ (цирроз печени, панкреатит и др.)
Обструкция бронха (снижение внутриплеврального давления)
Состояние после лучевой терапии
Патология почек (нефротический синдром)
Состояние после химиотерапии
Патология яичников (синдром Мейгса и др.)
- сердечная недостаточность — 36%;
- опухоли молочной железы, легкого, яичника, желудочно-кишечного тракта, почки, а также лейкоз и мезотелиома — 27%;
- воспалительные процессы, в том числе пневмония, состояние после тромбоэмболии легочной артерии, посттравматические состояния, системная красная волчанка, туберкулез — 26%;
- цирроз печени, множественная миелома, макроглобулинемия Вальденстрема, бактериальный перитонит и другие заболевания — 11%.
Даже после обследования в стационаре до 20% случаев этиология плеврального выпота остается сомнительной.
ПЕРИКАРДИАЛЬНЫЙ ВЫПОТ
В норме в перикардиальной полости содержится примерно 1-2 мл прозрачной светло-желтой серозной жидкости. Перикардиальный выпот обусловлен в первую очередь инфекциями (перикардиты), злокачественными опухолями или метаболическими нарушениями. Объем жидкости в перикарде может достигать 500 мл и даже более I л. Массивный выпот не всегда вызывает тампонаду сердца, так как перикард обладает большой растяжимостью.
Получение и обработка материала для лабораторного исследования
В случае тампонады проводят лечебный перикардиоцентез; диагностический перикардиоцентез показано проводить при острых перикардитах с массивным перикардиальным выпотом, при больших или рекуррентных перикардиальных выпотах неясной этиологии и в случаях персистенции выпота более I нед. Перикардиальный выпот большого объема следует тщательно исследовать в лаборатории, так как он может быть вызван тяжелой патологией — опухолью, туберкулезом, уремией. В большинстве случаев, включая метастатические новообразования, достаточным для постановки диагноза бывает исследование перикардиального выпота без исследования биоптата. В случае большого объема выпота, помимо жидкости, иногда берут биопсию ткани перикарда для культурального исследования на бактериальную и вирусную инфекцию.
Исследование перикардиального выпота следует проводить сразу после его получения, так как от результатов лабораторного анализа часто зависит тактика лечения, особенно в случаях инфекций или злокачественных опухолей.
Наиболее частой причиной перикардиального выпота является инфекционный перикардит, который вызывается бактериями, микобактериями, вирусами, особенно вирусом Коксаки группы В, риккетсиями и грибами. Среди других причин перикардиального выпота — сердечно-сосудистая патология, в том числе трансмуральный инфаркт миокарда, постинфарктное состояние, острое расслоение аорты, тяжелая сердечная недостаточность, гипертрофическая и дилатационная кардиомиопатия. Среди больных с трансмуральным инфарктом миокарда преходящий выпот в полости перикарда удается обнаружить по данным УЗИ у 24% пациентов. Накопление жидкости в перикарде может быть связано с ревматизмом, радиационным облучением, метаболическими заболеваниями (микседе- мой, болезнями накопления), травмой, в том числе после операций на сердце, контузией, нарушением свертывания крови при антикоагулянтной терапии или после трансфузий. Иногда перикардит развивается при уремии, авитаминозе, геморрагическом диатезе. Патология лимфатической системы перикарда (лим- фангиэктазии с нарушением целостности их стенок, реже — травмы грудного протока) может привести к скоплению лимфы (хилуса) с развитием хилоперикарда. К опухолям, дающим метастазы в перикард, относятся рак, особенно легкого и молочной железы, саркома и лимфома. Вторичные опухолевые поражения перикарда отмечаются примерно у 5% онкобольных. Первичная мезотелиома перикарда встречается редко.
Морфологические изменения в перикарде зависят от остроты воспаления серозных оболочек, интенсивности и выраженности экссудативных и пролиферативных процессов. При умеренной интенсивности экссудации, сохранении всасывательной способности основные изменения перикарда и эпикарда проявляются гиперемией, набуханием и десквамацией мезотелия. Наложения фибрина умеренные, но по мере прогрессирования процесса количество их может возрастать. Если интенсивность экссудации значительна, в полости перикарда начинает накапливаться выпот, который содержит пласты слущенного мезотелия, клетки крови, хлопья фибрина. Иногда примесь эритроцитов настолько значительна, что экссудат по внешнему виду напоминает кровь. Однако он имеет более низкий гематокрит, чем периферическая кровь больного, и неспособен свертываться, так как не содержит фибриноген.
При гнойном перикардите наряду с клетками, клеточным детритом, хлопьями фибрина в выпоте можно обнаружить различные микроорганизмы и простейшие, патогенные грибы, гистоплазмы. В таких случаях даже за короткий промежуток времени на серозных оболочках выпадает значительный слой фибрина, так как набухание, дегенерация и гибель мезотелия идут особенно быстро.
Исчезновение клинических проявлений перикардита может свидетельствовать не только о разрешении воспалительного процесса в перикарде, но и о накоплении в нем выпота. Течение выпотного перикардита всегда длительное — недели, месяцы. Продолжительность процесса определяется этиологией заболевания, выраженностью и глубиной воспалительных изменений. Лишь в легких случаях может наступить полное рассасывание выпота. Часто в результате организации выпота происходит сращение листков перикарда (частичное или полное) либо развивается сдавление сердца. Иногда в процессе заболевания происходит изменение характера выпота: при проникновении в перикардиальную полость гноеродной микрофлоры серозно-фибринозный выпот превращается в гнойный. Чаще возникновение гнойного перикардита определяется поступлением инфекции извне (раневой, послеоперационный перикардит), либо в связи с распространением ее из очагов, расположенных рядом с околосердечной сумкой (пневмония, пио- пневмоторакс, гнойный медиастинит или перитонит, абсцессы печени и др.), либо из отдаленных регионов (гематогенным или лимфогенным путем) с развитием септического перикардита. У таких больных не только более выражены клиническая картина поражения перикарда и темп развитая критического состояния, но и более значительно выражении явления эндогенной интоксикации: лейкоцитоз, повышение СОЭ, анемизация и др.
АСЦИТИЧЕСКАЯ ЖИДКОСТЬ
Нормальная серозная жидкость брюшной полости прозрачная и светло-желтая, объем менее 50 мл. Если жидкость в брюшной полости накапливается в значительном количестве, ее называют асцитической. Асцит — брюшная водянка, водянка живота, значительное скопление свободной жидкости (чаще транссудата) в брюшной полости. Асцит может возникнуть внезапно (например, при тромбозе воротной вены) или развиваться постепенно, в течение нескольких месяцев, сопровождаясь метеоризмом, который вначале может доминировать в клинической картине. Иногда в полости брюшины накапливается от 8 до 30 л асцитической жидкости. При физикальном обследовании больного асцит может быть распознан при наличии в полости брюшины не менее 1 л жидкости.
Получение и обработка материала для лабораторного исследования
Серозную жидкость брюшной полости получают пункцией прямокишечноматочного углубления (дугласова пространства, кармана) (кульдоцентез), с помощью чрескожной пункции (парацентез) или при лапароскопии. Одновременно следует отобрать 5 мл венозной крови для определения градиента «сыворотка- асцитическая жидкость» для альбумина и других биохимических показателей.
Цитологическое исследование асцитической жидкости желательно провести сразу после доставки пробы в лабораторию. При невозможности экстренного анализа пробу необходимо хранить в холодильнике не более 12 ч с использованием гепарина или цитрата натрия в качестве антикоагулянта.
Источник: http://clinlabs.com/preanalytic/biologicheskiy-material-vypotnye-zhidkosti
Нормальный обмен веществ
Жидкость из лимфатических сосудов выпотевает в брюшную полость. У таких пациентов выпот скапливается и в грудной полости. При этом жидкость в полости брюшины имеет желеобразную консистенцию. Незначительная по объему жидкость в брюшной полости наблюдается у лиц с белковой недостаточностью, он сочетается с периферическими отеками и появлением плеврального выпота. Откуда же появляется инфекция в брюшной полости?
Плевральный выпот сопровождается болью в грудной клетке и одышкой. В случаях, когда источник плеврального выпота не удалось выявить во время этих процедур, проводят пункцию, биопсию или бронхоскопию. Пункция позволяет установить наличие в химическом составе жидкости грибов, бактерий и злокачественных клеток. Для этого иглой отделяют жидкость, одновременно дренируя полость. По статистике, в 20% случаев причины выпота так и не удается определить.
Для определения причин накопления жидкости в колене требуется изучить ее образец. Появление выпота в суставе обусловливают такие факторы, как возраст, ожирение и род деятельности.
Со временем перегрузки приводят к повреждениям хряща, а это – распространенная причина выпота. Анализ крови позволяет диагностировать инфекционные и воспалительные заболевания, сопутствующие выпоту, например, болезнь Лайма или подагру.
Образцы также могут быть взяты во время осмотра поверхности сустава при помощи артроскопа, который вводится в сустав. Этот признак используют при лечении бесплодия как своеобразный маркер овуляции. Кровотечения в брюшной полости любого происхождения. Диагностика проводится в основном с помощью ультразвукового исследования.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований. Еще в 19 веке вырывать больные зубы входило в обязанности обычного парикмахера. Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Причины выпота в малом тазу
Даже если сердце человека не бьется, то он все равно может жить в течение долгого промежутка времени, что и продемонстрировал нам норвежский рыбак Ян Ревсдал. Самая высокая температура тела была зафиксирована у Уилли Джонса (США), который поступил в больницу с температурой 46,5°C.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек. Асцит относят к наиболее значимым симптомам многих заболеваний, в частности онкологических и цирроза печени.
Подготовка и результаты УЗИ брюшной полости на свободную жидкость
Асцит брюшной полости появляется и развивается на фоне нарушения водного и электролитного баланса. Патология паренхимы и сосудов печени: цирроз, рак, повышение давления в системе воротной вены, заболевание, связанное с окклюзией вен, синдром Бадда-Киари.
По составу жидкость, выпотевающая в брюшное пространство, представляет собой ультрафильтрат плазмы крови. Ее состав находится в динамическом равновесии с компонентами плазмы. Наиболее серьезными факторами является застой в системе воротной вены и связанная с этим портальная гипертензия. В норме отток лимфатической жидкости от печени равен от 8 до 9 литров в сутки, при асците и циррозе он достигает 20 литров.
Активация системы ренин-ангиотензин в итоге ведет к вторичной задержке почками ионов натрия. Другие пути развития водянки живота при злокачественных заболеваниях и при инфекционном поражении листков брюшины. В таких случаях асцит связан с метастазированием карциноматоза и началом вторичной воспалительной экссудации. Немалую роль играет сдавливание лимфатических путей оттока и их прорастание самой опухолью, вовлечение в процесс сосудов и наличие метастазов в паренхиме печени.
Диагностика асцита брюшной полости
Каждый день у здорового человека брюшина выделяет и всасывает около 1,5 литра свободной жидкости. Диспептические симптомы: тошнота и частая отрыжка. В итоге постоянно повышенное давление в брюшном пространстве ведет к развитию пупочной грыжи, если вовремя не будет предпринято лечение.
5 Консервативное, симптоматическое и хирургическое лечение
Накопление выпота в полости живота ведет к сдавливанию всех органов, уровень давления в брюшной полости растет, это оттесняет диафрагму кверху. В сосудах внутрибрюшных органов растет периферическое сопротивление, усугубляя недостаточность кровообращения. Такой патологический ток лимфатической жидкости ведет к массивному забросу злокачественных клеток из основного очага, обсеменение тканей и внутренних органов происходит с быстрой скоростью.
При тромбозе воротной вены асцит носит упорный характер, при этом болевой синдром сильно выражен, печень незначительно изменена в размерах, увеличена и селезенка. Развитие сетей коллатерального кровообращения ведет к частым кровотечениям, в основном из варикозно расширенных вен пищевода и геморроидальных лимфоузлов.
У женщин с синдромом Мейгса ультразвуковое исследование позволит обнаружить опухоли яичников, возможно, злокачественные, которые сочетаются с водянкой полости живота и гидротораксом.
Она проводится в условиях стационара, под наблюдением врача-анестезиолога и хирурга. Важным является постепенное выведение выпота, не более 5–6 литров за один прием. Быстрое выведение жидкости грозит резким падением артериального давления и развитием коллапса. После завершения процедуры больной еще несколько часов находится в положении лежа на том боку, который свободен от прокола.
Типы и причины плеврального выпота
Возможная деформация внутренних органов в результате резкого падения внутрибрюшного давления. Кроме этого, быстрая разгрузка ведет к нарушению строения (архитектоники) органов, развитию ишемии и фиброза. На сегодняшний момент лечение с помощью этой методики усовершенствовано. Лечение асцита народными средствами в основном обеспечивает выведение излишков жидкости. Народными средствами являются и мочегонные чаи. Это витаминные напитки, которые относят к дополнению фитотерапии.
Листья березы в комбинации с хвощом являются отличными народными средствами. В равном количестве смешивают сухие листья растений. Объем сырья в половину стакана заливают половиной литра кипятка. И через 15 минут можно принимать в качестве мочегонного средства. Народными средствами можно восстановить и потери калия, которая сопровождает лечение мочегонными средствами.
Увеличение живота происходит не сразу, а когда в брюшной полости уже находится не менее 1 л жидкости. Ультразвуковое исследование — один из наиболее безопасных, неинвазивных и в тоже время достоверных методов определения свободной жидкости в брюшной полости.
Источник: http://levosofertun.ru/infiltrat-bryushnoy-polosti-chto-yeto-ta/
Методы симптоматического лечения при выпотах в серозные полости
Методы симптоматического лечения при выпотах в серозные полости могут быть использованы только при полной уверенности в том, что экссудат непосредственно обусловлен опухолевым заболеванием. Выпоты в плевральную, брюшную полость и в отдельных случаях полость перикарда нередко сопутствуют распространенным формам злокачественных новообразований различных локализаций. Выпоты обнаруживаются иногда даже как первый клинический признак злокачественной опухоли, хотя их появление обычно свидетельствует о значительном распространении процесса.
Для успешного симптоматического лечения выпотов необходимо учитывать по крайней мере два наиболее вероятных механизма их формирования — «периферический», предполагающий опухолевое поражение самих серозных оболочек с экссудацией, и «центральный», заключающийся в сдавлении вен и лимфатических сосудов первичными или метастатическими новообразованиями в средостении и забрюшинном пространстве.
Несмотря на то что наиболее распространенным методом лечения патологических экссудатов в плевральных полостях и асцита, как показывает практика, является их эвакуация по мере накопления жидкости, следует заметить, что в отношении онкологических больных подобная тактика ошибочна по крайней мере по двум причинам. Во-первых, накопление патологического экссудата после его эвакуации без дополнительных методов лечения наступает чрезвычайно быстро. Плевральный экссудат рецидивирует в среднем уже через 4,2 дня. Во-вторых, при удалении экссудата теряется огромное количество белка, что особенно относится к асцитической жидкости, объем которой при злокачественных опухолях может достигатьл и более. При однократной пункции брюшной полости с удалением асцита может быть выведеног белка.
Таким образом, независимо от причины, вызвавшей образование выпота, одна его систематическая эвакуация в качестве метода симптоматической терапии нерациональна, так как приводит к потерям большого количества белка, не приостанавливает дальнейшего накопления транссудата или экссудата и допустима исключительно при серьезных функциональных нарушениях, прямо связанных со скоплением жидкости в серозных полостях (смещение органов, выраженная дыхательная недостаточность, тампонада сердца и др.). В качестве общей меры, пригодной для использования при серозных выпотах различного происхождения, целесообразна симптоматическая терапия диуретиками (предпочтительно калийсберегающими препаратами типа верошпирона, триамтерена и триампура, иногда в сочетании с фуросемидом или парентеральным введением лазикса), дающая, правда, сугубо временный эффект. Следует избегать систематического назначения фуросемида и особенно гипотиазида, значительно нарушающих электролитный баланс у ослабленных онкологических больных, что соответственно проявляется слабостью, артериальной гипотензией, повышенной жаждой и другими жалобами.
Даже в далеко зашедших стадиях рака с патологической экссудацией в серозные полости определенный терапевтический эффект удается получить от назначения при учете всех противопоказаний глюкокортикоидов — преднизолона, дексаметазона и триамцинолона в дозах соответственно 20-60, 2-6 имг/сут внутрь, гидрокортизона (мг) и суспензии кортизона ацетата (мг) внутриплеврально при пункциях (в брюшную полость глюкокортикоиды не вводят). Подобная мера наиболее действенна (обычно на непродолжительный срок, исчисляемый неделями, редко месяцами) при выпотах в плевральную и брюшную полости, вызванных обструкцией опухолевыми массами венозных и лимфатических сосудов у больных злокачественными лимфомами, диссеминированным раком молочной железы и легкого, не находящихся на длительном поддерживающем лечении глюкокортикоидами, когда по тем или иным причинам неосуществима цитостатическая терапия.
Дальнейшие симптоматические лечебные мероприятия должны быть дифференцированы соответственно представлениям о генезе выпота в каждом конкретном случае. Больным с выпотом, причиной которого является компрессия опухолевыми массами путей вено- и лимфооттока (плеврит в результате первичного или метастатического опухолевого поражения медиастинальных лимфатических узлов, асцит в результате портальной гипертензии при метастазах в ворота печени), показаны попытки системного лечения цитостатиками без введения последних в серозные полости. При периферических выпотах, вызванных
Источник: http://palliativ.ru/post_metodi-simptomaticheskogo-lecheniya-pri-vipotah-v-seroznie-polosti.html
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе