Воротная вена печени норма
воротная вена печени норма
Визуализация системы воротной вены
Неинвазивные методы
Неинвазивные методы исследования позволяют определить диаметр воротной вены, наличие и выраженность коллатерального кровообращения. Следует обращать внимание на наличие любых объёмных образований. Исследование начинают с наиболее простых методов — УЗИ и/или КТ. Затем при необходимости прибегают к более сложным методам визуализации сосудов.
- Ультразвуковое исследование
Необходимо исследовать печень в продольном направлении, по ходу рёберной дуги, и в поперечном, в эпигастральной области. В норме всегда удаётся увидеть воротную и верхнюю брыжеечную вены. Сложнее бывает увидеть селезёночную вену.
При увеличении размеров воротной вены можно предположить портальную гипертензию, но этот признак не является диагностическим. Обнаружение коллатералей подтверждает диагноз портальной гипертензии. УЗИ позволяет достоверно диагностировать тромбоз воротной вены, в её просвете иногда можно выявить участки повышенной эхогенности, обусловленные наличием тромбов.
Преимуществом УЗИ перед КТ является возможность получить любое сечение органа.
Допплеровское ультразвуковое исследование
Допплеровское УЗИ позволяет выявить строение воротной вены и печёночной артерии. Результаты исследования зависят от тщательного анализа деталей изображения, технических навыков и опыта. Трудности возникают при исследовании цирротически изменённой печени небольших размеров, а также у тучных лиц. Качество визуализации повышается при цветном допплеровском картировании. Правильно проведенное допплеровское УЗИ позволяет диагностировать обструкцию воротной вены так же достоверно, как ангиография.
Клиническое значение допплеровского УЗИ
Воротная вена
- Проходимость
- Гепатофугальный кровоток
- Анатомические аномалии
- Проходимость портосистемных шунтов
- Острые нарушения кровотока
Печёночная артерия
- Проходимость (после трансплантации)
- Анатомические аномалии
Печёночные вены
- Выявление синдрома Бадда-Киари
В 8,3% случаев цирроза печени при допплеровском УЗИ выявляют гепатофугальный кровоток по воротной, селезёночной и верхней брыжеечной венам. Он соответствует тяжести течения цирроза печени и наличию признаков энцефалопатии. Кровотечение из варикозно-расширенных вен чаще развивается при гепатопетальном кровотоке.
Допплеровское УЗИ может выявить аномалии внутрипеченочных ветвей воротной вены, что важно при планировании оперативного вмешательства.
С помощью цветного допплеровского картирования удобно выявлять портосистемные шунты, в том числе после трансъюгулярного внутрипеченочного портосистемного шунтирования с помощью стентов (ТВПШ), и направление кровотока по ним. Кроме того, удаётся выявить естественные внутрипечёночные портосистемные шунты|.
Цветное допплеровское картирование эффективно в диагностике синдрома Бадда-Киари.
Печёночную артерию выявить сложнее, чем печёночную вену, в связи с её меньшим диаметром и протяжённостью. Тем не менее дуплексное УЗИ — основной метод оценки проходимости печёночной артерии после трансплантации печени.
Дуплексное УЗИ применяют для определения портального кровотока. Среднюю линейную скорость кровотока по воротной вене умножают на площадь её поперечного сечения. Значения кровотока, получаемые разными операторами, могут различаться. Этот метод применим скорее для определения острых, значительных изменений кровотока, чем для наблюдения за хроническими изменениями портальной гемодинамики.
Скорость кровотока по воротной вене коррелирует с наличием варикозно-расширенных вен пищевода и их размерами. При циррозе скорость кровотока по воротной вене обычно снижается; при её значении ниже 16 см/с вероятность развития портальной гипертензии значительно возрастает. Диаметр воротной вены обычно увеличивается; при этом можно вычислить индекс застоя, т.е. отношение площади поперечного сечения воротной вены к средней скорости кровотока по ней. Этот индекс повышен при варикозном расширении вен и коррелирует с функцией печени.
УЗИ признаки портальной гипертензии:
- увеличение диаметра воротной, селезеночной вен и недостаточное расширение портальной вены во время вдоха. Диаметр воротной вены на выдохе в норме не превышает 10 мм, на вдохе — 12 мм. Если диаметр воротной вены больше 12 мм на выдохе и почти не реагирует увеличением диаметра на вдохе — это несомненный признак портальной гипертензии. Диаметр селезеночной вены на выдохе в норме до 5-8 мм, на вдохе — до 10 мм. Расширение диаметра селезеночной вены более 10 мм — достоверный признак портальной гипертензии;
- увеличение диаметра верхней брыжеечной вены; в норме диаметр ее на вдохе до 10 мм, на выдохе — до 2-6 мм. Увеличение диаметра верхней брыжеечной вены и отсутствие увеличения его на вдохе — более достоверный признак портальной гипертензии, чем увеличение диаметра воротной и селезеночной вен;
- реканализация пупочной вены;
- определяются порто-кавальные, гастро-ренальные анастомозы.
- Спленоманометрия — выполняется после пункции селезенки иглой диаметром 0,8 мм, которую затем соединяют с водным манометром.
В норме давление не превышает 120-150 мм. водн. ст. (8.5-10.7 мм. рт. ст.).
Давление 200-300 мм.водн.ст. свидетельствует об умеренной портальной гипертензии, 300-500 мм. водн. ст. и выше говорит о значительной гипертензии.
- Гепатоманометрия выполняется после пункции печени, независимо от положения иглы в печени давление около синусоидов отражает давление в портальной системе. Внутрипеченочное давление в норме составляет 80-130 мм водн. ст., при ЦП — возрастает в 3-4 раза.
- Портоманометрия — непосредственное измерение давления в воротной системе (воротной вене) можно произвести во время лапаротомии, а также при проведении трансумбиликальной портографии. При этом через бужированную пупочную вену вводится катетер до воротной вены. Условно выделяют портальную гипертензию умеренно выраженную (портальное давление 150-300 мм водн. ст.) и резко выраженную (портальное давление выше 300 мм водн. ст.).
- Портоманометрия заканчивается портогепатографией — через катетер в портальную вену вводится контрастное вещество, при этом можно сделать суждение о состоянии сосудистого русла в печени и наличии внутрипеченочного блока.
- Спленопортография выполняется после спленоманометрии, через катетер в селезенку вводится контрастное вещество. Спленопортография дает представление о состоянии сплено-портального русла: его проходимости, разветвлении сосудов системы воротной вены и печени, наличии анастомозов между венами селезенки и диафрагмы. При внутрипеченочном блоке на спленопортограмме видны лишь основные стволы ветвления воротной вены. При внепеченочном блоке спленопортография позволяет выяснить его расположение.
- Гепатовенография и кавография имеют решающее значение в распознавании синдрома Бадца-Киари.
- Эзофагоскопия и гастроскопия — позволяют выявить варикозно расширенные вены пищевода и желудка (у 69% больных), что является достоверным признаком портальной гипертензии.
- Эзофагография — выявление варикозных венозных узлов пищевода с помощью рентгеноскопии и рентгенографии. При этом варикозно-расширенные вены пищевода определяются в виде округлых просветлений в форме цепочки или ветвящихся полосок. Одновременно можно видеть и расширение вен в кардиальном отделе желудка. Исследование надо проводить с густой бариевой взвесью в положении больного на спине.
- Ректороманоскопия выявляет варикозные расширения вен при развитии коллатералей по мезентерико-геморровдальному пути. Под слизистой оболочкой прямой и сигмовидной кишок видны варикозно расширенные вены диаметром до 6 мм.
- Селективная артериография (целиакография и др.) применяется редко, обычно перед хирургическим вмешательством. Метод позволяет сделать вывод о состоянии кровотока в печеночной артерии.
- Компьютерная томография
После введения контрастного вещества появляется возможность определить просвет воротной вены и выявить варикозно-расширенные вены, расположенные в забрюшинном пространстве, а также перивисцеральные и параэзофагеальные. Варикозно-расширенные вены пищевода выбухают в его просвет, и это выбухание после введения контрастного вещества становится более заметным. Можно выявить пупочную вену. Варикозно-расширенные вены желудка визуализируются в виде кольцевидных структур, неотличимых от стенки желудка.
КТ с артериальной портографией позволяет выявить пути коллатерального кровотока и артериовенозные шунты.
- Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) позволяет очень чётко визуализировать сосуды, так как они не участвуют в образовании сигнала, и изучить их. Её применяют для определения просвета шунтов, а также для оценки портального кровотока. Данные магнитно-резонансной ангиографии более надёжны, чем данные допплеровского УЗИ.
- Рентгенография брюшной полости способствует выявлению асцита, гепато- и спленомегалии, кальцификации печеночной и селезеночной артерий, кальцификатов в основном стволе или ветвях воротной вены.
Рентгенологическое исследование позволяет определить размеры печени и селезёнки. Изредка удаётся выявить обызвествленную воротную вену; компьютерная томография (КТ) при этом более чувствительна.
При инфарктах кишечника у взрослых или при энтероколитах у младенцев изредка удаётся выявить линейные тени, обусловленные скоплениями газа в ветвях воротной вены, особенно в периферических областях печени; газ образуется в результате жизнедеятельности патогенных микроорганизмов. Появление газа в воротной вене может быть связано с диссеминированным внутрисосудистым свертыванием крови. КТ и ультразвуковое исследование (УЗИ) выявляют газ в воротной вене чаще, например при гнойном холангите, при котором прогноз более благоприятен.
Томография непарной вены может выявить её увеличение, так как в неё впадает значительная часть коллатералей.
Возможно расширение тени левой паравертебральной области, обусловленное латеральным смещением расширенной полунепарной веной участка плевры между аортой и позвоночным столбом.
При значительном расширении околопищеводных коллатеральных вен они выявляются на обзорной рентгенограмме грудной клетки как объёмное образование в средостении, расположенное позади сердца.
Исследование с барием
Исследование с барием в значительной степени устарело после внедрения эндоскопических методов.
Для исследования пищевода необходимо небольшое количество бария.
В норме слизистая оболочка пищевода имеет вид длинных, тонких, равномерно расположенных линий. Варикозно-расширенные вены на фоне ровного контура пищевода выглядят как дефекты наполнения. Чаще они располагаются в нижней трети, но могут распространяться кверху и выявляться по всей длине пищевода. Их выявление облегчается тем, что они расширены и по мере прогрессирования заболевания это расширение может стать значительным.
Варикозное расширение вен пищевода почти всегда сопровождается расширением вен желудка, которые проходят через кардию и выстилают его дно; они имеют червеобразный вид, поэтому их бывает трудно отличить от складок слизистой оболочки. Иногда варикозно-расширенные вены желудка выглядят как дольчатое образование на дне желудка, напоминающее раковую опухоль. Дифференциальной диагностике может помочь контрастная портография.
Если при циррозе печени каким-либо методом установлена проходимость воротной вены, подтверждение с помощью венографии не является обязательным; она показана при планировании трансплантации печени или операции на воротной вене. Если по данным сцинтиграфии предполагается тромбоз воротной вены, то для верификации диагноза необходима венография.
Проходимость воротной вены имеет большое значение в диагностике спленомегалии у детей и для исключения инвазии в воротную вену гепатоцеллюлярной карциномы, развившейся на фоне цирроза.
Анатомическое строение системы воротной вены должно быть изучено перед такими операциями, как портосистемное шунтирование, резекция или трансплантация печени. Применение венографии может потребоваться для подтверждения проходимости наложенного портосистемного шунта.
В диагностике хронической печёночной энцефалопатии важное значение имеет выраженность коллатерального кровообращения в системе воротной вены. Отсутствие коллатерального кровообращения исключает этот диагноз.
Флебография может выявлять также дефект наполнения воротной вены или её ветвей, свидетельствующий о сдавлении объёмным образованием.
Воротная вена на венограммах
Если кровоток по воротной вене не нарушен, то контрастируются только селезёночная и воротная вены. В месте слияния селезёночной и верхней брыжеечной вен может выявляться дефект наполнения, обусловленный смешиванием контрастированной и обычной крови. Размеры и ход селезёночной и воротной вен подвержены значительным колебаниям. Внутри печени воротная вена постепенно разветвляется и диаметр её ветвей уменьшается. Спустя некоторое время прозрачность ткани печени уменьшается вследствие заполнения синусоидов. На более поздних рентгенограммах печёночные вены обычно не видны.
При циррозе печени венографическая картина довольно изменчива. Она может сохраниться нормальной либо на ней могут быть видны многочисленные коллатеральные сосуды и значительное искажение рисунка внутрипеченочных сосудов (картина «дерева зимой».
При внепеченочной обструкции воротной или обструкции селезёночной вены кровь начинает оттекать по многочисленным сосудам, соединяющим селезёнку и селезёночную вену с диафрагмой, грудной клеткой и брюшной стенкой.
Внутрипеченочные ветви обычно не выявляются, хотя при непротяжённой блокаде воротной вены кровь может обтекать блокированный участок по обходным сосудам, впадающим в дистальные отделы воротной вены; в этом случае внутрипеченочные вены визуализируются отчётливо, хотя и с некоторым запаздыванием.
- Оценка печёночного кровотока
Метод непрерывного введения красителя
Печёночный кровоток можно измерять, вводя с постоянной скоростью индоцианин зелёный и установив катетер в печёночной вене. Кровоток рассчитывают по методу Фика.
Для определения кровотока необходим краситель, удаляемый только печенью и с постоянной скоростью (доказательством чего является стабильное артериальное давление) и не участвующий в энтерогепатической циркуляции. С помощью этого метода было показано снижение печёночного кровотока в положении обследуемого лёжа, при обмороке, сердечной недостаточности, при циррозе и при физической нагрузке. Печёночный кровоток увеличивается при лихорадке, но не изменяется при увеличении сердечного выброса, наблюдающемся, например, при тиреотоксикозе и беременности.
Метод, основанный на определении экстракции из плазмы
Печёночный кровоток можно измерять после внутривенного введения индоцианина зелёного, анализируя кривые концентрации красителя в периферической артерии и печёночной вене.
Если вещество экстрагируется печенью почти на 100%, что наблюдается, например, при использовании коллоидного комплекса денатурированного нагреванием альбумина с 131I, можно оценить печёночный кровоток по клиренсу вещества из периферических сосудов; в этом случае нет необходимости катетеризировать печёночную вену.
При циррозе до 20% крови, проходящей через печень, может направляться в обход нормального пути кровотока и выведение веществ печенью снижается. В этих случаях необходима катетеризация печёночной вены, чтобы измерить печёночную экстракцию и таким образом оценить печёночный кровоток.
Электромагнитные флоуметры
Электромагнитные флоуметры с прямоугольной формой импульса позволяют раздельно измерять кровоток по воротной вене и по печёночной артерии.
Кровоток по непарной вене
Основная часть крови, протекающей по варикозно-расширенным венам пищевода и желудка, попадает в непарную вену. Кровоток по непарной вене можно измерять методом термодилюции с помощью двойного катетера, устанавливаемого в непарную вену под флюороскопическим контролем. При алкогольном циррозе, осложнившемся кровотечением из варикозно-расширенных вен, кровоток составляет около 596 мл/мин. Кровоток по непарной вене значительно снижается после назначения пропранолола.
ilive.com.ua
О печени человека
Это один из самых крупных непарных органов в человеческом организме. На его долю приходится 2,5% от общего веса человека, т.е. печень мужчины приблизительно весит 1,5 кг., масса органа женщины составляет 1,2 кг. Эта крупнейшая железа находится в подреберье с правой стороны брюшной полости, в нормальном состоянии не выпирает из-под дуги ребра, поскольку удерживается физиологическим давлением брюшного пресса.
Железа имеет мягкую, но достаточно плотную структуру, темно-красный оттенок и включает в состав четыре доли: большую правую, меньшую левую, еще более малую хвостатую и квадратную.
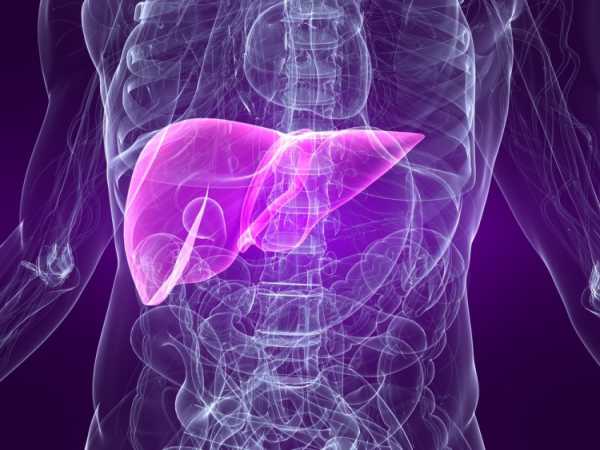 Печень является одним из наиболее крупных непарных органов человека, имеет железистую структуру. Анатомически железа делится на четыре доли, каждая из которых выполняет собственные функции
Печень является одним из наиболее крупных непарных органов человека, имеет железистую структуру. Анатомически железа делится на четыре доли, каждая из которых выполняет собственные функции Печеночное кровообращение существенно отличается от всех других систем в организме. Печеночная артерия снабжает орган богатой кислородом кровью, через эту же артерию происходит отток крови, насыщенной углекислым газом. Кроме такого привычного круга кровотока, к органу поступают огромные объемы крови, которая идет от всех органов пищеварения. Вся кровь, которая омывает желудок, двенадцатиперстную кишку, тонкий и толстый кишечник, попадает через большую воротную вену в печень. В этом органе всасывается большинство веществ, питательных и непитательных, которые поступили в кровь из пищеварительной системы.
Функциональное многообразие делает печень главным биохимическим синтезатором в организме человека. Существование без этой железы невозможно. Орган принимает активное участие в процессе переваривания пищи, вырабатывает для этого необходимый объем желчи, выполняет защитную функцию, обезвреживая поступающие с кровью ядовитые вещества, микробы, бактерии и вирусы, участвует в обменных процессах, являясь главным производителем гликогена.
Методика исследования
Развитие и прогрессирование заболеваний, которые могут мешать полноценному функционированию печени и провоцировать нарушения оттока желчи, вызывает необходимость скорейшей постановки корректного диагноза. Ведь своевременное выявление патологий предотвращает развитие осложнений и облегчает выбор и назначение адекватного лечения.
Ультразвуковой метод диагностики быстрый и не вызывает болезненных, неприятных ощущений. У процедуры УЗИ противопоказания отсутствуют, она рекомендована для всех возрастных групп. Сочетание перечисленных преимуществ дает возможность осуществлять УЗ-исследование во всех случаях, где есть хоть малейшая в этом необходимость. Методом УЗИ проводится эффективная оценка работы печени, выявление ее структурных изменений, оценка параметров величин и патологических отклонений.
Здоровая печень на УЗИ
Расшифровка УЗИ печени проводится специалистом. Врач записывает все исследуемые значения и делает их совместный анализ на наличие патологий в железе. Обычно данных, полученных на УЗИ, достаточно для полного описания состояния органа. Однако окончательное диагностическое заключение дается на основании медицинского осмотра, жалоб пациента, результатов лабораторных исследований, заключения УЗИ и других критериев, в той или иной мере влияющих на показатели.
Физиологическое расположение печени позволяет эффективно проводить ультразвуковое исследование, осуществлять максимальный сбор необходимых данных, выявлять незначительные изменения строения и нарушения в работе органа. В зависимости от возрастного фактора, половой принадлежности и особенностей строения тела, показатели, которые получают на УЗИ, колеблются и могут варьироваться в небольшом диапазоне.
Анатомическая норма расположения исследуемого органа – правое подреберье. Большие объемы печени не позволяют осуществить ее полную визуализацию единомоментно. В связи с этим врачу-узисту для определения структурных характеристик необходимо сделать несколько срезов изображений. На каждом срезе специалист определяет значения контура, формы и структуры органа.
 Ввиду большого размера железы, диагносту приходится исследовать печень в разных срезах. В норме пациент лежит на спине, однако по просьбе врача поза может меняться
Ввиду большого размера железы, диагносту приходится исследовать печень в разных срезах. В норме пациент лежит на спине, однако по просьбе врача поза может меняться УЗ-исследование дает возможность провести отличительную визуализацию правой хвостатой доли и левой квадратной доли и исследовать их сегменты. Такое изучение органа позволяет точно определить месторасположение имеющейся патологии.
При корректной подготовке к процедуре исследования и ее проведении можно заметить маленькие ямки на поверхности печени с нижней стороны. Их образование обусловлено плотным соприкосновением исследуемой железы с правой почкой, толстой кишкой, желудком и правым надпочечником.
При нормальных условиях связочный аппарат не виден. Заметен только край венечной борозды. Патологическое наличие свободной жидкости в брюшной полости дает возможность визуализировать печеночные связки. Во время ультразвукового исследования должно легко определяться положение печеночных вен, состояние ветвей воротной вены и желчевыводящих протоков.
Нормальные УЗИ характеристики у взрослых
В ходе исследования специалист изучает все сегменты и доли печени в косом и поперечном сечении, производит оценку и протоколирует все полученные данные. По ходу проведения эхографии делаются отдельные измерения всех долей органа. В зависимости от телосложения и половой принадлежности, допускаются небольшие отклонения от стандартных значений.
Существенное отличие размерных критериев у взрослых является признаком активного воспалительного процесса, например, гепатита, или свидетельством застойных явлений, начала цирроза. Увеличение не всего органа, а определенной его части говорит о возможном опухолевом процессе, развитии метастазов или других тяжелых заболеваниях.
Здоровый орган имеет правильные четкие контуры, ровную внешнюю оболочку, острые края по периметру. Наличие поверхностных бугров может свидетельствовать о протекании патологического процесса, закругленные края печени указывают на развитие сердечной недостаточности.
Нормы размеров печени у взрослых:
- для правой доли величина
- переднезаднего критерия составляет от 11 см. до 13 см.,
- косого вертикального (КВР) – не больше 15 см.,
- длины – от 11 см. до 15 см.;
- для левой доли характерны размеры
- толщины в пределах до 6 см.,
- высоты – меньше 10 см.;
- для всего органа в целом норма такова:
- по длине – от 14 см. до 18 см.,
- в поперечном сечении – от 20 см. до 22,5 см.,
- размер печени в сагиттальной плоскости – от 9 см. до 12 см.;
- воротная вена в диаметре – до 1,5 см.;
- печеночная артерия в диаметре – до 0,6 см.
Нормальные УЗИ характеристики у детей
При помощи ультразвукового исследования также возможно провести диагностику внутренних органов у ребенка. Обязательно нужно помнить, что норма характеристик органов прямо пропорциональна возрасту малыша.
Размеры печени увеличиваются соответственно возрастному периоду, поэтому педиатрами разработаны усредненные нормы размеров печени по УЗИ у детей. Так, у годовалого ребенка размер правой доли составляет 6 см. и с каждым годом постепенно становится больше на 0,6 см. Уже к 15 годам переднезадний размер приблизительно равен 10 см., а в 18 лет колеблется около 12 см. Длина левой доли у новорожденного малыша при прочих равных условиях составляет 3 см. – 4 см., увеличивается ежегодно на 0,2 см., и к 18 годам достигает в среднем 5 см.
 У детей размеры органа имеют собственные нормативы, ведь в процессе роста ребенка растет и его печень. Полученные при помощи аппарата УЗИ замеры доктор сравнивает с утвержденными таблицами
У детей размеры органа имеют собственные нормативы, ведь в процессе роста ребенка растет и его печень. Полученные при помощи аппарата УЗИ замеры доктор сравнивает с утвержденными таблицами Независимо от возраста структура органа должна быть однородная, края острые, контур четкий, воротная вена, ее ответвления и желчевыводящие протоки хорошо видны. Не следует заниматься самостоятельной постановкой диагноза ребенку по таблицам нормативов. Расшифровка протокола — прерогатива врача. Специалист проведет сравнительный анализ всех данных ультразвукового исследования, и при обнаружении отклонений будут разработаны соответствующие терапевтические мероприятия.
Патологические изменения размеров
Бывают случаи, когда показания ультразвуковых исследований не соответствуют общепринятым нормам. В связи с чем происходит изменение нормальных параметров печени? Несущественное отклонение размеров от нормы иногда отмечается у людей крупного телосложения. Такое явление не считается патологией и причиной этого является физиологические особенности строения организма.
Патологическое изменение печени является следствием таких состояний, как:
- заболевание печени;
- сердечная недостаточность;
- болезни крови;
- наследственные патологии.
Обычно изменение величин органа сопровождает острые и хронические гепатиты, начальные стадии циррозов, образование опухолей, метастазов и различных видов кистозных образований. Изменяется структура печени, теряется ее однородность при развитии жирового гепатоза.
uzimetod.ru
Анатомические особенности сосуда
Известно, что некоторые анатомические органы человеческого организма располагаются парами: конечности рук и ног, почки, лёгкие. Но, существуют и непарные элементы: селезёнка, кишечник, желудок.
Это анатомическая норма строение организма. Все эти органы брюшной полости имеют каналы связи с общей венозной системой кровоснабжения.
Воротная вена располагается в узловом сплетении двенадцатиперстной кишки и печени. Вся эта венозная система берёт своё начало позади головки поджелудочной железы.
Собирая кровь с желудка, верхней брыжеечной вены тонкой кишки, нижней вены прямой кишки, поджелудочной железы и селезёнки, она входит в печень.
Там, имея соответствующие доли, воротная вена разделяется на правую и левую ветвь, которые затем распадаются на сегментарные ветви. По своим габаритным размерам, это самая крупная вена большого круга кровообращения.
Длина ствола висцеральной (воротной) вены взрослого человека, может достигать 5-6 см, а диаметр от 11 до 18 мм.
к оглавлению ↑
Здоровая работа печени
Полноценное функционирование печени обеспечивается нормой его анатомического расположения. Вес здоровой печени (норма) у взрослого человека варьирует от 1300 до 1800 граммов.
Правая её доля, должна иметь расположение нижнего края на уровне ребёрной правой дуги.
Здоровая печень имеет мелкозернистую гомогенную структурированную организацию.
По гистологическому строению, этот орган компонентную структуру печёночных долей, которые образуют:
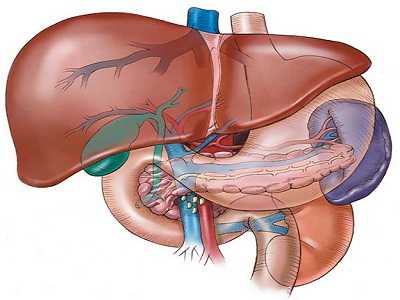
- печёночные пластины;
- холангиолы;
- синусоидальные внутридольковые и жёлчные капилляры;
- центральную вену.
Функциональной нормой работы печени, является:
- обезвреживание и удаление ксенобиотиков (чужеродных веществ), гормональных избытков и конечных продуктов распада;
- обеспечение бесперебойной работы пищеварительной системы;
- насыщение организма глюкозой и их конвертацией из других энергетических источников;
- регуляция энергетических ресурсов;
- синтезирование аминокислот.
Одним словом, вся работа печени должна обеспечивать очень важную биологическую функцию, кровоснабжение и детоксикацию внутренних органов.
к оглавлению ↑
Роль воротной вены в работе организма
Норма работы венозного кровотока, это беспрепятственное прохождение крови по капиллярной системе. Как только в венозном русле возникает препятствие, нарушается вся система внутреннего кровообращения.
Это провоцирует синдром портальной гипертензии, при которой воротная вена переполняется кровью и заставляет искать другие магистральные каналы для кровообращения.
Новый транспортировочный путь образовывается в отделах желудка и пищевода, между околопупочными и ректальными венами. Такая компенсаторная функция, может стать источником опасных заболеваний и вызывать тяжёлые формы внутреннего кровотечения.
к оглавлению ↑
Признаки портальной гипертензии
На начальной стадии возникновения заболевания, пациенты жалуются на отсутствие аппетита, тошноту, метеоризм, рвоту и общее недомогание. При более тщательном обследовании на предмет выявления портальной гипертензии, наблюдаются степенные признаки цирроза.
Симптоматическими показателями, могут быть следующие отклонения от нормы:
- рвота с кровью;
- постгеморрагическая анемия;
- асцит;
- венозное расширение передней стенки брюшной полости.

К тяжёлым последствиям, могут привести расширение или разрыв вен пищевода. При этом внутреннее кровотечение в большинстве случаев может привести к летальному исходу. К сожалению, это всё чаще становится нормой, из-за ранней диагностики заболевания.
к оглавлению ↑
СПГ: диагностика и лечение
Диагностика синдрома портальной гипертензии (СПГ), включает в себя следующие мероприятия:

- лабораторный забор крови и мочи;
- биопсия клеточных проб печени;
- ультразвуковое исследование (УЗИ) брюшной полости;
- РКТ, МРТ и гепатосцинтиграфия.
Нормой медикаментозного лечения на ранней стадии предусмотрена консервативная терапия, с применением фармакологических комбинаций, направленных на устранение осложнений и сохранение жизни человека.
При чётко выраженной симптоматической схеме портальной гипертензии, или появлению осложнений приводящей к жизненной угрозе, проводится радикальное лечение.
Существует несколько противопоказаний для проведения хирургических манипуляций:
- беременность;
- острый тромбофлебит портальной вены;
- онкологические заболевания;
- поздняя стадия туберкулёза;
- серьёзные нарушения сердечно-сосудистой системы;
- возрастные критерии.
СПГ, является очень серьёзным патологическим состоянием. Поэтому следует избегать токсических поражений печени, инфекционных осложнений желудочно-кишечного тракта и регулярно следить за работой органов пищеварительной системы.
к оглавлению ↑
Профилактика сосудов
Во избежание рецидивов, то есть повторных кровотечений при портальной гипертензии или тромбозе воротной вены, следует следить за работой печени. Основным профилактическим действием будет снижение давления кровяного столба в системе кровотока воротной вены.
Для этого необходимо, чтобы пищевод и желудок нормально функционировали.
Достигнуть это можно посредством здорового образа жизни, включающим в себя сбалансированное питание, отказ от вредных привычек и плановое посещение врача.
Следите за собой и будьте здоровы!
vsepropechen.ru
Анатомические особенности кровообращения
Воротная вена — крупнейший сосуд, собирающий кровь от внутренних органов организма. Она является связующим звеном между воротной системой и печенью. Нарушение работы воротной вены приводит к тяжелым патологиям, которые влияют не только на работу печени, но и на состояние организма в целом. Своевременная диагностика патологии воротной вены – залог успешного и скорого выздоровления.
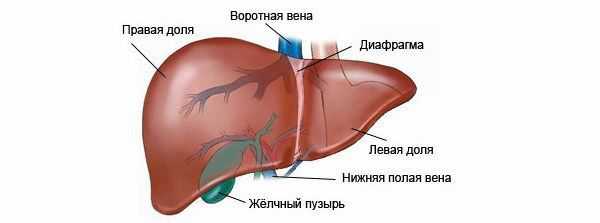
Топография воротной вены — она находится в печеночно-дуоденальном узле, сзади от печеночной артерии и общего желчного протока. Данный участок кровеносной системы представлен слиянием вен, несущих кровь от непарных органов к остальным. Сосуд называется воротной веной в связи с тем, что её притоки несут кровь в печень, проходя через её «ворота».
Схема движения крови через портальную систему довольно проста – от внутренних органов кровь подходит к преддверьям печени. В самих воротах, или за 2-3 миллиметра до них сосуд разделяется на правую и левую ветвь. Они же распадаются на множество мелких сосудов: вен и капилляров. Оплетая доли печени, кровь начинает двигаться в её сердцевину, где при помощи гепатоцитов (особых клеток железы) очищается от токсических и чужеродных организму веществ.
Далее кровь будет поступать в главные сосуды, выходящие из центральной части каждого сегмента печени. По этим венам она впадает в нижнюю полую. Если система воротной вены подвергается патологическим изменениям – это ключевой маркер серьезных нарушений и некоторых изменений у внутренних органов.
Патология портальной системы
Нарушения в работе портальной системы печени могут быть связаны с рядом болезненных состояний, таких как тромбоз воротной вены, портальная гипертензия, кавернозная трансформация и различного рода воспалительные процессы. Ниже мы рассмотрим причины возникновения такого рода заболеваний и ключевые аспекты своевременной их диагностики.
Тромбоз воротной вены
Тромбоз – это закупорка участка кровеносного русла сгустком, препятствующим движению крови. Это очень опасное состояние, характеризующееся повышением давления в сосудах, что может привести к их разрыву. Чаще всего тромбозы возникают на фоне хронических или острых заболеваний, таких как цирроз печени, воспалительные процессы в органах пищеварения, онкология, болезни крови, механические повреждения.
Выделяют два вида тромбоза воротной вены — полный и хронический прогрессирующий. В первом случае тромб полностью перекрывает кровоток. А во втором — движение крови частично сохраняется. Симптомом такого нарушения является сильная боль в животе, а также рвотные позывы, тошнота, гипертермия. Это острое состояние очень опасно для жизни человека.
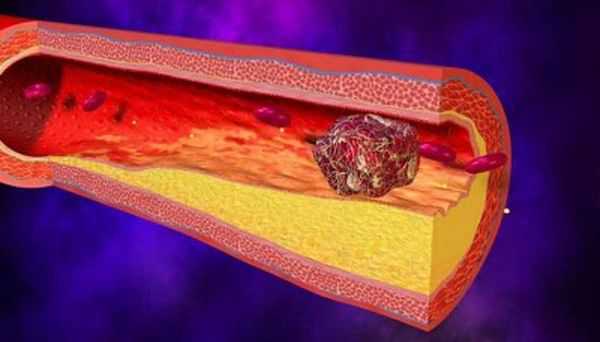
В случае хронического прогрессирующего тромбоза помимо нарастания характерных симптомов диагностируется накопление жидкости в животе, увеличение селезенки, болезненность в левом подреберье, расширение вен пищевода. Всё это может привести к внутреннему кровоизлиянию. При появлении подобных признаков следует немедленно обратиться к врачу для обследования.
Портальная гипертензия
Здоровая воротная вена всегда соответствует определенным нормам: диаметр вены в печени должен находиться в пределах полутора сантиметров, а длина от 6 до 8. Однако при ряде патологических состояний сосуд может расширяться, что приводит к нарушению печеночного кровотока. Следствием такой картины может быть портальная гипертензия. Результатом ее образования становится увеличенное давление в системе, что приводит к расширению просвета воротной вены, тромбообразованию и различным тяжелым расстройствам в работе многих внутренних органов.
Причинами портальной гипертензии может стать цирроз железы, тромбоз. Также патология может быть спровоцирована гепатитом любого типа, пороками сердца, нарушениями обменных процессов в организме. Яркие симптомы гипертензии способны появиться выраженным чувством тяжести в правом подреберье, желтухой, общей слабостью, снижением веса, увеличением размеров селезенки. Возможно образование жидкости в брюшной полости и расширение вен в пищеводе.
Видео «Портальная гипертензия: симптомы и лечение»
Из этого видео вы узнаете от экспертов о том, что из себя представляет портальная гипертензия.
Кавернозная трансформация
Вследствие разных причин в печени могут возникать каверномы. Каверномы — это сосудистые опухоли из кровеносных капилляров. Такое нарушение возникает в результате компенсации недостатка кровообращения печени, чаще всего можно обнаружить в области ствола воротной вены. Это может быть следствием, как врожденных аномалий кровеносной системы, так и признаком цирроза печени или гепатита.
Воспалительные процессы
Острое воспаление является тяжелым патологическим состоянием, способным возникнуть из-за опасных вирусных заболеваний с неспецифичной симптоматикой. Этим воспалительные процессы портальной системы особо опасны. К их числу относят пилефлебит – острое гнойное воспаление, которые обычно возникает на фоне острого аппендицита. При несвоевременной помощи пилефлебит переходит в абсцедирование печеночной ткани и скорой гибели пациента.
Характерными симптомами воспаления выступает лихорадка, боль в животе, озноб, кровотечение из пищеводных и желудочных вен, признаки интоксикации организма, возможно развитие гнойных полостей в печени, желтушность кожи.
Диагностика патологии воротной вены
Система воротной вены диагностируется при помощи общепринятых методов обследования: УЗИ, доппелерометрия, анигиография, МРТ, а также общий анализ крови.
Ультразвуковое исследование является основным диагностическим методом для обнаружения всех заболеваний портальной системы печени. Это связано с широкой доступностью, дешевизной и высокой точностью. Также данный метод диагностики безболезнен для человека и практически у него нет никаких противопоказаний к применению.
Остальные методы играют скорее вспомогательную роль. С помощью доппелерометрии оценивается скорость тока и направление движения крови по сосудам. Ангиографию используют в диагностике портальных тромбозов.МРТ также широко используемый метод, однако высокая стоимость и малая доступность этой процедуры не позволяет применять его достаточно часто.
Классическим методом диагностики заболеваний является общий анализ крови. При отклонении от нормы количества лейкоцитов, содержания печеночных ферментов, билирубина у врача могут возникнуть подозрения на определенную патологию. В случае наличия серьезных отклонений от нормы доктор может назначить дополнительную диагностику или определить дальнейший курс терапии для устранения нарушения.
zhivotbolit.ru
Анатомическое и гистологическое строение
Собственно воротная вена анатомически устроена довольно просто — это толстый сосудистый ствол, который входит в печень. Такая вена имеет очень толстую стенку с развитым адвентициальным (соединительнотканным) слоем, что позволяет ей при ряде патологий выдерживать давление в несколько раз выше, чем норма для таких сосудов.
При изучении анатомии сосуда, исследовании патологических процессов и т.д., воротная вена рассматривается не изолированно, а говорят о том, что есть система воротной вены.
На уровне головки поджелудочной железы воротная вена принимает два мощных сосудистых ствола – верхнюю и нижнюю брыжеечную вену, которые несут кровь от кишечника, а также селезеночную вену.
Далее, в сосуд, практически на уровне вхождения ее в ворота печени, впадают левая и правая желудочные венозные стволы. В печени сосуд распадается на мелкие веточки, которые окружают такие структурные единицы, как дольки печени, формирует центральные сосуды дольки, которые далее несут очищенную печенью кровь в нижнюю полую вену и правые отделы сердца человека.
Тромбоз воротной вены и другие патологические процессы, приводят к тому, что резко возрастает кровяное давление во всех сосудах, которые относятся к системе v. portae. Это приводит к открытию клапанов, так называемых анастомозов (порто-кавальных, кава-кавальных), что и приводит к сбросу крови вне печени в общую систему кровотока.
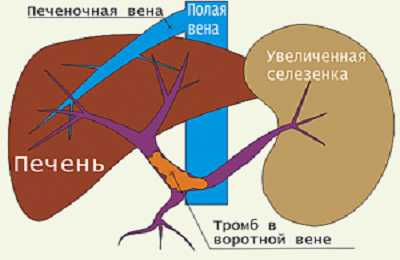 Развитие таких анастомозов выглядит как увеличение сосудистой сети передней брюшной стенки («голова медузы»), геморроидальных узлов с соответствующей клинической картиной.
Развитие таких анастомозов выглядит как увеличение сосудистой сети передней брюшной стенки («голова медузы»), геморроидальных узлов с соответствующей клинической картиной.
Поэтому такие патологии как тромбоз воротной вены, опухоли органов ЖКТ, сердечная недостаточность и все причины, которые ведут к циррозу печени, должны быть своевременно диагностированы, приняты все меры для предупреждения развития портальной гипертензии и как следствие ряда осложнений, которые ведут к летальному исходу.
к оглавлению ↑
Диагностика состояния сосуда
«Золотым стандартом» как морфологической, так и функциональной диагностики состояния v. portae и сосудов печени является ультразвуковое исследование (УЗИ) с доплеровским исследованием кровотока. УЗ исследование позволяет оценить такие показатели:
-
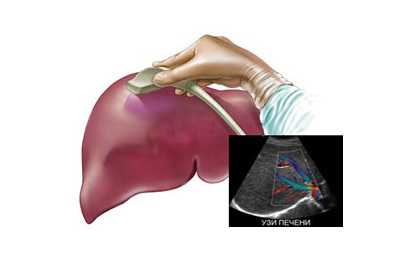 общее строение сосуда, наличие аномалий развития, дополнительных ветвей и т.д. Норма для него – это один сосудистый ствол;
общее строение сосуда, наличие аномалий развития, дополнительных ветвей и т.д. Норма для него – это один сосудистый ствол; - толщину сосудистой стенки, наличие патологических изменений в ней (утолщений, отложений солей кальция и т.д.);
- наличие образований в просвете сосудов, например тромбов, которые будут сопровождать тромбоз воротной вены;
- параллельно исследованиям морфологии сосудов, проводится оценка морфологии печени.
Доплерография позволяет оценить показатели кровотока не только в сосудах брюшной полости, но и непосредственно в печени. Также благодаря доплеру, можно оценить и рассчитать ориентировочное давление в сосуде, что позволяет установить диагноз — портальная гипертензия. Норма диаметра v. portae – не более 13 мм. Норма портального давления – 5-10 мм. рт. ст.
Реже, в случаях диагностики тяжелой сопутствующей патологии (опухолевого процесса, травмы и т.д.) применяют КТ исследование. Оно позволяет оценить общую морфологию органов и сосудов, а также обнаружить патологический процесс, который часто может находиться вне зоны досягаемости УЗ-датчиков.
По данным КТ снимков врач и делает достоверное заключение о том, норма или патология присутствует в структуре органа. Тромбоз воротной вены также может выявляться на КТ.
к оглавлению ↑
Заболевания
Патологические процессы, поражающие сосудистую систему печени и брюшной полости часто имеют неблагоприятный прогноз. Это связано с тем, что механизмы развития заболеваний часто ведут к печеночной и сердечной недостаточности. Среди всех болезней, поражающих сосуд, ведущими являются такие заболевания:
-
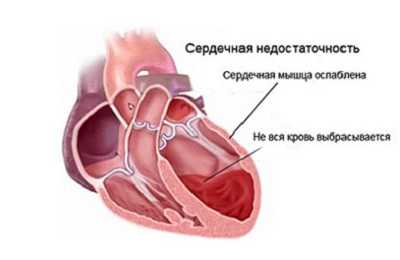 Портальная гипертензия. Повышения давления в сосуде. Причиной такого заболевания являются опухоли печени и ЖКТ; цирроз печени, вызванный приемом алкоголя, вирусами гепатита и т.д.
Портальная гипертензия. Повышения давления в сосуде. Причиной такого заболевания являются опухоли печени и ЖКТ; цирроз печени, вызванный приемом алкоголя, вирусами гепатита и т.д. - Тромбоз воротной вены. Причины формирования тромба в сосуде разнообразны и связаны как с вредными привычками, так и с патологиями свертывания крови, травмами, опухолями и т.д.
- Застойная сердечная недостаточность. Система воротной вены тогда испытывает застой крови, что и ведет к патологическим изменениям в печени и других органов.
Главной опасностью патологий сосуда является развитие осложнений:
- Цирроза печени.
- Кровотечения из варикозных узлов пищевода и геморроидальных узлов.
- Острое формирование тромба и, как следствие тромбоз воротной вены.
prososudi.ru
Важно знать! Гепатит лечится простым народным средством, просто утром натощак… Читать далее »Воротная вена печени норма размер
Воротная вена печени (ВВ, портальная вена) представляет собой крупный ствол, в который поступает кровь из селезенки, кишечника и желудка. Затем она перемещается в печень. Орган обеспечивает очищение крови, и она снова поступает в общее русло.
Система воротной вены
Анатомическое строение воротной вены сложное. Ствол имеет множество ответвлений на венулы и прочие различные по диаметру кровеносные русла. Портальная система представляет собой еще один круг кровотока, назначением которой является очистка плазмы крови от продуктов распада и токсических компонентов.
 Ряд заболеваний отражается на изменении кровотока по системе воротной вены
Ряд заболеваний отражается на изменении кровотока по системе воротной вены Изменившиеся размеры воротной вены позволяют диагностировать определенные патологии. Ее нормальная длина равна 6–8 см, а диаметр – не больше 1,5 см.
Возможные патологии
Чаще всего встречаются следующие патологии воротной вены:
- тромбоз;
- портальная гипертензия;
- кавернозная трансформация;
- пилефлебит.
Тромбоз ВВ
Тромбоз воротной вены представляет собою тяжелую патологию, при котором в ее просвете формируются кровяные сгустки, препятствующие ее оттоку после очищения. При отсутствии лечения диагностируется увеличение сосудистого давления. В итоге развивается портальная гипертензия.
К основным причинам формирования патологии принято относить:
- циррозное поражение печени;
- злокачественные новообразования ЖКТ;
- воспаление пупочной вены в процессе постановки катетеров младенцам;
- воспаления органов пищеварительной системы;
- травмы и хирургия селезенки, печени, желчного пузыря;
- нарушение свертываемости крови;
- инфекции.
К редким причинам развития тромбоза относят: период гестации, продолжительный прием оральных контрацептивов. Симптомами заболевания становятся: сильный болевой синдром, приступы тошноты, заканчивающиеся рвотой, диспепсические расстройства, повышение температуры тела, геморроидальные кровотечения (иногда).
Для прогрессирующей хронической формы тромбоза – при условии частичного сохранения проходимости воротной вены – типична следующая симптоматика: скопление жидкости в брюшной полости, увеличение размера селезенки, болезненность/чувство тяжести в области левого подреберья, расширение вен пищевода, что увеличивает риск развития кровотечения.
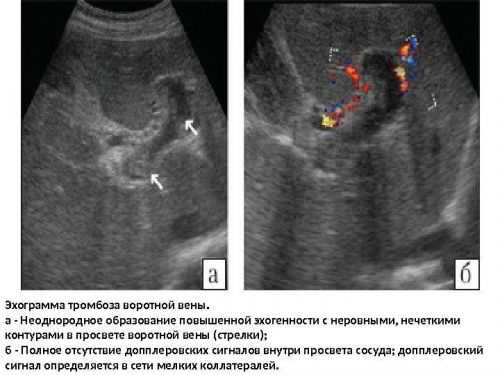 Эхограмма – один из используемых методов исследования
Эхограмма – один из используемых методов исследования Основной способ диагностирования тромбоза – проведение УЗИ-исследования. На мониторе тромб определяется как гиперэхогенное (плотное) образование, заполняющее и венозный просвет и ветви. Тромбы небольших размеров выявляются во время эндоскопического УЗИ. Методики КТ и МРТ позволяют выявить точные причины патологии и выявить сопутствующие патологии.
Важно! Допплерометрия показывает полное отсутствие кровотока в зоне формирования тромба.
Кавернозная трансформация
Патология развивается на фоне врожденных пороков формирования вен – сужения, полного/частичного отсутствия. В этом случае в области ствола воротной вены обнаруживается кавернома. Она представляет собой множество мелких сосудиков, в определенной степени компенсирующих нарушение кровообращение портальной системы.
Кавернозная трансформация, выявленная в детском возрасте, является признаком врожденного нарушения строения сосудистой системы печени. У взрослых людей кавернозное образование указывает на развитие портальной гипертензии, спровоцированной гепатитом либо циррозом.
Синдром портальной гипертензии
Портальная гипертензия – патологическое состояние, характеризующееся увеличением давления в портальной системе. Становится причиной формирования тромбов. Физиологическая норма давления в воротной вене – не выше 10 мм рт. ст. Повышение этого показателя на 2 и больше единиц становится поводом для диагностирования портальной гипертензии.
Провоцирующими патологию факторами становятся:
- цирроз печени;
- тромбоз печеночных вен;
- гепатиты различного происхождения;
- тяжелые сердечные патологии;
- нарушения обменных процессов;
- тромбы селезеночных вен и воротной вены.
Клиническая картина портальной гипертензии выглядит следующим образом: диспепсическая симптоматика; тяжесть в области левого подреберья, желтуха, снижение веса, общая слабость.
Характерный признак синдрома – увеличение объема селезенки. Причиной становится венозный застой. Кровь не может покинуть пределы органа из-за закупорки вен селезенки. Кроме спленомегалии, отмечается скопление жидкости в брюшной полости, а также варикозное расширение вен нижней части пищевода.
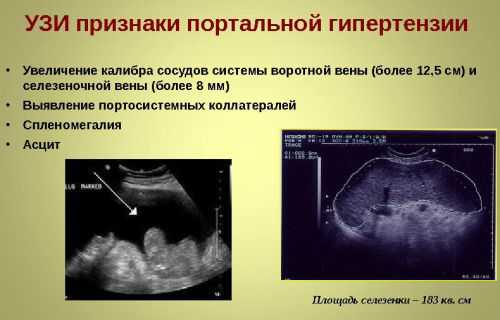 Ультразвуковая диагностика позволяет дифференцировать патологию
Ультразвуковая диагностика позволяет дифференцировать патологию В ходе УЗИ-исследования выявляются увеличенные в размерах печень и селезенка, скопление жидкости. Размеры воротной вены и кровоток оцениваются с помощью допплерографии. Для портальной гипертензии характерно увеличение ее диаметра, а также расширение верхней брыжеечной и селезеночной вен.
Пилефлебит
Среди воспалительных процессов ведущее место занимает гнойное воспаление воротной вены – пилефлебит. Провоцирующим фактором чаще всего выступает острый аппендицит. При отсутствии лечения происходит некротизация тканей печени, завершающаяся смертью человека.
Заболевание не имеет характерной симптоматики. Клиническая картина выглядит следующим образом:
- сильный жар; озноб;
- появляются признаки отравления;
- сильные боли в животе;
- внутреннее кровоизлияние в области вен пищевода и/или желудка;
- желтуха, вызванная поражение паренхимы печени.
Лабораторные исследования показывают увеличение концентрации лейкоцитов, повышение скорости оседания эритроцитов. Такое смещение показателей указывает на острое гнойное воспаление. Подтвердить диагноз можно только при помощи УЗИ, МРТ и КТ.
Симптомы патологий воротной вены и вероятные осложнения
Заболевание протекает в острой и хронической форме, что отражается на текущей симптоматике. Для острой формы типичны следующие симптомы: развитие сильных болей в животе, повышение температуры тела до значительных показателей, лихорадка, увеличение объема селезенки, развитие тошноты, рвота, диарея.
Симптоматика развивается одновременно, что приводит к сильному ухудшению общего состояния.тХроническое течение болезни опасно полным отсутствием какой-либо симптоматики. Заболевание диагностируется совершенно случайно в ходе планового УЗИ-исследования.
 При отсутствии адекватной терапии не исключено развитие ишемии кишечника, что выражается в гибели его тканей в результате закупорки мезентериальных сосудов
При отсутствии адекватной терапии не исключено развитие ишемии кишечника, что выражается в гибели его тканей в результате закупорки мезентериальных сосудов Отсутствие патологической симптоматики становится причиной запуска компенсаторных механизмов. Чтобы защититься от болей, тошноты и прочих проявлений, организм запускает процесс вазодилатации – увеличение диаметра печеночной артерии и образование каверномы.
По мере ухудшения состояния у больного, все же, развиваются определенные симптомы: слабость, нарушения аппетита. Особую опасность для человека представляет портальная гипертензия. Для нее характерно развитие асцита, увеличение подкожных вен, расположенных на передней брюшной стенке, а также варикоз вен пищевода.
Для хронической стадии тромбоза характерно воспаление воротной вены. Признаками состояния могут выступать:
- тупые непрекращающиеся боли в животе;
- долго удерживающаяся субфебрильная температура;
- увеличение печени и селезенки.
Важно! Варикоз вен пищевода может становиться причиной внутреннего кровотечения.
Диагностические мероприятия
Основная диагностическая методика, позволяющая выявлять изменения воротной вены, остается УЗИ. Исследование может назначаться женщинам в положении, детям и пациентам преклонного возраста. Допплерометрия, используемая совместно с УЗИ, помогает дать оценку скорости и направлению кровотока. В норме он должен быть направлен в сторону органа.
При развитии тромбоза в просвете сосуда выявляется гиперэхогенное (плотное) неоднородное образование. Оно может заполнять как весь просвет сосуда, так и перекрывать его только частично. В первом случае движение крови полностью прекращается.
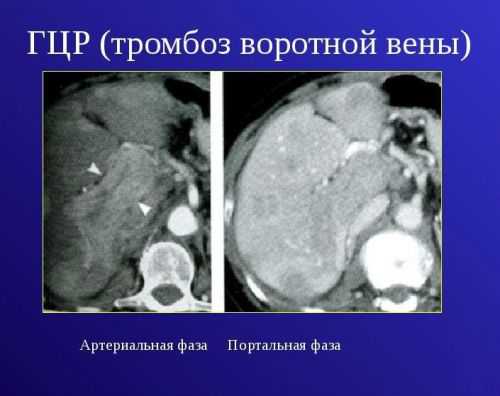 Одна из распространенных патологий сосудов печени
Одна из распространенных патологий сосудов печени При развитии синдрома портальной гипертензии выявляется расширение сосудистого просвета. Кроме этого, медик выявляет увеличенную в размерах печень, скопление жидкости. Допплерография покажет снижение скорости кровотока.
Возможным признаком портальной гипертензии становится кавернома. Пациенту в обязательном порядке назначают проведение ФГДС с целью оценки состояния анастомозов пищевода. Дополнительно может быть рекомендована эзофагоскопия и рентгенология пищевода и желудка.
Кроме УЗИ-исследования, может использоваться методика компьютерной томографии с контрастирующим веществом. К преимуществу применения КТ стоит отнести визуализацию паренхимы печени, лимфатических узлов и прочих образований, расположенных в непосредственной близости.
Ангиография – наиболее точная методика диагностирования тромбоза воротной вены. Инструментальные исследования дополняются тестированием крови. Клинический интерес представляют показатели лейкоцитов, печеночных ферментов, билирубина.
Лечение патологии
Лечение заболевания предполагает комплексный подход и включает прием лекарственных средств, оперативное вмешательство. Медикаментозная терапия включает прием следующих средств:
- препаратов из группы антикоагулянтов – предупреждает формирование тромбов и улучшает проходимость сосудов;
- тромболитиков – растворяют уже имеющиеся тромбы, освобождая просвет воротной вены.
 Препараты назначает лечащий врач, исходя из текущей симптоматики
Препараты назначает лечащий врач, исходя из текущей симптоматики При отсутствии терапевтического результата от подобранной лекарственной терапии, человеку назначается оперативное лечение. Может быть выполнена чрезпеченочная ангиопластика либо тромболиз.
Основным осложнением оперативного лечения становится кровотечения вен пищевода и развития кишечной ишемии. Любая патология воротной вены печени – серьезное состояние, требующее назначения адекватной состоянию терапии.
Анатомия воротной вены и какие патологии могут у нее быть
Воротная вена (ВВ) – один из наиболее крупных сосудов организма. Она отвечает за функционирование пищеварительной системы.
С помощью ВВ в печени производится кровяная детоксикация. В статье мы расскажем о наиболее частых патологиях ВВ и об их последствиях.
Анатомия кровообращения воротной вены
Для начала ответим на вопрос, где находится ВВ. Другое название воротной вены – портальная. Ее система выполняет очень важную задачу – она собирает кровь от органов, расположенных в животе. Анатомически ВВ – это соединение верхней брыжеечной вены и нижней вены селезенки.
У некоторых людей строение несколько другое. У них нижняя брыжеечная вена соединяется с селезеночной. Ствол воротной вены образуется, когда селезеночная и верхняя брыжеечная вена объединяются.
Анатомия воротной венозной системы – одна из самых сложных в организме. Фактически, система является отдельным кругом венозного кровообращения.Этот дополнительный круг представляет собой инструмент, который устраняет из плазмы крови излишки метаболитов и вредные токсины.
При отсутствии подобного механизма очистки метаболиты и токсины сразу же проникали бы непосредственно в полую вену. Далее их путь пролегал бы через сердце и легочный круг в большой круг кровообращения, а точнее – в его артериальный сектор.
Такая патология наблюдается, если у человека поражена печеночная паренхима. Это явление характерно для людей, у кого диагностированы тяжелые печеночные поражения.
Очень часто патология паренхимы наблюдается при циррозе печени. В этом случае у больного нет фильтра, который бы очищал кровь, поступающую по венам из ЖКТ. Продукты обмена становятся агентами, проводящими токсины.
Норма функционирования и строения воротной вены
Большинство вен в организме выполняют задачу выведения из органов отработанной крови, которая до этого была доставлена в органы артериями.
Система ВВ имеет несколько иное устройство. Она отличается от большинства венозных систем именно тем, что при норме функционирования, она образует дополнительный кровоток.
Венозный сосуд, входящий печень, выводит кровь, которая затем поступает в другие вены. Эти вены – печеночные, и они проходят через паренхиму. От того, насколько хорошо работает кровоток печеночных вен, зависит состояние всех остальных систем органов.
Портальные вены образуются из соединения крупных стволов. Последние соединяются в печеночной области – в непосредственной близи от органа.
За транспортировку крови от кишечных петель отвечают брыжеечные вены. Кровь из желудочных вен и вен поджелудочной железы выводит вена селезенки.
Венозные магистрали, которые являются началом системы портальной вены, соединяются за головкой поджелудочной железы.
В воротную вену попадают околопупочные, желудочные и препилорические вены. Соединение с системой происходит между двумя листками панкреатодуоденальной связки, где печеночная артерия закрывает собой портальную вену с внешней стороны.
Здесь же располагается желчный проток. Он сопровождает ВВ до печеночных ворот.
В печеночной системе воротная вена делиться на две ветви. Это происходит за сантиметр до ворот печени. Каждая ветвь приходится на каждую из долей печени, где и происходит обезвреживание переносимых ВВ переработанных продуктов.
Если соблюдается норма функционирования, то кровь из печени попадает в нижнюю полую вену. При отклонении от нормы, то есть при нарушении гемодинамики, организмом предусмотрен защитный механизм, когда излишки крови поступают в другие вены.
Если размеры воротной вены изменились, то имеет смысл в процессе диагностики подразумевать наличие одной из нескольких возможных патологий. При норме длина будет составлять от восьми до десяти сантиметров.
Нормальный диаметр – чуть менее или чуть более полутора сантиметров. В идеале нормальные диаметральные показатели – 1.4 сантиметра.
Патологии портальной системы: причины и виды
Воротниковая вена – один из сосудов организма человека, который склонен часто и очень подвергаться различного рода поражениям.
Причины патологий:
- Врожденный стеноз;
- Врожденная аплазия;
- Кавернома;
- Аневризма;
- Тромб в ВВ и впадающих в нее венах;
- Гиперплазия регенеративного узелкового типа.
Отдельно стоит уточнить про каверному. Обычно она становится следствием тромбов образовавшихся после родов. Еще одной причиной каверномы могут стать сосудистые образования.
Синдром портальной гипертензииОсновные виды патологий:
- Тромбоз воротной вены;
- Портальная гипертензия;
- Кавернозная трансформация;
- Воспаления.
Тромбоз ВВ: причины и симптомы
4 стадии тромбоза воротной веныДля начала сделаем пояснение, что это такое – тромбоз, не касаясь именно портальной вены.
Это образование сгустка крови, которое может не только частично, но и полностью перекрывать сосуды на пути кровотока.
Если же сгусток крови появляется в одной из вен печени, в органах желудочно-кишечного тракта произойдет существенное нарушение гемодинамики
Существует несколько факторов развития этой патологии:
- Локального типа;
- Системного типа.
К локальным факторам относятся воспалительные процессы, имеющие место в брюшной полости. Механические и травматические повреждения вены будут также относиться к локальной категории факторов.
Системный характер тромбоза возможен при тромбофилии или плохой свертываемости. Эти явления могут быть как врожденными, так и приобретенными.
Причины тромбообразования внутри портальной вены:
- Цирроз;
- Злокачественные новообразования в кишечнике;
- Воспаления в органах ЖКТ;
- Травматические повреждения;
- Шунтирование;
- Спленэктомия;
- Трансплантация печени;
- Новообразования в поджелудочной железе;
- Инфекционные заболевания.
К редким причинам тромбоза относят длительное употребление средств контрацепции в таблетках и беременность. Но это утверждение справедливо лишь для женщин средних лет.
Тромбоз ВВ проявляет себя тошнотой болями в области живота, рвотой, повышением температуры. Если явление имеет хронические и прогрессирующий характер, то кровоток будет частично проходит по сосуду. В этом случае наблюдаются спленомегалия и скопление жидкости в брюшной полости.
Человек чувствует боль. Если расширены пищеводные вены, появляется риск кровотечения.
Лучший способ диагностики тромбоза ВВ – УЗИ в сочетании с исследованием Допплера. В этом случае тромб будет отчетливо виден в портальной вене. Одновременно с этим устанавливается его размер.
Портальная гипертензия: причины и симптомы
Портальная гипертензия – явление, когда давление внутри ВВ увеличивается. Это может привести к очень тяжелым патологиям в каждом из органов. Чаще всего поражаются печень и органы желудочно-кишечного тракта.
Портальная гипертензия и тромбоз ВВ очень часто становятся следствием друг друга.
Нормальные показатели давления воротной вены – это 10 миллиметров ртутного столба. Если этот показатель превышен хотя бы на два миллиметра, можно вести речь о том, что у пациента развился синдром портальной гипертензии. Следствием гипертензии становится варикоз коллатеральных путей оттока.
Причины портальной гипертензии:
- Печеночный цирроз;
- Вирусные гепатиты;
- Сердечные пороки высокой степени тяжести;
- Тромбоз печеночных вен;
- Тромбообразования в селезеночных венах.
Проявления портальной гипертензии – это тяжесть в подреберье справа, потеря веса, ощущение слабости по всему телу.
При спленомегалии в селезенке образуется застой крови в венах, из-за невозможности последней выйти из вены селезенки. В нижнем сегменте пищевода наблюдает варикозное расширение вен.
Если в брюшной полости провести ультразвуковое исследование, оно покажет, что печень и селезенка расширены, и в полости присутствует жидкость.
Дополнительное проведение исследования Допплера позволяет оценить гемодинамику, а также то, что воротная вена расширена в диаметре, как и селезеночные вены.
Портальная гипертензияТрансформация кавернозного типа
Кавернома – это зона кавернозной трансформации. Она представляет собой множество маленьких сосудов, переплетающихся между собой. Эти сосуды восполняют недостаток кровообращения в воротной системе.
Кавернома – явление, возникающее вследствие генетических пороков печеночных вен, когда последние частично или полностью отсутствуют или заметно сужены.
Внешне трансформация данного типа напоминает действие новообразований.
Если кавернозную трансформацию диагностируют у детей, то часто она является одним из признаков врожденных аномалий развития печеночных сосудов.
Когда кавернома обнаруживается у взрослого человека, это говорит о том, что портальная гипертензия находится в процессе своего развития. Обычно гипертензии предшествует появление гепатитов и цирроза.
Воспаления
Острое гнойное воспаление – пилефлебит – одно из наиболее редких поражений портальной вены. Клиническая картина и дополнительные исследования отчетливо демонстрируют, что поражение может стать причиной тромбообразования в воротной вене.
Причина возникновения пилефлебита – гнойный перитонит, ставший следствием острого аппендицита. Исход пилефлебита, не выявленного вовремя – летальный.
Своевременная диагностика такого гнойного воспаления практически невозможна ввиду того, что симптомы его – неспецифичны. До разработки магниторезонансных томографов установить болезнь было возможно только по результатам аутопсии. Сейчас МРТ позволяет установить проблему и предотвратить летальный исход.
Из-за редкости пилефлебита мало специалистов стремятся проверять своих пациентов на предмет гнойного воспаления в воротной вене.
Но лабораторные исследования позволяют вовремя выявить очевидный признаки инфекционного поражения, после чего больной направляется на МРТ, КТ, ультразвуковое исследование и исследование Допплера.
Развитие пилефлебита из-за дивертикул сигмовидной кишкиДиагностика патологий
Кроме осмотра пациента и сбора анамнеза диагностирование заключается в использовании визуальных методик исследований:
- Ультразвуковое исследование;
- Исследование Допплера;
- КТ и МРТ;
- Рентгенография с контрастным веществом;
- Портография с контрастным веществом;
- Ангиография.
Еще один метод, который применяется для установления наличия патологии в воротной вене – это воротная сцинтиграфия. В ее процессе используется радиофармацевтический датчик, который внедряется в тело человека. Датчик фиксируется в сосуде.
Но основным диагностическим методом было и остается УЗИ с таким дополнением, как исследование Допплера.
Они позволяют увидеть:
- Насколько велика дилатация (расширение) портальной вены;
- Скорость кровотока;
- Направление кровотока.
Каждая из перечисленных выше патологий, за исключением пилефлебита, быстро обнаруживается с помощью ультразвукового исследования. Допплерометрия позволяет увидеть место образования тромба при полной закупорке сосуда.
Еще одна отличная возможность обнаружить тромб – ангиография. Этот метод является одним из наиболее верных и точных, наряду с КТ и МРТ.
Инструментальные методы исследования всегда сопровождаются результатами анализов крови, внешними симптомами.
Лечение патологий: общие терапевтические меры
Основная терапия при любой патологии воротной артерии – медикаментозная. Оперативное вмешательство обычно применяется, когда консервативная терапия не дала результатов. Еще одна причина применения хирургических методов – ликвидация осложнений, вызванных патологией.
Среди назначаемых медикаментов при тромбозе обязательно присутствуют антикоагулянты. Чаще всего используется традиционный гепарин. Одновременно с этим применяются препараты из группы тромболитиков – стрептокиназа.
Антикоагулянты потребуется для профилактики образования новых тромбов. Тромболитики позволяют ликвидировать уже существующие.
ГепаринПрогнозирование патологий ВВ
Прогноз напрямую зависит от того, какой вред нанесла патология. Оперативное вмешательство – это всегда значительный риск для пациентов.
Если результатами патологии стали осложнения, приведшие к хроническим последствиям, прогноз может быть неутешительным. При оказании соответствующей помощи течение заболеваний может измениться к лучшему.
Положительное прогнозирование возможно при своевременной и точной постановке диагноза.
В этом случае механизмы компенсации пациента будут самостоятельно препятствовать тому, что патология приведет к необратимым последствиям.
Современные средства и новые лекарства позволяют продлить человеку жизнь даже при наличии тяжелых поражений, вызванных патологией.
Воротная вена узи норма
Нормы при УЗИ печени – это ряд цифр, указывающих размеры, показатели проницаемости ее ткани для ультразвуковых волн, описание анатомии здорового органа.
Оглавление:
Данная информация нужна для того, чтобы, сравнив цифры, написанные в протоколе исследования, с нормальными параметрами, вы могли сделать соответствующие выводы.
Тем не менее, постановка диагноза и назначение лечения включает в себя не только оценку результатов УЗИ, но и жалобы человека, и данные объективного осмотра, и результаты биохимических анализов, и другие факторы, так или иначе влияющие на результаты.
Расположение органа
В анатомической норме исследуемый орган расположен в правом подреберье. Поскольку печень имеет очень большие размеры, ее невозможно визуализировать сразу в полном объеме. Поэтому для изучения строения сонолог делает много срезов. В каждом из них врач оценивает такие показатели:
С помощью УЗИ можно четко отличить доли:
Также ультразвуковое исследование позволяет изучить все 8 сегментов, из которых состоят все указанные доли. Это помогает правильно описать локализацию найденной патологии.
При проведении УЗ-диагностики (если подготовка к исследованию была правильной) видно, что на нижней поверхности органа имеются несколько небольших ямок, образованных тесным прилеганием его к таким структурам:
- правой почке
- толстой кишке в месте, где она переходит в поперечно-ободочную кишку
- желудку
- правому надпочечнику.
Связочный аппарат не должен быть виден, кроме венечной борозды. Визуализация связок возможна только при наличии свободной жидкости в животе. Также должны быть четко видны печеночные вены, ветви вены воротной и желчевыводящие протоки.
Качество визуализации при ультразвуковом исследовании зависит от того, правильно ли была выполнена подготовка к УЗИ печени, описанная в соответствующем разделе.
Нормы для взрослых
При исследовании врач осматривает каждый сегмент и долю органа в косом и поперечном направлении (читайте, как делают УЗИ печени, здесь), проводит измерения и описывает их в протоколе исследования. Укажем нормальные размеры печени взрослого человека:
- толщина правой доли: 11,2-12,6 см
- правая доля, вертикальный косой размер (КВР): до 15 см
- правой доля, длина:см
- толщина левой доли: около 7 см
- высота или кранио-каудальный размер, (ККР) левой доли ≤ 10 см
- длина всего органа:см
- поперечник органа: 20,1-22,5 см
- сагиттальный размер: 9-12 см.
Во время того, как делают измерения самого «главного фильтра», обязательно измеряют и крупные сосуды, и желчный проток. Нормы в этом случае такие:
- размер общего желчного протока — около 6-8 мм
- портальная вена ≤ 13 мм
- полая вена имеет диаметр ≤ 15 мм
- печеночные вены на расстоянии от устьев до 2 см – 6,0-10,0 мм
- печеночная артерия в воротах печени – 4-7 мм.
Врач не просто сравнивает полученные результаты с нормой, но и оценивает структуру, контуры и ткань органа. Расшифровка УЗИ печени проводится на основании всех изученных показателей.
Нормальные показатели структур у детей
Размеры здоровой печени у детей зависят от их возраста:
Структура органа
Кроме определения размеров врач УЗИ-диагностики обязательно оценивает структуру органа. Она в норме одинакова у детей и взрослых и описывается таким образом:
- контур – четкий, ровный
- строение – гомогенное
- полая вена описывается как эхонегативное лентообразное образование
- имеются мелкие неинтенсивные эхосигналы, между которыми – эхонегативные пространства (из-за обилия в органе сосудов – желчных и кровеносных)
- протоки портальной вены расположены по периферии печени
- структура должна быть слабоинтенсивной мелкозернистой, но при этом – гомогенной. Если изменяется этот показатель, врач пишет, что повышена эхогенность печени или она же снижена.
В заключении врач описывает только эхо-признаки патологии (то есть это – не диагноз). Окончательная расшифровка проводится врачом общей практики на основании ваших симптомов, анализов и данных объективного осмотра.
Где пройти процедуру
Это УЗИ делается и в поликлиниках, и в государственных больницах. Цена процедуры в них невысока. Также можно пройти исследование на базе многопрофильных центров или специализированных клиник. Сколько стоит проведение диагностики в таких учреждениях, можно узнать на сайте или спросить по телефону. В среднем это составляет около рублей.
Мнение пациентов
Отзывы об информативности данного исследования положительны. Также люди отмечают, что оно довольно быстрое, безболезненное.
Таким образом, вы узнали нормы при УЗИ печени. Теперь, прежде чем идти к врачу для постановки диагноза, вы можете сравнить свои показатели с нормальными, и задать специалисту несколько интересующих вас вопросов.
Самое популярное
• Подготовка к УЗИ брюшной полости, что входит
• УЗИ скрининг 1 триместра — часто задаваемые вопросы
• 2 скрининг при беременности
• Подготовка к УЗИ почек, подготовка к исследованию
• Как делают УЗИ кишечника
• Стоит ли бояться перед УЗИ почек
• Что такое трансвагинальное УЗИ
• Что это такое желтое тело в яичнике
• Что вы не знаете о фолликулометрии
• Расшифровка КТГ плода
• Фетометрия плода по неделям (таблица)
• УЗИ щитовидной железы, норма (таблица)
• На каком сроке УЗИ показывает беременность
• Как делают дуплексное сканирование сосудов головы и шеи
• Что такое анэхогенное образование
• Что такое гипоэхогенное образование
• М-эхо матки, норма
• Размеры печени в норме у взрослых на УЗИ
• УЗИ молочных желез на какой день цикла делают
• УЗИ желудка, подготовка и прохождение
• Как проверить кишечник на УЗИ
• ТрУЗИ предстательной железы как делают
• КТГ 8 баллов — что это значит?
• УЗДГ при беременности — что это такое?
• УЗИ сосудов головы и шеи, как делают
Рекламодателям | От авторов сайта | Карта сайта
Источник: http://uzilab.ru/zheludochno-kishechnyiy-trakt/norma-uzi-pecheni.html
Воротная вена печени и ее патологии
Воротная вена печени (ВВ, портальная вена) представляет собой крупный ствол, в который поступает кровь из селезенки, кишечника и желудка. Затем она перемещается в печень. Орган обеспечивает очищение крови, и она снова поступает в общее русло.
Система воротной вены
Анатомическое строение воротной вены сложное. Ствол имеет множество ответвлений на венулы и прочие различные по диаметру кровеносные русла. Портальная система представляет собой еще один круг кровотока, назначением которой является очистка плазмы крови от продуктов распада и токсических компонентов.
Ряд заболеваний отражается на изменении кровотока по системе воротной вены
Изменившиеся размеры воротной вены позволяют диагностировать определенные патологии. Ее нормальная длина равна 6–8 см, а диаметр – не больше 1,5 см.
Возможные патологии
Чаще всего встречаются следующие патологии воротной вены:
- тромбоз;
- портальная гипертензия;
- кавернозная трансформация;
- пилефлебит.
Тромбоз ВВ
Тромбоз воротной вены представляет собою тяжелую патологию, при котором в ее просвете формируются кровяные сгустки, препятствующие ее оттоку после очищения. При отсутствии лечения диагностируется увеличение сосудистого давления. В итоге развивается портальная гипертензия.
К основным причинам формирования патологии принято относить:
- циррозное поражение печени;
- злокачественные новообразования ЖКТ;
- воспаление пупочной вены в процессе постановки катетеров младенцам;
- воспаления органов пищеварительной системы;
- травмы и хирургия селезенки, печени, желчного пузыря;
- нарушение свертываемости крови;
- инфекции.
К редким причинам развития тромбоза относят: период гестации, продолжительный прием оральных контрацептивов. Симптомами заболевания становятся: сильный болевой синдром, приступы тошноты, заканчивающиеся рвотой, диспепсические расстройства, повышение температуры тела, геморроидальные кровотечения (иногда).
Для прогрессирующей хронической формы тромбоза – при условии частичного сохранения проходимости воротной вены – типична следующая симптоматика: скопление жидкости в брюшной полости, увеличение размера селезенки, болезненность/чувство тяжести в области левого подреберья, расширение вен пищевода, что увеличивает риск развития кровотечения.
Эхограмма — один из используемых методов исследования
Основной способ диагностирования тромбоза – проведение УЗИ-исследования. На мониторе тромб определяется как гиперэхогенное (плотное) образование, заполняющее и венозный просвет и ветви. Тромбы небольших размеров выявляются во время эндоскопического УЗИ. Методики КТ и МРТ позволяют выявить точные причины патологии и выявить сопутствующие патологии.
Кавернозная трансформация
Патология развивается на фоне врожденных пороков формирования вен – сужения, полного/частичного отсутствия. В этом случае в области ствола воротной вены обнаруживается кавернома. Она представляет собой множество мелких сосудиков, в определенной степени компенсирующих нарушение кровообращение портальной системы.
Кавернозная трансформация, выявленная в детском возрасте, является признаком врожденного нарушения строения сосудистой системы печени. У взрослых людей кавернозное образование указывает на развитие портальной гипертензии, спровоцированной гепатитом либо циррозом.
Синдром портальной гипертензии
Портальная гипертензия – патологическое состояние, характеризующееся увеличением давления в портальной системе. Становится причиной формирования тромбов. Физиологическая норма давления в воротной вене – не выше 10 мм рт. ст. Повышение этого показателя на 2 и больше единиц становится поводом для диагностирования портальной гипертензии.
Провоцирующими патологию факторами становятся:
- цирроз печени;
- тромбоз печеночных вен;
- гепатиты различного происхождения;
- тяжелые сердечные патологии;
- нарушения обменных процессов;
- тромбы селезеночных вен и воротной вены.
Клиническая картина портальной гипертензии выглядит следующим образом: диспепсическая симптоматика; тяжесть в области левого подреберья, желтуха, снижение веса, общая слабость.
Характерный признак синдрома – увеличение объема селезенки. Причиной становится венозный застой. Кровь не может покинуть пределы органа из-за закупорки вен селезенки. Кроме спленомегалии, отмечается скопление жидкости в брюшной полости, а также варикозное расширение вен нижней части пищевода.
Ультразвуковая диагностика позволяет дифференцировать патологию
В ходе УЗИ-исследования выявляются увеличенные в размерах печень и селезенка, скопление жидкости. Размеры воротной вены и кровоток оцениваются с помощью допплерографии. Для портальной гипертензии характерно увеличение ее диаметра, а также расширение верхней брыжеечной и селезеночной вен.
Пилефлебит
Среди воспалительных процессов ведущее место занимает гнойное воспаление воротной вены – пилефлебит. Провоцирующим фактором чаще всего выступает острый аппендицит. При отсутствии лечения происходит некротизация тканей печени, завершающаяся смертью человека.
Заболевание не имеет характерной симптоматики. Клиническая картина выглядит следующим образом:
- сильный жар; озноб;
- появляются признаки отравления;
- сильные боли в животе;
- внутреннее кровоизлияние в области вен пищевода и/или желудка;
- желтуха, вызванная поражение паренхимы печени.
Лабораторные исследования показывают увеличение концентрации лейкоцитов, повышение скорости оседания эритроцитов. Такое смещение показателей указывает на острое гнойное воспаление. Подтвердить диагноз можно только при помощи УЗИ, МРТ и КТ.
Симптомы патологий воротной вены и вероятные осложнения
Заболевание протекает в острой и хронической форме, что отражается на текущей симптоматике. Для острой формы типичны следующие симптомы: развитие сильных болей в животе, повышение температуры тела до значительных показателей, лихорадка, увеличение объема селезенки, развитие тошноты, рвота, диарея.
Симптоматика развивается одновременно, что приводит к сильному ухудшению общего состояния.тХроническое течение болезни опасно полным отсутствием какой-либо симптоматики. Заболевание диагностируется совершенно случайно в ходе планового УЗИ-исследования.
При отсутствии адекватной терапии не исключено развитие ишемии кишечника, что выражается в гибели его тканей в результате закупорки мезентериальных сосудов
Отсутствие патологической симптоматики становится причиной запуска компенсаторных механизмов. Чтобы защититься от болей, тошноты и прочих проявлений, организм запускает процесс вазодилатации – увеличение диаметра печеночной артерии и образование каверномы.
По мере ухудшения состояния у больного, все же, развиваются определенные симптомы: слабость, нарушения аппетита. Особую опасность для человека представляет портальная гипертензия. Для нее характерно развитие асцита, увеличение подкожных вен, расположенных на передней брюшной стенке, а также варикоз вен пищевода.
Для хронической стадии тромбоза характерно воспаление воротной вены. Признаками состояния могут выступать:
- тупые непрекращающиеся боли в животе;
- долго удерживающаяся субфебрильная температура;
- увеличение печени и селезенки.
Диагностические мероприятия
Основная диагностическая методика, позволяющая выявлять изменения воротной вены, остается УЗИ. Исследование может назначаться женщинам в положении, детям и пациентам преклонного возраста. Допплерометрия, используемая совместно с УЗИ, помогает дать оценку скорости и направлению кровотока. В норме он должен быть направлен в сторону органа.
При развитии тромбоза в просвете сосуда выявляется гиперэхогенное (плотное) неоднородное образование. Оно может заполнять как весь просвет сосуда, так и перекрывать его только частично. В первом случае движение крови полностью прекращается.
Одна из распространенных патологий сосудов печени
При развитии синдрома портальной гипертензии выявляется расширение сосудистого просвета. Кроме этого, медик выявляет увеличенную в размерах печень, скопление жидкости. Допплерография покажет снижение скорости кровотока.
Возможным признаком портальной гипертензии становится кавернома. Пациенту в обязательном порядке назначают проведение ФГДС с целью оценки состояния анастомозов пищевода. Дополнительно может быть рекомендована эзофагоскопия и рентгенология пищевода и желудка.
Кроме УЗИ-исследования, может использоваться методика компьютерной томографии с контрастирующим веществом. К преимуществу применения КТ стоит отнести визуализацию паренхимы печени, лимфатических узлов и прочих образований, расположенных в непосредственной близости.
Ангиография – наиболее точная методика диагностирования тромбоза воротной вены. Инструментальные исследования дополняются тестированием крови. Клинический интерес представляют показатели лейкоцитов, печеночных ферментов, билирубина.
Лечение патологии
Лечение заболевания предполагает комплексный подход и включает прием лекарственных средств, оперативное вмешательство. Медикаментозная терапия включает прием следующих средств:
- препаратов из группы антикоагулянтов – предупреждает формирование тромбов и улучшает проходимость сосудов;
- тромболитиков – растворяют уже имеющиеся тромбы, освобождая просвет воротной вены.
Препараты назначает лечащий врач, исходя из текущей симптоматики
При отсутствии терапевтического результата от подобранной лекарственной терапии, человеку назначается оперативное лечение. Может быть выполнена чрезпеченочная ангиопластика либо тромболиз.
Основным осложнением оперативного лечения становится кровотечения вен пищевода и развития кишечной ишемии. Любая патология воротной вены печени – серьезное состояние, требующее назначения адекватной состоянию терапии.
Источник: http://jktguru.ru/anatomiya/vorotnaya-vena-pecheni-patologii
Воротная вена печени
Воротная вена (портальная вена или ВВ) – это крупный сосудистый ствол, который собирает кровь из желудка, селезёнки, кишечника, после чего транспортирует её в печень. Там кровь очищается и опять возвращается в гемациркуляторное русло.
Анатомия сосуда довольно сложная: главный ствол разветвляется на венулы и другие кровеносные сосуды с разным диаметром. Благодаря портальной вене, (ПВ) печень насыщается кислородом, витаминами, минералами. Этот сосуд очень важен для нормального пищеварения и детоксикации крови. При нарушении работы ВВ проявляются тяжёлые патологии.
Система воротной вены
Как упоминалось ранее, воротная вена печени имеет сложную структуру. Портальная система является своеобразным дополнительным кругом кровотока, главная задача которого – очистить плазму от токсинов и продуктов распада.Портальная система имеет сложную структуру
При отсутствии системы воротной вены (СВВ) вредные вещества сразу бы попадали в нижнюю полую вену (НПВ), сердце, малый круг кровообращения и артериальную часть большого. Подобное нарушение возникает при диффузном изменении и уплотнении печёночной паренхимы, которое проявляется, например, при циррозе. Вследствие того, что отсутствует «фильтр» на пути венозной крови, повышается вероятность сильного отравления организма метаболитами.
Из курса анатомии известно, что во многие органы входят артерии, которые насыщают их полезными веществами. А выходят из них вены, которые транспортируют кровь после переработки к правой части сердца, лёгким.
ПС устроена немного по-другому – в так называемые ворота печени входит артерия и вена, кровь из которых проходит паренхиму и вновь попадает в вены органа. То есть образуется вспомогательный круг кровообращения, который влияет на функциональность организма.
Образование СВВ происходит, благодаря крупным стволам вен, которые объединяются рядом с печенью. Брыжеечные вены переносят кровь от кишечника, селезёночный сосуд выходит из одноименного органа и принимает питательную жидкость (кровь) из желудка, поджелудочной железы. За последним органом сливаются крупные вены, которые дают начало СВВ.
Между панекретодуоденальной связкой и ПВ проходят желудочные, околопупочные, препилорические вены. На этом участке ПВ располагается за печёночной артерией и общей желчевыводящей протокой, вместе с которой она следует к воротам печени.
Возле ворот органа венозный ствол делится на правую и левую ветку ВВ, которые проходят между печеночными долями и разветвляются на венулы. Мелкие вены покрывают печёночную дольку снаружи и внутри, а после контакта крови с печёночными клетками (гепатоциты), они двигаются к центральным венам, выходящих из середины каждой дольки. Центральные венозные сосуды соединяются в более крупные, после чего формируют вены печени, которые впадают в НПВ.
Бассейн портальной вены
Воротная система печени не изолирована от других систем. Они проходят рядом, чтобы при нарушении кровообращения на данном участке можно было сбросить «лишнюю» кровь в другие венозные сосуды. Таким образом, на время компенсируется состояние пациента при тяжёлых патологиях паренхимы печени или тромбозе ВВ, но при этом повышается вероятность кровоизлияний.
ВВ соединена с венами желудка, пищевода, кишечника и т. д.
ПВ и другие венозные коллекторы соединены, благодаря анастомозам (соединения). Их размещение хорошо знают хирурги, которые часто останавливают кровотечения из анастомозирующих участков.
Соединения портального и полых венозных сосудов не выражены, так как не несут особой нагрузки. При расстройстве функциональности ВВ, когда затрудняется ток крови в печень, портальный сосуд расширяется, давление в нём повышается, как следствие, кровь сбрасывается в анастомозы. То есть кровь, которая должна была попасть в ПВ, через портокавальные анастомозы (система соустий) наполняет полую вену.
Наиболее значимые анастомозы ВВ:
- Соединения между венами желудка и пищевода.
- Соустья между венозными сосудами прямого кишечника.
- Анастомозы вен передней стенки живота.
- Соединения вен пищеварительных органов с сосудами забрюшинного пространства.
Как упоминалось ранее, возможность выброса крови в полый сосуд через пищеводные сосуды ограничена, поэтому они из-за перегрузки расширяются, повышается вероятность опасного кровоизлияния. Сосуды нижней и средней трети пищевода не спадаются, так как размещены продольно, однако существует риск их повреждения во время еды, рвоты, рефлюкса. Часто кровоизлияние из поражённых варикозом вен пищевода, желудка наблюдается при циррозе.
От вен прямого кишечника кровь устремляется в ПС и НПВ. Когда повышается давление в бассейне ВВ, возникает застойный процесс в сосудах верхней части печени, откуда жидкость через коллатерали попадает в среднюю вену нижней части толстой кишки. Как следствие, проявляется геморрой.
Третье место, где сливаются 2 венозных бассейна – это передняя стенка живота, где сосуды околопупочной зоны принимают «лишнюю» кровь, расширяясь ближе к периферии. Это явление называют «голова медузы».
Соединения между венами забрюшинного пространства и ПВ не так выражены, как вышеописанные. Выявить их по внешним симптомам не получится, а к кровоизлиянию они не предрасположены.
Тромбоз ВВ
Тромбоз воротной вены (ТВВ) – это патология, для которой характерно замедление или блокирование кровотока в ПВ тромбами. Сгустки препятствуют движению крови к печени, вследствие чего в сосудах возникает гипертония.
ТВВ провоцируют различные заболевания и медицинские процедуры
Причины тромбоза воротной вены печени:
- Цирроз.
- Рак кишечника.
- Воспалительное поражение пупочной вены во время катетеризации у грудного ребенка.
- Воспалительные заболевания пищеварительного тракта (воспаление желчного пузыря, кишечника, язва и т. д.).
- Травмы, операции (шунтирование, спленэктомия, холецистэктомия, трансплантация печени).
- Расстройства коагуляции (болезнь Вакеза, опухоль поджелудочной железы).
- Некоторые инфекционные заболевания (туберкулёз портальных лимфоузлов, цитомегаловирусная инфекция).
Реже всего тромбоз провоцирует беременность, а также оральные контрацептивы, которые женщина принимает на протяжении длительного времени. Особенно это касается пациенток старше 40 лет.
При ТВВ у человека наблюдается дискомфорт, боль в животе, тошнота, извержение рвотных масс, расстройства стула. Кроме того, существует вероятность жара, ректального кровотечения.
При прогрессирующем тромбозе (хронический) кровоток в ПВ частично сохранён. Тогда становятся более выраженными симптомы портальной гипертензии (ПГ):
- жидкость в брюшной полости;
- увеличение селезёнки;
- ощущение тяжести и боль слева под рёбрами;
- расширение вен пищевода, при котором повышается вероятность опасного кровоизлияния.
Если пациент стремительно теряет вес, страдает от избыточной потливости (ночью), то необходимо провести качественную диагностику. Если у него увеличен лимфоузел возле ворот печени и сам орган, то без грамотной терапии не обойтись. Таким образом проявляется лимфаденопатия, которая является признаком рака.
Выявить тромбоз ВВ поможет УЗИ, на снимке тромб в портальной вене выглядит как образование с высокой плотностью для УЗ-волн. Сгусток крови заполняет ВВ, а также её ветви. УЗИ-Доплера покажет, что кровоток на повреждённом участке отсутствует. Мелкие вены расширяются, как следствие, наблюдается кавернозное перерождение сосудов.
Эндо-УЗИ, компьютерная или МР-томография поможет определить небольшие сгустки крови. Кроме того, с помощью этих исследований можно выявить причины тромбоза, его осложнения.
Портальная гипертензия
Портальная гипертензия (ПГ) – это состояние, которое проявляется повышением давления в ПС. Патология часто сопутствует тромбу ВВ, тяжёлым системным заболеваниям (чаще всего печени).
При портальной гипертензии повышается давление в ПВ
ПГ обнаруживают при блокировке кровообращения, из-за чего повышается давление в СВВ. Блокировка может происходить на уровне ВВ (предпечёночная ПГ), перед синусоидными капиллярами (печёночная ПГ), в полой нижней вене (надпечёночная ПГ).
У здорового человека давление в ПВ составляет около 10 мм рт. ст., если это значение увеличивается на 2 единицы, то это явный признак ПГ. В таком случае постепенно включаются соустья между притоками ВВ, а также притоками верхней, нижней полых вен. Тогда варикоз поражает коллатерали (обходные пути кровотока).
Факторы развития ПГ:
- Цирроз.
- Тромбоз печёночных вен.
- Разные типы гепатита.
- Врождённые или приобретённые изменения структур сердца.
- Нарушение обмена веществ (например, пигментный цирроз).
- Тромбоз селезёночной вены.
- Тромбоз ПВ.
ПГ проявляется диспепсией (метеоризм, расстройства дефекации, тошнота и т. д.), тяжестью справа под рёбрами, окрашиванием кожи, слизистых оболочек в жёлтый цвет, снижением веса, слабостью. При повышении давления в СВВ проявляется спленомегалия (увеличена селезёнка). Это обусловлено тем, что селезёнка больше всего страдает от венозного застоя, так как кровь не может покинуть одноименную вену. Кроме того, проявляется асцит (жидкость в животе), а также варикоз вен нижнего участка пищевода (после шунтирования). Иногда у пациента увеличены лимфатические узлы у ворот печени.
С помощью ультразвукового исследования органов брюшной полости можно выявить изменение размера печени, селезёнки, а также жидкость в животе. Допплерометрия поможет оценить диаметр сосуда, скорость движения крови. Как правило, при ПГ портальная, верхняя брыжеечная и селезёночные вены увеличены.
Кавернома портальной вены
Когда пациенту ставят диагноз «кавернозная трансформация портальной вены» далеко не все понимают, что это значит. Кавернома может быть врождённым пороком развития печёночных вен или следствием заболевания печени. При портальной гипертензии или тромбозе ВВ возле её ствола иногда обнаруживают множество мелких сосудов, которые переплетаются между собой и компенсируют кровообращение на этом участке. Кавернома внешне выглядит как новообразование, поэтому её так называют. Когда образования дифференцированы, важно начать лечение (хирургическое вмешательство).
Кавернома – это сосудистое образование в печени
У младших пациентов кавернозная трансформация свидетельствует о врождённых патологиях, а у взрослых – о портальной гипертензии, циррозе, гепатите.
Пилефлебит
Гнойное воспалительное поражение портальной вены и её ветвей именуют пилефлебитом, который часто переходит в ТВВ. Нередко заболевание провоцирует острый аппендицит, заканчивается оно гнойно-некротическим воспалением ткани печени и летальным исходом.
Пилефлебит – это гнойное поражение ВВ
Пиефлебит не имеет характерных симптомов, поэтому выявить его достаточно тяжело. Не так давно такой диагноз давали пациентам после их гибели. Сейчас, благодаря новым технологиям (МРТ), заболевание можно выявить при жизни.
Проявляется гнойное воспаление жаром, ознобом, сильным отравлением, болью в животе. Иногда возникает кровоизлияние из вен пищевода или желудка. При инфицировании паренхимы печени развиваются гнойные процессы, что проявляется желтухой.
После лабораторных исследований станет известно, что повысилась скорость оседания эритроцитов, увеличилась концентрация лейкоцитов, что свидетельствует об остром гнойном воспалении. Но установить диагноз «пиефлебит» можно только после проведения УЗИ, КТ, МРТ.
Диагностические меры
Чаще всего для выявления изменений портальной вены применяют УЗИ. Это дешёвый, доступный, безопасный метод диагностики. Процедура безболезненна, подходит пациентам разной возрастной категории.
Патологии ВВ выявляют с помощью УЗИ и МРТ
УЗИ-Доплера позволяет оценить характер движения крови, портальная вена просматривается у ворот печени, где она делится на 2 ветки. Кровь двигается в сторону печени. С помощью 3-D/4-D-УЗИ можно получить объёмное изображение сосуда. Нормальная ширина просвета ВВ во время ультразвукового исследования – около 13 мм. Проходимость сосуда имеет огромное значение в диагностике.
Также этот метод позволяет выявить гипоэхогенное (сниженная акустическая плотность) или гиперэхогенное (повышенная плотность) содержимое в портальной вене. Такие очаги свидетельствуют об опасных заболеваниях (ТВВ, цирроз, абсцесс, карцинома, рак печени).
При портальной гипертензии УЗИ покажет, что диаметр сосудов увеличен (это касается и размера печени), а в брюшной полости скопилась жидкость. С помощью цветного допплера можно выявить, что кровообращение замедлилось, появились кавернозные изменения (косвенный симптом портальной гипертензии).
Магнитно-резонансная томография полезна тем, что помогает определить причины изменений в системе воротной вены. Проводится осмотр паренхимы печени, лимфоузлов и окружающих образований. МРТ покажет, что в норме максимальный вертикальный размер правой доли печени составляет 15 см, левой – 5 см, билобарный размер у ворот печени – 21 см. При отклонениях эти значения меняются.
Кроме инструментальных исследований, проводятся ещё и лабораторные. С их помощью обнаруживают отклонения от нормы (избыток лейкоцитов, повышение ферментов печени, сыворотка крови содержит большое количество билирубина и т. д.).
Лечение и прогноз
Для лечения патологий воротной вены необходима комплексная медикаментозная терапия, хирургическое вмешательство. Пациенту, как правило, назначают антикоагулянты (Гепарин, Пелентан), тромболитические препараты (Стрептокиназа, Урокиназа). Первая разновидность медикаментов необходима для профилактики тромбообразования, восстановления проходимости вены, а вторая разрушает сам сгусток крови, который перекрывает просвет ВВ. Чтобы предотвратить тромбоз портальной вены, применяют неселективные β-блокаторы (Обзидан, Тимолол). Это наиболее эффективные медикаменты для лечения и профилактики ТВВ.
Патологии ВВ лечат с помощью медикаментов и хирургического вмешательства
Если медикаменты оказались неэффективными, то врач назначает чреспечёночную ангиопластику или тромболитическую терапию с портосистемным шунтированием в печени. Основное осложнение тромбоза ВВ – это кровоизлияние из вен пищевода, а также ишемия кишечника. Лечить эти опасные патологии нужно только хирургическим методом.
Прогноз при патологиях воротной вены зависит от степени повреждений, которые они спровоцировали. Если тромболитическая терапия при лечении острого тромбоза оказалась не совсем эффективной, то без операции не обойтись. Тромбоз с хроническим течением грозит опасными осложнениями, поэтому пациенту сначала нужно оказать первую помощь. В противном случае повышается риск летального исхода.
Таким образом, воротная вена – это важный сосуд, который собирает кровь от желудка, селезёнки, поджелудочной железы, кишечника и транспортирует её к печени. После фильтрации она вновь возвращается в венозное русло. Патологии ВВ не проходят бесследно и грозят опасными осложнениями, вплоть до смерти, поэтому важно вовремя выявить заболевание и провести грамотную терапию.
ВНИМАНИЕ! Вся информация на сайте является популярно-ознакомительной и не претендует на абсолютную точность с медицинской точки зрения. Лечение обязательно должно проводиться квалифицированным врачом. Занимаясь самолечением вы можете навредить себе!
Источник: http://zpechen.ru/anatomiya/vorotnaya-vena-pecheni
Воротная вена: функции, строение системы портального кровообращения, заболевания и диагностика
Воротная вена (ВВ, портальная вена) представляет собой один из наиболее крупных сосудистых стволов в теле человека. Без нее невозможно нормальное функционирование пищеварительной системы и адекватная детоксикация крови. Патология этого сосуда не остается незамеченной, вызывая тяжелые последствия.
Система воротной вены печени собирает кровь, идущую от органов живота. Сосуд образуется путем соединения верхней и нижней брыжеечных и селезеночной вены. У некоторых людей нижняя брыжеечная вена впадает в селезеночную, а затем соединение верхней брыжеечной и селезеночной образуют ствол ВВ.
Анатомические особенности кровообращения в системе воротной вены
Анатомия системы воротной вены (портальной системы) сложна. Это своего рода дополнительный круг венозного кровообращения, необходимый для очищения плазмы от токсинов и ненужных метаболитов, без чего они попадали бы сразу в нижнюю полую, затем в сердце и далее в легочный круг и артериальную часть большого.
Последнее явление наблюдается при поражении печеночной паренхимы, например, у больных циррозом. Именно отсутствие дополнительного «фильтра» на пути венозной крови от пищеварительной системы и создает предпосылки для сильной интоксикации продуктами обмена.
Изучив основы анатомии в школе, многие помнят, что в большинство органов нашего тела входит артерия, несущая кровь, богатую кислородом и питательными компонентами, а выходит вена, уносящая «отработанную» кровь к правой половине сердца и легким.
Система воротной вены устроена несколько иначе, особенностью ее можно считать то обстоятельство, что в печень, помимо артерии, входит венозный сосуд, кровь из которого поступает опять же в вены – печеночные, пройдя через паренхиму органа. Создается как бы дополнительный кровоток, от работы которого зависит состояние всего организма.
Образование портальной системы происходит за счет крупных венозных стволов, сливающихся между собой близ печени. Брыжеечные вены транспортируют кровь от петель кишечника, селезеночная вена выходит из селезенки и принимает в себя кровь из вен желудка и поджелудочной железы. Позади головки поджелудочной железы происходит соединение венозных «магистралей», дающих начало портальной системе.
Между листками панкреатодуоденальной связки в ВВ впадают желудочные, околопупочные и препилорические вены. В этой области ВВ расположена позади от печеночной артерии и общего желчного протока, совместно с которыми она следует к воротам печени.
В воротах печени либо не доходя до них один-полтора сантиметра происходит деление на правую и левую ветви воротной вены, которые заходят в обе печеночные доли и там распадаются на более мелкие венозные сосуды. Достигая печеночной дольки, венулы оплетают ее снаружи, входят внутрь, а после того, как кровь обезвредится при контакте с гепатоцитами, она поступает в центральные вены, выходящие из центра каждой дольки. Центральные вены собираются в более крупные и образуют печеночные, выносящие кровь из печени и впадающие в нижнюю полую.
Изменение размера ВВ несет большое диагностическое значение и может говорить о различной патологии – цирроз, венозный тромбоз, патология селезенки и поджелудочной железы и др. Длина воротной вены печени в норме составляет примерно 6-8 см, а диаметр просвета – до полутора сантиметров.
Система воротной вены не существует изолированно от других сосудистых бассейнов. Природой предусмотрена возможность сброса «лишней» крови в другие вены, если произойдет нарушение гемодинамики в данном отделе. Понятно, что возможности такого сброса ограничены и не могут длиться бесконечно долго, но они позволяют хотя бы частично компенсировать состояние больного при тяжелых болезнях печеночной паренхимы или тромбозе самой вены, хотя подчас и становятся сами причиной опасных состояний (кровотечение).
Связь между портальной веной и другими венозными коллекторами организма осуществляется благодаря анастомозам, локализация которых хорошо известна хирургам, которые довольно часто сталкиваются с острыми кровотечениями из зон анастомозирования.
Анастомозы воротной и полых вен в здоровом теле не выражены, поскольку не несут на себе никакой нагрузки. При патологии, когда затрудняется поступление крови внутрь печени, происходит расширение воротной вены, давление в ней нарастает, и кровь вынуждена искать себе другие пути оттока, которыми становятся анастомозы.
Эти анастомозы называют портокавальными, то есть кровь, которая должна была направиться в ВВ, идет в полую вену посредством других сосудов, объединяющих оба бассейна кровотока.
К самым значимым анастомозам воротной вены относят:
- Соединение желудочных и пищеводных вен;
- Анастомозы между венами прямой кишки;
- Соустья вен передней стенки живота;
- Анастомозы между венами органов пищеварения с венами забрюшинного пространства.
В клинике наибольшее значение имеет анастомоз между желудочными и пищеводными сосудами. Если продвижение крови по ВВ нарушено, она расширена, нарастает портальная гипертензия, то кровь устремляется во впадающие сосуды – желудочные вены. Последние имеют систему коллатералей с пищеводными, куда и перенаправляется венозная кровь, не ушедшая в печень.
Поскольку возможности сброса крови в полую вену через пищеводные ограничены, то перегрузка их лишним объемом приводит к варикозному расширению с вероятностью кровотечения, зачастую – смертельно опасного. Продольно расположенные вены нижней и средней третей пищевода не имеют возможности спадаться, но подвержены риску травмирования при приеме пищи, рвотном рефлексе, рефлюксе из желудка. Кровотечение из варикозно измененных вен пищевода и начального отдела желудка – не редкость при циррозе печени.
От прямой кишки венозный отток происходит как в систему ВВ (верхняя треть), так и непосредственно в нижнюю полую, в обход печени. При увеличении давления в портальной системе неминуемо развивается застой в венах верхней части органа, откуда она сбрасывается посредством коллатералей в среднюю вену ректума. Клинически это выражается в варикозном расширении геморроидальных узлов – развивается геморрой.
Третьим местом соединения двух венозных бассейнов является брюшная стенка, где вены околопупочной области принимают на себя «излишки» крови и расширяются в направлении к периферии. Образно это явление именуют «головой медузы» из-за некоторого внешнего сходства с головой мифической Медузы Горгоны, имевшей вместо волос на голове извивающихся змей.
Анастомозы между венами забрюшинного пространства и ВВ не столь выражены, как описанные выше, проследить их по внешним признакам невозможно, к кровоточивости они не склонны.
Видео: лекция по венам большого круга кровообращения
Видео: основные сведения о воротной вене из конспекта
Патология портальной системы
Среди патологических состояний, в которых задействована система ВВ, встречаются:
- Тромбообразование (вне- и внутрипеченочное);
- Синдром портальной гипертензии (СПГ), связанный с патологией печени;
- Кавернозная трансформация;
- Гнойный воспалительный процесс.
Тромбоз воротной вены
Тромбоз воротной вены (ТВВ) – это опасное состояние, при котором в ВВ появляются свертки крови, препятствующие ее движению в направлении печени. Эта патология сопровождается нарастанием давления в сосудах – портальная гипертензия.
4 стадии тромбоза воротной вены
По статистике, у жителей развивающихся регионов СПГ сопровождается тромбообразованием в ВВ в трети случаев. У более чем половины больных, умерших от цирроза, тромботические сгустки могут быть обнаружены посмертно.
Причинами тромбоза считают:
- Цирроз печени;
- Злокачественные опухоли кишечника;
- Воспаление пупочной вены при катетеризации у младенцев;
- Воспалительные процессы в органах пищеварения – холецистит, панкреатит, язвы кишечника, колиты и др.;
- Травмы; хирургические вмешательства (шунтирование, удаление селезенки, желчного пузыря, пересадка печени);
- Нарушения свертываемости крови, в том числе, при некоторых неоплазиях (полицитемия, рак поджелудочной железы);
- Некоторые инфекции (туберкулез портальных лимфоузлов, цитомегаловирусное воспаление).
Среди очень редких причин ТВВ указывают беременность и длительное употребление оральных контрацептивных препаратов, особенно, если женщина перешагнулалетний рубеж.
Симптоматика ТВВ складывается из сильной боли в животе, тошноты, диспепсических расстройств, рвоты. Возможно повышение температуры тела, кровотечение из геморроидальных узлов.
Хронический прогрессирующий тромбоз, когда кровообращение по сосуду частично сохранено, будет сопровождаться нарастанием типичной картины СПГ – в животе скопится жидкость, увеличится селезенка, дав характерную тяжесть либо болезненность в левом подреберье, расширятся вены пищевода с высоким риском опасного кровотечения.
Основным способом диагностики ТВВ служит ультразвуковое исследование, при этом тромб в воротной вене выглядит как плотное (гиперэхогенное) образование, заполняющее и просвет самой вены, и ее ветви. Если УЗИ дополнить допплерометрией, то кровоток в зоне поражения будет отсутствовать. Характерным также считается кавернозное перерождение сосудов вследствие расширения вен мелкого калибра.
Небольшие тромбы портальной системы можно обнаружить посредством эндоскопического ультразвукового исследования, а КТ и МРТ дают возможность определить точные причины и найти вероятные осложнения тромбообразования.
Видео: неполный тромбоз воротной вены на УЗИ
Синдром портальной гипертензии
Портальная гипертензия – это увеличение давления в системе воротной вены, которое может сопутствовать местному тромбообразованию и тяжелой патологии внутренних органов, в первую очередь – печени.
В норме давление в ВВ не больше десяти мм рт. ст, при превышении этого показателя на 2 единицы уже можно говорить о СПГ. В таких случаях постепенно включаются портокавальные анастомозы, и происходит варикозное расширение коллатеральный путей оттока.
- Цирроз печени;
- Синдром Бадда-Киари (тромбоз вен печени);
- Гепатиты;
- Тяжелые пороки сердца;
- Обменные нарушения – гемохроматоз, амилоидоз с необратимым поражением печеночной ткани;
- Тромбоз вены селезенки;
- Тромбоз воротной вены.
Клиническими признаками СПГ считают диспепсические нарушения, ощущение тяжести в правом подреберье, желтуху, падение массы тела, слабость. Классическими проявлениями повышенного давления в ВВ становятся спленомегалия, то есть увеличение селезенки, которая испытывает на себе венозный застой, поскольку кровь не способна покинуть селезеночную вену, а также асцит (жидкость в животе) и варикозное расширение вен нижнего сегмента пищевода (как следствие шунтирования венозной крови).
УЗИ брюшной полости при СПГ покажет увеличение объемов печени, селезенки, наличие жидкости. Ширину просвета сосудов и характер движения крови оценивают при УЗИ с допплером: ВВ увеличена в диаметре, просветы верхней брыжеечной и вены селезенки расширены.
Кавернозная трансформация
При СПГ, ТВВ, врожденных пороках формирования вен печени (сужение, частичное или полное отсутствие) в области ствола воротной вены нередко можно обнаружить так называемую каверному. Эта зона кавернозной трансформации представлена множеством небольших по диаметру переплетающихся сосудов, которые частично компенсируют недостаток кровообращения в портальной системе. Кавернозная трансформация имеет внешнее сходство с опухолевидным процессом, поэтому и называют ее каверномой.
Обнаружение каверномы у детей может быть косвенным признаком врожденных аномалий сосудистой системы печени, у взрослых она чаще говорит о развившейся портальной гипертензии на фоне цирроза, гепатита.
Воспалительные процессы
пример развития пилефлебита из-за дивертикул сигмовидной кишки
К числу редких поражений воротной вены вены относят острое гнойное воспаление – пилефлебит, имеющее отчетливую склонность «перерасти» в тромбоз. Главным виновником пилефлебита выступает острый аппендицит, а следствием заболевания – абсдедирование в печеночной ткани и гибель больного.
Симптоматика воспаления в ВВ крайне неспецифична, поэтому заподозрить этот процесс очень сложно. Еще недавно диагноз ставился в основном посмертно, но возможность применения МРТ несколько изменила качество диагностики в лучшую сторону, и пилефлебит может быть обнаружен при жизни.
К признакам пилефлебита можно отнести лихорадку, озноб, сильнейшую интоксикацию, боли в животе. Гнойное воспаление ВВ может вызвать увеличение давления в сосуде и, соответственно, кровотечения из пищеводных и желудочных вен. При занесении инфекции в паренхиму печени и развитии в ней гнойных полостей появится желтуха.
Лабораторные обследования при пилефлебите покажут наличие острого воспалительного процесса (повысится СОЭ, возрастут лейкоциты), но достоверно судить о наличии пилефлебита помогают УЗИ, допплерометрия, КТ и МРТ.
Диагностика патологии воротной вены
Основным методом диагностики изменений воротной вены является УЗИ, достоинствами которого можно считать безопасность, дешевизну и высокую доступность для широкого круга лиц. Исследование безболезненно, не занимает много времени, может применяться детям, беременным женщинам и людям преклонного возраста.
Современным дополнением к рутинному УЗИ считается допплерометрия, позволяющая оценить скорость и направление тока крови. ВВ на УЗИ просматривается в воротах печени, где она раздваивается на горизонтально расположенные правую и левую ветви. Так крови при допплерометрии направлен в сторону печени. Нормой на УЗИ считается диаметр сосуда в пределах 13 мм.
При тромбообразовании в вене будет обнаружено гиперэхогенное содержимое, неоднородное, заполняющее часть диаметра сосуда или полностью весь просвет, приводя к тотальному прекращению движения крови. Цветное допплеровское картирование покажет отсутствие кровотока при полной обструкции тромбом или пристеночный его характер около кровяного свертка.
При СПГ на УЗИ врач обнаружит расширение просветов сосудов, увеличение объема печени, скопление жидкости в полости живота, уменьшение скорости кровотока на цветном допплере. Косвенным признаком СПГ будет наличие кавернозных изменений, которые могут быть подтверждены посредством допплерометрии.
Помимо УЗИ, для диагностики патологии воротной вены применяют КТ с контрастированием. Достоинствами МРТ можно считать возможность определения причин изменений в портальной системе, осмотра паренхимы печени, лимфоузлов и других рядом расположенных образований. Недостаток – дороговизна и малая доступность, особенно, в небольших населенных пунктах.
Ангиография – один из самых точных методов диагностики портального тромбоза. При портальной гипертензии обследование обязательно включает ФГДС для оценки состояния портокавальных анастомозов в пищеводе, эзофагоскопию, возможно рентгеноконтрастное исследование пищевода и желудка.
Данные инструментальных методов обследований дополняются анализами крови, в которых обнаруживаются отклонения от нормы (лейкоцитоз, увеличение печеночных ферментов, билирубина и т. д.), и жалобами больного, после чего врач может поставить точный диагноз поражение портальной системы.
Источник: http://sosudinfo.ru/arterii-i-veny/vorotnaya-vena/
Система воротной вены печени — анатомия, диагностика патологий и лечение
Воротная вена печени — сосуд шириной 1,5 см, через который проходит кровь от органов пищеварительной системы, не имеющих пары, и направляется в печень. Сосуд расположен сзади печеночной артерии и основного желчного протока, окруженный лимфоузлами, пучками нервных волокон и мелкими сосудами.
Портальная вена образуется при слиянии трех других: верхней и нижней брыжеечной, селезеночной вен. Она выполняет важнейшие для пищеварительной системы функции, а также играет одну из главных ролей в кровоснабжении печени и детоксикации. Оставшиеся без внимания патологии сосуда ведут к тяжелым последствиям для организма.
Система воротной вены — это отдельный круг кровообращения, в котором из плазмы удаляются токсины и вредные метаболиты. То есть является частью того самого главного фильтра в организме человека. Без этой системы ядовитые компоненты через нижнюю полую вену попадали бы в сердце и разносились по всей системе кровообращения.
Воротную вену неправильно называть «воротниковая». Название образуется от слова «ворота», а не «воротник».
Анатомия сосуда
Когда печеночная ткань поражена по причине заболеваний, дополнительный фильтр для крови, идущей от системы пищеварения, отсутствует. Это создает условия для интоксикации организма.
Большинство органов человека устроены так, что к ним подходят артерии, снабжающие питательной кровью, а исходят из них вены с отработанной кровью. Иным образом устроена печень. В нее входят и артерия, и вена. Из главной вены кровь распределяется по мелким печеночным сосудам, создавая тем самым венозный кровоток.
В создании портальной системы участвуют массивные венозные стволы. Сосуды соединяются возле печени. От кишечника переносят кровь брыжеечные вены. Селезеночная вена исходит из селезенки. Она объединяет вены желудка и поджелудочной железы. Магистрали соединяются за поджелудочной железой. Это отправная точка портальной системы кровообращения.
Не доходя 1 см до ворот печени, воротная вена подразделяется на 2 части: левую и правую ветви. Эти ветви окутывают печеночные доли мелкой сетью сосудов. Внутри долей кровь контактирует с гепатоцитами, очищается от токсинов. Затем кровь течет в центральные исходящие вены, а по ним — к основной магистрали, нижней полой вене.
Если нормальный размер воротной вены изменен, это дает основание говорить о течении патологии. Она бывает расширена при тромбозе, циррозе, нарушениях в работе пищеварительных органов. Норма длины составляет 6-8 см, диаметра просвета — 1,5 см.
Тромбоз воротной вены
Система воротной вены тесно взаимодействует с другими сосудистыми системами. Если возникает патология гемодинамики, анатомией человека предусмотрена возможность распределения «излишней» крови по другим венам.
Организм использует эту способность при тяжелых заболеваниях печени, неспособности органа полноценно выполнять свои функции. Однако тромбоз может вызвать опасное внутреннее кровотечение.
Патологии портальной системы
Воротная вена задействована в ряде патологических состояний, среди которых:
- Внепеченочные и внутрипеченочные тромбозы;
- Портальная гипертензия;
- Воспаление;
- Кавернозная трансформация.
Каждая из патологий определенным образом влияет на состояние основного сосуда и работу организма в целом.
Тромбообразование
Тромбоз — опасное состояние, при котором внутри вены появляются кровяные сгустки, препятствующие нормальному продвижению кровяного потока по направлению к печени. Тромбоз — причина высокого давления в сосудах.
Тромбоз воротной вены развивается при следующих патологиях:
- Циррозе;
- Онкологии;
- Воспалении пупочной вены;
- При холецистите, язвенном колите, панкреатите;
- Внутренних травмах;
- Проблемах со свертываемостью крови;
- Инфекциях.
Редко тромбоз развивается после приема оральных контрацептивов, особенно в возрасте после 40 лет.
К симптомам тромбоза относятся:
При хроническом тромбозе в животе скапливается жидкость, наблюдается увеличение размеров селезенки, расширяются вены селезенки, появляется угроза кровотечения.Диагностику тромбоза воротной вены проводят с помощью УЗИ. Тромб визуализируется как плотное тело, закрывающее просвет. При этом кровоток в районе поражения отсутствует. Эндоскопическое УЗИ позволяет обнаружить небольшие тромбы, а МРТ — увидеть осложнения и определить причины возникновения тромбов.
Кавернозная трансформация
Патологическое сосудистое образование из множества маленьких переплетающихся сосудов, способных минимально компенсировать плохое кровообращение, называют кавернозной трансформацией. По внешним признакам патология сходна с опухолью, потому зовется каверномой.
У ребенка кавернома развивается по причине врожденных аномалий, а у взрослого человека — по причине высокого давления в портальных сосудах.
Портальная гипертензия
Гипертензия — что это такое? Это устойчивое повышение давления, а в случае с портальной гипертензией — в воротной вене. При этом нарушается работа кровотока в портальных сосудах, печени, нижней полой вене. Состояние сопутствует тромбообразованию, вызывает тяжелые патологии печени.
- Гепатиты;
- Цирроз;
- Тромбозы портальной системы;
- Порок сердца;
- Обменные нарушения, приводящие к повреждению тканей печени.
К симптомам относятся затрудненное пищеварение, отсутствие аппетита, снижение массы тела, боль в правом подреберье, желтушность кожных покровов. Из-за венозного застоя увеличивается селезенка, в животе скапливается жидкость. Для вен нижней части пищевода характерно развитие варикозного расширения.
Портальную гипертензию можно диагностировать при помощи ультразвука. Исследование показывает увеличение размера печени и селезенки. Допплеровский метод УЗИ позволяет оценить просвет сосудов. Обычным считается увеличение диаметра воротной вены, расширение просветов селезеночной и верхней брыжеечной вен.
Воспаление воротной вены
При остром аппендиците в редких случаях развивается гнойное воспаление — пилефлебит.
При гнойном воспалении растет давление в сосудах, появляется риск венозного кровотечения из органов пищеварения. Если инфекция заносится в ткань печени, развивается желтуха.
При воспалении воротной вены может развиться желтуха
Главный способ обнаружить воспалительный процесс — лабораторные исследования. Анализ крови показывает значительное увеличение лейкоцитов, возрастает СОЭ. Достоверно диагностировать пилефлебит помогает УЗИ, МРТ.
Инструментальные методы диагностики
Ультразвуковое исследование — безопасный, дешевый, доступный широким кругам населения способ диагностики. Применяется для людей любого возраста. С помощью безболезненного УЗИ можно увидеть изменения в структуре воротной вены, распознать патологии, назначить адекватное и своевременное лечение.
В норме просвет сосуда при УЗИ не превышает 15 мм. При тромбозе просматривается гиперэхогенное неоднородное содержимое вен. В ряде случаев просвет заполняется полностью, что ведет к прекращению движения кровотока.
При портальной гипертензии явными признаками патологии будет увеличение печени, наличие жидкости в животе. Косвенный признак — образование каверномы.
Другой способ инструментальной диагностики — магнитно-резонансная томография. Во время проведения хорошо просматривается паренхима печени и лимфоузлы. С помощью МРТ возможно определить причины патологии воротной вены.
Ангиография — рентгенологическое исследование сосудов контрастным методом, точный метод диагностики. Во время него удобно оценивать состояние сосудов пищевода и желудка. Чаще всего таким методом диагностируется портальный тромбоз.
Для комплексного обследования назначаются клинический и биохимический анализы крови. Они показывают отклонение от нормы числа лейкоцитов, ферментов, билирубина. Большое значение для диагностики имеет и первоначальный сбор анамнеза.
Лечение
Основным средством лечения тромбоза и венозного расширения является прием антикоагулянтов. В случае воспалительного процесса назначают антибиотики. Медикаменты подбирают индивидуально. Практикуют внутривенное введение с постепенным снижением дозировки.
Для лечения варикоза применяют также консервативную терапевтическую методику, при которой вводимый препарат позволяет «склеить» варикозный сосуд. Также применяется методика зондирования.
Вовремя обнаруженная патология и строгое выполнение рекомендаций доктора избавляет от риска развития осложнений. В качестве профилактики практикуют принципы рационального и диетического питания, ЛФК, отказ от вредных привычек.
Источник: http://nashapechen.com/anatomiya/vorotnaya-vena
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе