В цервикальном канале кишечная палочка
Эшерихия коли в мазке из цервикального канала
Главная » Мазок » Эшерихия коли в мазке из цервикального канала
Я глубоко сомневаюсь, что у вас в цервикальном канале есть кишечная палочка. Я могут поверить, что ее могли найти во влагалище. И лечение антибиотиками было совершенно необоснованным. Я уверена, что забор материала на бактериальный посев у вас брали неправильно или же он загрязнялся в результате ошибок опять же при заборе и переносе на среду.
Данные виды бактерий относятся к нормальной кишечной группе, т.е. они живут в кишечнике. Но они также могут жить во влагалище, реже в мочевыделительной системе. Как они туда попадают? Кожа промежности – это самая грязная область человеческого тела, потому что в этой области находятся отверстия, через которые выделяются шлаки: анус, через который происходит дефекация, уретра, через которую выводится моча, и влагалище у женщин, через которое тоже выходят выделения. Поэтому эта область всегда влажная. Анус никогда не закрыт плотно, хотя сфинктер не позволяет выходить калу вне акта дефекации, если нет недержания кала. Поэтому определенное количество выделений с прямой кишки попадает на кожу промежности постоянно.
После дефекации, независимо от того как вы тщательно вытрете область ануса туалетной бумагой, или даже подмоетесь (для этого и использовались биде когда-то в женских туалетах), определенная часть каловых выделений все равно останется в складках кожи. Поэтому вероятность попадания кишечных микроорганизмов во влагалище большая. Загрязнение увеличивается при половом акте, если перед ним половые органы у обоих партнеров не вымыты теплой водой с мылом. Также, кишечная флора заносится во влагалище в большем количестве, если женщина неправильно подмывается и вытирается (движения руки всегда должны быть от входа во влагалища в сторону ануса и межягодичной складки, но не наоборот).
Количество колоний бактерий в вашем случае показывает воспалительный процесс, однако он бы проявил себя желтовато-зелеными выделениями с неприятным запахом. Кроме того, постоянное и частое использование антибиотиков для якобы избавления вас от этих «страшных» бактерий приводит к серьезному нарушению баланса здоровой и условно-патогенной флоры. Для кишечника эти микроорганизмы являются нормальной флорой, для влагалища – условно-патогенной. Антибиотики не только нарушают баланс, но подавляют рост лактобактерий, которые заменить коммерческими препаратами лактобактерий невозможно.
Скажу вам также, что постоянные бактериальные посевы – это уже не необходимый метод обследования, а из него сделали доходный коммерческий метод диагностики (хотя это даже диагностикой не назовешь, если их проводят без всяких показаний). В большинстве стран мира культуральные посевы, т.е. выделение культуры вирусов, бактерий, грибков и других микроорганизмов, проводят по строгим показаниям, а не всем подряд женщинам. Обычно проводят микроскопическое исследование, которое является отличным зеркалом состояния влагалищной флоры и чаще всего не требует дополнительных методов диагностики, за исключением тех случаев, когда заподозрена инфекция, передающаяся половым путем. Поэтому советую вам успокоиться, если у вас нет желто-зеленых выделений с неприятным запахом.
Все ответыwww.komarovskiy.net
Escherichia coli в мазке: насколько это серьезно
Автор КакПросто!
Кишечная палочка — нормальный обитатель организма человека, необходимый для продуцирования некоторых витаминов и подавления роста патогенной флоры. В незначительном количестве кишечная палочка может обнаруживаться в мазке из влагалища. Повышенное ее содержание указывает на нарушение принципов личной гигиены и приводит к развитию бактериального вагиноза.
При обнаружении в мазке кишечной палочки в значительном количестве следует незамедлительно приступать к лечению. Его проводит в амбулаторных условиях гинеколог. Начинают антимикробную терапию после определения чувствительности выделенного микроорганизма к антибиотикам. Эта процедура имеет принципиально важное значение, поскольку кишечная палочка резистентна к некоторым препаратам. Курс приема антибиотиков составляет в среднем 7 дней.
После антибактериальной терапии переходят к восстановлению нормальной микрофлоры влагалища. Для этого используют пробиотики и противогрибковые средства. Повысить местную защиту слизистой влагалища помогут иммуномодуляторы.Профилактика инфицирования кишечной палочкой заключается в соблюдении следующих правил: ежедневное подмывание по направлению спереди назад для предотвращения попадания бактерии из прямой кишки во влагалище, предохранение во время секса, использование только хлопчатобумажного, недавящего белья.
Распечатать
Escherichia coli в мазке: насколько это серьезно
www.kakprosto.ru
Эшерихия (кишечная палочка): характеристика, симптомы, анализы, лечение
Содержание:
Эшерихия — кишечная палочка, обитатель нормальной микрофлоры кишечника здорового человека. Эшерихии растут и размножаются в толстой кишке теплокровных животных. Большинство из них являются безвредными, а некоторые штаммы вызывают тяжелые инфекционные заболевания у людей — эшерихиозы. Эшерихиоз представляет собой бактериальный антропоноз, вызываемый патогенной кишечной палочкой и проявляющийся клиническими признаками интоксикационного и диспепсического синдрома.
Эшерихия коли (Escherihia coli) впервые была выделена из испражнений человека немецким бактериологом Эшерихом в конце 19 века. Г.Н.Габричевский первым обнаружил у кишечной палочки способность продуцировать токсины и подтвердил ее роль в развитии инфекционной патологии кишечника. Уже в 20 веке А.Адам подробно изучил свойства эшерихий и разделил их на типы. В 1945 году Ф.Кауфманом была разработана серологическая классификация E.coli, которая актуальна и в наши дни.
Кишечные палочки — сапрофиты, обитающие в живом организме и не вызывающие развития заболеваний. Эти микроорганизмы приносят пользу хозяину: синтезируют витамин K и В, предотвращают размножение и подавляют рост патогенной флоры в кишечнике, частично расщепляют клетчатку и перерабатывают сахара, синтезируют антибиотикоподобные вещества — колицины, которые борются с патогенными организмами, усиливают иммунитет. Если количество E.coli выходит за рамки обычного, человек обязательно почувствует недомогание.
Функции эшерихий в организме человека:
- Одной из основных и очень важных функций эшерихий является антагонистическая. Эшерихии являются антагонистами по отношению к шигеллам, сальмонеллам и гнилостным микробам. Благодаря чему подавляется рост микроорганизмов, относящихся к этим родам и видам. Антагонизм эшерихий в отношении шигелл и сальмонелл обусловлен из конкуренцией за источник углерода.
- Иммунотренирующая функция — микроорганизмы обеспечивают готовность иммунной системы к реакциям на последующие антигенные раздражители.
- Витаминообразующая — участвуют в энтеральном синтезе витаминов группы К, В, никотиновой и фолиевой кислоты.
- Участвуют в липидном и водно-солевом обмене.
- Участвуют в ферментативном расщеплении высокомолекулярных углеводов.
- Улучшают перистальтику кишечника и процессы всасывания питательных веществ в кишечном тракте.
Эшерихии обитают не только в ЖКТ человека. Они способны выживать на предметах окружающей среды. Их обнаружение во внешней среде свидетельствует о фекальном загрязнении. Именно поэтому эшерихию называют индикаторным микроорганизмом. Эшерихиоз распространен повсеместно. Сезонность патологии осенне-летняя.
В настоящее время встречается много разновидностей эшерихий:
- Лактозопозитивные,
- Лактозонегативные,
- Гемолитические, которые в норме должны отсутствовать.
Все они объединены в один род Escherichia и относятся к семейству Энтеробактерий. Некоторые серовары Escherihia coli способны вызывать коли-инфекции – эшерихиозы. Это острые энтериты и энтероколиты, которые часто проявляются внекишечными симптомами. Распространяется инфекция преимущественно фекально-оральным механизмом, который реализуется алиментарным и бытовым путем. Лечение патологии этиотропное и симптоматическое.
Эшерихии подразделяются на патогенные, токсигенные, инвазивные, геморрагические.
Согласно клинической классификации эшерихиозы бывают:
- Гастроэнтерические,
- Энтероколитические,
- Гастроэнтероколитические,
- Генерализованные.
По степени тяжести выделяют три формы эшерихиоза:
- Легкая,
- Среднетяжелая,
- Тяжелая.
Этиология
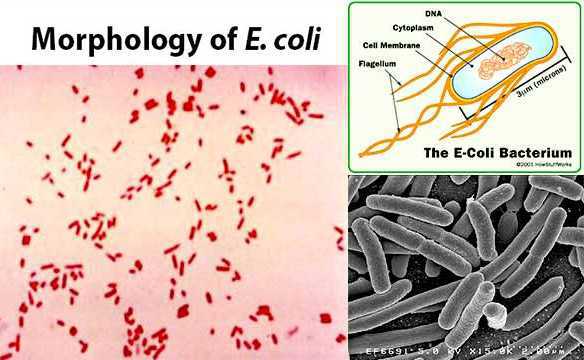
Морфология. Возбудителем эшерихиоза является энтеропатогенная кишечная палочка. Эта короткая палочковидная бактерия со слегка закругленными концами отрицательно окрашивается по Граму. E. сoli — факультативный анаэроб, не образующий спор. Одни штаммы имеют жгутики и способны передвигаться, другие образуют капсулу.
Культуральные свойства. При исследовании фекалий здорового человека на среде Эндо обычно вырастают красные лактозопозитивные колонии кишечных палочек, нередко с металлическим блеском. Лактозонегативные культуры образуют колонии бледно-розового цвета. У детей до 3 лет их изучают в отношении принадлежности к патогенным штаммам. Гемолитические кишечные палочки в норме не должны обнаруживаться.
 Патогенность. Все эшерихии с учетом своих патогенных свойств подразделяются на три большие группы:
Патогенность. Все эшерихии с учетом своих патогенных свойств подразделяются на три большие группы:
- Непатогенные бактерии пожизненно заселяют толстый кишечник и выполняют свои полезные функции.
- Условно-патогенные также являются нормальными обитателями кишечника, но при попадании в другую среду приобретают патогенные свойства и вызывают различные заболевания.
- Патогенные эшерихии — возбудители острой кишечной инфекции.
Факторы патогенности:
- Пили и фимбрии, обеспечивающие адгезию и колонизацию слизистой кишечника,
- Плазмиды, способствующие проникновению микроба в клетки кишечного эпителия,
- Цитотоксин,
- Гемолизины,
- Эндотоксин термостабильный оказывает энтеропатогенное действие,
- Экзотоксин термолабильный легко разрушается на воздухе, оказывает нейротропное и энтеротропное действие.
Условно-патогенные эшерихии в большом количестве заселяют кишечник здорового человека. При попадании в другие локусы организма они вызывают различные патологии: в брюшной полости — перитонит, во влагалище – кольпит, в предстательной железе — простатит. Так, например, у здоровых людей в моче может обнаруживаться типичная эшерихия коли в количестве менее 10 в 3 степени колониеобразующих единиц. При показателе 10 в 4 степени специалисты подозревают наличие у больного пиелонефрита. У женщин с гинекологической патологией эшерихии могут быть обнаружены в мазке из цервикального канала. Проникновению возбудителя способствует несоблюдение правил интимной гигиены, анально-вагинальные контакты. При обнаружении кишечной палочки в мазке из зева проводят антибиотикотерапию.
Эпидемиология
Источник инфекции — больной человек, реконвалесцент или бактерионоситель. Фекально-оральный механизм передачи и распространения инфекции реализуется следующими путями:
 Пищевой путь осуществляется при употреблении обсемененных продуктов питания: молока, мясных блюд, салатов, недостаточно обработанных кулинарных блюд, гамбургеров.
Пищевой путь осуществляется при употреблении обсемененных продуктов питания: молока, мясных блюд, салатов, недостаточно обработанных кулинарных блюд, гамбургеров.- Контактно-бытовой путь осуществляется через инфицированные руки и предметы обихода. В наибольшей степени заражению подвержены лица, находящиеся в закрытом коллективе и не соблюдающие правила личной гигиены.
- Водный — инфекция распространяется при употреблении питьевой воды, загрязненной сточными водами или при ее использовании для полива урожая.
Восприимчивость к острой кишечной инфекции, вызванной эшерихиями, определяется возрастом человека, состоянием иммунной системы, патогенностью возбудителя, его биохимическими свойствами и влиянием на эпителий ЖКТ. Дети в возрасте до года, ослабленные хроническими заболеваниями лица и пожилые люди обладают наибольшей восприимчивостью к различным инфекционным процессам.
Патогенез
Эшерихии в кишечнике выделяют фактор колонизации, с помощью которого они прикрепляются к энтероцитам. После адгезии микробов на эпителии кишечника происходит повреждение микроворсинок. При дизентириеподобном эшерихиозе бактерии внедряются в клетки кишечника, при холероподобной кишечной инфекции эта способность отсутствует.
Основным фактором патогенности является энтеротоксин. Это белок, который оказывает особое влияние на биохимические процессы в кишечнике. Он стимулирует секрецию воды и электролитов, что приводит к развитию водянистой диареи и нарушению водно-солевого обмена. Слизистая оболочка кишечника воспаляется, на ней образуются эрозии. Через поврежденный эпителий всасывается в кровь эндотоксин. Ишемия и некроз кишки проявляются слизью и кровью в кале. В организме больного развивается обезвоживание, гипоксия, метаболический ацидоз.
Стадии развития эшерихиоза:
- Возбудитель проникает в организм человека пероральным путем,
- Он достигает кишечника,
- Микроб взаимодействует с клетками слизистой оболочки кишечника,
- Энтероциты воспаляются и отторгаются,
- Выделяются токсины,
- Нарушаются функции кишечника.
Симптоматика
У маленьких детей заболевание проявляется:
- Диспепсическими явлениями — рвотой, диареей, урчанием в животе, метеоризмом,
- Симптомами интоксикации и дегидратации при эшерихиозе — лихорадкой, ознобом, слабостью, недомоганием, отсутствием аппетита, бледностью кожи, капризностью, нарушением сна.
При прогрессировании патологии боль в животе становится нестерпимой, испражнения становятся кровянисто-гнойными. У ослабленных больных быстро развивается токсикоз, масса тела снижается. Возможна генерализация процесса.

У взрослых данная форма патологии протекает по типу сальмонеллеза. У больных сначала появляются признаки интоксикационного синдрома — разбитость, головная боль, лихорадка, миалгия, артралгия. Затем присоединяются диспепсические симптомы — резкая, схваткообразная боль в животе, тошнота, рвота, жидкий зеленоватый стул.
Дизентериеподобный эшерихиоз имеет острое начало и отличается слабовыраженными признаками интоксикации. В редких случаях температура может подняться до 38 °С. Обычно у пациентов возникает боль в голове, головокружение, слабость, схваткообразная боль вокруг пупка, тенезмы, понос. Жидкий стул повторяется до от 5 раз в сутки. В кале обнаруживают слизь и кровь.
Холероподобный эшерихиоз проявляется недомоганием, слабостью, тошнотой, схваткообразной болью в эпигастрии, рвотой. Иногда данная форма протекает безболезненно. Кал водянистый, без слизи и крови. Лихорадка обычно отсутствует.
При отсутствии своевременной и адекватной терапии развиваются тяжелые осложнения эшерихиоза: токсический шок, обезвоживание организма, сепсис, воспаление легких, почек, желчного пузыря, мозговых оболочек, головного мозга.
Диагностика
Эшерихии и обусловленные ими острые кишечные инфекции — одна из актуальных и сложным проблем современной медицины. Осуществление эффективного эпидемиологического надзора, действенной профилактики и терапии кишечных инфекций требует объективных представлений об этиологической структуре, которая в настоящее время расшифровывается недостаточно. В повседневной практике встречается упрощенный подход к этиологической диагностике ОКИ, вызванных эшерихиями. Когда диагноз ставится на основании лишь факта выделения каких-либо из этих бактерий из испражнений. Подобная расшифровка дезориентирует клиницистов и эпидемиологов, никак не способствуя правильному пониманию существа вопроса.

В числе важных лабораторных критериев в диагностике эшерихиозов считают следующие:
- Отрицательные результаты бактериологического исследования испражнений на патогенные микроорганизмы, проведенного своевременно и качественно в соответствии с существующими методами.
- Исключение выделенных эшерихий как следствие дисбактериоза. Обнаружение бактерий в стадии реконвалесценции расценивается как кишечный дисбиоз.
- Выделение кишечной палочки в первые дни заболевания, до начала этиотропной терапии.
- Использование количественных показателей, выделение эшерихии коли из 1 г испражнений в концентрации 10 5.
- Количественный метод бактериологического исследования испражнений, путем дозированного посева, обязательно применяют у всех детей до 1 года, госпитализированных по поводу спорадических случаев ОКИ.
- Использование количественной оценки бактериологического исследования секторным методом всем детям старше 1 года и взрослым для выяснения этиологии заболевания. В норме количество типичных эшерихий коли в 1 грамме кала у взрослых и детей составляет 107 — 108 .
Материалом для исследования является кал, сбор которого производят после дефекации из судна, горшка, пеленки стерильным шпателем или металлической петлей. Пробу отбирают из жидкой части последних порций с обязательным включением патологических примесей в количестве не менее 1 грамма и направляют в лабораторию, где производят бак посев материала на селективные и дифференциальные среды. После выделения и накопления чистой культуры изучают морфологические, биохимические и серологические свойства возбудителя, а затем определяют его чувствительность к антибиотикам.
В настоящее время еще одним перспективным диагностическим методом является ПЦР. С помощью него определяют в кале ДНК различных штаммов патогенных кишечных палочек.
Лечение
Лечение легких и средних форм эшерихиоза проводят амбулаторно, а всех остальных госпитализируют в инфекционное отделение стационара. Лечебно-охранительный режим включает постельный или полупостельный режим, удлиненный физиологический сон, диету.
 Диетотерапия — основа терапевтических мероприятий при эшерихиозе. Больным рекомендуют ограничить употребление жиров, соли, легкоусваиваемых углеводов и сохранить норму потребляемого белка. Запрещены все продукты, раздражающие пищеварительный тракт.
Диетотерапия — основа терапевтических мероприятий при эшерихиозе. Больным рекомендуют ограничить употребление жиров, соли, легкоусваиваемых углеводов и сохранить норму потребляемого белка. Запрещены все продукты, раздражающие пищеварительный тракт.- Противомикробное лечение — нитрофураны «Фуразолидон», фторхинолоны «Ципрофлоксацин». Их следует принимать 5-7 дней. В тяжелых случаях назначают цефалоспорины 2-го — «Цефуроксим», «Цефаклор», «Цефтриаксон», «Цефоперазон», «Цефтазидим».
- Для лечения тяжелых форм эшерихиоза используют большие дозы глюкокортикостероидов «Преднизолон» и «Гидрокортизон», плазмаферез и гемодиализ.
- Дегидратационная терапия — пероральный прием «Регидрона», «Гемодеза», раствора калия хлорида и глюкозы, внутривенное введение коллоидных и кристаллоидных растворов.
- Ферментативные средства нормализуют пищеварение — «Фестал», «Пензитал», «Дегистал», энтеросорбенты «Энтерол», «Полифепам», «Полисорб».
- Эубиотики применяют для коррекции дисбактериозов после антибактериальной терапии — «Бифидумбактерин», «Линекс», «Аципол», «Бифиформ».
Прогноз для взрослых и детей благоприятный. Запущенные формы эшерихиоза и генерализованная инфекция у детей первого года жизни могут привести к смерти больного.
Профилактика
Профилактические мероприятия, позволяющие избежать развития эшерихиоза:
- Регулярное и тщательное мытье рук, особенно перед едой и после посещения улицы, общественных мест,
- Употребление безопасных и проверенных продуктов питания,
- Полное приготовление кулинарных блюд с обязательным «довариванием», «дожариванием», «допеканием»,
- Правильное хранение продуктов питания с учетом срока годности,
- Регулярная и тщательная уборка и дезинфекция кухни или помещения для приготовления пищи,
- Борьба с насекомыми и грызунами,
- Использование для питья только чистой и качественной воды,
- Соблюдение личной гигиены,
- Тщательное мытье овощей и фруктов перед употреблением.
Видео: кишечная палочка в программе «Жить здорово!»
Советы и обсуждение:
uhonos.ru
Escherichia coli в мазке: насколько это серьёзно?
Вследствие того, что в природе всё находится в тесном взаимоотношении, человек и микроорганизмы тоже находятся в постоянном контакте друг с другом. Некоторые бактерии даже являются постоянными обитателями нашего организма, но это совсем не значит, что они наносят вред. 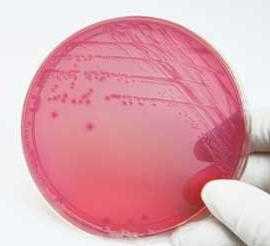 Кишечная палочка E. coli, к примеру, находится в кишечнике и принимает активное участие в процессах пищеварения. Но всё зависит от локализации микроорганизмов и их количества.
Кишечная палочка E. coli, к примеру, находится в кишечнике и принимает активное участие в процессах пищеварения. Но всё зависит от локализации микроорганизмов и их количества.
Польза и вред от кишечной палочки
Escherichia coli является палочковидной бактерией, которая обитает в нормальной микрофлоре желудочно-кишечного тракта. Её польза значительна для человека, так как она, будучи обитателем толстого кишечника, подавляет развитие многих вредоносных микроорганизмов. К тому же она пособствует усваиванию витаминов. Но проблема заключается в том, что существует достаточно много разновидностей кишечной палочки, большая часть которых патогенны. К примеру, обнаружение escherichia coli в мазке является достаточно печальным фактом, поскольку мочеиспускательный канал не является средой обитания данного микроорганизма. Escherichia coli в мазке может быть обнаружена при сдаче анализов практически сразу после заражения.
 Заражение кишечной палочкой
Заражение кишечной палочкой
Наряду с тем, что данный вид микроорганизмов является постоянным обитателем кишечника человека, он находится и в организме животных, в частности свиней. Поскольку кишечная палочка является достаточно стойким микроорганизмом, она может находиться в фекалиях, мясе, почве. E coli в моче может стекать в проточные воды, откуда попадать на овощи, фрукты и в питьевую воду. Данный вид микроорганизмов хорошо размножается в пищевых продуктах, поэтому следует быть крайне осторожными.
Чем чревато заражение патогенным видом escherichia coli?
Заболевания кишечника, возникающие в результате заражения E. coli, называются эшерихиозами (диарея, дизбактериоз, колиэнтерит и другие). Каждый вид патогенных микроорганизмов характеризуется определённой инфекционной дозой. Чаще  всего поддаются заражению дети, люди с ослабленным иммунитетом и пожилые. У всех этих групп населения инфицирование может проявляться по-разному, но зачастую симптоматика напоминает интоксикацию. Тяжелее всего переносят заражение дети до полугода. Иногда escherichia coli в мазке может быть обнаружена и без раннего проявления симптомов.
всего поддаются заражению дети, люди с ослабленным иммунитетом и пожилые. У всех этих групп населения инфицирование может проявляться по-разному, но зачастую симптоматика напоминает интоксикацию. Тяжелее всего переносят заражение дети до полугода. Иногда escherichia coli в мазке может быть обнаружена и без раннего проявления симптомов.
Меры предосторожности
При обнаружении escherichia coli в мазке следует немедленно приступать к лечению, поскольку данный вид заражения лечится достаточно сложно и долго и может стать причиной развития более серьёзных заболеваний половых путей и желудочно-кишечного тракта. Лечение проводится антибиотиками или бактериофагами, но лучше всего, конечно, постараться предотвратить заражение патогенными видами микроорганизмов. При этом в первую очередь нужно соблюдть все необходимые правила гигиены, мыть перед употреблением сырые овощи и фрукты, а мясо и продукты его переработки варить не менее 15 минут. Это, конечно, не гарантирует, что вы не заразитесь, но, по крайней мере, в разы снижает риск. Также систематически проверяйтесь у врача.
fb.ru
Кишечная палочка в цервикальном канале симптомы
Эшерихии (кишечная палочка) – грамотрицательные палочкообразные бактерии, которые является условно-патогенной флорой человеческого организма. Обычно ее представители обитают в кишечнике, но во время различных патогенных процессов в теле они способны увеличить «территорию» своего заселения.
Оглавление:
- Эшерихия коли в мазке — причины, симптомы, лечение
- Общие данные об энтерококковой инфекции
- Причины проявления энтерококковой инфекции
- Симптомы повышения количества Эшерихий Коли
- Принципы терапевтических мероприятий
- Общие рекомендации
- Что делать, если в мазке, взятом у женщины, была обнаружена вредоносная кишечная палочка
- Причины возникновения бактерии
- Основные признаки наличия кишечной палочки
- Как происходит заражение инфекцией
- Как проводится лечение
- Заключение
- Что делать, если в мазке у женщины обнаружена кишечная палочка
- Кишечная палочка в мазке у женщин — лечение
- Посмотрите видеоролики этой теме
- Характеристика патологии человека
- Причины появления проблемы
- Болезнь у мужчин — симптомы
- Бактерия в мазке из зева
- Патология выявилась у ребенка
- Чем лечить недуг – эффективные свечи
- Норма кишечной палочки в микрофлоре
- Воспаление цервикального канала — причины, симптомы, и лечение. Что будет, если воспаление цервикального канала не лечить?
- Воспаление цервикального канала — причины
- Воспаление цервикального канала — симптомы
- Воспаление цервикального канала — лечение
- Почему бывает кишечная палочка в мазке у женщин и требуется ли лечение
- Что это такое
- Методы выявления
- Причины появления
- Сопутствующие симптомы и признаки
- Как избавиться от инфекции
- Какие препараты назначают
- Свечи
- Допустимы ли народные средства
- Нужно ли лечить мужа
- Уровень опасности при беременности
- Меры профилактики
- Комментарии:
- Нажмите, чтобы отменить ответ.
- Рубрики
- Самое популярное
- Опрос
- Условно-патогенная бактерия — Эшерихия коли в мазке
- Причины появления Эшерихии коли
- Симптомы заболевания
- Способы лечения
В гинекологических мазках представителей энтерококков найти достаточно непросто. При бактериологическом исследовании они образуют цепочкообразные колонии, что порой приводит к неверному результату исследования – стрептококковая инфекция.
Общие данные об энтерококковой инфекции
Кишечная палочка выявляется в посева кала, мочи или мазках с других органов. Обычно увеличение их количества свидетельствует о сбоях в работе пищеварительной или мочеполовой систем.
При постановке диагноза необходимо в кратчайшие сроки начать антибиотикотерапию, чтобы предотвратить хроническое течение болезни.
Данные микроорганизмы резистентны к многим видам лекарственных препаратов и средствам дезинфекции, что свидетельствует об их опасности для человеческого организма. Их лечение длится достаточно долго, а уверенных результатов добиться удается не часто.
В норме данные бактерии не представляют угрозы для нас, так как они участвуют в образовании местного (кишечного) иммунитета. При приобретении патологической стойкости к иммунному ответу или при снижении активности последнего, возможно скорое развитие болезни.
Наиболее благоприятные условия для развития энтерококковой инфекции представлены в мочеполовой системе, что и объясняет высокий процент ее патологии.
Причины проявления энтерококковой инфекции
Кишечная палочка неблагоприятно влияет на органы мочеполовой системы, что зачастую приводит к развитию воспалительных процессов и вторичного бактериологического заражения. Нередко врачи отмечают, что появление их колоний в посеве свидетельствует о недостаточной гигиене мочеполовой системы.
В бытовых условиях нередко заражение может происходить либо контактным путем (через банные принадлежности, личные вещи, постель и т.п.), либо половым путем.
Если бактерии выявляются в посеве мочи, то это является свидетельством воспалительного процесса в мочевом пузыре, мочеточнике или почках.
Последний вариант наиболее неблагоприятный, так как возможно проявление деструктивного характера заражения на почки, что в итоге может стать причиной почечной недостаточности.
Симптомы повышения количества Эшерихий Коли
Как упоминалось ранее, чаще всего происходит заражение мочеполовой системы, что и влияет на возможный симптомокомплекс:
- Частые, внезапные и болезненные мочеиспускательные акты;
- Снижение сексуальной увлеченности у женщин;
- Постоянное чувство усталости и утомленности;
- Различные боли в области спины;
- Болевые ощущения в нижней области животу и в паховой зоне;
При отсутствии должного лечения патологический рост микроорганизмов будет продолжаться бесконтрольно, что, в итоге, приведет к значительному ухудшению состояния здоровья. Нередко не леченное бактерионосительство приводит к переходу процесса в хроническую стадию.
Данное развитие болезни неприятно для пациента, так как у него развиваются специфические неприятные ощущения, которые значительно сказываются на уровне и качестве его жизни.
Принципы терапевтических мероприятий
Непременно, для лечения бактериальной инфекции применяются антибактериальные фармакологические средства, но применяются не только они.
В первую очередь проводят антибиотикограмму, с помощью которой определяют чувствительность микроорганизма к различным классам медикаментозных средств.
Применение антибиотиков негативно влияет на метаболическую и иные системы организма пациента, поэтому случайное использование антибиотиков недопустимо.
Нередко применяют бактериофаги, которые, по сути, являются «вирусами бактерий». Они проникают в клетку микроорганизма, вызывая его гибель. Данные средства показывают высокую эффективность, а также безопасны для самого пациента – их применение разрешено даже в детском возрасте.
При интенсивном течении заболевания возможно применение симптоматической терапии. В условиях стационара инфузионно вводят различные средства для дезинтоксикации, нормализации метаболических процессов и восполнении объема потерянной жидкости.
В целом, лечение можно проводить и в домашних условиях, однако обязательно постоянное наблюдение лечащего врача на всех этапах терапии для контроля и коррекции лечебных мероприятий.
Все о расшифровке анализов мочи тут. А все подробности о заборе крови — здесь.
Общие рекомендации
Гораздо легче предупредить чрезмерное развитие микрофлоры, чем ее лечить. Важно соблюдать правила личной и «социальной» гигиены, что заключается в следующих принципах:
- Проведение гигиенических мероприятий интимных зон;
- Периодически мыть руки и проводить их обработку дезинфицирующими средствами;
- Отказаться от использования чужих личных вещей (трусов, полотенец, бритв);
- Использовать для женщин и мужчин механические контрацептивы при половых актах;
Как видите, правила достаточно просты и не влияют на качество Вашей жизни.
При появлении первых симптомов немедленно обращайтесь к своему лечащему врачу. Важно вовремя начать лечение, чтобы предупредить ухудшение состояния.
Помните, что самолечение недопустимо, так последствия для Вашего здоровья могут оказаться гораздо хуже, чем первичное заболевание.Источник: http://labmed24.ru/laboratornaya-diagnostika/esherihiya-koli-v-mazke-prichini-simptomi-lechenie
Что делать, если в мазке, взятом у женщины, была обнаружена вредоносная кишечная палочка
Когда обнаруживается у женщин в мазке кишечная палочка, можно говорить о нарушении работы организма. Попадая внутрь, этот микроорганизм, может вызвать тяжелое отравление. Под воздействием вредоносной кишечной палочки, происходит сильное воспаление пищеварительной системы.
Проникновение подобной болезнетворной флоры непосредственно в органы человека, возможно приведет к развитию очень тяжелых патологий. Инфекция может стать началом перитонита.
Кишечную палочку часто обнаруживают в человеческом организме. Но, не каждый ее штамм опасен для человеческого организма. Некоторые виды этого бактериального микроорганизма, даже полезны. Они способствуют нормальному функционированию кишечника.
Причины возникновения бактерии
Кишечную палочку обнаруживают при прохождении профилактического осмотра, когда берется мазок, так как кишечная палочка в мазке у женщин проявляется чаще всего именно на ранних сроках. Никакой особой симптоматики при этом не обнаруживается. Однако присутствие такого микроорганизма может говорить о наличии бактериальной инфекции. Лечить ее нужно обязательно.
Причины развития женской молочницы часто связаны с присутствием кишечной инфекции. Надо сказать, что обнаруженная кишечная палочка в мазке у мужчин имеет аналогичную патологию, только отличается слабовыраженными симптомами.
Причины появления микроорганизма обуславливаются, прежде всего, несоблюдением личной гигиены. Любой человек обязан постоянно держать в чистоте свои половые органы. Их нужно промывать теплой водой, используя специальные средства, предназначенные для проведения интимной гигиены.
Надевать нужно только чистое нижнее бельё, пользоваться только хорошей туалетной бумагой. Лечение кишечной палочки в мазке должно проводиться незамедлительно, даже когда полностью отсутствуют похожая симптоматика.
Основные признаки наличия кишечной палочки
Приблизительно через 24 часа начинают появляться первые симптомы присутствия кишечной палочки в мазке. Основными признаками поражения организма этими вредными бактериями считаются:
- Постоянная диарея,
- Тошнота,
- Рвота с примесями зеленого цвета,
- Высокая температура,
- Плохой аппетит,
- Слабость, быстрая утомляемость.
Все эти симптомы пропадают бесследно примерно через два дня. Это связано с самопроизвольно проводимой кишечной санацией. Если симптоматика не пропадает, и уже пошел третий день, взрослому человеку нужно посетить врача.
Если такие признаки появились у ребенка, совсем не нужно ждать два дня, необходимо немедленно показать его лечащему врачу.
Как происходит заражение инфекцией
В большинстве случаев кишечная палочка передается орально-фекальным способом. Микроорганизмы, вместе с калом попадают в землю, приживаются в растениях.
Заражение происходит самыми разными путями. Достаточно выпить немного грязной воды, чтобы бактерия проникла внутрь организм и стала причиной появления кишечной инфекции.
Бактерия может попасть в организм, например, после соприкосновения грязных рук с продуктами питания. Реже встречается заражение контактным путем. Если это происходит, наблюдается появление эшерихиоза.
Иногда кишечная палочка может передаваться новорожденному малышу, когда он двигается по родовым каналам, в которых присутствуют вредные бактерии. Кишечные палочки могут находиться на любых предметах, и если после работы с ними, забыть вымыть руки, возможно, начало инфицирования организма.
Кишечная палочка в гинекологии встречается довольно часто. Она может попасть во влагалище и уретру, несколькими путями:
- Плохая гигиена. Женщина редко подмывается, на промежности и половых органах остаются небольшие частицы фекалий,
- Очень тесное и неудобное нижнее белье. Кожный покров промежности начинает потеть. Остатки фекалий могут попасть во влагалище,
- Неправильное подмывание. Первым подмывается анальное отверстие, а потом грязной рукой моются половые органы,
- Анальное совокупление. Член сначала проникает в район прямой кишки, затем входит во влагалище. Частицы фекалий, оставшиеся на члене, заносится им во влагалище,
- Обыкновенный половой акт, когда партнером становится больной хроническим простатитом. Именно кишечная палочка является причиной возникновения этого заболевания. Она вместе со спермой заносится внутрь влагалища.
Попадая внутрь, кишечные бактерии становятся причиной появления некоторых заболеваний:
Обнаруженная кишечная палочка в мазке у женщины, уведомляет о том, что требуется немедленное лечение. Если такие инфекционные заболевания оставить без лечения, бактерия внедряется в слизистую и остается там надолго. Вагинальные выделения и струя мочи не могут оторвать ее от слизистой.
Размножаясь во влагалище, инфекционная кишечная палочка начинает быстро проникать в мочевыделительную и половую систему. Она поражает: матку, мочевой пузырь, почки, яичники, маточные трубы.
Как следствие в организме начинаются воспалительные процессы, приводящие к заболеваниям: цистит, пиелонефрит, эндометрит, сальпингит, аднексит.
Кишечная палочка во влагалище, симптомы которой хорошо изучены, согласно статистическим данным, вызывает цистит у большинства женщин. Она же становится причиной возникновения пиелонефрита, поражающего беременных женщин.
Воспаление женских мочеполовых органов, вызванное кишечной бактерией, обычно лечится очень долго и часто приобретает хроническую форму. Эти болезни очень трудно поддаются процессу лечения.
Иногда в организме образуется воспалительный процесс, протекающий без четко выраженных симптомов. Женщина не чувствует никакого дискомфорта и считает, что она абсолютно здорова. В действительности, она носит в себе хроническую инфекцию.
Когда течение инфекции не имеет ярко выраженного характера, то воспаление может быстро перейти в активную форму. Для этого достаточно любого небольшого воздействия:
Все это приводит к снижению защитных ресурсов организма, его иммунная система теряет возможность сопротивляться болезни. Именно поэтому у женщин, являющихся носителем кишечной бактерии, возникают самые разные хронические заболевания: кольпиты, пиелонефриты, цисититы, эндометриты.
Обострение этих заболеваний происходит даже при простой простуде. Лечиться можно долгие годы, но достигнуть положительного результата, даже при современной терапии очень сложно.
Как проводится лечение
При обнаружении в мазке кишечной палочки необходимо начать незамедлительное лечение. Чем лечиться и каким образом, расскажет врач. Если болезнь запустить, потребуется очень сложное лечение, после которого организм будет долго восстанавливаться.
Какие использовать свечи, по какой схеме они должны устанавливаться, как долго придется лечиться, все это устанавливает только лечащий врач. Он проводит диагностику заболевания, ставит точный диагноз и рассказывает чем лучше всего начать лечение.
Обнаружив у женщины в мазке кишечную палочку, врач обычно назначает специальные антибиотики. Но, к сожалению не все они помогают. Существуют штаммы таких бактерий, которые устойчивы к определенным препаратам.
Если у беременной обнаружили присутствие кишечной инфекции, ее немедленно кладут в стационар. Этот вредный микроорганизм может отрицательно влиять на организм плода. В это время женщина не может принимать много медицинских препаратов, чтобы не повлиять на жизнь будущего ребенка. Беременным женщинам назначается местная терапия, а также не очень сильные лекарства.
Кишечная палочка, найденная у мужчин также лечится антибиотиками, назначается прием бактериофага. Многие пытаются проводить такое лечение самостоятельно. Хочется напомнить таким людям, что бессистемный прием антибиотиков может привести к негативным последствиям, а положительной динамики так и не произойдет.
Кроме медикаментозной терапии, исследования желудочно-кишечного тракта, врачами назначаются специальные процедуры:
- Подмывание травяными отварами,
- Ультрафиолетовое облучение.
Женщины должны проводить лечебное спринцевание и принимать специальные лекарства, восстанавливающие микрофлору. Для укрепления иммунитета, женщинам и мужчинам назначается прием витаминов.
Лечение кишечной инфекции требует соблюдение определенной диеты. Из постоянного рациона необходимо исключить: соленое, жареное, копченое, острое, сладкое.
Разрешается питаться только вареными овощами, разными фруктами. Причем овощи необходимо предварительно хорошо измельчить. После окончания лечения, нужно обязательно провести контрольные анализы.
Заключение
Чтобы кишечная палочка не проникла в ваш организм, всегда соблюдайте гигиену. Носите только чистую и удобную одежду, Постоянно мойте руки, и не соприкасайтесь с грязными вещами и растениями.
Источник: http://proinfekcii.ru/kishechnye/v-mazke-vzyatom-u-zhenshhiny-obnaruzhena-vredonosnaya-kishechnaya-palochka.html
Что делать, если в мазке у женщины обнаружена кишечная палочка
Кишечная палочка в мазке у женщин — это признак сбоя в организме, требующий лечения. Эти бактерии не только препятствуют размножению гнилостной микрофлоры, но также участвуют в синтезе витаминов группы B.
Однако кишечная палочка (Escherichia coli) может стать чрезвычайно опасной при выходе за пределы пищеварительной системы.
Кишечная палочка в мазке у женщин — лечение
Пациенты, особенно взрослые, часто не нуждаются в терапии, поскольку многие инфекции локализованы и организм справляется с ними самостоятельно. Кроме того, для острого расстройства антибиотики оказались бесполезными.
Фактически, некоторые исследования показали, что противомикробные препараты могут увеличить шансы на развитие инфекции мочевыводящих путей (до 17 раз). Считается, что это происходит потому, что антибиотик повреждает бактерии, вызывая высвобождение еще большего количества токсина из них.
Назначение атропина, дифеноксилата и других препаратов, которые обычно используются для борьбы с диареей, также может усиливать симптомы заболевания и вызывать осложнения.
Таким образом, некоторые малоопасные инфекции лечатся следующим образом:
Чем лечить тяжелые симптомы инфекции и осложнения:
- лечение в отделении интенсивной терапии;
- внутривенные жидкости и электролиты;
- переливание плазмы, тромбоцитов и эритроцитов;
- диализ почек;
- лекарства для повышения кровяного давления;
- медикаменты для подавления судорог;
- трансплантация почки.
Посмотрите видеоролики этой теме
Характеристика патологии человека
Если бактерия покидает свою среду обитания, даже нормальная непатогенная форма может вызвать серьезные расстройства. Наличие её в мазке из влагалища свидетельствует о том, что здоровая микробиота нарушается, и в результате возникает воспаление. Оно распространяется на матку и яичники, входит в уретру, мочевой пузырь, урогенитальный тракт и близлежащие органы.
Для диагностики инфекции, вызванной данными микроорганизмами, можно использовать обычный мазок из слизистой влагалища, поскольку бактерии часто выявляются при исследовании вагинальной флоры.
При положительном ответе на тест можно предположить, что именно кишечная палочка вызывала вагинит, цервицит, эндометрит или другое воспалительное расстройство органов мочеполовой системы.
Обнаружить E. coli можно не только во влагалищном содержимом, но и в мазке из уретры. Инфекция часто распространяется из кишечника ввиду анатомических особенностей строения половых органов у женщин.
Это создаёт благоприятные условия для перехода микроорганизмов из прямой кишки к органам промежности. Женщины чаще страдают от цистита, ввиду способности микроба к восходящему продвижению.
Причины появления проблемы
Бактерии, вызывающие инфекцию, могут попасть в организм несколькими способами.
Готовится ли еда дома, в ресторане или в продуктовом магазине, неправильное обращение и подготовка могут вызвать её загрязнение.Причины пищевого отравления:
- плохое мытье рук перед приготовлением еды;
- использование грязной посуды, столовых приборов и разделочных досок;
- употребление непастеризованных или просроченных молочных продуктов и майонезов;
- использование еды, которая хранилась или готовилась при неправильной температуре или продолжительности времени, особенно это касается мяса и домашней птицы;
- употребление сырых морепродуктов;
- использование немытых овощей и фруктов.
Переработка пищевых продуктов. Во время убоя птицы и животных, бактерии могут попасть из кишечника на тушку.
Загрязненная вода. Антисанитария может привести к тому, что жидкость будет содержать бактерии. Вы можете заразиться при употреблении такой воды или плавании в ней.
Люди, которые работают с животными, особенно с коровами, козами и овцами, подвергаются повышенному риску заражения. Они должны регулярно и тщательно мыть руки.
Болезнь у мужчин — симптомы
Если после анализов обнаруживается Escherichia coli, возникает вопрос, что делать и насколько это опасно. Хоть и кишечная палочка является частью нормальной микрофлоры организма, заражения измененными штаммами вызывают серьезные заболевания. Тяжелые формы приводят к смерти.
Чаще всего, E. coli в мазке обнаруживают у тех мужчин, которые пренебрегают правилами личной гигиены и контактируют с инфицированными сексуальными партнерами. Инфекция также распространяется через пищу и жидкости.
Обычно, положительный результат анализа мазка из уретры выявляется случайно, так как признаки и симптомы болезни у мужчин часто отсутствуют. Мочеиспускательный канал постепенно воспаляется, вызывая тяжелые расстройства.
Возможные симптомы размножения бактерий в мочеиспускательном канале:
- зеленоватое окрашивание и помутнение мочи;
- ощущение тяжести в животе;
- повышение температуры тела;
- тошнота, плохой аппетит и истощения;
- тяжелая диарея.
Описанные проявления у мужчин могут исчезнуть в течение 2 дней, потому что организм обладает способностью к самовосстановлению при этом заболевании. Если этого не происходит, тогда нужно обратиться к врачу.
Бактерия в мазке из зева
Иногда E. coli можно найти и в полости рта. Обычно это подтверждается при исследовании мазка из зева, с поверхности миндалин. У больных с такими изменениями в анализе часто наблюдаются тяжелые тонзиллиты, склонные к рецидивам.
Обнаружение микроорганизмов в мазке часто становится причиной начала специального лечения. Его основой является использование различных антибиотиков, после курса приема которых, назначают препараты для восстановления микрофлоры.
Патология выявилась у ребенка
Анализ проводится для выявления инфекции. С Целью диагностики заболевания материал для исследования можно брать из слизистой рта и зева, уретры у мальчиков и влагалища у девочек. Для выявления расстройства желудочно-кишечной системы, вызванного E. coli проводят анализ стула.
Поскольку кишечная палочка является частью нормальной фекальной флоры, лаборатории делают специальный анализ для обнаружения патогенной E coli подтипа 0157: H7.
Для точной диагностики инфекции мочевыводящих путей у ребенка требуется надлежащим образом собранный образец мочи, который должен быть чистым и в достаточном объеме. В противном случае необходима катетеризация или аспирация содержимого мочевого пузыря.
Симптомы инфекции могут быть незначительными и неспецифическими у детей грудного, раннего и даже старшего возраста, похожими на проявления распространенных вирусных заболеваний, что приводит к неправильной диагностике и лечению.
У новорожденных и младенцев возможны следующие симптомы:
- вялость;
- гипотермия (понижение температуры тела);
- диарея и/или рвота;
- желтуха;
- лихорадка;
- плохое питание;
- приступы удушья и остановки дыхания;
- раздражительность или суетливость.
Лечение оказывает благоприятное действие. Оно направлено на восполнение потерь жидкости и электролитов. Антибиотикотерапия должна применяться после того, когда будут получены результаты исследования мазков.
Чем лечить недуг – эффективные свечи
Чаще всего для локальной борьбы с инфекцией используют антисептики и дезинфицирующие средства. Самым популярным представителем, который назначают гинекологи, является бетадин, в виде вагинальных свеч.
Он блокирует развитие микроорганизмов и вызывает их гибель. Обладает широким спектром антимикробного действия против бактерий (включая E. coli, Staphylococcus aureus), грибов, вирусов, простейших.
Рекомендуется увлажнять свечи водой и вставлять глубоко во влагалище на ночь перед сном. В случае острого вагинита следует использовать 1 суппозиторий, 1-2 раза в день в течение недели.
В случае хронического процесса, курс лечения составляет около половины месяца, при необходимости и дольше. Так как вылечить патологию за неделю не получится, не следует прекращать использование суппозиториев во время менструации.
www.dx-health.com/en/betadine-vaginal-suppositories-p-149 (Betadine Vaginal Suppositories)
Норма кишечной палочки в микрофлоре
Coli обычно обнаруживается в небольшом количестве в микрофлоре влагалища. Это норма! Мазок может показывать множество палочковидных бактерий, но он не способен подтвердить окончательный диагноз. Для этого необходимо выращивать культуру бактерий.
Палочка может попасть во влагалище из прямой кишки или во время полового акта. Обычно заболевание не лечат при отсутствии у женщины симптомов вагинальной инфекции, даже если результаты мазка положительны.
© 2018 – Ваш персональный онлайн доктор и помощник
Копирование материалов разрешается только с указанием активной ссылки на сайт
Вся информация размещенная на сайте взята с официальных англоязычных источников (все источники указаны) и носит ознакомительный характер, она не является руководством к действию. Перед применением любых лекарственных средств и лечения необходимо в обязательном порядке проконсультироваться с лечащим врачом.
Источник: http://zemed.ru/kishechnye/palochka-mazke-zhenshhin.html
Воспаление цервикального канала — причины, симптомы, и лечение. Что будет, если воспаление цервикального канала не лечить?
Воспаление цервикального канала (эндоцервицит) — патология, встречающаяся у женщин чаще других. Это объясняется анатомическим строением и топографией цервикального канала. Он соединяет влагалище с полостью матки. Обычно воспаление возникает во влагалище, затем переходит на шейку матки — развивается кольпит.Поэтому если вовремя не поставить диагноз и сразу не вылечить — заболевание перейдёт в латентную вялотекущую форму. Это, в свою очередь, чревато серьёзными осложнениями. На их лечение уйдёт много времени и совсем не факт, что лечение будет успешным.
В случае своевременной диагностики и лечения неприятных осложнений не наступит.
Воспаление цервикального канала — причины
К основным провоцирующими факторам, приводящим к воспалению цервикального канала, относятся:
— Травма шейки матки (деформация, возникшая по каким — либо причинам)
Причины воспаления цервикального канала делятся на инфекционные и неинфекционные.
• возбудители, передающиеся половым путем (трихомонады, уреаплазмы, хламидии и т.д.)
• неспецифическая флора (кишечная палочка, стрептококк, грибы рода Candida и др.)
• действие внешних агрессивных факторов (химиотерапия, сильные химические растворы для спринцевания, лучевая терапия)
• пременопауза: резко изменяется гормональный фон
Они вызывают воспалительный процесс во влагалище, который переходит на цервикальный канал.
В норме полость матки защищена слизистой пробкой, которая «закрывает» цервикальный канал и является надёжным препятствием для патогенных микроорганизмов. В момент проведения лечебно — диагностических манипуляций пробка может разрушиться, изменяется её физический и химический состав. Через цервикальный канал открывается доступ инфекции в матку, вызывая тем самым его воспаление и эндометрит. В будущем это может привести к бесплодию, хотя и необязательно. В основном такое происходит на фоне сниженного иммунитета и постоянных стрессов.
Входными воротами для инфекции являются не только половые пути, но и — пищеварительная, кровеносная и лимфатическая системы.
К неинфекционным причинам воспаления цервикального канала относятся внешнее воздействие и врожденные анатомические аномалии. Однако это довольно редкие патологии.
Дополнительные риски: рано начатая активная половая жизнь, роды в юном возрасте (до 16 лет), разные половые партнёры, аллергия на спермициды и латекс, приём определённых гормональных препаратов, курение.
Воспаление цервикального канала — симптомы
Симптомы воспаления цервикального канала такие же, как при других воспалительных заболеваниях женской половой системы. Беспокоят, как и практически при всех воспалительных заболеваниях половых путей, зуд и жжение, болезненность и неприятные ощущения постоянного характера внизу живота, может быть дискомфорт при половом акте и кровянистые выделения после него, аноргазмия.
Выделения при воспалении бывают обильные, но могут быть незначительные, с неприятным запахом, пенистого гнойного характера. Острое воспаление цервикального канала — это воспаление, которое длится до шести недель.
Симптомы острого воспаления цервикального канала разнообразные и проявляются активно: обильное гнойное отделяемое из влагалища, умеренно повышенная температура, болезненность внизу живота.
Если не лечить — острый период перейдёт в хроническое течение.
Хроническое воспаление цервикального канала может никак не проявлять себя клинически. Чаще всего симптомов вообще нет. Диагноз выставляется при обращении к врачу по иным причинам как находка при осмотре. Соответственно, жалоб может не быть, но это не означает, что нет болезни. Её течение стало вялотекущим, организм приспособился к инфекции.
Если срочно не начать лечение, воспалительный процесс распространяется и в дальнейшем возникают серьёзные осложнения.
Во многих случаях воспаление цервикального канала с самого начала протекает бессимптомно и не оказывает влияния на общее самочувствие.
Поэтому диагностика затруднена. Симптомы воспаления цервикального канала зависят от особенностей организма и выявленного возбудителя.
Для установления диагноза, кроме обычного осмотра зеркалами, пальпация, необходим:
— мазок для цитограммы (исследование клеток эпителия — определяется степень воспаления),
— бактериологический посев (выявляется конкретный возбудитель),
— анализ крови на ИППП — инфекции, передающиеся половым путем(в первую очередь — на сифилис и ВИЧ).
Часто дополнительно проводится кольпоскопия (с помощью кольпоскопа определяются признаки воспаления).
После проведенного обследования и определения инфекционного агента уточняется диагноз и назначается лечение.
Воспаление цервикального канала — лечение
Лечение воспаления цервикального канала зависит от степени воспаления и возбудителя. Цели лечения:
Назначение антибиотиков, противовирусных и других лекарственных препаратов зависит от выявленного возбудителя, чувствительности его к конкретному лекарству, стадии воспалительного процесса.
Лечение хламидийного воспаления цервикального канала: тетрациклины («Доксициклин», «Мономицин»), фторхинолоны («Офлоксацин», «Таривид», «Максаквин»), макролиды («Эритромицин), азитромицин («Сумамед»). Последний препарат разрешён для применения у беременных, поэтому используется широко.
Если причиной стал грибок — назначаются антибиотики тетрациклиновой группы и макролиды.
При выявлении трихомонад в лечении воспаления цервикального канала используют антипротозойные препараты.
Воспаление цервикального канала вирусной этиологии с трудом поддаётся лечению. В этих случаях лечиться придётся долго и упорно. Если обнаружен генитальный герпес, лечение проводится, соответственно, противовирусными препаратами («Валтрекс», «Ацикловир»), в обязательном порядке назначается противогерпетический иммуноглобулин, иммуностимуляторы, витамины.
При выявленной папилломовирусной инфекции применяются цитостатики, интефероны. Здесь не обойтись без хирургического вмешательства — удаляются кондиломы.
При атрофическом воспалении цервикального канала используются эстрогены, в частности, «Овестин». Он способствует быстрому восстановлению слизистой влагалища и шейки матки, нормализует нарушенную микрофлору.
Используется местное лечение: эффективны во всех случаях комбинированные препараты («Тержинан» «Полижинакс»). Удобно применять лекарства, которые выпускаются в виде свечей («Полижинакс», «Гексикон», «Тержинан», «Метронидазол») и кремов.
Кроме того, назначается местно во влагалище и шейку матки тампоны с раствором димексида (3%), хлорофиллипта (2%), нитрата серебра. Их можно применять в конце лечения, при завершении основного курса, назначенного врачом. Проводить процедуры под контролем врача, строго следить за дозировками медикаментов.
При специфических инфекциях обязательно параллельно лечение полового партнера.
Если болезнь перешла в хроническую стадию, добиться успеха консервативными методами лечения удаётся редко. Приходится прибегать к хирургическим – диатермокоагуляции, криотерапии, лазеротерапии. Эти процедуры проводятся, когда удалось подавить инфекцию. Одновременно лечится сопутствующая патология, проводится противогрибковая терапия (при кандидозном цервиците эффективно лечение «Дифлюканом»), назначаются препараты на основе лактобактерий, восстанавливающие нарушенную микрофлору.
Лечение воспаления цервикального канала проводят под контролем лабораторных анализов, которые необходимо сдавать на определённых этапах, и кольпоскопии.
Как дополнение к лечению воспаления цервикального канала можно воспользоваться народными средствами. Из ромашки, коры дуба, шалфея готовятся отвары, соответственно рецептуре в аптечной аннотации, и применяются в виде спринцеваний. Травы лучше покупать в аптеке, поскольку играет роль, когда, где и в какое время они были собраны, в каких условиях сушились. Существуют определённые стандарты по сбору и сушке трав. Это может принести пользу только в период, когда закончено основное лечение, назначенного врачом. Задача таких дополнительных методов лечения заключается в том, чтобы повысить защитные силы организма и устранить последствия болезни. С этими же целями можно употреблять в неограниченных количествах смородину, калину, облепиху, ежевику, если совпадает сезон. Они хорошо повышают иммунитет, что является необходимым условием для успешного лечения.
Правила профилактики очень просты. Их необходимо соблюдать, чтобы жить спокойно и без дополнительных стрессов. Это — личная гигиена, исключение половых инфекций, обязательная контрацепция, предупреждение абортов, лечение эндокринных нарушений.
При малейшем подозрении на воспалительный процесс нужно обращаться к врачу, не пускать всё на самотёк. Если болезнь развилась как результат одной из инфекций, передаваемых половым путем, обязательно пройти лечение у венеролога.
© 2012—2018 «Женское мнение». При копировании материалов — ссылка на первоисточник обязательна!
Главный редактор портала: Екатерина Данилова
Электронная почта:
Источник: http://zhenskoe-mnenie.ru/themes/health/vospalenie-tservikalnogo-kanala-prichiny-simptomy-i-lechenie-chto-budet-esli-vospalenie-tservikalnogo-kanala-ne-lechit/
Почему бывает кишечная палочка в мазке у женщин и требуется ли лечение
В организме человека обитает масса положительных и условно-патогенных микроорганизмов, которые нужны для нормального его функционирования, правильной работы иммунитета и синтеза витаминов и ряда других необходимых веществ.
Но иногда эти бактерии могут представлять опасность, особенно если они попадают в участки тела, где им быть не надлежит. Нередко ситуация эта касается такого микроорганизма, как кишечная палочка.
В мазке у женщины обнаружены кишечные палочки — что предпринять в данной ситуации, в чем заключаются причины и лечение этого состояния, что делать если инфекция обнаружена у беременной и как вылечить это не навредив плоду? Обо всем подробно и доступно в нашей статье.
Что это такое
Данный микроорганизм был выделен еще в 1885 году. Сегодня же известны многие его разновидности. Из них масса является безвредной и необходимой составляющей микрофлоры кишечника. Кишечная палочка принимает участие в синтезе ряда витаминов, таких как К, группы В.
Но существует больше ста видов микроорганизма, являющиеся патогенными и способные спровоцировать серьезные заболевания или отравления.
Даже бактерии, которые относятся к условно-патогенным, попадая из кишечника в другие органы, могут представлять опасность.
Нормальная среда обитания палочки – расположенный ближе к анальному отверстию участок толстой кишки.
Считается, что в малых количествах эта бактерия вполне может присутствовать во влагалище, но при ее размножении она приводит к проблемам, таким как бактериальный вагиноз и многие другие.
Методы выявления
Большинство женщин хоть раз в год пытаются проходить обследование в женской консультации. Осматривая половые органы, гинеколог делает забор материала, известный как мазок, для чего используется специальное стеклышко. Затем этот материал отправляется в лабораторию, где проводится его подробное исследование.
Исследование мазка дает возможность определить, насколько здорова местная микрофлора. Именно анализ посредством микроскопа и химических реакций дает возможность выявить наличие во взятом материале кишечной палочки.
Причины появления
Существует несколько основных причин, по которым данный микроорганизм может попасть во влагалище:
Ненадлежащая гигиена, а конкретнее, неправильное подмывание. Влагалище и анальное отверстие находятся рядом, потому подмываться нужно не снизу вверх, а сверху вниз, чтобы предупредить занесение патогенных микробов.
Неправильное нижнее белье. Также микроорганизмы могут попасть во влагалище из-за ношения тесного белья и стрингов.
Последние нравятся многим женщинам, ведь это красиво и сексуально, но все же лучше не злоупотреблять ими, выбирая здоровье, а не красоту.
Стоит выбирать нижнее белье из качественных натуральных материалов.
Незащищенный секс. Получить кишечную палочку можно при совмещенном, то есть, анально-вагинальном контакте.
Поэтому любителям разнообразия в постели нужно внимательно относиться к средствам защиты.
Также повышает риск попадания в мазок палочки постоянная смена половых партнеров, ослабленный иммунитет и частые спринцевания.
О симптомах и лечении хронического уретрита у женщин, а также какие препараты для этого используются, вы узнаете здесь.
Не знаете, что такое кольпит у женщин и каковы особенности его лечения? У нас есть интересная статья, которую мы предлагаем вам прочитать.
Сопутствующие симптомы и признаки
Первые признаки наличия в мазке кишечной палочки могут проявиться через сутки или даже через неделю после ее попадания. Характерные симптомы могут быть следующими:
Рвота с примесями зеленоватого цвета;
Неприятные тянущие ощущения в животе;
Симптомы обычно исчезают сами за пару дней. Причина этого в самопроизвольной санации кишечника. Но если такое состояние не проходит более двух дней, обращайтесь к врачу.
Как избавиться от инфекции
Если во влагалищном мазке была выявлена кишечная палочка, это серьезный повод как можно раньше начать лечение. Правильно расписать его тактику, конечно, может только врач. В основном используются антибактериальные препараты.
Какие препараты назначают
Иногда достаточно местной терапии, но при достаточно серьезном характере поражения требуется более основательное лечение. Антибактериальная коррекция проводится на основе проведенной антибиотикограммы выявленного возбудителя.
Нередко используются лекарства из группы фторхинолона, такие как левофлоксацин или ципрофлоксацин. Необходимую дозировку и длительность лечения определяет только врач. Ни в коем случае не занимайтесь самолечением, так как оно может стать причиной устойчивости микроорганизма к антибиотикам.
Рассмотрим популярные антибактериальные препараты, назначаемые при данной проблеме:Монурал. Выпускается в виде бесцветного гранулированного порошка, принимать который нужно после растворения водой.
Эффект обуславливается наличием производных фосфоновой кислоты. Это средство относится к антибиотикам широкого спектра действия, при надобности оно может назначаться беременным.
Обычно рекомендуется употреблять 3 грамма раз в сутки. Если инфицирование серьезное, препарат может комбинироваться с другими антибиотиками.
Супракс. Выпускается в виде капсул. Основное активное вещество – Цификсим. Используется при ряде инфекций, в частности, при кишечной палочке. Часто назначается вместе с Канефроном, одновременно защищающим мочевыводящие пути от попадания инфекций в них Это весьма сильный и агрессивный антибиотик.
Фосмицин. Тоже относится к антибактериальным препаратам широкого спектра действия и представляет собой абсолютный аналог Монурала. Из противопоказаний – беременность, возраст младше 12 лет.
Однако если поражение серьезное, проявляются симптомы воспаления и существует риск внутриутробного поражения, это средство может быть назначено и беременной при тщательном контроле специалиста.
Предпочтительны составы, которые также содержат особый компонент, способствующий восстановлению эпителия. Хорошие результаты дает использование вагинальных таблеток под названием Гинофлор.
Для восстановления микрофлоры могут использоваться такие препараты, как Экофомин и Вагилак. Для перорального употребления могут быть показаны такие средства, как, например, Нормофлорин.
Свечи
При наличии кишечной палочки в мазке иногда можно обойтись местным лечением. Оно предполагает регулярную и правильную гигиену наружных половых органов.
Иногда врачи советуют использовать различные травяные отвары вместо фармацевтических средств, например, отвар ромашки.
Терапия может предполагать лечебные спринцевания.
Часто рекомендуется вводить влагалищные свечи, обладающие антисептическими свойствами. Используются свечи с нистатином. Можно получить рекомендацию вводить во влагалище раствор буры 20%.
Из вагинальных свечей могут назначаться Лактобактерин или Бифидумбактерин. В некоторых случаях требуются сеансы ультрафиолетового облучения области половых органов.
А какой уровень гемоглобина у женщин должен быть в норме и каковы причины его колебания, подробно рассказано здесь.
Почему уровень гемоглобина может упасть, каковы причины низкого гемоглобина у женщин и как это предотвратить? Читайте об этом на нашем сайте.
Допустимы ли народные средства
Иногда народные средства действительно помогают. Однако перед их применением стоит проконсультироваться со специалистом, чтобы не навредить себе. В народе популярны такие методы:
Топинамбур. Несколько плодов топинамбура нужно тщательно промыть, очистить от кожуры. Варить до готовности, затем слить появившийся бульон. Плоды нарежьте на кусочки и залейте кефиром либо сметаной (подойдет любой кисломолочный продукт).
Полученный бульон тоже можно выпить, добавив небольшое количество сметаны и соли. Употреблять готовое блюдо нужно раз в день пока симптомы проблемы не исчезнут. Учтите, что эта мера может использоваться в комплексной терапии, но сугубо она не поможет справиться с заражением.
Кефирные примочки. Полезная кисломолочная среда действует на кишечную палочку губительно, поэтому часто рекомендуется употреблять кефир, натуральный йогурт, сметану.
Также можно делать примочки с кефиром. Возьмите стерильный бинт либо вату, качественно смочите их в кисломолочном продукте.
Компресс положите в белье и наденьте его. Полежите так 10 минут, затем хорошо промойте половые органы чистой водой. Повторять в течение недели.
Ромашка или календула для обмывания. Эта мера не поможет устранить сам микроорганизм, но сможет устранить симптомы поражения и смыть со слизистой и половых органов погибшие организмы.
Возьмите по 20 грамм трав, залейте их кипятком. Емкость хорошо накройте крышкой и дайте ей остыть. Затем хорошо процедите гущу и применяйте отвар для обмываний. Будет достаточно 7-10 процедур.
Нужно ли лечить мужа
Многих интересует вопрос о том, требуется ли лечение партнеру при обнаружении у женщины в мазке кишечной палочки.
Уровень опасности при беременности
Вопрос об обнаружении микроорганизма в мазке у беременных женщин стоит рассмотреть отдельно. В это время организм будущей мамы и ее иммунитет ослаблен, потому вероятность появления различных инфекций очень высока.
Палочка может проникнуть через плаценту и инфицировать ребенка, что может спровоцировать у него менингит.
Также малыш может заразиться, проходя через родовые пути.
Кишечная палочка может стать причиной вагиноза, который в свою очередь может вызвать преждевременные роды. С антибиотиками беременным также нужно быть осторожными. Ни в коем случае не принимайте никакие препараты без разрешения специалиста.
Нужно как можно раньше отправиться к врачу – он поможет подобрать медикаменты, которые будут безопасными для развития плода, и в то же время смогут нормализовать микрофлору.
Меры профилактики
Простые меры профилактики помогут предупредить попадание кишечной палочки во влагалище:
Подмывайтесь не реже двух раз в день.
Меняйте нижнее белье каждый день.
Носите правильное нижнее белье, старайтесь отказаться от стрингов и выбирать трусики исключительно из натуральных материалов.
Используйте средства защиты при интимном контакте, внимательно относитесь к выбору половых партнеров.
Кишечная палочка может спровоцировать ряд проблем. Но даже если ее обнаружили, не нужно паниковать. Главное – своевременно отправиться к врачу и начать лечение, избегая сомнительной самодеятельности.
Нравится статья? Оцени и поделись с друзьями в соцсетях!
Подписывайтесь на обновления по E-Mail:
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью кнопок под статьей. Спасибо!
Комментарии:
Нажмите, чтобы отменить ответ.
Рубрики
Самое популярное
Опрос
Все права защищены. Все материалы сайта являются интеллектуальной собственностью авторов. Копирование материалов сайта без указания источника с активной, индексируемой ссылкой ЗАПРЕЩЕНО! 16+
Адрес: Россия, Москва, Гагаринский переулок, 22/8
Источник: http://beautyladi.ru/kishechnaya-palochka-v-mazke-u-zhenshhin/
Условно-патогенная бактерия — Эшерихия коли в мазке
Условно-патогенные бактерии Эшерихия коли в мазке — сигнал о сбое в работе пищеварительной или мочеполовой системы.
При появлении такого симптома нужно немедленно начинать лечение антибиотиками. Медикаменты помогут предотвратить переход заболевания в хроническую форму.
Причины появления Эшерихии коли
Эшерихии коли или кишечные палочки — это бактерии палочкообразной формы, обитающие обычно в кишечнике.
По разным причинам они способны увеличивать территорию своего обитания, заселяя, кроме кишечника, влагалище и мочевые пути.
Кишечные палочки могут размножаться практически в любом человеческом органе, так как для жизни им нужны всего лишь влажная среда и стабильная температура.
Эшерихия коли есть даже в абсолютно здоровой микрофлоре влагалища, но их рост и размножение сдерживают лактобактерии.
Если лактобактерии по какой-то причине исчезают (например, после лечения антибиотиками), то начинается бурное размножение эшерихии коли, а заодно других условно-патогенных микроорганизмов: кандид, стафилококков, энтеробактерий.
В мазке из влагалища и цервикального канала найти эшерихий коли сложно, так как микроб образует колонии в виде цепочек, которые ошибочно диагностируют как стафилококковые. Легче обнаружить эшерихий коли в посеве мазка.
К сдаче мазка на посев нужно подготовиться — вымыть теплой чистой водой интимные органы без мыла и геля, за несколько дней до анализа отказаться от алкоголя.
Эшерихия коли резистентна к основным видам антибиотиков и антибактериальных препаратов. Лечение кишечной палочки в мазке долгое и комплексное, причем результатов удается добиться не всегда.
Одной из распространенных причин заселенности влагалища E-coli является недостаточная личная гигиена мочеполовых органов.
Заразиться можно половым путем и через общие банные полотенца, мочалки, белье, но для этого нужно, чтобы иммунитет был ослаблен: люди с сильной иммунной защитой не могут заразиться кишечной палочкой бытовым путем.
Кишечная палочка, размножившись в мочеполовых путях, приводит к развитию воспалений. Кроме посева мазка, эшерихию коли можно обнаружить в посеве мочи.
В таком случае можно говорить о воспалительном процессе в почках, мочеточниках или мочевом пузыре. Нефрологические и урологические инфекции очень опасны, так как могут стать причинами почечной недостаточности.
Симптомы заболевания
Заражение влагалища и мочевых путей кишечной палочкой редко проходит бессимптомно.
Признаками инфицирования мочеполовых органов могут стать:
- болезненное, учащенное и непроизвольное мочеиспускание;
- пропажа сексуального влечения;
- дискомфорт в области спины;
- боль внизу живота и в паху;
- чувство слабости и усталости, что говорит об интоксикации.
Без врачебного вмешательства рост кишечной палочки во влагалище и цервикальном канале будет продолжаться, а состояние здоровья ухудшаться.
Со временем бактерионосительство переходит в хроническую стадию, после чего качество жизни пациентки сильно снижается, так как появляются специфический дискомфорт, зуд, жжение во влагалище и постоянные проблемы с мочеиспусканием.
Кишечные палочки могут долгое время без вреда для себя находиться на воздухе, поэтому ими можно заразиться бытовым путем. Попав в мочеполовую систему, они находят там для себя благоприятные условия для размножения.
Избавиться от эшерихии коли в мазке непросто, лучше не допустить инфицирования влагалища кишечной палочкой.
Для этого нужно соблюдать личную и социальную гигиену:
- держать в чистоте интимную зону;
- не прикасаться к интимным местам грязными руками;
- не использовать чужие вещи (бритву, белье, полотенце) для интимной гигиены;
- при половых контактах с непроверенными партнерами использовать презервативы.
Правила просты и общеизвестны, их соблюдение защищает от множества неприятностей со здоровьем.
Заниматься самолечением эшерихии коли в мазке означает попусту тратить время. После появления первых же неприятных симптомов дисбактериоза влагалища нужно немедленно обратиться к гинекологу. Доктор возьмет мазок на посев и выяснит причины зуда и жжения.
Способы лечения
Лечение назначается строго индивидуально, перед назначением антибиотиков врач должен проверить чувствительность микроорганизмов к лекарству.
В последнее время женщинам, у которых в мазке обнаружено избыточное количество кишечной палочки, перестали прописывать антибиотики, так как микроорганизм приобрел резистентность, образовав стойкие разновидности и гибриды.
Лечение E-coli в мазке нужно начинать с восстановления микрофлоры кишечника. Пролечив дисбактериоз, можно заодно избавиться от эшерихии коли в мазке и моче без антибиотиков.
Для восстановления микрофлоры кишечника используют пробиотики: Бифиформ, Линекс, Энтерол, Трихопол и другие.
Врач индивидуально подберет курс, поэтому, возможно, потребуется сменить несколько лекарств. Во время лечения придется соблюдать диету.
Запрещено есть продукты, полученные в результате брожения, квашения и копчения. Под запретом оказываются пиво, дрожжевое тесто, вино, квашеные овощи и даже мед. Другими словами, избавляться от эшерихии коли в мазке придется с помощью не только гинеколога, но и гастроэнтеролога.
Для лечения от эшерихии коли в мазке не обязательно колоть антибиотики, можно попытаться искусственно заселить влагалище лактобактериями. Восстановить нормальную вагинальную флору можно с помощью свечей Ацилакт, Вагинорм, Гинофлор.
Вести борьбу с микроорганизмами можно с помощью препарата «Интести-бактериофаг», представляющим собой раствор для ректального и вагинального введения и приема внутрь.
Лекарство помогает избавиться не только от дисбактериоза влагалища, но и от нарушений в балансе кишечной микрофлоры, энтероколита, колита и даже дизентерии и сальмонеллеза. Средство можно применять даже ребятишкам первых месяцев жизни. Курс лечения составляет 7 – 10 дней.
Особенно опасны кишечные палочки в мазке во время беременности, так как могут привести к развитию цистита, пиелонефрита и аднексита.
Заболевания мочеполовой системы у беременной женщины лечатся в стационаре. Доктор назначит антибиотики, которые можно применять без опасения навредить плоду.
Лечение эшерихии коли в мазке нужно вести до тех пор, пока их уровень не упадет до нормального показателя и не исчезнут симптомы инфекции.
На это может уйти от нескольких недель до нескольких месяцев, ведь придется не только избавиться от инфекции в мочеполовых органах, но и восстановить естественную микрофлору.
Заболевания, возникшие в результате дисбактериоза влагалища, после перехода в хроническую стадию могут привести к бесплодию.
Любая женщина, у которой обнаружено превышение эшерихий коли в мазке, должна помнить об этой опасности и не пренебрегать лечением.
Источник: http://moydiagnos.ru/issledovaniya/mazok/esherihiya-koli.html
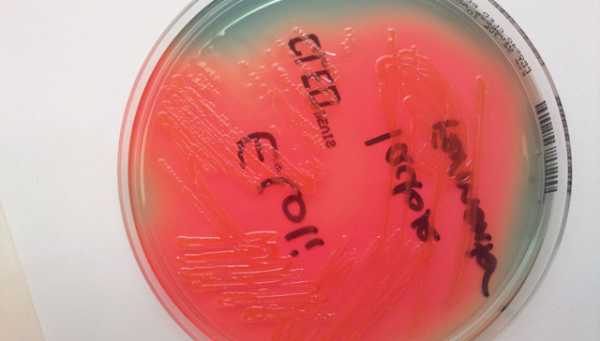
Кишечная палочка в цервикальном канале
Женское здоровье требует большого внимания: регулярные осмотры у гинеколога и сдача анализов, среди которых и мазок из канала шейки матки для бактериологического исследования. Бакпосев из цервикального канала – микроскопическое исследование с целью определения условно-патогенной микрофлоры и ее чувствительности к антибактериальным и антисептическим лекарственным препаратам.
Бактериологический посев из цервикального канала – это лабораторный метод исследования микрофлоры канала, который соединяет шейку матки и влагалище. Данный мазок на флору проводится при повышенном показателе белых кровяных телец, который указывает на возможные воспалительные заболевания половых органов женщины, причинами которых могут быть бактерии, инфекции, грибки.
Spot Cleaner — это специальный аппарат для вакуумной чистки кожи лица в домашних условиях. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Анализ на флору и чувствительность берут с помощью специальной стерильной щеточки из канала шейки матки. Для исследования гинеколог берет секрет местных желез, и поверхностные клетки слизистых оболочек канала. Далее биологический материал помещается в пробирку, в которой содержится специальная питательная среда для патогенных микроорганизмов.
В лаборатории содержимое пробирки переносится в чашку Петри, которая содержит другие условия питания для микроорганизмов. Чашка переносится в помещение со специальной температурой, которая необходима для развития патогенной микрофлоры, сроком до 5 суток. После чего бакпосев подлежит изучению на предмет принадлежности выявленных микроорганизмов к группам возбудителей, а также на чувствительность к антибиотикам.
Показания и подготовка
Бактериальный посев из цервикального канала необходимо сдать женщине:
- Во время ежегодного планового профилактического осмотра у гинеколога.
- На этапе планирования и подготовки к беременности.
- При подозрении на воспалительные процессы в шейке матки.
- Если мазок на флору содержит кокки.
- Мазок на флору с повышенным показателем лейкоцитов.
- При рецидиве воспалений шейки матки и влагалища.
С целью получения достоверных данных бак посева из цервикального канала необходимо правильно подготовиться к сдаче биологического материала. Для этого необходимо:
- За сутки до сдачи анализа исключить использование местных лекарственных препаратов и спринцевание.
- За 24 часа отказаться от половых контактов.
- Сдавать мазок на флору после кольпоскопии не ранее чем через 48 часов.
- Проходить бактериологическое исследование не ранее чем через 14 дней после курса антибактериальных препаратов.
Расшифровка показателей
Микрофлора женских половых органов не является стерильной, а уже содержит лактобактерии и бифидобактерии, норма которых не должна превышать 107. В процессе исследования флоры важно определить вид патогенных микроорганизмов:
- Кишечная палочка (эшерихия коли ).
- Энтерококк.
- Стафилококк и его разновидности.
- Цитробактер.
- Протей.
- Гарднерелла.
- Трихомонада.
- Гонококк.
- Лептотрикс.
- Грибковые микроорганизмы.
Присутствующая в микрофлоре женских половых органов кишечная палочка в пределах нормы не приносит женскому половому здоровью вред. В случае превышения показателе, указывает на наличие воспалительных процессов и является показанием к антибактериальному лечению. Лечение антибиотиками также необходимо женщинам, мазок на флору, у которых показал наличие одной и более единицы стафилококка, гонококка, трихомонады и других.
Бак посев на уреаплазму, микоплазму, хламидии не покажет присутствие перечисленных внутриклеточных паразитов. С этой целью назначается полимеразная цепная реакция (ПЦР) микрофлоры.
При этом вне зависимости от возбудителей, которые были выявлены входе бактериологического исследования, все они проходят одинаковые этапы развития. Расшифровка результата основывается на этих данных.
1 этап — кокки и другие патологические микроорганизмы находятся в процессе медленного роста в жидкой среде.
2 этап — репродукция бактерий происходит уже на твердой поверхности, не более 10 колоний.
3 этап — кокки способны размножаться от 10 до 100 колоний, что указывает на наличие воспалительного заболевания.
4 этап — количество бактерий более 100 на твердой среде обитания.
Обнаруженная кишечная палочка, стафилококк в цервикальном канале и другие инфекции могут быть следствием:
- нарушения обменных процессов в организме,
- ослаблением иммунных сил организма,
- несоблюдения гигиенических норм,
- гормонального дисбаланса,
- воспалительных заболеваний других органов мочеполовой системы,
- наследственной патологией.
Исследование во время беременности
Бак посев из цервикального канала при беременности является необходимым исследованием, своевременное проведение которого поможет уберечь будущую маму и ребенка от серьезных осложнений. Прежде всего, не вылеченная инфекция может стать причиной преждевременных родов. Это связано с негативным влиянием патогенной микрофлоры на пробку, которая размягчается и может отойти уже на втором триместре беременности.
Если же беременной женщине удалось сохранить беременность кокки и другие инфекции, выявленные в мазке цервикального канала, могут стать причиной нарушений в процессе внутриутробного развития плода и привести к мутациям или рождению ребенка с отклонениями. Инфицирование может произойти после отхождения пробки или во время прохождения по родовым путям.
В связи с вышесказанным, беременной женщине важно сдать анализ на бакпосев микрофлоры цервикального канала. Взятие биологического материала не приносит вред плоду, так как он защищен пробкой, расположенной при входе в матку.
Бактериологический посев микрофлоры канала шейки матки проводится при повышенном количестве лейкоцитов, плановом ежегодном осмотре, беременности. Анализ позволяет определить патогенную микрофлору и ее чувствительность к антибиотикам. Эшерихия коли в мазке в незначительном количестве не приносят вред, кокки и прочие инфекции указывают на воспалительные процессы в шейке матки.
Источник: dinlab.ru

Мне 39. Вес 85 кг. Сахар натощак 5,6- 6,3. ЭКО неудачное, без имплантации из-за эндометрита, метроэндометрита и спаек в матке. Репродутолог говрит, что эндометрий плохо растет при дивигеле 4 паеетико в день и 2 таблетки прогиновы на 13 день цикла 5,4. Хотя без стимуляции УЗИ на 10 день цикла показало 8 мм.
Принимаю красную щетку и боровую матку. Арфазетин (для снижения сахара) Вторичное бесплодие (внематочная). Хронический эндометрит. Эндометриоз на шейке матки. Кондиломы на стенках влагалища. Наботовая киста на шейке матки.
Уже год избавляюсь от Enterobacter cloacae, которая впервые высеялась после гистероскопии, до этого лет 5 периолически высевалась Кишечная палочка, Клебсиелла, Энтерококкус фекалис.
14.10.17 Лечилась в стационаре от Enterobacter cloacae ципрофлоксацин 100 мг капельницах 2 р/д. , орнидазол 100 мг. , итракон 6 дней по 1 капсуле, потом карсил, пробиз фемина, во влагалище биоспорин.
Пила цикловерон, протефлазид.
После месясных появилось жжение, сдала мазок и бакпосев.
По мазку лейкоциты в вагине 0-1-3 в п/зр.
цервикальный канал и уретра : одиночные
Слизь: скудно в цервиксе
Микрофлора: Вагина, цервикс палочки гр+- умеренно, уретра — необнаружено
Ключевые клетки, грибы, трихомонады, диплококки — не выявлено
Эпителий: вагина — клетки промежуточного слоя плоского эпителия, расположенные в виде групп – умеренно
Цевикс: эпителий цервикального канала – выявлено, единичный, без особенностей
Уретра: эпителий уретры — без особенностей
Качество материала: полноценно
Сразу взяли и бакпосев
Выявлено Candida albicans 10^4 (чувствителен к: клотримазол, низорал, итраконазол, флюконазол, нистатин)
Еѕсһегісһіа coli 10^4 (чувствителен к: моксифлоксацин, офлоксацин, ципрофлоксацин, гемифлоксацин, левофлоксацин, цефтриаксон, цефтизоксім, цефподоксим, гентамицин, резистентный: амоксицилин, доксициклин, азитромицин, кларитромицин)
Lactobacillus, Bifidobacterium 10^6
Доктор сказала, что тержина на 6 дней будет достаточно. Сегодня 4 день, жжение прекратилось, но вот давление в придатках и матке не прекратилось. Вчера за 1 час температура была 36,9 и спустилась сама собой до 36,3. Периодически бросает и испарину под грудями и на спине
Доктор, котрая будет удалять кондиломы и наботовую кситу сказала, что пока не будет идеального мазка и бакспоева удалять кондиломы и наботовую кисту не будет. Выписала свое лечение : левофлоксацин 10 дней и метронидазол (дозировку и сколько раз в день не указала) к тержинану и на мое усмотрение Вагилак и Максибаланс. Ректально Лаферомакс 3000000 10 дней на ночь. Итраконазол 200 мг 2 раза в день, повторить в конце лечения антибиотиками.
Вопрос: Какое бы Вы дали назначение? Знаю, что по интернету такое никто не делает, но больше не к кому обратиться. В своем городе и областном центре уже всех обошла за 10 лет после внематочной.
Может у Вас будет какой-то другой подход? Может какая иная схема при моих анализах? Если по второй схеме, то какую дозировку, сколько раз в день и сколько дней антибиотиков принмать при моем весе 85 кг? Очень хочу быть здоровой и выносить своего ребенка.
Здравствуйте! Ух, как я Вас понимаю! Просьба помощи, безысходность и опыстыленность всякого лечения — все это хорошо чувствуется. И дело здесь не в том, какую схему назначить. Мазок у Вас идеальный, а посев -допустимый. Во влагалище не должно быть стерильно. Там обитают микробы. Поверьте, сколько женщин вынашивают и беременеют прямо с трихомонадами, хламидия и другими патогенами. А уж кишечной палочкой и энтеробактером и подавно). Дело здесь не в ваших бактериях.
По порядку теперь.
- Температура у Вас нормальная.
- какие у Вас кондиломы? если «цветная капуста», можно удалить, а если просто такая складчатость -зачем? и наботову кисту — какие показани к ее удалению? Зачем Вам лишние вмешательства? Особенно на шейке матки, ведь Вы хотите выносить беременность). Другой вопрос, если действительно есть показания.
- Другое дело, непонятно, из-за чего у Вас такой выраженный спаечный процесс в полости матки. Были ли аборты, выкидыши, неразвивающиеся, помимо внематочной. На лицо какой-то перенесенный процесс, похоже вообще на гонорею, я извиняюсь, конечно, это только предположение.
Я вижу проблему таким образом, исходя из того, что Вы описали.
- Нужно разбираться с полостью матки. Возможно, нужна гистероскопия для уточнения.
- Одна попытка ЭКО — это только начало. Вот две-три, повод для прекращения и поиска других путей. Если Вам позволяет финансовая возможность, можно обратиться к европейские центры по репродуктологии. Как показывает практика, у них процент удачных беременностей выше.
- Не забывайте и о том, что яичники истощаются. ПОэтому еще год-максимум два и я бы Вам советовала отдать предпочтение суррогатному материнству — с Вас яйцклетка, с мужа — сперматозоид, а женщина просто выносит генетически Вашего малыша. Как показывает практика, это один из хороших вариантов.
Читайте также: Фолликулостимулирующий гормон
Удачи Вам! терпения и беременности!) всего доброго!
И еще момент. Вам очень рекомендовано сбросить пару кг. Дело в том, что периодическое повышение сахара в крови и создает все эти проблемы — дисбактериоз и сомнительные бактерии во влагалище. Как только вес упадет, сахар автоматически снизится и нормализуется все остальное!)
Источник: promesyachnye.ru

Воспалительные процессы женской половой системы достаточно часто встречаются среди всех заболеваний и при отсутствии лечения многие из них приводят к бесплодию. Боль внизу живота и непривычные выделения из влагалища могут быть первым признаком неполадок с женским здоровьем, но многие больные долго не обращают внимания на них. Воспаление цервикального канала является одним из распространенных заболеваний, но опасно серьезными нарушениями репродуктивной системы без должного врачебного осмотра и лечения.
Сущность заболевания
У многих женщин часто встречается воспаление цервикального канала, в результате чего нарушается целостность пробки из слизи, защищающей органы половой системы от проникновения инфекции. Вторая функция канала заключается в продвижении спермы во время выхода яйцеклетки для ее оплодотворения. Он соединяет влагалище с маткой и находится между ними, его форма напоминает цилиндр, а длина не превышает четыре сантиметра.
Болеют преимущественно женщины в детородном возрасте. Поскольку симптомы часто не проявляются до последней стадии, профилактическое посещение гинеколога поможет вовремя диагностировать воспаление в цервикальном канале, причины его возникновения и полностью вылечить пациентку.
Почему развивается болезнь
Чтобы определить причину появления болезни, понадобится выяснить природу возбудителя. Стафилококки, хламидии, кишечные палочки, гонококки и грибки относятся к инфекции. Механические повреждения, эрозия, врожденные анатомические дефекты, злокачественные процессы являются неинфекционными причинами. Даже если воспалительный процесс сначала локализуется во влагалище, со временем он переходит в цервикальный канал.
Косвенные факторы, провоцирующие такое заболевание, бывают разные:
- прерывание беременности хирургическим путем,
- роды,
- внутриматочная спираль,
- неправильная гигиена во время менструации,
- слабая иммунная система,
- стрессовые ситуации.
При условии нормального иммунитета у женщины в цервикальном канале есть специальная пробка, которая создана для защиты важных половых органов от инфекции и любых повреждений. По ряду причин эта пробка разрушается, из-за чего возбудители легко проникают внутрь, вызывая воспаление цервикального канала, а затем эндометриоз и прочие проблемы половой системы. Поскольку множество микробов может размножаться в менструальной крови, важно тщательно следить за личной гигиеной в этот период.
Основные симптомы
Если не начать лечение на этом этапе, со временем симптомы острого течения недуга переходят в хроническую стадию, когда женщина не подозревает о наличии воспаления канала шейки матки. Заболевание в дальнейшем распространяется на органы, которые находятся поблизости, часто приводит к эрозии и дисплазии шейки матки. Все эти патологии приводят к развитию злокачественных процессов в половых органах.
Методы диагностики
Для своевременного обследования и лечения женщине необходимо проходить гинекологический осмотр не реже чем один раз в год. Срочным поводом для визита к врачу должен стать хотя бы один из списка возможных симптомов заболевания. Воспаление цервикального канала можно диагностировать с помощью следующих методов:
- посев бактериальной флоры для определения причины,
- кольпоскопия специальным прибором,
- цитологическое исследование,
- микроскопический анализ мазка из влагалища.
По результатам анализов определяют природу возбудителя и назначают соответствующую терапию. Уже на первом осмотре у женщины с воспалением цервикального канала может возникнуть боль во время введения гинекологического инструмента или пойти небольшое количество крови, что станет поводом для более детального обследования.
Современное лечение
Антибиотикотерапия
Почти всегда в случае инфекционного процесса используют антибиотики с широким спектром действия. Из антибиотиков выбирают вещества из тетрациклиновой группы, например, доксициклин, мономицин, макролиды, среди которых эритромицин.
Восстановление микрофлоры влагалища
После основного лечения обязательно понадобятся дополнительные средства, ведь курс терапии состоит из активных химических веществ, которые могут убить полезные бактерии одновременно с патогенными микроорганизмами. Для этого используют специальные свечи, а также таблетки с лактобактериями для восстановления флоры влагалища и цервикального канала. Воспаление нужно снимать вовремя, чтобы избежать серьезных осложнений в виде эндометриоза или дисплазии. Полезным для организма будет правильное питание на время терапии и прием витаминных и минеральных веществ.
Профилактические осмотры помогут врачу понять, как лечить заболевание, если у женщины есть хоть один из его симптомов. Ежедневная гигиена интимных мест со специальными средствами, особый уход во время месячных, постоянный половой партнер помогут предупредить атаку бактерий и неполадки в репродуктивной системе, чтобы сохранить женское здоровье. Если обратиться к специалисту вовремя, то воспаление цервикального канала можно снять очень быстро и без препятствий.
Источник: provospalenie.ru

Итак, как же происходит процедура. Женщина приходит в гинекологический кабинет и располагается в кресле. Гинеколог вводит во влагалище зеркало, оно даст возможность контролировать обработку, которая происходит в цервикальном канале с помощью щеточки.
Читайте также: Всё о болезнях пищеварительной системы
Вещество, которое собирается на щетку помещают в дезинфицированную пробирку с жидкостью и герметизируют.
Не смотря на то, что звучит сам процесс довольно неприятно, его проводят беременным.
Многие переживают о последствиях после проведенной процедуры, однако мазок никоим образом не влияет на плод. Не стоит забывать, что шейка матки достаточно длинная и выкидыш данное действие спровоцировать не может, тем более что место, откуда будут брать часть отделяемого вещества достаточно далеко от эмбриона
Это содержимое, которое помещают в пробирку, будет содержать определенные клетки и секреты желез, на которых обязательно будут находиться элементы микрофлоры. Жидкость в пробирке – это специальная питательная среда, в которой микроорганизмы будут находиться, и размножаться до окончательной проверки.
Кому этот анализ необходимо сдавать:
- Тем, кто проходит плановое ежегодное обследование,
- При наличии воспалительных процессах в шейке матки,
- При планировании зачатия ребенка,
- При обнаружении в анализах большого количества лейкоцитов,
- Если в мазке есть кокковая флора,
- При рецидивах и воспалительных процессах.
Сдача этого бак посева обязательно показана в данных ситуациях.
Выскабливание цервикального канала: что это такое
Выскабливание цервикальных каналов является достаточно распространенной операцией у представительниц женского пола.
Именно с помощью данной операции, возможно, установить наличие заболеваний в половых органах, которые отвечают за зачатие на раннем сроке.
Благодаря своевременным действиям лечение может начаться тогда, когда оно крайне необходимо.
Специалисты разделяют несколько видов выскабливания:
- Диагностическое. Это процесс когда берут образцы на анализ и выявление заболеваний.
- Диагностическое и раздельное. В данном случае образцы берутся раздельно из матки и из цервикального канала. Готовые образцы отправляют на гистологические изучения. Данный вид выскабливания может браться при наличии полипов, миомы или других образований в полости матки.
- Раздельное. Это исследование проводится с применением гистероскопа. Это специальный прибор, который рассчитан на диагностику внутреннего состояния матки. При этом внутрь влагалища вводят специальную трубку с камерой, с помощью которой потом специалист контролирует весь проходящий процесс.
Гитероскоп, это качественный аппарат, который позволит не только успешно провести операцию, но и проверить послеоперационное состояние, точнее результаты. Он дает возможность увидеть, все ли образования в матке были удалены и как тщательно был взят соскоб.
Бактериальный анализ позволяет исключить такие заболевания:
- Биопсия шейки матки,
- Стафилококк,
- Гиперплаззия.
Микроскопия показывает не только микрофлору, но и флору которую создал бактериальный слой эпителиальных клеток. Кроме того чистка может показать есть ли гиперплазия или какой либо церебральный недуг.
Если прочесть отзывы в том же контакте, о том, что такое данный саскоп, то многие утверждают, что это не так страшно как может показаться, самое главное это подготовка, ну а есть ли у вас норма или отклонения скажет только специалист.
Бак посев из цервикального канала при беременности
Многие беременные женщины бояться данной процедуры, а зря. Именно это бактериологический анализ позволяет узнать все о женщине в процессе беременности.
Только такой способ дает возможность увидеть присутствие патогенных флор или негативную реакцию на прием антибиотиков.
После того как будет проведен данный анализ и результаты будут получены специалист назначит лечение.
Посев у беременных берут с целью обнаружить:
- Полезные лактобактерии,
- Бифидобактерии.
Этот анализ не назначают каждой женщине. Любой специалист, в процессе постановки беременной на учет будет брать мазок на общий анализ. Если в результате будет указано повышенное количество лейкоцитов, то будет принято целесообразное решение провести бак посев.
Повышенные лейкоциты, как правило, указывают на то, что в организме беременной происходит воспалительный процесс, а выяснить какой именно можно только с помощью дополнительных исследований.
Эшерихия коли в мазке из цервикального канала: как узнать по признакам
Эшерихия коли или больше известная как кишечная палочка является условно-патогенной флорой в человеческом организме, как правило, представители ее находятся в кишечнике, однако если был патогенный процесс у человека, то они способны локализоваться и в другом месте.
До того как будет сдан анализ, женщины как правило обращаются к специалисту с определенными жалобами.
А именно:
- Длительное расстройство ЖКТ, которое устраняется только с приемом препаратов, но возвращается уже через несколько суток,
- Рвота с присутствием зеленого оттенка,
- Беспричинное повышение температуры тела,
- Сниженный аппетит,
- Постоянное желание пить,
- Сниженное физическое и интеллектуальное здоровье,
- Потеря витаминов и микроэлементов,
- Нарушенный сон, постоянное чувство тошноты, вялость и потеря веса,
- Появляются боли в месте, где находится кишечная палочка, чаще всего это в районе живота.
Конечно, данные симптомы могут говорить и о многих других опасных заболеваниях, поэтому нужно пройти срочную консультацию у специалиста. Если симптомы будут скрыты, это может привести к сложным патологическим процессам и воспалениям.
Подведем итоги, бак посев и выскабливание из цервикального канала, это достаточно часто проводимая гинекологами операция. Не смотря на то, что сама процедура достаточно неприятна и болезненна, проводить ее следует обязательно и регулярно. Только это исследование дает возможность обезопасить женский организм мот многих серьезных патологий.
Источник: 2vracha.ru

В бакпосеве из цервикального канала выявлена кишечная флора – надо ли лечить?
ВОПРОС: Уже два года в посеве из цервикального канала у меня высеивается Esherichia coli 106. А также Enterococcus faecalis 105. Я неоднократно лечилась антибиотиками, которые мне назначали, но эффекта никакого нет. Все осталось, как и прежде. Кто-то говорит, что это от того, что недостаточно соблюдена гигиена. Но это точно не про меня! Я всегда сразу подмываюсь после туалета, а в редких случаях, когда нет возможности, пользуюсь влажными салфетками. Насколько наличие этих возбудителей опасно?
ОТВЕТ: Я глубоко сомневаюсь, что у вас в цервикальном канале есть кишечная палочка. Я могу поверить, что ее могли найти во влагалище. И лечение антибиотиками было совершенно необоснованным. Я уверена, что забор материала на бактериальный посев у вас брали неправильно или же он загрязнялся в результате ошибок опять же при заборе и переносе на среду.
Данные виды бактерий относятся к нормальной кишечной группе, т.е. они живут в кишечнике. Но они также могут жить во влагалище, реже в мочевыделительной системе. Как они туда попадают? Кожа промежности – это самая грязная область человеческого тела, потому что в этой области находятся отверстия, через которые выделяются шлаки: анус, через который происходит дефекация, уретра, через которую выводится моча, и влагалище у женщин, через которое тоже выходят выделения. Поэтому эта область всегда влажная. Анус никогда не закрыт плотно, хотя сфинктер не позволяет выходить калу вне акта дефекации, если нет недержания кала. Поэтому определенное количество выделений с прямой кишки попадает на кожу промежности постоянно.
После дефекации, независимо от того как вы тщательно вытрете область ануса туалетной бумагой, или даже подмоетесь (для этого и использовались биде когда-то в женских туалетах), определенная часть каловых выделений все равно останется в складках кожи. Поэтому вероятность попадания кишечных микроорганизмов во влагалище большая. Загрязнение увеличивается при половом акте, если перед ним половые органы у обоих партнеров не вымыты теплой водой с мылом. Также, кишечная флора заносится во влагалище в большем количестве, если женщина неправильно подмывается и вытирается (движения руки всегда должны быть от входа во влагалища в сторону ануса и межягодичной складки, но не наоборот).
Количество колоний бактерий в вашем случае показывает воспалительный процесс, однако он бы проявил себя желтовато-зелеными выделениями с неприятным запахом. Кроме того, постоянное и частое использование антибиотиков для якобы избавления вас от этих «страшных» бактерий приводит к серьезному нарушению баланса здоровой и условно-патогенной флоры. Для кишечника эти микроорганизмы являются нормальной флорой, для влагалища – условно-патогенной. Антибиотики не только нарушают баланс, но подавляют рост лактобактерий, которые заменить коммерческими препаратами лактобактерий невозможно.
Скажу вам также, что постоянные бактериальные посевы – это уже не необходимый метод обследования, а из него сделали доходный коммерческий метод диагностики (хотя это даже диагностикой не назовешь, если их проводят без всяких показаний). В большинстве стран мира культуральные посевы, т.е. выделение культуры вирусов, бактерий, грибков и других микроорганизмов, проводят по строгим показаниям, а не всем подряд женщинам. Обычно проводят микроскопическое исследование, которое является отличным зеркалом состояния влагалищной флоры и чаще всего не требует дополнительных методов диагностики, за исключением тех случаев, когда заподозрена инфекция, передающаяся половым путем. Поэтому советую вам успокоиться, если у вас нет желто-зеленых выделений с неприятным запахом.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе