Узи желчный пузырь содержимое
Гомогенное содержимое желчного пузыря на УЗИ: что это значит, как диагностируется
Ультразвуковое обследование желчного пузыря используют при диагностике заболеваний желчеобразующей и желчевыводящей системы. С помощью ультразвука можно рассмотреть положение, форму, стенки и содержимое и на основании отклонений от нормы дифференцировать патологию.
Нередко в заключении описывается гомогенное содержимое желчного пузыря, что это такое?
Гомогенное содержимое желчного пузыря, что это такое
В желчном пузыре скапливается желчь, вырабатываемая печенью. По мере необходимости, стенки органа сокращаются, и желчь поступает через желчевыводящие протоки в двенадцатиперстную кишку. Это вязкая жидкость темно-зеленого цвета, которая хорошо пропускает ультразвуковые волны. Поэтому на УЗИ содержимое желчного пузыря гомогенное, анэхогенное, это значит что желчь не имеет включений, однородная.
Также гомогенное содержимое, обнаруживаемое в полости, говорит об отсутствии в его полости доброкачественных, злокачественных новообразований, гельминтов, которые изменяют эхогенность. Рассмотрим, как должен выглядеть здоровый желчный пузырь на УЗИ.
Особенности анатомии и физиологии желчного пузыря
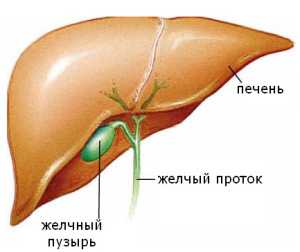
Желчный пузырь расположен под правой долей печени и выступает из-за ее края на 1–1,5 см. В норме имеет грушевидную или овальную форму. Различают дно, тело и шейку, переходящую в желчный проток.
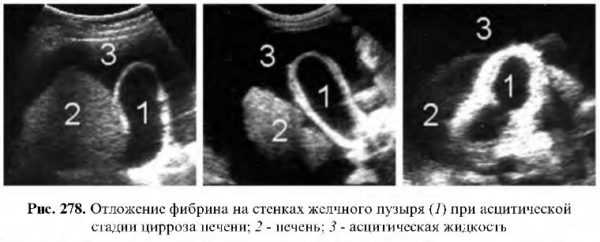
Изменение любого из этих показателей на УЗИ указывает на патологию. Например, утолщение стенок бывает при холецистите (остром или хроническом), гиалинокальцинозе, холестерозе, при отложении фибрина во время асцита, спровоцированного циррозом печени. Изменение размеров связано с нарушением проходимости желчевыводящих протоков, когда желчь скапливается и растягивает стенки. Это бывает при закупорке протоков камнями, паразитами, стенозе или сдавлении их снаружи.
Гомогенное содержимое желчного пузыря на УЗИ
Желчь не имеет никаких включений, но ее состав сожжет предрасполагать к возникновению различный образований. В частности, при застое желчи, ее компоненты спаиваются, образуя крупные элементы, выпадающие в осадок. Если заболевание не лечить, из них формируются желчные камни, песок, вызывающие воспалительную реакцию организма.
Каким бывает негомогенное содержимое
При обнаружении негомогенного содержимого в желчном пузыре, возникает вопрос: «Что это такое?» Из очаговых изменений причиной появления такой картины бывают:
- Камни пигментные, холестериновые, известковые или со сложным строением. На УЗИ они выглядят как включения более 3 мм. Мелкие камни, вернее, песок (1–3 мм) визуализируются как осадок. Низкая акустическая плотность указывает на молодое образование (холестериновые), которые поддаются консервативному лечению. В дальнейшем размеры камней увеличиваются, их плотность повышается за счет отложения солей кальция. Иногда выявляется плотное эхогенное содержимое, что бывает при заполнении его мелкими камнями или одном крупном желчном камне.
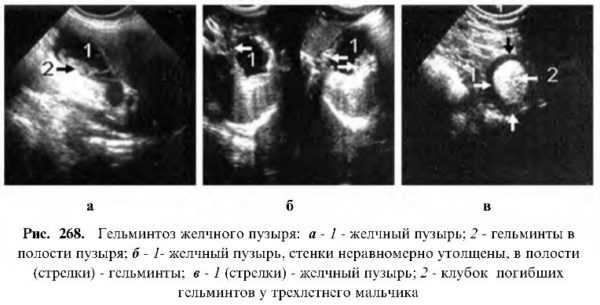
 Гельминты. Чаще встречаются в детском возрасте. Паразиты проникают в желчный пузырь из двенадцатиперстной кишки. Они выделяют вещества, вызывающие ответную токсико-аллергическую реакцию организма. Кроме того, клубок гельминтов может стать препятствием к оттоку желчи, причиной развития механической желтухи.
Гельминты. Чаще встречаются в детском возрасте. Паразиты проникают в желчный пузырь из двенадцатиперстной кишки. Они выделяют вещества, вызывающие ответную токсико-аллергическую реакцию организма. Кроме того, клубок гельминтов может стать препятствием к оттоку желчи, причиной развития механической желтухи.- Доброкачественные образования. Это могут быть полипы, аденомы, миомы. Они обычно прикреплены к стенке тонкой ножкой, не смещаются при изменении положения пациента во время обследования. Структура доброкачественных образований гомогенна, по плотности соответствует паренхиме печени.
- Рак желчного пузыря с экзофитным ростом. Характеризуется неровными контурами, неоднородностью структуры, участками обызвествления и некроза. При эндогенном росте опухоли наблюдаются изменения стенки и прорастание опухоли в соседние ткани.
Диффузные изменения наблюдаются при образовании в полости гноя, или кровоизлиянии. Дифференциальная диагностика проводится на основании данных клинических исследований, анамнеза и жалоб пациента.
Полезное видео
Какие симптомы говорят о проблемах с желчным пузырем можно узнать из этого видео.
Причины негомогенного содержимого
Причины появления негомогенного содержимого, следующие:
- желчнокаменная болезнь;
- глистные инвазии;
- травмы;
- воспалительный процесс с образованием гноя;
- новообразования доброкачественного и злокачественного характера.
Для диагностики проводят следующие лабораторные анализы и обследования:
- общий анализ крови с лейкоформулой;
- биохимия крови, печеночные пробы (при желтухе);
- УЗИ желчного пузыря, в том числе с контрастированием;
- пункция, с последующим микроскопическим исследованием содержимого.
Причиной развития заболеваний желчного пузыря часто становится нарушение режима и качественных состав питания. Нарушение выделения желчи, приводит к застою, что способствует образованию песка, камней, возникновению реактивного воспаления.

Поэтому одним из методов лечения пациентов становится диетическое питание, применение желчегонных средств, в том числе отваров лекарственных трав.
Болезни желчного пузыря – УЗИ
Встречается очень редко, конечная стадия длительно протекающего воспаления желчного пузыря.
Вначале эхокартина обызвествленного желчного пузыря похожа на картину очагового холестероза с единственным отличием, что при гиалинокальцинозе эхогенность очаговых отложений в стенке пузыря значительно выше, чем при очаговой форме холестероза, а иногда уже на начальном этапе развития удается лоцировать эхонегативную дорожку – акустический феномен, обусловленный поглощением и высоким отражением ультразвуковых волн от кальциноза.
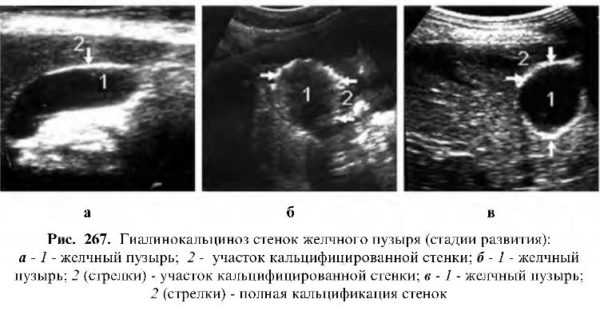 При тотальном поражении стенки, выраженном кальцинозе, носящем также название фарфоровый желчный пузырь, эхокартина представлена сильным эхопоглощением, дающимакустическую тень, ничем не отличается от эхокартины пузыря, полностью наполненного камнями.
При тотальном поражении стенки, выраженном кальцинозе, носящем также название фарфоровый желчный пузырь, эхокартина представлена сильным эхопоглощением, дающимакустическую тень, ничем не отличается от эхокартины пузыря, полностью наполненного камнями.
Паразитарные заболевания
Наряду с другими органами желчный пузырь и желчные пути подвергаются инвазии гельминтами и их личинками. Поражение гельминтами чаще встречается в детском возрасте и приводит к различным функциональным и воспалительным расстройствам. Гельминты оказывают на желчный пузырь и желчные пути токсико-аллергическое и механическое воздействие.
При токсикологическом воздействии может присутствовать эхокартина гипо и гипермоторной дискинезии, застойного желчного пузыря, а также острого катарального реактивного холецистита, холангита.
При механическом воздействии гельминты или их личинки из двенадцатиперстной кишки могут попасть в общежелчный, общепеченочный протоки и желчный пузырь. Их скопление в виде клубочков может привести к обтурационной непроходимости, которая иногда может дать механическую желтуху. На эхограмме в желчевыводящих путях гельминты и их личинки могут лоцироваться в виде единичных или скоплений эхопозитивных включений. Наряду с неспецифичностью эхокартины всегда присутствуют клинические признаки, такие, как вздутие живота, болезненность при пальпации, увеличение печени. Следует отметить, что применение препаратов антигельминтного действия быстро приводит к нормализации клинических и эхографических признаков, в частности содержимое желчного пузыря становится анэхогенным.
Содержимое желчного пузыря
Изменения содержимого желчного пузыря в зависимости от степени эхоотражения можно разделить на очаговые и диффузные.
Очаговые
Камни
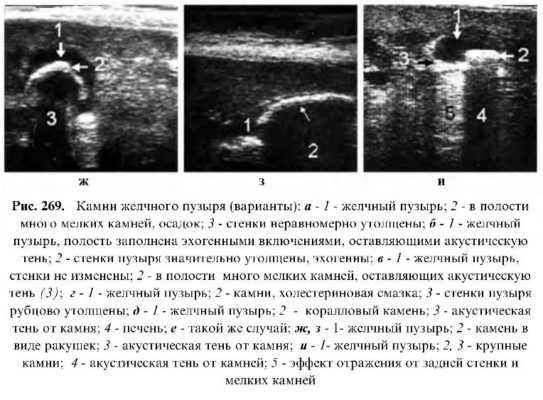
К наиболее часто встречающимся очаговым изменениям содержимого желчного пузыря относят камни. Образование камней в желчном пузыре имеет сложную этиологию и занимает одно из ведущих мест в общей заболеваемости желчного пузыря. Частота распространения заболевания, особенно среди женского населения, высока. По нашим данным, мужчины страдают в 9.3% случаев, женщины – в 13%. Следует отметить, что камни желчного пузыря довольно часто встречаются и в молодом возрасте, до 16 лет, а в группах 17-29 лет частота распространения среди пациентов мужского пола составляет 10%, а у женщин – 22%. Крайне редко камни желчного пузыря можно выявить и у плода в виде эхопозитивных включений без наличия акустической тени. В нашей практике камни были выявлены у 14 плодов в гестационном возрасте 30-40 недель. При динамическом исследовании у 5 родившихся детей они продолжали обнаруживаться, а у 9 после родов не были выявлены.
Камни желчного пузыря лоцируются как светлые эхогенные образования разной формы и размеров, встречаются единичные и множественные, оставляющие акустическую тень и без нее, могут располагаться в разных отделах желчного пузыря. По химическому составу камни желчного пузыря делятся на холестериновые, пигментные, известковые и сложные (холестерино-пигментно-известковые). Однако следует отметить, что химический состав камней мало влияет на степень их эхогенности. Это подтверждено их послеоперационным химическим анализом.
В зависимости от степени интенсивности эхоотражения камни желчного пузыря можно условно разделить на:
– камни слабоэхогенного отражения (низкой акустической плотности) -молодые холестериновые, не оставляющие акустической тени. Обычно они подвергаются разрушению, а следовательно, больные должны находиться под динамическим эхографическим контролем. Холестериновые камни следует дифференцировать от холестериновых бляшек и полипов. Обычно при изменении положения тела камни любых размеров приводятся в движение и меняют свое местоположение, а полипы нет.
– камни среднего эхогенного отражения (повышенной, но неравномерной акустической плотности). К ним можно отнести пигментные и пигментно-известковые. Эти камни, имеющие величину 5-7 мм, при применении датчиков высокой частоты (5 МГц) могут давать акустическую тень;
Читайте также: УЗИ исследование печени– камни высокоэхогенного отражения (высокой акустической плотности).
Эти камни, особенно если они больших размеров, всегда оставляют акустическуютень и для эхографической диагностики не представляют трудностей;
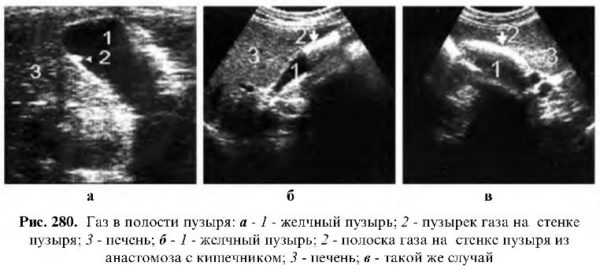
-камни, дающие общеакустическую тень. Такую эхокартину можно наблюдать при заполнении желчного пузыря камнями или при наличии большого камня высокой плотности. Занимают почти всю полость желчного пузыря, а также значительно кальцифицированных стенок при так называемом фарфоровом желчном пузыре, который встречается очень редко. Схожую эхокартину можно наблюдать при наличии газа в желчном пузыре у больных с дуоденожелчепузырным анастомозом, наличии контрастного вещества после холецистографии, наличии газа в области печеночного угла, поперечноободочной кишки, при гангренозно-энфизематозной форме острого холецистита и др. Для исключения ложноположительного эффекта от наличия газа следует проводить исследование, меняя положение тела больного, или дать ему выпить два желтка, что способствует увеличению желчевыделения и перистальтике кишечника, вследствие чего тень от газа меняет свою форму, положение или совсем исчезает, тогда как тень от камней остается стабильной по форме и положению.
Несмотря на высокую информативность метода по выявлению камней желчного пузыря (по нашим данным, она составляет 100%), иногда во время исследования возникают некоторые диагностические сложности: трудно выявляются мелкие камни (1-3 мм) и песок при частично сокращенном желчном пузыре (после приема пищи), при гипомоторных дискинезиях, различных деформациях, наличии дивертикулов, при вколоченном в шейку пузыря камне в кармане Гартмана (из-за отсутствия желчи вокруг камня), на фоне диффузного поражения стенок желчного пузыря, при аденомиоматозах, эндофитном росте опухоли и других состояниях.
Для повышения информативности метода по выявлению мелких камней и песка следует провести повторные динамические исследования с хорошей подготовкой больного, в разных положениях тела.
Хороший результат можно получить при искусственном сокращении желчного пузыря (применение желчегонного завтрака), при этом мелкие камни, находящиеся в складках или прилипшие к стенкам желчного пузыря, при его сокращении выдавливаются в полость, а при его наполнении лоцируются во взвешенном состоянии.
Ценную информацию о наличии мелких и средних камней можно получить после применения контрастного вещества для холецистографии. При этом контрастное вещество оседает на поверхности камней, повышая их эхогенность.
Оптимальные результаты по обнаружению песка и мелких камней можно получить при сочетании разных датчиков и методов сканирования. Лучшие результаты дают узкофокусные датчики высокой частоты (5 МГц).
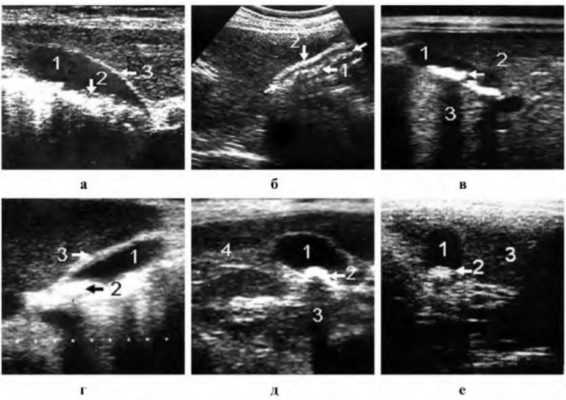
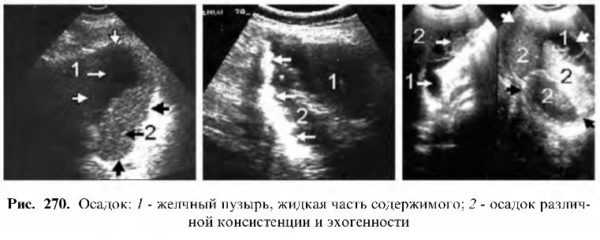
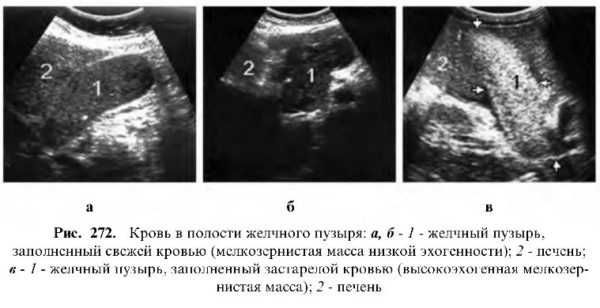
 Диффузные изменения содержимого желчного пузыря встречаются редко, к ним относят наличие осадка, гноя и крови.
Диффузные изменения содержимого желчного пузыря встречаются редко, к ним относят наличие осадка, гноя и крови.
Осадок лоцируется как светящаяся масса с характерной горизонтальной границей, выше которой располагается анэхогенная зона (желчь). Осадок может собираться в округлые слабоэхогенные образования, которые при изменении положения тела хорошо перемещаются, что является признаком, отличающим осадок от холестериновых полипов.
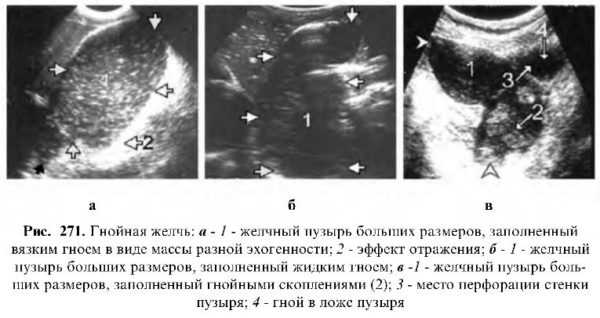
 Гнойная желчь встречается редко. Вначале эхокартина ничем не отличается от наличия осадка, единственное отличие, что при изменении положения тела гной смешивается со всей желчью. При хроническом гнойном процессе в полости пузыря может образоваться много хаотично расположенных перегородок, которые создают картину трабекулярного желчного пузыря. В дальнейшем полость желчного пузыря может наполняться массой разной эхогенности, похожей на псевдоструктуру паренхимы печени или селезенки.
Гнойная желчь встречается редко. Вначале эхокартина ничем не отличается от наличия осадка, единственное отличие, что при изменении положения тела гной смешивается со всей желчью. При хроническом гнойном процессе в полости пузыря может образоваться много хаотично расположенных перегородок, которые создают картину трабекулярного желчного пузыря. В дальнейшем полость желчного пузыря может наполняться массой разной эхогенности, похожей на псевдоструктуру паренхимы печени или селезенки.
 Кровь, массовое кровотечение в полости желчного пузыря, встречается крайне редко. При свежем кровотечении содержимое желчного пузыря лоцируется как однородная масса со слабой интенсивностью эхосигналов. В дальнейшем при образовании сгустков лоцируются эхогенные включения разной формы и размеров, которые при изменении положения тела меняют свое положение, их очень трудно дифференцировать от сгустков гноя, холестериновых камней и полипов.
Кровь, массовое кровотечение в полости желчного пузыря, встречается крайне редко. При свежем кровотечении содержимое желчного пузыря лоцируется как однородная масса со слабой интенсивностью эхосигналов. В дальнейшем при образовании сгустков лоцируются эхогенные включения разной формы и размеров, которые при изменении положения тела меняют свое положение, их очень трудно дифференцировать от сгустков гноя, холестериновых камней и полипов.
Разобраться в каждом конкретном случае помогают правильно собранный анамнез, клиническая картина и лабораторные исследования.
Опухоли желчного пузыря
Опухоли желчного пузыря делятся на доброкачественные и злокачественные.
Доброкачественные
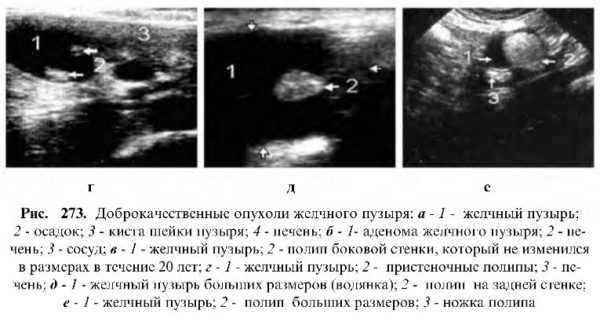
К доброкачественным относят аденомы, миомы, фибромы и папилломы. На эхограмме они определяются как округлые образования низкой или средней эхогенности (диаметр 0.3-3 см). Опухоли всегда связаны со стенкой желчного пузыря и не оставляют акустической тени. Иногда при обследовании больных в разных положениях удается увидеть узкую ножку опухоли.
Читайте также: Ультразвуковое исследование легкихЭхографическая диагностика доброкачественных опухолей затруднена, бывает очень сложно дифференцировать их от очаговой формы холестероза, холестериновых полипов, холестериновых камней, очаговой формы аденомиоматоза, от сгустков гноя и крови и др. Труднее всего провести дифференциальную диагностику между доброкачественными и злокачественными опухолями, особенно на начальных стадиях, поэтому такие больные должны находиться под динамическим эхографическим контролем (раз в месяц). Доброкачественные опухоли при динамическом исследовании могут давать небольшой рост или оставаться прежних размеров, тогда как динамика роста злокачественных опухолей всегда положительная. Для более точной и быстрой дифференциации следует провести пункционную биопсию опухоли под контролем УЗИ.
 Злокачественные
Злокачественные
Рак желчного пузыря
Эходиагностика первичного рака желчного пузыря очень затруднительна, так как не существует специфических эхографических признаков различия между доброкачественными и злокачественными опухолями. Степень их дифференциации зависит от опыта исследователя. В зависимости от характера направления роста опухоли желчного пузыря можно разделить на два типа: экзофитный и эндофитный.
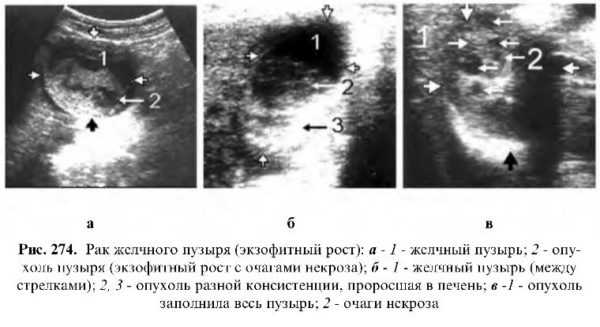
Экзофитный тип – рост опухоли происходит в полости желчного пузыря и включает 4 стадии.
Первая стадия
Для диагностики эта стадия представляет большие трудности, так как стенки желчного пузыря не изменены, наружные контуры ровные, обычной эхогенности, если процесс не происходит на фоне гипертрофического или атрофического холецистита. На одной из стенок пузыря опухоль лоцируется как небольшое структурное образование, выступающее в полость пузыря, чаще овальной или овально-удлиненной формы, повышенной эхогенности, не оставляющее акустическойтени, иногда присутствует феномен эхоотражения. При изменении положения тела опухоль не смещается. Эта стадия рака ничем не отличается от полипа и других доброкачественных опухолевых образований, единственное различие состоит в том, что при наблюдении в динамике, не реже одного раза в месяц, рак дает быстрый рост, а полип – медленный (или его величина может стабилизироваться).
Вторая стадия
Стенки желчного пузыря еще дифференцируются, эхогенные, контуры ровные.
В полости желчного пузыря на широкой ножке лоцируется структурное образование разной эхогенности, связанное со стенкой и занимающее 1/2 – 2/3 полости желчного пузыря. Кроме структурной массы в ней лоцируется и небольшое количество жидкой желчи.
Третья стадия
Контуры желчного пузыря неровные, местами выпуклые, стенки плохо или частично дифференцируются. Полость пузыря заполнена структурной массой неоднородной эхогенности. Вокруг пузыря лоцируется высокоэхогенная зона раковой инфильтрации печени. В печени могут быть метастазы и может отмечаться механическая желтуха.
Четвертая стадия
Контуры желчного пузыря не дифференцируются. На его месте лоцируется бесформенное образование со смешанной эхоструктурой, на фоне которого могут лоцироваться слабо- или анэхогенные участки с неровными контурами (некрозы).
В этой стадии в паренхиме печени обнаруживаются множество метастазов, значительно затрудняющих дифференциальную диагностику между злокачественной опухолью желчного пузыря и печени. В процесс вовлекаются внутри – и внепеченочные протоки, приводящие к стабильной механической желтухе.
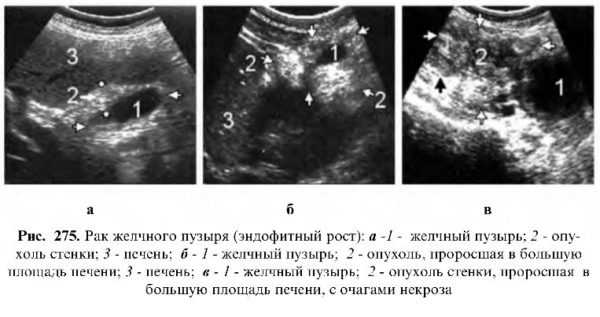
 Эндофитный тип рака
Эндофитный тип рака
При этой форме рака в начале процесса поражается наружная стенка желчного пузыря в виде диффузного уплотнения. Эхокартина и скорость клинического течения зависят от места поражения стенки. Следует отметить, что при экзофитном типе опухоль из стенки желчного пузыря быстро инфильтрируется в паренхиму печени, в сторону ворот, блокируя общежелчный проток и быстро приводя к механической желтухе. Экзофитный тип рака диагностируется лишь в третьей и четвертой стадиях, первые две стадии обычно не диагностируются, так как чаще всего принимаются за очаговую или диффузную форму холестероза и диффузную форму аденомиоматоза.
В пользу диагноза рака свидетельствует быстрое развитие клинической картины с вышеописанными эхографическими признаками.
 Метастазы желчного пузыря
Метастазы желчного пузыря
Встречаются крайне редко, чаще при меланоме и аденокарциноме поджелудочной железы. Крайне редко метастазы могут попасть в желчный пузырь из кишечника и поразить как внутреннюю, так и наружную стенки. Эхокартина метастазов ничем не отличается от таковой первичного рака, особенно при эндофитном его росте. Для уточнения и дифференциации диагноза следует провести комплексные исследования органов брюшной полости (возможно метастазирование желчного пузыря).
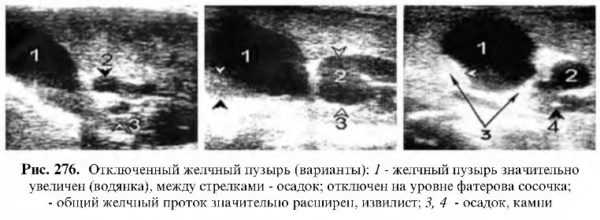
Читайте также: Беременность при аномалии развития маткиОтключенный желчный пузырь
Перед рентгенологией всегда стоял сложный вопрос – определить причину не выявления желчного пузыря (отключенного). Эхография позволяет с большой точностью увидеть желчный пузырь и определить факторы, влияющие на это патологическое состояние. Их можно разделить на две группы: внепеченочные и внутрипеченочные.
Внепеченочные – холедохолитиаз, опухоль головки поджелудочной железы со сдавлением общего желчного протока, опухолевые образования общего желчного протока, рак сфинктера Одди, увеличение лимфатических узлов в воротах печени, эхинококковые кисты, расположенные в воротах печени, и др.
На эхограмме при отключении внепеченочных магистральных желчных протоков желчный пузырь увеличен и присутствует механическая желтуха. В зависимости от длительности процесса могут быть расширены и все внутрипеченочные протоки.
Внутрипеченочные – желчный пузырь, заполненный опухолью или камнями, рубцовые изменения или отек пузырного протока, рак шеечного отдела желчного пузыря, спавшийся желчный пузырь, острый деструктивный холецистит, хронический атрофический холецистит, фарфоровый желчный пузырь, водянка желчного пузыря, выраженная форма аденомиоматоза и др.
В зависимости от причины, приведшей к отключению желчного пузыря, на эхограмме имеем соответствующие эхографические картины, детально описанные и представленные выше.
В заключение можно с уверенностью сказать, что эхография является именно тем методом, который быстро может ответить почти на все вопросы, связанные с факторами, приводящими к отключению желчного пузыря.
 Нефункционирующий желчный пузырь
Нефункционирующий желчный пузырь
На эхограмме нефункционирующий желчный пузырь обычно имеет небольшие размеры, его контуры по своей эхогенности четко выделяются от окружающей ткани печени. Содержимое высокоэхогенное, из-за отсутствия в полости жидкой желчи стенки мало дифференцируются или почти не дифференцируются.
Вторичные изменения стенок желчного пузыря
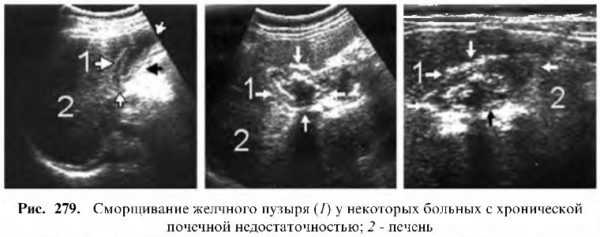
 Желтуха
Желтуха
Желтуха является клиническим признаком ряда заболеваний внутренних органов, клиницисту очень трудно определить причину возникновения и провести дифференциацию типов желтух. Эхография является одним из методов, позволяющих дать ценную информацию об основных типах желтух.
Желтуха бывает:
- гемолитическая (надпеченочная), появившаяся вследствие интенсивного распада эритроцитов и выработки непрямого билирубина при первичном и вторичном гиперспленизме ( гемолитические анемии);
- паренхиматозная (печеночная), причинами которой могут быть вирусный гепатит, цирроз печени, отравление некоторыми видами ядов;
- механическая (подпеченочная, обтурационная), которая развивается в результате частичной или полной непроходимости желчных путей вследствие холедохолитиаза, стриктуры большого дуоденального сосочка, опухоли головки поджелудочной железы и желчевыводящих путей, увеличенных лимфатических узлов или опухолевидных образований в воротах печени и др.
Эхография оказалась одним из наиболее информативных и ценных методов дифференциальной диагностики обтурационных желтух. Наши 23-летние наблюдения за такой категорией больных свидетельствуют, что эхографию следует считать методом выбора при первичном обследовании больных с желтухами ввиду его высокой информативности по сравнению с инвазивными методами, которые в большинстве случаев не только противопоказаны, но и малоинформативны. Эхография позволяет довольно точно дифференцировать желтуху, вызванную внутрипеченочным поражением или внепеченочной закупоркой.
Для уточнения причин возникновения и дифференциации желтух целесообразно пользоваться следующими правилами:
– если внутри-, внепеченочные протоки и желчный пузырь не расширены, желтуха является паренхиматозной, причиной могут быть острый вирусный гепатит, цирроз печени, различные факторы, ведущие к гемолизу, такие, как гемолитические яды, всасывание в кровь продуктов распада больших обширных гематом и др.;
– если желчный пузырь увеличен и не сокращается под действием пробного завтрака или желчегонных средств, желтуха – механическая, причиной является высокая обтурация на уровне общепеченочных протоков;
– если вся система желчных ходов (вне- и внутрипеченочные протоки, желчный пузырь) расширена и не реагирует на желчные средства, желтуха является механической, причиной является внепеченочная обтурация (холедохолитиаз, стриктура большого дуоденального сосочка, опухоль желчевыводящих путей, опухоль головки поджелудочной железы).
Отметим, что на практике легче всего поставить диагноз гемолитической желтухи. Диагностика и дифференциация паренхиматозной и механической желтух представляют большие трудности даже для опытных специалистов, так как здесь, особенно когда нечетко проявляются причины, приводящие к желтухе, нужны глубокие знания клиники и тонкостей методики.
Узи желчный пузырь содержимое
Ультразвуковое исследование желчного пузыря – это неинвазивный метод диагностики, позволяющий получить точную информацию о состоянии как самого органа, так и его протоков. Обычно УЗИ желчного пузыря проводится в комплексном обследовании органов брюшной полости и наиболее часто сочетается с УЗИ печени.
Показания
УЗИ желчного пузыря назначается врачом-гастроэнтерологом в следующих случаях:
- частые боли в правом подреберье, которые не снимаются болеутоляющими средствами;
- ощущение тяжести или дискомфорта в области печени;
- чувство горечи во рту;
- желтушность кожных покровов и видимых слизистых;
- злостное нарушение питания:
- злоупотребление острой, жирной, жареной, копченой едой;
- нерегулярные приемы пищи;
- чрезмерное увлечение низкокалорийными диетами;
- длительный прием лекарственных средств;
- отклонение от нормы в лабораторных анализах крови (АЛТ, АСТ, билирубин и т. д.);
- желчнокаменная болезнь;
- дискинезия желчевыводящих путей;
- травмы брюшной полости;
- различные интоксикации (отравления) организма, в том числе и при злоупотреблении алкоголем;
- мониторинг состояния желчевыводящей системы при опухолях или подозрении на злокачественный процесс;
- при выборе и назначении гормональных контрацептивов (если у женщины есть предрасположенность к болезням желчного пузыря, то прием противозачаточных таблеток может ускорить образование желчного камня и спровоцировать его воспаление. Поэтому заболевания желчного пузыря являются относительным противопоказанием к приему гормональных контрацептивов);
- ожирение;
- контроль эффективности лечения.
На заметку: пациентам с удаленным желчным пузырем проводится специализированное УЗИ – динамическая эхо-холедохография (ультразвуковое исследование протоков с пищевой нагрузкой).
Противопоказания
Кроме тяжелых повреждений кожного покрова в области исследования (открытые раны, ожоги, инфекционные поражения) противопоказаний к процедуре нет.
Подготовка к УЗИ желчного пузыря
Программа подготовки к УЗИ желчного пузыря практически ничем не отличается от подготовки к ультразвуковому исследованию других внутренних органов брюшной полости.
Диета перед УЗИ
За 2-3 дня до процедуры необходимо исключить:
- употребление жирной пищи и алкоголя;
- продукты, стимулирующие газообразование в кишечнике. К ним относятся:
- зерновой хлеб и дрожжевые изделия;
- сырые овощи, фрукты и ягоды;
- кисломолочные продукты;
- бобовые;
- газированные напитки, кофе и крепкий чай.
В пищу можно употреблять
- нежирный творог,
- отварную или паровую рыбу,
- каши на воде,
- куриное мясо или говядину,
- яйца «всмятку»;
Во время еды принимать ферментные препараты (мезим, фестал, креон) и средства против метеоризма (эспумизан, смекта, мотилиум, активированный уголь), но не чаще, чем 3 раза в сутки.
Накануне исследования:
- последний прием пищи должен быть легким и сытным, например, каша на воде без сахара, и не позднее 19.00;
- необходимо опорожнить кишечник естественным путем. При невозможности этого можно воспользоваться легким слабительным средством или микроклизмой;
Утро перед УЗИ:
- если обследование запланировано на первую половину дня, то от завтрака надо отказаться;
- если время процедуры назначено на вторую половину, то разрешается легкий завтрак в виде стакана чая и сухарика (интервал между завтраком и исследованием должен быть не менее 6 часов);
- за 2-3 часа до УЗИ нельзя пить жидкость, поэтому необходимо проконсультироваться с врачом по поводу приема жизненно необходимых лекарственных препаратов;
- также запрещается курить и пользоваться жевательной резинкой.
Важно! УЗИ желчного пузыря проводится строго натощак. В этом случае пузырь полностью наполнен желчью, за счет чего происходит увеличение его размеров. Если выпить даже небольшое количество жидкости, не говоря уже о еде, то начнется процесс желчевыделения, пузырь сожмется, что значительно затруднит диагностику.
Методика проведения
Где делают УЗИ желчного пузыря
Оптимальным вариантом будет УЗИ всех органов пищеварительной системы. Поэтому желательно проходить ультразвуковую диагностику в специализированном профильном (гастроэнтерологическом) центре и наблюдаться у одного специалиста.
Простое УЗИ желчного пузыря
УЗИ желчного пузыря выполняется с помощью наружного датчика через переднюю брюшную стенку. Пациент ложится на спину и освобождает от одежды верхнюю часть живота. Врач наносит водорастворимый гель на головку датчика, чтобы при контакте с кожей устранить помеху в виде воздушной прослойки и улучшить проходимость ультразвуковых волн.
Если дно желчного пузыря прикрыто петлями кишечника, то больного попросят сделать глубокий вдох и задержать дыхание или повернуться на левый бок.
С целью выявления патологических включений в желчном пузыре (камней, песка) пациента просят встать и выполнить несколько наклонов вперед.
УЗИ желчного пузыря с определением функции
Другое название процедуры – УЗ диагностика с желчегонным завтраком, динамическая эхохолесцинтиграфия.
Процедура дает возможность оценить сократительную способность желчного пузыря в режиме реального времени.
После первичного осмотра желчного пузыря натощак, обследуемый принимает пробный завтрак: 2 яичных желтка (вареные или сырые), около 250 г сметаны или творога. Также в качестве желчегонного завтрака может быть использован раствор сорбита.
Затем диагностику повторяют трижды с интервалами в 5, 10 и 15 минут.
УЗИ желчных протоков при удаленном желчном пузыре (динамическая эхо-холедохография)
Врач сначала оценивает состояние и диаметр желчного протока (холедоха) натощак. Затем пациенту дается пищевая нагрузка (сорбит, растворенный в воде) и проводится повторная диагностика через полчаса и час после приема сорбита.
В ходе обследования доктор фиксирует поступающие от больного жалобы на появление боли, интенсивность, нарастание, длительность или их отсутствие.
Расшифровка результатов
Во время процедуры врач оценивает следующие показатели:
- расположение органа и его подвижность;
- форма, размеры, толщина стенок желчного пузыря;
- диаметр желчных протоков;
- сократительная функция органа;
- наличие камней, полипов, новообразований.
Размеры желчного пузыря в норме
- длина 7-10см;
- ширина 3-5см;
- поперечный размер 3-3,5см;
- объем от 30 до 70 куб. см;
- толщина стенок до 4мм;
- общий желчный проток в диаметре 6-8мм;
- внутренний диаметр долевых желчных протоков до 3мм.
Форма желчного пузыря грушевидная или овальная, контуры четкие, дно пузыря может выступать из-под нижнего края печени на 1-1,5 см.
Что может выявить УЗИ желчного пузыря
С помощью ультразвука определяются следующие заболевания желчного пузыря:
- острый холецистит
- утолщение стенки желчного пузыря более 4мм;
- увеличение размеров желчного пузыря;
- множественные внутренние перегородки;
- усиленный кровоток в пузырной артерии;
- хронический холецистит
- уменьшение размеров желчного пузыря;
- утолщение, уплотнение и деформация стенки;
- контуры размытые и нечеткие;
- в просвете пузыря просматриваются мелкие включения;
- дискинезия желчного пузыря
- перегиб желчного пузыря;
- повышение тонуса стенок и их уплотнение;
- желчнокаменная болезнь (холелитиаз)
- камни в полости желчного пузыря (небольшие светлые образования). смещаются при смене положения тела;
- эхо-тень (темный участок) за камнем, так как эти образования непроницаемы для уз-волн;
- осадок из кристаллов билирубина (сладж). необходимо дифференцировать от кровоизлиянии или скоплении гноя, т. к. при этих состояниях наблюдается похожая картина;
- утолщение стенки и неровность контуров;
На заметку: камни небольших размеров ультразвук не выявляет. Об их присутствии судят по расширенной желчевыводящей протоке выше места закупорки.
- Полипы желчного пузыря
- На стенке желчного пузыря округлые образования. При диаметре полипа более 1 см есть риск, что образование окажется злокачественным. Если при повторных УЗИ регистрируется быстрый рост полипа, то это говорит о малигнизации (озлокачествлении) процесса;
- Опухоли
- Образование размером более 1-1,5 см;
- Деформация контуров желчного пузыря;
- Значительное утолщение стенки;
- Врожденные аномалии
- Агенезия – отсутствие желчного пузыря;
- Эктопическая локализация – нетипичное расположение желчного пузыря, например забрюшинно или между диафрагмой и правой долей печени;
- Двойной желчный пузырь;
- Дивертикулы – выпячивания стенки пузыря.
Все обнаруженные на УЗИ патологии требуют уточнения и наблюдения в динамике. В связи с этим после первого УЗИ назначают повторное обследование через 2-3 недели.
Желчный пузырь содержимое гомогенное что это значит
Ультразвуковое исследование желчного пузыря может выполняться как самостоятельно, так и в комплексной визуализации органов брюшной полости. Назначается процедура при наличии симптоматики, указывающей на развитие желчнокаменной патологии либо других заболеваниях.
Оглавление:
В расшифровке результатов иногда встречается фраза «анэхогенное содержимое желчного пузыря». Что скрывается за этим понятием?
Важно помнить, что УЗИ-специалист не выставляет диагноз, а только описывает увиденную картину и делает предположения. Расшифровкой полученных результатов и их последующей интерпретацией занимается лечащий доктор.
Что такое эхогенность?
Под эхогенностью понимается способность живых тканей отталкивать передаваемые аппаратом ультразвуковые волны. Органы человека на мониторе выглядят в виде светлых либо темных пятен. Цвет зависит от способности поглощать либо отражать ультразвук.
Кости, газы и коллаген относятся к гиперэхогенным объектам. Они способны отражать основную часть лучей. На мониторе они определяются как зоны насыщенного белого цвета. Гипоэхоненными являются все мягкие ткани. Они отражают лишь часть ультразвука, поглощая его остатки. Специалист видит их как пятна всех оттенков серого цвета.Анэхогенностью – не способностью отражать ультразвуковые волны – обладают жидкости. На мониторе они выглядят как полностью черные зоны. Достаточно часто доктор использует термин в том случае, когда не может разобрать, что он видит на экране. Диагностированием в таком случае будет заниматься лечащий доктор. Вполне вероятно, что человеку будут назначены дополнительные исследования.
В некоторых случаях – при выявлении дополнительных изменений в органе – специалист по УЗИ может указывать вероятные варианты того, что может скрываться за анэхогенным содержимым.
Также важно помнить, что этим термином описываются различные типы образований. Например:
- заполненные жидкостью капсулы;
- кровеносные русла;
- новообразования повышенной плотности и другие.
Благодаря тому, что анэхогенное образование визуально выглядит как темное пятно, медик может с высокой точностью рассчитать его истинный размер, что весьма облегчает постановку конечного диагноза
Норма УЗИ-исследования желчного пузыря
Желчный пузырь выглядит как груша. Орган имеет три части:
- Дно. Широкий край, слегка выступающий за печеночные ткани.
- Тело. Основная часть пузыря, выполняющая роль накопителя.
- Шейка. Сужающаяся часть желчного, через которую выводится скопившаяся желчь.
Желчный пузырь представляет собой полый мешкообразный орган, в котором собирается желчь. УЗИ-исследование всегда выполняется на голодный желудок. Это позволяет сохранить необходимую для качественного осмотра наполненность органа: специалист получает возможность оценить состояние стенок и жидкого содержимого.
Нормой для здорового органа являются следующие показатели:
- форма груши;
- длина – 8–14 мм, ширина – 3–5 мм;
- расположена внутри печени, за пределами находится лишь дно желчного;
- не имеющие нарушений четкие контуры;
- толщина стенок – не больше 3 мм;
- содержимое однородное анэхогенное.
Всякое нарушение, в том числе и анэхогенности, признается медиками как признак развития патологического состояния. Утолщение стенок органа происходит в результате воспаления. При развитии желчнокаменной болезни и патологических состояний, сопровождающихся образованием в полости желчного пузыря камней либо иных образований, нарушает анэхогенность желчи. Она становится эхогенной.
Причины нарушения анэхогенности желчного пузыря
Орган практически всегда заполнен желчью. Помимо нее в полости не должно присутствовать никаких иных включений. Если желчь не визуализируется как анэхогенное вещество, это означает, что в ее составе присутствуют и посторонние образования. Тогда на экране УЗИ на фоне черного пятна появляются более светлые оттенки.
Примеры нарушения анэхогенности, которые диагностируются при помощи ультразвука
В зависимости от характера изменения эхогенности могут быть:
- очаговые – чаще всего это скопление глистов или камни;
- диффузные – представлены осадками, кровью либо гноем.
Достаточно часто внутри желчного пузыря поселяются паразиты. Выявляются они в основном в детском возрасте. Помимо нарушения анэхогенности, у больного наблюдается следующая симптоматика:
- утолщение стенок, вызванное воспалительным процессом;
- застой желчи, обусловленные закупоркой гельминтами выводящих протоков;
- скопления паразитов определяются как яркие образования.
Помимо УЗИ-признаков, у больного развивается и характерная клиническая картина. Это ухудшение общего состояния, проблемы с работой ЖКТ, появление желтого оттенка кожного покрова и слизистых оболочек.
Следующая причина нарушения эхогенности желчного пузыря – образование конкрементов. Они отличаются не только по химическому составу, размеру и форме, но и по происхождению. Принято выделять следующие разновидности конкрементов:
Состав конкремента, опираясь только на результат УЗИ-диагностики, определить не получится
Задача диагностики – выявление типа камня в зависимости от уровня эхогенности. Слабоэхогенные конкременты: такие камни отличаются неплотной структурой, которая типична для холестериновых разновидностей. Образования данного типа легко разрушаются при помощи медикаментозных препаратов.
Чтобы подтвердить диагноз – хотя бы косвенно – в течение процедуры больной меняет положение тела.
Если это действительно конкременты, то они продолжают оставаться внутри органа и могут перемещаться внутри анэхогенного содержимого (желчи). Полипы остаются прикрепленными к стенке пузыря.
Камни средней и высокой эхогенности: чаще всего это пигментные и известковые конкременты. Визуализируются как яркие белые пятна на фоне темной желчи. Типичный признак – отбрасываемая тень.
При желчнокаменной болезни во время УЗИ-диагностики выявляются камни, дающие общеакустическую тень. Это симптом указывает на наличие либо одного крупного, либо множества мелких конкрементов, которые полностью перекрывают просвет желчевыводящих протоков.
Изменение толщины стенки желчного пузыря – следующая причина нарушения анэхогенности содержимого органа. Утолщение может произойти в результате наличия осадка, гноя либо крови. Это вещества способны равномерно отражать ультразвуковое излучение, перемешиваясь с желчью.
- Осадок всегда определяется в нижней части пузыря. Он лежит равномерным слоем, а над ним определяется анэхогенная зона, представленная чистой желчью.
- Когда в полости органа присутствует гнойное содержимое, то вначале оно напоминает осадок. Но после смены положения тела пациента он перемешивается с желчью. В случае хронического гнойного процесса внутри органа определяются перегородки, обладающие характерными свойствами, определяемые во время УЗИ-диагностики.
- Кровь со временем сворачивается и на мониторе выглядит как сгусти со слабой эхогенностью. Визуально они похожи на полипозные образования либо конкременты.
Гнойное расплавление является осложнением холецистита
Внутри желчного пузыря выявляются и иные эхогенные новообразование. Типичным отличием становится наличие крепления к стенке: они не перемещаются при смене пациентом положения тела. К таковым относят холестериновые полипы. Они могут достигать 4 мм в высоту и отличаются наличием гомогенной структуры. У полипа имеется широкое основание, а само новообразование отличает ровные очертания.
Еще одна распространенная причина нарушения анэхогенности – образование опухолей, которые могут быть как доброкачественными, так и злокачественными. Различаются они по степени прорастания стенки пузыря: доброкачественные новообразования не затрагивают всех мышечных слоев органа, злокачественные опухоли прорастает насквозь и позднее в результате некротизирования стенок желчного пузыря он перестает определяться во время УЗИ-исследования.
К доброкачественным опухолям относятся:
Выявить доброкачественность опухоли только по результатам УЗИ-диагностики практически невозможно. Потребуется проведение дифференциальной диагностики с камнями, полипозными и раковыми образованиями.
Злокачественные опухоли приводят к изменению визуального образа желчного пузыря. Вначале его стенки становятся неровными, а затем совсем не определяются. Новообразование крепится к одной из поверхностей органа. В случае изменения положения тела во время диагностической процедуры оно всегда остается на одном месте.
Правила проведения и подготовка к УЗИ-исследованию желчного пузыря
Чтобы получить максимально достоверные результаты, к процедуре необходимо подготовиться.
Правильно проведенная подготовка позволит специалисту более получить точные результаты
Здесь несколько простых правил:
- за неделю до плановой процедуры необходимо отказаться от алкоголя, жирной пищи и продуктов, вызывающих усиленное газообразование – сладкие газированные напитки, сдоба, бобовые, овощи и фрукты в свежем виде;
- за трое суток до УЗИ нужно начать прием Мезима;
- последний раз разрешается поесть (легкий ужин) за 8 часов до исследования.
Если диагностика будет выполняться утром, то нельзя пить даже воду. Когда процедура назначена на вторую половину дня, то разрешен легкий завтрак. Анэхогенное содержимое, определяемое в желчном пузыре, – физиологическая норма. Он указывает на заполненность органа желчью, не имеющей осадка либо патологических включений.
Источник: http://jktguru.ru/diagnostika/anehogennoe-soderzhimoe-zhelchnom-puzyre
Расшифровка и нормы показателей УЗИ органов брюшной полости
Имея на руках результат ультразвукового исследования органов брюшной полости, вы можете самостоятельно, пользуясь рекомендациями о нормальных характеристиках тех или иных органов, составить предварительную картину о состоянии своего организма.
Что показывает это исследование?
УЗИ показывает все органы брюшной полости, их расположение, состояние, структуру, анализирует соответствие нормальным параметрам. Исследуемые органы: печень, поджелудочная железа, селезенка, сосуды, лимфатические узлы (их видно при патологии), желчный пузырь, протоки.
Желчный пузырь
Ультразвуковая норма для этого органа: эхонегативное образование, расположенное под правой долей печени. Обычно дно желчного пузыря немного выступает из-под края печени на 1 – 1,5 см. Его длина не более 10 см, норма ширины от 3 до 4 см, физиологическая форма — удлиненная, грушевидная, округлая или овальная. Контуры четкие и ровные, содержимое гомогенное, без осадка или конкрементов.
Одновременно врач измеряет размеры протоков: общий печеночный от 3 до 5 мм в диаметре, а общий желчный — от 4 до 6 мм. Мелкие протоки, расположенные внутрипеченочно, не выявляются при УЗИ органов брюшной полости.
Возможные изменения желчного пузыря
- Острый холецистит. Типичный признак на УЗИ — утолщение стенки органа до 4 и более мм. Размеры нормальные или увеличены незначительно, в редких исключениях уменьшены. Снижена эхоструктура стенок, особенно с внутренней стороны. Нечеткие контуры наблюдаются при флегмонозном холецистите.
- Хронический холецистит, без камней. Расшифровка данных о заболевании обычно проходит без затруднений. Во время ремиссии хронического холецистита желчный пузырь нормальных размеров или уменьшен. Достоверный признак — утолщенная стенка и повышение ее эхоплотности. Отличается от острой формы наличием четких контуров. Для хронического холецистита характерны структурные изменения: деформации, изгибы, втяжения участков стенки. Окончательный диагноз ставится, основываясь на многообразии симптомов.
- Желчнокаменная болезнь. Это ведущая патология желчного пузыря. Расшифровка основана на признаках двух категорий: прямые и косвенные. К прямым относят: эхонегативная структура желчи, усиление эхосигнала, который соответствует расположению конкремента. Расположение камней при осмотре пациента в горизонтальном положении: в шейке органа и по дорсальной поверхности. Важный признак-смещение камней при движении тела. От камня идет тень, если его диаметр превышает 4 мм. Она именуется акустической дорожкой, и является результатом поглощения ультразвуковых волн камнем. Косвенные признаки: увеличение пузыря до 5 см в поперечном размере и более 10 см подлиннику. Стенки утолщены, контуры неровные. Одним из основных знаков калькулезного холецистита является смещение конкрементов при смене положения тела. Когда больной встает, камни как бы скатываются на дно пузыря. Небольшие камни обычно при УЗИ органов брюшной полости не выявляются, об их наличии свидетельствует расширенный проток (расширение расположено проксимально к месту обтурации).
Печень
Норма для показателей при УЗИ:
структура паренхимы однородная, края ровные, четкие.
Расшифровка по размерам дает лишь часть информации для врача, а постановка диагноза должна подкрепляться дополнительными методами.
- Левая доля передне — заднего измерения не более 7 см.
- Правая доля передне — заднего измерения не больше 12,5 см.
- Диаметр общего желчного протока от 0,6 до 0,8 см.
- Портальная вена, диаметр до 13 мм.
Возможные изменения печени.
- Жировой гепатоз. Расшифровка результата зависит от стадии процесса. Равномерно увеличивается количество и размеры эхосигналов, усилена эхоструктура. Размеры печени увеличены, нижний угол левой доли более 45 градусов. В большинстве случаев не удается выявить воротную вену. При третьей стадии она имеет плотную паренхиму, форма ее округлая, не кодируются портальные сосуды.
- Цирроз печени. К прямым признакам, которые показывает УЗИ печени и органов брюшной полости, относят изменение размеров, эхоструктуры, неровные контуры, нижний закругленный край, эластичность и звукопроводимость снижены. Косвенные признаки: увеличена в размерах и селезенка, расширены воротная и селезеночная вены, развивается асцит. Параметры на начальных стадиях увеличены почти во всех случаях за счет левой доли. Терминальные стадии характеризуются уменьшением размеров. Строение паренхимы изменяется, поэтому появляются более частые и крупные эхосигналы. Более, чем в половине случаев цирроза расшифровка покажет увеличение параметров селезенки.
- Застойная печень. Основные признаки: увеличение размеров, закругление краев. Патогномоничный признак — расширенная нижняя полая и печеночные вены. Последние ветвятся под углом в 90 градусов. Нижняя полая вена при застойных явлениях не может менять диаметр своего просвета во время дыхательных движений.
- Очаговые изменения. Локально снижена или изменена эхоструктура, параметры органа увеличены или уменьшены очагово, поэтому контуры неровные и выпуклые. Если патологические процессы довольно объемные, то могут спровоцировать сдавление желчных ходов и развитие механической желтухи. Расшифровка УЗИ брюшной полости дает большое количество информации о печени, особенно при очаговых поражениях.
Для врача важно знать следующие тонкости в диагностике заболеваний печени во время УЗИ органов брюшной полости.
- Если печень имеет нормальные размеры и ультразвуковые характеристики, это не говорит об отсутствии патологии.
- Достоверно «говорят» о патологии диффузные или очаговые изменения паренхимы.
- Полученные в ходе УЗИ результаты не дают возможность судить о степени цирроза, жировой дистрофии или о форме гепатита достоверно.
- Диффузные изменения являются показанием для гистологической верификации диагноза.
- Очаговые изменения в большей части случаев подлежат проверке с помощью прицельной биопсии и дальнейшей гистологической верификации.
Поджелудочная железа
УЗИ поджелудочной железы показано при наличии следующих признаков:
- боли в области эпигастрия, которые сохраняются длительно или постоянно рецидивируют;
- при осмотре врач обнаружил пальпируемое образование в эпигастральной области, оно может быть болезненное при пальпации;
- при диагнозе «острый» или «хронический панкреатит» УЗИ проводят с целью обнаружения осложнений вовремя (абсцесс, киста, некроз);
- при подозрении на такую патологию проводят УЗИ органов брюшной полости: абсцесс, опухоли, кисты;
- выявленная при гастроскопии деформация внутренней стенки желудка;
- если рентгенологическое исследование показало изменение петель и формы двенадцатиперстной кишки.
Перед осмотром поджелудочной железы специалист проведет анализ крупных сосудов: нижняя полая вена, аорта, воротная и селезеночная вены, верхние брыжеечные вены и артерии. Такой порядок осмотра органов позволит точно определить расположение поджелудочной железы, чревного ствола.
Кроме этого, врач получает информацию о расположении железы относительно сосудов, позвоночника, выявляет аномалии формы и размеров, ее эхоструктуру, состояние главного ее протока (панкреатического), возможные очаговые изменения.
Ультразвуковая норма показателей: эхоструктура неизмененной железы напоминает таковую у печени. Среди преобладающих эхосигналов — мелкие, которые равномерно распределены по всей паренхиме железы. У пожилых людей немного усилена эхоплотность, так как уже отмечаются изменения по типу фиброза и отложения жира.
- Существуют прямые признаки, которые свидетельствуют о заболевании железы. Это диффузное увеличение размеров (при отеке во время воспаления), очаговое увеличение (при кистах, опухоли). Смазанные контуры наблюдаются при отеке, а неровные – при онкологических заболеваниях и хронической форме панкреатита. При кистах край будет гладким и выпуклым. Эхоструктура органа усилена при хронической панкреатите, снижена- во время отека и при опухолях, эхонегативными оказываются кисты.
- К косвенным признакам относят увеличение аорто-печеночного пространства во всех ситуациях, когда размеры железы больше нормы. Вдавления, расположенные по дорсальной поверхности печени говорят об объемном процессе. Смещение и сдавление нижней полой вены и аорты свидетельствует о заболевании опухолевой природы. Увеличение диаметра вирсунгова протока является результатом таких заболеваний: опухоли, хронический и реактивный панкреатит.
Селезенка
УЗИ селезенки целесообразно проводить при подозрении на разные врожденные пороки развития. Это может быть неправильное расположение, ее отсутствие, измененная форма, блуждающая или добавочные селезенки, а также травмы органа, которые встречаются более, чем в 20% случаев травмы брюшной полости.
Кроме этого, селезенка активно реагирует на состояние печени. УЗИ показывает инфаркт, абсцесс, опухоли, кальцификаты, характерные изменения при патологии крови.
Расшифровка УЗИ брюшной полости, их норма для селезенки поможет составить предварительную картину ее состояния:
Источник: http://enterolog.ru/bryushnaya-polost/uzi/chto-pokazyvaet/
Встречается очень редко, конечная стадия длительно протекающего воспаления желчного пузыря.
Вначале эхокартина обызвествленного желчного пузыря похожа на картину очагового холестероза с единственным отличием, что при гиалинокальцинозе эхогенность очаговых отложений в стенке пузыря значительно выше, чем при очаговой форме холестероза, а иногда уже на начальном этапе развития удается лоцировать эхонегативную дорожку — акустический феномен, обусловленный поглощением и высоким отражением ультразвуковых волн от кальциноза.
При тотальном поражении стенки, выраженном кальцинозе, носящем также название фарфоровый желчный пузырь, эхокартина представлена сильным эхопоглощением, дающимакустическую тень, ничем не отличается от эхокартины пузыря, полностью наполненного камнями.
Паразитарные заболевания
Наряду с другими органами желчный пузырь и желчные пути подвергаются инвазии гельминтами и их личинками. Поражение гельминтами чаще встречается в детском возрасте и приводит к различным функциональным и воспалительным расстройствам. Гельминты оказывают на желчный пузырь и желчные пути токсико-аллергическое и механическое воздействие.
При токсикологическом воздействии может присутствовать эхокартина гипо и гипермоторной дискинезии, застойного желчного пузыря, а также острого катарального реактивного холецистита, холангита.
При механическом воздействии гельминты или их личинки из двенадцатиперстной кишки могут попасть в общежелчный, общепеченочный протоки и желчный пузырь. Их скопление в виде клубочков может привести к обтурационной непроходимости, которая иногда может дать механическую желтуху. На эхограмме в желчевыводящих путях гельминты и их личинки могут лоцироваться в виде единичных или скоплений эхопозитивных включений. Наряду с неспецифичностью эхокартины всегда присутствуют клинические признаки, такие, как вздутие живота, болезненность при пальпации, увеличение печени. Следует отметить, что применение препаратов антигельминтного действия быстро приводит к нормализации клинических и эхографических признаков, в частности содержимое желчного пузыря становится анэхогенным.
Содержимое желчного пузыря
Изменения содержимого желчного пузыря в зависимости от степени эхоотражения можно разделить на очаговые и диффузные.
К наиболее часто встречающимся очаговым изменениям содержимого желчного пузыря относят камни. Образование камней в желчном пузыре имеет сложную этиологию и занимает одно из ведущих мест в общей заболеваемости желчного пузыря. Частота распространения заболевания, особенно среди женского населения, высока. По нашим данным, мужчины страдают в 9.3% случаев, женщины — в 13%. Следует отметить, что камни желчного пузыря довольно часто встречаются и в молодом возрасте, до 16 лет, а в группахлет частота распространения среди пациентов мужского пола составляет 10%, а у женщин — 22%. Крайне редко камни желчного пузыря можно выявить и у плода в виде эхопозитивных включений без наличия акустической тени. В нашей практике камни были выявлены у 14 плодов в гестационном возрастенедель. При динамическом исследовании у 5 родившихся детей они продолжали обнаруживаться, а у 9 после родов не были выявлены.
Камни желчного пузыря лоцируются как светлые эхогенные образования разной формы и размеров, встречаются единичные и множественные, оставляющие акустическую тень и без нее, могут располагаться в разных отделах желчного пузыря. По химическому составу камни желчного пузыря делятся на холестериновые, пигментные, известковые и сложные (холестерино-пигментно-известковые). Однако следует отметить, что химический состав камней мало влияет на степень их эхогенности. Это подтверждено их послеоперационным химическим анализом.
В зависимости от степени интенсивности эхоотражения камни желчного пузыря можно условно разделить на:
— камни слабоэхогенного отражения (низкой акустической плотности) -молодые холестериновые, не оставляющие акустической тени. Обычно они подвергаются разрушению, а следовательно, больные должны находиться под динамическим эхографическим контролем. Холестериновые камни следует дифференцировать от холестериновых бляшек и полипов. Обычно при изменении положения тела камни любых размеров приводятся в движение и меняют свое местоположение, а полипы нет.
— камни среднего эхогенного отражения (повышенной, но неравномерной акустической плотности). К ним можно отнести пигментные и пигментно-известковые. Эти камни, имеющие величину 5-7 мм, при применении датчиков высокой частоты (5 МГц) могут давать акустическую тень;
— камни высокоэхогенного отражения (высокой акустической плотности).
Эти камни, особенно если они больших размеров, всегда оставляют акустическуютень и для эхографической диагностики не представляют трудностей;
-камни, дающие общеакустическую тень. Такую эхокартину можно наблюдать при заполнении желчного пузыря камнями или при наличии большого камня высокой плотности. Занимают почти всю полость желчного пузыря, а также значительно кальцифицированных стенок при так называемом фарфоровом желчном пузыре, который встречается очень редко. Схожую эхокартину можно наблюдать при наличии газа в желчном пузыре у больных с дуоденожелчепузырным анастомозом, наличии контрастного вещества после холецистографии, наличии газа в области печеночного угла, поперечноободочной кишки, при гангренозно-энфизематозной форме острого холецистита и др. Для исключения ложноположительного эффекта от наличия газа следует проводить исследование, меняя положение тела больного, или дать ему выпить два желтка, что способствует увеличению желчевыделения и перистальтике кишечника, вследствие чего тень от газа меняет свою форму, положение или совсем исчезает, тогда как тень от камней остается стабильной по форме и положению.
Несмотря на высокую информативность метода по выявлению камней желчного пузыря (по нашим данным, она составляет 100%), иногда во время исследования возникают некоторые диагностические сложности: трудно выявляются мелкие камни (1-3 мм) и песок при частично сокращенном желчном пузыре (после приема пищи), при гипомоторных дискинезиях, различных деформациях, наличии дивертикулов, при вколоченном в шейку пузыря камне в кармане Гартмана (из-за отсутствия желчи вокруг камня), на фоне диффузного поражения стенок желчного пузыря, при аденомиоматозах, эндофитном росте опухоли и других состояниях.
Для повышения информативности метода по выявлению мелких камней и песка следует провести повторные динамические исследования с хорошей подготовкой больного, в разных положениях тела.
Хороший результат можно получить при искусственном сокращении желчного пузыря (применение желчегонного завтрака), при этом мелкие камни, находящиеся в складках или прилипшие к стенкам желчного пузыря, при его сокращении выдавливаются в полость, а при его наполнении лоцируются во взвешенном состоянии.
Ценную информацию о наличии мелких и средних камней можно получить после применения контрастного вещества для холецистографии. При этом контрастное вещество оседает на поверхности камней, повышая их эхогенность.
Оптимальные результаты по обнаружению песка и мелких камней можно получить при сочетании разных датчиков и методов сканирования. Лучшие результаты дают узкофокусные датчики высокой частоты (5 МГц).
Диффузные изменения содержимого желчного пузыря встречаются редко, к ним относят наличие осадка, гноя и крови.
Осадок лоцируется как светящаяся масса с характерной горизонтальной границей, выше которой располагается анэхогенная зона (желчь). Осадок может собираться в округлые слабоэхогенные образования, которые при изменении положения тела хорошо перемещаются, что является признаком, отличающим осадок от холестериновых полипов.
Гнойная желчь встречается редко. Вначале эхокартина ничем не отличается от наличия осадка, единственное отличие, что при изменении положения тела гной смешивается со всей желчью. При хроническом гнойном процессе в полости пузыря может образоваться много хаотично расположенных перегородок, которые создают картину трабекулярного желчного пузыря. В дальнейшем полость желчного пузыря может наполняться массой разной эхогенности, похожей на псевдоструктуру паренхимы печени или селезенки.
Кровь, массовое кровотечение в полости желчного пузыря, встречается крайне редко. При свежем кровотечении содержимое желчного пузыря лоцируется как однородная масса со слабой интенсивностью эхосигналов. В дальнейшем при образовании сгустков лоцируются эхогенные включения разной формы и размеров, которые при изменении положения тела меняют свое положение, их очень трудно дифференцировать от сгустков гноя, холестериновых камней и полипов.
Разобраться в каждом конкретном случае помогают правильно собранный анамнез, клиническая картина и лабораторные исследования.
Опухоли желчного пузыря
Опухоли желчного пузыря делятся на доброкачественные и злокачественные.
К доброкачественным относят аденомы, миомы, фибромы и папилломы. На эхограмме они определяются как округлые образования низкой или средней эхогенности (диаметр 0.3-3 см). Опухоли всегда связаны со стенкой желчного пузыря и не оставляют акустической тени. Иногда при обследовании больных в разных положениях удается увидеть узкую ножку опухоли.
Эхографическая диагностика доброкачественных опухолей затруднена, бывает очень сложно дифференцировать их от очаговой формы холестероза, холестериновых полипов, холестериновых камней, очаговой формы аденомиоматоза, от сгустков гноя и крови и др. Труднее всего провести дифференциальную диагностику между доброкачественными и злокачественными опухолями, особенно на начальных стадиях, поэтому такие больные должны находиться под динамическим эхографическим контролем (раз в месяц). Доброкачественные опухоли при динамическом исследовании могут давать небольшой рост или оставаться прежних размеров, тогда как динамика роста злокачественных опухолей всегда положительная. Для более точной и быстрой дифференциации следует провести пункционную биопсию опухоли под контролем УЗИ.
Рак желчного пузыря
Эходиагностика первичного рака желчного пузыря очень затруднительна, так как не существует специфических эхографических признаков различия между доброкачественными и злокачественными опухолями. Степень их дифференциации зависит от опыта исследователя. В зависимости от характера направления роста опухоли желчного пузыря можно разделить на два типа: экзофитный и эндофитный.
Экзофитный тип — рост опухоли происходит в полости желчного пузыря и включает 4 стадии.
Для диагностики эта стадия представляет большие трудности, так как стенки желчного пузыря не изменены, наружные контуры ровные, обычной эхогенности, если процесс не происходит на фоне гипертрофического или атрофического холецистита. На одной из стенок пузыря опухоль лоцируется как небольшое структурное образование, выступающее в полость пузыря, чаще овальной или овально-удлиненной формы, повышенной эхогенности, не оставляющее акустическойтени, иногда присутствует феномен эхоотражения. При изменении положения тела опухоль не смещается. Эта стадия рака ничем не отличается от полипа и других доброкачественных опухолевых образований, единственное различие состоит в том, что при наблюдении в динамике, не реже одного раза в месяц, рак дает быстрый рост, а полип — медленный (или его величина может стабилизироваться).
Стенки желчного пузыря еще дифференцируются, эхогенные, контуры ровные.
В полости желчного пузыря на широкой ножке лоцируется структурное образование разной эхогенности, связанное со стенкой и занимающее 1/2 — 2/3 полости желчного пузыря. Кроме структурной массы в ней лоцируется и небольшое количество жидкой желчи.
Контуры желчного пузыря неровные, местами выпуклые, стенки плохо или частично дифференцируются. Полость пузыря заполнена структурной массой неоднородной эхогенности. Вокруг пузыря лоцируется высокоэхогенная зона раковой инфильтрации печени. В печени могут быть метастазы и может отмечаться механическая желтуха.
Контуры желчного пузыря не дифференцируются. На его месте лоцируется бесформенное образование со смешанной эхоструктурой, на фоне которого могут лоцироваться слабо- или анэхогенные участки с неровными контурами (некрозы).
В этой стадии в паренхиме печени обнаруживаются множество метастазов, значительно затрудняющих дифференциальную диагностику между злокачественной опухолью желчного пузыря и печени. В процесс вовлекаются внутри — и внепеченочные протоки, приводящие к стабильной механической желтухе.
При этой форме рака в начале процесса поражается наружная стенка желчного пузыря в виде диффузного уплотнения. Эхокартина и скорость клинического течения зависят от места поражения стенки. Следует отметить, что при экзофитном типе опухоль из стенки желчного пузыря быстро инфильтрируется в паренхиму печени, в сторону ворот, блокируя общежелчный проток и быстро приводя к механической желтухе. Экзофитный тип рака диагностируется лишь в третьей и четвертой стадиях, первые две стадии обычно не диагностируются, так как чаще всего принимаются за очаговую или диффузную форму холестероза и диффузную форму аденомиоматоза.
В пользу диагноза рака свидетельствует быстрое развитие клинической картины с вышеописанными эхографическими признаками.
Метастазы желчного пузыря
Встречаются крайне редко, чаще при меланоме и аденокарциноме поджелудочной железы. Крайне редко метастазы могут попасть в желчный пузырь из кишечника и поразить как внутреннюю, так и наружную стенки. Эхокартина метастазов ничем не отличается от таковой первичного рака, особенно при эндофитном его росте. Для уточнения и дифференциации диагноза следует провести комплексные исследования органов брюшной полости (возможно метастазирование желчного пузыря).
Отключенный желчный пузырь
Перед рентгенологией всегда стоял сложный вопрос — определить причину не выявления желчного пузыря (отключенного). Эхография позволяет с большой точностью увидеть желчный пузырь и определить факторы, влияющие на это патологическое состояние. Их можно разделить на две группы: внепеченочные и внутрипеченочные.
Внепеченочные — холедохолитиаз, опухоль головки поджелудочной железы со сдавлением общего желчного протока, опухолевые образования общего желчного протока, рак сфинктера Одди, увеличение лимфатических узлов в воротах печени, эхинококковые кисты, расположенные в воротах печени, и др.
На эхограмме при отключении внепеченочных магистральных желчных протоков желчный пузырь увеличен и присутствует механическая желтуха. В зависимости от длительности процесса могут быть расширены и все внутрипеченочные протоки.
Внутрипеченочные — желчный пузырь, заполненный опухолью или камнями, рубцовые изменения или отек пузырного протока, рак шеечного отдела желчного пузыря, спавшийся желчный пузырь, острый деструктивный холецистит, хронический атрофический холецистит, фарфоровый желчный пузырь, водянка желчного пузыря, выраженная форма аденомиоматоза и др.
В зависимости от причины, приведшей к отключению желчного пузыря, на эхограмме имеем соответствующие эхографические картины, детально описанные и представленные выше.
В заключение можно с уверенностью сказать, что эхография является именно тем методом, который быстро может ответить почти на все вопросы, связанные с факторами, приводящими к отключению желчного пузыря.
Нефункционирующий желчный пузырь
На эхограмме нефункционирующий желчный пузырь обычно имеет небольшие размеры, его контуры по своей эхогенности четко выделяются от окружающей ткани печени. Содержимое высокоэхогенное, из-за отсутствия в полости жидкой желчи стенки мало дифференцируются или почти не дифференцируются.
Вторичные изменения стенок желчного пузыря
Желтуха является клиническим признаком ряда заболеваний внутренних органов, клиницисту очень трудно определить причину возникновения и провести дифференциацию типов желтух. Эхография является одним из методов, позволяющих дать ценную информацию об основных типах желтух.
- гемолитическая (надпеченочная), появившаяся вследствие интенсивного распада эритроцитов и выработки непрямого билирубина при первичном и вторичном гиперспленизме ( гемолитические анемии);
- паренхиматозная (печеночная), причинами которой могут быть вирусный гепатит, цирроз печени, отравление некоторыми видами ядов;
- механическая (подпеченочная, обтурационная), которая развивается в результате частичной или полной непроходимости желчных путей вследствие холедохолитиаза, стриктуры большого дуоденального сосочка, опухоли головки поджелудочной железы и желчевыводящих путей, увеличенных лимфатических узлов или опухолевидных образований в воротах печени и др.
Эхография оказалась одним из наиболее информативных и ценных методов дифференциальной диагностики обтурационных желтух. Наши 23-летние наблюдения за такой категорией больных свидетельствуют, что эхографию следует считать методом выбора при первичном обследовании больных с желтухами ввиду его высокой информативности по сравнению с инвазивными методами, которые в большинстве случаев не только противопоказаны, но и малоинформативны. Эхография позволяет довольно точно дифференцировать желтуху, вызванную внутрипеченочным поражением или внепеченочной закупоркой.
Для уточнения причин возникновения и дифференциации желтух целесообразно пользоваться следующими правилами:
— если внутри-, внепеченочные протоки и желчный пузырь не расширены, желтуха является паренхиматозной, причиной могут быть острый вирусный гепатит, цирроз печени, различные факторы, ведущие к гемолизу, такие, как гемолитические яды, всасывание в кровь продуктов распада больших обширных гематом и др.;
— если желчный пузырь увеличен и не сокращается под действием пробного завтрака или желчегонных средств, желтуха — механическая, причиной является высокая обтурация на уровне общепеченочных протоков;
— если вся система желчных ходов (вне- и внутрипеченочные протоки, желчный пузырь) расширена и не реагирует на желчные средства, желтуха является механической, причиной является внепеченочная обтурация (холедохолитиаз, стриктура большого дуоденального сосочка, опухоль желчевыводящих путей, опухоль головки поджелудочной железы).
Отметим, что на практике легче всего поставить диагноз гемолитической желтухи. Диагностика и дифференциация паренхиматозной и механической желтух представляют большие трудности даже для опытных специалистов, так как здесь, особенно когда нечетко проявляются причины, приводящие к желтухе, нужны глубокие знания клиники и тонкостей методики.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник: http://health-medicine.info/bolezni-zhelchnogo-puzyrya-uzi/
Нормы для расшифровки УЗИ жёлчного пузыря
Одним из наиболее простых и доступных методов обследования является ультразвуковая диагностика, которая позволяет выявить ряд заболеваний. Комплекс исследований брюшной полости включает ультразвук. Но выполнить расшифровку УЗИ жёлчного пузыря в норме сможет далеко не каждый. Именно этот орган имеет ряд анатомических особенностей, на которые следует обратить внимание.
Показания и противопоказания к исследованию
Некоторые состояния требуют назначения УЗИ жёлчных протоков и пузыря. К их числу можно отнести:
- приступ печёночной колики;
- наличие желчнокаменной болезни в анамнезе;
- распирающие боли в области правого подреберья;
- желтушность кожных покровов и склер глаз;
- травматическое повреждение брюшной полости;
- динамическое наблюдение пациента при назначенном курсе лечения;
- подозрение на аномалии развития;
- контроль за состоянием пациента после оперативного вмешательства;
- необходимость проверить кровоснабжение жёлчного пузыря перед операцией.
Спектр противопоказаний крайне скуден в связи с высокой безопасностью метода и простотой его выполнения. Нельзя делать УЗИ внутренних органов при:
- неадекватном поведении пациента, наличии психических заболеваний, препятствующих проведению манипуляции;
- тяжёлом соматическом состоянии больного, угрозе его жизни;
- нахождении пациента в условиях искусственной вентиляции лёгких при отсутствии передвижного УЗ-сканера;
- повреждениях кожи области правого подреберья (ожог, ссадины и пр.).
Показания к диагностике у детей
При ультразвуковом исследовании жёлчного пузыря ребёнка можно оценить форму, размер, особенности его строения и работы. Кроме этого, возможна визуализация окружающих тканей, а также определение наличия различного рода объёмных образований.
Чаще всего педиатры отправляют детей в кабинет УЗ-диагностики при наличии следующих жалоб:
- боли в области живота;
- обесцвечивание кала;
- тёмный цвет мочи;
- пожелтение кожи и белой оболочки глаз;
- изменение консистенции стула;
- другие диспепсические явления.
Так как метод диагностики вполне безопасен даже для детского организма, его рекомендуют пройти всем новорождённым. Это позволяет исключить наличие у грудничка аномалии развития, дискинезии жёлчных путей.
На что обращают внимание врачи
Расшифровкой УЗИ жёлчного пузыря занимается врач функциональной диагностики с учётом истории заболевания, клинической картины, особенностей строения тела, наличия сопутствующих патологий. В этом значительную помощь оказывают дополнительные обследования и анализы. К их числу можно отнести:
- общий и биохимический статус крови,
- микроскопия мочи,
- компьютерное сканирование брюшной полости,
- динамическое УЗИ жёлчного пузыря с определением функции органа.
В первую очередь обращают внимание на строение, анатомию жёлчного пузыря, особенности его кровоснабжения. Обычно он определяется в правой подрёберной области. Если пузырь не видно, можно заподозрить его врождённое отсутствие и тяжёлую аномалию развития. Некоторые заболевания лёгких, печени могут приводить к смещению органа книзу, что несколько затрудняет проведение сеанса ультразвукового сканирования.
Важно помнить, что результаты УЗИ исследований будут достоверны только при соблюдении всех рекомендаций врача по подготовке к манипуляции.
Содержимое жёлчного пузыря в норме определяется УЗИ как эхонегативное, однородное. Это значит, что при правильной подготовке к исследованию полость содержит жидкость (жёлчь), которая не имеет примесей. Контур (стенка) вокруг содержимого чёткий, гиперэхогенный, ровный, тонкий. Расплывчатый контур может говорить о наличии воспалительных процессов.
При диагностике оцениваются и другие структуры, в том числе холедох желчевыводящих путей. Это образование отводит пищеварительные ферменты к двенадцатипёрстной кишке, где происходят важнейшие процессы переваривания пищи. При изменении просвета холедоха (сужении или патологическом расширении) ставится вопрос о наличии дискинезии.
Показатели в норме
Для максимально полной оценки состояния желчевыводящих путей по результатам ультразвукового сканирования был создан алгоритм выполнения процедуры, в ходе которого отмечаются следующие показатели:
- форма пузыря: овоидная, округлая, уменьшается в сторону шейки. В этом же отделе может отмечаться билиарный карман Гартмана, который образуется в результате патологического растяжения стенок из-за желчнокаменной болезни;
- размеры: длинник жп не превышает 100 мм, поперечник — 30 мм, толщина стенки — до 3 мм;
- диаметр холедоха (должен быть в норме не более 8 мм);
- содержимое органа: обычно эхонегативное, гомогенное, без посторонних примесей;
- междолевые протоки (диаметр поперечного сечения не более 3мм).
Показатели при холецистите
Воспалительные процессы в билиарной системе, как правило, сопровождаются характерными изменениями ультразвуковой картины. К основным признакам холецистита можно отнести:
- утолщение стенок ЖП, изменение их эхогенности, контуров;
- увеличение размеров ЖП;
- появление всевозможных мелких штриховидных включений в полости, изменение консистенции жёлчи;
- инфильтрация окружающих тканей, их отёчность, связанная со вторичным поражением;
- нарушение межорганного взаимодействия;
- усиление кровотока пузырной артерии, выявляемое в ходе доплерографии.
Наиболее яркая УЗИ-картина характерна для острого холецистита. В этом случае отёк стенки может достигать 25 мм. При этом пациент жалуется на резкую боль в области правого подреберья, диспепсические явления в виде тошноты, рвоты. изменения стула. Эти данные дают возможность врачу заподозрить воспалительный процесс и обратить более пристальное внимание на проблемную зону.
В тяжёлых случаях возможно выявление неоднородной гиперэхогенной зоны с нечёткими контурами вокруг исследуемой области. Такая картина характерна для осложнений холецистита в виде гангрены, разрыва или абсцедирования воспалительного очага.
Желчнокаменная болезнь
Наличие камней в билиарной системе позволяет поставить диагноз ЖКБ. Самым простым способом их выявить является ультразвуковое сканирование. При этом отмечаются следующие признаки патологии:
- гиперэхогенные включения в полости органа с эффектом акустической тени — именно этот симптом является основным при написании заключения. Камни могут быть одиночными или множественными. В обязательном порядке измеряется их величина, форма, а также смещаемость при надавливании датчиком;
- во время проведения осмотра врач старается определить точное местоположение конкрементов. Попадание камней внутрь протоков меняет тактику лечения пациента.
Наличие ЖКБ не исключает холецистита. Напротив, в период обострений эти два состояния часто сопровождают друг друга. Поэтому в заключении может звучать сразу несколько выявленных патологий.
Особенности картины при полипах
Изображение на УЗИ полипов жёлчного пузыря имеет вид солидных образований, расположенных пристеночно и связанных с органом. От камней полипы отличаются следующими признаками:
- отсутствие эффекта акустической тени,
- невозможность смещения образований,
- размеры обычно не превышаютмм,
- медленный рост или его отсутствие,
- возможность визуализации ножки (места крепления) полипа,
- средняя или гиперэхогенная структура,
- отсутствие кровотока и слабый доплеровский сигнал от пузырной артерии.
Крайне важным при интерпретации данных является динамическое наблюдение за пациентом и дополнительные методы обследования. Это позволяет провести дифференциальную диагностику с ЖКБ и злокачественными образованиями билиарной системы. Повторное назначение ультразвука является необходимым в случае попытки растворения холестериновых полипов для подтверждения эффективности лечения.
Генетические отклонения от нормы
Различают следующие виды аномалий развития билиарной системы:
- Патологии ЖП: врождённое отсутствие, уменьшение в размерах, изменение формы, строения (дивертикулез, наличие перегородок), удвоение, аномальное положение (внутрипечёночное, на противоположной стороне тела);
- Патологии внутрипечёночных протоков: кисты и врождённое смещение;
- Аномалии внепечёночных протоков: кисты холедоха, его отсутствие. При этом дифференциальную диагностику проводят с патологическим сужением холедоха.
Другие заболевания
Помимо вышеуказанных болезней билиарной системы возможно обнаружение злокачественных новообразований. Они обильно кровоснабжаются, что подтверждается доплерографией, имеют неоднородную структуру, склонны к быстрому росту.
Холестероз, или накопление большого количества холестерина в стенке ЖП, характеризуется утолщением контура с наличием множественных включений. В этом случае дифдиагностику проводят с ЖКБ и холециститом.
Видео
Структурные изменения желчного пузыря и желчевыводящих путей — видеолекция УЗИ.
Источник: http://pechen.org/diagnostika/rasshifrovka-uzi.html
Что такое анэхогенное содержимое желчного пузыря
УЗИ желчного пузыря проводят отдельно или при полной ультразвуковой диагностике брюшной полости. Его просвечивают при подозрении на желчекаменную болезнь и другие патологии. Среди основных терминов, которые будут указаны в бланках с результатами УЗИ, может встретиться определение «анэхогенное содержимое желчного пузыря». Надо сказать, что специалист по УЗ-диагностике не ставит диагноз, он может лишь описать те данные, которые видит на экране. Расшифровкой показателей будет заниматься лечащий врач.
Что такое эхогенность?
Для того чтобы понимать, о чем может говорить анэхогенность желчного пузыря, нужно разобраться в определении и свойствах ультразвука. Некоторые факты, которые помогут понять суть ультразвуковых волн:
- Ультразвук представляет собой упругие колебания частиц среды, которые распространяются в виде продольной волны.
- Он может существовать в жидкой, газообразной или твердой средах, но заканчивается в вакууме.
- Некоторые животные используют его как средство коммуникации, но не неслышим для человеческого уха.
Его используют в диагностике внутренних болезней из-за его свойств. Ультразвуковые волны поглощаются мягкими тканями и отражаются от неоднородностей.
Процесс получения изображения с УЗ-аппарата происходит в две стадии:
- излучение волны в исследуемые ткани;
- получение отраженных сигналов, на основании которых на экране формируется изображение внутренних органов.
Из-за разной структуры и плотности тканей и внутренних органов они по-разному отражают ультразвуковые волны. Кроме того, это свойство меняется и при различных патологиях, что позволяет выявить многие заболевания, в том числе и желчного пузыря. Для описания полученного изображения используется специальная терминология, которая должна быть знакома не только специалистам УЗИ, но и врачам широкого профиля.
По этому признаку можно выделить несколько типов тканей:
- гиперэхогенные объекты (кости, газ, коллаген) — это структуры, которые отражают большое количество ультразвуковых лучей, выглядят на экране как очаги ярко-белого цвета;
- гипоэхогенные (мягкие ткани) — частично отражают ультразвуковой луч, представляют собой различные оттенки серого цвета;
- анэхогенные (жидкость) — это участки, которые не отражают ультразвук и выглядят как очаги черного цвета.
Из этого можно сделать вывод о том, что анэхогенное содержимое в желчном пузыре — это жидкость. Для постановки диагноза нужно разобраться, как должен этот орган в норме выглядеть на УЗИ и о чем может свидетельствовать наличие жидкости в его полости.
Точность результатов зависит от качества аппаратуры и чувствительности датчиков
Как выглядит желчный пузырь на УЗИ в норме?
Желчный пузырь имеет грушевидную форму. В его строении различают 3 основных элемента:
- дно — широкий край, который немного выступает за пределы печени;
- тело — основная его часть;
- шейку — сужение пузыря у его выхода.
Желчный пузырь — это полый орган, он имеет стенку и полость, где скапливается желчь. Как и другие подобные органы, он построен из мышечной ткани, которую внутри выстилает слизистая оболочка с большим количеством складок и желез. Снаружи он частично покрыт серозной оболочкой.
Необходимость в резервуаре для желчи возникла из-за того, что она поступает в кишечник не постоянно, а только в процессе пищеварения. УЗ-диагностику проводят натощак (запрещено даже пить воду перед исследованием), чтобы желчь накопилась в пузыре и была возможность рассмотреть его содержимое и стенки.
Желчь вырабатывается в печени и стекает по печеночному протоку в желчный пузырь. Если в ней сразу есть необходимость, она движется дальше по желчному протоку в двенадцатиперстную кишку. Если же в этом нет надобности, сфинктеры сокращаются и не выпускают желчь из пузыря. Пока пища не попадет в желудок, она будет накапливаться в желчном пузыре и растягивать его стенки. Как только начинается процесс пищеварения, мышцы стенок пузыря сокращаются, а мускулатура сфинктера и желчного протока, наоборот, расслабляется. Поэтому при УЗИ после еды пузырь будет пустым, и не удастся точно определить его размеры и характер содержимого.
В норме показатели желчного пузыря будут следующими:
- грушевидная форма;
- размеры: 8—14 мм в длину, 3—5 мм в ширину;
- расположение внутрипеченочное, за пределы печени выходит только дно пузыря;
- контуры ровные и четкие;
- толщина стенок — до 3 мм;
- однородное анэхогенное содержимое.
Любые отклонения от нормы указывают на наличие патологии. Так, стенки пузыря утолщаются при воспалительных процессах, а аномальное строение пузыря будет затруднять отток желчи, и она будет скапливаться в его полости в больших количествах. Содержимое исследуют при подозрении на желчекаменную и другие болезни, в таких случаях оно становится эхогенным.
Желчный пузырь — это своеобразный мешок для желчи, который в наполненном состоянии имеет форму груши
Эхогенность содержимого желчного пузыря
Желчный пузырь — это резервуар для желчи. Кроме нее, в полости пузыря в норме не может быть никакой жидкости. Если содержимое перестает быть эхогенным, то есть однородного черного цвета, это дает основания предположить наличие посторонних объектов.
По характеру изменения эхогенности могут быть:
- очаговыми (гельминты, камни);
- диффузными (осадок, гной или кровь).
Желчный пузырь и желчевыводящие пути могут быть местом для инвазии паразитов. Такие болезни чаще диагностируют в детском возрасте. На УЗИ видно утолщение и воспаление стенок, застойные процессы при закупорке протоков гельминтами, а также самих паразитов в виде светлых эхогенных включений. Такие исследования проводят на основании клинических признаков: общего ухудшения самочувствия, расстройства пищеварения, желтушности кожи и слизистых оболочек. После приема противопаразитарных препаратов картина нормализуется, а содержимое пузыря становится анэхогенным.
Ведущее место в заболеваниях желчного пузыря занимают камни. Они могут иметь различное происхождение, химический состав, форму и размеры и по-разному выглядеть на УЗИ. По составу они могут быть холестериновыми, известковыми, пигментными и сложными (смешанного происхождения). На УЗИ это определить невозможно, нужно проводить анализы уже после извлечения камней.
По результатам УЗ-диагностики выделяют несколько типов камней:
- слабоэхогенные;
- средней эхогенности;
- высокоэхогенные;
- камни, которые дают общеакустическую тень.
Слабоэхогенные камни имеют неплотную структуру, чаще всего они оказываются холестериновыми. Такие образования хорошо поддаются разрушению специальными препаратами, а процесс лечения отслеживается на УЗИ в динамике. Такие камни нужно отличать от полипов желчного пузыря и холестириновых бляшек, поэтому при процедуре больной меняет положение тела. Если камни остаются в полости пузыря и плавают в его содержимом, то полипы прикрепляются к стенкам и не меняют локацию.
Камни средней и высокой эхогенности чаще всего относятся к пигментным или известковым. Они выглядят как яркие светлые пятна в полости пузыря и не представляют трудностей для диагностики. Во время исследования высокочувствительным датчиком можно обнаружить, что они отбрасывают тень.
Во время исследования больной должен менять положение тела, если в полости желчного пузыря обнаруживаются посторонние включения
Отдельная стадия желчекаменной болезни — это образование камней, которые дают общеакустическую тень. Такая картина наблюдается при наличии одного крупного камня либо множества мелких, которые полностью закупоривают просвет желчного пузыря. Изображение можно перепутать с газами, которые будут также выглядеть как светлые пятна. Для более полной картины больному можно дать выпить два желтка и провести повторное исследование. Когда запустятся процессы пищеварения, газы исчезнут, а камни останутся в полости желчного пузыря.
Диффузные изменения эхогенности встречаются редко. К ним можно отнести различные осадки, гной или кровь — вещества, которые отражают ультразвуковые лучи и распределяются равномерно, смешиваясь с желчью. Их можно распознать по следующим признакам:
- Осадок располагается в нижней части желчного пузыря ровным слоем, а над ним находится нормальная анэхогенная желчь.
- Если в полости находится гной, он сначала похож на осадок. Единственное отличие состоит в том, что при смене положения пациента он смешивается с желчью. При хроническом гнойном процессе он может формировать характерные перегородки в полости пузыря, которые видны на УЗИ.
- Кровь также нужно дифференцировать от осадка и других диффузных включений. Со временем она сворачивается и формирует слабоэхогенные сгустки, которые внешне напоминают камни или полипы.
В полости желчного пузыря могут обнаруживаться эхогенные включения, которые затем оказываются новообразованиями. Их отличие в том, что они произрастают из стенки и не двигаются при смене положения пациента. Опухоли могут быть доброкачественными и не прорастать сквозь стенки. Если же у пациента диагностируют злокачественную опухоль, это значит, что она затрагивает все слои желчного пузыря. Со временем орган перестает обнаруживаться на УЗИ из-за некроза его стенки.
Конкременты (камни) выглядят как светлые образования различной формы и размера
Правила проведения УЗИ желчного пузыря
Чтобы результаты исследования оказались максимально достоверными, подготовку лучше начать заранее. На первичном осмотре врач назначит дату обследования и расскажет, как к нему правильно подготовиться. Исключение составляют экстренные случаи, когда есть риск закупорки желчных проходов камнями либо требуется срочная операция.
Для планового УЗИ пациенту стоит придерживаться нескольких простых правил:
- за неделю перед УЗИ исключить их рациона алкоголь, жирные продукты и те, которые вызывают повышенное газоотделение (газированные напитки, дрожжевой хлеб, сырые фрукты и овощи, бобовые);
- за 3 дня рекомендуется начать прием препаратов (Мезим, Эспумизан и подобные);
- перед исследованием нельзя принимать пищу в течение 8 часов.
Если УЗИ назначено на первую половину дня, стоит отказаться от завтрака и воды. Ужин накануне должен быть не позднее 19.00. Если процедура будет проводиться вечером, можно позавтракать около 7 часов утра.
Анэхогенное содержимое в желчном пузыре — это нормальный показатель. Он говорит о том, что пузырь наполнен желчью, в которой нет осадка либо посторонних веществ. Это важный фактор при диагностике гельминтозов, желчекаменной болезни и других патологий. Также УЗИ желчного пузыря входит в плановое обследование брюшной полости. Кроме этого показателя, обращают внимание на размеры и форму органа, толщину и равномерность его стенок. Показатели пишут на бланке и передают лечащему врачу, который их затем интерпретирует на основании клинических признаков.
ВНИМАНИЕ! Вся информация на сайте является популярно-ознакомительной и не претендует на абсолютную точность с медицинской точки зрения. Лечение обязательно должно проводиться квалифицированным врачом. Занимаясь самолечением вы можете навредить себе!
Источник: http://zpechen.ru/diagnostika/chto-takoe-anehogennoe-soderzhimoe-zhelchnogo-puzyrya
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе