Узи брюшной полости 1 месяц
УЗИ новорожденного в 1 месяц: особенности обследования
Когда ребенку исполняется 1 месяц, пора проводить первые обследования. Малыша осматривает педиатр, измеряет рост, вес и окружность головы. В этом же возрасте нужно делать и УЗИ. Раннее обследование часто позволяет вовремя выявить какие-либо изменения в состоянии внутренних органов. Вовремя поставленный диагноз с большой вероятностью приведет к полному выздоровлению.
Особенности УЗИ для малышей
Грудничкам рекомендуется проходить УЗИ, так как оно обладает рядом диагностических преимуществ.
- Безопасно — ультразвуковые волны, которые используются для диагностики, никак не влияют на маленького пациента.
- Не вызывает болевых ощущений.
- Процедура длится недолго, результат можно увидеть сразу.
- Информативно — позволяет оценить состояние всех внутренних органов, кроме легких.
Для того чтобы обследование новорожденного показало достоверный результат, применяют особый гель. Благодаря ему не образуется воздушная прослойка между телом и датчиком. Это позволяет улучшить качество изображения на мониторе. Безопасность процедуры позволяет использовать ее неоднократно в течение короткого периода времени, если важно отследить динамику происходящих в организме ребенка изменений. Подходит она и для недоношенных, маловесных детей.
К наиболее важным обследованиям, которые рекомендуются всем детям без исключения, относят УЗИ:
- головного мозга (нейросонографию);
- органов брюшной полости и почек;
- тазобедренных суставов.
В некоторых случаях врач может назначить также УЗИ сердца. Например, когда услышит посторонние шумы при осмотре ребенка. Если же специалиста ничего не насторожило, то процедура не считается обязательной.
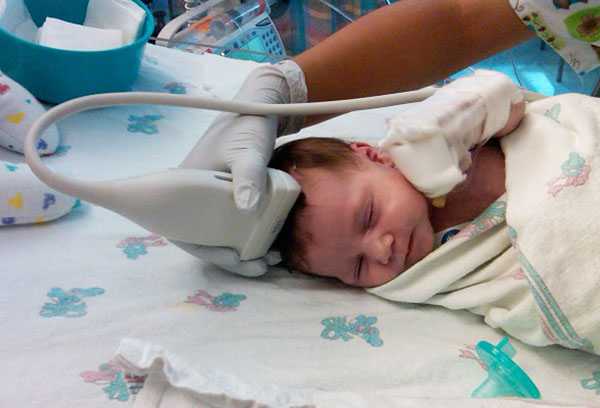
Нейросонография
УЗИ головного мозга называется нейросонографией. Оно позволяет выявить у новорожденного различные патологии в развитии. Делать его необходимо всем детям, но особенно важно обследовать недоношенных малышей, а также тех, которые пострадали от внутриутробной инфекции или гипоксии в результате трудных родов. Также показанием к тому, что процедуру нельзя игнорировать, является нестандартная форма черепа или асимметричность строения лица.
Исследование в 1 месяц дает возможность выявить врожденные дефекты, внутричерепные кровоизлияния, нарушения внутричерепного давления, кисты и новообразования даже до того, как станут заметны клинические проявления. Иногда лечение требуется сразу, часто врач наблюдает за динамикой развития головного мозга.
Совет
Для удобства проведения процедуры УЗИ стоит взять с собой пеленку и салфетки, чтобы вытереть гель.
Также таким образом можно обнаружить гидроцефалию на ранней стадии. При этом заболевании нарушается отток спинномозговой жидкости. Она накапливается во внутричерепном пространстве, вызывая нарушения в работе мозга. Важно диагностировать болезнь как можно раньше. Тогда специалист сможет назначить лечение, которое поспособствует уменьшению количества жидкости, или определит необходимость операции. Чем позже начать заниматься этой проблемой, тем выше риск серьезных осложнений и отставания в развитии.
Особенность нейросонографии — ее можно делать только очень маленьким детям. Кости черепа очень толстые, они не пропускают ультразвуковые волны. Но у малышей до года обычно открыт родничок, через который и получается провести обследование. Но часто он закрывается намного раньше, поэтому поход на УЗИ лучше не откладывать. Настоятельно рекомендуется сделать его в месяц. Специальной подготовки для процедуры не требуется. Хорошо, если малыш будет спать, — когда он лежит спокойно, специалист получит достоверный результат.
УЗИ тазобедренных суставов
В 1 месяц необходимо провести также УЗИ тазобедренных суставов. Делать это нужно для того, чтобы вовремя диагностировать дисплазию — недоразвитие суставов или даже врожденный вывих. Лечение зависит от формы патологии. Но если выявить проблему в самом раннем возрасте, то, скорее всего, будет достаточно консервативного способа. Когда момент упущен, не обойтись без хирургического вмешательства, иначе в будущем пострадает осанка ребенка, может появиться хромота.
Данное исследование рекомендуется всем детям, но особое внимание уделяется недоношенным крохам, при тазовом предлежании, а также если у малыша несимметричные складочки на ногах и бедра плохо отводятся в сторону. Часто это признаки патологии. Какой-либо подготовки к процедуре не требуется.
Обследование других органов
К обязательным обследованиям новорожденного относится и УЗИ органов брюшной полости. Благодаря осмотру можно оценить их состояние, взаимное размещение, изменение размеров и структуры, обнаружить воспалительные образования, доброкачественные и злокачественные опухоли. Специалист не оставит без внимания пороки развития селезенки (например, ее неверное расположение), панкреатит (воспаление поджелудочной железы, которое нередко бывает у грудных детей из-за дисбактериоза и по другим причинам), изменения формы и размера печени и желчного пузыря.
Чтобы исследование получилось действительно информативным, делать его нужно натощак. Конечно, ребенка, которому только исполнился месяц, сложно держать голодным. Но желательно постараться покормить его за 3 часа до осмотра. И быть готовой дать малышу грудь или бутылочку сразу после. Пока переваривается пища, меняется вид органов. Из-за этого сложно оценить их размер и общее состояние.
Обследование почек и мочевыводящих путей также надо проводить грудничкам в 1 месяц. Особенно если у кого-то из родителей есть хронические заболевания этих органов. С помощью процедуры можно сделать вывод о работе мочевыделительной системы новорожденного и общем состоянии почек и мочевого пузыря. Если были замечены проблемы с мочеиспусканием, то нужно найти их причину. При осмотре желательно, чтобы мочевой пузырь был наполнен. Поэтому стоит покормить ребенка незадолго до похода к врачу.
Если специалист заподозрит нарушения в работе других органов ребенка, то он может назначить и другие обследования. Например, чтобы исключить порок сердца при шумах. Часто это просто особенности развития, которые с возрастом исчезают. Но надо в этом убедиться. Процедура для его осмотра называется эхокардиография. Иногда требуется исследование пахово-мошоночной области: при паховой грыже или если у мальчика в месяц еще не опустилось яичко. Это поможет оценить необходимость хирургического вмешательства.
Ультразвуковое исследование — незаменимый способ диагностики различных заболеваний и патологий в современной медицине. Обследование ребенка в 1 месяц позволит вовремя выявить нарушения в работе организма и увеличит шанс на излечение. Родителям, которые заботятся о здоровье своего новорожденного малыша, не стоит избегать этой процедуры. Тем более, она безопасна и не занимает много времени. При необходимости ее можно проводить часто. Надо только помнить, что делать любые назначения должен врач.
Как проводят УЗИ новорожденного в 1 месяц?
Ультразвуковая диагностика — самая безвредная и безопасная, но при этом достаточно информативная методика исследования. В ней нет рентгеновского излучения, которое опасно для здоровья как ребенка, так и взрослого человека. Здесь нет необходимости в обеспечении полного обездвиживания ребенка, для чего используются специальные укладки или наркоз (а это практически всегда необходимо при проведении рентгенографии или магнитно-резонансной томографии).
При проведении процедуры используется только ультразвук высокой частоты с крайне низкими уровнями энергии. Используемая мощность в десятки раз ниже той, которая необходим даже для минимального нагрева тканей. Допплерография несколько повышает энергопотребление прибора, но все равно она остается безопасной для ребенка. По этой причине УЗИ получило широкое распространение, а также считается одним из лучших вариантов диагностирования развития различных патологий у новорожденных детей.
Какие ультразвуковые исследования важнее всего провести в первые месяцы жизни ребенка?
Доктор проводит УЗИ новорожденного ребенка
Одним из лучших моментов для проведения исследования считается возраст в 1 месяц. Это один из лучших вариантов, поскольку он позволяет достаточно рано диагностировать развитие большинства серьезных заболеваний и патологий. Большинство таких проблем требуют как можно раньше провести диагностику и начать лечение, поскольку только в этом случае возможно достаточно быстрое выздоровление и минимум осложнений.
При своевременном назначении лечения большинство подобных заболеваний удается полностью вылечить в течении двух-трех месяцев. При этом задержка с диагностированием и началом лечения не просто отодвигает срок выздоровления, но и серьезно увеличивает сложность лечения. По этой причине УЗИ новорожденного в 1 месяц — это хороший вариант скринингового исследования, который позволяет вовремя диагностировать и вылечить болезнь, которая в противном случае могла бы затянуться на долгие годы.
Первое — УЗИ тазобедренных суставов
Аппарат для проведения ультразвукового исследования новорожденных
Врожденная дисплазия тазобедренных суставов — один из самых распространенных диагнозов у новорожденных. Последствия этой патологии могут ощущаться всю жизнь, если лечение не будет начато вовремя. При этом практика показывает, что выявление данного заболевания в возрасте в 1 месяц дает возможность провести быстрое и эффективное лечение, которое ограничивается только консервативными и профилактическими методами. А вот более позднее выявление этого заболевания приводит к тому, что необходимо как минимум накладывать гипс, что имеет свои негативные последствия (например — атрофия мышц из-за отсутствия двигательной активности в зафиксированных суставах, с которой тоже потом придется бороться), либо понадобится оперативное вмешательство.
По этой причине в большинстве стран данное исследование является обязательным и обычно проводится еще в роддоме, в первую неделю жизни. У нас такая практика пока не введена, направление на исследование обычно дает ортопед при проведении стандартного осмотра, если замечает некоторые характерные для этого заболевания симптомы. Но проблема в том, что данная патология далеко не всегда проявляет себя сразу, часто ее симптомы проявляются только тогда, когда ребенок начинает ходить. В такой ситуации избежать операции уже просто невозможно.
Второе — УЗИ головного мозга
Что интересно — данное исследование наиболее информативно именно в этом возрасте, поскольку по сравнению со взрослым человеком новорожденный имеет большее количество «точек доступа», через которые врач может провести исследование. Так, одной из основных точек является пока еще открытый «родничок», благодаря чему врач может провести наиболее полный осмотр, а значит исследование будет максимально информативным.
Данное исследование призвано выявить врожденные аномалии, которые требуют своевременного лечения, а также выявление нарушений кровообращения и кровоснабжения мозга. Например, такая методика позволяет выявить ишемические повреждения мозга, которые возникают при внутриутробной гипоксии и последующем кровоизлиянии в мозг. Отсутствие своевременного лечения часто приводит к тяжелым последствиям — различным неврологическим нарушениям и нарушениям работы головного мозга.
Одновременно с исследованием головного мозга часто осматриваются и крупные сосуды шеи, поскольку довольно часто при родах возникают повреждения спинного мозга именно в этом отделе.
Третье — УЗИ внутренних органов
Чаще всего в этом случае речь идет об органах брюшной полости, хотя достаточно распространенным является и исследование по поводу различных пороков сердца. Такое исследование также желательно провести не позже 3-го месяца жизни, но на практике у нас такое исследование редко проводится в скрининговом режиме, в основном только по направлению врача при наличии симптомов, которые говорят о патологии одного из внутренних органов.
Также хочется отметить, что мировая практика показывает, что в возрасте до 1 месяца (а желательно — в первую же неделю жизни, прямо в роддоме) провести исследования головного мозга и тазобедренных суставов. Исследование других внутренних органов обычно проводятся по показаниям, хотя далеко не всегда при обычных осмотрах удается отметить нарушения их развития или работы.
Узи брюшной полости 1 месяц - Лечение гастрита
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Опубликовано: 15 октября 2014 в 10:28
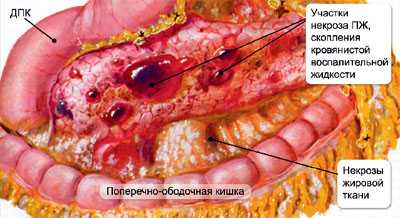 Среди пациентов онкологических центров каждая двенадцатая женщина и шестой мужчина имеют рак поджелудочной железы, симптомы которого не специфичны. Опухоль обнаруживается (начинает беспокоить) слишком поздно, чтобы ее эффективно лечить. Безсимптомное течение болезни очень опасно последствиями, смертность при резекции составляет 30%, количество больных увеличивается ежегодно. Соседство многих органов способствует их одновременному поражению.
Среди пациентов онкологических центров каждая двенадцатая женщина и шестой мужчина имеют рак поджелудочной железы, симптомы которого не специфичны. Опухоль обнаруживается (начинает беспокоить) слишком поздно, чтобы ее эффективно лечить. Безсимптомное течение болезни очень опасно последствиями, смертность при резекции составляет 30%, количество больных увеличивается ежегодно. Соседство многих органов способствует их одновременному поражению.
Рак поджелудочной железы: симптомы
Врачи могут обнаружить метастазы случайно (что часто и происходит) при операции на другом органе, хотя, больной не имел никаких жалоб. Когда развивается опухоль поджелудочной железы, симптомы бывают первичными и вторичными. К первичным прислушиваются немногие, поскольку, население страны не проходит регулярное обследование. Основные дискомфортные ощущения, присущие заболеванию, выглядят так:
- желтуха – пережимается проток, перемещающий желчь, отчего она наполняет ткани, придавая характерный цвет белкам глаз и кожным покровам (механический тип болезни, проявляется после изменений в организме)
- снижение аппетита – слишком общий признак, которому не уделяется должное внимание
- снижение массы – аналогично предыдущему, пациенты не обращают внимания
- боль – как в спине, так и в эпигастральном отделе
Если рак поджелудочной железы начался в организме давно, симптомы заболевания постепенно обостряются, заставляют принимать меры. Точные методы диагностики существуют, поэтому, следует обращаться к врачу при малейших признаках, характерных для болезни. Размытость контуров при обследовании УЗИ позволит вовремя вылечить болезнь без операции.
Первые симптомы рака поджелудочной железы
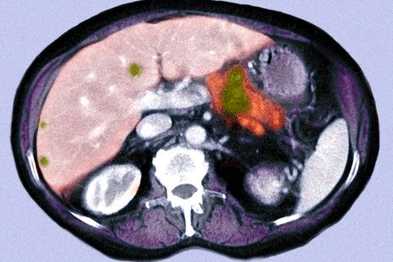 Блокада или обрыв протока приводят к необратимым изменениям (он приобретает вид облетевшего куста). Опухоль локализируется в одном из четырех отделов органа, поэтому, рак головки поджелудочной железы симптомами несколько отличается от тела, шейки и хвоста. Тотальным поражением считается несколько поврежденных отделов. Статистика свидетельствует, что из ста человек имеют тотальное поражение 5%, хвоста 7%, тела 14%, на головку приходятся все остальные случаи. Первая стадия характеризуется опухолью, не проросшей из организма. До появления ЭРПХГ, КТ, УЗИ единственным способом определения заболевания был рентген. Первые признаки рака поджелудочной железы (первая стадия):
Блокада или обрыв протока приводят к необратимым изменениям (он приобретает вид облетевшего куста). Опухоль локализируется в одном из четырех отделов органа, поэтому, рак головки поджелудочной железы симптомами несколько отличается от тела, шейки и хвоста. Тотальным поражением считается несколько поврежденных отделов. Статистика свидетельствует, что из ста человек имеют тотальное поражение 5%, хвоста 7%, тела 14%, на головку приходятся все остальные случаи. Первая стадия характеризуется опухолью, не проросшей из организма. До появления ЭРПХГ, КТ, УЗИ единственным способом определения заболевания был рентген. Первые признаки рака поджелудочной железы (первая стадия):
- боль – слабая, тупая, длительная (опухоль головки), левая грудина и поясница (хвоста и тела)
- кожный зуд – появляется до пожелтения кожи и глазных белков, обусловлен отложениями кристаллов, выделяющихся из желчи
 Узнает пациент, как проявляется рак поджелудочной железы через месяц и чуть позже по появившимся признакам:
Узнает пациент, как проявляется рак поджелудочной железы через месяц и чуть позже по появившимся признакам:
- диабет – нарушение секреции, синдром гипогликемии, недостаточность внутрисекреторная
- стул – диарея сменяется запором, увеличение жирности кала, резкий запах
- синдром Курвуазье – опухоль в районе двенадцатиперстной
- ахолия – обесчвечивание кала
- печеночные колики
Узнать, как проявляется заболевание, можно у гастроэнтеролога, диетолога, лечащего врача. Стадия процесса влияет на болевое ощущение, феномен уменьшения веса присутствует всегда. Метастазы в печени, двенадцатиперстной, прорастание в лимфаузлы и сосуды приводят к неоперабельности заболевания. Анализы по назначению врача и диагностика на специальном оборудовании позволят не довести болезнь до подобного состояния.
Ранние симптомы и признаки рака поджелудочной железы
 Онкологическое поражение поджелудочной железы в большинстве случаев начинается исподволь и не имеет яркой и характерной симптоматики. В зависимости от локализации процесса ранние симптомы рака поджелудочной железы могут иметь различные характеристики:
Онкологическое поражение поджелудочной железы в большинстве случаев начинается исподволь и не имеет яркой и характерной симптоматики. В зависимости от локализации процесса ранние симптомы рака поджелудочной железы могут иметь различные характеристики:
- внезапно развившийся диабет — может сигнализировать о поражении хвостовой части;
- желтушность склер, слизистых оболочек, а в дальнейшем и кожных покровов, чаще развивается при поражении головки;
- боль, отдающая в спину, более характерна при расположении опухоли в теле органа.
Общими ранними признаками рака поджелудочной железы, которые должны стать поводом для беспокойства и обращения к специалисту, являются стойкое снижение аппетита, трансформация вкусовых ощущений, необъяснимое снижение веса. У определенной части больных регистрируются тупые боли в эпигастрии, усиливающиеся в ночное время.
При раннем обращении врач может вовремя выявить такие симптомы заболевания, как увеличенный желчный пузырь, что бывает при давлении опухолевого процесса на желчный проток. Копрологическое обследование показывает изменение структуры и цвета кала, а также наличие частиц непереваренной пищи в нем. Также у больных может отмечаться потемнение мочи.
УЗИ-признаки рака поджелудочной железы
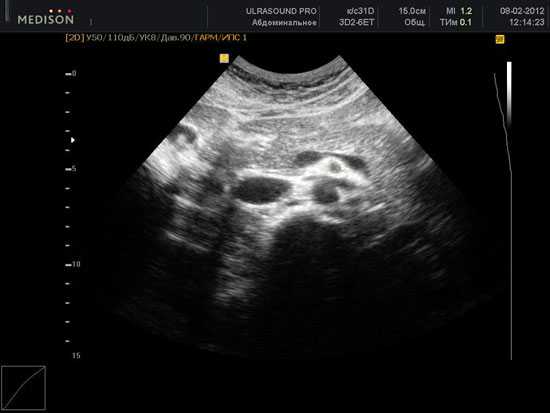 Ультразвуковая диагностика является первым этапом инструментального обследования при подозрении на наличие онкологии. Информативность метода при поражении поджелудочной железы достаточно высокая, но не исчерпывающая — в ряде случаев его чувствительность не превышает 40%.
Ультразвуковая диагностика является первым этапом инструментального обследования при подозрении на наличие онкологии. Информативность метода при поражении поджелудочной железы достаточно высокая, но не исчерпывающая — в ряде случаев его чувствительность не превышает 40%.
Ограниченная эффективность методики объясняется недостаточной разрешающей способностью современной аппаратуры, что часто не позволяет четко отличать небольшие опухоли от локальных воспалительных процессов, составить представление о поражении прилежащих органов и масштабах метастазирования.
И все же, УЗИ широко используется на начальном этапе, как доступный и менее инвазивный метод, позволяющий выявить следующие УЗИ-признаки рака поджелудочной железы:
- расширение размеров всего органа или отдельных его частей;
- понижение уровня эхогенности ткани;
- бугристость границ в области онкологического процесса;
- выявление опухолевидных узелковых структур;
- расширенное русло основного панкреатического протока.
Помимо этого, внимательно исследуются размеры печени и селезенки, состояние желчных каналов и двенадцатиперстной кишки, увеличение прилежащих лимфатических узлов, наличие жидкости в брюшной полости и дуоденостаза, а также состояние селезеночной и воротной вен.
Симптомы опухоли головки, хвоста поджелудочной железы
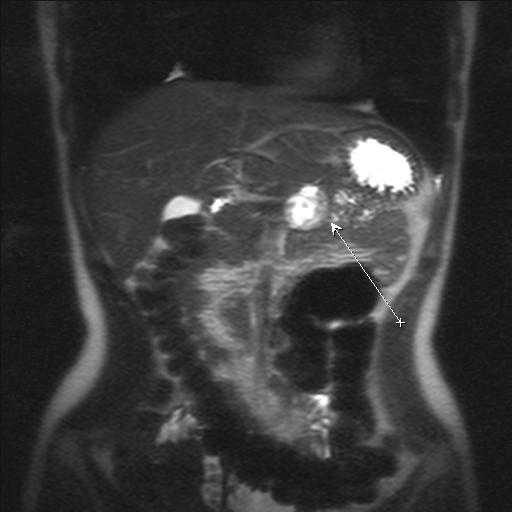 Первичная локализация онкологического очага нередко оказывает большое влияние на последующее течение болезни, общую клиническую картину и жалобы больного. Так симптомы опухоли головки, хвоста поджелудочной железы могут существенно различаться.
Первичная локализация онкологического очага нередко оказывает большое влияние на последующее течение болезни, общую клиническую картину и жалобы больного. Так симптомы опухоли головки, хвоста поджелудочной железы могут существенно различаться.
Рак головки железы является наиболее частым и протекает тяжелее. Это связано с анатомическим расположением данной части органа, тесно прилегающего к крупным сосудам, протокам, двенадцатиперстной кишке. Опухолевый процесс ведет к их сдавливанию, что отображается соответствующими клиническими симптомами заболевания. Одним из характерных признаков данной локализации является развитие механической желтухи, при отсутствии других жалоб.
Рак хвоста поджелудочной железы может длительное время никак не заявлять о себе, а может выразиться внезапно развившимся диабетом. Это связано с тем, что эта зона ответственна за выработку инсулина. Из других симптомов рака у больных могут отмечаться ноющие боли в эпигастрии и пояснице, анемия, потеря веса и аппетита, тошнота и жидкий стул.
Для окончательной постановки диагноза больным проводится МРТ и анализ крови на специфические онкомаркеры. Лечение симптомов онкологии поджелудочной железы заключается в хирургическом вмешательстве, которое из-за особенностей расположения органа связано с большими сложностями и риском.
Научное название УЗИ пищевода и желудка — эхография. Такое исследование дает возможность провести оценку состояния органов человека. Этот метод более комфортен, если сравнивать его с гастроскопией. Однако УЗИ не дает высокого эффекта, так как во время исследования сложно обнаружить некоторые патологические изменения и начало воспаления. Ультразвуковое исследование часто проводят детям в качестве начальной диагностики.
Основные достоинства метода
Такое исследование проводится очень быстро, необходимо всего 5 минут. Причем пациент не ощущает никаких болевых симптомов. Всю информацию передает эхозонд. При таком исследовании не наносится такой вред человеческому организму, как при рентгенологическом исследовании. Данный способ позволяет:
- изучить стенки желудочно-кишечного тракта, обследовать их структуру;
- обнаружить нарушения моторных функций, то есть как двигается пища по пищеварительному тракту;
- определить состояние кровеносных сосудов;
- детально обследовать прилежащие лимфатические узлы.
Главным достоинством УЗИ считается высокая разрешающая способность приборов. За счет этого можно в настоящем времени рассмотреть структуры органов, габариты которых менее одного микрона. Конечно, такой особенностью обладают только новейшие механизмы, которые установлены в крупнейших клиниках нашей страны. Районные больницы таких аппаратов не имеют.
Показания и особенности
Чтобы обнаружить некоторые виды заболевания, без такого обследования не обойтись. Оно поможет определить, на какой стадии находится заболевание. Очень быстро выявит симптомы болезни, определит неблагоприятный диагноз, поможет врачу назначить правильное лечение.
Органы пищеварения проверяются с помощью УЗИ в случаях подозрения на возникновение новообразований в определенном месте пищевода желудка и возникающей боли. Помогает такое исследование более тщательно проверить воспалительные болезни толстого кишечника, изучить язвенные болезни. С помощью УЗИ можно выявить местонахождение полипов.
УЗИ врач назначает, когда имеются подозрения на:
- опухоль пищевода;
- опухоль желудка;
- язву желудка;
- язву двенадцатиперстной кишки;
- появление грыжи.
Кроме того, в список заболеваний, которое может обнаружить УЗИ, входят:
- гастрит, любого вида;
- полипы;
- язвы;
- онкологические болезни;
- болевые симптомы.
УЗИ пищевода и желудка проводится также и как профилактический контроль. В некоторых случаях происходит выброс кислоты в пищевод. Обычно это говорит о том, что начинается вирусная инфекция. Для ее определения также проводится ультразвуковое исследование. При обнаружении заболевания врач быстро назначает необходимое лечение.
Подготовка к УЗИ желудка
За два дня до начала обследования необходимо соблюдать строгую диету. Запрещается употреблять в пищу:
- горох;
- ржаной хлеб;
- капусту;
- минеральную газированную воду;
- свежие овощи;
- фрукты.
Перед началом эхографического исследования не разрешается курить и пить. Исключением может быть полстакана чая и маленький сухарик.
Данная подготовка дает возможность специалисту после осмотра заболевшего органа установить правильный диагноз.
В список заболеваний, которые показывает УЗИ пищевода и желудка, входят:
- отек стенок;
- диффузное неопластическое утолщение стенки;
- аберрантные опухолевые сосуды;
- отсутствие разграничения стенки.
- врожденный гипертрофический пилоростеноз;
- приобретенный пилоростеноз;
- варикозное расширение вен;
- язвы желудка;
- доброкачественные опухоли;
- злокачественные опухоли;
- карцинома желудка;
- злокачественная лимфома желудка;
- мезинхимальные опухоли.
Как проходит обследование
Пациента кладут на кушетку, живот смазывают водным гелем. Врач двигает датчик по животу, рассматривая самые разные места. После этого пациент должен выпить немного жидкости. Таким образом, врач сможет рассмотреть, как жидкость поступает из пищевода в желудок. Становится хорошо виден нижний отдел пищевода. На данное обследование уходит примерно 30 минут.
При расшифровке УЗИ желудка достигается полное описание эхограммы, выявляются патологии и определяется общее состояние пациента.
Известно два способа проведения УЗИ пищевода: рентгеноскопия и гастроскопия. При втором способе врач вводит ультразвуковой датчик внутрь, т.е. он проходит путь: глотка, пищевод, желудок.
Таким образом, можно на самой ранней стадии развития, когда нет и боли, обнаружить изменения структуры слизистой ткани, выявить насколько глубоко проникло поражение. Ультразвук дает возможность с высокой точностью получить материал для проведения гистологических исследований.
Исследование проводится рано утром. Обязательно натощак. У ребенка толщина стенки пищевода не должна превышать нескольких миллиметров. Когда происходит глотание, диаметр пищевода немного увеличивается, возникают единичные сигналы, которые образует прохождение жидкости.
В случае наличия твердых частиц пищевод увеличивается сильнее, происходит стремительное расправление складок слизистой поверхности.
УЗИ пищевода, его брюшного отдела назначается в случае:
- изжоги;
- сильных болей за грудиной;
- возможного появления эзофагита;
- асфиксии желудка;
- кардиоспазмов;
- грыжи пищевода;
- общего состояния, которое не дает возможности выполнить эзофагоскопию;
- легочной недостаточности;
- сердечной недостаточности;
- психических болезней;
- нервных заболеваний;
- ангины;
- инфекционных заболеваний;
- респираторных заболеваний;
- сколиоза и прочего.
Бывают случаи, когда у больного настолько сильно воспаление пищевода, что возникает потребность хирургического вмешательства, возможно даже удаление. Конечно, принимаются все возможные способы, чтобы этого не делать, но иногда без такой операции просто не обойтись. Анатомия человека позволяет при особо острых ситуациях произвести замену пищевода.
В каких случаях делается пластика пищевода
Чтобы проводить оперативное вмешательство, существует несколько показаний. Главными считаются:
- атрезия пищевода;
- ожог;
- повреждение пищевода из-за попадания в него инородного тела;
- возникновение опухоли пищевода;
- нарушение двигательного аппарата.
Существует несколько способов пластики с использованием:
- толстокишечного трансплантата;
- желудочной трубки;
- тощекишечного трансплантата;
- перемещения желудка в область грудной клетки.
Вот уже несколько десятилетий пластика пищевода желудком применяется, после того как пищевод был перемещен в область груди.
Данный метод имеет определенные преимущества:
- Желудок получает отличное кровоснабжение.
- Габариты желудка позволяют вывести его прямо к шее.
- Такая операция позволяет накладывать только один анастомоз.
- Отторжение анастомоза может возникнуть очень редко.
- Техника исполнения достаточна проста.
Прежде чем выполнить пластику пищевода желудком, проводится подготовка кишечника. Должна быть полная пустота в толстой кишке. Это делается на тот случай, если не удастся выполнить перемещение желудка и придется пользоваться толстой кишкой для выполнения пластики желудка.
Что делать при сильном скоплении газов в кишечнике

Постоянные газы в кишечнике причины возникновения могут иметь различные: переедание, нарушение перистальтики. При этом у больного появляется отрыжка и тошнота. Основные признаки газообразования в кишечнике проявляются в виде урчания и бурления в животе, вздутия, болевого синдрома.
- 1Медицинские показания
- 2Симптоматика недуга
- 3Методы диагностики
- 4Устранение повышенного газообразования
- 5Используемые средства
- 6Профилактические меры
1Медицинские показания
Газообразование в кишечнике является естественным физиологическим процессом, происходящим в человеческом организме. В норме ежедневно вырабатывается 600-700 газов. Их вырабатывают микроорганизмы кишечника. Если образуются газы в кишечнике выше нормы, то развивается метеоризм.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Пища, попадающая в кишечник, является питательной средой для грибков и бактерий, населяющих толстую кишку. Одним из продуктов их жизнедеятельности являются газы: азот, кислород. В норме такие выделения не имеют запаха и выводятся из организма через прямую кишку.
Больной ощущает дискомфорт, когда объем выделяемого газа превышает 900 мл/сутки. В таких случаях пациента мучают газы с неприятным запахом и метеоризм.
Существует несколько факторов, влияющих на газообразование:
- недостаток ферментов, синтезируемых в ЖКТ;
- большое содержание клетчатки и углеводов в пище;
- нарушение перистальтики;
- переедание;
- частые стрессы.
При повышенном образовании газов наблюдаются следующие симптомы:
- резкие боли в животе;
- вздутие, увеличение объема живота;
- отрыжка при поступлении газа из желудка;
- бурление в животе, когда пузырьки газа проходят через кишечник;
- тошнота, если затруднен процесс переваривания пищи;
- нарушения стула: запоры либо понос;
- флатуленция — выход газа из заднего прохода с характерным звуком.

При большом объеме выделяемых газов происходит спазм в кишке из-за сильного давления на ее стенки и растяжения, что провоцирует болевые ощущения.
2Симптоматика недуга
Газообразование сопровождается учащенным пульсом, аритмией, чувством жжения в области сердца. Это связано со сдавливанием блуждающего нерва и давлением вздутых кишок на диафрагму. Из-за интоксикации организма у больного может возникнуть бессонница, депрессия, перепады настроения, быстрая утомляемость. Существует несколько причин образования газов в кишечнике:
- большое количество пищи с высоким содержанием клетчатки;
- нарушение перистальтики кишечника;
- стрессы;
- аэрография;
- дисбактериоз;
- затруднение прохождения пищи по кишечнику.
Продукты, которые плохо перевариваются, начинают разлагаться и гнить. Подобное явление провоцирует появление газов с неприятным запахом. Аэрография — это заглатывание воздуха вместе с пищей. Такой процесс наблюдается:
- при еде «на ходу»;
- при разговоре, курении и употреблении газированных напитков во время еды.
При дисбактериозе нарушается баланс микрофлоры кишечника, что способствует активизации процессов брожения и газообразования. Во время беременности вырабатываются особые гормоны, способствующие расслаблению мышц кишечника, в том числе гладких.
При этом увеличивается матка, оказывая сильное давление на окружающие органы. Нарушается моторика кишечника. Возникают сложности с перемещением каловых масс к заднему проходу и их выводу из организма. Начинается процесс разложения.

У новорожденных и детей первого года жизни наблюдается повышенное газообразование в кишечнике, причины которого кроются в несовершенности детского организма. Кишечник малыша не заселен необходимыми бактериями для переваривания поступающей пищи, что приводит к образованию газов и коликам.
3Методы диагностики
Чтобы определить причину почему образуются газы, необходимо провести диагностику. Предварительно врач проводит тщательный осмотр, пальпацию и опрос пациента. Затем специалист назначает обследование при помощи:
- рентгена;
- УЗИ брюшной полости;
- ФЭГДС;
- колоноскопии;
- копрограммы;
- бактериального или биохимического анализа кала;
- анализа крови;
- лактозотолерантных тестов.
При прощупывании может ощущаться вздутие с одной стороны или посередине живота. Слышны звуки урчания и бурления в животе. При нажатии на живот появляются болевые ощущения. Если диагностируется воспалительный процесс в брюшной полости, тогда возникает напряжение в мышцах. При избыточном газообразовании напряжение отсутствует.
Копрограмма — это исследование каловых масс через микроскоп. Оно позволяет определить:
- нарушение цвета;
- консистенцию;
- запах;
- непереваренные волокна мяса, соединительной ткани, клетчатки;
- скрытую кровь;
- слизь;
- яйца гельминтов;
- билирубин.
По перечисленным показателям можно диагностировать воспаление в ЖКТ, выявить глисты, заподозрить дисбактериоз и пищевую аллергию. УЗИ брюшной полости позволяет распознать изменение размера органов пищеварения, опухолей, кисты. Перед проведением рентгена принимают препарат Бария Сульфат. Среди заболеваний, вызывающих метеоризм, исследование выявляет:
- раздутые газом участки кишки и сужения во время спазмов;
- при панкреатите раздуваются петли тонкого кишечника;
- камни в желчном пузыре;
- каловые камни;
- опухоли.

ФЭГДС (гастроскопия) представляет собой исследование желудка и пищевода при помощи миниатюрной камеры, помещенной на конце гибкой трубки (эндоскопа). Этот метод диагностики незаменим при выявлении рака желудка, язвы желудка и двенадцатиперстной кишки, эзофагита и рефлюксной болезни.
4Устранение повышенного газообразования
Колоноскопия проводится врачом-проктологом или эндоскопистом. При помощи специального зонда, на конце которого установлена видеокамера, проводится съемка толстого кишечника изнутри. Увеличенное изображение передается на экран монитора.
Бактериальный или биохимический анализ кала позволяет выявить дисбактериоз. При этом точно определяются микроорганизмы, способствующие его развитию. С помощью биохимического анализа крови выявляют нарушения в работе печени и снижение выработки желчи. В этом случае нарушается процесс пищеварения, замедляется моторика кишечника, появляются газы в животе.
При повышенном газообразовании рекомендуется соблюдать диету. Из рациона исключают следующие продукты:
- раффинозу (бобовые);
- сорбитол (сахарозаменители);
- фруктозу (овощи, соки, нектары);
- пектины (фрукты);
- крахмал (кукуруза, картофель);
- жевательные резинки, так как в их состав входит сорбитол. Во время пережевывания заглатывается воздух, который попадает в кишечник;
- жирные блюда заменяют вареной и тушеной пищей;
- крепкий чай и кофе заменяют травяными отварами.
При отсутствии аллергии на лактозу рекомендуется проводить разгрузочные дни с помощью кефира. В течение дня можно выпивать до 2 л кефира. Причины и лечение недуга носят индивидуальный характер. Терапия назначается врачом после осмотра пациента. Комплексное лечение газов включает в себя проведение следующих процедур:
- этиотропной терапии;
- патогенетической терапии;
- симптоматической терапии.
5Используемые средства
Если наблюдаются газы в животе, то назначается этиотропное лечение, направленное на борьбу с определенными недугами. Больному могут назначить пробиотики: Линекс, Бифиформ, Бификол, Энтерол, Аципол. Их действие направлено на население кишечника полезными бактериями. Если причиной недуга являются ослабление моторики и непроходимость каловых масс, то применяются слабительные препараты: Бисакодил, Дюфалак, Сенаде, Гербион, Слабилен, Глицелакс.
Для улучшения перистальтики применяют соответствующие препараты (Церукал). Если в толстой или тонкой кишке обнаружена опухоль, то ее удаляют хирургическим путем. Патогенетическая терапия направлена на улучшение обмена веществ, восстановление местного иммунитета и нарушенных функций. Для этого используют препараты, в состав которых входят ферменты поджелудочной железы: Панкреатин, Мезим, Панзинорм. Сорбенты позволяют связать и вывести из организма токсины (Энтеросгель).
Активированный уголь не рекомендуется использовать длительный период времени, так как этот препарат выводит из организма полезные вещества. При необходимости пациенту назначают пеногасители: Диметикон, Симетикон. Эти препараты разрушают пену в кишечнике, улучшая процесс всасывания. Симптоматическая терапия направлена на уменьшение спазмов и устранение болевых ощущений (Но-шпа, Дротаверин). Можно бороться со скоплением газов в кишечнике народными методами. Для этого применяют настойки и отвары.
6Профилактические меры
Если в животе бурлит и отходят сильные газы в кишечнике, что делать должны знать родители новорожденного малыша. В этом случае применяют укропную (фенхельную) воду. Для ее приготовления используют семена укропа. На 1 ч.л. плодов растения потребуется стакан кипятка. Настой необходимо процедить и принимать в холодном виде. Полученное средство используют для устранения коликов у новорожденных детей.
Семена укропа можно заменить плодами тмина и аниса. Вещества, находящиеся в этих семенах, способствуют пищеварению. Настой принимают перед едой. Чтобы приготовить отвар из корня солодки, потребуется 1 ч.л. сырья и стакан кипятка. Средство томят на водяной бане в течение 10 минут. Можно использовать в борьбе с газами свежевыжатый картофельный сок. Курс лечения длится 10 дней. Сок рекомендуется выпивать по полстакана за 60 минут до еды.
При непроходимости пациенту делают клизмы из отвара ромашки. На протяжении 3-5 дней процедура проводится на ночь. На 1 ч.л. цветков ромашки используют 250 мл кипятка. Отвар настаивают на водяной бане 10 минут. Затем его процеживают.
Для профилактики проблемы пищеварения рекомендуется тщательно выбирать продукты для своего рациона. При проблемах с ЖКТ соблюдается диета. Овощи и фрукты перед употреблением необходимо мыть под проточной водой. Если существует проблема непереносимости определенных продуктов, тогда их не употребляют. Пища принимается небольшими порциями (объем не должен превышать 250 мл) 4-6 раз в день.
Где и какие УЗИ делают новорожденным?
 Каждая новоиспеченная мама знает, что такое УЗИ, поскольку за период своей беременности она проходила данную процедуру минимум дважды. Действительно, этот вид диагностики в обязательном порядке назначается всем беременным с целью исключения различных патологий и аномалий развития плода. Но порой ультразвуковое исследование необходимо и малышам первых месяцев жизни. Поговорим о том, какие УЗИ делают новорожденным, и где можно провести данную процедуру.
Каждая новоиспеченная мама знает, что такое УЗИ, поскольку за период своей беременности она проходила данную процедуру минимум дважды. Действительно, этот вид диагностики в обязательном порядке назначается всем беременным с целью исключения различных патологий и аномалий развития плода. Но порой ультразвуковое исследование необходимо и малышам первых месяцев жизни. Поговорим о том, какие УЗИ делают новорожденным, и где можно провести данную процедуру.
Виды УЗИ новорожденного
Для новорожденных малышей и деток в возрасте 1-2 месяцев УЗИ имеет особое значение, поскольку ранняя диагностика врожденных патологий и заболеваний при помощи ультразвука способствует быстрому началу терапии и определению более точных прогнозов для здоровья маленького пациента.
На то, какие УЗИ делают новорожденным, влияют такие факторы как течение беременности и родов, а также состояние крохи в ранний послеродовый период. К наиболее распростаненым видам УЗИ новорожденных относят:
- ультразвуковое исследование мозга;
- диагностику состояния крупных сосудов и сердца;
- УЗИ почек и органов брюшной полости.
Согласно данным медицинской статистики, появление в роддомах возможности проводить УЗИ, существенно повысило выживаемость младенцев.
Какие УЗИ новорожденному проводят в первый месяц жизни?
По мнению специалистов, такого понятия как «плановое УЗИ новорожденного в 1 месяц» попросту нет. Тем не менее, в некоторых детских поликлиникам всем малышам предлагается пройти такие исследования как:
- нейросонография;
- исследование тазобедренных суставов;
- УЗИ органов полости живота.
В целом УЗИ новорожденного включает в себя разные виды исследований, которые назначаются узким специалистом либо педиатром в зависимости от конкретных клинических симптомов у малыша.
Рассмотрим более подробно каждый из видов УЗИ новорожденных.
Нейросонография как разновидность УЗИ новорожденного
Нейросонография представляет собой ультразвуковое исследование головного мозга ребенка. Ее всегда назначают в тех ситуациях, когда беременность и роды у матери протекали с осложнениями. Показаниями к назначению этого УЗИ новорожденному являются:
- появление ребенка на свет раньше срока;
- асфиксия;
- родовые травмы;
- оценка крохи по шкале Апгар 7/7 баллов и ниже;
- судороги.
Деткам первых месяцев жизни нейросонография может быть назначена:
- при быстром росте головки;
- в случае подозрения на патологии;
- при множестве мелких внешних аномалий развития (например, сращенных пальцах, лишних хрящах уха, короткой шее, готическом небе и т.д.).
Данное исследование осуществляют через большой родничок, пока он не зарос, в противном случае провести его гораздо сложнее в связи с тем, что ультразвуковые волны не способны проникать сквозь плотные кости черепа.
Как подготовить малыша к ультразвуковому исследованию брюшной полости?
Оптимально, если УЗИ животика малыша выполняется в качестве плановой диагностики – в 1 месяц. Но такая процедура может понадобиться и внепланово, в случае появления жалоб со стороны органов, находящихся в этой полости.
За пару дней до проведения исследования кормящей маме желательно исключить из своего рациона все продукты, вызывающие газообразование: свежую выпечку, черный хлеб, свежие овощи и фрукты, молоко, бобовые и др.
Данное исследование необходимо проводить натощак. В идеале малыш не должен есть 8-9 ч перед УЗИ. Конечно же, оставлять новорожденного голодным на такое длительное время нежелательно, поэтому маме необходимо принести малыша на исследование незадолго до его кормления.
При диагностике органов малого таза мочевой пузырь необходимо наполнить жидкостью. Конечно же, новорожденным это сделать сложно, поскольку они еще не способны контролировать свои выделения. Для того чтобы наполнить мочевой пузырь малыша следует предложить ему выпить немного жидкости (воды или несладкого чая) за полчаса до исследования. При этом ее количество составляет примерно 10 мл на каждый килограмм веса. Как утверждают педиатры, давать ребенку водичку непосредственно перед процедурой — абсолютно бесполезно, поскольку необходимо время, чтобы она оказалась в мочевом пузыре!
Особенности проведения диагностики тазобедренного сустава
Еще одним видом УЗИ новорожденного в 1 месяц является изучение тазобедренного сустава (ТБС), целью которого является оценка наличия врожденных патологий сустава, в частности дисплазии и врожденного вывиха бедра.
Вследствие дисплазии существенно страдает качество жизни малыша, поэтому крайне важно не пропустить и вовремя диагностировать это состояние. Установленный диагноз с указанием степени дисплазии позволит специалисту-ортопеду назначить адекватное лечение и подобрать правильные фиксаторы сустава. УЗИ новорожденного в области тазобедренных суставов осуществляется без подготовки. Также не имеет значения время последнего приема пищи крохи.
Где новорожденному сделать УЗИ?
О том, где новорожденному сделать УЗИ скажет лечащий педиатр, который к тому же выдаст на него специальное направление с указанием того, какие именно органы и системы нуждаются в диагностике. В этом случае исследование осуществляют в поликлинике либо в детской больнице по месту жительства. Также пройти УЗИ можно в специализированных клиниках и в многопрофильных центрах.
Таким образом, ультразвуковое исследование малыша в плановом порядке осуществляется в период от момента рождения до достижения им одномесячного возраста. В случае необходимости процедуру можно провести повторно, поскольку научно доказано, что вредного влияния на организм новорожденного УЗИ не оказывает.
Собираясь на ультразвуковое исследование с малышом, маме следует захватить с собой пеленку или небольшую простынку для того, чтобы постелить на кушетку, а также салфетки — чтобы стереть гель, который будут наносить на кожу младенца перед процедурой. Также желательно взять для карапуза водичку и любимую игрушку. А самое главное при проведении УЗИ – это спокойствие ребенка и уверенность мамы в том, что все будет хорошо. Здоровья вашим малышам!
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе