Увеличение печени и селезенки причины
увеличение печени и селезенки причины
[stextbox id='info' caption='ДЕШЕВЫЕ ЛЕКАРСТВА ОТ ГЕПАТИТА С']Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только портал PROEKTGN поможет вам купить софосбувир и даклатасвир по самой выгодной цене и с индивидуальным подходом к каждому пациенту![/stextbox]
Гепатоспленомегалия, или гепатолиенальный синдром, является одним из клинических проявлений разных патологических состояний. Чаще всего значительное увеличение печени и селезенки обнаруживается при скрининговом осмотре или обследовании пациента по поводу других заболеваний. Гепатоспленомегалия – не отдельная нозологическая единица, а лишь синдром определенной патологии. Чаще всего она встречается в возрастной группе до 3-х лет – это обусловлено увеличившейся частотой внутриутробных инфекций и онкопатологии у детей. Достаточно часто при наличии гепатоспленомегалии у пациента не обнаруживается других клинических проявлений какого-либо заболевания. Подобные случаи требуют длительного наблюдения, своевременных повторных обследований для выявления вызвавшей гепатоспленомегалию патологии.
Причины гепатоспленомегалии
Привести к гепатоспленомегалии могут заболевания гепатобилиарной системы или патология других органов. В норме край печени может пальпироваться и у здоровых людей, он острый, ровный и эластичный. При патологии свойства печеночного края меняются: при сердечно-сосудистых заболеваниях он становится округлым и рыхлым; при онкологических – твердым, бугристым. Нижний край селезенки в норме не пальпируется.
Причиной гепатомегалии могут быть различные патологические состояния. Чаще всего это поражение ткани печени (острое или хроническое диффузное воспаление, формирование регенеративных узлов, фиброз, внутри- или внепеченочный холестаз, опухоли, кисты и т. д.); сердечно-сосудистые заболевания (хроническая сердечная недостаточность на фоне ИБС, гипертонии и пороков сердца, констриктивный перикардит, эндофлебит печеночных вен). У пациентов с гепатоспленомегалией часто обнаруживаются различные паразитарные инвазии, инфекционные заболевания (малярия, лейшманиоз, бруцеллез, мононуклеоз), аномалии сосудов печени и портальной системы. Весьма вероятно развитие данного синдрома и при заболеваниях крови (лейкозы, тяжелые анемии, лимфогранулематоз), болезнях накопления (гепатозы различной этиологии, гемохроматоз, амилоидоз). У новорожденных детей наиболее частой причиной гепатоспленомегалии является гемолитическая болезнь, у детей младшего возраста – внутриутробные инфекции и онкологическая патология.
В начале основного заболевания может быть увеличена только селезенка (при патологии системы крови) или только печень (при гепатитах и других заболеваниях печеночной ткани). Сочетанное поражение этих двух органов обусловлено общей системой кровоснабжения, иннервации и лимфооттока. Именно поэтому при тяжелых заболеваниях изначально может регистрироваться только гепатомегалия либо спленомегалия, а по мере прогрессирования патологии неизбежно поражаются оба этих органа с формированием гепатоспленомегалии.
Симптомы гепатоспленомегалии
Симптоматика гепатоспленомегалии во многом определяется фоновым заболеванием, которое привело к увеличению печени и селезенки. Изолированная гепатоспленомегалия характеризуется чувством тяжести и распирания в правом и левом подреберье, определением округлого образования, выступающего из-под реберной дуги (край печени или селезенки). При наличии какой-либо патологии, приводящей к гепатоспленомегалии, пациент предъявляет характерные для этого заболевания жалобы.
Быстрое увеличение печени характерно для вирусных гепатитов, онкопатологии. Значительная болезненность печеночного края во время пальпации присуща воспалительным заболеваниям печени и злокачественным новообразованиям, а при хронической патологии появляется во время обострения либо из-за присоединения гнойных осложнений.
Значительное увеличение селезенки возможно при циррозе, тромбозе селезеночной вены. Характерным симптомом тромбоза является развитие желудочно-кишечного кровотечения на фоне выраженной спленомегалии. При варикозном расширении вен пищевода размеры селезенки, наоборот, значительно сокращаются на фоне кровотечения (это связано с уменьшением давления в системе воротной вены).
Диагностика гепатоспленомегалии
Заподозрить гепатоспленомегалию гастроэнтеролог может при обычном осмотре: во время проведения пальпации и перкуссии выявляются увеличенные размеры печени и селезенки. Такой простой метод исследования, как перкуссия (выстукивание), позволяет дифференцировать опущение органов брюшной полости от их истинного увеличения.
В норме при перкуссии печени ее верхняя граница определяется на уровне нижнего края правого легкого. Нижняя граница начинается от края Х ребра (по правой переднеподмышечной линии), далее проходит по краю реберной дуги справа, по правой парастернальной линии — ниже реберной дуги на два сантиметра, по срединной линии – на 5-6 см ниже мечевидного отростка, границы печени не выходят за левую парастернальную линию. Поперечный размер составляет 10-12 см, постепенно сужаясь к левому краю до 6-8 см.
Перкуссия селезенки может представлять определенные трудности из-за ее малых размеров и тесного соседства с желудком и кишечником (наличие газа в этих органах затрудняет выстукивание). В норме селезеночная тупость определяется между IX и XI ребром, составляет около 5 см в поперечнике, длинник не должен превышать 10 см.
Пальпация органов брюшной полости является более информативным методом. Следует помнить о том, что за увеличенную печень можно принять опухоль правой почки, толстой кишки, желчного пузыря. Эмфизема легких, поддиафрагмальный абсцесс, правосторонний плеврит могут провоцировать гепатоптоз, из-за чего нижний край органа будет пальпироваться значительно ниже края реберной дуги, хотя истинные размеры при этом не будут увеличены. Пальпация селезенки должна производиться в положении на правом боку. Имитировать спленомегалию могут опущение левой почки, опухоли и кисты поджелудочной железы, новообразования толстой кишки.
Консультация гастроэнтеролога показана всем пациентам, у которых выявлена гепатоспленомегалия. Диагностический поиск направлен на определение заболевания, которое привело к увеличению печени и селезенки. Клинические анализы крови, биохимические пробы печени позволяют выявить поражение печеночной ткани, гематологические заболевания, вирусные гепатиты и другие инфекционные и паразитарные заболевания.
УЗИ органов брюшной полости, МРТ печени и желчевыводящих путей, МСКТ органов брюшной полости позволяют не только точно диагностировать степень увеличения печени и селезенки при гепатоспленомегалии, но и обнаружить сопутствующую патологию других органов брюшной полости.
В сложных диагностических ситуациях проводится пункционная биопсия печени. Под местным обезболиванием производится прокол ткани печени тонкой иглой и забор материала для гистологического исследования. Данная методика является инвазивной, но позволяет точно установить диагноз при поражении печени. Также применяется ангиография – введение в сосуды печени и селезенки рентгенконтрастного вещества с последующей оценкой их архитектоники и портального кровотока. При подозрении на гематологическую патологию производится пункция костного мозга и биопсия лимфатических узлов.
Сочетание гепатоспленомегалии с изменениями печеночных проб говорит о поражении паренхимы печени, болезнях накопления. Обнаружение лимфомиелопролиферативных процессов, изменений в общем анализе крови указывает на гематологическую патологию. Характерные симптомы и клиника поражения сердечно-сосудистой системы позволяет заподозрить застойную сердечную недостаточность.
Лечение и прогноз гепатоспленомегалии
При обнаружении изолированной гепатоспленомегалии, отсутствии других клинических проявлений и изменений в анализах осуществляется наблюдение за пациентом в течение трех месяцев. Если за это время размеры печени и селезенки не уменьшатся, пациент с гепатоспленомегалией должен быть госпитализирован в отделение гастроэнтерологии для тщательного обследования и определения тактики лечения. Мероприятия при гепатоспленомегалии направлены на лечение основного заболевания, также проводится симптоматическая терапия.
Для улучшения состояния пациента осуществляется дезинтоксикационная терапия – она позволяет вывести из организма ядовитые продукты обмена, которые накапливаются при нарушении функции печени. Желчегонные препараты, спазмолитики и гепатопротекторы облегчают состояние больного с гепатоспленомегалией и улучшают качество его жизни. Патогенетической терапией гепатитов является применение противовирусных и гормональных препаратов. При гематологических заболеваниях может назначаться химиотерапия, проводиться пересадка костного мозга.
Гепатоспленомегалия — грозный синдром, который требует обязательного обращения за высококвалифицированной медицинской помощью. Прогноз зависит от основного заболевания, на фоне которого развился гепатолиенальный синдром. Прогнозирование дальнейшего развития гепатоспленомегалии практически невозможно из-за многофакторности формирования этого состояния. Профилактика заключается в предупреждении развития заболеваний, которые могут привести к увеличению печени и селезенки.
www.krasotaimedicina.ru
Этиология
Увеличение селезёнки у ребёнка или взрослого может быть обусловлено следующими факторами:
- бактериальная или вирусная инфекция;
- протозойные инфекции;
- гельминты;
- патологии других органов и систем в организме;
- идиопатического характера.
К бактериальным и вирусным инфекциям, которые могут спровоцировать спленомегалию, следует отнести следующее:
- туберкулёз селезёнки — одно из самых опасных заболеваний, так как из-за смазанной клинической картины диагностируется уже на поздних стадиях;
- краснуха;
- сифилис;
- мононуклеоз;
- вирусные гепатиты;
- бруцеллёз.
К протозойным инфекциям, которые можно расценивать как причины увеличения селезёнки, следует отнести следующее:
- токсоплазмоз;
- малярия;
- лейшманиоз.
К гельминтозам, которые выступают этиологией увеличенной селезёнки, относят следующее:
Необходимо отметить, что первый тип недуга практически не встречается на территории стран СНГ, тогда как второй распространён по всему миру.
К общим патологическим процессам, которые провоцируют увеличение селезёнки, можно отнести следующие:
- цирроз печени;
- нарушение кровообращения;
- онкологические процессы;
- заболевания мочеполовой системы и ЖКТ;
- аутоиммунные патологии (чаще всего это красная волчанка и ревматоидный артрит).
Кроме этого, спровоцировать данный симптом может систематически неправильное питание, со злоупотреблением жирной пищи, и алкоголизм.
Классификация
Клиницисты выделяют две формы развития данного симптома:
- воспалительная форма;
- невоспалительная.
Невоспалительная форма довольно часто протекает без особенных симптомов и диагностируется только с первичным заболеванием.
Симптоматика
Общая клиническая картина, в этом случае, довольно неоднозначна, так как характер симптомов, преимущественно будет зависеть от первопричинного фактора. Однако в целом можно выделить признаки, которые характерны для определённой формы патологического процесса. Так, при воспалительном характере увеличения селезёнки, симптоматика может быть следующая:
- боль в левой части брюшной полости;
- ощущение тяжести и переполненности в желудке, так как селезёнка, увеличиваясь, давит на стенки органа;
- повышенная температура тела;
- интоксикация;
- тошнота, редко со рвотой;
- бледность кожных покровов, синяки под глазами;
- повышенная ночная потливость;
- снижение веса.
Невоспалительная форма имеет довольно скудную клиническую картину — изредка больного могут беспокоить тянущие боли в левой области брюшной полости, температура редко повышается до субфебрилитета.
Увеличение печени и селезёнки может быть спровоцировано вирусными гепатитами, что проявляется в следующих симптомах:
- симптоматика ОРВИ;
- головная боль;
- повышенная утомляемость и слабость, что обусловлено интоксикацией организма;
- пожелтение кожных покровов;
- нарушение функционирования органов ЖКТ;
- тошнота, нередко со рвотными позывами, рвота не приносит облегчения;
- нарушение сна.
Так как такая клиническая картина схожа с гриппом или ОРВИ, то большая часть пациентов своевременно за медицинской помощью не обращается. Увеличение органа можно диагностировать только в запущенной стадии развития вирусного гепатита.
При патологиях мочеполовой системы, клиническая картина может характеризоваться следующими признаками:
- ощущение дискомфорта и боли ноющего характера в левой области брюшной полости;
- чувство переполненности в желудке даже при минимальном количестве употребляемой пищи;
- частые позывы к мочеиспусканию, жжение и зуд после испражнения;
- у женщин возможно нарушение менструального цикла;
- снижение влечения к половому партнеру, дискомфорт во время полового акта.
Причиной того, что увеличивается селезёнка, может быть туберкулёз данного органа. Однако клиническая картина в этом случае, до определённого этапа развития, практически не имеет специфических признаков. На поздних стадиях развития этого недуга клиническая картина может дополниться следующими проявлениями, которые можно определить лабораторно-инструментальными методами:
- резкое уменьшение числа лейкоцитов, тромбоцитов;
- плохая свёртываемость крови, что может привести к кровоизлиянию;
- сам орган плотно-эластичной консистенции, с местами размягчения в области казеозного распада.
В некоторых случаях туберкулёз селезёнки является осложнением при циррозе печени.
Диагностика
На начальном этапе диагностических процедур проводится физикальный осмотр больного с пальпацией области органа и сбором анамнеза. Обязательно следует уточнить, был ли накануне пациент в тропических странах и как питался. Если пациент принимал какие-либо препараты, о которых нет записей в амбулаторной карте, следует уведомить об этом доктора.
В программу диагностики может входить следующее:
- клинический и биохимический анализ крови;
- общий анализ кала и мочи;
- биологические маркеры на наличие аутоиммунных патологий;
- УЗИ внутренних органов;
- КТ или МРТ;
- стернальная пункция.
Обязательна консультация гематолога. В некоторых случаях может потребоваться осмотр эндокринолога, инфекциониста, ревматолога.
Лечение
Почему селезёнка увеличена, и как устранить эту патологию, может сказать только врач после точного определения диагноза. В соответствии с этим и будет проводиться дальнейшая терапия.
В целом можно выделить следующие терапевтические мероприятия при данной патологии:
- если этиологией является инфекция, назначается курс антибиотиков;
- при вирусных недугах — иммуномодуляторы, комплекс противовирусной терапии;
- при гельминтозной инфекции – противоцестодозные, противотрематодозные препараты, витаминно-минеральные комплексы.
Также расписывается диетотерапия, для облегчения работы ЖКТ. Если лечение консервативными методами не даёт должного результата, то проводится операция по удалению органа. После такой процедуры велика вероятность того, что иммунитет больного ослабеет, поэтому назначается курс антибиотиков, препаратов для укрепления иммунитета, противовирусные медикаменты.
Профилактика
Профилактика данной патологии заключается в следующем:
- исключение вредных привычек и только полезное для организма питание;
- своевременное и правильное лечение всех недугов;
- регулярный осмотр у профильных медицинских специалистов;
- своевременная вакцинация.
Следует отметить, что сама по себе спленомегалия редко приводит к серьёзным осложнениям. Опасность для жизни представляет первопричинное заболевание.
simptomer.ru
Причины
Наиболее часто гепатоспленомегалия формируется на фоне следующих состояний:
- заболевания печени острого и хронического характера (прежде всего, вирусные гепатиты, цирроз);
- патологии селезенки;
- хронический инфекционный процесс (в том числе глистная инвазия);
- обменные нарушения (амилоидоз, гемохроматоз);
- заболевания крови (лимфогранулематоз, гемолитическая анемия, лейкоз);
- хроническая сердечная недостаточность и заболевания сердечно-сосудистой системы, к ней приводящие;
- нарушение кровообращения в системе воротной вены.
Самая распространенная причина развития гепатоспленомегалии у детей – гемолитическая болезнь новорожденных, реже – онкологические заболевания и внутриутробные инфекции.
Признаки
В начале заболевания может быть увеличен только один из органов – печень (гепатомегалия) или селезенка (спленомегалия). Однако поскольку у них общие кровообращение и лимфоотток, по мере прогрессирования патологии увеличивается и второй орган.
Для ранних стадий гепатоспленомегалии характерно увеличение размеров печени и селезенки с незначительным уплотнением паренхимы. В дальнейшем на первый план выходят клинические проявления функциональной несостоятельности этих органов. О далеко зашедшем патологическом процессе свидетельствуют асцит [накопление свободной жидкости (выпота) в брюшной полости] и изменения в работе свертывающей системы крови.
Клинические проявления гепатоспленомегалии:
- неприятные ощущения в правом подреберье;
- иктеричность склер, желтушная окраска кожных покровов и слизистых оболочек;
- чувство распирания в области печени и селезенки;
- увеличение размеров живота;
- повышенная кровоточивость (спонтанные кровотечения и гематомы, кровотечения, сила и длительность которых не соответствуют поводу, их вызвавшему).
Особенности протекания у детей
У детей гепатоспленомегалия может как протекать бессимптомно, проявляя себя лишь внушительными размерами органов, так и сопровождаться резким нарушением общего состояния, что требует безотлагательного проведения корригирующих мероприятий.
Диагностика
Гепатомегалия не вызывает диагностических сложностей и устанавливается на основании увеличения селезенки и печени, определяемого физикально (при осмотре, пальпации). Цель диагностики при гепатоспленомегалии – выявление первичного патологического процесса, то есть состояния, ее вызвавшего. Для этого используются:
- лабораторные методы (общий и биохимический анализ крови и мочи, определение концентрации печеночных ферментов);
- визуализация (ультразвуковое исследование селезенки и печени, компьютерная томография, ангиография сосудов печени);
- инвазивные исследования (биопсия печени и селезенки, пункция костного мозга и лимфатических узлов).
Лечение
Терапия гепатоспленомегалии состоит в коррекции основного заболевания.
В зависимости от причины, вызвавшей увеличение печени и селезенки, проводятся:
- дезинтоксикационная терапия;
- гормонотерапия;
- курс противовирусных средств, гепатопротекторов, иммуномодуляторов;
- симптоматическая терапия.
Профилактика
Профилактика гепатоспленомегалии состоит в предотвращении первичных заболеваний, одним из симптомокомплексов которых выступает гепатолиенальный синдром.
Последствия и осложнения
Осложнениями гепатоспленомегалии являются кровотечения и асцит. Оба этих состояния могут принимать жизнеугрожающий характер.
www.neboleem.net
Причины
Увеличение селезенки при инфекционных и токсических процессах
При попадании в организм антигенов из внешней среды или под действием внутренних токсических факторов развивается интенсивный иммунный процесс. Селезенка активно участвует в нем, при этом усиливается ее кровенаполнение и масса содержащихся в ней клеток.Увеличение селезенки характерно для многих воспалительных, некротических процессов в организме. Оно встречается при острых инфекциях (инфекционный мононуклеоз, гепатит, тиф, туляремия, сепсис, инфекционный эндокардит). Спленомегалия характерна для таких хронических инфекций, как саркоидоз, туберкулез, сифилис, малярия. Она встречается при токсоплазмозе, цитомегаловирусной инфекции.
Увеличение селезенки при повышенном распаде клеток крови
В селезенке происходит физиологический процесс разрушения отживших свой срок клеток крови (эритроцитов, тромбоцитов, лейкоцитов). При болезнях крови, сопровождающихся повышенным разрушением этих форменных элементов, происходит закономерное увеличение размеров селезенки.Такой механизм спленомегалии характерен для ряда анемий, сопровождающихся распадом эритроцитов (так называемые гемолитические анемии). К ним относятся врожденный сфероцитоз, аутоиммунная гемолитическая анемия, серповидно-клеточная анемия.Аутоиммунные заболевания с разрушением лейкоцитов (нейтропения) и тромбоцитов (тромбоцитопения) также могут иногда сопровождаться увеличением селезенки.
При хроническом гемодиализе развивается нестабильность мембран клеток крови, они легко разрушаются. Поэтому при гемодиализе также возможно развитие спленомегалии.
Застой венозной крови в селезенке
В селезенке хорошо развита венозная сеть. Поэтому при нарушении оттока из нее венозной крови происходит ее увеличение. При скоплении крови в этом органе начинается рост сосудистой ткани, увеличивается количество эритроцитов. Развивается так называемая болезнь Банти.Застой крови в селезенке может возникнуть при разных процессах, приводящих к повышению давления в системе воротной, селезеночной, печеночной вен. Эти крупные вены могут сдавливаться, например, опухолью брюшной полости. Их просвет может перекрываться тромбом. К повышению венозного давления приводит цирроз печени. Тяжелые случаи сердечной недостаточности с выраженными отеками также сопровождаются застоем крови в селезенке и ее увеличением.
Увеличение селезенки при болезнях крови
В эмбриональном периоде селезенка является кроветворным органом. Поэтому в ней при болезнях крови могут появляться новые очаги кроветворения и метастазы. Иногда возникают первичные опухоли селезенки.Спленомегалией сопровождаются такие серьезные заболевания, как сублейкемический миелоз, хронический миелолейкоз, хронический лимфолейкоз, лимфогранулематоз, лимфобластный лейкоз, миеломная болезнь, истинная полицитемия, эссенциальная тромбоцитемия и др.
Увеличение селезенки смешанного происхождения
Спленомегалия характерна для так называемых болезней накопления, при которых в органах накапливаются различные вещества, что приводит к их увеличению и нарушению функций. К таким заболеваниям относятся амилоидоз, болезнь Гоше, гистиоцитоз Х.К увеличению селезенки могут привести ее кисты (например, паразитарные), нарушение функции щитовидной железы с развитием тиреотоксикоза, разрыв селезенки под капсулой с кровоизлиянием в ее толщу. Спленомегалия может быть одним из признаков системной красной волчанки.
Симптомы спленомегалии
Симптомы увеличения селезенки возникают при ее значительных размерах и связаны с растяжением ее капсулы и сдавлением окружающих органов. Поэтому признаками увеличения селезенки могут быть ноющие боли в левом подреберье, запоры, вздутие живота. При сдавлении желудка возникает чувство раннего насыщения и отсутствие аппетита, а также признаки заброса содержимого желудка в пищевод (изжога).Увеличение селезенки сопровождается признаками заболевания, которое ее вызвало. Это может быть слабость, потливость, лихорадка, кровоточивость, похудание и др.
Лечение спленомегалии
Лечение спленомегалии направлено на терапию основного заболевания (лечение инфекционно-воспалительного процесса, снижение давления в венах брюшной полости, химиотерапия при опухолях и т. д.).Иногда показано хирургическое удаление увеличенной селезенки (спленэктомия), например, при идиопатической тромбоцитопенической пурпуре. При этом заболевании удаление селезенки приводит к быстрому восстановлению уровня тромбоцитов в крови.Спленэктомия проводится также при болезни Гоше, волосатоклеточном лейкозе, талассемии.
После проведения такой операции повышается восприимчивость человека к пневмококку, менингококку и гемофильной палочке, поэтому у таких пациентов проводится вакцинация против соответствующих микроорганизмов.
myfamilydoctor.ru
Жировая дистрофия
Печень может быть увеличена за счет жирового перерождения под действием токсинов, лекарственных препаратов, некачественных алкогольных изделий, нарушения углеводного обмена, анемии, болезнях легких и тонкого кишечника, панкреатите, повышения массы тела.
На фоне избыточного поступления жиров и углеводов, недостатка в пище белка, нарушается расщепление и выделение жира, он накапливается в гепатоцитах.
Заболевание чаще развивается у взрослого населения, очень медленно прогрессирует, течет бессимптомно. Постепенно пациент отмечает тяжесть в животе, слабость, повышенную утомляемость, недомогание, снижение работоспособности, периодическую головную боль. В силу неспецифичности проявлений пациенты поздно обращаются к врачу.
Читайте также: Почему может болеть печень
Диагноз ставится на основании увеличения в размере печени, выявленного при прощупывании, ультразвуковом, рентгеновском исследованиях, в крови отмечается увеличение печеночных ферментов: АСТ, АЛТ, неправильное соотношение белка.
Полное излечение невозможно. Помощь заключается в исключении факторов, приведших к жировой дегенерации, лечении алкоголизма, сахарного диабета, снижении массы тела, соблюдении диеты, богатой белками со сниженным содержанием жиров.
Сахарный диабет вызывает не только жировое перерождение, но и избыточное накопление в гепатоцитах гликогена. Чаще всего это состояние наблюдается при инсулинозависимом сахарном диабете молодых, сопровождается задержкой психоречевого, полового развития, ожирением.
Фиброзное перерождение
Фиброз или разрастание соединительной ткани, замещающее нормальные клетки, ведет к сужению сосудов, ненормальному кровотоку, переполнению вен и их варикозному расширению. Расширенные сосуды рвутся, развивается интенсивное, порой несовместимое с жизнью кровотечение.
Почему развивается фиброзное перерождение, точно неизвестно. Но пусковым механизмом является образование рубцовой ткани. Врожденное увеличение печени у ребенка сочетается с поликистозом почек, селезенки, аномалией развития желчных путей. Печень может увеличиваться на фоне фиброза при таких приобретенных заболеваниях, как бруцеллез, эхинококкоз, вирусный гепатит, шистосомоз, сахарный диабет, аллергия в ответ на длительный прием токсичных веществ.
Полное выздоровление невозможно, однако реально остановить процесс соединительно-тканного перерождения, если лечить заболевание, к нему приведшее. Если болезнь оставить без внимания и не лечить, то быстро развивается цирроз.
Цирроз
Необратимое замещение клеток печени соединительной тканью, сопровождающееся участками бугристой регенерации, нарушением кровотока, может приводить к увеличению или уменьшению размеров в зависимости от стадии заболевания.
Чаще всего цирроз бывает при гепатите, алкогольной интоксикации, отравлении лекарственными средствами, ядохимикатами, пестицидами, средствами бытовой химии, неконтролируемом приеме антибиотиков.
Цирроз, развивающийся после алкоголя, ведет к уменьшению размеров на финальных стадиях заболевания. Сопровождается асцитом, расширением вен пищевода, кровотечениями, снижением иммунитета, раковым перерождением.
Инфильтрация ткани печени злокачественными клетками
 Увеличиться размер может при метастазах злокачественных новообразований. Чаще всего в печень метастазируют опухоли из следующих органов:
Увеличиться размер может при метастазах злокачественных новообразований. Чаще всего в печень метастазируют опухоли из следующих органов:
- легкие;
- желудок;
- поджелудочная железа;
- толстый кишечник;
- молочная железа;
- яичники;
- почки;
- предстательная железа;
- пищевод.
Клиническая картина рака может начинаться в тот момент, когда метастазами поражены органы, удаленные от первичного очага опухоли, т. е. в запущенных случаях. У пациента отмечается потеря массы тела, отвращение к мясной пище, слабость, недомогание, чередование запора и диареи, немотивированное повышение температуры.
Симптомы, специфичные для поражения печени – боль в правом подреберье, пожелтение кожи и слизистых оболочек, зуд кожных покровов – говорят о неблагоприятном прогнозе заболевания.
Диагноз ставится на основании ультразвука, компьютерной и магнитно-резонансной томографии, ангиографии, позволяющей выяснить источники кровоснабжения опухоли, изменений в анализах крови.
Первичные опухоли печени ведут к увеличению ее размеров и замещению нормальных клеток опухолевыми. Выделяют доброкачественные (фибромы, аденомы, гемангиомы) и злокачественные (гепатоцеллюлярный рак, цистаденома) новообразования.
Размеры печени увеличиваются одинаково часто при злокачественных, доброкачественных образованиях, метастатическом поражении. Порой поставить диагноз можно при полном обследовании организма, направленном на поиск первичного очага опухоли и на основании биопсии.
Увеличение печени при заболеваниях крови
Очень выраженное увеличение печени до 15-20 кг наблюдается при лейкозе, лимфоме, миелозе. Гепатомегалия является результатом появления ненормальных очагов кроветворения и наполнения злокачественными лейкозными клетками. Нормальная масса печени взрослого человека от 1,5 до 2 кг.
Заболевания сердца и печени
Нарушение насосной функции сердца в покое или при физической нагрузке ведет к гепатомегалии в результате развития сердечной недостаточности в малом и большом круге кровообращения.
Специфические жалобы отсутствуют: имеется одышка, сердцебиение при нагрузке, периодическое повышение артериального давления. На первых порах ЭКГ-картина – нормальная. Диагноз ставится при выполнении ЭКГ с нагрузочными пробами, холтеровскоммониторировании.
Читайте также: Народные средства для печени и поджелудочной железы
Болезни сердца и печени взаимосвязаны, маскируются симптомами-обманщиками. Поэтому люди порой теряют настороженность и решают, что делать в домашних условиях чистку печени допустимо, вызывая тем самым прогрессирование заболевания.
Заключение
Являясь главной лабораторией организма, печень обеспечивает барьер. Ни одно вещество не попадет в кровь, пока не будет отфильтровано и обезврежено. Основной удар при воздействии токсических факторов на организм берут на себя гепатоциты. Компенсаторные процессы организма настолько велики, что признаки поражения появляются на поздних стадиях заболевания. Поэтому целесообразно регулярно сдавать анализы и выполнять обследования, позволяющие контролировать и корректировать работу печени.
pechensovet.ru
Важно знать!Гепатит лечится простым народным средством, просто утром натощак… Читать далее »
Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-Pharma поможет вам купить софосбувир и даклатасвир и при этом профессиональные гепатологи будут отвечать на любые ваши вопросы на протяжении всей терапии.
Почему увеличена селезенка и печень у ребенка
Под термином «гепатоспленомегалия» понимают истинное увеличение размеров печени и селезёнки. Причиной этого являются разнообразные заболевания, которые приводят к возникновению патологических процессов.
Оглавление:
Они проявляются гепатолиенальным синдромом, включающим в себя сочетанное увеличение размеров этих органов.
Анатомически печень размещена под диафрагмой, большая ее часть — ¾ всей массы — расположена с правой стороны, а ¼ — с левой. При перкуссии в положении лежа у взрослого ее нижняя граница располагается по краю реберной дуги справа, верхняя же граница соответствует 5 ребру.
Расположение органов человека
Левая граница печени не выходит за пределы левой окологрудинной линии. В настоящее время физические методы определения границ ограничиваются исследованием по Курлову, которое проводит врач. Средние значения размеров органа у здорового человека при этом исследовании составляют 10х9х8 сантиметров. При увеличении границ печени ее нижний край выходит за пределы реберной дуги.
Локализация селезёнки
Селезёнка располагается в верхней части брюшной полости слева в диагональной проекции. Снизу она граничит с толстым кишечником, образуя так называемую селезеночную кривизну, и прилежит к желудку с поджелудочной железой, а также контактирует с левой почкой.
Верхняя граница селезёнки соответствует 9 ребру, а нижняя располагается на уровне 11-го. При проведении перкуторного исследования определяют длинник селезёнки, у взрослого он равенсантиметрам, и поперечник, размеры которого составляют 5-8 сантиметров. Это исследование постепенно уходит в прошлое, уступая место ультразвуковому исследованию органа.
Что служит причиной гепатоспленомегалии?
Причины увеличения печени и селезёнки разнообразны по своей структуре. Они могут включать в себя заболевания этих органов по отдельности, или происходить в результате сочетанного повреждения.
Причинами преимущественного изменения размеров печени могут служить:
Очаговые или диффузные поражения органа.
К ним относят следующие заболевания:
Недавно я прочитала статью, в которой рассказывается о «Leviron Duo» для лечения заболеваний печени. При помощи данного сиропа можно НАВСЕГДА вылечить печень в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: постоянные боли, тяжесть и покалывания в печени мучившие меня до этого — отступили, а через 2 недели пропали совсем. Улучшился настроение, снова появилось желание жить и радоваться жизни! Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
- Цирроз
- Гепатиты различной этиологии
- Стеатоз – накопление в клетках печени жира
- Кисты печени
- Туберкулезный гранулематоз
Болезни обмена веществ у человека.
- гликогенозы, связанные с нарушением биосинтеза гликогена
- гемохроматозы, обусловленные недостаточностью ферментных систем организма, которые регулируют всасывание железа
Увеличение размеров селезёнки служит проявлением:
- Заболеваний самого органа. Кисты, опухоли различной природы, абсцессы селезёнки;
- Заболеваний других органов и систем. Портальная гипертензия, острые и хронические лейкозы, саркомы.
Сочетанный гепатолиенальный синдром возникает при таких поражениях, как:
Острые и хронические диффузные поражения печени вследствие аутоиммунных заболеваний, вирусных инфекций, расстройств кровообращения органа:
тромбофлебит печеночных вен
Развитие цирроза и рака печени
Инфекционные, паразитарные заболевания:
Болезни обмена веществ (накопления), в том числе наследственные:
гранулематозы (саркоидоз, бериллиоз)
Заболевания крови или гемобластозы:
- миелопролиферативные заболевания (истинная полицитемия, хронический миелолейкоз)
- лимфопролиферативные заболевания (лимфогранулематоз, хронический лимфолейкоз)
к оглавлению ↑
Ребенок с гепатоспленомегалией
Причины увеличения этих паренхиматозных органов у ребёнка разнообразны. Ими чаще всего служат инфекционные, вирусные и паразитарные заболевания. К инфекционным относят бруцеллез, инфекционный мононуклеоз, сепсис. Вирусные представляют собой обширную группу гепатитов.
Паразитарные заболевания чаще всего возникают при несоблюдении правил гигиены ребенком или его родителями.
Ребенок подвержен токсоплазмозу, аскаридозу и амебиазу, а такие паразитозы, как эхинококкоз и альвеококкоз встречаются редко, в основном в эндемичных районах.
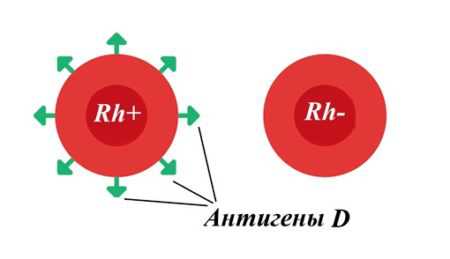
Увеличение печени и селезенки у новорожденного ребенка является симптомом гемолитической болезни плода, возникающей при резус-несовместимости матери и ребенка. У ребенка изменение размеров этих органов может служить сигналом о наличии врожденных пороков сердца, обуславливающих нарушение гемодинамики в большом круге кровообращения вследствие правожелудочковой недостаточности.
Клинические симптомы
Основными симптомами, возникающими у ребенка и взрослого, является бледность кожных покровов, а также слабость и утомляемость при физической активности.
В некоторых случаях наблюдается повышение температуры (от субфебрильной до более высоких цифр). Увеличение печени и селезёнки проявляется тяжестью в правом подреберье, непереносимостью жирной пищи, иногда наблюдаются тошнота, рвота, покалывание в области левого подреберья.
На коже могут появиться так называемые печеночные знаки – телеангиэктазии, эритема на ладони, контрактура Дюпюитрена у ребёнка.
При возникновении некоторых заболеваний, например, гепатита, наблюдается изменение окраски кожных покровов и слизистых оболочек (склер глазных яблок, небных дужек и язычка) – они становятся желтушными. Объективно при пальпации врач определяет болезненность этих органов, уплотнение, неровность их краев, выход печени и селезёнки из-под реберных дуг.
У ребёнка увеличение этих органов может происходить вплоть до опущения их в малый таз, что обуславливает его характерный внешний вид с большим раздутым животом.
Важно: При возникновении перечисленных симптомов необходимо обратиться к врачу-терапевту поликлинического звена. При возникновении заболевания у ребенка, в зависимости от тяжести его состояния посещают участкового педиатра в поликлинике или вызывают врача на дом. Данные специалисты выдают направления к узким специалистам, таким, как инфекционист, гематолог или онколог для определения дальнейшей тактики диагностики и лечения.
Проводимые исследования в диагностике
При первичном осмотре врач оценивает внешний вид больного, получает информацию о состоянии органов путем их перкуссии и пальпации. Для подтверждения того или иного диагноза, проводят различные лабораторные исследования, такие как общий анализ крови, биохимический анализ крови с определением печеночных ферментов, которые достаточно информативно отражают функциональное состояние печени.
Для диагностики заболеваний у взрослого и ребёнка, вызванных инфекцией и паразитами, проводят серологические пробы.
Важными маркерами состояния печени являются следующие:
- Билирубин. Качественный и количественный его состав важен для определения метаболической и экскреторной функций печени
- Аминотрансферазы. Аспартатаминотрансфераза (АсАТ) и аланинаминотранс-фераза (АлАТ) является маркером степени целостности гепатоцитов, увеличение аминотрансфераз происходит в случае поражения и некроза клеток
- Щелочная фосфатаза. Является маркером холестаза и обструкции желчных путей
- 5′-нуклеотидаза. Самый современный маркер поражения печени, служит подтверждением специфичности процесса
К инструментальным методам диагностики относятся:
УЗИ печени и селезёнки.
Относится к информативным и неинвазивным методам, широко используется в повседневной практике. Оцениваются размеры органов и эхогенность ткани.
Позволяет оценить состояние кровотока при увеличении печени и селезенки, является неинвазивным способом диагностики.
Магнитно-резонансная томография (МРТ).
Также относится к неинвазивным методам, позволяет диагностировать кисты и опухоли печени, определить их специфичность, а также оценить проходимость печеночных вен.
Является самым чувствительным методом определения наличия камней и кист желчных протоков, склерозирующего холангита. Выполняется эндокопически или чрескожно, позволяя получить пробы желчи и эпителия желчных ходов.
Компьютерная томография (КТ).
Применяется в случае необходимости отдифференцирования одного заболевания с другим, выявляет процессы накопления и диффузного поражения органов. Отличается от МРТ тем, что пациент в ходе исследования подвергается рентгеновскому облучению.
Является крайне инвазивным способом диагностики, предназначен для установления точного диагноза ракового поражения.
Радиоизотопные исследования (радионуклидное сканирование).
Относятся к инвазивным, так как пациент получает лучевую нагрузку. Позволяет оценить состояние печеночной паренхимы, диагностировать опухолевые процессы и абсцессы.
Важно! все исследования, относящиеся к инвазивным, следует применять строго в случае необходимости получения дополнительной информации для верификации диагноза.
Следует помнить, что КТ, биопсия печени и исследования с накоплением радиофармпрепарата несут травматическое воздействие и радиационную нагрузку на организм и не должны служить обычным методом диагностики заболевания у ребенка.
Лечение
В тактику лечения взрослого и ребёнка включены консервативные и оперативные мероприятия. Консервативное лечение включает в себя комплексную этиологическую, патогенетическую и симптоматическую терапию с помощью лекарственных средств. Она направлена на удаление причины, вызвавшей заболевание, на улучшение самочувствия пациента и уменьшение размеров паренхиматозных органов до нормальных значений.
При наличии опухолевого процесса печени или разрушении селезенки ставится вопрос о резекции этих органов.
В случае поражения печени операция состоит в удалении части органа и относится к органосохраняющей. Если произошло разрушение селезенки и возникло кровотечение, необходимо оперативное вмешательство с полным ее удалением, как у взрослого пациента, так и у ребёнка.
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями печени пока не на вашей стороне.
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь игнорирования болей и тяжести в печени, может привести к тяжелым последствиям. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея. Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Прочитайте новый метод Елены Малышевой, о том как не только справиться с болезнью печени, но и восстановить ее. Читать статью >>
Почитайте лучше, что говорит Елена Малышева,по этому поводу. Несколько лет мучилась от проблем с печенью – тупые боли под правым ребром, отрыжка, вздутие живота, изжога, иногда тошнота, сосудистые звездочки, усталость и слабость даже после отдыха, дипрессия. Бесконечные анализы, походы к врачам, диеты и таблетки не решали мои проблемы. НО благодаря простому рецепту, перестала беспокоить печень, даже после жирного или острого, улучшилось общее самочувствие, я похудела, появились силы и энергия. Теперь мой лечащий врач удивляется как это так. Вот ссылка на статью.
Источник: http://vsepropechen.ru/o-pecheni/prichiny-i-lechenie-uvelicheniya-pecheni-i-selezenki-u-detej-i-vzroslyx.html
Увеличение печени и селезенки — возможные заболевания и методы лечения
В человеческом организме все системы и отдельные органы взаимосвязаны и работают сообща. Если имеется какая-то проблема, то в процесс вовлекаются сразу несколько органов. Это особенно актуально, если речь идет об органах пищеварения.
Печень как важнейший элемент системы очистки и селезенка как орган кроветворения быстро реагируют на малейшее неблагополучие. Чаще всего эта реакция проявляется в виде вздутия и увеличения в размерах. Состояние увеличения печени называется гепатомегалией, а селезенки – спленомегалией.
Причины и симптомы патологии
Возможные причины и признаки увеличения селезенки и печение
Имеющееся увеличение печени и селезенки может иметь различное происхождение или же быть взаимосвязанным.
Часто изменение размеров селезенки является реактивным, то есть опосредованным проявлением воспалительного процесса в печени, который отражается на состоянии всех внутренних органов. Это может происходить при сильном поражении печени, травмах или опасных заболеваниях типа гепатита или портальной гипертонии.
Печень и селезенка может увеличиваться в следующих случаях:
- Собственно заболевания печени, а также сосудов, снабжающих ее кровью. К ним относится большой список различных болезней и состояний: все виды гепатитов, доброкачественные и злокачественные опухоли, цирроз печени, туберкулезные поражения этого органа, паразитарные заболевания типа лямблиоза, эхинококкоза, амебиоза, кисты непаразитарной природы и многие другие заболевания.
- Также к увеличению печение приводят многочисленные наследственные заболевания, связанные с нарушением обмена веществ. Это может быть ожирение, диабет, болезни поджелудочной железы, железо-дефицитная анемия и другие болезни.
- Если у больного обнаруживаются проблемы с сердечно-сосудистой системой и высокое артериальное давление, это может быть связано с нарушением работы сосудов печени. Такие заболевания также приводят к увеличению печени.
- Также провоцировать изменение размеров селезенки и печени могут серьезные проблемы селезенки. Это могут быть разнообразные опухоли доброкачественной и злокачественной природы, кисты, абсцессы, туберкулезные поражения и многие другие заболевания.
- На размер селезенки влияют и заболевания печени, такие, как портальная гипертензия и гемолитические анемии, а также разные виды онкологических заболеваний. Аутоиммунные заболевания также играют важную роль в увеличении этих органов.
- Также такими симптомами могут сопровождаться многочисленные инфекционные заболевания бактериального, вирусного и грибкового происхождения. К ним относится вирусный гепатит, краснуха, сифилис, инфекционный мононуклеоз, брюшной и сыпной тиф, сепсис, бластомикоз и паразитарные инфекции: малярия, лейшманиоз, токсоплазмоз, эхинококкоз, шистосоматоз, а также наследственные заболевания типа гемохроматоза, амилоидоза и многих других.
Так как причин у изменения габаритов селезенки и печени очень много, для назначения нужного лечения очень важно правильно определить его настоящий источник. Только в этом случае можно надеяться на полноценное излечение.
Увеличение печени и селезенки обычно сопровождается болями в правом подреберье, дискомфортом, нарушением пищеварения и другими явлениями.
Однако в некоторых случаях, особенно в самом начале процесса, это состояние никак о себе не дает знать. При прохождении обследования для многих пациентов обнаружение увеличения размеров этих органов является крайне неприятным неожиданным открытием.
Медикаментозное лечение
Диагностика патологии и лечение медикаментозными препаратами
В некоторых случаях увеличение печени заметно невооруженным глазом. Врач проводит пальпацию правого подреберья для определения увеличения этого органа, но окончательно подтверждает диагноз ультразвуковое исследование. При помощи УЗИ можно обнаружить увеличенные органы и определить, насколько значителен этот процесс.
Выяснив, что имеется увеличение размеров селезенки и печени относительно их нормальных пропорций, врач отправляет пациента на дальнейшие исследования, в частности, на анализы крови, так как само по себе увеличение не является болезнью, а лишь указывает на то, что в организме имеются различные проблемы и опасные для здоровья процессы.
Когда диагностируется увеличение печени и селезенки, само по себе это состояние не является заболеванием, поэтому лечение должно быть направлено на истинную причину вздутия органов. В этом случае самолечение категорически запрещено, так как может существенно усугубить тяжесть заболевания.
Назначать и выбирать нужные препараты может только лечащий врач, который точно установит настоящую причину болезни.
В зависимости от проблемы врач назначает противовоспалительное, антипаразитарное, поддерживающее и антибактериальное лечение, а также препараты для снижения давления, мочегонные средства и специфические лекарства для поддержания иммунитета. Выбор препарата зависит не только от имеющегося заболевания, но и от возраста пациента, а также имеющихся других проблем со здоровьем.
Лечение народными средствами и диетой
Советы народной медицины
В том случае, если увеличение печени и селезенки вызвано различными злоупотреблениями и неправильным питанием, помочь улучшить самочувствие и привести в порядок эти органы сможет правильная диета, а также прием различных трав и гомеопатических средств.
Воспаленная печень очень страдает от неправильного питания и тяжелой пищи, поэтому нужно соблюдать достаточно строгую диету.
- Первое, что нужно исключить из своего рациона – это жирные, острые, жареные и копченые блюда. Такая еда будет действовать на уже нездоровый орган раздражающе, усиливая страдания больного и усугубляя течение болезни. Также может усилиться и реактивное увеличение селезенки.
- Курение, алкоголь и лекарства, кроме тех, что назначил врач, должны находиться под строжайшим запретом.
- Для того, чтобы успокоить внутренние органы, нужно исключить также крепкие отвары, заливные и экстрактивные блюда, студни, убрать из меню майонез, кетчуп, жирные соусы и молочные продукты, колбасы, пряности, свежую сдобу и избыток белого сахара.
- Помогут справиться с таким состоянием помогут постные блюда, легкие каши типа гречневой, картофельное пюре на воде, нежирное молоко, если нет других противопоказаний.
- В ассортимент разрешенных продуктов входят фрукты, кроме тех, которые усиливают брожение, овощи, желательно в отварном и тушеном виде, отварное нежирное мясо и птица, морская рыба на пару.
- В день нужно выпивать достаточное количество чистой воды, а вот количество крепкого чая, особенно с сахаром, а также кофе, должно быть ограничено несколькими чашками. Газированные напитки, особенно сладкие, также находятся под запретом.
Полезное видео — Правильное питание при болезнях печени.
Если у больного есть еще какие-то сопутствующие заболевания, требующие соблюдения особой диеты, то это нужно учитывать при составлении собственного плана питания. При поражениях печени, связанных с застоями желчи, разрешен прием некоторых травяных отваров – горечей, имеющих мягкий желчегонный эффект.
Однако даже прием растительных отваров и настоек должен проводиться под наблюдением и по рекомендации врача.
Некоторые паразитарные заболевания, приводящие к увеличению внутренних органов, хорошо поддаются лечению народными средствами, например, отварами тысячелистника, зверобоя, пижмы, употреблением сырых тыквенных семечек и многими другими травами. Нужный сбор также должен составить специалист, который учтет возраст пациента, его заболевания, а также общее состояние здоровья.
Возможные осложнения заболеваний
Последствия неправильного лечения
Если увеличение печени и селезенки длительное время остается незамеченным и не леченным, это может привести к тому, что основное заболевание, приведшее к изменениям в органах, разовьется и станет хроническим. Это может отразиться на всем организме.
Если имеется портальная гипертензия, без лечения она может привести к крайне опасным последствиям, например, стать причиной гипертонического криза и инсульта. Если вздутие органов спровоцировано инфекцией, отсутствие лечения приведет к множественным воспалительным процессам по всему организму.
Заражение паразитами без лечения грозит крайне рискованными для здоровья и даже жизни последствиями.
Все это говорит о том, что вне зависимости от того, что вызвало состояние увеличения органов, лечение основной причины должно быть обязательным, а соблюдение диеты – крайне желательным действием. Увеличение в размерах печени и селезенки – это тревожный симптом, требующий внимательного отношения к собственному организму.
Профилактика
От того, в какой форме находится печень человека, во многом зависит здоровье всего организма. Этот орган управляет не только очистительными и пищеварительными функциями, с ним напрямую связана кровеносная система и нормальное давление. Можно с уверенностью сказать, что печень – это третий по важности после сердца и мозга орган человеческого тела.
Печень исключительно устойчива и способна самоочищаться и омолаживаться. Чтобы избежать проблем с увеличением этого органа, и, как следствие, селезенки, нужно соблюдать достаточно простые правила:
- Строгая личная гигиена. Чистые руки – это важное условие, помогающее защитить свой организм от попадания инфекции, гельминтов и других паразитов. Это относится и к чистоте продуктов, особенно сырых фруктов и овощей.
- Отсутствие вредных привычек, особенно злоупотребления алкоголем. Спиртные напитки пагубно воздействуют на этот орган, приводя к опасным его заболеваниям. Также токсично влияют на печень многие лекарства, наркотические препараты, курение, токсикомания. Вещества, содержащиеся в них, вызывают проблемы с жизнедеятельностью печени и селезенки, разрушают их ткань и способствуют увеличению.
- Неправильное питание – одна из самых важных причин возникновения проблем с печенью. Чтобы избежать заболеваний, питание должно быть сбалансированным и умеренным по калорийности. Для этого из своего меню нужно убрать очень жирные, жареные и копченые продукты, сублимированную и искусственную пищу, избыток белой сдобы и сладостей, кислое, острое и перченое – все то, что сильно раздражает печень. Самое важное – ликвидация опасных продуктов: генетически модифицированных, трансжиров, имеющих в своем составе опасные вещества – консерванты, красители и многое другое. Чтобы не заболеть, например, таким опасным
- Общий правильный образ жизни, включающий в себя умеренные занятия спортом и позитивное отношение к окружающей действительности. Жизнерадостный человек, любящий спорт и ведущий подвижный образ жизни, реже болеет и склонен больше обращать внимание на свое здоровье.
Успешная профилактика исключает самолечение и требует быстрейшего обращения к специалисту при малейшем подозрении на нарушение нормальных размеров печени и/или селезенки.
Ранняя диагностика и, соответственно, своевременно начатое лечение помогут справиться даже с очень опасным заболеванием.
Если возникает состояние увеличения внутренних органов, обращайтесь к врачу за проведением соответствующего обследования и лечения. Это поможет предотвратить развитие различных опасных заболеваний и защитит ваше здоровье.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Комментарии
При заболеваниях печени она не только увеличивается в размерах, но, и приводит к пожелтению белков глаз, изменению цвета мочи и кала. Поэтому, не нужно искать народные методы лечения, а сразу обратиться к врачу.
Добавить комментарий Отменить ответ
В продолжение статьи
Мы в соц. сетях
Комментарии
- ГРАНТ – 25.09.2017
- Татьяна – 25.09.2017
- Илона – 24.09.2017
- Лара – 22.09.2017
- Татьяна – 22.09.2017
- Мила – 21.09.2017
Темы вопросов
Анализы
УЗИ / МРТ
Новые вопросы и ответы
Copyright © 2017 · diagnozlab.com | Все права защищены. г. Москва, ул. Трофимова, д. 33 | Контакты | Карта сайта
Содержание данной страницы исключительно ознакомительного и информационного характера и не может и не являет собой публичную оферту, которая определяется ст. №437 ГК РФ. Предоставленная информация существует с ознакомительной целью и не заменяет обследование и консультацию у врача. Имеются противопоказания и возможны побочные эффекты, проконсультируйтесь с профильным специалистом
Источник: http://diagnozlab.com/uzi/abdomen/uvelichenie-pecheni-i-selezenki.html
Гепатомегалия у ребенка
Оставьте комментарий 9,954
Обнаружение изменений размеров печени (независимо от степени деформации) должно насторожить родителей малыша. Даже незначительные отклонения от нормы могут нанести вред детскому организму. Перечень причин, из-за которых может быть увеличена печень у ребенка, достаточно широк. При первых проявлениях неблагоприятной симптоматики необходимо обратиться к доктору для установления причин и создания дальнейшего терапевтического курса.
Патология у детей разных возрастных групп
Общая характеристика
Гепатомегалия — патологическое увеличение печени (в некоторых случаях и селезенки). Подобное состояние может развиваться независимо от привязки к возрастной группе. Величина органа может деформироваться и у новорожденного грудничка, и у взрослого человека. Но развитие гепатомегалии у новорожденных, детей долет отличается от подобного процесса у взрослых. Педиатры утверждают, что развитие патологического процесса не является редкостью среди малышей и зачастую дают позитивный прогноз (если было назначено своевременное лечение).
Патология может развиваться за счет правой и левой доли печени. Деформация левой доли свидетельствует о наличии инфекционного возбудителя в поджелудочной железе (в таком случае вред будет нанесен селезенке, печени и желчному пузырю). Правая доля чаще подвергается гепатомегалии, ввиду большей функциональности (около 60 %). Любые нарушения в организме могут способствовать увеличению правой доли органа.
Возрастные особенности
Гепатомегалия чаще всего диагностируется у малышей в возрасте от 5-ти до 7-ми лет. Именно в этом возрасте происходят наиболее значимые изменения, которые диагностируются как умеренная гепатомегалия. В таком случае исключается необходимость диагностических и терапевтических мер. Необходимо поддерживать нормальное состояние ребенка и проводить плановые осмотры всего организма.
Развитие патологии у детей более старшей возрастной категории свидетельствует о серьезных проблемах с печенью, селезенкой, поджелудочной железой и прочими органами. Опасность патологии заключается в неблагоприятной симптоматике и возможном вреде для организма (болевой синдром, пигментация, различные виды изменения эпидермиса, проблемы с сосудами, тошнота/рвота, резкое снижение иммунитета).
Гепатомегалия характерна и для новорожденных грудничков. Изменения могут быть спровоцированы развитием желтухи. При правильном уходе заболевание легко переносится малышом, а неблагоприятная симптоматика исчезает в течение 14-ти суток.
Специалисты указывают на прямую связь гепатомегалии и состояния здоровья матери во время беременности. Если у женщины проблемы с печенью, селезенкой, поджелудочной железой, прочими органами желудочно-кишечного тракта, риск развития патологии возрастает в несколько раз. Сказаться на здоровье малыша может ненормированный прием медикаментозных средств, болезни щитовидной железы, диабет и прочее.
Нормальный размер печени у разных возрастных групп (таблица)
Причины увеличенной печени у ребенка
- Физиология. Как уже оговаривалось ранее, умеренная гепатомегалия является нормой у детей до 7-го года рождения.
- Воспаление. Воспалительные процессы могут возникнуть в любом из органов желудочно-кишечного тракта (селезенка, печень, желчный пузырь и прочее) и спровоцировать развитие патологии.
- Сбой обменных процессов в организме.
- Цирроз, венозный спазм, расстройство кровотока/желчетока, аномалии внутренних органов, сердечная недостаточность.
- Инфильтрация печени. Возможные проявления: опухоли, лейкемия, желтуха, печеночные метастазы.
- Повреждение ткани внутреннего органа. Возможные последствия: цирроз, формирование кисты, фиброз.
- Разрастание клеток Купфера.
- Врожденные инфекции вроде краснухи, герпеса, цитомегаловируса.
- Развитие паразитарных патологий.
- Гемолетическая болезнь из-за резус-конфликта. Возникает по причине несовместимости крови плода и матери.
- Мультикистоз.
- Расширение сосудов, сопровождающееся кровотечением.
- Ускоренное размножение иммунных клеток.
Симптоматика
Что делать?
Первое, что необходимо делать при развитии неблагоприятной симптоматики — обратиться за медицинской помощью. Почему? Своевременная диагностика патологии увеличивает шансы на ее скорейшее и эффективное излечение.
Рекомендуется сперва показать малыша терапевту. Первичная диагностика укажет на основную причину патогенных симптомов и врач определит необходимость дальнейшего обследования у таких специалистов:
- гастроэнтеролог;
- гепатолог;
- инфекционист;
- диетолог.
Диагностика
Первичная диагностика основывается на жалобах пациента и прощупывании воспаленного участка живота. Прежде чем делать лабораторные анализы или проводить УЗИ, необходимо собрать сведение о донорстве пациента, наличии иных патогенных симптомов, контактах с инфицированными индивидами.Затем проводится визуальный осмотр кожного покрова. Специалист проверяет наличие высыпаний, цвет дермы. Возможные методы диагностики:
- общий анализ крови;
- биохимический анализ крови;
- УЗИ (ультразвуковое исследование);
- МРТ (магнитно-резонансная томография).
Анализ крови проводят для определения общего состояния организма и выявления сопутствующих патологий. УЗИ, МРТ делают для определения расположения и величины внутренних органов (процедура выявляет отклонения в несколько см, что является основополагающим для точности диагностики) и визуализации полученных данных.
Лечение
Лечение гепатомегалии является комплексным и формируется из нескольких основных составляющих:
- консервативное лечение;
- диета;
- иммуноукрепляющие нагрузки;
- последующая профилактика.
Остановить аномальное увеличение печени у ребёнка можно путём усиления иммунитета, диеты, контроля нагрузок.
Одной из составляющих терапевтического курса является лечение первопричины (это может быть инфекционное заболевание, психоэмоциональные сбои и прочее). Необходимо изменить рацион ребенка введением специальной диеты, чтобы доставлять организму требуемые вещества для борьбы с патологией.
Помимо этого, рекомендуется ввести дозированную физическую нагрузку. Малыш может делать утреннюю зарядку либо выбрать секцию по душе и посещать ее несколько раз в неделю (в зависимости от физических показателей).
Консервативная терапия
Назначение медикаментозных средств отличается для каждого конкретного случая. Врач выписывает нужные медикаменты и рекомендует индивидуальный терапевтический курс отдельно каждому пациенту. Даются указания относительно общего укрепления иммунной системы (в некоторых случаях и без назначения спец. средств). Родители должны четко придерживаться врачебных рекомендаций, чтобы лечение принесло пользу, а не нанесло дополнительный вред.
Зачастую прописывают гепатопротекторы. Медикаменты, которые оказывают двойное действие — лекарственное и защитное. Выписывают такие препараты:
Некоторые из представленных выше медикаментов имеют возрастные ограничения. Малышам, которым еще не исполнился 1 год, запрещено принимать приведенные выше лекарства. Их лечение должно быть составлено наиболее тщательно, чтобы не нанести вред несформированному организму.
Диета
- Ввод дробного питания. Ребенок должен питаться небольшими порциями через равные промежутки времени 5-6 раз в сутки.
- Крайний прием пищи должен состояться не позже 19:00, во избежание перегрузки организма.
- Необходимо следить за порцией малыша, чтобы он не страдал от переедания.
- Рекомендуется употреблять пищу, приготовленную на пару, в духовке либо без термической обработки.
- Ввод принципов здорового питания с исключением “пищевого мусора”.
- Длительность диеты определяется лечащим доктором на основе индивидуальных показателей организма.
Средства народной медицины
Если у ребенка увеличена печень, не рекомендуется использовать средства народной медицины для самолечения. Почему? Употребление различных отваров и настоек может негативно повлиять на состояние воспаленного органа и нанести вред пациенту.
Любые манипуляции необходимо согласовывать с лечащим доктором. Если врач одобрит использование одного из методов народной медицины, то необходимо четко придерживаться рекомендаций относительно дозировки и периодичности использования подобной терапии.
Осложнения
Прогноз
Прогноз составляется на основе индивидуальных показателей малыша, состояния внутренних органов (размер в см, расположение, функциональность), скорости развития патологии. Гепатомегалия — излечимая патология. Благоприятный прогноз дается при своевременном обращении к доктору и получении необходимой медицинской помощи. Прогноз заболевания будет меняться в худшую сторону при наличии дополнительных воспалительных процессов, осложнений, отсутствии врачебной и родительской помощи. В данном случае, все зависит от скорости реакции родителей и их ответственности за здоровье собственного ребенка.
Профилактические меры
Можно ли уберечь ребенка от увеличения печени? Родители могут проводить регулярные профилактические манипуляции, чтобы избежать причин увеличения органа (кроме физиологических). Если у ребенка диагностированы различные патологии, слабая защитная функция иммунитета, неоднозначная реакция на профилактические манипуляции, рекомендуется согласовывать весь курс с педиатром.
- Обеспечивайте своевременную медицинскую помощь и диагностику малышу.
- Введите специальный режим питания. Диета предполагает отказ от вредной (чрезмерно углеводной, жирной, копченной и прочее) пищи и переход к полезным (белковым, содержащим клетчатку) продуктам.
- Давайте малышу время для отдыха (давайте ребенку посильные задания, обеспечивайте право на отдых, когда это нужно).
- Введите дозированные физические нагрузки (зарядка, спортивные секции), чтобы укрепить организма ребенка.
- Проводите постоянную профилактическую терапию по избавлению от гельминтов.
- Не занимайтесь самолечением, чтобы избежать нанесения вреда для организма.
- Проводите постоянную диагностику всех систем. Если были проблемы с увеличением печени, научитесь проводить самостоятельную пальпацию (чтобы чувствовать увеличение на несколько см) или проводите плановые осмотры у врача. Таблица с показателями нормального размера печени в см приведена выше.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Внимание! Информация, опубликованная на сайте, носит исключительно ознакомительный характер и не является рекомендацией к применению. Обязательно проконсультируйтесь с вашим лечащим врачом!
Источник: http://infopechen.ru/bolezni/drugie/uvelichena-pechen-u-rebenka.html
Почему у ребенка увеличена селезенка: причины, сопутствующие симптомы и лечение
Селезенка расположена рядом с желудком, слева от него. Это не жизненно важный внутренний орган, но весьма полезный – он хранит обогащенную кислородом кровь, а также способствует ее очищению от вирусов и бактерий. От работы селезенки во многом зависят защитные силы организма. Почему иногда у детей селезенка увеличивается в размерах? Причинами ее увеличения служат хронические и инфекционные заболевания либо опухоли. Лечение проводят традиционным методом, но применяются и народные средства для избавления от недуга.
Возможные причины увеличения селезенки у ребенка
Увеличение селезенки называется спленомегалией. Это заболевание не возникает самостоятельно, а является следствием других болезней. Причинами патологии могут быть:
- расстройства печени — селезенка часто увеличивается из-за гепатита, гепатоза или цирроза;
- онкологические заболевания (лимфома Ходжкина, лейкемия);
- хронические или острые инфекции (бруцеллез, туберкулез, сифилис);
- гельминтозы (эхинококкоз, аскаридоз, трихинеллез);
- гематологические проблемы (гемоглобинопатия, анемия);
- аутоиммунные заболевания (красная волчанка, ревматоидный артрит);
- вирусы (краснуха, корь, мононуклеоз, токсоплазмоз);
- нарушения обмена веществ (болезнь Вильсона, болезнь Гоше, синдром Цельвегера, гемохроматоз, гликогеноз);
- грибковые поражения (гистоплазмоз, бластомикоз);
- токсоплазмоз, малярия.
Сопутствующие симптомы
Симптомы спленомегалии проявляются лишь при сильном увеличении селезенки. Это происходит вследствие сдавливания селезенкой соседних органов.
- боли в левом подреберье (селезенка редко болит на начальных стадиях заболевания);
- метеоризм;
- затруднение или отсутствие дефекации;
- снижение аппетита и чувство переполнения желудка;
- изжога;
- тошнота и рвота, часто принимаемые за симптомы ротавирусной инфекции;
- слабость и общее недомогание;
- бледность кожных покровов;
- потливость, жар.
Методы диагностики
Для назначения лечения увеличенной селезенки требуется использование диагностических методов:
- пальпация органа;
- рентгенография;
- ультразвуковое исследование (при помощи УЗИ можно выявить болезни печени, которые приводят к увеличению селезенки);
- компьютерная томография;
- магнитно-резонансная томография (определяются точные размеры больного органа);
- клинический и биохимический анализы, посев крови;
- исследование мочи;
- анализ кала (на яйца глистов, простейшие, копрограмма).
Для точной диагностики спленомегалии необходимо пройти ультразвуковое исследование органа
Особенности лечения
Лечение селезенки зависит от стадии заболевания. Иногда не обойтись без хирургического вмешательства, в некоторых случаях достаточно народных методов или медикаментозной терапии. Цель терапии состоит в том, чтобы избавиться от причин, вызывающих спленомегалию.Спленэктомия — операция по полному или частичному удалению селезенки. Ее проводят только в том случае, если орган утратил свои функции, и его нахождение в организме человека наносит больший вред, чем хирургическое вмешательство, а также при критическом увеличении, внутреннем кровотечении или разрыве селезенки.
Медикаментозная терапия
После того как поставлен диагноз, врач назначает лечение лекарственными препаратами. Самолечение невозможно, поскольку оно может привести к тяжелым осложнениям. Что делать с пациентом (использовать консервативное или оперативное лечение), решает исключительно врач.
Если болезнь вызвана бактериями, назначают антибактериальные лекарственные средства, если вирусами — противовирусные. При увеличении селезенки вследствие образования опухоли применяют противоопухолевые препараты.
Специальная диета
При лечении увеличенной селезенки важно соблюдать диету. В питании ребенка не используют жирную и тяжелую пищу. Также исключают прием консервированных продуктов и полуфабрикатов. Больного переводят на дробное питание, при котором необходимо есть часто, но небольшими порциями.
Для оздоровления селезенки и улучшения ее кровоснабжения в рацион ребенка должны входить следующие продукты:
- мясо (курица, кролик, свинина, говядина);
- жирная рыба (преимущественно морская);
- печень;
- овощи и бобовые (морковь, тыква, свекла, капуста, репа, болгарский перец, томаты, чечевица, фасоль, зеленый горошек) (подробнее в статье: с какого возраста ребенку можно давать есть свеклу?);
- каши (в первую очередь, гречневая — в ней содержится много железа);
- фрукты и ягоды (все цитрусовые, авокадо, гранат, яблоки, бананы, смородина, черника);
- зелень, корень имбиря;
- мед;
- зеленый чай, отвар из шиповника, боярышника, свежевыжатые соки из перечисленных овощей и фруктов, клюквенный морс.
При наличии патологии ребенок должен соблюдать специальную диету
Народные средства
В лечении спленомегалии у детей наряду с медикаментозной терапией используют и народные средства. Для достижения лучшего эффекта и предотвращения причинения вреда ребенку необходимо посоветоваться с лечащим врачом.
При увеличении селезенки помогают следующие средства:
- Прополис. Он полезен при различных заболеваниях, в том числе и при увеличении селезенки. Прополис содержит природный антибиотик и биоактивные компоненты. С его помощью происходит избавление от патогенных микроорганизмов. Приготовить настойку из прополиса можно, растворив 30 капель в 50 мл холодной воды. Принимать получившийся напиток 4 раза в сутки в течение 3-х недель. За это время размеры селезенки могут уменьшиться.
- Мед и имбирь можно принимать в пищу или добавлять в напитки. Чай с этими продуктами способствует повышению иммунитета, а значит благотворно влияет на работу селезенки. Он полезен при увеличении количества тромбоцитов в крови.
- Виноградный сок. Напиток, приготовленный особым способом из сока винограда, благотворно воздействует на селезенку. Рецепт приготовления: смазать бутыль для напитка нутряным салом, налить туда сок, добавить виноградный уксус (пропорция 1:1). Посуду герметично закрыть. Настаивать в течение месяца в теплом месте. Принимать готовую настойку по 30 г в день.
- Зверобой. Это лечебное растение положительно влияет на работу селезенки, оказывая противомикробное действие. При употреблении зверобоя возможно уменьшение спазма сосудов, снижение риска образования камней в желчном пузыре. Способ приготовления отвара: 10 г сухой травы залить 200 г кипятка и настоять полчаса. Пить только свежий настой. Выпивать перед едой четверть стакана 3 раза в день.
Отвар зверобоя — эффективное народное средство при различных заболеваний селезенки
- Хорошее средство при увеличенной селезенке — мазь из масла, меда и имбиря. Необходимо смешать все компоненты и смазывать этим средством кожу перед сном в месте расположения селезенки в течение 1,5 месяцев. Мазь хранится при комнатной температуре.
- Полынь. Для лечения спленомегалии варится сироп. Способ приготовления: 100 г полыни замочить на сутки в воде. После проварить настой в течение 30 минут, процедить, добавить 400 г меда. Когда масса загустеет и превратится в сироп, снять с огня. Принимать перед едой по 2 ст.л. 3 раза в день.
- Положительный эффект наблюдается и от масла (точнее – масляного экстракта) из семян полыни. Экстракт готовится следующим образом: 1 ст.л. измельченных семян заливается половиной стакана растительного масла (оливкового или подсолнечного). Состав настаивается в течение суток в темном и теплом месте. После экстракт процеживают через марлю и принимают по несколько капель в день. Для того чтобы ребенку было не очень горько, можно капнуть немного средства на маленький кусочек сахара.
- Семена переспелых желтых огурцов вымыть, высушить и измельчить до порошкообразного состояния в блендере или кофемолке. Принимать, запивая теплой водой, в течение 2-х недель по 3 ч.л., за 30 минут до еды.
Можно ли предупредить возникновение патологии?
Для предупреждения увеличения селезенки нужно проводить ряд профилактических мероприятий:
- вовремя делать вакцинацию (согласно прививочному календарю);
- проходить медицинские осмотры и диспансеризацию;
- защищать ребенка от переохлаждения (селезенка не любит холод);
- больше гулять на свежем воздухе;
- вести активный образ жизни (при малой подвижности появляются застои, способные привести к анемии).
У моего ребенка (3,5 года) на узи увидели увеличенную селезенку. Отправили на кучу анализов, отправили к гематологу, грозили чуть ли не онкологией — что мне пришлось пережить, ужас! А в итоге оказалось, что это из-за сиропа от кашля было!
Вы уж сильно не возмущайтесь, потому что врачи полностью обследовали вашего ребенка и исключили все возможные патологии селезенки. Это гораздо лучше, чем наплевательское отношение участковых педиатров, которое наблюдается повсеместно.
Внимание! Вся информация на сайте предоставляется исключительно в справочных целях и носит ознакомительный характер. По всем вопросам диагностики и лечения заболеваний необходимо обратиться к врачу за очной консультацией.
Источник: http://vseprorebenka.ru/zdorove/simptomy/uvelichena-selezenka-u-rebenka.html
Увеличена селезенка у грудничка или старшего ребенка: причины и способы лечения спленомегалии
Селезенка – важная составляющая человеческого организма. Расположена она в области левого подреберья близко к желудку. Ее функции заключаются в выработке эритроцитов и белков, хранении кровяных элементов и переработки старых эритроцитов на новые тельца. Размеры органа зависят от возраста. Увеличение селезенки у ребенка новорожденного, шестимесячного или младшего школьника не всегда является патологией, поскольку для указанных возрастных групп допускается отклонение 30, 15 и 3 % соответственно. Что означает такое состояние и требует ли оно коррекции, родителям расскажет гастроэнтеролог после установления точной причины увеличения органа.
Допустимые размеры селезенки для детского организма
Селезенка разрастается по мере взросления малыша. У грудничка, достигшего 1 года, ее длина составляет 50 – 65 мм при ширине 17 – 25 мм. У двухлетнего крохи эти параметры допускают 56 – 72/ 24 – 34 мм. В возрасте 3 – 6 лет орган увеличивается с 61 до 71 мм с изменением ширины от 27 до 41 мм. В пубертатном периоде нормальными размерами селезенки считаются длина 85 – 120 мм и ширина 31 – 48 мм. К совершеннолетию длина органа варьируется в пределах 91 – 121 мм, а ширина составляет 35 – 51 мм.
Насколько увеличена селезенка и соответствуют ли ее критерии возрастным нормам, показывает УЗИ. В ходе диагностики врач оценивает размеры, структуру, форму и пр. показатели, определяющие аномалии или подтверждающие здоровое состояние организма.
Отчего увеличивается селезенка?
Аномальное разрастание селезенки специалисты определяют термином «спленомегалия». Но почему развивается патология, какие факторы побуждают орган укрупняться? Обычно причины отклонения врачи ищут в инфекционных заболеваниях:
Проблемы кровеносной системы как причины разрастания селезенки выражаются массой заболеваний. Это хронический гемолиз, лейкоз, остеопетроз, лимфогранулематоз. Болезнь Гоше и остеомиелит, связанные с нарушением метаболизма, также способствуют увеличению селезенки.
Укрупнение органа у новорожденного объясняется наследственными нарушениями обмена веществ. Причины аномалии в этом случае кроются в разных диагнозах:
- болезнь Вильсона – генетически унаследованная патология печени и нервной системы, характеризующаяся нарушением обмена меди;
- гемохроматоз – печеночная недостаточность с неправильным обменом железа;
- эссенциальная гиперлипидемия – наследственное поражение сердечно-сосудистой системы, печени и селезенки с искажением обмена жиров;
- гликогеноз – патология печени и дисфункция селезенки, проявляющаяся сбойным обменом гликогена.
У некоторых деток причины изменений органа слагаются из очаговых поражений структуры. К ним относятся кисты и опухоли, нагноившиеся участки, местные инфаркты. Развитию аномалии также способствуют гельминтозы:
- эхинококкоз – тяжелое поражение печени ленточным червем эхинококком. Возбудитель повышает температуру тела до самых высоких отметок.
- Шистосомоз – болезнь, вызванная плоским червем шистосома. Активность паразита отражается на состоянии селезенки, кожи, кишечника.
Грибковые инфекции – причины патологических изменений селезенки, проявляются гистоплазмозом и бластомикозом. Микозы провоцируют разные возбудители, но все они резко ухудшают состояние малышей, вызывают повышение температуры тела до 42°C и кроме селезенки поражают легкие и кожу лица.
Признаки, указывающие на увеличение селезенки
Собственных симптомов спленомегалия не имеет, поскольку в большинстве случаев она развивается на фоне другого заболевания. Воспалительная форма аномалии, возникающая при бактериально-вирусном поражении организма, глистных инвазиях, абсцессах и инфарктах селезенки, проявляется следующими проблемами:
- диарея;
- умеренная тошнота и рвота;
- повышение температуры до 40°C;
- острая боль в левом подреберье.
Невоспалительная форма спленомегалии, присущая анемии, аутоиммунным, системным и наследственным патологиям, выражается по-другому. В зоне левого подреберья ребенок чувствует слабую ноющую боль. Температура тела остается нормальной или повышается до отметки 37,5°C. Пальпация левого подреберья не причиняет дискомфорта. Если болезненность и возникает, то очень слабая.
Лабораторные методы исследования
При постановке диагноза «спленомегалия» специалисты руководствуются не только данными УЗИ. Дополнительно маленьким пациентам выдаются направления на разные анализы:
- моча – общий;
- кровь – клинический и биохимический;
- кал – на яйца глистов и простейшие;
- копрограмма – для выявления не переваренных остатков пищи;
- посев крови – для обнаружения конкретного возбудителя инфекционной болезни и установления его чувствительности к антибиотикам.
Для более детальной оценки состояния селезенки педиатр Комаровский рекомендует пройти компьютерную томографию и генетическое исследование, если хотя бы один из родителей предрасположен к увеличению органа. Дополнительно может понадобиться консультация детского гематолога – специалиста по части кровеносной системы.
Чем опасно изменение размеров селезенки?
Бесконтрольное разрастание селезенки в длину и ширину несет формирующемуся организму массу неблагоприятных последствий. При исследовании крови больного ребенка определяется дефицит гемоглобина (анемия, малокровие), лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения).
При увеличенной селезенке осложняется любое заболевание, которое послужило толчком к изменению размеров органа. Но наиболее опасным последствием для здоровья малыша является разрыв селезенки.
Лечебно-профилактические мероприятия
Коррекцию размеров селезенки доктора проводят с учетом фонового заболевания. При бактериальном поражении организма курс лечения составляется из антибактериальных препаратов. Заболевания крови и опухоли устраняют противоопухолевыми средствами. Проблему малокровия и дефицита витаминов решают при помощи витаминотерапии.
Если консервативное лечение прошло безуспешно или малышу грозит разрыв селезенки, врачи настаивают на спленэктомии. Показаниями к иссечению органа также являются эссенциальная хроническая тромбопения, врожденный сфероцитоз и селезеночная нейтропения с геморрагическим диатезом. Побочным эффектом хирургического вмешательства может стать повышение чувствительности ребенка к инфекционным заболеваниям сроком от 5 недель до 3 лет.
- Не паникуйте, если у крохотного грудничка обнаружено укрупнение селезенки. В первые дни жизни размер органа зависит от степени кровенаполнения.
- Не ощупывайте болезненный животик малыша. Селезенка – нежный орган, который может быть поврежден неумелой пальпацией.
- Детям с увеличенной селезенкой рекомендуется порционное питание и регулярное потребление соков. Особенно полезны соки свеклы, моркови, редьки, граната.
Еще нет комментариев
Увеличение селезенки причины и лечение
Селезенка располагается в области 9 и 11 ребер вертикально в левой части брюшной полости. Этот орган имеет овальную уплощенную форму. К другим органам селезенка крепится с помощью специальных связок.
Основная функция селезенки – регуляция системы кроветворения. Этот лимфоидный орган способен перерабатывать вредные вещества, очищать кровь от бактерий и вирусов. Если у человека отсутствует селезенка по какой-либо причине, то у него заметно ухудшается иммунитет.
Также селезенка осуществляет контроль за клетками крови. Поврежденные и погибшие эритроциты удаляются и накапливаются форменные элементы именно в селезенке.
Кроме этого, селезенка выполняет следующие функции:
- Способность к обнаружению чужеродных антигенов и выделение антител
- Растворение твердых веществ, образующихся при ожогах или травмах
- Принимает участие в обмене белков и синтезе альбумина и глобина
- Участвует в образовании иммуноглобулинов
Селезенка – это особый фильтр крови, в котором оседают различные вредоносные бактерии и инфекции. Основное значение – защитить организм в случае инфекционных и паразитарных заболеваний.
Причины увеличения
Увеличение селезенки может наблюдаться вследствие различных причин. Данная патология носит название спленомегалия. На изменение размера селезенки влияет застой венозной крови. Из-за нарушения оттока крови, происходит рост сосудистой ткани и количество эритроцитов, что приводит к развитию болезни Банти.
Застой может возникнуть при повышении давления в крупных венах из-за образовавшегося тромба или тяжелой формы сердечной недостаточности.
Основными причинами увеличения селезенки являются:
- Бактериальные и вирусные инфекции
- Паразитарные инфекции
- Новообразования
- Заболевания печени
- Заболевания крови
- Гемолитическая анемия
- Наличие кист
Во многих случаях спленомегалия возникает вследствие различных инфекций (гепатит, краснуха, корь, мононуклеоз и др.). Селезенка поражается при попадании в организм гельминтов и членистоногих.
Причиной увеличения селезенки в размерах могут стать аутоиммунные заболевания, такие как красная волчанка, ревматоидный артрит, периартериит.
В случае повреждении селезенки и возникшие в результате этого опухоли, гнойники, кисты или инфаркты также влияют на функционирование данного органа. Форменные элементы при заболеваниях крови разрушаются, а это влечет за собой увеличение селезенки. Обычно это наблюдается при гемолитической анемии, врожденном сфероцитозе, нейтропении, тромбоцитемии и др.
Симптоматика
При увеличении селезенки особых признаков не наблюдается. Многие могут и не знать об этом, а потом обнаруживают патологию на медицинском осмотре.
Чаще всего клинические проявления наблюдаются при значительном размере селезенки, из-за чего сдавливаются окружающие органы.
Явные признаки увеличения селезенки:
- Боль в левом подреберье
- Вздутие живота
- Запор
- Изжога
Боль в левой стороне может усиливаться при вздохе и отдавать в плечо. Если за счет увеличения селезенки происходит сдавление желудка, то у больного может отсутствовать аппетит или возникнуть ощущение переполненности желудка.
Также может наблюдаться незначительное повышение температуры тела, ночная потливость, потеря веса, сонливость, усталость, слабость.
На поздних стадиях температура может повышаться до 40 градусов. К неспецифическим симптомам спленомегалии относят нечетко локализованную боль в животе и вздутие. При наличии указанных симптомов можно обратиться к гематологу, онкологу или гастроэнтерологу.
Диагностика
Чтобы диагностировать спленомегалию, врач проводит визуальный осмотр. При пальпации можно обнаружить увеличение селезенки. Для выявления причины заболевания сдается ряд лабораторных анализов.
Врач назначает общий анализ крови, а также мазок крови для оценки количества и составы белых кровяных клеток и других форменных элементов.
Также необходимо сдать биохимический анализ крови, по которому можно определить возможные патологии печени или поджелудочной железы. Кроме этого, можно определить содержание микроэлементов в крови. Чтобы проконтролировать состояние мочевыводящих путей и почек, сдается общий анализ мочи. Чтобы оценить работу пищеварительной системы, выполняется копрограмма. Также сдается анализ кала на наличие яйца глист и простейших. Для выявления возбудителя и его чувствительности к антибиотикам назначают посев крови.
Кроме лабораторных анализов назначают инструментальные методы диагностики:
- УЗИ
- Компьютерную томографию
- Стернальную пункцию
- Биохимические маркеры
Больше информации о функциях селезенки можно узнать из видео.
Благодаря ультразвуковому обследованию можно проверить состояние всех органов брюшной полости.
Компьютерная томография позволяет детально оценить состояние селезенки, выявить опухоль или повреждение.
При подозрении на заболевания кровеносной системы проводится стернальная пункция, в ходе которой делают прокол передней стенки грудины. Возможно проведение генетического исследования в случае подозрения на наследственные заболевания, которые и привели к увеличению селезенки. После результатов исследования и постановки диагноза назначается лечение.
Лечение
Лечение заключается в устранении основного заболевания, которое и привело к увеличению селезенки. В комплексе назначают антибактериальные, противовоспалительные препараты, а также витамины.
Хирургическое вмешательство назначается в том случае, если селезенка сильно увеличена в размерах. Без этого органа человек может жить и вести привычный образ жизни. Однако после операции следует придерживаться диеты и не выполнять тяжелые физические нагрузки.
После проведения спленэктомии необходимо выполнить вакцинацию (пневмококковую, менингококковую, гемофильную) против бактерий. Люди, живущие без селезенки, наиболее подвержены инфицированию различным бактериям.
Если имеются проблемы с селезенкой, то можно воспользоваться средствами народной медицины:
- Эффективным лекарственным средством является прополис. Для устранения воспаления селезенки применяют спиртовой раствор прополиса. На протяжении 20 дней принимать внутрь по 30 капель раствора на 1/4 стакана теплой кипяченой воды.
- Если селезенка увеличилась в размере, то можно приготовить травяной сбор. Необходимо взять цветки календулы, полынь серебристую и тысячелистник в пропорции 3:1:0,5. Все измельчить и перемешать. Сырье залить кипятком, накрыть крышкой и оставить на полтора часа (на 2 столовые ложки сырья 0,5 литра кипятка). По истечении указанного времени процедить и принимать 4 раза в сутки по полстакана после еды.
- Мазь на основе имбиря и меда является действенным средством при увеличении селезенки. Корень имбиря измельчить, добавить мед, топленое масло и хорошо размешать. Полученной мазью смазывать область селезенка, желательно на ночь.
При своевременном и адекватном лечении спленомегалии удастся избежать серьезных последствий.
Возможные последствия
Осложнения при увеличении селезенки чаще всего связывают с основным заболеванием. Одним из серьезных осложнений является разрыв селезенки и кровоизлияние внутрь.
В результате увеличения селезенки может наблюдаться развитие инфекционного заболевания. На фоне спленомегалии снижается количество форменных элементов крови, что в свою очередь может привести к лейкопении, тромбоцитопении, анемии.
При тромбоцитопении у больного наблюдается обильное кровотечение, за счет выработки антител, которые разрушают тромбоциты.
При удалении селезенки часть функций выполняет печень.
В дальнейшем это может привести к панкреатиту, воспалению желчного пузыря или нарушениям в работе желудка и кишечника. После проведения операции на месте разрезов может образоваться грыжа.
diagnozlab.com
Причины
Увеличенная селезенка способна доставить человеку множество проблем. Такая патология (спленомегалия) не является самостоятельным заболеванием, сопутствуя другим болезням, поражающим организм человека.
К причинам, которые могут способствовать развитию патологии, в первую очередь следует отнести различные хронические бактериальные инфекции. Они в большей степени воздействуют на селезенку и практически всегда провоцируют увеличение органа. Спленомегалия может быть вызвана обострением туберкулеза селезенки, бруцеллезом, а также сифилисом. К острым бактериальным инфекциям можно причислить тифозные заболевания желудочно-кишечного тракта, милиарный туберкулез, сепсис.
Инфекции, вызванные бактериальным заражением организма, являются самыми распространенными причинами увеличения селезенки в размерах. Спленомегалия также может быть вызвана инфекционным мононуклеозом, возбудителем которого принято считать цитомегаловирус. Данный возбудитель проявляется исключительно при иммунодефиците организма человека.
Увеличение селезенки в размерах может возникнуть по причине заболевания человека корью, краснухой, острым вирусным гепатитом. При обнаружении симптомов данных заболеваний, желательно показаться врачу для диагностирования селезенки, чтобы своевременно обнаружить характерные признаки нарушения ее работы.
Также селезенка может увеличиваться в размерах по причине паразитарных инфекций. К ним следует причислить гельминтов и членистоногих, переносящих паразитов. Такие возбудители одновременно способны поражать не только селезенку человека, но и желудочно-кишечный тракт, кожный покров, а также привести к сильной интоксикации организма.
Патология может развиться из-за обычных царапин, полученных кошкой. В кровь попадает бартонелла – возбудитель, который чаще всего передается через царапины, укус животного. В результате это вызывает отравление. В большей степени этому подвержены маленькие дети, которые не всегда осторожно играют со своими домашними любимцами.
Также к характерным причинам, которые способны вызвать увеличение в размерах селезенки, можно причислить длительное снижение уровня гемоглобина в крови человека. Анемия встречается не редко, поэтому опасность возрастает при обнаружении данной патологии. Грибковые инфекции могут представлять опасность. Бластомикоз и гистоплазмоз способны сильно повлиять на стабильность работы паренхиматозного органа, от чего он начнет постепенно увеличиваться.
Опасными для селезенки могут стать заболевания органов, отвечающих за продуцирование кровяных тел в организме. Таким образом, лейкоз, лимфома, миелофиброз способны отразиться на работе кровеносной системы и в результате привести к заболеваниям селезенки.
К другим причинам можно причислить аутоиммунные болезни человека, нарушение процесса обмена веществ в организме, а также физическое повреждение селезенки. Повреждения могут перейти в форму опухоли, кисты, гнойника.
Как определить отклонение
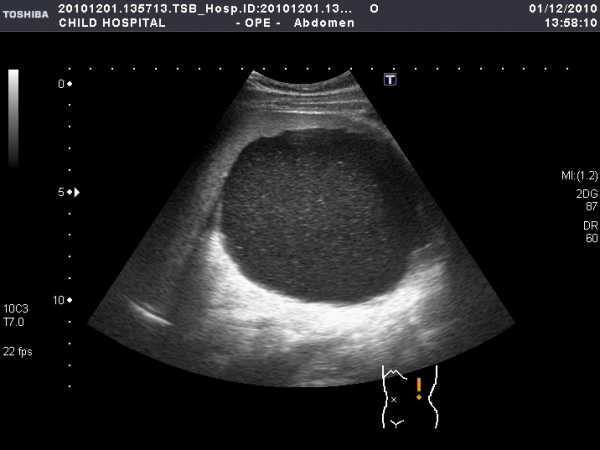
Для того чтобы точно определить у больного наличие увеличенной селезенки необходимо пройти диагностику. Так как самостоятельно визуально определить патологию сложно, осмотр должен проводить квалифицированный врач. Обычно в больницу пациент обращается с острой болью в левом боку.
В первую очередь, доктор будет интересоваться всеми симптомами, беспокоящие больного, а также задавать вопросы, которые могли бы помочь ему определить возможную причину недуга. После проведения пальпации врач может обнаружить выраженную опухоль в левой части брюшины. Это значит, что вероятность увеличенной селезенки очень высока.
Перед назначением курса лечения пациент должен будет пройти некоторые дополнительные диагностические обследования, сдать анализы для лабораторного обследования. Для этого доктор может назначить общий анализ мочи и кала, клинический анализ крови пациента на обнаружение анемии, или биохимический метод для оценки работы поджелудочной железы, печени и наличия в крови необходимых микроэлементов. Также может быть использован посев крови с целью обнаружить определенную категорию возбудителей, которые находятся в организме больного и коагулограмму, чтобы установить степень сворачиваемости крови.
Для дополнительного обследования используют УЗИ, компьютерную томографию, аутоимунные биохимические маркеры, стернальную пункцию и генетические исследования. После получения результатов анализов врач должен назначить определенную методику лечения, исходя из тяжести симптомов и индивидуальных особенностей организма больного.
Симптомы
При увеличении селезенки обычно не проявляется специфических симптомов, которые смогли бы сразу указать на пораженный орган. Иногда пациенты сами могут спутать данный недуг с заболеванием желудка или кишечника. Самый распространенный симптом – боль. При спленомегалии у пациента боль возникает в левом боку. Так может начать проявляться лихорадка, повышенное выделение пота в ночное время, бледный цвет кожи, постепенное снижение массы тела, общая слабость. Больной быстро устает, у него могут появиться легкие кровоподтеки. При сильной боли в животе может возникнуть рефлюкс.
Обычно боль в левом боку может нарастать после приема пищи, так как давление на орган увеличивается пищевой массой поступившей в желудок. Если было обнаружено несколько подобных симптомов, это значит, что нужно пойти к врачу на обследование. При своевременной диагностике можно сразу приступить к лечению до обострения патологии.
Лечение увеличенной селезенки

После проведения диагностики и установления причины увеличенной селезенки, врач определит индивидуальный подход в лечении. Лечение заключается в устранении основного заболевания, которые привело к спленомегалии. В зависимости от сопутствующей болезни и тяжести состояния органа может быть назначена операция по удалению селезенки. После это нужно будет строго соблюдать режим и другие назначения доктора.
При умеренной боли в селезенке, которая была вызвана лимфомой или инфекционными заболеваниями можно использовать антибиотики, анестетические и противовоспалительные препараты, химиотерапию. Если боль паренхиматозного органа может устраняться препаратами, то их следует принимать на протяжении курса лечения основной болезни. Для пациентов, у которых ранее уже была удалена селезенка, врачи настоятельно рекомендуют провести вакцинацию против бактерий, вызвавших данную патологию.
zhivotbolit.ru
Обзор
Селезенка является важным органом иммунной системы. Она имеет фасолеобразную форму и расположена в левой верхней части брюшной полости, под диафрагмой, подогнутая между 9-м и 11-м ребрами. У среднестатистического взрослого человека селезенка весит обычно 150 граммов и охватывает область размером около 11 см по вертикали в своем наибольшем размере.
Функции селезенки включают исключение чужеродных организмов (бактерий) из кровообращения, выработку антител для иммунной системы и удаление аномальных клеток крови.
Селезенка может увеличиваться, выполняя свои обычные функции в ответ на другое заболевание. Некоторые инфекции и заболевания, поражающие клетки крови, увеличивают кровоток в селезенке. Кроме того, болезни, поражающие селезенку, являются распространенными причинами ее увеличения. Спленомегалия не всегда является ненормальным состоянием, и размер селезенки не обязательно говорит о нарушении ее функций.
Селезенка нормальных размеров не может быть пропальпирована (прощупана) во время физического обследования органов брюшной полости, за исключением тех случае, когда обследуются очень худые люди. Увеличенная селезенка гораздо проще обнаруживается во время осторожного пальпирования брюшной полости. Примерно от 2% до 5% населения могут иметь ощутимую или увеличенную селезенку.
Селезенка весом до 500 граммов или от 11 до 20 см в своем наибольшем размере считается увеличенной. Спленомегалия более 1000 г или длиннее, чем на 20 см, считается тяжелой или массивной.
Причины
Причины спленомегалии разнообразны и варьируются от злокачественных заболеваний (рак), инфекций, перегрузки (увеличения притока крови) и инфильтрации селезенки другими заболеваний до воспалительных заболеваний и заболеваний клеток крови.
Некоторые из наиболее распространенных причин увеличения селезенки включают следующие:
- Заболевания печени (цирроз печени вследствие хронического гепатита В, хронический гепатит С, жировая дистрофия печени, продолжительное злоупотребление алкоголем);
- Рак крови (лимфома, лейкемия, миелофиброз);
- Инфекции (мононуклеоз, бактериальный эндокардит, малярия, СПИД, микобактерии, лейшмания);
- Аномальный ток крови и закупорки (тромбоз вен селезенки, закрупорка портальной вены, застойная сердечная недостаточность);
- Болезнь Гоше (болезнь липидного обмена);
- Заболевания клеток крови (серповидно-клеточная анемия, талассемия, сфероцитоз);
- Воспалительные заболевания (красная волчанка, ревматоидный артрит);
- Идиопатическая тромбоцитопеническая пурпура (ИТП).
Симптомы
Спленомегалия не имеет специфических симптомов. Наиболее распространенными являются нечеткие боли в животе и вздутие живота, но все они считаются неспецифическими симптомами увеличенной селезенкой. Некоторые люди с очень увеличенной селезенкой могут жаловаться на раннее насыщение (анорексия) и симптомы желудочного рефлюкса из-за смещения желудка и давления на брюшную полость в результате увеличения селезенки.
В других случаях многие симптомы, связанные с увеличением селезенки, базируются на основной причине ее увеличения. Они могут включать:
- Лихорадку;
- Ночную потливость;
- Бледность;
- Общую слабость;
- Усталость;
- Легкое появление синяков;
- Потерю веса.
Когда обращаться за медицинской помощью
Как правило, люди со спленомегалией могут обратиться к врачу, который устранит причины этого состояния. Например, гематолог (врач, которые специализируются на лечении заболеваний крови), онколог (специалист по раковым заболеваниям) и гастроэнтеролог (специалист по заболеваниям печени и желудочно-кишечного тракта) могут провести обследование и назначить лечение пациентам, у которых наблюдается увеличение селезенки в ответ на другое состояние.
В зависимости от причины, людям с спленомегалией может потребоваться срочное посещение врача, если у них есть симптомы и признаки кровотечения, инфекции, которая не подлежит домашнему лечению или сильные боли в животе.
Обследование и тесты
Наиболее важным аспектом при оценке спленомегалии является обнаружение причины. В большинстве случаев спленомегалия обнаруживается случайно при таких методах исследования, как КТ, которая проводится по другой причине.
Увеличенная селезенка может ощущаться при глубокой пальпации в левой верхней части живота во время физического обследования, особенно при глубоком вдохе, когда диафрагма толкает селезенку дальше, в низ брюшной полости. Слегка увеличенная селезенка не может быть обнаружена при исследовании брюшной полости без внимательного изучения результатов КТ.
Если спленомегалия не обнаружена, как правило, назначается общий анализ крови (CBC) и мазки крови, чтобы оценить количество, форму и состав белых кровяных клеток, эритроцитов и тромбоцитов. Другие анализы крови, которые могут быть полезны, включают анализы на метаболический состав (биохимический анализ крови) и на функции печени.
Помимо КТ, в диагностировке спленомегалии могут помочь другие тесты, которые включают УЗИ органов брюшной полости, ангиографию, а также сканирование печени и селезенки.
Дальнейшее обследование может сосредоточиться на определении основной причины спленомегалии, руководствуясь клиническими признаками. Например:
- Если в качестве причины увеличения селезенки подозревается лимфома, назначается КТ грудной клетки и брюшной полости или проводится биопсия лимфатического узла;
- Или, если есть подозрение на инфекцию, обнаружение источника инфекции станет главной целью обследования.
Может быть проведена биопсия костного мозга, если подозревается микобактериальная инфекция, болезнь Гоше или лейкемии.
Биопсия селезенки редко становится средством диагностики и обследования из-за высокого риска кровотечений. Спленэктомия (удаление селезенки) и микроскопический анализ удаленной селезенки может быть выполнена в том случае, если важность определения причины увеличения селезенки перевешивает потенциальный риск от операции.
Лечение
Лечение спленомегалии существенно зависит от ее причины.
При многих состояниях селезенка увеличивается в результате выполнения своих нормальных физиологических функций в ответ на другое заболевание, например, цирроз печени. Основной целью является не уменьшение размеров селезенки, увеличение которой стало следствием заболевания, а лечение первопричины, такой как цирроз печени.
Во многих других ситуациях, таких как инфекции, лимфома или лейкемия, лечение, опять же, направлено на основное заболевание, которое контролируется с помощью антибиотиков или химиотерапии.
Хирургия
Иногда показанным лечением является хирургическое удаление селезенки (спленэктомия) в целях контроля заболевания, ставшего причиной увличения селезенки. Некоторыми состояниями, при которых рассматривается спленэктомия, включают лейкоз волосковых клеток, талассемию, закупорку селезеночных вен, болезнь Гоше и идиопатическую тромбоцитопеническую пурпуру. Тщательное изучение рисков и преимуществ операции является наиболее разумным подходом.
Важно отметить важность вакцинации в случае спленэктомии. Люди без селезенки (асплениея) имеют высокий риск инфицирования Streptococcus pneumoniae, Neisseria meningitidis и Hemophilus influenzae. Таким образом, вакцинация против этих бактерий (пневмококковая вакцина, менингококковая вакцина, гемофильная вакцина) настоятельно рекомендуется каждому, кто подвергся спленэктомии.
Осложнения
Большинство осложнений при спленомегалии связаны с основным заболеванием, ответственным за увеличение селезенки. Серьезным осложнением может стать развитие инфекционного заболевания. Разрыв селезенки или кровоизлияние из-за травмы также являются возможными осложнениями при увеличении селезенки.
Последующие действия
Последующие действия должны обсуждаться с лечащим врачом. Это является важным моментом, так как существует высокая вероятность развития многих осложнений, если пациент не соблюдает рекомендации лечащего врача.
Профилактика
Профилактика спленомегалии самой по себе не имеет смысла. Однако некоторые медицинские причины спленомегалии можно предотвратить, например, прекратить злоупотребления алкоголем, чтобы предупредить развитие цирроза печени, или пройти профилактику против малярии при планировании поездки в эндемичные зоны.
Превентивные меры против возможного разрыва селезенки заслуживают особого внимания. Избегайте контактных видов спорта и пристегивайтесь ремнями безопасности во время автомобильной поездки – это является важной мерой безопасности, предотвращающей разрыв селезенки.
Правильная вакцинация для пациентов, перенесших спленэктомию, также имеет большое значение, как отмечалось ранее.
Прогноз
В общем, перспективы при увеличении селезенки во многом зависят от условий, которыми оно вызвано.
www.yod.ru
Причины у взрослых и детей
Не стоит забывать, что селезенка является важным органом и увеличение селезенки говорит в первую очередь о том, что нужно обратить пристальное внимание на состояние здоровья больного. Диффузные изменения паренхимы органа имеют свои причины.
- Врожденная патология. Увеличенная селезенка может как появляться на протяжении жизни, так и быть врожденным заболеванием. Большая вероятность того, наличие болезни способен диагностировать врач у ребенка сразу после рождения.
- Расстройства печени в дальнейшем повлекут за собой увеличение печени и селезенки. При указанных расстройствах прилив крови из других органов сокращается, что и вызывает патологию. Изменения паренхимы селезенки у взрослого часто происходят диффузно. Нарушение в функционировании органа приводит к тому, что его размеры могут увеличиться, поскольку увеличивается количество захватываемых кровяных клеток, тогда и сокращается способность фильтровать клетки. Цианотическая индурация селезенки — это недуг, типичным признаком которого являются изменения в крови больного. Индурация проявляется в уплотнении селезенки.
- Перенесенные инфекционные и онкологические заболевания — это признаки того, что, как последствие, селезенка сильно увеличится в размерах, даже у ребенка она становится большая.
Достаточно часто увеличение печени и селезенки наблюдается у женщины в период беременности. Наличие патологии у женщины покажет УЗИ. Признаком увеличения выступает низкий гемоглобин, ведь в период беременности то, что он снизился, принято считать нормой. Однако анемия, возникшая в результате понижения гемоглобина, вызывает аутоиммунный тиреоидит или другие болезни, к примеру, ВИЧ. Вылечить аутоиммунный тиреоидит у взрослых можно при помощи гормональных препаратов. Рожать с данным диагнозом можно, но стоит повысить гемоглобин.
Наиболее частым проявлением того, что увеличенная селезенка, могут быть следующие заболевания:
 Изменение формы селезенки может возникнуть как следствие цирроза печени.
Изменение формы селезенки может возникнуть как следствие цирроза печени.- плохое кровообращение;
- цирроз из-за хронического гепатита либо опухоль печени;
- анемии;
- недуги, какие непосредственно воздействуют на жизнедеятельность данного органа.
Спленомегалия часто бывает вызвана лимфоидной гиперплазией. Гиперплазия проявляется в виде того, что увеличивается размер лимфоидных фолликулов белой пульпы. Инфекционный мононуклеоз — одно из заболеваний, которое проявляется у детей и подростков. Показатель мононуклеоза — это высокая температура у детей и боль в горле. Мононуклеозу характерно повышение лимфоцитов, происходит гиперплазия паренхимы органа. Если врач поставил диагноз инфекционный мононуклеоз детям, то не стоит впадать в отчаяние, ведь у детей мононуклеоз проходит в легкой степени. Какая картина проявления мононуклеоза, покажут анализы для определения уровня лимфоцитов, СОЭ и моноцитов.
Симптомы патологии
Определить спленомегалия у человека или нет, достаточно просто, при наличии всех характеризующих симптомов увеличения селезенки, если они присутствуют, то, значит, это повод обратиться к доктору и начать лечение. Этот орган размещен достаточно близко к желчному пузырю и желудку, поэтому при его увеличении больной жалуется на тяжесть в животе, даже если прием пищи проходил достаточно умеренно. Симптомы увеличения селезенки следующие:
 Больная селезенка проявляется себя рвотой, болью под левым ребром, общей усталостью.
Больная селезенка проявляется себя рвотой, болью под левым ребром, общей усталостью.- больной ощущает покалывание, которое отдает в левое ребро, характерными факторами выступают частые колики в желудке;
- внешний вид больного изменяется, при увеличенной селезенке заметна бледность лица;
- частым явлением становится тошнота, которая приводит к рвотным реакциям, многие путают это с симптомом ротавируса;
- вотдельных случаях симптомом патологии также выступает высокая температура.
Диагностика увеличенной селезенки
Перед началом лечения в обязательном порядке необходима диагностика недуга, для этого существует несколько типов обследования, которые обязательны для определения в последующем правильного лечения.
Во-первых, применяют рентгенографическое исследование брюшной полости, компьютерную томографию, УЗИ. Они помогут проверить состояние органа. При помощи УЗИ сразу видна клиническая картина недуга и врач определяет, что грозит пациенту и почему возникла спленомегалия. Проводят УЗИ всей брюшной полости, чтобы проверить возможные отклонения в таких органах, как желчный пузырь, печень и селезенка. Используя этот вид обследования, легко выявить диффузные болезни печени, к примеру, гепатит. Гепатит — один из недугов, которые носят острый, и хронический характер. При гепатите делают УЗИ, проводят общий анализ крови, чтобы определить уровень лейкоцитов и СОЭ, тромбоциты.
Во-вторых, для определения степени кровоснабжения селезенки проводят магнитно-резонансную томографию. Нормой органа считается длина 11 см или 110 мм, и толщина 5 см или 50 мм. Толщина для малыша 50–65 мм, а ширина 17–25 мм. Площадь селезенки чаще всего указывают в миллиметрах, и это 40 см (400 мм)-45 см (450 мм). Уменьшенные или увеличенные показатели (даже немного) являются отклонением и требуют лечения.
В-третьих, доктор назначает общие анализы крови и мочи, с их помощью можно определить, в норме ли тромбоциты, моноциты, эритроциты и уровень лейкоцитов в моче и крови. Иногда после проведения анализа крови, исходя из формы и состояния клеток, определяется, почему возникает спленомегалия и составляется схема дальнейшего лечения.
Лечение селезенки
Лечение увеличенной селезенки проводят по-разному, в зависимости от степени увеличения, ведь в определенных случаях необходимо хирургическое вмешательство, в других же можно обойтись народными методами или медицинскими препаратами. Сам процесс излечения направлен на то, чтобы вылечить недуг, который вызывает увеличение селезенки. В зависимости от клинической причины возникновения заболевания, назначают препараты. Если развитие болезни вызвано бактериальными причинами, то назначают антибактериальные препараты. В случае, когда болезнь вызвана образованием опухолей — противоопухолевые препараты. Если недуг влияет на снижение иммунитета, что способно вызвать ВИЧ, то начинается прием гормональных препаратов и витаминов.
Народные методы
Использовать народные средства так же эффективно, как и принимать медикаментозные препараты, только в любом случае необходимо посоветоваться с доктором.
- Прополис. Данное средство дает положительный результат при многих заболеваниях и увеличение селезенки не исключение. В нем содержатся важные для лечения натуральные антибиотики и биоактивные средства. С помощью этого продукта можно избавиться от микробов и устранить болевые ощущения. Настойка из прополиса готовится следующим образом: 30 капель препарата нужно растворить в холодной воде (50 мл.) Принимать целебный напиток следует по 4 раза на день, продолжительность приемов составляет 3 недели, этого времени достаточно, чтобы размеры органа могли уменьшиться.
- Изюм. Вкусное и в то же время полезное лакомство при недугах селезенки, при анемии, и при беременности.
- Мед и имбирь. Данные ингредиенты можно принимать как в пищу, так и добавлять в напитки. К примеру, чай с медом и имбирем будет отличным началом дня и даст возможность повысить иммунитет, применяют, когда тромбоциты выявились в немалом количестве.
- Виноградный сок. Напиток имеет положительные свойства, но правильный рецепт приготовления не так уж и прост. Сначала необходимо смазать посуду нутрянным жиром, затем в нее наливают виноградный сок, добавляя к нему уксус из винограда в пропорции 1:1. Посуда с таким напитком должна быть герметично закрыта, масса сначала будет неоднородная, затем ее отправляют для настаивания в теплое место на месяц. Принимать готовый напиток следует по 30 грамм на день.
 Зверобой, полынь и цикорий — природные средства для приготовления отваров и настоев, оздоровляющих селезенку.
Зверобой, полынь и цикорий — природные средства для приготовления отваров и настоев, оздоровляющих селезенку.Травы
- Зверобой. Эта трава положительно сказывается на работе селезенки. Среди основных свойств травы можно выделить ее противомикробное действие, при ее употреблении немного уменьшаются спазмы сосудов, снижается риск образования камней в желчном пузыре. Чтобы приготовить отвар, нужно стоит запомнить состав: 10 грамм сухой травы, которую заливают 200 граммами кипятка. Ему следует дать настояться 30 минут, принимать настойку нужно свежей, срок хранения составляет 2 суток. Принимают по 0,25 стакана 3 раза на день до еды.
- Полынь. Несмотря на специфический горький вкус, трава имеет ряд положительных свойств. Для лечения недуга можно приготовить сироп. 100 грамм полыни замочить в воде на 24 часа. После чего сироп ставят на огонь на 30 минут. Затем массу необходимо процедить и добавить в нее 400 граммов меда или сахара. Когда неоднородная масса превратится в сироп, и он станет густым, значит, его можно принимать по 2 столовых ложки до еды 3 раза на день. Эффективным будет и приготовления масла из семян полыни. Масло готовится в пропорции 1 к 4, то есть на одну часть семян нужно взять 4 части масла. Настояться состав должен на протяжении ночи в темном месте. Прием осуществляется по паре капель на день.
- Цикорий — еще одна полезная трава для уменьшения размеров селезенки. Употреблять цикорий необходимо 3 раза на день по 2 ложки, для этого следует 20 г разбавить в одном стакане кипяченой воды.
Дыхательная гимнастика
Физические и дыхательные практики благотворно отразятся на селезенке и ускорят выздоровление.Часто положительный результат, если увеличилась селезенка, дают специальные упражнения, среди них популярностью пользуются дыхательные упражнения. Перед лечебной физкультурой стоит проконсультироваться с доктором, поскольку в некоторых случаях человеку необходим покой и упражнения не дают никакого результата.
Главное задание дыхательной гимнастики — это упражнения, которые построены на том, чтобы присутствовало диафрагмальное дыхание, ведь при этом движется брюшная стенка, что ведет к положительному результату при значительном увеличении селезенки. Комплекс разнообразных упражнений, какие окажут помощь при недуге нужно подбирать аккуратно, иногда стоит уменьшить нагрузку. Это может значить, что реакция на упражнения индивидуальна, поэтому только врач дает прогнозы и знает, когда стоит начинать дыхательные упражнения.
Диета
Чтобы преодолеть недуг, важно придерживаться диеты. В рационе человека не должна присутствовать жирная и тяжелая пища. От вредных привычек стоит отказаться, в первую очередь это касается алкогольных напитков. Прием разного вида консервантов и полуфабрикатов тоже нужно исключить. Диета заключается в переходе на дробное питание, это говорит о том, что лучше кушать чаще, но небольшими порциями.
Спленэктомия
Спленэктомия — так называется операция по удалению селезенки. Удаляют орган только в тех случаях, когда организм становится слишком слабым и даже небольшая инфекция в таком случае способна нанести человеку вред. Доктор может отправить пациента на операцию после проведения УЗИ, в случае, когда наступает анемия, вызванная стремительным разрушением эритроцитов селезенкой. Прямым показанием к операции выступает и сильно высокая температура, значительное увеличение органа, вследствие чего другие органы неспособны нормально функционировать. Наличие кровотечения или поражения органа, которое носит инфекционный характер — показание к проведению операцию по удалению селезенки.
Осложнения и прогноз
Иногда даже после проведения курса лечения возникают осложнения, чтобы их избежать следует тщательно выполнять рекомендации доктора, ведь важно, чтобы болезнь не вернулась снова. В качестве последствия перенесенного недуга может выступать появление некоторых заболеваний: малокровие (низкие лейкоциты), лейкопения или же разрыв селезенки. В этом случае прогноз на выздоровление становится не таким оптимистичным. Лейкопения — распространенный недуг, ее признак — это понижение лейкоцитов и лимфоцитов. Предупредить лейкопению — означает обогатить рацион белками, витамином В9 и аскорбиновой кислотой, тогда лейкопения, которая проявляется диффузно, не даст о себе знать.
Профилактика
Профилактика спленомегалии заключается в простых правилах, среди каких: отказ от алкогольных напитков, соблюдение диеты, регулярные прогулки на свежем воздухе, очищение организма при помощи употребления биологически активных добавок или травяных настоев. Как и другой недуг, спленомегалию можно предотвратить, главное — это забота о собственном здоровье.
pishchevarenie.ru
Причины
Селезенка увеличивается в ответ на нарушение в работе других органов. Это может быть печень, заболевания сердечно-сосудистой системы, инфекционные заболевания, заболевания крови, нарушение жирового обмена.
Удаляют селезенку в редких случаях, когда разрушение тромбоцитов и эритроцитов остановить невозможно. В остальных случаях лечение направлено на первопричину увеличения селезенки – заболевания, его спровоцировавшего.
Симптоматика
В большинстве своем яркие симптомы отсутствуют. Человек может ощущать вздутие и тупую болезненность живота. Если селезенка достигла очень больших размеров и в связи с этим начинает сдавливать желудок, у больного может появиться т.н. рефлюкс, или изжога, а в некоторых случаях человек не может съесть нормальную порцию пищи, т.е. для насыщения ему достаточно минимального количества еды. В связи с этим может отмечаться резкое похудение, быстрая утомляемость, бледность кожных покровов и лихорадочное состояние.
Народные средства
- Очень эффективно действует мазь, способная привести селезенку в норму. Ее нужно наносить на кожу непосредственно над органом на ночь, пятьдесят вечером подряд. Приготовить и хранить ее несложно. Возьмите поровну топленое масло, мед и кашицу из имбирного корня. Все тщательно соедините и используйте.
Травы
- Растение пастушья сумка рекомендуют для оздоровления селезенки. Отмерьте десять граммов сухой травы, измельчите ее и заварите стаканом крутого кипятка. Через тридцать минут процедите. Пять раз в день, через равные промежутки времени принимайте по одной ложке настоя.
- Хмель. Отличное средство при воспалениях. Измельчите шишки хмеля и всыпьте в пол-литровую банку так, чтобы она была заполнена на четверть. Долейте водку доверху и оставьте для настаивания на полторы недели. Затем процедите, отожмите шишки в настойку. Три раза в день принимайте сорок капель настойки до тех пор, пока не закончится настойка хмеля.
- Репешок. Для приготовления настоя репешка возьмите ложку травы, всыпьте в двести пятьдесят мл кипятка и оставьте на один час. Принимайте процеженным за тридцать минут до каждого приема пищи по трети стакана.
- Полынь. Одну ложечку сухой полыни залейте стаканом вскипевшей воды, накройте толстым полотенцем, настаивайте полчаса. Откройте посуду, долейте двести мл кипящей воды, размешайте и процедите. Пейте также, как настой из репешка. Настой полыни очень горький, поэтому допускается подсластить его медом или сахаром.
- Фиалка, череда, земляника… Нужно подготовить в равных количествах сухие: цветы фиалки, земляничные и крапивные листья, череду. Вскипятите пол-литра воды и сразу же всыпьте две ложки растительной смеси. Спустя час настаивания процедите и три раза в день пейте по стакану настоя.
- Дягиль, фенхель, чистотел… Также, поровну, подготовьте фенхель, крапиву, бессмертник, зверобой, ромашку и измельченные корни дягиля. Три часа настаивайте три ложки сбора в трех стаканах вскипевшей воды. Разделите процеженный настой на три равные части и пейте через тридцать минут после каждого основного приема пищи. Готовить и принимать настой следует на протяжении десяти дней.
- Календула и тысячелистник. По ложке сухих измельченных трав настаивайте в пятистах мл кипятка один час. Процедите и четырежды в день выпивайте после еды по сто мл настоя.
- Щавель, крапива, подорожник. Сухие листья растений разотрите до состояния порошка и пересыпьте в стеклянную сухую баночку. Три раза в день съедайте по одной кофейной ложечке, обязательно запивайте стаканом чистой подогретой воды.
Разное
- Изюм. Промойте пятьдесят граммов темного изюма и влейте в него двести пятьдесят мл виноградного уксуса. Настаивайте ночь. Утром, сразу после пробуждения, выньте изюм и съешьте. Следом выпейте двадцать мл настоянного на изюме уксуса. Настаивайте и принимайте изюм на уксусе хотя бы на протяжении месяца – обычно этого времени хватает для приведения селезенки в нормальное состояние.
- Капустный и гранатовый соки. Лечиться следует тем, или другим соком, выбирайте сами. Дозы и схемы приема одинаковы. Перед завтраком, обедом и ужином за один час выпивайте полстакана теплого свежеотжатого сока до тех пор, пока не почувствуете стойкое улучшение состояния.
- Редька с хреном. Запаситесь крупными корнеплодами редьки и хреном – лечение рассчитано на десять дней. Редьку помойте и вырежьте середину так, как подготавливаете ее для заливания меда. Но мы в углубление будет добавлять три ложки тертого корня хрена. Сверху налейте немного меда и отправьте в духовку для запекания. Когда редька станет мягкой, выньте ее и слейте выделившийся сок. Выпивайте две ложки утром и одну вечером.
- Цикорий. Для лечения цикорием потребуются корни растения. Одну ложку корней проварите десять минут в стакане воды. Процедите через тридцать минут и выпейте отвар за день, небольшими порциями, примерно по три глотка, через равные промежутки времени. Лечиться цикорием придется семь дней.
- Огуречные семена. Оставьте на грядке несколько огурцов – пусть лежат до тех пор, пока не пожелтеют. Затем снимите их с плети, вскройте и выньте семена. Хорошо высушите их и сделайте из них огуречный порошок. В течение двух недель, за тридцать минут до каждого приема пищи съедайте по три ложечки огуречного порошка с небольшим количеством теплой воды.
- Инжир. Инжир порезать и половину стакана залить стаканом столового уксуса. Через три часа инжир переложить в чистую стеклянную баночку и влить к нему двести пятьдесят мл натурального сухого красного вина. Спустя еще три часа, инжир пропустите через мясорубку – его используйте для теплых компрессов на область селезенки. А вино выпейте при сильной боли – ее, как обещают народные целители, снимет «как рукой».
- Ивовый лист. Нарвите двести граммов ивового листа, ополосните водой и мелко порежьте. Один стакан столового уксуса разведите стаканом подогретой воды и сразу же влейте в посуду к измельченным листьям. Спустя четверть часа процедите и распределите листья на компрессной ткани. Приложите на область селезенки, закрепите непромокаемым материалом и утепляющей повязкой, полежите полчаса. Ежедневно, на протяжении десяти дней делайте ивовые компрессы, затем месяц отдохните и повторите десятидневный курс.
- Земляника. Выложите в термос ложку ягод и ложку земляничного листа. Влейте шестьсот мл кипящей воды. Через два часа настой готов к употреблению. Выпейте его в течение дня за три приема.
- Мед и масло. Две ложки жидкого меда и ложку оливкового масла тщательно перемешайте. Если мед густой, распустите его на паровой бане. Съешьте средство за один прием утром. Вечером приготовьте и съешьте еще одну порцию.
- Прополис и молоко. Размелите десять граммов прополиса и всыпьте его в двести пятьдесят мл кипящего молока. Держите на огне при медленном кипении до полного растворения прополиса. Пить остуженным и процеженным по трети стакана перед завтраком, обедом и ужином.
- Цветочная пыльца. Рекомендуется при всех проблемах с селезенкой. В стакане слегка подогретой чистой воды размешайте ложечку цветочной пыльцы. Через три часа настой готов к употреблению. Перед каждым приемом, а их должно быть три в день перед едой, размешивайте настой и выпивайте по трети стакана в течение двух недель.
- Мед и маточное молочко. Поставить на паровую баню триста граммов меда, добавить три грамма маточного молочка и подержать до однородного состояния. Каждый день по утрам, на протяжении месяца лечитесь следующим способом. Выпейте стакан минералки типа боржоми, через четверть часа возьмите в рот ложечку меда с молочком и держите до полного всасывания.
- Облепиха. В сезон созревания облепихи просто ешьте от пятидесяти до ста ягод (в зависимости от их размера) в течение дня небольшими порциями. В другое время года, если не запаслись замороженными, можно делать из сухой облепихи отвар, который также эффективен. Три ложки облепихи варите пять минут в полулитре воды. Через час настаивания можно пить вместо чая или воды столько, сколько захотите.
- Молоко и петрушка. Накопайте корни петрушки, промойте и два килограмма пропустите через мясорубку. Выложите в кастрюлю, добавьте три с половиной литра натурального молока. Доведите до кипения, убавьте огонь до минимума и оставьте на плите на полтора часа. За это время корни должны полностью развариться. Разделите на три равные части и… Следующие три дня питайтесь только этим отваром!
- Полынь и мед. Срежьте сочную ветвь полыни, получите из нее сок, добавьте к нему такое же по объему количество меда. Полмесяца перед каждым приемом пищи за один час съедайте по одной ложке средства.
- Горчица. Упрощенный метод. Две недели ежедневно съедайте по кофейной ложечке горчичного семени, запивайте стаканом воды. Другой метод. В первый день лечения съешьте одно горчичное зернышко, на следующий – два, и так до сорока пяти штук в день. Затем начинаем уменьшать количество горчичных зерен на одно ежедневно. Дошли до одного – курс лечения завершен.
Целительные упражнения
Если выполнять их регулярно, они оздоровят и очистят селезенку.
- Встаньте ровно у стены. Вытяните руки вперед и начинайте с силой сгибать одной рукой кончики каждого пальца другой руки. Затем поменяйте руки. Три подхода на каждую руку.
- Стойте также, у стены. Сделайте пригоршню из ладони левой руки. Используя большой палец другой руки, совершайте сильные точечные массажные нажатия по всей ладони. Поменяйте руки. Три подхода.
- Стоя ровно, руки вперед, немного согните в локтевом суставе. Захватите указательный палец левой руки указательным правой. Начинайте вращательные движения корпусом с максимальным натяжением пальцев. Затем сцепите средние пальцы, безымянные… Длительность всего упражнения две минуты.
- Также, стоя, вытянув руки, сцепите все пальцы рук. Поворачивайте корпус в стороны с максимальным натяжением рук. Две минуты.
- Стойте, руки опущены и расслаблены. Начинайте поднимать руки, держа ладони книзу, потянитесь, кисти рук положите на плечи и отведя плечи назад, подведите насколько сможете лопатки друг к другу. Глубокий вдох-выдох, руки вытяните вперед. Начинайте упражнение сначала, сделайте его десять раз.
Дыхательные упражнения
- Ложитесь на спину на твердую поверхность. Ноги согните, руки – под голову. Начинайте дыхание, стараясь задействовать брюшину. Сделайте двадцать вдохов и выдохов, стараясь дышать как можно чаще. Может слегка закружиться голова – это нормально.
- Лежите на полу. Сделайте глубокий вдох, а выдох разделите на три-четыре, с произнесением звука «ЧА». Пять-восемь повторов.
- Не меняйте положение тела. Первый вдох – живот втянуть, выдох обычный. Второй вдох – живот надуть. Повторить до двенадцати раз.
- Опять же, лежа, попытайтесь вдыхая, зевнуть с закрытым ртом. Задержите дыхание на несколько секунд. Пятнадцать вдохов.
- Лежите, руки положите на бедра. Глубоко вдохните, живот надуйте. Сложите губы, руку поднесите к губам и выдыхайте, стараясь рукой задержать выдыхаемый воздух. На следующем вдохе живот втянут, проделайте тоже самое, но поднеся к губам другую руку. Десять повторов.
Звук лечит
Даосское учение утверждает, что у каждого внутреннего органа есть свой целебный звук. У селезенки это горловое произношение «ХУУ…» Для того, чтобы он подействовал, нужно сесть, сосредоточиться, положить руку на область селезенки, слегка надавив на нее, и после глубокого вдоха, на выдохе произносите этот волшебный звук. Начинайте громко, сводя к концу выдоха звук на нет. Восемь повторов ежедневно поправят ситуацию к лучшему.
Рекомендации по питанию
Интересный факт
В Древней Греции существовало твердое убеждение в том, что селезенка снижает выносливость организма. Для того, чтобы выдержать бег на марафонские дистанции, спортсмены того времени за несколько дней до соревнований начинали принимать специальные травяные снадобья для сжатия, уменьшения размера селезенки. Очень большим спросом пользовался плющ – именно на его основе готовили данные средства. Уменьшалась селезенка или нет, никто точно ответить не может, но бегуны в те времена были очень выносливыми и быстрыми.
А вот великий Гиппократ знал гриб, который, по его утверждению, был способен растворить и вывести естественным способом из организма селезенку.
Видео — Как лечить селезенку народными методами
narodnimisredstvami.ru
Важно знать! Гепатит лечится простым народным средством, просто утром натощак... Читать далее »Увеличенная печень и селезенка у ребенка причины
Оставьте комментарий 9,954
Обнаружение изменений размеров печени (независимо от степени деформации) должно насторожить родителей малыша. Даже незначительные отклонения от нормы могут нанести вред детскому организму.
Оглавление:
Перечень причин, из-за которых может быть увеличена печень у ребенка, достаточно широк. При первых проявлениях неблагоприятной симптоматики необходимо обратиться к доктору для установления причин и создания дальнейшего терапевтического курса.
Патология у детей разных возрастных групп
Общая характеристика
Гепатомегалия — патологическое увеличение печени (в некоторых случаях и селезенки). Подобное состояние может развиваться независимо от привязки к возрастной группе. Величина органа может деформироваться и у новорожденного грудничка, и у взрослого человека. Но развитие гепатомегалии у новорожденных, детей долет отличается от подобного процесса у взрослых. Педиатры утверждают, что развитие патологического процесса не является редкостью среди малышей и зачастую дают позитивный прогноз (если было назначено своевременное лечение).
Патология может развиваться за счет правой и левой доли печени. Деформация левой доли свидетельствует о наличии инфекционного возбудителя в поджелудочной железе (в таком случае вред будет нанесен селезенке, печени и желчному пузырю). Правая доля чаще подвергается гепатомегалии, ввиду большей функциональности (около 60 %). Любые нарушения в организме могут способствовать увеличению правой доли органа.
Возрастные особенности
Гепатомегалия чаще всего диагностируется у малышей в возрасте от 5-ти до 7-ми лет. Именно в этом возрасте происходят наиболее значимые изменения, которые диагностируются как умеренная гепатомегалия. В таком случае исключается необходимость диагностических и терапевтических мер. Необходимо поддерживать нормальное состояние ребенка и проводить плановые осмотры всего организма.
Развитие патологии у детей более старшей возрастной категории свидетельствует о серьезных проблемах с печенью, селезенкой, поджелудочной железой и прочими органами. Опасность патологии заключается в неблагоприятной симптоматике и возможном вреде для организма (болевой синдром, пигментация, различные виды изменения эпидермиса, проблемы с сосудами, тошнота/рвота, резкое снижение иммунитета).
Гепатомегалия характерна и для новорожденных грудничков. Изменения могут быть спровоцированы развитием желтухи. При правильном уходе заболевание легко переносится малышом, а неблагоприятная симптоматика исчезает в течение 14-ти суток.
Специалисты указывают на прямую связь гепатомегалии и состояния здоровья матери во время беременности. Если у женщины проблемы с печенью, селезенкой, поджелудочной железой, прочими органами желудочно-кишечного тракта, риск развития патологии возрастает в несколько раз. Сказаться на здоровье малыша может ненормированный прием медикаментозных средств, болезни щитовидной железы, диабет и прочее.
Нормальный размер печени у разных возрастных групп (таблица)
Причины увеличенной печени у ребенка
- Физиология. Как уже оговаривалось ранее, умеренная гепатомегалия является нормой у детей до 7-го года рождения.
- Воспаление. Воспалительные процессы могут возникнуть в любом из органов желудочно-кишечного тракта (селезенка, печень, желчный пузырь и прочее) и спровоцировать развитие патологии.
- Сбой обменных процессов в организме.
- Цирроз, венозный спазм, расстройство кровотока/желчетока, аномалии внутренних органов, сердечная недостаточность.
- Инфильтрация печени. Возможные проявления: опухоли, лейкемия, желтуха, печеночные метастазы.
- Повреждение ткани внутреннего органа. Возможные последствия: цирроз, формирование кисты, фиброз.
- Разрастание клеток Купфера.
- Врожденные инфекции вроде краснухи, герпеса, цитомегаловируса.
- Развитие паразитарных патологий.
- Гемолетическая болезнь из-за резус-конфликта. Возникает по причине несовместимости крови плода и матери.
- Мультикистоз.
- Расширение сосудов, сопровождающееся кровотечением.
- Ускоренное размножение иммунных клеток.
Симптоматика
Что делать?
Первое, что необходимо делать при развитии неблагоприятной симптоматики — обратиться за медицинской помощью. Почему? Своевременная диагностика патологии увеличивает шансы на ее скорейшее и эффективное излечение.
Рекомендуется сперва показать малыша терапевту. Первичная диагностика укажет на основную причину патогенных симптомов и врач определит необходимость дальнейшего обследования у таких специалистов:
- гастроэнтеролог;
- гепатолог;
- инфекционист;
- диетолог.
Диагностика
Первичная диагностика основывается на жалобах пациента и прощупывании воспаленного участка живота. Прежде чем делать лабораторные анализы или проводить УЗИ, необходимо собрать сведение о донорстве пациента, наличии иных патогенных симптомов, контактах с инфицированными индивидами.
Затем проводится визуальный осмотр кожного покрова. Специалист проверяет наличие высыпаний, цвет дермы. Возможные методы диагностики:
- общий анализ крови;
- биохимический анализ крови;
- УЗИ (ультразвуковое исследование);
- МРТ (магнитно-резонансная томография).
Анализ крови проводят для определения общего состояния организма и выявления сопутствующих патологий. УЗИ, МРТ делают для определения расположения и величины внутренних органов (процедура выявляет отклонения в несколько см, что является основополагающим для точности диагностики) и визуализации полученных данных.
Лечение
Лечение гепатомегалии является комплексным и формируется из нескольких основных составляющих:
- консервативное лечение;
- диета;
- иммуноукрепляющие нагрузки;
- последующая профилактика.
Остановить аномальное увеличение печени у ребёнка можно путём усиления иммунитета, диеты, контроля нагрузок.
Одной из составляющих терапевтического курса является лечение первопричины (это может быть инфекционное заболевание, психоэмоциональные сбои и прочее). Необходимо изменить рацион ребенка введением специальной диеты, чтобы доставлять организму требуемые вещества для борьбы с патологией.
Помимо этого, рекомендуется ввести дозированную физическую нагрузку. Малыш может делать утреннюю зарядку либо выбрать секцию по душе и посещать ее несколько раз в неделю (в зависимости от физических показателей).
Консервативная терапия
Назначение медикаментозных средств отличается для каждого конкретного случая. Врач выписывает нужные медикаменты и рекомендует индивидуальный терапевтический курс отдельно каждому пациенту. Даются указания относительно общего укрепления иммунной системы (в некоторых случаях и без назначения спец. средств). Родители должны четко придерживаться врачебных рекомендаций, чтобы лечение принесло пользу, а не нанесло дополнительный вред.
Зачастую прописывают гепатопротекторы. Медикаменты, которые оказывают двойное действие — лекарственное и защитное. Выписывают такие препараты:
Некоторые из представленных выше медикаментов имеют возрастные ограничения. Малышам, которым еще не исполнился 1 год, запрещено принимать приведенные выше лекарства. Их лечение должно быть составлено наиболее тщательно, чтобы не нанести вред несформированному организму.
Диета
- Ввод дробного питания. Ребенок должен питаться небольшими порциями через равные промежутки времени 5-6 раз в сутки.
- Крайний прием пищи должен состояться не позже 19:00, во избежание перегрузки организма.
- Необходимо следить за порцией малыша, чтобы он не страдал от переедания.
- Рекомендуется употреблять пищу, приготовленную на пару, в духовке либо без термической обработки.
- Ввод принципов здорового питания с исключением “пищевого мусора”.
- Длительность диеты определяется лечащим доктором на основе индивидуальных показателей организма.
Средства народной медицины
Если у ребенка увеличена печень, не рекомендуется использовать средства народной медицины для самолечения. Почему? Употребление различных отваров и настоек может негативно повлиять на состояние воспаленного органа и нанести вред пациенту.
Любые манипуляции необходимо согласовывать с лечащим доктором. Если врач одобрит использование одного из методов народной медицины, то необходимо четко придерживаться рекомендаций относительно дозировки и периодичности использования подобной терапии.
Осложнения
Прогноз
Прогноз составляется на основе индивидуальных показателей малыша, состояния внутренних органов (размер в см, расположение, функциональность), скорости развития патологии. Гепатомегалия — излечимая патология. Благоприятный прогноз дается при своевременном обращении к доктору и получении необходимой медицинской помощи. Прогноз заболевания будет меняться в худшую сторону при наличии дополнительных воспалительных процессов, осложнений, отсутствии врачебной и родительской помощи. В данном случае, все зависит от скорости реакции родителей и их ответственности за здоровье собственного ребенка.
Профилактические меры
Можно ли уберечь ребенка от увеличения печени? Родители могут проводить регулярные профилактические манипуляции, чтобы избежать причин увеличения органа (кроме физиологических). Если у ребенка диагностированы различные патологии, слабая защитная функция иммунитета, неоднозначная реакция на профилактические манипуляции, рекомендуется согласовывать весь курс с педиатром.
- Обеспечивайте своевременную медицинскую помощь и диагностику малышу.
- Введите специальный режим питания. Диета предполагает отказ от вредной (чрезмерно углеводной, жирной, копченной и прочее) пищи и переход к полезным (белковым, содержащим клетчатку) продуктам.
- Давайте малышу время для отдыха (давайте ребенку посильные задания, обеспечивайте право на отдых, когда это нужно).
- Введите дозированные физические нагрузки (зарядка, спортивные секции), чтобы укрепить организма ребенка.
- Проводите постоянную профилактическую терапию по избавлению от гельминтов.
- Не занимайтесь самолечением, чтобы избежать нанесения вреда для организма.
- Проводите постоянную диагностику всех систем. Если были проблемы с увеличением печени, научитесь проводить самостоятельную пальпацию (чтобы чувствовать увеличение на несколько см) или проводите плановые осмотры у врача. Таблица с показателями нормального размера печени в см приведена выше.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Внимание! Информация, опубликованная на сайте, носит исключительно ознакомительный характер и не является рекомендацией к применению. Обязательно проконсультируйтесь с вашим лечащим врачом!
Источник: http://infopechen.ru/bolezni/drugie/uvelichena-pechen-u-rebenka.html
Почему у ребенка увеличена селезенка: причины, сопутствующие симптомы и лечение
Селезенка расположена рядом с желудком, слева от него. Это не жизненно важный внутренний орган, но весьма полезный – он хранит обогащенную кислородом кровь, а также способствует ее очищению от вирусов и бактерий. От работы селезенки во многом зависят защитные силы организма. Почему иногда у детей селезенка увеличивается в размерах? Причинами ее увеличения служат хронические и инфекционные заболевания либо опухоли. Лечение проводят традиционным методом, но применяются и народные средства для избавления от недуга.
Возможные причины увеличения селезенки у ребенка
Увеличение селезенки называется спленомегалией. Это заболевание не возникает самостоятельно, а является следствием других болезней. Причинами патологии могут быть:
- расстройства печени — селезенка часто увеличивается из-за гепатита, гепатоза или цирроза;
- онкологические заболевания (лимфома Ходжкина, лейкемия);
- хронические или острые инфекции (бруцеллез, туберкулез, сифилис);
- гельминтозы (эхинококкоз, аскаридоз, трихинеллез);
- гематологические проблемы (гемоглобинопатия, анемия);
- аутоиммунные заболевания (красная волчанка, ревматоидный артрит);
- вирусы (краснуха, корь, мононуклеоз, токсоплазмоз);
- нарушения обмена веществ (болезнь Вильсона, болезнь Гоше, синдром Цельвегера, гемохроматоз, гликогеноз);
- грибковые поражения (гистоплазмоз, бластомикоз);
- токсоплазмоз, малярия.
Сопутствующие симптомы
Симптомы спленомегалии проявляются лишь при сильном увеличении селезенки. Это происходит вследствие сдавливания селезенкой соседних органов.
- боли в левом подреберье (селезенка редко болит на начальных стадиях заболевания);
- метеоризм;
- затруднение или отсутствие дефекации;
- снижение аппетита и чувство переполнения желудка;
- изжога;
- тошнота и рвота, часто принимаемые за симптомы ротавирусной инфекции;
- слабость и общее недомогание;
- бледность кожных покровов;
- потливость, жар.
Методы диагностики
Для назначения лечения увеличенной селезенки требуется использование диагностических методов:
- пальпация органа;
- рентгенография;
- ультразвуковое исследование (при помощи УЗИ можно выявить болезни печени, которые приводят к увеличению селезенки);
- компьютерная томография;
- магнитно-резонансная томография (определяются точные размеры больного органа);
- клинический и биохимический анализы, посев крови;
- исследование мочи;
- анализ кала (на яйца глистов, простейшие, копрограмма).
Для точной диагностики спленомегалии необходимо пройти ультразвуковое исследование органа
Особенности лечения
Лечение селезенки зависит от стадии заболевания. Иногда не обойтись без хирургического вмешательства, в некоторых случаях достаточно народных методов или медикаментозной терапии. Цель терапии состоит в том, чтобы избавиться от причин, вызывающих спленомегалию.
Спленэктомия — операция по полному или частичному удалению селезенки. Ее проводят только в том случае, если орган утратил свои функции, и его нахождение в организме человека наносит больший вред, чем хирургическое вмешательство, а также при критическом увеличении, внутреннем кровотечении или разрыве селезенки.
Медикаментозная терапия
После того как поставлен диагноз, врач назначает лечение лекарственными препаратами. Самолечение невозможно, поскольку оно может привести к тяжелым осложнениям. Что делать с пациентом (использовать консервативное или оперативное лечение), решает исключительно врач.
Если болезнь вызвана бактериями, назначают антибактериальные лекарственные средства, если вирусами — противовирусные. При увеличении селезенки вследствие образования опухоли применяют противоопухолевые препараты.
Специальная диета
При лечении увеличенной селезенки важно соблюдать диету. В питании ребенка не используют жирную и тяжелую пищу. Также исключают прием консервированных продуктов и полуфабрикатов. Больного переводят на дробное питание, при котором необходимо есть часто, но небольшими порциями.
Для оздоровления селезенки и улучшения ее кровоснабжения в рацион ребенка должны входить следующие продукты:
- мясо (курица, кролик, свинина, говядина);
- жирная рыба (преимущественно морская);
- печень;
- овощи и бобовые (морковь, тыква, свекла, капуста, репа, болгарский перец, томаты, чечевица, фасоль, зеленый горошек) (подробнее в статье: с какого возраста ребенку можно давать есть свеклу?);
- каши (в первую очередь, гречневая — в ней содержится много железа);
- фрукты и ягоды (все цитрусовые, авокадо, гранат, яблоки, бананы, смородина, черника);
- зелень, корень имбиря;
- мед;
- зеленый чай, отвар из шиповника, боярышника, свежевыжатые соки из перечисленных овощей и фруктов, клюквенный морс.
При наличии патологии ребенок должен соблюдать специальную диету
Народные средства
В лечении спленомегалии у детей наряду с медикаментозной терапией используют и народные средства. Для достижения лучшего эффекта и предотвращения причинения вреда ребенку необходимо посоветоваться с лечащим врачом.
При увеличении селезенки помогают следующие средства:
- Прополис. Он полезен при различных заболеваниях, в том числе и при увеличении селезенки. Прополис содержит природный антибиотик и биоактивные компоненты. С его помощью происходит избавление от патогенных микроорганизмов. Приготовить настойку из прополиса можно, растворив 30 капель в 50 мл холодной воды. Принимать получившийся напиток 4 раза в сутки в течение 3-х недель. За это время размеры селезенки могут уменьшиться.
- Мед и имбирь можно принимать в пищу или добавлять в напитки. Чай с этими продуктами способствует повышению иммунитета, а значит благотворно влияет на работу селезенки. Он полезен при увеличении количества тромбоцитов в крови.
- Виноградный сок. Напиток, приготовленный особым способом из сока винограда, благотворно воздействует на селезенку. Рецепт приготовления: смазать бутыль для напитка нутряным салом, налить туда сок, добавить виноградный уксус (пропорция 1:1). Посуду герметично закрыть. Настаивать в течение месяца в теплом месте. Принимать готовую настойку по 30 г в день.
- Зверобой. Это лечебное растение положительно влияет на работу селезенки, оказывая противомикробное действие. При употреблении зверобоя возможно уменьшение спазма сосудов, снижение риска образования камней в желчном пузыре. Способ приготовления отвара: 10 г сухой травы залить 200 г кипятка и настоять полчаса. Пить только свежий настой. Выпивать перед едой четверть стакана 3 раза в день.
Отвар зверобоя — эффективное народное средство при различных заболеваний селезенки
- Хорошее средство при увеличенной селезенке — мазь из масла, меда и имбиря. Необходимо смешать все компоненты и смазывать этим средством кожу перед сном в месте расположения селезенки в течение 1,5 месяцев. Мазь хранится при комнатной температуре.
- Полынь. Для лечения спленомегалии варится сироп. Способ приготовления: 100 г полыни замочить на сутки в воде. После проварить настой в течение 30 минут, процедить, добавить 400 г меда. Когда масса загустеет и превратится в сироп, снять с огня. Принимать перед едой по 2 ст.л. 3 раза в день.
- Положительный эффект наблюдается и от масла (точнее – масляного экстракта) из семян полыни. Экстракт готовится следующим образом: 1 ст.л. измельченных семян заливается половиной стакана растительного масла (оливкового или подсолнечного). Состав настаивается в течение суток в темном и теплом месте. После экстракт процеживают через марлю и принимают по несколько капель в день. Для того чтобы ребенку было не очень горько, можно капнуть немного средства на маленький кусочек сахара.
- Семена переспелых желтых огурцов вымыть, высушить и измельчить до порошкообразного состояния в блендере или кофемолке. Принимать, запивая теплой водой, в течение 2-х недель по 3 ч.л., за 30 минут до еды.
Можно ли предупредить возникновение патологии?
Для предупреждения увеличения селезенки нужно проводить ряд профилактических мероприятий:
- вовремя делать вакцинацию (согласно прививочному календарю);
- проходить медицинские осмотры и диспансеризацию;
- защищать ребенка от переохлаждения (селезенка не любит холод);
- больше гулять на свежем воздухе;
- вести активный образ жизни (при малой подвижности появляются застои, способные привести к анемии).
У моего ребенка (3,5 года) на узи увидели увеличенную селезенку. Отправили на кучу анализов, отправили к гематологу, грозили чуть ли не онкологией — что мне пришлось пережить, ужас! А в итоге оказалось, что это из-за сиропа от кашля было!
Вы уж сильно не возмущайтесь, потому что врачи полностью обследовали вашего ребенка и исключили все возможные патологии селезенки. Это гораздо лучше, чем наплевательское отношение участковых педиатров, которое наблюдается повсеместно.
Внимание! Вся информация на сайте предоставляется исключительно в справочных целях и носит ознакомительный характер. По всем вопросам диагностики и лечения заболеваний необходимо обратиться к врачу за очной консультацией.
Источник: http://vseprorebenka.ru/zdorove/simptomy/uvelichena-selezenka-u-rebenka.html
У ребенка сильно увеличена печень
Если увеличена печень у ребенка, то это является симптомом какого-то заболевания. Такое состояние у детей в медицине называется гепатомегалия. Причиной может послужить инфекционное поражение печени или же другие патологии. Если печень выступает из-под правой реберной дуги на 1-3 см, то такое состояние считается нормой. Нормальным состоянием считается и гладкая поверхность органа, мягкой и эластичной консистенции, края при этом должны быть ровными.
Обнаружить увеличенную печень может врач во время общего осмотра путем пальпации и постукивания по органу. Но окончательный диагноз может быть поставлен после проведенного ультразвукового исследования. Иногда такая патология встречается у грудничка, что говорит о врожденных болезнях.Порой, наряду с увеличенной печенью, наблюдается увеличение селезенки и желчного пузыря у ребенка. Что делать в этом случае? Все зависит от причины возникновения данных нарушений.Причины увеличения печени
Увеличение печени у детей может происходить по разным причинам. Существует 6 групп причин, из-за которых может случиться гепатомегалия. Если у ребенка увеличена печень и селезенка, причины этому могут быть следующие:
- Воспалительный процесс: все виды гепатитов, болезни у новорожденного типа краснухи, герпеса, ЦМВ и др; повреждение органа токсинами (например, лекарствами); паразитарные болезни; абсцесс; обструкция желчевыводящих путей.
- Обменные нарушения. В эту группу входят все заболевания, из-за которых нарушается обмен веществ у ребенка. Это гликогенозы, мукополисахаридозы, болезнь Гоше и др.
- Болезни, при которых нарушен отток желчи и крови: болезнь Вильсона; цирроз; стеноз или тромбоз вен; сердечная недостаточность и т. д.
- Инфильтрация печени. Происходит это при лейкозе, гемолитической болезни новорожденных, при появлении метастазов при раковых болезнях и т. д.
- Повреждение органа первичное, бывает как правой доли печени, так и левой.
- Увеличение количества купферовских клеток.
Симптомы патологии
Если у ребенка умеренная гепатомегалия, то обычно болезнь не проявляется ярко выраженными симптомами. По мере роста печени у ребенка возникают боли в животе. В зависимости от состояния малыша боль может быть умеренной или сильной. В тяжелых случаях у ребенка развивается желтуха, при этом желтеют белки глаз и кожные покровы.
Диагностические мероприятия
Многие врачи уверяют, что увеличение печени и селезенки — это не самостоятельная болезнь, а состояние ребенка. А почему развилась гепатомегалия, стоит выяснять.
На приеме врач прежде всего проведет наружный осмотр — это пальпация и перкуссия, осмотр окружности живота, обнаружение выраженной венозной сети на животе. Проведет беседу с родителями, задаст интересующие вопросы.
Чаще всего у ребенка с увеличенной печенью наблюдается желтушность кожи, чувствуется боль в животе, появляются признаки интоксикации.
Проблемами гепатомегалии занимаются несколько врачей. Вам придется посетить гастроэнтеролога, гепатолога и инфекциониста. К исследованиям и анализам относятся, прежде всего, УЗИ и сдача общего анализа крови.
К дополнительным анализам относятся:
- иммунологическое обследование;
- выявление паразитов;
- онкомаркеры;
- рентген и др.
Лечение недуга
Чтобы избавиться от данного состояния, необходимо устранить причину увеличения печени. Если конкретного заболевания не выявлено, то значит имеются определенные погрешности в образе жизни ребенка. Бывает и возрастная гепатомегалия, которая вообще не требует лечения. Случается и ложное увеличение печени, когда паталогические изменения наблюдаются в других органах. В этом случае проводится лечение поврежденных органов:
Если увеличена печень, желчный пузырь и селезенка. Увеличение селезенки определяется и на УЗИ. Такое увеличение может свидетельствовать о некоторых болезнях крови, циррозе печени, лейкозе и др. Опасность представляет разрыв селезенки, который может случиться из-за травмы или вследствие инфекционного мононуклеоза. Если селезенка значительно увеличена в размерах, то родители могут выявить эту патологию самостоятельно. Очень важно вовремя провести диагностику и начать лечение основной причины, вызвавшей такое состояние.
Если у ребенка увеличен желчный пузырь. Желчный пузырь может быть увеличен также по ряду причин, чаще всего эти факторы те же самые, что и при гепатомегалии. Если увеличен желчный пузырь, это может свидетельствовать об аллергии, неправильном режиме питания, болезни желудка и 12-типерстной кишки, кишечных инфекциях и др. Такое состояние именуют дискинезией. Существует два вида ее проявления — гипотоническая и гипертоническая болезнь. При первом виде ребенка подташнивает, в поджелудочной области возникает тяжесть, в правом подреберье присутствует постоянная боль. При гипертоническом виде также существует боль в правом боку, но возникает она внезапно, чаще всего после физической нагрузки.
Иногда увеличенный желчный пузырь сигнализирует о желчнокаменной болезни. У мальчиков она чаще развивается в 7-8 лет, слет в этой группе преобладают девочки.
Возможные осложнения увеличения печени и селезенки
Несмотря на то что, чаще всего, причины увеличения печени и селезенки у ребенка не такие страшные и вполне обратимые, бывают патологии, которые приводят к серьезным последствиям. Поэтому так важно своевременно обращаться за врачебной помощью.К серьезным осложнениям увеличения печени и селезенки относятся:
- печеночная недостаточность;
- перерастание клеток в онкологию;
- распространение инфекционного процесса на другие органы.
Чтобы не получить тяжелые осложнения, очень важно начинать лечение своевременно. Будьте здоровы!
Защищаете ли Вы печень при приеме лекарств?
Узнайте стан своей печени пройдя наши тесты.
Внимание! Информация, опубликованная на сайте, носит исключительно ознакомительный характер и не является рекомендацией к применению. Обязательно проконсультируйтесь с вашим лечащим врачом!
Источник: http://mypechen.ru/simptomy/uvelichena-rebenka.html
Что делать, если увеличена печень у ребенка?
Всем понятно, что без нормальной здоровой печени человек полноценно существовать не может. Именно поэтому у родителей возникает множество вопросов, касающихся увеличенных размеров этого органа у детей. Что делать, если у ребенка увеличена печень, вы узнаете из этой статьи.
Размеры печени — нормы
Размеры печени принято определять по трем параметрам: справа по околососковой линии, слева по косой линии и по срединной линии груди. Как проходят линии видно на рисунке. Нормальные размеры печени у здорового ребенка таковы:
- До 3 лет — справа по околососковой линии — 5 см, по срединной линии — 4 сантиметра, а по левой косой линии — не более 3 сантиметров.
- До 7 лет — справа по околососковой линии — не более 6 сантиметров, по срединной грудинной линии — 5 сантиметров, по левой косой — не более 4 сантиметров.
- До 12 лет — справа по околососковой линии — не более 8 сантиметров, по срединной линии — 7 сантиметров, по левой косой — 6 сантиметров.
- Старше 12 лет — справа по околососковой линии — 10 сантиметров, по срединной линии — 9 сантиметров, по косой левой линии — 8 сантиметров.
У здорового ребенка в норме печень не должна быть увеличена. Также она не должна выходить за пределы реберной дуги.
Исключение составляют новорожденные и дети, которым еще не исполнилось 1 года. У них такой выход за реберную дугу может быть вполне нормальным физиологическим явлением, если выход не превышает 2 сантиметров.
У детей 5-6 лет выход печени за пределы реберной дуги может также присутствовать, однако, он не должен в норме превышать 1 сантиметра. Любые отклонения от вышеуказанных норм считаются увеличением печени и могут говорить о возможных патологиях.
О чем говорят отклонения?
Увеличенная печень — это не самостоятельное заболевание, а лишь симптом какой-либо болезни. Сам симптом в медицине именуют гепатомегалией. Не каждое увеличение следует рассматривать как тревожный симптом. Если ребенку еще нет семи лет, если у него размеры увеличены незначительно, врачи не считают такое состояние требующим медицинского вмешательства.
Если размеры печени увеличены значительно или гепатомегалия впервые выявлена уже после семилетнего возраста, этот симптом будет расцениваться, как патологический, и все усилия доктора направят на поиск истинной причины увеличения печени.
Жизненно важный орган может «подрасти» в размерах из-за врожденных патологий:
- внутриутробные инфекции;
- вирусные заболевания, которые оказали влияние на плод во время беременности (в первую очередь краснуха, токсоплазмоз и цитомегаловирус);
- врожденное отсутствие или заращение желчных протоков (артрезия);
- заболевания сердечно-сосудистой системы, в ходе которых развивается та или иная степень сердечной недостаточности;
- гемолитическая болезнь, которая произошла с плодом во время беременности по причине резус-конфликта с матерью, а также болезнь, которая «стартовала» после появления ребенка на свет по той же причине (обычно случается с резус-положительными малышами, рожденными от резус-отрицательных матерей);
- многочисленные кисты;
- наследственные болезни кровообращения и сосудов, при которых сосуды патологически расширяются, что сопровождается спонтанными кровотечениями.
Печень может увеличиться и по иным причинам, которые не являются врожденными:
- инфекционный мононуклеоз;
- вирусный гепатит;
- сильное токсическое отравление ядами или химикатами;
- воспаление желчного пузыря;
- туберкулез;
- сифилис;
- ожирение и заболевания обмена веществ;
- сахарный диабет;
- онкологические заболевания и заболевания крови (лимфома, лейкоз и т. д. ).
К увеличению размеров печени могут привести нарушения принципа сбалансированности детского питания, особенно если в рационе малыша преобладают углеводы и жиры, а белков недостаточно. Если патология имеет врожденные причины, то ее обычно удается установить еще в первый год жизни малыша, ведь педиатр на осмотре не сможет не заметить превышения размеров печени при пальпации. Патологические изменения приобретенного характера обычно диагностируются позже, ближе к 5-7 годам.
Поскольку перечень возможных причин чрезвычайно широк, самостоятельно лучше не пытаться выяснить истинную.
Гепатомегалия — синдром, который нельзя игнорировать, ведь от того, насколько быстро и правильно ребенку будет оказана квалифицированная помощь, зависит не только здоровье крохи в будущем, но и его жизнь.
Признаки патологий
Понятно, что родители не могут самостоятельно измерить печень малыша, чтобы понять, есть ли у него отклонения от нормы. Но заподозрить неладное, может любая мама по ряду признаков, которые косвенно могут указывать на проблемы с печенью:
- ребенок часто жалуется на тяжесть в животе, при этом верхняя часть живота справа несколько болезненна при легком нажатии рукой;
- кожа имеет желтый или желтоватый оттенок, желтеют глазные яблоки;
- у малыша появляются проблемы с питанием — отсутствие аппетита, тошнота и рвота, нестабильность стула, частые диареи;
- каловые массы становятся очень светлыми, порой почти белыми, а моча, наоборот, темнеет;
- затянувшаяся желтушка новорожденных (если после выписки из роддома прошло уже более двух недель, а ребенок все еще остается желтым, это повод проверить печень);
- характерный горьковатый запах изо рта (не обязательный признак! ).
Куда обращаться?
Если родители заподозрили у ребенка проблемы с печенью, следует обязательно посетить с ребенком педиатра. Конечно, такой специалист, как гепатолог, сможет разобраться в проблеме значительно быстрее, но врачей такой редкой и узкой специализации в России не так много, и они принимают далеко не в каждой поликлинике.
Если есть возможность посетить такого доктора, то лучше это сделать. Если гепатолога нет, помогут педиатр и гастроэнтеролог. В таком дуэте два специалиста обязательно найдут патологические причины, если они есть, и смогут назначить адекватное лечение. Затягивать с началом обследования категорически запрещено. Любые неполадки в работе печени, а увеличение тоже считается неполадкой, увеличивают вероятной интоксикации. Ведь естественный, природой созданный «фильтр» организма — печень — действует не в полной мере.
Обычно установить, увеличены ли у ребенка печень и селезенка, опытный педиатр может уже с помощью рук — пальпируя и выстукивая область печени. Подозрения подтверждает ультразвуковая диагностика.
На УЗИ можно увидеть не только точные размеры печени (вплоть до миллиметров), но и возможные изменения в ее тканях, нарушения в правой или левой доле.
Если диагност указывает на увеличение, то педиатр назначит ребенку общий анализ крови, анализ мочи, анализ кала на яйца паразитов и желчь, биохимическое лабораторное исследование крови, компьютерную томографию, реже — МРТ. Если будут найдены опухоли и новообразования, ребенка госпитализируют для того, чтобы под наркозом с применением лапароскопа взять образцы тканей печени на биопсию.
Лечение
Детям до 7-8 лет небольшое увеличение печени (чуть более 2 сантиметров) корректируют при помощи медикаментозных средств. Оперативное вмешательство допустимо только в случае грубых и тяжелых поражений печени врожденного характера, связанных с аномалиями строения. Лечение всегда начинают с терапии основного выявленного заболевания. Если во всем виновата вирусная инфекция, ребенка могут госпитализировать и в стационарных условиях проколоть ему курс эффективных противовирусных средств («Тамифлю»). В домашних условиях такие препараты не назначают, а доступные всем противовирусные препараты из аптеки («Анаферон» и другие) официально эффективными и влияющими на ход вирусной инфекции не считаются.
Бактериальные инфекции или болезни с присоединившимися воспалительными процессами обычно лечат антибиотиками, выбирая наименее тяжелые, чтобы не оказывать на печень дополнительного лекарственного «давления». Заболевания обмена веществ лечит врач-эндокринолог с применением особых препаратов, которые улучшают и нормализуют метаболические процессы. Одновременно с лечением основного заболевания ребенку с увеличенной печенью прописывают специальную гепатопротекторную терапию. В нее входят средства, задача которых — поддержать и без того страдающую печень во время лекарственной нагрузки.
Обычно в поддерживающей терапии для печени присутствуют такие препараты, как «Эссенциале», «Но-шпа», «Карсил», «Гептрал» и «Дюспаталин». Среди гепатопротекторов, наиболее часто назначаемых в детском возрасте, можно отметить «Галстену», «Урсосан», «Холензим».
Для того чтобы организм ребенка работал лучше, в процессе лечения назначают препараты, содержащие важные ферменты, которые могут ввиду патологии вырабатываться в недостаточном количестве. К таким препаратам относится «Креон», «Мезим».
Слишком долго принимать ферменты не стоит, чтобы не «разбаловать» организм ребенка. В противном случае он сведет выработку собственных ферментов на нет, что потом приведет к весьма плачевным последствиям.
Ребенку, вне зависимости от причины, которая привела к печеночному увеличению, назначается специальная диета. Из меню ребенка полностью на длительный срок удаляют жирную пищу — сливочное масло, сало, сыры с высоким процентом жира, жирное молоко и сметану. Малышу с гепатомегалией категорически запрещены какао, шоколад, яйца, грибы, орехи, жирное мясо, кислые напитки, включая фруктовые соки, консервы и копчености, специи и даже мороженое. Придерживаться диеты очень важно, иначе лечение может оказаться неэффективным, несмотря на прием назначенных препаратов. Ребенку нужны нежирные сорта мяса, овощи, пища, приготовленная на пару и запеченная. Следует избегать жареного и свежей выпечки. Питаться нужно дробно, не менее 5 раз в сутки маленькими порциями.
Прогнозы при лечении увеличенной печени ни один доктор заранее не даст, ведь на исход патологии влияет многое — и основное заболевание, и состояние иммунитета малыша, и степень увеличения самой печени. Однако своевременное обращение и быстро начатое лечение, по статистике Минздрава за 2016 год, обеспечивают благоприятный прогноз более чем в 90% случаев.
Наиболее сложно прогнозировать увеличение печение, если оно вызвано токсическим отравлением, а также осложненным начавшимся циррозом. Такие проблемы значительно хуже поддаются терапии, но и здесь положительный исход оценивается более, чем в 60%.
Рекомендации по профилактике
Уберечь своего ребенка от проблем с печенью мама может еще на этапе беременности. Если она будет внимательно относиться к своему здоровью, беречься от инфекций, вирусов, то шансы на патологические изменения в закладке и функционировании органов пищеварения в организме крохе будут минимальными.
У ребенка 2 лет, как и у чада в 3-4 года и старше не должно быть на столе обилия жирной и углеводной пищи, особенно при малоподвижном образе жизни. К ожирению печени может привести и увлечение фастфудом в более старшем возрасте — в 8-10 лет, и это будет довольно опасно, поскольку физиологическим такое увеличение никогда считаться не будет. Совет один — нужно внимательно относиться к питанию ребенка.
К профилактике относятся и меры предосторожности, которые родители должны предпринять при хранении дома токсичных веществ, необходимых им в быту. Свободный доступ может вызвать у ребенка сильнейшее отравление с необратимыми изменениями в печени.
Достаточно часто родители по совету знакомых и родственников принимают сами и дают детям «для очистки печенки» некие отвары, таблетки и порошки. Сейчас на таких псевдолекарствах выстроен большой и прибыльный бизнес. Никакие отвары и пилюли давать ребенку для профилактики проблем с печенью нельзя! Если есть проблемы — нужно идти к врачу. Если нет — достаточно здорового питания, активного досуга, занятий спортом, чтобы ничего «чистить» не понадобилось.
Все о размерах печени смотрите в следующем учебном видеоролике.
Все права защищены, 14+
Копирование материалов сайта возможно только в случае установки активной ссылки на наш сайт.
Источник: http://www.o-krohe.ru/bolezni-rebenka/uvelichena-pechen/
Увеличена селезенка у грудничка или старшего ребенка: причины и способы лечения спленомегалии
Селезенка – важная составляющая человеческого организма. Расположена она в области левого подреберья близко к желудку. Ее функции заключаются в выработке эритроцитов и белков, хранении кровяных элементов и переработки старых эритроцитов на новые тельца. Размеры органа зависят от возраста. Увеличение селезенки у ребенка новорожденного, шестимесячного или младшего школьника не всегда является патологией, поскольку для указанных возрастных групп допускается отклонение 30, 15 и 3 % соответственно. Что означает такое состояние и требует ли оно коррекции, родителям расскажет гастроэнтеролог после установления точной причины увеличения органа.
Допустимые размеры селезенки для детского организма
Селезенка разрастается по мере взросления малыша. У грудничка, достигшего 1 года, ее длина составляет 50 – 65 мм при ширине 17 – 25 мм. У двухлетнего крохи эти параметры допускают 56 – 72/ 24 – 34 мм. В возрасте 3 – 6 лет орган увеличивается с 61 до 71 мм с изменением ширины от 27 до 41 мм. В пубертатном периоде нормальными размерами селезенки считаются длина 85 – 120 мм и ширина 31 – 48 мм. К совершеннолетию длина органа варьируется в пределах 91 – 121 мм, а ширина составляет 35 – 51 мм.
Насколько увеличена селезенка и соответствуют ли ее критерии возрастным нормам, показывает УЗИ. В ходе диагностики врач оценивает размеры, структуру, форму и пр. показатели, определяющие аномалии или подтверждающие здоровое состояние организма.
Отчего увеличивается селезенка?
Аномальное разрастание селезенки специалисты определяют термином «спленомегалия». Но почему развивается патология, какие факторы побуждают орган укрупняться? Обычно причины отклонения врачи ищут в инфекционных заболеваниях:
Проблемы кровеносной системы как причины разрастания селезенки выражаются массой заболеваний. Это хронический гемолиз, лейкоз, остеопетроз, лимфогранулематоз. Болезнь Гоше и остеомиелит, связанные с нарушением метаболизма, также способствуют увеличению селезенки.
Укрупнение органа у новорожденного объясняется наследственными нарушениями обмена веществ. Причины аномалии в этом случае кроются в разных диагнозах:
- болезнь Вильсона – генетически унаследованная патология печени и нервной системы, характеризующаяся нарушением обмена меди;
- гемохроматоз – печеночная недостаточность с неправильным обменом железа;
- эссенциальная гиперлипидемия – наследственное поражение сердечно-сосудистой системы, печени и селезенки с искажением обмена жиров;
- гликогеноз – патология печени и дисфункция селезенки, проявляющаяся сбойным обменом гликогена.
У некоторых деток причины изменений органа слагаются из очаговых поражений структуры. К ним относятся кисты и опухоли, нагноившиеся участки, местные инфаркты. Развитию аномалии также способствуют гельминтозы:
- эхинококкоз – тяжелое поражение печени ленточным червем эхинококком. Возбудитель повышает температуру тела до самых высоких отметок.
- Шистосомоз – болезнь, вызванная плоским червем шистосома. Активность паразита отражается на состоянии селезенки, кожи, кишечника.
Грибковые инфекции – причины патологических изменений селезенки, проявляются гистоплазмозом и бластомикозом. Микозы провоцируют разные возбудители, но все они резко ухудшают состояние малышей, вызывают повышение температуры тела до 42°C и кроме селезенки поражают легкие и кожу лица.
Признаки, указывающие на увеличение селезенки
Собственных симптомов спленомегалия не имеет, поскольку в большинстве случаев она развивается на фоне другого заболевания. Воспалительная форма аномалии, возникающая при бактериально-вирусном поражении организма, глистных инвазиях, абсцессах и инфарктах селезенки, проявляется следующими проблемами:
- диарея;
- умеренная тошнота и рвота;
- повышение температуры до 40°C;
- острая боль в левом подреберье.
Невоспалительная форма спленомегалии, присущая анемии, аутоиммунным, системным и наследственным патологиям, выражается по-другому. В зоне левого подреберья ребенок чувствует слабую ноющую боль. Температура тела остается нормальной или повышается до отметки 37,5°C. Пальпация левого подреберья не причиняет дискомфорта. Если болезненность и возникает, то очень слабая.
Лабораторные методы исследования
При постановке диагноза «спленомегалия» специалисты руководствуются не только данными УЗИ. Дополнительно маленьким пациентам выдаются направления на разные анализы:
- моча – общий;
- кровь – клинический и биохимический;
- кал – на яйца глистов и простейшие;
- копрограмма – для выявления не переваренных остатков пищи;
- посев крови – для обнаружения конкретного возбудителя инфекционной болезни и установления его чувствительности к антибиотикам.
Для более детальной оценки состояния селезенки педиатр Комаровский рекомендует пройти компьютерную томографию и генетическое исследование, если хотя бы один из родителей предрасположен к увеличению органа. Дополнительно может понадобиться консультация детского гематолога – специалиста по части кровеносной системы.
Чем опасно изменение размеров селезенки?
Бесконтрольное разрастание селезенки в длину и ширину несет формирующемуся организму массу неблагоприятных последствий. При исследовании крови больного ребенка определяется дефицит гемоглобина (анемия, малокровие), лейкоцитов (лейкопения) и тромбоцитов (тромбоцитопения).
При увеличенной селезенке осложняется любое заболевание, которое послужило толчком к изменению размеров органа. Но наиболее опасным последствием для здоровья малыша является разрыв селезенки.
Лечебно-профилактические мероприятия
Коррекцию размеров селезенки доктора проводят с учетом фонового заболевания. При бактериальном поражении организма курс лечения составляется из антибактериальных препаратов. Заболевания крови и опухоли устраняют противоопухолевыми средствами. Проблему малокровия и дефицита витаминов решают при помощи витаминотерапии.
Если консервативное лечение прошло безуспешно или малышу грозит разрыв селезенки, врачи настаивают на спленэктомии. Показаниями к иссечению органа также являются эссенциальная хроническая тромбопения, врожденный сфероцитоз и селезеночная нейтропения с геморрагическим диатезом. Побочным эффектом хирургического вмешательства может стать повышение чувствительности ребенка к инфекционным заболеваниям сроком от 5 недель до 3 лет.
- Не паникуйте, если у крохотного грудничка обнаружено укрупнение селезенки. В первые дни жизни размер органа зависит от степени кровенаполнения.
- Не ощупывайте болезненный животик малыша. Селезенка – нежный орган, который может быть поврежден неумелой пальпацией.
- Детям с увеличенной селезенкой рекомендуется порционное питание и регулярное потребление соков. Особенно полезны соки свеклы, моркови, редьки, граната.
Еще нет комментариев
- Привет, гость
- Выйти
- Войти
Здоровый ребенок с рождения. При копировании активная ссылка обязательна.
Источник: http://lecheniedetok.ru/endocrinolog/selezenka-uvelichena-u-rebenka.html
О чем сигнализирует изменение размеров таких органов, как печень и селезенка?
Под термином «гепатоспленомегалия» понимают истинное увеличение размеров печени и селезёнки. Причиной этого являются разнообразные заболевания, которые приводят к возникновению патологических процессов. Они проявляются гепатолиенальным синдромом, включающим в себя сочетанное увеличение размеров этих органов.
Где располагается печень?
Анатомически печень размещена под диафрагмой, большая ее часть — ¾ всей массы — расположена с правой стороны, а ¼ — с левой. При перкуссии в положении лежа у взрослого ее нижняя граница располагается по краю реберной дуги справа, верхняя же граница соответствует 5 ребру.
Расположение органов человека
Левая граница печени не выходит за пределы левой окологрудинной линии. В настоящее время физические методы определения границ ограничиваются исследованием по Курлову, которое проводит врач. Средние значения размеров органа у здорового человека при этом исследовании составляют 10х9х8 сантиметров. При увеличении границ печени ее нижний край выходит за пределы реберной дуги.
Локализация селезёнки
Селезёнка располагается в верхней части брюшной полости слева в диагональной проекции. Снизу она граничит с толстым кишечником, образуя так называемую селезеночную кривизну, и прилежит к желудку с поджелудочной железой, а также контактирует с левой почкой.
Верхняя граница селезёнки соответствует 9 ребру, а нижняя располагается на уровне 11-го. При проведении перкуторного исследования определяют длинник селезёнки, у взрослого он равенсантиметрам, и поперечник, размеры которого составляют 5-8 сантиметров. Это исследование постепенно уходит в прошлое, уступая место ультразвуковому исследованию органа.
Что служит причиной гепатоспленомегалии?
Причины увеличения печени и селезёнки разнообразны по своей структуре. Они могут включать в себя заболевания этих органов по отдельности, или происходить в результате сочетанного повреждения.
Причинами преимущественного изменения размеров печени могут служить:
Очаговые или диффузные поражения органа.
К ним относят следующие заболевания:
Недавно я прочитала статью, в которой рассказывается о «Leviron Duo» для лечения заболеваний печени. При помощи данного сиропа можно НАВСЕГДА вылечить печень в домашних условиях.
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: постоянные боли, тяжесть и покалывания в печени мучившие меня до этого — отступили, а через 2 недели пропали совсем. Улучшился настроение, снова появилось желание жить и радоваться жизни! Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
- Цирроз
- Гепатиты различной этиологии
- Стеатоз – накопление в клетках печени жира
- Кисты печени
- Туберкулезный гранулематоз
Болезни обмена веществ у человека.
- гликогенозы, связанные с нарушением биосинтеза гликогена
- гемохроматозы, обусловленные недостаточностью ферментных систем организма, которые регулируют всасывание железа
Увеличение размеров селезёнки служит проявлением:
- Заболеваний самого органа. Кисты, опухоли различной природы, абсцессы селезёнки;
- Заболеваний других органов и систем. Портальная гипертензия, острые и хронические лейкозы, саркомы.
Сочетанный гепатолиенальный синдром возникает при таких поражениях, как:
Острые и хронические диффузные поражения печени вследствие аутоиммунных заболеваний, вирусных инфекций, расстройств кровообращения органа:
тромбофлебит печеночных вен
Развитие цирроза и рака печени
Инфекционные, паразитарные заболевания:
Болезни обмена веществ (накопления), в том числе наследственные:
гранулематозы (саркоидоз, бериллиоз)
Заболевания крови или гемобластозы:
- миелопролиферативные заболевания (истинная полицитемия, хронический миелолейкоз)
- лимфопролиферативные заболевания (лимфогранулематоз, хронический лимфолейкоз)
к оглавлению ↑
Ребенок с гепатоспленомегалией
Причины увеличения этих паренхиматозных органов у ребёнка разнообразны. Ими чаще всего служат инфекционные, вирусные и паразитарные заболевания. К инфекционным относят бруцеллез, инфекционный мононуклеоз, сепсис. Вирусные представляют собой обширную группу гепатитов.
Паразитарные заболевания чаще всего возникают при несоблюдении правил гигиены ребенком или его родителями.
Ребенок подвержен токсоплазмозу, аскаридозу и амебиазу, а такие паразитозы, как эхинококкоз и альвеококкоз встречаются редко, в основном в эндемичных районах.Увеличение печени и селезенки у новорожденного ребенка является симптомом гемолитической болезни плода, возникающей при резус-несовместимости матери и ребенка. У ребенка изменение размеров этих органов может служить сигналом о наличии врожденных пороков сердца, обуславливающих нарушение гемодинамики в большом круге кровообращения вследствие правожелудочковой недостаточности.
Клинические симптомы
Основными симптомами, возникающими у ребенка и взрослого, является бледность кожных покровов, а также слабость и утомляемость при физической активности.
В некоторых случаях наблюдается повышение температуры (от субфебрильной до более высоких цифр). Увеличение печени и селезёнки проявляется тяжестью в правом подреберье, непереносимостью жирной пищи, иногда наблюдаются тошнота, рвота, покалывание в области левого подреберья.
На коже могут появиться так называемые печеночные знаки – телеангиэктазии, эритема на ладони, контрактура Дюпюитрена у ребёнка.
При возникновении некоторых заболеваний, например, гепатита, наблюдается изменение окраски кожных покровов и слизистых оболочек (склер глазных яблок, небных дужек и язычка) – они становятся желтушными. Объективно при пальпации врач определяет болезненность этих органов, уплотнение, неровность их краев, выход печени и селезёнки из-под реберных дуг.
У ребёнка увеличение этих органов может происходить вплоть до опущения их в малый таз, что обуславливает его характерный внешний вид с большим раздутым животом.
Важно: При возникновении перечисленных симптомов необходимо обратиться к врачу-терапевту поликлинического звена. При возникновении заболевания у ребенка, в зависимости от тяжести его состояния посещают участкового педиатра в поликлинике или вызывают врача на дом. Данные специалисты выдают направления к узким специалистам, таким, как инфекционист, гематолог или онколог для определения дальнейшей тактики диагностики и лечения.
Проводимые исследования в диагностике
При первичном осмотре врач оценивает внешний вид больного, получает информацию о состоянии органов путем их перкуссии и пальпации. Для подтверждения того или иного диагноза, проводят различные лабораторные исследования, такие как общий анализ крови, биохимический анализ крови с определением печеночных ферментов, которые достаточно информативно отражают функциональное состояние печени.
Для диагностики заболеваний у взрослого и ребёнка, вызванных инфекцией и паразитами, проводят серологические пробы.
Важными маркерами состояния печени являются следующие:
- Билирубин. Качественный и количественный его состав важен для определения метаболической и экскреторной функций печени
- Аминотрансферазы. Аспартатаминотрансфераза (АсАТ) и аланинаминотранс-фераза (АлАТ) является маркером степени целостности гепатоцитов, увеличение аминотрансфераз происходит в случае поражения и некроза клеток
- Щелочная фосфатаза. Является маркером холестаза и обструкции желчных путей
- 5′-нуклеотидаза. Самый современный маркер поражения печени, служит подтверждением специфичности процесса
К инструментальным методам диагностики относятся:
УЗИ печени и селезёнки.
Относится к информативным и неинвазивным методам, широко используется в повседневной практике. Оцениваются размеры органов и эхогенность ткани.
Позволяет оценить состояние кровотока при увеличении печени и селезенки, является неинвазивным способом диагностики.
Магнитно-резонансная томография (МРТ).
Также относится к неинвазивным методам, позволяет диагностировать кисты и опухоли печени, определить их специфичность, а также оценить проходимость печеночных вен.
Является самым чувствительным методом определения наличия камней и кист желчных протоков, склерозирующего холангита. Выполняется эндокопически или чрескожно, позволяя получить пробы желчи и эпителия желчных ходов.
Компьютерная томография (КТ).
Применяется в случае необходимости отдифференцирования одного заболевания с другим, выявляет процессы накопления и диффузного поражения органов. Отличается от МРТ тем, что пациент в ходе исследования подвергается рентгеновскому облучению.
Является крайне инвазивным способом диагностики, предназначен для установления точного диагноза ракового поражения.
Радиоизотопные исследования (радионуклидное сканирование).
Относятся к инвазивным, так как пациент получает лучевую нагрузку. Позволяет оценить состояние печеночной паренхимы, диагностировать опухолевые процессы и абсцессы.
Важно! все исследования, относящиеся к инвазивным, следует применять строго в случае необходимости получения дополнительной информации для верификации диагноза.
Следует помнить, что КТ, биопсия печени и исследования с накоплением радиофармпрепарата несут травматическое воздействие и радиационную нагрузку на организм и не должны служить обычным методом диагностики заболевания у ребенка.
Лечение
В тактику лечения взрослого и ребёнка включены консервативные и оперативные мероприятия. Консервативное лечение включает в себя комплексную этиологическую, патогенетическую и симптоматическую терапию с помощью лекарственных средств. Она направлена на удаление причины, вызвавшей заболевание, на улучшение самочувствия пациента и уменьшение размеров паренхиматозных органов до нормальных значений.
При наличии опухолевого процесса печени или разрушении селезенки ставится вопрос о резекции этих органов.
В случае поражения печени операция состоит в удалении части органа и относится к органосохраняющей. Если произошло разрушение селезенки и возникло кровотечение, необходимо оперативное вмешательство с полным ее удалением, как у взрослого пациента, так и у ребёнка.
Судя по тому, что вы сейчас читаете эти строки — победа в борьбе с заболеваниями печени пока не на вашей стороне.
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь игнорирования болей и тяжести в печени, может привести к тяжелым последствиям. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея. Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Прочитайте новый метод Елены Малышевой, о том как не только справиться с болезнью печени, но и восстановить ее. Читать статью >>
Почитайте лучше, что говорит Елена Малышева,по этому поводу. Несколько лет мучилась от проблем с печенью – тупые боли под правым ребром, отрыжка, вздутие живота, изжога, иногда тошнота, сосудистые звездочки, усталость и слабость даже после отдыха, дипрессия. Бесконечные анализы, походы к врачам, диеты и таблетки не решали мои проблемы. НО благодаря простому рецепту, перестала беспокоить печень, даже после жирного или острого, улучшилось общее самочувствие, я похудела, появились силы и энергия. Теперь мой лечащий врач удивляется как это так. Вот ссылка на статью.
Источник: http://vsepropechen.ru/o-pecheni/prichiny-i-lechenie-uvelicheniya-pecheni-i-selezenki-u-detej-i-vzroslyx.html
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе