Условно патогенные энтеробактерии что это такое
Условно патогенные энтеробактерии Поделитесь данными о стоимости ▲▼ Пожаловаться ▲▼ Древние жители планеты Бактерии появились на нашей планете более трех с половиной миллиардов лет назад. Они пережили два ледниковых периода в истории планеты и продолжают успешно эволюционировать и сегодня. Классификация насчитывает более миллиона видов бактерий, обитающих практически везде. Их делят на множество различных групп, но самые интересные для нас энтеробактерии. Что это такое, легко пояснить – это наши соседи, которые делят с нами наше тело и пищу. Семейство энтеробактер Представители огромного семейства Enterobakteriaceae проживают как во внешней среде, так и в организме животных и человека. В контексте данной статьи рассмотрим род энтеробактер (патогенных энтеробактерий и условно-патогенных), включающий 15 видов бактерий. Эти живые существа относятся к факультативным анаэробам (могут обходиться без кислорода) и считаются колиморфными (средой для энтеробактерий служат нижние отделы желудочно-кишечного тракта всех теплокровных животных и человека). Особенности строения и жизнедеятельности По внешнему виду это палочки со жгутиками, которые служат для передвижения бактерии. Эти протеобактерии не образуют спор и размножаются простым делением. В почве и водной среде они многие месяцы способны оставаться жизнеспособными. От дезинфектантов они погибают в течение нескольких минут, а при высоких температурах – в течение часа. Условно-патогенные энтеробактерии являются естественными обитателями кишечника животных. Они играют важную роль в формиатном брожении продуктов питания. Но среди них есть патогенные и условно-патогенные для человека представители. Все они являются грамотрицательными энтеробактериями. Что это такое, будет рассказано далее. Общая информация об условно-патогенной флоре (УПФ) К условно-патогенной флоре относятся лактозонегативные энтеробактерии, клостридии, различные кокки и др. Суть этих микробов отражена в названии группы: «условно-патогенные». В норме они не вызывают нарушений. Многие из них даже могут быть в определенной степени полезны организму. Но при превышении нормы и/или неэффективности иммунной защиты они могут стать причиной серьезных заболеваний. Конкурируя с полезными бактериями, условно-патогенная флора может войти в состав микробной пленки кишечника и стать причиной функциональных нарушений, воспалительных и аллергических заболеваний. Возможно, попадание условно-патогенной флоры через кишечную стенку в кровь и распространение ее по организму (транслокация), что особенно опасно для детей раннего возраста и лиц с выраженными иммунодефицитами, у которых эти микроорганизмы могут вызвать различные заболевания, в том числе, опасные для жизни. Кроме облигатно-патогенных энтеробактерий, острые кишечные инфекции (ОКИ) могут быть вызваны другими представителями семейства Enterobacteriaceae. В международном лексиконе их обычно называют оппортунистами. В СССР получил распространение термин «условно-патогенные микроорганизмы». Известны также клостридиозные ОКИ. Кишечные инфекции, вызываемые условно-патогенными энтеробактериями (УПЭ), не имеют столь широкого распространения, как обусловленные патогенными энтеробактериями. В основном они диагностируются и регистрируются при пищевых вспышках и как внутрибольничные инфекции. Определенное представление о частоте распространения рассматриваемых инфекций было получено в результате специально выполненных в 1984-1985 гг. по заданию Министерства здравоохранения России исследований, при которых больные обследовались на широкий спектр бактериальных и некоторых вирусных кишечных инфекций. Среди этиологически расшифрованных острых кишечных инфекций у детей инфекции, вызванные условно-патогенными энтеробактериями, составили всего 4,1%, при этом в большинстве случаев они были обусловлены клебсиеллами. Это более чем в 6 раз ниже показателей удельного веса кишечных эшерихиозов и шигеллезов. В качестве другого источника информации о заболеваемости острыми кишечными инфекциями, вызываемыми условно-патогенными энтеробактериями, можно привести материалы анализа вспышек этой этиологии, зарегистрированных в СССР в 1985-1987 гг. В этот период в стране возникло 23 вспышки ОКИ, возбудителями которых послужили клебсиеллы, протеи, энтеробактсры или цитробактеры; во время них заболело 971 человек. Одновременно зарегистировано 13 вспышек с 684 заболевшими, при которых условно-патогенные энтеробактерии явились этиологической причиной в ассоциации с другими микроорганизмами. Удельный вес вспышечной заболеваемости ОКИ, вызванных УПЭ, был значительно ниже вызванной шигеллами или сальмонеллами. Так, в 1986 г. в СССР из общего числа вспышек ОКИ (154), вызванных любыми представителями семейства Enterobacteriaceae, вспышки шигеллсзной этиологии составили 58,7%, сальмонеллезной-23,8%, а вызванные условно-патогенными энтеробактериями — только 10,4%, т. е. почти в 6 и 2,5 раза меньше соответственно. Клостридиозные ОКИ в СССР и за рубежом чаще регистрируются в виде пищевых заболеваний. В США в 1979 г. из общего числа пищевых вспышек с установленной этиологией вспышки, обусловленные только одним видом клостридий, составили 18,7% и в 1982 г.– 15,7%, а в Великобритании в период 1970-1979 гг. их удельный вес был еще выше, т.е. 39,4%. В США клостридий занимают третье место (после сальмонелл и золотистого стафилококка) в ряду ведущих возбудителей пищевых ОКИ. Условно-патогенные энтеробактерии являются также естественными обитателями кишечника многих животных, в том числе сельскохозяйственных. Попадая с испражнениями в окружающую среду, условно-патогенные энтеробактерии могут длительно сохраняться в ней и при благоприятных условиях размножаться, ведя сапрофитический образ жизни. Таким образом, способность паразитировать в организме человека не является единственным условием их существования. Условно-патогенные энтеробактерии широко распространены в природе; доказано их постоянное пребывание в воде открытых водоемов, особенно протеев, энтеробактерий и клебсиелл. Последние более других распространены в растительном мире, их выделяли из клубней картофеля, листьев салата и других растений, из цветов, зерен, семян, опилок древесины, а также из почвы и сточных вод. Обширность экологической сферы клебсиелл связана со значительной устойчивостью их капсульных форм, способных выдерживать различные биологические и физико-химические воздействия, включая воздействия дезинфектантов и высоких температур. Это обусловливает нередкую обсемененность клебсиеллами бытовых предметов, пищевых продуктов, а также объектов внутрибольничной среды. Как “читать” анализ на дисбактериоз? В бланке каждого анализа на дисбактериоз имеются показатели микрофлоры, которые мы расшифруем. Патогенные энтеробактерии Обычно этот показатель в бланке анализа идет первым. К этой группе микроорганизмов относятся такие бактерии, которые вызывают острую кишечную инфекцию (сальмонеллы, шигеллы – возбудители дизентерии, возбудители брюшного тифа). Выявление этих микроорганизмов является уже не показателем дисбактериоза, а показателем серьезного инфекционного заболевания кишечника. Бифидобактерии Это основные представители нормальной кишечной микрофлоры, количество которых в кишечнике должно быть 95 — 99%. Бифидобактерии выполняют важную работу по расщеплению, перевариванию и всасыванию различных компонентов пищи, например, углеводов; они сами синтезируют витамины, а также способствуют усвоению их из пищи; при участии бифидобактерий происходит всасывание в кишечнике железа, кальция и других важных микроэлементов; бифидобактерии стимулируют моторику кишечной стенки и способствуют нормальному опорожнению кишечника; бифидобактерии нейтрализуют разлчные токсические вещества, попадающие в кишечник извне или образовавшиеся в результате жизнедеятельности гнилостных микроорганизмов. В бланке анализа указывается титр бифидобактерий, который должен быть не меньше 107 — 109. Существенное снижение количества бифидобактерий – всегда признак выраженного дисбактериоза. Лактобактерии (лактобациллы, молочнокислые микробы, молочнокислые стрептококки) Второй по представительству (5% в совокупности микроорганизмов кишечника) и по значимости представитель нормальной флоры. Лактобактерии или молочнокислые микробы, как показывает их название, вырабатывают молочную кислоту – важнейший компонент для нормальной работы кишечника. Лактобактерии обеспечивают противоаллергическую защиту, способствуют нормальному опорожнению кишечника, вырабатывают высокоактивную лактазу – фермент, расщепляющий молочный сахар (лактозу). В анализе их количество должно быть не меньше 106— 107. Дефицит лактобактерий может привести к развитию аллергических заболеваний, запорам, лактазной недостаточности. Кишечная палочка с нормальной ферментативной активностью (эшерихии) Третий представитель нормальной флоры. Количество кишечной палочки среди других бактерий не превышает 1%, но роль ее очень важна, поскольку этот микроб: во-первых, является главным конкурентом условно-патогенной флоры, препятствуя заселению чужеродными микробами кишечной стенки; во-вторых, кишечная палочка забирает из просвета кишечника кислород, который является ядом для бифидобактерий и лактобактерий, таким образом, создаются комфортные условия для основных бактерий кишечной флоры. Следует отметить, что до 6 – 8 месяцев, роль кишечной палочки невелика, а количество ее может колебаться от 100 млн/г до 2 — 3 млрд/г. Ближе к году и в более старшем возрасте общее количество кишечной палочки должно составлять не менее 300 – 400 млн/г (107 – 108). Снижение общего количества кишечной палочки может быть признаком присутствия в кишечнике небактериальных паразитов (глистов, простейших, которые также нуждаются в кислороде, обделяя им кишечную палочку). Следует отметить, что бактерии нормальной кишечной флоры живут, прикрепляясь к кишечной стенке и образуя пленку, покрывающую кишечник изнутри. Через эту пленку происходит все всасывание в кишечнике. Бактерии нормальной кишечной микрофлоры обеспечивают по совокупности 50 – 80% всего пищеварения, а также выполняют защитные (в том числе противоаллергические) функции, нейтрализуют действие чужеродных и гнилостных бактерий, способствуют опорожнению кишечника, обеспечивают адаптацию к питанию и к внешним воздействиям. Кишечная палочка со сниженной ферментативной активностью Это неполноценная кишечная палочка, которая не представляет никакого вреда, но при этом не выполняет своих полезных функций. Присутствие данного показателя в анализе является признаком начинающегося дисбактериоза, а также как и снижение общего количества кишечной палочки может быть косвенным признаком присутствия в кишечнике глистов или простейших. В некоторых анализах описываются бактероиды, роль которых неясна, но известно, что это – не вредные бактерии, обычно их количество не имеет практического значения. Все остальные показатели микрофлоры являются условно-патогенной флорой. В самом термине “условно-патогенный” обозначена суть данных микробов. Они становятся патогенными (нарушающими нормальные функции кишечника) при определенных условиях: повышение их абсолютного количества или процентного соотношения к нормальной флоре, при неэффективности защитных механизмов или снижении функции иммунной системы. Условно-патогенная флора – это лактозонегативные энтеробактерии (клебсиелла, протей, цитробактеры, энтеробактеры, гафнии, серрации), гемолизирующая кишечная палочка и различные кокки (энтерококки, эпидермальные или сапрофитные стафилококки, золотистый стафилококк). Кроме того, к условно-патогенным относятся клостридии, которые высеваются не во всех лабораториях. Условно-патогенная флора внедряется, конкурируя с полезными бактериями, в микрбную пленку кишечника, заселяет кишечную стенку и вызывает нарушения работы всего желудочно-кишечного тракта. Дисбактериоз кишечника с повышенным содержанием условно-патогенной флоры может сопровождаться аллергическими кожными реакциями, нарушениями стула (запоры, поносы, зелень и слизь в кале), болями в животе, вздутиями живота, срыгиваниями, рвотами. При этом обычно температура тела не повышается. Кокковые формы в общей сумме микробов Самыми безобидными представителями условно-патогенной флоры являются энтерококки. Они наиболее часто встречаются в кишечнике у здоровых людей, их количество до 25% не представляет угрозы здоровью. Если количество превышает 25% (более 107), это чаще всего связано со снижением нормальной флоры. В редких случаях повышение количества энтерококков является главной причиной дисфункции, связанной с дисбактериозом. Эпидермальный (или сапрофитный) стафилококк (S. epidermidis, S. saprophyticus) Эти виды стафилококков могут вызывать нарушения, но их количество до 25% является допустимым.Даже среди относительно безобидных кокков, названных выше, могут встречаться более патогенные, что и обозначается в этой позиции. Если общее количество кокков составляет, например, 16%, а процент гемолизирующих кокков — 50%, это значит, что половина из 16% — более вредоносные кокки, а их процент по отношению к нормальной флоре составляет 8%. Золотистый стафилококк (S. aureus) Один из самых неприятных (наряду с гемолизирующей кишечной палочкой, протеем и клебсиеллой) представителей условно-патогенной флоры. Даже небольшие его количества могут вызвать выраженные клинические проявления, особенно у детей первых месяцев жизни. Поэтому обычно в нормах, приведенных в бланке анализа, указывается, что его быть не должно (на самом деле допустимы количества, не превышающие 103). Патогенность золотистого стафилококка напрямую зависит от состояния нормальной флоры: чем больше бифидобактерий, лактобактерий и нормальной кишечной палочки, тем меньше вреда от стафилококка. Присутствие его в кишечнике может приводить к аллергическим реакциям, гнойничковым кожным высыпаниям, дисфункции кишечника. Стафилококки являются распространенными микробами окружающей среды, в частности, они в больших количествах живут на коже и слизистых оболочках верхних дыхательных путей. Ребенку они могут попадать через грудное молоко. Наиболее подвержены заражению стафилококками ослабленные дети (проблемная беременность, недоношенность, кесарево сечение, искусственное вскармливание, применение антибиотиков – факторы риска ослабления функций иммунной системы). Важно понимать, что стафилококки как и другие условно-патогенные бактерии проявляют себя при определенных условиях, главным из которых является ослабление иммунитета, поэтому важным при лечении дисбактериоза, ассоциированного со стафилококком, является проведение иммунокоригирующей терапии. Гемолизирующая кишечная палочка Является представителем лактозонегативных энтеробактерий, но выделяется отдельно в связи с распространенностью и значимостью. В норме должна отсутствовать. К данному микробу применимо практически все, сказанное про золотистый стафилококк. То есть, она может вызывать аллергические и кишечные проблемы, очень распространена в окружающей среде (правда, практически никогда не встречается в грудном молоке), вызывает проблемы у ослабленных детей, требует иммунокоррекции. Следует отметить, что термин “гемолизирующая” не означает, что имеется какое-то влияние на кровь. Условно-патогенная флора при дисбактериозе не должна преодолевать кишечную стенку и попадать в кровь. Это возможно только при крайне выраженных формах дисбактериоза у детей с выраженными иммунодефицитами, как правило, представляющих угрозу для жизни. К счастью, такие состояния встречаются нечасто. Лактозонегативные энтеробактерии Большая группа условно-патогенных бактерий большей или меньшей степени патогенности. Их количество не должно превышать 5% (или в титрах: 103 — 106— умеренное повышение, более 106 — существенное повышение). Наиболее неприятными бактериями из этой группы являются протеи (чаще всего с ними связаны запоры) и клебсиеллы (являются прямыми антагонистами (конкурентами) лактобактерий, что приводит к развитию аллергии и запоров, а также к проявлениям лактазной недостаточности). Грибы рода Candida Допустимо присутствие до 104. Повышение этого параметра может быть после применения антибиотиков. Если количество грибов повышено, а количество нормальной кишечной флоры резко снижено, при этом отмечается кандидоз (молочница) видимых слизистых оболочек (ротовая полость, половые органы) — это проявления системного кандидоза, то есть имеется инфицирование грибами кишечника. Если же количество грибов в анализе на дисбактериоз увеличено, но нет снижения нормальной кишечной флоры, это свидетельствует о том, что грибы живут на коже вокруг заднего прохода, а не в кишечнике, в этом случае достаточно наружной терапии с использованием противогрибковых мазей или кремов. Клостридии Из-за технических сложностей и небольшого практического значения определяются не во всех лабораториях. Допустимое количество до 107. Проявляют патогенность обычно в комплексе с другой условно-патогенной флорой, редко изолированно вызывают проблемы (чаще всего — разжижение стула, понос). Их количество зависит от функции местного иммунитета кишечника. Прочие микроорганизмы В данном параметре описываются редко встречающиеся виды бактерий, самым опасным из которых является синегнойная палочка (Pseudomonas aerugenosa). Чаще всего, микроорганизмы, описанные в этой позиции анализа не имеют практического значения. Как быстро восстановиться после инфекции? Схему лечения при отравлении составляет врач индивидуально для каждого пациента. Чтобы быстрее восстановиться после кишечной инфекции, обычно применяют: средства, восполняющие запасы жидкости и ионов; энтеросорбенты; ферментные препараты. Шаг 1. Восполняем потерю электролитов Главная опасность при отравлении – развитие обезвоживания. Чтобы этого не допустить, даже в период восстановления рекомендуется пить больше жидкости и принимать специальные препараты, восполняющие потерю жизненно важных ионов калия и натрия. Одним из таких препаратов является Регидрон. Порошок Регидрон разводится в 1 л. кипяченой воды комнатной температуры. Пить полученный раствор следует по 1-2 ст. л. каждые 10-15 минут до тех пор, пока понос и рвота полностью не прекратятся. Если лекарства под рукой нет, можно приготовить простейший солевой раствор самостоятельно. Возьмите: Растворите сахар, соль и соду в 1 литре кипяченой воды и принимайте по схеме, указанной выше. Шаг 2. Выводим токсины из организма Сорбенты – препараты, которые действуют в кишечнике подобно губке, собирая токсины и выводя их из организма. Самый популярный сорбент – это активированный уголь. Можно воспользоваться им или выбрать более современные препараты: Шаг 3. Помогаем пищеварению Ферментные препараты призваны переваривать пищу, поступающую в организм. Они помогают «разгрузить» воспаленный кишечник в первые дни после отравления. Принимать их стоит в случае, когда аппетит восстановился, и пациент возвращается к привычному рациону. Использование ферментов в комплексном лечении отравления позволяет быстрее прийти в форму. ВидеоИсточникиhttp://fb.ru/article/332193/uslovno-patogennyie-enterobakterii---chto-eto-takoe-zabolevaniya-vyizyivaemyie-enterobakteriyami https://microflora.ru/gastroenterologiia/rasshifrovka-analiza-kala-na-disbakterioz http://www.med2000.ru/perevod/article257.htm http://medicalplanet.su/649.html http://kishka-tonka.ru/kak-vosstanovit-kishechnik/kak-vosstanovit-kishechnik-posle-kishechnoj.html
- Поделитесь данными о стоимости ▲▼
- Пожаловаться ▲▼
Бактерии появились на нашей планете более трех с половиной миллиардов лет назад. Они пережили два ледниковых периода в истории планеты и продолжают успешно эволюционировать и сегодня. Классификация насчитывает более миллиона видов бактерий, обитающих практически везде. Их делят на множество различных групп, но самые интересные для нас энтеробактерии. Что это такое, легко пояснить – это наши соседи, которые делят с нами наше тело и пищу.
Семейство энтеробактер
Представители огромного семейства Enterobakteriaceae проживают как во внешней среде, так и в организме животных и человека. В контексте данной статьи рассмотрим род энтеробактер (патогенных энтеробактерий и условно-патогенных), включающий 15 видов бактерий. Эти живые существа относятся к факультативным анаэробам (могут обходиться без кислорода) и считаются колиморфными (средой для энтеробактерий служат нижние отделы желудочно-кишечного тракта всех теплокровных животных и человека).
Особенности строения и жизнедеятельности
По внешнему виду это палочки со жгутиками, которые служат для передвижения бактерии. Эти протеобактерии не образуют спор и размножаются простым делением. В почве и водной среде они многие месяцы способны оставаться жизнеспособными. От дезинфектантов они погибают в течение нескольких минут, а при высоких температурах – в течение часа. Условно-патогенные энтеробактерии являются естественными обитателями кишечника животных. Они играют важную роль в формиатном брожении продуктов питания. Но среди них есть патогенные и условно-патогенные для человека представители. Все они являются грамотрицательными энтеробактериями. Что это такое, будет рассказано далее.
Общая информация об условно-патогенной флоре (УПФ)
К условно-патогенной флоре относятся лактозонегативные энтеробактерии, клостридии, различные кокки и др. Суть этих микробов отражена в названии группы: «условно-патогенные». В норме они не вызывают нарушений. Многие из них даже могут быть в определенной степени полезны организму. Но при превышении нормы и/или неэффективности иммунной защиты они могут стать причиной серьезных заболеваний. Конкурируя с полезными бактериями, условно-патогенная флора может войти в состав микробной пленки кишечника и стать причиной функциональных нарушений, воспалительных и аллергических заболеваний.
Возможно, попадание условно-патогенной флоры через кишечную стенку в кровь и распространение ее по организму (транслокация), что особенно опасно для детей раннего возраста и лиц с выраженными иммунодефицитами, у которых эти микроорганизмы могут вызвать различные заболевания, в том числе, опасные для жизни.
Кроме облигатно-патогенных энтеробактерий, острые кишечные инфекции (ОКИ) могут быть вызваны другими представителями семейства Enterobacteriaceae. В международном лексиконе их обычно называют оппортунистами. В СССР получил распространение термин «условно-патогенные микроорганизмы». Известны также клостридиозные ОКИ. Кишечные инфекции, вызываемые условно-патогенными энтеробактериями (УПЭ), не имеют столь широкого распространения, как обусловленные патогенными энтеробактериями. В основном они диагностируются и регистрируются при пищевых вспышках и как внутрибольничные инфекции.

Определенное представление о частоте распространения рассматриваемых инфекций было получено в результате специально выполненных в 1984-1985 гг. по заданию Министерства здравоохранения России исследований, при которых больные обследовались на широкий спектр бактериальных и некоторых вирусных кишечных инфекций. Среди этиологически расшифрованных острых кишечных инфекций у детей инфекции, вызванные условно-патогенными энтеробактериями, составили всего 4,1%, при этом в большинстве случаев они были обусловлены клебсиеллами. Это более чем в 6 раз ниже показателей удельного веса кишечных эшерихиозов и шигеллезов.
В качестве другого источника информации о заболеваемости острыми кишечными инфекциями, вызываемыми условно-патогенными энтеробактериями, можно привести материалы анализа вспышек этой этиологии, зарегистрированных в СССР в 1985-1987 гг. В этот период в стране возникло 23 вспышки ОКИ, возбудителями которых послужили клебсиеллы, протеи, энтеробактсры или цитробактеры; во время них заболело 971 человек. Одновременно зарегистировано 13 вспышек с 684 заболевшими, при которых условно-патогенные энтеробактерии явились этиологической причиной в ассоциации с другими микроорганизмами. Удельный вес вспышечной заболеваемости ОКИ, вызванных УПЭ, был значительно ниже вызванной шигеллами или сальмонеллами. Так, в 1986 г. в СССР из общего числа вспышек ОКИ (154), вызванных любыми представителями семейства Enterobacteriaceae, вспышки шигеллсзной этиологии составили 58,7%, сальмонеллезной-23,8%, а вызванные условно-патогенными энтеробактериями — только 10,4%, т. е. почти в 6 и 2,5 раза меньше соответственно.
Клостридиозные ОКИ в СССР и за рубежом чаще регистрируются в виде пищевых заболеваний. В США в 1979 г. из общего числа пищевых вспышек с установленной этиологией вспышки, обусловленные только одним видом клостридий, составили 18,7% и в 1982 г.– 15,7%, а в Великобритании в период 1970-1979 гг. их удельный вес был еще выше, т.е. 39,4%. В США клостридий занимают третье место (после сальмонелл и золотистого стафилококка) в ряду ведущих возбудителей пищевых ОКИ.
Условно-патогенные энтеробактерии являются также естественными обитателями кишечника многих животных, в том числе сельскохозяйственных.
Попадая с испражнениями в окружающую среду, условно-патогенные энтеробактерии могут длительно сохраняться в ней и при благоприятных условиях размножаться, ведя сапрофитический образ жизни. Таким образом, способность паразитировать в организме человека не является единственным условием их существования.
Условно-патогенные энтеробактерии широко распространены в природе; доказано их постоянное пребывание в воде открытых водоемов, особенно протеев, энтеробактерий и клебсиелл. Последние более других распространены в растительном мире, их выделяли из клубней картофеля, листьев салата и других растений, из цветов, зерен, семян, опилок древесины, а также из почвы и сточных вод. Обширность экологической сферы клебсиелл связана со значительной устойчивостью их капсульных форм, способных выдерживать различные биологические и физико-химические воздействия, включая воздействия дезинфектантов и высоких температур. Это обусловливает нередкую обсемененность клебсиеллами бытовых предметов, пищевых продуктов, а также объектов внутрибольничной среды.
Как “читать” анализ на дисбактериоз?
В бланке каждого анализа на дисбактериоз имеются показатели микрофлоры, которые мы расшифруем.
Патогенные энтеробактерии
Обычно этот показатель в бланке анализа идет первым. К этой группе микроорганизмов относятся такие бактерии, которые вызывают острую кишечную инфекцию (сальмонеллы, шигеллы – возбудители дизентерии, возбудители брюшного тифа). Выявление этих микроорганизмов является уже не показателем дисбактериоза, а показателем серьезного инфекционного заболевания кишечника.
Бифидобактерии
Это основные представители нормальной кишечной микрофлоры, количество которых в кишечнике должно быть 95 — 99%. Бифидобактерии выполняют важную работу по расщеплению, перевариванию и всасыванию различных компонентов пищи, например, углеводов; они сами синтезируют витамины, а также способствуют усвоению их из пищи; при участии бифидобактерий происходит всасывание в кишечнике железа, кальция и других важных микроэлементов; бифидобактерии стимулируют моторику кишечной стенки и способствуют нормальному опорожнению кишечника; бифидобактерии нейтрализуют разлчные токсические вещества, попадающие в кишечник извне или образовавшиеся в результате жизнедеятельности гнилостных микроорганизмов. В бланке анализа указывается титр бифидобактерий, который должен быть не меньше 107 — 109. Существенное снижение количества бифидобактерий – всегда признак выраженного дисбактериоза.
Лактобактерии (лактобациллы, молочнокислые микробы, молочнокислые стрептококки)
Второй по представительству (5% в совокупности микроорганизмов кишечника) и по значимости представитель нормальной флоры. Лактобактерии или молочнокислые микробы, как показывает их название, вырабатывают молочную кислоту – важнейший компонент для нормальной работы кишечника. Лактобактерии обеспечивают противоаллергическую защиту, способствуют нормальному опорожнению кишечника, вырабатывают высокоактивную лактазу – фермент, расщепляющий молочный сахар (лактозу). В анализе их количество должно быть не меньше 106— 107. Дефицит лактобактерий может привести к развитию аллергических заболеваний, запорам, лактазной недостаточности.
Кишечная палочка с нормальной ферментативной активностью (эшерихии)
Третий представитель нормальной флоры. Количество кишечной палочки среди других бактерий не превышает 1%, но роль ее очень важна, поскольку этот микроб: во-первых, является главным конкурентом условно-патогенной флоры, препятствуя заселению чужеродными микробами кишечной стенки; во-вторых, кишечная палочка забирает из просвета кишечника кислород, который является ядом для бифидобактерий и лактобактерий, таким образом, создаются комфортные условия для основных бактерий кишечной флоры. Следует отметить, что до 6 – 8 месяцев, роль кишечной палочки невелика, а количество ее может колебаться от 100 млн/г до 2 — 3 млрд/г. Ближе к году и в более старшем возрасте общее количество кишечной палочки должно составлять не менее 300 – 400 млн/г (107 – 108). Снижение общего количества кишечной палочки может быть признаком присутствия в кишечнике небактериальных паразитов (глистов, простейших, которые также нуждаются в кислороде, обделяя им кишечную палочку).
Следует отметить, что бактерии нормальной кишечной флоры живут, прикрепляясь к кишечной стенке и образуя пленку, покрывающую кишечник изнутри. Через эту пленку происходит все всасывание в кишечнике. Бактерии нормальной кишечной микрофлоры обеспечивают по совокупности 50 – 80% всего пищеварения, а также выполняют защитные (в том числе противоаллергические) функции, нейтрализуют действие чужеродных и гнилостных бактерий, способствуют опорожнению кишечника, обеспечивают адаптацию к питанию и к внешним воздействиям.
Кишечная палочка со сниженной ферментативной активностью
Это неполноценная кишечная палочка, которая не представляет никакого вреда, но при этом не выполняет своих полезных функций. Присутствие данного показателя в анализе является признаком начинающегося дисбактериоза, а также как и снижение общего количества кишечной палочки может быть косвенным признаком присутствия в кишечнике глистов или простейших.
В некоторых анализах описываются бактероиды, роль которых неясна, но известно, что это – не вредные бактерии, обычно их количество не имеет практического значения.
Все остальные показатели микрофлоры являются условно-патогенной флорой. В самом термине “условно-патогенный” обозначена суть данных микробов. Они становятся патогенными (нарушающими нормальные функции кишечника) при определенных условиях: повышение их абсолютного количества или процентного соотношения к нормальной флоре, при неэффективности защитных механизмов или снижении функции иммунной системы.
Условно-патогенная флора – это лактозонегативные энтеробактерии (клебсиелла, протей, цитробактеры, энтеробактеры, гафнии, серрации), гемолизирующая кишечная палочка и различные кокки (энтерококки, эпидермальные или сапрофитные стафилококки, золотистый стафилококк). Кроме того, к условно-патогенным относятся клостридии, которые высеваются не во всех лабораториях.
Условно-патогенная флора внедряется, конкурируя с полезными бактериями, в микрбную пленку кишечника, заселяет кишечную стенку и вызывает нарушения работы всего желудочно-кишечного тракта. Дисбактериоз кишечника с повышенным содержанием условно-патогенной флоры может сопровождаться аллергическими кожными реакциями, нарушениями стула (запоры, поносы, зелень и слизь в кале), болями в животе, вздутиями живота, срыгиваниями, рвотами. При этом обычно температура тела не повышается.
Кокковые формы в общей сумме микробов
Самыми безобидными представителями условно-патогенной флоры являются энтерококки. Они наиболее часто встречаются в кишечнике у здоровых людей, их количество до 25% не представляет угрозы здоровью. Если количество превышает 25% (более 107), это чаще всего связано со снижением нормальной флоры. В редких случаях повышение количества энтерококков является главной причиной дисфункции, связанной с дисбактериозом.
Эпидермальный (или сапрофитный) стафилококк (S. epidermidis, S. saprophyticus)
Эти виды стафилококков могут вызывать нарушения, но их количество до 25% является допустимым.Даже среди относительно безобидных кокков, названных выше, могут встречаться более патогенные, что и обозначается в этой позиции. Если общее количество кокков составляет, например, 16%, а процент гемолизирующих кокков — 50%, это значит, что половина из 16% — более вредоносные кокки, а их процент по отношению к нормальной флоре составляет 8%.
Золотистый стафилококк (S. aureus)
Один из самых неприятных (наряду с гемолизирующей кишечной палочкой, протеем и клебсиеллой) представителей условно-патогенной флоры. Даже небольшие его количества могут вызвать выраженные клинические проявления, особенно у детей первых месяцев жизни. Поэтому обычно в нормах, приведенных в бланке анализа, указывается, что его быть не должно (на самом деле допустимы количества, не превышающие 103).
Патогенность золотистого стафилококка напрямую зависит от состояния нормальной флоры: чем больше бифидобактерий, лактобактерий и нормальной кишечной палочки, тем меньше вреда от стафилококка. Присутствие его в кишечнике может приводить к аллергическим реакциям, гнойничковым кожным высыпаниям, дисфункции кишечника. Стафилококки являются распространенными микробами окружающей среды, в частности, они в больших количествах живут на коже и слизистых оболочках верхних дыхательных путей.
Ребенку они могут попадать через грудное молоко. Наиболее подвержены заражению стафилококками ослабленные дети (проблемная беременность, недоношенность, кесарево сечение, искусственное вскармливание, применение антибиотиков – факторы риска ослабления функций иммунной системы). Важно понимать, что стафилококки как и другие условно-патогенные бактерии проявляют себя при определенных условиях, главным из которых является ослабление иммунитета, поэтому важным при лечении дисбактериоза, ассоциированного со стафилококком, является проведение иммунокоригирующей терапии.
Гемолизирующая кишечная палочка
Является представителем лактозонегативных энтеробактерий, но выделяется отдельно в связи с распространенностью и значимостью. В норме должна отсутствовать. К данному микробу применимо практически все, сказанное про золотистый стафилококк. То есть, она может вызывать аллергические и кишечные проблемы, очень распространена в окружающей среде (правда, практически никогда не встречается в грудном молоке), вызывает проблемы у ослабленных детей, требует иммунокоррекции.
Следует отметить, что термин “гемолизирующая” не означает, что имеется какое-то влияние на кровь. Условно-патогенная флора при дисбактериозе не должна преодолевать кишечную стенку и попадать в кровь. Это возможно только при крайне выраженных формах дисбактериоза у детей с выраженными иммунодефицитами, как правило, представляющих угрозу для жизни. К счастью, такие состояния встречаются нечасто.
Лактозонегативные энтеробактерии
Большая группа условно-патогенных бактерий большей или меньшей степени патогенности. Их количество не должно превышать 5% (или в титрах: 103 — 106— умеренное повышение, более 106 — существенное повышение). Наиболее неприятными бактериями из этой группы являются протеи (чаще всего с ними связаны запоры) и клебсиеллы (являются прямыми антагонистами (конкурентами) лактобактерий, что приводит к развитию аллергии и запоров, а также к проявлениям лактазной недостаточности).
Грибы рода Candida
Допустимо присутствие до 104. Повышение этого параметра может быть после применения антибиотиков. Если количество грибов повышено, а количество нормальной кишечной флоры резко снижено, при этом отмечается кандидоз (молочница) видимых слизистых оболочек (ротовая полость, половые органы) — это проявления системного кандидоза, то есть имеется инфицирование грибами кишечника. Если же количество грибов в анализе на дисбактериоз увеличено, но нет снижения нормальной кишечной флоры, это свидетельствует о том, что грибы живут на коже вокруг заднего прохода, а не в кишечнике, в этом случае достаточно наружной терапии с использованием противогрибковых мазей или кремов.
Клостридии
Из-за технических сложностей и небольшого практического значения определяются не во всех лабораториях. Допустимое количество до 107. Проявляют патогенность обычно в комплексе с другой условно-патогенной флорой, редко изолированно вызывают проблемы (чаще всего — разжижение стула, понос). Их количество зависит от функции местного иммунитета кишечника.
Прочие микроорганизмы
В данном параметре описываются редко встречающиеся виды бактерий, самым опасным из которых является синегнойная палочка (Pseudomonas aerugenosa). Чаще всего, микроорганизмы, описанные в этой позиции анализа не имеют практического значения.
Как быстро восстановиться после инфекции?

Схему лечения при отравлении составляет врач индивидуально для каждого пациента.
Чтобы быстрее восстановиться после кишечной инфекции, обычно применяют:
- средства, восполняющие запасы жидкости и ионов;
- энтеросорбенты;
- ферментные препараты.
Шаг 1. Восполняем потерю электролитов
Главная опасность при отравлении – развитие обезвоживания. Чтобы этого не допустить, даже в период восстановления рекомендуется пить больше жидкости и принимать специальные препараты, восполняющие потерю жизненно важных ионов калия и натрия. Одним из таких препаратов является Регидрон.
Порошок Регидрон разводится в 1 л. кипяченой воды комнатной температуры. Пить полученный раствор следует по 1-2 ст. л. каждые 10-15 минут до тех пор, пока понос и рвота полностью не прекратятся. Если лекарства под рукой нет, можно приготовить простейший солевой раствор самостоятельно. Возьмите:
Растворите сахар, соль и соду в 1 литре кипяченой воды и принимайте по схеме, указанной выше.
Шаг 2. Выводим токсины из организма
Сорбенты – препараты, которые действуют в кишечнике подобно губке, собирая токсины и выводя их из организма. Самый популярный сорбент – это активированный уголь. Можно воспользоваться им или выбрать более современные препараты:
Шаг 3. Помогаем пищеварению
Ферментные препараты призваны переваривать пищу, поступающую в организм. Они помогают «разгрузить» воспаленный кишечник в первые дни после отравления. Принимать их стоит в случае, когда аппетит восстановился, и пациент возвращается к привычному рациону. Использование ферментов в комплексном лечении отравления позволяет быстрее прийти в форму.
Энтеробактерии: что это такое, симптомы, диагностика и лечение
Человеческий организм – «дом», в котором живут разного рода бактерии. Особенно много их в кишечнике. Эти микроорганизмы могут быть как полезными, так и патогенными, но находятся они в полном балансе при нормальном функционировании желудочно-кишечного тракта. Одни из таких микроорганизмов – энтеробактерии. Что это такое?
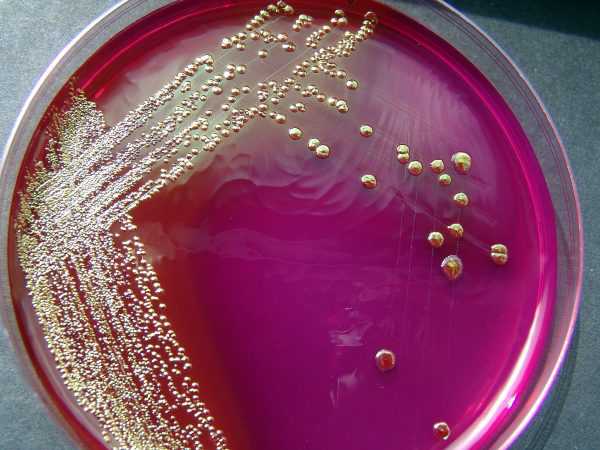
Энтеробактерии: что это такое?
Энтеробактерии – это…
…достаточно обширная группа грамотрицательных споронеобразующих организмов из класса сапрофитов. Обитают в слизистой оболочке тонкого и толстого кишечника и имеют свойство быстро приспосабливаться к разной среде. Могут долгое время находиться без доступа к кислороду. Их присутствие в организме человека неизменно и постоянно. При возникающих негативных условиях они приобретают патогенный характер и вызывают различные заболевания. Оптимальный температурный режим для энтеробактерий – 35-36 °С.
Обратите внимание! Эти бактерии невероятно живучи! Практически все антисептики не оказывают на них особого влияния: средства могут их лишь деактивировать на непродолжительный период.
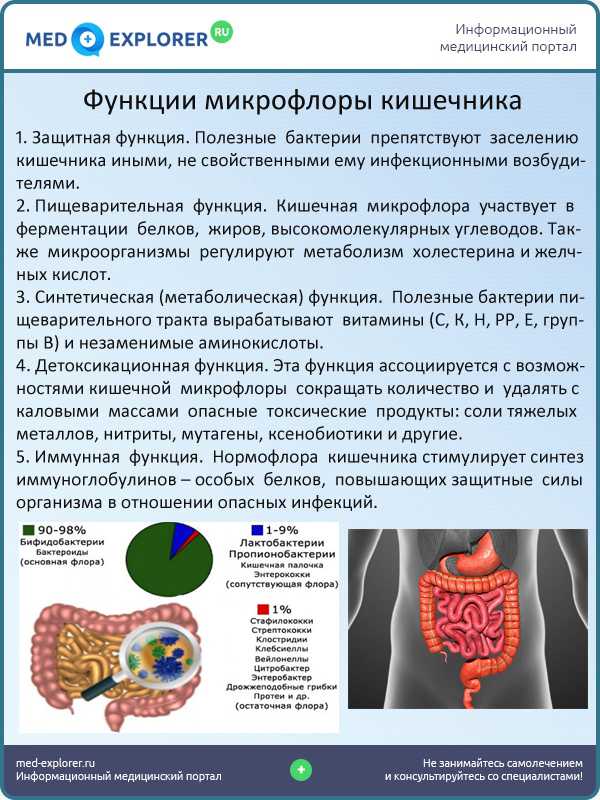
Функции микрофлоры кишечника
Виды энтеробактерий
Семейство энтеробактерий очень обширно. Оно включает в себя более 100 разновидностей, которые находятся везде: в воде, земле, на цветах, деревьях, продуктах питания, в организмах живых существ, включая людей, – в среде, являющейся для них питательной (содержащей лактозу).
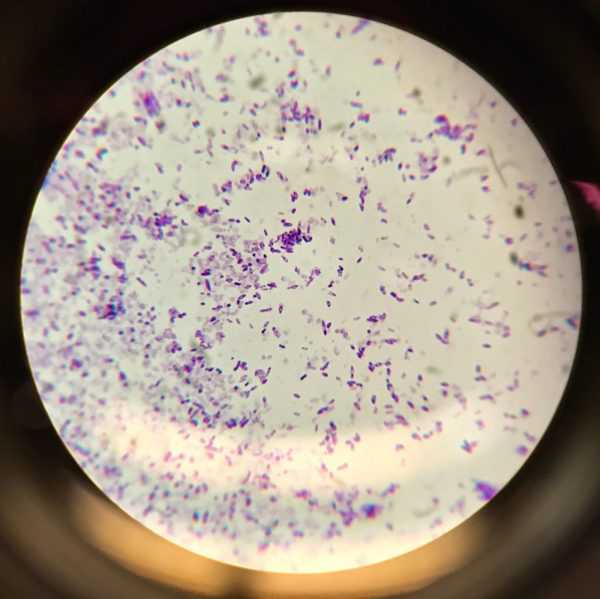
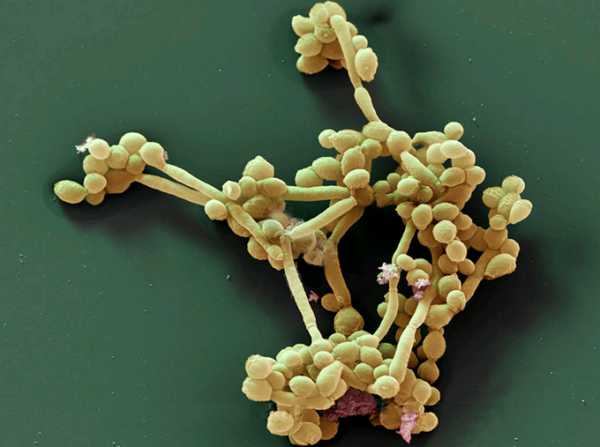
Энтеробактерии под микроскопом
Таблица. Виды энтеробактерий
| Патогенные | Микробы, находящиеся вне организма человека. При попадании в него становятся причиной развития острых кишечных инфекций и других патологий, опасных для жизни заболевшего (сальмонеллы, шигеллы, эшерихии) |
| Условно-патогенные | Присутствуют в организме человека и при нормальных условиях не опасны, играют важную роль в работе ЖКТ. При возникновении негативных факторов меняют свойства и становятся причиной многих болезней (энтеробакер, иерсиния, цитробактер и др.) |
| Сапрофитные | Эпидемиологически безопасные бактерии, для практической медицины интереса не представляют |
Важно! Один из главных в данном семействе – энтеробактер. Его присутствие в кишечнике обеспечивает его нормальную работу. Однако, если энтеробактер проникнет в другие органы, он вызовет серьёзные проблемы. Является основной причиной смерти новорождённых.
Как энтеробактерии проникают в организм?
Как уже было сказано выше, существует несколько групп энтеробактерий. Поэтому их попадание в человеческий организм может быть обусловлено разными факторами.
Так, условно-патогенные микробы изначально присутствуют у человека. В норме их количество не более 104 КОЕ/г. Под влиянием внешних или внутренних факторов начинается их интенсивное размножение. Микробы теряют свои полезные свойства и становятся причинами развития болезней. При этом бактерии, утратившие пользу, покидают пределы своего обитания (кишечник) и попадают в другие группы органов. Там они и вызывают недуги.
Что касается патогенных бактерий, они достаточно распространённо «живут» только во внешней среде. Однако их попадание в организм человека — это всего лишь вопрос времени: к сожалению, полностью оградить себя от патогенных микроорганизмов мы не можем. Так или иначе, они попадут в благоприятную для их вредной деятельности среду. Большинство микробов проникают в человеческий организм разными путями:
- Орально-фекальным. Больной человек или животное – носители. С их калом бактерии попадают во внешнюю среду и являются источником заразы. Входные ворота для инфекции – органы ЖКТ.
- Контактно-бытовым (посредством медицинских инструментов, воды, продуктов питания, предметы обихода и даже половым путём).
При любом из путей заражения инкубационный период микробов этого семейства – от 12 часов до 3 дней
Какую опасность несут энтеробактерии?
Количественное значение энтеробактерий, с которыми сталкивается человек, определить очень сложно: они способны мутировать и при нормальных условиях могут не проявлять себя. Обычно заболевания, вызванные этими микробами, развиваются как осложнения других патологий. Поэтому рискуют прежде всего:
- люди со слабым иммунитетом;
- пожилые граждане;
- новорождённые;
- люди, имеющие хронические патологии ЖКТ;
- пациенты, долгое время пребывающие в стационаре.
Внимание! Большинство людей считают, что энтеробактерии вредят лишь процессу пищеварения, однако их действие может распространяться абсолютно на любой орган.
Таким образом, бактерии данного семейства могут вызвать такие патологии, как:
- инфекция женских репродуктивных органов;
- болезни органов дыхания (пневмония);
- абсцесс мозга, менингит;
- воспалительные заболевания органов мочевыводящих путей (цистит, пиелонефрит);
- болезни крови (сепсис, бактериемия);
- воспаление печени и желчного пузыря;
- сальмонеллёз, дисбактериоз, дизентерия.
Энтеробактерии вызывают самые разные заболевания
Главная опасность подобных микроорганизмов – это их пагубное влияние на полезную микрофлору: они уничтожают положительные бактерии, тем самым нарушая функционирование заражённых органов.
Симптоматика энтеробактериоза
Энтеробактериозы, как правило, не имеют особенных симптомов, поэтому определить их можно по виду возбудителя и локализации поражённого участка. Общими проявлениями болезни могут быть:
- неполадки в пищеварении, нарушение стула (вплоть до появления в кале примесей);
- тошнота, изжога, повышенное газообразование, рвота;
- слабость, ощущение разбитости, пониженная работоспособность;
- интенсивная боль в очаге поражения;
- бледность кожных покровов, озноб, отсутствие аппетита, лихорадка, повышенная температура;
- высокие показатели в результатах анализов.
Болезни, вызванные энтеробактериями, имеют бурное развитие, если не начать их лечить сразу, грозят тяжёлыми осложнениями. Поэтому необходимо вовремя диагностировать заболевание.
Диагностика энтеробактериоза
Наличие или отсутствие инфекции в организме может подтвердить только лабораторная диагностика. На основе жалоб пациента, истории его болезни, общего состояния, образа жизни врач может сделать выводы и направить человека на анализы.

В зависимости от места локализации инфекции и проявления её симптомов специалисты назначают различные виды исследования
Так, энтеробактерии могут быть обнаружены в кале, в моче, в мазке, в зеве. Каждый из таких анализов – самый надёжный способ выявить возбудителя патологии тех или иных органов и начать с ним бороться.
Энтеробактерии в моче
Чтобы выделить бактерии, вызвавшие неполадки мочевыводящих органов, проводится бакпосев мочи. Он может быть назначен, когда есть признаки воспаления выделительных органов, при беременности, сахарном диабете, наличии в анамнезе хронического цистита, уретрита. Перед сбором мочи нужно позаботиться о гигиене половых органов.
Важно! За неделю до сдачи мочи необходимо отказаться от острых, жирных и солёных продуктов, спиртных напитков.
Так, если при микроскопическом исследовании в 1 мл урологической жидкости обнаружено более чем 105 микробных тел, имеет место воспаление органов мочевыведения, почках.
Энтеробактерии в кале
Назначают данное исследование, если у больного повышенная температура (+38°C), частые понос и рвота, наличие крови в фекальных массах. Нормой содержания этих бактерий в 1 грамме кала будет являться число, меньше 104 КОЕ (колониеобразующих единиц). Превышение этой нормы означает наличие дисбактериоза. После того, как возбудитель обнаружен, исследователи делают тест на реакцию бактерии на антибиотики. Сдавать кал на анализы лучше в течение часа.
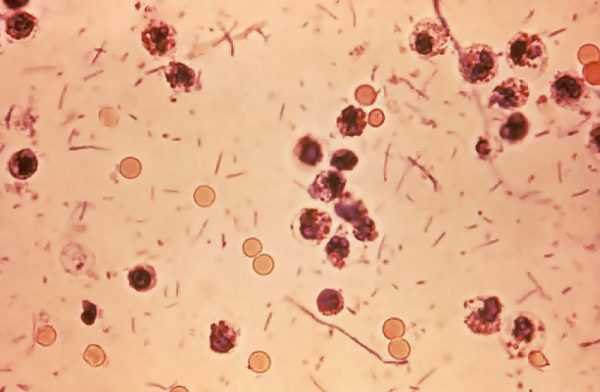
Шигелла дизентерии
Энтеробактерии в зеве
Чаще всего микробы нарушают деятельность ЖКТ. Но, обладая свойствами к паразитированию, они могут размножаться и в соседних органах, и даже в зеве. Наличие в глотке энтеробактера может быть опасным: попадая в дыхательные пути, он становится причиной тяжёлой пневмонии. Также могут развиваться гнойные воспаления миндалин. Как правило, врач берёт на исследование часть материала (гной или мокроту). Наличие в зеве вредоносных бактерий в количестве, превышающем 104 КОЕ, указывает на развитие воспаления. Необходимо начать восстановление микрофлоры слизистой горла, выполняя все рекомендации врача.
Энтеробактерии могут быть и в горле
Энтеробактерии в мазке
Их легко обнаружить, если назначено микробиологическое исследование влагалищной флоры (у женщин) или цервикального канала (у мужчин). Назначается анализ при наличии резкой боли при мочеиспускании, чувстве жжения и зуда в области половых органов, наличии гнойных выделений, неприятного запаха. Характер лечения будет зависеть от выявленного возбудителя инфекции. Нормой считается количество колоний, не превышающее 100 КОЕ.
В случае, если пациент женского пола, довольно часто специалисты предпочитают забор мазка из влагалища и из цервикального канала одновременно. Накануне менструации забор исследуемого материала делать не стоит. Также нужно постараться не мочиться за 2 часа да манипуляции, чтобы исключить возможное очищение уретры от патогенов.
Лечение
Терапия в случае с энтеровирусными заболеваниями должна быть как можно более оперативной, поскольку развитие бактериальных инфекций носит ускоренный характер и чревато возникновением осложнений. Лучше всего начать лечение не позднее, чем в первые три дня болезни.
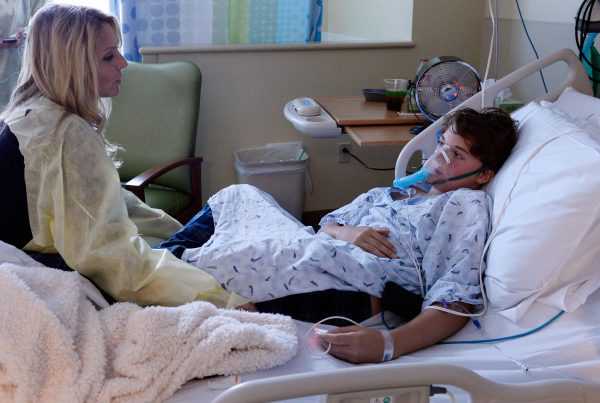
Чаще всего избавлять организм от энтеровирусных инфекций приходится в условиях стационара
Пока причина болезни не выяснена, доктор назначает лечение, исходя из собственного опыта и опираясь на симптомы. Если в течение 5-11 дней ситуация не улучшается, больного направляют на анализы, по результатам которых будет показан приём антибиотиков. Как правило, без них обойтись сложно. Заболевания, вызванные энтеровирусами, лечат с помощью пенициллинов широкого спектра, таких как «Аугментин», «Амоксиклав», «Цефтриаксон», «Азитромицин» и др. Поскольку разные бактерии имеют различную степень чувствительности к препаратам, врачи стараются совмещать антибиотики с различными лекарствами-помощниками. Таковыми можно считать про- и пребиотики: «Хилак Форте», «Линекс», «Нормобакт», «Бифиформ». Также могут назначить приём иммуномодуляторов («Полиоксидоний», «Иммунал»), спазмолитиков («Но-шпа», «Спазган»), сорбенты («Полисорб»), обволакивающие («Смекта»), противорвотные («Церукал»), ферменты («Креон», «Панкреатин», «Мезим») и комплекс витаминов.
Внимание! Для эффективности лечения важно соблюдать диету!
Рацион больного должен состоять из:
- блюд на пару (омлеты, кролик, телятина, индейка);
- протёртых овощных супов;
- печений-галет, белых сухарей;
- киселя, отвара из сухофруктов (без сахара), зелёного чая;
- печёных яблок;
- жидкого пюре из картофеля;
- каш на воде.
Отдельно стоит сказать о потреблении жидкости, поскольку во время болезни велик риск обезвоживания и интоксикации организма за счёт частых приступов рвоты и поноса.

Обильное питьё – самая необходимая мера при энтеровирусных заболеваниях!
В течение дня больной должен выпивать понемногу, но часто (через каждые полчаса) и не меньше, чем 2 литра воды за сутки. Лучше, чтобы жидкость была тёплой. То же касается и еды: блюда должны быть оптимальной температуры, ни горячими, ни холодными. Питание дробное: 5-6 приёмов пищи в небольшом количестве. Ни в коем случае нельзя употреблять в пищу:
- жирные, острые, солёные, копчёные, жареные продукты;
- овощи и фрукты в свежем виде;
- молочные продукты.
Важно! В каждом конкретном случае врач даёт отдельные рекомендации по части питания, которых необходимо строго придерживаться!
Подобную диету стоит соблюдать достаточно длительное время (3-4 недели после заболевания). В совокупности с назначенными лекарственными средствами соблюдение правильного питания окажет быстрый и положительный эффект, значительно ускорив процесс выздоровления.
Энтеробактерии у детей
К сожалению, сами родители не способны определить точное наличие или отсутствие возбудителя инфекции у своего чада. Поэтому, когда речь идёт о здоровье маленького человека, очень важно всегда обращать внимание на следующие проявления:
- отказ ребёнка от пищи;
- постоянный плач, состояние беспокойства;
- покраснение глазных яблок;
- наличие тошноты и рвоты;
- повышенная температура;
- участившийся стул/запоры;
- изменение консистенции каловых масс (слизистые, жидкие, с примесями);
- состояние апатии, вялости, сонливости;
- появление у мочи запаха;
- болезненное мочеиспускание.

В организме ребёнка, как и у взрослого, присутствуют и полезные, и условно-патогенные микроорганизмы, которые могут ухудшить его самочувствие
Видео — Симптоматика инфекции у детей
Внимание! При наличии одного или нескольких признаков необходимо срочно обращаться к педиатру!
Ни в коем случае нельзя пытаться вылечить ребёнка самостоятельно. Как правило, препараты доктором выписываются те же, что и для взрослых, но с разницей в дозировке, в зависимости от веса и возраста маленького пациента.

Нельзя давать малышу лекарств, которые доктор не прописал
Родителям рекомендуется продезинфицировать все предметы, с которыми контактирует ребёнок. На время болезни лучше оградить его от домашних животных. Нельзя перегревать малыша, кутать его. Лучшее – это свежий воздух в помещении (регулярные проветривания) и температура в комнате около 22-23 °С.
Детская диета
Если заболевшим взрослым важно выполнять все пункты лечения, прописанного врачом, то маленьким пациентам это важно в стократном размере. Необходимо помочь неокрепшему организму, ставшему жертвой инфекции, поскорее от неё избавиться. Поэтому следует неукоснительно придерживаться следующих пунктов:
- Вода – главное. Обезвоживание у детей наступает в разы быстрее, чем у взрослых. При энтеровирусных заболеваниях вероятность обезвоживания маленького пациента очень высока, поэтому родители должны поить его каждые полчаса (более 2 литров тёплой чистой воды в сутки).
- Температура пищи – 33-35 °С.
- Помимо воды, нужно давать ребёнку отвар из сухофруктов, ромашковый чай, морсы, кисели.
- Поить и кормить малыша только маленькими порциями, дробно, через определённые промежутки времени (еда – 5-6 раз в день).
- Лёгкая пища. Кормить ребёнка во время болезни овощными и картофельными супами-пюре, кашами на воде (без молока!).

Диета для ребёнка при энтеробактериозе – одна из основ эффективного лечения
Профилактика
Проводить профилактику болезней, вызванных энтеробактериями, всегда лучше, чем потом долго лечиться и восстанавливаться. Полностью оградить себя и близких от воздействия бактерий, конечно, не получится, однако соблюдать некоторые рекомендации специалистов совсем не сложно.
- Укрепление иммунитета. В этом могут помочь закаливание, борьба со стрессами и вредными привычками, соблюдение правильного питания и повышенная физическая активность.
- Соблюдение гигиены. Чистота рук и жилища – враг бактерий. Особенно нужно заботиться о чистоте кухонных поверхностей и столовых приборов.
- Обработка пищи. Не стоит употреблять сырое молоко и произведённые из него продукты. Предпочтение лучше отдавать пастеризованным молочным продуктам, тщательно мытым овощам и фруктам, термически обработанному мясу.
- Правила хранения. Нельзя совмещать в одном контейнере и даже на одной полке раскрытые сырые и готовые продукты.
- Общение. Лучше ограничить контакты с больными острыми кишечными инфекциями до их выздоровления.
- При наличии начальных признаков неполадок с пищеварением можно начать принимать пробиотики и витамины.

Пробиотики помогут улучшить микрофлору кишечника
Энтеробактерии вездесущи: они есть и в организме, и вне его. Часть из них не вредит человеку, другая — опасна и может серьёзно сказаться на его здоровье. Поэтому важно соблюдать элементарные правила гигиены и профилактики. Если инфекция всё же не обошла стороной, неукоснительно придерживаться рекомендаций лечащего врача, и тогда выздоровление не заставит себя долго ждать.
Энтеробактерии
Энтеробактерии представляют собой не что иное, как семейство различных грамотрицательных бактерий. Известно, что энтеробактерии – это, по сути, факультативные организмы, которые могут потреблять энергию в условиях отсутствия кислорода, а также имеющие возможность перерабатывать углеводы и образовывать из них муравьиную кислоту, а также различные прочие продукты, которые сами по себе являются результатом их жизнедеятельности. Существенная часть энтеробактерий не обладают возможностью образования спор, впрочем, они имеют жгутики.
Патогенные энтеробактерии
Патогенные энтеробактерии представляют для организма определенную опасность, и могут служить подтверждением наличия серьёзного заболевания в сфере микрофлоры. Патогенными энтеробактериями можно назвать, по сути, практически любые энтеробактерии, которые попали в среду, благоприятную для развития воспаления. К болезням, которые могут быть обусловлены действием патогенных энтеробактерий, часто относят разнообразные инфекции мочевыводящих путей, например, цистит, либо пиелонефрит, заболевания половой системы – такие, как, например, вагинит и цервицит, заболевания дыхательных путей (чаще всего, пневмония), болезни желудочно-кишечного тракта (дизентерия). Принимая во внимание тот факт, что все патогенные энтеробактерии вполне могут представлять собой признак наличия инфекционного заболевания, можно сделать вывод, что симптомы у каждой из них являются различными, и зависят они, главным образом, от участка начала развития воспалительного процесса. Одним общим показанием может служить слабость организма, высокая температура, появление болевых ощущений на участке, где располагается пораженный орган. Для того, чтобы определить тот или иной тип патогенных энтеробактерий, пациент, прежде всего, должен сдать анализ мочи и крови, а также кал и мазки, все зависит от характера подозрения на тот или иное заболевание.
Условно патогенные энтеробактерии
Условно патогенные энтеробактерии располагаются в организме каждого человека и при концентрации их в том или ином количестве они могут не иметь никакого вреда либо и вовсе долго не показывать себя, однако может быть вполне достаточно даже несущественного толчка для того, чтобы болезнь проявилась неожиданно. Нередко условно патогенные энтеробактерии, вступая в своеобразную конкуренцию с «полезной» микрофлорой, уничтожает все организмы, которые важны для жизнедеятельности. Показатели сложности условно-патогенных энтеробактерий – это вероятность того, что они могут быть представлены в скрытой форме, и наносить вред незаметно. Было подтверждено, что условно-патогенные энтеробактерии могут стать возбудителем крайне серьезных инфекций у только что родившихся детей. Также условно-патогенные энтеробактерии могут проявиться и в виде вспышек, которые нередко становятся причиной летального исхода.
Лечение
Лечение энтеробактерий во многом зависит от характера заражения, а также от участка поражения. Изначально пациенту требуется сдать анализы для того, чтобы определить разновидности энтеробактерии. В целях лечения проявления энтеробактерий применяют антибиотики, например, ампициллин, полимиксин, тетрациклин. На сегодняшний день известно множество разнообразных антибиотиков, и по этой причине самым оптимальным вариантом может стать сдача анализов на посев, благодаря чему можно будет проверить степень чувствительности бактерий к действию определенного препарата. Не менее существенную роль играет также и поддержание корректного уровня микрофлоры в организме. Для этого рекомендуется принимать в пищу йогурт, а также препараты типа «Линекс». Очень многое, как в терапии, так и в профилактике зависит от соблюдения норм гигиены. Так, чистота тела – это однозначный залог отсутствия появления энтеробактерий.
Урогенитальные инфекции, вызываемые энтеробактериями - Венерология
Урогенитальные инфекции, вызываемые энтеробактериями - заболевания, симптомы и причины
Венерология/22 августа 2005 11:55Заболевания, возбудителями которых являются граммотрицательные палочки, относящиеся к семейству Enterobacteriaceae. Урогенитальные инфекции вызывают представители родов Escherichia, Klebsiella, Enterobacter, Serratia, Hafnia, Salmonella, Edwardsiella, Citrobacter, Providencia, Proteus. Энтеробактерий можно вьщелить из влагалища при вагините, цервиците или другом воспалительном процессе. Очень часто их обнаруживают в сочетании с анаэробными микроорганизмами и трихомонадами. Наличие энтеробактерий во влагалище характерно для женщин, не соблюдающих правила личной гигиены.
Кишечная палочка (Escherichia coli) — один из представителей нормальной кишечной флоры, сапрофит толстого кишечника. Условно-патогенные и патогенные серотипы кишечной палочки обусловливают появление различных патогенетических и клинических форм инфекционного процесса. Их патогенные особенности в определенной степени коррелируют с наличием соответствующего антигена, т. е. с принадлежностью к той или иной серогруппе. При инфекциях мочевыводящих путей встречаются серогруппы 02, 06, 09 и другие, при холецистите — 01, 08, 011 и др.
Коли-инфекция мочевыводящих путей чаще наблюдается у девочек и женщин, особенно при наличии вульвитов и вульвовагинитов.
Источником заболевания являются больные коли-инфекцией или бакте-рионосители патогенных серотипов кишечной палочки. Механизм заражения фекально-оральный, иногда — половой. Возможен гематогенный путь проникновения возбудителя в почки и мочевые пути из какого-либо экстраренального очага инфекции.
У взрослых коли-инфекция чаще всего проявляется воспалительными изменениями в органах, расположенных вблизи кишечника — мочеиспускательном канале, мочевом пузыре, влагалище, матке (уретрит, цистит, пиелит, пиелонефрит, кольпит, эндометрит) или сообщающихся с кишечником — желчном пузыре, желчных путях (холецистит, холангит). У детей коли-инфекция может локализоваться в легких. Возможны генерализация инфекции и развитие сепсиса.
Нередки случаи, когда кишечная палочка в ассоциациях со стафилококком или некоторыми граммотрицательными бактериями (протеи, псевдомонас) становится причиной внутрибольничных инфекций, в частности в гинекологических клиниках, в отделениях для новорожденных.
Установить окончательный диагноз заболевания, вызванного кишечной палочкой, можно только на основании бактериологического исследования, включающего выделение чистой культуры Е. coli, ее идентификацию по морфологическим и биохимическим признакам, определение серогруппы.
Для лечения коли-инфекций используют антибиотики (полимиксин, ам-пициллин, тетрациклины и др.).
Klebsiella pneumoniae, ранее известные как возбудители заболеваний дыхательной системы, в настоящее время часто являются причиной внутриутробных инфекций, протекающих с поражением дыхательных и мочевыводящих путей. При выращивании на питательных средах эти бактерии образуют характерные слизистые колонии; при микроскопии определяют широкие полисахаридные капсулы вокруг неподвижных клеток.
Enterobacter aerogenes обнаруживают при инфекциях мочевыводящих путей и при сепсисе. Нередко обладают подвижностью, образуют слегка слизистые колонии, а некоторые штаммы — капсулу.
Serratia marcescens — мелкие палочки, которые могут образовывать в культурах интенсивный красный пигмент (варьирующий признак).
Представители рода Serratia обычно очень медленно ферментируют лактозу, некоторые штаммы — мочевину (слабо). Непигментированные варианты этих бактерий вызывают токсический сепсис.
Hafnia alvei иногда выделяют, помимо гастроэнтероколитов, также и при уретритах или вагинитах.
Бактерии из родов Edwardsiella, Citrobacter сходны между собой по биохимическим свойствам; патогенность их до последнего времени была проблематичной. Определенные серотипы встречаются при спорадических или массовых пищевых токсикоинфекциях, при инфекциях мочевых путей и др.
Представители рода Salmonella вызывают гастроэнтериты, сепсис, эндометриты, инфекции мочевыводящих путей.
Providencia в биохимическом отношении сходны с протеями, дезаминируют аминокислоты (например, лизин), не гидролизуют мочевину; их выявляют при инфекциях мочевыводящих путей, сепсисе и других заболеваниях.
Пути передачи. Большинство бактерий этого семейства составляют значительную часть нормальной аэробной флоры кишечника и обычно не вы- зывают заболеваний, а напротив, участвуют в обеспечении его нормального функционирования. Эти микроорганизмы становятся патогенными лишь в случаях проникновения их в ткани организма, особенно в мочевыводящие и желчные пути, легкие, брюшину или мозговые оболочки, где они способны вызвать воспалительный процесс. Они могут проникать в кровяное русло (при использовании венозных или уретральных катетеров); попадать в мочеполовые пути при проведении инструментальных исследований (нозокомиальная передача); вызывать инфекционные поражения мочевыводящих путей после введения контаминированных лекарственных препаратов, особенно после внутривенного их применения. Возможен половой путь передачи.
Эпидемиология и общая патология. Кишечная палочка и некоторые другие бактерии семейства Enterobacteriaceae поселяются в кишечнике ребенка уже через несколько дней после его рождения и с этого момента составляют основную часть нормальной аэробной микрофлоры организма. При возникновении воспаления, независимо от клинической картины заболевания и этиопатогенеза, в мочевые пути нередко одновременно попадает большое количество различных видов микроорганизмов. В течение непродолжительного времени один из них начинает доминировать, угнетая рост других.
Доминирующий вид становится причиной возникновения около 80 % всех бактерий. Когда иммунные механизмы организма не реагируют на какой-либо микроорганизм, последний быстро приживается в мочевыводящей системе. Например, лица с группой крови III (В) не вырабатывают антител против Е. coli серотипа 086 из-за идентичности антигенов. Согласно клиническим наблюдениям, такие лица более подвержены коли-инфекциям, чем люди с другими группами крови.
Инфекции мочевой системы могут возникать после катетеризации мочевого пузыря, возможны бактериемия и уросепсис. Часто бактериемия диагностируется в ложе предстательной железы после операции по ее удалению (аденомэктомия) вследствие цистита, атонии мочевого пузыря, иногда в результате образования камня, сужения мочеиспускательного канала, возобновления перенесенного в прошлом пиелонефрита или бессимптомной бактериурии. Инфекция может быть внесена постоянным катетером во время операции или чаще непосредственно после вмешательства. Нередко длится месяцами. При аденоме предстательной железы обычно из самой железы не выделяют граммотрицательных бактерий. Однако, инфекционные осложнения в мочевой системе обусловлены именно этими микроорганизмами.
В ряде случаев у больных бактериурией повышается кровяное давление. Наблюдается и обратное явление: при повышенном кровяном давлении развивается бактериурия, которая может перейти в пиелонефрит и осложнить течение гипертонии. Поэтому при возникновении одного из этих состояний надо предполагать и возможность развития другого.
Бактерии сем. Enterobacteriaceae часто обусловливают вторичные инфекции, в том числе пневмонии, эндокардитов, бактериемии, в особенности у лиц, принимающих наркотики, и у пациентов клиник.
Клинические проявления. Проявления инфекций, вызванных бактериями сем. Enterobacteriaceae, зависят от локализации патологического процесса. Они не могут быть дифференцированы с другими бактериальными инфекциями на основании одних лишь симптомов и признаков заболевания, поэтому очень важно определить возбудителя инфекции мочеполовой системы, в том числе видовую и типовую характеристику, количество его в 1 мл свежей мочи и чувствительность к антибактериальным средствам. Системное изучение видовых, типовых и других особенностей микроорганизмов — возбудителей инфекций мочеполовой системы имеет существенное значение для выяснения патогенеза уроинфекций и определения методов их терапии.
Диагностика. В зависимости от локализации патологического процесса для исследования используют отделяемое половых органов, мочу, кровь, спинномозговую жидкость и др. В окрашенных мазках обнаруживают грам-мотрицательные короткие палочки, которые могут образовывать цепочки; они очень похожи друг на друга и лишь наличие широких капсул имеет диагностическое значение для рода Klebsiella. Исследуемый материал одновременно наносят на кровяной агар и среды, содержащие специальные красители и углеводы, что позволяет быстро дифференцировать ферментирующие и неферментирующие колонии. Бактерии, выделенные на этих средах, в дальнейшем идентифицируют с помощью биохимических и серологических реакций. Возможна быстрая предварительная идентификация по способности микроорганизмов ферментировать лактозу.
Лечение и профилактика. Выраженным противомикробным действием в отношении бактерий сем. Enterobacteriaceae обладают ампициллин, тетрациклины, аминогликозиды, гюлимиксины, сульфаниламиды. Однако, чувствительность к этим препаратам у отдельных штаммов различна, поэтому ее необходимо определять лабораторными методами. Нередко встречается множественная лекарственная устойчивость.
При лечении эффект может быть достигнут при одновременном применении аминогликозидов и фурагина или ампициллина; триметоприма с сульфа-метоксазолом и полимиксином. Целесообразны и другие комбинации антибактериальных средств, назначение препаратов, потенцирующих действие антибиотиков, повышающих защитные механизмы организма больных, способствующих доставке антибактериальных средств к очагам поражения и обеспечивающих их терапевтическую концентрацию в тканях и сыворотке крови. Профилактика и эффективность борьбы с этими инфекциями во многом зависят от содержания рук в чистоте, строгого соблюдения правил асептики и антисептики (стерилизации инструментария, дезинфекции оборудования), осторожности в назначении внутривенных препаратов и личной гигиены мочеполовых путей. Очень важно помнить, что многие граммотрицательные бактерии являются условно-патогенными и вызывают развитие заболевания в ослабленном организме. В лечебных учреждениях эти бактерии нередко передаются персоналом, а также через инструменты или препараты для парентерального введения.
Частыми возбудителями инфекции мочевыводящей системы являются бактерии рода Proteus из сем. Enterobacteriaceae. Это граммотрицательные подвижные аэробные палочки; не ферментируют лактозу; продуцируют уреазу, что приводит к быстрому расщеплению мочевины с образованием аммиака. Имеют тенденцию к «роению» и быстро распространяются по поверхности плотной питательной среды. Добавление к питательной среде фенилэтилового спирта или 0,1 % хлоралгидрата угнетает «роение». Протеи плохо растут в кислой среде. Пути передачи. Протеи, как и другие представители сем. Enterobacteriaceae, вызывают заболевания у людей только в тех случаях, когда выходят за пределы своего нормального места обитания (пищеварительный тракт). Наблюдаются и нозокомиальная передача, распространение инфекции половым путем, а также при несоблюдении правил личной гигиены.
Эпидемиология и общая патология. Протеи нередко обнаруживаются при хронических инфекциях мочевыводящих путей, а также при бактериемиях, пневмониях и очаговых поражениях у ослабленных больных или у получающих препараты внутривенно. Первое место среди них занимает Proteus mirabilis, являющийся единственным индолнегативным микроорганизмом среди представителей этого рода. Затем следуют Proteus morganii и Proteus rettgeri. Реже выделяют Proteus vulgaris.
Выше упоминалось о способности протеев образовывать уреазу, которая разлагает мочевину до аммиака, что способствует образованию фосфатных камней. Аммиак токсичен для почек, вызывает некроз почечной ткани, микроабсцессы. Наступает инактивация комплемента, содержащегося в моче. Для бактерий появляется больше возможностей беспрепятственно размножаться в почечной ткани, т. е. они становятся более инвазивными. Инфекции, вызванные протеями, продуцирующими уреазу, обусловливают более сильную интоксикацию и разрушение почечной ткани.
Клинические проявления. Бактерии рода Proteus часто встречаются при осложнениях калькулезного пиелонефрита, врожденных пороках развития, после хирургических операций. В этих случаях нередко выделяют различные бактерии сем. Enterobacteriaceae. Впоследствии в моче обнаруживаются протеи, которые обусловливают хроническое, осложненное течение инфекции мочевыводящей системы.
Лечение и профилактика. Заболевания, вызванные протеями, необходимо лечить препаратами, чувствительными к данным микроорганизмам. При этом следует учитывать, что чувствительность к антибиотикам у различных штаммов протеев в значительной степени варьирует. Наиболее активными препаратами являются гентамицин и амикацин. Рост P. mirabilis нередко угнетается пенициллином и ампициллином. Показано назначение цефалоспоринов (цефотаксима, или клафорана).
Профилактика протейных инфекций, как и других инфекционных заболеваний, должна осуществляться путем организации и проведения комплекса мероприятий, направленных на выявление источника инфекций, механизма передачи и восприимчивости организма больного. Распространение инфекции необходимо приостановить с помощью методов асептики и антисептики. Это в полной мере относится и к внутрибольничной инфекции, обусловленной протеями.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе