Рентген шейных позвонков
Рентгенография шейного отдела позвоночника
На первичном этапе диагностики патологий и травм шейного отдела позвоночника, рентген является самой востребованной процедурой. Компьютерная и магнитно-резонансная томография обладает более широкими возможностями, чем рентген шеи, но используются реже. Это связано с ценовой или территориальной недоступностью КТ и МРТ, на фоне полноценного оснащения медицинских учреждений любого уровня рентгенографической аппаратурой.
Принцип работы и виды рентгена шеи
Аппаратный метод исследования костных структур базируется на использовании рентгеновского излучения. Проходя сквозь тело, лучи поглощаются мышечной и костной тканью. В итоге получается черно-белое изображение исследуемого участка тела.
На снимке серым цветом выделены мягкие ткани, поскольку они слабо задерживают излучение, черные фрагменты обозначают полые органы, так как воздух практически не поглощает лучи, а белые участки отображают кости, поскольку твердые структуры наиболее чувствительны к рентгеновским лучам. По отклонению от анатомической нормы, врач устанавливает патологии скелета шейного отдела.
Проекционные разновидности процедуры разделяют на боковую проекцию, заднюю прямую через рот пациента, заднюю косую и боковую. При выполнении прямо проекционной рентгенограммы I-II позвонки перекрываются тенью от нижней челюсти, поэтому для их оценки производят дополнительный снимок через открытую ротовую полость. Назначением косой проекции является визуализация межпозвонковых отверстий. В большинстве случаев, врач-рентгенолог выполняет снимки шейного отдела в двух проекциях (боковая и прямая).
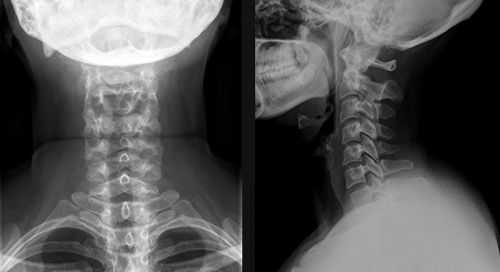 Рентгеновский снимок шейного отдела позвоночника обычно делают в двух проекциях
Рентгеновский снимок шейного отдела позвоночника обычно делают в двух проекциях Дополнительные условия проведения обследования
К компонентам, дополняющим рентген, относятся функциональные пробы, проведение которых назначается при недостаточной информативности результатов обычной процедуры.
Для исследования позвонков шеи применяют:
- Механические пробы. Суть метода заключается в изменении пациентом положения шеи посредством сгибательно-разгибательных телодвижений. Таким образом, оценивается подвижность позвонков и выявляется их скрытое смещение. При сравнении высоты переднего и заднего отдела, врач устанавливает степень патологии, что позволяет подобрать оптимальный терапевтический курс для пациента.
- Миелография или рентгенография шейного отдела позвоночника с применением контраста. Для цветного выделения на снимках сосудистой сетки и нервов, пациенту вводится контрастное вещество. Это позволяет определить наличие некоторых межпозвонковых грыж, неврологических нарушений, повреждений нервных окончаний, ужение спинномозгового канала. Единственным недостатком такого метода являются частые аллергические реакции пациентов на контраст.
Использование функционального рентгена значительно расширяет возможности и повышает результативность исследования.
Трансформация шейных позвонков представляет серьезную опасность для смежных мягких тканей и сосудов шеи, снабжающих кровью головной мозг. Кроме этого, патологии костных структур шеи ограничивают подвижность этой области тела, вызывают головные боли, становятся причиной нарушения работы вестибулярного аппарата.
Рентгенограмма шейного отдела показана при следующих клинических проявлениях:
Сколько раз можно делать рентген ребенку?- скованность в движениях головой;
- частые головокружения и головные боли неясной природы возникновения;
- болезненность при вращении головой;
- хрустящий звук;
- онемение рук;
- нарушение равновесия;
- механические травмы шеи;
- гипо- или гипертонус мышц шеи;
- дегенеративно-дистрофические изменения шейного отдела позвоночника, диагностированные ранее;
- ухудшение зрительного восприятия.
Проведение рентгеноскопии шейного отдела скелета разрешается с младенческого возраста. Единственным противопоказанием является перинатальный период у женщин. В случае необходимости обследовать данный участок позвоночника, рекомендуется сделать магнитно-резонансную томографию.
При невозможности пройти МРТ, беременной женщине могут сделать рентген, прикрыв специальным защитным фартуком область живота и груди. В лактационный период исследование допускается, но женщине кормление ребенка грудью необходимо приостановить на 24 часа после процедуры. Молоко следует сцеживать. Не рекомендуется проводить в один день диагностику шейного отдела и рентгенографию желудка с контрастом.
Избыточная масса тела обследуемого (свыше 180 кг) может стать причиной некачественных снимков, что не позволит дифференцировать болезнь. Рентгеновские лучи в превышенной нормами дозировке, могут навредить здоровью, поэтому злоупотреблять диагностической процедурой запрещается. Специальная подготовка к процедуре не предусмотрена. Пациенту необходимо освободиться от шейных украшений и раздеться до пояса.
Временной промежуток выполнения процедуры составляет около четверти часа. Основными условиями для пациента является соблюдение статичного положения в момент фиксации на пленке шейных позвонков и выполнение указаний врача по изменению положения тела.
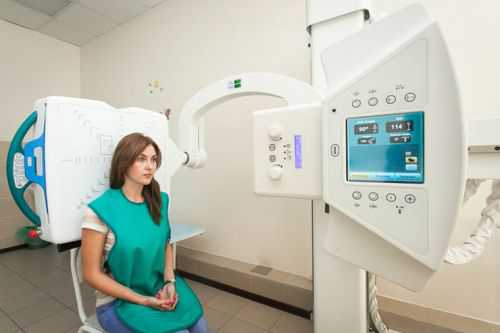 Современный рентгеновский аппарат позволяет провести диагностику шейных позвонков быстро и безопасно
Современный рентгеновский аппарат позволяет провести диагностику шейных позвонков быстро и безопасно Прямопроекционная рентгенограмма производится в горизонтальном или вертикальном положении обследуемого. Аппаратный луч направлен на кадык под двадцатиградусным углом, образует параллель к воображаемой линии, проходящей от выступа височной кости к нижней челюсти. При таком положении на снимке визуализируются позвонки, начиная с третьего. Для оценки первых двух позвонков делают дополнительный снимок через открытую ротовую полость.
Снимок боковой проекции выполняется с левой или правой стороны. При вертикальном положении тела, пациент прижимается плечом к кассете аппарата рентгена. Направление луча соответствует зоне IV шейного позвонка. По команде врача-рентгенолога необходимо произвести недолгую задержку дыхания и не совершать глотательных движений.
Снимки и описание результатов пациент получает приблизительно через полчаса после процедуры. Лечением диагностированного заболевания занимается доктор, направивший на процедуру. При недостаточной информативности итоговых показателей, больному назначаются дополнительные исследования (функциональная рентгенография, МРТ).
Результаты диагностики
Рентгенологический метод обследования позволяет получить достоверную информацию о состоянии костной структуры. Что показывает рентген шейного отдела позвоночника, определяется медицинским специалистом при расшифровке рентгенограммы.
В список возможных патологий входят:
- костный кольцевой нарост вокруг позвоночной артерии в области первого шейного позвонка (аномалия Киммерле). Является врожденной патологией, при которой происходит сдавливание артерии позвоночника;
- травматические повреждения. Сюда относятся переломы, смещения, вывихи и подвывихи позвонков, ушибы и трещины;
- искривление и трансформация позвоночника в шейной области;
- изменение дегенеративно-дистрофического характера (шейный остеохондроз);
- присутствие дополнительного костного образования или клиновидного позвонка (костная кривошея). Может иметь травматическое или врожденное происхождение;
- ущемление или раздражение межпозвонкового нерва воспалительного характера (радикулопатия или шейный радикулит);
- деформация позвонков вследствие разрастания костной ткани (спондилез или костные наросты);
- снижение плотности костей, вплоть до полного их разрушения (остеопороз). Необратимое обменное заболевание позвоночника;
- изменения в прогибе шейного сегмента (лордоз);
- горбовидное искривление позвоночника (кифоз шейно-грудного отдела);
- повреждения и опухоли спинного мозга, межпозвонковые протрузии и грыжи Данная группа заболеваний диагностируется только посредством миелографии (применение контраста).
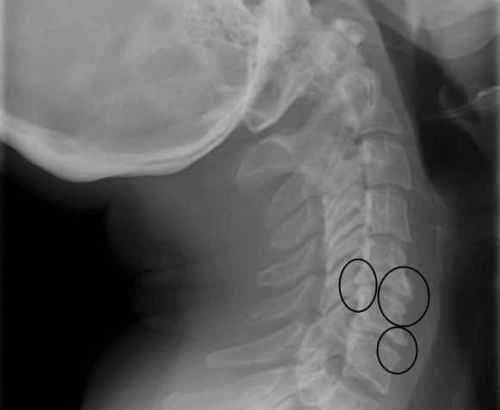 Признаки остеохондроза на рентгенограмме шейного отдела позвоночника
Признаки остеохондроза на рентгенограмме шейного отдела позвоночника Для выявления аномальных процессов в мягких тканях шеи, рентгеновский метод обследования мало результативен. Онкологические процессы на ранней стадии также не визуализируются на снимке. Применение метода рентгенографии эффективно только для установления костных патологий.
Рентгенограмма шейных позвонков у детей
Рентгенографическое обследование ребенку допускается с первых дней жизни, но строго по показаниям. Сложность заключается в неспособности малыша сохранять статичное состояние, поэтому при проведении диагностики детям, разрешается нахождение в кабинете одного из родителей. При этом рентгенолог обязан обезопасить взрослого от излишнего излучения с помощью специального фартука из свинца.
На рентгенограмме определяются следующие отклонения и заболевания:
- повреждение костной системы позвоночника во время родоразрешения (интранатальная травма);
- изменение расположения позвонков шеи (смещение);
- неспособность шеи поддерживать стабильное положение;
- трехплоскостная деформация позвоночника (сколиоз);
- болезни ортопедического профиля;
- вывихи, подвывихи, другие изменения травматического происхождения.
Выполнение снимков, обычно, осуществляется в двух проекциях. Рентгенография через открытый рот может быть произведена, если ребенок в состоянии перенести такое исследование.
В детском возрасте рекомендуется проходить рентген на максимально модифицированных аппаратах, чтобы получить наименьшую дозу облучения. Где сделать ребенку рентген, зависит от технического оснащения больницы, и пожелания родителей. В медицинской карте должна быть обязательно зафиксирована дата и время проведенной рентгеновской диагностики.
Альтернативные методы
Более информативным методом исследования костей шейного отдела считается компьютерная томография (КТ). Процедура, таким образом, основана на применении рентгеновских лучей, и по степени безопасности практически равноценна рентгенографии. Выбирая рентген или МРТ для диагностики анормальных изменений в спинномозговой жидкости, мягких структурах и сосудах, предпочтение следует отдать МР-томографии.
Рентген шейного отдела позвоночника. Рентгенологическая картина в норме и при различных заболеваниях
Оглавление
 Рентген шейного отдела позвоночника представляет собой исследование, направленное на изучение состояния костной структуры позвоночного столба. Благодаря данному исследованию можно изучить положение шейного отдела позвоночника, состояние тел и дуг позвонков, размеры межпозвоночных дисков. Рентген позволяет обнаружить опухоли, аномалии, переломы и смещения позвонков и другие состояния. Диагностика в рентгеновском методе заключается в установлении параметров, которые тем или иным образом отличаются от нормальных на рентгеновском снимке. Так, давно известны положения, в которых должны находиться позвонки шейного отдела при сгибании или разгибании шеи, расстояние между ними, соответствующее толщине межпозвоночных дисков. Рентгенодиагностика также учитывает различные варианты анатомии, которые также считаются нормальными и не приводят к заболеваниям.
Рентген шейного отдела позвоночника представляет собой исследование, направленное на изучение состояния костной структуры позвоночного столба. Благодаря данному исследованию можно изучить положение шейного отдела позвоночника, состояние тел и дуг позвонков, размеры межпозвоночных дисков. Рентген позволяет обнаружить опухоли, аномалии, переломы и смещения позвонков и другие состояния. Диагностика в рентгеновском методе заключается в установлении параметров, которые тем или иным образом отличаются от нормальных на рентгеновском снимке. Так, давно известны положения, в которых должны находиться позвонки шейного отдела при сгибании или разгибании шеи, расстояние между ними, соответствующее толщине межпозвоночных дисков. Рентгенодиагностика также учитывает различные варианты анатомии, которые также считаются нормальными и не приводят к заболеваниям.Стандартный рентгеновский снимок отображает состояние позвонков, их взаимное расположение, а также соотношение с костями черепа. Межпозвоночные диски плохо задерживают рентгеновские лучи, поэтому они оцениваются по косвенным признакам. Рентген шейного отдела также служит для обследования сосудов и нервов шеи, однако для этого используются более совершенные методы лучевой диагностики, среди которых компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Шея – часть организма, обладающая самым обильным кровоснабжением и иннервацией. Шейный отдел позвоночника создает опору для сосудов, нервов и мышц данной области. Именно поэтому шейный отдел является наиболее важным отделом позвоночника. Данный отдел соединяет голову и туловище, позволяет производить разнообразные движения, содержит участок спинного мозга, ответственный за большое количество жизненно важных рефлексов. Шейный отдел позвоночника состоит из семи позвонков, которые имеют отличительные особенности от позвонков других отделов.Позвонки состоят из следующих частей:
- Тело. Служит для распределения давления по большей площади. Между телами позвонков находятся межпозвоночные диски.
- Дуга. Дуга расположена сзади от тела, она формирует пространство для спинномозгового канала.
- Поперечные отростки. Находятся слева и справа от дуги позвонка.
- Суставные отростки. Повышают устойчивость позвонков, наряду с телом позвонка создают опору в трех точках.
- Остистый отросток. Он расположен сзади от дуги, служит для прикрепления мышц и продольных связок.
На поперечных отростках шейных позвонков находится отверстие, в котором проходит позвоночная артерия. Она имеет большое значение в питании коры головного мозга. Помимо этого, в пространстве между позвонками выходят корешки спинномозговых нервов, которые относятся к периферической нервной системе. Они осуществляют иннервацию рук и верхней части туловища.
Остистые отростки шейных позвонков наклонены вниз и выражены не очень сильно в сравнении с позвонками других отделов. К ним крепятся продольные мышцы шеи. Однако у седьмого шейного позвонка остистый позвонок является более длинным и хорошо прощупывается, из-за чего он также называется выступающим.Межпозвоночный диск имеет форму цилиндра и состоит из пульпозного ядра (относительно мягкого), фиброзного кольца и гиалиновых пластинок (более плотных). Пульпозное ядро находится внутри диска, по бокам расположено фиброзное кольцо, а сверху и снизу – гиалиновые пластинки. Границы межпозвоночного диска являются относительно плотными, это в определенно степени служит защитой от грыж межпозвоночного диска.
Рентген шейного отдела позвоночника выполняется в нескольких проекциях и при разных положениях головы (что носит название функциональных проб). В прямой проекции на рентгеновском снимке видны лишь 4 нижних позвонка, поскольку верхние три закрыты нижней челюстью и зубами. Опознание шейных позвонков по снимку проводится снизу вверх, начиная с седьмого. Седьмой шейный позвонок можно определить по его отличительным чертам от грудных позвонков. К первому грудному позвонку крепится верхняя пара ребер, чего нет у шейных позвонков. Вверх от ребер и первого грудного позвонка следуют шейные позвонки.Для того чтобы увидеть верхние позвонки в прямой проекции, рентген выполняется через открытый рот. В таком положении видно соединение атланта (первого шейного позвонка) и аксиса (второго шейного позвонка), их поперечные отростки, зубовидный отросток второго позвонка. При определенном положении можно исследовать суставное соединение между первым шейным позвонком и затылочной костью.
Рентген в боковой проекции дает более полную информацию, так как на нем видны все семь шейных позвонков. В норме шейный отдел на рентгеновском снимке в боковой проекции имеет выпуклость вперед (так называемый лордоз). При этом тела позвонков имеют наклон около 20 градусов относительно горизонтальной плоскости при вертикальном положении головы.
Межпозвоночные диски на рентгеновском снимке можно оценить лишь косвенно по расстоянию между телами позвонков. Это связано с тем, что их естественная контрастность весьма невелика по сравнению с контрастностью костной ткани. Костная ткань хорошо задерживает рентгеновские лучи, поэтому на снимке они окрашены в белый цвет. Толщина и плотность костной ткани пропорционально влияют на яркость белого оттенка на рентгеновском снимке.Шейный отдел позвоночника является первым и наиболее подвижным среди всех его отделов. Его функции совпадают со значением других отделов позвоночника, однако имеют некоторые особенности. Рентгеновские методы очень важны в оценке функциональных состояний, так как многие заболевания можно обнаружить только на рентгеновском снимке.Выделяют следующие функции шейного отдела позвоночника:
- Опорная. Шейные позвонки создают опору для черепа, сохраняя стабильность по вертикальной оси. Для выполнения опорной функции необходима целостность позвонков, что можно проверить по рентгеновскому снимку.
- Двигательная. Разнообразие движений шейного отдела объясняется подвижным сочленением между позвонками. Выполнению данной функции могут мешать искривления позвоночника, сращения позвонков, артроз или дистрофические изменения позвонков.
- Защитная. Позвоночник является защитой для спинного мозга. В непосредственной близости к шейным позвонкам проходят позвоночные артерии, спинномозговые нервы. Только с помощью рентгена позвоночника можно оценить ширину спинномозгового канала, отверстий для артерий. Сдавливание данных структур в результате различных причин может привести к очень тяжелым последствиям для организма.
- Амортизационная. В качестве амортизатора в шейном отделе позвоночника выступают межпозвоночные диски. Они защищают позвонки от трения, однако при различных дистрофических заболеваниях диски разрушаются, из-за чего приходится ограничивать движения головы.
С помощью томографии можно определить следующие группы лимфатических узлов шеи:
- подбородочные;
- подчелюстные;
- передние шейные лимфатические узлы;
- боковые лимфатические узлы (верхние, средние, нижние);
- глубокие лимфатические узлы;
- заглоточные лимфатические узлы.
Выделяют следующие нарушения подвижности шейного отдела позвоночника:
- Гипермобильность. На рентгеновском снимке проявляется сближением тел позвонков более чем на четверть от высоты межпозвоночного диска. При сгибании сближаются передние края тел позвонков, а при разгибании – их задние части. В большинстве случаев она связана с остеохондрозом межпозвоночных дисков.
- Гипомобильность. Такой вид двигательного нарушения характеризуется отсутствием изменения высоты межпозвоночного диска между некоторыми или всеми шейными позвонками. Гипомобильность может быть связана с появлением боли при движениях шеи или с фиброзом межпозвоночного диска.
- Нестабильность. Является самым распространенным нарушением, которое выявляется при рентгене шейного отдела позвоночника. Она проявляется смещением позвонков в сторону, вперед или назад, причем направление смещения не соответствует движению, выполненному шейным отделом позвоночника. Нестабильность позвонков устанавливается при их смещении более 2 – 4 мм.
Остеохондроз характеризуется на рентгеновском снимке следующими признаками:
- сужение пространства между телами позвонков (уменьшение высоты межпозвоночного диска);
- уплотнение кортикальной пластинки позвонков в области, прилегающей к межпозвоночному диску;
- деформация замыкательной пластинки позвонков;
- клиновидная форма межпозвоночного диска;
- смещение тел позвонков (нестабильность);
- уменьшение плотности и наличие зон разрежения в костной ткани тел позвонков.
Выделяют следующие виды грыж межпозвоночного диска:
- Грыжи Шморля. Характеризуются внедрением пульпозного ядра диска в губчатое вещество тела позвонка. На рентгеновском снимке обнаруживается просветление в теле позвонка, а также уменьшение высоты межпозвоночного диска.
- Задние грыжи. Такие грыжи даже при небольших размерах могут быть причиной неврологических нарушений, так как создают давление на спинной мозг.
- Боковые грыжи. Характеризуются выпадением пульпозного ядра грыжи слева или справа от позвоночного столба. На рентгеновском снимке их можно предположить только по клиновидной деформации межпозвоночного пространства. Могут сдавливать корешки спинномозговых нервов.
- Передние (медиальные) грыжи. Являются наиболее безобидными и реже всего приводят к осложнениям.
Компьютерная томография позволяет определить следующие стадии грыжи межпозвоночного диска:
- I стадия (протрузия). Грыжа выступает за пределы шейного отдела позвоночника на 2 – 3 мм. Такая грыжа проявляется периодическими болями в шее и верхних конечностях.
- II стадия (пролапс). Размер грыжи составляет от 3 до 6 мм. Развиваются нарушения кровообращения. Движения шеи резко ограничены, так как сопровождаются очень сильной болью.
- III стадия (собственно грыжа межпозвоночного диска). Размеры грыжи могут быть от 8 до 15 мм. Нервный корешок спинномозгового нерва пережимается полностью, из-за чего полностью пропадает чувствительность в конечностях.
- IV степень. Изменения нервов становятся необратимыми, а в конечностях появляется мышечная слабость. Общее состояние заметно страдает, вплоть до наступления паралича.
На рентгеновском снимке спондилезе определяется следующими признаками:
- высота между телами позвонков сохранена или уменьшена незначительно;
- наличие остеофитов (шиповидных образований, подобных кости) на краях тел позвонков.
На рентгеновском снимке выделяют 3 степени спондилеза:
- I степень. По переднему краю тела позвонка обнаруживается небольшое разрастание костной ткани.
- II степень. Костное разрастание имеет клювовидную форму, огибает диск снаружи и направлено в сторону смежного позвонка.
- III степень. Костные разрастания полностью огибают межпозвоночный диск и соединяются друг с другом, что приводит к блокированию движения в шейном отделе.
Среди травм шейного отдела позвоночника выделяют:
- переломы верхних шейных позвонков;
- переломы нижних шейных позвонков;
- вывихи и подвывихи шейных позвонков.
К переломам верхних шейных позвонков относятся:
- перелом первого шейного позвонка (атланта);
- перелом второго шейного позвонка (аксиса).
С помощью рентгена определяются три типа переломов второго шейного позвонка:
- перелом верхушки зубовидного отростка;
- перелом средней, узкой части зуба;
- повреждение основания зубовидного отростка (чаще всего вызывает неврологические нарушения).
Переломы нижних шейных позвонков характеризуются следующими рентгенологическими признаками:
- увеличение расстояния между остистыми отростками (свидетельствует о разрыве межостистых связок);
- клиновидная деформация тела позвонка;
- уплотнение костной структуры позвонка;
- нарушение вертикальной симметрии шейного отдела позвоночного столба (уступообразная деформация, выраженный кифоз).
Для срочной диагностики переломов данного отдела выполняется рентгенография в прямой и боковой проекции. Однако при переломах нижних шейных позвонков врачи чаще рекомендуют выполнять компьютерную томографию. Данный метод позволяет подробно изучить вид повреждения, смещение костных отломков и деформацию костного канала. Невропатологи и нейрохирурги могут выполнить диагностику и лечение только на основе данных компьютерной томографии.
Вывихи шейного отдела позвоночника встречаются реже, чем переломы. Механизм появления вывихов такой же, как и переломов. Вывихи шейных позвонков происходят при движении шеи в амплитуде, превышающей физиологические величины. При вывихе происходит смещение шейных позвонков без нарушения их целостности. Позвонки соединяются между собой тремя суставными поверхностями. При вывихах нарушается соответствие этих поверхностей между верхними и нижними позвонками.Выделяют следующие виды вывихов шейных позвонков по механизму образования:
- Сгибательный вывих. Такой вывих происходит при сгибании шеи. При сгибательном вывихе нарушается целостность всех межпозвоночных суставов, а сам позвонок смещается назад.
- Ротационный вывих. При сильных вынужденных поворотах головы капсула сустава разрывается только на одной стороне, а сам позвонок вращается вокруг собственной оси.
- Нестойкий вывих. Данный вывих имеет тенденцию самостоятельно вправляться благодаря действию связок и мышц, сохраняющих позицию позвонка. На рентгене можно обнаружить незначительное расширение суставной щели.
- Неполный вывих (подвывих). Характеризуется сохранением одного или двух контактов между суставными поверхностями. При этом целостность капсул обычно не нарушена.
- Полный вывих. Данный вывих отличается полным смещением позвонка из оси позвоночного столба, при этом происходит разрыв капсул межпозвонковых суставов.
С помощью рентгеновских методов выявляют следующие врожденные аномалии шейного отдела позвоночника:
- Разрастание поперечных шейных отростков. Увеличенные поперечные отростки шейных позвонков напоминают короткие ребра, чем объясняется второе название данной аномалии (шейные ребра). «Ребра» могут доходить вплоть до передней стенки грудной клетки – грудины. Данная аномалия встречается у седьмого и шестого позвонка. Аномалия характеризуется лишь изменением прикрепления мышц шеи.
- Аномалия Киммерли. Данная аномалия заключается в формировании костного кольца в первом шейном позвонке вокруг позвоночной артерии. Сдавливание позвоночной артерии может вызывать головную боль, шум в ушах, повышение внутричерепного давления. Данную аномалию можно обнаружить только с помощью рентгенографии шейного отдела в боковой проекции.
- Сращение атланта с затылочной костью. При данной аномалии практически неизбежно происходит сдавливание черепных нервов. Это сопровождается невритом лицевого нерва, нарушением слуха, вкусового восприятия и другими симптомами.
- Сращение шейных позвонков. Также называется блокированием шейных позвонков. Чаще всего встречается между вторым и третьим шейными позвонками. При данной патологии шея визуально кажется короткой, что исправляется путем специального вытяжения с детского возраста.
К патологическим изгибам шейного отдела позвоночника относят следующие состояния:
- сколиоз – изгиб влево или вправо;
- кифоз – изгиб назад;
- патологический лордоз – чрезмерный изгиб вперед.
Кифоз (выпуклость позвоночника кзади) приводит к сутулости и визуальному уменьшению роста. К кифозу приводит плохая осанка, рахит, воспалительные заболевания позвоночника. Огромную роль играет вынужденное положение тела, длительное положение ребенка в сидячем положении. Для диагностики кифоза выполняется рентген в боковой проекции в максимальном разгибании. При этом тела позвонков смещены назад относительно своего нормального положения.
Шейный кифоз часто встречается у пожилых людей. Он встречается в сочетании с изменением всех отделов позвоночного столба, из-за чего носит название «старческой спины». В таком возрасте на рентгеновском снимке обнаруживаются различные дистрофические процессы, такие как остеохондроз, грыжи межпозвоночного диска.Сколиоз диагностируется довольно точно с помощью рентгена. При осмотре шеи и спины не всегда можно заметить данное заболевание, особенно при небольшом искривлении позвоночника. Однако рентгеновское исследование позволяет с высокой точностью установить степень искривления позвоночника. Основанием для степени тяжести сколиоза служит положение позвонков относительно друг друга и вертикальной оси позвоночника.Существуют следующие формы сколиоза:
- C-образный – характеризуется одним искривлением в шейном отделе;
- S-образный – характеризуется двумя искривлениями относительно вертикали, одно из которых расположено в шейном отделе;
- Z-образный – характеризуется тремя искривлениями по всему протяжению позвоночного столба.
Сколиоз делится на следующие степени, в зависимости от угла Кобба:
- I степень – угол составляет менее 10 градусов;
- II степень – величина угла находится в пределах от 10 до 25 градусов;
- III степень – угол заключен в пределах 25 – 40 градусов;
- IV степень – угол Кобба составляет более 40 градусов.
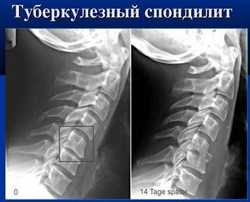 Несмотря на то, что опухоли и воспалительные поражения позвоночника встречаются реже, чем другие заболевания, их диагностике определено особое место. Это связано с тем, что их выявление обычно происходит на довольно позднем этапе, что приводит к сложностям в лечении данных заболеваний. Рентгенологическая картина данных групп заболеваний отличается разнообразием. Это зависит, в первую очередь, от клеточных компонентов опухоли или от инфекционных агентов, которые вызывают воспаление костей позвоночника.
Несмотря на то, что опухоли и воспалительные поражения позвоночника встречаются реже, чем другие заболевания, их диагностике определено особое место. Это связано с тем, что их выявление обычно происходит на довольно позднем этапе, что приводит к сложностям в лечении данных заболеваний. Рентгенологическая картина данных групп заболеваний отличается разнообразием. Это зависит, в первую очередь, от клеточных компонентов опухоли или от инфекционных агентов, которые вызывают воспаление костей позвоночника. Опухоли, как и воспалительные поражения позвоночника, характеризуются уменьшением плотности костной ткани, из-за чего в ней появляются разрежения (просветления). Помимо этого происходит увеличение шейных лимфатических узлов. Крупные очаги просветления можно обнаружить с помощью цифровой рентгенографии, однако, для того чтобы с точностью отличить опухоли от абсцессов, необходимо провести компьютерную томографию.
Опухоли в шейном отделе позвоночника возникают довольно редко. Однако метастазирование злокачественных опухолей в данный отдел встречается с высокой частотой. Существует большое разнообразие опухолей как доброкачественных, так и злокачественных, состоящих из различных клеток. От состава опухолей во много зависит их рентгенологическая картина.Доброкачественные опухоли шейного отдела позвоночника могут развиваться из следующих типов тканей:
- Костная опухоль (остеома). Такие опухоли растут медленно, дают о себе знать только спустя долгие годы. На рентгене остеома выглядит как участок высокой плотности округлой формы с четкими границами.
- Хрящевая опухоль (хондрома, остеобластокластома). Напоминают костные опухоли, однако их плотность меньше, поэтому на рентгене они оставляют менее контрастную тень.
- Сосудистая опухоль (гемангиома). Представляет собой скопление сосудов, образованное в результате аномального расположения эмбриональных тканей. Гемангиома создает определенный риск кровотечений. На рентгене гемангиома характеризуется просветлением с четкими границами и довольно постоянным размером в течение жизни.
- Нервная опухоль (нейрофиброма, невринома). Данные опухоли развиваются из оболочек нервов, проходящих рядом с позвоночником. Они представляют собой крупные узлы неправильной формы и создают непостоянные боли, отдающие в верхнюю часть туловища и верхние конечности.
В зависимости от инфекционного агента спондилит может быть следующих типов:
- актиномикотический;
- туберкулезный;
- бруцеллезный;
- стафилококковый (неспецифический);
- асептический (воспаление, развивающееся в результате травм при отсутствии микроорганизмов).
Шейный отдел позвоночника чаще всего поражается именно туберкулезным спондилитом. Это заболевание является вторичным проявлением туберкулеза, причем первичный очаг с наибольшей вероятностью находится в легких. Признаки туберкулезного спондилита совпадают с типичным описанием спондилита, однако существуют некоторые специфические отличия. Одним из них является повышение прозрачности костной ткани – своеобразная форма остеопороза. Туберкулезный спондилит также сопровождается образованием абсцессов в непосредственной близости от позвоночника. Абсцессы на рентгене имеют вид интенсивной двояковыпуклой тени. Они могут содержать включения солей кальция, в результате чего их тень становится более контрастной.
Остеопороз – системное заболевание костной ткани, которое проявляется в нарушении ее минерализации. Это приводит к нарушению прочности, деформации и повышенному риску переломов позвонков. Остеопороз отличается от других дистрофических заболеваний тем, что не приводит к неврологическим симптомам, так как не вызывает сдавливания нервных корешков (в отличие от остеохондроза). Диагноз остеопороза ставится только на основе рентгеновского снимка. Из всего скелета человека позвоночник чаще всего подвергается остеопорозу.Рентгенологически остеопороз проявляется следующими признаками:
- снижение контрастности рентгенологической тени;
- истончение кортикального слоя;
- подчеркнутость замыкательных пластинок, из-за чего позвонок кажется очерченным или погруженным в рамку;
- клиновидные деформации (передняя или задняя) позвонков, приобретение ими формы рыбьих позвонков;
- в поздней стадии – уменьшение высоты тел позвонков.
- I степень. Незначительное уменьшение контрастности тел позвонков, уменьшение количества костных перегородок (трабекул) в телах позвонков.
- II степень. Отчетливое выделение замыкательных пластинок, отсутствие костных трабекул в телах позвонков.
- III степень. Продавливание центральных частей позвонков, одиночные клиновидные деформации позвонков.
- IV степень. Выраженная деминерализация, множественные деформации позвонков, уменьшение их высоты.
Плотность кости может быть оценена с помощью денситометрии. При данном заболевании также проводится анализ минерального состава плазмы крови. Лечение остеопороза комплексное, так как требует восстановления гормонального равновесия, рационального питания и умеренных физических нагрузок.
Рентген шейного отдела позвоночника выполняется в медицинских учреждениях различного профиля. Чаще всего данную процедуру можно выполнить в диагностических центрах, больницах скорой помощи, травматологических и неврологических стационарах. Рентген шейного отдела позвоночника проводится также и в частных медицинских центрах. Рекомендуется выполнять рентген шейного отдела позвоночника на цифровых рентгеновских установках, которые обладают минимальным уровнем облучения. Цены на данную услугу могут отличаться в разных городах Российской Федерации.Название клиники | Адрес | Телефон |
Поликлиника «Отрадное» | Алтуфьевское шоссе, дом 28 | +8 (499) 450-49-83 |
Медскан | Ленинградское шоссе, дом 47А | +8 (499) 519-35-60 |
Клиника «Медицина» | 2-й Тверской-Ямской переулок, дом 10 | +8 (499) 490-47-65 |
Клиника «Чудо-доктор» | Улица Школьная, дом 49 | +8 (499) 500-97-23 |
Клиника «Первый доктор» | Северный бульвар, дом 7-б | +8 (499) 450-26-30 |
Название клиники | Адрес | Телефон |
Основа | Серебристый бульвар, дом 20А | +8 (812) 425-12-81 |
Евромед | Проспект Суворовский, дом 60 | +7 (812) 327-03-01 |
Центр Рентген Диагностики | Аллея Поликарпова, дом 6, к.2 | +8 (812) 389-52-77 |
СМТ-Клиника | Московский проспект, дом 22 | +8 (812) 210-30-43 |
Клиника «Семейный доктор» | Улица Академика Павлова, дом 5 | +7 (812) 775-75-66 |
Название клиники | Адрес | Телефон |
А1 Клиника | Улица Тимакова, дом 4 | +7 (383) 247-97-26 |
Альфа-Мед | Красный проспект, дом 86 | +7 (383) 227-62-27 |
НИИТО | Улица Фрунзе, дом 19 | +7 (383) 363-31-31 |
Медицинский консультативный центр НГМУ | Красный проспект, дом 52 | +7 (383) 222-52-21 |
Евромед | Улица Гоголя, дом 42 | +7 (383) 209-03-03 |
Название клиники | Адрес | Телефон |
Медицинский центр «Медеор» | Улица Горького, дом 16 | +7 (351) 200-48-00 |
Консультативно-диагностическая поликлиника | Улица Вороновского, дом 16 | +7 (351) 237-86-15 |
Медицинский центр «Омега» | Улица Молодогвардейцев, дом 32 | +7 (351) 200-33-99 |
Областной госпиталь для ветеранов войн | Улица Медгородок, дом 8 | +7 (351) 734-99-39 |
Клиника «Вся медицина» | Улица Каслинская, дом 24-а | +7 (351) 240-03-03 |
Название клиники | Адрес | Телефон |
Медицинский центр Диагностики и Профилактики | Проспект Ленина, дом 33 | +7 (485) 258-88-28 |
Диагностический центр «Томоград» | Проспект Толбухина, дом 8/75 | +7 (485) 237-00-03 |
Клиника «Медин» | Проезд Мурманский, дом 1-а | +7 (485) 228-03-03 |
Диагностический центр «Мед Арт» | Улица Первомайская, дом 51 | +7 (485) 223-01-15 |
«Мединком Клиник» | Улица Собинова, дом 47-а | +7 (485) 259-47-33 |
Название клиники | Адрес | Телефон |
Медицинский центр «Стандарт» | Улица Чапаева, дом 32/36 | +7 (845) 290-19-02 |
НИИ травматологии и ортопедии | Улица Чернышевского, дом 148 | +7 (845) 239-30-51 |
Госпиталь «Авеста» | Улица Радищева, дом 2 | +7 (845) 249-49-49 |
Клиника «СОВА» | Улица Сакко и Ванцетти, дом 59 | +7 (845) 291-11-12 |
Областная клиническая больница | Смирновское ущелье, дом 1 | +7 (845) 249-15-00 |
Название клиники | Адрес | Телефон |
Железнодорожная больница | Улица Н. Ершова, дом 65 | +7 (843) 272-56-34 |
Клиника «Будь Здоров» | Улица Нариманова, дом 65 | +7 (843) 567-11-11 |
Поликлиника МКДЦ | Улица Карбышева, дом 12-А | +7 (843) 291-10-24 |
Медицинский центр «Надежные руки» | Улица Островского, дом 67 | +7 (843) 212-27-77 |
Клиника «АВА-Казань» | Улица Астрономическая, дом 15 | +7 (843) 200-10-65 |
Название клиники | Адрес | Телефон |
Областной клинический диагностический центр | Улица Решетниковская, дом 2 | +7 (831) 421-02-04 |
Клиника «Александрия» | Улица Ошарская, дом 65/1 | +7 (831) 280-99-01 |
Альфа-Центр Здоровья | Улица Максима Горького, дом 48/50 | +7 (831) 433-77-77 |
Медицинский центр «Тонус» | Улица Ижорская, дом 50 | +8 (831) 411-11-22 |
Медицинский центр «Ваш доктор» | Проспект Ильича, дом 25 | +7 (831) 259-89-59 |
Название клиники | Адрес | Телефон |
Городская больница №1 им. Пирогова | Улица Полевая, дом 80 | +7 (846) 207-22-35 |
Клиника «Мать и дитя» | Улица Энтузиастов, дом 29 | +7 (846) 273-73-00 |
Медицинский центр «МЛЦ» | Улица Базарная, дом 30 | +8 (846) 373-30-30 |
Дорожная больница | Улица Аксакова, дом 13 | +7 (846) 303-35-81 |
Клиника «Реавиз» | Улица Советской Армии, дом 243А | +7 (846) 321-21-21 |
Название клиники | Адрес | Телефон |
Областной клинический диагностический центр | Ленина площадь, дом 5а | +7 (473) 202-02-05 |
Медицинский центр «Юго-Западный» | Улица Космонавтов, дом 60 | +7 (473) 264-00-16 |
Медицинский центр «Мединтегро» | Улица Димитрова, дом 56-а | +7 (473) 300-09-10 |
Клиника «Эксперт» | Улица Пушкинская, дом 11 | +7 (473) 202-83-63 |
МРТ Эксперт | Улица Ленина, дом 6-а | +7 (473) 207-00-20 |
Вернуться к началу страницы
Что показывает рентген шейного отдела позвоночника и как проходит процедура?
Если вы ощущается дискомфорт, боли и тяжесть в области шеи, то проблема часто кроется в остеохондрозе шейных позвонков, грыже или ревматизме.
Каждое из заболеваний несет опасность для здоровья человека, поэтому нужно максимально быстро выявить первые симптомы, отправиться к врачу и пройти через рентген шейного отдела позвоночника.
Обычно рентгенограмма в двух проекциях показывает состояние позвонков, воспаления в шейном отделе или изменения хрящевой ткани.
На основании этого врач ставит диагноз, назначает лечение. Что показывает снимок, как делают такое фото, какова цена и как выглядит процедура, мы поговорим ниже.Когда назначается обследование рентгеном?
Рентгенографию шейных позвонков с функциональными пробами могут назначить при наличии некоторых симптомов, а именно:
- Дискомфорт при движении шеи;
- Головные боли, мигрени и головокружение;
- Возможные дегенеративные изменения в костной ткани;
- Патологии и инфекции шейного отдела;
- Боли в шеи;
- Проблемы со сном;
- Слабая боль в руках.
Часто диагностика является единственной возможность отсеять другие схожие патологии. Поэтому отвечая на вопрос, может ли показать грыжу или ревматизм, скажем, что да, безусловно. А значит, и лечение будет отличаться.
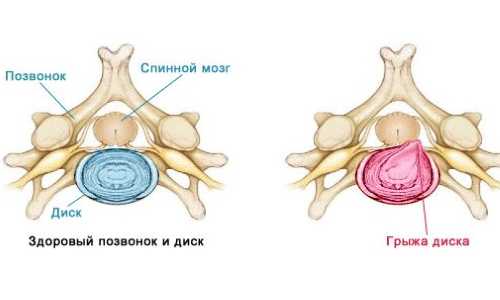
Так выглядит грыжа
Обычно приходится делать фото в нескольких позах, потому что полностью позвоночный столб виден только сбоку, а первые три позвонка всегда закрыты челюстью при прямой проекции.
Говоря о функциональных пробах, то они часто видоизменяются, чтобы оценить подвижность основных частей, состояние позвонков и их размер. Иногда подобная диагностика помогает определить скрытое смещение, защемление позвонков.
Поэтому пациентам рекомендуют максимально наклонить голову в сторону, сгибать шею при боковой проекции. А вот косая проекция необходима редко, только для исследования межпозвоночных отверстий.
к содержанию ↑Противопоказания к исследованию шейных позвонков
Существует всего несколько противопоказаний к проведению рентгенографии шейного отдела, к которым относят:
- Состояние беременности на поздних сроках (в исключительных случаях процедура приемлема);
- Ранее проводимый рентген с бариевой взвесью, который состоялся около пяти часов назад;
- Лишний вес.
Рекомендуем к просмотру:
Важно! Максимальный вес для пациентов при исследовании шеи – это 180 кг. А вот при подозрении растяжения мышц, онкологии требуется иной тип диагностики.
к содержанию ↑Что дает исследование шейного отдела?
 Даже если процедуру проводят через рот, то на рентгене будет видно следующие проблемы, нарушения, связанные с шейными позвонками:
Даже если процедуру проводят через рот, то на рентгене будет видно следующие проблемы, нарушения, связанные с шейными позвонками:
- Травмы шеи за счет появления микротрещин;
- Костную кривошею, которая бывает приобретенной и врожденной. Рентгенография помогает найти первопричину и начать лечение;
- Проблемы в развитии позвонков шеи, когда появляются отростки, иная форма костей;
- Опухоли на костях;
- Смещение позвонков в сторону;
- Грыжа в дисках;
- Инфекции позвоночного столба;
- Остеохондроз и ревматизм за счет воспаления, отечности.
Также выделим, что рентгенография не может показать мелкие нарушения в целостности мягкой ткани. Для этого лучше применять МРТ, КТ. К этим методам диагностики стоит прибегнуть также в случае уточнения диагноза. Трудности возникают и в случае, когда пациенты не могут широко открыть рот. Тогда врач должен найти иной тип осмотра шейного отдела.
к содержанию ↑Подготовка к обследованию
 Для проведения рентгенографии шеи и позвонков больному не приходится никак готовиться.
Для проведения рентгенографии шеи и позвонков больному не приходится никак готовиться.
Перед тем, как делать снимок просят лишь снять металлические предметы и одежду с верхней части. Иначе результаты будут неверными и неполными. Иногда пациентам выдают специальные халаты.
Важно, чтобы пациентки при беременности были минимально облучены, и приняты все меры по предотвращению появления патологий плода.
Будет полезно просмотреть:
к содержанию ↑Как проходит процедура?
Чтобы процедура исследования шейных позвонков была выполнена правильно, врач может предложить два варианта для позы пациента:
- Боковая проекция;
- Передняя.
Фотогалерея:
 В прямой проекции В прямой проекции через открытый рот
В прямой проекции В прямой проекции через открытый рот  В боковой проекции
В боковой проекции Ниже мы рассмотрим особенности проекции, позы для пациента.
| Передняя | Больной лежит или стоит прямо, рот закрыт. Луч должен быть направлен на щитовидный хрящ и проходить вдоль нижней челюсти. В таком положении можно изучить состояние с третьего позвонка и ниже. Для дополнительных сведений нужно положить пациента на бок, открыть его рот и сделать новый снимок. |
| Боковая | Больной стоит прямо или лежит на спине. Подбородок может быть выдвинут немного вперед, а лицо опирается на кассету. Исследование происходит вниз от 4 шейного позвонка. |
Отметим, что в некоторых ситуациях с детьми родителям придется удерживать ребенка для достижения неподвижного положения. Также фотографию рентгена через ротовую полость вероятнее всего сделать будет сложно.
к содержанию ↑Данный тип исследования может проводиться по нескольким причинам:
- Болезненная форма смещения позвонков в шейном отделе;
- Проблемы с подвижностью;
- Боли при движении функциональных отделов шеи.
Фото рентгена с функциональными пробами:
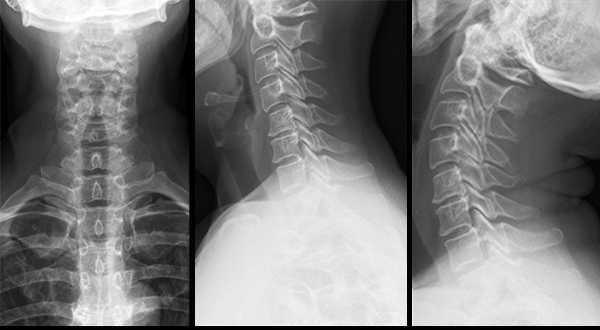
Чтобы поставить точный диагноз «остеохондроз» на первых этапах, требуются функциональные пробы. Они показывают степень выхода позвонков в шейном отделе, повреждения, трещины.
Происходит это счет изменения высоты передних отделов шеи по сравнению с задними, что достигается при занятии пациентом разных поз для снимка.
к содержанию ↑Особые случаи
К особым случаям проведения теста относят рентгенографию шейного отдела детей.
Так анализ с функциональными пробами назначают даже грудничкам для выявления таких патологий:
- Нестабильность отдела шеи;
- Врожденные аномалии;
- Асимметрия тонуса мышц;
- Подвывихи;
- Смещение позвонков.
В этом случае также используется две проекции: сбоку и передняя. Основное правило при проведении процедуры – это неподвижное положение ребенка. Обычно врач делает до двух снимков в каждой позе.
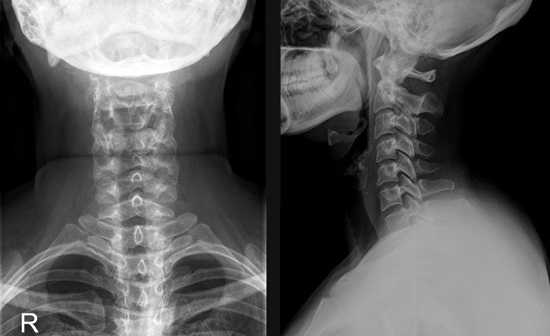
Снимок в двух проекциях
Рентгенография шейных позвонков через рот назначается малышам только с трех-четырех лет, но особенности процедуры ничем не отличаются от взрослой.
Касательно противопоказаний или опасности, то для детей их нет, о чем говорят все специалисты. Напротив, проведение рентгенографии в раннем возрасте позволит выявить отклонения, инфекции и патологии.к содержанию ↑Несмотря на то, что медицина не стоит на месте, пару снимков рентгена шейного отдела позволит выявить отклонения. А это избавляет пациентов от других дорогих анализов, сложных и дополнительных процедур.
Отметим:
- Безболезненность анализа;
- Точность картинки состояния шейных позвонков и костной ткани;
- Использование цифровых аппаратов, которые передают снимки шейных позвонков сразу на компьютер.
Цена на Rg (рентгенография) может быть разной, зависит это от нескольких факторов:
- Город и страна проживания;
- Тип учреждения;
- Качество оборудования;
- Срочность диагностики.
Видео по теме:
Средняя стоимость рентгенографии шейных позвонков колеблется на уровне 500-2500 рублей, но в основном в районных поликлиниках процедуру проводят бесплатно.
И стоит отметить пенсионеров и студентов, для которых процедура часто является бесплатной и входит в плановый осмотр.к содержанию ↑Несмотря на широкое применение рентгенографии шейного отдела позвоночника, существуют и недостатки, к которым относят:
- Воздействие на организм пациента рентгеновского излучения, поэтому проводить процедуру нельзя часто (не более двух раз в год);
- Трудности с исследованием мягких тканей и диагностикой болезни на ранних стадиях;
- Сложности диагностики при травмах рта;
- Противопоказания для беременных.
Поэтому определить переломы, новообразования, небольшие гематомы или трещины будет почти невозможно. Для этого приходится использовать другие методы диагностики позвонков в шейном отделе.
к содержанию ↑Альтернативные методы диагностики шейного отдела
Существует всего несколько альтернативных методов диагностики шейных позвонков, помимо рентгенографии, это:
- Миелография и пневмомиелография;
- КТ;
- МРТ.
Фото по теме:
КТ Миелография МРТВ первых двух случаях используется контрастное вещество в виде йодсодержащего компонента или воздуха, которые вводятся заранее, а после больные участки подсвечиваются на аппарате.
Но именно КТ, МРТ позволят рассмотреть мягкие ткани, структуры образований в шейном отделе, спинномозговой канал. Но разрешение картинки при КТ немного хуже, может требоваться введение контраста.Поэтому специалисты рекомендую выбирать МРТ, который не требует введения препаратов, позволяет исследовать весь пораженный участок, установить наиболее точный диагноз, дает полноценную картинку.
Какой бы из методов вы не выбрали, но начинать врачи рекомендуют именно с рентгенографии, которая при помощи пары снимков уже поможет установить диагноз, начать лечение заболеваний шейных позвонков.
Видео от эксперта:
Потому при появлении болей, дискомфорта или для профилактики остеохондроза шейного отдела, отправляйтесь к врачу как можно раньше.
Выявив заболевание на ранней стадии можно начать лечение шейного отдела без операционного вмешательства или провести профилактику развития патологий в шейном отделе, аномалий. Минимальные цены и простота диагностики позвонков в шейном отделе позволяет заняться своим здоровьем каждой группе пациентов.
Рентген шейного отдела позвоночника - как проводится процедура?
Шейный отдел позвоночника – одна из ключевых структур нашего организма. В этой части столба находятся сосуды, которые принимают участие в питании спинного и головного мозга. К ним относятся парные позвоночные артерии, которые сливаясь, образуют базилярную. У позвонков есть специальные отростки и борозды, где проходят важные сосуды. Любая травма и нарушение костных структур являются риском для жизни человека.
Шейный отдел соединяет головной и спинной мозг и, вместе с мягкими тканями и связочным аппаратом, является механической поддержкой для головы. Несмотря на такие многочисленные и важные функции, шея должна быть мобильной, поэтому эта часть тела достаточно хрупкая. Кроме того, современность быстрыми темпами перестраивается на сидячий образ жизни и гиподинамию. Это еще больше ослабляет мышцы, которые поддерживают шею.
Рентген шейного отдела позвоночника
В данной статье речь идет о таком методе диагностики патологий шейного отдела, как рентгенография. Уделяется внимание принципу действия, технике проведения, подготовке пациента, противопоказаниям и показаниям, преимуществам и недостаткам этого инструментального метода.
Принцип действия
Рентген-аппарат — оборудование, которое позволяет визуализировать внутренние структуры организма с помощью рентгеновских лучей, которые являются электромагнитными волнами определенных спектра и энергии (значение энергии этих фотонов лежит между энергиями ультрафиолетового и гамма-излучений). Проходя через материю, электромагнитная волна в какой-то степени поглощается, рассеивается и тормозится, но с разной интенсивностью. Регистрация излучения на рентгеночувствительную пленку после прохождения рентгеновских лучей через ткани организма лежит в основе этого инструментального метода (на цифровых оборудованиях уже можно сразу получить цифровое изображение – в таком случае пленка не требуется).
Мягкие ткани практически не поглощают рентгеновские лучи – они их пропускают, поэтому на пленке или на экране мягкие ткани будут темными.
Костная ткань и более твердые структуры поглощают волны. Они на рентгенограмме намного светлее, чем мягкие ткани.
Рентгенография основана на прохождении рентгеновских лучей через ткани организма, благодаря чему вырисовывается «картина» происходящего
Разную интенсивность изображения оценивает радиолог. Несмотря на то что современное технологии позволяют хорошо визуализировать и мягкие ткани, рентгенография является золотым стандартом для патологий таких твердых тканей, как костная и хрящевая. Это связано с большим содержанием кальциевых ионов атомный номер которых больше, чем у элементов, содержащихся в мягких тканях.
Примечательно, что КТ (компьютерная томография) тоже основана на рентгеновских лучах, но, в отличие от рентгенографии, дает возможность получить послойное изображение всего организма в разных проекциях и произвести обработку цифрового изображения. Именно поэтому этот метод намного дороже обычного рентгена и может быть использован для уточнения диагноза.
Проекции
Обычно рентгенограмма проводится в боковой и прямой проекциях. Реже применяется косая.
Прямопроекционная рентгенография производится при нахождении пациента в горизонтальном, либо вертикальном положении. Аппарат направлен на выступ гортани параллельно линии, соединяющей височный выступ с нижней челюстью (оборудование настроено под тем же углом, под каким находится позвоночный столб шейного отдела). Таким образом визуализируются все позвонки, кроме атланта и аксиса. Первые два позвонка можно зарегистрировать с помощью снимка в разновидности прямой проекции, когда процедура проводится через открытый рот. Такой снимок дает возможность различить боковые массы атланта (первый позвонок), зубовидный отросток, тело второго позвонка (аксиса).
Приходящие к боковым массам позвоночные артерии направляются к большому затылочному отверстию и затем к основанию мозга. На рентгенограмме оценивается расстояние от боковых масс до зубовидного отростка. Расстояние должно быть одинаковым с обеих сторон (если разное, то причиной может быть, например, подвывих – подвывихи очень часты у детей). Также оцениваются межпозвоночные щели, как и при других проекциях.
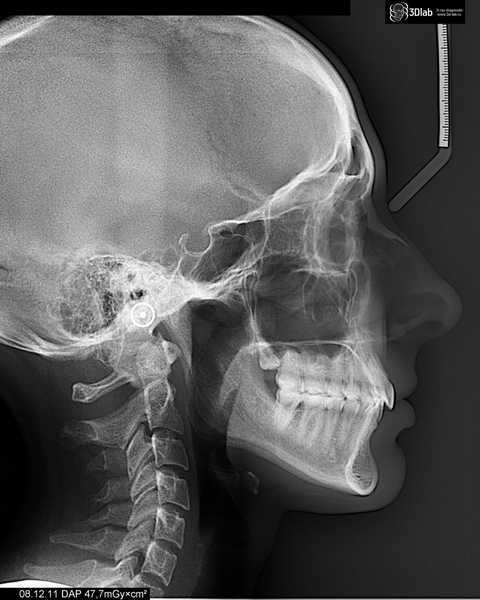
Снимки могут сделать в двух проекциях – прямой и боковой
При рентгенографии в боковой плоскости луч направлен соответственно зоне четвертого позвонка. Пациент прижимается к рентгеновской кассете, при этом обращен к ней плечом, если речь идет о вертикальном положении пациента. На боковом снимке видны все позвонки. По указаниям специалиста нельзя двигаться и глотать.
Редко снимок производят в косой проекции. Существуют задняя и передняя косые проекции. При передней пациент стоит к стойке лицом, а при задней — спиной. В обоих случаях под углом 30-45 градусов. Эта проекция позволяет лучше оценить межпозвоночные отверстия.
Специалистом оценивается высота стояния межпозвоночных дисков – она должна увеличиваться каудально- по направлению сверху-вниз, однако в сегменте C6-C7 межпозвоночные диски в норме могут быть ниже остальных, изгибы отдела (нарушения могут быть следствием мышечных и связочных патологий, травм, инфекционных заболеваний, врожденных аномалий и родовых травм).
Виды оборудования
Существуют два вида оборудования:
В настоящее время существует два типа рентген-аппаратов – пленочный и цифровой
Как было указано выше, в первом случае изображение регистрируется на пленке, а во втором — на мониторе цифрового носителя. У цифровых рентген-аппаратов, несмотря на дороговизну и сравнительную недоступность, есть очень много преимуществ. При использовании такого оборудования лучевая нагрузка на организм снижается примерно на 40%. Изображение, полученное в цифровом виде, можно моментально отправить к другим специалистам в любом уголке мира. Изображение более четкое, и есть возможность концентрировать лучи на нужный участок (с этим отчасти связано уменьшение лучевой нагрузки). Есть доступ к программному обеспечению, который позволит моментально произвести нужные измерения на уже полученном изображении.
Рентгенография с пробами
Рентгенографию с пробами (по-другому – функциональную рентгенографию) можно выполнять с помощью цифровых аппаратов. Метод заключается в регистрации изображения шейного позвоночника при наклонах разной интенсивности. При сгибании шейного отдела условная линия, которая соединяет дорсальные (задние) части позвонков, должна быть ровной и плавной. То же самое должно отмечаться при разгибании шеи. Функциональная рентгенография проводится под пристальным наблюдением радиолога и его ассистентов, поскольку не все могут долго выстоять и удержать равновесие при проведении данной диагностической процедуры. Рентгенография с пробами очень эффективна для оценки патологических движений шейных позвонков.
Функциональная рентгенография
Как проводится?
Рентгенография длится 15-20 минут. За это время пациент должен следовать указаниям медперсонала и находиться в неподвижном состоянии (что представляет трудность, если, например, пациент – ребенок). Снимок расшифровывается радиологом. Результаты, которые затем будут отправлены лечащему врачу для постановки окончательного диагноза, можно получить в течении получаса.
Показания
Признаки, которые связаны с патологиями шейного отдела позвоночника, могут проявляться разнообразно и затрагивать разные внутренние органы. Головная боль, рябь перед глазами, онемение верхних конечностей, головокружения, боли и/или ограниченность движения шеи, хруст при поворотах, бессонница, тремор рук, отечность тканей, скачки давления, жгучая боль в дистальных конечностях являются теми симптомами, которые при обращении к врачу станут показаниями для рентгенографии.
Игнорирование этих симптомов приводит к инвалидности или даже к смерти.
На рентгенограмме можно увидеть дегенеративные, дистрофические и воспалительные процессы. Радиолог в состоянии оценить межпозвонковые щели шейного отдела, участки уплотнения костей и костных отростков.
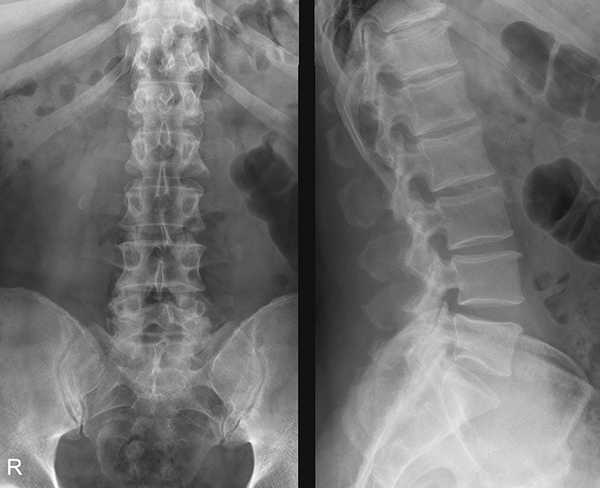
Рентгенографию шейного отдела назначают при многих патологиях в этой области
Следовательно, рентгенография эффективна при следующих патологиях.
- Травмы шеи (подвывихи, переломы и т.д.)
- Остеохондроз и другие дегенеративно-дистрофические процессы (снижается высота межпозвоночного отверстия).
- Родовые травмы.
- Спондилез. Разрушение межпозвоночных дисков. Компенсаторные остеофиты (наросты).
- Кифоз. Деформация шейного позвоночника выпуклостью дорсально (назад).
- Патологический шейный лордоз. Может быть следствием остаточных процессов заболеваний позвоночника. Физиологическое искривление становится патологическим.
- Артрит. На изображении обнаруживаются крючковатые образования, которые сопровождаются симптомами поражения сосудов.
- Врожденные аномалии. Например, аномалия Киммерле (при этой аномалии сдавливается вертебральная артерия из-за костных наростов в форме кольца в области атланта. При этом рентгенография является лишь первичным методом диагностики аномалии. Для оценки значимости этой патологии проводится допплерография, с помощью которой можно узнать, нарушен ли кровоток в вертебральных артериях); клиновидные позвонки, дополнительные костные образования, тортикалис.
- Шейный радикулит и радикулопатия, обусловленная воспалительными и ущемляющими процессами нервных корешков, выходящих из межпозвоночных отверстий.
- Опухолевые процессы и метастазы. При опухолях и патологических процессах, затрагивающих спинной мозг, применяется миелография- контрастная рентгенография. Контраст вводится в позвоночный канал, между оболочками спинного мозга. Это могут быть газы, например, закись азота, кислород, либо специальные контрастные препараты. Метод позволяет оценить не только опухоли и метастазы в костной части позвоночника, но и состояние оболочек спинного мозга. При опухолях характерно смещение позвонков, деформация, деструктивные процессы костной ткани, на которые указывают тени разной интенсивности.
- Туберкулез. Шейный и крестцовые отделы поражаются редко. Боль отдается в межлопаточную, и затылочную области. Рентгенография позволит выявить первичные очаги патологии. Рентгенограмма позвоночника покажет деструктивных процессов в костной структуре позвонков и сужение межпозвоночных дисков.
- Межпозвоночная грыжа. Можно увидеть лишь косвенные признаки выпадения межпозвоночного диска.
- Абсцессы. Возможно сдавливание спинного мозга и последующие параплегии. Может быть следствием туберкулеза. Рентгенограмма позволяет проявить паратонзиллярные, парафирингеальные и заглоточные абсцессы, которые являются следствием оториноларингологических патологий. Это свидетельствует об некоторой эффективности метода при патологиях мягких тканей.
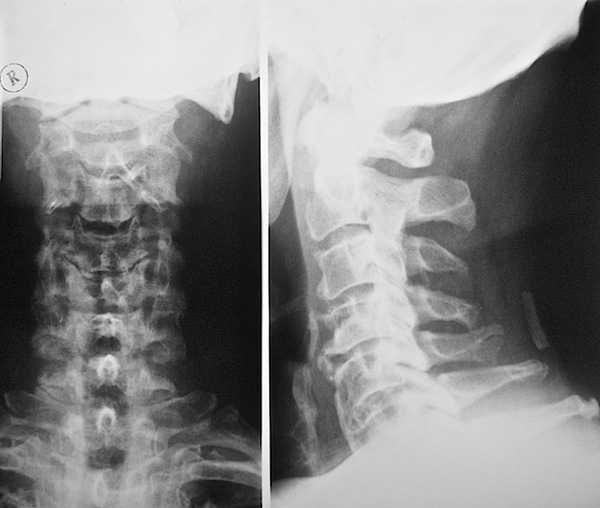
Чаще всего рентген назначают при остеохондрозе шеи
Наиболее распространенными показаниями для зрелых пациентов являются межпозвоночная грыжа и остеохондроз.
В детском возрасте показаниями чаще всего являются травмы, искривления позвоночника, ортопедические проблемы, смещение позвонков, травмы во время родов (у ребенка) и последующие (вывихи, подвывихи, ушибы, переломы) травмы.
Противопоказания
Единственным абсолютным противопоказанием является беременность женщины. Лучше в таком случае прибегнуть к МРТ. Если это невозможно, то грудь и живот женщины закрывают специальной радиозащитной одеждой (см. ниже).
В период лактации рентгенография не запрещена, но рекомендовано не кормить грудью ребенка в течение суток после процедуры. Молоко рекомендовано сцедить после рентгенографии.

Рентгенография противопоказана беременным женщинам
Крайне нежелательно диагностировать патологии шейного отдела и желудка (с помощью бариевого контраста) в один день.
Значительный избыточный вес может стать причиной некачественной рентгенограммы, а использовать большую дозу излучения чревато опасными последствиями для пациента, поэтому ожирение является техническим противопоказанием.
Преимущества
Рентгенография — недорогой, доступный, быстрый, неинвазивный (если речь не идет о миелографии), безболезненный и очень информативный метод для диагностики патологии костей и хрящей.
Недостатки
Рентгенография не позволяет определить небольшие переломы позвонков, некоторые новообразования и гематомы. Для целей подобного рода альтернативой является КТ. МРТ используется если вместе с костной и хрящевой тканью нужно оценить мягкие ткани, либо если существуют некоторые противопоказания использования радиографии.
К негативным последствиям избыточного воздействия рентгеновских лучей относится следующее: мутагенный эффект, риск злокачественных опухолей, лучевой ожог, лучевая болезнь.
Минус рентгенографии в том, что из-за избыточного облучения может возникнуть лучевая болезнь
Лучевая болезнь представляет собой симптомокомплекс, который обусловлен воздействием ионизирующих лучей. Она может быть:
Острая случается крайне редко, потому что доза облучения при одном снимке минимальна. Гораздо чаще можно встретить хроническую лучевую болезнь.
Хронической чаще всего подвергается медперсонал. Лучевая болезнь прежде всего отражается на кроветворной системе, именно поэтому как и для персонала, так и для пациентов создана специальная радиозащитная одежда. Это могут быть фартуки (двухсторонние и односторонние), воротники для защиты щитовидной железы от облучения, юбка, передник, шапочки, жилет. Они созданы из материалов, поглощающих лучи и не дающих воздействовать на структуры организма (например, свинец).
Особенное значение такая одежда принимает при радиографии детей. Как уже говорилось ранее, они могут не удержаться в статическом состоянии долгое время. Поэтому допускается сопровождающий, который обязательно должен надеть защитную одежду.
Зачастую к особым противопоказаниям, по мнению многих людей, относится детский возраст. Действительно, несформировавшийся детский организм больше подвержен негативному действию ионизирующих лучей. Однако современные технологии позволяют снизить риск возможных негативных последствий.

Детям лучше проводить лишь цифровую рентгенографию, поскольку в таком случае организм получает меньшую дозу облучения
Рентгенографию можно проводить с первых дней жизни ребенка, но желательно обратиться в хорошо оснащенную клинику, где обязательно будет цифровой рентген-аппарат. Как уже отмечалось ранее, такое оборудование существенно снижает лучевую нагрузку. В детском возрасте особенно важно зафиксировать в медицинской карточке факт проведения рентгенограммы. Эта информация будет учтена другими специалистами.
Особую осторожность нужно проявлять с детьми до 14 лет. Предпочтение для диагностики заболеваний у детей отдают УЗИ — ультразвуковому исследованию и МРТ — магнитно-резонансной томографии. В принципе их работы не лежит использование ионизирующих лучей и других воздействующих на организм факторов. Но если эти методы неэффективны, детям должны проводить рентгенографический снимок в радиозащитной одежде, которая обязательно должна прикрывать репродуктивные органы.
Для сравнения в таблице ниже приведены примерные дозы облучения при различных диагностических процедурах различных областей организма.
Таблица №1. Сравнительная характеристика получаемой дозы облучения при различных обследованиях.
| Рентген легких | 0,1–0,3 | 10–13 | 3,1–3,3 |
| Пленочная флюорография | 0,3–0,5 | 30–50 | 3,3–3,5 |
| Цифровая флюорография | 0.05 | 5 | 3.1 |
| Рентген шейного отдела | 0.001 | Менее 1 | 3 |
| Рентген зубов | 0,02–0,04 | 2–4 | 3 |
| КТ головного мозга | 0,4–2,0 | 40–200 | 3,4–5,0 |
| КТ грудной области | 2,9–6,0 | 290–600 | 5,9–9,0 |
| КТ брюшной полости | 5,8–10 | 580–1000 | 8,8–13,0 |
Подготовка к процедуре
Рентген шеи без проб не требует особой подготовки. Если рентгенографию необходимо провести через рот, то нельзя принимать пищу, либо жидкости хотя бы несколько часов. Не рекомендовано употреблять алкоголь и тяжелую газообразующую пищу за 2-3 дня до диагностической процедуры. Перед рентгенографией шеи необходимо снять все украшения, раздеться до пояса. Мобильный телефон и другие технические устройства не должны присутствовать при процедуре на человеке. Чаще всего примерно у 1/5 пациентов после процедуры отмечаются головные боли, тошнота и рвота. Эти симптомы проходят в течение суток.
Особой подготовки перед рентгенографией шейного отдела не требуется
Осложнения
У рентгенографии нет риска осложнений, если процедура была проведена правильно и доза облучения не превышала норму. Осложнения могут возникнуть при контрастной рентгенографии — миелографии. Это инвазивная процедура. Контрастное вещество может вызвать аллергическую реакцию. Ввод контраста может привести к инфекционным осложнениям. Игла может травмировать оболочки, и ликвор будет вытекать даже по окончании процедуры (подобное требует хирургического вмешательства).
Осложнения могут возникнуть лишь в том случае, если пациенту проводили миелографию
При попадании контраста в головной мозг могут возникнуть судороги (для предотвращения необходимо держать голову выше остальной части тела и лежать в течение восьми часов).
Перед процедурой необходимо известить врача о заболеваниях почек, о применении таких препаратов как варфарин (при нарушении свертываемости крови), метформин (при диабете), о наличии в истории болезни эпилептических припадков, судорог, об аллергии на йодсодержащие препараты и другие аллергические реакции. Рекомендовано пить много воды, чтобы быстрее вывести из организма контрастное вещество.
Итоги
Рентгенография — достаточно старый метод, но он не теряет своей актуальности и модифицируется, поскольку он очень дешевый и доступный. Более того, безболезненный. На рентгенографию может направить врач любого профиля в зависимости от патологии, на которую есть подозрения.
Рентгенография является неотъемлемой частью экстренной медицины, как и КТ. Постановка диагноза и тактика лечения определяется врачом, который отправил на радиографию, а не самим радиологом, поскольку радиография является лишь одним из диагностических методов без учета собранного анамнеза. Зачастую необходимы дополнительные исследования.
И диагноз, и тактика лечения обсуждается с пациентом и строится на основе его выбора, поскольку не у всех есть возможность проведения дорогостоящих дополнительных диагностических исследований и приобретения дорогих лекарственных средств.
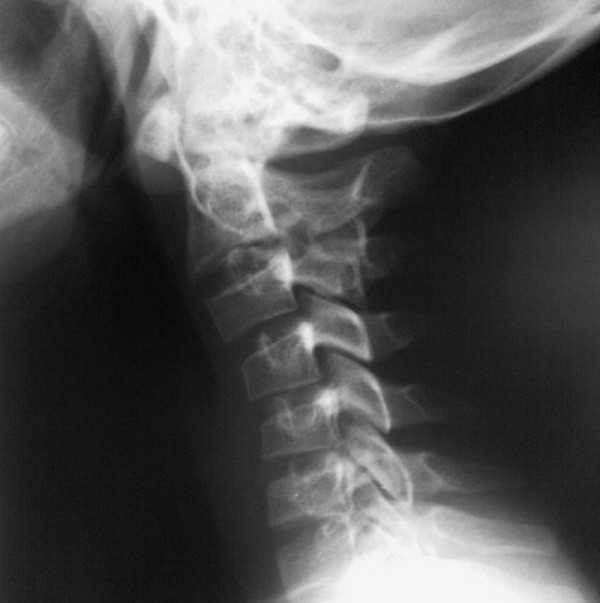
Рентгенография – самый распространенный метод диагностики позвоночника благодаря относительной доступности
Между несколькими процедурами должен быть промежуток от 5 месяцев. Каждое проведение процедуры должно быть документально зафиксировано. Особенно это касается пациентов детского возраста.
Важно точно следовать указаниям специалиста во время проведения процедуры, чтобы снимок получился качественным и не пришлось получать дополнительную дозу облучения. Специалист должен учесть те ситуации, когда пациент не может принять одну позу в течении нескольких минут. Он должен быть в курсе всех возможных противопоказаний, особенно если речь идет о миелографии. Из этого всего следует, что рентгенографию можно провести только после тесного и полноценного общения с врачом.
Современная медицина старается приоритезировать мнение пациента и превратить каждый поход в больницу в консультацию, а не в монолог врача. Такие тенденции позволяют более осознанно подходить к собственной проблеме и лучше воспринимать ответственность за свое здоровье. Это особенно важно при патологиях шейного отдела позвоночника, поскольку есть достаточно доступный и эффективный метод для предотвращения плохого прогноза и для улучшения качества жизни.
Видео – О рентгене шейного отдела позвоночника с функциональными пробами
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе