Размер плода головки
Головка зрелого плода
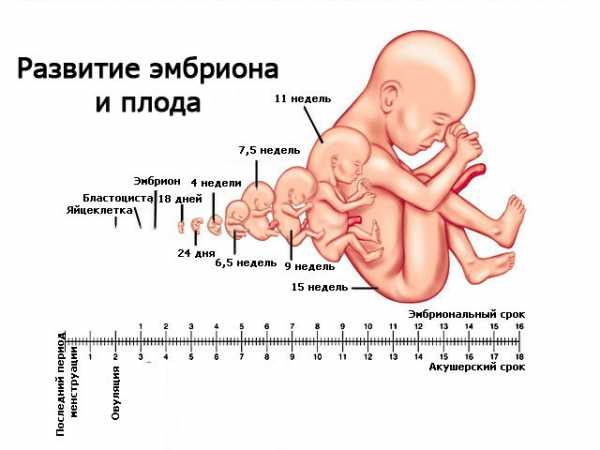
Во внутриутробном развитии человека различают два периода: эмбриональный и фетальный. Эмбриональный продолжается от момента оплодотворения до 9 недель беременности, в этот период образуются зачатки всех органов и систем. Фетальный период длится с 9 недель беременности до рождения плода.
В течение беременности из оплодотворенной яйцеклетки развивается зрелый плод, способный к внеутробному существованию. О зрелости развившегося младенца судят по совокупности ряда признаков: длина, масса тела, форма грудной клетки, расположение пупочного кольца, состояния кожи и подкожно-жировой клетчатки, состояние ушных и носовых хрящей, половых органов, двигательная активность новорожденного.
Изучение формы и размеров головки плода имеет особое значение в акушерстве. В подавляющем большинстве родов (96%) головка первой проходит родовой канал, совершая ряд последовательных движений (поворотов).
Головка ввиду ее плотности и величины испытывает наибольшие затруднения при прохождении через родовые пути. После рождения головки родовые пути, обычно, достаточно подготовлены для продвижения туловища и конечностей плода. Изучение головки имеет значение для диагностики и прогноза родов: по расположению швов и родничков судят о механизме родов и их течении.
Головка зрелого плода обладает рядом особенностей. Лицевые кости плода соединены прочно. Кости черепной части головки соединены фиброзными перепонками, которые определяют известную их подвижность и смещаемость по отношению друг к другу. Эти фиброзные перепонки называют швами. Небольшие пространства в местах пересечения швов называют родничками. Кости в области родничков также соединены фиброзной перепонкой. Когда головка проходит через родовые пути, швы и роднички позволяют костям черепа заходить друг за друга. Кости черепа плода легко гнутся. Указанные особенности строения костей придают головке плода пластичность, т.е. способность изменять форму, что чрезвычайно важно для прохождения ее через родовые пути.
Череп плода состоит из двух лобных, двух теменных, двух височных и одной затылочной, основной и решетчатой костей. В акушерстве особое значение имеют следующие швы:
Стреловидный шов (sutura sagitalis) проходит между теменными костями. Спереди шов переходит в большой родничок, сзади – в малый.
Лобный шов (sutura frontalis) находится между лобными костями; имеет такое же направление, как и стреловидный шов.
Венечный шов (sutura caronalis) соединяет лобные кости с теменными, проходит перпендикулярно к стреловидному и лобному швам.
Ламбдовидный (затылочный) шов (sutura lambdoidea) соединяет затылочную кость с теменными.
В области соединения швов располагаются роднички (пространства, свободные от костной ткани). Практическое значение имеет большой и малый роднички.
Большой (передний) родничок (fonticulus magnus s. anterior) находится на месте соединения стреловидного, лобного и венечного швов, имеет ромбовидную форму. От большого родничка отходят четыре шва: кпереди лобный, кзади стреловидный, вправо и влево соответствующие отделы венечного шва.
Малый (задний) родничок (fonticulus parvus, s posterior) представляет собой небольшое углубление, в котором сходятся стреловидный и ламбдовидный швы. Малый родничок имеет треугольную форму; от малого родничка отходят три шва: кпереди стреловидный, вправо и влево соответствующие отделы ламбдовидного шва.
Второстепенных родничков четыре: по два на правой и левой стороне черепа. Крыловидный родничок (pterion) расположен на месте соединения теменной, основной, лобной и височной костей. Звездчатый родничок (asterion) находится на месте соединения теменной, височной и затылочной костей. Эти роднички особого диагностического значения не имеют.
Важно знать следующие бугры на головке плода: затылочный, два теменных, два лобных.
Размеры головки зрелого плода:
1. Прямой размер (diameter fronto-occipitalis) – от надпереносья (glabella) до затылочного бугра – равен 12 см. Окружность головки по прямому размеру (circumferentia fronto-occipitalis) – 34 см.
2. Большой косой размер (diameter mento-occipitalis) – от подбородка до затылочного бугра – равен 13-13,5 см. Окружность головки по этому размеру (circumferentia mento-occipitalis) – 38-42 см.
3. Малый косой размер (diameter suboccipito-bregmaticus) – от подзатылочной ямки до первого угла большого родничка – равен 9,5 см. Окружность головки, соответствующая данному размеру (circumferentia suboccipito-bregmatica), 32 см.
4. Средний косой размер (diameter suboccipitio-frontalis) – от подзатылочной ямки до границы волосистой части лба – равен 10 см. Окружность головки по этому размеру (circumferentia suboccipito-frontalis) - 33 см.
5. Отвесный или вертикальный размер (diameter verticalis, s. trashelo-bregmaticus) – от верхушки темени (макушки) до подъязычной области – равен 9,5-10 см. Окружность головки, соответствующая этому размеру (cipcumferentia trashelo-bregmatica), 32 см.
6. Большой поперечный размер (diameter biparietalis) - наибольшее расстояние между теменными буграми 9,25-9,5 см.
7. Малый поперечный размер (diameter bitemporalis) – расстояние между наиболее отдаленными точками венечного шва – 8 см.
Размеры туловища:
1. Размер плечиков – поперечник плечевого пояса (diameter biacromialis) – равен 12 см. Окружность плечевого пояса 35 см.
2. Поперечный размер ягодиц (diameter bisiliacalis) равен 9-9,5 см. Окружность 28 см.
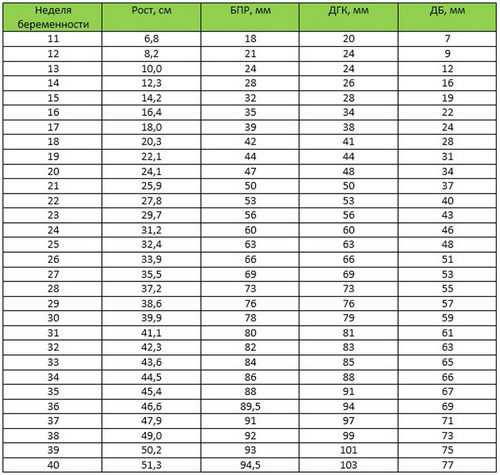
Бипариетальный размер головы плода (БПР) по неделям
Во время беременности женщине приходится не однократно проходить ультразвуковое исследование, показывающее, насколько правильно развивается плод в утробе. Для оценки состояния малыша применяется ряд показателей, одним из которых является бипариентальный размер головы плода. Другими словами, измеряется расстояние между висками головки ребенка, результаты сравниваются по неделям.
Параметры БПР изменяются с течением беременности, для каждой недели своя норма показателей. Активный рост головки наблюдается в первые два триместра беременности, показатель наиболее информативен в период с 12 по 28 недели и позволяет определить приблизительную дату родов.
Несоответствие бипариентального размера головки плода сроку беременности может свидетельствовать о задержке внутриутробного развития, гидроцефалии, микроцефалии и других аномалиях развития ребенка.
Но не всегда отклонения БПР от нормы вызвано патологическими состояниями. Если размер головы соизмерим с размерами ручек/ножек и окружности живота, то вполне вероятно, что малыш просто родится крупным. Выводы о состоянии малыша и отклонениях в его развитии может сделать только гинеколог после оценки всех параметров фетометрии плода.
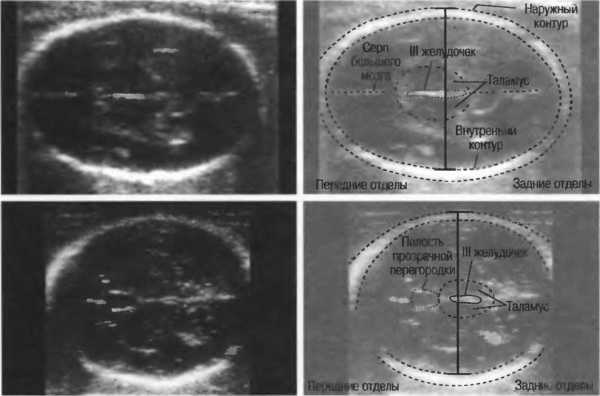
Значение измерения размеров головки плода на УЗИ
Основные параметры, измеряемые при исследовании, – это размеры черепа, длина плечевой кости, длина бедренной кости и объем живота ребенка. При определении параметров черепа важны два значения: БПР (бипариетальный размер головки плода) и ЛЗР (лобно-затылочный размер). БПР означает поперечный размер головы, расстояние между височными косточками. ЛЗР измеряется от затылочной до лобной косточки и означает продольный размер черепа.
По отношению к каждому параметру разработаны специальные таблицы. В них указаны значения показателей, соответствующие определенному сроку беременности. БПР, ЛЗР и другие величины имеют три значения: средняя норма, ее верхняя и нижняя границы. Эти показатели разработаны для каждой недели беременности, начиная с одиннадцатой. Все измеряемые при УЗИ значения указаны в комплексе, так как при нормальном развитии плода они должны быть уравновешены между собой и пропорциональны определенной неделе гестации.
Размеры черепа ребенка, БПР в частности, являются очень важным показателем. Значительные отклонения могут свидетельствовать о серьезной патологии плода и стать основанием для решения о возможности продолжения гестации или о способе родоразрешения. Другие значения фетометрии плода можно узнать здесь.
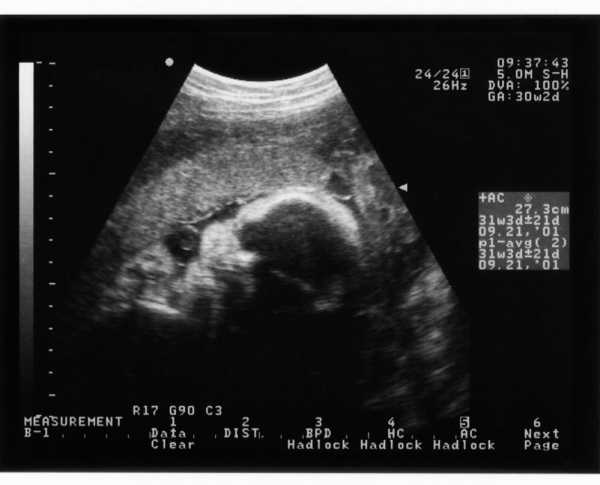
БПР – расшифровка
Во время ультразвукового исследования особое внимание уделяется изучению головы малыша. Это неудивительно: головной мозг важнейший орган, рост и развитие которого напрямую влияют на состояние плода. Определить размер головы, а значит, и уровень развития мозга поможет БПР. Бипариетальный размер – это своеобразная «ширина» головы, измеряемая по малой оси, от виска до виска.
Помимо БПР определяют также лобно-затылочный размер (ЛЗР) – по большой оси, от лба до затылка. Однако основным параметром остается бипариетальный размер: именно его используют для определения срока беременности. С особой точностью это можно установить в период 12-28 недель.
Значения бипариетального размера головки плода БПР важны еще и для определения возможности физиологических родов. Если размер головки плода не соотносится с размерами родовых путей, принимается решение о плановом кесаревом сечении.
В таблицах БПР значения размера головы плода представлены в виде процентилей. Для того чтобы воспользоваться такой таблицей и определить норму БПР плода по неделям, необходимо найти значение 50-й процентили, остальные значения определяют границы нормальных показаний.
Больше нормы
Когда бипариетального размера (БПР) головки плода больше нормы, то это может свидетельствовать о следующих явлениях:
- наследственность. Если у кого-то в семье тоже большой объем головы, то в этом случае лечение не требуется;
- крупный плод;
- брахицефалия (короткоголовость) — череп имеет меньшие размеры, чем обычно;
- макроцефалия;
- гидроцефалия;
- нарушения в развитии костной и хрящевой ткани;
- опухоль костей черепа;
- опухоль мозга или мозговая грыжа;
- сахарный диабет у беременной.
Меньше нормы
Основными причинами, при которых могут быть зафиксированы недостаточные показатели БПР головки плода являются:
- наследственность. В этом случае, если хотя бы у одного из родителей небольшой объем головы, то причин для беспокойства нет и никакое лечение не требуется;
- маленький размер эмбриона;
- задержка внутриутробного развития;
- генетические заболевания;
- долихоцефалия (длинноголовость);
- нарушение развития позвоночника, костных и хрящевых тканей
- патология развития мозга или полное отсутствие некоторых его частей;
- внутриутробная инфекция.
Заключение
Полную картину УЗИ может оценить только врач. В свою очередь, доктор, ведущий беременность, сопоставляет данные проведенного исследования БПР головки плода с другими исследованиями, анализами и жалобами беременной, что позволяет ему поставить верный диагноз и назначить соответствующее лечение.
8. Признаки зрелости плода, размеры головки и туловища зрелого плода
8. Признаки зрелости плода, размеры головки и туловища зрелого плода
Длина (рост) зрелого доношенного новорожденного колеблется от 46 до 52 см и более, составляя в среднем 50 см. Средняя масса тела зрелого доношенного новорожденного 3400–3500 г. У зрелого доношенного новорожденного хорошо развит подкожный жировой слой; кожа розовая, эластичная; пушковый покров не выражен, длина волос на голове достигает 2 см; ушные и носовые хрящи упругие; ногти плотные, выдаются за края пальцев. Пупочное кольцо находится на середине расстояния между лоном и мечевидным отростком. У мальчиков яички опущены в мошонку. У девочек малые половые губы прикрыты большими. Крик ребенка громкий. Мышечный тонус и движения достаточной силы. Сосательный рефлекс хорошо выражен.
Главной особенностью черепной части головки является то, что ее кости соединены фиброзными перепонками – швами. В области соединения швов находятся роднички – широкие участки соединительной ткани. Крупная головка может менять свою форму и объем, так как швы и роднички позволяют костям черепа заходить друг за друга. Благодаря такой пластичности головка приспосабливается к родовым путям матери. Наиболее важными швами, соединяющими кости черепа плода, являются следующие: стреловидный шов, проходящий между двумя теменными костями; лобный шов – между двумя лобными костями; венечный шов – между лобной и теменной костью; лямбдовидный (затылочный) шов – между затылочной и теменными костями. Среди родничков на голове плода практическое значение имеют большой и малый роднички. Большой (передний) родничок имеет ромбовидную форму и находится на месте соединения стреловидного, лобного и венечного швов. Малый (задний) родничок имеет треугольную форму и представляет собой небольшое углубление, в котором сходятся стреловидный и лямбдовидный швы.
Головка доношенного зрелого плода имеет следующие размеры:
1) прямой размер (от переносицы до затылочного бугра) – 12 см, окружность головки по прямому размеру – 34 см;
2) большой косой размер (от подбородка до затылочного бугра) – 13–13,5 см; окружность головки – 38–42 см;
3) малый косой размер (от подзатылочной ямки до переднего угла большого родничка) – 9,5 см, окружность головки – 32 см;
4) средний косой размер (от подзатылочной ямки до границы волосистой части лба) – 10 см; окружность головки – 33 см;
5) отвесный, или вертикальный, размер (от верхушки темени до подъязычной области) – 9,5—10 см, окружность головки – 32 см;
6) большой поперечный размер (наибольшее расстояние между теменными буграми) – 9,5 см;
7) малый поперечный размер (расстояние между наиболее отдаленными точками венечного шва) – 8 см.
Размеры туловища плода следующие:
1) размер плечиков (поперечник плечевого пояса) – 12 см, окружность плечевого пояса – 35 см;
2) поперечный размер ягодиц – 9 см, окружность – 28 см.
Следующая глава
Размеры головки плода и способы вставления
Движения, совершаемые плодом во время прохождения через родовые пути, связаны со строением таза женщины и заключаются в следующем: сгибание и разгибание головки, внутренний поворот вокруг вертикальной оси, боковое склонение головки (асинклитическое), а также непосредственные маятникообразные движения с целью продвижения по родовым путям. Таким образом биомеханизм родов обеспечивается формой и размером таза, наличием достаточного количества околоплодных вод, сыровидной смазки на коже плода, снижающей трение при продвижении плода, а также формой и величиной головки.
Размеры головки плода и их влияние на ход родов
Для прогноза ведения родов при любого типа вставлениях головки необходимо знать ряд размеров головки зрелого плода.
1.
Прямой размер – расстояние от переносицы до затылочного бугра, его величина 12 см. Окружность головки, измеренная, через эти точки, будет равняться 34 см.
2.
Большой косой размер головки плода – расстояние от подбородка до самого отдаленного пункта на затылке, его величина равна 13,5 см. Окружность головки, соответствующая этому размеру, равна 39–40 см.
3.
Малый косой размер – расстояние от подзатылочной ямки до середины переднего родничка (9,5 см). Окружность головки, соответствующая этому размеру, равна 32 см.
4.
Средний косой размер головки – расстояние от подзатылочной ямки до переднего угла переднего родничка (границы волосистой части головы) – равен 10,5 см. Окружность головки, соответствующая этому размеру, равна 33 см.
5.
Вертикальный, или отвесный, размер – расстояние от подъязычной кости до середины переднего родничка – равен 9,5 см. Окружность головки, измеренная через этот размер, равна 32–33 см.
6.
Большой поперечный размер головки плода – наибольшее расстояние между теменными буграми, которое составляет 9,5 см.
7.
Малый поперечный размер – расстояние между наиболее удаленными друг от друга точками венечного шва (8 см).
Поперечный размер плечиков у ребенка в среднем равен 12–12,5 см, а окружность плода в этом месте 34–35 см.
Поперечный размер ягодиц составляет 9–9,5 см, окружность плода в этом месте равна 27–28 см.
Конфигурация головки плода и ее изменения во время родов
Головка плода обладает возможностью подстраиваться к форме и размерам родового канала. Это обусловлено смещаемостью черепных костей в области швов и родничков, а также способностью самих костей изменять свою форму (уплощаться, изгибаться) во время прохождения по родовым путям матери.
Под давлением стенок родового канала (костей малого таза) кости черепа надвигаются одна на другую в области швов и родничков. Одна теменная кость заходит за другую, а затылочная и лобные кости могут выдвинуться под теменные. Отмечено, что черепные кости в момент родов уплощаются или становятся более выпуклыми. Все эти механизмы и приводят к изменению головки при прохождении по родовым путям.
После нормальных физиологических родов изменения в конфигурации головки выражены незначительно и не отражается на здоровье и развитии новорожденного. При этом нормальная форма восстанавливается достаточно быстро.
Возникновение родовой опухоли на головке плода
Следует отметить, что помимо изменений конфигурации нередко после родов отмечается родовая опухоль мягких тканей. Она представляет собой припухлость, отечность тканей на самом нижнем, впереди идущем участке предлежащей части головы. Возникновение отечности на головке плода при этом связано с затруднением оттока венозной крови из этого участка предлежащей части, который располагается ниже пояса соприкосновения. Возникновение родовой опухоли возможно только после отхождения вод и на живом плоде.
При затылочных предлежаниях родовая опухоль на головке плода располагается в области малого родничка и распространяется на правую или левую теменную кость. При первой позиции родовая опухоль больше справа, при второй – слева.
При лицевом предлежании родовая опухоль образуется на личике, при ягодичном – располагается на ягодице.
При физиологических родах, как правило, родовая опухоль головки не достигает больших размеров и проходит самостоятельно в течение несколько дней. При затяжном течении родов и продолжительном периоде изгнания (например, при узком тазе) родовая опухоль может достигать большой величины, кожа в области опухоли становится багрово-красной.
Способы вставления головки плода и возможные аномалии
Рассмотрим, какие существуют аномалии вставления головки.
Высокое прямое стояние головки плода
Высоким прямым стоянием головки называют такую аномалию вставления головки , при котором сагиттальный шов расположен в прямом размере входа в малый таз. Можно выделить
- передний вид, при котором затылок обращен к лобку,
- и задний вид, для которого характерно расположение затылка плода к крестцовому мысу.
Подобное стояние отмечается достаточно редко, примерно в 0,92–1,2 % случаев. Колебание статистических данных можно объяснить скорее всего тем, что в ряде случаев это стояние не диагностируется, так как сагиттальный шов нередко переходит из прямого в косой размер таза.
Причиной, приводящей к высокому прямому стоянию головки, может быть узкий таз, чаще равномерно суженный и поперечносуженный.
Иногда встречается ситуации (небольшая головка, поперечное сужение таза, обширный таз), что головка опускается в таз, не совершая внутреннего поворота, и прорезывается так же, как при переднем или заднем виде затылочного предлежания. Изредка головка все же вращается, опускаясь в полость таза, и наконец прорезывается так же, как при переднем или заднем виде затылочного предлежания.
Случаются аномалии вставления головки, при которых головка довольно глубоко опускается в полость таза в состоянии резкого сгибания с сагиттальным швом в прямом размере, но из-за пространственного несоответствия дальнейшее опускание ее на тазое дно не может произойти. Самостоятельное рождение плода затруднено в этом случае и часто требует хирургического вмешательства.
Диагностировать высокое прямое стояние головки возможно на основании наружного и вагинального обследований. При наружном обследовании обращают на себя внимание небольшие размеры головки, так как поперечный ее размер определяется над входом в таз. Иногда удается определить над лобком затылок или подбородок плода. Влагалищное исследование дает следующую картину:
- сагиттальный шов головки плода находится в прямом размере входа в таз,
- головка может быть резко согнута,
- малый родничок обращен к лобку или крестцу.
Крестовая впадина при этом не заполнена головкой – характерный отличительный признак этой патологии.
Течение родов при таком стоянии головки, как правило, очень длительное. Часто такие роды сопровождаются гипоксией плода, внутричерепными травмами плода, и велика опасность травмирования родовых путей матери. Такие роды требуют особенного внимания к женщине, и при необходимости проводится кесарево сечение.
Низкое (глубокое) поперечное вставление головки
Данная аномалия вставления головки характеризует положение головки сагиттальным швом в поперечном размере полости таза (среднее поперечное стояние головки) или даже в выходе его (низкое, или глубокое, поперечное стояние головки). Такое вставление головки возникает обычно при узком тазе (плоском, воронкообразном).
Диагностировать такое вставление возможно на основании данных наружного и вагинального обследований.
Роды очень редко ведутся через естественные родовые пути, при этом головка прорезывается, совершив поворот, в косом размере выхода таза. Тем не менее значительное увеличение длительности второго периода родов, возникновение гипоксии плода, большая вероятность мертворождения чаще всего склоняют акушеров-гинекологов к хирургическому родоразрешению. При невозможности выполнить кесарево сечение применяют наложение акушерских щипцов, лучше прямых Лазаревича или Гумилевского, или вакуум-экстрактора.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе