Нефротический синдром анализ мочи
Нефротический синдром — что это такое и какую опасность он несет. Анализ мочи при синдроме
Нефротический синдром — специфическое заболевание, которое опасно своими осложнениями. Оно вызывает отёчность конечностей и всего тела. Что является причиной нефротического синдрома, и насколько заболевание опасно для человека, рассмотрим в статье.
История болезни – что такое нефротический синдром
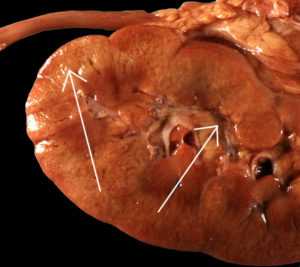
Если обращаться к медицинской терминологии, то можно болезнь охарактеризовать следующим образом: болезнь поражает почки, в результате чего происходит постоянное потеря белка (протеинурия), с повышением эритроцитов в моче (макро и микрогематурия).
Синдром страшен своим осложнением, в результате чего снижается иммунитет организма, появляется отечность, и человек уязвим для следующих заболеваний:
- Поражение организма инфекциями.
- Дефицит белка.
- Тромбозы.
- Хроническая почечная недостаточность.
Дети подвержены этому заболеванию в 15 раз чаще, чем взрослые. Чаще всего заболевание встречается у детишек до пяти лет, и взрослых старше 30 годов. Страшная болезнь развивается из-за того, что в организме нарушается жировой и белковой обмена.
В этот момент в урине обнаруживается много белка, он просачивается через клубочки почек, и вызывает нарушение эпителий, в результате чего происходит разрушение клеток, кроме этого происходит нарушение аутоиммунной системы.
Причины нефротического синдрома
По своему происхождению синдром имеет первичную и вторичную фазу. Первичная сопряжена с самостоятельными осложнениями и заболеваниями почек. Которая неминуемо перетекает во вторичную фазу заболевания.
- Первичная стадия заболевания вызвана – пиелонефритом, опухолями почек, нефропатии при беременности, гломерулонефрите.
- Вторичная стадия обусловлена – абсцессом легких, заболеваниями лимфатической системы, гнойными процессами, заболеванием туберкулезом, сифилисом.
Ученым удалось доказать, что нефротический синдром, как правило, развивается от того, как ведет себя иммунная система и как она изменяется. Делающие циркуляцию в крови антигены, стараются вызвать отклик иммунитета, и из-за этого стояния в организме вырабатываются антитела, которые устраняют чужие частицы. Антигенны, как правило, определены в 2 – х разных признаках:
- Экзогенные – вирусные, бактериальные.
- Эндогенные – ДНК человека, нуклеопротеиды.
В зависимости от иммунных комплексов и их воздействие на организм, и определяется поражение почки. Воспаления в организме начинают активизироваться, из-за иммунных реакций, что и приводит к многочленны воспалениям. А также плохо сказывается в следствии всех этих процессов, на проницаемость почечных клубочков, поэтому и наблюдается протеинурия.
Сдавая анализ урины на обследования, можно обнаружить большое количество белка. Несмотря на развитую современную медицину, процесс развития нефротического синдрома без аутоиммунных процессов, еще не изучен.
Как проявляется болезнь
В зависимости от самого заболевания, которое вызвало нефротический синдром, могут отличаться и сами симптомы болезни.
- В моче появляется белок, а в крови его содержание снижается.
- Появляются отёки, выраженная анемия, сонливость.
- Расстройство пищеварения (диарея).
- Онемение конечностей.
- Увеличение массы тела на 10 – 15 кг.
- Бледная, сухая кожа.
Особенность течения болезни отличается еще и тем, что больной теряет большое количество белка при мочеиспускании. Здоровый человек практически не теряет белок, в то время, как у больного нефротическим синдромом количество белка в урине составляет около 20 г. в течение дня.
Ускоренный процесс распада белка очень часто приводит к атрофированным мышечным системам. Снижается артериальное давление. Многочисленный распад, и так называемый дефицит белка, это постоянный признак, сопровождающий нефротический синдром.
Резко снижается количество альбуминов в крови, глобулины остаются практически в норме. Количество белка в моче зависит, как и от скорости его распада, так и от разведения в отечной жидкости.
При синдроме кровяная жидкость приобретает молочный оттенок, это связано с повышением липидов в крови. Исследуя анализ мочи больного можно заметить высокую плотность жидкости. Кроме этого в осадке урины образуются:
- Петельные и восковые цилиндры.
- Повышение лейкоцитов.
- Обнаружение липидов и клеток эпителия.
Очень часто в биоматериале обнаруживаются эритроциты, это у тех больных, стадия болезни которых, уже перешла в хроническую.
Осложнения заболевания
Осложнения заболевания может быть связано как с самим синдромом, так и лекарственными препаратами, которые назначаются во время лечения. Осложнения заболевания могут выражаться в следующем:
- Развитие инфекционных заболеваний – пневмония, плеврит, рожа, пневмококковый перитонит. Не вовремя оказанная медицинская помощь может привести к смерти больного.
- Криз – очень редкое, и тяжелое осложнение заболевания. Как правило, сопровождается повышением температуры тела, резями в животе, рвотой, тошнотой, снижением аппетита.
- Патология почечных артерий – тромбоз, который приводит к инфаркту почки.
- Тромбоэмболия артерии легкого.
- Поражение головного мозга инсультом.
Лекарственные препараты, при лечении заболевания, также могут быть причиной осложнения. Чаще всего они выражаются в аллергических реакциях, может образоваться язва желудка или кишечника, кроме этого возможно заболевание сахарным диабетом. Все перечисленные возникшие осложнения являются для больного очень опасными, и угрожают его жизни.
Лечение нефротического синдрома
Лечение проводится только в условиях медицинского учреждения, и строго под наблюдением врача. Указание лечащего нефролога сводятся к общему правилу лечения болезни:
- Строгое питание с ограничением соли, минимальное количество воды, и в зависимости от возраста назначается определённое количество белка.
- Прием лекарств – цистостатиков, диуретиков.
- Применяется лечение антибактериальными препаратами.
- Лечение, связанное на подавление иммунных реакций.
Кроме этого основным пунктом лечения, остаются мочегонные препараты, но их прием также строго должен контролироваться врачом. Передозировка мочегонными препаратами может вызвать шок организма, который впоследствии трудно снять. И постоянно больной сдаёт анализ, чтобы доктор мог видеть всю картину прогрессирования болезни.
Для снятия отёчности и их предотвращению, часто доктора рекомендуют «Фурамесид», он вводится как внутривенно, так и перорально. Кроме этого в борьбу с отеками больного, пускаются диуретики. Они позволяют организму сохранять калий, который так необходим больному человеку.
Болезнь настолько сложная и трудноизлечимая, что доктору приходится с осторожностью назначать препараты. Любое лекарственное средство может вызвать побочный эффект – бессонницу, ожирение, миопатию. Доктор в этом случае отменяет препараты постепенно, так как есть риск развития надпочечной недостаточности.
Кроме лекарственных препаратов, нефрологами рекомендуют таким больным, посещать курорты и санатории. Лечение в таких местах позволяет не только сменить климат, но и значительно улучшить состояние здоровья. Хорошо сказывается на самочувствие Южный берег Крыма. Особенный воздух и море делают своё лечебное дело.
(2 оценок, среднее: 5,00 из 5) Загрузка...Нефротический синдром анализ мочи
Главная » Анализ мочи » Нефротический синдром анализ мочи
Нефротический синдром представляет собой клинико-лабораторный симптомокомплекс, характеризующийся массивной протеинурией и нарушениями белково-липидного и водно-солевого обмена.
Различают липоидный нефроз, при котором выявляются лишь изменения клубочкового фильтра, и мембранозную нефропатию, при которой обнаруживаются изменения базальных мембран капиллярных петель клубочков.
По данным статистики, заболевание поражает преимущественно детей, особенно в возрасте до 5 лет. Средний возраст страдающих этим заболеванием взрослых 17—35 лет, хотя описаны случаи развития его у лиц 85 и даже 95 лет.
Нефротический синдром осложняет течение разнообразных заболевании почек приблизительно у 20 % больных.
Чаше всего возникает на фоне гломерулонефрита и амилоидоза.
Механизм возникновения нефротического синдрома до сих пор окончательно не выяснен. Большое значение придается иммунологическим и метаболическим нарушениям. Наиболее признанной является иммунологическая концепция возникновения нефротического синдрома. Она опирается на факт обнаружения антител на базальных мембранах капилляров клубочков.
Патоморфологически нефротический синдром характеризуется увеличением, дряблостью почек. Корковое вещество на разрезе желтоватое (большая белая почка). Гистологически обнаруживаются дистрофия и некробиоз эпителия канальцев нефронов: канальцы расширены, эпителий частично атрофированный, частично разбухший, с зернистой гиалиново-капельной дистрофией и вакуолизацией. В базальных отделах клеток эпителия видны отложения липидов; широкие просветы канальцев нефронов заполнены слущившимися эпителиоцитами, мелкозернистой и гиалиново-капельной белковой массой. Много гиалиновых, зернистых, гиалиново-капельных и восковидных цилиндров. В интерстициальной ткани высокое содержание липидов, особенно холестерина, липофагов, лимфоидных элементов.
Изменения в клубочках почечных телец при нефротическом синдроме касаются подоцитов и базальных мембран. У подоцитов исчезают цитоподии (отростки), гипертрофируется и набухает тело, происходит вакуолизация Цитоплазмы, нарушается трабекулярное строение клеток. Все эти изменения способствуют трансэпителиальной утечке белка, прошедшего через базальную мембрану. В период ремиссии нормальная структура подоцитов восстанавливается. Изменения базальных мембран капилляров клубочка заключаются в утолщении и разрыхлении их.
Клинически нефротический синдром характеризуется отеками, протеинурией, гипопротеинемией, гиперхолестеринемией, гипотензией. У большинства больных в серозных полостях образуется транссудат. Нефротические отекн рыхлые, легко перемещаются, могут быстро нарастать, при надавливании на них пальцем остается углубление.
Ведущим симптомом нефротического синдрома является выраженная протеинурия. Нередко она достигает 20—50 г в сутки.
Механизм протеинурии окончательно не выяснен. Не установлена и причина повышения проницаемости базальной мембраны капилляров клубочков. Дополнительными факторами в патогенезе протеинурии считаются нарушения канальцевой реабсорции белка вследствие перенапряжения этого процесса. Белок мочи идентичен сывороточному. Больше всего в моче содержится альбуминов. Увеличено количество α1- и β-глобулинов и понижено содержание α2- и γ-глобулинов. Методом электрофореза белков в крахмальном геле (по Смитису) можно получить у некоторых больных до 11 фракций (две фракции преальбумина, альбумин, трансферрин, церулоплазмин, три фракции гаптоглобина, α2-макроглобулин и γ-глобулйн, в том числе lgA, lgM, lgD). По соотношению отдельных белковых фракций в сыворотке крови и в моче судят о селективности (выделение низкомолекулярных белков) или неселективности (выделение высокомолекулярных белков) протеинурии. Признаком неселективности протеинурии считается наличие в моче α2-макроглобулина, что у большинства больных соответствует тяжелому поражению нефронов и может быть показателем рефрактерности к стероидной терапии. Неселективность протеинурии может быть обратимой.
При нефротическом синдроме наблюдается выраженная ферментурия, т. е. выделение с мочой большого количества трансамидиназы, лейцинаминопептидазы, кислой фосфатазы АлАТ, АсАТ, ЛДГ и альдолазы, что, по-видимому, отражает тяжесть поражения канальцев нефронов, особенно их извитых отделов, и высокую проницаемость базальных мембран. Для нефротического синдрома характерно высокое содержание гликопротеидов в α1 и. особенно в α2-глобулиновых фракциях. Из липопротеидов в моче у больных с нефротическим синдромом обнаруживаются две-три фракции, соответствующие α1, β- и γ-глобулинам.
Гипопротеинемия — постоянный симптом нефротического синдрома. Общий белок крови может снижаться до 30 г/л и более. В связи с этим онкотическое давление снижается с 29,4—39,8 кПа (220—290 мм рт. ст.) до 9,8—14,7 кПа (70—100 мм рт. ст.), развиваются гиповолемия и отеки. Повышенное содержание альдостерона (гиперальдостеронизм) способствует усиленной реабсорбции натрия (а с ним и воды) и повышенной экскреции калия. Это приводит к нарушению электролитного обмена и развитию в далеко зашедших случаях алкалоза.
Гиперхолестеринемия может достигать значительной степени (до 25,9 ммоль/л и более). Однако она является хотя и частым, но не постоянным признаком нефротического синдрома.
Таким образом, при нефротическом синдроме отмечается нарушение всех видов обмена: белкового, липидного, углеводного, минерального, водного.
Наиболее постоянным симптомом нефротического синдрома в периферической крови является резко повышенная СОЭ (до 70—80 мм/ч), что связывают с диспротеинемией. Может развиться гипохромная анемия. Изменения числа лейкоцитов не наблюдается. Количество тромбоцитов может повышаться и достигать у ряда больных 500—600 Г в 1 л. В костном мозге наблюдается увеличение количества миелокариоцитов.
Моча нередко мутноватая, что, очевидно, связано с примесью липидов. Наряду с этим наблюдается олигурия с высокой относительной плотностью (1,03—1,05). Реакция мочи щелочная, что обусловлено нарушением электролитного баланса, ведущего к алкалозу крови и усиленному выделению аммиака. Содержание белка высокое, может достигать 50 г/л. Лейкоцитов и эритроцитов в осадке мочи обычно немного.
Эритроциты малоизмененные Эпителиоциты почек находятся преимущественно в стадии жировой дистрофии — сплошь заполнены мелкими и более крупными каплями липидов могут достигать больших размеров! Встречаются гиалиновые, зернистые эпителиальные, жирно-зернистые, восковидные, гиалиново-капельные и вакуолизированные цилиндры в большом количестве.
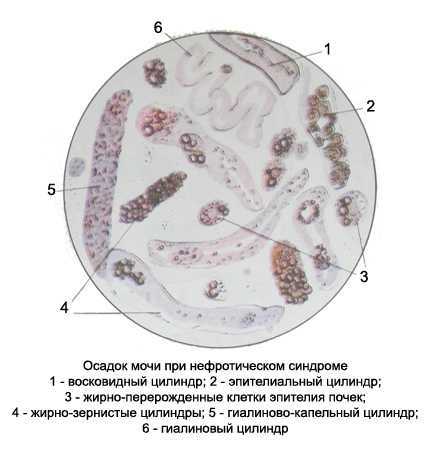
Кровяные и буропигментированные цилиндры для этого заболевания не характерны. В осадке мочи можно обнаружить гиалиновые шары и гиалиново-капельные глыбки. Могут встречаться кристаллы холестерина и жирных кислот, капли липидов.
medicalhandbook.ru
Нефротический синдром. Причины, симптомы, признаки, диагностика и лечение патологии
Нефротический синдром - это поражение почек, характеризующееся протеинурией, гипоальбуминемией и гиперхолестеринемией, которое визуально проявляется чаще отеками ног и лица. Отеки развиваются постепенно, в редких случаях за несколько дней. Нефротический синдром может быть следствием нефрита, хронического гломерулонефрита или других серьезных заболеваний. В некоторых случаях причину проблемы невозможно выяснить. Чаще всего нефротический синдром встречается у детей до пяти лет, а также у взрослых до тридцати пяти лет.Основанием развития данного синдрома служит нарушение белкового и жирового обмена. Белки и липиды, находящиеся в повышенном количестве в моче больного, просачиваясь через стенку канальцев, вызывают нарушение обмена в эпителиальных клетках. Также следует заметить, что немаловажную роль в развитии нефротического синдрома играют аутоиммунные нарушения.
Интересные факты
- В 1842 году немецкий физиолог Карл Людвиг высказал мысль о том, что фильтрация воды и различных веществ является первым этапом мочеобразования.
- В начале двадцатых годов прошлого столетия американский физиолог доказал гипотезу Карла Людвига путем прокола с помощью специальной пипетки клубочковой капсулы и последующего исследования ее содержимого.
- Впервые о понятии «нефротический синдром» написали в 1949 году.
- В 1968 году термин нефротический синдром был введен в список ВОЗ (Всемирная Организация Здравоохранения).
- За одни сутки у взрослого человека в почках формируется 180 литров предварительной мочи, обратно всасывается 178,5 литра и в итоге создается примерно полтора литра окончательной мочи.
- В сутки через кожные покровы выделяется 900 мл жидкости, сто миллилитров – через кишечник и 1500 мл – через почки.
- За счет того, что общий объем плазмы у человека составляет около трех литров, за сутки она обрабатывается и фильтруется в почках около шестидесяти раз.
- Во время фильтрации клубочковые капилляры не пропускают белок, липиды и форменные элементы крови.
- Внутренний слой капилляров почечного клубочка содержит тысячи микроскопических отверстий.
- В одной почке содержатся около одного миллиона нефронов (структурно-функциональная единица почки).
| Наружное строение | Внутреннее строение |
| Почка имеет форму боба, с гладкой поверхностью, темно-красного цвета. Снаружи почка покрыта фиброзной капсулой. Сверху почек лежат надпочечники, спереди – внутренние органы, а сзади они граничат с диафрагмой и мышцами спины. Почка соединена с артериями, венами и мочеточником, по которому моча поступает в мочевой пузырь. | Внутри почки имеется пазуха, которая состоит из малых почечных чашек, которые сливаясь, образуют большие почечные чашки, переходящие в почечные лоханки. Стенка почечной пазухи состоит из коркового, расположенного по краю и внутреннего мозгового вещества (имеет форму пирамид). |
- выделительная (выделяют избыток воды, азотосодержащие отходы);
- защитная (выводят из организма токсические соединения);
- участвует в гомеостазе (поддержание постоянного состава внутренней среды);
- кроветворная (выделяют эритропоэтин, который стимулирует образование эритроцитов в красном костном мозге);
- регуляция артериального давления (через определенные реакции контролируют уровень артериального давления).
Нефрон состоит из следующих отделов:
- почечное тельце (включает капсулу Боумена и клубок кровеносных капилляров);
- извитые канальцы (проксимальный и дистальный отдел);
- петля нефрона (петля Генле).
Барьер клубочковой фильтрации составляют три структуры:
- эндотелий с многочисленными отверстиями;
- базальная мембрана клубочковых капилляров;
- клубочковый эпителий.
Очищенная жидкость затем попадает в дугообразный почечный каналец; стенки его состоят из клеток, которые поглощают вещества полезные для организма и возвращают их обратно в кровоток. Вода и минеральные соли поглощаются в том количестве, которое необходимо организму для поддержания внутреннего равновесия. В число веществ, которые удаляются с мочевиной, входят креатин, мочевая кислота, избыток солей и воды. На выходе из почек в моче остаются только ненужные организму продукты распада.
Итак, процесс образования мочи включает в себя следующие механизмы:
- фильтрация (включает фильтрацию крови и образование в почечном тельце первичной мочи);
- реабсорбция (из первичной мочи обратно всасываются вода и питательные вещества);
- секреция (выделение ионов, аммиака, а также некоторых лекарственных веществ).
Существуют следующие первичные причины нефротического синдрома:
- наследственная нефропатия;
- мембранозная нефропатия (нефропатия минимального изменения);
- очаговый склерозирующий гломерулонефрит;
- первичный амилоидоз почек.
Антигены бывают двух видов:
- экзогенные антигены (например, вирусные, бактериальные);
- эндогенные антигены (например, криоглобулины, нуклеопротеиды, ДНК).
Активизированные процессы вследствие иммунных реакций приводят к развитию воспалительного процесса, а также негативному воздействию на базальную мембрану клубочков капилляров, что ведет к повышению ее проницаемости (вследствие чего наблюдается протеинурия).
Следует заметить, что при заболеваниях, не связанных с аутоиммунными процессами, механизм развития нефротического синдрома до конца не изучен. Клинические признаки нефротического синдрома в большей степени зависят от заболевания, которое стало причиной его развития.У больного при нефротическом синдроме могут наблюдаться следующие клинические симптомы:
- отеки;
- анемия;
- нарушение общего состояния;
- изменение диуреза.
| Симптом | Механизм развития | Характеристика симптома |
| Отеки | Существуют следующие механизмы развития почечных отеков:
| Являются преобладающей особенностью нефротического синдрома и характеризуются скоплением жидкости в тканях. Первоначально отек тканей развивается на лице периорбитально (вокруг глаз), на щеках, лбе и подбородке, формируя, так называемое, «лицо нефротика». Далее отечная жидкость может скапливаться в мягких тканях, чаще в поясничной области, а также распространяться на верхние и нижние конечности. При тяжелом течении жидкость начинает скапливаться в различных полостях и приводить к развитию:
|
| Изменение кожи | Данные изменения обусловлены выделением продуктов азотистого обмена через кожу. | Кожа у больных с нефротическим синдромом бледная и сухая. Также наблюдается выраженное шелушение кожных покровов. |
| Анемия | Анемический синдром может развиться вследствие нарушения синтеза эритропоэтина, который стимулирует выработку эритроцитов в красном костном мозге. Также причиной анемии может стать негативное влияние токсических веществ на организм. При нефротическом синдроме у больных наблюдается гипохромная анемия, характеризующаяся снижением уровня цветного показателя, ниже 0,8. Цветной показатель крови - это степень концентрации гемоглобина в одном эритроците. | Анемический синдром клинически проявляется:
|
| Нарушение общего состояния | Развитие анемического синдрома, а также распространение отеков приводят к нарушению двигательной активности и общего состояния здоровья больного. | У больного могут наблюдаться одышка при ходьбе вследствие гидроперикарда и гидроторакса, а также слабость, головные боли и снижение активности. |
| Диспептические признаки | Гастралгический синдром обусловлен выделением продуктов азотистого обмена через слизистую оболочку желудочно-кишечного тракта. Также на появление диспептических симптомов может повлиять развитие асцита. | Характерны следующие диспептические признаки: |
| Изменение диуреза | Уменьшение объема циркулирующей крови, а также нарушение кровоснабжения почек ведет к снижению объема выделяемой мочи, что в конечном итоге может привести к развитию почечной недостаточности. | У больных с нефротическим синдромом наблюдается олигурия (диурез менее 800 мл), где количество диуреза в сутки может варьировать от 300 до 500 мл. В моче при этом содержится большое количество белка. За счет содержания жиров, бактерий и белка, моча внешне выглядит мутной. В случае если причиной развития нефротического синдрома стали такие заболевания как гломерулонефрит или красная волчанка у больных также может наблюдаться микрогематурия или макрогематурия (наличие крови в моче). |
При сборе анамнеза врачу необходимо получить следующую информацию:
- имеются ли у пациента инфекционные заболевания;
- имеются ли такие заболевания как сахарный диабет или красная волчанка;
- страдает ли кто-то в семье от заболеваний почек;
- когда у больного впервые появились отеки;
- обращался ли он по этому поводу к врачу;
- были ли проведены исследования и какие именно;
- было ли назначено лечение и какое именно.
| Исследование | Характеристика |
| Состояние больного | Средней тяжести или тяжелое. |
| Положение больного | Может быть активным при начальных стадиях хронических заболеваний почек или вынужденным вследствие имеющихся болей (при наличии воспалительного процесса) или одышки. |
| Кожные покровы | При осмотре врач может выявить следующее:
|
| Производные кожи | У больных могут наблюдаться следующие изменения:
|
| Отеки | У больного при нефротическом синдроме наблюдается генерализованность отеков. Характеристика отеков почечного происхождения:
|
| Суставная система | Оценивается симметричность суставов, наличие локальной припухлости, отечности, а также объем активности и пассивности суставов. При нефротическом синдроме у больных может наблюдаться отечность крупных суставов (например, коленные, локтевые) за счет скопления отечной жидкости в их полостях. |
| Аускультация, пальпация и перкуссия | При выраженных генерализованных отеках гидроперикард будет проявляться резким приглушением тонов, а гидроторакс тупым перкуторным звуком и отсутствием дыхания над областью скопления жидкости. При пальпации печени может наблюдаться ее увеличение (гепатомегалия). |
| Симптом Пастернацкого | При диагностике почек часто используется метод поколачивания, который заключается в том, что левую руку помещают на область проекции почки, а ребром правой руки производят короткие и невыраженные удары. В случае если больной ощущает при поколачивании болезненные ощущения, то симптом считается положительным. |
| Наименование исследования | Описание и результаты исследования |
| Общий анализ крови | Данное исследование назначается при большинстве заболеваний. С его помощью можно определить уровень всех форменных элементов крови (эритроциты, тромбоциты, лейкоциты), их морфологические признаки, лейкоцитарную формулу, а также уровень гемоглобина. Забор крови осуществляется утром, натощак из вены или из безымянного пальца левой руки. При нефротическом синдроме у больного могут наблюдаться следующие изменения:
|
| Биохимический анализ крови | Данное исследование позволяет диагностировать работу внутренних органов и систем, определить обмен веществ и баланс уровня микроэлементов. Забор крови осуществляется утром натощак из кубитальной (локтевой) вены. Количество набираемого материала составляет 10 – 20 мл. При нефротическом синдроме в результатах исследования наблюдаются изменение показателей белкового и холестеринового обмена, а также показателей функции почек. Показатели белкового обмена:
Показатели воспаления:
|
| Иммунологический анализ крови | Данное исследование помогает установить состояние иммунной системы, ее активность, объем и функцию иммунных клеток, а также наличие в исследуемом материале антител. Забор крови берется утром натощак из локтевой вены. Пациенту накануне не рекомендуется заниматься активной физической нагрузкой, принимать алкоголь, а также курить за один – два часа до исследования. Иммунологический анализ позволит определить наличие в крови:
|
| Наименование исследования | Описание и результаты исследования |
| Общий анализ мочи | Данное исследование производится с целью определить физические свойства и химический состав мочи, а также микроскопически оценить ее осадок. Моча собирается в емкость 150 – 200 мл и с направлением сдается на исследование. При нефротическом синдроме в результатах исследования наблюдаются следующие изменения:
|
| Проба Зимницкого | Проведение данной пробы позволяет оценить количество выделяемой мочи за сутки, а также определить контрационную функцию почек. Для этого пациенту выдаются восемь чистых банок, в которые он должен выделять мочу в течение суток. В шесть утра первая порция мочи выпускается в унитаз, а в последующие каждые три часа больной должен собирать мочу в отдельную банку (на каждой банке имеется этикетка, где обозначен промежуток времени сбора мочи). При нефротическом синдроме при данной пробе выявятся гиперизостенурия и олигурия. |
| Проба Нечипоренко | Данное исследование производиться с целью выявления латентного воспалительного процесса в почках, а также определения количества эритроцитов, лейкоцитов и цилиндров в одном миллилитре мочи. Перед сбором мочи пациенту необходимо подмыться. Затем выпустить первую струю мочи в унитаз, набрав в подготовленный сосуд среднюю порцию. В лаборатории производится центрифугирование пяти – десяти миллилитров мочи, после чего один миллилитр мочи с осадком тщательно исследуется. При нефротическом синдроме будет наблюдаться повышенное количество цилиндров, эритроцитов, а также лейкоцитов (если синдром обусловлен наличием инфекционно-воспалительного процесса в почке). |
| Бактериологический анализ мочи | У здорового человека моча в норме является стерильной. В случае если при проведении предыдущих исследований в одном миллилитре мочи было обнаружено более 105 микробных тел, то больному необходимо назначить проведение бактериологического исследования мочи. Данное исследование позволяет определить вид патогенной микрофлоры. Наличие бактерий в моче называется бактериурией (встречается, например, при гломерулонефрите). Сбор мочи осуществляется в стерильный сосуд (200 мл). Пациент предварительно должен произвести туалет наружных половых органов. |
| Проба Реберга-Тареева | Данное исследование позволяет определить выделительную функцию почек и клубочковую фильтрацию. При сборе мочи пациенту необходимо в шесть утра опорожнить мочевой пузырь, после чего выпить два стакана (400 – 500 мл) воды. Спустя два часа больному необходимо собрать мочу в подготовленный сосуд и сдать кровь из локтевой вены. При нефротическом синдроме наблюдается снижение выделительной функции (олигурия), а также нарушение клубочковой фильтрации. |
| Наименование исследования | Описание исследования |
| Динамическая сцинтиграфия | Данный метод исследования позволяет эффективно оценить функции почек, а также то, насколько они хорошо кровоснабжаются. Проведение процедуры осуществляется путем введения пациенту специального радиологического препарата внутривенно с последующим сканированием почек. В течение получаса врач наблюдает за тем как введенное средство доходит и пропитывает ткани почек, а затем выводится через мочеточники в мочевой пузырь. |
| УЗИ (ультразвуковое исследование) почек | С помощью данного исследования осуществляется диагностика строения почек (размер, форма, расположение) и изучается наличие патологических образований в исследуемом органе (например, опухоль, кисты). Также ультразвуковое исследование помогает выявить наличие жидкости в брюшной полости при асците. |
| Нисходящая внутривенная урография | Данный метод исследования позволяет оценить способность почек выводить рентгеноконтрастное вещество, которое предварительно было введено в организм. В случае если у пациента наблюдается какое-либо патологическое изменение почки, данная способность нарушается. Как правило, контрастное вещество вводится больному внутривенно. Спустя десять минут производится первая серия снимков, последующие снимки делаются с необходимым для врача интервалом в зависимости от наблюдаемой диагностической картины. |
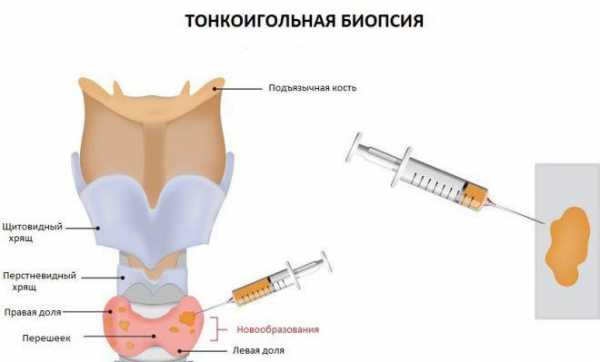
| Биопсия почек | С помощью специальной иглы производится забор ткани почки для последующего микроскопического исследования. Данный метод диагностики помогает определить характер поражения почек. |
| ЭКГ (электрокардиограмма) | Позволяет оценить возбудимость, сократимость и проводимость сердечного цикла. При нефротическом синдроме наблюдается уменьшение сердечного ритма, а также дистрофия миокарда (мышечный слой) за счет снижения кровоснабжения. |
| Рентген легких | Радиологический метод исследования позволяет выявить патологические изменения в легких и средостении. |
Госпитализация при нефротическом синдроме необходима в следующих случаях:
- для выявления основного заболевания, вызвавшего нефротический синдром;
- если у больного наблюдается анасарка с развитием дыхательной недостаточности;
- если синдром стал причиной развития осложнений (например, бактериальный сепсис, перитонит, пневмония, тромбоэмболия).
При нефротическом синдроме больному может быть назначено следующее:
- глюкокортикостероиды;
- цитостатики;
- иммунодепрессанты;
- диуретики (мочегонные средства);
- инфузионная терапия;
- антибиотики;
- диета.
Глюкокортикостероиды оказывают на организм следующее действие:
- противовоспалительное (уменьшают воспалительный процесс);
- противоотечное (при наличии воспаления снижают проникновение в очаг жидкости и белка);
- иммуносупрессивное (данный эффект проявляется за счет влияния препарата на функции лейкоцитов и макрофагов);
- противоаллергическое (уменьшают аллергические реакции за счет подавления выработки медиаторов аллергии);
- противошоковое (при шоковых состояниях повышают артериальное давление).
- преднизолон;
- триамцинолон;
- преднизон.
| Наименование препарата | Способ применения |
| Преднизолон | Взрослым показан прием внутрь по 60 – 80 мг в сутки. Детям изначально назначается внутрь по одному – два миллиграмма на килограмм массы тела в сутки, затем доза снижается до 0,3 – 0,6 мг на килограмм массы тела. Назначенная доза препарата должна делиться на два – четыре приема. |
| Триамцинолон | Взрослым назначается прием от двенадцати до сорока восьми миллиграмм в сутки. Детям с шести до двенадцати лет необходимо принимать 0,416 – 1,7 мг на килограмм массы тела. |
| Преднизон | Препарат назначается в количестве 0,1 – 0,5 мг на килограмм массы тела. |
Следует заметить, что длительный прием глюкокортикостероидов требует от пациента регулярного наблюдения и контроля анализов (каждые три месяца) в клинике. Это необходимо, для того чтобы своевременно обнаружить негативное воздействие принимаемого препарата. Также с целью уменьшения потери костной массы больному может назначаться прием кальция и витамина Д.
При приеме глюкокортикостероидов у больного могут наблюдаться следующие побочные эффекты:
- нарушение сна;
- усиление аппетита;
- увеличение массы тела;
- психоз;
- повышение цифр артериального давления;
- мышечная дистрофия;
- растяжки на коже и другие.
Цитостатики могут быть назначены в следующих случаях:
- если у больного наблюдается резистентность (невосприимчивость) к гормональной терапии;
- детям совместно с глюкокортикостероидными препаратами;
- если гормональное лечение не принесло должного результата;
- если у больного имеются противопоказания к приему глюкокортикостероидов.
- циклофосфамид (два – три миллиграмма на килограмм массы тела в сутки, внутрь, в течение восьми – двенадцати недель);
- хлорамбуцил (0,15 – 0,2 миллиграмма на килограмм массы тела в сутки, внутрь, в течение восьми – десяти недель).
При нефротическом синдроме могут быть назначены следующие препараты:
- азатиоприн (принимать внутрь по полтора миллиграмма на килограмм массы тела в сутки);
- циклоспорин (принимать внутрь по 2,5 – 5 мг на килограмм массы тела в сутки).
| Наименование препарата | Способ применения |
| Фуросемид | Взрослым внутрь принимать по 20 – 40 мг перед приемом пищи. Детям необходимо принимать внутрь по одному грамму на килограмм массы тела. |
| Спиронолактон | Взрослым назначается прием внутрь 25 – 100 мг в сутки. Детям доза определяется из расчета два грамма на килограмм массы тела. |
| Индапамид | Препарат назначается внутрь однократно в количестве 2,5 мг. |
Внутривенное вливание растворов оказывает на организм следующие лечебные эффекты:
- нормализация объема циркулирующей крови;
- регидратация организма при обезвоживании;
- детоксикация организма за счет увеличения выделяемой жидкости (диурез);
- нормализация обменных процессов.
- альбумин;
- свежезамороженная плазма;
- реополиглюкин.
| Наименование раствора | Описание и способ применения |
| Альбумин | Является одним из основных белков, входящим в состав плазмы. Добывается данный белок путем разделения компонентов человеческой плазмы. Механизм действия данного препарата заключается в следующем:
|
| Свежезамороженная плазма | Плазма является жидкой частью крови, в состав которой входят белки, углеводы, липиды и ферменты. Готовый раствор добывается путем центрифугирования крови, при котором происходит отделение ее форменных элементов от жидкой части. Механизм действия данного препарата заключается в следующем:
|
| Реополиглюкин | Является плазмозаменяющим раствором, содержащим 10% декстрана. Механизм действия данного препарата заключается в следующем:
|
| Наименование раствора | Фармакологическая группа | Способ применения |
| Ампициллин | Пенициллины | Взрослым назначается прием внутрь по 500 мг четыре – шесть раз в сутки. Детям после месяца препарат показан в количестве сто миллиграмм на килограмм массы тела. |
| Цефазолин | Цефалоспорины | Препарат вводится внутривенно или внутримышечно. Взрослым назначается введение от одного до четырех грамм два – три раза в сутки. Детям доза рассчитывается по 20 – 50 мг на килограмм массы тела. |
| Доксициклин | Тетрациклины | Взрослым принимать по 100 – 200 мг один – два раза в день. Детям с девяти до двенадцати лет доза назначается из расчета два – четыре миллиграмма на килограмм массы тела. |
Также если у больного наблюдается повышение цифр артериального давления, то ему могут быть назначены следующие группы препаратов:
- ингибиторы АПФ (ангиотензинпревращающего фермента) - такие препараты как, например, эналаприл, каптоприл, лизиноприл;
- блокаторы ионов Ca (кальция) - такие препараты как, например, нифедипин, амлодипин;
- блокаторы ангиотензиновых рецепторов - такие препараты как, например, лозартан, валсартан.
Строгость диеты определяется в зависимости от следующих показателей:
- наличие и выраженность отеков;
- уровень белка в результатах анализа мочи;
- наличие артериальной гипертензии;
- способность почек выводить азотосодержащие отходы.
- суточная норма включает потребление 2750 – 3150 килокалорий;
- в течение дня количество приемов пищи составляет пять – шесть раз;
- употребление пищи в варенном, тушеном и сыром виде;
- снижение потребления поваренной соли до двух – четырех грамм в сутки либо ее полное исключение (поможет уменьшить жидкую перегрузку в организме);
- употребление пищи, богатой белками в количестве один – два грамма на килограмм массы тела (по причине повышенной потери белка);
- ограничение потребления воды (чтобы снизить проявление отеков), объем необходимой для приема жидкости рассчитывается из количества суточного диуреза больного с прибавлением 500 мл (например, если больной выделяет 500 мл мочи, то следует прибавить еще 500 мл и получится суточная норма, то есть один литр);
- употребление пищи, богатой калием (по причине приема диуретических препаратов);
- снижение потребления жиров животного происхождения до 80 грамм в сутки (если наблюдается гиперлипидемия);
- потребление продуктов богатых углеводами, до 450 грамм в сутки.
| Продукты, которые разрешается употреблять | Продукты, которые запрещается употреблять |
| хлебобулочные изделия, не содержащие соль | хлеб и кондитерские изделия, выпекающиеся с добавлением соды или соли |
| нежирные сорта мяса (например, курица, кролик, телятина) и рыбы (например, хек, судак, треска, карась) | жирные сорта мяса (например, свинина, баранина) и рыбы (например, сельдь, лосось, скумбрия) |
| молоко, обезжиренный творог, сметана (с низким процентом жирности) | сыры, сливки, жирный творог и сметана |
| растительное и сливочное масло | свиной, бараний и говяжий жиры, а также маргарин |
| различные крупы и макароны | горох, фасоль, бобы, чечевица и соя (бобовые) |
| различные овощи и фрукты в сыром, варенном или тушеном виде | соленья и маринад, а также редис, редька, шпинат, лук (в сыром виде), чеснок |
| кисели, компоты, желе, леденцы, сахар, мед и варенье | шоколадные кондитерские изделия, мороженое, заварные крема |
| соусы на томатной или молочной основе, подливы из овощей | соусы на основе жирных сортов мяса и рыбы |
| кислота лимонная, лавровый лист, корица и ванилин | соль (возможно ограничение), перец, хрен и горчица, укроп, петрушка |
| чаи из ягод, фруктов и шиповника | крепкий чай, какао, кофе, газированные напитки |
- инфекционный процесс;
- гиперлипидемия и атеросклероз;
- гипокальциемия;
- гиперсвертываемость;
- гиповолемия.
Увеличению риска развития инфекционного процесса могут способствовать следующие факторы:
- потеря иммуноглобулина с мочой;
- распространенные отеки, являющиеся благоприятной средой для развития инфекции;
- дефицит белка;
- сниженная противобактерицидная деятельность лейкоцитов;
- использование в лечении синдрома иммунодепрессивной терапии.
Кроме того, снижение уровня липазы (фермент, участвующий в распаде жиров) приводит к уменьшению диссимиляции (распаду веществ) липида и его появлению в моче.
По данным исследований, атеросклероз встречается чаще у больных с нефротическим синдромом, нежели у здоровых людей того же самого возраста. Следует заметить, что увеличению риска развития атеросклероза способствует имеющаяся у пациента гиперхолестеринемия, что также является угрозой развития инфаркта миокарда.
Гипокальциемия достаточно распространена при нефротическом синдроме и вызывается, как правило, низким уровнем альбумина в плазме крови. Данное осложнение может привести к снижению плотности кости, а также к их неправильному гистологическому строению. Это может быть спровоцировано мочевыми потерями витамин Д–связывающего белка с последующим развитием дефицита витамина Д и, как следствие, уменьшением всасывания кальция в кишечнике. Следует заметить, что гипокальциемия также может быть обусловлена приемом высоких доз стероидных препаратов. Однако данный вопрос до настоящего времени остается спорным. Венозный тромбоз и легочная эмболия являются распространенными осложнениями нефротического синдрома. Гиперсвертываемость в данном случае происходит вследствие мочевой потери белков антикоагулянтов, таких как антитромбин III и профибринолизин, наряду с одновременным увеличением сгущающих факторов, в особенности факторов I, VII, VIII и X. Высокий риск развития гиперсвертываемости оправдывает использование профилактического лечения антикоагулянтов в течение первых шести месяцев постоянного нефротического синдрома. Гиповолемия развивается вследствие того, что гипоальбуминемия, характерная для нефротического синдрома, ведет к снижению онкотического давления плазмы. Изменение давления приводит к потере плазменной жидкости в интерстициальной ткани и вызывает уменьшение объема циркулирующей крови. Гиповолемия обычно наблюдается только в тех случаях, когда уровень альбумина сыворотки у пациента составляет меньше чем 1,5 г/дл.Основными признаками гиповолемии являются:
- рвота;
- боль в животе;
- диарея;
- холодные руки и ноги;
- олигурия;
- тахикардия;
- гипотония.
- гипертонии (в связи с задержкой жидкости в организме и снижением почечной функции);
- хронических отеков (могут развиться полостные отеки и анасарка);
- анорексии (вследствие развития асцита у больного может наблюдаться потеря аппетита);
- железодефицитной анемии (за счет снижения уровня белка трансферрина, транспортирующего железо).
- диспансеризацию больных;
- своевременное лечение острых и хронических инфекционно-воспалительных заболеваний почек;
- лечение сопутствующих заболеваний (например, сахарный диабет, системная красная волчанка).
Специальность: Врач 1-й категории, социальный психолог
www.polismed.com
16 Вопрос нефротический и нефритический синдром
Нефритический синдром
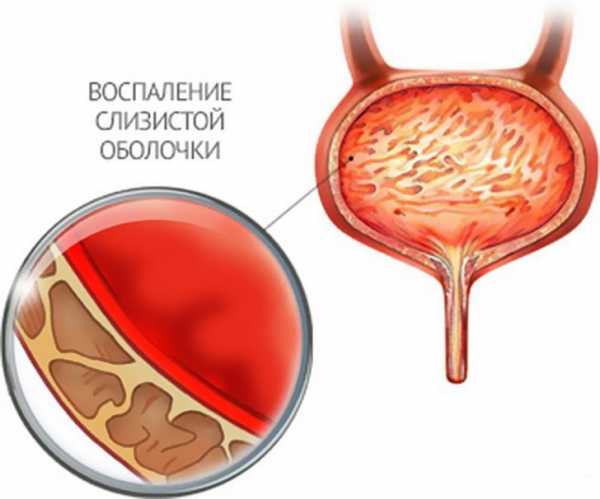
Нефритический синдром – это симптомокомплекс, вызванный обширным воспалительным процессом, затрагивающим почки, и проявляющийся гематурией, протеинурией, повышением артериального давления и периферическими отёками.
В основе этого синдрома всегда лежит нефрит, который может быть вызван:
гломерулонефритом стрептококковой этиологии;
бактериальной инфекцией, которая с током крови распространяется на почки (менингит, пневмония, эндокардит, брюшной тиф, сепсис);
вирусными инфекциями: герпес, вирус ECHO, инфекционный мононуклеоз, гепатиты, вирус Корсаки и др.;
первичным поражением почек при болезни Берже;
аутоиммунными заболеваниями – системной красной волчанкой (СКВ), болезнью Шенлайна-Геноха, системными васкулитами;
реакцией гиперчувствительности на введение вакцин, облучение и пр.
Нефритический синдром развивается спустя 8–16 суток после воздействия причинного фактора. Как правило, он имеет медленно прогрессирующее течение. К симптомам заболевания относятся:
микро- и макрогематурия (выделение крови с мочой вследствие воспалительного повреждения сосудистый стенок) – иногда гематурия настолько массивная, что моча приобретает цвет «мясных помоев»;
отеки – для «почечных» отёков характерна их локализация в верхней половине тела и лице, к вечеру могут отекать ноги;
артериальная гипертензия, вызванная нарушением выделительной функции и увеличением объёма циркулирующей крови; в поздних стадиях нефритического синдрома может развиться острая сердечная недостаточность;
олигоанурия – снижение объёма выделяемой мочи до 1/3 от ложного;
гипокомплементемия – нарушение иммунной защиты, выражающееся снижением белковых фракций системы комплемента;
головные боли;
слабость, утомляемость;
тошнота и рвота;
боли при пальпации живота и в поясничной области.
Нефротический синдром
Нефротический синдром – симптомокомплекс, сочетающий в себе массивную протеинурию и онкотические отеки.
Его причины:
острый и хронический гломерулонефрит, гломерулосклероз;
системные и аутоиммунные заболевания – СКВ, узелковый периартериит, системная склеродермия;
амилоидоз;
некоторые злокачественные новообразования (рак молочной железы, рак желудка и толстой кишки, бронхогенный рак);
длительный приём препаратов висмута, золота, ртути, антибактериальных средств и цитостатиков;
инфекционные заболевания (эндокардиты, ВИЧ, вирусные гепатиты, опоясывающий лишай).
Диагностика нефритического и нефротического синдромов
Важно различать эти два симтомокомплекса, так как они имеют разные причины и механизмы развития. Дифференциальная диагностика важна и для определения тактики лечения. В качестве основных методов диагностики выступают правильный сбор жалоб и анамнеза, а также общий анализ мочи.
| Нефритический синдром | Нефротический синдром |
| Анемия (снижение гемоглобина, эритроцитов, цветового показателя); Лейкоцитоз; Ускорение СОЭ; | Анемия; Ускорение СОЭ до 60–80 мм/ч; Увеличение числа тромбоцитов; Эозинофилия; |
| Биохимический анализ крови | |
| Возможна гипопротеинурия; | Гипопротеинемия (ниже 60 г/л); Гипоальбуминемия; |
| Общий анализ мочи | |
| Микро-/макрогематоурия; Увеличение относительной плотности; Протеиннурия 0,5–2г/л; Лейкоцитурия; Цилиндрурия; | Увеличение относительной плотности мочи (1030–1040); Протеинурия свыше 3 г/л; Цилиндрурия; Возможна лейкоцитурия; |
| Тест на стрептококковые антитела | |
| Увеличение титра АТ (антигиалуронидаза, антистрептокиназа, анти-стрептолизин О); | Увеличение титра АТ (антигиалуронидаза, антистрептокиназа, анти-стрептолизин О); |
| Иммунограмма | |
| Снижение активности системы комплемента (СН50, С3, С4); | Снижение всех белковых фракций иммунной защиты; |
| УЗИ почек | |
| Возможно незначительное увеличение размеров почек; Неоднородная структура; Снижение скорости клубочковой фильтрации; | Снижение скорости клубочковой фильтрации; |
Таким образом, ключевые отличия нефротического синдрома – отсутствие воспалительных изменений клубочков почек и гематурии, протеинурия свыше 3 г/л. Дополнительная диагностика проводится при смазанной клинической картине и включает:
углублённые иммунологические исследования, определяющие степень выраженности аутоиммунного процесса;
ангиографические исследования;
биопсия почки с дальнейшим микроскопическим исследованием биоптата.
Клинически нефротический синдром характеризуется отеками, протеинурией, гипопротеинемией, гиперхолестеринемией, гипотензией. У большинства больных в серозных полостях образуется транссудат. Нефротические отекн рыхлые, легко перемещаются, могут быстро нарастать, при надавливании на них пальцем остается углубление.
Ведущим симптомом нефротического синдрома является выраженная протеинурия. Нередко она достигает 20—50 г в сутки.
Механизм протеинурии окончательно не выяснен. Дополнительными факторами в патогенезе протеинурии считаются нарушения канальцевой реабсорции белка вследствие перенапряжения этого процесса. Признаком неселективности протеинурии считается наличие в моче α2-макроглобулина, что у большинства больных соответствует тяжелому поражению нефронов и может быть показателем рефрактерности к стероидной терапии. Неселективность протеинурии может быть обратимой.
При нефротическом синдроме наблюдается выраженная ферментурия, т. е. выделение с мочой большого количества трансамидиназы, лейцинаминопептидазы, кислой фосфатазы АлАТ, АсАТ, ЛДГ и альдолазы, что, по-видимому, отражает тяжесть поражения канальцев нефронов, особенно их извитых отделов, и высокую проницаемость базальных мембран. Для нефротического синдрома характерно высокое содержание гликопротеидов в α1 и. особенно в α2-глобулиновых фракциях. Из липопротеидов в моче у больных с нефротическим синдромом обнаруживаются две-три фракции, соответствующие α1, β- и γ-глобулинам.
Гипопротеинемия — постоянный симптом нефротического синдрома. Общий белок крови может снижаться до 30 г/л и более. В связи с этим онкотическое давление снижается с 29,4—39,8 кПа (220—290 мм рт. ст.) до 9,8—14,7 кПа (70—100 мм рт. ст.), развиваются гиповолемия и отеки. Повышенное содержание альдостерона (гиперальдостеронизм) способствует усиленной реабсорбции натрия (а с ним и воды) и повышенной экскреции калия. Это приводит к нарушению электролитного обмена и развитию в далеко зашедших случаях алкалоза.
Гиперхолестеринемия может достигать значительной степени (до 25,9 ммоль/л и более). Однако она является хотя и частым, но не постоянным признаком нефротического синдрома.
Таким образом, при нефротическом синдроме отмечается нарушение всех видов обмена: белкового, липидного, углеводного, минерального, водного.
Наиболее постоянным симптомом нефротического синдрома в периферической крови является резко повышенная СОЭ (до 70—80 мм/ч), что связывают с диспротеинемией. Может развиться гипохромная анемия. Изменения числа лейкоцитов не наблюдается. Количество тромбоцитов может повышаться и достигать у ряда больных 500—600 Г в 1 л. В костном мозге наблюдается увеличение количества миелокариоцитов.
Моча нередко мутноватая, что, очевидно, связано с примесью липидов. Наряду с этим наблюдается олигурия с высокой относительной плотностью (1,03—1,05). Реакция мочи щелочная, что обусловлено нарушением электролитного баланса, ведущего к алкалозу крови и усиленному выделению аммиака. Содержание белка высокое, может достигать 50 г/л. Лейкоцитов и эритроцитов в осадке мочи обычно немного.
Эритроциты малоизмененные Эпителиоциты почек находятся преимущественно в стадии жировой дистрофии — сплошь заполнены мелкими и более крупными каплями липидов могут достигать больших размеров! Встречаются гиалиновые, зернистые эпителиальные, жирно-зернистые, восковидные, гиалиново-капельные и вакуолизированные цилиндры в большом количестве.
studfiles.net
Нефротический синдром
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В урологии нефротический синдром осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. При нефротическом синдроме наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. В случае отсутствия 1-2-х проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины развития нефротического синдрома
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек).
Первичный нефротический синдром встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме) и др.
Развитие вторичного нефротического синдрома может быть обусловлено многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом) и пр. В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей и т. д.
Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Среди концепций патогенеза нефротического синдрома наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами. Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции.
Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия). Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов).
Развитие отеков при нефротическом синдроме обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Макроскопически почки при нефротическом синдроме имеют увеличенные размеры, гладкую и ровную поверхность. Корковый слой на разрезе бледно-серый, а мозговой - красноватый. Микроскопическое изучение тканевой картины почки позволяет увидеть изменения, характеризующие не только нефротический синдром, но и ведущую патологию (амилоидоз, гломерулонефрит, коллагенозы, туберкулез и т. д.). Собственно нефротический синдром в гистологическом плане характеризуется нарушениями структуры подоцитов (клеток капсулы клубочков) и базальных мембран капилляров.
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин.
Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белка с мочой вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости при нефротическом синдроме может проявляться периферическими отеками, асцитом, анасаркой (генерализованным отеком подкожной клетчатки), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком нефротического синдрома служит олигурия с суточным диурезом менее 1 л.
Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты с нефротическим синдромом вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта нефротического синдрома – чистый и смешанный. В первом случае нефротический синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнениями нефротического синдрома могут явиться периферические флеботромбозы, вирусные, бактериальные, грибковые инфекции, отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные.
При нефротическом синдроме объективный осмотр выявляет бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы. На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
В общем анализе мочи при нефротическом синдроме определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия.
В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови при нефротическом синдроме выявляет характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки.
Для выяснения степени выраженности изменений почечной ткани при нефротическом синдроме может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия нефротического синдрома проводится стационарно под наблюдением нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При нефротическом синдроме неясного генеза, а также обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию.
Хорошего терапевтического эффекта лечения гормонорезистентного нефротического синдрома позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами.
В период ремиссии нефротического синдрома показано лечение на специализированных климатических курортах.
Прогноз и профилактика нефротического синдрома
Течение и прогноз нефротического синдрома тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение нефротического синдрома позволяет восстановить функции почек и достичь полной стабильной ремиссии.
При неустраненных причинах нефротический синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
www.krasotaimedicina.ru
Нефротический синдром
Определение:неспецифический симптомокомплекс, характеризующийся массивной протеинурией, отеками, снижением уровня белка в крови (гипопротеинемия) и нарушением липидного обмена.
Клинические проявления:
• Отеки вплоть до анасарки;
• Мочевой синдром (олигурия, протеинурия больше 3-3,5 г в сутки, цилиндрурия);
• Изменения белково-липидного состава крови (гипопротеинемия, гиперлипидемия, гиперхолестеринемия).
Опросите больного с нефротическим синдромом и выявите жалобы на:
• отеки;
• жажду, сухость во рту, уменьшение количества мочи;
• головные боли;
• неприятные ощущения или тяжесть в области поясницы;
• общую слабость.
Соберите анамнезу больного с нефротическим синдромом:
Все процессы, повышающие проницаемость гломерулярных капилляров для белка могут вызвать нефротический синдром. На первом месте среди причин стоит хронический гломерулонефрит.
Заболевания, сопровождающиеся нефротическим синдромом:
• Врожденный нефротический синдром;
• Наследственный нефротический синдром;
• Идиопатические гломерулопатии (липоидный нефроз, очаговый гломерулосклероз, мембранозный гломерулонефрит, мембранознопролиферативный гломерулонефрит, IgА - нефропатия);
• Диффузные заболевания соединительной ткани (СКВ, дерматомиозит, склеродермия, системные васкулиты - узелковый периартериит, болезнь Шенлей-Геноха);
• Сахарный диабет;
• Амилоидоз;
• Злокачественная патология (карциномы, лейкемия, болезнь Ходжкина);
• Тромбоз почечных вен;
• Инфекционные заболевания (сифилис, малярия, туберкулез, бактериальный эндокардит, сепсис, токсоплазмоз);
• Лекарственные средства, аллергены, нефротоксины (пенициллин, триметин, пробеницид, кризанол, героин, укусы пчел, змей, насекомых, ртутные препараты, золото, висмут, кадмий, литий);
• Трансплантация почек.
Состояние больного может оставаться стабильным годами, если не прогрессирует основное заболевание. У больных отмечается понижение сопротивляемости к вторичным инфекциям, наиболее типичны инфекции как бактериальные (пневмония, плеврит, перитонит, сепсис), так и вирусные (герпетические). Возможно развитие тромбоза почечных артерий, гиповолемического шока, отека мозга и сетчатки глаза.
Проведите общий осмотр больного.
Основным проявлением нефротического синдрома являются распространенные отеки, вплоть до анасарки.
При длительном существовании упорных отеков наступают трофические изменения кожи, ее сухость, шелушение, появление трещин, из которых сочится отечная жидкость и которые могут служить входными воротами для инфекции. Кожа бледная, холодная, лицо одутловатое (faciesnephritica). Может быть выражена одышка, судороги из-за отека мозга, снижение зрения вплоть до слепоты за счет отека сетчатки.
Механизм отеков:вследствие повышенной проницаемости гломерулярных капилляров для белка, массивной протеинурии развивается гипопротеинемия, падает онкотическое давление плазмы, что способствует перемещению жидкости из сосудистого в интерстициальное пространство. Образовавшаяся в итоге гиповолемия стимулирует повышенную секрецию альдостерона и антидиуретического гормона, что способствует задержке натрия и воды, следствием чего является олигурия и очень низкая концентрация натрия в моче. Задержка воды и натрия при низком онкотическом давлении приводит к еще большим отекам.
Выявите симптомы нефротического синдрома при исследовании органов дыхания, кровообращения, желудочно-кишечного тракта.
При исследовании больного можно выявить гидроторакс, гидроперикард, асцит.
Проведите пальпацию почек.
Почки не пальпируются, безболезненны.
Оцените анализы мочи.
1. Анализ мочи.
При физическом исследовании мочи отмечается олигурия, повышенная плотность мочи (более 1025), обусловленная протеинурией.
При биохимическом исследовании определяется массивная неселективная протеинурия (более 3,5 г в сутки), в общем анализе мочи протеинурия всегда больше 1 г/л, иногда достигает 10-20 г/л.
При микроскопическом исследовании осадка мочи обязательным признаком является цилиндрурия - определяется большое количество гиалиновых, зернистых и особенно восковидных цилиндров, клетки почечного эпителия, кристаллы холестерина. Гематурия и лейкоцитурия не характерны для нефротического синдрома, однако, умеренное повышение количества эритроцитов и лейкоцитов возможно и будет обусловлено основным заболеванием.
2. Анализ мочи по Нечипоренко - определяется значительное повышение цилиндров.
3. Бактериологическое исследование мочи — бактериемия не характерна для нефротического синдрома.
Оцените функциональные пробы почек.
1. Проба по Зимницкому: выявляется повышение плотности мочи в период нарастания отеков, уменьшение диуреза (олигурия).
2. Проба Реберга - определяется снижение клубочковой фильтрации. Оцените клинический и биохимический анализы крови.
1. Клинический анализ крови: развивается гипохромная анемия, эозинофилия, лимфоцитоз, ускорение СОЭ.
2. Биохимический анализ крови: характерна гипопротеинемия с преимущественным снижением альбуминов, увеличением α2- и γ-глобулинов, увеличивается уровень холестерина и фосфолипидов.
Оцените ЭКГ.При развитии гидроперикарда - снижение вольтажа зубцов, при гидротораксе - нагрузка на правые отделы сердца, а также изменения, обусловленные основным заболеванием.
Оцените рентгенограммы грудной клетки.Картина застоя в легких, гидроторакса.
Оцените данные ультразвукового и изотопного методов исследования.Выявляется увеличение размеров почек и симметричное снижение секреции.
Анализ мочи при нефротический синдром
Нефротический синдром – патологическое состояние организма, связанное с поражением почек и характеризуемое определенными клиническими и лабораторными признаками. Зачастую данный комплекс нарушений диагностируется у взрослых, не достигших 35-летнего возраста.
Для нефротического синдрома характерно поражение клубочкового аппарата почек, представляющего собой соединенные в группки нефроны (структурные единицы почек), через которые проводится фильтрация крови с дальнейшим образованием мочи. Происходит изменение стенок клубочковых капилляров с повышением их проницаемости, влекущей за собой сбои белкового и жирового обмена, которые сопровождаются:
Если отклонения возникли внезапно и регистрируются впервые, имеет место острый нефротический синдром, а при последовательных сменах обострений и ремиссий процесс считается хроническим. Точные причины синдрома еще не установлены, но самой распространенной и обоснованной концепцией его патогенеза является иммунологическая. Эта теория объясняет развитие патологических изменений следствием иммунного ответа на действие различных циркулирующих в крови антигенов.
По происхождению нефротический синдром подразделяется на первичный (как проявление самостоятельного заболевания почек) и вторичный (следствие системных болезней с вторичным вовлечением почек). В качестве первичного он может присутствовать при таких патологиях, как:
- липоидный нефроз;
- амилоидоз почек;
- мембранозная нефропатия;
- пиелонефрит;
- гломерулонефрит;
- опухоли почек.
- геморрагический васкулит;
- сахарный диабет;
- амилоидоз;
- склеродермия;
- абсцесс легких;
- гепатит B;
- гепатит С;
- сифилис;
- малярия;
- отравления тяжелыми металлами;
- укусы змей и пр.
- бледность и сухость кожи;
- жажда;
- боль в голове;
- плохой аппетит;
- вздутие живота;
- нарушения стула;
- тянущий дискомфорт в поясничной зоне;
- мышечные боли;
- уменьшенное выделение мочи;
- судороги;
- ломкость волос и ногтей;
- одышка и пр.
- количество белка в моче – более 3 г/сут;
- количество альбумина сыворотки крови – меньше 27 г/л;
- уровень белка в жидкой части крови – ниже 60-50 г/л;
- содержание холестерина в крови – более 6,5 ммоль/л.
- общий анализ крови и мочи;
- анализ мочи по Зимницкому;
- бактериологический анализ мочи;
- биохимический анализ крови и мочи;
- анализ крови на свертываемость;
- электрокардиография;
- УЗИ почек с допплерографией;
- нефросцинтиграфия;
- биопсия почек с проведением микроскопического исследования.
- помутнение мочи;
- повышенная плотность;
- щелочная реакция;
- наличие лейкоцитов и эритроцитов;
- наличие петельных и восковых цилиндров;
- присутствие кристаллов холестерина;
- большое количество микробных тел.
- глюкокортикоиды (Преднизон, Дексазон, Урбазон) – при атопической, волчаночной, мембранной и некоторых других видах нефропатии;
- цитостатики (Азатиоприн, Циклофосфамид, Лейкеран) – при лимфогранулематозе, саркоидозе, синдроме Вегенера и пр.;
- антикоагулянты (Гепарин) – при гломерулонефрите гипертоническом, злокачественном, остром, при шоковой почке, преэклампсии и т.д.;
- диуретики (Фуросемид, Этакриновая кислот, Верошпирон) – при выраженных отеках;
- иммунодепрессанты (Азатиоприн, Циклоспорин) – при выявлении аутоиммунных заболеваний;
- антибиотики (Ампициллин, Доксициклин, Цефазолин) – при обнаружении инфекционных процессов.
- 5-6 приемов пищи в сутки;
- исключение употребления соли или ограничение до 2-4 г в сутки;
- употребление блюд, приготовленных на пару, отварных, тушеных;
- белковая пища употребляется в количестве 1-2 г на килограмм веса;
- увеличение приема пищи, богатой калием (миндаль, курага, соя);
- сокращение употребления продуктов, включающих простые углеводы (белый хлеб, картофель, белый рис);
- сокращение приема животных жиров (мясо, жирная рыба, яйца);
- ограничение употребления жидкости (с учетом суточного выделения мочи).
- флеботромбоз;
- пневмококковый перитонит;
- пневмония;
- плеврит;
- тромбоэмболия легочной артерии;
- инфаркт почки;
- инсульт головного мозга;
- нефротический криз;
- язвенная болезнь;
- аллергические проявления;
- сахарный диабет и др.
- В 1842 году немецкий физиолог Карл Людвиг высказал мысль о том, что фильтрация воды и различных веществ является первым этапом мочеобразования.
- В начале двадцатых годов прошлого столетия американский физиолог доказал гипотезу Карла Людвига путем прокола с помощью специальной пипетки клубочковой капсулы и последующего исследования ее содержимого.
- Впервые о понятии «нефротический синдром» написали в 1949 году.
- В 1968 году термин нефротический синдром был введен в список ВОЗ (Всемирная Организация Здравоохранения).
- За одни сутки у взрослого человека в почках формируется 180 литров предварительной мочи, обратно всасывается 178,5 литра и в итоге создается примерно полтора литра окончательной мочи.
- В сутки через кожные покровы выделяется 900 мл жидкости, сто миллилитров – через кишечник и 1500 мл – через почки.
- За счет того, что общий объем плазмы у человека составляет около трех литров, за сутки она обрабатывается и фильтруется в почках около шестидесяти раз.
- Во время фильтрации клубочковые капилляры не пропускают белок, липиды и форменные элементы крови.
- Внутренний слой капилляров почечного клубочка содержит тысячи микроскопических отверстий.
- В одной почке содержатся около одного миллиона нефронов (структурно-функциональная единица почки).
- выделительная (выделяют избыток воды, азотосодержащие отходы);
- защитная (выводят из организма токсические соединения);
- участвует в гомеостазе (поддержание постоянного состава внутренней среды);
- кроветворная (выделяют эритропоэтин, который стимулирует образование эритроцитов в красном костном мозге);
- регуляция артериального давления (через определенные реакции контролируют уровень артериального давления).
- почечное тельце (включает капсулу Боумена и клубок кровеносных капилляров);
- извитые канальцы (проксимальный и дистальный отдел);
- петля нефрона (петля Генле).
- эндотелий с многочисленными отверстиями;
- базальная мембрана клубочковых капилляров;
- клубочковый эпителий.
- фильтрация (включает фильтрацию крови и образование в почечном тельце первичной мочи);
- реабсорбция (из первичной мочи обратно всасываются вода и питательные вещества);
- секреция (выделение ионов, аммиака, а также некоторых лекарственных веществ).
- наследственная нефропатия;
- мембранозная нефропатия (нефропатия минимального изменения);
- очаговый склерозирующий гломерулонефрит;
- первичный амилоидоз почек.
- системная красная волчанка;
- вирусные инфекции (например, гепатит B, гепатит С, вирус иммунодефицита человека);
- предварительная эклампсия;
- хронический гломерулонефрит;
- нефропатия беременных;
- миеломная болезнь;
- туберкулез;
- сепсис;
- лимфогранулематоз;
- малярия.
- экзогенные антигены (например, вирусные, бактериальные);
- эндогенные антигены (например, криоглобулины, нуклеопротеиды, ДНК).
- Вследствие снижения выделительной функции почек в крови происходит повышение уровня хлорида натрия, что ведет к задержке воды в кровеносных сосудах. В случае если объем циркулирующей жидкости превышает допустимую норму, она начинает просачиваться через сосуды в близлежащие ткани, вызывая их отечность.
- Альбумин — это белок, находящийся в плазме крови и обуславливающий в большей степени ее онкотическое давление. При нефротическом синдроме наблюдается чрезмерное выведение данного белка с мочой. Потеря альбумина ведет к нарушению онкотического давления, что впоследствии приводит к выходу жидкости из кровеносных сосудов в ткани.
- Воспалительные заболевания почек увеличивают проницаемость стенок кровеносных сосудов, что ведет к выходу жидкости в окружающие ткани.
- асцита (скопление жидкости в брюшной полости);
- гидроперикард (скопление отечной жидкости в полости перикарда);
- гидроторакс (скопление жидкости в плевральной полости).
- имеются ли у пациента инфекционные заболевания;
- имеются ли такие заболевания как сахарный диабет или красная волчанка;
- страдает ли кто-то в семье от заболеваний почек;
- когда у больного впервые появились отеки;
- обращался ли он по этому поводу к врачу;
- были ли проведены исследования и какие именно;
- было ли назначено лечение и какое именно.
- бледность кожных покровов и слизистых оболочек (вследствие заболевания почек и анемии);
- сухость и шелушение кожи;
- расчесы;
- желтушность кожных покровов (при вовлечении в патологический процесс печени).
- волосы тусклые с секущимися концами;
- ногти ломкие, слоятся.
- цвет – бледные;
- плотность – мягкие, тестоватой консистенции;
- локальная температура – теплые;
- локализация – появляются первостепенно периорбитально;
- время появления и исчезновения – появляются утром, сходят к вечеру.
- лейкоцитоз (повышенное содержание лейкоцитов);
- снижение уровня гемоглобина и эритроцитов (признаки анемии);
- тромбоцитоз (увеличение количества тромбоцитов);
- ускоренная СОЭ (скорость оседания эритроцитов).
- гипопротеинемия (пониженный уровень белка);
- гиперальфаглобулинемия (повышенный уровень альфа-глобулинов);
- гипоальбуминемия (пониженный уровень альбумина);
- гиперхолестеринемия (повышенный уровень холестерина);
- гипертриглицеридемия (повышенный уровень триглицеридов);
- мочевина (повышенный уровень указывает на нарушение выделительной и фильтративной функции почек);
- мочевая кислота (выводит из организма избыток азота, при нарушении работы почек наблюдается ее увеличение);
- индикан (повышенный уровень указывает на усиленный распад белков и нарушение барьерной функции печени);
- креатинин (изучается в совокупности с уровнем мочевины).
- C-реактивный белок (белок плазмы, уровень которого увеличивается при наличии воспаления);
- серомукоид (принимает участие в белковом обмене, повышенный уровень указывает на наличие воспалительного процесса);
- гиперфибриногенемия (белок, участвующий в процессе свертываемости крови, помогает определить наличие в организме острого воспаления).
- иммунных комплексов;
- антинейтрофильных цитоплазматических антител;
- волчаночных клеток;
- T и B лимфоцитов.
- гиперпротеинурия (наличие в моче белка более 3,5 г в сутки);
- цилиндрурия (конгломераты из белков или клеточных элементов);
- эритроцитурия (возможно наличие эритроцитов в моче);
- гиперстенурия (высокий удельный вес мочи).
- для выявления основного заболевания, вызвавшего нефротический синдром;
- если у больного наблюдается анасарка с развитием дыхательной недостаточности;
- если синдром стал причиной развития осложнений (например, бактериальный сепсис, перитонит, пневмония, тромбоэмболия).
- противовоспалительное (уменьшают воспалительный процесс);
- противоотечное (при наличии воспаления снижают проникновение в очаг жидкости и белка);
- иммуносупрессивное (данный эффект проявляется за счет влияния препарата на функции лейкоцитов и макрофагов);
- противоаллергическое (уменьшают аллергические реакции за счет подавления выработки медиаторов аллергии);
- противошоковое (при шоковых состояниях повышают артериальное давление).
- преднизолон;
- триамцинолон;
- преднизон.
- если у больного наблюдается резистентность (невосприимчивость) к гормональной терапии;
- детям совместно с глюкокортикостероидными препаратами;
- если гормональное лечение не принесло должного результата;
- если у больного имеются противопоказания к приему глюкокортикостероидов.
- циклофосфамид (два – три миллиграмма на килограмм массы тела в сутки, внутрь, в течение восьми – двенадцати недель);
- хлорамбуцил (0,15 – 0,2 миллиграмма на килограмм массы тела в сутки, внутрь, в течение восьми – десяти недель).
- азатиоприн (принимать внутрь по полтора миллиграмма на килограмм массы тела в сутки);
- циклоспорин (принимать внутрь по 2,5 – 5 мг на килограмм массы тела в сутки).
- нормализация объема циркулирующей крови;
- регидратация организма при обезвоживании;
- детоксикация организма за счет увеличения выделяемой жидкости (диурез);
- нормализация обменных процессов.
- возмещает недостаток белков (альбумина);
- повышает артериальное давление;
- восполняет объем циркулирующей крови;
- поддерживает онкотическое давление в плазме;
- переводит жидкость из тканей в кровеносное русло и способствует ее удержанию.
- увеличивает объем циркулирующей крови;
- восполняет дефицит иммуноглобулинов и питательных веществ;
- нормализует и поддерживает онкотическое давление.
- воздействует на жидкость, находящуюся в тканях, транспортируя ее в кровеносное русло;
- снижает вязкость крови;
- улучшает кровообращение в мелких сосудах;
- предотвращает слипание клеток крови (развитие тромбов).
- ингибиторы АПФ (ангиотензинпревращающего фермента) — такие препараты как, например, эналаприл, каптоприл, лизиноприл;
- блокаторы ионов Ca (кальция) — такие препараты как, например, нифедипин, амлодипин;
- блокаторы ангиотензиновых рецепторов — такие препараты как, например, лозартан, валсартан.
- наличие и выраженность отеков;
- уровень белка в результатах анализа мочи;
- наличие артериальной гипертензии;
- способность почек выводить азотосодержащие отходы.
- суточная норма включает потребление 2750 – 3150 килокалорий;
- в течение дня количество приемов пищи составляет пять – шесть раз;
- употребление пищи в варенном, тушеном и сыром виде;
- снижение потребления поваренной соли до двух – четырех грамм в сутки либо ее полное исключение (поможет уменьшить жидкую перегрузку в организме);
- употребление пищи, богатой белками в количестве один – два грамма на килограмм массы тела (по причине повышенной потери белка);
- ограничение потребления воды (чтобы снизить проявление отеков), объем необходимой для приема жидкости рассчитывается из количества суточного диуреза больного с прибавлением 500 мл (например, если больной выделяет 500 мл мочи, то следует прибавить еще 500 мл и получится суточная норма, то есть один литр);
- употребление пищи, богатой калием (по причине приема диуретических препаратов);
- снижение потребления жиров животного происхождения до 80 грамм в сутки (если наблюдается гиперлипидемия);
- потребление продуктов богатых углеводами, до 450 грамм в сутки.
Вторичный синдром может развиваться на фоне следующих поражений:
Нефротический синдром при гломерулонефрите
Нередко встречается острый гломерулонефрит с нефротическим синдромом, при котором почечные клубочки подвергаются инфекционному воспалению, вызываемому зачастую стрептококками или другими патогенами. Вследствие этого иммунная система вырабатывает антитела, которые при связывании с антигенами оседают на клубочковой мембране и поражают ее.
Нефротический синдром при амилоидозе
Первичный (идиопатический) нефротический синдром, связанный с амилоидозом, обуславливается тем, что в почечных тканях происходит отложение белково-полисахаридных соединений, вызывающих нарушение функционирования органа. Наблюдается постепенное отмирание глубоко локализующихся нефронов, дистрофия эпителия канальцев, почки увеличиваются в размерах.
Нефротический синдром при пиелонефрите
Инфекционно-воспалительное поражение почечных лоханок, чашечек и паренхимы почек, провоцируемое в большинстве случаев кишечной палочкой, при отсутствии адекватного лечения может быстро привести к нарушению выделительной и фильтрующей функции органа. В таком случае нередко развивается хронический нефротический синдром с периодическими обострениями.
Нефротический синдром – симптомы
Отеки при нефротическом синдроме являются основным клиническим проявлением. Вначале отечность наблюдается в области лица (зачастую под глазами), на руках и ногах, в поясничной области. В дальнейшем жидкость скапливается в подкожной клетчатке всего тела. Прочими симптомами могут являться:
Основные лабораторные признаки нефротического синдрома проявляются при анализах мочи и крови следующими показателями:
Нефротический синдром – дифференциальная диагностика
Для выяснения тяжести поражения органов, выявления провоцирующих причин, помимо общего осмотра нефролога и сбора анамнеза, диагностика нефротического синдрома включает ряд инструментальных и лабораторных исследований:
Нефротический синдром – анализ мочи
Когда есть подозрение на нефротический синдром, анализы дают возможность не только подтвердить диагноз, но и определиться с тактикой лечения. Одним из самых показательных является исследование мочи, при котором, помимо наличия повышенного уровня белка, при данной патологии выявляются следующие параметры:
Если диагностируется нефротический синдром, лечение должно осуществляться в условиях стационара, чтобы у врача была возможность контролировать состояние пациента и терапевтическую схему, при необходимости корректируя ее. Первостепенное значение имеет лечение первичной патологии и прочих фоновых заболеваний, способных осложнять нефротический синдром. Пациентам рекомендуется дозированная физическая нагрузка во избежание развития тромбоза.
В рамках медикаментозной терапии возможно внутривенное введение белковых растворов, а также прием следующих групп препаратов:
Цитостатики при нефротическом синдроме
Терапия нефротического синдрома препаратами-цитостатиками зачастую требуется в случаях неприменимости глюкокортикостероидной терапии или отсутствии эффекта от нее. Иногда их применяют параллельно с гормональными медикаментами, что позволяет снизить дозировки и выраженность побочных явлений. Данные препараты действуют на делящиеся клетки, препятствуя их делению. Нельзя принимать цитостатики при беременности, цитопении, нефропатии без признаков активности процесса, наличии очаговой инфекции.
Диета при нефротическом синдроме
Диагноз «нефротический синдром» – показание для назначения диеты номер семь, нацеленной на нормализацию обменных процессов и выделения мочи, уменьшение отечности. Основные рекомендации к приемам пищи следующие:
Осложнения нефротического синдрома
Осложняться проявления нефротического синдрома могут не только по причине запущенности патологического процесса, неадекватного лечения, но и из-за применения некоторых лекарственных средств. Самыми распространенными осложнениями нефротического синдрома являются:
16 Вопрос нефротический и нефритический синдром
Нефритический синдром – это симптомокомплекс, вызванный обширным воспалительным процессом, затрагивающим почки, и проявляющийся гематурией, протеинурией, повышением артериального давления и периферическими отёками.
В основе этого синдрома всегда лежит нефрит, который может быть вызван:
гломерулонефритом стрептококковой этиологии;
бактериальной инфекцией, которая с током крови распространяется на почки (менингит, пневмония, эндокардит, брюшной тиф, сепсис);
вирусными инфекциями: герпес, вирус ECHO, инфекционный мононуклеоз, гепатиты, вирус Корсаки и др.;
первичным поражением почек при болезни Берже;
аутоиммунными заболеваниями – системной красной волчанкой (СКВ), болезнью Шенлайна-Геноха, системными васкулитами;
реакцией гиперчувствительности на введение вакцин, облучение и пр.
Нефритический синдром развивается спустя 8–16 суток после воздействия причинного фактора. Как правило, он имеет медленно прогрессирующее течение. К симптомам заболевания относятся:
микро- и макрогематурия (выделение крови с мочой вследствие воспалительного повреждения сосудистый стенок) – иногда гематурия настолько массивная, что моча приобретает цвет «мясных помоев»;
отеки – для «почечных» отёков характерна их локализация в верхней половине тела и лице, к вечеру могут отекать ноги;
артериальная гипертензия, вызванная нарушением выделительной функции и увеличением объёма циркулирующей крови; в поздних стадиях нефритического синдрома может развиться острая сердечная недостаточность;
олигоанурия – снижение объёма выделяемой мочи до 1/3 от ложного;
гипокомплементемия – нарушение иммунной защиты, выражающееся снижением белковых фракций системы комплемента;
тошнота и рвота;
боли при пальпации живота и в поясничной области.
Нефротический синдром – симптомокомплекс, сочетающий в себе массивную протеинурию и онкотические отеки.
острый и хронический гломерулонефрит, гломерулосклероз;
системные и аутоиммунные заболевания – СКВ, узелковый периартериит, системная склеродермия;
некоторые злокачественные новообразования (рак молочной железы, рак желудка и толстой кишки, бронхогенный рак);
длительный приём препаратов висмута, золота, ртути, антибактериальных средств и цитостатиков;
инфекционные заболевания (эндокардиты, ВИЧ, вирусные гепатиты, опоясывающий лишай).
Диагностика нефритического и нефротического синдромов
Важно различать эти два симтомокомплекса, так как они имеют разные причины и механизмы развития. Дифференциальная диагностика важна и для определения тактики лечения. В качестве основных методов диагностики выступают правильный сбор жалоб и анамнеза, а также общий анализ мочи.
Анемия (снижение гемоглобина, эритроцитов, цветового показателя);
Ускорение СОЭ до 60–80 мм/ч;
Увеличение числа тромбоцитов;
Биохимический анализ крови
Гипопротеинемия (ниже 60 г/л);
Общий анализ мочи
Увеличение относительной плотности;
Увеличение относительной плотности мочи (1030–1040);
Протеинурия свыше 3 г/л;
Тест на стрептококковые антитела
Увеличение титра АТ (антигиалуронидаза, антистрептокиназа, анти-стрептолизин О);
Снижение активности системы комплемента (СН50, С3, С4);
Снижение всех белковых фракций иммунной защиты;
Возможно незначительное увеличение размеров почек;
Снижение скорости клубочковой фильтрации;
Таким образом, ключевые отличия нефротического синдрома – отсутствие воспалительных изменений клубочков почек и гематурии, протеинурия свыше 3 г/л. Дополнительная диагностика проводится при смазанной клинической картине и включает:
углублённые иммунологические исследования, определяющие степень выраженности аутоиммунного процесса;
биопсия почки с дальнейшим микроскопическим исследованием биоптата.
Клинически нефротический синдром характеризуется отеками, протеинурией, гипопротеинемией, гиперхолестеринемией, гипотензией. У большинства больных в серозных полостях образуется транссудат. Нефротические отекн рыхлые, легко перемещаются, могут быстро нарастать, при надавливании на них пальцем остается углубление.
Механизм протеинурии окончательно не выяснен. Дополнительными факторами в патогенезе протеинурии считаются нарушения канальцевой реабсорции белка вследствие перенапряжения этого процесса. Признаком неселективности протеинурии считается наличие в моче ?2-макроглобулина, что у большинства больных соответствует тяжелому поражению нефронов и может быть показателем рефрактерности к стероидной терапии. Неселективность протеинурии может быть обратимой.
Гипопротеинемия — постоянный симптом нефротического синдрома. Общий белок крови может снижаться до 30 г/л и более. В связи с этим онкотическое давление снижается с 29,4—39,8 кПа (220—290 мм рт. ст.) до 9,8—14,7 кПа (70—100 мм рт. ст.), развиваются гиповолемия и отеки. Повышенное содержание альдостерона (гиперальдостеронизм) способствует усиленной реабсорбции натрия (а с ним и воды) и повышенной экскреции калия. Это приводит к нарушению электролитного обмена и развитию в далеко зашедших случаях алкалоза.
Гиперхолестеринемия может достигать значительной степени (до 25,9 ммоль/л и более). Однако она является хотя и частым, но не постоянным признаком нефротического синдрома.
Таким образом, при нефротическом синдроме отмечается нарушение всех видов обмена: белкового, липидного, углеводного, минерального, водного.
Наиболее постоянным симптомом нефротического синдрома в периферической крови является резко повышенная СОЭ (до 70—80 мм/ч), что связывают с диспротеинемией. Может развиться гипохромная анемия. Изменения числа лейкоцитов не наблюдается. Количество тромбоцитов может повышаться и достигать у ряда больных 500—600 Г в 1 л. В костном мозге наблюдается увеличение количества миелокариоцитов.
Моча нередко мутноватая, что, очевидно, связано с примесью липидов. Наряду с этим наблюдается олигурия с высокой относительной плотностью (1,03—1,05). Реакция мочи щелочная, что обусловлено нарушением электролитного баланса, ведущего к алкалозу крови и усиленному выделению аммиака. Содержание белка высокое, может достигать 50 г/л. Лейкоцитов и эритроцитов в осадке мочи обычно немного.
Эритроциты малоизмененные Эпителиоциты почек находятся преимущественно в стадии жировой дистрофии — сплошь заполнены мелкими и более крупными каплями липидов могут достигать больших размеров! Встречаются гиалиновые, зернистые эпителиальные, жирно-зернистые, восковидные, гиалиново-капельные и вакуолизированные цилиндры в большом количестве.
Нефротический синдром — состояние и анализ мочи
Нефротический синдром представляет собой клинико-лабораторный симптомокомплекс, характеризующийся массивной протеинурией и нарушениями белково-липидного и водно-солевого обмена.
Различают липоидный нефроз, при котором выявляются лишь изменения клубочкового фильтра, и мембранозную нефропатию, при которой обнаруживаются изменения базальных мембран капиллярных петель клубочков.
По данным статистики, заболевание поражает преимущественно детей, особенно в возрасте до 5 лет. Средний возраст страдающих этим заболеванием взрослых 17—35 лет, хотя описаны случаи развития его у лиц 85 и даже 95 лет.
Нефротический синдром осложняет течение разнообразных заболевании почек приблизительно у 20 % больных.
Чаше всего возникает на фоне гломерулонефрита и амилоидоза.
Механизм возникновения нефротического синдрома до сих пор окончательно не выяснен. Большое значение придается иммунологическим и метаболическим нарушениям. Наиболее признанной является иммунологическая концепция возникновения нефротического синдрома. Она опирается на факт обнаружения антител на базальных мембранах капилляров клубочков.
Патоморфологически нефротический синдром характеризуется увеличением, дряблостью почек. Корковое вещество на разрезе желтоватое (большая белая почка). Гистологически обнаруживаются дистрофия и некробиоз эпителия канальцев нефронов: канальцы расширены, эпителий частично атрофированный, частично разбухший, с зернистой гиалиново-капельной дистрофией и вакуолизацией. В базальных отделах клеток эпителия видны отложения липидов; широкие просветы канальцев нефронов заполнены слущившимися эпителиоцитами, мелкозернистой и гиалиново-капельной белковой массой. Много гиалиновых, зернистых, гиалиново-капельных и восковидных цилиндров. В интерстициальной ткани высокое содержание липидов, особенно холестерина, липофагов, лимфоидных элементов.
Изменения в клубочках почечных телец при нефротическом синдроме касаются подоцитов и базальных мембран. У подоцитов исчезают цитоподии (отростки), гипертрофируется и набухает тело, происходит вакуолизация Цитоплазмы, нарушается трабекулярное строение клеток. Все эти изменения способствуют трансэпителиальной утечке белка, прошедшего через базальную мембрану. В период ремиссии нормальная структура подоцитов восстанавливается. Изменения базальных мембран капилляров клубочка заключаются в утолщении и разрыхлении их.
Клинически нефротический синдром характеризуется отеками, протеинурией, гипопротеинемией, гиперхолестеринемией, гипотензией. У большинства больных в серозных полостях образуется транссудат. Нефротические отекн рыхлые, легко перемещаются, могут быстро нарастать, при надавливании на них пальцем остается углубление.
Ведущим симптомом нефротического синдрома является выраженная протеинурия. Нередко она достигает 20—50 г в сутки.
Механизм протеинурии окончательно не выяснен. Не установлена и причина повышения проницаемости базальной мембраны капилляров клубочков. Дополнительными факторами в патогенезе протеинурии считаются нарушения канальцевой реабсорции белка вследствие перенапряжения этого процесса. Белок мочи идентичен сывороточному. Больше всего в моче содержится альбуминов. Увеличено количество ?1— и ?-глобулинов и понижено содержание ?2— и ?-глобулинов. Методом электрофореза белков в крахмальном геле (по Смитису) можно получить у некоторых больных до 11 фракций (две фракции преальбумина, альбумин, трансферрин, церулоплазмин, три фракции гаптоглобина, ?2-макроглобулин и ?-глобулйн, в том числе lgA, lgM, lgD). По соотношению отдельных белковых фракций в сыворотке крови и в моче судят о селективности (выделение низкомолекулярных белков) или неселективности (выделение высокомолекулярных белков) протеинурии. Признаком неселективности протеинурии считается наличие в моче ?2-макроглобулина, что у большинства больных соответствует тяжелому поражению нефронов и может быть показателем рефрактерности к стероидной терапии. Неселективность протеинурии может быть обратимой.
При нефротическом синдроме наблюдается выраженная ферментурия, т. е. выделение с мочой большого количества трансамидиназы, лейцинаминопептидазы, кислой фосфатазы АлАТ, АсАТ, ЛДГ и альдолазы, что, по-видимому, отражает тяжесть поражения канальцев нефронов, особенно их извитых отделов, и высокую проницаемость базальных мембран. Для нефротического синдрома характерно высокое содержание гликопротеидов в ?1 и. особенно в ?2-глобулиновых фракциях. Из липопротеидов в моче у больных с нефротическим синдромом обнаруживаются две-три фракции, соответствующие ?1, ?- и ?-глобулинам.
Гипопротеинемия — постоянный симптом нефротического синдрома. Общий белок крови может снижаться до 30 г/л и более. В связи с этим онкотическое давление снижается с 29,4—39,8 кПа (220—290 мм рт. ст.) до 9,8—14,7 кПа (70—100 мм рт. ст.), развиваются гиповолемия и отеки. Повышенное содержание альдостерона (гиперальдостеронизм) способствует усиленной реабсорбции натрия (а с ним и воды) и повышенной экскреции калия. Это приводит к нарушению электролитного обмена и развитию в далеко зашедших случаях алкалоза.
Гиперхолестеринемия может достигать значительной степени (до 25,9 ммоль/л и более). Однако она является хотя и частым, но не постоянным признаком нефротического синдрома.
Кровяные и буропигментированные цилиндры для этого заболевания не характерны. В осадке мочи можно обнаружить гиалиновые шары и гиалиново-капельные глыбки. Могут встречаться кристаллы холестерина и жирных кислот, капли липидов.
Нефротический синдром
Нефротический синдром – симптомокомплекс, развивающийся на фоне поражения почек и включающий массивную протеинурию, нарушения белково-липидного обмена и отеки. При нефротическом синдроме нарастает гипоальбуминемия, диспротеинемия, гиперлипидемия, отеки различной локализации (вплоть до анасарки и водянки серозных полостей), дистрофические изменения кожи и слизистых. В диагностике нефротического синдрома важную роль играет клинико-лабораторная картина: изменения в биохимических анализах крови и мочи, ренальная и экстраренальная симптоматика, данные биопсии почки. Лечение нефротического синдрома консервативное, включающее назначение диеты, инфузионной терапии, диуретиков, антибиотиков, кортикостероидов, цитостатиков.
Нефротический синдром
Нефротический синдром может развиваться на фоне широкого круга урологических, системных, инфекционных, хронических нагноительных, метаболических заболеваний. В урологии нефротический синдром осложняет течение заболеваний почек примерно в 20% случаев. Патология чаще развивается у взрослых (30-40 лет), реже у детей и пожилых пациентов. При нефротическом синдроме наблюдается классическая тетрада признаков: протеинурия (свыше 3,5 г/сут.), гипоальбуминемия и гипопротеинемия (менее 60-50 г/л), гиперлипидемия (холестерин более 6,5 ммоль/л), отеки. В случае отсутствия 1-2-х проявлений говорят о неполном (редуцированном) нефротическом синдроме.
Причины развития нефротического синдрома
По происхождению нефротический синдром может быть первичным (осложняющим самостоятельные заболевания почек) или вторичным (следствием заболеваний, протекающих с вторичным вовлечением почек).
Первичный нефротический синдром встречается при гломерулонефрите, пиелонефрите, первичном амилоидозе, нефропатии беременных, опухолях почек (гипернефроме) и др.
Развитие вторичного нефротического синдрома может быть обусловлено многочисленными состояниями: коллагенозами и ревматическими поражениями (СКВ, узелковым периартериитом, геморрагическим васкулитом, склеродермией, ревматизмом, ревматоидным артритом); нагноительными процессами (бронхоэктазами, абсцессами легких, септическим эндокардитом); болезнями лимфатической системы (лимфомой, лимфогранулематозом); инфекционными и паразитарными заболеваниями (туберкулезом, малярией, сифилисом) и пр. В ряде случаев нефротический синдром развивается на фоне лекарственной болезни, тяжелых аллергозов, отравлений тяжелыми металлами (ртутью, свинцом), укусов пчел и змей и т. д.
Иногда, преимущественно у детей, причину нефротического синдрома выявить не удается, что позволяет выделить идиопатический вариант заболевания.
Среди концепций патогенеза нефротического синдрома наиболее распространенной и обоснованной является иммунологическая теория, в пользу которой свидетельствует высокая частота возникновения синдрома при аллергических и аутоиммунных заболеваниях и хороший отклик на иммуносупрессивную терапию. При этом образующиеся в крови циркулирующие иммунные комплексы являются результатом взаимодействия антител с внутренними (ДНК, криоглобулинами, денатурированными нуклеопротеидами, белками) или внешними (вирусными, бактериальными, пищевыми, медикаментозными) антигенами. Иногда антитела образуются непосредственно к базальной мембране почечных клубочков. Осаждение иммунных комплексов в ткани почек вызывает воспалительную реакцию, нарушение микроциркуляции в клубочковых капиллярах, развитие повышенной внутрисосудистой коагуляции.
Изменение проницаемости клубочкового фильтра при нефротическом синдроме ведет к нарушению абсорбции белка и его попаданию в мочу (протеинурия). Ввиду массивной потери белка в крови развивается гипопротеинемия, гипоальбуминемия и тесно связанная с нарушением белкового обмена гиперлипидемия (повышение холестерина, триглицеридов и фосфолипидов).
Развитие отеков при нефротическом синдроме обусловлено гипоальбуминемией, снижением осмотического давления, гиповолемией, уменьшением ренального кровотока, усиленной продукцией альдостерона и ренина, реабсорбцией натрия.
Макроскопически почки при нефротическом синдроме имеют увеличенные размеры, гладкую и ровную поверхность. Корковый слой на разрезе бледно-серый, а мозговой — красноватый. Микроскопическое изучение тканевой картины почки позволяет увидеть изменения, характеризующие не только нефротический синдром, но и ведущую патологию (амилоидоз, гломерулонефрит, коллагенозы, туберкулез и т. д.). Собственно нефротический синдром в гистологическом плане характеризуется нарушениями структуры подоцитов (клеток капсулы клубочков) и базальных мембран капилляров.
Симптомы нефротического синдрома
Признаки нефротического синдрома однотипны, несмотря на различие вызывающих его причин.
Ведущим проявлением служит протеинурия, достигающая 3,5-5 и более г/сутки, причем до 90% выводимого с мочой белка составляют альбумины. Массивная потеря белка с мочой вызывает снижение уровня общего сывороточного белка до 60-40 и менее г/л. Задержка жидкости при нефротическом синдроме может проявляться периферическими отеками, асцитом, анасаркой (генерализованным отеком подкожной клетчатки), гидротораксом, гидроперикардом.
Прогрессирование нефротического синдрома сопровождается общей слабостью, сухостью во рту, жаждой, потерей аппетита, головной болью, тяжестью в пояснице, рвотой, вздутием живота, поносом. Характерным признаком нефротического синдрома служит олигурия с суточным диурезом менее 1 л.
Возможны явления парестезии, миалгия, судороги. Развитие гидроторакса и гидроперикарда вызывает одышку при движении и в покое. Периферические отеки сковывают двигательную активность больного. Пациенты с нефротическим синдромом вялые, малоподвижные, бледные; отмечают повышенное шелушение и сухость кожи, ломкость волос и ногтей.
Нефротический синдром может развиваться постепенно или бурно; сопровождаться менее и более выраженной симптоматикой, что зависит от характера течения основного заболевания. По клиническому течению различаются 2 варианта нефротического синдрома – чистый и смешанный. В первом случае нефротический синдром протекает без гематурии и гипертензии; во втором может принимать нефротически-гематурическую или нефротически-гипертоническую форму.
Осложнениями нефротического синдрома могут явиться периферические флеботромбозы, вирусные, бактериальные, грибковые инфекции, отек мозга или сетчатки, нефротический криз (гиповолемический шок).
Диагностика нефротического синдрома
Ведущими критериями распознавания нефротического синдрома служат клинико-лабораторные данные.
При нефротическом синдроме объективный осмотр выявляет бледные («перламутровые»), холодные и сухие на ощупь кожные покровы, обложенность языка, увеличение размеров живота, гепатомегалию, отеки. При гидроперикарде отмечается расширение границ сердца и приглушение тонов; при гидротораксе – укорочение перкуторного звука, ослабленное дыхание, застойные мелкопузырчатые хрипы. На ЭКГ регистрируется брадикардия, признаки дистрофии миокарда.
В общем анализе мочи при нефротическом синдроме определяется повышенная относительная плотность (1030-1040), лейкоцитурия, цилиндрурия, наличие в осадке кристаллов холестерина и капель нейтрального жира, редко – микрогематурия.
В периферической крови – увеличение СОЭ (до 60-80 мм/ч), преходящая эозинофилия, увеличение числа тромбоцитов (до 500-600 тыс.), небольшое снижение уровня гемоглобина и эритроцитов. Нарушение свертываемости, выявляемые с помощью исследования коагулограммы, могут выражаться в небольшом повышении или развитии признаков ДВС-синдрома.
Исследование биохимического анализа крови при нефротическом синдроме выявляет характерную гипоальбуминемию и гипопротеинемию (менее 60-50 г/л), гиперхолестеринемию (холестерин более 6,5 ммоль/л); в биохимическом анализе мочи определяется протеинурия свыше 3,5 г в сутки.
Для выяснения степени выраженности изменений почечной ткани при нефротическом синдроме может потребоваться проведение УЗИ почек, УЗДГ почечных сосудов, нефросцинтиграфии.
С целью патогенетической обоснованности лечения нефротического синдрома крайне важно установление причины его развития, в связи с чем требуется углубленное обследование с выполнением иммунологических, ангиографических исследований, а также биопсии почки, десны или прямой кишки с морфологическим исследованием биоптатов.
Лечение нефротического синдрома
Терапия нефротического синдрома проводится стационарно под наблюдением нефролога. Общими лечебными мероприятиями, не зависящими от этиологии нефротического синдрома, служат назначение бессолевой диеты с ограничением жидкости, постельного режима, симптоматической лекарственной терапии (диуретиков, препаратов калия, антигистаминных средств, витаминов, сердечных средств, антибиотиков, гепарина), инфузионное введение альбумина, реополиглюкина.
При нефротическом синдроме неясного генеза, а также обусловленном токсическим или аутоиммунным поражением почек, показана стероидная терапия преднизолоном или метилпреднизолоном (перорально или внутривенно в режиме пульс-терапии). Иммуносупрессивная терапия стероидами подавляет образование антител, ЦИК, улучшает почечный кровоток и клубочковую фильтрацию.
Хорошего терапевтического эффекта лечения гормонорезистентного нефротического синдрома позволяет добиться цитостатическая терапия циклофосфамидом и хлорамбуцилом, проводимая пульс-курсами.
В период ремиссии нефротического синдрома показано лечение на специализированных климатических курортах.
Прогноз и профилактика нефротического синдрома
Течение и прогноз нефротического синдрома тесно связаны с характером развития основного заболевания. В целом устранение этиологических факторов, своевременное и правильное лечение нефротического синдрома позволяет восстановить функции почек и достичь полной стабильной ремиссии.
При неустраненных причинах нефротический синдром может принимать персистирующее или рецидивирующее течение с исходом в хроническую почечную недостаточность.
Профилактика включает раннее и тщательное лечение почечной и внепочечной патологии, которая может осложниться развитием нефротического синдрома, осторожное и контролируемое применение лекарственных средств, обладающих нефротоксическим и аллергическим действием.
Нефротический синдром. Причины, симптомы, признаки, диагностика и лечение патологии
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача.
Почка соединена с артериями, венами и мочеточником, по которому моча поступает в мочевой пузырь.
Нефроны очищают кровь, поступающую через почечную артерию в клубочек кровеносных капилляров. Они поглощают практически все вещества, за исключением крупных эритроцитов и белков плазмы; последние удерживаются в кровотоке. Организм человека в результате расщепления белков образует вредные для организма азотосодержащие отходы, которые впоследствии выводятся в виде мочевины, содержащейся в моче.
Клубочковые структурные изменения, которые могут вызвать протеинурию, образуются вследствие повреждения подоцитов (клетки капсулы почечного клубочка), эндотелиальной поверхности капилляра или его базальной мембраны.
Вследствие двух последних процессов (реабсорбция и секреция) в канальцах почек образуется окончательная (вторичная) моча.
Причины нефротического синдрома
Существуют следующие вторичные причины, способствующие развитию нефротического синдрома:
Как правило, развитию нефротического синдрома способствуют иммунные изменения. Циркулирующие в крови человека антигены провоцируют иммунный ответ, вследствие чего наблюдается образование антител для ликвидации чужеродных частиц.
Выраженность поражения почек определяется концентрированием иммунных комплексов, их структурой и длительностью воздействия на организм.
Сочетание отеков асцита, гидроторакса и гидроперикарда ведет к развитию анасарки (отек всего тела).
Диагностика нефротического синдрома и его причин
Объективное исследование больного
При пальпации печени может наблюдаться ее увеличение (гепатомегалия).
Следует заметить, что увеличение показателей тромбоцитов у пациентов с нефротическим синдромом встречается редко и, как правило, является осложнением вследствие приема лекарственных препаратов.
Показатели функции почек:
В случае если причиной развития нефротического синдрома стало хроническое инфекционное заболевание почек (например, гломерулонефрит), то в результатах исследования будут наблюдаться признаки воспаления.
Макроскопически наблюдается олигурия. По прозрачности моча мутная, что может указывать на наличие в ней бактерий, жиров, белка, слизи или крови.
При нефротическом синдроме при данной пробе выявятся гиперизостенурия и олигурия.
Перед сбором мочи пациенту необходимо подмыться. Затем выпустить первую струю мочи в унитаз, набрав в подготовленный сосуд среднюю порцию.
В лаборатории производится центрифугирование пяти – десяти миллилитров мочи, после чего один миллилитр мочи с осадком тщательно исследуется.
При нефротическом синдроме будет наблюдаться повышенное количество цилиндров, эритроцитов, а также лейкоцитов (если синдром обусловлен наличием инфекционно-воспалительного процесса в почке).
Инструментальная диагностика
Лечение нефротического синдрома зависит от причины заболевания. Поэтому помимо основных групп препаратов, назначаемых при данном синдроме, больному может быть назначено и этиологическое лечение (лечение, направленное на устранение причины заболевания).
Глюкокортикостероиды
При нефротическом синдроме больному могут назначаться следующие препараты:
При нефротическом синдроме глюкокортикостероиды оказывают противовоспалительное действие, снижают повышенную капиллярную проходимость и подавляют деятельность полиморфноядерных лейкоцитов (нейтрофилов). Также данная группа препаратов используется в лечение аутоиммунных нарушений.
Длительность лечения данными препаратами назначается индивидуально в зависимости от имеющихся показаний. В среднем курс терапии длится от шести до двадцати недель.
Больному при нефротическом синдроме могут быть назначены следующие препараты:
Также могут назначаться такие препараты как такролимус и микофенолат. Доза и длительность лечения с помощью данных препаратов назначается индивидуально в зависимости от показаний, тяжести течения заболевания, а также от дозы параллельно принимаемых лекарственных средств.
При нефротическом синдроме может назначаться введение следующих растворов:
Как правило, при нефротическом синдроме назначается введение двадцати процентного раствора препарата в количестве 200 – 300 мл в сутки.
При нефротическом синдроме больному в зависимости от показаний и тяжести состояния может быть назначено введение 500 – 800 мл плазмы.
Данный раствор вводится внутривенно, капельно в количестве 500 мл в сутки.
С целью предотвращения развития тромбоэмболических осложнений при нефротическом синдроме пациенту может быть назначен прием антикоагулянтов в малых дозах (например, гепарин, фраксипарин).
Дозировка и длительность лечения с помощью данных групп препаратов назначается индивидуально в зависимости от имеющихся показаний.
Диета при нефротическом синдроме заключается в следующем:
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе