Когда лучше делать 2 скрининг
Когда делают второй скрининг при беременности
Скрининг – это диагностика состояния ребёнка до момента его рождения с помощью нескольких исследований. За время беременности делают три скрининга – по одному на каждый триместр, чтобы выявить возможные патологии и отклонения в развитии плода ещё в утробе матери. Когда делают второй скрининг при беременности, что из себя представляет пренатальная диагностика и какие анализы придётся сдать, расскажем в статье.
Когда лучше делать второй скрининг
Первое обследование будущей матери проводится между 11 и 13 неделями. Второй скрининг делают, чтобы определить состояние плода, динамику его внутриутробного развития, и подтвердить или опровергнуть опасения по возникновению аномалий, полученные ранее.
Чёткого ответа, на каком сроке беременности делают второй скрининг в обязательном порядке, медики не дают, поскольку всё зависит от состояния и желания будущей матери. В то же время оптимальным периодом для проведения диагностики специалисты считают 17–24 неделю.
В этот период – пятый месяц – развитие малыша происходит быстро: он активно шевелится, движения становятся менее хаотичными, совершенствуется дыхательная система, укрепляются мышцы шеи, ускоряется прибавка плода в росте и весе.
Во время второго скрининга проводятся следующие анализы:
- Ультразвуковое исследование.
- Биохимический анализ венозной крови на гормоны.
- Комплексный анализ, сочетающий УЗИ и биохимию крови.
Пренатальная диагностика во втором триместре
Если первый скрининг не выявляет риска патологий и осложнений, то диагностика во втором триместре будет состоять только из процедуры УЗИ. В случае когда такие опасения у врача после первичной диагностики возникли, беременной женщине нужно повторно пройти все необходимые процедуры скрининга.
Пренатальная диагностика на 5 месяце беременности показана:
- женщинам, возраст которых превышает 35 лет;
- при сохранении угрозы выкидыша на протяжении длительного времени;
- если отец и мать – близкие родственники;
- в анамнезе есть абортивные вмешательства ранее;
- любой из родителей перед зачатием получил радиационное облучение;
- на ранних сроках женщина болела вирусными заболеваниями;
- если женщина имеет вредные привычки или её трудовая деятельность была связана с вредным производством;
- выявленные на первых неделях онкологические патологии матери;
- будущая мать вынуждена принимать лекарственные препараты, противопоказанные при вынашивании;
- у женщины уже рождался ребёнок с хромосомными или наследственными заболеваниями.
Для чего анализы назначают во второй раз?
Если говорить о том, во сколько недель беременности делают второй скрининг чаще всего, то пренатальная диагностика на 17–19 неделе позволяет выявить следующие отклонения в развитии плода:
- Хромосомные заболевания, которые характеризуются возникновением аномалий (синдромы триплоидии, Дауна, Эдварса, Патау).
- Дефекты нервной трубки (полное или частичное отсутствие полушарий головного мозга; порок развития спинного мозга и позвоночника).
- Анатомические патологии.
- Системные наследственные заболевания (муковисцидоз, гипотиреоз, галактоземия).
Если во время скрининга выявляются отклонения, которые несовместимы с жизнью, врач рекомендует женщине прервать беременность. Медицинский аборт на этом сроке ещё возможен, после 22 неделе речь будет идти уже об искусственных родах. Есть разные мнения о моральной стороне вопроса и этичности подобного выбора, однако рожать или не рожать малыша с такими патологиями решать может только мать.
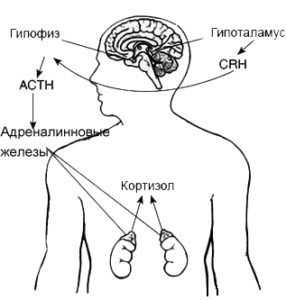
Биохимия крови на гормоны
Если женщина входит в группу риска, у врача есть серьёзные опасения, то назначается биохимический анализ крови из вены на 16–18 неделе.
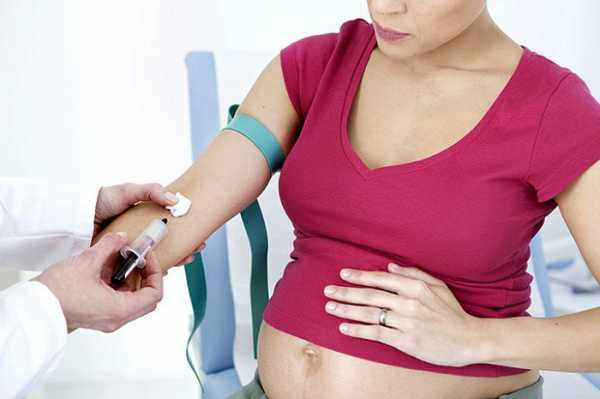
Этот срок соблюдают строго, потому что каждую неделю уровень гормонов в крови будущей матери меняется. Проба сдаётся натощак из вены на наличие трёх маркеров (анализ ещё называют «тройным тестом»):
- хорионического гонадотропина человека (ХГЧ);
- свободного эстриола;
- альфа-фетопротеина (АФП).
Если уровень ХГЧ превышает нормальные для указанного срока показатели, то вероятными причинами тому являются:
- наличие патологий детского развития (синдром Дауна);
- заболевания беременной женщины, которые перешли в стадию хронических, например, сахарный диабет;
- употребление синтетических препаратов-гормонов.
О наличии проблем говорят и заниженные показатели гонадотропина, которые свидетельствуют о возможном синдроме Эдвардса, задержке развития малыша, замирании беременности, высоком риске выкидыша.
Насторожить врача и беременную пациентку должны и низкие показатели свободного эстриола. Такие анализы свидетельствуют о возможной фетоплацентарной недостаточности, дефектах нервной трубки или наличии инфекции внутри утробы. В случае если гормона в организме женщины на 40–45% ниже нормы, то высока вероятность самопроизвольного прерывания беременности или гибели плода.
Отклонение от нормы уровня белка АФП – тревожный сигнал, который говорит о вероятном пузырном заносе (полость матки наполняется пузырьками с жидкостью), хромосомных заболеваниях, гибели плода внутри утробы или нарушениях в формировании внутренних органов.
Результаты УЗИ для диагностики патологий
Когда делают второй скрининг УЗИ при беременности, для прохождения процедуры будущая мать получает у наблюдающего врача направление, содержащее следующую информацию:
- возраст женщины и срок беременности;
- дата первого скрининга;
- сколько плодов носит женщина;
- диагностирован ли сахарный диабет 1 типа;
- вес пациентки, её этническая принадлежность;
- курит ли беременная;
- применялась ли процедура экстракорпорального оплодотворения.
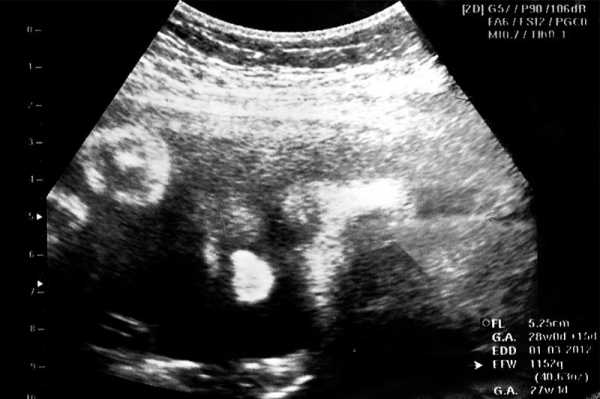
Ультразвуковое исследование второго скрининга проводится в период с 20 по 24 неделю беременности, когда зародыш уже принял плодную форму, все функциональные системы организма практически сформированы.
Процедура не имеет противопоказаний, полностью безболезненна и представляет собой прикосновения датчика к животу беременной женщины (трансабдоминальным способом). Введение датчика во влагалище во втором триместре уже не проводится, такой способ возможен только на ранних сроках.
При этом врач сверяет основные характеристики плода с показателями развития, которые считаются нормой. Основные из них приведены в таблице:
| Характеристика | Что из себя представляет |
| Фетометрия | Измерение физических параметров (объём черепа, диаметр грудной клетки, окружность груди и живота, длина костей голени, плеча и предплечья), оценка правильности формирования конечностей и пальцев |
| Анатомия | Проверка наличия, правильного функционирования и расположения внутренних органов (частота сердечных сокращений, очертания жёлчного пузыря, почек, желудка, кишечника), замер физических параметров мозга (объём мозжечка, желудочков) |
| Развитие функциональных систем | Оценивается состояние сердечно-сосудистой, кровеносной, пищеварительной, мочеполовой систем |
| Плодные оболочки, пуповина, амниотическая жидкость | Оценка состояния околоплодных вод (измеряется их примерный объём), толщины и структуры плаценты, длины пуповины и наличия в ней сосудов |
Врач также смотрит состояние шейки матки и её придатков будущей матери. В норме длина органа составляет на этом сроке 40 мм. Показатели ниже указывают на риск преждевременных родов.
Перед диагностикой женщине необходимо пить много жидкости, чтобы заполнить мочевой пузырь. Так матка выдастся ближе к передней брюшной стенке, что удобнее для осмотра.
Как определяется вероятность патологий, связанных с неправильным числом хромосом
Вероятность рождения ребёнка с генетической патологией рассчитывается при помощи компьютерной программы PRISCA – Prenatal RISk CAlculation. Диагностика выявляет, входит ли беременная в группу риска по возможному появлению у плода трёх синдромов:
- Дауна – нарушение 21-й хромосомы, которое приводит к задержке умственного развития, роста, внешним проявлениям заболевания.
- Патау – аномалия 13-й хромосомы, предполагает глухоту, неправильное развитие внутренних органов и функциональных систем организма ребёнка. Продолжительность жизни таких детей редко превышает 12 месяцев.
- Эдвардса – проблема с хромосомой 18 проявляется в особенностях внешнего вида таких детей, деформации органов.
Но даже положительный результат диагностики не означает наличие патологии плода – только 1 ребёнок из 100 действительно рождается с хромосомным отклонением.
Подтвердить или опровергнуть опасение генетиков может дополнительный анализ – пункция плодного пузыря (амниоцентез), которая проводится не ранее 17 и не позднее 22 недели. При его проведении врач под контролем ультразвукового оборудования производит забор околоплодных вод через переднюю брюшную стенку женщины. В амниотической жидкости есть ДНК ребёнка, которую врачи исследуют дополнительно на наличие генных и хромосомных аномалий.
Если время упущено, после 22 недели будущая мать сдаёт другой анализ, связанный с забором биологического материала – пуповинной крови плода (кордоцентез). Процедура предполагает прокол иглой живота будущей матери в месте пролегания сосуда в пуповине. Это исследование даёт точный на 99% ответ, есть ли у малыша генетическое отклонение, но также связано с риском самопроизвольного прерывания беременности.
Неинвазивные методы диагностики состояния плода
Обе процедуры – амниоцентез и кордоцентез – инвазивны и представляют потенциальную опасность для жизни и здоровья матери и плода. В результате их проведения могут быть повреждены:
- плацента или пуповина;
- внутренние органы матери;
- плодные оболочки (риск возникновения воспалительных процессов);
- сам плод.
Исключить такой серьёзный риск можно, выбрав неинвазивный пренатальный ДНК-тест, который проводится путём забора крови из вены. Расшифровку структуры участков генома плода проводят методом секвенирования нового поколения. Этот метод применяется с 9 недели беременности и даёт практически 100% верный ответ, есть у ребёнка хромосомное заболевание или нет.
Отвечая на вопрос будущей матери, обязательно ли делать второй скрининг при беременности, врачи, как правило, говорят о добровольном характере исследований, но рекомендуют всё-таки сделать диагностику, чтобы быть полностью спокойной за здоровье и состояние малыша в утробе, его полноценное и нормальное развитие.
Впрочем, даже негативные результаты комплексного обследования – не гарантия аномального развития плода, а лишь повод провести дополнительную консультацию с врачом-генетиком и пройти ещё несколько тестов.
Чем раньше будет обнаружена патология развития ребёнка во время вынашивания, тем выше шансы вовремя приступить к лечению и минимизировать возможные риски для здоровья матери и плода. Даже незначительные отклонения анализов – сигнал для тщательного контроля за ходом беременности и создания максимально благоприятных условий для женщины. Именно от результатов скрининга часто зависит, какое решение примет мать о рождении своего малыша.
Когда лучше делать 2 скрининг при беременности
Главная > Беременность и роды > Когда лучше делать 2 скрининг при беременностиКогда делают второе УЗИ при беременности, доктор дифференцирует пол будущего малыша. Данный перинатальный скрининг, иначе комплексное обследование, является плановым, и проводится для выявления возможных патологий у ребенка. В акушерстве определенны официальные сроки проведения, но они могут быть изменены по решению акушера-гинеколога, ведущего беременность, если у врача возникают сомнения в положительной динамике развития эмбриона.
Временной диапазон для второго скрининга
Во время беременности, контролировать состояние женщины и плода при помощи скрининга следует трижды. В первом, во 2 триместре, и третьем, соответственно. Для женщины и ребенка все обследования являются важными. Необходимость второго скрининга при беременности обусловлена возможностью предотвратить различные патологии в дальнейшем, или выявить уже имеющиеся. В этот период врач уже может детально рассмотреть будущего малыша и оценить степень развития его внутренних органов.
Что касается сроков проведения 2 планового УЗИ, обычно, выбирается временной диапазон с 20-й по 23-ю неделю. Это общие показатели. Конкретно, на каком сроке делать второе УЗИ при беременности, должен решать доктор, по индивидуальным показателям пациентки. Если у врача появляются какие-либо сомнения, обследование может быть проведено раньше.
Кроме процедуры УЗИ, женщина в обязательном порядке сдает гормональную биохимию крови. Медицинские специалисты советуют сделать это перед ультразвуковым исследованием. Результаты биохимического анализа чрезвычайно важны для более глубокой оценки состояния матери и плода. В перечень обязательных гормонов, уровень которых расскажет доктору о возможных проблемах входят:
- Альффетопротеин (АФП-белок). Обеспечивает ребенка питательными веществами.
- Гонадотропин хорионический человека (ХГЧ). Так называемый гормон беременности, отвечает за сохранение плода. Вырабатывается со второго триместра, и его количество постепенно увеличивается.
- Эстриол свободный (ЕЗ). Половой гормон женщины. Влияет на состояние и развитие матки и маточно-плацентарную циркуляцию крови. Повышение этого гормона свидетельствует о нездоровом состоянии матери (воспаления и инфекции печени и почек).
Особые показания
Существует так называемая группа риска – беременные с какими-либо отклонениями. Для таких женщин проведение скрининга обязательно по показаниям. К их числу относятся:
- поздняя беременность (женщины в возрасте 35+);
- генетические отклонения у будущих мамы и папы, или их старших детей;
- неоднократное самопроизвольное прерывание предыдущих беременностей (выкидыши);
- пребывание женщины в зоне радиации;
- анормальное развитие плода, выявленное при предыдущих ультразвуковых обследованиях.
Оценка органов и систем при повторном УЗИ
Во время второго скрининга при беременности, врач-гинеколог оценивает состояние здоровья женщины и малыша. У будущей мамы изучается:
- основной орган, связывающий эмбрион и мать (плацента). Анализу подлежит расположение, толщина и структура «детского места»;
- живая среда, где происходит развитие плода (околоплодные воды). Оценивается их количество;
- сосуды пуповины. Акцент делается также на количестве;
- женские детородные органы (матка с придатками и шейкой).
От состояния здоровья материнского организма, на любом сроке беременности, зависит жизнедеятельность эмбриона. Второе плановое УЗИ при беременности помогает собрать максимум данных о состоянии здоровья ребенка, выявить и оценить степень отклонения от нормы на данный период развития.
Нравится статья? Делись!Вконтакте
Google+
Одноклассники
Анализируются следующие параметры:
- расположение самого плода в утробе;
- костный каркас головы и лицевые кости;
- основной стержень всего скелета (позвоночный столб);
- зрелость бронхолегочной системы;
- степень развития сердца;
- состояние мозговых структур;
- мочеполовая и пищеварительна системы;
- общее соответствие нормам развития (фетометрия).
Кроме этого, УЗИ второго триместра способно показать возможные внешние генетические отклонения (неправильное развитие ножек, ручек, пальчиков). Во время проведения второго УЗИ при беременности доктор определяет у ребенка следующие размерные показатели: окружность головы и живота, длина костей бедра и голени, длина плечевых костей и костей предплечья, лобно-затылочный размер плода.
Правильные размеры хорошего внутриутробного развития, которые показывает второе скрининговое УЗИ, произведенное на двадцатой неделе беременности, составляют:
- окружности головы и живота: 154–186 мм и 124–164 мм соответственно;
- лобно-затылочный размер: 56–68 мм;
- длина костей бедра и голени: 29–37 мм и 26–34 мм;
- длина плечевых костей и предплечья: 26–34 мм и 22–29 мм.
По гормональным анализам определяются анормальное развитие нервной системы, сердца, пищевода, пупочная грыжа, риск выкидыша у матери. Кроме того, анализы будущей мамы и ультразвуковое обследование во втором триместре покажут более серьезные аномалии. В процессе, когда делают второй скрининг, медицинский специалист может выявить наличие у ребенка самого тяжелого порока нервной системы анэнцефалии, серьезную форму геномной патологии – синдром Дауна и хромосомную патологию синдром трисомии 18, известный, как синдром Эдвардса. А так же редкие генетические заболевания синдром Тернера и синдром Патау.
Результаты скрининга оцениваются только в комплексе. Если обнаружено анормальное развитие ребенка во время проведения УЗИ, женщине лучше лечь в стационар, где проводится множество дополнительных тестов. В частности, амниоцентез. Это сложная процедура забора на анализ околоплодных вод. Операция рискованная, но точность результатов более 95%.
Доктор должен дать необходимые рекомендации. Возможно, встанет вопрос о прерывании беременности. На сроке более 22-х недель медицинский аборт уже невозможен, а метод искусственных родов причиняет женщине как физическую боль, так и психологические страдания. Решение, в любом случае, зависит от женщины.
Факторы, оказывающие влияние на результаты
Когда делают скрининг, возможны некоторые погрешности в результатах. Это может зависеть от состояния аппаратуры и квалификации медицинского специалиста. Также, имеет место влияние других факторов:
- возрастные изменения организма женщины (возраст 35+);
- нездоровый асоциальный образ жизни (наркотики, алкоголь, никотин). Эти причины делают беременность изначально осложненной;
- гормональная зависимость. Наличие у будущей матери болезней, лечение которых требует постоянного приема гормоносодержащих препаратов;
- хронические патологии в период обострения;
- масса тела. При ожирении показатели крови всегда завышены. Недостаток веса, напротив, снижает показатели;
- оплодотворение не естественным способом (ЭКО);
- ребенок слишком крупный;
- многоэмбриональная беременность (двойня, тройня и т. д.).
В случае выявления патологий плода, не следует паниковать, необходимо делать УЗИ повторно. Сменить клинику или специалиста, дождаться ремиссии заболевания, провести процедуру амниоцентеза.
УЗИ 2 триместра – чрезвычайно важная процедура в период вынашивания малыша. Результаты дают прогноз на дальнейшее течение беременности и стадию здоровья будущего новорожденного. Постоянный контроль врача вовремя предотвратит возможные осложнения, а при правильном течении беременности обеспечит спокойствие женщине.
Скрининг 2 триместра проводится всем женщинам без исключения Скрининг – это комплекс медицинских процедур, направленных на то, чтобы своевременно выявить какие-либо патологии у плода с помощью УЗИ. Помимо этого применяют лабораторные методы исследования. Все методы, используемые при скрининге безопасны как для будущей мамы, так и для плода.
Второй скрининг при беременности
Такие исследования стали проводится относительно недавно, но, тем не менее, этот метод позволяет выявить какие-либо риски развития у будущего ребенка каких-либо патологий. Первый скрининг проводится в первом триместре беременности, а второй соответственно во втором. Целью второго скрининга является выявление среди беременных тех женщин, у которых высок риск развития каких-либо аномалий плода.
Исследования:
- Скрининг может быть ультразвуковым, полученные результаты сверяют с результатами первого УЗИ, и если наблюдаются какие-либо отклонения, назначают дополнительные исследования.
- Биохимическое обследование анализов крови (кровь берется из вены, натощак с первой половине дня) также выполняется во втором триместре, кровь исследуется на разные показатели и опять же сравниваются результаты с полученными ранее.
Алгоритм скрининга заключается в том, что беременная после сдачи анализов и проведения УЗИ заполняет анкету, в которой указывает свои данные, срок беременности, а также были ли какие-либо отклонения у родственников и т.д.
Целью второго скрининга является выявление среди беременных тех женщин, у которых высокий риск развития каких-либо аномалий плода
На основе анкетных данных и на основе анализов обрабатываются результаты (расшифровка результатов может занять до 2 недель) и на основе них делаются выводы либо о нормально протекающей беременности, либо беременности с отклонениями.
Если есть подозрения в отклонениях плода, назначаются дополнительные исследования.
Сроки проведения второго скрининга при беременности
Во время проведения второго скрининга производится ультразвуковое исследование, а также исследование крови на гормоны. Иногда могут использоваться сразу оба метода для получения более ясной картины. Наиболее информативным периодом для проведения данного исследования считается 17- 19 неделя беременности. Именно в этот период картина состояния будущей мамы и будущего ребенка на основе проведенных анализов получается наиболее информативная.
Наиболее удачным периодом для проведения скрининга считается срок в 17 недель
Сроки:
- Иногда врач может назначить исследование и раньше, например на 16- й неделе беременности, все зависит от индивидуальных особенностей развития плода, самочувствия самой мамы, но не как не позднее 20-й недели.
- Наиболее удачным периодом для проведения скрининга считается срок в 17 недель, исследование в этот период получается после расшифровки всех результатов максимально информативными. И в случае выявления каких-либо отклонений можно пройти дополнительное обследование у генетика.
Не стоит слишком сильно беременной переживать по поводу, что результаты анализов плохие. Не всегда плохие анализы приводят к рождению ребенка с какими-либо отклонениями. Также по разным причинам получаются ложные результаты, например, неправильно поставленный срок беременности, в результате чего второй скрининг производиться не в те сроки какие нужно. А это зачастую приводит к искаженным результатам. Многоплодная беременность и некоторые заболевания мамы также могут привести к искаженным результатам.
Что смотрят на втором скрининге при беременности
Второй скрининг при беременности это чаще всего комплексная процедура, которая включает в себя УЗИ, а также анализ крови на определение определенных гомонов. Такое обследование назначается всем женщинам для подтверждения или опровержения результатов первого исследования.
При проведении второй процедуры врачи смотрят и оценивает следующие параметры:
- Объем головы, грудной клетки, живота с помощью УЗИ, это позволит сделать вывод о пропорциональности развития плода в соответствии сроку беременности.
- С помощью ультразвука также исследуются развитие позвоночника, развитие костей лица, в частности внимание, уделяется носогубному треугольнику и глазницам.
- Проводится осмотр развития сердечно-сосудистой системы, крупных сосудов отходящих от сердца. Производится осмотр почек, мочевого пузыря, желудочно-кишечного тракта.
- Обследуется плацента, ее толщина, структура, зрелость также производится осмотр матки, шейки ее стенок и ее придатков.
На основе всех полученных данных после их расшифровки делаются выводы, есть ли какие-либо отклонения от нормы. Готовиться к УЗИ при втором скрининге не нужно. А вот перед тем как сдавать кровь из вены, следует за пару дней до сдачи исключить жирную и жареную пищу, шоколад, цитрусовые, и морепродукты. Также желательно за несколько часов до сдачи крови на биохимический анализ вообще отказаться от пищи.
Норма показателей УЗИ: 2 скрининг
Скрининговое исследование – это комбинированная процедура, включающая в себя биохимическое исследование крови и УЗИ с выявлением определенных показателей развития. При обследовании с помощью ультразвука выявляются определенные размеры, как самого плода, так и различных органов.
С помощью УЗИ у плода проверяют кости свода черепа, кости рук и ног
Параметры:
- Так, например размеры от копчика до темечка в возрасте плода 14 недель составляют от 64 до 92 мм. Если размеры больше, то это может говорить о быстром развитии плода и о том, что ребенок будет крупным.
- Если размер маленький, то это может свидетельствовать о неправильном постановке срока беременности, а также о том, что есть гормональная недостаточность. Также это может свидетельствовать о каких-либо инфекционных заболеваниях и генетических нарушениях при развитии плода.
- Размеры головы должны быть в пределах 23-31 мм, если размеры больше, то это может быть скачкообразный рост развития (через неделю две все должно вернуться в норму) если в норму не возвращаются размеры, то это может свидетельствовать о гидроцефалии или опухоли мозга. А слишком маленькие размеры могут свидетельствовать о недоразвитии головного мозга.
- Длина носовой кости ее параметры должны быть в пределах 2,9-4,7 мм, но если ее параметры не соответствуют средним размерам при остальных нормальных показателях, то это считается нормой.
Также с помощью УЗИ проверяют кости свода черепа, кости рук и ног, и т. д
Что входит во 2 скрининг при беременности
Во время второго триместра всем беременным проводят плановое обследование с помощью УЗИ и анализа крови на разнообразные гормоны. Обязательно делают скрининг женщинам старше 35 лет, а также тем, у кого в роду были дети с отклонениями. В обследование при втором скрининге входит два основных метода обследования это УЗИ, а также анализ крови.
В обследование при втором скрининге входит УЗИ и анализ крови
Скрининг включает:
- УЗИ проводится снаружи. Врач, водит датчиком ультразвукового аппарата по коже живота, оценивая показатели развития плода, а также состояния матки, плаценты.
- Биохимический анализ крови на специфические гормоны, кровь сдают из вены, натощак. При подозрении на отклонение в некоторых случаях назначают операцию кордоцентез забор крови из пуповины плода.
- Для забора крови делается прокол с помощью иглы вводимой через брюшную полость, введение иглы контролируется постоянно с помощью УЗИ. Полученную таким образом кровь из пуповины проверяют на количество хромосом и также исследуют вероятность нарушения обмена веществ. Такой забор крови не обязателен, но, тем не менее, он детально выявляет какие-либо отклонения, и позволяет назначить необходимое лечение.
На основе полученных данных врач сравнивает показатели с нормой, и делит полученные результаты на усредненное значение показателей полученных путем обработки большого количества исследований, у женщин примерно такого же возраста и проживающих в данной местности.
Сколько скринингов делают во время беременности
С тем чтобы своевременно выявить какие-либо отклонения при беременности, необходимо сдавать женщине не только требуемые анализы и проходить обследования у специалистов в клинике, но помимо этого следует также проходить процедуру скрининга. Данная процедура помогает врачу, проследить за тем как происходит развитие плода и все ли с ним в порядке. Обычно данная процедура назначается каждый триместр, но в случае подозрений на какие-либо отклонения скрининг назначается чаще.
На протяжении всей беременности проводят три скрининга
Сроки скринингов:
- Первый скрининг выполняется во время первого триместра в сроке до 12 недель, во время этой процедуры врач подтверждает беременность, устанавливает ее срок, прослушивает сердцебиение. При первом скрининге врач даже может определить примерную дату родов.
- Второй скрининг обычно проводиться на сроке 17-21 недель, в этом триместре, так же как и в первом проводится УЗИ, сдается анализ крови, который тестируют на различные гормоны. Также проводится осмотр плода, околоводных вод, состояние матки и плаценты также с помощью УЗИ.
- Третий скрининг проводится на сроке 32-36 недель, выполняется не только УЗИ, но и также кардиотокографию и доплерометрию. При этом анализе определяется структуру всех органов ребенка, а также кровоток в матке и пуповине.
После прохождения всех необходимых исследований врач сравнивает показатели, а также результаты анализов при первом, втором и третьем скрининге с тем, чтобы убедиться, что все в порядке. Если наблюдаются какие-либо отклонения, то назначаются дополнительные исследования, женщина направляется в перинатальный центр для сдачи дополнительных анализов и консультации генетика.
Как делают скрининг при беременности (видео)
Данная статья помогла женщинам узнать, сколько нужно делать подобных процедур, в какие сроки лучше делать скрининг сколько по времени занимает данная процедура. Как проходит подготовка к данному анализу, и в какие даты проводится данная процедура, что она показывает и вообще, зачем она нужна. На каком сроке важнее посетить пренатальный центр, какой самый ответственный период – расскажет врач.
Второй скрининг в период вынашивания ребёнка — это специальный комплекс диагностических мероприятий. Его основная задача — выявление отклонений от нормы в развитии эмбриона. А также лабораторное исследование помогает подтвердить результаты первого скрининга.
Процедура, как правило, платная, и в каждой клинике цена может значительно отличаться. Несмотря на то что скрининг стоит денег, для некоторых женщин его проведение во 2 триместре желательно и даже необходимо. В этот период ребёнок начинает активно развиваться в утробе матери, что может спровоцировать различные сбои в работе организма.
Когда делают скрининг 2 триместра
2-ой скрининг делается в середине беременности. Очень важно сделать его в правильные недели вынашивания, чтобы результаты были максимально точными. По отзывам акушеров-гинекологов, лабораторные анализы нужно сдавать не ранее 15 и не позднее 20-й недели вынашивания.
Оптимальное время проведения тестов — 17–18-я неделя беременности. Именно в этот период сделанные анализы будут максимально точные и правдивые. Если у девушки были выявлены какие-либо отклонения в анамнезе, то диагностика назначается и раннее как дополнительное мероприятие для определения причин нездоровья.
Показания для второго скрининга
Диагностическое исследование обычно назначается в тех случаях, когда будущая мама находится в группе риска. И она намного сильнее подвержена развитию различных патологий в организме во время вынашивания младенца.
Показания для 2 скрининга следующие:
- возраст женщины старше 30 лет;
- вирусные и инфекционные заболевания, которые были перенесены в первом триместре;
- замершая беременность;
- выкидыши или аборты;
- интимная связь с близкими родственниками;
- алкогольная зависимость или наркомания (у матери/отца или обоих родителей);
- приём медикаментов, запрещённых в период вынашивания;
- наследственный фактор;
- постоянные стрессы и волнения.
Если беременность протекает без каких-либо осложнений, доктор не назначает эту процедуру. Но девушка имеет право по своей инициативе сдать все анализы и пройти полное медицинское обследование, чтобы проверить здоровье.
Что можно узнать в рамках обследования
В рамках лабораторного обследования проводятся комплексные мероприятия, расшифровка, которых следующая:
ХГЧ (хорионический гонадотропин человека) — это гормон, вырабатывающийся в организме только после зачатия ребёнка. Если был выявлен высокий уровень ХГЧ во 2–3 триместре, у эмбриона может развиваться синдром Дауна или Эдвардса. Это очень опасно для ребенка, и требует немедленного лечения.
Иногда такие показатели свидетельствуют о рождении близнецов или тройни. На ранних этапах развития эмбриона повышенный уровень гормона считается нормой, так как это может быть спровоцировано токсикозом. К середине вынашивания концентрация вещества должна понизиться и нормализоваться.
Низкий показатель гормона в крови говорит о риске выкидыша, самопроизвольного прерывания беременности, гибели плода в утробе или замирание развития плода. Если во время биохимического второго скрининга был установлен пониженный уровень АПФ и ЕЗ, а ХГЧ высокий, то ставят диагноз, что ребёнок родится с синдромом Дауна.
АФП — это белок, который находится в плазме крови. Вырабатывается в жёлчном пузыре, при развитии плода в последующем формируется в печени младенца. Низкая концентрация вещества чаще всего свидетельствует о синдроме Дауна у малыша.
А также пониженный альфа — фетопротеин означает:
- наличие сахарного диабета 1–2 типа у будущей мамы;
- низкое прилежание детского места;
- гипотиреоз.
Высокая концентрация белка говорит о следующих проблемах:
- Травмировании ЦНС будущего ребёнка.
- Дефекте заживления брюшной полости.
- Патологических отклонения в работе почек младенца.
- Дефектах головного мозга плода.
- Маловодье.
- Резус-конфликте.
- Гибели плода в утробе матери.
- О преждевременных родах или выкидыше.
Свободный эстриол
Свободный эстриол (ЕЗ) — это гормон, который вырабатывает печенью плода. Если беременность протекает в рамках нормы, то с каждым месяцем концентрация эстриола повышается. Благодаря этому улучшается циркуляция крови в матке и молочных железах.
Если был диагностирован пониженный уровень ЕЗ, то гинеколог вправе предположить следующие патологии:
- произвольное прерывание беременности;
- анемия;
- заражение инфекциями репродуктивных органов;
- задержка развития эмбриона;
- фетоплацентарная недостаточность;
- синдром Дауна;
- патологии почек у малыша.
Стоит отметить, что причиной снижения концентрации гормона в крови может быть голодание, приём антибиотиков, частые физические и умственные нагрузки, истощение тела.
Повышенное содержание ЕЗ диагностирует в следующих ситуациях:
- Многоплодное развитие.
- Вероятность преждевременных родов.
- Патологии печени или почек у матери.
Ингибин А — это сложный белок, синтезирующийся репродуктивными органами. Анализ крови на ингибин А обычно не включается в плановое обследование 2 триместра вынашивания. Но он может назначаться, если 2–3 повторных тестов показали неточные результаты.
Уровень полового гормона возрастает в организме женщины сразу после оплодотворения. Количество вещества постепенно растёт и на последней недели вынашивания его становится максимально много. В этот период назначается перинатальный метод диагностики для определения уровня гормона в крови. После рождения ребёнка концентрация полового гормона понижается при отсутствии патологий в организме женщины.
Ингибин А синтезируется яичниками когда женщина не в положении. После зачатия гормон вырабатывает плацента. Пониженный уровень вещества означает повышенный риск выкидыша или гибели плода.
Высокая концентрация наблюдается:
- при пузырном заносе;
- фетоплацентарной недостаточности;
- при образовании злокачественных опухолей в организме девушки;
- при хромосомных патологиях ребёнка.
Подготовительные мероприятия
Если после первого обследования были выявлены некорректные или плохие результаты, девушке в положении назначается второй пренатальный скрининг. Чтобы результаты были максимально точными, к диагностике необходимо хорошо подготовиться.
В первую очередь врачи смотрят на результаты УЗИ и анализы крови. Перед исследованием девушке нужно успокоиться. Нельзя волноваться, нервничать и подвергаться стрессовым ситуациям. Кроме того, девушке нужно подготовиться к исследованиям.
Подготовка заключается в следующих мероприятиях:
- Скрининговое УЗИ можно делать не на полный мочевой пузырь. Поэтому пить много жидкости необязательно.
- В отличие от первого обследования, перед процедурой не нужно опорожнять кишечник. Это никак не влияет на показатели, так как матка уже увеличилась в размерах и при ультразвуковом исследовании её хорошо видно.
- За сутки до диагностики девушке необходимо исключить из рациона сладкое, цитрусовые, морепродукты. А также жирную, жаренную и солёную пищу.
- Утром перед сдачей анализов запрещено употреблять пищу и пить газированные напитки, соки, кофе, чай. Разрешена только очищенная питьевая вода.
- Девушка должна быть эмоционально расслабленной. Нельзя допускать отрицательных эмоций, стресса, волнения. Это тоже может отразиться на результатах исследования.
Подготовка к повторной диагностике проводится намного легче, чем к первой. У будущей мамы уже есть опыт прохождения тестов. Процедуры обследования в середине беременности схожи смероприятиями проводимые в начале вынашивания. Но к уже имеющимся тестам добавляются дополнительные анализы, которые можно определить только в этот период вынашивания малыша.
Как проходит обследование
Тесты делаются в лаборатории. Сколько же по времени занимает диагностика? Обычно все мероприятия проводятся за один день. Иногда процедура может растянуться на 2–3 дня. Все анализы сдаются безболезненно и быстро. Поэтому не стоит их бояться.
Исследование проводится следующим образом:
- Во время процедуры живот беременной смазывают специальным гелем и крепят на него датчики, проводящие электрозвуковые волны.
- На монитор компьютера выводится картинка. Оборудование автоматически делает замеры размера плода. Глядя на изображение, доктор оценивает насколько нормальное развитие ребёнка и есть ли какие-то отклонения.
- Если у младенца не выявлены патологические отклонения, биохимию крови не назначают. Когда были выявлены нарушения, берётся общий анализ крови из вены.
После получения точных результатов лечащий врач сравнивает их с предыдущими показателями и определяет диагноз. Если итоги неточные или есть какие-то сомнения, назначают дополнительные анализы для установки точных данных.
Возможные отклонения
О чём же говорит расшифровка конечных итогов исследования? Если показатели отходят от нормы, то это говорит о появлении генетических заболеваний плода, которые могут мешать полноценному росту младенца. В этом случае может понадобиться комплексное медикаментозное лечение или хирургическое вмешательство.
Чаще плохие анализы говорят о следующих заболеваниях будущего ребёнка:
- Синдром Дауна (Повышенный ХГЧ, низкий ЕЗ, АФП).
- Синдром Эдвардса (все результаты анализов ниже нормы).
- Патология нервной трубки (ХГЧ в норме, ЕЗ и АФП повышенный).
Стоит отметить, что не всегда результаты могут быть 100% правильными. Бывают случаи, когда при диагностировании какого-либо отклонения ребёнок рождается здоровым. Это связано с неточностями и медицинскими ошибками при обследовании, которые дают в итоге ложный результат.
Ложные результаты
Ложные результаты исследования могут быть спровоцированы следующими причинами:
- ЭКЛ;
- проведение анализов в неправильный срок;
- многоплодная беременность;
- лишний вес беременной;
- сахарный диабет.
Все эти факторы врач обязан учитывать, перед тем как проводить диагностику, так как они могут значительно повлиять на итоги. Оттого насколько точными и правильными будут результаты, зависят дальнейшие действия акушера и будущей мамы. Так, при неправильном диагнозе могут назначить дополнительные мероприятия, которые плохо отразятся на развитии здорового ребенка.
Стоит ли проводить второй скрининг — за и против
Нет однозначного ответа на вопрос, стоит или нет делать диагностику в середине вынашивания нельзя. С одной стороны, лучше всего пройти обследование и убедиться в том, что малыш растёт правильно, и нет каких-либо осложнений.
С другой же, результат исследования не на 100% точный. Неправильно поставленный диагноз может ухудшить протекание беременности и вызвать серьёзные проблемы даже при нормальном росте эмбриона. Каждая девушка должна индивидуально принимать решение, нужно ли её диагностическое обследование в середине срока или же нет.
Что входит в диагностические мероприятия, и когда их назначают, расскажет видео.
Заключение
Скрининг 2 триместра — это плановое лабораторное исследование плода. Диагностика проводится с помощью УЗИ и анализов крови. Чаще всего исследование назначают, если на начальных сроках вынашивания были выявлены какие-либо проблемы со здоровьем или нарушения в развитии эмбриона.
Женщина может сама принимать решение, соглашаться ей на обследование или нет, так как оно необязательным во втором триместре вынашивания.
Если результаты второго исследования положительные, то эмбрион абсолютно здоров, не имеет генетических патологий, хорошо себя чувствует, если отрицательные, то, вероятнее всего, ребенок страдает тяжелым заболеванием. Определив болезнь, врач либо принимается за внутриутробное лечение маленького пациента, либо искусственно вызывает преждевременные роды. То есть, скрининг 2 триместра при беременности можно назвать ответственной и важной процедурой, к которой нельзя относиться несерьезно и наплевательски.
С какой целью проводится 2 скрининг при беременности?
В настоящее время гинекологи советуют всем беременным женщинам обязательно проходить и первый, и второй скрининг, чтобы своевременно обнаружить у эмбриона генетические аномалии. Каждая будущая мама надеется, что ее любимый и долгожданный малыш растет и развивается правильно, не имеет никаких страшных заболеваний. Но, к сожалению, на свет появляются не только крепкие и здоровые дети, но также младенцы с тяжелыми и неизлечимыми патологиями.
Скрининг считается самым точным обследованием, результатам которого можно верить.
Скрининг 2 триместра при беременности позволяет обнаружить пороки развития плода, неразличимые при первом исследовании, подтвердить или опровергнуть диагноз, поставленный в 1 триместре, выявить физические отклонения у ребенка.
Как проводится второй скрининг при беременности?
Когда наступает 18 – 20 неделя беременности, врачи советуют пациенткам пройти 2 скрининг и УЗИ. Обследование назначается в данный период беременности не просто так, поскольку именно в это время удобно заниматься изучением эмбриона. Первый скрининг, проводимый в середине первого триместра беременности, не дает точной информации о физическом состоянии ребенка в утробе, а только показывает, насколько правильно протекает эмбриональное развитие. Но зато второй скрининг и УЗИ на 20 неделе могут быть для гинеколога очень ценными данными о здоровье плода. Получив негативные результаты исследования, врач предлагает родителям два варианта дальнейших действий: либо рожать больного ребенка, либо, пока не поздно, соглашаться на аборт. В переводе с английского языка скрининг – это просеивание, то есть подсчет вероятности рождения детей с определенными отклонениями. Самая популярная программа для проведения скрининга – PRISCA, или перинатальная оценка риска. Обычно она включает три исследования.
- Биохимический тройной тест. У беременной женщины во время 2 триместра вынашивания плода берется венозная кровь для проверки содержания маркеров АФП, ХГЧ, эстриола. АФП, или альфа-фетопротеин – это белок, синтезируемый печенью и пищеварительным трактом зародыша. ХГЧ, или хорионический гонадотропин человека – это гормон, образующийся в эмбриональных оболочках, присутствующий только в крови беременных женщин. Половой гормон эстриол вырабатывается фолликулярным аппаратом яичников. Биохимический тест позволяет определить вероятность возникновения у эмбриона таких тяжелых хромосомных заболеваний, как синдром Дауна и синдром Эдвардса. Для беременной исследование совершенно безопасно, в крови просто подсчитывается концентрация АФП, ХГЧ, эстриола, никакие манипуляции над организмом женщины не производятся.
- Ультразвуковое исследование. УЗИ в рамках скрининга проводится более точно и детально по сравнению с обычным ультразвуковым исследованием. Медицинский специалист очень внимательно изучает изображение эмбриона на мониторе аппарата УЗИ. Врач может найти у зародыша как незначительные физические дефекты, которые легко вылечиваются при помощи медикаментов или хирургических операций, так и серьезные аномалии развития, от которых невозможно избавиться. Обычно посредством УЗИ при втором скрининге нетрудно диагностировать грыжу в диафрагме, косолапость, заячью губу, волчью пасть, укорочение трубчатых костей, деформацию пальцев и многие другие патологии.
- Кордоцентез. Эта процедура не является обязательным этапом второго скрининга. Но если анализ крови и УЗИ показывают наличие неких отклонений, то кордоцентез рекомендуется все-таки провести. Операция достаточно сложная, но именно она позволяет выяснить, что же не так с ребенком в утробе. В живот беременной женщины вводится специальная игла, с помощью которой из пуповины берется кровь эмбриона. Собранная кровь отправляется в лабораторию на анализ, по результатам которого врач ставит точный диагноз зародышу. Но нужно сказать, что кордоцентез относится к небезопасным процедурам. У двух женщин из ста после оперативного вмешательства случается выкидыш. Часто игла оставляет после себя гематому, которая, впрочем, быстро рассасывается. Одна женщина из ста после процедуры заражается инфекцией.
Какие заболевания можно обнаружить у эмбриона при втором скрининге?
Многие женщины задаются вопросом, так ли необходимо проводить 2 скрининг при беременности. Исследование стоит совсем недешево. Но окупятся ли потраченные денежные средства? На самом деле скрининг второго триместра беременности нельзя недооценивать, ведь он дает родителям важную информацию об их ребенке, развивающемся в утробе. По результатам исследования семья решает, оставлять малыша или делать аборт. Если эмбрион серьезно и неизлечимо болен, то лучше не мучить его, а искусственно прервать беременность. До конца второго триместра проводить аборт еще разрешается. Некоторых матерей беспокоит моральная сторона вопроса. В этом случае следует задуматься, как тяжело растить и воспитывать детей с отклонениями. Согласны родители взвалить на себя эту ношу на всю жизнь? Или все-таки лучше повременить с рождением ребенка? Обычно скрининг второго триместра проводится для обнаружения таких аномалий развития зародыша: дефекта нервной трубки, синдрома Дауна, синдрома Эдвардса, синдрома Патау.
- Дефект нервной трубки. На двадцатый день внутриутробного существования у эмбриона появляется нервная пластинка. Через несколько суток она сворачивается в трубку – зачаток центральной нервной системы, включающий головной и спинной мозг. Образование трубки происходит очень медленно, иногда пластинка смыкается не полностью или распрямляется. В этом случае возникают тяжелейшие пороки развития плода: анэнцефалия, цефалоцеле, менингоцеле. Анэнцефалия, или псевдоцефалия – отсутствие полушарий головного мозга, височной и затылочной части черепа. Средний и промежуточный мозг деформирован, глаза выпучены, язык неестественно длинный, шея короткая, верхняя часть головы вместо черепа покрыта плотной мембраной, испещренной кровеносными сосудами. Цефалоцеле, то есть расщепление черепа – выход мозговой ткани наружу через дефекты в черепной коробке. Менингоцеле – срединная аномалия позвоночника, при которой не полностью закрывается содержимое спинномозгового канала.
- Синдром Дауна. Это хромосомное заболевание, называемое также трисомия, возникает в момент зачатия. У больного зародыша кариотип включает не 46 хромосом, как у здорового человека, а 47. При синдроме Дауна двадцать первая пара хромосом на самом деле тройка, а не пара. Такая генетическая аномалия случается, когда при оплодотворении яйцеклетка или сперматозоид несет в себе лишнюю хромосому. У новорожденных детей с синдромом Дауна маленькая голова, приплюснутое лицо, деформированные уши, плоский нос, косые глаза, короткая шея, всегда открытый рот, короткие конечности. Возникновение болезни не зависит от расы, образа жизни, здоровья, возраста родителей. Предсказать и предотвратить хромосомную мутацию невозможно.
- Синдром Эдвардса. Это заболевание, как и синдром Дауна, возникает при зачатии, является результатом изменения кариотипа. Только лишняя третья хромосома располагается не в двадцать первой, а в восемнадцатой паре хромосом. Новорожденные малыши с синдромом Эдвардса отличаются слабостью, болезненностью, недостаточным ростом и весом. Они выглядят недоношенными, но появляются на свет с опозданием. У больных детей короткая грудина, деформированные ребра, вывихнутые бедра, косолапость, скрюченные пальцы рук, папилломы на коже. Младенцы с синдромом Эдвардса имеют специфическое строение головы, у них низкий лоб, короткая шея, недоразвитые глазные яблоки, выпуклый затылок, низко расположенные уши, деформированные ушные раковины, маленький рот, расщелина верхней губы. При данном заболевании неправильно работают практически все системы и органы, возникают пороки сердца, непроходимость кишечника, почечная недостаточность, грыжи в паховой области, свищи в пищеводе, дивертикулы мочевого пузыря. Больные дети редко доживают до первого дня рождения.
- Синдром Патау. Это заболевание характеризуется наличием серьезных врожденных пороков. Масса тела новорожденных, у которых диагностирована эта болезнь, не превышает 2,5 кг. У детей наблюдаются нарушения развития различных участков ЦНС, умеренная микроцефалия, патологии зрительной системы (помутнение роговицы, колобома, микрофтальмия и др.), полидактилия, нарушения развития кистей рук. Дети с синдромом Патау часто имеют скошенный низкий лоб, узкие глазные щели, широкое основание носа и глубокую переносицу, аномалии ушных раковин, короткую шею, расщелины в небе и верхней губе. Более половины младенцев страдают от пороков развития сердечной мышцы – распространены нарушения развития сердечных перегородок, положения кровеносных сосудов. У детей диагностируют нарушения развития тканей поджелудочной железы, эмбриональную грыжу, удвоение или увеличение внутренних органов (селезенка, почки и др.), пороки развития органов половой системы. Могут присутствовать кисты, повышенная дольчатость корковой ткани почек. Отмечают характерную для СП задержку умственного развития. Такие тяжелые патологии развития не позволяют большинству младенцев (95%) с синдромом Патау прожить дольше нескольких недель или месяцев. В редких случаях удается поддерживать жизнь таких больных в течение нескольких лет. В развитых странах существует тенденция к продлению продолжительности жизни детей с синдромом Патау до пяти лет.
Стоит отметить, что, хотя вышеперечисленные патологии и возникают крайне редко, но отличаются коварством и непредсказуемостью. Предупредить хромосомные мутации нельзя, они появляются во время зачатия, не лечатся, самостоятельно не исчезают, остаются на всю жизнь. Больные дети не могут жить полноценно, страдают от собственной ущербности, зависят от близких людей, являются инвалидами. Плохо то, что диагностирование хромосомных болезней у эмбриона в утробе – трудная задача для медицинских специалистов.
Даже если провести второй скрининг по самым точным и современным методикам, поставить достоверный и окончательный диагноз не всегда удается. В большинстве случаев, врачи просто говорят родителям, на сколько процентов вероятно рождение у них ребенка с отклонениями. А семья уже решает, сохранять беременность или нет.
На каком сроке проводится второй скрининг?
Крайне важно не пропустить сроки второго скрининга. Обычно врачи рекомендуют пациенткам проходить обследование не раньше 16 недели беременности, но и не позже 20 недели. Если сделать скрининг пораньше, то в случае обнаружения у зародыша патологии не так опасно проводить аборт. Если же пройти обследование попозже, то можно получить более точные и достоверные результаты.
Медицинские специалисты считают, что самые оптимальные сроки второго скрининга – это 17 – 19 неделя беременности. В это время удобно изучать состояние эмбриона в утробе, и еще можно искусственно прерывать беременность.
Как подготовиться ко второму скринингу?
Готовиться ко второму скринингу обычно не сложно, так как женщины уже имеют опыт прохождения первого обследования. Тяжело в моральном плане может быть только матерям, получившим во время скрининга первого триместра не обнадеживающие результаты. Унять тревогу и плохое предчувствие нелегко, но нужно постараться это сделать. Перед проведением второго обследования мочевой пузырь и кишечник можно не опорожнять, наполненность органов мочой и калом не влияет на результаты УЗИ. За сутки до скрининга следует исключить из меню продукты, способные вызвать аллергию: цитрусовые фрукты, шоколад. В день сдачи крови на анализ следует голодать, так как прием пищи может сделать ложными результаты лабораторного исследования.
Как устанавливается диагноз по результатам второго скрининга?
Скрининг 2 триместра при беременности проводится в течение одного дня. После обследования врачи несколько недель готовят результаты анализов. В итоге в руки родителей попадает медицинский отчет, состоящий из довольно внушительного списка цифровых данных, разобраться в которых неосведомленному человеку непросто. По тому, какие цифры отклоняются от нормальных значений, врачи определяют, каким именно заболеванием страдает эмбрион в утробе. Избыточное или недостаточное количество в крови матери АФП, ХГЧ или эстриола свидетельствует о конкретной аномалии развития плода. Нормальные результаты 2 скрининга и УЗИ должны быть следующими:
16 неделя беременности
- Вес зародыша – 100 г.
- Длина тела – 11,6 см.
- Окружность животика – 88 – 116 мм.
- Окружность головки – 112 – 136 мм.
- Лобно-затылочный размер – 41 – 49 мм.
- Бипариетальный размер – 31 – 37 мм.
- Длина кости голени – 15 – 21 мм.
- Длина кости бедра – 17 – 23 мм.
- Длина кости предплечья – 12 – 18 мм.
- Длина кости плеча – 15 – 21 мм.
- Индекс амниотической жидкости – 121.
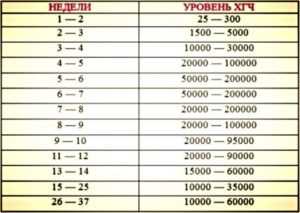
- Содержание хорионического гонадотропина – 10 – 35 тысяч.
- Содержание альфа-фетопротеина – 34,4 МЕ/мл.
- Содержание эстриола – 4,9 – 22,7 нмоль/л.
17 неделя беременности
- Вес зародыша – 140 г.
- Длина тела – 13 см.
- Окружность животика – 93 – 131 мм.
- Окружность головки – 121 – 149 мм.
- Лобно-затылочный размер – 46 – 54 мм.
- Бипариетальный размер – 34 – 42 мм.
- Длина кости голени – 17 – 25 мм.
- Длина кости бедра – 20 – 28 мм.
- Длина кости предплечья – 15 – 21 мм.
- Длина кости плеча – 17 – 25 мм.
- Индекс амниотической жидкости – 127.
- Содержание хорионического гонадотропина – 10 – 35 тысяч.
- Содержание альфа-фетопротеина – 39 МЕ/мл.
- Содержание эстриола – 5,2 – 23,1 нмоль/л.
18 неделя беременности
- Вес зародыша – 190 г.
- Длина тела – 14,2 см.
- Окружность животика – 104 – 144 мм.
- Окружность головки – 131 – 161 мм.
- Лобно-затылочный размер – 49 – 59 мм.
- Бипариетальный размер – 37 – 47 мм.
- Длина кости голени – 20 – 28 мм.
- Длина кости бедра – 23 – 31 мм.
- Длина кости предплечья – 17 – 23 мм.
- Длина кости плеча – 20 – 28 мм.
- Индекс амниотической жидкости – 133.
- Содержание хорионического гонадотропина – 10 – 35 тысяч.
- Содержание альфа-фетопротеина – 44,2 МЕ/мл.
- Содержание эстриола – 5,6 – 29,7 нмоль/л.
19 неделя беременности
- Вес зародыша – 240 г.
- Длина тела – 15,3 см.
- Окружность животика – 114 – 154 мм.
- Окружность головки – 142 – 174 мм.
- Лобно-затылочный размер – 53 – 63 мм.
- Бипариетальный размер – 41 – 49 мм.
- Длина кости голени – 23 – 31 мм.
- Длина кости бедра – 26 – 34 мм.
- Длина кости предплечья – 20 – 26 мм.
- Длина кости плеча – 23 – 31 мм.
- Индекс амниотической жидкости – 137.
- Содержание хорионического гонадотропина – 10 – 35 тысяч.
- Содержание альфа-фетопротеина – 50,2 МЕ/мл.
- Содержание эстриола – 6,6 – 38,5 нмоль/л.
20 неделя беременности
- Вес зародыша – 300 г.
- Длина тела – 16,4 см.
- Окружность животика – 124 – 164 мм.
- Окружность головки – 154 – 186 мм.
- Лобно-затылочный размер – 56 – 68 мм.
- Бипариетальный размер – 43 – 53 мм.
- Длина кости голени – 26 – 34 мм.
- Длина кости бедра – 29 – 37 мм.
- Длина кости предплечья – 22 – 29 мм.
- Длина кости плеча – 26 – 34 мм.
- Индекс амниотической жидкости – 141.
- Содержание хорионического гонадотропина – 10 – 35 тысяч.
- Содержание альфа-фетопротеина – 57 МЕ/мл.
- Содержание эстриола – 7,3 – 45,5 нмоль/л.
Если у зародыша синдром Дауна, то содержание ХГЧ в крови беременной женщины высокое, а АФП и эстриола – низкое. При синдроме Эдвардса концентрация всех веществ ниже нормы. При дефекте нервной трубки хорионический гонадотропин нормальный, а эстриол и альфа-фетопротеин высокий. Также высокое содержание АФП может означать нарушение развития у эмбриона спинного мозга, а низкое – сидром Меккеля-Грубера, некроз печени, затылочную грыжу, расщелину позвоночника. Если концентрация эстриола в крови очень низкая, то вероятен выкидыш. Но при отрицательном результате исследования родителям не стоит отчаиваться. Врачи, когда делают 2 скрининг при беременности, предупреждают, что поставить на 100% точный диагноз невозможно. Бывает, что, несмотря на неблагоприятные прогнозы медиков, у женщин рождаются здоровые и полноценные дети.
Почему скрининг второго триместра иногда дает ложные результаты?
Медики тоже люди, и они иногда ошибаются. При постановке диагноза врачи ориентируются на числовые показатели нормы, но организм каждой женщины индивидуален, и даже значительные изменения содержания в крови АФП, ХГЧ, эстриола не всегда свидетельствуют о патологии. Не стоит самостоятельно пытаться разобраться в результатах обследования, а тем более ставить ребенку в утробе диагноз. Это занятие лучше доверить гинекологу. Расшифровать итоговые данные второго скрининга непросто, а опытный медицинский специалист при одном взгляде на цифры прекрасно видит всю ситуацию. Случается, хоть и редко, что исследование показывает ложные результаты, что обусловлено определенными причинами. Поэтому перед проведением скрининга врач обязательно опрашивает и анкетирует пациентку, чтобы отсеять возможные факторы, влияющие на правдивость показателей обследования. Ложный результат возможен в следующих случаях:
- при многоплодной беременности;
- при зачатии методом ЭКО;
- при ожирении или, наоборот, дефиците массы тела;
- при сахарном диабете;
- при неверно определенном сроке беременности.
Стоит ли делать скрининг 2 триместра?
Проходить второй скрининг или нет – решение сугубо личное. Будущая мама должна принять его самостоятельно.
Иногда нежелание проходить скрининг 2 триместра связан с внутренними переживаниями. Эти переживания могут быть не просто так, ведь случается, что скрининговые исследования выдают ошибочные результаты и выявляют угрозы развития патологий у плода, который вполне нормально развивается.
Ложные результаты заставляют будущую маму нервничать и тревожиться за малыша весь остаток периода его вынашивания. А это в свою очередь приводит к негативному течению беременности и может повлиять на здоровье будущей мамы и плода. К счастью, ситуация вовсе не безвыходная. Если беременная боится инвазивных способов диагностики, дающих наиболее достоверную информацию о наличии или отсутствии отклонений, она может прибегнуть к безопасным неинвазивным пренатальным ДНК-тестам.
Если женщина не попадает в группу риска или не имеет осложнений в ходе беременности, то ведущий врач предлагает пройти только процедуру УЗИ. В России второй скрининг не практикуется около двух лет. Однако отсутствие негативных результатов в первом триместре не гарантирует, что никаких рисков нет во втором триместре. Разумеется, нецелесообразно назначать дополнительные анализы каждой женщине, которая ожидает ребенка. Это лишь провоцирует женщин беспокоиться и бессмысленно тратить семейные средства.
Выбор у семьи, если результаты 2 скрининга и УЗИ оказались плохими, невелик: сохранить жизнь больному ребенку или согласиться на аборт по медицинским показаниям, пока срок еще позволяет провести эту операцию. Такое решение нельзя считать моральным преступлением, так как причины его вполне разумны. Семья, которая в силу моральных или материальных оснований не может позаботиться о ребенке с серьезными отклонениями, сможет в будущем подготовиться к новой беременности и произвести на свет здорового ребенка. Это гораздо разумнее, чем подвергать себя и кроху жизненным испытаниям.
Есть также семьи, которые относятся к младенцу как к божественному дару, потому неважно, каким он появится на свет. Для таких пар прерывание беременности – еще большее бедствие, чем рождение малыша с патологиями. Поэтому семьи, которые счастливы дарить малышу свою любовь и защиту, могут без страха отказаться от скрининга.
При любых обстоятельствах, вывод должен быть сделан трезво, а не под влиянием эмоций. Если сомневаетесь, необходим ли скрининг второго триместра и когда проходить обследования, то лучше посоветоваться с вашим лечащим врачом, основываясь на данных предыдущих анализов.
В каких случаях обязательно нужно делать 2 скрининг?
Если женщина чувствует себя хорошо, беременность не сопровождается осложнениями, то делать второй скрининг совсем необязательно. Но если будущая мама пожелает пройти обследование, чтобы убедиться, что с драгоценным малышом в животе все в порядке, то врачи не имеют права отказать ей. Но существует категория беременных женщин, которым нельзя игнорировать скрининг второго триместра, поскольку высок риск появления у вынашиваемых ими эмбрионов тяжелых пороков развития. Обязательно нужно проходить обследование матерям:
- старше 35 лет;
- имеющим плохую наследственность;
- переболевшим вирусным заболеванием в начале беременности;
- состоящим в браке с близким родственником;
- пристрастившимся к наркотикам;
- злоупотребляющим спиртными напитками;
- работающим во вредных условиях;
- принимающим сильнодействующие медикаменты;
- ранее делавшим аборт;
- пережившим выкидыш или рождение мертвого ребенка.
Узнать, как растет и развивается будущий ребенок, позволяет скрининг 2 триместра. Обязательно ли проходить процедуру, ведь она считается намного проще 1-го скрининга? Кому показано обследование, и во сколько недель его проводят? Что необходимо знать женщине о диагностике?
На каком сроке проводится
Подобное тестирование (скрининг) будущим мамочкам стали проводить относительно недавно, с 2000 года. В него входит ультразвуковое обследование и биохимический анализ, взятый из вены. Первый раз беременную обследуют с 10 по 13 неделю, второй скрининг проводится с 16 по 20 неделю. Сроки более информативного и точного проведения анализов, необходимых для второго скрининга — от 16 недель по 6 день 18 недели. При УЗИ – от 19 до 22 недели.
Если кровь беременной не вызвала подозрений при первом обследовании, то на 2 скрининге врач рекомендует пройти только ультразвуковую диагностику. Третий раз УЗИ делают с 22 по 24 недели, и оно является обязательным. Хотя при желании снова сдать кровь и провериться будущая мамочка может в любой лаборатории за свой счет.
Что показывает скрининг во втором триместре
Придя на УЗИ, будущая мамочка может рассчитывать на такую информацию:
- состояние плаценты,
- нет ли патологий в шейке матки и придатках;
- количество амниотической жидкости;
- расположение плода в утробе;
- размеры плода (объем груди, живота, головы, длину позвоночного столба и конечностей);
- как развивается главный орган нервной системы – головной и спинной мозг;
- как развиты лицевые кости, глаза, нос;
- состояние сердечной и сосудистой системы;
- правильно ли развиваются внутренние органы.
Обязательно делают второй скрининг женщинам, входящим в группу риска:
- родителям, являющимся родственниками;
- перенесшим инфекционную болезнь при вынашивании;
- родителям, имеющим в роду генетическое заболевание;
- если у женщины были случаи мертворождения и самопроизвольного аборта;
- если в семье родились дети с психическими, нервными, генетическими патологиями;
- при выявлении какого-либо расстройства на первом скрининге.
Как правильно подготовиться к исследованию
После первого тестирования вряд ли 2-ой скрининг во время беременности будет неожиданной процедурой.
Подготавливаться к ней нужно, как и в первый раз:
- за день до сдачи крови необходимо воздержаться от употребления жирных, острых, жареных продуктов;
- кровь сдавать натощак, и пить воду только при сильной жажде;
- избегать стрессов и волнений, которые могут негативно отразиться на результатах.
УЗИ проводят без специальной подготовки. Оно не имеет противопоказаний, безболезненно и не инвазивно. Ультразвуковая диагностика пренатального скрининга считается современным высокоинформативным и безопасным методом, позволяющим обследовать состояние мамы и ребенка.
Беременная ложится на кушетку. Врач намазывает живот гелем и проводит исследование специальным датчиком через кожный покров. Расшифровку и результаты пациентка получает уже спустя несколько минут.
Что в себя включает 2 скрининг
Второй скрининг показывает присутствие или отсутствие рисков рождения ребенка с хромосомными пороками. Главная задача пренатального скрининга – выявить мамочек, которые рискуют родить малыша с отклонениями и более тщательно обследовать их, например, инвазивно. По результатам углубленного обследования будет назначено лечение или предложено искусственное прерывание беременности.
Второй скрининг называют тройным, так как он включает 3 показателя:
- Альфа-фетопротеин (или АПФ) это протеин, вырабатывающийся печенью и желудочно-кишечным трактом эмбриона уже с 3 недели. Он отвечает за транспортировку питательных веществ и защиту плода от эстрогенов, вырабатывающихся материнским организмом для собственной защиты.
- Хорионический гонадотропин (ХГ) – активно синтезируемый тканями хориона после эмбриональной имплантации гормон. Считается важным показателем здорового течения беременности, регулирующим женские гормоны. Для 1-го скрининга характерно изучение уровня β-субъединицы ХГ, так как к 10 неделе его количество возрастает максимально, а затем постепенно уменьшается. В период второго скрининга равноценно изучаются β-субъединицы и ХГ.
- Свободный эстриол – синтезирующийся печенью и надпочечниками малыша гормон. Он воздействует на состояние матки, плацентарного кровообращения и на функционирование молочных желез женщины.
В современных лабораториях беременной могут сделать дополнительный анализ, выявляющий количество ингибина А. Это женский гормон, показатели которого зависят от сроков беременности и общего состояния плода.
Нормальные показатели по неделям и расшифровка
При трактовке анализов, сделанных при скрининге, учитываются внешние факторы вес, рост беременной пациентки, ее вредные привычки.
Читайте также:
Гемостазиограмма при беременности – для чего назначают и что показывает этот анализ
Что такое допплерометрия при беременности и зачем ее проводят
Глюкозотолерантный тест при беременности: что показывает, как сдавать
Здравствуйте, уважаемые читатели! Сегодня мы поговорим о том, что с одной стороны заставляет нас, будущих мамочек, буквально испытывать бабочки в животе в предвкушении очередной встречи с крохой, а с другой – не находить себе места от волнений. И в очередной раз отмахиваться от мысли: «А вдруг с ним что-то не то?»
Догадались о чем я? Разумеется, о новом комплексном обследовании, которое теперь уже приходится на второй триместр. И имя ему – второй скрининг при беременности. Сроки его проведения, нормативные показатели и отклонения от нормы – вот основные вопросы, которые интересуют большинство женщин. О них мы и поговорим.
2. Что собой представляет второй скрининг
Второй скрининг, или скрининг 2 триместра – это диагностическое исследование, целью которого также является выявление рисков развития патологий у плода.
Традиционно оно включает в себя расширенное УЗИ и биохимический анализ крови. Интересно, что последний называют тройным по количеству исследуемых белков и гормонов.
Что в него входит? Тест на уровень:
- ХГЧ;
- свободного эстриола;
- альфа-фетопротеина.
Все они позволяют оценить состояние плода и выявить у него патологии печени, кишечника, почек, надпочечниковую недостаточность, дефекты нервной трубки и спинномозгового канала, ихтиоз и синдром Смита-Лемли-Опитца, а также обнаружить гестоз и сахарный диабет у самой матери.
2. Когда и кому делают второй скрининг
На каком сроке его проводят? Сложно ответить однозначно. Дело в том, что одни специалисты советуют проходить второй скрининг на 16 – 20 неделях, акцентируя внимание на том, что результаты того же биохимического теста, или анализа крови, считаются максимально точными, если материал для исследований был взят строго с 16 недели по 6-й день 18 недели. Другие же настаивают на том, что можно подождать до 22 – 24 недели.
Так, когда же на самом деле делают второй скрининг? Вполне закономерный вопрос, ответить на который может только врач, наблюдающий беременность. Просто потому, что он один видит результаты предыдущего скрининга, на основании которых и решает, когда лучше делать скрининг в каждом отдельном случае. Или вообще советует отказаться от него. Ведь подобное исследование не является обязательной процедурой и показано лишь женщинам, находящимся в группе риска. Догадываетесь кто это?
- женщины за 35;
- те, у кого была или есть угроза прерывания или того хуже осложнения в предыдущих беременностях, выкидыши;
- те, кто перенес острые бактериальные или инфекционные заболевания на ранних сроках и, как результат, принимал препараты, противопоказанные при беременности;
- те, у кого есть дети с генетическими заболеваниями или члены семьи с врожденными пороками развития;
- те, у кого были обнаружены новообразования во 2 триместре;
- те, чей предыдущий скрининг выявил большие риски вероятности развития пороков.
Наряду с ними, на второй скрининг, скорее всего, пригласят будущую роженицу, если отец ее ребенка является ее кровным родственником. Всем остальным же вручат лишь направление на второе УЗИ для оценки общего состояния плода, которое и проводится обычно на 22 – 24 неделях беременности. Хотя если они также желают пройти очередной скрининг и еще раз убедиться в отсутствии любых рисков, им вряд ли откажут.
3. Как подготовиться ко второму скринингу
Приятной новостью на этом сроке для будущей мамы станет отсутствие необходимости тщательной подготовки к расширенному УЗИ.
А это значит, что пить литрами воду непосредственно перед процедурой, наполняя мочевой пузырь и сдерживаясь, но обеспечивая, тем самым, специалиста своеобразным смотровым окошком, больше не надо. Теперь эту функцию выполняют околоплодные воды.
К сожалению, на биохимический тест эта новость не распространяется. Там, как и прежде, важна специальная диета, благодаря которой можно получить наиболее точные результаты.
Что нужно исключать? Правильно, аллергены и вредную пищу, а именно:
- какао;
- шоколад;
- цитрусовые;
- морепродукты;
- чрезмерно жирное;
- жареное.
Но и тут главное – не расстраиваться. Потерпеть нужно всего сутки накануне биохимического теста. В день непосредственного его проведения в лабораторию необходимо прийти натощак. Как делают тест? Как обычный анализ крови из вены.
4. Нормативные показатели при втором скрининге
Как вы думаете, что показывает подобное исследование? Верно, приблизительный вес плода и динамику его развития.
На основании полученных результатов специалист может судить о:
- строении плода (есть ли у него ручки, ножки, пальчики, позвоночник и прочее);
- состоянии внутренних органов (мозга, сердца, почек, желудка, печени и т. д.);
- параметрах плода;
- состоянии плаценты и шейки матки;
- количестве и качестве околоплодных вод;
- поле будущего малыша.
По его окончании он выдает заключение с полученными данными. Сравнив их с нормами, можно говорить о здоровье будущего малыша. Для вашего удобства мы оформили их в виде таблицы:
Скрининг во 2 триместре беременности: когда делать, расшифровка
Плановый скрининг 2 триместра играет очень важную роль, поэтому пропускать его нельзя. Исследование позволяет определить, нормально ли развивается малыш. Когда проводят перинатальный скрининг второго триместра? Что в него входит? Давайте поговорим.
В анализах и исследованиях в период беременности легко запутаться. Особенно много различных тестов приходится на ранние сроки, однако и после 14-ой недели есть обязательные исследования. Скрининг 2 триместра играет важную роль в определение нормального развития ребёнка. Во 2-ом триместре органы и системы малыша уже сформированы, что даёт возможность точно определить наличие патологии.
Перинатальный скрининг 2 триместра: биохимический скрининг и скрининговое УЗИ
Пренатальный скрининг 2 триместра беременности состоит из двух частей: о нормальном развитии ребёнка можно говорить, если показания УЗИ в пределах нормы, а также в организме мамы нет гормонального сбоя. Скрининговое УЗИ позволяет выявить различные отклонения. Диагностика направлена на изучение всех важных органов малыша и внешних данных. Помимо этого, исследуют состояние плаценты и околоплодных вод.
Если с УЗИ знакомы все будущие мамы, то биохимический скрининг 2 триместра многих пугает, давайте разберёмся, что это такое. Под этим понятием подразумевают тройной тест, при котором проверяют эстриол, ХГЧ и АФП. Скрининг является собой анализ крови из вены. Информативность биохимического скрининга очень высокая, что особенно важно для 2 триместра, когда многие патологии ещё можно предотвратить. Оценка гормонов и белков даёт возможность определить риски появления синдрома Дауна, дефектов нервной трубки и многое другое.
Если при биоскрининге или на УЗИ были выявлены отклонения, но исследовать до конца их невозможно, то врач может назначить кордоцентез: для проведения исследования с помощью специальной иглы берут кровь из пуповины.Обязательно ли делать скрининг 2 триместра и на каком сроке лучше провести исследование
Обязательно ли всем нужно делать скрининг 2 триместра? Услышав на первом скрининге, что с ребёнком всё хорошо, мама успокаивается. Однако с момента, когда было проведено первое исследование, прошло достаточно времени: всё могло измениться. Скрининг является обязательным на каждом триместре, ведь только своевременная диагностика позволяет исключить различные риски.
На каком сроке (во сколько недель) делают скрининг второго триместра? Его можно проводить, начиная с 15-ой недели. Но обязательно по 20-ую неделю. Многих будущих мам интересует вопрос, когда лучше делать скрининг 2 триместра: оптимальные сроки проведения – с 16-ой по 18-ую неделю. Почему именно этот срок? Исследование включает и проверку гормонов, а на 16 – 18 недели количество гормонов в организме мамы наибольшее, то есть, результаты будут максимально точными.
Подготовка к биохимическому скринингу
Правильная подготовка к скринингу 2 триместра способна обеспечить достоверные результаты биохимического теста крови. И наоборот: если не подготовиться, то анализ будут проведён зря, ведь его информативность в этом случае становится чрезвычайно низкой. Запомните два правила:
- за день до сдачи анализа исключите из рациона жареные, жирные, острые продукты, цитрусовые, шоколад, копчёности;
- скрининг 2 триместра делается натощак: последний приём пищи должен быть не меньше чем за шесть часов до анализа. За четыре часа разрешается выпить полстакана воды без газа: это не повлияет на показатели.
Скрининг 2 триместра: расшифровка результатов
Хотя существуют нормы скрининга 2 триместра, однако расшифровка должна проводиться только вашим врачом. Среди всех эти обозначений легко запутаться. Трудность состоит ещё и в том, что скрининг крови второго триместра может проводиться с использованием различных реагентов, поэтому, если не учитывать эти нюансы, то расшифровка будет ложной. Перинатальный скрининг 2 триместра (и биохимический анализ, и УЗИ) играет важную роль в определении рисков возникновения патологий развития малыша, поэтому правильная расшифровка результатов имеет огромное значение.
Оцените материал:
спасибо, ваш голос принят
Узнайте себя
Когда лучше делать 2 скрининг при беременности
Когда делают второе УЗИ при беременности, доктор дифференцирует пол будущего малыша. Данный перинатальный скрининг, иначе комплексное обследование, является плановым, и проводится для выявления возможных патологий у ребенка. В акушерстве определенны официальные сроки проведения, но они могут быть изменены по решению акушера-гинеколога, ведущего беременность, если у врача возникают сомнения в положительной динамике развития эмбриона.
Временной диапазон для второго скрининга
Во время беременности, контролировать состояние женщины и плода при помощи скрининга следует трижды. В первом, во 2 триместре, и третьем, соответственно. Для женщины и ребенка все обследования являются важными. Необходимость второго скрининга при беременности обусловлена возможностью предотвратить различные патологии в дальнейшем, или выявить уже имеющиеся. В этот период врач уже может детально рассмотреть будущего малыша и оценить степень развития его внутренних органов.
Что касается сроков проведения 2 планового УЗИ, обычно, выбирается временной диапазон с 20-й по 23-ю неделю. Это общие показатели. Конкретно, на каком сроке делать второе УЗИ при беременности, должен решать доктор, по индивидуальным показателям пациентки. Если у врача появляются какие-либо сомнения, обследование может быть проведено раньше.
Кроме процедуры УЗИ, женщина в обязательном порядке сдает гормональную биохимию крови. Медицинские специалисты советуют сделать это перед ультразвуковым исследованием. Результаты биохимического анализа чрезвычайно важны для более глубокой оценки состояния матери и плода. В перечень обязательных гормонов, уровень которых расскажет доктору о возможных проблемах входят:
- Альффетопротеин (АФП-белок). Обеспечивает ребенка питательными веществами.
- Гонадотропин хорионический человека (ХГЧ). Так называемый гормон беременности, отвечает за сохранение плода. Вырабатывается со второго триместра, и его количество постепенно увеличивается.
- Эстриол свободный (ЕЗ). Половой гормон женщины. Влияет на состояние и развитие матки и маточно-плацентарную циркуляцию крови. Повышение этого гормона свидетельствует о нездоровом состоянии матери (воспаления и инфекции печени и почек).
Особые показания
Существует так называемая группа риска – беременные с какими-либо отклонениями. Для таких женщин проведение скрининга обязательно по показаниям. К их числу относятся:
- поздняя беременность (женщины в возрасте 35+);
- генетические отклонения у будущих мамы и папы, или их старших детей;
- неоднократное самопроизвольное прерывание предыдущих беременностей (выкидыши);
- пребывание женщины в зоне радиации;
- анормальное развитие плода, выявленное при предыдущих ультразвуковых обследованиях.
Оценка органов и систем при повторном УЗИ
Во время второго скрининга при беременности, врач-гинеколог оценивает состояние здоровья женщины и малыша. У будущей мамы изучается:
- основной орган, связывающий эмбрион и мать (плацента). Анализу подлежит расположение, толщина и структура «детского места»;
- живая среда, где происходит развитие плода (околоплодные воды). Оценивается их количество;
- сосуды пуповины. Акцент делается также на количестве;
- женские детородные органы (матка с придатками и шейкой).
От состояния здоровья материнского организма, на любом сроке беременности, зависит жизнедеятельность эмбриона. Второе плановое УЗИ при беременности помогает собрать максимум данных о состоянии здоровья ребенка, выявить и оценить степень отклонения от нормы на данный период развития.
Анализируются следующие параметры:
- расположение самого плода в утробе;
- костный каркас головы и лицевые кости;
- основной стержень всего скелета (позвоночный столб);
- зрелость бронхолегочной системы;
- степень развития сердца;
- состояние мозговых структур;
- мочеполовая и пищеварительна системы;
- общее соответствие нормам развития (фетометрия).
Кроме этого, УЗИ второго триместра способно показать возможные внешние генетические отклонения (неправильное развитие ножек, ручек, пальчиков). Во время проведения второго УЗИ при беременности доктор определяет у ребенка следующие размерные показатели: окружность головы и живота, длина костей бедра и голени, длина плечевых костей и костей предплечья, лобно-затылочный размер плода.
Правильные размеры хорошего внутриутробного развития, которые показывает второе скрининговое УЗИ, произведенное на двадцатой неделе беременности, составляют:
- окружности головы и живота: 154–186 мм и 124–164 мм соответственно;
- лобно-затылочный размер: 56–68 мм;
- длина костей бедра и голени: 29–37 мм и 26–34 мм;
- длина плечевых костей и предплечья: 26–34 мм и 22–29 мм.
По гормональным анализам определяются анормальное развитие нервной системы, сердца, пищевода, пупочная грыжа, риск выкидыша у матери. Кроме того, анализы будущей мамы и ультразвуковое обследование во втором триместре покажут более серьезные аномалии. В процессе, когда делают второй скрининг, медицинский специалист может выявить наличие у ребенка самого тяжелого порока нервной системы анэнцефалии, серьезную форму геномной патологии – синдром Дауна и хромосомную патологию синдром трисомии 18, известный, как синдром Эдвардса. А так же редкие генетические заболевания синдром Тернера и синдром Патау.
Результаты скрининга оцениваются только в комплексе. Если обнаружено анормальное развитие ребенка во время проведения УЗИ, женщине лучше лечь в стационар, где проводится множество дополнительных тестов. В частности, амниоцентез. Это сложная процедура забора на анализ околоплодных вод. Операция рискованная, но точность результатов более 95%.
Доктор должен дать необходимые рекомендации. Возможно, встанет вопрос о прерывании беременности. На сроке более 22-х недель медицинский аборт уже невозможен, а метод искусственных родов причиняет женщине как физическую боль, так и психологические страдания. Решение, в любом случае, зависит от женщины.
Факторы, оказывающие влияние на результаты
Когда делают скрининг, возможны некоторые погрешности в результатах. Это может зависеть от состояния аппаратуры и квалификации медицинского специалиста. Также, имеет место влияние других факторов:
- возрастные изменения организма женщины (возраст 35+);
- нездоровый асоциальный образ жизни (наркотики, алкоголь, никотин). Эти причины делают беременность изначально осложненной;
- гормональная зависимость. Наличие у будущей матери болезней, лечение которых требует постоянного приема гормоносодержащих препаратов;
- хронические патологии в период обострения;
- масса тела. При ожирении показатели крови всегда завышены. Недостаток веса, напротив, снижает показатели;
- оплодотворение не естественным способом (ЭКО);
- ребенок слишком крупный;
- многоэмбриональная беременность (двойня, тройня и т. д.).
В случае выявления патологий плода, не следует паниковать, необходимо делать УЗИ повторно. Сменить клинику или специалиста, дождаться ремиссии заболевания, провести процедуру амниоцентеза.
УЗИ 2 триместра – чрезвычайно важная процедура в период вынашивания малыша. Результаты дают прогноз на дальнейшее течение беременности и стадию здоровья будущего новорожденного. Постоянный контроль врача вовремя предотвратит возможные осложнения, а при правильном течении беременности обеспечит спокойствие женщине.
Скрининг 2 триместра – стандартное исследование беременных, включающее в себя УЗИ и анализ крови. На основе полученных данных врачи делают выводы о состоянии здоровья женщины и плода и прогнозируют дальнейшее течение беременности. Для того чтобы ответственная процедура не пугала будущую маму, она должна знать, какие именно показатели будут изучать медики и каких результатов можно ожидать.
Цели и показания
Основные цели скрининга во втором триместре – выявление различных пороков развития и установление уровня риска патологий. Исследование призвано подтвердить или опровергнуть данные, полученные врачами во время первого скрининга. Назначается эта процедура далеко не всем женщинам, а только тем, кто состоит в группе риска.
Так, показаниями для проведения 2-го скрининга служат вирусные заболевания, которые перенесла женщина в первом триместре беременности, неудачно закончившиеся предыдущие беременности (выкидыш, замирание, мертворождение), возраст будущих родителей более 35 лет и плохая наследственность. Также обследование необходимо женщинам, работающим в тяжелых условиях, страдающим от алкоголизма и наркомании, тем, кто принимал запрещенные лекарственные препараты (например, снотворное или антибиотики) в начале беременности. Кроме того, скрининг 2 триместра обязателен для проведения женщине, ждущей ребенка от своего родственника (в этом случае риск развития патологических отклонений очень велик).
Если беременность протекает нормально, без каких-либо осложнений, второй скрининг не является обязательным. Но его можно пройти в том случае, если женщина сама желает проверить состояние ребенка.
Сроки проведения
Для получения наиболее точных результатов важно подобрать правильные сроки проведения скрининга 2 триместра. Обычно его делают не ранее 16-й, но не позднее 20-й недели. Оптимальной является 17-я неделя. В это время уже можно подробно разглядеть ребенка и объективно оценить его состояние. Кроме того, этот срок позволит женщине пройти дополнительные обследования у генетика и прочих специалистов в случае, если УЗИ и анализ крови выявят подозрения на отклонения.
Второй скрининг включает в себя ультразвуковое исследование и биохимию крови. Обе процедуры, как правило, назначаются на один день. УЗИ проводится трансабдоминально, то есть датчик движется по животу. Врач изучает и анализирует следующие параметры: структуру лица ребенка – рот, нос, глаза, уши; фетометрию (размеры плода); строение и степень зрелости внутренних органов (легких, головного мозга, сердца, кишечника, желудка, почек, мочевого пузыря) и позвоночника; количество пальчиков на руках и ногах; толщину и степень зрелости плаценты, объем амниотических вод. Также на этом исследовании можно с почти 100%-ной точностью узнать пол малыша. На сроке от 17 недель первичные половые признаки уже хорошо видны на мониторе УЗИ-аппарата.
Венозная кровь оценивается по следующим показателям: содержание ХГЧ, свободного эстриола и альфа-фетопротеина. Вкупе с результатами УЗИ полученные данные помогают составить полную картину развития ребенка.
Подготовка к исследованию
Особая подготовка к скринингу второго триместра не требуется. Кровь сдается как обычно – натощак. Любая съеденная менее чем за 6–8 часов пища может исказить результаты исследования. За 4 часа до сдачи крови разрешается пить только чистую воду. Накануне лучше отказаться от сладкого, жирного и мучного. Также не рекомендуется перед анализом крови увлекаться продуктами-аллергенами – цитрусовыми, клубникой, шоколадом. В идеале анализ нужно сдавать рано утром, чтобы не сильно оттягивать момент завтрака. В противном случае у женщины может закружиться голова, подступит тошнота, а любое нездоровье будущей мамы негативно сказывается на состоянии ее малыша.
УЗИ можно проводить в любое время дня. Наполненность мочевого пузыря и кишечника не влияют на качество выводимой на экран картинки и не мешают оценке состояния матки.
Единственная серьезная подготовка, которая требуется перед вторым скринингом, – это моральная. Очень важно настроиться на положительные результаты и не думать о плохом. Особенно актуально это в случаях, когда исследования первого триместра выявили подозрения на отклонения.
Сколько делают УЗИ при беременности и зачем?
Почему назначают УЗИ с доплером при беременности?
Какие фрукты можно есть беременным, а какие нельзя?
Нормы показателей скрининга 2 триместра
Для того чтобы правильно расшифровать результаты УЗИ и анализа крови, необходимо знать нормы скрининга 2 триместра.
УЗИ покажет следующие параметры.
Срок беременности – 16 недель. Вес плода – 100 г. Длина плода – 11,6 см. Окружность живота – от 88 до 116 мм. Окружность головки – от 112 до 136 мм. Лобно-затылочный размер (ЛЗР) – от 41 до 49 мм. Бипариетальный размер – от 31 до 37 мм. Длина кости голени – от 15 до 21 мм. Длина бедренной кости – от 17 до 23 мм. Длина костей предплечья – от 12 до 18 мм. Длина плечевой кости – от 15 до 21 мм. Индекс амниотической жидкости – 73–201.
Срок беременности – 17 недель. Вес плода – 140 г. Длина плода – 13 см. Окружность живота – от 93 до 131 мм. Окружность головки – от 121 до 149 мм. Лобно-затылочный размер (ЛЗР) – от 46 до 54 мм. Бипариетальный размер – от 34 до 42 мм. Длина кости голени – от 17 до 25 мм. Длина бедренной кости – от 20 до 28 мм. Длина костей предплечья – от 15 до 21 мм. Длина плечевой кости – от 17 до 25 мм. Индекс амниотической жидкости – 77–211.
Срок беременности – 18 недель. Вес плода – 190 г. Длина плода – 14,2 см. Окружность живота – от 104 до 144 мм. Окружность головки – от 141 до 161 мм. Лобно-затылочный размер (ЛЗР) – от 49 до 59 мм. Бипариетальный размер – от 37 до 47 мм. Длина кости голени – от 20 до 28 мм. Длина бедренной кости – от 23 до 31 мм. Длина костей предплечья – от 17 до 23 мм. Длина плечевой кости – от 20 до 28 мм. Индекс амниотической жидкости – 80–220.
Срок беременности – 19 недель. Вес плода – 240 г. Длина плода – 15,3 см. Окружность живота – от 114 до 154 мм. Окружность головки – от 142 до 174 мм. Лобно-затылочный размер (ЛЗР) – от 53 до 63 мм. Бипариетальный размер – от 41 до 49 мм. Длина кости голени – от 23 до 31 мм. Длина бедренной кости – от 26 до 34 мм. Длина костей предплечья – от 20 до 26 мм. Длина плечевой кости – от 23 до 31 мм. Индекс амниотической жидкости – 83–225.
Срок беременности – 20 недель. Вес плода – 300 г. Длина плода – 16,4 см. Окружность живота – от 124 до 164 мм. Окружность головки – от 154 до 186 мм. Лобно-затылочный размер (ЛЗР) – от 56 до 68 мм. Бипариетальный размер – от 43 до 53 мм. Длина кости голени – от 26 до 34 мм. Длина бедренной кости – от 29 до 37 мм. Длина костей предплечья – от 22 до 29 мм. Длина плечевой кости – от 26 до 34 мм. Индекс амниотической жидкости – 86–230.
Анализ крови определяет содержание гормонов ХГЧ, эстриола (ЕЗ) и альфа-фетопротеина (АФП). Нормы скрининга 2 триместра исследования состава крови следующие. ХГЧ – от 10000 до 35000 единиц на 15–25-й неделях беременности. Эстриол: 16-я неделя – 4,9–22,75 нмоль/л, 17-я неделя – 5,25–23,1 нмоль/л, 18-я неделя – 5,6–29,75 нмоль/л, 19-я неделя – 6,65–38,5 нмоль/л, 20-я неделя – 7,35–45,5 нмоль/л. Альфа-фетопротеин: 16-я неделя – 34,4 МЕ/мл, 17-я неделя – 39,0 МЕ/мл, 18-я неделя – 44,2 МЕ/мл, 19-я неделя – 50,2 МЕ/мл, 20-я неделя – 57,0 МЕ/мл.
Отклонения от норм скрининга 2 триместра могут указывать на наличие генетических патологий у ребенка. Степень риска развития того или иного отклонения рассчитывается, исходя из МоМ – кратности результата маркера к его усредненному значению. Нижней границей МоМ является показатель 0,5, верхней – 2,5. Оптимальным является итог 1.
Нормой считается риск появления аномалий 1 к 380. Однако если вторая цифра меньше, значит, есть шанс того, что ребенок родится нездоровым.
Отклонения
Скрининг 2 триместра выявляет такие отклонения в развитии, как синдром Дауна, синдром Эдвардса и дефект нервной трубки. Синдром Дауна возможен при высоком показателе ХГЧ и низких показателях ЕЗ и АФП. Синдром Эдвардса – при низком содержании всех исследуемых гормонов. Дефект нервной трубки – при высоких АФП и ЕЗ и нормальном ХГЧ.
При получении неутешительных результатов (при рисках развития отклонений 1 к 250 или 1 к 360) необходима консультация ведущего беременность гинеколога. При риске недугов 1 к 100 требуются инвазивные методики диагностики, дающие более точные результаты. В том случае, если врачи находят подтверждение предполагаемому диагнозу, который невозможно вылечить и который нельзя обратить, женщине предлагается искусственное прерывание беременности. Окончательное решение остается за ней.
Ложные результаты
Стоит отметить, что неутешительные результаты 2 скрининга не всегда являются абсолютно точным диагнозом. Иногда итоги исследования оказываются ошибочными. Произойти это может по нескольким причинам. Так, результаты могут быть ложными, если беременность многоплодная. Ошибка может произойти из-за изначально неправильно установленного срока гестации. Также УЗИ и анализ крови могут показать неверные результаты, если будущая мама страдает от сахарного диабета, если у нее имеется лишний вес или же, напротив, масса тела недостаточная. Кроме того, часто ложные результаты появляются при беременности после ЭКО.
Зная, что такое скрининг 2 триместра, сроки проведения, нормы его результатов и другие важные аспекты, данная процедура не вызовет у вас никакого страха. Главное – морально подготовиться к обследованию и настроить себя на благополучный исход.
Во II триместре по необходимости назначается второй скрининг при беременности, который должен подтвердить либо опровергнуть данные, полученные в ходе первого комплексного обследования. Изменения результатов тщательно изучаются, сравниваются с нормативными показателями, делаются соответствующие выводы.
На их основании родители получают информацию о внутриутробном состоянии ребёнка. Если она положительная, остаётся только ждать его благополучного появления на свет. Если отрицательная, необходимо предпринимать соответствующие меры — лечение или искусственно вызванные преждевременные роды. В любом случае второй скрининг — ответственная процедура, к которой нужно быть готовыми морально и физически.
Те, кто уже прошёл первое комплексное обследование, прекрасно знают и понимают, зачем делают второй скрининг при беременности. Цели этой процедуры:
- выявить те пороки, которые невозможно было определить после первого скрининга;
- подтвердить или опровергнуть диагнозы, предварительно поставленные в I триместре;
- установить уровень риска патологий;
- обнаружить физиологические отклонения в формировании систем организма ребёнка.
Несмотря на то, что первый скрининг, согласно статистике, даёт более точные результаты, они не могут служить основанием для постановки достоверного диагноза. Для этого нужно отслеживать беременность в течение определённого срока. Второе комплексное обследование плода и плаценты позволяет видеть динамику развития и делать более конкретные выводы. Оно назначается далеко не всем женщинам, а лишь тем, кто попадает в группу риска.
Показаниями для проведения второго скрининга являются факторы, из-за которых женщины оказываются в группе риска развития патологий беременности. К ним относятся:
- возраст родителей более 35 лет;
- плохая наследственность;
- вирусные заболевания, которыми переболела женщина в I триместре;
- случаи замирания плода, выкидышей, прерываний беременности, мертворождения в прошлом;
- брак между близкими родственниками;
- наркомания;
- приём лекарств, запрещённых при беременности;
- генетические отклонения у первых детей в семье;
- алкоголизм;
- тяжёлые условия труда.
Если беременность протекает без осложнений, второй скрининг не проводится. Однако, если женщина сама изъявит желание его пройти, чтобы избавиться от ненужных переживаний по поводу здоровья своего малыша, врачи ей не откажут. Данная процедура предполагает те же самые исследования, которые проводились в рамках первого скрининга.
Исследования
На втором скрининге придётся снова пройти УЗИ и сдать анализ на биохимию крови. Осталось выяснить, что смотрят врачи на этот раз, и какие показатели приходится обрабатывать лаборантам и компьютерным программам.
Ко второму триместру, когда проводится очередной скрининг, ребёнок заметно изменяет свой физический облик в утробе. Многие его показатели растут, их отслеживают врачи в ходе ультразвукового исследования. Особое внимание обращается на следующие параметры:
- структура лица: размер носовой кости, присутствие расщелин рта, носа, ушей, глаз, развитие глазных яблок;
- размеры плода (фетометрия);
- степень зрелости легких;
- строение внутренних органов: сердца, мозга, кишечника, позвоночника, желудка, лёгких, мочевого пузыря, почек;
- количество пальцев на конечностях;
- толщина, степень зрелости плаценты;
- состояние матки и её придатков;
- количество амниотических вод.
На УЗИ второго скрининга уже более точно определяется пол ребёнка, так как первичные половые признаки уже видны невооружённым глазом. Полученные в ходе исследования результаты подкрепляются данными биохимического анализа крови.
Анализ крови
Многих интересует, берут ли кровь на втором скрининге, потому что все, кто проходит данную процедуру, говорят разное. Если УЗИ указало на наличие патологии плода, без этого анализа данное обследование не будет полным. Если же результаты ультразвукового исследования удовлетворительные, анализ крови не обязателен. В отличие от показателей первого триместра, здесь оценивают несколько иные параметры:
- содержание хорионического гонадотропина человека (сокращённо — ХГЧ);
- уровень свободного эстриола;
- показатели альфа-фетопротеина (научная аббревиатура — АФП;
- содержание ингибина А.
УЗИ и анализ крови, проведённые в ходе второго скрининга, покажут динамику развития тех генетических отклонений, подозрение на которые возникло в I триместре беременности. Главное — уложиться в сроки проведения этих важных исследований.
Сроки проведения
Очень важно не упустить момент, когда делают второй скрининг — во сколько недель будет самый оптимальный срок для получения максимально точных результатов. Врачи называют следующие временные рамки:
- не ранее 16-ой недели;
- не позднее 20-ой;
- самый удачный срок — вся 17-ая неделя: это позволит пройти дополнительные обследования у генетика при выявлении отклонений.
Так что сроки второго скрининга выпадают на II триместр — почти половину беременности. Именно в этот временной отрезок состояние плаценты и плода можно оценить максимально точно. Но как приготовиться к этому ответственному событию?
Как подготовиться
Если первый скрининг показал не очень хорошие результаты, подготовка ко второму окажется достаточно сложной именно в моральном плане. Как успокоить себя и не думать о плохом, если предыдущие исследования оказались не самыми радужными? Займитесь своим душевным равновесием и в то же время не забудьте подготовить тело к прохождению УЗИ и сдаче крови. Несколько полезных советов помогут вам это сделать.
- Мочевой пузырь не обязательно должен быть полным, как на первом скрининге. Большой объём околоплодных вод позволяет качественно провести процедуру УЗИ.
- И даже наполняемость кишечника тоже не играет особой роли. Во втором триместре данный орган теснится увеличенной маткой и не мешает проведению ультразвукового исследования.
- И всё-таки за сутки до УЗИ второго скрининга нужно отказаться от аллергенных продуктов: шоколада, цитрусовых, какао, морепродуктов, жареных и жирных блюд.
- В день сдачи анализа крови нельзя ничего есть — это может исказить результаты анализов.
- Нельзя допускать плохих мыслей: нужно взять себя в руки и настроить себя позитивно.
Подготовиться ко второму скринингу несложно, потому что есть уже опыт после первого. А значит — и организовать себя будет в информационном плане проще. И хотя исследования несколько отличаются от предыдущих, схема их проведения будет примерно одинаковой.
Как делают
УЗИ и анализ крови второго скрининга проводятся в одной лаборатории, желательно — в один и тот же день, но это не всегда возможно. Оба исследования не доставляют неприятных ощущений, разве что добрая половина представительниц прекрасного пола боится сдавать кровь из вены. Но для преодоления этого страха есть свои методики.
- УЗИ проводится трансабдоминально: датчик соприкасается с животом, на который предварительно наносится специальный гель, проводящий волны.
- По картинке, которая выводится на монитор, компьютер делает соответствующие замеры, врач визуально оценивает состояние плода.
- Если УЗИ-маркеры генетических отклонений у плода отсутствуют, врач может не отправлять женщину на биохимию крови. Если же они присутствуют, анализ проводится по классической схеме — кровь берётся натощак из вены. Объём забора — от 3 до 5 мл.
Вот так на втором скрининге сдают кровь и проходят УЗИ. Никаких сюрпризов не предвидится, эти процедуры знакомы на данном этапе беременности всем после первого комплексного обследования. После получения результатов их сравнивают с показателями нормы и производят соответствующие расчёты (степень риска, МоМ) для более точной постановки диагноза.
Чтобы расшифровать результаты исследований II триместра, нужно знать нормы второго скрининга, чтобы сравнить с ними полученные данные. Отклонения позволят сделать выводы о состоянии плода и плаценты, угрожает что-то течению беременности или всё в порядке и не стоит ни о чём беспокоиться.
Основные нормы УЗИ в рамках второго скрининга можно представить в виде следующих таблиц.
Рост, вес, окружности живота и головки
БПР и ЛЗР
Длина костей голени и бедренной кости плода
Длина плечевой кости и костей предплечий плода
Индекс амниотической жидкости
Нормы УЗИ для второго скрининга определяются по тем же показателям, что и в первом. Тогда как в анализе крови будет гораздо больше новых параметров.
Биохимия крови для второго скрининга показывает не только уровень ХГЧ, но выявляет и другие показатели, важные для II триместра беременности. Обычно их 3, поэтому тест получил название «тройной». Если добавляется дополнительный анализ на ингибин А, он будет называться четверным.
ХГЧ
Эстриол (Е3)
Альфа-фетопротеин (АФП)
Без этих параметров крови расшифровка второго скрининга невозможна. Они способны указать на наличие генных патологий у плода. Степень их риска рассчитывается исходя из коэффициента МоМ.
Уровень отклонений с учётом таких факторов, как возраст, вес и перенесённые женщиной болезни, закладывается в определённый коэффициент. Для II триместра беременности нормы МоМ представлены в следующих цифрах:
- нижняя граница 0,5;
- верхняя — 2,5;
- оптимальный показатель — 1.
На основе МоМ производится расчёт риска развития отклонений у ещё не родившегося ребёнка. Если он составляет 1 к 380, это считается нормой. Но как только вторая цифра пошла на убыль, это говорит о том, что шанс родить здорового и полноценного ребёнка столь же низок.
Как же узнать из полученных справок после второго скрининга, насколько нормально развивается беременность? Всё зависит от степени отклонений.
Отклонения
О чём может рассказать расшифровка результатов второго скрининга? Если цифры не соответствуют нормам, каждое из таких отклонений беременности будет свидетельствовать об определённом генетическом заболевании плода.
- все показатели крови низкие.
Дефект нервной трубки:
- нормальный ХГЧ.
- высокие Е3 и АФП.
Не всегда плохой второй скрининг гарантирует постановку 100%-но точного диагноза. Бывали случаи, когда после него рождались вполне здоровые дети. Ошибается даже медицина. Но рассчитывать на то, что это именно ваш случай, не стоит. В данном вопросе лучше ориентироваться на мнение и рекомендации наблюдающего беременность гинеколога. Именно он как профессионал может учесть возможность ложного результата, который определяется множеством различных факторов.
Ложные результаты
Хоть и редко, но такое случается: скрининг второго триместра выдаёт ложные результаты. Такое возможно, если течение беременности характеризуется следующими особенностями:
- многоплодная беременность;
- неправильно выставленный срок;
- ЭКО;
- лишний вес завышает показатели, недостаточный — занижает их;
- сахарный диабет.
Перед проведением второго скрининга гинеколог обязательно должен выявить с помощью анкетирования и предварительного обследования эти факторы и учесть при выведении результатов. Именно от этого будут зависеть дальнейшие действия по сохранению или прерыванию беременности.
Дальнейшие действия
Так как второй скрининг при беременности проводится уже на её середине, абортирование в случае выявления тяжёлых генетических отклонений невозможно. Какие же действия может посоветовать врач в таком случае?
- Консультация гинеколога по поводу полученных данных, если риск развития отклонений составляет 1:250 или 1:360.
- Проведение инвазивных методик диагностики при риске патологий 1:100.
- При подтверждении диагноза, который не поддаётся терапевтической корректировке, рекомендуется искусственное вызывание родов и извлечение плода.
- Если патология обратима, назначается лечение.
Второй скрининг достаточно часто заканчивается принудительно вызванными родами, и супружеская пара должна быть к этому морально готовой. Так как от этих процедур зависит многое, молодым родителям нужно знать о них максимум информации, которая поможет разобраться в непонятных вопросах и развеять сомнения.
И другие особенности
Перед процедурами второго скрининга у пары всегда возникает множество вопросов о том, как к ним правильно подготовиться и как именно они проходят. Врач не всегда успевает провести подробную просветительскую работу по этому поводу, поэтому ответы зачастую приходится искать самим. Облегчить эту задачу поможет специальный блок.
На каком сроке делают второй скрининг?
С 16-ой по 20-ую недели.
Нужно ли сдавать кровь на втором скрининге?
Если УЗИ показало отклонения, то нужно. Если подозрений на генетические нарушения нет, врач может не назначать анализ на биохимию крови.
Что входит во второй скрининг при беременности?
УЗИ и биохимический анализ крови, взятый из вены.
Что выявляют на втором скрининге?
Генетические нарушения в развитии плода и плаценты.
Обязательно ли делать второй скрининг?
При первом плохом скрининге — обязательно.
Как должен поменяться ХГЧ на втором скрининге?
По сравнению с результатами первого скрининга его показатели временно понижаются.
Можно ли есть перед вторым скринингом?
За 4 часа до второго скрининга есть нельзя, так как это может исказить результаты исследований.
В ряде случаев сомнения о том, есть ли у плода отклонения в развитии, может развеять или подтвердить только второй скрининг. Если результаты первого показали слишком высокий риск возникновения генных мутаций, но беременность не была прервана, комплексное исследование нужно пройти обязательно. Это позволяет не только трезво оценить ситуацию, но ещё и принять взвешенное решение о том, рожать больного малыша или нет. Вопрос тяжёлый, но не обращать на него внимания нельзя: от этого зависит не только жизнь ребёнка, но и судьба самих родителей.
Существует ряд заключений о вреде моющей косметики. К сожалению, не все новоиспеченные мамочки прислушиваются к ним. В 97 % шампуней используется опасное вещество Содиум Лаурил Сульфат (SLS) или его аналоги. Множество статей написано о воздействии этой химии на здоровье как деток, так и взрослых. По просьбе наших читателей мы провели тестирование самых популярных брендов.
Результаты были неутешительны — самые разрекламированные компании показали в составе наличие тех самых опасных компонентов. Чтобы не нарушить законных прав производителей, мы не можем назвать конкретные марки. Компания Мульсан Косметик, единственная прошедшая все испытания, успешно получила 10 баллов из 10 (ознакомиться). Каждое средство произведено из натуральных компонентов, полностью безопасно и гипоаллергенно.
Если вы сомневаетесь в натуральности вашей косметики, проверьте срок годности, он не должен превышать 10 месяцев. Подходите внимательно к выбору косметики, это важно для вас и вашего ребенка.
Узнать, как растет и развивается будущий ребенок, позволяет скрининг 2 триместра. Обязательно ли проходить процедуру, ведь она считается намного проще 1-го скрининга? Кому показано обследование, и во сколько недель его проводят? Что необходимо знать женщине о диагностике?
На каком сроке проводится
Подобное тестирование (скрининг) будущим мамочкам стали проводить относительно недавно, с 2000 года. В него входит ультразвуковое обследование и биохимический анализ, взятый из вены. Первый раз беременную обследуют с 10 по 13 неделю, второй скрининг проводится с 16 по 20 неделю. Сроки более информативного и точного проведения анализов, необходимых для второго скрининга — от 16 недель по 6 день 18 недели. При УЗИ – от 19 до 22 недели.
Если кровь беременной не вызвала подозрений при первом обследовании, то на 2 скрининге врач рекомендует пройти только ультразвуковую диагностику. Третий раз УЗИ делают с 22 по 24 недели, и оно является обязательным. Хотя при желании снова сдать кровь и провериться будущая мамочка может в любой лаборатории за свой счет.
Что показывает скрининг во втором триместре
Придя на УЗИ, будущая мамочка может рассчитывать на такую информацию:
- состояние плаценты,
- нет ли патологий в шейке матки и придатках;
- количество амниотической жидкости;
- расположение плода в утробе;
- размеры плода (объем груди, живота, головы, длину позвоночного столба и конечностей);
- как развивается главный орган нервной системы – головной и спинной мозг;
- как развиты лицевые кости, глаза, нос;
- состояние сердечной и сосудистой системы;
- правильно ли развиваются внутренние органы.
Обязательно делают второй скрининг женщинам, входящим в группу риска:
- родителям, являющимся родственниками;
- перенесшим инфекционную болезнь при вынашивании;
- родителям, имеющим в роду генетическое заболевание;
- если у женщины были случаи мертворождения и самопроизвольного аборта;
- если в семье родились дети с психическими, нервными, генетическими патологиями;
- при выявлении какого-либо расстройства на первом скрининге.
Как правильно подготовиться к исследованию
После первого тестирования вряд ли 2-ой скрининг во время беременности будет неожиданной процедурой.
Подготавливаться к ней нужно, как и в первый раз:
- за день до сдачи крови необходимо воздержаться от употребления жирных, острых, жареных продуктов;
- кровь сдавать натощак, и пить воду только при сильной жажде;
- избегать стрессов и волнений, которые могут негативно отразиться на результатах.
УЗИ проводят без специальной подготовки. Оно не имеет противопоказаний, безболезненно и не инвазивно. Ультразвуковая диагностика пренатального скрининга считается современным высокоинформативным и безопасным методом, позволяющим обследовать состояние мамы и ребенка.
Беременная ложится на кушетку. Врач намазывает живот гелем и проводит исследование специальным датчиком через кожный покров. Расшифровку и результаты пациентка получает уже спустя несколько минут.
Что в себя включает 2 скрининг
Второй скрининг показывает присутствие или отсутствие рисков рождения ребенка с хромосомными пороками. Главная задача пренатального скрининга – выявить мамочек, которые рискуют родить малыша с отклонениями и более тщательно обследовать их, например, инвазивно. По результатам углубленного обследования будет назначено лечение или предложено искусственное прерывание беременности.
Второй скрининг называют тройным, так как он включает 3 показателя:
- Альфа-фетопротеин (или АПФ) это протеин, вырабатывающийся печенью и желудочно-кишечным трактом эмбриона уже с 3 недели. Он отвечает за транспортировку питательных веществ и защиту плода от эстрогенов, вырабатывающихся материнским организмом для собственной защиты.
- Хорионический гонадотропин (ХГ) – активно синтезируемый тканями хориона после эмбриональной имплантации гормон. Считается важным показателем здорового течения беременности, регулирующим женские гормоны. Для 1-го скрининга характерно изучение уровня β-субъединицы ХГ, так как к 10 неделе его количество возрастает максимально, а затем постепенно уменьшается. В период второго скрининга равноценно изучаются β-субъединицы и ХГ.
- Свободный эстриол – синтезирующийся печенью и надпочечниками малыша гормон. Он воздействует на состояние матки, плацентарного кровообращения и на функционирование молочных желез женщины.
В современных лабораториях беременной могут сделать дополнительный анализ, выявляющий количество ингибина А. Это женский гормон, показатели которого зависят от сроков беременности и общего состояния плода.
Нормальные показатели по неделям и расшифровка
При трактовке анализов, сделанных при скрининге, учитываются внешние факторы вес, рост беременной пациентки, ее вредные привычки.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе