Какой уровень холестерина в крови считается нормальным
Каждый человек для своего спокойствия обязан знать, какой уровень холестерина у него в крови, есть ли у него предрасположенность к атеросклерозу. У нас в стране «свой» холестерин знает только сотая часть населения! Сделать анализ крови и узнать, какой уровень холестерина в ней, можно в лабораториях при медицинских институтах, в больницах, некоторых поликлиниках. Следует учесть, что уровень холестерина может колебаться в течение суток. Поэтому анализ лучше всего делать после суточного голодания, при этом количество холестерина определится более точно.
Содержание:
Какой же должна быть норма холестерина?
У нас в стране нормальный уровень холестерина устанавливают, исходя из возраста человека:
- кровь новорожденных содержит 1,37-3,5 ммоль/л (53-135 мг);
- дети в возрасте до года – 1,81-4,53 ммоль/л (70-175 мг/л);
- дети в возрасте 1-12 лет — 3,11-5,18 ммоль/л (120-200 мг/л);
- дети в возрасте 13-17 лет – 3,11-5,44 ммоль/л (120-210 мг/л);
- взрослые люди — 3,63-8,03 ммоль/л (140-310 мг/л).
Для взрослых норма разных видов холестерина:
- Общий холестерин – 3,0-6,0 ммоль/л.
- Холестерин низкой плотности для мужчин – 2,25-4,82 ммоль/л.
- Холестерин низкой плотности для женщин – 1,92-4,51 ммоль/л.
- Холестерин высокой плотности для мужчин – 0,7-1,73 ммоль/л.
- Холестерин высокой плотности для женщин – 0,86-2,2 ммоль/л.
Последнее время наши врачи переходят на европейские стандарты, согласно которым нормальным уровнем холестерина в любом возрасте считается:
- Общий — менее 5,2 ммоль на литр (200 мг).
- Холестерин низкой плотности — менее 3,5 ммоль на литр (130 мг).
- Холестерин высокой плотности — более 1,0 ммоль на литр (39 мг).
- Триглицериды — менее 2,0 ммоль на литр (180 мг).
Симптомы и причины повышения холестерина
Иногда о высоком уровне холестерина можно догадаться по наличию некоторых симптомов:
- стенокардии и боли в груди;
- перемежающейся хромоты и боли при ходьбе;
- розовато-желтых отложений под кожей.
Причины повышенного уровня холестерина:
Диета при повышенном уровне холестерина
Если уровень холестерина окажется более 200 мг, нужно немедленно откорректировать питание.
Во-первых, ровно наполовину урезать количество продуктов, содержащих много животного жира: мяса (особенно свинины), сливок, сметаны, сыра, а главным образом, сливочного масла. Желательно уменьшить количество выпитого кофе. Исключите алкоголь и бросьте курить.
Во-вторых, нужно учесть, что в одном яйце содержится дневная доза пищевого холестерина.
В-третьих, долю овощей (особенно моркови, бобовых, чеснока и лука) и фруктов (особенно яблок и слив), напротив, необходимо увеличить в 2 раза.
Овощи являются низкокалорийными продуктами, содержащими так называемые балластные вещества, обычно клетчатку, способствующую выведению вредного холестерина из организма. Животные жиры наполовину нужно заменить растительными. Особенно полезно подсолнечное, кукурузное и оливковое масла. Полиненасыщенные жирные кислоты, содержащиеся в них, нормализуют липидный, в частности, холестериновый обмен.
Также нужно включить в рацион хлеб из муки грубого помола, каши (особенно овсянку), морскую рыбу, водоросли, разнообразные орехи: грецкие, лесные, кедровые, бразильские, миндаль и фисташки.
Отличным средством, помогающим избавиться от лишнего холестерина, являются соки, особенно гранатовый, цитрусовый, ягодный, морковный и свекольный, а также зеленый чай и минеральная вода.
В-четвертых, необходим строгий контроль массы тела. Нужно увеличить энергетические затраты: заниматься любым видом спорта, реже ездить в транспорте, больше ходить пешком.
Применяем народные методы
Существенную помощь в борьбе с повышенным холестерином могут оказать лекарственные растения:
- Высушенные цветы липы измельчают и принимают 3 раза в день по 1 чайной ложке, запивая водой, в течение месяца. Затем делают перерыв на полмесяца и повторяют курс.
- Фасоль или горох (0,5 стакана) на ночь заливают водой. Утром воду заменяют свежей, добавляют соду (щепотку) и варят. Эту порцию делят на 2 раза. Повторяют 3 недели.
- Стебли сельдерея опускают на 2-3 минуты в кипящую воду, посыпают кунжутом, солят, заправляют растительным маслом (подсолнечным или оливковым). Употребляют трижды в день. Но учтите, что сельдерей противопоказан при гипотонии.
- Сушеные корни одуванчики растирают и принимают по 1/3 чайной ложки дважды или трижды в день за 30 минут до еды.
- Грейпфрут чистят, режут. Трут морковь. Измельчают 2 грецких ореха. Все перемешивают и добавляют мед (2 чайные ложки), обезжиренный кефир (0,5 стакана).
- Чеснок (350 граммов) пропускают через мясорубку, заливают спиртом (200 граммов) и ставят в темное место на 10 дней. Процеживают и принимают 2-3 раза в день за 30 минут до еды. На один прием берут 20 капель и разбавляют в молоке. Эта настойка прекрасно очищает сосуды от холестериновых бляшек. Проводить такую процедуру можно 1 раз в 5 лет.
- Чеснок (400 граммов) давят чесночницей, добавляют сок из 24 лимонов и оставляют на 3 суток. Принимают перед едой, добавляя 1 чайную ложку смеси в 1 стакан воды. Повторяют курс раз в год. Средство противопоказано при язвенной болезни в период обострения и панкреатите.
- Перед едой можно выпивать 50 граммов сухого вина.
Если же эти методы вам не помогают, то следует обратиться к врачу, который назначит необходимое лечение.
Какой должен быть общий холестерин — Про холестерин
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день…
Читать далее »
Атеросклероз – заболевание, характеризующееся нарушением кровоснабжения внутренних органов и опасное своими острыми сердечно-сосудистыми осложнениями – инфарктом миокарда и инсультом. Современные теории связывают его развитие с концентрацией в крови холестерина (холестерола) – жироподобного вещества из группы липофильных спиртов. К сожалению, о повышенном уровне плохого холестерина многие знают не понаслышке. Что это за лабораторный показатель, каким должен быть в норме, почему повышается и снижается: попробуем разобраться.
Какой холестерин хороший, а какой – плохой?
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Сегодня много говорится о вреде холестерина. В СМИ его обычно нещадно ругают, называя главным виновником множества сердечно-сосудистых патологий:
- ишемической (ангинозной) болезни сердца;
- стенокардии напряжения/прогрессирующей стенокардии;
- острого инфаркта миокарда;
- дисциркуляторной энцефалопатии;
- транзиторной ишемической атаки;
- ОММК – инсульта (гибели мозговой ткани);
- нефросклероза – необратимого сморщивания почек, проводящего к недостаточности органа;
- прогрессирующего атеросклероза сосудов конечностей, завершающегося гангреной.
Но медики не так категоричны. Согласно исследованиям, в нормальных количествах (3,3-5,2 ммоль/л) это органическое соединение необходимо нашему организму. К основным функциям вещества относится:
- Укрепление клеточной стенки. Холестерин является одним из компонентов мембраны всех клеток организма человека. Он придает ей упругость и эластичность, уменьшая риск ее преждевременного разрушения.
- Регуляция проницаемости мембраны эритроцитов и других клеток человеческого организма. Снижает риск гемолиза (разрушения) под действием некоторых токсинов и ядов.
- Участие в синтезе гормонов-стероидов в клетках надпочечников. Холестерин является основным составным веществом кортизола и других ГКС, минералокортикоидов, женских и мужских половых гормонов.
- Участие в продукции желчных кислот, которые входят в состав желчи и способствуют нормальному пищеварению.
- Участие в выработке витамина D, отвечающего за крепкие кости и здоровый иммунитет.
- Выстилание нервных волокон в составе миелиновой оболочки. Холестерин – одно из ключевых соединений, благодаря которому электрохимическое возбуждение передается по нервным клеткам за считанные секунды.
Эндогенный (собственный) холестерин, как и экзогенный (поступающий извне), практически нерастворим в воде, поэтому по сосудистому руслу он переносится с помощью специализированных транспортных белков – аполипопротеинов. Такие комплексы из жировых и белковых молекул получили название липопротеины (липопротеиды). В зависимости от размеров и биологических функций они делятся на:
- Хиломикроны. Средний размер – 75 нм — 1,2 микрона. Это самые крупные жиро-белковые частицы в организме. Они синтезируются в клетках кишечника из липидов, поступающих вместе с пищей, и транспортируются в печень для дальнейшей переработки и синтеза липопротеинов. В периферической/венозной крови здорового человека не определяются.
- Липопротеиды ЛПОНП (очень низкой плотности). Вторые по величине липидно-белковые соединения, размер которых колеблется от 30 до 80 нм. Состоят преимущественно из триглицеридов (основной источник энергии для клеток) и в меньшей степени из холестерина.
- Липопротеиды ЛПНП (низкой плотности). Средний размер – 18-26 нм. Являются конечным продуктом биохимии ЛПОНП: формируются в результате липолиза последних. ЛПНП состоят из одной белковой молекулы, которая помимо транспорта жира необходима для связывания с рецепторами на поверхности клеток, и большого ХС.
- Липопротеиды ЛПВП (высокой плотности). Самая мелкая фракция холестерина в организме (диаметр не превышает 10-12 нм). ЛПВП преимущественно состоят из белковых молекул и почти не содержат холестерина или других липидов.
Помимо деления по биохимическому составу, липопротеиды различных фракций выполняют в организме определенные функции. Так, например ЛПНЛ, превращаясь из ЛПОНП, является основным переносчиком холестерина из гепатоцитов ко всем органам и тканям. Крупные и насыщенные жировыми молекулами, они способны «терять» часть липидов, которые впоследствии оседают на внутренней стенке артериальной сети, укрепляются соединительной тканью и кальцифицируются. Этот процесс лежит в основе патогенеза атеросклероза – одной из самых распространённых причин сердечно-сосудистой патологии на сегодняшний день. За способность провоцировать развитие заболевания и выраженные атерогенные свойства ЛПВП получили второе название – плохой холестерин.
Липопротеиды высокой плотности, напротив, транспортируют непереработанные клетками липидные молекулы в печень для дальнейшей химической трансформации в желчные кислоты и утилизации через ЖКТ. Перемещаясь по сосудистому руслу, они способны захватывать «потерянный» холестерин, тем самым очищая артерии и предотвращая развитие атеросклеротических бляшек.
Повышение уровня ЛПНП – основной признак дислипидемии (нарушения жирового обмена). Эта патология может долгое время протекать бессимптомно, однако она вызывает атеросклеротические изменения практически сразу. Снижение концентрации плохого холестерина в крови до целевых значений позволяет прервать цепочку патогенеза атеросклероза и значительно сократить риск развития у пациента сердечно-сосудистых заболеваний.
Анализ на ЛПНП – важный диагностический тест
Уровень плохого холестерина определяется с помощью биохимического анализа крови. Причем этот тест может проводиться как индивидуально, так и в составе комплексного обследования обмена жиров в организме – липидограммы.
Липидограмма позволяет лучше оценить риск развития атеросклероза и его опасных для жизни осложнений у каждого конкретного пациента. В рамках этого диагностического теста проводится определение следующих показателей:
- ОХ (общий уровень холестерола);
- ЛПОНП;
- ЛПНП (вредный холестерин);
- ЛПВП (хороший холестерин);
- ТГ (триглицериды);
- КА (коэффициент атерогенности).
Особый интерес для специалиста представляет не только уровень общего, плохого и хорошего холестерина, но и коэффициент атерогенности. Этот относительный показатель рассчитывается по формуле: КА=(ОХ – хороший холестерин) / хороший холестерин и отражает степень риска развития атеросклероза у данного пациента. Соответственно, чем более высокий уровень ЛПНП, ЛПОНП и ТГ в организме, тем хуже прогнозы:
- показатель 2-2,5 и ниже соответствует о норме (низкий риск развития атеросклероза);
- 2,5-3 – пограничный риск развития заболевания;
- 3-4 – высокий риск поражения артерий холестериновыми бляшками;
- 4-7 – вероятный атеросклероз: пациент нуждается в дополнительном обследовании и лечении;
- выше 7 – выраженный атеросклероз: срочно необходима консультация специалиста.
Индивидуальный анализ на ЛПНП также может дать врачу достаточно необходимой информации. Согласно последним данным, такое обследование (также включающее определение ОХ и ЛПВП) специалисты рекомендуют проходить каждые 5 лет, начиная с 25 лет. Столь юный возраст, с которого врачи советуют заняться своим здоровьем, объясняется просто: в современном обществе наблюдается тенденция к «омоложению» многих сердечно-сосудистых заболеваний, в том числе инфарктов и инсультов.
Как подготовиться к обследованию
А как повысить результативность обследования? Чтобы теста был максимально достоверным, перед забором крови пациенту рекомендуется пройти несложный этап подготовки:
- Так как анализ на ЛПНП сдается утром натощак, последний прием пищи должен быть не позднее 18-19 часов предыдущего дня.
- Утром в день обследования нельзя ничего есть и пить (за исключением чистой негазированной воды).
- Откажитесь от употребления спиртных напитков за 2-3 дня до обследования.
- В течение 2-3 недель до анализа питайтесь как обычно. За 2-3 суток имеет смысл ограничить поступление в организм насыщенных тугоплавких жиров, содержащихся в продуктах животноводства – мясе и сале, молоке, яйцах и др. Это не повлияет на достоверность теста, но облегчит лаборанту работу.
- В течение 3-4 дней избегайте интенсивной физической нагрузки, стрессов.
- Не курите как минимум за полчаса до исследования.
- Перед забором крови посидите в спокойной обстановке 5-10 минут.
Анализ на ОХ проводится унифицированным международным методом Илька/Абеля. Уровень плохого холестерина и других фракций липидов определяются способами фотометрии или осаждения. Эти тесты достаточно трудоемки, однако эффективны, точны и обладают специфическим действием. Обследование на ЛПНП проводится в течение нескольких часов. Обычно готовые результаты теста пациент может забрать уже на следующий день.
Возрастные нормы ЛПНП
Нормальные значения плохого холестерина в крови у женщин, мужчин и детей представлены в таблице ниже.
Почему анализ не соответствует нормам
Нормальные значения плохого холестерина при условии хороших результатов липидограммы в целом – благоприятный признак. Это значит, что липидный обмен в организме человека не нарушен: такие пациенты редко сталкиваются с атеросклерозом и его осложнениями.
Уменьшение уровня ЛПНП в лабораторной практике встречается редко. При норме в других пунктах обследования метаболизма жиров оно не имеет клинической значимости и напротив, может рассматриваться как один из антиатерогенных факторов.
А вот с ростом концентрации липопротеидов низкой плотности врачи сталкиваются часто. Информацию о возможных причинах дислипидемии, и о том, как снизить уровень плохого холестерина в крови, вы найдете в разделе ниже.
Причины повышения ЛПНП
Прежде чем выяснить, как избавиться от нарушений жирового обмена в организме и значительно снизить риск развития инфаркта и инсульта, попробуем разобраться в частых причинах роста концентрации ЛПНП. К факторам риска такого состояния относят:
- Лишний вес. Ожирение (медицинский критерий – ИМТ выше 30) – опасное для здоровья состояние, при котором нарушаются все виды обмена веществ (в том числе и жирового), а также работа внутренних органов и систем. Борьба с лишним весом у пациентов с атеросклерозом должна проходить как можно активнее: нормализация массы тела позволит снизить плохой холестерин в крови и уменьшить нагрузку на сердце.
- Неправильное питание. Один из факторов риска нарушения метаболизма и повышения уровня плохого холестерина – употребление избыточного количества животного жира. В каких продуктах содержится больше всего холестерина? К ним относятся жирное мясо и сало, субпродукты (мозги, почки, язык, печень), цельное молоко и молочные продукты (сливки, сливочное масло, сыры твердых сортов).
- Алкоголь. Доказано, что чрезмерное увлечение алкогольными напитками провоцирует формирование микроповреждений эндотелия сосудов и рост уровня плохого холестерина. Эти процессы становятся патогенетической основой формирования холестериновых бляшек. При этом доказано, что умеренное употребление (100-150 мл в неделю) красного сухого вина, напротив, благотворно влияет на состояние сердечно-сосудистой системы.
- Стрессы, тяжелая психоэмоциональная обстановка дома или на работе. Нервное напряжение провоцирует рост плохого холестерина в крови, так как это органическое соединение участвует в синтезе кортизола (так называемого гормона стресса, помогающего организму быстрее адаптироваться к меняющимся условиям окружающей среды).
- Наследственная предрасположенность и генетические заболевания. В группе риска – люди с семейными гиперлипротеинемиями, полигенной гиперхолестеринемией, дисбеталипопротеинемией. Также на развитие нарушений жирового обмена влияет диагностирование атеросклероза, ИБС, гипертензии и других сердечно-сосудистых заболеваний у лиц первой линии родства.
- Хроническая соматическая патология – частая причина дислипидемии. Уровень ЛПНП способен повышаться при заболеваниях печени и ЖКТ, щитовидной железы, надпочечников, системы крови.
- Длительный прием некоторых лекарственных средств: кортикостероидных гормонов (Преднизолона, Дексаметазона), оральных контрацептивов, андрогенов.
Прежде чем понижать уровень плохого холестерина, важно разобраться в причинах его роста у каждого конкретного пациента. Особое внимание своему здоровью следует уделять людям с одним или несколькими факторами риска. Даже если их ничего не беспокоит, стоит сдавать кровь на липидограмму каждые 2-3 года.
Причины снижения ЛПНП
Как было указано, низкий уровень ЛПВП не используется в диагностике из-за незначительной специфичности. Тем не менее выделяют ряд патологических состояний, при котором плохой холестерин становится ниже нормы:
- семейная (наследственная) гипохолестеринемия;
- тяжелое поражение печеночной ткани при гепатозе, циррозе;
- злокачественные новообразования ростков костного мозга;
- гипертиреоз – патологическое повышение активности щитовидной железы;
- артриты, артрозы (в том числе и аутоиммунные);
- анемия (витамин В12-дефицитная, фолиеводефицитная);
- ожоги распространенного характера;
- острые инфекционные процессы;
- ХОБЛ.
В таком случае рекомендуется немедленно начать лечение основного заболевания. Специфических мер по увеличению плохого холестерина в крови не существует в связи с их необоснованностью.
Как снизить холестерин в организме: актуальные методы лечения и профилактики атеросклероза
Итак, как понизить уровень плохого холестерина и избежать проблем со здоровьем? Лечение атеросклероза – это сложный и многоэтапный процесс, который включает общие и медикаментозные методы терапии. В запущенных случаях заболевания, когда атеросклеротические бляшки практически полностью закрывают просвет сосуда, показано хирургическое лечение — стентирование или шунтирование. С помощью операции врач восстанавливает нарушенный кровоток пораженного органа: это позволяет значительно уменьшить риск острой сердечно-сосудистой патологии.
Общие рекомендации
К мероприятиям, уменьшающим уровень плохого холестерина в крови, относится:
- Коррекция образа жизни. Пациентам с высоким риском развития атеросклероза рекомендуется больше бывать на свежем воздухе, чаще совершать пешие прогулки, избегать стрессов и психоэмоционального напряжения, адекватно распределять время на работу и отдых.
- Соблюдение принципов гипохолестериновой диеты. Под запретом жирное мясо (свинина, говядина, баранина), сало, субпродукты, сливки, зрелые сыры и сливочное масло. К продуктам, снижающим уровень плохого холестерина, относятся свежие овощи и фрукты, клетчатка, злаковые. Они помогают наладить пищеварение и в течение дня активно выводить ненужные липиды из организма.
- Отказ от вредных привычек. Злоупотребление алкоголем, активное/пассивное курение – одни из факторов, провоцирующих развитие атеросклероза.
- Занятия спортом. При этом вид допустимой физической активности подбирается врачом индивидуально. Это может быть плавание, бег, танцы, йога, пилатес и многое другое. Подходящая для больного нагрузка оценивается исходя из данных анамнеза, состояния сердечно-сосудистой системы, наличия или отсутствия сопутствующей патологии.
Медикаментозная терапия
Если общие мероприятия борьбы с атеросклерозом не приносят требуемого эффекта на протяжении 2-3 месяцев, и уровень плохого холестерина за это время не достигает целевых значений, может потребоваться лекарственная терапия.
Вывести лишние липопротеиды низкой плотности из организма можно с помощью:
- Статинов (Аторис, Торвакард, Крестор). Препараты группы снижают выработку эндогенного холестерина и при длительном применении уменьшают риск развития атеросклеротического поражения сосудов.
- Фибратов (Фенофибрат, Экслип, Липанор). В отличие от статинов, эти лекарственные средства не влияют на выработку холестерина, а повышают его утилизацию клетками печени.
- Секвестрантов желчных кислот (Квестран, Гуарем). Эти фармакологические препараты нарушают всасывание липидов, поступающих вместе с пищей, в кишечнике.
- Омега-3,6. Полезные полиненасыщенные жирные кислоты, которые выпускаются в виде биологически активной добавки к пище. Омега-3 способствуют росту хорошего холестерина и при регулярном приеме восстанавливают нарушенный обмен веществ.
Выше мы рассмотрели основные методы лечения и профилактики атеросклероза. Помните, что только комплексный подход позволит эффективно бороться с патологией. Обязательным считается не только прием таблеток, понижающих уровень ХС, но и ведение здорового образа жизни, правильное питание, отказ от нежелательных привычек. В этом случае будут достигнуты целевые значения ЛПНП, а также восстановлен баланс между концентрацией плохого и хорошего холестерина.
Питание при атеросклерозе сосудов
Атеросклероз наблюдается у большей части мужского населения в возрасте от 40 до 60 лет. Женщины сталкиваются с патологическим процессом после 50. На развитие атеросклероза влияет питание, сидячий образ жизни, неправильный рацион, лишний вес, повышенный холестерин, высокое АД, курение.
Режим приема пищи при атеросклерозе
Питание при атеросклерозе сосудов головного мозга должно осуществляться малыми порциями по 5-6 раз в день, можно придумать из диетических продуктов свой рецепт. Таким образом, не возникнет лишней нагрузки на ЖКТ и отложений холестерина. Режим питания позволит держать баланс веса. Масса тела важна, поскольку нагрузка создается не только опорно-двигательную систему, но и на сердце.
При приеме пищи нежелательно читать, смотреть ТВ, разговаривать, в этом случае также нарушается пищеварение. Особое внимание стоит уделить часам, в которые человек ужинает. Трапеза должна быть за два часа до ночного отдыха.
Рацион не должен содержать в себе много калорий. Разрешаются морепродукты, рагу из овощей, каши, рыба нежирных сортов, приготовленная на пару, творожные блюда, простокваша, сахар, шоколад и мед следует ограничить в количествах.
Питание при патологии головного мозга
Питание при атеросклерозе важно, поскольку еда является источником энергии и защитных сил организма, особенно, если употреблять шоколад. Больные должны придерживаться диеты. Кроме этого, правильно питание при атеросклерозе содержит в себе обязательные продукты, которые нужно употреблять.
- Морская капуста, восполняющая недостаток йода;
- Горох, в составе которого витамины B2;
- Баклажаны, нормализующие обмен веществ, снижающие уровень холестерина;
- Грейпфрут, предотвращающий откладывания кальция;
- Арбуз, выводящий лишний холестерин;
- Земляника;
- Спелая вишня.
Сидя на диете при атеросклерозе сосудов головного мозга, человек особо не ощущает недостатка в питании, поскольку подобная продуктовая схема подразумевает употребление всех продуктов, но в ограниченном количестве. Есть исключения, но без них больной не почувствует дискомфорта.
Если говорить о диете при атеросклерозе сосудов сердца, то продукты остаются аналогично патологии головного мозга – минимум исключений.
Диета при поражении артерий ног
Диета при атеросклерозе сосудов нижних конечностей важна на любом этапе лечения. В процессе терапии недуга обязательно должно присутствовать диетическое питание, оно является основой для улучшения состояния. Цель диеты – снизить потребление продуктов, поднимающих уровень холестерина, регулирование соли, воды, животных жиров.
Диета и профилактика атеросклероза любого типа должна стать образом жизни, который нужно вести всегда. Низкокалорийную диету назначают людям с лишним весом и для предотвращения патологического процесса. При недостатке кислорода в ногах, высок риск развития трофических язв.С подобным заболеванием рекомендуется употреблять капусту, богатую витамином C. Норма продукта – 100 грамм каждый день.
Важно!
При атеросклерозе нельзя переедать.
В процессе лечения атеросклероза диету № 10 должны придерживаться все пациенты. Помимо установленного питания, можно использовать свой рецепт и готовить по нему. Главное, чтобы пища была с минимумом калорий.
Диета при сужении сонных артерий и старческом атеросклерозе
Атеросклероз сонных артерий считается серьезным заболеванием. Диета позволяет пациенту избежать инсульта. Несмотря на банальность, но правильно подобранное питание – основа лечения.
Диета №10 при атеросклерозе сонных артерий универсальна и подходит для всех видов сосудистых патологий. При запущенной болезни питание и амбулаторное лечение слабо эффективно, поэтому на поздней стадии принимается решение о хирургическом вмешательстве.
Рацион больного на диете при церебральном атеросклерозе не должен иметь в списке продуктов сахар, мед, молочка с жирностью более 1%, кондитерские изделия, жирное мясо. Данные изделия содержат в себе высокое количество холестерина, что негативно сказывается на уже подорванном здоровье.
Разрешенные продукты при атеросклерозе
Диетологи разрабатывают общий план для диеты. Список правильного питания примерный, но его основа понятна каждому пациенту, который знаком с патологическим процессом, связанным с холестерином.
- Филе птицы (обязательно отсутствие жира, кожи);
- Телятина, кролик;
- Дичь (определенный вид нужно уточнять у лечащего врача);
- Морская рыба (разрешаются жирные сорта, поскольку имеет место их влияние на кровеносные сосуды);
- Кисломолочные продукты (простокваша, воздушный творог, ряженка);
- Яйца (допустимо не более 2-х штук в неделю);
- Фрукты (запрещены только виноград, финики, поскольку сахар в них содержится в большом количестве);
- Крупы разрешены все (собственный рецепт допустим);
- Макаронные изделия в ограниченном количестве;
- Хлеб из грубой муки не более двух кусков в сутки;
- Мед (дозировка обговаривается индивидуально);
- Слабо заваренный чай (сахар в напитке исключить), горький шоколад.
Чтобы предотвратить развитие атеросклероза после 40 лет, рекомендуется пить соки из сырого картофеля и овощей. Также полезны лимоны и апельсины, вернее их сок.
Запрещенное питание при атеросклерозе
На время диетического питания следует исключить жирное мясо, особенно те куски, где явно просматривается жировая прослойка. Сливочное масло по минимуму, сало, маргарин – под запретом. А также:
- Печеночный паштет;
- Мозги, почки, любая печень;
- Наваристые бульоны, супы;
- Колбасные изделия;
- Молоко высокой жирности;
- Сгущеное молоко;v
- Мороженое;
- Чипсы;
- Соус, майонез;
- Сдоба.
Есть и та пища, которая допустима, но в ограниченных количествах. Речь идет о таких продуктах, как растительное масло, мед, постная ветчина, фарш из говядины, нежирный сыр, красное вино. Любой рецепт из указанных продуктов должен содержать минимальное количество калорий.
Допустимые сладости
Сладости, которые позволены при атеросклерозе, существуют. В список меню может быть добавлен горький шоколад, халва, мармелад, зефир, пастила. Разрешены и медовые продукты, например, мед допускается смешивать с нежирным молоком, где он и заменит сахар. Также не возбраняется сделать индивидуальный десерт (свой рецепт).
Горький шоколад из какао бобов дает организму силы, поэтому не стоит сбрасывать его со счетов. Он эффективно помогает при патологическом процессе. Конечно, норма сладостей должна быть обговорена с врачом.
Сладкие продукты очень важны для организма при атеросклерозе, но не стоит забывать о калорийности. При заболеваниях сосудов важно держать стабильный, не превышающий норму, вес. От него также зависит здоровье человека. Как правило, лишний вес запускает механизм, отвечающий за холестерин.
Польза БАДов при атеросклерозе
Витамины, необходимые при атеросклерозе, пациент может получить из БАДов. Например, средство с чесноком (Алликор) эффективно помогает при заболевании, но продукт и в свежем виде оказывает полезное действие.
Заслуживают внимание добавки, в которых содержится кислота рыбьего жира, жирные кислоты, средства с витаминным комплексом. Эти БАДы могут быть внесены в диетическое питание, только если человек не есть морскую рыбу по своим убеждениям. Их можно использовать как профилактику, главное, знать дозировку и режим приема.
В любом случае, какой бы тип атеросклероза не был бы поставлен, важно придерживаться правильного питания, пить витамины. Рацион нужно взять под контроль, поскольку его игнорирование может привести к печальным последствиям.
Холестерин у женщин в 55 лет
Сердечно-сосудистые заболевания, обусловленные атеросклерозом, являются главной причиной смертности населения в развитых странах. Атеросклероз — это опасное заболевание, при котором на стенках артерий формируются атеросклеротические бляшки. Постепенно увеличиваясь, они нарушают кровоток в сосудах. Последствия могут быть самые печальные — инфаркт миокарда, инсульт, гангрена нижних конечностей.
- Основные показатели липидограммы
- Причины гиперхолестеринемии
- Немедикаментозное лечение
- Лекарственная терапия
- Лечение народными средствами
Главным предрасполагающим фактором к развитию заболевания является гиперхолестеринемия, так как бляшки — это не что иное, как скопление холестерина. Также по ряду причин риск развития атеросклероза значительно повышается после пятидесяти лет. Более подробно разберем, каким должен быть холестерин у женщин в 55 лет.
Основные показатели липидограммы
Оценка липидного профиля позволяет выявить возможные нарушения жирового обмена. Это необходимо для лечения и профилактики сердечных патологий и ожирения.
Показатели липидного обмена:
- Холестерин считается одним из важнейших липидов, в крови он может находиться в свободном состоянии, а также в составе липопротеидов и в этерифицированной форме (соединении с жирными кислотами). Без него было бы невозможным формирование клеточных мембран, синтез женских и мужских половых гормонов, желчных кислот и витамина Д. Такой показатель, как общий холестерин, включает в себя свободные и все связанные формы холестерина. 80% холестерина вырабатывается в организме человека (печенью, кишечником), лишь около 20% поступает с пищей.
- Липопротеиды низкой плотности (ЛПНП) — частицы, состоящие из соединения белков с «плохим» холестерином. Относятся к бета-липопротеидам. Они транспортируют холестерин из печени к органам и тканям. Повышенный уровень ЛПНП значительно увеличивает риск развития атеросклероза.
- Липопротеиды высокой плотности (ЛПВП) переносят липиды от периферических тканей в печень, где они распадаются до конечного продукта — желчных кислот. Иначе их называют альфа-липопротеидами или «хорошим» холестерином, значение показателя обратно пропорционально риску развития атеросклероза. Чем выше показатель, тем ниже вероятность заболевания.
Таблица норм липидов для женщин 55 лет
Причины гиперхолестеринемии
Повышение уровня липидов в крови может быть обусловлено множеством различных факторов. Сама по себе гиперхолестеринемия заболеванием не является, лишь указывает на сбой процесса обмена жиров.
Причины высокого уровня холестерина:
- Нарушение рациона питания.
- Наследственность.
- Хронические заболевания (сахарный диабет, гипотиреоз, болезни печени).
- Вредные привычки.
- Малоподвижный образ жизни.
- Ожирение.
После 50 лет у женщин отмечается подъем уровня холестерина в крови. Это связано, прежде всего, с наступлением менопаузы. Гормоны яичников (эстрогены) защищают эндотелий сосудов девушек от пагубного действия холестерина, препятствуя образованию атеросклеротических бляшек.
Угасание функции яичников лишает женщину этой природной защиты, значительно повышается вероятность возникновения атеросклероза и сопутствующих ему патологий — ишемической болезни сердца, инфаркта и инсульта.
Согласно статистике, после менопаузы уровень общего холестерина и ЛПНП увеличивается на 6−10% в год. Несбалансированное питание зачастую приводит к увеличению концентрации липидов. Особенно вреден для организма фастфуд из-за высокого содержания трансжиров. Помимо негативного влияния на жировой обмен, они также обладают выраженным канцерогенным действием.
Немедикаментозное лечение
Для нормализации уровня холестерина следует придерживаться правил здорового образа жизни. Отказ от вредных привычек, регулярные физические упражнения, диета могут помочь привести показатели липидного обмена в норму при небольшом их отклонении.
Питание при гиперхолестеринемии должно быть сбалансированным, полностью обеспечивать физиологические потребности организма.
Тем не менее следует ограничить употребление продуктов с высоким содержанием холестерина, но ни в коем случае нельзя их полностью убирать из рациона. Это такие продукты, как сметана, сливочное масло, яйца, сыр, колбаса, мясо.
Рекомендуется выбирать сорта с меньшим процентом жирности, свинине предпочитать говядину. Видимые слои жира с мяса перед готовкой советуют срезать. Майонез, фастфуд лучше полностью исключить из рациона, необходимо ограничить употребление соли, яичные желтки есть не чаще 2 раз в неделю. Очень полезна для организма рыба, особенно морская.
В ежедневный рацион необходимо добавить крупы, овощи, зелень, орехи. Продукты растительного происхождения богаты клетчаткой, витаминами и минералами, способствуют улучшению липидного обмена за счет стимуляции синтеза ЛПВП и уменьшению всасывания холестерина в кишечнике.
Лекарственная терапия
Отклонение уровня холестерина от нормальных значений ни в коем случае нельзя оставлять без внимания. В такой ситуации необходима консультация врача-терапевта. При необходимости он может порекомендовать дополнительное обследование, направить на консультацию к кардиологу и эндокринологу. Медикаментозное лечение гиперхолестеринемии чаще всего назначается терапевтом или же кардиологом.
Липидкорректирующие медикаментозные средства:
- Статины (ловастатин, правастатин, флувастатин, симвастатин) снижают синтез холестерина печенью, способствуют выведению из кровотока ЛПНП и дальнейшей утилизации их в печени. Нельзя назначать при заболеваниях печени.
- Фибраты (ципрофибрат, фенофибрат) повышают уровень ЛПВП и уменьшают содержание триглицеридов в крови. Могут использоваться совместно со статинами.
- Никотиновая кислота (ниацин) эффективно снижает концентрацию триглицеридов и ЛПНП в крови, увеличивает содержание ЛПВП. Противопоказана при язве желудка.
- Секвестранты желчных кислот в настоящее время самостоятельно не применяют, могут назначаться в качестве дополнительного средства к терапии статинами.
- Омега-3 полиненасыщенные жирные кислоты (Омакор) рекомендованы для лечения больных, перенесших инфаркт миокарда.
- Ингибиторы абсорбции холестерина (эзетимиб) препятствуют всасыванию холестерина в тонком кишечнике, применяются совместно со статинами.
Следует помнить, что самолечение грозит негативными последствиями, лекарственный препарат и необходимую дозировку должен назначать специалист на основании лабораторных данных.
Лечение народными средствами
При гиперхолестеринемии эффективны отвары из рябины, приготовленные с применением сахарозаменителей. Поможет снизить холестерин и 40-дневный курс приема льняного масла (по 20 г утром натощак) или морская капуста, ее можно добавлять в салаты или принимать по половине чайной ложки сухого порошка. Для профилактики и лечения атеросклероза вполне успешно применяются сухие порошки липового цвета или корня одуванчика. Принимать их необходимо по 1 чайной ложечке перед едой.
Поможет справиться с патологией и отвар шиповника. Для его приготовления 20 г измельченных сухих ягод необходимо залить стаканом кипящей воды, томить на медленном огне 15 минут, затем процедить. Принимать по полстакана отвара 2 раза в день. Успешны в борьбе с дислипидемией и продукты пчеловодства (перга, прополис).
Благодаря высокому содержанию витаминов и минералов, средства народной медицины не только способствуют укреплению сосудов и очищению их от холестерина, но и повышают иммунитет, улучшают самочувствие.
Анализ крови на холестерин норма | Какой должен быть холестерин
Большинство людей очень боится страшного слова «холестерин». Между тем, холестерин, это липид, который образуется в печени и без которого невозможна нормальная работа нашего организма. Нужно только знать, какой должен быть этот самый холестерин. Поэтому сегодня мы хотим поговорить на такую важную тему как анализ крови на холестерин норма его содержания в нашем организме. Возможно, что после того, как вы прочитаете эту статью, ваше отношение к холестерину изменится.
Роль холестерина в нашем организме
Печень постоянно производит холестерин, добывая его практически из всех продуктов, которые мы потребляем. И это не случайно. Дело в том, что холестерину принадлежит в организме довольно много различных функций. В организме он присутствует не только в чистом, но и в связанном состоянии, поскольку холестерин входит в состав различных соединений, вступая во взаимодействие с белками. Строго говоря, «холестерин», это не совсем верное название, поскольку он относится к спиртам, а поэтому имеет еще одно, более научное название – холестерол.
В организм холестерин выполняет следующие задачи:
- участвует в образовании клеточных мембран и не дает здесь кристаллизоваться углеводородам;
- является своеобразным контролером, пропуская в клетку одни молекулы и задерживая другие, иными словами, обуславливает проницаемость клеточных перегородок;
- принимает участие в синтезе половых гормонов – эстрогена и андрогена;
- без холестерина невозможен синтез в организме витамина D под воздействие солнечных лучей;
- участвует в синтезе гормонов надпочечников – кортизола, альдостерона, кортикостерола и пр.;
- принимает участие в производстве желчи;
- служит своеобразной изоляции нервных волокон;
- помогает метаболизму всех жирорастворимых витаминов – A, E, D, K, без холестерина этот процесс стал бы невозможным.
Какой должен быть холестерин
Почему же установилось прочное мнение, что холестерин вреден для нашего организма? Дело в том, что холестерин вступает во взаимодействие с белками, которые и транспортируют его по всему организму. При этом образуются липопротеиды трех разных типов.
LDL или липопротеиды низкой плотности (ЛПНП) обладают небольшой молекулярной массой и легко проникают под оболочку сосудов и артерий. Если они переносят слишком много холестерина, то он откладывается на стенках сосудов в виде бляшек, что может действительно сузить русло сосуда и помешать его нормальному функционированию.
HDL или липопротеиды высокой плотности (ЛПВП), напротив, при взаимодействии с холестерином, очищают сосуды от бляшек и выносят его отсюда обратно в печень, где и происходи его расщепление.
Триглицериды – это еще один вид липопротеидов, с которыми взаимодействует холестерин. Триглецириды присутствуют в плазме крови, и, образуя комплекс с холестерином, являются жировой составляющей крови, а затем, при расщеплении производят необходимую нашему организму энергию. Триглицериды наш организм либо производит самостоятельно, при расщеплении углеводов, либо получает непосредственно из жиров, которые мы употребляем в пищу. Триглицериды служат в качестве запаса энергии для всего организма и до поры, до времени хранятся в жировых клетках. Когда потребность в энергии возрастает, организм освобождает триглицериды и получает из них необходимую ему энергию.
Из всего вышесказанного можно понять, что действительно опасным для человека оказывается переизбыток в организме именно того холестерина, который вступил во взаимодействие с липопротеидами низкой плотности – ЛПНП. И именно за его уровнем необходимо следить.
Анализ крови на холестерин норма
Определение уровня холестерина производится при помощи биохимического анализа крови. В его результатах обычно указывается три значения: общий уровень холестерина в крови, холестерин ЛПВП и холестерин ЛПНП. Соответственно и норма холестерина для каждого из этих пунктов будет различной. Кроме того, она различается в зависимости от возраста и пола человека.
Средняя норма холестерина, женщины:
- общий холестерин –3,6-5,2 ммоль/л;
- холестерин ЛПНП – до 3,5 ммоль/л;
- холестерин ЛПВП — 0,9 -1,9 ммоль/л.
Средняя норма холестерина, мужчины:
- общий холестерин — 3,6-5,2 ммоль/л;
- холестерин ЛПНП — 2,25 – 4,82 ммоль/л;
- холестерин ЛПВП — 0,7-1,7 ммоль/л.
Обратите внимание, что при пониженном содержании холестерина ЛПВП опасность атеросклероза не уменьшается, а, наоборот, существенно возрастает.
Еще один важный показатель анализа крови на холестерин, это уровень триглицеридов. И для мужчин, и для женщин, в норме они должны быть менее 200 мг/дл. Однако показатель 400 мг/дл тоже считается вполне допустимым, хотя и слегка завышенным. Все что выше, уже считается высоким уровнем, а показатель выше 1000 мг/дл считается опасным.
В некоторых случаях в результатах анализа крови на холестерин можно увидеть и еще один показатель, называемый коэффициентом атерогенности. Эта величина вычисляется по формуле:
КА = общий холестерин – уровень ЛПВП / уровень ЛПНП
и показывает, сколько всего в крови содержится липидов. В норме он не превышает 3. Однако специалисты не придают ему большого значения, предпочитая ориентироваться на те цифры, которые указаны против различных разновидностей липопротеидов.
В некоторых современных лабораториях предпочитают указывать не русские, А английские аббревиатуры. Поэтому, чтобы вы сумели лучше сориентироваться в своем анализе крови, хотим еще раз напомнить их значение:
- Chol (сholesterol) или TC (total cholesterol)– общий холестерин
- HDL (high density liliolirotein)– липопротеины высокой плотности
- LDL (low density liliolirotein)– липопротеины низкой плотности
- TG (Triglycerides)– триглицериды
- IA — индекс (коэффициент)атерогенности
Холестерин: нормальный уровень холестерина, повышенный холестерин
Большинство современных людей, благодаря средствам массовой информации, знают о том, что высокий уровень холестерина в крови вреден для нашего сердца. И действительно, холестерин является основным строительным материалом атеросклеротических бляшек, которые вырастают на стенках сосудов и закупоривают их просвет. В результате такого сужения сосудов кровь с трудом пробивается через них, а значит ткани, к которым она течет, недополучают важных питательных веществ и кислорода.
Самыми чувствительными к кислородному голоданию являются ткани головного мозга и сердечная мышца, поэтомуименно они в первую очередь страдают от последствий атеросклероза. А последствия могут быть разными: от легких форм ишемической болезни сердца и преходящих нарушений мозгового кровоснабжения, до инфаркта миокарда и инсульта головного мозга.
Одним словом, атеросклероз – это довольно неприятная и опасная патология, и к тому же весьма распространенная. Надо сказать, что по данным всемирной организации здравоохранения ишемическая болезнь сердца стоит на первом месте среди причин смертности в странах со средним и высоким уровнем дохода, а инсульт на втором. А вот в странах, где доходы населения невелики, ишемическая болезнь стоит лишь на четвертом месте среди причин, по которым люди умирают.
Разумеется, однозначно сказать, что в обеспеченных государствах люди едят больше пищи богатой холестерином, и поэтому чаще умирают от сердечных заболеваний, нельзя. Если учесть, что в бедных странах люди чаще умирают от заболеваний нижних дыхательных путей, диарейных заболеваний и СПИДа, то, скорее всего, это происходит вследствие низкого качества жизни, плохой санитарной обстановки, недостаточной обеспеченности чистой водой и полноценной пищей, а также безграмотности населения относительно вопросов личной и общественной гигиены.
С другой стороны, нельзя скидывать со счетов тот факт, что повышенный холестерин в крови представляет известную опасность для нашего здоровья, поэтому следует знать, что он из себя представляет, почему в крови повышается его уровень, и как этот уровень мы можем снизить.
Что такое холестерин, откуда он берется и для чего он нужен
На самом деле холестерин важен для нормальной жизнедеятельности нашего организма. Холестерин – это липид, а именно, стерин животного происхождения, который в значительной степени обеспечивает существование и функционирование биологических мембран, является незаменимым материалом для синтеза стероидных гормонов (половых гормонов и гормонов коры надпочечников), витамина D, а также желчных кислот. Холестерин участвует в обмене жирорастворимых витаминов (витамин Е, витамин D, витамин А, витамин К). Холестерин входит в состав миелиновой оболочки нервных волокон, которая наподобие изоляции электрических проводов, обеспечивает эффективное проведение нервных импульсов.
Если Ваше питание сбалансированное и оптимальное, то 80% содержащегося в крови холестерина появляется там, в результате его синтеза из насыщенных жирных кислот в печени, остальной же холестерин поступает с продуктами питания. Нормальным количеством холестерина, который поступает с пищей, считается не более 300 мг в сутки.
В случае, если количество холестерина, которое мы кушаем оказывается больше 300 мг, его синтез в печени угнетается, таким образом организм поддерживает относительно постоянный уровень холестерина в крови.
В каком виде содержится холестерин в крови
Холестерин, образовавшийся в печени или поступивший с пищей, вступает во взаимодействие с белками крови и другими липидами, образуя при этом соответствующие соединения, которые называются липопротеиды. По своей сути липопротеиды крови – это транспортные молекулы, которые обеспечивают перенос холестерина от места, где он синтезировался или усвоился до места, в котором он будет использоваться в качестве строительного материала биологически активных веществ, клеточных мембран и миелиновой оболочки нервов.
Существует три вида белково-жировых молекул, в состав которых входит холестерин – это липопротеиды низкой плотности (ЛПНП), липопротеиды высокой плотности (ЛПВП) и триглицериды.
Липопротеиды низкой плотности
Липопротеиды низкой плотности или ЛПНП обеспечивают транспортировку входящего в их состав холестерина из печеночных клеток к клеткам тканей организма, которые нуждаются в холестерине, как строительном материале. Например, это клетки коры надпочечников, которые из холестерина синтезирую кортикостероидные гормоны, клетки половых желез, использующие холестерин для производства половых гормонов, клетки нервной ткани, получающие миелиновую изоляцию из молекул холестерина, а так же все остальные клетки нашего организма, использующие холестерин, для построения биологических мембран.
Высокий уровень ЛПНП в крови является атерогенным фактором, т.е. способствующим появлению атеросклеротических бляшек. Повышение ЛПНП происходит потому, что клетки изъяли из крови весь требуемый им холестерин, а его оставшееся количество оказалось лишним. В этом случае лишний холестерин начинает выводиться, а синтез эндогенного холестерина прекращается, давая возможность усвоиться его излишкам, но если липидный обмен нарушен, а пищевой холестерин продолжает поступать, создаются все условия для начала формирования на сосудистых стенках холестериновых бляшек и развития атеросклероза.Именно поэтому ЛПНП в обиходе называют «плохим холестерином», хотя как видите, они таковыми не являются и все дело в их избыточном количестве.
В норме в крови большинства людей примерно 70% от всего холестерина содержится именно в составе липопротеидов низкой плотности, а высокий уровень этих липопротеидов говорит об увеличении риска развития сердечнососудистых заболеваний.
Липопротеиды высокой плотности
Липопротеиды высокой плотности или ЛПВП обеспечивают транспорт холестерина от клеток обратно к печени, где он подвергается расщеплению и выводится из организма в составе желчных кислот. ЛПВП собирают лишний холестерин в том числе и с артериальных стенок, тем самым предотвращая появление атеросклеротических бляшек.
Нормальное количество ЛПВП относительно количества ЛПНП говорит о том, что организм прекрасно справляется с выведением лишнего холестерина, но если доля ЛПВП начинает снижаться – это свидетельство того, что лишний холестерин продолжает оставаться в крови, что и способствует формированию атеросклеротических бляшек.
Триглицериды
Именно в форме триглицеридов существует большая часть жиров нашего организма и продуктов питания. Комплексы холестерина и триглицеридов, являются, по сути, липидами плазмы. Триглицериды поступают в наш организм с продуктами питания, но могут синтезироваться в нем из углеводов. В виде триглицеридов подкожно-жировой клетчатки формируется энергетический запас организма, поэтому при избытке углеводистой пищи увеличивается и нежелательная жировая прослойка.
Как устанавливается уровень холестерина в крови
Уровень холестерина в крови устанавливается в лаборатории методами биохимического анализа крови. Если Вы решите сдать такой анализ, то Вас попросят не кушать минимум в течении двенадцати часов до сдачи крови.Каким образом будут отбирать кровь, и сколько ее возьму, будет зависеть от возможностей лаборатории в вашем диагностическом центре или поликлинике.
В крови определят уровень общего холестерина, уровни ЛПВ и ЛПНП, а также концентрацию триглицеридов. Кроме того рассчитают коэффициент атерогенности, если нет, то сделайте это сами, разделив показатель общего холестерина на уровень ЛПВП. Оцените свой атерогенный коэффициент по критериям, указанным ниже.
Какова норма холестерина в крови
Нормальный липидный обмен характеризуется следующими показателями:— уровень холестерина общего должен быть в диапазоне от 3,9 до 5,2 ммоль/л;— уровень холестерина в составе ЛПВП, должен быть более 0,9 ммоль/л;— уровень холестерина в составе ЛПНП, не должен превышать 4,9 ммоль/л;— коэффициент атерогенности (соотношение общего холестерина и фракции ЛПВП) должен быть от 2 до 2,5 единиц;— уровень триглицеридов должен быть менее 2,3 ммоль/л;
— содержание неэтерифицированных жирных кислот – от 400 до 800 мкмоль/л;
Повышенный холестерин
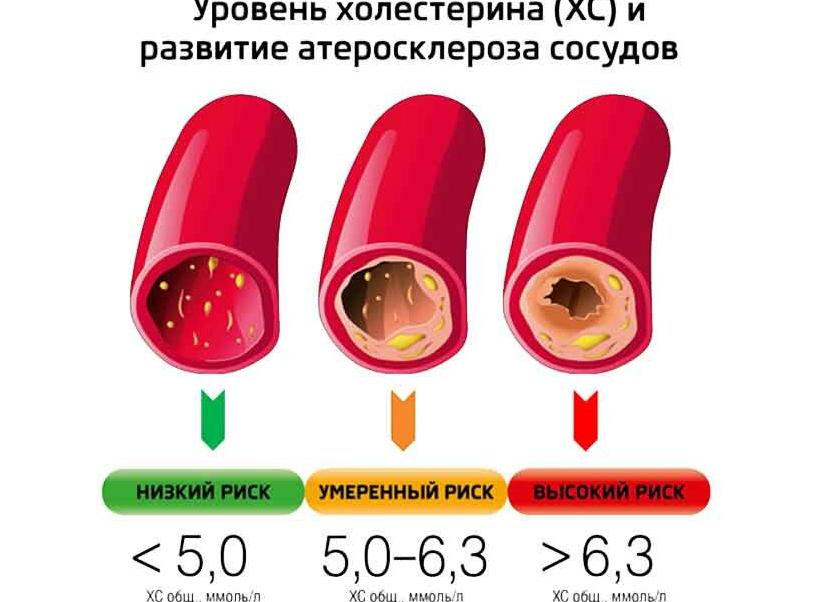
— Увеличение содержания в крови общего холестерина от 5,2 ммоль/л до 6,4 ммоль/л считается незначительны, однако это уже говорит о том, что в липидном обмене возникли проблемы;— уровень холестерина в диапазоне от 6,5 до 7,8 ммоль/л – это умеренно высокое содержание холестерина, а, значит, поводов для беспокойства становится все больше и больше;— уровень холестерина более 7,8 ммоль/л расценивается как очень высокий, а значит пора принимать радикальные меры для его снижения, иначе риск развития атеросклероза в сосудах более чем реальный.Теперь о соотношении общего холестерина и ЛПВП:— если коэффициент атерогенности находится в диапазоне от 3 до 4, то существует умеренный риск развития атеросклероза;— если коэффициент атерогенности более 4-х единиц, то риск формирования атеросклеротических бляшек высокий;
— при семи и более единицах коэффициента атерогенности, можно говорить о том, что атеросклероз уже есть, и, более того, он достаточно выраженный.
Почему в крови может быть повышенный холестерин
Чаще всего причиной, по которой уровень холестерина в нашей крови начинает увеличиваться, являемся мы сами, а именно, наш образ жизни, неправильное питание, вредные привычки и т.д.— Курение значительно повышает риск развития атеросклероза, повышая в крови уровень ЛПНП. Все дело в токсических веществах, вдыхаемых с табачным дымом. Эти вредные соединения и свободные радикалы, становятся причиной нарушения липидного обмена, провоцируя так называемое перекисное окисление липидов. Кроме того, свободные радикалы вызывают повреждения стенок кровеносных сосудов, что, как известно, способствует формированию в местах повреждений атеросклеротических бляшек.
— Прием алкоголя в неумеренных количествах резко увеличивает уровень липопротеидов низкой плотности, снижая при этом концентрацию в крови ЛПВП. Мнения относительно положительного действия небольших доз алкоголя на уровень холестерина неоднозначные, поэтому алкоголь в связи с холестерином станет темой для отдельного разговора.— Избыточный вес является одной из распространенных причин увеличения «плохого холестерина». Само по себе ожирение уже говорит о нарушениях липидного обмена. Снижение веса всегда положительно сказывается на уровне общего холестерина и на коэффициенте атерогенности.— Гиподинамия – бич современного человечества. Малоподвижный образ жизни способствует увеличению в крови общего холестерина, и одновременному снижению ЛПВП. При увеличении двигательной активности, напротив, можно наблюдать увеличение «хорошего холестерина» как относительно ЛПНП, так и его абсолютного уровня.
— Несбалансированное и неправильное питание обязательно приведет к повышению холестерина и ЛПНП. Что касается продуктов, богатых холестерином, например почки или яйца, то они значительного повышения уровня общего холестерина в крови не вызывают, однако злоупотреблять такими продуктами все же не следует, поскольку очень большое поступление в организм экзогенного холестерина способно привести к нарушениям липидного обмена и к гиперхолестеринемии.
На уровне холестерина отрицательно сказывается употребление в пищу продуктов, содержащих трансизомеры жирных кислот, а также продуктов, богатых насыщенными жирными кислотами (колбасы, сыры твердых сортов, красное мясо, сало, кондитерские изделия и т.д.). Трансизомеры жирных кислот получаются в результате реакций гидрогенизации, когда двойная связь в ненасыщенных и полиненасыщенных жирных кислотах разрывается атомами водорода. Методом гидрогенизации жидких растительных жиров, получают маргарин и спрэд (мягкое масло), поэтому эти продукты богаты трансизомерами и способны приводить к повышению уровня ЛПНП.
В свое время такие мягкие масла очень активно рекламировались, и главным аргументом в их пользу было отсутствие в них холестерина, и это действительно так, но, как видите, благодаря трансизомерам такие продукты питания оказывают эффект обратный ожидаемому.— К нарушению липидного обмена и к повышению холестерина приводят различные эндокринные и соматические заболевания, такие как: гипотиреоз, заболевания почек и печени, гипертония, сахарный диабет, ожирение.
Факторами риска также являются:
— неблагоприятная наследственность — у людей, чьи родственники страдали от атеросклероза, риск увеличения уровня холестерина в крови выше);— пол — у мужчин высокий уровень холестерина в крови наблюдается чаще, чем у женщин;— ранний климакс — у женщин с ранней менопаузой, риск повышения в крови холестерина увеличивается;— возраст – чем старше Вы становитесь, тем больше у Вас шансов, заполучить гиперхолестеринемию;
— для представителей некоторых народностей характерны уровни холестерина несколько выше, чем у остального населения земного шара, например у пакистанцев, индийцев, жителей Шри-Ланка и др.
Увидели ошибку? Выделите и нажмите Ctrl+Enter. Хочу сообщить об ошибке!