Тонкости расшифровки спермограммы
Для определения детородной способности мужчин проводится исследование спермы. Данные такого обследования называют спермограммой. Этот диагностический метод позволяет достоверно оценить работу мужской репродуктивной системы и способность сперматозоидов к оплодотворению женской яйцеклетки.
Спермограмма является достоверным способом исследования, так как с ее помощью определяют не только фертильность мужчины, но и выявляют наличие у него заболеваний органов малого таза. Полное название такой процедуры – «Спермограмма по Крюгеру».
Это самый точный метод, который известен науке и медицине на сегодняшний день. Суть метода основана на шкале сравнительной оценки строения мужских половых клеток и количественного соотношения, выражаемого в процентах, нормальных сперматозоидов к числу атипичных.
В норме эталонным сперматозоидом считают:
- сперматозоид с головкой, имеющей овальную форму;
- акросома спермия составляет чуть больше 40% от всего объема головки;
- шеечная часть должна быть длиннее головной в полтора раза;
- часть цитоплазмы относительно головки должна занимать не больше одной трети, и она находится вне пределов хроматина;
- хвостовая часть клетки должна быть равномерной по всей длине: без сужений и раздвоений;
- длина хвостовой части сперматозоида должна быть в 10 раз больше, чем длина головки.
Атипичные клетки спермограммы по Крюгеру имеют следующие характеристики:
- поврежденная целостность клетки: могут отсутствовать головка, хвостовая часть либо какой-то фрагмент;
- внутри клетки, в месте локализации хроматина обнаруживаются клеточные вакуоли;
- неправильные пропорции головки относительно хвостовой части: чрезмерное увеличение либо уменьшение;
- клеточный хроматин атипичной формы: выглядит в виде сферы или куба;
- акросома нетипичных размеров: увеличенная либо уменьшенная;
- у клетки вместо одной головки может быть две;
- хвостовая часть может быть раздвоенной;
- хвост клетки имеет неправильную форму: закрученность, изгибы, изломы под различным углом;
- долина хвостовой части может быть короткой либо очень длинной;
- неравномерность тела хвоста сперматозоида в каком-либо участке.
Атипичные клетки семенной жидкости непригодны для зачатия. При проведении анализа учитываются только зрелые сперматозоиды, причем их строение должно быть типичным. Общее число активных морфологически пригодных клеток в жидкости должно быть не меньше 14%.
Однако случается так, что клетки семенной жидкости количественно и качественно соответствуют норме, но оплодотворения яйцеклетки не происходит. В этом случае причину мужского бесплодия выясняют с помощью МАР-теста.
МАР-тест проводится в виде лабораторного исследования семенной жидкости. В нем определяют процент мужских клеток, у которых нарушена способность к зачатию по причине того, что на них воздействуют антитела организма. В медицине этот процесс обозначают аббревиатурой АСАТ, что дословно звучит, как антиспермальные антитела.
Иммунная система настроена таким образом, что при попадании в организм чужеродных белковых клеток на них начинается атака. Если есть сбой в работе иммунной системы, то организм вырабатывает определенные белки, которые свой же иммунный барьер считают чужим и начинают его атаковать. Подобный сбой системы может появиться в организме мужчины после перенесенного заболевания инфекционной природы, травмирования органов малого таза или репродуктивной системы, а также вследствие кистозных новообразований железистой ткани, продуцирующей семенную жидкость.
Основными показаниями к проведению МАР-теста являются:
- выявление причин мужского бесплодия;
- подготовка к проведению процедуры экстракорпорального оплодотворения (ЭКО);
- обнаружение причины агглютинации сперматозоидов;
- определение воздействия на репродуктивную функцию патогенной микрофлоры.
Агглютинация сперматозоидов
Нецелесообразно проводить МАР-тестирование в следующих ситуациях:
- при полном отсутствии в семенной жидкости мужских половых клеток – сперматозоидов;
- при низком процентном содержании типичных подвижных клеток в составе эякулята.
МАР-тест позволяет выявить и классифицировать подвижные сперматозоиды, которые на спермограмме выглядят типичными, но непригодными для оплодотворения. Суть теста заключается в выявлении реакций клеточной агглютинации, то есть склеивания сперматозоидов между собой посредством антиспермальной белковой оболочки. Диагностику проводят двумя способами: прямым или непрямым.
Для прямой диагностики в качестве исследуемого материала используется свежесобранный эякулят, а для непрямого анализа используют плазму крови. Наиболее достоверным считают способ прямой диагностики, но оптимальным вариантом является сочетание обоих этих методик – в этом случае результаты будут максимально точными и достоверными.
Различие спермограммы по Крюгеру и МАР-теста заключается в следующем: спермограмма считается поверхностным методом изучения сперматозоида, тогда как МАР-тест представляет собой довольно углубленный их анализ. При нормальных показателях спермограммы МАР-тест может выявлять подвижные, но не способные к оплодотворению мужские клетки.
Раздельно сдавать эякулят на анализ при проведении спермограммы и МАР-теста не потребуется. Обычно собранного материала бывает вполне достаточно для проведения обоих анализов из одной и той же порции. Однако сбор материала для диагностики в том и другом случае потребует определенной заблаговременной подготовки:
- за 3-5 дней (а иногда и за месяц) до начала сбора материала исключить любые контакты с химикатами и токсичными компонентами;
- за неделю до анализа исключить любые половые контакты, чтобы в собранной семенной жидкости не были обнаружены посторонние микроорганизмы;
- за 3-5 суток до исследования прекратить прием содержащих алкоголь напитков;
- за несколько часов до сбора спермы прекратить курение;
- за 6 месяцев до проведения анализов прекратить прием гормональных средств, в ином случае достоверность результатов анализа будет значительно снижена;
- за двое суток до анализа избегать физического и психического переутомления;
- не менее чем за 10 дней до момента сбора эякулята прекратить применение биоактивных добавок и лекарств, а также не посещать сауну или баню;
Если присутствуют воспалительные заболевания почек или простудных явлений, сбор материала рекомендуется отложить до выздоровления, добавив к этому моменту еще 10 дней до дня проведения анализа.
После того как материал будет собран в стерильный контейнер, его нужно передать для анализа в лабораторию не позднее одного часа с момента сбора.
Если этот временной промежуток не будет соблюден, сперматозоиды могут погибнуть, а анализ будет недостоверным. По этой причине сбор материала осуществляется в стенах лаборатории: в специально отведенном для этого помещении.
Для проведения спермограммы по Крюгеру и для проведения прямого способа диагностики с помощью МАР-теста забор исследуемого материала мужчина производит самостоятельно: путем мастурбации. Перед выполнением процедуры надо произвести гигиенический туалет наружных половых органов и рук. Семенная жидкость собирается в специальную емкость, которая должна оставаться стерильной изнутри.
Во время сбора материала важным является то, что собрать ее нужно всю, не теряя даже небольшого количества. В том случае, если собрать весь эякулят не удалось, то сбор материала придется повторить не раньше чем через 5 дней.
Данные, полученные при проведении спермограммы, врач заносит в специальный бланк, который выглядит в виде таблицы со значениями. Человеку, который не понимает всех тонкостей анализа, разобраться в том, что значит полученный результат, вряд ли удастся. По этой причине за расшифровкой результата можно обратиться к врачу-репродуктологу или андрологу, которые обследуют и лечат взрослых мужчин с проблемами фертильности. При оценке данных существуют определенные параметры, которые должна содержать любая спермограмма.
- Самое первое, что оценивают при анализе поступившего материала – это его объем и цвет. В норме количество эякулята должно быть от 3 до 5 мл. Заниженное количество семенной жидкости, называемой аспермией, уже может насторожить тем, что мужские железы не выполняют свои основные функции, продуцируя явно недостаточное количество секрета. Если же объем эякулята доставлен в количестве более 6 мл, то это является признаком воспалительных процессов того или иного отдела мужской половой системы.
- Цветовые показатели. Хорошая свежая сперма имеет белый цвет либо некоторые незначительные оттенки серого цвета. Красные прожилки или розовая окраска эякулята может свидетельствовать о воспалительном очаге или травмировании репродуктивных органов. Окрашивание спермы в желтые тона является последствием неудовлетворительной работы печени, либо эту окраску дали принимаемые мужчиной накануне витаминно-минеральные добавки к пище.
- Скорость разжижения. Нормальные показатели спермы подразумевают ее разжижение из вязкой консистенции до жидкой в течение 40 минут. Некоторые лаборатории допускают нормальной скорость разжижения равной одному часу. В том случае, когда этот временной отрезок увеличен, можно думать о наличии продромального вялотекущего воспалительного процесса, который чаще всего может быть при воспалении предстательной железы либо семенных пузырьков.
- Кислотность спермы. Здоровая кислотно-щелочная среда эякулята находится в пределах от 7,3 до 2,7 pH. Изменение среды говорит о том, что мужские половые клетки не в состоянии выполнять свои функции в таких неблагоприятных для них условиях.
- Плотность содержания клеток. Этот параметр указывает на то количество клеток, которое в норме должно содержаться в 1 мл исследуемого материала. Их число составляет от 20 до 120 миллионов. Если число будет меньше нормативного предела, то можно говорить об олигозооспермии, а когда предел будет превышен – значит, имеет место полизооспермия.
- Общее количество клеток. В исследуемом материале определяется общее число сперматозоидов. В норме их может быть от 40 до 600 миллионов клеток.
- Подвижность клеток. Во время анализа важно выявить, подвижны ли сперматозоиды и по какой траектории они способны двигаться. Клетки могут осуществлять свое движение по прямой либо любой другой траектории. Степень подвижности также играет важную роль: различают активную либо малую подвижность сперматозоидов. Нарушения, связанные с подвижностью клеток, называют астенозооспермией.
- Морфологические показатели. Здесь внимание уделяют типичному и атипичному строению сперматозоида. В норме этот показатель равен 40-60% содержания клеток с нормальной морфологией. Если в исследуемом материале обнаружено не более 20% клеток с нормальной морфологической формой, то в этом случае можно говорить о тератозооспермии. Даже если присутствует 40% нормальных, с точки зрения морфологии, сперматозоидов, мужчина будет признан фертильным.
Спермограмма оценивается довольно просто: лаборант считает эталонные сперматозоиды и соотносит их с количеством атипичных клеток, которые не соответствуют норме. Процентное соотношение типичных показателей против атипичных называют «индексом Крюгера».
В норме этот показатель должен быть не мене 40%. При более низких его показателях, с точки зрения фертильности, мужчина несостоятелен.
Ниже представлен перечень важных параметров спермограммы, по которым делают выводы о мужской фертильности, помимо морфологии.
- Молодые клетки сперматогенеза. Для того чтобы стать полноценными сперматозоидами, этим клеткам, относящимся к категории круглых, нужно дозреть и пройти несколько этапов в своем развитии. Такие формы клеток также присутствуют в семенной жидкости. Нормой считают их содержание относительно общего числа клеточной массы 2-4%. Если большинство клеток при анализе круглые, то повышенная их концентрация может сигнализировать о нарушениях процесса сперматогенеза.
- Лецитиновые зерна. Это образования неклеточной природы, которые входят в состав секрета семенной жидкости. В спермограмме здорового человека подобные липоидные тельца (так еще называют лецитиновые зерна) содержатся в количестве 10 миллионов на 1 мл исследуемого материала. При составлении заключения о количестве лецитиновых зерен упоминают только их умеренное содержание либо содержание в пределах нормы.
- Лейкоцитарные клетки. Лейкоциты содержатся в сперме даже у здорового человека, их количество допускается в расчете до 4 единиц на 1 мл эякулята. При превышении этого количества лейкоцитов можно судить о наличии инфекционного очага в урогенитальной системе мужчины – лейкоцитоспермии.
- Эритроцитарные тельца. Эритроциты могут быть обнаружены при недавно перенесенных травмах либо гнойных процессах. Присутствие эритроцитов в семенной жидкости называется гемоспермия.
- Макрофаги, слизь. Если в семенном эякуляте обнаруживают сгустки либо слизистые включения, то можно с полной уверенностью говорить о сильном воспалении в урогенитальной системе. Наличие этих показателей изменяет вязкость спермы – она становится повышенная и увеличивает неспособность ее к разжижению. Макрофаги – это большие по своим размерам клетки. Они также подтверждают наличие очагов воспаления в системе репродукции.
Макрофаги
- Бактерии. При развитии бактериальной инфекции в эякуляте находят определенное количество представителей бактериальной флоры – различные кокки. Но наиболее часто бывает обнаружен золотистый стафилококк или кишечная палочка (Enterococcus Faecalis). В семенной жидкости у здорового мужчины бактерий быть не должно.
- Эпителий. Физиологический семенной эякулят допускает возможность содержать эпителиальные клетки, однако их число не может превышать единичное количество.
- Амилоидные тельца. Появляются при заболеваниях, связанных с неудовлетворительной работой предстательной железы. Наличие амилоидных телец чаще всего говорит о текущем простатите, аденоме предстательной железы.
- Агглютинация клеток. В анализе спермы могут быть обнаружены склеенные между собой сперматозоиды. Агрегация сперматозоидов не способствует их нормальному функционированию.
Кроме указанных параметров, при анализе спермограммы учитывают общее число нормальных морфологических форм сперматозоидов. Низкий процент содержания нормальных клеток называется тератозооспермия. На способность к выполнению своих функций даже у типичных форм сперматозоидов влияет значение РН эякулята – при изменении кислотно-щелочной среды фертильность нарушается.
Если морфологические показатели в норме, а зачать ребенка не удается, то у мужчины подозревается фрагментация ДНК его сперматозоидов, что означает наличие нарушений на генно-хромосомном уровне. Обычно это врожденная патология.
Показатели исследования спермы имеют определенные стандарты, которые приняты и одобрены на уровне Всемирной организации здравоохранения (ВОЗ). Чтобы читать и детально расшифровать спермограмму, можно опираться на эталонные показания – в этом случае ее полная интерпретация будет наиболее достоверной. Любые формы полученных данных структурируются в строгий регламент, поэтому расшифровывается этот анализ во всем мире одинаково.
Перечень принятых ВОЗ спермиологических показателей:
- воздержание (сроки) – от 2 до 7 дней;
- объем – от 20 мл и более;
- цветовой показатель – бело-серый цвет;
- кислотно-щелочной баланс – от 7,2;
- скорость разжижения – до 1 часа;
- консистенция (вязкость) – небольшие капли до 2 см;
- плотность количества клеток на 1 мл – от 20 миллионов и выше;
- общее число сперматозоидов – от 40 миллионов и более с ориентировкой на показатели объема;
- показатели подвижности – А-тип – более 25%, А+В-тип – более 50% через час после эякуляции;
- морфология – более 15% типичных клеток;
- живые сперматозоиды – не менее 50%;
- незрелые клетки сперматогенеза – содержание процента не установлено;
- агглютинированные сперматозоиды – не содержатся;
- лейкоциты – не более 4 в поле зрения;
- эритроциты – в норме отсутствуют;
- амилоидные тельца – отсутствуют;
- лецитиновые зерна – отсутствуют;
- слизь – стандарты не указаны.
Морфология строения сперматозоида оценивается по признакам, описанным Крюгером. Патология в строении спермия влияет на его способность к оплодотворению. Примером станут патологические размеры головки сперматозоида, которые могут обусловливать причины бесплодия.
В лабораториях анализ производят с помощью аппаратуры, либо это делает специально подготовленный лаборант. Считается, что анализ, выполненный человеком более точен, чем аппаратный. После получения результирующих данных при наличии патологии спермограмму проводят повторно с интервалом не менее 15 дней.
Иногда имеет смысл сдать материал для исследования в различных лабораториях, а затем сравнить полученные результаты, чтобы исключить возможность ошибки.
Ухудшение спермы может появиться при бактериальной инфекции репродуктивной системы. Часто эти заболевания протекают бессимптомно, поэтому нет повода обращаться к врачу. Нужно регулярно сдавать анализы на наличие патогенной микрофлоры, а в случае обнаружения инфекции ее нужно пролечить до полного выздоровления.
Основными причинами, на фоне которых может развиться нарушение нормального сперматогенеза, являются:
- заболевания гормональной системы организма;
- генетическая предрасположенность;
- варикоцеле;
- хронические болезни мочеполовой системы;
- гипертермия и наличие очагов инфекции;
- токсичное влияние никотина, алкоголя, наркотиков;
- ношение тесного нижнего белья;
- воздействие радиационного и рентгеновского облучения;
- хронический стресс.
Улучшить показатели спермограммы помогут такие рекомендации:
- не перегревать область малого таза и своевременно бороться с гипертермией;
- устранить все вышеперечисленные неблагоприятные факторы;
- соблюдать правильный режим отдыха и питания;
- обеспечить регулярную половую жизнь;
- принимать биостимуляторы, улучшающие сперму.
Плохие результаты спермограммы – это не приговор. Соблюдение этих несложных рекомендаций поможет увеличить процент живых клеток в эякуляте и будет способствовать улучшению качества спермы при оплодотворении.
О том, как расшифроовывается спермограмма, смотрите в следующем видео.
Какая должна быть спермограмма | Анализ спермограммы
Анализ спермограммы расширенный демонстрирует качественные, количественные, а также морфологические параметры семенной жидкости. Спермограмма развернутая является одним из наиболее субъективных исследований, проводимых в стенах лаборатории, а его результаты – во многом будут зависеть от уровня квалификации человека, которым проводится исследование. В нашей клинике данное исследование проводят не лаборанты общей практики, а узкоспециализированные врачи, которыми в дальнейшем осуществляется расшифровка спермограммы. В лаборатории есть весь необходимый арсенал оборудования и препаратов, предназначенных для обработки семенной жидкости. Помимо того, еще больше увеличить точность исследования позволяет высокотехнологичная система компьютерного анализа эякулята. Качественный анализ спермограммы дает возможность произвести оценку не только фертильного статуса мужчины, но также и проводить мониторинг сперматогенеза в период лечения.
Какие бывают у спермограммы показатели?
Расшифровка спермограммы включает макроскопический анализ – исследование внешнего вида эякулята, его объема, консистенции, цвета, запаха, реакции pH. Микроскопическое исследование представляет собой оценку самих сперматозоидов (их подвижности, концентрации, а также внешнего строения), клеток крови, клеток сперматогенеза, и прочее.
Оценка спермы, а также расшифровка спермограммы производится в соответствии с последним руководством ВОЗ по проведению исследования и обработки эякулята человека, которое вышло в 2010 году (переведено на русский 2012 году).
Остановимся на том, какие бывают основные у спермограммы показатели, их нормальные значения и отклонения при расшифровке спермограммы.
Потеря части образца
В первую очередь еще до момента начала расшифровки спермограммы обращается внимание на то, был ли собран полностью весь эякулят. Потеря в особенности первой порции, которая является богатой сперматозоидами, приведет к искажению результатов исследования в значительной степени, нежели потеря последующих порций. По этой причине этот фактор обязательно должен быть замечен мужчиной в бланке.
Разжижение спермы
Сразу же после момента семяизвержения семенная жидкость получает студенистую консистенцию. Это — вполне нормальный процесс, который характеризует нормальную спермограмму, и при комнатной температуре в течение нескольких минут начинает разжижение. Спермограмма в норме должна демонстрировать время разжижения 15-30 или иногда 60 минут. Увеличение данного времени может отмечаться при хронических воспалительных процессах половых желез (семенных пузырьках, простаты) или наличии ферментативной недостаточности. В спермограмме хорошей могут обнаружиться желеобразные гранулы (так называемые желатиновые тельца), которые совсем не разжижаются; однако у них нет клинического значения. Чтобы максимально адекватно определить временной период разжижения эякулята, мужчине необходимо в бланке указать точное время его получения.
Вязкость
После разжижения оценивается вязкость эякулята. Данный параметр определяют по выпущенной капле. При спермограмме в норме они должна свободно падать. В случае если каплей образуется нить, длина которой составляет больше 2 см, это является патологией. Это может быть свидетельством проявления воспалительных процессов в половой системе мужчины. При расшифровке спермограммы необходимо учитывать, что вязкая среда существенно затрудняет продвижение в матку сперматозоидов и понижает оплодотворяющую возможность мужчины.
Цвет
При спермограмме в норме эякулят имеет серо-желтый или молочно-белый цвет. Бурая или розоватая окраска свидетельствует о том, что присутствуют повышенные лейкоциты в спермограмме. Это является патологией и обнаруживается обычно после травм половых органов, калькулезной форме простатита, хроническом везикулите. Желтая окраска спермы может быть обусловлена употреблением пищевых красителей, а также приемом некоторых лекарств.
Объем
Основной объем эякулята состоит из секрета семенных пузырьков, а также простаты, незначительный вклад вносит секрет эпидидимиса и луковично-уретральных желез. Точное определение объемов позволяет, к примеру, рассчитать общее число сперматозоидов. Также учитывается минимальный объем семенной жидкости, который в спермограмме в норме составляет 1,5 миллилитров.
Водородный показатель (pH или кислотность)
Показателем рН отражается баланс между секретом щелочным семенных пузырьков, а также секретом кислотным предстательной железы. В нормальной спермограмме уровень рН обычно колеблется от 7,2 до 8,0. В случае, если кислотность спермы повышается (ниже 7,0), а кроме того фиксируется низкая концентрация и объем сперматозоидов, тогда можно подозревать наличие обструкции семявыводящего тракта (CBAVD).
Спермограмма показатели: агглютинация
Агглютинация выражается склеиванием подвижных живых сперматозоидов – жгутик к жгутику, голова к голове или смешанный тип. В спермограмме хорошей ее не должно быть. Наличие агглютинации не в каждом случае прямо указывает на наличие иммунологического бесплодия, с большей вероятностью ею предполагается наличие на сперматозоидах антиспермальных антител. В данном случае рекомендуется провести дополнительные исследования на наличие иммунологического бесплодия.
Клетки, которые отличаются от сперматозоидов
В семенной жидкости, помимо сперматозоидов, иногда обнаруживаются клетки эпидермиса, кровяные клетки – лейкоциты и эритроциты, незрелые спермии. Эритроцитов в семенной жидкости не должно быть. Лейкоциты в норме находятся в эякуляте в концентрации не больше 1×106 млн/мл (до двух клеток). Повышенные лейкоциты в спермограмме могут свидетельствовать о наличии воспалительного процесса разного происхождения. В данном случае необходимо проведение дополнительной диагностики и консультации врача уролога-андролога. Круглые клетки сперматогенеза тоже есть в эякуляте. В нормальной спермограмме их количество составляет до 4 штук в стандартном поле зрения. Изменение данного показателя может быть свидетельством тестикулярного повреждения и также нуждается в дополнительной диагностике.
Концентрация сперматозоидов, а также их общее число в эякуляте
Данные два показателя не являются синонимами, однако оба они имеют связь с эффективностью наступления беременности, а также прогнозируют успешность зачатия.
Общее число сперматозоидов во всей семенной жидкости обычно соответствует тестикулярному объему и демонстрирует способность продуцировать сперматозоиды яичек. От того, какова концентрация сперматозоидов в семенной жидкости, будет зависеть сам факт и возможность оплодотворения яйцеклетки, а потому и наступления беременности. В нормальной спермограмме минимальное содержание сперматозоидов составляет 39 млн/общий объем эякулята, а наименьшая концентрация – 15 млн/мл. Понижение показателей в значительной степени уменьшает возможность зачатия.
Подвижность сперматозоидов
В вопросе, какая должна быть спермограмма, одним из самых значимых параметров выступает подвижность сперматозоидов. Существует 3 категории подвижности: прогрессивно-подвижные, непрогрессивно-подвижные, а также неподвижные.
Прогрессивно-подвижные являются сперматозоидами, которые двигаются активно, по кругу большого радиуса или линейно, вне зависимости от скорости. В предыдущем спермограммы показателе данного Руководства среди данной группы клеток выделяются по скорости быстрые и медленные клетки, а это означает прогрессивно-подвижные сперматозоиды, согласно новой классификации является суммой сперматозоидов типов А и В. Минимальное их количество составляет 32 процента.
Непрогрессивно-подвижные – в данном случае движения сперматозоидов с отсутствием какой-либо прогрессии: движущиеся по кругу небольшого диаметра, жгутик с некоторыми проблемами смещает головку или есть только биение жгутика. Общее число подвижных сперматозоидов должно составлять хотя бы 40 процентов.
Неподвижные – сперматозоиды, которые не обнаруживают какого-либо движения.
Понижение процентного соотношения прогрессивно-подвижных сперматозоидов весьма негативно сказывается на возможности наступления беременности. Поэтому этот фактор требует проведения дополнительных исследований.
Морфология спермограммы
Следующим важным показателем является морфология спермограммы. При исследовании морфологии спермограммы (внешнего строения) сперматозоидов, приготавливается окрашенный фиксированный препарат. Оценивание проводится при увеличении в тысячу раз под микроскопом.
При спермограмме хорошей нормальный сперматозоид состоит из шейки, головки, а также хвостовой части (жгутика). Головка должна иметь овальную форму с гладкими четкими контурами, нормального размера. В головке выделяется акросома–ферменты, которые необходимы для оплодотворения яйцеклетки, а также генетический материал. Акросома при нормальной спермограмме должна занимать не меньше 40-70 процентов от общего объема головки. У сперматозоида шейка должна быть тонкой и четко выраженной. Ее ось в спермограмме хорошей должна полностью совпадать с центральной осью головки. При спермограмме в норме жгутик должен быть четким, ровным, тоньше шейки, его длина приблизительно в десять раз больше длины головки. При этом отклонения от данных критериев относят сперматозоид к аномальному типу (аномалия шейки, аномалия головы, аномалия хвоста).
Лишь нормальный морфологически сперматозоид способен совершить качественное оплодотворение яйцеклетки, привести к зачатию и рождению совершенно здорового ребенка. При нормальной спермограмме минимальная долю нормальных мужских половых клеток на уровне 4 процента. Диапазон процентного соотношения нормальных показателей у фертильных, а также бесплодных пациентов равен 0-30 процентам и только немногие образцы семенной жидкости содержат более 25 процентов нормальных форм сперматозоидов.
Конечно, показатели спермограммы являются очень изменчивыми и завися от множества внешних, а также внутренних факторов. По этой причине рекомендуется проводить второй или даже третий повторный анализ эякулята в случае обнаружения пограничного или патологического состояния. В заключение нужно отметить, что каких-то минимальных значений, при которых вероятно наступление беременности, просто не существует. Кроме того, невозможна постановка диагноза лишь по одной расшифровке спермограммы, требуются дополнительные обследования.
Какая должная быть спермограмма — норма показателей и причины бесплодия у мужчин
Если раньше считалось, что в бесплодии чаще всего виновата женщина, то исследования последних нескольких десятков лет доказывают, что причиной отсутствия детей в семье может быть и мужчина. И далеко не всегда это связано с нарушениями половой функции. Во множестве случаев у внешне здорового и сильного в сексуальном плане мужчины имеются разнообразные проблемы с составом спермы и подвижностью сперматозоидов.
Пагубное влияние на состав спермы могут оказывать различные заболевания, в том числе и наследственные и генетические, вредные привычки, влияние окружающей среды, неправильное питание и нарушения функции половых органов. Для того, чтобы вычислить «корень» проблемы, необходимо пройти специальный анализ, который называется спермограмма.
Что такое спермограмма
Комплексное исследование репродуктивной системы мужчины
При возникновении подозрений на нарушение нормального функционирования или заболевание половых органов, а также для определения возможности мужчины стать отцом служит специальное исследование – спермограмма. Также такой анализ проходят потенциальные доноры спермы, а также те мужчины, которые собираются заморозить свою сперму.
Целью проведение пробы является разностороннее исследование, которое способно дать полную картину состояния полового здоровья человека.
В эякуляте оцениваются следущие параметры:
- Количество сперматозоидов
- Их подвижность
- Морфологические характеристики
- Наличие, число и тип лейкоцитов
- Наличие и вид несовершенных клеток
- Объем спермы
- Ее цвет
- Период, за который она становится жидкой
- Степень вязкости
- Уровень PH
При необходимости – анализ на биохимию (в основном на содержание альфа-глюкозидазы, фруктозы, цинка и L-карнитина). Как видно из количества перечисленных параметров анализа, это глубокое комплексное исследование. Оно способно показать не только может ли мужчина иметь детей, но и продемонстрирует возможные патологии в половой системе, укажет на наличие инфекционных заболевание и воспалительных процессов.
Определение существующей проблемы – это первый шаг к избавлению от нее, поэтому мужчинам не следует бояться прохождения этой процедуры – она безопасна и способна вернуть им полноценную жизнь во всех смыслах.
Критерии оценки, какая должна быть спермограмма, со временем постоянно меняются. Это связано и с развитием науки и медицины, и с изменениями среды и условий обитания. К тому же приходится учитывать, что люди все разные и то, что для одного является нормой, для другого может оказаться патологией. Это же относится и к анализу спермы.
Например, если к ее составу нет никаких претензий, все сперматозоиды живые и подвижные, нормально сформированные, патологических клеток не обнаружено, но объем эякулята не вписывается в мерки стандартной нормы, значительно от нее не удаляясь, это явление не относится к дефектам или нарушениям, а является вариацией нормального показателя.
Другое дело, если имеются сочетанные патологии или же один из показателей явно выбивается из среднестатистических, например, сперматозоиды отсутствуют вообще или среди них преобладают неподвижные или с патологическим сперматогенезом. В этом случае остальные показатели, даже если они показывают норму, не являются основополагающими.
Подготовка к анализу и проведение процедуры
Правильная подготовка к исследованию — достоверный результат для мужчины
Чтобы получить максимально информативный и точный анализ, необходимо соблюдать определенные условия подготовки:
- Рекомендуется половое воздержание в течение минимум 2 дней и максимум недели. Это включает в себя все виды половых контактов, в том числе и мастурбацию. В течение этого срока организм способен показать среднестатистическую норму выработки спермы, что даст наиболее точные показатели.
- Задолго до сдачи пробы отказаться от употребления спиртных напитков, курения, употребления наркотических и лекарственных средств.
- Не посещать баню, сауну, не мыться в ванне с очень горячей водой, избегать любых тепловых процедур.
- Избегать физических и психических перегрузок, вести размеренный и спокойный образ жизни.
- В случае появления симптомов простуды или вирусного заболевания, подъема температуры и других признаков нездоровья отменить визит к врачу и перенести дату сдачи анализа.
Все эти меры предосторожности и особенности подготовки необходимы для того, чтобы получить максимально правильный и точный результат. Помните, что от точности соблюдения врачебных рекомендаций зависит окончательная картина мужского здоровья пациента.
Только разобравшись, какая должна быть спермограмма и получив свой положительный анализ, мужчина поймет, насколько важна эта процедура в его личной жизни.
Наиболее правильным способом проведения сбора эякулята в стерильный контейнер для пробы является мастурбация. В отличие от других способов, при этом исключается попадание в пробу посторонних биологических жидкостей и чужеродных химических элементов, которые могут появиться при использовании презерватива или же прерванного полового акта.
Больше информации о спермограмме можно узнать из видео.
Читайте: Что такое резус-фактор крови и как его определить?
Для получения пробы спермы мужчина уединяется в специальной кабинке, где его могут обеспечить журналами или фильмами соответствующего содержания. В некоторых случаях, когда получение спермы физиологическим путем невозможно, это делается путем специальных медицинских манипуляций или при помощи инструментов. Мужчины не должны бояться или стесняться проведения спермограммы, это такой же медицинский анализ, как, например, исследование крови или мочи. Подойдя сознательно к этой процедуре, человек может защитить себя от крайне неприятных последствий некоторых заболеваний, а также получить возможность стать отцом.
Норма показателей
Расшифровка исследования
Существуют определенные данные, какая должна быть спермограмма в норме. Для этого выведены средние показатели сразу по нескольким пунктам, то есть полученная проба спермы оценивается сразу по нескольким показателям.
Необходимо отметить, что на данный момент не существует конкретных норм оценки состояния спермы, в основном врачи используют данные Всемирной Организации Здравоохранения, которые были дополнены и усовершенствованы в 2010 году.
По ним упразднены некоторые категории оценивания спермы, в том числе и классификация сперматозоидов по группам.
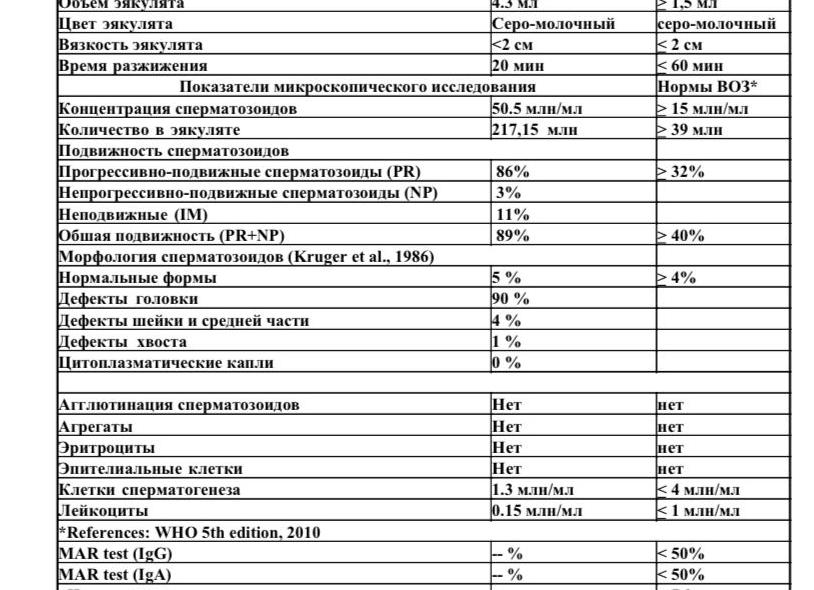
| Показатели | Значение |
| Объем эякулята | >1,5 мл |
| Общее число сперматозоидов | >39 млн. |
| Концентрация | >15 млн. в 1 мл |
| Общая подвижность | >40% |
| Количество сперматозоидов с прогрессивным движением | >32% |
| Жизнеспособность | >58% |
| Наличие нормальных форм спермиев | >4% |
Кроме цифровых данных, учитываются и другие показатели, в том числе и такие:
- Цвет. Считается, что нормальный цвет спермы – белый, с кремовым или желтоватым оттенком, она должна быть полупрозрачной и иметь запах сырого каштана. Изменение цвета, текстуры и запаха может свидетельствовать о поражениях предстательной железы, наличии воспалительного процесса, инфекции и других заболеваниях.
- Кислотность. В норме PH спермы должен составлять 7,2. Низкий уровень кислотности пагубно сказывается на подвижности сперматозоидов и чаще всего указывает на наличие воспалительного процесса в половых органах.
- Время разжижения. Нормальный период разжижения спермы составляет около одного часа. Свежая сперма имеет очень густую и вязкую консистенцию, которая препятствует нормальному продвижению сперматозоидов по половым путям женщины. Для того, чтобы сперма стала жиже, существуют специальные ферменты, благодаря которым она становится менее вязкой и плотной, а спермии получают возможность активно двигаться. Это делает возможным зачатие.
- Количество нормальных сперматозоидов. В норме число здоровых сперматозоидов должно составлять не менее половины всех половых клеток.
- Подвижность. От того, насколько подвижны сперматозоиды, зависит возможность зачатия. Здоровых и активных спермиев должно быть не менее половины.
- Форма. В норме все сперматозоиды должны иметь округлой или овальной формы головку и длинный «хвост», при помощи которого они двигаются. Наличие в сперме более половины дефектных или с неправильным строением спермиев говорит о нарушении работы половой системы мужчины, о наличии воспалительных или инфекционных заболеваний.
Читайте: Гамма ГТ повышен: диагностика фермента и возможные заболевания
Отклонения: причины и лечение
Отклонение от нормы показателей спермограммы
После проведения анализа могут быть обнаружены различные отклонения в составе спермы, а также изменения ее внешнего вида, цвета и запаха. Каждое такое состояние имеет собственную классификацию и может указывать на наличие определенных проблем в организме мужчины.
Изменение структуры спермы, ее запаха и цвета чаще всего свидетельствует о наличии воспалительного процесса в половых путях, а также об инфекции, возможно, вызванной венерическими заболеваниями, а также о простатите. При наличии таких признаков врач назначит дополнительное обследование и анализы для уточнения причины заболевания, а также подберет подходящее лечение и выберет нужные медикаменты.
Если обнаружится полное отсутствие сперматозоидов, то это может означать серьезные проблемы со строением и функционированием половой системы мужчины, требует комплексного и глубокого обследования и не всегда поддается лечению, даже хирургическому.
Нарушение числа сперматозоидов, их подвижности и строения в разной степени встречается достаточно часто.
Причин у этого может быть много – алкоголизм, наркомания, курение, длительный прием токсичных лекарственных средств, работа на вредном производстве, влияние радиации, тяжелых металлов и прочих опасных веществ, врожденные и приобретенные патологии, последствия травм и ударов. Для того, чтобы назначить лечение, специалист проводит полноценное обследование, а затем выбирает необходимое лечение, в некоторых случаях может понадобиться хирургическое вмешательство.
После проведенного лечения, особенно если оно было связано с операцией или гормональной терапией, врач может назначить повторную спермограмму. Она призвана продемонстрировать эффективность лечения и подтвердить его действенность. Выяснив, какая должна быть спермограмма, мужчина не должен опасаться выполнять это исследование, ведь оно способно подтвердить его полное здоровье, а в случае других результатов стать основанием для проведения глубокого обследования и нахождения причины заболевания. Своевременно выполненное лечение вернет уверенность в своих силах, здоровье и возможность отцовства.
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
Какой должна быть нормальная спермограмма?
Спермограмма — это один из основных методов выявления мужского бесплодия и его причин. Хорошая спермограмма еще не дает стопроцентной гарантии мужского здоровья, однако в большинстве случаев это указывает на то, что мужчина способен к зачатию естественным путем. Нормы по всем характеристикам спермы устанавливает Всемирная Организация Здравоохранения на основе научных исследований.
Для чего проводится спермограмма?
Спермограмма дает возможность выявить свойства сперматозоидов и определить их количество. Эти данные позволяют сделать заключение о качестве семени в соответствии с нормами ВОЗ. Результаты данного анализа — это не единственный метод диагностики мужского бесплодия. Однако его значимость чрезвычайно высока.
Как правило, тот или иной диагноз ставится только в том случае, если он подтверждается несколькими повторными исследованиями мужского семени. К сдаче биоматериала для лабораторного исследования необходимо подготовиться. Нужно некоторое время воздерживаться от половой жизни и исключить мастурбацию.
При подозрении на бесплодие у мужчины можно сдать сперму на анализ и обратиться к врачу (андрологу или урологу) с уже готовыми результатами. Только врач сможет поставить диагноз на основании норм ВОЗ относительно качества спермы. Следует помнить, что сами по себе результаты спермограммы не могут служить поводом для постановки диагноза. Для этого необходимо детальное обследование, осмотр и опрос врача.
Нормы ВОЗ относительно качества спермы
Спермограмма позволяет оценить семенную жидкость по различным характеристикам. Учитываются физические, химические и биологические свойства материала. Нормальная спермограмма — это не достаточное, но необходимое условие способности мужчины к деторождению.
Оценивается объем семени, полученного за одно семяизвержение. Согласно нормам ВОЗ, нормальный объем спермы — 3-5 мл. Этот объем примерно равен количеству семенной жидкости в чайной ложке. Если спермы выделяется меньше, то это может быть признаком нарушения работы яичек и половых желез. Зачатие естественным путем маловероятно в том случае, если объем спермы меньше 2 мл, даже если все остальные показатели спермограммы соответствуют нормам ВОЗ.
Количество и подвижность сперматозоидов
Важная характеристика, позволяющая сделать заключения о возможности мужчины к деторождению, — это количество сперматозоидов. Эта цифра может колебаться в очень широком интервале, однако для естественного зачатия необходимо, чтобы сперматозоидов было не менее 20 млн в 1 мл. Если эта цифра меньше, то можно говорить о такой патологии, как олигозооспермия. Ее причинами может быть нарушение функции яичек или односторонняя непроходимость семявыносящих путей. Если в семени совсем нет сперматозоидов, то возможна двусторонняя непроходимость или полная дисфункция яичек. Данное состояние называется азооспермией.
Многие мужчины интересуются у докторов, почему снижение количества сперматозоидов в эякуляте приводит к мужскому бесплодию, если для зачатия достаточно одного сперматозоида. Для понимания этого вопроса необходимо рассмотреть путь сперматозоида от эякуляции до оплодотворения. При семяизвержении сперматозоиды попадают на шейку матки. Из их общего количества только половина попадает в полость матки, преодолев слизистую пробку канала шейки матки.
Яйцеклетка, готовая к оплодотворению, расположена в одной из маточных труб. К устью маточных труб доходит незначительная часть сперматозоидов, при этом половина из них попадает в маточную трубу, в которой нет яйцеклетки. Большое количество сперматозоидов, которые дошли до устья маточных труб, в саму трубу не попадает. В результате преодоления всех препятствий к яйцеклетке доходит около 200 сперматозоидов из 200 млн, которые содержатся в порции спермы в норме. Если количество сперматозоидов меньше 20 млн в 1 мл, то шансов на то, что хотя бы один сперматозоид, способный к зачатию, достигнет яйцеклетки, ничтожно мало.
Помимо общего количества сперматозоидов в семени оценивается еще и их подвижность. Согласно нормам ВОЗ, не менее 50% сперматозоидов должны двигаться вперед. Допускается хаотичное движение, однако в этом случае вероятность зачатия снижается. Состояние мужского организма, при котором количество подвижных сперматозоидов ниже нормы, называют астенозооспермией, а полное отсутствие подвижных сперматозоидов в эякуляте — некрозооспермией.
Подвижность половых клеток и их количество в сперме во многом зависят от интенсивности половой жизни мужчины.
Считается, что при нескольких половых актах, совершаемых подряд, способна к деторождению только сперма, которая выделяется в первые 2 раза. Если половые партнеры используют контрацептивы во избежание нежелательной беременности, то, начиная с третьего полового акта, в них нет необходимости. Это не всегда справедливо, но вероятность наступления беременности после третьего полового акта подряд минимальная. Подтверждением этому служит и тот факт, что больше всего сперматозоидов содержится в семенной жидкости у мужчин, которые воздерживались от половой жизни 2 дня или больше. Частые половые контакты также способствуют тому, что в эякулят попадает больше незрелых форм, которые не обладают достаточными для оплодотворения яйцеклетки жизнеспособностью и подвижностью.
Морфология половых клеток
Морфологические характеристики половых клеток показывают, какая их доля обладает полноценным строением. Если данный показатель ниже нормы ВОЗ, то можно утверждать, что у мужчины тератозооспермия. Многие ошибочно считают, что если сперматозоид обладает дефектом строения, то это отразится на здоровье ребенка, он может родиться с какими-либо патологиями. Это не так. Генетическая информация, которую несет сперматозоид с отклонениями в строении такая же, как и в полноценных зрелых формах, однако вероятность зачатия значительно снижается, если доля полноценных сперматозоидов в семени понижается.
В качественной сперме агглютинации быть не должно, то есть половые клетки не должны склеиваться. В противном случае снижаются их подвижность и вероятность наступления беременности у партнерши. Данная патология может развиться на почве нарушения работы половых желез. Нарушения работы половых желез могут быть вызваны везикулитом, хроническим воспалением предстательной железы или некоторыми специфическими воспалительными заболеваниями. Кроме того, если мужчина не живет регулярной половой жизнью, то это тоже может вызвать агглютинацию.
В нормальной спермограмме агрегация сперматозоидов отсутствует. Это значит, что участков скопления половых клеток в качественном эякуляте быть не должно. В некоторых случаях выявить наличие агрегации в сперме можно визуально. При данном отклонении в семени можно увидеть участки, которые белее и плотнее, чем основная масса. В большинстве случаев агрегация сперматозоидов и их низкая подвижность — это сопутствующие факторы. Как правило, агрегация является симптомом различных нарушений в работе половой системы мужчины.
Норма ВОЗ относительно содержания лейкоцитов в семенной жидкости составляет 1-2 в поле зрения. Если норма ВОЗ превышена, то есть основания подозревать острое воспалительное заболевания мужской половой системы. В этом случае необходимо пройти детальное обследование, которое поможет выявить причину повышения лейкоцитов и назначить лечение, которое поможет избавиться от воспалительного заболевания.
Следует помнить, что все показатели спермограммы могут изменяться по многим причинам. Поэтому для точного определения фертильности мужчины ВОЗ рекомендует провести 2-3 спермограммы. Это позволит получить более достоверные данные.
В зависимости от полученных результатов врач может дать определенные рекомендации, которые позволят добиться того, что сперма станет лучше. Очень важно придерживаться здорового образа жизни, так как вредные привычки в значительной степени сказываются на качестве спермы.
Кроме того, определить способность мужчины к деторождению можно, только оценивая все характеристики в комплексе, поэтому отклонение от норм ВОЗ по одному пункту еще нельзя считать признаком бесплодия.