Фото сердца кардиограмма
ЭКГ при инфаркте миокарда
На ЭКГ при инфаркте миокарда (фото 1) врачи четко видят признаки некроза сердечной ткани. Кардиограмма при инфаркте является достоверным диагностическим методом и позволяет определить степень поражения сердца.
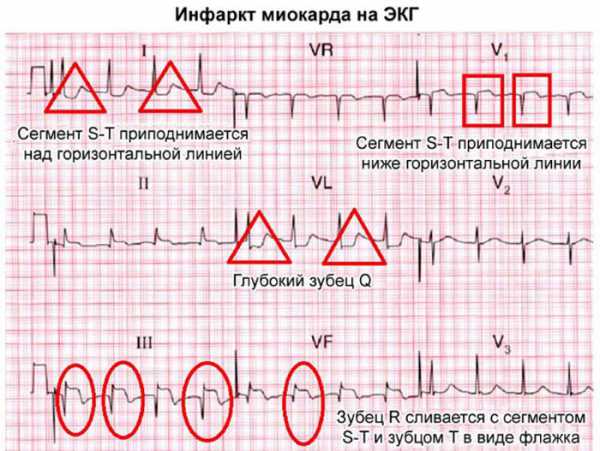
ЭКГ при инфаркте миокарда (фото с расшифровкой)
Электрокардиограмма является безопасным методом исследования, а при подозрении на случившийся инфаркт – просто незаменимым. ЭКГ при инфаркте миокарда основывается на нарушении сердечной проводимости, т.е. в определенных участках кардиограммы врач увидит аномальные изменения, которые свидетельствуют об инфаркте. Для получения достоверной информации врачи используют 12 электродов при снятии данных. Кардиограмма при инфаркте миокарда (фото 1) регистрирует такие изменения на основании двух фактов:
- при инфаркте у человека нарушается процесс возбуждения кардиомиоцитов, причем происходит это после омертвения клеток;
- в тканях сердца, пораженных инфарктом, нарушается электролитный баланс – калий в значительной степени покидает поврежденные патологий ткани.
Эти изменения дают возможно регистрировать на электрокардиографе линии, являющиеся признаками нарушения проводимости. Развиваются они не сразу, а только лишь через 2-4 часа в зависимости от компенсаторных возможностей организма. Тем не менее, кардиограмма сердца при инфаркте показывает сопутствующие ему признаки, по которым можно определить нарушение работы сердца. Фото с расшифровкой кардиологическая бригада скорой помощи высылает в ту клинику, где будут принимать такого больного – врачи-кардиологи будут заранее готовы к тяжелому пациенту.
Выглядит инфаркт миокарда на ЭКГ (фото внизу) следующим образом:
- полное отсутствие зубца R или его значительное уменьшение по высоте;
- крайне глубокий, проваливающийся зубец Q;
- приподнятый S-T сегмент над уровнем изолинии;
- наличие отрицательного зубца T.
Электрокардиограмма показывает и различные стадии инфаркта. Инфаркт на ЭКГ (фото в гал.) может быть подострым, когда изменения в работе кардиомиоцитов только начинают появляться, острым, острейшим и на стадии рубцевания.
Также электрокардиограмма позволяет оценить врачу следующие параметры:
- диагностировать сам факт случившегося инфаркта;
- определить область, где произошли патологические изменения;
- установить давность возникших изменений;
- определиться с тактикой лечения больного;
- прогнозировать возможность летального исхода.
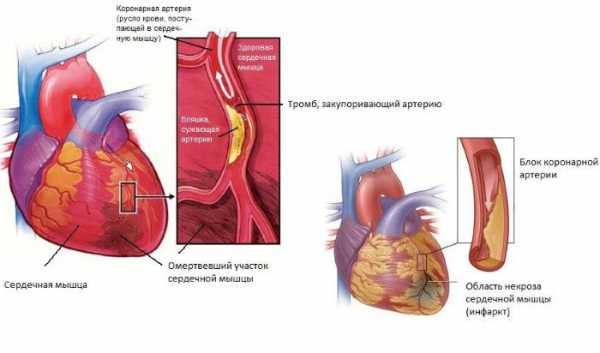
Трансмуральный инфаркт миокарда – один из самых опасных и тяжелых видов повреждения сердца. Его еще называют крупноочаговым или Q-инфарктом. Кардиограмма после инфаркта миокарда (фото ниже) с крупноочаговым поражением показывает, что зона отмирания клеток сердца захватывает всю толщины сердечной мышцы.
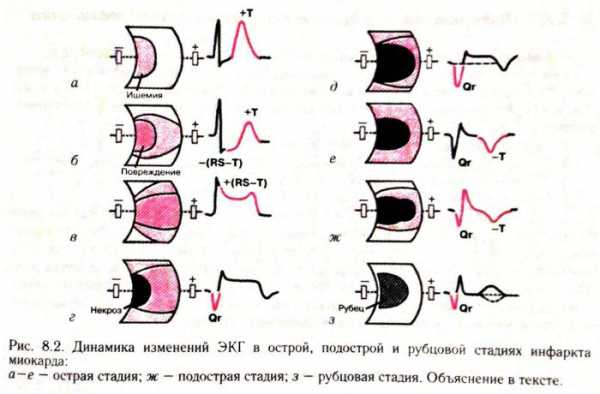
Инфаркт миокарда фото
Инфаркт миокарда является следствием ишемической болезни сердца. Чаще всего к ишемии приводит атеросклероз сердечных сосудов, спазм или закупорка. Случиться инфаркт (фото 2) может и в результате хирургического вмешательства, если проводится перевязка артерии или выполняется ангиопластика.
Ишемический инфаркт проходит четыре стадии течения патологического процесса:
- ишемия, при которой клетки сердца перестают получать необходимый объем кислорода. Эта стадия может длиться довольно долго, поскольку организм включает все компенсаторные механизмы для обеспечения нормальной работы сердца. Непосредственным механизмом возникновения ишемии является сужение сердечных сосудов. До какого-то момента сердечная мышца с таким недостатком кровообращения справляется, но, когда тромбоз сужает сосуд до критических размеров, сердце больше не в состоянии компенсировать недостачу. Обычно для этого необходимо сужение артерии на 70 процентов и более;
- повреждения, происходящие непосредственно в кардиомиоцитах, которые начинаются уже через 15 минут после прекращения кровообращения в поврежденной зоне. Инфаркт сердца длится примерно 4-7 часов. Именно здесь у пациента начинаются характерные признаки инфаркта – боли за грудиной, тяжесть, аритмия. Обширный инфаркт сердца (фото внизу) – наиболее тяжелый исход приступа, при таком повреждении зона омертвения может доходить до 8 см в ширину;
- некроз – омертвение клеток сердца и прекращение выполнения ими своих функций. В данном случае происходит отмирание кардиомиоцитов, некроз не дает им возможности выполнять свои функции;
- рубцевание – замещение омертвевших клеток соединительнотканными образованиями, не способными брать на себя функцию предшественников. Такой процесс начинается практически сразу же после омертвения и понемногу на 1-2 недели на сердце в месте повреждения формируется соединительнотканный рубец из фибриновых волокон.
Геморрагический инфаркт головного мозга является родственным состоянием по механизмам повреждения, однако он представляет собой выход крови из сосудов головного мозга, которые препятствуют работе клеток.
Сердце после инфаркта
Сердце после инфаркта миокарда (фото 3) подвергается процессу кардиосклероза. Соединительная ткань, которая замещает кардиомиоциты, превращается в грубый рубец – его могут увидеть патологоанатомы при вскрытии людей, перенесших инфаркт миокарда.
Рубец после инфаркта миокарда имеет различную толщину, длину и ширину. Все эти параметры влияют на дальнейшую деятельность сердца. Глубокие и большие по площади очаги склерозирования носят название обширного инфаркта. Восстановление после такой патологии крайне сложное. При микросклерозировании инфаркт, как и инсульт у людей, может оставлять минимальные повреждения. Зачастую пациенты даже не знают, что перенесли такое заболевание, поскольку признаки были минимальными.
Рубец на сердце после инфаркта (фото в гал.) в дальнейшем не болит и не дает о себе знать примерно 5-10 лет после инфаркта, однако он провоцирует перераспределение сердечной нагрузки на здоровые области, которые теперь должны выполнять больше работы. Через определенное время выглядит сердце после инфаркта (фото ниже) изношенным – орган не может выполнять нагрузку, ишемическая болезнь сердца у пациентов усугубляется, появляются боли в сердце, одышка, они быстро утомляются, требуется постоянная медикаментозная поддержка.
(голосов: 1, в среднем: 5,00 из 5)Кардиограмма сердца
Кардиограмма сердца – это результат исследования, возникающего в процессе сердечной деятельности электрического поля. Исследование проводится при помощи специального прибора – электрокардиографа.Содержание
Он выдает результат в виде графика, напечатанного на специальной бумаге. Метод на сегодняшний день настолько распространенный, что проводить его можно не только в условиях специализированного кабинета, но и при помощи портативного аппарата на дому пациента и в машине скорой помощи.
При помощи этого исследования можно получить полное представление о процессах, происходящих в ткани сердца, наличии или отсутствии в нем патологических процессов. В настоящее время выделяют целое направление, основной задачей которого является исследование дополнительных возможностей диагностики с использованием метода. Сделать кардиограмму сердца можно в любой поликлинике. Что представляет собой метод?
Сущность метода ЭКГ
Если внимательно присмотреться к графику ЭКГ сердца, можно проследить последовательность одинаковых впадин и зубцов. Таким способом регистрируется активность сердечной мышцы в различные периоды его работы. Именно на их характеристиках основывается расшифровка кардиограммы.
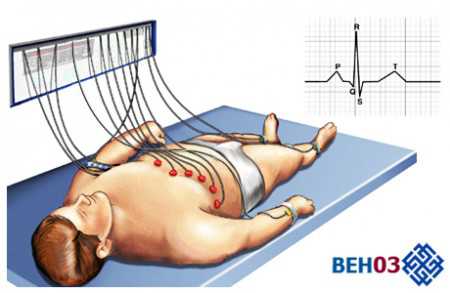 Процесс проведения электрокардиографии (ЭКГ)
Процесс проведения электрокардиографии (ЭКГ)Обычному человеку кажется, что сокращение сердца происходит одномоментно, но на самом деле, это не так. Сокращение сердца – процесс, который циклично повторяется на протяжении всей человеческой жизни.
Сердце состоит из четырех отделов, которые принято называть камерами: два предсердия и два желудочка. При сокращении, сначала импульс формируется в предсердиях (систола предсердий), затем в желудочках (систола желудочков), после которых следует диастола – период расслабления.
В каждой из этих стадий клетки сердечной мышцы генерируют биоэлектрические импульсы, которые регистрирует электрокардиограф. Нормальная кардиограмма сердца выглядит во всех случаях примерно одинаково. Малейшие изменения в сердечной деятельности выражаются в изменениях формы и размера зубцов кардиограммы сердца.
Для чего проводится исследование
ЭКГ – абсолютно безопасный и безболезненный способ исследования сердечной деятельности.
 Аппарат для снятия ЭКГ (электрокардиограф)
Аппарат для снятия ЭКГ (электрокардиограф)Для его проведения пациента необходимо уложить на кушетку, разместить в необходимых местах специальные электроды, которые и будут фиксировать импульсы. Их в процессе работы генерирует сердечная мышца.
Ткани организма человека являются в той или иной степени проводниками электрического тока, поэтому его можно регистрировать в разных частях тела. Исследование проводится в двенадцати стандартных отведениях. Как расшифровать кардиограмму сердца?
Расшифровка кардиограммы
Расшифровка кардиограммы – методика, основами которой владеет каждый выпускник медицинского ВУЗа. Кардиограмма здорового человека содержит сведения о частоте сердечных сокращений. Зубцы такой кардиограммы ровные, одинаковые по размеру и повторяющиеся с одинаковым промежутком.
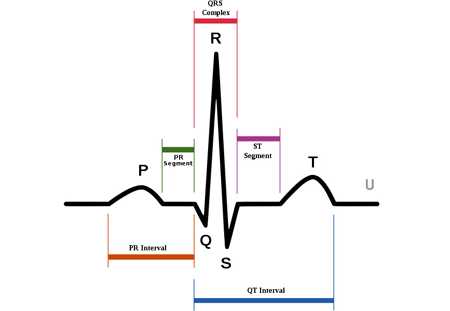 Зубцы, сегменты и интервалы ЭКГ (расшифровка кардиограммы)
Зубцы, сегменты и интервалы ЭКГ (расшифровка кардиограммы)Расшифровка кардиограммы дает представление в первую очередь о наличии или отсутствии тахикардии (учащении сердечных сокращений) или брадикардии (уменьшению количества сердечных сокращений в единицу времени). Если же начинает меняться размер и форма самих зубцов, речь идет уже о более серьезных нарушениях.
При возникновении серьезных изменений в составе тканей, которые происходят при развитии таких состояний, как ишемическая болезнь, инфаркт сердца, изменяется и их способность проведения электрических импульсов. Так выглядит кардиограмма фото.
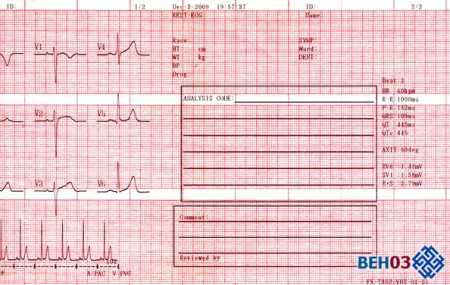 Электрокардиограммы сердца на термоленте (образец)
Электрокардиограммы сердца на термоленте (образец)Такие изменения сразу же найдут отражение и в результате ЭКГ. Кардиограмма при инфаркте миокарда будет в значительной степени отличаться от результата исследования здорового человека. Причем эти изменения станут заметными практически с самого начала развития процесса.
В некоторых случаях требуется более детальное изучение деятельности сердечной мышцы. При определенных патологиях изменения можно заметить только в процессе длительного наблюдения.
Для длительного изучения деятельности сердечной мышцы был разработан метод суточного мониторинга сердца по Холтеру. Обследование в данном случае проводится на дому, на теле пациента закрепляется мини-прибор для регистрации сердечных импульсов.
 Метод суточного мониторинга сердца по Холтеру
Метод суточного мониторинга сердца по ХолтеруЭтот прибор «запоминает» сведения кардиограммы сердца – расшифровка данных и графическое изображение исследования в дальнейшем будут получены специалистом, проводящим исследование.
Как расшифровать кардиограмму? Для того, чтобы самостоятельно расшифровать кардиограмму необходимо знать, что обозначает каждый зубец, какой формы он должен быть, какого размера.
У каждого зубца на графике есть свое обозначение. Это латинские буквы P,Q.R,S,T,U. Форма и размер зубца Р характеризует сокращение предсердий, комплекс Q,R,S дает характеристику работе желудочков, а зубец Т показывает, что происходит во время диастолы. Зубцы, направленные вверх — положительные, а вниз – отрицательные. Оценивается как высота, так и форма зубцов.
В отдельных случаях результат, полученный при электрокардиографии, является недостаточным. В такой ситуации назначаются различные дополнительные исследования, они позволяют получить более полную картину процессов происходящих в сердце человека.
Особенно важными эти исследования являются в педиатрии, для раннего выявления различных пороков развития, и при исследовании сосудов на наличие тромба.
Кардиограмма сердца расшифровка норма фото у взрослых - Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »

Многие болезни сердечно-сосудистой системы на начальных стадиях протекают скрыто и дают о себе знать, когда развивается серьезная патология и возникает угроза жизни и здоровью. Чтобы избежать тяжелых последствий, при подозрении на какое-либо сердечное заболевание нужно провести полноценное обследование. На сегодняшний день существует множество эффективных методов диагностики, один из них – СМАД (суточное мониторирование артериального давления).
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- Что это такое?
- ЭКГ по Холтеру и СМАД одновременно
- СМАД при беременности
- Как проводят обследование?
- На какую часть тела ставят прибор?
- Где сделать процедуру?
- Расшифровка результатов
- Как обмануть СМАД
| Разное артериальное давление на руках: причины |
| Препараты для снижения артериального давления: список |
| Низкое артериальное давление: причины и лечение |
| Причины и симптомы низкого диастолического давления |
Что это такое?
Суть метода исследования состояния сердечно-сосудистой системы заключается в постоянном измерении артериального давления и его колебаний в течение суток. Измерения проводятся с помощью прибора – сфигмоманометра.
Обычное измерение артериального давления с помощью тонометра, которое можно провести всего несколько раз, обычно не отображает полную картину состояния здоровья человека. Показатели АД у человека постоянно колеблются – это зависит от множества факторов: физической нагрузки, эмоционального состояния человека, приема различных лекарств.
СМАД позволяет учесть все возможные суточные колебания в артериальном давлении – измерения и их запись ведется постоянно в течение суток. По среднему АД за сутки и по характеру колебаний можно определить, имеются ли у человека какие-либо патологии сердечно-сосудистой системы, нужно ли лечение и дальнейшие обследования.
Прохождение медицинской процедуры может быть показано во многих случаях. Обычно СМАД назначают по следующим причинам:
- Диагностика артериальной гипертензии (повышенного давления). СМАД используется при различных пограничных состояниях и сомнениях в постановке верного диагноза. Данная методика также требуется при выявленном повышенном АД на фоне различных неврологических нарушений, при сердечной недостаточности.
- Диагностика артериальной гипотензии (пониженного давления), а также при различных нарушениях, связанных с проявления сниженного АД.
- Контроль медикаментозного вмешательства. Суточное мониторирование помогает лучше понять, насколько эффективно вмешательство, можно ли подобрать более подходящий препарат. СМАД помогает следить за динамикой изменений при различных заболеваниях и терапии.
СМАД часто назначают, если нужно максимально объективно оценить состояние сердечно-сосудистой системы за короткий срок. Например, это часто требуется при признании годности или негодности к службе в армии. Постановка многих кардиологических диагнозов может занимать много времени, а суточное мониторирование позволяет ускорить этот процесс.
ЭКГ по Холтеру и СМАД одновременно
ЭКГ по методике Холтера – суточная электрокардиограмма, когда показания ритма сердца также фиксируются постоянно. Данная методика требуется при многих заболеваниях, ее также могут назначить здоровому человеку при нарушениях сна и многих других состояниях. Плюсы обследования такие же: постоянно отслеживание изменений позволяет составить наиболее полную картину о здоровье сердечно-сосудистой системы.
Порой ЭКГ и СМАД совмещают и проводят одновременно. Отслеживание всех изменений в ритме сердца одновременно с динамикой артериального давления дает достаточно информации специалисту, чтобы определить окончательный диагноз при многих состояниях, когда единичных измерений недостаточно.
СМАД при беременности
Данное исследование можно проводить во время беременности, если есть подозрение на патологическое повышение АД. Вынашивание ребенка не входит в список противопоказаний к данному методу диагностики.
Как проводят обследование?
Проверку динамики артериального давления проводят в течение суток с помощью специального прибора. Аппарат фиксирует уровень артериального давления постоянно, каждые пятнадцать минут или полчаса – встречаются разные методики и настройки приборов.
В течение суток прибор придется носить на себе. Стоит отметить, что особых затруднений это обычно не вызывает. От обследуемого требуется проводить день так, как он проводит его стандартно. Важно отследить ту динамику изменений, которая постоянно присутствует в норме.
На какую часть тела ставят прибор?
Аппарат для измерения показателей артериального давления в течение суток – сфигмоманометр – состоит из привычной манжеты, которая обычно крепится на плечо, и самого прибора. Манжета функционирует как обычный тонометр – периодически надуваясь, затем спуская воздух. Прибор обычно крепится на поясе.
Носить прибор следует не снимая в течение всего установленного времени измерений. Обычно на это отводятся одни сутки, в редких случаях измерения длятся сорок восемь часов. Если время окончания исследования приходится на выходные или любое другое время, когда место, где было начато исследование, закрыто, аппарат для суточного мониторирования артериального давления следует снять и выключить самостоятельно.
Также во время замеров обычно ведется дневник активности. В нем следует описывать, что делает обследуемый, и указывать точное время. Это поможет специалистам в анализе показаний прибора после обследования. Например, если человек занимался физической активностью, повышение артериального давления в этот период будет считаться нормой, а не отклонением.

Также обследуемых обычно просят соблюдать следующие правила, чтобы результаты измерений были наиболее достоверны:
- Нужно обязательно следить за положением манжеты. Она должна находиться на два пальца выше локтевого сгиба. Если она соскальзывает вниз или расстегивается, ее обязательно следует поправить. Некоторые приборы вообще не ведут запись, если манжета не находится в правильном положении.
- Перед началом очередного измерения советуют приготовиться и остановиться во время его, если оно начинается во время ходьбы, занятий спортом, другой активной деятельности. Приборы обычно подают звуковой сигнал перед началом измерения и после него. Если сигнала нет или не слышно, определить начало измерения можно по надувающейся манжете.
- Трубка, которая соединяет сам прибор и манжету, не должна перекручиваться или сдавливаться.
- Если очередное измерение причиняет сильный дискомфорт, его следует остановить. Обычно это делается с помощью кнопки «стоп» на мониторе. Следующее измерение будет по графику.
- Если заметны какие-то нарушения в работе прибора, воздух не выходит из манжеты полностью, монитор показывает неисправность, аппарат можно снять и выключить, после чего нужно отнести его обратно специалисту. Возможно, провести процедуру потребуется заново с исправным прибором.
- Если результат не отображается на мониторе и на нем не отмечается время, это говорит о том, что аккумуляторы разряжены и дальнейшие измерения проводиться не будут.
- Не следует подвергать аппарат воздействию жидкостей и высокой температуры. Если по какой-то причине нужно снять манжету, прибор нужно выключать. Если измерения начнутся в то время, пока манжета не на руке, она может лопнуть.
После проведения всех измерений и окончания времени исследования, аппарат СМАД и дневник активности нужно отнести обратно к доктору. Затем следует ждать, пока расшифровки исследования будут готовы.
Где сделать процедуру?
Бесплатно провести подобную диагностику можно по направлению от кардиолога с подозрением на какое-либо заболевание или нарушения, связанные с уровнем кровеносного давления.
Если направления нет, следует самостоятельно обратиться к специалистам. Провести СМАД можно в различных клиниках и у частных кардиологов. Средняя цена обследования – от 2000 рублей.

Расшифровка результатов
После окончания диагностики проводится анализ результатов, после чего заключение выдается пациенту. В нем обычно собраны все данные о нижнем и верхнем артериальном давлении за все время измерения, учтены перепады и прочие факторы. Человеку без специального образования большая часть информации почти ничего не скажет, поэтому с расшифровкой стоит сразу обратиться к кардиологу.
Насторожить может результат исследования, если обследуемый был определен в группу так называемых «нон-дипперов» – людей с недостаточной степенью снижения артериального давления в ночное время. Это может быть крайне негативным признаком.
Как обмануть СМАД
Порой обследуемых интересует, можно ли как-то обмануть прибор для замеров давления, чтобы результат отличался от реального состояния. Особенно часто этот вопрос волнует призывников, ищущих повод, как откосить от армии.
Обмануть аппарат можно, если, например, на время физической активности в журнал записывать полный покой. Однако стоит отметить, что подобные колебания, созданные искусственно, могут вызвать подозрения у специалистов при анализе. Как повысить давление – существует много способов. В основном это высокий уровень физической нагрузки, однако тяжело отследить, насколько естественно будут выглядеть эти завышения.
Кардиограмма сердца при ишемии фото - Лечение гипертонии
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Гипертрофия левого желудочка – это синдром, характерный для большинства заболеваний сердечно-сосудистой системы, который заключается в увеличении мышечной массы сердца.
К сожалению, сегодня констатируется все больше случаев гипертрофии левого желудочка у молодых. Опасность этого дополняется большим процентом летального исхода, чем у пожилых людей. Мужчины с гипертрофией миокарда левого желудочка умирают в 7 раз чаще, чем представительницы слабого пола.
Механизм развития
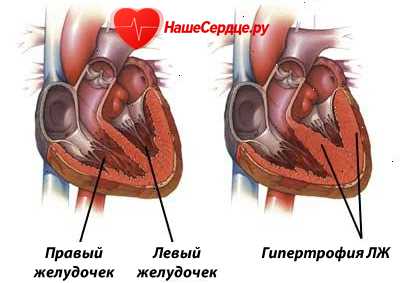 В нормальном физиологическом состоянии сердце, выталкивая кровь в аорту, выполняет функцию насоса. Из аорты кровь идет ко всем органам. Когда же левый желудочек расслабляется, то получает порцию крови из левого предсердия. Количество ее постоянно и достаточно для обеспечения на оптимальном уровне газообмена и прочих функций обмена веществ во всем организме.
В нормальном физиологическом состоянии сердце, выталкивая кровь в аорту, выполняет функцию насоса. Из аорты кровь идет ко всем органам. Когда же левый желудочек расслабляется, то получает порцию крови из левого предсердия. Количество ее постоянно и достаточно для обеспечения на оптимальном уровне газообмена и прочих функций обмена веществ во всем организме.
Как следствие формирования патологических изменений сердечно-сосудистой системы, сердечной мышце становится тяжелее выполнять эту функцию. Для выполнения прежнего объема работы требуется больше энергетических затрат. Тогда включается природный компенсаторный механизм – увеличение нагрузки ведет к увеличению мышечной массы сердца. Это можно сравнить с тем, как увеличивая нагрузку на мышцы в спортзале, получают нарастание мышечной массы и объема.
Почему же левый желудочек не может «нарастить» свою мышечную массу и не беспокоить при этом своего обладателя. Дело в том, что в ткани сердца происходит увеличение только кардиомиоцитов. А они составляют только около четверти ткани сердца. Соединительнотканная же часть не меняется.
За гипертрофией ЛЖ не успевают развиваться капиллярная сеть, поэтому быстро гипертрофированная ткань может страдать от кислородного голодания. Что приводит к ишемическим изменениям в миокарде. Кроме того, проводящая система сердца остается прежней, что приводит к нарушению проведения импульсов и различным аритмиям.
Больше всего подвергается гипертрофии ткань левого желудочка, в частности, межжелудочковая перегородка.
При интенсивных физических нагрузках сердцу приходится перекачивать большее количество крови, работать усиленно. Поэтому, у профессиональных спортсменов может формироваться умеренная гипертрофия левого желудочка, которая является физиологической или компенсаторной.
Этиология гипертрофии
Практически при всех длительно текущих болезнях сердца гипертрофия левого желудочка является обязательным следствием.
Гипертрофия миокарда левого желудочка наблюдается при:
- гипертонической болезни;
- стеноза клапана аорты;
- гипертрофической кардиомиопатии;
- интенсивных длительных физических нагрузок;
- ожирения;
- курения, употребления алкоголя.
Таким образом, при любой болезни сердца гипертрофия левого желудочка является обязательным синдромом.
Гипертоническая болезнь, особенно стойкая, плохо леченная, является основной виновницей. Если пациент говорит о том, что высокие цифры давления являются для него привычными и «рабочими», если гипертония корригировалась только эпизодически или не лечилась вообще, то у него обязательно имеет место выраженная гипертрофия левого желудочка сердца.
Избыточный вес является фактором риска для гипертонии, при которой формируется гипертрофия левого желудочка. Кроме того, при ожирении для кровоснабжения увеличенного в размерах организма требуется большая работа, чтобы обеспечить кровоснабжение всех тканей, что также приводит к изменению миокарда.
Из врожденных болезней основное место у пороков сердца с нарушенным оттоком крови от желудочка.
Однако гипертрофия левого желудочка симптомы будет проявлять одинаковые при любой этиологии.
Виды гипертрофии
По степени изменения формы левого желудочка сердца и его толщины, выделяется эксцентрическая и концентрическая гипертрофия миокарда левого желудочка.
Концентрическая гипертрофия левого желудочка характерна утолщением его стенок. Полость его в этом случае не изменяется. Формируется она при избыточной нагрузке желудочка давлением крови. Характерна такая форма для гипертонической болезни. Эта этиология составляет не менее 90% и имеет высокий риск угрожающих жизни сердечно-сосудистых осложнений – более 35%.
Гипертрофия левого желудочка эксцентрическая характерна относительным сохранением толщины стенок желудочка, нарастанием его массы и размеров полости. Риск тяжелых осложнений около 25%. Этот вид развивается при избыточном объеме крови.
Длительное время гипертрофия левого желудочка сердца симптомы имеет незначительные или сердце не дает знать о том, что работает через силу. Когда истощаются компенсаторные возможности и человек начинает предъявлять жалобы, то изменения миокарда уже значительны.
Появляются в разной степени выраженности следующие признаки гипертрофии левого желудочка:
- одышка;
- тахикардия;
- кардиальная боль;
- ощущение слабости и обморочные состояния;
- быстрая утомляемость.
Своевременное раннее выявление снижает риск развития тяжелых осложнений. ЭКГ признаки гипертрофии левого желудочка определяются легко любым терапевтом. Этот метод является дешевым и информативным.
Гипертрофия левого желудочка на ЭКГ проявляется нарастанием времени прохождения импульса, ишемическими изменениями на ЭКГ, нарушением проводимости импульса, отклонением оси к гипертрофированной области, смещением электрической позиции сердца, расположения переходной зоны.
Лечение
Если появляется затруднение дыхания, возникает желание остановится и отдышаться при привычной нагрузке, если давит в груди, возникает беспричинная слабость, то стоит обратиться к врачу.
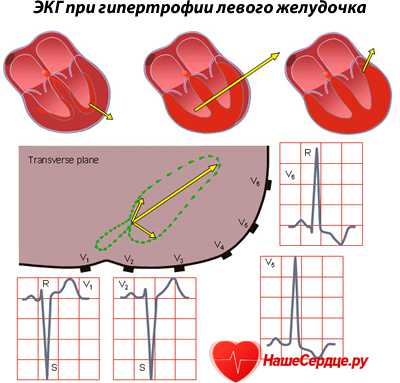 Кардиолог назначит полное клинико-биохимическое и инструментальное обследования. При осмотре могут быть обнаружены специфические шумы в сердце и увеличение его границ. Рентгенологическое исследование покажет насколько увеличено сердце, в каких отделах. Эхокардиограмма поможет определиться с локализацией нарушений, со степенью снижения активности сердца.
Кардиолог назначит полное клинико-биохимическое и инструментальное обследования. При осмотре могут быть обнаружены специфические шумы в сердце и увеличение его границ. Рентгенологическое исследование покажет насколько увеличено сердце, в каких отделах. Эхокардиограмма поможет определиться с локализацией нарушений, со степенью снижения активности сердца.
После того, как установлен диагноз гипертрофии миокарда левого желудочка, лечение зависит от степени ее выраженности и тяжести общего состояния пациента.
Изменение размеров сердца является следствием других заболеваний. При лечении пациента с диагнозом гипертрофия левого желудочка сердца, причины, приведшие к ней, имеют первоочередное значение.
В зависимости от тяжести состояния пациента и того, насколько выражена гипертрофия левого желудочка, лечение может проводиться в стационаре или в домашних условиях.
Обязательным условием успеха лечения является правильный образ жизни. При игнорировании этой рекомендации любая терапия бесполезна.
В диете снижается потребление соли. Рекомендуются продукты укрепляющие сердечную мышцу.
Обязателен постоянный контроль ЭКГ и уровня давления, регулярный осмотр кардиологом.
При удовлетворительном состоянии хороши регулярные прогулки на свежем воздухе. Также умеренная гипертрофия левого желудочка не исключает занятия спортивной ходьбой, плаваньем в щадящем ритме. Исключаются большие физические нагрузки.
Лекарства принимаются в течение всей жизни. Это блокаторы кальциевых каналов, бета-адреноблокаторы, гипотензивные препараты, метаболические сердечные медикаменты.
В некоторых случаях может быть рекомендовано оперативное вмешательство. В ходе операции иссекаются участки утолщенной мышцы.
Осложнения
Осложнения более чем опасны. Это и недостаточность кровообращения, и нарушения ритма, и ишемические изменения, и инфаркт миокарда.
Сердечно-сосудистая недостаточность проявляется в неспособности сердца выполнять свою насосную функцию и обеспечивать организм кровью.
Нарушения ритма возникают в результате того, что проводящая система сердца не имеет способности гипертрофироваться. Изменяется время и качество проведения импульсов. Могут появиться участки, в которые импульсы не проходят.
Ишемические проявления (недостаток кислорода в ткани) возникает из-за сравнительно медленного развития капиллярной сети в гипертрофированной ткани сердца. В результате она недополучает кислород. С другой стороны, работая с повышенной нагрузкой, потребность миокарда в кислороде значительно возрастает.
При гипертрофии левого желудочка сердца лечение продолжается длительно. Доказано, что рано начатое лечение и ответственное отношение к нему больного позволяет значительно улучшить качество и длительность жизни у пациентов.
Видео про гипертрофию левого желудочка:
ЭКГ-признаки стенокардии сердца
Стенокардия — одна из форм ишемической болезни сердца (ИБС), вызвана в начальной стадии временным спазмом коронарных сосудов, питающих миокард. После снятия спазма все проявления исчезают. В диагностике важно зарегистрировать не только жалобы пациента, но и объективные признаки заболевания.
На какие проявления ориентируются врачи при направлении на ЭКГ?
Клинические симптомы стенокардии достаточно хорошо известны. У 75% пациентов имеются:
- приступообразные боли за грудиной длительностью от нескольких секунд до 40 минут;
- иррадиация в левую половину грудной клетки, плечо, нижнюю челюсть;
- давящий или сжимающий характер;
- сопутствующие аритмии, головокружение, одышка.
Эффективность Нитроглицерина для снятия болевого синдрома говорит в пользу стенокардии.
Для более точной диагностики используются инструментальные методы обследования. Один из самых доступных — электрокардиографический. ЭКГ при стенокардии служит объективным доказательством и признаком нарушенного баланса между потребностью клеток миокарда в кислороде и его поступлением. Оборудованием оснащены машины «Скорой помощи», все поликлиники, фельдшерские пункты. С возможными изменениями на ЭКГ ознакомлены врачи любых специальностей.
Особенности регистрации признаков стенокардии
На начальном этапе развития ИБС болевые проявления в сердце возникают только во время повышенной физической или эмоциональной нагрузки, курения. Подобный вид болезни получил название «стенокардии напряжения».
Это означает, что зарегистрировать типичные изменения можно только при условии:
- длительного мониторирования пациента с последующей расшифровкой результатов — принцип используется при холтеровском обследовании, когда ЭКГ записывается с прикрепленных к пациенту электродов в течение суток;
- искусственной провокации приступа — применяются тесты с повышенной физической нагрузкой, электрическая стимуляция предсердий, введение специальных лекарственных веществ, психоэмоциональные пробы.
Для чего важно выявить признаки стенокардии?
Профессиональный отбор предусматривает исключение допуска людей с начальными проявлениями ИБС. Целевые программы по изучению распространенности и причин кардиологических заболеваний нуждаются в обследовании людей разных возрастных групп, пола.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- Работа в условиях напряжения — необходимое требование к здоровью людей профессий, связанных со службой в армии, полиции, чрезвычайными ситуациями, авиаперевозками, управлением транспортными средствами. Поэтому при прохождении медицинской комиссии обязательными являются пробы с физической нагрузкой.
- В лечении стенокардии напряжения, реабилитации после инфаркта миокарда или перенесенной операции на сердце у кардиолога может возникнуть необходимость контроля устойчивости организма и сердечной мышцы к физической нагрузке.
- Массовые исследования населения для выявления ранних признаков ишемической болезни проводятся в пределах конкретных программ и территорий. На результатах подобного обследования строятся прогнозы заболеваемости.
- Терапию ИБС необходимо начинать как можно раньше, поэтому важны любые пути выявления стенокардии на этапе отсутствия болевых проявлений в покое.
- Коварность стенокардии заключается в атипичной симптоматике. Приступы могут симулировать холецистит или желчную колику, панкреатит, гастрит, межреберную невралгию. Некоторые пациенты уверены в простуде и болях в горле. В хирургическом стационаре при экстренном поступлении больного с неясными болями в животе не обходятся без ЭКГ.
Что изменяется на ЭКГ
Основными электрокардиографическими диагностическими признаками стенокардии являются:
- смещение интервала ST;
- изменения зубца Т (уплощение, направленность вниз, высокий и острый по форме).
Эти изменения проявляются на фоне приступа, редко держатся от нескольких минут до часов после окончания болей.
Форма зубца Т говорит о глубине участка ишемии:
- при субэндокардиальной форме — Т высокий по амплитуде, одновременно снижается сегмент ST;
- при субэпикардиальной локализации — кроме Т повышается сегмент ST и принимает форму дуги.
На фоне приступа часто регистрируются нарушения ритма и проводимости. Установлены случаи появления отрицательного зубца U.
Дифференциальная диагностика
Зарегистрированные изменения сегмента ST и зубца Т характерны не только для стенокардии. Они наблюдаются при дистрофических нарушениях миокарда различных причин, миокардитах, электролитных нарушениях.
Отличить их помогают медикаментозные пробы:
- положительные изменения после приема Нитроглицерина указывают на ишемию сердца;
- улучшение ЭКГ-картины после приема калийсодержащих препаратов не характерно для ИБС, а подтверждает электролитные изменения;
- положительный результат после приема Обзидана более характерен для миокардиодистрофии нейроэндокринного происхождения, но возможен и при стенокардии.
Использование физических нагрузочных проб и ЭКГ-изменения
Применение дозированных физических нагрузок для выявления скрытой патологии, ранней стадии заболевания широко используется в кардиологии. Применение проб проводится в присутствии врача с предварительным осмотром и ЭКГ-исследованием. Учитывается частота пульса, артериальное давление, потребление кислорода.
- Наиболее часто используется динамическая проба Мастера-Оппенгеймера. Они ввели в 1929 году «гарвардский степ-тест», стандартизировали исследование, разработали оценочные таблицы. В современном варианте пациенту предлагается подниматься и спускаться по ступенькам в течение 1,5 минуты (простой вариант) или трех минут (двойная проба). Метод считается максимально физиологичным.
- Применение велоэргометрии (велоэргометр — стационарный велосипед, имеющий градуированную нагрузку в единицах мощности) основано на высокой чувствительности. В 80 – 95% случаев изменения при нагрузке говорят о стенокардии напряжения. Оценочные стандарты предусматривают отклонения показателей ЭКГ в мм и их сохранение в долях секунды.
- Аналогичный тест проводится с дорожкой на тредмиле. Тредмил приводится в движение мотором и позволяет устанавливать различные скоростные режимы.
- Существуют статические тесты. К ним относятся нагрузки, сопровождающиеся сокращением мышц без укорочения длины волокна. Применяют сжимание и разжимание, удержание тяжести руками, ногами.
Психоэмоциональные пробы
В зависимости от уровня образования пациента, его физической активности можно использовать особые пробы, позволяющие установить влияние симпатического нерва на возникновение приступа. Для этого используются пробы, требующие повышенного внимания, нервного напряжения:
- счет в уме;
- запоминание ряда чисел;
- задания на компьютере.
Выполнение ограничено временем. Проводится сравнение исходной и повторной ЭКГ.
Электрокардиография не единственный метод диагностики стенокардии. Его учитывают в комплексе с ультразвуковым исследованием. При необходимости в специальных центрах проводят чреспищеводную стимуляцию предсердий, радиоизотопное сканирование, биохимические тесты по анализам крови. Наиболее показательной является ангиография венечных сосудов.
Формы перикардита, и методы их лечения
Чтобы понять, что представляет собой перикардит, и какие могут быть симптомы перикардита, давайте в общих чертах рассмотрим строение сердца. Сердце – неусыпно работающий, бессменный мотор нашего тела, без перерывов и выходных перекачивающий литры крови по километрам венозных «магистралей». Пожалуй, каждый представляет себе бьющееся в непрерывной работе сердце, но многие ли задумывались о том, как же закреплен в организме настолько живой и подвижный агрегат?
- Классификация перикардитов по причинам возникновения
- Симптомы
- Диагностика
- Внешний осмотр
- Приборные исследования
- Лечение
- Особенности лечения различных разновидностей перикардита
- Особенности заболевания у детей
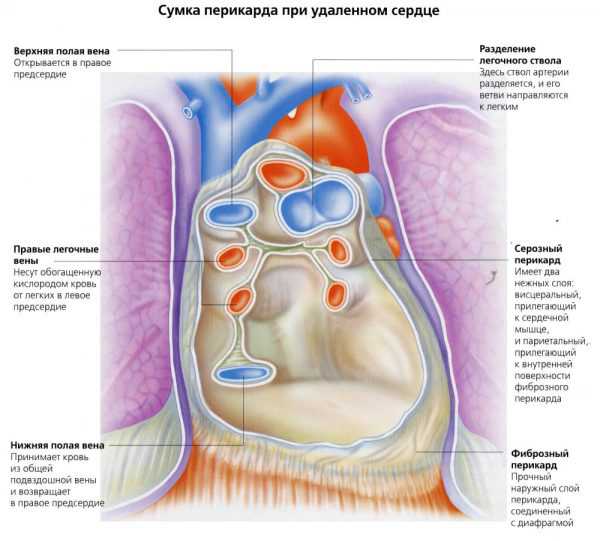
Сердце бьется внутри особой оболочки – перикарда, напоминающего мешочек или сумку. Поэтому перикард называют также околосердечной сумкой. Между внутренними стенками перикарда и внешней оболочкой самого сердца, эпикардом, имеется полость, позволяющая сердцу биться. Полость эта заполнена смазкой – особой серозной жидкостью, близкой по составу к жидкостной основе крови – плазме.
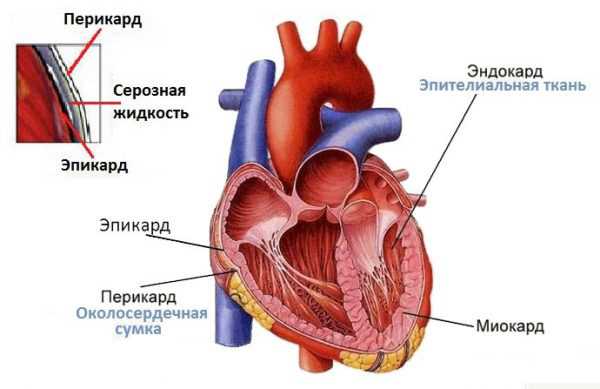 Строение стенки сердца
Строение стенки сердца
Эпикард и перикард не являются чем-то совершенно разделенным, а составляют одно целое, переходят один в другой, подобно тому, как кожа лица и губ переходит в слизистую оболочку рта. Сам перикард, в свою очередь, состоит из двух оболочек, так называемых листков, висцерального и париетального, пространство между которыми также заполнено серозной жидкостью. Объем жидкости в околосердечных полостях взрослого человека составляет около 30 миллилитров, примерно три-четыре столовых ложки.
Столь сложная и совершенная конструкция позволяет сердцу выполнять свою жизненно необходимую работу десятилетиями, задолго до рождения человека на свет, и до самой его смерти. Но, к сожалению, совершенство системы отнюдь не избавляет ее от неполадок. В силу некоторых причин оболочки-листки околосердечной сумки могут воспаляться. Возникает заболевание, которое так и называется – перикардит, то есть воспаление перикарда.
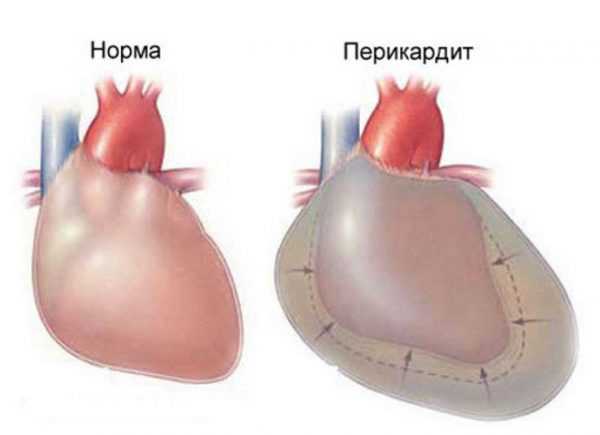
Воспаление приводит к изменению количества, состава и свойств серозной жидкости. В результате сердце может испытывать сдавливающее, трущее и другие нежелательные физические воздействия, повышающие его износ. Изменение химического и структурного состава серозной жидкости приводит к отложению сгустков содержащегося в ней белка – фибрина. Из-за отложений фибрина могут возникать спайки как между эпикардом и перикардом, так и между листками перикарда, что препятствует нормальному выполнению функций околосердечной сумки. Все это в конечном итоге приводит к развитию сердечной недостаточности – дисфункции сердца, неспособности его полноценно снабжать органы кровью.
По причинам, вызывающим воспаление, перикардит разделяют на инфекционный и неинфекционный или асептический.
| Бактериальный | Травматический |
| Вирусный | Аллергический |
| Грибковый | Метаболический |
| Туберкулезный | Геморрагический |
| Онкологический | |
| Лучевой |
Классификация перикардитов по причинам возникновения
По клинической картине различают хронический перикардит и острый перикардит.
Бактериальный, вирусный и грибковый перикардиты вызываются процессами жизнедеятельности соответствующих разновидностей микроорганизмов. Метаболический перикардит – последствие нарушения обмена веществ.
Геморрагический (или коагулятивный) перикардит связан с нарушениями состава и свойств крови, в частности со способностью к свертыванию. Онкологический перикардит вызван раковыми или доброкачественными опухолями прилегающих к сердцу органов. Лучевой перикардит возникает в результате воздействия проникающей радиации.
 Рентген грудной клетки
Рентген грудной клетки
В отдельную группу выделяют так называемый идиопатический перикардит, вызываемый единичными специфическими причинами, не относящимися ни к одной из основных групп.
Симптомы
Воспаление околосердечной сумки сопровождается радом характерных симптомов:
- боль в грудине;
- приступы ишемии – учащенного сердцебиения;
- чувство недостатка воздуха, одышка;
- характерный сухой кашель;
- учащенный пульс, часто с нарушениями ритма;
- ощущение общего недомогания – слабость, головная боль и головокружение, усталость, лихорадка.
Диагностика
При обращении в медицинское учреждение пациента с жалобами, соответствующими симптомам перикардита, врач проводит ряд диагностических процедур, включающий следующие этапы:
Внешний осмотр
В ходе осмотра могут быть выявлены такие признаки, свидетельствующие о наличии у пациента воспаления околосердечной сумки, как:
- вздутие вен, особенно шейных
- отеки ног
- синюшная окраска слизистых и тканей – цианоз. Синюшная окраска вызывается пониженным содержанием кислорода в крови (гипоксемией).
- стетоскопия (прослушивание) пациента выявляет шумы, характерные для трения перикарда.
Приборные исследования
Состояние больного тщательно исследуется с применением таких методов как:
- Электрокардиография. Показывает частоту и ритмичность сердечных сокращений.
- Эхокардиография. Позволяет выявить наличие выпота, то есть излишков жидкости в полостях перикарда.
- Анализ крови. При подозрении перикардита больному проводится анализ крови на маркеры повреждения миокарда и маркеры воспалительных процессов.
- Рентгеноскопия. Позволяет определить состояние полостей сердца и перикарда, и наполненность их жидкостью.
Лечение
Выбор методов лечение перикардита зависит от картины заболевания, выявленной в ходе диагностических процедур. В зависимости от клинической картины, хода и динамики течения болезни, врач может назначить стационарное либо амбулаторное лечение с применением консервативных (медикаментозных, терапевтических) либо оперативных методов.
Медикаментозное лечение перикардита состоит в применении противовоспалительных средств. На выбор противовоспалительных препаратов влияет наличие у больного ишемической болезни сердца, помимо самого перикардита. Так наиболее часто применяемым противовоспалительным средством является ибупрофен. Однако он противопоказан в случаях, если перикардит развивается на фоне ишемии. При сочетании перикардита с ишемической болезнью сердца, больному в качестве противовоспалителя прописывают диклофенак либо аспирин.
Следует учесть, что данные препараты отличаются агрессивным воздействием на слизистые оболочки желудочно-кишечного тракта. Поэтому их применение должно сопровождаться приемом препаратов, уменьшающих их негативное воздействие. После двух недель приема препарата врач оценивает результативность выбранного курса лечения. В зависимости от результатов, избранный курс лечения продолжается до полного исчезновения симптомов (обычно еще две-три недели), либо применяемые препараты заменяются препаратами другой группы.
Особенности лечения различных разновидностей перикардита
Острый перикардит может иметь как инфекционный, так и неинфекционный характер. Основные причины острого перикардита следующие:
- вирусные инфекции;
- почечная недостаточность;
- ревматоидный артрит;
- инфаркт миокарда;
- различные аллергические реакции.
При остром перикардите полости околосердечной сумки чрезмерно заполняются жидкостью, результатом чего может стать состояние, называемое тампонадой сердца – сдавливание сердечной мышцы скопившейся жидкостью, затрудняющее выполнение сердцем его нормальных функций.
Диагностирование острого перикардита успешно производится с помощью рентгеноскопии, эхокардиографии и доплер-эхокардиографии. Данные исследования позволяют (при своевременном обращении к врачу) выявить избыточное скопление жидкости в полостях перикарда на ранних стадиях.
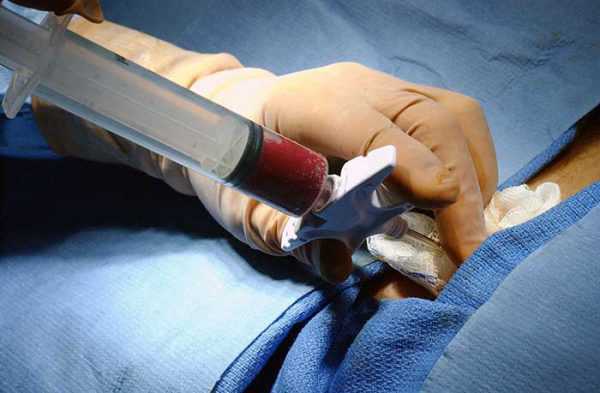 Пункция перикарда или перикардиоцентез
Пункция перикарда или перикардиоцентез
Пункция перикарда (перикардиоцентез) может служить как в качестве метода диагностики, так и в качестве средства экстренной помощи с целью не допустить развитие тампонады сердца. В ходе данной процедуры стенка околосердечной сумки прокалывается иглой, и излишки скопившейся жидкости выводятся через катетер. Сама жидкость в последствие подвергается анализу, позволяющему уточнить причины заболевания, а также диагностировать на ранних стадиях зарождение других заболеваний, в том числе онкологических.
Медикаментозное лечение острого перикардита состоит в применении противовоспалительных препаратов. Для лечения тампонады средней и легкой тяжести используют мочегонные средства. Если острый перикардит носит инфекционный характер, больному прописываются антибиотики.
Опасность при остром перикардите представляет также возможность возникновения фибрилляции предсердий – частых хаотичных сокращений. Во избежание данного явления применяются антиаритмические препараты.
Констриктивный перикардит (сдавливающий, спаечный) – наиболее тяжелая форма хронического перикардита. Характеризуется утолщением перикарда с образованием рубцовых спаек. В особо тяжелых случаях возникает явление, известное как «панцирное сердце» — отложение в полостях перикарда кальция, приводящее к появлению твердой кальциевой «оболочки» вокруг сердечной мышцы, приводящее к глубокому физическому повреждению сердечных тканей (адгезивный перикардит). Возможно также полное сращение спайками листков околосердечной сумки. Образуется так называемый слипчивый перикардит.
Констриктивный перикардит вызывают:
- туберкулез ревматический (наиболее частая причина);
- гнойный перикардит;
- травмы сердца (открытые и закрытые);
- инфекционное заражение;
- инфаркт миокарда.
Симптомы могут быть сходны с симптомами застойной сердечной недостаточности. Осмотр выявляет синюшный оттенок ушей и лица, отечность рук. Констриктивный перикардит успешно диагностируется по повышенному венозному давлению, и при нормальном артериальном. Характерный вид имеет кардиограмма больного констриктивным перикардитом. Эхокардиограмма выявляет утолщение листков околосердечной сумки и уменьшение (вплоть до полного искажения) полости между ними.
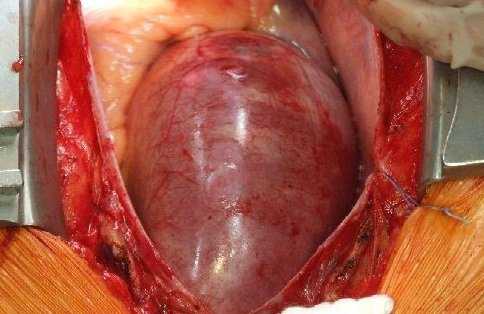 Кальциевый панцирь
Кальциевый панцирь
Слипчивый перикардит, особенно сопряженный с кальцинозом, практически не поддается консервативному лечению, требуя обязательного оперативного вмешательства, в ходе которого происходит физическое «отшелушивание» кальциевого «панциря». При подготовке к операции важно снизить венозное давление, для чего применяют мочегонные средства.
Сухой перикардит (фибринозный перикардит) возникает из-за скопления в полости перикарда фибринового осадка в результате повреждения сосудистой стенки. Больной жалуется на острую постоянную боль в области сердца, распространяющуюся на спинную область. Хотя жалобы напоминают симптомы инфаркта, сухой перикардит легко диагностируется по характерным постоянным шумам трения. Окончательно сухой перикардит подтверждается электрокардиограммой.
Выпотной перикардит (гнойный перикардит) – хроническая разновидность воспаления перикарда, скопление в полости околосердечной сумки выпота, то есть чужеродной для данной полости жидкости (крови, гноя и т.п.). Может возникать в результате следующих причин:
- туберкулез;
- стрептококковое либо стафилококковое заражение;
- тяжелое аллергическое воспаление.
При отсутствии лечения, в полостях может скапливаться до 300 миллилитров выпота (экссудата), что в 10 раз больше объема нормального количества серозной жидкости. Выпотной перикардит приводит к растяжению внешнего листка перикарда. Внутренний листок при этом может сращиваться с эпикардом.
Симптомы зависят от тяжести течения заболевания. Обычно гнойный перикардит проявляет симптомы развивающейся тампонады сердца – ослабление пульса, цианоз, потеря сознания. Заболевание выявляется прослушиванием грудной клетки, рентгеноскопией, эхокардиографией. Последняя может выявить начало заболевания на ранних стадиях. В целом диагностика данной формы болезни затруднений не вызывает.
Выпотной экссудативный перикардит лечится с помощью перикардиоцентеза полости околосердечной сумки для выведения выпота.
Особенности заболевания у детей
Специфической, свойственной детям формой воспаления перикарда является уремический перикардит. Уремия – отравление организма собственными токсическими продуктами по причине почечной недостаточности. Нередко встречается у маленьких детей, почки которых не справляются с повышенной нагрузкой. Токсины из крови просачиваются в полости перикарда, вызывая уремический перикардит.
Воспаление перикарда – серьезное и опасное заболевание, не допускающее промедления и самолечение. При первых симптомах необходимо срочное обращение к врачу.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе