Цмб анализ крови что это
Методы исследования антител в крови
Методов исследования человеческой крови для диагностики и выявления каких-либо заболеваний довольно много. Анализ на антитела в крови может назначаться как по показаниям, так и в обязательном порядке. Медицинское название антител – иммуноглобулины. Попробуем разобраться, что это такое, для чего они нужны и как действуют. Иммуноглобулин – это сывороточный белок в крови, который вырабатывается защитными клетками – лимфоцитами в ответ на вторжение в организм чужеродного микроорганизма. С момента появления на свет, человек постоянно сталкивается с инородной средой, и его иммунная система должна быть настороже. Антитела являются «солдатами» иммунитета.
Как вырабатываются
При первичном проникновении в организм антигена, специальные клетки иммунной системы распознают его, «дешифруют», после чего запускается процесс выработки противодействующих клеток. На такой подготовительный период уходит несколько дней, а через 7 -10 дней количество антител в составе крови достигает своего максимума.
Сроки жизни антител в крови человека различны. Например, после перенесенного гриппа наличие иммуноглобулинов наблюдается в течение года – полутора, после ОРВИ – несколько месяцев, после ветрянки – пожизненно. Присутствие антител в организме у человека не означает защиту от повторного внедрения инфекции, это – защита от повторного заболевания.
Иммуноглобулины в крови способны запоминать агрессивных агентов и при их последующем проникновении выработка антител проходит гораздо быстрее, и болезнь не успевает развиться.
Антитела борются не только с микроорганизмами (вирусами, бактериями и другими), но так же вырабатываются при воздействии аллергенов, нейтрализуют токсины в крови и отмершие клетки собственных тканей.
 Антитела и антигены
Антитела и антигеныКлассификация
По всемирной классификации принято различать пять видов антител:
- Класс А – иммуноглобулины, отвечающие за слизистую оболочку дыхательных путей, желудочно – кишечной системы, мочеполовой сферы. Вырабатываются очень быстро, блокируют проникновение инфекционных агентов, токсических ядов, аллергенов. В высоких дозах содержатся в грудном молоке и являются первичной защитой новорожденного. Уровень IgA повышается при физической активности, применении некоторых лекарственных препаратов.
- Класс М – это первая реакция организма на появление нового антигена. IgM – это крупный белок, отвечающий за фагоцитоз. Его концентрация повышается в первые 2 – 3 недели, затем, на смену, приходит иммуноглобулин G.
- Класс G появляется в организме спустя несколько недель после внедрения чужеродного агента. Обеспечивает длительный или пожизненный иммунитет. Повышение концентрации считается признаком повторного инфицирования или перехода заболевания в хроническую стадию.
- Класс Е – иммуноглобулины, ответственные за аллергический ответ организма. При первом контакте распознают и запоминают антиген в крови, при повторном столкновении выделяют вещества, проявляющиеся кожной реакцией, бронхоспазмом. Так же формируют реакцию на поражение паразитами, глистов в крови.
- Класс D – слабоизученная группа, возможно, имеет отношение к созданию личной «базы данных» патологических агентов.
Важность исследования
Выявление в крови повышенной концентрации иммуноглобулинов той или иной группы способно многое рассказать о процессах, происходящих в организме, даже если те еще не проявляют симптоматики.
- При инфекционных заболеваниях важно:
- атаке, какого инфекционного микроорганизма подвергся человек;
- успешно ли справляется иммунная система или ей требуется помощь в виде медикаментозной терапии;
- на каком этапе находится болезнь, и нет ли риска перехода ее в хроническую стадию;
- первичное или повторное заражение произошло.
- При планировании беременности, необходимый показатель – антитела к резус-белку, от чего зависит вынашивание и развитие плода, а так же методы ведения беременности.
- Анализ крови на аллергию выясняет, к какому антигену организм проявляет повышенную чувствительность, исходя из этого, строится лечение.
- При подозрении на онкозаболевания данный анализ на антитела подтверждает или опровергает эти подозрения наличием или отсутствием онкомаркеров в крови– антител к злокачественным клеткам.
 При подозрении аллергии, анализ на антитела обязателен
При подозрении аллергии, анализ на антитела обязателенКак сдается анализ
Делают забор крови из вены на любой руке. Для достоверности результата исследования, подготовку лучше провести в течение двух – трех дней:
- прекратить прием лекарственных средств, если это жизнеобеспечивающие препараты, о них необходимо сообщить лечащему доктору;
- исключить физические нагрузки и воздействие физиопроцедур;
- вводится диетическое питание (исключение острой, жареной пищи, алкоголя, тонизирующих напитков);
- анализ крови сдают натощак утром;
- в течение двух часов до сдачи воздержаться от никотина;
- кровь на определение антител не сдается сразу после перенесенного инфекционного заболевания или бурной аллергической реакции.
Расшифровка
Расшифровка анализа крови на антитела проводится по трем основным иммуноглобулинам, отвечающим за формирование и поддержание иммунитета – IgA, IgM, IgG. Каждый из них имеет свои показатели нормы для различных возрастных групп. IgA, норма для детей – 0,15 – 2,5; для взрослых – 0,4 – 3,5.
Повышение и понижение
Повышение антител в организме взрослого наблюдается при:
- острые респираторные инфекции;
- воспаление слизистых оболочек Ж.К.Т. и мочевыводящих путей;
- заболевания печени;
- инфекции кожных покровов;
- злокачественные поражения лимфатической системы и собственно крови.
Снижение антител происходит:
- хронические воспалительные процессы;
- иммунодефицитные состояния;
- почечная недостаточность;
- прием иммунодепрессантов.
IgM, норма у детей – 0,7 – 1, 5; для женщин – 0, 7 – 2,9; для мужчин – 0,5 – 2, 5.
Повышение IgM бывает:
- вирусные поражения печени;
- инфекции, сопровождаемые обильным гнойным отделяемым;
- ревматоидный артрит;
- внутриутробное заражение плода;
- поражение паразитами.
Снижение наблюдается:
- состояние после лучевой терапии;
- состояние после удаления селезенки;
- обширные ожоги.
IgG, норма для детей – 7,0 – 13,0; для взрослых – 7,0 – 16, 0.
Повышается IgG в случае:
- хронические заболевания печени;
- хронические гнойные поражения;
- аутоиммунные болезни, например, системная красная волчанка;
- паразитарное обсеменение;
- злокачественные новообразования.
Понижение выявляется:
- аллергические проявления;
- состояния после удаления селезенки;
- патологические состояния почек;
- радиационное облучение;
- прием иммунодепрессантов.
Анализ крови на IgE назначается при подозрении на аллергические реакции и для выявления антигена.
Вакцинация
Одним из способов тренировки иммунной системы является вакцинация. Суть этого метода заключается в введении в организм сильно ослабленных или мертвых клеток «вражеского агента». В ответ на это вырабатываются антитела IgM, уничтожающие эти клетки, и IgG, запоминающие самого врага и способы борьбы с ним. Повторное введение (ревакцинация) формирует окончательный пожизненный иммунитет. В результате, иммунная система оказывается подготовленной к встрече с настоящим вирусом и реагирует оперативно и качественно.
Благодаря вакцинации, заметно снизилось количество вспышек детских инфекционных заболеваний (корь, полиомиелит, краснуха), а такие особо опасные инфекции, как оспа, чума, и вовсе удалось подавить.
Споры о необходимости проведения массовой иммунизации длятся уже много лет. Веские аргументы приводят как сторонники, так и противники вакцинации.
Проба Манту
Ярким примером использования антител в диагностике можно считать пробу Манту. Для этого человеку внутрикожно вводится доза туберкулина – это не живые микроорганизмы, а лишь продукт их жизнедеятельности, поэтому заразиться туберкулезом при их введении не возможно.
На туберкулин реагируют антитела класса М и класса G. Причем, при наличии иммунитета, то есть, если человек инфицирован или перенес это заболевание, реакция будет более бурная, чем обычно. Поэтому проба Манту оценивается в динамике, в сравнение с предыдущими результатами. Точность диагностики колеблется в пределах 70 – 80%.
Положительный результат на антитела не обязательно говорит о развитии заболевания, это может быть гиперреакция на туберкулин, как на аллерген, а может свидетельствовать о хорошо развитой иммунной системе. При обнаружении положительного результата назначается дополнительное обследование: рентгенография грудной клетки, и проба Пирке.
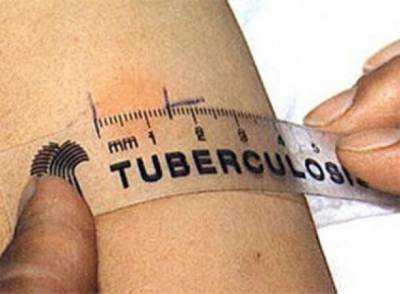 Измерение пробы Манту
Измерение пробы МантуПри беременности
Важнейшим является выявление антител к резус-фактору крови, не менее важно знать, имеется ли у беременной женщины иммунитет к краснухе или нет.
Организм резус-отрицательной женщины способен отторгать плод, имеющий резус-белок, воспринимая его, как чужеродный микроорганизм. Конфликт между кровью матери и ребенка развивается при второй и последующих беременностях, когда женский организм уже сенсибилизирован. Обнаружение положительных антител к резус-белку в крови женщины, позволяет вовремя провести необходимые мероприятия по сохранению беременности, предотвращению гибели плода.
Для чего проводится анализ на антитела к краснухе? Это детское инфекционное заболевание опасно не столько для самой беременной женщины, сколько для будущего ребенка. Если в крови не обнаружены ни IgM, ни IgG, значит, иммунитета у женщины нет, и в случае заболевания, плод будет поражен вирусом в 70 – 90 % случаев. При наличии иммунитета у матери, заболевание не представляет угрозу для малыша, даже если мама инфицируется.
Если в анамнезе присутствует несколько случаев самопроизвольных абортов, женщине назначают анализ на антитела к фосфолипидам. Эта патология обусловлена генетической предрасположенностью и аутоиммунными заболеваниями.
Определение антител
При госпитализации в стационар обязательным является исследование на антитела к заболеваниям, передающимся через кровь. Это важно для предотвращения внутрибольничного инфицирования, как других пациентов, так и медицинского персонала. К таким заболеваниям относятся: вирусный гепатит С и В, ВИЧ-инфекция. Иммуноглобулины к ним начинают вырабатываться еще в латентной (скрытой) стадии, когда внешних проявлений не обнаруживается.
Показания к исследованию крови
Существуют заболевания, которые сложно выявить при обычном исследовании крови, мочи или кала. В таких случаях исследование на антитела оказывает неоспоримую помощь. К примеру, не всегда удается выявить заражение паразитами обычным путем. Анализ крови берется дважды с интервалом в две недели.
Исследование крови на герпес дает возможность определить не только наличие или отсутствие данного заболевания, но и стадию развития. Определение антител к цитомегаловирусу имеет значение при планировании беременности.
Аллергические пробы – это выявление иммуноглобулинов, выработавшихся как сверхчувствительная реакция на контакт с антигеном. Причем происходит повышение IgE, который, в норме практически не встречается в детском возрасте, но значительно увеличивается в количестве с годами.
Исследование крови на антитела используется для диагностики и контроля при заболеваниях щитовидной железы, желудка и кишечника, болезнях суставов, аутоиммунных заболеваниях. Широко применяется этот метод в диагностике TORCH- инфекций.
Complete blood count
Расшифровка клинического анализа крови
Данный вид анализа крови поставляет полную информацию обо всех клетках крови, их количестве, особенностях (в основном, это размер и форма).
С помощью этих данных можно диагностировать следующие медицинские проблемы:
- анемия с недостатком витамина В12
- недостаток красных кровяных клеток
- недостаток железа
- различные инфекции (при бактериальной инфекции появляется большое количество нейтрофилов, при вирусной инфекции появится большее количество лимфоцитов, при паразитарной инфекции - эозинофилов.)
Лейкоциты относятся к защитной системе организма. Они берут на себя часть противодействия различным инфекциям, таким как бактерии, вирусы, грибки, паразиты.
Защитная система организма и белые кровяные клетки также участвуют в лечение клеток зараженных раковыми заболеваниями.
Существуют несколько видов лейкоцитов. У каждой группы клеток есть определенная функция в защите организма. Повышение количества лейкоцитов одной из групп, говорит о виде инфекции, которая поражает организм.
Также при злокачественном заболевании клеток крови выявляется повышение количества лейкоцитов одной из групп.
Нормальное количество белых кровяных телец: 4300-10800.
Повышенное количество клеток называется лейкоцитозом, что обычно говорит о наличии инфекции. Пониженное количество клеток называется лейкопения. Это состояние может говорить о проблемах защитной системы организма по различным причинам (рак крови - лейкемия, побочное действие медицинских препаратов).
Лейкоциты подразделяются на несколько групп. У каждой группы своя функция (differential) - дифференциал. Повышение количества клеток одной из групп подсказывает нам о виде инфекции, поразившей организм.
Нейтрофилы - Neutrophil, самая большая группа лейкоцитов. Эти клетки ответственны за лечение бактериальных инфекций. Нормальное количество: 28-54% от всего количества белых кровяных клеток (WBC).
Повышенное количество нейтрофилов называется нейтрофилия (также называется сдвиг влево). В большинстве случаев это означает, что организм борется с бактериальной инфекцией. Это также может указывать на рак крови.
Низкое количество нейтрофилов - нейтропения. Может говорить о том, что организм подвергся заражению бактериальными инфекциями. Также может указывать и на наличие рака крови.
Лимфоциты - Lymphocytes (Lymph), ответственны за лечение вирусных или длительных бактериальных инфекций. Нормальное количество: 36-52% от общего количества лейкоцитов (WBC).
Повышенное количество данных клеток - лимфоцитоз. Может говорить о наличии вирусной инфекции, хронической бактериальной инфекции или о раке крови, который называется лимфома.
Низкое количество - лимфопения. Может свидетельствовать о поражении костного мозга, где образуются различные кровяные клетки. Причины лейкопении могут быть различны: побочные явления лекарственных препаратов, рак, некоторые вирусные инфекции, СПИД.
Моноциты - Monocytes (Mono), ответственные за сопротивление организма вирусным, грибковым и бактериальным инфекциям. При заболевании мононуклеозом моноциты принимают нетипичную форму, они называются атипичные моноциты. Нормальное количество: 2-9% от общего количества белых кровяных телец (WBC).
Повышенное количество - моноцитоз. Он появляется при определенных бактериальных инфекциях (туберкулез, сифилис), вирусных и паразитарных инфекциях. Моноцитоз может также указывать на раковое заболевание.
Базофилы - Basophiles (Baso), наиболее редкие иммунные клетки крови, отвечающие за аллергические процессы.
Нормальное количество: 0-1% от общего количества белых кровяных клеток (WBC). Их повышенное количество говорит об аллергической реакции или предрасположенности к аллергии.
Эозинофилы - Eosinophles (Eos), клетки крови лейкоцитного ряда, участвующие в различных процессах при: инфекции, аллергические реакции, астма, заболевания соединительной ткани, системная красная волчанка (люпус), псориаз.
Нормальное количество: 1-3% от общего количества лейкоцитов (WBC).
Повышенное количество появляется при приступе астмы, активном аллергическом процессе, чесотке.
Эритроциты - Red blood cells (RBC) - красные кровяные тельца, клетки отвечают за доставку кислорода и удаление углекислого газа из различных частей тела. Красные кровяные клетки связывают кислород в легких и с помощью тока артериальной крови приносят кислород ко всем тканям тела. Кислород освобождается в тканях организма и клетки крови связывают углекислый газ. Венозный поток крови приносит клетки в легкие, в которых эритроциты освобождают углекислый газ и вновь связываются с кислородом.
Нормальное количество: 4.5-5.3
Повышенное количество красных кровяных клеток появляется при различных заболеваниях системы крови. Курение и заболевания легких повышают количество красных кровяных клеток.
Пониженное количество эритроцитов называется анемия. Возможные причины анемии: кровотечение, нарушение кроветворения, недостаток витамина В12.
Гематокрит - Hematocrit (HCT) - показатель крови. Норма у мужчин: 54-37%, у женщин: 47-33%
Это объем, который занимают красные кровяные клетки в плазме крови.
Объем красной кровяной клетки - Mean Corpuscular Volume (MCV), нормальный размер: 78-93.
Высокий уровень называется макроцитоз. Может быть вызван недостатком витамина В12.
Низкий уровень - микроцитоз. Может быть вызван недостатком железа.
Среднее количество гемоглобина в красных кровяных клетках - Mean Corpuscular Hemoglobin (MCH).
Норма: 24-30.
Низкий уровень появляется при анемии или других нарушениях кровяной системы.
Гемоглобин - Hemoglobin (Hb), белок - отвечающий за связывание кислорода и углекислого газа в красных кровяных клетках. Норма у мужчин: 12-18 мг\дл, у женщин: 12-16 мг\дл. Низкий уровень гемоглобина - анемия. Может вызываться кровотечениями, недостатком железа, недостатком витамина В12, может быть нарушение кроветворения красных кровяных клеток.
Сегментация красных кровяных клеток - RDW, измерение идентичности размера красных кровяных клеток. Различный размер клеток может свидетельствовать о процессе выздоровления от анемии или о нарушении производства красных кровяных клеток. Нормальные размеры: 14.5-11.5%.
Ферритин - Ferritin, белковый комплекс, связывающий железо, используется для хранения железа в организме.
Норма для мужчин: 12-300 нанограмм на миллилитр. Норма для женщин: 12-150 нанограмм на миллилитр.
Низкий уровень указывает на наличие анемии, вызванной недостатком железа.
Трансферрин - Transferin, белок - используемый для переноса железа в организме.
Норма: 200-400 мг\дл. Низкий уровень указывает на нарушение в кровеносной системе.
Тромбоциты - Platelets – (PLT), клеточные фрагменты ответственные за один из этапов свертываемости крови.
Повреждение стенки сосуда вызывает концентрацию тромбоцитов в месте повреждения. Тромбоциты ломаются и освобождают различные факторы свертывания, которые способствуют образованию сгустка и прекращают кровотечение. Норма: 1500000-450000. Повышенное количество появляется вследствие воспаления, заболеваний костного мозга или вследствие острых кровотечений. Повышенный уровень тромбоцитов может быть причиной повышенной свертываемости крови. Пониженный уровень появляется вследствие поражения образования тромбоцитов в костном мозге или их повышенного разрушения. Пониженное количество тромбоцитов может привести к склонности к кровотечениям.
2. Количество жира в крови
Жировая ткань организма используется как основной хранитель энергии организма. В крови содержатся различные жиры, как часть переработки и хранения пищи. Уровень жиров в крови говорит о сбалансированности жиров в организме и влияет на развитие многих болезней различных органов (таких как сердце, сосуды, воспаление поджелудочной железы). Для получения точных результатов исследование количества жиров в крови проводится проверка натощак через 10-12 часов после последнего приема пищи.
Триглицериды - riglycerides, жир, в основном поступающий с пищей.
Норма: 10-190 миллиграмм на децилитр. Повышенный уровень обычно вызван повышенным употреблением жиров с пищей. Он может быть повышен при таких заболеваниях, как цирроз печени, снижение функции щитовидной железы, воспаление поджелудочной железы. Пониженный уровень может свидетельствовать о нарушении всасывания жиров или повышенной функции щитовидной железы.
Общий холестерин - Total Cholesterol, необходим для жизнедеятельности организма и используется как важный компонент в строении стенки клетки. В основном, он образуется в печени. Он используется для образования различных гормонов и жирорастворимых витаминов (A,D,E,K).
Норма: до 200 миллиграмм на децилитр.
Повышенный уровень свидетельствует о повышенном употреблении жиров с пищей, или о повышенном образовании холестерина в организме, что является высоким фактором риска для возникновения заболеваний сердца и склероза сосудов. Низкий уровень холестерина связан с недостаточным питанием или пониженной всасываемостью пищи. Он также может быть при пониженной функции щитовидной железы, заболеваниях печени, хронических восхвалениях.
Хороший холестерин – HDL, молекула, функция которой собирать остатки холестерина в организме и переносить их в печень. В печени жир сохраняется и таким образом, не откладывается на стенках сосудов. Поэтому он называется «хороший холестерин». Норма у мужчин: 29-62 миллиграмм на децилитр. Норма у женщин: 34-82 миллиграмм на децилитр. Высокий уровень - защита от склероза артерий. Физическая активность и некоторые лекарства могут поднять его уровень. Низкий уровень - фактор риска для склероза артерий.
Плохой холестерин – LDL, молекула, функция которой переносить холестерин в различные клетки организма. Избыток холестерина, который переносится этой молекулой, оседает и скапливается на стенках сосудов и таким образом, вызывает их склерозирование. Поэтому он называется «плохой холестерин».
Норма: 60-130 миллиграмм на децилитр. Повышенный уровень говорит о недостаточной сбалансированности жиров и о повышенном риске склероза артерий и повышенном риске заболеваний сердца. Низкий уровень свидетельствует о недостаточном питании или всасываемости.
3. Функции свертываемости крови
Наружное или внутреннее повреждение лечится механизмом свертываемости организма для остановки кровотечения. Механизм свертываемости состоит из различных клеток (в основном тромбоцитов, образующихся в костном мозге) и из различных белков, образующихся в основном в печени. Нарушение функции печени приводит к нарушению механизма свертываемости в организме. Существуют три основных исследования для проверки функции свертываемости в организме:
1. Измерение функции определенной ветви в механизме свертываемости - Protrombin Time (РТ).
2. Измерение функции определенной ветви в механизме свертываемости - Activated Partial Thromboplastin Time (APTT).
3. Международный индекс и стандарт для определения результатов механизма свертываемости - International Normalized Ratio (INR).
Протромбиновое время - Protrombin Time.
Измерение функции определенной ветви в механизме свертываемости. Существуют существенные различия в результатах в различных лабораториях, поэтому был открыт новый индекс позволяющий сравнивать, результаты различных лабораторий INR.
Норма: 11-13.5 секунд. Высокий уровень свидетельствует о заболевании печени, о недостатке определенных факторов свертывания или лечение Кумадином (препаратом для предотвращения свертываемости крови), высокий уровень недостаток витамина К.
Измерение функции определенной ветви в механизме свертываемости - Activated Partial Thromboplastin Time (APTT).
Норма: 25-35 секунд. Повышенный уровень свидетельствует о печеночной недостаточности, недостатке определенных факторов свертывания или определенных заболеваниях.
Индекс для измерения свертываемости - International Normalized Ratio (INR)
Международный индекс и стандарт для определения результатов механизма свертываемости.
Норма: 0.9-1.2. Высокий уровень свидетельствует о заболевании печени, о недостатке определенных факторов свертывания или лечение Кумадином (препаратом для предотвращения свертываемости крови), высокий уровень недостаток витамина К. При заболеваниях, которые требуют использование Кумадина, уровень INR должен быть высоким. Высокий уровень повышает риск кровотечений. Низкий уровень - повышенный риск образования тромбов.
4. Показатели функции печени
Печень в организме используется для отсеивания, разложения и выведения ядов из организма, а также в печени образуются различные жизненно необходимые составляющие для нормального функционирования организма. Исследование функции печени проверяет количество энзимов печени, находящихся в крови и таким образом позволяет определить уровень активности или повреждения печени.
Билирубин – Bilirubin, одно из образований распада гемоглобина (белка, отвечающего за доставку кислорода к клеткам тела и за выведение углекислого газа из клеток в легкие). Норма: 0.3-1.9 миллиграмм на децилитр.
В случае повышенного уровня билирубина проверяются два его подвида - прямой и непрямой.
Прямой билирубин - Direct Bilirubin, прошедший через печень. Высокий уровень прямого билирубина может говорить о закупорке желчных протоков или определенном заболевании печени.
Непрямой билирубин - Indirect Bilirubin, не прошедший через печень. Высокий уровень непрямого билирубина может говорить об усиленном распаде красных кровяных клеток или о другом заболевании крови. Также может свидетельствовать о заболевании печени.
Алкалиновая фосфатаза - Alkaline Phosphatase – (Alk Phos|ALP), один из энзимов вырабатывающихся в печени.
Норма: 44-147 международных единиц на литр. Повышенный уровень может указывать на заболевание печени, алкоголизм, анемию, повышенную функцию щитовидной железы, закупорку желчных путей, некоторые заболевания костей. Низкий уровень указывает на недостаточное питание.
Аланин - Alanine Transaminase (ALT-SGPT), энзим участвующий в процессе обработки аминокислоты. Этот энзим находится в основном в печени. Используется как индекс определения поражения печени. Норма: до 35 международных единиц на литр. Повышенный уровень может свидетельствовать о поражении печени.
Аспартат - Aspartate Transaminase – (AST-SGOT), энзим участвующий в процессе обработки аминокислоты. Энзим находится в печени, в красных кровяных клетках, в сердечной мышце и в других мышцах организма, в почках и мозге. Используется, как индекс определения поражения печени. Норма: до 35 международных единиц на литр.
Повышенный уровень может говорить о поражении печени, усиленном распаде красных кровяных клеток, заболевании сердца, поражении мышц. Также активная физическая деятельность может повысить показатели этого энзима, без какого-либо клинического значения.
Гамма-глутамилтранспептидаза - Gamma Glutamyl Transferase (GGT) - находится в основном в печени и в желчных путях, а также в почках. Норма: до 51 международной единицы на литр. Высокий уровень может указывать на излишнее употребление алкоголя, заболевание печени, закупорку желчных путей или сердечную недостаточность.
5. Биохимический анализ крови - SMAС
Дает информацию о составляющих крови, которые не являются клетками. Включает в себя белки, сахар, различные соли и жиры.
Сахар - Glucose, наиболее распространен в организме. Углеводы пищи распадаются на глюкозу. Глюкоза переносится кровью в различные ткани. Часть употребляется клетками, а часть сохраняется в мышцах и в печени в виде гликогена - хранилища доступной энергии организма. Норма натощак: 75-110 миллиграмм на децилитр.
Повышенный уровень говорит о наличии сахарного диабета. Пониженный уровень может быть вызван опухолью, выделяющей инсулин, при недостатке питания или инъекции инсулина в большом количестве.
Альбумин – Albumin, концентрация белка в основном в составляющих кровь. Образуется в печени. Используется как переносчик многих веществ в организме (лекарств, гормонов и солей). Альбумин в крови предотвращает выход жидкой крови из кровеносных сосудов. Норма: 3.4-5.4 грамм на децилитр. Высокий уровень говорит о недостатке жидкости и как результат высокая концентрация альбумина. Низкий уровень говорит о слишком сильном разбавлении из-за скопления жидкости, недостаточном питании ли пониженной всасываемости пищи.
Натрий - Na, основной электролит в организме. Норма: 136-145 мили-эквивалент на литр. Высокий уровень может говорить об обезвоживании, нарушении функции почек, избыточное потребление соли, различных эндокринологических заболеваниях. Низкий уровень может быть вследствие избыточного употребления воды, нарушения функции почек, различных эндокринологических нарушений.
Калий – К, основной внутриклеточный электролит в организме. Норма: 3.7-5.2 мили-эквивалент на литр.
Высокий уровень может быть вызван распадом кровяных клеток в пробирке, заболеванием распада мышц, заболеванием почек, эндокринологическим заболеванием, различными лекарствами, избыточным потреблением.
низкий уровень может быть вызван рвотой или проблемами всасывания в кишечнике, заболеванием почек, избыточным выделением с мочой, различными лекарствами, эндокринологическими заболеваниями, недостаточным употреблением в пищу.
Хлор – CL, основной отрицательный ион в организме. Основное обеспечение в организме солью, которую мы едим.
Норма: 98-106 миллимоль на литр.
Кальций – Са, один из основных составляющих строение костей. В крови он находится в форме иона. Очень важный элемент в деятельности клеток. Норма: 8.5-10.9 миллиграмм не децилитр. Высокий уровень может быть связан с заболеванием щитовидной или паращитовидной желез, различными злокачественными заболеваниями, почечной недостаточностью, избыточным употреблением некоторых мочегонных, витамина D. Низкий уровень может быть связан с недостатком гормона паращитовидной железы, недостатком витамина D, почечной недостаточностью, различными расстройствами пищевого поведения.
Фосфор – Р, находится в крови и костях. Норма 1-1.5 миллимоль на литр. Высокий уровень появляется при почечной недостаточности и при недостаточной функции паращитовидных желез. Низкий уровень в основном, при пониженном питании, алкоголизме, нарушении всасываемости в кишечнике, печеночной недостаточности.
Мочевина - Urea (Blood Urea Nitrogen), используется для определения функции почек. Норма: 7-20 миллиграмм на децилитр. Высокий уровень при почечной недостаточности, повышенной потребности в белках и различных состояниях сердечной недостаточности, обезвоживании. Низкий уровень при печеночной недостаточности, недостаточном питании белками или отеках.
C-реактивный белок - C-reactive Protein (CRP), белок появляющийся в организме при острых воспалениях или при различных опухолевых процессах. Не является свидетельством о процессе в каком-либо определенном органе, только говорит о наличии воспаления/опухоли. Норма: 0-0.5 миллиграмм на децилитр.
Высокий уровень говорит о воспалительном процессе или злокачественности. Высокий уровень является фактором риска для болезней сердца.
Реакция оседания эритроцитов - Erythrocyte Sedimentation Rate (ESR). Норма: менее 20 миллиметров в час
Исследование проверяет скорость оседания клеток крови в пробирке в течение одного часа. Повышенное оседание говорит о воспалительном или опухолевом процессе, что схоже с исследованием C - реактивного белка. Исследование не указывает на происхождение проблемы. Повышенная СОЭ может быть при различных состояниях, включая и полное здоровье. В случае если получена повышенная СОЭ, ее можно сверить с исследованием C -реактивного белка.
Уровень выше 50 миллиметров в час свидетельствует о воспалительном или злокачественном процессе. Исследование является очень неспецифичным.
Анализ крови расшифровка: норма в таблице онлайн
Для постановки точного диагноза и определения общего состояния здоровья у взрослого или ребенка широко применяется анализ крови, расшифровка которого выполняется высококвалифицированным специалистом. В поликлинике существует медицинская лаборатория, где можно пройти подобное исследование. Результаты анализа обычно готовятся в течение суток, в крупных городах полученные данные можно получить в режиме онлайн или на электронную почту по мере проведения расшифровки. Если есть желание сдать материал на анализ в какой-либо крупной лаборатории, то на исследование также лучше записываться в онлайн режиме, чтобы избежать очередей и сэкономить время. Общее обследование крови назначается в первую очередь каждому пациенту, обратившемуся за врачебной помощью или оформившемуся на стационарное лечение.
Что из себя представляет общий анализ крови
В понятие общего анализа входит очень широкий спектр показателей, поэтому он никогда не проводится полностью – в этом просто нет необходимости. Результаты исследования включают несколько сотен параметров, большая часть из которых не нужны для установления диагноза. При подозрении на ту или иную болезнь, доктор назначает тест только части показателей. Обычно общий анализ назначается:
- для определения наличия патогенной микрофлоры;
- для изучения гормонального и ферментного фона;
- для исследования физических и химических свойств крови.
Клинический анализ – это возможность установить количество и качество определенных составляющих крови пациента. Для удобства расшифровки результатов существует специальная таблица, в которую сведены все показатели, содержащиеся в сыворотке. По полученным данным, рассматривающимся в комплексной взаимосвязи, можно подтвердить или опровергнуть наличие каких-либо патологий. У детей и взрослых данные отличаются, поэтому возраст пациента крайне важен для правильной оценки результатов.
Общий анализ определяет наличие основных «жителей» кровеносной системы: гемоглобина, пептидов, гормонов, тромбоцитов, эритроцитов и лейкоцитов. Норма последних говорит о наличии воспаления, но установить пострадавший показатель орган не может. Поэтому для этого используются иные методы обследований: УЗИ, компьютерная томография, магнитно-резонансная томография, рентген.
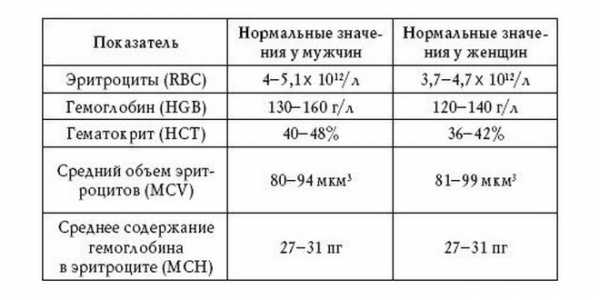
Нормы показателей при расшифровке
Таблица показателей общего анализа включает следующие параметры. Эритроциты (RBC), норма которых отличается в зависимости от пола и возраста человека. Так, у женщин норма RBC составляет от 3,8 до 5,5*1012/л, у мужчин RBC — 4.3– .2 х 1012/л, а норма RBC для детей такая же, как и для взрослых женщин. Эритроциты (RBC) являются первым и основным показателем состояния крови человека. Благодаря эритроцитам (RBC) в организме происходит доставка кислорода ко всем органам.
Недостаток RBC говорит о наличии анемии у пациента или воспалительных процессах. Также при некоторых патологиях RBC могут поменять форму, поэтому кроме количественного состава также важен и их качественный анализ.
Низкое количество RBC может наблюдаться на последних сроках беременности и при потере большого количества крови. Вместе с RBC исследуется и гемоглобин (HGB), основное составляющее этих клеток. Его норма у взрослых составляет 120–140 г/л, у ребенка 100–120 г/л. Следующий параметр общего анализа – гематокрит (HCT) или объем эритроцитов. Для мужчин норма HCT составляет 39–49%, для женщин – 35–45% от общего количества. Гематокрит (HCT) помогает оценить способность эритроцитов качественно переносить клетки кислорода. Измеряется HCT в процентах или долях количества данных клеток к общему объему крови. Следующие измеряемые показатели – тромбоциты (PLT). Их норма составляет от 180 до 320*109/л. эти данные характерны и для взрослого человека, и для ребенка. PLT – это маленькие клетки, отвечающие за свертываемость крови пациента. Если норма PLT превышена, это говорит о повышенной вязкости сыворотки и склонности к образованию тромбов. Низкие показатели PLT также очень опасны – неспособность крови сворачиваться может привести к ее потере при травмах и хирургических вмешательствах. Заболевание, характеризующее низкий уровень PLT, в народе называют белокровием.
PLT выполняют еще одну функцию – заживляющую. Т. е. попадая на место травмы, PLT выделяют определенные факторы роста, способствующие регенерации травмированных тканей и клеток. При анализе изучается и «возраст» PLT, т. к. эти клетки подвержены отмиранию и выводу из организма. Они делятся на юные, зрелые, старые, формы разложения и дегенеративные. В норме юные PLT у взрослых и детей должны составлять не менее 92% от общего числа тромбоцитов.
Нормальные показатели лейкоцитов (WBC) одинаковы для детей и взрослых и составляют от 4,0 до 9,0*109/л. это белые кровяные тельца, формирующие защитную систему организма. WBC двигаются в кровяном русле, и, обнаруживая инородные тела, разрушают их, связывают и выводят из тела. Благодаря маленьким размерам, WBC способны проникать и в межклеточное пространство и ткани всех органов. Количество WBC величина непостоянная, она меняется в зависимости от времени суток, после еды и физических или эмоциональных перегрузок. Если норма WBC повышена, то в теле развивается лейкоцитоз, который свидетельствует об инфекционном заболевании. Нормальным считается повышение WBC только в предменструальный период у женщины, во втором триместре беременности и в течение двух недель после родов.
Низкий уровень WBC называется лейкопенией и возникает при иммунодефицитных недугах, стрессовых ситуациях и т. д. Норма лимфоцитов (LYM) у взрослых и людей младшего возраста и измеряется в процентах или соотношении на литр сыворотки. Показатели LYM здорового человека или ребенка колеблются в пределах от 1,2 до 3,0*109/л (25–40%). Это одни из разновидностей лейкоцитов, а именно клетки, ответственные за выработку антител. По функциональным особенностям LYM делят на три вида: одни различают вредоносные микроорганизмы и начинают выработку антител, вторые отвечают за регулировку иммунитета, а третьи разрушают инородную микрофлору. Низкий уровень LYM говорит о врожденных патологических заболеваниях, предраковых состояниях и наличии злокачественных образований в головном мозге. Также низкий уровень LYM возникает при недостатке витаминов группы В, вызванном длительным голоданием. Повышение LYM отмечаются в период простудных заболеваний, при туберкулезе, онкологических болезнях, саркоме, гипотериозе и болезнях эндокринной системы.
Следующий показатель, который содержит таблица клинического анализа – средняя концентрация гемоглобина в эритроците (MCHC). Т. е. MCHC показывает, насколько красное тельце насыщено железосодержащим веществом. Он колеблется на уровне 300-370 г/л, у детей от 4 месяцев до 4 лет нормой считается показатель MCHC 280–380 г/л, у ребенка старше пяти лет — от 320 до 370 г/л. Низкий уровень MCHC развивается в результате таких болезней, как:
- постгеморрагическая анемия;
- железодефицитная анемия;
- гемоглобинопатия;
- талассемия.
Превышение нормы MCHC характерно для дефицита фолиевой кислоты в организме и анемий. Показатель MCHC может меняться в зависимости от того, какие медикаменты употребляет пациент и от его рациона. Поэтому для достоверного исследования показателя MCHC, анализ обязательно следует проводить натощак, а за несколько дней нужно перестать принимать железосодержащие препараты, которые очень сильно влияют на уровень MCHC.
Общий клинический анализ включает еще несколько десятков показателей, но их обследование используется намного реже и назначается строго по показаниям лечащего врача.
Концентрация гемоглобина в эритроците
Биохимические исследования крови
Вторым методом исследования является биохимия. Данный метод позволяет провести несколько десятков видов исследований на наличие самых разных заболеваний детей и взрослых. Это обследование всегда сдается натощак, в утренние часы. Подготовка к нему включает соблюдение диеты, отказ от приема медикаментов, сигарет, алкоголя и физических нагрузок. Для его проведения иногда требуется посетить специальную лабораторию. Чтобы не стоять в очереди, на исследование можно записаться в онлайн-режиме и прийти в назначенное время. Также онлайн можно следить за выполнением анализа, а его результаты вместе с комментариями и рекомендациями получить на электронную почту. Часто изучение количества тромбоцитов проводят при помощи биохимического анализа. Такое обследование более информативно, чем сдача крови из пальца и общего анализа. При расшифровке они будут иметь немного другую аббревиатуру – MPV. В норме у взрослых и детей MPV должны быть на уровне от 180 до 320*109 г/л. Такое исследования помогает более подробно рассмотреть именно состояние MPV в данный момент – сколько из них зрелых, сколько юных, а сколько скоро отомрут и выведутся из тела.
Оценка уровня тромбоцитов в биохимическом анализе
Иногда уровень MPV может отличаться от данных, полученных при клиническом анализе, на результаты, полученные при биохимическом исследовании, считаются более достоверными. Низкий уровень MPV характерен для болезни печени, щитовидной железы, анемии, интоксикации организма, гепатита и туберкулеза. Высокий MPV бывает при обострении хронических болезней желудка и кишечника, при онкологии, после перенесенных операций и как побочное действие при приеме медицинских препаратов.
Следующий параметр, который определяется в ходе биохимического исследования, это онокомаркеры, один из которых СА 125. В его основе лежит определение антигенов, вырабатываемых организмом в ответ на образование злокачественных опухолей. Онкомаркер СА 125 самый удобный показатель для определения новообразований в репродуктивной системе. Во время роста опухоли яичника или семенника уровень маркера СА 125 резко увеличивается, а при продуктивном лечении показатели заметно снижаются. Уровень онкомаркера СА 125 здорового человека лежит в пределах от 10 до 13 ед/мл у женщин, и не более 10 ед/мл у мужчин. Критическим значением СА 125 принято считать отметку в 35 ед/мл.
Прослеживая этот показатель в динамике, можно определить, дает ли лечение положительные результаты. Если при ремиссии уровень СА 125 снова повысился, то есть повод провести дополнительное обследование и выявить новый очаг заболевания. Если же показатели СА 125 все время находятся в повышенной концентрации, то следует пересмотреть назначенное лечение. Природным считается повышение уровня СА 125 во время первого триместра беременности и во время критических дней. В других случаях высокий уровень СА 125 говорит о таких болезнях, как рак груди, половых органов или эндометрия, пищеварительной системы или печени, поджелудочной железы, легких и т.д. Если повышение СА 125 не выше 100 ед/мл, то речь идет о доброкачественных образованиях или воспалительных процессах, но пересдать анализ через некоторое время необходимо для оценки назначенного лечения и контроля за его уровнем.
Иммуноферментная диагностика
Такое биологическое исследование, как ИФА проводят для комплексной оценки работы иммунной системы. Оно определяет количество ее клеток системы у детей и взрослых, их свойства и способность к образованию антител. Также ИФА выявляет болезни инфекционного, аутоиммунного и гематологического характера.
Назначается ИФА пациентам в случае подозрения на такие болезни, как:
- инфекции, передающиеся половым путем;
- наличие вирусных болезней;
- для определения уровня гормонов;
- при раковых опухолях;
- для диагностики ВИЧ и аллергий.
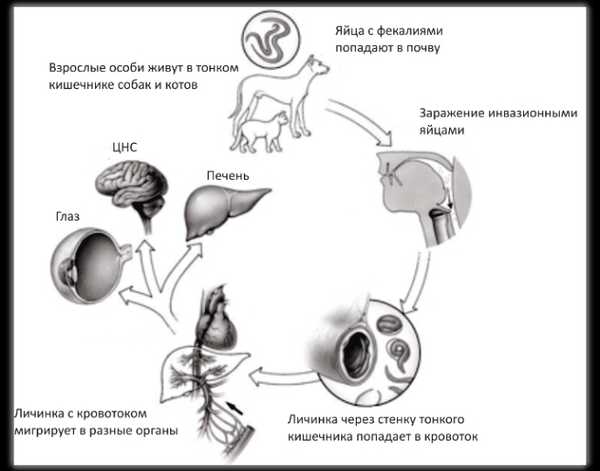
При выполнении ИФА изучается количество иммуноглобулинов – веществ, которые при попадании в тело чужеродных вирусов и бактерий, активизируются. Расшифровка данных ИФА говорит о наличии инфекции или же повторном инфицировании пациента. При проведении правильного лечения, иммуноглобулины выводятся из кровотока в течение 2–8 недель, поэтому обследование повторяют. Если по истечении этого срока в расшифровке ИФА снова присутствуют данные иммуноглобулины, то это свидетельствует о переходе недуга в хроническую стадию. Кроме венозной крови, для проведения ИФА можно использовать жидкость спинного мозга или околоплодные воды при беременности. Очень часто метод ИФА назначается на определение наличия в теле ребенка паразитов: глистов, лишая и др. Информативность ИФА очень высока и лежит в основе постановки разнообразных диагнозов.
Определение бактерии пилори
Хеликобактер пилори – наиболее коварная бактерия, вызывающая целый ряд болезней пищеварительной системы.
Анализ на определение хеликобактер пилори рекомендуют сдать всем пациентам, имеющим проблемы с желудочно-кишечным трактом. Как правило, данная бактерия присутствует у каждого второго человека, но ее пагубное влияние развивается далеко не в каждом человеческом организме. Бактерия неспособна выжить на открытом воздухе, а потому чаще всего она передается через секреции тела – слюну или слизь, или через готовую еду. Чаще всего это происходит в семейном кругу – при поцелуях, пользовании одними столовыми предметами, облизывании соски ребенка и т. д. Попадая в тело, бактерия оседает в желудке и проникает в его слизистую. Свою разрушительную деятельность она начинает при ослаблении иммунитета пациента вызванного какими-либо заболеваниями. В отличие от других микроорганизмов, бактерия очень устойчива к действию соляной кислоты, составляющей основу желудочного сока, а потому может жить в организме годами. В процессе своей жизнедеятельности, она вырабатывает аммиак, который разъедает слизистую оболочку желудка и приводит к язвам. Но существуют медицинские препараты, которые легко справляются с этим микроорганизмом.
Биохимический тест на определение бактерии сдается при появлении болей в желудки в процессе принятия пищи или после трапезы, наличии «голодных болей» частой изжоге, постоянном чувстве тяжести. Анализ на наличие хеликобатер пилори включает отказ от сигарет, кофе и спиртных напитков за сутки до сдачи крови, наличие голодного желудка (натощак). После проведения исследования на хеликобактер пилори можно съесть шоколадку и выпить чашку чая или стакан чистой воды, чтобы снять головокружение, и повысить гемоглобин. Результаты исследования на наличие бактерии обычно готовятся в течение 2–3 дней.
Мужские биохимические исследования
Для определения здоровья мужчин используется анализ PSA или ПСА, свидетельствующий правильности работы его половой системы. ПСА – это один из видов онокмаркеров, определяющих антигены при развитии раковых заболеваний предстательной железы. Биохимический тест PSA проводится методом взятия венозной крови натощак и может выявить такие тяжелые недуги, как рак или аденома. По мнению медиков, проводить биохимический тест на ПСА должны все мужчины после 45 лет.
Именно в этом возрасте начинается снижение потенции и развитие всевозможных болезней. ПСА – это простатический специфический антиген, вещество, вырабатываемое предстательной железой мужчины. Он необходим для нормального функционирования мужской половой системы, но его норма не должна быть выше определенных норм. Чем старше пациент, тем большее количество ПСА считается допустимым. Так, при возрасте от 40 до 50 лет норма ПСА не должна превышать 2,5 нанограмма на миллилитр, от 50 до 60 лет – 3,5 нанограмма на мл и т. д. Увеличение показателей онкомаркера ПСА в более молодом возрасте – серьезный повод задуматься о собственном здоровье и пройти комплексную диагностику. Проводится исследование ПСА при соблюдении определенных правил. За сутки до анализа стоит исключить из меню фруктовые соки, кофе, чай и алкоголь. В течение недели перед обследованием придется отказаться от интимных отношений, а перед сдачей крови не посещают уролога. Также кровь на ПСА сдается не ранее, чем через четыре недели после завершения курса массажа предстательной железы. Если результаты неудовлетворительные, необходимо посетить уролога и пройти дополнительные обследования, которые подтвердят или опровергнут предварительный диагноз.
Автор:Е.Кубина
Оцените статью: (4 Голосов: 4,25 из 5) Загрузка...Есть проблемы, запишитесь на прием к врачу.
Цмб анализ крови что это - Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
Об артериальной гипертензии слышали многие – так называют гипертонию. Но о легочной гипертензии известно меньше – она относится к редким заболеваниям, встречается примерно у 5 человек из 100 тыс. Как проявляется заболевание, какие эффективные методы используют в терапии?
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- Причины и формы патологии
- Как проявляется болезнь
- Степени заболевания
- Диагностика
- Консервативные методы лечения
- Как лечить у взрослых
- Легочная гипертензия у детей
- Патология при беременности
- Народные методы лечения
- Чеснок
- Травы
- Правила питания
- Прогнозы и последствия
- Инвалидность
| Симптомы и лечение вазоренальной гипертензии |
| Симптомы и лечение артериальной гипертензии 1 степени |
| Артериальная гипертензия: профилактика заболевания |
| Лечение артериальной гипертензии второй степени: риск второй |
Причины и формы патологии
Легочная артериальная гипертензия – что это? Так называют болезнь, вызванную патологическими изменениями в легочной системе, при которых наблюдается резкое возрастание внутрисосудистого давления выше 35 мм рт. ст.
Первичная легочная гипертензия – не до конца изученная форма заболевания. Причина развития идиопатической формы патологии – генетические нарушения сосудов легочной системы. В организме в малом количестве вырабатываются вещества, которые отвечают за расширение и суживание сосудов. Первичную гипертензию может вызвать чрезмерная активность тромбоцитов, что ведет к закупорке сосудов.
Вторичная легочная гипертензия развивается вследствие различных хронических болезней – врожденный порок сердца, тромботические поражения артерии в легких, синдром Пиквика, кардиологические и легочные заболевания, бронхиальная астма.
Хроническая тромбоэмболическая легочная гипертензия вызвана закупоркой сосудов. Заболевание характеризуется бурным прогрессированием, острой дыхательной недостаточностью, снижением артериального давления, гипоксией.
Факторы, способствующие развитию заболевания:
- прием амфетамина, кокаина, антидепрессантов и препаратов, подавляющих аппетит;
- беременность, гипертония, ВИЧ, патологические изменения печени;
- онкологические болезни системы кроветворения;
- повышенное давление в воротниковой зоне;
- гипертиреоз;
- частые подъемы в горы;
- сдавливание сосудов в легких опухолью, деформированной грудиной или вследствие ожирения.
Как проявляется болезнь
Умеренная легочная гипертензия развивается медленно, на начальном этапе симптомы заболевания не имеют ярко выраженного проявления. Главный клинический признак болезни – легочное сердце. Патология характеризуется гипертрофическими изменениями в правых отделах сердца.
При каких признаках следует обратиться к врачу:
- Основное проявление заболевания – одышка, которая усиливается даже при незначительных физических нагрузках.
- Учащенное сердцебиение. Причина тахикардии – дыхательная недостаточность, нехватка в крови кислорода.
- Болевой синдром. Боль сжимающего характера возникает за грудиной и в области сердца. При сильных физических нагрузках возможны обмороки.
- Головокружение, слабость, утомляемость.
- Скопление жидкости в брюшине (асцит), сильная отечность и посинение конечностей, выпирание вен на шее. Эти симптомы развиваются на фоне хронической правожелудочковой недостаточности – сердечная мышца правого желудочка не справляется с нагрузками, что приводит к нарушениям в большом круге кровообращения.
- Увеличение печени приводит к возникновению тяжести и боли под правыми ребрами.
- Тошнота, метеоризм, рвота вызваны скопления газов в кишечнике. Снижение веса при нормальном полноценном питании.
Пальцы утолщаются в верхних фалангах, ногти становятся похожими на стекла часов. По мере развития патологии появляется мокрота с примесью крови, что сигнализирует о начале отека легких. Больного мучают приступы стенокардии и аритмии. При терминальной стадии заболевания начинается отмирание активных тканей.
Степени заболевания
В зависимости от степени развития легочного сердца и гипоксии выделяют 3 степени патологии.
Легочная гипертензия 1 степени. При транзиторной форме нет клинических и рентгенологических проявлений. На этой стадии могут появиться первичные симптомы недостаточности дыхания.
Легочная гипертензия 2 степени. При стабильной стадии заболевания начинает развиваться одышка и формироваться легочное сердце. При прослушивании можно услышать начальные проявления повышенного давления в легочной артерии.
На третьей стадии происходит увеличение печени, появляется отечность, кожные покровы меняют цвет, начинают сильно набухать вены на шее.
Диагностика
Признаки легочной гипертензии часто мало специфичны, поэтому на основании только жалоб и внешнего осмотра сложно правильно установить основную причину заболевания. Только с помощью тщательной диагностики можно увидеть все патологии и сбои в организме. Консультацию необходимо пройти у пульмонолога и кардиолога.
Как проходит диагностика:
- Сбор анамнеза – определение со слов больного время ухудшения состояния, как проявляется болезнь, с чем может быть связано появление неприятных симптомов.
- Анализ образа жизни – наличие вредных привычек, наследственные заболевания, условия работы.
- Визуальный осмотр – посинение кожных покровов, изменение формы пальцев и состояния ногтей. Врач отмечает, есть ли отеки, изменение размера печени. Обязательно тщательное прослушивание фонендоскопом легких и сердца.
- ЭКГ – с ее помощью определяют изменения размеров правых отделов сердца.
- Рентген грудной области позволяет увидеть увеличение размера сердца.
- Катетеризация (измерение давления) артерии.

Наиболее информативный вид диагностики – эхокардиография. Признаки легочной гипертензии на УЗИ сердца проявляются в виде гипертрофии правого желудочка. Показатели менее 4 мм свидетельствуют об отсутствии патологии. Если толщина стенок желудочка превышает 10 мм – это говорит о развитии легочной гипертензии.
Консервативные методы лечения
После тщательной диагностики необходимо немедленно начинать медикаментозное лечение. Цель терапии – устранить или скорректировать основные проявления заболевания, предотвратить развитие сопутствующих заболеваний.
Препараты для выбора при легочной гипертензии:
- Блокаторы кальциевых каналов – Празозин, Нифедипин. Эти лекарства назначают на ранней стадии заболевания. Верапамил не рекомендуют использовать для лечения гипертензии, поскольку лечебный эффект средства довольно слаб.
- Препараты, которые разжижают кровь – Аспирин, Кардиомагнил.
- Мочегонные медикаменты – Лазикс, Фуросемид.
- Дигоксин – сердечный гликозид. Показан препарат при мерцательной аритмии для нормализации сердечного ритма.
- Антикоагулянты – Варфарин, Гепарин. Лекарства используют для предотвращения образования тромбов.
- Простагландины и их аналоги – Трепростинил, Эпопростенол. Лекарственные препараты для нормализации давления в легочной артерии.
- Бозентан – замедляет развитие легочной гипертензии.
- Лекарственные средства, которые улучшают процессы метаболизма в клетках – Рибоксин, Калия Оротат.
На протяжении нескольких лет ученные проводят исследование на эффективность использования Силденафила в комплексной терапии легочной гипертензии. Силденафила цитрат – основной компонент Виагры и призван устранять эректильную дисфункцию.
Препарат использовался на больных в течение 12 недель. В контрольных группах, которые получали 20–80 мг лекарственного препарата, показатели значительно улучшились.
Как лечить у взрослых
Если у больного уровень гемоглобина превышает 170 г/л, выпирают шейные вены – проводят кровопускание. Положительные результаты дают ингаляции кислородом, которые необходимо делать курсами.
Уменьшить прогрессирование заболевания можно при помощи оперативного вмешательства. Используют метод шунтирования – создают искусственное овальное окошко между предсердиями, из-за чего высокая легочная гипертензия снижается. Это позволяет продлить жизнь больному, прогнозы течения заболевания значительно улучшаются.
Используют также трансплантацию органа – для устранения патологии достаточно пересадить 1 легкое. Но после 5 лет у многих больных начинается отторжение.
Легочная гипертензия у детей
Такая патология свидетельствует о невозможности адаптироваться кровообращению в легких вне утробы матери и встречается у 0,1–0,2% новорожденных. Чаще всего заболевание диагностируется у детей, которые появились на свет при помощи кесаревого сечения. Выявление болезни происходит в первые 3 дня после рождения.
На фоне гипертензии начинается резко повышаться давление в сосудах легких, сердце испытывает увеличенные нагрузки. Чтобы избежать сердечной недостаточности, организм начинает снижать давление в легких – уменьшает объем циркулирующей крови, сбрасывает ее в овальное окошко в сердце или в открытый артериальный поток. Такие действия приводят к увеличению венозной крови, уменьшению содержания кислорода.
Причины развития патологии:
- перенесенный пренатальный стресс – гипоксия и гликемия могут вызвать у новорожденного спазм в легочной артерии, а также склеротические изменения стенок сосуда;
- задержка созревания сосудистых стенок – в таких сосудах часто возникают спазмы;
- наличие врожденной диафрагмальной грыжи – при таком заболевании легкие и сосуды остаются недоразвитыми и не могут функционировать в полном объеме;
- преждевременное закрытие эмбрионального артериального протока, что приводит к увеличению легочного кровотока;
- врожденные сердечные и легочные пороки развития.

Гипертензия у новорожденного может возникнуть на фоне внутриутробной инфекции, сепсиса. Причиной может послужить полицитемия – онкологическая болезнь, при которой резко увеличивается количество эритроцитов в крови.
У новорожденного с легочной гипертензией дыхание тяжелое, начинается одышка, на вдохе грудная клетка проваливается внутрь, кожа и слизистые синеют. Без своевременной квалифицированной помощи 4 из 5 малышей с патологий умирают в течение первых трех суток после рождения.
Патология при беременности
Причиной развития заболевания во время беременности может послужить порок сердца, генетическая предрасположенность к гипертензии.
Первые признаки заболевания у беременных:
- появление одышки даже в состоянии покоя;
- кашель непродуктивного происхождения;
- слабость и утомляемость;
- частые болезни органов дыхания.

Во втором и третьем триместре появляются болевые ощущения в районе сердца и грудины, влажные хрипы в легких, отечность. При отсутствии необходимой терапии возможно самопроизвольное прерывание беременности.
Женщинам, которые имеют патологии легочных сосудов, рекомендуют избегать беременности. При прерывании вынашивания риск смертельного исхода составляет 7%. Если женщина не желает прерывать беременность, то все время до появления малыша ей придется провести в стационаре. В больнице будет проведена оксигенотерапия, профилактика образования тромбов.
Процент смертности среди рожениц очень высок (достигает 40%) независимо от проведенной во время беременности терапии. Большинство летальных случаев приходится непосредственно во время родоразрешения или же в первую неделю после родов.
Народные методы лечения
Даже традиционная медицина не в силах полностью устранить легочную гипертензию. Терапия будет эффективна лишь в том случае, если удастся устранить причину заболевания. Лечение народными средствами направлено на уменьшение симптоматики.
- Заварить 225 мл кипятка 5 г спелой рябины, оставить на час. Принимать по 110 мл трижды в сутки. Продолжительность терапии – 1 месяц.
- Избавиться от аритмии можно при помощи свежего тыквенного сока. В день нужно выпивать 100 мл напитка.
- Также для лечения и профилактики нужно ежедневно съедать по 4 ягоды можжевельника. Из них также можно приготовить настой. Засыпать в термос 25 г плодов, залить 260 мл кипятка, оставить на ночь. Лекарство разделить на 4 порции, выпить за 1 день.
- Адонис помогает устранить основные проявления заболевания, избавляет от отека легких. Заварить 220 мл кипятка 3 г сырья, оставить на 2 часа. Принимать по 30 мл перед приемом пищи.

Чеснок
Очистить и измельчить 2 свежие головки чеснока, смесь сложить в стеклянную емкость, залить 230 мл водки. Настаивать 15 дней в темном прохладном помещении. Принимать настойку 5 раз в день. Разовая доза составляет 20 капель – лекарство нужно развести в 15 мл теплой воды или молока. Продолжительность терапии – 21 день.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
При непереносимости алкоголя делают лекарство из 3 больших головок чеснока и 3 измельченных лимонов. Смесь залить 1 л кипятка, емкость закрыть, оставить на сутки. Принимать 3 раза в день по 15 мл.

Травы
Спиртовую настойку готовят из соцветий календулы. Залить 160 мл водки 60 г сырья, настаивать неделю. Принимать по 25 капель трижды в сутки на протяжении 3 месяцев.
Вот еще рецепты:
- Измельчить 22 г сушеных листьев березы, залить 420 мл кипятка, убрать в темное прохладное помещение на 2 часа. Принимать по 105 мл четырежды в сутки. Продолжительность лечения – 15 дней.
- Заварить 245 мл кипятка 6 г травы льнянки, оставить на час в закрытой емкости. Принимать по 35 мл 36 раз в сутки.
- Растереть в порошок кукурузные рыльца. К 50 г порошка добавить 100 мл свежего меда, принимать лекарство по 5 г перед едой 3–5 раз в день.

Правила питания
Диета при легочной гипертензии подразумевает ограничение в рационе соли, животных жиров. Необходимо также уменьшить количество потребляемой жидкости. Основу питания должна составлять растительная пища, продукты животного происхождения должны быть с минимальным количеством жира.
Образ жизни:
- предотвращение обострения аутоиммунных заболеваний – своевременная вакцинация против гриппа, краснухи, других инфекционных болезней;
- дозированные физические нагрузки – на начальных этапах заболевания назначают специальную лечебную физкультуру, на последней стадии физические занятия сводят к минимуму или полностью ограничивают;
- предохранение от беременности – повышенная нагрузка на сердце при гипертензии легких может привести к летальному исходу;
- консультации у психолога для восстановления нервно-психического равновесия – у больных гипертензией часто возникают депрессивные состояния, суицидальные мысли.

Для профилактики развития заболевания нужно исключить все вредные привычки. При регулярных физических нагрузках улучшается кровообращение, что препятствует образованию тромбов. Рацион должен быть полноценным и сбалансированным.
Прогнозы и последствия
Без надлежащего лечения средняя продолжительность жизни при легочной гипертензии – 2,5 года. Заболевание из первичной стадии переходит во вторичную, усугубляются признаки болезни, состояние заметно ухудшается.
На фоне недостаточного питания тканей кислородом развивается сильная и частая одышка, которая возникает даже в спокойном состоянии. Гипоксия приводит к увеличению вязкости крови – возникают тромбы, которые могут закупорить сосуды в легких.
Показатели среднего давления в легочной артерии – важный фактор продолжительности жизни. Если показатели стабильно держатся выше отметки 30 мм рт. ст. и не снижаются под воздействием медикаментозных препаратов – продолжительность жизни составит около 5 лет.
Легочная гипертензия часто приводит к инвалидности. При таком заболевании многие виды и условия труда противопоказаны – тяжелый физический труд, умственная работа с высокими нервными перегрузками и сильной речевой нагрузкой. Людям с таким диагнозом запрещено работать в помещениях с повышенной влажностью, сильными перепадами температуры и давления.
При легочной гипоксии нельзя работать на вредном производстве – пыль, раздражающие газы, яды и другие аллергены могут ухудшить состояние больного.
Инвалидность
Дают ли инвалидность при легочной гипертензии? Да, для ее получения нужно пройти специальную комиссию. Из документов необходимо предоставить:
- рентгенографию грудной клетки;
- спирографию;
- результаты кислотно-основного состояния крови и газы крови;
- эхокардиографию.
Какая группа инвалидности может быть назначена при легочной гипертензии? При сильно прогрессирующем основном заболевании, которое вызывает ограничение способности и невозможность больного обслуживать себя самостоятельно, неспособность передвигаться определяется инвалидность I степени.
Если при терапии наблюдаются нестойкие или незначительные улучшения, больной имеет ограничения в самостоятельном обслуживании и перемещении – назначается II группа инвалидности. Иногда больному рекомендуют работать на дому или в специально созданных условиях.
При определении III группы инвалидности человек может заниматься легким физическим трудом даже в производственных условиях, умственной работой с умеренными психическими и эмоциональными перегрузками.
Код заболевания первичной легочной гипертензии в международной классификации болезней (МКБ 10) – 127. Вторичной – 128.8.
Легочная гипертензия – серьезное заболевание, для которого характерна высокая смертность. Избежать болезни можно путем отказа от вредных привычек и своевременных консультаций у врачей даже при незначительном ухудшении состояния здоровья.
Анализ на густоту крови
По составу, густоте крови и иным ее показателям можно определить состояние здоровья человека, наличие у него различных заболеваний и опасных для жизни процессов, местоположение очагов поражения и т. д. Диагностика практически любого недуга начинается с анализа крови.
Одним из разновидностей такого метода диагностики является анализ на густоту крови. Как проводится этот вид лабораторных исследований, как он называется, необходима ли подготовка к нему? Ответим на эти вопросы подробнее.
Комплекс процедур для определения густоты крови
Многие пациенты задаются вопросом: как называется анализ на густоту крови? Как такового специального названия для этого вида исследования не существует. Определить густоту крови можно только, проведя комплекс процедур.
Определить густоту плазмы можно с помощью следующих лабораторных исследований:
- Общий биохимический анализ крови. Он определяет уровень содержания в плазме тромбоцитов, эритроцитов, скорость их оседания и т. д.
- Гематокрит. Этот вид исследования позволяет определить соотношение форменных элементов в крови к ее объему.
- Анализ на свертываемость крови.
- Исследование АЧТВ.
- Коагулограмма. Этот вид лабораторных исследований дает полную информацию о состоянии гемостаза.
Гемостаз — особая система в организме, которая отвечает за сохранение жидкого состояния крови в оптимальных условиях. В случае возникновения каких-либо нарушений эта система останавливает процесс кровоснабжения.
Только комплексно можно определить состояние плазмы и поставить диагноз. Перечень перечисленных выше лабораторных исследований позволяет получить специалисту полную картину состояния крови пациента.
Расшифровка результатов
Расшифровка результатов — не менее важный шаг в процедуре диагностики, чем проведение непосредственно самих лабораторных исследований. Почему? От того, насколько правильно специалист расшифрует результаты анализов, будет зависит корректность диагноза и эффективность дальнейшего лечения.
Иногда в медицинской практике встречаются случаи, когда специалист неверно расшифровывал показатели. Это приводило к неправильной постановке диагноза. Пациенты лечились от несуществующих заболеваний. Это приводило к развитию имеющихся недугов и новых осложнений.
Как же правильно расшифровать результаты анализа крови, чтобы правильно определить ее густоту? Для этого существует несколько основных показателей. Рассмотрим каждый из них поподробнее.
АЧТВ
Эта аббревиатура расшифровывается, как активированное частичное тромбопластиновое время. Этот фактор показывает, за какое время происходит процесс свертывания плазмы.
Что касается значения этого показателя у женщин, то у беременных нормальное значение показателей значительно отличается. У женщин в период вынашивание плода время свертываемости плазмы значительно уменьшается. Это обуславливается высоким содержанием в организме такого вещества, как фибриноген.
Фибриноген — это особый белок, который входит в состав веществ, образующихся при свертываемости плазмы. С увеличением срока беременности возрастает и процент содержания этого элемента в организме. Высокий процент содержания фибриногена может говорить о смерти плода, омертвлении тканей, развитии воспалительных процессов.
Волчаночный коагулянт
Эти вещества являются антителами. Они вырабатываются иммунной системой организма для борьбы с завышенным количеством сложных жиров (например, фосфолипидов).
Оптимальный показатель для здорового человека — 0,8 — 1,1. При беременности этих антител быть не должно. Если в период вынашивания плода в организме обнаруживается волчаночный коагулянт, это говорит только о развитии серьезных заболеваний и недугов нервной системы.
Тромбоциты
Тромбоциты относятся к основным составным элементам плазмы. Они образуются в костном мозге. Основными их функциями является восстановление поврежденных тканей и остановка обильного кровотечения.
В нормальном состоянии эти элементы имеют округлую форму. Но при наличии повреждений тканей тромбоциты резко разрастаются для их заполнения.
«Живут» тромбоциты довольно недолго — от недели до 12 суток. Норма их содержания в организме от 180 до 400 тысяч на 1 микролитр плазмы.
Протромбин
Протромбин является сложным белком. Он относится к основным показателям способности крови к свертываемости. При заниженном показателе содержания этого вещества возникает риск потери большого количества плазмы.
Показатель содержания в организме протромбина определяется протромбиновым индексом. В здоровом организме он составляет от 77 до 120 процентов.
Антитромбин III
Антитромбин III относится к антикоагулянтам, которые способны значительно затормаживать процесс свертываемости плазмы. Это предотвращает образование тромбов на стенках сосудов.
Норма этого вещества, как и для многих других, определяется возрастом человека. Для взрослого оптимальное значение варьируется между 75 и 180 процентами.
Подготовка к сдаче анализов
Сдача анализов зачастую производиться по назначению лечащего врача. Но иногда люди без явных заболеваний желают проверить состояние здоровья и обращаются в частные клиники для проведения диагностики организма.
В любом случае очень важно правильно подготовиться к сдаче анализов. Стоит рассмотреть эту процедуру поподробнее.
Для чего нужна подготовка к анализам?
Подготовка к анализам — очень важный шаг, от которого зависят их результаты. Пациент обязан соблюдать перечень элементарных правил. Для чего это необходимо?
Организм должен быть приготовлен к дальнейшей диагностике. Несоблюдение правил приводит к искажению результатов анализа крови. Даже самый опытный специалист не сможет корректно расшифровать результаты исследования.
В свою очередь, некорректно расшифрованные результаты приводят к неправильной постановке диагноза. Назначается лечение, которое может не только не принести никакой пользы в борьбе с реальными недугами, но и привести к серьезным для здоровья последствиям. В таком случае, всю ответственность за исход диагностических мероприятий берет на себя сам пациент.
Основные правила подготовки к сдаче крови
Существует ряд элементарных правил перед сдачей крови. Первое и самое основное правило — визит к специалисту натощак. Перед сдачей анализов лучше не есть более 12 часов. Разрешается пить чистую воду. От остальных напитков лучше также отказаться.
За несколько дней до посещения специалиста исключите из своего рациона жареную, острую и сильно соленую пищу.
От табакокурения необходимо отказаться за 2-3 часа до сдачи крови.
О приеме любых лекарственных препаратов стоит осведомить врача заранее. Они могут значительно сказаться на результатах исследования.
За несколько дней перед посещением специалиста лучше отказаться от походов в сауны, бассейны или бани.
Воздержитесь от сильных эмоциональных, физических нагрузок, перенапряжений. Они могут спровоцировать выброс в кровь таких элементов, как адреналин и др.
Посещение специалистов и сдача анализов должны производиться не только по наставлению врача. Подобные процедуры необходимо проводить 1-2 раза в год при отсутствии серьезных заболеваний. Если уже имеются проблемы со здоровьем, лучше сдавать анализы не реже 1 раза в 3-4 месяца.
Помните, что ваше здоровье только в ваших руках. Регулярная диагностика может выявить серьезные заболевания на ранних стадиях их развития, что позволяет своевременно начать эффективное лечение и быстро избавиться от имеющегося недуга.
Что такое анализ крови на RW и его расшифровка
Анализ крови на RW — запись врача, которую видят посетители поликлиник на бланках. Анализ обязательно назначается перед направлением в стационар, оперативным лечением, выдачей справок о состоянии здоровья для санаторно-курортного лечения. Есть категории здоровых людей, которые проходят это исследование при каждом профилактическом осмотре. Он включен в стандарты обследования. Почему же это так важно?
Немного истории
RW — краткое обозначение реакции Вассермана, которой уже более 100 лет. Известный немецкий иммунолог Август Поль фон Вассерман предложил использовать специальный тест для диагностики сифилиса в 1906 году. Правда, тогда он еще не был «фоном», дворянство ему было присвоено позже, через семь лет, за заслуги по исследованиям в области заразных инфекций (дифтерии, тифа, холеры). В 1928 году на съезде российских эпидемиологов и микробиологов анализ крови на RW был официально принят в России в качестве обязательного исследования. С тех пор показания к проведению введены в форме стандартов и имеют отношение к врачам любой специальности.
Суть исследования
Сложность диагностики сифилиса заключается в длительном скрытом периоде заболевания. Больной человек не знает о своей болезни, ведет привычную жизнь и продолжает заражать окружающих. Вассерман, изучая состав крови больных пациентов, обнаружил в сыворотке парные комплексы, которые притягивают к себе имеющиеся возбудители сифилиса и их компоненты. Они обладают способностью предотвращать гемолиз (разрушение эритроцитов). У здоровых людей таких структур нет. В зависимости от степени выраженности гемолиза реакцию оценивают плюсами (+) от одного до четырех. Для анализа из вены берется 10 мл крови натощак.
Значение реакции Вассермана
Своевременное проведение исследования крови на RW позволяет:
- уточнить окончательный диагноз при первичном сифилисе;
- определить сроки возможного заражения (реакция дает положительный результат у 50% пациентов на шестой неделе, у 90% на восьмой);
- поставить диагноз при скрытом течении болезни, это особенно важно при нейросифилисе и висцеральной форме, когда пациента обследуют врачи разных специальностей, но лечение не действует;
- оценить эффективность проведенной терапии, снять с диспансерного учета выздоровевших лиц;
- обследовать всех лиц из окружения заболевшего (очага инфекции) с целью своевременного профилактического лечения;
- судебным медицинским экспертам выяснить полную информацию в уголовном деле.
Какие категории людей и профессий подлежат обследованию на RW
Определение зараженных лиц позволяет предотвратить передачу и распространение инфекции. Поэтому выделены группы людей и профессий, которые обязательно обследуются в профилактических целях:
- работники предприятий питания, пищевых комбинатов, торговых точек;
- медицинский персонал поликлиник и больниц;
- наркоманы и зависимые люди;
- доноры крови, спермы, тканей;
- контактные с обнаруженным больным;
- пациенты, впервые обратившиеся в лечебное учреждение;
- больные перед госпитализацией и оперативным вмешательством;
- люди с повышением температуры более месяца и другими неясными симптомами.
Кроме обязательных контингентов, имеются другие показания для обследования:
- анализ берется у беременных женщин в консультации;
- при таком симптоме, как боли в костях;
- после случайного полового контакта;
- при выявлении клинических признаков, как язвы на половых органах, обильных выделений, сыпи на коже, увеличенных лимфоузлов.
Оценка результатов анализа крови на RW
RW может дать положительный результат при:
- туберкулезе;
- воспалении легких;
- ревматизме;
- последствии применения вакцинации от других инфекций;
- наркомании и алкоголизме;
- обильном приеме жирной пищи;
- сахарном диабете;
- беременности и во время менструации;
- в первые 10 дней жизни новорожденного;
- вирусном гепатите;
- доброкачественной и злокачественной опухоли.
Однако в некоторых маломощных лечебных учреждениях продолжают брать кровь на исследование, в качестве первичного (скринингового) теста. При обнаружении положительного результата, пациента направляют для проведения других более специфических анализов в кожно-венерологический диспансер.
Выводы на основании отрицательной реакции Вассермана:
- заболевание отсутствует;
- возможно пациент находится в ранней стадии первичного сифилиса (до шести недель) или в поздней стадии третичного сифилиса, когда иммунитет не реагирует.
Выводы при определении положительной реакции:
- имеется любая форма сифилиса;
- реакция возможна в течение года после клинического излечения;
- необходима дифференциальная диагностика со всеми выше перечисленными состояниями и болезнями, способными вызвать аналогичную реакцию.
Открытие профессора фон Вассермана, директора берлинского института экспериментальной терапии, не забыто. Дальнейшее продолжение работы иммунологов позволило усовершенствовать возможности анализа, придать ему характер скринингового исследования с возможностью одновременного обследования большего количества людей. Иммуноферментный анализ (ИФА) обладает 100%-специфичностью, легко автоматизируется. Реакция иммунофлуаресценции (РИФ) — более дорогой метод, применяемый в специальных клиниках.
Проблемы борьбы с сифилисом, к сожалению, не утратили своей актуальности и в наше время.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе