В крови повышен кальций что это значит
Причины повышения кальция в крови (гиперкальциемия)
На сегодняшний день существует много болезней и состояний, при которых отмечается повышение кальция в крови. Это тем более актуально, поскольку в качестве рутинного популяционного скринингового теста используется определение общего или ионизированного кальция в сыворотке крови.
Гиперкальциемия, или повышение кальция в крови - состояние, при котором концентрация общего кальция плазмы крови превышает 2,55 ммоль/л (10,3 мг/дл). В соответствии с физиологией кальциевого обмена непосредственной причиной повышения внеклеточного кальция является его усиленная мобилизация из костной ткани вследствие остеорезорбтивных процессов, повышенное всасывание кальция в кишечнике или усиленная реабсорбция его почками.
В общей популяции основной причиной повышения кальция в крови является первичный гиперпаратиреоз, обусловливающий более 80 % всех случаев повышения кальция в крови. Среди госпитализированных пациентов в числе причин гиперкальциемии на первое место выходят злокачественные новообразования (50-60 %).
Первичный гиперпаратиреоз чаще поражает женщин, особенно постменопаузального возраста.
Вторичный гиперпаратиреоз возникает вследствие длительной стимуляции околощитовидных желез сниженным кальцием в крови (первоначально как компенсаторный процесс). Поэтому для этого заболевания, в большинстве случаев связанного с хронической почечной недостаточностью, характерным является не гиперкальциемия, а гипо- или нормокальциемия. Повышение кальция в крови возникает на этапе перехода вторичного гиперпаратиреоза в третичный (т.е. в процессе развития автономизации гиперплазированных или аденоматозно измененных околощитовидных желез при длительно существующем вторичном гиперпаратиреозе - при этом теряется обратная связь и адекватный синтез паратгормона). Кроме того попытки приостановить процесс компенсаторной гиперплазии и гиперфункции околощитовидных желез при вторичном гиперпаратиреозе путем назначения препаратов кальция и больших доз активного витамина D3 часто приводит к ятрогенной гиперкальциемии.
Если повышен кальций в крови что это значит - Лечение гипертонии
- Норма Ca
- Функции кальция в организме
- Когда назначают анализ на Ca
- Причины повышения Ca
- Как лечить
- Причины низкого Ca
- Как повысить
- Заключение
Кальций – важнейший внеклеточный компонент организма человека. Этот минерал выполняет множество физиологических функций. Он участвует в свертывании крови и проведении нервных импульсов, необходим для построения скелета и зубов, сокращения сердца и сердечных мышц. В организме взрослых людей Ca содержится порядка 1-1,5 кг. В крови находится всего лишь один процент, остальные 99% сосредоточены в костях.
Кальций в крови присутствует в трех формах: физиологически активной и двух неактивных. Первая – это свободный ионизированный кальций в крови, который составляет почти половину от всего количества. Остальная часть – неактивные формы: связанный с анионами (лактат Ca, фосфат Ca, бикарбонат Ca и другие) и связанный с белками, как правило, с альбуминами.
Норма Ca
В норме кальций в крови у взрослого составляет от 2,15 до 1,5 ммоль/л. Для новорожденного младенца норма Ca – 1,75 ммоль/л. Дневная норма для взрослого человека равна от 800 до 1200 мг Ca. Для женщин в период беременности суточная норма увеличивается и составляет от 1000 до 1200 мг, иначе недостаток приведет к вымыванию минерала из зубов и костей, что может привести к остеопорозу и заболеваниям зубов.
Функции кальция в организме
Минерал принимает участие во многих биологических процессах, а именно:
- поддерживает в норме сердечный ритм и состояние сердечно-сосудистой системы в целом;
- участвует в передаче нервных импульсов, поддерживает нормальное функционирование нервной системы;
- делает крепкими зубы и кости;
- принимает участие в сокращении мышц;
- задействован в процессе свертывания крови и регулировании проницаемости мембран клеток;
- участвует в обменных процессах железа и регулировании ферментной активности;
- нормализует функционирование эндокринных желез.
Когда назначают анализ на Ca?
Для определения уровня кальция в сыворотке крови существует два вида исследований. Это анализ на ионизированный и анализ на общий кальций в крови. Более сложным, но и более точным является анализ на ионизированный кальций. Бывают случаи, когда общее содержание кальция в крови находится в норме, а ионизирующий Ca повышен. Тогда при диагностике следует опираться на результат второго анализа. Следует сказать, что чаще всего повышенное содержание обычно показывают оба анализа.
Кровь на кальций необходимо сдавать в следующих случаях:
- при болях в костях;
- для диагностики остеопороза;
- перед хирургическим вмешательством;
- при заболеваниях мышц;
- при патологиях сердечно-сосудистой системы;
- при онкологических заболеваниях;
- при болезнях пищеварительной системы.
Уровень кальция в крови строго регулируется в организме паратиреоидным гормоном, который вырабатывает околощитовидная железа. Высокий кальций в крови называют в медицине гиперкальцемией. Это состояние может привести к серьезным последствиям, в некоторых случаях необратимым.
Среди причин повышения кальция нужно назвать следующие:
- самая частая причина – гиперпаратиреоз, который характеризуется повышенной активностью паращитовидных желез, что приводит к чрезмерной выработке паратиреоидного гормона;
- рак легких, почек, яичников;
- метастазы в костях (при разрушении костной ткани происходит выброс кальция в кровь);
- миеломная болезнь, лейкозы, лимфомы;
- избыток витамина D;
- саркоидоз и другие гранулематозы;
- туберкулез позвоночника;
- тиреотоксикоз;
- обезвоживание организма;
- быстрый рост костей (болезнь Педжета);
- наследственная гиперкальцемия, протекающая бессимптомно;
- прием некоторых лекарственных препаратов (тиазидные диуретики);
- молочно-щелочной синдром;
- острая почечная недостаточность.
Кроме этого, нужно выполнять следующие рекомендации:
- пить больше жидкости, чтобы Ca выводился с почками, иногда необходимо внутривенное вливание жидкости;
- принимать медикаменты, замедляющие разрушение костной ткани;
- если не помогают другие методы, могут назначить гемодиализ для удаления из кровяного русла продуктов жизнедеятельности;
- при саркоидозе и других аутоиммунных болезнях могут потребоваться кортикостероиды.
Причины низкого Ca
Ca может быть понижен по следующим причинам:
- остеопороз;
- недостаток витамина D (рахит);
- сниженная функция щитовидной железы;
- почечная недостаточность хроническая;
- печеночная недостаточность;
- желтуха механическая;
- остеомаляция;
- панкреатит;
- кахексия;
- прием некоторых противосудорожных и противоопухолевых препаратов.
Как повысить?
Это витамины D и C. Первый помогает кальцию всасываться в кишечнике, благодаря взаимодействию с белками, которые нужны для транспортировки Ca в кровь через мембрану кишечника. Кроме этого, витамин D поддерживает баланс кальция и фосфора в процессе минерализации костей. Витамин C повышает защиту организма против грибов, например, таких как Candida, которые препятствуют усвоению организмом кальция.
Ca содержится в следующих продуктах питания:
- молочное: сыры, молоко, йогурт;
- рыбная икра, лосось, сардины;
- овощи: брокколи, репа, капуста листовая;
- фасоль, горох.
Следует избегать кофеина, а также продуктов с фитиновой и щавелевой кислотой, которые блокируют Ca. К ним относится шоколад, мак, какао, орехи, семена, злаки, свекла и другие.
Таблетки, повышающие уровень Ca следует пить только по назначению врача, поскольку они могут иметь много побочных эффектов. Их нужно принимать вместе с витаминами C, D, магнием.
Заключение
Норма кальция в сыворотке крови должна соблюдаться. Этот важный элемент участвует во многих физиологических процессах. Его недостаток, как и избыточное содержание, могут нанести существенный вред здоровью человека.
Артериальное давление (давление крови в артериях) – это основной показатель работы сердечно-сосудистой системы.
Оно может изменяться при различных заболеваниях, а поддержание его на нормальном уровне жизненно необходимо. Недаром ведь любой осмотр пациента доктор начинает именно с измерения давления.
Повышенное артериальное давление считается самой опасной болезнью человечества. Причинами гипертонии могут быть:
- лишний вес (чем выше вес, тем больше риск гипертонии);
- наследственная предрасположенность (в семье уже есть гипертоники);
- низкая физическая активность (сидячая работа);
- плохие привычки (алкоголь, курение);
- злоупотребление поваренной солью;
- постоянный стресс, нервное перенапряжение.
Если давление выше 120/80, это значит, что пациент будет страдать от одышки, головной боли, повышенной утомляемости, он не сможет нормально спать.
Помимо этого, повышается риск развития сердечно-сосудистых заболеваний, поражения головного мозга, патологий органов зрения, мочевыводящей системы.
У здорового человека давление относительно устойчиво, однако при отрицательных эмоциях, нервном перенапряжении, чрезмерном употреблении воды оно может колебаться.
Различают давление:
- верхнее (систолическое);
- нижнее (диастолическое).
В первом случае речь идет о давлении крови при сокращении систолы (левого желудочка сердца), когда из нее выталкивается примерно 70 мл крови. В создании такого давления принимают участие крупные артерии, которые выполняют роль буфера.
После сокращения сердечной мышцы клапан аорты закроется, кровь не сможет поступать обратно к сердцу. В этот момент для следующего сокращения кровь плавно двигается по сосудам и обогащается кислородом – это и называется диастолическое давление. Опасным для здоровья и жизни в целом станет именно верхнее давление, поскольку нижнее намного ниже даже при гипертоническом кризе.
Следует сказать, что существует еще понятие пульсовое давление. Его высчитать достаточно просто – это разница между верхним и нижним АД.
В нормальных условиях норма составит от 40 до 60 мм. рт. ст. Более высокие, так само как и низкие цифры нежелательны, однако в диагностике и лечении назвать их ключевыми нельзя.
Нормы давления
на
При повышении кровяного давления до отметки 140 (верхнее) и 90 (нижнее, сердечное) и выше пациенту поставят диагноз гипертоническая болезнь, или как ее принято называть эссенциальная гипертензия.
В преимущественном большинстве случаев человек даже не догадывается о своем заболевании, поскольку оно протекает бессимптомно. Гипертоник чувствует себя полностью здоровым, а незначительные головные боли может списывать на:
- усталость;
- перенапряжение.
Проблемы выявляются совершенно случайно, например, при очередном медицинском осмотре.
На уровень давления могут повлиять различные факторы, чем гуще кровь, тем сложнее ей двигаться по сосудам. Спровоцировать проблему может заболевание сахарный диабет, атеросклероз, нарушение работы желез внутренней секреции, резкое расширение или сужение сосудов после нервного перенапряжения, гормональных изменений, сильных эмоций, всегда происходит повышение давления при стрессе.
Нормальный уровень давления для каждого человека свой, но существуют общепризнанные нормы. Они определяются совокупностью множества параметров для каждой возрастной группы, пола, отдельного человека.
Медицинские нормы – это усредненный показатель у абсолютно здоровых людей определенного возраста. Неоднократно доказано, что АД 120/80 не может считаться идеальным для всех людей.
Существуют следующие нормы (верхнее/нижнее кровяное давление):
- нормальное – 110/70 — 130/85;
- пониженное нормальное – 110/70 – 100/60;
- повышенное нормальное – 130/85 — 139/89;
- пониженное – меньше 100/60 (гипотония);
- повышенное – свыше 140/90 (гипертония).
Показатели нормального давления для различных возрастов:
- возраст 16-20 лет (100/70 – 100/80,85);
- возраст 20-40 лет (120/70-127,130/80,85);
- возраст 40-60 лет (до 120,140/88);
- возраст старше 60 лет (до 150/90).
Как видно, чем моложе человек, тем ниже его артериальное давление. Повышение АД всегда связано с возрастными изменениями в сосудах, сердце, остальных важных органах.
Высокое, как и низкое давление, может быть причиной опасных нарушений здоровья, гипертонического криза. Чтобы понимать причины, необходимо регулярно замерять свое давление, вести его учет.
Не исключено, что человек всю свою сознательную жизнь живет с давлением ниже 110/70 и прекрасно себя чувствует. Похожая картина бывает и при повышенном давлении. Медицина знает случаи, когда АД верхнее 150 и нижнее 95, а пациент вовсе не страдает от симптомов гипертонической болезни. При более низких цифрах он ощутит слабость, головную боль, головокружение.
Существуют нормы и для детей (верхнее/нижнее):
- от рождения до 14 дней (60,96/40,50);
- 3-4 недели (80,112/40,74);
- от 2 до 12 месяцев (90,112/50,74);
- 2-3 года (110,112/60,74);
- 3-5 лет (100,116/60,76);
- 6-10 лет (100,127/60,78);
- 11-12 лет (100,128/70,82);
- 13-15 лет (приближается к 120/80,85);
- после 15 лет (120,136/70,86).
Если давление 130/90
Что делать, если в последнее время кровяное давление повысилось – нижнее до 90, верхнее до 130? Если систолическое АД укладывается в пределы нормы, то систолическое слишком повышено и свидетельствует о начале артериальной гипертензии первой степени.
Возможно, что тонометр показал чуть иные цифры – 130 (верхнее) 100 (нижнее), в этом случае врач поставит диагноз гипертоническая болезнь второй степени.
Как видно, для взрослого человека старше 35 лет нормальное давление колеблется от 120/80 до 139/89 и периодическое его повышение до 130 на 85, 90 или даже 95 не всегда может быть патологией. Кроме нарушения здоровья причинами повышения АД до таких показателей могут быть внешние факторы.
К примеру, если для человека нормальное давление 120/85,86, его повышение до 130/87,90 может быть следствием тяжелых физических и эмоциональных нагрузок.
Не исключено, что проблема появилась в жаркую погоду, а при снижении температуры пройдет.
Как правильно измерять
Диагноз и лечение напрямую зависят от правильности измерения АД, поскольку доктор при разработке схемы лечения отталкивается именно от этих цифр, так что крайне важно знать, чем мерить давление человека и как это делать правильно.
На сегодня существует несколько видов тонометров:
- механические;
- полуавтоматические;
- автоматические.
Первые варианты требуют правильного наложения манжеты, умения пользоваться прибором, выслушивать сердечные тоны. Подобное измерение предусматривает специальную подготовку, навыки. При соблюдении всех предписаний можно получить достоверный и точный результат.
Автоматические модели (электронные) аналогичны по принципу работы, но итог измерения можно увидеть на табло. Это существенно облегчает пациенту измерение, обеспечивает максимально точные данные. Однако приборы такого типа часто выходят из строя, показывают неверные цифры.
Независимо от способа измерения кровяного давления, следует знать общие правила:
- полностью расслабиться;
- перед манипуляцией исключить физические нагрузки, пищу;
- поза обязательно должна быть удобной;
- замеры нужно делать на обеих руках, выдерживая интервал 5-10 минут.
Когда после нескольких правильных измерений артериального давления его показатели серьезно отличаются от нормы, показано проводить контрольные замеры в течение недели.
Лечение гипертонии процесс сложный, трудоемкий. Исход зависит не только от правильно назначенных препаратов, но и степени ответственности пациента.
Время от времени гипертоника может настигать гипертонический криз. При этом состоянии резкое повышение АД провоцирует проблемы с нервной системой, органами-мишенями. Точные цифры при кризе назвать сложно, поскольку одни люди относительно нормально переносят верхнее давление 200, нижнее 135/150, а другие при 135,136/85,94 уже теряют сознание.
Характер поражений при гипертоническом кризе зависит от того, где именно была патология, если болела голова, разовьется инсульт, при боли в сердце – инфаркт миокарда.
Причинами криза могут быть заболевания органов эндокринной системы, прием высокой дозы спиртного, кухонной соли, чрезмерная физическая нагрузка, резкая перемена погодных условий.
Во время развития криза самочувствие пациента существенно ухудшается. Это значит, что необходимо вызывать скорую помощь. У человека может начаться тошнота, рвота, отечность лица, гиперемия кожных покровов, тремор рук, ног, темнота перед глазами, вплоть до потери сознания. Если появились названные симптомы, необходимо снижать верхнее и нижнее давление, уложить пациента на ровную поверхность, приподнять ему голову.
Всегда следует понимать, что повышение АД – это тревожный звонок. Человеку независимо от возраста необходимо:
- внимательно относиться к своему здоровью;
- знать свое нормальное давление;
- сменить образ жизни, пищевые привычки.
Когда АД намного выше 120/80, нельзя паниковать и нервничать, при грамотном подходе удается улучшить самочувствие и жить полноценной жизнью. О том, какие ее моменты возникают при гипертонии расскажет специалист в видео в этой статье.
на
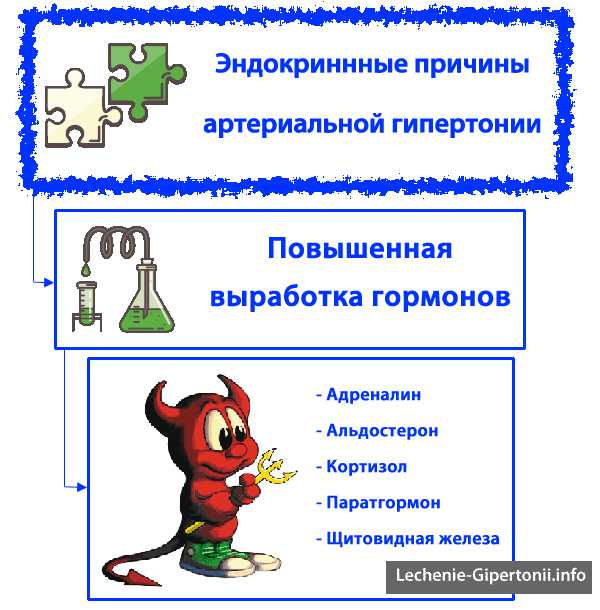
Эндокринная гипертония: феохромоцитома, гиперальдостеронизм, синдром Кушинга
В сегодняшней статье мы обсудим проблемы, которые относятся к эндокринным причинам гипертонии, т. е. артериальное давление повышается из-за чрезмерной выработки какого-то гормона.
План статьи:
- Сначала мы перечислим гормоны, которые могут вызывать проблемы, и вы узнаете, какую роль они играют в организме, когда все нормально.
- Потом расскажем о конкретных заболеваний, которые входят в список эндокринных причин гипертонии
- И самое главное — дадим подробную информацию о методах их лечения.
Я приложил все усилия, чтобы объяснить сложные медицинские проблемы простым языком. Надеюсь, сделать это более-менее получилось. Сведения по анатомии и физиологии в статье изложены очень упрощенно, недостаточно подробно для профессионалов, но для пациентов — в самый раз.
Феохромоцитома, первичный альдостеронизм, синдром Кушинга, проблемы со щитовидной железой и другие эндокринные заболевания — причина гипертонии примерно у 1% больных. Это десятки тысяч русскоязычных пациентов, которых можно полностью вылечить или хотя бы облегчить им гипертонию, если ими займутся толковые врачи. Если у вас обнаружится гипертония из-за эндокринных причин, то без врача вы ее точно не вылечите. Причем крайне важно найти хорошего эндокринолога, а не лечиться у первого попавшегося. Также вам пригодится общая информация о методах лечения, которую мы приводим здесь.
Железы и гормоны, которые нас интересуют
Гипофиз (синоним: питуитарная железа) — железа округлой формы, расположенная на нижней поверхности головного мозга. Гипофиз вырабатывает гормоны, влияющие на обмен веществ и, в частности, на рост. Если питуитарная железа поражается опухолью, то это вызывает повышенную выработку какого-то гормона внутри нее, а потом «по цепочке» в надпочечниках, которыми она управляет. Опухоль гипофиза часто бывает эндокринологической причиной гипертонии. Подробности читайте ниже.
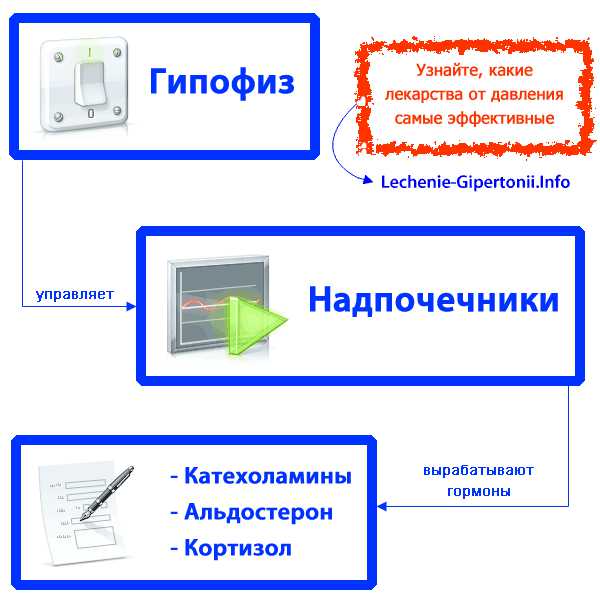
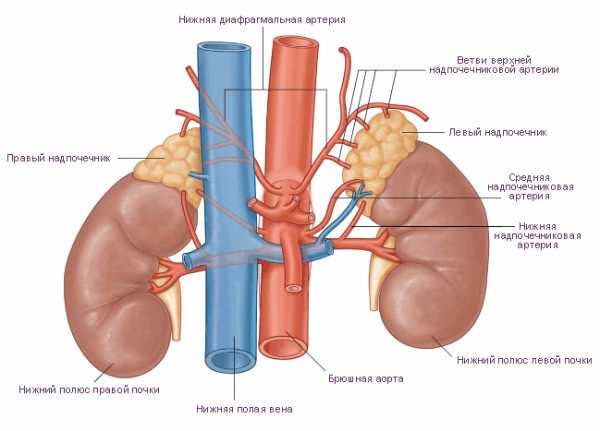
Надпочечники — железы, которые вырабатывают разные гормоны, в том числе катехоламины (адреналин, норадреналин и дофамин), альдостерон и кортизол. Этих желез у человека 2 шт. Расположены они, как не трудно догадаться, сверху над почками.
Если развивается опухоль в одном или обеих надпочечниках, то это вызывает чрезмерную выработку какого-то гормона, что, в свою очередь, вызывает гипертонию. Причем такая гипертония обычно является устойчивой, злокачественной и не поддается лечению таблетками. Выработка некоторых гормонов в надпочечниках управляется гипофизом. Таким образом, появляется не один, а два потенциальных источника проблем с этими гормонами — заболевания как надпочечников, так и гипофиза.
Гипертонию может вызывать чрезмерная выработка следующих гормонов в надпочечниках:
- Катехоламины — адреналин, норадреналин и дофамин. Их выработкой управляет адренокортикотропный гормон (АКТГ, кортикотропин), который вырабатывается в гипофизе.
- Альдостерон — образуется в клубочковой зоне коры надпочечников. Вызывает задержку соли и воды в организме, также усиливает выведение калия. Повышает объем циркулирующей крови и системное артериальное давление. Если с альдостероном проблемы, то развиваются отеки, гипертония, иногда застойная сердечная недостаточность, а также слабость из-за низкого уровня калия в крови.
- Кортизол — гормон, который оказывает многогранное влияние на обмен веществ, сохраняя энергетические ресурсы организма. Синтезируется в наружном слое (коре) надпочечников.
Выработка катехоламинов и кортизола происходит в надпочечниках под управлением гипофиза. Выработкой альдостерона гипофиз не управляет.
Адреналин — гормон страха. Его выброс происходит при любом сильном волнении или резкой физической нагрузке. Адреналин насыщает кровь глюкозой и жирами, повышает усвоение клетками сахара из крови, вызывает сужение сосудов органов брюшной полости, кожи и слизистых оболочек.
- Лучший способ вылечиться от гипертонии (быстро, легко, полезно для здоровья, без «химических» лекарств и БАДов)
- Гипертоническая болезнь — народный способ вылечиться от нее на 1 и 2 стадии
- Причины гипертонии и как их устранить. Анализы при гипертонии
- Эффективное лечение гипертонии без лекарств
Норадреналин — гормон ярости. В результате его выброса в кровь человек становится агрессивным, значительно увеличивается мышечная сила. Секреция норадреналина усиливается при стрессе, кровотечениях, тяжелой физической работе и других ситуациях, требующих быстрой перестройки организма. Норадреналин оказывает сильное сосудосуживающее действие и играет ключевую роль в регуляции скорости и объема кровотока.
Дофамин вызывает повышение сердечного выброса и улучшает кровоток. Из дофамина под действием ферментов вырабатывается норадреналин, а из него уже адреналин, который является конечным продуктом биосинтеза катехоламинов.
Итак, с гормонами немного разобрались, теперь перечислим непосредственно эндокринные причины гипертонии:
- Феохромоцитома — опухоль надпочечников, которая вызывает повышенную выработку катехоламинов. В 15% случаев бывает не в надпочечниках, а в брюшной полости или грудной клетке.
- Первичный гиперальдостеронизм — опухоль в одном или обеих надпочечниках, из-за которой вырабатывается слишком много альдостерона.
- Синдром Иценко-Кушинга, он же гиперкортицизм — заболевание, при котором вырабатывается слишком много кортизола. В 65-80% случаев бывает из-за проблем с гипофизом, в 20-35% случаев — из-за опухоли в одном или обеих надпочечниках.
- Акромегалия — избыток гормона роста в организме из-за опухоли в гипофизе.
- Гиперпаратиреоз — избыток паратиреоидного гормона (паратгормона), который производят околощитовидные железы. Не путать со щитовидной железой! Паратгормон повышает концентрацию кальция в крови за счет того, что вымывает этот минерал из костей.
- Гипер- и гипотиреоз — повышенный или пониженный уровень гормонов щитовидной железы.
Если не лечить перечисленные заболевания, а просто давать больному таблетки от гипертонии, то обычно это не позволяет достаточно снизить давление. Чтобы привести давление в норму, избежать инфаркта и инсульта, нужно участие в лечении целой команды грамотных врачей — не одного только эндокринолога, а еще кардиолога и хирурга с золотыми руками. Хорошая новость: за последние 20 лет возможности лечения гипертонии, вызванной эндокринными причинами, значительно расширились. Хирургические операции стали намного более безопасными и эффективными. В некоторых ситуациях своевременное хирургическое вмешательство позволяет настолько нормализовать давление, что можно отменить постоянный прием таблеток от гипертонии.

Проблема в том, что все заболевания, перечисленные выше, — редкие и сложные. Поэтому пациентам не легко найти врачей, которые смогут лечить их добросовестно и грамотно. Если вы подозреваете у себя гипертонию из-за эндокринной причины, то имейте в виду, что дежурный эндокринолог в поликлинике наверняка постарается вас отфутболить. Ему ваши проблемы не нужны ни за деньги, ни тем более даром. Ищите толкового специалиста по отзывам знакомых. Наверняка полезно будет съездить в областной центр, а то и в столицу вашего государства.
Ниже приводится подробная информация, которая поможет вам понимать ход лечения: зачем проводят то или иное мероприятие, назначают лекарства, как готовиться к хирургической операции и т. д. Отметим,что на сегодня среди больных эндокринной гипертонией не проведено ни одного крупного серьезного исследования, которое соответствовало бы критериям доказательной медицины. Вся информация о методах лечения, которая публикуется в медицинских журналах, а потом в книгах, собирается “с миру по нитке”. Врачи обмениваются опытом друг с другом, постепенно обобщают его, и так появляются универсальные рекомендации.
Феохромоцитома
Феохромоцитома — опухоль, которая вырабатывает катехоламины. В 85% случаев ее обнаруживают в мозговой части надпочечников, а у 15% больных — в брюшной полости или грудной клетке. Крайне редко опухоль, вырабатывающая катехоламины, бывает в сердце, мочевом пузыре, простате, поджелудочной железе или яичниках. У 10% больных феохромоцитома является наследственным заболеванием.
Обычно это доброкачественная опухоль, но в 10% случаев она оказывается злокачественной и дает метастазы. В ? случаев она вырабатывает адреналин и норадреналин, в ? случаев — только норадреналин. Если опухоль оказывается злокачественной, то может вырабатывать также и допамин. Причем обычно нет зависимости между размером феохромоцитомы и тем, насколько обильно она вырабатывает гормоны.
Среди всех больных артериальной гипертензией примерно у 0,1-0,4%, т. е. у 1-4 пациентов из 1000 обнаруживают феохромоцитому. При этом давление может быть все время повышенным или приступами. Самые частые симптомы: головная боль, усиленное потоотделение и тахикардия (сердцебиение). Если артериальное давление повышено, но этих симптомов нет, то вряд ли причиной является феохромоцитома. Также бывают дрожание рук, тошнота, рвота, нарушения зрения, приступы страха, внезапная бледность или наоборот покраснение кожи. Примерно у ? пациентов оказывается стабильно или иногда повышенный уровень глюкозы в крови и даже сахар в моче. При этом человек необъяснимо худеет. Если из-за повышенного уровня катехоламинов в крови поражается сердце, то развиваются симптомы сердечной недостаточности.
Частота основных симптомов при феохромоцитоме
| Гипертония | |
| Головная боль | |
| Ортостатические нарушения | |
| Повышенное потоотделение | |
| Тахикардия (сердцебиение) | |
| Нервозность, повышенная возбудимость | |
| Бледность | |
| Дрожание рук | |
| Боли в животе | |
| Нарушения зрения |
Бывает, что феохромоцитома протекает без выраженных симптомов. В таких случаях основные жалобы со стороны пациентов — это признаки роста опухоли, т. е. боль в животе или грудной клетке, ощущение переполненности, сдавливание внутренних органов. В любом случае, чтобы заподозрить это заболевание, достаточно обнаружить одновременно гипертонию, повышенный сахар в крови и признаки ускоренного обмена веществ на фоне нормального уровня гормонов щитовидной железы.
Диагностика
Симптомы феохромоцитомы не однозначные, у разных больных они разные. Поэтому невозможно поставить диагноз только на основании визуального наблюдения и выслушивания жалоб пациентов. Нужно искать и выявлять биохимические признаки повышенной выработки адреналина и норадреналина. Эти гормоны выводятся с мочой в виде соединений ванил-миндальной кислоты, метанефринов (метилированных продуктов), а также свободных катехоламинов. Концентрацию всех этих веществ определяют в суточной моче. Это является стандартной диагностической процедурой при подозрении на феохромоцитому. Перед сдачей анализов заранее больным нужно заранее прекратить принимать лекарства, которые повышают или наоборот угнетают выработку в организме гормонов-катехоламинов. Это следующие препараты: адреноблокаторы, адреностимуляторы, в том числе центрального действия, ингибиторы МАО и другие.
Если есть возможность, то сравнивают содержание в моче продуктов метаболизма катехоламинов в нормальной ситуации и сразу после гипертонического криза. Хорошо бы то же самое выполнять и с плазмой крови. Но для этого пришлось бы брать кровь через венозный катетер, который нужно установить заранее за 30-60 минут. Невозможно все это время поддерживать пациента в состоянии покоя, а потом чтобы у него по расписанию начался гипертонический криз. Анализ крови из вены — это сам по себе стресс, который повышает концентрацию адреналина и норадреналина в крови и таким образом приводит к фальшивым позитивным результатам.
Также для диагностики феохромоцитомы используют функциональные тесты, при которых угнетают или стимулируют секрецию катехоламинов. Выработку этих гормонов можно затормозить с помощью лекарства клонидин (клофелин). Пациент сдает кровь на анализ, потом принимает 0,15-0,3 мг клонидина, а потом еще раз сдает кровь через 3 часа. Сравнивают содержание адреналина и норадреналина в обеих анализах. Или проверяют, насколько прием клонидина подавляет ночную выработку катехоламинов. Для этого делают анализы мочи, собранной за ночой период. У здорового человека после приема клофелина содержание адреналина и норадреналина в ночной моче значительно снизится, а у больного феохромоцитомой — нет.
Описаны также стимуляционные тесты, при которых пациенты получают гистамин, тирамион, а лучше всего — глюкагон. От приема стимулирующих препаратов у больных феохромоцитомой значительно повышается артериальное давление, а также содержание катехоламинов возрастает в несколько раз, намного сильнее, чем у здоровых людей. Чтобы не было гипертонического криза, больным предварительно дают альфа-адреноблокаторы или антагонисты кальция. Это препараты, которые не влияют на выработку катехоламинов. Стимуляционные тесты можно применять только с большой осторожностью, потому что есть риск спровоцировать у больного гипертонический криз и сердечно-сосудистую катастрофу.
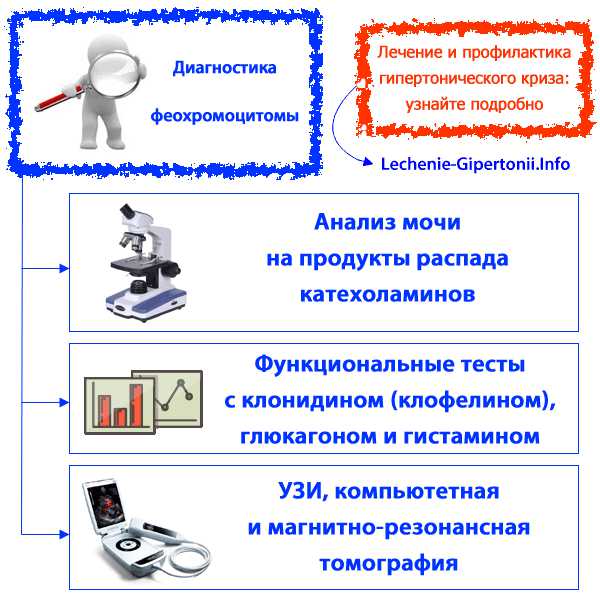
Следующий этап диагностики феохромоцитомы — выявление местонахождения опухоли. Для этого проводят компьютерную томографию или магнитно-резонансную томографию. Если опухоль в надпочечниках, то ее обычно легко обнаруживают, часто даже с помощью УЗИ, которое является самым доступным обследованием. Но если опухоль размещается не в надпочечниках, а где-то еще, то удастся ли ее выявить — в значительной мере зависит от опыта и воли к победе, которую проявит врач. Как правило, обнаруживают 95% феохромоцитом в надпочечниках, если их размер более 1 см, и в брюшной полости — если их размер более 2 см.
Если с помощью компьютерной томографии или магнитно-резонансной томографии не смогли выявить опухоль, то приходится делать радиоизотопное сканирование с использованием контрастного вещества. Пациенту в кровь впрыскивают вещество, которое излучает радиоактивность. Оно разносится по организму, “подсвечивает” изнутри сосуды и ткани. Таким образом, рентгеновское обследование получается более информативным. В качестве контрастного вещества используют метайодбензилгуанидин. Радиоизотопное сканирование с использованием контрастного вещества может вызвать отказ почек и имеет также другие риски. Поэтому его назначают лишь в исключительных случаях. Но если польза выше, чем потенциальный риск, то нужно его делать.
Еще могут провести анализ на катехоламины крови, которая вытекает из места, где находится опухоль. Если с определением этого места не ошиблись, то концентрация гормонов окажется в несколько раз выше, чем в крови, взятой из других сосудов. Такой анализ назначают, если феохромоцитому обнаружили в надпочечниках. Тем не менее, это сложный и рискованный анализ, поэтому стараются обходиться без него.
Лечение
Для лечения феохромоцитомы проводят хирургическую операцию по удалению опухоли, если к ней нет противопоказаний. Хорошая новость для пациентов в том, что в последние годы хирурги внедрили лапароскопию. Это метод проведения операций, при котором разрез на коже очень маленький и внутри тоже наносятся минимальные повреждения. Благодаря этому, выздоровление занимает не более 2 недель, а раньше было в среднем 4 недели. После операции у более чем 90% больных наблюдается стойкое понижение или даже полная нормализация артериального давления. Таким образом, эффективность хирургического лечения феохромоцитомы — очень высокая.
Если оказывается, что хирургическим путем невозможно удалить опухоль, то ее облучают, а также назначают химиотерапию, особенно если есть метастазы. Облучение и химиотерапия называются “консервативные методы лечения”, т. е. без операции. В результате их применения размер и активность опухоли уменьшаются, благодаря чему состояние больных улучшается.
Какие таблетки от давления назначают при феохромоцитоме:
- альфа-адреноблокаторы (празозин, доксазозин и т. п.);
- фентоламин — внутривенно, при необходимости;
- лабеталол, карведилол — комбинированные альфа- и бета-блокаторы;
- антагонисты кальция;
- препараты центрального действия — клонидин (клофелин), агонисты имидазолиновых рецепторов;
- метилтирозин — блокатор синтеза допамина.
Анестезиологу при проведении операции рекомендуется избегать фентанила и дроперидола, потому что эти средства могут стимулировать дополнительную выработку катехоламинов. Следует тщательно следить за функцией сердечно-сосудистой системы пациента на всех этапах хирургического лечения: при введении в наркоз, потом во время операции и первые сутки после нее. Потому что возможны тяжелые аритмии, сильное понижение давления или наоборот гипертонические кризы. Чтобы объем циркулирующей крови оставался достаточным, нужно, чтобы больной получал достаточно жидкости.
Через 2 недели после операции рекомендуется сдать анализ мочи на катехоламины. Иногда со временем бываю рецидивы опухоли или обнаруживаются дополнительные феохромоцитомы, кроме той, которую удалили. В таких случаях рекомендуются повторные хирургические операции.
Первичный гиперальдостеронизм
Напомним, что альдостерон — это гормон, который регулирует водно-минеральный обмен в организме. Он вырабатывается в коре надпочечников под влиянием ренина — фермента, который синтезируют почки. Первичный гиперальдостеронизм — опухоль в одном или обеих надпочечниках, из-за которой вырабатывается слишком много альдостерона. Эти опухоли могут быть разных видов. В любом случае, избыточная выработка альдостерона приводит к тому, что уровень калия в крови понижается, а кровяное давление повышается.
Причины и лечение первичного гиперальдостеронизма
| Односторонняя альдостерон-продуцирующая аденома | Хирургическое | |
| Двусторонняя гиперплазия | Медикаментозное | |
| Односторонняя гиперплазия | Хирургическое | |
| Глюкокортикоид-супрессивная форма | Медикаментозное | |
| Альдостерон-продуцирующая карцинома | Хирургическое | |
| Адреногенитальные синдромы | Медикаментозное | |
| Альдостерон-продуцирующая ренин-зависимая аденома | Хирургическое / медикаментозное |
Что такое система ренин-ангиотензин-альдостерон
Чтобы понять, что такое первичный гиперальдостеронизм, нужно разобраться, как связаны между собой ренин и альдостерон. Ренин — это фермент, который вырабатывают почки, если ощущают, что приток крови к ним снижается. Под влиянием ренина вещество ангиотензин-I превращается в ангиотензин-II и еще стимулируется выработка альдостерона в надпочечниках. Ангиотензин-II обладает мощным сосудосуживающим действием, а альдостерон повышает задержку натрия и воды в организме. Таким образом, артериальное давление быстро повышается одновременно через несколько разных механизмов. При этом, альдостерон подавляет дальнейшую выработку ренина, чтобы давление не “зашкаливало”. Чем больше в крови альдостерона, тем меньше ренина, и наоборот.
Все это называется ренин-ангиотензин-альдостероновая система. Она является системой с обратной связью. Упомянем, что некоторые лекарства блокируют ее действие, чтобы артериальное давление не повышалось. Ингибиторы АПФ мешают превращать ангиотензин-I в ангиотензин-II. Блокаторы рецепторов ангиотензина-II мешают этому веществу проявлять свое сосудосуживающее действие. И есть еще самый новый препарат — прямой ингибитор ренина Алискирен (Расилез). Он блокирует активность ренина, т. е. действует на более ранней стадии, чем лекарства, которые мы упомянули выше. Все это не имеет прямого отношения к эндокринологическим причинам гипертонии, но механизмы действия лекарств больным полезно знать.
Диагностика первичного гиперальдостеронизма
Итак, альдостерон в надпочечниках вырабатывается под влиянием ренина. Вторичный гиперальдостеронизм — это если альдостерона в крови слишком много из-за того, что ренин в избытке. Первичный гиперальдостеронизм — если повышенная выработка альдостерона надпочечниками не зависит от других причин, а активность ренина в плазме крови точно не повышенная, скорее даже пониженная. Врачу для правильного диагноза важно уметь отличать между собой первичный и вторичный гиперальдостеронизм. Это можно сделать по результатам сдачи анализов и тестов, о которых мы расскажем ниже.
Выработку ренина почками угнетают следующие факторы:
- повышенный уровень альдостерона;
- избыточный объем циркулирующей крови;
- повышенное артериальное давление.
В норме, когда человек встает из положения сидя или лежа, у него вырабатывается ренин, который быстро повышает кровяное давление. Если есть опухоль надпочечников, которая производит избыток альдостерона, то выделение ренина блокируется. Поэтому возможна ортостатическая гипотония — головокружение и даже обморок при резком изменении положения тела.
Перечислим другие возможные симптомы первичного гиперальдостеронизма:
- Повышенное артериальное давление, может достигать 200/120 мм рт. ст.;
- Чрезмерная концентрация калия в моче;
- Низкий уровень калия в крови, из-за чего пациенты испытывают слабость;
- Повышенный уровень натрия в крови;
- Учащенное мочеиспускание, особенно позывы к мочеиспусканию в горизонтальном положении.
Симптомы, которые наблюдаются у пациентов, являются общими для многих заболеваний. Это означает, что заподозрить первичный гиперальдостеронизм врачу сложно, а без сдачи анализов поставить диагноз вообще невозможно. Первичный гиперальдостеронизм нужно всегда подозревать, если у больного тяжелая гипертония, устойчивая к действию лекарств. Причем если уровень калия в крови оказывается нормальным, то это еще не исключает, что выработка альдостерона повышенная.
Наиболее значимым анализом для диагностики является определение концентрации гормонов ренин-альдостероновой системы в крови. Чтобы результаты анализов были достоверными, больному нужно тщательно готовиться к их сдаче. Причем начинают подготовку очень заранее, за 14 дней. Желательно в это время отменить прием всех таблеток от давления, сбалансировать диету, беречься от стрессов. На подготовительный период пациенту лучше лечь в больницу.
Какие анализы крови делают:
- Альдостерон;
- Калий;
- Активность ренина в плазме;
- Активность и концентрация ренина до и после приема 40 мг фуросемида.
Анализ крови на альдостерон желательно сдавать рано утром. Ночью уровень альдостерона в крови должен понижаться. Если в утренней крови концентрация альдостерона повышенная, то это более четко указывает на проблему, чем если анализ сдают днем или вечером.
Особое диагностическое значение имеет расчет соотношения содержания альдостерона (нг/мл) и активности ренина плазмы (нг/(мл*ч)). Нормальное значение этого соотношения — ниже 20, диагностический порог — выше 30, а если более 50, то практически наверняка у пациента первичный гиперальдостеронизм. Расчет этого соотношения широко внедрили в клиническую практику лишь недавно. В результате, оказалось, что каждый десятый больной гипертонией страдает первичным гиперальдостеронизмом. При этом уровень калия в крови может быть нормальным и понижаться лишь после проведения теста с солевой нагрузкой в течение нескольких дней.
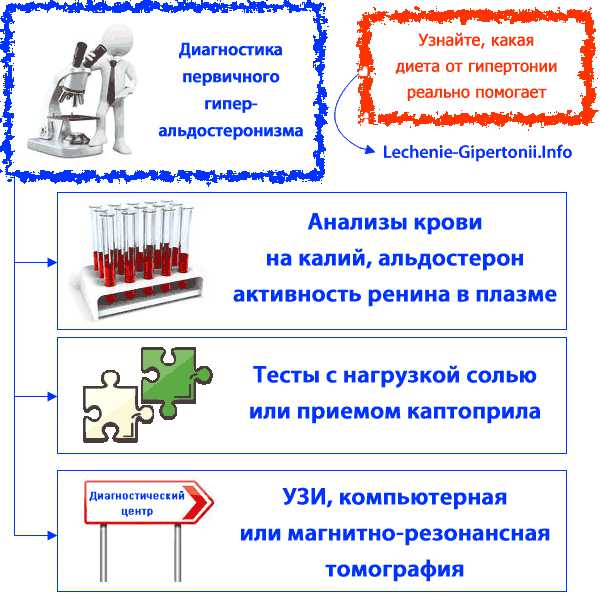
Если результаты анализов крови, которые перечислены выше, не позволяют однозначно поставить диагноз, то дополнительно проводят тесты с нагрузкой солью или каптоприлом. Солевая нагрузка — это когда больной съедает 6-9 г поваренной соли в день. Это повышает обмен калия и натрия в почках и позволяет уточнить результаты анализов на содержание альдостерона в крови. Если гиперальдостеронизм вторичный, то нагрузка солью затормозит выработку альдостерона, а если он первичный, то нет. Тест с приемом 25 мг каптоприла — то же самое. Если у больного гипертония из-за проблем с почками или по другим причинам, то каптоприл понизит уровень альдостерона в крови. Если причиной гипертонии является первичный гиперальдостеронизм, то на фоне приема каптоприла уровень альдостерона в крови останется без изменений.
Опухоль в надпочечниках пытаются определить с помощью УЗИ. Но даже если ультразвуковое исследование ничего не показывает, то все равно нельзя полностью исключать наличие аденомы или гиперплазии надпочечников. Потому что в 20% случаев опухоль имеют размер менее 1 см, и в таком случае обнаружить ее будет нелегко. Компьютерную или магнитно-резонансную томографию желательно всегда делать при подозрении на первичный гиперальдостеронизм. Также существует метод определения концентрации альдостерона в крови из надпочечных вен. Этот метод позволяет установить, есть проблема в одном надпочечнике или в обеих.
Артериальное давление у пациентов с первичным гиперальдостеронизмом может буквально “зашкаливать”. Поэтому они особенно подвержены грозным осложнениям гипертонии: инфарктам, инсультам, почечной недостаточности. Также низкий уровень калия в крови у многих из них провоцирует развитие сахарного диабета.
Лечение
Выше в начале раздела, посвященного этому заболеванию, мы привели таблицу, в которой показали, что выбор хирургического или медикаментозного лечения первичного гиперальдостеронизма зависит от его причины. Врачу следует правильно поставить диагноз, чтобы отличить одностороннюю альдостерон-продуцирующую аденому от двусторонней гиперплазии надпочечников. Последняя считается более легким заболеванием, хотя и хуже поддается хирургическому лечению. Если поражение надпочечников двустороннее, то операция позволяет нормализовать давление менее чем у 20% больных.
Если планируется операция, то перед ней следует определить содержание альдостерона в крови, которая вытекает из вен надпочечников. Допустим, обнаружили опухоль надпочечника в результате проведения УЗИ, компьютерной или магнитно-резонансной томограммы. Но по результатам анализа крови может оказаться, что она не является гормонально активной. В таком случае, рекомендуется воздержаться от проведения операции. Гормонально неактивные опухоли коры надпочечников обнаруживаются в любом возрасте у 0,5-10% людей. Они не создают никаких проблем, и делать с ними ничего не нужно.
Больным первичным гиперальдостеронизмом от гипертонии назначают спиронолактон — специфический блокатор альдостерона. Также применяют калийсберегающие диуретики — амилорид, триамтерен. Прием спиронолактона сразу начинают с высоких доз, 200-400 мг в день. Если удается стабилизировать артериальное давление и нормализовать уровень калия в крови, то дозы этого препарата можно значительно уменьшить. Если уровень калия в крови стабильно нормальный, то назначают также тиазидные мочегонные лекарства в малых дозах.
Если контроль артериального давления остается плохим, то лекарства, перечисленные выше, дополняют дигидропиридиновыми антагонистами кальция длительного действия. Это препараты нифедипин или амлодипин. Многие практики считают, что при двусторонней гиперплазии надпочечников хорошо помогают ингибиторы АПФ. Если у больного наблюдаются побочные эффекты или непереносимость спиронолактора, то следует рассмотреть возможность назначить эплеренон, это относительно новый препарат.
Синдром Иценко-Кушинга
Сначала введем терминологию:
- Кортизол — один из гормонов, который вырабатывается в надпочечниках.
- Гипофиз — железа в мозгу, которая вырабатывает гормоны, влияющие на рост, обмен веществ и репродуктивную функцию.
- Адренокортикотропный гормон (адренокортикотропин) — вырабатывается в гипофизе, управляет синтезом кортизола.
- Гипоталамус — один из отделов мозга. Стимулирует или угнетает выработку гормонов гипофизом и таким образом управляет эндокринной системой человека.
- Кортикотропин-рилизинг-гормон, он же кортикорелин, кортиколиберин — вырабатывается в гипоталамусе, действует на переднюю долю гипофиза и вызывает там секрецию адренокортикотропного гормона.
- Эктопический — такой, который расположен в необычном месте. Избыточную выработку кортизона часто стимулируют опухоли, которые вырабатывают адренокортикотропный гормон. Если такую опухоль называют эктопической — значит, она находится не в гипофизе, а где-то еще, например, в легких или в вилочковой железе.
Синдром Иценко-Кушинга, он же гиперкортицизм — заболевание, при котором вырабатывается слишком много гормона кортизола. Гипертония возникает примерно у 80% больных с этим гормональным нарушением. Причем артериальное давление обычно значительно повышено, от 200/120 мм рт. ст., и его не удается нормализовать никакими традиционными лекарствами.
Синтез кортизола в организме человека управляется сложной цепочкой реакций:
- Сначала в гипоталамусе вырабатывается кортикотропин-рилизинг-гормон.
- Он действует на гипофиз, чтобы в нем выработался адренокортикотропный гормон.
- Адренокортикотропный гормон дает сигнал надпочечникам — нужно синтезировать кортизол.
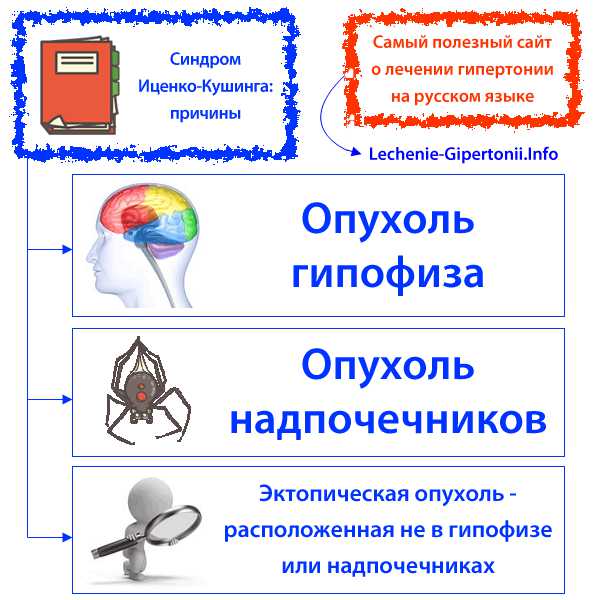
Синдром Иценко-Кушинга могут вызывать следующие причины:
- Из-за проблем с гипофизом в крови циркулирует слишком много адренокортикотропного гормона, который стимулирует работу надпочечников.
- В одном из надпочечников развивается опухоль, при этом показатели адренокортикотропного гормона в крови нормальные.
- Эктопическая опухоль, которая находится не в гипофизе и продуцирует адренокортикотропный гормон.
- Бывают еще редкие причины, которые перечислены в таблице ниже вместе с основными.
Приблизительно у 65-80% больных избыточная выработка кортизола возникает из-за повышенной секреции адренокортикотропного гормона. При этом наблюдается вторичное увеличение (гиперплазия) надпочечников. Это называется болезнь Кушинга. Почти в 20% случаев первичной причиной является опухоль надпочечников, и это называется не болезнь, а синдром Кушинга. Чаще бывает односторонняя опухоль надпочечников — аденома или карционма. Двусторонняя опухоль надпочечников бывает редко, называется микро- или макроузловая гиперплазия. Также описаны случаи двусторонней аденомы.
Классификация причин гиперкортицизма
| Болезнь Кушинга (питуитарный гиперкортицизм) | |
| Эктопическая продукция адренокортикотропного гормона | |
| Эктопическая продукция кортикотропин-рилизинг-гормона | |
| Синдром Кушинга (адреналовый гиперкортицизм) | |
| Карцинома надпочечников | |
| Гиперплазия надпочечников | |
| Наследственные формы (синдромы Карни, Макклури-Олбрайта) | |
| Прием адренокортикотропного гормона | |
| Прием глюкокортикоидов | |
| Псевдосиндром Кушинга (алькогольный, депрессия, ВИЧ-инфекция) |
Синдром Иценко-Кушинга чаще наблюдается у женщин, обычно в возрасте 20-40 лет. У 75-80% больных обнаружить местонахождение опухоли оказывается сложно, даже с использованием современных методов компьютерной и магнитно-резонансной томографии. Тем не менее, первичная диагностика заболевания не представляет трудностей, потому что хронические повышенный уровень кортизола в крови вызывает типичные изменения во внешности больных. Это называется кушингоидный тип ожирения. У больных луноподобное лицо, багрово-синий цвет щек, отложения жира в области шеи, туловища, плеч, живота и бедер. При этом конечности остаются худыми.
Дополнительные симптомы повышенного уровня кортизола в крови:
- Остеопороз и ломкость костей.
- Низкая концентрация калия в крови.
- Склонность к образованию кровоподтеков.
- Больные теряют мышечную массу, выглядят немощными, сутулятся.
- Апатия, сонливость, потеря интеллекта.
- Психоэмоциональное состояние часто меняется от раздражительности до глубокой депрессии.
- Растяжки кожи на животе, фиолетового цвета, длиной 15-20 см.
Симптомы повышенного уровня адренокортикотропного гормона в крови и опухоли гипофиза:
- Головные боли, вызванные опухолью гипофиза, которая давит изнутри.
- Пигментация кожи тела.
- У женщин — нарушения менструального цикла, атрофия молочных желез, рост нежелательных волос.
- У мужчин — нарушения потенции, гипотрофия яичек, уменьшается рост бороды.
Диагностика
В первую очередь, стараются определить повышенный уровень кортизола в крови или суточной моче. При этом, разовый отрицательный результата анализа не доказывает отсутствие заболевания, потому что уровень этого гормона физиологически колеблется в широких пределах. В моче рекомендуется определять показатели свободного кортизола, а не 17-кето- и 17-гидроксикетостероиды. Нужно провести измерения минимум в двух последовательных пробах суточной мочи.
Иногда бывает сложно отличить синдром Иценко-Кушинга от обычного ожирения, которое часто сопровождает гипертонию. Чтобы поставить правильный диагноз, больному на ночь дают препарат дексаметазон в дозе 1 мг. Если синдрома Кушинга нет, то снизится уровень кортизола в крови на следующее утро, а если он есть, то показатель кортизола в крови останется высоким. Если тест с 1 мг дексаметазона предварительно показал синдром Кушинга, то проводят еще повторный тест с использованием большей дозы препарата.
Следующий этап — измеряют уровень адренокортикотропного гормона в крови. Если он оказывается высокий — подозревают опухоль гипофиза, а если низкий, то, возможно, первичной причиной является опухоль надпочечников. Бывает, что адренокортикотропный гормон вырабатывает опухоль не в гипофизе, а расположенная где-то в другом месте в организме. Такие опухоли называется эктопическими. Если больному дать дозу 2-8 мг дексаметазона, то выработка адренокортикотропного гормона в гипофизе подавляется, даже несмотря на опухоль. Но если опухоль эктопическая, то дексаметазон в высокой дозировке на ее активность никак не повлияет, что будет видно по результатам анализа крови.
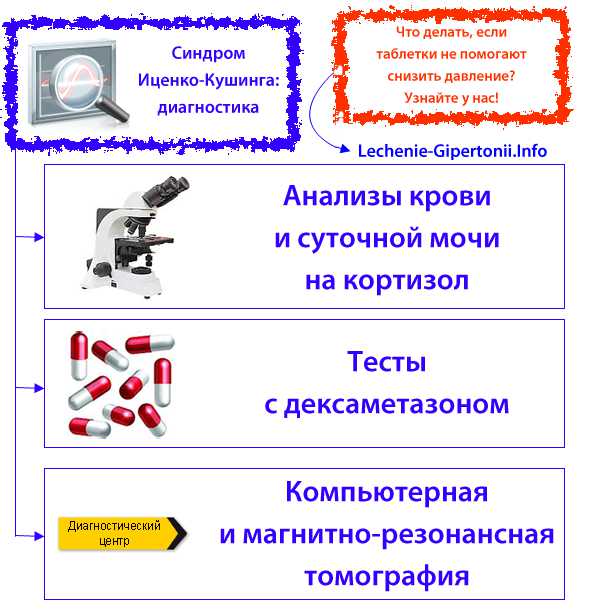
Чтобы установить причину заболевания — опухоль гипофиза или эктопическую опухоль — вместо дексаметазона можно применять еще кортикотропин-рилизинг-гормон. Его вводят в дозировке 100 мкг. При болезни Кушинга это приведет к угнетению содержания адренокортикотропного гормона и кортизола в крови. А если опухоль эктопическая, то уровни гормонов не изменятся.
Опухоли, являющиеся причиной повышенной выработки кортизола, ищут с помощью компьютерной и магнитно-резонансной томографии. Если в гипофизе обнаруживают микроаденомы диаметром 2 мм и боле, то это считается неопровержимым доказательством наличия болезни Кушинга. Если опухоль эктопическая, то рекомендуется тщательно, шаг за шагом, “просветить” грудную и брюшную полость. К сожалению, эктопические опухоли могут быть очень маленького размера и при этом вырабатывать гормоны в больших дозах. Для таких случаев магнитно-резонансная томография считается наиболее чувствительным методом обследования.
Лечение
Причиной синдрома Иценко-Кушинга является опухоль, которая вырабатывает “лишний” гормон кортизол. Такая опухоль может быть расположена в гипофизе, надпочечниках или где-то еще. Реальным способом лечения, дающим длительный эффект, является хирургическое удаление проблемной опухоли, где бы она ни находилась. Методы нейрохирургии для удаления опухолей гипофиза в XXI веке получили значительное развитие. В лучших мировых клиниках частота полного выздоровления после таких операций составляет более 80%. Если опухоль гипофиза удалить никак нельзя, то ее облучают.
Разновидности синдрома Иценко-Кушинга
| Гипофиз | Удаление опухоли гипофиза |
| Надпочечники | Удаление опухоли надпочечников |
| Эктопическая опухоль, не в гипофизе и не в надпочечниках | Выявление и удаление эктопической опухоли |
В течение полугода после удаления опухоли гипофиза уровень кортизола у больного держится слишком низкий, поэтому назначают заместительную терапию. Однако, со временем надпочечники адаптируются и начинают нормально функционировать. Если вылечить гипофиз не удается, то хирургически удаляют оба надпочечника. Однако, после этого выработка адренокортикотропного гормона гипофизом еще возрастает. В результате, у больного в течение 1-2 лет может значительно потемнеть цвет кожи. Это называется синдром Нельсона. Если адренокортикотропный гормон вырабатывает эктопическая опухоль, то с высокой вероятностью она окажется злокачественной. В таком случае, необходима химиотерапия.
При гиперкортицизме теоретически можно применять следующие лекарства:
- влияющие на выработку адренокортикотропного гормона — ципрогептадин, бромокриптин, соматостатин;
- угнетающие выработку глюкокортикоидов — кетоконазол, митотан, аминоглютетимид, метирапон;
- блокирующие глюкокортикоидные рецепторы — мифепристон.
Однако, врачи знают, что толку от этих лекарств мало, а основная надежда — на хирургическое лечение.
Артериальное давление при синдроме Иценко-Кушинга контролируют с помощью спиронолактона, калийсберегающих диуретиков, ингибиторов АПФ, селективных бета-блокаторов. Стараются избегать лекарств, которые негативно влияют на обмен веществ и снижают уровень электролитов в крови. Медикаментозная терапия гипертонии в данном случае — это лишь временная мера перед радикальным хирургическим вмешательством.
Акромегалия
Акромегалия — это заболевание, которое вызывается чрезмерной выработкой гормона роста. Этот гормон также называется соматотропный гормон, соматотропин, соматропин. Причиной болезни почти всегда является опухоль (аденома) гипофиза. Если акромегалия начинается до окончания периода роста в молодом возрасте, то такие люди вырастают гигантами. Если она начинается позже, то появляются следующие клинические признаки:
- огрубление черт лица, в т. ч. массивная нижняя челюсть, развитые надбровные дуги, выдающиеся нос и уши;
- непропорционально увеличены кисти и стопы;
- бывает еще чрезмерная потливость.
Эти признаки очень характерны, поэтому первичный диагноз легко поставит любой врач. Чтобы определить окончательный диагноз, нужно сдать анализы крови на гормон роста, а также на инсулиноподобный фактор роста. Содержание гормона роста в крови у здоровых людей никогда не превышает 10 мкг/л, а у больных акромегалией — превышает. Причем оно не снижается даже после приема 100 г глюкозы. Это называется супрессивный тест с глюкозой.

Гипертония возникает у 25-50% больных акромегалией. Ее причиной считается свойство гормона роста удерживать натрий в организме. Нет прямой зависимости между показателями артериального давления и уровнем соматотропина в крови. У больных при акромегалии часто наблюдается значительная гипертрофия миокарда левого желудочка сердца. Она объясняется не столько повышенным кровяным давлением, сколько изменениями в гормональном фоне. Из-за нее уровень сердечно-сосудистых осложнений среди больных является крайне высоким. Смертность — около 100% в течение 15 лет.
При акромегалии назначают обычные, общепринятые лекарства от давления первого ряда, по отдельности или в комбинациях. Усилия направляют на лечение основного заболевания путем хирургического удаления опухоли гипофиза. После операции артериальное давление у большинства пациентов снижается или полностью нормализуется. При этом содержание гормона роста в крови снижается на 50-90%. Риск смерти от всех причин также снижается в несколько раз.
Есть данные исследований о том, что применение бромокриптина позволяет нормализовать уровень гормона роста в крови примерно у 20% больных акромегалией. Также кратковременное назначение октреотида — аналога соматостатина — подавляет секрецию соматотропина. Все эти мероприятия могут снизить артериальное давление, но реальный долгосрочный способ лечения — хирургия или рентгеновское облучение опухоли гипофиза.
Гиперпаратиреоз
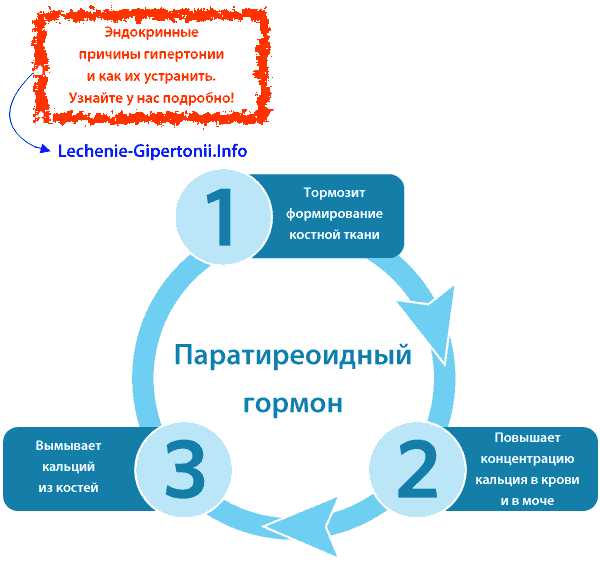
Паращитовидные железы (паратиреоидные железы, околощитовидные железы) — четыре небольших железы, расположенные по задней поверхности щитовидной железы, попарно у её верхних и нижних полюсов. Они вырабатывают паратиреоидный гормон (паратгормон). Этот гормон угнетает формирование костной ткани, вымывает кальций из костей, повышает его концентрацию в крови и в моче. Гиперпаратиреоз — заболевание, которое возникает, если вырабатывается слишком много паратгормона. Чаще всего причиной болезни является гиперплазия (разрастание) или опухоль паращитовидной железы.
Гиперпаратиреоз приводит к тому, что в костях костная ткань замещается соединительной, а в мочевыводящих путях образуются камни из кальция. Врачу следует заподозрить это заболевание, если у пациента гипертония сочетается с повышенным содержанием кальция в крови. Вообще артериальная гипертензия наблюдается примерно у 70% больных первичным гиперпаратиреозом. Причем сам по себе паратгормон не повышает артериальное давление. Гипертония возникает из-за того, что при длительном течении заболевания нарушается функция почек, сосуды теряют возможность расслабляться. Еще вырабатывается паратиреоидный гипертензивный фактор — дополнительный гормон, который активирует ренин-ангиотензин-альдостероновую систему и повышает давление.
По симптомам, без анализов, невозможно сразу поставить диагноз. Проявления со стороны костей — боли, переломы. Со стороны почек — мочекаменная болезнь, почечная недостаточность, вторичный пиелонефрит. В зависимости от того, какие симптомы преобладают, выделяют две формы гиперпаратиреоза — почечную и костную. Анализы показывают повышенное содержание кальция и фосфатов в моче, избыток калия и недостаток электролитов в крови. На рентгеновских снимках заметны признаки остеопороза. Артериальное давление повышается уже на начальных стадиях гиперпаратиреоза, причем поражения органов-мишеней развиваются особенно быстро. Нормальные показатели паратгормона в крови — 10-70 пг/мл, причем с возрастом верхняя граница увеличивается. Диагноз гиперпаратиреоз считается подтвержденным, если в крови слишком много кальция и одновременно избыток паратгормона. Также проводят УЗИ и томографию паращитовидной железы, а если нужно, то и радиологическое контрастное исследование.
Хирургическое лечение гиперпаратиреоза признано безопасным и эффективным. После операции полностью выздоравливают более 90% больных, артериальное давление нормализуется по разным данным у 20-100% пациентов. Таблетки от давления при гиперпаратиреозе назначают, как обычно — лекарства первого ряда поодиночке или в комбинациях.
Гипертония и гормоны щитовидной железы
Гипертиреоз — это повышенная выработка гормонов щитовидной железы, а гипотиреоз — их недостаток. И та, и другая проблема могут вызывать гипертонию, устойчивую к лекарствам. Однако, если лечить основное заболевание, то и артериальное давление нормализуется.

Проблемы со щитовидной железой есть у огромного количества людей, особенно часто у женщин старше 40 лет. Основной проблемой является то, что народ с этой проблемой не желает идти к врачу-эндокринологу и принимать таблетки. Если заболевание щитовидной железы остается без лечения, то это намного сокращают жизнь и ухудшает ее качество.
Основные симптомы чрезмерно активной щитовидной железы:
- худоба, несмотря на хороший аппетит и полноценное питание;
- эмоциональная нестабильность, беспокойство;
- потливость, непереносимость тепла;
- приступы сердцебиения (тахикардии);
- симптомы хронической сердечной недостаточности;
- кожа теплая и влажная;
- волосы тонкие и шелковистые, возможна ранняя седина;
- верхнее артериальное давление скорее повышено, а нижнее может быть понижено.
Основные симптомы недостатка гормонов щитовидной железы:
- ожирение, устойчивое к попыткам похудеть;
- зябкость, непереносимость холода;
- одутловатое лицо;
- отеки;
- сонливость, заторможенность, снижение памяти;
- волосы тусклые, ломкие, выпадают, медленно растут;
- кожа сухая, ногти тонкие, расслаиваются.
Нужно сдать анализы крови:
- Тиреотропный гормон. Если функция щитовидной железы снижена, то содержание этого гормона в крови повышенное. И наоборот, если концентрация этого гормона ниже нормы — значит, щитовидная железа слишком активная.
- Т3 свободный и Т4 свободный. Если показатели этих гормонов не нормальные — значит, щитовидную железу нужно лечить, даже несмотря на хорошие цифры тиреотропного гормона. Часто бывают замаскированные проблемы со щитовидной железой, при которых уровень тиреотропного гормона нормальный. Такие случаи можно обнаружить только с помощью анализов на Т3 свободный и Т4 свободный.
Эндокринные и сердечно-сосудистые изменения при заболеваниях щитовидной железы
| Содержание катехоламинов в крови | Нормальное или сниженное | Повышенное |
| Плотность бета-адренорецепторов | Повышенная | Сниженная |
| Активность ренина плазмы | Повышенная | Сниженная |
| Содержание альдостерона в крови | Повышенное | Сниженное |
| Объем циркулирующей крови | Повышенный | Сниженный |
| Сердечный выброс | Повышенный | Сниженный |
| Частота сердечных сокращений | Повышенная | СНиженная |
| Периферическое сосудистое сопротивление | Сниженное | Повышенное |
Если щитовидная железа слишком активная, то гипертония возникает у 30% больных, а если в организме дефицит ее гормонов, то давление повышено у 30-50% таких пациентов. Давайте разберемся подробнее.
Гипертиреоз
Гипертиреоз и тиреотоксикоз — это одно и то же заболевание, повышенная выработка гормонов щитовидной железы, которые ускоряют обмен веществ. Повышается сердечный выброс, частота пульса и показатели сократительности миокарда. Объем циркулирующей крови увеличивается, а периферическое сопротивление сосудов понижается. Верхнее артериальное давление скорее повышено, а нижнее может быть понижено. Это называется систолическая артериальная гипертензия, или повышенное пульсовое давление.

Терапию гипертиреоза пусть назначает ваш эндокринолог. Это обширная тема, которая выходит за рамки сайта о лечении гипертонии. В качестве таблеток от давления самыми эффективными считаются бета-блокаторы, причем как селективные, так и не селективные. Некоторые исследования показали, что не селективные бета-блокаторы могут уменьшать избыточный синтез гормонов щитовидной железы Т3 и Т4. Также возможно назначение недигидропиридиновых антагонистов кальция, которые замедляют частоту пульса. Если выражена гипертрофия левого желудочка сердца, то назначают ингибиторы АПФ или блокаторы рецепторов ангиотензина-II. Мочегонные лекарства дополняют эффекты всех этих препаратов. Нежелательно использовать дигидропиридиновые блокаторы кальциевых каналов и альфа-адреноблокаторы.
Гипотиреоз
Гипотиреоз — сниженная выработка гормонов щитовидной железы или проблемы с их доступностью для тканей организма. Это заболевание также называется микседема. У таких пациентов сердечный выброс сниженный, пульс пониженный, объем циркулирующей крови тоже сниженный, но при этом периферическое сопротивление сосудов повышенное. Артериальное давление повышается у 30-50% больных гипотиреозом из-за повышенного сосудистого сопротивления.
Анализы показывают, что у тех больных, у кого развилась гипертония на фоне гипотиреоза, уровень адреналина и норадреналина в крови повышенный. Характерно повышенное диастолическое “нижнее” артериальное давление. Верхнее давление может и не повышаться, потому что сердце работает вяло. Считается, что чем сильнее повышено нижнее давление, тем тяжелее гипотиреоз, т. е. тем более острая нехватка гормонов щитовидной железы.

Лечение гипотиреоза — таблетки, которые назначит эндокринолог. Когда терапия начинает действовать, то самочувствие улучшается и давление в большинстве случаев нормализуется. Сдавайте повторные анализы крови на гормоны щитовидной железы раз в 3 месяца, чтобы корректировать дозы таблеток. У больных пожилого возраста, а также с большим “стажем” гипертонии лечение менее эффективно. Этим категориям пациентов нужно принимать таблетки от давления вместе с лекарствами от гипотиреоза. Обычно назначают ингибиторы АПФ, дигидропиридиновые антагонисты кальция или альфа-адреноблокаторы. Также можно добавить мочегонные лекарства для усиления эффекта.
Выводы
Мы рассмотрели основные эндокринные причины, кроме диабета, которые вызывают сильное повышение артериального давления. Характерно, что в таких случаях не помогают традиционные методы лечения гипертонии. Стабильно привести давление в норму можно только после того, как взять под контроль основное заболевание. За последние годы врачи продвинулись в решении этой задачи. Особенно радует развитие лапароскопического подхода при хирургических операциях. В результате этого, риск для пациентов снизился, а выздоровление после операций ускорилось примерно в 2 раза.
Если у вас гипертония + диабет 1 или 2 типа, то изучите эту статью.
Если у человека гипертония из-за эндокринных причин, то обычно состояние настолько плохое, что с обращением к врачу никто не тянет. Исключением являются проблемы со щитовидной железой — дефицит или избыток ее гормонов. Десятки миллионов русскоязычных людей страдают от заболеваний щитовидной железы, но ленятся или упрямо не желают лечиться. Они оказывают себе медвежью услугу: сокращают собственную жизнь, мучаются из-за тяжелых симптомов, рискуют получить внезапный инфаркт или инсульт. Если у вас есть симптомы гипер- или гипотиреоза — сдайте анализы крови и сходите к эндокринологу. Не бойтесь принимать заместительные таблетки гормонов щитовидной железы, они приносят значительную пользу.

За рамками статьи остались самые редкие эндокринные причины гипертонии:
- наследственные заболевания;
- первичный гиперренизм;
- эндотелин-продуцирующие опухоли.
Вероятность этих заболеваний — намного ниже, чем удара молнии. Если есть вопросы, то прошу задавать их в комментариях к статье.
Повышен ионизированный кальций в крови что это значит у взрослого - Лечение гипертонии
Анализ крови на кальций позволит выявить и вовремя начать лечение серьезных патологий, которые могут развиться вследствие дефицита или избытка этого элемента. Анализ же кальций общий — часть биохимического исследования. Он проводится для того, чтобы определить наличие или отсутствие серьезных болезней. Этот элемент содержится в крови в нескольких разных состояниях. Каждое из них играет свою особую роль. Поэтому при дефиците или излишке одной из форм кальция в работе организма происходят сбои. Что делать в таком случае? Как и когда стоит проверить кровь на уровень кальция в организме?
Общая информация

Кальций встречается в организме чаще, чем какой-либо другой элемент. Так, 98% от общего количества содержится в костной системе и зубах. Оставшиеся 2% пребывают в жидкой форме, являюсь частью крови и некоторых других веществ.
В крови кальций содержится в трех разных формах:
- как свободное вещество;
- соединенный с анионами;
- в соединении с белками.
Кальций выполняет несколько функций:
- Он основная составляющая костей и зубной эмали, которая делает их прочными.
- Играет далеко не последнюю роль в передаче нервных импульсов к мышцам.
- Участвует в процессе регуляции клеточных мембран.
- Ионизированный кальций помогает крови свертываться.
- Приводит в норму деятельность многих желез.
Уровень кальция в крови зависит от многих факторов. Это и обмен веществ, и работа мочевыделительной системы, и интенсивность всасывания элемента кишечником. Количество кальция организм нормализуется с помощью особого гормона — паратгормона. Вместе с витамином D он способствует повышению его уровня, а с кальцитонином, наоборот, понижению.
Исследование крови на содержание кальция проводится в нескольких случаях:
- для определения остеопороза;
- при гипотонии мышц;
- при наличии судорог;
- при язвенной болезни;
- если врач подозревает развитие полиурии;
- при проблемах с сердцем или кровеносными сосудами;
- в период восстановления после операций;
- при гипотиреозе;
- в случаях, когда появились злокачественные опухоли;
- если кости стали хрупкими и начали болеть.
Чтобы получить максимально точный показатель, необходимо тщательно подготовиться к анализу.
Подготовка состоит из нескольких этапов:
- Так как забор крови происходит только натощак, последний прием пищи должен быть примерно за 10—12 часов до этого.
- Не стоит накануне анализа употреблять продукты или напитки, в составе которых есть сахар и красители.
- Примерно за сутки до обследования нужно прекратить употреблять алкоголь.
- Не стоит слишком интенсивно заниматься спортом и нагружать желудок жирной едой.
Лучше всего сдавать кровь в период с 8 до 10 утра.
Норма кальция в крови взрослого человека и младенца отличается. У взрослых его показатель достигает 2,15—1,5 ммоль/л, для новорожденного же нормой будет 1,75 ммоль/л.
Если биохимический анализ крови определил отклонение от нормы в большую или меньшую сторону, стоит провести полное обследование организма.
Гиперкальциемия
Вот некоторые из них:
- аденома, гиперплазия, карцинома;
- злокачественные новообразования, которые затронули кости, легкие, молочные железы;
- тиреотоксикоз;
- повреждения позвоночника, туберкулез, травмы бедра и прочие нарушения, которые имеют врожденный характер;
- повышенный уровень витамина D;
- недостаточность надпочечников в острой форме;
- разрушение костей в местах, которые были поражены гиперплазией;
- синдром Вильямса;
- некоторые заболевания, которые передаются по наследству;
- почечная недостаточность;
- сильное обезвоживание;
- лейкозы;
- заболевание Педжета, при котором кости растут слишком быстро.
Как узнать, что в организме развивается гиперкальциемия?
По ее характерным симптомам:
- постоянная слабость, чрезмерная утомляемость, нежелание что-либо делать;
- рвота и тошнота;
- плохой аппетит;
- расстройство желудка;
- жажда;
- сердечная недостаточность;
- одышка;
- повышенная свертываемость крови;
- заболевания почек и ЖКТ (желудочно-кишечного тракта).
Чтобы понизить кальций в крови, необходимо в первую очередь определить причину его повышения. Сделать это поможет обследование организма.
Лечение будет включать в себя несколько пунктов:
- Наладить питьевой режим. Обилие жидкости позволит почкам более интенсивно выводить кальций. В некоторых ситуация жидкость вводят внутривенно.
- Принимать препараты, которые притормаживают распад костей.
- Иногда врач назначает гемодиализ. Это процедура, которая позволяет очистить кровь от продуктов жизнедеятельности.
- При некоторых сопутствующих заболевания показан прием кортикостероидов.
Стоит помнить, что любые лекарственные средства можно принимать только под контролем врача. Самолечение недопустимо.
Гипокальциемия
Гипокальциемия — что это такое? Это состояние обратное гиперкальциемии. Для него характерен дефицит кальция. Определение этого заболевания происходит с помощью анализа на общий кальций.
Его могут вызывать несколько патологий:
- Гипопаратиреоз. Причем это касается как наследственной его формы, так и синдрома Ди Джорджи.
- Гипопаратиреоз, который развился вследствие операций и инфекций или передался ребенку от его матери.
- Гипомагниемия.
- Организму не хватает витамина D.
- Гипоальбуминемия.
- Псевдогипопаратиреоз, имеющий наследственную форму. Для него характерен низкий уровень рецепторов к паратгормону, который повышает количество кальция.
- Панкреатит.
- Хроническая форма почечной недостаточности.
Как определить нехватку кальция?
Есть несколько признаков:
- раздражительность, судороги, спазмы;
- сонливость и постоянная усталость;
- головная боль;
- головокружение;
- проблемы с памятью;
- чувство онемения в пальцах;
- недостаточный мышечный тонус;
- боль в костях и суставах;
- отставание роста;
- боль в желудке;
- тошнота и рвота;
- нарушения в работе кишечника;
- жажда;
- резкое повышение или понижение артериального давления;
- сбои в работе сердца;
- выпадение волос, сухость кожи, ломкость ногтей;
- пародонтоз и кариес.
Кроме того, было бы неплохо пересмотреть свой рацион, добавив в него продукты, содержащие этот элемент:
- молочные продукты, например, творог, сливки, йогурт;
- сыр;
- фасоль, горох и т. д.;
- соя;
- орехи;
- сухофрукты;
- капуста;
- зелень;
- рыба;
- хлеб с отрубями;
- любые растительные масла;
- какао и шоколад;
- соки из фруктов.
И прием препаратов, и правильную диету должен назначать лечащий врач, поскольку неправильное лечение только усугубляет ситуацию.
Итак, анализ, определяющий количество кальция, — биохимический анализ крови. Он показывает отклонения от нормы, однако не говорит о причине их появления. Биохимия — это лишь начальный этап обследования.
Если уровень элемента повышен или понижен, необходимо тщательно проверить состояние внутренних органов.
В крови повышен кальций что это значит - Лечение гипертонии
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
Показатели артериального давления помогают диагностировать сердечно-сосудистые патологии на ранних стадиях развития. Тонометр показывает две цифры: верхнее и нижнее давление. По какой причине давление 160 на 80 и что стоит предпринять, чтобы нормализовать состояние больного, расскажем подробнее.
Значение цифр тонометра
Артериальное давление обусловлено двумя факторами:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
- Тонусом сосудистых стенок, которые под давление крови растягиваются незначительно;
- Работа сердца, при ударе которого происходит выброс крови.
Цифры тонометра напрямую связаны с двумя фазами работы сердца. Систолическое давление считается нормой в пределах 100–130 мм рт. столбца. При расслаблении сердечной мышцы показатели нормы считаются в пределах от 60 до 90 мм рт. ст.
При нормальной работе сердца и здоровых сосудах давление не превышают 120 на 80 мм рт. ст.
При физических нагрузках и эмоциональных потрясениях показатели систолического и диастолического давления поднимаются одновременно. Повышенные показатели связаны с резким повышением тонуса стенок сосудов. Показатели в тонусе могут достигать цифр 160 на 110 мм рт. ст. При повышении верхнего и нижнего давления диагностируется артериальная гипертензия.
Причины развития гипертензии
Систолическое повышенное давление в зависимости от причины его проявления разделяют на два вида:
Первичная форма в основном развивается в пожилом возрасте. У пациента в возрасте старше 60 лет на внутренней части сосудов откладываются холестерин и липиды, которые влияет на эластичность стенок. Сосуды перестают растягиваться при выбросе крови и компенсировать внутреннее давление. Верхняя цифра повышается до 140 мм рт. ст. При этом пациент может не испытывать ухудшения самочувствия и не ощущать скачка артериального давления. При расслаблении сердечной мышцы показатели возвращаются в норму до 60–90 мм рт. ст. Особенность первичной формы заболевания в том, что сосуды не сужаются, просто теряют эластичность.
Вторичная форма возникает на фоне различных патологий в организме. Вторичная систолическая гипертензия может проявляться на фоне:
- Анемии, при которой нередко снижается вес крови в организме человека.
- Сердечной недостаточности клапанов, при патологии кровь, попадая в аорту, сразу возвращается в сердце. При повторном сжатии сердечной мышцы осуществляется двойной выброс крови и давление повышается.
- Тиреотоксикозе, когда нарушается работа щитовидной железы и в крови увеличивается уровень гормонов.
- Атриовентрикулярной блокады, при нарушении проводимости импульса от предсердия к желудочку. Разные отделы сердца при патологии сокращаются неравномерно.
В качестве профилактики и при наличии систолической гипертензии больному рекомендуется пересмотреть свой образ жизни и соблюдать правила:
- Если причина повышенного верхнего показателя стресс или физические нагрузки, то стоит от них избавиться. В некоторых случаях бывает достаточно устранить источник раздражения и цифры на тонометре нормализуются без медикаментов. Если причина в атриовентрикулярной блокаде, то пациенту устанавливается кардиостимулятор и давление приходит в норму.
- Соблюдается специальная щадящая диета. Больному при систолической гипертензии стоит отказаться от мучного, сахара, жирной и острой пищи. В крови снизиться количество вредного холестерина, который откладывается на внутренних стенках сосудов. На 80% рацион пациента должен состоять из вареных овощей и некислых фруктов. Стоит отказаться от жареных блюд.
- Отказаться от вредных привычек, курение и алкоголь влияют на сосудистую систему. Риск развития систолической гипертензии у курильщиков выше на 85%, чему у человека, отказавшегося от вредной привычки.
- Необходимы каждодневные занятия спортом и избавление от лишней массы тела. Хороший тонус мышц связан с общим состоянием человека. Лишний вес и отсутствие нагрузок делают мышцы слабыми, сосуды теряют тонус. Но при высоком верхнем показателе нагрузки должны подбираться профессионалом, иначе можно навредить организму.
- Применение медикаментозной терапии. Если пациент полностью изменил свой образ жизни, а показатели давления остались 160 на 80, пульс тоже повышен, то рекомендуется медикаментозная терапия. Препараты подбираются кардиологом, учитывая общую клиническую картину пациента. Подходят для лечения препараты из ингибиторов АПФ, бета-блокаторов, диуретиков.
Гипертония с показателями 160 на 80 не является приговором для человека. В некоторых случаях верхние показатели изменяются из-за стресса или физических нагрузок. При диагностировании изолированной систолической гипертензии достаточно соблюдать рекомендации врача и качество жизни не изменится.
Что обозначает показатель MPV в анализах крови?
При исследовании анализа крови о количестве содержащихся в ней тромбоцитов можно узнать по значению mpv. Отклонения в большую и меньшую стороны относительно норматива говорят о развивающейся в организме патологии. Разберемся более подробно, что такое Мpv в анализах крови, много ли значит данный показатель?
Роль тромбоцитов в организме
Тромбоциты входят в состав крови. У этих компонентов нет ядра, их образование происходит в костном мозге, и частично они находятся в селезенке, а оставшаяся часть поступает в кровеносную систему. Средняя продолжительность жизни составляет 10 суток. Функции тромбоцитов заключаются в следующем:
- При ранениях и иных повреждениях сосудов они создают препятствие для потери крови. Они обладают способностью склеиваться друг с другом и далее прикрепляться к стенке сосуда.
- Имеют свойство регенерации коллагеновых клеток при травмированиях.
- Не дают возможности проникновения вредоносных микроорганизмов в кровь.
Наиболее важным показателем уровня тромбоцитов в крови является средний объем тромбоцитов. Что такое mpv? Вопрос возникает при сдаче анализов. Это тромбоцитарный индекс. С его помощью и определяется зрелость этих элементов крови. После взятия крови на анализ исследование проводится с применением гематологических анализаторов. Оно производится по отражению кривой линии, характеризующей распределение пластинок по объему. Если гистограмма отклоняется в правую сторону, то норма mpv в крови превышена. Если наоборот отмечается большое количество старых клеток, то отклонение происходит влево.
О тромбоцитарном индексе
Мpv в анализе крови определяется для того, чтобы провести исследование системы кроветворения в организме. Это важная функция при обмене веществ, влияющая на существование человека и нормальную жизнедеятельность. Если найденные значения находятся за пределами нормы, то далее изучаются патология заболевания, его причина и начинается лечение. Средний объем тромбоцитов для взрослых людей должен определяется ежегодно, а у детей — дважды в год.
Забор анализа крови производится из пальца. Затем взятый на изучение материал обследуется под микроскопом.
Главное правило в получении достоверной информации: данные работы необходимо выполнять по прошествии 2 часов и не более. Если эти требования не соблюдать, то показания будут неправильными.
Если общий анализ крови показывает, что количество тромбоцитов в крови увеличено, то это означает, что в крови могут образовываться сгустки или тромбы. А это значит, что если вдобавок, присутствуют иные патологии, то возможен летальный исход. Если же средний объем тромбоцитов снижен по отношению к нормативным показателям, то это означает, что при любом, даже незначительном травмировании кровь будет сложно остановить.
Иными словами, при любых обстоятельствах это явление следует тщательно изучать и немедленно лечить.
Норма тромбоцитов
Норма среднего объема тромбоцитов определяется на основании полученных в ходе исследования показателей, которые сравниваются с табличными значениями. Например, средний объем тромбоцитов для взрослого человека не должен выходить за рамки 7 – 12 фемтолитров. Но, несмотря на такое строгое ограничение, имеются и такие случаи, которые оказывают непосредственное влияние на показатели крови mpv.
Перечень возможных факторов:
- возраст;
- наличие месячных у женщин в период сдачи анализа;
- срок беременности;
- употребление лекарственных препаратов.
При снижении уровня тромбоцитов у женщин в период ожидания малыша этот показатель относится к нормативному. Но, несмотря на это, необходимо наблюдаться у специалиста. В исключительных случаях если средний объем тромбоцитов снижен, то возможна угроза естественного прерывания беременности.
При взятии общего анализа крови определяется норматив среднего уровня тромбоцитов:
- 7 – 7,9 – если ребенку нет еще года;
- 8 – 8,8 – возраст от 1 до 5 лет;
- 7,5 – 11 – возраст от 7,5 – 11;
- 10 – 12 – возраст свыше 65 лет.
Отклонения этих показателей означают, что нужно обратить внимание на состояние здоровья.
Уровень тромбоцитов в крови повышен
Если расшифровка анализа крови показала, что средний объем тромбоцитов в крови превышает предельно допускаемое значение, то такое явление наблюдается при следующих обстоятельствах:
- развитии патологии;
- физиологических особенностях.
- Ко вторым можно отнести:
- сильное кровотечение, в том числе при месячных у женщин;
- структуру системы кроветворения у детей;
- употребление лекарственных препаратов.
При развивающемся патологическом процессе:
- в результате получения травмы;
- после проведения операции;
- при кровотечениях различного характера.
При повышении среднего объема тромбоцита возможно развитие следующих заболеваний:
- тромбоцитопения;
- сахарный диабет;
- сбои при работе щитовидки;
- онкология крови;
- развитие патологических процессов на клеточном уровне;
- эритремия;
- аномалия Мея – Хегглина.;
- увеличение селезенки;
- хронический алкоголизм.
Что делать при увеличенных показателях?
При общем анализе крови обнаружено тромбоцитов более, чем полагается по норме? Необходимо приступить к поиску истинной причины патологического состояния больного. При обнаружении физиологических признаков не нужно предпринимать что-то серьезное, важно лишь правильно лечить имеющуюся болезнь. Если отмечается патологическое развитие, то, как правило, заниматься нужно в двух направлениях:
- Применять препараты для разжижения крови. Они необходимы для снижения нагрузки на сердечную мышцу и уменьшения густоты крови.
- Принимать гормональные медикаменты для нормализации работы щитовидной железы.
Все лекарственные средства следует применять по назначению специалиста, в том числе обязательно соблюдать дозировку. При хаотичном приеме лекарств не исключено, что может развиться иная патология.
При сниженных показателях
При пониженном уровне mpv в анализе крови на основании проведенных наблюдений установлено, что в этот период возможно наличие следующих заболеваний:
- цирроз;
- анемия;
- наследственная предрасположенность;
- онкология;
- почечная недостаточность;
- нарушения при работе щитовидной железы;
- инфаркт миокарда;
- воспаления;
- гипопротеинемия.
Понижение уровня тромбоцитов у женщин зафиксировано в период вынашивания ребенка при употреблении препаратов. Все это значит, что только на основании проведенных обследований – сдачи крови и дальнейших более углубленных процедур – специалистом выдается заключение о наличии заболевания.
Отклонения показаний при беременности и у детей
У детей в возрасте до года довольно часто при проведении анализов обнаруживаются отклонения он норм показателей тромбоцитов. Такое явление связано с формированием организма. После года нормативные показатели у малышей становятся схожи с результатами исследований у взрослых людей.
При беременности организм у женщин тоже перестаивается, и наблюдаются отклонения показателей тромбоцитов в крови. Такое бывает, и ничего страшного здесь нет. В этот период у женщин бывают токсикозы, ощущение чувства тошноты и рвоты, различные диареи, поэтому происходит обезвоживание организма и уровень тромбоцитов резко превышается. Это способствует головным болям и образованию варикоза. Пониженный уровень тромбоцитов крови показывает, что существует угроза выкидыша и требуется экстренное лечение. При этом наблюдаются кровоточивость десен, кровотечения из носа и синяки на теле, которые образовываются даже при несильном прикосновении.
Профилактические меры
Что такое mpv при расшифровке анализа крови? Запредельные его показатели требуют выполнения особых мероприятий в рамках терапевтического лечения. Можно ли не допускать этих проявлений и поддерживать состояние здоровья на протяжении всей жизни?
Перечень рекомендуемых действий для поддержания уровня тромбоцитов в норме:
- Необходимо раз в квартал сдавать кровь на анализ с целью изучения ее состава, если в организме присутствует хроническое заболевание.
- Следует внимательно относиться к выбору лекарственных средств для лечения вирусных инфекций. Не исключено, что их действие влияет на изменение состава крови, а это значит, что такие средства либо нельзя применять или при отсутствии иного варианта нужно употреблять осторожно .
- Важно следить, чтобы питательный рацион был обогащен растительными жирами взамен животных. При приготовлении вместо мяса лучше использовать курицу, рыбу, крольчатину или индюшатину.
- Требуется пить достаточное количество чистой воды, при этом можно руководствоваться из расчета 30 мл на 1 килограмм веса. Этого будет достаточно.
Не нужно откладывать визит к специалисту. Только он сумеет грамотно определить, что в настоящее время происходит с организмом.
Перечень поводов для обязательного посещения врача:
- снижение веса при отсутствии на то причин;
- чувство хронической усталости;
- носовое кровотечение, которое происходит довольно часто;
- тахикардия;
- пониженное артериальное давление;
- изменение цветового окраса эпидермиса и слизистых оболочек;
- гематомы, проявляющиеся беспричинно.
Тромбоциты в крови при нормальном, повышенном или пониженном уровнях указывают на состояние здоровья человека. При исследовании тромбоцитарного индекса можно обнаружить развитие патологии на ранней стадии и, соответственно, вовремя начать диагностические процедуры, чтобы верно подобрать лечение.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе