Узи желчного пузыря описание
Узи желчного пузыря описание
Благодаря УЗИ желчного пузыря доктор может точно оценить как орган непосредственно, так и функционирование его протоков. Чаще всего данная процедура носит комплексный характер и является частью общих обследований брюшной полости. Расшифровка анализов проводится только лечащим врачом.
Когда назначается УЗИ?
Ультразвуковое обследование врач-гастроэнтеролог может приписать, когда есть подозрение на патологию печени или желчного пузыря.
В частности, если обратившийся в больницу, человек имеет такие показатели:
- регулярные болевые ощущения в правой подреберной части;
- тяжесть в районе печени;
- привкус горечи в ротовой полости;
- желтый оттенок кожных покровов;
- показатели анализов не соответствуют норме;
- наличие желчнокаменной болезни;
- дискинезия протоков;
- травма живота;
- интоксикация;
- подозрение на онкологическое образование.
Если у пациента желчехранящий орган удален, проводится особая процедура — динамическая эхо-холедохография (обследование протоков с пищевой нагрузкой).
Подготовка к обследованию желчного пузыря аналогична подобным исследованиям иных органов. Анализ проводится только натощак. Такое правило обусловлено тем, что орган в подобных обстоятельствах полностью наполнен желчью. За счет этого он значительно увеличен в размерах. Даже выпитая перед процедурой вода приведет к тому, что начнется процесс желчеотделения, орган сожмется. А это значительно усложнит диагностику.
Поэтому перед УЗИ следует:
- За несколько дней до проведения процедуры отказаться от жирной и газообразующей пищи, алкоголя.
- Во время приемов пищи принимать ферментные препараты, но не более трех раз в день.
- Поесть последний раз не менее чем за двенадцать часов до процедуры. При этом еда должна быть легкой и сытной.
- Очистить кишечник при помощи слабительного или клизмы.
- Отказаться от жевательных резинок и табака.
Методы проведения УЗИ и расшифровка анализов
Для обследования желчного пузыря используют технику с частотой от 2,5 до 3,5 МГц. Это позволяет рассмотреть образования размером менее 3 мм. Ультразвук максимально проникает на глубину 24 сантиметра. Так как ткани организма имеют разную плотность, то поглотительные и отражающие способности их неодинаковы. Когда волновой пучок доходит до органа, часть звука отражается и возвращается назад. Аппарат его улавливает, трансформирует в электроимпульсы, которые и создают картинку на экране.
Процедура УЗИ проводится при помощи наружного прибора через брюшную поверхность. Больной должен лечь на спину и убрать одежду с верхней области живота. Затем доктор наносит специальный гель на аппарат и осуществляет процедуру. Без этого желеподобного вещества обследование не проводится, так как оно при контакте с кожным покровом позволяет устранить значительную помеху в виде слоя воздуха, тем самым улучшая прохождение ультразвуковых сигналов.
В случае, когда желчный пузырь частично либо полностью закрывает кишечник, пациенту следует глубоко вдохнуть, задержать воздух либо повернуться в левую сторону.
Чтобы проверить в желчном пузыре наличие камней или песка, больной должен стать и несколько раз наклониться вперед.
Динамическая эхохолесцинтиграфия проводится, когда требуется проанализировать сократительные возможности тканей желчного пузыря в режиме настоящего времени. За первым УЗИ, сделанным натощак, больной должен употребить, в своем роде, желчегонный завтрак.

В норме он состоит из желтков двух яиц, 200 граммов кисломолочных продуктов или раствора сорбита. После этого обследование повторяют три раза, через 5, 10 и 15 мин.
При удаленном органе доктор сначала исследует состояние выводящего протока натощак. После этого дается пищевая нагрузка в виде водного раствора сорбита. Повторное исследование проводится дважды: через тридцать минут и спустя час после приема препарата.
Норма в показателях наблюдается, если желчный пузырь имеет:
- грушевидную, цилиндрическую форму;
- ширину от 3 до 5 сантиметров;
- длину от 6 до 10 сантиметров;
- объем от 30 до 70 куб. см;
- стенки толщиной не более 4 миллиметров;
- объем общего канала от 6 до 8 миллиметров;
- поперечник долевых протоков не более 3 миллиметров;
- четкие контуры.
Если расшифровка анализов имеет отклонения от этих показателей, это говорит о наличии патологии органа. Так, при остром холецистите толщина оболочки пузыря превышает норму в четыре миллиметра, орган увеличен в размерах, имеет внутри многочисленные перегородки, а кровоток в сосуде значительно усилен.
При хроническом холецистите орган уменьшается в размерах, толщина его стенок превышает норму, они уплотняются и деформируются, контур расплывчатый, в просвете видны небольшие включения.
При дискинезии желчногопузыря на УЗИ виден перегиб органа, стенки уплотнены и имеют повышенный тонус.
При желчнокаменном заболевании в полости видны конкременты, которые смещаются при изменении положения тела. Помимо этого, за камнем наблюдается эхо-тень, осадок билирубина, утолщение стенок органа и неровность его контуров. Но ультразвук может выявить только конкременты большого размера. О наличии мелких образований расшифровка говорит при расширении желчевыводящего протока, когда он закупорен камнем.
При полипах на стенке пузыря видно округлые образования. Когда его диаметр большенормы (1 сантиметр), через определенное время следует провести еще одно УЗИ. Если повторная расшифровка анализов констатирует увеличение полипа, это означает, что образование имеет злокачественный характер.
При опухолях на изображении УЗИ наблюдаются структуры величиной больше 1 сантиметра, деформация органа, увеличение толщины стенок.
Также при ультразвуковом обследовании могут быть обнаружены генетические отклонения от нормы:
- агенезия (отсутствие);
- удвоенный пузырь;
- эктопическая локализация (неправильное расположение);
- дивертикулы (выпуклость стенки).
Так как расшифровка обнаруженных во время исследования проблем требует дополнительного уточнения, после первой процедуры врач может назначить повторную через несколько недель.
Если есть показания, УЗИ желчного пузыря разрешается делать в любом возрасте независимо от сопутствующих патологий. Ультразвук не делается, если есть гнойное повреждение либо ожог кожи. Так как в таких случаях процедура может способствовать инфекционному распространению.
Рекомендуем прочитать:
УЗИ желчного пузыря
УЗИ жёлчного пузыря – это неинвазивный метод диагностики, позволяющий быстро, эффективно и безопасно выявить аномалии развития и патологические изменения органа. Поскольку жёлчный пузырь анатомически тесно связан с другими органами брюшной полости, для наиболее точной диагностики УЗИ жёлчного проводят совместно со сканированием печени и поджелудочной железы.
Ультразвуковая диагностика (или эхография) сегодня признана наиболее действенным и простым методом медицинской диагностики. Использование ультразвуковых волн в исследовании внутренних органов не имеет никаких противопоказаний и последствий в сравнении с рентгеном, стоит дешевле компьютерной томографии, а также является быстрой и абсолютно безболезненной процедурой.
Чаще всего ультразвук используется при диагностике органов брюшной полости (печени, поджелудочной железы и жёлчного пузыря) и таза, сердца и молочной железы, мозга и суставов.
УЗИ жёлчного пузыря в современной медицине обладает рядом преимуществ перед классическими методами диагностики, в частности, холецистографией (рентгенологическое исследование). Благодаря абсолютной безопасности и отсутствию противопоказаний эхография активно используется в диагностике заболеваний жёлчного пузыря и печени у новорождённых детей, беременных женщин, пожилых пациентов.
Особо важное значение ультразвук имеет при диагностике желчнокаменной болезни. В отличие от рентгена, эхография позволяет не только определить отклонения от нормы основных параметров исследуемого органа, но и определить чёткую локализацию и размеры камней до 2 мм и даже наличие песка.
Показания к проведению
УЗИ жёлчного пузыря назначают пациентам при подозрении на врождённые аномалии, характерных симптомах заболеваний жёлчного пузыря, а также как дополнительное обследование при неясном диагнозе. Норма УЗИ и её расшифровка помогают распознать аномалии развития, холецистит, наличие камней, водянку и эмпиему (скопление гноя в жёлчном).
Показания для УЗИ жёлчного пузыря и печени в отдельных случаях могут совпадать. Врач обычно назначает ультразвуковое сканирование жёлчного пузыря при следующих симптомах:
- все типичные признаки острого и хронического холецистита;
- боли в правом подреберье различной силы и характера;
- желтушный окрас кожи;
- тошнота и рвота (особенно с примесью желчи);
- травмы брюшной полости;
- восстановление после операции на жёлчном пузыре и его протоках (для контроля за состоянием пациента).
УЗИ жёлчного пузыря также рекомендуют при комплексном обследовании новорождённых детей, в том числе недоношенных. У малышей постарше эхография может потребоваться при пожелтении кожи и белков глаз, поносах и рвоте, беспричинной потере веса и плохом аппетите, болях в животе нечёткой локализации и др.
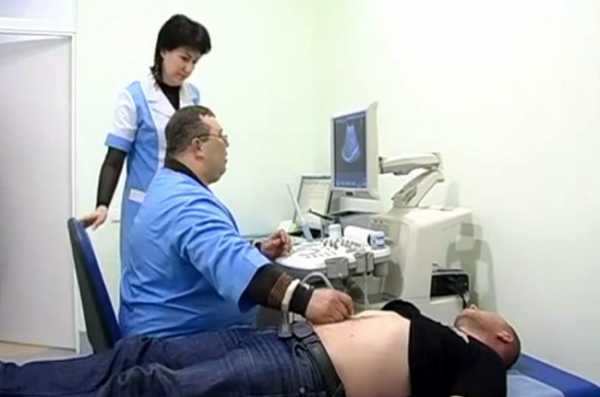
Ультразвуковое исследование жёлчного пузыря
Подготовка к проведению
Подготовка к УЗИ жёлчного пузыря требует всего двух обязательных условий: кишечник должен быть пустым и без скопления газов, а приём пищи и напитков нужно прекратить за 7–8 часов до УЗИ, чтобы в пузыре успела накопиться желчь.
Чтобы успешно подготовиться к УЗИ печени и жёлчного пузыря и не допустить искажения результатов анализа, важно следовать нескольким рекомендациям.
- За 3–5 дней до эхографии перестаньте принимать спиртное и исключите из рациона все продукты, способные спровоцировать газообразование: дрожжевая выпечка, капуста в любом виде, все бобовые, свежие фрукты и молоко.
- За 3 дня до УЗИ начните приём пищевых ферментов во время еды (2–3 раза в день).
- Накануне вечером перед анализом опорожните кишечник. Если вы склонны к запорам, можно выпить препарат лактулозы, воспользоваться глицериновой свечкой или сделать клизму.
- Постарайтесь назначить эхографию на первую половину дня: в этом случае можно подготовиться более тщательно, а расшифровка анализов будет максимально точной. Вечером перед ультразвуком разрешён лёгкий ужин не позже 7 часов вечера, после этого – никакой еды и жидкости.
- Если нужно сделать УЗИ жёлчного пузыря или печени грудным младенцам, ребёнка достаточно не кормить и не поить в течение 3–3,5 часа.
Подготовка к проведению функционального УЗИ
В отдельных случаях врач может назначить исследование функции жёлчного пузыря (функциональное УЗИ), в результате которого проверяется не только норма жёлчного пузыря (объём, толщина стенок, размеры и др.), но и его сократительные способности.
При таком УЗИ сначала нужно сделать диагностику на голодный желудок. Затем пациент завтракает, и через 10 минут проводится вторичная эхография для оценки функции пузыря и его протоков. Затем необходимы ещё 2 исследования – с интервалом примерно 15 минут.
Для того чтобы функциональное УЗИ прошло успешно и расшифровка результатов была как можно более точной, необходим специальный желчегонный завтрак. Для этого пациенту рекомендуют взять с собой в больницу следующие продукты: 200–400 мл сливок (как минимум 20%) или сметаны, несколько долек горького шоколада.
Интерпретация результатов анализа
Расшифровка результатов УЗИ жёлчного пузыря и печени обычно проводится в ближайшее время после сканирования. Врач оценивает не только основные параметры органа, но и определяет размер и проходимость жёлчных протоков, наличие-отсутствие камней, выявляет состояние соседних органов и тканей.
Норма УЗИ для жёлчного пузыря включает следующие пункты:
- форма (грушевидная, цилиндрическая);
- размеры (длина и ширина);
- толщина стенок (норма – 3–5 мм);
- образования в просвете (норма – их отсутствие);
- акустическая тень от образований (камней и опухолей);
- смещение камней – они могут свободно передвигаться или быть припаяны к стенке пузыря.
Размеры жёлчного пузыря у каждого пациента могут сильно варьироваться. У взрослого человека норма составляет: в длину 6–10 см, в ширину 2–4 см. У детей норма зависит от возраста: длина органа составляет от 5,5 до 6,5 см, ширина – 1,7–2,4 см.
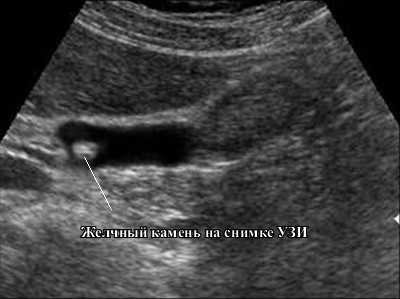
Наличие камней на снимке УЗИ
Расшифровка результатов УЗИ позволяет диагностировать следующие заболевания: острый и хронический холецистит, дискинезию жёлчного пузыря (нарушение оттока желчи), желчнокаменную болезнь, водянку, полипы и опухоли. Если расшифровка включает сведения о каких-либо деформациях, это может сигнализировать об особенностях строения или аномалиях развития.
УЗИ жёлчного пузыря является очень простым и популярным методом диагностики, поэтому сделать такое сканирование возможно в любом крупном городе. Исследование не имеет никаких побочных эффектов, занимает минимум времени и не приносит пациенту никаких неудобств. Стоимость эхографии обычно колеблется в диапазоне 1–2 тысяч рублей в зависимости от региона и клиники.
Узи желчного пузыря описание - Лечение гастрита
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
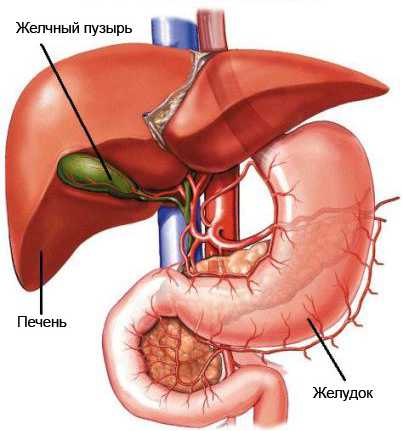
Желчный пузырь расположен прямо под печенью в специальном углублении. Широкая часть (дно пузыря) немного выходит из-под нижнего края печени. Узкая часть (шейка) переходит в пузырный проток, который, соединяясь с протоком печени, образует общий желчный проток. Он, в свою очередь, открывается выводным отверстием в районе двенадцатиперстной кишки, куда при необходимости поступает порция желчи, необходимая для нормального пищеварения. На схеме указано его расположение и желчные протоки.
Возможные проблемы с желчным пузырем и причины его боли
Для заболеваний желчного пузыря и его протока характерны следующие признаки и симптомы.
- Болевые ощущения. Возникают в правом подреберье и могут иррадиировать в область правого плеча и лопатки.
- Желтизна склер и кожных покровов.
- Зуд кожи.
- Диспепсические расстройства: тошнота, чувство тяжести и переполнения желудка, изжога, отрыжка и др.
- Усиление боли и диспепсии после приема острой, пряной и жирной пищи, а также после физических нагрузок или стрессов.
Все эти признаки должны вызвать у человека настороженность в отношении болезней этого органа. Рассмотрим основную патологию пузыря и его протоков и то, как она проявляется.
1. Дискинезия желчных путей
Патология, при которой изменяется двигательная активность пузыря и его протока. Это связано с нарушением его сократительной функции и нескоординированной работой выводного протока. Причинами проблемы считают эмоциональные и психические перегрузки, стрессы, изменение рациона и лишний вес. Сама по себе дискинезия не является проблемой, но она приводит к застаиванию желчи и является предпосылкой к воспалению желчного пузыря или образованию камней. Заболевание может длительное время не беспокоить пациента, но иногда болезнь проявляется следующими симптомами:
- дискомфортом в правом подреберье или ноющими тупыми болями;
- проблемами с аппетитом;
- нарушениями сна;
- эмоциональной лабильностью.
Желтухи и кожного зуда при этой болезни не бывает. Диагноз выставляют на основании характерной УЗИ-картины.
2. Желчнокаменная болезнь
Болезнь сопровождается образованием конкрементов (камней) в самом пузыре или его протоках. Эти камни представляют собой сгустки желчи, на которые наслаиваются бактерии (при воспалении), слущенный эпителий и другие компоненты. Среди основных факторов риска этой болезни выделяют:
- генетическую предрасположенность;
- нарушение режима питания;
- лишний вес;
- сбои гормональной регуляции, например, при беременности;
- сидячий образ жизни и др.
Симптомы и боли при этой болезни зависят от местоположения и количества камней. Пациенты могут жаловаться на:
- боли в правом подреберье;
- чувство переполнения желудка, метеоризм;
- проблемы со стулом и аппетитом.
Достоверным клиническим признаком конкрементов является приступ печеночной колики – состояние, при котором камень полностью обтурирует устье желчного протока. На вопрос доктора, как болит и где, пациент укажет на правое подреберье. При этом резкая и интенсивная боль может сопровождаться тошнотой и рвотой. После приступа печеночной колики у пациента может быть обесцвеченный кал и темная моча, что связано с временным отсутствием желчи в кишечнике. Диагноз ставят на основании УЗИ-признаков. Лечение консервативное или хирургическое.
3. Острый и хронический холецистит
Острое или хроническое воспаление стенки органа связано с патогенным действием бактериальной инфекции. Способствуют развитию заболевания дискинезия и наличие в нем камней, определенную роль в развитии воспаления могут сыграть простейшие, например, лямблии.
Острая форма сопровождается сильными болями в области печени, нарушением стула, тошнотой и подъёмом температуры тела. При неграмотном лечении и наличии факторов, поддерживающих воспаление, острый процесс переходит в хронический. Хронический холецистит протекает с периодами обострения и ремиссии.
4. Новообразования желчного пузыря
Доброкачественные (полипы) и злокачественные новообразования желчного пузыря на ранних стадиях протекают бессимптомно. Разрастаясь, они приводят к появлению болей, к желтухе и расстройству пищеварения. Клиника зависит от вида опухоли и ее распространенности.
Желчный пузырь может беспокоить пациента по различным причинам. Чаще всего проблемой становятся погрешности в питании и неправильный образ жизни, реже болезнь вызывают опухоли и полипы. Для уточнения диагноза и подбора схемы терапии следует посетить специалиста.
Холецистит — воспаление желчного пузыря
Холецистит — это воспаление желчного пузыря. Заболевание очень распространено среди населения. Считается, что им страдает от 10 до 20% взрослого населения (добавим «обследованного»). Чаще болеют женщины. Холецистит у детей может возникнуть в любом возрасте, установлено, что до семи лет более подвержены мальчики, а после 14 лет — девочки.
Особенности строения
Желчный пузырь находится под печенью, имеет форму груши. Узкая часть переходит в проток, соединенный с двенадцатиперстной кишкой. На границе имеется круглое мышечное кольцо (сфинктер), которое регулирует выброс содержимого отдельными порциями. Нарушение сократительной способности служит первой стадией болезни. Воспаление в результате присоединения инфекции считается второй стадией, ее называют «бескаменным холециститом». В дальнейшем наступает стадия застоя (холестаз).
Желчь содержит необходимые для расщепления жиров и белков вещества (желчные кислоты), пигменты, билирубин, холестерин.
Главные задачи желчи:
- разбивание жиров на мелкие частицы;
- активация липазы (необходимый фермент для переваривания жиров);
- стимуляция моторики кишечника для передвижения содержимого;
- обеспечение всасывания белков, углеводов и витаминов;
- борьба с попавшей инфекцией.
Доказано влияние на выработку внутрисуставной жидкости, связь болезни холецистита с поражением суставов.
Причины возникновения
Причины развития холецистита начинаются с первой фазы — нарушения моторики пузыря. Это происходит при:
- повышенной нервной нагрузке, стрессах;
- эндокринной патологии (сахарный диабет, ожирение, климакс);
- беременности;
- хронических заболеваний печени (гепатит, цирроз).
Известна роль низкой физической активности, употребления жирной пищи, длительного использования некоторых оральных контрацептивов.
Сначала наступает функциональный сбой выброса желчи. Может наблюдаться как повышение моторики (гипермоторный тип), так и снижение.
Для дальнейшего развития заболевания в пузырь должна попасть инфекция. Она проникает из соседних органов при гепатитах, панкреатите, доставляется лимфой или кровью из отдаленных очагов (из небных миндалин, кариозных зубов, гайморовой полости, органов мочевыделительной системы, придатков у женщин, простаты у мужчин) при наличии хронических воспалений. Может развиться специфическое воспаление, вызванное глистами и лямблиями.
Бескаменный холецистит возникает при наличии дополнительных факторов:
- недоразвитие желчного протока (характерно для детей);
- нарушении кровоснабжения стенки в связи с атеросклерозом, ишемией в пожилом возрасте;
- рефлюкс (заброс) сока поджелудочной железы при панкреатите;
- нарушение качественного состава желчи (при употреблении жирной пищи);
- наследственная предрасположенность;
- аллергическая реакция со стороны слизистой на пищевые раздражители.
Из-за существующей возможности передачи инфекции через грязные руки, зараженную пищу от членов семьи рекомендуется обследовать на гельминты и лямблии всех близких.
Клинические проявления
Симптомам холецистита, как правило, предшествует период выраженных гипо- или гипермоторных проявлений.
Холецистит у детей начинается с жалоб на тяжесть в правом подреберье, тошноту, отсутствие аппетита. Такие симптомы родители могут заметить после лечения антибиотиками, на фоне гастрита, кишечного отравления. Выраженных болей нет.
Гипермоторный тип характерен для молодых людей с повышенной эмоциональностью, при возрастании нагрузки, напряженной работе. В таких случаях боли носят кратковременный схваткообразный характер, локализуются в правом подреберье, отдают в лопатку или ключицу.
Заболевание может быть острым или хроническим. Острый бескаменный холецистит возникает редко. Чаще наблюдается как осложнение желчнокаменной болезни. Приступ холецистита связан с употреблением большого количества жирной и жареной пищи, алкоголя. Симптомы болезни появляются внезапно:
- резкие боли в правом подреберье;
- тошнота, рвота горечью;
- повышение температуры до высоких цифр.
Холецистит у детей проявляется отказом ребенка от еды, чередованием поноса и запора, отрыжкой с тухлым запахом, желтым налетом на языке.
При обострении хронического холецистита появляются такие же симптомы, как в острой форме.
- Тип боли зависит от моторной функции желчного пузыря. При длительном течении бескаменный холецистит вызывает боли не в подреберье, а в области солнечного сплетения (подложечкой и над пупком) или маскируется кардиальным синдромом (боли в области сердца, нарушения ритма, сердцебиение).
- Кроме болей врач при осмотре может пропальпировать увеличенный, болезненный пузырь в правом подреберье.
- Живот вздут, урчит. Характерен неустойчивый стул.
- Повышение температуры тела до 38–39 градусов, познабливание.
- Рвота желчью бывает в половине случаев.
- Отрыжка горьким содержимым.
- Зуд кожи и кратковременное пожелтение склер указывают на попадание в кровь желчных пигментов.
- Невротические симптомы — раздражительность, утомляемость, головные боли, потливость.
Обострение хронического холецистита обычно связаны с нарушением диеты, переутомлением, физической нагрузкой. У женщин симптомы появляются в предменструальном периоде.
Как выявить болезнь?
Диагностика холецистита строится на клинических симптомах, лабораторных и аппаратных исследованиях.
В качестве лабораторного подтверждения воспалительного процесса проводится: общий анализ крови, биохимические пробы (повышенные трансаминазы, билирубин), анализ мочи, кала на глистную инвазию и лямблии.
Исследование дуоденального содержимого при зондировании позволяет установить возбудитель заболевания, выявить нарушенный состав желчи, элементы воспаления.
УЗИ (ультразвуковое исследование) наиболее распространенная методика. Визуально можно видеть измененную форму, проходимость и размеры пузыря, воспалительную реакцию соседних органов, наличие камней.
При необходимости используется рентгенография с предварительным введением контрастного вещества.
Лечение
Рекомендуется в острой и при обострении хронической стадии воспаления начинать лечение в стационаре.
Режим постельный с максимальным покоем в первые дни.
Диета — первые 2 дня «голодная», разрешается теплая вода, нежирный бульон. В дальнейшем постепенное расширение диеты до стола №5, который предусматривает ограничение всех продуктов, способствующих образованию и выделению желчи.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Лекарственная терапия включает прием симптоматических препаратов, желчегонных, антибиотиков и средств лечения лямблиоза и аскаридоза.
Осложнением может быть переход воспаления на печень, поджелудочную железу, возникновение абсцесса печени. При хроническом заболевании рекомендовано ежегодное лечение на курортах по профилю «болезни органов пищеварения», диспансерное наблюдение гастроэнтеролога.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе