С реактивный белок при онкологии
С реактивный белок при онкологии показатели
Обращаясь за медицинской помощью к травматологу или ревматологу, пациенты нередко получают направление на иммунологические анализы крови. Один из таких анализов — это определение уровня ревматоидного фактора. Большинство людей имеют смутное представление об этом виде анализа и не знают, какую цель он преследует. Но выявление повышенного уровня ревмофактора помогает врачу диагностировать заболевание на ранней стадии, что повышает вероятность скорейшего избавления от болезни.
- Понятие ревматоидного фактора
- Показатели нормы ревматоидного фактора
- Особенности проведения анализа на р-фактор
- О каких болезнях может говорить наличие ревматоидного фактора?
Само понятие ревматоидного фактора имеет несколько сложных формулировок. Объясняя простым языком, ревматоидный фактор — это видоизменённый под действием бактерий, вирусов или других фактор, белок, который начал отторгаться иммунитетом. Организм принимает такой белок за чужеродное тело и начинает активный выброс в кровь антител. Поэтому ревматоидный фактор ещё можно описать как группу аутоиммунных антител с видоизменёнными свойствами, выступающих в роли аутоантигенов иммуноглобулинов (IgG).
Плазматические клетки синовиальной оболочки продуцируют антитела, которые в дальнейшем транспортируются из суставов в кровеносную систему. Уже в кровотоке происходит образование иммунных комплексов. Циркуляция этих иммунных групп вызывает разрушение кровеносных сосудов и синовиальных оболочек.
Как показывает статистика, в организме ревматоидный фактор определяется в виде иммуноглобулина класса М (IgM). В первое время он вырабатывается только лишь в повреждённом суставе, а с ухудшением состояния к продуцированию подключаются лимфоузлы, костный мозг и селезёнка. Чаще всего первопричиной появления в сыворотке крови этого иммуноглобулина является проникновение в организм бета — гемолитической стрептококковой бактерии.
С течением жизни антител в крови становится только больше. Даже у людей, без всяких жалоб на здоровье, после 60 лет анализ крови зачастую даёт положительную реакцию на р-фактор. Современная наука не в силах объяснить подобные метаморфозы, как и не в состоянии выявить причину разрушающих ткани организма, аутоиммунных заболеваний.
Показатели нормы ревматоидного фактора
Государственные медицинские учреждение или частные клиники могут использовать свои референсные значения, поэтому результаты анализов, отобранные у одного и того же человека, могут отличаться. В лабораторных бланках единицы измерения ревматоидного фактора бывают обозначены Ед/мл или же МЕ/мл. В идеале у абсолютно здорового человека лабораторное исследование должно определить нулевое значение ревмофактора. Значения от 0 до 10 МЕ/мл и 10 Ед/мл — общепринятый показатель нормы.
Не самый популярный способ среди медиков — это разбавление небольшого количества крови физраствором. Единица крови смешивается с объёмом физраствора в соотношении 1:20. При отсутствии ревматических заболеваний исследуемый показатель будет равён нулю. Совсем маленькая концентрация практически не существенна при таком виде диагностики, однако, может предостеречь о риске возникновения ревматоидного артрита. Поэтому не стоит отказываться от комплексного обследования дополнительных анализов, даже если ревмофактор в пределах допустимой нормы.
Наличие в крови РФ сигнализирует о присутствии вялотекущих заболеваний. Часто бывает, что при удовлетворительных результатах анализа, болезнь долгое время тщательно маскируется и лишь с приходом выраженных симптомов, в крови находят превышение нормы РФ.
Явным свидетельством наличия тяжёлого заболевания (цирроз печени, синдром Шегрена) является превышение нормы ревмофактора в 2–5 раза.
Механизм образования антистрептококковых иммуноглобулинов в здоровом теле для учёных до сих пор загадка. Иногда повышенный показатель РФ обнаруживают у женщин в послеродовом периоде. Такое отклонение в физиологических параметрах крови исчезает само через определённое время.
Ложноположительная реакция при анализе на ревматоидный фактор возможна, если у человека:
- Аллергия
- Имеются мутационные изменения антител из-за вирусов и бактерий
- Имеются антитела к белкам вирусов
- С-реактивный белок выше номы из-за воздействия вирусов
Особенности проведения анализа на р-фактор
 Кровь для анализа берут из вены. Проходя через центрифугу, из венозной крови отделяется сыворотка, которая и является прямым объектом изучения. Суть анализа заключается в том, что имеющийся в крови ревмофактор начнёт реагировать на антитела подготовленного раствора. Своё название — Ваалер-Роузе проба получила в честь норвежского иммунолога. Ещё такой анализ называют латекс — тестом. Помимо него, в лабораторных условиях проводят экспресс-диагностирование при помощи карбо-тестирования или карбо — глобулиновой пробы.
Кровь для анализа берут из вены. Проходя через центрифугу, из венозной крови отделяется сыворотка, которая и является прямым объектом изучения. Суть анализа заключается в том, что имеющийся в крови ревмофактор начнёт реагировать на антитела подготовленного раствора. Своё название — Ваалер-Роузе проба получила в честь норвежского иммунолога. Ещё такой анализ называют латекс — тестом. Помимо него, в лабораторных условиях проводят экспресс-диагностирование при помощи карбо-тестирования или карбо — глобулиновой пробы.
Большинство врачей едины во мнении, что для получения наиболее достоверных данных, необходимо использовать несколько способов анализа.
Вместе с основным анализом для подтверждения того или иного диагноза назначают следующие анализы:
- Общий и биохимический анализ крови
- Анализ мочи
- Анализ для исследования синовиальной жидкости
- Анализ на антинуклеарный фактор
При подготовке к сдаче крови на ревматоидный фактор пациент должен придерживаться определённых правил:
- Забор крови, как правило, проводят в утренние часы, до обеда. Перед анализом исключён любой приём пищи.
- За один-два дня до сдачи анализа нельзя подвергать себя воздействию физических нагрузок, не курить и не употреблять алкогольные напитки.
- За день до проведения лабораторного анализа ограничить приём солёной и жареной пищи, прекратить приём лекарств.
Сам по себе анализ РФ не является инструментом высокой степени диагностирования такого заболевания, как ревматоидный артрит. Для выявления причины ревматических заболеваний нужна комплексная оценка симптоматики и других видов обследования. Известно, что четыре положительных из семи диагностических маркеров достаточны для постановки диагноза ревматоидного артрита. Один из таких маркеров — тест на ревматоидный фактор.
О каких болезнях может говорить наличие ревматоидного фактора?
Самой распространённой причиной повышенного уровня ревматоидного фактора выступает ревматоидный артрит. Клиническая картина этого тяжёлого недуга характеризуется поражением мелких суставов пальцев на ногах и руках.
Медицинская классификация выделяет несколько разновидностей РФ, одному из них подвержены подростки — это Болезнь Стилла. Ревматоидный тест целесообразен лишь на ранних стадиях заболевания, при запущенной форме показатели могут быть отрицательными. Синдром Фелти — ещё одна аутоиммунная разновидность ревматоидного артрита, сочетающаяся с понижением лейкоцитов крови. Для этой редкой формы заболевания характерно острое начало.
Р-фактор в крови может служить косвенным признаком заболеваний как бактериального, так и вирусного генезиса, онкологии. Спровоцировать возникновение большого числа иммуноглобулинов класса М могут многие болезни: мононуклеоз, гепатит, туберкулёз, сифилис, эндокардит, грипп.
Состояние внутренних органов, так же как и суставов, напрямую связано с результатами ревматоидного анализа. Хронические болезни лёгких (пневмония, фиброз, саркоидоз) и структурно-функциональные расстройства печени (гепатит, цирроз, криоглобулинемия) с лёгкостью могут стать провокаторами повышения р-фактора.
Лечение онкологических заболеваний сопряжено с сеансами лучевой и химиотерапии, которые наносят отпечаток на ревматоидный фактор. Отмечается повышение р-фактора и при лимфомах.
С реактивный белок при онкологии - Все про гипертонию
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
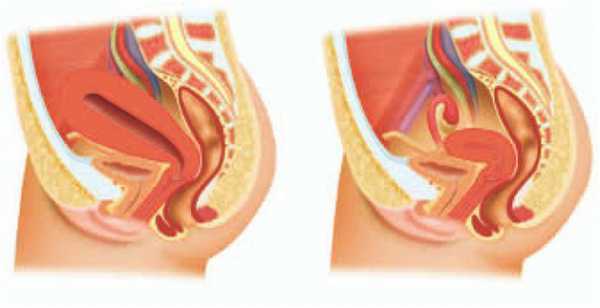
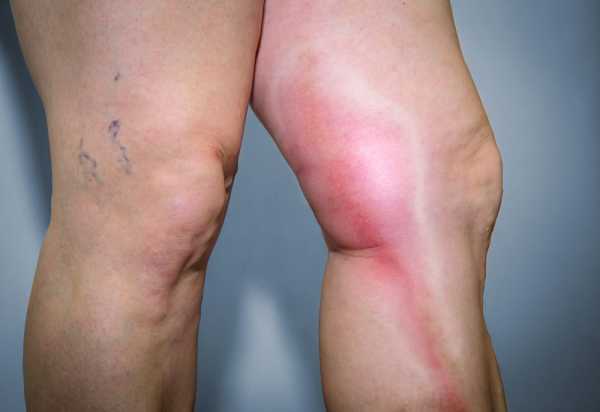
Патологии сосудов встречаются не менее часто, чем заболевания сердца, и многие из них способны нести угрозу не только здоровью, но и жизни больного. Одним из таких заболеваний является флебит, который сопровождается воспалением стенок венозных сосудов, ведущим к их постепенному разрушению.
Воспалительный процесс может развиваться в венах рук, ног и других частей тела, но более часто встречается флебит нижних конечностей. При прогрессировании заболевание сопровождается тромбозом сосудов и осложняется тромбофлебитом. Именно этот опасный недуг может приводить к отрыву тромбов, которые с током крови попадают в легочную артерию и провоцируют ТЭЛА (тромбоэмболию легочной артерии). Такое жизнеугрожающее состояние почти в 30% случаев приводит к смерти больного.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
В нашей статье мы ознакомим вас с причинами, видами, формами, симптомами, осложнениями, методиками диагностики, лечения и профилактики флебита. Владея этой информацией, вы сможете вовремя узнать «врага в лицо» и начать своевременное лечение, которое поможет вам избежать развития тяжелых осложнений.
Причины
 Варикозное расширение вен одна из самых частых причин флебитов.
Варикозное расширение вен одна из самых частых причин флебитов.
Причинами воспаления венозных стенок могут стать различные факторы. В большинстве случаев флебит вызывается варикозным расширением вен или инфицированием сосудистой стенки.
Воспалительный процесс может провоцироваться различными патогенными микроорганизмами, но чаще всего возбудителем становится стрептококк. Инфицирование может происходить вследствие осложнений при абсцессах, гнойных ранах или инфекционных заболеваниях.
Нередко воспаление сосудистой стенки развивается вследствие механического повреждения венозного сосуда. Причинами таких флебитов могут стать: пункции вены при заборе крови или внутривенных инъекциях, химические ожоги вен после введения некоторых агрессивных лекарственных препаратов или травмы.
В некоторых случаях флебит вызывается аллергической реакцией, спровоцированной поступлением аллергена в организм. Также заболевание может становиться одним из послеродовых осложнений, которое провоцируется длительным застоем крови в нижней части тела.
Способствовать развитию флебитов могут и такие факторы:
- лишний вес;
- малоподвижный образ жизни;
- иммобилизация конечностей при травмах;
- длительный постельный режим;
- перенесенные травмы;
- частое физическое перенапряжение;
- беременность.
Формы флебитов
По характеру своего течения флебит может быть:
- острым – сопровождается болью в пораженных венах, слабостью и повышением температуры;
- хроническим – длительное время может протекать бессимптомно, проявляясь только во время обострений.
По месту объектов поражения:
- флебит поверхностных вен;
- флебит глубоких вен.
В зависимости от места локализации воспалительного процесса в вене выделяют такие формы флебитов:
- эндофлебит – воспаление развивается на внутренней оболочке вены;
- перифлебит – воспаление развивается на наружной оболочке вены;
- панфлебит – в воспалительный процесс вовлекается и внутренняя, и наружная оболочка вены.
Виды флебитов
В зависимости от причины возникновения флебиты классифицируют на такие виды:
- Постинъекционный флебит. Вызывается химическим раздражением венозных стенок, введенным лекарственным препаратом или механической травмой.
- Аллергический флебит. Вызывается аллергической реакцией на аллерген.
- Болевой флебит. Чаще развивается после родов, протекает остро и сопровождается интенсивными болями.
- Церебральный флебит. Воспаление вен головного мозга вызывается инфекционными заболеваниями или гнойными воспалениями (абсцессами, флегмонами).
- Мигрирующий флебит. Длительно протекающее воспаление вен ног, чаще наблюдающееся у молодых мужчин. Протекает с рецидивами и может сопровождаться распространением воспаления на стенки артерий.
- Флебит полового члена. Вызывается варикозной болезнью или инфекционными заболеваниями (например, гонореей). Сопровождается отеком кожи и образованием объемного тяжеобразного уплотнения на тыльной поверхности пениса.
- Флебит воротной вены (или пилефлебит). Вызывается осложненным течением воспалительных процессов в брюшной полости (аппендицита, абсцессов печени, язвенной болезни, гнойных воспалений половых органов, геморроидальных узлов, дизентерии, гнойной инфекции пупочной вены новорожденных и др.). Часто приводит к летальному исходу.
Симптомы
Клиническая картина флебитов достаточно разнообразна и зависит от формы и вида заболевания.
Острый и хронический флебит поверхностных вен
Эта форма флебита чаще сопровождается поражением поверхностных вен нижних конечностей или вызывается осложнениями после инъекций. При остром воспалении поверхностных вен в области поражения появляются такие признаки:
- напряженность;
- боль по ходу воспаленной вены;
- покраснение кожи;
- уплотненность кожи;
- местное повышение температуры кожи;
- красные полосы по ходу воспаленного сосуда.
Нередко острый период заболевания сопровождается появлением выраженной слабости, повышением температуры и головокружением. При хронической форме поверхностного флебита симптомы выражены не так ярко и появляются только при обострении заболевания. Во время ремиссии у больного может появляться беспричинная слабость и незначительное повышение температуры тела.
Острый и хронический флебит глубоких вен
Эта форма флебита чаще сопровождается поражением глубоких вен нижних конечностей. При остром воспалении в области поражения появляются такие признаки:
- боль;
- отечность;
- покраснения, локальной гипертермии и уплотнения кожи не наблюдается;
- кожа приобретает молочно-белый оттенок;
- повышение температуры;
- выраженная слабость.
Нередко острый флебит глубоких вен осложняется тромбофлебитом. При хроническом течении этой формы заболевания вышеописанные симптомы проявляются в период обострения.
Флебит полового члена
При воспалении вен полового члена наблюдаются такие симптомы:
- отек кожи;
- тяжеобразное болезненное уплотнение на тыльной поверхности пениса;
- покраснение и боль в области уплотнения;
- распространение отека на крайнюю плоть и мошонку;
- пенис находится в состоянии полуэрекции.
В большинстве случаев заболевание хорошо поддается лечению и проходит бесследно. При развитии рубцовых осложнений половой член может остаться отечным навсегда.
Церебральный флебит
Воспаление сосудов головного мозга сопровождается такими симптомами:
- интенсивная головная боль;
- повышение артериального давления;
- выраженная слабость;
- неврологические симптомы: спутанность сознания, нарушения сна, обмороки, расстройства речи и др.
Пилефлебит
При воспалении воротной вены у больного ярко выражены признаки гнойной интоксикации:
- резкое ухудшение общего состояния;
- нарастающая слабость;
- рвота;
- головная боль;
- желтуха;
- схваткообразные боли в области печени;
- гектическая лихорадка;
- проливной пот и сильный озноб.
Нередко пилефлебит становится причиной летального исхода, а при переходе заболевания в хроническую форму у больного развивается почечная и печеночная недостаточность.
Осложнения
 Отрыв тромба при тромбофлебите может представлять угрозу здоровью и жизни пациента.
Отрыв тромба при тромбофлебите может представлять угрозу здоровью и жизни пациента.
При тяжелом течении флебит может вызывать такие осложнения:
- тромбофлебит;
- тромбоз;
- ТЭЛА;
- хроническая венозная недостаточность;
- флегмоны и абсцессы (при инфекционных флебитах).
Диагностика
Обычно диагностика флебита поверхностных и глубоких вен не вызывает затруднений. На основании жалоб больного и осмотра пораженных вен флеболог может распознать заболевание, но для выявления других форм и видов воспаления вен и исключения развития осложнений больному назначается комплексное обследование.
Для диагностики флебита могут назначаться такие лабораторные и инструментальные виды исследований:
- анализы крови: общий, коагулограмма, уровень протромбинового индекса, С-реактивный белок, тромбоэластограмма;
- дуплексное ультразвуковое ангиосканирование;
- УЗИ сосудов других органов;
- флебография и др.
При подозрении на развитие тромбофлебита больному может рекомендоваться проведение более точных инструментальных исследований:
- флебоманометрия;
- КТ-флебография с контрастом;
- флебосцинтиграфия и др.
Лечение
Лечение флебита поверхностных вен может проводиться в амбулаторном режиме, но при других формах заболевания больному необходима госпитализация. Больному обеспечивается покой (при поражении конечности ей придается приподнятое положение).
Для лечения флебита больному назначается консервативная терапия, которая включает в себя прием лекарственных препаратов, физиотерапевтические методики и соблюдение определенных правил. При развитии негнойного воспаления вен, которое было вызвано катетеризацией или проколом сосуда, применяются только обезболивающие средства.
В комплекс медикаментозной терапии могут входить такие лекарственные препараты:
- антибиотики (при воспалении, вызванном инфекцией);
- нестероидные противовоспалительные средства: Кетопрофен, Ибупрофен, Диклоберл;
- препараты для местного лечения: Гепариновая мазь, Троксевазин, Тромбофоб, Венобене, Долгит крем, Вольтарен и др.;
- препараты для улучшения микроциркуляции: Актовегин, Солкосерил, Вазапростан, Трентал, Реополиглюкин, Курантил, Пентоксифиллин;
- препараты для уменьшения вязкости крови: Аспирин, Кардиомагнил и др.;
- препараты для снижения уровня протромбина: Фенилан, Дикумарин;
- антигистаминные средства: Супрастин, Пипольфен, Цетрин, Тавегил.
Подбор препаратов, их дозирование и длительность применения определяются индивидуально в зависимости от формы и тяжести заболевания.
При флебитах больному рекомендуются такие физиотерапевтические процедуры:
- рефлексотерапия;
- инфракрасное облучение;
- соллюкс;
- иглоукалывание;
- лазеротерапия;
- фармакопунктура;
- магнитотерапия;
- грязевые ванны и аппликации.
Больному рекомендуется соблюдать такие правила:
- обязательно оказаться от курения;
- при риске развития тромбофлебита постепенно расширять двигательную активность;
- после устранения острого воспаления носить компрессионный трикотаж.
Профилактика
Комплекс профилактических мероприятий по предупреждению развития повторных флебитов подбирается индивидуально и может зависеть от причин и места локализации заболевания:
- Отказ от курения.
- Здоровый образ жизни.
- Достаточная двигательная активность.
- При варикозе необходимо регулярно проводить профилактические курсы лечения Гепариновой мазью и носить компрессионный трикотаж.
- Профилактика инфекционных заболеваний.
- Профилактика осложнений при инъекциях.
- Своевременное лечение гнойных и инфекционных заболеваний.
- Укрепление иммунитета.
- При риске развития тромбофлебита необходим регулярный контроль показателей крови и профилактический прием антиагрегантов.
- Диспансерное наблюдение у флеболога.
Флебит – это крайне неприятное и опасное заболевание, которое при несвоевременном лечении может приводить к развитию тяжелых осложнений. Он может развиваться у мужчин и женщин любого возраста и вызывается разнообразными причинами. Наша статья поможет вам вовремя заподозрить его начало, и вы сможете своевременно обратиться к врачу для назначения лечения.
О чем расскажет биохимический анализ крови у взрослых и детей: расшифровка, нормы в таблицах
Подготовка к сдаче: как правильно сдать из вены
Существуют правила сдачи исследуемого материала. Это обеспечивает достоверность полученных результатов.
- Кровь для биохимического анализа сдают натощак. При этом последний прием пищи может быть 8, а лучше — 12 часов назад. Допускается только питье чистой воды.
- За несколько дней до сдачи анализа нужно исключить из своего рациона питания жиры, жаренное и алкоголь. Если по каким-либо причинам нет возможность убрать вышеперечисленные продукты, то лабораторная диагностика должна быть перенесена.
- Не менее, чем за час до забора материала следует воздержаться от курения.
- Диагностика проводится в утреннее время, не позже, чем в 10 утра.
- Непосредственно перед забором материала следует посидеть и расслабиться. Физическое и эмоциональное напряжение могут влиять на лабораторные показатели.
- Прием лекарственных препаратов может влиять на достоверность результатов. Врач должен быть уведомлен о приеме медикаментов. В отдельных случаях исследование переносят на период, когда после употребления лекарств прошло не менее двух недель.
- Биохимию не назначают в том случае, если накануне пациенту были проведены какие-либо физпроцедуры, ректальное или рентгенологическое обследование.
Процедура проводится медицинской сестрой лаборатории. Она проводит взятие крови на биохимию из локтевой вены, в тех случаях, когда это сделать невозможно, забор проводят из других доступных периферических вен.
Алгоритм забора (взятия) крови на биохимический анализ следующий:
- Выше места укола накладывается жгут.
- Обработка места прокола антисептическим раствором.
- После наполнения вены кровью (пациент сжимает и разжимает кулак), в сосуд вводится игла.
- После снятия жгута и извлечения иглы пациент должен держать руку некоторое время в согнутом положении.
Обязательно нужно следить за соблюдением правил гигиены медицинским персоналом. Это относится работы в одноразовых перчатках, использовании одноразовых шприцев и пробирок, а также в применении антисептических растворов или спиртовых салфеток.
Что показывает: характеристика пунктов биохимии
Лабораторные показатели, из которых состоит биохимический анализ:

- глюкоза — позволяет оценить состояние печени и эндокринной системы, маркер сахарного диабета;
- билирубин:
- общий — образуется при распаде гемоглобина, характеризует состояние печени, желчного пузыря и системы крови;
- прямой — появляется в крови, если нарушается отток желчи;
- непрямой — разница в значениях между предыдущими двумя видами;
- трансферазы:
- аспартат-АТ — печеночный фермент, который диагностируется при болезнях печени и сердца;
- аланин-АТ — печеночный фермент, который вырабатывается при усиленной гибели клеток печени, сердца, системы кровообращения;
- гамма-ГТ — печеночный и поджелудочный энзим;
- щелочная фосфатаза — энзим из разных тканей, особенно важна в костях и печени;
- липиды:
- холестерин — компонент еды, способен синтезироваться организмом;
- липопротеины низкой плотности — богаты на холестерин, имеют атерогенное действие;
- триглицериды — нейтральные липиды;
- белки:
- общий — количество протеина;
- альбумин — самый главный белок;
- электролитный обмен:
- калий — внутриклеточный электролит;
- натрий — преимущественно внеклеточный электролит;
- хлор — главный электролит, участвует в водно-электролитном балансе, определяет кислотность;
- креатинин — отвечает за энергетический обмен в мышцах и некоторых других тканях;
- мочевина — конечное вещество в цепочке распада белков;
- мочевая кислота — одно из конечных веществ распада белков;
- С-реактивный белок — вырабатывается при повреждении тканей организма;
- ферритин — участвует в кроветворении, составляющая гемоглобина.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Нормальные уровни у малышей, мужчин и женщин
С помощью этих таблиц вы можете провести расшифровку результатов развернутого биохимического анализа крови у взрослых или детей и найти отклонения показателей от нормы, данные указаны по возрастам и полу.
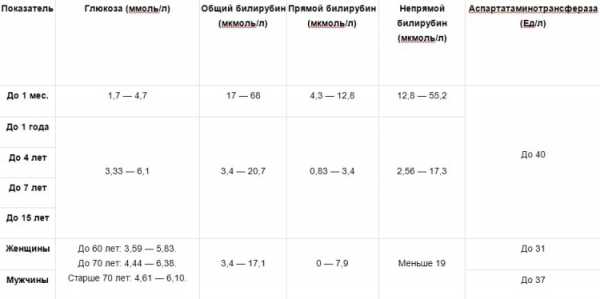
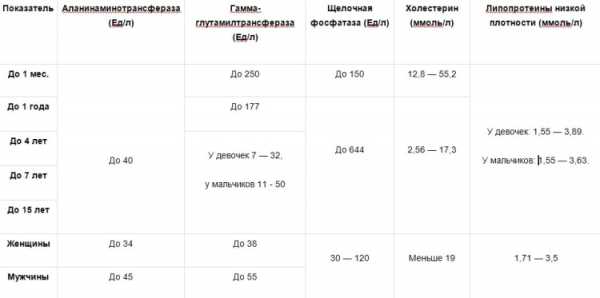
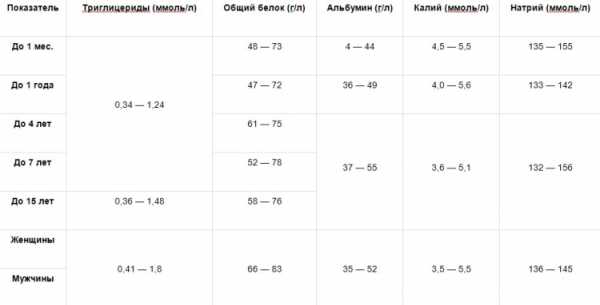
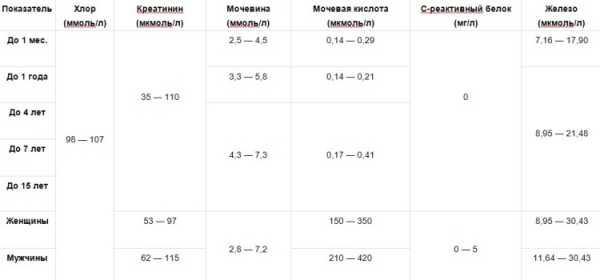
Возможные отклонения показателей: на что они указывают
- Глюкоза возрастает у больных диабетом. Значения снижаются при эндокринных и печеночных патологиях.
- Билирубин растет при тяжелых патологиях печени, анемии, желчнокаменной болезни. Прямой — при желтухе. Непрямой — при малярии, сильных кровоизлияниях, гемолитической анемии, которая сопровождается распадом эритроцитов.
- АСТ и АЛТ возрастают при патологиях сердца и печени.
- Повышение гамма-ГТ свидетельствует о печеночной патологии, либо о нарушении в работе поджелудочной железы. Показатели растут при приеме алкоголя.
- Щелочная фосфатаза растет при болезнях печени и желчного пузыря наряду с трансферазами. Количество может снижаться при заболеваниях щитовидной железы, анемиях, недостаточности плаценты при беременности.
- Повышение уровня холестерина происходит при стрессах, питании жирной пищей, беременности, присутствии вредных привычек, нарушении метаболизма.
Снижаются показатели при значительных ожогах, голодании, анемиях, туберкулезе, тяжелых болезных печени и щитовидной железы, инфекционных заболеваниях.
- Повышение ЛПНП грозит атеросклерозом, инфарктом, инсультом.
- Рост количества триглицеридов способствует возникновению сердечно-сосудистых патологий.
- Общий белок снижается в случае его усиленного выведения из организма. К этому могут привести болезни почек и печени. Повышаются значения при инфекциях.
- Альбумин уменьшается по тем же причинам, что и общий белок. Увеличивается при обезвоживании.
- Нарушение электролитного баланса свидетельствует о возможных патологиях и требует дополнительной диагностики.
- С-реактивный белок повышается при инфекционных заболеваниях и новообразованиях.

Результаты исследования в диагностике сердечно-сосудистой системы
Биохимический анализ в диагностике сердечно-сосудистых патологий используется для подтверждения данных физикальной и инструментальной диагностики. Он позволяет определить степень тяжести болезни, а также текущее состояние сердца и сосудов.
Нарушения липидного спектра не является определением какого-либо сердечно-сосудистого заболевания, но повышает риски его возникновения. Потому при выявленном изменении в анализах нужно начинать прием препаратов и вводить диету, которая будет корректировать эти значения.
 Трансферазы — это маркеры такой серьезной патологии как инфаркт. Их количество позволяет определить стадию и степень тяжести заболевания. Это помогает выбрать тактику дальнейшей терапии.
Трансферазы — это маркеры такой серьезной патологии как инфаркт. Их количество позволяет определить стадию и степень тяжести заболевания. Это помогает выбрать тактику дальнейшей терапии.
Также эти показатели могут быть выше нормы при тяжелых сердечных недостаточностях. А изменение количественного состава электролитов, в частности калия и натрия, может влиять на сердечный ритм.
Своевременное проведение лабораторного анализа позволяет уточнить диагноз и определить схему лечения. При необходимости часто делать контроль показателей, следует учитывать, чтобы количество забранной крови не превышало допустимого годового значения.
Срб при раке
Онкологические заболевания — бич человечества. На сегодняшний день в списке причин смертности населения онкология стоит на втором месте после сердечно-сосудистых заболеваний.
Оглавление:
Ситуацию осложняет тот факт, что до сих пор не разработана методика лечения злокачественных новообразований, хотя мировое научное сообщество прилагает все усилия для решения этой проблемы.
И, хотя диагноз «рак» звучит как смертельный приговор, в некоторых случаях он успешно поддается лечению, особенно если опухоль обнаруживается на ранних стадиях. Но и здесь есть свой камень преткновения: зачастую определить начало заболевания не представляется возможным, так как оно может протекать совершенно бессимптомно.
Симптомы, свидетельствующие о наличии онкологии:
Симптоматика во многом зависит от места расположения, размера и вида опухоли и, как уже было сказано выше, может и не проявляться вовсе, если речь идет о ранних стадиях. Поэтому ключевым моментом в диагностике раковых заболеваний является своевременные профилактические осмотры у специалиста.
Заподозрить наличие опухоли помогут следующие часто встречающиеся симптомы:
- Частый кашель;
- Кровотечения;
- Цветовые и размерные изменения родинок;
- Нарушения работы выделительной системы;
- Уплотнения и припухлости на теле;
- Необъяснимое похудение;
- Повышенная утомляемость.
Диагностика онкологических заболеваний
Современные методы диагностики онкологических заболеваний включают в себя:
Исследования крови, как метод обнаружения онкологических заболеваний
В первую очередь стоит отметить, что определить наличие злокачественного новообразования по анализам крови или мочи не представляется возможным, так как такое исследование неспецифично по отношению к новообразованиям. Но в любом случае отклонения от нормы свидетельствуют о протекании патологического процесса в организме, что дает серьезный повод для проведения дальнейшего медицинского обследования.
Общий анализ крови
Общий анализ включает в себя исследование всех видов клеток крови: эритроцитов, лейкоцитов, тромбоцитов, их количественный и качественный состав, определение лейкоцитарной формулы (процентное соотношение различных видов лейкоцитов) и гематокрита (объем красных кровяных клеток), измерение уровня гемоглобина.
Забор крови на анализ проводится утром строго натощак. За сутки перед анализом рекомендуется отказаться от приема жирной и тяжелой пищи, в противном случае это может привести к неправильным показателям. Для исследования берется капиллярная кровь, как правило, из безымянного пальца, с помощью стерильной одноразовой иглы. В некоторых случаях кровь может браться из вены. Общий анализ крови является самым распространенным и часто назначаемым анализом, поэтому сделать его не составляет труда – достаточно обратиться в ближайшую поликлинику.
При расшифровке общего анализа крови врач первым делом обращает внимание на такие показатели, как:
Норма СОЭ для мужчин составляетмм/час, для женщин –мм/час. Отклонение от этих показателей свидетельствует о воспалительном процессе и общей интоксикации организма. Превышение данного показателя свыше 60 мм/час указывает на распад тканей в организме и, как следствие – на наличие злокачественного новообразования. Следует учитывать, что уровень СОЭ зависит от множества физиологических и патологических факторов и не является прямым подтверждением наличия раковой опухоли.
Гемоглобин представляет собой сложное химическое соединение белка и железа. Именно наличие атомов железа в составе крови обуславливает ее красный цвет. Основная функция – передача кислорода от органов дыхания к тканям. В норме уровень гемоглобина составляет: у женщин г/л (при беременности — 110—155 г/л), у мужчин –г/л. Резкое снижение гемоглобина до показателейг/л, также как и его резкое повышение, может происходить при различных онкологических заболеваниях.
Лейкоциты, или белые кровяные клетки, выполняют защитную функцию в организме. Они очищают кровь от омертвевших клеток, борются с вирусами и инфекциями. В среднем в крови здорового человека количество лейкоцитов не превышает значения 4 – 9 x 109/л. Содержание лейкоцитов в крови не является постоянной величиной и может колебаться в течение всего дня. Например, этот показатель незначительно повышается после приемов пищи, а также после физических и эмоциональных нагрузок. Резкое снижение или наоборот – повышение лейкоцитов, как и в случае с гемоглобином, может указывать на развитие онкологии, в частности, на различные формы лейкоза.
Биохимический анализ крови
Биохимический анализ позволяет проанализировать работу внутренних органов, а также получить информацию о метаболизме. Сдается анализ строго натощак, поэтому до посещения лаборатории рекомендуется за 8-12 часов отказаться от приема пищи, а за две недели полностью исключить употребление алкогольных напитков. Кровь для анализа объемом около 5 мл берется из локтевой вены пациента.
Расшифровка показателей биохимического анализа:
С-реактивный белок (СРБ) – как и СОЭ указывает на проходящий в организме воспалительный процесс. Норма –мг/л. Отклонение от нормы происходит при аутоиммунных заболеваниях, грибковых, бактериальных или вирусных инфекциях, при туберкулезе, менингите, остром панкреатите, злокачественных новообразований с метастазами.
Глюкоза – уровень «сахара в крови». Норма — 3,33—5,55 ммоль/л. Значения превышающие норму указывают на развитие сахарного диабета, злокачественные новообразования поджелудочной железы.
Мочевина – конечный продукт обмена белков в организме, выводится почками. Норма — 2,5- 8,3 ммоль/л. Увеличение показателя свидетельствует об отклонениях в работе выделительных органах.
Креатинин – как и мочевина является показателем работы почек. Норма 44—106 ммоль/л.
Щелочная фосфатаза – фермент, содержащийся практически во всех тканях организма. НормаЕд/л. Повышение концентрации может говорить об опухолях в костной ткани.
Ферменты АСТ (нормаЕд/л у женщин, 0-41 Ед/л у мужчин) и АЛТ (7—41 МЕ/л). Повышение данных показателей является свидетельством нарушения функции печени.
Белки (альбумин и глобулин) – принимают важную роль в метаболических процессах. Нормы: альбумин — 35 до 50 г/л, глобулин — 2.6-4.6 г/децилитр. Отклонение от номы в большую или меньшую сторону говорит о патологических процессах в организме.
Онкомаркеры
Онкомаркеры – это специфические белки, вырабатываемые клетками злокачественных новообразований. В норме у человека такие белки отсутствуют или содержаться в небольшом количестве. Для каждого органа существует свой онкомаркер, рассмотрим наиболее часто определяемые из них:
Онкомаркер ПСА, норманг/мл. Выявляет рак предстательной железы.
Онкомаркер АФП (альфа-фетопротеин) – маркер рака печени. Также используется в гинекологии для определения пороков развития плода. Норма для мужчин и небеременных женщин составляет: 0,5 – 5,5 МЕ/мл.
Анализы на онкомаркеры проводятся утром, натощак. Кровь для анализа берется из вены.
Профилактика онкологических заболеваний
К сожалению, на данный момент времени полностью предупредить развитие онкологических заболеваний не представляется возможным. Но соблюдение некоторых профилактических правил может свести риск заболевания к минимуму:
- Полный отказ от курения и злоупотребления алкоголем;
- Соблюдение диеты;
- Занятия спортом;
- Соблюдение режима дня;
- Уменьшение времени пребывания под прямыми солнечными лучами;
- Ежегодное наблюдение у врача, особенно для тех, кто находится в группе риска.
Источник: http://www.rumex.ru/information/analizy_krovi_pri_podozrenii_na_onkologiyu-306
С-реактивный белок в крови: норма в анализах, почему повышается, роль в диагностике
С-реактивный белок (СРБ, C-Reactives protein – CRP) – довольно старый лабораторный тест, который, как и СОЭ, показывает, что в организме идет острый воспалительный процесс. Обычными методами СРБ обнаружить не удается, в биохимическом анализе крови повышение его концентрации проявляется увеличением α-глобулинов, которые он, наряду с другими острофазными протеинами, представляет.
Главной причиной появления и возрастания концентрации С-реактивного протеина являются острые воспалительные заболевания, которые дают многократное (до 100 раз) увеличение этого острофазного белка уже черезчасов от начала процесса.
СРБ в крови и отдельная молекула белка
Помимо высокой чувствительности СРБ к различным, происходящим в организме событиям, изменениям в лучшую или худшую сторону, он хорошо реагирует на терапевтические мероприятия, поэтому может быть использован для контроля над течением и лечением различных патологических состояний, сопровождаемых повышением данного показателя. Все это объясняет высокий интерес клиницистов, которыми данный острофазный белок был назван «золотым маркером» и обозначен, как центральный компонент острой фазы воспалительного процесса. Вместе с тем, обнаружение СРБ в крови пациента еще в конце прошлого века было сопряжено с определенными трудностями.
Проблемы прошлого века
Обнаружение С-реактивного белка почти до конца прошлого века было проблемным, ввиду того, что СРБ не поддавался традиционным лабораторным исследованиям, составляющим биохимический анализ крови. Полуколичественный метод кольцепреципитации в капиллярах с использованием антисыворотки был скорее качественным, поскольку выражался в «плюсах» в зависимости от количества (в миллиметрах) выпавших хлопьев (преципитатов). Самым большим недостатком анализа было время, потраченное на получение результатов – ответ был готов только через сутки и мог иметь следующие значения:
- Нет осадка – результат отрицательный;
- 1мм осадка — + (реакция слабоположительная);
- 2 мм — ++ (положительная реакция);
- 3мм — +++ (выраженно положительная);
- 4 мм — ++++ (резко положительная реакция).
Безусловно, ждать такого важного анализа 24 часа было крайне неудобно, ведь за сутки многое могло измениться в состоянии больного и нередко отнюдь не в лучшую сторону, поэтому врачам чаще всего приходилось надеяться в первую очередь на СОЭ. Скорость оседания эритроцитов, которая тоже является неспецифическим индикатором воспаления, в отличие от СРБ, определялась за час.
В настоящее время описываемый лабораторный критерий ценится выше и СОЭ, и лейкоцитов – показателей общего анализа крови. С-реактивный протеин, появляющийся раньше повышения СОЭ, исчезает, как только затихнет процесс или лечение окажет свое влияние (через 1 – 1,5 недели), в то время как скорость оседания эритроцитов будет находиться выше нормальных значений еще до месяца.
Как определяют СРБ в лаборатории и что нужно кардиологам?
С-реактивный белок относится к очень важным диагностическим критериям, поэтому разработка новых методов его определения никогда не уходила на задний план и в настоящее время тесты, позволяющие обнаружить СРБ, перестали быть проблемой.
Не входящий в биохимический анализ крови С-реактивный белок легко определить, имея наборы для латекс-теста, в основе которых лежит латексная агглютинация (качественный и полуколичественный анализ). Благодаря этой методике, не пройдет и полчаса, как ответ, который так важен врачу, будет готов. Такое быстрое исследование хорошо зарекомендовало себя, как самый начальный этап диагностического поиска острых состояний, методика хорошо коррелирует с турбидиметрическими и нефелометрическими методами, поэтому подходит не только для скрининга, но и для окончательного решения в отношении диагностики и выбора тактики лечения.
Концентрацию данного лабораторного показателя узнают с помощью высокочувствительной турбидиметрии с латексным усилением, иммуноферментного анализа (ИФА) и радиоиммунологических методов.
Следует отметить, что очень часто описываемый критерий применяют для диагностики патологических состояний сердечно-сосудистой системы, где СРБ помогает выявить возможные риски осложнений, следить за течением процесса и за эффективностью принимаемых мероприятий. Известно, что СРБ и сам участвует в формировании атеросклероза даже при сравнительно невысоких значениях показателя (к вопросу, как это происходит, мы еще вернемся). Для решения подобных задач традиционные методы лабораторной диагностики кардиологов не удовлетворяют, поэтому в данных случаях используется высокоточное измерение hsCRP в сочетании с липидным спектром.
Кроме этого, данный анализ применяют, чтобы рассчитать риск развития сердечно-сосудистой патологии при сахарном диабете, заболеваниях выделительной системы, неблагоприятном течении беременности.
Норма СРБ? Одна на всех, но…
В крови здорового человека уровень СРБ очень невысок или данный белок вовсе отсутствует (при лабораторном исследовании, но это не значит, что его нет совсем – просто тест не улавливает мизерные количества).
За норму приняты следующие границы значений, причем, они не зависят от возраста и половой принадлежности: у детей, мужчин и женщин она одна – до 5 мг/л, исключение составляют лишь новорожденные дети – им позволено иметь до 15 мг/л этого острофазного протеина (о чем свидетельствует справочная литература). Однако ситуация меняется при подозрении на сепсис: неонатологи начинают срочные меры (антибиотикотерапия) при повышении СРБ у ребенка до 12 мг/л, при этом, врачи отмечают, что бактериальная инфекция в первые дни жизни может и не давать резкого повышения этого белка.
Назначается лабораторное исследование, выявляющее C-Reactives protein, в случае многих патологических состояний, сопровождаемых воспалением причиной которых стала инфекция или разрушение нормальной структуры (деструкция) тканей:
- Острый период различных воспалительных процессов;
- Активирование хронических заболеваний воспалительного характера;
- Инфекции вирусного и бактериального происхождения;
- Аллергические реакции организма;
- Активная фаза ревматизма;
- Инфаркт миокарда.
Для того, чтобы лучше представить диагностическую ценность данного анализа, необходимо понять, что собой представляют собой белки острой фазы, узнать о причинах их появления в крови пациента, более детально рассмотреть механизм иммунологических реакций при остром воспалительном процессе. Что мы и попытаемся сделать в следующем разделе.
Как и почему появляется С-реактивный протеин при воспалении?
СРБ и его связывание с клеточной мембраной в случае её повреждения (например, при воспалении)
СРБ, участвуя в острых иммунологических процессах, способствуют фагоцитозу на первом этапе ответной реакции организма (клеточный иммунитет) и являются одним их ключевых компонентов второй фазы иммунного ответа – гуморального иммунитета. Это происходит следующим образом:
- Разрушение клеточных оболочек возбудителем или другим фактором приводит к деструкции самих клеток, что для организма не остается незамеченным. Сигналы, посланные от возбудителя или от лейкоцитов, находящихся рядом с местом «аварии», привлекает в зону поражения фагоцитирующие элементы, способные поглощать и переваривать чужеродные для организма частицы (бактерии и остатки мертвых клеток).
- Местный ответ на удаление погибших клеток вызывает воспалительную реакцию. На место происшествия из периферической крови устремляются нейтрофилы, обладающие самой высокой фагоцитарной способностью. Чуть попозже туда прибывают моноциты (макрофаги), чтобы помочь с образованием медиаторов, стимулирующих продукцию белков острой фазы (СРБ), если в этом будет необходимость, и выполнить функцию своеобразных «дворников», когда нужно «подчистить» очаг воспаления (макрофаги способны поглощать частицы, превосходящие себя по размерам).
- Для осуществления процессов поглощения и переваривания чужеродных факторов в очаге воспаления происходит стимуляция продукции собственных протеинов (С-реактивного белка и других белков острой фазы), способных противостоять невидимому врагу, усиливая своим появлением фагоцитарную активность клеток лейкоцитарного звена и привлекая новые компоненты иммунитета для борьбы с инфекцией. Роль индукторов этой стимуляции берут на себя вещества (медиаторы), синтезируемые «готовыми к бою» находящимися в очаге и прибывающими в зону воспаления макрофагами. Кроме этого, в образовании СРБ участвуют и другие регуляторы синтеза острофазных белков (цитокины, глюкокортикоиды, анафилотоксины, медиаторы, образованные активированными лимфоцитами). Продуцируется СРБ преимущественно клетками печени (гепатоцитами).
- Макрофаги, после выполнения основных задач в зоне воспаления, уходя, захватывают чужеродный антиген и направляются в лимфоузлы, чтобы там представить его (презентация антигена) иммунокомпетентным клеткам – Т-лимфоцитам (хелперам), которые распознают его и дадут команду В-клеткам приступить к антителообразованию (гуморальный иммунитет). В присутствии С-реактивного белка заметно увеличивается активность лимфоцитов, обладающих цитотоксическими способностями. СРБ от начала процесса и на всех его этапах и сам активно участвует в распознавании и презентации антигена, что возможно благодаря другим факторам иммунитета, с которыми он находится в тесной взаимосвязи.
- Не пройдет и полдня (приблизительно до 12 часов) от начала разрушения клеток, как концентрация сывороточного С-реактивного протеина возрастет во много раз. Это дает основание считать его одним из двух главных белков острой фазы (второй – сывороточный амилоидный протеин А), которые несут основные противовоспалительные и защитные функции (иные острофазные белки при воспалении выполняют преимущественно регуляторные задачи).
Таким образом, повышенный уровень СРБ свидетельствует о начале инфекционного процесса на самом раннем этапе его развития, а применение антибактериальных и противовоспалительных препаратов, напротив, снижает его концентрацию, что позволяет придать этому лабораторному показателю особую диагностическую значимость, называя «золотым маркером» клинической лабораторной диагностики.
Причина и следствие
За качества, обеспечивающие исполнение многочисленных функций, С-реактивный протеин исследователем-острословом был прозван «двуликим Янусом». Прозвище оказалось удачным для белка, выполняющего массу задач в организме. Его многофункциональность заключается в тех ролях, которые он играет при развитии воспалительных, аутоиммунных, некротических процессов: в умении связываться со многими лигандами, распознавать чужеродные агенты, своевременно привлекать к уничтожению «врага» защитные силы организма.
Наверное, каждый из нас когда-нибудь переживал острую фазу воспалительного заболевания, где центральное место отведено С-реактивному белку. Даже не зная всех механизмов образования СРБ, можно самостоятельно заподозрить, что в процессе участвует весь организм: сердце, сосуды, голова, эндокринная система (повышается температура, «ломит» тело, болит голова, учащается сердцебиение). Действительно, сама лихорадка уже свидетельствует, что процесс пошел, и в организме начались изменения метаболических процессов в различных органах и целых системах, обусловленные повышением концентрации острофазных маркеров, активацией системы иммунитета, снижением проницаемости сосудистых стенок. Эти события не видимы глазом, но определяемы с помощью лабораторных показателей (СРБ, СОЭ).
С-реактивный белок будет повышен уже в первые 6-8 часов от начала болезни, причем его значения будут соответствовать тяжести процесса (чем тяжелее течение, тем выше СРБ). Такие свойства CRP позволяют его использовать в качестве индикатора при дебюте или протекании различных воспалительных и некротических процессов, которые и будут причинами повышения показателя:
- Бактериальные и вирусные инфекции;
- Острая сердечная патология (инфаркт миокарда);
- Онкологические заболевания (в том числе, метастазирование опухолей);
- Хронические воспалительные процессы, локализованные в различных органах;
- Оперативные вмешательства (нарушение целостности тканей);
- Травмы и ожоги;
- Осложнения послеоперационного периода;
- Гинекологическая патология;
- Генерализованная инфекция, сепсис.
Повышенным СРБ часто бывает при:
Следует отметить, что значения показателя для разных групп заболеваний могут существенно отличаться, например:
- Вирусная инфекция, метастазы опухолей, ревматические болезни, протекающие вяло, без выраженной симптоматики, дают умеренное повышение концентрации CRP – до 30 мг/л;
- Обострение хронических воспалительных процессов, инфекции, вызванные бактериальной флорой, оперативные вмешательства, острый инфаркт миокарда могут повысить уровень острофазного маркера в 20, а то и в 40 раз, но в большинстве случаев от таких состояний можно ожидать рост концентрации до 40 – 100 мг/л;
- Тяжелые генерализованные инфекции, обширные ожоги, септические состояния способны очень неприятно удивлять клиницистов цифрами, обозначающими содержание С-реактивного белка, они могут достигать запредельных значений (300мг/л и гораздо выше).
И еще: не имея желания кого-то напугать, хочется затронуть очень важный вопрос в отношении повышенного количества СРБ у здоровых людей. Высокая концентрация С-реактивного протеина при внешнем полном благополучии и отсутствии признаков хоть какой-то патологии наводит на мысль о развитии онкологического процесса. Такие пациенты должны пройти тщательное обследование!
Обратная сторона медали
Вообще, по своим свойствам и способностям СРБ очень напоминает иммуноглобулины: он «умеет различать «свое-чужое», связываться с компонентами бактериальной клетки, с лигандами системы комплемента, ядерными антигенами. Но на сегодняшний день известны два типа С-реактивного белка и чем они отличаются друг от друга, добавляя тем самым новые функции C-Reactives protein, может показать наглядный пример:
- Нативный (пентамерный) белок острой фазы, открытый в 1930 году и состоящий из 5 связанных между собой кольцевых субъединиц, расположенных на одной поверхности (поэтому его назвали пентамерным и отнесли к семейству пентраксинов) – это тот СРБ, который мы знаем и о котором рассуждаем. Пентраксины состоят из двух участков, отвечающих за определенные задачи: один – распознает «чужака», например, антиген бактериальной клетки, другой — «зовет на помощь» те субстанции, которые имеют возможности уничтожить «врага», поскольку сам СРБ подобными способностями не обладает;
- «Новый» (неоСРБ), представленный свободными мономерами (мономерный СРБ, который назван мСРБ), обладающий другими, не характерными для нативного варианта, свойствами (быстрая подвижность, низкая растворимость, ускорение агрегации тромбоцитов, стимуляция продукции и синтез биологически активных веществ). Новая форма С-реактивного белка была открыта в 1983 году.
При детальном изучения нового острофазного белка выяснилось, что его антигены присутствуют на поверхности лимфоцитов, циркулирующих в крови, клеток-киллеров и плазматических клеток, а получается он (мСРБ) от перехода пентамерного протеина в мономерный белок при бурном развитии воспалительного процесса. Однако самое главное, что узнали ученые о мономерном варианте заключается в том, что «новый» С-реактивный протеин способствует формированию сердечно-сосудистой патологии. Как это происходит?
Повышенный СРБ участвует в формировании атеросклероза
Ответ организма на воспалительный процесс резко увеличивает концентрацию СРБ, что сопровождается усиленным переходом пентамерной формы С-реактивного протеина в мономерную — это необходимо для индукции обратного (противовоспалительного) процесса. Повышенный уровень мСРБ приводит к продукции медиаторов воспаления (цитокинов), налипанию нейтрофилов на сосудистую стенку, активации эндотелия с выделением факторов, вызывающих спазм, образованию микротромбов и нарушению кровообращения в микроциркуляторном русле, то есть, формированию атеросклероза артериальных сосудов.
Это следует учитывать при скрытом течении хронических заболеваний с незначительным повышением уровня СРБ (домг/л). Человек продолжает считать себя здоровым, а процесс медленно развивается, что может привести сначала к атеросклерозу, а потом к инфаркту миокарда (первому) или другим тромбоэмболическим осложнениям. Можно себе представить, насколько рискует пациент, имея в анализе крови С-реактивный белок в повышенных концентрациях, преобладание фракции липопротеинов низкой плотности в липидном спектре и высокие значения коэффициента атерогенности (КА)?
Чтобы не допустить печальных последствий, пациенты, входящие в группу риска, должны не забывать сдавать необходимые для себя анализы, причем, СРБ у них измеряется высокочувствительными методами, а ЛПНП исследуется в липидном спектре с расчетом коэффициента атерогенности.
Главные задачи СРБ определяет его «многоликость»
Возможно, читатель не получил ответы на все свои вопросы в отношении центрального компонента острой фазы – С реактивного белка. Посчитав, что сложные иммунологические реакции стимуляции, регулирования синтеза СРБ и его взаимодействие с другими факторами иммунитета вряд ли могут быть интересны человеку, далекому от этих научных и непонятных терминов, в статье был сделан упор на свойства и важную роль данного острофазного протеина в практической медицине.
А значимость СРБ действительно трудно переоценить: он незаменим при осуществлении контроля над течением болезни и эффективностью терапевтических мер, а также при диагностике острых воспалительных состояний и некротических процессов, где он проявляет высокую специфичность. Вместе с тем, ему, как и другим острофазным белкам, свойственна и неспецифичность (разнообразие причин повышения СРБ, многофункциональность С-реактивного протеина за счет способности связываться со многими лигандами), которая не позволяет с помощью этого показателя дифференцировать различные состояния и установить точный диагноз (не зря же его назвали «двуликим Янусом»?). А тут еще, оказывается, он принимает участие в формировании атеросклероза…
С другой стороны — в диагностическом поиске участвуют многие лабораторные исследования и инструментальные методы диагностики, которые помогут СРБ, и болезнь будет установлена.
Источник: http://sosudinfo.ru/krov/c-reaktivnyj-belok/
С-реактивный белок — маркер риска рака лёгких, а также смерти от инсульта
С-реактивный белок ( СРБ ) используется в клинической диагностике наряду с СОЭ как индикатор воспаления. Отношения между СРБ и сердечно-сосудистыми заболеваниями исследуются уже на протяжении многих лет, результаты описаны в целом ряде оригинальных и обзорных исследований. Наиболее часто выводы о возможности участия СРБ в патогенезе атеросклероза и острого инфаркта миокарда.
Маркер воспаления С-реактивный белок
Повышение показателей СРБ выше нормы в анализах крови увеличивают риск рака лёгких в 3-4 раза — в зависимости от показателей VO2max (максимальное потребление кислорода) — см. график слева.
Ссылка на исследование:
Высокий уровень СРБ сильно повышает риск внезапной смерти от заболеваний сердца. А совместно высокое значение СРБ и ИЛ-6 одновременно может со значительной вероятностью предсказывать инсульт мозга.
Ссылка на исследование:
С-реактивный белок ( СРБ ) хорошо предсказывает риск развития возраст зависимых заболеваний и продолжительность жизни человека даже после поправок на возраст, пол, индекс массы тела и курение.
Ссылка на исследование:
Американская Ассоциация Сердца и центр США по контролю и профилактике болезней у определенных групп риска определяют уровень С-реактивного белка с низким риском ССЗ — не выше 1 мг/л.
Ссылка на источник:
5 февраля 2018 год. Университетский колледж Лондона, Великобритания. У пожилых людей, которые имели повышенный уровень с-реактивного белка более 10 лет, наблюдался повышенный риск неблагоприятных исходов старения — более плохое здоровье.
Ссылка на исследование:
Если уровень С-реактивного белка выше 1 мг/л, то нужно искать причину воспаления. С-реактивный белок в идеале должен быть
С-реактивный белок — маркер риска рака лёгких, а также смерти от инсульта, регулируемый глюкозамином
С-реактивный белок (СРБ) используется в клинической диагностике наряду с СОЭ как индикатор воспаления. Отношения между СРБ и сердечно-сосудистыми заболеваниями исследуются уже на протяжении многих лет, результаты описаны в целом ряде оригинальных и обзорных исследований. Наиболее часто выводы о возможности участия СРБ в патогенезе атеросклероза и острого инфаркта миокарда.
Маркер воспаления С-реактивный белок
Повышение показателей СРБ выше нормы в анализах крови увеличивают риск рака лёгких в 3-4 раза — в зависимости от показателей VO2max (максимальное потребление кислорода) — см. график слева.
Ссылка на исследование:
- www.ncbi.nlm.nih.gov/pubmed/26008754
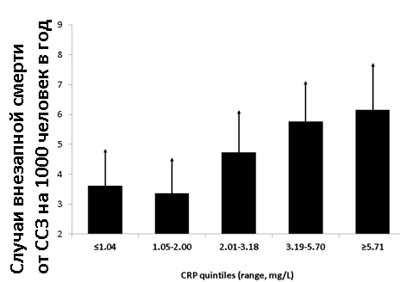 Высокий уровень СРБ сильно повышает риск внезапной смерти от заболеваний сердца. А совместно высокое значение СРБ и ИЛ-6 одновременно может со значительной вероятностью предсказывать инсульт мозга.
Высокий уровень СРБ сильно повышает риск внезапной смерти от заболеваний сердца. А совместно высокое значение СРБ и ИЛ-6 одновременно может со значительной вероятностью предсказывать инсульт мозга.
Ссылка на исследование:
- www.ncbi.nlm.nih.gov/pubmed/23906927
- www.ncbi.nlm.nih.gov/pubmed/24627113
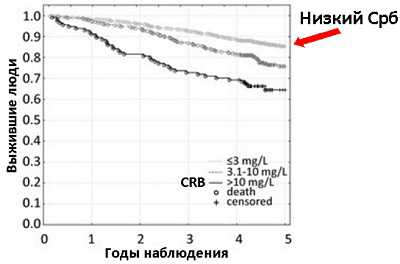 С-реактивный белок (СРБ) хорошо предсказывает риск развития возраст зависимых заболеваний и продолжительность жизни человека даже после поправок на возраст, пол, индекс массы тела и курение.
С-реактивный белок (СРБ) хорошо предсказывает риск развития возраст зависимых заболеваний и продолжительность жизни человека даже после поправок на возраст, пол, индекс массы тела и курение.
Ссылка на исследование:
- www.ncbi.nlm.nih.gov/pubmed/27274758
Американская Ассоциация Сердца и центр США по контролю и профилактике болезней у определенных групп риска определяют уровень С-реактивного белка с низким риском ССЗ — не выше 1 мг/л.
Ссылка на источник:
- https://labtestsonline.org/understanding/analytes/hscrp/tab/test
5 февраля 2018 год. Университетский колледж Лондона, Великобритания. У пожилых людей, которые имели повышенный уровень с-реактивного белка более 10 лет, наблюдался повышенный риск неблагоприятных исходов старения — более плохое здоровье.
Ссылка на исследование:
- www.ncbi.nlm.nih.gov/pubmed/29462285
Некоторые пьют глюкозами сульфат и думают, что он им как-то помогает продлевать жизнь. Но помогает ли, от чего помогает, не вредит ли? Глюкозамин подкупает тем, что он продлевал жизнь животных и был связан со снижением смертности у людей. Но как сделать его применение контролируемым? 2009 год, Университет Северной Каролины. Глюкозамин (лучше сульфат) в исследованиях на людях снижал риски смертности от колоректального рака и рака легких, возможно за счет снижения воспаления (www.ncbi.nlm.nih.gov/pubmed/19423520). Однако точный механизм ранее не был установлен. Но, например, в исследовании Центра исследования рака Фреда Хатчинсона, США от 2015 года было установлено, что глюкозами в пилотном исследовании в дозировке 1500 мг в сутки в РКИ на людях с индексом массы тела 25.0–32,5 кг/м2в течение 28 дней в возрасте 20-55 лет снижал С-реактивный белок на 23% (www.ncbi.nlm.nih.gov/pubmed/25719429) (www.ncbi.nlm.nih.gov/pubmed/22828954). То, что глюкозамин может снижать смертность от рака за счет снижения уровня С-реактивного белка выглядит вполне правдоподобным, так как, например, повышение показателей С-реактивного белка от 1 до 5 мг/л в анализах крови линейно увеличивают риск рака лёгких в 3-5 раз — в зависимости от показателей VO2max (www.ncbi.nlm.nih.gov/pubmed/26008754). Поэтому, если С-реактивный белок выше 1 мг/л и нет противопоказаний (не повышен HOMA-IR в анализах крови www.ncbi.nlm.nih.gov/pubmed/17570985 и др.) к применению глюкозами сульфата, то терапия этим веществом в дозировке 1500 мг в сутки может снижать смертность от рака и общую смертность (https://academic.oup.com/ajcn/article/91/6/1791/4597416) за счет снижения воспаления, которое отразится в снижении маркера воспаления С-реактивный белок, как ожидается примерно на 23%. Важно заметить, что глюкозамин сульфат вероятно способен продлевать жизнь особенно пожилым мышам и людям, что довольно ценно. Так глюкозамин продлевал жизнь уже очень старым мышам (www.ncbi.nlm.nih.gov/pmc/articles/PMC3988823). А в исследовании 2010 года от Вашингтонского Университета, США было исследовано (среди 77 673 участников) применение 13 диетических добавок у пожилых людей, включая глюкозамин, в 10 летнем исследовании. Интересно, что ни Пальметто, ни β-каротин, ни гибко билоба, ни чеснок, ни селен, ни рыбный жир, ни другие витамины и минералы, а также поливитаминные комплексы, участвующие в данном исследовании не снижали смертность пожилых людей, а некоторые из них даже повышали. Рыбный жир повышал риски, если применялся чаще, чем 3 раза в неделю. И только глюкозамин и хондроитин были связаны со снижением общей смертности. В исследовании участвовали жители штата Вашингтон в возрасте от 50 до 76 лет (www.ncbi.nlm.nih.gov/pubmed/20410091)
- Если уровень С-реактивного белка выше 1 мг/л, то нужно искать причину воспаления. С-реактивный белок в идеале должен быть
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе