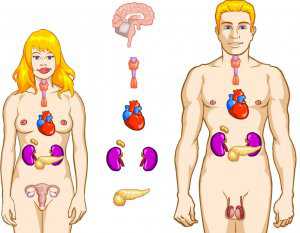
Ревмофактор повышен при каких заболеваниях
Ревматоидный фактор повышен
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Ревматоидный фактор в крови появляется только при заболеваниях, связанных с нарушением работы иммунной системы. Хотя после некоторых инфекций нередко наблюдается его небольшое повышение, которое должно иметь лишь кратковременный характер. Если ревмофактор при повторном анализе вновь определяется, то врачи приступают к поиску затаившейся патологии.

В реальных условиях ревматоидный фактор (РФ) обычно используется лишь для подтверждения диагноза, который был заподозрен по клиническим симптомам и анализами для диагностики ревматоидного артрита.
В клинической практике этот биологический маркер является неотъемлемым признаком аутоиммунной патологии, поражающей суставы.
Но анализ на ревматоидный фактор не подтверждает её стопроцентно – всё зависит от качества и возраста аппаратуры. К сожалению, в нашей стране этот фактор играет большую роль, давая значительное количество ложных положительных результатов.
Об отрицательных пробах речь не идёт – у приборов отлично работает определение пороговой чувствительности ревмофактора. Такого удалось достичь с помощью введения стандартных норм, ниже которых значения являются отрицательными. Чаще всего этот анализ применяется относительно женщин и детей, у которых выше риск возникновения аутоиммунных заболеваний. Но и среди этих двух групп имеются существенные различия, касающиеся причин повышения РФ.
Понятие
Ревматоидный фактор образуется в клетках иммунной системы – лимфоцитах, расположенных в различных тканях человека. Такое название этот маркер получил благодаря одноимённому заболеванию – ревматоидному артриту, при котором он всегда повышен в крови. Его образование обусловлено следующими патологическими механизмами:
- Под влиянием какого-либо процесса – генетического дефекта или внедрения вируса, нарушается работа плазматических клеток, выделяющих антитела.
- В результате сбоя изменяется их «программа» работы, что приводит к образованию ревмофактора.
- РФ представляет собой антитела к иммуноглобулинам человека – белкам, осуществляющим защиту организма. Внешне они очень похожи, но РФ утрачивает способность узнавать собственные ткани организма.
- Так как аутоиммунная патология поражает в основном суставы, то ревматоидный фактор накапливается в их синовиальной жидкости.
- В определённый момент его повышение обнаруживает иммуноглобулин, который пытается уничтожить РФ. Но эти механизмы приводят к разрушению барьера между суставом и кровеносным руслом, после чего РФ попадает в кровь.
- Когда в анализах уже увеличен ревматоидный фактор – это указывает на развёрнутую стадию заболевания. Патологический белок распространился по всему организму, захватывая и разрушая всё новые ткани.
Анализ на ревматоидный фактор выполняют инвитро – в условиях пробирки – проводится специальная реакция, основанная на связывании РФ с помощью аналогичных антител.
Общепринятых значений не существует, так как в каждой лаборатории имеется своя калибровка оборудования. На бланке анализа всегда указывается предел, с которого повышен ревматоидный фактор – норма находится ниже этого значения. Чаще он измеряется в качественном показателе – по количеству плюсов:
- минус – отрицательный;
- один – слабо положительный;
- два – умеренное повышение;
- три – высокий ревматоидный фактор;
- четыре – очень высокое значение.
Перечисленная градация используется в большинстве лабораторий – она не имеет никакой привязки к возрасту или полу пациента. Поэтому удобнее пользоваться количественным показателем, позволяющим лучше определить РФ – повышен ли он у конкретного человека:
- У детей значения являются минимальными – ревматоидный фактор не должен превышать у них 12–12,5 МЕ в миллилитре крови.
- За ними следуют женщины, для которых этот анализ используется чаще всего. У них показатели РФ не должны быть более 14 МЕ на миллилитр крови. Также не существует разницы между возрастом женщин, так как аутоиммунная патология, наоборот, чаще возникает у молодых.
- У мужчин повышение маркера встречается реже, поэтому показатели у них могут значительно колебаться. По разным данным, норма у них колеблется от 18 до 30 МЕ в миллилитре.
Проведение пробы инвитро обусловливает разницу в нормах – в каждой лаборатории имеется свой срок получения результата, зависящий от мастерства работников и оборудования.
Причины повышения
Разнообразное происхождение этих патологических антител наблюдается у самых «незащищённых» людей – женщин и детей. Иммунитет у них имеет схожие черты, что нередко вызывает различные нарушения в его работе. Чтобы ревмофактор начал выделяться, необходимо накопление большого количества клеток-мутантов, так как единичные дефекты иммунная система быстро ликвидирует самостоятельно.
У прекрасного пола к повышению РФ чаще приводит аутоиммунная патология, связанная с генетическими проблемами.
Часть лимфоцитов теряет способность узнавать собственные ткани, что приводит к образованию «агрессивных» антител. Первоначально, этот процесс обычно обращён против суставных оболочек, но затем переходит и на другие соединительные ткани.
У малышей проблемы обычно связаны с перенесёнными инфекциями, особенно вирусного происхождения. Некоторые микробы способны проникать в генетический материал лимфоцитов, вызывая его изменение или повреждение. Из-за таких дефектов клетки перестают работать на организм, а обращают свою активность против него.
У детей
Если патологический белок повышен у малыша, то не следует сразу же паниковать и думать о самом плохом исходе. Часто его увеличение связано с остаточными реакциями иммунитета на дефектные клетки, которые он постепенно находит и разрушает. К положительному результату могут приводить следующие заболевания:
- Любая перенесённая инфекция вирусами герпеса – простуда на губах, опоясывающий лишай, ветряная оспа. Эти микробы имеют неприятное свойство – они проникают в ядро клетки, и разрушают её изнутри. Самым стойким из них является вирус Эпштейн-Барра, инфицирование которым внешне протекает как обычная простуда – с насморком и болью в горле.
- Далее, по частоте находятся инфекции, вызванные стрептококком – фарингит, ангина и скарлатина. После их завершения в анализах наблюдается одновременное повышение ревмофактора и антител к ферментам стрептококка.
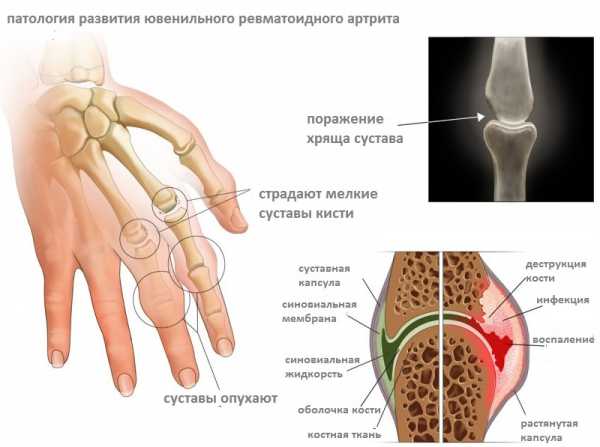
- Самой неблагоприятной причиной является ювенильный ревматоидный артрит – форма заболевания, которая поражает детей. Болезнь характеризуется стремительным течением – уже через несколько лет наблюдается развитие осложнений, приводящих к инвалидности.
К счастью, детские аутоиммунные заболевания редко встречаются, что оставляет большинство положительных результатов на долю инфекций. Но и быть слишком беспечным не стоит – чем раньше удастся выявить опасную патологию, тем благоприятнее будет прогноз её исхода.
У женщин
Список заболеваний, вызывающих повышение этих антител, у прекрасного пола намного больше. Такое многообразие требует объединения их в группы, связанные происхождением болезни:
- Первое место по частоте занимает ревматоидный артрит, причём степень повышения фактора напрямую указывает на активность заболевания. Чем больше поднимается значение, тем быстрее будет прогрессировать заболевание.
- Затем идут другие аутоиммунные болезни соединительной ткани – системная красная волчанка, системная склеродермия, синдром Шегрена.
- Реже отмечается инфекционное происхождение изменений в анализах, вызванное стрептококками, вирусами герпеса, бактериями туберкулёза.
- При вирусных гепатитах показатель в сыворотке крови также нередко повышен, что связано с попаданием вируса внутрь клеток.
- Реже всего встречаются изменения, связанные с опухолями иммунной системы – лейкозами.
Если положительный результат выявили впервые, то учитываются любые внешние симптомы заболеваний. Учитывая многообразие причин, диагноз по одному только анализу установить почти невозможно, что требует назначения дополнительных исследований.
Артрит у детей после ОРВИ: особенности и лечение заболевания.
Заболевания опорно-двигательного аппарата у детей не такая уж редкость. Длительное время считалось, что артриты встречаются только в старческом возрасте. Однако оказалось, что заболеваниям суставов подвержены и дети. И это не только врожденная патология или тяжелые аутоиммунные процессы, зачастую может встречаться артрит у детей после ОРВИ или вакцинации, других перенесенных инфекций. Это так называемый реактивный артрит.
Виды детских артритов
У детей встречается большинство групп артропатий:
- Аутоиммунные: ювенильный ревматоидный артрит;
- Туберкулезный артрит;
- Постстрептококковый – ревматический артрит;
- Инфекционный – после попадания возбудителя метастатически током крови или лимфы из очага воспаления в костях или других местах;
- Реактивный артрит: после перенесенного ОРВИ, краснухи, кори, иерсиниоза и т.д.
- Поствакцинальный артрит – возникает после проведения профилактических прививок;
- Аллергический артрит.
Особенности реактивного артрита у детей
В структуре подобных артритов у взрослых основную роль играют кишечные и урогенитальные инфекции, в то время как у детей отдается первенство вирусам Коксаки, гриппа, аденовирусам, РС — вирусам. Реактивный артрит после ОРВИ или гриппа встречается достаточно часто, это обусловлено высокой заболеваемостью ОРВИ у детей, особенно в осенне-зимний период и отсутствием специфической профилактики. Но не каждый, даже часто болеющий ОРВИ ребенок, поражается артритом. Существует несколько провоцирующих факторов, это:
- наследственная предрасположенность;
- неправильное питание;
- слабый иммунитет;
- обменные нарушения.
Иногда встречается поствакцинальный артрит, как осложнение после прививки от гриппа у очень ослабленных детей или при нарушении техники вакцинации. Но это крайне редкие спорадические случаи, поэтому все же большую настороженность вызывают артриты у детей после перенесенных вирусных болезней (ОРВИ и др.)
Чаще всего артрит у детей после ОРВИ поражает крупные сочленения на ногах: коленный, тазобедренный, голеностопный. Воспалительный процесс протекает остро и как правило обратим, однако в запущенных случаях, при несвоевременно начатом лечении возможны значительные нарушения функции, изменения походки, деформации и контрактуры.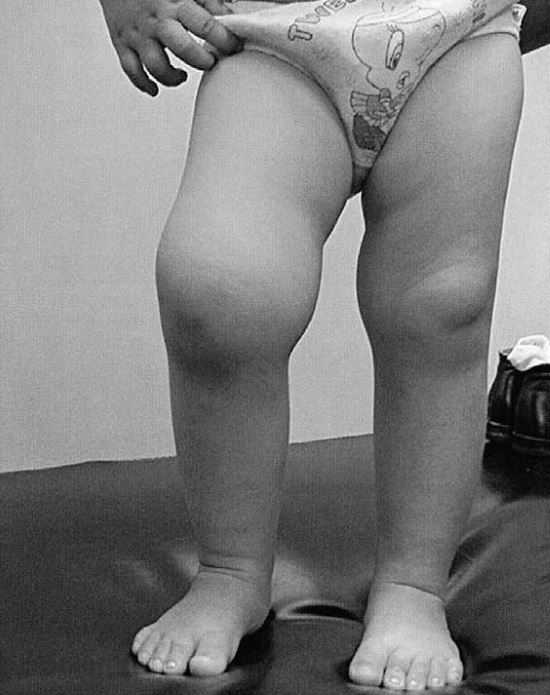 Длительное время считалось, что воспаление в суставе при реактивном артрите после ОРВИ асептическое, поскольку обнаружить вирус, либо продукты его жизнедеятельности в синовиальной жидкости не удавалось. В настоящее время с улучшением диагностических возможностей стало возможным установить точную природу заболевания.
Длительное время считалось, что воспаление в суставе при реактивном артрите после ОРВИ асептическое, поскольку обнаружить вирус, либо продукты его жизнедеятельности в синовиальной жидкости не удавалось. В настоящее время с улучшением диагностических возможностей стало возможным установить точную природу заболевания.
Клиническая картина
Симптомы артрита у детей разворачиваются через пару недель после того, как произошло выздоровление от гриппа или ОРВИ. Ребенок уже чувствует себя хорошо и вдруг начинает жаловаться на усталость, боли в ногах, старается присесть, избегает активных игр, беспричинно плачет, после присоединяются типичные симптомы поражения сустава. В некоторых случаях болезнь может начинаться остро – с повышения температуры, недомогания, ломоты во всем теле, болях в мышцах. Пораженный сустав опухает, изменяется его окраска, кожа становится горячей на ощупь. Любое движение сопровождается болью. Ребенок плохо спит, теряет аппетит. Со стороны других органов проявления не характерны, однако могут наблюдаться конъюнктивиты, гингивиты, афты на коже и слизистых.
Дебют реактивного артрита может быть постепенным, смазанным, с проявлениями вялотекущего процесса в носоглотке, незначительными катаральными явлениями. Поэтому родителям необходимо внимательно относится к состоянию своего малыша, чтобы своевременно оказать ему квалифицированную помощь и избежать осложнений.
Диагностика
Стандартом обследования при реактивном артрите у детей после перенесенной ОРВИ является проведение общеклинических, рентгенологических и микробиологических исследований. В первую очередь проводятся общие анализы крови и мочи. Специфических изменений они не выявляют, анализ крови может косвенно подтвердить вирусную природу заболевания, а также существенно измениться при присоединении бактериальной флоры (лейкоцитоз, сдвиг формулы влево, повышенная скорость оседания эритроцитов). Также выявляются сопутствующие состояния – анемия, тромбоцитопения. ОАМ является стандартным и не особо информативен при реактивном артрите.
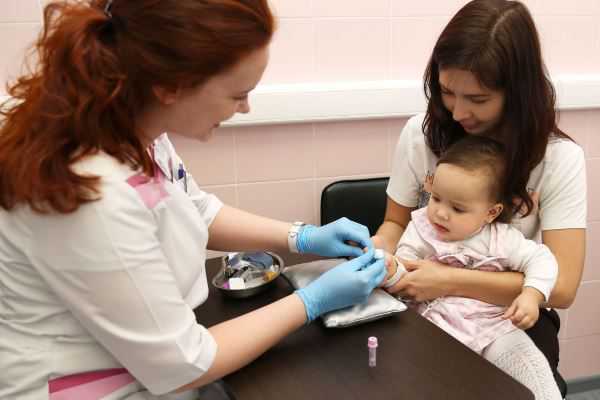
Рентгенологическая диагностика, включая компьютерную томографию, позволяет увидеть степень разрушения хряща и прилежащих костей, наличие грыж и подвывихов, признаки остеопороза. В остром периоде может не выявляться никаких существенных изменений, однако при длительно текущих и запущенных вариантах определяется степень поражения, деформации, сужения суставной щели, стадия формирования анкилозов. Больше информации о патологическом процессе может дать магнитно – резонансная томография, показывающая не только изменения в хряще и костях, но и отечность, инфильтрацию и воспаление в окружающих тканях. Ультразвуковое санирование используется как дополнительный метод диагностики.
Микроскопическое исследование синовиальной жидкости проводится с целью обнаружения возбудителя, наличия гноя в суставной сумке, определяется состав выпота. Проводится посев на флору и чувствительность к антибиотикам. В случае вирусных инфекций данные исследования малоинформативны и проводятся с целью дифференциальной диагностики, для исключения бактериальной природы возбудителя.
Биохимические анализы крови тоже имеют дифференциальное значение, так как повышения СРБ, сиаловых проб, общего белка, специфических острофазовых белков при ОРВИ и гриппе не происходит. Проверка на наличие ревматоидного фактора в крови служит критерием для отделения реактивного артрита от ревматоидного.
Важное значение имеют вирусологические и иммунологические реакции – определение вируса в крови методом ПЦР, либо титров антител. Но данное исследование проводится только в хорошо оборудованных крупных лабораториях.
Лечение
Терапия реактивного артрита должна быть комплексной, направленной не только на устранение симптомов, но и на этиологический фактор, и предупреждение возможных осложнений. При четко установленном типе вируса проводится противовирусное лечение (зовиракс, ацикловир, циклоферон). При присоединении бактериальной флоры – дополнительно длительные курсы антибиотиков. Основной группой назначаемых препаратов являются противовоспалительные нестероидные средства (нурофен, ибуклин, немисулид). Они снимают боль, купируют воспаление, уменьшают отек. На фоне приема НСПВС улучшается общее состояние, снижается температура, улучшается двигательная функция.
Основной группой назначаемых препаратов являются противовоспалительные нестероидные средства (нурофен, ибуклин, немисулид). Они снимают боль, купируют воспаление, уменьшают отек. На фоне приема НСПВС улучшается общее состояние, снижается температура, улучшается двигательная функция. Используют препараты этой группы как внутрь, так и местно в виде мазей, втираний, компрессов. В тяжелых случаях, при недостаточной эффективности противовоспалительной терапии назначают гормональные лекарственные средства (преднизолон, дипроспан, кеналог), обычно вводятся внутрь сустава. Это позволяет ускорить процесс, повысить эффективность лечения.
Используют препараты этой группы как внутрь, так и местно в виде мазей, втираний, компрессов. В тяжелых случаях, при недостаточной эффективности противовоспалительной терапии назначают гормональные лекарственные средства (преднизолон, дипроспан, кеналог), обычно вводятся внутрь сустава. Это позволяет ускорить процесс, повысить эффективность лечения.
При стихании остроты процесса широко используется физиолечение – хорошо помогают электрофорез с противовоспалительными лекарствами, лазеротерапия. Массаж и лечебная физкультура позволяют восстановить нарушенную двигательную активность. Ограничение движения назначаются на очень короткий срок и только в остром периоде. В дальнейшем нагрузка обязательна. Упражнения ЛФК разрабатываются индивидуально, строго дозируются с постепенным расширением и увеличением активности.
Дополнительное симптоматическое лечение включает в себя меры, направленные на общее оздоровление организма, укрепление иммунной системы. Назначаются курсы витаминов, иммуностимуляторов (апилак, иммунал, эхинацея), хондропротекторы. Питание ребенка должно быть полноценным, включать оптимальное соотношение белков, жиров и углеводов. Желательно избегать продуктов, содержащих консерванты, искусственные красители и ароматизаторы. В период выздоровления показано санаторно-курортное лечение.
Профилактика
Течение реактивного артрита у детей благоприятное. Своевременно начатое лечение приводит к быстрому и полному выздоровлению. Однако если ваш малыш относится к группе часто болеющих детей лучше принять меры профилактики.
К ним относятся:
- приучайте малыша к правилам гигиены: необходимо хорошенько мыть руки с мылом, особенно после посещения общественных мест, транспорта и т.д.
- в период сезонного подъема частоты ОРВИ и гриппа не водите детей на большие мероприятия, где много людей;
- вовремя ставьте прививки от гриппа и других вирусных инфекций;
- тщательно и полноценно пролечивайте любую простуду, не переносите вирусные инфекции «на ногах»;
- санируйте очаги хронической инфекции в носоглотке;
- хорошенько проветривайте комнаты, но избегайте сквозняков;
- не кутайте и в то же время не переохлаждайте ребенка;
- занимайтесь укреплением иммунитета, закаливанием.
Эти простые и несложные меры помогут вам избежать частых болезней, неприятных осложнений и вырастить вашего ребенка здоровым и счастливым.
Ревматоидный фактор повышен причины
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
До сих пор реальные причины возникновения ревматоидного артрита не понятны. Поражение соединительной ткани носит аутоиммунный характер, и чаще повреждаются мелкие суставы. Большую склонность к этому заболеванию имеют люди старше 35 лет. Исследователи выявили и генетическую предрасположенность к этой болезни. Но вот что именно служит причиной такой иммунной реакции организма, сказать сложно.
Содержание:
- Причины ревматического артрита
- Симптомы ревматоидного артрита
- Диагностика ревматоидного артрита
- Последствия ревматоидного артрита
- Профилактика и лечение ревматоидного артрита
Причины ревматического артрита
Что же происходит в организме, в чем заключается сбой иммунной системы? Защитные клетки, призванные бороться с вторгшимися бактериями и инфекциями, теряют ориентир и начинают уничтожать свои собственные, здоровые клетки, особенно суставные. Это может спровоцировать инфекционное заболевание или инфекция. После перенесенных инфекций в суставах могут оставаться вирусы и микробы. Реже ревматоидный артрит провоцируется травмой или переохлаждением.
У многих пациентов ревматический артрит развивался после тяжелых потрясений. Особенно это характерно для определенного типа характера. В этой области также проводились многочисленные исследования и выявлено, что этой болезни подвержены больше женщины, прячущие свои эмоции и раздражение. Вот именно наложение на такую излишнюю эмоциональную сдержанность стресса и служит причиной ревматизма. Гормональная система очень реагирует на негативные эмоции.
Клетки иммунной системы атакуют суставы методично, иногда годами. Особенно страдает синовиальная оболочка сустава, главным образом та часть, которая примыкает к хрящу. Оболочка опухает, разрастается, иногда врастает в хрящ или даже в кость. Все это при ненадлежащем лечении разрушает структуру сустава.
Ревматоидный артрит проявляется постепенно. Сначала это просто утомляемость, слабость, может снизиться аппетит, больной начинает худеть, повышается температура, увеличиваются лимфатические узлы. Суставы опухают, болят, иногда краснеют. Кроме самих суставов воспаляются связки и мышцы, расположенные вокруг.
Для ревматоидного артрита характерна симметричность, т.е. если поражен правый коленный сустав, то поражается и левый, заболел левый локтевой сустав, значит, начинает болеть и правый. Все это сопровождается утренней суставной скованностью. Для каждого типа сустава есть свои отличительные симптомы:
- кисть – деформация по типу «бутоньерка», «лебединая шея», «руки с лорнетом»;
- стопа – деформация одного пальца;
- колено – киста Бейкера (эластичное образование в подколенной ямке), сгибательная деформация;
- шейный отдел позвоночника – подвывих атлантоосевого сустава.
Типично образование ревматоидных узелков – плотных подкожных образований 2-3 см в диаметре. Нарушаются функции почек, снижается количество тромбоцитов, замедляется обмен железа, что приводит к анемии. Вообще симптомы ревматоидного артрита не скрытые, легко узнаваемы на ранних стадиях. Начинается с припухания и воспаления указательного и среднего пальцев рук, особенно в области косточек, которые выпирают при сжатии кулака. Иногда первыми поражаются лучезапястные суставы.
Одновременно воспаляются суставы пальцев ног – больно при надавливании на подушечки пальцев снизу. При развитии болезни и ухудшении кровоснабжения кожа на запястьях бледнеет, становится сухой и тонкой. При разрастании кисты Бейкера в коленном суставе жидкость может разорвать капсулу и растечься в мягкие ткани по задней части голени.
После внимательного осмотра и подробного расспроса пациента врач направляет больного на общий и биохимический анализ крови, которые выявляют факторы ревматоидной болезни. Эти анализы при ревматоидном артрите выявляют и признаки воспаления. Кровь показывает наличие анемии, увеличение СОЭ (скорость оседания эритроцитов), наличие протекающего в организме воспалительного процесса. Присутствие ревматоидного фактора показывает результат анализа крови, взятой из вены.
Однако диагноз ставится по совокупности. Например, ревматоидный фактор может не быть однозначным показателем ревматоидного артрита, так же как и его отсутствие не говорит о том, что этого заболевания в организме нет. Для определения тяжести болезни делают рентген кистей и стоп, который показывает сужение суставной щели, эрозии косточек пястно-фаланговых суставов. При тяжелой форме рентген показывает сращение костей между собой, что убивает подвижность сустава.
Если анализ на наличие ревматоидного фактора отрицательный, но подозрение на болезнь все-таки есть, выявляют цитруллиновые антитела. В обычном состоянии в крови они не присутствуют. На самой начальной стадии заболевания, когда рентген может не отразить проблемы, с этим может справиться магнитно-резонансное обследование. Иногда есть смысл в проведении анализа синовиальной жидкости пораженного сустава. При наличии воспаления она будет мутная, не достаточно вязкая и с увеличенным наличием белка.
Задача перед врачом не из легких, когда речь идет про ревматоидный артрит: причины, диагностика, лечение – все это обрабатывается в комплексе. Чтобы поставить такой диагноз, в течение 6 недель должны проявляться не менее 4 критериев из следующих:
- утренняя скованность,
- воспаление 3 и более суставов с образованием избыточной жидкости,
- воспаление пястно-фаланговых, межфаланговых и лучезапястных суставов,
- наличие ревматоидных узлов,
- симметричное воспаление суставов одной группы,
- наличие ревматоидного фактора в крови,
- явная картина на рентгеновских снимках.
Ювенильный ревматоидный артрит может развиться и у детей до 16 лет. Это последствия инфекционного заболевания, травмы или переохлаждения. Длиться такое заболевание может несколько лет. Основной симптом – боль в суставе.
Поражение одного или нескольких суставов называется олигоартритом. Среди школьников страдают этой болезнью в основном мальчики. Форма ювенильного ревматоидного артрита, поражающая многие суставы, называется полиартритом. Полиартрит без наличия ревматоидного фактора – серонегатив – поражает больше девочек. Полиартрит с выявленным ревматоидным фактором – серопозитив. Такой формой страдают девочки в период полового созревания.
Системный ювенильный ревматоидный артрит начинается с лихорадки, кожной сыпи, болезненного опухания суставов, увеличиваются лимфоузлы, печень, селезенка. Форма заболевания достаточно тяжелая: тормозится физическое развитие, замедляется рост, не развиваются некоторые сегменты скелета. Такие дети особенно подвержены инфекциям. На лицо поражение суставов.
У самых маленьких больных может даже не наблюдаться боли. Поэтому родители обнаруживают проблему запоздало, отмечая нарушение функции. Необходимо обращать внимание на утреннюю скованность. Лечение этого заболевания проводят, как правило, в стационаре. Позже назначается гимнастика и физиотерапия.
Последствия ревматоидного артрита
У людей, страдающих ревматоидным артритом и перестающих принимать средства, снижающие холестерин, повышается риск смерти. Отказ от статинов повышает возможность развития сердечно-сосудистой патологии. Реже такие больные умирают от инфаркта миокарда или инсульта. Это что касается осложнений на сердце. Напрямую ревматоидный артрит приводит к тому, что воспаление повреждает и разрушает хрящ и ткани вокруг сустава. Это ограничивает движения и может привести к инвалидности.
Если при диагнозе ревматический артрит лечение предписывает применение лекарств, то необходимо этому строго следовать, точно так же, как отказаться от курения, выполнять упражнения, следить за весом. На самом деле риск летального исхода при ревматоидном артрите не так велик, но, запуская эту болезнь, шанс довести до инвалидности увеличивается в разы.
Профилактика и лечение ревматоидного артрита
Невозможно ревматоидный артрит вылечить полностью. Все методы направлены на уменьшение воспаления, устранение боли, улучшение или возвращение функций сустава. В ремиссию пациента выводят иммунодепрессанты. Большое внимание уделяют лечебной физкультуре. Как правило, в лечение включаются препараты трех групп:
- нестероидные противовоспалительные с высокой противовоспалительной и обезболивающей активностью. Комбинировать несколько нестероидных препаратов нельзя, иначе возрастает риск развития побочных эффектов;
- базисные препараты – для увеличения эффективности их медленного действия применяют высокую дозу гормонов;
- сами гормоны – их иногда применяют как поддерживающую противовоспалительную или местную терапию. Это могут быть мази, кремы, гели.
При лечении ревматоидного артрита большое внимание уделяют профилактике остеопороза, когда нарушается кальциевый баланс всасывания в кишечник и выведения из организма. В этом случае применяется диета с повышенным потреблением кальция (орехи, молочные продукты). Следует подключить витамин D.
На ранней стадии можно использовать лазерную терапию курсом до 15 сеансов. Для устранения боли и спазма можно пройти курс криотерапии (лечение холодом). Для улучшения питания тканей и устранения воспалительных процессов на ранних стадиях рекомендуют ультрафиолетовое облучение. При более серьезных изменениях в суставах назначают импульсные токи, магнитотерапию. Ежегодно рекомендуется осуществлять курортное лечение:
- радиоактивные ванны,
- сероводородные ванны,
- грязевые аппликации.
Когда обострение артрита проходит, и показатели крови в норме, можно проводить курс массажа и физиопроцедур. Дело в том, что они при артрозах очень полезны, а вот при артритах могут усилить воспаление. Иногда для усиления эффекта базисных препаратов применяют рентгенотерапию. Завершающим этапом является лечебная гимнастика. Главная задача всех этих мероприятий – продление ремиссии, повышение качества жизни, предотвращение необратимых изменений, уменьшение симптомов заболевания.
Ревматоидный фактор представляет собой некоторую разновидность антител, выработка которых осуществляется защитными функциями организма человека, то есть иммунитетом, при протекании каких-либо патологических процессов. При этом данный вид антител направлен против других вырабатываемых организмом антител. К ним относятся иммуноглобулины классов E, G и A. Ревматоидный фактор — это определенный биохимический анализ и является одним из основных лабораторных исследований, проведение которого дает возможность установить у человека наличие такого заболевания, как РА (ревматический артрит), а также обнаружить другие патологические процессы, к которым относятся разного рода болезни воспалительного характера острого течения.
Цель проведения анализа и его виды
- Цель проведения анализа и его виды
- О чем свидетельствуют низкий и высокий уровень РФ?
- Показатель у детей и причины его повышения
- Методика лечения связанных патологий
Ревматоидный анализ производится для того, чтобы обнаружить аутоантитела в плазме крови человека, которые в свою очередь принадлежат иммуноглобулинам классов M. Данный класс иммуноглобулинов является основным видом антител, вырабатывающихся иммунитетом организма, и составляет около 90% от всех продуцируемых иммуноглобулинов. Во время протекания некоторых патологических процессов в организме человека данная разновидность антител начинает менять свои качества и трансформируется в аутоантиген, который может вступать во взаимодействие с антителами класса G.
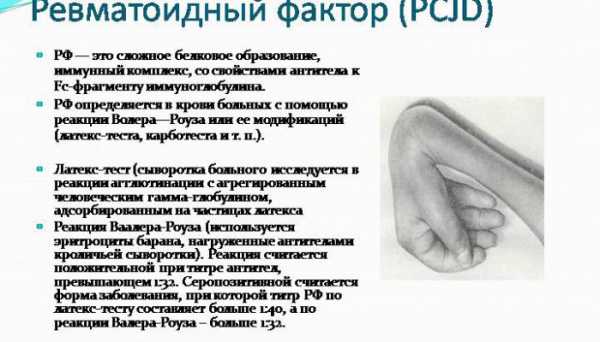
На сегодняшний момент существуют следующие основные виды лабораторных анализов, помогающие определить наличие ревматоидного фактора в крови человека:
- Исследование Ваалера-Розе. Данный вид анализа в настоящее время используется довольно редко и заключается в применении пассивного склеивания овечьих эритроцитов, которые при этом были обработаны кроличьей сывороткой.
- Латекс-тест. Проведение данного исследования позволяет достаточно эффективно определить отсутствие либо наличие РФ — ревматоидного фактора у женщин и мужчин. Однако латекс-тест не способен указать концентрацию РФ в крови. Данное лабораторное исследование является относительно недорогим и быстрым, а его проведение не нуждается в каком-либо специальном и дорогостоящем оборудовании. Однако главным недостатком латекс-теста является то, что исследование достаточно часто может давать ложноположительные результаты, в связи с этим недостатком такой анализ не должен являться основанием для установки точного и окончательного диагноза.
- Методика иммуноферментного анализа (ИФА). Такой вид исследования является самым надежным и достаточно точным, и поэтому его применение широко распространено по всему миру.
- Турбидиметрическое и нефелометрическое определение РФ. По своей надежности и точности установления отсутствия или наличия ревматоидного фактора превосходит латекм-тест. Кроме этого данная методика исследования позволяет не только установить присутствие РФ, но и определить его количественное содержание в плазме крови человека.
О чем свидетельствуют низкий и высокий уровень РФ?
В большинстве случаев расшифровка ревматоидного фактора используется для того, чтобы установить наличие в организме человека такого патологического процесса, как ревматоидный артрит. Повышение концентрации РФ наблюдается практически у 80% больных мужчин и женщин. В связи с этим ревматический артрит может протекать в двух формах — серопозитивной (при обнаружении РФ в крови у пациента) и серонегативной (при отсутствии ревмофактора). Если уровень ревматоидного фактора повышен, то это будет свидетельствовать о прогрессирующем и интенсивном развитии патологического процесса, в то время как его отсутствие или пониженный уровень содержания будет свидетельствовать о протекании неинтенсивного воспалительного процесса.

Исходя из того, что у некоторых людей протекание ревматоидного артрита на первичных стадиях его развития может вовсе не сопровождаться наличием РФ, то это не может свидетельствовать об отсутствии патологического процесса, и поэтому для подтверждения диагноза пациенту необходимо произвести дополнительное лабораторное исследование.
Показатель у детей и причины его повышения
Повышение уровня РФ у детей до 16-летнего возраста при наличии интенсивного воспалительного процесса в организме может наблюдаться только лишь у 20% больных ревматоидным артритом, а у детей возрастом до 10 лет такое повышение может происходить только у 10% больных детей. Высокий уровень содержания в крови ребенка ревматоидного фактора в основном наблюдается, если в его организме протекают какие-либо патологии инфекционного характера или недавно перенесенные разного рода воспалительные и вирусные заболевания. При этом причина повышенного РФ заключается отнюдь не в протекании ревматического артрита.
Основные причины, провоцирующие увеличение уровня ревмофактора, могут крыться в следующих явлениях:
- наличие различных воспалительный патологий острого течения, таких как сифилис, грипп, инфекционный мононуклеоз, вирусный гепатит, и туберкулез;
- синдром Шегрена, данная болезнь аутоиммунного характера поражает соединительную ткань организма и слюнные, а также слезные железы, что проявляется в виде нарушения функционирования сердечно-сосудистой системы и органов дыхания;
- наличие патологических процессов хронического характера, которые поражают такие внутренние органы, как легкие, почки, печень и костно-мышечный аппарат;
- развитие такой кожной патологии, как склеродермия;
- недавно перенесенные какие-либо хирургические операции;
- наличие различных патологий онкологического характера;
- синдром Felty, болезнь представляет собой одну из форм ревматоидного артрита, которая характеризуется резким снижение содержания в плазме крови белых кровяных телец (лейкоцитов), что незамедлительно сказывается на уровне РФ;
- прием некоторых медикаментозных препаратов.
Кроме таких факторов, способствующих изменениям уровня содержания в организме человека ревмофактора, существует еще и естественная причина, из-за которой его норма может изменяться, и связано это с возникновением процесса, заключающегося в возрастных изменениях организма, происходящих в период от 60 до 70 лет.
Методика лечения связанных патологий
Что делать, если пройденный тест на ревмофактор оказался положительным? В том случае, если после проведения соответствующего анализа у человека было зафиксировано превышение уровня содержания РФ, то необходимо произвести еще один ряд дополнительных диагностических процедур, которые помогут выявить основную причину такого явления.
Ели причиной повышения уровня РФ является наличие такого патологического процесса, как ревматический артрит или заболевания, поражающие соединительную ткань человека, то полностью излечить такие болезни на сегодняшний момент невозможно. Однако при помощи соответствующего лечения можно снизить интенсивность развития патологического процесса и значительно облегчить его протекание, что тем самым позволит добиться продолжительной ремиссии. Для таких целей используют комплексный курс лечения, который основывается на применении разного рода противовоспалительных медикаментов, антибиотиков широкого спектра действия и стероидных гормонов.
Свести к минимуму риск возникновения повышенного ревматоидного фактора поможет соблюдение простых правил, которые заключаются в избавлении от вредных привычек, правильном питании и своевременном лечении имеющихся инфекционных болезней.
ВАЖНО ЗНАТЬ! Единственное средство для лечения суставов, рекомендованное врачами! Читать далее...
Что делать, если повышен ревматоидный фактор?
Если при обследовании было выявлено, что ревматоидный фактор повышен, это может свидетельствовать о развитии аутоиммунного заболевания, синдрома Шегрена или ревматоидного артрита. Установить более точный диагноз возможно при помощи дополнительных методов исследования. Информация о таком показателе, как ревмафактор, важна в тех случаях, когда она даёт возможность на ранних сроках диагностировать недуг.

А если своевременно удастся установить диагноз, то вы сможете быстрее начать лечиться и побороть болезнь.
Что представляет собой ревмафактор?
Ревматоидный фактор представляет собой группу аутоиммунных антител, которые на этот момент времени изменили присущие им свойства под влиянием вирусов и иных агентов. Данные аутоантитела продуцируются клетками плазмы синовиальной оболочки, а впоследствии из суставов транспортируются в кровь.
Здесь происходит их объединение в целые комплексы, которые, циркулируя по всей кровеносной системе, разрушающе воздействуют на стенки сосудов и синовиальные оболочки.
Говоря проще, ревмафактор – это своего рода белок, видоизменённый под влиянием различного рода факторов, в результате чего воспринимается организмом в качестве инородного тела. В свою очередь, реакцией иммунной системы на появление таких инородных частиц является выработка антител.

На начальной стадии ревматоидный фактор вырабатывается повреждёнными суставами. А затем эту функцию берут на себя лимфоузлы, селезёнка, костный мозг, а также подкожные ревматоидные узелки.
На что указывает повышенный ревматоидный фактор?
В случаях, когда на основании лабораторных исследований был определён положительный ревматоидный фактор, который превышает установленную норму, целесообразно говорить о вероятности наличия одного из недугов:
- ревматоидного артрита;
- синдрома Шегрена;
- краснухи;
- сифилиса;
- сальмонеллёза;
- склеродермии;
- системного и сенсибилизирующего васкулита;
- туберкулёза;
- злокачественных новообразований и лейкемии;
- паразитарных инфекций;
- гриппа;
- силикоза лёгких;
- бруцеллёза;
- смешанной криоглобулинемии;
- заболеваний соединительной ткани смешанной этиологии;
- ювенильного артирита;
- проказы;
- хронического гепатита;
- подострого бактериального эндокардита;
- полимиозита и других.
Но, несмотря на то, что повышенный ревмафактор может свидетельствовать о развитии какого-либо из вышеперечисленных заболеваний, чаще всего он является достоверным подтверждением такого диагноза, как ревматоидный артрит. Данное заболевание характеризуется разрушением соединительной ткани, вследствие чего повреждаются суставы.
Как делают анализ на ревматоидный фактор?
Стоит учесть, что этот анализ назначают довольно часто, поскольку он является простым в проведении и не требует значительных затрат. Для его осуществления берут венозную кровь, из неё путём центрифугирования выделяют сыворотку, из которой и производят исследование.
Анализ заключается в том, что, если повышен ревматоидный фактор, то он вступает в реакцию с антителами, которые в определённой концентрации содержатся в тестовом растворе. Также весьма широко используются экспресс-тесты, которые дают возможность сразу же получить результат.
Специалисты, как правило, рекомендуют применять несколько методик, чтобы получить максимально точные данные.

Кровь лучше всего брать на анализ до обеда и натощак. При этом, за сутки до планируемого проведения диагностического исследования следует отказаться от жирной пищи, алкогольных напитков и сигарет, не принимать лекарственные препараты, а также снизить физическую активность.
Норма содержания ревмофактора в крови
В идеале у взрослого человека ревматоидный фактор должен быть отрицательным. При этом, допустимыми показателями считают от 0 до 14 МЕ/мл (для измерения также применяются Ед/мл, если речь идёт об этой единице измерения, то нормой считают ревмафактор до 10 Ед/мл). В ситуации, когда указанный показатель находится в пределах нормы, могут назначать и иные анализы, которые помогут установить правильный диагноз.
Следует различать несколько стадий повышения ревматоидного фактора:
- незначительное повышение – 25 – 50 МЕ/мл;
- высокий – 50 – 100 МЕ/мл;
- значительное повышение – свыше 100 МЕ/мл.
 Если у вас повышен ревмафактор, то рано говорить о наличии аутоиммунного заболевания до того момента, пока рентгенографическое и ультразвуковое исследование, а также анализ на С-реактивный белок.
Если у вас повышен ревмафактор, то рано говорить о наличии аутоиммунного заболевания до того момента, пока рентгенографическое и ультразвуковое исследование, а также анализ на С-реактивный белок.
Нужно учитывать и тот факт, что показатель ревматоидного фактора может быть повышен и практически у здоровых людей. Зачастую это может иметь место в послеродовом периоде, но по истечении времени ревмафактор приходит в норму. Также довольно часто ревматоидный фактор повышается у пожилых людей, что следует учитывать при проведении диагностического исследования.
Что означает пониженный ревмафактор в крови?
Если ревматоидный фактор низкий или отсутствует, то это ещё не говорит о том, что вы полностью здоровы. При подозрении на ревматоидный артрит или аутоиммунное заболевание необходимо сделать дополнительные анализы, целесообразно также повторить определение ревмафактора.
Особенности приведения в норму ревмафактора
 Если по результатам анализов выяснилось, что ревматоидный фактор превышает норму, скорее всего, можно говорить об аутоиммунных недугах или ревматоидном артрите. В подобных ситуациях уточнить диагноз помогут дополнительные методы диагностики, которые подбираются лечащим врачом.
Если по результатам анализов выяснилось, что ревматоидный фактор превышает норму, скорее всего, можно говорить об аутоиммунных недугах или ревматоидном артрите. В подобных ситуациях уточнить диагноз помогут дополнительные методы диагностики, которые подбираются лечащим врачом.
Если подтвердится наличие аутоиммунной болезни или ревматоидного артрита, то снизить ревмафактор не удастся, поскольку эти недуги до конца не излечиваются. При этом стоит учитывать, что в настоящее время существуют эффективные способы лечения, которые позволяют улучшить состояние пациента и, следовательно, снизить ревматоидный фактор.
Анализы, которые проводят вместе с ревмафактором
Для того чтобы дифференцировать, какое заболевание в данном конкретном случае имеет место на фоне повышенного ревмафактора, рекомендуют проведение следующих видов обследования:
- Общего анализа мочи и крови.
- Электрофореза белка крови.
- Ревмопроб, включающих в себя скорость оседания эритроцитов и С-реактивный белок.
- Печёночных проб, которые включают в себя билирубин, щелочную фосфотазу, АСТ, АЛТ, ГГТ. Анализа синовиальной жидкости, которую берут из поражённого сустава.
- Выявления антител к циклическому цитруллиновому пептиду, а также антинуклеарных антител.
Следует учитывать, что в каждом конкретном случае только квалифицированный специалист может назначить комплексное обследование, включив в него все необходимые анализы. Помимо этого, если у вас был выявлен повышенный ревматоидный фактор, во избежание негативных последствий, не стоит заниматься самолечением. Это может привести к значительному ухудшению состояния здоровья.
Из вышесказанного можно сделать вывод, что повышенный ревмафактор является весьма важным показателем, по которому можно судить о наличии серьёзного недуга. Но, при этом, данный анализ не даёт права на 100% быть уверенным в том, что у вас развивается аутоиммунное заболевание. Для постановки того или иного диагноза необходимым является проведение дополнительных исследований, которые позволят максимально достоверно установить диагноз и своевременно начать лечение.
Анна Копиркина
Ещё статьи по теме: Артрит у детей: симптоматика, признаки, способы диагностирования и лечение. Артрит коленного сустава у детей. Принципы лечения ревматоидного полиартрита.
Не ленись! Плюсани в социалки!
Как лечить ревматоидный фактор
Часто при болях в суставах семейный врач направляет больного к ревматологу. Один этот факт уже способен напугать далекого от медицины человека, не говоря уже о том случае, когда в биохимическом анализе крови ревматоидный фактор повышен.
Оглавление:
Что значит такая диагностика?
Бытует мнение, что ревматоидный фактор (РФ) показывает обязательное наличие у пациента ревматоидного артрита (РА) — воспалительного заболевания соединительных тканей с преобладающим поражением мелких суставов (кистей и стоп). Так ли это на самом деле?
Несмотря на безусловную важность РФ, основного тестового показателя в диагностике РА, его наличие в крови далеко не всегда означает, что у пациента ревматоидный артрит.
Чтобы понять, в чем суть, дадим вначале определение РФ.
Ревматоидный фактор — что это такое
Ревматоидные факторы — это аутоиммунные антитела (АТ), превратившиеся в аутоантигены и связывающиеся со своими же измененными, из-за различных патологических факторов, фрагментами антител. Попав в кровь, они объединяются с вирусами, бактериями, токсинами, порождая вредоносные иммунные комплексы, разрушающие твердые и мягкие соединительные ткани, органы и системы.
Большинство аутоантител изначально — иммуноглобулины класса М (lgM) — до 90%, и примерно десятая часть — другие антитела (lgG, lgA и lgE). В норме они не распознаются иммунной системой, являясь своими антителами (АТ). Но любой антиген (АГ) для нее является врагом, так как это — вторгшийся извне элемент, против которого В-лимфоциты вырабатывают собственные агрессивные антитела. Получается, иммунная система под влиянием вирусных, бактериальных инфекций, генетических мутаций, эндокринных заболеваний, переохлаждений и др. факторов разделяется сама в себе на «своих» и «чужих» и принимается атаковать свои же антитела, приняв их за врагов, и клетки здоровых тканей и органов. Запускается системный хронический воспалительный процесс.
Точный механизм сбоя иммунной системы, превращающего нормальные антитела во враждебные комплексы, уничтожающие собственные органы и ткани, до сих пор неизвестен. Было бы иначе, ревматоидный артрит стал бы легко излечимой болезнью.
Как образуется РФ при болезнях суставов
Ревматоидный артрит начинается с воспаления синовиальной оболочки сустава. Далее происходит следующее:
- Синовициты (клетки синовиальной оболочки) патологически изменяются и начинают выделять цитокины (ФНО-альфа и интерлейкины — опухолевые и воспалительные факторы).
- Под влиянием интерлейкина ИЛ-1 начинается выработка остеокластов — клеток, разрушающих хрящи и субхондральную кость сустава, а также В-лимфоцитов — производителей иммуноглобулинов.
- Иммуноглобулины (ИГ) создают аутоиммунные комплексы: на этом этапе в синовиальной жидкости обнаруживаются ревматоидные факторы: превышение нормы LgM и LgG к измененному иммуноглобулином Gc фрагменту LgG.
- Под влиянием фактора некроза опухоли эпителий синовиальной оболочки разрастается, в нем образуются фибропласты и агрессивная ткань, прорастающая в хрящи и субхондральную кость, связки, нервы, сосуды.
- При поражении сосудов (васкулите) РФ попадает в кровь: на этом этапе наличие РФ в крови фиксируется у 80% больных РА.
Что показывает ревматоидный фактор
Наличие ревматоидного фактора в крови — свидетельство того, что процесс в суставе дошел до стадии поражения периартикулярных тканей, проник в кровь и стал системным: теперь угроза возникает и для иных органов и соединительных тканей.
Возникают внесуставные проявления:
- поражения ЦНС;
- перикардит, васкулит и др. сердечно-сосудистые заболевания;
- болезни почек;
- патологии органов зрения;
- кожные заболевания;
- изменяется формула крови.
Больного часто лихорадит, у него развивается анемия, начинается мышечная дистрофия и похудение. В крови наблюдаются С-реактивный белок, лимфоцитоз, РФ, нейтропения, тромбоцитоз.
РФ при РА возникает не всегда
При обследовании пациентов с различными заболеваниями была замечена такая важная особенность:
- В крови некоторых больных наблюдалось повышение РФ, а суставные симптомы напрочь отсутствовали.
- У других пациентов наблюдался и РФ в крови, и ревматоидная симптоматика.
- При явных признаках ревматоидного артрита кровь, сданная на ревматоидный фактор, показывала его полное отсутствие.
Этот позволили классифицировать патологии, в зависимости от ревматоидного фактора, на следующие группы:
- Аутоиммунные процессы без признаков РА, сопровождающиеся повышением РФ (ложноположительный РФ).
- Серопозитивный РА, с превышением РФ и клиническими симптомами РА (положительный РФ).
- Серонегативный ревматоидный артрит: суставные признаки РА есть, но РФ в крови отсутствует (отрицательный РФ).
Отсутствие РФ при суставных симптомах порой бывают на ранних стадиях ревматоидного артрита. При серонегативном РА рекомендуется дважды повторить анализ: спустя полгода и через год.
Другие причины повышенного РФ
Повышенный ревматоидный фактор бывает при любом аутоиммунном заболевании.
К аутоиммунным процессам приводят не только больные суставы, но и другие болезни:
- хронические инфекции дыхательной системы;
- бактериальный эндокардит;
- синдром Шегрена;
- туберкулез;
- малярия;
- саркоидоз;
- хронические печеночные патологии; энтеропатия;
- патологии желез внутренней секреции;
- заболевания лимфоузлы;
- бронхиальная астма;
- аллергия;
- гельминтозы;
- синдромы, связанные с дефектом Т-супрессоров;
- IgE-миелома;
- множественная миелома;
- макроглобулинемия Вальденстрема т.д.
Какие анализы крови на ревматоидный фактор существуют
Сегодня в основном используется четыре основных метода определения РФ. Название, суть метода и показатели нормы сведем в небольшую таблицу:
РФ всех классов < 20
Расшифровка анализа на ревматоидный фактор
- Результат «Отрицательный» означает норму: РФ в сыворотке крови не обнаружен.
- Значение титра РФ — 1:20 указывает не количественное значение РФ, а пропорции в которых была разведена сыворотка.
- Латекс-текс и проба Ваале определяют лишь факт наличия РФ в крови. Они являются качественными показателями. Если ревмафактор обнаружен, то он измеряется количеством плюсов:
- + (РФ слабо повышен);
- ++ (РФ умерено повышен);
- +++ (высокое значение РФ);
- ++++ (очень высокий РФ).
- Проба Ваале из-за своей специфики (необходимости иметь овечью и кроличью сыворотку) используется все реже.
- Концентрация АГ — АТ может варьироваться. У пожилых людей и у некоторых вполне здоровых пациентов АГ — АТ может превышать указанные значения.
- При заболевании тяжелыми, быстро прогрессирующими формами РА, концентрация иммунокомлексов может быть больше 40 МЕд/мл.
- ИФА — самый развернутый диагностический метод, так как по концентрации ИГ разных классов может определить широкую этиологию РФ, например:
- IgM повышается не только при ревматоидном артрите, но при вирусных, бактериологических, паразитарных инфекциях и др. причинах (см. выше Другие причины повышенного РФ).
- Превышение допустимой концентрации IgA может быть признаком РА, опухолей лимфатической системы, хронического гепатита или цирроза, рецидивирующих респираторных инфекций, бронхиальной астмы и т. д.
- IgG выше допустимых значений — симптом васкулита, герпеса, краснухи, опухолей мягких тканей, синдрома иммунодефицита.
- Высокое значение IgE — есть вероятность аллергических заболеваний, гельминтозов, синдромов, связанных с высоким количеством ИГ и гамма-ИГ.
Ревматоидный артрит подтверждается только при наличии положительного ревмофактора и суставной симптоматики.
Какое значение РФ считается нормой
- В качественном анализе РФ нормой считается отсутствие ИГ (отрицательный РФ).
- В количественных анализах стандартное значение нормы РФ может в различных лабораториях и методиках варьироваться довольно широко: от 10 МЕд/мл до 20 МЕд/мл и даже выше.
Ревматоидный фактор у детей, женщин и мужчин
Показатели нормы РФ колеблются также, в зависимости от пола и возраста:
- норма РФ у детей не выше 12 МЕд/мл;
- норма ревматоидного фактора у женщин — не выше 14 МЕд/мл;
- показатель нормы РФ у мужчин: 18 — 30 МЕд/мл.
Такая разница объясняется тем, что ревматоидным артритом чаще всего болеют женщины.
Дети чаще заболевают иными формами артрита, при которых повышается ревматоидный фактор.
Повышенный ревматоидный фактор у детей
У ребенка РФ в крови в большинстве случае повышается не из-за ревматоидного артрита, а из-за бактериальных и вирусных процессов:
- У детей дошкольного возраста случаи заболевания РА составляют до 20%;
- У детей до 10 лет — всего 10% случаев выявления ревматоидного артрита.
- Оставшиеся 80% — 90% выпадают на долю таких заболеваний:
- стрептококковые инфекции (ангина, скарлатина, фарингит и т. д);
- герпес;
- ветряная оспа, корь, паротит и т. д.
Из-за гемолитической стрептококковой инфекции у детей развивается ревматизм с симптомами ревмокардита и другими системными признаками. Ревматизм в свою очередь приводит к другой аутоиммунной патологии — ревматическому артриту. В крови больных детей повышается СОЭ, лейкоциты, С-реактивный белок, эозинофилы.
Таким образом, ревматоидный фактор — это знак либо вышедшего за суставные границы системного воспалительного (инфекционного) заболевания, либо иных многообразных хронических патологий аутоиммунного характера.
Источник: http://zaspiny.ru/arthritis/revmatoidnyj-faktor.html
О чём расскажет ревматоидный фактор в анализе крови
При частых воспалительных заболеваниях, поражениях суставов врач направляет пациента сдать анализ на ревматоидный фактор (РФ). Его наличие и концентрация в крови расскажут специалисту о многом. Исследование не только поможет установить точный диагноз, но и спрогнозировать дальнейшее течение болезни.
Что такое РФ
Ревматоидный фактор в крови появляется при сбое в иммунной системе. Он представляет собой антитела, реагирующие как аутоантиген с собственными иммуноглобулинами класса IgG. Чаще всего РФ относится к IgM, значительно реже к IgА, IgD, IgG.
Аутоантигены, реагирующие с собственными антителами, крайне опасны. РФ образовывает стойкий циркулирующий комплекс с иммуноглобулином, обладающий цитотоксическим действием. Он:
- повреждает синовиальную оболочку суставов;
- вызывает воспаление;
- разрушающе воздействует на сосудистую стенку.
Соответственно из-за его возникновения у пациента возникают боли в суставах. А для точного диагноза врачу необходимо знать не только наличие, но и концентрацию РФ в крови. Направляют:
- при подозрении на ревматоидный артрит;
- для осуществления контроля при лечении болезни;
- для диагностики аутоиммунных патологий;
- при хронических воспалительных заболеваниях.
Для определения его концентрации используют способность РФ агглютинировать (склеивать) эритроциты в присутствии иммуноглобулинов. Это одно из проявлений реакции между ним и обычными антителами.
Выявляют ревматоидный фактор различными методами:
- латекс-агглютинация;
- реакция Ваалера-Розе;
- нефелометрия;
- иммуноферментный анализ (ИФА).
Чаще всего с их помощью определяют РФ, относящийся к IgM. А вот выявить аутоантитела классов G, А и D значительно сложнее. Вот поэтому при серонегативной (отрицательной) реакции при наличии клинических симптомов болезни рекомендуют проведение других уточняющих диагностических методов.
Реакция считается положительной, если агглютинация возникает в разведении 1:40 или 1:20 (модифицированным методом Сперанского). Из-за использования разных способов определения РФ в клинических лабораториях повторные исследования необходимо проходить в той же самой, где сдавали анализ изначально.
О чём свидетельствует наличие РФ
Чтобы выявить причину поражения, осуществлять контроль течения болезни, прогнозировать появление осложнений, клиницист должен знать не только о наличии РФ, но и его концентрацию. Нормой считается, если РФ не большеМЕ/мл.
- Высокие значения РФ (увеличение концентрации в 2-4 раза) свидетельствуют о ревматоидном артрите, аутоиммунных болезнях, поражающих соединительную ткань. И чем его больше, тем тяжелее протекает болезнь. А также высокий титр свидетельствует о инфекционных заболеваниях, серьёзных патологиях печени.
- В небольшом количестве РФ выявляют даже у здоровых людей. Хотя многие специалисты считают, что это свидетельствует о высокой вероятности появления ревматоидного артрита в дальнейшем.
- У больных ревматоидным артритом иногда бывает отрицательная серологическая реакция (серонегативный вариант болезни). Именно поэтому необходимы повторные анализы, а также осмотр у ортопеда, другие клинические исследования (на наличие белка и белковых фракций, фибриногена, глюкозаминогликана, сиаловых кислот и др.), рентгенография суставов.
В% случаев наличие РФ в крови указывает на ревматоидный артрит. У больных с очень высоким титром возникают тяжёлые внесуставные поражения, активно протекают деструктивные процессы и прогноз течения заболевания неблагоприятный.
С помощью анализа на РФ врач-ортопед оценивает активность процесса, а это необходимо при определении:
- целесообразности проведения операции;
- эффективности лечения;
- возможного течения болезни и появления осложнений;
- риска развития сердечно-сосудистых патологий.
Для диагностики ревматоидного артрита недостаточно исследования крови на РФ. Ведь реакция может быть и серонегативной. Причины этого:
- В лабораториях чаще всего выявляют аутоантитела класса IgM, а болезнь могут спровоцировать антитела класса IgА, IgD IgG (такие антитела определить намного тяжелее).
- Погрешности в проведении анализа. Именно поэтому необходимы повторные исследования.
- Начальная стадия заболевания. Повышение титра возникает через 6-8 недель после появления первых симптомов.
- В крови выявляют только те аутоантитела, которые не находятся в комплексе с иммуноглобулином.
Выявляют РФ и при других патологиях:
Ревматоидный фактор могут выявить даже в крови новорождённого при врождённой цитомегалии, а также у много рожавших женщин, людей старше 70 лет, поэтому точный диагноз поставит исключительно врач.
К какому врачу обратиться
Ревматоидный фактор, являющийся аутоантителом, при реакции с иммуноглобулинами оказывает деструктивное влияние на суставы. А его появление в крови говорит о том, что у пациента ревматоидный артрит, другое аутоиммунное или инфекционное заболевание. Очень высокий титр РФ сигнализирует о крайне тяжёлом течении болезни. Определяют его наличие в крови в клинических лабораториях. А направляет на исследование врач-ревматолог. Назначить такое исследование может ортопед, невропатолог или нейрохирург, если пациент обращается к ним с жалобами на боли в позвоночнике, суставах, ограниченность в движениях.
Посмотрите популярные статьи
Ответить Не отвечать
Помоги детям
Полезная информация
Обратитесь к специалистам
Телефон службы записи к врачам-специалистам Москвы:
Информация предоставляется с целью ознакомления. Не занимайтесь самолечением. При первых признаках заболевания обратитесь к врачу.
Адрес редакции:, г. Москва, 3-я Фрунзенская ул., 26
Источник: http://myfamilydoctor.ru/o-chyom-rasskazhet-revmatoidnyj-faktor-v-analize-krovi/
Ревматоидный артрит — симптомы и лечение, народные средства
Ревматоидный артрит — это системное заболевание неизвестной этиологии с распространенным поражением соединительной ткани , преимущественно в суставах, с эрозивными изменениями в них, с хроническим, часто рецидивирующим и прогрессирующим течением. Пусковым механизмом может быть инфекционный очаг, простуда, травма.
Патологический процесс приводит к полному разрушению суставных тканей, к грубым деформациям и развитию анкилозов, что приводит к потере функций суставов и к инвалидности.
В тяжелых случаях могут поражаться и внутренние органы (сердце, почки, легкие, кровеносные сосуды, мышцы и пр.), что значительно ухудшает прогноз при ревматоидном артрите. Симптомы, диагностику и методы лечения которого мы детально разберем в этой статье.
Статистика
Распространенность ревматоидного артрита среди взрослого населения различных климатогеографических зон составляет в среднем 0,6 — 1,3% . Ежегодная заболеваемость за последнее десятилетие сохраняется на уровне — 0,02%.
Отмечено нарастание ревматоидного артрита с возрастом, болеют чаще женщины, чем мужчины. Среди лиц моложе 35 лет распространенность заболевания составляет 0,38%, в возрасте 55 лет и старше — 1,4%. Высокая частота недуга выявлена у родственников больных первой степени родства (3,5%), особенно у лиц женского пола (5,1%).
Что это такое: причины возникновения
Почему возникает ревматоидный артрит, и что это такое? Артрит ревматоидный относится к аутоиммунным заболеваниям, то есть заболеваниям, возникающим при нарушении нормальной работы иммунной системы. Как и для большинства аутоиммунных патологий, точная причина заболевания не выявлена.Считается, что провоцирующими факторами для возникновения заболевания являются:
- Генетическая предрасположенность — у близких родственников пациентов с ревматоидным артритом это заболевание развивается гораздо чаще.
- Инфекции — часто артрит возникает после перенесенной кори, герпетической инфекции, гепатита В, паротита.
- Неблагоприятные факторы внешней и внутренней среды — переохлаждение, воздействие ядовитых продуктов, в том числе и профессиональные вредности, стрессы, а также беременность, кормление грудью, климакс.
Под воздействием этих факторов клетки иммунной системы начинают атаку на клетки оболочки сустава, что вызывает в них воспаление. В результате этого процесса суставы опухают, становятся теплыми и болезненными при касании. Клетки иммунной системы вызывают также поражение кровеносных сосудов, что объясняет так называемые внесуставные симптомы ревматоидного артрита.
Ювенильный ревматоидный артрит
Ювенильный ревматоидный артрит (Болезнь Стилла) представляет собой воспалительное заболевание суставов, оно характеризуется прогрессирующим течением с достаточно быстрым вовлечением в процесс внутренних органов. Надетей эта болезнь встречается в 5-15 человек.
Возникает недуг у детей до 16 лет и может продолжаться долгие годы. Появление заболевания может быть результатом разных воздействий – вирусные и бактериальные воздействия, охлаждение, лекарственные препараты, повышенная чувствительность к некоторым факторам внешней среды и многих других.
Первые признаки
Ревматоидный артрит может начинаться остро и подостро, причем последний вариант дебюта наблюдается в большинстве случаев.
Первые признаки РА:
- хроническая усталость;
- постоянная мышечная слабость;
- снижение веса;
- появления боли в мышцах без видимых причин;
- внезапные и беспричинные скачки температуры до субфебрильного уровня (37-38ºС);
- повышенная потливость.
Как правило, такие проявления болезни остаются без внимания, далее развивается суставной синдром и внесуставные проявления болезни.
Симптомы ревматоидного артрита: поражение суставов
В случае ревматоидного артрита при изучении жалоб больного особое внимание обращается на такие симптомы:
- Боли в суставах, их характер (ноющие, грызущие), интенсивность (сильные, умеренные, слабые), продолжительность (периодические, постоянные), связь с движением;
- Утреннюю скованность в суставах, ее продолжительность;
- Внешний вид суставов (отечность, краснота, деформации);
- Стойкое ограничение подвижности суставов.
У больного ревматоидным артритом также можно отметить наличие других симптомов:
- Гиперемию кожи над воспаленными суставами;
- Атрофию прилежащих мышц;
- При подвывихах в проксимальных межфаланговых суставах кисть имеет вид «лебединой шеи», при подвывихах в пястно-фаланговых суставах — »ласты моржа».
При пальпации можно обнаружить: повышение кожной температуры над поверхностью суставов; болезненность пораженных суставов; симптом «бокового сжатия»; атрофию мышц и уплотнение кожи; подкожные образования в области суставов чаще локтевых, так называемые ревматоидные узелки; симптом баллотирования надколенника для определения наличия жидкости в коленном суставе.
В зависимости от клинических и лабораторных данных, существует 3 степени обострения РА:
- Низкая (боль в суставах оценивается пациентом не более 3 баллов по 10-бальной шкале, утренняя скованность длитсяминут, СОЭмм/час, СРБ – 2 плюса);
- Средняя (боль – 4-6 баллов, скованность в суставах до 12 часов после сна, СОЭ –мм/час, СРБ – 3 плюса);
- Высокая (боль – 6-10 баллов, скованность наблюдается на протяжении всего дня, СОЭ – более 45 мм/час, СРБ – 4 плюса).
При РА, в первую очередь, страдают периферические суставы, но нельзя забывать о том, что это системное заболевание, и в патологический процесс могут втягиваться любые органы и ткани, где присутствует соединительная ткань.
Внесуставные симптомы при ревматоидном артрите
Развитие внесуставных (системных) проявлений более характерно для серопозитивной формы ревматоидного артрита тяжелого длительного течения.
- Поражение мускулатуры проявляется атрофией, снижением мышечной силы и тонуса, очаговым миозитом.
- Поражение кожи проявляется сухостью, истончением кожных покровов, подкожными кровоизлияниями и мелкоочаговыми некрозами.
- Нарушение кровоснабжения ногтевых пластин ведет к их ломкости, исчерченности и дегенерации.
- Наличие ревматоидных узелков — подкожно расположенные соединительнотканные узелки диаметром 0,5-2 см. Характерна округлая форма, плотная консистенция, подвижность, безболезненность, реже – неподвижность вследствие спаянности с апоневрозом.
Наличие ревматоидного васкулита, который встречается в 10-20% случаев.
Наиболее тяжелым течением ревматоидного артрита отличаются формы, протекающие с лимфоаденопатией, поражением ЖКТ (энетритами, колитами, амилоидозом слизистой прямой кишки), нервной системы (нейропатией, полиневритом, функциональными вегетативными нарушениями), вовлечением органов дыхания (плеврит, диффузный фиброз, пневмонит, фиброзирующий альвеолит, бронхиолит), почек (гломерулонефрит, амилоидоз), глаз.
Со стороны магистральных сосудов и сердца при ревматоидном артрите могут возникать эндокардит, перикардит, миокардит, артериит коронарных сосудов, гранулематозный аортит.
Осложнения
- патологии сердечно-сосудистой системы;
- дисфункция нервной системы;
- болезни крови;
- поражения дыхательной системы;
- заболевания почек;
- поражения суставов и опорно-двигательной системы;
- поражения кожных покровов;
- заболевания глаз;
- дисфункция желудочно-кишечного тракта;
- психические нарушения;
- другие патологии.
Как отличить РА от других болезней?
В отличие от ревматизма, при ревматоидном артрите воспаление имеет стойкий характер – боль и отек суставов может длиться годами. От артроза отличается данный вид артрита тем, что боль не увеличивается от нагрузки, а наоборот, уменьшается после активных движений.
Диагностика
Критерии диагностики ревматоидного артрита Американской ревматологической ассоциации (1987). Наличие по крайней мере 4 из следующих признаков может говорить о наличие заболевания:
- утренняя скованность более 1 часа;
- артрит 3 и более суставов;
- артрит суставов кистей;
- симметричный артрит;
- ревматоидные узелки;
- положительный ревматоидный фактор;
- рентгенологические изменения.
Постановка диагноза ревматоидного артрита возможна только при оценке всей совокупности симптомов, рентгенологических признаков и результатов лабораторной диагностики. При положительном результате назначается лечение.
Лечение ревматоидного артрита
В случае точной диагностики ревматоидного артрита, системное лечение предусматривает использование определенных групп препаратов:
На современном этапе развития медицины, при лечении ревматоидного артрита ставят следующие цели:
- уменьшение, а по возможности, устранение симптомов заболевания,
- предотвращение разрушения тканей сустава, нарушения его функций, развития деформаций и сращений (анкилозов),
- достижение стойкого и длительного улучшения состояния больных,
- увеличение срока жизни,
- улучшение качественных показателей жизни.
Лечение состоит из комплекса методов медикаментозной терапии, физиотерапии, лечебного питания, хирургического лечения, санаторно-курортного лечения и последующей реабилитации.
Нестероидные противовоспалительные препараты
Эта группа препаратов не входит в базисную терапию ревматоидного артрита, поскольку не влияет на деструктивный процесс в суставах. Тем не менее, препараты из этой группы назначаются с целью уменьшить болевой синдром и устранить скованность
Чаще всего применяют:
Назначаются в период обострения болей и выраженной скованности. С осторожностью назначаются пациентам с гастритами.
Базисные препараты
В комбинации с гормонами способствуют снижению активности ревматоидного артрита. Наиболее распространенными препаратами для лечения в настоящее время являются:
Есть также средства резерва: циклофосфан, азатиоприн, циклоспорин – они используются тогда, когда основные препараты не дали желаемого эффекта.
Биологические средства
Моноклональные антитела к некоторым цитокинам обеспечивают нейтрализацию фактора некроза опухолей, который в случае ревматоидного артрита провоцирует поражение собственных тканей.
Также есть исследования, предлагающие использовать в качестве лечения ревматоидного артрита регуляторы дифференцировки лимфоцитов. Это позволит избежать повреждения синовиальных оболочек Т-лимфоцитами, которые неверно «направляются» в суставы иммунитетом.
Глюкокортикоиды
Это гормональные препараты:
Назначаются как при наличии системных проявлений заболевания, так и при их отсутствии. Сегодня в лечении ревматоидного артрита практикуют лечение и малыми, и большими дозами гормонов (пульс-терапия). Кортикостероиды отлично купируют болевой синдром.
Метотрексат при ревматоидном артрите
Согласно отзывам, метотрексат при ревматоидном артрите активно назначают в России и странах Европы. Это препарат, который угнетает клетки иммунной системы, препятствует возникновению воспалительных процессов в суставах и усугублению течения заболевания. Сейчас он применяется очень широко.
Препарат имеет несколько побочных эффектов, поэтому применяется под пристальным контролем лечащего врача, во время курса лечения пациент регулярно должен сдавать анализы крови. Несмотря на это, метотрексат при ревматоидном артрите – наиболее целесообразное решение, в некоторых случаях он просто незаменим.
Цена препарата варьируется в зависимости от формы выпуска в диапазоне от 200 до 1000 рублей.
Физиотерапия
Только после того, как будет снята острая форма болезни, анализы крови и температура нормализуются – можно применять массаж и другие методы физиотерапии при ревматоидном артрите. Дело в том, что физиолечение оказывает стимулирующее действие и может усилить воспалительный процесс.
Данные методы улучшают кровоснабжение суставов, увеличивают их подвижность, уменьшают деформацию. Применяются фонофорез, диатермия, УВЧ, озокерит и парафин, инфракрасное облучение, лечебные грязи, бальнеолечение на курортах. Подробно на этих методах мы останавливаться не будем.
Операция
Хирургическая операция может исправить положение со здоровьем на относительно ранних стадиях болезни, если один крупный сустав (колена или запястья) постоянно воспаляется. Во время такой операции (синовэктомии) удаляется синовиальная оболочка сустава, в результате чего наступает долгосрочное облегчение симптомов.
Операцию по протезированию сустава проводят для пациентов с более тяжелой степенью повреждения суставов. Самыми успешными являются операции на бедрах и коленях.
Хирургическое вмешательство преследует такие цели:
- облегчить боли
- откорректировать деформации
- улучшить функциональное состояние суставов.
Ревматоидный артрит — прежде всего, медицинская проблема. Поэтому хирургическая операция назначается тем, кто находится под наблюдением опытного ревматолога или врача.
Питание
При ревматоидном артрите рекомендуется специальная диета, которая позволит снизить воспаление и откорректировать нарушение обмена веществ.
Правилами диеты заключаются в следующем:
- включение достаточного количества фруктов и овощей;
- снижение нагрузки на почки, печень и желудок;
- исключение продуктов, вызывающих аллергию;
- замена мяса молочными и растительными продуктами;
- употребление продуктов с повышенным содержанием кальция;
- отказ от пищи, вызывающей избыточный вес.
Ревматоидный артрит лечение народными средствами
Лечение народными средствами предусматривает применение лекарственных растений, обладающих обезболивающими и противовоспалительными свойствами.
- Для облегчения боли при ревматоидных артритах следует взять поровну цветки бузины, корень петрушки, лист крапивы двудомной и кору ивы . Все измельчить, а затем 1-ну столовую ложку сбора заварить 1-им стаканом кипятка, после чего кипятить 5-7 минут на слабом огне, после охладить и процедить. Принимать два стакана отвара ,утром и вечером.
- Собранные во время цветения каштана цветки заливаются качественной водкой (на две части цветков нужно взять одну часть водки). Смесь настаивается две недели в темном месте, процеживается и после этого настойка готова к употреблению. Принимать настойку нужно по 5 капель три раза в день за час до еды.
- В ста граммах спирта растворяется 50 граммов камфорного масла и добавляется 50 граммов горчичного порошка . Отдельно взбивается белок от двух яиц и добавляется в смесь. Полученная мазь втирается в пораженный сустав и хорошо снимает болевые симптомы.
- Снять боль в суставах поможет лопух . Его можно использовать в виде настоек. Измельчаем на мясорубке листья растения и заливаем водкой (на 500 г. листьев 500 мл водки). Смесь взбалтываем и ставим в холодильник. На ночь прикладываем обильно намоченную в этом растворе марлю к больному месту. Боль после нескольких компрессов проходит. Лечение ревматоидного артрита народными средствами можно также проводить при помощи обертываний на ночь целыми листьями лопуха.
В домашних условиях можно делать компрессы, втирать мази собственного приготовления, готовить отвары. Важно соблюдать правильный стиль питания, способствующий восстановлению обмена веществ в организме.
Профилактика
Профилактика заболевания и его обострений направлена, в первую очередь, на устранение факторов риска (стрессы, курение, токсины), нормализацию массы тела и соблюдение сбалансированной диеты.
Соблюдение этих правил поможет избежать инвалидности и предотвратить быстрое прогрессирование РА.
Прогноз
Ревматоидный артрит сокращает продолжительность жизни в среднем от 3 до 12 лет. Исследования 2005 года, проведённое Клиникой Майо, показало, что риск сердечных заболеваний в два раза выше у страдающих ревматоидным артритом, независимо от других факторов риска, таких как диабет, алкоголизм, повышенный холестерин и ожирение.
Механизм, из-за которого повышается риск сердечных заболеваний, неизвестен; наличие хронического воспаления считается значимым фактором. Возможно, использование новых биологических препаратов способно увеличить продолжительность жизни и снизить риски для сердечно-сосудистой системы, а также замедлить развитие атеросклероза.
Ограниченные исследования демонстрируют снижение рисков сердечно-сосудистых заболеваний, при этом наблюдается рост общего уровня холестерина при неизменном индексе атерогенности.
Полезно знать:
Советуем почитать:
Первые симптомы артрита пальцев рук, профилактика и лечение
Артрит стопы — симптомы, причины и лечение
Артрит коленного сустава
Артроз стопы — симптомы и лечение
Реактивный артрит — симптомы и лечение
Симптомы артрита, лечение и народные средства
8 комментариев
Отличная статья. Огромное спасибо. Очень познавательно.
Спасибо за статью. Для меня это очень важно. и о многом я узнала. Хотела бы еще точнее узнать о ревматоидном артрите.
Мама страдает артритом и давно лечится, то уколы делает диклофенак, гимнастику делает и вот в аптеке посоветовали бальзам на барсучьем жире.Бальзам для суставов Сустамед с барсучьим жиром – это надежное и эффективное средство для снятия мышечного напряжения, болевого синдрома, отечности, ограничения подвижности при воспалительных процессах и заболеваниях суставов. Бальзам стимулирует микроциркуляцию крови и суставной жидкости, способствует регенерации хрящевых тканей, оказывает успокаивающее, питающее и восстанавливающее воздействие на суставы и прилегающие области. Обладает мягким согревающим эффектом, способствует излечению и профилактике простудных заболеваний. Мама говорит, что бальзам ей помогает, да и цена бюджетная. Для мамы сделаю все, лишь бы помогло.
Вероника спасибо большое , что подсказали такое хорошее средство как Сустамед бальзам на барсучем жире. У моей мамы тоже болят ноги ,но теперь без этого средства она никуда.Да я его еще применяю для натирания от кашля.
мы тоже всей семьей пользуемся сустамедом с барсучьим жиром. Мы вообще большие любители барсука )) пропиваем барсучий жир в капсулах весной и осенью. раньше делали теплые компрессы из жидкого барсучьего жира, а когда где то в аптеке увидели мазь сустамед с барсучьим жиром, то теперь только им и пользуемся. он хорошо снимает болевой синдром, не жжет, не раздражает кожу. греет мягко, но эффективно. теперь его всем рекомендуем.
Те, у кого ревмотоидный артрит, знают, какая гадкая эта вещь. И самое ужасное, что никто толком не знает, как его лечить – на своей памяти сменила 4 доктора. Сразу скажу – лично у меня болезнь так и не ушла, хотя прошло уже лет 7-8. Постоянно пробую новые таблетки, бады, мази, один из последних препаратов «Глюкозамин Хондроитин». Как только вижу что-то новое с этими веществами – покупаю, так как обычно есть некое облегчение. В тот раз было также, банка лекарства, 90 капсул стоила около 390 рублей, мне хватило на 1.5 месяца почти. Очень достойное средство. Российский производитель, но достойное (я обычно настророжено к таким отношусь). Купила еще и гель этой фирмы, применяла все сразу. Через неделю-две стала понемногу уходить отечность суставов, и даже цвет кожи изменился, краснота начала спадать. Болевые ощущения уменьшились в разы, особенно почувствовала это к концу курса. Правда, мне ненадолго хватает этого лечения. Стараюсь повторять каждые 4 месяца.
С артрозами и артритами борюсь несколько лет, хот суставы стали болеть еще лет 7 назад. Сначала не обращала внимания, что после обычной физкультуры или выходных на даче ломят ноги и кисти рук, доктор сказал — это и была ранняя стадия. Мне сейчас лучше всего помогают мази, хондропротекторы и физпроцедуры (не в период обострения). Электрофорез дает отличный результат. Еще при долгом приеме, около месяца, чувствует эффект от «глюкозамин-хондроитинового комплекса». От него уплотняется хрящевая ткань, уходят боли. Тело меньше реагирует на погоду.
Тут предыдущий комментатор поет оды ГХК – все правда. Помогает. Регенерация ткани в хрящиках улучшается, и что превосходно, лучше усваивается кальций. Но даже если вы будете применять этот препарат, но будете сидеть на месте, ничего не делать и плкаться о болезни – то вам ничего не поможет! Будьте позитивнее, настройтесь на выздоровление, старайтесь двигаться, даже когда смотрите Андрея Малахова по телеку! И организм отплатит вам нормальным здоровьем. Все болезни – либо от нервов, либо от малоподвижного образа жизни.
Добавить комментарий Отменить ответ
Расшифровка анализов онлайн
Консультация врачей
Области медицины
Популярное
Это интересно
проводить лечение заболеваний может только квалифицированный доктор.
Источник: http://simptomy-lechenie.net/chto-takoe-revmatoidnyj-artrit-i-kak-ego-lechit/
Что показывает ревматоидный фактор в анализе крови
Ревматоидный фактор в анализе крови еще называют ревмофактор. Название анализируемого параметра не случайно ассоциируется с печально известным ревматоидным артритом (РА). Хотя этот анализ используется при диагностике еще ряда патологических состояний. Например, воспалительных заболеваний или некоторых системных болезней.
Говоря биохимическими терминами, за названием ревматоидный фактор скрываются антитела, вырабатываемые организмом в ответ на появление в крови бета-гемолитического стрептококка. Как развивается процесс их взаимодействия пока еще слабо описано в медицинской литературе. Тем не менее этот показатель активно применяется в диагностике.
Что такое ревматоидный фактор
Ревмофактор преимущественно представлен иммуноглобулинами группы М. Именно эта разновидность обладает наиболее важной ценностью при диагностике заболеваний внутренних органов.
При развитии патологического состояния в организме выработку ревмофактора производит только пораженный сустав. В последующем его синтезировать начинают различные органы:
- Лимфатические узлы.
- Селезенка.
- Подкожные ревматические узелки.
- Костный мозг.
Необходимо учитывать, что у 5% здорового населения определяется ревматоидный фактор, а у лиц после 65 лет он выявляется у 10 – 20% населения указанной возрастной группы.
Для того, чтобы определить уровни ревмофактора необходим анализ крови.
Как определяется в крови
С целью выявления ревматоидного фактора проводится биохимическое исследование венозной крови, забор которой производят из вены.
Наиболее распространенными методами определения указанного маркера являются следующие:
- Применение латекс-теста – используется для качественного анализа крови, т.е. для определения присутствия или отсутствия ревматоидного фактора.
- Исследование по Ваалеру-Розе – классика определения ревматоидного фактора, является более специфичным в отличие от латекс-теста, но применяется реже.
- Измерение комплексов антиген-антитело – это количественный метод анализа.
- Иммуноферментный анализ крови – с его помощью определяются все группы аутоантител.
Необходимо учитывать три аспекта при трактовке полученных результатов:
- Несмотря на диагностическую ценность, показатели ревмофактора не обладают высокой специфичностью. Только на основании этих данных нельзя точно поставить диагноз. Для точной постановки диагноза потребуются дополнительные методы исследования, исходя из общего состояния больного, клинических симптомов.
Так как определение ревматоидного фактора не является обязательным при анализе крови, для его исследования подразумевает наличие строгих показаний.
Когда назначается анализ
Главными показаниями к анализу крови на ревмофактор являются следующие события:
- Подозрение на ревматоидный артрит.
- Подозрение на наличие синдрома Шегрена.
- Дифференциальная диагностика ревматоидного артрита с другими заболеваниями суставного аппарата.
- Оценка протекания ревматоидного артрита.
- Оценка эффективности лечения.
- Диагностика аутоиммунных заболеваний.
- Исключение у женщин после родов развития аутоиммунного процесса, которые жалуются на длительную боль в горле.
Для того, чтобы оценить полученные данные, необходимо знать норму фактора в крови.
Ревмофактор. Норма
Такие данные основываются на наличии двух основных типов показателей ревматоидного фактора – серопозитивного и серонегативного. При негативном показателе в норме уровни ревматоидного фактора не должны быть выше 25 МЕ/мл.
Критерии оценки ревмофактора
Показатели ревматоидного фактора оцениваются в зависимости от степени повышения его уровней:
- Немного повышен – от 25 до 50 МЕ/мл.
- Повышен – от 50 до 100 МЕ/мл.
- Выраженное повышение – от 100 МЕ/мл.
Каждый из таких показателей указывает на развитие и степень выраженности какого-либо патологического процесса в организме.
Причины повышения
Для повышения показателей ревматоидного фактора в крови существует ряд причин:
- Ревматоидный артрит.
- Синдром Шегрена.
- Сифилис.
- Инфекционный мононуклеоз.
- Бактериальный эндокардит.
- Грипп.
- Туберкулез.
- Вирусные гепатиты.
- Синдром Фелти – одна из разновидностей артрита.
- Синдром Стилла – вид ЮРА – ювенильного артрита.
- Склеродермия.
- Системная красная волчанка.
- Саркоидоз.
- Макроглобулинемия Вальденстрема.
- Заболевания тяжелых цепей.
- Миелома.
- Дерматомиозит.
- Различные онкологические заболевания.
- Состояния после обширных хирургических операций.
- Прием некоторых лекарственных препаратов (гормональные контрацептивы, противосудорожные препараты).
- Перикардиты.
- Миокардиты ревматического генеза.
- Малярия.
- Трипаносомоз.
- Лейшманиоз.
- Хронический лимфолейкоз.
- Пневмокониоз.
- Подагра.
- Болезнь Бехтерева.
- Васкулиты.
- Синдром Рейно.
- Поражения щитовидной железы аутоиммунного происхождения.
- Боррелиоз.
- Тромбофлебит септический.
- Поражения почек.
- Смешанная криоглобулинемия.
- Легочный силикоз.
- Бруцеллез.
- Краснуха.
- Сальмонеллез.
- Лепра.
- Паротит.
- Болезнь Вегенера.
Как видно, причин повышения указанного триггера существует огромное количество. Просто определить его концентрацию не является достаточным условием для постановки диагноза. Требуется целый комплекс обследований, который позволит определить заболевание и его причины.
Помимо повышенных показателей указанного маркера, существует мнение и о его пониженных значениях.
Причины понижения
Что касается педиатрии, в этом случае существует другие подходы к интерпретации полученных результатов анализа.
Ревматоидный фактор у ребенка
Нормальными показателями у ребенка считаются цифры от 0 до 12,5 МЕ/мл.
Корреляция значений ревмофактора от наличия и выраженности основного заболевания у детей совершенно не такая, как у взрослых.
В педиатрии распространенность повышенных значений такова:
- Дети от 10 до 16 лет – только в 20% случаев ревматоидного артрита может определяться положительный результат на ревмофактор.
- Дети до 10 лет – до 10% случаев характеризуются повышенными значениями ревматоидного фактора.
Повышение указанного показателя более характерно в детском возрасте при выраженных инфекционных процессах, недавних вирусных, бактериальных болезнях, глистных инвазиях.
Важно, что у детей ревматоидный фактор не ассоциируется так тесно с развитием ювенильного ревматоидного артрита, как у взрослых, а чаще всего является постоянным показателем часто болеющих детей вследствие долгой иммуностимуляции, которая возникает вследствие усиленной выработки иммуноглобулинов М у ребенка.
Эти статьи могут быть тоже интересными
Если антистрептолизин О повышен, что это значит
Какова норма холестерина в крови у женщин и зачем ее.
Что такое гомоцистеин: нормы, чем опасен повышенный.
Какова норма кальция в крови и почему ее следует.
Оставьте свой комментарий X
Поиск
Рубрики
Свежие записи
Copyright ©18 Энциклопедия сердцаИсточник: http://serdcet.ru/revmatoidnyj-faktor.html
Ревматоидный фактор
Ревматоидный фактор определяют у 90% людей с ревматоидным артритом
Для диагностики ревматоидного артрита определяют уровень ревматоидного фактора. Однако, у этого анализа есть свои плюсы и минусы. Ревматоидный фактор – это образуемое в организме при ревматоидном артрите вещество. Но многие другие заболевания также могут быть связаны с более высоким уровнем ревматоидного фактора. В некоторых случаях ревматоидный фактор присутствует даже у здоровых людей.
Ревматоидный фактор – это антитело
Ревматоидный фактор – это антитело, которое соединяется с другим типом антител под названием иммуноглобулины (являются элементом иммунной системы, которые распознают и атакуют потенциально вредных захватчиков). Вместе они образуют иммунный комплекс, который может принять участие в воспалении.
Врачи измеряют ревматоидный фактор, взяв пробу крови из вены с помощью иглы. Ревматоидный фактор определяют у 90% людей с ревматоидным артритом. Этой формой артрита страдает около 1,3 млн человек в США. При ревматоидном артрите иммунная система людей атакует ткани своего организма, в результате чего возникают тугоподвижность, боль и повреждения в суставах. Высокий уровень ревматоидного фактора означает, что иммунная система не работает должным образом.
Высокий ревматоидный фактор – это не обязательно показатель ревматоидного артрита
Если анализ показал высокий уровень ревматоидного фактора, то это не обязательно означает, что у вас есть ревматоидный артрит. Высокий ревматоидный фактор может также отмечаться у многих пациентов с гепатитом В и С; лиц пожилого возраста; детей с определенными вирусными инфекциями (как вирус Эпштейна-Барр); людей с синдромом Шегрена; пациентов с системной красной волчанкой; склеродермией.
Несмотря на то, что ревматоидный фактор до сих пор играет важную роль в диагностике ревматоидного артрита, другой анализ (тест анти-CCP) может заменить его. Этот тест полезен для многих пациентов с начальной стадией ревматоидного артрита, и, как правило, указывает на пациентов с более агрессивной формой болезни.
Недавнее исследование показало, что тест анти-CCP был более специфичным для диагностики ревматоидного артрита, чем ревматоидный фактор. Другими словами, тест анти-CCP более точно указывает на наличие ревматоидного артрита, чем ревматоидный фактор.
Ревматоидный артрит: другие тесты и симптомы
Если врач-ревматолог назначит вам пройти тест на ревматоидный фактор, то вы должны знать, что этот анализ всего лишь один из источников информации, которые учитывают при диагностике ревматоидного артрита. Если у пациента отмечается положительный ревматоидный фактор, то его следует сопоставить с другими лабораторными тестами и активностью заболевания. Высокий уровень ревматоидного фактора не всегда свидетельствует о наличии такого заболевания, как ревматоидный артрит.
Чтобы установить диагноз ревматоидный артрит, важно обратить внимание на характерные для этого заболевания симптомы (См. статью: Необычные симптомы при ревматоидном артрите). Возможные симптомы других заболеваний, которые могут привести к повышению ревматоидного фактора, включают в себя:
Гепатит В и С (вирусные инфекции, влияющие на печень): высокая температура, усталость, тошнота, боль в животе, темная моча, желтый оттенок в глазах или на коже. Однако, во многих случаях гепатит С протекает бессимптомно.
Синдром Шегрена (аутоиммунное заболевание, которое может произойти наряду с ревматоидным артритом): сухие глаза и рот.
Системная красная волчанка (другое заболевание, при котором иммунная система атакует организм): суставные и мышечные боли, сыпь на лице.
Склеродермия (заболевание соединительной ткани): изменение кожи и боль или покалывание в пальцах рук и ног вследствие уменьшения кровотока.
Таким образом, повышенный уровень ревматоидного фактора может указывать на целый ряд заболеваний (преимущественно аутоиммунной природы). Чтобы диагностировать заболевание ревматоидный артрит, ваш врач должен внимательно изучить симптомы, которые указывают на него. Также может понадобиться проведение дополнительных диагностических тестов.
Избыточный вес или ожирение может уменьшить вероятность достижения стойкой ремиссии раннего ревматоидного артрита, в соответствии с новыми результатами исследований.
Источник: http://medimet.info/rheumatoidnii-faktor.html
Ревматоидный фактор (РФ): норма в анализе у женщин, мужчин и детей, причины высокого
Такое биохимическое исследование, как определение ревматоидного фактора в сыворотке крови, многим пациентам, особенно, имеющим проблемы с суставами, хорошо известно, ведь уже само название анализа ассоциируется с конкретным заболеванием – ревматоидным артритом (РА). Действительно, ревматоидный фактор (РФ) относится к основным лабораторным тестам, определяющим эту болезнь, но, помимо ревматоидного артрита, с помощью ревмофактора удается выявить и другие патологические состояния, в частности, острые воспалительные заболевания в организме и некоторые системные болезни.
По своей природе ревматоидный фактор представляет собой антитела (преимущественно класса М – до 90%, остальные 10% — иммуноглобулины классов А, Е, G) против других антител (класса G) и Fc-фрагментам.
Норма ревматоидного фактора для всех одна: у женщин, мужчин и детей он отсутствует (качественный тест) или не превышает 14 МЕ/мл (количественный анализ), если в организме в этом плане все благополучно. Однако бывают случаи, когда РФ не обнаруживается, а симптомы очевидны (основная причина повышения – ревматоидный артрит), или он есть, а человек здоров. Об этом можно прочитать ниже.
Суть и виды анализа
Суть анализа состоит в выявлении аутоантител, в большинстве случаев принадлежащих иммуноглобулинам класса М (IgM). Антитела (IgM до 90%) при определенных патологических состояниях под влиянием инфекционного агента меняют свои характеристики и начинают выступать в качестве аутоантигена, способного взаимодействовать с другими собственными антителами — иммуноглобулинами класса G (IgG).
В настоящее время для определения ревматоидного фактора, в основном, применяется такие виды лабораторных методик:
- Латекс-тест с аггрегированными на латексной поверхности человеческими иммуноглобулинами класса G, агглютинирующими в присутствии ревмофактора – это качественный (не количественный) анализ), определяющий наличие или отсутствие РФ, но не указывающий его концентрацию. Латекс-тест очень быстро проводится, недорогой, не требует специального оборудования и особых трудозатрат, однако он применяется преимущественно для скрининговых исследований. Экспресс-анализ нередко дает ложноположительные ответы, поэтому не может быть основанием для установления окончательного диагноза. В норме ревмофактор при таком исследовании — отрицательный;
- Применяется все реже, но еще полностью не утратил своего практического значения классический анализ Ваалера-Розе (пассивная агглютинация с овечьими эритроцитами, обработанными антиэритроцитарной кроличьей сывороткой). Данное исследование все-таки более специфическое, нежели латекс-тест;
- Неплохо согласуется с латекс-тестом, но по точности и надежности превосходит его — нефелометрическое и турбидиметрическое определение ревматоидного фактора. Метод стандартизирован, концентрация комплексов «антиген-антитело» (АГ-АТ) измеряется в lU/ml (МЕ/мл), то есть, это уже количественный анализ, который говорит не только о присутствии ревматоидного фактора, но и о его количестве. Повышенным ревматологи рассматривают результат, если значения концентрации переходят границу 20 МЕ/мл, однако приблизительно у 2-3% здоровых людей и до 15% людей пожилого возраста (старше 65 лет) данный показатель также иногда дает повышенные значения. У лиц, страдающих ревматоидным артритом, особенно с быстро развивающейся и тяжелой формой, он может быть довольно высоким (титры РФ превышают значения 40 lU/ml, в иных случаях – весьма существенно).
- Метод ИФА (иммуноферментный анализ), который способен определить, помимо IgM, не улавливаемые другими методами аутоантитела классов А, Е, G, составляющие 10% специфического белка, которого мы называем ревмофактором. Данный тест получил широкое распространение, внедрен практически повсеместно (разве что не в сельских амбулаториях), поскольку признан наиболее точным и надежным. Замечено, что сопутствие васкулитов при ревматоидном артрите дает повышенную концентрацию иммуноглобулинов класса G, а появление аутоантител класса А характерно для быстропрогрессирующего и тяжелого течения заболевания (РА).
До недавних пор для установления диагноза (РА) за основу брались вышеперечисленные лабораторные тесты. В настоящее время диагностическое мероприятия, помимо обязательных иммунологических исследований, пополнились другими лабораторными методами, к которым относятся: А-ССР (антитела к циклическому цитруллиновому пептиду – anti CCP), острофазные маркеры — СРБ (С-реактивный белок), АСЛ-О. Они дают возможность быстрее и с большей точностью дифференцировать ревматоидный артрит от другой патологии, похожей симптоматически, или от болезней, при которых клиническая картина отлична от РА, но РФ также имеет склонность к повышению.
Высокий уровень РФ и низкие значения фактора
Чаще всего ревматоидный фактор применяют для диагностики ревматоидного артрита, его повышение наблюдается приблизительно у 80% пациентов, имеющих самую распространенную форму заболевания (синовит).
Отсюда можно сделать вывод, что существует две формы заболевания: серопозитивная, когда РФ в сыворотке крови обнаруживается, и серонегативную, когда ревмофактор отсутствует, но симптомы явно свидетельствуют о наличии воспалительного процесса. Высокий уровень РФ может указывать на прогрессирующее течение болезни.
Следует также отметить, что, обладая высокой чувствительностью, ревматоидный фактор не показывает настолько высокую специфичность (каждый 4-ый результат оказывается ложноположительным), ведь его природа до конца не изучена, однако известно, что ауантитела активно вырабатываются при многих хронически протекающих воспалительных процессах.
Кроме этого, РФ может не определяться при наличии признаков заболевания при ревматоидном артрите в начале развития патологического процесса у 20-25% пациентов, поэтому однократный отрицательный результат не может обнадеживать, если симптомы заболевания имеют место. В подозрительных случаях анализ следует повторить через полгода и год (дать время обновиться пулу плазматических клеток, которые продуцируют аутоантитела).
Нецелесообразно надеяться на данный анализ и для контроля над течением процесса и эффективностью терапии – лекарственные средства, получаемые больным, могут влиять на результаты исследований, которые перестают отражать реальную картину и тем самым вводят в заблуждение пациента (он начинает преждевременно радоваться излечению, приписывая заслуги каким-нибудь народным средствам).
Ревматоидный фактор у детей не предопределяет диагноз РА
Если у взрослых (у женщины, у мужчины – неважно) ревматоидный фактор довольно тесно ассоциируется с ревматоидным артритом, то у детей складывается несколько иная ситуация. Ювенильный РА, формирующийся до 16 лет, даже при бурном развитии воспалительного процесса дает повышение титров РФ (в основном, за счет IgM) только в 20 % случаев — при дебюте болезни у детей до 5 лет. Начало развития процесса у ребят до 10 лет проявляется повышением данного показателя всего лишь у 10 % заболевших.
Между тем, часто и длительно болеющие дети имеют РФ повышенным даже без явных признаков какой-либо болезни. Это говорит о том, что аутоантитела (IgM) могут вырабатываться у них из-за длительной иммуностимуляции (хронические инфекции, недавно перенесенные вирусные заболевания и воспалительные процессы, глистные инвазии), и причина кроется вовсе не в развитии ревматоидного артрита.
Учитывая такие характеристики ревматоидного фактора, педиатры какой-то особой диагностической ценности этому лабораторному исследованию не придают.Другие причины повышенных значений ревмофактора
Причиной повышения в крови концентрации ревматоидного фактора, помимо классического варианта ревматоидного артрита, могут быть многие другие патологические состояния:
- Острые воспалительные заболевания (грипп, сифилис, инфекционный мононуклеоз, бактериальный эндокардит, туберкулез, вирусный гепатит);
- Широкий круг хронический воспалительных процессов, локализованных в печени, легких, костно-мышечном аппарате, почках;
- Синдром Шегрена – аутоиммунная болезнь, поражающая соединительную ткань и втягивающая в процесс железы внешней секреции (слезные, слюнные – в первую очередь). Для синдрома Шегрена характерны и соответствующие симптомы: сухость слизистых глаз, полости рта, наружных половых органов, страдания органов дыхания, сердечно-сосудистой системы, почек;
- Felty-синдром, представляющий собой особую форму РА, характеризуемый острым началом со снижением в крови количества белых кровяных клеток – лейкоцитов (лейкопения);
- Still-синдром (синдром Стилла) – форма ювенильного (детского) ревматоидного артрита, симптоматика которого совпадает с таковой при Felty-синдроме, но отличается показателями общего анализа крови – количество лейкоцитов повышено (лейкоцитоз);
- Склеродермия;
- Гиперглобулинемии различного происхождения;
- В-клеточные лимфопролиферативные заболевания (миелома, макроглобулинемия Вальденстрема, болезни тяжелых цепей);
- СКВ (системная красная волчанка);
- Саркоидоз;
- Дерматомиозит;
- Оперативные вмешательства;
- Онкологические процессы.
Очевидно, что список состояний, способных стать причиной повышения концентрации ревмофактора, не ограничивается одним лишь ревматоидным артритом.
Кроме этого, следует иметь в виду, что данный показатель естественным образом повышается у людей преклонного возраста (60-70 лет), а также при применении некоторых лекарственных средств (метилдопа, противосудорожные и противозачаточные препараты), поэтому считать его специфическим и особо значимым для диагностики нецелесообразно.
Впрочем, лечащий доктор разберется, а наша статья предназначена людям, пытающимся самостоятельно интерпретировать результаты биохимических исследований. Ведь бывает, что услышав информацию о высоких цифрах какого-то анализа, особо мнительные граждане впадают в панику или (еще хуже) начинают проявлять самодеятельность и лечиться разными сомнительными средствами.
Источник: http://sosudinfo.ru/krov/revmatoidnyj-faktor/
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе