Расшифровка скрининг 2 триместра нормы по узи
Таблицы нормы показателей второго скрининга и расшифровка
Во 2 триместре назначается скрининговое обследование, задачей которого является опровержение или подтверждение результатов, полученных на 1 скрининге. Все измененные данные сравниваются с установленными нормами, после чего специалист ставит точный диагноз.

Нормы УЗИ
Для расшифровки результатов 2 скрининга необходимо знать, какие нормы следует учитывать и с чем сравнивать полученные данные. Основные нормы УЗИ второго триместра:
Вес, рост, окружность головки и живота
| Срок беременности (в неделях) | Вес (в гр) | Длина (в см) | Окружность живота (мм) | Окружность головки (мм) | ||||
| Мин. значение | Сред. значение | Мак. значение | Мин. значение | Сред. значение | Мак. значение | |||
| 16 | 100 | 11,6 | 88 | 102 | 116 | 112 | 124 | 136 |
| 17 | 140 | 13 | 93 | 112 | 131 | 121 | 135 | 149 |
| 18 | 190 | 14,2 | 104 | 124 | 144 | 131 | 146 | 161 |
| 19 | 240 | 15,3 | 114 | 134 | 154 | 142 | 158 | 174 |
| 20 | 300 | 16,4 | 124 | 144 | 164 | 154 | 170 | 186 |
ЛЗР и БПР
| Срок беременности (недели) | Бипариетальный размер (мм) | Лобно-затылочный размер (мм) | ||||
| Нижний уровень | Средний уровень | Верхний уровень | Нижний уровень | Средний уровень | Верхний уровень | |
| 16 | 31 | 34 | 37 | 41 | 45 | 49 |
| 17 | 34 | 38 | 42 | 46 | 50 | 54 |
| 18 | 37 | 42 | 47 | 49 | 54 | 59 |
| 19 | 41 | 45 | 49 | 53 | 58 | 63 |
| 20 | 43 | 48 | 53 | 56 | 62 | 68 |
Длина бедренной кости плода и костей голени
| Срок беременности (в неделях) | Бедренная кость (мм) | Кости голени (мм) | ||||
| Нижняя граница | Средний уровень | Верхняя граница | Нижняя граница | Средний уровень | Верхняя граница | |
| 16 | 17 | 20 | 23 | 15 | 18 | 21 |
| 17 | 20 | 24 | 28 | 17 | 21 | 25 |
| 18 | 23 | 27 | 31 | 20 | 24 | 28 |
| 19 | 26 | 30 | 34 | 23 | 27 | 31 |
| 20 | 29 | 33 | 37 | 26 | 30 | 34 |
Длина костей предплечий и плечевой кости плода
| Срок беременности (в неделях) | Длина плечевой кости (мм) | Длина костей предплечья (мм) | ||||
| Нижнее значение | Средний уровень | Верхнее значение | Нижнее значение | Средний уровень | Верхнее значение | |
| 16 | 15 | 18 | 21 | 12 | 15 | 18 |
| 17 | 17 | 21 | 25 | 15 | 18 | 21 |
| 18 | 20 | 24 | 28 | 17 | 20 | 23 |
| 19 | 23 | 27 | 31 | 20 | 23 | 26 |
| 20 | 26 | 30 | 34 | 22 | 26 | 29 |
Индекс околоплодной жидкости
| Срок беременности (в неделях) | Медиана | Приемлемые границы |
| 16 | 121 | 73-201 |
| 17 | 127 | 77-211 |
| 18 | 133 | 80-220 |
| 19 | 137 | 83-225 |
| 20 | 141 | 86-230 |
Отклонения от нормы позволяют поставить правильный диагноз, основываясь на выводах о состоянии плода и плаценты, а также о возможных рисках и патологиях.
Читайте также: Расшифровка анализа мочи при беременности
Нормы биохимии крови
Обследование во 2 скрининге помимо содержания ХГЧ учитывает и ряд других не менее важных показателей. Всего во 2 триместре проводится три теста, поэтому обследование носит название тройного. В некоторых случаях добавляется четвертый тест — на содержание ингибина А.

Нормы для крови выглядят следующим образом:
ХГЧ
| Срок беременности (в неделях) | Норма | Медиана |
| 13-14 | 15000-60000 | 35000 |
| 15-25 | 10000-35000 | 22000 |
| 26-38 | 10000-60000 | 28000 |
АФП (α-фетопротеин)
| Срок беременности (в неделях) | Медиана МЕ/мл |
| 16 | 34,4 |
| 17 | 39 |
| 18 | 44,2 |
| 19 | 50,2 |
| 20 | 57 |
ЕЗ (эстриол)
| Срок беременности (в неделях) | Содержание эстриола (в нмоль/л) |
| 16 | 4,9 – 22,75 |
| 17 | 5,25 – 23,1 |
| 18 | 5,6 – 29,75 |
| 19 | 6,65 – 38,5 |
| 20 | 7,35 – 45,5 |
Степень риска возможных патологий высчитывается с использованием коэффициента Мом:
| МоМ | Нижняя граница | Оптимальный уровень | Верхняя граница |
| 0,5 | 1 | 2,5 |
Если полученный результат возможных рисков составил 1:380 – эти данные находятся в пределах допустимых. В случае, когда вторая цифра меньше указанной, снижаются и шансы на рождение здорового малыша.
Ложные показатели
Ложные результаты бывают крайне редко, но все же встречаются в медицинской практике. Для них характерны некоторые особенности беременности:
- У будущей мамы диагностирован диабет любой степени;
- Избыток или недостаток веса (при лишних килограммах показатели будут завышены – и наоборот);
- Беременность наступила в результате ЭКО (как правило, она многоплодная);
- Неверная постановка срока беременности.
Специалист должен учитывать перечисленные факторы для постановки диагноза.
Читайте также: Основные анализы крови при беременности
О чем говорят отклонения
Любое отклонение от нормативных показателей указывает на ту или иную проблему в развитии плода:
- Для синдрома Дауна характерны заниженные показатели эстриола и α-фетопротеина, а также повышенный уровень ХГЧ.
- При синдроме Эдвардса все результаты оказываются ниже нормы.
- По одному уровню ХГЧ сложно диагностировать дефекты нервной трубки, поскольку содержание гормона обычно оказывается в норме. А вот α-фитопротеин и эстриол будут повышены.
При любых данных важно дополнительно получить консультацию врача, поскольку плохие результаты 2 скрининга не всегда оказываются верными на 100%. Однако и надеяться на то, что медицина ошиблась именно сейчас, не следует. Только профессионал сможет определить наличие ложного результата, изучив дополнительные факторы.
УЗИ во втором триместре беременности: сроки проведения и нормы показателей
Середина беременности – самое прекрасное время. Будущая мама еще не устала от своего «интересного положения», но уже успела насладиться периодом ожидания малыша. Именно на этот период выпадает второе плановое обследование, которое называется скринингом второго триместра. Оно включает в себя УЗИ-диагностику и биохимический анализ крови. О том, что может показать малыш на УЗИ в этом время и как расшифровать протокол обследования, будет рассказано в этом материале.

Ультразвуковое исследование во втором триместре является частью скрининга, задача которого – выявить повышенные риски рождения ребенка с генетическими и иными патологиями и аномалиями. Приказом Министерства здравоохранения России исследования, которые проводятся в первом и втором триместре, считаются обязательными. Женщины проходят их бесплатно в консультации по месту жительства

Показатели, которые получает врач ультразвуковой диагностики, при помощи специальной компьютерной программы обрабатываются совместно с результатами анализа крови, в котором определяются гормоны и белки, уровень которых может говорить о возможных патологиях у ребенка и проблемах вынашивания.
В первом триместре в крови устанавливают содержание ХГЧ и белка РАРР-А, во втором проводят так называемый тройной тест – ХГЧ, эстриол, альфа-фетопротеин.
Программа «сводит» воедино полученные из двух источников данные, анализируется индивидуальные риски – возраст женщины, наличие вредных привычек и хронических заболеваний, факты наличия генетических патологий в семьях будущих матери и отца и выдает результат, который указывает, насколько вероятно у данной женщины рождение ребенка с синдромами Дауна, Эдвардса, Патау и другими неизлечимыми и даже летальными патологиями

Скрининг первого триместра, который проходит с 10 до 13 неделю, считается наиболее информативным. Второе исследование дает значительно меньше информации по маркерам генетических патологий, но позволяет будущей маме увидеть своего изрядно подросшего малыша на мониторе ультразвукового сканера, выяснить, как развивается кроха, а также уточнить пол ребенка. Именно во втором триместре половую принадлежность на УЗИ определить проще всего.
Ребенок еще не настолько большой, чтобы сжиматься в комочек и закрывать тем самым обзор интимных мест, но уже не такой маленький, чтобы не увидеть сформировавшиеся половые органы.
Сроки проведения второго планового УЗИ не настолько жесткие, как в случае с первым скрининговым исследованием. Минздравом рекомендовано проводить обследование в период с 18 по 21 неделю. На практике эти сроки могут сдвигаться как в большую сторону, так и в меньшую. Нередко беременную на скрининг направляют на сроке в 16-17 недель, также достаточно распространенными и популярными у акушеров-гинекологов считаются сроки 10-24 недели
Не так давно на второе плановое УЗИ могли и не направлять, если первый скрининг показал результаты, которые не вызвали опасений у лечащего врача. Второе УЗИ было обязательным для женщин группы риска – беременных в возрасте после 35 лет, женщин, у которых уже рождались дети с генетическими патологиями и некоторых других категорий будущих мам. Сейчас второе обследование проводят всем без исключения, а потому не стоит переживать, если доктор дает направление на второе скрининговое обследование.


УЗИ во втором триместре проводится для того, чтобы выявить:
-
количество детей (бывает, что при первом исследовании второй плод не виден и открывается взгляду доктора только на втором обследовании);
-
положение крохи в матке, его предположительный вес, рост;
-
размеры конечностей, головы, живота малыша в отдельности (развитие каждой части тела имеет большое значение для определения пропорций и особенностей развития малыша);
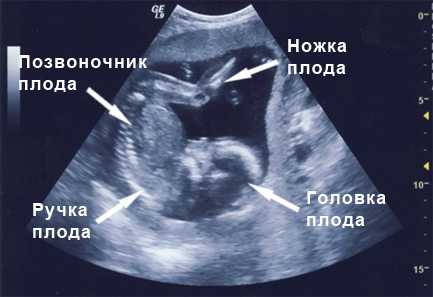
-
частоту сердечных сокращений ребенка и особенности строения его сердца;
-
особенности строения лицевых костей, грудной клетки, позвоночника;
-
особенности строения всех важных внутренних органов – почек, печени, легких, головного мозга);

-
количество амниотической жидкости (вод, окружающих ребенка);
-
степень зрелости, толщину и расположение плаценты;
-
состояние цервикального канала, шейки матки, наличие или отсутствие тонуса маточных стенок.
Если пол крохи еще не известен или у родителей вызывают сомнения результаты первого УЗИ, то сейчас самое время задать врачу интересующий вопрос о том, кто же «в пузике живет» – мальчик или девочка. Но следует знать, что в стандартный протокол обследования определение пола ребенка не входит, поэтому врач вправе отказать в этой просьбе или за эту услугу придется заплатить. Многие консультации официально включили определение пола малыша в перечень платных услуг.

Сама процедура ультразвукового обследования проводится трансабдоминальным методом – через брюшную стенку. Однако в отдельных случаях доктор использует трансвагинальный метод. Влагалищным датчиком легче получить более четкое изображение ребенка, если у мамы есть лишний вес, плотный жировой слой на животе, который затрудняет визуализацию через брюшину. Иногда применяются сразу оба способа исследования.
Диагностика длится около 10 минут, она является безболезненной и полностью безопасной как для женщины, так и для ее малыша.
Если перед первым УЗИ женщине было рекомендовано подготовиться – освободить кишечник перед посещением кабинета врача, в том числе и от скопившихся газов, то перед вторым плановым УЗИ какой-либо специфической подготовки не требуется. Если даже в кишечнике имеются скопления газов, то на результаты УЗИ это не окажет ровным счетом никакого влияния. Выросшая в размерах матка отодвигает петли кишечника на второй план.
Наполнять мочевой пузырь также нет необходимости.

Кушать перед исследованием можно все, но непосредственно перед тем, как зайти в кабинет УЗИ, женщина может съесть небольшую шоколадку. Крошечный человек у нее внутри быстро отреагирует на сладкое и начнет более активно двигаться, что позволит доктору оценить также двигательные функции малыша и лучше рассмотреть его в разных проекциях.


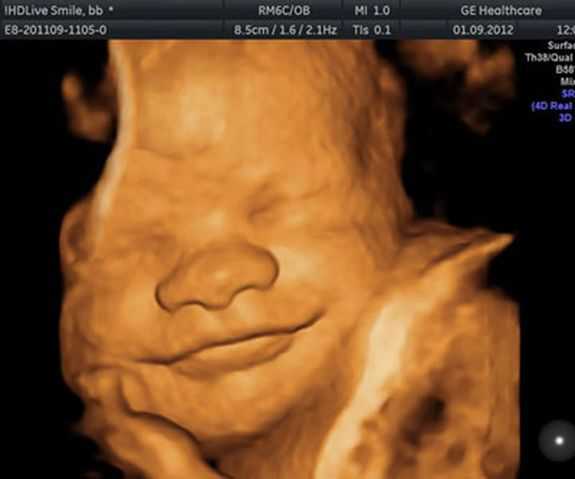
По согласованию с диагностом на второе УЗИ можно взять с собой и отца будущего ребенка. На мониторе сканера его ждет нечто довольно интересное, ведь теперь плод хорошо виден, можно полюбоваться его профилем, увидеть ручки и ножки, пальчики, нос, рот, глазницы, половые органы. Если УЗИ делается в 3D-формате, то будущие родители даже смогут увидеть, на кого больше похож карапуз.

После процедуры на руки женщине выдают протокол исследования, в котором она обнаружит массу аббревиатур и числовых значений. Далеко не у каждого врача в консультации есть возможность в процессе проведения диагностики рассказывать каждой будущей маме, что означает тот или иной показатель, о чем он говорит. Поэтому разбираться в нагромождении цифр и букв придется самостоятельно. Мы в этом поможем.
Ко второму триместру женщина уже отлично усвоила, что есть срок, который она исчисляет сама (от момента зачатия), а есть общепринятый акушерский срок – его принято исчислять от первого дня последней менструации. Врачи ультразвуковой диагностики, как и акушеры-гинекологи пользуются акушерскими сроками, поэтому все данные соответствия параметров определенным срокам указываются в исчислении (день зачатия + примерно 2 недели).

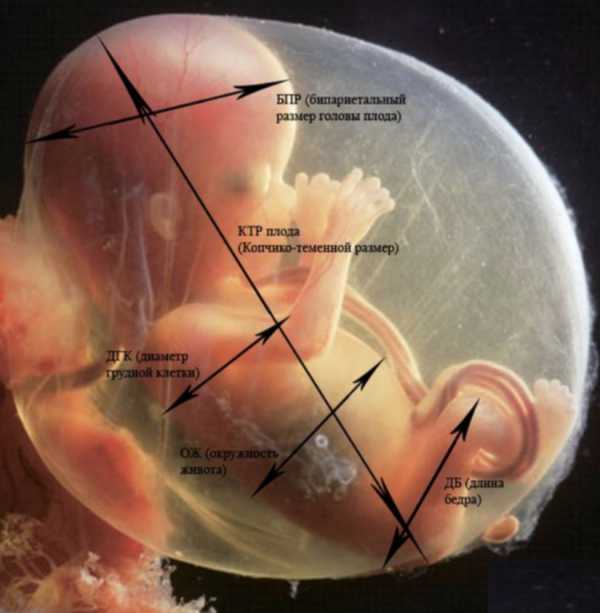
Фетометрические показатели плода, которые смотрят на УЗИ и описывают в протоколе включают в себя следующие.
Это расстояние, проложенное между двумя теменными костями. Именно этот показатель считается наиболее информативным в определении точного срока беременности во втором триместре. Если он не соответствует сроку, это может быть симптомом задержки развития крохи.
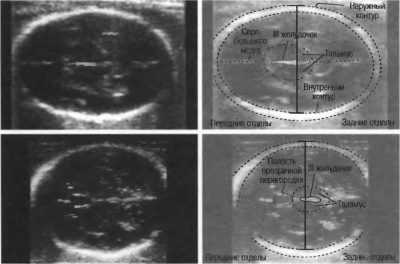
Это расстояние, представляющее собой отрезок между двумя костями черепа – лобной и затылочной. Этот показатель сам по себе никогда не оценивается и ни о чем не говорит. Его рассматривают только совместно с описанным выше БПР. Вместе эти размеры указывают на срок гестации.
Таблица БПР и ЛЗР во втором триместре:
Если размер головы отличается от нормы показателей в меньшую сторону незначительно, то это может быть связано с конституционными особенностями плода – мама и папа могут быть обладателями небольших черепов. Однако если БПР или ЛЗР значительно отстает (более чем на 2 недели от фактического срока), у врача могут возникнуть вопросы по поводу развития ребенка – нет ли задержки развития, хватает ли малышу питательных веществ и витаминов.

Уменьшение этих показателей нередко бывает у беременных, которые во время вынашивания малыша не смогли распрощаться с вредными привычками (алкоголь, курение), а также при беременности двойней или тройней. Важно соотношение БПР к остальным размерам плода. Если головка уменьшена пропорционально и другие размеры также не дотягивают до самого нижнего порога нормы, то можно говорить как о конституционной особенности (худощавый ребенок), так и о симметричной задержке развития.
Если остальные параметры в норме и уменьшена только голова, будут назначены дополнительные обследования, в том числе УЗИ в динамике, чтобы исключить патологии головного мозга, микроцефалию и другие аномалии.


Превышение верхнего порога нормативных значений, если оно симметрично остальным размерам малыша, может говорить об ошибке в вычислении срока, например, в связи с поздней овуляцией, о тенденции к крупному плоду. Несимметричное увеличение головы малыша нуждается в отдельном обследовании, поскольку может говорить о водянке головного мозга, о других нарушениях центральной нервной системы, вызвавших отечность мозга.
Размер, обозначающий окружность головы, важен для оценки развития ребенка. Срок гестации по этому параметру отдельно не вычисляют, ОГ рассматривают в соотношении с БПР и ЛЗР (в основном, для понимания головных пропорций). Наиболее активно головка малыша растет именно во втором триместре, а потому этот размер стремительно меняется.
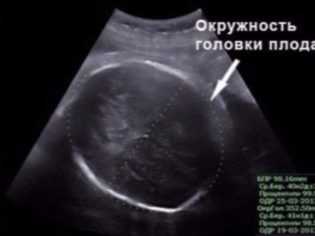 ОГ
ОГ 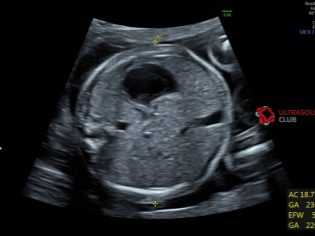 ОЖ
ОЖ Таблица ОГ – второй триместр (усредненные нормы и допустимые отклонения):
Превышение нормы ОГ на 2 недели и более потребует дополнительного обследования, поскольку может указывать на гидроцефалию. Незначительное превышение может быть связано с ошибкой в вычислении акушерского срока. Снижение ОГ ниже допустимой нормы более чем на 2 недели говорит о внутриутробной задержке развития, если уменьшены и другие параметры тела ребенка.
Если же меньше нормы только голова, ребенка будут обследовать на предмет патологий развития головного мозга и центральной нервной системы.

Окружность живота – важный параметр, который помогает врачу уточнить состояние ребенка при подозрении на задержку развития. Наиболее часто во втором триместре встречается такая форма задержки, при которой пропорции малыша не являются симметричными. Иными словами, не все измерения говорят об уменьшении. В этом случае отстающие нормативы сравнивают с окружностью живота, чтобы понять, есть ли патологическое отставание, или же худощавость и небольшой рост – наследственный признак конкретного ребенка.
Таблица ОЖ во втором триместре:
Небольшое отставание от средних значений не считается патологическим, пристального внимания врачей заслуживает ситуация, когда обхват животика крохи отстает от нормы больше, чем на 2 недели. В этом случае параметр сопоставляют с БПР, ОГ, ЛЗР, а также с длиной конечностей малыша, а также исследуют пуповину и плаценту, чтобы исключить кислородное голодание и недостаточное питание ребенка.
Отклонение одного только этого параметра если все остальные соответствуют гестационному сроку, ни о чем тревожном не говорит, просто малыши во втором триместре растут скачкообразно и неравномерно.
Вполне возможно, что через пару недель на внеочередном УЗИ (а его назначат, чтобы перепроверить данные), в графе ОЖ будет указано «норма».
В протоколе ультразвукового исследования эти размеры указывают так – ДБК (длина бедренных костей), ДКГ (длина костей голени), ДКП (длина костей предплечья), ДПК (длина плечевых костей), ДКН (длина носовой кости). Все эти кости являются парными, поэтому в протоколе будут указаны двойные числовые значения, например ДБК – 17 левая, 17 правая
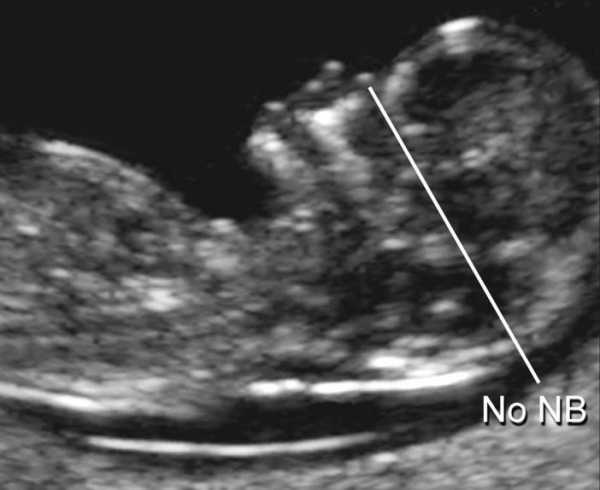
Длина конечностей во втором триместре является маркером генетических нарушений. Например, многим неизлечимым синдромам (Патау, Корнелии де Ланге и другим) свойственны укороченные конечности. Хотя судить о нормах и отклонениях настолько однозначно никто, разумеется, не станет. Подозрения должны подкрепляться негативными результатами первого скрининга, а также биохимическими исследованиями крови.

Часто отклонения в длине парных костей наблюдается у девочек, ведь они развиваются с другом темпе, и в большинстве случаев имеют более миниатюрные параметры, чем мальчики, а таблицы, которыми пользуются врачи для проверки данных УЗИ, составлены без учета половой принадлежности.
ДБК (длина бедренных костей) во втором триместре:
ДКГ (длина костей голени) во втором триместре:
ДПК (длина плечевой кости) и ДКП (длина кости предплечья) во втором триместре:
Длина носовой кости во втором триместре не так важна, как во время прохождения первого скрининга. Она уже не может считаться маркером, указывающим на возможный синдром Дауна у ребенка. К середине беременности носик у малыша имеет тот размер и те пропорции, которые заложены в него природой, и этот размер является индивидуальным. В некоторых консультациях врачи на втором УЗИ даже не измеряют носовые кости, а просто указывают в протоколе, что эти косточки визуализируются или пишут, что кости носа – в норме.
Тем не менее, будущим мамам, у которых в протоколах УЗИ есть числа в графе «Носовые кости» будет интересно узнать, насколько «носатым» будет их чадо.
Средние размеры носовых костей плода во втором триместре:
Если грубых пороков развития у малыша не наблюдается, что диагносты не слишком углубляются в описание внутренних органов крохи. В полученном протоколе будущая мама сможет увидеть просто перечень: почки – норма, сердце имеет 4 камеры и так далее.
Если патологии будут замечены, то в соответствующей графе будет указан тип обнаруженной аномалии, например, образование по типу «киста» или «недоразвитие».
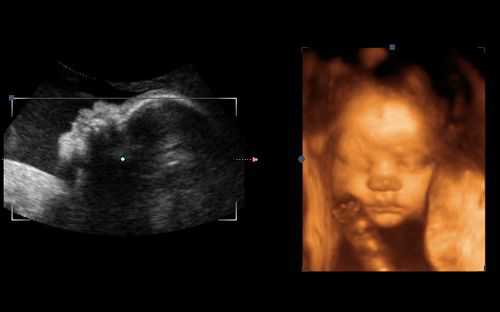
Оценивая состояние головного мозга, диагносты отмечают размеры долей, их очертания, структуру желудочков, размеры мозжечка. Лицевые кости на 5 месяце беременности хорошо сформированы, и доктор без проблем может рассмотреть глазницы, измерить их, убедиться в том, что у малыша нормально развиты верхняя и нижняя челюсти, а также отметить, если они имеются, расщелины – так называемые «волчью пасть» и заячью губу.
При осмотре позвоночника доктор оценит его общее состояние, осмотрит его на предмет возможных расщелин. При диагностике легких врач отметит степень их зрелости, во втором триместре она в норме является третьей
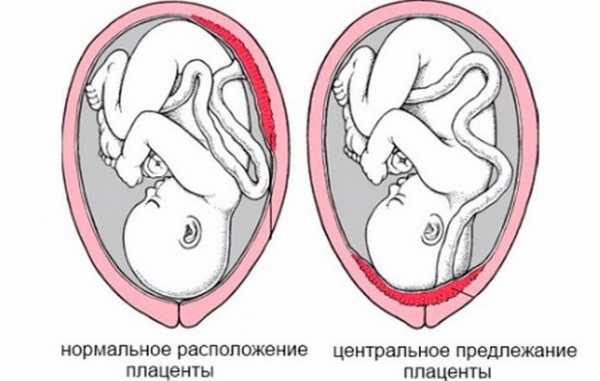
Особое значение занимает расположение «детского места». Чаще всего встречается расположение по задней стенке, хотя и передняя дислокация не считается аномалией. Расположение этого временного органа, питающего малыша, влияет на выбор тактики родов. Например, низкое расположение или дислокация по передней стенке матки может быть предпосылкой к назначению планового кесарева сечения.
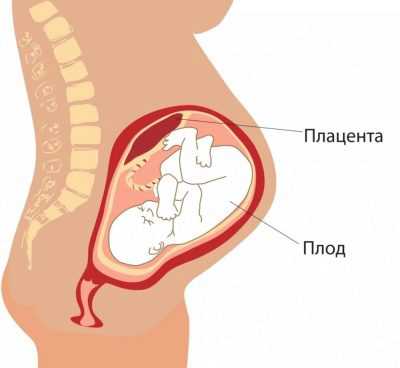
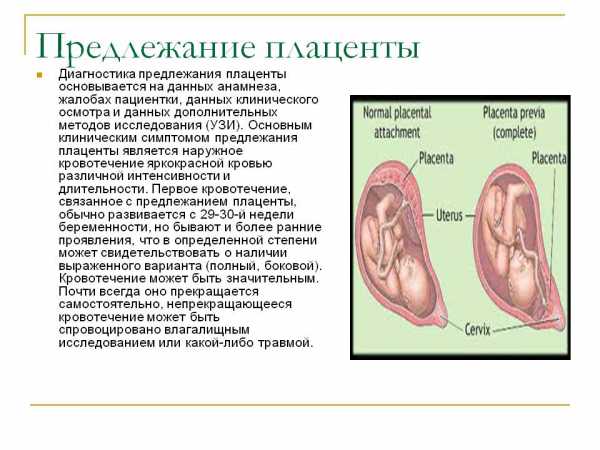
Низкая плацентация устанавливается тогда, когда «детское место» расположено ниже 5,5 сантиметров от внутреннего зева, если же этот временный орган перекрывает зев, в заключении указывают, что имеет место быть предлежание плаценты. Это ни в коем случае не должно вызывать паники у беременной, ведь по мере роста матки плацента может подниматься выше, и часто это происходит уже ближе к концу вынашивания ребенка и подтверждается на ультразвуковом исследовании в третьем триместре.
Кроме расположения, доктор выявляет толщину «детского места» и степень его зрелости. Нормальной толщиной для середины беременности считается значение в 4,5 см. Если плацента оказывается толще, назначается дополнительное обследование, поскольку такое увеличение временного органа может говорить о патологических процессах, например, о развитии резус-конфликта мамы и плода, а также о некоторых генетических нарушениях, внутриутробных инфекциях.
Степень зрелости плаценты во втором триместре должна быть нулевой. Если доктор оценивает ее как первую, может идти речь о преждевременном старении «детского места», утрате ею части функций и потенциальной опасности для ребенка. При этом изменяется и толщина – плацента становится более тонкой, обычно при раннем старении в середине беременности ее толщина оценивается в 2 и менее сантиметра.
До 30 недели плацента в идеале должна иметь нулевую степень зрелости. Примерно с 27 недели она может стать первой, а с 34- второй. К родам этот орган «состаривается» до третьей степени.
Прозрачность, наличие или отсутствие взвеси, а также количество вод, окружающих ребенка внутри плодного пузыря, имеет большое диагностическое значение. В протоколе ультразвукового исследования указывается индекс амниотической жидкости, который дает представление о том, является ли количество вод нормальным.Многоводие и маловодие могут говорить о том, что у малыша имеются патологии, произошло заражение какой-то инфекцией. Эти состояния обязательно требуют врачебного наблюдения, поддерживающего лечения и выбора правильной тактики проведения родов.

Средние нормы индекса амниотической жидкости (ИАЖ) во втором триместре:
Исследование пуповины дает представление о том, как малыш обеспечивается кислородом и питательными веществами, кроме того, патологии строения соединяющего «канатика» могут указывать на возможные генетические патологии у ребенка.
Обычно нормальная здоровая пуповина имеет 3 сосуда, два из которых являются артериями и один – веной. Именно по ним происходит обмен между женщиной и ребенком. Мама поставляет малышу питание и кислород, а малыш обратно «отправляет» ненужные продукты метаболизма, которые выводятся через организм матери.
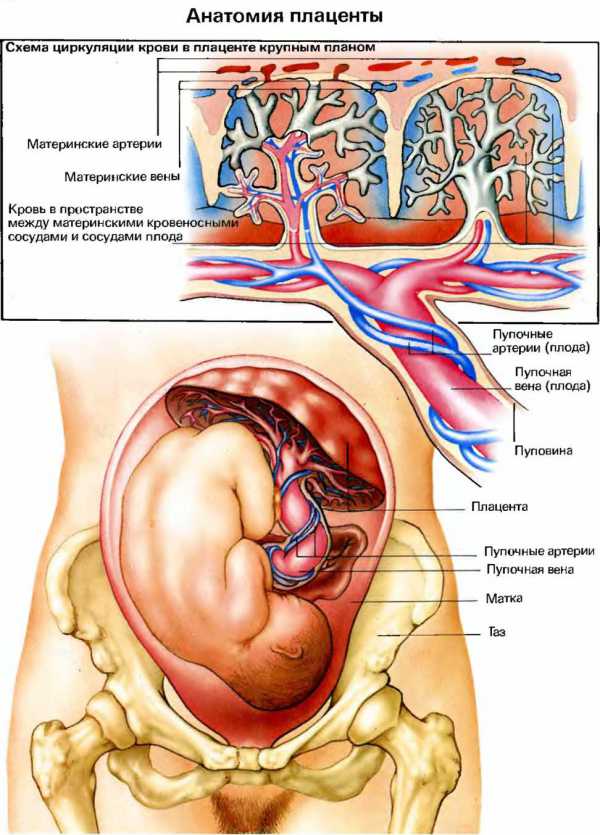
Недостаточное количество сосудов может указывать на возможное развитие у ребенка синдрома Дауна, но не является обязательным маркером. Иногда отсутствие одной артерии в пуповине компенсируется работой другой артерии, и ребенок рождается здоровым, хоть и со сниженным весом.
Наличие всего одного сосуда – признак патологий плода, и здесь требуется детальное генетическое исследование и проведение инвазивной диагностики.


В заключении УЗИ будущая мама, таким образом, увидит количество найденных врачом пуповинных сосудов, а также отметку о том, что кровоток по ним находится в норме (или имеется снижение его скорости).
Доктора на УЗИ интересует, нет ли у беременной угрозы прерывания или преждевременных родов. Поэтому он оценивает наличие или отсутствие тонуса маточных стенок. Если раньше женщина переносила кесарево сечение или другие операции на детородном органе, обязательно оценивается состоятельность послеоперационного рубца.
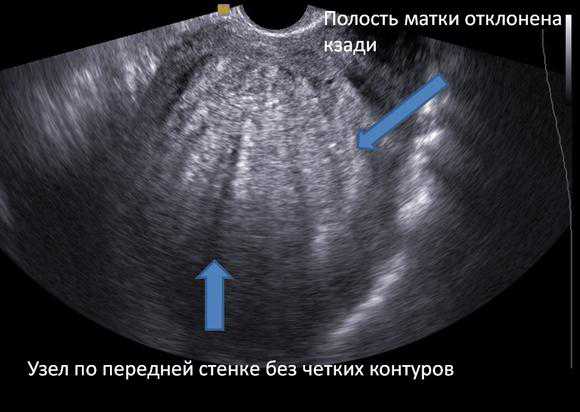
Если с ним все в порядке, то в протоколе ультразвукового исследования указывается, что рубец не имеет особенностей, а также обозначается толщина рубцовой ткани. К особенностям относятся ниши, утончения рубца, создающие риск разрыва матки и гибели плода и матери.
Кроме того, описывается шейка матки, состояние цервикального канала. Это показывает, есть ли угроза выкидыша или преждевременных родов
В заключительной части протокола указано, соответствуют ли данные фетометрии акушерскому сроку. Размеры плода позволяют с помощью нескольких формул высчитать его предполагаемый вес. Реальный вес может отличаться от этого значения с достаточно большой погрешностью. Вес высчитывает программа, установленная в ультразвуковом сканере. Если в вашей консультации установлено оборудование старого образца, такого пункта в протоколе может не быть вообще.

Вес плода (средние значения) во втором триместре:
-
16-17 недель – 50-75 гр.
-
18-19 недель – 160-250 гр.
-
20-21 неделя – 215-320 гр.
-
22-23 неделя – 410-490 гр.
-
24-25 неделя – 580-690 гр.
-
26-27 неделя – 800-910 гр.
-
28 неделя 980-1000 гр.
Для женщин, которые забеременели с помощью ЭКО, ультразвуковая диагностика проводится несколько чаще, поэтому во втором триместре их ждет не второе, а четвертое или пятое УЗИ. В отношении таких будущих мам исследование стараются проводить более тщательно, в их заключении будет информация, которую не вносят при стандартной процедуре – определение скорости кровотока по маточным и плацентарным сосудам. Это важно, чтобы понять, хорошо ли чувствует себя малыш «из пробирки».

В этом случае ультразвуковое исследование второго скрининга подразумевает подробное описание каждого из плодов. Не стоит пугаться того, что параметры у малышей будут разными, ведь два или три маленьких человечка не могут развиваться по одной схеме, несмотря на то, что их вынашивает одна мать.
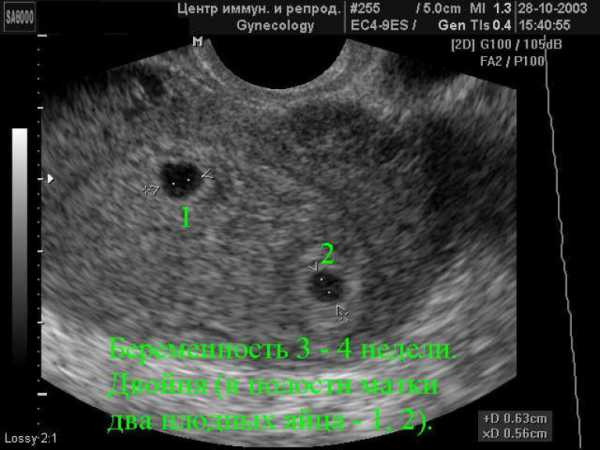

Если доктор на втором УЗИ не смог назвать родителям пол будущего малыша, это вовсе не означает, что исследование было проведено некачественно. Такое бывает редко, но не исключено, что малыш на момент обследования просто принял неудобную для обзора позу или отвернулся спиной к датчику.
В этом случае специалист не может гарантировать точного результата.
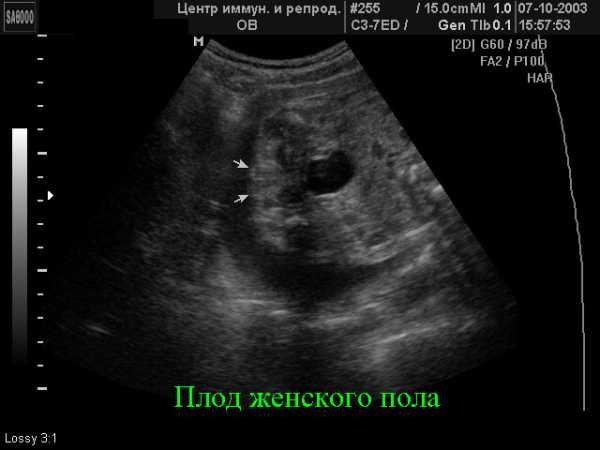

Скрининг 2 триместра — сроки проведения, нормы по УЗИ
В течение беременности женщина находится под бдительным оком врачей. Сдача крови, мочи, УЗИ и другие методы контроля позволяют оценить течение беременности и выявить возможные патологии развития у плода. С момента зачатия и до родов женщине предлагают пройти три комплексных обследования, по одному в каждом триместре. Сроки проведения скрининга 2 триместра выпадают приблизительно на середину беременности. Этот период выбран неслучайно. Именно в это время данные лабораторных исследований являются максимально информативными.
Пренатальным скринингом называют комплексное исследование, проводимое в период беременности. Дословно этот термин переводится как «дородовая сортировка». Его цель состоит в том, чтобы отделить беременных с идеальными анализами от тех, кто попал в группу риска. Вот этой, второй категории беременных показаны дополнительные диагностические мероприятия.

Второй скрининг состоит из ультразвукового обследования плода и забора венозной крови для определения трёх маркеров.
- β-составляющая хорионического гонадотропина. ХГЧ называют главным гормоном беременности. Со второго триместра он продуцируется плацентой и отвечает за её питание, предотвращает отслойку.
- α-фетопротеин. Вырабатывается у плода в ЖКТ и сохраняет его от иммунной системы материнского организма.
- Свободный эстриол. Это один из множества гормонов, вырабатываемых плацентой. Улучшает кровоток в сосудах матки.
Такое исследование крови также называют тройным тестом. Этот комплекс мер направлен на выявление патологий развития у плода.
Иногда дополнительно определяется четвёртый маркер — гормон ингибин А. В случае получения тревожных данных, женщину направляют на дальнейшие обследования. Наиболее информативным является амниоцентез (пункция амниотической жидкости). Забор биоматериала проводится с целью получить клетки самого плода. Эффективность такого анализа составляет 100%, но несёт определённую угрозу беременности — в 1 случае из 200 амниоцентез вызывает самопроизвольный выкидыш.
С 2012 года в России начал широко использоваться метод неинвазивного пренатального теста ДНК. Суть исследования заключается в изучении ДНК плода, выделенной из материнской крови. Для проведения анализа кровь берётся из вены, а потому сама процедура не несёт никакой угрозы ни матери, ни плоду.
В теории, сдать кровь в лабораторию и пройти УЗИ скрининг второго триместра можно в течение 5-и недель, начиная с 15-й. Лучше, если это будет сделано с 16-й по 18-ю. Наиболее информативные результаты фиксируются на 17-й неделе беременности. Необязательно сдавать кровь и посещать кабинет УЗИ в один день. Даже разница в 5—7 дней не является существенной. Важно только отправляться на сдачу крови с результатами ультразвукового обследования. Это необходимо потому, что данные УЗИ будут учитываться при расчёте вероятностей развития аномалий у плода.
Некоторые недоумевают, почему анализ нельзя сделать раньше или позже. В качестве доступного примера можно привести такой показатель, как ТВП. Этой аббревиатурой зашифрована толщина воротникового пространства — кожная складочка в районе шеи малыша. При копчико-теменном размере плода до 85 мм она не должна быть толще 3 мм. На более поздних сроках это соотношение не соблюдается и не может быть основанием для оценки развития плода.
Биохимический анализ крови для определения уровней указанных трёх (четырёх) маркеров является рекомендованным, но не обязательным. Кроме того, он платный и в разных регионах России стоимость услуги может колебаться в существенных пределах. В среднем лаборатория запросит до 2000 рублей.
Врачи настойчиво рекомендуют сделать второй скрининг женщинам, у которых результаты анализов при первом обследовании были неидеальными и отличались от нормы. Это поможет окончательно определиться с ответом на вопрос, есть ли у ребёнка патологии. Также более тщательного контроля требует беременность женщин, попавших в группу риска.
К факторам, многократно увеличивающим вероятность развития хромосомных аномалий у плода, относят:
- какой-либо курс лечения в период беременности;
- онкология, выявленная у будущей мамы после зачатия;
- воздействие радиации;
- возраст матери, превышающий 35 лет;
- беременность от супругов, состоящих в близком родстве;
- наличие патологий у других плодов в анамнезе;
- угроза самопроизвольного аборта;
- привычная невынашиваемость;
- наличие в роду патологий развития.
Важно понимать, что второй скрининг менее точен. Однако в отдельных случаях именно на обсуждаемом сроке, а не в первом триместре, обнаруживаются хромосомные нарушения.
Некоторые женщины малодушничают, боясь идти на обследования. Но стоит задуматься над сухими фактами. Синдром Дауна развивается в одном случае из 700, а синдром Эдвардса — приблизительно в 10 раз реже. Но всё равно счёт идёт не на миллионы, и даже не на десятки тысяч. Да, любви одинаково достойны все дети и в том числе тяжелобольные от рождения инвалиды. Но это всё в теории и легко обсуждается, пока касается кого-то другого.
Мотивация для отказа от скринингов может быть только одна — полная готовность любить и воспитывать любого ребёнка, независимо от его физических и умственных способностей. Но если несчастный человечек в результате окажется в Доме малютки, то вопрос гуманности такого поступка весьма сомнителен.
Биохимический скрининг 2 триместра не является показательным при многоплодной беременности. Это объясняется тем, что все маркеры крови завышены, но не вдвое или втрое по количеству плодов. Поэтому непонятно, что считать нормой. Если женщина вынашивает более одного малыша, основным методом диагностики для неё является УЗИ. А самым лучшим — 3D-УЗИ.
Необязательно во втором триместре готовиться к УЗИ так же тщательно, как на ранних сроках. Петли кишечника, даже если в них скопились газы, отодвинуты маткой и не мешают визуализации плода. Наполнять мочевой пузырь до отказа тоже нет необходимости. Результаты обследования женщина забирает тут же.
А вот перед сдачей тройного теста лучше соблюсти некоторые правила:
- В течение двух дней, предшествующих забору крови, исключите из рациона аллергены, жирные и жареные блюда.
- Последний приём пищи осуществите с вечера. Сам анализ сдаётся натощак утром.
- За сутки нежелательно принимать любые лекарства. Если это невозможно, обязательно сообщите об этом в лаборатории.

И хотя исследуемые маркеры крови никак не зависят от эмоционального состояния, всё-таки перед сдачей анализа не волнуйтесь и настраивайтесь положительно.
В ходе проведения УЗИ специалист оценивает некоторые ключевые параметры плода, плаценты и самой матки.
При осмотре малыша врач фиксирует такие показатели:
- данные фетометрии (окружность головы и живота, длины лучевых костей);
- пропорциональность развития скелета;
- степень развитости мозга;
- стадию формирования позвоночника;
- структуры лица (носогубный треугольник, глаза);
- состояние сосудов и самого миокарда;
- функционирование почек и мочевого пузыря;
- строение и деятельность желудка и кишечника.
Кроме характеристик плода, оценивается:
- уровень зрелости плаценты и место её прикрепления;
- количество кровеносных сосудов внутри пуповины;
- количество и качество амниотической жидкости;
- состояние матки, её шейки, зева, а также придатков.
Результат УЗ-обследования во многом зависит от квалификации врача и точности оборудования. Потому ответственно отнеситесь к месту, где проходить процедуру.
Что касается исследования крови, то уровень необходимых веществ оценивается в соответствии с принятыми средними значениями, называемыми МоМ. Если показатели вашей крови оказываются в пределах от 0,5 до 2,5 МоМ, то условно полагают, что повода для беспокойства нет.
Комплексное исследование помогает выявить у плода хромосомные нарушения, а также дефекты формирования и развития нервной трубки.
- В первую очередь обследование призвано оценить риск существования синдрома Дауна. Эта патология вызвана наличием дополнительной непарной 21-й хромосомы и встречается одинаково часто и у девочек, и у мальчиков. Сбой в наборе хромосом происходит ещё в момент оплодотворения. Заболевание характеризуется умственной отсталостью, специфической внешностью и рядом пороков развития, в частности, сердечной мышцы и органов пищеварения.
- На втором скрининге может быть выявлен синдром Эдвардса. Для этой болезни характерно присутствие третьей 18-й хромосомы. Такая патология встречается у девочек в три раза чаще. Болезнь сопровождается множественными аномалиями развития, умственной недоразвитостью, патологиями строения черепа.
- Синдром Патау — ещё одна аномалия, которая встречается ещё реже, чем синдром Эдвардса и наиболее часто у детей от женщин, достигших 40-летнего возраста. Болезнь развивается вследствие появления лишней 13-й хромосомы. Мутации в клетках могут начаться на любом этапе беременности и бывают разной степени выраженности. Иногда страдают все органы и системы, но случается, что патология затрагивает только отдельные части тела.
- К дефектам нервной трубки относят сбои в процессе развития позвоночного столба, головного и спинного мозга. С такими проблемами плод либо полностью не жизнеспособен, либо рождается тяжёлым инвалидом.
Трисомии (наличие дополнительной хромосомы) по другим аутосомам, кроме 13, 18 и 21, обычно заканчиваются выкидышами на ранних сроках.
Направляясь сдавать кровь, будущей маме нужно заранее понять, в каком виде она получит результаты. Лаборатория не вынесет вердикт «У ребёнка синдром Дауна». Такой категоричный ответ может дать исключительно исследование крови самого малыша. А в ответе лаборатории по тройному тесту, в графе напротив соответствующего заболевания будет стоять цифра, показывающая соотношение больных детей к здоровым, с учётом остальных условий. Что это значит? Разберёмся.

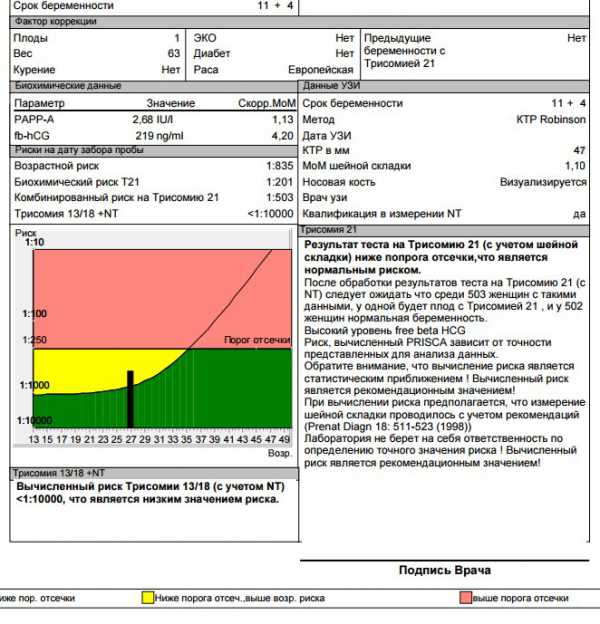
Допустим, вы обнаружили в одной из граф значение 1/500. Это значит, учитывая многие данные и в том числе показатели вашей крови, вероятность рождения ребёнка с определённой патологией составляет 1 к 500. Граничным считается соотношение 1/380. Крайне высоким 1/250 и выше. Эти значения сегодня чаще всего рассчитываются автоматически с помощью специального ПО. Программа учитывает множество факторов, которые взяты из заполненной вами же анкеты, а также статистические данные о других женщинах, находящихся в равных с вами условиях.
При вычислении вероятности хромосомных сбоев учитываются, например:
- возраст и масса тела беременной;
- количество развивающихся плодов;
- данные УЗ обследования (количество вод, данные фетометрии, состояние плаценты и т. д.);
- национальность женщины;
- способ оплодотворения;
- вредные привычки;
- хронические болезни и т. д.
Потому полученный результат зависит, в том числе и от правдивости заполнения анкетных данных.
Пренатальный скрининг 2 триместра позволяет обнаружить:
- около 90% случаев болезни Дауна;
- до 80% — синдрома Эдвардса;
- до 98—100% патологий нервной трубки.
Но порядка 2% приходится, к сожалению, на ложноотрицательный результат. Случается и так, что по результатам второго скрининга у ребёнка есть все шансы быть инвалидом, а он рождается абсолютно здоровым. Потому, получив на руки пугающие результаты, в первую очередь, просто пересдайте анализы в другой лаборатории и повторно пройдите УЗИ. Главное, не паникуйте! Скрининг 2 триместра, нормы этого исследования и полученные результаты — это статистические данные, которые ещё не являются диагнозом.
Как понять, что значат отклонения в результатах скрининга?
| Уровень ХГЧ повышен | Уровень ХГЧ понижен |
| ошибка в постановке срока;болезнь Дауна или иные нарушения развития;пузырный занос;хронические заболевания у мамы; прием гормональных препаратов. | ошибка в постановке срока;синдром Эдвардса;угроза аборта;гибель плода внутри утробы;задержка развития; дисфункция плаценты. |
| Свободный эстриол повышен | Свободный эстриол понижен |
| более одного плода;плод крупных размеров; патологии печени у мамы. | фетоплацентарная недостаточность;угроза срыва беременности;синдром Дауна;недоразвитость головного мозга или других органов; внутриутробное инфицирование. |
| Белок АФП повышен | Белок АФП понижен |
| патологии развития ЦНС;синдром Меккеля; аномалии развития органов пищеварения. | гибель плода;угроза аборта; болезнь Дауна или Эдвардса. |
О показателях и причинах их изменения можно говорить долго. Это благодатная почва для предположений и дальнейших исследований. Именно поэтому отношение к скринингам у многих будущих мам отрицательное — сплошные нервы, беспокойство, переживание и никакой конкретики.
Добрый совет всем женщинам, ожидающим пополнения. Озаботьтесь выбором врача, которому вы будете безоговорочно доверять. Спросите у всех знакомых, поищите отзывы на сайтах. А когда найдёте, наладьте контакт, чтобы вы могли задать врачу абсолютно все волнующие вас вопросы. И оставьте эти сложные цифры на его профессиональное усмотрение. А сами читайте добрые книги, отдыхайте и ни о чём не волнуйтесь!
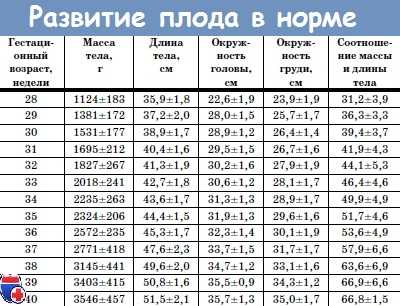
Нормы развития плода, определяемые на УЗИ во втором триместре
Ко второму триместру беременности каждая женщина с нетерпением идет на прием к акушеру-гинекологу. В ее голове роится куча вопросов: «В порядке ли развитие ребенка? Какие нормы развития при расшифровке УЗИ? Когда нужно делать скрининг? Какие витамины требуются ее организму на данном сроке?»
Специалист дает точные ответы, удовлетворяющие интерес беременной. Особенно важно для врача и будущей матери – прохождение плановых УЗИ, ведь только так они узнают подробности развития малыша и соответствие нормам триместра.
Рекомендованный срок проведения второго УЗИ
Повторное обследование нужно проходить при беременности в указанный специалистом срок. Обычно его рекомендуют выполнять на 22-24 неделе. Во втором триместре при помощи скрининга специалисты определяют наличие/отсутствие аномалий развития малыша и нормы развития. Второй скрининг обязателен.
Обычно ультразвуковое исследование назначают во втором триместре один раз. В редких случаях, когда у врача возникают некоторые подозрения или неясные моменты, такие как истмико-цервикальная недостаточность, он назначает более частые обследования. При подтверждении диагноза гинеколог рекомендует наложить специальный шов, чтобы избежать преждевременных родов или выкидыша.
Также врачу необходимо при помощи УЗИ во втором триместре определить состояние маточно-плацентарного кровообращения. Если возникают подозрения на его нарушение, тогда специалист назначает повторное обследование. В целях профилактики подобного нарушения врачи рекомендуют лежать, спать беременным на левом боку.
Скрининг во втором триместре необходимо для:
- Визуализации нормы развития плода;
- Оценки соответствия размера малыша сроку беременности;
- Определения пороков;
- Установления количества околоплодных вод;
- Исключения обвития пуповиной;
- Определения пола малыша;
- Установления места крепления плаценты.
Расшифровка полученных при скрининге данных выполняется врачом
Развитие плода во втором триместре
Второй триместр беременности радует будущую маму прекрасным самочувствием и спокойствием. Уже нет гормональных перестроек, токсикоза, а также еще не пришла усталость тяжесть, волнение в ожидании рождения малыша.
Второй триместр включает формирование ребенка на протяжении четвертого, пятого и шестого месяцев беременности.
4-й месяц
На данном сроке беременности видно стремительный рост плода. У ребенка развивается скелет, органы брюшины. В конце этого срока почки способны вырабатывать мочу, но все равно выделительная функция зависит от работы плаценты.
Уже сформированные органы пищеварения начинают свою работу:
- Желудок;
- Желчный пузырь;
- Кишечник.
На данном этапе в кишечнике присутствует меконий – самое первое содержимое, составляющая которого — желчь.
Наблюдается стремительное образование коры головного мозга, основных его составляющих: борозд, извилин.
Начинается активная работа желез внутренней секреции и устанавливаются связи с остальными железами и нервными центрами. Отмечается работа гипофиза, надпочечников.
5-й месяц
На этом сроке беременная уже отчетливо ощущает движения своего малыша. Его активность растет и зависит от определенных факторов:
- Время суток;
- Физическое состояние женщины;
- Количество получаемого кислорода;
- Психическое состояние будущей матери.
Характер его движений передает первые его чувства или ощущения: радость, расстройство. На активность также влияет недостаток кислорода. При его недостатке меняется также ритм, частота сокращений сердца ребенка. Чтобы малыш получал нужное ему количество кислорода, беременной необходимо научиться технике дыхания. Для этого достаточно посетить специальные занятия.
В течение пятого месяца у малыша продолжают активно развиваться нервная система и эндокринная. Наблюдается деятельность желез:
- Эпифиза;
- Поджелудочной;
- Поджелудочной;
- Гипофиза;
- Околощитовидной;
- Надпочечников;
- Щитовидной;
- Половых.
Селезенка становится активным участником процесса кроветворения. В ней собираются моноциты, лимфоциты. Наличие первородной смазки защищает нежные кожные покровы от микроорганизмов и механических повреждений. Благодаря ей формируется иммунитет кожи.
6-й месяц
Ребенок может выполнять ритмические дыхательные движения на шестом месяце беременности. Воздух еще не может проникать в легочную ткань, которая еще не может расправляться. В легкие могут попадать незначительные количества околоплодных вод, они без вреда плоду быстро всасываются. Воздух попадет в уже сформированные легкие при первом крике новорожденного.
В этот период нужно максимально снабжать плод кислородом. Специалисты при помощи УЗИ отмечают стремительное увеличение массы головного мозга. 24-28 недели характеризуются развитием высших отделов коры головного мозга, начинается умственное развитие малыша, его творческих способностей, слуха. Соответственно старайтесь больше быть на свежем воздухе в этот период, заниматься творчеством (чтение, рисование, прослушивание музыки). Старайтесь получать максимум положительных впечатлений и избегать депрессий в этот период беременности, чтобы исключить их проявление в будущем у вашего ребенка.
Для обеспечения пассивного иммунитета плода после 20-й недели в его организм из материнского проникают иммуноглобулины.
Все органы чувств малыша функционируют к шестому месяцу его внутриутробного развития. Начиная с третьего и заканчивая пятым месяцами происходит последовательное становление функций у ребенка:
- Кожная чувствительность;
- Вкусовая;
- Вестибулярная;
- Слуховая;
- Зрительная.
Необходимость в УЗИ во втором триместре
Скрининг во втором триместре необходим для определения локализации плодного яйца (для исключения внематочной беременности). Скрининг показывает:
- Лицевой череп;
- Скелет;
- Внутренние органы;
- Нос.
На этом сроке посредством скрининга возможно определение таких отклонений развития, как заячья губа, волчья пасть, патология закладки зубов.
Расшифровка скрининга специалистом успокаивает беременную, так как многие данные ей непонятны. Показатели для расшифровки (данные указаны при норме развития):
- Лобно-затылочный размер – 6-6,9 см;
- Бипариетальный размер (между височными костями) – 5,1-6,8 см;
- Окружность живота (ОЖ) – 5-7,1 см;
- Окружность головки (ОГ) – 6-7,8 см;
- Частота сердечных сокращений – 140-160;
- Предлежание;
- Количество плодов;
- Масса ребенка – 700-730 гр;
- Толщину плаценты – 19,6-32,9 мм;
- Локализацию плаценты;
- Пуповинные сосуды – 1 вена, 2 артерии;
- Длинна бедренной кости – 3,3 -5 см.
На этом сроке беременности врач может определить по данным скрининга задержку роста ребенка (симметричную, ассиметричную) или зафиксировать соответствие норме. При отклонении от нормы назначается лечение в стационаре.
Витамины, необходимые во втором триместре
При нормально протекающей беременности, организму будущей матери требуется большее количество витамин, чем обычной женщине. Для этого специалистом назначается специальный витаминно-минеральный комплекс.
Беременной во втором триместре необходимо получать каждый день:
- Железо – 60 мг;
- Фолиевую кислоту – 0,4 мг;
- Йод – от 50 до 150 мкг.
При отсутствии в комплексном препарате нужного организму количества определенного вещества, его назначают в виде монопрепарата.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе