Пиелонефрит у ребенка 2 года
Лечение пиелонефрита у детей: антибиотики, фитотерапия и другие методы, отзывы родителей
Когда ваш малыш жалуется на неприятные ощущения в области поясницы, боли после похода в туалет, изменение цвета мочи, головную боль и усталость, первое, о чём думают родители — это воспаление почек. Подобное заболевание довольно часто встречается у детей любого возраста и пола, но девочки болеют в два раза чаще мальчиков, что связано с особенностями их мочеполовой системы. Болезнь может иметь большой спектр различных осложнений. Именно поэтому важно знать, как лечить пиелонефрит, можно ли применять народные методики, когда может понадобиться оперативное вмешательство.
Что такое пиелонефрит?
Пиелонефрит — острое или хроническое бактериальное либо вирусное заболевание почечной ткани, при котором все воспалительные процессы протекают в чашечно-лоханочной системе. Заболевание поражает как мальчиков, так и девочек самых разных возрастов.
Считается, что девочки болеют чаще мальчиков, но при этом лица женского пола гораздо легче переносят острый период пиелонефрита.
Возбудитель проникает в организм с током крови из любого другого источника инфекции (кариозные зубы, гнойные раны, флегмоны, абсцессы, воспалительные заболевания желудочного и кишечного трактов). А также высока вероятность миграции с током мочи микрофлоры, расположенной на поверхности половых органов. Далее патогенный агент заносится в чашечно-лоханочную систему, где поражает клетки почек.

Повышение температуры при пиелонефрите — важный клинический синдром
Причиной развития болезни является бактериальный или вирусный возбудитель, который проникает в ослабленный организм ребёнка. Стафилококковая, стрептококковая флора, клебсиеллы, протеи, кишечные палочки, синегнойная палочка, микоплазмы и уреоплазмы, вирусы Эхо, Коксаки и Эпштейна-Барр — самые часто встречаемые возбудители пиелонефрита.
Стафилококковая инфекция занимает одну из ведущих позиций в развитиии пиелонефрита
Особенности течения болезни у детей и подростков
Детский организм имеет множество особенностей, благодаря которым течение болезни несколько отличается от клиники пиелонефрита у взрослых людей. Практически все заболевания почек возникают в раннем возрасте, а потом манифестируют через много лет.
Многие подростки могут стыдиться своей болезни и длительное время не обращаться к врачу: это может повлечь за собой формирование серьёзных осложнений.
В зависимости от тяжести, распространённости процесса, наличия осложнений и возраста ребёнка подходы к лечению острого и хронического пиелонефрита отличаются незначительно. Существует несколько основных принципов, на которых базируется лечение патологии во всех возрастах:
- Раннее назначение противомикробной терапии. Ещё до того, как в лабораторию приходят результаты бактериологического посева, врач назначает комплексное лечение антибиотиками. Это обеспечивает меньший риск возникновения осложнений.
- Проведение мероприятий по дезинтоксикации и восстановлению потерянных объёмов влаги помогает вернуть кислотно-щелочное равновесие в организме. Количество введённой в организм жидкости должно превышать потери не менее чем в два раза: необходимо ежедневно проводить контроль этого процесса.
- Нестероидные противовоспалительные препараты, травмирующие нежную слизистую желудочно-кишечного тракта, необходимо давать под прикрытием ингибиторов протонной помпы: это снизит риск развития гастрита и язвенной болезни желудка или двенадцатиперстной кишки.
- Чтобы уменьшить риск возникновения дисбактериоза кишечника, рекомендуется принимать различные бифидобактерии и препараты, стимулирующие обменные процессы в организме. Такие лекарственные средства употребляют сразу после основного приёма пищи, что способствует их лучшему усвоению.
- У детей новорождённого и младенческого возраста терапию антибиотиками необходимо сочетать с фитотерапией. Комбинированное лечение должно состоять из рационального применения тех и других средств. Это обеспечит наименьшее поражение других органов и систем.
Терапия пиелонефрита начинается сразу же после постановки диагноза у ребёнка. Его помещают в стационар или отправляют на домашнее лечение, где при соблюдении всех необходимых рекомендаций малыш пойдёт на поправку. Комплексная терапия воспалительных заболеваний почек включает в себя использование медикаментов, средств народной медицины, физиотерапевтических методик, соблюдение диеты и режима питания.
Правильно подобранный комплекс лечебно-профилактических мероприятий снижает риск рецидива болезни до минимально возможного.
Медикаментозная терапия пиелонефрита
Медикаментозная терапия для лечения воспалительных заболеваний почек назначается только врачом-нефрологом в стационаре. Самостоятельно принимать таблетки строго запрещено: это может вызвать ряд серьёзных нарушений в работе различных органов и систем. Многие препараты обладают токсическим воздействием на почки и печень, что делает их неподходящими для назначения детям.
Для терапии пиелонефрита у детей применяют:
- Антибактериальные препараты: Амоксициллин, Амоксиклав, Цефтазидим, Цефуроксин, Цефотаксим, Кетоцеф, Аугментин. Длительность противомикробной терапии составляет не менее двух недель. С помощью таких препаратов можно уничтожить возбудителя инфекции, что благотворно скажется на состоянии чашечно-лоханочной системы почек.
- Противовирусные препараты: Орвирем, Цитовир, Осельтамивир, Занамивир, Кагоцел, Арбидол, Инозин Пранобекс. Антивирусная терапия назначается на срок не более недели. Лекарства предотвращают размножение вирусов в ткани почек, что способствует быстрому устранению клинических симптомов.
- Противовоспалительные лекарственные средства: Нимесулид, Найз, Пероксикам, Набументон, Этодолак, Сулиндак, Метамизол, Ацеклофинак, Диклофенак, Ибупрофен. Благодаря такой специфической терапии появляется возможность снять болевой синдром, избавиться от спазмов и неприятных ощущений в области спины. Курс приёма не более одной недели.
- Дезинтоксикационная терапия: Регидрон, Реополиглюкин, Полисорб, Энтеросгель. Лекарственные препараты этой группы адсорбируют и выводят из организма шлаки и токсины, которые накапливаются во время болезни. Принимать подобные растворы стоит до двух недель.
- Иммуностимуляторы: Тималин, Тимоген, Тактивин, Иммунал, Реаферон. Активация иммунной системы способствует более лёгкому течению болезни без лишних осложнений. Лечение длится курсом до трёх недель.
- Ингибиторы протонной помпы помогают сберечь слизистую оболочку желудка и кишечника от токсического и раздражающего действия нестероидных противовоспалительных препаратов. Чаще всего в детской практике применяют Омепразол, Пантопразол, Рабепразол, Омез. Длится подобное лечение ровно столько, сколько ребёнку будет положено принимать противовоспалительные средства.
- Пробиотики: Линекс, Бифидумбактерин Форте, Энтерол, Бифиформ, Бифинорм. Эти препараты помогут восстановить баланс нормальной микрофлоры, который был нарушен при применении антибиотиков. Длительность курса составит два и более месяца.
Правильное питание — основа сохранения здоровья мочеполовой системы детей и подростков. Вредная пища стимулирует отложение солей в органах и тканях и образование камней в чашечно-лоханочной системе. Именно поэтому категорически запрещено употреблять следующие продукты:
- пакетированные соки с большим количеством сахара;
- газированные сладкие напитки;
- чипсы, сухарики массового производства;
- промышленную выпечку с жирным кремом;
- острые соусы и перец;
- домашние соленья;
- жирные сорта рыбы, птицы, мяса;
- консервы и паштеты;
- копчёные колбасы;
- яичный желток;
- магазинную выпечку с мясом;
- красную икру.
Лечебное питание при заболеваниях почек воспалительного характера называется диетой номер семь. Учитывается наличие у ребёнка отёчного синдрома, тяжёлых вторичных инфекционных заболеваний или хронических болезней других органов и систем. Рекомендуемое количество приёмов пищи — от четырёх до шести. Количество соли не должно превышать более пяти граммов в сутки.
Допустимо использовать для питания:
- овощные рагу, приготовленные с небольшим количеством оливкового масла;
- свежие овощи и фрукты;
- зелёный и чёрный чаи;
- минеральную воду;
- злаковый хлеб или хлебцы;
- кисломолочные продукты;
- отварную рыбу;
- морепродукты;
- постные супы;
- тушёное и варёное мясо.
Фотогалерея: рекомендуемые продукты
Овощное рагу — полноценное блюдо, не нагружающее почки и благотворно воздействующее на работу пищеварения Зерновой хлеб — источник клетчатки, необходимой для оздоровления пищеварительной системы и укрепления иммунитета Ежедневно употребляя натуральную ряженку, ребёнок укрепит иммунитет Зелёный чай обладает мочегонным эффектом, что благоприятно сказывается на работе почек Отварное мясо предпочтительнее при пиелонефрите, чем приготовленное иным способомПоказания к хирургическому лечению и ход операции
Оперативное вмешательство в детском и подростковом возрасте — всегда огромный риск. Организм ребёнка сложен и тонок, что делает его универсальной мишенью для развития инфекций. Неокрепший иммунитет легко поддаётся воздействию вредных факторов окружающей среды, из-за чего мочеполовая система во время пиелонефрита особенно чувствительна к действию других патогенных микроорганизмов. Это объясняет высокую частоту развития вторичных гнойных осложнений.
Показаниями к оперативному вмешательству обычно служат:
- нарушение оттока мочи из чашечно-лоханочной системы;
- большой коралловидный камень;
- флегмонозное поражение клетчатки малого таза;
- абсцессы и карбункулы почки;
- длительное течение гнойного пиелонефрита, которое не отвечает на терапию;
- гнойное расплавление почечных сосудов и нервов;
- сморщивание почки.

Операция на почках в детском и подростковом возрасте проводится только при наличии серьёзных показаний
Ход оперативного вмешательства:
- Рассечение кожи и подкожной клетчатки.
- Тупое разъединение мышечной ткани.
- Выделение почки из почечного ложа.
- Рассечение почечной капсулы и выделение почки.
- Удаление гнойных участков и некротизированных элементов.
- Установка специальных дренажей.
- Ушивание раны.
Восстановительный период после подобного оперативного вмешательства длится до года. В это время рекомендуется ограничить спортивные и учебные нагрузки, соблюдать диету и определённый режим.
Физиотерапевтические методики
Физические факторы для лечения болезней почек используются с середины двадцатого века. В настоящее время доказана их эффективность и безопасность: они применяются даже для лечения детей первых дней жизни и ослабленных младенцев. С помощью подобной терапии можно не только предотвратить возникновение инфекции, но и стимулировать защитные резервы организма на её уничтожение.
Чаще всего для комплексной терапии пиелонефрита применяются:
- Ультразвуковой фонофорез — современная методика, которая позволяет внедрять лекарственный препарат в человеческое тело, используя для этого ультразвук. Лекарство попадает в ткани благодаря механическим колебаниям, что обуславливает более быструю и точную доставку. Регенерационные процессы ускоряются.
- Криотерапия. Это методика, основанная на воздействии на организм человека низких температур. Применяется для стимуляции нейроэндокринной и иммунной систем, которые регулируют деятельность всего организма. Точечное воздействие холода позволяет инактивировать воспалительный процесс в почечной ткани.
- Электрофорез — введение препарата в организм, основанное на использовании постоянного тока. Препарат распределяется по кровотоку гораздо быстрее, что обуславливает его максимальное всасывание и доставку в канальцевую систему.
- Магнитотерапия — воздействие на организм пациента с помощью магнитных полей различной частоты. Применяется эта методика для предотвращения рецидива болезни в межприступный период. Магнитные поля обладают способностью возбуждать и тормозить некоторые участки нервной системы, регулирующие деятельность мочеполовой системы.
Народные средства
В случаях неосложнённого течения многие врачи рекомендуют начинать терапию с народных средств. Лечение можно проводить в домашних условиях под наблюдением специалиста-нефролога. Народные методики простые и в то же время действенные, они не оказывают негативного влияния на растущий организм и доступны. Перед началом использования убедитесь, что у ребёнка нет аллергии на компоненты лекарственных растений.
Использование рецептов народной медицины не освобождает ребёнка от приёма антибактериальных препаратов: только они могут повлиять на возбудителя инфекции.
Рецепты, применяемые для терапии пиелонефрита у детей:
- Три столовые ложки травы медвежье ушко залить двумя стаканами крутого кипятка. Дать настояться в течение двадцати минут, остудить и процедить. Поить ребёнка два раза в день после еды в течение месяца. Это лекарственное растение обладает уникальными противовоспалительными свойствами, которые смягчают течение пиелонефрита.
- В литр кипящего молока добавить четыре столовые ложки молотого овса. Варить на медленном огне в течение часа, постоянно помешивая. Добавить щепотку корицы, остудить и подавать ребёнку вместо полдника и во время второго завтрака в течение двух недель. Отвар овса мягко снимает болевой синдром и спазм.
- Толокнянку и лён в количестве двадцати граммов заливают литром горячей воды и оставляют настаиваться не менее одного часа. Когда полученная смесь остынет, её разливают по небольшим бутылкам и дают ребёнку на ночь. Это поможет очистить почки от бактериальных токсинов. Курс приёма — от трёх до шести месяцев.
- Два пакетика аптечной ромашки заварить стаканом воды. Полученный настой должен быть достаточно крепким, поэтому нужно выдержать его не менее трёх часов. Рекомендуется поить ребёнка ромашкой утром: она обладает противовоспалительными свойствами и лёгким мочегонным эффектом. Длительность лечения составит от двух до семи недель.
Фотогалерея: компоненты народных рецептов от воспаления почек
Мягко снять воспаление поможет ромашка Овёс помогает облегчить боль при спазме Толокнянка давно используется для терапии пиелонефрита в качестве антибактериального средстваМнение доктора Комаровского о терапии воспалительных процессов в почках
Доктор Комаровский — известный специалист в области педиатрии, к чьему мнению прислушиваются многие родители. Большая часть его исследований и научных трудов посвящена воспалительным заболеваниям почечной ткани, методикам терапии и профилактики недуга. Соблюдая рекомендации доктора Комаровского, вы сможете защитить своего малыша от рецидива заболевания и стабилизировать его состояние.

Советы доктора Комаровского помогут родителям, которые столкнулись с воспалением почек у ребёнка
Рекомендации, которые способствуют укреплению здоровья ребёнка с пиелонефритом:
- Правильное питание. Здоровая пища — основа нормального функционирования организма. С молоком матери младенец получает все необходимые питательные вещества, витамины и минералы, а также антитела, которые формируют его иммунитет. В более старшем возрасте необходимо поддерживать это соотношение белков, жиров и углеводов, добавляя в рацион больше свежих овощей, фруктов, различных круп и нежирного мяса или рыбы. Сладкие, жирные и жареные блюда негативно повлияют на работу почек.

Свежие овощи содержат большое количество витаминов
- Рациональный приём воды. Почки ежедневно проводят через свои фильтры довольно большой объём жидкости. Если же питьевой режим нарушен, это может привести к формированию камней и солевых отложений, которые послужат благоприятной средой для размножения бактерий. Рекомендуется давать малышу не менее литра чистой воды в сутки. Чем старше становится ребёнок, тем больше воды ему требуется. Помните, что заменять воду газированными напитками, молоком и пакетированными соками строго запрещено: это может привести к формированию других хронических заболеваний пищеварительной системы.

Малыш должен выпивать не менее пяти стаканов воды в день
- Соблюдение режимов сна и отдыха. Здоровый ребёнок для поддержания повседневной активности и нагрузок должен спать не менее восьми или десяти часов в сутки. В более старшем подростковом возрасте этот период может варьировать в зависимости от индивидуальных предпочтений. Во время учебного процесса рекомендуется делать перерывы для разгрузки организма: не стоит сидеть на одном месте более часа, необходимо сделать небольшую гимнастику или вовремя перекусить.

В учебном процессе обязательно должны быть перерывы
- Равномерная физическая активность. Занятия спортивными нагрузками, гимнастикой и активными играми на свежем воздухе укрепляют здоровье ребёнка. Он становится более выносливым, устойчивым к действию вредных факторов окружающей среды и стрессов. Выплеск лишней энергии помогает освободиться от накопившейся за день усталости, что благотворно сказывается на общем состоянии организма.

Игры на свежем воздухе во время прогулки укрепляют иммунитет
- Соблюдение правил личной гигиены. С детства ребёнка нужно учить соблюдению элементарных гигиенических нормативов: мытьё рук после еды, правила пользования туалетной бумагой и влажными салфетками. Каждый вечер малыш должен принимать гигиеническую ванну или подмываться. Особенно важным этот пункт является у девочек: из-за особенностей строения мочеиспускательного канала и близости аногенитальной зоны риск развития восходящего пути инфицирования пиелонефрита гораздо выше, чем у мальчиков.

Малышей необходимо регулярно купать
- Проветривание комнаты перед сном. За день в любом помещении скапливается большое количество микроорганизмов. Если их не удалять путём регулярной вентиляции, это может привести к формированию различных инфекций. Ребёнку гораздо комфортнее будет засыпать и просыпаться в более прохладном помещении с чистым воздухом.

Проветривать комнату надо как в летнее, так и в зимнее время
- Закаливание. Процедуры адаптации малыша к окружающей среде необходимо начинать с первых дней жизни: прогулки на свежем воздухе, прохладный воздух в комнате и грамотно подобранное постельное бельё сделают своё дело. После того как ребёнок научится ходить и самостоятельно ухаживать за собой, можно перейти к более сложным процедурам закаливания: обливание холодной водой, контрастный душ и горячая баня. Такие мероприятия стимулируют активность иммунитета, заставляя его трудиться на благо малыша и убивать возбудителей различных инфекций.

Обливание прохладной водой — лучший метод закаливания
- Ношение правильной одежды. Не спешите закутывать ребёнка в тёплые кофты или шерстяные платки, только лишь столбик термометра опустится ниже плюс десяти. При перегревании малыш быстрее утомляется, легче теряет тепло при переходе из одного помещения в другое, его иммунная система не работает на полную мощность. То же самое можно сказать о слишком лёгкой одежде: она может вызвать переохлаждение, простуду или даже пневмонию. Оберегайте ребёнка от сквозняков и дождей в осенне-весенний сезон, не забывая правильно подбирать вещи. Если вы затрудняетесь в выборе костюма, прочтите рекомендации на этот счёт.

Правильно подобранная одежда обеспечит нормальный температурный режим
Видео: доктор Комаровский об инфекциях мочевыводящих путей
Прогнозы лечения пиелонефрита
Острый пиелонефрит у детей дошкольного и школьного возраста заканчивается полным клиническим и лабораторным выздоровлением в восьмидесяти пяти процентах случаев. Летальность острого пиелонефрита составляет менее двух процентов от всего детского населения, что связано с хроническими аутоиммунными, иммунодефицитными и гипотрофическими состояниями.

Посещение доктора поможет предотвратить возникновение рецидива заболевания
У сорока процентов детей и подростков острая патология может постепенно переходить в хроническую: воспалительный процесс в чашечно-лоханочной системе медленно прогрессирует, формируется склероз, сужение основных мочевыносящих протоков и развивается недостаточность почек различной стадии. Именно поэтому малыши, имеющие ранний диагноз двустороннего или одностороннего пиелонефрита, должны посещать нефролога в течение трёх или четырёх лет после первого приступа болезни. Параллельно таких детей необходимо показывать стоматологу и отоларингологу один раз в шесть месяцев.
Возможные осложнения и неприятные последствия
При неправильно подобранной антибактериальной, симптоматической и патогенетической терапии, а также при нарушении правил личной гигиены у маленького пациента могут возникнуть осложнения. Часть из них довольно легко поддаётся консервативному лечению, в то время как для терапии других придётся долгое время провести в стационаре или даже лечь на операцию. Чтобы избежать формирования подобных симптомов, обращайтесь к врачу при первых признаках заболевания.
К ведущим осложнениям пиелонефрита у детей и подростков обычно относят:
- острую недостаточность почек;
- нарушение кровоснабжения почечной ткани (ишемия);
- хроническую болезнь почек;
- формирование крупных и мелких гнойничков, которые сливаются в карбункулы;
- абсцессы и флегмоны забрюшинного пространства;
- нарушение оттока мочи из почечной лоханки;
- уремическую кому и интоксикацию собственными продуктами распада органических и неорганических веществ;
- инфекционно-токсический шок;
- кистообразование и поликистозы почек;
- нефрогенную артериальную гипертензию симптоматического характера;
- сморщивание одной почки;
- бессимптомную бактериурию;
- хронизацию процесса с переходом его с одной почки на другую;
- повышенное камнеобразование в чашечно-лоханочной системе;
- длительный спазм сосудисто-нервного пучка;
- распространение воспалительных процессов на нижележащие органы и ткани (цистит, уретрит, простатит).
Отзывы родителей
Воспалительные заболевания почек, как и любые другие патологии воспалительного характера, имеют свои особенности течения у детей и подростков. При регулярном соблюдении всех мер профилактики, правильном питании и образе жизни появляется возможность контролировать возникновение болезни. Помните, что ребёнку любого возраста необходимо посещать врача не реже двух раз в год, сдавать анализы мочи и крови, а также консультироваться с профильными специалистами. Эти мероприятия способствуют ранней диагностике и своевременному лечению пиелонефрита на ранней стадии.
- Автор: Вилли Вонка
- Распечатать
Пиелонефрит у ребенка 2 года
Пиелонефрит — это воспаление почек инфекционной природы. Этот недуг распространен среди детей, особенно дошкольного возраста. По заболеваемости он занял второе место после респираторных инфекций и способен выступать, как их осложнение. Чтобы справиться с болезнью, важно правильно диагностировать пиелонефрит у детей, не спутав его с клинически схожим циститом или уретритом.
Как инфекция попадает в почки
Основные причины пиелонефрита в заражении болезнетворными микробами. В качестве возбудителя могут выступать бактерии, главным образом – кишечная палочка, а также вирусы и грибки. При хронической форме болезни обычно обнаруживают несколько патологических микроорганизмов одновременно.
Попадают в выделительную систему болезнетворные микробы разными способами:
- Гематогенным, то есть по кровотоку от очагов инфекции в других органов. Такой путь заражения распространен у крох до года. Болезнь у них часто развивается после воспаления легких, отита, гриппа. У детей постарше этот способ возможен только в случае серьезного бактериального поражения, например, сепсиса.
- Лимфогенным. Инфекция попадает в почки через общую между органами выделительной системы и ЖКТ лимфосистему. Этому способствует застой лимфы при расстройствах ЖКТ, кишечных инфекциях.
- Восходящим. От мочевого пузыря, выделительных и половых органов инфекция поднимается к почкам.
Последний путь инфицирования считается наиболее распространенным у ребятишек старше года. Чаще заболевают девочки из-за особенностей их анатомии.
Кто предрасположен к болезни
Существуют определенные факторы, способствующие распространению инфекции:
- Аномалии выделительных органов;
- Камни в мочевой системе;
- Пузырно-мочеточниковый рефлюкс;
- Избыток витамина D;
- Рахит;
- Гипотрофия;
- Ферментная недостаточность;
- Недолеченный цистит или уретрит;
- Дисметаболическая нефропатия;
- Сахарный диабет;
- Хронические инфекционные недуги (тонзиллит, синуситы);
- Осложнения после болезней инфекционной природы – ветрянки, кори, ОРВИ, свинки, иных;
- Недостаточная личная гигиена;
- Переохлаждение.
У малышей до года фактором риска может выступить переход на искусственное питание, появление первых зубов, введение прикорма, другие процессы, усиливающие нагрузку на защитную систему.
Кроме того, даже здорового и бодрого ребёнка может поразить недуг, если возбудитель окажется агрессивным и устойчивым к действию иммунных механизмов.
Какие типы пиелонефрита выделяют нефрологи
Как и большинство болезней, у детей пиелонефрит способен протекать в острой и хронической форме с различной симптоматикой и длительностью.
Острый пиелонефрит у детей излечивается достаточно быстро – за месяц или два. Лечение хронического пиелонефрита у детей затягивается как минимум на полгода, возможны периодические рецидивы.
Важно! В редких случаях хронический пиелонефрит у детей протекает в скрытой форме, бессимптомно, но с плохими результатами анализов.
Недуг может быть первичным, то есть не зависящим от состояния органов мочевыделения, и вторичным. Вторичный пиелонефрит у детей возникает на фоне аномалий выделительной системы и может быть обструктивным – при функциональных нарушениях либо необструктивным – при дизметаболических расстройствах. У ребенка диагностируют хронический вторичный пиелонефрит, если есть изменения в строении почек, иные врожденные патологии выделительной системы. Также заболевание классифицируют по локализации, подразделяя на одностороннее и двустороннее.
Пиелонефрит у детей симптомы и лечение
 Симптомы и лечение пиелонефрита у детей разнятся в зависимости от возраста ребенка, формы и тяжести недуга, его причины, сопутствующих патологий.
Симптомы и лечение пиелонефрита у детей разнятся в зависимости от возраста ребенка, формы и тяжести недуга, его причины, сопутствующих патологий.
У крох до года болезнь проявляется в виде резкого роста температуры почти до 40 градусов, судорог, сухости и бледности кожи с голубоватым ореолом вокруг рта. Грудничок становится вялым, отказывается кушать, плачет. Большинство младенцев напрягаются и кряхтят при мочеиспускании, моча темнеет и дурно пахнет.
Нередко у малышей недугу сопутствует расстройство кишечника и рвота. В сочетании с высокой температурой это затрудняет постановку диагноза из-за сходства клиники с кишечными инфекциями.
Основные признаки пиелонефрита в острой форме у детей постарше:
- Рост температуры до 38 градусов и выше;
- Вялость или лихорадочное состояние;
- Бледность кожи и мешки под глазами;
- Отсутствие аппетита, подташнивание, рвота;
- Потемнение мочи и изменение ее запаха;
- Тянущие боли в брюшине и поясничной области.
У некоторых ребятишек наблюдают нарушение мочеиспускания и легкую отечность лица.
Хронический пиелонефрит у детей, если он не в скрытой форме, характеризуется сменой периодов ремиссии и обострений. Последние проявляются теми же признаками, что и острая форма недуга. Дополнительно дети из-за хронического заболевания чаще устают и хуже успевают в школе. Если недуг мучает малыша с раннего возраста, возможна задержка психомоторного и физического развития.
В чем заключается диагностика
 Заподозрив воспаление почек, педиатр направляет юного пациента к детскому нефрологу. Помимо внешнего обследования, диагностика пиелонефрита у детей включает в себя:
Заподозрив воспаление почек, педиатр направляет юного пациента к детскому нефрологу. Помимо внешнего обследования, диагностика пиелонефрита у детей включает в себя:
- Общий анализ и биохимию мочи и крови;
- Количественные пробы по Зимницкому, Амбурже, Аддис-Каковскому, Нечипоренко;
- Изучение диуреза, осадка, ферментов, pH мочи;
- Бакпосев и антибиотикограмму;
- Тест на грибки и вирусы;
- Цитологические изыскания для выявления атипических клеток;
- Ультразвуковое исследование почек и мочевого пузыря;
- Цистометрию;
- Урографию, цистографию;
- УЗДГ почечного кровотока;
- Компьютерную томографию.
Пиелонефрит характеризует увеличение лейкоцитов в моче, а также число микроорганизмов (бактериурия) более 100 000/1 мл. Показатели протеинурии при этом меньше 1г/л, а число нейтрофилов вырастает больше чем на 50 процентов. Хроническая форма при почечной недостаточности приводит к повышению уровня мочевины и креатинина и понижению – общего белка.
Можно ли вылечить пиелонефрит у ребенка полностью
Это заболевание требует длительной терапии, но может быть излечено полностью. Как лечить пиелонефрит у детей зависит от его формы, характера воспаления и наличия патологических изменений в почках.
Любой тип недуга требует изменения рациона, особенно в период обострений. Диета при пиелонефрите у детей направлена на понижение нагрузки на почки и корректировку метаболических нарушений. Рекомендуется диетстол №5 без ограничения соли и увеличением количества жидкости, если у малыша нет почечных дисфункций. В противном случае соль и жидкость придется ограничить. Полезны белково-растительные блюда. Исключить нужно жареное, жирное и острое.
Важно! Решение о госпитализации больного ребенка принимает лечащий врач. Но в любом случае малышу нужен недельный постельный режим.
При необходимости ребенка кладут в нефрологическое либо урологическое отделение больницы. Грудных младенцев до года с острым пиелонефритом тоже лучше лечить в стационаре.
Проще всего вылечить первичный острый пиелонефрит. Но если через 2 недели после выздоровления болезнь возвращается, то возбудитель не был полностью ликвидирован, есть риск получить хроническую форму недуга. Требуется более тщательное исследование и новый терапевтический курс.
Какие препараты пропишет врач
Лечение пиелонефрита у детей включает в себя:
| Средства | Воздействие на организм | Популярные препараты |
| Антибиотики | Избавляют от болезнетворных бактерий, обычно вызывающих пиелонефрит. Лечение антибиотиками длится не менее 4 недель. | «Гентамицин», «Амицин», «Ликацин», «Цефамандол», «Цефтазидим», «Амоксиклав», «Аугментин», «Кетоцеф», «Зинацеф», «Эпоцелин», «Цефтриаксон». |
| Уроантисептики | Обеззараживают мочевые пути, останавливают размножение микроорганизмов. | «Фурадонин», «Палин», «Неграм», «Невиграмон», «Нитроксолин». |
| Диуретические средства | Борются с застоем жидкости на начальной стадии заболевания. | «Верошпирон», «Фуросемид». |
| Антиоксиданты | Препятствуют патологическим изменениям органов выделительной системы. | «Унито», препараты с b-каротином, токоферолом. |
| Нестероидные противовоспалительные средства | Усиливают антибактериальное лечение. | «Ортофен», «Сургам», «Вольтарен». |
| Антигистамины | Устраняют аллергические реакции. | «Тавегил», «Супрастин», «Кларитин». |
Применяют в терапевтических курсах и другие фармапрепараты: противовирусные, жапропонижающие, спазмолитики при болях, пробиотики для восстановления микрофлоры.
По согласованию с врачом возможна фитотерапия. Подходят отвары из мочегонных и противовоспалительных растений (хвоща, брусничного листа, толокнянки, крапивы, шалфея). В аптеке можно приобрести уже готовые почечные чаи и фитопрепараты «Фитолизин», «Канефрон», «Цистон». Все фитосредства выводят жидкость из организма, убирают отеки, оказывают обеззараживающее и противовоспалительное воздействие.
Важно! После излечения ребенок должен продолжать наблюдаться у нефролога, чтобы не было рецидивов. Так, раз в месяц необходимо общее исследование мочи, раз в полгода – УЗИ почек. Снимают с учета ребенка, перенесшего острый пиелонефрит, спустя 5 лет без рецидивов.
При хронической форме болезни во время обострений применяют лечение, схожее с терапией острого пиелонефрита. В период ремиссии необходимы противорецидивные мероприятия: курсы антибиотиков и уросептиков в сниженных дозах и фитотерапия.
lechenie-baby.ru
Пиелонефрит у детей: причины
Начнем с анатомии. Согласитесь: чтобы разобраться в причинах пиелонефрита и суметь его предотвратить, надо знать, каково строение и функции органа, попадающего под удар. Почки располагаются в забрюшинном пространстве по обе стороны от позвоночника. Размеры варьируются соответственно возрасту ребенка (так, у новорожденного их длина 4 см, а к 12 годам каждая почка имеет длину 10-12 см, ширину 5-6 см и толщину 4 см). Этот парный орган называют основным фильтром организма. Именно почки с двойной силой удаляют продукты обмена (ненужные нам вещества) и выводят их наружу в виде мочи, регулируют водно-солевой баланс, то есть выполняют основную функцию организма – поддержание гомеостаза.
Еще одна важная функция почек заключается в выработке жизненно важных биологически активных веществ, отвечающих за регуляцию артериального давления, за поддержание нужного уровня гемоглобина. Полноценная работа почек – необходимое условие для нормальной деятельности сердца, мозга, легких… Почки также отвечают за выработку витамина D, за фосфорно-кальциевый обмен, которые влияют на правильное формирование костного скелета.
Виды пиелонефрита у детей
По своей природе и особенностям терапии пиелонефрит подразделяется на два вида.
Первичный пиелонефрит
Чаще всего возникает из-за изменения флоры, которая находится у ребенка в кишечнике и считается условно-патогенной. При неблагоприятных условиях (частых ОРВИ, кишечных инфекциях) возникает дисбактериоз – одна из причин пиелонефрита. Также причинами возникновения первичного воспаления почек урологи считают осложнения кокковых инфекций, будь то кожное заболевание или (гораздо чаще) ангина, грипп. Цистит тоже нередко становится виновником пиелонефрита. В мочевыводящую систему микробы проникают через мочеиспускательный канал. Затем они оказываются в мочевом пузыре, далее – в мочеточниках, лоханках и, наконец, в почках.
Вторичный пиелонефрит
У вторичного пиелонефрита причина природа. Возникновение недуга нередко обусловлено врожденными аномалиями мочевыводящей системы. У ребенка могут быть нарушения в строении или расположении почек, мочеточников, мочевого пузыря. Из-за этого происходит нарушение оттока мочи, либо она забрасывается обратно в почку из нижних путей. Вместе со струей туда попадают бактерии, которые и вызывают воспалительный процесс.
Бывают случаи недоразвития почек. Из-за слишком маленького размера в организме функционирует меньшее количество почечной ткани, чем ему требуется. Поначалу это незаметно. Но ребенок растет, нагрузка на почечную ткань увеличивается, и тогда орган не справляется со своей функцией. Подобные анатомические особенности выявляются уже в первые недели жизни ребенка. В связи с чем многие врачи рекомендуют как можно раньше провести ультразвуковое исследование, чтобы убедиться: с почками все в порядке. А если будет обнаружена патология, начать незамедлительное лечение.
Симптомы пиелонефрита у детей
Обратите внимание на признаки пиелонефрита, которые вас обязательно должны насторожить.
Повышение температуры
- У ребенка появляется лихорадка, градусник показывает 38-39 °С. Кашля и насморка при этом нет. Горло не красное и не болит. У малыша слабость, головная боль, снижен аппетит.
- Ребенок пьет, как обычно, но при этом подозрительно долго не мочится или наоборот – слишком часто просится в туалет. Особенно беспокойными становятся ночи. Малыш плохо спит из-за того, что постоянно хочет на горшок. Появляется резкий запах мочи.
- Ребенок сначала кряхтит, хнычет, даже кричит, и только потом делает «по-маленькому». 2-3-летний малыш жалуется на боль внизу живота и мочится с усилием.
- В норме он должен быть соломенно-желтым. Вы видите, что моча темная? Значит, не исключены проблемы. Имейте в виду, что розовато-красный оттенок моче придают некоторые лекарства, а еще ягоды и овощи: клубника, морковь, свекла. Если же ребенок ничего подобного накануне не ел, изменение цвета говорит о присутствии эритроцитов (клеток крови), что бывает при многих заболеваниях почек и мочевого пузыря, в том числе, и при пиелонефрите у детей.
- Симптомы пиелонефрита у грудничков зачастую напоминают проявления кишечных заболеваний. Кроме того, кроха плохо прибавляет в весе.
- Не упускайте из виду такой тревожный сигнал, немедленно идите к врачу. После тщательного обследования он сможет поставить точный диагноз и назначить эффективное лечение.
Пиелонефрит у детей также может протекать скрыто, бессимптомно. Но если вы внимательно понаблюдаете за малышом, то заметите, что он быстрее устает, а его настроение постоянно меняется.
Диагностика пиелонефрита у детей
Прежде всего уролог даст направления на анализы.
Малышу нужно будет сдать общий анализ мочи.
Чтобы правильно собрать общий (или клинический) анализ, соблюдайте следующие рекомендации специалиста.
- Накануне не давайте ребенку никакой минеральной воды. Она наверняка изменит реакцию мочи.
- Приготовьте небольшую стеклянную баночку: тщательно вымойте ее и обдайте кипятком (чтобы потом в содержимом не обнаружились лишние бактерии и грибы).
- Утром обязательно тщательно подмойте малыша, иначе анализ окажется неточным.
- Подставляйте емкость не сразу. Первые капли могут быть не совсем чистыми, что повлияет на результат исследования.
Если общий анализ лечащему доктору не понравился, он назначит исследование мочи по Нечипоренко. Подготовить к нему малыша необходимо так же, как и в предыдущем случае. Возьмите часть мочи из «середины» струи.
Третий, наиболее частый вид анализа, — по Зимницкому. К нему прибегают, когда подозревают у ребенка почечную недостаточность или воспаление. Для процедуры потребуются целые сутки и восемь баночек. Малыш должен мочиться в подготовленные емкости. Заставлять и специально поить его не следует. Нет и особых ограничений в питании.
Все анализы мочи исследуют в лаборатории в течение 1-2 дней. В каждом случае применяют разные методы.
Как прочитать результаты анализа
Научитесь «читать» анализы – вам это пригодится. Кроме цвета, существует целый ряд других показателей.
- Прозрачность должна быть идеальной. Мутная на вид моча и хлопья в ней свидетельствуют о наличии солей или воспалении почек и мочевыводящих путей.
- Желательно, чтобы реакция была слабокислая. Нейтральная или щелочная зависит от питания ребенка.
- Плотность мочи у малышей снижена за счет незрелости клеток почки и колеблется в пределах 1005-1020.
- Белок в хорошем анализе отсутствует, но допускается фильтрация белка до 0,033г/л.
- Бактерии и грибы в анализе обозначаются определенным количеством знака +. Чем его больше, тем хуже, и тогда необходимо провести посев мочи для выявления микроба.
- Лейкоциты у мальчиков допустимы в количестве 0-3-5, у девочек – 0-5-7, по Нечипоренко – не более 2000 .
- Эритроциты должны быть единичными или отсутствовать в общем анализе мочи, по Нечипоренко – не более 1000.
- Цилиндры в общем анализе свидетельствуют о тяжелом заболевании почек, в исследовании по Нечипоренко норма – не более 20.
Конечно, уролог прояснит картину состояния здоровья ребенка, изучив анализ мочи. Но это не конец обследования. Наверняка он еще назначит УЗИ почек и мочевого пузыря.
Профилактика пиелонефрита у детей
Уберечь малыша от воспаления поможет профилактика. Причем никаких сложных действий от вас не потребуется.
- Используйте одноразовые подгузники. Желательно надевать их перед прогулкой и сном. Половые органы крохи должны как можно меньше времени соприкасаться с выделениями – это уменьшает риск возникновения инфекций.
- Следите за регулярным опорожнением мочевого пузыря ребенка. Чем дольше в нем находится жидкость, тем больше бактерий скапливается. Необходимо приучить ребенка к горшку до 2 лет. Во время домашних игр или на прогулке напоминайте малышу о том, что нужно сесть на горшок или сходить в туалет. Терпеть нельзя!
- Девочку подмывайте только спереди назад. Трусики меняйте ей ежедневно. Заметив покраснение наружных половых органов либо выделения, сделайте ванночку с отваром ромашки или календулы.
- Давайте малышу только очищенную воду. Газировкой не увлекайтесь. А если покупаете минеральную воду, отдавайте предпочтение столовой.
- Позаботьтесь о здоровом питании малыша: не давайте ему ничего жирного, острого, соленого! Пищу солите умеренно, мясо готовьте на пару, от крепких бульонов откажитесь.
Ребенку, переболевшему пиелонефритом, врач назначит особую диету.
Мочеиспускание: суточная норма
Здоровые дети опорожняют мочевой пузырь довольно часто и большими порциями. Мы даем примерную таблицу.
- до 6 месяцев: 20 раз в день
- до 1 года: 15 раз
- к 3 годам: 7-10 раз
Даже если малыша ничего не беспокоит, понаблюдайте несколько дней за тем, как он «ходит по-маленькому». Естественно, это можно сделать при условии, что ребенок не будет находиться в подгузнике несколько часов подряд. Так не только нельзя отследить ритм мочеиспускания, но и увидеть струю, которая в идеале должна быть светлой, хорошего наполнения и непрерывной.
Пиелонефрит: чем лечить
В случае с пиелонефритом у детей без антибактериальной терапии не обойтись. Также широко применяют различные уросептические препараты, фитотерапию и гомеопатию.
Только уролог или нефролог может сказать, какое именно лекарство потребуется и как долго будет длиться лечение. Обычно на это уходит несколько месяцев с перерывами. Пусть вас это не пугает! После того как вы справитесь с воспалением, за здоровье малыша можно будет не волноваться. Закончив прием антибиотиков, малыш должен будет принимать пробиотики, препараты на основе живых организмов, восстанавливающие флору кишечника. Подобных средств очень много, и каждое имеет свою особенность. Поэтому только специалист может назначить то, что подходит именно вашему малышу.
Не забывайте, что каждые полгода-год ребенку нужно делать ультразвуковое исследование. Также регулярно посещайте с ним педиатра, уролога и сдавайте в поликлинике анализы мочи чаще, чем это делается при диспансеризации.
Пусть ваш ребенок будет здоров!
Материалы по теме:
Вам также может быть интересно «Что делать, если у ребенка высокая температура» на сайте samaya.ru
Вам также может быть интересно«Стафилококк у детей»на сайте samaya.ru
mamaexpert.ru
Пиелонефрит, что это?
Пиелонефрит у малышей – воспалительный процесс в почках, который может быть спровоцирован различными микроорганизмами. Чаще всего, возбудителями заболевания является нормальная микрофлора кишечника, которая попадает в мочевыводящие пути различными способами, по мочеточникам микрофлора способна подниматься вверх, в сами почки и провоцировать воспаление.
Примерно в 20% случаев провоцирующим фактором воспаления является смешанная микрофлора, которая состоит из большого числа разнообразных бактерий – кишечная палочка, протеи и разнообразные кокки. Доктора выделяют возрастные группы риска, когда у малышей регистрируется максимальная заболеваемость. Это группы карапузов с 2 – 3 лет; с 4 – 6 до 7 – 8 лет, и третья группа включает в себя детей подросткового возраста. Именно в эти возрастные периоды мочеполовая система ребенка наиболее уязвима.
По своему клиническому течению пиелонефрит делится на острый и хронический. Для острой формы заболевания характерно полное выздоровление малыша спустя пару месяцев с начала заболевания. В случае хронического пиелонефрита клинические симптомы заболевания сохраняются в течение полугода и больше, при этом регистрируется обязательный рецидив заболевания.
Кроме того, пиелонефрит может быть первичным, который формируется при наличии хронической инфекции в организме малыша, и протекает на фоне сниженной работы иммунитета, и вторичным, который формируется при наличии пороков и аномалий развития почек – при дистопии или удвоении почек.
Причины развития пиелонефрита у малышей?
Причин, которые провоцируют заболевание довольно много, но все эти факторы можно разделить на две группы – общие и местные. Общим фактором развития пиелонефрита у ребенка является снижение работы иммунитета, именно поэтому микроорганизмы, которые являются условнопатогенными для ребенка, т.е. той микрофлорой, которая не приносит вред ребенку, но при нарушении системы равновесия (снижение иммунитета) могут перейти в группу патогенной и провоцировать заболевание. Снижение иммунитета считается главной причиной развития заболевания.
Пиелонефрит можно отнести к группе наследственных заболеваний, так как довольно часто регистрируется у детей с нарушением процессов обмена в организме.
Спровоцировать пиелонефрит может даже внутриутробная инфекция, или нарушение внутриутробного развития. Любое страдание плода во время вынашивания может стать причиной заболевания в последующем. Согласно исследованиям, около 50% новорожденных, которые после рождения оказались в реанимации имеют поражение почек, следовательно, провоцирующим фактором развития патологии является внутриутробное, кислородное голодание плода – гипоксия. Провоцирующим фактором может оказаться и сама моча малыша, в случае если у малыша есть проблемы с опорожнением мочи из почек, в случае рефлюкса – когда происходит обратный заброс мочи из мочевого пузыря в почки.
Как развивается заболевание?
Для развития пиелонефрита необходимо проникновение возбудителя в мочевыводящие пути, чаще всего кишечной палочки. Проникнуть возбудитель может различными способами, например, при подмывании малыша, или, что наиболее часто происходит, с грязного подгузника. Родители должны соблюдать все правила гигиены ребенка. При подмывании девочек, малышку необходимо держать животиком вверх, так что вода стекала с лобка.
При подмывании мальчиков, особой принципиальной разницы нет. Такие строгие рекомендации связаны с анатомическими особенностями строения уретры. У девочек уретра более широкая и короткая, что только облегчает продвижение микроорганизмов к конечному пункту, что нельзя сказать про мальчиков. При длительном контакте кала ребенка с половыми органами или при нерегулярной смене подгузника, заселение кишечной палочки может произойти как у девочек, так и у мальчиков.
После того как бактерии проникли в мочевыводящие пути начинается их восходящий путь к почкам. К счастью, не каждый микроорганизм способен добраться до почек и запустить процесс воспаления, для этого нужны особые механизмы и приспособления.
Одним из условий для размножения микроорганизмов является набор специальных токсинов и антигенов в клетке бактерии. На пути к почкам микроорганизмы высвобождают токсины, которые могут повредить мочевыводящие пути вследствие чего, формируются различные нарушения мочеиспускания. Застоявшаяся моча становится отличной средой для развития микроорганизмов, и уже насыщенная микроорганизмами моча забрасывается обратно в почки, именно таким способом микроорганизмы попадают в почки, и начинается воспалительный процесс. Еще одним вариантом проникновения бактерий в почки является гематогенный путь, т.е. с током крови.
Для того чтобы пройти этот долгий путь от мочеточников до самих почек может произойти смена не одного поколения микроорганизмов, или даже произойдет смена возбудителя на другой.
Проникнув в почки микроорганизмы, неравномерно распределены, могут поражаться лишь отдельные участки почки, или даже одна почка. В анатомическом строении почки выделяются собирательные трубочки, которые распложены в центре почки, именно здесь скапливается наибольшее число микроорганизмов. Первоначально, выделение токсинов микроорганизмами нарушает работу сначала периферического отдела почки, и постепенно нарушается полноценная работа всей почки.
Как проявляется пиелонефрит?
При остром пиелонефрите, начало заболевания внезапное, у малыша повышается температура тела до 38 – 40º, характерен озноб, чрезмерная потливость, головные боли, может быть даже рвота. Дети могут жаловаться на боль при мочеиспускании и на тянущие боли в области поясницы. У новорожденных малышей диагностировать пиелонефрит практически не возможно, так как карапузы не могут объяснить, что их беспокоит. Чаще всего заболевание диагностируется случайно, но и есть и клинические симптомы, чаще всего это затянувшаяся желтуха. У грудных детей наиболее типичным симптомом заболевания являются симптомы интоксикации.
Малыши старше 5 лет могут предъявлять жалобы на боли в области живота, без четкой локализации, или же в надлобковой и поясничной областях. Так же характерным симптомом является неприятные ощущения во время мочеиспускания. При правильном и своевременном лечении острого пиелонефрита прогноз благоприятный – наступает полное выздоровление. Через пару дней стихают клинические симптомы, и постепенно восстанавливается правильная работа почек.
Острый пиелонефрит может перейти и в хроническую форму заболевания, но для этого необходимо наличие предрасполагающих факторов – врожденные или предшествующие заболевания почек. Хронический пиелонефрит характеризуется сменой периодов обострения и бессимптомных периодов. Заболевание может протекать скрыто, и ни как себя не проявлять многие годы.
Рецидивы сопровождаются всеми типичными симптомами, которые типичны для острого течения пиелонефрита. Малыши становятся раздражительными, быстро утомляются, и если малыш посещает школу, именно с этим фактом связано падение его успеваемости. Хроническое течение пиелонефрита может затянуться на долгие годы и даже десятилетия, а исход будет напрямую зависеть от распространенности самой инфекции и от количества обострений в год.
Как диагностировать заболевание?
При постановке диагноза доктор учитывает совокупность клинических симптомов, данные опроса, осмотра ребенка, инструментальные и лабораторные исследования. Во время опроса, доктор систематизирует жалобы, которые могут указывать на пиелонефрит. Осмотр и инструментальные методы исследования направлены на установление воспалительного процесса в почках, есть ли функциональные нарушения в состоянии почек и т.д.
Существует ряд обязательных лабораторных исследования, к которым относят: общий и биохимический анализ мочи и крови, общие и количественные анализы мочи, в том случае если в моче малыша есть осадок, то его необходимо изучить. Производится посев мочи для выявления возбудителя заболевания, его количества, и определения чувствительности к определенной группе антибиотиков.
В биохимическом анализе крови определяется уровень креатинина и мочевины, которые напрямую отображают работу почек. Проводятся пробыЗимницкого, исследование рН мочи и подсчитывается суточный объем мочи. Есть и дополнительные методы исследования, которые будут назначены по необходимости, к ним относится исследование мочи на хламидии, грибы, микоплазмы или микробактерию туберкулеза.
Инструментальные методы исследования можно условно классифицировать на обязательные и дополнительные. В группу обязательных методов исследования входит УЗИ мочевой системы, рентгеноконтрастное исследование, цистометрия. К дополнительным методам исследования относится УЗИ почечного кровотока и КТ (компьютерная томография).
Диагноз устанавливается при наличии болей в соответствующих областях, интоксикации и при лабораторных изменениях в моче: содержание крови, бактерий и белка; при нарушении функции почек и повышении СОЭ более 15мм/ч. Лечение пиелонефрита у детей
Основная цель лечения – устранение самой инфекции, снижение симптомов интоксикации, восстановление работы почек, и повышение сопротивляемости организма ребенка. В схеме лечения выделяют три объемных пункта – специальная диета, соответствующая лекарственная терапия и лечебная физкультура.
Антибактериальная терапия занимает главное место в лечении пиелонефрита. Препараты антибактериальной терапии выбираются в зависимости от возбудителя заболевания. Обычно, для детей выбираются средние дозы препаратов, но это не правило. При остром пиелонефрит лечение проводится в течение 1 – 2 месяцев, при хроническом продолжается на всем протяжении периода обострения и спустя несколько месяцев после нормализации лабораторных показателей.
При составлении режима питания для ребенка необходимо учитывать возраст малыша, полностью исключается острые, соленые и жареные блюда, при приготовлении необходимо использовать как можно меньше приправ, пряностей и консервантов. Ограничивать соль целесообразно только при наличии отеков у ребенка и при повышенном артериальном давлении у ребенка.
В остром периоде заболевания показано обильное питье, для формирования неблагоприятных условий для микроорганизмов, лучше всего давать малышу щелочные минеральные воды либо морсы. Для того чтобы повысить мочеиспускание у ребенка целесообразно вводить в рацион питания арбузы, дыни и огурцы.
Укрепление организма и устранение факторов, которые способствуют развитию заболевания, занимают ведущее место в лечение пиелонефрита. Для этого необходимо соблюдение режима сна и бодрствования ребенка, назначение специальной физкультуры, пересмотр питания ребенка и витаминотерапия. Если у ребенка имеются сопутствующие заболевания, то их необходимо купировать. Гигиенические мероприятия имеет не менее важную роль, родителям необходимо научиться правилам гигиены, и соответственно научить малыша.
Профилактика
Спровоцировать заболевание способна любая хроническая инфекция, даже кариозные зубы. Именно по этим причинам необходимо тщательно следить за состоянием здоровья ребенка. Малыши, которые перенесли пиелонефрит, подлежат диспансерному наблюдению у нескольких специалистов сразу – нефролог, стоматолог и др.
Посещать нефролога в период обострения необходимо каждые 10 дней, в период лечения необходимо ежемесячно, после окончания лечения раз в три месяца. На прием к соматологу необходимо ходить каждые 3 – 4 месяца, так как для таких детей характерно молниеносное течение кариеса и его множественная форма.
puzkarapuz.ru
Почему возникает пиелонефрит у ребенка
Пиелонефрит у ребенка может возникнуть только под воздействием болезнетворной микрофлоры. Это заболевание характеризуется гнойным воспалением почечной лоханки. Процесс может быть односторонним или затрагивать обе почки.
Основные причины пиелонефрита:
- острые простудные заболевания;
- частые ангины;
- ревматизм;
- переохлаждение организма;
- неполное опорожнение мочевого пузыря во время мочеиспускания;
- несоблюдение личной гигиены;
- снижение иммунитета;
- внутриутробное инфицирование плода от матери;
- очаги хронической инфекции, в том числе и кариозные зубы.
Особо стоит отметить тот факт, что у детей до 5-ти лет моча не обладает собственными антибактериальными свойствами. Это способствует быстрому распространению инфекции по мочевым путям. Дети в этом возрасте не обладают способностью полностью опорожнять свой мочевой пузырь. Учащение случаев диагностики пиелонефрита у ребенка возрастает в подростковом периоде. В этом время инфекция попадает в почечную лоханку восходящим путем с половых органов.
Первые признаки пиелонефрита у детей
Рассмотреть первые признаки пиелонефрита у детей не просто даже опытному педиатру. Это коварное заболевание, которое может маскироваться под обычную простуду. Основные признаки пиелонефрита бывают связаны с проявлениями общей интоксикации организма малыша. В новорожденном возрасте при внутриутробной инфекции почек единственный симптом — это длительная желтушность кожи. К сожалению, младенец и ребенок в младшем возрасте не может достоверно оценить свое состояние и указать на неприятные симптомы в поясничной области или рези при мочеиспускании. Поэтому диагноз часто устанавливается только после исследования анализа мочи.
В старшем возрасте первыми признаками пиелонефрита у детей могут быть:
- слабость;
- головные боли;
- тяжесть в пояснице;
- учащенное мочеиспускание;
- резкое стойкое повышение температуры тела;
- тошнота и рвота;
- сухость слизистых и кожных оболочек.
При любых проявлениях из вышеуказанного списка следует немедленно обратиться к врачу.
Достоверные симптомы пиелонефрита у детей и диагностика
Симптомы пиелонефрита у детей обычно появляются незамедлительно после начала заболевания:
- резко повышается температура тела до 39-40°C;
- появляется рвота и общая слабость;
- тело ребенка покрывается липким потом;
- частота мочеиспусканий возрастает в 2-3 раза;
- изменяется цвет мочи и запах;
- появляются боли над лобком и в области нижних ребер со стороны спины.
При осмотре выявляется:
- учащенный пульс;
- болезненная пальпация верхних отделов живота;
- положительный симптом Пастернацкого (при легком ударе ребром ладони по области расположения почек ребенок вздрагивает и чувствует боль);
- артериальное давление чуть выше нормы.
Назначаются общий анализ крови и мочи, биохимический анализ крови на мочевину и креатинин. Для уточнения вида болезнетворной микрофлоры и определения чувствительности к антибиотикам сделает бактериальный посев мочи.
В общем анализе мочи определяется бактериурия, большое содержание лейкоцитов и эпителиальных клеток. В тяжелых случаях может быть гематурия. Плотность мочи снижена, белок не определяется.
Лечение пиелонефрита у детей
Лечение пиелонефрита у детей в зависимости от тяжести состояния проводится в условиях стационара или дома под наблюдением участкового педиатра. Основа лечения — антибактериальная терапия. Используются антибиотики широкого спектра действия и препараты налидиксовой кислоты, которые обладают выраженным урологическим септическим действием. Препаратом выбора является невиграмон или нитроксолин. Из антибактериальных препаратов рекомендуется применение амоксиклава или аугментина.
Используется симптоматическая терапия, направленная на снижение температуры тела и снятие синдрома интоксикации. Усиливается питьевой режим. При задержке диуреза можно рекомендовать мочегонные средства.
Прогноз для жизни при пиелонефрите у детей благоприятный. Обычно все симптомы проходят в течение 7-10 дней. Однако после выздоровления рекомендуется проходить регулярные осмотры у нефролога не реже 2 раз в год.
pediatriya.info
Пиелонефрит у детей: причины, симптомы и лечение
 Пиелонефрит — это микробно-воспалительное заболевание почек и почечных лоханок. Для начала обозначим несколько терминов и сведений из анатомии, которые нам пригодятся в этой главе. Почка — орган, в котором происходит образование мочи (мочеобразование). Моча, образуясь в почке, поступает в мочевыводящие пути.
Пиелонефрит — это микробно-воспалительное заболевание почек и почечных лоханок. Для начала обозначим несколько терминов и сведений из анатомии, которые нам пригодятся в этой главе. Почка — орган, в котором происходит образование мочи (мочеобразование). Моча, образуясь в почке, поступает в мочевыводящие пути.
Мочевыводящие пути. Непосредственно к почке прилежит почечная лоханка, из нее моча поступает в мочеточник, потом в мочевой пузырь и по мочеиспускательному каналу удаляется из организма. Все это и есть мочевыводящие пути, а процесс называется мочевыведение, или уродинамика.
Мочевыводящие пути можно представить себе как систему полых сообщающихся сосудов, по которым происходит движение мочи к «выходу». Процесс движения мочи по мочевыводящим путям отнюдь не пассивный. В стенках органов мочевыведения есть гладкие мышцы, которые, последовательно сокращаясь, направляют мочу в правильном направлении от почки наружу. Самый развитый мышечный слой у нас в мочевом пузыре — накопителе мочи.
Мочевой пузырь. Моча поступает из мочеточников в мочевой пузырь до тех пор, пока ее объем в нем не достиг определенного уровня. Скопившись в нужном количестве, моча давит на стенку мочевого пузыря, раздражаются нервные окончания, идет сигнал в мозг. Человек чувствует позыв на мочеиспускание, идет в туалет и мочится, в это время мочевой пузырь сокращается. Накопление порций мочи в мочевом пузыре необходимо, иначе нам пришлось бы постоянно бегать в туалет.
Итак, нормальное выведение мочи из организма обеспечивают:
- Правильное анатомическое строение мочевыводящих путей (лоханок, мочеточников, мочевого пузыря, мочеиспускательного канала).
- Слаженная работа органов мочевыведения при участии нервной системы.
Но вернемся к пиелонефриту. Откуда в почках и лоханках берется воспаление?
Причины пиелонефрита у детей
Инфекция. Возбудителями пиелонефрита чаще всего являются бактерии, обитающие в кишечнике, составляющие его нормальную микрофлору. Чаще всего это кишечная палочка и протей.
В подавляющем большинстве случаев бактерии попадают в почки восходящим путем. Что это значит?
Бактериальное воспаление начинается с наружных половых органов, поднимается по мочеиспускательному каналу вверх, в мочевой пузырь и по мочеточнику попадает в лоханку почки, а потом и в саму почку. Особенно выражен этот процесс у девочек, так как длина их мочеиспускательного канала короче, чем у мальчиков в несколько раз и инфекция легко попадает в мочевой пузырь и выше. Поэтому девочки страдают от пиелонефритов сравнительно чаще. Источником инфекции у них нередко бывают вульвиты, воспаление наружных половых органов.
Помимо восходящего пути инфицирования почек возможно попадание бактерий в почки через кровь. Это случается сравнительно редко и в основном у сильно ослабленных и грудных детей. Например, при сепсисе, когда микробы плавают в крови: распространение инфекции идет по всему организму, в том числе она может «осесть» и в почках.
Распространению и развитию бактериального воспаления значительно способствует нарушение оттока мочи.
Нарушение оттока мочи. В медицине бытует мнение, что развитие пиелонефрита невозможно без нарушения уродинамики. Физиологичный ток мочи в правильном направлении может быть нарушен по ряду причин:
- Анатомические дефекты строения мочевыводящих путей и почек. Пороки развития мочевыделительной системы встречаются очень часто: удвоение почки, мочеточника, лоханки, врожденные сужения мочеточника, патология мышц мочевого пузыря и т. д. Нарушение нормальной анатомии приводит к застою мочи в мочевыводяших путях и способствует появлению рефлюкса.
- Рефлюкс. Это заброс мочи в противоположном направлении. Он может быть из пузыря в мочеточник (пузырно-мочеточни-ковый) и из лоханки в почку (лоханочно-почечный). Особенно повинен в инфицировании почки заброс мочи из мочевого пузыря в мочеточник.
Причинами рефлюкса могут быть:
— анатомические дефекты строения органов мочевыведения
— цистит — воспаление мочевого пузыря,
— нейрогенный мочевой пузырь.
Нейрогенный мочевой пузырь. Это нарушение оттока мочи из мочевого пузыря, связанное с различной патологией нервной системы:
— поражение спинного мозга: миелодисплазия, спинно-мозговая грыжа, воспалительные заболевания спинного мозга, травма спинного мозга и др.
— поражения головного мозга (энцефалопатии, опухоли и др.).
Поскольку нервная система регулирует деятельность всех органов (в том числе мочевого пузыря), то при ее поражении мочевой пузырь будет работать неадекватно. Например, при незначительном наполнении мочой, пузырь начинает активно сокращаться. Или, наоборот, при переполнении его, когда пора сократиться и выпустить мочу — расслабляется. Дети с подобными нарушениями могут мочиться очень часто или слишком редко и, случается, страдают энурезом (недержанием мочи).
Поражение ткани почки. Пораженная ткань почки — благоприятная почва для размножения микробов. Встречается при различных заболеваниях:
— отложение солей в почке при дисметаболической нефропатии, гипервитаминозе D (см. «Рахит») и других заболеваниях;
— токсическое действие некоторых лекарств и химических соединений;
— поражение почки вирусами (цитомегаловирус) и микоплазмой.
И другие причины.
Снижение иммунитета и сопротивляемости организма инфекциям. Пиелонефритом в основном страдают дети, имеющие какое-либо хроническое заболевание или постоянный источник микробной инфекции. Особенно предрасполагают к пиелонефриту:
— заболевания органов пищеварения: запоры, дисбактериоз кишечника, колит;
— хронический тонзиллит;
— кариес.
Снижение иммунитета даже в большей степени способствует не впервые возникшему пиелонефриту, а поддержанию хронического воспаления. Встретившись с микробами, попавшими в почки, организм не может их полностью подавить и вывести, а доводит до полупридушенного малоактивного состояния. Но в любой момент, когда больному потребуется очередное напряжение иммунной системы (ОРВИ, физические и эмоциональные нагрузки и т. д.), сдерживать инфекцию сил уже не хватит. Микробы вновь активизируются, усилится воспаление в почке, возникнет обострение.
Кроме того, происходит постоянное пополнение микробных колоний в почке из очага хронической инфекции (кариесного зуба, миндалин при хроническом тонзиллите). Поэтому в лечении хронического пиелонефрита очень важную роль играет санация очагов хронической инфекции: лечение зубов, удаление пораженных миндалин и аденоидов и т. д.
Классификация пиелонефрита у детей
Пиелонефрит бывает: 1. Первичный. При изначальном отсутствии изменений в почках.
Питьевой режим. Больному с пиелонефритом необходимо много пить, чтобы «промывать» почки. Количество жидкости должно превышать в 1,5 раза положенное по возрасту. Из напитков предпочтительны клюквенный и брусничный морс, соки, компоты, кефир, минеральная вода слабой минерализации (славяновская, смирновская).
Диета при пиелонефрите. Продукты, обладающие мочегонным и противомикробным эффектом: арбуз, дыня, кабачок, клюква, брусника, черника, земляника, черная смородина, морковь, свекла, тыква, петрушка, укроп. Их нужно употреблять как можно чаще в любом виде.
В первые дни заболевания показана строгая молочно-растительная диета с ограничением соли. Потом больного переводят на диетический стол № 7а, а по мере стихания процесса на 7б и 7. После ликвидации воспаления (нормальные анализы мочи, отсутствие жалоб) ребенку назначают стол № 5 (см. «Дискинезия желчевыводящих путей»).
Медикаментозное лечение при пиелонефрите
Антибиотики Назначаются в острый период (при остром пиелонефрите и обострении хронического). Выбор антибиотика и курса лечения — задача врача.
- Препараты, расслабляющие гладкую мускулатуру (но-шпа, папаверин), при выраженных болях в животе.
- Препараты для повышения иммунитета: метилурацил, натрия нуклеинат, настойка элеутерококка. Назначает врач.
- Витамины А, Е, витамины группы В.
Минеральная вода. Назначаются слабоминерализованные воды (славяновская, смирновская). Правила приема:
- Минеральную воду пьют 3 раза в день за 15-30 минут до еды.
2.) Используют воду комнатной температуры или слегка подогретую до 30-40 °С, из которой нужно предварительно выпустить газ (оставить несколько часов в открытом виде).
- Доза минеральной воды на 1 прием рассчитывается так:
Возраст ребенка х 10. Например, ребенку 9-ти лет нужно на прием 9 х 10 = 90 мл воды.
- Прием воды начинают с половины дозы первые 2-3 дня, а потом постепенно увеличивают количество до полной дозы.
- Курс лечения составляет 30-45 дней. Проводится по 2-3 курса в год.
Физиотерапия. Ребенку с пиелонефритом показаны: УВЧ, СВЧ, электрофорез, тепловые процедуры (парафин, озокерит), грязелечение, лечебные ванны. Лечение назначает врач-физиотерапевт.
Хирургическое лечение. При выраженном рефлюксе и некоторых пороках развития мочевыделительной системы ребенку проводится операция.
Фитотерапия и народные средства в лечении пиелонефрита
В терапии пиелонефрита, особенно хронического, травы незаменимы. Лечение обычно назначается после стихания острого процесса для закрепления антимикробной терапии, в периоды обострений хронического пиелонефрита и для их профилактики. Фитотерапия проводится длительно, не менее 1,5 месяца до полной нормализации анализов мочи.
Профилактические курсы при лечении
трава зверобоя — 1 часть, листья мать-и-мачехи — 1 часть, семена ячменя — 1 часть, листья клевера — 1 часть. Заварить 1 ч. л. сбора 500 мл кипятка, настоять 30 минут, процедить. Пить по 1/3-1/2 стакана 3 раза в день до еды.
Фитосбор №11 (витаминный, общеукрепляющий; восстанавливает структуру почки): листья вербены лекарственной — 1 часть, корень лопуха — 2 части, листья грецкого ореха — 1 часть, трава фиалки трехцветной — 1 часть,
плоды шиповника — 3 части. Заварить 2-3 ст. л. сбора 500 мл кипятка, настоять 2 часа. Процедить, добавить по вкусу мед. Пить по 1/2-2/3 стакана теплого настоя 3-5 раз в день до еды.
Фитосбор № 12 (при хроническом пиелонефрите в период ремиссии для профилактики обострений): листья почечного чая — 4 части, корни солодки голой — 3 части, цветки календулы — 3 части, листья подорожника — 3 части, цветки ромашки — 3 части, листья толокнянки — 2 части, трава хвоща полевого — 2 части. Заварить в термосе 3 ст. л. измельченного сбора 500 мл кипятка, настоять 1-2 часа, процедить. Пить по 1/3-1/2 стакана 3-4 раза в день за 30 минут до еды.
Отвар овса. Залить 1 стакан сухого овса с шелухой 2 л воды. Кипятить на тихом огне, выпаривая воду до 1 л. Охладить, процедить. Пить по 1/3-1/2-1 стакану 2 раза в день. Срок хранения отвара — 2 суток в холодильнике.
Цветочная пыльца. Принимать по 1/2-2/3 ч. л. цветочной пыльцы, пыльцы-обножки или перги 2-3 раза в день (пыльцу предварительно заливать водой и настаивать 3-4 часа, тогда она лучше переваривается).
Кедровые орехи с медом. Смешать очищенные кедровые орехи с медом, есть по 1-2 ст. л. 3 раза в день.
Фитолизин (аптечный препарат). Паста мягкой консистенции, зелено-коричневого цвета со специфическим ароматом. Содержит экстракты растений: корня петрушки, корневища пырея, травы полевого хвоща, листьев березы, травы горца птичьего и др., а также масла — мятное, шалфейное, сосновое, апельсиновое и ванилин.
Оказывает мочегонное, противовоспалительное, обезболивающее действие, выводит соли.
Диспансерное наблюдение
После острого пиелонефрита дети наблюдаются у врача 5 лет, а при хроническом — вплоть до перехода во взрослую поликлинику. Наблюдение ведут педиатр и нефролог.
Анализы мочи сдают: — после выздоровления в течение 6 месяцев 1 раз в 2 недели; — последующие 6 месяцев — 1 раз в месяц; — далее 1 раз в 2-3 месяца;
— после каждого перенесенного ОРВИ и др.
- Осмотр стоматологом, ЛОР-врачом и анализ кала на яйца глистов — 1 раз в 6-12 месяцев.
- Освобождение от физкультуры в основной группе — 1 год. Занятие лечебной физкультурой в спецгруппе.
- Фитотерапия.
- Показано санаторное лечение в местном санатории.
- Медотвод от прививок на 1 год после острого пиелонефрита и на 3 года после обострения хронического.
Лечение пиелонефрита у детей: антибиотики, фитотерапия и другие методы, в том числе в домашних условиях, отзывы родителей
Самым распространённым урологическим заболеванием у малышей и подростков является пиелонефрит. Дети часто болеют ОРВИ, которые нередко осложняются бактериальной инфекцией, приводящей в том числе и к воспалению почек. Детский пиелонефрит часто не имеет специфических признаков, поэтому важны своевременная диагностика и адекватное лечение, это поможет предотвратить возможные серьёзные осложнения.
Что такое детский пиелонефрит
Пиелонефрит представляет собой инфекционно-воспалительное поражение почек, включая лоханки, чашки и саму паренхиму (основную ткань) органа. Заболеванию больше всего подвержены дошкольники, причём чаще болеют девочки, что обусловлено специфичностью строения их мочевыводящих путей. Острое воспаление (впервые возникшее) протекает у детей с расстройствами мочеиспускания, болью в области поясницы, высокой температурой и общей интоксикацией. Хронический процесс имеет слабовыраженную симптоматику, а в период обострения его проявления такие же, как и при остром пиелонефрите. Заболевание нужно лечить вовремя и в полном объёме, так как оно часто приводит к серьёзным осложнениям.
Пиелонефрит — воспаление почек, которое может иметь серьёзные последствия
Острое воспаление может закончиться:
- гидронефрозом (расширением лоханок с последующей атрофией почечной ткани);
- нефросклерозом (сморщиванием почки);
- развитием гнойных процессов:
- абсцессов или карбункула;
- паранефрита (гнойного воспаления околопочечной клетчатки);
- уросепсиса — общего инфицирования организма.
Итогом хронического воспалительного процесса может стать хроническая почечная недостаточность.
Основу лечения всегда составляют антибактериальные препараты, так как причина пиелонефрита — это бактериальная инфекция. У малышей первого года жизни патогенные микроорганизмы попадают в почки с кровью из других очагов (гематогенным путём), у детей старшего возраста проникновение микробов происходит восходящим путём, то есть из нижерасположенных мочевых путей, половых органов или кишечника. Каким бы способом ни произошло инфицирование почки, нефролог обязательно назначает ребёнку антибиотики и уроантисептики. Помимо них, выписывают другие препараты, выбор которых зависит от факторов, привёдших к развитию заболевания.
Вторичный обструктивный пиелонефрит на фоне структурных или функциональных нарушений, приводящих к расстройству нормальной уродинамики, лечится совместно детским хирургом или урологом. В таком случае решается вопрос о катетеризации мочевого пузыря или проведении операции для устранения фактора, способствующего обструкции (непроходимости) мочевых путей. Вторичный дисметаболический (обменный) пиелонефрит требует обязательной корректировки питания и применения специальных препаратов для устранения обменных нарушений.
Видео: популярно о детском пиелонефрите
Лечение
Терапия должна быть комплексной и предусматривать мероприятия, направленные на:
- ликвидацию патогенной флоры;
- устранение воспалительных явлений в почках;
- восстановление их функциональных возможностей;
- возобновление нормального мочетока;
- коррекцию иммунных отклонений.
Помимо медикаментов, физиотерапевтических процедур, фитотерапии, больному ребёнку нужно организовать правильный режим и питание. Очень важно обеспечить малыша необходимым количеством питья — на 50% больше возрастной нормы.
Острый пиелонефрит, как правило, лечат в стационаре. Вопрос о необходимости госпитализации рассматривают с учётом тяжести состояния пациента, формы патологии, вероятности развития осложнений, социальных, семейных условий. Детям старшего возраста, особенно при обострении хронического процесса, можно организовать стационар на дому, при этом родители должны неукоснительно соблюдать все врачебные рекомендации. Активная фаза воспаления, сопровождающаяся повышенной температурой и болевым синдромом, требует назначения постельного режима на 5–7 дней.

В первые дни заболевания показан постельный режим
Медикаменты
Выбор препаратов зависит от вида возбудителя, возраста и состояния ребёнка, формы болезни и её фазы (активная или ремиссия).
Антибактериальная терапия, составляющая основу лечения, должна базироваться на таких принципах:
- перед назначением антибиотика обязательно проводят бактериологический анализ мочи, после получения результатов корректируют терапию;
- по возможности исключают факторы, способствующие инфицированию почек;
- в процессе лечения проводят мониторинг анализов на наличие бактериурии (содержание бактерий в моче);
- антимикробные препараты назначают на длительный срок, иначе патология не поддаётся коррекции.
Для максимальной эффективности лечения необходимо сдать бакпосев мочи и определить чувствительность возбудителя к антибиотикам
Медикаментозная терапия обострения хронической формы заболевания проводится трёхэтапно:
- Сначала подавляется активный инфекционно-воспалительный процесс антибиотиками.
- На фоне облегчения симптоматики проводится антиоксидантное лечение, а затем иммунокоррекция.
- Заключительным этапом является противорецидивная терапия.
Лечение острого воспаления обычно ограничивается первыми двумя этапами.
Антибактериальная терапия
Антимикробные препараты при пиелонефрите обычно назначают таким образом:
- стартовая терапия антибиотиками до результатов посева мочи в сочетании с диуретиками (если нет обструкции) и инфузионными (внутривенными) растворами при сильной интоксикации;
- коррекция лечения с учётом результатов лабораторных анализов — выявленного возбудителя и определения его чувствительности к антибиотикам.
Общая длительность применения антимикробной терапии составляет примерно 3–4 недели со сменой препарата каждые 7–10 дней или заменой на уроантисептик. При развитии функциональной недостаточности почек дозировку средств уменьшают примерно на треть.
Среднетяжёлую или тяжёлую форму пиелонефрита лечат в условиях больницы с парентеральным введением препаратов — внутримышечно или внутривенно. Лёгкое течение болезни допускает применение антибиотиков перорально — в виде детских сиропов и суспензий, которые хорошо всасываются в пищеварительном тракте.
Антибиотики, которые обычно назначают при стартовой терапии:
- защищённые пенициллины:
- цефалоспорины:
- Цефуроксим;
- Цефамандол;
- Цефотаксим;
- Цефтазидим;
- Цефтизоксим;
- Цефоперазон;
- Цефтриаксон;
- аминогликозиды (при лечении на дому не используют, только в условиях больницы):
- Амикацин;
- Ликацин;
- Гентамицин.
В период стихания патологического процесса ребёнка переводят на пероральный приём антибиотиков (в сиропах или таблетках). Помимо пенициллинов и цефалоспоринов, на этом этапе назначают:
- производные нитрофурана — Фурадонин;
- нефторированные хинолоны — Неграм, Палин, Нитроксолин;
- комбинированные сульфаниламиды — Бисептол, Ко-тримоксазол (если нет обструкции).
При тяжёлом течении, гнойных осложнениях и устойчивой флоре пациенту назначается комбинированная терапия:
- цефалоспорины и аминогликозиды;
- пенициллины и цефалоспорины;
- пенициллины и аминогликозиды.
Препаратами резерва являются:
- Офлоксацин, Заноцин — антибиотики из группы фторхинолонов;
- Сайронем, Имипенем — антибиотики из группы карбапенемов.
Их назначают только в случае неэффективности других препаратов.
Вместе с антибиотиками нефролог рекомендует пробиотические средства:
- Бифидумбактерин;
- Линекс;
- Бифиформ.
После моно- или комбинированной антибиотикотерапии лечение на 10 дней продолжают уроантисептиками: препаратами налидиксовой, оксолиновой, пипемидовой кислоты, нитрофуранами.
Фотогалерея: противомикробные средства при пиелонефрите
Офлоксацин — препарат резерва, назначается при неэффективности других антибиотиков Цефотаксим — антибиотик из группы цефалоспоринов, назначают при остром и хроническом пиелонефрите Гентамицин — антибиотик, который применяется для лечения приелонефрита у детей старшего возраста в условиях стационара Амоксиклав относится к защищённым пенициллинам, является препаратом выбора для лечения любой формы пиелонефрита у детей Нитроксолин — антимикробное средство, назначается в качестве уросептика при пиелонефрите Фурадонин — средство с выраженным противомикробным действием, его назначают после курса антибиотиковВидео: принципы лечения воспаления почек у детей
Другие препараты для лечения почечного воспаления
В первые дни лечения на фоне большой водной нагрузки назначают мочегонные средства — Верошпирон, Фуросемид, Спиронолактон. Диуретики обеспечивают усиление кровотока в почках, быстрое выведение из организма микробов и продуктов воспаления, снимают отёк интерстициальной (рыхлой соединительной) почечной ткани.
Патогенетическую терапию, то есть приём противовоспалительных, антисклеротических препаратов, иммуномодуляторов и антиоксидантов, начинают на 5–7 день от начала болезни. Ребёнку назначают:
- противовоспалительные средства:
- Вольтарен;
- Нурофен;
- Ортофен;
- Парацетамол;
- Сургам;
- антигистаминные:
- Супрастин;
- Тавегил;
- Кларитин (Лоратадин);
- антиоксиданты:
- витамин Е;
- Унитиол;
- Веторон;
- Триовит;
- Селцинк;
- Синергин;
- Димефосфон;
- средства, улучшающие микроциркуляцию в почечных сосудах:
- Трентал (Пентоксифиллин);
- Эуфиллин;
- Циннаризин;
- препараты с антисклеротическим действием (при признаках склероза почечной паренхимы):
В период ремиссии малышу назначают фитотерапию — мочегонные сборы, средства на основе растительного сырья — Уролесан в сиропе, Канефрон в растворе, Монурель (клюквенный экстракт).
Фотогалерея: препараты при пиелонефрите
Унитиол — дезинтоксикационное лекарственное средство, назначают при выраженной интоксикации Кларитин — антигистаминное средство для предотвращения аллергизации детского организма Нурофен — противовоспалительное средство, применяется для устранения воспаления, облегчения боли и снижения температуры Верошпирон — мочегонный препарат, его назначают для устранения отёков и выведения микробов и продуктов воспаления из организма Вольтарен — противовоспалительный препарат, назначают детям для купирования воспалительного процесса в почках Эуфиллин назначают для улучшения почечного кровотока Плаквенил — препарат, обладающий антисклеротическим действием, применяют при высоком риске рубцовых изменений в почках Триовит — комплексный витаминный препарат, содержащий витамины С, Е, А, селен и дрожжи (назначают детям с 10 лет) Канефрон — препарат на основе растительного сырья, применяется при пиелонефрите в период ремиссииИммунотерапия и противорецидивное лечение
У многих детей с воспалением почек происходят сдвиги в работе иммунной системы, которые могут оказывать влияние на прогрессирование и течение болезни. Таким пациентам назначаются препараты для коррекции иммунитета. Эти средства способствуют сокращению активного периода заболевания, снижению вероятности рецидивов.
Иммунотерапия назначается детям строго по показаниям и по согласованию со специалистом — иммунологом. Начинают лечение на этапе выздоровления. Применяют следующие препараты:
- Иммунал;
- Ликопид;
- препараты интерферона:
- Виферон;
- Реаферон;
- Циклоферон;
- Лейкинферон;
- Лизоцим;
- Т-активин;
- Миелопид.
Иммунал — один из препаратов, применяемый для коррекции иммунитета у детей
Противорецидивное лечение предусматривает назначение маленькому пациенту антибактериальных препаратов на длительный срок и в малых дозах. Курс лечения — прерывистый. Рекомендуется один из препаратов:
- Бисептол;
- Палин;
- Невиграмон;
- Фурагин;
- Нитроксолин.
Дозировки подбираются персонально для каждого пациента, срок терапии также определяется индивидуально.
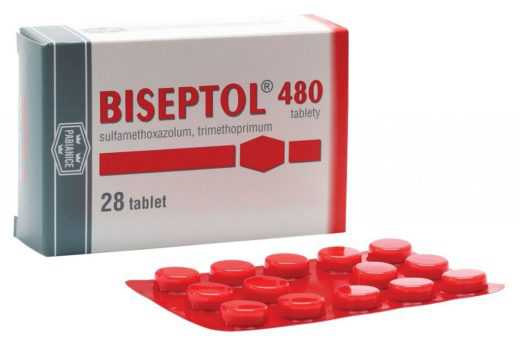
Бисептол — одно из средств, применяемых для противорецидивной терапии
Диета
Питание больного ребёнка должно иметь определённые ограничения в зависимости от активности воспалительного процесса, работоспособности почек, наличия обменных нарушений.
Диета должна быть направлена на щажение почек, максимальное снижение нагрузки на канальцевую и сосудистую системы воспалённого органа. В острой фазе примерно на 7–10 дней рекомендуется молочно-растительная диета с некоторым ограничением белка и соли. Деткам до года полезно устроить водно-чайную паузу на 9–12 часов, затем продолжать кормить грудным молоком или адаптированной кисломолочной смесью. После исчезновения признаков интоксикации малыша можно переводить на привычное питание, при этом введение прикормов пока не проводят. Суточная норма жидкости для грудного малыша составляет 50 мл на кг веса. При пиелонефрите объём жидкости, потребляемой ребёнком, должен быть увеличен. Насколько — подскажет врач.
Из питания дошкольника исключаются экстрактивные вещества, эфирные масла, жареное, острое, жирное, то есть продукты, для переработки которых нужны большие затраты энергии. При остром пиелонефрите рекомендуется диета №5. После того как состояние ребёнка начнёт улучшаться, в меню включается диетическое мясо — отварное или тушёное на пару. Постепенно рацион разнообразят: готовят каши, запеканки, пудинги, салаты, супы, паровые биточки и т. д.

Ребёнку с пиелонефритом рекомендуется диета с ограничением солёной, жареной, жирной и острой пищи
Кормить ребёнка нужно несколько раз в день небольшими порциями. Перекармливать больного нельзя, а вот питья, если отток мочи не затруднён, должно быть много:
- чаи;
- травяные отвары;
- соки;
- компоты;
- напиток из шиповника;
- клюквенный морс.
От года до 3 лет здоровый малыш в сутки должен получать жидкости 50 мл на кг веса, от 3 до 7 лет норма воды составляет от 1,2 до 1,7 л в сутки, а после 7 лет — 1,7–2,5 л. Эти объёмы при воспалении почек следует увеличить.
При хронической форме болезни диетического питания необходимо придерживаться длительно, ограничивая продукты, способные навредить канальцевому аппарату почек. Жидкости в организм малыша должно поступать достаточное количество.

При пиелонефрите ребёнок должен получать много жидкости
Таблица: питание при воспалении почек
Физиотерапевтические процедуры
Физиолечение может применяться как в острой фазе болезни, так и в период ремиссии. Процедуры проводятся с целью ликвидации воспалительного процесса, нормализации почечного кровотока и диуреза, укрепления защитных сил организма.
Методы, оказывающие противовоспалительный эффект и нормализующие почечный кровоток:
- УВЧ — лечение электромагнитным полем ультравысокой частоты. Назначают 5–7 процедур в фазе обострения.
- СВЧ-терапия — лечение электромагнитным полем сверхвысокой частоты. Применяют на протяжении недели после УВЧ.
- Электрофорез с препаратами кальция, антимикробными средствами на поясничную область. Назначают до 10 сеансов.
- Лечение ультразвуком. Используют для ликвидации воспаления у детей старше трёхлетнего возраста в фазе смягчения острых симптомов.
- Тепловые процедуры — аппликации озокерита, парафина, индуктотермия (воздействие на организм магнитным полем). Можно применять в стадии ремиссии.
- Тёплые хлоридно-натриевые ванны. Назначают детям вне периода обострения, всего 7–10 процедур.

Хлоридно-натриевые ванны — один из методов физиотерапии при пиелонефрите в стадии ремиссии
При мочевом рефлюксе (обратном забросе мочи в лоханки), нарушении уродинамики и атонии мочеточников применяются процедуры с целью стимуляции:
- СМТ, или амплипульстерапия. Воздействие на мышечную ткань переменным импульсным электротоком для ликвидации застойных явлений, отёков, стимулирования процессов обмена веществ. Метод можно применять детям с шестимесячного возраста.
- ДДТ, или диадинамотермия — лечение импульсным электротоком разной частоты и в разных режимах. Применяют на проекцию мочеточников для их стимуляции.
Хирургическое лечение
В случае безуспешной терапии антибиотиками и другими препаратами при нарушенном оттоке мочи врачи вынуждены прибегнуть к катетеризации мочеточника. Если эта мера не даёт должного эффекта, ребёнку показана срочная операция. Показания к хирургическому вмешательству:
- бурная симптоматика с резким ухудшением состояния ребёнка;
- очень высокая температура и лейкоцитоз (может говорить о развитии гнойных осложнений — апостематозного пиелонефрита или карбункула почки);
- олигурия — отсутствие мочи (может свидетельствовать о непроходимости мочевых путей, например, при перекрытии мочеточника камнем).
Часто характер и объём вмешательства определяются уже на операционном столе. Хирурги стремятся к проведению органосохраняющих операций у детей:
- декапсуляции почки (удалению фиброзной почечной капсулы);
- нефростомии (введению в лоханку трубки для выведения мочи наружу);
- вскрытия и дренирования абсцессов или карбункула.
При расположении гнойного очага на нижнем или верхнем полюсе почки проводят резекцию этого участка. Если в лоханке обнаружен камень, проводят пиелонефролитотомию, то есть рассечение лоханки и извлечение конкремента.
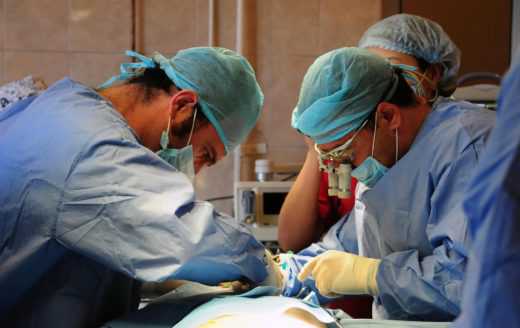
Если возникла необходимость в операции, хирурги стремятся провести органосохраняющее вмешательство
В тяжёлых случаях, при полном отсутствии функционирования повреждённой почки и сохранённом здоровье второго органа, проводится нефрэктомия. Операция подразумевает полное удаление больной почки. Успех хирургического вмешательства зависит от степени повреждения органа, возраста ребёнка, общего состояния его организма и своевременности проведения манипуляций.
Рекомендации народной медицины
Пиелонефрит — это то заболевание, при котором травы применять не просто можно, а даже необходимо. Самолечением всё же заниматься не стоит, нужно использовать фитосредства, рекомендованные врачом, и в прописанных им дозировках. Рекомендуются растения с антисептическим, мочегонным, противовоспалительным действием.
Клюквенный, брусничный или черничный морс в качестве антисептического и мочегонного средства:
- Полкило свежих вымытых ягод размять, отжать сок.
- Залить ягоды двумя литрами кипятка и проварить на слабом огне 10 минут.
- Процедить отвар и смешать с отжатым соком.
- Если у ребёнка не аллергии, перед употреблением в морс можно добавить мёд.
Отвар василька раскидистого (харлая) в качестве противовоспалительного средства:
- Сухой травы взять 5 г на 200 мл воды.
- Проварить на водяной бане 5 минут.
- Настоять до остывания, отфильтровать.
Мочегонный почечный чай:
- Чайную ложку сухой травы ортосифона тычиночного заварить кипятком (200 мл).
- Настоять 15–20 минут.
- Пить в тёплом виде.
Овсяный отвар как противовоспалительное средство:
- Взять 200 г овса на литр молока.
- Кипятить в течение 20 минут.
- Процедить и принимать в тёплом виде. В отвар можно добавить напиток из шиповника.
Противомикробный, мочегонный почечный сбор:
- Плоды шиповника, корень цикория, траву тысячелистника, ромашки, толокнянки и листья (лучше почки) берёзы нужно взять в равных частях.
- Столовую ложку смеси залить 300 мл воды.
- Прокипятить на водяной бане 15 минут.
- Настоять под крышкой. Процедить.
- Долить до первоначального объёма кипячёной водой.
- Пить отвар за полчаса до еды.
В качестве сильного мочегонного средства рекомендуют настой толокнянки или отвар кукурузных рылец. Толокнянку берут из расчёта 2 чайные ложки на стакан кипятка и настаивают в термосе 3–4 часа. Для отвара кукурузных рылец берут ложку сырья на стакан воды и кипятят 10 минут.
Фотогалерея — растения при воспалении почек
Харлай, или василёк раскидистый, обладает выраженными антисептическими, противовоспалительными и мочегонными свойствами Овсяный отвар полезен при воспалении почек Толокнянку используют в качестве мочегонного и противовоспалительного средства при пиелонефрите Кукурузные рыльца — сильное мочегонное средство Ортосифон тычиночный обладает выраженными мочегонными и противовоспалительными свойствами Клюквенный морс — высокоэффективное антисептическое средство для лечения пиелонефритаДоктор Комаровский о лечении пиелонефрита
Педиатр Комаровский называет пиелонефрит коварным заболеванием, требующим длительного и упорного лечения, которое должно базироваться на применении антибиотиков. Несмотря на то что инфекции мочевыводящих путей устранить легче, чем другие инфекционные заболевания, так как все препараты проходят через почки, терапия пиелонефрита имеет свои особенности. Врач отмечает, что недоведение лечения до конца чревато образованием L-форм бактерий, которые до поры до времени никак себя не проявляют, но сохраняют жизнеспособность. При возникновении благоприятных условий такие микроорганизмы начинают усиленно размножаться и приводить к рецидиву заболевания. А хроническую рецидивирующую форму пиелонефрита вылечить уже гораздо тяжелее, чем впервые возникший острый процесс, так как бактерии, сохранившиеся при неполноценной терапии, обладают устойчивостью к антибиотикам.
Основной тезис, который выводит доктор Комаровский в ходе одной из своих общеобразовательных лекций, — лечить пиелонефрит легче, чем другие инфекции, но дольше.
Доктор Комаровский призывает родителей не пытаться лечить ребёнка самостоятельно, доверять врачам и при подозрительных симптомах сразу обращаться к специалистам.
Видео: доктор Комаровский о пиелонефрите и своевременной сдаче анализа мочи
Прогноз заболевания
Острое воспаление почек заканчивается выздоровлением без последствий примерно в 80% случаев. Грозные осложнения и летальные исходы встречаются редко, только у сильно ослабленных детей с сопутствующими патологиями. Устойчивое рубцевание паренхимы почек развивается у 15–20% детей после купирования воспаления.
Исходом хронической формы заболевания в 65–75% случаев может быть прогрессирование патологических изменений в почках — развитие нефросклероза (сморщивания почки) и почечной недостаточности. Полное выздоровление может отмечаться только у детей с первичным хроническим пиелонефритом. Но при полноценном лечении даже вторичную форму болезни, возникшую на фоне нарушения уродинамики вследствие различных первоначальных патологических изменений, можно привести к устойчивой ремиссии.
Дети, перенёсшие болезнь, должны наблюдаться нефрологом на протяжении 3 лет с обязательным контролем общего анализа мочи каждый месяц, биохимического анализа мочи — каждые 3–6 месяцев, проведением УЗИ почек — 1 раз в полгода.

Ребёнок после перенесённого пиелонефрита должен длительное время состоять на учёте у нефролога
В период ремиссии хронического пиелонефрита нефролога нужно посещать 1–2 раза в год до наступления 15-летнего возраста, затем диспансерный учёт передаётся терапевту во взрослую сеть.
Снятие с учёта возможно при условии сохранения полной ремиссии на протяжении 5 лет после проведения последнего полного клинико-лабораторного обследования ребёнка, перенёсшего острую форму болезни.
Отзывы родителей о лечении болезни
Основополагающий принцип терапевтических мероприятий при заболевании почек — лечить как можно раньше. Детский пиелонефрит — серьёзная патология, требующая быстрого реагирования, скрупулёзного выполнения врачебных рекомендаций, упорства и терпения родителей. Только так малыша можно уберечь от грозных последствий почечного воспаления.
- Автор: Елена Ялынич
- Распечатать
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе