Первый скрининг на каком сроке делают
На каком сроке делается первый скрининг
 Скрининг 1 триместра – диагностическое исследование, которое проводится беременным группы риска с 10 до 14 недели.Оно, являясь первым из двух скрининговых наблюдений, позволяет с большой точностью определить, насколько высок риск рождения больного плода. Состоит такое обследование из двух частей – сдачи крови из вены и УЗИ. На основании их, с учетом многих ваших индивидуальных факторов, врач-генетик и выносит свой вердикт.
Скрининг 1 триместра – диагностическое исследование, которое проводится беременным группы риска с 10 до 14 недели.Оно, являясь первым из двух скрининговых наблюдений, позволяет с большой точностью определить, насколько высок риск рождения больного плода. Состоит такое обследование из двух частей – сдачи крови из вены и УЗИ. На основании их, с учетом многих ваших индивидуальных факторов, врач-генетик и выносит свой вердикт.
[contents h3 h4]
Кому необходимо пройти скрининг 1 триместра
Очень важно, чтобы исследование прошли такие женщины:
- состоящие с отцом ребенка в близкородственном браке
- у которых было 2 или больше самопроизвольных аборта (преждевременных родов)
- была замершая беременность или мертворождение
- женщина перенесла вирусное или бактериальное заболевание во время беременности
- есть родственники, страдающие генетическими патологиями
- у этой пары уже имеется ребенок с синдромом Патау, Дауна или другими
- был эпизод лечения препаратами, которые нельзя применять при беременности, даже если они назначались по жизненным показателям
- беременной больше 35 лет
- оба будущих родителя хотят проверить вероятность рождения больного плода.
Что ищут на первом УЗИ-скрининге при беременности
Что смотрят на первом скрининге? Оценивают длину эмбриона (это называется копчико-теменным размером – КТР), размеры головки (ее окружность, бипариетальный диаметр, расстояние ото лба до затылка).
Первый скрининг показывает симметричность полушарий головного мозга, наличия некоторых его структур, обязательных в этом сроке. Смотрят на 1 скрининге также:
- длинные трубчатые кости, измеряется длина плечевых, бедренных, костей предплечья и голени
- находится ли желудок и сердце в определенных для этого местах
- размеры сердца и исходящих из них сосудов
- размеры живота.
Какую патологию данное обследование выявляет
Первый скрининг беременности информативен в плане обнаружения:
- патологии зачатка ЦНС — нервной трубки
- синдром Патау
- омфалоцеле – пуповинная грыжа, когда различное количество внутренних органов находится вне брюшной полости, а в грыжевом мешке над кожей
- синдром Дауна
- триплоидия (тройной набор хромосом вместо двойного)
- синдром Эдвардса
- синдром Смита-Опитца
- синдром де Ланге.
Сроки проведения исследования
Когда нужно делать первый скрининг? Сроки диагностики 1 триместра очень ограничены: от первого дня 10 недели до 6 дня 13 недели. Лучше делать первый скрининг в середине этого диапазона, на 11-12 неделе, так как ошибка в расчетах значительно снижает правильность расчета.
Ваш врач должен еще раз скрупулезно и досконально, в зависимости от даты последней менструации рассчитать, на каком сроке вы должны сделать пройти первое исследование подобного рода.
Как готовиться к исследованию
Скрининг первого триместра производится в два этапа:
- Вначале делается скрининг УЗИ. Если это будет проводиться трансвагинально. то подготовки не требуется. Если же абдоминальным способом, то необходимо, чтобы мочевой пузырь был полон. Для этого надо выпить пол-литра воды за полчаса до исследования. К слову, второй скрининг при беременности проводится трансабдоминально, но подготовки не требует.
- Биохимический скрининг. Этим словом называется забор крови из вены.
Учитывая двухэтапность исследования, подготовка к первому исследованию включает в себя:
- наполнение мочевого пузыря – перед 1 УЗИ-скринингом
- голодание минимум за 4 часа до забора крови из вены.
Кроме этого, нужна диета перед диагностикой 1 триместра для того, чтобы анализ крови выдал точный результат. Она заключается в исключении приема шоколада, морепродуктов, мясных и жирных продуктов за день до того, как вы планируете посетить скрининговое УЗИ при беременности.
Если вы планируете (а это – оптимальный вариант проведения перинатальной диагностики 1 триместра) пройти и ультразвуковую диагностику, и сдать кровь из вены в один день, вам нужно:
- весь предыдущий день отказывать себе в аллергенных продуктах: цитрусовых, шоколаде, морепродуктах
- исключить полностью жирную и жареную пищу (за 1-3 дня до исследования)
- перед исследованием (обычно кровь на скрининг 12 недель сдают до 11:00) с утра сходить в туалет, затем – или не мочиться 2-3 часа, или за час до процедуры выпить пол-литра воды без газа. Это необходимо, если исследование будет выполняться через живот
- если УЗИ-диагностика делается вагинальным датчиком, то подготовка к скринингу 1 триместра не будет включать наполнение мочевого пузыря.
Как проводится исследование
Как делают в 1 триместре исследование на пороки развития?
Оно, как и обследование 12 недель, состоит из двух этапов:
- УЗИ-скрининг при беременности. Он может выполняться как вагинальным способом, так и через живот. По ощущениям он не отличается от УЗИ в 12 недель. Отличие в том, что выполняют его сонологи, специализирующиеся конкретно на пренатальной диагностике, на аппаратуре высокого класса.
- Забор крови из вены в количестве 10 мл, что должно проводиться натощак и в специализированной лаборатории.
Как проходит скрининговая диагностика 1 триместра? Вначале вы проходите первое УЗИ при беременности. Обычно он выполняется трансвагинально.
Для выполнения исследования вам будет необходимо раздеться ниже пояса, лечь на кушетку, согнув ноги. Тонкий специальный датчик в презервативе врач очень аккуратно введет вам во влагалище, во время исследования им будут немного двигать. Это не больно, но после исследования на этот или следующий день на прокладке вы можете обнаружить небольшое количество кровянистых выделений.
На видео 3д УЗИ при беременности на скрининге 1-го триместра.
Как делается первый скрининг трансабдоминальным датчиком? В этом случае вы или раздеваетесь до пояса, или просто приподнимаете одежду так, чтобы открыть для обследования живот. При таком УЗИ скрининге 1 триместра датчик будет двигаться по животу, не причиняя боли или дискомфорта.
Как проводится следующий этап обследования? С результатами ультразвукового исследования вы идете сдавать кровь. Там же у вас уточнят некоторые данные, которые важны для правильной трактовки результатов.
Результаты вы получите не сразу, а через несколько недель. Так проходит первый скрининг беременности.
Расшифровка результатов
1.Нормальные данные УЗИ
Расшифровка первого скрининга начинается с трактовки данных ультразвуковой диагностики. Нормы УЗИ:
Копчико-теменной размер (КТР) плода
При скрининге в 10 недель этот размер находится в таком диапазоне: от 33-41 мм в первый день 10 недели до 41-49 мм – в 6 день 10недели.
Скрининг 11 недель — норма КТР: 42-50 мм в первый день 11 недели, 49-58 – в 6-й ее день.
При беременности 12 недель данный размер составляет: 51-59 мм в 12 недель ровно, 62-73 мм – в последний день этого срока.

2. Толщина воротниковой зоны
Нормы УЗИ 1 триместра в отношении этого важнейшего маркера хромосомных патологий:
- в 10 недель – 1,5-2,2 мм
- скрининг 11 недель представлен нормой 1,6-2,4
- на 12 неделе этот показатель – 1,6-2,5 мм
- в 13 недель – 1,7-2,7 мм.
3. Носовая кость
Расшифровка УЗИ 1 триместра обязательно включает в себя оценку носовой кости. Это маркер, благодаря которому можно предположить развитие синдрома Дауна (для этого и делается скрининг 1 триместра):
- на 10-11 неделе эта кость уже должна обнаруживаться, но размеры ее еще не оцениваются
- скрининг на 12 неделе или проведенный на неделю позже показывает, что эта кость – не менее 3 мм в норме.
4. Частота сокращений сердца
- в 10 недель – 161-179 ударов в минуту
- в 11 недель – 153-177
- в 12 недель – 150-174 удара в минуту
- в 13 недель – 147-171 удар в минуту.
5. Бипариетальный размер
Первое скрининговое исследование при беременности оценивает этот параметр в зависимости от срока:
- в 10 недель – 14 мм
- в 11 – 17 мм
- скрининг 12 недель должен показать результат не менее 20 мм
- в 13 недель BPD равен в среднем 26 мм.
По результатам УЗИ 1 триместра оценивается, нет ли маркеров аномалий развития плода. Также анализируется, какому сроку соответствует развитие малыша. В конце делается заключение, необходимо ли проведение следующего скринингового УЗИ во втором триместре.
Вы можете попросить, чтобы вам записали видео УЗИ 1 триместра. Также вы имеете полное право получить фото, то есть распечатку того изображения, которое или самое удачное (если все в норме), или наиболее ярко демонстрирует найденную патологию.
Какие нормы гормонов определяет 1 скрининг
Скрининг первого триместра не только оценивает результаты ультразвуковой диагностики. Второй, не менее важный этап, по которому судят, есть ли у плода серьезные пороки, — это гормональная (или биохимическая) оценка (или анализ крови в 1 триместре). Оба этих этапа составляют генетический скрининг.
1. Хорионический гонадотропин
Это – тот гормон, который и окрашивает вторую полоску на домашнем тесте на беременность. Если скрининг первого триместра выявил снижение его уровня, это говорит о патологии плаценты или повышенном риске синдрома Эдвардса.
Повышенный ХГЧ при первом скрининге может указывать на увеличение риска развития у плода синдромокомплекса Дауна. Хотя при двойне этот гормон тоже значительно повышен.
Первый скрининг при беременности: норма содержания в крови этого гормона (нг/мл):
- 10 неделя: 25,80-181,60
- 11 неделя: 17,4-130,3
- расшифровка перинатального исследования 1 триместра на 12 неделе относительно ХГЧ показывает цифру 13,4-128,5 в норме
- на 13 неделе: 14,2-114,8.
2. Протеин A, ассоциированный с беременностью (PAPP-A)
Этот белок в норме вырабатывается плацентой. Его концентрация в крови растет с увеличением срока беременности.
Как разобраться в данных
Программа, в которую вводятся данные УЗИ-диагностики первого триместра, а также уровень двух вышеуказанных гормонов, рассчитывает показатели анализа. Они называются «рисками». При этом расшифровка результатов скрининга 1 триместра пишется в бланке не в уровне гормонов, а в таком показателе как «МоМ». Это – коэффициент, который показывает отклонение значения у данной беременной от некоей расчетной медианы.
Для расчета МоМ делят показатель того или иного гормона на значение медианы, высчитанное для данной местности для данного срока беременности. Нормы МоМ при первом скрининге – от 0.5 до 2.5 (при двойнях, тройнях – до 3.5). Идеально значение МоМ, близкое к «1».
На показатель МоМ влияет при скрининге 1 триместра возрастной риск: то есть сравнение идет не просто с вычисленной медианой в этом сроке беременности, а с рассчитанным значением для данного возраста беременной.
Промежуточные результаты скрининга первого триместра в норме указывают количество гормонов в единицах МоМ. Так, бланк содержит запись «ХГЧ 2 МоМ» или «PAPP-A 1 МоМ» и так далее. Если МоМ – 0,5-2,5 – это нормально.
Патологией считается уровень ХГ ниже 0,5 медианных уровней: это говорит повышении риска синдрома Эдвардса. Повышение ХГЧ выше 2,5 медианных значений – свидетельствует об увеличении риска синдрома Дауна. Снижение PAPP-A ниже 0,5 МоМ говорит о том, что есть риск в отношении обоих вышеперечисленных синдромов, а вот его повышение – ни о чем не говорит.
Существуют ли риски при исследовании
В норме результаты диагностики 1 триместра заканчиваются оценкой степени риска, которая выражается в дроби (например,1:360 в отношении синдрома Дауна) в отношении каждого синдрома. Именно эта дробь читается так: при 360 беременностях с такими же результатами скрининга только 1 малыш рождается с патологией Дауна.
Расшифровка норм скрининга 1 триместра. Если ребенок здоров, риск должен быть низким, а результат скрининг-теста описываться как «отрицательный». Все цифры после дроби должны быть большими (больше 1:380).
Плохой первый скрининг характеризуется записью «высокий риск» в заключении, уровнем 1:250-1:380, а результаты гормонов – менее 0,5 или более 2,5 медианных значений.
Если скрининг 1 триместра – плохой, вас просят посетить врача-генетика, который решает, как поступить:
- назначить вам повторное исследование во втором, затем — скрининг 3 триместра
- предложить (или даже настоять) на проведении инвазивной диагностики (биопсия ворсин хориона, кордоцентез, амниоцентез), на основании которой и будет решаться вопрос, стоит ли данную беременность пролонгировать.
Что влияет на результаты
Как и в любом исследовании, бывают ложноположительные результаты первого перинатального исследования. Так, при:
- ЭКО: результаты ХГЧ будут выше, PAPP – ниже на 10-15%, показатели первого скрининг-УЗИ дадут увеличение ЛЗР
- ожирение будущей матери: в этом случае повышаются уровни всех гормонов, в то время как при низкой массе тела – наоборот, снижаются
- скрининг 1 триместра при двойне: пока неизвестны нормы результатов для такой беременности. Поэтому оценка рисков затруднена; возможна только УЗИ-диагностика
- сахарный диабет: 1-й скрининг покажет снижение уровня гормонов, что не является достоверным для трактовки результата. В этом случае скрининг беременности могут отменить
- амниоцентез: не известна норма перинатального диагностики, если манипуляция была проведена в течение ближайшей недели до сдачи крови. Надо выждать больший срок после амниоцентеза, прежде чем проходить первый перинатальный скрининг беременных.
- психологическое состояние беременной. Многие пишут: «Боюсь первого скрининга». Это также может повлиять на результат, причем непредсказуемо.
Некоторые особенности при патологии
Первый скрининг беременности при патологии плода имеет некоторые особенности, которые видят врачи ультразвуковой диагностики. Рассмотрим перинатальный скрининг трисомий как наиболее часто встречаемых патологий, выявляемых с помощью данного обследования.
1. Синдром Дауна
- у большинства плодов не видно носовой кости в сроке 10-14 недель
- с 15 по 20 неделю эта кость уже визуализируется, но она короче, чем в норме
- сглажены контуры лица
- при допплерометрии (в этом случае ее возможно провести даже в этом сроке) отмечается реверсный или другой патологический кровоток в венозном протоке.
2. Синдром Эдвардса
- тенденция к урежению частоты биений сердца
- есть пуповинная грыжа (омфалоцеле)
- не видно костей носа
- вместо 2 артерий пуповины – одна
3. Синдром Патау
- почти у всех – учащенное сердцебиение
- нарушено развитие головного мозга
- замедлено развитие плода (несоответствие длинников костей сроку)
- нарушение развития некоторых участков головного мозга
- пуповинная грыжа.
Где проходить исследование
Где делают скрининг 1 триместра? Многие перинатальные центры, медико-генетические консультации и частные клиники занимаются проведением данного исследования. Чтобы выбрать, где сделать скрининг, посмотрите, есть ли лаборатория в самой клинике или рядом с ней. Рекомендуется сдавать именно в таких клиниках и центрах.
Например, в Москве себя неплохо зарекомендовал ЦИР: проводит и скрининг 1 триместра можно пройти в этом Центре.
УЗИ-скрининг 1 триместра: цена в среднем – 2000 рублей. Стоимость первого перинатального исследования (с определением гормонов) – около 4000-4100 рублей.
Сколько стоит скрининг 1 триместра по видам анализов: УЗИ – 2000 рублей, определение ХГЧ – 780 рублей, анализ на PAPP-A — 950 рублей.
Отзывы о скрининге 1 триместра. Многие женщины недовольны качеством произведенного расчета: из случаев, когда поставлен «высокий риск», зачастую отмечалось рождение совершенно здорового младенца. Дамы пишут, что лучше всего найти высококлассного специалиста по перинатальной УЗ-диагностике, который может подтвердить или рассеять сомнения насчет здоровья малыша.
Таким образом, скрининг 1 триместра – диагностика, которая помогает в ряде случаев выявить тяжелейшую патологию плода еще на ранних сроках. У нее есть свои особенности подготовки и проведения. Трактовка же результатов должна проводиться с учетом всех индивидуальных особенностей женщины.
Первый скрининг при беременности
Скринингом называют исследования, проводимые комплексно определенной группе лиц, в данном случае − беременным женщинам на разных сроках. Скрининг первого триместра включает проведение УЗИ диагностики и биохимический анализ крови. Исследование направлено на выявление возможных генетических аномалий, а также патологий развития плода.

Как проводится исследование и на каком сроке?
В первом триместре скрининг, включающий с плановое УЗИ, проводится на 11–13 неделе беременности, что считается оптимальным периодом для исследования. Если делать УЗИ раньше этого срока или, наоборот, позднее, то расшифровка результатов может быть недостоверной.
Конечно, женщина может написать отказ от проведения исследований, даже несмотря на действующий с 2000 года приказ Минздрава РФ, но такое решение будет крайне рискованным и даже халатным по отношению не только к своему здоровью, но и к здоровью будущего ребенка.
Скрининг первого триместра включает в себя два вида исследования:
- Ультразвуковая диагностика.
- Биохимическое исследование анализа крови.
Ультразвуковое исследование на первом триместре беременности требует некоторой подготовки. Для проведения исследования обычным (поверхностным) способом, когда датчик аппарата скользит по животу будущей мамы, ее мочевой пузырь должен быть полным, для чего необходимо за 1-1,5 часа до начала процедуры выпить примерно пол-литра чистой негазированной воды или за 3–4 часа до УЗИ не мочиться.
Если врач будет делать процедуру трасвагинальным способом, когда специальный датчик аппарата вводится во влагалище, то особой подготовки не требуется. Беременная должна сходить в туалет перед началом процедуры.
Биохимическое исследование крови является вторым этапом скрининга и проводится только после УЗИ. Это условие является важным, поскольку полученные показатели всегда зависят от срока беременности и меняются каждый день, а установить точный срок можно только при помощи УЗИ. Это условие нужно соблюдать, чтобы получить правильную расшифровку показателей исследования и установить соответствие необходимым нормам.
На момент забора крови для анализа у женщины на руках должны быть готовые результаты первой части исследования, где будет указан точный срок беременности. Если процедура ультразвуковой проверки показала регрессирование беременности или ее замирание, то в проведении второй части скрининга нет смысла.
Биохимическое исследование требует подготовки для того, чтобы врач смог получить точные показатели и определить их соответствие нормам. Забор крови из вены проводится строго натощак.
Примерно за 2–3 дня до посещения процедурного кабинета необходимо: исключить из рациона сладости, копчености, жареные и жирные блюда, а также продукты, являющиеся потенциальными аллергенами, например, орехи, шоколад, цитрусовые фрукты, морепродукты.
Несоблюдение этих условий часто приводит к получению недостоверных результатов исследования.
Что можно узнать при проведении скрининга?
Чтобы расшифровка УЗИ была достоверной и информативной необходимо проводить процедуру следует не ранее 11 недели беременности, но и не позднее 13.
Положение плода должно быть удобным для осмотра и проведения измерений. Если положение ребенка не позволяет провести процедуру УЗИ, женщину просят повернуться на бок, походить, сделать несколько приседаний или покашлять, чтобы младенец перевернулся.

Показатели, которые должны быть исследованы в ходе проведения УЗИ в первой трети беременности:
- Копчико-теменной размер (КТР). Измерение проводится от теменной точки головы до копчика.
- Бипариетальный размер (БПР) представляет собой расстояние между буграми теменной зоны.
- Окружность головы.
- Расстояние от затылка до лобной зоны.
- Структура головного мозга, симметричность расположения полушарий, закрытие черепной коробки.
- Толщина воротничковой зоны (ТВП).
- Частота сокращений сердца (ЧСС).
- Размеры сердца, а также наиболее крупных сосудов.
- Длина костей плеч, бедер, голени и предплечья.
- Толщина плаценты, ее структура и расположение в матке.
- Расположение пуповины и количество в ней сосудов.
- Объем околоплодных вод.
- Тонус матки.
- Состояние шейки матки и ее внутреннего зева.
Когда УЗИ проводится раньше положенного срока, врач не может оценить размеры носовой кости, КТР плода составляет от 33 до 41 мм, что недостаточно для проведения адекватного исследования. ЧСС в этот период составляет от 161 до 179 ударов, ТВП от 1,5 до 2,2 мм, а БПР равен 14 мм.
Нормы при расшифровке показателей на этом сроке:
- На 11 неделе носовая кость плода видна, но ее размеры еще не всегда удается оценить. КТР крохи составляет от 42 до 50 мм, БПР равен 17 мм, ТВП от 1,6 до 2,4 мм, а ЧСС составляет от 153 до 177 ударов.
- На 12 неделе размер носовой кости составляет 3 или чуть более мм. КТР находится в пределах 51-59 мм, БПР составляет 20 мм, ТВП от 1,6 до 2,5 мм, а ЧСС от 150 до 174.
- В 13 недель размер кости носа составляет более 3 мм. КТР находится в пределах от 62 до 73 мм, БПР составляет 26 мм, ТВП от 1,7 до 2,7, а ЧСС от 147 до 171 ударов в минуту.
При биохимическом скрининге определяется ряд важных показателей, одним из которых является хорионический гонадотропин β-ХГЧ, вырабатываемый оболочкой плода. Именно этот гормон позволяет определить наличие беременности на самых ранних сроках при использовании специальной тестовой полоски.
С начала беременности при ее нормальном течении уровень β-ХГЧ постепенно повышается, достигая максимального значения к 12 неделе, после чего происходит его снижение. В течение второй половины срока показатели β-ХГЧ остаются на одном уровне.
Норма показателей β-ХГЧ составляет:
- 10 неделя: от 25,80 до 181,60 нг/мл;
- 11 неделя от 17,4 до 130,3 нг/мл;
- 12 неделя от 13,4 до 128,5 нг/мл;
- 13 неделя от 14,2 до 114,8 нг/мл.
Повышенные значения наблюдаются при синдроме Дауна у развивающегося плода или когда у будущей матери отмечается тяжелая форма токсикоза, а также сахарный диабет.
Пониженные показатели может свидетельствовать о плацентарной недостаточности, угрозе выкидыша, наличии внутриматочной беременности (что, как правило, устанавливается в ходе проведения УЗИ) либо о том, что у плода синдром Эдвардса.
Вторым важным показателем является протеин-А (РАРР-А), который ассоциируется с беременностью, поскольку данный белок вырабатывается плацентой и отвечает за ее правильное функционирование и развитие.

Нормальными показателями РАРР-А считаются данные:
- С 10 на 11 неделю от 0,45 до 3,73 мЕД/мл;
- С 11 на 12 неделю от 0,78 до 4,77 мЕД/мл;
- С 12 на 13 неделю от 1,03 до 6,02 мЕД/мл;
- С 13 на 14 неделю от 1,47 до 8,55 мЕД/мл.
Если показатели ниже нормы, это может говорить не только об угрозе выкидыша, но и о наличии у плода синдрома Эдвардса, Дауна или Корнелии де Ланге. В некоторых случаях наблюдается повышение показателей уровня белка, но это не имеет существенного диагностического и клинического значения. Подробнее о развитии малыша на 12 неделе →
Вычисление МоМ коэффициента
Расчет этого показателя делают по результатам проведенных исследований. Его значение указывает на степень отклонения результатов анализов от установленных средних норм, которые составляют от 0,5 до 2,5 при одноплодной беременности и до 3,5, когда беременность многоплодная.
В разных лабораториях при исследовании одного и тоже образца крови показатели могут отличаться, поэтому оценивать результаты самостоятельно нельзя, делать это может только врач.

При выведении коэффициента обязательно учитываются не только анализы, но и возраст будущей матери, наличие хронических заболеваний, сахарного диабета, вредных привычек, вес беременной, количество развивающихся внутри плодов, а также то, каким образом наступила беременность (естественным или с помощью ЭКО). Риск развития патологий у плода считается высоким при соотношении ниже 1:380.
Важно правильно понимать значение такого соотношения. Например, если в заключении указано «1:290, высокий риск», это означает, что у 290 женщин, имеющих такие же данные, лишь у одной ребенок был с генетической патологией.
Бывают ситуации, когда средние показатели отклоняются от нормы по другим причинам, например:
- если у женщины имеется лишний вес или серьезная степень ожирения, то уровень гормонов часто бывает повышен;
- при ЭКО показатели РАРР-А будут ниже общих средних, а β-ХГЧ, наоборот, будет выше;
- повышение нормального уровня гормонов может наблюдаться и тогда, когда у будущей матери имеется сахарный диабет;
- для многоплодной беременности не установлены средние нормы, но уровень β-ХГЧ всегда выше, чем при развитии одного плода.
Проведение исследований в первом триместре позволяет установить наличие (отсутствие) у развивающегося плода многих патологий, например:
- Менингоцеле и его разновидности (патологии развития нервной трубки).
- Синдрома Дауна. Трисомия по 21 хромосоме встречается в одном случае из 700 обследований, но благодаря своевременному проведению диагностики рождение больных младенцев снизилось до 1 на 1100 случаев.
- Омфалоцеле. При этой патологии на передней брюшной стенке плода образуется грыжевой мешок, в который попадает часть внутренних органов.
- Синдрома Эдвардса представляющего собой трисомию по 18 хромосоме. Встречается в одном из 7000 случаев. Чаще встречается у малышей, матерям которых на момент беременности больше 35 лет. При проведении УЗИ у плода наблюдается наличие омфалоцеле, снижение сердечного ритма, не просматриваются кости носа. Кроме этого, выявляются и нарушения строения пуповины, в которой вместо двух артерий присутствует всего одна.
- Синдрома Патау, представляющего собой трисомию по 13 хромосоме. Встречается очень редко, порядка одного случая на 10 000 новорожденных и, как правило, около 95% младенцев с таким синдромом умирают в течение первых месяцев жизни. При проведении УЗИ в этих случаях врач отмечает замедления в развитии трубчатых костей и головного мозга, омфалоцеле и учащение сердечного ритма у плода.
- Триплоидии, являющейся генетической аномалией, характеризующейся тройным набором хромосом, что сопровождается возникновением многих нарушений развития.
- Синдрома Смита-Опица. Нарушение является генетическим заболеванием аутосомно-рецессивного характера, при котором возникает нарушение метаболизма. В результате у развивающегося плода появляется множество пороков и патологий, аутизм, умственная отсталость. Встречается синдром в одном случае из 30 000.
- Синдрома Корнелии де Ланге, представляющего собой генетическую аномалию, вызывающую у будущего ребенка умственную отсталость. Встречается в одном случае из 10 000.
- Анэнцефалия плода. Эта патология развития встречается в редко. Младенцы с таким нарушением могут развиваться внутри матки, но они неспособны к жизни и умирают сразу после рождения или находясь в утробе на поздних сроках. При этой аномалии у плода отсутствует головной мозг и кости свода черепа.
Проведение скрининга в первом триместре позволяет выявить многие хромосомные заболевания и нарушения развития у будущего ребенка на ранних сроках беременности. Скрининг позволяет снизить процент рождения малышей с врожденными аномалиями, а также сохранить множество беременностей, при которых имеется угроза прерывания, приняв своевременные меры.
Автор: Ирина Ваганова, врач,специально для Mama66.ru
Полезное видео о скрининге
Советуем почитать:Скрининг 2 триместра
Первый скрининг при беременности: обследования и сроки проведения
В первом триместре своей беременности каждая женщина проходит такую безболезненную процедуру, как скрининг. Для многих это новое понятие. Поэтому возникает необходимость более детально рассмотреть вопрос прохождения скрининга и выявления основных патологий по его результатам.
Что такое первый скрининг и какие анализы он включает
Данная процедура очень важна во время вынашивания, поскольку предоставляет сведения о состоянии и развитии ребенка. Проводится она с целью исключения любых патологических изменений в организме плода генетического характера.
Состоит скрининг из анализа крови и ультразвукового исследования. Перед проведением скрининга специалист учитывает основные характеристики беременной (вес. рост, пристрастие к вредным привычкам, возможные заболевания), которые могут повлиять на результаты обследования.
Благодаря УЗИ специалист осматривает, как развивается телосложение у ребенка, и нет ли явных отклонений. Если есть подозрения на патологию, то будущая роженица направляется на детальное диагностирование с последующим лечением.
Что определяют с помощью первого скрининга
На десятой недели беременности будущая мать мажет узнать, на сколько благополучно развивается плод, и не присутствуют ли у него какие-либо генетические недуги. Если плод развивается с признаками заболевания Дауна, то это определится благодаря толщине воротникового пространства. Патологии выявляются по специальным показателям при анализе крови:
- Норма ХГЧ : если цифра ниже нормы, то, скорее всего, у плода подтвердится синдром Эдвардса, если выше – синдром Дауна.
- Показатель РАРР-А (плазменного белка): значение меньше нормы свидетельствуют, что в дальнейшем ребенок склонен к заболеваниям.
УЗИ при первом скрининге направлено на определение следующих моментов:
- местоположение плода для исключения вероятности внематочной беременности;
- подтверждение одноплодной или многоплодной беременности;
- отслеживание сердцебиения и жизнеспособности эмбриона на десятой недели развития;
- вычисление КТР (копчико-теменного размера);
- анатомическое обследование плода (определяются как внешние дефекты, так и патологии внутренних органов);
- осмотр воротникового пространства, толщина которого, при нормальном развитии должна соответствовать двум сантиметрам. Если отмечается утолщение, то высока вероятность порока;
- обследование состояния плаценты и исключение ее дисфункции.
Именно это комплексное исследование помогает выявить генетически-хромосомные нарушения плода. Если подтверждается серьезный диагноз, калечащий жизнь будущему ребенку, то беременной могут предложить искусственное прерывание беременности .
Только по данным комплексных анализов врач определяет точное состояние плода. В случае подтверждения вероятности патологии женщину направляют на специальные анализы – биопсию и амниоцентез. По результатам которых, делают окончательные выводы и принимают решение о дальнейшей судьбе плода.
Когда делают первый скрининг при беременности
Во сколько недель беременности проходят скрининг? Стандартно беременная женщина может пройти скрининг на 10-13 неделе. Но чаще всего, исходя из индивидуальных особенностей беременной, ведущий врач сам определяет точное время, когда нужно сделать первый скрининг.
Обязателен ли первый скрининг
Когда будущая мать становится на учет, то комплекс исследований, дающих возможность отслеживать состояние беременной и ее плода, являются обязательными. Сюда же можно включить и скрининг, что дает возможность роженице быть спокойной за генетически-хромосомное развитие малыша. Но, если сама женщина отказывается от данной процедуры, то врач не может принудительно заставить ее сделать первый скрининг.
Прежде всего, гинекологи ориентируются на интерес беременной. Поскольку каждую мать должно волновать состояние плода с момента зачатия. Опасность отказа от проведения скрининга может заключаться в том, что на раннем сроке у плода может присутствовать серьезнейшее заболевание головного мозга, что приведет или к летальному исходу до рождения или к тяжелой инвалидности в дальнейшем. Даже если беременность запланирована и оба родителя полностью здоровы, а среди родственников нет людей, больных генетическими недугами, то ведущий врач все равно настоятельно рекомендует пройти процедуру скрининга.
Кому рекомендуют проходить скрининг
Существуют группы риска. которы в первом триместре требуется пройти скрининг. Им игнорировать первый скрининг запрещено. В такую группу попадают:
- роженицы в возрасте от 35 лет;
- юным особям, решившим стать матерями до совершеннолетия;
- девушки, среди родственников которых есть люди с заболеванием Дауна или иными недугами генетического характера, также, если такие представители есть среди родных мужа;
- если предыдущие беременности были с патологией плода или выкидыши ;
- беременным, которые до зачатия злоупотребляли спиртным или наркотическими веществами;
- если отец ребенка является далеким родственником роженицы;
- беременным, у которых прежде отмечались случаи мертворождения;
- девушки, употребляющие незадолго до зачатия препараты для быстрого прерывания беременности;
- если предыдущий ребенок родился с генетической патологией.
Гинеколог обязательно должен назначить скрининг, беременным, которые в первом триместре болели вирусными заболеваниями. Объясняется это тем, что для лечения используют противопоказанные группы противовирусных препаратов, влияющие на здоровье плода.
Как подготовится к первому скринингу при беременности
Подготовительные мероприятия проводятся в женской консультации за участием ведущего гинеколога. Между беременной и врачом должна пройти беседа, в ходе которой пациентка выяснит все интересующие вопросы об анализах. Также существуют некоторые нюансы по поводу первого скрининга:
- Комплексные анализы должны проходить в один день, при этом рекомендуется сдавать их в одной лаборатории. Роженица должна быть спокойна, и понимать, что все процедуры не принесут боль, если не учитывать забор венозной крови.
- Перед сдачей крови рекомендуется воздержаться от интимной близости и приема пищи. поскольку это может повлиять на результаты.
- Перед скринингом беременная должна взвеситься, поскольку потребуются точные данные роста и веса на момент проведения процедуры.
- Непосредственно перед процедурой следует воздержаться от употребления жидкости. При сильной жажде разрешено не более ста миллилитров жидкости.
- Результаты исследований и выводы о наличии патологий после расшифровки сообщает врач.
Нормы первого скрининга при беременности
Если беременная знает показатели нормы, то ей легко будет расшифровать результаты первого скрининга самостоятельно. Таким образом, будущая мама будет уже осведомлена о вероятности риска патологий. Для этого предоставляются утвержденные специалистами нормы.
Важным является показатели белка (РАРР-А), отвечающего за нормальное функционирование плаценты и ХГЧ.
Нормы РАРР-А и ХГЧ на первом скрининге
Данные показатели являются нормой и не прогнозируют развитие пороков.
Нормы показателей первого УЗИ скрининга при беременности
Первое на что врач обращает внимание – это частота сердечных сокращений (на этом сроке она должна быть в пределах 150-175 ударов) и КТР (не меньше 45 мм.) на данном сроке.
Вычисление возможных патологий при скрининге
По данным первого скрининга определяется симметричность полушарий головного мозга, а также общие показатели того, как развиваются внутренние органы плода. Но, основная задача исследований предоставить данные, которые подтверждают вероятность хромосомной патологии. Вынашивая ребенка, очень важно исключить в дальнейшем такие отклонения и заболевания:
- Триплодию (при нормальном развитии плода отмечают двойной набор хромосом).
- Патологические изменения нервной трубки.
- Возможная пуповинная грыжа.
- Вероятность развития синдрома Дауна.
- Расположенность к синдрому Патау.
- Признаки синдрома де Ланге.
- Плод развивается с синдромом Эдвардса.
Поэтому, чтобы начать своевременное лечение или стимулировать развитие плода рекомендуется всем будущим роженицам после десятой недели отправляться на скрининг. Расшифровкой 1 скрининга при беременности должен заниматься специалист, т.к. не правильная трактовка параметров приведет только к нежелательной панике и беспокойству.
Факторы, влияющие на результаты первого скрининга
Иногда результаты комплексного исследования могут быть неточными, и сопутствует этому такие факторы:
- лишний вес беременной, стадия ожирения;
- если зачатие произошло не природным путем, а с помощью ЭКО — тогда показатели белка в крови будут занижены;
- если беременность многоплодная (в таком случае будет трудно определить показатель нормы);
- переживания и стрессовые ситуации накануне сдачи анализов у будущей матери;
- амнеоцентоз может также повлиять на результаты;
- если у беременной диагноз сахарного диабета .
Такие случаи искажают результаты скрининга и не дают полной клинической картины о состоянии будущего малыша.
Могут ли быть результаты первого скрининга ложными
Как известно, могут быть различные факторы, которые существенно повлияют на результаты исследований. Не стоит исключать вероятность медицинской ошибки. Итак, ложные результаты, которые легко спутать с показателями генетического заболевания, присутствуют:
- у беременных с заболеванием сахарного диабета;
- также отклонение от нормы ХГЧ может быть, когда женщина беременна двойней;
- несвоевременное проведение первого скрининга (рано или поздно);
- внематочная беременность .
Видео о первом скрининге
Предлагаем вам посмотреть видео о первом скрининге, где вы, надеемся, найдете ответы на ваши оставшиеся вопросы.
Чтобы исключить возможные неприятные исходы беременности, на ранних сроках каждой беременной настоятельно рекомендуется обследоваться посредством скрининга. Именно благодаря этому методу выявляется большинство синдромов. А как проходил ваш первый скрининг?
Источники: http://uzilab.ru/prenatalnaya-diagnostika/uzi-skrining-1-trimestra.html, http://mama66.ru/vedenie-beremennosti/skrining-1-trimestra, http://www.beremennost-po-nedeliam.com/vedenie-beremennosti/pervyj-skrining-sroki-provedeniya.html
1 скрининг при беременности на каком сроке
Цели Показания Исследования Сроки проведения Как подготовиться Как делают Нормы Отклонения Ложные результаты Дальнейшие действия Другие особенности
Всем парам, планирующим вскоре стать родителями, хочется верить в то, что у них появится здоровый малыш. Чтобы подарить им такую уверенность, врачи предлагают процедуры, позволяющие увидеть в развитии ребёнка нормы и отклонения.
К таковым относится пренатальный первый скрининг при беременности — так называется целый комплекс медицинских лабораторных и ультразвуковых исследований, направленных на выявление патологий плода и плаценты. Обязательным не является, но рекомендован для проведения всем.
Цели
Основная цель первого скрининга — выявление у плода и плаценты пороков развития на самых ранних (до 14 недели) сроках беременности. Он позволяет обнаружить:
степень риска патологических изменений; генетические отклонения, не поддающиеся коррекции: синдромы Дауна, Эдвардса, Патау, де Ланге, Смита-Опица; пуповинную грыжу, омфалоцеле; патологии нервной трубки: менингоцеле, энцефалоцеле, менингомиелоцеле; вместо двойного — тройной набор хромосом, то есть триплоидию; физиологические пороки формирования органов и систем маленького организма.
Первый скрининг не выявляет конкретное заболевание у плода, а указывает на типичные для него маркеры, если таковые имеются. На основании его результатов без дополнительных исследований диагноз во время беременности не ставится. У врачей могут возникнуть лишь подозрения, которые нужно будет подтвердить или опровергнуть с помощью инвазивных лабораторных методик. Данную процедуру обязательно назначают женщинам, попавшим в группу риска.
Терминология. Медицинское понятие «скрининг» образован от английского слова «screening», которое переводится как «отбор, отсев, сортировка».
В первую очередь, чтобы беременность протекала благополучно и без осложнений, стоит помнить о личной гигиене.
Будущим мамочкам нужно быть очень внимательными при выборе моющей косметической продукции и обязательно обращать внимание на состав продукта. Если среди компонентов вы заметите такие вещества, как: Sodium lauryl/Laureth Sulfate, CocoSulfate или аббревиатуры DEA, MEA, TEA — не стоит приобретать такие средства. Подобные химические компоненты очень опасны как для здоровья будущего малыша, так и для здоровья матери. Они проникаются через поры в кровь и оседают на внутренние органы, вызывая ослабление иммунитета и отравления.
Большинство врачей рекомендуют использовать косметические средства для интимной гигиены только на натуральной основе без вредным примесей. По опросам профессионалов в области естественной косметологии наиболее удачный выбор — косметическая продукция от компании Mulsan Cosmetic (mulsan.ru). Производитель не использует в составе средств вредные компоненты, красители и консерванты, отдавая предпочтение только натуральным продуктам и витаминам.
Показания
Первый скрининг — не обязательная для всех процедура. Его назначают тем будущим мамам, которые попали в группу риска развития внутриутробных патологий. Показаниями для проведения данного обследования являются:
возраст после 35 лет; наличие наследственных заболеваний; вирусные заболевания, перенесённые во время беременности на ранних сроках; предыдущие замирания плода, мертворождения; близкородственный брак; употребление наркотиков и лекарственных препаратов, запрещённых при беременности; алкоголизм; рождение первых детей с генетическими отклонениями; вредные условия работы; выкидыши, прерывания беременности в прошлом.
Первый скрининг могут провести также в том случае, если пара сама изъявит желание убедиться в том, что с их ребёнком всё в порядке. Процедура предполагает 2 исследования беременности — УЗИ и анализ крови (в данном случае её берут из вены).
Согласно букве закона. Существует приказ № 457 от 2 000 года Министерства здравоохранения РФ. В нём указано, что пренатальный скрининг рекомендован всем беременным. Однако у каждой есть право от него отказаться.
Исследования
Результаты первого скрининга выводятся из УЗИ и данных, полученных в результате биохимии крови. Оба исследования дополняют друг друга и обеспечивают большую точность полученных показателей беременности.
Ультразвуковое исследование
По результатам УЗИ первого скрининга определяют:
телосложение малыша: все ли части на месте, правильно ли они расположены; окружность головы; длину голени, предплечных, плечевых, бедренных, трубчатых костей; рост эмбриона, который должен соответствовать нормам; скорость плодного кровотока, работу и размеры сердца; объём вод; симметрию полушарий головного мозга и их структуру; КТР (так обозначается копчико-теменной размер); ЛЗР (читается как лобно-затылочный размер); ТВП (это толщина воротникового пространства); ЧСС (частоту сердечных сокращений); БПР (расшифровывается как бипариетальный размер) — промежуток между теменными буграми; структуру, расположение, размеры плаценты; количество пуповинных сосудов; состояние маточной шейки; её гипертонус.
Каждый из этих показателей сравнивается с нормой для того срока беременности, когда проводятся исследования. Малейшие отклонения в них анализируются врачами с учётом особенностей организма, выявленных предварительно с помощью анкетирования. Помимо УЗИ, первый скрининг предполагает анализ на биохимию венозной крови.
Анализ крови
Биохимия крови из вены для первого скрининга называется двойным тестом, так как позволяет определить 2 параметра, для беременности очень важных:
уровень плазменного белка (обозначается как РАРР-А); содержание хорионического гонадотропина человека (в заключении должна быть графа «свободный β-ХГЧ»).
Таким образом, на первом скрининге смотрят результаты двух важнейших исследований — ультразвукового и биохимического. Это одни из самых доступных методов, позволяющих получить достоверные данные в короткие сроки при минимальных затратах.
Полезная информация. Для беременности очень важную роль играют такие показатели, как ТВП и ХГЧ.
Сроки проведения
Многие мамочки волнуются, на каком сроке делают первый скрининг при беременности, так как хотят успеть подготовиться к столь важному событию. Гинеколог обычно назначает его на период не ранее 10-ой и не позднее 13-ой недель включительно. Если быть точнее — начиная с первого дня на 10 неделе и заканчивая пятым днём 13-ой.
Самый оптимальный срок для проведения исследований первого скрининга — середина указанного времени, т. е. приблизительно шестой день 11 недели. Более точно дату рассчитывает врач, назначающий анализы и ведущий беременность.
В некоторых случаях срок первого скрининга может быть слегка увеличен до 6-ого дня 14 недели, но тогда погрешность полученных данных будет более ощутимой, а результаты — не совсем точными.
Почему такие сроки? До 11 недели ТВП настолько мала, что её невозможно измерить. После 14-ой недели данное пространство может заполниться лимфой, что исказит результаты исследования. А ведь именно этот показатель является маркером многих хромосомных отклонений при беременности.
Как подготовиться
Что включает в себя подготовка к первому скринингу, пациентке должен подробно объяснить врач.
Нельзя нервничать перед процедурой, потому что переживания могут сказаться на точности результатов. Нужно верить, что с малышом всё в порядке. Исследования, проводимые в рамках первого скрининга, абсолютно безболезненны, так что их не нужно бояться. Трансвагинальное УЗИ беременности подготовки не требует. При абдоминальном УЗИ желательно, чтобы у беременной мочевой пузырь был переполнен. Для этого за несколько часов до исследования нужно выпить достаточное количество негазированной, чистой воды и не ходить в туалет. Кровь для биохимического анализа берётся на голодный желудок. Поэтому за 4 часа до анализа нельзя есть. За 2-3 дня до двойного теста крови придётся сесть на диету, чтобы анализ дал более точные результаты. Нельзя есть шоколад, морепродукты, мясо, орехи, жирные и копчёные блюда. За 2-3 дня до первого скрининга врачи рекомендуют воздержаться от половых контактов.
Нужно морально и физически подготовиться к первому скринингу, чтобы его результаты были более точными. Для большего спокойствия можно заранее узнать, что собой представляет данная процедура и как её проводят.
Мнения расходятся. Считается, что УЗИ и биохимию крови нужно проводить в один день. Но если ультразвуковое исследование будет абдоминальным, нужно выпить много воды, которая, в свою очередь, повлияет на анализ крови. Обязательно обсудите этот момент со своим врачом.
Как делают
Обычно скрининг первого триместра проводится в три этапа.
Предварительное обследование
За неделю до предполагаемой даты первого скрининга собираются данные, которые могут существенно повлиять на результаты исследований. Они помогают выявить особенности течения беременности и женского организма. Для точности результатов важны такие показатели, как:
возраст; вес; хронические заболевания, выявленные ещё до беременности; вредные привычки; гормональный фон будущей мамы; способ зачатия (было ли ЭКО); анализы, которые уже были сданы до этого момента.
Перед первым скринингом беременности врач беседует с родителями будущего малыша. Если они попали в группу риска, он объясняет обязательность данной процедуры. Если они сами изъявили желание пройти комплекс обследований, он информирует их об особенностях проводимых исследований.
Ультразвуковое исследование
УЗИ и анализ на биохимию крови проводятся в одной лаборатории. Сначала — ультразвуковое обследование, которое точно определит срок беременности. Отталкиваясь от этого показателя, лаборанты потом будут делать расшифровку двойного теста.
Трансвагинальное УЗИ предполагает введение датчика во влагалище. При трансабдоминальном УЗИ датчик контактирует с животом. Исследуемая область смазывается гелем для беспрепятственного прохождения волн, затем врач датчиком водит по телу. Изображение на мониторе компьютера позволяет увидеть, в каком состоянии находится плод, и сделать соответствующие замеры. Если положение ребёнка не позволяет врачу провести измерения, он может попросить женщину покашлять, походить, подвигаться, чтобы плод повернулся так, как нужно.
С согласия будущей мамы на данном этапе беременности может быть проведена ультразвуковая допплерография — исследование, измеряющее направление и скорость кровотока в пуповине. Оно позволяет правильно оценить состояние плода и плаценты. После УЗИ делается забор крови из вены для биохимического анализа.
Биохимический скрининг
Для того, чтобы результаты анализа крови были более достоверными, врачам необходимо знать с максимальной точностью срок беременности, когда производится биохимический скрининг. Именно поэтому сначала делают УЗИ. Забор крови производится с помощью специальной вакуумной пробирки объёмом 5 мл.
Результаты первого скрининга могут быть готовы уже на следующий день. Если исследования проводились в обычной больнице в порядке живой очереди, можно прождать 2-3 недели — всё будет зависеть от количества работы у лаборантов и врачей. Если анализы сдавались в частной клинике, родителей известят об итогах в ближайшее время. Расчёты производятся компьютерными программами, которые сравнивают данные исследований с нормами, определёнными для беременности.
Полезный совет. Если вы боитесь сдавать кровь из вены, возьмите с собой на скрининг кого-нибудь из родных. Психологи советуют в момент анализа разговаривать с близким человеком на отвлечённую тему и ни в коем случае не смотреть на шприц.
Нормы
Зная нормы первого скрининга, молодые родители могут самостоятельно расшифровать результаты исследований, чтобы подтвердить выводы врачей о беременности и не беспокоиться за здоровье будущего ребёнка.
УЗИ
В норме результаты первого скрининга беременности по данным ультразвукового исследования должны быть следующими.
В 10 недель: норма варьируется от 33 до 41 мм; в 11: 42-50; в 12: 51-59; в 13: 62-73. В 10 недель: 1,5-2,2 мм; в 11: от 1,6 до 2,4; в 12: не менее 1,6 и не более 2,5; в 13: 1,7-2,7.
ЧСС (удары в мин)
В 10 недель: 161-179; в 11: от 153 до 177; в 12: 150-174; в 13: 147-171.
Носовая кость
В 10 недель: невозможно определить; в 11: не измеряется; в 12: более 3 мм; в 13: более 3. В 10 недель: 14 мм; в 11: 17; в 12: 20; в 13: 26.
Это нормы УЗИ для первого скрининга, на которые следует ориентироваться, оценивая результаты исследований для текущего срока беременности.
Анализ крови
Данные, полученные путём анализа крови на биохимию, тоже должны держаться в рамках нормы.
ХГЧ (обычно измеряется в мЕд/мл):
в 10-11 недель беременности: нижняя граница 20 000, верхняя — 95 000; в 12 недель: от 20 000 до 90 000; в 13-14: не менее 15 000 и не более 60 000.
Если ХГЧ был измерен в нг/мл, результаты будут представлять собой иные цифры:
в 10 недель: приблизительные рамки 25,8-181,6; в 11: от 17,4 до 130,3; в 12: не менее 13,4 и не более 128,5; в 13: минимум 14,2, максимум 114,8.
Белок, РАРР-А (измеряется в мЕД/мл):
в 10 недель: 0,45-3,73; в 11: 0,78-4,77; в 12: 1,03-6,02; в 13: 1,47-8,55.
Читайте также: «Уровень ХГЧ при внематочной беременности»
Анализ крови не может использоваться для постановки 100%-ного диагноза. Полученные данные могут только стать поводом для назначения дополнительных исследований. Полноценная расшифровка результатов скрининга первого триместра возможна только специалистом. Он сравнит норму с фактическим материалом и напишет заключение о наличии или отсутствии отклонений и степени риска.
Секреты расшифровки результатов. Лаборатории указывают уровень ХГЧ в разных единицах: это может быть мМЕ/мл — расшифровывается как милли (международная единица) на миллилитр; mIU/ml (в международном обозначении) — milli-international units per millimeter (английский язык); мЕд/мл то же самое, что мМЕ/мл, но Ед — простые единицы, а не международные; нг/мл — нанограммы на миллилитр; ng/ml — nanograms per milliliter (английская аббревиатура). МЕд/мл равен мМЕ/мл; нг/мл, умноженный на 21,28, равен мЕд/мл (мМЕ/мл).
Отклонения
Когда врачи делают выводы об отклонениях по итогам первого скрининга беременности? Это происходит, если результаты существенно отличаются от нормы, что свидетельствует о наличии внутриутробных патологий.
УЗИ
На УЗИ первого скрининга определяются физические недостатки ребёнка. У него могут отсутствовать какие-то части тела или органы, располагаться не там, где обычно. Некоторые показатели могут быть занижены, что будет свидетельствовать о задержке внутриутробного развития. Кроме того, ультразвуковое исследование на данном этапе беременности может подтвердить подозрения на некоторые достаточно серьёзные патологии.
Пуповинная грыжа, омфалоцеле:
внутренние органы располагаются не в брюшине, а в грыжевом мешке.
Синдром Дауна:
не просматривается носовая кость; сглаженные контуры лица; увеличенная ТВП; нарушения кровотока; маленькие размеры верхнечелюстной кости; мегацистис — большие размеры мочевого пузыря; тахикардия.
Если отклонения в развитии плода видны на УЗИ невооружённым глазом (отсутствие конечностей, деформация черт лица, заниженные показатели измерений), врачи информируют об этом родителей и дают рекомендации. Чаще всего — о прерывании беременности. Если результаты исследования размыты и специалист в них не уверен, окончательные выводы позволяет сделать анализ крови на биохимию.
Двойной тест
Хорионический гонадотропин (его ещё принято обозначать как свободный β-ХГЧ) — главный гормон беременности. Поэтому отклонения от нормы этого показателя, т. е. плохая кровь на первом скрининге, свидетельствуют о следующих патологиях:
пониженный ХГЧ сигнализирует о плацентарной патологии, синдроме Эдвардса, внематочной беременности, высоком риске её преждевременного прерывания; высокий ХГЧ — показатель синдрома Дауна, многоплодной беременности, токсикоза в тяжёлой степени, сахарного диабета у матери.
Анализ на плазменный белок может показать следующие отклонения:
низкий РАРР-А повышает уровень риска наличия генетических нарушений — синдромов Дауна, де Ланге, Эдвардса; повышен РАРР-А при норме остальных показателей беременности — беспокоиться не о чем.
Результаты анализа крови на биохимию не являются окончательным диагнозом, они не могут со 100%-ной точностью подтвердить наличие хромосомных заболеваний у ребёнка. Они позволяют определить только вероятность патологии в каждом отдельном случае. Однако именно на их основе рассчитывается ещё один показатель, очень важный для первого скрининга, — МоМ.
МоМ
Для результатов первого скрининга также важен коэффициент МоМ, обозначающий уровень отклонений. При определении этого показателя используются значения, учитывающие все особенности организма будущей мамы. Обычно нормы МоМ при первом скрининге составляют 0,5-3. Если беременность многоплодная, результат может быть увеличен до 3,5. Рассчитывается этот показатель по следующим формулам:
МоМ свободный β-ХГЧ = реальный показатель гонадотропина в крови пациентки / норма; МоМ РАРР-А = реальный показатель белка в крови пациентки / норма.
Полученные цифры могут указывать на развитие следующих отклонений в генетике:
синдром Дауна: РАРР-А = 0,41, β-ХГЧ = 1,98; синдром Эдвардса: РАРР-А = 0,16, β-ХГЧ = 0,34; триплоидия: РАРР-А = 0,75, β-ХГЧ = 0,06; синдром Клайнфельтера: РАРР-А = 0,88, β-ХГЧ = 1,07; синдром Шерешевского: РАРР-А = 0,49, β-ХГЧ = 1,11.
На основании полученных данных расчёт рисков производит специальная компьютерная программа PRISCA, не допускающая ошибок. Если в заключении указано, что риск составляет 1:380, — это норма. Но если он менее этих показателей, значит, его порог превышен. Сейчас много информации о том, что скрининги беременности не дают точных результатов, а поэтому не стоит на них тратить свои деньги, нервы и время. Однако доля их ложности не превышает 5%, и большинство из них объясняется факторами, не учтёнными по ошибке врачом при первичном обследовании.
Ещё раз о терминологии. МоМ — это английское словосочетание «multiple of median», которое переводится как «кратное медианы».
Ложные результаты
Бывает и так, что первый скрининг может дать ложные результаты по разным причинам, которые должны учитываться при расчёте рисков:
ожирение у беременной женщины, которое провоцирует завышенный уровень гормонов; ЭКО: РАРР-А может оказаться ниже на 10-15%, повышенный ХГЧ при первом скрининге, ЛЗР увеличен; многоплодная беременность; психологический настрой женщины: панический страх перед исследованием, тревожность; амниоцентез, проведённый за 7 дней до биохимического скрининга; сахарный диабет понизит уровень ХГЧ.
Все эти факторы, влияющие на результаты первого скрининга беременности, обычно выявляются на этапе предварительного обследования и учитываются при расчёте МоМ и рисков. Дальнейшая судьба плода будет зависеть от этих показателей.
Это нужно знать! Результаты первого скрининга могут отличаться, если исследования проводились в разное время и в разных лабораториях. Кроме того, уровни гормона и белка рассчитываются в разных единицах измерения. Врачи категорически не рекомендуют самостоятельно делать расшифровку анализов. Здесь должен работать только профессионал.
Дальнейшие действия
Если получится плохой первый скрининг, т. е. его результаты покажут высокую степень риска развития патологий, беременность возьмут под особый контроль. Женщине придётся пройти дополнительную диагностику:
потребуется консультация генетика; амниоцентез — изучение околоплодных вод для уточнения диагноза хромосомных и генных патологий; хорионбиопсия — изучение ворсинок хориона подтверждает или опровергает наличие наследственных или врождённых заболеваний плода; кордоцентез — анализ пуповиной крови; обязательный второй скрининг во II триместре беременности.
Если диагноз подтверждается, в зависимости от его тяжести и возможности корректировки врач даёт рекомендацию на аборт или прописывает лечение для устранения развития патологий. Если родителей мучают какие-то вопросы по поводу уже проведённого или только ещё назначенного первого скрининга, они должны обязательно задать их специалисту, наблюдающему беременность. Ведь спокойствие будущей мамы — залог здоровья вынашиваемого малыша.
Вы должны знать. Амниоцентез, хорионбиопсия и кордоцентез — инвазивные методики исследования беременности, которые могут представлять угрозу для здоровья плода. Поэтому они не обязательны и не входят в первый скрининг.
И другие особенности
Ожидающую малыша женщину не должен пугать первый скрининг беременных, а для этого она должна знать о нём максимум информации, чтобы не волноваться зря. Освещение одних из самых актуальных вопросов об этой процедуре поможет развеять сомнения и понять, что данные исследования не причинят ни вреда, ни боли, зато позволят быть уверенной в том, что её ребёнок родится здоровым.
Важен ли первый скрининг?
Очень важен, так как позволяет своевременно определить патологию беременности и предпринять соответствующие меры (аборт, лечение). Он даёт уверенность будущим родителям, что их малыш совершенно здоров. А ведь психологический комфорт женщины в положении играет большую роль.
Какой скрининг важнее: первый или второй?
Важны оба, но большинство медиков считает, что именно 1-ый имеет большее значение для дальнейшего благополучного течения беременности. Он даёт большую точность результатов (до 95%), чем второй (едва дотягивает до 90%). Если показатели первого скрининга хорошие и не обнаружили никаких отклонений, второй не назначается.
Чем отличается первый скрининг от второго?
Первый скрининг назначают с 11-ой по 13-ую недели, второй — с 20 по 24. Первый предполагает прохождение УЗИ и сдачу анализа крови для определения уровней белка PAPP и ХГЧ. Второй — анализ крови для выявления показателей плацентарного лактогена, ХГЧ, свободного эстриола, альфа-фетопротеина. На практике тоже требуют УЗИ. Первый, согласно Закону, должен проводиться бесплатно. Второй оплачивается родителями будущего ребёнка. Если показатели первого скрининга не вызывают у врачей сомнений, второй не проводится.
Что показывает первый скрининг при беременности?
Маркеры различных отклонений во внутриутробном развитии ребёнка.
Во сколько недель делают первый скрининг?
С 10 по 13 недели (в исключительных случаях + 6 дней).
Видно ли на первом скрининге пол ребенка?
Размеры тела и органов малыша в I триместре ещё очень малы, поэтому точность определения его пола составляет 50 на 50.
Можно ли кушать перед скринингом первого триместра?
За 4 часа до анализа крови из вены нельзя кушать.
Что нельзя есть перед первым скринингом?
Перед первым скринингом нельзя есть шоколад, орехи, морепродукты, мясо, жирные и копчёные блюда.
Не стоит отказываться от первого скрининга, даже если вы не входите в группу риска. Беременность очень часто бывает непредсказуема, и чем раньше узнать о её патологиях, тем меньше опасностей и осложнений у вас будет в будущем. Не омрачайте девятимесячное ожидание малыша сомнениями по поводу того, каким он родится: будьте уверены, что с ним всё в порядке, основываясь на результатах проведённых исследований.
В первом триместре своей беременности каждая женщина проходит такую безболезненную процедуру, как скрининг. Для многих это новое понятие. Поэтому возникает необходимость более детально рассмотреть вопрос прохождения скрининга и выявления основных патологий по его результатам.
Что такое первый скрининг и какие анализы он включает
Данная процедура очень важна во время вынашивания, поскольку предоставляет сведения о
состоянии и развитии ребенка
. Проводится она с целью исключения любых патологических изменений в организме плода генетического характера.
Состоит скрининг из анализа крови и ультразвукового исследования. Перед проведением скрининга специалист учитывает основные характеристики беременной (вес, рост, пристрастие к вредным привычкам, возможные заболевания), которые могут повлиять на результаты обследования.
Благодаря УЗИ специалист осматривает, как развивается телосложение у ребенка, и нет ли явных отклонений. Если есть подозрения на патологию, то будущая роженица направляется на детальное диагностирование с последующим лечением.
Что определяют с помощью первого скрининга
На десятой недели беременности
будущая мать мажет узнать, на сколько благополучно развивается плод, и не присутствуют ли у него какие-либо генетические недуги. Если плод развивается с признаками заболевания Дауна, то это определится благодаря толщине воротникового пространства. Патологии выявляются по специальным показателям при
анализе крови: Норма ХГЧ: если цифра ниже нормы, то, скорее всего, у плода подтвердится синдром Эдвардса, если выше – синдром Дауна. Показатель РАРР-А (плазменного белка) значение меньше нормы свидетельствуют, что в дальнейшем ребенок склонен к заболеваниям.
УЗИ при первом скрининге направлено на определение следующих моментов:
местоположение плода для исключения вероятности внематочной беременности; подтверждение одноплодной или многоплодной беременности; отслеживание сердцебиения и жизнеспособности эмбриона на десятой недели развития; вычисление КТР (копчико-теменного размера); анатомическое обследование плода (определяются как внешние дефекты, так и патологии внутренних органов); осмотр воротникового пространства, толщина которого, при нормальном развитии должна соответствовать двум сантиметрам. Если отмечается утолщение, то высока вероятность порока; обследование состояния плаценты и исключение ее дисфункции.
Именно это комплексное исследование помогает выявить генетически-хромосомные нарушения плода. Если подтверждается серьезный диагноз, калечащий жизнь будущему ребенку, то беременной могут предложить искусственное прерывание беременности.
Только по данным комплексных анализов врач определяет точное состояние плода. В случае подтверждения вероятности патологии женщину направляют на специальные анализы – биопсию и амниоцентез. По результатам которых, делают окончательные выводы и принимают решение о дальнейшей судьбе плода.
Когда делают первый скрининг при беременности
Во сколько недель беременности проходят скрининг? Стандартно беременная женщина может пройти скрининг на 10-13 неделе. Но чаще всего, исходя из индивидуальных особенностей беременной, ведущий врач сам определяет точное время, когда нужно сделать первый скрининг.
Обязателен ли первый скрининг
Когда будущая мать становится на учет, то комплекс исследований, дающих возможность отслеживать состояние беременной и ее плода, являются обязательными. Сюда же можно включить и скрининг, что дает возможность роженице быть спокойной за генетически-хромосомное развитие малыша. Но, если сама женщина отказывается от данной процедуры, то
врач не может принудительно заставить
ее сделать первый скрининг.
Прежде всего, гинекологи ориентируются на интерес беременной. Поскольку каждую мать должно волновать состояние плода с момента зачатия. Опасность отказа от проведения скрининга может заключаться в том, что на раннем сроке у плода может присутствовать серьезнейшее заболевание головного мозга, что приведет или к летальному исходу до рождения или к тяжелой инвалидности в дальнейшем. Даже если беременность запланирована и оба родителя полностью здоровы, а среди родственников нет людей, больных генетическими недугами, то ведущий врач все равно настоятельно рекомендует пройти процедуру скрининга.
Кому рекомендуют проходить скрининг
Существуют группы риска, которы в первом триместре требуется пройти скрининг. Им игнорировать первый скрининг запрещено. В такую группу попадают:
роженицы в возрасте от 35 лет; юным особям, решившим стать матерями до совершеннолетия; девушки, среди родственников которых есть люди с заболеванием Дауна или иными недугами генетического характера, также, если такие представители есть среди родных мужа; если предыдущие беременности были с патологией плода или выкидыши; беременным, которые до зачатия злоупотребляли спиртным или наркотическими веществами; если отец ребенка является далеким родственником роженицы; беременным, у которых прежде отмечались случаи мертворождения; девушки, употребляющие незадолго до зачатия препараты для быстрого прерывания беременности; если предыдущий ребенок родился с генетической патологией.
Гинеколог обязательно должен назначить скрининг, беременным, которые в первом триместре болели вирусными заболеваниями. Объясняется это тем, что для лечения используют противопоказанные группы противовирусных препаратов, влияющие на здоровье плода.
Как подготовится к первому скринингу при беременности
Подготовительные мероприятия проводятся в женской консультации за участием ведущего гинеколога. Между беременной и врачом должна пройти беседа, в ходе которой пациентка выяснит все интересующие вопросы об анализах. Также существуют некоторые
нюансы по поводу первого скрининга: Комплексные анализы должны проходить в один день, при этом рекомендуется сдавать их в одной лаборатории. Роженица должна быть спокойна, и понимать, что все процедуры не принесут боль, если не учитывать забор венозной крови. Перед сдачей крови рекомендуется воздержаться от интимной близости и приема пищи, поскольку это может повлиять на результаты. Перед скринингом беременная должна взвеситься, поскольку потребуются точные данные роста и веса на момент проведения процедуры. Непосредственно перед процедурой следует воздержаться от употребления жидкости. При сильной жажде разрешено не более ста миллилитров жидкости. Результаты исследований и выводы о наличии патологий после расшифровки сообщает врач.
Нормы первого скрининга при беременности
Если беременная знает показатели нормы, то ей легко будет расшифровать результаты первого скрининга самостоятельно. Таким образом, будущая мама будет уже осведомлена о вероятности риска патологий. Для этого предоставляются утвержденные специалистами нормы.
Важным является показатели белка (РАРР-А), отвечающего за нормальное функционирование плаценты и ХГЧ.
Нормы РАРР-А и ХГЧ на первом скрининге
Данные показатели являются нормой и не прогнозируют развитие пороков.
Нормы показателей первого УЗИ скрининга при беременности
Первое на что врач обращает внимание – это частота сердечных сокращений (на этом сроке она должна быть в пределах 150-175 ударов) и КТР (не меньше 45 мм.) на данном сроке.
Вычисление возможных патологий при скрининге
По данным первого скрининга определяется симметричность полушарий головного мозга, а также общие показатели того, как развиваются внутренние органы плода. Но, основная задача исследований предоставить данные, которые подтверждают вероятность хромосомной патологии. Вынашивая ребенка, очень важно исключить в дальнейшем такие отклонения и заболевания:
Триплодию (при нормальном развитии плода отмечают двойной набор хромосом). Патологические изменения нервной трубки. Возможная пуповинная грыжа. Вероятность развития синдрома Дауна. Расположенность к синдрому Патау. Признаки синдрома де Ланге. Плод развивается с синдромом Эдвардса.
Поэтому, чтобы начать своевременное лечение или стимулировать развитие плода рекомендуется всем будущим роженицам после десятой недели отправляться на скрининг. Расшифровкой 1 скрининга при беременности должен заниматься специалист, т.к. не правильная трактовка параметров приведет только к нежелательной панике и беспокойству.
Факторы, влияющие на результаты первого скрининга
Иногда результаты комплексного
исследования могут быть неточными, и сопутствует этому такие факторы: лишний вес беременной, стадия ожирения; если зачатие произошло не природным путем, а с помощью ЭКО — тогда показатели белка в крови будут занижены; если беременность многоплодная (в таком случае будет трудно определить показатель нормы); переживания и стрессовые ситуации накануне сдачи анализов у будущей матери; амнеоцентоз может также повлиять на результаты; если у беременной диагноз сахарного диабета.
Такие случаи искажают результаты скрининга и не дают полной клинической картины о состоянии будущего малыша.
Могут ли быть результаты первого скрининга ложными
Как известно, могут быть различные факторы, которые существенно повлияют на результаты исследований. Не стоит исключать
вероятность медицинской ошибки
. Итак, ложные результаты, которые легко спутать с показателями генетического заболевания, присутствуют:
у беременных с заболеванием сахарного диабета; также отклонение от нормы ХГЧ может быть, когда женщина беременна двойней; несвоевременное проведение первого скрининга (рано или поздно); внематочная беременность.
Видео о первом скрининге
Предлагаем вам посмотреть видео о первом скрининге, где вы, надеемся, найдете ответы на ваши оставшиеся вопросы.
Чтобы исключить возможные неприятные исходы беременности, на ранних сроках каждой беременной настоятельно рекомендуется обследоваться посредством скрининга. Именно благодаря этому методу выявляется большинство синдромов. А как проходил ваш первый скрининг?
Скринингом называют исследования, проводимые комплексно определенной группе лиц, в данном случае − беременным женщинам на разных сроках. Скрининг первого триместра включает проведение УЗИ диагностики и биохимический анализ крови. Исследование направлено на выявление возможных генетических аномалий, а также патологий развития плода.
Как проводится исследование и на каком сроке?
В первом триместре скрининг, включающий с плановое УЗИ, проводится на 11–13 неделе беременности, что считается оптимальным периодом для исследования. Если делать УЗИ раньше этого срока или, наоборот, позднее, то расшифровка результатов может быть недостоверной.
Конечно, женщина может написать отказ от проведения исследований, даже несмотря на действующий с 2000 года приказ Минздрава РФ, но такое решение будет крайне рискованным и даже халатным по отношению не только к своему здоровью, но и к здоровью будущего ребенка.
Скрининг первого триместра включает в себя два вида исследования:
Ультразвуковая диагностика. Биохимическое исследование анализа крови.
Ультразвуковое исследование на первом триместре беременности требует некоторой подготовки. Для проведения исследования обычным (поверхностным) способом, когда датчик аппарата скользит по животу будущей мамы, ее мочевой пузырь должен быть полным, для чего необходимо за 1-1,5 часа до начала процедуры выпить примерно пол-литра чистой негазированной воды или за 3–4 часа до УЗИ не мочиться.
Если врач будет делать процедуру трасвагинальным способом, когда специальный датчик аппарата вводится во влагалище, то особой подготовки не требуется. Беременная должна сходить в туалет перед началом процедуры.
Биохимическое исследование крови является вторым этапом скрининга и проводится только после УЗИ. Это условие является важным, поскольку полученные показатели всегда зависят от срока беременности и меняются каждый день, а установить точный срок можно только при помощи УЗИ. Это условие нужно соблюдать, чтобы получить правильную расшифровку показателей исследования и установить соответствие необходимым нормам.
На момент забора крови для анализа у женщины на руках должны быть готовые результаты первой части исследования, где будет указан точный срок беременности. Если процедура ультразвуковой проверки показала регрессирование беременности или ее замирание, то в проведении второй части скрининга нет смысла.
Биохимическое исследование требует подготовки для того, чтобы врач смог получить точные показатели и определить их соответствие нормам. Забор крови из вены проводится строго натощак.
Примерно за 2–3 дня до посещения процедурного кабинета необходимо: исключить из рациона сладости, копчености, жареные и жирные блюда, а также продукты, являющиеся потенциальными аллергенами, например, орехи, шоколад, цитрусовые фрукты, морепродукты.
Несоблюдение этих условий часто приводит к получению недостоверных результатов исследования.
Что можно узнать при проведении скрининга?
Чтобы расшифровка УЗИ была достоверной и информативной необходимо проводить процедуру следует не ранее 11 недели беременности, но и не позднее 13.
Положение плода должно быть удобным для осмотра и проведения измерений. Если положение ребенка не позволяет провести процедуру УЗИ, женщину просят повернуться на бок, походить, сделать несколько приседаний или покашлять, чтобы младенец перевернулся.
Показатели, которые должны быть исследованы в ходе проведения УЗИ в первой трети беременности:
Копчико-теменной размер (КТР). Измерение проводится от теменной точки головы до копчика. Бипариетальный размер (БПР) представляет собой расстояние между буграми теменной зоны. Окружность головы. Расстояние от затылка до лобной зоны. Структура головного мозга, симметричность расположения полушарий, закрытие черепной коробки. Толщина воротничковой зоны (ТВП). Частота сокращений сердца (ЧСС). Размеры сердца, а также наиболее крупных сосудов. Длина костей плеч, бедер, голени и предплечья. Толщина плаценты, ее структура и расположение в матке. Расположение пуповины и количество в ней сосудов. Объем околоплодных вод. Тонус матки. Состояние шейки матки и ее внутреннего зева.
Когда УЗИ проводится раньше положенного срока, врач не может оценить размеры носовой кости, КТР плода составляет от 33 до 41 мм, что недостаточно для проведения адекватного исследования. ЧСС в этот период составляет от 161 до 179 ударов, ТВП от 1,5 до 2,2 мм, а БПР равен 14 мм.
Нормы при расшифровке показателей на этом сроке:
На 11 неделе носовая кость плода видна, но ее размеры еще не всегда удается оценить. КТР крохи составляет от 42 до 50 мм, БПР равен 17 мм, ТВП от 1,6 до 2,4 мм, а ЧСС составляет от 153 до 177 ударов. На 12 неделе размер носовой кости составляет 3 или чуть более мм. КТР находится в пределах 51-59 мм, БПР составляет 20 мм, ТВП от 1,6 до 2,5 мм, а ЧСС от 150 до 174. В 13 недель размер кости носа составляет более 3 мм. КТР находится в пределах от 62 до 73 мм, БПР составляет 26 мм, ТВП от 1,7 до 2,7, а ЧСС от 147 до 171 ударов в минуту.
При биохимическом скрининге определяется ряд важных показателей, одним из которых является хорионический гонадотропин β-ХГЧ, вырабатываемый оболочкой плода. Именно этот гормон позволяет определить наличие беременности на самых ранних сроках при использовании специальной тестовой полоски.
С начала беременности при ее нормальном течении уровень β-ХГЧ постепенно повышается, достигая максимального значения к 12 неделе, после чего происходит его снижение. В течение второй половины срока показатели β-ХГЧ остаются на одном уровне.
Норма показателей β-ХГЧ составляет:
10 неделя: от 25,80 до 181,60 нг/мл; 11 неделя от 17,4 до 130,3 нг/мл; 12 неделя от 13,4 до 128,5 нг/мл; 13 неделя от 14,2 до 114,8 нг/мл.
Повышенные значения наблюдаются при синдроме Дауна у развивающегося плода или когда у будущей матери отмечается тяжелая форма токсикоза, а также сахарный диабет.
Пониженные показатели может свидетельствовать о плацентарной недостаточности, угрозе выкидыша, наличии внутриматочной беременности (что, как правило, устанавливается в ходе проведения УЗИ) либо о том, что у плода синдром Эдвардса.
Вторым важным показателем является протеин-А (РАРР-А), который ассоциируется с беременностью, поскольку данный белок вырабатывается плацентой и отвечает за ее правильное функционирование и развитие.
Нормальными показателями РАРР-А считаются данные:
С 10 на 11 неделю от 0,45 до 3,73 мЕД/мл; С 11 на 12 неделю от 0,78 до 4,77 мЕД/мл; С 12 на 13 неделю от 1,03 до 6,02 мЕД/мл; С 13 на 14 неделю от 1,47 до 8,55 мЕД/мл.
Если показатели ниже нормы, это может говорить не только об угрозе выкидыша, но и о наличии у плода синдрома Эдвардса, Дауна или Корнелии де Ланге. В некоторых случаях наблюдается повышение показателей уровня белка, но это не имеет существенного диагностического и клинического значения. Подробнее о развитии малыша на 12 неделе →
Вычисление МоМ коэффициента
Расчет этого показателя делают по результатам проведенных исследований. Его значение указывает на степень отклонения результатов анализов от установленных средних норм, которые составляют от 0,5 до 2,5 при одноплодной беременности и до 3,5, когда беременность многоплодная.
В разных лабораториях при исследовании одного и тоже образца крови показатели могут отличаться, поэтому оценивать результаты самостоятельно нельзя, делать это может только врач.
При выведении коэффициента обязательно учитываются не только анализы, но и возраст будущей матери, наличие хронических заболеваний, сахарного диабета, вредных привычек, вес беременной, количество развивающихся внутри плодов, а также то, каким образом наступила беременность (естественным или с помощью ЭКО). Риск развития патологий у плода считается высоким при соотношении ниже 1:380.
Важно правильно понимать значение такого соотношения. Например, если в заключении указано «1:290, высокий риск», это означает, что у 290 женщин, имеющих такие же данные, лишь у одной ребенок был с генетической патологией.
Бывают ситуации, когда средние показатели отклоняются от нормы по другим причинам, например:
если у женщины имеется лишний вес или серьезная степень ожирения, то уровень гормонов часто бывает повышен; при ЭКО показатели РАРР-А будут ниже общих средних, а β-ХГЧ, наоборот, будет выше; повышение нормального уровня гормонов может наблюдаться и тогда, когда у будущей матери имеется сахарный диабет; для многоплодной беременности не установлены средние нормы, но уровень β-ХГЧ всегда выше, чем при развитии одного плода.
Проведение исследований в первом триместре позволяет установить наличие (отсутствие) у развивающегося плода многих патологий, например:
Менингоцеле и его разновидности (патологии развития нервной трубки). Синдрома Дауна. Трисомия по 21 хромосоме встречается в одном случае из 700 обследований, но благодаря своевременному проведению диагностики рождение больных младенцев снизилось до 1 на 1100 случаев. Омфалоцеле. При этой патологии на передней брюшной стенке плода образуется грыжевой мешок, в который попадает часть внутренних органов. Синдрома Эдвардса представляющего собой трисомию по 18 хромосоме. Встречается в одном из 7000 случаев. Чаще встречается у малышей, матерям которых на момент беременности больше 35 лет. При проведении УЗИ у плода наблюдается наличие омфалоцеле, снижение сердечного ритма, не просматриваются кости носа. Кроме этого, выявляются и нарушения строения пуповины, в которой вместо двух артерий присутствует всего одна. Синдрома Патау, представляющего собой трисомию по 13 хромосоме. Встречается очень редко, порядка одного случая на 10 000 новорожденных и, как правило, около 95% младенцев с таким синдромом умирают в течение первых месяцев жизни. При проведении УЗИ в этих случаях врач отмечает замедления в развитии трубчатых костей и головного мозга, омфалоцеле и учащение сердечного ритма у плода. Триплоидии, являющейся генетической аномалией, характеризующейся тройным набором хромосом, что сопровождается возникновением многих нарушений развития. Синдрома Смита-Опица. Нарушение является генетическим заболеванием аутосомно-рецессивного характера, при котором возникает нарушение метаболизма. В результате у развивающегося плода появляется множество пороков и патологий, аутизм, умственная отсталость. Встречается синдром в одном случае из 30 000. Синдрома Корнелии де Ланге, представляющего собой генетическую аномалию, вызывающую у будущего ребенка умственную отсталость. Встречается в одном случае из 10 000. Анэнцефалия плода. Эта патология развития встречается в редко. Младенцы с таким нарушением могут развиваться внутри матки, но они неспособны к жизни и умирают сразу после рождения или находясь в утробе на поздних сроках. При этой аномалии у плода отсутствует головной мозг и кости свода черепа.
Проведение скрининга в первом триместре позволяет выявить многие хромосомные заболевания и нарушения развития у будущего ребенка на ранних сроках беременности. Скрининг позволяет снизить процент рождения малышей с врожденными аномалиями, а также сохранить множество беременностей, при которых имеется угроза прерывания, приняв своевременные меры.
Автор: Ирина Ваганова, врач, специально для Mama66.ru
Полезное видео о скрининге
Советуем почитать: Скрининг 2 триместра
Скрининг при беременности. Что это такое, сроки проведения, во сколько недель, нормы, расшифровка результатов
Во время беременности женщине регулярно назначается прохождение ряда определенных медицинских обследований. Их целью является определение состояния здоровья ребенка и соответствия степени его развития установленным нормам. Комплекс этих диагностических процедур называется скринингом.
Что такое скрининг при беременности
В переводе с английского языка слово «скрининг» дословно означает «сортировка», «отбор» или «просеивание», что полностью отражает суть исследований. С их помощью врачи рассчитывают, насколько велика вероятность того, что находящийся в утробе матери ребенок родится с каким-то генетическим отклонением.
Опираясь на полученные результаты, специалисты определяют группу здоровых пациентов. Всем остальным назначают прохождение дополнительных медицинских тестов и анализов, с помощью которых выявляют наличие у малыша конкретного заболевания.
Скрининговое исследование проводится на определенных сроках беременности в каждой женской консультации. Процедура эта является абсолютно бесплатной для всех будущих матерей, которые состоят на учете.
В последние годы, в связи с увеличением возраста рожающих женщин, данное обследование играет особую роль. Доказано, что у рожениц старше 35 лет вероятность появления на свет малыша с врожденными аномалиями гораздо выше.
Даже опираясь на результаты скрининга, невозможно абсолютно точно сказать, что в утробе матери развивается больной ребенок, и утверждать этого никто не может. Все перечисленные исследования лишь указывают на то, насколько велика вероятность рождения у конкретной женщины (учитывая ее возраст и сведения из медицинской карты) малыша с теми или иными генетическими патологиями.
Показания
Согласно рекомендациям ВОЗ, а также соответствующему приказу Министерства здравоохранения РФ, стандартное скрининговое перинатальное исследование рекомендуется проходить всем женщинам, вынашивающим ребенка. Иными словами, состояние беременности уже само по себе является показанием к прохождению этого обследования.
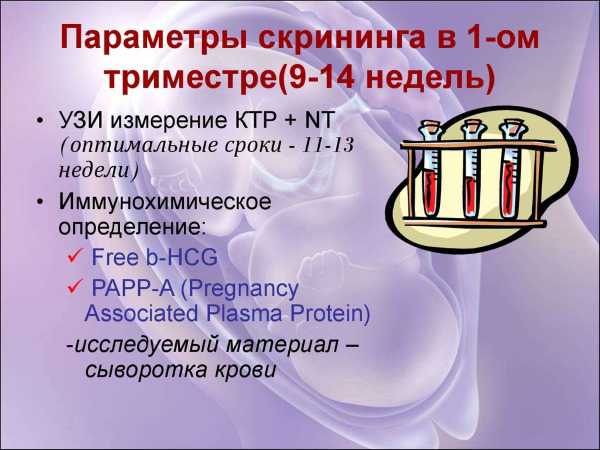
Но обязывать будущую маму делать УЗИ или сдавать кровь никто не имеет права. Прохождение этих простых безопасных процедур – дело добровольное. Тем не менее, случаются ситуации, когда результатов стандартных анализов бывает недостаточно.
Скрининг при беременности настоятельно рекомендуется проходить всем женщинам, которые попадают под такое понятие, как группа риска:
- будущие мамы старше 35 лет или, если отцу ребенка больше 40 (при этом абсолютно не важно, сколько беременностей, родов было у женщины до этого);
- пациентки, у которых имеются дети с какими-то отклонениями;
- женщины, у которых, как минимум, 2 предыдущие беременности оказались неудачными (случились преждевременные роды или самопроизвольные выкидыши);
- будущие мамы, имеющие опыт замершей беременности;
- женщины, которые перенесли во время первого триместра какое-то заболевание инфекционного характера или принимали в промежутке с 1-й по 13-ю акушерскую неделю медикаменты и лекарства, запрещенные для беременных (например, антибиотики, психостимуляторы или гормональные препараты);
- беременные, состоящие в кровном родстве с отцом будущего малыша;
- пациентки, которые подверглись радиоактивному облучению перед наступлением беременности (или, если отец будущего малыша был этому подвержен);
- женщины, в роду которых есть случаи рождения детей с какими-то генетическими нарушениями (или, если такие родственники имеются у будущего отца);
- беременные, трудящиеся на вредном производстве;
- будущие мамы, вынашивающие ребенка с неустановленным отцовством (например, если зачатие произошло вследствие проведения экстракорпорального оплодотворения с использованием спермы неизвестного донора);
- женщины, у которых имеются какие-то вредные привычки.
Во всех перечисленных случаях риск развития у эмбриона каких-то врожденных отклонений и хромосомных патологий возрастает.
Если по результатам проведения стандартного скрининга эта вероятность подтверждается, будущей маме выписывают направление на прохождение инвазивных методов дородовой диагностики.
Проведение полного перинатального обследования принято считать дополнительным и не обязательным. Оно проводится только по желанию самой пациентки. Но в ряде случаев врач может настаивать на полном обследовании, чтобы как можно раньше узнать о таящихся рисках, опасностях и вовремя скорректировать дальнейшее ведение беременности.
За время вынашивания ребенка женщину трижды направляют на прохождение дородового скрининга:
- На 1-м триместре (между 10-й и 14-й акушерскими неделями).
- На 2-м триместре (между 15-й и 20-й акушерскими неделями).
- На 3-м триместре (между 30-й и 34-й акушерскими неделями).
Нормы ХГЧ
Хорионический гонадотропин человека (сокращенно ХГЧ, ХГТ, HCG в английском языке, ХГЛ в украинском языке) – это гормон, который при нормальном состоянии организма вырабатывается исключительно во время беременности.
Гормон ХГЧ вырабатывается после зачатия – он синтезируется оплодотворенной яйцеклеткой, а после того, как формируется трофобласт (это предшественник плаценты), этот гормон продуцируется его тканями. Именно поэтому уровень ХГЧ определяется только после зачатия.
Таблица ХГЧ при беременностию Норма по неделям
Противопоказания
Скрининг при беременности не ограничен какими-то противопоказаниями. Все методы, которые используются во время проведения стандартной диагностики, не несут в себе никакой опасности ни для будущей мамы, ни для ребенка. В определенных ситуациях врач может отменить или перенести обследование, чтобы не исказить его показатели.
К состояниям беременной женщины, которые могут отразиться на результатах дородовой диагностики, относят:
- простудные заболевания (ОРЗ);
- инфекционные заболевания (в том числе ангина, ОРВИ).
Прежде, чем отправляться на дородовое обследование, женщине следует посетить своего акушера-гинеколога. Если врач обнаружит у будущей мамы признаки какого-то заболевания, он направит ее к узкому специалисту (терапевту, инфекционисту или лору) для получения консультации.
Применение инвазивных методов исследования, напротив, могут увеличить риск преждевременного прерывания беременности, так как подразумевают под собой операционное вмешательство в организм женщины. Но их назначают и проводят, только если к тому имеются показания.
Особенности процедуры
С помощью перинатального исследования специалисты определяют, насколько велика вероятность того, что ребенок родится с какой-то из известных генетических патологий:
- синдромом Дауна;
- синдромом Эдвардса;
- анэнцефалией (нарушением формирования нервной трубки плода);
- синдромом Шерешевского-Тернера (синдромом Тернера);
- синдромом Смита-Лемли-Опица;
- синдромом Корнелии де Ланге (амстердамской карликовостью);
- синдромом Патау;
- немолярной триплодией.
Все перечисленные отклонения, в случае их подтверждения после проведения дополнительной диагностики, могут стать достаточно веским медицинским показанием для прерывания беременности на любом сроке.
Но окончательное решение всегда принимает сама женщина, и принуждать ее никто не имеет права.
Скрининг при беременности состоит из целого ряда различных методов обследования, среди которых выделяют:
- Ультразвуковое исследование (УЗИ) плода. С его помощью специалист изучает особенности строения эмбриона. Опираясь на полученные результаты, врачи выявляют маркеры возможных хромосомных патологий. Также в этот вид обследования включены кардиотокография (изучение сердцебиения ребенка) и ультразвуковая допплерография (способ исследования кровотока в пуповине).
- Биохимический анализ крови. Это метод выявления в сыворотке плазмы будущей матери количества некоторых белков, способных указать на возможность наличия у ребенка каких-то отклонений.
- Инвазивные методы. Это дополнительные обследования. Они назначаются не всем, а лишь тем пациенткам, по результатам проведения вышеперечисленных анализов которых обнаружен высокий риск обнаружения у ребенка хромосомных патологий.
В их число входят такие медицинские исследования:
- амниоцентез (забор для дальнейшего изучения амниотической жидкости или околоплодных вод);
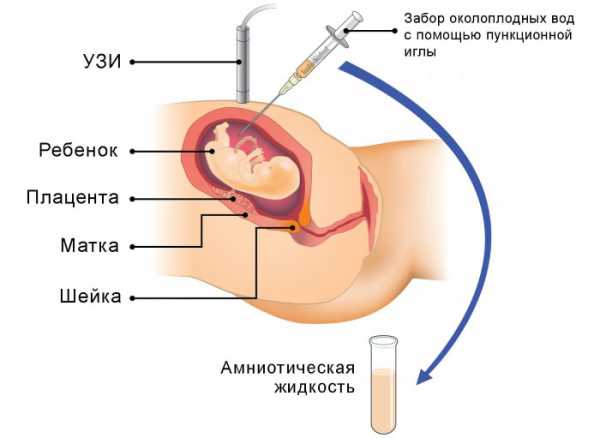
- биопсия хориона (взятие для анализа образца тканей развивающейся плаценты или ворсинок хориона).
Подготовка к исследованию
Скрининг при беременности – важное и серьезное исследование, которое требует определенной подготовки. Перед обследованием женщина обязательно получает консультацию и рекомендации медицинского персонала относительно того, каких подготовительных мер требует предстоящий ей тест.
Но существуют и общие рекомендации:
- Будущей маме не стоит переживать. Нужно настроить себя на положительный исход событий. Лишний стресс и эмоциональное перенапряжение влияют на работу всего организма, в частности, отражаются на функционировании большинства органов и выработке гормонов. В итоге, результаты анализов могут быть ложными.
- Для прохождения трансвагинального УЗИ необходимо принести презерватив. Также лучше посетить туалет перед обследованием, чтобы чувствовать себя комфортнее.
- На трансабдоминальное УЗИ беременной женщине наоборот следует прийти с наполненным мочевым пузырем. Лучше всего выпить 1 или 2 стакана простой воды примерно за полчаса до исследования.
- Если будущая мама страдает от метеоризма, ей рекомендуется за день до прохождения УЗИ пропить препараты, способствующие уменьшению газообразования, а также не употреблять продукты, способные усугубить эту ситуацию.
- Забор крови для проведения биохимического анализа производится натощак, поэтому за 4-6 часов до него нельзя ничего есть. Материал для исследования берут из вены.
- Перед обследованием на 3 дня необходимо отказаться от интимной близости, употребления в пищу жареного, острого и жирного.
- Перед походом в клинику необходимо взвеситься и расспросить отца будущего ребенка о том, не было ли у него в роду случаев каких-то хронических заболеваний, передающихся по наследству. Эти данные потребуются врачу для заполнения соответствующего бланка.
Первый скрининг
Проведение первого дородового обследования назначают на сроке с 10-й по 14-ю акушерскую неделю беременности.
Прежде всего, женщина приходит на прием к врачу акушеру-гинекологу, который выполняет общий осмотр, включающий в себя:
- измерение артериального давления;
- взвешивание;
- измерение роста;
- выявление наличия у пациентки каких-то хронических заболеваний.
В случае необходимости будущей маме выписывают направление на прием к узким специалистам для получения консультации. Одновременно с этим, женщина должна сдать общий анализ мочи. Также у нее берут кровь для выявления наличия таких заболеваний, как гепатит, ВИЧ, сифилис и определения группы с резус-фактором.
Обязательно делают УЗИ, на основании которого специалист:
- визуально оценивает течение беременности;
- определяет расположение плодного яйца (маточное или внематочное);
- вычисляет количество эмбрионов;
- если детей несколько, определяет, какими будут близнецы (однояйцевыми или разнояйцевыми);
- оценивает тонус матки, анализирует состояние яичников будущей мамы;
- изучает хорион;
- смотрит, насколько развиты у плода мозг и спинной хребет, проверяет наличие у эмбриона конечностей.
 Скрининг – это плановый комплекс диагностических процедур, которые выполняются при беременности и помогают следить за внутриутробным развитием ребенка и выявлять возможные генетические отклонения.
Скрининг – это плановый комплекс диагностических процедур, которые выполняются при беременности и помогают следить за внутриутробным развитием ребенка и выявлять возможные генетические отклонения.Первый этап генетического исследования подразумевает оценку возможности обнаружения у ребенка любого из наиболее часто встречающихся генетических пороков.
Среди них выделяют синдромы:
- Дауна;
- Тернера;
- Эдвардса;
- Патау.
Завершает первый этап перинатальной диагностики анализ крови женщины на биохимию. Этот тест проверяет данные величин свободного бета-ХГЧ и РРАР-А в плазме. Поэтому анализ еще часто называют «Двойной тест».
Второй скрининг
Следующее дородовое обследование проводят с 15-й по 20-ю акушерскую неделю беременности.
На втором этапе главная цель врачей состоит в том, чтобы опровергнуть или подтвердить риски, которые были заподозрены после обследования, проведенного в начале беременности. Если отклонения действительно есть, вероятность их диагностирования на втором триместре составляет около 90%.
Хромосомные аномалии не подвергаются лечению, а вот нарушения в становлении нервной трубки плода можно попытаться исправить или хотя бы свести к минимуму еще до родов.
Второй этап перинатальной диагностики состоит из проведения абдоминального УЗИ и анализа крови на биохимию. Последний теперь состоит из изучения 3-х факторов и называется «Тройной тест».
На ультразвуковом исследовании доктор устанавливает вероятность развития дисплазии скелета ребенка, оценивает предлежание плода и специфику его анатомического строения:
- длину костей всех конечностей;
- окружность головы;
- окружность груди;
- окружность брюшной области.
Также изучается строение следующих органов ребенка:
- желудочков мозга;
- мозжечка;
- сердечно-сосудистой системы;
- ЖКТ.
Кроме того, исследуется структура костей:
- спинного хребта;
- черепа;
- грудной клетки.
Анализ крови женщины на биохимию подразумевает под собой проверку концентрации таких веществ, как ХГЧ, АФП и свободный эстриол.
Третий скрининг
Последнее дородовое обследование происходит на сроке с 30-й по 34-ю акушерскую неделю беременности.
Специалисты на этом этапе оценивают риски возникновения возможных осложнений и преждевременного прерывания беременности, определяют способ родоразрешения и выявляют показания к проведению операции кесарева сечения. Кроме того, некоторые пороки образуются на позднем сроке беременности. Обнаружить их можно только на последнем скрининге.
В последний 3-й этап дородовой диагностики включено проведение абдоминального УЗИ, УЗДГ и КТГ.
Во время исследования с помощью аппарата УЗИ специалист повторно оценивает все те же показатели, что и в предыдущий раз. Также проверяет, не появились ли какие-то осложнения беременности и отклонения у малыша.
Врач детально изучает:
- пуповину;
- плаценту;
- околоплодные (амниотические) воды;
- шейку матки будущей мамы;
- придатки беременной женщины.
На допплерометрии исследуется кровоток в:
- сосудах плода;
- пуповине;
- матке женщины;
- плаценте беременной.
Помимо этого, медики оценивают степень зрелости плаценты, проверяют, как она функционирует, выявляют наличие таких осложнений, как обвитие пуповины и порок сердечной мышцы малыша.
Во время кардиотокографии специалист проверяет, не страдает ли плод от кислородного голодания, исследует частоту сердцебиения ребенка, степень его двигательной активности, оценивает тонус матки будущей мамы.
Скрининговое УЗИ
УЗИ – один из самых первых анализов, который проходит беременная женщина.
По результатам процедуры специалистом оценивается:
- состояние эмбриона в целом;
- соответствие уровня развития ребенка установленному сроку беременности;
- факт явных нарушений развития эмбриона;
- любые дополнительные внешние пороки.
Даже если последние на обследовании обнаружены не были, это не может гарантировать того, что с малышом все в полном порядке. Для наиболее точного исследования проводят биохимический анализ крови.
Биохимический анализ крови
Тест на биохимию является самым достоверным из известных методов диагностики генетических заболеваний у ребенка. Забор крови осуществляется из вены. Происходит это обычно в тот же день, что и процедура УЗИ.
Для получения наиболее достоверного ответа анализ лучше сдать ранним утром и натощак. Также большую роль играет соблюдение всех необходимых мер во время доставки полученного материала в лабораторию и хранения его до начала изучения.
Кровь исследуют по таким показателям:
- концентрация в ней специфических исследуемых компонентов;
- наличие уникального вещества, выделяемого плацентой;
- количество особых белков в плазме.
Кроме того, на приеме у врача необходимо будет заполнить стандартную анкету с вопросами, касательно следующих моментов:
- наличие среди родственников отца и матери будущего ребенка людей с хромосомными пороками;
- состояние здоровья уже рожденных в семье детей (если они есть);
- страдает ли беременная женщина от сахарного диабета;
- есть ли у будущей мамы вредные привычки (в особенности, курение);
- возраст, рост и вес женщины.
Нормы показателей
Первый скрининг | |
| Исследуемые данные | Нормы показателей |
| КТР | 43-65 мм |
| БПР | 17-24 мм |
| ТВП | 1,6-1,7 мм |
| Размер носовой кости | 2-4,2 мм |
| ЧСС (частота сердцебиения) | 140-160 (+/- 40) ударов/мин. |
| Объем амниотических вод | 50-100 мл |
| Шейка матки женщины | 35-40 мм |
| Желточный мешок | «не визуализируется» |
| бета-ХГЧ | 50 000-55 000 мМЕ/мл |
| РАРР-А | 0,79-6,01 мЕд/л |
| Второй скрининг | |
| Исследуемые параметры | Нормы показателей |
| БПР | 26-56 мм |
| ДБК (размер кости бедра) | 13-38 мм |
| ДПК (размер кости плеча) | 13-36 мм |
| ОГ | 112-186 мм |
| ИАЖ | 73-230 мм |
| Шейка матки женщины | 40-45 |
| Визуализация | «удовлетворительная» |
| бета-ХГЧ | 4,67-5,27 нг/мл |
| Свободный эстриол | 1,17-3,8 нг/мл |
| АФП | 15-27 Ед/мл |
| Третий скрининг | |
| Исследуемые параметры | Нормы показателей |
| БПР | 67-91 мм |
| ДБК | 47-71 мм |
| ДПК | 44-63 мм |
| ОГ | 238-336 мм |
| ИАЖ | 82-278 мм |
| Толщина плаценты | 23,9-43,8 мм |
| Степень зрелости плаценты | 1-я степень |
Что влияет на результат
Иногда результат дородового скрининга оказывается ложным.
Причинами искажения данных могут стать такие факторы:
- излишний вес будущей мамы;
- применение ЭКО;
- вынашивание многоплодной беременности;
- стресс и депрессивное состояние женщины;
- диагностирование у будущей мамы сахарного диабета;
- осуществление забора крови через неделю после проведения процедуры амниоцентеза.
Расшифровка результатов
Расшифровкой результатов дородовой диагностики занимаются специалисты.
Во время проведения 1-го перинатального исследования, врачи оценивают следующие основные показатели:
- Копчико-теменной размер (КТР). Это величина эмбриона, которая измеряется от определенной точки на темени до такого же обозначенного участка на копчике. Отклонение данной цифры в сторону увеличения указывает на крупность плода. Если параметр меньше нормы, могут заподозрить проблемы, связанные с замедленным развитием ребенка.
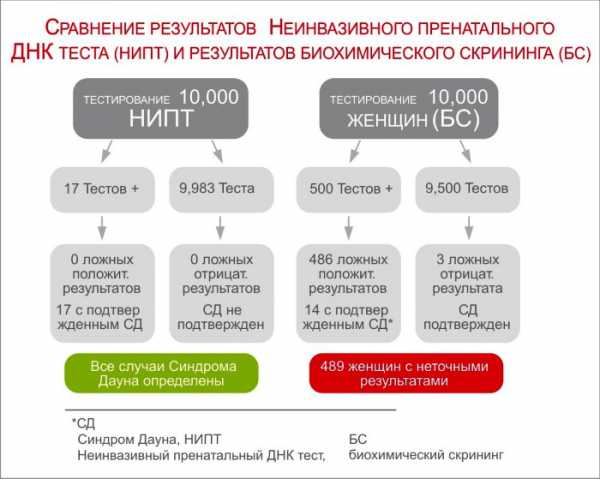
- Бипариетальный размер (БПР). Расстояние между обоими висками ребенка. Показатели выше нормы являются свидетельством больших размеров эмбриона, но на это должны указать и остальные параметры. Слишком низкий БПР характерен при проблемах с формированием мозга плода.
- Толщина воротникового пространства (ТВП). Когда данные этого параметра не соответствуют нормальным показателям, подозревают синдром Дауна или Эдвардса у эмбриона.
- Длина носовой кости. Чрезмерно маленькое значение часто указывает на патологию.
- Хорион. Это будущая плацента, внешняя сфера эмбриона. Расположение его внизу поверхности матки (диагноз предлежание хориона) нередко становится причиной выкидыша.
- Шейка матки. При слишком маленьком показателе существует риск потери беременности.
- Желточный мешок. Зачаточный орган, выполняющий в самом начале беременности роль ряда внутренних органов эмбриона, которые еще не образовались. К моменту проведения первого УЗИ он должен почти полностью исчезнуть. Если его величина равна 6 мм или больше, медики подозревают какие-то пороки у ребенка.
- Хорионический гонадотропин человека (Бета-ХГЧ). Увеличенные показатели Бета-ХГЧмогут наблюдаться, если женщина вынашивает сразу нескольких детей, больна сахарным диабетом или у малыша генетическое заболевание. Пониженный ХГЧ, как правило, свидетельствует о замершей либо внематочной беременности. Помимо этого он типичен для синдромов Эдвардса и Патау.
- Протеин А-плазмы (РАРР-А). Выявление слишком высокого параметра является симптомом низкой локализации плаценты, вынашивания сразу нескольких детей или 1-го крупного ребенка. Низкие показатели часто наблюдаются при синдроме Эдвардса или Дауна, недостаточном весе ребенка или его внутриутробной гибели.
На втором дородовом исследовании доктор оценивает дополнительные параметры:
- Индекс амниотической жидкости (ИАЖ). По сути, это вычисление количества вод в плодном пузыре. Если их недостаточно, существует опасность для становления скелета и ЦНС маленького человека.
- Место прикрепления плаценты. Размещение органа на передней поверхности матки нередко становится основной причиной преждевременного отслоения плаценты.
- Пуповину. Если у нее всего 1 артерия вместо 2-х, то существует риск кислородного голодания зарождающегося человека или развития у него порока сердечной мышцы. Кроме того, нехватка кислорода может спровоцировать чрезмерно маленький вес плода, а также отклонения в работе сердечно-сосудистой системы эмбриона.
- Визуализация. Образование сильных отеков или гипертонуса матки могут ухудшить четкость изображения на УЗИ.
- Свободный эстриол. По показателям этого особого гормона врач судит о том, в каком состоянии находится плацента. Повышенные данные могут наблюдаться при вынашивании нескольких детей или одного, но крупного. Слишком маленькие цифры нередко являются симптомом развития плацентарной недостаточности, вынашивания ребенка с анэнцефалией или синдромом Дауна, существования риска потери беременности.
- АФП. Уникальный белок, производимый ЖКТ маленького человека. Пониженный уровень его содержания в плазме матери часто напрямую связан с угрозой выкидыша, внутриутробной гибелью плода, наличием у ребенка синдрома Дауна или Эдвардса. Высокие показатели часто наблюдаются при развитии анэнцефалии, синдроме Меккеля или недоразвитости пищевода (атрезия) у малыша.
Изучая пуповину, медики смотрят на место присоединения пуповины: оболочное, расщепленное либо краевое расположение часто служит причиной возникновения у ребенка гипоксии и вызывает определенные трудности в родах. При наличии любого из этих диагнозов врач может назначить пациентке операцию кесарева сечения.
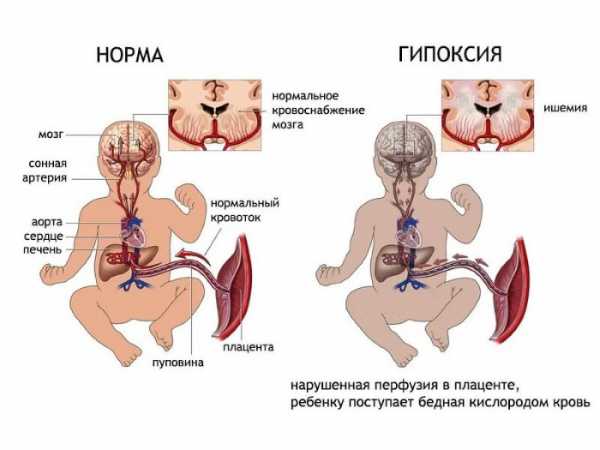
На третьем этапе дородового скрининга, изучают 2 важных дополнительных показателя:
- Толщина плаценты. Слишком толстая плацента чаще всего наблюдается при резус-конфликте, диабете или анемии.
- Степень зрелости плаценты. Из-за стремительного старения и увеличения толщины временного органа могут возникать некоторые опасные состояния: преждевременные роды, замедленное развитие ребенка, гипоксия у малыша.
Что делать при неблагоприятных результатах
Если по итогу проведенных тестов женщину заносят в группу риска, это еще не значит, что ребенок обязательно родится больным.
Беременной женщине, оказавшейся в этой ситуации, следует:
- Прислушаться к советам врача. Такое медицинское заключение вполне может послужить поводом для прохождения дополнительных анализов, после которых специалисты уже смогут предоставить точный ответ.
- Нужно взвесить «за» и «против». Дополнительные обследования проводятся на таких сроках, которые позволяют хорошенько все обдумать и принять осознанное решение: сохранить беременность или же прервать ее.
При беременности скрининг имеет огромное значение. Многие отклонения, если их своевременно диагностировать, поддаются лечению. Если не пренебрегать таким важным обследованием, можно спасти жизнь и здоровье будущему малышу.
Автор: Ольга Мартынова
Видео о скринингах при беременности
Пренатальные скрининги в 1,2 и 3 триместре беременности:
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе