Основное заболевание это
Основное заболевание.
Основное заболевание – это одна или несколько нозологических единиц (заболеваний, травм), записанных в принятых в Международной номенклатуре болезней, МКБ-10 и отечественных классификациях терминах, которые сами по себе или через обусловленные ими осложнения привели к летальному исходу. Эквивалентами основного заболевания могут быть обстоятельства несчастного случая (главным образом, при ятрогенных осложнениях, явившимися причинами смерти) или, в практике судебно-медицинской экспертизы - акт насилия, который вызвал смертельную травму. Это определение обязательно для применения при оформлении как заключительного клинического, так и патологоанатомического диагнозов.
Для этапных клинических диагнозов определение основного заболевания шире: основным является то заболевание (травма, патологический процесс), которое явилось причиной обращения к врачу, причиной госпитализации и лечебно-диагностических мероприятий, а при неблагоприятном исходе привело к инвалидизации или смерти больного. В связи с этим в процессе лечения больного основное заболевание может меняться, что обязательно нужно учитывать при формулировке заключительного клинического диагноза и при его сличении (сопоставлении) с патологоанатомическим диагнозом.
Основное заболевание может быть представлено двумя и более нозологическими единицами и быть, следовательно, комбинированным (представленным конкурирующими, сочетанными, основным и фоновым заболеваниями).
Конкурирующими называют такие заболевания, которыми одновременно страдал умерший и каждое из них в отдельности несомненно могло привести к смерти.
Примерами таких заболеваний могут быть совпавшие по времени у одного больного любые смертельные болезни, в частности, рак IV стадии и инфаркт миокарда, несовместимые с жизнью инфаркты головного мозга и миокарда, нозологические единицы из групп острых ишемических болезней сердца или цереброваскулярных болезней и хирургическая патология со смертельным исходом и т.д.
Сочетанными считают такие заболевания, которыми одновременно страдал умерший и, которые, находясь в различных патогенетических взаимоотношениях и взаимно отягощая друг друга, привели к смерти, причем каждое из них в отдельности не вызвало бы летального исхода.
Например, может быть сочетание нозологических единиц из групп острых ишемических болезней сердца и цереброваскулярных болезней, которые привели к смерти лишь в результате взаимного отягощения. Такое же сочетание нередко характерно для этих же нозологических единиц с острыми хирургическими заболеваниями, в частности, язвенной болезнью желудка или двенадцатиперстной кишки.
Важно еще раз подчеркнуть, что речь идет о заболеваниях, одновременно, а не последовательно (одно из них отмечено на предыдущих этапах оказания медицинской помощи и к моменту летального исхода не требовало лечебно-диагностических мероприятий, не участвовало в танатогенезе) развившихся у больного.
Фоновым заболеванием является такое, которое этиологически не связано с основным, но включилось в общий патогенез с основным заболеванием, явилось одной из причин его развития, впоследствии отягощало течение и способствовало развитию смертельных осложнений, приведших к летальному исходу.
Наиболее частыми примерами фоновых заболеваний являются варианты артериальной гипертензии или сахарного диабета для нозологических единиц из групп ишемических болезней сердца и цереброваскулярных болезней. Также нередко такие заболевания, как алкоголизм, сахарный диабет, ведущие к вторичному иммунному дефициту, становятся фоновыми для многих инфекционных болезней (пиелонефрит, туберкулез и др.). Более редкими случаями являются, например, наблюдения плоскоклеточного рака бронха, где фоновым заболеванием может быть хронический бронхит с плоскоклеточной метаплазией и диспластическими изменениями эпителия бронхов.
Нередко в медицинской документации можно отметить как злоупотребление этой формулировкой диагноза, так и недостаточное ее использование. Так, недопустимо указывать в качестве фонового заболевания для нозологических единиц из группы ишемических болезней сердца или цереброваскулярных, такие нозологии, как алкоголизм. Кроме того, сахарный диабет нередко необоснованно включают в сопутствующие заболевания. В отдельных случаях, особенно у умерших лиц пожилого возраста возможно наличие более одного фонового заболевания, например гипертонической болезни и сахарного диабета. При этом возможно кодирование (шифровка) по МКБ-10 важнейшего из них или, для уточненных статистических исследований, обоих.
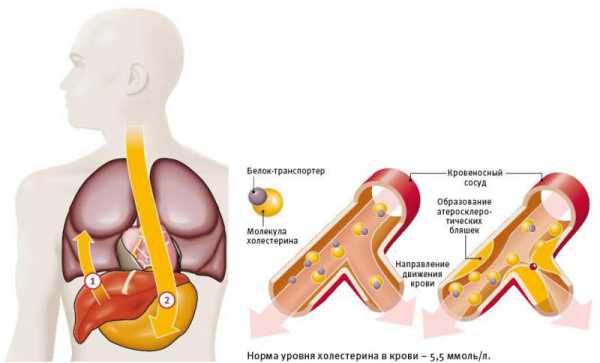
Неверно также представлять в диагнозе атеросклероз (артерий органов, аорты) как фоновое заболевание для ишемических поражений сердца, головного мозга, кишечника и др., так как эти изменения, хотя и по сути формы атеросклероза, выделены как самостоятельные нозологические единицы, поэтому атеросклеротическое поражение артерий этих органов (стенозирующий атеросклероз при обнаружении его на секции) указывается в рубрике основного заболевания сразу после формулировки нозологической формы.
Однако важно учитывать, что атеросклероз при разных формах артериальной гипертензии или сахарного диабета в ряде случаев может быть проявлением этих болезней (макроангиопатия) и, если это доказано клинико-морфологически, в таких случаях атеросклероз аорты и конкретных артерий указывается в проявлениях артериальной гипертензии и сахарного диабета как макроангиопатия, наряду с микроангиопатией.
Термины “атеросклероз”, “общий атеросклероз”, “атеросклероз аорты и крупных артерий” без уточнения поражения конкретных артерий вообще не могут фигурировать в любой рубрике диагноза. В качестве основного заболевания и только атеросклероз аорты, почечной артерии, артерий нижних конечностей могут быть выставлены исключительно при наличии определенных смертельных осложнений (разрыв аневризмы, атеросклеротическая гангрена конечности и др.), для таких случаев в МКБ-10 имеются соответствующие коды. Не могут фигурировать в диагнозах ни при каких обстоятельствах такие бессмысленные термины, как «коронаросклероз», «коронарокардиосклероз», «церебросклероз» и им подобные.
При любом упоминании атеросклероза аорты или конкретных артерий целесообразно указать стадию процесса и его степень.
Выделяют 4 стадии атеросклероза: I – липидные пятна, II – липидные пятна и фиброзные бляшки, III – липидные пятна, фиброзные бляшки и “осложненные поражения” (кровоизлияния в фиброзные бляшки, атероматоз, их изьязвления, тромботические осложнения), IV – наличие атерокальциноза наряду с предсуществующими изменениями.
Разделяют 3 степени атеросклероза аорты: 1) умеренная, поражение до 25% площади интимы аорты, 2) выраженный , площадь поражения от 25% до 50%, 3) резко выраженный – площадь поражения более 50% (Г.Г. Автандилов, 1970).
В случаях, когда основное заболевание представлено несколькими нозологическими единицами, при оформлении заключительного клинического и патологоанатомического диагнозов первую рубрику обозначают не как “Основное заболевание”, а как “Комбинированное основное заболевание». Далее указывают: конкурирующие заболевания, или сочетанные заболевания, или основное заболевание и после него – фоновое заболевание, и перечисляют каждое из них с красной строки под номерами – цифрами 1, 2 и т.д.
Число нозологических единиц в комбинированном основном заболевании должно быть сведено к минимуму (к двум, максимум – к трем). Как показывает практика, сложные диагнозы, в рубрике комбинированного основного заболевания содержащие более трех нозологических форм, являются результатом недостаточно глубокого анализа танатогенеза.
Принципиальное значение имеет то, какая из нозологических единиц, вошедших в состав комбинированного основного заболевания, выставлена на первом месте.
Необходимо учитывать, что в большинство статистических разработок при отборе «первоначальных причин смерти» (годовой отчет медицинского учреждения и т.д.) войдет только та нозологическая форма, которая выставлена на первом месте в рубрике “комбинированное основное заболевание”.
Она же должна быть записана и закодирована по МКБ-10 как первоначальная причина смерти в графе под цифрой “ I ” в медицинском свидетельстве о смерти. Вторая нозологическая единица (конкурирующее, сочетанное, фоновое заболевания) записывается в графе “ II ” свидетельства о смерти.
Поэтому на первую нозологическую единицу в составе комбинированного основного заболевания следует обратить особое внимание. Для решения вопроса, какой нозологической форме в таких случаях отдать предпочтение при прочих равных условиях, рекомендуется руководствоваться следующими принципами.
При прочих равных условиях, среди конкурирующих или сочетанных заболеваний в составе комбинированного основного заболевания предпочтение отдается:
нозологической форме, имеющей наибольшую вероятность быть причиной смерти (танатогенез которой был ведущим),
нозологической форме, более тяжелой по характеру, осложнениям, той, которая имеет более высокую вероятность по частоте летальных исходов,
нозологической форме, более значимой в социальном и санитарно-эпидемиологическом аспектах (инфекционные болезни, новообразования, инфаркт миокарда и др.),
в случаях, когда применение пп.1-3 не позволяет выявить приоритет одной из нозологических единиц, первой указывается та, которая:
была выставлена первой в заключительном клиническом диагнозе,
отражает профиль отделения (медицинского учреждения),
потребовала больших экономических затрат при проведении лечебно-диагностических мероприятий. Например, для отделения неврологии это – та или иная форма инсульта и т.д.
Необходимо также упомянуть такое понятие, как эквивалент основного заболевания, так называемые “вторые болезни”, то есть случаи, когда в ранг нозологических форм и в рубрику основного заболевания возводятся некоторые осложнения (синдромы, симптомы). Этому вопросу ранее были посвящены специальные публикации и целесообразность использования такого понятия дискутируется.
Осложнения основного заболевания.
Осложнениями основного заболевания следует считать нозологические единицы, травмы, синдромы и симптомы, патологические процессы, которые патогенетически (прямо или косвенно) связаны с основным заболеванием, но не являются при этом его проявлениями.
Тогда как проявления заболевания стереотипны, включены в синдромокомплекс самого заболевания, то осложнения – индивидуальны, хотя, естественно, следуют общим закономерностям. Нередко граница между понятием “проявление” и “осложнение” заболевания недостаточно четко определена. Так, например, такие понятия, как сидром портальной гипертензии при циррозах печени, хроническое легочное сердце при хронических обструктивных заболеваниях легких более логично понимать проявлениями основных заболеваний, а, в частности, острая аневризма сердца при остром инфаркте миокарда, безусловно, - его осложнение. Однако в клинических и патологоанатомических диагнозах встречается необоснованный перенос ряда проявлений заболеваний в рубрику осложнений и, реже, наоборот.
При формулировке осложнений следует употреблять четкие термины, отражающие определенные нозологические единицы, синдромы и симптомы. Такие термины, как “интоксикация”, “сердечная недостаточность”, «полиорганная недостаточность» и др. – неинформативны и их важно избегать. Также необходимо указывать именно осложнения основного заболевания, а не элементы механизма смерти (танатогенеза) как, например, та же “сердечная недостаточность”.
Естественно, термины “острая” или “хроническая сердечно-сосудистая недостаточность (НК I–III)”, соответствующие им морфологические термины “острое” или “хроническое общее венозное полнокровие” могут и должны употребляться в соответствующих случаях.
Перечислять осложнения нужно в патогенетической или временной последовательности. Среди всей группы осложнений выделяют одно важнейшее – смертельное осложнение (непосредственная причина смерти). Нередко выделяемая группа смертельных осложнений (более одного) мало информативна и непригодна для статистического анализа.
Осложнения реанимационных мероприятий и интенсивной терапии (если они не явились результатом ошибочных действий и решающими факторами танатогенеза и, таким образом, как смертельные ятрогенные осложнения не стали основным заболеванием) следует обязательно указать в диагнозе, так как они могут стать обьектом для судебного разбирательства, перечислив эти мероприятия (с датами и длительностью их проведения) и собственно осложнения (например, переломы ребер и др.). Существуют предложения указывать их после всех рубрик диагноза, отдельным абзацем после рубрики сопутствующего заболевания. Однако представляется более логичным этот отдельный абзац, начиная со слов “Реанимационные мероприятия” или “Интенсивная терапия в течение …”, располагать после рубрики осложнений основного заболевания и до рубрики сопутствующих заболеваний.
Сопутствующие заболевания.
Сопутствующие заболевания – это одна или несколько нозологических единиц, которые в данное время (в ходе последнего эпизода оказания медицинской помощи, при наступлении летального исхода) не были непосредственно связаны с основным заболеванием и не принимали участия в танатогенезе.
Необходимо обьективно доказать, что эти заболевания не играли роли в наступлении летального исхода. При этом, нередко, умершему по поводу этих заболеваний могли производиться определенные лечебно-диагностические мероприятия. Однако важно отметить, что сопутствующие заболевания не могут иметь осложнений, играющих роль в наступлении смерти – смертельных осложнений. Несомненно, что косвенную связь можно найти практически между всеми заболеваниями, одновременно имевшимися у больного, но это не дает повода исключать такие болезни из рубрики сопутствующих заболеваний и чрезмерно расширять рубрику комбинированного основного заболевания.
Сопутствующие заболевания: описание, особенности и лечение
Сопутствующие заболевания – это патологии, которые не связаны непосредственно с главным недугом. У них нет собственных осложнений, и они не оказывают влияние на развитие основной болезни.
Как связано основное заболевание и сопутствующее? Это частый вопрос. Стоит в нем разобраться более детально.
Место в клиническом диагнозе

В клиническом диагнозе должны быть следующие характеристики:
-
Основного заболевания, то есть патологии, которая вызвала последнее ухудшение, и собственно из-за чего случилась последняя госпитализация.
-
Заболевания сопутствующего, то есть болезни, которая отличается своим патогенезом в сравнении с главной патологией, другими причинами появления.
-
Конкурирующей болезни – это патология, которая конкурирует с главной по степени опасности для пациента, однако с основным заболеванием не связана по механизму и причинам появления.
-
Осложнения главного заболевания – такие осложнения связаны патогенетически с основной болезнью и обязательно присутствует в структуре клинического диагноза.
-
Заболевания фонового, то есть патологии, которая тоже с основным не связана по механизму и причинам появления, но способна значительно повлиять на прогноз и течение главного.
Любое заболевание (и конкурирующее, и сопутствующее, и основное) должно отражаться по единому плану в диагнозе. Из названия каждой патологии, как правило, можно установить воспаленный орган и особенности болезнетворного процесса.

Болезнетворные факторы способствуют формированию заболеваний поджелудочной железы, почек и сердца. При сахарном диабете появление сопутствующих заболеваний ухудшает состояние пациентов. Диабет уменьшает репаративные и восстановительные процессы организма, его иммунную защиту. Лечение различных болезней при этом должно координироваться с терапией на снижение сахара.
Итак, ниже рассмотрим наиболее частые заболевания, сопутствующие диабету.
Заболевания сердца
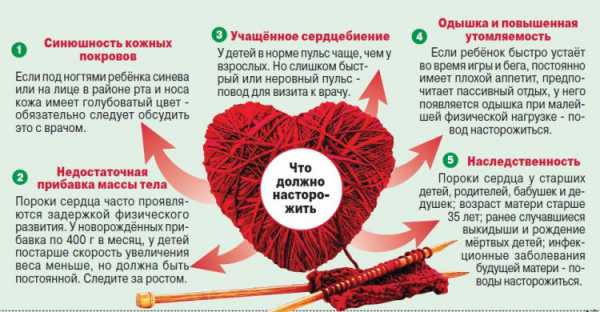
Значение сахарного диабета и болезней внутренних органов пациента в повышении смертности в пожилом возрасте особенно очевидна при патологиях сосудистой системы. Инсульт и инфаркт у страдающих от диабета в шесть раз чаще развивается, чем у других категорий пациентов.
Факторы риска сердечных болезней, например, нарушений обмена липидов, ожирения, артериальной гипертонии, очень часто встречаются у диабетиков. Непосредственно диабет становится фактором риска миокарда инфаркта при ишемической болезни сердца. При этом лечение следующее:

- Ингибиторы АПФ: «Каптоприл», «Лизиноприл», «Рамиприл», «Энап».
- Блокаторы ангиотензиновых рецепторов 2: «Эксфорж», «Теветен», «Вальсакор», «Апровель», «Лориста», «Микардис», «Козаар».
- Блокаторы каналов кальция: «Дилтиазем», «Нифидепин», «Верапамил».
- Диуретики: «Трифас», «Фуросемид».
- Стимуляторы рецепторов имидиазолина: «Альбарел», «Физиотенс».
Преимущественно используется комбинированное лечение сопутствующих заболеваний препаратами различных видов.
Ожирение на фоне диабета
Связь второго типа сахарного диабета и ожирения обусловлена общностью причин их появления и взаимным нарастанием симптоматики. Высоко значение пищевых привычек и наследственности, единые процессы метаболизма приводят к выводу об уменьшении избыточного веса тела для терапии диабета.
Помимо косметического дефекта, из-за ожирения нарушается функционирование внутренних органов, которое проявляется в форме:
- миокардиопатии и ишемического заболевания;
- пищеварительных нарушений – панкреатита и желчнокаменной болезни;
- жировой печеночной дистрофии;
- суставных патологий; отсутствия у женщины месячных;
- отсутствия у мужчин потенции;
- тяжелого характера гипертонии.
Есть такой способ преодоления своей зависимости от углеводов, как употребление в течение трех-четырех недель хрома пиколината. Кроме того, проводится лечение препаратами, снижающими сахар: «Глюкобаем», «Метформином». Пациентам с высоким производством собственного инсулина заместительная терапия инсулином даже при высокой степени гипергликемии не показана.
Наиболее эффективное средство при перенесенном и сопутствующем заболевании, снижающее уровень сахара и вес пациента – диета с низким содержанием углеводов.

Жировая печеночная дистрофия и сахарный диабет
При изменении состава крови (скоплении обменных, лекарственных, бактериальных по происхождению токсинов) печень реагирует на них жировыми отложениями в клетках. Подобный процесс может отмечаться при строгом вегетарианстве, голодании, нарушении кишечного всасывания и интоксикации алкоголем.
При сахарном диабете появляется чрезмерное производство кетоновых тел из-за нарушения обмена углеводов. Они могут накапливаться в печеночных тканях.
При ожирении, которое сопутствует диабету, гораздо чаще возникает жировой гепатоз, он является одним из симптомов дисметаболического синдрома.
Лечение сопутствующего заболевания в форме жирового гепатоза осуществляется диетой, включающей липотропные продукты: рыбу, овсяную крупу, морепродукты, творог, кефир, сою, растительное масло холодного отжима, йогурт.
Способствует выведению избыточного холестерина и жира пища, содержащая пектин и клетчатку. Поэтому в меню должны быть овощи в большом количестве. При склонности пациента к запорам желательно добавлять в блюда отруби.
Среди препаратов применяются гепатопротекторы: «Берлитион», «Гепабене», «Глутаргин», «Эссливер» и «Эссенциале».
Инфекционные заболевания
Сахарный диабет отличается снижением ответа иммунитета, что делает пациентов уязвимыми для вирусов и бактерий, грибковых инфекций. Такие болезни отличаются тяжелым и частым течением. Инфекции при этом дестабилизируют диабет.
Распространенные сопутствующие болезни инфекционного характера: пиелонефрит, пневмония, кетоацидоз диабетический (на фоне пневмонии).

Антибиотики назначаются только внутривенно или внутримышечно: «Левофлоксацин», «Цефтриаксон», «Ципрофлоксацин».
С антибиотиками обязательно используются противогрибковые средства для профилактики кандидоза.
Одной из распространенных инфекций при сахарном диабете является кандидоз слизистых оболочек и покровов кожи. Лечение кандидоза осуществляется местно, с применением мазей против грибка и суппозиториев у женщин. Сочетается местное использование с курсовым приемом «Флуконазола». Если развивается устойчивость к нему, то переходят на «Кетоконазол» или «Итраконазол».
Вопрос сочетания туберкулеза с прочими болезнями приобретает особое значение, когда речь идет о так называемых лицах из группы «повышенного риска», прежде всего хронических алкоголиков и наркоманов. Присутствие других патологий у страдающего от туберкулеза негативно отражается на его течении, ухудшает прогноз, ограничивает терапевтические меры. Сопутствующие заболевания обнаруживают в 86 процентах секций людей, умерших от туберкулеза. У лиц после 50 лет этот же показатель доходит до 100%, у пациентов с фиброзно-кавернозным туберкулезом возрастает до 91%.

Особенно часто туберкулезу сопутствуют следующие заболевания:
- СПИД и ВИЧ-инфекция
- неспецифические хронические легочные заболевания;
- сахарный диабет;
- рак легких;
- сердечно-сосудистые патологии;
- алкоголизм;
- болезни печени;
- беременность;
- язвенное заболевание двенадцатиперстной кишки и желудка;
- расстройства нервно-психического типа.
Данные заболевания также являются фактором риска появления туберкулеза, в связи с чем каждое из них требует внимательного отношения больных, врачебных консультаций и грамотного лечения.
Инвалидность
Под инвалидностью понимается состояние человека, когда невозможно осуществление психической, физической или умственной деятельности. Данный статус определяется по ряду групп:

- болезням кровообращения;
- патологиям двигательных функций;
- нарушениям процессов обмена;
- заболеваниям дыхательной и пищеварительной систем;
- психическим отклонениям; дефектам деятельности органов чувств: осязания, обоняния, слуха, зрения.
Может быть получена инвалидность от сопутствующих заболеваний и различных осложнений.
MED24INfO
1. Острый трансмуральный инфаркт миокарда передней стенки левого желудочка (давностью ... сут). Стенозирующий атеросклероз коронарных артерий сердца (степень, стадия). Фоновое заболевание. 2. Идиопатическая апластическая анемия (клинические данные общего анализа крови, иммунологического и других видов исследования): аплазия костного мозга плоских и трубчатых костей. Осложнения. Жировая дистрофия печени и миокарда. Выраженный отек легких.Медицинское свидетельство о смерти
б) Острый инфаркт миокарда передней стенки (121.0).в)-.
- Аутоиммунная гемолитическая анемия (D59.1).
1. а) Хроническая легочно-сердечная недостаточность. б) Саркоидоз легких и лимфатических узлов (D86.2). в)-.
- Основные сведения о МКБ-10
- Структура заключительного клинического и патологоанатомического диагнозов
- Осложнения основного заболевания
- Сопутствующие заболевания
- ГЛАВА VI ОФОРМЛЕНИЕ КЛИНИКО-АНАТОМИЧЕСКОГО ЭПИКРИЗА И ЗАКЛЮЧЕНИЯ О ПРИЧИНЕ СМЕРТИ
- ГЛАВА VII ПРАВИЛА СОПОСТАВЛЕНИЯ ЗАКЛЮЧИТЕЛЬНОГО КЛИНИЧЕСКОГО И ПАТОЛОГОАНАТОМИЧЕСКОГО ДИАГНОЗОВ
- ГЛАВА VIII ОСОБЕННОСТИ ОФОРМЛЕНИЯ ДИАГНОЗОВ БОЛЕЗНЕЙ ОСНОВНЫХ КЛАССОВ ЗАБОЛЕВАНИЙ (ПО МКБ-10)
- Психические заболевания
- Перинатальная патология
- Класс I. Инфекционные и паразитарные болезни (А00-В99)
- Примечания.
- Туберкулез (А 15—А19, В90)
- Классификация туберкулеза по МКБ-10
- Туберкулема мозговых оболочек
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс II. Новообразования (С00—D48)
- Классификация TNM
- Рак пищевод
- Рак толстой и прямой кишки (кроме анального канала
- Рак печен
- Примеры клинических диагнозов N0
- Примеры патологоанатомических диагнозов
- Комбинированное основное заболевание.
- Рак ободочной кишки в области печеночного угла (T2N0M0) (С18.3).
- Комбинированное основное заболевание
- Язвенная болезнь желудка в стадии ремиссии (К25.7).
- Класс III. Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм (D50—D89)
- Примеры клинических диагнозов
- Класс IV. Болезни эндокринной системы, расстройства питания и нарушения обмена веществ (Е00—Е90)
- Классификация сахарного диабета (ВОЗ, 1979)
- Классификация диффузного токсического зоба
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс V. Психические расстройства и расстройства поведения (F00—F99)
- Класс VI. Болезни нервной системы (G00-G99)
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс VII. Болезни глаза и его придаточного аппарата (Н00-Н59). Класс VIII. Болезни уха и сосцевидного отростка (Н60-Н95)
- Класс IX. Болезни системы кровообращения (100-199)
- Рекомендации к оформлению патологоанатомической документации и анализу летальных исходов при болезнях органов кровообращения
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Примеры патологоанатомических диагнозов гипертонической болезни
- Класс X. Болезни органов дыхания (J00-J99)
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс XI. Болезни органов пищеварения (К00-К93)
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс XII. Болезни кожи и подкожной клетчатки (LOO—L99)
- Класс XIII. Болезни костно-мышечной системы и соединительной ткани (MOO—M99)
- Примеры клинических и патологоанатомических диагнозов
- Класс XIV. Болезни мочеполовой системы (N00-N99)
- Класс XV. Беременность, роды и послеродовой период (О00—O99)
- Заполнение медицинского свидетельства о смерти
- Смертность, связанная с болезнями матери, осложняющими беременность, роды и послеродовой период
- Примеры патологоанатомических диагнозов
- Класс XVI. Отдельные состояния, возникающие в перинатальном периоде (Р00-Р96)
- Мертворожденный.
- Новорожденный.
- Новорожденный. Кесарево сечение.
- Класс XVII. Врожденные аномалии (пороки развития), деформации и хромосомные нарушения (Q00—Q99)
- Класс XIX. Травмы, отравления и некоторые другие последствия воздействия внешних причин (S00—Т98)
- Примеры клинических диагнозов
- Примеры патологоанатомических диагнозов
- Класс XX. Внешние причины заболеваемости и смертности (V01—V98)
- Общие замечания
- Осложнения терапевтических и хирургических вмешательств (Y 40— Y84)
- Примечания для разделов 9.19—9.20 (классы XIX—XX).
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе