Окружность головы по неделям
Окружность головы в 12 недель норма таблица
Для всех женщин беременность является особым жизненным этапом. В это время будущая мама испытывает новые ощущения и с другой стороны познает свою сущность. Одновременно с положительными эмоциями и фантазиями о будущем малыше молодой маме приходится проходить множество консультаций и сдавать много анализов. Такие посещения поликлиники порой заставляют понервничать. Но анализы необходимы для контроля нормального роста и развития малыша в животике женщины.
Когда будущая мама приходит на прием к своему врачу, ей объясняют необходимость и сроки проведения наблюдений под аппаратом УЗИ. Выделяется два вида ультразвукового исследования: скрининги и селективные исследования. Скринингом называют обязательное обследование всех беременных с помощью УЗИ в определенные сроки. Обычно плановое ультразвуковое обследование будущая мама проходит на сроках от 10 до 12 недели, от 22 до 24 недели, на 32 и 37-38 акушерской неделе беременности. При проведении такого вида обследования измеряются размеры плода и их соответствие нормам, срок беременности, состояние матки и плаценты. Селективные исследования назначаются лечащим врачом, если присутствует подозрение на осложнение беременности. В случае определения патологии беременности такие обследования могут проводиться неограниченное количество раз.
Одной из важных процедур считается фетометрия плода. При проведении врач анализирует размеры плода и соответствие их норме. Процедура представляет собой ультразвуковое обследование, данные которого специалист сверяет с таблицами норм. Проверка помогает вовремя обнаружить пороки и отклонения в развитии малыша. При проведении фетометрии определяется окружность головы плода по неделям – норма является важным показателем. По неделям врач фиксирует значения УЗИ и делает выводы о здоровье малыша. Когда врач констатирует меньшие размеры плода, чем установленные для данного срока, то говорят о замедлении роста плода. Если с течением срока беременности проявляется отставание на пару недель, то врачи говорят о задержке внутриутробного развития. Такая задержка может быть вызвана вредными привычками матери, внутренними инфекциями, хромосомными аномалиями либо плацентарной недостаточностью.
Окружность головы плода по неделям – важный показатель развития плода в утробе мамочки. Как известно, голова ребенка в животе у мамы растет неравномерно. В начале развития размер ее значительно превышает размер тела. А к концу беременности размеры плода становятся равномерными и пропорциональными. Если проследить, как изменяется окружность головы плода по неделям, можно заметить, что наибольшее увеличение происходит во втором триместре. Именно с 15 по 26 неделю беременности окружность головы крохи увеличивается в среднем на 12-13 мм. Такое увеличение происходит каждую неделю. С дальнейшим увеличением срока беременности рост окружности головы замедляется. К концу третьего триместра – примерно за месяц до рождения малыша – этот показатель становится больше всего на 12-15 мм.
Для того чтобы измерить окружность головы плода по неделям, применяется регулярная диагностика с помощью аппарата ультразвукового исследования. Исследование проводится специалистом в нескольких проекциях для получения наиболее правильного и точного результата. Кроме диагностики окружности головы врач проводит диагностику таких фетометрических показателей, как бипариетальный (БПР) и сагиттальный размер, длина косточки бедра, окружность живота, лобно-затылочный (ЛЗР) размер и другие.
Таблица норм, применяемая для диагностики, помогает специалисту определить развитие плода и потенциальные отклонения. Если врач обнаруживает значительные отклонения от нормы, то женщине предлагают сделать прерывание беременности.
Окружность головы плода по неделям определяется по такому же принципу, как и бипариетальный размер: измеряется таким методом, как компьютерная планиметрия, либо по формуле. Предварительно определяется бипариетальный и ЛЗР размер головы. Формула имеет такой вид: ОГ = 1/2 * (ЛЗР + БПР) * 3,1416. Такой показатель редко используется для расчета веса плода и не зависит от формы его головы.
О чем же может рассказать врачу такой показатель, как окружность головы плода по неделям? Таблица норм этого показателя имеет границы. Если они превышены, это свидетельствует о наличии нарушений в развитии. В этом случае главной задачей врача становится ранее выявление отклонений и их корректировка. Например, увеличение окружности головы может свидетельствовать о таком заболевании, как гидроцефалия. Заболевание проявляется в скоплении жидкости в полостях желудочков головного мозга. Такой процесс приводит к увеличению давления внутри черепа и, как следствие, уменьшению объема головного мозга. Сразу после рождения малышу проводят пункцию. С помощью процедуры удаляют накопившуюся жидкость и облегчают состояние ребенка.
В большинстве случаев превышение параметров относят к индивидуальным особенностям крохи. Например, если родители крупные, то предполагается, что ребенок тоже будет крупным. Как уже говорилось, в таблице указана окружность головы плода по неделям беременности. Увеличение показателя к концу срока беременности может привести к проблемам в родовом процессе. Например, к разрыву промежности. При этом делается эпизиотомия, то есть небольшой разрез для облегчения родовой деятельности.
Так, определение показателей окружности головы на разных сроках беременности и сравнение других показателей помогает врачу вовремя выявить патологии в развитии плода, темпы роста и развития, а также возможные сложности. Женщине не следует самостоятельно интерпретировать или пытаться расшифровать результаты УЗИ-диагностики и делать выводы о здоровье малыша. Врач учитывает множественные факторы и наблюдения, и только тогда делает объективный вывод. Важно помнить, что развитие каждого малыша индивидуально и может не происходить по табличным значениям.
Важным этапом в УЗИ-диагностике является срок в 32-е недели беременности. Примерно в этот период плод принимает правильное положение для процесса родов – головкой вниз. Окружность головы плода (32 недели беременности) равна примерно 283-325 мм. Такой срок беременности довольно значителен. Маленький ребеночек в животике у мамы почти сформировался и даже имеет ресницы и брови.
Как уже упоминалось, первую важную ультразвуковую диагностику будущая мама проводит на 10-12 неделях интересного положения. В таблице приведены данные, начиная с 11-ой недели беременности. Расчет происходит со дня последней менструации. Представлены табличные данные по 10-ой, 50-ой и 95-ой процентили. Чаще всего врачи ориентируются на 50-ю процентиль, но нормой считаются колебания от 10 до 95. Процентиль представляет собой процентную долю, которая находится ниже определенного количества процентов в выборке. То есть, 50-я процентиль указывает, что 50% данных значений находится ниже этого уровня.
| Недели беременности | Процентили | ||
| 10-ая | 50-ая | 95-ая | |
| — | — | ||
Конечно, для каждой женщины состояние маленького чуда важнее всего на свете. Пока кроха еще находится в животике, единственным способом его увидеть остается УЗИ. Важность исследования показателей окружности головы, роста, веса и других обусловлена необходимостью постоянного мониторинга развития плода. Такой мониторинг не только помогает опытному специалисту правильно вести беременность, но и успокаивает будущую маму, которой хочется поскорее подержать на руках свою кроху.
Расшифровка результатов УЗИ в сроке 12-13 недель
Период беременности очень важный период для беременной женщины и для будущего ребенка. Процесс роста и развития эмбриона проходит очень динамично, особенно в течение первого триместра беременности. Проведение УЗИ во время течения беременности помогает:
- оценить фетометричесткие показатели, определить соответствие параметров сроку беременности по менструации и диагностировать задержку внутриутробного развития или предпосылки к ее развитию
- оценить анатомические структуры плода, обнаружить аномалии и пороки развития на внутриутробном этапе
- обнаружить эхографические маркеры хромосомных заболеваний и на основе этого создать группу риска среди беременных для более тщательного наблюдения
- изучить состояние плаценты, околоплодных вод, пупочных сосудов, что дает дополнительную информацию о течении беременности.
Учитывая это, ультразвуковое исследование должно проходить в максимально информативные сроки.
Однако, споры о количестве исследований и сроках актуальны и до настоящего времени. Программы разных стран отличаются, но большинство стран приняло схему «10-20-30», согласно которой УЗИ беременным производится трехкратно в сроках 10-14 недель, 20-24 и 30-34 недели.
В ходе первого триместра лучшим сроком для проведения ультразвукового скрининга является 12-13 недель. Диагностика в данный период позволяет оценить срок гестации и соответствие этому сроку развитие плода.
Так же, результаты первого УЗИ помогают формировать группы риска и назначить дату проведения следующей сонографии.
Средний внутренний диаметр плодного яйца(СВД)
Погрешность при определении срока гестации согласно СВД составляет до 10 дней, что снижает его значимость в настоящий период. Однако этот показатель входит в протокол скринингового ультразвукового исследования в сроке 10-14 недель.
Погрешность при определении срока гестации согласно СВД составляет до 10 дней, что снижает его значимость в настоящий период. Однако этот показатель входит в протокол скринингового ультразвукового исследования в сроке 10-14 недель.
К концу 12-13 недели происходит разрушение плодного яйца и этот параметр оценить невозможно. Копчико-теменной размер плода.
Показатели фетометрии на узи
КТР — максимальная длина плода, которая измерятся от наружного края головного конца до копчика. Измерение проводится несколько раз при максимальном разгибании плода во время продольного сканирования, меньшее из полученных значений принимается за истинное.
Значения КТР в сроке 12-13 недель.
Копчико-теменной размер используется для определения срока беременности (так как не имеет зависимости от личных особенностей женщины), а так же как маркер патологии со стороны будущей матери или ребенка.
Увеличение КТР выше 95-й процентили может быть вызвано резус-конфликтом между матерью и будущим ребенком, наличием сахарного диабета у матери. Уменьшение КТР ниже 5-й процентили может возникать в следствие: не развивающейся беременности, инфекционных заболеваний у матери, нарушении гормонального фона женщины, генетических заболеваний плода.
Толщиной воротникового пространства (ТВП) считается размер измеренный от внутреннего края кожи до наружного контура мягких тканей в области шейных позвонков. Оценка данного показателя обязательна в первом триместре и требует соблюдения ряда условий:
- срок гестации 10-14 недель
- КТР плода в диапазоне 45-84 мм
- истинным считается максимальный размер, полученный во время сканирования в строго сагиттальной плоскости.
Нормативные значения ТВП
Превышение значения ТВП больше 95-й процентили рассматривается как патологическое. Превышение нормативных значений воротникового пространства ассоциируется с формированием порока сердца у будущего ребенка или хромосомными болезнями (чаще трисомией по 21 хромосоме). Однако расшифровка увеличения ТВП должна проводится в комплексе с другими высокоинформативнымми методами исследования (амниоцентез, биопсия ворсин хориона, кариотипирование плода).
Определение частоты сердечных сокращений плода является обязательным для ультразвукового исследования в каждом триместре. Сердцебиение определяется с 5-й недели внутриутробного развития (при трансвагинальном исследовании возможно и на 3-4-й неделе).
Снижение частоты сердечных сокращений (менее 120 уд./мин.) может быть вызвано внутриутробной гипоксией, аномалией пупочных сосудов. Увеличение частоты сердечных сокращений моет быть вызвано гипоксией, стрессовыми факторами. Если сердцебиение плода старше 5 недель или у эмбриона длиной более 8 мм не определяется, это является признаком неразвивающейся беременности. ЧСС плода, совместно с остальными показателями, используется для определения группы риска по пороку сердца.
К концу 12-13 недели беременности возможно определение таких параметров, как окружности головы и живота, бипариетального размера, длины бедренной кости. Эти параметры не относятся к обязательным для первого скринингового УЗИ, однако расшифровка результатов с этими показателями предоставит более точную картину о развитии плода.
Измерение бипариетерального размера плода
Бипариетальный размер головки плода
Производится от наружного края теменной кости с одной стороны до внутреннего края теменной кости с противоположной стороны. Симметричное увеличение всех параметров, включая бипариетеральный размер, является признаком формирования крупного плода. Если увеличен только этот параметр, то возможно развитие гидроцефалии, опухолей мозга.
Окружность головы плода
Представляет собой длину окружности головы. Измеренную по наружному контуру. На основании этого параметра, совместно с бипариетальным размером, производится оценка развития головного мозга и костных структур черепа.
Измеряется аналогично окружности головы. Измерения проводятся во время поперечного сканирования при визуализации среза пупочной вены.
Средний диаметр живота высчитывается как среднее арифметическое суммы поперечного и продольного диаметров живота. Эти показатели используются для диагностики задержки внутриутробного развития и ее типа (симметричная или асимметричная). В время первого и второго триместра во время УЗИ чаще выявляется симметричная задержка развития, при которой все фетометрические параметры снижены.
Проводится на двух конечностях. Помимо измерения линейного размера, необходимо оценить структуру тканей, эхогенность, форму кости, а так же симметричность развития. Такое тщательное изучение костных структур позволяет не пропустить в ходе УЗИ скелетных дисплазий, включая и редуцированных односторонних поражений. В ходе второго скринингового исследования проводится измерение и других костных структур (плечевых костей, костей голени, пальцев верхних и нижних конечностей). Но в 10-14 недель их визуализация проблематична, поэтому они не входят в протокол первого скринингового УЗИ.
Врач, проводивший исследование, не должен ограничиваться измерением фетометрических параметров. Необходима расшифровка полученных данных УЗИ, основанная на комплексной оценке фетометрических данных, эхогенности тканей, а так же состояния кровоснабжения и структур матки. Это позволит выделить группы риска среди беременных, назначить срок следующего ультразвукового исследования, а так же спрогнозировать течение беременности.
Установленные нормативные значения фетометрических показателей весьма условны и различаются в разных странах. Эти показатели зависят не только от срока беременности, но и от физических данных будущих родителей, какая по счету беременность. При развитии многоплодной беременности так же часто наблюдается несоответствие параметров установленным нормам, даже при ее физиологическом течении.
Поэтому подход должен быть индивидуальным и при сомнительных результатах должно проводится дополнительное ультразвуковое исследование для сопоставления полученных данных.
Пренатальная эхография находится в постоянном развитии и совершенствовании. Данные проводимых исследований и развитие ультразвукового оборудования приводят к переоценке установившихся норм и усовершенствованию используемых протоколов.
1 Триместр Беременности.
3 Месяц Беременности.
До предположительной даты родов + 28 недель.
Маме Особенности недели.
Прибавки веса в зависимости от срока беременности – в неделю
Общая усредненная прибавка в весе на данную неделю беременности – всего 300 грамм за неделю
В зависимости от индекса массы тела. Для 12 — 13 недели беременности.
Индекс массы тела рассчитывается = вес(кг)/ (рост м2)2
При, ИМТ менее 19,8 изящные женщины, хрупкого телосложения – 2 кг
При, ИМТ равен 19,8-26 женщины среднего телосложения – 1,5 кг
При, ИМТ более 26 крупные женщины, крепкого телосложения – 0,9 кг
Высота стояния дна матки – 10-11 см приблизительно на уровне или чуть выше лона
Ребенок Особенности недели.
Возможно у вас учащенное сердцебиение, во время беременности это нормально, ведь у вас повышенный обмен веществ, и увеличился оббьем циркулирующей крови.
В то же время уходят симптомы токсикоза. Позывы к мочеиспусканию уже не беспокоят так часто. Возможны запоры.
Не пропустите первый скрининг УЗД + анализы.
Ребенок по пропорциям, все больше похож на крохотного человека.
Он может взять в ротик пальчик, испугаться интенсивного громкого звука, у него свои циклы сна и бодрствования. У него появились рефлексы, которые вы будете наблюдать в период новорожденности, например сгибание кисти в кулачок при надавливании на центр ладони.
Ребенок после 12 недель уже не так критично воспринимает воздействие медикаментов.
Сердцебиение 162 ударов в минуту. Среднее значение 162 , норма от 150 до 174
Длина (рост) плода 8,2 мм.
Вес плода 19грамм.
Фетометрия
(КТР) Копчико-теменной размер
12 недель (КТР) Копчико-теменной раз мер 51мм Среднее значение 51 , норма от 40 до 58
12 недель и 1 день (КТР) Копчико-теменной раз мер 53 мм Среднее значение 53 , норма от 44 до 62
12 недель и 2 дня (КТР) Копчико-теменной раз мер 55 мм Среднее значение 55 , норма от 45 до 65
12 недель и 3 дня (КТР) Копчико-теменной раз мер 57 мм Среднее значение 57 , норма от 47 до 67
12 недель и 4 дня (КТР) Копчико-теменной раз мер 59 мм Среднее значение 59 , норма от 49 до 70
12 недель и 5 дней (КТР) Копчико-теменной раз мер 61 мм Среднее значение 61 , норма от 50 до 72
12 недель и 6 дней (КТР) Копчико-теменной раз мер 62 мм Среднее значение 62 , норма от 51 до 73
Фетометрия плода по данным ультразвукового исследования
на срок равный полные двенадцать недель внутриутробного развития
БПР (BPD) Бипариетальный размер 20 мм +/- 4 мм. Среднее значение 20 , норма 16 от 24до
ЛЗР (OFD) Лобно-затылочный размер 24 мм+/- 2 мм. Среднее значение 24 , норма от 22 до 26
(ОГ ) Окружность головы 70 мм+/- 15 мм. Среднее значение 70, норма от 55 до 85
ДБ (FL) Длина бедра 10 мм +/- 2,5 мм. Среднее значение 10 , норма от 7,5 до 12,5
(ДП) Длина плеча 9мм +/- 2 мм. Среднее значение 9, норма от 7 до 11
ОЖ (AC) Окружность живота 63мм +/- 10 мм. Среднее значение 63 , норма от 53 до 73
Носовая кость 3,1 мм. Среднее значение размер носовой кости 3,1,норма от 2,0 до 4,2
19 сентября 2016 | просмотры: 6 016
Развитие зародыша в животе у матери приводит к возрастанию габаритов его тела. Окружность головы плода – один из значимых критериев, позволяющих следить за его состоянием. Полученные посредством измерения данные, обязательно сравниваются с показателями, соответствующими норме. Норма определяется исходя из недели внутриутробного развития младенца.
Содержание статьи:
- Как производится измерение
- Окружность головы плода по неделям беременности
- Есть ли отклонения
- Чем поможет врач
Первое ультразвуковое исследование показано будущей маме примерно на 11-12 неделе. Размеры головки плода на этом этапе насчитывают не более 95 мм. В течение всего срока ожидания малыша эта цифра будет расти, однако интенсивность её увеличения постоянно будет колебаться — на одной неделе быстрее, на другой медленнее.
Пик роста чаще всего приходится на второй триместр, особенно это касается 15-25 недели, когда показатель еженедельно становится больше где-то на 11-14 мм. К концу этого срока интенсивность увеличения сокращается, наименьшая динамика наблюдается в последний месяц перед родами.
УЗИ – метод, который неизменно применяется врачом для контроля окружности головы плода по неделям. Чтобы не возникало сомнений в достоверности важных данных, исследование осуществляется в нескольких проекциях. Результатом процедуры становится фетометрический показатель, также необходимый для оценки развития зародыша как вес, длина и другие параметры. После получения информации начинается этап проверки её соответствия норме, наличия/отсутствия отклонений.
Таблица, приведённая ниже, включает показатели нормы, рассчитанные исходя из недели беременности.
ТАБЛИЦА. См.приложение
Самостоятельная интерпретация женщиной итогов обследования исключается. Необходимы профессиональные знания для оценки данных, она осуществляется исходя из других критериев развития младенца. Каждый случай имеет определённые особенности, однако резкий выход за пределы нормы способен указывать на наличие патологии.
Бипариетальный размер головы плода – показатель, определяющий расстояние между контурами теменных костей. Цифра необходима для проверки способности женщины родить естественным путём, рассказывает о том, пройдёт ли головка, не понадобится ли кесарево сечение. Также с её помощью можно удостовериться в отсутствии патологий или своевременно её вычислить, для чего измеряются и другие параметры.
В большинстве случаев у будущих мам вызывает панический приступ информация о любых видах нарушений нормы, если это касается желанного малыша. Однако поводы для тревоги присутствуют далеко не всегда.
Брахицефалическая форма головы у плода классифицируется современной медициной как одна из разновидностей нормы. Этот термин указывает на то, что младенец обладает округлой головкой, наделённой чётко выраженными лобными дугами.
Если во внутричерепной полости собирается жидкость, малышу ставится такой диагноз как гидроцефалия. Основным проявлением такой патологии развития считается большая голова у плода (окружность). Это чревато недоразвитием головного мозга, которое обусловлено его недостаточными размерами.
Объём головы, не соответствующий норме, может оказаться всего лишь генетической особенностью. Не исключено, что младенец появится на свет достаточно крупным, особенно если есть предрасположенность (физические данные матери и отца). Именно поэтому все факторы должны рассматриваться в совокупности.
Если у ребёнка гидроцефалия, немедленно после его рождения осуществляется пункция. Назначение лечебной процедуры заключается в ликвидации собравшейся жидкости, что помогает снизить внутричерепное давление, предотвратив опасность для новорожденного.
Если обнаруживается большая голова у плода на УЗИ, может потребоваться внесение в процесс родов определённых коррективов. Во избежание ряда опасностей, одной из которых является разрыв промежности, специалист может использовать эпизиотомию. Манипуляция представляет собой маленький надрез влагалища, который производится в сторону промежности.
Будет ли при отклонениях от нормы проводиться кесарево сечение или оптимальным вариантом станут естественные роды? Решение этого вопроса лучше всего доверить профессионалу. Если врач настаивает на вмешательстве, не стоит отказываться от такой помощи во избежание осложнений.
Ультразвуковое исследование, или УЗИ – это метод обследования, который широко используется во время беременности в любых ее сроках. Данное диагностическое исследование относительно простое, высокоинформативное и безопасное как для матери, так и для ребенка. Главными задачами УЗИ в период беременности являются:
- Подтверждение факта наличия беременности;
- Измерение размеров и веса плода, соответствие этих данных сроку беременности;
- Оценка жизнеспособности плода;
- Определение аномалий развития плода;
- Определение размеров плаценты, ее степени зрелости и места прикрепления;
- Определение количества и качества амниотической жидкости (околоплодных вод);
- Определение пола ребенка.
Ультразвуковое исследование во время беременности является скрининговым методом обследования, т.е. оно проводится в обязательном порядке у каждой беременной женщины. Согласно приказу министерства здравоохранения РФ № 457 «О совершенствовании пренатальной диагностики в профилактике наследственных и врожденных заболеваний у детей» утверждено трехкратное скрининговое ультразвуковое исследование:
- первое УЗИ проводится в сроках от 10 до 14 недель;
- второе – от 20 до 24 недель;
- третье — от 32 до 34 недель.
Важно знать, что на любом сроке могут возникнуть проблемы, из-за которых врач назначит дополнительные УЗИ.
Наиболее частыми причинами для этого являются:
- Тянущие боли внизу живота;
- Появление кровянистых выделений из влагалища;
- Несоответствие размеров плода сроку беременности;
- Аномалии прикрепления плаценты;
- Многоплодная беременность;
- Неправильные положения плода.
При ультразвуковом исследовании может использоваться два вида датчиков: вагинальный (осмотр проводится через влагалище) и абдоминальный (излучатель прикладывается к животу через небольшой слой специального геля). При абдоминальном УЗИ женщина должна подготовиться: выпить не менее 1-1.5 литра жидкости за 1 час до процедуры для наполнения мочевого пузыря. При использовании вагинального датчика особенной подготовки не нужно, в данном случае мочевой пузырь, напротив, должен быть опорожнен.
информацияКак правило, обследование врач начинает абдоминальным способом. Если же плод плохо визуализируется, что часто бывает в первом триместре, то переходят к вагинальному УЗИ.
Большинство беременных женщин во время исследования волнует вопрос о сроке беременности и о предполагаемой дате родов. Наиболее точные данные в этом случае УЗИ может дать при проведении на ранних сроках (до 12 недель), далее на результат могут оказывать влияние различные факторы, прежде всего — размеры самого плода.
Ниже приведена таблица длины и веса плода на каждой неделе беременности, но стоит учитывать, что это всего лишь средние данные, и Ваш ребенок может отличаться от этих показаний.
Таблица размеров плода по неделям
| Срок беременности, недели | Вес, г | Длина, см |
В следующих таблицах приведены данные о биометрических показателях плода, которые измеряются при каждом УЗИ. Они представлены в 10, 50 и 95 процентилях. Чаще всего ориентируются на 50 процентиль, а остальные считают нормальными колебаниями.
Размеры головки плода по неделям беременности
| Срок беременности, недели | Лобно-затылочный размер (ЛЗР), мм | Бипариетальный размер (БПР), мм | ||||
| — | — | — | ||||
| — | — | — | ||||
| — | — | — | ||||
| — | — | — | ||||
| — | — | — | ||||
Окружность живота и головки плода
| Срок беременности, недели | Окружность живота, мм | Окружность головки, мм | ||||
| — | — | — | — | |||
Длина костей голени и бедренной кости плода
| Срок беременности, недели | Кости голени, мм | Бедренная кость, мм | ||||
| — | — | — | 3.4 | 5.6 | 7.8 | |
| — | — | — | 4.0 | 7.3 | 10.8 | |
| — | — | — | 7.0 | 9.4 | 11.8 | |
| — | — | — | 9.0 | 12.4 | 15.8 | |
| — | — | — | — | 16.2 | — | |
Длина плечевой кости и костей предплечий плода
| Срок беременности, недели | Длина костей предплечья, мм | Длина плечевой кости, мм | ||||
Первое скрининговое УЗИ проводится на сроке 10-14 недель. Основными его задачами являются:
- Изучение толщины воротниковой зоны (область между мягкими тканями, покрывающими позвоночник и внутренней поверхностью кожи, заполненная жидкостью). Оценка размеров шейной складки очень важна, т.к. является достаточно точным способом своевременной диагностики различных хромосомных заболеваний, в частности синдрома Дауна. При наличии увеличенного воротникового пространства врач должен направить беременную на консультацию к генетику. Женщине назначаются дополнительные методы обследования: анализ крови на альфофетопротеин и хорионический гонадотропин, инвазивные методы диагностики (амниоцентез – изучение околоплодной жидкости, плацентоцентез – изучение клеток плаценты, кордоцентез – изучение крови, взятой из пуповины плода).
Нормальные значения воротникового пространства (ТВП) в первом триместре беременности
| Срок беременности, недели | Толщина воротникового пространства, мм | ||
| 5-й процентиль | 50-й процентиль | 95-й процентиль | |
| 10 недель 0 дней — 10 недель 6 дней | 0.8 | 1.5 | 2.2 |
| 11недель 0 дней — 11 недель 6 дней | 0.8 | 1.6 | 2.2 |
| 12 недель 0 дней – 12 недель 6 дней | 0.7 | 1.6 | 2.5 |
| 13 недель 0 дней — 13 недель 6 дней | 0.7 | 1.7 | 2.7 |
- Измерение копчиково-теменного размера (КТР). Это важный показатель, по которому можно определить размер плода и примерный срок беременности.
Значения копчиково-теменного размера по срокам беременности
| Срок беременности, недели | Значения КТР процентильные, мм | ||
| 10 недель | |||
| 10 недель 1 день | |||
| 10 недель 2 дня | |||
| 10 недель 3 дня | |||
| 10 недель 4 дня | |||
| 10 недель 5 дней | |||
| 10 недель 6 дней | |||
| 11 недель | |||
| 11 недель 1 день | |||
| 11 недель 2 дня | |||
| 11 недель 3 дня | |||
| 11 недель 4 дня | |||
| 11 недель 5 дней | |||
| 11 недель 6 дней | |||
| 12 недель | |||
| 12 недель 1 день | |||
| 12 недель 2 дня | |||
| 12 недель 3 дня | |||
| 12 недель 4 дня | |||
| 12 недель 5 дней | |||
| 12 недель 6 дней | |||
| 13 недель | |||
| 13 недель 1 день | |||
| 13 недель 2 дня | |||
| 13 недель 3 дня | |||
| 13 недель 4 дня | |||
| 13 недель 5 дней | |||
| 13 недель 6 дней | |||
| 14 недель |
Важно
- Изучение сердечной деятельности плода. Сердцебиение плода является основным показателем его жизнеспособности.
Сердечные сокращения в норме должны возникать через одинаковые промежутки времени, т.е. быть ритмичными. Аритмия может указывать на наличие врожденного порока сердца или гипоксию плода. Сердцебиение должно звучать очень ясно и отчетливо, при наличии глухих тонов можно заподозрить внутриутробную кислородную недостаточность. Важным показателем является частота сердечных сокращений.
Норма ЧСС по сроку беременности
| Срок беременности, недели | Частота сердечных сокращений, уд. |
| 161-179 | |
| 153-177 | |
| 150-174 | |
| 147-171 | |
| 146-168 |
Тахикардия – это увеличение числа сердечных сокращений больше нормальных показателей, брадикардия – это уменьшение ЧСС до 120 ударов в минуту и менее. Чаще всего такие изменения сердцебиения возникают при гипоксии плода как реакция на уменьшение кислорода в крови. В таких случаях беременной обязательно назначается лечение, которое чаще проводят в условиях стационара. Назначается терапия, направленная на улучшение маточно-плацентарного кровотока, улучшение внутриклеточного метаболизма.
- Оценка развития и наличия различных органов (мочевого пузыря, почек, печени, желудка, сердца), позвоночника, также верхних и нижних конечностей плода. При выявлении аномалий развития органов женщина направляется в генетическую консультацию. Врач-генетик после детального обследования решает вопрос о жизнеспособности ребенка и возможном прерывании беременности.
Второе плановое УЗИ врач назначает в 20-24 недели. На таком сроке исследуются:
- Биометрические показатели (бипариетальный размер, лобно-затылочный размер, длина трубчатых костей, окружность живота и головки). Эти показатели измеряются для оценки роста плода и соответствия его размеров сроку беременности.
- Выявление различных пороков развития плода. Именно в данном сроке диагностика будет наиболее информативной, т.к. при первом исследовании ребенок еще слишком мал, а при третьем плановом УЗИ будет уже слишком большой, кроме того на больших сроках может тщательному осмотру мешать плацента, если она расположена по передней стенке матки.
- Структура, толщина, расположение и степень зрелости плаценты. Это важнейший орган, который доставляет плоду все необходимые для его нормального развития питательные вещества.
Нормальная толщина плаценты в зависимости от срока беременности
| Срок беременности, недели | Допустимые колебания | Нормальные значения, мм |
| 16.7-28.6 | 21.96 | |
| 17.4-29.7 | 22.81 | |
| 18.1-30.7 | 23.66 | |
| 18.8-31.8 | 24.55 | |
| 19.6-32.9 | 25.37 | |
| 20.3-34.0 | 26.22 | |
| 21.0-35.1 | 27.07 | |
| 21.7-36.2 | 27.92 | |
| 22.4-37.3 | 28.78 | |
| 23.2-38.4 | 29.63 | |
| 23.9-39.5 | 30.48 | |
| 24.6-40.6 | 31.33 | |
| 25.3-41.6 | 32.18 | |
| 24.6-40.6 | 33.04 | |
| 25.3-41.6 | 33.89 | |
| 26.0-42.7 | 34.74 | |
| 28.2-46.0 | 35.59 | |
| 27.8-45.8 | 34.35 | |
| 27.5-45.5 | 34.07 | |
| 27.1-45.3 | 33.78 | |
| 26.7-45.0 | 33.5 |
При увеличении толщины плаценты врач может предположить наличие плацентита (воспаление плаценты). Постановка такого диагноза требует дополнительного обследования на наличие инфекции и последующего лечения в стационаре.
При УЗИ оценивают также степень зрелости плаценты. Это важный показатель, характеризующий способность «детского места» (синоним термина «плацента») обеспечивать плод необходимыми веществами.
Степени зрелости плаценты
| Срок беременности, недели | Степень зрелости |
| До 30 недель | 0 (нулевая) |
| 30-34 недели | 1 (первая) |
| 35-39 недель | 2 (вторая) |
| После 39 недель | 3 (третья) |
Позднее созревание плаценты встречается достаточно редко и в основном вызывается:
- Курением матери,
- Наличием у нее различных хронических заболеваний.
Преждевременное созревание плаценты встречается чаще. Причинами этого состояния бывают:
- Курение,
- Эндокринные заболевания матери (в частности, сахарный диабет),
- Внутриутробные инфекции,
- Гестозы,
- Аборты в анамнезе.
При постановке таких диагнозов беременной назначается обследование: допплерометрия, КТГ, анализы на возможные инфекции. В дальнейшем женщина должна пройти курс лечения. Назначаются препараты для лечения гипоксии плода, витаминотерапия, спазмолитики для снижения тонуса матки, при наличии инфекции – антибиотикотерапия.
Не менее важной задачей для врача УЗИ-диагностики является изучение места прикрепления плаценты. Чаще всего «детское место» прикрепляется к задней стенке матки, реже — к передней и еще реже – в области дна. В норме плацента должна отстоять от внутреннего зева шейки матки на 6 и более см.
Если она расположена ниже и перекрывает внутренний зев матки, говорят о предлежании плаценты. Это серьезный вид акушерской патологии, угрожающий жизни и здоровью женщины и ребенка. Часто это аномалия возникает у многорожавших женщин, после воспалительных заболеваний матки, миоме матки, после перенесенных абортов. Беременную тщательно наблюдают в стационаре или на дому, где она должна соблюдать полный покой и воздерживаться от половой жизни. В случае начала кровотечения требуется немедленная госпитализация.
Средние нормальные показатели индекса амниотической жидкости
| Срок беременности, недели | Возможные колебания | Средний показатель |
| 73-201 | ||
| 77-211 | ||
| 80-220 | ||
| 83-225 | ||
| 86-230 | ||
| 88-233 | ||
| 89-235 | ||
| 90-237 | ||
| 90-238 | ||
| 89-240 | ||
| 89-242 | ||
| 85-245 | ||
| 86-249 | ||
| 84-254 | ||
| 82-258 | ||
| 79-263 | ||
| 77-269 | ||
| 74-274 | ||
| 72-278 | ||
| 70-279 | ||
| 68-279 | ||
| 66-275 | ||
| 65-269 | ||
| 64-255 | ||
| 63-240 |
При изменении количества околоплодных вод в ту или иную сторону говорят о многоводии и маловодии.
Многоводие часто встречается у женщин с инфекционными заболеваниями, сахарным диабетом, при многоплодной беременности, некоторых пороках развития плода, резус-сенсибилизации (несовместимости крови матери и плода по резус-фактору). Состояние требует обязательного лечения: антибиотикотерапия, препараты, улучшающие маточно-плацентарный кровоток.
Маловодие – это патологическое уменьшение количества амниотической жидкости менее 500 мл. Причины возникновения этого состояния до сих пор неизвестны. Если вод очень мало, это может говорить о тяжелом пороке развития плода: полном отсутствии почек. Лечение маловодия практически отсутствует, вся терапия направлена на поддержание ребенка.
Специалист УЗИ также оценивает качество околоплодных вод. В норме они должны быть прозрачными. При наличии в амниотической жидкости мути, слизи, хлопьев, возникает подозрение на наличие инфекционного процесса. Женщина сдает анализы на скрытые инфекции и проходит лечение.
- Оценка пуповины. При ультразвуковом исследовании можно обнаружить обвитие пуповины вокруг шейки плода. Но во втором триместре беременности оно не вызывает тревоги. Ребенок находится в постоянном движении, и пуповина может раскрутиться.
- Оценка шейки матки. В норме шейка должна быть не менее 3 см, и только ближе к родам она начинает укорачиваться и сглаживаться. Внутренний зев должен быть полностью закрыт. Укорочение шейки или открытие зева являются признаком истмико-цервикальной недостаточности. Женщине должны наложить швы на шейку матки или ввести акушерский пессарий (механическое приспособление в виде нескольких колец, которое вводится во влагалище и защищает шейку матки от преждевременного раскрытия).
Третье плановое УЗИ проводится на сроке 32-34 недели. Его задачами являются:
- Определение положения и предлежания плода. В таком сроке ребенок уже достаточно большой и его подвижность ограничена. То положение, в котором он находится во время УЗИ, останется до конца родов. Определение этих показателей важно для решения вопроса о способе родоразрешения. Выделяют продольное, поперечное и косое положение плода. При продольном расположении ребенка женщина может рожать естественным путем, поперечное и косое положение являются относительным показанием к операции кесарева сечения. Естественные роды возможны также при нормальном головном предлежании плода, тазовое расположение — это показание к оперативному родоразрешению.
- Оценка размеров и веса плода. Эти показатели помогают понять, как развивается ребенок. Если размеры плода отстают от средних показателей, можно заподозрить задержку внутриутробного развития ребенка. Определение гипотрофии плода требует начала лечения беременной. Если плод, напротив, опережает показатели, то можно говорить о крупном плоде. Вероятно рождение ребенка с большим весом (более 4 кг). Это может значительно утяжелять роды, поэтому женщине часто предлагают оперативное родоразрешение.
- Изучение плаценты, ее размеров, степени зрелости и места прикрепления. Миграция плаценты в этом сроке уже закончена, она будет к родам занимать такое же положение. Следует учитывать, что при полном предлежании роды возможны только путем кесарева сечения. При низком расположении детского места возможно рождение ребенка через естественные родовые пути, но это чревато высоким риском кровотечения при родах.
- Оценка количества и качества околоплодных вод (см. тему: нормальные показатели второго планового УЗИ на 20 – 24 неделе).
Ультразвуковое исследование перед родами не является обязательным для всех беременных и проводится выборочно по показаниям. Основной задачей его является решение вопроса о способе родоразрешения. Во время УЗИ определяют следующее:
- Положение и предлежание ребенка;
- Предполагаемая масса плода при рождении;
- Положение пуповины для исключения обвития.
Окружность головы по неделям
Окружность живота плода – одно из важных измерений УЗИ во время беременности, которое, в идеале, следует контролировать каждую неделю.
Как измеряется окружность живота плода и каковы ее средние показатели
Окружность Живота плода (далее ОЖ) измеряется в плоскости, где видны желудок, пупочная вена, желчный пузырь.
В таблице, расположенной ниже, приведены средние показатели ОЖ, соответствующие каждой неделе развития. Однако следует помнить, что эти цифры – лишь усредненные данные, у каждого ребенка они могут отличаться.
Таблица значений основных промеров плода по неделям
ОЖ – окружность живота плода
ОГ – окружность головы
БПР – бипариентальный размер головы (расстояние между височными костями)
ДБ – длина бедра
Как помогает измерение Окружности живота по неделям выявить аномалии развития плода
Если показатель окружности живота плода отстает от стандартных размеров на 2 и более недели, врачи могут поставить ребенку диагноз «синдром задержки внутриутробного развития» (ЗВУР, гипотрофия). При постановке данного диагноза оценивают не сам параметр, а отношения: ОГ/ОЖ, БПР/ОЖ и ДБ/ОЖ и пр..
Первые признаки синдрома можно увидеть уже в 24-26 недель. Обычно в это время врач выявляет симметричную форму гипотрофии, когда малыш отстает от нормы по всем промерам. Такой вид синдрома встречается редко.
Чаще возникает ассиметричная форма задержки развития плода. При этом голова и скелет малыша растут нормально, а внутренние органы уменьшены. Иными словами Окружность головы, Бипариентальный размер и Длина бедра соответствуют срокам беременности, а Окружность живота плода уменьшена. В этом случае отношениея ОГ/ОЖ, БПР/ОЖ и ДБ/ОЖ будут ниже нормы. Но поставить окончательный диагноз может только врач!
Интересное: Почему пучит живот у беременнойСиндром задержки развития плода (ЗВУР, гипотрофия)
Замедленное развитие внутренних органов ребенка часто вызвано нарушением их питания. Кровь с питательными веществами поступает в первую очередь к голове малыша, а остальные части тела недополучают материал для роста. Наряду с гипотрофией у плода обычно выявляется гипоксия, т.е. недостаток снабжения кислородом.
Плохое обеспечение питанием плода может быть вызвано несколькими причинами:
- если плацента, через которую к ребенку поступает кровь от матери, имеет слишком маленькие размеры, неправильное строение, низко расположена или отслаивается;
- плохое здоровье матери: гипертония, анемия, болезни сердца, почек и легких, кариес, диабет, ожирение;
- плохое питание беременной: недоедание, мало белков и витаминов в пище;
- вредные привычки (курение, алкоголь, наркотики), половые инфекции, тяжелая физическая работа матери;
- некоторые лекарства, например, сосудосуживающие, тоже нарушают кровоток в пуповине и плаценте;
- если малышей несколько, то питания на всех может не хватать;
- нарушения у самого ребенка: хромосомные заболевания (Синдром Дауна), пороки внутренних органов, нарушение обмена веществ.
Вовремя начатое лечение часто помогает обеспечить достаточное питание малыша во время внутриутробного развития и снизить риск осложнений. Если же лечение не начать, то появление на свет у таких детей сопряжено с большими рисками, велико мертворождение. Новорожденные подвержены инфекциям, у них нарушено поддержание температуры тела, наблюдается желтушка. Впоследствии эти дети имеют повышенный риск развития ожирения, гипертонии и слабого иммунитета.
Понравилась статья, расскажите о ней друзьям:
Окружность головы плода по неделям
Показатель окружности головы плода по неделям – один из важных фетометрических значений роста и развития ребенка в утробе матери.
Окружность головы плода
В среднем на 13 неделе окружность головы плода составляет около 96 мм. К моменту рождения она увеличивается в 3,6 раза и достигает 349 мм.
Голова ребенка в утробе матери растет неравномерно. Больше всего окружность головы увеличивается во втором триместре: с 15 по 26 неделю каждые 7 дней этот показатель прибавляется примерно на 12-13 мм. Далее темпы роста замедляются. За месяц до рождения окружность головы увеличивается всего на 12-15 мм.
Интересное: После родов грудь каменнаяПромеры плода, в том числе с 13 недели – окружность головы (ОГ) в мм, можно посмотреть в таблице на сайте ultraclinic.com.ua. Эти данные взяты из руководства «Ультразвуковая диагностика в акушерстве и гинекологии», автор Эберхард Мерц.
Фетометрия плода
Приведенные выше цифры являются усредненными показателями многочисленных измерений плода на УЗИ. Их значения для каждого ребенка индивидуальны и могут быть как меньше, так и больше средних значений.
Небольшие отклонения окружности головы плода, особенно в третьем триместре, следует рассматривать в совокупности с ростом других показателей. Эти показатели, выявляемые с помощью ультразвукового исследования, называются фетометрическими. К ним относятся длина бедренной кости (ДБ), бипарентальный размер головы (БПР), окружность живота (ОЖ) и другие, а также длина плода и его вес.
Важность измерения окружности головы плода и других фетометрических значений
Фетометрия плода имеет важное значение для определения срока беременности, предполагаемой даты родов и выявления задержки развитии. Если какой-либо показатель не соответствует сроку беременности, врачи могут вывить аномалии развития плода. Кроме того, отставание темпов роста ребенка на 2 и более недели может свидетельствовать о задержке развития. Важно вовремя выявить такое отклонение, чтоб за оставшееся до родов время с помощью соответствующей терапии плод смог дорасти до нужных пропорций.
К основным причинам задержки внутриутробного развития плода относятся: возраст и вредные привычки матери, внутренние инфекции, хромосомные аномалии плода, плацентарная недостаточность.
Окружность головы плода на 38 неделе
Девочки, требуется помощь.
Завтра ровно 38 недель.
Обещают крупную девочку.Вес на сегодняшний момент 3300 +- 100 грамм.
Но как я понимаю, крупность ее заключается в объеме головы.
На сегодняшний день намеряли:
БПР 96 мм( 41 нед)
ЛЗ 116 мм( 38-39 нед)
ОГ 352 мм( 39-40 нед)
все остальный показатели вроде ничего. Структуры мозга в норме, желудочки мозга не расширены.
Сразу оговорюсь,что у меня объем головы у самой не маленький, ни одна стандартная шапка не налезает.
Как рожать-то,мама дорогая?:) Роды первые, боюсь порваться на британский флаг))) у кого были подобные проблемы,отзовись!)
Источники: http://people-ask.ru/zdorove/obsledovaniya-i-analizi/okruzhnost-zhivota-ploda-po-nedelyamhttp://www.chto-kak-skolko.ru/index.php/zdorove-i-meditsina/beremennost/okruzhnost-golovy-ploda-po-nedelyamhttp://www.babyplan.ru/blog/69704/entry-141493-okruzhnost-golovy-ploda-na-38-nedele/
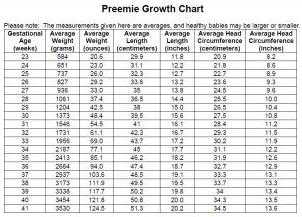
Размер окружности головы у новорожденного по месяцам
Такой показатель, как окружность головы новорожденного является одним из базовых, благодаря которому отслеживается правильность развития младенца в первый период его жизни. Специально для этого были выведены нормативные диапазоны для каждого конкретного возраста.
Нормальные показатели
Ребенок появляется на свет совсем крохотным, но в первый год его жизни происходят значительные изменения, в частности физического плана. В том числе и голова изменяет свой размер, что является показателем нормального развития при соблюдении определенных граничных показателей.
Наиболее активной фазой подобных изменений можно назвать первое полугодие. В это время рост весьма интенсивный и за 1 месяц может прибавиться до 2 см в среднем. Начиная с 4-го месяца эти процессы постепенно замедляются. У деток до года в связи с такими изменениями наблюдается постепенное принятие телом правильных пропорций. На 15 - 16 неделе обхват черепа должен примерно равняться обхвату грудной клетки.
Чтобы родителям было проще ориентироваться, была специально разработана таблица показателей, которая демонстрирует, какой должна быть окружность головы в разрезе каждого года в отдельности. Для первого года данные разбиты по месяцам, так как в этот период отклонения в несколько сантиметров могут стать весьма значительным поводом для беспокойства.
 Контроль всех параметров развития малыша должен осуществяться под строгим контролем врача-педиатра
Контроль всех параметров развития малыша должен осуществяться под строгим контролем врача-педиатра В среднем норма для новорожденных деток составляет 35 см в обхвате черепа. В зависимости от персональных особенностей анатомического строения и развития плода это число может иметь отклонения в диапазоне 32-38 см. В дальнейшем нужно следить за тем, чтобы ежемесячный прирост соответствовал стандартам.
Так как идеальных совпадений практически не бывает, отклонения могут быть равны 2-3 см от среднего числа. У недоношенных деток рост происходит несколько более активно и постепенно сравнивается с обычными данными.
Таблица обхвата головы ребенка в определенном возрасте:
| Период | Средний показатель, см | Нормальные отклонения, см |
| Момент рождения | 34-35 | 32-38 |
| 1 месяц | 36-37 | 34-40 |
| 2 месяца | 37-38 | 35-40 |
| 3 месяца | 39-40 | 36-41 |
| 4 месяца | 40-41 | 37-43 |
| 5 месяцев | 41-42 | 38-44 |
| 6 месяцев | 43-44 | 40-46 |
| 7 месяцев | 44-45 | 41-47 |
| 8 месяцев | 45 | 42-48 |
| 9 месяцев | 45-46 | 43-49 |
| 10 месяцев | 46-47 | 44-50 |
| 11 месяцев | 47 | 45-50 |
| 12 месяцев | 47-48 | 46-51 |
| 24 месяца | 49-50 | 47-51 |
| 36 месяцев | 50-51 | 48-52 |
| 48 месяцев | 51 | 49-52 |
С 4-5 лет окружность головы детей практически полностью замедляет свой рост и ее изменения становятся малозаметными. Тем не менее, анатомические изменения происходят и далее, вплоть до зрелости организма.
Как определить размер окружности головы?
Контролировать изменения в размерах окружности головы новорожденного должен врач педиатр. Именно поэтому устанавливается график обязательных посещений поликлиники для снятия базовых метрических показателей и осмотра состояния малыша.
Тем не менее, выявить, соответствуют ли параметры ребенка стандартным показателям можно и самостоятельно. Таблица с готовыми данными не всегда помогает, ведь для каждого маленького человечка изменения происходят в индивидуальном порядке. Чтобы вычислить, каким должен быть размер черепа у вашего малыша в тот или иной период, нужно произвести нехитрые расчеты. За основу берется средний показатель для полугодовалого возраста. Затем нужно прибавить или отнять нужное количество сантиметров.
Норма прироста для детей старше 6 месяцев составляет в среднем 0,5-1 см. Для младших деток нужно отнимать 1,5-2 см. Если вы вписываетесь в границы отклонений, волноваться, скорее всего, нет повода. Для того чтобы устранить все сомнения, в любом случае нужно прийти на прием к педиатру.
Возможные отклонения
К сожалению, случаются и такие ситуации, когда размер окружности головы малютки не соответствует норме даже с учетом допустимых колебаний. Если имеются отклонения даже в полсантиметра, есть повод для беспокойства.
 Отклонения в размерах окружности головы могут быть при гидроцефалии у малыша
Отклонения в размерах окружности головы могут быть при гидроцефалии у малыша Можно выделить несколько основных причин возникновения подобных отклонений у маленького ребенка. Какая именно из них вызвала по итогу нарушения в физическом развитии, может определить только врач после тщательного обследования.
Советуем почитать:Когда у новорожденных зарастает родничок?- Наследственность. Если у родителей или ближайших родственников размеры головы больше или меньше нормы, это может передаться и ребенку. Повода для беспокойства в таком случае нет. Хуже, если в роду встречались патологические изменения черепа.
- Родовая травма. При прохождении родовых путей малыш задевает кости и ткани матери, что может привести к появлению отека. Чаще всего он проходит в первые сутки, причем самостоятельно. У деток, появившихся на свет путем кесаревого сечения форма головы ближе к нормальной и не претерпевает изменения объемов.
- Врожденные патологии. Гораздо хуже, если причиной отклонений стали врожденные патологии. В основном в виду имеются гидроцефалия и микроцефалия. В первом случае развивается так называемая водянка головного мозга: роднички разбухают, череп увеличивается в размерах, может проступать венозная сетка.
В редких случаях это приводит к неврологическим нарушениям и летальному исходу. Во втором же случае ситуация складывается наоборот. Роднички остаются закрытыми, а размеры черепа отличаются от нормы в меньшую сторону. Это заболевание тормозит рост головы ребенка.
Чтобы предотвратить более серьезные последствия, нужно регулярно посещать педиатра и следить за соответствием метрических показателей стандартам.
Размер окружности головы у новорожденного
Одним из базовых показателей, с помощью которого можно отследить правильность развития новорожденного ребенка в первые месяцы жизни, является окружность головы (диаметр). Специально для этого существуют нормативные диапазоны, позволяющие измерить и отследить размер головы ребенка по месяцам. Измерения проводятся на каждом приеме у педиатра, поэтому родителям не стоит самостоятельно вооружаться линейкой и производить замеры. Хотя знать о том, что является нормой, а что отклонением, должна знать каждая мама.

Нормальные показатели
Дети появляются на этот свет совсем маленькими, но первые 12 месяцев они стремительно растут и меняются физиологически. Претерпевает изменения и объем головы малыша, что при соблюдении определенных значений является нормой развития ребенка.
В первом полугодии подобные изменения происходят наиболее активно. В этот период объем головы может увеличиться на несколько сантиметров. После первого месяца жизни окружность головы новорожденного может вырасти на 2 см. Замедление же данного процесса начинается с 4 месяца. Правильные пропорции тело малыша обретает примерно к году. А вот в 15-16 недель наблюдается выравнивание объема головы и грудной клетки, то есть они становятся практически одинакового диаметра.
Для того чтобы родители могли увидеть, как должен изменяться диаметр или объем черепа новорожденного малыша, была разработана специальная таблица показателей, демонстрирующая норму развития ребенка в соответствии с окружностью головы. Данные, касающиеся первого года жизни ребенка, подробно показывают рост окружности головы по месяцам, поскольку именно в этом периоде любые отклонения от нормы могут стать поводом для того, чтобы начать бить тревогу за здоровье ребенка.
Как было сказано выше, контролем всех параметров развития ребенка занимается врач педиатр. Но мама должна знать, что нормой объема головы новорожденного является показатель в 35 см. Однако нужно учитывать и персональные особенности анатомического строения плода, поскольку в норме объем может находиться в диапазоне от 32 до 38 см. Исходя из того, с какими параметрами малыш появился на свет, и стоит наблюдать процесс изменения объема, главное, чтобы прирост соответствовал определенным стандартам. Допускается небольшой разбег в показателях окружности головы у каждого конкретного малыша, который составляет 2-3 см от выведенного среднего числа. Стоит отметить, что недоношенные детки более стремительно развиваются, догоняя по физическим параметрам своих сверстников.
Таблица обхвата головы
Итак, выведенные средние показатели того, как должна расти голова ребенка, находятся в нижеприведенной таблице.
| Период | Средний показатель нормы | Возможные отклонения в пределах нормы |
| При рождении | 34-35 см | 32-38 см |
| 1 месяц | 36-37 см | 34-40 см |
| 2 месяца | 37-38 см | 35-40 см |
| 3 месяца | 39-40 см | 36-41 см |
| 4 месяца | 40-41 см | 37-43 см |
| 5 месяцев | 41-42 см | 38-44 см |
| 6 месяцев | 43-44 см | 40-46 см |
| 7 месяцев | 44-45 см | 41-47 см |
| 8 месяцев | 45 см | 42-48 см |
| 9 месяцев | 45-46 см | 43-49 см |
| 10 месяцев | 46-47 см | 44-50 см |
| 11 месяцев | 47 см | 45-50 см |
| 12 месяцев | 47-48 см | 46-51 см |
| 24 месяца | 49-50 см | 47-51 см |
| 36 месяцев | 50-51 см | 48-52 см |
| 48 месяцев | 51 см | 49-52 см |
Уже с 4 лет окружность головы всех детей растет настолько медленно, что это практически незаметно при измерениях. Однако анатомические изменения имеют место быть еще на протяжении многих лет, вплоть до полного созревания организма ребенка.
Определяем размер окружности головы
Следить за изменениями размеров головы и прочими параметрами должен врач. Поэтому вы должны приходить к нему на прием именно в тот период, когда вам будет назначено. Первые несколько недель новорожденного осматривают дома, но в дальнейшем регулярные посещения местной поликлиники должны быть обязательными.
Но посмотреть, как развивается ваш кроха, и сделать вывод о том, все ли соответствует стандартам, вы можете и самостоятельно. Таблица, содержащая готовые данные, не всегда может стать вашим верным помощником, ведь каждый ребенок имеет свои физиологические особенности, которые таблица не в состоянии отразить. Поэтому вычислить норму диаметра черепа вашего малыша в каждом конкретном периоде поможет не таблица, а некоторые нехитрые расчеты. Для этого нужно все-таки заглянуть в значения, которые показывает таблица, определить средний показатель для полугодовалого возраста и отнять или прибавить необходимое количество сантиметров.
Например, нормой прироста для малышей старше полугода является показатель в 0.5-1 см. для младших детей этот показатель равен 1.5-2 см. В случае, если из родильного дома вас с малышом выписали с минимальным отклонением от нормы, то волноваться не стоит. Но пренебрегать визитами к врачу в положенные сроки также не рекомендуется.
Возможные отклонения
Иногда, к сожалению, возникают ситуации, когда малыш рождается на свет не совсем здоровым. В некоторых случаях размер окружности головы малыша не соответствует норме, а отклонения диаметра даже в полсантиметра являются поводом для беспокойства родителей и врачей.
- Гидроцефалия и микроцефалия, которые относятся к врожденным порокам. При гидроцефалии начинается водянка головного мозга, характеризующаяся разбуханием родничка, увеличением диаметра черепа, проступанием на коже головы венозной сетки. Данное заболевание может привести, как к неврологическим нарушениям, так и к летальному исходу. При микроцефалии ситуация полностью противоположная – родничок закрыт, диаметр черепа меньше всех норм. Данная патология не позволяет расти голове ребенка.
- Наследственность. Если в вашем роду имелись люди, размер головы которых сильно отличался от диметров, которые приводит таблица, но никаких патологий не наблюдалось, то, скорее всего, и ваш малыш родится в не обозначенных норм. Поэтому в данном случае стоит обязательно предупредить врача о том, что это может быть наследственной особенностью.
- Родовая травма. Сегодня все родителя наверняка слышали о том, что ребенок может получить травму во время родов. К сожалению это может произойти. Все дело в том, что при родах кроха задевает не только ткани матери, но и ее кости, что травмирует его череп, и может начаться отек. В большинстве случаев подобное последствие появления на свет происходит без какого-либо лечения уже в первые 24 часа. Однако есть и небольшой процент деток, которым потом приходится проходить лечебные процедуры по устранению отечности головы. Дети, рожденные с помощью кесарева сечения, практически всегда могут похвастаться нормами окружности головы, которые приводит таблица. Ведь ребенок не проходит через родовые пути, а, значит, и не травмирует голову.
В любом случае, в независимости от того, какова окружность головы вашего крохи, соответствует ли она таблице или нет, должен решать врач. Помните, что вовремя поставленный диагноз и начатое лечение помогает избежать плачевных последствий. Поэтому не забывайте посещать педиатра и следить за состоянием своего чада.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе