Лпвп хс норма
Хс лпвп норма у женщин - Про холестерин
Холестерин у современного человека считается главным врагом, хотя несколько десятилетий назад ему не придавали такого огромного значения. Увлекаясь новыми, не так давно придуманными продуктами, зачастую по своему составу очень далекими от тех, которые употребляли наши предки, игнорируя режим питания, человек зачастую не понимает, что основная доля вины за чрезмерное накопление холестерина и его вредных фракций лежит на нем самом. Не помогает бороться с холестерином и «сумасшедший» ритм жизни, предрасполагающий к нарушению обменных процессов и отложению излишков жироподобного вещества на стенках артериальных сосудов.
Постоянно «ругая» это вещество, народ забывает, что оно человеку необходимо, поскольку приносит немало пользы. Что хорошего в холестерине и почему его нельзя вычеркивать из нашей жизни? Итак, его лучшие стороны:
- Вторичный одноатомный спирт, жироподобное вещество, называемое холестерином, в свободном состоянии совместно с фосфолипидами входит в состав липидной структуры клеточных мембран и обеспечивает их стабильность.
- Холестерин в человеческом организме, распадаясь, служит источником образования гормонов коры надпочечников (кортикостероидов), витамина D3 и желчных кислот, играющих роль эмульгаторов жиров, то есть, он является предшественником высокоактивных биологических веществ.
Но с другой стороны холестерин может быть причиной различных неприятностей:
- Холестерин является виновником желчнокаменной болезни, если его концентрация в желчном пузыре переходит допустимые границы, он плохо растворяется в воде и, достигнув точки осаждения, образует твердые шарики — желчные камни, которые могут закупоривать желчный проток и препятствовать прохождению желчи. Приступ нестерпимых болей в правом подреберье (острый холецистит) обеспечен, без больницы не обойтись.
-
Одной из главных отрицательных особенностей холестерина считают его непосредственное участие в образовании атеросклеротических бляшек на стенках артериальных сосудов (развитие атеросклеротического процесса). Эту задачу выполняют так называемые атерогенные холестерины или липопротеины низкой и очень низкой плотности (ЛПНП и ЛПОНП), на долю которых приходится 2/3 от общего количества холестерина плазмы крови. Правда, «плохому» холестерину пытаются противодействовать антиатерогенные липопротеины высокой плотности (ЛПВП), защищающие сосудистую стенку, однако их в 2 раза меньше (1/3 от общего количества).
Пациенты нередко между собой обсуждают плохие свойства холестерина, делятся опытом и рецептами, как его понизить, однако это может быть бесполезным, если все делать наобум. Несколько снизить уровень холестерина в крови (опять-таки – какого?) поможет диета, народные средства и новый образ жизни, направленный на укрепление здоровья. Для успешного решения вопроса, нужно не просто брать за основу общий холестерин, чтобы изменять его значения, необходимо разобраться, какую из фракций следует понизить, чтобы другие сами пришли в норму.
Как расшифровать анализ?
Норма холестерина в крови не должна превышать 5,2 ммоль/л, однако даже значение концентрации, приближающееся к 5,0, не может давать полной уверенности в том, что все у человека хорошо, поскольку содержание общего холестерина не является абсолютно достоверным признаком благополучия. Нормальный уровень холестерина в определенной пропорции составляют разные показатели, определить которые без специального анализа, называемого липидным спектром, невозможно.
В состав холестерина LDL (атерогенный липопротеин), кроме ЛПНП, входят липопротеины очень низкой плотности (ЛПОНП) и «ремнанты» (так называют остатки от реакции перехода ЛПОНП в ЛПНП). Все это может показаться очень сложным, однако, если разобраться, то расшифровку липидного спектра может осилить любой заинтересованный.
Обычно при проведении биохимических анализов на холестерин и его фракции выделяют:
- Общий холестерин (норма до 5,2 ммоль/л или менее 200 мг/дл).
- Основное «транспортное средство» эфиров холестерина — липопротеины низкой плотности (ЛПНП). Они у здорового человека имеют свои 60-65% от общего количества (или уровень холестерина LDL (ЛПНП + ЛПОНП) не превышает 3,37 ммоль/л). У тех пациентов, кого уже затронул атеросклероз, значения ХС-ЛПНП могут заметно увеличиться, что происходит за счет снижения содержания антиатерогенных липопротеинов, то есть, этот показатель более информативен в отношении атеросклероза, чем уровень общего холестерина в крови.
- Липопротеины высокой плотности (холестерин HDL или ХС-ЛПВП), которых в норме у женщин должно быть больше, чем 1,68 ммоль/л (у мужчин нижняя граница другая – выше 1,3 ммоль/л). В иных источниках можно встретить несколько отличные цифры (у женщин – выше 1,9 ммоль/л или 500-600 мг/л, у мужчин – выше 1,6 или 400-500 мг/л), это зависит от характеристики реагентов и методики проведения реакции. Если уровень холестеринов ЛПВП становится меньше допустимых значений, они не могут в полной мере защищать сосуды.
- Такой показатель как коэффициент атерогенности, который указывает на степень развития атеросклеротического процесса, но не является основным диагностическим критерием, рассчитывается по формуле: КА = (ОХ – ХС-ЛПВП) : ХС-ЛПВП, нормальные его значения колеблются в пределах 2-3.
Анализы на холестерины предполагают не обязательное выделение всех фракций по отдельности. Например, ЛПОНП можно легко вычислить из концентрации триглицеридов по формуле (ХС-ЛПОНП = ТГ : 2,2) или из общего холестерина вычесть сумму липопротеинов высокой и очень низкой плотности и получить ХС-ЛПНП. Возможно, читателю эти вычисления покажутся не интересными, ведь приведены они лишь с ознакомительной целью (иметь представление о составляющих липидного спектра). Расшифровкой в любом случае занимается врач, он же производит необходимые расчеты по интересующим его позициям.
И еще о норме холестерина в крови
Возможно, читатели сталкивались с информацией, что норма холестерина в крови составляет до 7,8 ммоль/л. Тогда они себе могут представить, что скажет кардиолог, увидев подобный анализ. Однозначно — он назначит весь липидный спектр. Поэтому еще раз: нормальным уровнем холестерина считается показатель до 5,2 ммоль/л (рекомендуемые значения), пограничным до 6,5 ммоль/л (риск развития ИБС!), а все, что выше, соответственно, повышенным (холестерин опасен в высоких цифрах и, вероятно, атеросклеротический процесс в разгаре).
Таким образом, концентрация общего холестерина в диапазоне значений 5,2 – 6,5 ммоль/л является основанием для проведения теста, определяющего уровень холестерина антиатерогенных липопротеинов (ЛПВП-ХС). Анализ на холестерин должен проводиться через 2 — 4 недели без отказа от диеты и применения медикаментозных средств, тестирование повторяют каждые 3 месяца.
Все знают и говорят о высоком холестерине, пытаются его уменьшить всеми доступными средствами, но практически никогда не берут в расчет нижнюю границу нормы. Ее, как будто, нет. Между тем, низкий холестерин в крови может присутствовать и сопровождать довольно серьезные состояния:
- Длительное голодание до истощения.
- Неопластические процессы (истощение человека и поглощение из его крови холестерина злокачественным новообразованием).
- Тяжелые поражения печени (последняя стадия цирроза, дистрофические изменения и инфекционные поражения паренхимы).
- Болезни легких (туберкулез, саркоидоз).
- Гиперфункция щитовидной железы.
- Анемия (мегалобластная, талассемия).
- Поражения ЦНС (центральной нервной системы).
- Длительная лихорадка.
- Сыпной тиф.
- Ожоги со значительным поражением кожного покрова.
- Воспалительные процессы в мягких тканях с нагноением.
- Сепсис.
Что касается фракций холестерина, то у них тоже есть нижние границы. Например, снижение уровня холестерина липопротеинов высокой плотности за пределы 0,9 ммоль/л (антиатерогенных) сопутствует факторам риска ИБС (гиподинамия, вредные привычки, избыточный вес, артериальная гипертензия), то есть понятно, что у людей развивается склонность, потому что их сосуды не защищены, ведь ЛПВП становится непозволительно мало.
Низкий холестерин в крови, представляющий липопротеины низкой плотности (ЛПНП) отмечается при тех же патологических состояниях, что и общий холестерин (истощение, опухоли, тяжелые болезни печени, легких, анемии и т. д.).
Холестерин в крови повышен
Сначала о причинах повышенного холестерина, хотя, наверное, они и так всем давно известны:
- Наша еда и прежде всего — продукты животного происхождения (мясо, цельное жирное молоко, яйца, сыры всевозможных сортов), содержащие насыщенные жирные кислоты и холестерин. Повальное увлечение чипсами и всякими быстрыми, вкусными, сытными фаст фудами, насыщенными различными транс-жирами тоже ничего хорошего не сулит. Вывод: такой холестерин опасен и его потребление следует избегать.
- Масса тела – лишняя повышает уровень триглицеридов и снижает концентрацию липопротеинов высокой плотности (антиатерогенных).
- Физическая активность. Гиподинамия является фактором риска.
- Возраст после 50 лет и мужской пол.
- Наследственность. Иногда высокий холестерин – семейная проблема.
- Курение не то, чтобы сильно повышало общий холестерин, но зато хорошо снижает уровень защитной фракции (ХС — ЛПВП).
- Прием некоторых лекарственных препаратов (гормонов, диуретиков, бета-блокаторов).
Таким образом, нетрудно догадаться, кому в первую очередь назначают анализ на холестерин.
Болезни с повышенным холестерином

Коль столько сказано о вреде высокого холестерина и о происхождении подобного явления, то, наверное, нелишним будет отметить, при каких обстоятельствах этот показатель будет увеличиваться, поскольку они тоже в некоторой степени могут быть причиной повышенного холестерина в крови:
- Наследственные нарушения обменных процессов (семейные варианты, обусловленные расстройством метаболизма). Как правило, это тяжелые формы, отличающиеся ранним проявлением и особой устойчивостью к терапевтическим мероприятиям;
- Ишемическая болезнь сердца;
- Различная патология печени (гепатиты, желтухи не печеночного происхождения, механическая желтуха, первичный билиарный цирроз);
- Тяжелые заболевания почек с почечной недостаточностью и отеками:
- Гипофункция щитовидки (гипотиреоз);
- Воспалительные и опухолевые заболевания поджелудочной железы (панкреатит, рак);
- Сахарный диабет (трудно представить диабетика без высокого холестерина – это, в общем-то, редкость);
- Патологические состояния гипофиза со снижением продукции соматотропина;
- Ожирение;
- Алкоголизм (у алкоголиков, которые пьют, но не закусывают, холестерин-то повышен, а вот атеросклероз развивается не часто);
- Беременность (состояние временное, организм по истечении срока все наладит, однако диета и другие предписания беременной женщине не помешают).
Разумеется, в подобных ситуациях пациенты уже не думают, как понизить холестерин, все усилия нацелены на борьбу с основным заболеванием. Ну, а те, у кого еще все не так плохо, имеют шансы сохранить свои сосуды, но вот вернуть их в первоначальное состояние уже не получится.
Борьба с холестерином
Как только человек узнал о своих проблемах в липидном спектре, изучил литературу по теме, выслушал рекомендации врачей и просто знающих людей, его первое стремление — понизить уровень этого вредного вещества, то есть, начать лечение повышенного холестерина.
Самые нетерпеливые люди просят немедленно назначить им лекарственные средства, другие – предпочитают обойтись без «химии». Следует заметить, что противники лекарств во многом правы – нужно менять себя. Для этого пациенты переходят на гипохолестериновую диету и становятся немного вегетарианцами, чтобы освободить свою кровь от «плохих» компонентов и не допустить попадания с жирной пищей новых.
Еда и холестерин:
Человек меняет образ мыслей, он старается больше двигаться, посещает бассейн, предпочитает активный отдых на свежем воздухе, убирает вредные привычки. У некоторых людей стремление снизить холестерин становится смыслом жизни, и они начинают активно заниматься своим здоровьем. И это правильно!
Что нужно для успеха?
Кроме всего прочего, в поисках самого эффективного средства против холестериновых проблем, многие люди увлекаются чисткой сосудов от тех образований, которые уже успели осесть на стенках артерий и повредить их в некоторых местах. Холестерин опасен в определенной форме (ХС — ЛПНП, ХС — ЛПОНП) и его вредность состоит в том, что он способствует образованию атеросклеротических бляшек на стенках артериальных сосудов. Подобные мероприятия (борьба с бляшками), несомненно, имеет положительный эффект в плане общего очищения, предотвращения излишних накоплений вредного вещества, приостановки развития атеросклеротического процесса. Однако, что касается удаления холестериновых бляшек, то здесь придется несколько огорчить читателя. Однажды образовавшись, они уже никуда не уходят. Главное – не допустить формирования новых, а это уже будет успехом.
Когда дело заходит слишком далеко, народные средства перестают действовать, а диета уже не помогает, врач назначает препараты, снижающие холестерин (скорее всего, это будут статины).
Непростое лечение
Статины (ловастатин, флувастатин, правастатин и др.), уменьшая уровень холестерина, продуцируемого печенью пациента, снижают риск развития инфаркта мозга (ишемический инсульт) и миокарда, и, тем самым, помогают пациенту избежать летального исхода от этой патологии. Кроме этого, существуют комбинированные статины (виторин, адвикор, кадует), которые не только снижают содержание холестерина, вырабатываемого в организме, но и выполняют другие функции, например, снижают артериальное давление, влияют на соотношение «плохих» и «хороших» холестеринов.
Вероятность получить медикаментозную терапию сразу после определения липидного спектра возрастает у пациентов, имеющих сахарный диабет, артериальную гипертензию, проблемы с коронарными сосудами, поскольку риск получить инфаркт миокарда у них значительно выше.
Ни в коем случае нельзя следовать советам знакомых, всемирной паутины и других сомнительных источников. Медикаменты данной группы назначает только врач! Статины не всегда сочетаются с другими лекарственными препаратами, которые больной вынужден постоянно принимать при наличии хронических заболеваний, поэтому его самостоятельность будет абсолютно неуместной. Кроме этого, во время лечения повышенного холестерина доктор продолжает следить за состоянием больного, контролирует показатели липидного спектра, дополняет или отменяет терапию.
Кто первый в очереди на анализ?
Вряд ли можно ожидать липидный спектр в перечне первоочередных биохимических исследований, применяемых в педиатрии. Анализ на холестерин обычно сдают люди с некоторым жизненным опытом, чаще мужского пола и упитанного телосложения, обремененные наличием факторов риска и ранними проявлениями атеросклеротического процесса. В числе оснований для проведения соответствующих тестов находятся:
- Сердечно-сосудистые заболевания, и в первую очередь – ишемическая болезнь сердца (пациенты с ИБС о липидограмме осведомлены больше других);
- Артериальная гипертензия;
- Ксантомы и ксантелазмы;
- Повышенное содержание мочевой кислоты в сыворотке крови; (гиперурикемия);
- Наличие вредных привычек в виде табакокурения;
- Ожирение;
- Применение кортикостероидных гормонов, мочегонных препаратов, бета-блокаторов.
- Лечение препаратами, снижающими холестерин (статины).
Анализ на холестерин берут натощак из вены. Накануне исследования пациент должен придерживаться гипохолестериновой диеты и удлинить ночное голодание до 14 — 16 часов, впрочем, об этом его обязательно проинформирует врач.
Показатель общего холестерина определяют в сыворотке крови после центрифугирования, триглицериды тоже, а вот над осаждением фракций придется поработать, это более трудоемкое исследование, однако в любом случае о его результатах пациент узнает к концу дня. Что делать дальше – подскажут цифры и доктор.
Видео: о чем говорят анализы. Холестерин
Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Какой холестерин в крови плохой и его норма
Атеросклероз – заболевание, характеризующееся нарушением кровоснабжения внутренних органов и опасное своими острыми сердечно-сосудистыми осложнениями – инфарктом миокарда и инсультом. Современные теории связывают его развитие с концентрацией в крови холестерина (холестерола) – жироподобного вещества из группы липофильных спиртов. К сожалению, о повышенном уровне плохого холестерина многие знают не понаслышке. Что это за лабораторный показатель, каким должен быть в норме, почему повышается и снижается: попробуем разобраться.
Какой холестерин хороший, а какой – плохой?

Сегодня много говорится о вреде холестерина. В СМИ его обычно нещадно ругают, называя главным виновником множества сердечно-сосудистых патологий:
- ишемической (ангинозной) болезни сердца;
- стенокардии напряжения/прогрессирующей стенокардии;
- острого инфаркта миокарда;
- дисциркуляторной энцефалопатии;
- транзиторной ишемической атаки;
- ОММК – инсульта (гибели мозговой ткани);
- нефросклероза – необратимого сморщивания почек, проводящего к недостаточности органа;
- прогрессирующего атеросклероза сосудов конечностей, завершающегося гангреной.
Но медики не так категоричны. Согласно исследованиям, в нормальных количествах (3,3-5,2 ммоль/л) это органическое соединение необходимо нашему организму. К основным функциям вещества относится:
- Укрепление клеточной стенки. Холестерин является одним из компонентов мембраны всех клеток организма человека. Он придает ей упругость и эластичность, уменьшая риск ее преждевременного разрушения.
- Регуляция проницаемости мембраны эритроцитов и других клеток человеческого организма. Снижает риск гемолиза (разрушения) под действием некоторых токсинов и ядов.
- Участие в синтезе гормонов-стероидов в клетках надпочечников. Холестерин является основным составным веществом кортизола и других ГКС, минералокортикоидов, женских и мужских половых гормонов.
- Участие в продукции желчных кислот, которые входят в состав желчи и способствуют нормальному пищеварению.
- Участие в выработке витамина D, отвечающего за крепкие кости и здоровый иммунитет.
- Выстилание нервных волокон в составе миелиновой оболочки. Холестерин – одно из ключевых соединений, благодаря которому электрохимическое возбуждение передается по нервным клеткам за считанные секунды.
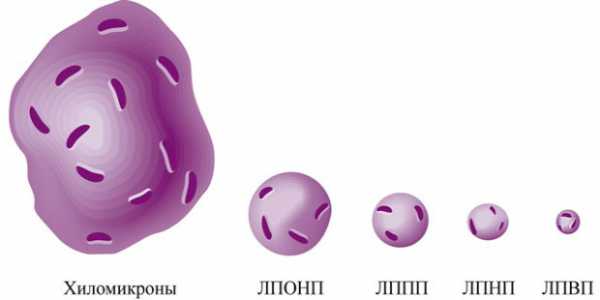
Эндогенный (собственный) холестерин, как и экзогенный (поступающий извне), практически нерастворим в воде, поэтому по сосудистому руслу он переносится с помощью специализированных транспортных белков – аполипопротеинов. Такие комплексы из жировых и белковых молекул получили название липопротеины (липопротеиды). В зависимости от размеров и биологических функций они делятся на:
- Хиломикроны. Средний размер – 75 нм — 1,2 микрона. Это самые крупные жиро-белковые частицы в организме. Они синтезируются в клетках кишечника из липидов, поступающих вместе с пищей, и транспортируются в печень для дальнейшей переработки и синтеза липопротеинов. В периферической/венозной крови здорового человека не определяются.
- Липопротеиды ЛПОНП (очень низкой плотности). Вторые по величине липидно-белковые соединения, размер которых колеблется от 30 до 80 нм. Состоят преимущественно из триглицеридов (основной источник энергии для клеток) и в меньшей степени из холестерина.
- Липопротеиды ЛПНП (низкой плотности). Средний размер – 18-26 нм. Являются конечным продуктом биохимии ЛПОНП: формируются в результате липолиза последних. ЛПНП состоят из одной белковой молекулы, которая помимо транспорта жира необходима для связывания с рецепторами на поверхности клеток, и большого ХС.
- Липопротеиды ЛПВП (высокой плотности). Самая мелкая фракция холестерина в организме (диаметр не превышает 10-12 нм). ЛПВП преимущественно состоят из белковых молекул и почти не содержат холестерина или других липидов.
Помимо деления по биохимическому составу, липопротеиды различных фракций выполняют в организме определенные функции. Так, например ЛПНЛ, превращаясь из ЛПОНП, является основным переносчиком холестерина из гепатоцитов ко всем органам и тканям. Крупные и насыщенные жировыми молекулами, они способны «терять» часть липидов, которые впоследствии оседают на внутренней стенке артериальной сети, укрепляются соединительной тканью и кальцифицируются. Этот процесс лежит в основе патогенеза атеросклероза – одной из самых распространённых причин сердечно-сосудистой патологии на сегодняшний день. За способность провоцировать развитие заболевания и выраженные атерогенные свойства ЛПВП получили второе название – плохой холестерин.
Липопротеиды высокой плотности, напротив, транспортируют непереработанные клетками липидные молекулы в печень для дальнейшей химической трансформации в желчные кислоты и утилизации через ЖКТ. Перемещаясь по сосудистому руслу, они способны захватывать «потерянный» холестерин, тем самым очищая артерии и предотвращая развитие атеросклеротических бляшек.
Повышение уровня ЛПНП – основной признак дислипидемии (нарушения жирового обмена). Эта патология может долгое время протекать бессимптомно, однако она вызывает атеросклеротические изменения практически сразу. Снижение концентрации плохого холестерина в крови до целевых значений позволяет прервать цепочку патогенеза атеросклероза и значительно сократить риск развития у пациента сердечно-сосудистых заболеваний.
Анализ на ЛПНП – важный диагностический тест
Уровень плохого холестерина определяется с помощью биохимического анализа крови. Причем этот тест может проводиться как индивидуально, так и в составе комплексного обследования обмена жиров в организме – липидограммы.
Липидограмма позволяет лучше оценить риск развития атеросклероза и его опасных для жизни осложнений у каждого конкретного пациента. В рамках этого диагностического теста проводится определение следующих показателей:
- ОХ (общий уровень холестерола);
- ЛПОНП;
- ЛПНП (вредный холестерин);
- ЛПВП (хороший холестерин);
- ТГ (триглицериды);
- КА (коэффициент атерогенности).
Особый интерес для специалиста представляет не только уровень общего, плохого и хорошего холестерина, но и коэффициент атерогенности. Этот относительный показатель рассчитывается по формуле: КА=(ОХ – хороший холестерин) / хороший холестерин и отражает степень риска развития атеросклероза у данного пациента. Соответственно, чем более высокий уровень ЛПНП, ЛПОНП и ТГ в организме, тем хуже прогнозы:
- показатель 2-2,5 и ниже соответствует о норме (низкий риск развития атеросклероза);
- 2,5-3 – пограничный риск развития заболевания;
- 3-4 – высокий риск поражения артерий холестериновыми бляшками;
- 4-7 – вероятный атеросклероз: пациент нуждается в дополнительном обследовании и лечении;
- выше 7 – выраженный атеросклероз: срочно необходима консультация специалиста.
Индивидуальный анализ на ЛПНП также может дать врачу достаточно необходимой информации. Согласно последним данным, такое обследование (также включающее определение ОХ и ЛПВП) специалисты рекомендуют проходить каждые 5 лет, начиная с 25 лет. Столь юный возраст, с которого врачи советуют заняться своим здоровьем, объясняется просто: в современном обществе наблюдается тенденция к «омоложению» многих сердечно-сосудистых заболеваний, в том числе инфарктов и инсультов.

А как повысить результативность обследования? Чтобы теста был максимально достоверным, перед забором крови пациенту рекомендуется пройти несложный этап подготовки:
- Так как анализ на ЛПНП сдается утром натощак, последний прием пищи должен быть не позднее 18-19 часов предыдущего дня.
- Утром в день обследования нельзя ничего есть и пить (за исключением чистой негазированной воды).
- Откажитесь от употребления спиртных напитков за 2-3 дня до обследования.
- В течение 2-3 недель до анализа питайтесь как обычно. За 2-3 суток имеет смысл ограничить поступление в организм насыщенных тугоплавких жиров, содержащихся в продуктах животноводства – мясе и сале, молоке, яйцах и др. Это не повлияет на достоверность теста, но облегчит лаборанту работу.
- В течение 3-4 дней избегайте интенсивной физической нагрузки, стрессов.
- Не курите как минимум за полчаса до исследования.
- Перед забором крови посидите в спокойной обстановке 5-10 минут.
Анализ на ОХ проводится унифицированным международным методом Илька/Абеля. Уровень плохого холестерина и других фракций липидов определяются способами фотометрии или осаждения. Эти тесты достаточно трудоемки, однако эффективны, точны и обладают специфическим действием. Обследование на ЛПНП проводится в течение нескольких часов. Обычно готовые результаты теста пациент может забрать уже на следующий день.
Возрастные нормы ЛПНП
Нормальные значения плохого холестерина в крови у женщин, мужчин и детей представлены в таблице ниже.
Почему анализ не соответствует нормам
Нормальные значения плохого холестерина при условии хороших результатов липидограммы в целом – благоприятный признак. Это значит, что липидный обмен в организме человека не нарушен: такие пациенты редко сталкиваются с атеросклерозом и его осложнениями.
Уменьшение уровня ЛПНП в лабораторной практике встречается редко. При норме в других пунктах обследования метаболизма жиров оно не имеет клинической значимости и напротив, может рассматриваться как один из антиатерогенных факторов.
А вот с ростом концентрации липопротеидов низкой плотности врачи сталкиваются часто. Информацию о возможных причинах дислипидемии, и о том, как снизить уровень плохого холестерина в крови, вы найдете в разделе ниже.
Причины повышения ЛПНП
Прежде чем выяснить, как избавиться от нарушений жирового обмена в организме и значительно снизить риск развития инфаркта и инсульта, попробуем разобраться в частых причинах роста концентрации ЛПНП. К факторам риска такого состояния относят:
- Лишний вес. Ожирение (медицинский критерий – ИМТ выше 30) – опасное для здоровья состояние, при котором нарушаются все виды обмена веществ (в том числе и жирового), а также работа внутренних органов и систем. Борьба с лишним весом у пациентов с атеросклерозом должна проходить как можно активнее: нормализация массы тела позволит снизить плохой холестерин в крови и уменьшить нагрузку на сердце.
- Неправильное питание. Один из факторов риска нарушения метаболизма и повышения уровня плохого холестерина – употребление избыточного количества животного жира. В каких продуктах содержится больше всего холестерина? К ним относятся жирное мясо и сало, субпродукты (мозги, почки, язык, печень), цельное молоко и молочные продукты (сливки, сливочное масло, сыры твердых сортов).
- Алкоголь. Доказано, что чрезмерное увлечение алкогольными напитками провоцирует формирование микроповреждений эндотелия сосудов и рост уровня плохого холестерина. Эти процессы становятся патогенетической основой формирования холестериновых бляшек. При этом доказано, что умеренное употребление (100-150 мл в неделю) красного сухого вина, напротив, благотворно влияет на состояние сердечно-сосудистой системы.
- Стрессы, тяжелая психоэмоциональная обстановка дома или на работе. Нервное напряжение провоцирует рост плохого холестерина в крови, так как это органическое соединение участвует в синтезе кортизола (так называемого гормона стресса, помогающего организму быстрее адаптироваться к меняющимся условиям окружающей среды).
- Наследственная предрасположенность и генетические заболевания. В группе риска – люди с семейными гиперлипротеинемиями, полигенной гиперхолестеринемией, дисбеталипопротеинемией. Также на развитие нарушений жирового обмена влияет диагностирование атеросклероза, ИБС, гипертензии и других сердечно-сосудистых заболеваний у лиц первой линии родства.
- Хроническая соматическая патология – частая причина дислипидемии. Уровень ЛПНП способен повышаться при заболеваниях печени и ЖКТ, щитовидной железы, надпочечников, системы крови.
- Длительный прием некоторых лекарственных средств: кортикостероидных гормонов (Преднизолона, Дексаметазона), оральных контрацептивов, андрогенов.
Прежде чем понижать уровень плохого холестерина, важно разобраться в причинах его роста у каждого конкретного пациента. Особое внимание своему здоровью следует уделять людям с одним или несколькими факторами риска. Даже если их ничего не беспокоит, стоит сдавать кровь на липидограмму каждые 2-3 года.
Причины снижения ЛПНП
Как было указано, низкий уровень ЛПВП не используется в диагностике из-за незначительной специфичности. Тем не менее выделяют ряд патологических состояний, при котором плохой холестерин становится ниже нормы:
- семейная (наследственная) гипохолестеринемия;
- тяжелое поражение печеночной ткани при гепатозе, циррозе;
- злокачественные новообразования ростков костного мозга;
- гипертиреоз – патологическое повышение активности щитовидной железы;
- артриты, артрозы (в том числе и аутоиммунные);
- анемия (витамин В12-дефицитная, фолиеводефицитная);
- ожоги распространенного характера;
- острые инфекционные процессы;
- ХОБЛ.
В таком случае рекомендуется немедленно начать лечение основного заболевания. Специфических мер по увеличению плохого холестерина в крови не существует в связи с их необоснованностью.
Как снизить холестерин в организме: актуальные методы лечения и профилактики атеросклероза
Итак, как понизить уровень плохого холестерина и избежать проблем со здоровьем? Лечение атеросклероза – это сложный и многоэтапный процесс, который включает общие и медикаментозные методы терапии. В запущенных случаях заболевания, когда атеросклеротические бляшки практически полностью закрывают просвет сосуда, показано хирургическое лечение — стентирование или шунтирование. С помощью операции врач восстанавливает нарушенный кровоток пораженного органа: это позволяет значительно уменьшить риск острой сердечно-сосудистой патологии.

Общие рекомендации
К мероприятиям, уменьшающим уровень плохого холестерина в крови, относится:
- Коррекция образа жизни. Пациентам с высоким риском развития атеросклероза рекомендуется больше бывать на свежем воздухе, чаще совершать пешие прогулки, избегать стрессов и психоэмоционального напряжения, адекватно распределять время на работу и отдых.
- Соблюдение принципов гипохолестериновой диеты. Под запретом жирное мясо (свинина, говядина, баранина), сало, субпродукты, сливки, зрелые сыры и сливочное масло. К продуктам, снижающим уровень плохого холестерина, относятся свежие овощи и фрукты, клетчатка, злаковые. Они помогают наладить пищеварение и в течение дня активно выводить ненужные липиды из организма.
- Отказ от вредных привычек. Злоупотребление алкоголем, активное/пассивное курение – одни из факторов, провоцирующих развитие атеросклероза.
- Занятия спортом. При этом вид допустимой физической активности подбирается врачом индивидуально. Это может быть плавание, бег, танцы, йога, пилатес и многое другое. Подходящая для больного нагрузка оценивается исходя из данных анамнеза, состояния сердечно-сосудистой системы, наличия или отсутствия сопутствующей патологии.
Медикаментозная терапия
Если общие мероприятия борьбы с атеросклерозом не приносят требуемого эффекта на протяжении 2-3 месяцев, и уровень плохого холестерина за это время не достигает целевых значений, может потребоваться лекарственная терапия.
Вывести лишние липопротеиды низкой плотности из организма можно с помощью:
- Статинов (Аторис, Торвакард, Крестор). Препараты группы снижают выработку эндогенного холестерина и при длительном применении уменьшают риск развития атеросклеротического поражения сосудов.
- Фибратов (Фенофибрат, Экслип, Липанор). В отличие от статинов, эти лекарственные средства не влияют на выработку холестерина, а повышают его утилизацию клетками печени.
- Секвестрантов желчных кислот (Квестран, Гуарем). Эти фармакологические препараты нарушают всасывание липидов, поступающих вместе с пищей, в кишечнике.
- Омега-3,6. Полезные полиненасыщенные жирные кислоты, которые выпускаются в виде биологически активной добавки к пище. Омега-3 способствуют росту хорошего холестерина и при регулярном приеме восстанавливают нарушенный обмен веществ.
Выше мы рассмотрели основные методы лечения и профилактики атеросклероза. Помните, что только комплексный подход позволит эффективно бороться с патологией. Обязательным считается не только прием таблеток, понижающих уровень ХС, но и ведение здорового образа жизни, правильное питание, отказ от нежелательных привычек. В этом случае будут достигнуты целевые значения ЛПНП, а также восстановлен баланс между концентрацией плохого и хорошего холестерина.
Снижение холестерина липопротеинов низкой плотности
Пациенты спрашивают, что делать, если холестерин ЛПНП повышен, какой должна быть его норма. Аббревиатура ЛПНП означает липопротеины низкой плотности. Липопротеин (или липопротеид) — это конгломерат белков и липидов.

Как определяют холестерин ЛПНП в организме?
По признаку плотности липопротеины делятся на следующие виды:
- липопротеины высокой плотности, выполняющие функцию переноса холестерина от периферийных тканей к печени;
- липопротеины низкой плотности, отвечающие за транспортировку холестерина и прочих веществ от печени к периферийным тканям.
Также различают липопротеины средней и очень низкой плотности, переносящие вещества от печени к тканям.
 Липопротеины низкой плотности, аббревиатурное обозначение которых — ЛНП, представляют собой наиболее атерогенные образования, то есть вещества, провоцирующие развитие атеросклероза. Данная разновидность липопротеинов переносит так называемый «плохой» холестерин. Когда холестерин ЛПНП, или «плохой» холестерин, повышен, это означает большие шансы пациента на атеросклероз.
Липопротеины низкой плотности, аббревиатурное обозначение которых — ЛНП, представляют собой наиболее атерогенные образования, то есть вещества, провоцирующие развитие атеросклероза. Данная разновидность липопротеинов переносит так называемый «плохой» холестерин. Когда холестерин ЛПНП, или «плохой» холестерин, повышен, это означает большие шансы пациента на атеросклероз.
Атеросклероз является хронической болезнью артерий, при которой они закупориваются за счет отложения холестерина, возникающего вследствие нарушения белково-жирового обмена в организме. Причины ранней смерти от сердечно-сосудистых заболеваний, а именно инфаркта миокарда, инсульта, часто заключаются в атеросклеротических изменениях сосудов.
Заболевания, характеризующиеся повышенным содержанием липопротеинов низкой плотности, могут иметь и наследственную обусловленность. К таким случаям относят наследственную гиперлипопротеинемию. Это тот случай, когда холестерин ЛПНП в крови повышен вследствие передающегося по семейной линии заболевания.
 Формула Фридвальда. Определение уровня холестерина ЛПНП играет важную роль в диагностике состояния здоровья пациента и в его последующем лечении. Для этого применяют формулу Фридвальда. Она основана на количественном соотношении липопротеидов низкой плотности, общего холестерина (полезного и вредного) и триглицеридов (жиров).
Формула Фридвальда. Определение уровня холестерина ЛПНП играет важную роль в диагностике состояния здоровья пациента и в его последующем лечении. Для этого применяют формулу Фридвальда. Она основана на количественном соотношении липопротеидов низкой плотности, общего холестерина (полезного и вредного) и триглицеридов (жиров).
Согласно алгоритму по Фридвальду, липопротеиды (соединения липидов и белков) низкой плотности равны разности общего холестерина с суммой ЛПВП и триглицеридов, деленной на 5.
ЛПНП = общий холестерин — (ЛПВП + ТГ/5).
Помимо формулы по Фридвальду, есть ряд других алгоритмов вычисления уровня ЛПНП.
Какова норма ЛПНП?
Какова норма уровня ЛПНП? Американской Ассоциацией по охране здоровья сердца и сосудов разработаны рекомендации, основанные на тщательно выверенных нормах уровня ЛПНП. Показатели уровня холестерина ЛПНП:
- менее 2,6 ммоль/л — норма;
- менее 3,3 ммоль/л — показатель, приближенный к норме;
- менее 4,1 ммоль/л — показатель несколько выше, чем норма;
- менее 4,9 ммоль/л — высокий уровень;
- более 4,9 ммоль/л — крайне высокий показатель.
Приведенные данные являются условными показателями, разработанными на основе статистических данных заболеваний и смертности от сердечно-сосудистых болезней, возникших вследствие повышенного содержания холестерина низкой плотности в крови.
Необходимо отметить тот факт, что ряд групп людей, имеющих весьма высокие показатели ЛПНП, не страдают от сердечно-сосудистых заболеваний, вызванных закупоркой сосудов.
Как можно снизить холестерин?
Как снизить холестерин? Стратегия лечения, направленная на снижение уровня ЛПНП, представляет собой конгломерат как медикаментозных, так и не лекарственных средств.
Немедикаментозные способы
 Данные пути имеют прямое отношение к питанию и образу жизни пациента и вполне могут быть применены самостоятельно не только теми лицами, которые озабочены вопросом, как понизить холестерин, но и людьми, заинтересованными в профилактике.
Данные пути имеют прямое отношение к питанию и образу жизни пациента и вполне могут быть применены самостоятельно не только теми лицами, которые озабочены вопросом, как понизить холестерин, но и людьми, заинтересованными в профилактике.
Для нормализации ЛПНП рекомендуют:
- снизить калорийность питания;
- перейти на рацион с низким содержанием животных жиров;
- употреблять меньше легкоусвояемых углеводов (сладости);
- отказаться от жареной пищи;
- избавиться от вредных привычек, таких как курение и употребление алкоголя;
- включать в рацион полиненасыщенные жирные кислоты (Омега-3), содержащиеся в жирной рыбе, льняном масле;
- употреблять в пищу свежие овощи, бобовые культуры, зелень, фрукты, ягоды;
- повысить уровень физических нагрузок;
- беречься от стрессов.
 Что делать, если холестерин низкой плотности повышен? В отдельных случаях пациентам назначают гипохолестеринемистическую диету, сбалансированную по количеству жиров и быстрых углеводов. В некоторых, не особо запущенных случаях, не отягощенных осложнениями, соблюдения гипохолестеринемистической диеты вполне достаточно для устранения проблемы.
Что делать, если холестерин низкой плотности повышен? В отдельных случаях пациентам назначают гипохолестеринемистическую диету, сбалансированную по количеству жиров и быстрых углеводов. В некоторых, не особо запущенных случаях, не отягощенных осложнениями, соблюдения гипохолестеринемистической диеты вполне достаточно для устранения проблемы.
Если немедикаментозные средства не срабатывают в течение 3 месяцев, больному назначают медикаментозное лечение.
Лекарственные методы
При описываемых нарушениях больным назначаются гиполипидемические лекарственные средства.
Прием описанных ниже средств может иметь эффект только при соблюдении представленных выше правил и диеты.
Гиполипидемические препараты — это терапевтические средства, применяемые при снижении уровня ЛПНП. По характеру воздействия на организм они делятся на множество групп, ниже приведены только основные из них.
 Норма ЛПНП в организме восстанавливается при помощи статинов. К ним относятся:
Норма ЛПНП в организме восстанавливается при помощи статинов. К ним относятся:
- Ловастатин;
- Симвастатин;
- Правастатин;
- Флувастин;
- Розувастин и т. п.
Фибраты снижают вредный холестерин в крови, понижают и уровень триглицеридов. Триглицериды представляют собой жиры, являющиеся источником энергии для клеток, однако при повышенной концентрации они усиливают риск сердечно-сосудистых заболеваний и панкреатита. К фибратам относятся:
- Клофибрат;
- Безафибрат;
- Фенофибрат;
- Ципрофибрат.
При приеме данных препаратов увеличивается риск образования камней в желчном пузыре.
 Есть препараты, усиливающие экскрецию, то есть выделение желчных кислот, которые участвуют в переработке холестерина. За счет этого действия снижается уровень холестерина в крови. К данному типу препаратов относятся:
Есть препараты, усиливающие экскрецию, то есть выделение желчных кислот, которые участвуют в переработке холестерина. За счет этого действия снижается уровень холестерина в крови. К данному типу препаратов относятся:
- Холестирамин;
- Колекстран;
- Колесевелам.
Необходимо помнить, что все перечисленные препараты могут применяться только по назначению лечащего врача. Все указанные выше методы лечения даны в упрощенном, схематическом виде и предлагают лишь приблизительную информацию для снижения ЛПНП, поэтому не могут восприниматься как руководство к самолечению.
Для здоровья человека очень важно понимать механизм усвоения питательных веществ в организме, роль здорового питания, правильного образа жизни в целом. Содержание вредного холестерина в крови во многих случаях представляет собой патологию, спровоцированную нарушениями режима.
Снижение уровня вредного холестерина осуществляется в первую очередь с помощью упорядоченного питания и здорового образа жизни.
Константин Ильич Булышев
- Анализаторы крови
- Анализы
- Атеросклероз
- Лекарства
- Лечение
- Народные методы
- Питание
Пациенты спрашивают, что делать, если холестерин ЛПНП повышен, какой должна быть его норма. Аббревиатура ЛПНП означает липопротеины низкой плотности. Липопротеин (или липопротеид) — это конгломерат белков и липидов.

Как определяют холестерин ЛПНП в организме?
По признаку плотности липопротеины делятся на следующие виды:
- липопротеины высокой плотности, выполняющие функцию переноса холестерина от периферийных тканей к печени;
- липопротеины низкой плотности, отвечающие за транспортировку холестерина и прочих веществ от печени к периферийным тканям.
Также различают липопротеины средней и очень низкой плотности, переносящие вещества от печени к тканям.
 Липопротеины низкой плотности, аббревиатурное обозначение которых — ЛНП, представляют собой наиболее атерогенные образования, то есть вещества, провоцирующие развитие атеросклероза. Данная разновидность липопротеинов переносит так называемый «плохой» холестерин. Когда холестерин ЛПНП, или «плохой» холестерин, повышен, это означает большие шансы пациента на атеросклероз.
Липопротеины низкой плотности, аббревиатурное обозначение которых — ЛНП, представляют собой наиболее атерогенные образования, то есть вещества, провоцирующие развитие атеросклероза. Данная разновидность липопротеинов переносит так называемый «плохой» холестерин. Когда холестерин ЛПНП, или «плохой» холестерин, повышен, это означает большие шансы пациента на атеросклероз.
Атеросклероз является хронической болезнью артерий, при которой они закупориваются за счет отложения холестерина, возникающего вследствие нарушения белково-жирового обмена в организме. Причины ранней смерти от сердечно-сосудистых заболеваний, а именно инфаркта миокарда, инсульта, часто заключаются в атеросклеротических изменениях сосудов.
Заболевания, характеризующиеся повышенным содержанием липопротеинов низкой плотности, могут иметь и наследственную обусловленность. К таким случаям относят наследственную гиперлипопротеинемию. Это тот случай, когда холестерин ЛПНП в крови повышен вследствие передающегося по семейной линии заболевания.
 Формула Фридвальда. Определение уровня холестерина ЛПНП играет важную роль в диагностике состояния здоровья пациента и в его последующем лечении. Для этого применяют формулу Фридвальда. Она основана на количественном соотношении липопротеидов низкой плотности, общего холестерина (полезного и вредного) и триглицеридов (жиров).
Формула Фридвальда. Определение уровня холестерина ЛПНП играет важную роль в диагностике состояния здоровья пациента и в его последующем лечении. Для этого применяют формулу Фридвальда. Она основана на количественном соотношении липопротеидов низкой плотности, общего холестерина (полезного и вредного) и триглицеридов (жиров).
Согласно алгоритму по Фридвальду, липопротеиды (соединения липидов и белков) низкой плотности равны разности общего холестерина с суммой ЛПВП и триглицеридов, деленной на 5.
ЛПНП = общий холестерин — (ЛПВП + ТГ/5).
Помимо формулы по Фридвальду, есть ряд других алгоритмов вычисления уровня ЛПНП.
Какова норма ЛПНП?
Какова норма уровня ЛПНП? Американской Ассоциацией по охране здоровья сердца и сосудов разработаны рекомендации, основанные на тщательно выверенных нормах уровня ЛПНП. Показатели уровня холестерина ЛПНП:
- менее 2,6 ммоль/л — норма;
- менее 3,3 ммоль/л — показатель, приближенный к норме;
- менее 4,1 ммоль/л — показатель несколько выше, чем норма;
- менее 4,9 ммоль/л — высокий уровень;
- более 4,9 ммоль/л — крайне высокий показатель.
Приведенные данные являются условными показателями, разработанными на основе статистических данных заболеваний и смертности от сердечно-сосудистых болезней, возникших вследствие повышенного содержания холестерина низкой плотности в крови.
Необходимо отметить тот факт, что ряд групп людей, имеющих весьма высокие показатели ЛПНП, не страдают от сердечно-сосудистых заболеваний, вызванных закупоркой сосудов.
Как можно снизить холестерин?
Как снизить холестерин? Стратегия лечения, направленная на снижение уровня ЛПНП, представляет собой конгломерат как медикаментозных, так и не лекарственных средств.
Немедикаментозные способы
 Данные пути имеют прямое отношение к питанию и образу жизни пациента и вполне могут быть применены самостоятельно не только теми лицами, которые озабочены вопросом, как понизить холестерин, но и людьми, заинтересованными в профилактике.
Данные пути имеют прямое отношение к питанию и образу жизни пациента и вполне могут быть применены самостоятельно не только теми лицами, которые озабочены вопросом, как понизить холестерин, но и людьми, заинтересованными в профилактике.
Для нормализации ЛПНП рекомендуют:
- снизить калорийность питания;
- перейти на рацион с низким содержанием животных жиров;
- употреблять меньше легкоусвояемых углеводов (сладости);
- отказаться от жареной пищи;
- избавиться от вредных привычек, таких как курение и употребление алкоголя;
- включать в рацион полиненасыщенные жирные кислоты (Омега-3), содержащиеся в жирной рыбе, льняном масле;
- употреблять в пищу свежие овощи, бобовые культуры, зелень, фрукты, ягоды;
- повысить уровень физических нагрузок;
- беречься от стрессов.
 Что делать, если холестерин низкой плотности повышен? В отдельных случаях пациентам назначают гипохолестеринемистическую диету, сбалансированную по количеству жиров и быстрых углеводов. В некоторых, не особо запущенных случаях, не отягощенных осложнениями, соблюдения гипохолестеринемистической диеты вполне достаточно для устранения проблемы.
Что делать, если холестерин низкой плотности повышен? В отдельных случаях пациентам назначают гипохолестеринемистическую диету, сбалансированную по количеству жиров и быстрых углеводов. В некоторых, не особо запущенных случаях, не отягощенных осложнениями, соблюдения гипохолестеринемистической диеты вполне достаточно для устранения проблемы.
Если немедикаментозные средства не срабатывают в течение 3 месяцев, больному назначают медикаментозное лечение.
Лекарственные методы
При описываемых нарушениях больным назначаются гиполипидемические лекарственные средства.
Прием описанных ниже средств может иметь эффект только при соблюдении представленных выше правил и диеты.
Гиполипидемические препараты — это терапевтические средства, применяемые при снижении уровня ЛПНП. По характеру воздействия на организм они делятся на множество групп, ниже приведены только основные из них.
 Норма ЛПНП в организме восстанавливается при помощи статинов. К ним относятся:
Норма ЛПНП в организме восстанавливается при помощи статинов. К ним относятся:
- Ловастатин;
- Симвастатин;
- Правастатин;
- Флувастин;
- Розувастин и т. п.
Фибраты снижают вредный холестерин в крови, понижают и уровень триглицеридов. Триглицериды представляют собой жиры, являющиеся источником энергии для клеток, однако при повышенной концентрации они усиливают риск сердечно-сосудистых заболеваний и панкреатита. К фибратам относятся:
- Клофибрат;
- Безафибрат;
- Фенофибрат;
- Ципрофибрат.
При приеме данных препаратов увеличивается риск образования камней в желчном пузыре.
 Есть препараты, усиливающие экскрецию, то есть выделение желчных кислот, которые участвуют в переработке холестерина. За счет этого действия снижается уровень холестерина в крови. К данному типу препаратов относятся:
Есть препараты, усиливающие экскрецию, то есть выделение желчных кислот, которые участвуют в переработке холестерина. За счет этого действия снижается уровень холестерина в крови. К данному типу препаратов относятся:
- Холестирамин;
- Колекстран;
- Колесевелам.
Необходимо помнить, что все перечисленные препараты могут применяться только по назначению лечащего врача. Все указанные выше методы лечения даны в упрощенном, схематическом виде и предлагают лишь приблизительную информацию для снижения ЛПНП, поэтому не могут восприниматься как руководство к самолечению.
Для здоровья человека очень важно понимать механизм усвоения питательных веществ в организме, роль здорового питания, правильного образа жизни в целом. Содержание вредного холестерина в крови во многих случаях представляет собой патологию, спровоцированную нарушениями режима.
Снижение уровня вредного холестерина осуществляется в первую очередь с помощью упорядоченного питания и здорового образа жизни.
Лпвп в крови норма у женщин - Про холестерин
Поддержание нормального уровня холестерина в крови позволяет предотвратить развитие таких заболеваний как атеросклероз, инфаркт миокарда, инфаркт, инсульт, а также гормональные нарушения. Любое отклонение от нормы как хорошего, так и плохого холестерина может привести к развитию ряда патологий и нарушений. Своевременное лечение повышенного уровня ХС гарантирует здоровье и долголетие, а также значительно улучшает качество жизни пациентов.
После сдачи анализа крови, пациент получает результаты, в которых указаны значения по следующим показателям: общий ХС, ЛПВП, ЛПНП, коэффициент атерогенности. Попробуем разобраться подробнее. В мужском и женском организме присутствует, так называемый, хороший и плохой холестерин. Любые отклонения от нормального уровня холестерина в крови (как хорошего, так и плохого), могут привести к развитию необратимых патологий и нарушений.
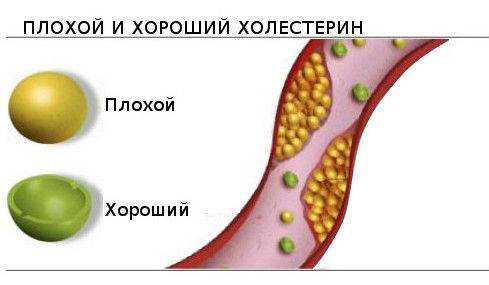
Липопротеины низкой плотности – так называемый, плохой холестерин. ЛПНП отвечают за насыщение клеток и тканей организма необходимым холестерином. При превышении уровня этого показателя, излишки холестерина оседают на стенках сосудов, что может привести к образованию тромбов и закупорке сосудов.
Липопротеины высокой плотности – считаются хорошим холестерином, который убирает излишки плохого холестерина со стенок сосудов. Коэффициент атерогенности позволяет определить соотношение плохого холестерина к хорошему. Это один из ключевых моментов, на которые необходимо обращать внимание в результатах биохимического анализа крови.
Что можно считать нормой, а что – отклонением?
Для того, чтобы ответить на вопрос: какой уровень холестерина считается нормой, необходимо обратить внимание на возраст и пол пациента. У женщин и мужчин показатели холестерина могут сильно различаться. У беременных уровень ХС также всегда повышен, это необходимо для нормального развития плода. Рассмотрим подробнее, какой уровень холестерина нормальный, а что можно считать отклонением.
- У здорового, среднестатистического человека, нормой общего холестерина считаются показатели, не превышающие значения 3,9 – 4,1 ммоль.
- У людей, которые имеют в анамнезе серьезные патологии со стороны сердечно-сосудистой системы (например, ишемическую болезнь или инфаркт миокарда), показатели не должны превышать значения в 2,4 – 2,6 ммоль. Людям данной группы необходимо регулярно обследоваться и сдавать анализ крови на определение уровня холестерина.
- Нормой содержание холестерина и ЛПНП в плазме крови у мужчин считаются показатели от 2,24 до 4,9 ммоль.
- Для женщин данные показатели не должны превышать 2,0 – 4,6 ммоль. У беременных женщин показатели могут быть увеличены вдвое.
- Для детей норма холестерина определяется в зависимости от возраста и веса ребенка. Средние показатели – 2,8 – 5,2 ммоль. Не стоит забывать, что детский организм постоянно растет и его печень вырабатывает большее количество холестерина, чем у взрослых.
Существуют общепринятые международные стандарты содержания холестерина и других показателей, влияющих на липидный обмен. Данные предоставлены европейской лабораторией, которая занимается диагностированием проблемы повышенного уровня холестерина. Согласно нормам, среднестатистическому человеку необходимо придерживаться следующих показателей:
- Триглицериды – не более 2,1 ммоль;
- Общий холестерин – не более 5,4 ммоль;
- Липопротеины высокой плотности – не ниже 1,1 ммоль;
- Липопротеины низкой плотности – не более 3,6 ммоль.
- Показатели коэффициента атерогенности у людей возраста от 20 до 35 лет — 2,1 – 2,9; у людей от 35 до 50 лет – 3,0 – 3,6; у лиц старших возрастных категорий показатели могут изменяться в зависимости от сопутствующих заболеваний и веса.
Кому необходимо своевременно проверять уровень холестерина?
Проверять в норме ли уровень холестерина в плазме необходимо следующим пациентам:
- Людям, у которых есть наследственная предрасположенность к повышению холестерина;
- При ожирении, которое спровоцировано сахарным диабетом или другим гормональными нарушениями;
- Женщинам в период менопаузы, в особенности, если в анамнезе имеются нарушения нормального функционирования сердечно-сосудистой системы;
- Мужчинам после 35 лет – в данном возраста риск повышения холестерина значительно увеличивается. Своевременная проверка позволяет предотвратить развитие большого количества заболеваний;
- Пациентам, у которых диагностирования нарушения нормального функционирования печени или сердечно-сосудистой системы.
Для того, что иметь возможность систематического наблюдение за содержанием холестерина в крови, не обязательно посещать поликлинику раз в несколько месяцев. На сегодняшний день существует большое количество портативных аппаратов, которые позволяют измерять холестерин в домашних условиях. Подобный прибор прост в использовании, удобен и долговечен. В комплекте идут специальные тест полоски, позволяющие получить необходимые показатели в течение нескольких минут.
Любое заболевание всегда легче предотвратить, чем лечить, поэтому своевременное диагностирование является залогом здоровья и хорошего самочувствия. При обнаружении любых отклонений от нормы необходимо незамедлительно обратиться за консультацией к врачу.
Как привести показатели в норму?

Для того, чтобы добиться нормального уровня холестерина, пациентам необходимо соблюдать диету: исключить из рациона жаренное, жирное, соленое. По мере необходимости, врач может назначить лекарственные препараты, обладающие гиполипидемическим действием: статины, фиброевые кислоты.
Плохой холестерин человек получает, в основном, с продуктами питания, поэтому необходимо тщательно следить за диетой, отказаться от вредных привычек и чрезмерного употребления спиртных напитков. Наибольшее количество вредного холестерина содержится в следующих продуктах питания:
- Свиной и говяжий мозг – показатели холестерина в данных продуктах могут превышать 5500 мг холестерина на 100 грамм продукции;
- Рыбья икра – от 2000 до 3500 мг на 100 грамм;
- Утиный жир – 750 мг на 100 грамм продукта;
- Говяжьи и свиные субпродукты – от 400 до 600 мг на 100 г.
В качестве сравнения, рассмотрим, в каких продуктах содержание холестерина считается оптимальным:
- Постная говядина и телятина;
- Филе курицы, цыпленка, индейки;
- Нежирные кисломолочные продукты.
«Хороший» холестерин также вырабатывает непосредственно организмом. На его синтез могут повлиять такие продукты питания как овощи, фрукты, бобовые, хлебобулочные изделия из муки грубого помола, речная и морская рыба. Дополнительное употребление льняного масла и семени оказывают положительное воздействие на нормализацию липидного обмена и уровня холестерина в плазме крови. Считается, что небольшое количество красного сухого вина (не более 40-50 мг в неделю) способствует увеличению уровня хорошего холестерина и оказывается благоприятное воздействие на организм в целом. В том случае, если пациент уже принимает лекарственные препараты, от употребления алкоголя необходимо воздержаться на время лечения.
Напишите первый комментарий
Липопротеиды высокой плотности (ЛПВП): норма, причины понижения
Липиды, в том числе и холестерин (ХС), являются важнейшим и незаменимым строительным материалом для клеток нашего организма. Они обеспечивают целостность мембран, а также участвуют в синтезе различных веществ, таких как стероидные гормоны и проч. При этом, жиры не могут самостоятельно транспортироваться в крови в связи с их нерастворимостью в плазме. Поэтому существует класс специальных белков – липопротеидов (другое название – липопротеины), позволяющих осуществлять их транспортировку. Липопротеины высокой плотности (ЛПВП или ЛВП) перемещают липиды (холестерол и др.) из периферических тканей и сосудов в печень, где он может метаболизироваться в необходимом направлении, что способствует очищению стенок артерий от холестерина и помогает предупредить развитие атеросклероза. Липопротеины низкой плотности (ЛПНП), наоборот, перемещают липиды из печени в кровь – к тканям и клеткам организма. Это приводит к повышению уровня холестерина и повышает риск развития атеросклеротических процессов и связанных с ним заболеваний.
- Хороший или плохой холестерин
- Норма ЛПВП
- Интерпретация результатов уровня ЛПВП
- Низкий ЛПВП
- Высокий ЛПВП
- Коэффициент атерогенности
- Как повысить ЛПВП?
Среди населения и некоторых врачей существует мнение, что холестерин – это вредный для организма липид, приводящий исключительно к негативным процессам. Однако открытия в биохимии и других биологических науках показали, что холестерин (холестерол) является важнейшим компонентом клеточных мембран, участвует в синтезе стероидных гормонов, а также в различных обменных процессах, что, несомненно, не позволяет охарактеризовать его только в качестве негативного вещества.
Холестерин – ключевой компонент в поддержании жизнедеятельности клеток человеческого организма.
Когда кто-то говорит о «плохом» холестерине, необходимо понимать под этим именно липопротеиды низкой плотности, способствующие развитию атеросклероза и различных сосудистых заболеваний. Уровень холестерина при этом играет лишь косвенное значение и не указывает напрямую на нарушения в обмене жиров. Липопротеины состоят из сложного белкового комплекса, соединенного с различными липидами, что позволяет добиться растворимости последних в плазме крови и транспортировать его в ткани нашего организма. Однако, подобный процесс иногда не соответствует потребностям клеток, и холестерин с другими жирами начинает откладываться в стенках сосудов, приводя к появлению атеросклеротических бляшек. Поэтому повышенный уровень ЛПНП с одновременным низким уровнем ЛПВП ассоциирован с появлением у человека атеросклероза.
«Хороший» холестерин представлен липопротеидами высокой плотности. Данные белково-жировые молекулы транспортируют холестерин и прочие липиды из сосудистой стенки и тканей организма в печень, где они могут метаболизироваться в соответствии с потребностями организма. ЛПВП холестерин не откладывается в артериях и, даже способствует их очищению от липидов, что позволяет предупредить появление атеросклеротических бляшек. Пониженное содержание ЛПВП повышает риск развития атеросклероза и связанных с ним заболеваний. Этот факт широко используется в кардиологической практике при оценке риска подобного состояния у больных.
Норма ЛПВП
Измерение уровня липопротеидов высокой плотности проводится с помощью биохимического исследования крови. Ниже в таблице дана норма ЛПВП в соответствии с полом и возрастом человека:
Из приведенной выше таблицы можно отметить, что уровень липопротеидов высокой плотности у женщин выше, чем у мужчин, в частности в период после полового созревания. Данная особенность связана со способностью женских половых гормонов (эстрогенов) нормализовать жировой обмен в организме, понижая количество ЛПНП и холестерина, и повышая уровень ЛПВП.
Интервалы нормы могут немного отличаться в зависимости от конкретной лаборатории, в которой проводилось исследование.
Интерпретация результатов уровня ЛПВП
Количество липопротеидов высокой плотности в крови может быть, как повышено, так и понижено. Важно отметить, что интерпретировать результаты исследования должен только лечащий врач.
Низкий ЛПВП
Если уровень ЛПВП ниже нормы, что это значит? Подобная ситуация может означать нарушения в липидном обмене организма и связана с повышением риска развития атеросклероза и вызываемых им заболеваний (ишемическая болезнь сердца, синдром Лериша, ишемический инсульт и пр.). Подобная ситуация может возникнуть в результате следующих причин:
- Генетические нарушения в процессах жирового обмена (семейный формы гиперлипидемии и т.д.).
- Нарушения в питании (преобладание жирной и углеводной пищи), низкий уровень физической активности.
- Заболевания в эндокринной системе (сахарный диабет).
- Хронические заболевания почек и печени и др.
В любом случае, снижение ЛПВП холестерина связано с риском атеросклеротических изменений в сосудах, что может осложниться различными заболеваниями.
Высокий ЛПВП
Повышенный или нормальный уровень липопротеидов высокой плотности связан с низким риском атеросклероза, ишемической болезни сердца и других сердечно-сосудистых заболеваний. ЛПВП позволяет удалять липидные отложения из стенок сосудов, а также препятствовать формированию в них бляшек.
Однако, существует ряд заболеваний, при которых значения ЛПВП в биохимическом анализе крови повышены значительно:
- Хронический гепатит вирусной или токсической (алкогольной) природы.
- Прием лекарственных средств (гормональных препаратов на основе эстрогенов, статинов и др.).
- Период беременности.
В каждой конкретной ситуации необходимо тщательно анализировать данные биохимического исследования и интерпретировать их в соответствии с перенесенными и имеющимися заболеваниями у пациента.
Коэффициент атерогенности
Изменения в содержании липопротеидов низкой и высокой плотности неточно отражают состояние липидного обмена в организме. В связи с этим, для облегчения процесса интерпретации их значений, был введен индекс атерогенности: индекс атерогенности=(общий холестерин-ЛПВП)/ЛПВП
Индекс атерогенности в норме равен 2-3, и изменяется при различных заболеваниях. Повышение индекса наблюдается при:
- Тяжелом поражении печени.
- Сахарном диабете.
- Хронической почечной недостаточности.
- Нарушениях питания и снижении физической активности и т.д.
В этом случае, риск развития атеросклеротического процесса у пациента очень высок и требует принятия определенных профилактических и лечебных мер.
Понижение индекса атерогенности считается положительной новостью, так как отражает низкий риск появления атеросклероза и связанных с ним заболеваний. Однако, особого значения данный результат не имеет, в связи с низкой информативностью в данном конкретном случае.
Как повысить ЛПВП?
Повышение уровня липопротеидов высокой плотности позволяет предупредить развитие заболеваний сердечно-сосудистой системы, и показано всем людям в пожилом возрасте или с предрасположенностью к подобным состояниям. Как правило, повышение количества ЛПВП тесно связано со снижением содержания ЛПНП и холестерина в крови.
Для нормализации липидного профиля существует несколько простых рекомендацией:
- Необходимо ввести в свой распорядок дня различные виды физической активности, в виде аэробных занятий – легкие пробежки, велотренажер и пр. Занятия спортом положительно влияют на жировой и другие виды обмена в организме. При этом, частота занятий должна быть не ниже трех раз в неделю, продолжительностью не менее получаса.
- Из пищи необходимо исключить жирные сорта мяса и рыбы, отказаться от богатых холестерином яичных желтков, а также убрать сметану, молоко, сливки и творог с повышенной жирностью.
- Человеку необходимо отказаться от табакокурения и употребления алкогольных напитков;
- Увеличить потребление растительной пищи (свежие и отваренные овощи, фрукты и ягоды) и свежевыжатых фруктовых соков.
- Исключить из рациона хлебобулочные и кондитерские изделия, повышающие уровень глюкозы в крови и т.д.
В случаи серьезных изменений, необходимо дополнительно использовать лекарственные препараты, нормализующие жировой состав крови (статины, фибраты, блокаторы всасывания холестерина и т.д.).
Назначать медикаментозные препараты должен только лечащий врач, после проведения медицинского обследования человека.
Понижение содержания ЛПВП является важным фактором риска развития ишемической болезни сердца и инсульта. В связи с этим, необходимо уделять большое внимание периодической оценке данного параметра и проведению профилактических осмотров с коррекцией питания и уровня физической активности в течение суток. Правильная профилактика позволяет предупредить развитие тяжелых заболеваний и повышает общий уровень жизни человека.
Уровень холестерина в крови
Холестерин относится к жирным спиртам и в чистом виде представляет собой кристаллическое вещество белого цвета без запаха и вкуса, которое не растворяется в воде. Большая его часть производится в организме (около 80%), остальное количество (20%) поступает с пищей.
Это жироподобное вещество – важная составляющая всех клеток человека, без него нормальная работа организма не представляется возможной.
Холестерин выполняет следующие функции:
- производит половые (тестостерон, прогестерон, эстроген) и стероидные (альдостерон, кортизол) гормоны;
- делает прочными клеточные мембраны, обеспечивает упругость и регуляцию проницаемости стенок сосудов в разных условиях;
- синтезирует жирные кислоты и витамин Д;
- отвечает за баланс нервных реакций.
В чистом виде он не может переноситься с кровью, поскольку не растворяется в воде. Поэтому холестерин в крови связывается с липопротеинами, которые могут быть низкой и высокой плотности, что зависит от соотношения жиров и белков.
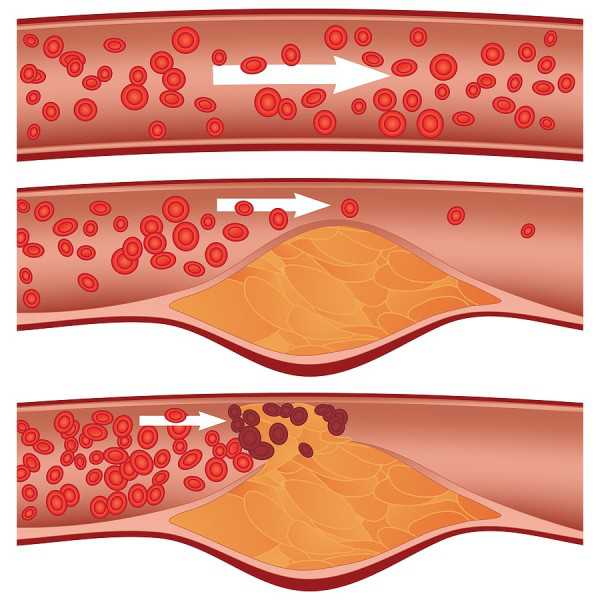
Липопротеины низкой плотности, или ЛПНП, называют вредным холестерином, именно их высокое содержание в крови приводит к образованию бляшек на стенках сосудов.
Липопротеиды высокой плотности, или ЛПВП, считаются хорошим холестерином. Они помогают избавляться от вредного холестерина, поэтому чем выше их содержание, тем лучше. При низком уровне ЛПВП высок риск сердечно-сосудистых заболеваний.
Причины повышения
Почему повышается холестерин? В большинстве случаев высокий уровень холестерина в крови обусловлен неправильным образом жизни и нездоровыми привычками. Основные причины следующие:
- Злоупотребление жирной пищей, недостаточное включение в рацион свежих овощей и фруктов.
- Малоподвижный образ жизни.
- Постоянные стрессы.
- Вредные привычки: алкоголь, курение.
- Ожирение.
Кроме этого, в группе риска находятся следующие категории лиц:
- имеющие наследственную предрасположенность;
- мужчины;
- пожилые люди;
- женщины в период менопаузы.
В чем опасность высокого холестерина?
Опасен так называемый плохой холестерин, который входит в состав ЛПНП. Именно он приводит к развитию атеросклероза, выпадая в осадок и образуя на стенках сосудов холестериновые бляшки. В связи с изменениями в сосудах развиваются различные сердечно-сосудистые заболевания, которые могут привести не только к инвалидности, но и к смерти. Среди них:
- стенокардия;
- ишемическая болезнь сердца;
- гипертония;
- инфаркт миокарда;
- нарушения кровообращения в мозге;
- облитерирующий эндартериит.
Показания к анализу на холестерин
- Эндокринные патологии.
- Диагностика ишемии, атеросклероза, а также прогнозирование рисков.
- Заболевания печени и почек.
- Оценка эффективности терапии статинами.
- Скрининг нарушений липидного обмена.
Как сдают кровь?
Определение уровня холестерина происходит во время биохимического анализа крови. Откуда берут кровь? Как правило, для определения общего уровня холестерина берут кровь из вены. За единицу изменения принимают обычно ммоль на литр крови.
Перед тем, как сдавать кровь на холестерин, нужно узнать правила во избежание недостоверного результата.
- Сдают кровь натощак утром, последний прием пищи не позднее, чем за 12-14 часов до анализа.
- От жирной пищи лучше отказаться за несколько дней до обследования.
- За сутки нельзя пить спиртные напитки.
- За час до процедуры придется отказаться от курения.
- Перед сдачей анализа можно пить простую воду.
- В течение суток до сдачи крови желательно не нервничать, избегать физических нагрузок.
- Врача нужно заранее предупредить о приеме каких-либо препаратов, которые могут повлиять на уровень холестерина. Это статины, НПВС, фибраты, гормоны, диуретики, витамины, гипотензивные средства и другие. Обычно прием перед анализом отменяют.
Норма общего холестерина в крови составляет 5,2 ммоль на литр. Если показатель находится в диапазоне от 5,2 до 6,5 ммоль на литр, речь идет о пограничных значениях. О повышенных значениях говорят, если уровень холестерина в крови более 6,5 ммоль.
ЛПВП в норме должен составлять от 0,7 до 2,2 ммоль на литр. ЛПНП – не выше 3,3 ммоль.
Показатели уровня холестерина могут меняться в течение жизни. С возрастом, как правило, они возрастают. Неодинаковый этот показатель у мужчин (2,2-4,8) и у женщин (1,9-4,5). В молодом и среднем возрасте он выше у мужчин, в более старшем возрасте (после 50 лет) – у женщин. Норма для детей – 2,9-5,2 ммоль.
Если уровень холестерина превысил норму, назначают развернутый анализ – липидограмму.
В каких случаях обнаруживают повышенный холестерин?
Высокая концентрация холестерина наблюдается при следующих состояниях и заболеваниях:
- при ишемической болезни сердца;
- злокачественной опухоли поджелудочной железы;
- гиперлипидимии врожденной;
- сахарном диабете;
- ожирении;
- алкоголизме;
- болезнях почек;
- гипотиреозе;
- у беременных;
- при злоупотреблении жирной пищей.
Питание при повышенном холестерине
В первую очередь нужно исключить из меню продукты, повышающие вредный холестерин. К ним относятся следующие:
- мясо;
- жирные молочные продукты;
- морепродукты, рыба;
- кондитерские изделия;
- жареные блюда;
- все жирное;
- желтки куриных яиц.

Важно помнить, что низкий уровень хорошего холестерина приводит к развитию атеросклероза и закупорке сосудов. Полезный холестерин способствует очищению сосудов от атеросклеротических бляшек. Поэтому в пищу обязательно надо включать продукты, содержащие его. Правильная диета поможет уменьшить плохой холестерин и очистить кровь. Продукты, нормализующие его уровень, следующие:
- оливковое масло на 18% снижает плохой холестерин (ЛПНП);
- авокадо снижает общий на 8% и повышают полезный ЛПВП на 15%;
- черника, клюква, малина, клубника, брусника, гранат, красный виноград, черноплодная рябина способствуют выработке ЛПВП и повышают его на 5 %;
- рыбий жир лосося и сардин богат полезными жирными кислотами, это отличное средство для того, чтобы нормализовать уровень холестерина;
- овсяные хлопья;
- цельные зерна злаков;
- бобовые;
- соя;
- семена льна;
- белокочанная капуста;
- чеснок;
- укроп, салат, шпинат, петрушка, лук снижают плохой холестерин;
- абрикосы, облепиха, курага, морковь, чернослив;
- красные сорта вин;
- хлеб грубого помола, хлеб с отрубями, овсяное печенье.
Примерное меню для снижения холестерина
Завтрак: рис коричневый отварной с маслом оливковым, кофе из ячменя, овсяное печенье.
Второй завтрак: ягоды или любой фрукт.
Обед: Суп из овощей без мяса, овощи с отварной рыбой, цельнозерновой пшеничный хлеб, любой свежий сок (овощной или фруктовый).
Полдник: салат морковный с оливковым маслом.
Ужин: постная отварная говядина с картофельным пюре, творог нежирный, зеленый чай, постное печенье.
На ночь: простокваша.
Как снижать народными средствами?
Лучше всего снижать холестерин с помощью диеты и методами народной медицины. Предлагается много эффективных средств, для приготовления которых потребуются доступные продукты и лекарственные растения.
Семя льна
Его можно приобрести в любой аптеке и сразу измельчить. Добавлять порошок в пищу. Льняное семя не только поможет снизить холестерин, но и улучшит работу ЖКТ, нормализует давление.
Овес
Стакан хлопьев овсяных залить литром кипятка в термосе. На следующее утро готовый отвар процедить, выпивать в течение дня. Ежедневно нужно готовить новый отвар.
Свекла
Для снижения холестерина готовится свекольный квас. Несколько штук овощей среднего размера очистить от кожуры и нарезать соломкой. Заполнить половину трехлитровой банки свеклой и залить до верха холодной кипяченой водой. Поставить емкость в прохладное место, пока не забродит. Как только брожение началось, квас можно пить.
Лимон, чеснок, хрен
Для приготовления потребуется всех ингредиентов по 250 граммов. Их нужно пропустить через мясорубку и залить водой кипяченой в количестве 750 граммов. Поместить в холодное место на сутки. Затем можно принимать столовую ложку за полчаса до еды утром и вечером. Смесь нужно заедать медом.
Травяной сбор
В равных количествах взять зверобой, семена укропа, мать-и-мачеху, сухие ягоды земляники, хвощ полевой, пустырник. Залить стаканом кипятка ч. ложку смеси и дать настояться в течение 20 минут. Пить по третьей части стакана, трижды в день примерно за 30 мин. до еды. Лечение продолжается один месяц.
Настойка из чеснока
Это одно их эффективнейших средств для борьбы с вредным холестерином. Одну головку чеснока нужно очистить, натереть на терке и залить водкой (1 литр). Емкость плотно закрыть, поставить в темный уголок и настаивать десять дней, ежедневно встряхивая. Когда настойка будет готова, процедить ее и поместить в холодильник. Пить по 15 капель ежедневно дважды в день.
Мед
При склонности к повышенному холестерину мед рекомендуется употреблять в пищу регулярно. Для очищения сосудов есть очень эффективное средство, для приготовления которого потребуется еще и корица. Смешать мед (2 ст. ложки) и корицу (3 ч. ложки), залить двумя стаканами теплой воды. Пить ежедневно по три раза.
Лечение медикаментами
Если коррекция питания и народные средства не помогли, лечить высокий холестерин необходимо лекарственными препаратами. Для этих целей применяют несколько типов медикаментов, среди которых:
- статины;
- фибраты;
- средства для выведения желчной кислоты;
- никотиновая кислота.
Во время приема этих препаратов для большей эффективности необходимо придерживаться диеты и здорового образа жизни.
Заключение
Следует помнить, что атеросклеротические бляшки начинает откладываться на стенках сосудов еще в молодости. Высокое содержание холестерина в крови – это риск смерти от болезней сердца и сосудов в трудоспособном возрасте. Чтобы избежать атеросклероза и его осложнений, нужно регулярно сдавать кровь на холестерин, следить за питанием и вести здоровый образ жизни. Если анализы крови показывают превышение нормы, необходимо его снижение и очищение сосудов. Следует помнить, что особенно опасно, если на фоне повышения плохого холестерина наблюдается низкий уровень хорошего. В этом случае важно снизить вредный и повысить полезный.
Липопротеины высокой плотности – ЛПВП: что это такое, норма, как повысить показатели
Главная Холестерин Анализы
ЛПВП называют хорошим, полезным холестерином. В отличие от липопротеинов низкой плотности эти частицы обладают антиатерогенными свойствами. Повышенное количество ЛПВП в крови снижает вероятность образования атеросклеротических бляшек, сердечно-сосудистых заболеваний.
Особенности липопротеинов высокой плотности
Имеют небольшой диаметр 8-11 нм, плотную структуру. Холестерин ЛПВП содержит большое количество белка, его ядро состоит:
- белок – 50%;
- фосфолипиды – 25%;
- эфиры холестерола – 16%;
- триглицеролы – 5%;
- свободный ХС (холестерин) – 4%.
ЛПНП доставляют вырабатываемый печенью холестерин к тканям и органам. Там он расходуется на создание клеточных мембран. Его остатки собирают липопротеиды высокой плотности ЛПВП. В процессе их форма меняется: диск превращается в шар. Зрелые липопротеины транспортируют ХС в печень, где он перерабатывается, затем выводится из организма желчными кислотами.
Высокий уровень ЛПВП существенно уменьшает риск атеросклероза, инфаркта, инсульта, ишемии внутренних органов.
Подготовка к сдаче липидограммы
Содержание холестерина ЛПВП в крови определяют при помощи биохимического анализа – липидограммы. Чтобы результаты были достоверными желательно следовать следующим рекомендациям:
- Кровь для исследования сдают утром с 8 до 10 часов.
- За 12 часов до сдачи анализа нельзя есть, обыкновенную воду пить можно.
- За сутки до исследования нельзя голодать или наоборот переедать, употреблять алкоголь, содержащие его продукты: кефир, квас.
- Если пациент принимает лекарства, витамины, БАДы об этом нужно сообщить врачу перед процедурой. Возможно, он посоветует полностью прекратить прием препаратов за 2-3 суток перед анализом или отложить исследование. Сильно искажают результаты липидограммы анаболики, гормональные контрацептивы, нестероидные противовоспалительные средства.
- Нежелательно курить непосредственно перед сдачей анализа.
- За 15 минут до процедуры желательно расслабиться, успокоиться, восстановить дыхание.
Что влияет на результаты анализов ЛПВП? На точность данных могут повлиять физические нагрузки, стресс, бессонница, экстремальный отдых, испытанные пациентом накануне процедуры. Под воздействием данных факторов уровень холестерина может повыситься на 10-40%.
Анализ на ЛПВП назначают:
- Ежегодно – людям, страдающим сахарным диабетом любого типа, перенесшим инфаркт, инсульт, имеющим ИБС, атеросклероз.
- 1 раз в 2-3 года исследования проводят при генетической предрасположенности к атеросклерозу, болезням сердца.
- 1 раз в 5 лет рекомендуется сдавать анализ лицам, старше 20 лет с целью раннего выявления атеросклероза сосудов, заболеваний сердечного аппарата.
- 1 раз в 1-2 года желательно контролировать липидный обмен при повышенном общем ХС, нестабильном артериальном давлении, хронической гипертонии, ожирении.
- Через 2-3 месяца после начала консервативного или медикаментозного лечения липидограмму проводят для проверки эффективности назначенного лечения.
Норма ЛПВП
Для ЛПВП границы нормы установлены с учетом пола и возраста пациента. Концентрацию вещества измеряют в миллиграмм на децилитр (мг/дл) или миллимоль на литр (ммоль/л).
Читайте также: Как определить уровень холестерина в домашних условияхНорма ЛПВП ммоль/л
| 5-10 | 0,92-1,88 | 0,96-1,93 |
| 10-15 | 0,94-1,80 | 0,94-1,90 |
| 15-20 | 0,90-1,90 | 0,77-1,61 |
| 20-25 | 0,84-2,02 | 0,77-1,61 |
| 25-30 | 0,94-2,13 | 0,81-1,61 |
| 30-35 | 0,92-1,97 | 0,71-1,61 |
| 35-40 | 0,86-2,11 | 0,86-2,11 |
| 40-45 | 0,86-2,27 | 0,71-1,71 |
| 45-50 | 0,86-2,24 | 0,75-1,64 |
| 50-55 | 0,94-2,36 | 0,71-1,61 |
| 55-60 | 0,96-2,34 | 0,71-1,82 |
| 60-65 | 0,96-2,36 | 0,77-1,90 |
| 65-70 | 0,90-2,46 | 0,77-1,92 |
| > 70 | 0,83-2,36 | 0,84-1,92 |
Норма ЛПВП в крови, мг/дл
| 0-14 | 50-65 | 40-65 |
| 15-19 | 50-70 | 40-65 |
| 20-29 | 50-75 | 45-70 |
| 30-39 | 50-80 | 45-70 |
| 40 лет и старше | 50-85 | 45-70 |
Чтобы перевести мг/дл в ммоль/л используют коэффициент 18,1.
Недостаток ЛПВП приводит к преобладанию ЛПНП. Жировые бляшки изменяют сосуды, сужая их просвет, ухудшают кровообращение, повышая вероятность появления опасных осложнений:
- Суженные сосуды ухудшают кровоснабжение сердечной мышцы. Она недополучает питательные вещества, кислород. Появляется стенокардия. Прогрессирование болезни приводит к инфаркту.
- Поражение атеросклеротическими бляшками сонной артерии, мелких или крупных сосудов головного мозга нарушает кровоток. Как следствие ухудшается память, изменяется поведение, возрастает риск инсульта.
- Атеросклероз сосудов ног приводит к хромоте, появлению трофических язв.
- Холестериновые бляшки, поразившие крупные артерии почек, легких вызывают стеноз, тромбоз.
Причины колебаний уровня ЛПВП
Повышение концентрации липопротеидов высокой плотности выявляется достаточно редко. Считается, что чем больше холестерола этой фракции содержится в крови, тем ниже риск появления атеросклероза, заболеваний сердца.
Если ЛПВП повышен значительно, есть серьезные сбои липидного обмена, причиной являются:
- генетические заболевания;
- хронический гепатит, цирроз печени;
- острая или хроническая интоксикация печени.
Для подтверждения диагноза проводят диагностику, при выявлении болезни начинают лечение. Специфических мер или лекарств, искусственно понижающих уровень полезного ХС в крови нет.
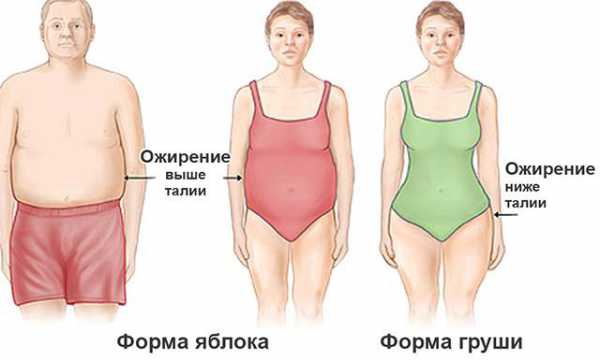
Случаи, когда ЛПВП понижен, больше распространены в медицинской практике. Отклонения от нормы вызывают хронические заболевания и алиментарные факторы:
- целиакия, гиперлипидемия;
- дисфункции печени, почек, щитовидной железы, вызывающие гормональные нарушения;
- избыточное поступление с пищей экзогенного холестерина;
- курение;
- острые инфекционные заболевания.
Пониженные показатели ЛПВП могут указывать на атеросклеротическое поражение сосудов, отражать степень риска развития ИБС.
Для оценки возможных рисков учитывают соотношение липопротеидов высокой плотности и общего холестерина.
| мужчины | женщины | |
| низкий | больше 37 | больше 40 |
| средний | 25-37 | 27-40 |
| предельно допустимый | 15-25 | 17-27 |
| высокий | 7-15 | 12-17 |
| опасный | меньше 6 | меньше 12 |
При анализе показателей ЛПВП выявляют возможные риски сердечно-сосудистых заболеваний:
- Низкий – вероятность атеросклеротического поражения сосудов, развитие стенокардии, ишемии минимальна. Высокая концентрация полезного холестерина обеспечивает защиту от сердечно-сосудистых патологий.
- Средний – требуется мониторинг липидного обмена, измерение уровня аполипопротеина В.
- Предельно допустимый – характеризуется низким уровнем хорошего холестерола, развитие атеросклероза и его осложнений можно предупредить.
- Высокий – низкий показатель ЛПВП при повышенных показателях общего ХС говорит об избытке ЛПНП, ЛПОНП, триглицеридов. Такое состояние угрожает сердцу, сосудам, увеличивает возможность развития сахарного диабета из-за нечувствительности к инсулину.
- Опасный – означает, что у больного уже есть атеросклероз. Такие аномально низкие показатели могут свидетельствовать о редких генетических мутациях в липидном обмене, например, болезнь Танжера.
Следует добавить, что во время исследований были выявлены целые группы лиц, имеющие низкие показатели полезных липопротеидов. Однако это не было связано с каким-либо риском сердечно-сосудистых заболеваний.
Как повысить хороший холестерин
Главную роль в повышении показателей полезного холестерола играет здоровый образ жизни:
- Отказ от курения вызывает повышение ЛПВП на 10% в течение месяца.
- Повышение физической активности также увеличивает уровень хороших липопротеинов. Плавание, йога, ходьба, бег, гимнастика по утрам восстанавливают тонус мышц, улучшают кровообращение, обогащают кровь кислородом.
- Сбалансированное питание с низким содержанием углеводов помогает поддерживать уровень хорошего холестерина в норме. При недостатке ЛПВП меню должно включать больше продуктов, содержащих полиненасыщенные жиры: морская рыба, растительные масла, орехи, фрукты, овощи. Не нужно забывать про белки. Они обеспечивают организм нужной энергией. Достаточно белка и минимум жиров содержит диетическое мясо: курица, индейка, кролик.
- Восстановить нормальное соотношение холестерина ЛПВП и ЛПНП поможет режим питания. Прием пищи 3-5 раз в день небольшими порциями улучшает пищеварение, выработку желчных кислот, ускоряет вывод токсинов, шлаков из организма.
- При ожирении, нарушении метаболизма снизить плохой холестерол и повысить уровень полезных липопротеинов поможет отказ от быстрых углеводов: сладости, кондитерские изделия, фаст-фуд, сдобная выпечка.

Диету рекомендуется соблюдать как минимум 2-3 месяца. Затем пациенту нужно сдать повторный анализ на ЛПВП, ЛПНП, общий ХС. Если показатели не изменились, назначают специальные препараты:
- Фибраты повышают показатели ЛПВП, за счет снижения вредного холестерола в периферических тканях. Активные вещества восстанавливают липидный обмен, улучшают сосуды.
- Ниацин (никотиновая кислота) – главный элемент многих окислительно-восстановительных реакций и липидного обмена. В больших количествах повышает концентрацию полезного холестерола. Эффект проявляется через несколько дней после начала приема.
- Статины для повышения хорошего холестерина назначают вместе с фибратами. Их прием актуален при аномально низких показателях ЛПВП, когда гиполипидемия вызвана генетическими нарушениями.
- Поликоназол (БАД) применяется как добавка к пище. Снижает общий ХС, ЛПНП, увеличивает концентрацию липопротеидов высокой плотности. На уровень триглицеридов не влияет.
Устранение факторов риска, отказ от вредных привычек, соблюдение рекомендаций восстанавливает обмен жиров, задерживает развитие атеросклероза, улучшает состояние больного. Качество жизни пациента не изменяется, а угроза сердечно-сосудистых осложнений становится минимальной.
Литература
- Kimberly Holland. 11 Foods to Increase Your HDL, 2018
- Fraser, Marianne, MSN, RN, Haldeman-Englert, Chad, MD. Lipid Panel with Total Cholesterol: HDL Ratio, 2016
- Ami Bhatt, MD, FACC. Cholesterol: Understanding HDL vs. LDL, 2018
Материал подготовлен авторами проекта согласно редакционной политике сайта.
Липопротеины высокой плотности – ЛПВП: что это такое, норма, как повысить показателиСсылка на основную публикациюХс лпвп норма у женщин - Лечение гипертонии
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день...
Читать далее »
Заболевания сердечного и сосудистого характера являются самыми частыми сегодня. Причина заключается в изменении обмена жира и атеросклерозе, который поражает стенки сосудов. Оценка степени риска атеросклероза определяется путем лабораторных исследований, в том числе назначается липидограмма. Какая норма у женщин, возможные отклонения покажет этот анализ.
Как подготовиться к липидограмме?
Наличие холестерина и других липидов в кровеносной системе здорового организма считается нормальным. Благодаря жироподобным веществам происходит строение клеточных мембран всех клеток. Помимо этого, с кровью идет транспортировка жиров в ткани из кишечника, а также из сбережений организма к участку их использования.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Как известно, липиды – это эффективный источник энергии. Потому в диагностике важно не выявление липидов, а определение их завышенного показателя по сравнению с допустимой нормой. Однако данный уровень способен подвергаться значительным колебаниям от влияния различных внутренних и внешних причин.

Из-за данных факторов, чтобы отразить более точную картину липидного показателя, перед тем, как сдавать анализ, нужно следовать рекомендациям:
- Исключить перед анализом потребление пищи, в особенности жирной. Питаться, следуя нормальному режиму, но отказаться от вечернего приема пищи.
- До исследования не нужно физически и эмоционально перегружаться, так как эти явления способны вызвать мобилизацию сбережений организма и повлиять на итог анализа.
- Нельзя курить перед обследованием: это приводит к увеличению жирового показателя в крови, из-за чего искажается диагностическая обстановка.
- Если пациент все время принимает какие-либо медикаменты, об этом моменте нужно сказать врачу. Некоторые противовоспалительные лекарства, бета-блокаторы, гормональные медикаменты действенно воздействуют на индекс липидов и холестерина.
Индекс общего холестерина при терапии бета-адреноблокаторами становится выше. Они часто назначаются при патологии сердца и сосудов, что дает повод провести липидограмму.
Понижение уровня холестерина наблюдается у людей, которые принимают гиполипидемические препараты, эстрогены, андрогены. Прием кортикостероидных и половых гормонов способствует увеличению не только холестерина, но ЛПНП и ЛПВП. Контрацептивы приводят к увеличению ХС, ЛПНП и понижают ЛПВП.
Возможность различных препаратов воздействовать на показатели обследования обязывает как учесть это при расшифровке анализа, так и вести тщательный контроль больных, употребляющих эти медикаменты. Такие люди могут столкнуться с угрозой повышения развития патологии сердца и сосудов.
Анализ крови на выявление липидного спектра рекомендуют проходить на голодный желудок с утра. Последнее потребление пищи должно быть как минимум за 12 часов. За 30 минут до обследования не перенапрягаться физически и эмоционально.

На итог исследования могут повлиять:
- травма;
- физический труд;
- потребление еды, спиртные напитки, курение незадолго до забора;
- диета голодом, бессилие;
- сопутствующие недуги с поражением почек, печени;
- период беременности.
Когда анализ сдан, происходит выявление важных нормативов липидограммы и их разъяснение.
Показания к проведению липидограммы
Анализ липидов в крови заключается не только в обнаружении угрозы сердечных и сосудистых патологий, а также в расценивании действенности терапии при уже поставленном диагнозе (диабет, гипертензия, ишемия). Исследование является важным для динамичного контроля больных, которые находятся на гиполипидемической диете, употребляют препараты, снижающие холестерин.
Липидограмма проводится в ряде таких случаев:
- в качестве профилактики 1 раз в 5 лет людям, возраст которых более 20 лет;
- увеличение общей нормы холестерина при биохимическом исследовании крови;
- присутствие нарушений насыщенности холестерина ранее;
- наследственная предрасположенность неблагоприятного течения – наличие у родственников тяжелой формы атеросклероза, нарушения с обменными процессами;
- имеются факторы риска: диабет, лишняя масса тела, курение, гипертония, возрастная категория людей 45 – 55;
- период беременности;
- наличие болезненных приступов за грудью, инсульты, инфаркты;
- проводимая терапия гиполипидемическими средствами, предписание специального диетического питания (наблюдение за эффективностью).
Зачастую итоги обследования трактует терапевт, который также прописывает лечение.
Главным индексом в липидограмме является общий холестерин, который бывает:
- эндогенный – обобщающийся организмом чаще всего в клетках печени;
- экзогенный – попадающий снаружи зачастую с едой.
Он также принимает участие в развитии всех тканей клеточных мембран, благоприятствует поглощению питательных веществ, выступает предшественником гормона роста, отвечает за половое и общее развитее организма.
Установленная норма для людей, страдающих изменением обмена липидов, составляет 1,8 ммоль/л. Это реализуется путем изменения пищевых пристрастий, подключением в жизнь нагрузок на физическом уровне, устранением пагубных привычек, приемом препаратов.
При уровне холестерина 5,2 – 6,2 угроза развития атеросклероза умеренная, если более, чем 6,2 – риск завышен.
В липидный спектр крови входят 5 показателей.
Липопротеины с высокой плотностью – ЛПВП
Являются антиатерогенным фактором. Главная цель – транспортировать свободный холестерин из клеток.
ЛПВП выставляют холестерин в клетки печени. Затем, если жировой обмен нормальный, он при помощи жировых кислот выходит из организма.
Этот показатель относится к хорошему холестерину. При его высокой концентрации сильно понижается угроза формирования атеросклероза и болезней сердца и сосудов.
Липопротеины с низкой плотностью – ЛПНП
Данный показатель считается плохим холестерином. Даже если общий холестерин на нормальном уровне, высокий ЛПНП указывает на изменение жирового обмена и угрозу формирования атеросклероза. Такой процесс возникает из-за способности липопротеинов этого типа оставаться на стенках сосудов, вследствие чего образуются бляшки.
ЛПНП в плазме крови в структуре холестерина составляет около 65 %.

Липопротеины с сильно пониженной плотностью – ЛПОНП
Относятся к ряду плохого холестерина. Однако их влияние на возникновение атеросклероза незначительное. Они осуществляют больше транспортную функцию и обобщаются в печени.
Такой показатель важен при редком виде дислипидемии либо на смену ЛПНП, если исследование осуществляется без воздержания от употребления еды.
Триглицериды – ТГ
В небольшом количестве присутствуют в плазме. Чаще всего накапливаются в жировых тканях и считаются совмещением глицерина и эфира жирных кислот.
Главный принцип – энергетический. В кровеносной системе триглицериды присутствуют в структуре ЛПОНП, а потом преобразовываются в ЛПНП. Потому следует вести контроль данного индекса.
Коэффициент атерогенности – КА
Предоставляет совмещение доброго и плохого холестерина. Такой коэффициент более точно указывает на угрозу возникновения атеросклероза. Рассчитывают его, вычитая разницу между ЛПВП и холестерином с делением на ЛПВП.
Результаты исследования
Расшифровывая липидограмму, врач изначально делает оценку на наличие отклонений в цифрах отдельных коэффициентов. Повышение нормальных показателей ХС, ЛПНП, ЛПОНП, ТГ говорит о возросшем риске возникновения атеросклероза. Патологией является, когда индекс атерогенности больше 3 и понижено присутствие липопротеинов с высокой плотностью.
| Общий холестерин в системе кровообращения | до 5,2 ммоль/л |
| ЛПВП у женщин | > 1,41 ммоль/л |
| ЛПНП | |
| Триглицериды (ТГ) | 0,13 – 1,80 ммоль/л |
| Показатель атерогенности |
Для липопротеинов, которые имеют высокую плотность, рассчитаны различные типичные индексы. В случае с завышенной допустимостью поражения атеросклерозом и патологии с сердцем, сосудами у женщин указывают ЛПВП не меньше 1,3. Низкая угроза, если ЛПВП выше 1,55 ммоль/л.
Коэффициент атерогенности расшифровывается следующим образом.
КА5 – высокая вероятность болезни, что способствует увеличению болезней сосудов, сердца, головного мозга, почек, конечностей.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…

Положительным липидный профиль считается, если наблюдается увеличение его атерогенных индексов. Он просматривается при различных болезнях.
- Генетические типы дис- и гиперлипидемий.
- Сердечная ишемия при атеросклеротических нарушениях коронарных артерий.
- Разные виды гепатита, цирроз печени.
- Болезни мочевыводящих органов.
- Понижение производительности гормонов щитовидной железы.
- Заболевания поджелудочной железы.
- Лишняя масса тела.
Повышение холестерина может наблюдаться во время вынашивания ребенка на физиологическом уровне.
Уменьшение холестерина и его групп происходит по причине:
- недоброкачественных образований;
- заболевания легких;
- тиреотоксикоза;
- вирусных недугов, сепсиса;
- ожоговых патологий;
- голоданий.
Липиды в крови с высокой плотностью чаще всего снижаются при таких болезнях как:
- ишемия;
- инфаркт;
- диабет;
- атеросклероз;
- язва желудка.
На коэффициент жирового обмена существенное воздействие производят потребляемые продукты. Даже при отсутствии атеросклероза нарушения в липидном спектре уже ведут к угрозе болезней с сердцем и сосудами. При злоупотреблении быстроусвояемыми углеводами, животными жирами, жирными и жареными блюдами, спиртным, происходит ненужное дополнение холестерина, который организм не способен метаболизировать. Через время увеличивающаяся насыщенность его производных оседает в слоях сосудов.
Когда врачом будет замечен увеличенный холестерин в биохимическом исследовании, тогда он отправит больного обследовать липидный профиль, чтобы исключить обменные изменения. При нормальном индексе холестерина больные также должны пройти обследование. Это нужно, если они склонны к воздействию факторов риска.
Если у пациента имеется плохая наследственность по дислипидемиям, он должен сдавать анализ постоянно (минимум 1 раз на год, независимо от возраста).
Чтобы улучшить коэффициенты липидограммы, нужно вести борьбу с причинами изменения жирового обмена. Важно пересмотреть питание, выполнять умеренные физические нагрузки, бороться со стрессами. Также это могут быть занятие любимым делом, походы в тренажерный зал, смена привычной обстановки, общение с людьми, устранение всех пагубных привычек. Соблюдая все рекомендации, можно не беспокоиться за показатели своей липидограммы: она будет нормальной.
Какая норма холестерина в крови?
Холестерин — это слово, знакомое, наверное, даже детям. Действительно, чем больше развивается медицина и чем больше болеют люди, чем чаще слышно, что проблемы с этим элементом заметно сказываются на состоянии здоровья. Поэтому некоторые, увлекшись потоками информации об этом, садятся на диеты и принимают лекарства. И вроде хорошо, что они так делают, только вот не все из них знают, какого уровня нужно придерживаться, ведь слишком сильно увеличение этой составляющей крови может нанести вред. Холестерин норма — это не просто словосочетание, это важный фактор, для определения которого нужно разобраться в некоторых моментах. Для начала вспомним, что это за вещество.
- Холестерин: вред или польза?
- Хороший и плохой холестерин
- Норма ЛПВП, ЛПНП и триглицеридов
- Норма холестерина у мужчин
- Норма холестерина у женщин
Холестерин: вред или польза?
Были проведены исследования, которые показали, что многие люди считают, что холестерин вредит здоровью, именно потому они пытаются снизить его до очень низкого уровня. Вот только им очень не хватает знаний о том, что этот элемент выполняет важные функции в организме, поэтому его недостаток может принести не меньше проблем, чем избыток.
Холестерин можно назвать жирным спиртом. Он содержится в мембранах, то есть в оболочках животных клеток. Именно благодаря ему эти оболочки становятся прочными. Больше всего холестерина содержится в оболочке эритроцитов, в процентном соотношении — 23 процента. В оболочке клеток печени его содержание приравнивается к семнадцати процентам. Он также есть в белом веществе мозга в количестве четырнадцати процентов и в сером веществе мозга в количестве шести процентов. Перечислим некоторые функции, которые выполняет холестерин.
- Из холестерина в печени появляются соли желчных кислот, поэтому без него не может осуществляться процесс пищеварения.
- Этот элемент играет важную роль в выработке гормонов, как мужских, так и женских. Если уровень холестерина слишком маленький, может быть нарушена репродуктивная функция.
- Холестерин важен для выработки кортизола в надпочечниках, а в коже для синтеза D витамина. Если уровень маленький, иммунитет человека слабнет.
Как видно, холестерин необходим нашему организму. Как мы узнали, если его не достает, начинаются проблемы со здоровьем. Но это только одна сторона медали. Как известно, слишком большой его уровень также плохо сказывается на состоянии здоровья. Только вот надо учитывать тот факт, что в крови этот элемент циркулирует в двух формах, от чего зависит само понимание того, какая норма холестерина в крови.
Хороший и плохой холестерин
- Первая форма — липопротеиды высокой плотности, сокращенно их можно называть ЛПВП. Это хороший холестерин. Такие липопротеиды противостоят заболеваниям сердечно-сосудистой системы. В таком белковом комплексе содержание холестерина колеблется от двадцати до тридцати процентов. Интересно, что у тех людей, кровь которых содержит большое количество ЛПВП, риск развития инфаркта минимален, точнее, его практически нет. Все дело в том, что хороший холестерин выполняет важнейшие функции: забирают с клеточной поверхности лишний свободный холестерин, извлекают его из атеросклеротических бляшек, транспортируют обратно в печень, так как он там и перерабатывается. Можно сказать, что данный элемент в полезном виде очищает человеческий организм, поэтому большое его количество в крови позволяет надеяться, но долгожительство.
Холестерин по размеру и составу может быть плохим и хорошим
- Липопротеины низкой плотности или ЛПНП. Это как раз тот самый плохой холестерин. Он разносит холестерин (такая уж получается тавтология) по клеткам, перед этим отнимая его у печени. Таким образом, в клетках уровень достигает сорока или пятидесяти процентов. Если в крови очень много такого белкового соединения вредного вида, сильно повышается риск развития заболеваний сердечно-сосудистой системы. А вся суть сводится к нескольким фактам: если клетки содержат большое количество ЛПНП, они не способны переработать весь его объем, отложения жира, которые остались от этой недоработки, оседают на сосудочных стенках, а бляшки, которые образуются в результате этого, плохо сказываются на процессе кровообращения, что чревато инсультом, инфарктом и так далее.
Стоит заметить, что существует еще один холестериновый вид — триглицериды. Организм использует их для того, чтобы вырабатывать энергию в клетках. Запас этих элементов откладывается в жировую ткань. Так формируется банк энергии, используемый организмом в критических ситуациях. Однако в том случае, если уровень триглицеридов слишком большой, человек начинает набирать лишние килограммы, а также повышается риск развития атеросклероза.
Все это дает понять, что в организме должен быть баланс всех этих видов, поэтому норма холестерина в крови не может основываться лишь на понимании уровня одного из видов этого белкового соединения.
Норма ЛПВП, ЛПНП и триглицеридов
Однако стоит учитывать, что у мужчин и женщин норма немного отличается, поэтому мы перечислим показатели для каждого пола.
Норма холестерина у мужчин
Сначала посмотрим, какие средние показатели существуют для мужчин, после каждой цифры мы не будем ставить ммоль/л, но будем знать, что измерение именно такое.
- Общий холестерин — от 3,5 до 6 .
- ЛПНП — от 2,2 до 4,8.
- ЛПВП — от 0,7 до 1,75.
- Триглицериды — от 0,62 до 3,7.
Таблица норм холестерина у мужчин по возрасту, ммоль/л:
| < 5 лет | 2.95-5.25 | ||
| 5-10 лет | 3.13 – 5.25 | 1.63 – 3.34 | 0.98 – 1.94 |
| 10-15 лет | 3.08-5.23 | 1.66 – 3.34 | 0.96 – 1.91 |
| 15-20 лет | 2.91 – 5.10 | 1.61 – 3.37 | 0.78 – 1.63 |
| 20-25 лет | 3.16 – 5.59 | 1.71 – 3.81 | 0.78 – 1.63 |
| 25-30 лет | 3.44 – 6.32 | 1.81 – 4.27 | 0.80 – 1.63 |
| 30-35 лет | 3.57 – 6.58 | 2.02 – 4.79 | 0.72 – 1.63 |
| 35-40 лет | 3.63 – 6.99 | 1.94 – 4.45 | 0.88 – 2.12 |
| 40-45 лет | 3.91 – 6.94 | 2.25 – 4.82 | 0.70 – 1.73 |
| 45-50 лет | 4.09 – 7.15 | 2.51 – 5.23 | 0.78 – 1.66 |
| 50-55 лет | 4.09 – 7.17 | 2.31 – 5.10 | 0.72 – 1.63 |
| 55-60 лет | 4.04 – 7.15 | 2.28 – 5.26 | 0.72 – 1.84 |
| 60-65 лет | 4.12 – 7.15 | 2.15 – 5.44 | 0.78 – 1.91 |
| 65-70 лет | 4.09 – 7.10 | 2.49 – 5.34 | 0.78 – 1.94 |
| > 70 лет | 3.73 – 6.86 | 2.49 – 5.34 | 0.85 – 1.94 |
Норма холестерина у женщин
Средняя норма у женщин следующая:
- общий холестерин — от 3 до 5,5;
- ЛПНП — от 1,95 до 4,5;
- ЛПВП — от 0,85 до 2,28;
- Триглицериды — от 0,5 до 2,6.
Таблица норм холестерина у женщин по возрасту, ммоль/л:
| < 5 лет | 2.90-5.18 | ||
| 5-10 лет | 2.26 – 5.30 | 1.76 – 3.63 | 0.93 – 1.89 |
| 10-15 лет | 3.21-5.20 | 1.76 – 3.52 | 0.96 – 1.81 |
| 15-20 лет | 3.08 – 5.18 | 1.53 – 3.55 | 0.91 – 1.91 |
| 20-25 лет | 3.16 – 5.59 | 1.48 – 4.12 | 0.85 – 2.04 |
| 25-30 лет | 3.32 – 5.75 | 1.84 – 4.25 | 0.96 – 2.15 |
| 30-35 лет | 3.37 – 5.96 | 1.81 – 4.04 | 0.93 – 1.99 |
| 35-40 лет | 3.63 – 6.27 | 1.94 – 4.45 | 0.88 – 2.12 |
| 40-45 лет | 3.81 – 6.53 | 1.92 – 4.51 | 0.88 – 2.28 |
| 45-50 лет | 3.94 – 6.86 | 2.05 – 4.82 | 0.88 – 2.25 |
| 50-55 лет | 4.20 – 7.38 | 2.28 – 5.21 | 0.96 – 2.38 |
| 55-60 лет | 4.45 – 7.77 | 2.31 – 5.44 | 0.96 – 2.35 |
| 60-65 лет | 4.45 – 7.69 | 2.59 – 5.80 | 0.98 – 2.38 |
| 65-70 лет | 4.43 – 7.85 | 2.38 – 5.72 | 0.91 – 2.48 |
| > 70 лет | 4.48 – 7.25 | 2.49 – 5.34 | 0.85 – 2.38 |
Если у человека наблюдается устойчивый высокий уровень холестерина в крови, несмотря на соблюдение диеты, имеет место такое определение, как гиперхолестеринемия. При таком состоянии важно срочно поменять образ жизни, питание и начать принимать в регулярном порядке статины, которые помогают снизить уровень холестерина.
Чтобы нормальный уровень холестерина поддерживался регулярно, необходимо постоянно следить за своим образом жизни и исключить все, что может отрицательно сказаться на состоянии, как нашей крови, так и других систем в организме.
– оставляя комментарий, вы принимаете Пользовательское соглашение
- Аритмия
- Атеросклероз
- Варикоз
- Варикоцеле
- Вены
- Геморрой
- Гипертония
- Гипотония
- Диагностика
- Дистония
- Инсульт
- Инфаркт
- Ишемия
- Кровь
- Операции
- Сердце
- Сосуды
- Стенокардия
- Тахикардия
- Тромбоз и тромбофлебит
- Сердечный чай
- Гипертониум
- Браслет от давления
- Normalife
- Аллапинин
- Аспаркам
- Детралекс
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе