 [Энцефалопатия печени что это такое]
[Энцефалопатия печени что это такое]
Что представляет собой энцефалопатия печени?
К числу тяжелых патологий, обусловленных острой или хронической недостаточностью печени, относят печеночную энцефалопатию. Состояние возникает вследствие отравления мозга и ЦНС токсинами. Болезнь диагностируется нечасто, но в 80% случаев имеет неблагоприятный исход.
Течение печеночной энцефалопатии в виде осложнения хронических болезней печени встречается чаще, чем при острых состояниях. Патогенетические механизмы его формирования изучены не полностью, но над этой проблемой работают ведущие специалисты в области гепатологии и гастроэнтерологии.
Формы и стадии
Печеночную энцефалопатию подразделяют на определенные формы, основываясь на патофизиологических нарушениях, происходящих в организме. Исходя из особенностей протекания патологических процессов существует:
- Острая форма. Опасное состояние, характеризующееся стремительным развитием. При остром течении человек может впасть в кому через несколько часов от появления первых тревожных признаков печеночной недостаточности.
- Подострая форма. Протекает в замедленном темпе, приводя к развитию комы за 7-10 дней и более. Отличается рецидивирующим течением.
- Хроническая форма. Отличается медленным нарастанием симптоматики (в течение нескольких месяцев, иногда лет) и развивается как осложнение при циррозе печени в сочетании с портальной гипертензией.
Иная классификация основана на выделении форм, исходя из степени выраженности клинических проявлений. С этой позиции выделяют латентную, симптоматически выраженную и рецидивирующую печеночную энцефалопатию.
К особым формам относят:
- Гепатоцеребрально-дегенерационную. Состояние развивается по причине нарушения метаболизма меди, в результате ее ионы накапливаются во внутренних органах.
- Частичный паралич.
Печеночная энцефалопатия протекает последовательно, проходя несколько стадий:
- Латентная. Сознание, интеллект и поведение не изменены, нейромышечные расстройства отсутствуют.
- Легкая. У больных возникают первые тревожные проявления со стороны психо-эмоциональной, интеллектуальной сферы, поведенческих реакций. Присутствуют слабо выраженные нейромышечные расстройства.
- Средняя. У больных возникают умеренные расстройства сознания, нарушается восприятие реальности. Нарастают нейромышечные дисфункции.
- Тяжелая. Расстройство психики и сознания выражено активно, больной отличается неадекватными поведенческими реакциями.
- Кома — терминальная стадия. Больной впадает в бессознательное состояние, рефлексы отсутствуют.
Причины заболевания
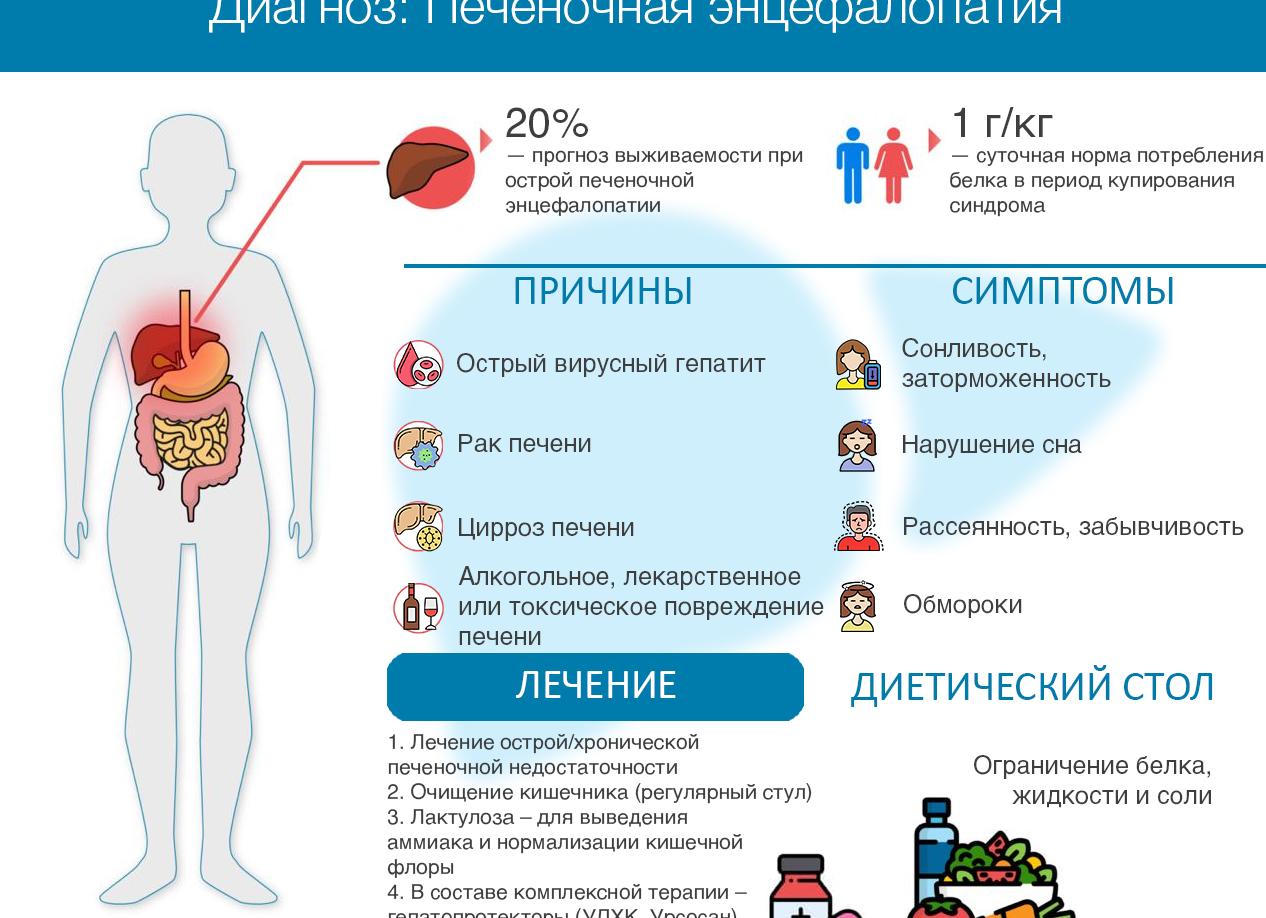
Причины развития этого патологического процесса многообразны. В гепатологии все факторы риска, провоцирующие патологию, классифицируют на несколько типов. К типу А относят перечень причин, вызывающих развитие из-за острого нарушения функционирования печени:
- Вирусные гепатиты.
- Злокачественные новообразования.
- Поражение железы множественными метастазами.
- Желчно-каменная болезнь, сопровождающаяся застойными явлениями в желчных протоках.
- Лекарственные, наркотические, токсические отравления.
- Алкогольная болезнь печени.
Перечень причин по типу В включает факторы риска, обусловленные негативным влиянием кишечных нейротоксинов и сопутствующей интоксикацией крови:
- Активное размножение патогенной кишечной микрофлоры.
- Избыточное употребление продуктов с высокой концентрацией белка (мясо, рыба, молоко).
Главная причина по типу С — течение цирроза и его осложнений. Дополнительно повышают вероятность развития паразитарные инвазии, воспалительные процессы в пищеварительной системе и органах дыхания, тяжкие травмы и ожоги 3-4 степени, внутренние кровотечения.
Симптомы
Симптомы печеночной энцефалопатии проявляются по типу разнообразных неврологических и психических дисфункций, выраженность которых зависит от формы и стадии болезни. На легкой стадии у больного возникает ряд неспецифических признаков, связанных с переменой настроения, поведенческих реакций и нарушениями со стороны интеллектуальной сферы. Это проявляется в виде:
- Появления депрессии, немотивированной тревожности. Иногда у больного возникает беспричинно приподнятое настроение.
- Высказывания бредовых идей. Однако сознание сохраняется ясным, человек адекватно размышляет, узнает окружающих.
- Нарушений сна. У больного развивается бессонница ночью, днем — сильная сонливость.
- Нарушений моторики и небольшого тремора рук.
Одновременно развиваются первые признаки интоксикации организма — появление сладковатого запаха из ротовой полости, исчезновение аппетита, приступы тошноты. Появляется усталость, боли в голове и шум в ушах. Если человеку с первоначальной стадией провести ЭКГ — будут заметны нарушения со стороны работы сердца в виде расстройства альфа-ритма и повышенной амплитуды волн.
На 2 (средней) стадии тревожные симптомы выражены ярко. Человек находится в сознании, но отличается подавленным и заторможенным состоянием, которое может резко сменяться на приступы злобы, агрессии. Нередко возникают галлюцинации — слуховые и зрительные. Больной постоянно хочет спать, может засыпать даже в процессе разговора. К прочим признакам средней стадии относят:
- Хлопающий тремор рук.
- Пространственную и временную дезориентацию.
- Кратковременные обмороки.
- Сильные головные боли.
- Подергивание мышц на лице, верхних и нижних конечностях.
- Появление учащенного поверхностного дыхания.
- Развитие желтухи.
- Усиление специфического запаха из ротовой полости.
- Уменьшение безусловных рефлексов.
На 3 (тяжелой) стадии появляется стойкое патологическое нарушение сознания по типу оглушенности. Резкое воздействие стимулов вызывает у человека кратковременное возбуждение с галлюцинациями и бредом. После прекращения стимуляции больной возвращается в бессознательное состояние.
Прочие специфические проявления тяжелой стадии:
- Интенсивная желтуха.
- Уменьшение печени в объеме.
- Вялые сухожильные и зрачковые рефлексы. Но их можно вызвать — при болевой стимуляции на лице возникает гримаса.
- Запах сырой печени, исходящий от кожных покровов.
На терминальной стадии (кома) больной находится в полностью бессознательном состоянии. Стимуляция с помощью боли, звуков, прикосновений не действует на человека. Зрачковый рефлекс отсутствует. Развивается анурия — почки перестают функционировать и выделять мочу. Состояние осложняется нарушением сердечного ритма, внутренними кровотечениями (желудочно-кишечными, маточными). Вернуть человека к жизни из состояния печеночной комы невозможно — смерть наступает спустя несколько часов или суток.
Методы диагностики
Обследование пациентов с подозрением на печеночную энцефалопатию носит комплексный характер и требует незамедлительного проведения — от появления первых признаков поражения мозга до печеночной комы может пройти несколько часов. Важное значение в процессе обследования отводится сбору анамнеза в плане информации об имеющихся и перенесенных патологиях печени, отношении к спиртным напиткам, бесконтрольном употреблении лекарств. В процессе первичного осмотра врач обращает внимание на поведение пациента, неврологические проявления.
Подтвердить диагноз можно с помощью результатов лабораторной диагностики:
- Биохимические пробы печени. У пациентов с течением патологического процесса в печени повышается уровень билирубина, АСТ и АЛТ, щелочной фосфотазы. Растет активность трансаминаз.
- Общее исследование крови. На признаки косвенно указывает увеличение числа палочкоядерных нейтрофилов, повышение СОЭ, падение гемоглобина.
- Общий анализ мочи. У пациентов с функциональной недостаточностью печени и поражением мозга в урине выявляют примесь крови (гематурия), увеличение концентрации белка (протеинурия), обнаруживают уробилин.
Из инструментальных методов диагностики применяют УЗИ печени для оценки размеров железы, и печеночную биопсию. Биопсия с последующим морфологическим анализом позволяет на 100% подтвердить наличие печеночной недостаточности даже на латентной стадии энцефалопатии. Обязательно проводят электроэнцефалографию для выявления активности деструктивных изменений в мозге.
В процессе обследования важно провести дифференциацию между печеночной энцефалопатией и прочими патологиями, способными вызвать поражение мозга:
- Инфекционные заболевания ЦНС.
- Алкогольная и медикаментозная энцефалопатия.
- Внутримозговое кровоизлияние.
- Разрыв аневризмы мозговых сосудов.
- Острое нарушение мозгового кровообращения.
Лечение
Лечение печеночной энцефалопатии организуют исключительно в условиях стационара, больных помещают в отделение интенсивной терапии. Цель лечения сводится к восстановлению работоспособности печени, ликвидации отравляющего влияния аммиака на мозг. Комплексная терапия подразумевает:
- Организацию специальной низкобелковой диеты.
- Медикаментозное лечение.
- Дезинтоксикационные мероприятия.
- Симптоматическое лечение.
Медикаментозное лечение сводится к назначению:
- Препаратов лактулозы (Дюфалак, Нормазе). Цель их приема — подавлять синтез аммиака в кишечнике и выводить его избыток с калом. Дополнительно препараты лактулозы снижают избыточный рост патогенной кишечной микрофлоры. Для больных в бессознательном состоянии лактулозу вводят через зонд.
- Антибиотиков (Метронидазол, Рифамиксин). Антибиотикотерапия сводится к пероральному приему лекарств, внутривенные инфузии нежелательны из-за создания высокой нагрузки на печень. Прием антибиотиков помогает уничтожить вредоносную флору в кишечнике, вырабатывающую аммиак. Дозы антибиотиков регулярно корректируют, исходя из состояния больного.
- Медикаментозных средств, нормализующих расщепление аммиака в печени (Гепа-Мерц, Орнитокс). Подобные препараты используют внутривенно, в максимальной дозировке.
- Сорбентов (Энтеросгель, Фильтрум). Прием сорбентов позволяет своевременно выводить кишечные токсины, не допуская их всасывания в кровь.
- Препаратов, подавляющих синтез кислого желудочного сока (Омез, Омепразол).
К числу обязательных лечебных мероприятий относят инфузионную терапию путем внутривенного вливания полиионных и глюкозо-калий-инсулиновых растворов. Для улучшения свертываемости крови проводят переливание плазмы. Пациентам с критически высоким уровнем калия в крови организуют гемодиализ.
Пациентам показаны ежедневные высокие клизмы. Клизмы выполняют с использованием прохладного 1% содового раствора. Проведение клизм необходимо для выведения из организма кишечных метаболитов. К тому же, по окрашенной воде или цвету каловых масс можно своевременно распознать начало внутреннего кровотечения из кишечника.
Хирургическое вмешательство сводится к проведению операций в виде:
- Трансяремного внутрипеченочного портокавального шунтирования (TIPS). После операции у пациентов стабилизируется давление в воротной вене, нормализуется кровоснабжение печени, уменьшается негативная симптоматика.
- Трансплантации печени от донора. Пересадка железы показана при острых и хронических декомпенсированных формах.
Диета
Пациенты с острым или хроническим течением нуждаются в организации диетического питания. Цель диеты — снизить выделение аммиака в кишечнике и его концентрацию в плазме крови благодаря исключению из рациона белковой пищи. Однако питание должно обеспечивать потребности организма в калориях и энергии. Недостаток аминокислот восполняют с помощью специальных смесей (Гепамине). Для пациентов в бессознательном состоянии смеси вводят через зонд.
При умеренно выраженных проявлениях суточное потребление белка ограничивают до 30 г. Ограничение накладывается и на жиры — не более 20 г в сутки. Суточный объем углеводов — до 300 г. Рацион питания больных состоит из слизистых супов, жидких каш на воде, киселей, овощных пюре. Пищу необходимо принимать каждые 2 часа, в небольших объемах.
Если состояние пациента улучшается — количество белка в рационе постепенно увеличивают — через каждые 3 суток на 10 г. Если состояние ухудшается — из рациона полностью исключают жиры, оставляя углеводы и белок не более 2-3 г в сутки. Предпочтение отдают растительным белкам.
Прогноз и профилактика
Прогноз на выживаемость у больных печеночной энцефалопатией зависит от формы и стадии недуга. Если болезнь выявлена на латентной и легкой стадиях, когда патологические изменения в печени минимальны, а расстройства сознания отсутствуют — возможно полное выздоровление. Прогноз всегда благоприятнее при хроническом течении с медленным прогрессированием. Острое течение отличается неблагоприятными прогностическими планами, особенно у детей до 10 лет и взрослых от 40 лет и старше.
При выявлении на 1-2 стадиях смертность не превышает 35%. На 3-4 стадиях летальность возрастает до 80%. Прогноз для больных, впавших в печеночную кому, всегда неблагоприятный — 9 из 10 человек умирают.
Профилактика сводится к поддержанию нормального функционирования печени, своевременному лечению болезней билиарного тракта. Немаловажная роль отводится ведению здорового образа жизни с отказом от алкоголя и никотина. Для профилактики токсического воздействия на печень важно отказаться от неконтролируемого приема лекарств и самолечения.
Чем опасна печеночная энцефалопатия
Для того чтобы разобраться, что такое печеночная энцефалопатия, и чем она опасна, начнем статью с определения. Оно позволит в общих чертах понять механизм развития и причину появления симптоматики. Итак, энцефалопатия относится к серьезным осложнениям печеночной недостаточности, возникновение которой обусловлено токсическим поражением ЦНС. Острая дисфункция головного мозга встречается редко, однако в 80% случаев сопровождается комой и гибелью пациента. Энцефалопатия при хронической патологии железы может иметь обратимый характер.
Нарастание концентрации аммиака в кровеносном русле приводит к дисфункции головного мозга, что сопровождается появлением клинических признаков патологии.
Весь симптомокомплекс включает психоневрологические нарушения, выраженность которых зависит от уровня токсических веществ в организме. Они проявляются:
- расстройством сна;
- невнимательностью, ухудшением памяти;
- апатией;
- мыслительной дисфункцией;
- заторможенностью и другими нарушениями сознания;
- тремором;
- приторно сладким, так называемым «печеночным» запахом изо рта;
- расстройством рефлекторной активности.
Формы
Различают несколько форм патологии:
- острую, для которой характерна выраженная заторможенность, ухудшение дыхания и фиксированный взгляд. Сонливость может резко переходить в психомоторное возбуждение с бредом и галлюцинациями. При прогрессировании полностью утрачивается реакция на внешние раздражители, исчезают рефлексы, угнетается дыхание, и снижается артериальное давление. Острая печеночная энцефалопатия длится от двух часов до нескольких суток. Риск развития комы очень высок;
- подострую, при которой наблюдается невнимательность, ухудшение памяти, умственной деятельности, появляется тремор конечностей, из-за чего человек утрачивает возможность удерживать определенную позу. Также изменяется почерк, пациент односложно отвечает, голос становится монотонным, а речь невнятной и медленной. Срок течения более недели. Периоды обострения сменяются ремиссией;
- хронический вид патологии. Пациенты заторможены, неадекватны, апатичны, часто раздражаются и без причины смеются. Кроме того, могут отмечаться галлюцинации, и ухудшается память.
Стадии
Печеночная энцефалопатия проходит несколько стадий:
- первая. Симптомы включают постоянное недомогание, головную боль, тошноту, звон в ушах, икоту, горечь во рту и плохой аппетит. Пациенту не удается сконцентрироваться, повторяет уже произнесенные слова, временами не ориентируется в пространстве, ночью не спит, а днем сонлив. Кроме того, наблюдается эйфория, возбужденность, нарушение мышления, неуверенность походки и неразборчивость почерка. Также не исключено расширение зрачка, частые носовые кровотечения и гематомы на коже;
- на второй пациенты резко заторможены, апатичны, сонливы и пытаются куда-то убежать. Помимо этого, отмечается бред, галлюцинации, обморочные состояния, дезориентация в месте и пространстве. У человека возникают судороги конечностей и тик лица. Дыхание становится частым, появляется желтуха, и ощущается «печеночный» запах из ротовой полости;
- третья стадия характеризуется угнетением сознания, судорогами, кратковременными периодами возбуждения, которые сопровождаются галлюцинациями. При диагностике отмечается уменьшение размеров печени, усиление желтухи и отсутствие мимики на лице. Характерный клинический признак — геморрагический диатез на фоне повышенной кровоточивости и дисфункции свертывающей системы.
Этиология
В зависимости от первопричины патологии различают несколько видов печеночной энцефалопатии. Она может быть связанной с:
- интоксикацией. Нейротоксины могут проникать в кровеносное русло вследствие дисбактериоза кишечника или злоупотребления белковыми продуктами;
- остро нарастающей печеночной недостаточностью. Среди предрасполагающих факторов стоит выделить вирусные гепатиты, алкогольное поражение железы, онкозаболевания и другие болезни, сопровождающиеся гибелью гепатоцитов (клеток печени);
- циррозом. Основная причина энцефалопатии в данном случае заключается в замещении здоровой ткани органа соединительной, что приводит к формированию рубцов и печеночной дисфункции, в том числе, дезинтоксикационной.
Пусковым моментом для развития энцефалопатии может также стать:
- алкоголизм;
- массивное кровотечение;
- хроническая кишечная дисфункция в виде запоров;
- инфекционный процесс в организме;
- перитонит.
Патогенез печеночной энцефалопатии основывается на изменении электролитного и белкового состава крови, повышении уровня аммиака, фенолов, а также жирных кислот в организме. Вследствие этого головной мозг не получает достаточное количество кислорода, питательных веществ, подвергается влиянию токсинов, из-за чего поражаются нервные клетки, повышается внутричерепное давление и появляются признаки отека мозга.
Диагностика
Диагноз подтверждается на основании результатов полного обследования пациента. Оно начинается со сбора анамнеза, после чего врач определяет спектр диагностических методик, которые позволяют подтвердить печеночную энцефалопатию. Для этого назначаются лабораторные анализы, инструментальные исследования, а также оценивается нервно-психический статус пациента.
Анамнез
Принцип сбора анамнеза заключается в последовательном расспросе пациента о:
- времени появления первых признаков болезни;
- скорости прогрессирования симптомов;
- перенесенных и хронических заболеваниях;
- аллергической наследственности;
- образе жизни (питании, вредных привычках);
- профессии;
- приеме гепатотоксичных лекарств.
Подробный сбор анамнеза позволяет заподозрить болезнь и предположить степень поражения печени, а также выраженность психоэмоциональных расстройств.
Лабораторные методы
Чтобы оценить выраженность интоксикации и степень печеночной дисфункции, необходимы лабораторные исследования. Они включают:
- общеклинический анализ крови, в котором регистрируется повышенный уровень лейкоцитов, нейтрофилов, снижение гемоглобина, тромбоцитов, а также ускоренная СОЭ;
- исследование мочи обнаруживаются цилиндры, эритроциты, белок, билирубин и уробилин в материале;
- биохимию. Первый лабораторный предвестник печеночной патологии это повышение билирубина, аммиака и трансаминаз (АЛТ, АСТ). Кроме того, регистрируется снижение уровня белка и изменение количества электролитов;
- коагулограмму. Поздний симптом болезни повышенная кровоточивость, что обусловлено дефицитом факторов свертывания на фоне функциональной недостаточности печени и низкого уровня белка.
Инструментальная диагностика
Чтобы визуализировать печень, оценить ее размеры, структуру и плотность, необходимо инструментальное обследование. К неинвазивным методикам относится УЗИ гепатобилиарного тракта (железы, желчевыделительных путей) и окружающих органов. Также информативной считается компьютерная и магнитно-резонансная томография.
Для подтверждения печеночной недостаточности требуется пункционный анализ (биопсия) или эластография. Заболевание необходимо дифференцировать с внепеченочными патологиями, такими как острое нарушение локального кровотока и разрыв аневризмы, а также с инфекционными патологиями, метаболическими расстройствами и прямым медикаментозным воздействием на ЦНС.
Психометрические тесты
Для оценки поражения мозга, а также выраженности его дисфункции требуется проведение электроэнцефалографии. Печеночная энцефалопатия второй стадии проявляется резким угнетением ритма, нарастанием высоты волн и возникновением их постоянных формы (тета-, дельта-).
В объективное исследование нейропсихического состояния входит регистрация «хлопающего тремора». Он характерен для второй и третьей стадий. В основе его развития лежит расстройство связи опорно-двигательной системы с головным мозгом на фоне замедления движения нервных импульсов. Вследствие этого пациент не способен удерживать определенную позу. Для выявления данного признака болезни достаточно попросить человека поднять перед собой вытянутые руки и зафиксировать их в таком положении. Положительным тест считается при регистрации хлопающих движений в лучезапястных суставах. Данное проявление патологии может изменять свой характер в зависимости от двигательной активности пациента. Так, в фиксированной позе тремор усиливается, а при движении рук ослабевает.
Кроме того, могут использоваться такие диагностические тесты, как:
- арифметический;
- линейный;
- числовой. Для этого пациента просят посчитать до 25, после чего оценивают количество ошибок и время, необходимое для выполнения задания;
- анализ почерка;
- копирование линий.
Печеночная кома
Отдельно следует сказать о таком серьезном осложнении печеночной недостаточности, как кома. Она развивается на фоне выраженного расстройства работы головного мозга, что сопровождается угнетением сознания. Несмотря на лечение, в большинстве случаев наступает смерть пациента.
Механизм возникновения печеночной комы основан на метаболических нарушениях и расстройстве мозгового кровообращения, вызывающего кислородное голодание и отек тканей.
Нервные клетки поражаются аммиаком, фенолами, а также жирными кислотами.
Симптомы печеночной комы
Выраженность признаков зависит от стадии патологического процесса:
- первый этап развития характеризуется отсутствием сознания с сохранением реакции на боль. Также наблюдаются судороги, расширенные зрачки, самопроизвольное мочеиспускание и дефекация;
- при глубокой коме отсутствуют реакции на раздражителей, диагностируется полный паралич, возможны судороги с остановкой дыхания и снижением артериального давления.
Кроме того, наблюдаются симптомы поражения печени. Они представлены желтухой, геморрагическим синдромом, тахикардией и гипертермией.
Диагностика и неотложная помощь при печеночной коме
Диагноз устанавливается после полного обследования:
- сбора анамнеза у родственников;
- осмотра пациента;
- оценки неврологического статуса;
- лабораторных анализов крови, мочи и ликвора;
- электроэнцефалограммы;
- МРТ мозга;
- УЗИ печени;
- эластографии.
Помощь пациенту следует оказывать в реанимационном отделении. Неотложный лечебный комплекс включает:
- определение и прекращение воздействия провоцирующего фактора (инфекции, токсинов);
- ЭКГ, контроль внутричерепной гипертензии, уровня кислорода и артериального давления;
- интубацию трахею и ИВЛ;
- наркотические анальгетики, гипнотики для уменьшения возбуждения и купирования судорог;
- трансфузии плазмы и эритроцитарной массы;
- инфузионную терапию (противоотечную, метаболическую, нейропротекторную, сосудистую);
- антибиотики, викасол, стимуляторы ферментативной активности гепатоцитов (печеночных клеток);
- экстракорпоральные методы дезинтоксикации (гемодиализ, плазмаферез).
Выживаемость с печеночной комой не превышает 20%.
Лечение печеночной энцефалопатии
Первым делом необходимо установить и устранить причину поражения печени. Затем определяется дальнейшая лечебная тактика. Так, рекомендуется диетотерапия, очищение кишечника и медикаментозная поддержка.
Лекарственные препараты
Лечение печеночной энцефалопатии должно проводиться с использованием ряда медикаментов, таких как:
- антибактериальное лекарство для профилактики инфекционных осложнений и борьбы с присутствующими возбудителями;
- сорбенты, которые необходимы для предупреждения всасывания токсинов в кишечнике, увеличивающих интоксикацию и усугубляющие течение энцефалопатии. По показаниям назначаются клизмы;
- дезинтоксикационные растворы для внутривенного введения (Реосорбилакт);
- противовирусные (рибавирин, альфа-интерферон — виферон) при инфекционном гепатите;
- метаболические для поддержания функций нейронов и нормализации их питания;
- препарат для снижения аммиака лактулоза, гепа-мерц и гепасол. Последний также используется для парентерального питания и восполнения дефицита аминокислот;
- флумазенил. Данное лекарственное средство назначается для уменьшения торможения работы мозга.
Хирургические методы
В зависимости от причины и течения болезни могут использоваться:
- рентгенэндоваскулярные методики;
- экстракорпоральные (плазмаферез, сепарация). Они необходимы для восстановления функционирования гепатоцитов (печеночных клеток) и снижения интоксикации;
- трансплантация железы наиболее эффективный лечебный способ, однако при сохранении причинного фактора возможен рецидив болезни. Существуют два вида операции. Врач может полностью удалить пораженный орган пациента и «пересадить» новый на его место. Второй метод подразумевает сохранение печени больного и дополнительное «подсаживание» донорской.
Диетотерапия
Основные принципы диетического питания:
- ограничение поступления белков до 20 г в сутки (на 3,4 стадиях) и до 50 г на начальном этапе развития энцефалопатии. Это необходимо для снижения уровня аммиака в кровеносном русле, который оказывает токсическое влияние на мозг;
- строгий контроль соли;
- рекомендуется белковая пища растительного происхождения;
- питание должно быть дробным (прием пищи каждые два часа небольшими порциями);
- в сутки необходимо пить не меньше 1,5 литра жидкости под строгим контролем диуреза (для предупреждения нарастания отека мозга).
Питательный рацион может расширяться по мере облегчения самочувствия пациента, улучшения лабораторных показателей и нервно-психического статуса. Энергетические потребности частично покрываются внутривенным введением раствора глюкозы.
Прогноз и профилактика
Прогноз зависит от первопричины и длительности заболевания. Энцефалопатия на фоне острой дисфункции печени приводит к смерти в 85% случаев. При хронической болезни путем комплексного лечения удается значительно улучшить качество жизни пациента в 30-75%.
Что касается профилактики, она заключается в предупреждении поражения печени. Необходимо избегать случайных половых связей, строго контролировать прием медикаментов, отказаться от алкоголя и нормализовать питательный рацион.
Важно помнить, что народный подход в лечении абсолютно неэффективен при печеночной энцефалопатии. Он приводит к прогрессированию болезни и ускоряет наступление комы.
Автор: Галактионова Светлана
Печеночная энцефалопатия
Печеночная энцефалопатия – токсическое поражение центральной нервной системы, развивающееся на фоне тяжелой печеночной недостаточности и проявляющееся неврологическими и эндокринными расстройствами, депрессией, снижением интеллекта, изменениями личности.
Печеночная энцефалопатия чаще развивается на фоне хронических заболеваний печени. По данным статистики она наблюдается примерно у 60% пациентов с циррозом печени и является основной причиной стойкой утраты трудоспособности. В настоящее время в развитых странах отмечается увеличение количества пациентов с хроническими заболеваниями печени. В связи с этим весьма актуальными являются вопросы, касающиеся патогенеза, клиники, диагностики и лечения печеночной энцефалопатии, изучение которых позволит снизить летальность при этом состоянии.
Источник: moyagolova.ru
Формы заболевания
В зависимости от этиологического фактора выделяют несколько типов печеночной энцефалопатии:
- тип А – обусловлен острой печеночной недостаточностью;
- тип В – вызывается попаданием в кровоток нейротоксинов из кишечника;
- тип С – связан с циррозом печени.
По скорости нарастания симптомов печеночная энцефалопатия подразделяется на две формы:
- острая – развивается стремительно, сопровождается выраженными психическими расстройствами;
- хроническая – симптоматика нарастает медленно, на протяжении месяцев, а порой даже лет.
Причины и факторы риска
Причинами развития печеночной энцефалопатии, связанной с острой печеночной недостаточностью, являются:
- алкогольный гепатит;
- острые вирусные гепатиты;
- рак печени;
- заболевания и интоксикации, в том числе и лекарственные, сопровождающиеся массовой гибелью клеток печени (гепатоцитолизом).
К попаданию в сосудистое русло кишечных нейротоксинов может привести длительное употребление белковой пищи в чрезмерно большом количестве, а также активное усиленное размножение облигатной микробной флоры кишечника.
Прогноз при печеночной энцефалопатии в целом неблагоприятный. На I-II стадии заболевания смертность достигает 35%, а на III-IV – превышает 80%.
Цирроз печени проявляется замещением клеток печени соединительной (рубцовой) тканью, что приводит со временем к угнетению всех функций печени.
Факторами, способными запустить патологический процесс печеночной энцефалопатии, являются:
- хирургические вмешательства;
- инфекционные заболевания;
- злоупотребление белковой пищей;
- хронические запоры;
- злоупотребление алкогольными напитками;
- желудочно-кишечные кровотечения;
- передозировка некоторых лекарственных средств (наркотиков, диуретиков, транквилизаторов);
- развитие перитонита на фоне асцита.
При печеночной недостаточности в организме происходят изменения гидростатического и онкотического давления, водно-электролитного баланса, кислотно-щелочного равновесия. Подобные изменения оказывают негативное влияние на функционирование основных нервных клеток головного мозга – астроцитов. Это связано с тем, что именно эти клетки контролируют процесс поступления в клетки центральной нервной системы нейротрансмиттеров и электролитов, обезвреживают токсины, регулируют проницаемость гематоэнцефалического барьера.
При печеночной недостаточности в крови повышается концентрация аммиака, который, воздействуя на астроциты, нарушает их функции, в результате чего усиливается продукция спинномозговой жидкости, а следовательно, повышается внутричерепное давление, развивается отек головного мозга. На астроциты, помимо аммиака, негативно влияют и аминокислоты, жирные кислоты, ложные нейротрансмиттеры, недоокисленные продукты распада жиров и углеводов.
Наиболее неблагоприятное течение острой печеночной энцефалопатии свойственно пациентам младше 10 и старше 40 лет.
Стадии печеночной энцефалопатии
В развитии печеночной энцефалопатии выделяют четыре стадии.
- Субкомпенсированная (начальная) стадия. Пациент становится апатичным, безразличным к окружающему или, наоборот, у него нарастает беспокойство. Усиливается желтуха, может повыситься температура тела до субфебрильных значений.
- Декомпенсированная стадия. Пациент неадекватно реагирует на происходящие события, раздражителен, может быть агрессивным. У него отмечаются быстрые сгибательно-разгибательные движения в лучезапястных и пястно-фаланговых суставах (хлопающий тремор), постоянная сонливость днем и бессонница ночью.
- Терминальная стадия. Пациент заторможен, чтобы вступить с ним в контакт, его необходимо «расшевелить», громко окрикнуть. Реакция на болевые раздражители сохранена. В некоторых случаях наблюдается дезадаптивное поведение (отказ от лечения и еды, агрессия, раздражительность, громкий крик).
- Коматозная стадия. Движение, реакция на тактильные и болевые раздражения отсутствуют. Зрачки перестают реагировать на свет. Появляются судорожные припадки. На этой стадии печеночной энцефалопатии летальный исход наступает у 90% пациентов.
Таблица. Стадии печеночной энцефалопатии:
Симптомы печеночной энцефалопатии
Признаками печеночной энцефалопатии служат психические и неврологические нарушения:
- нарушения поведения (апатия, безучастность, эйфория, раздражительность);
- монотонность речи;
- нарушения сна (бессонница ночью и непреодолимая сонливость днем);
- нарушения интеллекта (нарушения письма, рассеянность, забывчивость);
- расстройства сознания (фиксированный взгляд, заторможенность с последующим переходом в сопор, а затем кому).
По мере нарастания печеночной недостаточности метаболизм продуктов жизнедеятельности микрофлоры кишечника (меркаптанов) в печени нарушается. В результате они начинают выводиться из организма через дыхательные пути и кожные покровы. Клинически это проявляется характерным сладковатым «печеночным» запахом.
Печеночная энцефалопатия чаще развивается на фоне хронических заболеваний печени.
У многих пациентов печеночная энцефалопатия проявляется возникающими в момент тонического напряжения аритмическими крупноразмашистыми несимметричными подергиваниями мышц шеи, туловища и конечностей (печеночный тремор, астерикс). Его появление свидетельствует о поражении мозжечка.
Поражение центра терморегуляции проявляется гипотермией или гипертермией, а иногда чередованием эпизодов повышенной и пониженной температуры тела.
К эндокринным симптомам печеночной энцефалопатии относятся:
- снижение полового влечения;
- импотенция;
- бесплодие.
Читайте также:
7 признаков того, что печень перегружена
11 продуктов, способствующих очищению печени
11 продуктов, которые нельзя смешивать с алкоголем
Диагностика
В диагностике печеночной энцефалопатии немаловажное значение отводится правильно собранному анамнезу (указание на прием гепатотоксичных медикаментов, злоупотребление алкоголем, перенесение вирусного гепатита). При проведении врачебного осмотра уделяют особое внимание выявлению признаков психических расстройств и неврологической симптоматике. Если у пациента с печеночной комой обнаруживают симптомы, свидетельствующие о поражении ствола головного мозга, это является крайне неблагоприятным прогностическим признаком.
Лабораторные методы диагностики печеночной энцефалопатии включают:
- общий анализ крови – повышение количества лейкоцитов с токсической зернистостью нейтрофилов, снижение тромбоцитов, эритроцитов, уровня гемоглобина;
- коагулограмма – нарушение белково-синтезирующей функции печени становится причиной возникновения коагулопатии дефицита, которая по мере ухудшения состояния пациента переходит в ДВС-синдром;
- биохимический анализ крови – повышение уровня билирубина, активности трансаминаз, щелочной фосфатазы, гамма-глютаматтранспептидазы.
При наличии показаний выполняют и другие виды лабораторных тестов, результаты которых при печеночной энцефалопатии указывают на развитие полиорганной недостаточности.
Выживаемость выше среди пациентов с хронической формой печеночной энцефалопатии.
С целью определения степени поражения печени выполняются:
- магниторезонансная томография печени и желчевыводящих путей;
- УЗИ печени и желчного пузыря;
- компьютерная томография желчевыводящих путей;
- пункционная биопсия печени.
Для оценки состояния головного мозга проводится электроэнцефалография (ЭЭГ).
Печеночную энцефалопатию необходимо дифференцировать с другими патологическими состояниями, приводящими к внепеченочному поражению центральной нервной системы:
- послесудорожные, лекарственные и алкогольные энцефалопатии;
- повышение азота в крови, не связанное с печеночными причинами;
- метаболические расстройства;
- нейроинфекции;
- внутричерепная катастрофа (разрыв аневризмы сосудов головного мозга, кровоизлияние в желудочки мозга, геморрагический инсульт).
Лечение печеночной энцефалопатии
Терапию печеночной недостаточности необходимо начинать с устранения причины, ее вызвавшей (остановка желудочно-кишечного кровотечения, терапия инфекционных заболеваний, прекращение приема гепатотоксичных препаратов или употребления спиртных напитков). В комплексную схему лечения включают очищение кишечника, снижение уровня азота, диетотерапию, симптоматические мероприятия.
Пациенту на длительное время назначают диету с низким содержанием белка (не более 1 г/кг/сут) и поваренной соли. При необходимости применяют препараты аминокислот.
Источник: online.org
Регулярное очищение кишечника способствует выведению излишков аммиака, благодаря чему снижается его негативное влияние на состояние нервной системы. С этой целью назначают очистительные клизмы, прием препаратов лактулозы, цинка сульфата, орнитина.
Если у пациента с печеночной комой обнаруживают симптомы, свидетельствующие о поражении ствола головного мозга, это является крайне неблагоприятным прогностическим признаком.
Лечение печеночной энцефалопатии включает в себя и назначение пероральных форм антибиотиков широкого спектра действия с низкой резорбтивной способностью (ванкомицин, неомицин, канамицин), которые подавляют жизнедеятельность кишечной микрофлоры.
При необходимости седации предпочтение отдается галоперидолу. Назначение транквилизаторов бензодиазипинового ряда при печеночной энцефалопатии нежелательно.
Возможные последствия и осложнения
Печеночная энцефалопатия нередко сопровождается развитием различных осложнений, среди которых наиболее часто наблюдаются:
Прогноз
Прогноз при печеночной энцефалопатии в целом неблагоприятный. На I-II стадии заболевания смертность достигает 35%, а на III-IV – превышает 80%. Выживаемость несколько выше среди пациентов с хронической формой печеночной энцефалопатии. У пациентов с циррозом печени, факторами, ухудшающими прогноз, являются:
- гипопротеинемия;
- асцит;
- желтуха.
Наиболее неблагоприятное течение острой печеночной энцефалопатии свойственно пациентам младше 10 и старше 40 лет, а также в случае ее развития на фоне низкого содержания белка в сыворотке крови, желтухи и вирусного гепатита.
Профилактика
Профилактика печеночной энцефалопатии включает в себя следующие мероприятия:
- здоровый образ жизни (рациональное питание, отказ от употребления спиртных напитков);
- своевременное выявление и активное лечение заболеваний печени;
- ограничение приема лекарственных средств, обладающих гепатотоксическим действием.
Видео с YouTube по теме статьи:
Печеночная энцефалопатия
Клиническая картина печеночной энцефалопатии складывается из комплекса неврологических и психических нарушений. Чаще всего из них встречается несколько.
- Расстройство сознания от легких нарушений до комы (тяжелого состояния, связанного с угнетением центральной нервной системы, приводящего к потере сознания и нарушению функций жизненно важных органов). К легким нарушениям относят:
- сонливость;
- фиксированный взгляд (зафиксирован в одной точке);
- заторможенность;
- при прогрессировании заболевания больной перестает реагировать на стимулы (речевые, тактильные (прикосновения)), отвечает с паузами или невпопад.
- Нарушение сна (инверсия) – сонливость днем и бессонница ночью.
- Нарушение поведения, которое обычно наблюдается при хроническом течении заболеваний печени. Больные становятся раздражительными или, наоборот, появляется наигранная веселость, эйфория. Больные теряют интерес к семье, работе, становятся безучастными, апатичными. Возникновение этих симптомов свидетельствует о поражении лобных долей головного мозга.
- Расстройства интеллекта – больные становятся забывчивыми, рассеянными, не способны сосредоточиться, у них нарушается письмо.
- Речь становится монотонной, с постоянными повторениями.
- Усиливается « печеночный» запах изо рта – кисло-сладковатый запах, появление которого связано с нарушением экскреции (выделения) меркаптанов (химических соединений, которые образуются бактериями в кишечнике). При поражении печени эти летучие вещества выделяются через дыхательные пути.
- Астериксис (« хлопающий тремор») — быстрые сгибательно-разгибательные движения в пястно-фаланговых (мелкие суставы, соединяющие кости запястья и фаланг пальцев) и лучезапястных суставах (суставы рук, соединяющий кости предплечья и кисти), часто сопровождающиеся движениями пальцев.
- Повышение температуры тела или чередование периодов нормальной и повышенной температуры в связи с поражением центра терморегуляции головного мозга.
- Эндокринные расстройства (связанные с нарушением функции органов внутренней секреции, например, щитовидной железы, половых желез, надпочечников и др.):
- бесплодие;
- снижение либидо (полового влечения);
- импотенция (половое бессилие).
Выделяют несколько стадий развития печеночной энцефалопатии.
- I стадия – начальная (субкомпенсация). Характеризуется начальными признаками нарушения психики и неврологическими расстройствами. Наблюдается расстройство сна, беспокойство или, наоборот, апатия, безразличие ко всему происходящему. Возможно повышение температуры тела, усиление желтухи (окрашивание в желтый цвет кожи, склер глаз);
- II стадия – декомпенсация. Усугубляются симптомы I стадии, появляется постоянная сонливость, « хлопающий тремор» (быстрые сгибательно-разгибательные движения в пястно-фаланговых (мелкие суставы, соединяющие кости запястья и фаланг пальцев) и лучезапястных суставах (суставы рук, соединяющий кости предплечья и кисти), часто сопровождающиеся движениями пальцев), возможны обмороки, агрессивное поведение, раздражительность, неадекватная реакция на происходящее.
- III стадия – терминальная. Больной плохо реагирует на раздражители. Чтобы войти с ними в контакт, необходим сильный раздражитель: больного надо громко окрикнуть, « расшевелить». Иногда наблюдается раздражительность, агрессия, больной кричит, отказывается от лечения и еды (дезадаптивное поведение). Реакция на болевые раздражители сохранена.
- IV стадия – кома. Отсутствуют движения, реакция на болевые, тактильные (прикосновения) раздражители. Отсутствует реакция зрачков на свет (не расширяются), появляются судороги.
По скорости развития симптомов печеночной энцефалопатии выделяют 2 формы заболевания:
- острую – симптомы развиваются быстро, иногда молниеносно, появляются выраженные нарушения психики, больной может впасть в кому;
- хроническую – симптомы нарастают в течение нескольких недель, месяцев или даже лет.
В зависимости от причин возникновения заболевания печеночная энцефалопатия делится на 3 типа.
- Тип А – появление печеночной энцефалопатии связано с острой печеночной недостаточностью (неспособностью печени адекватно справляться со своими функциями). Его причинами могут стать:
- вирусный гепатит (воспаление печени);
- алкогольный гепатит (воспаление печени, связанное со злоупотреблением алкоголя);
- рак печени (злокачественная опухоль) и другие заболевания печени, способные привести к развитию печеночной недостаточности;
- отравления лекарственными препаратами, токсическими веществами: диуретиками (мочегонными), наркотическими препаратами, седативными (успокоительными) препаратами.
- Тип В – заболевания печени отсутствуют, нарастающая неврологическая симптоматика связана с тем, что в кровь попадают нейротоксины (воздействующие на нервные клетки) кишечного происхождения. Его причинами могут стать:
- активное размножение микрофлоры (бактерий) кишечника;
- повышенное потребление белка в пищу (например, мясо, яйца, молоко и молочные продукты и др.).
- Тип С – возникает на фоне цирроза печени (замещения нормальной ткани печени грубой соединительной тканью) и его осложнений.
К триггерным факторам (то есть пусковым, которые инициируют патологический (ненормальный) процесс) относят:
- желудочно-кишечные кровотечения;
- длительные запоры;
- избыток белка в пище;
- инфекции;
- злоупотребление алкоголем;
- оперативные вмешательства;
- передозировку лекарственными препаратами.
LookMedBook напоминает: чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений:
-
Врач невролог поможет при лечении заболевания
Записаться к врачу неврологу
- Анализ жалоб (жалобы на сонливость, усиление желтухи (окрашивание в желтый цвет кожи склер глаз), повышение температуры тела) и анамнеза заболевания (когда (как давно) появились симптомы заболевания, есть ли какие-либо заболевания печени, какие именно, проводилось ли лечение). Немаловажным является общение с родственниками больного, которые могут указать какие-либо расстройства поведения и сознания, на которые сам больной может не обращать внимания.
- Анализ анамнеза жизни (были у пациента какие-либо заболевания печени, инфекции, употребляет ли пациент алкоголь и в каких дозах, принимает ли постоянно какие-либо лекарственные препараты и др.).
- Физикальный осмотр. Определяется возможная желтуха и ее интенсивность, « печеночный» запах изо рта, тремор (дрожание), непроизвольные движения, нарушения сознания, снижение (или отсутствие) реакции на раздражители (болевые, реакция зрачков на свет и др.).
- Лабораторные методы исследования.
- Общий анализ крови для выявления возможной анемии (« малокровия», снижения содержания эритроцитов (красных клеток крови) и гемоглобина (белка-переносчика кислорода)), возможных признаков воспалительного процесса (повышение СОЭ, лейкоцитов (белых клеток крови)). Обязателен анализ коагулограммы (анализ свертывающей и противосвертывающей системы крови (гемостаз)) в связи со склонностью к возникновению кровотечений у данных больных (оценивают показатели протромбинового индекса (ПТИ), протромбинового времени (ПТВ), международное нормализованное отношение (МНО), время свертывания крови (ВСК) и др.)
- Общий анализ мочи (ОАМ) при подозрении на присоединение инфекции.
- Посев крови, мочи при подозрении на инфекционный процесс.
- Биохимический анализ крови — определение печеночных ферментов (веществ, ускоряющих обменные процессы в организме) — аспартатаминотрансферазы (АСТ), аланинаминотрансферазы (АЛТ), общего белка и белковых фракций, ионограммы (калий, кальций, натрий), показателей функции почек (креатинин, мочевина) и др.
- Инструментальные методы исследования.
- Ультразвуковое исследование (УЗИ), магнитно-резонансная томография (МРТ) или компьютерная томография (КТ) печени, при которых выявляют изменения печени.
- Биопсия (взятие участка печени на исследование) печени назначается всем пациентам, у которых причина заболевания не установлена. Это исследование позволяет выявить изменения в печени, провести дифференциальную (отличительную) диагностику с другими заболеваниями печени (острый, хронический гепатиты (воспаление печени)). В ходе этих обследований можно выявить те заболевания, которые явились причиной развития печеночной энцефалопатии.
- Электроэнцефалограмма (ЭЭГ): метод, позволяющий оценить электрическую активность мозга и оценить степень поражения мозговых структур.
- Метод « вызванных потенциалов»: при этом исследовании определяют способность головного мозга реагировать на раздражители (световые, звуковые).
В основе лечения печеночной энцефалопатии лежит устранение факторов, которые спровоцировали ее развитие, а именно:
- остановка кровотечения из желудочно-кишечного тракта;
- лечение инфекций;
- предотвращение активного размножения микрофлоры в толстом кишечнике;
- исключение приема анальгезирующих (обезболивающих) и седативных (успокоительных) лекарственных препаратов.
Кроме того, обязательно уменьшение токсического (отравляющего) воздействия аммиака на клетки организма. Для этих целей применяют несколько методов.
- Очистительные клизмы и слабительные препараты для уменьшения всасывания токсина.
- Ограничение употребления белка в пищу (например, мяса, яиц, молока и молочных продуктов и др.).
- Подавление образования аммиака в организме:
- прием антибиотиков (антибактериальных препаратов);
- увеличение кислотности кишечного содержимого (ацидификация), так как при пониженной кислотности активно размножаются патогенные (болезнетворные) микроорганизмы. Для этих целей применяют препараты соляной кислоты и ферментные препараты (содержащие ферменты (вещества, ускоряющие обменные процессы в организме) желудочного сока).
- Отек головного мозга.
- Кровотечения.
- Присоединение инфекций.
- Аспирационная пневмония — развивается у лежачих больных (в тяжелом состоянии) в результате аспирации (« заглатывания») желудочного содержимого, которое, попадая в дыхательные пути, способствует развитию пневмонии (воспаления легких).
- Острый панкреатит (воспаление поджелудочной железы).
- Профилактика заключается в своевременном лечении заболеваний, которые привели к развитию печеночной энцефалопатии: например, гепатитов (воспалений печени), злокачественных опухолей и др.
- Отказ от алкоголя.
- Ограничение приема лекарственных препаратов, которые способны привести к развитию печеночной энцефалопатии (диуретиков (мочегонных), наркотических седативных (успокоительных) препаратов).