Эгдс в медицине что это такое
ЭГДС: что это? Эзофагогастродуоденоскопия желудка: подготовка и описание процедуры
Наряду с развитием фармакологической отрасли медицины и открытием новых данных о строении организма огромную роль занимает совершенствование инновационных технологий, значительно облегчающих работу врача. Так, это различные методы лучевой (флюорография, рентген, компьютерная, магнитно-резонансная или ядерно-магнитная томография, ангиография), а также прямой визуальной диагностики, включающей в себя различные зондирования (фиброгастродуоденоскопия, эзофагогастродуоденоскопия, маточный зонд, копроскопия, капсульная видеоэндоскопия, дуоденальное зондирование) и др.
Возможности метода
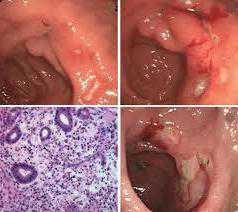 Визуальные методы позволяют врачу-диагносту непосредственно в режиме реального времени увидеть состояние многих внутренних органов человека. В первую очередь это касается большинства отделов пищевой трубки, то есть осмотру подвержены глотка, стенки пищевода, полость желудка, тонкий и толстый кишечник, а также желчевыводящие протоки и сам желчный пузырь. Таким образом, можно напрямую осмотреть состояние этих органов, выявить эрозии, воспалительные или язвенно-некротические изменения, опухолевые процессы, а также оценить степень эффективности лечения при помощи полученной морфологической картины или руководствоваться ими на операции. Однако этим способности данных методов не ограничиваются, ведь при помощи зондов можно еще и точечно доставить лекарство, взять на анализ порции желудочного или желчного сока, а также биоптаты с различных отделов. Таким образом, врач сможет получить полную картину происходящего в организме, своевременно поставить верный диагноз и грамотно назначить лечение.
Визуальные методы позволяют врачу-диагносту непосредственно в режиме реального времени увидеть состояние многих внутренних органов человека. В первую очередь это касается большинства отделов пищевой трубки, то есть осмотру подвержены глотка, стенки пищевода, полость желудка, тонкий и толстый кишечник, а также желчевыводящие протоки и сам желчный пузырь. Таким образом, можно напрямую осмотреть состояние этих органов, выявить эрозии, воспалительные или язвенно-некротические изменения, опухолевые процессы, а также оценить степень эффективности лечения при помощи полученной морфологической картины или руководствоваться ими на операции. Однако этим способности данных методов не ограничиваются, ведь при помощи зондов можно еще и точечно доставить лекарство, взять на анализ порции желудочного или желчного сока, а также биоптаты с различных отделов. Таким образом, врач сможет получить полную картину происходящего в организме, своевременно поставить верный диагноз и грамотно назначить лечение.
 Эзофагогастродуоденоскопия (ЭГДС) – это один из методов зондирования, позволяющий при помощи микрокамеры осмотреть пищевод, желудок и двенадцаперстную кишку. Конечно, существует и другой метод, неинвазивный – рентгенологическое обследование после приема бариевой взвеси в виде каши для контрастирования слизистой оболочки. Однако этот метод обладает довольно ограниченными возможностями и позволяет увидеть на снимке разве что химические ожоги, опухолевые процессы, язвы и эрозии. В то время как обследование ЭГДС может выявить и кровотечения, взять биоптаты на микроскопический анализ и рассмотреть органы более детально. Также эта технология позволяет оценить состояние отделов после проведенной хирургической операции, а именно заживляемость, целостность швов, кровоподтеки, удалять инородные предметы, диагностировать варикозное расширение вен органов.
Эзофагогастродуоденоскопия (ЭГДС) – это один из методов зондирования, позволяющий при помощи микрокамеры осмотреть пищевод, желудок и двенадцаперстную кишку. Конечно, существует и другой метод, неинвазивный – рентгенологическое обследование после приема бариевой взвеси в виде каши для контрастирования слизистой оболочки. Однако этот метод обладает довольно ограниченными возможностями и позволяет увидеть на снимке разве что химические ожоги, опухолевые процессы, язвы и эрозии. В то время как обследование ЭГДС может выявить и кровотечения, взять биоптаты на микроскопический анализ и рассмотреть органы более детально. Также эта технология позволяет оценить состояние отделов после проведенной хирургической операции, а именно заживляемость, целостность швов, кровоподтеки, удалять инородные предметы, диагностировать варикозное расширение вен органов.
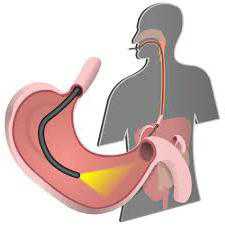 Многие больные, кто получил направление своего лечащего врача на данное обследование, часто задают вопрос: «ЭГДС, что это?» Аббревиатура обычно пугает пациентов и даже заводит в тупик тех, кто никогда ранее не сталкивался с визуальной диагностикой. Так давайте попробуем разобраться, как это работает. ЭГДС желудка или другого отдела ЖКТ проводится при помощи специального зонда – гибкой управляемой трубки, состоящей из эластичного материала и имеющей дополнительно волокнистую оптику (своего рода камеру и лампочку) и ручную технику управления. Это позволяет не только опускать его по желудочно-кишечному тракту, но и разворачивать в стороны или вниз для получения полной визуальной картины. После того как обследование будет закончено, зонд осторожно извлекается, чтобы не создать ятрогенное механическое повреждение внутренних оболочек органов.
Многие больные, кто получил направление своего лечащего врача на данное обследование, часто задают вопрос: «ЭГДС, что это?» Аббревиатура обычно пугает пациентов и даже заводит в тупик тех, кто никогда ранее не сталкивался с визуальной диагностикой. Так давайте попробуем разобраться, как это работает. ЭГДС желудка или другого отдела ЖКТ проводится при помощи специального зонда – гибкой управляемой трубки, состоящей из эластичного материала и имеющей дополнительно волокнистую оптику (своего рода камеру и лампочку) и ручную технику управления. Это позволяет не только опускать его по желудочно-кишечному тракту, но и разворачивать в стороны или вниз для получения полной визуальной картины. После того как обследование будет закончено, зонд осторожно извлекается, чтобы не создать ятрогенное механическое повреждение внутренних оболочек органов.
Предосторожности при процедуре
 Поскольку все же большинство пациентов, особенно детского возраста, боятся этого исследования, врач должен объяснить каждому из них перед ЭГДС, что это хоть и неприятный, но весьма необходимый метод для поддержания их же здоровья. Ему следует рассказать, что существуют зонды разного диаметра, это занимает немного времени (буквально 20-30 минут), а непосредственно перед его введением при помощи новокаина в виде аэрозоля ротовую полость анестезируют. Также это необходимо, чтобы подавить рвотный рефлекс, поскольку зонд будет раздражать небный язычок и барорецепторы глотки. Поэтому, если пациент будет чувствовать горьковатый привкус во рту или небольшую отечность языка, это является абсолютно нормальной реакцией на препарат. Помимо этого, после анестезии вставляют загубник – стерильное пластмассовое приспособление для защиты губ и зубов обследуемого во время введения зонда в ЖКТ.
Поскольку все же большинство пациентов, особенно детского возраста, боятся этого исследования, врач должен объяснить каждому из них перед ЭГДС, что это хоть и неприятный, но весьма необходимый метод для поддержания их же здоровья. Ему следует рассказать, что существуют зонды разного диаметра, это занимает немного времени (буквально 20-30 минут), а непосредственно перед его введением при помощи новокаина в виде аэрозоля ротовую полость анестезируют. Также это необходимо, чтобы подавить рвотный рефлекс, поскольку зонд будет раздражать небный язычок и барорецепторы глотки. Поэтому, если пациент будет чувствовать горьковатый привкус во рту или небольшую отечность языка, это является абсолютно нормальной реакцией на препарат. Помимо этого, после анестезии вставляют загубник – стерильное пластмассовое приспособление для защиты губ и зубов обследуемого во время введения зонда в ЖКТ.
Дополнительные исследования
Параллельно с проведением непосредственного обследования пациентам с заболеваниями сердечно-сосудистой системы накладывают манжету для контролирования артериального давления и мониторят ЭКГ, а у больных с наличием дыхательной недостаточности в диагнозе дополнительно проводят измерение пульса. Перед лучевыми методами исследования имеются и другие преимущества у ЭГДС. Подготовка к последнему практически не нужна и требует разве что проведения процедуры натощак, если это рано утром, или же спустя 6-24 часа после последнего приема пищи, время зависит от предварительного диагноза. Так, тревожным пациентам с гиперсекрецией соляной кислоты в желудке требуется больший срок подготовки, от 12 до 24 часов, а также дополнительное внутривенное введение седативных и анальгезирующих препаратов.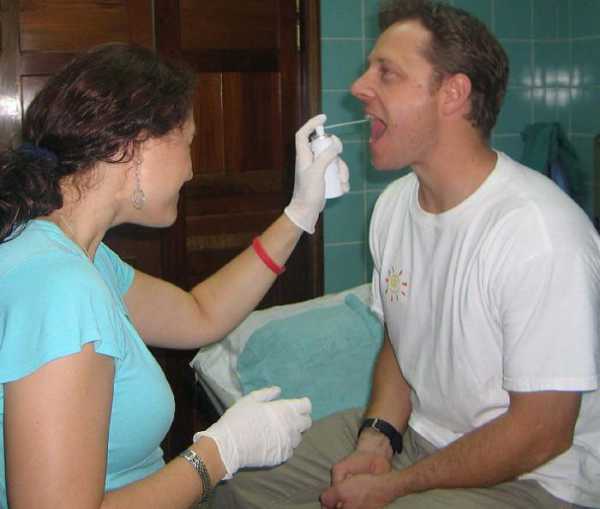
Предупреждения и рекомендации
При этом следует заранее попросить пациента прийти с сопровождающим, а также предупредить его касательно метода ЭГДС, что это может стать довольно травмоопасным для его внутренних органов, если он не будет следовать рекомендациям врача по технике выполнения процедуры. А также непосредственно перед обследованием необходимо снять контактные линзы, зубные протезы, стесняющую одежду. Дополнительно следует напомнить пациенту, что у него будет избыточное слюнотечение при ЭГДС, что это также является нормальным проявлением реакции организма, а потому препятствовать этому не следует. И для сбора слюны под щеку обследуемому подкладывают чистое полотенце (чаще принесенное из дома), а при необходимости накладывают электроотсос.
Фгдс что это такое в медицине
Обследование желудка часто отмечается в направлении аббревиатурой ФГС, ФГДС или ЭГДС. Хотя все эти исследования проводятся эндоскопом, имеются некоторые различия – как в масштабности обследования, так и в полученной информации.
Чем отличается ФГС от ФГДС?
ФГС — фиброгастроскопия. Обследуемая зона ограничивается желудком, тогда как при ФГДС проводится исследование и 12-перстной кишки.
ЭГДС и ФГДС: отличия
Эзофагогастродуоденоскопия (ЭГДС) отличается от ФГДС тем, что в зону обследования включен и пищевод. Данные различия достаточно условны. Так, при проведении ФГС и подозрении на поражение соседних структур доктор может обследовать и 12-перстную кишку (ФГДС), и пищевод (ЭГДС).
Показания к проведению ФГДС
Эндоскопическое обследование желудка — одно из самых безопасных и высокоинформативных исследований в медицине. Его назначают для четкого представления картины патологического процесса при следующих жалобах пациента:
- при непроходящих приступах изжоги, отрыжки;
- при болезненности в области эпигастрия, тяжести и ощущениях вздутия;
- при приступах тошноты, частой рвоте;
- при проблемах с дефекацией (опорожнением кишечника).
ФГДС назначают при подозрении на онкологию, стеноз пищевода, гастрит, язвенную болезнь, желудочное кровотечение и другие заболевания верхней части желудочного тракта. Эндоскопическое исследование при необходимости сочетается:
- с обработкой патологического очага лекарственным препаратом (например, химическая коагуляция кровоточащего сосуда);
- с исследованием на хеликобактерию (анализ);
- с остановкой кровотечения (тампонада, наложение лигатур/клипс);
- с биопсией и последующей гистологией (при подозрении на онкологию);
- с удалением полипов;
- с бужированием пищевода (расширением стенозированного участка).
Противопоказания к ФГДС
Фиброгастродуоденоскопия не проводится в случаях, если у пациента установлено:
- значительное снижение свертываемости крови;
- инфаркт/инсульт;
- обострение бронхиальной астмы;
- психическое расстройство.
Можно ли делать ФГДС при беременности?
Беременность не является абсолютным противопоказанием к проведению ФГДС. Однако манипуляцию назначают только при недостаточности информации о болезни, полученной другими методами, и невозможности поставить точный диагноз. Причина тому — возможность стимуляции спазмов гладкой мускулатуры и повышения тонуса матки.
Что необходимо взять с собой?
Обычно список требуемых в кабинете ФГДС документов оговаривается врачом, который назначил эндоскопическое исследование. Чтобы не забыть необходимое в суматохе сборов, следует заранее собрать:
- амбулаторную карту;
- направление на исследование;
- результаты предыдущих ФГДС и биопсии (для фиксации динамики лечения);
- принимаемые постоянно сердечные и противоастматические препараты;
- хорошо впитывающее полотенце/пеленку;
- стерильные перчатки;
- бахилы.
Подготовка к ФГДС желудка
 В зависимости от того, насколько правильно больной подготовился к эндоскопическому исследованию, зависит успех процедуры и достоверность полученных данных.
В зависимости от того, насколько правильно больной подготовился к эндоскопическому исследованию, зависит успех процедуры и достоверность полученных данных.
Следует ли придерживаться диеты?
Никаких жестких ограничений в питании перед проведением ФГС/ФГДС не предусмотрено. Однако за 2 дня до исследования рекомендуется исключить орехи/семечки, алкогольные напитки, острые блюда и изделия с шоколадом.
За сколько часов нельзя есть?
Дабы полностью освободить желудок, необходимо отказаться от еды за 12 часов до ФГДС. Если эндоскопическая диагностика назначена на послеобеденное время, запрещен даже легкий завтрак. Ужин перед обследованием (до 18.00 часов) не должен быть тяжелым и состоять из мяса, салатов из сырых овощей.
Можно ли принимать лекарства перед фиброгастродуоденоскопией?
В день эндоскопической манипуляции нельзя принимать лекарственные препараты в таблетках/капсулах. Средства в виде спреев или подъязычных таблеток, инъекционные препараты допустимо принять/сделать до диагностической манипуляции. Пациенты с сахарным диабетом, делающие инъекции инсулина, обычно проходят исследование утром до приема медикаментов и пищи. В случае обязательного приема таблетированных препаратов (ИБС, высокое а/д) о выпитом лекарстве предупреждается эндоскопист.
Можно ли пить перед ФГДС?
При проведении фиброгастродуоденоскопии после обеда разрешается за 2 – 3 часа (вместо завтрака) выпить слабозаваренный сладкий чай или воду (негазированную!). Булки/хлеб, выпечка/печенье, варенье и другие сладости запрещены.
Можно ли курить перед ФГДС?
Курить перед эндоскопической диагностикой не следует. Даже одна сигарета, выкуренная утром на голодный желудок, увеличит выработку желудочного сока, обострит аппетит и значительно усилит рвотный рефлекс, а это чревато более тяжелыми ощущениями и удлинением времени исследования.
Рекомендации
- почистить утром зубы;
- разрешено проходить УЗИ;
- явиться на исследование за 5 минут до указанного в направлении времени (необходимо успокоиться и максимально расслабиться);
- надеть просторную одежду (расстегнуть воротник, снять галстук, ослабить ремень);
- снять очки и удалить из ротовой полости съемные протезы;
- предупредить врача о наличии аллергии на лекарства или пищевые продукты.
Как проводится ФГДС?
Процедура предполагает заглатывание гибкого эндоскопа диаметром около 1 см. Для детей предполагается использование зонда меньшего диаметра. Сейчас применяются окулярный эндоскоп и зонд, снабженные миниатюрной видеокамерой. Видеоэндоскоп – наиболее передовой аппарат, дающий врачу следующие преимущества:
- высококачественную цветную картину на мониторе (усиленную четкость и большее увеличение);
- запись в динамике;
- сохранение видео обследования.
За 5 минут до процедуры врач проводит местную анестезию (обрабатывает горло лидокаином). Детям и особенно возбужденным пациентам ФГДС иногда проводится под наркозом (вводится лекарственное вещество, погружающее обследуемого в кратковременный сон). Однако негативное воздействие анестезирующих средств обуславливает серьезные показания для подачи общего наркоза. Пациент укладывается на кушетку на левый бок. На подушку под голову кладут полотенце, на него будет в дальнейшем стекать слюна.
Далее пациенту предлагается зажать зубами пластиковое кольцо, а в его отверстие до корня языка продвигается эндоскоп. Врач просит больного совершить проглатывающие движения, во время которых зонд продвигается по пищеводу в желудок. Именно этот момент (занимает всего несколько секунд) является наиболее неприятным.
По достижении миникамерой желудка компрессор нагнетает в него воздух (расправляет спавшиеся стенки пустого желудка), электроотсосом извлекается оставшаяся жидкость (слизь, желчь, желудочный сок) и начинается обследование его слизистой. Управляя эндоскопом, врач досконально обследует стенки желудка и 12-перстной кишки.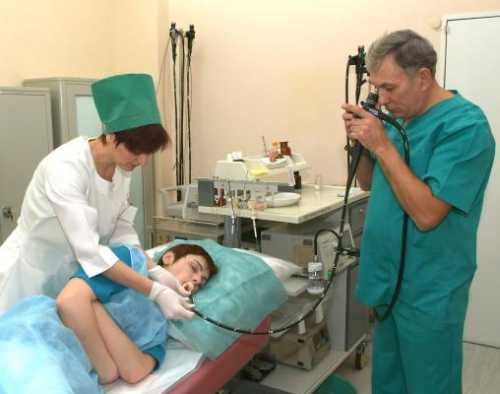
Сколько длится фиброгастродуоденоскопия?
Длительность процедуры не превышает 5 – 7 минут. Лишь в редких случаях (при лечебных манипуляциях или биопсии) время увеличивается до 20 минут.
Больно ли это?
Рвотные позывы и желание откашляться будут беспокоить меньше, если больной:
- медленно и ровно дышит (легче дышать ртом);
- слушает все рекомендации врача;
- не сжимает челюсти, чтобы проглотить зонд;
- не делает резких движений.
Слюно- и слезотечение — нормальное явление при проведении эндоскопической диагностики желудка. Не следует смущаться и нервничать по этому поводу.
Что показывает ФГДС?
Врач оценивает:
- проходимость верхней части ЖКТ (выявляет спайки и рубцы);
- состоятельность пищеводного сфинктера (определяет наличие эзофагогастрального и дуоденогастрального рефлюкса);
- состояние слизистой (воспаление, атрофия, эрозивное поражение, язвы, полипы, опухоли);
- фиксирует пищеводные грыжи и дивертикулы.
Ощущения после фиброгастроскопии
Если пациенту давался общий наркоз, после диагностической манипуляции он некоторое время находится в палате. При применении местной анестезии пациент может дождаться записи заключения в коридоре и затем отправиться домой. Допустимы ощущения:
- после ФГДС болит горло;
- немного тошнит;
- после ФГДС болит желудок.
Дабы не вызвать рвоту, около 2 часов после манипуляции не рекомендуется есть и пить. Обращение к врачу в срочном порядке целесообразно, если после эндоскопической процедуры:
- появилась гипертермия выше 38ºС;
- усиливается болезненность в животе;
- возникли рвота с прожилками крови, черный понос.
Вышеперечисленные признаки чаще указывают на кровотечение, однако такие симптомы наблюдаются крайне редко.
Как часто можно делать ФГДС?
Частота проведения эндоскопического исследования желудка определяется лечащим врачом. Каких-либо ограничений в этом не предусматривается.
Есть ли альтернатива ФГДС?
Полноценной альтернативы данному исследованию не существует. УЗИ, рентген и другие методы дают лишь частичную информацию о работе желудка, пищевода и 12-перстной кишки. Более информативного и безопасного метода, чем ФГДС, на сегодняшний день нет.
При правильной подготовке и адекватном поведении во время процедуры ФГДС проходит максимально безболезненно. Страхи и пугающие рассказы пациентов, проходивших процедуру, обусловлены отсутствием надлежащей подготовки и несоблюдением указаний врача.
Эзофагогастродуоденоскопия, знакомимся с особенностями процедуры гастроскопии желедка
Что такое гастроскопия? Этим вопросом задается почти каждый человек, прошедший определенное обследование у специалиста, который назначил необходимость провести обязательно гастроскопию. Вы можете встретить как понятие ЭФГДС, так и гастроскопия желудка. Что такое эзофагогастродуоденоскопия или сокращенно ЭГДС и отличается ли данная диагностика от обычной гастроскопии? На эти и многие другие вопросы вы найдете ответ в данном материале.
ЭГДС против гастроскопии
Для начала разберемся в понятиях. Существуют определенные виды гастроскопии, которые в современной медицине принято считать синонимическими понятиями.
ЭГДС что ж это такое? Если расшифровать термин, то мы получим эндоскопию, которая предусматривает обследование всей верхней части желудочно-кишечного тракта — от 12-перстной кишки до пищевода. Для данной процедуры применяется тот же прибор — эндоскоп, только проводится такая гастроскопия немного дольше.
Гастроскопия желудка — это исключительно обследование именно желудка, а не всего ЖКТ. Собственно, на этом отличия и заканчиваются. В некоторых случаях пациенту требуется пройти комплексное обследование, то есть ЭГДС, а в других только делают гастроскопию желудку.
Разновидности
Не стоит упускать из внимания тот факт, что гастроскопия бывает нескольких подтипов. Это зависит от того, как делают гастроскопию:
- Традиционная. У такой процедуры гастроскопии сначала снимаются болевые ощущения и притупляют рвотные рефлексы с помощью медикаментов, после чего вводят трубку через рот.
- Гастроскопия через нос. Она же трансназальная гастроскопия. В некоторых случаях, во избежание рвотных рефлексов, пациенту проводят введение трубки через нос, за счет чего давление на корень языка не оказывают, и удается избежать потенциально опасных рвотных позывов. Но чтобы сделать этот тип диагностики кишечника или желудка, клиника должна иметь в распоряжении специальный аппарат для обследования желудка гастроскопией через нос.
- Во сне. Не всегда делают гастроскопию желудка, когда человек находится в сознании. Но осмотр пациента под наркозом проводят только с крайних случаях, дабы избежать попадания желудочной кислоты в бронхи. При этом проводится гастроскопия только при наличии сопровождающего, который поможет пациенту добраться до дома после процедуры.
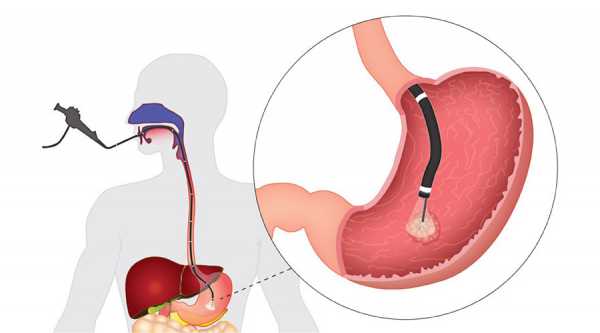
Зачем проводится гастроскопия?
Используя специальное оборудование для гастроскопии, диагностическая процедура дает возможность своевременно определить заражение, рак и ряд прочих заболеваний, позволяет не пропустить факт присутствия патогена. Вероятность инфицирования при правильном введении зонда крайне мала. Но нужно делать процедуру исключительно в проверенных клиниках и у высококвалифицированных специалистов.
Опытные врачи прекрасно знают, как проводится процедура и на что следует обращать внимание при проведении обследования кишечника, желудка и пищевода. Постепенно зонд с прикрепленной на него камерой проходит через обследуемые участки, а показанный на мониторе результат помогает определить, насколько сильное заражение, есть ли рак или какая-то инфекция у пациента.
Преимущество аппарата для гастроскопии в том, что помимо визуального осмотра состояния, оборудование дает возможность провести дополнительные мероприятия, направленные на получение более точного диагноза и непосредственно лечение пациента. В результате лечебно- диагностическое оборудование позволяет:
- определить текущий уровень кислотности в ЖКТ;
- отыскать возможную причину внутренних кровотечений и по мере потребности прижечь сосуды;
- взять необходимые тестовые образцы — наиболее часто проводят расширенную гастроскопию с биопсией;
- удалить инородное тело, каким-то образом оказавшееся в пищеводе, желудке пациента или кишечнике;
- удалить полипы;
- обработать образовавшиеся язвенные поверхности соответствующими медикаментами;
- расширить в случае сужения пищевод.
Это еще не все, что показывает гастроскопия в наше время. Если оборудование дополнительно оснащается УЗИ, что является более современным аппаратом, то дополнительно к указанным мероприятиям специалист может определить наличие уплотнений в стенках и получить данные о толщине желудочных стенок.

Противопоказания
Как правильно проводить ЭГДС желудка, знает опытный врач. Потому первым делом постарайтесь отыскать хорошего специалиста. Сделанный им анализ и диагностика позволят избежать дискомфорта и получить подробный результат исследования.
Использовать традиционный или назальный тип процедуры введения эндоскопа, также решит врач после проведенной беседы с пациентом. Сколько по времени будет идти диагностика, зависит от того, насколько детально потребуется изучать состояние ЖКТ и какие именно органы потребуют анализа. Когда речь идет про рак, обычно обследование проводится дольше и деликатнее, дабы рак не начал прогрессировать и удалось выявить пораженные все очаги.
Но статистика наглядно демонстрирует, что далеко не всегда допускается проведение эндоскопии. Потому предварительное обследование или простая беседа должны показать, допускается ли конкретно в вашем случае проводить гастроскопию, либо же придется прибегнуть к альтернативным и менее информативным методам обследования.
Эндоскопию желудка и всего желудочно-кишечного тракта не проводят при абсолютных и относительных противопоказаний. Если в первом случае пациенту точно нельзя вводить зонд, то второй рассматривается в индивидуальном порядке.
Что касается абсолютных противопоказаний, то тут нельзя проводить обследование эндоскопом при:
- перенесенных недавно инфарктах;
- острой сердечной недостаточности;
- гемофилии;
- аневризме аорты;
- дыхательной недостаточности;
- инсульте.
К относительным противопоказаниям относят:
- тяжелую стадию ожирения;
- психологические расстройства;
- истощения;
- увеличенные размеры щитовидки;
- онкологические заболевания;
- варикоз в пищеводе;
- наличие рубцов;
- воспаления носо- или ротоглотки;
- ринит;
- лимфоузлы и пр.
Как видите, при диагнозе рак эндоскопическое исследование возможно не всегда, как и в случае других указанных проблем. Потому обязательно предварительно проконсультируйтесь со специалистом, старайтесь максимально честно отвечать на все вопросы и не лукавить. От этого зависит ваше здоровье и выздоровление.

Как часто необходимо обследование?
Определив, что для вас гастроскопия разрешена, необходимо начать процесс подготовки к этому не самому приятному, но полезному в плане установки диагноза и назначения максимально эффективного лечения процессу.
Но сначала уточним информацию о частоте проведения процедуры. Как часто можно делать гастроскопию? На этот вопрос может ответить только ваш лечащий врач, проведя все необходимые обследования и изучив ваши анализы, особенности течения заболевания и потенциальный прогноз. Как таковых ограничений не существует.
Практика показывает, что врач проводит сначала первичную гастроскопию для определения необходимых ему данных относительно состояния желудочно-кишечного тракта, после чего назначает курс лечения. По завершению курса проводится повторная гастроскопия.
Однако в некоторых случаях врач, при наличии соответствующих оснований, может назначить дополнительные процедуры гастроскопии. Это сугубо индивидуальный вопрос, потому однозначного ответа о частоте проведения гастроскопии дать нельзя.
Особенности проведения процедуры
Теперь переходим непосредственно к вопросу о том, как гастроскопия осуществляется при необходимости обследовать состояние желудочно-кишечного тракта.
Поэтапно процесс выглядит следующим образом:
- пациент ложится на правый бок;
- подбородок обязательно подводят к груди;
- вводится общая или местная, касающаяся языка анестезия;
- между губ вставляют специальную конструкцию, которая не позволяет перекусить трубку;
- через рот или нос вводится зонд;
- если введение традиционное через рот, тогда дышать нужно носом;
- основная сложность — заставить себя не совершать глотание, а поскольку это рефлекс, сделать это не так уж легко, но нужно;
- чтобы слюна не мешала и не провоцировала глотательные рефлексы, пациенту вставляют слюноотсос;
- постепенно эндоскоп вводят до участков, которые требуется обследовать;
- в некоторых случаях в ЖКТ вводят воздух, чтобы расширить стенки и детальнее изучить их состояние;
- проводятся дополнительные мероприятия, такие как биопсия, к примеру;
- завершив все процедуры, врач извлекает трубку;
- результаты обследования записываются и передаются уже лечащему врачу.
В общей сложности на процедуру может уйти от 10 до 20 минут. Хотя бывают и исключения. Но в основном пациентам приходится терпеть наличие инородного тела в горле около 15 минут в среднем.

Что делают после обследования?
Закончив процедуру исследования состояния желудочно-кишечного тракта методом эндоскопии, пациента отправляют домой. Если же диагностика проводилась под наркозом, тогда на некоторое время человеку лучше остаться в клинике.
Употреблять пищу и пить рекомендуется уже после того, как к языку вернулась чувствительность и местная анестезия перестала работать.
В некоторых случаях после процедуры пациенты могут сталкиваться с дискомфортом в горле или пищеводе. Это вполне естественные явления. Но если они не проходят в течение нескольких дней, обязательно обратитесь к специалисту.
Эгдс в медицине что это - Лечение гастрита
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
ЭГДС расшифровывается как эзофагогастродуоденоскопия. Этот метод осмотра называется еще и гастроскопией.
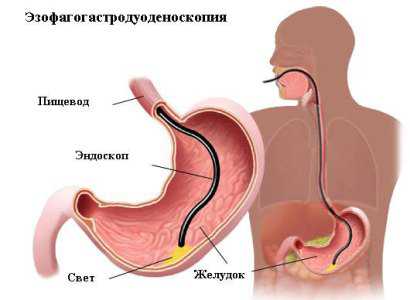
Обследование желудка проводится при помощи эндоскопа, который состоит из гибкой трубки, камеры на его конце и объектива. Аппарат вводится пациенту через рот, и далее через пищевод попадает в желудок.
Ранее для подобной процедуры использовали обычные зонды, и осмотр внутренних органов был крайне болезненнен.
В настоящее время благодаря современным технологиям диаметр вводимой трубки существенно уменьшился, в результате чего после обследования желудка квалифицированным врачом пациент испытывает максимум легкий дискомфорт в горле, который уменьшается благодаря полосканиям.
Эзофагогастродуоденоскопия обычно назначается, если у больного наблюдаются боли, тошнота и рвота, изжога, отрыжка, ощущения переполненности или тяжести в животе, которые могут являться симптомами серьезных заболеваний желудка.
Также обследование рекомендовано при ухудшении аппетита, потере веса, диарее, затруднении при глотании, внутренних кровотечениях.
Все эти состояния могут быть признаками развития в организме каких-либо болезней, и ЭГДС поможет их обнаружить.
Перед проведением эзофагогастродуоденоскопии пациент обязан правильно подготовиться, в противном случае доктор скорее всего откажется проводить обследование желудка и назначит его повторное проведение на следующий день.
Подготовка к ЭГДС в первую очередь подразумевает ее проведение натощак, поэтому обычно обследование назначают на утро.
Вечером предыдущего дня кушать можно до 8 часов вечера, ужин должен быть легким, содержать легко усваивающиеся продукты, ни в коем случае не должен содержать молочных продуктов или алкоголя.
Лучше всего для ужина подойдут бульон, рыба, отварное мясо, чай или кисель. Продукты должны успеть полностью перевариться до начала обследования желудка.
Иногда ЭГДС проводится во второй половине дня, в таком случае разрешается позавтракать легкими продуктами, но не позднее чем за 8-9 часов до проведения осмотра желудка.
Специалисты рекомендуют перед сном и за два часа до ЭГДС принять 30 мл лекарства Эспумизан – это поможет избавить желудок от избытка газов.
Перед обследованием запрещается курить, поскольку табачный дым способствует выработке стенками желудка слизи, что затрудняет осмотр.
Можно выпить немного минеральной воды без газа, максимум за 3 часа до ЭГДС. Также запрещается принимать лекарственные препараты, особенно те, которые нужно глотать и запивать.
Исключение составляют только средства, принимаемые инъекционно, или если прием лекарства жизненно важен.
Проведение обследования
Перед ЭГДС необходимо проконсультироваться с врачом и сообщить ему обо всех имеющихся болезнях и состоянии здоровья, поскольку это обследование желудка имеет противопоказания к проведению.
В первую очередь это касается тех, кто имеют склонность к приступам паники, проблемы с сердцем, недавно перенесли инфаркт, имеют инфекционные болезни, атеросклероз или гипертонию.
Также проведение ЭГДС запрещено пациентам в тяжелом состоянии или с суженным пищеводом.
Видео:
Обязательно необходимо предупредить доктора о наличии аллергии на лидокаин, поскольку в большинстве больниц именно этот препарат используется для местной анестезии.
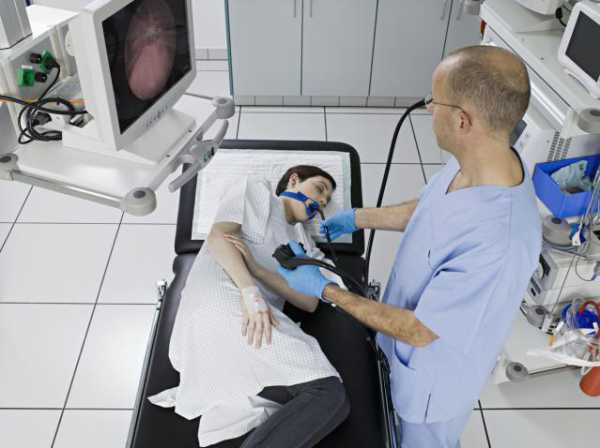
В начале обследования желудка человеку обрабатывают горло местной анестезией для уменьшения болевых ощущений.
Иногда для большего расслабления пациента внутривенно вводятся определенные успокоительные препараты.
После этого человека укладывают на левый бок и вставляют в рот пластмассовый загубник с отверстием посередине, через который в желудок попадает трубка эндоскопа.
Аппарат проходит через пищевод и попадает в желудок, после этого в орган начинает накачиваться воздух для расширения стенок, что позволяет более детально рассмотреть их рельеф и обнаружить отклонения от нормы.
В этот момент у пациента обычно начинаются неприятные ощущения, возможны приступы паники.
Врачи рекомендуют в этот момент думать о чем-то хорошем, приятном, не концентрироваться на проводимой процедуре, глубоко дышать носом, стараться не делать глотательных движений.
Благодаря камере на конце эндоскопа медицинский персонал может наблюдать за изображением на мониторе, находящимся рядом.
Видео:
Иногда во время ЭГДС параллельно проводится биопсия желудка (берутся пробы тканей органа с целью проверки на наличие в них раковых клеток), удаление полипов, извлечение из желудка различных случайно проглоченных инородных тел.
В случае небольшого внутреннего кровотечения в желудке ЭГДС позволяет остановить его, не проводя хирургическую операцию.
Также возможно взятие материала для анализа на наличие в желудке бактерии Helicobacter pylori.
Сама процедура при отсутствии осложнений обычно длится не более 15 минут.
После осмотра у пациента обычно присутствует ощущение комка в горле и вздутие в животе из-за накачиваемого воздуха, но это быстро проходит.
Из-за ввода эндоскопа через ротовую полость обычно ощущаются дискомфорт и першение в горле, которые проходят примерно через сутки.
Пациент находится в кабинете врача около получаса, пока не закончится действие анестезии.
За это время результаты ЭГДС будут уже готовы, врач-эндоскопист выдаст их пациенту для дальнейшего визита к гастроэнтерологу, который проконсультирует насчет состояния желудка и дальнейшего лечения обнаруженных заболеваний.
ЭГДС на сегодняшний день является лучшим способом обследования желудка.
Процедура позволяет выявить большинство заболеваний желудочно-кишечного тракта, изучить состояние стенок органа, параллельно выполнить другие операции, помогая доктору принять решение по поводу устранения обнаруженных проблем.
Если подготовка к осмотру была проведена правильно и не наблюдалось никаких осложнений в ходе обследования, то результат ЭГДС будет максимально информативным и точным.
Панкреатит – что это такое
Панкреатит что это такое, симптомы, признаки, как лечить, не допустить развитие данного заболевания и превращения в хронический диагноз? Частое недомогание и боль где-то в районе желудка, а на самом деле в поджелудочной железе становится настоящим бедствием современного общества. Каждый второй человек обращался в поликлинику с такими симптомами и получал неутешительный вердикт – панкреатит. Каким образом можно предотвратить подобное воспалительное заболевание желудочно-кишечного тракта и так легко уязвимой поджелудочной, а также как своевременно обратить внимание на свой организм и не запустить болезнь?
Панкреатит что это за болезнь?
За этим загадочным медицинским термином скрывается заболевание поджелудочной железы, которое характеризуется воспалением и серьезным недомоганием. Основной предпосылкой возникновения самой болезни становится нарушение оттока пищеварительного сока, который в свою очередь, накапливаясь в губительных масштабах, разрушает стенки слизистой самой железы.
Данная ядерная смесь содержит в себе также ферменты, пробивающие брешь в сосудах и других органах, находящихся рядом. Итог данного недуга неутешителен: в 10 % случаев без лечения наступает летальный исход, а в оставшихся 90% — только половина людей может навсегда излечиться от этого неприятного заболевания. Другая половина получает хроническое течение болезни, которое время от времени сопровождается сильнейшими приступами.
Из за чего происходит воспаление поджелудочной железы, симптомы и признаки
Жертвой панкреатита может стать любой человек, который склонен к перееданию, а также тот, кто употребляет в больших количествах алкоголь, фастфуд, а также жареную, острую и сильно жирную пищу.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гастрита и язвы наши читатели успешно используют Монастырский Чай. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Спровоцировать панкреатит можно из-за нарушений другого характера: песок, камни в почках или желудке, опухоли, неправильное развитие внутренних органов. Острые приступы болезни могут возникнуть и из-за травматических ситуаций, когда при смещении положения поджелудочной железы или желчного пузыря перекрываются специальные желчные протоки, по которым отходит лишнее количество желудочного сока и ферментов. Сюда же может попасть и желчь. Таким образом, в самой железе начинаются процессы брожения и пищеварения, что категорически недопустимо, ведь получается, что организм занимается «перевариванием» своих же слизистых оболочек – тонких и гибких тканей поджелудочной железы.
Также существует и вариант осложнений при панкреатите, когда частично всасываясь, ферменты все же остаются в крови и соответственно по большому кругу кровообращения попадают в другие органы, поражая их. Это могут быть и сердце, и печень, и селезёнка, и даже почки. Тогда развивается еще и отравление всего организма, а не только острые боли при панкреатите, характерные для воспаления поджелудочной железы и кишечного тракта.
Симптоматика панкреатита: острое и хроническое течение заболевания
Основными симптомами и признаками заболевания поджелудочной железы считается сильная боль, которая сопровождается ощущением интоксикации организма: слабостью, тошнотой, повышением температуры. Также может быть понос, а в некоторых тяжелых случаях даже судороги. Однако симптомы воспаленного острого и хронического панкреатита, как разных его форм, отличаются по своим свойствам:
Боли при воспалении поджелудочной железы.
При остром течении данного заболевания проявляется тупая режущая боль, которая по своей интенсивности не уступает желудочной боли или любой другой в организме человека. Локализуются болевые ощущения справа или слева под ребрами, всё это зависит от того участка поджелудочной железы, который более воспалён. Болевые точки могут также проходить в лопатках, на груди и на спине, так как боль поджелудочной железы отдается во все стороны.
Обострение боли может происходить при дальнейшем употреблении тяжелой и жирной пищи, а также при потреблении алкоголя или острых блюд. Если своевременно не оказать больному медицинскую помощь, то развивается состояние болевого шока, когда пациент может потерять сознание. В этом случае возможен даже летальный исход.
При приступе хронического панкреатита появляется ноющая, накатывающая волнами боль, которая может быть с человеком на протяжении нескольких лет или даже всей его жизни. Ее характер крайний неоднозначен, она усиливается примерно спустя полчаса после приема пищи, которая неудобоварима для поджелудочной железы данного пациента.
Например, этим может стать сильно острая, жареная, копченая или даже сладкая еда.
Длительность данной боли может варьироваться от часа до нескольких дней, а локализуется она точно также в зависимости от того участка, который наиболее воспалён. Интенсивность повышается при изменении положения тела, например, приседаний или наклоне. При принятии соответствующих лечебных препаратов боль, как правило, исчезает, но не проходит до конца и при возникновении похожих ситуаций: принятие неправильной пищи, хронический панкреатит вновь даст о себе знать. Приступы могут быть разными: если в первый раз приступ мог проходить очень долго, то второй раз минимальные болевые ощущения могут длиться всего лишь 15 минут.
Изменение цвета кожи.
Как правило, при панкреатите кожный покров на лице и других частях тела меняет свою окраску: лицо бледнеет, а потом может приобрести сероватый оттенок. В области поясницы и пупка также может появиться синий, будто мраморный отблеск, а паховые области окрашиваются в сине-зелёный оттенок. Это говорит о том, что при панкреатите нарушается кровоток, который приносит естественный цвет кожному покрову. Ведь при хроническом воспалении панкреатита кровь застаивается и становится неспособной проникнуть под кожу. При остром течении панкреатита такие симптомы наблюдаются реже, и, как правило, бледнеет только лицо.
Желтизна кожного покрова и склер.
Иногда проявляются следующие симптомы, например, такие, как желтизна кожи при панкреатите, которая свидетельствует об особой склерозирующей форме заболевания. Она развивается тогда, когда желчные протоки настолько сильно сдавлены, увеличены и воспалены, что желчь дает свой цвет даже внешнему кожному покрову — эпидермису. Иногда желтоватыми становятся также белки глаз.
Основными же симптомами острого панкреатита, как крайне тяжелого состояния при котором нужно сразу вызывать «скорую помощь», являются:
- Болезненная икота;
- Рвота желчью и тошнота;
- Метеоризм и отрыжка с кислым привкусом во рту;
- Повышенная температура;
- Потливость ладоней или лба;
- Пониженное/повышенное артериальное давление;
- Сухость во рту;
- Диарея или запор;
- Отвердение мышц живота – спазм;
- Одышка;
- Возможна также потеря веса вследствие рвоты;
- Обезвоживание, которое развивается также после рвоты.
Обращаться в «скорую помощь» нужно незамедлительно, так как острая фаза панкреатита может легко перейти в хроническую, если вовремя не начать правильное лечение. При хроническом панкреатите, который может протекать бессимптомно или с минимальными признаками, будут подвержены структурным изменениям все внутренние органы вашего организма, а не только одна поджелудочная железа.
Данные изменения структуры нарушат выработку инсулина, отвечающего за переработку углеводов в нашем организме. Если это состояние будет продолжать усугубляться, то такой путь может привести к развитию уже сахарного диабета. Также несвоевременное оказание помощи при острой фазе панкреатита приведет вас к развитию рака поджелудочной железы.
Панкреатит: видовая классификация
По тому, как протекает болезнь, различают следующие виды данного недуга:
- Панкреатит острого течения.
- Рецидив панкреатита острого течения или рецидивирующий панкреатит.
- Хронический панкреатит.
- Обострение хронического панкреатита.
Также по фазе течение и развития болезни различают отечный и деструктивный панкреатит. В первом случае говорится о начальном воспалении поджелудочной железы, а во втором — уже об локализации данного воспаления, так как деструктивный панкреатит может быть мелкоочаговым, средне очаговым, крупно очаговым и тотально или субтотальнопанекреозным.
В фазе развития болезни можно отметить ферментативный панкреатит, который наступает в первые три — пять суток болезни. Далее следует активная фаза или эпицентр развития, длящийся от 6 до 14 суток. Потом идет рассмотрение предпоследней, перед выздоровлением, фазы секвестрации, наступающей на 15 сутки. И наконец диагностируют фазу исхода, которая отмечается уже после полугода от начала болезни. Именно в это время можно определить является ли ваш панкреатит хроническим или он лишь однажды посетил ваш организм.
Лечения панкреатита: средства
Первым делом, для того, чтобы подобрать правильный метод лечения панкреатита нужно провести детальное обследование организма, которое поможет сложить полную картину вашего заболевания. Вам нужно сделать общий анализ крови и пронаблюдать насколько увеличилось количество лейкоцитов и других кровяных телец, что будет указывать на объем того воспалительного процесса, который проходит в поджелудочной железе.
Далее вам нужно пройти биохимический анализ крови, помогающий определить уровень активности слизистой поджелудочной железы. Сдайте анализы мочи и кала, проведите УЗИ брюшной полости, а также рентгенографию. И конечно же важно посетить гастроэнтеролога, чтобы сделать процедуру – Эзофагогастродуоденоскопии (ЭГДС).
Обязательно контролируйте свое состояние, так как болевой шок, вызванный панкреатитом может привести к обмороку и даже летальному исходу. Неквалифицированная же помощь и самостоятельное употребление любых лекарств, не назначенных вашим лечащим врачом, может усугубить течение болезни и негативно отразиться на общем самочувствии организма.
Первой помощью при панкреатите является обеспечение больному покоя. Желательно помочь ему принять горизонтальное положение, и, лежа на спине, он должен поджать колени к груди, что будет способствовать уменьшению боли, так как очаг воспаления будет менее локализован. К той области, которая характеризуется наибольшей болезненностью при пальпации нужно приложить что-то холодное, к примеру, грелку с водой или бутылку, это будет способствовать понижению болевых ощущений.
До приезда скорой помощи или до обращения в поликлинику нужно принять любой спазмолитик, например: «Но-шпа» или «Спазмалгон», который поможет больному продержаться до приезда врачей. Эти три составляющих – покой, холод и конечно же голодание, так как в период острого панкреатита нельзя принимать практически никакую пищу, кроме слабого супового бульона и воды, являются тремя основными правилами оказания первой медицинской помощи.
На сегодняшний день самыми лучшими методами лечения панкреатита становятся:
Парентеральное питание при воспалении поджелудочной железы
Когда больного поражает тяжелое расстройство пищеварительного тракта, и желудок плохо всасывает пищу, врачи назначают так называемое парентеральное питание. По сути, это внутривенное введение препаратами питания для больного, а также добавление смеси незаменимых аминокислот, которые помогут пище лучше усваиваться организмом при остром течении заболевания. При таком типе питания добавляются также электролиты, например, раствор хлорида калия или раствор глюконата кальция, способствующие поддержке измученного болезнью организма.
Специальная диета при панкреатите
Без наличия специального питания при лечении острого или хронического панкреатита невозможно даже подойти к началу изучения данного заболевания. Важно знать, что хронический панкреатит требует постоянной диеты для органов пищеварения, которую человек должен соблюдать всю жизнь. Именно поэтому в ваших интересах является соблюдение такой специальной диеты сразу же, при первом приступе острого панкреатита, который еще не перешел в хронический.
При остром панкреатите в первые два — три дня нужно полностью отказаться от полноценных приемов пищи. Вашей единственной едой должен стать отвар из шиповника, который насытит организм всеми полезными микроэлементами, способными поддержать его в данный острый период.
После того, как острый приступ пройдёт, можно выделить следующие блюда: вегетарианские супы, нежирные сорта мяса, омлет из куриных яиц и всевозможные каши, сваренные на воде с ограниченным количеством растительного масла. Сюда подойдут также обычный картофель, свёкла, морковь, тыква и некислый сорт яблок, который не вызывает обильного образования желудочного сока и поэтому является менее вредной и тяжелой пищей для поджелудочной железы.
Ваше питание должно быть дробным, небольшими порциями, и лучше всего пять — шесть раз в день. Категорически запрещается есть сладкое, жирное, острое, жареное и конечно же пряное и копченое, которое будет провоцировать секрецию желудочного сока и повышенное газообразование. Категорически запрещено также употребление алкоголя и продуктов питания, которые содержат грубую клетчатку, способную повредить итак раздраженную слизистую поджелудочной железы.
Хирургическое вмешательство.
Вылечить панкреатит можно и хирургическим путем, как самым крайним вариантом, то есть посредством операции, применяющейся тогда, когда данное заболевание является крайне запущенным и не подлежит другому виду лечения. Тогда происходит операция, которая осуществляется с помощью лапароскопии. Поджелудочная железа восстанавливается посредством дренажа, и после данного вида лечения больному назначаются антибиотики, которые помогают убрать воспалительный процесс.
Санаторное лечение.
Также полезным является санаторно-курортное лечение, которое можно осуществлять при хроническом панкреатите хотя бы один — два раза в год. Этот вид терапии помогает поддерживать хорошее самочувствие, так как основой является лечение минеральной водой без газа, и конечно же оказание высококвалифицированной помощи при обострениях желудочно-кишечного тракта. Самыми популярными санаториями по направлению ЖКТ являются: «Железноводск», «Кисловодск», «Морщин», «Пятигорск», «Трускавец».
Лечение панкреатита народными средствами в домашних условиях
Отдельно стоит выделить народные средства лечения панкреатита, которые после консультации с вашим лечащим врачом вполне смогут поддерживать данное заболевание в определенных рамках, не причиняющих вред вашему организму. В основном народное лечение составляет снижение симптомов недуга травяными сборами, которые имеют минимальное количество побочных эффектов, большой состав витаминов и полезных для организма веществ.
Еще одним неоспоримым плюсом является конечно же ценовая доступность фитолечения, которое не только устраняет причины, но и помогает, если не до конца, то почти совсем купировать острый приступ данного заболевания.
Зарекомендовали себя также другие народные средства, например, настойки из лука, ореха и манжетки, либо квас, настоянный на чистотеле по методике Болотова, а также напиток из льна и овсяной кисель, которые помогают поджелудочной железе эффективно справиться с начавшимся воспалением.
Является действенным средством настой из одуванчика и следующие травяные сборы: календулы, кукурузных рыльцев, перечной мяты и полевой ромашки. Также замечательным эффектом обладает настойка зверобоя и пустырника. Однако, перед применением обязательно стоит узнать у своего лечащего врача: нет ли у вас аллергии на данные виды растений?
Профилактика панкреатита
Замечательной профилактикой панкреатита является отказ от алкогольных напитков и курения, провоцирующих абсцесс поджелудочной железы. Также нужно своевременно следить за своим здоровьем и сразу же при начавшихся симптомах острого панкреатита обращаться к врачу, который поможет выбрать правильный курс лечения. Важно, что хроническая форма панкреатита появляется только в том случае, если острый приступ находится в стадии крайней запущенности.
Чаще занимайтесь спортом, чтобы улучшить кровообращение в своём организме и соответственно правильно питайтесь: лучше дробно и небольшими порциями, избегая в своем рационе запрещённых блюд, таких как фаст-фуд и тех продуктов, которые вызывают брожение в вашем кишечнике.
Также старайтесь не переедать и делать в питании акцент на еду, обогащенную витаминами и микроэлементами, помогающими оздоравливать ваш организм. Любимый же всеми кофейный напиток тоже попадает под запрет — ограничьте вашу кофе-паузу до 1 чашки в день.
Таким образом, лечение панкреатита осуществляется комплексно: нужно не только следить за правильностью питания, распорядком и здоровым образом жизни, но и своевременно отслеживать все изменения в своём организме, будь то резкие возникающие боли или периодически повторяющиеся ноющие и колюще-режущие ощущения. Помните, панкреатит проще предупредить, чем лечить.
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе