 [Что такое резекция желудка]
[Что такое резекция желудка]
Резекция желудка
Резекция желудка относится к подобным случаям и назначается, когда все классические способы лечения не принесли результатов. Что это такое, когда назначается, и какой образ жизни у пациента после операции, об этом рассказывает данная статья.
Удаление части пищеварительного органа называется резекцией. Как правило, чаще всего ее назначают, как последний шанс победить болезнь, например, при злокачественных опухолях или при сильном ожирении, которое грозит пациенту смертью. Существует несколько способов провести резекцию желудка и выбор, какой из них применить во многом зависит от диагноза и состояния больного.
Что такое резекция желудка
В международном реестре заболеваний иссечение части пищеварительного органа обозначено кодом К91.1. Хирургическая операция, которая получила название «резекция», была впервые проведена в конце 19 века Теодором Бильротом. Результаты были столь успешны, что ее стали назначать при последних стадиях рака желудка, что в некоторых случаях продлевало жизнь пациентам до 5 лет.
Способы резекции, которые были предприняты этим хирургом, получили его имя и применяются до сих пор с некоторыми дополнениями, введенными другими талантливыми врачами.
По своей сути, это удаление трети или половины пищеварительного органа с дальнейшим соединением оставшейся части с пищеводом и возвращением ему здоровой работоспособности. В крайних случаях удаляется весь орган, и пищевод соединяется напрямую с кишечником.
Основными способами проведения операции являются:
- При бильроте 1 иссечению подвергаются пилорический и антральный отделы органа с последующим соединением двенадцатиперстной кишки с оставшейся частью по принципу анастомоза, по которому конец одного органа налагается на другой.
- При бильроте 2 желудок, после иссечения его части, зашивается, а конец двенадцатиперстной кишки вставляется сбоку.
Разновидности базовых способов:
- Рукавное иссечение применяется при сильной степени ожирения. При операции иссекается боковая часть пищеварительного органа без повреждения основных его областей. Желудок приобретает зауженную и слегка вытянутую форму, что позволяет значительно снизить количество поступаемой в него еды.
- При дистальном типе удаляется нижняя часть органа.
- Одна треть желудка иссекается при антральной резекции.
- При субототальной оставляется конец органа в его верхней области.
- При проксимальной удаляется верхняя область органа вместе с кардией.
- Кольцевидная резекция оставляет верхнюю и нижнюю часть желудка, удаляя его среднюю область.
Когда назначается резекция
Как крайне радикальную меру при лечении заболеваний, резекцию назначают:
- при злокачественной опухоли желудка;
- когда язва органа в тяжелой стадии;
- при рубцовом стенозе;
- язве двенадцатиперстной кишки;
- при наличии полипов в предраковом состоянии;
- крайней степени ожирения.
Продольная резекция желудка:
Масштаб иссечения и способ определяется по степени пораженных участков органа. Как правило, наиболее тяжелой и иногда опасной является резекция пищеварительного органа при раке в 4 степени.
Субтотальная резекция
Этот тип операций назначается, как крайняя мера при злокачественных или язвенных заболеваниях. В зависимости от того, насколько распространился недуг, резекция может проводиться, как эндоскопия с удалением небольшой части органа, так и субтотальная с многочисленной травматической расширенной операцией. В последнем варианте операция затрагивает не только желудок, но лимфоузлы, и соседние органы.
Субтотальная резекция назначается:
- Когда при анализах были выявлены клетки непонятного или подозрительного свойства.
- Если язвенное состояние больного не улучшилось после трехнедельного интенсивного курса терапии.
- При диагностировании раковой опухоли.
- При выявлении анемии осложненной формы.
Особенности резекции по Бильрот 2
Данный тип операции основан на том, что часть пищеварительного органа в обход привратника соединяется с тощей кишкой. Впервые резекция этого типа была проведена случайно. Так получилось, что оперируя ракового больного, доктор Бельфлер, увидев, в каком состоянии орган уже отказался что-либо с ним делать, но ассистент предложил ему попробовать создать в желудке новое отверстие и соединить его с кишечником. Операция была проведена успешно и спасла пациенту жизнь.
С тех пор этот тип резекции довели до совершенства, а с современными технологиями и курсами реабилитации больным удается избежать многих осложнений. Главной проблемой при иссечении желудка по бильрот 2 было возникновение так называемой кишечной непроходимости уже после операции. Она образовывалась из-за того, что желчь и пищеварительный сок менялись местами с пищей и поступали в желудок, вместо того, чтобы попадать в отводящее колено.
Изменить ход операции и избежать таких проблем удалось хирургу Петерсену, который первым сделал резекцию по бильроту 2 без образования петли.
Преимуществом данного вида операции является:
- Иссечение получается более обширным, но при этом не возникает натяжения и давления на швы.
- Почти полностью снижается вариант образования пептической язвы.
- Данная схема оперирования позволяет восстановить проходимость и полноценную работу органа.
Кроме положительных сторон этот тип резекции может проявить свои слабые стороны. Любые операционные вмешательства способны вызвать осложнения, которые хирурги должны предусмотреть еще при обследовании пациента в дооперационный период.
Демпинг-синдром
Как показывает медицинская статистика, у больных, которым была сделана резекция желудка, только спустя 3-5 лет ЖКТ начинает работать полноценно. Период реабилитации длится до 6 месяцев, во время которой пациент придерживается диеты, избегает физических нагрузок и носит бандаж.
Причиной такого длительно периода восстановления функций пищеварительного органа в том, что при более щадящем режиме можно избежать многих осложнений. К одним из них относится демпинг синдром.
Это состояние связано с тем, что не полностью переваренная еда поступает из пищеварительного органа в тонкий кишечник, вызывая тем самым его растяжение и повышенный кровоток в органе. Как правило, этот синдром проявляется не сразу, а спустя пару недель после операции на желудке.
Чаще всего его вызывает не соблюдение диеты, когда больной начинает поглощать больше углеводов, чем положено. Размер удаленной части органа напрямую влияет на возникновение демпинг синдрома. Чем больше был иссечение, тем вероятнее его образование. По статистике от 10 до 30% больных после резекции начинают испытывать на себе последствия операции и несоблюдение правил питания и чаще всего – это женщины.
В зависимости от того, как скоро у больного начинается приступ, демпинг синдром можно разделить на ранний, если спустя 10-30 минут после еды, и поздний – через 2 часа.
В зависимости от тяжести приступов, их делят:
- На легкий вариант, когда у больного учащается пульс и сердцебиение, повышается потливость и ощущение слабости и головокружения. Это происходит при употреблении продуктов с лактозой или фруктозу. Человек незначительно теряет в весе и чувствует легкий дискомфорт в желудке.
- Средняя степень тяжести сопровождается повышенным сердцебиением, рвотой, головокружением и сильной слабостью, требующей постельного режима в течение часа, пока симптомы не уйдут. Пациент испытывает дефицит в весе порядка 10 кг и не может полноценно работать после каждого приема еды.
- При тяжелой степени демпинг синдрома больной вынужден не только лежать после еды не менее 3 часов, но и питаться в горизонтальном положении. Он может упасть в обморок, полностью истощен физически и не может работать вовсе.
Определить наличие демпинг синдрома помогает тест на скорость опорожнения пищеварительного органа. У многих пациентов это состояние постепенно проходит самостоятельно, если убрать из питания углеводы и увеличить потребление белковой пищи, продуктов, богатых клетчаткой и пектинами.
Важно соблюдать не только питание, но и его режим, и правила, потребления еды. Порции должны быть небольшими, но часто потребляемыми, не менее 6 раз за день. Вся еда должна тщательно пережевываться, а после окончания трапезы рекомендуется прилечь минут на 20-30.
Если больной страдает тяжелой формой дампинг синдрома, то ему назначаются седативные и антигистаминные средства. Как правило, пациенты, перенесшие это послеоперационное осложнение, обязаны продолжительное время находиться под наблюдением доктора.
К сожалению, дампинг синдром не единственно возможное после резекции желудка осложнение.
Причины анастомозита
Этот воспалительный процесс начинается в послеоперационный период по ряду причин.
- Травмирование тканей при резекции.
- Слизистая плохо отреагировала на операцию.
- Инфекционное воспаление.
- Негативная реакция на материал, который использовали для швов.
Этот вид осложнения после резекции ни в коем случае нельзя запускать, а его симптомами являются:
- При легкой степени при обследовании органа может обнаружиться его отек или кровоизлияние в нем.
- Средняя степень характеризуется тяжестью в пищеварительном органе при незначительных порциях еды, рвота, после которой чувствуется облегчение и икота. Эндоскопия выявит многочисленные кровоизлияния и отек слизистой, сокращение просвета анастомоза.
- При тяжелой степени все признаки усиливаются. Рвота становится обильной, в ней появляется желчь, больной резко сбрасывает вес, а в органе выявляются обильные кровоизлияния.
Питание при иссечении желудка
Восстановление пищеварительного органа после того, как была удалена его часть – это длительный и достаточно сложный процесс. Значительно сократить время реабилитации помогает правильное питание.
Оно состоит в следующем:
- В меню должна преобладать белковая пища с небольшим количеством клетчатки и углеводов.
- Первые недели, а еще лучше месяцы, больной должен есть перетертую или полужидкую пищу, сваренную или на пару.
- После каждой еды следует принять горизонтальное положение.
- Исключить сахар из употребления, поменяв его на сорбит.
- Под запретом холодное и горячее, острое и жирное.
- Дробное питание небольшими порциями.
Диета после операции:
В меню должны преобладать следующие продукты:
- Нежирное мясо, яйца всмятку или омлет.
- Постные колбасы, перетертое до состояния паштета мясо птицы.
- Нежирная вареная или приготовленная на пару рыба.
- Обязательно ввести в рацион растительные масла, богатые омега 3, 6 и 9, например, льняное или оливковое.
- Нежирные молочные и кисломолочные продукты.
- Овощи, например, картофель, помидоры, свекла, тыква и кабачки.
- Рисовая, овсяная и гречневая каши на воде.
- Супы на овощных бульонах.
- Сладкие фрукты.
- Чай с молоком или мятой, яблочный или томатный сок, отвар шиповника.
Как правило, лечащий врач прописывает диету, исходя из состояния больного после резекции и с учетом других заболеваний. Придерживаться подобного питания необходимо не менее полугода, постепенно вводя другие продукты, но только с разрешения доктора.
Резекция пищеварительного органа – это исключительно сложная операция, назначаемая тогда, когда классические методы лечения себя не оправдали. После нее у пациента начинается другой образ жизни, где превалируют ограничения и запреты. Чтобы избежать подобной участи, следует проводить профилактические работы по состоянию ЖКТ, регулярно проходить обследования и придерживаться правил здорового питания.
Резекция желудка: показания, виды, проведение, восстановление и диета после
Резекция желудка – это операция удаления части желудка, пораженной хроническим патологическим процессом с последующим формированием анастомоза (соединения различных отделов пищеварительной трубки) для восстановления адекватного пассажа пищи.
Это операция считается тяжелой и травматичной и, несомненно, это крайняя мера. Однако зачастую для пациента она является единственным способом излечения целого ряда заболеваний, консервативное лечение которых явно не даст результата.
На сегодняшний день техника данной операции основательно разработана и упрощена, а потому стала более доступной для хирургов и может быть выполнена в любом общехирургическом отделении. Резекция желудка спасает сейчас тех пациентов, которые ранее считались неоперабельными и неизлечимыми.
Метод резекции желудка зависит от места расположения патологического очага, гистологического диагноза, а также размеров пораженного участка.
Показания
развитие рака желудка
Абсолютные показания:
- Злокачественные опухоли.
- Хронические язвы с подозрением на малигнизацию.
- Декомпенсированный стеноз привратника.
Относительные показания:
- Хронические язвы желудка с плохим ответом на консервативное лечение (в течение 2-3 месяцев).
- Доброкачественные опухоли (чаще всего множественный полипоз).
- Компенсированный или субкомпенсированный стеноз привратника.
- Ожирение тяжелой степени.
Противопоказания
Противопоказаниями к операции являются:
- Множественные отдаленные метастазы.
- Асцит (возникающий, как правило, из-за цирроза печени).
- Открытая форма туберкулеза легких.
- Печеночная и почечная недостаточность.
- Тяжелое течение сахарного диабета.
- Тяжелое состояние пациента, кахексия.
Подготовка к операции
Если операция проводится в плановом порядке, предварительно назначается тщательное обследование больного.
- Общие анализы крови и мочи.
- Исследование свертывающей системы.
- Биохимические показатели.
- Группа крови.
- Фиброгастродудоденоскопия (ФГДС).
- Электрокардиограмма (ЭКГ).
- Рентгенография легких.
- Ультразвуковое исследование органов брюшной полости.
- Осмотр терапевта.
Экстренная резекция возможна в случае сильного кровотечения или прободения язвы.
Перед операцией применяется очистительная клизма, промывается желудок. Сама операция, как правило, длится не более трех часов с применением общего наркоза.
Как проходит операция?
Производится верхняя срединная лапаротомия.
Резекция желудка состоит из нескольких обязательных этапов:
- I этап – ревизия брюшной полости, определение операбельности.
- II — мобилизация желудка, то есть придание ему подвижности путем отсечения связок.
- III этап – непосредственно отсечение необходимой части желудка.
- IVэтап – создание анастомоза между культей желудка и кишечника.
После завершения всех этапов операционная рана зашивается и дренируется.
Виды резекции желудка
Вид резекции у конкретного пациента зависит от показаний и расположения патологического процесса.
Исходя из того, какой объем желудка планируется удалить, больному может быть проведена:
- Экономная резекция, т.е. удаление от одной трети до половины желудка.
- Обширная, или типичная резекция: удаление около двух третей желудка.
- Субтотальная резекция: удаление 4/5 объема желудка.
- Тотальная резекция: удаление более 90% желудка.
По локализации иссекаемого отдела:
- Дистальные резекции (удаление конечного участка желудка).
- Проксимальные резекции (удаление входного отдела желудка, его кардиальной части).
- Срединная (удаляется тело желудка с оставлением его входного и выходного отделов).
- Частичная (удаление только пораженной части).
По виду формируемого анастомоза различают 2 основных метода — резекции по Бильрот I и Бильрот II, а также их различные модификации.
Операция по Бильрот I: после удаления выходного отдела культю желудка соединяют прямым соединением «выходной конец культи – входной конец двенадцатиперстной кишки». Такое соединение наиболее физиологично, но технически такая операция довольно сложная, главным образом из-за плохой подвижности двенадцатиперстной кишки и несоответствия диаметров этих органов. Применяется в настоящее время редко.
Резекция по Бильрот II: предусматривает ушивание культи желудка и двенадцатиперстной кишки, формирование анастомоза «бок в бок» или «конец в бок» с тощей кишкой.
Резекция язвы желудка
При язвенной болезни во избежание рецидивов стремятся резицировать от 2/3 до 3/4 тела желудка вместе с антральным и пилорическим отделом. В антральном отделе продуцируется гормон гастрин, который повышает продукцию хлорводородной кислоты в желудке. Таким образом, мы производим анатомическое удаление зоны, которая способствует повышенной секреции кислоты.
Однако оперативное вмешательство по поводу язвы желудка было популярным лишь до недавнего времени. На смену резекции стали приходить органосохраняющие оперативные вмешательства, такие как иссечение блуждающего нерва (ваготомия), который регулирует продукцию соляной кислоты. Данный вид лечения применяется у тех пациентов, у которых наблюдается повышенная кислотность.
Резекция желудка при раке
При подтвержденной злокачественной опухоли производят объемную резекцию (как правило, субтотальную или тотальную) с удалением части большого и малого сальника, для предупреждения рецидива заболевания. Также необходимо обязательно удалить все лимфатические узлы, прилежащие к желудку, так как они могут содержать раковые клетки. Эти клетки могут метастазировать в другие органы.
Удаление лимфоузлов значительно удлиняет и усложняет операцию, однако, в конечном счете, это снижает риск рецидива рака и предотвращает метастазирование.
Кроме того, при обнаружении прорастания рака в соседние органы, часто встает необходимость комбинированной резекции – удаления желудка с частью поджелудочной железы, пищевода, печени или кишечника. Резекцию в этих случаях желательно делать единым блоком с соблюдением принципов абластики.
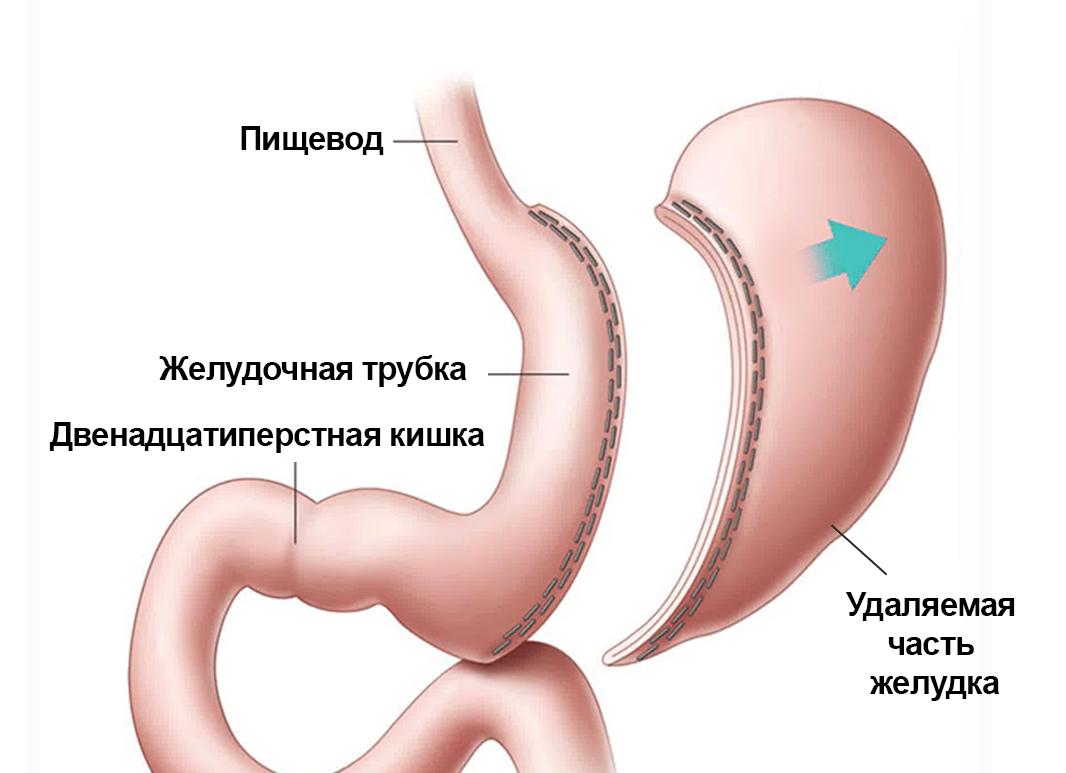
Продольная резекция желудка
продольная резекция желудка
Продольная резекция желудка (ПРЖ, другие названия — «слив», рукавная, вертикальная резекция) – это хирургическая операция по удалению боковой части желудка, сопровождающаяся уменьшением его объема.
Продольная резекция желудка – это относительно новый способ резекции. Впервые данная операция была проведена в США около 15 лет назад. Операция быстро набирает популярность во всем мире как самый эффективный способ лечения ожирения
Хотя при ПРЖ и удаляют значительную часть желудка, все естественные клапаны его (сфинктер кардиального отдела, привратник) при этом оставляют, что позволяет сохранить физиологию пищеварения. Желудок из объемного мешка преобразуется в достаточно узкую трубку. Происходит достаточно быстрое насыщение относительно небольшими порциями, в результате пациент потребляет намного меньше пищи, чем до операции, что способствует стойкой и продуктивной потере веса.
Еще одной немаловажной особенностью ПРЖ является то, что удаляется участок, в котором вырабатывается гормон грелин. Этот гормон отвечает за чувство голода. При снижении концентрации этого гормона пациент перестает испытывать постоянную тягу к еде, что опять же приводит к потере веса.
Работа пищеварительного тракта после операции достаточно быстро возвращается к своей физиологической норме.
Пациент может рассчитывать на потерю веса, равную около 60% от лишнего веса, который имелся у него перед операцией. ПЖР становится одной из самых популярных операций по борьбе с ожирением и заболеваниями пищеварительного тракта.
По отзывам пациентов, перенесших ПРЖ, у них буквально началась новая жизнь. Многие, махнувшие на себя рукой, долгое время безуспешно пытавшиеся похудеть, обрели уверенность в себе, стали активно заниматься спортом, наладили личную жизнь. Операция выполняется, как правило, лапароскопическим методом. На теле остаются лишь несколько небольших шрамов.
Лапароскопическая резекция желудка
Данный вид операций называют также «хирургией минимального вмешательства». Это означает, что оперативное вмешательство проводят без больших разрезов. Врач использует особый инструмент, который называется лапароскоп. Через несколько проколов в брюшную полость вводятся хирургические инструменты, которыми и выполняется сама операция под контролем лапароскопа.
Специалист, имеющий большой опыт, с помощью лапароскопии может удалить какую-то часть желудка или же целиком весь орган. Желудок удаляется через небольшой разрез не более 3 см.
Появились данные о проведении трансвагинальных лапароскопических резекций у женщин (желудок удаляется через разрез во влагалище). В этом случае никаких шрамов на передней брюшной стенке не остается.
Резекция желудка, проводимая с помощью лапароскопии, несомненно, имеет большие преимущества перед открытой. Она отличается менее выраженным болевым синдромом, более легким течением послеоперационного периода, меньшим числом послеоперационных осложнений, а также косметическим эффектом. Однако эта операция требует применения современной сшивающей аппаратуры и присутствия у хирурга опыта и хороших лапароскопических навыков. Обычно лапароскопическая резекция желудка выполняется при осложненном течении язвенной болезни и неэффективности применения противоязвенных препаратов. Также лапароскопическая резекция – это основной метод проведения продольной резекции.
При злокачественных опухолях лапароскопическая операция не рекомендована.
Осложнения
Среди осложнений, возникающих во время проведения самой операции и в раннем послеоперационном периоде, необходимо выделить следующие:
- Кровотечения.
- Занесение инфекции в рану.
- Шок.
- Перитонит.
- Тромбофлебит.
В более позднем послеоперационном периоде может возникнуть:
- Несостоятельность анастомоза.
- Появление свищей в месте сформированного соустья.
- Демпинг-синдром (синдром сброса) является наиболее частым осложнением после гастрэктомии. Механизм связан с быстрым поступлением недостаточно переваренной пищи в тощую кишку (так называемый «провал пищи») и вызывает раздражение ее начального отдела, рефлекторную сосудистую реакцию (снижение сердечного выброса и расширение периферических сосудов). Проявляется сразу после еды дискомфортом в эпигастрии, резкой слабостью, потливостью, учащением сердцебиения, головокружением вплоть до обморока. Вскоре (примерно через 15 минут) эти явления постепенно проходят.
- Если резекция желудка проводилась насчет язвенной болезни, то может случиться ее рецидив. Почти всегда рецидивные язвы локализуются на слизистой оболочке кишки, которая прилежит к анастомозу. Появление язв анастомоза – это обычно следствие некачественно проведенной операции. Чаще всего пептические язвы образуются после операции по Бильрот-1.
- Рецидив злокачественной опухоли.
- Может наблюдаться снижение веса. Во-первых, это обуславливается уменьшением объема желудка, что сокращает количество принимаемой пищи. А во-вторых, больной стремится сам уменьшить количество съеденной пищи во избежание появления нежелательных ощущений, связанных с демпинг-синдромом.
- При проведении резекции по Бильрот II может возникнуть так называемый синдром приводящей петли, в основе возникновения которого лежат нарушения нормальных анатомо-функциональных отношений пищеварительного тракта. Проявляется распирающими болями в правом подреберье и желчной рвотой, приносящей облегчение.
- После операции нередким осложнением может являться железодефицитная анемия.
- Гораздо реже встречается B12-дефицитная анемия вследствие недостаточной выработки в желудке фактора Касла, с помощью которого этот витамин всасывается.
Питание, диета после резекции желудка
Питание больного сразу после операции осуществляется парентерально: внутривенно вводятся солевые растворы, растворы глюкозы и аминокислот.
В желудок после операции вводится назогастральный зонд для отсасывания содержимого желудка, а также через него могут вводиться питательные растворы. Зонд в желудке оставляется на 1-2 суток. Начиная с третьих суток, если в желудке не наблюдается застойных явлений, можно давать больному не слишком сладкий компот маленькими порциями (20–30 мл), отвар шиповника около 4–6 раз в день.
Далее переходят на полужидкую протертую пищу (пюре, овощные бульоны, жидкие каши, слизистые супы). Еда для питания больного в послеоперационном периоде должна готовиться только на пару.
В дальнейшем рацион питания будет постепенно расширяться, однако необходимо учесть важное условие – больным должна будет соблюдаться специальная диета, сбалансированная по питательным веществам и исключающая грубую трудноперевариваемую пищу. Пища, которую принимает больной, должна быть термически обработана, употребляться маленькими порциями и не должна быть горячей. Полное исключение из рациона питания соли является еще одним условием диеты.
Объем порции пищи – не более 150 мл, а частота приема – не менее 4-6 раз в день.
В этом списке представлены продукты, строго запрещенные после операции:
- Любые консервы.
- Жирные блюда.
- Маринады и соленья.
- Копченые и жареные продукты.
- Сдоба.
- Газированные напитки.
Пребывание в стационаре обычно составляет две недели. Полная реабилитация занимает несколько месяцев. Кроме соблюдения диеты рекомендуется:
- Ограничение физических нагрузок в течение 2-х месяцев.
- Ношение послеоперационного бандажа на это же время.
- Прием витаминных и минеральных биодобавок.
- При необходимости – прием соляной кислоты и ферментных препаратов для улучшения пищеварения.
- Регулярное наблюдение для раннего выявления осложнений.
Пациентам, перенесшим резекцию желудка, необходимо помнить, что адаптация организма к новым условиям пищеварения может занимать 6-8 месяцев. По отзывам пациентов, перенесших данную операцию, первое время наиболее выражены потеря веса, демпинг-синдром. Но постепенно организм приспосабливается, пациент приобретает опыт и четкое представление, какой режим питания и какие продукты он переносит лучше всего.
Через полгода – год вес постепенно приходит в норму, человек возвращается к нормальной жизни. Совсем необязательно после такой операции считать себя инвалидом. Многолетний опыт резекции желудка доказывает: жить без части желудка или даже полностью без желудка можно.
При наличии показаний операция резекции желудка проводится бесплатно в любом отделении абдоминальной хирургии. Однако необходимо серьезно подходить к вопросу выбора клиники, ибо исход операции и отсутствие послеоперационных осложнений в очень большой степени зависит от квалификации оперирующего хирурга.
Цены на резекцию желудка в зависимости от вида и объема операции колеблются от 18 до 200 тыс рублей. Эндоскопическая резекция обойдется несколько дороже.
Рукавная резекция с целью лечения ожирения в принципе не входит в перечень бесплатной медпомощи. Стоимость такой операции от 100 до 150 тыс. рублей (лапароскопический способ).
Видео: продольная резекция желудка после операции
Видео: лапароскопическая рукавная резекция желудка — медицинская анимация
Резекция желудка: проводится ли такая операция для похудения и насколько она эффективна?
В стремлении избавиться от лишних килограммов на что только не идут люди! Одной из самых кардинальных мер является бариатрия — хирургическое лечение ожирения. Единственное, что хорошо, — без назначения врача она недоступна, иначе бы каждый второй просил себе что-нибудь внутри урезать или ушить, лишь бы стать стройнее.
В рамках такой терапии для похудения нередко проводится резекция желудка, которая не позволяет человеку съедать слишком много из-за значительного уменьшения объёмов органа. Снижение размера порций — это сведение к минимуму потребляемых калорий, а значит — потеря веса. Но так ли всё хорошо на практике, как и в теории? Для начала стоит понять, что это такое и насколько эффективно данное оперативное вмешательство.
Сущность процедуры
Гастропилорэктомия, или дистальная гастрэктомия, или резекция желудка, — это операция, назначаемая для лечения различных заболеваний ЖКТ. Она представляет собой либо частичное удаление органа, либо полное его отсечение. При этом врачи гарантируют дальнейшее восстановление функциональности желудочно-кишечного тракта, удачно используя анастомоз.
Изначально всё это проводилось только в крайних случаях, когда остальные методы терапии оказывались бессильны и человеку грозил летальный исход. Но на сегодняшний день резекция является составной частью бариатрической хирургии и назначается при ожирении последней степени.
Как эта операция может способствовать похудению?
- Какая-то часть желудка (в зависимости от количества лишних килограммов — 1/2, 1/3 или 1/4) удаляется.
- Человек теперь не может съедать порции в прежнем объёме, невольно уменьшая их в соответствии с размером своего обновлённого органа.
- В связи с этим существенно снижается суточная калорийность потребляемой пищи.
- Кроме того, после операции придётся нормализовать рацион и питаться правильно.
- А это, в свою очередь, ведёт к неизменному снижению веса.
Как показывает практика, после резекции желудка возможна потеря до 50% веса от общей изначальной массы тела. Но, чтобы прийти к такому результату, нужно очень постараться. Если метод кажется вам лёгким, вы ошибаетесь. Придётся и в питании себя ограничить, и смириться с тем, что у вас теперь не все органы работают в прежнем режиме.
Показания и противопоказания
Так как операция относится к хирургии и является достаточно сложной, нужно знать медицинские показания к ней.
Показания
Абсолютные:
- злокачественная опухоль;
- хроническая язва с подозрением на малигнизацию;
- декомпенсированный стеноз привратника;
- гипертрофическая гастропатия;
- синдром Золлингера-Эллисона.
Относительные:
- доброкачественная опухоль (обычно — множественный полипоз);
- компенсированный / субкомпенсированный стеноз привратника;
- морбидное ожирение.
При ожирении резекция назначается только при определённых условиях:
- если ИМТ более 40 кг/м2;
- если ИМТ чуть больше 35 кг/м2, но при этом ожирение спровоцировало развитие сопутствующих заболеваний и есть риск формирования новых патологий на фоне избыточного веса (обычно это сахарный диабет, бесплодие, гипертония, проблемы с суставами, варикоз, сердечная или лёгочная недостаточности, обструктивное апноэ, метаболический синдром и др.);
- если ИМТ > 35 кг/м2, но при этом другие методы лечения (диета, препараты, физиотерапия, ЛФК) оказываются неэффективными.
Бандажирование желудка, например, могут назначить, если так пожелает пациент и аргументирует свой выбор такой методики лечения ожирения. С резекцией так не получится — эту операцию может посоветовать исключительно врач, согласно результатам медицинского обследования.
Рукавная (продольная) резекция желудка
Противопоказания:
- асцит (брюшная водянка);
- беременность;
- гемофилия;
- заболевания сердечно-сосудистой системы (есть риск ухудшения состояния больного во время анестезии;
- кахексия (истощение организма);
- метастазы в печени, лёгких, яичниках;
- патологии ЖКТ: эзофагит, варикоз пищевода на фоне гипертензии, цирроз печени, язва желудочная и 12-ти перстной кишки, хронический панкреатит;
- приём стероидов, гормональных препаратов;
- психические нарушения;
- раковый перитонит;
- синдром «сладкоежки» — безудержное и бесконтрольное употребление тортов, конфет, шоколада, мороженого и других углеводов: в этом случае резекция не будет способствовать похудению, так как она требует ограничений в питании в постоперационный период;
- тяжёлое поражение почек;
- хронический алкоголизм.
Для того, чтобы выявить противопоказания перед операцией проводится полное медицинское обследование. И только по его итогам врач решает, проводить хирургическое вмешательство или продолжать искать другие способы лечения.
Плюсы и минусы
Как и у любой другой хирургической методики, у резекции желудка есть и преимущества, и недостатки. Их следует узнать заранее. Возможно, если какая-то чаша весов перетянет, решение будет отложено во избежание осложнений и разочарования в результатах.
Плюсы:
- после операции не нужно постоянно следить за объёмом порций и считать суточные калории: оставшаяся часть желудка уже не растянется, поэтому он теперь всегда будет быстро наполняться и давать в мозг сигнал о насыщении;
- операция проводится один раз;
- не требует коррекции результатов или повторных вмешательств;
- в тело не вживляются инородные тела;
- при резекции желудка «страдает» только данный орган, а все остальные отделы ЖКТ продолжают функционировать без перебоев, что не нарушает привычный процесс переваривания пищи;
- применение лапароскопии обеспечивает минимальный участок повреждения (инструменты вводятся через маленькие отверстия, т. е. разрезы полости будут очень небольшими);
- заживление ран происходит быстро;
- курс реабилитации достаточно короткий;
- позволяет потерять 50%, а то и все 90% лишнего веса, причём похудение происходит в самые короткие сроки — таких результатов можно достичь всего за полгода.
Дистальная (частичная) резекция желудка
Минусы:
- частичное иссечение желудка приводит к тому, что продвижение твёрдой пищи отныне будет затрудняться и на первых порах это может вызвать дискомфорт и даже боли в области живота, но со временем они проходят;
- слишком много побочных эффектов: самый частый и неприятный — изжога, воспаления в брюшной полости, внутренние желудочные кровотечения, повреждение селезёнки;
- нежелательные последствия в виде кишечных расстройств могут сопровождать пациента на протяжении полугода, пока организм не привыкнет: метеоризм, диарея, запор;
- на месте швов и микронадрезов иногда образуется грыжа;
- процесс необратимый (в отличие от того же бандажирования, например);
- неправильно сделанный скрепочный шов способствует развитию и распространению внутри организма инфекционных и противовоспалительных процессов — это самые опасные осложнения, которые могут привести к перитониту и летальному исходу при отсутствии медицинской помощи;
- возможна кишечная непроходимость, так как иссечённый желудок обладает пониженной перистальтикой.
Читаешь все преимущества — и хочется немедленно записаться в очередь на операцию, чтобы избавиться от ненавистного жира. Но после изучения недостатков многим становится по-настоящему страшно использовать столь кардинальный метод.
Виды
Существуют разные виды резекции желудка. Какой из них выберет врач — нельзя сказать с точностью, потому что здесь учитывается множество специфических в медицинском плане нюансов. Самостоятельно в них разобраться сложно.
В зависимости от места ушивания и анастомоза:
- по Бильрот I — соединение культи желудка и 12-перстной кишки по типу «конец-в-конец»;
- по Бильрот II — наложение анастомоза между остатком желудка и тощей кишкой по типу «бок-в-бок»;
- по Гофмейстеру-Финстереру — модификация методики по Бильрот II: культя 12-типерстной кишки ушивается наглухо, анастомоз накладывается между оставшейся частью органа и тощей кишкой по типу «конец-в-бок»;
- по Ру — во избежание дуоденогастрального рефлюкса соединяют проксимальный отросток тощей кишки и 12-типерстную по типу «конец-в-бок»;
- по Бальфуру — резекция дополняется соустьем между кишечными петлями и применяется преимущественно при лечении опухолевых новообразований, но не для похудения.
Схемы резекции желудка: а) по Бильрот I; б) по Бильрот II; в) по Гофмейстеру-Финстереру
В зависимости от части удалённого желудка:
- продольная / рукавная резекция — наиболее щадящая операция, чаще всего назначаемая при ожирении, когда удаляется боковая часть желудка, при этом важные узлы органа не затрагиваются;
- дистальная — частичная резекция, когда иссекается какая-то часть;
- субтотальная является подвидом дистальной — это удаление почти всего органа, оставляется только верхняя его часть;
- антральная — ещё один подвид дистальной резекции, предполагает вырезание 1/3 части;
- тотальная — полное удаление органа, крайне редко применяется для похудения, только при самых запущенных формах ожирения;
- проксимальная не показана при похудении, так как предполагает удаление не только желудка, но и прилегающих участков ЖКТ;
- клиновидная – позволяет устранить маленький участок желудка — зачастую поражённый опухолью, поэтому при ожирении не назначается.
Так что в целях похудения чаще всего назначается продольная резекция, после чего желудок приобретает вид вытянутого рукава, в который много пищи не входит.
Ход операции
В последнее время, как правило, проводится лапароскопическая резекция, которая предполагает наименьшую травматичность, а значит — и минимальный риск осложнений. Хирург делает небольшие разрезы, в которые запускает специальную мини-камеру. Она выводит на экран монитора изображение состояния внутренних органов пациента. Это позволяет врачу сориентироваться и с максимальной точностью удалить нужный участок желудка.
Подготовка
Перед операцией проводятся подготовительные и диагностические процедуры, чтобы у врача была полная картина состояния здоровья пациента.
Анализы:
- крови (общий);
- на свёртываемость крови;
- на паратиреоидный гормон;
- на уровень кортизола (анализ мочи);
- на концентрацию липидов и жиров.
Обследования:
- как функционирует печень;
- в каком состоянии щитовидная железа.
Лабораторные исследования:
- УЗИ желчных протоков и печени;
- рентген всего ЖКТ и грудной клетки;
- электрокардиограмма;
- гастроэндоскопия.
За неделю до проведения резекции врач попросит соблюдать диету, исключив из рациона всё мучное, сладкое, жирное и жареное. Накануне вечером и с утра того дня, когда будет назначена операция, ничего вообще нельзя есть.
Протокол
Ход операции предполагает следующие этапы (кратко):
- Общая анестезия.
- Мобилизация — рассечение (надрезы) брюшной полости, подготовка внутренних органов, перетяжка артерий, устранение сальника, закрывающего нужные участки.
- Отсечение части желудка.
- Формирование гастродуоденоанастомоза, т. е. соединение оставшейся части органа с тощей или 12-перстной кишкой, наложение швов.
- Обработка иссечённых и зашитых участков.
Длительность операции зависит от удаляемого объёма желудка. Если резекция субтотальная, то врач может уложиться в час. При ожирении ситуация осложняется большим количеством висцерального жира и крупным сальником, которые могут закрывать нужные органы (так называемое, ожирение внутренних органов). Поэтому она может продолжаться и все 4 часа. Здесь всё зависит от индивидуальных особенностей пациента.
Реабилитационный период
Послеоперационный период после резекции желудка составляет 1-2 месяца. Обычно люди возвращаются к своему привычному образу жизни уже на 4 неделе. Чтобы восстановление было быстрым и полноценным, необходимо соблюдать ряд рекомендаций:
- Вставать можно только на 2-3 день после операции.
- Для купирования послеоперационных болей назначаются соответствующие препараты (таблетки или инъекции).
- При отсутствии осложнений врач может выписать пациента по истечении 5-7 дней.
- Через 2 недели снимают швы. На это время не рекомендуется половая жизнь, запрещается вождение транспорта.
- Через месяц нужно начинать двигаться, чтобы снова не зарасти жиром, — даже получасовые пешие прогулки по вечерам ускорят процесс похудения.
- Спортом можно заниматься только спустя полгода, а силовыми нагрузками — и того дольше.
Помимо этого, в первый месяц ни в коем случае нельзя посещать общественные водоёмы, бассейны, сауны и бани. Загар на пляже и в солярии тоже будет противопоказан после резекции. От любых косметических и физиотерапевтических процедур в области живота придётся на время отказаться, чтобы реабилитация не затянулась.
Питание
Для постоперационного периода очень важна диета. Только правильное питание позволит восстановить работу ЖКТ после такого кардинального хирургического вмешательства.
Диета в первые дни после резекции
1 день:
2 день:
- каждые 3 часа — по 2 столовых ложки минеральной воды;
- слабо заваренный чай;
- несладкий фруктовый кисель.
3 и 4 дни:
- утром: паровой омлет / яйцо всмятку, 100 мл некрепкого чая;
- ланч в виде сока / киселя / минеральной воды, рисовая жидкая каша;
- на обед: слизистый рисовый суп / мясной крем-суп;
- полдник: отвар шиповника;
- на ужин: мясное / творожное суфле;
- перед сном: 100 мл несладкого фруктового киселя.
5 и 6 дни:
- утром: паровой омлет / мясное суфле / яйцо всмятку, чай с молоком;
- ланч в виде протёртой каши — рисовой или гречневой;
- на обед: протёртый рисовый суп, мясное пюре на пару;
- полдник: несладкое творожное суфле;
- на ужин: морковное пюре / мясные кнели на пару;
- перед сном: несладкий фруктовый кисель.
7-й день:
- утром: 2 яйца всмятку, протёртая рисовая или гречневая каша, некрепкий чай;
- ланч в виде творожного парового суфле без сахара;
- на обед: протёртый рисовый суп с добавлением картофеля, мясные котлеты на пару, картофельное пюре;
- полдник: рыбное суфле на пару;
- на ужин: кальцинированный творог, кисель;
- перед сном: сухарики из белого хлеба.
С одной стороны, этот период самый сложный, так как питание будет скудным, а состояние — не совсем хорошее. С другой, это время нахождения пациента в стационаре, а это значит, что контроль за его питанием будет осуществлять врач. При выписке он расскажет, что именно из продуктов и сколько можно кушать дома.
Первые 3-4 месяца
Придётся посидеть на так называемой «протёртой» диете.
Разрешаются:
- овощные супы с крупами;
- отварные или паровые нежирные сорта мяса, птицы и рыбы в виде котлет, фрикаделек, кнелей, пюре, суфле;
- протёртые овощи: картофель, морковь, свёкла, цветная капуста, тыква, кабачки;
- молочные каши;
- вермишель, макароны, домашняя лапша;
- яйца всмятку, омлет на пару;
- молоко, сметана, сливки, творог;
- протёртые варёные фрукты и ягоды;
- молочные, фруктовые соусы;
- сыр;
- ограниченное количество мёда, джема, варенья, пастилы, зефира;
- некрепкие чай и кофе с молоком;
- соки;
- отвар шиповника;
- масло любое;
- пшеничный подсушенный хлеб, сухари, несдобное печенье;
- травы в виде настоев и отваров: зверобой, алоэ, лопух, иван-чай, подорожник.
Запрещаются:
- грибные, мясные, рыбные бульоны;
- жирное мясо и рыба;
- жареное;
- солёное;
- копчёное;
- острые закуски;
- маринады;
- пироги;
- сдобное тесто;
- сырые овощи и фрукты;
- редис, брюква в любом виде.
Через 4 месяца
При отсутствии осложнений врач порекомендует перейти на непротёртый вариант лечебной диеты № 1 или стол №5. Спустя полгода при таких же условиях можно будет питаться, согласно столу №15.
Но в любом случае нужно иметь в виду, что после операции к газировке и фастфудам возврата не будет до конца жизни.
В редких случаях из-за такого своеобразного рациона могут наблюдаться авитаминоз и анемия, при их выявлении тут же прописываются необходимые витаминные и железосодержащие препараты.
Резекция желудка изначально проводится для лечения серьёзных, зачастую смертельно опасных заболеваний. Назначение данной операции для похудения не всегда оправдывает себя, с учётом всех минусов. Поэтому, прежде чем решаться на такой кардинальный и даже отчаянный шаг, следует сначала перепробовать остальные методы борьбы с лишним весом, а затем взвесить все за и против. Если другого выхода нет, и врач сам рекомендует гастрэктомию — только тогда стоит воспользоваться достижениями современной медицины и лечь на операцию.
Читайте также: «Всё об ожирении».
Резекция желудка
Резекция желудка — операция по удалению части желудка. Ее принцип состоит в удалении части органа и восстановлении пищеварительного канала путем формирования анастомоза между желудочной культей и двенадцатиперстной или тощей кишки.
Виды резекции желудка
по объему удаленной части — экономные резекции: удаление от трети до половины желудка; обширные (типичные): удаление двух третей желудка; субтотальные: удаление 4/5 объема желудка; тотально-субтотальные: удаление 90 % объема удаляемого органа и гастрэктомия. Объем резекции зависит от показаний;
по размещению удаленной части — пилороантральную: удаление привратниковой и пещеристой частей; антрумэктомию; дистальную резекцию желудка; проксимальную: удаление кардиальной части; частичную: удаление только пораженной части; циркулярную, клиновидную резекции желудка;
по способу восстановления проходимости пищеварительного канат: операции по Бильрот 1 (BillrothI) и по Бильрот 2 (BillrothII). При резекции по Бильрот 1 после удаления дистальной части органа культи желудка и двенадцатиперстной кишки соединяют с помощью соустья “конец в конец”. При резекции по Бильрот 2 после удаления дистальной части органа культи желудка и двенадцатиперстной кишки зашивают, а между желудком и тощей кишкой образуют гастроэнтероанастомоз по типу “бок в бок». В современной абдоминальной хирургии классические варианты резекции по Бильрот 1 и Бильрот 2 не применяются.
Вместе с тем разработаны разные модификации указанных видов резекции желудка.
Типичными модификациями варианта резекции желудка по Бильрот 2 являются способы по Бильрот, Райхелю—Полиа, Хофмейстеру—Финстереру, Бальфуру, Ру, Мойнихену.
Показания
Абсолютные показания: (злокачественные новообразования, стеноз привратника различной этиологии, доброкачественные новообразования, малигнизированные язвы, кровотечения, которые невозможно остановить средствами консервативной терапии).
Относительные показания: (хронические язвы желудка, не поддающиеся консервативной терапии; прободные язвы в ранние сроки; полипы).
Ход операции
Положение больного: на спине с подложенным ниже углов лопаток валиком. Оперативный доступ: верхняя срединная лапаротомия от мечевидного отростка вниз с продолжением ее ниже пупка.
Техника резекции желудка. Для определения размеров части желудка, которую планируют удалить, применяют специально разработанные для этого ориентиры. Так, в случае резекции половины желудка, 2/3, 3/4 ориентиром есть точка на малой кривизне, соответствующая границе между верхней третью и средней третью желудка, т. е. месту деления левой желудочной артерии на передние ветви и задние ветви. Из данной точки ведут три линии в направлении большой кривизны желудка: одну — к границе между левой третью и средней третью желудочно-ободочной связки, которая отделяет половину желудка; другую — к середине левой трети желудочно-ободочной связки, которая отделяет две трети органа; третью линию — к переходу желудочно-селезеночной связки в желудочно-ободочную, отделяющую три четверти удаляемого органа.
Субтотальная резекция желудка — линия разреза проводится от правой полуокружности пищевода возле перехода его в кардию к большой кривизне между желудочно-селезеночной связкой и желудочно-ободочной связкой.
При дистальной резекции желудка выполняют следующие основные этапы операции:
1 этап резекции желудка — мобилизация:
Проводят ревизию органов брюшной полости, определяют операбельность. Отделяют большой сальник на всем его протяжении от поперечной ободочной кишки, выделяют левую желудочную артерию, перевязывают ее шелковыми нитями, пересекают между зажимами и снова перевязывают.
Отделяют большой сальник от проксимальных отделов большой кривизны. При этом пересекают и перевязывают возле стенки желудка ветви, отходящие от основных стволов желудочно-сальниковых сосудов. При сохранении лишь 25 % проксимального отдела желудка отделение большого сальника от большой кривизны с перевязкой и пересечением сосудов дистальнее тела желудка не проводят.
Находят правую желудочную артерию в месте, где она отходит от собственной печеночной артерии, пересекают ее между зажимами и перевязывают.
Вдоль проксимальных отделов малой кривизны рассекают желудочно-печеночную связку, линию разреза продолжают вверх, вдоль пищевода, на 2 см проксимальнее пищеводно-желудочного соединения. Малый сальник отделяют от печени и оттягивают книзу, вдоль печеночно-дуоденальной связки.
После отсечения малого сальника определяют уровень резекции органа.
2 этап резекции желудка — отсечение:
На желудок поперечно накладывают жом Пайра так, чтобы его конец находился в точке, расположенной на 4 см дистальнее пищеводно-желудочного соединения по малой кривизне. Параллельно ему и немного проксимальнее, со стороны большой кривизны, на расстоянии 4 см от него, накладывают зажимы, между которыми с помощью электрокаутера разрезают стенку желудка.
После того как линия разреза стенки желудка будет доведена почти до кончика первого зажима, накладывают еще один зажим так, чтобы его кончик был на 2 см дистальнее пищеводно-желудочного соединения, затем пересекают желудок между жомом Пайра и другим зажимом.
Поскольку анастомоз формируют однорядными узловыми серозно-мышечными швами, необходимо достичь гемостаза посредством тщательной каутеризации линии среза так, чтобы появился четкий струп, который распространился бы за анастомозный зажим.
Тыльную часть желудка с наложенным на нее зажимом Пайра и большим сальником отводят вверх, оголяя при этом проксимальный отдел двенадцатиперстной кишки. Дистальнее привратника на кишку накладывают два зажима, между которыми ее перерезают с помощью электрокаутера. После этого препарат удаляют из операционного поля.
При формировании гастродуоденоанастомоза по модифицированному способу Бильрот 1 выполняют следующие этапы операции.
3 этап резекции желудка — формирование гастродуоденоанастомоза:
Образуют малую кривизну культи с помощью ряда узловых серозно-мышечных шелковых швов № 000, наложенного поверх зажима. Последовательно завязывая эти швы, постепенно вынимают зажим, линия шва при этом ввертывается внутрь. После наложения швов удаляют зажим путем подтягивания за него, и коагулированная слизистая оболочка остается ввернутой этими швами. Нижний зажим не удаляется: в дальнейшем он будет использован для формирования гастроэнтероанастомоза.
Со стороны малой и большой кривизны накладывают два шва. Со стороны малой кривизны — сначала на желудок в поперечном направлении на край сформированной малой кривизны. а потом на двенадцатиперстную кишку, вдоль ее оси. со стороны большой кривизны — вдоль оси как культи, так и двенадцатиперстной кишки.
После этого выполняют мобилизацию двенадцатиперстной кишки, чтобы ослабить натяжение сформированного анастомоза. Формируют гастродуоденоанастомоз узловыми серозно-мышечными шелковыми швами, накладывая их на заднюю стенку культи и двенадцатиперстной кишки.
Зажимы поворачивают так, чтобы можно было наложить передний ряд швов. Подтягивая нити переднего ряда швов, вынимают зажимы, завязывают швы; при этом края анастомоза ввертываются вглубь.
В точке, где угловой шов малой кривизны (шов Гофмейстера) перекрещивается с линией швов анастомоза, накладывают еще один шов, с одной стороны поперечно к линии швов малой кривизны (на культю), со другой — дистальнее линии швов анастомоза (на двенадцатиперстную кишку). Этот прием усиливает ввертывание места стыка двух швов и уменьшает риск несостоятельности анастомоза в этой точке.
Брюшную полость зашивают и при необходимости дренируют.
При формировании позадиободочного гастроеюноанастомоза по модифицированному способу Бильрот 2 выполняют следующие этапы хирургического вмешательства:
3 этап резекции желудка — закрытие культи двенадцатиперстной кишки:
Культю двенадцатиперстной кишки в типичных случаях зашивают по методу Мойнихена—Мушкатина. Для этого после захвата ее раздавливающим кишечным зажимом накладывают обвивной шов, несильно затягивая нить. Зажим осторожно открывают и удаляют, нить на культе затягивают. Натягивая нить и сжимая культю кишки между фалангами больших пальцев, собирают ее на нить в складки и завязывают концы. Накладывают обычный шелковый кисетный шов с погружением культи двенадцатиперстной кишки.
При короткой и рубцово измененной культе двенадцатиперстной кишки используют сложные открытые пластические методы закрытия (по К.С. Сапожкову, С.С. Юдину, A.A. Шалимову).
4 этап резекции желудка — формирование гастроеюноанастомоза:
Культю совмещают с очень короткой петлей проксимального отдела тонкой кишки. После рассечения подвешивающей связки (Трейтца; показано штриховой линией) возле мобилизованной части тонкой кишки разрезают брыжейку поперечной ободочной кишки, избегая повреждения сосудистых аркад.
Поперечно линии швов малой кривизны накладывают еще один шов на желудок, а также на тонкую кишку, чтобы дополнительно ввернуть место стыка двух швов и предотвратить их несостоятельность в этой точке.
Гастроеюноанатомоз фиксируется в отверстии брыжейки поперечно-ободочной кишки.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи — здесь.
Проксимальную резекцию желудка выполняют при новообразованиях желудка, которые переходят на пищевод, кардиальных и субкардиальных язвах и новообразованиях. Во время этой операции почти полностью удаляют малую кривизну, а пищевод резецируют на расстоянии 3 см от верхней границы новообразования при экзофитных формах рака и 5—6 см — при инфильтративных. Кроме того, удаляют оба сальника, желудочно-селезеночную, желудочно-поджелудочную связки и клетчатку, окружающую кардию и резецированную часть пищевода.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.