 [Что такое коэффициент атерогенности в биохимическом анализе крови]
[Что такое коэффициент атерогенности в биохимическом анализе крови]
Что такое коэффициент атерогенности в биохимическом анализе крови
Главная » Анализ крови » Что такое коэффициент атерогенности в биохимическом анализе крови
Атерогенность – понятие, отражающее соотношение между плохими и хорошими жирами. Для выявления этого показателя введен специальный коэффициент.
Известно, что при накоплении в организме «вредных» липидов повышается склонность к отложению в стенках сосудов бляшек – атеросклероз.
Вероятность отложения жировых бляшек
Коэффициент атерогенности (КА) определяется на основе биохимического анализа крови, которая взята утром из вены натощак. Перед процедурой человек воздерживается от употребления пищи в течение 6-8 часов. Для исследования холестерина применяется метод Илька или Абеля. Способы выявляют разницу между фракциями жиров, которые образуются при применении методов фотометрии и осаждения. Полученные нормы отличаются в каждой лаборатории, но уровень атерогенности при этом, не искажается.
Если заглянуть в бланк биохимического анализа крови, рядом с действующим значением приведены широкие границы нормы, которые позволяют унифицировать метод отдельно для каждой лаборатории.
Что это такое
Липидограмма отражает уровень фракций липидов (жировых кислот) в сыворотке крови после осаждения. При этом врачу важен уровень таких соединений:
- Общий холестерин;
- ЛПВП – липопротеиды высокой плотности;
- ЛПНП – липопротеиды низкой плотности;
- ТГ – триглицериды.
Каждое из этих соединений выполняет свою функцию и влияет на образование холестериновых бляшек в стенке сосуда. К примеру, высокая атерогенность определяется наличием ЛПНП. Фракция ЛПВП информирует об обратном. Триглицериды представляют собой транспортную форму. При повышении их значений в крови говорят о высоком риске атеросклероза.
Основы формирования показателя
При поступлении жирных кислот вместе с пищей, они расщепляются в желудочно-кишечном тракте с помощью ферментов и билирубина. В результате разрушения образуются жирные кислоты и глицерин, который вступает во взаимодействие с холестерином. Формируются хиломикроны, попадают в печень и перерабатываются в ЛПНП и ЛПВП.
ЛПНП являются атерогенными: чем больше их производится в организме, тем выше концентрация жирных кислот доставляется внутрь клеток. Остатки жиров после преобразования удаляются путем связывания с ЛПВП.
Таким образом, разница в атерогенности между содержанием ЛПНП и ЛПВП отображает вероятность образования атеросклероза.
Транспортная форма – триглицериды являются косвенным показателем, который отражает общий уровень жиров в организме. Определение величины этих соединений применяется для диагностики вероятности появления атеросклероза.
Антиатерогенность в лице «хорошего» и «плохого» холестерина
ЛПВП представляет собой фракцию, которая предотвращает накопление липидов в клетке. Чтобы жиры не концентрировались, необходима их транспортировка и обезвреживание в печени. Эта задача возложена на липопротеиды высокой плотности.
Приносят жиры в ткани липопротеиды низкой плотности. Чем больше их концентрация в крови, тем выше коэффициент атерогенности. При значительных количествах «плохих» липопротеинов растёт вероятность заболеваний сердечно-сосудистой системы из-за сужения коронарной артерии.
Для оценки атерогенности нет обобщенных значений. К примеру, у одного человека холестерин 6 ммоль/л, а у другого – 4 ммоль/л. Тем не менее, в первой ситуации он может быть обусловлен преимущественно ЛПНВ, поэтому риск образования атеросклеротической бляшки небольшой.
Если холестерин формируется исключительно за счет ЛПНП при низком содержании ЛПВП – это высокая атерогенность.
Гиперхолестеринемия появляется у людей с несбалансированным характером питания, употребляющих много жирной пищи, а также пальмового и кокосового масла. Характер нарушений определяется разницей между «хорошим» и «вредным» холестерином.
В норме коэффициент 2 – 2,5. Соответственно, различие между ЛПНП и ЛПВП должно быть увеличено примерно в 2 раза. Когда значение увеличивается до 4, возникает склонность к отложению атеросклеротических бляшек в стенке сосудов. При сильном атеросклерозе КА увеличивается в 7 и более раз. В таком случае необходимо незамедлительное лечение патологии, чтобы предотвратить грозные осложнения со стороны сердца: ишемия и инфаркт миокарда.
О причинах атеросклероза
Патология представляет собой общее заболевание организма, обусловленное поражением артерий, а также нарушением обмен веществ. Существует предрасполагающие факторы, вызывающие его возникновение:
- Наследственность,
- Нервные переживания,
- Ожирение,
- Повышение артериального давления,
- Курение,
- Сахарный диабет,
- Малоподвижный образ жизни.
Несмотря на наличие вышеописанных провоцирующих факторов, до настоящего времени механизм атерогенности окончательно не выяснен. Его изучением занимались эксперты Всемирной Организации Здравоохранения и выяснили, что избыточное отложение жировых кислот в сосудистой стенке сочетается с ее повреждением и последующим накоплением в бляшке кальция. В результате образуется прочная пробка, выступающая в просвет сосуда и затрудняющая продвижение крови по нему.
На первое место среди причин смертности людей во всем мире, вышли заболевания сердечно-сосудистой системы. Коэффициент атерогенности стал показателем для назначения врачами антихолестериновых препаратов в случае, если он превышает норму.
Патогенетические механизмы образования атеросклеротических бляшек:
- На первой стадии поражается стенка сосуда, а в клетках накапливаются холестериновые отложения (коэффициент больше 2,5). Затем образуется фиброзная бляшка и закупоривает просвет сосуда.
- Наконец в запущенной стадии она отрывается от первичного места расположения и обуславливает тромбоэмболию. Таким образом, создается жизнеугрожающее состояние.
Вышеописанные процессы ускоряются на фоне ожирения.
Как снизить атерогенность крови
Коэффициент соотношения между плохими и хорошими холестеринами зависит не только от лишнего веса или содержания повышенных количеств жирных кислот в пище. На его уровень влияют и другие состояния.
При беременности он повышается физиологически, так как организм матери покрывает потребности ребенка.
Голодание приводит к истощению ресурсов, что сопровождается повышенным образованием липидов в печени для покрытия энергетических затрат организма.
Применение анаболических стероидов, андрогенов и кортикостероидов приводит к запуску механизмов накопления образования жиров. При некоторых заболеваниях использование гормонов назначается врачами, а повышенные значения КА является сопутствующим состоянием.
Что формирует антиатерогенность
Следующие факторы снижают атерогенность:
- Высокая физическая нагрузка;
- Сдача крови в положении лежа;
- Диета с низким содержанием холестерина;
- Борьба с ожирением;
- Применение колхицина, клофибрата, противогрибковых средств, эстрогенов.
Запомните, анализировать атерогенность необходимо, когда не наблюдается заболеваний. Иначе разница между видами холестеринов может «зашкаливать» на фоне других патологических изменений.
vnormu.ru
Коэффициент атерогенности (КА): что это, норма в крови, почему повышен, как понизить
Содержание:
В бланке биохимического анализа крови после перечня всех холестеринов находится такой показатель как коэффициент атерогенности (КА). Понятно, что его значения рассчитываются, и делается это довольно быстро, по специальной формуле, однако весь липидный спектр, который является основой данных расчетов, отнесен к довольно трудоемким анализам.
Для того, чтобы получить адекватные значения КА желательно узнать концентрации всех холестеринов (общий, высокой и низкой плотности) и триглицеридов, хотя в самую «ходовую» формулу расчета входят только показатели общего холестерина и липопротеидов высокой плотности.
Атерогенность
Атерогенность – это корреляция между вредными и полезными холестеринами в крови человека, которая ложится в основу расчета специального показателя, названного коэффициентом или индексом атерогенности.
- Норма коэффициента атерогенности колеблется в границах 2 – 3 (условных единиц или без всяких единиц, поскольку это все-таки коэффициент);
- Колебания КА в пределах 3 – 4 уже говорят, что в организме не все благополучно, однако вероятность поражения сосудов остается умеренной и с помощью диеты еще можно поправить положение;
- Показатели выше 4 указывают на высокий риск развития атеросклероза и ишемической болезни сердца, поэтому таким людям уже необходима диета, периодический контроль параметров липидного спектра, а, возможно, и назначение препаратов, снижающих уровень вредных липидов в крови.
Коэффициент атерогенности у мужчин несколько выше, нежели у женщин, однако в норме он все равно не должен превышать 3 условные единицы. Правда, после 50 лет, когда женщина остается без гормональной защиты, пол все меньше влияет на показатели индекса атерогенности, а риск формирования атеросклеротического процесса при определенных обстоятельствах становится высоким в обоих случаях. Кстати, после 50 лет людям обоих полов значениям липидного спектра и КА следует уделять максимум внимания, поскольку процессы обмена затормаживаются, и организм начинает постепенно терять способность справляться с пищевой и другой нагрузкой в прежнем режиме.
Известно, что такой показатель, как общий холестерин в биохимическом анализе крови дает недостаточно информации, чтобы судить о состоянии липидного обмена. Здесь очень важно знать соотношение атерогенных (вредных, плохих) холестеринов – липопротеинов низкой и очень низкой плотности (ЛПНП, ЛПОНП), и антиатерогенных (полезных, защитных) липопротеинов высокой плотности (ЛПВП).
Проникая в кровь в результате жирового обмена, в интиму кровеносных сосудов направляются все фракции, однако ЛПНП несет с собой холестерин, чтобы там его оставить для метаболизма и накопления, а ЛПВП, наоборот, все время пытается его оттуда вынести. Понятно: какого холестерина будет больше – тот и победит.
Накопление в организме плохих (атерогенных) жиров, которые мы потребляем с пищей, приводит к тому, что они начинают откладываться на стенках кровеносных сосудов, поражая их. Эти отложения, известные как атеросклеротические бляшки, дают начало развитию такого патологического процесса, как атеросклероз. Атеросклероз, в зависимости от локализации поражения, формирует другие заболевания сердечно-сосудистой системы, которые в настоящее время нередко являются причиной смерти человека. В общем, об атеросклерозе, бляшках, холестерине все хорошо информированы, однако последний показатель липидного спектра (коэффициент атерогенности) для многих людей остается загадкой.
Между тем, именно одна цифра (КА) может рассказать, идет ли атеросклеротический процесс и сколь высока степень его прогрессирования, стоит ли вести активную борьбу с плохим холестерином, вплоть до приема специальных препаратов, называемых статинами, или можно позволять себе дальше любимую диету, игнорировать активный образ жизни и ни о чем не беспокоиться.
Большой анализ и простой расчет
Для того, чтобы рассчитать коэффициент атерогенности, необходимо произвести несколько биохимических лабораторных тестов, а именно: определить концентрацию общего холестерина и уровень липопротеинов высокой плотности (антиатерогенных). Однако в большинстве случаев людям, имеющим проблемы или подозрения на них, целесообразно исследовать жировой обмен в более широком масштабе, то есть, фактически произвести анализ показателей липидного спектра:
- Общего холестерина, в состав которого входят липопротеины высокой, низкой и очень низкой плотности (поэтому при расчете КА ЛПВП мы отнимаем – чтобы оставить ЛПНП + ЛПОНП);
- Липопротеинов высокой плотности (ЛПВП), которые обладают защитными свойствами в отношении формирования атеросклеротических бляшек;
- Липопротеинов низкой плотности (ЛПНП), образующих холестериновые бляшки на стенках кровеносных сосудов;
- Триацилглицеридов (ТГ) – сложных эфиров высших жирных кислот, которые образуются в печени и выделяются в кровь в составе липопротеинов очень низкой плотности (ЛПОНП). Высокая концентрация ТГ в крови затрудняет проведение анализа.
Индекс атерогенности рассчитывается по формуле:
Это выражение можно заменить другим соотношением:
В последнем случае для расчета коэффициента атерогенности, кроме ЛПВП, возникает необходимость осаждения липопротеинов низкой плотности и расчета липопротеинов очень низкой плотности через концентрацию триглицеридов (ХСлпонп = ТГ (ммоль/л)/2,2). Кроме этого, в некоторых лабораториях врачи используют иные формулы, когда в расчетах участвуют вышеназванные липопротеины. Например, расчет коэффициента атерогенности можно представить и таким образом:
Очевидно, что на колебания КА и переход за границы нормы влияет концентрация параметров липидного спектра, в основном, общего холестерина, подразумевающего липопротеины низкой и очень низкой плотности тоже, и антиатерогенные ЛПВП.
Повышенный коэффициент атерогенности (выше 4) уже указывает на то, что на стенках сосудов начинают откладываться атеросклеротические бляшки (а куда деваться постоянно присутствующим в высоких концентрациях ЛПНП и ЛПОНП?). При этом следует отметить, что при значительном прогрессировании атеросклеротического процесса данный индекс может быть настолько высоким, что в несколько раз превышать цифру 4, которую мы взяли за ориентир.
Между тем, многие люди задаются вопросом: почему одному можно все (и при этом сохраняется низкая атерогенность плазмы крови), а другому – сплошные ограничения. Здесь тоже все индивидуально. Высокий уровень общего холестерина за счет липопротеинов низкой плотности (наряду с влиянием питания) характерен для лиц, имеющих другую патологию или образом жизни способствующих ее формированию:
- Отягощенную наследственность в отношении сердечно-сосудистой патологии, в основе развития которой лежит атеросклеротический процесс;
- Постоянное психоэмоциональное напряжение;
- Излишнюю массу тела;
- Вредные привычки (курение, алкоголь, наркотики и другие психотропные вещества);
- Эндокринные заболевания (сахарный диабет – в первую очередь);
- Неправильный образ жизни (сидячая работа и отсутствие желания заняться физкультурой в свободное время).
Следует отметить, что в иных случаях данный показатель повышен отнюдь не по причине имеющегося у пациента нарушения липидного обмена. На заведомое увеличение уровня индекса атерогенности идут врачи, назначая отдельные гормональные препараты. Однако из двух зол, как известно, выбирают меньшее… К тому же, если следовать всем рекомендациям, продлится это недолго, да и КА не превысит допустимые в подобных ситуациях значения.
Холестериновый коэффициент атерогенности может быть повышен, если сделать анализ крови в момент состояний, значительно зависимых от гормонов (беременность, месячные).
Как ни странно (для тех, кто собирается голодать), но «быстрые» диеты с целью похудения только повысят показатель, ведь, не получая нужную пищу извне, организм активно начнет использовать собственный жировые запасы, которые, попадая в кровеносное русло, непременно скажутся на результатах анализа крови, если его в тот момент произвести.
Низкая атерогенность
Вот с таким явлением никто не борется, потому что в отношении развития атеросклероза опасений нет, а о других заболеваниях в подобных случаях речи не идет. Между тем, коэффициент атерогенности иногда бывает и меньше вышеуказанных цифр (2 – 3), хотя у здоровых молодых женщин он и так часто колеблется в пределах 1,7 – 1,9. И это считается абсолютной нормой. Более того – очень хорошим результатом, которому можно позавидовать: чистые эластичные сосуды без всяких бляшек и других признаков поражения. Но, как сказано выше, у женщин после 50 лет все может измениться – эстрогены снижаются и перестают защищать женский организм.
Также низкий индекс атерогенности можно ожидать и в следующих случаях:
- Длительная диета, предусматривающая целенаправленное снижение холестерина (продукты с низким содержанием «вредных» жиров);
- Лечение препаратами-статинами при гиперхолестеринемии;
- Активный спорт, что, впрочем, вызывает противоречивые мнения специалистов.
Индекс атерогенности относят к числу главных критериев, определяющих эффективность гиполипидемической терапии. КА помогает врачу осуществлять контроль за ходом лечения и правильно подбирать препараты, ведь цель статинов – не только снизить общий холестерин и успокоиться. Данные лекарственные средства призваны повысить концентрацию полезной, антиатерогенной фракции – липопротеинов высокой плотности, которые и защитят сосудистые стенки. Снижение ЛПВП на фоне лечения статинами дает основание полагать, что лечение подобрано не правильно, и продолжать его не только нет никакого смысла, но и вредно, ведь таким образом можно еще и ускорить развитие атеросклероза. Вероятно, читатель уже догадался, что снижение коэффициента атерогенности препаратами-статинами по собственной инициативе может принести непоправимый вред, поэтому экспериментировать подобным образом врачи настоятельно не рекомендуют. Сам пациент снизить концентрацию плохих холестеринов и уменьшить значения КА может, но это будут совсем другие меры.
Как помочь своим сосудам?
Первым делом пациенту, взявшему курс на снижение холестеринов, содержащих липопротеины низкой и очень низкой плотности, следует в корне поменять образ жизни, питание и отказаться от пагубных привычек.
Если физические нагрузки ограничены по причине другого заболевания, нужно посетить врача и разработать индивидуальный план посильных физических упражнений. Но не забывать: движение – жизнь!
При отсутствии противопоказаний особо ленивые, не привыкшие покидать уютную квартиру, могут организовать себе физкультуру дома – по 30 – 40 минут через день. Ну, а «быстрые на подъем» в выходные дни могут отправляться на прогулки пешком, кататься на велосипеде, играть в теннис, плавать в бассейне. И полезно, и приятно, да и время при желании всегда найдется.
Что касается диеты, то совсем не обязательно пополнять ряды вегетарианцев. Будучи от природы «хищником», человек нуждается в продуктах животного происхождения, которые содержат не синтезируемые человеческим организмом аминокислоты. Просто предпочтение желательно отдавать нежирным сортам мяса и рыбы, а термическую обработку производить паровым методом или варить (не жарить!). Хорошо к диете добавить различные чаи, снижающие уровень холестерина (зеленый чай, настои и отвары целебных трав).
И, наконец: если человек хочет получить адекватный результат своего липидного спектра и КА, то должен прийти на анализ крови не только натощак, а поголодать часов 12-16 накануне – тогда не будет напрасных волнений, а исследование не нужно будет повторять.
Видео: КА, холестерин и его виды, программа «Жить здорово»
Вывести все публикации с меткой:
- Анализы
- Атеросклероз
- Гиперхолестеринемия
Перейти в раздел:
- Заболевания крови, анализы, лимфатическая система
Шаг 1: оплатите консультацию с помощью формы → Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
sosudinfo.ru
Коэффициент атерогенности в крови повышен, анализ коэффициента атерогенности
Что такое атерогенность?
Что значит коэффициент атерогенности? Этим медицинским термином обозначают соотношение между липопротеидами высокой и низкой плотности. Для более понятного отражения сути проведенного анализа используется специальный коэффициент.
Определяется он путем биохимического анализа венозной крови, который берется, как правило, натощак. Для получения более точных результатов, за 8 часов до сдачи анализов должен придерживаться диеты – нельзя ничего пить и есть.
Для определения коэффициента атерогенности чаще всего используется либо метод Илька, либо Абеля. Именно благодаря этим методам предоставляется возможность выявить уровень жироподобных веществ. Нормы КА в каждой лаборатории «свои». Они обязательно указываются в бланке результатов анализа и зависят от используемого оборудования и применяемого метода вычисления КА.
Лабораторное исследование крови позволяет выявить соотношение жирных кислот в исследуемом материале после его осаждения. При этом, врач, изучая результаты анализа, должен обязательно брать во внимание следующие показатели:
- общий уровень холестерина в крови;
- ЛПВП;
- ЛПНП;
- ТГ.
Все эти вещества очень важны для нормального функционирования организма. Но их повышение или снижение может стать причиной образования на внутренних стенках сосудов тромб. Например, повышенный коэффициент атерогенности в крови указывает на большое содержание в исследуемом материале ЛПНП, то есть, липопротеидов низкой плотности (плохого холестерина), которые могут привести к развитию тромбофлебита или сердечных заболеваний.
Триглицериды (ТГ) выполняют функцию транспортировки. Если коэффициент данного показателя повышен, это свидетельствует о большом риске развития атеросклероза.
Основы формирования КА
Вместе с пищей в организм проникают жир, который во время переваривания расщепляется на глицерин и жирные кислоты. Данный процесс происходит благодаря синтезу билирубина и пищеварительных ферментов.
После этого глицерин попадает в кровеносное русло и начинает активно взаимодействовать с холестерином. В результате такого процесса происходит формирование хиломикрон, которые проникают в печень и преобразуются в плохой и хороший холестерин.
Повышенное содержание ЛПНП приводит к тому, что жирные кислоты начинают скапливаться в организме и образовывать жировые клетки. ЛПВП способствуют разрушению этих клеток и выведению продуктов их распада.
В человеческом организме эти вещества должны находиться в определенном равновесии. Его нарушение и отражает коэффициент атерогенности. Выявление ТГ позволяет определить общий уровень холестерина в организме и на основании только его данных диагноз не ставиться. Здесь важно учитывать коэффициент атерогенности всех показателей. В случае их отклонения от нормы пациента направляют на дополнительное обследование.
Атерогенность ЛПВП и ЛПНП
ЛПВП – это вещество, основная функция которого – предотвращение накопления липидов в клетках. Для того, чтобы жирные кислоты не скапливались, их необходимо транспортировать, при этом производить обезжиривание клеток печени. И чем выше уровень ЛПВП в крови, тем ниже коэффициент атерогенности.
Насыщают ткани организма жирами ЛПНП. И чем больше их содержится в исследуемом материале, тем выше КА. При их избытке в крови возникает высокий риск развития заболеваний сердечно-сосудистой системы, которые даже могут стать причиной летального исхода.
При этом, общего значения, каким должен быть коэффициент атерогенности ЛПВП и ЛПНП не существует. Он вычисляется из полученных данных. У каждого человека общий уровень холестерина в крови может быть различным, например, у одного 6 ммоль/л, а у другого – 5 ммоль/л. И эти значения являются нормой. Но при этом ЛПВП и ЛПНП может быть разным. Например, если у человека холестерин формируется преимущественно из ЛПНП, то это уже не является нормой, хоть и общие показатели без отклонений.
Повышенный уровень холестерина в крови чаще всего наблюдается у людей, у которых нарушен процесс метаболизма либо у тех, кто пренебрегает правилами здорового питания. Употребление большого количества жирной пищи, в которой содержаться различные масла, приводит к повышению уровня ЛПНП. На фоне этого происходят изменения в липидном обмене. Как раз этот момент и определяет КА, то есть разница между ЛПВП и ЛПНП.
При отсутствии каких-либо нарушений в организме, КА не должен превышать значений 2-2,5 единиц. При этом ЛПВП должно быть в 2-3 раза больше, чем ЛПНП. В случае, если значение последнего превышает в 2-4 раза, то это уже свидетельствует об отложении на стенках сосудов жировых веществ.
При развитии атеросклероза данный коэффициент может достигать 7 единиц. В данном случае пациенту требуется пройти срочный курс медикаментозного лечения. Иначе через некоторое время могут возникнуть достаточно серьезные нарушения в функциональности сердца.
Можно ли снизить КА в крови?
Что такое коэффициент атерогенности в биохимическом анализе крови мы уже рассмотрели. А существуют ли какие-либо способы снизить его? КА между ЛПВП и ЛПНП зависит не только от наличия у пациента избыточной массы тела или его питания. На это также оказывают влияние и другие факторы.
Так, например, во время беременности у женщин коэффициент атерогенности повышается на физиологическом уровне. Происходит это по причине того, что плоду необходимы жиры, которые организм и откладывает.
Повышение КА может также наблюдаться и при длительном поддерживании строгих диет, которые приводят к истощению ресурсов, в результате чего печень начинает вырабатывать много ЛПНП, чтобы покрыть энергетические затраты.
КА может быть также повышен на фоне приема некоторых препаратов, которые приводят к тому, что организм начинает скапливать жиры. Чаще всего его повышение возникает в результате длительного приема гормональных препаратов. Повышенный КА в данном случае является сопутствующим состоянием.
Иными словами, если по результатам биохимического анализа крови у вас выявили высокий коэффициент атерогенности, необходимо сначала определить точную причину такого состояния и попытаться ее устранить. Тактика лечения повышенного КА определяется индивидуально в зависимости от основополагающего фактора. Поэтому в этом случае единственно верным решением станет придерживаться всех рекомендаций врача.
Видео о индексе атерогенности
evehealth.ru
Коэффициент атерогенности повышен — что это такое
Содержание
Если в результатах анализа крови указано, что коэффициент атерогенности повышен, что же это такое? Стоит ли бить тревогу, или говорить о серьезном заболевании еще рано? Такие вопросы могут прийти в голову любому, кто заботится о своем здоровье.
Чтобы ответить на вопрос, опасно или нет повышение коэффициента атерогенности,прежде всего, нужно разобраться с самим показателем. Что означает коэффициент атерогенности и что приводит к его повышению? И что нужно предпринять, чтобы привести этот показатель в норму?
О показателе и причинах его повышения
Наша кровь содержит самые разные вещества. Одни необходимы для нормальной работы организма, другие требуется быстрее вывести. Так, в крови содержится холестерин – липопротеид, являющийся комплексом из белков и липидов. Холестерин необходим для нормальной работы нашего организма.
Но в крови содержится два типа этого вещества, а именно:
Первый вид холестерина полезен для организма. С его помощью выводится липопротеид низкой плотности. Количество обоих видов холестерина в организме ограничено, они находятся в определенном соотношение друг к другу. Соблюдается баланс, который и обеспечивает нормальную работу всех функций и органов. Именно это соотношение и называется коэффициентом атерогенности.
Что произойдет, если этот баланс нарушится? Индекс атерогенности повышен – это означает нехватку в организме липопротеидов высокой плотности. Следствием этого становится накапливание жирных кислот, а также продуктов их распада. Из-за нехватки «хорошего» холестерина они не выводятся из организма.
В результате нехватки ЛПВП на стенках кровеносных сосудов образуются жировые бляшки,и у пациента начинает формироваться атеросклероз.
Это заболевание достаточно опасное для здоровья человека. Атеросклероз может являться причиной тромбоза, инсульта и инфаркта. Все эти заболевания стоят на первом месте по числу смертей.
Каковы же причины, приводящие к такому состоянию, как повышенный коэффициент атерогенности в крови? Ведь зная их, можно правильно построить лечение, а значит –получить больше шансов не заболеть таким опасным недугом, как атеросклероз.
Итак, основные причины, приводящие к тому, что в крови коэффициент атерогенности становится выше нормы, это:
- Неправильное питание. Часть холестерина вырабатывает саморганизм, но значительное его количество поступает с едой. С пищей приходит именно ЛПНП. В результате нарушается баланс. Большое количество «плохого» холестерина поступает в организм с жирной едой,красным мясом, жареными блюдами, майонезом и фастфудом. Но не стоит думать, что любая жирная пища вредна. Так, например, мясо рыбы приносит «хороший» холестерин.
- Сахарный диабет. Повышенное содержание сахара в крови также может стать причиной нарушения баланса между ЛПВП и ЛПНП.
- Наследственная предрасположенность. Если родственники пациента страдают болезнями сердечно-сосудистой системы, то у него коэффициент атерогенности может повышаться. Наследственность – это вторая причина по распространенности, на первом местенесоблюдение рациона.
Высокий коэффициент атерогенности может появиться, когда человек склонен кнеправильному образу жизни. Курение, злоупотребление спиртными напитками, малая подвижность – все это часто приводит к нарушению баланса «хорошего» и «плохого» холестерина, а значит, может стать причиной возникновения такого опасного заболевания, как атеросклероз.
Как определить значение коэффициента?
Что делать и как лечиться, можно узнать только после диагностики. Нормальный показатель коэффициента атерогенности у пациента или нет – это определит анализ крови. Только эта процедура может дать точность результата. Для диагностики заболевания нужна венозная кровь.
После проведения анализа выделяются следующие три основных показателя:
- количество ЛПВП;
- количество ЛПНП;
- общий уровень холестерина в крови.
На основе этих данных и определяется коэффициент атерогенности. Этот показатель высчитывается следующим образом: разница общего количества холестерина в крови и уровня ЛПВП делится на количество ЛПВП. Это значение должно лежать в пределах от двух до двух с половиной единиц (2-2,5). Допускается разовое отклонение (за один анализ) у мужчин до трех с половиной единиц, у женщин до трех целых двух десятых. Если значение показателя превышает эти нормы, то нужно срочно начинать действовать. В противном случае есть большой риск возникновения атеросклероза со всеми вытекающими последствиями.
Чтобы анализ крови дал точные результаты, следует придерживаться определенных правил.
Специалисты рекомендуют следующее:
- За две или три недели до сдачи крови нужно начать следовать правильному питанию. Исключить жирную и жареную еду, больше уделять внимание овощам и фруктам.
- За полчаса до забора крови стоит отказаться от серьезных умственных и физических нагрузок.
- За сутки, а лучше и раньше, отказаться от приема алкогольных напитков.
- Забор крови лучше делать натощак. Прием пищи нужно прекратить минимум за двенадцать часов до похода в больницу. Поэтому чаще всего анализы сдают рано утром. В этом случае будут соблюдены все требования.
Если сделанный анализ крови показал высокий коэффициент атерогенности, не стоит сразу паниковать. Не всегда такое значение говорит о развитии атеросклероза.
В некоторых случаях такое значение коэффициента не говорит о проблемах, к таковым, в частности, относится:
- период вынашивания ребенка. Даже после родов (в течение шести недель) коэффициент атерогенности может не прийти в норму;
- слишком строгая диета. Если пациент практикует лечебное голодание или его рацион слишком беден (отсутствует белковая и жирная пища), то коэффициент может существенно подняться;
- некоторые медицинские препараты также могут вызвать подобные изменения в составе крови. К таковым средствам относят лекарства из групп анаболиков и гормонов.
Также к повышению рассматриваемого коэффициента приводит прием алкоголя накануне сдачи анализа. Именно поэтому соблюдать рекомендации специалистов перед походом в больницу строго необходимо.
В некоторых случаях значение рассматриваемого параметра значительно снижено. Что это значит? Такой уровень коэффициента атерогенности не говорит о наличии какой-либо болезни. В этом случае не предпринимаются никакие действия. Пониженный коэффициент атерогенности – это хорошо.
Какие действия пациента?
Выше был дан ответ на вопрос:коэффициент атерогенности повышен, что это такое. Теперь стоит поговорить о том, как исправить ситуацию. Как уже было сказано, нарушение баланса между «хорошим» и «плохим» холестерином приводит к образованию жирных бляшек в кровеносных сосудах. Следствием этого является атеросклероз, который в свою очередь становится причиной инфарктов, инсультов, тромбозов и ряда других опасных для жизни заболеваний.
А что нужно предпринять, чтобы вернуть коэффициент в норму? Решить эту задачу можно. Для этого следует выполнять комплекс мер.
Сюда специалисты включают следующее:
- Отказаться от всех вредных привычек. Как уже отмечалось, алкоголь и сигареты оказывают на коэффициент атерогенности повышающий эффект. Кроме того, вредные привычки ухудшают общее состояние организма.
- Чтобы не увеличить количество «плохого» холестерина в крови, стоит соблюдать диету.
- Нужно вести активный образ жизни. Адекватные физические нагрузки всегда оказывают благоприятное влияние на организм и способны помочь справиться со многими заболеваниями.
- Если положение критическое, то лучше прибегнуть к медикаментозному способу.
Теперь стоит поговорить о некоторых из вышеперечисленных рекомендаций специалистов более подробно. Если с отказом от вредных привычек все понятно,то как быть с рационом? Какие блюда лучше исключить, а какие, наоборот, добавить?
В первую очередь стоит отказаться от «вредного» жира, который доставляет в организм «плохой» холестерин. В рационе больного должны полностью отсутствовать колбасы, жирное красное мясо, некоторые кисломолочные продукты (сметана, сливки) и те, в которых большая доля трансжиров (маргарин, спред и так далее).
Особое внимание стоит обратить на фастфуд. Рестораны быстрого питания сегодня встречаются везде. Конечно, пользоваться их услугами очень удобно. Можно за небольшую плату вкусно и быстро поесть. Но стоит помнить, что большая часть продуктов в таких ресторанах богата опасными жирами. А это значит, что при повышении коэффициента атерогенности от посещения подобных заведений нужно строго отказаться.
Наряду с продуктами, которые нужно исключить из рациона больного, есть и те, присутствие которых на столе только приветствуется.
К таковым относится следующее:
- жирные сорта рыбы. В мясе трески, камбалы и хека содержится много полезных веществ. Помимо прочего, эти виды рыб богаты «хорошим» холестерином. Но их нужно уметь готовить. Жареные блюда противопоказаны больным, у которых повышен коэффициент атерогенности, поэтому рыбу нужно только варить;
- орехи. В них содержится особый вид жиров. Если употреблять в нужном количестве грецкий орех, арахис, миндаль, то общий уровень холестерина в крови пациента можно существенно понизить;
- конечно, стоит больше потреблятьфруктов и овощей. Для решения проблемы с повышенным коэффициентом атерогенности прекрасно помогает свекла, причем как в сыром, так и в вареном виде. А вот от картофеля лучше отказаться. Он способен повысить уровень «плохого» холестерина в крови;
- каши из цельных злаков;
- шоколад, только качественный, без добавок на основе пальмового масла;
- чеснок – он содержит множество полезных микроэлементов, в том числе снижающих уровень холестерина в крови;
- зеленый чай.
Все эти продукты способны помочь справиться с высоким уровнем холестерина в крови. Как можно заметить, они содержат только растительные жиры. Именно эти вещества помогают увеличить уровень ЛПВП. Жиры животного происхождения имеют обратный эффект, исключение составляют только рыба и морепродукты.
Также помочь привести к установленной норме коэффициент атерогенности может здоровый образ жизни. Конечно, заниматься силовым спортом с большими физическими нагрузками не стоит. Но и вести малоподвижный образ жизни таким пациентам противопоказано.
Лучше всего – это ежедневные прогулки на свежем воздухе. Такая ходьба, длительность которой должна составлять минимум один час, очень хорошо помогает не только нормализовать состав крови, но и улучшить общее состояние организма.
Также полезно заняться велоспортом или плаванием. Последний вид спорта очень подходит для людей с излишками веса. В воде уменьшается нагрузка на суставы. При этом все движения будут более активными и энергичными. Такие упражнения, а это не только плавание, но и водная аэробика, поможет улучшить кровообращение в организме.
В ряде случаев следует прибегать к медикаментозному способу лечения. Врачи могут прописать прием статинов. Именно эти вещества помогают организму снизить уровень холестерина в крови. Но стоит помнить, что статины имеют множество побочных действий. Именно поэтому прием таких препаратов назначается только в крайних случаях. При этом лечение должно проходить под строгим контролем врача.
Рекомендуем прочитать:
boleznikrovi.com
Что такое коэффициент атерогенности в биохимическом анализе крови — Про холестерин
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Бытует мнение, что холестерин в организме человека является довольно вредным веществом. Многие информационные источники советуют постоянно снижать данный показатель в организме человека. Стоит сразу отметить, что данное мнение является ошибочным, так как именно холестерин участвует во многих процессах жизнедеятельности клеток человека.
- Холестерин – что это?
- Липидный профиль
- Показания к анализу
- Интерпретация анализа
- Что может провоцировать повышение уровня ЛПНП?
- Подготовка к анализу
- Чем полезны липиды?
Окружающие люди считают, что холестерин есть двух видов – «хороший» и «плохой» и при сильном его избытке в организме он откладывается на сосудистые стенки и приводит к плачевным последствиям. Разберемся подробнее, что такое липидный профиль и какой уровень холестерина не только безопасен, но и необходим для здорового функционирования организма. А также каким лабораторным исследованием определяется данный показатель в крови и его интерпретация.
Холестерин – что это?
Холестерин является стероидом или веществом высокой биологической активности. В большей степени продуцируется в клетках печени человека, примерно до 50%, около 20% синтезируется кишечником. Весь остальной холестерин синтезируется надпочечниками, кожей и половыми железами. И всего лишь до 500 мг холестерола в сутки поступает с пищей.
Также холестерин имеет целый ряд функций. Самые основные из них – это укрепление клеточной стенки, выработка желчной кислоты и синтез стероидных гормонов.
ЛПНП – так называемый «плохой», по сути, этого понятия в медицинской лексике не существует, это больше бытовое название липопротеина низкой плотности. А плох он тем, что при его избытке и окислении, он действительно оседает на внутреннюю стенку сосуда, закрывая ее просвет. Поэтому обязательно нужно контролировать данный показатель, особенно если общий холестерин в крови повышен.
ЛПВП может быть понижен по ряду причин, например, при неправильном питании или вредных привычках.
ЛПВП – в быту считается «хорошим». Отличается от липопротеина низкой плотности по своей структуре и функциональным особенностям. Его главной функцией является очищение сосудистой стенки от ЛПНП. При достаточно высоком уровне ЛПВП или его норме, люди менее повержены атеросклеротическим заболеваниям. Если анализ крови ЛПВП обнаруживает значительное их снижение, то предположительно ставят атеросклероз и назначают дополнительные исследования для подтверждения диагноза.
Липидный профиль
Это специальный биохимический анализ крови. Исследование включает в себя раскладку липидов (жиров) на отдельные компоненты. С помощью этого анализа можно контролировать показатели и своевременно обратиться к специализированной медицинской помощи при каких-либо патологических отклонениях. Такой биохимический анализ включает в себя:
- Холестерин общий или холестерол – является одним из основных показателей состояния жирового баланса в организме человека. Производится в клетках печени.
- ЛПВП (липопротеины высокой плотности) – доставляют холестерин в печень с сосудистой стенки при его избытке.
- ЛПНП (липопротеины низкой плотности) – является переносчиком холестерина из печени к артериям, при избытке оседает на сосудистой стенке.
- ТГ (триглицериды) – нейтральные липиды.
Еще при данном исследовании вычисляется коэффициент атерогенности (КА), определяет предрасположенность к атеросклерозу. Так, называемое соотношение между ЛПВП и ЛПНП.
При некоторых сосудистых заболеваниях уровень ЛПНП в крови значительно возрастает, это может говорить об атеросклерозе и сопутствующих заболеваниях. Скорее всего будет повышен и общий холестерин. А показатель ЛПВП, отвечающий за процесс перевоплощения холестерина в желчь и удаляющий холестериновые бляшки со стенок сосудов, значительно падает в крови.
Липидный профиль часто назначается при подозрении риска развития ишемической болезни сердца.
Анализ крови на липидный профиль назначается людям, которые относятся к «группе риска» и имеют некоторые нижеперечисленные заболевания:
- ишемическая болезнь сердца;
- печени и поджелудочной железы;
- хронический панкреатит;
- ожирение, пищевого происхождения;
- гипертиреоз;
- алкоголизм;
- миелома;
- сепсис;
- подагра.
Еще липидный профиль назначают детям, но тоже при некоторых заболеваниях, например, при сахарном диабете или при наследственной предрасположенности нарушения жирового обмена.
Интерпретация анализа
В медицинской практике существуют определенные стандарты, по которым оценивается липидный профиль. Стоит также отметить, что в разных лабораториях нормы биохимии крови могу немного разниться, это связано с использованием разных наборов и реагентов для исследования. При расшифровке анализа учитываются вес и возраст пациента.
Расшифровкой данного лабораторного исследования должен заниматься только врач, именно он сможет грамотно оценить ситуацию и по необходимости назначить адекватное и своевременное лечение. Также врач должен соотносить результат анализа с индивидуальными особенностями пациента и его анамнезом. Допустим, перенесенный в недавнем времени инфаркт или прием лекарственных препаратов.
Что может провоцировать повышение уровня ЛПНП?
Повышаться ЛПНП может при некоторых заболеваниях почек и печени, по причине дисбаланса ЛПВП. А также к факторам риска повышения «плохого» холестерина можно отнести: курение, злоупотребление алкогольными напитками, переедание, недостаточную физическую активность или гиподинамию, застой желчи. Для снижения или поддержания ЛПНП нужно прибегнуть к здоровому образу жизни и правильному питанию.
Подготовка к анализу
Для получения корректного и информативного результата анализа обязательным условием со стороны пациента является подготовка к нему. Забор крови происходит из вены и обязательно натощак. От еды нужно отказаться за 8 часов до сдачи, а лучше за все 12. Ужин должен быть очень легким и состоящим в основном из клетчатки, исключить жирные сорта мяса, все виды колбас и копчености. Так как это приведет хилезу в сыворотки крови и анализ будет неверным. Стоит также воздержаться от приема кофе и алкоголя накануне, не курить как минимум за два часа до сдачи крови. Если применяются лекарственные препараты, то их лучше не принимать перед сдачей анализа. А если это нежелательно, то обязательно предупредить врача об их приеме.
Чем полезны липиды?
Липидный обмен очень важен для здорового функционирования человеческого организма. Основной функцией обмена служит расщепление, усвоение и абсорбция жиров в кишечном тракте. Очень важным фактом является то, что липиды активно участвуют в синтезе мужских и женских гормонов. Поэтому любое нарушение жирового баланса может привести к проблемам с репродуктивной системой. При нормальных показателях липидного профиля, надпочечниками вырабатывается достаточное количество витамина Д. Также при нарушениях данного показателя в крови, иммунитет человека значительно снижается.
Коэффициент (индекс) атерогенности
Жители мегаполисов и крупных городов все чаще подвергаются риску сердечно-сосудистой патологии из-за атеросклероза в возрасте до 50 лет. Это может означать, что виной тому служит годами формирующийся образ жизни, а именно неправильные пищевые привычки, гормональные нарушения и постоянный стресс. В медицинскую практику активно внедряется понятие атерогенность – способность повышать уровень холестерина. Если регулярно сдавать биохимический анализ крови, можно заметить рост «вредного» холестерина и снижение «полезных» липопротеинов высокой плотности. Нарушение соотношения между «полезными» и «вредными» липидами в организме гарантированно приводит к появлению холестериновых бляшек в сосудах и развитию атеросклероза.
Что такое коэффициент атерогенности? Этот интегральная формула отношения «полезных» и «вредных» жиров (липидов) в организме, позволяющая с большой долей вероятности оценить вероятность развития сердечно-сосудистых и неврологических осложнений атеросклероза у каждого конкретного пациента. Существуют несколько формул расчета коэффициента атерогенности, но расчет каждой из них требует знания основ биохимии обмена жиров в организме.
Классификация липидов в организме
Для тог чтобы рассчитать индекс атерогенности, необходимо помнить о некоторых особенностях строения и перемещения жиров в организме с током крови. Жир – это главный источник энергии, способный «запасаться» впрок, компонент клеточных мембран, вещество-предшественник некоторых гормонов. Он не только поступает в организм вместе с пищей (в составе жирного мяса, сала, субпродуктов, сливочного масла и т. д. – до 25% от общего холестерина в организме), но и синтезируется в печени (до 75%).
Липиды имеют гидрофобную природу, а значит, не могут самостоятельно циркулировать в крови. Поэтому их переносят специальные белки апопротеины, а комплекс жир + белок получил название липопротеин. В зависимости от структурных и химических различий в строении жиров липопротеины имеют высокую или низкую плотность. Таким образом, весь жир, циркулирующий в крови называется общий холестерин, и он подразделяется на липопротеины высокой плотности (ЛПВП), липопротеины низкой плотности (ЛПВП) и липопротеины очень низкой плотности (ЛПОНП). Это ключевой момент в понимании цели определения коэффициента атерогенности.
ЛПНП и ЛПОНП при превышении нормальных значений в биохимическом анализе крови способны откладываться на внутренних стенках сосудов, сужая их просвет и образуя так называемые атеросклеротические бляшки. Это может означать развитие атеросклероза в активной стадии. ЛПВП, напротив, полезен для организма: этот липопротеин «чистит» сосуды, вытягивая сего поверхности мельчайшие молекулы жира, и препятствует образованию холестериновых бляшек. Поэтому чем больше в организме липидов низкой плотности, тем выше коэффициент атерогенности, а значит и риск развития атеросклероза и его осложнений.
Расчет индекса
Коэффициент (индекс) атерогенности – величина, которая меняется на протяжении всей жизни. Она зависит не только от характера питания, но и от образа жизни, сопутствующих заболеваний. Главная цель определения данного коэффициента – рассчитать соотношение «вредных» и «полезных» жиров в организме и, при необходимости, предупредить или лечить атеросклероз (отложение холестериновых бляшек). Существует несколько формул расчета коэффициента атерогенности:
-
- Наиболее распространенная формула коэффициента атерогенности не требует проведения расширенной липидограммы, достаточно сдать анализы на общий холестерин и ЛПВП.
КА = (общий холестерин – ЛПВП) / ЛПВП
- Эта формула аналогична предыдущей, но имеет более точные значения. Она требует проведения расширенного анализа на липиды.
КА= (ЛПНП + ЛПОНП) / ЛПВП
В некоторых лабораториях расчет коэффициента производится автоматически, в некоторых лаборант (или врач) определяет самостоятельно. Нормальные значения коэффициента атерогенности индивидуальны для конкретного оборудования, но в среднем должны быть на уровне 2-3.
Если уровень общего холестерина ниже 5,2 ммоль/л, а индекс атерогенности находится в пределах 3 – 3,5, это свидетельствует об отсутствии риска развития атеросклероза и хорошем состоянии сердечно-сосудистой системы пациента. Достаточно соблюдать принципы правильного питания, вести здоровый образ жизни и проводить контроль коэффициента (индекса) атерогенности раз в 3-5 лет.
При значении общего холестерина в биохимии выше 5,2 ммоль/л, а индекса атерогенности – выше 4, считается, что у пациента пограничный риск развития сердечно-сосудистых осложнений. Если повторное исследование через 3-6 месяцев показало схожие результаты, терапевт должен определить мероприятия для снижения этого коэффициента. На первом этапе снижения коэффициента атерогенности назначается диета с ограничением животных жиров, легкая физическая активность, здоровый образ жизни. Контроль индекса атерогенности при пограничном риске развития сердечно-сосудистых проводится 1 раз в год.
Значительное увеличение холестерина (выше 7 ммоль/л) и коэффициента атерогенности (выше 5) – высокий риск развития сердечно-сосудистой патологии. Такой коэффициент атерогенности часто определяют в крови пациентов с уже развившейся ишемической болезнью сердца, артериальной гипертензией, дисциркуляторной энцефалопатией и прочими заболеваниями.
Как проводится исследование
Так как для расчета коэффициента атерогенности требуется определить уровень общего холестерина и липопротеинов, необходимо сдать биохимический анализ крови из вены. Для достоверности полученных результатов важно соблюдать следующие правила перед исследованием:
- Кровь на коэффициент атерогенности сдается в утренние часы строго натощак (разрешено пить воду без газа);
- Последний прием пищи перед определением коэффициента должен быть не позднее 19.00 предыдущего дня;
- Желательно соблюдать привычный характер питания в течение 1-2 недель до исследования, чтобы коэффициент атерогенности соответствовал действительности;
- За полчаса до биохимического анализа на коэффициент рекомендуется ограничить физические и эмоциональные нагрузки, не курить;
Кровь на исследование коэффициента атерогенности сдается в положении сидя (так как в положении лежа показатель может уменьшаться), обычно достаточно 4-5 мл крови. Затем пробирки с биологическим материалом отправляются в лабораторию. Определение основных показателей биохимии жиров, в том числе и коэффициента, проводится в день забора крови.
В настоящее время большое внимание уделяется профилактическому звену здравоохранения, поэтому исследования индекса атерогенности становится все более актуальным. Активно внедряющаяся программа скринингового (профилактического) обследования позволяет охватывать широкие слои населения, редко обращающегося в поликлинику.
Определение проводят:
- В рамках скринингового обследования всех женщин старше 55 и мужчин старше 45 лет –1 раз в 2 года;
- Ежегодно лицам с факторами риска развития атеросклероза:
- Курение;
- Артериальная гипертензия (давление выше 140/90 мм рт. ст.);
- Наследственный фактор: инсульт или инфаркт у ближайших кровных родственников моложе 45 лет;
- Стенокардия, перенесенные инфаркт или инсульт;
- Сахарный диабет;
- Ожирение, избыточная масса тела;
- Гиподинамия, отсутствие физической активности;
- Частое употребление пищи с избыточным содержанием животных жиров;
- Злоупотребление алкоголем.
Все эти факторы негативно влияют на жировой обмен в организме и могут повысить индекс.
Что означают результаты теста
Если соотношение липопротеинов высокой и низкой плотности смещается в сторону последних, коэффициент атерогенности увеличивается, и риск развития атеросклероза повышается: ЛПНП, в избытке циркулирующие в крови, с легкостью откладываются на внутренней стенке сосудов и забивают их просвет. Пониженный индекс атерогенности встречается редко и свидетельствует о серьезных обменных нарушениях, например, при жесткой диете, стрессах, изнуряющих тренировках.
Так как коэффициент атерогенности – интегральная формула, отражающее соотношение одних липидов к другим, он может быть различным у пациентов даже с одинаковым уровнем холестерина.
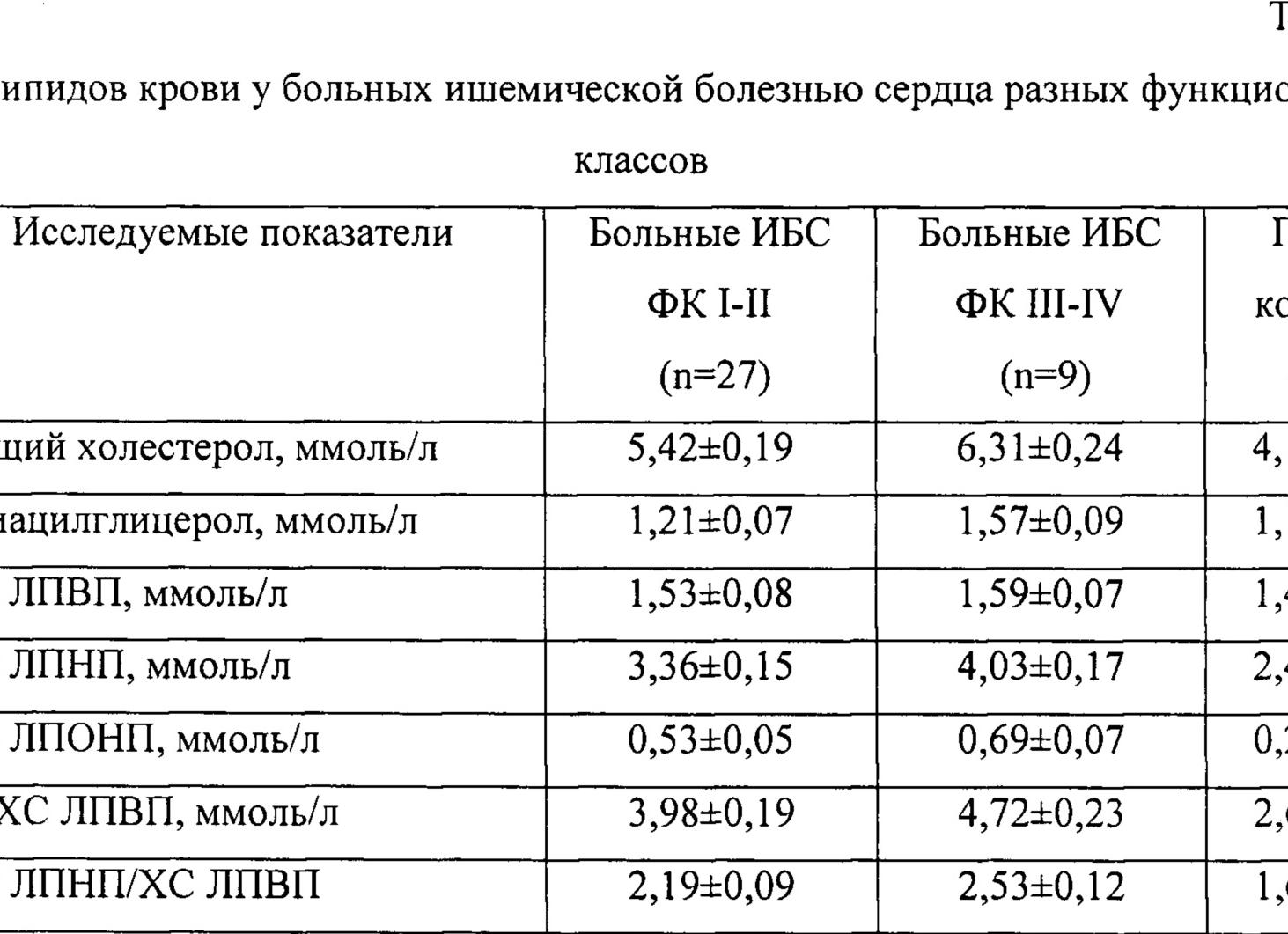
- К примеру, пациент А. 38 лет, курит по 1 пачке сигарет в день в течение 20 лет, страдает ожирением и гиподинамией, в его рационе преобладают высококалорийные блюда, насыщенные животными жирами. Необходимо рассчитать его риски развития инфаркта и инсульта миокарда. При анализе липидограммы выяснилось, что общий холестерин у данного пациента составляет 6,1 ммоль/л, а ЛПВП – 0,69ммоль/л. Подставив эти значения в формулу, можно вычислить значение. КА = (6,1 – 0,69)/0,69 = 7,8 – высокий коэффициент атерогенности и крайне большой риск сердечно-сосудистых осложнений.
- Пациенту Б. 71 год, также необходимо определить этот коэффициент и риски развития осложнений атеросклероза. Б. правильно питается, ведет здоровый образ жизни и занимается лыжным спортом. Его значение общего холестерина составляет 6,1 ммоль/л, а ЛПВП –1,81. Индекс атерогенности = (6,1 – 1,81)/1,81 = 2,3 – нормальный коэффициент, нет риска сердечно-сосудистых осложнений.
В случаях, когда индекс атерогенности выше нормы, необходимо обратиться в поликлинику по месту жительства. Коррекция нарушений проводится лечащим врачом, она должна быть комплексной и, как правило, длительной. Для снижения коэффициента атерогенности назначается диета с ограничением животных жиров, физическая активность, медикаментозные средства (статины, фибраты, секвестранты желчных кислот). Контроль липидограммы с обязательным определением коэффициента в этом случае должен осуществляться не реже, чем 1 раз в три месяца.
Холестерин высокой плотности повышен: что это значит?
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Узнать больше…
Холестерин ЛПНП – это липопротеины низкой плотности, которые относятся к классу максимально атерогенных липопротеинов крови, формирующихся в процессе липолиза. Эту группу веществ называют плохим холестерином, поскольку он связан с вероятностью развития атеросклероза.
Примерно 70% ЛПНП содержится в биологической жидкости. Отличительная особенность холестерола в том, что он способен скапливаться на внутренних стенках кровеносных сосудов, что приводит к образованию атеросклеротических бляшек.
Холестерин ЛПВП – это липопротеины высокой плотности, то есть, хорошее вещество. Оно принимает участие в синтезе мужских и женских половых гормонов, усиливает клеточные мембраны, вследствие чего они становятся более устойчивыми к негативным факторам.
Давайте рассмотрим, если холестерин ЛПНП повышен, что это значит, и что делать в такой ситуации? Какие причины приводят к нарушению липидного обмена, в чем заключается лечение?
Факторы риска повышения ЛПНП
Концентрация холестерина низкой плотности может повышаться сверх допустимой границы, и это действительно плохо, поскольку увеличивается риск развития атеросклероза. Проблема заключается в том, что симптомы и признаки нарушения жирового обмена в организме отсутствуют, поэтому единственный способ узнать значение – сдать анализы крови.
Опасность высокого холестерина присуща пациентам, которые имеют в анамнезе патологии сердечно-сосудистой системы. Риск образования атеросклеротических бляшек наблюдается у всех диабетиков – нарушение усвояемости сахара негативно отражается на состоянии сосудов.
Еще один фактор – это ожирение, спровоцированное вредными пищевыми привычками. Когда в меню преобладают продукты животного происхождения, присутствует большое количество быстроусвояемых углеводов, то это приводит к лишнему весу.
Другие причины повышения ЛПНП:
- Генетическая предрасположенность. В некоторых ситуациях отклонение от нормы передается по наследству. В группу риска попадают лица, у которых родственники перенесли инфаркт/инсульт;
- Нарушения эндокринного характера (панкреатит, опухоль поджелудочной железы);
- Неправильная работа почек/печени;
- Гормональный дисбаланс в организме (при беременности, в период менопаузы);
- Чрезмерное потребление алкогольной продукции, курение;
- Если в анамнезе артериальная гипертензия;
- Отсутствие физической активности.
Если пациент попадает в группу риска, то ему рекомендуется периодически проходить исследование на липидный профиль – определение общего холестерина, ЛПНП, ЛПВП, триглицеридов.
Нормальные показатели холестерина
Чтобы определить соотношение ЛПНП и ЛПВП в организме, сдают анализ крови. На основании лабораторных результатов доктор говорит о норме либо патологии. Сравнивают полученные результаты с усредненными таблицами, поскольку для обеих полов значения отличаются. Также учитывается возраст пациента, сопутствующие болезни – сахарный диабет, инсульт или инфаркт в анамнезе и пр.
Итак, сколько норма? Для определения содержания холестерина проводится липидограмма. Она предоставляет информацию об ОХ, ЛПНВ, ЛПНП, концентрации триглицеридов и индексе атерогенности. Все эти показатели, кроме коэффициента атерогенности, измеряются в ммоль на литр.
Отметим, что во время беременности холестерин имеет свойство повышаться, что не является патологией. Возникновение такой картины обусловлено гормональным фоном беременной женщины.
ОХ должен варьироваться от 3.5 до 5.2 единиц. Если наблюдается рост показателя до 6.2 ммоль/л, это является поводом для беспокойства. Норма для женщин:
- Общий холестерин 2.9-7.85 единиц в зависимости от возраста. Чем старше женщина, тем выше допустимая граница.
- Норма вещества низкой плотности после 50 лет – до 5.72 единиц, в молодые годы 0 1.76-4.85 единиц.
- ЛПВП в норме после 50 лет – 0.96-2.38, в молодом возрасте 0.93-2.25 ммоль/л.
Нормой для мужчины считается количество общего холестерина, если показатель не превышает значение в 4.79 единиц. ЛПВП варьируется от 0.98 до 1.91 – нормально до 50 лет. После этого возраста допустимая граница до 1.94 ммоль/л. Общий холестерол после 50 не должен превышать 6.5 единиц.
При диабете норма холестерина имеет тенденцию к повышению. Если наблюдается увеличение хотя бы на 1 единицу, то это негативно сказывается на функциональности клеток головного мозга. При отклонении обязательно требуется лечение – диета, спорт, прием медикаментов. Как правило, диабетикам лекарства назначают сразу.
Для определения отношения хорошего холестерина к плохому компоненту используется коэффициент атерогенности. Он высчитывается так: (ОХ – ЛПВП)/ЛПНП. Когда коэффициент равен трем либо меньше – риск атеросклероза мизерный, при КА от 3 до 4 – риск ишемической болезни либо атеросклеротических изменений высокий. А при КА более 5 единиц – очень высокая вероятность не только сердечно-сосудистых болезней, но и проблем с почками, нижними конечностями (особенно при диабете), головным мозгом.
Питание при высоком ЛПНП
Отметим, что пациентам, которые попадают в группу риска, нужно измерять холестерин достаточно часто, чтобы вовремя предупредить негативные последствия. Диабетики могут приобрести своеобразный «измеритель», в частности, экспресс-тест, помогающий определить уровень плохого холестерина в крови. Преимущество такого метода – это постоянный контроль и измерение в домашних условиях.
Чтобы снизить ЛПНП в организме, нужно правильно и сбалансировано питаться. Из меню требуется исключить сало, жирные сорта мяса, говяжий и свиной жир, майонез и др. соусы, полуфабрикаты, фаст-фуд, колбасу, мучные изделия, жирные молочные продукты.
В рацион включают много овощей и фруктов. Диабетикам предпочтительно выбирать несладкие сорта, чтобы не спровоцировать повышение сахара. Свойством снижать холестерин обладают следующие продукты питания:
- Зеленый чай (только рассыпчатый, а не в пакетиках). В составе имеются флавоноиды, которые способствуют укреплению сосудистых стенок;
- Помидоры содержат ликопин – компонент, помогающий снизить ЛПНП;
- Орехоплодные продукты полезны, но калорийны, поэтому до 10 штук в сутки;
- Морковь, чеснок, лимоны, яйца в виде парового омлета, сельдерей.
Придерживаться рациона нужно постоянно.
Дополняют оптимальными физическими нагрузками, если отсутствуют медицинские противопоказания. Когда эти меры не помогают, то назначают лекарственные препараты для уменьшения уровня ЛПНП.
Лечение препаратами и народными средствами
Диабетикам для нормализации ЛПНП в организме назначают лекарства из группы статины и фибраты. Отмечается, что статины могут влиять на показатели сахара, поскольку ускоряют обменные процессы в организме, поэтому требуется постоянный контроль глюкозы для предупреждения гипогликемии при сахарном диабете.
К наиболее эффективным статинам относят Ловастатин, Симвастатин, Правастатин. Дозировка и длительность лечения определяются индивидуально. Лекарства от холестерина – это не волшебная пилюля, если диабетик не будет соблюдать диетическое питания, терапевтический эффект незначительный.
Фибраты помогают частично растворить холестериновые бляшки, вследствие чего очищаются кровеносные сосуды. Назначают Атромидин, Трайкор, Липигем.
Народные средства:
- В пищу добавляют порошок из льняного семени. Дозировка – половина чайной ложки, кратность применения – несколько раз в сутки. Семена снижают холестерин, улучшают углеводный обмен у диабетиков.
- Корень солодки – две столовых ложки заливают 500 мл кипящей воды, варят 15 минут, фильтруют. Пить по 50-80 мл 4 раза в сутки. Длительность терапевтического курса составляет 3 недели. После перерыва можно повторить. Рецепт также подходит диабетикам, но нельзя при гипертонии.
При проблеме ожирения особенно при сахарном диабете 2 типа рекомендуется низкокалорийное меню для здорового похудения. В идеале его составляют с учетом физической активности человека. Также в качестве профилактики необходимо: отказаться от курения, алкоголя, ежедневно заниматься спортом, периодически посещать врача и сдавать анализы на холестерин.
О липопротеидах рассказано в видео в этой статье.
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Что такое коэффициент атерогенности в биохимическом анализе — Про холестерин
Можно много рассуждать о вреде и о пользе жиров, холестерина, но факт остается фактом – его избыток вреден, а недостаток еще хуже. Вся проблема в генетической предрасположенности и, в какой-то мере, в образе жизни и питании. Липидограмма – лабораторный метод исследования, выявляющий потенциально опасные сдвиги жирового обмена, лежащие в основе сердечно-сосудистых заболеваний.
Холестерин нужен организму
Давайте разберемся, зачем нам холестерин. По структуре он, являясь липопротеидом, входит в состав стенки клетки, обеспечивая ее структурную твердость. Также является составной частью половых гормонов, которые отвечают за рост и развитие организма. Кроме этого участвует в образовании желчи – важного компонента для правильной работы пищеварительной системы. Как видно, значимость холестерина нельзя недооценивать.
Есть и обратная сторона.
Вредные жиры и фракции холестерина
В крови холестерин перемещается с белками. Выделяют следующие разновидности комплексов липидов:
- липопротеины низкой плотности (ЛПНП) – самая вредная фракция липидов в крови, обладающая самой высокой атерогенностью (способностью образовывать атеросклеротические бляшки);
- липопротеины высокой плотности (ЛПВП) – препятствуют образованию атеросклеротических бляшек в сосудах, транспортируя свободный холестерин в клетки печени, где происходит его переработка. Повышение их количества даже хорошо;
- липопротеины очень низкой плотности (ЛПОНП) – принимая холестерин от ЛПВП, превращаются в ЛПНП. По сути, самые вредные и атерогенные соединения;
- триглицериды – жировые соединения, важный источник энергии для клеток. Их избыток в крови также предрасполагает к атеросклерозу.
Как видите, оценка риска сердечно-сосудистых заболеваний только по уровню общего холестерина неэффективна. Ведь даже при нормальном его уровне в целом, но с повышением процента вредных фракций, риск высок.
Кому показано и как подготовиться
Необходимость исследовать липидный спектр крови возникает:
- Во время профилактических осмотров здоровых пациентов с регулярностью раз в пять лет;
- При повышенном уровне общего холестерина в биохимическом анализе;
- При наличии факторов риска (возраст, ожирение, курение, диабет, малоподвижный образ жизни);
- При отягощенной наследственности (наличие сердечно-сосудистых заболеваний, сахарного диабета, инсульта или инфаркта у родственников);
- Для контроля эффективности лечения статинами и гиполипидемической диетой.
Для достоверности результатов надо соблюсти следующие правила:
- Сдавать кровь на липидограмму натощак, утром, причем не менее 10 часов должно пройти после приема пищи;
- Исключить прием алкоголя за сутки, курение за час до анализа;
- Постараться избегать психоэмоциональных и физических нагрузок накануне анализа.
Результаты анализа
Липидограмма представлена следующими показателями:
| Показатель | Норма |
| Холестерин | 3.4-5.4 ммоль/литр |
| ЛПНП | 1.71-3.6 ммоль/л |
| ЛПВП | Более чем 1 ммоль/л |
| ЛПОНП | 0.13-1.63 ммоль/л |
| Триглицериды | 0-2.25 ммоль/л |
Также учитывается коэффициент атерогенности, который выражает соотношение атерогенных липопротеинов к неатерогенным. Наглядно выглядит так:
КА (коэффициент атерогенности) = (общий холестерол-ЛПВП)/ЛПВП
В норме данный показатель должен быть менее чем 3. При значении от 3 до 4 высок риск развития атеросклеротического поражения организма. А если атерогенный коэффициент достигает 5 и более, болезнь в разгаре и прогрессирует.
Рассмотрим липидограмму немного подробнее.
Триглицериды
Повышение более 2.26 ммоль/л триглицеридов будет у человека уже пораженного атеросклерозом. Пограничные же значения говорят о том, что процесс только начинается. Кроме этого повышаться могут у диабетиков.
Липопротеины низкой плотности (ЛПНП)
Пограничные значения в пределах 3.5-4.5 ммоль/л говорят о высоком риске, а превышение данных значений – об уже начавшемся атеросклерозе.
Если их содержание ниже единицы, то риск заболевания высок. При высоких значениях ЛПВП значительно снижается риск атеросклероза и ишемии органов впоследствии.
Что может повлиять на результат
Результаты липидограммы могут быть искажены в результате следующих причин:
- употребление жирной пищи накануне;
- курение за час до анализа;
- стресс, простуда, острая инфекция;
- беременность;
- заболевания печени и почек;
- прием некоторых медикаментов влияет на результат;
- рентген контрастные обследования незадолго до анализа.
Таким образом, вероятность заработать атеросклероз высока, если по данным липидограммы:
- повышен общий холестерин;
- повышено содержание ЛПНП и ЛПОНП;
- снижено содержание ЛПВП;
- коэффициент атерогенности больше трех.
Во всех выше перечисленных случаях назначается гиполипидемическая терапия и диета, направленная на нормализацию жирового обмена.
Каким должен быть нормальный уровень холестерина в крови?
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Холестерин – жироподобное вещество, из которого образуются холестериновые бляшки на внутренней поверхности кровеносного сосуда. Бляшки – это основная причина атеросклеротических изменений в организме человека. Их наличие увеличивает риск смерти от инфаркта миокарда и геморрагического инсульта в несколько раз.
Холестерол относят к классу жиров. Примерно 20-25% данного вещества поступает в человеческий организм вместе с продуктами питания. Это жиры животного происхождения, некоторые разновидности белковых веществ и пр. Остальные 75-80% продуцируются в печени.
Жироподобное вещество предстает важнейшим строительным элементом для клеток организма человека. Оно принимает участие в обменных процессах на клеточном уровне, входит в состав мембран клеток. Способствует выработке мужских и женских половых гормонов – кортизол, тестостерон, эстроген, прогестерон.
В чистом виде холестерола в теле человека мало, преимущественно наблюдается в составе особых соединений – липопротеинов. Они бывают низкой плотности (плохой холестерол либо ЛПНП) и высокой плотности (ЛПВП или хороший компонент). Рассмотрим, какие нормами холестерина в крови руководствуется медицина, и от чего зависят показатели?
Норма вредного холестерина
Многие информационные источники – тематические площадки в Интернете, телевизионные программы, газетные издания и пр., говорят об опасности холестерола для человеческого организма, вследствие чего складывается мнение, что чем его меньше, тем лучше для здоровья и самочувствия. Но это не так. Поскольку вещество не только «вредит», откладываясь в кровеносных сосудах, но и приносит ощутимую пользу.
Также все зависит от концентрации жизненно важного компонента. Как уже отмечалось, выделяют опасный и полезный холестерол. Тот компонент, который «прилипает» к стенкам кровеносных сосудов – это плохое вещество, поскольку оно образует атеросклеротические бляшки.
Для определения нормы холестерина проводится анализ натощак. Показатели измеряются в молях на литр либо мг/дл. Также можно узнать общее значение в домашних условиях – для этого используют специальные анализаторы. Диабетики должны приобретать устройство, которое одновременно измеряет и холестерол, и показатели сахара в крови. Существуют более функциональные приборы, показывающие еще содержание гемоглобина, мочевой кислоты.
Норма холестерина (ЛПНП):
- Если у здорового человека показатель менее 4 единиц – это нормально. Когда выявляется увеличение данного значения, то говорят о патологическом состоянии. Больному рекомендуют повторно сдать анализ. При наличии аналогичного результата требуется диета либо применение лекарственных препаратов. Принимать таблетки или нет, определяется в индивидуальном порядке. Статины – лекарства от холестерина, не устраняют саму причину роста ЛПНП (диабет, лишний вес, гиподинамия), а просто не дают ему вырабатываться в организме, при этом приводят к различным побочкам;
- Когда в анамнезе коронарное заболевание сердца либо инфаркт миокарда, геморрагический инсульта в недавнем прошлом, стенокардия, то лабораторное исследование крови в норме составляет до 2.5 единиц. Если выше – требуется коррекция с помощью питания, возможно, медикаментов;
- Пациенты, не имеющие в анамнезе патологий сердца и кровеносных сосудов, при наличии двух и более провоцирующих факторов, должны поддерживать нижнюю планку – 3.3 единиц. Это целевой уровень для диабетиков, поскольку сахарный диабет способен негативно влиять на состояние кровеносных сосудов и течение обменных процессов в организме.
Норма холестерина (общего) составляет до 5.2 ммоль/л – это оптимальное значение. Если анализы показали от 5.2 до 6.2 единиц – максимально допустимый вариант нормы, а свыше 6.2 единиц – высокая цифра.
Нормальные значения хорошего холестерина
Антагонистом плохого вещества является хороший холестерин. Его называют липопротеином высокой плотности. В отличие от компонента, который способствует отложению атеросклеротических бляшек, ЛПВП характеризуется незаменимым функционалом. Он собирает с сосудов плохой холестерин и отправляет его в печень, где он уничтожается.
Атеросклеротические изменения кровеносных сосудов способны возникнуть не только при высоком уровне ЛПНП, но и при снижении ЛПВП.
Самый плохой вариант расшифровки анализов на холестерол – это увеличение ЛПНП и уменьшение ЛПВП. Именно такая комбинация выявляется у 60% диабетиков, особенно старше 50-летнего возраста.
Хороший холестерин нельзя пополнить с помощью оздоровительного питания. Вещество продуцируется только самим организмом, извне не поступает. Норма холестерина (полезного) зависит от возрастной группы человека и половой принадлежности. У женщин норма по полезному компоненту немного выше, чем у представителей сильного пола.
Увеличить синтезирование полезного компонента можно посредством оптимальной физической активности. К тому же спорт выполняет и др. функцию – одновременно начинает возрастать ЛПВП на фоне сжигания ЛПНП. Поэтому диабетикам рекомендуется больше двигаться, делать упражнения, если отсутствуют медицинские противопоказания.
Существует и другой способ увеличения ЛПВП – это потребление крепкой алкогольной продукции, например, 50 г коньяка. Но такой вариант при сахарном диабете категорически запрещен, диабетикам нельзя спиртное. Чтобы поднять холестерин, им рекомендуется спорт, правильное питание. Часто назначают таблетки, помогающие снизить холестерин ЛПНП.
Норма ЛПВП в крови:
- При нормальном функционировании сердца и кровеносных сосудов ЛПВП у мужчин/женщин не более 1 единицы.
- Если у пациента в анамнезе коронарное заболевание сердца, инфаркт, геморрагический инсульт, сахарный диабет, то показатель колеблется от 1 до 1.5 единиц.
При исследовании крови обязательно учитывают и общий холестерин – это сумма ЛПВП и ЛПНП. Норма у молодых людей до 5.2 единиц. Если у девушки наблюдается незначительное превышение нормальных границ, то это рассматривают как отклонение от нормы. Даже чрезмерно высокая концентрация холестерина не проявляется характерными признаками и симптомами.
Чаще всего пациент не догадывается, что у него внутри сосудов сформировались атеросклеротические бляшки.
Кто находится в группе риска?
Итак, сколько норма ЛПНП и ЛПВП выяснили. В медицинской практике руководствуются таблицами норм, которые разделяются в зависимости от пола и возраста человека. Чем больше диабетику лет, тем выше будет его норма. Однако нужно учитывать, что сахарный диабет – это фактор риска, поэтому на его фоне целевой уровень у диабетиков всегда ниже, чем у пациентов без данного заболевания.
Если объективно, то человек, которого не беспокоит ухудшение самочувствия и какие-либо тревожные симптомы, вряд ли задается вопросом о состоянии своих кровеносных сосудов. Но зря. Практика показывает, что всем людям нужно делать анализ хотя бы раз в пять лет.
Диабетикам рекомендуется не только контролировать глюкозу в крови, но и периодически измерять содержание вредного холестерина. Сочетание двух патологий грозит серьезными осложнениями.
В группу риска попадают:
- Курящие люди;
- Пациенты с лишним весом либо ожирением любой стадии;
- Лица с гипертонической болезнью;
- Если в анамнезе сердечная недостаточность, патологии сердца и сосудов;
- Люди, которые мало двигаются;
- Представители сильного пола старше 40-летнего возраста;
- Женщины во время менопаузы;
- Больные пожилой возрастной группы.
«Скрининг» холестерола можно сделать в любом медицинском учреждении. Для исследования понадобится 5 мл биологической жидкости, берут из вены.
За 12 часов до забора крови нельзя кушать, требуется ограничение физической активности.
Расшифровка исследования на холестерол
Диабетикам рекомендуется приобрести специальное портативное устройство, которое называется электрохимический глюкометр. Прибор измеряет холестерол в домашних условиях. Алгоритм исследования дома простой, не вызовет сложностей, зато всегда можно контролировать жизненно важный показатель.
Биохимический анализ крови, проводимый в лабораторных условиях, показывает три значения – общая концентрация вещества, ЛПНП и ЛПВП. Нормы для каждого показателя свои, помимо этого они отличаются в зависимости от возрастной группы человека, половой принадлежности.
Отметим, что не существует точной цифры, которая определяет норму холестерола. Врачи пользуются усредненными таблицами, в которых указывается диапазон значений для мужчин и представительниц прекрасного пола. Поэтому повышение либо уменьшение холестерина указывает на развитие какого-либо заболевания.
Для диабетика рассчитать норму должен медицинский специалист. Практика показывает, что у таких пациентов целевой уровень приближается к нижней границе нормы, что позволяет предупредить различные осложнения.
Норма у женщин:
- ОХ в норме от 3.6 до 5.2 единиц. Говорят об умеренно повышенном значении, если результат варьируется от 5.2 до 6.19 единиц. Значительное повышение регистрируется, когда холестерол от 6.2 единиц.
- ЛПНП в норме до 3.5 единиц. Если анализ крови показывает свыше 4.0 ммоль/л, то это очень высокая цифра.
- ЛПВП в норме до 1.9 единиц. Если значение меньше 0.7 ммоль/л, то у диабетика вероятность атеросклероза возрастает в три раза.
ОХ у сильного пола, как и у женщин. Однако ЛПНП различается – границы допустимого – 2.25-4.82 ммоль, а ЛПВП – от 0.7 до 1.7 единиц.
Триглицериды и коэффициент атерогенности
При наличии высокого холестерола в организме диабетиков требуется очистить кровеносные сосуды – диета, спорт. Врачи часто назначают статины либо фибраты – лекарственные препараты, не возбраняется применять народные средства – продукты пчеловодства, цикорий, настойка боярышника, левзея двудомная и пр. целебные растения.
Для полной оценки состояния жирового обмена учитывают значения триглицеридов. Для мужчин и женщин нормальные значения не различаются. В норме до 2 единиц включительно, что равноценно до 200 мг/дл.
Предельная, но норма – это до 2.2 единиц. О высоком уровне говорят, когда анализы показывают результат от 2.3 до 5.6 ммоль на литр. Очень высокий показатель свыше 5.7 единиц. При расшифровке результатов следует учитывать, что референтные значения в разных лабораториях могут отличаться, поэтому за основу берут такую информацию:
- ОХ для представителей обоих полов колеблется от 3 до 6 единиц;
- ЛПВП у мужчин – 0.7-1.73 единиц, женщин – от 0.8 до 2.28 единиц;
- ЛПНП у мужчин от 2.25 до 4.82, женщин – 1.92-4.51 ммоль/л.
Как правило, на бланке результатов из лаборатории всегда указываются референтные показатели, соответственно, на них и нужно ориентироваться. Если сравнивать свои значения с нормами, представленными в Интернете, то можно прийти к неправильному выводу.
Регулировать содержание холестерина можно посредством внесения в меню тех либо иных продуктов, увеличивая либо снижая количество мяса, животных жиров и пр. Все изменения рациона диабетики должны согласовывать со своим доктором.
Соотношение полезного и опасного вещества в крови диабетиков называется коэффициентом атерогенности. Его формула – ОХ минус липопротеины высокой плотности, затем полученную сумму делят на липопротеины высокой плотности. Значение от 2 до 2.8 единиц для лиц в возрасте 20-30 лет является нормой. Если вариабельность от 3 до 3.5 единиц – то это вариант нормы для пациентов старше 30 лет, если человек младше – существует риск развития атеросклероза. Когда коэффициент ниже нормы – это не повод для беспокойства, такой результат не имеет клинической ценности.
В качестве заключения: холестерин бывает низкой и высокой плотности, плохое и хорошее вещество, соответственно. Людям без ССС в анамнезе рекомендуется проходить исследование раз в 4-5 лет, диабетикам требуется измерение несколько раз в год. При наличии высокого ЛПНП необходимо изменить свое меню и больше двигаться.
О норме холестерина рассказано в видео в этой статье.
- Стабилизирует уровень сахара надолго
- Восстанавливает выработку инсулина поджелудочной железой
Пониженный коэффициент атерогенности
На первый взгляд такое непонятное словосочетание представляет из себя сложный и малопонятный медицинский термин. На самом деле все довольно просто.
Специальный коэффициент помогает лучше понять и оценить здоровье каждого человека, не важно 20 ему лет или 50. В дальнейшем этот показатель специалисты используют для того, чтобы выявить возможные риски развития целого ряда заболеваний сердечно-сосудистой системы. Именно эти заболевания становятся основной причиной смертей во всем мире. Сидячий образ жизни привел нас к тому, что количество случаев инфарктов или инсультов увеличился в разы, однако в силах каждого человека узнать несколько больше о своем здоровье, что поможет ему предупредить или своевременно выявить недуги, которые без обращения к специалистам могут обернуться плачевными результатами.
Почему этот показатель так важен?
Раньше врачи терапевтического и кардиологического профиля отправляли своих пациентов сдавать общий анализ крови, где выявлялся общий уровень липидов. Позднее, когда было выявлено положительное влияние холестерина высокой плотности, стало возможным оценивать соотношение липидов на более качественном уровне. Коэффициент атерогенности дает более четкое представление о том, чем именно питается человек, какой тип жиров преобладает в его пище, а также на каком уровне находится обмен его веществ.
Измеряется этот коэффициент в ммоль/л крови. Формула для нахождения коэффициента атерогенности очень простая. Необходимо липопротеины низкой плотности разделить на липопротеины высокой плотности. В анализе крови могут быть указаны только такие показатели, как содержание общего холестерина и липопротеинов высокой плотности. В данном случае необходимо вычесть из общего количества холестерина липопротеины высокой плотности, а затем полученную разность разделить на уже известный показатель липопротеинов высокой плотности. Формулу можно представить следующим образом:
Получается, что этот показатель указывает, насколько здоровый и правильный набор жиров в организме человека. Нормой считается коэффициент атерогенности, который укладывается в рамки 2,2 – 3,5, причем верхнюю границу в последнее время многие лаборатории понизили до 3,0. Таким образом, для большинства пациентов кардиологов понижение индекса атерогенности – это именно та цель, к которой они должны стремиться, в противовес общему снижению липидных компонентов крови. К слову, один лишь этот показатель при его повышении не говорит о том, что у пациента имеется атеросклероз, и хороший специалист проведет дополнительные исследования для уточнения клинической картины. Слишком низкие значения в рамках 1,9 – 2,2 не имеют клинического значения.
Как правильно сдавать анализ
Известно, что правила сдачи каждого анализа свои, и выявление индекса атерогенности не является исключением. Их несоблюдение может привести к неправильным результатам, и как следствие – неверным назначениям. Вот основные рекомендации по сдаче анализа:
- накануне необходимо отказаться от жирной пищи в предыдущий день, а вечерний ужин должен быть максимально легким и простым;
- непосредственно до сдачи анализа на коэффициент атерогенности, а также в предыдущий день лучше отказаться от слишком интенсивных физических нагрузок, а по возможности – обезопасить себя и от эмоциональных потрясений;
- курение непосредственно перед сдачей анализа способно исказить результат, а потому от сигареты за 30 мин до похода в процедурный кабинет лучше отказаться;
- анализ на коэффициент атерогенности сдается строго натощак, то есть за последние 6-8 часов человек не должен принимать никакую, даже легкую пищу;
- от алкоголя в предыдущие сутки также необходимо отказаться, иначе результат будет неверным;
- за 5 минут до сдачи анализа необходимо принять сидячее положение и успокоиться.
Причины пониженного индекса атерогенности
Пониженный индекс атерогенности на практике у разных групп населения – мужчин, женщин и детей — встречается достаточно редко. Так, вот основные причины, по которым полученный результат оказался ниже нормы:
- пациент регулярно принимает статины, которые на сегодняшний день являются наиболее популярным средством для снижения уровня липидов крови;
- пациент занимается спортом, что для полных людей – основных посетителей кабинета кардиолога – почти невозможно;
- до сдачи анализа пациент долгое время сидел на низкохолестериновой диете;
- прием эстрогенов, противогрибковых препаратов и эритромицина также может привести к пониженному индексу атерогенности.
Особенности пониженного индекса атерогенности
Этот показатель крови может меняться с течением времени. Так, большинство людей, которые проходят курс лечения от ожирения, периодически сдают анализ, чтобы увидеть динамику проводимой работы. Конечно, им приятно, когда уровень атерогенности постепенно снижается.
Если же человек ведет активный образ жизни и не переедает, то и индекс атерогенности у него будет нормальным. При значительных нагрузках на работе или в спорте этот показатель становится пониженным. Как правило, для его повышения и приведения в норму достаточно хорошо отдохнуть и позволить себе поесть немного больше обычного.
Пониженный коэффициент атерогенности у женщин
У нормальной женщины при сдаче этого анализа натощак показатель должен быть в норме. Пониженный коэффициент атерогенности укажет на то, что пациентка находится в стадии истощения. В свою очередь, такая ситуация может произойти по нескольким причинам. Во-первых, женщина принимает чересчур мало пищи с содержанием жира. Так случается с молодыми девушками, которые длительное время сидят на диете. Как правило, такие диеты назначаются не специалистом, а самолично, а потому их польза для здоровья очень сомнительна.
Во-вторых, пониженный коэффициент атерогенности у женщин может наблюдаться у спортсменок. В периоды подготовки к серьезным соревнованиям значительно увеличивается нагрузка на организм, причем как физическая, так и моральная, и на все это необходима энергия. Если тренер недостаточно уделяет внимания состоянию своей наставницы, а следит лишь за ее физической формой, то это может привести к таким результатам, как пониженный коэффициент атерогенности.
Наконец, если этот показатель у женщины понижен, следует уточнить у нее, не принимает ли она гормональные средства с содержанием эстрогенов. Большинство противозачаточных средств, в том числе и нового поколения, содержит в себе малые дозы этого женского гормона, который женщины принимают ежедневно. В таком случае результат анализа можно считать недействительным и не имеющим медицинского значения.
Пониженный коэффициент атерогенности у детей
Сегодня рекомендуется этот анализ сдавать тем детям, у которых с рождения выявлен повышенный холестерин, а также имеются нарушения, в том числе и врожденные, в работе сердечно-сосудистой системы. Информативным считают этот индекс, взятый у ребенка с 2 до 10 лет.
Если коэффициент атерогенности у ребенка понижен, то необходимо расспросить родителей о характере его питания. Многие виды сладостей, так любимых детьми, почти не содержат липидных компонентов (зефир, пастила). Если прием такой пищи идет в ущерб основному питанию, то не стоит удивляться тому, что у ребенка обнаружится пониженный уровень атерогенности. Несмотря на то, что понижение уровня врачи обычно не считают критичным, в этом случае все совершенно по-другому. Детскому организму холестерин необходим для строительства клеток, для поддержания сил, для функционирования всех систем организма. Так, половая система девочки не будет готова к ежемесячному менструальному циклу, если уровень получаемых с пищей жиров будет низок. Наконец, в полушариях мозга сосредоточено огромное количество жиров, и существующий их недостаток, на который указывает в том числе и пониженный уровень атерогенности, может стать причиной неуспеваемости в учебном заведении.
Пониженный коэффициент атерогенности у мужчин
В современном мире такая ситуация случается крайне редко, и виной всему – бесчисленные гаджеты, с которыми проводит время сильная половина человечества, а также высококалорийная еда, которая очень быстро готовится или даже просто разогревается.
Если же на приеме у кардиолога у мужчины выявится, что его уровень атерогенности понижен, то врачу следует провести консультацию с пациентом, чтобы выявить истинную причину. Как правило, этот анализ сдают утром, натощак. Если мужчина имеет привычку делать зарядку или совершать пробежку, и даже в день сдачи анализа не изменил своих планов, это может привести к тому, что коэффициент атерогенности будет понижен. Если же такой результат получен без недавней физической нагрузки, то это может говорить о том, что в рационе пациента уже длительное время преобладают продукты с низким содержанием липидов.
Если мужчина в данное время лечится от грибка и принимает соответствующие препараты, это также может привести к тому, что коэффициент атерогенности будет понижен. К такому же результату приведет и прием препаратов на основе эритромицина. Такие результаты анализов не следует принимать во внимание. Сдать новый анализ рекомендуется тогда, когда пациент пройдет лечение и завершит прием лекарственных средств.
Что делать при пониженной атерогенности
Для начала следует выяснить, является ли результат правильным. Иными словами, не было ли в последние дни до сдачи анализа в жизни пациента каких-либо факторов, которые могли бы уменьшить коэффициент атерогенности. Если таковых нет, то трактовать результат можно как верный.
Употребление пиши с достаточным содержанием жиров
Наиболее частая проблема – прием низкокалорийной пищи, с критически низким содержанием жиров. Многочисленные монодиеты, которые сегодня можно прочитать и назначить себе в интернете, могут принести вред даже здоровому человеку, не говоря уже о пациентах с заболеваниями. Необходимо срочно посетить специалиста по питанию, чтобы тот разработал индивидуальный график и режим питания, расписал виды продуктов и их количество. Неверным в данном случае является решение сразу после такой «голодной» диеты потреблять все в любых количествах. Это чревато резким повышением уровня сахара, липопротеинов низкой плотности и других компонентов крови.
Что касается спортсменов и пониженного коэффициента атерогенности у них, все должен решать только спортивный врач. Даже малейшее отклонение от графика тренировок может стать причиной неудачи в ближайшем будущем, а ведь именно ради победы старается человек этой профессии. Быть может, следует подумать над питанием и по возможности добавить некоторое количество продуктов с липопротеинами. Кстати, качество липидов, а именно – их плотность, в случае со спортсменами играет не первую роль, ведь большая часть жиров перейдет в энергию. Однако замечено, что продукты с «хорошими» липопротеинами не вызывают чувство тяжести, что также дает им преимущество перед продуктами с животными жирами.
Стоит ли быть вегетарианцем?
Наконец, отдельный разговор следует вести с вегетарианцами. Как правило, эти люди отказываются от животных жиров, однако и растительных масел потребляют очень умеренное количество. Если трудовая деятельность таких людей насыщенная и интенсивная, неважно – физическая или умственная, то с большой долей ожидания можно говорить о том, что коэффициент атерогенности будет понижен. Если диета вегетарианца слишком скудна, то его организм будет находиться в состоянии истощения, и пониженный индекс атерогенности это в очередной раз доказывает. В этом случае следует немедленно подумать над своим питанием, а именно – над тем, как разнообразить его при помощи продуктов, содержащих жиры, и здесь также помощь специалиста не будет лишней.
Что такое коэффициент атерогенности в биохимическом анализе крови повышен — Про холестерин
Холестерин (холестерол) ─ органическое соединение, образующееся внутри тела человека, а также поступающее извне, которое является незаменимым компонентом клеточных мембран и участником в синтезе различных гормонов и биологически активных субстанций. Обозначение холестерина в анализе крови стоит знать каждому, чтобы, получив определенный результат в ходе обследования, иметь верное представление о состоянии своего здоровья.
- Когда холестерол становится угрозой?
- Конкретные значения
- Повышенные риски
Холестерол не растворяется в воде, поэтому нуждается в специальных транспортных формах (липопротеинах) для того, чтобы перемещаться по организму и выполнять свои функции.
Когда холестерол становится угрозой?
Иногда такой нужный организму холестерин становится для него угрозой ─ когда нарушается обмен жиров и холестерин начинает откладываться в стенках сосудов и сужать их просвет. Заболевание постепенно прогрессирует, отложения захватывают всю поверхность артерий изнутри, возрастает риск полного перекрытия сосудов или отрыва бляшки с развитием осложнений атеросклероза.
Для контроля за обменом жиров в организме врач назначает биохимический анализ крови, который показывает уровень общего холестерина, триглицеридов, отдельных фракций липопротеинов, а также коэффициент атерогенности.
Доктор также может объяснить, как именно в анализах обозначается холестерин и его фракции.
Конкретные значения
Получив результаты исследования, на что обратить внимание:
- Обозначается общий холестерин в биохимическом анализе крови такими сокращениями, как «Chol» или «TC». В норме показатель не превышает 5,2 ммоль/л. При повышении начинает развиваться атеросклероз.
- Латинское «TG» или «TRIG» используют для обозначения триглицеридов. Они образуются в кишечной стенке за счет ресинтеза продуктов распада жиров и далее, включившись в состав транспортных форм, поступают в общий кровоток. В норме триглицериды не превышают 1,77 ммоль/л.
- Аббревиатура «HDL» используется докторами для сокращения липопротеинов высокой плотности. Эти транспортные формы липидов работают для предупреждения атеросклероза: они захватывают излишки холестерина от периферических тканей и доставляют его в печень для переработки и выведения из организма. Кроме того, они могут забирать холестерин у других его переносчиков. Показатель должен быть более 1,20 ммоль/л.
- «VLDL» ─ липопротеины очень низкой плотности, которые переносят холестерин и жирные кислоты к тканям как строительный и энергетический субстрат. Этот вид липопротеинов образуется в печени, поступает в кровоток и постепенно отдает холестерин и жирные кислоты под действием сосудистой липопротеинлипазы. При этом липопротеины преобразуются в таковые низкой плотности. Доказана их роль в прогрессировании атеросклеротического поражения сосудов. В норме показатель не выше 1,04 ммоль/л.
- Буквы «LDL» означают липопротеины низкой плотности. Они образуются в результате понижения в составе липопротеинов с очень низкой плотностью концентрации жиров. Их основной функцией также, как и у выше описанных, является отдача холестерина тканям. Они принимают участие в развитии атеросклероза. Должны быть менее 3,00 ммоль/л.
- «IA» ─ коэффициент атерогенности. Показывает соотношение атерогенных и неатерогенных фракций липопротеинов. Повышение его над 3,5 ммоль/л увеличивает риск развития атеросклероза и его осложнений.
Особенное значение определение уровня холестерина и его фракций имеет для лиц:
- С наследственной предрасположенностью. Известными семейными случаями быстрого, агрессивного течения атеросклероза.
- Страдающих артериальной гипертензией, особенно, если не налажен адекватный контроль над заболеванием, присутствуют эпизоды повышения давления.
- С повышением массы тела (Индекс массы тела более 30 уже говорит об ожирении, если не снизить массу тела до нормы, растет риск сердечно-сосудистой патологии).
- Злоупотребляющих алкоголем и курящих.
- Пожилого возраста, женщин в постменопаузальном периоде.
- С гиподинамией.
Важно контролировать свой уровень липидов и вовремя его корректировать. Кому-то достаточно изменить диету и образ жизни, кто-то нуждается в медикаментозном лечении. Все решения принимает лечащий доктор, он поможет сохранить здоровье пациентов на долгие годы вперед.
- Основные типы холестерина и их особенности
- Показания к сдаче анализов
- Высокий и низкий холестерин: причины
- Высокий ЛДЛ – снижать или нет
Мы привыкли к тому, что холестерин – зло. Почему? Потому что в средствах массовой информации встречается много материалов на тему вредных бляшек, инфаркта и инсульта, виной чему, конечно же, холестерин. При этом не все в курсе, что данное вещество необходимо для нормальной работы организма (проблемы возникают при его избытке), бывает условно «плохим» и «хорошим».
Но LDL в биохимическом анализе крови должен вас насторожить. Почему и что делать – читайте далее.
Основные типы холестерина и их особенности
Сам по себе холестерин – это обычный жирный спирт. Данный компонент выполняет роль строительного материала (из него состоят мембраны клеток) и принимает непосредственное участие в синтезе стероидных гормонов. Часть поступает вместе с пищей, другая вырабатывается организмом самостоятельно.
Определить содержание вещества в крови (и его избыток – если это необходимо) позволяет специальный анализ. При этом он показывает содержание общего, вредного и полезного вещества.
Итак, холестерин и его виды:
- Общий – это средний показатель. Он состоит из набора фракций и сам по себе не является достаточно информативным.
- Плохой LDL холестерин – что это? Это липопротеид низкой плотности, содержание которого не должно превышать 4 ммоль/л. Если фракция холестерина LDL повышена, данный компонент начнет скапливаться на внутренних артериальных и сосудистых стенках – а дальше появляются бляшки, происходит закупорка просветов, образуются тромбы, развивается атеросклероз. Опаснее всего высокий LDL холестерин для людей с сахарным диабетом. Сначала врачи назначают пациентам диету, а если она не помогает, то медикаментозное лечение. Затягивать с визитом к доктору не следует – высокий ЛДЛ является главной причиной инфарктов и инсультов. Показатель, напротив, слишком низкий? Это не страшно.
- HDL холестерин является хорошим, то есть полезным. Но он должен быть в норме – при пониженном уровне ЛПВП возрастают риски заболеваний сердца. HDL холестерин – что это? Это липопротеиновое вещество высокой плотности, отвечающее за переработку вредного холестерина. Понижается оно обычно при чрезмерных физических нагрузках и злоупотреблении алкоголем. Показатель 1 ммоль/л является критическим. Если человек уже переносил инфаркты и инсульты, критический показатель поднимается до 1,5 ммоль/л. Отдельно измеряется уровень триглициридов – особой формы жиров, которая создается в организме. Их повышение обычно связано с недостаточной физической активностью, избыточной массой тела, высокоуглеводной диетой, курением, злоупотреблением алкоголя. Если у вас повышено содержание триглициридов крови, то, скорее всего, LDL c в биохимическом анализе крови будет слишком большим, а HDL – низким.
- Липопротеин (сокращенно ЛП) – это генетическая вариация плохого холестерина. Учитывайте данный момент при поиске ответа на вопрос, что такое LDL в биохимическом анализе крови. Повышенный ЛП – главный фактор риска преждевременного появления жировых бляшек и, как результат, ишемической болезни сердца.
При этом хороший холестерин организм производит сам, а плохой дополнительно поступает с пищей. Чем больше вы употребляете животных жиров, чем меньше двигаетесь, тем выше риски образования бляшек. За массой тела тоже нужно следить – и это вопрос здоровья, а не эстетики.
Показания к сдаче анализов
Согласно разным данным, минимум 10% населения больны гиперхолестеринемией.
Каждый взрослый человек должен знать, что такое HDL холестерин и LDL в анализе крови, какие показатели являются нормой, и что нужно делать в случае их отклонения от заданных значений.
Делать анализ крови на холестерин рекомендуется в следующих случаях:
- Детям старше двух лет, если у их родителя повышен уровень данного вещества (то есть составляет 240мг/дл и более);
- Мужчинам в возрасте 20-35 лет и женщинам в возрасте 20-45 лет нужно проводить тексты каждые 5 лет или чаще, если для этого есть соответствующие показания;
- По назначению врача для определения эффективности диеты или медикаментозного лечения.
Данные анализа позволяют оценивать риски развития атеросклероза, синтетическую функцию печени и своевременно диагностировать проблемы липидного обмена.
Высокий и низкий холестерин: причины
Холестерин LDL – это вредное вещество, повышенное содержание которого приводит к развитию патологических состояний.
Причины его увеличения:
- Наследственность;
- Билиарный цирроз;
- Неправильное питание;
- Диабет;
- Гипотиреоз;
- Заболевания печени;
- Опухоли простаты, поджелудочной железы злокачественного характера;
- Гломерулонефрит;
- Алкоголизм;
- Гиперкальциемия;
- Порфирия;
- Беременность;
- Инфаркт, заболевания сосуда и сердца;
- Удаление яичников;
- И так далее.
Если хорошего вещества мало, виной этому:
- Болезни печени;
- Гипертиреоз;
- Анемия;
- Плохое питание, недоедание;
- Сепсис;
- Цирроз;
- Опухолевые заболевания;
- Обструкция легких;
- Артриты.
То есть практически любое острое или хроническое заболевание может влиять на содержание жирного спирта в крови.
Высокий ЛДЛ – снижать или нет
LDL в биохимическом анализе крови – что это? В первую очередь риски развития серьезных патологий. Снижение его уровня позволяет:
- Остановить процесс формирования холестериновых бляшек;
- Расширить просветы артерий;
- Предотвратить разрыв холестериновых бляшек;
- Снизить риски возникновения сердечных приступов, инсультов, заболеваний периферических артерий;
- Сузить коронарные, сонные, мозговые, бедренные артерии.
Если ничего не делать, проблема будет прогрессировать, а о последствиях мы уже писали выше. Но самолечением заниматься не следует — терапию должен проводить врач.
Таким образом, холестерин – и друг, и враг одновременно. Если вредный ЛДЛ холестерин не повышен, а полезный холестерин HDL (это какой холестерин – мы писали выше) не понижен, человек здоров и прекрасно себя чувствует. Поскольку предотвратить заболевание всегда проще, чем лечить, относитесь внимательно к своему здоровью. А если проблема уже дала о себе знать, не медлите с лечением.