 [Что такое цервикометрия]
[Что такое цервикометрия]
Что такое цервикометрия?
Цервикометрия — это диагностическое измерение длины шейки матки, которое проводится с помощью УЗИ. Назначается процедура в период гестации для оценки рисков невынашивания плода и своевременного их предупреждения.
Мировая статистика преждевременных родов составляет 5-12%, что связывают с применением новых технологий в репродуктивной медицине. Предупреждение патологий на ранних стадиях гестации является первоочередной задачей. Данное исследование помогает определить один из главных критериев нормальной беременности.
Цель проведения исследования
На протяжении беременности шейка матки подвергается трансформации, которая необходима для успешного родоразрешения. Готовность ее к родам определяется по нескольким критериям:
- плотность;
- длина;
- степень открытия цервикального канала;
- расположение по отношению к оси таза.
Этот вид исследования проводится на гинекологическом кресле при каждом посещении врача с тем, чтобы проследить за изменениями в динамике. Однако по разным причинам изменения в структуре образований шейки матки могут произойти гораздо раньше срока. Одним из признаков патологии является сжатие длины шейки матки, которое должно происходить на поздних сроках гестации и ее раскрытие на уровне внутреннего зева.
Истмико-цервикальная недостаточность (ИЦН), так называется данное патологическое состояние, угрожает нормальному родоразрешению. Врачи расходятся в точном определении этого состояния, но сходятся во мнении, что ИЦН повышает риск невынашивания плода. Процесс так называемого созревания — это сложный физиологический комплекс изменений, который обычно проходит без клинических проявлений, и женщина может не подозревать существующую угрозу. Поэтому исследование в настоящее время включают в перечень обязательных обследований во время беременности.
Множество клинических исследований доказали, что ультразвуковой метод во время беременности совершенно безопасен, поэтому исследование шейки матки проводится с помощью УЗИ.
Кому необходимо обследование
Как правило, при проведении на сроке 20-24 недель планового УЗИ при беременности оценивается и длина шейки матки. Исключение делается, если у женщины уже есть все признаки ИЦН или предыдущие беременности закончились выкидышем. Тогда обследование назначается на более раннем сроке. В таком случае, когда и сколько раз необходимо делать анализ?
Если угроза самопроизвольного прерывания беременности существует, то УЗИ цервикометрия делается, начиная с 12 по 25 неделю гестации с интервалом 1-2 недели между процедурами. Динамическое обследование позволяет отследить весь процесс прогрессирования патологии. Всем остальным беременным исследование проводят 1 раз.
Данный метод на ранних сроках гестации в обязательном порядке назначается женщинам, входящим в группу риска по невынашиванию беременности:
- вынашивающие одновременно 2 плода или более;
- с недостатком прогестерона;
- ИЦН;
- имевшие выкидыш уже раньше или не доносившие ребенка;
- перенесшие различные операции на шейке матки;
- с деформированной шейкой матки любой этиологии;
- с врожденной аномалией и т. д.
Около 15% беременных попадают в группу риска еще при первом посещении женской консультации. В нее входят те, у которых уже было в анамнезе невынашивание. У таких женщин риск повторного прерывания беременности тем выше, чем на более раннем гестационном сроке произошло прерывание беременности.
Однако скрининговое обследование необходимо проводить даже тем, у кого эта беременность первая или предыдущая прошла без проблем, так как угроза выкидыша регистрируется у 85% женщин и из 95% с неотягощенным анамнезом.
Цервикометрия при вынашивании назначается и в случае, если женщина предъявляет жалобы на боли внизу живота, частые позывы к мочеиспусканию, обильные выделения со следами крови. Эти симптомы могут быть предвестниками выкидыша и требуют срочного обращения за медицинской помощью. В любом случае, если врач назначает такой диагностический метод, то отказываться от исследования не стоит.
Читать еще
Что показывает допплерометрия при беременности?
Описание процедуры
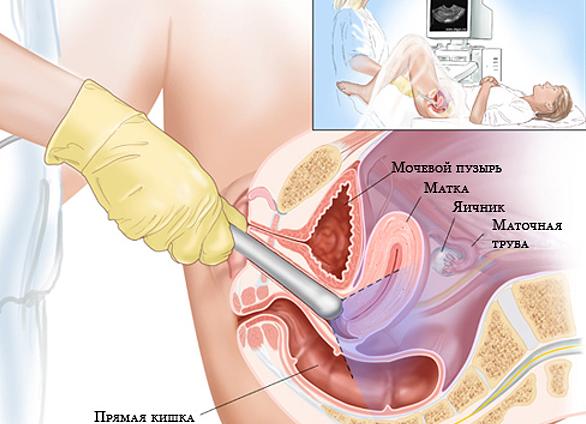
При назначении УЗИ цервикометрии врач должен объяснить пациентке, что это такое, цель, с которой проводится обследование, возможные варианты процедуры. Как правило, обследование проводится трансвагинальным методом, изредка трансабдоминальным.
При трансвагинальном УЗИ предварительная подготовка не нужна. Единственным условием является пустой мочевой пузырь. Измерение длины производят от наружного зева до V-образной выемки на границе цервикального канала и матки (внутреннего зева). Такой замер можно сделать только при непосредственном проникновении во влагалище. При трансабдоминальном методе мочевой пузырь должен быть заполнен, при этом он частично перекрывает шейку, и точно сделать замер невозможно. Поэтому по международным стандартам трансабдоминальное УЗИ не считается цервикометрией.
Как делают трансвагинальное УЗИ? Беременная ложится на кушетку, ноги разводит в стороны и сгибает в коленях. На ультразвуковой датчик (трансдьюсер) специально надевается презерватив, на который наносят небольшое количество геля для увеличения проводимости ультразвука.
Трансдьюсер вводят во влагалище, направляя его вверх и стараясь не надавливать на шейку матки, так как это может искусственно увеличить ее длину. Шейка матки бывает изогнута, и измерения, проводимые по прямой линии с внешней стороны, могут быть меньше нормы, что не соответствует действительности. А измерение, выполненное по каналу шейки матки, будет больше. С клинической точки зрения не так важно, каким методом проводятся измерения, так как короткая шейка матки не имеет изгиба.
В норме процедура не должна вызывать дискомфорт. Если у женщины возникают неприятные ощущения, то об этом она должна сообщить специалисту. Делать цервикометрию можно не более 2-3 минут.
При трансвагинальном методе не было зарегистрировано ни одного случая осложнений: во время процедуры, после исследования, через длительный промежуток времени. Поэтому, согласно международных стандартов, даже проводимая на поздних сроках беременности цервикометрия считается полностью безопасной для женщины и плода.
Интерпретация результатов обследования
При обследовании специалист оценивает обязательные характеристики:
- параметры матки;
- открытие канала;
- сомкнутость зева;
- оценка проникновения околоплодных оболочек во внутренний зев.
Если на шейке матки есть послеоперационный шов, то положено описать также и его. Оценивают его характеристики и локализацию.
Результат исследования зависит от многих факторов. Так, на длину шейки матки оказывают влияние срок гестации, количество предыдущих родов, и сколько плодов находится в матке. Только учет всех составляющих может дать достоверный результат. Норма при измерении длины шейки матки в разные сроки гестации при наличии в полости матки 1 ребенка составляет:
- 16-20 неделя — 4,5-4 см;
- 25-28 неделя — 3,5-4 см;
- 32-36 неделя — 3-3,5 см.
Как правило, если длина больше границы нормы (3 см), то риск самопроизвольного прерывания беременности составляет около 1% и соответствует риску в популяции. Угрозу представляют следующие показатели:
- если на 14-24 неделе гестации длина шейки составляет менее 2,5 см при наличии в матке нескольких плодов и 1,5 см при одном, то необходима срочная госпитализация, так как в 50% случаев роды происходят на 36-37 неделе гестации;
- если длина менее 1,5- 2 см, то существует вероятность рождения ребенка на 34 неделе;
- при длине менее 1 см велик риск родить ребенка на 32 неделе.
Если на этом сроке длина шейки матки составляет 2,5-3 см, то женщине назначают еженедельный УЗИ-контроль. Если результат замеров менее 2,5 см, то женщине назначают интенсивную терапию или операцию.
Таким образом, норма варьируется от 3 до 4,5 см. Короткой считается шейка матки от 1-2,5 см. Длина шейки матки в 3 см является граничным значением нормы.
Примерные сроки проведения третьего скрининга при беременности
И даже если показала цервикометрия при беременности, что позволяет своевременно выявить отклонение, то это не приговор, так как рассматривается весь комплекс характеристик в совокупности. Гинеколог на приеме проводит физикальное исследование состояния и расположение шейки матки.
Каждый полученный результат оценивается в баллах, которые суммируются. И только на основании этих оценок проводится заключение о состоянии шейки матки. Например, в период 14-24 недель, когда оценивается консистенция шейки матки, то норма — это плотная структура мышечного слоя и присваивается 0 баллов. Если шейка уплотнена только в области зева, то такая структура оценивается в 1 балл. Мягкая на всем протяжении шейка матки — это 2 балла.
Другие показатели
Следующий показатель — это длина шейки матки. Ее тоже оценивают по трехбалльной шкале. Если длина более 2 см, то результат 0 баллов (норма), 1-2 см — 1 балл, менее 1 см или полностью сглажена — 3 балла.
По той же системе оценивают проходимость цервикального канала. В зависимости от того, сколько пальцев входит в него, степень проходимости оценивают так: в наружный зев проходит только кончик пальца (норма) — 0 баллов. При открытом на 1 палец наружном и полностью сомкнутом внутреннем зеве состоянию присваивают 1 балл, если шейка матки сглажена, а канал открыт более чем на 2 пальца — 2 балла.
Следующий критерий — расположение шейки матки: смещена назад — 0 баллов, смещена вперед — 1, находится посередине — 2. Если суммировать все полученные баллы, то можно сделать следующий вывод:
- до 3 баллов — шейка матки незрелая;
- до 6 баллов — шейка матки созревающая;
- до 10 баллов — зрелая шейка матки.
Нормальный показатель, когда шейка незрелая и полного созревания достигнет лишь к родам. Однако если перед родами шейка матки все еще незрелая, то это патология, противоположная ИЦН. В таком случае необходимо динамичное наблюдение и принятие решения о возможности оперативного родоразрешения.
В случае, если показатели длины маточной шейки находятся на границе нормальных, но присутствуют остальные признаки преждевременных родов, то необходимо сделать еще УЗИ, результаты которого могут подтвердить диагноз ИЦМ.
Если шейка матки короче, чем показатели нормы, то необходимо уведомить об угрозе прерывания беременности гинеколога, курирующего беременную. Проблема решается либо посредством наложения на шейку матки кругового шва (цервикальный серкляж), который снимают перед родами. Либо на шейку матки надевают пессарий (резиновое кольцо), которое препятствует ее преждевременному открытию. Также может проводиться консервативная терапия: инвагинальное введение гормона прогестерона.
Все перечисленные факты доказывают, насколько важна цервикометрия, что такое обследование необходимо пройти всем без исключения беременным. Отказ от проведения исследования может повлечь гибель ребенка, и иметь тяжелые последствия для здоровья матери.
Не стоит отказываться от цервикометрии и первородящим женщинам, так как у них нет данных о том, как поведет себя шейка матки в период гестации. Согласно статистическим данным, много женщин (около 85%) не подозревают о наличии у них такой патологии, так как определить ее можно только в период беременности.
Данный вид диагностики лучше проходить у специалиста, имеющего соответствующий сертификат, так как процедура имеет ряд методологических рекомендаций, которые врачу необходимо выполнить.
Цервикометрия
Есть устойчивое выражение, что вынашивание ребенка не является патологическим состоянием. Однако в этот период здоровье женщины, а заодно и здоровье будущего ребенка, очень уязвимы. Поэтому необходимо постоянно отслеживать различные показатели функционирования организма и матери, и малыша. Внимательное наблюдение поможет не пропустить начинающихся патологических изменений, что позволит вовремя оказать квалифицированную помощь. Будущая мать проходит массу разнообразных исследований. Одной из таких процедур является цервикометрия при беременности.
Фото pixabay.com
Причины
Цервикометрия – разновидность УЗ-исследования, в ходе которого определяются:
- длина шейки;
- состояние ее канала;
- состояние ее наружного и внутреннего зева.
Это исследование проводят с целью выяснить:
- риск преждевременных родов;
- риск прерывания беременности.
Обычно цервикометрия проводится на сроках от 3 до 5,5 месяцев, но есть различия в зависимости от показаний:
- на сроке 3,5 месяца (примерно 15 неделя) цервикометрия проводится, если раньше у пациентки уже были преждевременные роды;
- если ранее проблем с вынашиванием не было, а процедура проводится лишь с профилактической целью, то ее назначают на сроке 5 месяцев.
Назначается цервикометрия при следующих обстоятельствах:
- если текущая беременность многоплодная;
- если ранее проводились хирургические вмешательства на половых органах;
- если есть швы на шейке матки;
- при истмико-цервикальной недостаточности;
- при наличии в анамнезе невынашивания или преждевременных родов;
- при наличии у беременной синдрома Элерса-Данлоса, который способствует невынашиванию;
- при гипертонусе и/или жалобах беременной на болезненные ощущения в животе.
Как делают цервикометрию при беременности?
Измерение возможно двумя способами:
- трансабдоминально – через стенку живота при полном мочевом пузыре;
- трансвагинально – через влагалище путем введение специального датчика, при этом наполнение мочевого пузыря не требуется, даже, наоборот, с целью наилучшей видимости внутреннего зева рекомендуется перед процедурой опорожнить мочевой пузырь.
ИнформацияНаиболее информативен именно второй способ цервикометрии, так как он позволяет разглядеть внутренний зев.
Для проведения измерений длины и визуализации формы трансвагинальным методом цервикометрии требуется для начала освободить мочевой пузырь перед процедурой. Во влагалище вводится УЗ-датчик в направлении переднего влагалищного свода. При этом на экране видна шейка в сагиттальной плоскости. Измерению подвергается закрытая часть шейки (расстояние от наружного до внутреннего зева).
Примерно у каждой сотой женщины параметры измерений могут изменяться в зависимости от сократительных движений, тогда проводят несколько измерений и берут наименьшую из этих значений длину.
Также иногда проводится не трансвагинальное, а трансабдоминальное УЗИ, но такое исследование чисто визуальное, а не измерительное, к тому же результаты измерений цервикометрии могут различаться при ТВУЗИ и ТАУЗИ более, чем на 5 мм, что существенно.
В процессе цервикометрии специалист определяет:
- наличие и расположение швов;
- наличие/отсутствие плодных оболочек в цервикальном канале;
- имеется ли расширение цервикального канала;
- параметры и длину.
Если окажется, что длина уменьшена по сравнению с нормой, специалист немедленно информирует об этом врача, ведущего беременность пациентки. Для сохранения беременности и профилактики преждевременного родоразрешения на шейку накладывают швы. Кроме этого могут быть также применены специальные резиновые кольца, препятствующие чрезмерному расширению цервикального канала.
Норма цервикометрии
При вынашивании плода происходит изменение шейки матки, затрагивающее и ее форму, и ее длину. По изменению этих параметров можно предположить начало родовой деятельности, поэтому возможно вовремя определить риск преждевременных родов.
Имеется определенная норма результатов измерений, соответствие которой говорит о том, что беременность протекает нормально, и риска прерывания беременности или преждевременного начала родов нет. Эта норма меняется в зависимости от срока, поскольку меняется вес плода, и момент начала родов близится.
Нормы результатов измерения по данным цервикометрии таковы:
- с 4 по 5 месяц длина цервикального канала должна равняться 4 – 4,5 см;
- с 6 по 7 месяцы норма длины канала составляет 3,5 — 4 см;
- с 8 по 9 месяцы нормальная длина цервикального канала должна быть от 3 до 3,5 см.
ВажноСнижение этих значений цервикометрии свидетельствует о том, что роды способны начаться раньше, чем планировалось. При этом, чем больше отклонение от нормативного значения, тем с большей вероятностью наступит преждевременное родоразрешение.
Длина более 3 см свидетельствует о том, что риск преждевременного наступления родов не больше, чем внутрипопуляционный риск (1 %).
По статистике до 6 месяца расширение и укорочение шейки приводит к риску преждевременного начала родов, а именно:
- почти у каждой пятой женщины, родившей до срока, длина цервикального канала составляет
Цервикометрия при беременности
Для того чтобы контролировать протекание вынашивания ребенка, акушеры-гинекологи назначают своим пациенткам целый ряд исследований. Это анализы мочи и крови, ультразвуковые исследования, допплерография. Их результаты позволяют вовремя диагностировать патологии и осложнения беременности, назначать адекватное лечение, при необходимости помещать женщин в стационар. Что же такое цервикометрия? Зачем назначают это исследование при беременности? Является ли оно обязательным? Ответим на эти вопросы.
Кратко о процедуре цервикометрии
Так называется ультразвуковое исследование, которое позволяет определить длину шейки матки, а также оценить состояние канала шейки, внутреннего и наружного зева. Обычно акушеры-гинекологи это исследование назначают своим пациенткам, чтобы оценить возможный риск преждевременных родов и при обнаружении патологии избежать осложнений. Если есть отклонения от нормы, то специалисты имеют возможность вовремя принять меры, позволяющие беременной женщине выносить ребенка до необходимого срока без особых проблем.
Процедуру цервикометрии проводят в период от 12 до 22 недель. При наличии в прошлом у женщины преждевременных родов либо констатации многоплодной беременности, такую манипуляцию делают на сроке до 15 недель и для подстраховки — на 20 неделе.
Результат этого исследования зависит от ряда факторов, влияющих на длину шейки матки и общее состояние внутренних органов женщины. Если она рожавшая, то нормы цервикометрии будут отличаться от норм первородящей дамы. Они зависят и от срока беременности, на котором проводится цервикальное ультразвуковое исследование. Его делают с помощью трансвагинального датчика. Он представляет собой специальную трубку. Такое исследование необходимо проводить после опорожнения мочевого пузыря, поскольку его наполненность тоже влияет на точность результата.
Следует знать, что само по себе цервикальное ультразвуковое исследование не причиняет вреда будущему ребенку, а для женщины является совершенно безболезненным. Поэтому не стоит переживать по поводу такого назначения. Ведь именно оно позволяет исключить риск осложнений и прерывания беременности.
Кому назначают процедуру
Цервикометрию в период беременности делают при таких состояниях и показаниях:
- При многоплодной беременности.
- Если женщина до наступления беременности перенесла операции на половых органах.
- При короткой шейке матки.
- Если присутствует истмико-цервикальная недостаточность.
Итак, когда наблюдающий акушер-гинеколог направляет беременную женщину на такое исследование, то от него отказываться нельзя.
Шейка матки после зачатия ребенка меняет свою форму. Это позволяет врачам оценить, каким будет начало родовой деятельности. Когда данные цервикального ультразвукового исследования соответствуют норме, повода для волнения у будущей мамы нет. Его показатели меняются на разных сроках вынашивания ребенка. Это зависит от увеличения массы будущего малыша. Так, на сроке от 16 до 20 недель длина цервикального канала в норме составляет 40-45 миллиметров; на 24 неделе — около 37 мм, на 25-28 неделе — 35-40, на 32-36 неделе срока — от 30 до 35 мм. Если этот орган короче вышеуказанных показателей, то роды могут наступить раньше положенного срока. И чем меньше длина цервикального канала, тем риск преждевременных родов выше. Итак, ультразвуковое исследование цервикального канала акушеры-гинекологи назначают многим будущим мамам. Такая диагностическая процедура позволяет врачам исключить риск осложнений беременности, принимать необходимые меры для ее сохранения. В случае преждевременного раскрытия цервикального канала наблюдающий акушер-гинеколог назначает медикаментозное лечение для удерживания его закрытым до самих родов.
Определение возможных осложнений беременности — важный аспект полноценного вынашивания ребенка. Поэтому нельзя отказываться от цервикометрии, если ее рекомендует лечащий врач.
Цервикометрия при беременности — что это, норма длины цервикального канала, тактика лечения при укороченной и незрелой шейке матки
Не верьте, если мамочки во дворе говорят, что и без цервикометрии выносили ребёнка. Эту диагностику проходят все женщины в обязательном порядке во время УЗИ-обследования. Почему врачи озабочены столь малым участком матки и как его длина и состояние определят, когда наступят роды?
Что такое цервикометрия
Цервикометрия (от латинского cervico — шея, шейный) — ультразвуковое исследование шейки матки, определяющее её длину, сомкнутость или степень раскрытия. Описание полученных наблюдений включено в лист УЗИ-обследования.
Чтобы ответить на вопрос, почему столько внимания отводится столь малому органу, необходимо знать, зачем шейка вообще нужна. Вот её основное предназначение:
- выработка смазки для защиты новой жизни от вирусных, грибковых, бактериальных инфекций;
- обеспечение сохранности и герметичности пузыря с околоплодными водами;
- предоставление женщине возможности родить самостоятельно, не прибегая к операции кесарева сечения. Шейка матки растягивается и раскрывается при схватках.
Шейка матки состоит из цервикального канала и наружного и внутреннего зева и перешейка — места перехода тела матки в шейку
Роль шейки матки сравнима с работой стражника, надёжно оберегающего матку от вторжения инфекционных агентов и крепко хранящего свой ценный плод все девять месяцев беременности. Если шейка окажется слаба и истончится раньше времени, то без медицинского вмешательства беременность прервётся задолго до предполагаемого срока самопроизвольным выкидышем или не будет доношена.
Во время осмотра внимание уделяется:
- размеру шейки матки. Здесь все показатели индивидуальны. Но для благополучного вынашивания беременности лучше, если они в пределах от укороченного в 29*26*29 мм до гипертрофированного в 37*30*34 мм размеров;Шейка матки относится к нижнему сегменту матки и представлена полым цилиндром длиной 3–4 см
- форме внутреннего зева. В норме сама шейка цилиндрической формы, в поперечном сечении — овал, на котором рассматривается сам внутренний зев:
- в норме — напоминает букву Т, что подтверждает его сомкнутость;
- при досрочном созревании форма будет иной:
- похожей на букву Y, затем на V, а в последствии на U;
- как песочные часы, что характерно тонусу матки;Нижний сегмент матки определяется в виде песочных часов, что можно ложно принять за открытие внутреннего зева
- ровности и чёткости контуров, одинаковости толщины передней и задней стенок;
- положению оси шейки относительно оси тела матки;Угол между осью шейки и матки в норме должен быть тупым, а незначительная степень отклонения матки кзади или кпереди может устраниться самостоятельно во время беременности, особенно в 3 триместре
- структуре: в норме — однородной, без кист и других новообразований;
- проходимости длины закрытой части цервикального канала, его ширине и эхогенности, что позволяет судить ещё и о толщине слизистых;
- эхогенности внутреннего зева шейки матки. Наружный зев, как правило, плохо просматривается УЗИ-оборудованием, но врачи это компенсируют осмотром его в зеркалах на гинекологическом кресле;
- проверке эффективности применения швов или пессария на шейке матки.
Видео: медицинская справка о строении шейки матки
Подготовка шейки к родам
Цервикометрия в последнем триместре перед родами даёт возможность оценить, будет ли плод доношен, и по осмотру шейки спрогнозировать примерную дату родов. В норме примерно до 32–34-й недели беременности шейка матки плотно сомкнута по обоим концам цервикального канала, чтобы уберечь плод от внешней среды и сохранить для него стерильные условия для развития. Если её длина недостаточна или сомкнутость неполная, то раз в неделю или две женщину снова и снова будут направлять на исследование шейки. А при сильном снижении длины поместят в стационар и будут наблюдать там.
При нормальном течении беременности подготовка шейки к родам не мгновенна и проходит определённые этапы. Постепенно с середины последнего триместра ткани шейки начинают меняться, готовясь к прохождению плода по родовым путям:
- Сперва размягчаются наружный и внутренний зев, но между ними участок длины шейки всё ещё достаточно уплотнён.
- Чем ближе срок родов, тем чаще матка испытывает повышенные сокращения, так называемые тренировочные схватки. Напрягаясь и снова успокаиваясь, мышцы матки размягчаются ближе к родовым отверстиям и уплотняются вверху, ближе ко дну матки. Плод своим уже не малым весом слегка придавливает шейку, растягивая её со стороны внутреннего зева.
- Растягиваясь всё больше и больше, границы шейки постепенно сглаживаются, длина к моменту родов достигает всего 1 см, против привычных трёх.
- Под действием гормонов её ткани уже более мягкие и не такие зажатые. Шейка спокойно пропускает в себя 2 пальца врача при осмотре. Примерно за 2 недели до родов женщина может заметить на белье слизисто-кровянистый сгусток, который был не чем иным, как слизистой пробкой, закупоривающей вход в матку. У некоторых будущих мам слизистая пробка отходит непосредственно в момент родов.Слизистая пробка отходит сразу как один гелеобразный желтоватый, розовый или бесцветный вязкий сгусток объёмом в 1–2 столовые ложки (или 1,5 см в диаметре), так и в течение несколько суток в виде мажущих выделений, схожих с менструальными
Такой шейка подходит к родам, а затем уже раскрывается в родах в течение каждого этапа:
- Латентный период родов является начальным шестичасовым этапом родов, раскрытие шейки здесь не более 4 см или двух пальцев врача-акушера.
- Активный период родов отличается ускоренными темпами раскрытия, за 4 часа шейка матки открывается до 6–8 см. Период, как правило, оканчивается излитием околоплодных вод.
- Переходный период менее интенсивный по раскрытию и длится всего 1–2 часа у рожающих впервые. Шейка матки достигает пика раскрытия в 10–12 см.
- Заканчивается период максимального раскрытия рождением ребёнка и изгнанием последа из полости матки. Запускаются процессы послеродового восстановления всех внутренних органов женщины.
Процедура цервикометрии
Сама диагностика шейки матки не требует проведения каких-то сложных манипуляций. Проводится она во время каждого УЗИ-осмотра. Чаще всего цервикометрия проводится во время скрининговой проверки, но если потребуется, может быть назначена и отдельно от неё. В протоколе осмотра в обязательном порядке фиксируется длина шейки матки и закрытость внутреннего зева
Показания для проведения исследования и группы риска
За годы работы врачами-гинекологами, ведущими беременности сотен женщин, выявлены группы риска. В них включены пациентки, у которых, скорее всего, возникнут проблемы при вынашивании, связанные с несостоятельностью шейки матки:
- Беременные с низким риском:
- повторная одноплодная беременность, когда предыдущее вынашивание прошло без осложнений и роды были в срок;
- первая беременность без выявленных патологий шейки матки, когда нужно убедиться в том, что шейка надёжно удерживает плод в теле матки.
- Беременные с промежуточным риском:
- женщины с врождёнными отклонениями в строении детородных органов. Например, нарушение формы матки или её загиб, затрудняющие вынашивание;
- женщины, перенёсшие хирургические манипуляции на внутренних половых органах. Сюда относится матка с рубцом от предыдущих кесаревых сечений, шейка матки после конизации, когда конусообразная часть шейки с новообразованием была вырезана.
- Беременные с высоким риском:
- женщины, у которых предыдущая беременность не была доношена и завершилась на 30–36-й неделях гестации;
- женщины, родившие в срок ранее 30-й недели гестации, и те, у кого беременность пришлось прервать из-за замирания развития плода или гибели его в утробе во втором триместре.
Наряду с этими категориями определён более широкий круг условий, при которых цервикометрия также показана к проведению не однократно, а каждые две недели:
- многоплодная беременность, когда шейка испытывает повышенное давление от нескольких плодов;
- повышенный тонус матки;
- периодические маточные кровотечения;
- I тип синдрома Элерса-Данлоса — врождённый дефект развития соединительной ткани. Беременность у женщин с этим типом заболевания отягчается преждевременными родами;
- закреплённая швами или пессарием шейка;Наложение швов или установка пессария показаны в случаях преждевременного раскрытия или истончения размера шейки матки
- установленный недостаток прогестерона — гормона, отвечающего за поддержание беременности;
- подготовка к путешествию, когда будущая мама длительное время будет без присмотра врача, чтобы исключить риск недоношенности из-за слабости шейки.
Видео: акушер-гинеколог о показаниях к процедуре цервикометрии
Подготовка к исследованию
Не стоит волноваться и как-то особо готовиться к процедуре цервикометрии, исследование пройдёт быстро и легко. Единственное, стоит уточнить у врача, как будет проходить осмотр, чтобы знать с наполненным или пустым мочевым пузырём лучше его проходить.
Диагностика шейки матки проводится несколькими способами:
- трансабдоминально — через ткани живота при полном мочевом пузыре для лучшей визуализации. За 40–60 минут до процедуры женщине лучше выпить насколько стаканов воды или несладкого чая. Выбор этого способа обоснован угрозой провоцирования самопроизвольных родов от работы вагинального преобразователя начиная с 12-й недели беременности;
- трансвагинально до 12-й недели — через влагалище, при этом до процедуры лучше опустошить мочевой пузырь.
В сравнении двух способов — трансвагинального и трансабдоминального — предпочтение отдаётся трансвагинальному, отличающемуся большей точностью измерений. Ведь трансабдоминальный способ требует наполненности мочевого пузыря, который будет давить на шейку матки и способен этим увеличить её длину в среднем на 5 мм.
После трансвагинального обследования в первые дни возможны небольшие кровянистые выделения, пугаться их не стоит
Техника проведения диагностики шейки матки
Как будет проводиться процедура, зависит от срока беременности:
- беременность менее 12 недель. Врачом для обследования выбирается трансвагинальный способ, при котором для осмотра нижнего сегмента матки излучатель волн помещается во влагалище. Для этого женщине нужно снять нижнее бельё и другие предметы одежды ниже пояса, лечь спиной на кушетку и широко расставить ноги. На датчик врач надевает одноразовый презерватив, на который наносит смазку для облегчения скольжения датчика внутри влагалища и лучшей проходимости волн прибора. Каждое измерение должно проводиться с перерывом в 2–3 мин, чтобы исключить влияние маточных сокращений на результат измерений. Опытные специалисты ультразвуковой диагностики делают несколько измерений, повторно определяя длину шейки после того, как несколько секунд слегка надавливали на верх живота. Из всех вариантов измерений за верный принимается наименьший результат;
- беременность больше 12 недель. По достижении 12 недель и до окончания беременности применяется трансабдоминальное эхографическое исследование. Для чего женщина также ложится на кушетку на спину и оголяет живот, на который наносится гель для лучшего пропускания волн.
Видео: акушер-гинеколог о том, как проводится диагностика и как оцениваются результаты
На каких сроках делают исследование
Если беременность не осложнена, то осмотр шейки матки в целях наблюдения за её состоятельностью будет проходить одномоментно с плановыми скринингами по окончании каждого триместра начиная с 12-й недели, затем в 18–20 недель и 30–32 недели беременности. Если женщина из группы высокого риска невынашивания или течение беременности осложнено, то обследование шейки будет ей назначено раньше: с 10 недель.
Если во время проверки выявили отклонение от норм, то осмотры шейки назначают раз в одну или две недели. Направление в стационар женщина получит, если длина шейки матки критично снижена: 25 мм и менее при многоплодной беременности и 15 мм и менее при одноплодной беременности.
Таблица: нормы цервикометрии при одноплодной беременности
Безопасность исследования для будущей мамы и плода
Сам вопрос вредности цервикометрии отпадает после знакомства с результатами тысяч проведённых диагностик, которые помогли женщинам выносить беременность положенное время. Современные аппараты обладают столь малым уровнем облучения и позволяют настолько быстро провести диагностику, что беспокоиться о вреде для ребёнка не приходится. А женщина после диагностики получит реальный прогноз состоятельности шейки по удержанию плода внутри матки.
Виды патологий шейки матки
Самыми распространёнными проблемами, выявляемыми после проведения цервикометрии, считаются:
- укороченная шейка длиной от 1 до 2,5 см;
- незрелая шейка. Особенностями незрелости детородного органа на 37-й неделе беременности являются:
- плотность или незначительное размягчение тканей шейки, тогда как мягкость мышечного слоя должна быть по всей длине шейки;
- закрытие цервикального канала или его раскрытие на ширину не больше кончика пальца, вместо необходимых двух;
- цервикальный канал отклонён кзади, тогда как в норме должен быть посредине;
- длина канала больше 2,5 см против нормальных двух, а перед родами длина менее 1 см или полностью сглажена.
Укороченная шейка
Причины укорочения шейки матки:
- гормональные нарушения:
- повышение или понижение уровня мужского гормона-тестостерона;
- снижение уровня гормона жёлтого тела — прогестерона;
- сочетание гиперандрогении при повышенных уровнях мужских гормонов с дефицитом прогестерона;
- повышенный или пониженный уровень эстрогенов в крови.
- акушерские предпосылки:
- врождённые дефекты строения матки и шеечного канала;
- избыточное давление на шейку из-за большого количества околоплодных вод или избыточного веса плода;
- послеродовые деформации родовых путей, деформации после наложения швов, рубцовые деформации шейки матки;
- тонус матки;
- снижение мышечного тонуса в области внутреннего зева;
- частые роды или роды с малым перерывом. Судя по отзывам многодетных мам, проблемы возникают после 3 родов, когда шейка не успевает восстановиться до следующей беременности;
- недостаточный индекс массы тела будущей мамы из-за несоответствия веса росту женщины;
- инфицирование или воспаление маточной области:
- эндометрит — в слизистом слое матки;
- хориамнионит — в плодных оболочках или околоплодных водах.
Укороченная шейка матки может спровоцировать преждевременные роды
Эта патология может привести к опасным последствиям, таким как:
- угроза недоношенности беременности;
- большая вероятность самопроизвольного выкидыша;
- излишне быстрые роды от 2 до 6 часов с разрывами промежности, родовыми травмами и гипоксией от недостатка кислорода у ребёнка из-за неготовности родовых путей к прохождению по ним головки ребёнка;
- развитие истмико-цервикальной недостаточности;
- инфицирование плодных оболочек, а затем и плода из-за выпирания пузыря из тела матки в шеечную область.
Тактика лечения при укороченной шейке:
- медикаментозное:
- назначение гормональных препаратов для выравнивания уровня гормонов:
- вагинальное применение микронизированного прогестерона;
- гормональные препараты для понижения уровня тестостерона в крови:
- Даназол;
- Дексаметозон;
- Дигоксин;
- гормональные препараты для повышения тестостерона:
- эстрогены;
- барбитураты — Кломифен и Даназол.
- спазмалитики и токолитики для снижения тонуса — Но-шпа, Папаверин, Гинипрал, Магнезия;
- средства, успокаивающие нервную систему, для коррекции тревожных состояний, провоцирующих напряжение мышц внутренних органов — Настойка валерианы, Пустырник.
- назначение гормональных препаратов для выравнивания уровня гормонов:
- профилактические манипуляции:
- установка разгрузочного пессария, не дающего шейке раскрыться раньше времени. Приспособление перераспределяет давление на орган и позволяет максимально продлить период вынашивания, начиная со второго триместра. Недостатком этого способа является необходимость раз в две недели пессарий обрабатывать стерильными растворами, чтобы не допустить воспаления органов малого таза. Перед родами, но не раньше 37-й недели, пессарий необходимо удалить;
- наложение швов на шейку — цервикальный серкляж, начиная с 14-й недели гестации. Во время этой мини-операции шейку ушивают нитями, чтобы не допустить её расширения. Удаляют швы также не ранее 37–38-й недели, лучше после начала родовой деятельности или если появились жалобы на кровотечение из влагалища. Недостатком метода считается невозможность его использования при воспалении тканей родовых путей или периодических кровотечениях из них.
- назначается ношение бандажа для уменьшения нагрузки на шейку и перераспределения давления от веса плода;
- рекомендуется увеличить периоды отдыха и ограничить физическую активность.
Гинекологический пессарий перераспределяет нагрузку и не даёт шейке матки раскрыться раньше времени
Незрелая шейка
Причины незрелой шейки матки:
- нарушения в работе гормонов щитовидной железы;
- нарушения обмена веществ, ожирение;
- седловидная форма матки;
- генитальные воспаления и новообразования в репродуктивных органах;
- перерастяжения мышц шейки или их генетическая слабость.
Эта патология может привести к следующим опасным последствиям:
- первичной слабости родовой деятельности с недостаточными по силе схватками и малой величиной раскрытия;
- признакам кислородного голодания у плода из-за замедленного его продвижения к родовым отверстиям;
- большой вероятности оперативного родоразрешения из-за ухудшения состояния плода в длительных родах;
- развитию массивных кровотечений в родах.
Тактика лечения:
- обеспечение благоприятного гормонального состояния:
- Синестрол;
- Простин;
- Препидил.
- механические воздействия:
- проведение массажа шейки матки перед родами для подготовки её к родам без разрывов;
- стимуляция палочками-ламинариями для механического расширения зева.
- медикаментозное стимулирование родов:
- препараты местного действия в виде геля, например, Препидил;
- свечи с папаверином для снятия тонуса и размягчения тканей шейки.
Свечи с папаверином способствуют снятию мышечного тонуса и размягчению тканей шейки матки
В свою первую беременность во время ультразвукового исследования я узнала о том, что матка у меня особой формы — седловидной. К сожалению, о цервикометрии не слышали ни я, ни мой врач. На дополнительное обследование шейки меня не направляли. К родам после излития вод я подошла без схваток и с незрелой шейкой. Она не пропускала ни одного пальца врача, и только после нескольких часов стимуляции раскрылась на ширину одного пальца. Уже после операции кесарева сечения врач объяснил мне, что с такой шейкой шансов родить самой немного, ведь раскрывается она крайне тяжело и долго.
Цервикометрия — лишь один из способов проверки нормальности течения беременности. Длина шейки матки у каждой женщины своя, но при сравнении с каноном размер не должен быть ниже, иначе врачи забьют тревогу и станут принимать срочные меры для защиты беременности. И это не зря, ведь стоит заранее уменьшить риски и помочь женщине выносить ребёнка максимально возможное для её организма время.
- Автор: Валентина Зыкова
- Распечатать
Смотрите также
- Ттг как сдать
- Зародыш 4 недели фото
- Мрт турецкого седла
- Признаки отторжения почки
- Звур 1 степени
- Эстрадиол гормон что это такое
- Инфильтрат молочной железы
- Как готовиться к гастроскопии желудка
- Как подготовиться к трузи простаты
- Лейкопения у детей
- Моча как вода