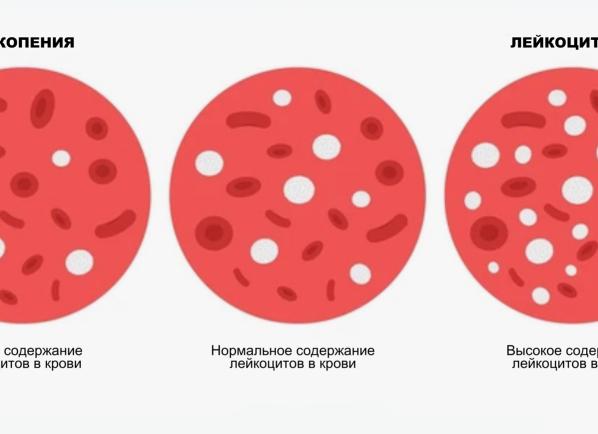
Лечение лейкопении у детей
Лейкопения – это понижение количества белых кровяных телец в крови, характеризующееся повышением температуры, пневмонией, инфекцией крови, истощением организма, головными болями.
Оглавление:
Причины
Причины лейкопении разнообразны. Она может развиваться при следующих патологиях:
- при наличии вирусной инфекции;
- при бактериальной, протозойной инфекции;
- сепсис;
- аутоиммунные болезни;
- лейкоз;
- ри нарушении в работе эндокринноц системы;
- недосток витаминов группы В;
- опухоли костного мозга;
- гепатиты вирусного происхождения;
- волчанка;
- интоксикации.
Применение некоторых препаратов (антибиотики, тиреостатики, препараты против эпилепсии) могут вызвать лейкопению.
Лейкопения может быть врожденной и приобретенной.
1. При наследственной лейкопении происходит снижение количества лейкоцитов.
2. Из-за снижения периода жизнедеятельности нейтрофилов, у ребёнка мжет развиться альбинизм.
3. Появление нейтрофильного криза.
Вторичные лейкопении вызываются при воздействии: физических факторов (излучение, облучение), химических (лекарства) и биологических (бактерии, вирусы).
Симптомы
Лейкопения не имеет особой ярко выраженной клинической картины. В этом и заключается опасность этого заболевания. В то время как болезнь «набирает обороты», организм медленно ослабевает из-за снижения иммунитета. А потому ребёнок легко может заболеть любой вирусной инфекцией.
На начальном этапе развития лейкопении могут быть:
Далее симптомы становятся более серьезными:
- появляются язвы в кишечнике;
- идёт воспалительный процесс во рту, который трудно лечится;
- может возникнуть инфекция в крови;
- пневмония;
- увеличиваются в размерах лимфатические узлы, селезёнка.
Клиническая картина лейкопении напрямую зависит от того, каких видов лейкоцитов не хватает.
Общими симптомами являются:
Её можно опознать, если ребёнок жалуется на частые головокружения. При измерении температуры наблюдается её резкое повышение, пульс учащён. Ребёнок напряжен. Появляется чувство сильной тревоги.
Если лейкопения проявляется снижением резистентности организма, которая приведёт к инфекционным заболеваниям. Эти признаки свидетельствуют о недостатке гранулоцитов в крови. Определить снижение агранулоцитов в крови можно по следующим признакам: опухание желёз, селезёнка увеличена, а затем, как осложнение наслаиваются симптомы инфекционных заболеваний. Первыми признаками низкого количества агранулоцитов является увеличение температуры. Затем появляются инфекции во рту. Далее развивается ангина, осложнённая появлением кровоточащих некрозов. Ещё одним признаком будет пневмония, осложненная абсцессом лёгких.
Очень часто лейкопения начинается с лихорадки. Этот признак считается самым важным в диагностировании этого заболевания.
Диагностика лейкопении у ребёнка
Для постановки диагноза «лейкопения» необходимо посчитать количество каждого вида лейкоцитов (составить лейкоцитарную формулу). Для диагностирования лекопении проводятся:
- биопсия костного мозга;
- вычисляется уровень гормонов щитовидной железы;
- выясняется как работает печень, селезёнка;
- при необходимости делается магнитно-резонансная томография (МРТ);
- УЗИ-диагностика органов брюшной полости;
- проводятся иммунологические тесты для выявления аутоиммунной лейкопении;
- миелограмма и срезы костного мозга также подлежат тщательному исследованию.
Осложнения
Осложнения могут быть:
- Снижение количества гемоглобина и красных кровяных телец.
- Хроническая усталость, раздражение.
- Уменьшение количества тромбоцитов в крови.
- Инфекционный стоматит.
- Пневмония и инфекция в легких.
- Очень редко отмечается абсцессы в печени, возникающие при инфекционном процессе.
Самым опасным последствие лейкимии может быть ослабление иммунной системы. Это приводит к тому, что ребёнок часто болеет. Одна болезнь осложняется другой. Происходит резкое снижение агранулоцитов. Может возникнуть полное поражение костного мозга. Тогда возникают такие заболевания как лимфопоэз и миелоидное кроветворению.
Лечение
Что можете сделать вы
Так как эта болезнь у детей развивается очень быстро, то заметив признаки недомогания ребёнка стоит обратиться к врачу. Можно самим ознакомиться с подробной информацией в интернете, чтобы знать как срочно необходимо принимать меры. Так как большинство родителей не всегда будут обращаться за помощью к специалисту из-за небольшого подъема температуры. Перед тем, как идти к врачу с ребёнком, необходимо вспомнить все появившиеся клинические признаки.
Что делает врач
Проводит тщательный осмотр, собирает анамнез, направляет на анализы. После того, как клиническая картина полностью установлена и поставлен точный диагноз «лейкопения», ребёнка изолируют в отдельный бокс.
Если ребёнок поражён легкой формой этого заболевания, то все лечение будет сводиться к предупреждению появления инфекций и устранению первопричины.
При тяжёлой форме лейкопении врач прописывает:
- постельный режим;
- корректирует рацион питания;
- назначает антибиотики и микостатики;
- переливает лейкоцитарную массу;
- восстанавливает выработку всех видов лейкоцитов;
- проводит терапию, направленную на снятие интоксикации;
- при необходимости назначает гормональную терапию.
Профилактика
Профилактика этого заболевания сводится к следующему:
- Укрепление иммунитета.
- Необходимо придерживаться здорового образа жизни.
- Сдавать кровь на анализ.
- Своевременное выявление болезни.
- Укрепление иммунитета.
- Соблюдение гигиенических правил.
- Не принимать препараты, которые могут вызвать лейкопению.
- Вовремя лечить заболевания.
Лейкопения у ребёнка: без паники!
Лейкопения (нейтропения) у детей – уменьшение циркулирующих в крови лейкоцитов ниже 4500 на 1 мкл, или на 2000 меньше возрастной нормы. Лейкоциты снижаются за счет угнетения их образования или быстрого разрушения. Снижение числа лейкоцитов ниже 1500 на мкл называют агранулоцитозом – это крайнее проявление лейкопении.
Классификация лейкопений
По происхождению лейкопении у детей бывают первичными (врожденными) и вторичными (приобретёнными).
Первичные (они же наследственные):
- наследственная нейтропения Костмана – снижение нейтрофилов ниже 300 в 1 мкл c компенсаторным повышением других клеток лейкоцитарного ряда, которые обеспечивают нормальное общее лейкоцитарное число.
- синдром Генслера – доброкачественная нейтропения с длительным циклическим течением, характерными нейтрофильными кризами (кратковременное падение уровней лейкоцитов);
- синдром Чедиака-Хигаси – нейтропения развивается за счёт снижения длительности жизни нейтрофилов. У детей с этим синдромом также наблюдается альбинизм (отсутствие пигментации роговицы).
Вторичные – спровоцированные влиянием различных факторов:
- физических (ионизирующее облучение);
- химических (лекарственные препараты – барбитураты, цитостатики, иммунодепрессанты, сульфаниламиды);
- биологических (экзогенные и эндогенные факторы).
К экзогенным биологическим факторам относят: бактерии, вирусы, паразиты, простейшие. Эндогенные биологические факторы – гормональные нарушения, воспалительные процессы.
Причины лейкопении у детей:
- ионизирующее облучение;
- острый лейкоз;
- системные заболевания соединительной ткани;
- анафилактический шок;
- плазмоцитома;
- болезнь Аддисона-Бримера;
- гиперспленизм (увеличение селезенки);
- метастазы опухолей в костный мозг;
- медикаментозная лейкопения.
Патогенетические механизмы лейкопений
- Нарушение образования лейкоцитов.
Лейкоцитарный росток очень чувствительный к разнообразным патологическим влияниям, поэтому факторов, вызывающих угнетение образования лейкоцитов, много. На дифференцировку лейкоцитов влияют расстройства механизма гуморальной регуляции в результате гипотиреоза (снижение уровня гормонов щитовидной железы), гипокортицизма (надпочечная недостаточность), дефицитные состояния (гиповитаминоз витаминов В, фолиевой кислоты, недостаточность аминокислот для синтеза компонентов лейкоцита). Опухолевые процессы в костном мозге также оказывают негативное действие на дифференцировку лейкоцитов. Ионизирующее излучение затрагивает все ростки кроветворения.
Данный вариант лейкопении у детей крайне редкий. Суть патологического процесса заключается в продукции организмом антилейкоцитарных антител, которые разрушают лейкоциты. Большие дозы радиации тоже могут вызывать разрушение лейкоцитов.
Это лейкопении, которые возникают в результате шоковых состояний, тяжелой мышечной работы, феномена краевого стояния лейкоцитов. В данном случае лейкоциты не исчезают из кровеносного русла полностью, а временно его покидают, находясь в капиллярах мышц, почек, лёгких.
Происходит при ожогах больших участков тела, гнойных процессах, наличии свищей лимфатических сосудов, лимфорее (нарушение целостности лимфатических сосудов).
Этот вид относительной лейкопении встречается крайне редко и является результатом чрезмерной заместительной инфузионной терапии.
Клиническая картина
Симптомы лейкопении у детей зависят от формы заболевания и остроты патологического процесса.
Основными признаками развития лейкопении есть нарастающее снижение иммунитета у ребенка. Проявляется это состояние частыми инфекционными процессами, такими как пневмонии, стоматиты, гингивиты, пародонтит, фарингиты, гнойничковые заболевания кожи. Ребёнок значительно отстаёт в развитии от своих сверстников. Инфекционные болезни, которые переносит ребёнок, протекают в тяжелой форме и часто дают осложнения.
Крайней степенью лейкопении у детей является агранулоцитоз. Выделяют два вида этого патологического состояния: иммунный и миелотоксический.
Иммунный агранулоцитоз у детей чаще всего возникает вследствие токсического действия медикаментов. Развивается остро, через несколько часов после приема миелотоксических препаратов. Для начала болезни характерна высокая температура тела и быстрое присоединение сопутствующих инфекций (фарингит, гингивит, грибковые заболевания ротовой полости и носоглотки). Типичным симптомом есть некротическая ангина, места некроза часто кровоточат. Возможно развитие пневмонии, которая осложняется абсцессом лёгких. В крови отмечается лейкопения и абсолютный агранулоцитоз. Остальные клетки крови остаются в пределах нормы. Основным и самым опасным осложнением иммунного агранулоцитоза есть сепсис.
Миелотоксический агранулоцитоз у детей развивается внезапно, без видимой причины. В крови резко снижается количество лейкоцитов, ретикулоцитов и тромбоцитов. При этом характерно отсутствие каких-либо клинических проявлений. Первыми признаками болезни являются повышение температуры, некротическая ангина, стоматит, геморрагический синдром. Клинические проявления данной формы острого агранулоцитоза у детей свидетельствуют о развитии глубоких изменений в клеточном составе крови и значительном поражении костного мозга.
Важно отметить ещё один вид лейкопении, это постинфекционная лейкопения. Наиболее часто встречается лейкопения у детей после гриппа. Это кратковременный процесс и после освобождения организма от вируса на фоне адекватного лечения показатели крови самостоятельно нормализуются без особой коррекции.
Диагностика лейкопении
Первым диагностическим показателем при лейкопении есть общий анализ крови с лейкоцитарной формулой. Важными показателями в анализе крови есть абсолютный уровень нейтрофилов, лейкоцитарная формула и количество эритроцитов и тромбоцитов. У детей основным показателем в общем анализе крови есть лейкоцитарная формула, так как важно определить соотношение всех форменных элементов. Если данного метода недостаточно, то исследуют спинномозговой пунктат.
Дополнительными методами диагностики могут быть биохимический анализ крови и маркеры вирусных гепатитов.
Лабораторные показатели, указывающие на лейкопению, следующие:
- снижение уровня лейкоцитов до 4,5 г/л (при нормальном соотношении к ним лимфоцитов);
- нейтропения – снижение уровня гранулоцитов меньше 1,5 г/л. Тяжесть патологического процесса напрямую зависит от числа гранулоцитов.
- увеличение лимфоцитов в крови;
Стоит обратить внимание, что диагностика у детей напрямую зависит от их возраста. Стоит обратить особое внимание на детей в возрасте 6 месяцев и 6 лет, так как в этот период происходит физиологические изменения соотношений гранулоцитов к лимфоцитам, что ошибочно может быть принято за патологию.
Не каждое снижение лейкоцитов в крови требует терапевтического вмешательства. Обязательным есть лечение лейкопении с нарушением функции костного мозга. Объёмы и методы лечения напрямую зависят от степени выраженности патологического процесса.
К лечебным мероприятиям при лейкопении относят:
- изоляция пациента (детей помещают в изоляторы);
- исключение цитостатиков и ионизирующего облучения;
- постоянная санация кожи и слизистых оболочек.
Медикаментозное лечение включает:
- использование физиологических стимуляторов образования лейкоцитов;
- антибиотикотерапия бактериальных осложнений (используют антибиотики широкого спектра действия);
- при поражении кишечника используют внутривенное питание больных;
- использование кортикостероидов показано при иммунном происхождении лейкопении.
После перенесенной лейкопении ребенок нуждается в диспансерном наблюдении, во время которого проводят мониторинг уровня лейкоцитов в крови.
Стоит заметить, что у грудных детей присутствует явление транзиторной лейкопении, когда снижение уровня лейкоцитов не вызывает патологических состояний и не нуждается в коррекции. Явление подобной лейкопении у ребенка другой, более старшей возрастной группы, является патологией и требует терапевтического вмешательства.
Профилактика
Профилактика лейкопении проводиться лишь в случае известной причины её возникновения.
Лейкопения у ребенка не приговор
Неожиданное головокружение, учащенный пульс и внезапно появившаяся слабость могут говорить о развитии разных заболеваний. Так проявляется и лейкопения – патология, характеризующаяся понижением концентрации лейкоцитов в крови. Нарушение это не из разряда рядовых, тем труднее выявляется лейкопения у детей. Ведь малыши не в состоянии разобраться в своих ощущениях и точно описать их.
Механизмы развития
Лейкопения имеет несколько механизмов развития, к числу основных относят:
- Нарушенное образование лейкоцитов;
- Активное разрушение белых кровяных телец (у маленьких пациентов наблюдается редко);
- Перераспределение лейкоцитов (в ходе некоторых процессов они не исчезают из гемациркуляторного русла, а лишь на время покидают его, находясь в мелких сосудах легких, почек, мышечных тканей);
- Повышенную утрату белых кровяных телец (при большой плазмо-, лимфо- или кровопотере);
- Гемодилюцию (следствие излишнего заместительного внутривенного лечения, встречается исключительно редко).
Из-за повреждений клеточной мембраны гранулоциты выходят в кровь из костного мозга в замедленном режиме.
Особенности детской лейкопении
У детей патология протекает, как и у взрослых. Только маленькому пациенту не всегда удается описать возникающие у него недомогания. А ведь лейкопения способна нанести вред его физическому здоровью и повлиять на психическое и интеллектуальное развитие.
Концентрация лейкоцитов у детей напрямую зависит от возраста, поэтому патологией считают понижение их уровня на 30% и более от существующей средневозрастной нормы. У малышей лейкоцитов в крови намного больше, чем у взрослых. Это своеобразный «запас прочности» детского организма, его надежная защита от инфекций.
Норма лейкоцитов у детей разного возраста
Известный педиатр, врач высшей категории Евгений Комаровский при появлении признаков лейкопении у детей советует родителям не паниковать. Колебания уровня лейкоцитов в крови при воспалениях могут быть временными либо ошибочными. Но для самоуспокоения и перестраховки он все же рекомендует обратиться к грамотным специалистам.
Классификация лейкопении
Детские лейкопении подразделяются на врожденные и приобретенные. К наследственным относят:
- нейтропению Костмана (понижение уровня нейтрофилов на фоне компенсаторного роста концентрации других лейкоцитов);
- синдром Генслера (патология продолжительного циклического протекания с краткосрочными падениями концентрации лейкоцитов);
- синдром Чедиака-Хигаси (короткая жизнь нейтрофилов). Патологии характерен альбинизм.
На развитие приобретенных лейкопений влияют провоцирующие факторы:
- химические – медикаментозные средства;
- физические – разные виды ионизирующего облучения;
- биологические – экзогенные (вирусы, бактерии, простейшие, паразиты) и эндогенные (гормональные сбои, воспаления).
У детей заболевание протекает в хронической (волнообразного и перманентного течения), острой и подострой формах. Перераспределение лейкоцитов относят к вариантам нормы и называют невинной лейкопенией.
Причины развития патологии у детей
Причины прогрессирования лейкопении у юных пациентов делят на две группы:
- сепсис;
- шестой и седьмой тип герпеса;
- тиф, паратиф;
- грипп;
- бруцеллез;
- краснуха;
- корь;
- СПИД и ВИЧ;
- лейкоз;
- плазмоцитома;
- облучение ионами;
- диффузные патологии соединительной ткани;
- аутоиммунные заболевания;
- анафилаксия;
- гиперспленизм;
- анемия Аддисона-Бирмера;
- метастазирование новообразований в костный мозг;
- аутоиммунные заболевания;
- эндокринные патологии (гипотиреоз, диабет).
Развитие лейкопении у новорожденных могут спровоцировать внутриутробные воспалительные процессы.
Симптоматика заболевания
Иногда на начальной стадии лейкопения протекает незаметно. Симптомы заболевания зависят от природы вызвавших его причин, к общим признакам относят:
- учащение пульса;
- гипотермию;
- озноб;
- головную боль;
- выраженную слабость;
- повышенную потливость;
- одышку.
По мере развития патологии возможно появление:
- кожных высыпаний;
- язвочек в полости рта;
- признаков ангины, пневмонии.
Часто наблюдается увеличение селезенки и лимфоузлов.
Диагностические мероприятия
Выявить у малыша лейкопению возможно при помощи ряда стандартных исследований:
- физикальный осмотр и изучение анамнеза;
- клинический, биохимический, серологический анализы крови;
- стернальная пункция;
- иммунологические тесты;
- УЗИ брюшной полости;
- МРТ (по показаниям).
Для постановки точного диагноза подсчитывают количество всех видов лейкоцитов. В промежутке между полугодом и шестью годами у детей физиологически меняется пропорция гранулоциты/лимфоциты, эти изменения могут ошибочно отнести к патологиям.
Принципы терапии
Лечение при лейкопении подразумевает нормализацию уровня лейкоцитов в крови и устранение проявления развившегося заболевания. На тактику лечения влияют причины, вызвавшие патологию, ее характерные признаки и состояние маленького пациента. Врачи ставят перед собой вполне определенные цели:
- Устранение провоцирующих факторов (прекращение воздействия облучения, отказ от употребления определенных лекарственных средств, борьба с инфекциями, восполнение недостатка витаминов);
- Предупреждение развития инфекционных осложнений:
- обеспечение условий асептики;
- назначение микостатиков и антибиотиков;
- Стимуляция функций лейкоцитов:
- переливание лейкоцитарной массы;
- назначение глюкокортикоидов (при иммунном агранулоцитозе), препаратов для стабилизации метаболических процессов (Метилурацил, Пентоксил, Лейкоген);
- Дезинтоксикация организма.
В лечении заболевания используют препараты, активизирующие деятельность костного мозга (Сарграмостим, Филграстим, Ленограстим). Иммунитет повышают приемом БАДов. При аутоиммунной лейкопении по показаниям проводят спленэктомию. При поражении кишечника осуществляют внутривенное питание маленьких пациентов. После курса терапии ребенок нуждается во врачебном контроле. Диспансерно ведется мониторинг количества лейкоцитов в его крови.
Средства народной медицины
При терапии лейкопении в качестве дополнения широко используют нетрадиционное лечение. Улучшить состояние малыша помогут:
- мумие (прием по определенной схеме, предусматривающей увеличение дозировки);
- отвар полыни. 15 г травы заливают половиной стакана кипятка, настаивают. Процедив, дают ребенку до и после сна по чайной ложечке. Такой отвар готовится ежедневно;
- отвар шиповника. С десяток плодов заваривают стаканом кипятка, настаивают. Поят ребенка ежедневно, заменяя чай;
- алоэ. Измельченные листья смешивают с медом, дают настояться, добавляют стакан воды. Размешав, дают малышу ежедневно по чайной ложечке.
Народные средства используют исключительно по рекомендации специалиста в комплексе с консервативными методами лечения.
Диетическое питание
Правильное питание – одна из важнейших составляющих терапии лейкопении. Для полноценного созревания лейкоцитов нужны питательные вещества, поступающие в организм естественным путем. Весьма полезны при лейкопении:
Рацион должен содержать продукты, богатые витаминами группы В, они незаменимы при формировании лейкоцитов.
В подавляющем большинстве случаев у детей лейкопения симптоматична. Это временный признак иных патологических процессов. Как самостоятельное заболевание лейкопения выступает редко. Пока ее относят к разряду слабо изученных патологий крови, поэтому следует очень внимательно следить за здоровьем малышей. Разрушение лейкоцитов потенциально опасно на всех этапах формирования клеток.
Лейкопения — что это такое и причины возникновения. Признаки и симптомы лейкопении у детей и взрослых
Когда мало лейкоцитов в крови, имеет место опасное заболевание. В медицине оно называется лейкопенией, склонно к хроническому течению, имеет рецидивирующий характер. Важно вовремя выяснить причины прогрессирующей болезни, иначе методы консервативного лечения бессильны, пациента ожидает незавидный клинический исход.
Что такое лейкопения
Когда под воздействием провоцирующих факторов нарушается химический состав крови, в организме развивается обширная патология. При недостаточном показателе лейкоцитов пациент узнает от лечащего врача, что такое лейкопения. Сразу стоит отметить, что это не самостоятельное заболевание, а, скорее, обобщающий синдром, который прогрессирует по причине возникновения агранулоцитоза.
Лейкопения — причины возникновения
Характерный недуг может одинаково воздействовать на взрослые и детские организмы, однако уже определено, что женщины страдают дефицитом лейкоцитов в два раза чаще, чем мужчины. Детям тоже свойственны рецидивы. Если патологически понижены лейкоциты, прежде чем преступать к медикаментозному лечению, важно уточнить этиологию патологического процесса, обнаружить и исключить взаимодействие с опасными факторами. Заболевание связано с такими аномалиями организма:
- присутствие злокачественных новообразований, как вариант – онкология матки;
- длительное воздействие токсических медицинских препаратов, интоксикация органического ресурса;
- плохая наследственность;
- острый дефицит витаминов В при лейкопении;
- осложнение после проведенной лучевой терапии;
- аутоиммунные процессы организма, как вариант – заражение ВИЧ;
- почечная недостаточность;
- длительная вентиляция легких;
- детские инфекционные болезни стадии рецидива во взрослом возрасте;
- апластическая анемия.
Внимание! Читатели Sovets.net рекомендуют:
— Запах изо рта возникает из-за паразитов! Узнать как избавится >>>
— Грибок ногтей вас больше не побеспокоит! Елена Малышева рассказывает как победить грибок .
— Быстро похудеть теперь доступно каждой девушке, об этом рассказывает Полина Гагарина >>>
— Елена Малышева: Рассказывает как похудеть ничего не делая! Узнать как >>>
Низкий уровень лейкоцитов в крови у женщин
Определить спад концентрации белых кровяных клеток можно по анализу крови, о чем тут же сообщить своему лечащему врачу. Коррекция химического состава лейкоцитов последует незамедлительно. Необходим прием медикаментов. Низкий уровень лейкоцитов крови у женщин преобладает чаще, поэтому представительницы слабого пола попали в так называемую «группу риска». В идеале этот показатель в возрастелет должен варьироваться в пределах 3-10 на 10 в девятой степени литра. Если в женском организме обнаружено меньшее количество лейкоцитов, причины следующие:
- гормональная перестройка на фоне климакса;
- длительный прием лечащих средств с аспирином в химическом составе;
- строгие диеты, голодовка;
- период ежемесячной менструации;
- эмоциональное перенапряжение, стрессы повседневной жизни.
Низкий уровень лейкоцитов в крови у ребенка
Раньше это был редкий диагноз «Лейкопения». На сегодняшний день число клинических картин стремительно увеличилось. Если развивается лейкопения – что это такое, подскажет участковый терапевт. Однако пострадать от недуга способен не только взрослый, но и ребенок. В таком случае лейкопения может иметь инфекционную и неинфекционную природу. Причины, почему наблюдается низкий уровень лейкоцитов в крови у ребенка, таковы:
повышенная активность вируса герпес, сепсис, паратиф, тиф;
опухоли костного мозга с метастазами;
лейкоз острой формы;
патологический рост селезенки.
Виды и степени лейкопении
Болезнь имеет наследственную и приобретенную модификацию, причем в первом случае является врожденным заболеванием. Острый дефицит лейкоцитов характеризует такие опасные заболевания, как синдром Генслера, нейтропения Костмана и синдром Чедиака-Хигаси. Приобретенной форме недуга свойственно воздействие провоцирующих факторов из окружающей среды, либо это неутешительный клинический исход при неправильном консервативном лечении.
Изучая виды и степени лейкопении, стоит уточнить, что такой диагноз встречается абсолютной и перераспределительной разновидности. В первом случае концентрация лейкоцитов снижается до критической отметкина 1 мм квадратный, во втором – нанесенные системному кровотоку убытки не столь глобальные, но тоже ощутимые для состояния пациента.
Лейкопения — симптомы и лечение
Чтобы быстрыми темпами добиться полного выздоровления, требуется своевременно обратить внимание на симптоматику лейкопении. У ребенка происходит патологическое снижение лейкоцитов ниже допустимой нормы до 1-2 на 10 в девятой степени литра. Это характеристика легкой формы лейкопении. Лучше не запускать клиническую картину, своевременно прибегнуть к помощи специалиста. Если это лейкопения – симптомы и лечение тесно связаны.
Лейкопения — симптомы
Уровень лейкоцитов определяется стадией характерного недуга. Если развивается лейкопения – симптомы могут затрагивать все внутренние органы, системы организма. Врач при лечении выбирает клинический подход, чтобы тот полностью соответствовал состоянию здоровья пациента, в скором времени обеспечил положительную динамику. А пока узнать о масштабных отклонениях лейкоцитов в крови можно по результатам лабораторного исследования. Внешними признаками лейкопении становятся следующие перемены в общем самочувствии:
- частые вирусные и простудные заболевания;
- приступы мигрени, общая слабость;
- участившиеся обмороки, головокружение;
- нарушение температурного режима, озноб;
- длительный процесс заживления язвочек на теле.
Лейкопения — лечение
Первым делом требуется определить характер патологического процесса, клиническим путем выяснить степень запущенности лейкопении. Только после этого можно рассуждать о консервативной терапии для повышения лейкоцитов. Если врач обнаружил, что в организме пациента получила свое развитие лейкопения – лечение имеет следующие особенности, проводится в домашних условиях:
- Средства для формирования новых клеток крови, чтобы избежать опасного понижения лейкоцитов. Это Метилурацил, Сарграмостим, Пентоксил, которые относятся к препаратам перорального применения.
- Антибиотики четвертого поколения, чтобы уменьшить активность патогенной флоры, снизить влияние вредных факторов на стояние иммунной системы организма. Это Аугментин, Амоксиклав, Юнидокс Солютаб.
- Антигистаминные средства, чтобы снизить риск аллергической реакции на отдельные синтетические компоненты. Лучше купить Тавегил, Доларен, Л-Цет, Супрастин.
- Если принимать кортикостероиды, уровень лейкоцитов перестанет падать, химический состав крови в скором времени нормализуется.
- Гепатопротекторы поддерживают функциональность печени при воздействии на этот непарный орган усиленной нагрузки со стороны нарушенного системного кровотока.
- Антиоксиданты растительного происхождения в капсульной форме, например, медицинский препарат Ликопин, также актуальный при лимфоцитозе, лейкоплазмозе и лейкоцитозе.
Питание при лейкопении
После лечения лейкопении необходимо поддерживать общее состояние здоровья на допустимом уровне, а для этого изменить суточное меню, внести в него определенные коррективы. Первым делом снизить жирность блюд и число потребляемых калорий, а количество приемов пищи довести до 6 за сутки. Так, питание при лейкопении включает такие обязательные продукты:
- зелень, чтобы понизить уровень ионизирующего излучения;
- молочная продукция, сыры твердых сортов;
- морепродукты и красная икра для повышения уровня гемоглобина;
- все виды капусты, бобовые;
- диетические сорта мяса, например, кролик, индюшка.
Лейкопения у детей
Для детского возраста важно выяснить, что могло понизить число лейкоцитов (белых телец), спровоцировать лейкопению. После этого врач назначает курс медикаментов для нормализации состава лейкоплазмы. Не исключено предписание народных средств с целью эффективного лечения, главное натуральные компоненты грамотно подобрать, исключить местные и аллергические реакции на теле. Юного пациента при лейкопении требуется изолировать, исключить воздействие радиации, обеспечить обработку слизистой и кожи.
Лейкопения
Лейкопения – синдром, характеризующийся уменьшением количества разных форм лейкоцитов в плазме крови. О лейкопении говорят, когда количество лейкоцитов в крови становится меньше, чем 4×10 9 /л.
Колебания содержания лейкоцитов в крови в пределах от 4 до 9×10 9 /л физиологичны и зависят от многих внешних и внутренних факторов.
У новорожденных возможно возникновение особой формы лейкопении – транзиторной. Это состояние не нуждается в лечении и, как правило, исчезает самостоятельно к четырем годам.
Лейкопения ослабляет иммунитет, что делает организм восприимчивым к любым инфекциям, и снижает регенеративные способности организма.
Причины лейкопении
В основе развития лейкопении лежат следующие этиопатогентические механизмы:
- уменьшение продуцирования лейкоцитов в органах кроветворения – зрелые лейкоциты не формируются из-за массовой гибели молодых пролиферирующих клеток костного мозга. Возникает под воздействием препаратов химиотерапии или облучения костного мозга;
- сбой в циркуляции лейкоцитов или их перераспределение в сосудистом русле – изменение соотношения между циркулирующими и пристеночными лейкоцитами. Уменьшение свободно циркулирующих с током крови лейкоцитов (синдром ленивых лейкоцитов, т. е. резкое понижение их двигательной активности) происходит за счет увеличения фракции лейкоцитов, адгезированных к стенке сосуда. Как правило, перераспределение лейкоцитов в сосудистом русле – временное состояние, возникающее за счет действия эндотоксинов при стрессе, шоке, воспалении, травмах, интенсивной мышечной работе, кровопотерях;
- разрушение и уменьшение продолжительности жизни лейкоцитов – ускоренное разрушение уже имеющихся зрелых лейкоцитов в крови, кроветворных органах, тканях, в том числе в гипертрофированной селезенке. Возникает под влиянием аутоантител, агглютиногенов, эндо- и экзотоксинов, радиации.
Смертность при осложнениях лейкопении, возникших в процессе лечения онкологических заболеваний, колеблется от 4 до 30%.
Возможные причины лейкопении:
- реакция на применение ряда лекарственных препаратов (антидепрессантов, антибиотиков, диуретиков, анальгетиков, антигистаминных, противовоспалительных, антитиреоидных препаратов, кортикотропина и кортизона);
- долгосрочное взаимодействие с химикатами (пестициды, бензол);
- действие ионизирующей радиации, рентгеновских, ультрафиолетовые лучей, СВЧ-волн;
- длительный дефицит витаминов В1 и В12, фолиевой кислоты, меди, железа, селена;
- действие неорганических (соли свинца, мышьяка, золота) и органических (бензол, тетраэтилсвинец, инсектициды) веществ;
- психоэмоциональные потрясения, стрессовые состояния;
- большие кровопотери, травмы, ожоги;
- продолжительная лучевая терапия, химиотерапия (миелотоксическая лейкопения);
- инфицирование вирусами (вирусы гриппа, краснухи, кори, гепатита, Эпштейна – Барр, цитомегаловирус), бактериями (туберкулез, тяжелый сепсис, бруцеллез,), простейшими (малярия, лейшманиоз), грибками (гистоплазмоз);
- генетические заболевания (врожденная лейкопения);
- анафилактический шок;
- злокачественные новообразования, в том числе поражающие органы кроветворения;
- лучевая болезнь;
- аутоиммунные заболевания (тиреоидит, системная красная волчанка);
- ВИЧ-инфекции и СПИД.
Формы
Формы лейкопении отличаются друг от друга этиологией, патогенезом, временем возникновения, длительностью и рядом других факторов; одна и та же лейкопения может одновременно относится к нескольким видам.
Лейкопения делится на две большие группы:
- абсолютная – характеризуется равномерным снижением суммы всех видов белых клеток, циркулирующих в крови;
- относительная (перераспределительная, гемодилюционная) – уменьшение процентного содержания отдельных видов лейкоцитов при сохранении общего их количества в рамках допустимых значений.
Лейкопению у детей раннего возраста можно заподозрить на основании рецидивирующего псевдофурункулеза.
В зависимости от того, содержание каких видов лейкоцитов снижено, относительная лейкопения делится на следующие подвиды:
Если снижена концентрация нейтрофилов, эозинофилов и базофилов, говорят об агранулоцитозе.
Лейкопению также разделяют на физиологическую (конституциональная безвредная лейкопения) и патологическую формы.
Патологические лейкопении бывают первичными (врожденными, наследственными) и вторичными (приобретенными). Наследственная форма лейкопении связана с генетическими отклонениями (нейтропения Костмана, наследственная нейтропения аутомсомно-доминантного типа, хроническая гранулематозная болезнь, лейкопении при синдроме ленивых лейкоцитов, циклическая нейтропения). Приобретенная форма развивается под действием факторов, угнетающих кроветворение.
По течению выделяют острую и хроническую лейкопению.
Деление лейкопений по степени тяжести заболевания происходит в соответствии с градацией показателя количества лейкоцитов в крови:
- легкая степень лейкопении – 1,5×10 9 /л, осложнения отсутствуют;
- лейкопения средней тяжести – 0,5–1×10 9 /л, существует риск развития осложнений;
- тяжелая степень лейкопении – 0,5×10 9 /л и ниже, агранулоцитоз со свойственными ему серьезными осложнениями.
Симптомы лейкопении
При лейкопении отсутствуют ярко выраженные специфические признаки.
Все симптомы лейкопении связаны с присоединением какой-либо инфекции:
- признаки физического истощения, слабость и недомогание;
- учащение пульса, тахикардия, боли в сердце;
- одышка;
- головные боли, головокружения;
- отсутствие аппетита и снижение массы тела;
- частые эпизоды грибковой, вирусной, герпетической инфекции;
- признаки поражения печени, костного мозга, селезенки, кишечника;
- повышение температуры тела, скачкообразная температура;
- озноб, усиленная потливость;
- боли в суставах;
- увеличение миндалин, лимфоузлов;
- отек слизистой оболочки ротовой полости, язвенно-некротический стоматит;
- увеличение селезенки и печени (гепатоспленомегалия);
- иммунодефицит.
Не исключен и бессимптомный вариант течения лейкопении.
У больных с измененной лейкоцитарной формулой и сниженным числом лейкоцитов в крови риск возникновения онкологических заболеваний, вирусного гепатита и прочих инфекций возрастает в несколько раз.
Особенности протекания лейкопении у детей
Уровень лейкоцитов ниже 4,5×10 9 /л у ребенка расценивают как лейкопению. Лейкопения у детей старшего возраста проявляется резким снижением иммунитета. Такие дети часто болеют, отстают от сверстников в росте, плохо набирают вес. У них наблюдаются хронические рецидивирующие поражения кожи, слизистых оболочек, воспалительные процессы принимают тяжелый, язвенно-рубцовый характер. Лейкопению у детей раннего возраста можно заподозрить на основании рецидивирующего псевдофурункулеза.
У новорожденных возможно возникновение особой формы лейкопении – транзиторной. Ее причиной являются антитела матери, проникшие в организм ребенка в период внутриутробного развития и вызвавшие снижение уровня гранулоцитов при сохранении показателей общего числа лейкоцитов в пределах нормы. Это состояние не нуждается в лечении и, как правило, исчезает самостоятельно к четырем годам.
Диагностика
При подозрении на лейкопению назначается ряд диагностических исследований. Определяющее значение имеет развернутый лабораторный анализ крови, включающий подсчет абсолютного количества нейтрофилов крови, подсчет эритроцитов и тромбоцитов, определение лейкоцитарной формулы.
- иммуноферментный анализ крови на антитела к инфекционным агентам, определение антилейкоцитарных антител, аутоантител;
- анализы крови на антинуклеарные и антигранулоцитарные антитела, ревматоидный фактор;
- анализ крови на незрелые кровяные клетки;
- печеночные тесты (билирубин, трансаминазы, маркеры вирусных гепатитов);
- анализ крови на витамин B12, фолиевую кислоту и фолаты;
- пункция костного мозга с миелограммой – цитологическим исследованием пунктата, которое позволяет провести дифференциальную диагностику и установить механизм развития лейкопении;
- биопсия увеличенных лимфатических узлов;
- УЗИ, рентгенография, МРТ внутренних органов по необходимости.
Лечение лейкопении
Патогенетического лечения лейкопении не существует. Терапия лейкопении начинается с устранения этиологического фактора, ее вызвавшего, лечение направлено на борьбу с инфекционными осложнениями, предупреждение инфекции, терапию основного заболевания, приведшего к лейкопении.
Во избежание инфицирования проводятся следующие мероприятия:
- Пациента помещают в отдельную палату с асептическими условиями, где проводится регулярная уборка с использованием средств дезинфекции и кварцевание.
- Исключаются контакты пациента с окружающими;
- Обеспечивается тщательный уход за полостью рта, санация слизистых оболочек и кожи.
- Тщательный контроль обработки продуктов питания.
Лечение лейкопении проводится двумя основными группами фармакологических препаратов:
- препараты для стимуляции кроветворения и метаболизма;
- гормональные лекарства, активирующие процессы образования нейтрофилов и моноцитов в костном мозге.
В период агранулоцитоза и/или обострения инфекционных процессов проводится лечение иммуностимулирующими, антибактериальными препаратами, симптоматическая и реабилитационная терапия (витаминотерапия, дезинтоксикационная терапия, поддержание сердечно-сосудистой деятельности). При наличии в крови антител и циркулирующих иммунных комплексов показан плазмаферез.
Показанием к назначению кортикостероидных гормонов могут служить рецидивы иммунного агранулоцитоза. Радикальное лечение по специальным показаниям – пересадка костного мозга. Хроническая лейкопения селезеночного происхождения ликвидируется после спленэктомии.
Профилактика
Профилактика лейкопении включает:
- тщательный гематологический контроль на весь период лечения миелотоксическими препаратами;
- применение медикаментов, обладающих лейкопеническим действием, по строгой необходимости с тщательным соблюдением предписанной дозировки;
- своевременное лечение заболеваний, обусловливающих развитие лейкопении;
- соблюдение гигиенических норм.
Последствия и осложнения
Прогноз
Неблагоприятный прогноз наблюдается при развитии тяжелых септических осложнений. Смертность при осложнениях лейкопении, возникших в процессе лечения онкологических заболеваний, колеблется от 4 до 30%.
В чем опасность лейкопении у детей
Похожие записи:
Есть вопросы? Задайте их нам Вконтакте
Поделитесь своим опытом в данном вопросе Отменить ответ
Внимание. Наш сайт носит исключительно информационный характер. Для более точной информации, определения вашего диагноза и способа его лечения — обратитесь в клинику на прием к врачу за консультацией. Копирование материалов на сайте разрешено только с размещением активной ссылки на первоисточник. Прочтите пожалуйста сначала Соглашение об использовании сайта.
Если Вы нашли ошибку в тексте выделите ее и нажмите Shift + Enter или нажмите здесь и мы постараемся быстро исправить ошибку.
Спасибо за Ваше сообщение. В ближайшее время мы исправим ошибку.
Лейкопения: причины, симптомы и лечение
Лейкопенией называют состояние, сопровождающееся заметным снижением количества лейкоцитов. В большинстве зафиксированных случаев лейкопения имеет симптоматический характер и является гематологическим временным признаком других болезней или процессов. Значительно реже она выступает в качестве отдельного синдрома.
До сих пор лейкопения относится к числу малоизученных болезней крови. Этот недуг свидетельствует о процессе разрушения белых кровяных телец, поэтому опасен на всех стадиях проявления.
Разновидности лейкопении
По длительности протекания лейкопения бывает:
- острая – протекает до трех месяцев;
- хроническая – развивается свыше трех месяцев.
- врожденная (например, синдром Костманна или циклическая нейтропения);
- приобретенная.
- легкая: число нейтрофилов находится в пределах 1-1,5х10 9 /л;
- средняя, или умеренная: показатель составляет 0,5-1×10 9 /л;
- тяжелая, или агранулоцитоз: при показателе
Лейкопения: какие причины возникновения у взрослых и детей
Лейкопения, также известная как нейтропения – это процессы патологического типа, протекающие в человеческом организме. У лейкопении причины возникновения могут быть разными, однако данного заболевания больше всего характерно снижение лейкоцитов.
Так как лейкопения (мкб 10) является полиэтиологическим синдромом, к первостепенным причинам возникновения лейкопении у взрослых можно отнести следующие:
- Онкологические поражения различных отделов мозга;
- Патологии, имеющие генетическое происхождение. В таком случае речь идет о лейкопении врожденной;
- Миелотоксический вид данной болезни развивается после того, как человек проходит химиотерапия;
- Туберкулез любой формы и стадии;
- Нарушение процессов метаболизма;
- Поражение организма инфекциями;
- Также одна из причин развития заболевания – это прием некоторых разновидностей лекарственных медикаментозных препаратов. К препаратам, которые могут стать причиной появления и развития лейкопении, можно отнести средства химиотерапии, антигистаминные препараты, а также антидепрессанты и ртутные диуретики.
к содержанию ↑
Механизмы и алгоритмы развития заболевания
К основным механизмам развития болезни относятся следующие:
- Нарушение основных процессов и процедур продуцирования, воспроизведения и обновления лейкоцитов;
- Быстрое нарушение работы и последующее разрушение нейтрофилов;
- Нарушения в работе, а также в циркуляции кровянистых тел и лейкоцитов.
Важный момент: лейкоциты появляются в человеческом теле в области костного мозга, поэтому причины лейкопении у взрослых должны быть максимально быстро выявлены.
После появления в мозге человека, вместе с естественным кровотоком, проходящем через все тело, лейкоциты попадают во все ткани и внутренние органы. Под действием медикаментозных препаратов, использующихся при химиотерапии, нарушается одного из первоочередных по важности звеньев в одной общей цепи. Речь идет о том, что костный мозг просто перестает вырабатывать лейкоциты, которые так жизненно важны для нормально, рабочего функционирования органов и системы.
Полезно знать: Стадии развития ДВС-синдрома и клинические рекомендациик содержанию ↑
Основные симптомы проявления и распространения заболевания
У лейкопении код по мкб 10. У нее как у заболевания нет каких-либо специфических или подходящих только этому заболеванию симптомов. Симптомы выраженного характера болезни проявляются лишь после присоединения к лейкопении каких-либо заболеваний инфекционного типа:
- Повышения температуры;
- Ознобы;
- Частые, если не постоянные боли в голове;
- Быстрое биение сердца;
- Увеличенные миндалины;
- Общее истощение;
- Изъявления в ротовой полости;
- Сиплый голос;
- Кровоточивость десен.
Внимание следует уделить параметрам и ключевым особенностям протекания того вида заболевания лейкопении, который появился после прохождения процедур химиотерапии. Тогда поражаются все органы, принимающие хоть какое-нибудь участие в творении крови. При этом кровь становится бедной, в ее составе снижается уровень тромбоцитов, лейкоцитов, а также других полезных элементов.
Один из самых явных симптомов – это лихорадка. Немного позже к лихорадке прибавляется геморрагический синдром (главная причина – тромбоцитопения). Из-за того, что снижается количество и уровень эритроцитов, развивается слабость всего организма. Также у человека бледнеет кожа.
В таких ситуациях особенной опасностью для человека обладает тромбоцитопения. В результате снижения показателей тромбоцитов появится кровотечение, что станет причиной серьезной потери крови.
к содержанию ↑
Степени развития и проявления болезни
Лейкопения делится на несколько стадий:
- Первая стадия/степень, при которой показатель белых клеток составляет 1,5х109/л;
- Вторая стадия/степень. Лейкоциты находятся в пределах 0,5х109/л. Данная степень развивается преимущественно после проведения процедур химиотерапии;
- Третья стадия/степень. Также она именуется как агронулоцитоз. При третьей стадии показатель лейкоцитов не достигает 0,5х109/л. В большинстве случаев у человека при третьей стадии лейкопении могут возникнуть осложнения инфекционного характера. Одна из сопутствующих патологий этой стадии/степени – тромбоцитопения.
В чем основная опасность заболевания лейкопенией?
Среди основных опасностей можно отметить следующие:
- Болезни онкологического типа;
- Вирусный гепатит;
- СПИД.
Полезно знать: Особенности нейтропении у детей до года и старшек содержанию ↑
Детская разновидность болезни
Лейкопения у детей напрямую говорит о серьезном пониженном уровне лейкоцитов – их становится меньше 4,5х109/л. Самая популярная причина появления и развития данного патологического процесса – болезни инфекционного характера (к таким заболеваниям относятся у детей грипп, туберкулез, корь, а также эпидемический паротит).
У детей лейкопения может быть побочным реакционным эффектом на употребление медикаментозных препаратов синтетического происхождения. Если заболевание замечено у новорожденных, это говорит о наличии у ребенка в организме мегалобластической или гипопластической анемии, а также о наличии панцитопении. Эти и другие состояния требуют незамедлительного лечения. У грудничков наблюдается транзиторная лейкопения.
У детей заболевания развиваются очень быстро и бурно. В частности, можно наблюдать повышение температуры, язвы в ротовой полости, боли, а также заболевание инфекционного характера.
Очень редко детская болезнь протекает в изолированной форме, так что важно выявить не столько болезнь, сколько причины появления этой болезни.
к содержанию ↑
Как лечится лейкопении
Лечение заболевания, вне зависимости от возраста заболевшего, важно начинать незамедлительно, то есть сразу после того, как врачи установили диагноз. Тогда будет понятно, как лечить лейкопению. Некоторые пытаются лечиться народными рецептами, однако эффективность таких методик намного ниже, нежели у медикаментозных препаратов. Поэтому более эффективно будет обратиться к квалифицированному специалисту.
Алгоритм лечения лейкопении у взрослых:
- Диагностика в лабораторных условиях;
- Устранение источников и причин заболевания;
- Создание для заболевшего асептических условий (особенно если речь идет о применении химиотерапии в качестве методики лечения);
- Назначение антибиотиков, а также микостатиков;
- Переливание пациенту некоторого количества лейкоцитарной массы;
- Восстановление необходимо уровня продуцирования лейкоцитов;
- Проведение процедур по дезинтоксикационной терапии;
- Специализированные диеты.
Медицинское лечение эффективно, однако не стоит забывать и о лечении болезни народными средствами.
Полезно знать: Лейкоцитоз, причины повышенных лейкоцитовк содержанию ↑
Как можно вылечить болезнь с помощью методик народной медицины
Можно качественно улучшить лейкоцитарную форму с помощью применения различных видов диет, а также рецептов народной медицины, но не рекомендуется использовать лишь этот способ, без привлечения других.
Какие средства помогут при лечении заболевания:
- Самым эффективным средством признан сок фасоли (зеленых бобов);
- Пустырник;
- Спорыш;
- Травы хвоща. Он должен быть полевым;
- Овсяной отвар.
к содержанию ↑
Диета при лейкопении
Вне зависимости от причины появления лейкопении, для того, чтобы выздороветь как можно скорее, важно соблюдать нормы диетического питания. Питание при лейкопении ориентировано на, прежде всего, активацию процессов созревания крови на клеточном уровне.
Основные правила диеты:
- Растительная пища должна быть основой рациона;
- Животные жиры необходимо заменить подсолнечным. Также в качестве альтернативы можно использовать масло оливковое;
- В рационе также должны быть овощные бульоны. Альтернативой могут быть бульоны рыбные;
- Запрещается употребление морепродуктов, если в их составе есть алюминий или кобальт;
- Максимум овощей и фруктов;
- В рационе должно быть очень много белковых продуктов.
Несколько проявлений болезни
- Частные неприятные ощущения в районе сердца;
- Внезапные усталость и слабость;
- Одышка после даже незначительного напряжения.
Это не абсолютные симптомы лейкопении у взрослых, однако они являются одними из первоочередных.
Вывод
Лейкопения – это опасное заболевание, лечение и профилактика которого заключается в правильном подборе возможных и необходимых дозировок для применения лучевой, а также химиотерапии. Зависит это как от стараний докторов, так и от технических возможностей используемой аппаратуры. Для использования лучевой терапии необходимо использовать максимально эффективное, но не опасное для жизни воздействие.
Следует отметить, что смертность от лейкемии и ее проявлений среди онкобольных составляет примерно 30% от всех смертей.
Важно уделить внимание лечению и с осторожностью относиться к лечению болезни народными средствами.
Лейкопения у детей: причины, симптомы и лечение агранулоцитоза у разных возрастов
Лейкопения у ребёнка: без паники!
- сепсис;
- вирус герпеса 6 и 7 типа;
- тиф и паратиф;
- ионизирующее облучение;
- острый лейкоз;
- системные заболевания соединительной ткани;
- анафилактический шок;
- плазмоцитома;
- болезнь Аддисона-Бримера;
- гиперспленизм (увеличение селезенки);
- метастазы опухолей в костный мозг;
- медикаментозная лейкопения.
Патогенетические механизмы лейкопений
- Нарушение образования лейкоцитов. Лейкоцитарный росток очень чувствительный к разнообразным патологическим влияниям, поэтому факторов, вызывающих угнетение образования лейкоцитов, много. На дифференцировку лейкоцитов влияют расстройства механизма гуморальной регуляции в результате гипотиреоза (снижение уровня гормонов щитовидной железы), гипокортицизма (надпочечная недостаточность), дефицитные состояния (гиповитаминоз витаминов В, фолиевой кислоты, недостаточность аминокислот для синтеза компонентов лейкоцита). Опухолевые процессы в костном мозге также оказывают негативное действие на дифференцировку лейкоцитов. Ионизирующее излучение затрагивает все ростки кроветворения.
- Усиленное разрушение лейкоцитов. Данный вариант лейкопении у детей крайне редкий. Суть патологического процесса заключается в продукции организмом антилейкоцитарных антител, которые разрушают лейкоциты. Большие дозы радиации тоже могут вызывать разрушение лейкоцитов.
- Перераспределительная лейкопения. Это лейкопении, которые возникают в результате шоковых состояний, тяжелой мышечной работы, феномена краевого стояния лейкоцитов. В данном случае лейкоциты не исчезают из кровеносного русла полностью, а временно его покидают, находясь в капиллярах мышц, почек, лёгких.
- Повышенная потеря лимфоцитов. Происходит при ожогах больших участков тела, гнойных процессах, наличии свищей лимфатических сосудов, лимфорее (нарушение целостности лимфатических сосудов).
- Лейкопения в результате гемоделюции (разведение крови). Этот вид относительной лейкопении встречается крайне редко и является результатом чрезмерной заместительной инфузионной терапии.
Клиническая картина
Диагностика лейкопении
Анализ крови с лейкоцитарной формулой – первичный способ диагностики детской лейкопении
- снижение уровня лейкоцитов до 4,5 г/л (при нормальном соотношении к ним лимфоцитов);
- нейтропения – снижение уровня гранулоцитов меньше 1,5 г/л. Тяжесть патологического процесса напрямую зависит от числа гранулоцитов.
- увеличение лимфоцитов в крови;
Лечение лейкопении у детей
- изоляция пациента (детей помещают в изоляторы);
- исключение цитостатиков и ионизирующего облучения;
- постоянная санация кожи и слизистых оболочек.
- использование физиологических стимуляторов образования лейкоцитов;
- антибиотикотерапия бактериальных осложнений (используют антибиотики широкого спектра действия);
- при поражении кишечника используют внутривенное питание больных;
- использование кортикостероидов показано при иммунном происхождении лейкопении.
Профилактика
Рекомендуем к прочтению: https://krasnayakrov.ru
Лейкопения у детей. Иммунная нейтропения.
Несмотря на то, что даже в случаях, называемых идиопатической нейтропенией, обнаружены иммунные механизмы, только несколько причин иммунной нейтропении установлены четко.
- Изоиммунная лейкопения у детей (нейтропения новорожденных) возникает, когда антитела проникают из крови матери в кровь плода;
- Аутоиммунная нейтропения вследствие связанных с нейтрофилами антител может возникнуть в любое время от детского до старческого возраста;
- Лейкопения у детей может быть вызвана такими иммунологическими нарушениями как гипер- или гипогаммаглобулинемия;
- Т-клеточные дефекты и нарушения со стороны натуральных киллеров (NK-клеток);
- а также другие аутоиммунные заболевания.
У больных обычно наблюдаются частые инфекции и гепатоспленомегалия. Многие имеют семейный анамнез нейтропении. В тяжелых случаях лечение заключалось в аллогенной пересадке костного мозга.
Т-гамма лимфоцитоз – заболевание, при котором клональная пролиферация лимфоцитов сопровождается нормоклеточным костным мозгом, обрывом созревания нейтрофилов и нейтропенией в периферической крови. Хотя течение заболевания может быть доброкачественным, некоторых пациентов удалось с успехом пролечить гаммаглобулином.
Изоиммунная нейтропения у детей (новорожденных) идентична по патогенезу гемолитической анемии, связанной с резус-конфликтом: пренатальная сенсибилизация к антигенам нейтрофилов с последующим формированием антител, которые пересекают плацентарный барьер новорожденного. Заболевание у новорожденных может проткать бессимптомно или проявляться сепсисом. Обычно в сыворотке крови как матери, так и ребенка выявляются антитела к нейтрофилам. Результаты трепанобиопсии таких новорожденных представлены нормоклеточным костным мозгом и проявлениями позднего обрыва созревания нейтрофилов. Лейкопения у детей обычно разрешается в течение 12-15 недель, хотя иногда она может длиться до 6 месяцев. Лечение обычно включает в себя соответствующую антибиотикотерапию, с успехом используется и внутривенный гаммаглобулин.
Смотрите также
- Моча как вода
- Коагулограмма анализ сколько готовится
- Изоэхогенное образование щитовидной железы
- Мрт или кт кишечника
- Отличие колоноскопии от ректороманоскопии
- Бактерии в анализе мочи что значит
- Как в норму привести лейкоциты
- Рентген желудка и пищевода с барием
- Как сдавать кровь на гемоглобин натощак или нет
- Задержка 2 недели положительный тест
- Антитела при вич