Признаки отторжения почки
Почему организм отторгает донорскую почку?
Отторжение донорской почки – это своего рода реакция организма на появление инородного тела. Иммунная система больного атакует донорский орган, ошибочно принимая его за источник опасности.
Почечные органы
Донорский орган
Пациентам с хронической почечной недостаточностью назначают поддерживающую терапию с применением гемодиализа и рекомендуют трансплантировать почку. До проведения операции больной обязательно получает диализ.
К сожалению, период подбора донорского органа может затянуться, так как иногда очень сложно найти почку, которая по всем параметрам будет подходить для трансплантации.
Донорский орган может быть взят у родственника или у умершего человека, но при условии, что мозг этого человека уже умер, признана клиническая смерть, а органы, в том числе и почки, еще пока живы.
Трансплантация почки представляет собой хирургическую операцию, во время которой больному подсаживают почку абсолютно здорового человека.
В большинстве случаев почку берут у человека, хотя существуют случаи, когда в качестве донора выступает животное.
Трансплантация проводится только при критическом состоянии, вызванным хронической почечной недостаточностью, когда у больного не остается иных путей сохранить функцию почек какими-либо иными методами, кроме проведения диализа или введения трансплантата.
В тех случаях, когда не могут найти донорскую почку, больному предлагают заместительную терапию для почек в виде хронического или перитонеального гемодиализа.
Гемодиализ
Следует заметить, что трансплантация почки все-таки является самым лучшим вариантом, так как позволяет увеличить продолжительность жизни человека, страдающего хронической почечной недостаточностью.
Для того чтобы донорская почка прижилась в организме пациента обязательно учитывают группы крови двух людей, они должны быть одинаковыми, поскольку почка, взятая у донора, имеющего другую группу крови, чем у больного, просто не приживается.
Донорская почка
Если почку берут у трупа, то обязательно проверяют, не было ли у нее травм, нет ли заболеваний.
При наличии каких-либо дефектов, почка не годится в качестве донорского органа.
Трансплантация почки решает множество проблем больного человека, но, тем не менее, продолжительность жизни человека с ней составляет до десяти лет (при условии взятия органа у трупа) или до двадцати лет (если донором был родственник).
Трансплантация почки не проводится, если у больного, кроме этой тяжелой патологии, присутствует еще что-то серьезное, представляющее собой серьезную опасность.
Осложнения после пересадки
Благодаря проведению операции состояние человека становится гораздо лучше, чем при проведении поддерживающей терапии с применением гемодиализа.
Отпадает необходимость соблюдать чрезмерно строгую диету, ограничивать себя в приеме жидкости, естественно, не нужно проводить сам гемодиализ.
Трансплантация почки
К сожалению, любая хирургическая операция может сопровождаться осложнениями. Пересадка почки не является исключением, поэтому может случиться так, что донорская почка начинает отторгаться.
Многие ошибочно считают, что отторжение органа происходит только на первых порах. Это заблуждение, поскольку процесс отторжения развивается постепенно, заявляя о себе характерными симптомами.
Современная медицина располагает совершенными технологиями, позволяющими притормозить процесс отторжения, а затем и вовсе его остановить.
Отторжение пересаженной почки всегда сопровождается нарушением функций. Правильно проведенные мероприятия способны восстановить эти функции.
К счастью, в настоящее время схемы и правила определения органа для пересадки, сама техника проведения хирургического вмешательства, а также медицинские препараты, применяемые после проведения трансплантации с целью предотвращения отторжения почки, обладают высокой эффективностью и становятся совершенней, поэтому случаи безвозвратной гибели трансплантата наблюдаются все реже и реже.
Главным виновником отторжения почки является иммунная система человека, в задачи которой входит ликвидация всего инородного, что проникает в организм.
Иммунная система активно борется с вирусами, бактериями, гельминтами, направляя все свои силы на их полное уничтожение. Это очень важно для обеспечения крепкого здоровья.
Лабораторные исследования
Но иммунная система, воспринимая пересаженную почку за инородный предмет, также упорно начинает «воевать» и с ней, стараясь ее уничтожить, тем самым провоцируя процесс отторжения.
Иммунная система в момент обнаружения опасности начинает активно вырабатывать лимфоциты, которые направляются к инородным тканям, окружают их и начинают процесс уничтожения.
Лимфоциты распознают чужие антигены (белковые вещества), которые у каждого человека совершенно разные. Пересаженная почка имеет отличающийся набор антиген, поэтому и вызывает шквальную атаку лимфоцитов.
Иммунной системе невозможно объяснить, насколько важна для пациента пересаженная почка. Действия лимфоцитов остановить невозможно, если они посчитали почку инородным телом. Их «победа», к сожалению, не вызовет радости ни у самого больного, ни у его врача.
Причины и симптомы
Перед пересадкой проводится обязательно гистотипирование, позволяющее проанализировать ткани на предмет совместимости антигенов.
Предоперационная диагностика
Совершенно одинаковый набор антиген можно наблюдать исключительно только у однояйцевых близнецов, в связи с чем любой донорский орган одного близнеца, отданный другому, приживается легко.
В прочих ситуациях для обеспечения успеха обязательно используют иммуносупрессанты, которые слегка угнетают иммунитет, чтобы он не мог так активно запускать процесс отторжения.
Существует несколько симптомов, которые позволяют заподозрить нежелательный процесс в организме человека, перенесшего трансплантацию почки. К признакам отторжения относятся:
- неполноценная работа пересаженной почки;
- слабость, усталость;
- болевой синдром;
- отечность;
- повышение температуры тела.
Врачи – трансплантологи рекомендуют всем, кто перенес пересадку почки, обязательно вести систематический контроль пульса, температуры тела.
Повышенная слабость
При малейших изменениях, а также появлении озноба, лихорадки, отечности, повышении артериального давления обязательно обратиться к врачу.
Насторожить должны и резкое уменьшение количества выделяемой мочи, увеличение массы тела, болезненные ощущения в области послеоперационного шва, а также общее самочувствие, сопровождаемое хронической усталостью и слабостью.
В таких случаях обязательно проводятся диагностические исследования, позволяющие утвердиться в том, что действительно началось отторжение почек.
При обнаружении в крови уровня азотистых шлаков, возникновении анемии подтверждается предположение об отторжении почки. Подтвердить диагноз помогает проведение эхографии.
Процесс отторжения может начаться в любой момент, поэтому врачи классифицируют несколько его типов.
Сверхострое отторжение происходит достаточно редко (не более 3 %), наблюдается в первые часы, иногда даже на операционном столе.
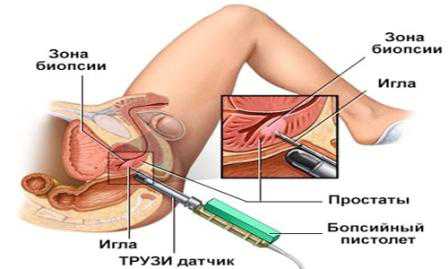
Биопсия
Сложным и опасным считается отторжение острое, которое в большинстве случаев начинается в первые месяцы после пересадки почки.
Хотя достаточно часто бывает, что острое отторжение наблюдается и в иные периоды, поэтому пациент, перенесший такую сложную операцию, обязательно должен внимательно следить за своим состоянием, выполнять все рекомендации и при первых симптомах отторжения мгновенно уведомлять об этом лечащего врача.
Позднее отторжение может произойти даже спустя несколько лет, поэтому систематическое обследование и сдача анализов является для больного обязательными действиями.
Хроническое отторжение может постепенно развиваться, изменения в основном вялотекущие, симптомы не наблюдаются, только лабораторные исследования могут предупредить о приближающейся проблеме.
Установить точное состояние пересаженной почки позволяет проведение биопсии.
Предупреждение проблемы
Чтобы иммунная система не препятствовала пересаженной почке и не вызывала процесс отторжения, больному назначают прием иммуносупрессоров, которые направлены на подавление ее активности.
Иммуносупрессоры
Иммуносупрессоры подавляют практически полностью действия лимфоцитов, чтобы они не атаковали почку, поэтому в такой момент пациент наиболее уязвим перед различными инфекционными заболеваниями, поскольку иммунная система просто не может бороться с «незваными гостями».
Именно поэтому стараются проводить дополнительную защиту. Кроме этого, количество принимаемых иммуносупрессоров рассчитывается с учетом индивидуальных особенностей после тщательного обследования.
Психологический настрой пациента
Очень важно психологически быть готовым к проблеме отторжения почки. И даже при начавшемся процессе следует обратиться к врачу за помощью, но при этом соблюдать полное спокойствие.
В последнее время успешно применяют в трансплантологии такой медицинский препарат, как циклоспорин, благодаря которому результаты пересадки почки достигли наивысшего уровня.
Такой препарат будет отличаться большой эффективностью только в тех случаях, когда будет правильно подобрана конкретная индивидуальная доза.
Прием меньшего количества не будет сопровождаться эффективностью, а передозировка (даже минимальная) вызывает серьезнейшие побочные эффекты.
В связи с этим перед приемом этого уникального препарата пациента инструктируют, уточняя, какое его количество, и как часто пациент обязан принимать.
Лечебная зарядка
Для успешного функционирования трансплантированной почки пациент должен соблюдать некоторые правила, среди которых строгий прием указанного количества лекарств, контроль показателей здоровья, своевременное прохождение обследований, избежание инфекционных заболеваний, выполнение допустимых физических упражнений.
При раннем выявлении отторжения почки врачи могут оказать действенную помощь. В 80% случаев все завершается положительным результатом.
Если же все-таки наблюдается прогрессирование процесса отторжения, то проведение иммуно-супрессивной терапии прекращается, иначе могут возникнуть нежелательные осложнения, провоцирующие гибель больного.
В таких случаях трансплантированную почку удаляют, переводя больного вновь на гемодиализ.
Вопрос повторной трансплантации не запрещается, поэтому при обнаружении подходящего донорского органа проводят повторную операцию.
Рекомендации больному
Жизнь после трансплантации продолжается, ее успешность во многом зависит от самого человека. Соблюдая все рекомендации врачей, жизнь будет счастливой, насыщенной, интересной, без намеков на особое состояние человека.

Рекомендации врача
Прежде всего, все, кому была произведена операция по пересадке почки, обязаны вести здоровый образ жизни. Запрещается употребление в любом количестве спиртных напитков, такой же запрет накладывается и на курение.
Выдвигаются требования и к физическим нагрузкам. Естественно, поднятие больших тяжестей запрещено. В первые полгода допускается поднятие веса, не превышающего 5 кг, впоследствии – не более 10 кг.
Все лекарственные препараты должны приниматься строго по схеме и в строго определенном количестве. Санаторно-курортное лечение следует обязательно согласовывать с лечащим врачом.
Правильное питание
Категорически запрещено больному загорать, находиться в непосредственной близости с больными людьми, чтобы избежать инфицирования. Противопоказано иметь дело с красками и другими токсичными веществами.
Существует ряд рекомендаций, связанных с организацией питания. Сладости, хлебобулочные изделия следует употреблять в ограниченном количестве. Солености, копчености, жирные и острые продукты, маринованные и консервированные овощи, а также каши свести желательно к минимуму.
Если у пациента отмечается частое повышение артериального давления, рекомендуют совсем отказаться от соленых продуктов.
При увеличении уровня мочевой кислоты сокращается потребление мясных изделий, помидоров, щавеля и бобовых. Количество жидкости ориентировочно должно находиться в пределах от 1,5 до 2 кг.
В момент вспышки инфекционных заболеваний рекомендуют обязательно употреблять фитонциды (лук, чеснок), чтобы предотвратить заболевание.
Вопрос деторождаемости обязательно обсуждается только с лечащим врачом, половая жизнь должна быть защищенной.
Жизнь пациента с пересаженной почкой напрямую зависит от правильных действий самого больного. Тесный контакт с лечащим врачом и соблюдение рекомендаций – гарантии максимальной продолжительности жизни.
Отторжение почечного трансплантата
Отторжение почечного трансплантата — иммунная реакция организма реципиента на чужеродные антигены донорской почки. При остром течении проявляется гриппоподобным синдромом, олигоанурией, уплотнением и болезненностью пересаженного органа, артериальной гипертензией. Хроническое отторжение до появления ХПН обычно определяется только лабораторно. Патология диагностируется при помощи лабораторных анализов, УЗИ, УЗДГ, пункционной биопсии трансплантата. В ходе лечения применяют пульс-курсы кортикостероидов, противотимоцитарные глобулины, плазмаферез, плазмообмен. В тяжелых случаях требуется нефротрансплантатэктомия, ЗПТ, повторная трансплантация почки.
Пересадка почки — самая распространенная трансплантологическая операция, в проведении которой нуждается не менее 40 пациентов с ХПН на 1 млн. населения, однако дефицит донорских органов не позволяет удовлетворить эту потребность. Ситуация усугубляется риском потери пересаженного органа из-за различия антигенных структур реципиента и донора. Наибольшее количество реакций (кризов) отторжения донорской почки возникает в первые 3-4 месяца послеоперационного периода. При этом благодаря успешному применению иммуносупрессорной терапии выживаемость реципиентов в течение первого года удалось увеличить до 94-98%, а выживаемость почечного трансплантата — до 88-94%. С каждым последующим годом показатель выживаемости почки ухудшается на 3-8%.
Причины отторжения почечного трансплантата
В основе патологического процесса лежит иммунный ответ организма на антигены донорского органа. Поскольку абсолютная антигенная совместимость тканей существует только у однояйцевых близнецов, во всех остальных случаях аллотрансплантации наблюдается повреждение элементов пересаженной почки факторами иммунитета. Специалистами в сферах урологии, нефрологии, трансплантологии определены следующие причины отторжения нефротрансплантата:
- Несовместимость тканей донора и реципиента. Еще до проведения трансплантации в организме реципиента могут присутствовать антитела к тканям донора. Индикаторами риска отторжения являются AB0-несовместимость, тканевая несовместимость, определяемая методом HLA-типирования, пресенсибилизация реципиента: титр предсуществующих антител (PRA) выше 30, наличие донор-специфических антител (DSA), повторная трансплантация.
- Повышенная иммуногенность трансплантата. Вероятность отторжения увеличивается при наличии изменений из-за неправильной консервации или длительной транспортировки донорской почки, полученной от трупа. Фактором риска считается период холодовой ишемии дольше 24 часов. Повышение иммуногенности связано с деструкцией тканей и высвобождением антигенов. Зачастую в таких случаях отмечается отсроченная реакция пересаженного органа.
- Некорректная иммуносупрессорная терапия. Важным условием приживления трансплантированной почки является превентивная иммуносупрессия при выявлении несовместимости тканей и прием иммунодепрессивных препаратов после операции. Кризы отторжения чаще возникают при ведении пациента без назначения индукционного агента, использовании циклоспорин-азатиопринового протокола (вместо такролимус-мофетилового) или протокола без стероидов.
Факторами риска считаются пожилой возраст донора почки, молодой возраст реципиента и его принадлежность к этническим афроамериканцам, отсроченное функционирование почечного трансплантата. Возникновение первого эпизода отторжения повышает вероятность повторных кризисов. Предпосылками к гиперергическому иммунному эффекту являются наличие аутоиммунной и атопической патологии, склонность к аллергическим реакциям.
Механизм отторжения почечного трансплантата основан на развитии реакций гуморального и клеточного иммунитета. При сверхострых и ускоренных кризах чужеродные антигенные структуры подвергаются атаке уже существующих антител, которые путем комплимент-зависимого лизиса повреждают капиллярный эндотелий нефронов пересаженной почки. Возможно быстрое развитие иммунокомплексного воспаления с осаждением в тканях почечного трансплантата комплексов антиген-антитело и активацией системы комплимента. Результатом ответа становятся гемокоагуляционные нарушения с тромбированием сосудов почечного аллотрансплантата, прекращением кровотока и отмиранием тканей вследствие ишемии.
Ключевую роль в развитии острой трансплантационной иммунной реакции играет Т-клеточный ответ. После распознавания донорских HLA-антигенов лимфоцитами реципиента возникает прямой быстрый эффект в виде созревания специфических Т-киллеров, разрушающих чужеродные клетки, и более поздняя дифференциация B-лимфоцитов в плазматические клетки, секретирующие иммуноглобулины. Вначале происходит очаговая клеточная инфильтрация почечного трансплантата лимфоцитами и плазмоцитами, в последующем пересаженный орган тотально инфильтрируется зрелыми лимфоцитарными клетками, на завершающем этапе отторжения в воспалительном процессе участвуют сегментоядерные клетки и макрофаги.
Патогенез хронического отторжения представлен гуморальной иммунной реакцией, при которой циркулирующие антитела реципиента связываются с HLA-антигенами донорских тканей. В воспалительный процесс вовлекаются преимущественно артерии, артериолы, капилляры клубочков и канальцев трансплантата, эндотелий которых подвергается альтерации с последующей постепенной облитерацией просвета. Возникающая ишемия приводит к отмиранию функциональной ткани почки, ее замещению соединительнотканными фиброзными волокнами, прогрессированию почечной недостаточности.
Критериями для систематизации вариантов отторжения почки-трансплантата служат сроки возникновения и патогенетические особенности иммунного ответа. По скорости развития отторжение бывает сверхострым (происходящим на операционном столе или в первые часы после пересадки), ускоренным (спустя 12-72 часа после начала кровотока в пересаженном органе), острым (от 3 дней до 3 месяцев после операции), хроническим (развившимся по окончании острого периода). В международной морфологической классификации Banff-2007 нормальное приживление трансплантата определяется как реакция I типа, выделяются следующие сомнительные и патологические состояния:
- Тип II — антитело-опосредованные изменения. При отсутствии признаков активного отторжения сопровождается отложением Т-хелперов, наличием в сыворотке DSA. Иммунный ответ может проявляться острым канальцевым некрозом, поражением гломерулярных и перитубулярных капилляров, артериитом и фибриноидным некрозом.
- Тип III — пограничные изменения. Служат маркером возможной Т-клеточной реакции отторжения. В биоптате почки отсутствуют признаки сосудистого поражения. У 7% пациентов выявляется тубулит без воспалительных изменений в интерстиции либо интерстициальное воспаление без значительного повреждения канальцев.
- Тип IV — Т-клеточно-опосредованное отторжение. Умеренное (1А) или тяжелое (1Б) тубулоинтерстициальное воспаление определяется у 51-52% реципиентов с отторжением трансплантата. В 10-11% случаев обнаруживается слабый, умеренный (2А) или тяжелый (2Б) артериит, в 1-2% — трансмуральный артериит, фибриноидный некроз.
II-IV типы реакций соответствуют сверхострым и острым расстройствам. Хроническое отторжение с атрофией канальцев и интерстициальным фиброзом отнесено к типу V. Тип VI включает другие изменения, возникающие при кризах отторжения почечного аллотрансплантата. Использование классификации Banff позволяет подобрать эффективную патогенетическую терапию иммунной реакции.
Симптомы отторжения почечного трансплантата
Клиника зависит от времени возникновения криза. При ускоренных и острых формах отторжения общее состояние ухудшается резко: нарастает слабость, общее недомогание, нарушается сон, возникают мышечные и суставные боли, при тяжелом течении обнаруживается кашель, тошнота, рвота, кожный зуд. Температура повышается до 38° С и более, отмечаются ознобы. Существенно, вплоть до полного прекращения мочевыделения, сокращается диурез. В области почечного трансплантата определяется болезненное припухание или уплотнение. Повышается артериальное давление. Реакция позднего отторжения длительное время протекает бессимптомно и устанавливается преимущественно лабораторно. При значительном склерозировании паренхимы трансплантата могут наблюдаться быстрая утомляемость, снижение работоспособности, появление утренних отеков на лице, артериальная гипертензия, уменьшение объема суточной мочи.
Осложнения
Острая воспалительная деструкция или постепенное склерозирование паренхимы завершаются развитием почечной недостаточности и нарастанием признаков уремии. Интоксикация организма продуктами разрушения тканей трансплантата в сочетании с нарушением ренин-ангиотензиновой регуляции давления и коагулопатическими расстройствами может спровоцировать возникновение интоксикационного шока, ДВС-синдрома, тромбозов крупных сосудов (тромбоэмболии легочной артерии и др.), сердечной недостаточности с отеком легких, асцитом. На фоне проводимой иммуносупрессорной терапии возможно усугубление иммунной реакции инфекционно-воспалительным процессом. Основными последствиями позднего синдрома отторжения являются стойкая артериальная гипертензия, анемия, остеопороз.
Диагностика
Диагностический поиск у пациентов с подозрением на отторжение почечного трансплантата направлен на верификацию иммуновоспалительного процесса. Проще диагностируются острые варианты трансплантологического кризиса, возникающие сразу либо в первые месяцы после операции. При хроническом синдроме отторжения в связи с отсутствием выраженной симптоматики требуется высокая диагностическая настороженность при оценке динамики лабораторных показателей. Рекомендованными методами обследования являются:
- Биохимический анализ крови. Признаками синдрома отторжения служат нарастание уровня креатинина, высокие концентрации мочевины, калия. Обычно увеличивается содержание лактатдегидрогеназы, С-реактивного белка. В пробе Реберга выявляется снижение скорости клубочковой фильтрации. Результаты исследования крови дополняют данными нефрологического комплекса.
- УЗИ трансплантата. При остром процессе пересаженная почка увеличена в размерах, чашечно-лоханочная система и мочеточник расширены. В паранефрии определяется выпот. Паренхима гипоэхогенна, характерен симптом «выделяющихся пирамид». Хроническое отторжение проявляется уменьшением размера почечного аллотрансплантата, гиперэхогенностью вследствие склероза.
- УЗДГ почечных сосудов. У пациента с острой реакцией снижается линейная скорость кровотока или обнаруживается его полное отсутствие. Индекс сопротивления превышает 0,7, выявляются аваскулярные зоны размерами более 0,3 см. Артериальный диастолический кровоток существенно уменьшен или отсутствует. При тяжелом отторжении возможен реверсивный кровоток в диастоле.
- Расширенное комплексное иммунологическое исследование. Позволяет определить отдельные субпопуляции лимфоцитов, их активность, содержание циркулирующих иммунных комплексов, иммуноглобулинов. Дополняется исследованием уровня комплемента и общим анализом крови, в котором отмечается лейкоцитоз (реже — лейкопения), эозинофилия, тромбоцитопения, ускорение СОЭ.
- Пункционная биопсия почечного трансплантата. Наиболее достоверный метод диагностики кризиса отторжения. В полученном материале при остром воспалении обнаруживается инфильтрация лимфоцитами, плазматическими клетками, признаки поражения интимы сосудов. При позднем процессе выявляется тубулоинтерстициальный нефрит, фибропролиферативный эндартериит, гломерулосклероз.
Дополнительное проведение нефросцинтиграфии почечного трансплантата позволяет оценить функциональный резерв органа. Начавшийся эпизод ускоренного или острого отторжения дифференцируют с сохраняющейся отстроченной функцией нефротрансплантата, тромботической микроангиопатией, мочевым затеком, острым тубулонекрозом, другими хирургическими, сосудистыми, урологическими причинами дисфункции пересаженной почки. После исключения других видов почечной патологии проводят дифференциацию между острыми гуморальным и клеточным отторжениями. При хроническом течении исключают возвратный гломерулонефрит, волчаночную нефропатию, пиелонефрит, полиомавирусное поражение почек, нефротоксичное действие ингибиторов кальциневрина. По назначению трансплантолога, нефролога или уролога пациента консультирует анестезиолог-реаниматолог, гематолог, инфекционист, иммунолог, ревматолог.
Лечение отторжения почечного трансплантата
Врачебная тактика определяется клинико-морфологической формой трансплантационного криза. Диагноз сверхострого отторжения является основанием для проведения нефротрансплантатэктомии. При подозрении на ускоренную либо острую реакцию обеспечивается динамический мониторинг жизненных показателей, кислотно-щелочного состояния, водно-электролитного баланса, функциональной состоятельности почек. С учетом патогенеза патологического процесса назначают:
- При ускоренном отторжении. Требуется экстренная многокомпонентная антикризовая терапия. Для подавления иммунной реакции применяются кортикостероиды, антитимоцитарный глобулин, осуществляется плазмаферез. При отсутствии эффекта пораженный почечный трансплантат удаляется.
- При остром клеточном отторжении. Рекомендовано усиление или конверсия базовых иммуносупрессорных препаратов, пульс-терапия кортикостероидами, проведение 1-3 процедур плазмафереза или плазмообмена. При стероидной резистентности вводятся антитимоцитарные глобулины.
- При остром гуморальном отторжении. Назначается до 3-5 процедур плазмообмена или плазмафереза. После укороченной стероидной пульс-терапии и при гормональной резистентности показаны повторные курсы истощающих моноклональных и поликлональных антилимфоцитарных антител.
- При хроническом отторжении. Корректируется дозировка иммунодепрессивных средств, применяется пульс-терапия глюкокортикостероидами коротким курсом. Для снижения повышенного АД используются гипотензивные препараты. При нарастании ХПН возобновляется ЗПТ, возможна повторная трансплантация.
Прогноз и профилактика
Исход зависит от своевременности и адекватности терапии. Прогноз всегда считается серьезным. С помощью высокодозной пульс-терапии ГКС удается купировать до 75-80% эпизодов отторжения. Эффективное применение противотимоцитарных антител возможно при 5 и более первых трансплантационных кризах. Проведение повторных курсов истощающих антител обеспечивает сохранение почечного трансплантата у 40-50% реципиентов с острым гуморальным отторжением. Для профилактики необходимо тщательное обследование реципиента на гистосовместимость с донором, выполнение предоперационной десенсибилизации при выявлении AB0-несовместимости, соблюдение правил забора органа, выбор подходящего режима индукционной и поддерживающей иммуносупрессорной терапии с периодическим биопсийным контролем состояния почечного трансплантата.
Можно ли пересаживать почку?
Первая пересадка почки была успешно осуществлена американскими медиками еще в прошлом столетии. Это единственное результативное решение по продлению жизни человеку с хронической почечной недостаточностью в термальной стадии. Однако не всем больным подходит такое радикальное лечение, потому что оно может спровоцировать ряд опасных осложнений, вплоть до гибели пациента. Перед тем как принять решение о проведении процедуры по трансплантации, врач взвесит все риски и возможные последствия.

Суть процедуры
Когда больного поставят в известность, что ему будет сделана операция по трансплантации почки, ему нужно пройти курс подготовки. В случае использования трупного трансплантата, пациента заносят в список ожидания. После прохождения обследования, больной ждет своей очереди вызова на операцию. Но порой ожидание может быть довольно долгим, и это существенная проблема. В такой ситуации для поддержания организма пациент принимает диализ. Если же будет использоваться почка трансплант от родного человека по четвертое колено, то выполняется плановая операция. Главное, чтобы обладатель донорской почки был здоровым, и у него и реципиента была одинаковая группа крови. После подписания пакета необходимых документов и согласия на проведение операции, делаются необходимые приготовления к ее проведению. Сама же операция происходит под наблюдением группы специалистов разных областей.
Вернуться к оглавлениюПоказания
Хроническая почечная недостаточность (ХПН) в терминальной стадии, является единственным показанием, при котором необходима срочная пересадка почки. На этом этапе орган неспособен уже более выполнять свою функцию по очищению крови, необходимой для выведения токсинов из организма. Иначе в течение короткого времени возникает интоксикация всего организма с летальным исходом. Заболевания ведущие к ХПН:
Вернуться к оглавлениюПротивопоказания
| Виды | Патологии |
| Абсолютные | Раковые опухоли |
| Сердечно-сосудистые заболевания в декомпенсированной стадии | |
| Активные инфекции (ВИЧ, туберкулез) | |
| Тяжелые стадии хронических заболеваний | |
| Изменение личности на фоне алкоголизма, психозов, наркомании | |
| Относительные | Гемолитический уремический синдром |
| Мембранозно-пролиферативный гломерулонефрит | |
| Метаболические расстройства (оксалоз, подагра) |
Подготовка к пересадке почки
Перед тем как начнется операция по пересадке почки, получатель трансплантата проходит ряд исследований:
-
 Перед подготовой к пересадке, нужно сдать все необходимые анализы.
Перед подготовой к пересадке, нужно сдать все необходимые анализы.Анализ крови на креатинин, гемоглобин, уровень кальция, калия для определения совместимости нового органа с организмом реципиента.
- Диагностические тесты — рентген, ЭКГ, биопсия почки, ультразвуковые исследования, осмотр стоматолога, осмотр гинеколога и маммограмма для женщин.
- Психологическая и социальная оценка.
- Гемодиализ, если нет противопоказаний.
Если участвует донор, он, в свою очередь, проходит подготовку к изъятию у него донорского органа. Операция выполняется одновременно двумя бригадами специалистов. Все предоперационные мероприятия направлены на улучшения психоэмоционального и физиологического состояния реципиента. От этого зависит исход оперативного вмешательства. Пациентам, страдающим артериальной гипертензией, следует продолжать пить лекарства для снижения давления до, во время и после оперирования. Не разрешается употреблять пищу за 8 часов до оперативного вмешательства.
Трансплантация почки сложная и длительная операция, поэтому следует серьезно отнестись к подготовительным мероприятиям.
Вернуться к оглавлениюХод операции и ее разновидности
В медицинской практике имеется 2 вида пересадки почки:
- гетеротопический;
- ортотопический.
При гетеротопической пересадке, донорский орган помещают в подвздошную полость реципиента. Он является наиболее распространенным. При втором способе вмешательства, новая почка занимает место предыдущей. Из-за риска осложнений во время и после операции, этот способ используют очень редко. Если больному необходима левая почка, то ее размещают справа в брюшной полости, если правая, то зеркально слева исходя из анатомических особенностей органов человека.
Трансплантация почки проходит под общим наркозом с постоянным контролем всех жизненно важных показателей оперируемого. Специально подобранная под конкретного пациента анестезия обсуждается еще до оперативного вмешательства. Пересадка почки длится 2—5 часа. Орган-трансплантат сначала помещается в подготовленное место больного, далее сшиваются вены и артерии, с проверкой их герметичности, потом вшивается мочеточник. После, к мочевому пузырю и местам сосудов подводят дренаж и сшивают операционную рану.
Вернуться к оглавлениюПослеоперационный период и питание
После пересадки пациент находится под наблюдением врача до 1 месяца.После пересадки почки, пациент пребывает в стационаре от недели до месяца. Первая неделя — в палате интенсивной терапии и реанимации. В случае удачного исхода операции, вскоре пересаженная почка начнет выделять мочу (если почка была от донора, это возможно уже на вторые сутки после пересадки). Каждый день нахождения под наблюдением, будет браться кровь и контролироваться количество выделяемой мочи. На другой день после операции, нужно садиться, вставать, пробовать ходить. Возможно назначение обезболивающего лекарства, которое избавляет от сильных послеоперационных болей. Если все показатели будут в пределах нормы и отсутствовать осложнения, то оперируемого выписывают домой уже через неделю. Врачи-реабилитологи дадут рекомендации по поводу дальнейшей жизни вне стен стационара.
Дабы избежать осложнений, не рекомендуется самостоятельный, неконтролируемый прием обезболивающих препаратов. Нуждающиеся в обезболивании принимают только средства, прописанные врачом.
Питание должно постепенно переходить от жидкого к твердому. Первые дни, только жидкость (в дозволенном количестве). Если пациент не в состоянии питаться самостоятельно, ему вводят питание через вену. Обязательно в день проведения пересадки почки и далее до 6 месяце принимаются иммуносупрессивные препараты, подавляющие иммунитет для ускорения приживления трансплантата. Контроль собственного веса и употребление пищи, обогащенной фосфатами и кальцием. Исключить острое, жаренное, жирное, мучное и сладкое.
Вернуться к оглавлениюПризнаки отторжения и риск осложнений
 Признаки отторжения почки.
Признаки отторжения почки.Различают 3 вида отторжения:
- сверхострое (в течение часа после пересадки);
- острое (от двух месяцев);
- хронический (сроки не определены).
Сверхострое отторжение встречается крайне редко, в этом случае на помощь приходят медицинские препараты, которые помогут нормализовать состояние. Если все-таки трансплантат перестает со временем выполнять требуемую функцию, и угасает его жизненная активность (процесс растягивается на годы), тогда делается повторная трансплантация почки. Немало важным является риск воспаления и инфицирования послеоперационного шва. Есть и другие возможные признаки отторжения почки. Их разделяют на урологические (отсутствие мочи или ее снижение), и сосудистые (стеноз артерии, гипертония, образование тромбов, кровоизлияния).
Вернуться к оглавлениюРеабилитация и качество жизни
После выписки из больницы начинается реабилитация. Все рекомендации, данные врачами, нужно выполнять. Донору также следует учесть эти наставления, ведь у него теперь одна почка, поэтому питание и физическая активность видоизменится. После пересадки органа, пациент будет проходить обследование в поликлинике каждый месяц и до конца жизни. До снятия швов или скобок, стараться не делать таких физических манипуляций, которые бы сжимали пересаженный орган.
Реабилитация направлена на проведение мероприятий, для улучшения качества жизни и ее сохранения. Поэтому первые полгода рекомендуется держаться подальше от мест скопления людей. Теперь организм более восприимчив к разному роду инфекциям (ОРВИ, герпес, грибковые инфекции). Первое время могут возникнуть проблемы с самостоятельным передвижением, приема душа и др. Частично, небольшая физическая нагрузка рекомендуется. Соблюдая все меры предосторожности, пациент продлевает свою жизнь на 5—20 лет.
Кризы отторжения трансплантированной почки: диагностика и лечение
02 Сентября в 12:40 8875
Своевременная диагностика криза отторжения является одной из основных трудностей ведения больных после трансплантации почки. В раннем послеоперационном периоде, когда еще не удалось добиться устойчивого равновесия между пересаженным органом и организмом реципиента, опасность развития данного осложнения особенно велика. По нашим наблюдениям и данным литературы, до 80% кризов отторжения развивается в первые 2—3 мес после операции.
В центре трансплантации ВНИИКиЭХ, как и в большинстве других, принято разделение реакции отторжения на сверхострую, острую и хроническую. Сверхострое отторжение развивается, как правило, во время операции и характеризуется внезапным прекращением мочеотделения, трансплантат становится цианотичным, дряблым, приобретает мраморный рисунок. При ревизии анастомозов проходимость их не нарушена. В 6 случаях сверхострого отторжения, наблюдавшихся во ВНИИКиЭХ, ни в одном из них не удалось добиться восстановления функции трансплантата, который был удален у всех больных.
В подавляющем большинстве случаев острое отторжение развивается в раннем послеоперационном периоде: хроническое отторжение больше свойственно отдаленному послеоперационному периоду. В настоящее время диагностика кризов отторжения основывается на применении целого комплекса клинических, лабораторных, инструментальных и иммунологических тестов. Такое обилие диагностических методов свидетельствует о том, что ни один из них не является абсолютно и полностью достоверным.
С другой стороны, необходимость комплексного исследования продиктована еще и тем, что ряд причин также приводит к ухудшению функции трансплантированной почки и имитирует клинику криза отторжения. В мировой литературе все чаще стал фигурировать термин «псевдоотторжение» [Matas A. et al., 1976, 1977]. К факторам, вызывающим ухудшение функции трансплантата и симулирующим клинику криза отторжения, относятся гипергликемия, обструкция мочеточника, лимфоцеле со сдавлением трансплантата, рецидив основного заболевания, инфекционные осложнения.
Криз отторжения, развивающийся в раннем послеоперационном периоде, характеризуется обычно бурной клинической картиной, для которой характерны стойкая гипертензия, гипертермия, пик которой приходится на утренние и дневные часы, сокращение диуреза, болезненность в области трансплантата, неприятные ощущения в суставах. Пальпаторно можно отметить болезненность и увеличение размеров трансплантированной почки, повышение ее плотности.
В настоящее время определение концентрации креатинина и его клиренса остается одним из самых распространенных методов контроля за функцией трансплантированной почки и важным тестом в диагностике криза отторжения. Но этот метод не является строго специфичным. Определение активности некоторых энзимов крови и мочи более точно указывает на развитие данного осложнения. Таким ферментом является лизоцим (мурамидаза).
Как показал наш собственный опыт и данные других авторов [Leemhis М. et al., 1972; Ravnskov U. et al., 1972; Thompson A. et al., 1977], определение уровня лизоцима в моче является тонким и достаточно надежным тестом. Этот энзим находится в клетках почечного эпителия и в норме практически не содержится в моче. Исследования показали, что в подавляющем большинстве случаев повышение лизоцима в моче на 1—3 дня предшествует подъему уровня креатинина крови и снижению его клиренса. Увеличение активности лактатдегидрогеназы также свидетельствует об усилении деструктивных процессов в трансплантате и помогает в распознавании криза отторжения [Аnderson et al., 1976].
Увеличение размеров трансплантата, наблюдающееся при развитии криза отторжения, стало возможным констатировать объективно благодаря ультразвуковой эхографии, которая находит все большее применение. Ценность этого метода заключается еще и в том, что он позволяет не только регистрировать общие размеры трансплантата, но и определить толщину коркового слоя. При отсутствии криза отторжения она превышает 1 см, при развитии данного осложнения ширина коркового слоя увеличивается в 1½ - 2 раза.
В диагностике кризов отторжения широкое применение нашли радиоизотопные методы исследования, в частности изотопная ренография с ¹³¹I-гиппураном и сцинтиграфия с диэтилтетрамин-пентауксусной кислотой, меченной 99mТс (ДТПА). Ценность этих методов заключается в их простоте, небольшой лучевой нагрузке и высокой информативности. При необходимости эти исследования можно безопасно проводить 2—3 раза в день. Они позволяют улавливать более тонкие нарушения функции канальцевого аппарата трансплантированной почки и диагностировать отторжение на раннем этапе его развития.
Некоторые авторы считают, что при помощи ренографии и сцинтиграфии возможна дифференциальная диагностика между гуморальной и клеточной формами отторжения [Dubovsky Е. et al., 1977]. Широко применяется в диагностике данного осложнения исследование с 125I-фибриногеном [Quinian J. et al., 1975; Niederle P. et al., 1976].
Довольно трудную задачу представляет диагностика криза отторжения, развившегося на фоне анурии. Обычные методы диагностики: клиренс креатинина, определение экскреции натрия, падение диуреза оказываются в данном случае малоприемлемыми. В подобных ситуациях получают широкое применение изотопные методы. Параллельное исследования функции трансплантированной почки с помощью сцинтиграфии с ¹³¹I-гиппураном и 99mТс-ДТПА позволяет на основании снижения кинетики гиппурана при стабильном характере кровоснабжения распознать криз отторжения [Salvatierra О. et al., 1974].
Клинически кризы отторжения, развивающиеся в отдаленном послеоперационном периоде, не проявляются столь бурной клинической картиной, характерной для раннего послеоперационного периода. Гипертония, увеличение размеров трансплантата и падение диуреза выражены не так резко, как при кризе раннего послеоперационного периода. Хроническое отторжение, развивающееся в отдаленные сроки наблюдения, характеризуется вялой клинической картиной и начинается как бы исподволь. Усиливается протеинурия, снижается величина клиренса креатинина, медленно нарастает концентрация азотистых шлаков крови, развиваются анемия и метаболический ацидоз.
При развитии криза отторжения иммунодепрессивное лечение интенсифицируется. Увеличивается доза перорально принимаемого преднизолона до 1—1,5 мг/кг, одновременно вводится; внутривенно метилпреднизолон в дозе 750—1000 мг/сут 3—5 раз через день. В 15—20% случаев оказывается эффективным местное облучение области трансплантированной почки (3—4 сеанса по 150—250 рад).
Необходимо подчеркнуть, что доза внутривенно вводимого преднизолона не должна превышать 6—7 г. Опыт показал, что при более высокой дозе кортикостероидов процент успешно подавленных кризов не повышается, а частота инфекционных осложнений значительно возрастает. Вопрос о продолжительности массивной стероидной терапии помогают решить результаты динамического исследования функции трасплантированной почки.
Таким образом, многоплановость клинических проявлений реакции отторжения делает своевременную диагностику этого осложнения чрезвычайно сложной. Использование комплекса клинических и лабораторных исследований в послеоперационном наблюдении за больными с пересаженной почкой позволяет не только своевременно определить криз отторжения, но и контролировать интенсивность и эффективность иммунодепрессивной терапии.
Клиническая нефрология
под ред. Е.М. Тареева
 Диагностическая лаборатория в Уфе
Диагностическая лаборатория в Уфе