 [Анализы при пневмонии]
[Анализы при пневмонии]
Анализы при пневмонии
Пневмония — воспаление ткани легкого. Возбудителем пневмонии являются бактерии, вирусы, микоплазма, хламидии, грибы и др.
Про анализы при пневмонии у детей написано здесь, а о пневмонии у детей — здесь.
Общий анализ крови помогает определить тяжесть и фазу процесса пневмонии.
Изменения в общем анализе крови при пневмонии:
— при легком течении пневмонии в анализе крови умеренный лейкоцитоз — повышение количества лейкоцитов в крови, сдвиг лейкоцитарной формулы влево, повышенная СОЭ;
— при средней тяжести — выраженный лейкоцитоз со сдвигом влево до юных форм, повышенная СОЭ;
— при тяжелом течении в анализе высокий лейкоцитоз, токсическая зернистость нейтрофилов, резкий сдвиг лейкоцитарной формулы влево вплоть до миелоцитов, снижение числа эозинофилов, лимфоцитов, очень высокая СОЭ. В крови также возможна анемия при длительной интоксикации; увеличение количества эозинофилов более 5 % является ранним и характерным признаком аллергизации и аллергии. Читайте о диагностике анемии в статье «Диагностика анемии. Какие анализы стоит сдавать?».
— при благоприятном течении воспаления легких (пневмонии) в анализе крови перед кризом нарастает количество эозинофилов и моноцитов;
— отсутствие лейкоцитоза при анализе крови наблюдается у ослабленных и пожилых больных и является прогностически неблагоприятным признаком.
При проведении анализа мочи возможно выявление протеинурии (белка в моче) и микрогематурии (эритроциты в моче).
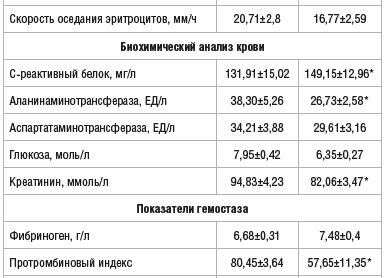
Биохимический анализ крови показывает повышение уровня альфа-2- и гамма-глобулинов, серомукоида, сиаловых кислот.
Повышены С-реактивный белок, фибриноген (даже более 10 г/л при тяжелом течении), общей ЛДГ (лактатдегидрогеназы), особенно ЛДГ 3, АСТ, АЛТ.
При анализе газового состава крови при пневмонии выявляется гипоксемия, в коагулограмме — ДВС-синдром, в анализе микроэлементов крови — гипонатриемия.
Рекомендуется бактериологический анализ мокроты и лаважа (бакпосев).
Для иммунологических анализов характерно снижение числа Т-лимфоцитов, иммуноглобулинов G, А и М (Ig G, Ig A, Ig M). При затяжной пневмонии в анализе снижено количество Т- и В-лимфоцитов, иммуноглобулинов М (IgM).
Диагностика пневмонии
Пневмония: какие анализы и другие виды обследования необходимы для подтверждения этого диагноза? Этот вопрос волнует пациентов, у которых врач подозревает воспаление легких. Пневмония — серьезное заболевание, при отсутствии своевременного лечения она может привести как таким осложнениям как плеврит, абсцесс легкого, распространение инфекции по всему организму, то есть сепсис. Своевременная диагностика и лечение неосложненной внебольничной пневмонии обычно не представляет особых трудностей, и через 2-4 недели человек полностью поправляется.
Где должен лечиться больной пневмонией
Конечно, идеальным вариантом была бы госпитализация в стационар всех без исключения больных с воспалением легких. Однако на сегодняшний день существуют определенные критерии, по которым стационарное лечение пневмонии показано только пожилым людям, детям, беременным, людям с тяжелыми сопутствующими заболеваниями. Также в госпитализации нуждаются молодые люди, у которых наблюдаются следующие симптомы:
- признаки тяжелой дыхательной недостаточности (частота дыхания более 30 раз в минуту),
- нарушение сознания,
- есть потребность в искусственной вентиляции легких,
- быстрое ухудшение состояния,
- поражение нескольких долей легких,
- низкое давление,
- уменьшение количества мочи.
Какое обследование проводится у больных пневмонией
Основные методы диагностики пневмонии:
- Рентгенологическое исследование — основной способ определить наличие пневмонии. При помощи него выявляют локализацию, объем поражения, наличие осложнений (плеврит, абсцесс и т.д.). За время лечения исследование делают минимум дважды: один раз при первичном обращении, другой раз при выписке. В тяжелых случаях его повторяют несколько раз.
- Анализ крови при пневмонии является вторым обязательным диагностическим методом. Кровь при пневмонии имеет следующие отклонения от нормы: повышение числа лейкоцитов, СОЭ, сдвиг лейкоцитарной формулы влево, высокий уровень нейтрофилов.
- Общий анализ мокроты и исследование на чувствительность к антибиотикам. Мокрота будет иметь воспалительный характер (в ней появляются лейкоциты). Анализ на чувствительность позволяет выявить возбудителя пневмонии и правильно подобрать антибактериальный препарат.
Дополнительные методы диагностики:
- Компьютерная томография органов грудной клетки. Ее назначают в случае, если несмотря на лечение, признаков улучшения состояния больного нет. Она помогает выявить различные осложнения пневмонии или наличие другого заболевания легких, которое затягивает выздоровление: новообразование, инородное тело в дыхательных путях, аномалия строения бронхолегочной системы.
- УЗИ сердца. Помогает выявить осложнения со стороны сердца, которые возникли из-за пневмонии или его самостоятельные заболевания.
- Биохимический анализ крови. Дает возможность заподозрить осложнения со стороны других внутренних органов и оценить работу свертывающей системы.
- Бронхоскопия. Эндоскопический метод обследования, который позволяет выявить наличие инородных тел, опухолей, воспаления, аномалий развития в бронхах.
Показатели анализа крови при пневмонии
Анализ крови при пневмонии — диагностическое исследование, помогающее определить наличие и степень воспаления, предположить этимологию заболевания. Но по одному анализу поставить диагноз воспаления легких нельзя. Для этого в первую очередь используется рентгенография, биохимический анализ мокроты и компьютерная томография.
Пневмония — это заболевание, которое имеет острое течение и характеризуется инфекционно-воспалительным поражением легких. При этом в процесс вовлекаются все структурные элементы легочной ткани (альвеолы, межуточная ткань легких). Болезнь может быть как самостоятельной, так и появляться вследствие других патологических состояний (различные заболевания легких, сердца, почек, иммунодефицитные состояния, послеоперационный период и др.). Предрасполагающими факторами являются: переохлаждение, переутомление, неполноценное и несбалансированное питание, курение. У пожилых людей причиной могут являться застойные явления в легких.
Но основной причиной, которая провоцирует появление пневмонии, являются бактерии, различные пневмококки, стафилококки. Вызывать заболевание могут и вирусные инфекции, которые размножаются в верхних дыхательных путях и создают благоприятные условия для распространения бактерий.
Клиника пневмонии
Обычными проявлениями болезни у ребенка являются: стремительное развитие заболевания, сильный кашель, озноб и высокая температура (38-39°). Кашель сначала может быть сухим, а затем будет появляться обильная мокрота, которая чаще имеет слизисто-гнойный или просто гнойный характер. Кроме того, насторожить должно кряхтящее, частое дыхание, которое у младших детей может достигать более 40 вдохов в минуту. Может появляться одышка, сначала при физической нагрузке, затем и в покое. Заболевание может сопровождаться болями в области груди.
Также отмечаются общие симптомы, такие как слабость, быстрая утомляемость, потливость, беспокойный сон и ухудшение аппетита.
При появлении подобных симптомов следует немедленно обратиться к врачу, чтобы предотвратить появление осложнений. Специалист при обследовании сразу может услышать типичные признаки пневмонии. При аускультации выслушиваются влажные хрипы, при перкуссии появляются места притупления над пораженными участками ткани легкого. Врач должен назначить рентген, на котором будут видны места затемнения, что указывает на воспалительный очаг. Возникают ситуации, когда внешние признаки поражения легких отсутствуют, а на рентгене они отчетливо видны. В таком случае приоритетом в диагностике считается рентгенография.
Следует помнить, что у новорожденных такое заболевание протекает более тяжело, чем у взрослых. И за ребенком требуется более тщательный уход, помещение его в отдельную палату, а иногда даже и в реанимацию. При своевременном обращении к специалисту можно избежать тяжелых последствий.
Дополнительная диагностика воспаления легких
Кроме рентгеновского снимка и осмотра для диагностики пневмонии используются дополнительные методы исследования. Они включают: общий анализ крови, анализ мокроты, компьютерную томографию, биохимический анализ крови.
Перед тем как идти сдавать анализ крови, надо помнить несколько правил, которые помогут сделать результаты более точными. Во-первых, кровь сдают только утром натощак, при этом допускается прием воды. После приема пищи до сдачи анализа должно пройти не меньше 8 часов. Запрещается прием каких-либо лекарственных препаратов перед процедурой, так как многие средства способны изменять качественный состав крови, что может сказаться на дальнейшем лечении. Рекомендуется исключить из рациона жирную пищу, прием алкогольных напитков, ограничить физические нагрузки.
При острой пневмонии в анализе крови главным показателем считается скорость оседания эритроцитов. СОЭ у детей зависит от возраста, а у взрослых она равна 10-15 мм/ч. При данной патологии наблюдается повышение СОЭ до 60-80 мм/ч. Вторым показателем, на который обращают внимание, является количество лейкоцитов, оно может либо увеличиться (более 4-8*10^9/л), либо уменьшиться (менее 3*10^9/л). В любом случае это должно настораживать, так как их количество изменяется при общем воспалении. Сниженное количество лейкоцитов указывает на тяжелое течение болезни и высокий риск развития осложнений. Также обращают внимание на качественный состав лейкоцитов, а именно на увеличение палочкоядерных нейтрофилов, которое указывает на присутствие выраженного гнойного воспаления.
Биохимический анализ крови не помогает в диагностике самого заболевания, но позволяет оценить функцию внутренних органов.
Обращают внимание на такие показатели, как глюкоза, билирубин прямой и общий, креатинин, мочевина, АЛТ и АСТ.
Анализ крови проводят вместе с бактериологическим анализом мокроты, чтобы знать, какой возбудитель вызвал пневмонию, а затем определяют его чувствительность к антибиотику.
В период выздоровления показатели крови нормализуются постепенно, СОЭ остается повышенной еще некоторое время, что может говорить о наличии антител в организме, которые формируют иммунитет. В лейкоцитарной формуле повышается число эозинофилов, что является положительным показателем. При развитии осложнений эозинофилы склонны к исчезновению.
При иммунологическом анализе отмечается снижение Т-лимфоцитов, Ig G, Ig M и A.
http:
Лечение пневмонии
Основным лечением является антибактериальная терапия. Дополнительно назначают средства, которые улучшают отхождение и разжижение мокроты, повышают иммунные силы организма. Лечение может назначать только врач после проведения всех нужных исследований.
Оцените статью:
1 голосов, в среднем: 4,00 из 5 Загрузка…
Какие анализы сдают при пневмонии и можно ли доверять показателям?
Забор биологического материала с целью проведения анализов – стандартная, а часто даже обязательная процедура для уточнения состояния здоровья пациента или диагностики пневмонии.
Различные методы исследования крови, анализы мочи, забор мокроты. Каждый из этих анализов играет определенную роль в постановке диагноза. Рассмотрим подробнее анализы, необходимые для диагностики воспаления легких и особенности проведения подобных исследований.
Что нужно сдать при воспалении легких?
Воспаление легких — патологический процесс сопровождающийся нарушением дыхательной функции и опасен своими осложнениями. Если обратиться к врачу вовремя, даже тяжелые формы заболевания довольно успешно поддаются лечению.
Для этого необходимо определить степень прогрессирования пневмонии, проанализировать состояние организма и нанесенный ему ущерб, определить тип возбудителя для более эффективной антибиотикотерапии. Ответы на подобные вопросы можно получить посредством забора биоматериала.
Перечислим наиболее важные анализы, которые сдают при пневмонии:
- общий анализ крови;
- биохимия крови;
- общий анализ мочи;
- посев мокроты.
Многие задаются вопросом о том, может ли быть пневмония при хороших анализах крови. Такое действительно возможно при ослабленном иммунитете. Анализ крови может вовсе не показать, что человек болен пневмонией. По этой причине лучше одновременно проводить несколько исследований, это позволит с большей вероятностью выявить проблему, если она имеется.
Кровь
Забор крови с последующим исследованием этого биоматериала является наиболее важным и востребованным видом лабораторной диагностики.
При выявлении воспаления легких делают 2 вида анализов крови:
- Общий – в этом случае во внимание принимаются показатели количества эритроцитов, лейкоцитов, лимфоцитов, моноцитов, гемоглобина и СОЭ в составе крови. Различные отклонения от нормы указывают на вирусное поражение организма, развитие воспалительного процесса, состояние иммунной системы.
- Биохимический – метод исследования, при котором определяется течение процессов метаболизма в организме. Биохимия указывает на сбои в функционировании внутренних органов (в данном случае легких) и присутствие продуктов жизнедеятельности патогенных микроорганизмов в крови, которые провоцируют развитие воспаления.
Общий анализ крови берут из пальца, в то время как забор материала для биохимии осуществляется из вены.
Важно! Накануне анализов не употреблять спиртного, сильнодействующих препаратов (антибиотики, психотропные средства) и не употреблять пищи в течение 8 часов до забора крови. Пить разрешается только воду.
Забор крови для последующего ее исследования выполняется дважды – первый раз для начальной диагностики, когда больной обращается с жалобами к врачу. Второй анализ проводится уже после выздоровления с целью оценки состояния.
Моча
В комплексе диагностических мероприятий не менее важную роль занимает общий анализ мочи.Главное, на что обращают внимание при исследовании мочи пациента – наличие в ее химическом составе повышенного содержания белка и эритроцитов. Данный признак говорит о развитии в организме воспалительного процесса.
Помимо содержания белка, о нарушениях свидетельствует изменение цвета урины на более темный, а также присутствие осадка или аномальных примесей, помутнение жидкости.
Мокрота
Показанием к забору мокроты являются негативные результаты общего и биохимического анализов крови. Его проводят с целью определения степени развития воспаления легких и что еще более важно – выявления возбудителя болезни. Это необходимо для того, чтобы определить устойчивость бактерий к антибиотикам и назначить наиболее эффективное лечение.
Во время проведения анализа мокроты обращается внимание на следующие характеристики биоматериала:
- Цвет слизи – в норме она прозрачная. Если отхаркиваемая слизь приобретает белый цвет, в большинстве случаев речь идет о грибковой природе пневмонии. В тех случаях, когда мокрота приобретает зеленый или коричневый оттенок, предполагается вирусное или бактериальное течение патологического процесса (возможно, в слизи присутствует гной). Желтоватый оттенок указывает на аллергическое происхождение воспаления.
- Тревожным признаком являются кровянистые вкрапления в мокроте. В таком случае высока вероятность развития очаговой или крупозной пневмонии. Также кровь в слизи свидетельствует о тяжелом течении патологического процесса, когда поражается целая доля легкого.
- Помимо цвета, внимание уделяется другим визуальным признакам, среди которых запах и консистенция выделений.
- Важнейшую роль занимает непосредственно микроскопия мокроты, в ходе которой выявляется наличие разного рода микроорганизмов в анализе (преимущественно патогенных).
- Посев – позволяет «высеять» патогенный микроорганизм, ставший причиной развития воспаления легких, а также устанавливается его вид. На этом же этапе устанавливается устойчивость высеянного микроорганизма к разного рода антибиотикам.
Мазок из зева
На слизистой зева находится огромное количество различных микроорганизмов, все они, в том числе патогенные, составляют нормальную микрофлору, которая разнится у каждого человека. Но при ослаблении иммунитета количество некоторых микроорганизмов выходит за рамки, что может послужить развитию заболеваний, в том числе пневмонии.
Если анализы крови и мочи подтверждают развитие пневмонии, врач может настоять на проведении диагностики посредством мазка из зева. При этом взятый биоматериал подвергается микроскопическому исследованию и с его использованием делают посев на питательных средах.
Важно! Исследование мазка из зева дает информацию о роде и виде болезнетворного микроба (например, стрептококка), количественном соотношении патологических бактериальных клеток. Можно также определить чувствительность патогенных микроорганизмов к антибиотикам, что положительно сказывается на подборе правильного лечения.
Анализ каловых масс – один из самых редких и в большинстве случаев необязательный метод диагностики, если речь идет о воспалении легких. Исследование кала проводится преимущественно в одном случае – когда есть подозрение на клебсиеллу пневмонию.
Дело в том, что средой обитания бактерии Klebsiella pneumoniae в человеческом организме является слизистая оболочка легких, кожа, а также кишечник. Таким образом, если бактерия обнаруживается в кале, можно предположить, что воспаление легких взяло начало из пищеварительного тракта, то есть устанавливается основная причина развития патологии, что может повлиять на подход к лечению. Во всех остальных случаях анализ кала при пневмонии является необязательным и не дает результатов.
Какая информативность у лабораторных исследований?
Не каждый лабораторный анализ обладает высоким коэффициентом эффективности в отношении диагностики пневмонии. Однако, стоит отметить, что комплексный подход к диагностике дает действительно высокие результаты. Проведение одновременно нескольких исследований позволяет составить наиболее полную картину течения болезни, выявить причины ее развития, а также вид основного возбудителя, что играет решающую роль в лечении.
Если выделять наиболее информативные методы диагностики, к ним можно отнести развернутый общий и биохимический анализы крови, а также исследование мокроты. Дополнительными в данном случае считаются исследование мочи и мазок из зева.
Заключение
Каждый метод исследования играет определенную роль в диагностике пневмонии, при условии соблюдения правил подготовки, предшествующих забору биоматериала. Тем не менее, лабораторная диагностика не дает полноценной картины течении болезни. Очень важно совмещать ее с лучевыми методами обследования, например, рентгенографией.