 [Анализ на коклюш и паракоклюш]
[Анализ на коклюш и паракоклюш]
Паракоклюш и коклюш: отличия, анализ крови у детей и расшифровка диагностики
Коклюш и паракоклюш относятся к инфекционным болезням, возбудителем которых является коклюшная палочка (Bordetella parapertussis). Коклюш и паракоклюш практически ничем не отличаются друг от друга.
Основное различие – более легкое протекание второго заболевания в отличие от первого. Обе эти инфекции негативно отражаются на состоянии нервной системы, также происходит поражение дыхательных путей.
Наиболее характерной особенностью коклюша и паракоклюша является специфический приступообразный кашель, который может привести к отделению мокроты, а иногда к рвоте. Паракоклюш и коклюш являются одними из наиболее часто встречающихся инфекционных болезней среди детей.
Ребенок, который заболел коклюшем или паракоклюшем является заразным для других детей с первого дня заболевания. Чаще всего заражение этими заболеваниями происходит при контакте с другими заболевшими детьми в тесных детских коллективах, например, в детском садике или в школе. Именно поэтому болезнь имеет массовый характер.
Как и многие другие заболевания, свойственные именно детям, коклюш и паракоклюш то заболевание, которое переносится только один раз за всю жизнь.
Диагностирование заболевания
В настоящее время диагностика коклюша и паракоклюша представляет собой оценку всей картины заболевания и имеющихся симптомов. Особенное внимание уделяется исследованию слизи из носа и взятию мазков из носоглотки и ротоглотки. Также не остаются без внимания анализы крови, любых изменения в них должны быть выявлены врачом.
Так как коклюш и паракоклюш относятся к инфекционным болезням, диагностируются они по обнаружению бактерии (коклюшной палочки) в исследуемом образце крови. Но наиболее часто признаки заболевания выявляются во время исследования мазков, так как в кровь бактерия проникает довольно редко.
Анализ крови на коклюш и паракоклюш
Для того чтобы точно установить наличие болезни, пациенту необходимо сдать анализ крови на коклюш и паракоклюш.
- Для начала нужно сдать кровь на проведение общего анализа. На этом этапе будет определено количество лейкоцитов, тромбоцитов и гемоглобина. Коклюш и паракоклюш относятся к инфекционным заболеваниям, поэтому при наличии коклюшной палочки будет замечено увеличение количества лейкоцитов, а также количества нейтрофилов, так как они отвечают за антибактериальный иммунитет. Остальные компоненты крови практически не меняются.
- Наиболее эффективным анализом на обнаружение коклюшной палочки является иммуноферментный анализ. Для его проведения у пациента с подозрением на коклюш или паракоклюш будет взят образец крови из вены. Данный анализ представляет собой выявление антител иммуноглобулинового белка к возбудителю заболевания. Его можно осуществлять не ранее, чем через три недели после начала болезни. Поэтому его основной задачей является скорее подтверждение диагноза, чем выявление заболевания.
- Также существует серологический метод анализа крови на выявление заболевания. Он основывается на определении количества антител к коклюшу и паракоклюшу, которые показывают наличие в организме инфекционного процесса.
- К различным видам анализа крови для выявления коклюшной бактерии относится и реакция агглютинации. С помощью реакции агглютинации производится обнаружение антител к антигенам возбудителя, который находится на начальной стадии течения болезни. К недостаткам такой процедуры можно отнести то, что на данный момент до сих пор не существует единого метода проведения реакции агглютинации. Поэтому значение полученных результатов можно воспринимать и расшифровывать по-разному.
Читайте также: Метафиз бедренной кости: дистальный, проксимальный
Расшифровка результатов анализов
При выявлении коклюшной палочки в результате изучения анализа крови, можно говорить о том, что коклюшная палочка перешла на новый уровень развития. То есть существует не как локальное заболевание, а развивается на системном уровне. В таком случае, есть вероятность обширного размножения микроорганизма, так как кровь – отличная среда для успешного развития практически любого микроорганизма. Если рассматривать конкретно коклюшную палочку, то для этой бактерии единственной благоприятной средой для осуществления ее роста является кровь.
В случае распространения бактерии по организму может развиться синдром диссеминации. Его лечение довольно трудоемкий процесс и заканчивается не всегда хорошим результатом.
Если во время изучения результатов анализа крови было выявлено наличие в организме коклюшной палочки, то пациента необходимо в срочном порядке госпитализировать в реанимационное отделение для оказания медицинской помощи и назначения необходимого лечения. Это необходимо сделать как можно быстрее, так как существует довольно серьезная угроза жизни пациента.
Бывают случаи, когда результаты анализов оказываются ложноположительными. Такое явление часто встречается в результате персистирования в организме пациента антигенов коклюшной палочки (после уже вылеченного коклюша или паракоклюша).
Не так часто можно наблюдать ситуацию, когда происходит перекрестная реакция антигенов. Если в организме находится какая-либо другая граммотрицательная бактерия, то результат проведения анализа на выявление антител к коклюшу может быть определен как положительный.
В данной ситуации единственным методом диагностирования заболевания является ПЦР для выявления типа генетического материала, который мог спровоцировать организм на такую реакцию.
Особенности диагностики коклюша у детей
Часто встречаются случаи, когда показатели анализа крови у детей существенно отличаются от стандартных проявлений коклюша и паракоклюша.
Примерно на 2-4 неделе развития болезни можно наблюдать развитие иммунодефицита. Также существует большая вероятность присоединения оппортунистической инфекции. Поэтому диагностирование коклюша на ранних стадиях может быть затруднено, так как более сильно будут выделяться признаки какого-либо другого заболевания.
Читайте также: Давит на глаза изнутри: причины, что делать
К тому же параллельное развитие какой-то другой инфекции может спровоцировать осложнения, из-за чего лечение коклюша и паракоклюша будет произведено не вовремя.
У некоторых пациентов могут быть замечены специфичные случаи. Даже после успешного лечения заболевания и избавления от всех симптомов, может оставаться тот же результат анализа крови.
Это наиболее свойственно довольно ослабленным детям, которые обладают иммунодефицитом. Происходит это за счет более долгого персистирования и медленно протекающей элиминации в организме ребенка антигенов бактерии Борде-Жангу.
Даже в случае перенесенного заболевания, в случае его правильной диагностики и лечении, результаты анализа крови должны прийти в норму. Нормальным считается состояние, когда лейкоцитоз выступает только как временное явление, которое не длится более чем 1,5 недели после полного излечения заболевания. В дальнейшем в крови образуются иммуноглобулины класса G. Они отвечают за наличие постоянного иммунитета против коклюша и паракоклюша. Обнаружение таких антител происходит методом серологического анализа.
Хотя коклюш и паракоклюш относятся к ряду детских заболеваний, каждому человеку необходимо знать о том, как именно протекает данная болезнь, какие симптомы имеет и какие анализы нужно сдавать для выявления опасной бактерии.
Нет гарантии того, что даже перенесший заболевание и привитый человек не сможет во второй раз заболеть коклюшем или паракоклюшем. Поэтому очень важно обладать необходимыми знаниями об этой болезни.
Источник
Анализ на коклюш и паракоклюш инвитро
Коклюш – острая антропонозная инфекционная болезнь с воздушно-капельным механизмом передачи возбудителя, вызываемая коклюшным микробом и характеризующаяся длительным своеобразным спазматическим кашлем с поражением дыхательной, сердечно-сосудистой и нервной систем. Возбудитель коклюша – Bordetella pertussis – грамотрицательная коккобацилла, относится к роду Bordetella. Помимо B. pertussis респираторные инфекции у людей могут вызывать B.parapertussis и B.bronchiseptica.
B.parapertussis вызывает паракоклюш – заболевание, подобное коклюшу, но с более легким течением. Перекрестный иммунитет в отношении коклюша и паракоклюша отсутствует. B.bronchiseptica вызывает бронхисептикоз (бордетеллез), протекающий как ОРВИ, возникающий при контакте с инфицированным животным, у людей с ослабленной иммунной системой может вызывать пневмонию. Выделяют типичные (кашель имеет приступообразный характер) и атипичные (отсутствует спастический кашель) формы коклюша. В течении типичных форм коклюша различают 4 периода: инкубационный (в среднем 14 дней), катаральный (1–2 недели), период спазматического кашля (4–6 недель) и период разрешения. Выраженность клинических проявлений зависит от тяжести заболевания, оцениваемой по: длительности катарального периода, частоте приступов кашля, наличию цианоза лица при кашле, гипоксии вне приступов кашля, степени нарушения работы сердечно-сосудистой системы, наличию и степени выраженности энцефалических расстройств. Диагноз коклюша считается подтвержденным, если имеется соответствие клиническому стандартному определению случая коклюша, лабораторное подтверждение и/или имеется эпидемиологическая связь с лабораторно подтвержденным случаем. Возможно сочетанное инфицирование с другими возбудителями ОРЗ, что отягощает течение болезни.
Показания к обследованию. Диагностика: больные с подозрением на коклюш и паракоклюш (в соответствии со стандартным определением случая*), а также длительно (5–7 дней и более) кашляющих, независимо от указаний на контакт с больными.
По эпидемическим показаниям: дети и взрослые в детских учреждениях, родильных отделениях и детских больницах, в которых были выявлены больные коклюшем.
Дифференциальная диагностика
- Острые бронхиты, вызванные Mycoplasma pneumoniae, Chlamydophila pneumoniae, вирусными возбудителями респираторных инфекций;
- аспирация инородного тела;
- муковисцидоз;
- лимфогранулематоз.
Материал для исследований
- Заднеглоточный мазок – культуральное исследование;
- носоглоточный мазок – культуральное исследование;
- мазки со слизистой носоглотки и ротоглотки – выявление ДНК микроорганизмов;
- гортанно-глоточные смывы – обнаружение АГ;
- сыворотка крови – обнаружение АТ.
Этиологическая лабораторная диагностика включает выделение чистой культуры бордетелл и определение их видовой принадлежности; выявление ДНК B.pertussis, B.parapertussis, B.Bronchiseptica методом ПЦР, выявление АГ B. pertussis в гортанно-глоточных смывах с использованием РНИФ; обнаружение специфических АТ.
Сравнительная характеристика методов лабораторной диагностики. При выявлении бордетелл выполняют выделение чистой культуры микроорганизмов и определение их видовой принадлежности методами микроскопии, постановкой РА с видоспецифическими сыворотками, проведением биохимических тестов и оценкой подвижности микроба. Культуральный метод характеризуются большой продолжительностью исследования, его диагностическая чувствительность не превышает 10–20%; аналитические характеристики во многом зависят от качества используемых сред (добавление крови животных является обязательным условием) и реагентов для иммунологических и биохимических идентификационных тестов.
Обнаружение ДНК методом ПЦР наиболее эффективно и востребовано для ранней диагностики, наибольшими диагностическими возможностями обладают методики, позволяющие обнаруживать и дифференцировать значимые для человека виды Bordetella с чувствительностью 5 x 102 – 1 x 103 ГЭ/мл исследуемого материала со специфичностью 100%.
Выявление АТ позволяет диагностировать коклюш на поздних сроках. Обнаружение специфических АТ проводят с использованием: РА для диагностики коклюша и паракоклюша, ИФА для обнаружения АТ (Ig M, A, G) к различным антигенам B.pertussis и B.parapertussis. Выявление специфических IgА методом РНИФ практически не используется по причине отсутствия стандартизации; чувствительность анализа, по данным авторов метода, варьирует в широком диапазоне от 103 до 105 микробных клеток в 1 мл, при этом положительные результаты исследования можно учитывать только при наличии типичной симптоматики коклюша.
Показания к применению различных лабораторных исследований. Культуральное исследование с диагностической целью следует проводить в ранние сроки заболевания (1–2 недели болезни); в более поздние сроки высеваемость возбудителя резко снижается. Оптимальное время для обнаружения ДНК методом ПЦР – до 3-х недель от начала заболевания. Определение АТ целесообразно с 3-й по 6-ю недели от начала заболевания, далее титры АТ начинают снижаться. У детей до 6 лет, вакцинированных против коклюша, можно использовать только пробы крови, взятые в динамике (парные сыворотки), причем первый раз кровь берется не ранее чем через 3 недели от начала заболевания, повторно – спустя 2 недели.
Особенности интерпретации результатов лабораторных исследований. Диагноз коклюша считается лабораторно подтвержденным в случае выделения культуры B.pertussis; обнаружения специфического фрагмента генома B.pertussis методом ПЦР; выраженной сероконверсии (увеличение в 4 и более раз уровня специфических IgG и/или IgA в парных сыворотках, или обнаружении у не привитого пациента специфических IgM). Диагностическим титром реакции агглютинации у не привитых и не болевших детей считают разведение 1:80. Необходимо учитывать, что у детей в возрасте до 3 месяцев могут присутствовать материнские АТ, но, как правило, в низких титрах. Диагноз коклюш, вызванный B.parapertussis, ставится в случае выделения культуры B.parapertussis или обнаружения специфического фрагмента генома B.parapertussis методом ПЦР, или при обнаружении АТ методом РА в титре не менее 1:80. Заболевание, вызванное B.bronchiseptica, диагностируется при выделении культуры или обнаружения специфического фрагмента генома методом ПЦР.
* Стандартное определение случая заболевания коклюшем – острое заболевание, характеризующееся: сухим кашлем с постепенным его усилением и приобретением характера приступообразного спазматического на 2-3 неделе заболевания, особенно в ночное время суток или после физической и эмоциональной нагрузки; явлениями апноэ, гиперемией лица, цианозом, слезотечением, рвотой, лейко- и лимфоцитозом в периферической крови, развитием «коклюшного легкого», жестким дыханием, отделением вязкой мокроты; незначительным повышением температуры.
Источник: www.cmd-online.ru
Этиология и патогенез при паракоклюше
Непосредственным возбудителем паракоклюша признается Bordetella parapertussis. Представляет собой грамотрицательную палочку, имеющую кокковидную форму со слегка закругленными окончаниями. В лабораторных мазках она располагается, как правило, парами либо цепочками, реже – в одиночку.
Возбудитель паракоклюша – специфический облигатный паразит, весьма малостойкий к негативным факторам окружающего пространства. Поэтому быстро погибает под воздействием дезинфектантов либо при даже при умеренном нагревании. При этом микроб способен проявлять устойчивость ко многим подгруппам антибактериальных средств.
Заражение происходит от непосредственного источника инфекции – уже больного человека. Хотя угрозу представляет реконвалисцент и даже носитель бактерий. Основной путь передачи – капельно-воздушный.
Входными воротами инфекции являются ткани носоглотки. Инфекционные агенты после оседания на слизистой, начинают активно размножаются с выделением специфических токсинов. Именно инфекционные токсины оказывают крайне негативное воздействие на структуры дыхания, ЦНС, а также сосуды.
Коклюш и паракоклюш имеют явное сходство в том, что основное клиническое проявление – спастический изнурительный кашель. На его фоне в мозге формируется очаг возбуждения. Эпизоды кашлевой деятельности усиливаются, становятся чаще, дыхательный ритм расстраивается, наблюдаются гемодинамические проявления, сосудистая проницаемость многократно повышается. Все это приводит к тяжелым осложнениям и последствиям, к примеру, геморрагическим симптомам, бронхоспазмам, гипертонусу сосудов, судорогам.
Наблюдаются и неспецифические последствия – поражение вторичными инфекциями, наёпример, отитами, пневмониями, гнойными бронхитами.
Эпидемиология
Заболевание в основном регистрируется в педиатрической практике – у детей до 3–6 лет. Паракоклюш у детей до 1 года выявляется редко.
Это типичная острая инфекция с капельно-воздушным механизмом передачи. Поэтому наблюдается в форме эпизодических вспышек в детских организованных коллективах. Максимальная заразность наблюдается в момент катаральных клинических проявлений – чихание, слезотечение, насморк.
Восприимчивость при этом, остается невысокой и достигает 0.35 – инфекции подвержены лишь 35 человек из ста контактных, кто ранее не болел, а также не прививался. На эпидемиологические показатели могут влиять: восприимчивость бактерии к разнообразным элементам окружающего пространства, существенные трудности диагностики на начальном этапе заболевания, а также отсутствие специфического иммунитета после ранее перенесенной инфекции. Носительство, однако, встречается среди детской категории пациентов крайне редко.
Этапы развития
Возбудитель проникает в человеческий организм и оседает на тканях дыхательных структур. Благодаря превосходной адгезии – способности прилипать к элементам эпителия, инфекционные агенты способны превосходно выживать в бронхиальных путях.
Из-за воспалительного поражения реснитчатого эпителия, в дыхательных структурах происходит быстрое накопление густого секрета. Коклюш и паракоклюш в этом отношении имеют значительное сходство. Раздражение кашлевого центра значительное – больного изматывают приступы кашля.
Токсин паракоклюша будет определять еще один характерный симптом инфекции – спазм бронхов. Он способен оказывать нейротоксическое воздействие, с поражением афферентной части волокон блуждающего нерва. Это еще более провоцирует кашлевую деятельность.
Благодаря наличию специфического фермента – гиалуронидазы, паракоклюшные бактерии могут проникать в нижерасположенные слои респираторных структур, с усугублением клинической картины инфекции.
Основные симптомы коклюша у детей
В классическом течении паракоклюша специалистами выделяются 4 периода, однако, границы их могут быть сглажены либо вовсе отсутствовать. Патология может протекать под маской трахеита, бронхита, плеврита или пневмонии. Распознать заболевание помогает вовремя выполненный лабораторный анализ крови на коклюш, а также на паракоклюш и иные инфекции, к примеру, в Инвитро.
Осложнения формируются крайне редко. Как правило, инфекция протекает легко. При тяжелом течении патологии возможны – пневмоторакс, эмфизема, а также кровоизлияния в структуры глаз, кровотечения из носа.
Симптомы паракоклюша у детей по периодам:
- После проникновения паракоклюшных агентов и до момента появления первых проявлений – инкубационный период. В этот момент происходит их активное размножение – негативная симптоматика отсутствует.
- Как только концентрация патологических токсинов в тканях достигает максимума, человек начинает ощущать ухудшение самочувствия. Клинические проявления весьма напоминают таковые при катаральных поражениях рото- и носоглотки – першение, ссаднение, повышенная светочувствительность, ринит. Продолжительность катарального периода не более 3–5 суток. В тяжелых случаях могут наблюдаться симптомы общей интоксикации – болевые импульсы в различных областях головы, миалгии, стойкий субфебрилитет, выраженная слабость и недомогание.
- И уже после всех вышеперечисленных проявлений наступает период основных паракоклюшных проявлений – спастической кашлевой деятельности. Ее характер во многом зависит от формы выявленной инфекции – при стертой он ненавязчивый, нарастающий постепенно. При коклюшеподобном варианте – кашлевая деятельность возникает приступообразно, а заканчивается глубоким вдохом, иногда – позывом на рвоту. Приступы изнурительного кашля повторяются до 8–10 раз за сутки. Малыши становятся беспокойными и плаксивыми.
- Заканчивается инфекция периодом разрешения – кашлевая деятельность значительно ослабевает, приступы уряжаются. Продолжительность составляет до 2–3 дней.
Выздоровление при паракоклюше составляет 100%.
Лабораторная диагностика
Основными помощниками специалистов в выставление адекватного диагноза являются бактериологический и серологический лабораторные методы.
Выделение возбудителя из носоглоточной слизи – классический вариант лабораторного подтверждения патологии. Поэтому бактериологическому обследованию подлежат:
- малыши, у которых специалист выявил подозрительные симптомы, и необходимо сдать анализы на выявление коклюша и паракоклюша;
- пациенты, чья кашлевая деятельность упорная, продолжительная, не поддается лечебным мероприятиям;
- взрослые, чья трудовая деятельность осуществляется в организованных коллективах, где были выявлены вспышки паракоклюша.
Биоматериал, взятый лаборантом в Инвитро из носовых проходив и задней поверхности носоглотки, размещается на специальных питательных средах. Результат известен на 5–8 сутки.
Самым перспективным методом диагностики признается, безусловно, ПЦР. Тест обладает максимальной чувствительностью – позволяет выявить возбудителя даже при их минимальном количестве в организме.
Специфические антитела к паракоклюшу можно выявить в кровяном русле человека с помощью современных серологических анализов. Однако, результаты исследования оцениваются специалистом с учетом клинической картины патологии.
Относительно недорогой, но при этом чувствительный и специфический тест на паракоклюш – иммуноферментный анализ. Также проводится в Инвитро. С его помощью удается определить параметры иммуноглобулинов, повышающихся уже на самых ранних этапах инфекции.
На более поздних сроках патологии специалистам помогает провести адекватную дифференциальную диагностику реакция гемагглютинации – РПГА, РНГА, а также РА. В их основе будет лежать уникальная способность антигенов склеиваться с помощью специфических антител. Какой предпочесть вариант – пассивный или прямой гемагглютинации, специалист определяет в каждом случае индивидуально.
Правила лечения
Как правило, лечебные рекомендации при выставлении диагноза паракоклюша сводятся к симптоматическим мероприятиям. Госпитализации ребенок будет подлежать в том случае, если на фоне классических проявлений инфекции сформировались какие-либо осложнения, например, пневмония.
Основные лечебные мероприятия:
- организация правильного режима дня;
- отсутствие физических, а также психоэмоциональных перегрузок;
- продолжительные прогулки;
- прием легких успокоительных медикаментов;
- из спазмолитических препаратов – микстуры с кальция глюконатом, экстрактом белладонны;
- адекватная витаминотерапия;
- различные десенсибилизирующие средства;
- при мучительной кашлевой деятельности – различные отхаркивающие медикаменты Туссин, Амброксол, Бромгексин, Синекод;
- облегчение наблюдается и от применения бронходилататоров, к примеру, Беродуала.
Антибактериальная терапия показана только при присоединении осложнений вторичной природы, таких как, гнойные бронхиты, пневмония. Своевременно проведенные вышеуказанные лечебные мероприятия помогают быстро купировать негативную симптоматику паракоклюша с выздоровлением в 100% случаев.
Источник: MyTerapevt.com
Общие сведения
Еще до недавнего времени коклюш считался очень опасной инфекцией. Но даже на современном уровне развития медицины он может протекать довольно тяжело. Болеют в основном дети, заражаясь от сверстников. Возбудитель инфекции – бактерия Bordetella pertussis, целью которой является поражение дыхательных путей. Основным симптомом коклюша считается сильный приступообразный кашель, принимающий характер спазматического. Он беспокоит чаще всего вечером и ночью, а при прогрессировании болезни – и днем. Во время кашля ребенку трудно вдохнуть, его лицо краснеет и даже синеет, отекает, расширяются сосуды конъюнктивы. Приступ обычно заканчивается отхождением стекловидной мокроты или рвотой.
Коварство инфекции заключается в том, что она начинается как обычная простуда. Незначительное покашливание зачастую даже не сопровождается повышением температуры, общее состояние детей не страдает. Но затем приступы становятся все тяжелее. Усугубляют ситуацию токсины, выделяемые бактерией в кровь. Они могут привести к поражению головного мозга (гипоксическая энцефалопатия). Осложнениями коклюша также становятся: легочное сердце и ателектаз, конъюнктивальные кровоизлияния, инсульт. Из-за сниженного иммунитета может присоединиться вторичная инфекция (пневмония).
Паракоклюш вызывается другой, но очень схожей бактерией (Bordetella parapertussis). Поэтому она вызывает практически те же симптомы. Болезнь протекает в более легкой форме, но также характеризуется приступами сухого кашля, иногда рвотой и затруднением дыхания. Поэтому у детей параллельно выполняют анализ и на паракоклюш.
Показания
Причиной для назначения лабораторных анализов является не только подозрение на коклюш или паракоклюш. Исследование также показано детям с приступообразным кашлем, болеющим на протяжении 7 дней, тем, у кого наблюдаются эпизоды апноэ (остановки дыхания) или одышки, при сохранении симптомов более двух недель. Взятие биоматериала производится и по эпидемическим показаниям у пациентов, контактировавших с больным ребенком.
Проведение
При подозрении на коклюш или паракоклюш диагноз не может быть поставлен лишь на основании клинических данных. Поэтому выполняют различные лабораторные исследования. К наиболее распространенным относятся:
- Общий анализ крови.
- Мазок из носоглотки (микроскопия, посев).
- Серологический анализ.
- Молекулярно-генетический метод.
Каждое исследование имеет определенные особенности, требующие отдельного рассмотрения. Какой анализ нужно сдавать пациенту, скажет врач. Специалист проведет клиническое обследование и делает предварительное заключение, на основании которого проводится дальнейшая диагностика. Он выдает направление на лабораторные тесты.
Целесообразность анализов и их объем определяется врачом. Диагностику необходимо пройти в кратчайшие сроки, поскольку от ее результатов всецело зависит лечение.
Общий анализ крови
Для проведения общего анализа пациент приходит в лабораторию натощак. Другой подготовки не требуется. Кровь берется из пальца в тонкую стеклянную трубочку-капилляр. Затем медработник подсчитывает количество форменных элементов, гемоглобина, определяет СОЭ и цветной показатель. Срок выполнения составляет 1 сутки. Безусловно, это неспецифический анализ, который проводят при многих заболеваниях.
Мазок из носоглотки
Важным анализом на коклюш у детей является мазок из носоглотки. Он позволяет оценить клеточный состав слизи и выявить в ней патогенные микробы. Перед взятием биоматериала не рекомендуют:
- Полоскать горло, чистить зубы.
- Принимать антибиотики, закапывать нос.
- Сильно высмаркиваться.
- За 2–3 часа принимать пищу и пить воду.
Исследование проводится на ранних сроках болезни (не позже 3 недель с момента начала), в противном случае результаты могут быть ложноотрицательными. Мазок берется стерильным тупфером – ватным тампоном на длинной палочке – отдельно из носа и горла. Ребенку следует широко приоткрыть рот и немного запрокинуть голову назад. Одним тупфером проводят по задней стенке глотки и миндалинам, а другой вводят в носовые ходы. Тампоны помещаются в пробирки со специальной транспортировочной средой, которая будет поддерживать жизнедеятельность бактерий.
Для цитологии материал наносится на предметное стекло, фиксируется и окрашивается по Грамму. Затем картина описывается под микроскопом. А вот бакпосев – это более длительный анализ. Возбудителю коклюша нужна специфическая питательная среда (кровяной агар). На нее засевается слизь из носоглотки, а затем все инкубируется в термостате. Появившиеся колонии микробов оценивают морфологически и функционально (ферментативная активность, скорость роста).
Материала от пациента можно получить и по-другому – методом «кашлевых пластинок». Тогда открытую чашку Петри с питательной средой подносят к больному ребенку. И в момент кашля слизь сама попадает на нее. Это позволяет исключить этапы взятия мазка и рассевания.
Серологический анализ
Серологическая диагностика коклюша основана на определении антител к возбудителю. Анализ крови на коклюш включает идентификацию в плазме различных классов иммуноглобулинов (A, M, G). Каждый из них показывает, насколько сильно идет защитная реакция со стороны организма. Антитела класса А являются секреторными, они обеспечивают местную защиту слизистых оболочек. Иммуноглобулин M начинает вырабатываться уже спустя 10–14 дней от момента инфицирования. А вот антитела класса G продуцируются значительно позже (через 3–4 недели). Кровь для анализа берется у ребенка из вены натощак.
Детекция антител производится методом иммуноферментного анализа (ИФА). В его основе лежит специфическая реакция между антигеном и антителом. Сыворотку, полученную от пациента, по капле помещают в ячейки иммунологического планшета, в которых уже есть стандартные антигены к Bordetella pertussis. Затем в образовавшийся комплекс подмешивают антитела к иммуноглобулинам, меченные специальным ферментом. Последний при обнаружении гомологичных молекул расщепляет бесцветное вещество (хромоген), придавая раствору в ячейках окраску. Ее интенсивность как раз и определяется количеством антител в крови пациента. Подсчет концентрации происходит в фотометрических анализаторах.
Серологический метод является очень распространенным исследованием, позволяющим определить антитела к инфекционным болезням.
Молекулярно-генетический метод
Метод полимеразной цепной реакции – еще один анализ, проводимый при коклюше. Он основывается на определении генетического материала (ДНК) бактерии-возбудителя. Для этого анализа берется соскоб из ротоглотки: стерильным тупфером проводят по слизистой оболочке. В лаборатории к биоматериалу добавляются специальные вещества (праймеры, ферменты), которые позволяют многократно копировать фрагменты нуклеиновых кислот. Все это происходит в приборе под названием амплификатор. Он же оборудован и детектором для идентификации генетических цепей микроорганизмов. ПЦР диагностика коклюша – наиболее сложный, но в то же время и самый чувствительный метод, многократно повышающий достоверность анализов.
Результаты
После того как кровь на коклюш или мазки слизи сданы, придется подождать результатов. Время, необходимое для проведения каждого исследования, отличается. Например, если для общего анализа крови и микроскопии требуются всего сутки, то для других тестов нужно больше времени. При этом следует учитывать, что день, в который сдаются пробы, обычно не учитывается. Но в экстренных случаях все производится, конечно, быстрее.
Каждый анализ может показать, что в организме присутствует возбудитель коклюша и паракоклюша. Только одни более специфичны, а другие – менее. Результаты выдаются лабораторией на специальном бланке, где указаны фактические значения и референсные. Поэтому, сравнив их, можно сделать предположение о происхождении изменений в организме. Но следует учитывать, что расшифровка результатов производится только врачом.
Общий анализ крови
Наименьшей специфичностью обладает клинический анализ крови при коклюше у детей. В нем отмечается уменьшение числа лейкоцитов (лейкопения), относительное повышение лимфоцитов. СОЭ не реагирует или немного падает. Такая картина характерна для катаральной стадии заболевания. Следует учитывать, что степень изменений пропорциональна тяжести состояния. У пациентов со стертыми формами болезни, привитых или в период выздоровления все может быть в пределах нормы.
Мазок из носоглотки
Микроскопически Bordetella pertussis выглядит как грамотрицательная (розовая) палочка. Но чтобы сказать точно, нужно посмотреть на результаты посева. На питательной среде она растет в форме мелких круглых колоний с блестящей поверхностью, образуя зону гемолиза. Ферментативной активностью не обладает. Выявление роста говорит о позитивном анализе и подтверждает коклюш. Дополнительно оценивается чувствительность бактерии к наиболее распространенным антибиотикам.
Получение чистой культуры коклюшных палочек свидетельствует о болезни ребенка и требует соответствующего реагирования со стороны врача.
Серологический анализ
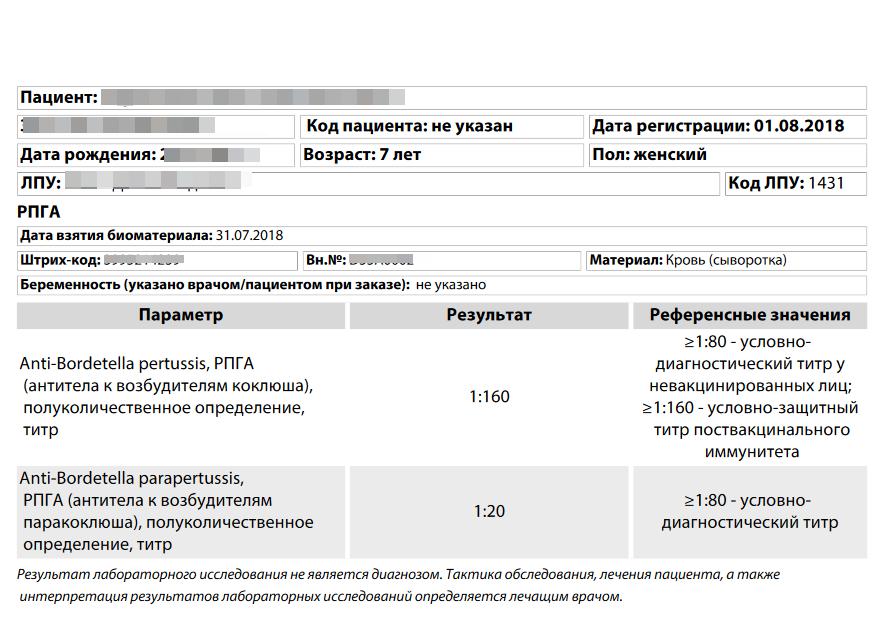
Определение антител к возбудителю инфекции – метод с довольно высокой специфичностью. Но расшифровка анализа на коклюш зависит от времени взятия биоматериала, продолжительности болезни и состояния общего иммунитета. Есть два метода определения иммуноглобулинов: качественный и количественный. При первом результат содержит лишь слова «отрицательно», «положительно» или «сомнительно». А во втором случае есть цифры, указывающие, сколько именно антител выявлено в крови пациента. Зачастую они написаны в анализе вместе. Но в лабораториях используют различные реагенты и тест-системы, поэтому назвать конкретные цифры сложно. Например, при использовании анализаторов EUROIMMUN (Германия) верхние границы нормы следующие (таблица):
Поэтому, когда в анализе IgM превышают 0,8, а IgG уже 40, то результат положителен, а инфекция однозначно есть. В более общем виде диагностическими критериями коклюша при ИФА будут:
- У взрослых и привитых детей: увеличение в 4 и более раз IgG и IgA.
- У детей, не привитых от болезни: даже однократное обнаружение любых антител.
Следует понимать, что при выявлении иммуноглобулинов М коклюш находится в острой фазе (активная инфекции), но это же свидетельствует и о недавней вакцинации. Антитела класса G указывают на продолжительность текущей болезни, перенесенную в прошлом патологию или сформированную защиту после активной иммунизации. А секреторные IgA говорят о том, что ребенок на момент проведения анализа болен коклюшем. В сомнительных случаях необходимо сделать повторное исследование. Если он окажется отрицательным, то и повода для переживаний не будет.
Молекулярно-генетический метод
Результат ПЦР-диагностики является наиболее чувствительным и специфичным. Он может быть либо положительным, либо отрицательным. В первом случае выявлен генетический материал Bordetella pertussis (parapertussis), что однозначно свидетельствует о заболевании. Но и во втором случае исключать такую вероятность нельзя, ведь в исследуемом биоматериале просто могло не оказаться бактерий или их ДНК было меньше, чем положено для выполнения анализа. Поэтому большую роль играет правильное взятие слизи.
Выбор лаборатории
Многих интересует вопрос, где сдать анализ на коклюш. Но выбор лаборатории может оказаться довольно непростым занятием. Как видим, каждое исследование имеет массу нюансов и для получения достоверного результата важно соблюдение различных условий: техники и времени взятия материала, правил его хранения и транспортировки, подготовки к анализу. В крупных и сетевых лабораториях (например, в Инвитро) эти процессы четко отлажены и контролируются. Поэтому следует внимательно отнестись к указанному вопросу, ведь от него может зависеть точность диагноза.
Несмотря на повсеместную вакцинацию, случаи коклюша не являются редкостью. Но выявить и подтвердить заболевание можно лишь лабораторными методами, которые прямо или косвенно укажут на присутствие возбудителя в организме ребенка. К проведению анализов следует отнестись со всей серьезностью, ведь их результаты однозначно повлияют на дальнейшее лечение.
Источник: elaxsir.ru
Многие считают, что коклюш — детская инфекция, редко встречающаяся и легко протекающая. В действительности и коклюш, и паракоклюш становятся все более серьезной проблемой в мире из-за тяжелого течения и наличия атипичных, или стертых, форм. В этой статье мы расскажем, как вовремя распознать это непростое заболевание.
Чем опасен коклюш и почему так важна его оперативная диагностика
Коклюш — острое инфекционное заболевание, поражающее преимущественно детский организм и сопровождающееся спазматическим кашлем. Инфекция передается воздушно-капельным путем: при кашле, чихании и даже во время разговора.
Коклюш вызывает бактерия Bordetella pertussis, которая попадает в дыхательные пути и прикрепляется к клеткам эпителия. В результате микроскопические реснички, помогающие выводить мокроту и очищать бронхи, повреждаются. Бактерия начинает размножаться и выделять несколько видов токсинов, которые и приводят к появлению симптомов.
Первый симптом коклюша — ночной кашель. Постепенно он усиливается и появляется днем. Так может продолжаться до двух недель. Со временем состояние ухудшается, кашель становится спастическим, или спазматическим. Во время приступа человек с трудом может вдохнуть, напрягается, лицо становится красным или даже синеватым, появляется ощущение нехватки воздуха. Приступ такого мучительного кашля иногда заканчивается рвотой или выделением очень густой стекловидной мокроты.
Проблема своевременной диагностики заключается в том, что патология начинается с незначительных симптомов. Сухое покашливание ночью или перед сном напоминает кашель при ОРВИ. Температура тела больного может как незначительно повыситься на несколько дней, так и остаться нормальной. Общее самочувствие инфицированного почти не страдает. И только когда появляются более серьезные симптомы, врачи начинают задумываться о полноценной лабораторной диагностике коклюша.
Еще в начале прошлого столетия коклюш считался одной из самых опасных инфекций, он ежегодно становился причиной смерти тысяч детей. Но даже на современном уровне развития медицины коклюш может протекать очень тяжело.
Исследования, проведенные в 2000-е годы, указывают на значительное увеличение за последнее десятилетие доли тяжелых и среднетяжелых случаев коклюша. Если в 1990-х годах регистрировалось только 18,6% тяжелых форм болезни, то в 2000-е — уже 43,2%.
Токсины, которые выделяет возбудитель коклюша, поражают дыхательный центр в головном мозге. Из-за этого возникает нарушение дыхания, в крови становится меньше кислорода, увеличивается содержание углекислого газа. Возникает гипоксия — кислородное голодание. Поражаются сосуды, развивается повреждение головного мозга (энцефалопатия). В крови увеличивается количество лимфоцитов и лейкоцитов.
К осложнениям коклюшной инфекции относят ателектаз легкого (сближение и сжатие стенок легкого, сопровождающееся выходом воздуха с данного участка), кровоизлияния на коже и в конъюнктиву глаза, поражение сосудов, энцефалопатию, легочное сердце. Из-за снижения иммунитета часто присоединяется вторичная инфекция, развивается бронхит или пневмония.
Паракоклюш — острое инфекционное заболевание, вызываемое бактерией Bordetella parapertussis. Она очень похожа по своему строению на возбудитель коклюша и поэтому вызывает практически такие же симптомы.
Раньше считалось, что паракоклюш — более легкое заболевание. Но последние исследования доказали, что он тоже может привести к тяжелому судорожному кашлю, рвоте и нарушению дыхания. Единственное клиническое отличие этого заболевания от коклюша — отсутствие повышения уровня лейкоцитов в крови.
Особо тяжелые последствия наблюдаются при заражении взрослых и подростков. По данным серологических исследований, проведенных в США, 12–21% взрослых с кашлем более 2 недель могут болеть коклюшем. В России ситуация примерно такая же. Согласно исследованиям ФБУН МНИИЭМ им. Г.Н. Габричевского, проведенным в очагах коклюша, после контакта с зараженным заболело 23,7% взрослых.
У подростков и взрослых коклюш часто протекает в атипичной или вовсе бессимптомной форме. При этом родители, старший брат или сестра с «обычным ОРВИ» являются серьезной угрозой для младших детей в семье. Поэтому так важно вовремя выявить инфекцию не только у малышей, но и у взрослых.
Какие анализы нужно сдавать при подозрении на коклюш
Существуют бактериологические, серологические и ПЦР-методы диагностики коклюша и паракоклюша. Биологический метод (посев материала из носоглотки и культивирование его на питательной среде) информативен на раннем этапе. В первые дни болезни он дает достоверный результат в 86–98% случаев. Но со временем показатели точности снижаются до 15–20%. Особенно если ребенок начинает принимать антибиотики.
«Золотым стандартом» диагностики коклюша является реакция иммуноферментного анализа (ИФА). Она позволяет выявить в сыворотке крови различные классы иммуноглобулинов. Это дает возможность врачу точно поставить диагноз, определить стадию инфекционного процесса, узнать насколько силен иммунитет к коклюшу.
Каждый из анализов на коклюш имеет свои особенности, показания, принципы интерпретации результатов. Давайте разберем их все.
Посев отделяемого носоглотки на микрофлору
Этот анализ проводят в катаральном периоде заболевания, то есть в первые дни появления кашля. Исследование назначают после контакта с больным коклюшем, особенно если у ребенка нет прививок или нет данных об их проведении.
Чувствительность теста колеблется в зависимости от качества и сроков исследования от 20 до 90%. При этом анализ выявляет и коклюш, и паракоклюш. В более поздний период заболевания и при приеме антибиотиков его результативность сильно снижается. Исследование проводится натощак, через 2–3 часа после питья или еды. Материал забирают в среднем на 5–7 день заболевания двукратно: два дня подряд или через день. Мазок берется с поверхности ротоглотки.
Биоматериал помещают в специальную емкость и направляют в лабораторию. Там проводится посев материала на питательную среду. Через несколько дней проводится микроскопическое исследование выросших колоний бактерий. Предварительный результат обычно можно получить на 3–5 день, окончательный — на 5–7 день.
Наличие Bordetella в организме говорит или о заболевании коклюшем (паракоклюшем), или о бессимптомном носительстве. Лечение необходимо в любом из этих случаев.
Клинический анализ крови
Исследование проводят при подозрении на инфекционное заболевание, при кашле, повышении температуры и практически при любых заболеваниях. Анализ может дать информацию о наличии воспаления в организме, но что послужило причиной, на его основании сказать нельзя.
Кровь забирают натощак и отвозят в лабораторию. Само исследование проводится или на специальном гемоанализаторе, или с помощью ручного подсчета клеток крови.
Результаты анализа крови при коклюше у детей нельзя анализировать без учета клинической картины и данных других методов исследования. При заражении коклюшной инфекцией значительно повышается количество лейкоцитов и лимфоцитов, при этом скорость оседания эритроцитов (СОЭ) остается в пределах нормы. При паракоклюше повышения лейкоцитов не наблюдается.
Выявление антител к антигенам клеток Bordetella pertussis
При проведении анализа на антитела к коклюшу выявляют три вида иммуноглобулинов — IgA, IgG и IgM.
ИФА назначают при подозрении на коклюш, часто на поздних стадиях болезни, когда бактериологическое исследование уже неэффективно. То есть начиная со 2-3 недели заболевания. Диагностическая чувствительность этого метода — 66,6%, специфичность — 100%.
Забор крови проводится натощак, не раньше чем через 4 часа после последнего приема пищи. После этого из крови выделяют сыворотку, которая и является материалом для исследования. Собранный материал отправляется в лабораторию, где проводится серологический анализ на коклюш методом ИФА.
Исследование может быть как качественным (положительный/отрицательный результат), так и количественным (например, «титр 1:160»). Антитела IgM появляются в острой стадии коклюша примерно со второй недели заболевания. На 2–3 неделе обнаруживается IgA. На третьей неделе начинают образовываться антитела IgG. Именно они ответственны за формирование стойкого иммунитета. Интерпретировать результаты можно только в соответствии с клинической картиной, учитывая эпидемиологические и другие данные.
ПЦР-тестирование
Исследование можно проводить в течение первых 4-х недель заболевания. Чувствительность этого теста превосходит бактериологическое исследование во много раз. Специфичность метода —100%.
Мазок берется из носа или из ротоглотки. Забор материала желательно проводить натощак или через 2-3 часа после питья и еды. Предварительно полоскать рот не нужно.
В лаборатории в забранном материале определяются специфические участки ДНК бактерии, которая вызывает коклюш. Положительный результат говорит о заболевании коклюшем или о бактерионосительстве.
Не стоит самостоятельно выбирать тип анализа на коклюш, необходимо проконсультироваться со специалистом. И помните, на результат исследования влияет качество подготовки и проведения: техника взятия материала, условия транспортировки, состояние питательных сред.
Стоимость анализов на коклюш в частных клиниках
В среднем определение каждого типа иммуноглобулинов обойдется в 700–850 рублей. Бактериологический анализ на коклюш будет стоить уже дороже — от 850 до 1400 рублей. Ценовая разница при ПЦР-тестировании составляет от 300 до 800 рублей.
При этом стоит учесть расходы на взятие анализа крови (100–150 рублей) или мазка (200–250 рублей). Дополнительно клинический анализ крови с определением СОЭ будет стоить примерно 400–460 рублей.
Источник: www.kp.ru
Анализ на коклюш
Коклюш – это острое инфекционное заболевание, успешное лечение которого во многом зависит от своевременной его диагностики. Паракоклюш – болезнь, клинические проявления которой неотличимы от коклюша, зачастую дифференцировать их не удается.
Данные заболевания имеют две стадии своего течения:
- Катаральный период. В катаральный период коклюша и паракоклюша диагностика заболевания затруднена ввиду отсутствия основного симптома болезни – приступов спазматического кашля.
- Период спазматического кашля. Приступы кашля настолько сильные, что нередко сопровождаются рвотой. Следуют они друг за другом, перерыв между приступами кашля составляет от 1 до 2-3 минут. Повторяются приступы группами – до 3-4 приступов подряд. Кроме того, поставить диагноз коклюш (или паракоклюш) в этот период можно благодаря таким характерным симптомам заболевания: бледность кожи, одутловатость лица, кровоизлияния в склеру (наружная оболочка глаза) и под кожу, акроцианоз (синюшность кожных покровов), язвочка, возникшая на уздечке языка.
Содержание:
- Анализы на коклюш
- Где можно сдать анализы?
Анализы на коклюш
Если диагноз «коклюш» поставлен в период спазматического кашля, считается, что он поставлен с опозданием. Связанно это с тем, что пациент является источником возбудителя заболевания, как правило, в катаральный период болезни. Это значит, что он уже мог заразить тех, кто находился в его ближайшем окружении. Кроме того, несвоевременная диагностика болезни приводит к тому, что пациент начинает получать необходимое лечение с опозданием – терапия занимает больше времени, а заболевание протекает в более тяжелой форме.
Для того чтобы диагностировать рассматриваемое заболевание своевременно, врач должен собрать все необходимые клинические, эпидемиологические и лабораторные (анализы на коклюш и паракоклюш) данные.
Наличие сведений о контакте пациента с человеком больным коклюшем, а также характерные симптомы заболевания (появление приступообразного кашля, усиливающегося в вечернее время и не прекращающегося при применении противокашлевых препаратов) позволяет заподозрить у пациента коклюш. Подтвердить диагноз позволяют анализы на коклюш и паракоклюш.
Результаты общего анализа крови при коклюше отличаются от нормы. Количество лейкоцитов крови значительно выше нормы, при этом отмечается количественный рост именно лимфоцитов, а не других показателей лейкоцитарной формулы. СОЭ при этом остается в пределах нормы, благодаря чему можно исключить прочие бактериальные инфекции.
Хотя по клиническому анализу крови коклюш может быть заподозрен, окончательный диагноз может быть поставлен после прохождения пациентом дополнительных лабораторных исследований. Для этого больной должен сдать бактериологический анализ на коклюш.
Кроме того, на практике для верификации диагноза пациенту часто назначают сдать серологический анализ крови на коклюш. Если в ходе данного лабораторного исследования крови обнаруживается, что уровень антител к заболеванию увеличивается как минимум вчетверо, то диагноз «коклюш» является окончательным.
Где можно сдать анализы?
Заранее побеспокоиться о том, где сдать анализ на коклюш, следует тем, кто находился в контакте с больным человеком, не имеет прививок против данного заболевания и при всем этом отмечает у себя слабость и появление кашля.
Остальным пациентам, столкнувшимся с кашлем, сразу паниковать не стоит. Необходимо обратиться к врачу терапевту за консультацией, сдать все необходимые анализы, если потребуется, то пройти рентгенологическое исследование. Как правило, все первичные анализы можно сдать в стенах обычной городской поликлиники. Более специфические лабораторные исследования проводятся в специализированных медицинских учреждениях и лабораториях.
В случае если специалист заподозрит рассматриваемое инфекционное заболевание, он назначит пройти дополнительное обследование. Можно поинтересоваться у лечащего врача, где сдать анализ на коклюш целесообразнее. Если пациент проживает в большом городе, специалист может порекомендовать сразу несколько лабораторий, где проводят данное лабораторное исследование.
Как сдать анализ на коклюш и паракоклюш
Какие анализы сдают на коклюш
Бактериологический анализ
Анализы на коклюш и паракоклюш включат общее и биохимическое исследование крови, мокроты, мочи, иммунологический и бактериологический методы.
Коклюш представляет собой одну из самых распространенных инфекционных болезней, к возбудителю (коклюшная палочка) которой восприимчивы и дети, и взрослые. Заражение этой палочкой происходит воздушно-капельным способом. Носителем может быть не только больной человек, но и абсолютно здоровый. Дети раннего, а также дошкольного возраста находятся в группе особого риска, так как в этом возрасте они еще не обладают специфическим иммунитетом.
Первые признаки данного заболевания напоминают симптоматику ОРЗ. Больные жалуются на редкий сухой кашель, незначительное повышение температуры тела, слизистые выделения из носовой полости и легкое недомогание. Приблизительно на двенадцатый-четырнадцатый день у больного появляются характерные симптомы коклюша – спазматические приступы (когда тяжелый кашель сменяется неприятным свистящим вдохом). Кашлевые толчки настолько тяжелые, что у пациента набухают шейные вены и синеет кожа лица. В этот период болезнь может привести к возникновению клонико-тонических судорог или остановке дыхания у грудных детей. Больной в сутки может пережить от пяти до пятидесяти приступов. Иногда кашель провоцирует сильную рвоту. Продолжительность такого кашля составляет приблизительно один месяц, после чего недуг переходит в безопасную для здоровья больного форму.
Какие анализы сдают на коклюш
При подозрении на коклюш показаны следующие диагностические процедуры:
- общий (клинический) и биохимический анализ крови; исследование мокроты; общий анализ мочи; иммунологическое обследование крови и выделений из носа; бактериологическое исследование.
Биохимический анализ крови и общий анализ мочи назначаются с целью определения возможных осложнений. Благоприятное течение коклюша не требует их проведения, так как показатели будут в норме.
Общий анализ крови показывает лейкоцитоз (увеличение количества лейкоцитов). Что касается лейкоцитарной формулы, то в ней преобладают лимфоциты. Нужно отметить тот факт, что степень лейкоцитоза зависит от формы и тяжести заболевания. У ослабленных, но привитых детей изменения отсутствуют. При этом заболевании скорость оседания эритроцитов (СОЭ) находится на нормальном уровне либо немного снижена. Изменения в картине крови наблюдаются исключительно в катаральной фаз.
Еще одним важным анализом на коклюш и паракоклюш, который помогает врачу на ранней стадии поставить диагноз, является бактериологический метод исследования. Он представляет собой посев на питательные среды.
Что касается иммунологических методов анализа крови, а также выделений из носа, то они при коклюше выявляют наличие иммуноглобулина М, а в слизи из носа – иммуноглобулина А. Наличие данных антител можно увидеть уже с третьей недели болезни. В повышенной концентрации они сохраняются на протяжении трех-четырех месяцев. Если говорить об иммуноглобулинах G, то они начинают формироваться через четыре недели от начала заболевания. В крови они сохраняются в течение нескольких лет. По ним можно судить о том, болел ли ребенок вышеуказанным недугом или нет.
Бактериологический анализ
Бактериологические анализы на коклюш в первые четырнадцать дней заболевания считаются основным методом диагностики. Бактериологическое исследование состоит в том, что у пациента берут материал (к примеру, мазок из носа или глотки), сеют его на питательную среду и в стерильных условиях проращивают микробы с целью дальнейшего их изучения. Что касается скорости роста колоний бактерий, то она довольно высокая. Результат анализа может быть готов уже на третий-четвертый день.
Взятие материала занимает всего лишь несколько секунд. Забор образца является неприятной процедурой, но не сопровождается выраженным дискомфортом. У маленьких деток пробу берут не из глотки, а из носа.
Раньше для получения материала применялся метод «кашлевых пластинок». Стеклянную емкость, которая называется чашка Петри, заполненную средой, давали больному, чтобы он туда покашлял. Капли мокроты, осевшие непосредственно на среду, в закрытой емкости отправлялись в лабораторию. Чашку с микроорганизмами помещали в наиболее благоприятные для их роста условия. В настоящее время этот метод бактериологического анализа на коклюш применяется очень и очень редко, так как маленькие дети в большинстве случаев кашляют «неправильно». У таких пациентов легче произвести забор материала непосредственно из носа.
Какие анализы сдают при коклюше и паракоклюше
Коклюш – это детское заболевание, для которого характерен судорожный кашель. Болезнь часто протекает в скрытых или атипичных формах. Поэтому своевременная и точная диагностика затруднительна. Среди людей существует мнение о том, что паракоклюш является следствием или осложнением коклюша. Однако это утверждение ошибочно. Паракоклюш – это инфекционная болезнь, которой дети болеют гораздо меньше. Невозможно при сборе анамнеза идентифицировать эти болезни. Поэтому маленьким пациентам назначают анализ на коклюш и паракоклюш, который включает обширное лабораторное исследование.
Заболевания вызывают патогенные микроорганизмы – специфические бактерии – коклюшная и паракоклюшная палочки, палочка Борде-Жангу. Коклюш – это распространенное заболевание, ежегодно фиксируется 60 миллионов случаев, из которых более полмиллиона приводят к летальному исходу. Поэтому своевременная диагностика крайне важна.
Бактериологические исследования
Окончательный диагноз утверждается только на основе бактериологического анализа, при котором выделяют самого возбудителя. Результативность исследования зависят от периода заболевания. Чем раньше сдать анализ, тем больше шансов обнаружить палочку.
На разных этапах болезни бактериологические показатели отличаются. Первые 7 дней заболевания анализ положительный у 95% пациентов, на 2-3 неделе этот показатель составляет 65-75%. К концу первого месяца заболевания палочка обнаруживается у каждого второго ребенка. После 5-й недели болезни результаты отрицательные.
Взятие мазка
Мазок на коклюш – это бактериологическое исследование отделяемого слизистой носоглотки. Забор материала делают исключительно натощак или через 2 часа после еды и тщательного полоскания горла.
Техника взятия слизи и приготовления мазка:
- для правильного забора материала использую стерильный марлевый или ватный тампон, предварительно намотанный на железную или деревянную палочку; тампон перед анализом смачивают в физрастворе и помещают в пробирку; больному в положении сидя или лежа вводят тампон в ротовую полость так, чтобы он не касался внутренней поверхности губ, языка, зубов; аккуратно собирают серозно-гнойный налет и слизь на миндалинах, небе, задней стенке носоглотки; для точной результативности налет лучше снимать в местах, где проходит граница между здоровой и пораженной тканью; взятый материал наносят на лабораторное стекло, маркируют, высушивают и отправляют в лабораторию для дальнейшего исследования.
У детей также могут брать материал методом «кашлевых пластинок». Во время кашля ко рту ребенка подносят чашку Петри со специальной питательной средой на расстояние 10 см от ротовой полости. Материал стараются уловить при кашле, достаточно 5-6 кашлевых толчков. После чашку быстро закрывают герметичной крышкой и помещают в термостат с постоянной температурой 37°C.
Посев на коклюш и паракоклюш является золотым стандартом в диагностике этого заболевания. Он наиболее информативен в катаральный (острый период), в первые дни заболевания. Сама процедура при сдаче материала не вызывает дискомфорта или болевых ощущений как во время проведения, так и после забора материала. Однако маленькие дети часто сопротивляются. В этом случае необходима помощь другого медицинского работника или родителей для фиксации малыша.
Серологические методы исследования
Анализ крови на коклюш и паракоклюш для серологического исследования назначают тем пациентам, которые болеют не менее 3 недель. За это время в крови ребенка вырабатываются антитела, которые и необходимо обнаружить при исследовании. На ранних стадиях болезни этот метод не информативен.
ПЦР – полимеразную цепную реакцию при коклюше назначают чаще всего, так как ее результаты наиболее точные. Для исследования собирают мокроту. Анализ на определение антител к коклюшу проводится на автоматизированном оборудовании. Результаты оцениваются согласно нарастанию титров специфических антител к возбудителю. Анализы проводят несколько раз. Чем дольше человек болеет, тем титры продолжают увеличиваться, несмотря на угасание симптомов. Повторные анализы делают с интервалом 5-7 дней.
ИФА – иммуноферментный анализ крови при коклюше у детей. Его главная цель – обнаружение иммуноглобулинов М (IgM). Это антитела, которые первыми реагируют на появление коклюшной палочки. Они обеспечивают дальнейшую защиту всего организма от внедренной инфекции.
Правила забора крови у детей:
Сдавать кровь нужно натощак, лучше с утра, через 12 часов после последнего приема пищи. В это время можно пить воду. Если ребенок грудного возраста, кормления разрешаются. Кровь берут из вены путем пункции. Прием лекарств перед анализом может дать ложный результат. Кровь берут в стерильную пробирку (пустую или с гелем). После того как ребенок сдал анализ, можно возвращаться к обычному режиму дня и приему лекарств.
РПГА – реакция пассивной гемагглютинации. Этот метод определяет не только титры к антителам, он также позволяет выяснить чувствительность организма к антибактериальным препаратам и правильно подобрать лекарственные средства индивидуально каждому ребенку. Кровь также сдается натощак из локтевой вены.
Анализ обладает высокой специфичностью, поэтому его часто назначают для определения бактериальной инфекции. При попадании микроба в организм, как иммунный ответ формируются антитела, которые адсорбируются на поверхности эритроцитов. При исследовании добавляют специальную сыворотку, которая приводит к их агглютинации (склеиванию). Эта реакция позволяет опровергнуть или подтвердить наличие возбудителя в организме.
При исследовании определяют количество эритроцитов, выпавших в осадок. Результат предоставляют в виде титров антител.
Общие клинические анализы
При коклюше и паракоклюше, как при любых инфекционно-воспалительных заболеваниях, назначают общее клиническое исследование крови.
Основные показатели крови, такие как эритроциты, тромбоциты, гемоглобин, СОЭ (скорость оседания эритроцитов) без особых изменений.
В острый период заболевания могут быть повышены лейкоциты и лимфоциты.
Время взятия общего анализа крови при коклюше значение не имеет. Прием пищи или лекарств не влияет на лейкоцитарную формулу и количественный состав компонентов крови.
Клиническое исследование крови не является основополагающим в постановке диагноза при коклюше.
Дифференциальная диагностика коклюша
Перед тем как назначить лабораторные исследования, нужно собрать анамнез, который позволит составить картину о симптомах и течении болезни. Коклюш важно дифференцировать и исключить такие заболевания:
Первые симптомы коклюша напоминают начало развития многих респираторных болезней – повышение температуры тела до 38-38,5 °C, общее недомогание, кашель разной интенсивности.
При коклюше не бывает обильных выделений из носа (ринит) и откашливающей мокроты. Это связано с тем, что возбудитель поражает не слизистую дыхательных путей, а кашлевой центр в головном мозге. Поэтому при коклюше не бывает обструкции бронхов и легких (закупорка просвета слизью).
Родители часто самостоятельно приобретают и дают детям муколитические сиропы или таблетки (отхаркивающие средства), которые при длительном применении не дают никакого результата. Динамики в кашлевом процессе не наблюдается.
Разобраться в симптоматике и поставить точный диагноз может только врач, основываясь на признаках и результатах анализов из лаборатории.
Коклюш носит эпидемический характер, и при его вспышке случаи заболевания фиксируются часто.
Коклюш у детей протекает тяжело. Кашель проходит болезненно, с пересыханием и надрывами кожи уголков рта. Самостоятельное лечение не дает никаких результатов. Чтобы избежать осложнений заболеваний, необходимо при первых признаках кашля вызвать педиатра и далее выполнять все его инструкции и рекомендации, касательно диагностики и лечения. Наилучшая профилактика коклюша – своевременная вакцинация. Каждый ребенок должен быть привит согласно календарю прививок. Обычно это дети первого года жизни. Прививки делаются с интервалом месяц, трехкратно. Это снижает риск заражения коклюшем.
Анализы на коклюш и паракоклюш: когда они назначаются и как проводится лабораторная диагностика инфекции
Чем опасен коклюш и почему так важна его оперативная диагностика
Впервые бактерия-возбудитель коклюша описана в 1906 году французским ученым О. Жангу и бельгийским иммунологом и бактериологом Ж. Борде, по имени которого и названа.
Контактный (например, через игрушки) путь передачи коклюша невозможен, поскольку бактерия Bordetella pertussis быстро погибает во внешней среде.
Какие анализы нужно сдавать при подозрении на коклюш
Посев отделяемого носоглотки на микрофлору
Клинический анализ крови
Выявление антител к антигенам клеток Bordetella pertussis
ПЦР-тестирование
Стоимость анализов на коклюш в частных клиниках
Коклюш и паракоклюш — острые инфекции, которые легко маскируются под легкие заболевания. Только с помощью современных методов лабораторного исследования можно установить верный диагноз. А грамотный врач поможет интерпретировать полученные результаты и назначит лечение.
Где можно сдать анализы на коклюш и паракоклюш
О том, где и как лучше пройти диагностику коклюша, мы спросили специалиста медицинской лаборатории «ИНВИТРО»:
«Эффективность диагностики коклюша зависит от многих факторов. В частности, от срока с момента инфицирования, качества лабораторного исследования. И если в первом случае достаточно систематически следовать рекомендациям специалиста, то выбрать действительно хорошую лабораторию отнюдь не просто. Самым «надежным» в этом плане анализом является определение иммуноглобулинов к коклюшу. Более сложным является ПЦР-анализ. Тут важно правильно и вовремя забрать материал, чтобы в нем гарантированно были бактерии. Наиболее «капризное» — бактериологическое исследование. Его проводят только те лаборатории, в которых существует отлаженная система хранения биоматериала. Любое нарушение технологии приведет к ошибкам.
Крупные государственные медицинские центры имеют отлаженную систему проведения подобных исследований. В обычных поликлиниках могут возникнуть проблемы и с правильным забором материала, и с его хранением. В частных, особенно сетевых, лабораториях ситуация намного лучше. Но и тут следует серьезно подойти к выбору центра диагностики. Обратите внимание на оборудование заинтересовавшей вас лаборатории, качество подготовки биоматериала, почитайте отзывы. Обязательное требование — хорошо отлаженная система транспортировки биоматериала от места его забора до самого исследовательского центра. Если вам предлагают забрать кровь или мазок в любой день недели, а результат выдают только «по вторникам» — обходите такое место стороной».
P.S. Ознакомиться с ценами на анализы можно на сайте лаборатории «ИНВИТРО».
Лицензия на осуществление медицинской деятельности ЛО-50-01-008046, 13.09.2016 г.
Источники:
https://dolgojit.net/analiz-na-kokliush.php
Какие анализы сдают при коклюше и паракоклюше
https://www.kp.ru/guide/analiz-na-kokljush.html